Bệnh cơ xương khớp
Nhiễm trùng cột sống ở người lớn: triệu chứng, hướng dẫn điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Biên soạn
DS. Trần Thị Thu Thủy – Khoa Dược Bệnh viện Đa khoa Xanh Pôn
Hiệu đính
DS CK II. Nguyễn Thị Dừa – Trưởng Khoa Dược Bệnh viện Đa khoa Xanh Pôn.
ThS. Vũ Bích Hạnh – Phó trưởng Khoa Dược Bệnh viện Đa khoa Xanh Pôn.
PGS.TS. Nguyễn Thành Hải – Bộ môn Dược lâm sàng Trường Đại học Dược Hà Nội.
TS. Nguyễn Tứ Sơn – Bộ môn Dược lâm sàng Trường Đại học Dược Hà Nội.
TS. Lê Bá Hải – Bộ môn Dược lâm sàng Trường Đại học Dược Hà Nội.
ThS. Nguyễn Thị Thu Thủy– Bộ môn Dược lâm sàng Trường Đại học Dược Hà Nội.
- Nhiễm trùng cột sống (spinal infection – SI) là tình trạng nhiễm trùng ảnh hưởng đến thân đốt sống, đĩa đệm và/hoặc mô mềm xung quanh cột sống.
- Trong tất cả các tác nhân gây SI, Staphylococcus aureus là phổ biến nhất (20% đến 84% trường hợp).
- Vi sinh vật có thể đến cột sống và gây ra tình trạng nhiễm trùng theo 3 con đường sau: Theo đường máu từ một ổ nhiễm trùng ở vị trí xa cột sống (1); nhiễm trực tiếp từ môi trường bên ngoài vào (sau chấn thương, phẫu thuật, thủ thuật xâm lấn vào cột sống) (2); Lây nhiễm từ mô mềm tiếp giáp bị nhiễm trùng (3).
- Biểu hiện lâm sàng phổ biến nhất của SI là đau lưng/cổ. Sốt là một triệu chứng phổ biến nhưng không phải luôn xuất hiện.
- Xét nghiệm chẩn đoán ban đầu nên bao gồm số lượng bạch cầu (WBC) và các marker viêm như tốc độ lắng hồng cầu (ESR), protein phản ứng C (CRP), nuôi cấy (máu và nước tiểu) sau đó là chụp hình ảnh cột sống (ưu tiên MRI).
- CRP có độ nhạy cao nhất trong các xét nghiệm máu (98%) và cũng là marker đặc hiệu nhất khi đánh giá đáp ứng điều trị.
- Cấy máu và nước tiểu trước khi bắt đầu điều trị kháng sinh theo kinh nghiệm.
- MRI là phương pháp đáng tin cậy nhất để chẩn đoán SI do độ nhạy cao (96%), độ đặc hiệu cao (94%) và khả năng cung cấp dữ liệu chi tiết.
- Hầu hết bệnh nhân SI đáp ứng với điều trị bảo tồn bằng kháng sinh (90%):
- Phác đồ kháng sinh kinh nghiệm cần có hoạt tính trên các tác nhân phổ biến của SI bao gồm tụ cầu kể cả S. aureus kháng methicillin (MRSA), liên cầu và trực khuẩn gram âm. Thời điểm khởi trị xem tại. Bảng 1. Một số phác đồ kinh nghiệm gợi ý xem chi tiết tại. Bảng 2.
- Khi có kết quả vi sinh, lựa chọn kháng sinh theo kháng sinh đồ. Gợi ý một số phác đồ kháng sinh theo tác nhân gây bệnh xem chi tiết tại. Bảng 3.
- Điều trị kháng sinh tối thiểu 6 tuần. Kháng sinh đường tĩnh mạch được khuyến cáo dùng trong 2-4 tuần đầu, sau đó có thể đánh giá lại tình trạng nhiễm trùng để xuống thang bằng kháng sinh uống.
- Mức CRP giảm 50%/tuần có thể cân nhắc là một dấu hiệu cho thấy đáp ứng tốt với phác đồ. Nếu không cắt sốt, giảm đau sau 4 tuần điều trị kháng sinh và nồng độ CRP vẫn cao liên tục (> 30 mg/l) thì có thể đã thất bại trong điều trị bảo tồn bằng kháng sinh và nên cân nhắc điều trị ngoại khoa.
- Nghỉ ngơi tại giường, dùng thuốc giảm đau, nẹp cột sống giúp bệnh nhân kiểm soát cơn đau.
1. Định nghĩa và phân loại
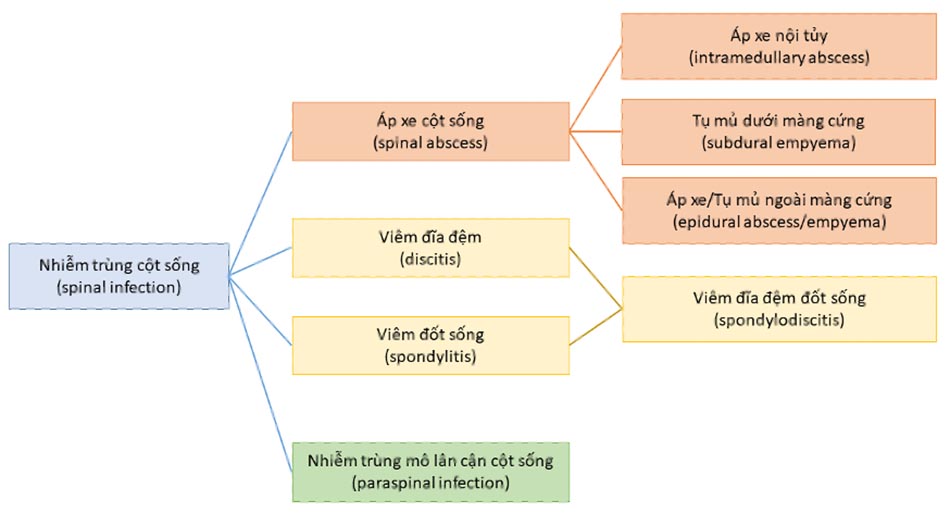
Nhiễm trùng cột sống (spinal infection – SI) là tình trạng nhiễm trùng ảnh hưởng đến thân đốt sống, đĩa đệm và/hoặc mô mềm xung quanh cột sống1,2. Phân loại nhiễm trùng cột sống theo vị trí nhiễm trùng được trình bày theo. Hình 1.
2. Dịch tễ
Tỷ lệ mới mắc (incidence) SI là khoảng 2,2/100.000 mỗi năm2. SI chiếm 2-7% tổng các ca nhiễm trùng cơ xương khớp và có xu hướng ngày càng tăng trong những thập kỉ qua. Tỉ lệ tử vong do SI trong khoảng 2-20% ở các nước phát triển1.
Loại SI phổ biến nhất là viêm đốt sống sinh mủ nguyên phát (vi khuẩn lây nhiễm vào thân đốt sống và đĩa đệm qua đường máu). SI phổ biến hơn ở nam và thường xảy ra ở người lớn – nhất là với bệnh nhân >50 tuổi. Xét theo vị trí nhiễm trùng, SI thường gặp nhất ở đốt sống thắt lưng (58%), đốt sống ngực (30%) và đốt sống cổ (11%)2.
3. Sinh lý bệnh
Vi sinh vật có thể đến cột sống và gây ra tình trạng nhiễm trùng theo 3 con đường sau2,3:
- Theo đường máu từ một ổ nhiễm trùng ở vị trí xa cột sống
- Nhiễm trực tiếp từ môi trường bên ngoài vào (sau chấn thương, phẫu thuật, thủ thuật xâm lấn vào cột sống).
- Lây nhiễm từ mô mềm tiếp giáp bị nhiễm trùng
4. Tác nhân gây bệnh
Nhiễm trùng cột sống do 3 nhóm tác nhân chính gây ra1,2:
- Vi khuẩn – thường gây nhiễm khuẩn sinh mủ
- Nấm – gây nhiễm trùng u hạt (granulomatosis infection)
- Ký sinh trùng – hiếm gặp
Trong hầu hết các trường hợp, SI gây ra chỉ do 1 loại vi sinh vật, hiếm khi do đa tác nhân (<10%). Trong số ít ca SI do đa vi khuẩn (poly-microbial infection), phần lớn là nhiễm theo con đường từ mô mềm tiếp giáp bị nhiễm trùng. Gần 50% trường hợp SI theo đường máu xác định được đường vào: thường gặp nhất là đường tiết niệu-sinh dục (17%), sau đó là viêm nội tâm mạc (12%), da và mô mềm (11%), tiêu hóa (5%) và hô hấp (2%).
Trước đây, vi khuẩn Mycobacterium tuberculosis được coi là nguyên nhân phổ biến nhất gây nhiễm trùng cột sống. Tuy nhiên, trong thời gian gần đây, hệ vi sinh của các bệnh nhiễm trùng cột sống đã thay đổi; hiện tại, hầu hết các trường hợp nhiễm trùng là sinh mủ. Trong các tác nhân gây SI, Staphylococcus aureus là vi sinh vật phổ biến nhất (20% đến 84% trường hợp)2.
Ở những bệnh nhân có cấy ghép, nguy cơ SI do Staphylococcus epidermidis cao hơn. Các vi khuẩn độc lực thấp như Staphylococci coagulase âm tính và Streptococcus viridans có thể gây nhiễm khuẩn mức độ nhẹ2,4,5.
Khoảng 5% – 20% các trường hợp SI là do Streptococci và Enterococci và <4% trường hợp là do vi khuẩn kỵ khí. Enterobacteriaceae spp. chiếm 7% – 33% trường hợp nhiễm khuẩn sinh mủ, trong đó Escherichia coli là phổ biến nhất, tiếp theo là Proteus và Klebsiella. Cần lưu tâm những căn nguyên vi khuẩn này khi bệnh nhân kèm nhiễm khuẩn tiết niệu, tiêu hóa, đặc biệt là ở bệnh nhân đái tháo đường hoặc suy giảm miễn dịch.
Pseudomonas aeruginosa là căn nguyên phổ biến thứ 2 sau Staphylococcus aureus ở những bệnh nhân tiêm chích ma túy2.
Nhiễm nấm rất hiếm gặp trong SI và thường chỉ xảy ra ở bệnh nhân suy giảm miễn dịch2.
5. Yếu tố nguy cơ
Các yếu tố nguy cơ của SI1:
- Tuổi cao
- Có bệnh kèm như béo phì, đái tháo đường
- Lạm dụng chất kích thích
- Nhiễm trùng mạn (đặc biệt là HIV)
- Dùng corticoid đường toàn thân trong thời gian dài
- Dinh dưỡng kém
- Suy giảm miễn dịch
- Yếu tố nguy cơ quan trọng nhất là phẫu thuật cột sống (thời gian mổ kéo dài, mất máu nhiều, chăm sóc hậu phẫu kém, phẫu thuật nhiều lần). Tỷ lệ SI sau phẫu thuật cột sống là 1–4%. Cần đặc biệt chú ý ở những bệnh nhân phẫu thuật béo phì vì độ dày lớp mỡ dưới da> 50 mm có thể dẫn đến nguy cơ nhiễm trùng sau mổ và sự xâm nhập của vi sinh vật cao hơn đáng kể.
6. Triệu chứng
6.1. Lâm sàng
Biểu hiện lâm sàng phổ biến nhất của SI là đau lưng/cổ, khu trú ở vị trí nhiễm trùng và đau tăng khi vận động hoặc gõ vào. Đôi khi, cơn đau lan xuống chi dưới, vùng sinh dục, bẹn, đáy chậu. Cơn đau thường trầm trọng hơn vào ban đêm, có thể nghiêm trọng đến mức khiến bệnh nhân thức giấc. Cơn đau thường bắt đầu âm ỉ và nặng dần lên trong vài tuần đến vài tháng. Do rất khó để phân biệt đau lưng thông thường với SI nên cần đánh giá nguy cơ SI ở những bệnh nhân sốt kèm theo đau lưng1,2,6.
Sốt là một triệu chứng phổ biến nhưng không phải luôn xuất hiện (ở khoảng 50% bệnh nhân nhiễm khuẩn sinh mủ, tỷ lệ cao hơn ở nhiễm nấm hoặc lao)1,2,6,7.
Khi thăm khám, bác sĩ cần đánh giá bệnh nhân có vết sẹo nào gợi ý từng phẫu thuật hoặc chấn thương trước đó hay không. Ngoài ra, bất kỳ biến dạng nào như cong vẹo cột sống cũng cần được lưu ý. Khi sờ nắn có thể thấy co thắt cơ đốt sống. Bệnh nhân cảm giác đau rõ rệt khi gõ vào các đoạn cột sống được ghi nhận trong 75 – 95% trường hợp SI. Khoảng 30% bệnh nhân có các triệu chứng thần kinh bao gồm dị cảm và yếu cơ. Trong trường hợp áp xe ngoài màng cứng do nhiễm trùng lan tỏa ra sau đến khoang ngoài màng cứng, các thiếu hụt thần kinh (neurological deficits) bao gồm bệnh bệnh rễ thần kinh (radiculopathy), yếu/liệt và dị cảm thì phổ biến hơn2.
| Do độ đặc hiệu thấp của các triệu chứng lâm sàng, chẩn đoán có thể bị trì hoãn trong vài tuần – vài tháng nên việc khám tổng quát kĩ lưỡng, tăng cường nghi ngờ trên lâm sàng, sàng lọc và đánh giá SI là cần thiết1,6. |
6.2. Cận lâm sàng
| Xét nghiệm chẩn đoán ban đầu nên bao gồm số lượng bạch cầu (WBC) và các marker viêm như tốc độ lắng hồng cầu (ESR), protein phản ứng C (CRP), nuôi cấy (máu và nước tiểu) sau đó là chụp hình ảnh cột sống (ưu tiên MRI)1,2,6. |
Marker viêm
– CRP có độ nhạy cao nhất trong các xét nghiệm máu (98%)2 và cũng là marker đặc hiệu nhất khi đánh giá đáp ứng điều trị vì nhanh chóng trở lại mức bình thường nếu đáp ứng tốt với phác đồ điều trị1. CRP tăng cao trong hơn 90% trường hợp viêm đốt sống cổ cấp tính và là một marker nhạy với nhiễm trùng do vi khuẩn1.
– ESR có độ nhạy cao nhưng độ đặc hiệu thấp. SI tăng cao được ghi nhận trong 75% trường hợp SI và tuy nhiên có thể vẫn tăng trong một thời gian dài sau khi có cải thiện lâm sàng (ESR vẫn tăng ở 50% bệnh nhân có đáp ứng lâm sàng tốt )1,2.
– WBC ít có giá trị hơn CRP và ESR vì kể cả khi WBC bình thường vẫn không loại trừ được SI (WBC bình thường ở 55% trường hợp SI).
=> Chỉ số CRP tăng cao không phải luôn phản ánh tình trạng nhiễm trùng, do đó cần kết hợp CRP tăng cao và ESR hoặc WBC tăng cùng với các triệu chứng lâm sàng phù hợp (như đau lưng và sốt) khi chẩn đoán SI2.
– Procalcitonin (PCT) có độ nhạy thấp hơn CRP ở bệnh nhân SI. PCT là một marker tiềm năng để phân biệt giữa nhiễm trùng do vi khuẩn và không do vi khuẩn. Khi bệnh nhân bị nhiễm trùng đa ổ, độ nhạy của PCT tăng lên. Do đó, khi PCT tăng cao nên nghi ngờ bên cạnh SI có kèm nhiễm trùng ở các vị trí khác để lựa chọn phác đồ kháng sinh đầy đủ1.
Nuôi cấy
Ngay khi nghi ngờ SI nên cấy máu và nước tiểu trước khi bắt đầu điều trị kháng sinh theo kinh nghiệm. Có tới 59% bệnh nhân bị viêm đốt sống sinh mủ đơn độc cấy máu dương tính và xác định được tác nhân gây nhiễm trùng1.
Chẩn đoán hình ảnh
Chụp cộng hưởng từ (MRI) là phương pháp đáng tin cậy nhất để chẩn đoán SI do độ nhạy cao (96%), độ đặc hiệu cao (94%) và khả năng cung cấp dữ liệu chi tiết về các mô cạnh tủy sống và khoang ngoài màng cứng (tiêu chuẩn vàng)1,2,6.
Độ đặc hiệu của X-quang trong chẩn đoán SI thấp (59%), thường có thể phát hiện bất thường trong các trường hợp nặng1.
Do có thể mất từ 3-6 tuần từ khi bắt đầu có triệu chứng tới khi sự phá hủy xương trở nên rõ ràng dẫn đến sự chậm trễ trong chẩn đoán thông qua CT1.
7. Điều trị
7.1. Điều trị kháng sinh
7.1.1. Phác đồ kinh nghiệm
Bảng 1. Thời điểm khởi trị phác đồ kháng sinh kinh nghiệm trong điều trị SI2,6,8
| Đặc điểm bệnh nhân | Thời điểm khởi trị kháng sinh kinh nghiệm |
| Khám thần kinh bình thường, huyết động ổn định | Khởi trị kháng sinh sau khi lấy mẫu nuôi cấy, làm kháng sinh đồ để tìm căn nguyên gây bệnh |
| Huyết động không ổn định, nhiễm khuẩn huyết, sốc nhiễm trùng, các triệu chứng thần kinh tiến triển hoặc nặng | Không trì hoãn, khởi trị kháng sinh ngay và sớm lấy mẫu nuôi cấy, làm kháng sinh đồ |
Phác đồ kháng sinh kinh nghiệm cần có hoạt tính trên các tác nhân phổ biến của SI bao gồm tụ cầu (kể cả S. aureus kháng methicillin (MRSA) nếu dịch tễ địa phương MRSA phổ biến), liên cầu và trực khuẩn gram âm2,6,8. Một phác đồ kháng sinh kinh nghiệm thích hợp bao gồm vancomycin + cephalosporin thế hệ 3 hoặc 46,8. Nếu đánh giá bệnh nhân nhiễm khuẩn mức độ nhẹ và không nghi ngờ nhiễm MRSA có thể cân nhắc khởi trị clindamycin thay cho vancomycin trong phác đồ kinh nghiệm. Trong trường hợp dị ứng hoặc không dung nạp, có thể cân nhắc thay thế cephalosporin thế hệ 3/4 bằng quinolon8.
Bảng 2. Gợi ý một số phác đồ kinh nghiệm trong điều trị SI 2,6
| Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) hoặc clindamycin IV 600-900 mg mỗi 8 giờ nếu nhiễm khuẩn nhẹ và không nghi ngờ MRSA Phối hợp 1 trong các kháng sinh sau: – Cefotaxim 2 g IV mỗi 6 giờ – Ceftazidim 1-2 g IV mỗi 8-12 giờ – Ceftriaxon 2 g IV mỗi 24 giờ – Cefepim 2 g IV mỗi 12 giờ – Ciprofloxacin 400 mg IV mỗi 12 giờ hoặc 500-750 mg mg PO mỗi 12 giờ |
| Vi khuẩn kỵ khí là tác nhân gây ít gặp trong SI nên thường không cần bổ sung kháng sinh bao phủ vi khuẩn kỵ khí trong phác đồ kinh nghiệm ban đầu. Có thể cân nhắc phối hợp metronidazol 500 mg IV mỗi 6 giờ nếu các đặc điểm lâm sàng gợi ý nhiễm vi khuẩn kỵ khí (chẳng hạn như kèm áp xe ổ bụng) hoặc nếu nhuộm gram dương tính nhưng nuôi cấy hiếu khí lại âm tính. |
7.1.2. Phác đồ theo kết quả vi sinh
Bảng 3. Gợi ý một số phác đồ kháng sinh theo tác nhân gây bệnh6,8
| Tác nhân | Lựa chọn đầu tay | Các lựa chọn thay thế | Lưu ý |
|---|---|---|---|
| Staphylococci nhạy oxacillin | – Oxacillin 1,5-2 g IV mỗi 4-6 giờ hoặc truyền liên tục. – Cefazolin 1-2 g IV mỗi 8 giờ. – Ceftriaxon 2 g IV mỗi 24 giờ |
– Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) – Daptomycin 6-8 mg/kg IV mỗi 24 giờ – Linezolid 600 mg PO hoặc IV mỗi 12 giờ – Levofloxacin 500-750 mg PO mỗi 24 giờ – Rifampin PO 600mg mỗi 24 giờ – Clindamycin IV 600-900 mg mỗi 8 giờ |
Tổng thời gian điều trị kháng sinh: 6 tuần |
| Staphylococci kháng oxacillin | Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) | – Daptomycin 6-8 mg/kg IV mỗi 24 giờ – Linezolid 600 mg PO hoặc IV mỗi 12 giờ – Levofloxacin 500-750 mg PO mỗi 24 giờ – Rifampin PO 600mg mỗi 24 giờ |
Tổng thời gian điều trị kháng sinh: 6 tuần |
| Enterococcus nhạy penicillin | – Penicillin G 20–24 triệu đơn vị IV mỗi 24 giờ : truyền liên tục hoặc chia làm 6 lần – Ampicillin natri 12 g IV mỗi 24 giờ : truyền liên tục hoặc chia làm 6 lần |
– Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) – Daptomycin 6-8 mg/kg IV mỗi 24 giờ – Linezolid 600 mg PO hoặc IV mỗi 12 giờ |
Khuyến cáo bổ sung thêm aminoglycosid : 4-6 tuần phác nếu có viêm nội tâm mạc, hoặc có thể ngắn hơn nếu nhiễm khuẩn huyết. Vancomycin chỉ dùng khi dị ứng penicilin. |
| Enterococcus kháng penicilin | Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) | Daptomycin 6-8 mg/kg IV mỗi 24 giờ – Linezolid 600 mg PO hoặc IV mỗi 12 giờ |
Khuyến cáo bổ sung thêm aminoglycosid trong 4-6 tuần nếu có viêm nội tâm mạc, hoặc có thể ngắn hơn nếu nhiễm khuẩn huyết. |
| Pseudomonas aeruginosa | – Cefepime 2 g IV mỗi 8-12 giờ – Meropenem 1 g IV mỗi 8 giờ |
– Ciprofloxacin 750 mg PO mỗi 12 giờ hoặc 400 mg tiêm IV mỗi 8 giờ – Ceftazidim 2 g IV mỗi 8 giờ |
Tổng thời gian điều trị kháng sinh: 6 tuần Có thể cân nhắc phác đồ phối hợp: β-lactam + ciprofloxacin hoặc β-lactam + aminoglycoside |
| Enterobacteriaceae | – Ceftazidim 2 g IV mỗi 8 giờ – Ertapenem 1 g IV mỗi 24 giờ |
Ciprofloxacin 500–750 mg PO mỗi 12 giờ hoặc 400 mg IV môix 12 giờ | Tổng thời gian điều trị kháng sinh: 6 tuần |
| Liên cầu khuẩn tan huyết β | – Penicillin G 20–24 triệu đơn vị IV mỗi 24 giờ: truyền liên tục hoặc chia làm 6 lần – Ceftriaxone 2 g IV mỗi 24 giờ |
Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) | Tổng thời gian điều trị kháng sinh: 6 tuần Vancomycin chỉ dùng khi dị ứng kháng sinh khác |
| Propionibacterium acnes | – Penicillin G 20–24 triệu đơn vị IV mỗi 24 giờ: truyền liên tục hoặc chia làm 6 lần – Ceftriaxone 2 g IV mỗi 24 giờ |
– Clindamycin 600–900 mg IV mỗi 8 giờ – Vancomycin (Tính liều nạp theo cân nặng, liều duy trì theo chức năng thận, chỉnh liều theo TDM nếu tại cơ sở có thể thực hiện) |
Tổng thời gian điều trị kháng sinh: 6 tuần Vancomycin chỉ dùng khi dị ứng kháng sinh khác |
| Salmonella | Ciprofloxacin PO 500 mg mỗi 12 giờ hoặc IV 400 mg mỗi 12 giờ | Ceftriaxone 2 g IV mỗi 24 giờ | Tổng thời gian điều trị kháng sinh: 6-8 tuần |
Chú thích: IV: đường tĩnh mạch; PO: đường uống
Lưu ý: Liều kháng sinh phải hiệu chỉnh theo chức năng gan, thận. Lựa chọn kháng sinh dựa trên tính nhạy cảm theo kháng sinh đồ, tình trạng dị ứng, không dung nạp thuốc của bệnh nhân, các tương tác thuốc tiềm tàng hoặc bệnh nhân có bệnh lý chống chỉ định dùng một số kháng sinh nhất định
7.1.3 Thời gian điều trị kháng sinh và theo dõi đáp ứng với phác đồ kháng sinh
* Thời gian điều trị
- Với SI, điều trị kháng sinh cần duy trì tối thiểu 6 tuần, có thể kéo dài hơn tới 8-12 tuần trong một số trường hợp như: áp xe cột sống không thể dẫn lưu, tác nhân là vi khuẩn đa kháng kể cả MRSA, hủy xương trên diện rộng. Việc điều trị không đủ lộ trình có thể dẫn tới tăng khả năng tái phát6,8.
- Kháng sinh đường tĩnh mạch được khuyến cáo dùng trong 2-4 tuần đầu, sau đó có thể đánh giá lại tình trạng nhiễm trùng để xuống thang bằng kháng sinh uống (chuyển đổi IV-PO). Kháng sinh đường uống có sinh khả dụng cao như fluoroquinolon cho phép chuyển đổi IV-PO an toàn hơn, còn các kháng sinh có sinh khả dụng thấp hơn như kháng sinh beta-lactam không được khuyến cáo sử dụng trong phác đồ kháng sinh uống đơn độc2,6.
* Theo dõi đáp ứng với phác đồ kháng sinh
- Mức CRP giảm 50%/tuần có thể cân nhắc là một dấu hiệu cho thấy đáp ứng tốt với phác đồ. Nếu không cắt sốt, giảm đau sau 4 tuần điều trị kháng sinh và nồng độ CRP vẫn cao liên tục (> 30 mg/l) thì có thể đã thất bại trong điều trị bảo tồn bằng kháng sinh và nên cân nhắc điều trị ngoại khoa1.
7.2. Điều trị ngoại khoa
Mặc dù tỷ lệ điều trị bảo tồn bằng kháng sinh thành công cao (khoảng 90% trường hợp SI), tuy nhiên có một số bệnh nhân dưới đây cần chuyển sang chỉ định phẫu thuật2,6:
- Điều trị bảo tồn thất bại
- Tiến triển, kéo dài dai dẳng hoặc tái phát (như cấy máu dương tính dai dẳng hoặc đau nặng hơn) mặc dù điều trị kháng sinh thích hợp
- Rối loạn chức năng thần kinh tiến triển
- Cột sống mất ổn định
- Áp xe ngoài màng cứng
7.3. Điều trị bổ sung
Nghỉ ngơi tại giường và dùng thuốc giảm đau giúp bệnh nhân kiểm soát cơn đau. Nẹp cột sống cũng giúp giảm đau lưng đáng kể và tăng cường khả năng vận động cho những bệnh nhân bị đau nặng6.
Nghỉ ngơi tại giường có vai trò đặc biệt quan trọng, nhất là trong thời gian đầu để giảm đau và ngăn ngừa biến dạng cột sống. Thông thường, giai đoạn này sẽ kéo dài 1-2 tuần, hoặc cho đến khi cơn đau cải thiện. Sau giai đoạn này, khuyến khích sử dụng nẹp cột sống. Với một số trường hợp hiếm gặp, khi nhiễm trùng đã lan rộng và ảnh hưởng đến phần cột sống trước, bệnh nhân có thể cần nghỉ ngơi tại giường lâu hơn – đến 6 tuần. Tuy nhiên, khi thời gian nằm bất động lâu cần thận trọng nguy cơ cao mắc một số biến chứng, đặc biệt là ở người cao tuổi như: loét tì đè, thuyên tắc phổi, hoặc nhiễm trùng đường hô hấp2.
Câu hỏi lâm sàng
Bệnh nhân nam 68 tuổi nhập viện vì yếu chân mới khởi phát. Sáu ngày trước, ông nhập viện vì sốt, đau nhức chân phải và sưng phù. Khám thực thể cho thấy phù chân phải, ban đỏ, nóng và đau từ bàn chân đến giữa bắp chân. Số lượng bạch cầu là 16.000/mm3, và siêu âm Doppler tĩnh mạch cho thấy tĩnh mạch chân không có huyết khối. Cấy máu mọc Staphylococcus aureus. Bệnh nhân được điều trị bằng kháng sinh tiêm tĩnh mạch và các triệu chứng ở chân đã được cải thiện. Tuy nhiên, sáng nay ông ấy gặp khó khăn khi ra khỏi giường do yếu chân đáng kể. Bệnh nhân có tiền sử tăng huyết áp, đái tháo đường týp 2, bệnh mạch vành và suy tim tâm thu. Ông ấy cũng bị đau thắt lưng mãn tính do chấn thương liên quan đến công việc. Bệnh nhân bị đau lưng giữa nặng hơn trong 2 ngày qua. Nhiệt độ là 38 C (1004 F), huyết áp là 130/80 mmHg và mạch là 88/phút. Khám thực thể cho thấy tình trạng tri giác và dây thần kinh sọ bình thường. Khám bụng cho thấy một khối u trên xương mu. Có đau ở đường giữa trên vùng đốt sống ngực dưới. Sức cơ của chi trên là bình thường, nhưng ông ta không thể nâng chi dưới chống lại trọng lực. Bước tiếp theo nào sau đây là tốt nhất trong điều trị bệnh nhân này?
- Contrast-enhanced head CT scan
- CT scan of the abdomen
- Echocardiography
- Lumbar puncture
- MRI of the spine
- Nerve conduction study
- Tagged leukocyte scan
Đáp án đúng là E:
Áp xe ngoài màng cứng cột sống (SEA – Spinal epidual abscess) là một bệnh nhiễm trùng hiếm gặp ở khoang ngoài màng cứng có thể đe dọa tủy sống và dẫn đến liệt. Hầu hết các trường hợp là do lây lan theo đường máu từ nhiễm trùng ở xa (ví dụ: viêm mô tế bào, xương/khớp), sử dụng thuốc tiêm tĩnh mạch hoặc thủ thuật tiêm trực tiếp vào tủy sống. Staphylococcus aureus là tác nhân gây bệnh phổ biến nhất (65%).
SEA thường gây nên tam chứng sốt, đau lưng và dấu thần kinh; tuy nhiên, cả 3 triệu chứng đều xuất hiện trong một số ít trường hợp. Hầu hết bệnh nhân ban đầu bị đau lưng dữ dội, cục bộ, tiến triển trong nhiều ngày thành đau rễ thần kinh (“như bị bắn/điện giật”) và các biểu hiện thần kinh nghiêm trọng hơn (yếu vận động, thay đổi cảm giác, rối loạn chức năng ruột/bàng quang, liệt). Cận lâm sàng chẩn đoán được lựa chọn là MRI cột sống do độ nhạy cao trong giai đoạn đầu của bệnh và khả năng định vị chính xác mức độ nhiễm trùng. Điều trị bằng kháng sinh phổ rộng và chọc hút/phẫu thuật giải áp thường được chỉ định.
(Lựa chọn A) Tổn thương não thường biểu hiện bằng các dấu hiệu thần kinh một bên. Bệnh nhân này bị yếu hai chi dưới đơn độc, nhiễm khuẩn huyết S aureus, và ấn đau trên cột sống ngực có nhiều khả năng bị bệnh tủy sống.
(Lựa chọn B) Khối u trên xương mu có khả năng là bàng quang căng do ứ nước tiểu vì tổn thương tủy sống. Hình ảnh học ổ bụng là không cần thiết tại thời điểm này.
(Lựa chọn C) Nhiễm khuẩn huyết do S aureus có thể gây viêm nội tâm mạc nhiễm trùng, có thể biểu hiện bằng các triệu chứng toàn thân (ví dụ: sốt, đau cơ, mệt mỏi), da (ví dụ: xuất huyết splinter) và các triệu chứng ở phổi (ví dụ: khó thở, đau ngực). Bệnh nhân này có thể đã tiến triển SEA do viêm mô tế bào do S aureus và có yếu hai chi dưới đáng kể; MRI khẩn cấp của cột sống là cần thiết.
(Lựa chọn D) Chọc dò tủy sống là cần thiết khi nghi ngờ viêm màng não (sốt, đau đầu, thay đổi tri giác, triệu chứng màng não) nhưng thường không được thực hiện ở những bệnh nhân nghi ngờ SEA do độ nhạy chẩn đoán thấp và nguy cơ lây nhiễm xâm nhập vào hệ thần kinh trung ương.
(Lựa chọn F) Xét nghiệm dẫn truyền thần kinh rất hữu ích trong rối loạn chức năng ở hệ thần kinh ngoại vi (ví dụ, hội chứng chèn ép, bệnh đa dây thần kinh); tuy nhiên, bệnh nhân này bị yếu hai bên, sốt, đau vùng cột sống và đã biết nhiễm khuẩn huyết S aureus. Do nguy cơ cao của SEA, không nên trì hoãn chụp MRI cột sống.
(Lựa chọn G) Tagged leukocyte scan đôi khi được sử dụng để chẩn đoán viêm tủy xương (osteomyelitis), đặc biệt là khi cấy ghép kim loại (có lẽ không thể chụp MRI); tuy nhiên, MRI nhạy hơn đối với SEA và nên được thực hiện ở hầu hết bệnh nhân.
Kết luận:
Áp xe ngoài màng cứng cột sống có thể biểu hiện sốt, đau lưng khu trú và rối loạn chức năng thần kinh. Đánh giá bao gồm chụp MRI cột sống khẩn cấp. Hầu hết bệnh nhân cần được điều trị bằng kháng sinh phổ rộng tiêm tĩnh mạch và dẫn lưu/phẫu thuật nhanh chóng.
Tài liệu tham khảo
1. Lener S, Hartmann S, Barbagallo GMV, Certo F, Thomé C, Tschugg A. Management of spinal infection: a review of the literature. Acta Neurochir (Wien) 2018; 160(3): 487-96.
2. Tsantes AG, Papadopoulos DV, Vrioni G, et al. Spinal Infections: An Update. Microorganisms 2020; 8(4): 476.
3. Cornett CA, Vincent SA, Crow J, Hewlett A. Bacterial Spine Infections in Adults: Evaluation and Management. JAAOS – Journal of the American Academy of Orthopaedic Surgeons 2016; 24(1): 11-8.
4. Govender S. Spinal infections. J Bone Joint Surg Br 2005; 87(11): 1454-8.
5. Cottle L, Riordan T. Infectious spondylodiscitis. J Infect 2008; 56(6): 401-12.
6. Trisha Peel M, MBBSMalcolm McDonald, PhD, FRACP, FRCPA. Vertebral osteomyelitis and discitis in adults. 2021. https://www.uptodate.com/contents/vertebral-osteomyelitis-and-discitis-in-adults2021).
7. Aljawadi A, Jahangir N, Jeelani A, et al. Management of Pyogenic Spinal Infection, review of literature. J Orthop 2019; 16(6): 508-12.
8. Berbari EF, Kanj SS, Kowalski TJ, et al. 2015 Infectious Diseases Society of America (IDSA) Clinical Practice Guidelines for the Diagnosis and Treatment of Native Vertebral Osteomyelitis in Adultsa. Clinical Infectious Diseases 2015; 61(6): e26-e46.