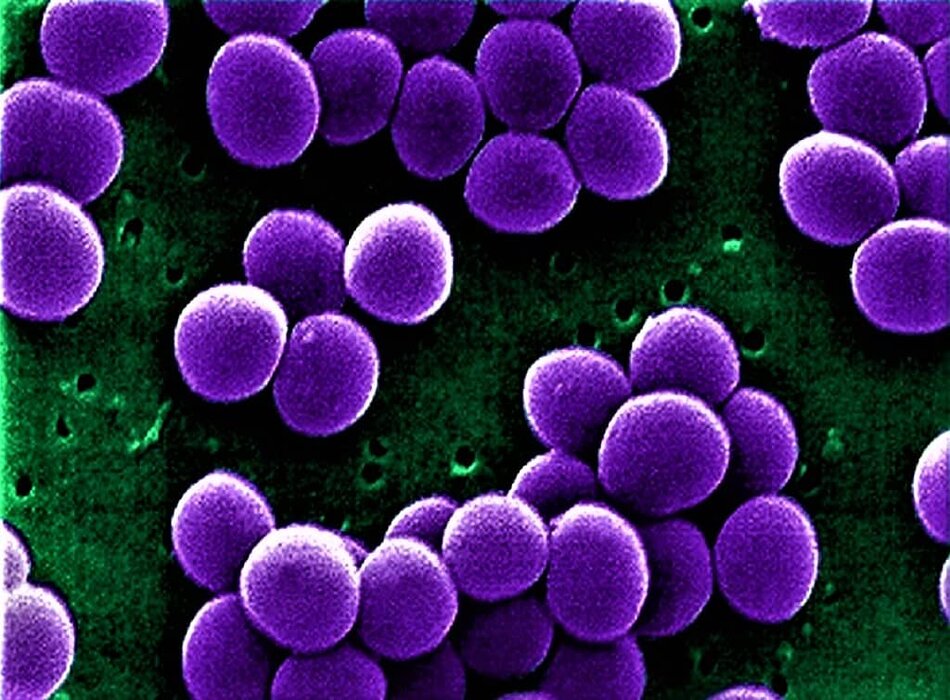
Bệnh da liễu
MRSA: Thông tin cơ bản, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh -Để tải bài viết MRSA: Thông tin cơ bản, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
- MRSA là nguyên nhân quan trọng gây nhiễm trùng ở cả người khỏe mạnh ở cộng đồng và các bệnh nhân trong bệnh viện.
- Điều quan trọng là phân biệt MRSA quần cư với nhiễm trùng.
- Nhiễm trùng MRSA liên quan đến chăm sóc y tế và nhiễm trùng MRSA trong cộng đồng có nhiều điểm khác biệt quan trọng về sự nhạy cảm kháng sinh.
- MRSA trong cộng đồng thường gây ra nhiễm trùng da và mô mềm và có thể điều trị bằng kháng sinh đường uống.
- Nhiễm trùng MRSA trong cơ sở chăm sóc sức khỏe cần điều trị với thuốc kháng sinh tiêm tĩnh mạch.
- Cách ly bệnh nhân bị MRSA, thông qua các biện pháp dự phòng tiếp xúc, có thể giúp phòng ngừa lây lan nhiễm trùng.
Thông tin cơ bản
Định nghĩa
MRSA là loại tụ cầu vàng kháng với hầu hết các thuốc kháng sinh beta-lactam, các penicillins để điều trị tụ cầu (ví dụ như methicillin, oxacillin), và cephalosporins. Kháng methicillin được định nghĩa là nồng độ ức chế tối thiểu của oxacillin >4 microgram/mL.[1] Oxacillin cùng nhóm với methicillin và được chọn để thử nghiệm sự nhạy cảm của tụ cầu vàng vào đầu những năm 1990. Methicillin vẫn được sử dụng để phiên giải sự đề kháng vì vai trò lịch sử của nó[2] Có thể phân loại các nhiễm trùng từ MRSA thành 2 nhóm riêng biệt: nhiễm trùng trong cơ sở y tế và nhiễm trùng trong cộng đồng. Nhiễm trùng MRSA có thể bao gồm các hội chứng của nhiễm khuẩn huyết, viêm phổi, viêm nội tâm mạc nhiễm khuẩn, nhiễm trùng khớp, và nhiễm trùng da hoặc mô mềm.
Dịch tễ học
Tỷ lệ nhiễm MRSA ngày càng tăng ở Mỹ và toàn thế giới.[4] [5] [6] Người gốc Mỹ và Thái Bình Dương có nguy cơ nhiễm MRSA trong cộng đồng cao hơn. Tại Mỹ, người Mỹ gốc Phi có nguy cơ nhiễm MRSA xâm lấn trong cộng đồng và trong bệnh viện cao hơn người da trắng và các chủng tộc khác. [CDC: MRSA homepage] [7] Tỷ lệ mắc bệnh của người mang MRSA tại Mỹ ước tính từ 1% đến 2% dân số. Các yếu tố liên quan đến phạm vi mang MRSA bao gồm nhập viện gần đây, thăm khám ngoại trú gần đây, tiếp xúc tại cơ sở điều dưỡng, bệnh mạn tính, tiêm chích ma túy gây, hoặc tiếp xúc với người có các yếu tố nguy cơ. Đối với những người không có các yếu tố nguy cơ liên quan đến chăm sóc sức khỏe, tỷ lệ mang ở Mỹ ước tính là 1,25%.[8] Trẻ em và người lớn trẻ tuổi (tuổi trung bình là 22 tuổi) thường bị MRSA trong cộng đồng, trong khi MRSA trong bệnh viện thường phổ biến hơn trong nhóm bệnh nhân cao tuổi (tuổi trung bình là 64 tuổi).[4] [9] [10] Người ta cho rằng vi khuẩn quần cư có trước khi nhiễm trùng, do đó xem đây là yếu tố nguy cơ nhiễm trùng MRSA xâm lấn. Vị trí khu trú MRSA phần lớn là phía trước lỗ mũi, mặc dù các vị trí không nằm trong mũi (như cổ họng, nách, vùng bẹn, và vùng quanh trực tràng) cũng có thể là vị trí khu trú.
Bệnh căn học
MRSA là vi khuẩn gram dương có thể gây nhiễm trùng da, mô mềm, khớp, và phổi, và nhiễm khuẩn huyết. Các nhiễm trùng da và mô mềm hay gặp nhất, nhưng ở Mỹ, Staphylococcus aureus cũng là nguyên nhân thường gặp gây viêm phổi tại bệnh viện.[1]
Sinh lý bệnh học
Kháng methicillin qua trung gian protein gắn penicillin 2a được gen mecA mã hóa.[11] Do đó vi khuẩn có thể phát triển khi có mặt các kháng sinh thuộc nhóm beta-lactam. Kháng methicillin được định nghĩa là nồng độ ức chế oxacillin tối thiểu là >4 microgram/mL.[1] MRSA trong cơ sở chăm sóc y tế và trong cộng đồng khác nhau một vài đặc điểm, bao gồm di truyền và mức độ nhạy cảm kháng sinh.
MRSA liên quan đến cộng đồng
- Sự nhạy cảm kháng sinh khác với so với MRSA trong cơ sở chăm sóc y tế
- Có thể còn nhạy cảm với thuốc kháng sinh đường uống có trên thị trường, trừ hầu hết các kháng sinh thuộc nhóm beta-lactam[3]
- Có các yếu độc lực khác nhau
- Các chủng phân lập thường có gien cho độc tố leukocidin Panton-Valentine, một yếu tố độc lực liên quan đến nhiễm trùng da và mô mềm. Độc tố này thường không thấy có ở MRSA trong cơ sở chăm sóc y tế.
Phân loại
Phân loại theo nguồn nhiễm trùng[3]
Lần đầu tiên người ta ghi nhận MRSA là nguồn nhiễm trùng vào những năm 1960, với hầu hết những người tại thời điểm đó có tiếp xúc đáng kể với chăm sóc y tế. Tuy nhiên vào cuối những năm 1990, MRSA nổi lên như là nguyên nhân gây nhiễm trùng trong cộng đồng với các nhiễm trùng da và mô mềm thường gặp nhất.[3] [CDC: MRSA homepage] Điều này khiến người ta phân loại MRSA thành 3 nhóm riêng biệt như sau.
- Nhiễm trùng MRSA trong cơ sở chăm sóc sức khỏe: nhiễm trùng xảy ra >48 giờ nhập viện.
- Nhiễm trùng MRSA trong cơ sở chăm sóc y tế khởi phát trong cộng đồng: xảy ra bên ngoài bệnh viện hoặc <48 giờ nhập viện ở những người đã từng được chăm sóc y tế trước đó (phẫu thuật, nhập viện, lọc máu, nằm viện kéo dài).
- Nhiễm trùng MRSA trong cộng đồng: xảy ra ở người gần đây không nhập viện (trong năm trước) hoặc không thực hiện thủ thuật y tế gần đây, hoặc có thể khỏe mạnh.
Phòng ngừa
Ngăn ngừa sơ cấp
Nhiễm cầu khuẩn và MRSA thường lây lan qua tiếp xúc với vùng da nhiễm bệnh của người khác hoặc với các vật dụng cá nhân đã chạm vào da bị nhiễm bệnh của họ như khăn tắm, băng vết thương, hoặc đồ cạo râu. Kiểm soát môi trường của MRSA bao gồm sử dụng đúng cách chất tẩy rửa và nước vệ sinh. [CDC: MRSA homepage] Cần che chắn vết thương thích hợp. Vệ sinh tay sạch sẽ rất quan trọng trong việc phòng ngừa lây lan MRSA cho người khác.
Khám sàng lọc
Tập trung tầm soát bằng cách sử dụng mẫu phết mũi, vùng bẹn, và trực tràng cho các phân lập hứa hẹn giúp giảm lây truyền trong dân số có nguy cơ cao, nhưng tầm soát chung ở những bệnh nhân không có triệu chứng vẫn còn gây tranh cãi.[17] [18] [19]
Ngăn ngừa thứ cấp
Giáo dục tuyên truyền cho bệnh nhân rất quan trọng để ngăn ngừa lây nhiễm MRSA trong cộng đồng cho người khác. Biện pháp phòng ngừa bao gồm: [CDC: MRSA homepage]
- Rửa tay
- Tắm rửa thường xuyên
- Tránh dùng chung các vật dụng có thể bị nhiễm bẩn như khăn tắm và dao cạo râu
- Giữ sạch và che đậy tất cả các vết thương
- Vệ sinh đầy đủ bất kỳ thiết bị dùng chung nào như những thiết bị ở phòng tập thể dục và spa.[3]
Các biện pháp kiểm soát nhiễm trùng để phòng ngừa lây lan MRSA trong bệnh viện và các cơ sở chăm sóc lâu dài khác bao gồm:
- Vệ sinh tay đúng cách[49]
- Các biện pháp đề phòng rào cản (áo choàng và găng tay)
- Xử lý thích hợp quần áo bẩn
- Các biện pháp đề phòng cách ly tiếp xúc cho bệnh nhân trong phòng một bệnh nhân, nếu có thể[3]
- Cũng sử dụng các phác đồ phá hủy vi sinh vật cư trú trong các đợt bùng phát MRSA. Những phác đồ này bao gồm thuốc kháng sinh tại chỗ và toàn thân, cũng như nước làm sạch sát trùng cơ thể.[32]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
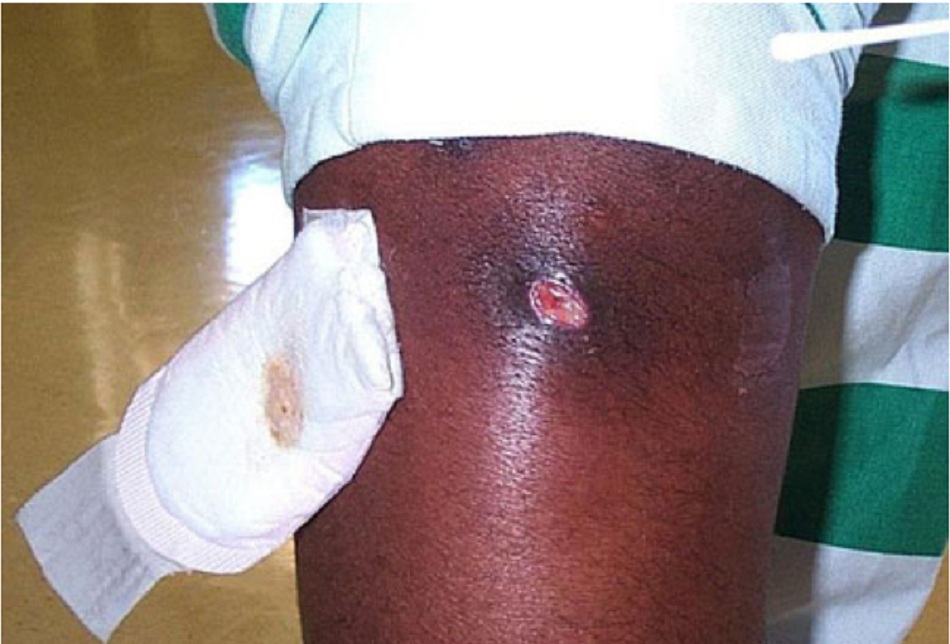
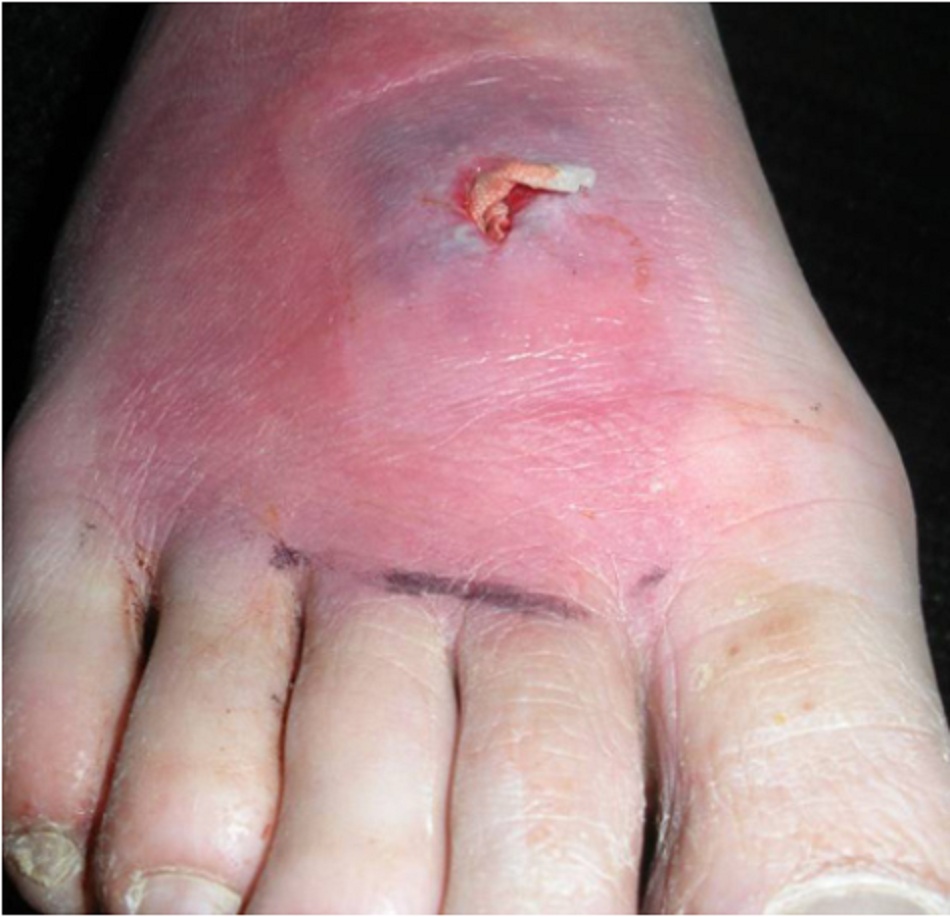
Một bệnh nhân nam 21 tuổi đến khám và cho biết bị nhện cắn vào chi trên, sưng to và đau khi chạm vào. Tổn thương có vết loét trung tâm kèm theo ban đỏ xung quanh. Trước đây anh ấy đến thăm khám tại trung tâm chăm sóc khẩn cấp tại địa phương và bắt đầu sử dụng kháng sinh cephalosporin. Tổn thương trở nên tệ hơn.[Fig-1]
Tiền sử ca bệnh #2
Một bệnh nhân nữ 71 tuổi bị suy thận mạn đến phòng cấp cứu trong tình trạng sốt 40°C (104°F) và hạ huyết áp trong khi lọc thận. Gần đây bệnh nhân được nhập viện do suy hô hấp thứ phát do viêm phổi và COPD trở nặng cấp tính.
Các bài trình bày khác
MRSA có thể xuất hiện ở bệnh nhân lớn tuổi như là nhiễm khuẩn tiết niệu phức tạp với chứng khó tiểu, sốt và đau hông, ốm yếu, và lú lẫn. Không phổ biến, những bệnh nhân này ở trong bệnh viện hoặc môi trường chăm sóc sức khỏe mà họ được đặt ống thông Foley. Tổng phân tích nước tiểu thường phù hợp với UTI, và mức độ nhạy cảm trong mẫu nuôi cấy cho thấy MRSA. Nhiễm khuẩn huyết có thể đi kèm trong trường hợp này.
Cách tiếp cận chẩn đoán từng bước
Thường chẩn đoán nhiễm MRSA trong cộng đồng theo nghi ngờ lâm sàng, sau khi xem xét tiền sử biểu hiện, yếu tố nguy cơ, và khám lâm sàng. Cần nghi ngờ tương tự nhiễm MRSA trong cơ sở chăm sóc y tế ở bệnh nhân có yếu tố nguy cơ, tiền sử trước đây, các dấu hiệu và triệu chứng phù hợp với quá trình nhiễm khuẩn. Da và các vị trí cơ thể không được tiệt trùng khác có thể có vi sinh vật cư trú mà không có bằng chứng về quá trình nhiễm khuẩn. Cần kết quả nuôi cấy và độ nhạy cảm kháng sinh để xác định chẩn đoán nhiễm trùng MRSA. [CDC: MRSA homepage]
Tiền sử
Tiền sử ở bất kỳ bệnh nhân nào nghi ngờ nhiễm MRSA cần bao gồm việc đặt câu hỏi về sự tồn tại của các yếu tố nguy cơ. Các yếu tố nguy cơ liên quan đến nhiễm khuẩn MRSA bao gồm bệnh mạn tính cần thăm khám chăm sóc sức khỏe, sống trong điều kiện đông đúc/các cộng đồng nửa kín, sử dụng thuốc kháng sinh trước đây, tiền sử nhiễm khuẩn MRSA trước đây, tiếp xúc với người dương tính với MRSA, vi sinh vật cư trú trong mũi với MRSA, và nhiễm HIV. Các yếu tố nguy cơ đặc trưng liên quan chặt chẽ với MRSA trong cơ sở chăm sóc y tế bao gồm các nhóm bệnh nhân cao tuổi (tuổi trung bình là 64 tuổi), nhập viện gần đây, và đặt thiết bị bên trong hoặc vết thương gần đây. Nhóm bệnh nhân bị ảnh hưởng đáng kể bởi MRSA trong cộng đồng bao gồm trẻ em và người lớn trẻ tuổi (tuổi trung bình là 22 tuổi), người Mỹ bản xứ và người đảo Thái Bình Dương, nam giới quan hệ tình dục đồng giới, vận động viên nghiệp dư và chuyên nghiệp, những người trong trại cải tạo, và tiêm chích ma túy.
Cần cân nhắc MRSA ở những bệnh nhân được chẩn đoán là nhiễm khuẩn không đáp ứng với thuốc kháng sinh penicillin. Điều này đặc biệt đúng đối với các nhiễm trùng da và mô mềm, là dạng thường gặp nhất của nhiễm trùng MRSA.[3] Các triệu chứng điển hình bao gồm các loại nhiễm trùng sau đây.
Nhiễm trùng da và mô mềm.
- Bệnh nhân thường biểu hiện với một hoặc nhiều tổn thương da (ví dụ như mụn nhọt) hoặc mụn mủ.
- Bệnh nhân có thể liên quan đến tiền sử nhện cắn mà chưa từng nhìn thấy nhện.
- Có tiền sử MRSA sẽ làm tăng mức độ nghi ngờ.
Vãng khuẩn huyết và nhiễm trùng huyết
- Cân nhắc vãng khuẩn huyết hoặc nhiễm trùng huyết ở bệnh nhân có tiền sử sốt, trạng thái tâm lý thay đổi, hoặc ớn lạnh, tùy theo phát hiện khi thăm khám lâm sàng.
Viêm nội tâm mạc nhiễm khuẩn
- Bệnh nhân có thể biểu hiện sốt, ớn lạnh, khó thở, đau khớp, đổ mồ hôi đêm, và mệt mỏi.
- Có thể có nguồn gây nhiễm khuẩn.
- Tiền sử tiêm chích ma tuý hoặc tình trạng suy giảm miễn dịch sẽ làm tăng nguy cơ nhiễm MRSA.
Nhiễm trùng khớp
- Bệnh nhân biểu hiện tiền sử đau, sưng khớp, có thể liên quan đến tiền sử thay khớp trước đây.
Viêm phổi
- Bệnh nhân có biểu hiện sốt, ớn lạnh, ho, và khó thở.
- Bệnh nhân có thể có biểu hiện nặng.
Nhiễm trùng đường tiểu
- Bệnh nhân có thể biểu hiện tiểu đau khi đi tiểu, đái máu, sốt, trạng thái tâm lý thay đổi, ớn lạnh hoặc bí tiểu.
- Bệnh nhân có ống thông đặt bên trong có thể biểu hiện với sốt, ớn lạnh, dấu hiệu vãng khuẩn huyết, và có khả năng kích ứng hoặc đau ở vị trí đặt ống thông.
- Có thể có tiền sử đặt ống thông đường tiểu.
- Khi phân lập Staphylococcus aureus trong nước tiểu, cần xem xét nguồn nhiễm trùng nội mạch.
Tiêu chí hỗ trợ chẩn đoán MRSA trong cộng đồng và trong cơ sở chăm sóc sức khỏe
Sau khi kết quả nuôi cấy xác định MRSA, hướng dẫn của CDC có các tiêu chí về dịch tễ để phân biệt MRSA trong cơ sở chăm sóc sức khỏe và MRSA trong cộng đồng.
Chẩn đoán MRSA trong cộng đồng khi: [CDC: MRSA homepage]
- Có nhiễm trùng trong môi trường ngoại trú, hoặc nhận biết kết quả nuôi cấy dương tính đối với MRSA trong vòng 48 giờ sau khi nhập viện
- Không có tiền sử nhiễm khuẩn MRSA hoặc MRSA cư trú
- Không có tiền sử nhập viện; viện dưỡng lão, cơ sở điều dưỡng chuyên môn, hoặc nhà tế bần; lọc thận; hoặc phẫu thuật
- Không có catheter hoặc thiết bị y tế đặt bên trong lâu dài qua da vào cơ thể.
- Chẩn đoán MRSA trong cơ sở chăm sóc y tế khởi phát trong cộng đồng khi:
- Nhiễm trùng xảy ra bên ngoài bệnh viện hoặc <48 giờ nhập viện ở những người được chăm sóc sức khỏe trong năm trước (phẫu thuật, nhập viện, lọc máu, nằm lâu trong cơ sở chăm sóc y tế).
Chẩn đoán MRSA liên quan đến chăm sóc y tế khi:
- Xảy ra nhiễm trùng >48 giờ sau khi nhập viện
Khám lâm sàng
Nhiễm trùng da và mô mềm
- MRSA trong cộng đồng thường biểu hiện như là những tổn thương ban đỏ hoặc mụn mủ, ở dạng đơn lẻ hoặc đa dạng.
- Người ta thường nhầm lẫn các tổn thương da với vết côn trùng cắn hoặc viêm nang lông.
- Có thể hình thành áp-xe.
- Mủ, có hoặc không có tình trạng chảy mủ từ ổ áp xe, có nhiều khả năng nhiễm trùng do cầu khuẩn, trong khi viêm mô tế bào không có mủ có nhiều khả năng là nhiễm liên cầu khuẩn và có thể liên quan đến đường bạch huyết
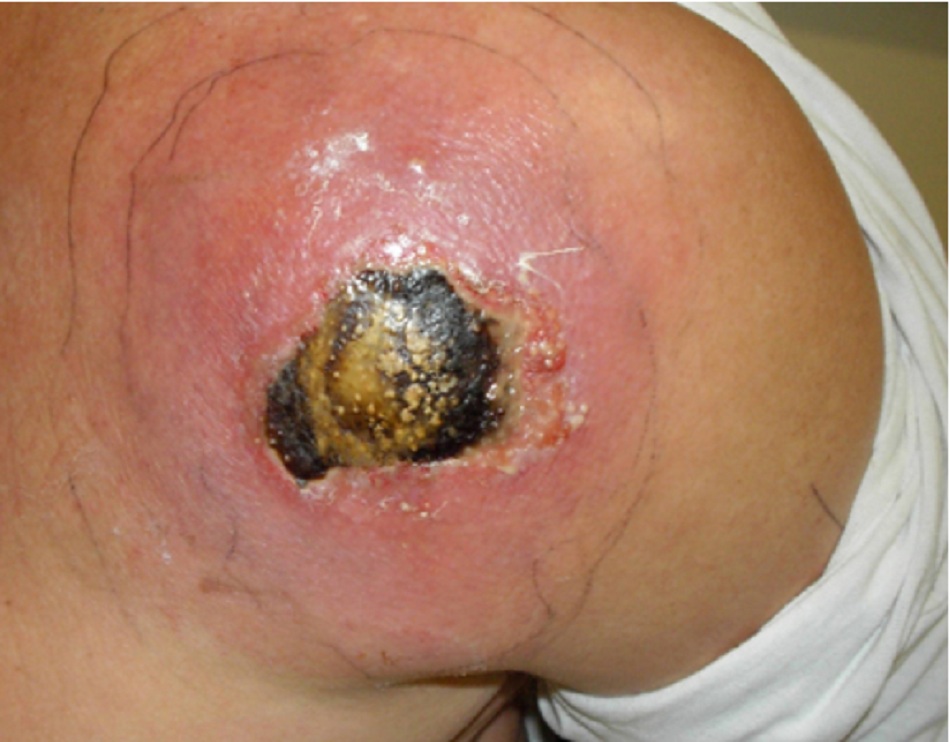
- Đôi khi có biểu hiện loét trung tâm.[Fig-1][Fig-2]
Vãng khuẩn huyết và nhiễm trùng huyết
- Nhịp tim nhanh, sốt, hạ huyết áp không đáp ứng với dịch truyền tĩnh mạch, xanh tím, bầm tím, hoặc chấm xuất huyết gợi ý về DIC và trạng thái tâm lý thay đổi có thể biểu hiện với vãng khuẩn huyết do MRSA.
- MRSA liên quan đến chăm sóc y tế, khi so với MRSA trong cộng đồng, có thể biểu hiện nhiễm khuẩn nặng hơn như sốc nhiễm khuẩn.[16] Tuy nhiên, có báo cáo về các ca MRSA trong cộng đồng nặng như viêm cân mạc hoại tử, viêm phổi hoại tử, và hội chứng Waterhouse-Friderichsen.
- Bệnh nhân có đặt catheter nội mạch có thể biểu hiện sốt, đau, ban đỏ hoặc tiết dịch ở vị trí đặt ống thông. Viêm nội tâm mạc nhiễm khuẩn
- Bệnh nhân có thể biểu hiện sốt, tiếng thổi tim, nhịp tim nhanh, và dấu hiệu CHF.
- Có thể có các đốm Roth (xuất huyết thận), tổn thương Janeway (không đau khi chạm, ban đỏ nhỏ hoặc nổi ban xuất huyết hoặc các tổn thương dạng nốt trong lòng bàn tay hoặc bàn chân), hoặc xuất huyết mảnh vụn dưới móng nhưng ít gặp hơn.
Nhiễm trùng khớp
- Có thể có biểu hiện đau, sưng, và ấm ở khớp liên quan.
- Sốt kèm theo các triệu chứng ở khớp.
Viêm phổi
- Bệnh nhân có biểu hiện sốt, thở nhanh, và suy hô hấp.
- Các phát hiện bất thường khi khám phổi gợi ý tình trạng đông đặc phổi bao gồm gõ đục vừa, hoặc tiếng dê kêu hoặc ran phổi.
- MRSA liên quan đến chăm sóc y tế, khi so với MRSA trong cộng đồng, có thể biểu hiện nhiễm khuẩn nặng hơn như sốc nhiễm khuẩn.[16] Tuy nhiên, có báo cáo về các ca viêm phổi tối cấp và hoại tử với MRSA trong cộng đồng, nhất là ở những người trẻ tuổi khỏe mạnh.
Nhiễm trùng đường tiểu
- Bệnh nhân có thể biểu hiện đau bụng, sốt, và đau vùng hông.
- Cũng có thể quan sát thấy khối áp-xe quanh thận.
Các thăm dò
Da và các vị trí không tiệt trùng khác có thể có vi khuẩn cư trú với MRSA, nhưng điều này không nhất thiết có nghĩa là bệnh nhân bị nhiễm khuẩn cấp tính. Chẩn đoán nhiễm khuẩn là theo tiền sử lâm sàng, các dấu hiệu và triệu chứng nhiễm khuẩn, cùng với kết quả xét nghiệm hỗ trợ như công thức máu có số lượng bạch cầu tăng. Chỉ định xét nghiệm dựa vào các triệu chứng lâm sàng mà bệnh nhân biểu hiện. Xét nghiệm bao gồm nuôi cấy:
- Máu
- Đờm
- Nước tiểu
- Dịch áp-xe hoặc mô bị cắt lọc
- Hút dịch từ khớp nghi ngờ nhiễm khuẩn
- Đầu catheter mạch máu
Chẩn đoán nhiễm khuẩn MRSA khi kết quả nuôi cấy dương tính. Có thể thực hiện thêm các xét nghiệm khác như siêu âm tim để đánh giá khả năng viêm nội tâm mạc ở bệnh nhân nhiễm khuẩn huyết. Chụp XQ ngực thẳng khi nghi ngờ giai đoạn phổi. Có thể sử dụng PCR từ các mẫu cấy dịch hoặc cấy mô để phát hiện gen mecA, khẳng định sự hiện diện của MRSA.
Các yếu tố nguy cơ
Thường gặp
>50 tuổi (liên quan đến chăm sóc y tế)
- MRSA trong cơ sở chăm sóc y tế thường gặp hơn ở nhóm bệnh nhân cao tuổi.[4] [9] [10]
Trẻ em và người lớn trẻ tuổi <35 tuổi (trong cộng đồng)
- Trẻ em và người lớn trẻ tuổi thường bị MRSA trong cộng đồng, trong khi MRSA trong cơ sở chăm sóc sức khỏe thường gặp hơn trong nhóm bệnh nhân cao tuổi.[4] [9] [10]
Người gốc Mỹ và người dân đảo Thái Bình Dương (trong cộng đồng)
- Những nhóm này có nguy cơ nhiễm MRSA trong cộng đồng cao hơn.[7]
Nam giới có quan hệ tình dục đồng giới (trong cộng đồng)
- Bệnh nhân trong nhóm này có nhiều nguy cơ tiếp xúc với các vật chủ mang MRSA quần cư hoặc bản thân họ đã mang, dẫn đến nguy cơ nhiễm trùng tăng cao.[9]
Người tiêm chích ma túy (trong cộng đồng)
- Bệnh nhân trong nhóm này có nhiều nguy cơ tiếp xúc với các vật chủ mang MRSA quần cư hoặc bản thân họ đã mang, dẫn đến nguy cơ nhiễm trùng tăng cao.[9]
- Người ta xác định tiêm chích ma túy là yếu tố nguy cơ độc lập đối với MRSA trong cộng đồng.[9]
Được đặt các thiết bị hoặc vết thương hiện tại (trong cơ sở chăm sóc y tế)
- Bệnh nhân có đặt catheter hoặc có vết thương có nguy cơ nhiễm MRSA trong cơ sở chăm sóc y tế tăng cao.[4]
Nhập viện trong năm trước (có liên quan đến chăm sóc y tế)
- Sự xuất hiện MRSA là căn nguyên hàng đầu ở các cơ sở ICU làm tăng nguy cơ phơi nhiễm ở bệnh nhân nội trú
- Theo dõi các ca cách ly ICU do Staphylococcus aureus cho thấy tỷ lệ nhiễm bệnh MRSA là 59%.
- Bằng chứng hỗ trợ mạnh mẽ điều này như là một yếu tố nguy cơ cần xem xét khi đánh giá một bệnh nhân nghi ngờ MRSA.[12]
Bệnh mạn tính cần thăm khám chăm sóc sức khỏe (trong cơ sở chăm sóc sức khỏe)
- Bao gồm lọc máu và những người có nhiều lần thăm khám sức khỏe định kỳ, do đó tăng khả năng phơi nhiễm MRSA.[12]
Điều kiện đông đúc/các cộng đồng nửa kín (trong cơ sở chăm sóc sức khỏe và trong cộng đồng)
- Bao gồm các cơ sở chăm sóc lâu dài (như nhà dưỡng lão), nhà tù, nhà giữ trẻ, trường học.
- Đặc biệt liên quan đến các vận động viên, nhân viên quân đội, hoặc những người vô gia cư.
- Khoảng cách gần gũi tăng khả năng tiếp xúc với người mang mầm bệnh.[3] [10] [12]
Tiền sử MRSA trước đây (trong cơ sở chăm sóc sức khỏe và trong cộng đồng)
- Bệnh nhân có thể trở thành người mang mầm bệnh thậm chí sau khi đã khỏi nhiễm trùng cấp tính.[13]
Tiếp xúc với người dương tính với MRSA (trong cơ sở chăm sóc sức khỏe và trong cộng đồng)
- Quan sát thấy tỷ lệ nhiễm bệnh MRSA tăng cao trong các cộng đồng có người mang mầm bệnh không có triệu chứng.[4]
Vi sinh vật cư trú trong mũi với MRSA (trong cơ sở chăm sóc sức khỏe và trong cộng đồng)
- Vi sinh vật cư trú trong mũi là yếu tố nguy cơ nhiễm trùng, nhưng các vị trí cơ thể khác có thể là vị trí khu trú như hầu họng, đáy chậu, trực tràng, âm đạo, và nách.[3] [14]
sử dụng thuốc khác sinh trước đây (trong cơ sở chăm sóc sức khỏe và trong cộng đồng)
- Sử dụng thuốc kháng sinh trước đây thường liên quan nhiều hơn đến MRSA trong cơ sở chăm sóc sức khỏe nhưng cũng được ghi nhận là yếu tố nguy cơ đối với MRSA trong cộng đồng.[4]
Nhiễm HIV (trong cộng đồng và trong cơ sở chăm sóc sức khỏe)
- Bệnh nhân trong nhóm này có nhiều nguy cơ tiếp xúc với các vật chủ mang MRSA quần cư hoặc bản thân họ đã mang, dẫn đến nguy cơ nhiễm trùng tăng cao.[15]
- Người ta nhận biết HIV là yếu tố nguy cơ độc lập đối với MRSA trong cộng đồng.[9]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ liên quan chặt chẽ đến nhiễm khuẩn MRSA bao gồm bệnh mạn tính cần thăm khám chăm sóc sức khỏe, sống trong điều kiện đông đúc/các cộng đồng nửa kín, tiền dùng thuốc kháng sinh, tiền sử nhiễm khuẩn MRSA, tiếp xúc với người dương tính với MRSA, vi sinh vật cư trú trong mũi với MRSA, và nhiễm HIV.
- Các yếu tố nguy cơ đặc trưng liên quan chặt chẽ với MRSA trong bệnh viện bao gồm các nhóm bệnh nhân cao tuổi (tuổi trung bình là 64 tuổi), nhập viện gần đây, và đặt thiết bị bên trong hoặc vết thương gần đây.
- Nhóm bệnh nhân đặc trưng có các yếu tố nguy cơ liên quan chặt chẽ với MRSA trong cộng đồng bao gồm trẻ em và người lớn trẻ tuổi (tuổi trung bình là 22 tuổi), người Mỹ bản xứ và người đảo Thái Bình Dương, nam giới quan hệ tình dục đồng giới, và tiêm chích ma túy.
Những tổn thương da ban đỏ hoặc mụn mủ, ở dạng đơn lẻ hoặc đa dạng. (thường gặp)
- Biểu hiện thường gặp của MRSA trong cộng đồng.
- Thường nhầm lẫn với vết côn trùng cắn hoặc viêm nang lông.
- Đôi khi có biểu hiện loét trung tâm.[Fig-1][Fig-3]
Kích ứng hay đau ở chỗ đặt ống thông bên trong (thường gặp)
- Bệnh nhân có ống thông đặt bên trong cũng có thể bị sốt, ớn lạnh, dấu hiệu vãng khuẩn huyết.
- Điều này có thể đi kèm với ban đỏ hoặc tiết dịch tại vị trí đặt ống thông.
Tiếng thổi tim và các dấu hiệu khác của viêm nội tâm mạc (không thường gặp)
- Có thể gợi ý viêm nội tâm mạc.
- Có thể có các đốm Roth (xuất huyết thận), tổn thương Janeway (không đau khi chạm, ban đỏ nhỏ hoặc nổi ban xuất huyết hoặc các tổn thương dạng nốt trong lòng bàn tay hoặc bàn chân), hoặc xuất huyết mảnh vụn dưới móng nhưng ít gặp hơn.
Các yếu tố chẩn đoán khác
Nhiễm khuẩn không đáp ứng với penicillins (thường gặp)
- MRSA cần được xem xét ở những bệnh nhân không đáp ứng với thuốc kháng sinh penicillin.
- Điều này đặc biệt đúng đối với các nhiễm trùng da và mô mềm, là dạng thường gặp nhất của nhiễm trùng MRSA.[3]
Tiền sử nhện cắn giả định (thường gặp)
- Thường gặp của MRSA trong cộng đồng.
- Bệnh nhân có biểu hiện với tổn thương dạng nốt, bị áp-xe, hoặc loét với biểu hiện ban đầu là đau buốt và giả định là bị nhện cắn.
- Không tìm thấy vết nhện cắn hoặc đâm chích.[3]
Hình thành áp-xe (thường gặp)
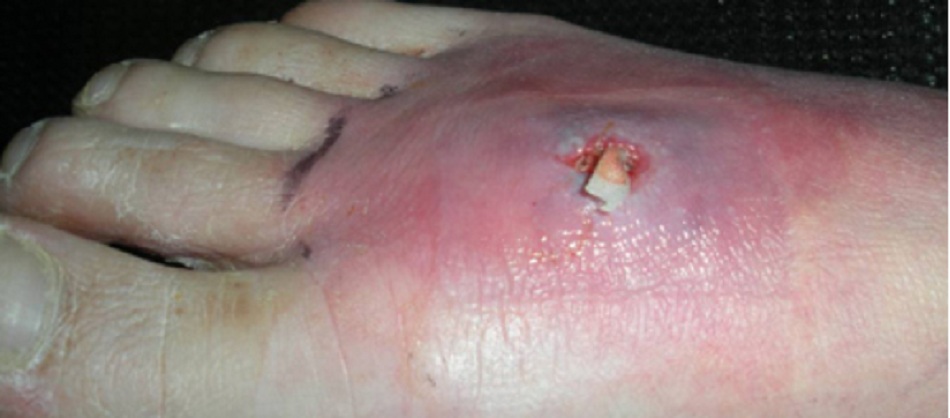
- Có thể xảy ra các loại nhiễm trùng do cầu khuẩn[Fig-3][Fig-4][Fig-2]
Sốt (thường gặp)
- Có thể kèm theo các dấu hiệu và triệu chứng có thể gợi ý nguồn gây nhiễm khuẩn, hoặc có thể sốt không rõ căn nguyên.
Mệt mỏi (thường gặp)
- Không có triệu chứng đặc hiệu.
Nhịp tim nhanh và hạ huyết áp (thường gặp)
- Biểu hiện nhiễm trùng toàn thân.[16]
- Nhịp tim nhanh có thể xuất hiện trong trường hợp viêm nội tâm mạc.
Khó thở và ho (thường gặp)
- Đi kèm với sốt, thở nhanh và suy hô hấp ở bệnh nhân viêm phổi.
- Khó thở có thể xảy ra với suy tim sung huyết thứ cấp với viêm nội tâm mạc.
Đi tiểu đau, đái máu, hoặc bí tiểu (thường gặp)
- Gợi ý UTI.
Đổ mồ hôi đêm hoặc ớn lạnh (không thường gặp)
- Gợi ý bệnh nền nhiễm trùng.
Biến đổi trạng thái tâm thần (không thường gặp)
- Liên quan đến các yếu tố như nhiễm trùng huyết, vãng khuẩn huyết, hoặc nhiễm trùng hệ thống khác.
- MRSA liên quan đến chăm sóc y tế, khi so với MRSA trong cộng đồng, có thể biểu hiện nhiễm khuẩn nặng hơn như sốc nhiễm khuẩn.[16]
- Có thể quan sát thấy với giảm oxy máu thứ phát với nhiễm trùng phổi.
Dấu hiệu đông đặc phổi (không thường gặp)
- Ran phổi, gõ đục vừa, or egophony (tiếng dê).
- Bệnh nhân có thể viêm phổi nặng.
- So với MRSA trong cộng đồng, nhiễm MRSA có thể biểu hiện nhiễm khuẩn nặng hơn như sốc nhiễm khuẩn.[16]
Đau bụng hoặc đau vùng hông (không thường gặp)
- Dấu hiệu UTI.
Đau khớp (không thường gặp)
- Có thể gợi ý nhiễm trùng khớp..
- Cũng là dấu hiệu viêm nội tâm mạc.
Sưng khớp (không thường gặp)
- Dấu hiệu của nhiễm trùng khớp.
- Nhiễm trùng có thể xảy ra nếu bệnh nhân có tiền sử thay khớp
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Công thức máu
• Tăng bạch cầu có khả năng nhiễm trùngs |
Số lượng bạch cầu tăng |
| Cấy máu
• Xem xét bệnh nhân có nghi ngờ cao vãng khuẩn huyết, nhiễm khuẩn huyết, hoặc không rõ nguồn nhiễm trùng |
Dương tính đối với MRSA |
| Nuôi cấy nước tiểu
• Thực hiện ở những bệnh nhân có bằng chứng UTI. |
Dương tính đối với MRSA |
| Nuôi cấy mô
• Lấy mô bị cắt lọc ở bệnh nhân có mô nhiễm trùng. |
Dương tính đối với MRSA |
| Cấy đờm
• Thực hiện cho những bệnh nhân ho có đờm và khả năng nhiễm trùng phổi. |
Dương tính đối với MRSA |
| Siêu âm tim
• Cho thấy bệnh nhân có tiếng thổi mới, cấy máu dương tính, dấu hiệu nhiễm khuẩn như đốm Roth và tổn thương Janeway, hoặc CHF. |
Viêm nội tâm mạc: nốt sùi hoặc áp-xe đường viền |
| CXR
• Xác định MRSA thường dựa trên kết quả cấy đờm hoặc cấu máu nếu bệnh nhân có vãng khuẩn huyết do MRSA từ viêm phổi. |
Viêm phổi: bằng chứng đông đặc hoặc tràn dịch; viêm nội tâm mạc: có thể có bằng chứng tắc mạch nhiễm khuẩn hoặc suy tim xung huyết |
| Nuôi cấy dịch chọc hút khớp
• Cần xem xét bệnh nhân tràn dịch khớp, đau, hoặc ấm. |
Dương tính đối với MRSA |
| Nuôi cấy đầu catheter mạch máu
• Cân nhắc ở bệnh nhân có catheter mạch máu và có bằng chứng nhiễm trùng. • Điều này bao gồm những người đang lọc thận, hoặc có cathater tĩnh mạch trung tâm hoặc ngoại vi |
Dương tính đối với MRSA |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| PCR
• Thực hiện PCR từ mẫu nuôi cấy dịch hoặc mô để phát hiện gen mecA, trung gian kháng oxacillin.[2] • Kháng methicillin qua trung gian protein gắn penicillin 2a được gien mecA mã hóa.[11] • Điều này cho thấy phát triển vi khuẩn khi có mặt thuốc kháng sinh betalactam. |
Phát hiện gen mecA |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Côn trùng hoặc nhện cắn | • Vết nhện cắn có thể cho thấy vết chích hoặc nhìn thấy nhện cắn
• Ít có khả năng loét trung tâm kèm theo ban đỏ hoặc đau xung quanh. • Nhiều khả năng đáp ứng penicillins hoặc cephalosporins. • Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Nuôi cấy và làm kháng sinh đồ từ vết thương hoặc áp-xe âm tính với MRSA.
• Nhuộm gram có thể phân loại căn nguyên ban đầu. |
| Viêm mô tế bào | • Viêm mô tế bào ít có khả năng biểu hiện như là những tổn thương ban đỏ hoặc mụn mủ, ở dạng đơn lẻ hoặc đa dạng. Ít có khả năng nhầm lẫn đối với vết côn trùng cắn hoặc viêm nang lông.
• Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Nuôi cấy và làm sinh đồ của vi khuẩn dịch tiết âm tính với MRSA. |
| Viêm nang lông | • Bệnh nhân thường có biểu hiện tổn thương da đơn lẻ hoặc nhiều tổn thương hoặc mụn mủ, có thể khó phân biệt với nhiễm khuẩn MRSA trong cộng đồng.
• Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Nuôi cấy và kháng sinh đồ ci khuẩn từ dẫn lưu âm tính với MRSA. |
| Viêm phổi không do MRSA | • Biểu hiện có thể tương tự với biểu hiện của bệnh nhân viêm phổi do MRSA.
• Bệnh nhân có biểu hiện sốt, ớn lạnh, ho, và khó thở, và thường bệnh nặng. • Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Cấy máu, cấy đờm âm tính với MRSA.
• Viêm phổi MRSA có thể có thâm nhiễm nhiều thùy tạo hang trên CXR. |
| Vãng khuẩn huyết không do MRSA | • Biểu hiện có thể tương tự với biểu hiện của bệnh nhân vãng khuẩn huyết MRSA.
• Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Cấy máu âm tính với MRSA. |
| Nhiễm trùng đường tiết niệu, không phải do nhiễm trùng MRSA | • Bệnh nhân có thể biểu hiện tiểu đau khi đi tiểu, đái máu, sốt, trạng thái tâm lý thay đổi, ớn lạnh hoặc bí tiểu.
• Biểu hiện có thể tương tự với biểu hiện của bệnh nhân MRSA UTI. • Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Nuôi cấy nước tiểu âm tính với MRSA. |
| Viêm nội tâm mạc nhiễm trùng, không phải do nhiễm trùng MRSA | • Biểu hiện có thể tương tự với bệnh nhân MRSA.
• Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Cấy máu âm tính với MRSA. |
| Nhiễm trùng khớp, không phải do nhiễm trùng MRSA | • Biểu hiện có thể tương tự với biểu hiện của bệnh nhân nhiễm trùng khớp MRSA.
• Có thể không có các yếu tố nguy cơ nhiễm MRSA. |
• Nuôi cấy hút dịch khớp âm tính với MRSA. |
Các tiêu chí chẩn đoán
Tiêu chí hỗ trợ chẩn đoán MRSA trong cộng đồng và trong cơ sở chăm sóc sức khỏe
Sau khi kết quả nuôi cấy xác định MRSA, có hướng dẫn về các tiêu chí dịch tễ để phân biệt MRSA trong bệnh viện từ trong cộng đồng.
Chẩn đoán MRSA trong cộng đồng khi: [CDC: MRSA homepage]
- Có nhiễm trùng trong môi trường ngoại trú, hoặc nhận biết kết quả nuôi cấy dương tính đối với MRSA trong vòng 48 giờ sau khi nhập viện
- Không có tiền sử nhiễm khuẩn MRSA hoặc MRSA cư trú
- Không có tiền sử nhập viện; viện dưỡng lão, cơ sở điều dưỡng chuyên môn, hoặc nhà tế bần; lọc thận; hoặc phẫu thuật
- Không có catheter hoặc thiết bị y tế đặt bên trong lâu dài qua da vào cơ thể.
Chẩn đoán MRSA trong cơ sở chăm sóc y tế khởi phát trong cộng đồng khi:
- Nhiễm trùng xảy ra bên ngoài bệnh viện hoặc <48 giờ nhập viện ở những người được chăm sóc sức khỏe trong năm trước (phẫu thuật, nhập viện, lọc máu, nằm lâu trong cơ sở chăm sóc y tế).
Chẩn đoán MRSA liên quan đến chăm sóc y tế khi:
- Xảy ra nhiễm trùng >48 giờ sau khi nhập viện.
Điều trị
Cách tiếp cận điều trị từng bước
Thường có thể điều trị tổn thương da và mô mềm ở MRSA trong cộng đồng trong môi trường ngoại trú bằng thuốc kháng sinh đường uống. Cần dẫn lưu áp-xe. Cần thiết theo dõi chặt chẽ để xác định cải thiện. Các ca nhiễm trùng nặng hơn có thể cần nhập viện. Các ca nhiễm trùng biến chứng như viêm nội tâm mạc, nhiễm trùng khớp, viêm phổi, và vãng khuẩn huyết, cần nhập viện và điều trị thuốc kháng sinh tiêm tĩnh mạch. Rạch và dẫn lưu áp-xe đồng thời là một phần quan trọng trong điều trị, có thể có tác dụng trị bệnh.[20]
Chọn thuốc kháng sinh
Nếu có thể, cần nuôi cấy để định danh và làm kháng sinh đồ c khi bắt đầu sử dụng thuốc kháng sinh.
Nhiễm MRSA trong cộng đồng
- Hầu hết các ca MRSA trong cộng đồng nhạy với thuốc kháng sinh đường uống.
- Sử dụng thuốc kháng sinh đường uống (như trimethoprim/sulfamethoxazole, tetracycline, hoặc clindamycin) trong điều trị các nhiễm trùng da và mô mềm không biến chứng, khi bệnh nhân không có bằng chứng nhiễm trùng toàn thân (ví dụ như áp-xe hoặc giả định nhện cắn bị nhiễm trùng). Có thể sử dụng linezolid, nhưng đắt tiền và hiếm khi cần trong hầu hết các ca bệnh. Chỉ sử dụng với sự tham vấn bác sĩ chuyên khoa về bệnh truyền nhiễm.
- Chỉ rạch và dẫn lưu (không sử dụng thuốc kháng sinh) có thể là biện pháp điều trị đầy đủ cho các áp-xe nhỏ (ví dụ như <5cm đối với da và mô mềm). Tuy nhiên, Hội Bệnh Truyền Nhiễm Hoa Kỳ (IDSA) khuyến nghị sử dụng liệu pháp điều trị kháng sinh đồng thời cho những bệnh nhân bị suy giảm miễn dịch, ở độ tuổi quá cao, hoặc mắc nhiều bệnh đồng thời hoặc liên quan đến áp-xe ở vị trí khó dẫn lưu.[20]
- Không đáp ứng với thuốc kháng sinh đường uống hoặc nhiễm trùng có biến chứng (bằng chứng của nhiễm trùng hệ thống) là gợi ý cho bệnh nhân nhập viện và sử dụng thuốc kháng sinh tiêm tĩnh mạch.
Nhiễm MRSA trong cơ sở chăm sóc sức khỏe
- Những nhiễm trùng này có nhiều khả năng cần thuốc kháng sinh tiêm tĩnh mạch.
- Kháng sinh đầu tay sử dụng điều trị MRSA trong cơ sở y tế là vancomycin. Phải theo dõi nồng độ thuốc trong huyết thanh trong suốt thời gian điều trị. Bác sỹ lâm sàng cần hỏi ý kiến phòng xét nghiệm về giá trị đỉnh và lõm của vancomycin.
- Có bằng chứng cho thấy linezolid giống như với vancomycin để điều trị MRSA trong cơ sở chăm sóc sức khỏe tại bất kỳ vị trí nào trên cơ thể, nhất là viêm phổi, nhưng là lựa chọn thứ hai vì khả năng tiến triển sự đề kháng và tác dụng phụ của thuốc[21]
Nhiễm trùng da và mô mềm.
Có thể điều trị tổn thương da và mô mềm không có biến chứng với thuốc kháng sinh đường uống.[22] Dành thuốc kháng sinh tiêm tĩnh mạch cho các ca trong cộng đồng và trong cơ sở chăm sóc sức khỏe có biến chứng. Nhiễm trùng có biến chứng có các dấu hiệu và triệu chứng ảnh hưởng toàn thân: ví dụ như hạ huyết áp, nhịp tim nhanh, suy thận, suy giảm chức năng phổi, bằng chứng sốc và mê sảng. Đối với các ca bệnh đòi hỏi phải sử dụng liệu pháp tiêm tĩnh mạch, thường khuyến nghị vancomycin là liệu pháp đầu tay. Chích rạch và dẫn lưu, cũng như bóc tách, là một phần quan trọng trong điều trị các tổn thương da và mô mềm. Trong một số ca bệnh, rạch và dẫn lưu áp-xe <5 cm có thể tự lành
Vãng khuẩn huyết và nhiễm trùng huyết
Vãng khuẩn huyết thường đi kèm với các dấu hiệu và triệu chứng của nhiễm khuẩn huyết. Sự hiện diện đồng thời của hội chứng đáp ứng viêm hệ thống và vãng khuẩn huyết dựa trên kết quả nuôi cấy, hoặc phát hiện nhiễm trùng qua thăm khám khi kết quả nuôi cấy âm tính Đáp ứng viêm toàn thân bao gồm từ >2 các triệu chứng sau:[23]
- Nhiệt độ >39°C (101,3°F) hoặc <35°C (95°F)
- Nhịp tim >90 bpm
- Nhịp thở >20 nhịp/phút hoặc PaCO2 <32 mmHg
- Số lượng bạch cầu >12.000 tế bào/mmA3 của máu hoặc <4000 tế bào/mmA3 của máu, hoặc >10% các hình thái bạch cầu non
Khuyến cáo sử dụng thuốc kháng sinh tiêm tĩnh mạch[24] [25] khuyến cáo sử dụng vancomycin như là liệu pháp đầu tay. Nhận biết và loại bỏ các nguồn có thể gây nhiễm trùng như áp-xe hoặc catheter nội mạch là điều tối quan trọng.
Viêm phổi
Cần điều trị viêm phổi do MRSA với thuốc kháng sinh tiêm tĩnh mạch. Thường khuyến nghị vancomycin như là liệu pháp đầu tay. Một nghiên cứu ngẫu nhiên có đối chứng gợi ý rằng linezolid có thể có hiệu quả hơn vancomycin trong điều trị viêm phổi do MRSA, mặc dù tỷ lệ tử vong 60 ngày tương tự như đối với nhóm vancomycin và linezolid.[26]
Áp-xe nội tạng
Có thể bị áp-xe ở bất kỳ vị trí nào. Rạch và dẫn lưu rất quan trọng trong điều trị áp-xe ở bất kỳ vị trí nào. Thường sử dụng thuốc kháng sinh đồng thời, kèm theo vancomycin được khuyến nghị là liệu pháp đầu tay.
Viêm nội tâm mạc nhiễm khuẩn
Nói chung, người ta chia viêm nội tâm mạc thành viêm nội tâm mạc với van tự nhiên và liên quan đến van nhân tạo. Khuyến nghị sử dụng thuốc kháng sinh tiêm tĩnh mạch trong thời gian kéo dài. Thường khuyến nghị vancomycin như là liệu pháp đầu tay cho viêm nội tâm mạc với van tự nhiên. Có thể sử dụng daptomycin cho viêm nội tâm mạc van ba lá tự nhiên. Không khuyến nghị linezolid thường quy cho viêm nội tâm mạc. Nếu sử dụng, cần hội chẩn với bác sĩ chuyên khoa bệnh truyền nhiễm. Sử dụng kết hợp vancomycin và gentamicin tiêm tĩnh mạch cộng với rifampicin đường uống cho viêm nội tâm mạc liên quan đến van nhân tạo.
Cần thay van đối với suy tim, hở van động mạch chủ nặng, và không ổn định về huyết động, hoặc đối với áp-xe hoặc hình thành cầu nối ở cả hai dạng viêm nội tâm mạc.[27] Cần thận trọng khi can thiệp phẫu thuật tim mạch sớm. Cần ổn định cho bệnh nhân trước khi tiến hành chỉnh sửa hoặc thay thế.
Viêm khớp nhiễm khuẩn
Cần hút dịch khớp nhiễm trùng, và bắt đầu tiêm kháng sinh qua tĩnh mạch. Một số chuyên gia khuyến nghị sử dụng liệu pháp kết hợp với việc bổ sung rifampicin đường uống trong ca nhiễm trùng khớp tự nhiên, và trong một giai đoạn tái phát nhiễm trùng ở khớp nhân tạo. Không sử dụng rifampicin đơn độc vì có thể trở lên kháng trong quá trình điều trị. Thay đổi kháng sinh theo kết quả kháng sinh đồ. Có thể cần phẫu thuật mở ổ khớp Khớp nhân tạo có thể đối mặt với tình huống cụ thể có thể cần tháo và thay khớp. Cần hội chẩn với bác sĩ phẫu thuật chỉnh hình.
UTI
Khuyến cáo rút ống thông tiểu. Có thể điều trị UTI với thuốc kháng sinh đường uống hoặc tiêm tĩnh mạch, tùy theo độ nhạy cảm và mức độ nghiêm trọng của bệnh. UTI không biến chứng có thể biểu hiện với các triệu chứng khó tiểu và sốt nhưng không có bằng chứng nhiễm khuẩn huyết và có thể điều trị với thuốc kháng sinh đường uống. Bệnh nhân có các dấu hiệu và triệu chứng nhiễm khuẩn huyết, hoặc bằng chứng kết quả nuôi cấy vi khuẩn đề kháng thường phải sử dụng thuốc kháng sinh tiêm tĩnh mạch. Cân nhắc đánh giá nhiễm trùng nội mạch ở bệnh nhân bị UTI do MRSA gây ra mà không có ống thông đường tiểu và không có thiết bị đường tiết niệu.
Viêm tủy xương
Điều trị bao gồm điều trị kháng sinh theo kết quả nuôi cấy và bóc tách trên bề mặt hoặc phẫu thuật. Nếu cần điều trị ngay lập tức trước khi bóc tách và nuôi cấy, có thể bắt đầu thuốc kháng sinh phổ rộng theo kinh nghiệm và điều chỉnh phác đồ khi biết kết quả nuôi cấy và kháng sinh đồ. Nếu đã bắt đầu phác đồ theo kinh nghiệm, cần ngừng kháng sinh trong 3 ngày trước khi lấy mẫu để nuôi cấy.
Phòng ngừa lây lan
Vệ sinh tay sạch là chiến lược quan trọng nhất để phòng ngừa lây lan MRSA. Các chiến lược kiểm soát nhiễm khuẩn hiệu quả khác bao gồm: [28] [29] [30] [31]
- Tích cực giám sát để nhận biết người mang mầm bệnh MRSA và cách ly người mang mầm bệnh MRSA bằng cách tổ chức và thực hiện các biện pháp phòng ngừa tiếp xúc
- Tắm chlorhexidine và có thể sử dụng mupirocin xịt mũi vào lỗ mũi.[32]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Nhóm bệnh nhân | TX line | Điều trị |
| Không biến chứng | 1 | Bóc tách bao gồm rạch và dẫn lưu áp-xe ± thuốc kháng sinh đường uống |
| Biến chứng | 1 | Bóc tách bao gồm chích rạch và dẫn lưu áp-xe chăm sóc y tế |
| Biến chứng | Thêm | Thuốc kháng sinh qua đường tĩnh |
| Nhiễm trùng da và mô mềm: trong cơ sở y tế | 1 | Bóc tách bao gồm chích rạch và dẫn lưu áp-xe chăm sóc y tế |
| Thêm | Thuốc kháng sinh qua đường tĩnh | |
| Nhiễm khuẩn huyết | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| Thêm | Loại bỏ nguồn gây nhiễm khuẩ’n tiềm tàng. | |
| Viêm phổi | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| Áp-xe nội tạng | 1 | Chích rạch và dẫn lưu |
| Thêm | Thuốc kháng sinh qua đường tĩnh mạch | |
| Viêm nội tâm mạc van nhân tạo | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| Viêm nội tâm mạc van nhân tạo | Bổ sung | Thay hoặc chỉnh sửa van tim |
| Viêm nội tâm mạc nhiễm khuẩn van nhân tạo | 1 | Thuốc kháng sinh tiêm tĩnh mạch và rifampicin đường uống |
| Viêm nội tâm mạc nhiễm khuẩn van nhân tạo | Bổ sung | Thay hoặc chỉnh sửa van tim |
| Khớp tự nhiên | 1 | Thuốc kháng sinh qua đường tĩnh mạch ± rifampicin đường uống |
| Khớp tự nhiên | Thêm | Dẫn lưu phẫu thuật |
| Khớp nhân tạo | 1 | Thuốc kháng sinh qua đường tĩnh mạch ± rifampicin đường uống |
| Khớp nhân tạo | Thêm | Dẫn lưu phẫu thuật |
| Khớp nhân tạo | Bổ sung | Thay khớp |
| Không biến chứng | 1 | Kháng sinh đường uống |
| Biến chứng | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| Viêm xương tủy xương | 1 | Thuốc kháng sinh tiêm tĩnh mạch + bóc tách trên bề mặt/phẫu thuật. |
| Tiếp diễn (tóm tắt) | ||
| Nhiễm trùng da và mô mềm tái phát do MRSA ở bệnh nhân có vi khuẩn cư trú |
1 |
Diệt khuẩn + mupirocin nhỏ mũi |
Các lựa chọn điều trị
| Cấp tính | ||
| Nhóm bệnh nhân | TX line | Điều trị |
| Không biến chứng | 1 | Bóc tách bao gồm rạch và dẫn lưu áp-xe ± thuốc kháng sinh đường uống |
| » Cần thực hiện bóc tách hoặc rạch và dẫn lưu áp-xe nếu cần thiết về mặt lâm sàng.
» Nếu chưa xác định chẩn đoán, cần gửi tổ chức được bóc tách để nuôi cấy và làm kháng sinh đồ » Chích rạch và dẫn lưu có thể là biện pháp điều trị đầy đủ cho các áp-xe nhỏ (ví dụ như <5 cm đối với da và mô mềm). Tuy nhiên, Hội Bệnh Truyền Nhiễm Hoa Kỳ (IDSA) khuyến nghị sử dụng liệu pháp điều trị kháng sinh đồng thời cho những bệnh nhân bị suy giảm miễn dịch, ở tuổi quá cao, hoặc mắc nhiều bệnh đồng thời hoặc liên quan đến áp-xe ở vị trí khó dẫn lưu.[20] » Sử dụng thuốc kháng sinh đường uống trong điều trị các nhiễm trùng không có biến chứng khi bệnh nhân không có bằng chứng nhiễm trùng hệ thống. » Thời gian điều trị 7 đến 14 ngày. Các lựa chọn sơ cấp » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần HOẶC Các lựa chọn sơ cấp » Minocycline: 100 mg đường uống mỗi ngày hai lần HOẶC Các lựa chọn sơ cấp » Doxycycline: 100 mg đường uống mỗi ngày hai lần HOẶC Các lựa chọn sơ cấp » clindamycin: 300-450 mg đường uống mỗi ngày ba đến bốn lần HOẶC Các lựa chọn thứ cấp» linezolid: 600 mg đường uống mỗi ngày hai lần |
||
| Biến chứng | 1 | Bóc tách bao gồm chích rạch và dẫn lưu áp-xe chăm sóc y tế |
| » Nhiễm trùng có biến chứng có các dấu hiệu và triệu chứng ảnh hưởng toàn thân.
» Cần thực hiện bóc tách hoặc rạch và dẫn lưu áp-xe nếu cần thiết về mặt lâm sàng. » Nếu chưa xác định chẩn đoán, cần gửi tổ chức được bóc tách để nuôi cấy và làm kháng sinh đồ |
||
| Biến chứng | Thêm | Thuốc kháng sinh qua đường tĩnh |
| » Cần bắt đầu sử dụng thuốc kháng sinh tiêm tĩnh mạch ở bệnh nhân không ổn định cho thấy các dấu hiệu của nhiễm trùng toàn thân hoặc nhiễm khuẩn huyết: ví dụ như hạ huyết áp, nhịp tim nhanh, suy thận, suy giảm chức năng phổi, bằng chứng sốc và mê sảng.
» vancomycin được khuyến cáo như là liệu pháp đầu tay. » Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Bác sĩ cần hội ý với phòng thí nghiệm tham khảo về giá trị đỉnh và lõm vancomycin » Nếu sử dụng linezolid, thời gian điều trị lâu hơn 10 đến 14 ngày. Phải theo dõi công thức máu hàng tuần vì linezolid có thể gây ức chế tủy. » Thời gian điều trị: 7 đến 14 ngày. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày HOẶC Các lựa chọn thứ cấp » Daptomycin: 4 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn thứ cấp » linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần HOẶC Các lựa chọn thứ cấp » Tigecycline: 100 mg tiêm tĩnh mạch như một liều đơn, tiếp theo là 50 mg mỗi 12 giờ HOẶC Các lựa chọn thứ cấp » Telavancin: 10 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn cấp ba » Quinupristin/dalfopristin: 7,5 mg/kg tiêm tĩnh mạch mỗi 8 giờ |
||
| Nhiễm trùng da và mô mềm: trong cơ sở y tế | 1 | Bóc tách bao gồm chích rạch và dẫn lưu áp-xe chăm sóc y tế |
| » Cần thực hiện bóc tách hoặc rạch và dẫn lưu nếu cần thiết
» Nếu chưa xác định chẩn đoán, cần gửi tổ chức được bóc tách để nuôi cấy và làm kháng sinh đồ |
||
| Thêm | Thuốc kháng sinh qua đường tĩnh | |
| » vancomycin được khuyến cáo như là liệu pháp đầu tay.
» Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Bác sĩ cần hội ý với phòng thí nghiệm tham khảo về giá trị đỉnh và lõm vancomycin » Nếu sử dụng linezolid, và điều trị lâu hơn 10 đến 14 ngày, phải theo dõi công thức máu hàng tuần vì linezolid có thể gây ức chế tủy. » Thời gian điều trị: 7 đến 14 ngày. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày HOẶC Các lựa chọn thứ cấp » Daptomycin: 4 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn thứ cấp » linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần HOẶC Các lựa chọn thứ cấp» Tigecycline: 100 mg tiêm tĩnh mạch như một liều đơn, tiếp theo là 50 mg mỗi 12 giờ HOẶC Các lựa chọn thứ cấp » Telavancin: 10 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn cấp ba » Quinupristin/dalfopristin: 7,5 mg/kg tiêm tĩnh mạch mỗi 8 giờ |
||
| Nhiễm khuẩn huyết | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| » Vãng khuẩn huyết thường đi kèm với các dấu hiệu và triệu chứng của nhiễm khuẩn huyết. Nhiễm khuẩn huyết thường xuất hiện đồng thời các triệu chứng của đáp ứng viên hệ thống và bằng chứng nuôi cấy.
» Phản ứng viêm hệ thống bao gồm các thông số sau đây >2:[23] 1. Nhiệt độ >39°C (101,3°F) hoạc <35°C (95°F); 2. Nhịp tim>90 bpm; 3. Nhịp thở >20 lần/ phút hoạc PaCO2 <32 mmHg; 4. Số lượng bạch cầu >12.000 tế bào/mmA3 trong máu hoặc <4000 tế bào/ mmA3 trong máu, hoặc >10% hình thái bạch cầu non. » vancomycin được khuyến cáo như là liệu pháp đầu tay. » Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Bác sĩ cần hội ý với phòng thí nghiệm tham khảo về giá trị đỉnh và lõm vancomycin » Thời gian điều trị ít nhất 2 tuần trong các ca vãng khuẩn huyết không biến chứng. Nếu có vãng khuẩn huyết có biến chứng, khuyến nghị liệu pháp 4-6 tuần. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày HOẶC Các lựa chọn thứ cấp » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn thứ cấp» linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần HOẶC Các lựa chọn cấp ba » Quinupristin/dalfopristin: 7,5 mg/kg tiêm tĩnh mạch mỗi 8 giờ |
||
| Thêm | Loại bỏ nguồn gây nhiễm khuẩn tiềm tàng. | |
| » Nhận biết và loại bỏ các nguồn có thể gây nhiễm trùng đặt ống thông nội mạch là điều tối quan trọng. | ||
| Viêm phổi | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| » Thường khuyến nghị vancomycin như là liệu pháp đầu tay. Một nghiên cứu ngẫu nhiên có đối chứng gợi ý rằng linezolid có thể có hiệu quả hơn vancomycin trong điều trị viêm phổi do MRSA, mặc dù tỷ lệ tử vong 60 ngày tương tự nhau đối với nhóm vancomycin và linezolid.[26]
» Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Bác sĩ cần hội ý với phòng thí nghiệm tham khảo về giá trị đỉnh và lõm vancomycin » Nếu sử dụng linezolid, và điều trị lâu hơn 10 đến 14 ngày, phải theo dõi công thức máu hàng tuần vì linezolid có thể gây ức chế tủy.[33] » thời gian điều trị: lên đến 3 tuần. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 HOẶC Các lựa chọn sơ cấp » linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần |
||
| Áp-xe nội tạng | 1 | Chích rạch và dẫn lưu |
| » Chích rạch và dẫn lưu rất quan trọng trong điều trị áp-xe ở bất kỳ vị trí nào.
» Có thể bị áp-xe ở bất kỳ vị trí nào. |
||
| Thêm | Thuốc kháng sinh qua đường tĩnh mạch | |
| » Sử dụng thuốc kháng sinh khi bệnh nhân có các dấu hiệu nhiễm trùng hệ thống hoặc các bệnh tiềm ẩn đi kèm, hoặc theo quyết định của bác sĩ điều trị.
» vancomycin được khuyến cáo như là liệu pháp đầu tay. » Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Bác sĩ cần hội ý với phòng thí nghiệm tham khảo về giá trị đỉnh và lõm vancomycin » Nếu sử dụng linezolid, và điều trị lâu hơn 10 đến 14 ngày, phải theo dõi công thức máu hàng tuần vì linezolid có thể gây ức chế tủy. » Thời gian điều trị: 7 đến 14 ngày. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày HOẶC Các lựa chọn thứ cấp » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn thứ cấp » linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần HOẶC Các lựa chọn thứ cấp » Tigecycline: 100 mg tiêm tĩnh mạch như một liều đơn, tiếp theo là 50 mg mỗi 12 giờ HOẶC Các lựa chọn cấp ba » Quinupristin/dalfopristin: 7,5 mg/kg tiêm tĩnh mạch mỗi 8 giờ |
||
| Viêm nội tâm mạc van nhân tạo | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| » vancomycin được khuyến cáo như là liệu pháp đầu tay.
» Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Bác sĩ cần hội ý với phòng thí nghiệm tham khảo về giá trị đỉnh và lõm vancomycin» Có thể sử dụng daptomycin cho viêm nội tâm mạc van ba lá tự nhiên. » Không khuyến nghị linezolid thường qui cho viêm nội tâm mạc. Nếu sử dụng, cần hội chẩn bác sĩ chuyên khoa về bệnh truyền nhiễm. » Tiến trình điều trị: 4 đến 6 tuần. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 HOẶC Các lựa chọn thứ cấp » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ |
||
| Viêm nội tâm mạc van nhân tạo | Bổ sung | Thay hoặc chỉnh sửa van tim |
| » Cần thay van đối với suy tim, hở chủ nặng, và không ổn định về huyết động học, hoặc áp-xe hoặc hình thành cầu nối.[27]
» Suy tim là dấu hiệu nhận biết để phẫu thuật trong hầu hết các bệnh nhân bị viêm nội tâm mạc. Liệu pháp điều trị nội và phẫu thuật kết hợp cho thấy làm giảm tỷ lệ tử vong so với chỉ liệu pháp điều trị nội. |
||
| Viêm nội tâm mạc nhiễm khuẩn van nhân tạo | 1 | Thuốc kháng sinh tiêm tĩnh mạch và rifampicin đường uống |
| » Sử dụng kết hợp vancomycin và gentamicin tiêm tĩnh mạch cộng với rifampicin đường uống cho viêm nội tâm mạc liên quan đến van nhân tạo.
» Phải theo dõi mức vancomycin và gentamicin huyết thanh trong suốt thời gian điều trị. Cả hai vancomycin và gentamicin có thể gây nhiễm độc tai và độc thận. Bác sĩ tham khảo ý kiến phòng xét nghiệm về giá trị đỉnh và lõm vancomycin và gentamicin thông thường. » Không khuyến nghị linezolid thường qui cho viêm nội tâm mạc. Nếu sử dụng, cần hội chẩn bác sĩ chuyên khoa về bệnh truyền nhiễm. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 -và- » gentamicin: 1 mg/kg tiêm tĩnh mạch mỗi 8 giờ trong 14 ngày -và- » rifampicin: 300 mg đường uống mỗi 8 giờ trong 6 tuần |
||
| Viêm nội tâm mạc nhiễm khuẩn van nhân tạo | Bổ sung | Thay hoặc chỉnh sửa van tim |
| » Cần thay van đối với suy tim, hở chủ nặng, và không ổn định về huyết động học, hoặc áp-xe hoặc hình thành cầu nối.[27]
» Cần điều trị ổn định bệnh nhân trước khi tiến hành chỉnh sửa hoặc thay thế. |
||
| Khớp tự nhiên | 1 | Thuốc kháng sinh qua đường tĩnh mạch ± rifampicin đường uống |
| » Luôn sử dụng kết hợp rifampicin và không bao giờ sử dụng một mình.
» Phải theo dõi mức vancomycin huyết thanh. Bác sĩ cần tham khảo ý kiến phòng xét nghiệm về giá trị đỉnh và lõm vancomycin thông thường. » Tiến trình điều trị: 6 tuần. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày HOẶC Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày -và- » rifampicin: 300 mg đường uống mỗi 12 giờ HOẶC Các lựa chọn thứ cấp » Ciprofloxacin: 400 mg tiêm tĩnh mạch mỗi 12 giờ; 750 mg đường uống mỗi 12 giờ -và- » rifampicin: 300 mg đường uống mỗi 12 giờ HOẶC Các lựa chọn thứ cấp » levofloxacin: 750 mg tiêm tĩnh mạch/đường uống mỗi 12 giờ -và- » rifampicin: 300 mg đường uống mỗi 12 giờ HOẶC Các lựa chọn cấp ba » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn cấp ba » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ |
||
| Khớp tự nhiên | Thêm | Dẫn lưu phẫu thuật |
| » Điều trị cần hội chẩn với bác sĩ phẫu thuật chỉnh hình. | ||
| Khớp nhân tạo | 1 | Thuốc kháng sinh qua đường tĩnh mạch ± rifampicin đường uống |
| » Điều trị nội chưa có hiệu quả rõ ràng, vì không có các thử nghiệm ngẫu nhiên.[34]
» Sử dụng thuốc kháng sinh có thể có tác dụng ức chế hoặc có tác dụng trị bệnh. » Cần cân nhắc lấy bộ phận nhân tạo để tiệt căn MRSA. » Luôn sử dụng kết hợp rifampicin và không bao giờ sử dụng một mình. » Phải theo dõi mức vancomycin huyết thanh. Bác sĩ cần tham khảo ý kiến phòng xét nghiệm về giá trị đỉnh và lõm vancomycin thông thường. » Tiến trình điều trị: 6 tuần. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày HOẶC Các lựa chọn sơ cấp » vancomycin: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 2000 mg/ngày -và- » rifampicin: 300 mg đường uống mỗi 12 giờ HOẶC Các lựa chọn thứ cấp » Ciprofloxacin: 400 mg tiêm tĩnh mạch mỗi 12 giờ; 750 mg đường uống mỗi 12 giờ -và- » rifampicin: 300 mg đường uống mỗi 12 giờ HOẶC Các lựa chọn thứ cấp » levofloxacin: 750 mg tiêm tĩnh mạch/đường uống mỗi 12 giờ -và- » rifampicin: 300 mg đường uống mỗi 12 giờ HOẶC Các lựa chọn cấp ba » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ HOẶC Các lựa chọn cấp ba » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ -và- » rifampicin: 300 mg đường uống mỗi 12 giờ |
||
| Khớp nhân tạo | Thêm | Dẫn lưu phẫu thuật |
| » Cần thực hiện với sự tham vấn bác sĩ phẫu thuật chỉnh hình. | ||
| Khớp nhân tạo | Bổ sung | Thay khớp |
| » Đối với những bệnh nhân không đáp ứng với điều trị kháng sinh, có thể cần tháo khớp bị nhiễm khuẩn[35] Điều trị cần hội chẩn với bác sĩ phẫu thuật chỉnh hình. | ||
| Không biến chứng | 1 | Kháng sinh đường uống |
| » UTI không biến chứng có thể biểu hiện với các triệu chứng khó tiểu và sốt nhưng không có bằng chứng nhiễm khuẩn huyết.
» Nuôi cấy nước tiểu và xác định mức độ nhạy cảm giúp hướng dẫn điều trị, nhất là khi nghi ngờ MRSA. » Cân nhắc đánh giá nhiễm khuẩn nội mạch ở bệnh nhân bị UTI do MRSA gây ra nhưng không có ống thông đường tiểu và không có thiết bị đường tiết niệu gần đây. » Thời gian điều trị: 7 đến 14 ngày. Các lựa chọn sơ cấp » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần HOẶC Các lựa chọn sơ cấp » Minocycline: 100 mg đường uống mỗi ngày hai lần HOẶC Các lựa chọn sơ cấp » Doxycycline: 100 mg đường uống mỗi ngày hai lần HOẶC Các lựa chọn sơ cấp » clindamycin: 300-450 mg đường uống mỗi 6-8 |
||
| Biến chứng | 1 | Thuốc kháng sinh qua đường tĩnh mạch |
| » Trong trường hợp bệnh nhân có bằng chứng nhiễm khuẩn huyết hoặc được nhập viện, thường bắt đầu điều trị với vancomycin. Có thể sử dụng thuốc kháng sinh khác tùy them kết quả kháng sinh đồ sau nuôi cấy
» Sử dụng vancomycin là liệu pháp đầu tay. » Phải theo dõi nồng độ vancomycin huyết thanh trong suốt thời gian điều trị. Liều dùng không được vượt quá 2000 mg vancomycin trong 24 giờ, trừ khi xác định mức thấp. » Bác sĩ cần tham khảo phòng thí nghiệm về giá trị đỉnh và lõm vancomycin thông thường. » Thời gian điều trị: 7 hoặc 14 ngày. Các lựa chọn sơ cấp » vancomycin: 15 mg/kg truyền tĩnh mạch mỗi 12 giờ một lần HOẶC Các lựa chọn thứ cấp » linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần |
||
| Viêm xương tủy xương | 1 | Thuốc kháng sinh tiêm tĩnh mạch + bóc tách trên bề mặt/phẫu thuật. |
| » Điều trị bao gồm điều trị kháng sinh theo kết quả nuôi cấy và bóc tách trên bề mặt hoặc phẫu thuật. Nếu cần điều trị ngay lập tức trước khi bóc tách và nuôi cấy, có thể bắt đầu thuốc kháng sinh phổ rộng theo kinh nghiệm và điều chỉnh phác đồ khi biết kết quả nuôi cấy và kháng sinh đồ. Nếu đã bắt đầu phác đồ theo kinh nghiệm, cần ngừng kháng sinh trong 3 ngày trước khi lấy mẫu để nuôi cấy.
Các lựa chọn sơ cấp » vancomycin: 30 mg/kg tiêm tĩnh mạch mỗi 24 giờ được chia thàng 2 liều trong 6 tuần -và- » bóc tách trên bề mặt/phẫu thuật HOẶC Các lựa chọn thứ cấp » Daptomycin: 6 mg/kg tiêm tĩnh mạch mỗi 24 giờ trong 6 tuần -và- » bóc tách trên bề mặt/phẫu thuật |
||
| Tiếp diễn | ||
| Nhiễm trùng da và mô mềm tái phát do MRSA ở bệnh nhân có vi khuẩn cư trú |
1 |
Diệt khuẩn + mupirocin nhỏ mũi |
|
|
» Trong môi trường nhiễm trùng da và mô mềm tái phát do MRSA, bước đầu tiên là củng cố các chiến lược điều trị nhiễm trùng. Cũng có thể xem xét loại bỏ vi sinh vật cư trú với chlorhexidine kết hợp mupirocin nhỏ mũi.
Các lựa chọn sơ cấp » chlorhexidine bôi trên da: (2% đến 4%) sử dụng làm sạch cơ thể từ cổ xuống một lần -và- » mupirocin bôi trên da: (2%) sử dụng bên ngoài lỗ mũi mỗi ngày hai lần trong 5-7 ngày |
|
Giai đoạn đầu
Brilacidin
Brilacidin là loại thuốc kháng sinh mới được gọi là peptide mimetics, hoặc defensin mimetics. Người ta phát triển loại thuốc này thành thuốc đơn liều, với hoạt tính chống lại gram dương và gram âm, bao gồm các vi khuẩn đề kháng như MRSA. Sử dụng brilacidin ngay khi tham gia thử nghiệm giai đoạn III.
Dalbavancin
Dalbavancin là lipoglycopeptide ức chế tổng hợp thành tế bào và có hoạt tính trong phòng thí nghiệm đối với MRSA. Đây là thuốc tiêm tĩnh mạch với liều dùng mỗi tuần một lần do thời gian bán thải dài từ 6 đến 10 ngày.[33] [36] Hiện Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã chấp thuận loại thuốc này để điều trị các nhiễm trùng da và cấu trúc da cấp tính do vi khuẩn (ABSSI), bao gồm những loại do các chủng Staphylococcus aureus nhạy methicillin và kháng methicillin gây ra.[37]
Tedizolid
Tedizolid là thuốc kháng sinh oxazolidinone mới được FDA chấp thuận để điều trị cho bệnh nhân bị ABSSI, bao gồm những bệnh nhân do các chủng S aureus nhạy methicillin và kháng methicillin gây ra.[38] Sử dụng tedizolid mỗi ngày một lần, và có thể có tác dụng phụ ít hơn so với linezolid.
Oritavancin
Oritavancin đang được phát triển, là glycopeptide ngăn chặn sự vận chuyển qua màng[33] [36] Sử dụng tiêm tĩnh mạch dưới dạng liều đơn.
Ceftobiprole
Ceftobiprole là cephalosporin và thuốc kháng sinh beta-lactam đầu tiên có hoạt tính chống MRSA. Đây là thuốc tiêm tĩnh mạch sử dụng mỗi ngày hai lần.
Ceftaroline
Ceftaroline là cephalosporin có hoạt tính chống MRSA.[36] [39] [40]Trong các nghiên cứu, nó có hiệu quả lâm sàng cao, có hiệu lực đối với các nhiễm trùng da và cấu trúc da có biến chứng (cSSSI) doMRSA và các mầm bệnh cSSSI khác thường gặp gây ra, và dung nạp tốt, với xét nghiệm an toàn phù hợp với loại cephalosporin. Nó có khả năng là biện pháp thay thế đơn trị liệu để điều trị cSSSI.[41] [42] [43] Ceftaroline được FDA chấp thuận vào tháng 10 năm 2010.[44]
Iclaprim
Iclaprim là diaminopyrimidine ức chế dihydrofolate reductase. Kết quả sơ bộ từ các thử nghiệm cho thấy hoạt tính chống MRSA.[33] [36]
Faropenem
Faropenem là carbapenem qua đường uống mỗi ngày hai lần đối với các nhiễm trùng da. nó có hoạt tính trong phòng thí nghiệm với MRSA.[33] [36]
Fosfamycin
Dữ liệu lâm sàng cho thấy rằng fosfomycin, ban đầu trong phác đồ kết hợp, có liên quan đến sự thành công trên lâm sàng trong 28/29 (96,6%) ca nhiễm trùng (chủ yếu là viêm phổi, vãng khuẩn huyết, và viêm màng não) bởi các chủng Staphylococcus aureus kháng methicillin nhạy fosfomycin Cần nghiên cứu thêm để xác lập vai trò của fosfamycin chống lại các nhiễm trùng do cầu khuẩn gram dương kháng thuốc gây ra.[45]
Teicoplanin
Thuốc này là glycopeptide cho thấy khả năng điều trị MRSA ở bệnh nhân có nguy cơ thương tổn thận cấp tính cao hơn khi so với vancomycin. Nhiều quốc gia khác đã sử dụng thuốc này nhưng chưa được FDA phê duyệt[46]
Omadacycline
Omadacycline, thuốc kháng sinh aminomethylcycline, cho thấy có khả năng điều trị các nhiễm trùng da và mô mềm do MRSA, với tính dung nạp hợp lý khi so với linezolid.[47]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Không có khuyến nghị đặc hiệu về việc ngưng các biện pháp đề phòng tiếp xúc sau khi đã điều trị nhiễm khuẩn MRSA.
Vancomycin và gentamicin có thể gây nhiễm độc tai và độc thận. Cần quan sát các mức trong suốt thời gian điều trị để duy trì và điều chỉnh liều dùng thích hợp.
Ngoài ra, có thể quan sát thấy giảm bạch cầu trung tính khi điều trị kéo dài với vancomycin và linezolid. Cần theo dõi công thức máu hàng tuần khi sử dụng những thuốc này.
Hướng dẫn dành cho bệnh nhân
Giáo dục tuyên truyền cho bệnh nhân rất quan trọng để ngăn ngừa lây nhiễm cho các thành viên trong gia đình. Cần hướng dẫn cho bệnh nhân về việc vệ sinh tay, thường xuyên tắm rửa, và tránh dùng chung đồ vật có thể bị nhiễm bẩn như khăn tắm và dao cạo râu. Cũng cần hướng dẫn cho bệnh nhân che đậy vết thương bằng băng sạch.[3] [15]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Lây truyền cho người khác | Ngắn hạn | Cao |
| Cách ly tránh tiếp xúc cần thực hiện nghiêm ngặt và thực hiện chăm sóc lâu dài để phòng ngừa lan truyền MRSA. | ||
| Tương tác thuốc liên quan đến quinupristin hoặc dalfopristin | Ngắn hạn | Cao |
| Tương tác nhiều thuốc với thuốc theo tương tác cytochrome P-450.
Nên tham khảo tài liệu dược phẩm hoặc ý kiến dược sĩ. |
||
| Sốc nhiễm khuẩn | Ngắn hạn | Trung bình |
| Có thể xảy ra với nhiễm trùng toàn thân và sản sinh độc tố. Thường bệnh nhân cần hỗ trợ huyết động tích cực. | ||
| Độc tố thận liên quan đến vancomycin | Ngắn hạn | Thấp |
| Ít gặp khi sử dụng như là đơn trị liệu nhưng nguy cơ tăng khi sử dụng với các loại thuốc chứa độc tố thận khác, nhất là aminoglycosides. | ||
| Hội chứng người đỏ liên quan đến vancomycin | Ngắn hạn | Thấp |
| Biến chứng hiếm gặp này là kết quả ửng đỏ do histamine gây ra. Các nghiên cứu ở động vật gợi ý rằng hội chứng là kết quả của kích hoạt dưỡng bào và phóng thích histamine sau đó. Tỷ lệ truyền cao hơn có thể làm tăng khả năng xảy ra. Sử dụng trước thuốc chặn H1 như diphenhydramine cho thấy giảm tỷ lệ mắc hội chứng người đỏ trong một nghiên cứu nhỏ.[48] | ||
| Hội chứng serotonin liên quan đến linezolid | Ngắn hạn | Thấp |
| Chống chỉ định linezolid trong vòng 2 tuần kể từ khi sử dụng thuốc ức chế monoamine oxidase. Nguy cơ hội chứng serotonin tăng khi sử dụng với thuốc ức chế tái hấp thụ serotonin chọn lọc. | ||
| Nằm viện kéo dài | Dài hạn | Trung bình |
| Có thể liên quan đến nhiễm trùng có biến chứng và di chứng của nó. | ||
| Giảm tiểu cầu và thiếu máu do linezolid | Biến thiên | Trung bình |
| Có khả năng nhiều nhất quan sát thấy với thời gian điều trị kéo dài >2 tuần. | ||
| Nhiễm độc tai liên quan đến vancomycin | Biến thiên | Thấp |
| Biến chứng hiếm khi gặp. | ||
Tiên lượng
Nói chung, bệnh nhân bị nhiễm trùng do Staphylococcus aureus nhạy với methicillin gây ra có kết quả tốt hơn những người bị nhiễm MRSA.[15] Các yếu tố di truyền nhất định góp phần vào kết quả kém như sự xuất hiện của gien Panton¬Valentine leukocidin, thường liên quan đến các nhiễm trùng da và mô mềm, nhưng cũng liên quan đến viêm phổi hoại tử và viêm xương tủy xương xâm lấn.[16] Tuy nhiên, không rõ là liệu gien này đơn thuần là dấu ấn dịch tễ của chủng MRSA trong cộng đồng, hay yếu tố độc lực. Khi bị nhiễm trùng, bệnh nhân có nguy cơ trở thành người mang mầm bệnh, và cần xem xét điều này với bất kỳ biểu hiện nhiễm trùng nào trong tương lai.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Antibiotic prophylaxis in surgery: a national clinical guideline
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2014
Guidelines for UK practice for the diagnosis and management of methicillin-resistant Staphylococcus aureus (MRSA) infections presenting in the community
Nhà xuất bản: British Society for Antimicrobial Chemotherapy Working Party on
Xuất bản lần cuối: 2008 Community-onset MRSA Infections
Guidelines for the laboratory diagnosis and susceptibility testing of methicillin-resistant Staphylococcus aureus (MRSA)
Nhà xuất bản: Joint Working Party of the British Society for Antimicrobial
Xuất bản lần cuối: 2005
Chemotherapy, Hospital Infection Society, and Infection Control Nurses Association
Bắc Mỹ
Diagnosis and management of prosthetic joint infection: clinical practice guidelines by the Infectious Diseases Society of America
Nhà xuất bản: Infectious Diseases Society of America
Xuất bản lần cuối: 2013
Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children
Nhà xuất bản: Infectious Diseases Society of America
Xuất bản lần cuối: 2011
Hướng dẫn điều trị
Châu Âu
Antibiotic prophylaxis in surgery: a national clinical guideline
Nhà xuất bản: Scottish Intercollegiate Guidelines Network
Xuất bản lần cuối: 2014
Guidelines (2008) for the prophylaxis and treatment of methicillin-resistant Staphylococcus aureus (MRSA) infections in the United Kingdom
Nhà xuất bản: MRSA Working Party of the British Society for Antimicrobial
Xuất bản lần cuối: 2009
Chemotherapy
Guidelines for UK practice for the diagnosis and management of methicillin-resistant Staphylococcus aureus (MRSA) infections presenting in the community
Nhà xuất bản: British Society for Antimicrobial Chemotherapy Working Party on
Xuất bản lần cuối: 2008 Community-onset MRSA Infections
Châu Âu
Guidelines for the laboratory diagnosis and susceptibility testing of methicillin-resistant Staphylococcus aureus (MRSA)
Nhà xuất bản: British Society for Antimicrobial Chemotherapy; Hospital Infection Xuất bản lần cuối: 2005 Society; Infection Control Nurses Association
Bắc Mỹ
Community-associated methicillin-resistant Staphylococcus aureus in indigenous communities in Canada
Nhà xuất bản: Canadian Paediatric Society, First Nations, Inuit and Métis Health
Xuất bản lần cuối: 2012 Committee
Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children
Nhà xuất bản: Infectious Diseases Society of America
Xuất bản lần cuối: 2011
Infection control in paediatric office settings
Nhà xuất bản: Canadian Paediatric Society, Infectious Diseases and Immunization
Xuất bản lần cuối: 2009 Committee
Guidelines for isolation precautions: preventing transmission of infectious agents in healthcare settings
Nhà xuất bản: Healthcare Infection Control Practices Advisory Committee
Xuất bản lần cuối: 2007
Management of multidrug-resistant organisms in healthcare settings
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2006
Guideline for hand hygiene in health-care settings
Nhà xuất bản: Healthcare Infection Control Practices Advisory Committee;
Xuất bản lần cuối: 2002 HICPAC/SHEA/APIC/IDSA Hand Hygiene Task Force
Tài liệu tham khảo
Nguồn trợ giúp trực tuyến
- CDC: MRSA homepage (external link)
Các bài báo chủ yếu
- Gorwitz RJ. A review of community-associated methicillin-resistant Staphylococcus aureus skin and soft tissue infections. Pediatr Infect Dis J. 2008;27:1-7. Tóm lược
- Liu C, Bayer A, Cosgrove SE, et al. Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children. Clin Infect Dis. 2011;52:285-292. Toàn văn Tóm lược
Tài liệu tham khảo
- Babel BS, Decker CF. Microbiology and laboratory diagnosis of MRSA. Dis Mon. 2008;54:769-773. Tóm lược
- Centers for Disease Control and Prevention. Laboratory detection of oxacillin/methicillin-resistant Staphylococcus aureus. November 2010. http://www.cdc.gov/ (last accessed 1 March 2017). Toàn văn
- Gorwitz RJ. A review of community-associated methicillin-resistant Staphylococcus aureus skin and soft tissue infections. Pediatr Infect Dis J. 2008;27:1-7. Tóm lược
- Crum NF, Lee RU, Thornton SA, et al. Fifteen-year study of the changing epidemiology of methicillin-resistant Staphylococcus aureus. Am J Med. 2006;119:943-951. Tóm lược
- Styers D, Sheehan DJ, Hogan P, et al. Laboratory-based surveillance of current antimicrobial resistance patterns and trends among Staphylococcus aureus: 2005 status in the United States. Ann Clin Microbial Antimicrob. 2006;5:2. Toàn văn Tóm lược
- Zinn CS, Westh H, Rosdahl VT; Sarisa Study Group. An international multicenter study of antimicrobial resistance and typing of hospital Staphylococcus aureus isolates from 21 laboratories in 19 countries or states. Microb Drug Resist. 2004;10:160-168. Tóm lược
- Klevens RM, Morrison MA, Nadle J, et al. Invasive methicillin-resistant Staphylococcus aureus infections in the United States. JAMA. 2007;298:1763-1771. Toàn văn Tóm lược
- Gorwitz RJ, Kruszon-Moran D, McAllister SK, et al. Changes in the prevalence of nasal colonization with Staphylococcus aureus in the United States, 2001-2004. J Infect Dis. 2008;197:1226-1234. Tóm lược
- Elston DM. Community-acquired methicillin-resistant Staphylococcus aureus. J Am Acad Dermatol. 2007;56:1-16. Tóm lược
- Naimi TS, LeDell KH, Como-Sabetti K, et al. Comparison of community- and health care-associated methicillin- resistant Staphylococcus aureus infection. JAMA. 2003;290:2976-2984. Toàn văn Tóm lược
- Boyle-Vavra S, Daum RS. Community-acquired methicillin-resistant Staphylococcus aureus: the role of Panton¬Valentine leukocidin. Lab Invest. 2007;87:3-9. Toàn văn Tóm lược
- Salgado CD, Faar BM, Calfee DP. Community-acquired methicillin-resistant Staphylococcus aureus: a meta-analysis of prevalence and risk factors. Clin Infect Dis. 2003;36:131-139. Tóm lược
- Fridkin SK, Hageman JC, Morrison M, et al. Methicillin-resistant Staphylococcus aureus disease in three communities. N Engl J Med. 2005;352:1436-1444. Toàn văn Tóm lược
- Safdar N, Bradley EA. The risk of infection after nasal colonization with Staphylococcus aureus. Am J Med. 2008;121:310-315. Tóm lược
- Shorr AF. Epidemology and economic impact of meticillin-resistant Staphylococcus aureus. Pharmacoeconomics. 2007;25:751-768. Tóm lược
- Tristan A, Ferry T, Durand G, et al. Virulence determinants in community and hospital meticillin-resistant Staphylococcus aureus. J Hosp Infect. 2007;65(suppl 2):105-109. Tóm lược
- Harabarth S, Fankhauser C, Schrenzel J, et al. Universal screening for methicillin-resistant Staphylococcus aureus at hospital admission and nosocomial infection in surgical patients. JAMA. 2008;299:1149-1157. Toàn văn Tóm lược
- Gould IM. Costs of hospital-acquired methicillin-resistant Staphylococcus aureus (MRSA) and its control. Int J Antimicrob Agents. 2006;28:379-384. Tóm lược
- Tacconelli E, De Angelis G, de Waure C, et al. Rapid screening tests for methicillin-resistant Staphylococcus aureus at hospital admission: systematic review and meta-analysis. Lancet Infect Dis. 2009;9:546-554. Tóm lược
- Liu C, Bayer A, Cosgrove SE, et al. Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children. Clin Infect Dis. 2011;52:285-292. Toàn văn Tóm lược
- Yue J, Dong BR, Yang M, et al. Linezolid versus vancomycin for skin and soft tissue infections. Cochrane Database Syst Rev. 2016;(1):CD008056. Toàn văn Tóm lược
- Miller LG, Daum RS, Creech CB, et al. Clindamycin versus trimethoprim-sulfamethoxazole for uncomplicated skin infections. N Engl J Med. 2015;372:1093-1103. Toàn văn Tóm lược
- American College of Chest Physicians/Society of Critical Care Medicine. Consensus conference: definitions for sepsis and organ failure and guidelines for the use of innovative therapies in sepsis. Crit Care Med. 1992;20:864-874. Tóm lược
- Holland TL, Arnold C, Fowler VG Jr. Clinical management of Staphylococcus aureus bacteremia: a review. JAMA. 2014;312:1330-1341. Toàn văn Tóm lược
- Paul M, Bishara J, Yahav D, et al. Trimethoprim-sulfamethoxazole versus vancomycin for severe infections caused by meticillin resistant Staphylococcus aureus: randomised controlled trial. BMJ. 2015;350:h2219. Toàn văn Tóm lược
- Wunderink RG, Niederman MS, Kollef MH, et al. Linezolid in methicillin-resistant Staphylococcus aureus nosocomial pneumonia: a randomized, controlled study. Clin Infect Dis. 2012;54:621-629. Toàn văn Tóm lược
- Nishimura RA, Otto CM, Bonow RO, et al. 2014 AHA/ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;63:e57-185. Toàn văn Tóm lược
- Ammerlaan HS, Kluytmans JA, Wertheim HF, et al. Eradication of methicillin-resistant Staphylococcus aureus carriage: a systematic review. Clin Infect Dis. 2009;48:922-930. Tóm lược
- McConeghy KW, Mikolich DJ, LaPlante KL, et al. Agents for the decolonization of methicillin-resistant Staphylococcus aureus. Pharmacotherapy. 2009;29:263-280. Tóm lược
- van Rijen M, Bonten M, Wenzel R, et al. Mupirocin ointment for preventing Staphylococcus aureus infections in nasal carriers. Cochrane Database Syst Rev. 2008;(4):CD006216. Toàn văn Tóm lược
- Oostdijk EA, Kesecioglu J, Schultz MJ, et al. Effects of decontamination of the oropharynx and intestinal tract on antibiotic resistance in ICUs: a randomized clinical trial. JAMA. 2014;312:1429-1437. Toàn văn Tóm lược
- Huang SS, Septimus E, Kleinman K, et al. Targeted versus universal decolonization to prevent ICU infection. N Engl J Med. 2013;368:2255-2265. Toàn văn Tóm lược
- Drew RH. Emerging options for treatment of invasive, multidrug-resistant Staphylococcus aureus infections. Pharmacotherapy. 2007;27:227-249. Tóm lược
- Anguita-Alonso P, Hanssen AD, Patel R. Prosthetic joint infection. Expert Rev Anti Infect Ther. 2005;3:797-804. Tóm lược
- Esposito S, Leone S. Prosthetic joint infections: microbiology, diagnosis, management and prevention. Int J Antimicrob Agents. 2008;32:287-293. Tóm lược
- Micek ST. Alternatives to vancomycin for the treatment of methicillin-resistant Staphylococcus aureus infections. Clin Infect Dis. 2007;45(suppl 3):S184-S190. Tóm lược
- Boucher HW, Wilcox M, Talbot GH, et al. Once-weekly dalbavancin versus daily conventional therapy for skin infection.N Engl J Med. 2014;370:2169-2179. Tóm lược
- Kisgen JJ, Mansour H, Unger NR, et al. Tedizolid: a new oxazolidinone antimicrobial. Am J Health-Sys Pharm. 2014;71:621-633. Tóm lược
- Zhanel GG, Sniezek G, Schweizer F, et al. Ceftaroline: a novel broad-spectrum cephalosporin with activity against methicillin-resistant Staphylococcus aureus. Drugs. 2009;69:809-831. Tóm lược
- Nannini EC, Stryjewski ME, Corey GR. Ceftaroline for complicated skin and skin-structure infections. Expert Opin Pharmacother. 2010;11:1197-1206. Tóm lược
- Corey GR, Wilcox M, Talbot GH, et al. Integrated analysis of CANVAS 1 and 2: phase 3, multicenter, randomized, double-blind studies to evaluate the safety and efficacy of ceftaroline versus vancomycin plus aztreonam in complicated skin and skin-structure infection. Clin Infect Dis. 2010;51:641-650. Tóm lược
- Corey GR, Wilcox MH, Talbot GH, et al. CANVAS 1: the first phase III, randomized, double-blind study evaluating ceftaroline fosamil for the treatment of patients with complicated skin and skin structure infections. J Antimicrob Chemother. 2010;65(suppl 4):iv41-iv51. Tóm lược
- Corrado ML. Integrated safety summary of CANVAS 1 and 2 trials: phase III, randomized, double-blind studies evaluating ceftaroline fosamil for the treatment of patients with complicated skin and skin structure infections. J Antimicrob Chemother. 2010;65(suppl 4):iv67-iv71. Tóm lược
- Jorgenson MR, DePestel DD, Carver PL, et al. Ceftaroline fosamil: a novel broad-spectrum cephalosporin with activity against methicillin-resistant Staphylococcus aureus. Ann Pharmacother. 2011;45:1384-1398. Tóm lược
- Falagas ME, Roussos N, Gkegkes ID, et al. Fosfomycin for the treatment of infections caused by Gram-positive cocci with advanced antimicrobial drug resistance: a review of microbiological, animal and clinical studies. Expert Opin Investig Drugs. 2009;18:921-944. Tóm lược
- Cavalcanti AB, Goncalves AR, Almeida CS et al. Teicoplanin versus vancomycin for proven or suspected infection. Cochrane Database Syst Rev. 2010;(6):CD007022. Toàn văn Tóm lược
- Noel GJ, Draper MP, Hait H, et al. A randomized, evaluator-blind, phase 2 study comparing the safety and efficacy of omadacycline to those of linezolid for treatment of complicated skin and skin structure infections. Antimicrob Agents Chemother. 2012;56:5650-5654. Toàn văn Tóm lược
- Wallace MR, Mascola JR, Oldfield EC 3rd. Red man syndrome: incidence, etiology, and prophylaxis. J Infect Dis 1991;164:1180-1185. Tóm lược
- Sroka S, Gastmeier P, Meyer E. Impact of alcohol hand-rub use on meticillin-resistant Staphylococcus aureus: an analysis of the literature. J Hosp Infect. 2010;74:204-211. Tóm lược
Hình ảnh
Những người có đóng góp
// Các tác giả:
Dara Grennan, MD
Infectious Disease Fellow
Rush University Medical Centre, Chicago, IL
CÔNG KHAI THÔNG TIN: DG declares that she has no competing interests.
Kyle J. Popovich, MD MS
Associate Professor of Medicine
Rush University Medical Centre, Chicago, IL
CÔNG KHAI THÔNG TIN: KJP declares that he has no competing interests.
// Lời cảm ơn:
Dr Dara Grennan and Dr Kyle J. Popovich would like to gratefully acknowledge Dr Paul F. Roberts and Dr R. John Presutti, the previous contributors to this monograph. PFR and RJP declare that they have no competing interests.
// Những Người Bình duyệt:
Chad M. Hivnor, Major, USAF, MC, FS Chief
Outpatient & Pediatric Dermatology, 59th Medical Wing/ SGOMD, Lackland Air Force Base, San Antonio, TX CÔNG KHAI THÔNG TIN: CMH declares that he has no competing interests.
Linda Kalilani, MBBS, MPhil, PhD
Epidemiologist
College of Medicine, University of Malawi, Zomba, Malawi
CÔNG KHAI THÔNG TIN: LK declares that she has no competing interests.
Christine Radojicic, MD
Professor
Cleveland Clinic Foundation, Cleveland, OH
CÔNG KHAI THÔNG TIN: CR declares that she has no competing interests.
Alistair Leanord, BSc, MBChB, MD, DTM&H, FRCPath
Consultant Microbiologist
Microbiology Department, Southern General Hospital, Glasgow, UK
CÔNG KHAI THÔNG TIN: AL declares that he has no competing interests.
Xem thêm:
Loét tỳ đè: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ