Bệnh dị ứng - miễn dịch
Lupus ban đỏ hệ thống là bệnh gì? Nguyên nhân, cách điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn Sách Bệnh Học – Đại Học Dược
CHỦ BIÊN:
PGS.TS. Lê Thị Luyến
THAM GIA BIÊN SOẠN:
PGS.TS. Lê Thị Luyến
TS.BS. Lê Thị Hăng
TS.BS. Nguyễn Thị Hương Giang
ThS.BS. Phan Thj Tổ Như
ThS.BS. Trần Thi Thanh Huyền
THAM GIA TỎ CHỨC BẢN THẢO: BS. Nguyễn Thị Kim Tiên
Định nghĩa, nguyên nhân và cơ chế bệnh sinh
Định nghĩa
Lupus ban đỏ hệ thống (Systemic Lupus Erythematosus – SLE) hay bệnh Lupus ban đỏ rải rác là bệnh tự miễn hệ thống với tổn thương viêm mạn tính tổ chức liên kết do lắng đọng các tự kháng thể và phức hợp miễn dịch, biểu hiện bằng tổn thương ngoài da là các ban đỏ kèm theo các tổn thương nội tạng (khớp, thận, thành mạch…).
Nguyên nhân
Hiện nguyên nhân của bệnh chưa được biết rõ nhưng đây là bệnh tự miễn vai trò của gen và môi trường gây ra bệnh.
Bất thường về miễn dịch: đó là cơ thể bệnh nhân sản sinh kháng thể chống lại nhân tế bào, kháng thể kháng cấu trúc nhân (DNA, màng nhân)
Kháng các kháng nguyên hòa tan (các kháng thể chống ribonucleoprotein, kháng nguyên Sm, SSA…)
kháng các cấu trúc tế bào (các kháng thể chống ribôxôm, bộ máy Golgi); kháng các tế bào (kháng thể chống hồng cầu, bạch cầu, tiểu cầu).
Yếu tố di truyền được thể hiện bằng tỷ lệ mắc bệnh tăng lên ở những người có cùng huyết thống, nhất là với những người có mang kháng nguyên HLA DR2, HLA DR3.
Yếu tố thuận lợi tạo môi trường cho bệnh phát triển: nhiễm virus, sử dụng một số thuốc (isoniazid, rifampicin, phenytoin, thuốc tránh thai…), hormon giới tính (nữ gặp nhiều hơn nam 8-9 lần, bệnh hay khởi phát trong thời kỳ mang thai).
Cơ chế bệnh sinh
Giả thuyết về bệnh sinh của SLE như sau: do mất cân bằng Treg và Th (giảm số lượng tế bào Tree) làm thoát ức chế dòng tế bào cấm (dòng tế bào chống lại thành phần của chính cơ thể, bình thường dòng tế bào này bị Treg ức chế), sinh ra tự kháng thể chống nhân tế bào và hình thành phức hợp miễn dịch (PHMD). PHMD lưu hành sẽ hoạt hoá bổ thể. PHMD có ái tính đặc biệt với thận nhưng có thể lắng đọng ở nhiều nơi khác như da, khớp, thần kinh, hô hấp, tiêu hoá. PHMD lắng đọng, bổ thể được hoạt hoá, đại thực bào và các bạch cầu đến thực bào PHMD, sự phóng thích các hoạt chất của bạch cầu đa nhân trung tính tại nơi PHMD lắng đọng gây tổn thương tổ chức.
Triệu chứng và tiêu chuẩn chẩn đoán
Triệu chứng lâm sàng
Bệnh thường gặp ở nữ. Triệu chứng lâm sàng đa dạng, biểu hiện ở nhiều cơ quan. Bệnh thường tiến triển theo từng đợt.
Khởi phát: triệu chứng tăng dần với sốt kéo dài không rõ nguyên nhân, đau khớp, đau cơ; yếu tố thuận lợi khởi phát bệnh như nhiễm trùng, chấn thương, stress.
Triệu chứng toàn thân: sốt kéo dài không rõ nguyên nhân, mệt mỏi, chán ăn, sụt cân.
Triệu chứng thực thể: có thể nhiều triệu chứng ở nhiều cơ quan:
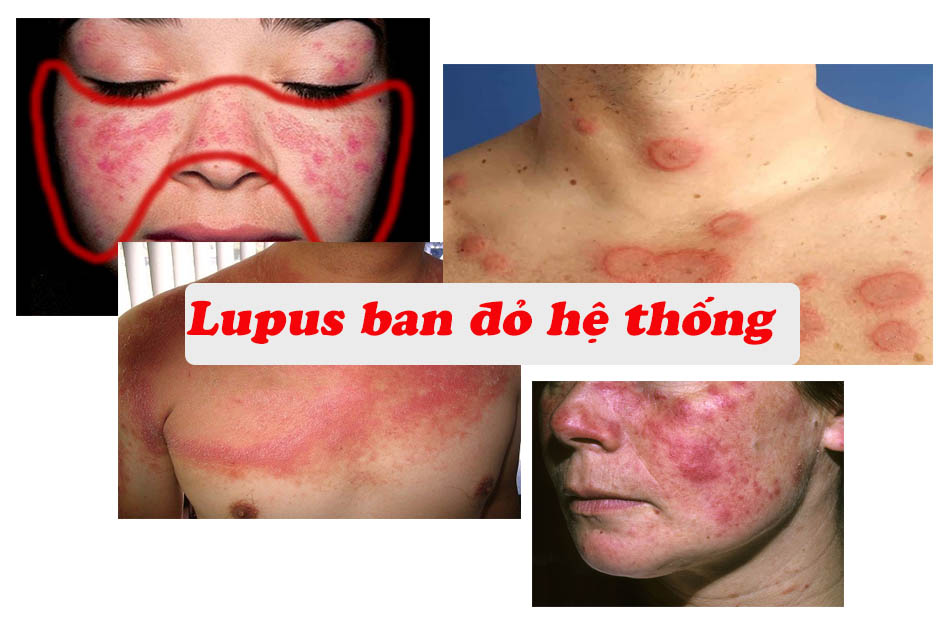
- Ban da: là những dát dỏ, ban đỏ hình đĩa, phù nề ở vùng da hở. Ban hình cánh bướm là các dát đỏ tập trung ở mũi và 2 má. Các triệu chứng này tăng lên khi ra năng.
- Loét niêm mạc miệng, mũi. Ngoài ra có thể kèm theo rụng tóc.
- Tim mạch: tràn dịch màng tim, viêm nội tâm mạc, viêm tắc động tĩnh mạch,viêm cơ tim, hội chứng Raynaud.
- Hô hấp: xơ phổi, viêm phổi kẽ, tăng áp lực tiểu tuần hoàn, tràn dịch màng phổi.
- Thận: protein niệu, tế bào niệu, có thể viêm cầu thận, hội chứng thận hư, suy thận.
- Tiêu hoá: rối loạn tiêu hoá, xuất huyết tiêu hoá, viêm gan, xơ gan.
- Cơ quan tạo máu: lách to, hạch to, xuất huyết, thiếu máu
- Thần kinh – tâm thần: rối loạn tâm thần, hội chứng thần kinh ngoại biên, động kinh, hội chứng thần kinh trung ương.
- .Mắt: viêm võng mạc, viêm kết mạc, hội chứng Sjogren.
- Cơ – xương – khớp: đau khớp, đau cơ, viêm khớp ít khi kèm theo biến dạng khớp, loạn dưỡng cơ, viêm cơ, loãng xương có thể dẫn đến hoại tử xương.
Triệu chứng cận lâm sàng
Công thức máu: giảm từng dòng hay toàn bộ hồng cầu, bạch cầu, tiểu cầu.
Hội chứng viêm: Giúp đánh giá mức độ và tiến triển của bệnh, không có giá trị chẩn đoán:
- Tốc độ máu lắng tăng.
- Sợi huyết tăng.
- Điện di huyết thanh: albumin giảm, globulin tăng.
- Protein c phản ứng (+).
Các triệu chứng cận lâm sàng khác: có thể có những triệu chứng cận lâm sàng: nước tiểu (protein niệu cao, trụ niệu); sinh hóa máu (ure, creatinin máu cao) điện tâm đồ (nhịp nhanh, điện thế ngoại biên thấp); Xquang lồng ngực (tràn dịch màng phổi, tràn dịch màng tim; siêu âm 0 bụng (gan to, thận teo nhỏ).
xét nghiệm đặc hiệu:
Kháng thể kháng cấu trúc nhân: kháng thể kháng nhân (Antinuclear antibodies – ANA), kháng thể kháng DNA rất đặc hiệu trong SLE.
- Kháng thể kháng các kháng nguyên hòa tan: kháng thể kháng Sm, kháng thể kháng phospholipid.
- Kháng thể kháng hồng cầu, bạch cầu, tiểu cầu.
Tiêu chuẩn chẩn đoán
Tập hợp những triệu chứng của SLE thành tiêu chuẩn chẩn đoán (Bảng 1.4), bệnh nhân được chẩn đoán là SLE khi có từ 4 triệu chứng trở lên.
- Ban hình thành cánh bướm ở mặt: Cố định, Phẳng hoặc gồ lên mặt da, lan tỏa 2 bên má
- Ban đỏ hình đĩa: Ban hình tròn gờ lên trên mặt da, lõm ở giữa có thể kèm theo sẹo teo da
- Da nhạy cảm với ánh sáng: xuất hiện ban đỏ khi tiếp xúc với ánh sáng
- Loét miệng, loét mũi họng
- Viêm khớp: Viêm một hoặc nhiều khớp ngoại biên (cứng khớp, sưng hoặc tràn dịch)
- Viêm màng phổi, viêm màng tìm
- Tổn thương thận: Protein niệu> 0.5g/24h hoặc định tính dương: trụ tế bào (+)
Điều trị
Nguyên tắc điều trị
- Không có thuốc điều trị đặc hiệu.
- Mục tiêu là kiểm soát các đợt cấp của bệnh, khống chế các triệu chứng ở mức độ nhẹ có thể và duy trì chức năng nội tạng.
- Đánh giá mức độ nặng của bệnh để lựa chọn thuốc điều trị và điều chỉnh phác đồ phù hợp.
- Cân nhắc giữa tác dụng điều trị và những tác dụng không mong muốn của thuốc.
Điều trị bằng thuốc
Điều trị kết họp các thuốc theo mức độ bệnh. Tùy theo mức độ bệnh, Hội thấp khớp châu Âu/Hội Khớp học Hoa kỳ (2019) khuyến cáo sự phối hợp thuốc khác nhau (Bảng 1.5).
Thuốc chống viêm không steroid: khi có viêm, sốt và viêm các màng tự nhiên nhưng không kèm tổn thương các cơ quan lớn, không dùng khi có tổn thương thận.
Glucocorticosteroid đường toàn thân: là thuốc lựa chọn hàng đầu. Khi bệnh được kiểm soát thì giảm liều 10% mỗi tuần, khi đạt liều 20mg/24h thì giảm chậm hơn.
Hydroxychloroquine: là thuốc điều trị cơ bản của bệnh. Hydroxychloroquin dùng kéo dài, thuôc phát huy tác dụng sau 3-6 tháng. Chú ý tác dụng không mong muốn đến mặt.
Thuốc ức chế miễn dịch: methotrexate, azathioprine, cyclophosphamide, thuốc ức chế calcineurin, mycophenolate mofetil, belimumab, rituximab … chỉ định trong trường hợp nặng không đáp ứng với phác đồ có Hydroxychloroquine và glucocorticosteroid
Bảng 1.5. Phác đồ điều trị SLE khuyến cáo của Hội Thấp khớp châu Âu/Hội Khớp học Hoa kỳ (2019)
| Mức độ | Thuốc điều trị | Bổ sung | |||||
| Nhẹ | Thuốc ưu tiên | HCQ | GC |
|
|||
| Đáp ứng kém | HCQ | GC | MTX/AZA | ||||
| Trung
bình |
Thuốc ưu tiên | HCQ | GC | MTX/AZA | CNI | MMF | |
| Đáp ứng kém | HCQ | GC | BEL | CNI | MMF | ||
| Nặng | Thuốc ưu tiên | HCQ | GC | MMF | CYC | ||
| Đáp ứng kém | HCQ | GC | CYC | RTX | |||
| Thuốc kháng tiểu cầu và thuốc chống đông nếu kháng thể kháng phospholipid dương tính | |||||||
HCQ: hydroxychloroquine GC: glucocorticosteroid (uống hoặc tiêm)
AZA – azathioprin CNI: calcineurin inhibitor
BEL – belimumab CYC – cyclophosphamide
MTX – methotrexate
MMFI mycophenolate mofetil
RTX – rituximab
Điều trị triệu chứng và biến chứng
Điều trị triệu chứng tuỳ thuộc vào biểu hiện lâm sàng.
Điều trị các biến chứng: Hội chứng thận hư, suy thận, tăng huyết áp, suy tim.
Hạn chế tiếp xúc với ánh nắng.
Tránh dùng các thuốc có nguy cơ làm bệnh nặng lên như thuốc chẹn p giao cảm, các sulfamid kháng khuẩn, hydralazine, tetracycline, procainamide, minocycline, diltiazem.
Tài liệu tham khảo
- Bộ Y tế, Hướng dẫn chẩn đoán và điều trị các bệnh da liễu, truy cập ngày 2/1/2024.