Hướng dẫn điều trị
Hướng dẫn kiểm tra bụng bệnh nhân trong hồi sức cấp cứu ICU
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Hướng dẫn kiểm tra bụng bệnh nhân trong hồi sức cấp cứu ICU – Tác giả: Thạc sĩ bác sĩ Hồ Hoàng Kim
Kiểm tra
Tư thế
Tư thế mà một bệnh nhân có tình trạng bụng cấp tính có thể gợi ý về bệnh lý nền. Một bệnh nhân nằm siết chặt bên hông và với sự khó chịu nghiêm trọng có khả năng bị đau đại tràng (colicky pain) (ví dụ từ bệnh sỏi tiết niệu). Bệnh nhân nằm thẳng với đầu gối uốn cong và giữ bụng bằng tay thường bị đau co thắt do sỏi mật hoặc ruột bị tắc nghẽn. Bệnh nhân bị viêm phúc mạc thường nằm yên và bằng phẳng và thở nông tránh những cử động không cần thiết. Khuôn mặt của họ thường biểu lộ một hỗn hợp của đau đớn, lo lắng và đau khổ nặng nề mà sự xuất hiện này đã được gọi là “khuôn mặt của bụng”. Thỉnh thoảng, bệnh nhân bị viêm tụy hoặc những người nôn ra phía trước và vẫn ở tư thế ngồi.
Bụng
Ban đầu, điều quan trọng là phải đánh giá kích thước và hình thể của bụng. Một vùng bụng căng chướng, xuất hiện gợi ý một hiệu ứng khối trong phúc mạc như chướng ruột, xuất huyết trong ổ bụng lượng lớn (xem Phần III Chương 16, Hình 16.7), viêm tụy, dịch cổ trướng lớn (thường liên quan đến rốn bị lồi) hoặc thủng tạng rỗng với khí tự do nhiều. Điều quan trọng cần nhớ là cần có một lượng lớn dịch (> 1-2 lít) để gây ra tình trạng căng trướng bụng đáng kể. Điều này đặc biệt có liên quan ở bệnh nhân chấn thương có thể đã mất một lượng máu đáng kể vào khoang bụng mà không có sự thay đổi rõ rệt đối với chu vi bụng. Ở những bệnh nhân bị xuất huyết sau phúc mạc, căng trướng bụng hiếm khi xảy ra ở giai đoạn cấp tính ngay cả khi xuất huyết lan rộng. Hiếm khi, béo phì nội tạng có thể “bắt chước” hình ảnh lâm sàng của một bụng chướng to cấp tính. Bè bụng vùng hông cho thấy sự hiện diện của cổ trướng. Các vết phồng và va đập trong một góc phần tư bụng có thể là kết quả của các tác động cục bộ như thoát vị, khối u tân sinh, áp xe, thoát vị tạng, bàng quang bị căng hoặc mang thai. Ở những bệnh nhân bị bệnh cơ quan phình to như gan lách to, khối cơ quan có thể nhìn thấy ở bệnh nhân suy nhược. Sẹo trên thành bụng cho thấy rằng bệnh nhân có chấn thương hoặc phẫu thuật trước đó và làm tăng nguy cơ tắc ruột hoặc biến chứng nhiễm trùng bán cấp/ mạn tính. Sự dịch chuyển về phía hạ vị của rốn thường thấy ở những người béo phì nhưng cũng có ở những bệnh nhân bị cổ trướng hoặc gan lách to lâu dài. Ngược lại, sự di lệch về phía đầu của rốn là không phổ biến ở bệnh nhân bệnh nặng, vì nó chủ yếu xảy ra ở phụ nữ mang thai và bệnh nhân có khối u vùng chậu lớn. Một trợ giúp hữu ích để ghi nhớ một số nguyên nhân khiến bụng bị chướng đau là ” 4 Fs” – fluids: dịch; flatus – khí; fat – mập và foetus – mang thai.
Một quá trình viêm ngoài hoặc trong phúc mạc có thể gây ra những thay đổi đặc hiệu của các mô mềm và da quá lót bên ngoài. Ở những bệnh nhân bị viêm phúc mạc nặng, vùng da bên bụng có thể ấm và đỏ với đổ đầy mao mạch nhanh cho thấy sự xâm nhập của quá trình viêm lan đến mức bề mặt da. Mặc dù dấu hiệu này có thể xuất hiện chậm mặc dù kiểm soát nguồn trong ổ bụng đầy đủ, ban đỏ vùng hông mới xuất hiện ở một bệnh nhân bị bệnh nghiêm trọng với viêm phúc mạc phải luôn làm tăng sự nghi ngờ về các biến chứng trong ổ bụng thứ phát. Sự đổi màu xanh xanh trung tâm hoặc loang lổ, sẫm màu (đôi khi thậm chí đen) của da bụng là một dấu hiệu đáng ngại liên quan đến hoại tử mô mềm (ví dụ do thủng tạng bên dưới).
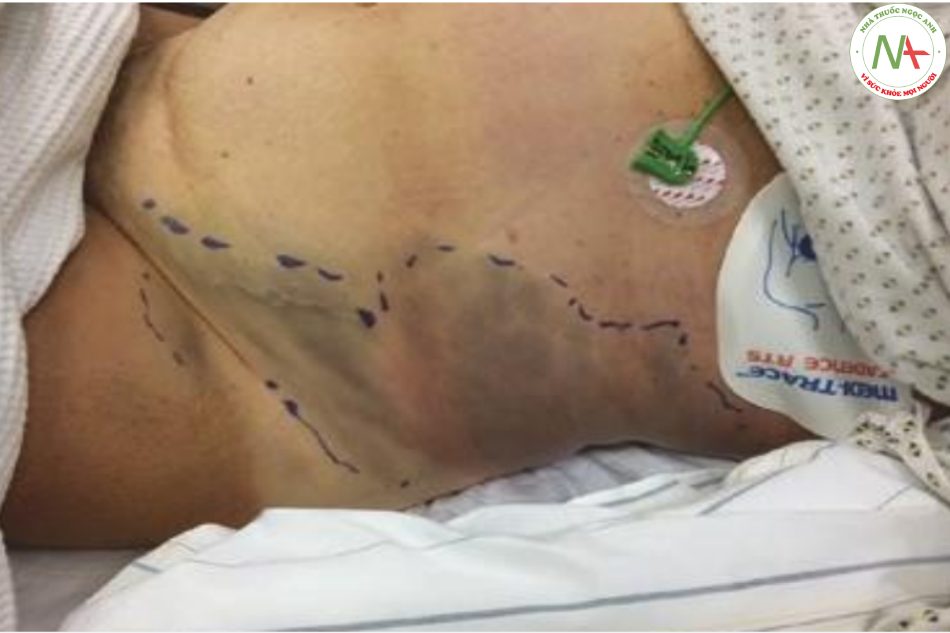
Bầm tím không do chấn thương (ecchymosis) có thể được nhìn thấy ở các phần khác nhau của thành bụng. Dấu hiệu Cullen thường đề cập đến một màu đỏ nhạt ban đầu, sau đó hơi xanh và sau đó lại đổi màu vàng quanh rốn bắt nguồn từ sự khuếch tán của máu từ khoang màng bụng (haemoperitoneum) hoặc khoang sau phúc mạc (viêm tụy, chảy máu sau phúc mạc). Hiếm khi, sự di căn của khối u ác tính trong ổ bụng đến rốn (dấu hiệu của Chị Mary Joseph) hoặc bệnh vẩy nến quanh rốn (ban đỏ với vẩy bạc chảy máu từ những đốm nhỏ khi cắt bỏ) có thể giả bắt chước bầm tím quanh rốn. Máu rỉ ra từ các mạch máu sau phúc mạc có thể lan đến các bộ phận khác nhau của bụng / cơ thể (Bảng 8.1). Các sườn là vị trí dưới da thường gặp nhất, nơi máu từ khoang sau phúc mạc khuếch tán đến (Dấu hiệu Gray Turner, hình 8.1).
| Bảng 8.1 Sự đổi màu da do máu khuếch tán từ khoang sau phúc mạc | |
| Dấu hiệu lâm sàng | Vị trí bầm tím dưới da |
| Dấu Cullen | Xung quanh rốn |
| Dấu Grey Turner | Hông lưng |
| Dấu Bryant | Bìu |
| Dấu Fox | Mặt trong đùi đoạn gần |
| Dấu Stabler | Vùng bẹn – trên vệ |
Nôn và hút dịch dạ dày


Nôn máu là một triệu chứng lâm sàng nghiêm trọng gọi là ói ra máu (haematemesis). Trong khi một lượng lớn máu nôn (thường có màu đỏ tươi không phụ thuộc với nguồn gốc của nó) gợi ý chảy máu do giãn tĩnh mạch thực quản, loét dạ dày tá tràng lớn hoặc lỗ rò giữa động mạch chủ và đường tiêu hóa trên (lỗ rò động mạch chủ-ruột), ói hay hít sặc vào phổi với máu màu cà phê xảy ra trong xuất huyết tiêu hóa trên bán cấp khi máu đã lưu lại đủ lâu trong dạ dày để (một phần) được tiêu hóa bởi axit dạ dày. Vì máu là một tác nhân gây nôn mạnh, nôn ra máu thường xuyên cũng xuất hiện ở những bệnh nhân bị chảy máu cam hoặc xuất huyết hầu họng. Đôi khi có thể khó phân biệt giữa chảy máu đường tiêu hóa trên và đường thở. Tiền sử bệnh nhân và/ hoặc kiểm tra mũi họng giúp phân biệt giữa hai nguồn chảy máu. Ói ra máu sau khi nôn hoặc nôn quá nhiều, thường xuất hiện ở những bệnh nhân lạm dụng rượu cấp tính hoặc mãn tính, gợi ý chảy máu do hội chứng Mallory-Weiss.
Nôn mửa với chất dịch màu cà phê hoặc máu tươi liên quan đến đau và khó chịu vùng thượng vị kéo dài và stress hoặc sau khi dùng thuốc kháng viêm không steroid, aspirin hoặc thuốc chống đông là một dấu hiệu đặc trưng của bệnh loét dạ dày tá tràng. Mặc dù người ta sẽ cho rằng xuất huyết tiêu hóa trên ở bệnh nhân xơ gan thường là chảy máu do giãn tĩnh mạch thực quản hoặc dạ dày, nhưng bệnh loét dạ dày tá tràng là những vị trí chảy máu phổ biến không kém ở những bệnh nhân này. Nôn ra dịch dạ dày hoặc chất trong dạ dày không có máu không có thể được sử dụng để loại trừ xuất huyết tiêu hóa trên do co thắt môn vị phản xạ có thể ngăn máu tá tràng đi vào dạ dày. Chỉ có nôn hay hút dịch dạ dày ra dịch mật mới là một cách đáng tin cậy loại trừ xuất huyết tiêu hóa trên (Hình 8.2).
Nôn ra dịch màu nâu thường xảy ra ở những bệnh nhân bị tắc ruột non (liệt hoặc tắc nghẽn). Nôn hoặc hút dịch ra phân cho thấy là do tắc ruột dưới hoặc liệt ruột nặng. Càng tắc nghẽn trong đường tiêu hóa càng cao, nôn càng dữ dội. Nôn vọt mà không buồn nôn nên luôn làm tăng sự nghi ngờ về tăng áp lực nội sọ hoặc bệnh lý nội sọ. Ngộ độc thực phẩm là một nguyên nhân hiếm gặp của bệnh nặng; tuy nhiên nhiễm độc đe dọa tính mạng có thể xảy ra (Hộp 1).
Mặc dù việc đo thể tích tồn lưu của dạ dày để hướng dẫn cho ăn đường ruột hiện không còn được khuyến cáo, nhưng việc hút kiểm tra có thể đưa ra manh mối về chức năng đường tiêu hóa trên. Hút ra dịch là sữa công thức không tiêu hóa (Hình 8.3) sau một vài giờ cho ăn gợi ý liệt dạ dày đáng kể và dự đoán với khả năng cho ăn đường ruột có thể không (chưa) được dung nạp. Ở những bệnh nhân bị hút dịch dạ dày có chứa sữa nuôi ăn tiêu hóa (được chỉ ra bởi các hạt nhỏ trong dịch dạ dày và nước đường ruột), thể tích tồn lưu của dạ dày đã được sử dụng để xác định quyết định tăng, giảm hoặc giữ cho ăn thêm.
==>>> Xem thêm: Hướng dẫn kiểm tra gan bệnh nhân trong hồi sức cấp cứu ICU
Phân
Kiểm tra màu sắc, hình thức và số lượng phân có thể tiết lộ thông tin quan trọng. Về mặt sinh lý, màu của phân đi qua trực tràng hoặc trên một ống soi có màu nâu do hàm lượng tercobilin của nó. Phân đi qua hồi tràng được mở có màu nâu xanh và nhiều chất lỏng hơn so với phân được thải ra qua mở đại tràng. Sự đổi màu của màu xanh lục của phân là phổ biến trong tiêu chảy khi thời gian vận chuyển quá ngắn mà stercobilinogen hoàn toàn có thể bị thoái hóa thành stercobilin trong đại tràng. Phân màu trắng xám, giống như đất sét thiếu stercobilin và được thấy ở những bệnh nhân bị tắc nghẽn đường mật (Hình 8.4). Bổ sung/ hay hỗn hợp của chất nhầy màu trắng hoặc giống như thạch là một dấu hiệu của tổn thương niêm mạc chủ yếu đến từ đại tràng. Mặc dù chế độ ăn uống khác nhau có thể ảnh hưởng đến màu phân, nhưng đây không phải là nguyên nhân phổ biến của sự đổi màu phân trong bệnh nặng.

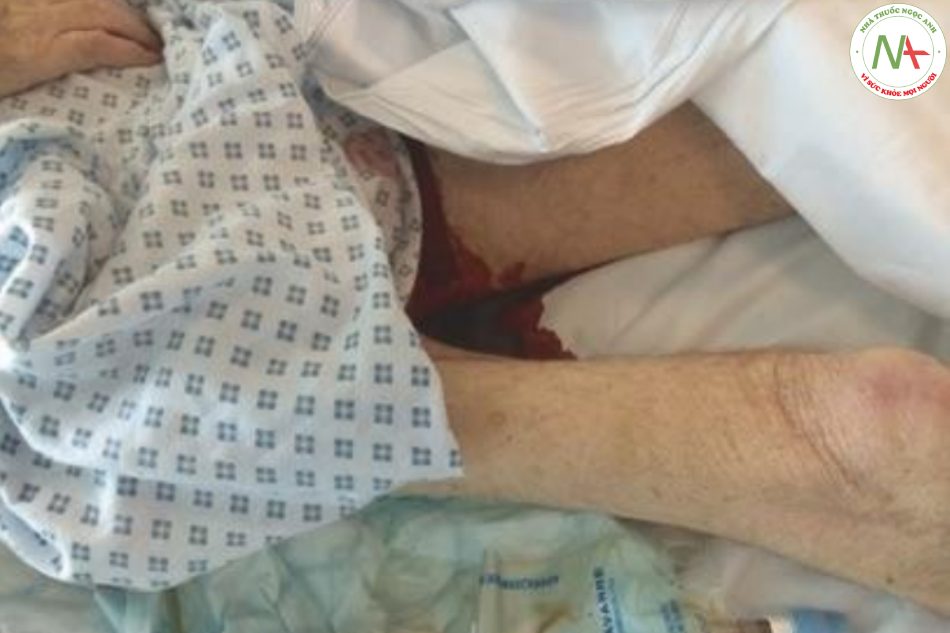
Tiêu ra máu đề cập đến đường trực tràng tiêu ra máu đỏ tươi (Hình 8.5). Trong phần lớn các trường hợp, nguyên nhân là do nguồn xuất huyết tiêu hóa thấp hơn, mặc dù dạ dày và tá tràng cũng có thể là nguồn chảy máu. Chảy máu từ túi thừa thường gây ra nhanh, điển hình là các đợt xuất huyết của tiêu ra máu tự cầm. Nếu có nhiều hơn 50 – 100 ml máu tồn lưu trong đường tiêu hóa trong ít nhất 12 – 14 h, tiêu phân đen (màu đen, hắc ín, phân dính có mùi đặc trưng) sẽ xảy ra (Hình 8.6). Mặc dù tiêu phân đen thường được gây ra bởi xuất huyết tiêu hóa trên, các thực nghiệm đã chỉ ra rằng nó cũng có thể là kết quả của chảy máu ruột non hoặc manh tràng. Xuất huyết bắt nguồn từ các phần xa hơn (thấp) của đại tràng dẫn đến phân có màu máu hoặc màu hạt dẻ. Tiêu phân đen thường phải trải qua 4 – 20h sau khi bị chảy máu nhưng có thể mất nhiều thời gian hơn ở một số bệnh nhân như những người bị xơ gan và xuất huyết tiêu hóa trên. Ở những bệnh nhân này, lần đầu tiên (thường là thuốc nhuận tràng) gây ra (số lượng có liên quan) tiêu phân đen thường đi trước sự cải thiện bệnh não gan. Sau khi đưa 1 L máu vào dạ dày, tiêu phân đen có thể tồn tại đến 5 ngày. Do đó, sự hiện diện của nó trong những ngày đầu tiên sau khi xuất huyết tiêu hóa không thể được sử dụng để theo dõi chảy máu lại. Tuy nhiên, cần lưu ý rằng việc tiêu phân đen sau khi phân đã lấy lại màu bình thường là một dấu chứng mạnh mẽ cho thấy sự tái phát của chảy máu. Trong trường hợp không mở ruột, kiểm tra trực tràng có thể cho thấy các dấu chỉ của xuất huyết tiêu hóa (xem kiểm tra trực tràng dưới đây).

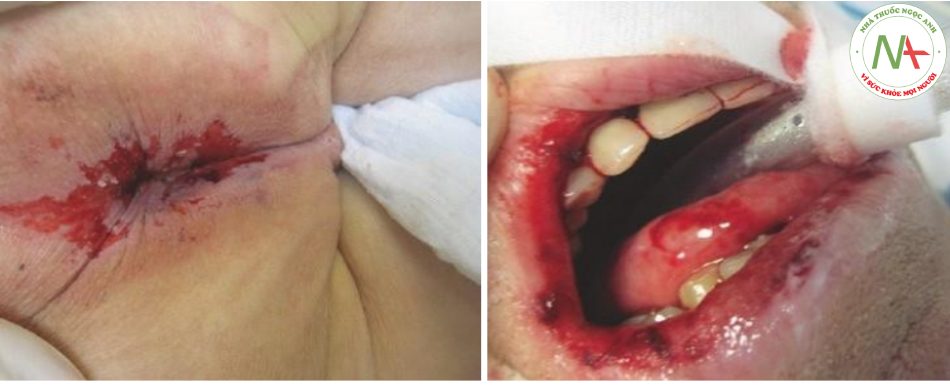
Chảy máu trực tràng lượng nhỏ ở bệnh nhân bị bệnh nghiêm trọng thường do thao tác trực tràng (ví dụ: hệ thống điều trị ruột hoặc ống giải áp ruột), chảy máu tự phát do bệnh trĩ hoặc các tổn thương trực tràng khác. Hiếm khi, nó có thể là dấu hiệu đầu tiên của bệnh u đại tràng chưa được chẩn đoán trước đây hoặc bệnh da liễu do thuốc (Hình 8.7).
Dựa trên hình thức của nó, phân có thể được phân loại thành bảy loại theo biểu đồ phân của Bristol (Hình 8.8). Tiêu chảy thường được định nghĩa là ít nhất ba hoặc nhiều lần đi tiêu của phân lớp 6 hoặc 7. Điều quan trọng là phải phân biệt giữa tiêu chảy ra máu và không có máu. Tiêu chảy ra máu thường liên quan đến đau bụng co thắt (quặng đau bụng dưới, kiết lỵ) và nhiễm trùng với các sinh vật gây bệnh đường ruột, thiếu máu cục bộ đường ruột hoặc bệnh viêm ruột. Loại tiêu chảy thường gặp nhất ở bệnh nhân hồi sức là tiêu chảy liên quan đến kháng sinh. Một dạng đặc biệt của tiêu chảy liên quan đến kháng sinh là viêm ruột màng giả gây ra bởi độc tố clostridium difficile. Mặc dù được quy định bởi một số người, mùi và khía cạnh không đủ nhạy cảm để chẩn đoán viêm ruột giả mạc. Sự hiện diện của (một lượng nhỏ) phân lỏng không loại trừ tắc ruột vì bệnh nhân bị hẹp đại tràng hoặc giả tắc nghẽn thường xuất hiện với tiêu chảy (tràn). Các nguyên nhân phổ biến khác của tiêu chảy trong bệnh nặng là thiếu máu cục bộ đại tràng (thường có máu), giảm albumin máu nặng, dùng thuốc nhuận tràng (tiền sử dùng thuốc!) Và cho ăn bằng thức ăn có tính thẩm thấu cao.

Nghe
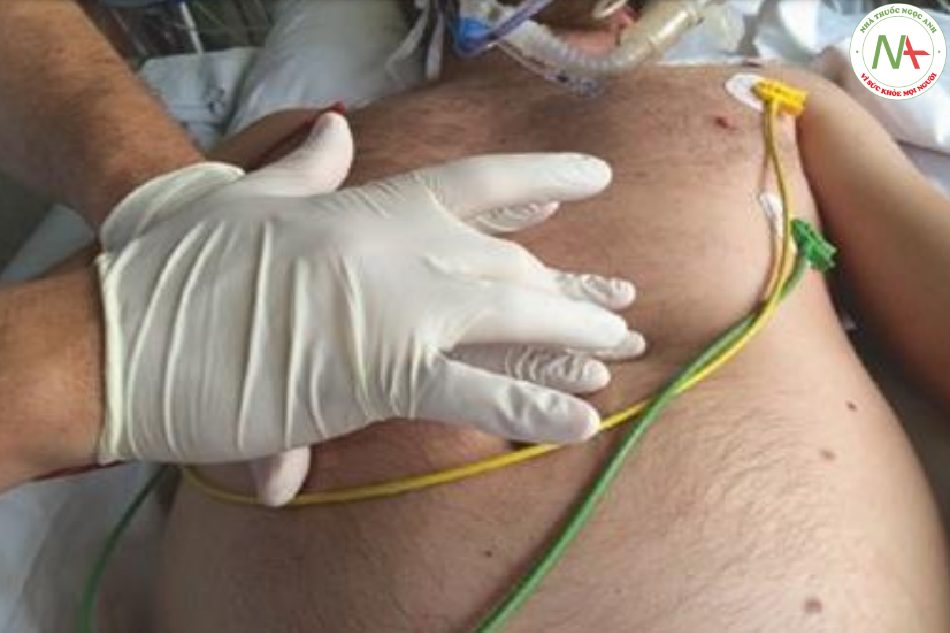
Vì sờ nắn và gõ có thể ảnh hưởng đến kết quả của việc nghe, nên nghe phải được thực hiện trước tiên (Hình 8.9). Về mặt sinh lý, hầu hết các âm thanh ruột được tạo ra bởi các chuyển động nhu động của dạ dày, sau đó là ruột non và ruột già. Khi nghe, chúng có thể được nghe thấy như tiếng ríu rít, lầm rầm và gầm gừ với tốc độ 5 – 30 phút. Khi chúng được truyền đi khắp bụng, giá trị khu trú hóa của chúng tương đối kém. Trong khi nhiều bác sĩ lâm sàng xem xét việc giải thích âm thanh ruột chỉ liên quan đến nghi vấn ở bệnh nhân không nguy kịch, thì nghe bụng có thể tiết lộ thông tin quan trọng trong bệnh nặng. Vì đường tiêu hóa rất nhạy cảm với stress và giảm tưới máu, nhận thức về âm thanh ruột (bình thường) là một chỉ số hợp lệ của tưới máu đường tiêu hóa đầy đủ, và điều này làm cho tình trạng nguy hiểm đến tính mạng (bụng) không thể xảy ra. Ngược lại, sự vắng mặt của âm thanh ruột là một dấu hiệu không đặc hiệu ở bệnh nhân bị bệnh nghiêm trọng và phải được giải thích cùng với các triệu chứng khác ở bụng.
Không có âm thanh ruột trong thời gian dài hơn 60 giây cùng với nôn mửa hoặc thể tích tồn lưu dạ dày cao, căng trướng bụng, đau khi sờ nắn và gõ bụng vang rất gợi ý đến bệnh liệt ruột. Âm ruột giảm động là cực kỳ phổ biến và không đặc hiệu trong trường hợp nguy kịch (“đường GI bị khó chịu”). Âm ruột quá mức có thể được nghe thấy trong viêm dạ dày ruột (siêu vi) và tiêu chảy, tuy nhiên, đây là một nguyên nhân hiếm gặp của bệnh hồi sức người lớn ở các nước thu nhập cao. Âm thanh kim loại, leng keng và bắn tung tóe với tốc độ tăng lên gợi ý sự tắc nghẽn cơ học (một phần) của ruột. Mặc dù việc nghe vùng thượng vị thường được sử dụng để xác nhận vị trí chính xác của ống thông mũi dạ dày, đây là một kỹ thuật không đáng tin cậy. Trừ khi phát hiện đặc trưng [âm thanh rồ rồ thường kết hợp với rung động vùng thượng vị cũng như dịch màu vàng hoặc xanh lục được hút mà không có sức đề kháng và với lượng đáng kể (> 25 mL)] cùng hiện diện, dấu hiệu nghe sẽ được xác nhận bằng cách đo pH của dịch hút dạ dày (pH <4 gợi ý vị trí dạ dày chính xác) hoặc X-quang ngực.
Hiếm khi, nghe bụng cho thấy các âm thanh khác ngoài âm thanh ruột. Âm thổi mạch máu, tiếng kêu o o và tiếng cọ nghe thấy trên gan có thể là một dấu hiệu của bệnh gan, tăng áp tĩnh mạch cửa hoặc thay đổi tình trạng viêm của bề mặt gan (xem Phần II. 9.3.). Các âm thổi động mạch nghe thấy xung quanh rốn là gợi ý của dòng chảy rối loạn trong động mạch chậu chung (sinh lý) hoặc động mạch thận (ví dụ do hẹp động mạch thận).
Sờ
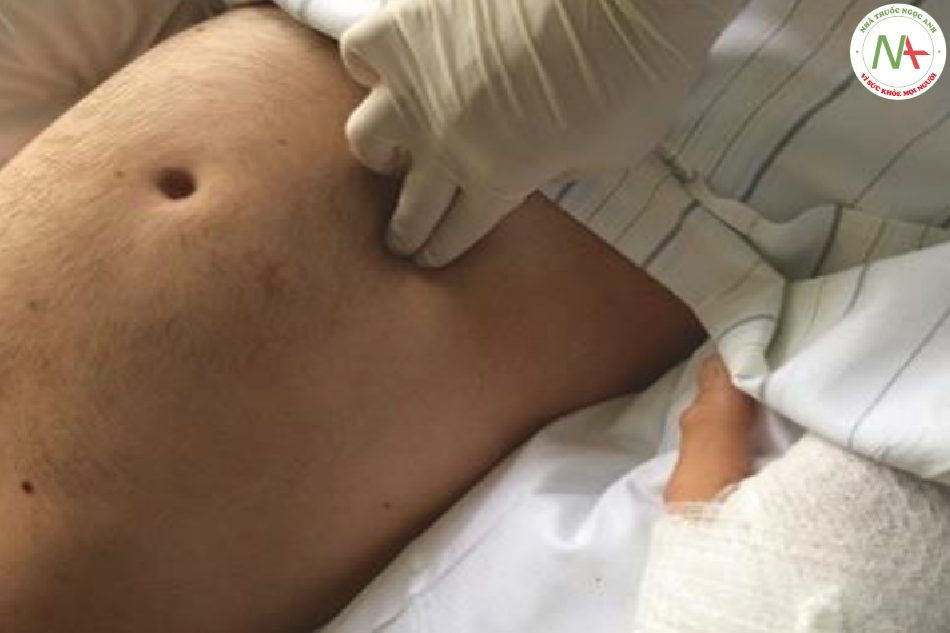
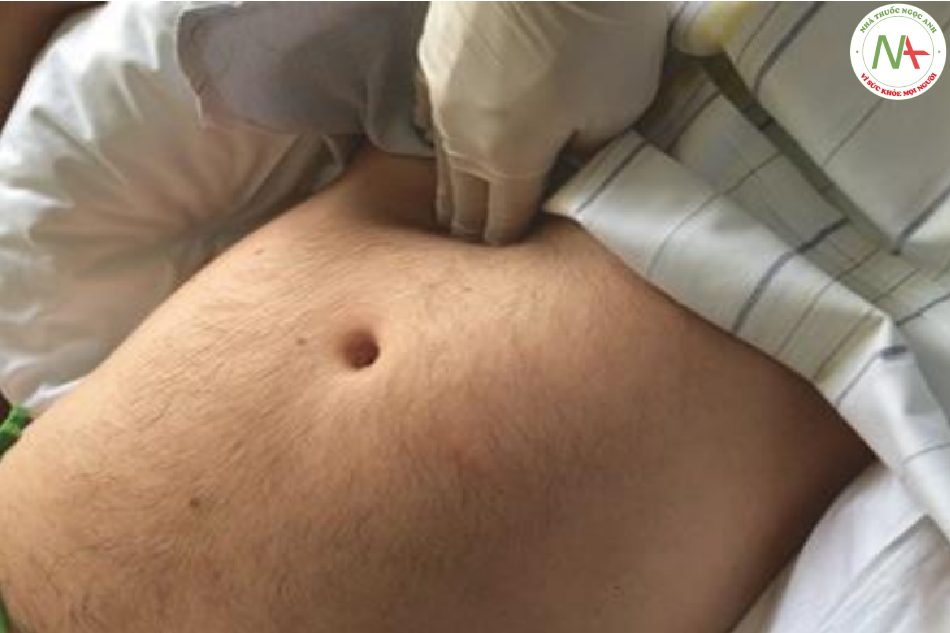
Sờ nắn là một trong những kỹ thuật kiểm tra quan trọng nhất để đánh giá tình trạng bụng. Nó được thực hiện bằng cả lòng bàn tay và ngón tay (Hình 8.10). Điều quan trọng trong quá trình sờ nắn bụng, người thăm khám phải kiểm tra khuôn mặt của bệnh nhân về các dấu hiệu nhăn nhó hoặc đau đớn thay vì sờ bụng. Bước đầu tiên của sờ nắn là cảm nhận giai điệu của thành bụng và cơ bắp và xác định xem bụng có mềm hay không. Mỗi góc phần tư bụng sau đó được sờ từ từ, bắt đầu với bề ngoài sau đó với áp lực sâu hơn. Áp lực sau đó được giải phóng khá nhanh vì điều này có thể phát hiện ra sự phản ứng dội. Bụng gồng cứng là sự thắt chặt không tự chủ ý của cơ bụng để đáp ứng với viêm phúc mạc. Tùy thuộc vào góc phần tư bụng trong đó cảm giác gồng cứng và đau được gợi ra mà phổ của các bệnh lý cơ bản có thể được thu hẹp (Hình 8.11). Đề kháng đề cập đến sự co thắt chủ ý của cơ bụng để tránh đau do sờ nắn. Không giống như cứng bụng, đề kháng thường được khái quát trên toàn bộ bụng và có thể được khắc phục bằng cách yêu cầu bệnh nhân thư giãn cơ bụng. Đó là một dấu hiệu đáng báo động ở những bệnh nhân sau chấn thương bụng vì nó có thể cho thấy sự hiện diện của chấn thương cơ quan nội tạng và xuất huyết. Ở nhiều bệnh nhân đa chấn thương với chấn thương đầu liên quan hoặc sau khi gây mê, việc đề kháng không có, và phát hiện sờ nắn có thể không có kết quả mặc dù có sự xuất hiện của một lượng máu đáng kể trong khoang màng bụng. Đau bụng và căng cơ chỉ là một dấu hiệu muộn của chảy máu trong ổ bụng. Gồng cứng toàn bộ bụng cùng với phản ứng dội (dấu hiệu Blumberg) là một chỉ số đặc hiệu của viêm phúc mạc. Dấu hiệu này có thể vắng mặt ở những bệnh nhân bị giảm bạch cầu hoặc ức chế miễn dịch, những bệnh nhân mà trong đó dấu viêm phúc mạc có thể vắng mặt hoặc tối thiểu. Một cú gõ mạnh vào bụng bên gây đau ở bệnh nhân viêm phúc mạc (Hình 8.12). Các phát hiện lâm sàng khác cho thấy viêm phúc mạc là căng cứng và đau khi gõ bụng và test ho dương tính (ho gây đau bụng thường chỉ thể hiện bằng cách nao núng, nhăn nhó hoặc di chuyển bàn tay về phía bụng).
Sờ nắn vùng hạ sườn phải là đau ở bệnh nhân chấn thương gan, viêm túi mật và khi bao gan bị căng (ví dụ sưng gan cấp tính trong suy tim phải hoặc hội chứng HELLP). Viêm túi mật cấp tính là một chẩn đoán có khả năng khi sờ nắn hạ sườn phải dẫn đến sự chấm dứt đột ngột của thì hít vào của bệnh nhân (dấu hiệu Murphy,).
Bộ ba lâm sàng của đau phần tư trên bên phải, sốt và vàng da đã được gọi là tam chứng Charcot và được gợi ý của viêm đường mật (đoạn lên). Bệnh nhân bị viêm tụy cấp hoại tử hầu như luôn luôn có một cái bụng chướng, đau hơn khi (sờ) sâu. Đau bụng giống như đau kiểu bóc tách và lan tỏa là phổ biến; buồn nôn và ói mửa cũng vậy. Tắc ruột và thiếu máu cục bộ là những chẩn đoán phân biệt quan trọng ở những bệnh nhân này và thường bắt buộc thăm dò hình ảnh.
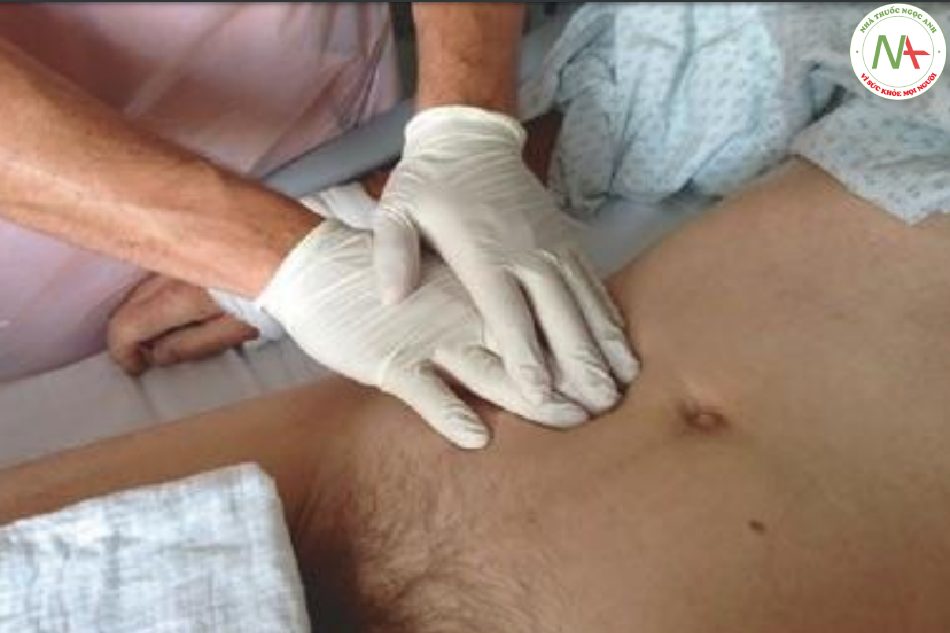
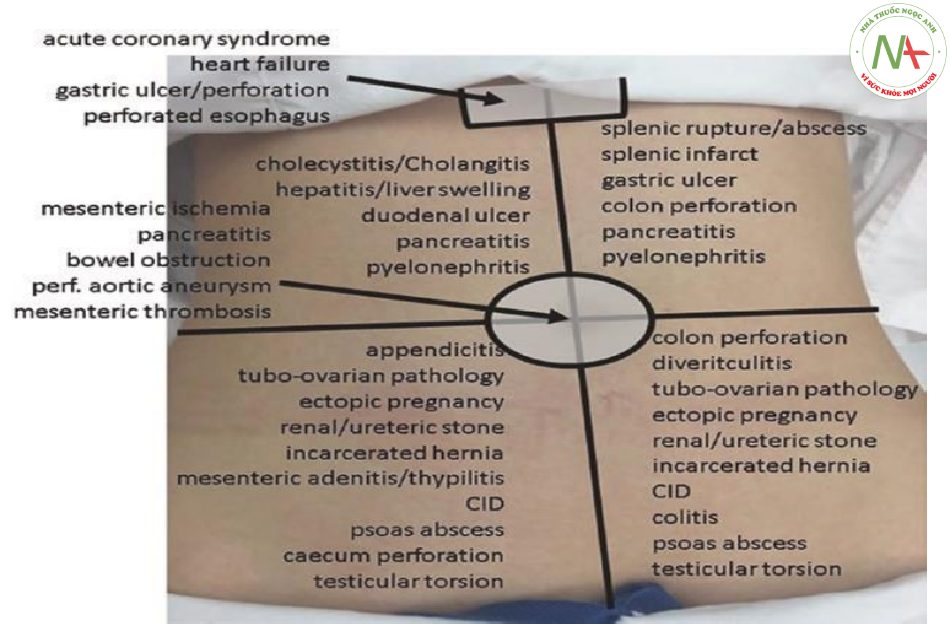
Sờ nắn một khối cứng, đôi khi đập ở vùng thượng vị là dấu hiệu của phình động mạch chủ bụng. Ở những bệnh nhân gầy, chiều rộng của phình động mạch có thể được ước tính bằng cách sờ nắn sâu và đặt các ngón trỏ ở hai bên của khối đập.
Điều quan trọng cần nhớ là rốn đánh dấu mức độ phân nhánh động mạch chủ và sờ nắn được thực hiện ở phía đầu của (ở trên) rốn. Sờ vùng trên vệ có thể cho thấy bàng quang tiết niệu bị căng có cảm giác như một khối (tròn). Tuy nhiên, sờ nắn bụng không đáng tin cậy để phát hiện thể tích bàng quang < 500 mL và chỉ xuất hiện hữu ích để chẩn đoán cầu bàng quang ở bệnh nhân bị tắc đường tiết niệu dưới hoặc tắc nghẽn ống thông tiểu.
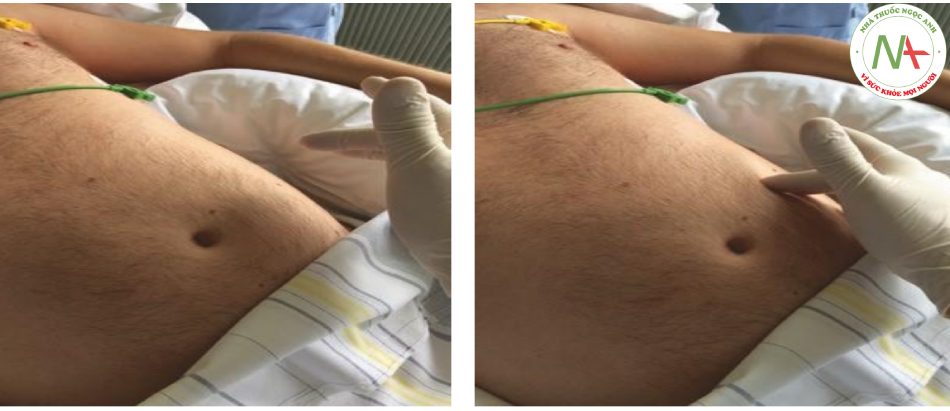
Tất cả các bác sĩ lâm sàng chăm sóc bệnh nhân cấp tính và nguy kịch nên có thể thực hiện kiểm tra bụng sau sinh cơ bản. Bước quan trọng nhất trong kiểm tra này là đánh giá chiều cao đáy và trương lực tử cung. Điều này được thực hiện bằng cách sờ nắn bụng với mặt trụ của lòng bàn tay. Bắt đầu với sờ nắn qua vùng thượng vị, người kiểm tra sờ nắn (hướng xuống dưới) cho đến khi cảm nhận được đáy. Trong giai đoạn ngay sau khi hậu sản, đáy tử cung có thể sờ thấy ở hoặc gần mức rốn. Một tử cung được co đầy đủ sẽ cảm thấy chắc và cứng, tốt nhất có thể so sánh với sự đồng nhất của một quả bóng tennis. Bất kỳ sự giảm trương lực nào trong tử cung đều làm tăng nguy cơ chảy máu sau sinh (tái) do mất trương lực tử cung. Chiều cao cơ bản được mô tả bằng chiều rộng ngón tay bên dưới hoặc phía trên rốn. Sờ nắn tử cung sau sinh phía trên rốn có thể là dấu hiệu của co tử cung không đầy đủ. Dịch âm đạo trong giai đoạn đầu sau sinh thường có máu, nhưng thể tích thường không vượt quá 250 mL/ ngày bên ngoài phòng sinh hoặc phòng mổ. Các cục máu đông lẫn trong máu là dấu hiệu của đông máu đầy đủ. Các bộ phận của nhau thai có thể xuất hiện dưới dạng các mảnh mô và nên cảnh báo về khả năng các bộ phận nhau thai bị giữ lại. Vì máu hậu sản vẫn được vô trùng trong 2 ngày đầu tiên, bất kỳ mùi bất thường nào cũng là dấu hiệu của nhiễm trùng hậu sản sớm.
Mặc dù được nghi ngờ bởi một số bác sĩ lâm sàng, nhưng không thể xác định giá trị tuyệt đối của áp lực trong ổ bụng bằng cách sờ nắn. Mặt khác, có thể sử dụng sờ nắn bụng như một công cụ sàng lọc để chỉ ra nhu cầu cần phải đo áp lực trong ổ bụng. Không phụ thuộc vào nguyên nhân gây tăng áp trong ổ bụng, tăng áp lực trong ổ bụng dẫn đến bụng căng cứng có khả năng chống lại việc sờ nắn sâu. Dấu đề kháng cần phải được loại trừ đầu tiên. Vì hầu hết các bệnh nhân bị bệnh nghiêm trọng, trong đó nghi ngờ tăng áp trong ổ bụng, được thở máy, điều quan trọng là phải loại trừ rối loạn mất đồng bộ của bệnh nhân và máy thở, gia tăng công thở và kiểu thở tắc nghẽn. Ở một số bệnh nhân này, mất đồng bộ và/ hoặc suy hô hấp cần phải được giải quyết trước khi kiểm tra bụng có ý nghĩa hoặc đo áp lực trong ổ bụng có thể được đo. Vì hội chứng khoang bụng đã được xác định là tăng áp lực trong ổ bụng (> 20 mmHg) kèm theo rối loạn chức năng cơ quan mới (chủ yếu là thiểu niệu), nên kiểm tra lượng nước tiểu ở bệnh nhân nghi ngờ trên lâm sàng có tăng áp lực trong ổ bụng. Duy trì lượng nước tiểu tốt cho thấy không có hội chứng khoang bụng. Ngược lại, các dấu hiệu lâm sàng của hội chứng khoang bụng bao gồm (ngoại trừ căng và chướng, thường đau bụng) làm giảm sự chun dãn toàn bộ phổi, thiểu niệu, phù chân hai bên với sự đổi màu hơi xanh (do hồi lưu tĩnh mạch bị suy yếu) và da nổi bông (thường kéo dài bẹn và lên đến rốn). Với thời gian gia tăng và mức độ nghiêm trọng của tăng áp lực trong ổ bụng, mức độ phù chân hai bên, đổi màu da và nổi bông thường trầm trọng hơn.
Kiểm tra trực tràng là quan trọng trong thực hành lâm sàng và lý tưởng nên được thực hiện ở tất cả các bệnh nhân. Nhân phẩm (thái độ tôn trọng và thích hợp với sắc tộc, tôn giáo, quan điểm chính trị, và quyền con người…. ND) phù hợp, đàng hoàng và tôn trọng bệnh nhân nên được duy trì mọi lúc. Ở bệnh nhân tỉnh táo và ổn định, bước đầu nên được giải thích và bệnh nhân đặt nghiêng trái với đầu gối kéo lên ngực. Phải sử dụng gel bôi trơn đầy đủ trên ngón tay đeo găng. Hậu môn nên được thâm nhập từ từ và đánh giá trương lực của nó. Ở nam giới, tuyến tiền liệt nên được sờ nắn và xác định đường rãnh giữa. Kết cấu và kích thước của tuyến nên được đánh giá. Ở những bệnh nhân nữ, nên đánh giá cổ tử cung và hai bên. Các mặt còn lại của ống hậu môn sau đó nên được kiểm tra lần lượt, cảm giác cho khối, polyp, loét, rách hoặc gián đoạn và đau. Bệnh trĩ, trừ khi huyết khối hoặc cực kỳ lớn, thường không sờ thấy. Sau khi rút ngón tay của người thăm khám, găng tay cần được kiểm tra máu và xét nghiệm máu ẩn trong phân, nếu có chỉ định.
==>>> Xem thêm: Tình trạng dịch và chức năng thận bệnh nhân hồi sức cấp cứu ICU
Gõ
Gõ bụng trong cơn nguy kịch chủ yếu được thực hiện để phát hiện sự phân phối của không khí đường ruột và ngoài ruột. Kỹ thuật tương tự như đối với gõ ngực được sử dụng (Hình 8.13). Một lượng lớn không khí trong ổ bụng và trong lòng ống tiêu hóa dẫn đến âm thanh như trong hòm trống đặc trưng khi gõ. Tăng độ vang ở vùng thượng vị, thường cùng với đau và căng cục bộ, là dấu hiệu của dạ dày đầy khí nhưng cũng có thể chỉ ra không khí trong bụng tự do, đặc biệt nếu liên quan đến tăng mức độ vang quanh rốn. Tăng độ vang ở vùng cận rốn và góc phần tư dưới bên trái thường được tìm thấy ở ruột bị liệt của ruột non. Ở những bệnh nhân bị tắc nghẽn đại tràng (hay giả tắc), âm thanh vang khi gõ thỉnh thoảng có thể được phát hiện trên toàn bộ khung của đại tràng, lưu ý tối đa trên góc phần tư phía dưới bên phải. Tăng độ vang quanh rốn với âm thanh trở nên đục khi gõ đến bên hông là biểu hiện của cổ trướng.
Giải thích đau bụng
| Bảng 8.2 Dự đoán đau tạng dựa trên nguồn gốc phôi của cơ quan bị bệnh | ||
| Nguồn gốc phôi | Các tạng | Vùng bụng nơi đau thường được chiếu |
| Ruột trên | Dạ dày, tá tràng, gan, túi mật và cây đường mật, tuyến tụy | Bụng trên, vùng thượng vị |
| Ruột giữa | Ruột non, ruột thừa, manh tràng | Quanh rốn |
| Ruột treo | Đại tràng, hệ niệu dục | Bụng dưới |
Giải thích chính xác về đau bụng liên quan đến sự tích hợp của một số khía cạnh bao gồm tiền sử – bệnh sử, loại, đặc điểm và mức độ khu trú hóa của cơn đau cũng như các triệu chứng liên quan. Ba loại đau bụng chính được phân biệt. Đau tạng lan tỏa, âm ỉ và khu trú kém (Bảng 8.2). Nó thường được kích hoạt bởi sự căng chướng của các tạng rỗng, kéo căng các nang hoặc thiếu máu cục bộ. Mặt khác, đau thanh mạc hay đau tạng là, sắc nét, nhu dao cắt. không đổi và có thể được xác định chính xác vị trí. Đau thanh mạc thường xảy ra khi phúc mạc bị kích thích (cục bộ) và / hoặc cấu trúc ngoài phúc mạc (ví dụ như cơ) có liên quan. Đau co thắt, dạng đau kiểu chuột rút được đặc trưng bởi các cơn đau quằn quại không liên tục. Nó bắt nguồn từ các cơ quan biểu hiện nhu động sinh lý (ví dụ như sỏi thận trong trường hợp đau hông sườn và căng cứng; tắc nghẽn đường mật trong trường hợp đau và căng ở góc phần tư phía trên bên phải, tắc ruột trong trường hợp đau quanh rốn, đau có tính khu trú kém, hay viêm túi thừa đại tràng sigma trong trường hợp đau và đau ở góc phần tư phía dưới bên trái).
Đau cùng với tiền sử đi tiêu vắng mặt trong vài ngày cho thấy bị tắc nghẽn hoặc chướng ruột. Xác định thời gian buồn nôn và nôn liên quan đến sự khởi đầu của đau bụng là rất quan trọng vì đau trước khi nôn thường là dấu hiệu của bệnh lý ổ bụng cần can thiệp phẫu thuật. Đau sau khi bắt đầu buồn nôn và nôn, mặt khác, phổ biến hơn trong các bệnh lý bụng không thể phẫu thuật. Đau bụng giảm do nôn mửa gợi ý bệnh lý đường tiêu hóa trên. Tiêu chảy kết hợp với đau bụng kiểu chuột rút được thấy ở những bệnh nhân bị viêm dạ dày ruột và những người mắc bệnh viêm ruột mạn tính nhưng có thể gặp phải như một dấu hiệu sớm của thiếu máu cục bộ mạc treo ruột hoặc tắc nghẽn đại tràng gần toàn phần hoặc một phần (tiêu chảy tràn). Đau khởi phát cấp tính cho thấy thủng tạng, thiếu máu cục bộ mạc treo, vỡ phình động mạch chủ bụng (thường liên quan đến đau lưng) hoặc đau co thắt. Ngoài ra, thai ngoài tử cung vỡ, xoắn buồng trứng hoặc xoắn tinh hoàn có thể gây đau bụng dưới cấp tính liên tục và nghiêm trọng. Đau do tắc nghẽn (lớn) ruột, viêm tụy hoặc loét dạ dày tá tràng thường là khởi phát ngấm ngầm. Đau cục bộ sắc nét theo sau là một khoảng không đau và lan rộng dần dần của một cơn đau cục bộ kém là dấu hiệu của thủng nội tạng với sự phát triển tiếp theo của viêm phúc mạc. Ngược lại, một cơn đau âm ỉ, kém khu trú tiến triển thành một cơn đau liên tục, khu trú thường gợi ý một quá trình tổn thương cục bộ, có thể phẫu thuật sửa chữa được (ví dụ viêm ruột thừa – Hộp 2). Đau co thắt, đau quanh rốn so với kết quả khám lâm sàng phải luôn làm tăng nghi ngờ thiếu máu cục bộ đường ruột, đặc biệt nếu có nguồn thuyên tắc (ví dụ rung nhĩ). Chướng bụng chỉ là dấu hiệu muộn của thiếu máu cục bộ đường ruột. Tương tự, dấu hiệu phúc mạc thường chỉ phát triển khi hoại thư hoặc thủng xảy ra. Ở những bệnh nhân có bệnh lý dưới cơ hoành, đau có thể được chuyển sang vai trái (bệnh lý lách) hoặc vai phải (bệnh lý gan) (đau qui chiếu hoặc dấu hiệu Kehr) và có thể gây ra bệnh singultus (nấc cụt). Ngất hoặc trụy tim mạch liên quan đến đau bụng phải làm tăng nghi ngờ vỡ túi phình động mạch chủ bụng hoặc phình động mạch lách hoặc thai ngoài tử cung. Cuối cùng, cần nhớ rằng một số bệnh lý ngoài bụng có thể gây đau bụng (Bảng 8.3). Nhận biết và giải thích chính xác các triệu chứng lâm sàng liên quan là rất cần thiết để chẩn đoán chính xác các bệnh lý này.
Điều trị thuốc giảm đau có thể ảnh hưởng đến kết quả khám thực thể ở bệnh nhân đau bụng nhưng có ảnh hưởng không đáng kể đến việc quản lý lâm sàng của những bệnh nhân này. Do đó, không nên từ chối liệu pháp giảm đau ở bệnh nhân bị đau bụng cấp tính.
| Bảng 8.3 Bệnh lý ngoài bụng gây đau bụng | |||
| Nguồn gốc | Bệnh lý | Vị trí đau | Các triệu chứng liên quan |
| Ngực | (Động mạch vành phải) thiếu máu cơ tim (ví dụ: thành dưới hoặc thành sau) | Thượng vị | Đau ngực, triệu chứng thực vật, mất ổn định tim mạch, tiền sử xơ cứng động mạch hoặc bệnh động mạch vành |
| Suy tim phải cấp tính (mãn tính) với sưng gan cấp tính | Đau góc tư phía trên bên phải | Thường đau dữ dội (sờ nắn), bệnh nhân không thể nhấc đầu, gan có nhịp đập | |
| Viêm phổi thùy dưới có / không có tràn dịch màng phổi / viêm mủ màng phổi | Đau góc tư bên phải hoặc bên trái | Sốt, đờm màu vàng / thối, thở nhanh, suy hô hấp, rale phổi có / không giảm âm thở khi nghe, thở phế quản, cọ màng phổi, ban đỏ da cục bộ | |
| Chuyển hóa | Nhiễm ceton do đái tháo đường | Lan tỏa | Thở Kussmaul, trạng thái tinh thần lú lẩn, đa niệu, giảm thể
máu |
| Tiểu Porphyrin | Lan tỏa | Lú lẫn, kích động, yếu cơ, nhịp tim nhanh, tăng huyết áp, nước tiểu đỏ | |
| Tăng Urê huyết | Lan tỏa | Thiểu niệu/ vô niệu, phù, nhược cơ, trạng thái tinh thần bị trầm cảm, hơi thở mùi ure, sương giá ure | |
| Tăng calci máu /
cơn bão tăng calci máu |
Thượng vị/ lan tỏa | Đa niệu, trạng thái tinh thần rối loạn, yếu cơ, tetany | |
| Huyết học | Cơn tán huyết cấp | Rối loạn | Co mạch dữ dộia, sốt, nhịp tim nhanh, tăng huyết áp, nước tiểu màu hồng, tri giác thờ ơ |
| Cơn bão hồng cầu hình liềm (tắc mạch, bụng) | Thượng vị hoặc các góc phần tư khác | Đau bụng dạng co thắt, đau xương lan tỏa, khó thở, nhịp tim nhanh, tăng huyết áp | |
| Linh tinh | Huyết khối thành bụng | Khu trú | Khối chắc và cứng, đau cục bộ, bệnh nhân dùng thuốc chống đông máu (trị liệu) |
| Ngộ độc | Lan tỏa | Chì/kim loại nặng | |
| Hội chứng cai thuốc phiện | Lan tỏa | Đau bụng kiểu co thắt, tiêu chảy, đau lan tỏa, nhịp tim nhanh, tăng huyết áp, đổ mồ hôi lan tỏa, cutis anserina | |
| Cơn sốt gia đình Địa Trung Hải | Lan tỏa | Sốt, đau cơ xương khớp, đau ngực, phát ban ở chi dưới | |
Đánh giá bụng sau phẫu thuật
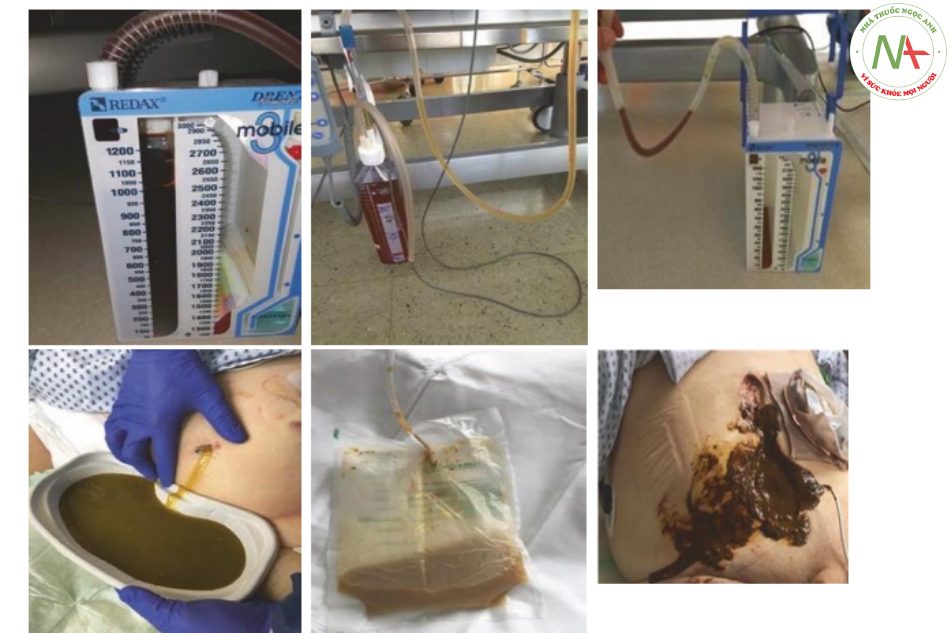
(a) máu cho thấy xuất huyết; (b) dịch huyết thanh làm cho bệnh lý chính khó xảy ra; (c) chất lỏng màu xanh lục gợi ý rò rỉ mật; (d) dịch màu nâu xám từ dịch trong ổ bụng cho thấy rò rỉ ruột; (e) dịch màu nâu xanh có chứa các thành phần như dạng hạt chảy ra từ vết thương ở bụng như một dấu hiệu thủng ruột non; (f) chảy phân từ vết thương ở bụng ở bệnh nhân bị thủng đại tràng
Ngoài việc thăm khám thực thể ở bụng nói trên, những cân nhắc cụ thể liên quan đến bệnh nhân bị bệnh nặng sau phẫu thuật bụng. Cơn đau sau phẫu thuật mở bụng thường đạt đến mức tối đa từ vài giờ cho đến 1 – 2 ngày sau phẫu thuật. Đau dữ dội sau giai đoạn này cũng như bất kỳ cơn đau nào khó có thể kiểm soát được mặc dù giảm đau rộng rãi tại bất kỳ thời điểm hậu phẫu nào có thể gợi ý bệnh lý cần phải điều chỉnh bằng phẫu thuật. Cùng với kết quả kiểm tra bụng và tình trạng chung của bệnh nhân, đau là một triệu chứng có giá trị để hướng dẫn các kỹ thuật hình ảnh như chụp cắt lớp vi tính hỗ trợ tương phản (ví dụ: để phát hiện rò rỉ anastomotic). Không giống như ở những bệnh nhân bị viêm phúc mạc mắc phải ngoài cộng đồng, các dấu hiệu bụng cứng và cảm ứng phúc mạc chỉ xuất hiện không nhất quán ở những bệnh nhân phẫu thuật bị xì dò đường ruột sau phẫu thuật sớm (<24 – 48h). Ở những bệnh nhân này, đau bụng khó kiểm soát và tình trạng chung của bệnh nhân thường là hướng dẫn lâm sàng duy nhất.
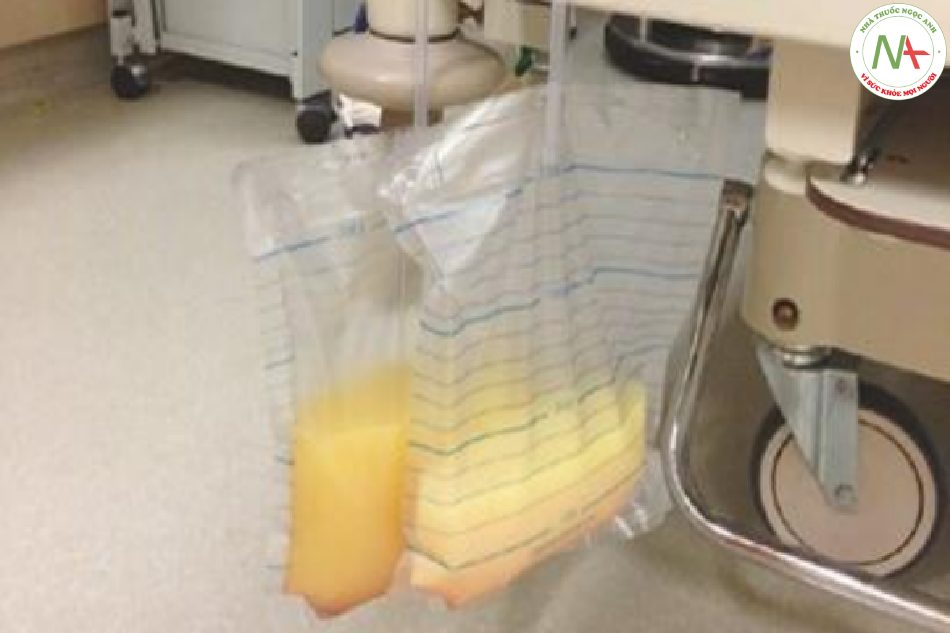
Liệt ruột là một biến chứng sau phẫu thuật thường gặp sau phẫu thuật bụng lớn. Nó thường xảy ra trong tuần hậu phẫu đầu tiên và được đặc trưng bởi nôn hoặc thể tích tồn lưu dạ dày, trướng bụng, không có âm ruột và không mở ruột. Chướng căng bụng nhanh chóng trong giai đoạn ngay sau khi hậu phẫu hầu như luôn luôn gợi ý đến xuất huyết bụng lớn. Dẫn lưu bụng thường ra máu trong các tình huống này (Hình 8.16a). Tuy nhiên, không có dịch dạng máu dẫn lưu không loại trừ xuất huyết bụng vì ống dẫn lưu có thể bị xoắn hoặc bị tắc bởi cục máu đông. Nghiêm trọng, dịch dẫn lưu không có máu (Hình 8.16b) làm cho xuất huyết bụng không có khả năng, mặc dù chảy máu cục bộ không thể được loại trừ. Một sự đổi màu của dịch màu xanh lá cây chảy ra từ bụng rất gợi ý về rò rỉ ruột hoặc đường mật (Hình 8.16c, d) hoặc lỗ rò tụy (màu nâu, bẩn bẩn Hình 8.16e). Dẫn lưu ổ bụng ở bệnh nhân bị thủng đại tràng có thể chứa phân (Hình 8.16f) hoặc các hạt phân. Chất lỏng chuyển sang màu trắng đục (Hình 8.17) sau khi cho ăn đường ruột là chẩn đoán rò rỉ chyle. Túi dẫn lưu từ ổ bụng chứa đầy không khí có thể là bình thường trong giai đoạn đầu sau phẫu thuật nhưng phải luôn gây ra sự nghi ngờ về thủng nội tạng thứ phát hoặc vỡ miệng nối. Nhìn chung, dịch dẫn lưu bụng phải luôn được giải thích cùng với vị trí của chúng và kết quả thăm khám thực thể.
Bất kỳ dịch tiết từ vết thương phẫu thuật đòi hỏi phải chú ý và kiểm tra. Trong khi dịch tiết ra từ vết thương phẫu thuật là đặc trưng cho nhiễm trùng vết thương bề mặt, nhiễm trùng vết thương sâu có thể xuất hiện với dịch tiết huyết thanh. Trong mọi trường hợp, sờ nắn với đầu xa ngón tay của vết thương là điều cần thiết để xác nhận tính toàn vẹn của fascia bụng. Kiểm tra lặp đi lặp lại một miệng hậu môn tạm mới là rất quan trọng trong những ngày hậu phẫu đầu tiên. Một bề mặt ấm (trong trường hợp cắt hồi tràng), màu đỏ của niêm mạc và không có phù nề gợi ý tưới máu đầy đủ. Ngược lại, nhiệt độ giảm, hơi xanh, đổi màu tối liên quan đến phù nề gợi ý tắc nghẽn tĩnh mạch hoặc thiếu máu cục bộ. Rút lại các miệng ruột dưới mức da hoặc xuất tiết dịch đường ruột bên cạnh miệng làm nổi bật sự cần thiết phải sửa đổi phẫu thuật. Sự vắng mặt kéo dài (> 48 h) của hơi dạ dày, dịch ruột hoặc phân đi qua lỗ hậu môn tạm có thể là dấu hiệu của bệnh liệt ruột nhưng cũng có thể chỉ ra tắc nghẽn cục bộ cần kiểm tra với ngón tay cẩn thận.

Hầu hết các rò rỉ miệng nối sau phẫu thuật đường tiêu hóa chỉ rõ ràng giữa ngày sau phẫu thuật thứ 5 và 10, với đỉnh điểm vào ngày hậu phẫu 7. Vào thời điểm đó, viêm phúc mạc đã gây ra trong khi đã lành vết thương và ống dẫn lưu đã được rút vào trong lúc xì dò xuất hiện. Tùy thuộc vào vị trí và mức độ nghiêm trọng của rò rỉ, các dấu hiệu lâm sàng chủ yếu là tinh tế và không đặc hiệu bao gồm nhịp tim nhanh kéo dài, nhịp tim nhanh mới hoặc rò rỉ dịch ở nhiều bệnh nhân. Theo đó, viêm phúc mạc lan tỏa hiếm khi xảy ra và các triệu chứng của bụng cấp tính (ví dụ như đau dữ dội) thường không có. Dò dịch ruột qua vết thương hoặc ống dẫn lưu là không phổ biến vì vết thương đã bắt đầu lành, rối loạn chức năng nội tạng và nhiệt độ (cấp thấp). Một tình trạng liệt ruột kéo dài gây đau bụng và đau là một triệu chứng thường gặp khác. Trực tràng có máu cùng với các triệu chứng đã nói ở trên rất có thể gợi ý rò rỉ ở bệnh nhân có miệng nối đại tràng (hoặc tiêu máu / hút dịch dạ dày có máu ở bệnh nhân sau phẫu thuật cắt dạ dày). Ở những bệnh nhân nối trực tràng, kiểm tra trực tràng với ngón tay (ưu tiên thực hiện bởi bác sĩ phẫu thuật) có thể nhanh chóng xác minh rò rỉ miệng nối. Nhìn chung, bác sĩ lâm sàng nên duy trì một nghi ngờ cao về sự hiện diện của rò rỉ miệng nối ở tất cả các bệnh nhân không hồi phục như mong đợi (“thất bại tiến triển”) sau khi cắt bỏ đường tiêu hóa.
Đánh giá vùng bẹn và chân sau khi chọc thủng động mạch chủ
Một số thủ thuật can thiệp và chẩn đoán được thực hiện bằng cách sử dụng đường động mạch đùi. Thường sheath có kích thước lớn được sử dụng. Mặc dù các kỹ thuật hiện đại để ngăn chặn vị trí thủng động mạch, các biến chứng mạch máu cần phải được kiểm tra thường xuyên trong giai đoạn hậu phẫu. Biến chứng có liên quan nhất là xuất huyết động mạch từ vị trí thủng. Mặc dù phần lớn bệnh nhân bị chảy máu rõ rệt, sưng và đau cục bộ, ở một số bệnh nhân, trong đó động mạch bị thủng gần dây chằng bẹn, có thể chảy máu vào khoang sau phúc mạc. Những bệnh nhân này có dấu hiệu lâm sàng shockmất máu nhưng không có dấu hiệu chảy máu tại chỗ. Chảy máu vào khoang au phúc mạc liên quan đến cơ psoas có thể dẫn đến suy yếu khả năng gấp của khớp hông. Một khối có nhịp đập, khu trú và mở rộng nhanh chóng ở đâm vào động mạch đùi rất có ý nghĩa của một giả phình động mạch hoặc lỗ rò động mạch. Trong cả hai bệnh lý, một tiếng thổi động mạch có thể được nghe trên vị trí thủng. Tắc nghẽn động mạch đùi hoặc mổ xẻ có thể dẫn đến thiếu máu cục bộ chân sau can thiệp.
Các thực hành lâm sàng
Hộp 1 Các điểm trong ngộ độc thực phẩm nghiêm trọng và bệnh hiểm nghèo liên quan
- Trong ngộ độc thực phẩm không gây dị ứng, hầu hết hoặc tất cả những người dùng chung bữa ăn đều bị ảnh hưởng.
- Ở những bệnh nhân bị ngộ độc nấm, xuất hiện muộn các triệu chứng tiêu hóa cho thấy có khả năng bị bệnh nặng rất cao, trong khi khởi phát sớm các triệu chứng tiêu hóa thường chỉ ra ngộ độc nhẹ. Hãy chắc chắn để nhận ra hội chứng ngộ độc nấm chính xác!
- Nôn mửa dữ dội với tiêu chảy (chảy nước) xảy ra sau 1 – 6 giờ sau bữa ăn cho thấy độc tố Staphylococcus aureus hoặc Bacillus cereus.
- Khởi phát chậm (> 8 – 12 giờ) của cơn đau quặn bụng với tiêu chảy ra máu sau bữa ăn cho thấy ăn phải loại độc tố sản xuất Clostridium perfringens, Escherichia coli enterotoxic, Shigella hoặc Salmonella. Viêm ruột hoại tử liên quan có tỷ lệ tử vong đáng kể.
- Ăn hàu sống (từ Vịnh Mexico) có thể liên quan đến nhiễm khuẩn Vibrio Vulnificus đe dọa tính mạng ở bệnh nhân suy giảm miễn dịch (đặc biệt là bệnh nhân mắc bệnh gan mạn tính). Các triệu chứng điển hình bao gồm nôn mửa và tiêu chảy nhưng có thể tiến triển thành shock nhiễm trùng với phồng rộp da nếu nhiễm khuẩn huyết xảy ra.
- Yếu hướng xuống (giống với biến thể Miller- Fisher của hội chứng GuillainBarré) 1 – 4 ngày sau khi ăn thực phẩm đóng hộp gợi ý nhiễm độc Clostridium botulinum. Tương tự như vậy, việc ăn cá ăn thịt (ciguatera toxin), động vật có vỏ (brevetoxin) hoặc cá nóc (tetrodotoxin) có thể gây ra dị cảm xung quanh miệng hoặc miệng và suy yếu cơ / hô hấp nói chung sau một triệu chứng của đường tiêu hóa.
- Nhiễm trùng huyết và shock nhiễm trùng (có hoặc không có viêm màng não) sau khi tiêu thụ các sản phẩm sữa chưa nấu chín hoặc sữa tươi có thể do ngộ độc Listeria monocytogenes. Tỷ lệ tử vong cao nhất trong số tất cả các vụ ngộ độc thực phẩm. Suy giảm miễn dịch, người già và người mang thai có nguy cơ đặc biệt.
- Dị ứng thực phẩm là phổ biến sau khi ăn các thành phần cụ thể (các loại hạt, trứng, động vật có vỏ, trái cây) và có thể gây ra hội chứng hô hấp nghiêm trọng bao gồm sưng đường thở. Hội chứng nhà hàng Trung Quốc liên quan đến sự quá mẫn cảm với glutamate trong đó không có dị ứng thực phẩm cụ thể.
- Ngộ độc thực phẩm Scombroid bị shock phản vệ nhưng là do ăn phải thịt cá có chứa nhiều histamine (ví dụ: cá ngừ, cá thu, cá bống tượng).
| Hộp 2 Viêm ruột thừa: Tóm tắt các dấu hiệu lâm sàng | |
| Điểm đau của McBurney | Đau khi sờ nắn và đau khu trú đối với điểm McBurney, (Hình 8.14) |
| Dấu Rovsing’s | Sờ nắn góc phần tư dưới bên trái gây ra phản xạ đau ở góc phần tư phía dưới bên phải (Hình 8.15) |
| Căng đau trực tràng | Căng đau khi thăm khám trực tràng |
| Dấu cơ Psoas | Nếu ruột thừa được hướng về phía sau về phía cơ psoas phải, tình trạng viêm cục bộ của cơ psoas xảy ra. Để giảm căng cơ, bệnh nhân nằm với đầu gối phải gấp lên. Dấu hiệu psoas được gợi ra bằng cách yêu cầu bệnh nhân nhấc chân dạn rộng, trong khi người thăm khám áp dụng sức đề kháng trên đầu gối.
Ngoài ra, bệnh nhân nằm nghiêng bên trái, trong khi người khám kéo dạn chân phải. Với cả hai thao tác, đau xuất hiện ở góc phần tư phía dưới bên phải |
| Dấu hiệu cơ bịt | Sự gấp vào hông phải và đầu gối sau đó là xoay bên trong thụ động gây ra đau ở góc phần tư phía dưới bên phải.
Tương tự như một dấu hiệu cơ psoas dương tính, một dấu hiệu cơ bịt dương cho thấy vị trí ngược của ruột thừa với viêm cơ psoas liên quan. Tuy nhiên, các quá trình cục bộ khác (ví dụ: áp xe, khối máu tụ) cũng có thể tạo ra một dấu hiệu cơ psoas dương tính hoặc dấu hiệu cơ bịt |
Câu hỏi lâm sàng
Bệnh nhân nam 24 tuổi được đưa đến khoa cấp cứu sau khi bị bắn trong vụ xả súng trên phố. Trên đường tới bệnh viện, bệnh nhân trở nên giảm tỉnh táo và cần đặt nội khí quản. Bệnh nhân đường nhận đường truyền muối 2L. Trên đường, huyết áp 86/40 và mạch 130 l/p. Khí quản ở giữa, rì rào phế nang đều 2 bên. Tiếng tim bình thường. 2 vết thương súng bắn ở vị trí khoang liên sườn 6 bên trái ngay sát bên đường trung đòn và khoang liên sườn 7 bên trái phía sau. Xquang ngực cầm tay thấy đậm độ mờ không đều ở đáy phổi trái. Siêu âm đánh giá trọng điểm chấn thương (FAST) thấy không có tràn dịch màng ngoài tim và nghi ngờ có dịch tự do trong phúc mạc. Đang thử máu để truyền. Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- CT bụng
- Dịch rửa phúc mạc chẩn đoán
- Mở thăm dò ổ bụng
- Bộc lộ vết thương tại chỗ
- Xquang bụng không chuẩn bị
Chấn thương thấu bụng
Chỉ định mở thành bụng tức
- Có nếu có bất thường huyết động, viêm phúc mạc, lòi tạng, vết thương thấu bụng, tổn thương tạng đáng kể dựa trên hình ảnh, bộc lộ vết thương
- Không nếu không có các tình trạng trên kèm theo thăm khám quan sát gần theo trình tự
Bệnh nhân này với vết thương đạn ở vùng ngực bụng trái có shock (giảm áp nghiêm trọng và nhịp tim nhanh) mặc dù hồi sức dịch tinh thể ban đầu. Dựa trên vị trí vết thương (khoang liên sườn 6 7 trái), cả nguyên nhân gây shock lồng ngực và ổ bụng nên được đánh giá vì cơ hoành và các tạng ổ bụng có thể nhổ cao xấp xỉ nốt da ngực thứ 4 (vùng núm) khi hít vào
Ở bệnh nhân này, không có bằng chứng chèn ép tim (không tràn dịch màng ngoài tim) và tràn máu màng phổi (tiếng phổi đều, không có tràn dịch màng phổi) và có đạm độ mờ không đều nhận thấy trên xquang ngực nhiều khả năng có xẹp phổi không cần can thiệp ngay lập tức. Không có sự xuất hiện của shock do tác nhân lồng ngực, tổn thương các tạng ổ bụng (lạch) do chấn thương thấu bụng nên được nghi ngờ. Ở bệnh nhân chấn thương thấu bụng này, mở bụng thăm dò nên được chỉ định cho:
- Huyết động không ổn định (huyết áp tâm thu < 90)
- Viêm phúc mạc (co cứng, phản ứng dội)
- Lòi tạng (ruột bộc lộ ra bên ngoài)
Vì bệnh nhân này đã có chỉ định mở thành bụng, đánh giá ổ bụng trên siêu âm đánh giá trọng điểm cho chẩn thương là không cần thiết vì nó không thay đổi bước xử trí. Tuy nhiên, nó đôi khi được thực hiện trong lâm sàng (ngay sau các đánh giá tim) vì một kết quả dương tính (dịch tự do trong ổ bụng) xác định được sự cần thiết của mở thành bụng.
Ý A, B và E: CT ổ bụng (thường được dùng, không xâm lấn) và dịch rửa phúc mạc chẩn đoán (hiếm khi dùng, xâm lấn) có thể giúp tìm ra tổn thương trong ổ bụng và quyết định cần thiết mở ổ bụng trong tình trạng huyết động bệnh nhân ổn định trong chấn thương thấu bụng. Xquang không chuẩn bị ổ bụng có thể giúp xác định đường đạn và vị trí của viên đạn. Tuy nhiên, bệnh nhân cần mở bụng khẩn cấp hơn là các hình ảnh phụ hoặc xét nghiệm vì tình trạng huyết động không ổn định.
Ý D: Bộc lộ vết thương tại chỗ để xác định liệu mở bụng khẩn cấp có phù hợp ở bệnh nhân này. Thêm vào đó, kỹ thuật này hiếm khi thực hiện đối với vết thương đạn (so với vết thương đâm bụng) vì phả huỷ mô làm việc lần theo đường vết thương khó khăn
Mục tiêu học tập: Bất kì vết thương thấu dưới nốt da ngực thứ 4 (mức núm vú) có thể liên quan đến tạng ổ bụng. Bệnh nhân với vết thương thấu bụng và bất kì chỉ điểm nào sau đây – huyết động không ổn định, viêm phúc mạc, lòi tạng – nên được thực hiện mở bụng thăm dò ngay tức khắc.
