Tác giả: Nguyễn Ngọc Dư, Đặng Trung Anh, Nguyễn Phương Mai, Nguyễn Lân Hiếu
Bài viết Điều trị bệnh nhân covid-19 có bệnh nền khác được trích từ chương 20 trong phần 5 “MỘT SỐ VẤN ĐỀ LƯU Ý TRONG COVID-19” sách Chẩn đoán và điều trị COVID-19.
1. ĐIỀU TRỊ COVID-19 Ở BỆNH NHÂN CÓ BỆNH HÔ HẤP
Bệnh nhân có bệnh hô hấp mạn tính (Chronic respiratory disease – CRD) là nhóm bệnh nhân có tiên lượng xấu khi mắc COVID-19. Thống kê cho thấy 16% bệnh nhân COVID-19 đang mắc ít nhất 1 bệnh hô hấp mạn tính. Các bệnh này bao gồm bệnh phổi tắc nghẽn mạn tính (COPD), hen phế quản, xơ nang phổi (cystic fibrosis – CF), tăng áp phổi, ngưng thở khi ngủ (OSA), bệnh phổi mô kẽ, ung thư phổi. Bệnh nhân COVID-19 có bệnh hô hấp mạn tính bị viêm phổi và thuyên tắc phổi nhiều hơn và tỷ lệ tử vong cao hơn so với nhóm không có bệnh lý này.
1.1. Bệnh phổi tắc nghẽn mạn tính (COPD)
Bệnh nhân COPD có nguy cơ cao bị COVID-19 nặng và tử vong, do đó nên được chăm sóc và theo dõi cẩn thận. Bệnh nhân COVID-19 tăng nguy cơ diễn biến nặng nặng gấp 3,63 lần và có tỷ lệ tử vong tăng 3,18 lần nếu mắc COPD. Tỷ lệ tử vong của nhóm bệnh nhân này có thể lên đến 40%.
1.1.1. Triệu chứng nhận biết
Bệnh nhân COPD nếu có triệu chứng hô hấp xấu đi, sốt và bất kỳ triệu chứng hô hấp khác liên quan tới COVID-19, kể cả triệu chứng nhẹ, đều nên được làm xét nghiệm tầm soát COVID-19. Trên 60% bệnh nhân COVID-19 có sốt. Các triệu chứng khác đi kèm bao gồm mệt mỏi, đau đầu, đau nhức cơ, nôn buồn nôn, tiêu chảy, mất khứu giác và vị giác. Ban đầu, các triệu chứng này có thể nhẹ, tuy nhiên có thể diễn biến xấu nhanh chóng khi chức năng phổi giảm sút. Phát hiện các tiền triệu cũng có thể giúp cho việc chẩn đoán sớm hơn, phòng ngừa việc lây nhiễm cho người xung quanh.
Triệu chứng nhiễm COVID-19 ở bệnh nhân COPD có thể khó phân biệt với triệu chứng của đợt cấp. Vì vậy, nếu bệnh nhân COPD sống trong môi trường dịch tễ của COVID-19, nếu có sự thay đổi các triệu chứng hằng ngày, cần được làm xét nghiệm để chẩn đoán nhiễm bệnh hay không.
Các xét nghiệm chẩn đoán COVID-19:
- Test
- RT-PCR SARS-CoV-2.
- Xquang tim phổi/CT lồng ngực: Xquang tim phổi thường không nhạy và không có tổn thương khi bệnh nhẹ hoặc giai đoạn sớm. Do đó không được chỉ định là xét nghiệm sàng lọc COVID-19 cho bệnh nhân không có triệu chứng. Xquang được chỉ định ở các bệnh nhân có triệu chứng mức độ trung bình – nặng và/hoặc có triệu chứng hô hấp xấu đi. Xquang có thể giúp chẩn đoán phân biệt và phát hiện các tổn thương đi kèm (tràn khí màng phổi, tràn khí trung thất…)
Lưu ý:
- Không đo chức năng hô hấp và nội soi phế quản khi không thực sự cần thiết.
- Cần đánh giá các nhiễm trùng khác kèm theo ở nhóm bệnh nhân này.
1.1.2. Điều trị COVID-19 ở bệnh nhân COPD
Theo tổ chức GOLD 2021 (Global Initiative for Chronic Obstructive Lung Disease), điều trị COVID-19 ở bệnh nhân COPD không có khác biệt so với các bệnh nhân không mắc COPD, bao gồm: duy trì các thuốc điều trị thường quy COPD và bổ sung các liệu pháp điều trị COVID-19.
Điều trị duy trì COPD
- Bệnh nhân tiếp tục sử dụng thuốc đường uống và thuốc hít đúng theo phác đồ đang được kê đơn, bao gồm các thuốc corticoid dạng hít (ICS). Không nên dừng ICS nếu đang sử dụng.
- Các thuốc giãn phế quản nên được sử dụng dưới dạng bình xịt định liều (có thể dùng kèm buồng đệm), bình hít bột khô… Nếu có thể, ưu tiên dùng các thuốc tác dụng kéo dài (dùng 1-2 lần trong ngày).
- Lưu ý khi sử dụng khí dung, do có thể tăng nguy cơ phát tán vi rút ra môi trường xung quanh.
- Bỏ thuốc lá (nếu đang hút), tiếp tục tập phục hồi chức năng hô hấp hằng ngày.
- Không đo chức năng hô hấp trong thời gian mắc bệnh.
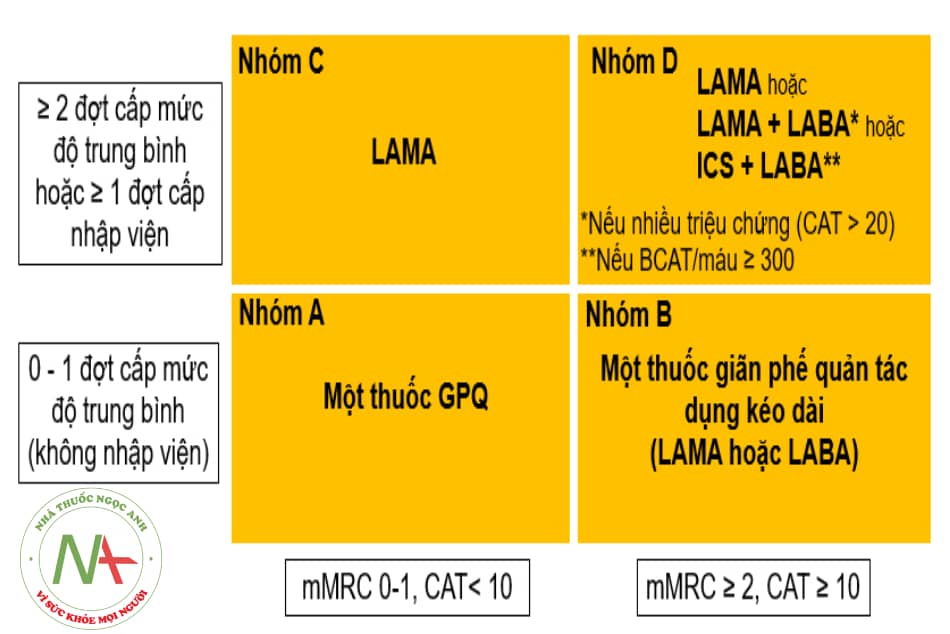
Chú thích: LAMA: thuốc kháng cholinergic tác dụng kéo dài; LABA: thuốc cường beta-2 tác dụng kéo dài; ICS: corticoid dạng phun hít; BCAT: bạch cầu ái toan. GPQ: giãn phế quản, mMRC: bảng điểm khó thở mMRC; CAT: thang điểm CAT.
Điều trị COVID-19 ở bệnh nhân COPD
- Corticoid toàn thân cần được chỉ định ở bệnh nhân COPD nhiễm COVID-19 nhập viện. Sử dụng dexamethasone 6 mg/ngày hoặc methylprednisolone liều tương đương được chứng minh giảm tử vong ở nhóm bệnh nhân thở oxy, thở máy, và cải thiện tỷ lệ sống còn ở bệnh nhân COVID-19 bị ARDS. Bệnh nhân đợt cấp COPD có thể dùng corticoid theo chỉ định thông thường, và không làm tăng nguy cơ nhiễm SARS- CoV-2 hoặc làm nặng tình trạng bệnh.
- Chống đông: Bệnh nhân COPD nhiễm COVID-19 nhập viện cần được dùng thuốc chống đông ngay từ đầu theo phác đồ chống đông như các bệnh nhân nhiễm COVID-19 khác.
- Thuốc kháng vi rút: Remdesivir được sử dụng như các bệnh nhân nhiễm COVID-19 khác. Hiện tại chưa thấy tương tác bất lợi giữa remdesivir và các thuốc dạng hít điều trị COPD.
- Kháng sinh: Sử dụng kháng sinh là cần thiết do có tình trạng đồng nhiễm vi khuẩn hoặc nấm với SARS-CoV-2. Với các bệnh nhân nhập viện, nên được cho kháng sinh theo kinh nghiệm ngay từ đầu. Khuyến nghị chỉ định kháng sinh phổ rộng với bệnh nhân COVID-19 nặng.
- Hỗ trợ oxy và thông khí nhân tạo:
- Với bệnh nhân COPD suy hô hấp mạn đang thở máy không xâm nhập (NIV) hoặc oxy tại nhà: Tiếp tục thở oxy và NIV.
- Với bệnh nhân COPD có suy hô hấp tăng PaCO2 mạn tính: chú ý SpO2 mục tiêu giữ ở 88-92%. Duy trì SpO2 ở mức cao hơn tăng nguy cơ ứ đọng CO2 và suy hô hấp loại 2 ở các bệnh nhân này.
- Với bệnh nhân COPD thất bại với các liệu pháp oxy dòng thấp và suy hô hấp cấp tính loại 1 (PaCO2 bình thường): Chỉ định thở HFNC và CPAP.
- Với bệnh nhân COPD có suy hô hấp tăng PaCO2 cấp tính kèm với toan hô hấp: chỉ định NIV (BiPAP).
- Kết hợp liệu pháp nằm sấp cho bệnh nhân suy hô hấp giảm oxy máu còn tỉnh táo, không đặt nội khí quản.
- Bệnh nhân thở HFNC hoặc NIV cần được theo dõi cẩn thận và chỉ định đặt nội khí quản sớm nếu thất bại và thông khí chiến lược bảo vệ phổi như những bệnh nhân ARDS khác. Tỷ số P/F < 150 mmHg cho thấy nguy cơ thất bại NIV cao và tăng tỷ lệ tử vong.
- ECMO chỉ nên được xem xét khi các chiến lược khác không đạt được mục tiêu oxy hoặc thông khí.
- Phục hồi chức năng:
- Bệnh nhân COPD tăng nguy cơ suy dinh dưỡng và mất khối lượng cơ xương. Điều trị trong bệnh viện nên bao gồm chế độ ăn và vận động sớm. Thông khí nhân tạo, thuốc an thần, nằm thời gian dài trên giường bệnh có thể dẫn đến các rối loạn stress sau đợt bệnh, các bệnh lý về hô hấp, rối loạn tâm thần và nhận thức cũng như suy giảm thể chất.
- Vì vậy, việc phục hồi chức năng nên được áp dụng ở tất cả các bệnh nhân COPD, đặc biệt bệnh nhân phải nhập ICU. Nên tập sớm khi bệnh nhân nhập viện và kéo dài sau khi ra viện, ít nhất 6-8 tuần cho các bệnh nhân COPD nhiễm COVID-19 nặng.
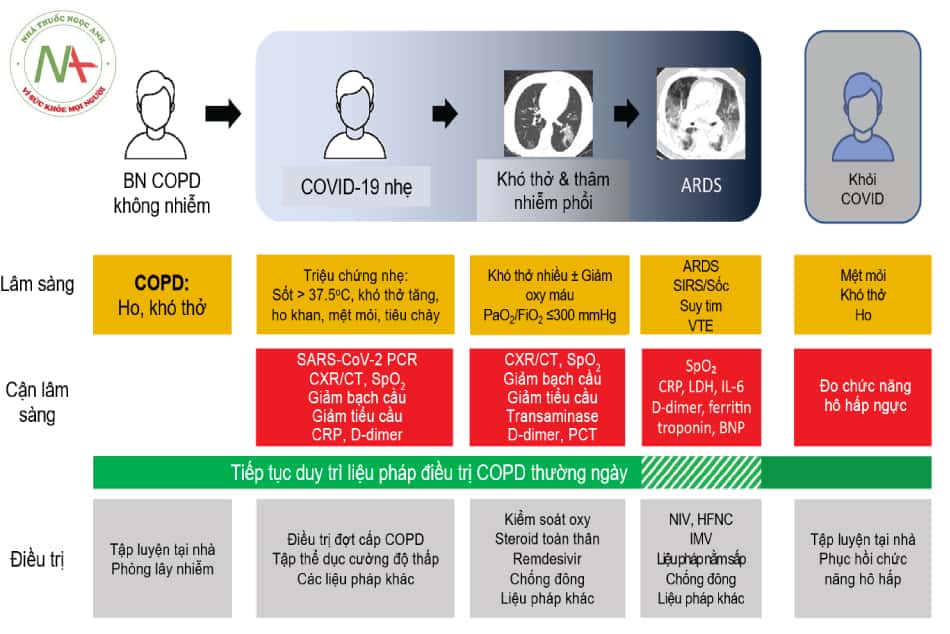
Chú thích: IMV: thở máy xâm nhập; VTE: huyết khối tĩnh mạch sâu; CXR: Xquang lồng ngực; NIV: thở máy không xâm nhập; HFNC: liệu pháp oxy thông qua ống thông mũi dòng cao.
1.2. Hen phế quản
GINA (Global Initiative for Asthma) ghi nhận rằng người bệnh hen phế quản không tăng nguy cơ mắc COVID-19 và bệnh nhân hen kiểm soát tốt, mức độ nhẹ – trung bình không tăng nguy cơ diễn biến nặng khi có nhiễm COVID-19. Tuy nhiên, bệnh nhân hen có sử dụng corticoid đường uống trong thời gian gần trước khi nhiễm SARS-CoV-2 có gia tăng nguy cơ tử vong liên quan đến COVID-19. Những bệnh nhân hen đồng mắc COPD, hen không dị ứng, tuổi cao, bệnh nhân hen nặng (điều trị với 3 loại thuốc trở lên) tăng nguy cơ nhập viện, diễn biến nặng và tử vong.
Triệu chứng nhiễm COVID-19 có thể giống triệu chứng của cơn hen (ho, khó thở), tuy nhiên, thường đi kèm với sốt, mệt mỏi, thay đổi khứu giác hoặc vị giác. Ít nhất 1 trong 7 bệnh nhân tuổi 16-49 có triệu chứng khò khè khi nhiễm COVID-19. Vì vậy, nếu bệnh nhân hen thấy có triệu chứng nghi ngờ, cần được làm xét nghiệm để chẩn đoán nhiễm COVID-19.
Việc điều trị COVID-19 ở bệnh nhân hen phế quản (bao gồm thuốc kháng vi rút, corticoid và các liệu pháp oxy, hô hấp,…) hiện tại không có sự khác biệt so với các bệnh nhân COVID-19 nói chung. Tuy nhiên, có một số điểm cần lưu ý:
- Bệnh nhân hen cần tiếp tục sử dụng các thuốc điều trị hen đã kê hằng ngày, bao gồm các thuốc ICS (dạng đơn độc hoặc kết hợp với thuốc cường beta-2 tác dụng kéo dài), corticoid đường uống và liệu pháp sinh học. Việc dừng sử dụng ICS có thể làm bệnh hen nặng hơn. Đối với một tỷ lệ nhỏ các bệnh nhân hen nặng, corticoid đường uống dài hạn có thể đôi khi cần thiết và rất nguy hiểm khi dừng chúng đột ngột.
- Bệnh nhân đang được điều trị liệp pháp sinh học không nên dừng liệu pháp này do không có bằng chứng chứng minh tăng nguy cơ nhiễm SARS-CoV-2 hoặc COVID-19 nặng.
- Bệnh nhân nên đảm bảo có đủ thuốc tại nhà, nhưng không nên tích trữ thuốc. Bệnh nhân cũng không được dùng chung dụng cụ hít với người khác. Và nên bỏ thuốc lá (nếu đang hút).
- Tất cả các bệnh nhân nên có kế hoạch hành động, để họ có thể nhận ra triệu chứng của bệnh xấu đi, cách làm giảm và kiểm soát sử dụng thuốc, và yêu cầu sự giúp đỡ y tế khi cần.
- Lưu ý khí dung có thể tăng nguy cơ phát tán vi rút ra môi trường xung quanh vì vậy chỉ dùng khi cần thiết.
- Các thuốc cường beta-2 tác dụng ngắn nên sử dụng dạng đóng trong bình xịt định liều và buồng đệm có ống ngậm hoặc mặt nạ vừa khít mặt. Buồng đệm nên được sử dụng riêng cho từng bệnh nhân. Không có bằng chứng cho thấy việc khí dung nhiều có hiệu quả hơn. 4-6 nhát xịt salbutamol qua buồng đệm hiệu quả tương đương với 2,5 mg đường khí dung. 10-12 nhát xịt hiệu quả tương đương 5 mg salbutamol đường khí dung.
- Kháng sinh được chỉ định khi đờm thay đổi màu hoặc số lượng đờm nhiều lên. Lưu ý tình trạng dị ứng thuốc trước khi sử dụng kháng sinh.
- Bệnh nhân hen từ 16 tuổi trở lên có biểu hiện nặng hơn khi đến bệnh viện, cần chăm sóc tích cực, thông khí không xâm nhập và oxy hơn người không mắc hen.
- Bệnh nhân hen cần được tiêm vắc xin COVID-19. Tuy nhiên, bệnh nhân hen nặng đang điều trị liệu pháp sinh học không nên tiêm vắc xin và liệu pháp sinh học trong cùng 1 ngày.
- Đo chức năng hô hấp, đo lưu lượng đỉnh và nội soi phế quản tại các cơ sở y tế nên được trì hoãn, chỉ thực hiện khi thực sự khẩn cấp và kết quả có ảnh hưởng đến việc điều trị bệnh. Cần tuân thủ nghiêm ngặt các biện pháp phòng ngừa nhiễm trùng nếu tiến hành các kỹ thuật này.
1.3. Bệnh phổi mô kẽ
Bệnh nhân xơ phổi vô căn (IPF) tăng nguy cơ nhập viện và tử vong do COVID-19. Chẩn đoán COVID-19 ở nhóm bệnh nhân này có thể khó do triệu chứng không điển hình, bệnh nhân đang dùng corticoid có thể không sốt. Phác đồ điều trị COVID-19 ở các bệnh nhân IPF cũng giống như những bệnh nhân COVID-19 khác. Một số điểm cần lưu ý:
- Trước khi quyết định dừng thuốc điều trị IPF, nên hỏi ý kiến chuyên gia đang điều trị bệnh nền cho bệnh nhân.
- Tiếp tục sử dụng các thuốc chống xơ nếu xét nghiệm máu trong khoảng cho phép và không có lý do cho việc phải dừng thuốc, ví dụ như gặp tác dụng phụ không mong muốn.
- Chỉ ngừng các thuốc ức chế miễn dịch khi nguy cơ trầm trọng hơn tình trạng bệnh phổi nền lớn hơn lợi ích của việc dùng thuốc. Một số thuốc có thời gian bán thải dài nên hiệu quả ức chế miễn dịch vẫn còn sau khi đã dừng thuốc.
- Bệnh nhân tiếp tục duy trì corticoid (prednisolon) do việc dừng thuốc này có thể gây hại. Bệnh nhân dùng prednisolon trong thời gian dài có nguy cơ suy thượng thận và có thể phải dùng liều cao hơn khi mắc COVID-19.
- Dừng hoặc điều chỉnh liều các thuốc điều trị IPF nếu bệnh nhân có tổn thương thận cấp hoặc tổn thương gan cấp do COVID-19.
1.4. Hội chứng ngưng thở tắc nghẽn khi ngủ
Hội chứng ngưng thở tắc nghẽn khi ngủ (OSA) có thể làm tăng nguy cơ nhiễm COVID-19 và bệnh nặng. Các yếu tố nguy cơ của OSA (tuổi, tăng huyết áp, bệnh lý tim mạch, bệnh phổi, đái tháo đường, béo phì) đều liên quan đến tiên lượng xấu ở các bệnh nhân nhiễm COVID-19.
Điều trị COVID-19 trên nhóm bệnh nhân này không có sự khác biệt với các bệnh nhân khác. Một số điểm cần lưu ý:
- Bệnh nhân có OSA và dùng CPAP tại nhà cho chỉ định này có thể tạm trì hoãn việc thở CPAP trong thời gian bệnh nhân nằm viện, do thở máy CPAP có thể tạo ra các giọt bắn và lây lan vi rút ra xung Bệnh nhân có thể nằm đầu cao, hoặc sử dụng tư thế nằm sấp.
- Với bệnh nhân OSA có suy hô hấp tăng PaCO2 mạn tính: chú ý SpO2 mục tiêu giữ ở 88-92%. Duy trì SpO2 ở mức cao hơn tăng nguy cơ ứ đọng CO2 và suy hô hấp loại 2 ở các bệnh nhân này.
- Bệnh nhân OSA nhiễm SARS-CoV-2 có suy hô hấp: chỉ định thở oxy lưu lượng thấp hoặc các liệu pháp hô hấp như HFNC, CPAP (suy hô hấp loại 1 – thiếu oxy máu đơn thuần) hoặc NIV-BiPAP (suy hô hấp loại 2 – tăng CO2 máu). Chú ý những bệnh nhân này thường đi kèm béo phì, vì vậy thường cần PEEP và Pressure support (PS) cao hơn các bệnh nhân khác.
2. LƯU Ý ĐIỀU TRỊ BỆNH NHÂN NHIỄM COVID-19 CÓ BỆNH NỀN KHÁC: BỆNH THẬN MẠN, ĐÁI THÁO ĐƯỜNG, SUY GIẢM MIỄN DỊCH, UNG THƯ
2.1. Bệnh thận mạn
Bệnh thận mạn là yếu tố nguy cơ của nhiễm COVID-19 nặng và tử vong. Bệnh thận mạn bao gồm các bệnh nhân với các mức độ: giảm chức năng thận, đang chạy thận chu kỳ hoặc bệnh nhân sau ghép thận. Tỷ lệ xuất hiện COVID-19 nặng ở các bệnh nhân mắc bệnh thận mạn cao gấp 3 lần so với người không bị mắc bệnh thận. Các bệnh nhân này cần được ưu tiên tiêm vắc xin COVID-19 để ngăn ngừa nguy cơ bệnh nặng và tử vong.
Nguyên tắc điều trị COVID-19 ở các bệnh nhân này không khác so với các bệnh nhân khác; tuy nhiên liều thuốc cần được cân nhắc dựa trên mức lọc cầu thận của bệnh nhân.
Một số điểm cụ thể cần lưu ý:
2.1.1. Bệnh nhân chưa chạy thận nhân tạo chu kỳ
Tiếp tục dùng các thuốc ức chế men chuyển/ức chế thụ thể (ACE/ARB inhibitors) nếu bệnh nhân đang dùng các thuốc này.
2.1.2. Bệnh nhân đang chạy thận nhân tạo chu kỳ
- Tiếp tục kế hoạch chạy thận cho bệnh nhân: chuyển bệnh nhân đến cơ sở có khả năng lọc máu ngắt quãng.
- Với bệnh nhân có chỉ định dùng remdesivir: cho remdesivir 2,5 mg/kg (tối đa 100 mg) 4 tiếng trước khi bệnh nhân được lọc máu, tối đa 6 liều (lọc máu mỗi 48-72 giờ).
- Nếu bệnh nhân có chỉ định làm cầu tay/catheter lọc màng bụng: chuyển bệnh nhân đến cơ sở có khả năng phẫu thuật ngay, không trì hoãn. Nếu không có khả năng làm các thủ thuật này do đại dịch, đặt catheter lọc máu.
2.1.3. Bệnh nhân ghép thận
- Hiện tại chưa rõ liệu bệnh nhân ghép tạng (trong đó có bệnh nhân ghép thận) có nguy cơ bệnh nặng cao hơn so với bệnh nhân không ghép tạng hay không cũng như ảnh hưởng của thuốc ức chế miễn dịch đến tiên lượng bệnh nhân ghép tạng nhiễm COVID-19 như thế nào. Cơ chế bệnh sinh của COVID-19 có sự kết hợp giữa tổn thương trực tiếp từ vi rút và gián tiếp từ phản ứng miễn dịch của cơ thể, trong đó phản ứng viêm mạnh mất kiểm soát là nguyên nhân bệnh nặng. Do các thuốc ức chế miễn dịch ảnh hưởng đến các phần khác nhau của phản ứng miễn dịch, có thể mỗi cách kết hợp thuốc nhất định có ảnh hưởng khác nhau đến bệnh nhân COVID-19.
- Tương tự các bệnh nhân thận mạn khác, các bệnh nhân này cần được ưu tiên tiêm vắc xin. Dịch vụ y tế theo dõi các bệnh nhân ghép tạng cần được thay đổi phù hợp (Ví dụ: lấy máu tại nhà, khám từ xa) để hạn chế sự tiếp xúc của các bệnh nhân này với môi trường bệnh viện (nguy cơ lây nhiễm).
- Việc thay đổi phác đồ thuốc ức chế miễn dịch cần được bác sĩ chuyên khoa thận thông qua – các phác đồ cần được cá nhân hóa với từng bệnh nhân dựa trên tình hình lâm sàng và nguy cơ đào thải ghép trước đó của bệnh nhân. Mặc dù chưa có các thống nhất cụ thể, thuốc ức chế miễn dịch ở các bệnh nhân COVID-19 nặng thường được giảm như sau:
- Trước tiên dừng mycophenolate, đặc biệt ở các bệnh nhân có giảm mạnh bạch cầu lympho.
- Tiếp tục sử dụng thuốc ức chế calcineurin (Ví dụ: tacrolimus) do thuốc này có tác động lên các cytokines gây hại trong COVID-19 như IL-6 và IL-1. Nếu diễn tiến COVID-19 nguy kịch có thể cân nhắc giảm liều.
- Cân nhắc dùng corticoid trên từng cá nhân (dựa trên việc bệnh nhân trước đó đã dùng corticoid chưa, nguy cơ đào thải, nguy cơ bệnh COVID-19 nặng,…).
2.2. Đái tháo đường
Đái tháo đường là một tình trạng viêm mạn tính được đặc trưng bởi một số bất thường vi mạch và mạch máu lớn. Cũng như bệnh tăng huyết áp và bệnh tim mạch, nhiều nghiên cứu cho thấy bệnh nhân đái tháo đường chiếm tỷ lệ cao nhất trong số những bệnh nhân mắc COVID-19 nặng và tử vong liên quan COVID-19.
Các dữ liệu hiện tại cho thấy bệnh nhân nhiễm COVID-19 mắc bệnh đái tháo đường có tỷ lệ tử vong cũng như mắc bệnh nặng cao gấp 2 lần so với những bệnh nhân không bị đái tháo đường. Các nghiên cứu cho thấy những bệnh nhân nhiễm COVID-19 mắc đái tháo đường typ 2 cần nhiều can thiệp y tế hơn và có tỷ lệ tử vong cao hơn và tổn thương đa cơ quan nặng hơn đáng kể so với những người không mắc bệnh đái tháo đường. Ngoài ra, đường huyết được kiểm soát tốt có liên quan đến tỷ lệ tử vong thấp hơn rõ rệt so với những người có đường huyết được kiểm soát kém.
Nhiễm COVID-19 có thể dẫn đến các biểu hiện chuyển hóa nghiêm trọng của bệnh đái tháo đường, bao gồm nhiễm toan ceton đái tháo đường (DKA), tăng áp lực thẩm thấu đái tháo đường (HHS) và kháng insulin mức độ nặng, thường trong bối cảnh đáp ứng viêm hệ thống đối với vi-rút và các marker viêm như interleukin-6 (IL-6) tăng rõ rệt. Bệnh nhân có thể có hoặc không có tiền sử đái tháo đường trước đó.
Về việc chẩn đoán và điều trị các tình trạng rối loạn đường huyết nghiêm trọng (DKA, HHS) cũng như các tình trạng rối loạn đường huyết thường gặp khác ở bệnh nhân COVID-19 – Xem CHƯƠNG 12: RỐI LOẠN ĐƯỜNG HUYẾT Ở BỆNH NHÂN COVID-19.
2.3. Ung thư
Cung cấp dịch vụ chăm sóc liên tục và an toàn cho bệnh nhân ung thư là một thách thức trong đại dịch COVID-19. Bệnh nhân ung thư có thể dễ bị nhiễm trùng vì bệnh lý có từ trước và thường bị ức chế miễn dịch vì vậy có nhiều nguy cơ phát triển các biến chứng nặng do vi rút.
Mặt khác, đại dịch COVID-19 có thể làm quá tải một hệ thống y tế vốn đã còn nhiều khiếm khuyết và ảnh hưởng tiêu cực đến một số dịch vụ y tế quan trọng, chẳng hạn như chẩn đoán, quản lý điều trị hoặc phẫu thuật ung thư. Sự chậm trễ trong chẩn đoán có thể dẫn đến sự gia tăng số lượng các bệnh ung thư có thể tránh được (Maringe 2020). Trong thời gian đại dịch, một nghiên cứu cắt ngang lớn ở Mỹ đã quan sát thấy sự sụt giảm đáng kể ở một số loại ung thư (giảm 24,7% đối với ung thư tụy, 51,8% đối với ung thư vú), cho thấy rằng sự chậm trễ trong chẩn đoán có thể dẫn đến phát hiện bệnh ở các giai đoạn muộn hơn và kết quả lâm sàng kém hơn (Kaufman 2020). Việc trì hoãn và điều trị ung thư chậm trễ có thể dẫn đến sự tiến triển của bệnh, dẫn đến kết tiên lượng sống còn xấu hơn. Nhiều hiệp hội trên thế giới đã đưa ra những hướng dẫn và khuyến cáo về các biện pháp giảm thiểu sự phơi nhiễm của bệnh nhân ung thư với SARS-CoV-2 mà không ảnh hưởng đến kết quả điều trị ung thư.
2.3.1. Các yếu tố nguy cơ ở bệnh nhân ung thư
Nguy cơ suy giảm miễn dịch và nguy cơ bệnh COVID-19 nặng phụ thuộc vào loại ung thư, giai đoạn bệnh và các liệu pháp điều trị đang được sử dụng.
Một đánh giá phân tích hệ thống tất cả các nghiên cứu chỉ ra rằng những bệnh nhân có khối u ác tính huyết học, đặc biệt là những bệnh nhân được chẩn đoán gần đây (và có khả năng là những khối u ác tính dòng tủy), có nguy cơ tử vong cao hơn với COVID‐19 so với dân số chung. Tỷ lệ tử vong lên đến 37% trong một nghiên cứu hồi cứu từ Ý trên 536 bệnh nhân với chẩn đoán bệnh ác tính huyết học. Tình trạng bệnh đang tiến triển, chẩn đoán bệnh bạch cầu cấp dòng tủy, u lympho không Hodgkin (NHL) độ ác tính thấp hoặc ác tính cao đều có liên quan đến nguy cơ tử vong cao (Passamonti 2020).
Trong một nghiên cứu thuần tập lớn trên 928 bệnh nhân ung thư với COVID-19 từ Hoa Kỳ, Canada và Tây Ban Nha, các khối u ác tính phổ biến nhất là vú (21%) và tuyến tiền liệt (16%): 13% bệnh nhân đã tử vong. Các yếu tố nguy cơ độc lập là tình trạng ECOG bằng 2 hoặc cao hơn và ung thư “hoạt động” (Kuderer 2020).
Một nghiên cứu ở Vũ Hán cho thấy bệnh nhân ung thư có nhiều khả năng bị COVID-19 nặng hơn (64% so với 32%) trong đó, giai đoạn khối u tiến triển là một yếu tố nguy cơ (Tian 2020). Nghiên cứu từ Hiệp hội Ung thư (Cancer Consortium Registry) cho thấy bệnh nhân ung thư đã điều trị và thuyên giảm có nguy cơ tử vong vì COVID-19 thấp hơn so với những bệnh nhân còn đang điều trị ung thư.
Các nghiên cứu trên đều có những điểm hạn chế và có thể có những yếu tố tiềm ẩn dẫn đến sự khác biệt về nguy cơ bệnh COVID-19 nặng ở các bệnh nhân có khối u ác tính, so với phần còn lại của dân số (đánh giá tốt: El-Sharkawi 2020). Các yếu tố này bao gồm hành vi và nguy cơ phơi nhiễm của bệnh nhân, hành vi của chuyên gia chăm sóc sức khỏe (ví dụ: xét nghiệm bệnh nhân có tiền sử ung thư để tìm COVID‐19 thường xuyên hơn), sự khác biệt về sinh học nhưng cũng có một số yếu tố gây nhiễu (mắc nhiều bệnh hơn, tuổi già mắc bệnh ung thư người bệnh). Cần tiếp tục phân tích dữ liệu để hiểu thêm về các yếu tố nguy cơ đối với bệnh nhân ung thư trong đại dịch COVID-19.
2.3.2. Điều trị chống ung thư có dẫn đến tăng nguy cơ biến chứng không?
- Trong tổng số 309 bệnh nhân, hóa trị độc tế bào được thực hiện trong vòng 35 ngày kể từ ngày chẩn đoán COVID-19 không liên quan đáng kể đến biến cố COVID-19 nặng hoặc nghiêm trọng. Tuy nhiên, những bệnh nhân có u huyết học hoặc u phổi ác tính đang hoạt động, có nền giảm bạch cầu lympho hoặc giảm bạch cầu trung tính cơ bản có kết quả COVID-19 nặng hơn.
- Trong số 423 trường hợp bệnh nhân COVID-19 có triệu chứng, 40% phải nhập viện và 12% tử vong trong vòng 30 ngày. Trên 65 tuổi và điều trị bằng thuốc ức chế điểm kiểm soát miễn dịch là những yếu tố dự báo cho việc nhập viện và bệnh nặng, trong khi việc điều trị hóa trị hoặc phẫu thuật lớn thì không (Robilotti 2020).
- Trong một đánh giá hệ thống và phân tích tổng hợp 34 nghiên cứu người lớn và 5 nghiên cứu nhi khoa (3377 bệnh nhân) từ châu Á, châu Âu và Bắc Mỹ (14 trong số 34 nghiên cứu người lớn chỉ bao gồm bệnh nhân nhập viện), bệnh nhân người lớn mắc bệnh ác tính huyết học và COVID-19 cho thấy 34% nguy cơ tử vong (Vijenthira 2020), trong khi bệnh nhi có 4% nguy cơ tử vong. Bệnh nhân đang điều trị chống ung thư toàn thân có nguy cơ tử vong tương tự như những bệnh nhân không điều trị.
- Trong số 77 bệnh nhân mắc SARS-CoV-2 được điều trị bằng liệu pháp tế bào (Allo, 35 tuổi; Auto, 37; CAR T, 5; thời gian trung bình từ liệu pháp tế bào, 782 ngày), tỷ lệ sống sót tổng thể sau 30 ngày là 78% (Shah 2020). Tỷ lệ tử vong chủ yếu do bệnh nhân mắc bệnh ác tính hoạt động, đặc biệt là bệnh bạch cầu tái phát, trong đó các mục tiêu chăm sóc bị ảnh hưởng bởi mức độ nghiêm trọng của COVID-19. Nhiều bệnh nhân đã có thể phục hồi sau COVID-19 và tạo ra phản ứng kháng thể.
2.3.3. Điều trị ung thư an toàn trong bối cảnh đại dịch COVID-19
Bệnh nhân ung thư thường xuyên đến bệnh viện và trung tâm y tế và tiếp xúc với nhân viên y tế trong quá trình điều trị. Chăm sóc y tế từ xa (telemedicine) có thể giảm thiểu nguy cơ phơi nhiễm ở nhóm bệnh nhân này. Các bác sĩ chuyên khoa ung bướu có thể cân nhắc đánh giá bệnh nhân nào phù hợp với dịch vụ y tế từ xa này. Ở những bệnh nhân vẫn cần vào viện hay trung tâm y tế, cần theo sát quy trình đeo khẩu trang, sát khuẩn tay và giãn cách để giảm thiểu tối đa nguy cơ lây nhiễm cho nhóm bệnh nhân này.
Những quyết định về phác đồ điều trị, phẫu thuật hay xạ trị cần được cân nhắc trên từng trường hợp bệnh nhân, dựa trên chẩn đoán, nhu cầu nhập viện hay khám thường xuyên như thế nào, và mức độ ức chế miễn dịch,… Ngoài ra, một số khuyến cáo từ “Hướng dẫn điều trị COVID-19” của NIH (National Institute of Health) như sau:
- Nếu có thể, cần tránh tối đa việc trì hoãn điều trị đối với những bệnh ung thư có thể chữa được (curable cancer) đặc biệt là khi đã có chứng minh rằng kết cục của bệnh nhân xấu hơn khi điều trị chậm trễ (ví dụ: bạch cầu nguyên bào lympho cấp tính ở trẻ em).
- Khi quyết định giữa các phác đồ có hiệu quả ngang nhau, ưu tiên chọn phác đồ có thể dùng đường uống, hoặc đường truyền nhưng cần ít lần truyền hơn (giảm nguy cơ phơi nhiễm). Các hướng dẫn về xạ trị cũng khuyến cáo tăng liều lượng của mỗi lần xạ trị để có thể giảm số lần cần đến viện làm xạ trị.
- Các nguy cơ tiềm ẩn về độc tính trên phổi của các thuốc ung thư (ví dụ: bleomycin) cần được cân bằng với hiệu quả lâm sàng của phác đồ thay thế hoặc nguy cơ trì hoãn điều trị.
- Ngăn ngừa giảm bạch cầu trung tính có thể làm giảm nguy cơ cần nhập viện do sốt do giảm bạch cầu trung tính. GCSF cần được dùng cùng các phác đồ hóa trị có nguy cơ trung bình (10-20%) hoặc cao (> 20%) về gây giảm bạch cầu trung tính.
- Không cần phải thay đổi các phác đồ điều trị ung thư không ảnh hưởng đến bệnh COVID-19 như liệu pháp miễn dịch (immunotherapy), liệu pháp nội tiết tố (hormonal therapy), hoặc xạ trị.
- Việc ngân hàng máu khan hiếm có khả năng cao sẽ xảy ra trong đại dịch COVID-19, vì vậy, cần cân nhắc lại ngưỡng truyền máu ở các bệnh nhân không có triệu chứng.
2.3.4. Điều trị COVID-19 ở bệnh nhân ung thư
Nhìn chung, phác đồ điều trị COVID-19 ở các bệnh nhân ung thư cũng giống các bệnh nhân COVID-19 khác. Tuy nhiên, có một số điểm cần lưu ý:
- Chú ý đến tương tác thuốc giữa các thuốc kháng vi rút hoặc thuốc ức chế miễn dịch và các thuốc điều trị ung thư. VD: tocilizumab có tương tác với vincristine và Bất cứ thuốc nào làm dài QT cần thận trọng khi dùng trên bệnh nhân đang dùng venetoclax, gilteritinib hoặc ức chế tyrosine kinase (nilotinib).
- Không dùng GCSF hoặc GMCSF ở bệnh nhân ung thư bị COVID-19 nhưng không có nhiễm khuẩn hoặc nấm cấp tính để tránh rủi ro trên lý thuyết của các thuốc này về việc tăng các cytokine viêm và viêm phổi.
2.4. Suy giảm miễn dịch
2.4.1. Người nhiễm HIV
Nhiễm vi rút HIV cũng là một trong các vấn đề đang được quan tâm đặc biệt trong đại dịch hiện nay. Đầu tiên, bệnh nhân dùng các liệu pháp kháng vi rút HIV được cho là có một số tác dụng chống lại SARS-CoV-2. Thứ hai, HIV đóng vai trò như một mô hình của sự thiếu hụt miễn dịch tế bào. Thứ ba, là điểm quan trọng nhất cho đến nay, thiệt hại liên quan do đại dịch và gián đoạn điều trị gây ra trong cộng đồng người nhiễm HIV có thể cao hơn nhiều so với chính bệnh COVID-19.
Dữ liệu ban đầu cho thấy không có tỷ lệ tăng COVID-19. Trong 5700 bệnh nhân từ New York, chỉ 43 (0,8%) được phát hiện là dương tính với HIV (Richardson 2020). Ở Barcelona, tỷ lệ mắc chuẩn ở những người sống chung với HIV (PLWH) thấp hơn so với dân số chung (Inciarte 2020). Tỷ lệ này thấp đến mức có sự suy đoán về các yếu tố “bảo vệ” tiềm năng (tức là các liệu pháp kháng vi-rút hoặc kích hoạt miễn dịch). Hơn nữa, một nghịch lý là khả năng miễn dịch tế bào bị thiếu hụt có thể như một sự bảo vệ đối với các rối loạn điều hòa cytokine nghiêm trọng, ngăn chặn cơn bão cytokine được thấy trong các trường hợp COVID-19 nặng. Đây chỉ là các giả thuyết cần có thêm các nghiên cứu phù hợp và bằng chứng khoa học để xác thực.
Vẫn còn nhiều tranh luận về tác dụng tiềm tàng của các liệu pháp điều trị ARV đối với SARS-CoV-2. Nhìn chung, dựa trên bằng chứng khoa học hiện nay, không nên thay đổi phác đồ ART để ngăn ngừa hoặc điều trị COVID-19 (EACS 2020, US 2020). Đối với lopinavir (và darunavir), hiện đã có bằng chứng chắc chắn rằng các thuốc này không có tác dụng trong điều trị COVID-19. Tenofovir alafenamide (TAF) có một số điểm tương đồng về mặt hóa học với remdesivir và đã được chứng minh là liên kết với SARS-CoV-2 RNA polymerase (RdRp) với năng lượng liên kết cao, và đã được đề xuất như một phương pháp điều trị tiềm năng cho COVID-19.
Trong số 77.590 người HIV dương tính được điều trị ARV ở Tây Ban Nha, 236 người được chẩn đoán mắc COVID-19, 151 người nhập viện, 15 người nhập viện ICU và 20 người tử vong (Del Amo 2020). Nguy cơ nhập viện COVID-19 cao hơn ở những bệnh nhân dùng TAF/FTC và ABC/3TC, so với những người dùng TDF/FTC. Tuy nhiên, không thể loại trừ hoàn toàn hiện tượng nhiễu còn sót lại do các điều kiện đồng bệnh mắc phải. Một nghiên cứu ngẫu nhiên lớn có đối chứng với giả dược giai đoạn III (EPICOS, NCT04334928) đang được tiến hành ở Tây Ban Nha để so sánh việc sử dụng tenofovir disoproxil fumarate (TDF)/emtricitabine (FTC), hydroxychlo- roquine hoặc sự kết hợp của cả hai so với giả dược để dự phòng COVID-19 ở nhân viên y tế và dữ liệu sơ bộ cho thấy có thể có tác dụng có lợi.
Trong các nhóm thuần tập kết hợp từ Milan, Madrid và Đức, không có bằng chứng cho thấy bất kỳ loại thuốc kháng retrovirus cụ thể nào (như tenofovir hoặc PI) ảnh hưởng đến mức độ nhạy cảm hoặc mức độ nghiêm trọng với COVID-19 (Hoffmann 2020). Tuy nhiên, hầu hết bệnh nhân được dùng TAF chứ không phải TDF như trong thử nghiệm tại Tây Ban Nha.
Tuy nhiên, mối quan tâm quan trọng ở người nhiễm HIV là thiệt hại liên quan do COVID-19 gây ra. Ở các nước phương Tây, có rất ít báo cáo về việc bệnh nhân HIV dương tính gặp vấn đề trong việc tiếp cận với thuốc điều trị HIV hoặc gặp khó khăn khi dùng thuốc do COVID-19 hoặc các kế hoạch điều trị COVID-19. Ngược lại, sự gián đoạn trong việc cung cấp dịch vụ chăm sóc sức khỏe ở các khu vực Châu Phi cận Sahara có thể dẫn đến những hậu quả bất lợi ngoài những hậu quả từ chính COVID-19. Tình trạng cách ly, hạn chế vận chuyển và lo sợ lây nhiễm vi rút đã dẫn đến sự giảm đáng kể bệnh nhân HIV và lao đến lấy thuốc ở một số quốc gia châu Phi (Adepoju 2020). Ước tính, hậu quả của 3 tháng gián đoạn các dịch vụ dành riêng cho HIV là số ca tử vong liên quan đến HIV và ca nhiễm HIV mới mỗi năm trong giai đoạn 2020-2024 ở các quốc gia thuộc khu vực cận Sahara, Châu Phi sẽ lần lượt là 1,20-1,27 ca tử vong và 1,02-1,33 ca nhiễm mới.
Việc ngưng điều trị ARV trong 6 tháng sẽ dẫn đến hơn 500.000 ca tử vong do HIV tăng thêm ở khu vực cận Sahara, Châu Phi (ước tính khoảng 471.000-673.000). Dịch vụ bị gián đoạn cũng có thể đảo ngược lợi ích đạt được trong việc ngăn ngừa lây truyền từ mẹ sang con. Theo WHO, rõ ràng cần có những nỗ lực khẩn cấp để đảm bảo tính liên tục của điều trị HIV và ngăn chặn việc gián đoạn điều trị do các hạn chế COVID-19 ở khu vực cận Sahara, châu Phi.
2.4.2. Suy giảm miễn dịch không do HIV
Ức chế miễn dịch có thể dẫn đến nguy cơ cao bị nhiễm SARS-CoV-2 và COVID-19 nặng. Tuy nhiên, hiện nay chưa có một định nghĩa cụ thể nào về ức chế miễn dịch cũng như chưa đủ dữ liệu để đưa ra bất kỳ kết luận chắc chắn nào về mối liên hệ giữa trạng thái ức chế miễn dịch và COVID-19.
Mặc dù thiếu dữ liệu lớn, nhiều quan điểm và hướng dẫn đã được xuất bản về cách quản lý bệnh nhân bị ức chế miễn dịch có thể dễ bị nhiễm COVID-19 hơn và phát triển các đợt điều trị nghiêm trọng. Có các khuyến cáo về corticosteroid đường mũi trong viêm mũi dị ứng (Bousquet 2020), thuốc ức chế miễn dịch đối với bệnh vẩy nến và các bệnh da khác (Conforti 2020, Torres 2020), bệnh thấp khớp (Favalli 2020, Figueroa-Parra 2020) hoặc bệnh viêm ruột (Kennedy 2020, Pasha 2020) ). Điểm mấu chốt của những nỗ lực này nhằm cân bằng nguy cơ của thuốc điều chỉnh hệ miễn dịch với nguy cơ liên quan đến bệnh đang hoạt động: điều gì thường là cần thiết, phải được thực hiện (hoặc tiếp tục). Điều trị dự phòng phơi nhiễm là quan trọng.
Tuy nhiên, một số nghiên cứu đã thực sự tìm thấy bằng chứng về tác dụng có hại của glucocorticoid, chỉ ra rằng những loại thuốc này nên được sử dụng một cách thận trọng trong những ngày này.
- Trong 600 bệnh nhân COVID-19 bị bệnh thấp khớp từ 40 quốc gia, các mô hình điều chỉnh đa biến số cho thấy liều prednisone ≥ 10 mg/ngày có liên quan đến tỷ lệ nhập viện cao hơn. Không có rủi ro khi dùng thuốc chống thấp khớp điều chỉnh bệnh thông thường (DMARD) một mình hoặc kết hợp với sinh học và chất ức chế Janus kinase (JAK).
- Trong 525 bệnh nhân bị bệnh viêm ruột (IBD) từ 33 quốc gia (Brenner 2020), các yếu tố nguy cơ của COVID-19 nghiêm trọng bao gồm cortico- steroid toàn thân (tỷ lệ chênh lệch đã điều chỉnh 6,9, KTC 95%: 2,3-20,5), và sử dụng sulfasalazine hoặc 5-aminosalicylate (aOR 3,1). Điều trị đối kháng TNF không liên quan đến COVID-19 nghiêm trọng.
- Ở 86 bệnh nhân bị IBD và COVID-19 có triệu chứng, trong số đó có 62 người được dùng thuốc sinh học hoặc thuốc ức chế JAK, tỷ lệ nhập viện cao hơn ở những bệnh nhân được điều trị bằng glucocorticoid đường uống, hydroxychloroquine và methotrexate nhưng không dùng thuốc ức chế JAK (Haberman 2020).
- Trong một cơ sở dữ liệu lớn của Pháp, bao gồm cả những bệnh nhân mắc bệnh viêm khớp và cơ xương khớp (iRMD), trong số 694 người lớn, 438 (63%) phát triển nhẹ (không nhập viện), 169 (24%) trung bình (nhập viện không ICU) và 87 (13%) bệnh nặng (ICU/đã chết). Trong các phân tích hàm ý đa biến, các biến số liên quan đến nhiễm vi rút nặng là tuổi tác, giới tính nam, tăng huyết áp và chỉ số BMI cao hơn. Sử dụng corticosteroid (OR = 1,97), mycophenolate mofetil (OR = 6,6) và rituximab (OR = 4,21) cũng là các yếu tố nguy cơ.
TÀI LIỆU THAM KHẢO
- Halpin, M., Criner, G. J., Papi, A., Singh, D., Anzueto, A., Martinez, F. J., … & Vogelmeier,
- F. (2021). Global initiative for the diagnosis, management, and prevention of chronic obstructive lung disease. The 2020 GOLD science committee report on COVID-19 and chronic obstructive pulmonary disease. American journal of respiratory and critical care medicine, 203(1), 24-36.
- Simons, S. , Hurst, J. R., Miravitlles, M., Franssen, F. M., Janssen, D. J., Papi, A., … & Kerstjens, H. A. (2020). Caring for patients with COPD and COVID-19: a viewpoint to spark discussion. Thorax, 75(12), 1035-1039.
- Leung JM, Niikura M, Yang CWT, et al. COVID-19 and COPD. Eur Respir J 2020; 56: 2002108 [https://doi.org/10.1183/13993003.02108-2020].
- Halpin, M., Criner, G. J., Papi, A., Singh, D., Anzueto, A., Martinez, F. J., … & Vogelmeier,
- F. (2021). Global initiative for the diagnosis, management, and prevention of chronic obstructive lung disease. The 2020 GOLD science committee report on COVID-19 and chronic obstructive pulmonary disease. American journal of respiratory and critical care medicine, 203(1), 24-36.
- Global Initiative for Chronic Obstructive Lung disease. Global strategy for the diag- nosis, management, and prevention of chronic obstructive pulmonary disease (2021 re- port). org.
- Upadhya, , Vadala, R., & Arpitha, A. (2020). Hospital treatment of severe acute exac- erbation of chronic obstructive pulmonary disease in COVID-19 situation: back to basics. Monaldi Archives for Chest Disease, 90(4).
- Flick, , Arns, B. M., Bolitschek, J., Bucher, B., Cima, K., Gingrich, E., … & Eber, E. (2020). Management of patients with SARS-CoV-2 infections and of patients with chronic lung diseases during the COVID-19 pandemic (as of 9 May 2020). Wiener klinische Wochen- schrift, 132(13), 365-386.
- Beltramo, G., Cottenet, J., Mariet, A. S., Georges, M., Piroth, L., Tubert-Bitter, , … & Quantin, C. (2021). Chronic respiratory diseases are predictors of severe outcome in COVID-19 hospitalised patients: a nationwide study. European Respiratory Journal.
- Eger, , & Bel, E. H. (2021). Asthma and COVID-19: do we finally have answers?.
- Management of coexisting conditions in the context of COVID-19. BMJ Best Prac- tices. Last updated: 02 Sep https://bestpractice.bmj.com/topics/en-gb/3000190.
- Volpato, E., Centanni, S., Banfi, , D’antonio, S., Peterle, E., Bugliaro, F., … & Marini, M.
- (2021). Narrative Analysis of the Impact of COVID-19 on Patients with Chronic Ob- structive Pulmonary Disease, Their Caregivers, and Healthcare Professionals in Italy. In- ternational Journal of Chronic Obstructive Pulmonary Disease, 16, 2181.
- Schultze, A., Walker, J., MacKenna, B., Morton, C. E., Bhaskaran, K., Brown, J. P., … & Collaborative, O. (2020). Risk of COVID-19-related death among patients with chronic obstructive pulmonary disease or asthma prescribed inhaled corticosteroids: an obser- vational cohort study using the OpenSAFELY platform. The Lancet Respiratory Medicine, 8(11), 1106-1120.
- Asthma and COVID-19: scientific brief, 19 April 2021 [internet publication]. Full text (https://www.who.int/publications/i/item/who-2019-ncov-sci-brief-asthma-2021.1).
- American Lung Association. Asthma and COPD Mythbusting with Juanita Mora. March 2020 [internet publication]. Full text (https://www.lung.org/blog/covid-19-myth- busting).
- Bloom, C. I., Drake, M., Docherty, A. B., Lipworth, B. J., Johnston, S. L., Nguyen-Van- Tam, J. S., … & Tanianis-Hughes, J. (2021). Risk of adverse outcomes in patients with underlying respiratory conditions admitted to hospital with COVID-19: a national, multi- centre prospective cohort study using the ISARIC WHO Clinical Characterisation Protocol UK. The lancet Respiratory medicine.
- Beaney, , Salman, D., Samee, T., & Mak, V. (2020). Assessment and management of adults with asthma during the covid-19 pandemic. bmj, 369.
- American Academy of Sleep Medicine. COVID-19: FAQs for sleep clinicians. https:// org/covid-19-resources/covid-19-faq (Accessed on June 01, 2020).
- National Institute for Health and Care Excellence. COVID-19 rapid guideline: intersti- tial lung disease. May 2020 [internet publication]. Full text (https://www.nice.org.uk/guidance/ng177).
- COVID-19 and Patients with Chronic Kidney Disease (CKD) and End-stage Renal Dis- ease (ESRD) (dynamed.com), accessed Aug 27th, 2021 S.K., & C.H. (2021). COVID Ref- erence (6th ed.). Steinhäuser Verlag.
- COVID-19: Issues related to diabetes mellitus in adults – UpToDate, accessed Aug 27th, 2021.
- NIH-American Covid-19 treatment guideline (8.2021).
