Bệnh hô hấp
Corticosteroid và Covid 19: Những vấn đề cốt lõi
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Bài viết Corticosteroid và Covid 19: Những vấn đề cốt lõi của Ths. Bs Phạm Hoàng Thiên. Để tải file PDF, mời các bạn click vào link ở đây.
Đây là một chủ đề còn nhiều tranh cãi, nhiều câu hỏi thực tế lâm sàng quan trọng vẫn chưa có câu trả lời chuẩn xác, mình đã đọc rất nhiều tài liệu (khoảng 50 nghiên cứu), nhưng rất tiếc, chưa đủ bằng chứng xác đáng để có thể đưa ra những hướng điều trị tốt nhất được, nên mình sẽ tạm thời nêu các vấn đề ý nghĩa nhất vào bài này và thảo luận về chúng dựa trên những nghiên cứu cho đến hiện tại:
1.Steroid có hiệu quả ở bệnh nhân Covid hay không? Nếu có, là ở đối tượng Covid nào? Việc dùng steroid sớm cho bệnh nhân Covid nhẹ/không triệu chứng có ngăn ngừa tiến triển đến nặng được không? Hay thời điểm sử dụng steroid tốt nhất là khi nào?
2.Loại steroid nào là tốt nhất?
3.Liều lượng và liệu trình steroid nào là tốt nhất?
4.Những điểm cần lưu ý khi sử dụng steroid và cách xử trí các tác dụng phụ mà nó mang lại ?
Vì mục tiêu của mình là dành cho các bác sĩ không chuyên hồi sức, và bản thân là bác sĩ cấp cứu, chứ không phải ICU, nên mục tiêu điều trị BN Covid của mình rất rõ ràng : Làm mọi cách tốt nhất có thể để ngăn chặn BN Covid trở nặng, phải đặt NKQ, nhập ICU.
Rãnh rỗi ngồi nghe mấy sư phụ Jean-Louis Vincent, Paul E. Marik… nói về steroid trong điều trị BN Covid cũng thú vị lắm, vì mấy ổng mà mình trễ bài này đó nha (^_^), nhất là ông Paul E.Marik, rất ủng hộ Methylprednisolone, và đặc biệt là liều pulse ở những BN thích hợp.
Lý do chọn steroid trong điều trị Covid
Trước hết, mình sẽ nói 1 số điểm cơ bản nhất để các bạn hiểu hơn vì sao dùng steroid trong điều trị Covid :
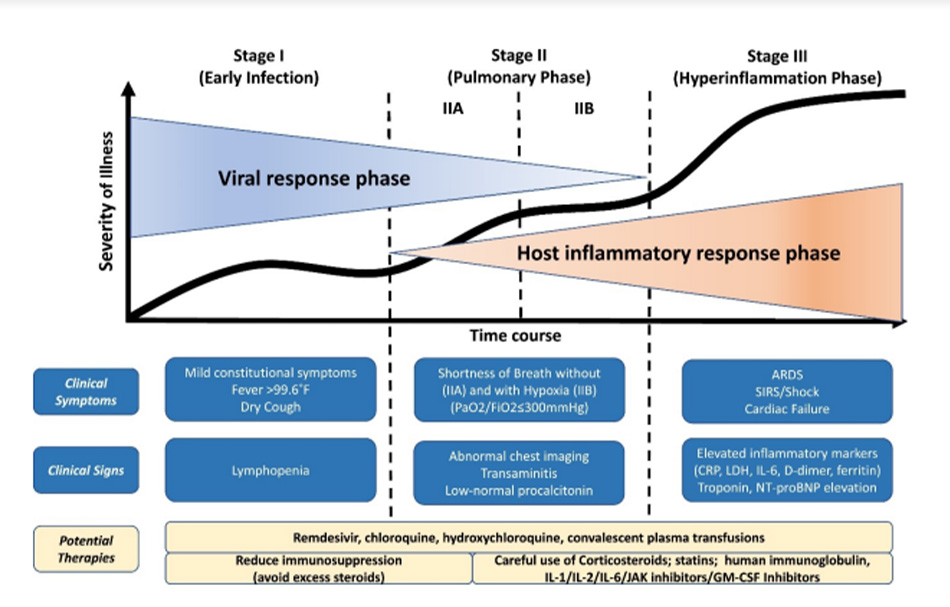
Nhìn vào hình trên, ta thấy các giai đoạn sau khi nhiễm Covid-19 như sau :
Giai đoạn 1/pha nhiễm sớm: virus bắt đầu nhân lên nhanh chóng, tải lượng virus rất cao, nhưng các phản ứng viêm của cơ thể, các biểu hiện tổn thương các cơ quan, nhất là tổn thương phổi thấp. lúc này miễn dịch của cơ thể người bệnh cố gắng đào thải virus.
Giai đoạn 2 và 3/pha phổi và pha viêm tăng hoạt : ở giai đoạn này cơ thể người bệnh bắt đầu có đáp ứng viêm toàn thân ngày càng gia tăng, có thể dẫn đến cơn BÃO CYTOKINE, lúc này các biểu hiện suy hô hấp, tổn thương phổi và các cơ quan khác ngày càng nặng nề hơn. Người ta cho rằng chính đáp ứng viêm toàn thân tăng cao này đã làm tổn thương các cơ quan của người bệnh một cách khó kiểm soát, dẫn đến những kết cục tồi tệ hơn.
Giả thuyết này một phần được chứng minh bởi nhiều nghiên cứu (về cơ chế sinh lý bệnh miễn dịch cũng như mô bệnh học của Covid, mình không trình bày, các bạn có thể xem bài giảng cũng như các bài báo),
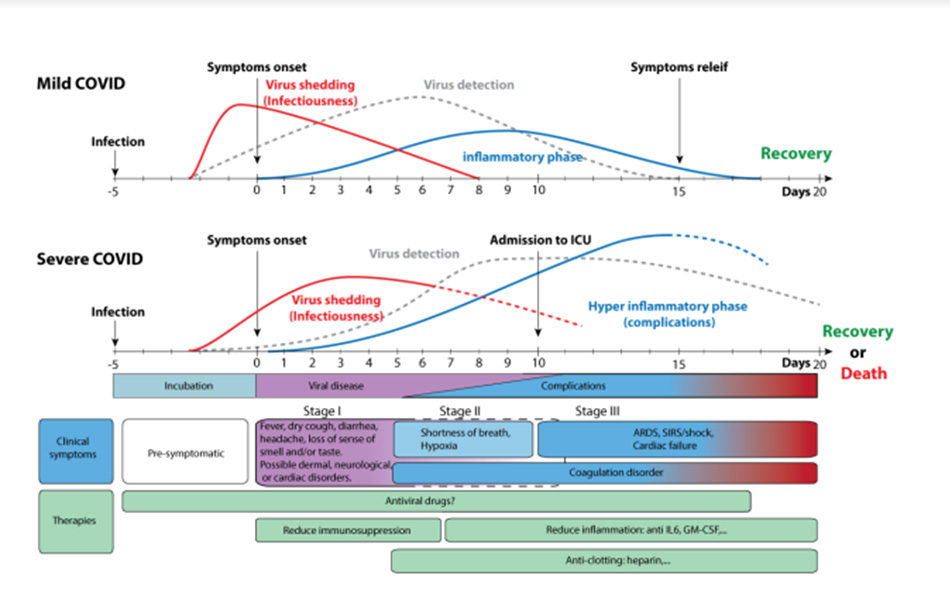
Giờ hãy nhìn vào hình sau :
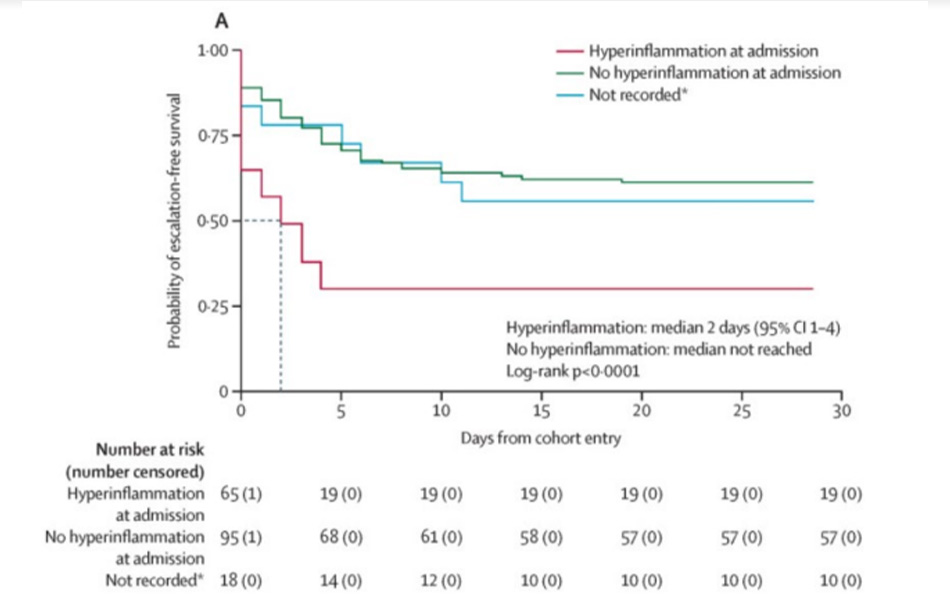
Hình này cho thấy rõ ràng những bệnh nhân Covid có đáp ứng viêm toàn thân tăng cao (nhóm hyperinflammation) sẽ có tỷ lệ sống sót thấp hơn hẳn.
Từ đây người ta đã đưa ra ý tưởng liệu dùng những phương pháp để ức chế đáp ứng viêm, ức chế các chất gây viêm khác như steroid, kháng cytokin, kháng TNF… có làm giảm được mức độ nặng cũng như tỷ lệ tử vong của Covid-19 hay không.
Mô hình 3 giai đoạn nhiễm Covid cũng gợi ý rằng tác dụng của steroid cũng như liều lượng của nó nên thay đổi tùy thuộc vào từng thời điểm :
• Giai đoạn I/pha nhiễm sớm: Sử dụng steroid trong giai đoạn nhiễm sớm có thể làm tăng sự nhân lên của virus và có thể làm chậm sự phát triển của miễn dịch thích ứng. Điều này có thể được cho là bất lợi (đã có nghiên cứu chứng minh điều này).
• Giai đoạn II/pha phổi: Dùng steroid liều thấp trong giai đoạn phổi có thể có lợi (bằng cách làm giảm mức độ nghiêm trọng của phản ứng viêm và do đó ngăn ngừa giai đoạn tăng viêm nặng).
• Giai đoạn III/pha viêm tăng hoạt: Đối với những bệnh nhân phát triển đến giai đoạn viêm tăng hoạt rõ rệt, steroid liều thấp có thể không đủ để điều trị. Liều cao hơn của steroid hoặc thuốc ức chế miễn dịch nhắm đích (ví dụ như tocilizumab) có thể cần thiết để điều trị tình trạng tăng viêm đã hình thành. Tuy nhiên, liều lượng steroid cao hơn có nhiều tác dụng phụ hơn – vì vậy sự trì hoãn việc dùng steroid cho đến khi vào Giai đoạn III có thể dẫn đến việc bỏ lỡ cơ hội can thiệp tối ưu, điều này có thể mang lại những hậu quả vô cùng đáng tiếc (như các bạn biết, một khi đã đặt NKQ, thở máy/suy đa cơ quan, thì tỷ lệ tử vong thật kinh khủng).
Rồi, đến đây thì các bạn đã hiểu steroid về mặt lý thuyết có vai trò gì trong việc điều trị BN Covid rồi.
BONUS : Cũng dựa trên giả thuyết này, hiện trên thế giới cũng đã áp dụng phương pháp LỌC MÁU HẤP PHỤ nhằm ngăn chặn cơn bão cytokine (phương pháp này rất hay, nhưng bài này là về steroid thôi).
Giờ đến những vấn đề thực tiễn lâm sàng cùng những bằng chứng khoa học trong việc sử dụng steroid.
Bằng chứng khoa học: Nhiều nghiên cứu đã chứng minh được điều này, trong đó nghiên cứu RECOVERY là lớn nhất và đáng tin cậy nhất, và hầu hết các khuyến cáo cũng lấy từ nghiên cứu này, trong đó có cả hướng dẫn của Bộ Y tế.
Tóm tắt nghiên cứu RECOVERY
|
Nghiên cứu ngẫu nhiên, đa trung tâm ở 6425 bệnh nhân Covid nhập viện |
Nhóm 1: Dexamethasone 6 mg/ngày trong 10 ngày hoặc cho đến khi xuất viện Nhóm 2: Điều trị thông thường |
Kết quả:
Tỷ lệ tử vong trong 28 ngày thấp hơn ở nhóm dùng nhóm dexamethasone (tỷ suất điều chỉnh theo tuổi 0,83; KTC 95%, 0,75-0,93, p < 0,001). Hiệu quả điều trị dexamethasone khác nhau tùy theo mức độ nghiêm trọng của COVID-19. Lợi ích sống sót xuất hiện nhiều nhất ở nhóm cần thở máy. Tỷ lệ tử vong trong 28 ngày là 29,3% ở nhóm dexamethasone so với 41,4% ở nhóm chứng. BN cần thở oxy nhưng không cần thở máy, tỷ lệ tử vong trong 28 ngày là 23,3% ở nhóm dexamethasone so với 26,2% ở nhóm chứng. Không có lợi ích sống sót ở BN không có nhu cầu oxy. Tỷ lệ tử vong trong 28 ngày là 17,8% ở nhóm dexamethasone so với 14,0% ở nhóm chứng. |
Có 2 hình rất quan trọng trong nghiên cứu này:
Hình 1:
Cho thấy dexamethasone có hiệu quả làm giảm tỷ lệ tử vong rõ rệt nhất ở nhóm BN Covid thở máy xâm lấn, tiếp theo là nhóm cần cung cấp oxy.
Và KHÔNG có lợi, thậm chí còn có xu hướng gây hại ở nhóm BN không cần cung cấp oxy.
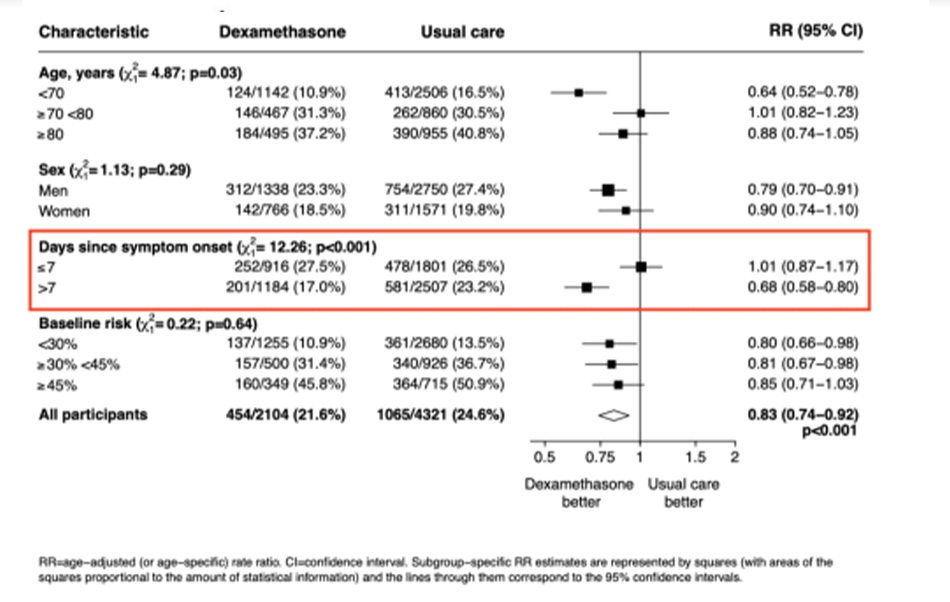
Hình 2: cho thấy việc sử dụng dexamethasone sớm, trước 7 ngày kể từ khi khởi phát triệu chứng thì không mang lại hiệu quả gì.
Từ đây có thể kết luận:
Steroid có HIỆU QUẢ ở BN Covid, và là ở đối tượng bệnh nhân Covid có SUY HÔ HÂP.
Không có lợi đối với BN thở khí trời có SpO2 > 93%.
Không có lợi khi sử dụng steroid sớm (khởi phát triệu chứng < 7 ngày).
Phụ nữ mang thai thì thế nào : dexamethasone vẫn được khuyến cáo sử dụng vì nguy cơ lớn hơn lợi ích (tác dụng phụ trên thai nhi thấp).
Khi nghiên cứu RECOVERY được công bố, nó đã tạo được một tiếng vang rất rất lớn, rất nhiều quốc gia cũng như các hiệp hội Y khoa trên thế giới đã đưa ra phác đồ sử dụng steroid dựa trên nghiên cứu này. Và cũng chính vì nó, mà khá nhiều nghiên cứu đã phải dừng lại giữa chừng.
NHƯNG, các bạn có thấy những nhược điểm rất rõ ràng của nghiên cứu RECOVERY không?
Thứ nhất: chỉ dùng dexamethasone.
Thứ hai: chỉ dùng đúng 1 liều lượng 6mg cho tất cả BN từ nhẹ đến nặng đến nguy kịch.
Dù dexamethasone có những ưu điểm của nó, mình sẽ nói những đặc điểm hữu ích nhất:
1. Thời gian bán thải sinh học dài (~ 36-48 giờ). Đây là một đặc tính rất tiện lợi vì nó cho phép dexamethasone tự cai thuốc (auto-taper) dần dần (do đó có khả năng tránh được tình trạng dội lại của phản ứng viêm – rebound imflammation).
2. Dexamethasone có ít hoạt tính mineralocorticoid, điều này có thể có lợi vì một số lý do. Kích thích mineralocorticoid có thể thúc đẩy giữ nước và tăng natri máu (đặc biệt không mong muốn ở bệnh nhân ARDS). Ngoài ra, có một số gợi ý yếu trong tài liệu rằng kích thích mineralocorticoid có thể có hại trong ARDS. (Ruthman CA, Festic E. Emerging therapies for the prevention of acute respiratory distress syndrome. Therapeutic Advances in Respiratory. Published online May 22, 2015:173-187. doi:10.1177/1753465815585716; Atalay C et al The efficacy of spironolactone in the treatment of acute respiratory distress syndrome- induced rats. Singapore Med J. 2010;51(6):501- 505. https://www.ncbi.nlm.nih.gov/pubmed/20658111). Dexamethasone là một chất chủ vận glucocorticoid tinh khiết, dexamethasone là một trong những steroid “sạch hơn” về mặt cơ học.
3. Dexamethasone có khả năng thâm nhập hệ thần kinh trung ương vượt trội so với một số steroid khác. Đây là một đặc tính mong muốn ở những bệnh nhân có HLH (hemophagocytic lymphohistiocytosis), nhưng vẫn chưa rõ liệu nó có phát huy tác dụng trong trường hợp Covid hay không.
Nhưng các loại steroid khác cũng vậy, đặc biệt là Methylprednisolone:
1. Có tính thấm vào nhu mô phổi cao nhất, là loại steroid được ưu tiên để chống viêm trong các bệnh phổi vì nó đạt được tác dụng trực tiếp hơn trên các protein liên kết màng tế bào (xem các tài liệu mình đã dịch bên dưới để tìm hiểu thêm), điểm này rất quan trọng vì cơ quan bị tổn thương chủ yếu trong Covid là phổi.
2. Thời gian bán thải sinh học 12-36 giờ.
3. Hoạt tính mineralocorticoid 0,5; cao hơn dexamethasone nhưng thấp hơn các loại steroid khác.
Còn Hydrocortisol nhiều nhược điểm, tính thấm nhu mô phổi thấp, hoạt tính mineralocorticoid cao, và thời gian bán thải lại ngắn, có lẽ chỉ nên cân nhắc dùng trong trường hợp có sốc nhiễm trùng.
Tiếp theo, hãy nhìn vào hình sau:

Vậy, BN Covid nào là đối tượng mà chúng ta cần phải thay đổi liều lượng, hay thay đổi cả loại steroid khác như Methy-prednisolone?
Trước hết, chúng ta điểm qua vài bài báo và nghiên cứu để thấy những loại steroid với những liều lượng khác vẫn hiệu quả trên BN Covid.
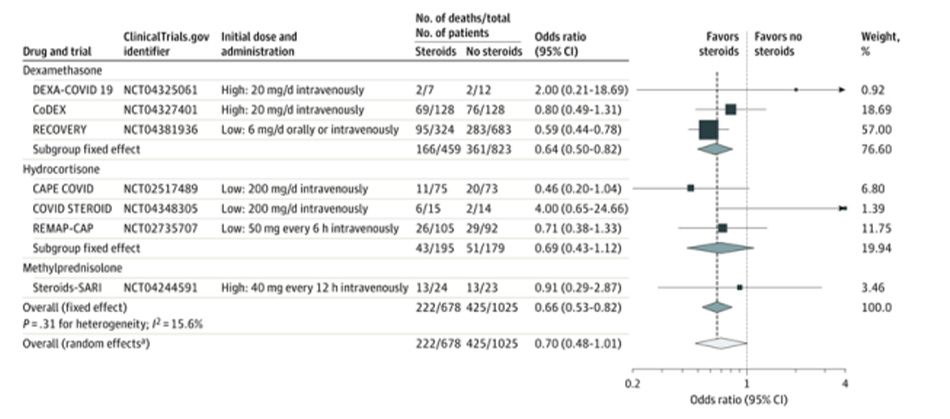
Hiệu quả của dexamethasone đã được cho thấy qua một số nghiên cứu tiêu biểu trên, đặc biệt là RECOVERY.
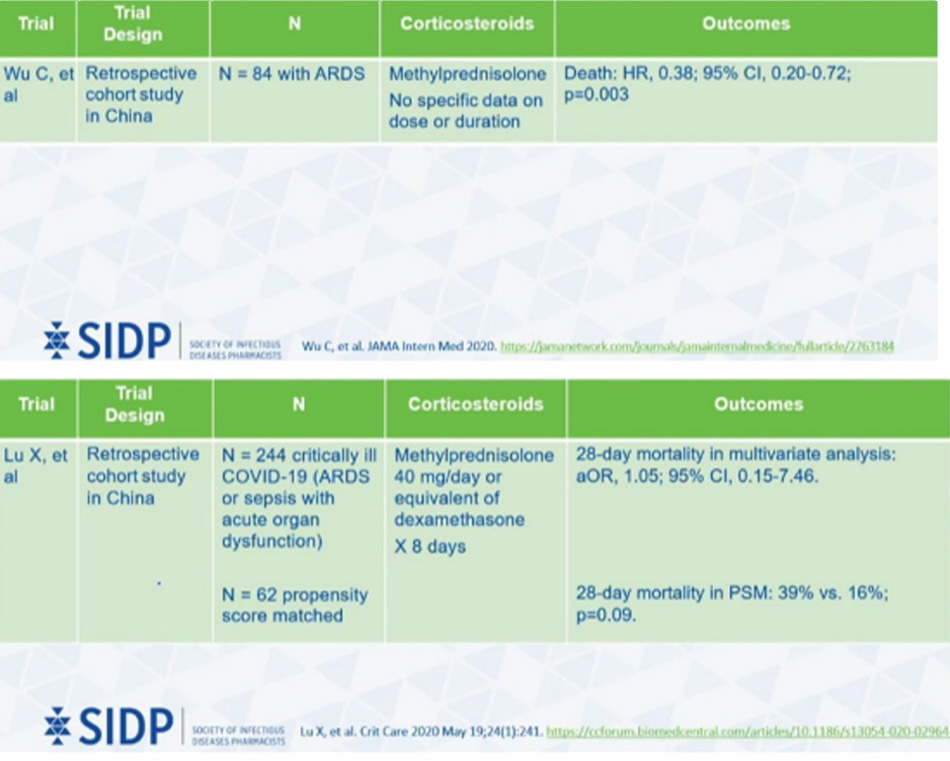
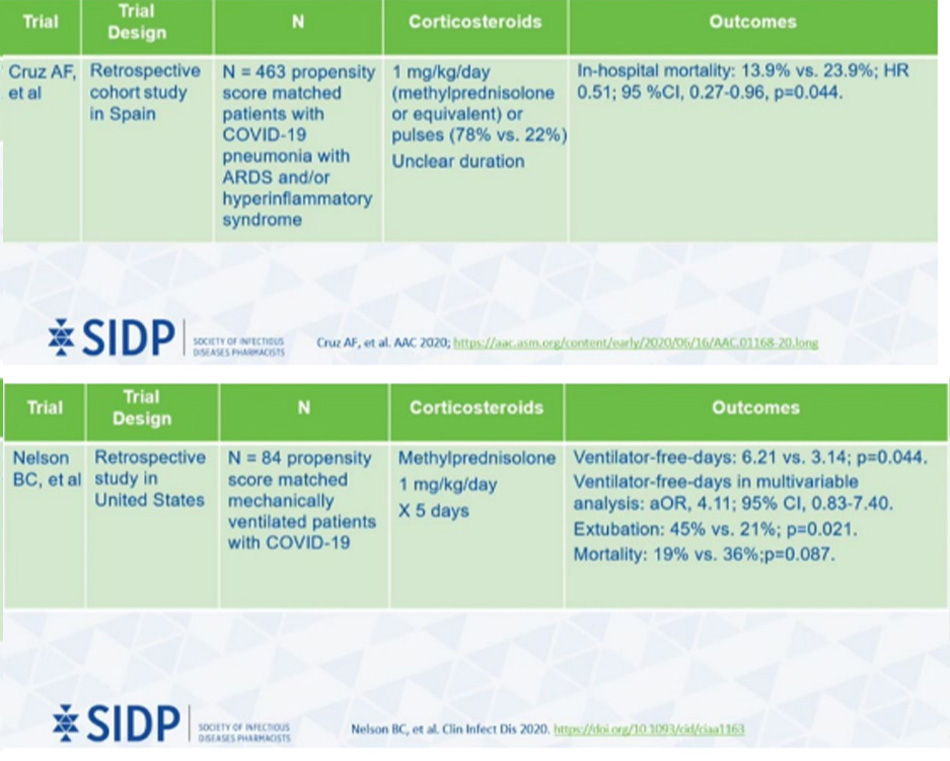
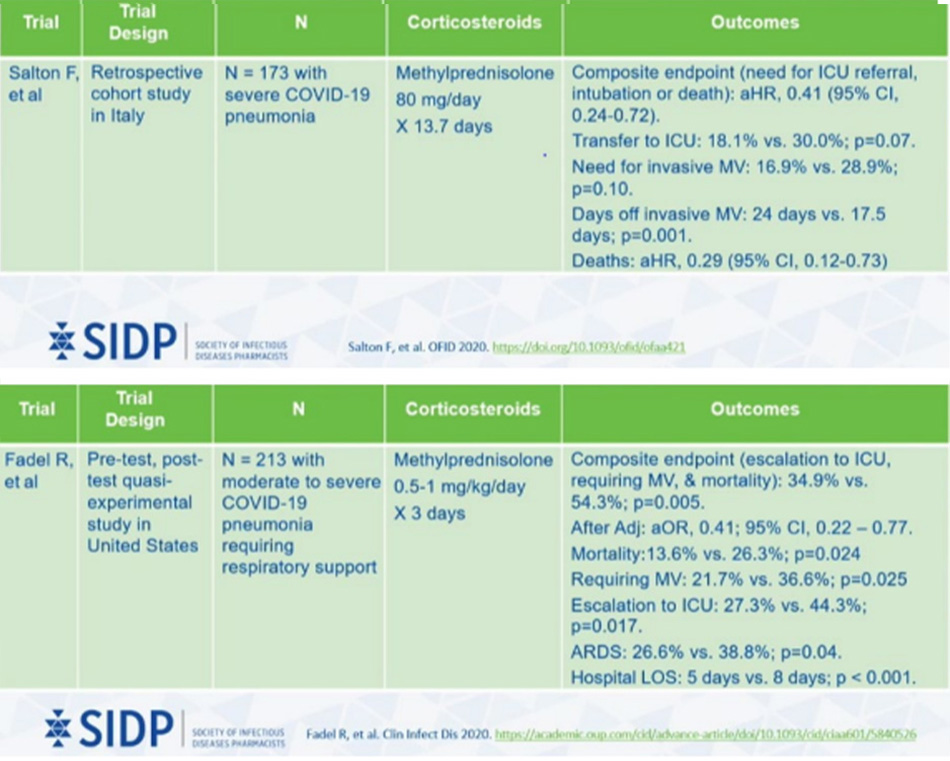
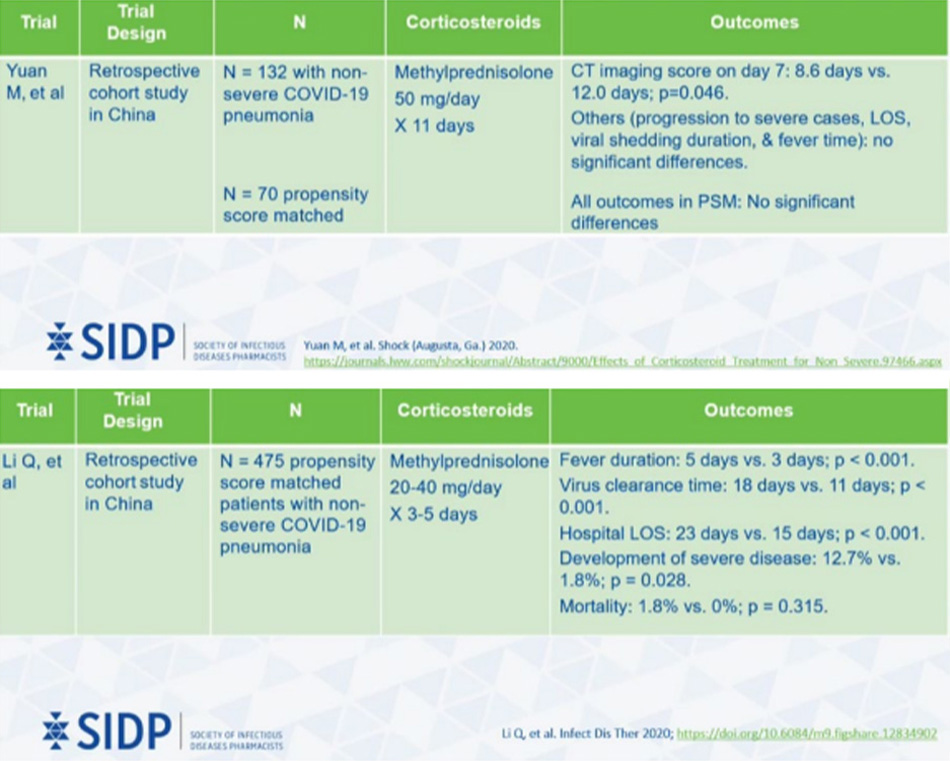
Giờ mình sẽ nêu một số nghiên cứu về Methyl-prednisolone:

Trên đây là những nghiên cứu quan sát về Methyprednisolone, cho thấy nó có hiệu quả trong điều trị Covid.
Giờ đến với những nghiên cứu mới nhất, có cả nghiên cứu đối đầu giữa Dexamethasone và Methylprednisolone, cũng như nghiên cứu về liều Pulse của Methylprednisolone, mình sẽ trình bày cụ thể để các bạn có thể nắm rõ họ đã làm gì trong những nghiên cứu đó và đã đạt được những kết quả như thế nào. (Xin chịu khó đọc khi có thời gian, vì những nghiên cứu này rất quan trọng, nó có thể sẽ là bằng chứng để các bạn thảo luận khi hội chẩn, vì có hẳn nghiên cứu RCT). Nào, vào việc thôi:
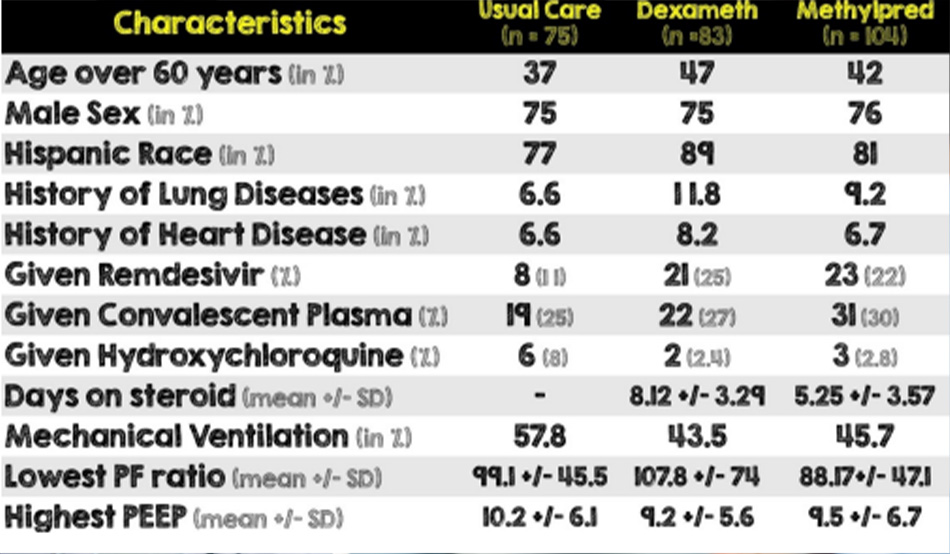
Dexamethasone vs Methylprednisolone ở Bệnh nhân ICU bị COVID19

Bài báo: Ko JJ, et al. A Comparison of Methylprednisolone and Dexamethasone in Intensive Care Patients With COVID-19. J Intensive Care Med. 2021 Feb 25. 2021 PMID: 33632000
Câu hỏi lâm sàng
• Methylprednisolone đủ liều lượng có thể cung cấp thêm lợi ích tử vong ở bệnh nhân COVID-19 nằm ICU khi so sánh với dexamethasone không?
Những gì họ đã làm
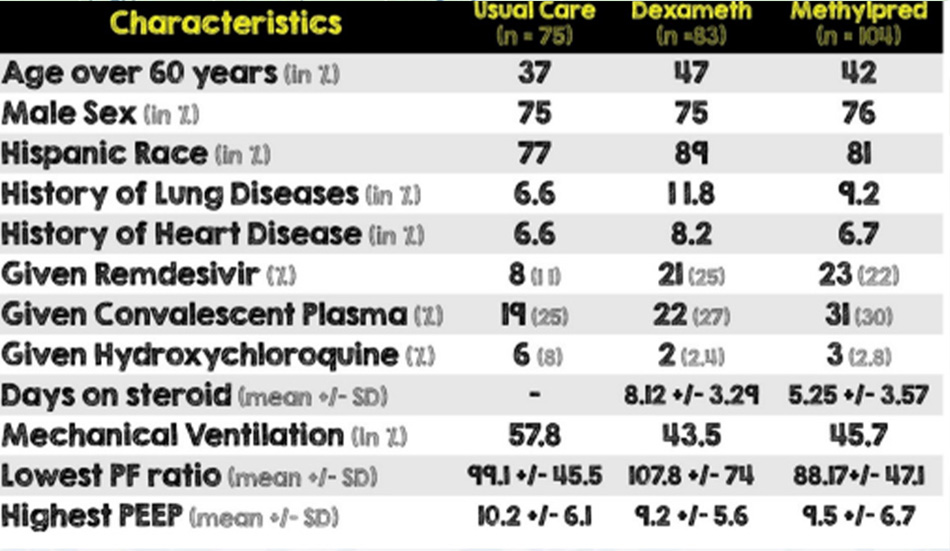
• Phân tích hồi cứu trung tâm đơn lẻ được thực hiện tại một bệnh viện công lớn từ ngày 1 tháng 3 năm 2020 đến ngày 31 tháng 7 năm 2020 ở California
• Ban đầu đề xuất một liệu trình methylprednisolone liều cao, ngắn hạn để điều trị bệnh nhân COVID-19 ICU bị giảm oxy máu nặng và kế hoạch là so sánh điều này với “chăm sóc thông thường” (tức là bệnh nhân không dùng steroid). Do sự gia tăng của các trường hợp COVID-19 và khối lượng công việc quá tải dẫn đến sự chậm trễ phê duyệt của IRB, họ đã chuyển đề xuất của mình sang một phân tích quan sát hồi cứu.
• Sau kết quả của thử nghiệm RECOVERY, đề xuất nghiên cứu sau đó đã được sửa đổi thêm để bao gồm ba nhóm sau:
• Nhóm 1: Methylprednisolone = 1 mg / kg / ngày trong > 3 ngày
• Nhóm 2: Dexamethasone = 6 mg / ngày trong > 7 ngày
• Nhóm 3: Chăm sóc thông thường (không điều trị steroid)
• Chăm sóc thông thường tại cơ sở nghiên cứu được định nghĩa như sau:
• Chống đông máu dựa trên mức D-Dimer
• Thông khí nằm sấp khi khả thi cho cả bệnh nhân không đặt nội khí quản và bệnh nhân thở máy khi tỷ số P / F < 150 (nằm sấp 16 giờ xen kẽ với 8 giờ nằm ngửa)
• 5 ngày kháng sinh điều trị viêm phổi nếu procalcitonin > 0,25 ng / mL
• Một số bệnh nhân được bắt đầu điều trị bằng Remdesivir hoặc convalescent plasma
• Rất ít bệnh nhân được dùng hydroxychloroquine hoặc tocilizumab
• Không có bệnh nhân nào trong số các bệnh nhân nghiên cứu được ECMO
Tiêu chí lựa chọn
• Tất cả bệnh nhân dương tính với COVID-19 ≥18 tuổi và nhập ICU vì suy hô hấp do COVID-19
• Tiêu chuẩn để nhận vào ICU dựa trên mức độ nghiêm trọng của tình trạng giảm oxy máu mà các tác giả đã xác định là bất kỳ điều nào sau đây:
• Yêu cầu oxy > 40 L / phút và FiO2 > 50%
• Cần thở máy xâm lấn
• Tỷ lệ P / F tệ nhất
• Áp lực dương cuối kỳ thở ra cao nhất tính bằng cmH2O (được xác định là 5 cm H20 đối với bệnh nhân điều trị HFNC)
Tiêu chí Loại trừ
• Bệnh nhân dưới 18 tuổi
• Các bệnh nhân dương tính với COVID-19 ngẫu nhiên được nhận vào ICU vì các vấn đề không liên quan đến COVID19 như:
• Chấn thương và các tình trạng phẫu thuật khác
• Nhiễm toan ceton do đái tháo đường (DKA) cần truyền insulin
• Ngộ độc rượu / ma túy
• Biến cố tim mạch
• Nhiễm trùng huyết không liên quan đến COVID19
• Chảy máu GI cần nội soi
Kết cục
Chính
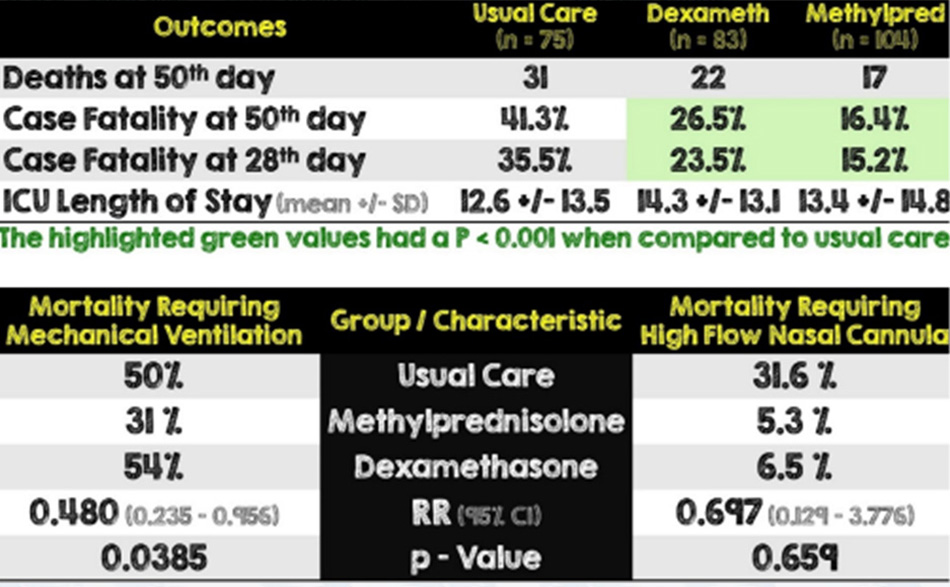
• Tử vong do mọi nguyên nhân trong vòng 50 ngày kể từ ngày điều trị ban đầu
Phụ
• ICU thời gian lưu trú
• Tỷ lệ tử vong trong 28 ngày
Kết quả
•Trong số 285 trường hợp nhập ICU, có tổng số 262 bệnh nhân được đưa vào phân tích cuối cùng
Kết quả quan trọng
Điểm mạnh
• Câu hỏi quan trọng và có liên quan đến lâm sàng cần trả lời
• Bao gồm một số tiêu chí khách quan để xác định tình trạng giảm oxy máu
• Sử dụng bằng chứng hiện có về lợi ích của steroid ở bệnh nhân COVID-19
• Thiết kế nghiên cứu được sửa đổi sau kết quả của thử nghiệm RECOVERY
• Kết cục chính hướng đến bệnh nhân về tử vong do mọi nguyên nhân trong vòng 50 ngày kể từ ngày điều trị ban đầu
• Có 4 cấp độ phân loại lâm sàng để xác định nhu cầu chống đông của bệnh nhân
• Tính toán và phân tích cùng một bệnh nhân được bắt đầu điều trị bằng Remdesivir hoặc convalescent plasma
• Mức độ nghiêm trọng của tình trạng giảm oxy máu được cân bằng và có thể so sánh được ở cả ba nhóm
• Các biến có khả năng gây nhiễu được phân bổ tương tự nhau trên tất cả các nhóm và do đó hạn chế tác động của chúng đến kết luận cuối cùng của họ
Hạn chế
• Nghiên cứu trung tâm duy nhất ở một quốc gia duy nhất do đó hạn chế giá trị ngoại suy
• Phân tích quan sát hồi cứu không thể xác định nguyên nhân
• Cỡ mẫu nhỏ
• Đánh giá quá mức mức độ nghiêm trọng ở nhóm chăm sóc thông thường (bệnh nhân được đặt nội khí quản sớm trong đại dịch)
• Sự mất cân bằng về nhân khẩu học đối với tất cả các bệnh nhân vì đa số là nam giới gốc Tây Ban Nha
• Không báo cáo bất kỳ tác dụng phụ hoặc biến chứng có thể có liên quan đến việc sử dụng steroid
Thảo luận
• Các tác giả trả lời một câu hỏi rất quan trọng liên quan đến việc sử dụng steroid nào ở bệnh nhân COVID- 19, đặc biệt là với cường độ dao động của đại dịch hiện nay
• Sau khi thử nghiệm RECOVERY cho thấy lợi ích về tỷ lệ tử vong khi sử dụng Dexamethasone, thiết kế của nghiên cứu này đã được sửa đổi để bao gồm methylprednisolone. Các tác giả đã thêm methylprednisolone vì họ thấy lợi ích điều trị mạnh mẽ so với dexamethasone trong kết quả sơ bộ của họ. Không rõ ràng và không được đề cập ở bất cứ đâu liệu những kết quả này có được đưa vào nghiên cứu này hay không và chúng không có trong tài liệu bổ sung
• Ở những bệnh nhân cần thở máy, methylprednisolone có lợi ích tử vong cao hơn dexamethasone và không có sự khác biệt thống kê ở những bệnh nhân không cần thở máy. Điều này rất quan trọng về mặt lâm sàng nếu một bệnh nhân không thở máy đang bị giảm oxy máu ngày càng trầm trọng vì có thể cần chuyển từ dexamethasone sang methylprednisolone vì nó dường như có liên quan đến tỷ lệ tử vong thấp hơn.
• Điều quan trọng cần nhớ là đây là một phân tích hồi cứu. Cần xác minh bổ sung trong các thử nghiệm tiềm năng, đa trung tâm và lý tưởng nhất là với cỡ mẫu lớn hơn nhiều
• Mức độ nghiêm trọng của bệnh nhân trong nhóm chăm sóc thông thường rất có thể được đánh giá quá cao vì chúng tôi đã đặt nội khí quản cho tất cả mọi người khi bắt đầu đại dịch vì sợ bị nhiễm khí dung. Các tác giả cố gắng làm dịu hạn chế này bằng cách nói rằng thời gian nghiên cứu của họ kéo dài đến cuối tháng 7, tuy nhiên việc chuyển đổi quản lý sang HFNC đã bị trì hoãn vào cuối mùa xuân vì cùng một nỗi sợ về khí dung.
• Các tác giả đã làm tốt việc liệt kê một số tiêu chí để xác định tình trạng giảm oxy máu. Sự tưới máu cơ quan đích, đặc biệt là tình trạng ý thức đã bị bỏ qua. Do sự không đáng tin cậy của phép đo oxy xung ở bệnh nhân COVID-19, tình trạng ý thức bị thay đổi và sự lú lẫn được cho là những yếu tố quyết định rất quan trọng đến việc chăm sóc tích cực và tiên lượng
• Có sự mất cân bằng về nhân khẩu học trong quần thể bệnh nhân (ví dụ đa số là nam giới Tây Ban Nha) và các biến số gây nhiễu tiềm ẩn (ví dụ: tuổi cao hơn, có các bệnh đi kèm và yêu cầu thở máy). Điều này cùng với các liệu pháp COVID- 19 hiệu quả còn nghi vấn (tức là. Remdesivir và Convalescent Plasma) đã được tính đến và không có tác động đến kết luận cuối cùng.
• Các phát hiện của nghiên cứu này củng cố kết quả của thử nghiệm RECOVERY bằng cách cho thấy rằng một trong hai loại steroid có thể được sử dụng để giảm tỷ lệ tử vong ở những bệnh nhân COVID-19 không cần thở máy.
• Kết quả của thử nghiệm RECOVERY đã đặt ra nhu cầu cao về Dexamethasone, dẫn đến tình trạng thiếu hụt trên toàn quốc. Phát hiện của nghiên cứu này có khả năng làm giảm nhu cầu đó bằng cách cung cấp methylprednisolone như một liệu pháp thay thế để giảm tỷ lệ tử vong ở bệnh nhân COVID-19 thở máy.
• Cuối cùng, một lợi ích bổ sung khi sử dụng Methylprednisolone thay vì Dexamethasone là quá trình điều trị ngắn. Điều này có khả năng hạn chế các tác dụng phụ toàn thân (tăng đường huyết, tăng bạch cầu, v.v.) thường thấy khi sử dụng corticosteroid trong thời gian dài hơn.
Kết luận của tác giả
• Ở những bệnh nhân COVID-19 cần thở máy, methylprednisolone đủ liều có thể làm giảm tỷ lệ tử vong hơn so với dexamethasone.
Kết luận của chúng tôi
• Mặc dù phân tích hồi cứu tại một trung tâm duy nhất với cỡ mẫu nhỏ, kết quả của nghiên cứu này cho thấy mối liên quan với việc giảm tỷ lệ tử vong khi dùng đủ liều Methylprednisolone so với Dexamethasone ở bệnh nhân COVID- 19 thở máy được đưa vào ICU với tình trạng giảm oxy máu nặng. Hơn nữa, thời gian điều trị Methylprednisolone ngắn hơn có thể giảm thiểu tác dụng phụ toàn thân thường thấy khi sử dụng corticosteroid. Cả hai steroid đều được chứng minh là làm giảm tỷ lệ tử vong mà không có sự khác biệt đáng kể giữa hai loại thuốc này ở bệnh nhân COVID-19 không đặt nội khí quản cũng được nhận vào ICU do giảm oxy máu nặng.
Kết luận lâm sàng:
• Trong phân tích hồi cứu duy nhất ở trung tâm này, Methylprednisolone có liên quan đến việc giảm tỷ lệ tử vong khi so sánh với Dexamethasone khi được sử dụng cho bệnh nhân COVID-19 thở máy được đưa vào ICU do giảm oxy máu nặng. Methylprednisolone nên được coi là corticosteroid ban đầu được lựa chọn ở bệnh nhân thở máy hoặc bệnh nhân giảm oxy máu nặng hơn không được thở máy vì đây là đợt điều trị ngắn hơn có khả năng hạn chế tác dụng phụ toàn thân.
REFERENCES:
1. Ko JJ, et al. A Comparison of Methylprednisolone and Dexamethasone in Intensive Care Patients With COVID-19. J Intensive Care Med. 2021 Feb 25. PMID: 33632000
2. Horby P, et al. Dexamethasone in Hospitalized Patients with Covid-19. N Engl J Med. 2021 Feb 25. PMID: 32678530
3. Frey FJ, et al. Altered plasma protein-binding of prednisolone in patients with nephrotic syndrome. Am J Kidney Dis. 1984 Mar; PMID: 6702820
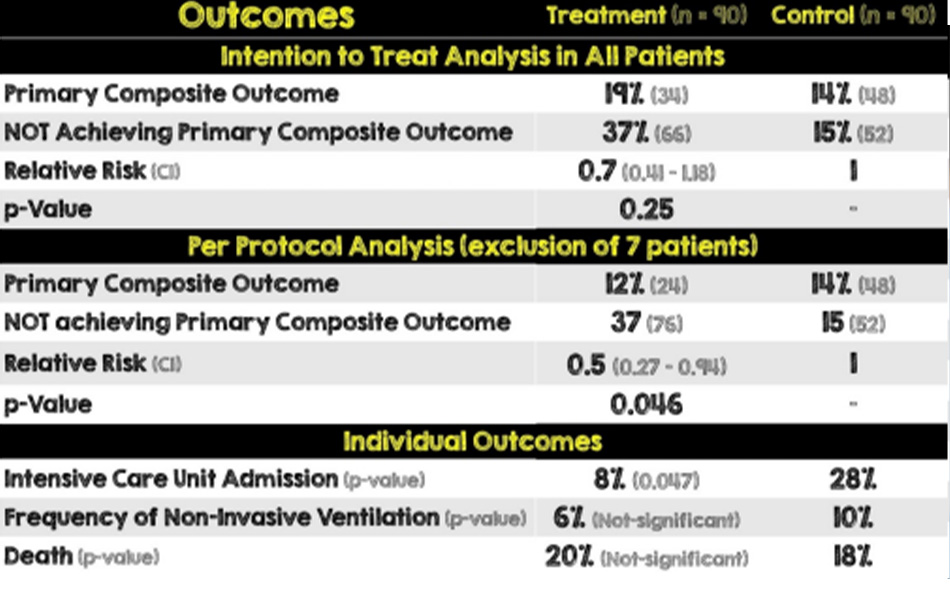
GLUCOCOVID: Thử nghiệm có kiểm soát Methylprednisolone trong bệnh viêm phổi COVID-19

Bài báo: Corral-Gudino L, et al; GLUCOCOVID investigators. Methylprednisolone in adults hospitalized with COVID-19 pneumonia: An open-label randomized trial (GLUCOCOVID). Wien Klin Wochenschr. 2021 Feb 3, Epub ahead of print. PMID: 33534047
Câu hỏi lâm sàng
• Vai trò của một đợt 6 ngày methylprednisolone ở bệnh nhân viêm phổi COVID- 19 có nguy cơ phát triển suy hô hấp và ARDS là gì?
Những gì họ đã làm
• Thử nghiệm ngẫu nhiên một phần, nhãn mở, có đối chứng, hai nhánh, song song, được thực hiện tại 5 bệnh viện ở Tây Ban Nha từ tháng 4 đến tháng 5 năm 2020
• Nhóm ưu tiên: Nếu đội ngũ lâm sàng quyết định ưu tiên mạnh mẽ cho liệu pháp glucocorticoid, bệnh nhân được phân bổ vào nhóm này và ngay lập tức được đưa vào nhóm thử nghiệm bên dưới
• Nhóm ngẫu nhiên: Bệnh nhân được chọn ngẫu nhiên theo kiểu chuẩn 1: 1 vào một trong hai nhóm sau:
• Nhóm đối chứng: điều trị chăm sóc tiêu chuẩn
• Nhóm thực nghiệm: điều trị chăm sóc tiêu chuẩn CỘNG 40 mg Methylprednisolone IV mỗi 12 giờ trong 3 ngày và sau đó 20 mg mỗi 12 giờ trong 3 ngày
• Điều trị chăm sóc tiêu chuẩn bao gồm những điều sau: Điều trị triệu chứng bằng acetaminophen, liệu pháp oxy, dự phòng huyết khối bằng heparin trọng lượng phân tử thấp và kháng sinh cho bệnh đồng nhiễm trùng
• Trong cả hai nhóm, Azithromycin, Hydroxychloroquine, Lopinavir cộng với Ritonavir, thuốc chẹn IL và các liệu pháp khác thường được kê khi có chỉ định
• Đây là phân tích tạm thời được lên kế hoạch trước của 90 bệnh nhân đầu tiên
Tiêu chí lựa chọn
• Bệnh nhân trên 18 tuổi nhập viện có xét nghiệm xác nhận nhiễm SARS-CoV2
• Các tiêu chí bổ sung bao gồm những điều sau:
• Thời gian triệu chứng ít nhất 7 ngày
• Bằng chứng tổn thương phổi trên X-quang hoặc CT-scan
• Bệnh trung bình đến nặng có trao đổi khí bất thường: PaO2 / FiO2 < 300 hoặc SaO2 / FiO2 < 400, hoặc ít nhất 2 tiêu chí của Thang đo mức độ nghiêm trọng về hô hấp BRESCIA-COVID (BCRSS)
• Các dấu hiệu viêm trên xét nghiệm:
• CRP > 15 mg / dL
• D-dimer> 800 mg / dL
• Ferritin> 1000 mg / dL
• Mức IL-6 > 20 pg / mL
Tiêu chí Loại trừ
• Bệnh nhân được đặt nội khí quản hoặc thở máy
• Nhập ICU
• Đã được điều trị bằng corticosteroid hoặc liệu pháp ức chế miễn dịch tại thời điểm nhập viện
• Bệnh thận mạn đang chạy thận nhân tạo
• Bệnh nhân mang thai
• Những người từ chối tham gia
Kết cục
Chính
• Điểm cuối tổng hợp bao gồm những điều sau:
• Tử vong do mọi nguyên nhân tại bệnh viện
• Phải nhập ICU sau đó
• Tiến triển của suy hô hấp cần phải thông khí không xâm nhập
Phụ
• Ảnh hưởng của các thành phần riêng lẻ của các điểm cuối tổng hợp
• Xét nghiệm lúc ban đầu và 6 ngày sau đó
Kết quả
• 90 bệnh nhân được chọn ban đầu và 5 đáp ứng tiêu chuẩn loại trừ
• Trong số 85 người còn lại, 22 người được ưu tiên sử dụng methylprednisolone và 63 người còn lại được chọn ngẫu nhiên
Kết quả quan trọng:
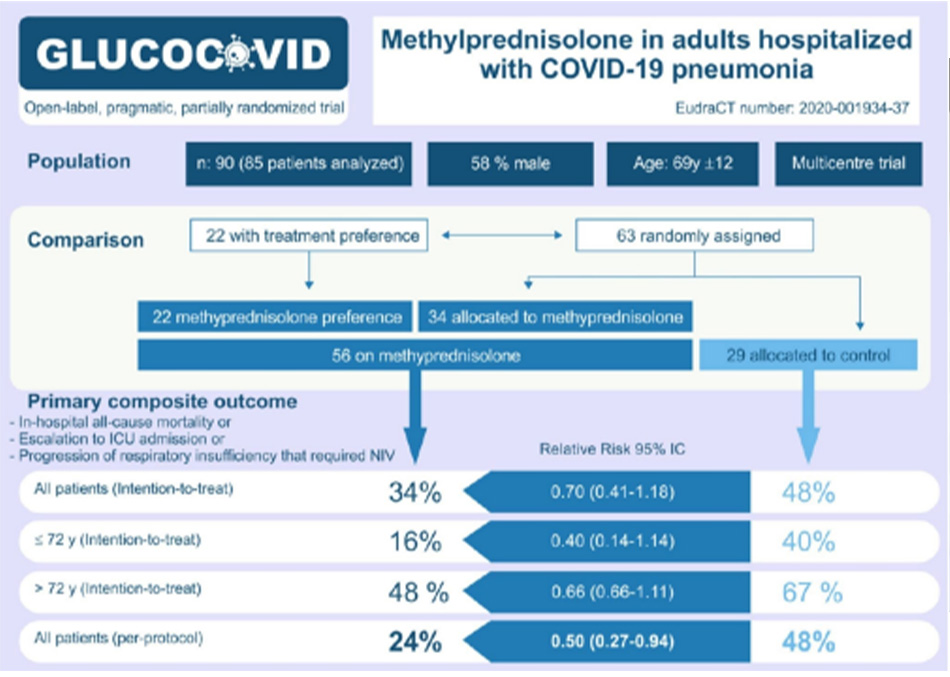
• Hai phân tích sau đây được thực hiện để đánh giá ảnh hưởng của tuổi tác đến kết quả chính:
• Chưa điều chỉnh: Không có sự khác biệt có ý nghĩa thống kê
• Phân tầng tuổi tác: Methylprednisolone có liên quan đến nguy cơ dẫn đến kết cục xấu thấp hơn đáng kể
• Không có tác dụng phụ lớn nào xảy ra ngoại trừ tăng đường huyết đã được dự kiến ở 12 bệnh nhân (21%) trong nhóm methylprednisolone mà không có ý nghĩa thống kê (p = 0,006)
• Động lực chính (primary driver) của kết cục chính là việc nhập ICU, trong một thử nghiệm không mù đôi, đây là một kết cục chủ quan.
Điểm mạnh
• Cố gắng trả lời một câu hỏi có liên quan đến lâm sàng trong một nhóm bệnh nhân rất cụ thể bằng cách sử dụng một loại thuốc có sẵn rộng rãi
• Việc bao gồm cả nhóm ưu tiên của đội ngũ lâm sàng giúp tránh sự thiên vị trong việc chọn bệnh
• Ngoài xét nghiệm COVID-19 dương tính được xác nhận trong phòng thí nghiệm, họ có các tiêu chí đưa vào rất cụ thể và được suy nghĩ kỹ lưỡng.
• Đã áp dụng các phác đồ được phát triển trên toàn quốc cho tiêu chuẩn chăm sóc COVID-19
• Thực hiện cả phân tích ý định điều trị (intention-to-treat) để bao gồm tất cả bệnh nhân đã dùng ít nhất một liều methylprednisolone và phân tích theo phác đồ, loại trừ 7 bệnh nhân nhận dưới 3 liều (do tình trạng lâm sàng xấu đi và chuyển sang ICU)
Hạn chế
• Cỡ mẫu nhỏ vì đây là phân tích tạm thời được lập kế hoạch trước và do đó làm cho thử nghiệm này không đủ thuyết phục để điều trị với các kết cục riêng biệt.
• Thiết kế thử nghiệm phức tạp với nhóm ưu tiên. Điều này làm mất cân bằng các đặc điểm cơ bản của cả hai nhóm, chẳng hạn như bệnh nhân lớn tuổi đang trong nhóm điều trị
• Không chỉ rõ liệu bệnh nhân được xác định thông qua chọn bệnh liên tiếp hay thuận tiện, và do đó có thể có sai lệch lấy mẫu cố hữu
• Kết cục chính tổng hợp bao gồm các thành phần riêng lẻ không có mức độ nghiêm trọng như nhau. Tỷ lệ tử vong không giống như việc phải nhập ICU hoặc cần thở NIV
• Sự khác biệt về thực hành và sự khác biệt trong chăm sóc bệnh nhân tồn tại ở 5 bệnh viện khác nhau và quan trọng hơn, cả 5 đều ở cùng một quốc gia, do đó hạn chế giá trị ngoại suy
• Mặc dù những bệnh nhân được đặt nội khí quản và thở máy đã bị loại trừ, vẫn chưa rõ chính xác có bao nhiêu bệnh nhân thực sự đang điều trị bằng oxy
• Thiếu theo dõi đối với các phản ứng bất lợi, tái nhập viện, v.v.
Thảo luận
• Đây là một quần thể bệnh nhân rất cụ thể ( những người không đủ nặng để nhập ICU nhưng được thừa nhận mắc bệnh từ trung bình đến nặng ) và các tác giả được hoan nghênh vì đã cố gắng cô lập tác dụng của một loại thuốc tương đối rẻ tiền, có sẵn rộng rãi và dễ sử dụng.
• Các tác giả đang tìm cách giảm 50% kết cục tổng hợp chính, một tỷ lệ rất lớn. Thử nghiệm này hoàn toàn không đủ sức để đạt được điều này.
• Mặc dù tuổi của bệnh nhân trong nhóm thực nghiệm cao hơn, các tác giả đã thực hiện hai phân tích bổ sung để giải thích điều này và xác nhận rằng tuổi cao là một yếu tố nguy cơ dẫn đến kết cục kém. Biến nhiễu này có liên quan đến lâm sàng và hỗ trợ kiến thức hiện có rằng bệnh nhân lớn tuổi khó có thể sống sót sau khi tiếp xúc với COVID-19.
• Một số bệnh nhân trong nghiên cứu này đã nhận glucocorticoid nhưng tình trạng xấu đi nhanh chóng và phải nhập ICU. Điều này đặt ra câu hỏi xung quanh công dụng và lợi ích của việc điều trị bệnh nhân COVID-19 bằng glucocorticoid sớm hơn so với nguy cơ ức chế miễn dịch sớm khi vẫn còn trong giai đoạn virus của bệnh.
• Việc sử dụng methylprednisolone không có tác dụng phụ (ngoại trừ tăng đường huyết) là điều đáng yên tâm. Việc không có tác hại hoặc tác dụng phụ trái ngược với Thử nghiệm RECOVERY sử dụng Dexamethasone, dự kiến sẽ có nhiều tác dụng phụ lâu dài hơn
• Bỏ qua các biến số gây nhầm lẫn về tuổi và tình trạng hô hấp cơ bản, cả hai nhóm bệnh nhân đều nhận được rất nhiều loại thuốc: Azithromycin, Hydroxychloroquine, Acetaminophen, v.v. Rất khó, nếu không muốn nói là không thể, để xác định liệu có bất kỳ loại nào trong số này có bất kỳ loại lợi ích hiệp đồng nào với methylprednisolone trong việc chống lại COVID-19 hay không
• Số lượng chính xác bệnh nhân cần điều trị bằng oxy (trên cả hai nhóm) không được báo cáo. Điều này hạn chế mọi kết luận được đưa ra liên quan đến lợi ích của methylprednisolone ở những bệnh nhân cần BẤT KỲ liệu pháp oxy nào cả
• Điều quan trọng cần lưu ý là đây là một phân tích tạm thời được lập kế hoạch trước và không được cung cấp để khám phá mối liên hệ giữa việc điều trị với các kết cục riêng biệt.
Kết luận của tác giả
• “Một đợt điều trị ngắn hạn của methylprednisolone có tác dụng hữu ích trên kết cục lâm sàng của bệnh viêm phổi COVID-19 nặng, làm giảm nguy cơ kết cục tổng hợp của nhập ICU, NIV hoặc tử vong.”
Kết luận của chúng tôi
• Quan điểm sử dụng steroid sớm gây ra bệnh nặng hơn do ức chế miễn dịch trong giai đoạn virus của bệnh vẫn còn gây tranh cãi. Các nghiên cứu nhỏ như thế này không đủ cung cấp cho chúng ta thông tin hữu ích, tuy nhiên nó cho thấy các xu hướng cải tiến.
Kết luận lâm sàng
• Mặc dù một phân tích tạm thời được lên kế hoạch trước từ một nghiên cứu nhỏ, việc sử dụng methylprednisolone ở bệnh nhân COVID-19 nhập viện, không đủ nặng để nhập ICU nhưng được thừa nhận mắc bệnh từ trung bình đến nặng, có lợi ích trong kết cục tổng hợp chính. Tuy nhiên, điều này bị điều khiển bởi việc nhập ICU, đây là một kết cục chủ quan trong một thử nghiệm không mù đôi.
Methylprednisolone hay dexamethasone, loại corticosteroid nào ưu việt hơn trong điều trị BN COVID-19 nhập viện
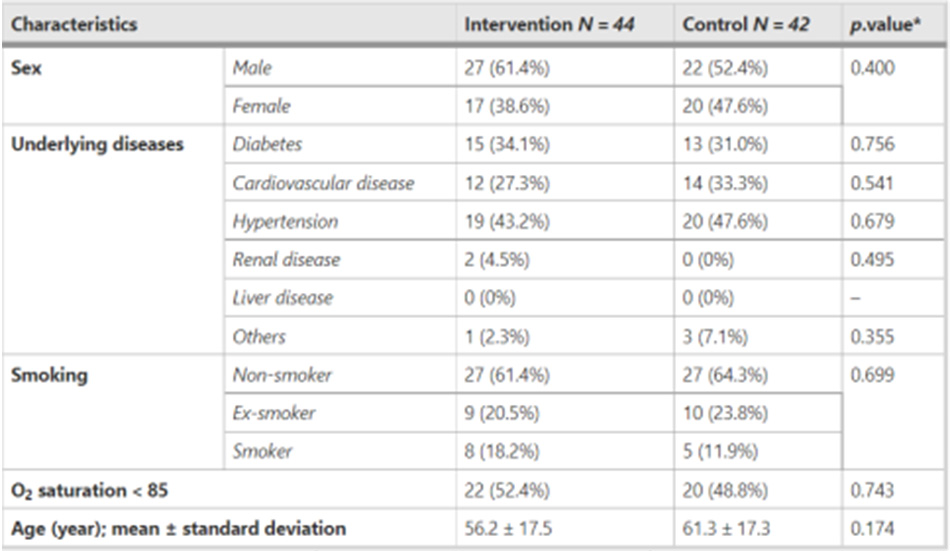
Bài báo: Ranjbar, K., Moghadami, M., Mirahmadizadeh, A. et al. Methylprednisolone or dexamethasone, which one is superior corticosteroid in the treatment of hospitalized COVID-19 patients: a triple-blinded randomized controlled trial. BMC Infect Dis 21, 337 (2021). https://doi.org/10.1186/s12879-021-06045-3
Tổng quan
Mặc dù đã gần một năm trôi qua kể từ khi dịch bệnh Coronavirus 2019 (COVID-19) bùng phát và các báo cáo đầy hứa hẹn về vắc-xin đã được trình bày, chúng ta vẫn còn một chặng đường dài cho đến khi các biện pháp này có sẵn cho tất cả mọi người. Hơn nữa, liều lượng và corticosteroid thích hợp nhất trong điều trị COVID-19 vẫn chưa chắc chắn. Chúng tôi đã tiến hành một nghiên cứu để đánh giá hiệu quả của việc điều trị bằng methylprednisolone so với dexamethasone cho bệnh nhân COVID-19 nhập viện.
Phương pháp
Trong thử nghiệm tiến cứu đối chứng ngẫu nhiên mù ba (prospective triple-blinded) này, chúng tôi đã thu nhận 86 bệnh nhân COVID-19 nhập viện từ tháng 8 đến tháng 11 năm 2020, ở Shiraz, Iran. Các bệnh nhân được phân bổ ngẫu nhiên thành hai nhóm để nhận methylprednisolone (2 mg / kg / ngày; nhóm can thiệp) hoặc dexamethasone (6 mg / ngày; nhóm chứng). Dữ liệu được đánh giá dựa trên thang thứ bậc 9 điểm của WHO kéo dài từ không nhiễm (điểm 0) đến tử vong (điểm 8).
Kết quả
Không có sự khác biệt đáng kể giữa các nhóm khi nhập viện. Tuy nhiên, nhóm can thiệp cho thấy tình trạng lâm sàng tốt hơn đáng kể so với nhóm chứng ở ngày thứ 5 (4,02 so với 5,21, p = 0,002) và ngày 10 (2,90 so với 4,71, p = 0,001) khi nhập viện. Cũng có sự khác biệt đáng kể về điểm trung bình chung giữa nhóm can thiệp và nhóm chứng, (tương ứng là 3,909 so với 4,873, p = 0,004). Thời gian nằm viện trung bình lần lượt là 7,43 ± 3,64 và 10,52 ± 5,47 ngày ở nhóm can thiệp và nhóm chứng ( p = 0,015). Nhu cầu về máy thở ở nhóm can thiệp thấp hơn đáng kể so với nhóm chứng (18,2% so với 38,1% p = 0,040).
Phần kết luận
Ở những bệnh nhân COVID-19 giảm oxy máu nhập viện, methylprednisolone cho kết quả tốt hơn so với dexamethasone.
Họ đã làm gì và kết quả như thế nào?
Phương pháp
Tiêu chuẩn chọn bệnh
Những bệnh nhân trên 18 tuổi nhập viện tại bệnh viện giảng dạy chính của Đại học Khoa học Y tế Shiraz vì SARS-CoV-2, được xác nhận bằng RT-PCR, như được mô tả trong nghiên cứu trước đây của chúng tôi [ 16 ]. Tiêu chuẩn thu nhận là bệnh nhân nhập viện trên 18 tuổi, có độ bão hòa O2 dưới 92 trong không khí trong phòng khi nhập viện. Tiêu chí loại trừ là mang thai, đái tháo đường không kiểm soát được (DM), tăng huyết áp không kiểm soát được, bệnh nhân đã từng điều trị bằng steroid vì bất kỳ lý do gì, hoặc bất kỳ chống chỉ định dùng steroid, suy giảm miễn dịch, độ bão hòa O2 trên 92 trong không khí trong phòng và không sẵn sàng tham gia vào nghiên cứu.
Thiết kế nghiên cứu
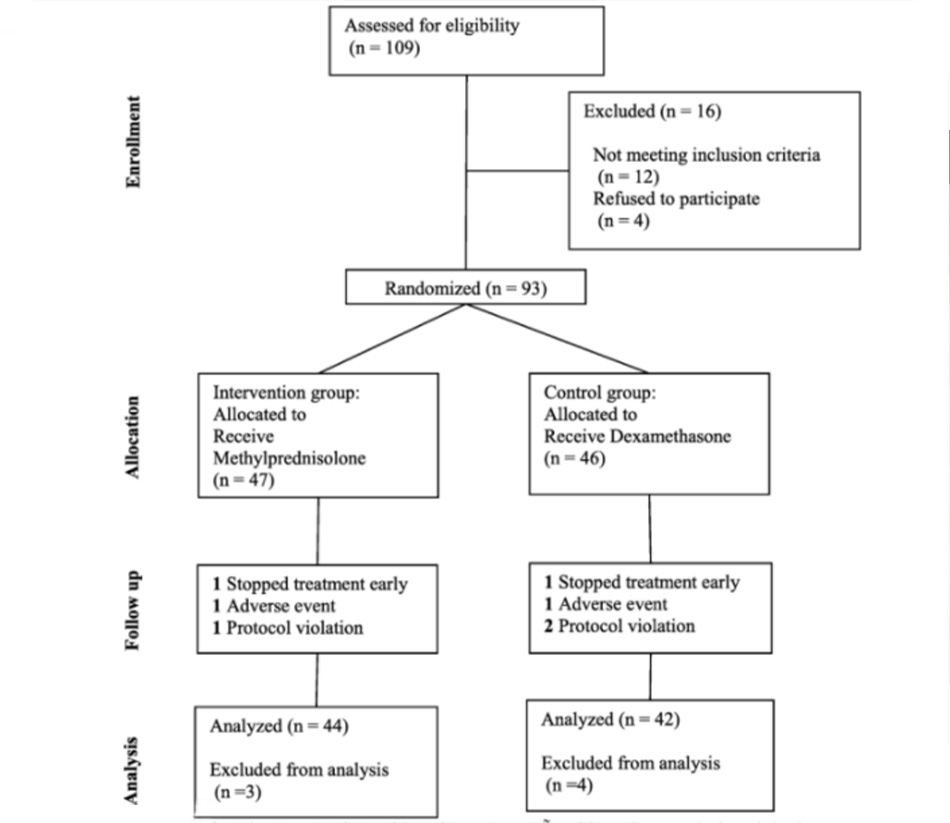
Nghiên cứu này là một RCT mù ba phân tầng. Bệnh nhân được nhập viện tại bệnh viện Faghihi ở Shiraz, Iran, trong khoảng thời gian từ tháng 8 năm 2020 đến tháng 11 năm 2020, và được phân bổ ngẫu nhiên theo tỷ lệ 1: 1 để nhận một liệu trình 10 ngày methylprednisolone hoặc dexamethasone với sự chăm sóc tiêu chuẩn [ 27 , 28 ]. Phân bổ ngẫu nhiên sử dụng phương pháp ngẫu nhiên theo khối được thực hiện ở cả 4 nhánh của tầng, dựa trên hai yếu tố tiên lượng như tuổi (<55 và ≥ 55) và mức độ nghiêm trọng của bệnh dựa trên độ bão hòa O2 (< 85 và ≥ 85). Trong quá trình này, việc phân bổ vẫn được che giấu. Bệnh nhân, người đánh giá và người phân tích trong hai nhóm không có quyền truy cập vào danh sách ngẫu nhiên và loại thuốc được sử dụng (Triple Blind). Tất cả bệnh nhân đều được chăm sóc tiêu chuẩn. Hơn nữa, nhóm can thiệp được tiêm tĩnh mạch 2 mg methylprednisolone mỗi ngày trong vòng 60 phút và giảm dần xuống còn một nửa liều sau mỗi năm ngày. Điều trị bằng methylprednisolone đã bị ngừng ở bất kỳ bệnh nhân nào đối mặt với tình trạng tăng huyết áp nghiêm trọng (huyết áp tâm thu ≥ 180 mmHg và / hoặc huyết áp tâm trương ≥ 120 mmHg) hoặc lượng đường trong máu không kiểm soát (cần insulin tác dụng kéo dài hơn 0,5 U / kg để duy trì đường huyết dưới 180 mg / dL đối với bệnh nhân tiểu đường típ 2 nhập viện). Tất cả các bệnh nhân được chọn ngẫu nhiên vào nhóm chứng đều được tiêm tĩnh mạch 6 mg dexamethasone mỗi ngày trong 10 ngày. Hình 1 minh họa sơ đồ CONSORT trong nghiên cứu của chúng tôi.
Hình 1
Kết cục quan tâm
Tiêu chí chính là tỷ lệ tử vong do mọi nguyên nhân trong 28 ngày và tình trạng lâm sàng sau 5 cũng như 10 ngày sau khi nhập học với thang điểm thứ tự 9 điểm của WHO.
Các tiêu chí phụ là cần thở máy xâm nhập và nhập viện ICU. Các điểm cuối thăm dò được xác định trước là thời gian nằm viện và cuối cùng là tử vong tại bệnh viện trong 28 ngày sau khi nhập viện. Tỷ lệ bệnh nhân có các tiêu chí này cũng được đánh giá vào ngày 5 và 10.
Bảng 1 Tình trạng nhân khẩu học của các đối tượng trong nhóm can thiệp và nhóm chứng tại thời điểm ban đầu ( N = 86)
Kết quả nghiên cứu
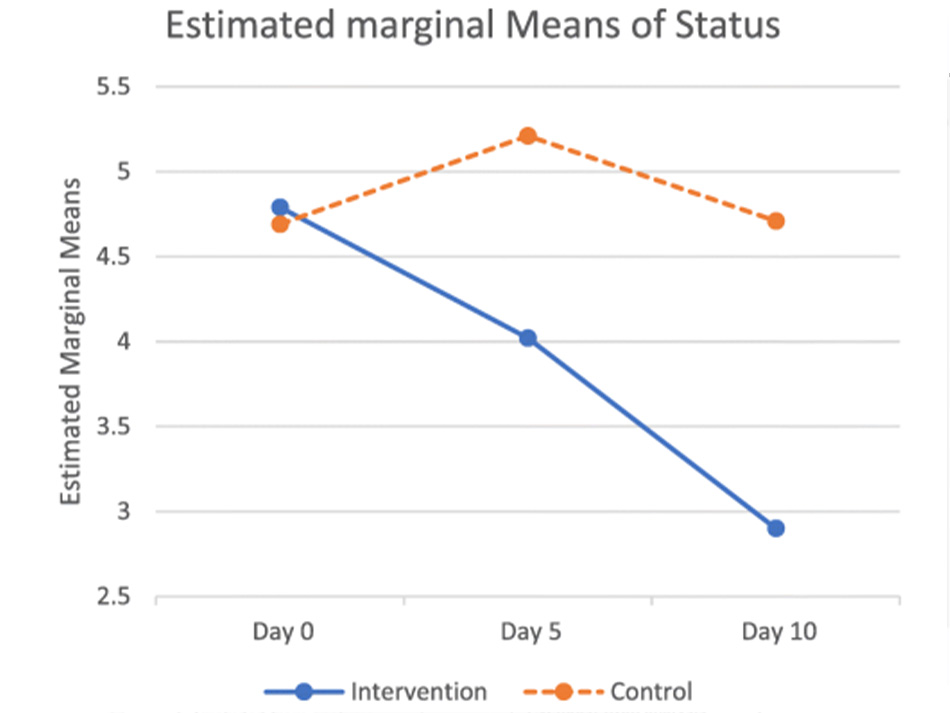
Biểu đồ cho thấy tình trạng lâm sàng của bệnh nhân cải thiện rõ ở nhóm can thiệp, còn nhóm chứng thì không.
Về tỷ lệ tử vong, nhóm chứng có 15 trường hợp (37,5%), trong khi ở nhóm can thiệp có tám bệnh nhân tử vong (18,6%); tuy nhiên, sự khác biệt này không đạt mức ý nghĩa thống kê ( p = 0,076).
Thời gian nằm viện cũng được so sánh. Để ước tính chính xác, chúng tôi đã loại trừ những bệnh nhân đã chết trong quá trình điều trị tại bệnh viện. Dựa trên số bệnh nhân còn lại, thời gian nằm viện trung bình lần lượt là 7,43 ± 3,64 ngày và 10,52 ± 5,47 ngày ở nhóm can thiệp và nhóm chứng ( p = 0,015).
Một chỉ báo kết quả khác là nhu cầu sử dụng máy thở. Nhu cầu sử dụng máy thở ở nhóm can thiệp (18,2%) thấp hơn đáng kể so với nhóm chứng (38,1%) ( p = 0,040).
Thảo luận
Trong nghiên cứu này, chúng tôi nhằm mục đích đánh giá hiệu quả điều trị của methylprednisolone như một phương pháp điều trị bổ sung cho phác đồ điều trị tiêu chuẩn của bệnh nhân COVID-19 nhập viện. Dữ liệu của chúng tôi được so sánh với phương pháp điều trị corticosteroid đã được chấp nhận trước đây là dexamethasone, dựa trên giả thuyết rằng methylprednisolone có khả năng thâm nhập phổi cao hơn [ 31 , 32]; do đó, nó có thể hoạt động như một chất ức chế miễn dịch tốt hơn trong điều trị COVID-19 và cải thiện các biến chứng hô hấp. Theo lý thuyết này, dữ liệu của chúng tôi cho thấy tác dụng có lợi đáng kể của methylprednisolone trong quá trình điều trị và kết cục của bệnh nhân, về điểm tình trạng lâm sàng (dựa trên thang điểm thứ bậc), thời gian nằm viện và nhu cầu thở máy. Ngoài ra, tỷ lệ tử vong ở những bệnh nhân dùng methylprednisolone thấp hơn so với những người dùng dexamethasone (8 so với 15), mặc dù điều này không đạt được ý nghĩa thống kê. Có thể là với cỡ mẫu lớn hơn, sẽ có thể thấy những khác biệt có ý nghĩa thống kê.
Nhiều nghiên cứu quan sát khác nhau đã đánh giá tác dụng có lợi của corticosteroid trong điều trị COVID-19 vì các thuốc này có sẵn rộng rãi, rẻ tiền và dễ sử dụng [ 33 , 34 , 35 ]. Vì đã có những kết quả trái ngược nhau trong các bệnh viêm phổi do vi rút khác về tính an toàn và tác dụng có lợi của corticosteroid, WHO trong thời kỳ đầu của đại dịch đã công bố khuyến cáo chống lại việc sử dụng thường quy các thuốc này trong việc quản lý bệnh nhân COVID-19 [ 26 ]. Tuy nhiên, ai cũng biết rằng các thuốc glucocorticoid được cho là hữu ích trong việc ngăn chặn cơn bão viêm bằng cách ức chế biểu hiện gen tiền viêm và giảm mức cytokine nếu được sử dụng vào thời điểm thích hợp trong quá trình bệnh [ 36]. Ví dụ, một số nghiên cứu báo cáo sự gia tăng tỷ lệ tử vong và kéo dài thời gian thanh thải virus khi sử dụng corticosteroid trong MERS và Cúm [ 20 , 37 ]. Hơn nữa, trong các nghiên cứu ban đầu liên quan đến COVID-19, các biến động về liều lượng và cách dùng corticosteroid đã dẫn đến kết quả không thuyết phục về hiệu quả của các thuốc này [ 19 ]. Tuy nhiên, các nghiên cứu sau đó đã chứng minh hiệu quả của methylprednisolone ở những bệnh nhân COVID-19.
Trong một thử nghiệm lâm sàng ngẫu nhiên do Edalatifard và cộng sự thực hiện, hiệu quả của methylprednisolone pulse tiêm tĩnh mạch đã được đánh giá [ 38 ]. Trong nghiên cứu đã đề cập, những người được dùng methylprednisolone có tỷ lệ tử vong thấp hơn và thời gian sống sót cao hơn so với nhóm đối chứng. Hơn nữa, sự gia tăng O2 độ bão hòa và thang điểm BORG được quan sát vào cuối nghiên cứu cùng với các phát hiện lâm sàng ít hơn như đau cơ, đau ngực, ho và các triệu chứng tiêu hóa ở những người được điều trị bằng methylprednisolone so với những người được chăm sóc tiêu chuẩn. Về xét nghiệm, nhóm bệnh bị giảm mức CRP và tăng số lượng tiểu cầu. Mặc dù liều lượng và thời gian sử dụng methylprednisolone trong nghiên cứu đã đề cập khác với nghiên cứu của chúng tôi, nhưng kết quả của chúng rất phù hợp. Trong nghiên cứu của chúng tôi, những người được chăm sóc tiêu chuẩn được sử dụng dexamethasone trái ngược với nghiên cứu đã đề cập ở trên, điều này cũng sẽ nhấn mạnh tính ưu việt của methylprednisolone so với chỉ dùng dexamethasone.
Trong một nghiên cứu thuần tập hồi cứu được thực hiện bởi Wang và cộng sự, đánh giá việc điều trị bệnh nhân bị COVID-19 với methylprednisolone liều thấp với thời gian ngắn hạn, những bệnh nhân nhận methylprednisolone 1-2 mg / kg / ngày trong 5-7 ngày có thời gian điều trị tại bệnh viện ngắn hơn, ít cần thở máy hơn, nhưng không có sự khác biệt về tỷ lệ tử vong so với những người được chăm sóc tiêu chuẩn, phù hợp với kết quả của chúng tôi [ 39 ]. Các nghiên cứu sâu hơn cũng đã báo cáo việc giảm kết cục xấu ở những bệnh nhân dùng methylprednisolone [ 40 , 41 , 42 ].
Trong nghiên cứu của chúng tôi, cả hai nhóm được điều trị đều được dùng corticosteroid (nhóm đối chứng được dùng dexamethasone); tuy nhiên, những người được dùng methylprednisolone có kết quả tốt hơn và ít phụ thuộc vào thở máy hơn. Dữ liệu này cho thấy rằng sự thâm nhập tốt hơn của methylprednisolone vào phổi so với dexamethasone có thể đã dẫn đến các kết quả được cải thiện được quan sát thấy; như đề xuất của nhiều nghiên cứu chứng minh sự thâm nhập của methylprednisolone vào mô phổi tốt hơn so với các corticosteroid khác [ 43 , 44 , 45 ]. Thay vào đó, sự khác biệt được tìm thấy có thể được giải thích bởi liều corticosteroid tương đối cao hơn, ước tính 6 mg dexamethasone mỗi ngày tương đương với khoảng 32 mg methylprednisolone [ 46]. Điều này cho thấy nhóm đối chứng nhận được khoảng 0,5 mg / kg mỗi ngày dựa trên một nam giới 70 kg tiêu chuẩn và do đó nhóm methylprednisolone nhận được liều mạnh hơn. Cho dù do sự khác biệt về liều lượng hoặc thuốc, 2 mg / kg methylprednisolone đã dẫn đến kết cục tốt hơn ở bệnh nhân COVID-19 giảm oxy máu nhập viện so với 6 mg / ngày của dexamethasone.
Mặc dù việc điều trị bệnh nhân COVID-19 bằng glucocorticoid có thể có một số biến chứng như nhiễm trùng bội nhiễm, ức chế miễn dịch và tăng đường huyết, các nghiên cứu gần đây cho biết không có biến chứng đáng kể nào trong quá trình nghiên cứu của họ. Tuy nhiên, tăng đường huyết thường xuyên hơn ở những người dùng methylprednisolone, được kiểm soát mà không có biến chứng đáng kể [ 38 , 39 , 40 , 42 ]. Hơn nữa, có ý kiến cho rằng nên sử dụng đủ liều liệu pháp kháng sinh thích hợp và các chất điều hòa miễn dịch như globulin miễn dịch để nâng cao khả năng miễn dịch của bệnh nhân trong các trường hợp có biến chứng [ 39 ].
Nghiên cứu này có một số hạn chế, bao gồm kích thước mẫu nhỏ trong mỗi nhóm và dữ liệu hạn chế về các biến chứng, dữ liệu phòng thí nghiệm và các đặc điểm CTscan. Với những hạn chế của nghiên cứu, cần có các thử nghiệm ngẫu nhiên có đối chứng với kích thước mẫu lớn hơn và theo dõi sau đó để đánh giá tác dụng có lợi của methylprednisolone ở bệnh nhân viêm phổi COVID-19.
Phần kết luận
Ở những bệnh nhân nhập viện bị viêm phổi COVID-19, việc sử dụng methylprednisolone tĩnh mạch 2 mg / kg mỗi ngày so với điều trị bằng dexamethasone 6 mg / ngày, dẫn đến giảm thời gian nằm viện, nhu cầu thở máy, và tình trạng lâm sàng cải thiện ở ngày thứ 5 và thứ 10.
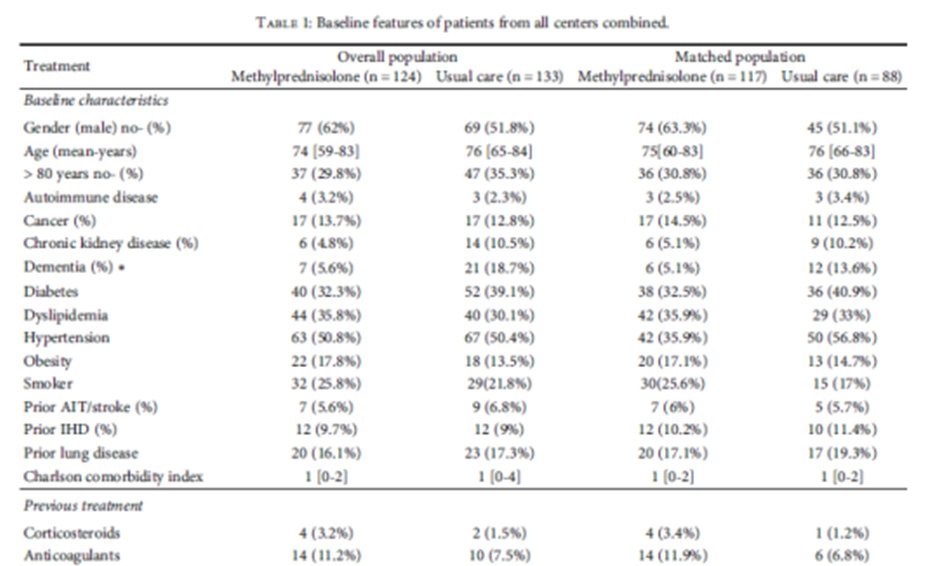
Methylprednisolone liều pulse trong điều trị BN COVID nhập viện
Những gì họ đã làm
Thiết kế nghiên cứu
Là một nghiên cứu hồi cứu, đa trung tâm, phân tích những bệnh nhân mắc COVID-19 nhập viện từ ngày 12 tháng 3 đến ngày 20 tháng 5 tại ba bệnh viện giảng dạy đại học ở Castilla y León, Tây Ban Nha: Bệnh viện Clínico Universitario de Valladolid (HCUV), Bệnh viện Universitario de Salamanca (HUSA) và Bệnh viện Universitario de Burgos (HUBU ).
Tiêu chuẩn chọn bệnh và tiêu chuẩn loại trừ:
Bao gồm những bệnh nhân trên 18 tuổi, có kết quả xét nghiệm dương tính với SARS- CoV-2 PCR (mẫu tăm bông mũi họng hoặc hầu họng). Tất cả các bệnh nhân đều có tổn thương phổi đáng kể, được định nghĩa là PaO2 / FiO2 < 300, duy trì trong 24 giờ hoặc lặp lại trong ba ngày.
Chúng tôi loại trừ những bệnh nhân đang dùng thuốc ức chế miễn dịch cổ điển hoặc thuốc chẹn cytokine (như cyclosporine, tocilizumab, hoặc anakinra). Các loại thuốc được phép dùng đồng thời là hydroxychloroquine, azithromycin, remdesivir, lopinavir / ritonavir và colchicine. Chúng tôi loại trừ những bệnh nhân tử vong trong 24 giờ đầu tiên nhập viện. Bệnh nhân đang điều trị corticosteroid theo một chế độ khác với phác đồ được mô tả trong nghiên cứu này đã bị loại trừ. Chúng tôi cũng loại trừ phụ nữ mang thai, bệnh nhân mắc bệnh nan y và bệnh nhân bị giới hạn nỗ lực điều trị trong 24 giờ đầu tiên nhập viện.
Can thiệp và nhóm chứng:
Nhóm can thiệp: 125 đến 500 mg methylprednisolone tiêm tĩnh mạch trong hai đến năm ngày.
Nhóm chứng: không dùng steroid.
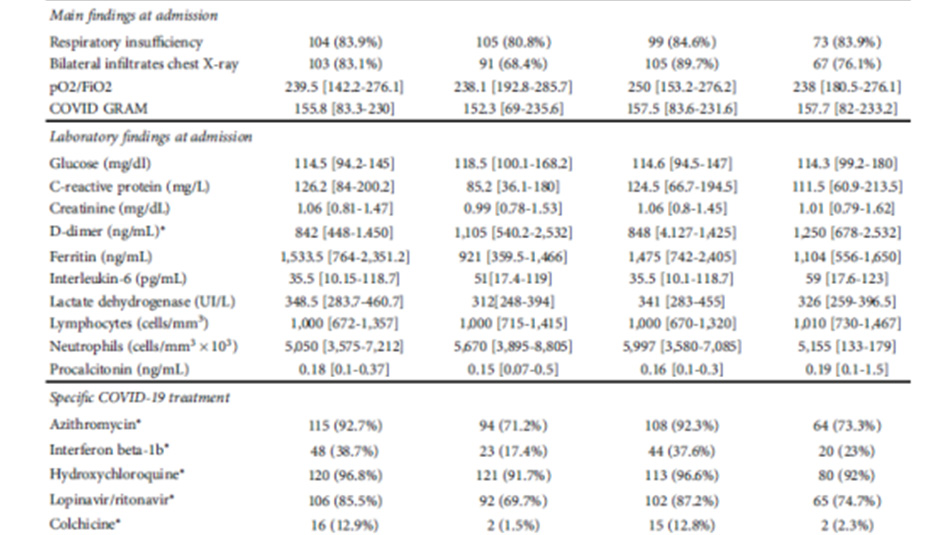
Đặc điểm của các đối tượng nghiên cứu:
Kết quả:
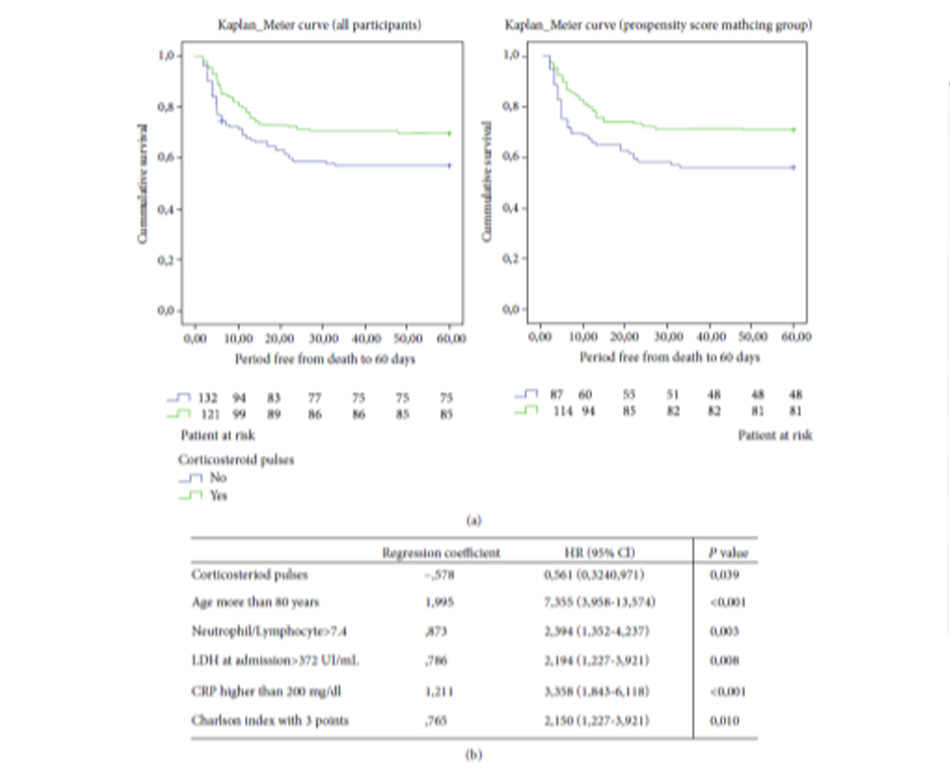
257 bệnh nhân đáp ứng các tiêu chuẩn chọn bệnh và tiêu chuẩn loại trừ. 124 bệnh nhân được điều trị corticosteroid liều pulse (250 mg methylprednisolone trong ba ngày), và 133 bệnh nhân thì không. 30,3% (37/122) bệnh nhân tử vong trong nhóm can thiệp và 42,9% (57/133) trong nhóm chứng. Những khác biệt này (12,6%, KTC 95% [8·54- 16,65]) là có ý nghĩa tĩnh (log-rank 4,72, p =0,03). Chúng tôi đã thực hiện PSM (propensity score matching) bằng phương pháp chính xác. Sự khác biệt về tỷ lệ tử vong vẫn còn trong nhóm PSM (log-xếp hạng 5,31, p = 0,021) và vẫn có ý nghĩa sau mô hình hồi quy Cox (HR là 0,561 đối với nhóm can thiệp; p=0,039).
Kết luận:
Nghiên cứu này cung cấp bằng chứng về việc điều trị bằng corticosteroid liều pulse ở những BN COVID-19 nghiêm trọng có thể làm giảm đáng kể tỷ lệ tử vong. Các tiêu chí chọn bệnh và loại trừ nghiêm ngặt với quy trình lựa chọn đó đã thiết lập một khung đáng tin cậy để so sánh tỷ lệ tử vong ở cả nhóm can thiệp và chứng.
Dexamethasone vs methylprednisolone high dose for Covid-19 pneumonia
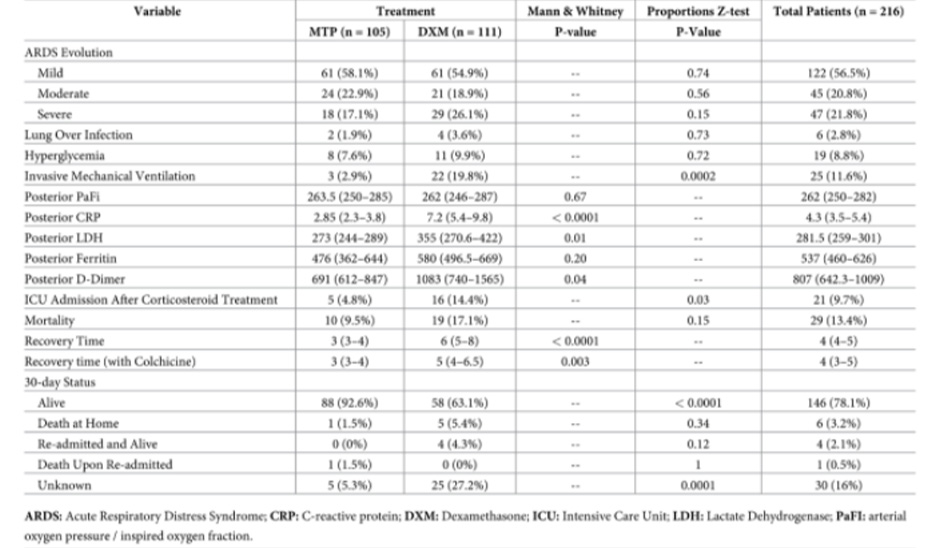
Đối tượng và phương pháp: Nghiên cứu thuần tập 216 bệnh nhân bị viêm phổi nặng do Covid-19. 111 bệnh nhân được điều trị theo phác đồ cơ bản với dexamethasone 6 mg/ngày trong 7 đến 10 ngày nếu họ cần thở oxy. Kể từ ngày 15 tháng 9 năm 2020, Trung tâm Bệnh truyền nhiễm và Bệnh phổi, khuyến cáo liều cao methylprednisolone 250 đến 500 mg mỗi ngày trong ba ngày và sau đó thay đổi thành prednisone uống 50 mg mỗi ngày trong 14 ngày. Phác đồ không được áp dụng trong ICU, nơi dexamethasone tiếp tục được sử dụng.
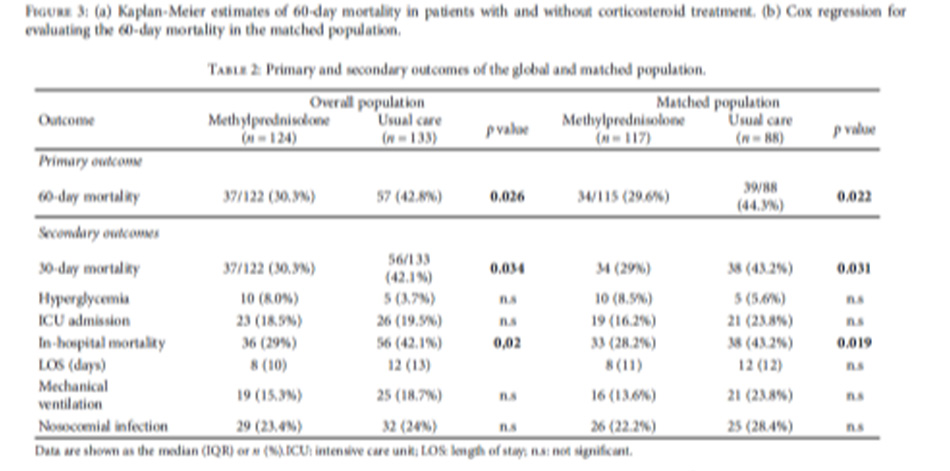
Kết quả: Hãy nhìn vào bảng sau
216 bệnh nhân bị viêm phổi do Covid-19 được ghi nhận có hình ảnh kính mờ và PaO2/FiO2 dưới 300. 111 bệnh nhân được dùng dexamethasone (DXM) và 105 được dùng methylprednisolone (MTP). Bệnh nhân trong nhóm DXM tiến triển thành ARDS nặng với tỷ lệ cao hơn (26,1% so với 17,1%). Sau khi hoàn thành 4 ngày điều trị bằng corticosteroid đường tiêm, các dấu hiệu xét nghiệm về mức độ nghiêm trọng giảm đáng kể ở nhóm được dùng MTP, CRP 2,85 (2,3-3,8) so với 7,2 (5,4-9,8), (p-value <0,0001), D-dimer 691 (612-847) so với 1083 (740-1565) (p-value = 0,04) và DHL 273 (244-289) so với 355 (270,6-422) (p-value = 0,01). Sau khi bắt đầu dùng corticosteroid, tỷ lệ chuyển đến phòng chăm sóc đặc biệt (4,8% so với 14,4%) và tỷ lệ tử vong (9,5% so với 17,1%) thấp hơn ở nhóm được dùng MTP. Thời gian hồi phục ngắn hơn ở những bệnh nhân được điều trị bằng MTP, ba ngày (3-4) so với DXM 6 ngày (5-8) (p-value<0,0001). Tại thời điểm theo dõi 30 ngày, 88 (92,6%) còn sống ở nhóm dùng MTP so với 58 (63,1%) ở những người được dùng dexamethasone.
Thế mạnh và hạn chế của nghiên cứu: Thế mạnh chính của nghiên cứu là tất cả bệnh nhân nhập viện trong thời gian nghiên cứu đều được điều trị như nhau, không có lựa chọn hoặc điều trị bệnh nhân theo tiêu chí của bác sĩ điều trị, điều này cho phép so sánh giữa các nhóm bệnh nhân một cách hiệu quả. Một điểm mạnh khác là tập trung vào quản lý bệnh nhân nhập viện tại các khu bệnh viện đa khoa, nơi các nghiên cứu khác không cho thấy bất kỳ tác dụng nào của thuốc. Tuy nhiên, đây cũng là hạn chế chính của nó vì tác dụng của nó trong ICU không được đánh giá. Mặc dù một trung tâm duy nhất là một hạn chế, nhưng sẽ rất hữu ích khi so sánh trực tiếp giữa các nhóm bằng cách không sửa đổi các điều kiện về nguồn lực bệnh viện hoặc nhân viên bệnh viện. Thiết kế quan sát, quy mô dân số nhỏ và tính chất trung tâm đơn lẻ của nghiên cứu hạn chế khả năng tổng quát hóa.
Kết luận: Trong nghiên cứu này, việc điều trị Viêm phổi Covid-19 nặng bằng methylprednisolone liều cao trong ba ngày, sau đó là prednisone đường uống trong 14 ngày, so với 6 mg dexamethasone trong 7-10 ngày, làm giảm thời gian hồi phục, nhu cầu nhập ICU và CRP, D-dimer và LDH có ý nghĩa thống kê. Cần có thêm các nghiên cứu đối chứng ngẫu nhiên với methylprednisolone để chứng thực tác dụng của nó, và các nghiên cứu trên đối tượng nhập ICU.
Methylprednisolone liều pulse trong điều trị BN COVID nặng
Họ đã làm gì?
Thiết kế nghiên cứu
Nghiên cứu này được thực hiện như một thử nghiệm đối chứng ngẫu nhiên mù đơn, song song hai nhóm, từ ngày 20 tháng 4 năm 2020 đến ngày 20 tháng 6 năm 2020. Chúng tôi đã chọn 68 đối tượng từ Bệnh viện Imam Khomeini, Đại học Khoa học Y tế Tehran (Tehran, Iran) và Bệnh viện Khorshid, Đại học Khoa học Y tế Isfahan (Isfahan, Iran). Đề cương nghiên cứu được viết và dàn xếp phù hợp với CONSORT (Tiêu chuẩn Hợp nhất của Thử nghiệm Báo cáo) [ 14 ] và nghiên cứu đã được đăng ký tại Cơ quan Đăng ký Thử nghiệm Lâm sàng Iran vào ngày 15 tháng 4 năm 2020 với số IRCT20200404046947N1. Vì không có thử nghiệm lâm sàng nào được công bố về tác dụng của methylprednisolone ở bệnh nhân COVID-19, kích thước mẫu tối thiểu được ước tính là 60 cộng với 10% dữ liệu có khả năng bị thiếu dựa trên độ lớn tác dụng của methylprednisolone đối với các bệnh về phổi và chức năng phổi [ 15 – 17 ].
Thử nghiệm này được thực hiện dựa trên Tuyên bố về các hướng dẫn của Helsinki và đã được sự chấp thuận của Ủy ban Đạo đức của Đại học Khoa học Y tế Tehran (phê duyệt IR.TUMS.VCR.REC.1399.054).
Bệnh nhân
Việc chẩn đoán COVID-19 ở các đối tượng được thực hiện dựa trên các tiêu chí sau: 1) xác định SARS-CoV-2 thông qua RT-PCR trong mẫu ngoáy mũi họng hoặc đờm và 2) chụp cắt lớp vi tính bất thường (hai bên, kính mờ ngoại vi) với độ bão hòa oxy máu động mạch đo bằng máy đo oxy xung ( SpO2 ) < 90% khi nghỉ. Giai đoạn sớm của phổi được định nghĩa là khi bắt đầu có các tổn thương ở phổi, bao gồm giảm oxy máu ( SpO2 <93%), thở nhanh (tần số hô hấp > 18) và khó thở nhẹ, và dựa trên kết quả chụp CT. Tất cả các bệnh nhân đã ký đồng ý trước khi được đưa vào nghiên cứu.
Tiêu chí lựa chọn
Bệnh nhân được đưa vào nghiên cứu nếu họ đáp ứng các tiêu chí sau: 1) tuổi ≥18 tuổi, 2) xác nhận COVID-19 với SpO2 < 90%, CRP cao (> 10 mg · L −1 ) và interleukin (IL)-6 (> 6 pg · mL −1 ) ở giai đoạn bệnh phổi sớm trước khi thở máy và đặt nội khí quản, và 3) đã đồng ý tham gia nghiên cứu (Hình 1).
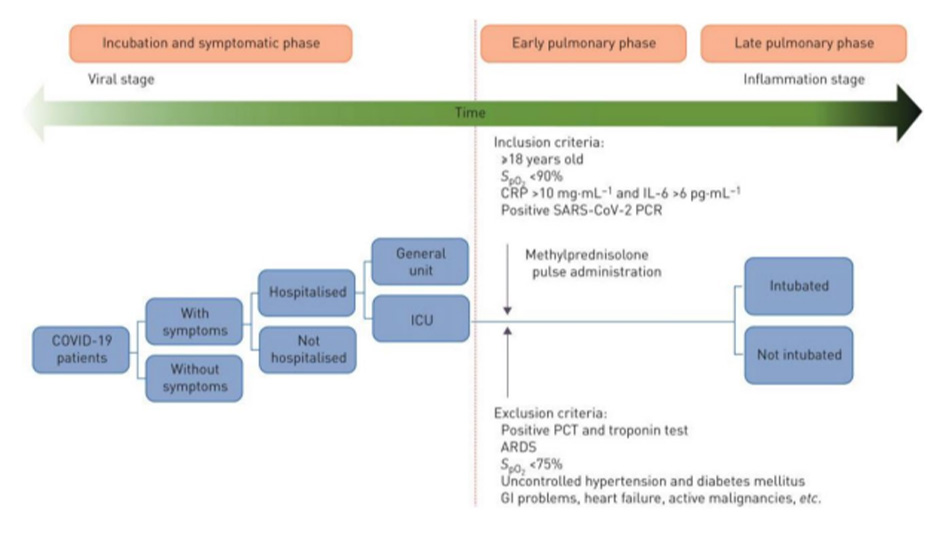
Các cá nhân bị loại khỏi nghiên cứu nếu họ đáp ứng các tiêu chí sau: 1) không dung nạp hoặc dị ứng với bất kỳ thuốc điều trị nào được sử dụng trong nghiên cứu này, 2) phụ nữ mang thai hoặc cho con bú, và 3) SpO2 < 75%, pro-calcitonin (PCT ) và troponin dương tính, ARDS, tăng huyết áp không kiểm soát được, đái tháo đường không kiểm soát được, các vấn đề về đường tiêu hóa hoặc tiền sử xuất huyết tiêu hóa, suy tim, khối u ác tính hoạt động hoặc nhận bất kỳ thuốc ức chế miễn dịch nào.
Ngẫu nhiên hóa và giấu kín
Khi xác nhận đủ điều kiện (24-48 giờ sau khi nhập viện), bệnh nhân được phân bổ ngẫu nhiên vào nhóm chứng (n = 34) và nhóm can thiệp (n = 34) theo tỷ lệ 1: 1 bằng phương pháp phân nhóm ngẫu nhiên. Bệnh nhân được phân bổ nhận methylprednisolone pulse (tiêm tĩnh mạch, 250 mg/ngày trong 3 ngày) hoặc không nhận methylprednisolone/glucocorticoid khác. Tất cả bệnh nhân được chăm sóc tiêu chuẩn (hydroxychloroquine sulfate, lopinavir và naproxen) đối với COVID-19 theo phác đồ chẩn đoán và điều trị COVID-19 ở Iran. Bệnh nhân bị mù nhóm điều trị. Các bác sĩ và nhóm bác sĩ lâm sàng đã biết về thuốc và các nhóm can thiệp. Do tính chất khẩn cấp của thử nghiệm này, giả dược methylprednisolone không được chuẩn bị.
Kết quả thế nào?
Kết quả chính
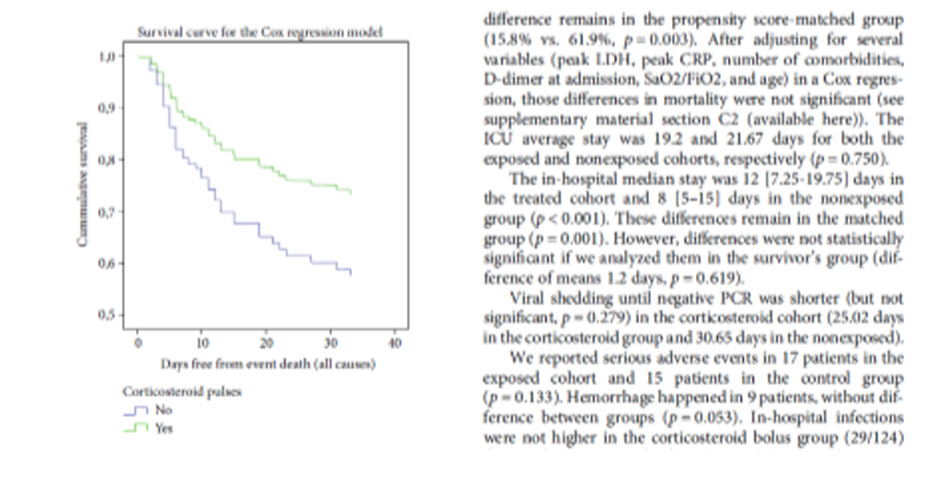
Bệnh nhân trong nhóm methylprednisolone có thời gian trung bình ± khoảng thời gian đến biến cố (xuất viện hoặc tử vong) giảm đáng kể so với bệnh nhân trong nhóm chăm sóc tiêu chuẩn (11,62 ± 4,81 so với 17,61 ± 9,84 ngày; p = 0,006). Ngoài ra, thời gian trung bình ± khoảng thời gian đến khi cải thiện thấp hơn đáng kể ở nhóm methylprednisolone (11,84 ± 4,88 so với 16,44 ± 6,93 ngày; p = 0,011) so với nhóm chăm sóc tiêu chuẩn và điều trị bằng methylprednisolone có liên quan đến thời gian biến cố ngắn hơn ở bệnh nhân (bàn số 3). Tỷ lệ bệnh nhân được cải thiện ở nhóm methylprednisolone cao hơn ở nhóm chăm sóc tiêu chuẩn (32 (94,1%) so với 16 (57,1%)) và tỷ lệ tử vong thấp hơn đáng kể ở nhóm methylprednisolone (2 (5,9%) so với 12 ( 42,9%); p <0,001).
Sử dụng công cụ ước tính Kaplan – Meier về thời gian tử vong, chúng tôi đã chứng minh rằng bệnh nhân trong nhóm methylprednisolone có thời gian sống sót tăng lên đáng kể so với bệnh nhân trong nhóm chăm sóc tiêu chuẩn (xét nghiệm xếp hạng log: p <0,001; tỷ lệ nguy cơ 0,293, KTC 95% 0,154–0,556) (hình).
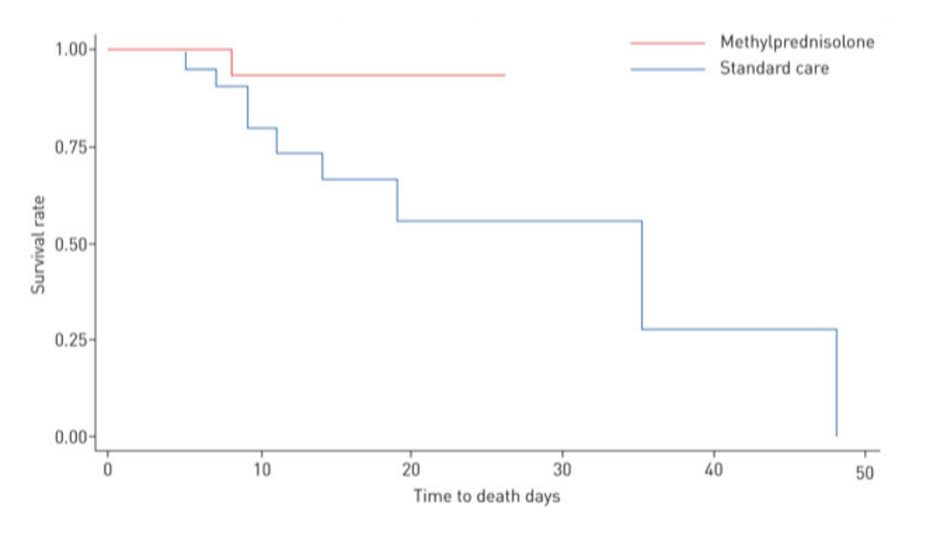
Tỷ lệ tử vong thấp hơn đáng kể ở những bệnh nhân được hỗ trợ NIV, mặt nạ hồ chứa và ống thông mũi trong nhóm methylprednisolone (lần lượt là 7,7%, 8,3% và 0%) so với nhóm chăm sóc tiêu chuẩn (lần lượt là 60%, 57,1% và 22%. ). Kết quả chụp CT từ tất cả các bệnh nhân tử vong trong nhóm methylprednisolone (n = 2) và 75% bệnh nhân trong nhóm chăm sóc tiêu chuẩn (n = 9) cho thấy có dấu hiệu kính mờ 2 bên.
Kết quả phụ
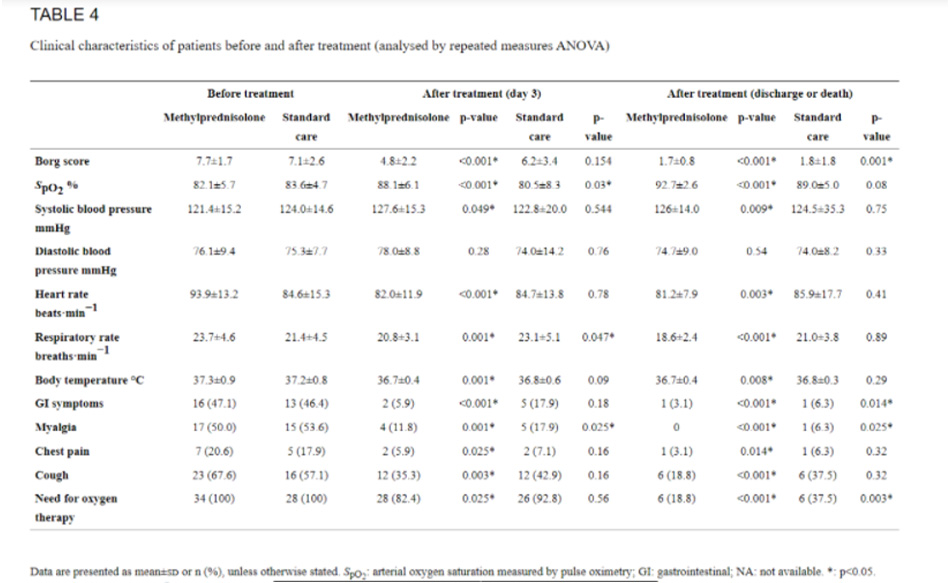
Điểm SpO2 và Borg được cải thiện đáng kể sau 3 ngày điều trị và tại thời điểm xuất viện ở nhóm methylprednisolone, trong khi SpO2 giảm đáng kể ở nhóm chăm sóc tiêu chuẩn sau 3 ngày điều trị và sự gia tăng của SpO2 tại thời điểm xuất viện là không đáng kể trong nhóm này. Điểm Borg của bệnh nhân không thay đổi sau 3 ngày điều trị ở nhóm chăm sóc tiêu chuẩn và sự giảm đáng kể chỉ được quan sát thấy ở thời điểm xuất viện ở nhóm này
Nhịp tim và nhiệt độ đã giảm đáng kể sau 3 ngày điều trị và tại thời điểm xuất viện chỉ ở nhóm methylprednisolone. Tần số hô hấp cũng giảm đáng kể ở nhóm methylprednisolone sau khi điều trị, trong khi tỷ lệ này tăng lên đáng kể ở nhóm chăm sóc tiêu chuẩn sau 3 ngày điều trị. Các đặc điểm lâm sàng của bệnh nhân, bao gồm các triệu chứng tiêu hóa, đau cơ, đau ngực và ho, được cải thiện đáng kể ở nhóm methylprednisolone sau 3 ngày điều trị và lúc xuất viện; tuy nhiên, đau ngực và ho không thay đổi đáng kể ở nhóm chăm sóc tiêu chuẩn sau khi điều trị. Đặc điểm lâm sàng của bệnh nhân trước và sau khi điều trị được thể hiện ở bảng 4.
Để đánh giá phần trăm tổn thương phổi của bệnh nhân trong nhóm methylprednisolone, CT được thực hiện tại thời điểm xuất viện trên 11 trong số 31 bệnh nhân xuất viện đồng ý. Kết quả cho thấy sau khi điều trị, sự tổn thương của phổi đã được cải thiện 20–30% ở tám trong số 11 bệnh nhân và 50–60% ở ba trong số 11 bệnh nhân.
Tóm tắt kết quả
Tỷ lệ bệnh nhân được cải thiện ở nhóm methylprednisolone cao hơn so với nhóm chăm sóc tiêu chuẩn (94,1% so với 57,1%) và tỷ lệ tử vong thấp hơn đáng kể ở nhóm methylprednisolone (5,9% so với 42,9%; p <0,001). Chúng tôi đã chứng minh rằng bệnh nhân trong nhóm methylprednisolone có thời gian sống sót tăng lên đáng kể so với bệnh nhân trong nhóm chăm sóc tiêu chuẩn (xét nghiệm xếp hạng log: p <0,001; tỷ lệ nguy cơ 0,293, KTC 95% 0,154–0,556). Hai bệnh nhân (5,8%) trong nhóm methylprednisolone và hai bệnh nhân (7,1%) trong nhóm chăm sóc tiêu chuẩn cho thấy các tác dụng ngoại ý nghiêm trọng giữa khi bắt đầu điều trị và kết thúc nghiên cứu.
Kết luận
Kết quả của chúng tôi cho thấy methylprednisolone liều pulse có thể là một tác nhân điều trị hiệu quả cho bệnh nhân COVID-19 nặng nhập viện ở giai đoạn phổi.
Rồi, vậy là mình cũng đưa ra kha khá nghiên cứu cho thấy Methylprednisolone thực sự hiệu quả rồi (những nghiên cứu khác lúc rãnh sẽ làm tiếp vậy).
Tiếp theo, bạn hãy nhìn vào bảng cực kỳ quan trọng bên dưới:
Dexamethasone vs Methylprednisolone vs Hydrocortisone – NNT

Vậy, Methylprednisolone có thể hiệu quả hơn Dexamethasone và Hydrocortisol, nhưng có lẽ cái bóng của nghiên cứu RECOVERY quá lớn, nên việc thực hiện một nghiên cứu RCT với cỡ mẫu lớn về sự đối đầu giữa các loại steroid là không thể (vì nhiều lý do).
Vậy có guideline nào đưa Methylprednisolone lên hàng đầu, và liều lượng khác nhau trên từng mức độ nặng của bệnh nhân Covid không?
CÓ, và MỚI NHẤT, đó là guideline AIIMS/ ICMR-COVID-19 ban hành 2021:

Thôi, nói lan man rồi!
Rồi, giờ là phần quan trọng nhất, đó là ứng dụng lâm sàng như thế nào là hợp lý nhất:
– BN không suy hô hấp, có SpO2 > 93%: không dùng steroid.
– BN suy hô hấp, có SpO2 ≤ 93% cần thở oxy mũi/mask; khởi phát triệu chứng > 7 ngày, các marker viêm tăng nhưng không cao: methylprednisolone 40mg/ngày hoặc dexamethasone 6mg/ngày.
• Nếu BN cải thiện, tiếp tục liệu trình trên đủ 10 ngày hoặc đến khi xuất viện.
• Nếu BN diễn tiến xấu đi trong 24-48 giờ, ví dụ từ oxy mũi sang mask 15 lít/phút, hoặc từ mask sang HFNC/NIV mức thấp, các marker viêm tiếp tục tăng lên nhưng ko cao: Methyprednisolone 2mg/kg/ngày hoặc dexamethasone 12mg/ngày.
– BN suy hô hấp, XQ/CT phổi tổn thương thâm nhiễm 2 bên, PaO2/FiO2 ≤ 200, cần thở HFNC/NIV và đang có xu hướng tăng dần mức độ nặng trong 24-48h (ví dụ HFNC: Flow từ 30 lên 40 rồi 50 lít/phút; FiO2 từ 40% lên ≥ 60%) KÈM ít nhất 2 trong số các dấu hiệu sau:
• CRP ≥ 100 mg/L (một số tình huống có thể chọn mức > 50 mg/L, ví dụ lâm sàng BN tiến triển xấu trong 24-48h, CRP lúc vào viện là 30mg/L, làm lại thì 70 mg/L)
• D-dimer tăng gấp 2 (> 1000ng/dL, một số tình huống có thể chọn 800mg/dL)
• Ferritine ≥ 500 ng/ml
• LDH ≥ 250 U/L
• IL-6, TNF, IL-1…có lẽ quá xa vời (một số còn có thêm tiêu chuẩn khác, ví dụ fibrinogen > 6 g/L)
-> Methylprednisolone 250mg/ngày trong 3 ngày sau khi hội chẩn cấp khoa (liều 500-1000mg/ngày thì phải hội chẩn cấp liên chuyên khoa, ít nhất là có bác sĩ nội tiết và hô hấp, và nếu có, hội chẩn thêm bác sĩ lọc máu để xem xét chỉ định lọc máu hấp phụ).
Việc giảm liều steroid dần dần trong 2 tuần sẽ phụ thuộc vào :
– Đáp ứng lâm sàng
– Hình ảnh XQ/CT phổi
– Các marker viêm (thường chọn CRP)
Vậy khi BN chuyển nặng nhanh chóng trong 24-48h mà không có các xét nghiệm marker viêm cũng như không thể đưa BN nhập viện điều trị => chấp nhận nâng liều steroid lên 2mg/kg/ngày hoặc liều pulse (vì bạn không làm gì, BN sớm thôi sẽ trở nên nguy kịch rồi tử vong)
• Chú ý : phải cân nhắc cả chống chỉ định của steroid, bệnh nền của bệnh nhân khi quyết định thay đổi phác đồ.
Vấn đề 4:
Những nguy cơ mà steroid mang lại :
– Tăng đường huyết (theo dõi và kiểm soát là được)
– Tăng nguy cơ nhiễm trùng, nhiễm nấm/giun/lao, bùng phát viêm gan, nguy cơ xuất huyết tiêu hóa.
– Yếu cơ (hầu hết chỉ gặp ở những BN nặng-nguy kịch, không ăn uống/vận động được)
– Tăng natri máu, tăng huyết áp…
Cách xử trí : mình sẽ làm một bài riêng nếu cần nhé!
KẾT BÀI:
Hiện tại, các nghiên cứu cho thấy steroid có hiệu quả trong điều trị BN Covid, liều lượng và thời gian được đánh giá trên cơ sở từng bệnh nhân. Các yếu tố sau có thể có liên quan:
• Thời điểm kể từ khi bệnh khởi phát (lợi ích của steroid có thể lớn nhất sau 7 ngày từ khi khởi phát, đang trong giai đoạn của pha phổi : phản ứng viêm của cơ thể bắt đầu).
• Chống chỉ định với steroid (nếu có).
• Mức độ của dấu hiệu viêm, nếu biết.
• Mức độ nghiêm trọng của bệnh tật, ví dụ:
o Bệnh nhân ngoại trú có thể quá khỏe mạnh để được hưởng lợi từ steroid.
o Bệnh nhân nội trú giảm oxy máu nhưng chưa được đặt nội khí quản có thể là cơ hội có khả năng can thiệp tối đa (nhằm tránh tình trạng xấu thêm).
o Bệnh nhân nội trú được đặt nội khí quản với ARDS là những bệnh nhân có thể có chỉ định steroid mạnh nhất. Tuy nhiên, việc trì hoãn điều trị cho đến khi bệnh nhân được đặt nội khí quản có thể dẫn đến việc bỏ lỡ các cơ hội điều trị tốt nhất.
LƯU Ý : Steroid là con dao 2 lưỡi, dùng không đúng đối tượng, không đúng thời điểm, thì nó sẽ đâm cả bạn lẫn bệnh nhân. Và rất tiếc, hiện tại bộ y tế đã ra phác đồ, việc bạn thay đổi, phải HỘI CHẨN, đừng ôm bom cảm tử, liều methylprednisolone 2mg/kg/ngày thì không ngại, dễ giải thích, chứ liều Pulse thì…Haizz, giờ mà đợi nghiên cứu RCT lớn, mù đôi, đa trung tâm thì hết dịch cũng chưa chắc có, và hãy nhớ: steroid cũng chỉ là một trong những phương pháp điều trị Covid mà thôi, còn nhiều phương pháp khác nữa, chẳng hạn như lọc máu hấp phụ, thế nên bạn hãy quen dần với việc hội chẩn ĐA CHUYÊN NGÀNH với những BN đang có xu hướng chuyển nặng (vừa chia sẽ trách nhiệm quyết đinh, vừa có lợi cho BN, vừa học hỏi được kinh nghiệm).
Xem thêm:
Xoắn đỉnh: kiến thức cơ bản 2021
Phương pháp tiếp cận tốt hơn với xoắn đỉnh 2021
Bệnh Parkinson: Nguyên nhân gây bệnh, triệu chứng, chẩn đoán, điều trị và cách phòng ngừa theo BMJ.