Bệnh da liễu
Chẩn đoán, điều trị mụn nước và bóng nước (Vesicles and bullae)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Chẩn đoán, điều trị mụn nước và bóng nước (Vesicles and bullae) tải pdf tại đây.
Bản dịch của BS. Trương Tấn Minh Vũ.
Nội dung
- Chốc bóng nước (Bullous impetigo)
- Viêm da tiếp xúc (cấp tính)
- Herpes simplex
- Bệnh zona (Herpes zoster)
- Thủy đậu (Varicella)
- Các bệnh da bóng nước không phổ biến:
- Pemphigoid bóng nước
- Viêm da herpetiformis
- Ly bóng nước thượng bì
- Pemphigus thông thường
- Porphyria cutanea tarda
Những điểm chính
- Bọng nước là một tổn thương nguyên phát dễ nhận biết
- Rỉ dịch và đóng mài gợi ý diễn tiến bọng nước
- Có nhiều nguyên nhân gây bọng nước
TÓM TẮT
Mụn nước và bóng nước, khi còn nguyên vẹn, là những tổn thương nguyên phát dễ nhận biết (Bảng 10.1). Lớp mài (huyết thanh và máu khô) là những tổn thương thứ phát dẫn tới nghi ngờ có mụn nước/bóng nước hoặc mụn mủ trước đó. Nguyên nhân của bệnh da có mụn nước và bóng nước bao gồm nhiễm virus và vi khuẩn, viêm da tiếp xúc dị ứng và kích ứng, các bệnh tự miễn, di truyền và chuyển hóa. Cơ chế bệnh sinh của sự hình thành bọng nước hữu ích trong việc hiểu vị trí của tổn thương bên trong da. Bọng nước có thể xuất hiện bên trong lớp biểu bì (intraepidermal) hoặc bên dưới lớp biểu bì (subepidermal).
BẢNG 10.1 Các bệnh da bọng nước phổ biến
| Bệnh | Tần suất | Nguyên nhân | Tiền sử | Dấu hiệu lâm sàng | Chẩn đoán phân biệt | Xét nghiệm |
| Chốc bóng nước | 0,1 | Staphylococcus aureus |
Ngứa | Bóng nước có mủ, có mài tròn màu vàng.
Đầu, cổ, tứ chi |
Viêm da tiếp xúc Herpes simplex
Nhiễm nấm nông Pemphigus thông thường Hội chứng bỏng da do tụ cầu |
Nhuộm gram
Nuôi cấy |
| Viêm da tiếp xúc | 2,8 | Chất gây kích ứngChất gây dị ứng |
Kích ứng: tiếp xúc xảy ra vài giờ đến vài ngày trước phát ban
Dị ứng: tiếp xúc xảy ra 1-4 ngày trước phát ban |
Sẩn mụn nước
Phù hợp với vị trí tiếp xúc với bờ rõ Thường có dạng hình học hoặc tuyến tính |
Viêm da cơ địa dị ứng
Chốc bóng nước Herpes simplex Nhiễm nấm nông |
Patch test |
| Herpes simplex | 1,5 | Herpes simplex virus | Tiền triệu ngứa hoặc đau | Cụm mụn nước
Vị trí quanh miệng và tầng sinh môn thường gặp nhất |
Chốc
Nhiễm nấm nông Viêm da tiếp xúc |
Phết Tzanck
Nuôi cấy Nhuộm miễn dịch huỳnh quang |
| Zona (Herpes zoster) | 0,4 | Varicella-zoster virus | Tiền triệu ngứa hoặc đau | Cụm mụn nước phân bố dermatoma | Herpes simplex trong phân bố dermatoma | Phết Tzanck
Nuôi cấy Nhuộm miễn dịch huỳnh quang |
| Thủy đậu | <0,1 | Varicella-zoster virus | Ngứa rõ rệt | Dát, sẩn, mụn nước, mụn mủ
Lan tỏa |
Rickettsiapox
Bệnh đậu mùa Herpes simplex và herpes zoster lan tỏa Coxsackievirus, echovirus Monkeypox |
Phết Tzanck
Nuôi cấy Nhuộm miễn dịch huỳnh quang |
| Tỷ lệ bệnh nhân da liễu mới với chẩn đoán này ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA | ||||||
Vị trí bọng nước trong da giúp chẩn đoán
- Trong biểu bì
- Dưới biểu bì
Các bệnh sau đây minh họa cơ chế bệnh sinh liên quan đến sự hình thành bọng nước ở các tầng khác nhau của da. Sự phân tách của lớp sừng do độc tố ly giải biểu bì được sản xuất bởi Staphylococcus aureus gây ra bọng nước dưới lớp sừng. Sự xâm nhập các tế bào biểu bì bởi herpesvirus gây ra những thay đổi thoái hóa và các mụn nước trong biểu bì. Phù gian bào do viêm da tiếp xúc làm giãn các cầu nối gian bào (hiện tượng xốp hóa, spongiosis) cho đến khi chúng vỡ ra, tạo thành các mụn nước trong biểu bì. Sự làm tan các phân tử kết dính gian bào thứ phát do tự kháng thể trong bệnh pemphigus thông thường gây ra sự mất kết dính biểu mô (acantholysis) và bọng nước trong biểu bì. Tổn thương các cấu trúc bên trong vùng màng đáy gây ra sự mất liên kết giữa các tế bào đáy và lớp bì. Những bóng nước dưới biểu bì này là đặc trưng của pemphigoid bóng nước, viêm da herpetiformis và porphyria cutanea tarda.
Các bọng nước (blister) thường vỡ ra, diễn tiến đóng mài và rỉ dịch, nếu chứa đầy chất mủ thì được gọi là mụn mủ (pustule).
CHỐC BÓNG NƯỚC (BULLOUS IMPETIGO)
Những điểm chính
- Bóng nước dễ vỡ, trong hoặc đục
- Độc tố aureus gây ra bóng nước
- Điều trị với kháng sinh kháng penicillinase
ĐỊNH NGHĨA VÀ NGUYÊN NHÂN
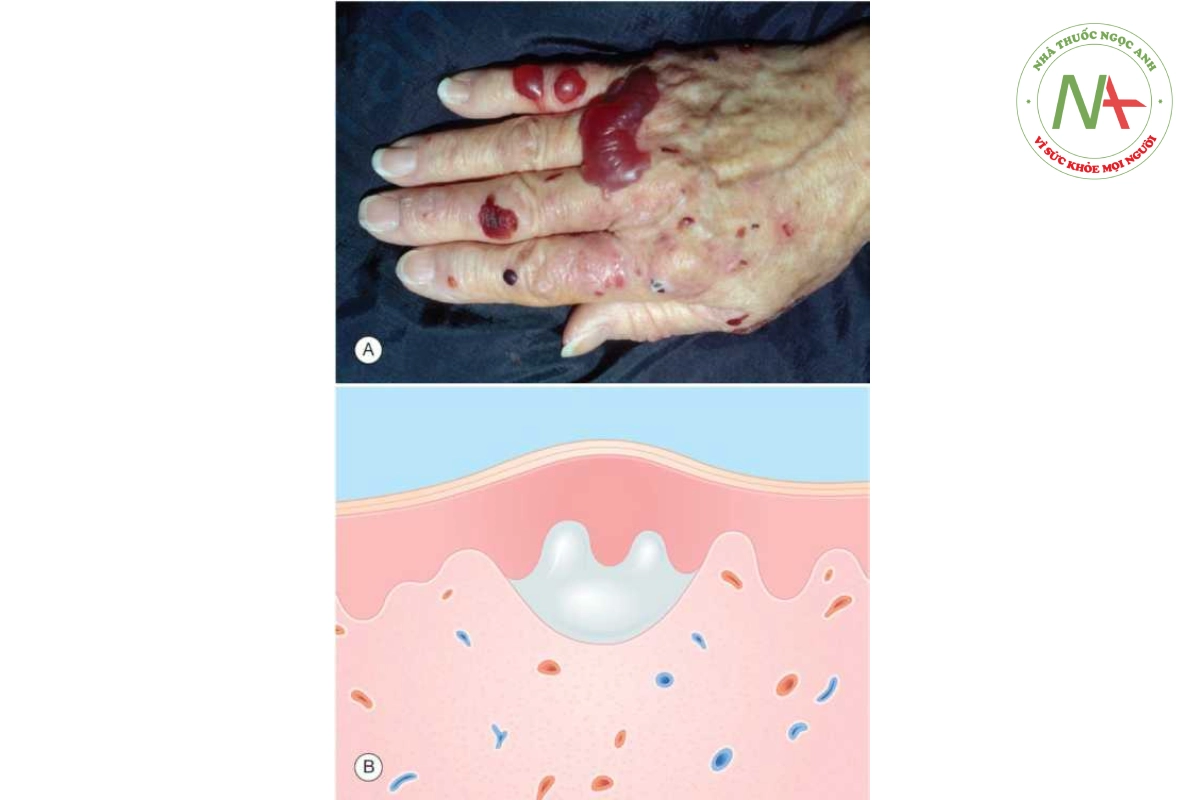
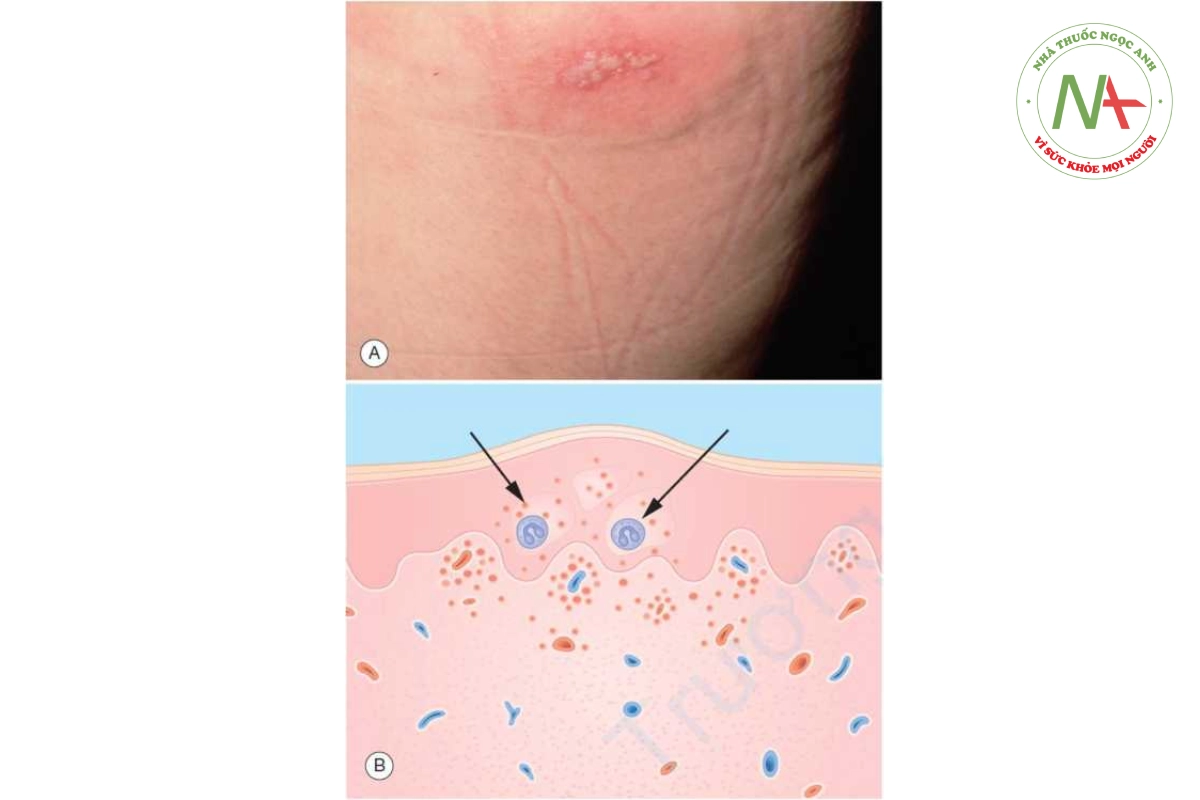
Chốc bóng nước là một bệnh nhiễm khuẩn da trong biểu bì (dưới lớp sừng) gây ra bởi một số chủng S. aureus (Hình 10.1). Chốc cũng được thảo luận trong Chương 12.
TỶ LỆ MẮC
Chốc bóng nước xảy ra thường xuyên nhất ở trẻ em ở độ tuổi mẫu giáo.
TIỀN SỬ
Sống nơi đông người, vệ sinh kém, viêm da mãn tính và tổn thương da bị bỏ quên là những yếu tố dẫn đến sự phát triển của bệnh chốc. Một vị trí tổn thương ban đầu được theo sau bởi nhiều vị trí, có thể ngứa.
DẤU HIỆU LÂM SÀNG
Bóng nước dễ vỡ, trong hoặc đục (Hình 10.1A) là đặc điểm của bệnh chốc bóng nước. Một lớp mài mỏng giống như vecni xuất hiện sau khi bóng nước bị vỡ. Phần viền mỏng còn lại của vòm bóng nước thường xuất hiện ở rìa của lớp mài. Các mảng mài như đuôi gà từ 0,05 đến 2 cm có thể tạo thành gồm phần rìa và không có ở giữa. Sự tự lây nhiễm (autoinoculation) tạo thành các tổn thương vệ tinh. Mặt, cổ và tứ chi thường bị ảnh hưởng nhất. Có thể có sưng hạch vùng nhưng bệnh nhân không có triệu chứng toàn thân.
CHẨN ĐOÁN PHÂN BIỆT
Viêm da tiếp xúc, nhiễm virus herpes simplex (HSV) và đôi khi nhiễm nấm nông (xem Hình 9.8B) có thể tạo ra các tổn thương mụn nước bóng nước hoặc đóng mài tương tự như bệnh chốc. Tiền sử, patch test, phết Tzanck, soi tươi KOH và nuôi cấy thích hợp giúp phân biệt các tình trạng này. Pemphigus vulgaris cũng có thể tạo ra các tổn thương đóng mài và nên được nghi ngờ ở những bệnh nhân có các tổn thương giống bệnh chốc, mãn tính, không đáp ứng với kháng sinh thích hợp.
Hội chứng bỏng da do tụ cầu (Staphylococcal scalded skin syndrome) (Hình 10.1B) là một rối loạn không phổ biến ảnh hưởng chủ yếu ở trẻ sơ sinh và trẻ nhỏ, được đặc trưng bởi sự khởi phát đột ngột với sốt, đau da và ban đỏ, sau đó là sự hình thành các bóng nước lớn, mềm và bong ra các mảng da lớn, để lại bề mặt da trần, giống như bỏng. Trái ngược với chốc bóng nước, ở đó S. aureus có thể được tìm thấy, bóng nước của hội chứng bỏng da do tụ cầu là vô trùng. Nguồn lây nhiễm thông thường là ở kết mạc, mũi hoặc hầu họng. Ở trẻ sơ sinh, gốc rốn bị nhiễm trùng có thể là nguồn lây.
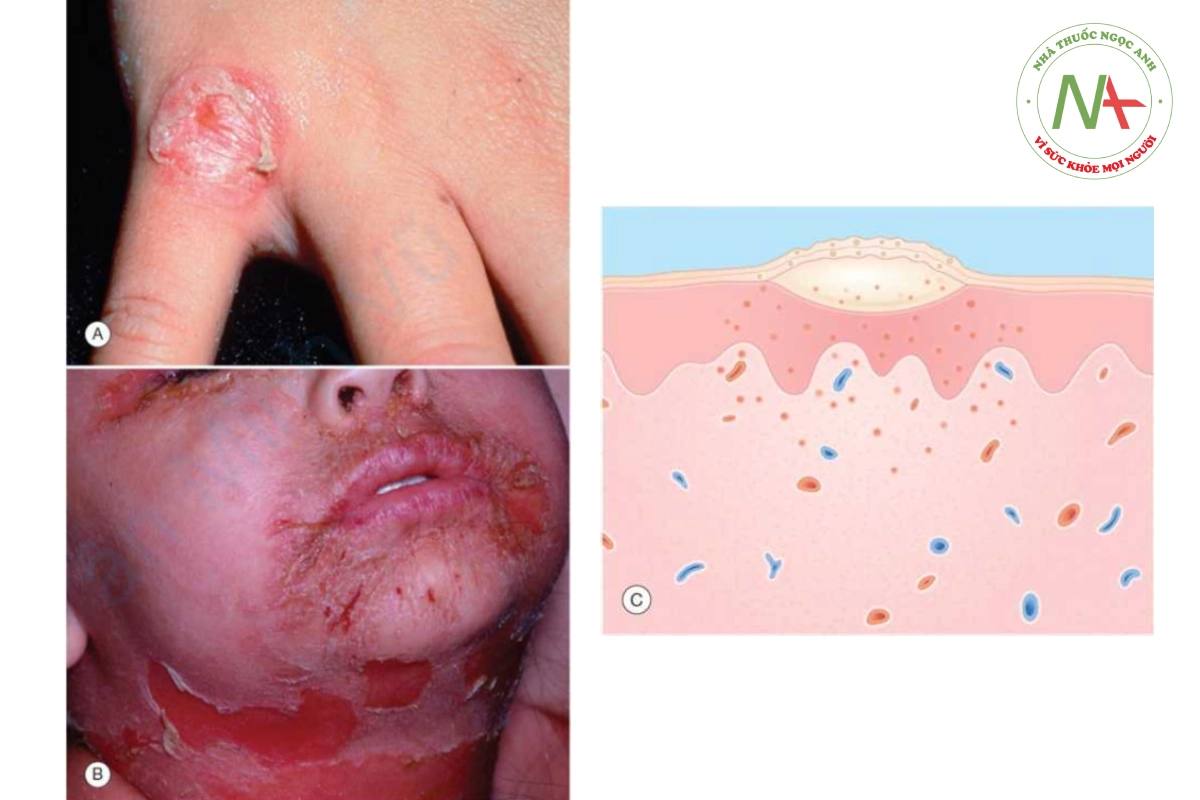
Chẩn đoán phân biệt chốc bóng nước
- Viêm da tiếp xúc
- Herpes simplex
- Nhiễm nấm nông
- Pemphigus thông thường
- Hội chứng bỏng da do tụ cầu
XÉT NGHIỆM VÀ SINH THIẾT
Nhuộm gram dịch trong hoặc đục từ bóng nước cho thấy cầu khuẩn gram dương. S. aureus phát triển ở hơn 95% các mẫu nuôi cấy. Sinh thiết chốc thường không được thực hiện vì chẩn đoán dựa trên quan sát, cho thấy mụn mủ hoặc bóng nước dưới lớp sừng (Hình 10.1 C).
ĐIỀU TRỊ
Hầu hết S. aureus nuôi cấy từ tổn thương chốc đều kháng penicillin. Do đó, nên chọn một loại cephalosporin như cephalexin, hoặc penicillin bán tổng hợp kháng penicillinase như dicloxacillin. Thuốc mỡ kháng sinh ba thành phần, retapamulin hoặc mupirocin bôi ba lần mỗi ngày có hiệu quả như kháng sinh đường uống trong điều trị bệnh chốc chỉ giới hạn ở một vùng nhỏ. Đối với S. aureus kháng methicillin mắc phải trong cộng đồng (methicillin-resistant S. aureus, MRSA), trimethoprim-sulfamethoxazole hoặc doxycycline có thể được dùng làm phương pháp điều trị thay thế.
Vệ sinh toàn thân cũng cần được thực hiện để ngăn ngừa lây lan. Vệ sinh bằng chất làm sạch kháng khuẩn và nhẹ nhàng loại bỏ lớp mài giúp nhanh lành vết thương. Nên thay hàng ngày các vật dụng Dịch: Bs. Trương Tấn Minh Vũ
Điều trị chốc bóng nước
Ban đầu
Thuốc kháng sinh
- Cephalexin: 25-50 mg/kg mỗi ngày trong hỗn dịch uống, 500 mg 2 lần/ngày.
- Dicloxacillin: 500 mg 2 lần/ngày.
- Thuốc mỡ kháng sinh ba thành phần, mupirocin, hoặc retapamulin được bôi 2 lần/ngày hoặc 3 lần/ngày.
Vệ sinh toàn thân
- Xà phòng kháng khuẩn: chlorhexidine gluconate
- Thay khăn tắm, khăn mặt, dụng cụ cạo râu, v.v. hàng ngày
- Tắm bằng thuốc tẩy: 1/4-1/2 cốc thuốc tẩy trong 1/2 bồn nước hàng ngày
Thay thế – đối với S. aureus kháng methicillin (MRSA)
- Trimethoprim-sulfamethoxazole một viên hàm lượng gấp đôi 2 lần/ngày hoặc 4-6 mg/kg 2 lần/ngày.
- Doxycycline 100 mg 2 lần/ngày.
DIỄN TIẾN VÀ BIẾN CHỨNG
Ngay cả khi không điều trị, bệnh chốc sẽ tự lành trong 3 đến 6 tuần. Thuốc kháng sinh đẩy nhanh quá trình lành bệnh (trong vòng 1 tuần kể từ khi bắt đầu điều trị) và giảm khả năng lây nhiễm.
CƠ CHẾ BỆNH SINH
Độc tố ly giải biểu bì tác động vào desmoglein 1, một phân tử kết dính desmosome, gây ra đặc điểm phân tách dưới lớp sừng của bệnh chốc bóng nước và hội chứng bỏng da do tụ cầu. Độc tố này là từ phage S. aureus nhóm II gây bệnh. Trong bệnh chốc bóng nước, độc tố được sản xuất tại vị trí tổn thương. Trong hội chứng bỏng da do tụ cầu, nó được sản xuất ở nơi khác và sau đó được vận chuyển theo đường máu đến da.
Độc tố ly giải biểu bì gây ra bóng nước.
VIÊM DA TIẾP XÚC (CẤP) CONTACT DERMATITIS (ACUTE)
Viêm da tiếp xúc cấp tính được đặc trưng bởi phát ban mụn nước (Hình 10.2A), nên được đề cập ngắn gọn ở đây, và được thảo luận chi tiết hơn trong Chương 8, cùng với các phát ban dạng chàm khác. Viêm da tiếp xúc là phản ứng viêm của da do hóa chất gây kích ứng hoặc dị ứng, có thể là một quá trình cấp tính hoặc mãn tính. Mụn nước trong biểu bì là dấu hiệu đặc trưng của viêm da tiếp xúc cấp tính. Các đặc điểm khác là rỉ dịch, đóng mài, phù nề và ban đỏ. Các vùng da bị ảnh hưởng thường có viền rõ nét với dạng hình học và tuyến tính. Cây thường xuân độc và các loại cây khác đặc trưng gây ra các vệt sẩn mụn nước dạng tuyến tính. Điều trị bằng steroid (tại chỗ hoặc toàn thân), thuốc kháng histamine và băng ướt hoặc ngâm. Sinh thiết viêm da tiếp xúc cấp tính cho thấy hiện tượng xốp hóa và hình thành mụn nước trong biểu bì kèm theo viêm (Hình 10.2B).
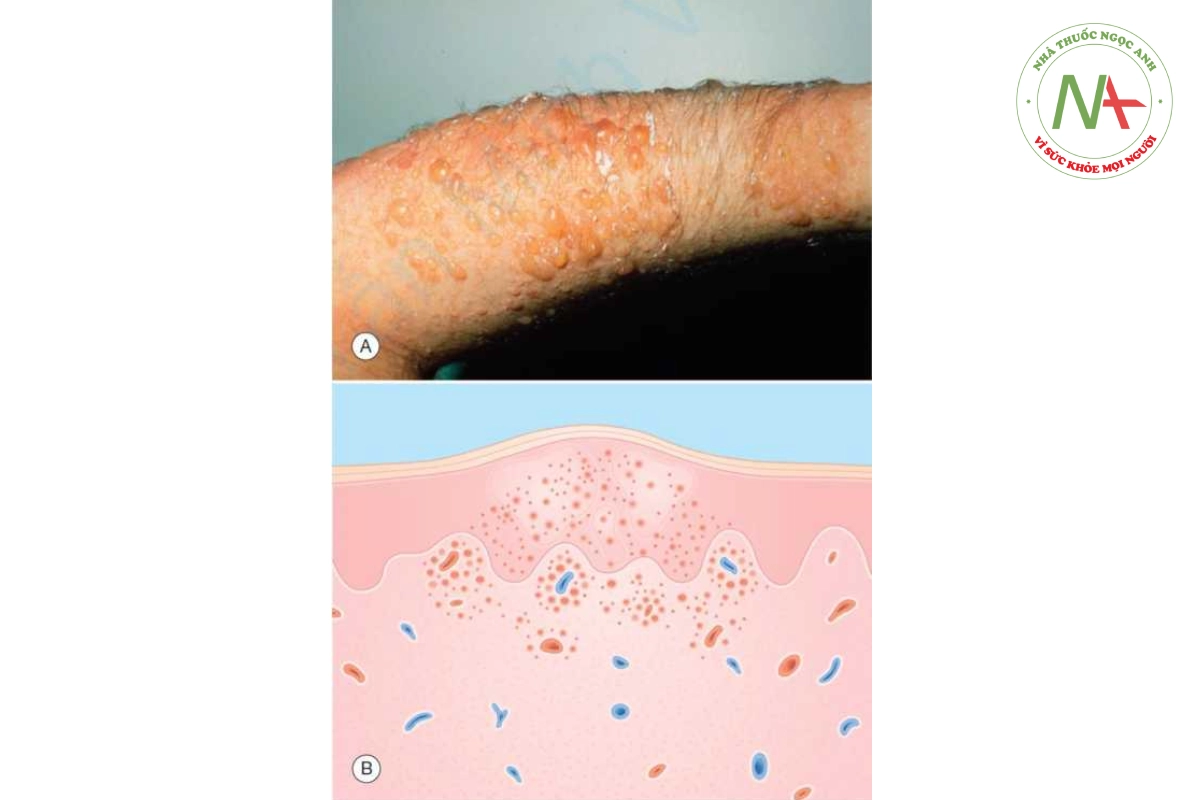
HERPES SIMPLEX
Những điểm chính
- Cụm mụn nước tái phát ở cùng vị trí
- Phết tế bào Tzanck để chẩn đoán
- Điều trị mang tính ức chế, không chữa khỏi
ĐỊNH NGHĨA
Herpes simplex là một phát ban mụn nước trong biểu bì, cấp tính, tự giới hạn, do nhiễm virus herpes simplex (HSV) (Hình 10.3). HSV là một loại virus DNA sao chép trong nhân. Dựa vào đặc điểm nuôi cấy và miễn dịch, được chia thành 2 type: HSV-1 và HSV-2. Thông thường, HSV-1 gây nhiễm ở miệng và HSV-2 gây nhiễm ở cơ quan sinh dục. Nhiễm nguyên phát các virus này được đặc trưng bởi các lần tái phát sau đó.
TỶ LỆ MẮC
Nhiễm HSV là phổ biến trên toàn thế giới. Ước tính ở Hoa Kỳ có hơn 50% người trưởng thành có huyết thanh dương tính với HSV-1 và hơn 20% đối với HSV-2.
TIỀN SỬ
Nhiễm HSV-1 nguyên phát thường xảy ra ở trẻ em, trong đó 90% trường hợp là dưới lâm sàng. 10% trẻ bị nhiễm còn lại bị viêm nướu răng cấp tính. Ngược lại, nhiễm HSV-2 nguyên phát thường xảy ra sau khi quan hệ tình dục ở những người sau tuổi dậy thì và gây ra viêm âm hộ, âm đạo hoặc dương vật cấp tính. Nhiễm trùng nguyên phát thường đi kèm với các triệu chứng toàn thân bao gồm sốt, khó chịu, đau cơ, nhức đầu và sưng hạch vùng. Đau và rát cục bộ có thể nghiêm trọng đến mức có thể ảnh hưởng việc uống, ăn, hoặc đi tiểu.
Nhiễm herpes môi (herpes labialis) thường do HSV-1 gây ra, trong khi ở bộ phận sinh dục và mông thường bị nhiễm HSV-2 hơn. Nguy cơ một người phụ nữ phát triển herpes sinh dục khi tiếp xúc với một người đàn ông bị nhiễm được ước tính là 80% đến 90%. Nguy cơ tái phát sau nhiễm herpes sinh dục nguyên phát ở HSV-1 (14%) ít hơn so với HSV-2 (60%). Các đợt tái phát được bắt đầu bằng ngứa hoặc nóng rát cục bộ và được đặc trưng bởi sự xuất hiện ở cùng một vị trí. Tiền triệu này thường bắt đầu trong vòng 24 giờ trước khi phát ban và xảy ra ở khoảng 2/3 số bệnh nhân.
Nghi ngờ herpes nếu phát ban mụn nước:
- Tái phát ở cùng một vị trí
- Có tiền triệu
Nhiễm HSV không chỉ giới hạn ở môi và vùng sinh dục; mỗi loại có thể lây nhiễm bất kỳ vùng da nào. Do đó, tiền sử phát ban mụn nước tái phát ở cùng một vị trí dẫn đến nghi ngờ nhiễm HSV.
DẤU HIỆU LÂM SÀNG
Ban đỏ cứng, theo sau là cụm mụn nước trên nền ban đỏ là điển hình của nhiễm herpes. Mụn nước nhanh chóng trở thành mụn mủ, vỡ ra, rỉ dịch và đóng mài. Da bị ảnh hưởng đôi khi bị hoại tử, dẫn đến loét.
Cụm mụn nước trên nền ban đỏ là đặc điểm của nhiễm HSV.
Nhiễm herpes nguyên phát – viêm nướu hoặc viêm âm hộ – được đặc trưng bởi sự hình thành mụn nước trên niêm mạc, gây ra trợt, hoại tử và có mủ rõ rệt. Nhiễm herpes có thể phát triển ở bất kỳ vị trí nào khi sự lây nhiễm xảy ra. Nhiễm herpes tái phát được đặc trưng bởi các cụm mụn nước ở cùng một vị trí. Herpetic whitlow là nhiễm herpes ở ngón tay. Đây là một nguy cơ nghề nghiệp của nhân viên y tế và nha khoa có thể được phòng ngừa bằng cách đeo găng tay. Herpes simplex chấn thương được báo cáo trong dịch bệnh giữa các đô vật (herpes gladiatorum). Eczema herpeticum là một nhiễm HSV ở da toàn thân ở những người có khuynh hướng mắc các bệnh về da như viêm da cơ địa dị ứng. Nó đi kèm với các triệu chứng nhiễm độc nghiêm trọng và có thể gây tử vong.
CHẨN ĐOÁN PHÂN BIỆT
Chốc lở, viêm da tiếp xúc, và ít gặp hơn là nhiễm nấm nông có thể bị nhầm lẫn với herpes simplex và có thể được loại trừ bằng tiền sử, nhuộm Gram và nuôi cấy dịch trong bọng nước, patch test với các chất gây dị ứng nghi ngờ và soi tươi KOH vòm bọng nước.
Chẩn đoán phân biệt herpes implex
- Chốc
- Viêm da tiếp xúc
- Nhiễm nấm nông
XÉT NGHIỆM VÀ SINH THIẾT
Sự xuất hiện của các cụm mụn nước trên nền ban đỏ là đặc điểm của nhiễm HSV, có thể được xác nhận bằng phết tế bào Tzanck, cho thấy các tế bào khổng lồ đa nhân (Hình 10.4). Phết tế bào Tzanck là một phương pháp đơn giản nhưng đáng tin cậy để xác nhận nhiễm herpes. Phiến phết từ nền của tổn thương được nhuộm Giemsa, Wright hoặc toluidine thấy các tế bào khổng lồ đa nhân chẩn đoán nhiễm HSV. Mô tả chi tiết về phết tế bào Tzanck được trình bày trong Chương 3.
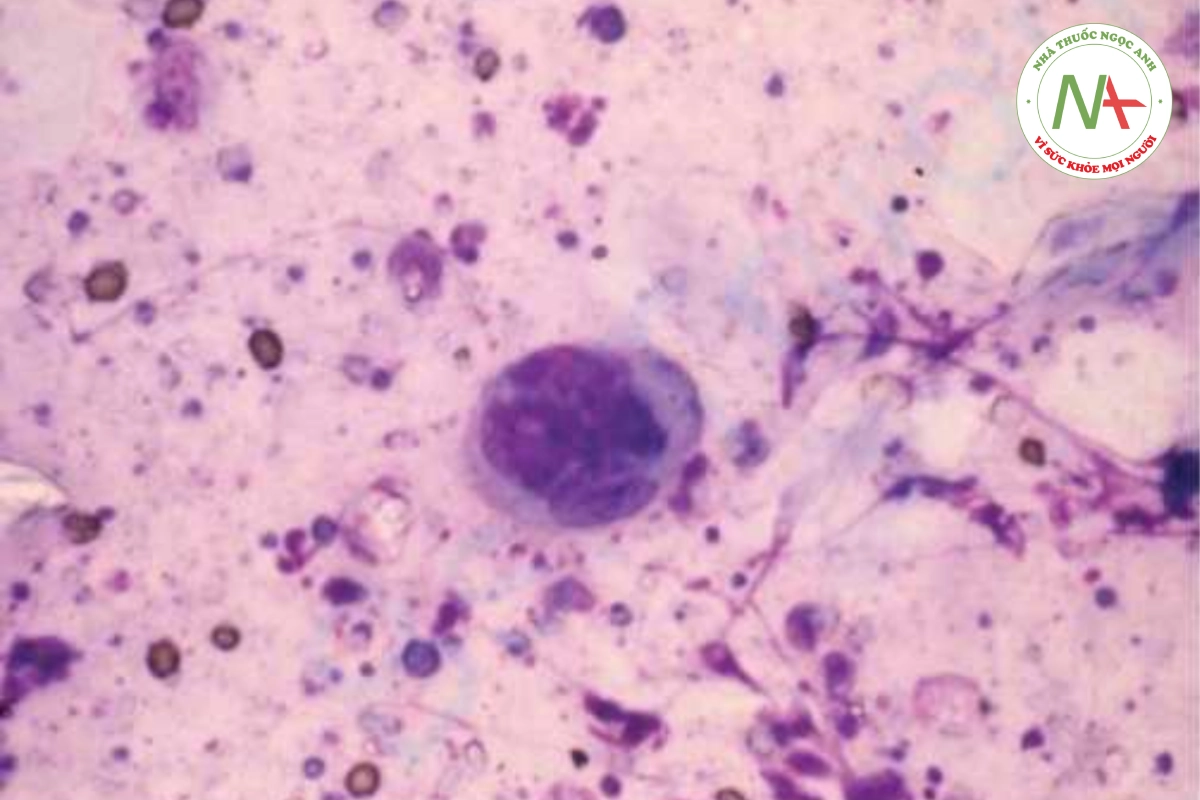
Phết tế bào Tzanck dương tính thay đổi tùy theo tổn thương được lấy mẫu: mụn nước, 67%; mụn mủ, 55%; và mài-vết loét, 16,7%. Có mối tương quan cao giữa phết tế bào Tzanck và nuôi cấy virus. Tuy nhiên, khi được thực hiện đúng cách, nuôi cấy có dương tính cao hơn: mụn nước, 100%; mụn mủ, 73%; và mài-vết loét, 33%. Nhuộm miễn dịch huỳnh quang trực tiếp của phết mụn nước so sánh thuận lợi với nuôi cấy virus. Mặc dù thường không cần thiết, nhưng sinh thiết (Hình 10.3B) cho thấy một bọng nước trong biểu bì với các tế bào khổng lồ đa nhân ở biểu bì và một quá trình viêm cấp tính. Bệnh nhân herpes sinh dục nên được sàng lọc các bệnh lây truyền qua đường tình dục khác.
Phết tế bào Tzanck cho thấy các tế bào khổng lồ đa nhân xác nhận nhiễm herpes.
ĐIỀU TRỊ
Acyclovir (Zovirax), valacyclovir (Valtrex), famciclovir (Famvir), penciclovir (Denavir) và docosanol (Abreva) là những loại thuốc được lựa chọn để điều trị nhiễm HSV. Độc tính thấp và tính đặc hiệu của chúng đối với HSV được sự chấp nhận rộng rãi. Cơ chế hoạt động độc đáo giải thích cho tính đối kháng chọn lọc với HSV. Acyclovir là một chất tương tự nucleoside purine tổng hợp. Phosphoryl hóa acyclovir phụ thuộc vào thymidine kinase đặc hiệu của HSV. Enzyme này chuyển đổi acyclovir thành acyclovir monophosphate, tiếp tục được chuyển đổi thành acyclovir triphosphate bởi các enzyme của tế bào. Acyclovir triphosphate ức chế DNA polymerase của virus và sự sao chép DNA của virus. Nó có hiệu quả chống lại sự sao chép của virus nhưng không loại bỏ được virus tiềm ẩn. Valacyclovir là một tiền chất được hấp thu tốt hơn chất chuyển hóa của nó acyclovir. Famciclovir, cũng là một tiền chất, được chuyển hóa thành penciclovir, một dẫn xuất guanosine tổng hợp. Penciclovir chia sẻ các con đường kích hoạt tương tự với acyclovir phụ thuộc vào thymidine kinase của virus để tạo thành penciclovir triphosphate, làm ngừng quá trình tổng hợp DNA. Trong các trường hợp đang nhiễm virus, các loại thuốc kháng virus này làm giảm thời gian phát tán virus, đẩy nhanh quá trình lành các tổn thương và có thể làm giảm các triệu chứng tại chỗ và toàn thân. Đối với nhiễm herpes sinh dục, việc sử dụng bao cao su có thể ngăn ngừa lây truyền HSV-2 tới 50% và nên được khuyến khích cho những người đang bị nhiễm virus và không có triệu chứng.
Dùng bao cao su ngăn ngừa lây truyền HSV-2.
Acyclovir tiêm tĩnh mạch được chỉ định trong điều trị HSV nguyên phát nặng, nhiễm ban đầu và tái phát ở bệnh nhân suy giảm miễn dịch nặng. Các phản ứng bất lợi quan trọng nhất là lắng đọng các tinh thể thuốc trong ống thận của bệnh nhân không đủ nước hoặc suy giảm chức năng thận. Các chủng HSV kháng thuốc nổi lên ở những bệnh nhân bị suy giảm miễn dịch và gây ra một vấn đề lâm sàng quan trọng. Foscarnet là thuốc thay thế nếu acyclovir thất bại do HSV thiếu thymidine kinase kháng acyclovir.
Điều trị herpes simplex
Ban đầu
Lần đầu- Nguyên phát
- Acyclovir: 400mg 3 lần/ngày trong 7 ngày, tiêm tĩnh mạch 5-10 mg/kg sau mỗi 8 giờ trong 5-7 ngày
- Valacyclovir: 1000mg 2 lần/ngày trong 7 ngày
- Famciclovir: 250mg 3 lần/ngày trong 7 ngày
Tái phát
- Acyclovir: 800mg 3 lần/ngày trong 2 ngày, thuốc mỡ 5% sau mỗi 2 giờ trong 7 ngày
- Valacyclovir: 2000mg 2 lần/ngày trong 1 ngày
- Famciclovir: 1g 2 lần/ngày trong 1 ngày.
- Thuốc mỡ acyclovir 5%: 6 lần/ngày trong 7 ngày ~
- Kem penciclovir 1%: mỗi 2 giờ khi thức trong 4 ngày
- Kem docosanol 10%: 5 lần/ngày cho đến khi lành
Ức chế mãn tính
- Acyclovir: 400 mg 2 lần/ngày.
- Valacyclovir:1000 mg mỗi ngày
- Famciclovir: 250 mg 2 lần/ngày.
Thay thế
- Foscarnet 40 mg/kg mỗi 8-12 giờ trong 1-2 tuần
DIỄN TIẾN VÀ BIẾN CHỨNG
Thời gian ủ bệnh sau khi tiếp xúc với HSV là khoảng 1 tuần. Diễn tiến lâm sàng của nhiễm herpes nguyên phát kéo dài khoảng 3 tuần. Một tiền triệu kéo dài từ 1 đến 2 ngày và sau đó là một đợt phát ban mụn nước mụn mủ trong khoảng 10 ngày. Tiếp theo giai đoạn này là đóng mài, loét và lành sau 10 ngày nữa. Đối với hầu hết bệnh nhân, HSV là một bệnh nhiễm herpes mãn tính không có triệu chứng của hạch cảm giác (sensory ganglia). Các đợt phát ban tái phát ở một số ít người bị nhiễm sau các giai đoạn ủ bệnh khác nhau, trong thời gian đó virus tồn tại không hoạt động trong hạch rễ thần kinh lưng tương ứng với vị trí nhiễm trùng. Tái phát có một diễn tiến ngắn hơn từ 1 đến 2 tuần. Một số yếu tố bao gồm sốt, tia cực tím, chấn thương thể chất, kinh nguyệt và căng thẳng cảm xúc, được cho là nguyên nhân gây tái phát. Sự phát tán HSV không có triệu chứng, dưới lâm sàng là phổ biến và là công cụ truyền HSV sang người khác.
Vật chủ bị suy giảm miễn dịch có nguy cơ phát triển các biến chứng do nhiễm HSV cao nhất. Những biến chứng này bao gồm herpes simplex gây loét mãn tính (Hình 10.5A), kéo dài hàng tuần đến hàng tháng; herpes simplex niêm mạc cấp tính lan tỏa; và nhiễm trùng toàn thân ảnh hưởng đến gan, phổi, tuyến thượng thận và hệ thần kinh trung ương.
Herpes sơ sinh không được điều trị thường gây tử vong và có thương tật nghiêm trọng.
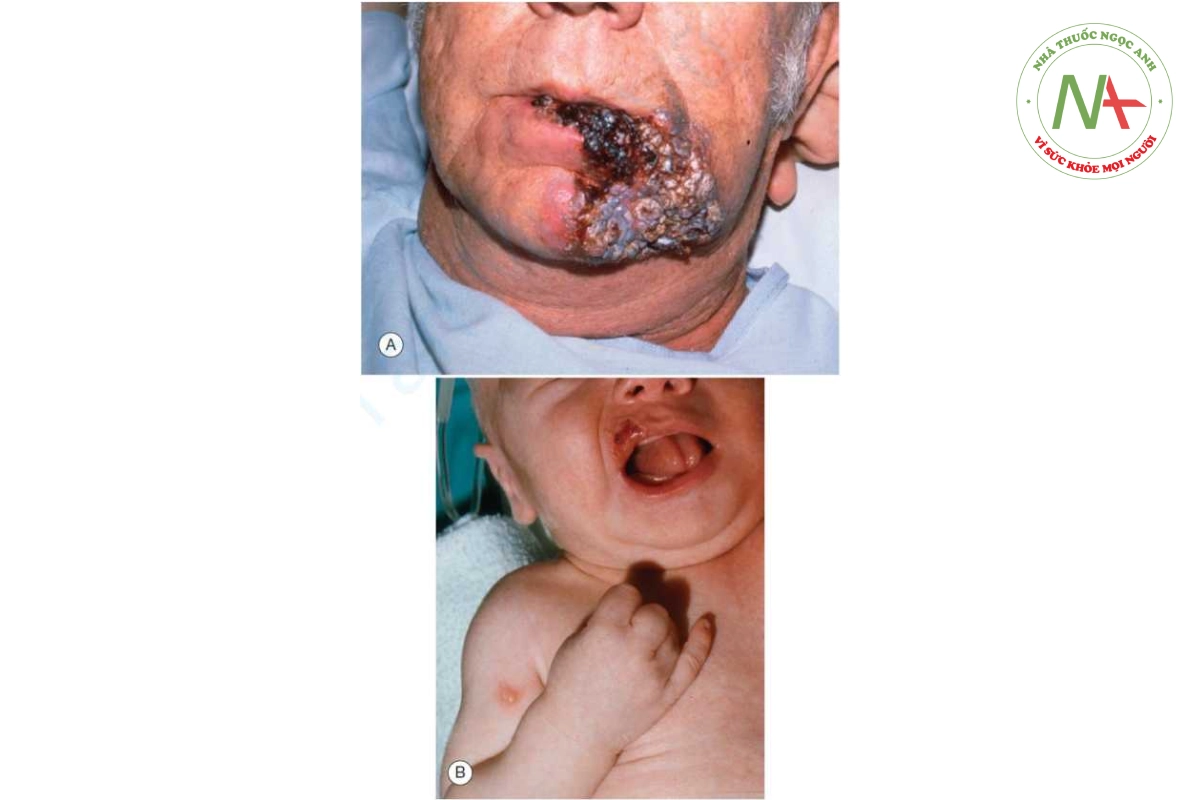
Nhiễm HSV ở trẻ sơ sinh, neonatal herpes (Hình 10.5B), là một bệnh nguy hiểm nhưng may mắn là không phổ biến. Tỷ lệ tử vong nếu không được điều trị là hơn 50% và ít nhất 50% số người sống sót có di chứng thần kinh đáng kể. Sự giảm đáng kể tỷ lệ tử vong và thương tật xảy ra khi điều trị bằng acyclovir. Đối với những phụ nữ có bằng chứng nhiễm HSV hoạt động khi sinh, mổ lấy thai được khuyến cáo. Tuy nhiên, tình trạng nhiễm HSV sơ sinh phức tạp hơn là những dấu hiệu cho thấy (1) nuôi cấy để sàng lọc phụ nữ ngay trước khi sinh không dự đoán được tình trạng nhiễm cho thai nhi; (2) hơn 70% bà mẹ có con nhiễm HSV sơ sinh không có tiền sử nhiễm HSV sinh dục; và (3) bệnh có triệu chứng có thể không xảy ra trong vòng 1 tháng sau khi sinh. Hai phần ba trẻ sơ sinh bị ảnh hưởng có biểu hiện nhiễm HSV ở niêm mạc và da.
Trong hầu hết các trường hợp herpes ở trẻ sơ sinh, người mẹ không có tiền sử bệnh sinh dục và có thể mất đến 1 tháng sau khi sinh các triệu chứng mới phát triển.
Một biến chứng tương đối không phổ biến của nhiễm HSV là hồng ban đa dạng. Các phức hợp miễn dịch bao gồm kháng thể và kháng nguyên HSV được tìm thấy trong huyết thanh của bệnh nhân bị hồng ban đa dạng sau khi nhiễm HSV. Những phức hợp miễn dịch này có thể là cơ chế bệnh sinh của những thay đổi mạch máu được thấy trong hồng ban đa dạng. Ngoài ra, DNA HSV được tìm thấy trong các tổn thương hồng ban đa dạng liên quan đến nhiễm HSV.
Hồng ban đa dạng có thể xảy ra sau khi nhiễm HSV.
CƠ CHẾ BỆNH SINH
Virus herpes simplex là một loại virus rất dễ lây lan do tiếp xúc trực tiếp với những người bị nhiễm, những người thường phát tán virus không có triệu chứng. Các nghiên cứu về sự phát tán và sự sống sót của HSV từ những bệnh nhân bị herpes môi đã phát hiện ra virus herpes trong nước bọt của họ (78%) và trên tay của họ (67%), với khả năng tồn tại của virus trên da, vải và nhựa trong 2 đến 4 giờ. Virus xâm nhập vào tế bào biểu bì, trong đó xảy ra một loạt các bước phức tạp. Virus trải qua một chu kỳ sao chép và tạo ra sự tổng hợp protein và DNA với việc lắp ráp các virion nguyên vẹn và cuối cùng là phân giải màng tế bào chủ. Các bản sao mới của DNA virus được đóng gói thành các nang, sau đó được bao phủ bởi một lớp vỏ vô định hình. Vỏ virus, chứa glycoprotein đặc hiệu của virus, được tạo thành bằng cách nảy chồi qua màng nhân vật chủ. Quá trình này đòi hỏi sự trao đổi chất của tế bào chủ nguyên vẹn để tổng hợp và sao chép vật chất. Tác động phá hủy các tế bào biểu bì gây ra các mụn nước trong biểu bì trên lâm sàng.
HSV tiềm ẩn, không thể phát hiện được bằng nuôi cấy mô, kính hiển vi điện tử và miễn dịch huỳnh quang, có lẽ nằm trong hạch thần kinh cảm giác hoặc hạch tự động ở rễ thần kinh ở trạng thái không sao chép. Các đợt bùng phát tái diễn với việc kích hoạt lại chu kỳ sao chép, tạo ra virus mới và lan truyền trở lại dây thần kinh. Sự tiềm ẩn trong các tế bào hạch là có thể, rõ ràng là do bộ gen của HSV trong các tế bào này được bảo vệ tương đối tốt khỏi các cuộc tấn công miễn dịch.
=> Tham khảo: Loét (Ulcers): Định nghĩa, nguyên nhân, dấu hiệu lâm sàng và điều trị.
BỆNH ZONA (HERPES ZOSTER)
Những điểm chính
- Cụm mụn nước theo phân bố dermatome
- Tiêm phòng
- Điều trị sớm ở người trung niên và cao tuổi để ngăn ngừa đau dây thần kinh nghiêm trọng hậu zona
ĐỊNH NGHĨA
Herpes zoster (“giời leo”) là một phát ban mụn nước trong biểu bì xảy ra theo phân bố dermatome (Hình 10.6), được gây ra bởi sự tái phát của virus varicella-zoster tiềm ẩn ở những người đã bị thủy đậu.
Phát ban mụn nước theo phân bố dermatome là sự đặc biệt của herpes zoster.
TỶ LỆ MẮC
Khoảng 10% đến 20% cá nhân phát triển bệnh zona trong suốt cuộc đời của họ. Hai phần ba trong số những người này trên 50 tuổi. Tỷ lệ phát bệnh phụ thuộc vào độ tuổi, với tỷ lệ 1/1000 ở người khỏe mạnh dưới 20 tuổi; 3/1000 ở bệnh nhân từ 20 đến 49 tuổi; và cao nhất là 11/1000 ở tuổi 80 đến 89 tuổi. Bệnh nhân ung thư và hội chứng suy giảm miễn dịch mắc phải (AIDS) có tỷ lệ mắc bệnh cao hơn so với dân số chung (ví dụ: 8% đến 25% bệnh nhân mắc bệnh Hodgkin phát triển bệnh zona). Tần suất phát bệnh lần hai có thể là 5%. Tuy nhiên, thứ được cho là bệnh zona tái phát có thể là HSV trong dạng phân bố dermatome.
TIỀN SỬ
Một tiền triệu đau và ngứa liên quan rễ thần kinh trước khi phát ban. Nó có thể giống chứng đau nửa đầu, viêm màng phổi, nhồi máu cơ tim hoặc viêm ruột thừa.
Tiền triệu có thể giống chứng đau nửa đầu, viêm màng phổi, nhồi máu cơ tim hoặc viêm ruột thừa.
DẤU HIỆU LÂM SÀNG
Phát ban được đặc trưng bởi các cụm mụn nước trên nền đỏ nằm một bên dọc theo sự phân bố của dây thần kinh sọ hoặc dây thần kinh cột sống. Sự ảnh hưởng ở hai bên là rất hiếm. Thông thường, phát ban ảnh hưởng đến vùng phân bố dermatome liền kề.
CH N ĐOÁN PHÂN BIỆT
Sự phân bố dermatome của herpes zoster là chẩn đoán. Tuy nhiên, herpes simplex có thể xảy ra theo kiểu phân bố dermatome.
Chẩn đoán phân biệt herpes zoster
- Herpes simplex phân bố dermatome
XÉT NGHIỆM VÀ SINH THIẾT
Thông thường, không cần xét nghiệm. Phết tế bào Tzanck, nhuộm miễn dịch huỳnh quang trực tiếp các vết mụn nước (xét nghiệm nhạy nhất), sinh thiết (Hình 10.6B) và nuôi cấy là những xét nghiệm khẳng định trong những trường hợp bất thường. Mặc dù bệnh zona có tỷ lệ mắc cao hơn ở những bệnh nhân có bệnh ác tính đã xác định, bệnh nhân zona khỏe mạnh không có tỷ lệ mắc ung thư tiềm ẩn cao hơn và do đó không cần xét nghiệm tầm soát bệnh ác tính. Ở bệnh nhân có nguy cơ nhiễm HIV, bệnh zona có thể là dấu hiệu biểu hiện và xét nghiệm huyết thanh tìm HIV được chỉ định.
Bệnh zona không phải là dấu hiệu của bệnh ác tính tiềm ẩn, nó có thể là dấu hiệu biểu hiện của nhiễm HIV.
ĐIỀU TRỊ
Phòng ngừa bằng vaccine zoster sống OKA/Merck (Zostavax) rất hiệu quả và được chỉ định cho những người trên 60 tuổi. Khi các mụn nước mụn mủ của bệnh zona vỡ ra, sự đóng mài và rỉ dịch sẽ giảm bớt bằng cách băng ép làm se da (Domeboro). Thuốc giảm đau tương ứng với mức độ đau mà bệnh nhân trải qua được chỉ định. Acyclovir (Zovirax), với liều 10 mg/kg, tiêm tĩnh mạch 8 giờ một lần hoặc 800 mg, uống 5 lần mỗi ngày trong 7 đến 10 ngày, ngăn chặn sự tiến triển của bệnh zona ở bệnh nhân suy giảm miễn dịch và có hiệu quả nhất khi bắt đầu dùng thuốc trong vòng 3 ngày khi bắt đầu phát ban. Tác dụng là giảm lây lan ở da và nội tạng, ngừng hình thành mụn nước mới và giảm đau. Lợi ích vừa phải của acyclovir, valacyclovir (Valtrex) và famciclovir (Famvir) đối với những bệnh nhân khỏe mạnh khác có thể không phù hợp chi phí, ngoại trừ trường hợp nhiễm nặng và bệnh nhân trên 50 tuổi, để giảm đau thần kinh sau zona. Việc sử dụng corticosteroid ở những bệnh nhân khỏe mạnh khác để ngăn ngừa chứng đau thần kinh sau zona được ủng hộ, nhưng chưa được chứng minh một cách thuyết phục là đáng giá. Amitriptyline (Elavil) với liều 50 đến 100 mg mỗi ngày, hoặc gabapentin (Neurontin) 100 đến 300 mg 3 lần / ngày, có thể hữu ích trong việc kiểm soát chứng đau dây thần kinh sau zona khi nó xảy ra. Kem giảm đau Capsaicin 0,075% (ZostrixHP), được sử dụng tại chỗ 3-4 lần / ngày trên vùng da bị ảnh hưởng, cũng có thể giúp giảm đau. Cần phải thận trọng để tránh vô tình tiếp xúc với mắt hoặc vùng da không bị ảnh hưởng, vì capsaicin thường tạo ra cảm giác bỏng rát thoáng qua. Foscarnet được chỉ định cho bệnh zona kháng thuốc.
Điều trị herpes zoster
Phòng ngừa
- Vaccine Zoster sống OKA/Merck
Ban đầu
Thuốc kháng virus
- Acyclovir: 800 mg 5 lần/ngày trong 7 ngày, 10 mg/kg IV mỗi 8 giờ trong 5-7 ngày
- Valacyclovir: 1g 3 lần/ngày trong 7 ngày
- Famciclovir: 500 mg 3 lần/ngày trong 7 ngày
Băng ép
- Nhôm axetat
Thuốc giảm đau
- Thuốc giảm đau
- Amitriptylin: 25-100 mg trước khi đi ngủ
- Gabapentin: 100-300 mg 3 lần/ngày
Thay thế
- Foscarnet 40 mg/kg mỗi 8 giờ trong 10 ngày
Điều trị là tùy chọn ở những người bị (1) phát ban và đau nhẹ; (2) phát ban >72 giờ; (3) dưới 50 tuổi.
DIỄN TIẾN VÀ BIẾN CHỨNG
Sự nối tiếp của các tổn thương bắt đầu bằng các dát phát triển thành mụn nước. Trong vài ngày tiếp theo, mụn mủ phát triển và theo sau là đóng mài và cuối cùng sẽ lành trong 2 đến 3 tuần. Các bóng nước xuất huyết và các thay đổi hoại thư có thể xảy ra và có thể dẫn đến sẹo.
Sự lây lan da của herpes zoster từ dermatome ban đầu phát triển ở một số bệnh nhân, đặc biệt là những bệnh nhân bị suy giảm miễn dịch mà tình trạng có nhiều khả năng nghiêm trọng và kéo dài hơn. Nó xảy ra trong vòng 5 đến 7 ngày kể từ lần phát ban đầu tiên và có thể kèm theo sốt, khó chịu và suy sụp. Bệnh nhân suy giảm miễn dịch dễ bị ảnh hưởng nội tạng như gan, phổi và hệ thần kinh trung ương.
Đau dây thần kinh sau zona không phổ biến ở những bệnh nhân dưới 40 tuổi, nhưng tỷ lệ 27%, 47% và 73% tương ứng với người lớn trên 55, 60 và 70 tuổi không được điều trị sẽ phát triển biến chứng này, thường rất khó kiểm soát và rất khó chịu cho bệnh nhân. Bên cạnh tuổi già, nguy cơ phát triển chứng đau dây thần kinh sau zona sẽ tăng lên nếu là nữ, có tiền triệu, đau cấp tính và phát ban nghiêm trọng hơn. Tuy nhiên, 80% bệnh nhân bị đau dây thần kinh sau zona trở nên không có triệu chứng trong vòng 12 tháng.
Nhánh mũi mi của nhánh nhãn khoa của dây thần kinh sinh ba chi phối mắt và đầu mũi. Do đó, nên nghi ngờ herpes zoster nhãn khoa khi zona ảnh hưởng đến đầu mũi. Sẹo giác mạc và kết mạc có thể xảy ra. Các biến chứng không thường gặp khác của bệnh zona là hoại tử toàn bộ da và liệt Bell.
Khi herpes zoster ảnh hưởng đến đầu mũi, nghi ngờ ảnh hưởng đến mắt.
CƠ CHẾ BỆNH SINH
Sau khi nhiễm thủy đậu nguyên phát (bệnh nhân thường không nhớ), virus trở nên tiềm ẩn trong các hạch thần kinh cảm giác. Khi được tái kích hoạt, quá trình sao chép lại xảy ra với sự di chuyển của virus dọc theo dây thần kinh đến da. Nhiễm virus máu thường xuyên xảy ra, đôi khi dẫn đến các tổn thương lan tỏa.
BỆNH THỦY ĐẬU (VARICELLA)
Những điểm chính
- Mụn nước ngứa lan toả
- Các tổn thương trong các giai đoạn
- Điều trị thường là điều trị triệu chứng
ĐỊNH NGHĨA
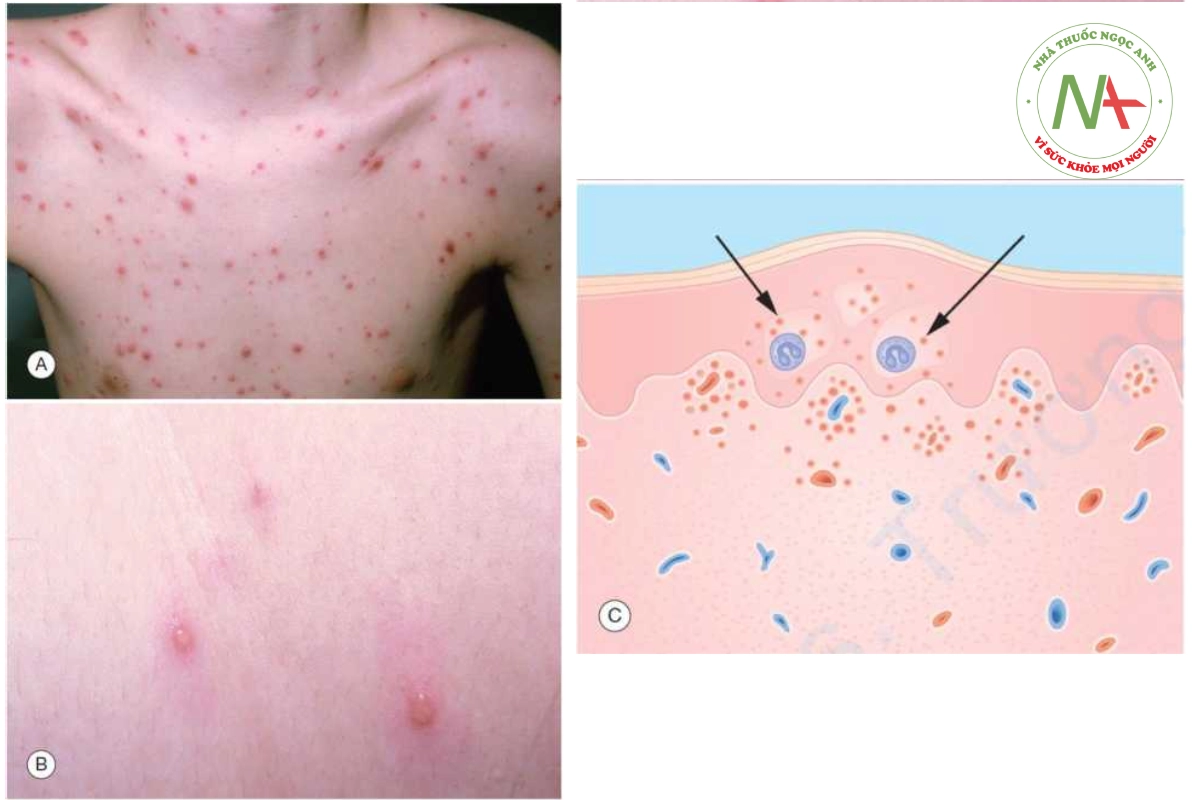
Thủy đậu (varicella, chickenpox) là một bệnh phát ban mụn nước trong biểu bì cấp tính, rất dễ lây lan, do virus varicella-zoster gây ra. Trên lâm sàng, nó xuất hiện dưới dạng phát ban mụn nước lan tỏa (Hình 10.7A).
TỶ LỆ MẮC
Thủy đậu chủ yếu là bệnh ở trẻ em, với 90% trường hợp xảy ra trước 10 tuổi. Các nhà nghiên cứu ước tính 3,5 đến 4,0 triệu trường hợp xảy ra hàng năm ở Hoa Kỳ trước khi có tiêm chủng. Thủy đậu xảy ra quanh năm, nhưng tỷ lệ mắc bệnh cao nhất vào tháng 3, 4 và 5. Vaccine thủy đậu làm giảm đáng kể tỷ lệ nhập viện kể từ khi xuất hiện.
TIỀN SỬ
Sau thời gian ủ bệnh từ 2 đến 3 tuần, tiền triệu ớn lạnh, sốt, khó chịu, nhức đầu, đau họng, chán ăn và ho khan kéo dài 2 đến 3 ngày trước khi bắt đầu phát ban mụn nước ngứa rõ rệt. Bệnh nhân có khả năng lây nhiễm trong khoảng 1 tuần (1-2 ngày trước khi phát ban và thêm 4-5 ngày nữa cho đến khi mụn nước đóng mài.
DẤU HIỆU LÂM SÀNG
Thủy đậu là một phát ban ngứa lan tỏa, nổi bật nhất trên thân mình nhưng cũng ảnh hưởng đến đầu; tứ chi, bao gồm lòng bàn tay và lòng bàn chân; và niêm mạc miệng và kết mạc. Nó được đặc trưng bởi các đợt tổn thương tiến triển nhanh liên tiếp trong khoảng thời gian từ 8 đến 12 giờ. Các tổn thương bắt đầu dưới dạng các dát, nhanh chóng phát triển thành sẩn, mụn nước và mụn mủ. Đóng mài và đôi khi hoại tử trước khi lành. Đặc trưng, tất cả các dạng tổn thương có mặt cùng một lúc. Mụn nước có đường kính từ 2 đến 3 mm, xuất hiện trên nền đỏ và có dạng “giọt sương trên cánh hoa hồng” (Hình 10.7B). Chúng thường lõm ở trung tâm và xuất huyết.
Thủy đậu có tất cả các loại thương tổn: dát, sẩn, mụn nước, mụn mủ và lớp mài.
CHẨN ĐOÁN PHÂN BIỆT
Trước khi bị loại trừ, bệnh đậu mùa (smallpox), đặc trưng bởi tiền triệu sốt, các tổn thương trong cùng giai đoạn phát triển và phân bố ly tâm, là bệnh quan trọng nhất cần phân biệt. Sự hiện diện của các tổn thương ở tất cả các giai đoạn của bệnh thủy đậu giúp phân biệt nó với bệnh đậu mùa, trong đó tất cả các tổn thương đều ở cùng một giai đoạn phát triển. Herpes simplex lan tỏa và herpes zoster, coxsackievirus, echovirus, rickettsialpox và monkeypox có thể gây ra các phát ban mụn nước tương tự như mụn nước của bệnh thủy đậu. Chẩn đoán thủy đậu thường không khó, nhưng nếu có bất kỳ nghi ngờ nào, nuôi cấy có thể loại trừ các bệnh nhiễm trùng khác này.
Chẩn đoán phân biệt bệnh thủy đậu
- Bệnh đậu mùa
- Herpes simplex và herpes zoster lan tỏa
- Coxsackievirus, echovirus
- Rickettsialpox
- Monkeypox
XÉT NGHIỆM VÀ SINH THIẾT
Chẩn đoán thủy đậu thường rõ ràng. Phết tế bào Tzanck cho thấy các tế bào khổng lồ đa nhân điển hình của nhiễm herpesvirus. Nuôi cấy virus, nhuộm kháng thể huỳnh quang trực tiếp của vết mụn nước, sinh thiết (Hình 10.7C) và xét nghiệm huyết thanh cũng có thể được thực hiện để xác định chẩn đoán, mặc dù thường không cần thiết. Nuôi cấy virus varicella-zoster rất khó; do đó, xác định trực tiếp virus trong vết mụn nước bằng phương pháp nhuộm miễn dịch huỳnh quang là xét nghiệm được ưu tiên. Sinh thiết, hiếm khi được thực hiện, cho thấy một bọnh nước trong biểu bì với các tế bào khổng lồ đa nhân (Hình 10.7C).
ĐIỀU TRỊ
Điều trị bệnh thủy đậu chủ yếu là điều trị triệu chứng. Thuốc kháng histamine và thuốc bôi như lotion calamine được sử dụng để giảm ngứa. Tắm (Aveeno) dùng để làm sạch và chống viêm. Aspirin nên tránh dùng cho trẻ em vì có liên quan đến hội chứng Reye. Acyclovir (Zovirax) làm giảm các biến chứng ở người lớn và trẻ em bị ức chế miễn dịch. Việc sử dụng acyclovir ở trẻ em bình thường về mặt miễn dịch nói chung không được chỉ định trừ khi có ảnh hưởng đến nội tạng hiếm gặp, như viêm phổi thủy đậu.
Vaccine thủy đậu (Varivax) an toàn và hiệu quả ở trẻ em và người lớn khỏe mạnh, đặc biệt trong việc ngăn ngừa các trường hợp nặng và vừa. Tiêm chủng thụ động với globulin miễn dịch varicellazoster (VZIG, VariZIG) được sử dụng ở những bệnh nhân có nguy cơ cao. VZIG được điều chế từ huyết tương chứa kháng thể varicella-zoster hiệu giá cao. Nó có hiệu quả trong việc ngăn ngừa hoặc điều chỉnh tình trạng nhiễm thủy đậu ở những bệnh nhân suy giảm miễn dịch nếu được sử dụng ngay sau khi tiếp xúc. VZIG không được dùng cho bệnh nhân đang mắc bệnh. Bệnh nhân có bệnh bạch cầu hoặc ung thư hạch, những người bị suy giảm miễn dịch bẩm sinh hoặc mắc phải, những người đang dùng thuốc ức chế miễn dịch và trẻ sơ sinh của những bà mẹ mắc bệnh thủy đậu là những đối tượng được điều trị.
Điều trị thủy đậu
Phòng ngừa
- Vaccine varicella virus
- Globulin miễn dịch varicella-zoster
Ban đầu cho nhiễm trùng có triệu chứng
- Thuốc kháng histamin:
- Diphenhydramine: 25-50 mg 4 lần/ngày; elixir – 12,5 mg/5 mL, 5 mg/kg mỗi ngày chia làm 4 lần
- Hydroxyzine: 10-25 mg 4 lần/ngày.; syrup – 10 mg/5 mL, 2 mg/kg mỗi ngày chia làm 4 lần
- Tắm bột yến mạch
- Lotion Calamine
Thay thế cho người lớn, nhiễm trùng nặng, ức chế miễn dịch
- Acyclovir: 20 mg/kg (tối đa 800 mg) uống 4 lần/ngày trong 5 ngày hoặc tiêm tĩnh mạch 10 mg/kg sau mỗi 8 giờ
DIỄN TIẾN VÀ BIẾN CHỨNG
Khoảng 100 trường hợp tử vong xảy ra mỗi năm tại Hoa Kỳ do hậu quả của bệnh thủy đậu trước khi được tiêm vaccine. Các biến chứng chính (viêm phổi, viêm não và viêm gan) cao không tương xứng ở người lớn và trẻ nhỏ. Tỷ lệ biến chứng ước tính ở trẻ em từ 1 đến 14 tuổi bao gồm viêm não ở 17 trên 100.000 trường hợp, hội chứng Reye ở 3,2 trên 100.000 trường hợp và tử vong ở 2 trên 100.000 trường hợp. Khoảng 200 trên 100.000 bệnh nhân mắc bệnh thủy đậu phải nhập viện. Ở người lớn, tỷ lệ tử vong xảy ra ở 50 trên 100.000 trường hợp. Bệnh nhân suy giảm miễn dịch có tỷ lệ biến chứng là 32%, tỷ lệ tử vong là 7%.
Tỷ lệ mắc bệnh và tỷ lệ tử vong tăng lên rất nhiều ở những bệnh nhân bị suy giảm miễn dịch.
Thủy đậu trong thai kỳ có khoảng 10% nguy cơ nhiễm trùng thai nhi trong tử cung, dẫn đến hội chứng thủy đậu bẩm sinh hoặc thủy đậu sơ sinh, với những tác động tàn phá đối với đứa trẻ.
CƠ CHẾ BỆNH SINH
Nhiễm varicella virus nguyên phát bắt đầu ở vòm họng. Sau khi sao chép tại chỗ, virus trong máu gieo vào mô lưới nội mô. Nhiễm virus máu thứ phát gây lây lan đến da và nội tạng. Virus varicellazoster sau đó bước vào giai đoạn tiềm ẩn trong hạch cảm giác.
CÁC BỆNH DA BỌNG NƯỚC KHÔNG PHỔ BIẾN (UNCOMMON BLISTERING DISEASES)
Pemphigoid bóng nước, viêm da herpetiformis, ly thượng bì bóng nước, pemphigus vulgaris, và porphyria cutanea tarda là những bệnh lý bọng nước hiếm gặp, quan trọng do tỷ lệ tử vong hoặc bệnh tật đáng kể (Bảng 10.2). Chúng nên được xem xét khi các nguyên nhân phổ biến hơn của bệnh lý bọng nước được loại trừ và dữ liệu xét nghiệm thích hợp được thu thập. Ba trong số năm bệnh – pemphigus vulgaris, pemphigoid bọng nước và viêm da herpetiformis – là những ví dụ về các rối loạn qua trung gian miễn dịch. Porphyria cutanea tarda là một rối loạn chuyển hóa được đặc trưng bởi khiếm khuyết tổng hợp heme và sản xuất porphyrin quá mức. Ly thượng bì bóng nước là một nhóm các rối loạn di truyền với các đột biến tạo ra các khiếm khuyết về cấu trúc ở lớp biểu bì hoặc lớp bì.
BẢNG 10.2 Các bệnh da bọng nước không phổ biến
| Bệnh | Sinh bệnh học | Dấu hiệu lâm sàng | Vị trí bóng nước | Xét nghiệm | Điều trị |
| Pemphigoid bóng nước | Tự miễn | Bóng nước căng trên vùng da bị viêm hoặc không viêm
Bề mặt duỗi |
Dưới biểu bì | DIF (+) IgG và C3 vùng màng đáy
IIF (+) |
Prednisone
Methotrexat Mycophenolat mofetil Rituximab |
| Viêm da herpetiformis | Phức hợp miễn dịch? | Sẩn, mụn nước bị trợt, đóng mài, mảng mề đay Khuỷu tay, đầu gối, lưng, mông | Dưới biểu bì | DIF (+) nhú bì IgA
IIF (+) |
Dapsone
Sulfapyridin Chế độ ăn không chứa gluten |
| Ly thượng bì bóng nước đơn giản | Đột biến gen | Bóng nước căng ở tay và chân | Trong biểu bì | Sinh thiết | Ngăn ngừa chấn thương, chăm sóc vết thương |
| Pemphigus thông thường | Tự miễn | Các bóng nước mềm, trợt và đóng mài
Lan tỏa |
Trong biểu
bì |
DIF (+) IgG và C3 nội bào ở biểu bì
IIF (+) |
Prednisone
Azathioprine Methotrexat Mycophenolat mofetil Rituximab Vàng |
| Porphyria cutanea tarda | Trao đổi chất | Bóng nước căng, trợt đóng mài, milia
Mặt lưng bàn tay |
Dưới biểu bì | Tăng uroporphyrin trong nước tiểu DIF (+)—thường không thực hiện IIF (-) | Phẫu thuật cắt bỏ tĩnh mạch
Thuốc chống sốt rét |
C3, Bổ thể; DIF, miễn dịch huỳnh quang trực tiếp; Ig, globulin miễn dịch; IIF, miễn dịch huỳnh quang gián tiếp; +, dương tính; âm tính.
PEMPHIGOID BÓNG NƯỚC (BULLOUS PEMPHIGOID)
Pemphigoid bóng nước là một rối loạn tự miễn được đặc trưng bởi các bóng nước lớn và căng, xuất hiện trên da bình thường hoặc có đỏ/ mề đay (Hình 10.8A). Bóng nước dưới biểu bì (Hình 10.8B) là dấu hiệu bệnh lý đặc trưng. Tình trạng này xảy ra ở những bệnh nhân cao tuổi (trên 60). Các vị trí bị ảnh hưởng ưa thích là vùng bẹn, nách và nếp gấp. Khoảng một phần ba số bệnh nhân có ảnh hưởng ở miệng. Bóng nước không mở rộng sang hai bên (dấu hiệu Nikolsky âm tính) như của pemphigus vulgaris. Lành thương mà không để lại sẹo thường xảy ra.
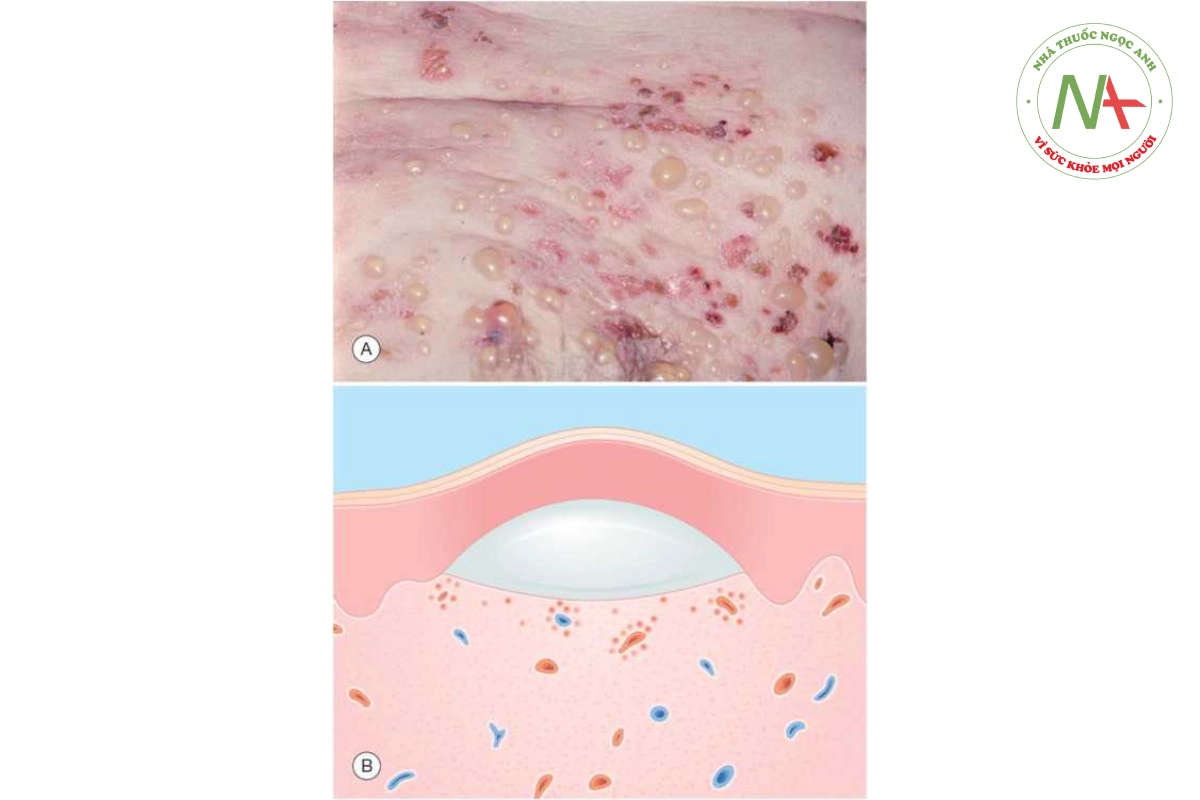
Bóng nước của pemphigoid bóng nước căng, xảy ra trên da bình thường hoặc da bị viêm.
Các xét nghiệm miễn dịch huỳnh quang trực tiếp và gián tiếp cho thấy một dải tuyến tính của IgG và bổ thể C3 lắng đọng dọc theo vùng màng đáy, nơi xảy ra sự hình thành bọng nước (Hình 10.9). Các tự kháng thể IgG trực tiếp chống lại hai protein liên quan hemidesmosome (kháng nguyên pemphigoid bóng nước, BP230 và BP180) trong vùng màng đáy. Những kháng nguyên này được tìm thấy trong nội bào liên quan với hemidesmosome và ngoại bào trong lamina lucida, là phần trên cùng của vùng màng đáy giữa lớp biểu bì và lớp bì.
Tiên lượng là rất tốt và bệnh thường thuyên giảm sau vài tháng hoặc vài năm. Da bóng nước có xu hướng lành lại nên tỷ lệ tử vong thấp. Tuy nhiên, thương tật do bóng nước lan rộng đòi hỏi phải điều trị bằng steroid toàn thân và thuốc ức chế miễn dịch.
VIÊM DA HERPETIFORMIS (DERMA TITIS HERPETIFORMIS)
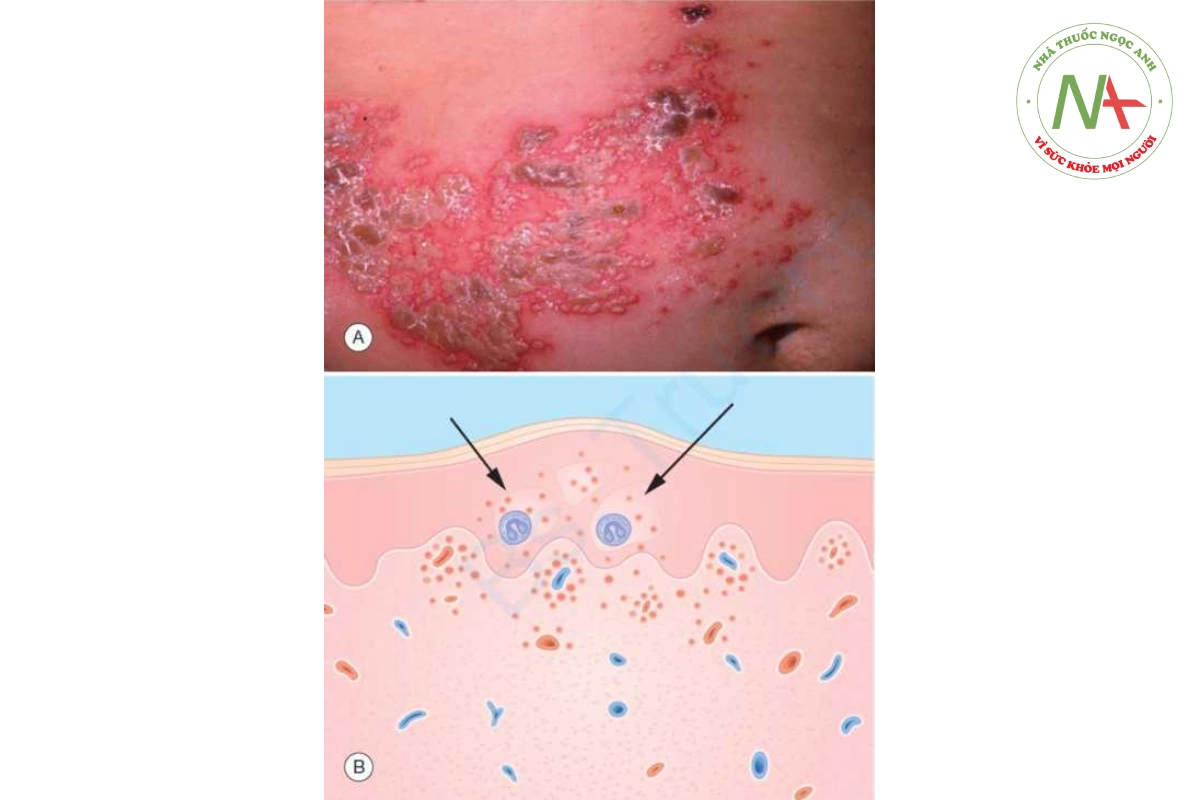
Viêm da herpetiformis là một bệnh mụn nước mãn tính, ngứa dữ dội, đặc trưng bởi các sẩn, mụn nước và mảng mề đay tập hợp thành cụm (dạng herpes), phân bố đối xứng trên khuỷu tay, đầu gối, mông, lưng dưới và vai (Hình 10.10A). Mụn nước thường không còn nguyên vẹn do gãi do ngứa dữ dội. Bệnh thường bắt đầu ở tuổi trưởng thành sớm và sức khỏe tổng quát của bệnh nhân rất tốt.
Do gãi, nên các vết trầy xước, chứ không phải mụn nước, có thể là tất cả những gì thấy được trong viêm da herpetiformis
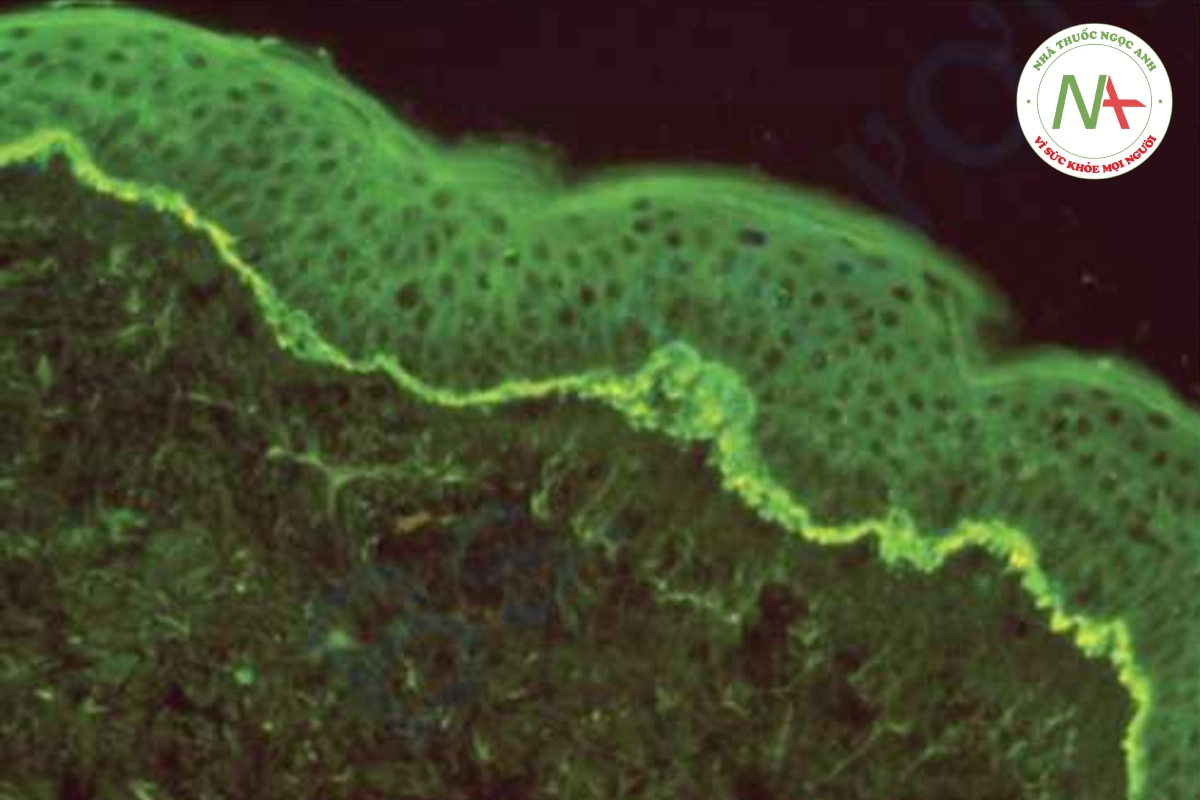
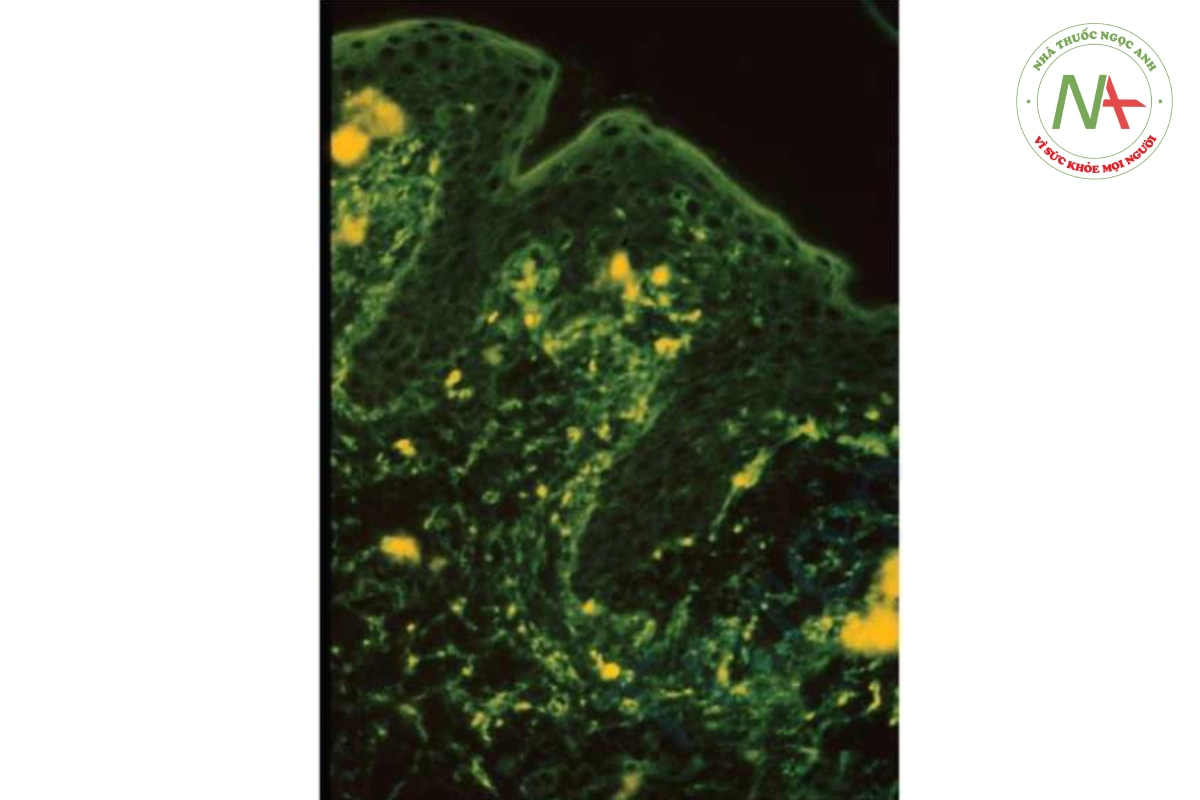
Sự thay đổi mô học điển hình của viêm da herpetiformis là bọng nước dưới da (Hình 10.10B) với áp xe bạch cầu trung tính ở các nhú bì. Xét nghiệm miễn dịch huỳnh quang trực tiếp cho thấy IgA lắng đọng dạng hạt ở đầu các nhú bì (Hình 10.11). Xét nghiệm miễn dịch huỳnh quang gián tiếp đối với các kháng thể kháng nội mô IgA cũng nhạy cảm và đặc hiệu.
Viêm da herpetiformis có đặc điểm khỏi nhanh chóng sau khi điều trị bằng dapsone hoặc sulfapyridine, mặc dù bệnh tái phát nhanh khi ngừng điều trị. Khoảng 75% bệnh nhân có sự liên quan với đường ruột nhạy cảm với gluten (nhưng thường không có triệu chứng). Ở những bệnh nhân này, chế độ ăn kiêng nghiêm ngặt không gluten giúp bệnh thuyên giảm hoặc cho phép giảm đáng kể liều lượng thuốc.
LY THƯỢNG BÌ BÓNG NƯỚC (EPIDERMOLYSIS BULLOSA)
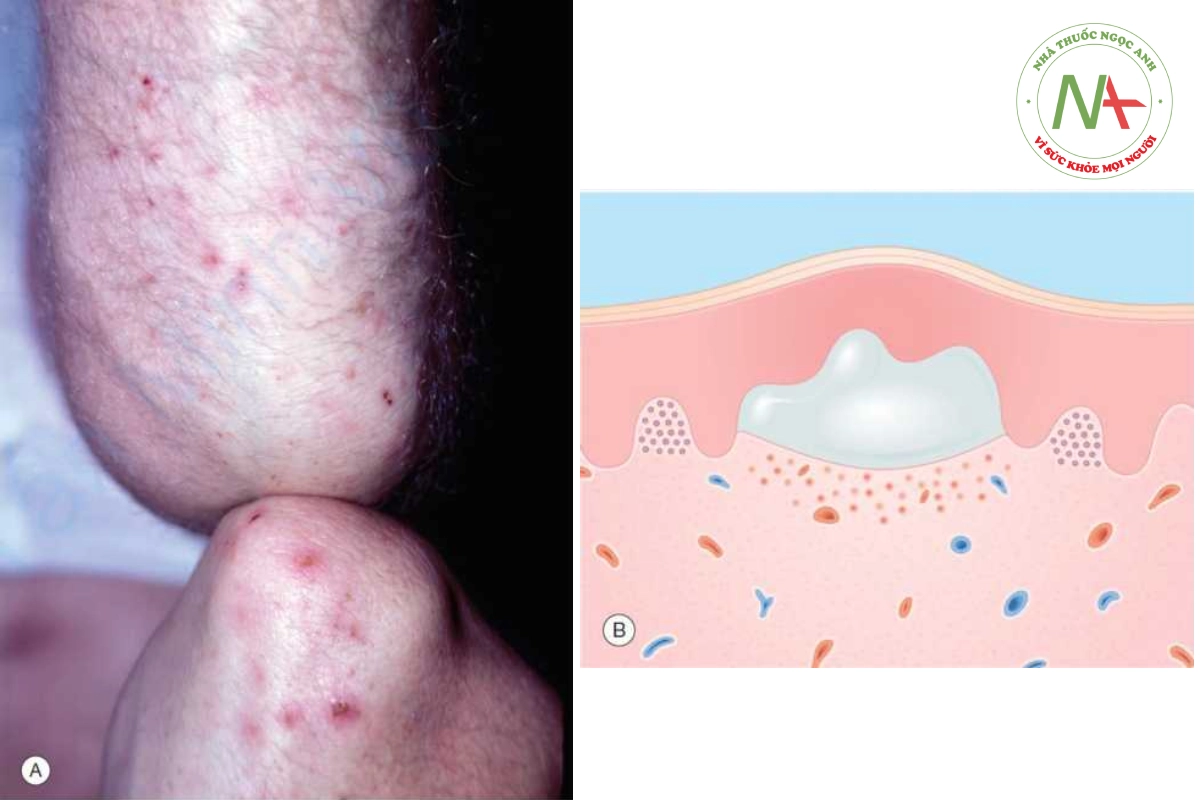
Ly thượng bì bóng nước là một nhóm các rối loạn đặc trưng bởi đột biến gen mã hóa protein cấu trúc của lớp biểu bì và lớp bì. Điều này dẫn đến các bọng nước ở biểu bì, vùng nối và dưới biểu bì do ma sát hoặc chấn thương nhẹ. Các genodermatose này có mức độ nghiêm trọng từ tương đối nhẹ đến tàn tật nghiêm trọng và gây tử vong. Ly thượng bì bóng nước đơn giản (Hình 10.12) có bọng nước chỉ giới hạn ở bàn tay và bàn chân, nguyên nhân là do đột biến gen trội keratin 5 và 14 gây ra. Khiếm Dịch: Bs. Trương Tấn Minh Vũ khuyết này gây ra sự dễ tổn thương của tế bào sừng và sự phân tách trong biểu bì. Ly thượng bì bóng nước loạn dưỡng lặn (recessive dystrophic epidermolysis bullosa) (Hình 10.13) là kết quả của đột biến gen mã hóa collagen loại VII, COL7A1. Thể nặng có đặc điểm là bàn tay và bàn chân biến dạng “giống găng tay”, co rút, bọng nước và để sẹo ở miệng và mắt, hẹp thực quản, chậm phát triển, thiếu máu và suy dinh dưỡng. Điều trị ly thượng bì bóng nước là điều trị triệu chứng và hỗ trợ bao gồm bảo vệ khỏi chấn thương, chăm sóc tốt vết thương, điều trị nhiễm trùng và bổ sung dinh dưỡng.
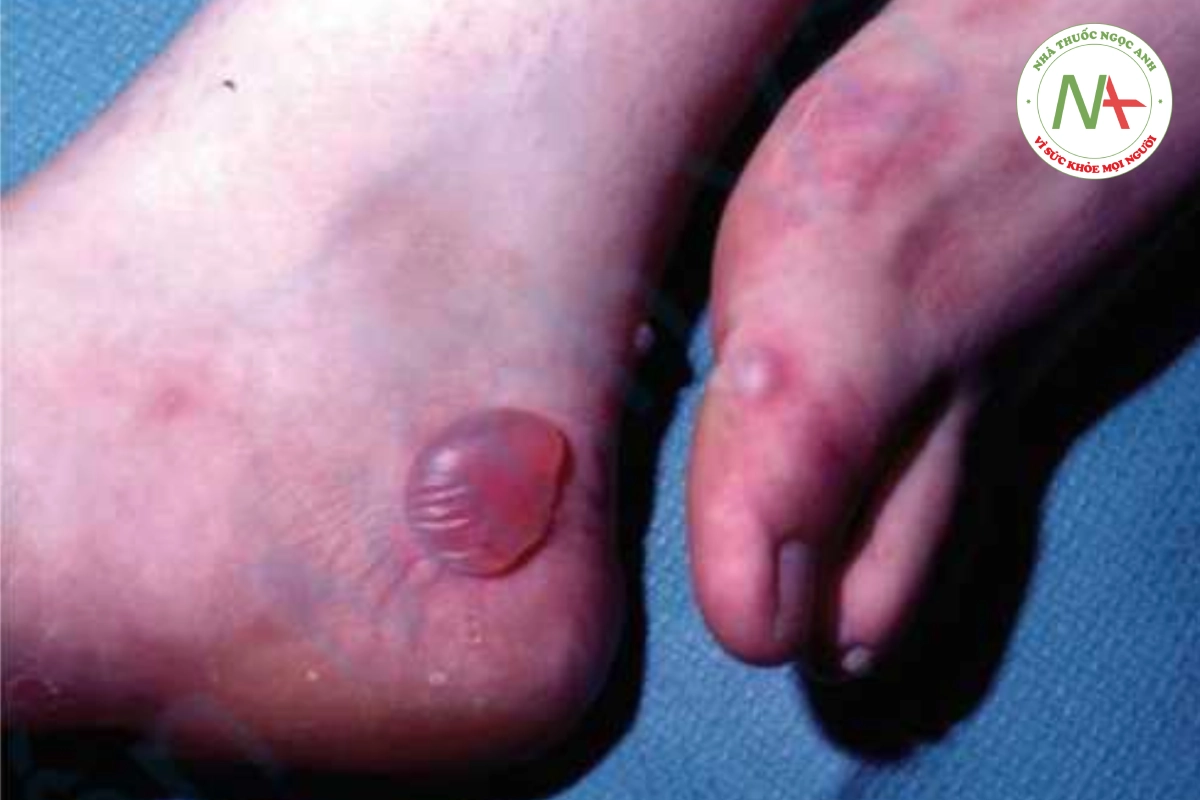
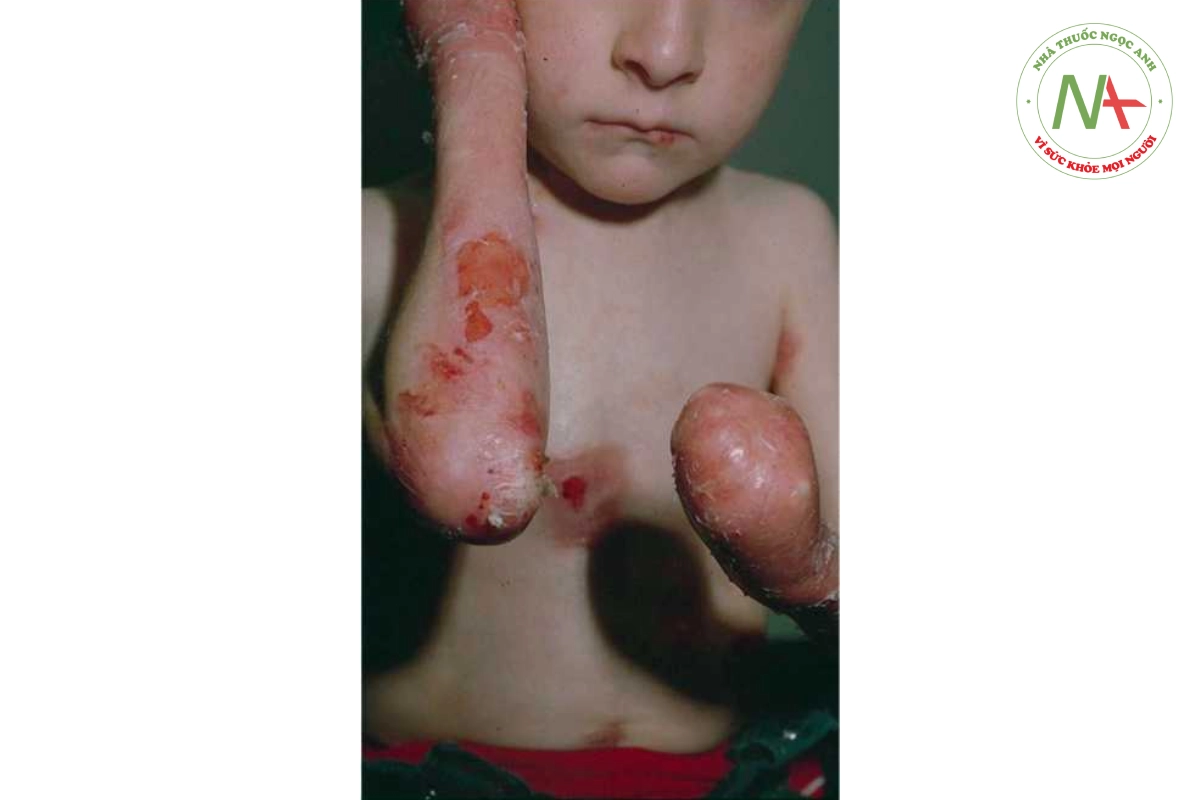
Ly thượng bì bóng nước có thể từ nhẹ đến nặng tùy thuộc vào loại protein cấu trúc nào bị khiếm khuyết.
PEMPHIGUS VULGARIS
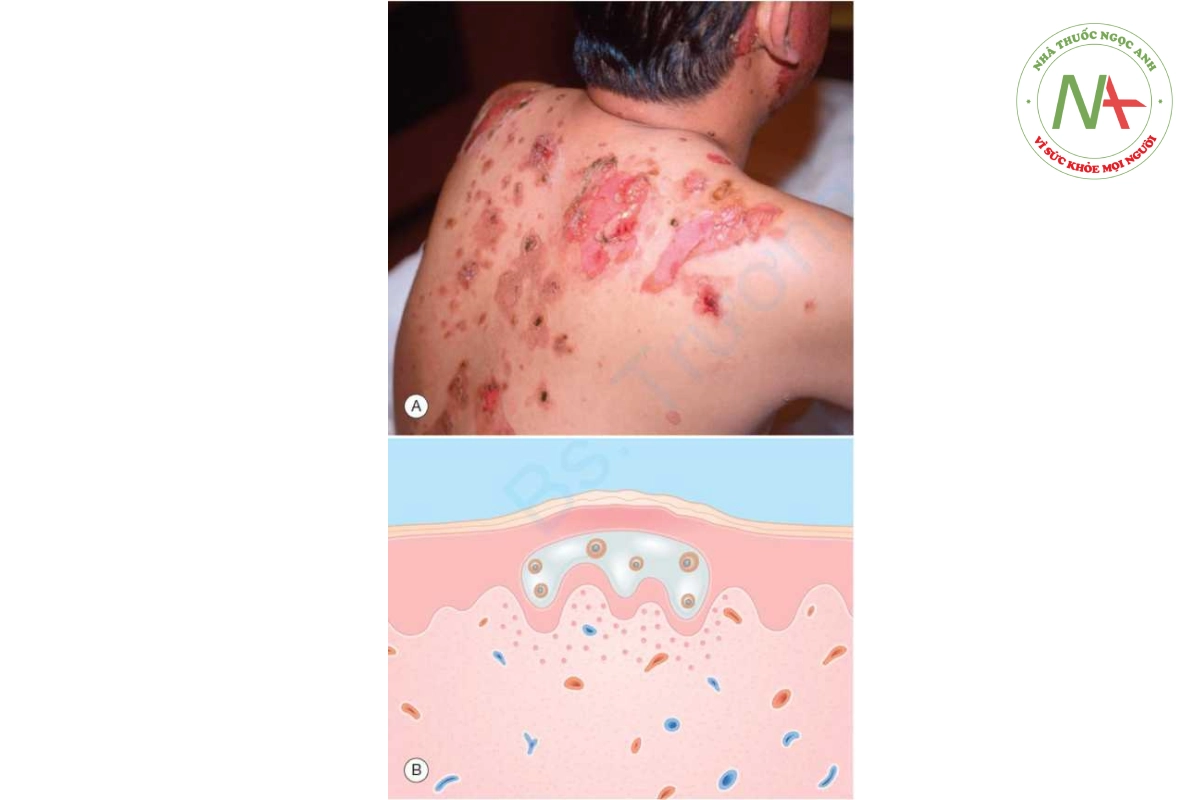
Pemphigus vulgaris (Bảng 10.3) là một bệnh tự miễn đặc trưng bởi bọng nước ở da và niêm mạc. Nó xảy ra chủ yếu ở tuổi trung niên và cao tuổi, với tỷ lệ mắc bệnh ước tính là 1 trên 100.000. Bóng nước mềm và nông, có kích thước từ 1 đến 10 cm. Chúng dễ vỡ, để lại những vết trợt lớn, rỉ dịch, chảy máu và đóng mài (Hình 10.14).
Áp lực tác động theo chiều ngang lên bóng nước làm tổn thương rộng thêm (dấu hiệu Nikolsky). Niêm mạc miệng (trợt miệng) hầu như luôn bị ảnh hưởng và thường là vị trí biểu hiện.
Bóng nước mềm của pemphigus vulgaris dễ vỡ, để lại các vết trợt và đóng mài.
BẢNG 10.3 Pemphigus vulgaris so sánh Pemphigus foliaceus
| Pemphigus vulgaris | Pemphigus foliaceus | |
| Autoantigen | Desmoglein 3 | Desmoglein 1 |
| Đặc điểm lâm sàng | Bóng nước mềm, vết trợt, tổn thương miệng | Đóng vảy, vài bóng nước mềm, vết trợt |
| Mô bệnh học | Sự tiêu gai trên màng đáy, kiểu hình ““bia mộ” của tế bào sừng lớp đáy | Tiêu gai dưới lớp sừng/lớp hạt |
| Miễn dịch huỳnh quang | IgG nội bào, C3 | IgG nội bào, C3 |
Bóng nước của pemphigus vulgaris xuất hiện trong biểu bì, ngay phía trên lớp đáy (Hình 10.14B). Nó được hình thành do sự mất liên kết giữa các tế bào biểu bì (acantholysis). Các nghiên cứu miễn dịch huỳnh quang trực tiếp (với da bệnh nhân) và gián tiếp (với huyết thanh bệnh nhân) đều dương tính, cho thấy sự lắng đọng của globulin miễn dịch (chủ yếu là IgG) hoặc bổ thể C3 giữa các tế bào biểu bì (khoảng gian bào) (Hình 10.15). Bằng chứng thực nghiệm cho thấy rằng sự tương tác giữa các tự kháng thể IgG lưu hành và kháng nguyên bề mặt tế bào biểu bì (phân tử kết dính desmoglein 3) có trong các mối nối kết dính giữa các tế bào (desmosome) dẫn đến hình thành bọng nước. Ngoài ra, việc sản xuất các enzym phân giải protein làm thủy phân các protein trên bề mặt tế bào làm mất khả năng kết dính giữa các tế bào sừng.
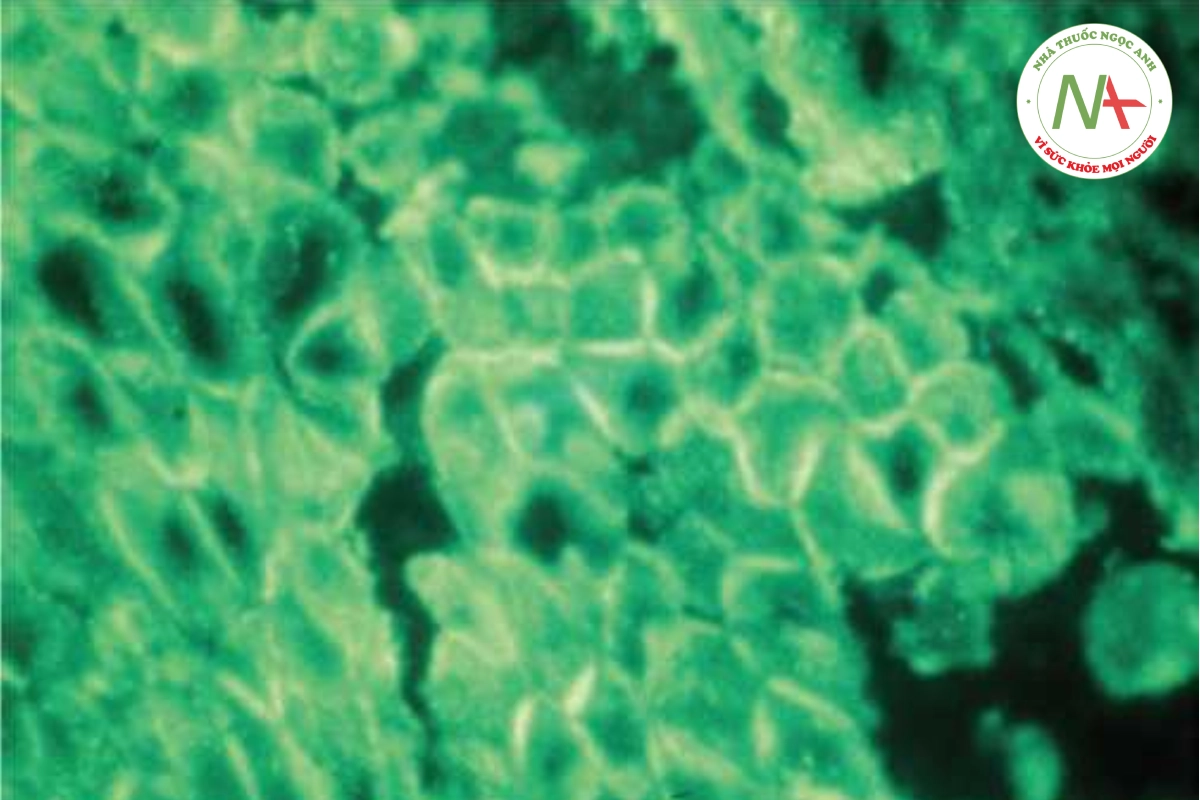
Trước khi việc sử dụng steroid toàn thân được giới thiệu, pemphigus vulgaris có tỷ lệ tử vong rất cao. Steroid toàn thân và các chất ức chế miễn dịch như methotrexate, cyclophosphamide, azathioprine, mycophenolate mofetil, vàng và rituximab được sử dụng. Tỷ lệ tử vong chung là 8% đến 10%, và tử vong hiện nay xảy ra thường xuyên hơn do các biến chứng do steroid gây ra hơn là do bệnh. Hai loại pemphigus chính khác là pemphigus foliaceus và paraneoplastic pemphigus. Pemphigus foliaceus (Chương 8) thường có biểu hiện dạng chàm với một vài bóng nước nhỏ mềm rải rác và vết trợt và được gây ra bởi các kháng thể kháng desmoglein 1. Paraneoplastic pemphigus có thể giống về mặt lâm sàng và mô học một hỗn hợp của pemphigus vulgaris và hồng ban đa dạng. Nó có liên quan đến nhiều loại khối u, thường gặp nhất là ung thư hạch không Hodgkin và bệnh bạch cầu lymphocytic mãn tính.
Pemphigus vulgaris không được điều trị có tỷ lệ tử vong cao.
=> Đọc thêm bài viết: CHAI CỨNG BÌ (DERMAL INDURATION): DẤU HIỆU, CHẨN ĐOÁN VÀ ĐIỀU TRỊ.
PORPHYRIA CUTANEA TARDA
Rối loạn chuyển hóa porphyrin là một nhóm các rối loạn được đặc trưng bởi những bất thường trong con đường sinh tổng hợp heme dẫn đến chuyển hóa porphyrin bất thường và tích tụ quá nhiều porphyrin khác nhau. Porphyria cutanea tarda là dạng porphyria phổ biến nhất. Nó được đặc trưng bởi các bọng nước dưới biểu bì ở trên bàn tay và bài tiết quá nhiều uroporphyrin trong nước tiểu. Bóng nước, mụn nước, vết trợt, mài, milia và sẹo nhẹ xuất hiện trên vùng da tiếp xúc với ánh nắng mặt trời, đặc biệt là mu bàn tay (Hình 10.16A). Lông mặt, chủ yếu ở thái dương và má, và các vết lốm đốm trên khuôn mặt giống như nám cũng xuất hiện.
Bóng nước của porphyria cutanea tarda xảy ra dưới biểu bì (Hình 10.16B). Miễn dịch huỳnh quang trực tiếp cho thấy globulin miễn dịch và bổ thể xung quanh mạch máu da và tại vùng nối bì-biểu bì. Những thay đổi chuyển hoá trong porphyria cutanea tarda là chẩn đoán, vì vậy xét nghiệm miễn dịch huỳnh quang không đảm bảo. Đặc trưng, nồng độ uroporphyrin và coproporphyrin trong nước tiểu tăng rõ rệt, với tỷ lệ uroporphyrin- coproporphyrin ít nhất là 3:1. Kết quả xét nghiệm chức năng gan và nồng độ sắt trong huyết thanh thường tăng. Nước tiểu có màu nâu sẫm và phát huỳnh quang màu đỏ cam dưới ánh sáng đèn Wood. Rối loạn chuyển hóa porphyrin đa dạng và rối loạn chuyển hóa porphyrin di truyền có các triệu chứng thần kinh và bụng cũng như các biểu hiện ở da tương tự như porphyria cutanea tarda. Tỷ lệ uroporphyrinto-coproporphyrin trong nước tiểu là 1:1 trong bệnh porphyria đa dạng và cần đo lường thêm porphyrin trong huyết thanh hoặc phân để chẩn đoán chứng porphyrin di truyền.
Rối loạn chuyển hóa porphyrin đa dạng, hội chứng rối loạn chuyển hóa porphyrin di truyền và rối loạn chuyển hóa porphyria cutanea tarda có các biểu hiện trên da giống nhau.
Porphyria cutanea tarda có tính chất gia đình hoặc lẻ tẻ. Nó thường được thúc đẩy bởi rượu, viêm gan C hoặc yếu tố kích thích (thuốc tránh thai). Nó cũng liên quan chặt chẽ với bệnh hemochromatosis di truyền. Con đường sinh tổng hợp heme cần phải chuyển đổi uroporphyrinogen thành coproporphyrinogen bởi enzyme uroporphyrinogen decarboxylase. Khi không có enzym này, uroporphyrin tích tụ và tạo ra porphyria cutanea tarda. Phương pháp điều trị được lựa chọn là phẫu thuật cắt tĩnh mạch hoặc thuốc chống sốt rét và những thuốc này được sử dụng thận trọng với liều lượng thấp.