Bệnh truyền nhiễm
Bệnh nấm cryptococcosis: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Bài viết Bệnh nấm cryptococcosis: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
- Để chẩn đoán được cần có bằng chứng về vi sinh, nồng độ kháng thể trong huyết tương, và mô bệnh học.
- Điều trị tùy thuộc vào tình trạng miễn dịch và mức độ nghiêm trọng của bệnh. Đối với bệnh ở mức độ không có triệu chứng, nhẹ đến trung bình và không ảnh hưởng đến hệ thần kinh trung ương (CNS), điều trị bậc một là fluconazole đường uống. Đối với bệnh nặng và ảnh hưởng đến hệ thần kinh trung ương (CNS), khuyến cáo điều trị tấn công với amphotericin-B cộng với flucytosine, và duy trì bằng fluconazole.
- Thường nhiễm trùng nguyên phát ở phổi, lan tỏa ngoài phổi ảnh hưởng đến màng não, và hiếm gặp hơn là ảnh hưởng đến da, xương, tuyến tiền liệt, và các cơ quan khác.
- Viêm não – màng não có thể đe dọa tính mạng, đặc biệt ở bệnh nhân bị ức chế miễn dịch.
- Nấm cryptococcosis không được phát hiện và điều trị có thể gây tử vong, đặc biệt là ở bệnh nhân bị ức chế miễn dịch.
- Điều trị dự phòng ban đầu với itraconazole hoặc fluconazole có hiệu quả giảm tỷ lệ mắc mới bệnh nấm cryptococcus ở người lớn nhiễm HIV (CD4 <100 tế bào/microlit), nhưng không có tác dụng rõ ràng đối với tỷ lệ tử vong chung.
Định nghĩa
Bệnh nấm cryptococcosis là nhiễm trùng nấm cơ hội do loài Cryptococcus gây ra. Cryptococcus neoformans var. grubii và Cryptococcus neoformans gây bệnh và tử vong, đặc biệt là ở các nhóm bệnh nhân bị ức chế miễn dịch, ví dụ như bệnh nhân HIV. Đôi khi những người không có vấn đề rõ ràng với hệ miễn dịch vẫn nhiễm nấm cryptococcosis, đặc biệt là nấm Cryptococcus var. gattii.
Dịch tễ học
Cryptococcus neoformans là một loài nấm có ở khắp nơi trên thế giới. Loài này thường gắn liền với phân chim (đặc biệt là bồ câu) và đã được phân lập từ ruột gỗ của nhiều loài cây.[1] [2] [4]Cryptococcus neoformans var. grubii (kiểu huyết thanh loại A) là dạng phổ biến nhất, chiếm >95% số ca bệnh nấm cryptococcosis.[1]Cryptococcus neoformans var. neoformans (kiểu huyết thanh D) gây bệnh ở các nước châu Âu (như Đan Mạch, Đức, Ý, Pháp và Thụy Sĩ), Úc-Á Châu và Hoa Kỳ. Cryptococcus var. gattii (kiểu huyết thanh B và C) xuất hiện chủ yếu ở các khu vực nhiệt đới và cận nhiệt đới (như Úc, Papua New Guinea, Đông Nam Á, Trung Phi và Nam Mỹ) là nơi có cây bạch đàn. Tuy nhiên, Cryptococcus var. gattii đã được xác định là nguyên nhân gây bệnh trong một đợt bùng phát tại Đảo Vancouver, Canada.[5] [6]
Việc tiếp xúc với loài Cryptococcus là khá phổ biến, và có bằng chứng rằng hầu hết mọi người đã tiếp xúc với loại nấm này trước 5 tuổi.[7] Tỷ lệ mắc mới hàng năm của bệnh nấm cryptococcosis trên bệnh nhân HIV âm tính là từ 0,2 đến 0,9 trên 100.000, tùy vào khu vực địa lý được nghiên cứu.[8] Nhiễm HIV liên quan đến >80% các ca bệnh nấm cryptococcosis trên toàn thế giới. Ở các nước phát triển, điều trị ARV đã làm giảm tỷ lệ mắc mới nấm cryptococcosis, do đó giờ đây hầu hết các ca bệnh mới đều là ở bệnh nhân mới được chẩn đoán nhiễm HIV.[9] [10] [11] Ngoài ra, bệnh nhân có số lượng tế bào CD4 <100 tế bào/microlit thường có nguy cơ cao hơn.[11] Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ cho biết mỗi năm trên toàn thế giới, có gần 220.000 ca bệnh viêm màng não do cryptococcus mắc mới và 181.000 ca tử vong, tỷ lệ tử vong cao nhất ở vùng châu Phi cận Sahara.[12] Trong số các bệnh nhân HIV dương tính và HIV âm tính, tỉ lệ nhiễm nấm cryptococcosis ởi nam giới cao hơn.[9] [13] Bệnh nấm cryptococcosis rất hiếm gặp ở trẻ em, ngay cả ở trẻ em bị AIDS.
các bệnh nhân bị suy giảm miễn dịch, phần lớn các trường hợp nhiễm trùng là do Cryptococcus neoformans, trong khi đó Cryptococcus var. gattii phổ biến hơn ở bệnh nhân HIV âm tính.[1] [4] [5] [6] [14] Bệnh nấm cryptococcosis là bệnh nhiễm nấm xâm lấn phổ biến thứ ba (8%) ở bệnh nhân ghép tạng đặc.[1] [4] [15] [16]
Bệnh căn học
Nhiễm nấm cryptococcosis là một loại nhiễm trùng do nấm Cryptococcus gây ra, và có ở khắp nơi trong môi trường. Trong số 30 loài thuộc chi Cryptococcus, hầu hết bệnh cảnh lâm sàng đều giống Cryptococcus neoformans var. grubii (kiểu huyết thanh A), Cryptococcus neoformans var. neoformans (kiểu huyết thanh D), và Cryptococcus var. gattii (kiểu huyết thanh B và C).[17]Cryptococcus neoformans var. neoformans (kiểu huyết thanh D) gây bệnh ở các nước châu Âu (như Đan Mạch, Đức, Ý, Pháp và Thụy Sĩ), Úc-Á Châu và Hoa Kỳ. Cryptococcus var. gattii (kiểu huyết thanh B và C) xuất hiện chủ yếu ở các khu vực nhiệt đới và cận nhiệt đới (như Úc, Papua New Guinea, Đông Nam Á, Trung Phi và Nam Mỹ) là nơi có cây bạch đàn. Cryptococcus neoformans kiểu huyết thanh A và D liên quan đến phân chim, đặc biệt là bồ câu.[2] Bồ câu có thể mang nấm trên mỏ, lông vũ và chân, qua đó góp phần phân bố các chủng này trên toàn thế giới. Cryptococcus neoformans cũng đã được phân lập từ ruột gỗ của nhiều loài cây.[4]
Ở các bệnh nhân bị suy giảm miễn dịch, phần lớn các trường hợp nhiễm trùng là do Cryptococcus neoformans, trong khi đó Cryptococcus var. gattii phổ biến ở bệnh nhân có sức đề kháng bình thường.[1] [4] [5] [6] [14]Cryptococcus neoformans có thể gây nhiễm trùng ở nhiều loài động vật thuần hóa và hoang dã.[18] Cryptococcus không phải neoformans trước đây được coi là hoại sinh và hiếm khi được ghi nhận gây bệnh ở người, nhưng ở bệnh nhân bị suy giảm miễn dịch qua trung gian tế bào, tỷ lệ mắc mới đã tăng lên, với Cryptococcus laurentii và Cryptococcus albidus gây ra 80% số ca bệnh.[19] Các triệu chứng của nhiễm trùng Cryptococcus var. gattii bắt đầu 2 đến 11 tháng sau phơi nhiễm. Chưa rõ giai đoạn ủ bệnh đối với Cryptococcus neoformans, do nó có thể gây ra viêm phổi không có triệu chứng. Nhiễm nấm cryptococcosis phổi có triệu chứng nặng đã được quan sát thấy ở bệnh nhân có sức đề kháng bình thường bị nhiễm Cryptococcus var. gattii.[14] [17] Bệnh nhân nhiễm Cryptococcus var. gattii thường có các khối viêm trong hệ thần kinh trung ương và phổi và cũng có các dấu hiệu thần kinh, và có thể cần phải phẫu thuật hoặc điều trị thuốc kháng nấm kéo dài.[20] Mặc dù thường xuyên tiếp xúc với Cryptococcus, nhưng việc phát triển bệnh có triệu chứng thường đòi hỏi có sự ức chế miễn dịch. Ghép tạng, sử dụng corticosteroid hoặc các loại thuốc ức chế miễn dịch và kháng thể đơn dòng (ví dụ như alemtuzumab và infliximab), giảm số lượng tế bào CD4 vô căn, lupus ban đỏ hệ thống, đái tháo đường và bệnh máu ác tính đều có thể dẫn đến sự ức chế miễn dịch và cho phép tái kích hoạt nhiễm trùng crypưtococcus.[1]
Bệnh nhân suy giảm miễn dịch qua trung gian tế bào có nguy cơ mắc bệnh nấm cryptococcosis cao hơn, đặc biệt là ở bệnh nhân có số lượng tế bào CD4 <100 tế bào/microlit.[11] Nhiễm HIV liên quan đến >80% các ca bệnh nấm cryptococcosis trên toàn thế giới.[1] [8] [9] [10] [21] Điều trị kháng virut retrovirut (ART) có liên quan đến giảm tỷ lệ mắc mới nấm cryptococcosis,[11] trong khi đó, ở các nước không kiểm soát được sự lây nhiễm HIV và hạn chế tiếp cận với ART như ở châu Phi và châu Á, tỷ lệ mắc mới và tử vong do bệnh nấm cryptococcosis là rất cao.[9]
Sinh lý bệnh học
Hầu hết các ca nhiễm trùng nấm cryptococcus bắt đầu từ phổi. Các tế bào nấm men khô hay bào tử nấm (<5-10 micromet) được hít vào và tích tụ ở các phế nang.[1] [2] Nấm men được đại thực bào phế nang xử lý, quá trình này tiết ra cytokine và chemokine để thu hút các tế bào viêm khác. Phản ứng tế bào T hỗ trợ (Th1) trong đó có cytokine (ví dụ TNF alpha, interferon-gamma, interleukin-2) liên quan đến sự phát triển viêm u hạt. Các nguồn nhiễm trùng khác bao gồm từ đường tiêu hóa, nhiễm trực tiếp vào mô từ chấn thương và cấy ghép phải mô bị nhiễm trùng. Sau khi nấm thâm nhập vào cơ thể, nó có thể gây bệnh cấp tính hay nhiễm trùng tiềm ẩn, tùy thuộc vào tình trạng miễn dịch của vật chủ và độc lực của chủng nấm. Cryptococcus neoformans và Cryptococcus var. gattii có xu thế xâm lấn hệ thần kinh trung ương và gây ra viêm não – màng não đe dọa tính mạng. Hình thành vỏ, sinh sắc tố melanin, và khả năng sinh trưởng tốt ở 37°C (98,6°F) là các yếu tố độc lực chính của các loài Cryptococcus.
Đáp ứng miễn dịch qua trung gian tế bào là rất quan trọng để bảo vệ vật chủ và gây ra tình trạng viêm u hạt. Nhiễm trùng tiềm ẩn – nấm men ở trạng thái bất hoạt trong nhiều năm khu trú ở hạch bạch huyết hoặc rốn phổi ở những người không có triệu chứng – có thể được tái kích hoạt khi sức đề kháng của tế bào bị ức chế.
Ở các bệnh nhân bị ức chế miễn dịch, sự lan tỏa qua đường máu có thể xảy ra ở nhiều cơ quan, bao gồm hệ thần kinh trung ương, da, tuyến tiền liệt, mắt, xương, đường tiết niệu và máu.[1] Biểu hiện lâm sàng phổ biến thứ ba của nấm cryptococcosis là nhiễm ngoài da do nhiễm trực tiếp hoặc nhiễm thứ phát từ đường máu, đặc biệt là ở bệnh nhân bị suy giảm miễn dịch.
Ngăn ngừa sơ cấp
Điều trị dự phòng ban đầu với itraconazole hay fluconazole có thể hiệu quả ở bệnh nhân HIV dương tính với với số lượng CD4 <100 tế bào/microlit. Tuy nhiên, biện pháp này không thường được sử dụng bởi tần suất mắc bệnh do nấm cryptococcus không cao, không có lợi ích cho khả năng sống, tương tác thuốc, khả năng kháng thuốc kháng nấm và chi phí.[11] Tuy nhiên, fluconazole được cho là an toàn và hiệu quả như một biện pháp điều trị dự phòng ban đầu, cả trước và trong giai đoạn đầu của quá trình điều trị ART Ở bệnh nhân âm tính với kháng nguyên cryptococcal polysaccharide (CRAG) khi sàng lọc, điều trị dự phòng với fluconazole đã ngăn ngừa bệnh do nấm cryptococcus trong khi đợi (và trong các tuần đầu của) điều trị ART, đặc biệt là ở bệnh nhân có số lượng CD4 <100 tế bào/microlit.[27] Điều trị ARV vẫn là biện pháp phòng ngừa tốt nhất đối với Cryptococcus neoformans ở những bệnh nhân nhiễm HIV.[4] [9] [13] Không có khuyến cáo chính thức nào đối với việc phòng ngừa nhiễm Cryptococcus var. gattii.
Khám sàng lọc
Sàng lọc ở bệnh nhân suy giảm miễn dịch
Ở các bệnh nhân HIV dương tính không có triệu chứng, cần nghiên cứu thêm việc sử dụng xét nghiệm kháng nguyên huyết thanh cryptococcal polysaccharide (sCRAG) để sàng lọc trước khi bắt đầu điều trị ART nhằm hỗ trợ chẩn đoán sớm, đặc biệt ở các nước lưu hành dịch cao đối với bệnh nấm cryptococcosis và HIV. Cân nhắc xét nghiệm thường quy cho bệnh nấm cryptococcosis trước khi bắt đầu điều trị ART cho bệnh nhân nhiễm HIV mới được chẩn đoán với số lượng tế bào CD4 ≤100 tế bào/microlit và đặc biệt là bệnh nhân có số lượng CD4 ≤50 tế bào/microlit.[11]
Ngăn ngừa thứ cấp
Điều trị dự phòng thứ cấp bệnh nấm cryptococcosis bao gồm điều trị duy trì lâu dài với fluconazole như lựa chọn đầu tiên để ngăn tái phát bệnh.[11] [27] Có thể ngưng fluconazole ở bệnh nhân đáp ứng với điều trị kháng retrovirus (ART) (tức là số lượng tế bào CD4 ≥100 tế bào/microlit, tải lượng vi-rút dưới ngưỡng khi điều trị ART >3 tháng, điều trị duy trì tối thiểu 1 năm chống nấm azole sau khi điều trị thành công bệnh nấm cryptococcosis).[11] Cần bắt đầu điều trị duy trì lại nếu số lượng CD4 giảm xuống <100 tế bào/microlit.[11]
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 54 tuổi, HIV dương tính, có số lượng tế bào CD4: 100 tế bào/microlit đến khám với triệu chứng 1 tuần nay bệnh nhân cảm thấy không khỏe với sốt, khó chịu, đau đầu và thay đổi hành vi ngày càng kỳ lạ. Chụp x- quang ngực (CXR) không có gì đặc biệt. Tìm thấy nấm Cryptococcus dương tính trong dịch rửa phế quản-phế nang, và kháng nguyên huyết thanh cryptococcal polysaccharide (sCRAG) dương tính. Phát hiện một khối tổn thương trên CT và MRI sọ não, chọc dò dịch não tủy dương tính khi soi mực tàu. Áp lực dịch não tủy mở là 25 cm H2O.
Tiền sử ca bệnh #2
Một bệnh nhân nam 33 tuổi không có triệu chứng, chưa từng hút thuốc, chụp Xquang ngực sau khi bị chấn thương ngực nhẹ. Xquang ngực thấy tổn thương ở màng phổi thùy dưới bên phải Sinh thiết chọc hút bằng kim nhỏ ở chỗ tổn thương mọc nấm Cryptococcus neoformans var. grubii. sCRAG cho kết quả âm tính.
Các bài trình bày khác
Ảnh hưởng đến hệ thần kinh trung ương và đường hô hấp là thường gặp nhất.[1] [2] Ở vật chủ có sức đề kháng bình thường, bệnh nấm cryptococcosis thường không có triệu chứng với chỉ có phim chụp XQuang bất thường và có thể tự khỏi. Tuy nhiên, cũng có thể phát bệnh nặng hơn.[3] Bệnh nhân suy giảm miễn dịch có thể bị viêm màng não hoặc viêm não – màng não. Đặc điểm lâm sàng của những bệnh nhân này bao gồm sốt, đau đầu, thay đổi tình trạng tâm thần, có dấu hiệu màng não, liệt dây thần kinh sọ não và hôn mê. Biểu hiện bệnh nấm cryptococcosis phổi nằm từ nhiễm khuẩn không có triệu chứng đến viêm phổi nặng và hội chứng suy hô hấp cấp tính. Bệnh nấm cryptococcosis phổi cấp tính có biểu hiện khó thở, ho, sốt và đau ngực do viêm màng phổi.[2] [4] Ở bệnh nhân bị ức chế miễn dịch, có thể lan tỏa sang nhiều cơ quan khác nhau, bao gồm da, tuyến tiền liệt, mắt, xương, đường tiết niệu và máu. Nhiễm khuẩn da có thể biểu hiện tổn thương giống u mềm lây (đặc biệt là ở bệnh nhân HIV dương tính), u hạt, mảng và viêm mô liên kết. Bệnh nấm cryptococcosis tuyến tiền liệt thường không có triệu chứng và có thể là ổ chứa tái phát. Nhiễm khuẩn mắt thường có biểu hiện xuất huyết võng mạc và xuất huyết quanh đĩa thị. Nhiễm trùng xương và khớp có biểu hiện tổn thương tiêu xương hay viêm khớp. Đã có báo cáo về viêm phúc mạc, viêm nội tâm mạc do nấm cryptococcuria[1]
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán dựa vào phân lập nấm cùng với biểu hiện lâm sàng và/hoặc chẩn đoán hình ảnh điển hình.
Con đường chính của nhiễm nấm là hít phải các bào tử nấm, dẫn đến tổn thương phổi với lan tỏa toàn thân sau đó. Ở các bệnh nhân bị ức chế miễn dịch, sự lan tỏa qua đường máu có thể xảy ra với nhiều cơ quan, bao gồm hệ thần kinh trung ương và màng não, da, tuyến tiền liệt, mắt, xương, đường tiết niệu và máu.[1] Nhiễm trùng ngoài phổi, đặc biệt là nếu kèm với tổn thương thần kinh trung ương, luôn đặt bệnh nhân trong tình trạng đe dọa tính mạng, đặc biệt là ở bệnh nhân suy giảm miễn dịch, ngay cả khi không có dấu hiệu lâm sàng cụ thể nào của nhiễm trùng lan tỏa.
Biểu hiện lâm sàng
Biểu hiện lâm sàng của bệnh nấm cryptococcosis từ không có triệu chứng đến viêm phổi đe dọa tính mạng và khác nhau ở bệnh nhân nhiễm và không nhiễm HIV.[1] [2]
Các biểu hiện
- Bệnh nhân bị bệnh nấm cryptococcosis phổi cấp tính có biểu hiện sốt, ho ra đờm, khó thở, đau ngực, giảm cân và mệt mỏi. Bệnh nhân cũng có thể bị suy hô hấp cấp tính.
- Biểu hiện tổn thương hệ thần kinh trung ương gồm: đau đầu, sốt, bệnh lý thần kinh sọ não, thay đổi ý thức, lơ mơ, có dấu hiệu màng não và hôn mê là, và có thể kéo dài vài ngày hay nhiều tháng. Luôn có thái độ nghi ngờ cao đối với bệnh nhân nhiễm HIV và suy giảm miễn dịch, ngay cả khi họ chỉ bị đau đầu, do biểu hiện khởi phát bán cấp và không cụ thể của viêm não – màng não ở những bệnh nhân này.
- Bệnh nấm cryptococcosis liên quan đến HIV có đặc điểm là tổn thương ở chủ yếu hệ thần kinh trung ương và ngoài phổi, và biểu hiện với lượng vi nấm cao.[1] Bệnh cũng liên quan đến giảm phản ứng viêm tại điểm nhiễm trùng.[1]
- Ở bệnh nhân HIV dương tính, các triệu chứng thường xuất hiện trong 1 đến 2 tuần. Bệnh nhân không nhiễm HIV có các triệu chứng trong thời gian lâu hơn, thường là vài tháng, trước khi được chẩn đoán.
Do bệnh có triệu chứng thường hình thành ở bệnh nhân bị suy giảm miễn dịch và những người đồng nhiễm bệnh nặng, cần khai thác tiền sử y khoa và thuốc.
- Nhiễm HIV, ghép tạng, giảm tế bảo lympho CD4 vô căn, lupus ban đỏ hệ thống, đái tháo đường, bệnh máu ác tính và thuốc ức chế miễn dịch như corticosteroid hay các kháng thể đơn dòng (ví dụ như alemtuzumab và infliximab) đều có tái kích hoạt bệnh cryptococcus.[1]
Khám lâm sàng
Biểu hiện của tràn dịch màng phổi, thâm nhiễm phế nang và thâm nhiễm mô kẽ lan tỏa hay tổn thương nội mạc có thể có gõ đục vừa, giảm rì rào phế nang và tiếng ran ở bên bị ảnh hưởng.
Dấu hiệu màng não gồm cứng gáy, sợ ánh sáng và nôn mửa thấy ở một phần tư đến một phần ba bệnh nhân HIV dương tính bị viêm não – màng não.[1] [2] [4] [28] Có thể liệt dây thần kinh sọ não.
Phù gai thị là dấu hiệu của tăng áp lực nội sọ – có thể là kết quả của viêm màng não, u não do nấm hay não úng thủy. Triệu chứng này này xảy ra ở gần 50% số bệnh nhân HIV hoặc không bị viêm màng não do nấm cryptococcus, và làm cho điều trị thêm phức tạp, dẫn đến mất thị lực hoặc thính lực.[28] Viêm não – màng não do nấm cryptococcus có thể có các dấu hiệu và triệu chứng về mắt, bao gồm cả phù gai thị.
Các biểu hiện phổ biến nhất về mắt bao gồm xuất huyết võng mạc và quanh đĩa thị, và các tổn thương võng mạc khác, và tất cả các điều này đều có thể dẫn đến mất thị lực.[1]
Biểu hiện lâm sàng phổ biến thứ ba của nấm cryptococcosis là nhiễm ngoài da do nhiễm trực tiếp hoặc nhiễm thứ phát từ đường máu, đặc biệt là ở bệnh nhân bị suy giảm miễn dịch. Các tổn thương da thường gặp ở bệnh nhân HIV dương tính là tổn thương giống u mềm lây và tổn thương dạng mụn trứng cá. Đã ghi nhận ban xuất huyết, mụn nước, nốt, áp-xe, loét, u hạt, xoang chảy dịch và viêm mô liên kết.[1]
Kháng nguyên vỏ cryptococcal polysaccharide (CRAG) và nuôi cấy
Soi trực tiếp nấm Cryptococcus trong chất dịch cơ thể cùng với xét nghiệm tế bào học, mô bệnh học của mô nhiễm bệnh, huyết thanh và nuôi cấy là cần thiết để chẩn đoán bệnh nấm cryptococcosis và nên được thực hiện ở tất cả bệnh nhân.
CRAG
- Xét nghiệm phát hiện kháng nguyên trực tiếp bằng ngưng kết latex (các hạt latex phủ kháng nguyên vỏ polyclonal cryptococcal), được thực hiện trên mẫu máu, dịch não tủy (CSF), hay chất dịch cơ thể như dịch màng phổi và dịch rửa phế quản-phế nang.
- Độ nhạy và độ đặc hiệu tương ứng là 93% đến 100% và 93% đến 98%. Kết quả dương tính giả có tỷ lệ lên đến 0,4% do sự hiện diện của yếu tố dạng thấp hoặc nhiễm trùng Trichosporon beigelii, Stomatococcus mucilaginosus, Capnocytophaga canimorsus hay Klebsiella pneumoniae. Kết quả âm tính giả là do số lượng nấm thấp.
- CRAG huyết thanh (sCRAG) dương tính ở >99% bệnh nhân HIV dương tính bị viêm màng não do nấm cryptococcus, thường ở chuẩn độ >1:2048, mặc dù bệnh nặng cũng có thể có chuẩn độ thấp hơn. Nếu chỉ nhiễm nấm cryptococcosis phổi, sCRAG thường âm tính. Kết quả dương tính có thể bệnh đã lan tỏa. Không nên dùng hiệu giá của sCRAG để hướng dẫn điều trị, vì sự thay đổi để loại trừ của CRAG vẫn chưa rõ ràng.[1]
- Tăng hiệu giá CRAG trong dịch não tủy trong quá trình điều trị thuốc ức chế có liên quan đến tái phát ở bệnh nhân HIV dương tính bị viêm màng não do nấm cryptococcus.[1] Có tương quan giữa chuẩn độ kháng nguyên dịch não tủy ban đầu và lượng men ở hệ thần kinh trung ương trong các nuôi cấy định lượng.[1] [2] [4] Sự hiện diện của CRAG trong dịch màng phổi có thể có ích khi các mẫu nuôi cấy có kết quả âm tính.[29]
- Xét nghiệm CRAG nhanh (LFA) là một xét nghiệm chẩn đoán nhanh tại nơi chăm sóc cho kết quả sau 10 phút. Xét nghiệm này có độ nhạy chẩn đoán tốt hơn một chút so với xét nghiệm ngưng kết latex CRAG, và ít bị dương tính giả hơn. Có thể xét nghiệm huyết tương, huyết thanh, máu toàn phần hay dịch não tủy. Xét nghiệm này mới được dùng vào năm 2011.[30]
Nuôi cấy
- Cryptococcus neoformans và Cryptococcus var. gattii có thể được phát triển từ các mẫu sinh học, và có thể quan sát các khuẩn lạc trên các phiến thạch rắn sau 48 đến 72 giờ ủ ở 30°C (86°F) đến 35°C (95°F) trong điều kiện hiếu khí.[1] Các mẫu lấy từ bệnh nhân đã được điều trị thuốc kháng nấm toàn thân thì có thể cần nhiều thời gian hơn để tạo các khuẩn lạc có thể nhìn thấy.
- Nuôi cấy máu cho kết quả dương tính ở >95% các ca bệnh viêm não – màng não liên quan đến AIDS. Nuôi cấy dịch não tủy cho kết quả âm tính ở bệnh nhân bị viêm màng não do nấm cryptococcus có thể do số lượng tế bào nấm thấp. Dịch phế quản và nước tiểu có thể bị nhiễm nhiều vi sinh vật làm ẩn đi sự tăng trưởng của cryptococcus, đặc biệt là ở bệnh nhân AIDS. Xoa bóp tuyến tiền liệt có thể cải thiện việc phát hiện nấm khi nuôi cấy nước tiểu.
- Mặc dù loài Cryptococcus không được coi là hệ vi sinh vật hô hấp bình thường ở người, đôi khi nó có thể cư trú ở đường hô hấp của bệnh nhân bị bệnh phổi, và nuôi cấy đờm có thể cho kết quả dương tính. Ở bệnh nhân suy giảm miễn dịch, tất cả các chủng phân lập phải được chú ý, do chúng có khả năng lan tỏa bệnh.
Kháng thể HIV
Vì viêm màng não hoặc loan tỏa toàn thân do nấm cryptococcus thường xuất hiện ở bệnh nhân HIV dương tính, nên xét nghiệm tìm kháng thể HIV ở bệnh nhân chưa xác định tình trạng nhiễm HIV mà có biểu hiện viêm màng não do nấm cryptococcus hoặc bệnh toàn thân.
Chụp Xquang và CT ngực
Cần chụp ở tất cả bệnh nhân. Các đặc điểm Xquang của nấm cryptococcosis phổi thay đổi nhiều tùy theo tình trạng miễn dịch của bệnh nhân, gồm các nốt, đông đặc, tạo hang, thâm nhiễm thùy, hạch rốn phổi, hạch trung thất, tràn dịch màng phổi và xẹp phổi. Chụp CT ngực giúp xác định chi tiết hơn hình ảnh Xquang và có thể được chỉ định ở tất cả bệnh nhân, đặc biệt là bệnh nhân suy giảm miễn dịch nghi nhiễm nấm cryptococcosis phổi. Bệnh nhân có sức đề kháng bình thường có những nốt rải rác, còn bệnh nhân suy giảm miễn dịch thường thấy thâm nhiễm phế nang và thâm nhiễm mô kẽ, tạo hang, bệnh màng phổi, và xẹp phổi.[1] [4] [31] [32] [Fig-1] [Fig-2] [Fig-3] [Fig-4]
Chẩn đoán hình ảnh thần kinh
Do nguy cơ cao nhiễm trùng hệ thần kinh trung ương có thể đe dọa tính mạng, cần thực hiện MRI hoặc CT não ở tất cả các bệnh nhân, ngay cả khi không có các dấu hiệu lâm sàng cụ thể, đặc biệt là ở những bệnh nhân bị ức chế miễn dịch. MRI não phát hiện nhiều tổn thương do nấm cryptococcosis hơn so với CT.[33] [34]
Các đặc điểm về hình ảnh gồm đơn hay đa ổ khối tổn thương ở u nấm, u hạt không có hiệu ứng khối đáng kể, nang (nang giả gelatin), não úng thủy, giãn khoang Virchow-Robin và tăng nốt vỏ não. Cryptococcus var. gattii có xu thế gây bệnh ở nhu mô não hơn là màng não, dẫn đến u nấm não (với biểu hiện tổn thương khu trú đơn hoặc đa ổ) hay não úng thủy.[1]
Chọc dò tủy sống
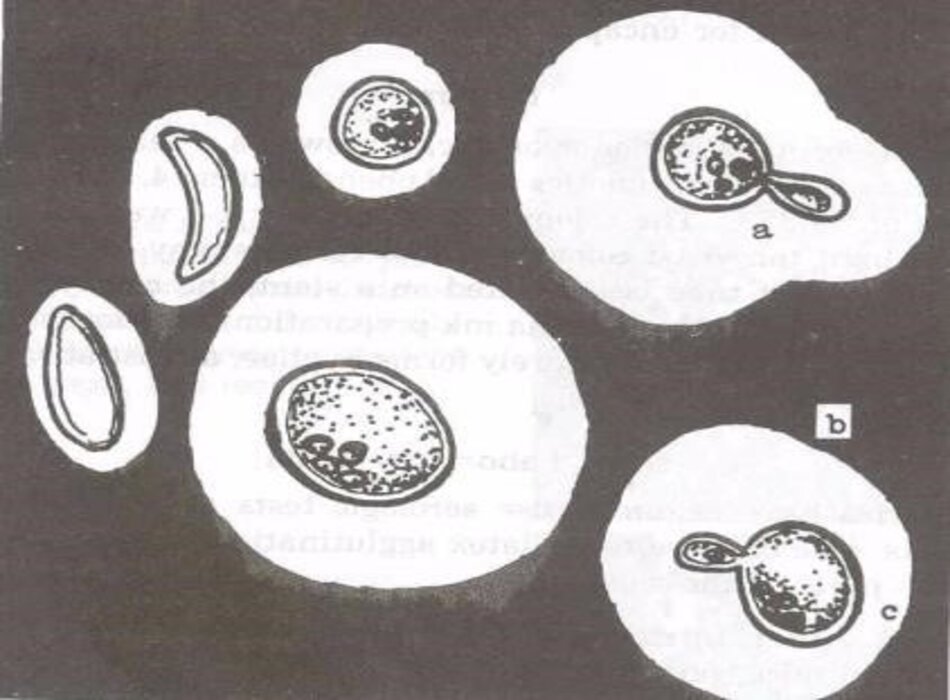
Đo áp lực dịch não tủy mở và soi trực tiếp dịch não tủy tìm sự hiện diện của nấm men dạng nang bằng mực Ấn Độ là một xét nghiệm chẩn đoán có chi phí thấp và nhanh để phát hiện viêm màng não do nấm cryptococcus.[1] [2] [4] Tuy nhiên, nhiều phòng thí nghiệm không còn thực hiện xét nghiệm mực Ấn Độ.
Để xác định các tổn thương khối có thể có trong chống chỉ định chọc dịch não tủy, nên chụp CT hay MRI sọ não trước khi chọc dịch não tủy ở bệnh nhân có các dấu hiệu thần kinh khu trú hay phù gai thị .[1] [2]
Không nhất thiết chọc dịch não tủy để loại trừ tổn thương thần kinh trung ương ở bệnh nhân nhiễm nấm cryptococcosis phổi không triệu chứng có sức đề kháng bình thường và CRAG huyết thanh âm tính. Nên chọc dịch não tủy ở bệnh nhân bị suy giảm miễn dịch bất kể triệu chứng ra sao và cần làm xét nghiệm dịch não tủy với CRAG để loại trừ đồng nhiễm.
Tăng áp lực nội sọ, được định nghĩa là áp lực dịch não tủy mở > 20 cm H2O, đo khi bệnh nhân ở vị trí nằm nghiêng, xảy ra ở gần 50% bệnh nhân bị viêm màng não do cryptococcus và liên quan đến đáp ứng lâm sàng kém hơn.[28] Ở những bệnh nhân áp lực dịch não tủy mở ban đầu bình thường (≤20 cm H2O), cần chọc lại dịch não tủy 2 tuần sau khi bắt đầu điều trị để loại trừ tăng áp lực và đánh giá kết quả nuôi cấy.
Soi trực tiếp dưới kính hiển vi với nhuộm mực Ấn Độ cho phép phát hiện men trong dịch não tủy khi có hơn 10^3 đến 10^4 men/mL, và cho thấy men kết nang ở 60% đến 80% các ca bệnh.[11] Ở các ca viêm màng não do nấm cryptococcus không liên quan đến HIV, độ nhạy là 30% đến 50%, trong khi đó ở các ca viêm màng não do nấm cryptococcus có liên quan đến HIV, độ nhạy lên đến 80%. Ly tâm mẫu dịch não tủy có thể cải thiện độ nhạy. Sau khi điều trị kháng nấm phù hợp, tế bào nấm men chết có thể lưu lại trong dịch não tủy và dẫn đến dương tính giả mặc dù kết quả nuôi cấy âm tính. Các hạt cầu myelin, giọt chất béo, ly giải tế bào lympho và ly giải tế bào mô cũng có thể gây ra kết quả dương tính giả.[1] Sự hữu ích của soi trực tiếp dịch não tủy trong điều trị viêm màng não do nấm cryptococcus là hạn chế.
Soi phế quản
Xét nghiệm CRAG và nuôi cấy mẫu dịch rửa phế quản-phế nang có thể cho kết quả dương tính ở bệnh nấm cryptococcosis phổi.[4]
Xét nghiệm CRAG ở các mẫu rửa phế quản-phế nang rất hiệu quả trong chẩn đoán viêm phổi do nấm cryptococcus với chuẩn độ >1:8, độ nhạy 100% và độ đặc hiệu 98%.[4]
Sinh thiết
Xét nghiệm mô bệnh học phổi, da, tủy xương, não hay mô tuyến tiền liệt để phát hiện lan tỏa toàn thân. Mẫu bệnh phẩm chọc hút kim nhỏ (FNA) từ hạch bạch huyết và tuyến thượng thận có thể được dùng để nghiên cứu tế bào học. Để chẩn đoán bệnh nấm cryptococcosis phổi, có thể thực hiện chọc hút kim nhỏ (FNA) qua da xuyên thành ngực các khối u phổi hay tổn thương thâm nhiễm, dưới hướng dẫn siêu âm hay CT. Các mẫu bệnh phẩm khác để xét nghiệm tế bào học bao gồm dịch rửa phế quản-phế nang, ly tâm dịch não tủy, dịch thủy tinh và tinh dịch.[1] [2] [4]
Các yếu tố nguy cơ
Mạnh
Nhiễm HIV
- Bệnh nhân suy giảm miễn dịch qua trung gian tế bào có nguy cơ mắc bệnh nấm cryptococcosis cao hơn, đặc biệt là ở bệnh nhân có số lượng tế bào CD4 <100 tế bào/microlit.[11] Nhiễm HIV liên quan đến >80% các ca bệnh nấm cryptococcosis trên toàn thế giới.[1] [8] [9] [10] [21] Điều trị kháng virut retrovirut (ART) có liên quan đến giảm tỷ lệ mắc mới nấm cryptococcosis,[11] trong khi đó, ở các nước không kiểm soát được sự lây nhiễm HIV và hạn chế tiếp cận với ART như ở châu Phi và châu Á, tỷ lệ mắc mới và tử vong do bệnh nấm cryptococcosis là rất cao.[9]
- Bệnh nấm cryptococcosis liên quan đến HIV có đặc điểm là tổn thương ở chủ yếu hệ thần kinh trung ương và ngoài phổi, và biểu hiện với lượng vi nấm cao.[1] Bệnh cũng liên quan đến giảm phản ứng viêm tại điểm nhiễm trùng.[1]
Sự ức chế miễn dịch
- Mặc dù thường xuyên tiếp xúc với Cryptococcus, nhưng việc phát triển bệnh có triệu chứng thường đòi hỏi có sự ức chế miễn dịch. Ghép tạng, sử dụng corticosteroid hoặc các loại thuốc ức chế miễn dịch và kháng thể đơn dòng (ví dụ như alemtuzumab và infliximab), giảm số lượng tế bào CD4 vô căn, lupus ban đỏ hệ thống, đái tháo đường và bệnh máu ác tính đều có thể dẫn đến sự ức chế miễn dịch và cho phép tái kích hoạt nhiễm trùng crypưtococcus.[1]
- Ở các bệnh nhân bị ức chế miễn dịch, sự lan tỏa qua đường máu có thể xảy ra ở nhiều cơ quan, bao gồm hệ thần kinh trung ương, da, tuyến tiền liệt, mắt, xương, đường tiết niệu và máu.[1] Trong số bệnh nhân cấy ghép nội tạng, có từ 53% đến 72% các ca bệnh do cryptococcus đã lan tỏa hoặc ảnh hưởng đến hệ thần kinh trung ương. Điều trị tích cực ở giai đoạn đầu có thể ngăn ngừa việc loại bỏ cơ quan đã cấy ghép.[15] [16] [22] [23]
- Trong một đợt bùng phát Cryptococcus var. gattii gần đây, mặc dù có ít bệnh nhân bị ức chế miễn dịch quá mức, có tỷ lệ đáng kể bệnh nhân đã từng tiếp xúc với corticosteroid trước đây.[4] [14] [17]
Biểu hiện đồng thời và hút thuốc lá
Trong một đợt bùng phát Cryptococcus var. gattii gần đây, mặc dù có ít bệnh nhân bị ức chế miễn dịch quá mức, có tỷ lệ đáng kể bệnh nhân có hút thuốc, có bệnh phổi tiềm ẩn hay có tiền sử ung thư.[4] [14] [17]
Yếu
Phơi nhiễm với Cryptococcus
- Các hoạt động ngoài trời, phơi nhiễm với phân chim và khu vực trồng bạch đàn có thể là nơi truyền nhiễm nấm.[1] [5] [14]
- Kiểu huyết thanh A và D của Cryptococcus neoformans có liên quan đến phân chim, đặc biệt là bồ câu.[1] [2] Bồ câu có thể mang nấm trên mỏ, lông vũ và chân, qua đó góp phần phân bố các chủng này trên toàn thế giới. Cryptococcus neoformans cũng đã được phân lập từ ruột gỗ của nhiều loài cây.[4]
- Bằng chứng đây là một yếu tố nguy cơ lơn gây nhiễm trùng cho người là thấp.
Nam giới
- Trong số các bệnh nhân HIV dương tính và HIV âm tính, tỉ lệ nhiễm nấm cryptococcosis ở nam giới cao hơn.[9] [13]
Giai đoạn mang thai và giai đoạn sau sinh
- Đã có mô tả về viêm màng não do nấm cryptococcus, tổn thương hệ thần kinh trung ương, tổn thương dạng nốt phổi và/hoặc thâm nhiễm, nhiễm trùng mô mềm và nhiễm trùng xương khớp trong thai kỳ và giai đoạn sau sinh. Điều này đã được cho là có liên quan đến đảo ngược tế bào T hỗ trợ (Th2 và Th1) trong giai đoạn sau sinh.[1] [24] [25] [26]
- Cũng đã có các báo cáo ca bệnh lây truyền cryptococcosis từ mẹ sang con. Hội chứng viêm phục hồi miễn dịch (IRIS) có thể diễn ra ở phụ nữ trong giai đoạn sau sinh.[24]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ nhiễm cryptococcus bao gồm nhiễm HIV, ức chế miễn dịch và các đồng nhiễm khác (ví dụ như đái tháo đường, bệnh phổi mạn tính).
Các triệu chứng thể tạng (thường gặp)
- Bệnh nấm cryptococcosis phổi cấp tính có biểu hiện sốt, ho ra đờm, khó thở, đau ngực, giảm cân và mệt mỏi.
- Ảnh hưởng đến thần kinh trung ương có thể gây lơ mơ và sốt.
Khó thở (thường gặp)
- Bệnh nấm cryptococcosis phổi cấp tính có biểu hiện sốt, ho ra đờm, khó thở, đau ngực, giảm cân và mệt mỏi.
Ho có đờm (thường gặp)
- Bệnh nấm cryptococcosis phổi cấp tính có biểu hiện sốt, ho ra đờm, khó thở, đau ngực, giảm cân và mệt mỏi.
gõ đục (thường gặp) - Biểu hiện của tràn dịch màng phổi, thâm nhiễm phế nang và thâm nhiễm mô kẽ lan tỏa hay tổn thương nội mạc có thể có gõ đục vừa, giảm rì rào phế nang và tiếng ran ở bên bị ảnh hưởng.
Giảm thông khí (thường gặp)
Biểu hiện của tràn dịch màng phổi, thâm nhiễm phế nang và thâm nhiễm mô kẽ lan tỏa hay tổn thương nội mạc có thể có gõ đục vừa, giảm rì rào phế nang và tiếng ran ở bên bị ảnh hưởng.
Ran nổ (thường gặp)
- Biểu hiện của tràn dịch màng phổi, thâm nhiễm phế nang và thâm nhiễm mô kẽ lan tỏa hay tổn thương nội mạc có thể có gõ đục vừa, giảm rì rào phế nang và tiếng ran ở bên bị ảnh hưởng.
Đau đầu (thường gặp)
- Biểu hiện của ảnh hưởng đến thần kinh trung ương gồm đau đầu, sốt, thay đổi thần kinh sọ não, thay đổi ý thức, lơ mơ, hội chứng màng não và hôn mê, và có thể kéo dài vài ngày hay nhiều tháng.
- Do biểu hiện khởi phát bán cấp và không cụ thể của viêm não – màng não ở những bệnh nhân này, cần duy trì nguy cơ cao đối với bệnh nhân nhiễm HIV và suy giảm miễn dịch, ngay cả khi họ chỉ đau đầu.
Thay đổi ý thức (thường gặp)
- Biểu hiện của ảnh hưởng đến thần kinh trung ương gồm đau đầu, sốt, thay đổi thần kinh sọ não, thay đổi ý thức, lơ mơ, hội chứng màng não và hôn mê, và có thể kéo dài vài ngày hay nhiều tháng.
Hội chứng màng não (thường gặp)
- Biểu hiện của ảnh hưởng đến thần kinh trung ương gồm đau đầu, sốt, thay đổi thần kinh sọ não, thay đổi ý thức, lơ mơ, hội chứng màng não và hôn mê, và có thể kéo dài vài ngày hay nhiều tháng.
- Cứng gáy, sợ ánh sáng và nôn mửa gặp ở một phần tư đến một phần ba bệnh nhân HIV dương tính bị viêm não – màng não.[1] [2] [4] [28]
Phù gai thị (thường gặp)
Phù gai thị là dấu hiệu của tăng áp suất nội sọ, có thể do viêm màng não, u nấm não hay não úng thủy. Xảy ra ở gần 50% số bệnh nhân HIV âm tính và dương tính bị viêm màng não do nấm cryptococcus và làm cho điều trị trở nên phức tạp thêm, dẫn đến mất thị lực hoặc thính lực.[28]
Tổn thương da (thường gặp)
- Biểu hiện lâm sàng phổ biến thứ ba của nấm cryptococcosis là nhiễm ngoài da do nhiễm trực tiếp hoặc nhiễm thứ phát từ đường máu, đặc biệt là ở bệnh nhân bị suy giảm miễn dịch.
- Các tổn thương da thường gặp ở bệnh nhân dương tính với HIV là tổn thương giống u mềm lây và tổn thương dạng mụn trứng cá. Đã ghi nhận ban xuất huyết, mụn nước, nốt, áp-xe, loét, u hạt, xoang chảy dịch và viêm mô liên kết.[1]
Hôn mê (không thường gặp)
- Biểu hiện của ảnh hưởng đến thần kinh trung ương gồm đau đầu, sốt, thay đổi thần kinh sọ não, thay đổi ý thức, lơ mơ, hội chứng màng não và hôn mê, và có thể kéo dài vài ngày hay nhiều tháng.
Các yếu tố chẩn đoán khác
Đau ngực (thường gặp)
- Bệnh nấm cryptococcosis phổi cấp tính có biểu hiện sốt, ho ra đờm, khó thở, đau ngực, giảm cân và mệt mỏi.
Bệnh lý thần kinh sọ não (không thường gặp)
- Biểu hiện của ảnh hưởng đến thần kinh trung ương gồm đau đầu, sốt, thay đổi thần kinh sọ não, thay đổi ý thức, lơ mơ, hội chứng màng não và hôn mê, và có thể kéo dài vài ngày hay nhiều tháng.
Biểu hiện ở mắt (không thường gặp)
- Viêm não – màng não do nấm cryptococcus có thể có các dấu hiệu và triệu chứng về mắt, bao gồm cả phù gai thị.
- Các biểu hiện phổ biến nhất về mắt bao gồm xuất huyết võng mạc, quanh đĩa thị và các tổn thương võng mạc khác, tất cả các tổn thương này đều có thể dẫn đến mất thị lực.[1]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
Xét nghiệm kháng nguyên cryptococcus
|
Dương tính |
Kháng nguyên
|
Dương tính |
CRAG dịch não tủy
|
Dương tính |
CRAG dịch màng phổi
|
Dương tính |
Nuôi cấy
|
Sự phát triển của loài Cryptococcus |
Kháng thể HIV
|
Dương tính hoặc âm tính |
CXR
|
Các nốt, đông đặc, tạo hang, thâm nhiễm thùy phổi, hạch rốn phổi, hạch trung thất to, tràn dịch màng phổi và xẹp phổi |
Chọc dò tủy sống
|
Tăng áp lực dịch não tủy mở |
Soi kính hiển vi dịch não tuỷ
|
Sự hiện diện của nấm men dạng nang; glucose: bình thường hoặc hơi thấp (glucose dịch não tủy bình thường tương đương 60% đến 70% nồng độ trong máu [tức là 2,5-4,4 mmol/L {45-80 mg/ dL}]); protein: bình thường hoặc hơi cao (2,7-11,1 mmol/L [50-200 mg/dL], tổng protein dịch não tủy bình thường là 0,8-3,3 mmol/L [15-60 mg/dL] ở người lớn) |
Số lượng bạch cầu (tế bào/microlit)
|
10-200 tế bào/microlit; tế bào lympho (bình thường: 0-5 tế bào/microlit; tế bào lympho) |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
Chụp CT ngực
|
Các nốt, đông đặc, tạo hang, thâm nhiễm thùy phổi, hạch rốn phổi, hạch trung thất to, tràn dịch màng phổi và xẹp phổi |
MRI não
|
Một hay nhiều khối tổn thương khi trú trong u nấm, u hạt không có hiệu ứng khối, nang (nang giả gelatin), não úng thủy, giãn khoang Virchow- Robin và tăng nốt vỏ não |
Chụp CT não
|
Một hay nhiều khối tổn thương khi trú trong u nấm, u hạt không có hiệu ứng khối, nang (nang giả gelatin), não úng thủy, giãn khoang Virchow- Robin và tăng nốt vỏ não |
Soi phế quản
|
CRAG dương tính, mọc Cryptococcus khi nuôi cấy |
Sinh thiết
|
Sự hiện diện loài Cryptococcus |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Lao phổi |
|
|
| Khối u thần kinh trung ương nguyên phát hoặc di căn |
|
|
| Các biểu hiện ở da của tình trạng nhiễm trùng toàn thân |
|
|
| Nhiễm trùng cơ hội |
|
|
Cách tiếp cận điều trị từng bước
Lựa chọn điều trị tùy vào cơ quan bị tổn thương và tình trạng miễn dịch của vật chủ, cũng như mức độ nghiêm trọng của bệnh. Việc xác định mức độ nghiêm trọng của bệnh dựa trên phán đoán lâm sàng. Ở bệnh nhân có sức đề kháng bình thường với bệnh phổi được đơn độc, có thể chỉ cần theo dõi kỹ, trong khi ở bệnh nhân bị suy giảm miễn dịch và HIV dương tính cần phải điều trị, ngay cả khi không có triệu chứng.[37] [39] [40]
Điều trị viêm não – màng não và các nhiễm trùng nặng khác thường bắt đầu bằng amphotericin-B, có hoặc không có flucytosine.[11] Amphotericin-B deoxycholate là dạng bào chế được ưu tiên, nhưng hiện khuyến cáo dạng bào chế lipid hóa của amphotericin-B do có hiệu lực đối với bệnh nấm cryptococcosis lan tỏa, đặc biệt là ở bệnh nhân bị, hoặc có nguy cơ bị, rối loạn chức năng thận về mặt lâm sàng.[11] [41] Việc bổ sung flucytosine với amphotericin-B trong thời gian điều trị cấp tính có thể dẫn đến loại bỏ nấm cryptococcosis trong dịch não tủy nhanh hơn. Điều trị duy trì bằng Fluconazole ở bệnh nhân nhiễm HIV bị viêm não-màng não do cryptococcus và cũng có thể được sử dụng cho bệnh nhân bị các dạng nhiễm trùng nhẹ hơn không ảnh hưởng đến thần kinh trung ương.[11] [42] [43]
Tránh dùng thuốc khánh nấm nhóm -azole trong ba tháng đầu thai kỳ do có nguy cơ gây quái thai, và chỉ nên dùng trong thai kỳ nếu lợi ích vượt quá rủi ro.[11] [44] Không nên cho con bú nếu đang dùng thuốc chống nấm azole để điều trị ở giai đoạn sau sinh. Hầu hết các ca bệnh nấm cryptococcosis trong thai kỳ được báo cáo trong y văn đã được điều trị bằng amphotericin-B, và cho kết quả tốt ở cả người mẹ và trẻ nhũ nhi. Một số ca bệnh còn sử dụng thêm 5-flucytosine.[25]
Âm tính với HIV: có sức đề kháng bình thường với bệnh phổi hay ngoài phổi không kèm tổn thương thần kinh trung ương mức độ nhẹ-trung bình, hay không có triệu chứng với nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh CNS)
Một số nghiên cứu đã được thực hiện để đánh giá các kết quả ở các bệnh nhân HIV âm tính bị nhiễm nấm cryptococcosis phổi và các dạng ngoài hệ thần kinh trung ương khác, điều trị đặc hiệu và thời gian điều trị tối ưu vẫn chưa ràng ở các bệnh nhân này.[39] Bệnh nhân có thể có kết quả nuôi cấy phổi hoặc kháng nguyên huyết thanh cryptococcal polysaccharide (sCRAG) dương tính.[37]
Điều trị kháng nấm
- Fluconazole là thuốc điều trị kháng nấm đầu tay ở các bệnh nhân này.[37] Thời gian điều trị dựa trên tình trạng đáp ứng nhưng thường là 6 đến 12 tháng đối với bệnh nhân có triệu chứng và 3 đến 6 tháng đối với bệnh nhân không có triệu chứng. Cần theo dõi sát điều trị fluconazole cho các bệnh nhân bị nhiễm bệnh, và khuyến cáo nên theo dõi trong 1 năm vì bệnh nấm cryptococcosis phổi có thể lan tỏa.[37] Nếu không dùng fluconazole, có thể cho dùng itraconazole trong 6 đến 12 tháng, và nếu chống chỉ định điều trị -azole (ví dụ: mang thai), thì khuyến cáo nên dùng amphotericin-B.[39] Luôn cân nhắc độc tính của amphotericin-B.[39] Có thể sử dụng amphotericin-B lipid hóa thay thế cho amphotericin-B deoxycholate ở bệnh nhân bị bệnh thận.[11] Dùng amphotericin-B truyền tĩnh mạch chậm.
- Fluconazole thường được dung nạp tốt. Phản ứng bất lợi phổ biến nhất là buồn nôn, đau bụng và phát ban trên da. Mặc dù đã có ghi nhận Cryptococcus neoformans kháng fluconazole, nhưng hiện tượng này là hiếm gặp ở một số nước, như Hoa Kỳ,[45] và không khuyến cáo làm kháng nấm đồ thường xuyên trừ khi thất bại khi điều trị hoặc bệnh tái phát.[11] [39] [42]
Khuyến cáo điều trị fluconazole lâu hơn 6 tháng đối với bệnh nhân đã được ghi nhận là nhiễm Cryptococcus var. gattii, bởi C neoformans giảm nhạy cảm nhẹ với fluconazole.[37]
Bệnh nhân HIV âm tính: suy giảm miễn dịch, hoặc bệnh phổi nặng hay bệnh ngoài phổi nhưng ngoài hệ thần kinh trung ương, bệnh thần kinh trung ương
Cần điều trị cho bệnh nhân suy giảm miễn dịch, hoặc bệnh phổi nặng hay bệnh ngoài phổi nhưng ngoài hệ thần kinh trung ương như đối với bệnh nhân HIV âm tính có bệnh thần kinh trung ương, do rủi ro tiến triển bệnh lan tỏa hoặc nhiễm trùng thần kinh trung ương.[39] [46] Việc giảm liều prednisolone (hay thuốc tương đương) đến 10 mg/ngày ở bệnh nhân điều trị corticosteroid dài hạn có thể cải thiện bằng liệu pháp kháng nấm.[39]
Điều trị tấn công kháng nấm
- Lựa chọn đầu tiên ở bệnh nhân có chức năng thận bình thường là amphotericin-B cộng với flucytosine trong 2 tuần sau đó fluconazole hay itraconazole trong 8 tuần tiếp theo nếu nuôi cấy CSF âm tính ở thời điểm 2 tuần.[37] [39] [43] Có thể sử dụng amphotericin-B deoxycholate và dạng bào chế lipid hóa của amphotericin-B cho điều trị tấn công, nhưng ưu tiên dùng dạng lipid hóa đối với bệnh nhân bị, hay có nguy cơ bị, rối loạn chức năng thận về mặt lâm sàng.[11] [41] Dùng amphotericin-B truyền tĩnh mạch chậm.
- Cần theo dõi chức năng thận thường xuyên ở bệnh nhân điều trị amphotericin-B và flucytosine kéo dài (>2 tuần), và điều chỉnh liều hợp lý (tốt nhất là thông qua theo dõi nồng độ flucytosine huyết thanh đo 2 giờ sau dùng thuốc sau khi đã cho dùng 3 đến 5 liều với mức tối ưu là 25-100 mg/mL) để ngăn ức chế tủy xương và gây độc đường tiêu hóa. Nếu không đo được nồng độ flucytosine, có thể thực hiện công thức máu thường
xuyên (ít nhất hai lần mỗi tuần) để phát hiện thiếu máu Cần theo dõi độc với gan và độc với đường tiêu hóa ở những bệnh nhân đang điều trị flucytosine.[11] [39] - Tổn thương thận gồm tăng creatinine huyết thanh, giảm kali máu, giảm magie máu, và nhiễm toan ống thận, cũng như ảnh hưởng đến huyết học là thiếu máu và giảm tiểu cầu, có thể xuất hiện với amphotericin-B. Các tác dụng bất lợi về nhiễm độc khác bao gồm buồn nôn, nôn mửa, ớn lạnh, sốt và rét run.[1] [39] Cần theo dõi cẩn thận điện giải đồ máu, chức năng thận và chức năng tủy xương. Truyền trước 500-1000 mL dung dịch nước muối sinh lý làm giảm nguy cơ gây độc thận, và điều trị trước paracetamol, diphenhydramin hoặc hydrocortisone khoảng 30 phút trước khi truyền amphotericin-B có thể làm giảm các phản ứng bất lợi liên quan đến truyền dịch.[11] [47] Tuy nhiên, các biện pháp này không có nhiều bằng chứng hỗ trợ. Có thể phòng ngừa và điều trị rét run liên quan đến amphotericin-B bằng pethidine trong quá trình truyền dịch.[11]
- Một số chuyên gia ủng hộ chọc dịch não tủy lại sau 2 tuần điều trị đầu tiên để đánh giá sạch nấm trong dịch não tủy. Bệnh nhân có kết quả nuôi cấy dịch não tủy dương tính sau 2 tuần điều trị, ngay cả khi có cải thiện lâm sàng, đều có nguy cơ tái phát trong tương lai; vì vậy cần tiếp tục dùng amphotericin B cộng với flucytosine cho đến khi kết quả nuôi cấy dịch não tủy âm tính.[11] [37] [39]
- Tùy vào khả năng dung nạp của bệnh nhân cũng như khả năng có thể, phác đồ điều trị tấn công thứ hai là amphotericin-B cộng với flucytosine trong 6 đến 10 tuần (hầu hết bệnh nhân có sức đề kháng bình thường sẽ được điều trị thành công bằng liệu pháp kết hợp 6 tuần);[39] đơn trị liệu amphotericin-B trong 6 đến 10 tuần; hay amphotericin-B lipid hóa trong 6 đến 10 tuần, có hay không có 2 tuần dùng flucytosine. Các điều trị kết hợp khác trong điều trị tấn công bao gồm amphotericin-B và fluconazole trong 6 đến 10 tuần, hoặc fluconazole và flucytosine trong 6 đến 10 tuần, nhưng các cách này không được ưu tiên bằng amphotericin-B cộng với flucytosine.[11]
Điều trị kháng nấm duy trì
- Nên tiếp tục fluconazole cho đến khi đủ 1 năm điều trị. Bệnh nhân bị ức chế miễn dịch, như người được ghép tạng đặc, có thể điều trị kéo dài.[39]
- Vì thuốc kháng nấm azole không dùng trong ba tháng đầu thai kỳ do có nguy cơ gây quái thai, và chỉ nên dùng trong thai kỳ nếu các lợi ích vượt quá các rủi ro,[11] không nên bắt đầu điều trị duy trì với fluconazole cho đến khi sinh xong.[44] [48] Không nên cho con bú nếu đang dùng thuốc kháng nấm azole để điều trị ở giai đoạn sau sinh.
HIV dương tính: bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc không có triệu chứng và nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương)
Cần điều trị cho tất cả bệnh nhân dương tính với HIV, kể cả bệnh nhân không có triệu chứng, do rủi ro tiến triển toàn thân hay nhiễm trùng hệ thần kinh trung ương cao.[39] [40] [46] Bệnh nhân có thể có kết quả nuôi cấy phổi hoặc sCRAG dương tính.[37] Đối với bệnh nhân có triệu chứng từ nhẹ đến trung bình có thâm nhiễm phổi khu trú, và những người có sCRAG dương tính, thì nên điều trị bằng thuốc kháng nấm cộng với ART.[11] Tất cả bệnh nhân cần phải lấy mẫu dịch não tủy để loại trừ khả năng bị bệnh hệ thần kinh trung ương.
Điều trị kháng nấm
- Fluconazole là điều trị đầu tay ở các bệnh nhân này. Thời gian điều trị là 12 tháng.[11] Có thể ngưng fluconazole tùy thuộc vào phản ứng với điều trị ART (tức là số lượng tế bào CD4 ≥100 tế bào/microlit, tải lượng vi-rút dưới ngưỡng khi điều trị ART >3 tháng, điều trị duy trì tối thiểu 1 năm bằng thuốc chống nấm azole sau khi điều trị thành công nấm cryptococcosis).[11] Nếu không thể dùng fluconazole, có thể dùng itraconazole.[37] [39] Có thể điều trị theo phác đồ 10 tuần fluconazole cộng với flucytosine, mặc dù độc tính làm hạn chế sử dụng phác đồ này.[39] Nếu điều trị azole bị chống chỉ định (ví dụ như khi mang thai), khuyến cáo dùng amphotericin-B có hoặc không có flucytosine.
Điều trị kháng retrovirus (ART)
- Bắt đầu (hoặc tiếp tục) ART theo hướng dẫn mới nhất ở địa phương. Tốt nhất bệnh nhân phải được một bác sĩ lâm sàng có kinh nghiệm điều trị nhiễm HIV điều chỉnh biện pháp điều trị riêng.
HIV dương tính: bệnh phổi nặng hoặc bệnh ngoài phổi ngoài hệ thần kinh trung ương, hay bệnh hệ thần kinh trung ương
Điều trị tấn công kháng nấm
- Lựa chọn đầu tiên trong điều trị tấn công ở bệnh nhân có chức năng thận bình thường là amphotericin-B cộng với flucytosine trong 2 tuần sau đó là fluconazole 8 tuần nếu nuôi cấy dịch não tủy âm tính ở thời điểm 2 tuần, và sau đó là điều trị duy trì.[11] [37] [39] [43] [49] Có thể sử dụng amphotericin-B deoxycholate và dạng bào chế lipid hóa của amphotericin-B cho điều trị tấn công, khuyến cáo dùng dạng bào chế lipid hóa đối với bệnh nhân bị, hay có nguy cơ bị, rối loạn chức năng thận về mặt lâm sàng.[11] [41] Dùng amphotericin-B dưới dạng truyền tĩnh mạch chậm. Flucytosine là một yếu tố dự đoán độc lập mạnh mẽ của việc diệt sạch nấm trong
- Dịch não tủy ở tuần thứ 2 ở cả bệnh nhân HIV dương tính và tất cả các bệnh nhân nói chung.[13] [42] Không sử dụng flucytosine trong trường hợp có giảm tiểu cầu hoặc bạch cầu trung tính.[37] Nếu không thể dùng flucytosine, có thể dùng fluconazole.[50]
- Cần theo dõi chức năng thận thường xuyên ở bệnh nhân điều trị amphotericin-B và flucytosine kéo dài (>2 tuần), và điều chỉnh liều hợp lý (tốt nhất là thông qua theo dõi nồng độ flucytosine huyết thanh đo 2 giờ sau dùng thuốc sau khi đã cho dùng 3 đến 5 liều với mức tối ưu là 25-100 mg/mL) để ngăn ức chế tủy xương và gây độc đường tiêu hóa. Nếu không đo được nồng độ flucytosine, có thể thực hiện công thức máu thường xuyên (ít nhất hai lần mỗi tuần) để phát hiện thiếu tế bào máu. Cần theo dõi độc với gan và độc với đường tiêu hóa ở những bệnh nhân đang điều trị flucytosine.[11]
- Tổn thương thận gồm tăng creatinine huyết thanh, giảm kali máu, giảm magie máu, và nhiễm toan ống thận, cũng như thiếu máu và giảm tiểu cầu, có thể xuất hiện với amphotericin-B. Các tác dụng bất lợi về nhiễm độc khác bao gồm buồn nôn, nôn mửa, ớn lạnh, sốt và rét run.[1] [39] Cần theo dõi cẩn thận điện giải đồ máu, chức năng thận và chức năng tủy xương. Truyền trước 500-1000 mL dung dịch nước muối sinh lý làm giảm nguy cơ gây độc thận, và điều trị trước paracetamol, diphenhydramin hoặc hydrocortisone khoảng 30 phút trước khi truyền amphotericin-B có thể làm giảm các phản ứng bất lợi liên quan đến truyền dịch.[11] [47] Tuy nhiên, các biện pháp này không có nhiều bằng chứng hỗ trợ. Có thể phòng ngừa và điều trị rét run liên quan đến amphotericin-B bằng pethidine trong quá trình truyền dịch.[11]
- Cần tăng 50% các liều fluconazole ở bệnh nhân đang điều trị đồng thời với rifampicin.
- Một số chuyên gia ủng hộ chọc dịch não tủy lại sau 2 tuần điều trị đầu tiên để đánh giá sạch nấm trong dịch não tủy. Bệnh nhân có kết quả nuôi cấy dịch não tủy dương tính sau 2 tuần điều trị, ngay cả khi có cải thiện lâm sàng, đều có nguy cơ tái phát trong tương lai; vì vậy cần tiếp tục dùng amphotericin B cộng với flucytosine cho đến khi kết quả nuôi cấy dịch não tủy âm tính.[11] [39]
- Tùy vào khả năng dung nạp của bệnh nhân cũng như khả năng sẵn có, phác đồ điều trị tấn công thứ hai là amphotericin-B cộng với flucytosine trong 6 đến 10 tuần; đơn trị liệu amphotericin-B trong 6 đến 10 tuần; hay amphotericin-B lipid hóa trong 6 đến 10 tuần, có hay không có 2 tuần dùng flucytosine; hoặc đơn trị liệu fluconazole trong 10 đến 12 tuần. Các điều trị kết hợp khác trong điều trị tấn công bao gồm amphotericin-B và fluconazole trong 6 đến 10 tuần, hoặc fluconazole và flucytosine trong 6 đến 10 tuần, nhưng các cách này không được ưu tiên bằng amphotericin-B cộng với flucytosine.[11] Ngoài ra, độc tố làm hạn chế sử dụng điều trị bằng fluconazole cộng với flucytosine.[39] Nếu không thể dùng fluconazole, có thể thay thế bằng itraconazole.[39]
- Cần lưu ý là fluconazole có tác dụng kém hơn rất nhiều so với amphotericin-B ở bệnh viêm màng não do cryptococcus liên quan đến HIV và có liên quan đến tỷ lệ tử vong cao hơn 30% ở tuần thứ 10.[51]
Điều trị kháng retrovirus (ART)
- Bắt đầu (hoặc tiếp tục) ART theo hướng dẫn mới nhất ở địa phương. Tốt nhất bệnh nhân phải được một bác sĩ lâm sàng có kinh nghiệm điều trị nhiễm HIV điều chỉnh biện pháp điều trị riêng.
Điều trị kháng nấm duy trì
- Sau khi điều trị tấn công và củng cố thành công (có cải thiện về lâm sàng và nuôi cấy dịch não tủy âm tính sau khi chọc lại dịch não tủy), có thể tiếp tục điều trị kháng nấm duy trì trong ít nhất 1 năm. Phác đồ đầu tay điều trị duy trì là dùng Fluconazole.[11]
- Có thể ngưng điều trị duy trì thuốc kháng nấm nếu số lượng tế bào CD4 là ≥100 tế bào/microlit, tải lượng vi- rút dưới ngưỡng khi điều trị ART > 3 tháng, với bệnh nhân điều trị tối thiểu 1 năm thuốc kháng nấm azole sau khi điều trị thành công nấm cryptococcosis. Cần bắt đầu lại điều trị duy trì nếu số lượng CD4 giảm xuống < 100 tế bào/microlit.[11]
- Tùy thuộc vào khả năng dung nạp của bệnh nhân và khả năng sẵn có, có thể dùng itraconazole là điều trị duy trì thứ hai, nhưng thuốc này kém hơn fluconazole. Các tiêu chí để xác định thời gian điều trị và điều trị duy trì itraconazole cũng giống như với fluconazole. Có ít bằng chứng về sử dụng các loại triazole khác (ví dụ như voriconazole, posaconazole), và vai trò của chúng trong điều trị bệnh nấm cryptococcosis vẫn chưa được làm rõ. Tuy nhiên, cần sử dụng voriconazole một cách cẩn trọng với các loại thuốc ức chế protease HIV và efavirenz.[11]
Điều trị tăng áp lực nội sọ (ICP)
Tăng ICP, được định nghĩa là áp suất mở > 20 cm H2O, đo được với bệnh nhân ở vị trí nằm nghiêng, xảy ra ở gần 50% bệnh nhân bị viêm màng não do cryptococcus và liên quan đến đáp ứng lâm sàng kém hơn.[28] [39]
Áp suất mở nền bình thường (≤20 cm H2O)
Một số chuyên gia ủng hộ chọc dịch não tủy lại sau 2 tuần điều trị đầu tiên để đánh giá sạch nấm trong dịch não tủy. Bệnh nhân với kết quả nuôi cấy dịch não tủy dương tính sau 2 tuần điều trị, ngay cả khi lâm sàng có cải thiện, có nguy cơ tái phát trong tương lai.[11]
Không khuyến cáo theo dõi sCRAG hay dịch não tủy. Nếu xảy ra các triệu chứng mới hoặc có phát hiện lâm sàng mới, khuyến cáo chọc lại dịch não tủy và đo áp suất dịch não tủy mở và nuôi cấy dịch não tủy.[11]
Áp suất mở nền tăng cao (>20 cm H2O)
Cần hạ áp lực nội sọ ở tất cả bệnh nhân bị lú lẫn, thị lực mờ, phù gai thị, giật rung chi dưới hay các dấu hiệu thần kinh khác của tăng ICP.[11] Can thiệp chính để giảm ICP là dẫn lưu dịch não tủy qua da sau khi chụp sọ não để loại trừ tổn thương khối choán chỗ.[13] [23] [37] Cần dẫn lưu tủy sống đủ để đạt được áp suất đóng ≤20 cm H2O hay 50% của áp suất mở ban đầu. Bệnh nhân ban đầu cần được chọc dịch não tủy hàng ngày để duy trì áp suất mở ổn định trong khoảng bình thường, và để cải thiện các triệu chứng.
Nếu ICP tăng hay các dấu hiệu và triệu chứng của phù não vẫn còn sau khi chọc lại dịch não tủy, cần cân nhắc dẫn lưu tủy sống hoặc đặt shunt não thất-ổ bụng.[11] [39]
Không khuyến cáo sử dụng corticosteroid để điều trị tăng ICP ở bệnh nhân HIV dương tính.[11] Ở bệnh nhân HIV âm tính, do các bằng chứng về lợi ích chưa rõ ràng, cũng không nên sử dụng corticosteroid. Acetazolamide, thuốc lợi tiểu, và mannitol vẫn chưa được chứng tỏ là có lợi và không được khuyến cáo.[11] [37]
Điều trị thất bại và tổn thương dai dẳng
Điều trị thất bại được là thiếu cải thiện lâm sàng sau 2 tuần trị liệu (bao gồm điều trị tăng ICP, nuôi cấy cho kết quả dương tính liên tiếp) hay tái phát sau khi có đáp ứng lâm sàng ban đầu (tái phát các triệu chứng và nuôi cấy dịch não tủy dương tính sau ≥4 tuần điều trị).[11] Hầu hết các thất bại lâm sàng là do điều trị tấn công không đủ, phản ứng giữa các loại thuốc hay xuất hiện IRIS.[11] Hiếm gặp Cryptococcus neoformansKháng fluconazole;[45] do đó, xét nghiệm kháng nấm đồ không khuyến cáo thực hiện thường xuyên trong điều trị ban đầu. Tuy nhiên, trong các ca bệnh tái phát, thường thấy đề kháng với fluconazole.[52] Nên làm kháng nấm đồ nếu phân lập được cryptococcus trong trường hợp bệnh dai dẳng hay tái phát. Các chủng có MIC fluconazole ≥16 microgram/mL có thể được coi là kháng thuốc.[11] Điều trị thất bại với điều trị ban đầu bằng fluconazole cần được đổi sang amphotericin-B, có hoặc không có flucytosine, cho đến khi đạt được đáp ứng lâm sàng. Điều trị ban đầu bằng dạng bào chế amphotericin-B nào thì nên tiếp tục điều trị này cho đến khi có đáp ứng lâm sàng. Dạng bào chế amphotericin-B lipid hóa được dung nạp tốt hơn và có hiệu quả hơn so với dạng bào chế deoxycholate, và nên cân nhắc khi điều trị ban đầu với các phác đồ khác không thành công.[11] Liều cao fluconazole cùng với flucytosine cũng có thể có ích.[11] Trong các ca bệnh kháng trị không đáp ứng với fluconazole và itraconazole, có thể cân nhắc voriconazole hoặc posaconazole.[37] Không khuyến cáo echinocandin vì chúng không có tác dụng chống lại Cryptococcus.
Cân nhắc phẫu thuật đối với bệnh nhân bị tổn thương phổi, xương hay hệ thần kinh trung ương dai dẳng hoặc kháng trị.[37] [39]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Tiếp diễn (tóm tắt) |
| Nhóm bệnh nhân | Tx line | Điều trị |
| Có sức đề kháng bình thường: bệnh phổi nhẹ đến vừa, bệnh ngoài phổi không (1 cơ quan, không phải hệ thần kinh trung ương), hoặc không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương) | 1 | Điều trị kháng nấm |
| Có sức đề kháng bình thường: bệnh phổi nhẹ đến vừa, bệnh ngoài phổi không (1 cơ quan, không phải hệ thần kinh trung ương), hoặc không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương) | 2 | Đổi sang amphotericin-B ± flucytosine, hoặc fluconazole + flucytosine |
| Có sức đề kháng bình thường: bệnh phổi nhẹ đến vừa, bệnh ngoài phổi không (1 cơ quan, không phải hệ thần kinh trung ương), hoặc không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương) | Bổ sung | Phẫu thuật |
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | 1 | Điều trị kháng nấm tấn công |
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Thêm | Điều trị kháng nấm duy trì |
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Bổ sung | Dẫn lưu tủy sống |
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Bổ sung | Phẫu thuật |
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | 1 | Điều trị kháng nấm |
| Bệnh phổinhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Thêm | Điều trị kháng retrovirus (ART) |
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | 2 | Đổi sang amphotericin-B ± flucytosine, hoặc fluconazole + flucytosine |
| Bệnh phổinhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Thêm | Điều trị kháng retrovirus (ART) |
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Bổ sung | Phẫu thuật |
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | 1 | Điều trị kháng nấm tấn công |
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Thêm | Điều trị kháng retrovirus (ART) |
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Thêm | Điều trị kháng nấm duy trì |
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Bổ sung | Dẫn lưu tủy sống |
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Bổ sung | Phẫu thuật |
Các lựa chọn điều trị
| Tiếp diễn ( tóm tắt ) |
| Nhóm bệnh nhân | Tx line | Điều trị |
| Có sức đề kháng bình thường: bệnh phổi nhẹ đến vừa, bệnh ngoài phổi không (1 cơ quan, không phải hệ thần kinh trung ương), hoặc không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương) | 1 | Điều trị kháng nấm
Có thể dùng itraconazole trong 6 đến 12 tháng, và nếu chống chỉ định điều trị azole (ví dụ như khi mang thai), thì khuyến cáo nên dùng amphotericin-B.[39] Luôn cân nhắc độc tính của amphotericin-B.[39] Có thể sử dụng amphotericin-B lipid hóa thay thế cho amphotericin-B deoxycholate ở bệnh nhân bị bệnh thận.[11] Dùng amphotericin-B truyền tĩnh mạch chậm.
Các lựa chọn sơ cấp HOẶC Các lựa chọn thứ cấp HOẶC Các lựa chọn cấp ba HOẶC Các lựa chọn cấp ba
HOẶC Các lựa chọn cấp ba
|
| Có sức đề kháng bình thường: bệnh phổi nhẹ đến vừa, bệnh ngoài phổi không (1 cơ quan, không phải hệ thần kinh trung ương), hoặc không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương) | Đổi sang amphotericin-B ± flucytosine, hoặc fluconazole + flucytosine
Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
|
|
| Có sức đề kháng bình thường: bệnh phổi nhẹ đến vừa, bệnh ngoài phổi không (1 cơ quan, không phải hệ thần kinh trung ương), hoặc không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải bệnh hệ thần kinh trung ương) | Bổ sung | HOẶC
Các lựa chọn thứ cấp
-và-
Phẫu thuật
|
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Điều trị kháng nấm tấn công
Các lựa chọn sơ cấp
-hoặc-
-hoặc-
–VÀ–
–VÀ–
-hoặc-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC
HOẶC -và-
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn cấp ba
và-
|
|
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Thêm | Điều trị kháng nấm duy trì
Các lựa chọn sơ cấp
|
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Bổ sung | Dẫn lưu tủy sống
|
| Suy giảm miễn dịch, hoặc bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh thần kinh trung ương | Bổ sung | Phẫu thuật
|
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Điều trị kháng nấm
Các lựa chọn sơ cấp
HOẶC Các lựa chọn thứ cấp Itraconazole: 400 mg/ngày, uống, chia thành 1-2 liều HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
|
|
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Thêm | Điều trị kháng retrovirus (ART)
|
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | 2 | Đổi sang amphotericin-B ± flucytosine, hoặc fluconazole + flucytosine
Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
|
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Thêm | Điều trị kháng retrovirus (ART) Bắt đầu (hoặc tiếp tục) ART theo hướng dẫn mới nhất ở địa phương. Tốt nhất bệnh nhân phải được một bác sĩ lâm sàng có kinh nghiệm điều trị nhiễm HIV điều chỉnh biện pháp điều trị riêng. |
| Bệnh phổinhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Đổi sang amphotericin-B ± flucytosine, hoặc fluconazole + flucytosine
Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn sơ cấp
HOẶC Các lựa chọn sơ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
|
|
| Bệnh phổi nhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Thêm | Điều trị kháng retrovirus (ART)
|
| Bệnh phổinhẹ đến trung bình hay bệnh ngoài phổi (một cơ quan, không phải hệ thần kinh trung ương), hay không có triệu chứng nhưng nuôi cấy huyết thanh hay phổi dương tính (không phải hệ thần kinh trung ương) | Bổ sung | Phẫu thuật
|
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | 1 | Điều trị kháng nấm tấn công
Các lựa chọn sơ cấp
-hoặc-
-hoặc-
–VÀ–
–VÀ–
-hoặc-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
HOẶC Các lựa chọn thứ cấp
HOẶC Các lựa chọn thứ cấp
-và-
|
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Thêm | Điều trị kháng retrovirus (ART) Bắt đầu (hoặc tiếp tục) ART theo hướng dẫn mới nhất ở địa phương. Tốt nhất bệnh nhân phải được một bác sĩ lâm sàng có kinh nghiệm điều trị nhiễm HIV điều chỉnh biện pháp điều trị riêng. |
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Thêm | Điều trị kháng nấm duy trì
Các lựa chọn sơ cấp
HOẶC Các lựa chọn thứ cấp
|
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Bổ sung | Dẫn lưu tủy sống
|
| Bệnh phổi nặng hoặc bệnh ngoài phổi không phải hệ thần kinh trung ương, hoặc bệnh hệ thần kinh trung ương | Bổ sung | Phẫu thuật
|
Giai đoạn đầu
Interferon gamma
Tăng tác dụng chống nấm của đại thực bào và bạch cầu trung tính giúp chống lại nhiều mầm bệnh khác nhau, bao gồm cả Cryptococcus neoformans. Đã được sử dụng với phác đồ kháng nấm tiêu chuẩn để điều trị cho các bệnh nhân bị viêm màng não do nấm cryptococcus liên quan đến AIDS. Được dung nạp tốt và do đó cải thiện cả về vi nấm và lâm sàng.[53] [54] Trong bệnh viêm màng não do nấm cryptococcus liên quan đến HIV, điều trị interferon gamma thời gian ngắn thêm vào điều trị tiêu chuẩn đã được chứng tỏ là giúp tăng tỷ lệ làm sạch nấm cryptococcus.[55]
Vắc-xin liên hợp Cryptococcal glucuronoxylomannan-protein
Mặc dù đã có vắc-xin chống Cryptococcus neoformans, vẫn cần các thử nghiệm lâm sàng.[56]
Amphotericin-B liều cao
Liều cao đã được chứng tỏ là có tác dụng diệt nấm nhiều hơn đáng kể so với liều tiêu chuẩn, mặc dù vẫn chưa xác nhận được độc tính.[57]
Các thuốc chống nấm azole khác
Posaconazole và voriconazole có tác dụng kháng cryptococcus và đã được sử dụng cho các bệnh nhân không dung nạp được hay kháng điều trị tiêu chuẩn.[37] [58] [59]
Khuyến nghị
Giám sát
Việc theo dõi cẩn thận điện giải đồ máu, chức năng thận và chức năng tủy xương là rất quan trọng để phát hiện và điều trị nhiễm độc do thuốc kháng nấm.
Ở bệnh nhân HIVâm tính, thời gian điều trị dựa trên mức độ tiến triển của bệnh, nhưng thường là từ 6 đến 18 tháng.[39] Có nguy cơ tái phát ở bệnh nhân viêm màng não do nấm cryptococcus không được điều trị duy trì đầy đủ. Có thể ngưng điều trị duy trì ở bệnh nhân HIV dương tính có đáp ứng với điều trị kháng retrovirus (ART) (số lượng tế bào CD4 ≥100 tế bào/microlit, tải lượng vi-rút dưới ngưỡng khi điều trị ART >3 tháng, điều trị duy trì tối thiểu 1 năm bằng thuốc kháng nấm azole sau khi điều trị thành công bệnh nấm cryptococcosis).[11]. Cần bắt đầu điều trị duy trì lại nếu số lượng CD4 giảm xuống <100 tế bào/microlit.[11]
Cần cân nhắc hội chứng viêm phục hồi miễn dịch (IRIS) khi tình trạng lâm sàng xấu đi bất chấp đã được điều trị đầy đủ.
Hướng dẫn dành cho bệnh nhân
Bệnh nhân HIV dương tính được điều trị ART cần nhận biết tình trạng lâm sàng xấu đi hay thay đổi và đề nghị hỗ trợ y tế nếu xuất hiện các triệu chứng như buồn nôn hoặc đau đầu nhẹ dai dẳng.
Khuyến cáo các biện pháp tránh thai hiệu quả đối với tất cả các phụ nữ bị nhiễm HIV được điều trị bệnh nấm cryptococcosis bằng azole.[48] Ở phụ nữ thụ thai khi được điều trị dự phòng ban đầu và muốn tiếp tục giữ thai, cần cân nhắc ngưng biện pháp điều trị dự phòng này, do fluconazole có tác dụng gây quái thai. Nếu đáp ứng các tiêu chí để ngưng điều trị dự phòng thứ cấp (điều trị duy trì lâu dài), cần đặc biệt cân nhắc việc ngừng điều trị trong thai kỳ nếu số lượng CD4 >100 đến 200 tế bào/microlit.[48]
Bệnh nhân bị bệnh nấm cryptococcosis phổi cần không cần phải cách ly, vì chưa từng ghi nhận trường hợp lây qua đường hô hấp từ người sang người nào.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Hội chứng viêm phục hồi miễn dịch (IRIS) | Ngắn hạn | Cao |
| Tình trạng này có thể xuất hiện ở bất kỳ tình huống nào liên quan đến thay đổi nhanh tình trạng miễn dịch, không chỉ ở các ca HIV và điều trị bằng ART.[24] Tình trạng này đã được ghi nhận ở 30% đến 35% bệnh nhân HIV dương tính điều trị ART và ở 5% bệnh nhân trải qua cấy ghép tạng rắn.[62] [63] Thời gian khởi phát IRIS thường là 4 đến 8 tuần sau khi bắt đầu ART, và có xu hướng ảnh hưởng đến người chưa từng được điều trị ART, có nồng độ RNA HIV cao, và dịch não tủy ít viêm hơn khi biểu hiện bệnh lần đầu.[11]
Cân nhắc IRIS khi tình trạng lâm sàng xấu đi bất chấp bằng chứng vi sinh cho thấy điều trị kháng nấm có hiệu quả. Mặc dù xuất hiện các biểu hiện lâm sàng hay chẩn đoán hình ảnh mới hoặc xấu đi, chất chỉ điểm sinh học và nuôi cấy thường cho kết quả âm tính. Cân nhắc điều trị corticosteroid ngắn hạn hoặc thuốc kháng viêm ở các ca bệnh nặng, nhưng không có đủ bằng chứng.[1] [11] [42] |
| Áp-xe cryptococcus nội sọ | Ngắn hạn | Thấp |
| Các bác sĩ lâm sàng cần biết về sự phát triển nghịch lý của bệnh nấm cryptococcosis màng não hay u nấm nội sọ sau khi bắt đầu điều trị.[37]
Có thể phát sinh qua lan rộng trực tiếp hay lan qua đường máu. Cứng gáy và các dấu hiệu Kernig và Brudzinski dương tính, đồng thời có các khuyếm khuyết thần kinh là các dấu hiệu gợi ý nhiễm trùng nội sọ. Hình ảnh điển hình trên phim chụp ở bệnh nhân bị áp-xe não (qua CT hoặc MRI) tổn thương giống như vòng nhẫn. U nấm nội sọ rất giống với bệnh toxoplasma. Ở người trước đây từng bị bệnh nấm cryptococcosis đã được điều trị ART hiệu quả, thường gặp các biểu hiện của IRIS là u nấm, trong khi đó đột ngột tìm ra bệnh toxoplasma là rất hiếm ở người được điều trị dự phòng trimethoprim-sulfamethoxazole với liều dùng phù hợp.[28] [50] Cần điều trị kháng nấm tích cực, nhập khoa ICU (khoa hồi sức tích cực), và có thể dùng phẫu thuật loại bỏ. |
| Nhiễm trùng liên quan đến chọc dò tủy sống | Dài hạn | Thấp |
| Tỷ lệ mắc mới nhiễm khuẩn thứ phát do thủ thuật chọc dịch não tủy là thấp nhưng không phải không đáng kể, và dẫn lưu tủy sống lâu dài hàm chứa nguy cơ nhiễm khuẩn. Shunt não thất-ổ bụng không thường gây nhiễm khuẩn thứ phát. Nếu thuốc kháng nấm đã được khởi động, thường không xảy ra nhiễm trùng thứ phát ở shunt với Cryptococcus neoformans.[42] |
Tiên lượng
Tỷ lệ tử vong và tỷ lệ mắc bệnh
Bệnh nấm cryptococcosis không được phát hiện và điều trị có thể gây tử vong, đặc biệt là ở bệnh nhân bị ức chế miễn dịch, và viêm não – màng não do nấm cryptococcus không được điều trị có thể gây tử vong cho bất kỳ nhóm bệnh nhân nào. Tỷ lệ tử vong liên quan đến bệnh viêm màng não do cryptococcus có thể lên đến 25% trong số những người bị AIDS.[47] Diễn biến lâm sàng ở các bệnh nhân bị ức chế miễn dịch khác nhau tùy theo bệnh nền. Bệnh nhân bị giảm bạch cầu lympho CD4 vô căn có lẽ có các diễn biến lâm sàng tương đối khả quan.[60] Điều trị sớm, thích hợp làm giảm tỷ lệ mắc bệnh và ngăn chặn sự tiến triển thành bệnh hệ thần kinh trung ương, có thể đe dọa tính mạng. Tình trạng kháng nguyên cryptococcal polysaccharide (CRAG) được chứng tỏ là một yếu tố dự đoán độc lập tỷ lệ tử vong ở bệnh nhân dương tính với HIV.[42] Tác dụng phụ độc hại từ điều trị chống nấm là phổ biến, và gần 30% bệnh nhân bị viêm màng não do nấm cryptococcus và HIV hình thành hội chứng viêm phục hồi miễn dịch (IRIS) sau giai đoạn bắt đầu hoặc bắt đầu lại điều trị kháng retrovirus (ART).[11] [39] [42]
Điều trị thất bại và tái phát
Điều trị thất bại được xác định là thiếu sự cải thiện lâm sàng sau 2 tuần điều trị (bao gồm điều trị tăng áp lực nội sọ [ICP], và nuôi cấy cho kết quả dương tính liên tiếp) hay tái phát sau khi có đáp ứng lâm sàng ban đầu (tức là tái phát các triệu chứng và nuôi cấy dịch não tủy dương tính sau ≥4 tuần điều trị).[11] Bệnh nhân cần điều trị lâu hơn 1 đến 2 năm cũng được coi là điều trị thất bại.[39]
Nếu không có điều trị duy trì, nguy cơ cao xảy ra tái phát trong số bệnh nhân HIV dương tính bị viêm màng não do nấm cryptococcus đã được điều trị thành công. Nuôi cấy dịch não tủy dương tính sau 2 tuần điều trị có thể dự đoán khả năng tái phát trong tương lai và kết cục lâm sàng kém khả quan.[1] Hiệu giá CRAG huyết thanh không tương quan với cải thiện lâm sàng; tuy nhiên, hiệu giá CRAG huyết thanh trước điều trị ART là yếu tố dự đoán hội chứng viêm phục hồi miễn dịch (IRIS) sau này.[1] [50] [61] Nếu xuất hiện triệu chứng lâm sàng mới, cần thực hiện chọc dò tủy sống cẩn thận để loại trừ khả năng tăng ICP hoặc IRIS. Nguy cơ tái phát dường như thấp ở những bệnh nhân HIV dương tính đã hoàn tất điều trị ban đầu thành công, vẫn không có triệu chứng, và gia tăng bền vững (tức là trong >6 tháng) số lượng CD4 lên đến ≥200 tế bào/microlit sau khi dùng ART.[1] [8] [9]
Hướng dẫn chẩn đoán
| Quốc tế |
| Rapid advice: diagnosis, prevention and management of cryptococcal disease in HIV-infected adults, adolescents and children
Nhà xuất bản: World Health Organization Xuất bản lần cuối: 2011 |
Hướng dẫn điều trị
| Châu Âu |
| British HIV Association guidelines for HIV-associated malignancies
Nhà xuất bản: British HIV Association Xuất bản lần cuối: 2014 |
| Quốc tế |
| Rapid advice: diagnosis, prevention and management of cryptococcal disease in HIV-infected adults, adolescents and children
Nhà xuất bản: World Health Organization Xuất bản lần cuối: 2011 |
| Bắc Mỹ |
| Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents Nhà xuất bản: Centers for Disease Control and Prevention; National Institutes of Health; HIV Medicine Association of the Infectious Diseases Society of America Xuất bản lần cuối: 2016 |
| An official American Thoracic Society statement: treatment of fungal infections in adult pulmonary and critical care patients Nhà xuất bản: American Thoracic Society Xuất bản lần cuối: 2011 |
| Practice guidelines for the management of cryptococcal disease
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2010 |
Các bài báo chủ yếu
- Chayakulkeeree M, Perfect JR. Cryptococcosis. Infect Dis Clin North Am. 2006 Sep;20(3):507-44. Tóm lược
- Jarvis JN, Harrison TS. Pulmonary cryptococcosis. Semin Respir Crit Care Med. 2008;29:141-150. Tóm lược
- Panel on Opportunistic Infections in HIV-Infected Adults and Adolescents. Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents: recommendations from the Centers for Disease Control and Prevention, the National Institutes of Health, and the HIV Medicine Association of the Infectious Diseases Society of America. November 2016. http://aidsinfo.nih.gov (last accessed 19 December 2016). Toàn văn
- Limper AH, Knox KS, Sarosi GA, et al; American Thoracic Society. An official American Thoracic Society statement: Treatment of fungal infections in adult pulmonary and critical care patients. Am J Respir Crit Care Med. 2011;183:96-128. Toàn văn Tóm lược
- Perfect JR, Dismukes WE, Dromer F, et al. Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the Infectious Diseases Society of America. Clin Infect Dis. 2010;50:291-322. Toàn văn Tóm lược
- Thursky KA, Playford EG, Seymour JF, et al. Recommendations for the treatment of established fungal infections. Intern Med J. 2008;38:496-520. Tóm lược
- Jarvis JN, Dromer F, Harrison TS, et al. Managing cryptococcosis in the immunocompromised host. Curr Opin Infect Dis. 2008;21:596-603. Tóm lược
- Sloan D, Dlamini S, Paul N, et al. Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings. Cochrane Database Syst Rev. 2008;(4):CD005647. Toàn văn Tóm lược
Tài liệu tham khảo
- Chayakulkeeree M, Perfect JR. Cryptococcosis. Infect Dis Clin North Am. 2006 Sep;20(3):507-44. Tóm lược
- Perfect JR, Casadevall A. Cryptococcosis. Infect Dis Clin North Am. 2002;16:837-874. Tóm lược
- Pappas PG, Perfect JR, Cloud GA, et al. Cryptococcosis in human immunodeficiency virus-negative patients in the era of effective azole therapy. Clin Infect Dis. 2001 Sep 1;33(5):690-9. Toàn văn Tóm lược
- Jarvis JN, Harrison TS. Pulmonary cryptococcosis. Semin Respir Crit Care Med. 2008;29:141-150. Tóm lược
- Kidd SE, Hagen F, Tscharke RL, et al. A rare genotype of Cryptococcus gattii caused the cryptococcosis outbreak on Vancouver Island (British Columbia, Canada). Proc Natl Acad Sci USA. 2004;101:17258-17263. Toàn văn Tóm lược
- Lui G, Lee N, Ip M, et al. Cryptococcosis in apparently immunocompetent patients. QJM. 2006;99:143-151. Toàn văn Tóm lược
- Bệnh nấm cryptococcosis Tài liệu tham khảo
- Goldman DL, Khine H, Abadi J, et al. Serologic evidence for Cryptococcus neoformans infection in early childhood. Pediatrics. 2001;107:E66. Toàn văn Tóm lược
- Hajjeh RA, Conn LA, Stephens DS, et al. Cryptococcosis: population-based multistate active surveillance and risk factors in human immunodeficiency virus-infected persons. J Infect Dis. 1999 Feb;179(2):449-54. Toàn văn Tóm lược
- Dromer F, Mathoulin-Pelissier S, Fontanet A, et al. Epidemiology of HIV-associate cryptococcosis in France (1985-2001): comparison of the pre-and post-HAART eras. AIDS. 2004;18:555-562. Tóm lược
- Friedman GD, Jeffrey Fessel W, Udaltsova NV, et al. Cryptococcosis: the 1981-2000 epidemic. Mycoses. 2005;48:122-125. Tóm lược
- Panel on Opportunistic Infections in HIV-Infected Adults and Adolescents. Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents: recommendations from the Centers for Disease Control and Prevention, the National Institutes of Health, and the HIV Medicine Association of the Infectious Diseases Society of America. November 2016. http://aidsinfo.nih.gov (last accessed 19 December 2016). Toàn văn
- Centers for Disease Control and Prevention. Preventing deaths from cryptococcal meningitis. July 2017. Toàn văn
- Dromer F, Mathoulin-Pelissier S, Launay O, et al; the French Cryptococcis Study Group. Determinants of disease presentation and outcome during cryptococcosis. PLoS Med. 2007;4:e21. Toàn văn Tóm lược
- MacDougall L, Kidd SE, Galanis E, et al. Spread of Cryptococcus gattii in British Columbia, Canada, and detection in the Pacific Northwest, USA. Emerg Infect Dis. 2007 Jan;13(1):42-50. Toàn văn Tóm lược
- Vilchez RA, Fung J, Kusne S. Cryptococcosis in organ transplant recipients: an overview. Am J Transplant. 2002;2:575-580. Toàn văn Tóm lược
- Pappas PG, Kaufmann C, Alexander B, et al. Prospective surveillance of invasive fungal infections (IfIs) among organ transplant recipients (OTRs) in the US 2001-2006. In: Program and abstracts of the 47th Interscience Conference on Antimicrobial Agents and Chemotherapy; September, 2007; Chicago, IL.
- Lin X, Heitman J. The biology of the Cryptococcus neoformans species complex. Annu Rev Microbiol. 2006;60:69-105. Tóm lược
- Jacobs GJ, Medleau L. Cryptococcus. In: Greene CE, ed. Infectious diseases of the dog and cat. Philadelphia, PA:
W.B. Saunders; 1998:383-390. - Khawcharoenporn T, Apisarnthanarak A, Mundy LM. Non-neoformans cryptococcal infections: a systematic review. Infection. 2007;35:51-58. Tóm lược
- Speed B, Dunt D. Clinical and host differences between infections with the two varieties of Cryptococcus neoformans. Clin Infect Dis. 1995;21:28-34. Tóm lược
- Waters LN, Nelson M. Cryptococcal disease and HIV infection. Expert Opin Pharmacother. 2005;6:2633-2644. Tóm lược
- Bệnh nấm cryptococcosis Tài liệu tham khảo
- Husain S, Wagener MM, Singh N. Cryptococcus neoformans infection in organ transplant recipients: variables influencing clinical characteristics and outcome. Emerg Infect Dis. 2001;7:375-381. Toàn văn Tóm lược
- Singh N, Alexander BD, Lortholary O, et al. Pulmonary cryptococcosis in solid organ transplant recipients: clinical relevance of serum cryptococcal antigen. Clin Infect Dis. 2008;46:e12-e18. Tóm lược
- Singh N, Perfect JR. Immune reconstitution syndrome and exacerbation of infections after pregnancy. Clin Infect Dis. 2007;45:1192-1199. Tóm lược
- Nakamura S, Izumikawa K, Seki M, et al. Pulmonary cryptococcosis in late pregnancy and review of published literature. Mycopathologia. 2009;167:125-131. Tóm lược
- Sirinavin S, Intusoma U, Tuntirungsee S. Mother-to-child transmission of cryptococcus neoformans. Pediatr Infect Dis J. 2004;23:278-279. Tóm lược
- Parkes-Ratanshi R, Wakeham K, Levin J, et al. Primary prophylaxis of cryptococcal disease with fluconazole in HIV-positive Ugandan adults: a double-blind, randomised, placebo-controlled trial. Lancet Infect Dis. 2011;11:933-941. Tóm lược
- Haddow LJ, Colebunders R, Meintjes G, et al. Cryptococcal immune reconstitution inflammatory syndrome in HIV-1-infected individuals: proposed clinical case definitions. Lancet Inf Dis. 2010;10:791-802. Toàn văn Tóm lược
- Young EJ, Hirsh DD, Fainstein V, et al. Pleural effusions due to Cryptococcus neoformans: a review of the literature and report of two cases with cryptococcal antigen determinations. Am Rev Respir Dis. 1980;121:743-747. Tóm lược
- Binnicker MJ, Jespersen DJ, Bestrom JE, et al. Comparison of four assays for the detection of cryptococcal antigen. Clin Vaccine Immunol. 2012;19:1988-1990. Toàn văn Tóm lược
- Chang WC, Tzao C, Hsu HH, et al. Pulmonary cryptococcosis: comparison of clinical and radiographic characteristics in immunocompetent and immunocompromised patients. Chest. 2006;129:333-340. Tóm lược
- Piyavisetpat N, Chaowanapanja P. Radiographic manifestations of pulmonary cryptococcosis. J Med Assoc Thai. 2005;88:1674-1679. Tóm lược
- Charlier C, Dromer F, Leveque C, et al. Cryptococcal neuroradiological lesions correlate with severity during cryptococcal meningoencephalitis in HIV-positive patients in the HAART era. PLoS One. 2008;3:e1950. Toàn văn Tóm lược
- Wehn SM, Heinz ER, Burger PC, et al. Dilated Virchow-Robin spaces in cryptococcal meningitis associated with AIDS: CT and MR findings. J Comput Assist Tomogr. 1989;13:756-762. Tóm lược
- McMullan BJ, Halliday C, Sorrell TC, et al. Clinical utility of the cryptococcal antigen lateral flow assay in a diagnostic mycology laboratory. PLoS One. 2012;7:e49541. Toàn văn Tóm lược
- Jarvis JN, Percival A, Bauman S, et al. Evaluation of a novel point-of-care cryptococcal antigen test on serum, plasma, and urine from patients with HIV-associated cryptococcal meningitis. Clin Infect Dis. 2011;53:1019-1023. Toàn văn Tóm lược
- Bệnh nấm cryptococcosis Tài liệu tham khảo
- Limper AH, Knox KS, Sarosi GA, et al; American Thoracic Society. An official American Thoracic Society statement: Treatment of fungal infections in adult pulmonary and critical care patients. Am J Respir Crit Care Med. 2011;183:96-128. Toàn văn Tóm lược
- Lortholary O, Fontanet A, Memain N, et al. Incidence and risk factors of immune reconstitution inflammatory syndrome complicating HIV-associated cryptococcosis in France. AIDS. 2005;19:1043-1049. Tóm lược
- Perfect JR, Dismukes WE, Dromer F, et al. Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the Infectious Diseases Society of America. Clin Infect Dis. 2010;50:291-322. Toàn văn Tóm lược
- Thursky KA, Playford EG, Seymour JF, et al. Recommendations for the treatment of established fungal infections. Intern Med J. 2008;38:496-520. Tóm lược
- Botero Aguirre JP, Restrepo Hamid AM. Amphotericin B deoxycholate versus liposomal amphotericin B: effects on kidney function. Cochrane Database Syst Rev. 2015;(11):CD010481. Toàn văn Tóm lược
- Jarvis JN, Dromer F, Harrison TS, et al. Managing cryptococcosis in the immunocompromised host. Curr Opin Infect Dis. 2008;21:596-603. Tóm lược
- Lewis JS 2nd, Graybill JR. Fungicidal versus Fungistatic: what’s in a word? Expert Opin Pharmacother. 2008;9:927-935. Tóm lược
- Pursley TJ, Blomquist IK, Abraham J, et al. Fluconazole-induced congenital anomalies in three infants. Clin Infect Dis. 1996;22:336-340. Tóm lược
- Brandt ME, Pfaller MA, Hajjeh RA, et al. Trends in antifungal drug susceptibility of Cryptococcus neoformans isolates in the United States: 1992 to 1994 and 1996 to 1998. Antimicrob Agents Chemother. 2001;45:3065-3069. Toàn văn Tóm lược
- Sloan D, Dlamini S, Paul N, et al. Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings. Cochrane Database Syst Rev. 2008;(4):CD005647. Toàn văn Tóm lược
- van der Horst C, Saag MS, Cloud GA, et al. Treatment of cryptococcal meningitis associated with the acquired immunodeficiency syndrome. N Engl J Med. 1997 Jul 3;337(1):15-21. Toàn văn Tóm lược
- Kaplan JE, Masur H, Holmes KK; USPHS; Infectious Disease Society of America. Guidelines for preventing opportunistic infections among HIV-infected persons – 2002. MMWR Recomm Rep. 2002 Jun 14;51(RR-8):1-52. Toàn văn Tóm lược
- Day JN, Chau TT, Wolbers M, et al. Combination antifungal therapy for cryptococcal meningitis. N Engl J Med. 2013;368:1291-1302. Toàn văn Tóm lược
- Boulware DR, Meya DB, Bergemann TL, et al. Clinical features and serum biomarkers in HIV immune reconstitution inflammatory syndrome after cryptococcal meningitis: a prospective cohort study. PLoS Med. 2010;7:e1000384. Toàn văn Tóm lược
- Rajasingham R, Rolfes MA, Birkenkamp KE, et al. Cryptococcal meningitis treatment strategies in resource-limited settings: a cost-effectiveness analysis. PLoS Med. 2012;9:e1001316. Toàn văn Tóm lược
- Bicanic T, Harrison T, Niepieklo A, et al. Symptomatic relapse of HIV-associated cryptococcal meningitis after initial fluconazole monotherapy: the role of fluconazole resistance and immune reconstitution. Clin Infect Dis. 2006;43:1069-1073. Toàn văn Tóm lược
- Pappas PG, Bustamante B, Ticona E, et al. Recombinant interferon-gamma 1b as adjunctive therapy for AIDS- related acute cryptococcal meningitis. J Infect Dis. 2004;189:2185-2191. Tóm lược
- Segal BH, Kwon-Chung J, Walsh TJ, et al. Immunotherapy for fungal infections. Clin Infect Dis. 2006;42:507-515. Tóm lược
- Jarvis JN, Meintjes G, Rebe K, et al. Adjunctive interferon-γ immunotherapy for the treatment of HIV-associated cryptococcal meningitis: a randomized controlled trial. AIDS. 2012;26:1105-1113. Tóm lược
- Oscarson S, Alpe M, Svahnberg P, et al. Synthesis and immunological studies of glycoconjugates of Cryptococcus neoformans capsular glucuronoxylomannan oligosaccharide structures. Vaccine. 2005;23:3961-3972. Tóm lược
- Bicanic T, Wood R, Meintjes G, et al. High-dose amphotericin B with flucytosine for the treatment of cryptococcal meningitis in HIV-infected patients: a randomized trial. Clin Infect Dis. 2008 Jul 1;47(1):123-30. Toàn văn Tóm lược
- Perfect JR, Marr KA, Walsh TJ, et al. Voriconazole treatment for less-common, emerging, or refractory fungal infections. Clin Infect Dis. 2003;36:1122-1131. Tóm lược
- Raad II, Graybill JR, Bustamante AB, et al. Safety of long-term oral posaconazole use in the treatment of refractory invasive fungal infections. Clin Infect Dis. 2006;42:1726-1734. Tóm lược
- Zonios DI, Falloon J, Huang CY, et al. Cryptococcosis and idiopathic CD4 lymphocytopenia. Medicine (Baltimore). 2007;86:78-92. Tóm lược
- Sungkanuparph S, Filler SG, Chetchotisakd P, et al. Cryptococcal immune reconstitution inflammatory syndrome after antiretroviral therapy in AIDS patients with cryptococcal meningitis: a prospective multicenter study. Clin Infect Dis. 2009;49:931-934. Toàn văn Tóm lược
- Jenny-Avital ER, Abadi M. Immune reconstitution cryptococcosis after initiation of successful highly active antiretroviral therapy. Clin Infect Dis. 2002;35:e128-e133. Tóm lược
- Singh N, Lortholary O, Alexander BD, et al. An immune reconstitution syndrome-like illness associated with Cryptococcus neoformans infection in organ transplant recipients. Clin Infect Dis. 2005;40:1756-1761. Tóm lược
Hình ảnh
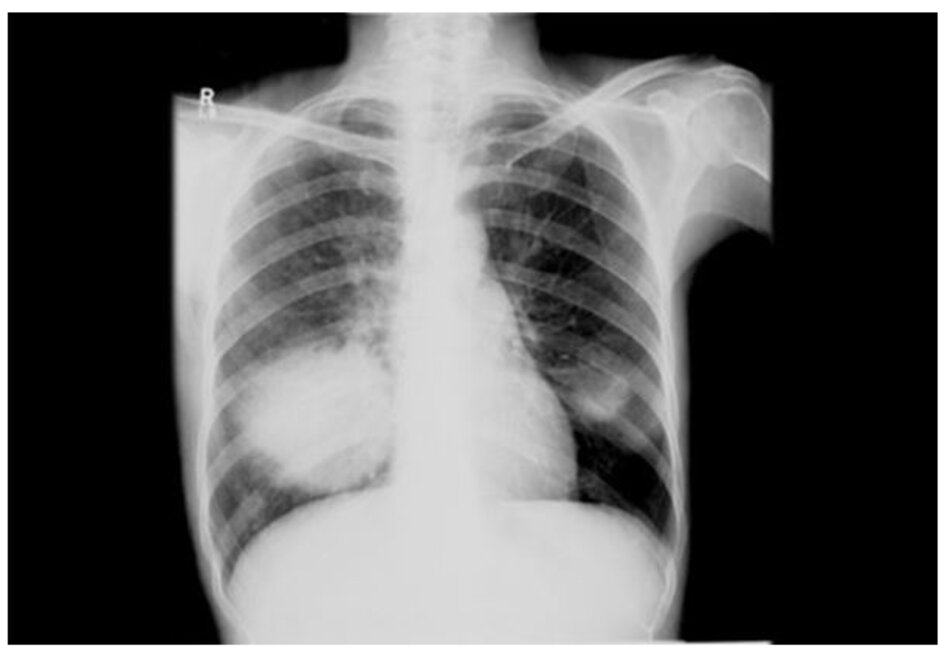
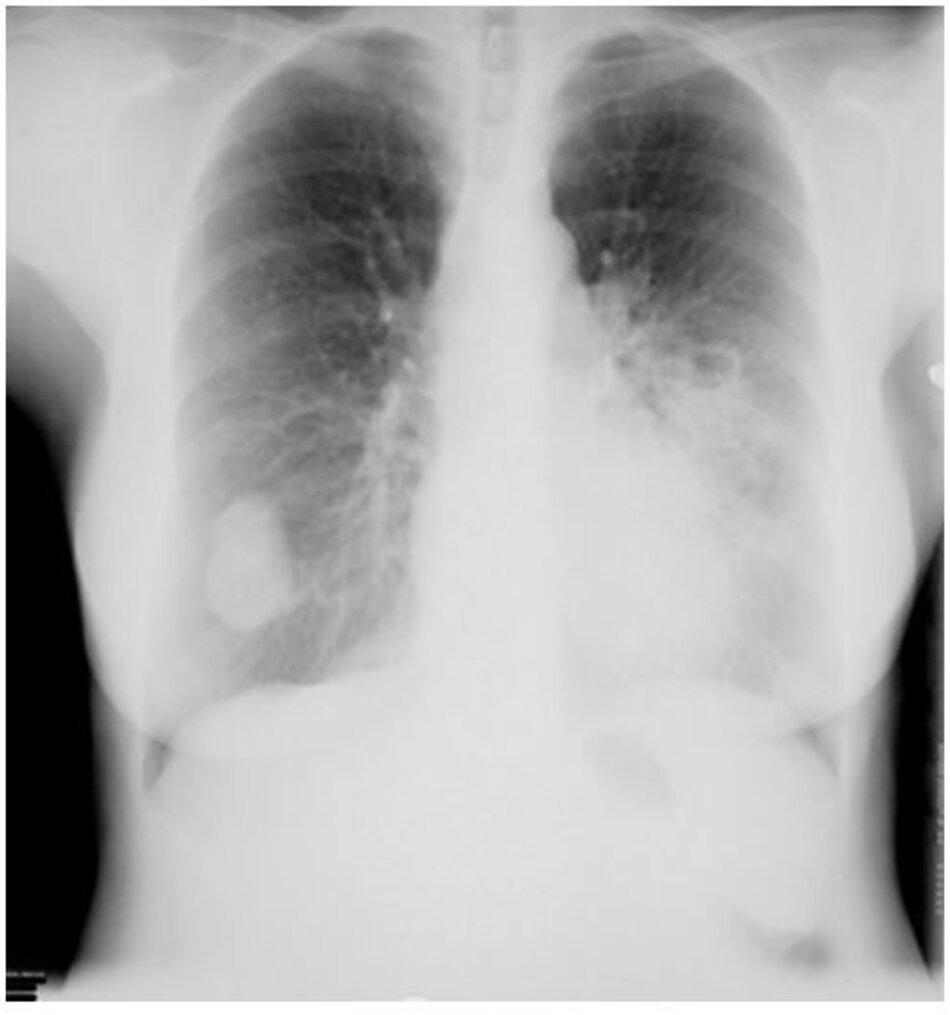
Hình 2: Các nốt phổi ở thùy dưới bên phải và thùy dưới bên trái thứ phát sau nấm Cryptococcus neoformans
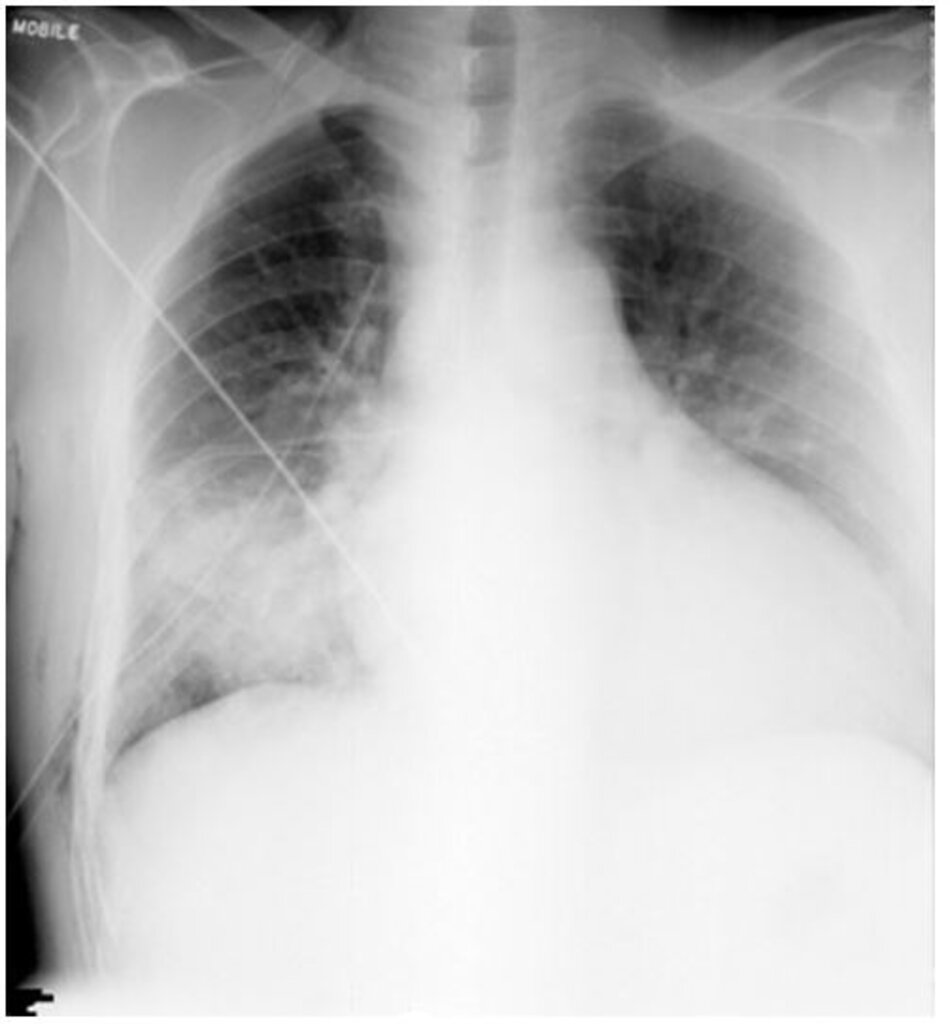
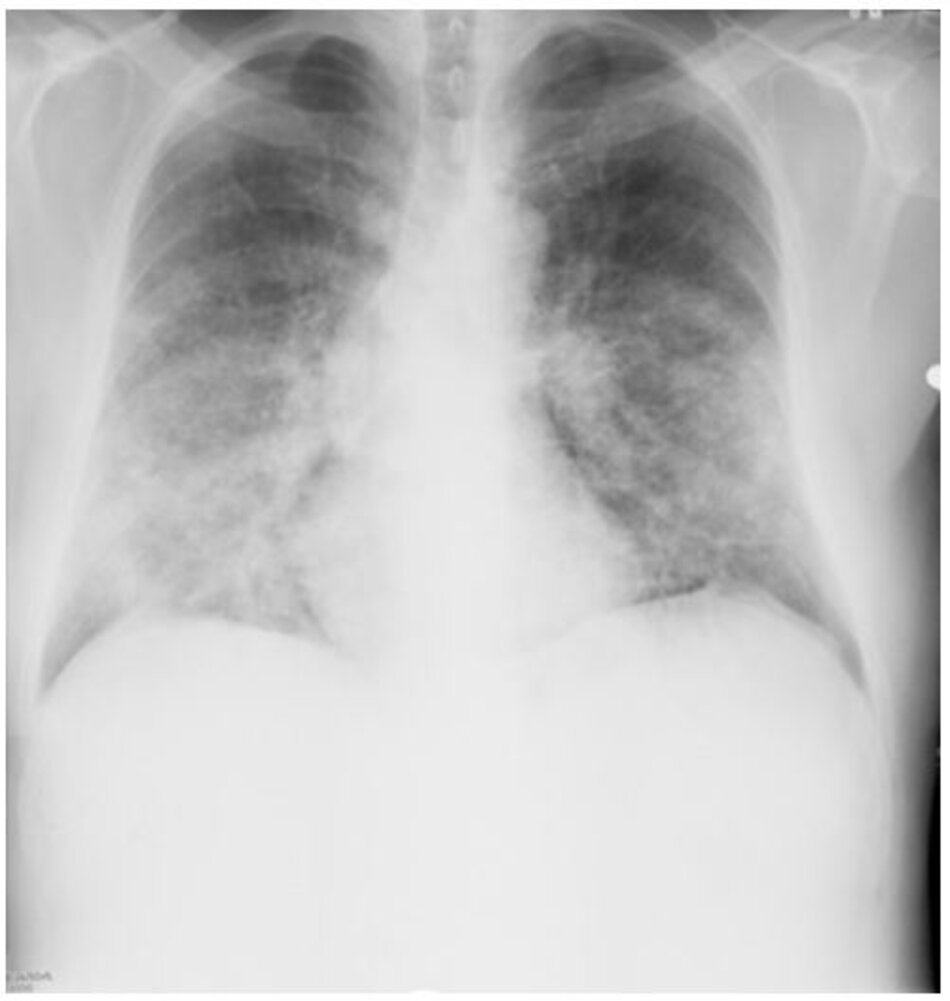
Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem thêm:
Quản lý và đánh giá sốc trên bệnh nhân Covid-19
Chuột rút (Vọp Bẻ) trên bệnh nhân lọc máu chạy thận nhân tạo