Bệnh hô hấp
Viêm mũi dị ứng: Nguyên nhân, triệu chứng, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Viêm mũi dị ứng: Nguyên nhân, triệu chứng, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Chẩn đoán sư bộ viêm mũi dị ứng khi có biểu hiện ngạt mũi, hắt xì và ngứa mũi/vòm miệng/mắt theo quy luật của yếu tố khởi phát dị ứng.
◊ Chẩn đoán xác định: khi có phản ứng đặc hiệu của IgE trong xét nghiệm lẩy da hoặc các xét nghiệm trong phòng xét ngiệm, nhưng thử nghiệm trị liệu có thể được chỉ định dựa trên chẩn đoán lâm sàng giả định.
◊ Điều trị bao gồm tránh dị nguyên và dược lý trị liệu (thuốc kháng histamine, corticosteroid, cromoglicate, thuốc thông mũi, chất đối kháng thụ thể leukotriene).
◊ Corticosteroid dạng xịt mũi vẫn là nhóm thuốc duy nhất hiệu quả nhất trong việc điều trị viêm mũi dị ứng.
◊ Thay đổi môi trường cơ bản nhắm đến việc giảm phơi nhiễm với vảy da hoặc các hạt từ tóc hoặc lông (gàu), mạt bụi và các tác nhân gây kích ứng (ví dụ khói thuốc) là các biện pháp quan trọng đối với các bệnh nhân nhạy cảm với các yếu tố này, và có thể thường được khuyến nghị theo kinh nghiệm dựa trên tiền sử của bệnh nhân.
Thông tin cơ bản
Định nghĩa
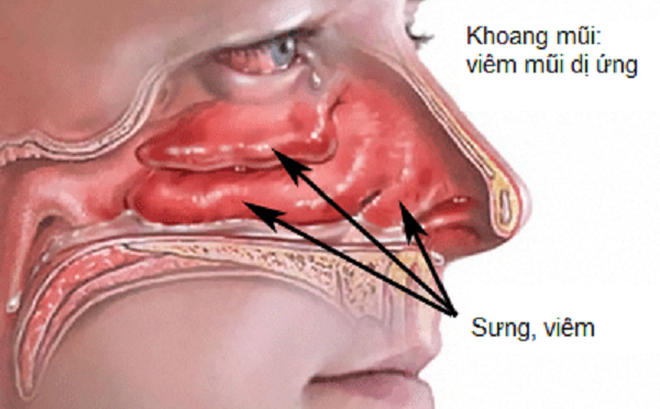
Viêm mũi dị ứng (VMDƯ) là tình trạng viêm niêm mạc mũi phổ biến nhưng không được quan tâm đúng mức, có đặc trưng là ngứa mũi, hắt xì, sổ mũi và ngạt mũi, trong đó triệu chứng cuối cùng thường được coi là triệu chứng gây khó chịu nhất. Thông thường, bệnh có liên quan đến ngứa vòm miệng, họng, tai và mắt cũng như đỏ mắt, sưng húp mắt và chảy nước mắt. VMDƯ gây ra qua trung gian là đáp ứng liên quan đến IgE đối với các dị nguyên có khắp nơi từ môi trường trong nhà và/hoặc ngoài trời.
Dịch tễ học
Viêm mũi dị ứng (VMDƯ) ảnh hưởng đến một bộ phận lớn dân số tại các nước phát triển ở tất cả các giai đoạn trong cuộc đời, kể cả thời nhũ nhi.[2] Trẻ lớn hơn có tỷ lệ mắc VMDƯ cao hơn trẻ nhỏ tuổi hơn, với tỷ lệ đỉnh xảy ra ở trẻ em từ 13 đến 14 tuổi. Khoảng 80% người được chẩn đoán VMDƯ mắc các triệu chứng trước tuổi 20.[3] Trong khi các trẻ nam có khả năng bị VMDƯ hơn so với trẻ nữ, bắt đầu vào độ tuổi dậy thì, nữ giới có tỷ lệ mắc các triệu chứng VMDƯ mới cao hơn, và khi đến >20 tuổi, tỷ suất hiện mắc VMDƯ bằng nhau giữa đàn ông và phụ nữ. Đã có ước tính rằng tỷ
lệ hiện mắc VMDƯ trong khoảng từ 15% đến 20%, nhưng tỷ lệ hiện mắc VMDƯ được bác sĩ chẩn đoán ở trẻ em được báo cáo là cao tới 42%.[4] [5] Một khảo sát ở Anh dựa trên các triệu chứng đã phát hiện 27% người lớn từ 22 đến 40 tuổi bị VMDƯ[6] Tuy nhiên, tỷ lệ hiện mắc VMDƯ khác nhau đáng kể trong số các nước khác nhau, theo chứng minh từ nghiên cứu cổ điển của chương trình Nghiên cứu quốc tế về Hen suyễn và Dị ứng ở Trẻ em, tập trung vào các triệu chứng tự báo cáo bao gồm viêm mũi và viêm kết mạc dị ứng, hen suyễn và viêm da cơ địa ở trẻ em đến từ các nước khác nhau. Tỷ lệ hiện mắc VMDƯ cao đã được phát hiện thấy ở Anh Quốc, Úc, New Zealand và Ireland, sau đó là hầu hết các trung tâm tại Bắc, Trung và Nam Mỹ; tỷ lệ hiện mắc thấp nhất là từ các trung tâm tại một số quốc gia Đông Âu, Indonesia, Hy Lạp, Trung Quốc, Đài Loan, Uzbekistan, Ấn Độ và Ethiopia.[7]
Bệnh căn học
Không dễ dàng giải thích viêm mũi dị ứng (VMDƯ) dựa theo sự xuất hiện của bất kỳ một biến đổi di truyền hoặc môi trường nào. Có khả năng là nhiều gen, kết hợp với nhau và các biến đổi môi trường cụ thể, gây ra biểu hiện lâm sàng của VMDƯ. Các rối loạn dị ứng cơ địa có liên quan đến các vị trí trên nhiễm sắc thể 2, 5, 6, 7, 11, 13, 16 và 20, gợi ý tiền sử gia đình biểu hiện yếu tố nguy cơ cao của tình trạng mắc VMDƯ. Trong một nghiên cứu được trích dẫn, cơ địa dị ứng khi không có tiền sử gia đình ở cha mẹ chỉ xảy ra ở 13%, trong khi nếu cha/mẹ hay anh chị em ruột bị dị ứng cơ địa, nguy cơ tăng lên đến 29%. Nguy cơ tăng lên đến 47% nếu cả cha mẹ đều có cơ địa dị ứng và 72% nếu cả cha mẹ có cùng biểu hiện cơ địa dị ứng.[8] Tỷ lệ hiện mắc VMDƯ tiếp tục tăng ở các nước phương Tây.[9] Mặc dù không bất kỳ lí do nào có thể giải thích sự gia tăng này, ‘giả thuyết vệ sinh’ đã thường được trích dẫn như là lời giải thích hợp lý. Những người ủng hộ giả thuyết này cho rằng việc tiếp xúc ở mức độ không hoàn toàn với động vật và các môi trường giàu vi sinh vật khác trong giai đoạn đầu đời có thể giúp tạo thuận lợi cho việc biểu hiện một kiểu hình dị ứng.[10]
Sinh lý bệnh học
Ở các cá nhân nhạy cảm, việc phơi nhiễm với các dị nguyên trong không khí từ môi trường dẫn đến nhạy cảm do dị ứng, có biểu hiện đặc trưng là tạo ra GMDE đặc hiệu nhắm đến các protein này. Quy trình này bắt đầu với việc các tế bào biểu hiện kháng nguyên gắn kết dị nguyên, như tế bào đuôi gai trong niêm mạc mũi xử lý dị nguyên được gắn kết và đưa đến tế bào T. Cuối cùng, có thể dẫn đến việc tạo ra các GMDE đặc hiệu với dị nguyên, gắn kết các thụ thể GMDE có ái lực cao nằm trên bề mặt dưỡng bào trong niêm mạc.
Sau khi các dưỡng bào nhạy cảm với các dị nguyên đặc hiệu, việc tái phơi nhiễm với các dị nguyên ở số lượng đủ để tạo ra liên kết chéo giữa dị nguyên và các phân tử GMDE liền kề sẽ dẫn đến tình trạng mất hạt nhỏ của dưỡng bào và kích hoạt nhiều biến cố tiền viêm khác nhau, như tổng hợp interleukin và sự thâm nhiễm vào tế bào viêm. Các ảnh hưởng của việc kích hoạt dưỡng bào có thể được phân tách thành hai quy trình riêng biệt, có tên là phản ứng dị ứng sớm và phản ứng dị ứng muộn.
Pha phản ứng sớm bắt đầu trong vòng vài phút sau khi phơi nhiễm với dị nguyên và chủ yếu là do giải phóng dưỡng bào của các chất trung gian tạo hình sẵn bao gồm histamine, tryptase, chymase, kinin và heparin. Các chất khác nhanh chóng được tổng hợp bao gồm cysteinyl leukotriene (CysLTs) và interleukin, cùng với các chất khác. Về mặt lâm sàng, quy trình này kích thích tuyến niêm mạc, dẫn đến sổ mũi, kích thích dây thần kinh cảm giác (dẫn đến hắt xì và ngứa) và giãn mạch (dẫn đến sưng niêm mạc và xoang và ngạt mũi).
Trong 4 đến 8 giờ, các phản ứng của pha đáp ứng sớm dẫn đến việc tiếp nhận và di chuyển các tế bào gây viêm khác vào niêm mạc mũi, bao gồm bạch cầu ái toan, tế bào lympho và đại thực bào. Các tế bào này được kích hoạt và giải phóng các chất trung gian vào môi trường, duy trì quá trình viêm. Các triệu chứng đáp ứng pha muộn có biểu hiện đặc trưng là ít hắt xì và ngứa hơn pha sớm và ngạt mũi và sinh ra chất nhầy nhiều hơn pha sớm.
Phân loại
Phân loại VMDƯ theo truyền thống
Theo truyền thống, viêm mũi dị ứng đã được phân loại là viêm mũi dị ứng theo mùa hoặc quanh năm, tùy thuộc vào người đó có nhạy cảm với phấn hoa theo chu kỳ hoặc các dị nguyên quanh năm như mạt bụi, vật nuôi, gián và nấm mốc hay không. Đã có chứng minh rằng sơ đồ phân loại này không chân thực và thường không nhất quán, vì tùy thuộc vào khu vực, việc nhạy cảm do dị ứng với nhiều dị nguyên theo mùa có thể dẫn đến bệnh quanh năm, và trái lại, nhạy cảm do dị ứng với dị nguyên ‘quanh năm’ như gàu từ động vật có thể dẫn đến các triệu chứng chỉ trong một khoảng thời gian giới hạn.
Theo mức độ nghiêm trọng, thời gian triệu chứng và ảnh hưởng đến đời sống xã hội, học tập và công việc[1]
Thành từng đợt: các triệu chứng biểu hiện
• <4 ngày một tuần hoặc trong <4 tuần liên tiếp. Dai dẳng: các triệu chứng biểu hiện
• >4 ngày một tuần và trong >4 tuần liên tiếp. Nhẹ: không có các triệu chứng sau đây
• Rối loạn giấc ngủ
• Giảm hoạt động thể thao, thư giãn và/hoặc hoạt động hàng ngày
• Giảm hoạt động học tập hoặc làm việc
• Các triệu chứng gây khó chịu
Trung bình/nặng: có một hoặc nhiều triệu chứng sau đây
• Rối loạn giấc ngủ
• Giảm hoạt động thể thao, thư giãn và/hoặc hoạt động hàng ngày
• Giảm hoạt động học tập hoặc làm việc
• Các triệu chứng gây khó chịu
Phòng ngừa
Ngăn ngừa sơ cấp
phòng ngừa ban đầu VMDƯ, có thể ủng hộ việc cho trẻ đến cơ sở giữ trẻ trước 2 tuổi, ngừng hút thuốc ở người mẹ đang hút thuốc, cho bú hoàn toàn bằng sữa mẹ trong 3 tháng đầu đời, và cho dùng thức ăn đặc chỉ sau khi được 6 tháng tuổi.
Phân tích tổng hợp các thử nghiệm ngẫu nhiên có đối chứng về men vi sinh được người mẹ đang mang thai hoặc cho con bú để phòng ngừa ban đầu các rối loạn dị ứng cơ địa đã không chứng minh được tác dụng bảo vệ của men vi sinh đối với các tình trạng dị ứng ngoài chàm.[22]
Ngăn ngừa thứ cấp
Tránh dị nguyên đã biết hoặc nghi ngờ gây ra các triệu chứng ở từng bệnh nhân có thể làm giảm các triệu chứng, giảm việc dùng thuốc và có thể cải thiện hoàn toàn các triệu chứng. Tuy nhiên, tránh dị nguyên có ít tác dụng ở một số bệnh nhân.
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một sinh viên 22 tuổi có tiền sử 5 năm bị ngạt mũi, hắt xì và ngứa mũi ngày càng nặng hơn. Các triệu chứng diễn ra quanh năm nhưng nặng hơn vào mùa xuân. Khi hỏi thêm thì biết được rằng sinh viên này bị ngứa, đỏ và chảy nước mắt nghiêm trọng cũng như ngứa vòm miệng và họng vào mùa xuân. Cậu sinh viên này nhớ rằng mẹ đã từng bảo cậu đã bị chàm lúc bé.
Cách tiếp cận chẩn đoán từng bước
Viêm mũi dị ứng (VMDƯ), một tình trạng viêm niêm mạc mũi, gây ra qua trung gian đáp ứng do GMDE với các dị nguyên từ môi trường trong nhà và ngoài trời. Tuy nhiên, không có phát hiện riêng biệt nào trong số này có độ nhạy hoặc độ đặc hiệu cao, vì thế sự xuất hiện của chúng không phân biệt được giữa bệnh mũi do dị ứng và không do dị ứng. Tương tự, sự vắng mặt các phát hiện thích hợp không loại trừ bệnh dị ứng, vì thế xác định phản ứng GMDE bằng cách sử dụng xét nghiệm lẩy da hoặc xác định GMDE đặc hiệu trong phòng xét nghiệm là phương pháp chẩn đoán bệnh này duy nhất được xác nhận.
Các triệu chứng
Các triệu chứng về mũi
• ngứa
• Hắt xì
• sổ mũi
• Ngạt mũi, thường gây khó chịu nhất. Các triệu chứng có liên quan:
• Liên quan đến ngứa vòm miệng, họng, tai và mắt
• Đỏ mắt, sưng húp mắt và chảy nước mắt. Các triệu chứng toàn thân:
• mệt mỏi
• Dễ bị kích thích.
Có thể đưa ra chẩn đoán giả định về VMDƯ dựa trên loại dấu hiệu và triệu chứng và tiền sử các yếu tố khởi phát của dị nguyên. Cũng cần hỏi bệnh nhân về sự xuất hiện của các triệu chứng ở ngực, dị ứng thực phẩm và viêm da cơ địa (chàm).
Sổ mũi một bên cần đánh giá rò dịch não tủy (DNT). Bệnh xảy ra một bên, trừ ngạt một bên lỗ mũi do lệch vách ngăn mũi, cần được tư vấn đến bác sĩ tai mũi họng (TMH).
Khám lâm sàng
Khám thực thể mũi là cần thiết. Các phát hiện có thể bao gồm sưng cuốn mũi và niêm mạc, cũng như sự xuất hiện dịch nhầy mũi trong suốt và/hoặc niêm mạc nhợt nhạt. Sự xuất hiện của polyp mũi ở trẻ em đòi hỏi phải có thử nghiệm mồ hôi để loại trừ chứng xơ hóa.
Liệu pháp điều trị thử nghiệm
Thử nghiệm điều trị triệu chứng dựa trên điều trị triệu chứng bằng corticosteroid dạng xịt mũi, thuốc kháng histamine qua đường uống hoặc dạng xịt mũi, có thể là bước đầu thực tế và hợp lý. Cần cân nhắc thử nghiệm corticosteroid dạng xịt mũi như lựa chọn đầu tiên ưa dùng ở bệnh VMDƯ mức độ trung bình hoặc nặng, đặc biệt nếu ngạt mũi là vấn đề; 4 tuần là đủ để xác định liệu có đáp ứng đầy đủ với thuốc được chọn hay không. Vì các triệu chứng của VMDƯ thường rất chủ quan, nên sự cải thiện các triệu chứng và chất lượng cuộc sống của bệnh nhân có vai trò tối quan trọng trong việc xác định liệu có đáp ứng đầy đủ hay liệu có cần xét nghiệm thêm hay không.
xét nghiệm dị ứng
Xác định phản ứng GMDE đặc hiệu bằng cách sử dụng xét nghiệm lây da[23] hoặc nên xác định GMDE đặc hiệu trong phòng xét nghiệm nếu có sự đáp ứng đầy đủ với liệu pháp điều trị thử
• Xác định GMDE trong ống nghiệm hoặc xét nghiệm da thường là đủ, mặc dù trong một số trường hợp, cả hai phương thức đều được sử dụng để kiểm soát tối ưu.
• Việc lựa chọn phương pháp chẩn đoán nào tùy vào sự sẵn có. Xác định IgE trong phòng xét nghiệm dễ làm hơn nhưng chi phí cao hơn, và theo truyền thống, phương pháp này có độ nhạy và độ đặc hiệu kém hơn xét nghiệm da. Tuy nhiên, hay áp dụng ở bệnh nhân bị chàm nặng làm ảnh hưởng đến vùng xét nghiệm, ở bệnh nhân có phản ứng vẽ nổi da dễ dàng, hoặc những người không muốn làm hoặc không thể ngưng dùng thuốc kháng histamine hoặc thuốc có các đặc tính kháng histamine (ví dụ thuốc chống trầm cảm ba vòng).
• Hầu hết các phòng xét nghiệm cung cấp nhóm xét nghiệm dị nguyên đa dạng mà sẽ tích hợp các dị nguyên quanh năm quan trọng nhất như vảy từ động vật và mạt bụi cũng như các phấn hoa địa phương quan trọng về mặt địa lý như cỏ, cỏ dại và cây.
• Chỉ yêu cầu một số nhóm xét nghiệm thức ăn nếu đã có mối liên kết có thể xảy ra giữa yếu tố khởi phát là thức ăn với dị ứng thức ăn.
• Kết quả có thể không chỉ xác nhận sự xuất hiện của bệnh dị ứng mà còn giúp hướng dẫn các biện pháp can thiệp kiểm soát môi trường và xác định xem liệu một bệnh nhân có thể phù hợp với một liệu pháp miễn dịch hay không.
Các yếu tố nguy cơ
Mạnh
tiền sử gia đình có cơ địa dị ứng
• Yếu tố nguy cơ rõ ràng nhất là tiền sử gia đình có cơ địa dị ứng, đặc biệt là viêm mũi dị ứng (VMDƯ). Nhiều phương pháp như phân tích liên kết gen, đã được sử dụng để xác định vị trí chung của gen có liên quan đến tỷ lệ mắc mới của VMDƯ cao hơn.[11]
tuổi <20 tuổi
• Khởi phát sau 20 tuổi dẫn đến sự nghi ngờ viêm mũi không do dị ứng hơn là VMDƯ
tiếp xúc không đủ với các động vật và các môi trường mang nhiều vi sinh vật khác trong giai đoạn đầu đời
• Trẻ em từ các gia đình tiếp xúc với cuộc sống trang trại (động vật trong trang trại, sữa chưa tiệt trùng) ở các vùng nông thôn của Đức, Áo và Thụy Sĩ ít có khả năng bị nhạy cảm dị ứng, viêm mũi dị ứng theo mùa và hen suyễn hơn trẻ em và gia đình không thuộc gia đình nông dân sống cùng một khu vực địa phương. Tiếp xúc với chuồng ngựa liên tục trong thời gian dài cho đến lúc 5 tuổi có liên quan đến tỷ lệ nhạy cảm và bệnh do dị ứng.[12]
xét nghiệm lẩy da để phát hiện dị nguyên
• Mặc dù phản ứng với một dị nguyên cụ thể không phải lúc nào cũng là biểu hiện bệnh, phản ứng dị nguyên vẫn là một trong các yếu tố nguy cơ lớn nhất của sự xuất hiện bệnh đường hô hấp trên do dị ứng (cũng như đường hô
hấp dưới). Mức độ liên quan đã được tìm thấy trong Khảo sát Kiểm tra Sức khỏe và Dinh dưỡng Quốc gia lần thứ hai, đối tượng là nhóm công dân da trắng Hoa Kỳ từ 6 đến 24 tuổi (4295 người). Trong nghiên cứu được công bố này, VMDƯ có liên quan đến xét nghiệm da dương tính với cỏ phấn hương (tỷ suất chênh [TSC] 2,3, KTC 95% 1,5 đến 3,3), cỏ hoang (TSC 2,8, KTC 95% 1,8 đến 4,3), bụi nhà (TSC 2,5, KTC 95% 1,6 đến 3,9), và Alternaria
(TSC 2,3, KTC 95% 1,5 đến 3,4).[19]
lối sống phương Tây
• Nghiên cứu Quốc tế về Hen suyễn và Dị ứng ở trẻ em theo kiểu cổ điển đã mô tả sự thay đổi trên toàn thế giới về tỷ lệ hiện mắc viêm mũi và viêm kết mạc dị ứng và các rối loạn dị ứng khác bằng cách xem xét các triệu chứng tự báo cáo từ 463.801 trẻ em từ 13 đến 14 tuổi tại 56 quốc gia. Tỷ lệ hiện mắc VMDƯ cao đã được phát hiện thấy ở Anh Quốc, Úc, New Zealand và Ireland, sau đó là hầu hết các trung tâm tại Bắc, Trung và Nam Mỹ; tỷ lệ hiện mắc thấp nhất là từ các trung tâm tại một số quốc gia Đông Âu, Indonesia, Hy Lạp, Trung Quốc, Đài Loan, Uzbekistan, Ấn Độ và Ethiopia.[7]
Yếu
những người có nguồn gốc châu Á sống tại Anh Quốc
• Tại Anh Quốc, tỷ suất hiện mắc VMDƯ ở nam giới được phát hiện cao hơn những người Anh da trắng là 79% trong nhóm người ở Tây Ấn và 92% trong nhóm người ở châu Á. Tuy nhiên, khác biệt này có thể nhanh chóng mất đi ở trẻ em nhập cư, những trẻ dường như có tỷ suất hiện mắc VMDƯ gần giống với tỷ suất hiện mắc ở nhóm người bản xứ hơn.
Người Mỹ gốc Phi sống tại Hoa Kỳ
• Tại Hoa Kỳ, nhạy cảm do cơ địa dị ứng (cũng như tỷ suất hiện mắc hen suyễn) thường gặp ở nhóm người Mỹ gốc Phi hơn là nhóm người da trắng. Trong một nghiên cứu, hồi quy logistic đa biến đã chỉ ra nguy cơ tăng cao của trẻ em người Mỹ gốc Phi đối với bất kỳ nhạy cảm nào (tỷ suất chênh 2,17, KTC 95%1,23 đến 3,84) và nhạy cảm với bất kỳ dị nguyên từ môi trường ngoài trời nào (tỷ suất chênh 2,96, KTC 95% 1,52 đến 5,74).[13]
Người Puerto Rico sống tại Hoa Kỳ
• Trong một số nhóm (ví dụ như người gốc Tây Ban Nha và/hoặc Bồ Đào Nha), các thay đổi về tỷ suất hiện mắc bệnh dị ứng cơ địa có thể rõ nét. Mặc dù tương đối ít trường hợp VMDƯ đã được báo cáo, hen suyễn thường gặp hơn ở nhóm người Puerto Rico so với người Mexico.[14]
địa vị xã hội-kinh tế
• Trẻ em là con của các phụ huynh có trình độ giáo dục cao hoặc tầng lớp xã hội cao dường như có tỷ lệ mắc mới VMDƯ cao hơn, theo số liệu tại Hoa Kỳ, Anh Quốc và Guinea-Bissau.[5]
ô nhiễm môi trường
• Ô nhiễm môi trường là biển thể nhiều mặt mà vai trò của nó trong việc gây ra VMDƯ chưa được giải thích đầy đủ. Có thể chia ô nhiễm thành ô nhiễm ngoài trời và ô nhiễm trong nhà. Ô nhiễm ngoài trời bao gồm vật chất dạng hạt, trong đó có khí thải diesel, ozone, NO2, và độc tố do không khí, cùng với các yếu tố khác. Các chất gây ô nhiễm trong nhà bao gồm khói thuốc và các hạt được giải phóng từ thiết bị đốt củi và than đá cũng như khói thuốc lá, cùng với các chất khác. Trong khi một số ảnh hưởng sinh lý bắt nguồn từ ô nhiễm được hiểu rõ (ví dụ như chất thải diesel dường như làm tăng tình trạng viêm do dị ứng), vẫn còn chưa rõ mức độ ảnh hưởng của các biến này đối với tỷ suất hiện mắc và mức độ nghiêm trọng của bệnh dị ứng đường hô hấp trên.
sinh ra trong mùa phấn hoa
• Một số nghiên cứu đã cho thấy rằng phơi nhiễm quanh năm với các dị nguyên cụ thể có thể dẫn đến tỷ lệ mắc mới VMDƯ cao hơn. Ảnh hưởng chung của việc sinh ra trong mùa phấn hoa có thể là rất nhỏ.[15]
không có anh chị em hoặc vào trung tâm giữ trẻ sau 2 tuổi
• Một số nghiên cứu đã phát hiện thấy mối liên hệ ngược giữa số anh chị em ruột và VMDƯ. Anh/chị cả dường như cũng có nguy cơ mắc VMDƯ cao hơn. Cơ chế chưa được làm sáng tỏ; tuy nhiên, táo cáo về tăng bệnh hô hấp giai đoạn đầu không thể giải thích đầy đủ cơ chế này.[16]
người mẹ hút thuốc nhiều (20 điếu thuốc trở lên/ngày trong năm đầu đời)
• Trong nghiên cứu về hô hấp theo thời gian ở trẻ em Tucson, việc cho trẻ ăn thức ăn đặc sớm, người mẹ hút thuốc nhiều trong năm đầu đời (20 điếu thuốc trở lên/ngày), và GMDE cao hơn đều có liên quan đến tình trạng mắc VMDƯ trong vài năm đầu đời.[5]
phơi nhiễm với dị nguyên từ môi trường trong nhà như gàu từ động vật và mạt bụi
• Nhìn chung, đây vẫn là vấn đề gây tranh cãi. Thời gian và loại phơi nhiễm với dị nguyên dường như cũng quan trọng như đặc điểm di truyền của vật chủ. Phơi nhiễm với đủ số lượng các dị nguyên nhất định (ví dụ: chó) vào giai đoạn đầu đời có thể bảo vệ khỏi tình trạng nhạy cảm do dị ứng và bệnh dị ứng. Trái lại, phơi nhiễm với dị nguyên quanh năm như mạt bụi và gián thường có liên quan đến tăng nguy cơ nhạy cảm do dị ứng và cơ địa dị ứng.[17] [18]
nồng độ GMDE trong huyết thanh cao hơn (>100 IU/mL trước 6 tuổi)
• Trong nghiên cứu về hô hấp theo thời gian ở trẻ em Tucson, việc cho trẻ ăn thức ăn đặc sớm, người mẹ hút thuốc nhiều trong năm đầu đời (20 điếu thuốc trở lên/ngày), và GMDE cao hơn đều có liên quan đến tình trạng mắc VMDƯ trong vài năm đầu đời.[5]
cho trẻ ăn thức ăn hoặc sữa công thức sớm
• Trong nghiên cứu về hô hấp theo thời gian ở trẻ em Tucson, việc cho trẻ ăn thức ăn đặc sớm, người mẹ hút thuốc nhiều trong năm đầu đời (20 điếu thuốc trở lên/ngày), và GMDE cao hơn đều có liên quan đến tình trạng mắc VMDƯ trong vài năm đầu đời.[5]
Nuôi con bằng sữa mẹ
• Tác dụng của nuôi con bằng sữa mẹ đối với nguy cơ mắc bệnh dị ứng như hen suyễn, VMDƯ và chàm còn gây tranh cãi. Mặc dù nuôi con hoàn toàn bằng sữa mẹ trong 4 đến 6 tháng đầu đời đã được ủng hộ vì phòng ngừa cơ địa rối loạn dị ứng, một số nghiên cứu theo thời gian đã phát hiện ra rằng cách này thực sự làm tăng nguy cơ mắc bệnh dị ứng cơ địa.[20] Một giải thích hợp lý tập trung vào nồng độ GMDE của mẹ cho con bú. Cho con bú hoàn toàn bằng sữa mẹ trong ít nhất 4 tháng của người mẹ có GMDE trong huyết thanh cao có thể biểu hiện nguy cơ có GMDE (và dị ứng cơ địa) ở trẻ nhũ nhi được bú sữa mẹ. Trái lại, trong số trẻ em có mẹ thuộc 2 nhóm GMDE thấp hơn, cho bú sữa mẹ có liên quan đến tổng GMDE trong huyết thanh thấp hơn lúc 6 tuổi và lúc 11 tuổi khi so với trẻ em không nhận được sữa mẹ hoặc nhận sữa mẹ trong <4 tháng.[21]
xuất hiện tình trạng cơ địa dị ứng khác (chàm, dị ứng thực phẩm, hắt xì/hen suyễn)
• Chàm và dị ứng thực phẩm thường biểu hiện trước khi bị viêm mũi dị ứng, trong khi hắt xì/hen suyễn có thể mắc phải vào bất kỳ thời điểm nào có liên quan đến khởi phát viêm mũi.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
có các yếu tố nguy cơ (thường gặp)
• Các yếu tố nguy cơ bao gồm: tiền sử gia đình có cơ địa dị ứng; tuổi <20 tuổi; lối sống phương Tây; tiếp xúc không hoàn toàn với động vật và các môi trường nhiều vi sinh vật khác trong giai đoạn đầu đời.
hắt xì (thường gặp)
• Dễ có khả năng xảy ra ở VMDƯ hơn là viêm mũi không do dị ứng.
ngứa mũi (thường gặp)
• Dễ có khả năng xảy ra ở VMDƯ hơn là viêm mũi không do dị ứng.
Các yếu tố chẩn đoán khác
ngứa vòm miệng, họng, tai và mắt (thường gặp)
• là một yếu tố chẩn đoán
đỏ mắt, sưng húp mắt và chảy nước mắt (thường gặp)
• là một yếu tố chẩn đoán
mệt mỏi và dễ cáu gắt (thường gặp)
• là một yếu tố chẩn đoán
ngạt mũi (thường gặp)
• là một yếu tố chẩn đoán
sổ mũi (thường gặp)
• Sổ mũi một bên cần đánh giá rò dịch não tủy (DNT). Bệnh xảy ra một bên, trừ ngạt một bên lỗ mũi do lệch vách ngăn mũi, cần được tư vấn đến bác sĩ tai mũi họng (TMH).
mắt đen (thường gặp)
• Đổi màu xanh tái trong vùng dưới hốc mắt
Xung huyết kết mạc (thường gặp)
• là một yếu tố chẩn đoán
tiết ghèn mắt (thường gặp)
• là một yếu tố chẩn đoán
nếp nhăn trên mũi (thường gặp)
• Một nếp nhăn ngang nằm trên phía ngoài của mũi do chà xát và xoa mũi thường xuyên.
niêm mạc xanh tái (thường gặp)
• là một yếu tố chẩn đoán
sưng niêm mạc mũi và cuốn mũi (thường gặp)
• là một yếu tố chẩn đoán
nhiều chất bài tiết trong suốt từ mũi (thường gặp)
• là một yếu tố chẩn đoán
Nếp Dennie-Morgan (nếp gấp bên dưới mí mắt dưới) (không thường gặp)
• là một yếu tố chẩn đoán
Polyp mũi (không thường gặp)
• Nếu polyp mũi được xác định ở trẻ em, cần loại trừ xơ nang bằng thử nghiệm mồ hôi. Nếu quan sát thấy polyp mũi ở người lớn, cần đặc biệt xem xét bệnh xoang.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm Kết quả | |
| thử nghiệm trị liệu thuốc kháng histamine hoặc corticosteroid dạng xịt mũi
• Có thể sử dụng thuốc kháng histamine qua đường uống hoặc dạng xịt mũi. Ở VMDƯ mức trung bình hoặc nặng, cần cân nhắc thử nghiệm corticosteroid dạng xịt là một lựa chọn đầu tiên ưa dùng, đặc biệt nếu ngạt mũi Tái đánh giá sau thử nghiệm 4 tuần. • Sự cải thiện các triệu chứng và sự cải thiện các thông số về chất lượng sống như số lượng và chất lượng giấc ngủ, các hoạt động sinh hoạt hàng ngày, và khả năng theo đuổi các thói quen, thể thao và hoạt động xã hội không giới hạn sẽ giúp hướng dẫn cho bác sĩ lâm sàng trong việc xác định liệu một phác đồ điều trị cụ thể có biểu hiện sự thất bại hay không. |
sự cải thiện lâm sàng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm Kết quả | |
| xét nghiệm lẩy da để phát hiện dị nguyên
• Trước đây đã cho rằng xét nghiệm trong ống nghiệm có độ nhạy và độ đặc hiệu vượt trội với điều kiện xét nghiệm được thực hiện bởi người được đào tạo bài bản • Cũng cjo các kết quả nhanh chóng và chi phí thấp hơn khi so với xác định GMDE đặc hiệu trong ống nghiệm, đặc biệt nếu số lượng xét nghiệm da ít • Nhóm xét nghiệm cần bao gồm cả dị nguyên quanh năm (ví dụ: mạt bụi, vảy từ động vật, gián nếu ở nội thành) và phấn hoa tại địa phương (ví dụ: cỏ, cỏ dại, bạch dương, v.v.) tùy thuộc vào vùng địa lý • Phiên giải kết quả có thể khó khăn. • Kích thước ban sẩn và quầng đỏ không nhất thiết tương quan với phản ứng lâm sàng đối với dị nguyên cụ thể đó. |
đường kính ban sẩn và quầng đỏ sau khi tiêm vào da dị nguyên đặc hiệu lớn hơn 3 mm so với chứng âm (bằng nước muối sinh lý) |
| xác định GMDE đặc hiệu trong phòng thí nghiệm
• Xét nghiệm kiểu Sandwich sử dụng huyết thanh của bố mẹ để gắn kết với các dị nguyên đặc hiệu trên một chip/pha rắn. • chi phí cao hơn xét nghiệm lẩy da, không cho kết quả ngay Tuy nhiên, có thể được chỉ định trường hợp không được đào tạo về xét nghiệm lẩy da và được áp dụng ở bệnh nhân mắc chứng da vẽ nổi nghiêm trọng hoặc những người không muốn làm test lẩy da hoặc không thể ngưng dùng thuốc kháng histamine (vì dùng thuốc kháng histamine có thể gây ra các kết quả âm tính giả). • Phiên giải kết quả có thể khó khăn. • Nồng độ GMDE không nhất thiết tương quan với phản ứng lâm sàng đối với dị nguyên cụ thể đó. • Kết quả xét nghiệm hấp thụ dị ứng phóng xạ (XNHTDƯPX – và ở một mức độ thấp hơn – có thể khó diễn giải ở người có nồng độ GMDE quá cao, vì họ thường có nhiều kết quả dương tính mà có thể phù hợp về mặt lâm sàng hay không. |
đáp ứng của dị nguyên đặc hiệu |
| xét nghiệm mồ hôi
• Sự xuất hiện của polyp mũi ở trẻ em đòi hỏi phải có thử nghiệm mồ hôi để loại trừ xơ nang. |
có thể dương tính (clorua trong mồ hôi ≥60 mEq/L) ở người bị xơ nang |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm mũi không dị ứng | • Các triệu chứng quanh năm tản phát hoặc dai dẳng không do các biến cố miễn dịch bệnh lý qua trung gian GMDE.
• Ngạt mũi, đau/tức nặng mũi và cảm giác chảy nước mũi sau là các triệu chứng thường gặp. • Ít xuất hiện ngứa mũi và hắt xì hơn. • Có thể có các yếu tố khởi phát như mùi nồng nặc, nước hoa, khói thuốc lá và các thay đổi liên quan đến thời tiết. • Không thường gặp ở trẻ em. Dễ có khả năng khởi phát các triệu chứng sau 20 tuổi.[24] |
• khồn ác xét nghiệm dị ứng, không có bất kỳ một đặc trưng phân biệt nào. |
| Viêm xoang cấp tính | • Cấp tính (<2 tuần), bán cấp tính (2-6 tuần).
• Bệnh cấp tính thường là do nguyên nhân nhiễm trùng • Thường được chẩn đoán lâm sàng và có thể có biểu hiện ngạt mũi, ho, niêm mạc mũi đổi màu và đau/nặng mặt.[25] |
• Chẩn đoán chỉ mang tính lâm sàng. |
| Viêm xoang mạn tính | • Các triệu chứng xuất hiện>12 tuần. Thường được chẩn đoán bằng các kỹ thuật chẩn đoán hình ảnh Một trong các đặc trưng lâm sàng thường gặp của viêm xoang mạn tính là sự xuất hiện của giảm khứu giác hoặc mất khứu giác.
• Thường đặc trưng bởi tình trạng viêm mạn tính hơn là nhiễm khuẩn, đặc biệt ở người lớn.[25] • Thường có đặc trưng là viêm xoang mạn tính kèm theo bệnh polyp mũi và viêm xoang mạn tính không kèm theo bệnh polyp mũi. |
• Theo định nghĩa, CCLVT xoang cho kết quả bất thường, ở những người bị viêm xoang mạn tính. |
| Viêm mũi do vi-rút | • Đợt viêm mũi cấp tính (<2 tuần) có biểu hiện ngạt mũi, sổ mũi, hắt xì và mức độ ngứa mũi
thay đổi. Có thể có biểu hiện đau họng, chứng đau cơ, đau đầu, chất nhầy đổi màu và sốt. Thường gặp hơn trong các tháng mùa thu đông. |
• Chẩn đoán dựa vào lâm sàng. |
Các tiêu chí chẩn đoán
Hướng dẫn ARIA về viêm mũi dị ứng và ảnh hưởng của hen suyễn
Thành từng đợt: các triệu chứng biểu hiện
• <4 ngày một tuần
• Hoặc trong <4 tuần liên tiếp. Dai dẳng: các triệu chứng biểu hiện
• >4 ngày một tuần
• Và trong <4 tuần liên tiếp. Nhẹ: không có các triệu chứng sau đây
• Rối loạn giấc ngủ
• Giảm hoạt động thể thao, thư giãn và/hoặc hoạt động hàng ngày
• Giảm hoạt động học tập hoặc làm việc
• Các triệu chứng gây khó chịu
Trung bình/nặng: có một hoặc nhiều triệu chứng sau đây
• Rối loạn giấc ngủ
• Giảm hoạt động thể thao, thư giãn và/hoặc hoạt động hàng ngày
• Giảm hoạt động học tập hoặc làm việc
• Các triệu chứng gây khó chịu
Điều trị
Cách tiếp cận điều trị từng bước
Mục tiêu cải thiện hoặc ngừng các triệu chứng có thể đòi hỏi bắt đầu các biện pháp tránh dị ứng, liệu pháp dược lý, liệu pháp miễn dịch hoặc kết hợp các biện pháp đó.[26] Bác sĩ điều trị cần hỏi chi tiết biểu hiện của các triệu chứng mũi, vòm miệng và mắt, để điều trị đến tất cả các vùng bị ảnh hưởng. Đôi khi dễ bỏ qua các triệu chứng không liên quan đến mũi thường gặp mà thường xuyên đi kèm với viêm mũi dị ứng (VMDƯ) và góp phần gây suy giảm chất lượng cuộc sống.
• Tránh dị nguyên là một trong các nguyên tắc điều trị. Mặc dù các biện pháp kiểm soát môi trường đôi khi có thể dẫn đến kiểm soát hoàn toàn triệu chứng (ví dụ: bằng cách tránh xa một vật nuôi), vào các thời điểm khác các biện pháp này có thể tỏ ra không thực tế, không hiệu quả hoặc khó thực hiện.
• Sau liệu trình điều trị ban đầu, cần theo dõi trong khoảng thời gian hợp lý và tăng hoặc giảm liệu pháp nếu cần thiết.
• Mặc dù các thuốc điều trị sẵn có thường được xem là an toàn và ít khi gặp tác dụng phụ, an thần liên quan đến việc sử dụng thuốc kháng histamine thế hệ một có lẽ là vấn đề thường gặp nhất.
• Corticosteroid dạng xịt mũi vẫn là nhóm thuốc duy nhất hiệu quả nhất trong việc điều trị VMDƯ. Tuy nhiên, đối với hầu hết các bệnh nhân nên dùng các liệu pháp điều trị khác trước khi dùng corticosteroid dạng xịt mũi.
Tránh và kiểm soát dị nguyên: phấn hoa (cỏ, cây, cỏ dại)
• Đóng tất cả cửa sổ của nhà và cửa xe và sử dụng điều hòa không khí ở chế độ thu hồi khí/trong nhà.
• Giảm thiểu thời gian ở ngoài trời trong giờ cao điểm phấn hoa
• Sử dụng bộ lọc hạt không khí hiệu quả cao (HKKHQC) có thể có hiệu quả.[27]
• Sử dụng các bộ lọc bảo vệ mũi.[28]
Tránh và kiểm soát dị nguyên: mạt bụi
• Phủ nệm, gối và mền bông/chăn lông vũ trong `vỏ không thấm nước. Một nghiên cứu đã chỉ ra rằng vỏ nhựa không thấm nước hoặc ‘dệt chặt’ ngăn mạt bụi xâm nhập[29]
• Giặt tất cả chăn ga gối đệm hàng tuần bằng chu trình giặt nước nóng (55°C đến 60°C [131°F đến 140°F]) để giảm thiểu các mức độ dị nguyên trong mạt bụi và mạt bụi sống.
• Sử dụng bộ lọc HKKHQC có thể giảm thiểu tải lượng dị nguyên và có thể giúp cải thiện triệu chứng ở những người bị nhạy cảm dị ứng với mạt bụi.
• Sử dụng acaricide như disodium octaborate tetrahydrate có thể làm giảm số lượng mạt bụi nhà sống trong thảm; tuy nhiên, vẫn chưa rõ liệu điều này có dẫn đến cải thiện triệu chứng hay không.
• Hút ẩm, kèm theo giảm độ ẩm tương đối mục tiêu dưới 50% sẽ ức chế sự tăng trưởng của mạt bụi. Tuy nhiên, một thử nghiệm ngẫu nhiên có đối chứng tại Anh Quốc đã chỉ ra rằng máy hút ẩm không có ảnh hưởng đáng kể đến số lượng mạt bụi nhà hoặc mức độ dị nguyên.1[C]Evidence
• Sử dụng acaricide và các biện pháp kiểm soát môi trường trong phòng ngủ có thể giúp giảm các triệu chứng viêm mũi, mặc dù thiếu bằng chứng từ các nghiên cứu đáng tin cậy[31]
Tránh và kiểm soát dị nguyên: vảy từ vật nuôi
• Những người dị ứng với chó và mèo có ít cách hiệu quả để giảm sự phơi nhiễm với các dị nguyên từ vật nuôi ngoại trừ tránh xa khỏi vật nuôi. Điều quan trọng là cần tư vấn cho bệnh nhân rằng mức độ dị nguyên ở vật nuôi chỉ giảm dần trong vài tháng, vì thế không dự kiến sẽ cải thiện nhanh sau khi đã đưa vật nuôi ra khỏi nhà. Tuy vậy, cuối cùng cá nhân bị ảnh hưởng sẵn sàng thực hiện bước đi quyết liệt này sẽ đạt được sự cải thiện triệu chứng đáng kể. Mặc dù một số người có thể phản ứng khác với từng con chó khác nhau, những con chó ‘không gây dị ứng’ là một nhầm tưởng đã được chứng minh.[32]
• Tắm cho mèo không được chứng tỏ là biện pháp hiệu quả; mặc dù tắm hàng tuần có thể làm giảm dị nguyên, các nghiên cứu lâm sàng đã chứng minh rằng biện pháp này không làm giảm ổn định dị nguyên trong không khí cũng như giảm rõ ràng các triệu chứng viêm mũi.[33] [34] • Bộ lọc HKKHQC dường như không dẫn đến sự cải thiện đáng kể triệu chứng ở các cá nhân nhạy cảm với mèo, như ghi chép trong một nghiên cứu có đối chứng với giả dược.[35]
Tránh và kiểm soát dị nguyên: quá nhiều gián
• Việc có quá nhiều gián có liên quan đến VMDƯ và hen suyễn, đặc biệt trong nội thành.
• Các biện pháp kiểm soát dựa trên việc loại bỏ môi trường thích hợp và hạn chế tiếp xúc bằng cách dán kín, bọc kín và kiểm soát nguồn thức ăn cũng như sử dụng bẫy và kiểm soát bằng hóa chất.
• Mặc dù việc diệt gián do các chuyên gia thực hiện có thể làm giảm mức độ dị nguyên 80% đến 90%, không có nghiên cứu nào đánh giá ý nghĩa lâm sàng của mức độ giảm này.[36]
• Việc tái nhiễm gián từ các căn hộ liền kề là một vấn đề thường gặp, và do đó các nỗ lực tiêu diệt sẽ có thể cần lặp lại thường xuyên và mở rộng quá không gian bị ảnh hưởng.
Tránh và kiểm soát dị ứng: nấm mốc
• Nấm mốc thường gặp ở cả trong nhà và ngoài trời.
• Các cá nhân dị ứng với nấm mốc cần kiểm tra kỹ nhà của mình để phát hiện dấu hiệu phá hoại của nấm mốc, và chú ý đặc biệt đến các khu vực ẩm ướt hơn trong nhà của họ.
• Có thể loại bỏ sự tăng trưởng khu trú của nấm mốc bằng dung dịch thuốc tẩy pha loãng.
• Phá hoại của nấm mốc ở mức độ rộng hơn có thể cần các biện pháp tích cực hơn như thay thế vật liệu/bề mặt bị ảnh hưởng.
• Chưa tiến hành các nghiên cứu lâm sàng có đối chứng để chứng minh rằng các biện pháp này làm giảm hiệu quả các triệu chứng viêm mũi.
Các triệu chứng nhẹ thành từng đợt
Khó so sánh trực tiếp thuốc kháng histamine (dạng uống và xịt mũi) và chất đối kháng thụ thể leukotriene, vì không có các nghiên cứu so sánh toàn diện hiệu quả, và các phân tích tổng hợp có vấn đề do các biện pháp đo lường kết quả khác nhau trong các nghiên cứu khác nhau. Mỗi một loại thuốc này đã chứng minh sự ưu việt so với giả dược trong các nghiên cứu kiểm soát chặt chẽ theo thời gian. Do đó, nếu một lựa chọn không hiệu quả, việc thay đổi sang loại thuốc khác trong danh sách này là điều phù hợp. Nếu các triệu chứng không được kiểm soát bởi đơn trị liệu với bất kỳ loại thuốc nào sau đây, có thể cân nhắc điều trị kết hợp hoặc các lựa chọn điều trị cho bệnh nặng hơn.
1. Thuốc kháng H1 qua đường uống hoặc dạng xịt mũi: hiệu quả đối với sổ mũi, hắt xì, ngứa; thuốc kháng histamine qua đường uống kém hiệu quả hơn đối với ngạt mũi.
2. Chất đối kháng thụ thể Leukotriene: có thể hiệu quả đối với ngạt mũi; kém hiệu quả hơn đối với sổ mũi, hắt xì và ngứa.
Các triệu chứng nhẹ dai dẳng hoặc trung bình thành từng đợt hoặc nặng
Có thể điều trị VMDƯ nhẹ dai dẳng hoặc bệnh trung bình thành từng đợt hoặc bệnh nặng bằng bất kỳ thuốc bậc một nào sau đây:
• thuốc kháng histamine đường uống
• Thuốc kháng histamine dạng xịt mũi
• Sodium cromoglicate dạng xịt mũi.
Thuốc bậc hai:
• Corticosteroid dạng xịt mũi ưu việt hơn hoặc tương đương bất kỳ kết hợp các thuốc nào khác. Điều trị bằng corticosteroid dạng xịt mũi có thể làm giảm các triệu chứng ở mắt liên quan đến VMDƯ.[37] [38] Tuy nhiên, theo thông lệ là thử dùng thuốc kháng histamine và/hoặc sodium cromoglicate dạng xịt mũi trước. Sau đó, nếu liệu pháp bằng thuốc bậc một không kiểm soát được triệu chứng, có thể sử dụng corticosteroid dạng xịt mũi.
Thuốc bậc ba:
• Chất đối kháng thụ thể Leukotriene: có thể hiệu quả đối với ngạt mũi; kém hiệu quả hơn đối với sổ mũi, hắt xì và ngứa.
• Cũng có thể cân nhắc liệu pháp miễn dịch; tuy nhiên, cần hỏi ý kiến của chuyên gia dị ứng. Điều trị bổ trợ:
• Nếu tắc nghẽn/ngạt mũi nặng, có thể bổ sung tiến trình điều trị trong thời gian ngắn bằng thuốc thông mũi (ưa dùng) hoặc corticosteroid qua đường uống trong 3 đến 5 ngày.
Nếu các triệu chứng dai dẳng cho đến lần hẹn khám sau 2 đến 4 tuần, cần cân nhắc lựa chọn điều trị các triệu chứng dai dẳng mức độ trung bình đến nặng.
Khi các triệu chứng được cải thiện, có thể cân nhắc giảm hoặc ngừng điều trị. Có thể giảm xịt mũi từ 2 lần xuống còn 1 lần cho mỗi lỗ mũi mỗi ngày một lần miễn là các tình trạng tiếp tục được kiểm soát. Ở bệnh thành từng đợt, có thể ngưng dùng thuốc nếu dị nguyên đã biết ngừng xuất hiện.
Các triệu chứng mức độ trung bình đến nặng
Cần cân nhắc corticosteroid trước tiên nếu các triệu chứng dai dẳng và có mức độ trung bình hoặc nặng. Điều trị bằng corticosteroid dạng xịt mũi cũng có thể làm giảm các triệu chứng ở mắt liên quan đến viêm mũi dị ứng.[37] [38]
Nếu các triệu chứng vẫn dai dẳng đến lần khám lại sau 4 tuần, có thể đánh giá lại độ chính xác của chẩn đoán và kiểm tra chẩn đoán phân biệt. Nếu vẫn chẩn đoán VMDƯ:
• Có thể tăng corticosteroid dạng xịt mũi
• Đối với ngứa và/hoặc hắt xì, có thể bổ sung thuốc kháng histamine qua đường uống hoặc dạng xịt mũi; corticosteroid fluticasone có thể sẵn có ở dạng chế phẩm kết hợp với kháng histamine azelastine ở một số nước
• Bổ sung ipratropium dạng xịt mũi cho sổ mũi
• Đối với các triệu chứng tắc nghẽn/ngạt mũi nặng, bổ sung thuốc thông mũi (hay dùng) hoặc corticosteroid qua đường uống trong 3 đến 5 ngày.
Khi các triệu chứng được cải thiện, có thể cân nhắc giảm hoặc ngừng điều trị. Có thể giảm xịt mũi từ 2 lần xuống còn 1 lần cho mỗi lỗ mũi mỗi ngày một lần miễn là các tình trạng tiếp tục được kiểm soát. Nếu sử dụng nhiều loại thuốc, có thể cân nhắc việc ngưng dùng thuốc được bổ sung vào corticosteroid dạng xịt mũi.
Cũng có thể cân nhắc liệu pháp miễn dịch như một lựa chọn bậc bậc; tuy nhiên, cần hỏi ý kiến chuyên gia dị ứng.
Liệu pháp thông thường không hiệu quả
Cần có đánh giá của chuyên gia tư vấn dị ứng khi:
• Bác sĩ lâm sàng có thể làm rõ ảnh hưởng đáng kể đối với chất lượng cuộc sống (gián đoạn các sở thích, cuộc sống gia đình, sinh hoạt hàng ngày, giấc ngủ, sức khỏe cảm xúc) cùng với cảm nhận chủ quan của bệnh nhân rằng các triệu chứng nặng
• Có đáp ứng không đầy đủ với các điều trị thử nghiệm bao gồm các biện pháp can thiệp môi trường và dược lý
• Không thể kiểm soát đầy đủ các tình trạng liên quan như hen suyễn và bệnh xoang.
Sau khi xét nghiệm dị ứng, chuyên gia tư vấn có thể cân nhắc liệu pháp miễn dịch. Liệu pháp miễn dịch dưới da (LPMDDD) có thể làm thay đổi tiền sử bệnh dị ứng (dẫn đến sự thuyên giảm dài hạn sau khi ngưng dùng liệu pháp và ngăn gây nhạy cảm mới) cũng như làm giảm tiến triển từ viêm mũi dị ứng sang hen suyễn khi được cho dùng ở trẻ
em từ 6 đến 14 tuổi trong tối thiểu 3 năm. Trong một nghiên cứu LPMDDD, ít hơn đáng kể số đối tượng được điều trị tích cực mắc hen suyễn tại lần theo dõi sau 10 năm theo đánh giá của các triệu chứng lâm sàng.[39] Liệu pháp miễn dịch dưới lưỡi (LPMDDL), một biện pháp thay thế cho LPMDDD tùy thuộc vào dị nguyên có liên quan, cũng có thể có khả năng thay đổi bệnh.[40] Tuy nhiên, một phân tích tổng hợp năm 2015 về LPMDDL ở các bệnh nhân dị ứng với cỏ đã phát hiện ra rằng hiệu quả điều trị nhìn chung thấp.[41]Cần nhắm đến liệu pháp miễn dịch để bao gồm các dị nguyên liên quan đến vị trí địa lý cũng như chỉ bao gồm các dị nguyên được cho là có liên quan về mặt lâm sàng.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Cấp tính | ||
| các triệu chứng nhẹ thành từng đợt | ||
| 1 | thuốc kháng histamine qua đường uống kết hợp với tránh dị nguyên | |
| 1 | thuốc kháng histamine dạng xịt mũi kết hợp với tránh dị nguyên | |
| 2 | chất đối kháng thụ thể leukotriene kết hợp với tránh dị nguyên | |
| các triệu chứng nhẹ dai dẳng hoặc trung bình thành từng đợt hoặc nặng | ||
| 1 | thuốc kháng histamine qua đường uống kết hợp với tránh dị nguyên | |
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống | |
| 1 | thuốc kháng histamine hoặc sodium cromoglicate kết hợp với tránh dị nguyên | |
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống | |
| 2 | corticosteroid dạng xịt mũi kết hợp tránh dị nguyên | |
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống | |
| chất đối kháng thụ thể leukotriene kết hợp với tránh dị nguyên | ||
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống | |
| 3 | liệu pháp miễn dịch dưới lưỡi (LPMDDL) | |
| 3 | liệu pháp miễn dịch dưới da (LPMDDD) |
|
| các triệu chứng dai dẳng mức trung bình đến nặng | ||
| 1 | thuốc kháng histamine và/hoặc corticosteroid dạng xịt mũi | |
| thêm | tránh dị nguyên | |
| bổ sung | ipratropium dạng xịt | |
| mũi bổ sung | Antihistamine | |
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống | |
| 2 | liệu pháp miễn dịch dưới lưỡi (LPMDDL) | |
| 2 | liệu pháp miễn dịch dưới da (LPMDDD) | |
| Tiếp diễn | ||
| liệu pháp thường dùng không hiệu quả | ||
| 1 | liệu pháp miễn dịch dưới lưỡi (LPMDDL) | |
| 1 | liệu pháp miễn dịch dưới da (LPMDDD) | |
| thêm | tránh dị nguyên | |
Các lựa chọn điều trị
| Cấp tính | ||
| các triệu chứng nhẹ thành từng đợt | ||
| thuốc kháng histamine qua đường uống kết hợp với tránh dị nguyên Các lựa chọn sơ cấp » cetirizine: trẻ em >6 tháng tuổi: 2,5 đến 5 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi và người lớn: 5-10 mg qua đường uống mỗi ngày một lầnHoặc» desloratadine: trẻ em >6 tháng tuổi: 1 đến 2,5 mg qua đường uống mỗi ngày một lần; trẻ em >12 tuổi và người lớn: 5 mg qua đường uống mỗi ngày một lần Hoặc » fexofenadine: trẻ em >6 tháng tuổi: 15-30 mg qua đường uống hai lần mỗi ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống hai lần mỗi ngày hoặc 180 mg mỗi ngày một lần Hoặc » levocetirizine: trẻ em >6 tháng tuổi: 1,25 đến 2,5 mg qua đường uống mỗi ngày một lần; trẻ em Hoặc » loratadine: trẻ em >2 tuổi: 5 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi và người lớn: 10 mg qua đường uống mỗi ngày một lần Các lựa chọn thứ cấp » chlorphenamine: trẻ em >2 tuổi: 1-2 mg qua đường uống (giải phóng tức thời) mỗi 4-6 giờ khi cần; trẻ em >12 tuổi và người lớn: 4 mg qua Hoặc » diphenhydramine: trẻ em >2 tuổi: 6,25 đến 25 mg qua đường uống mỗi 4-6 giờ khi cần; trẻ em >12 tuổi và người lớn: 25-50 mg qua đường uống mỗi 4-6 giờ khi cần » Thuốc kháng histamine qua đường uống làm giảm hắt xì, sổ mũi và ngứa mũi, vòm miệng và mắt. Ảnh hưởng của chúng đến ngạt mũi nhiều nhất là ở mức nhẹ.2[B]Evidence » azelastine mũi: (137 microgram/lần xịt) trẻ em Hoặc » olopatadine xịt mũi: (665 microgram/lần xịt) trẻ em ≥6 tuổi: 665 microgram (1 lần xịt)ở mỗi lỗ mũi hai lần mỗi ngày; trẻ em ≥12 tuổi và người lớn: 1330 microgram (2 lần xịt) ở mỗi lỗ mũi hai lần mỗi ngày » Azelastine dạng xịt mũi đã chứng minh được hiệu quả đối với viêm mũi theo mùa.3[B]Evidence » Duy trì hiệu quả trong 12 giờ. |
||
| 2 |
chất đối kháng thụ thể leukotriene kết hợp với tránh dị nguyên Các lựa chọn sơ cấp» montelukast: trẻ em >6 tháng tuổi: 4 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi: 5 mg qua đường uống mỗi ngày một lần; trẻ em >15 tuổi và người lớn: 10 mg qua đường uống mỗi ngày một lần» Có thể sử dụng chất đối kháng thụ thể leukotriene làm biện pháp thay thế cho thuốc kháng histamine, đặc biệt ở những người bị ảnh hưởng bởi hen suyễn dai dẳng mức nhẹ.4[A]Evidence tuy nhiên, chúng không hiệu quả hơn các thuốc kháng histamine. Chúng có thể liên quan đến các biến chứng tâm thần kinh bất lợi (thay đổi tâm trạng, hung hăng và trầm cảm, cùng với các triệu chứng khác). » Tránh dị nguyên là nguyên tắc chính và là liệu pháp bậc một đối với tất cả các bệnh nhân bị VMDƯ. Xét nghiệm dị ứng có thể hữu ích trong việc xác định dị nguyên được quan tâm đối với |
|
| các triệu chứng nhẹ dai dẳng hoặc trung bình thành từng đợt hoặc nặng |
||
| 1 | thuốc kháng histamine qua đường uống kết hợp với tránh dị nguyên Các lựa chọn sơ cấp » cetirizine: trẻ em >6 tháng tuổi: 2,5 đến 5 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi và người lớn: 5-10 mg qua đường uống mỗi ngày một lầnHoặc» desloratadine: trẻ em >6 tháng tuổi: 1 đến 2,5 mg qua đường uống mỗi ngày một lần; trẻ em >12 tuổi và người lớn: 5 mg qua đường uống mỗi ngày một lần Hoặc » levocetirizine: trẻ em >6 tháng tuổi: 1,25 đến 2,5 mg qua đường uống mỗi ngày một lần; trẻ em Các lựa chọn thứ cấp » chlorphenamine: trẻ em >2 tuổi: 1-2 mg qua đường uống (giải phóng tức thời) mỗi 4-6 giờ khi cần; trẻ em >12 tuổi và người lớn: 4 mg qua Hoặc » diphenhydramine: trẻ em >2 tuổi: 6,25 đến 25 mg qua đường uống mỗi 4-6 giờ khi cần; trẻ em » Thuốc kháng histamine qua đường uống làm giảm hắt xì, sổ mũi và ngứa mũi, vòm miệng và mắt. Ảnh hưởng của chúng đến ngạt mũi nhiều nhất là ở mức nhẹ.2[B]Evidence |
|
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống Các lựa chọn sơ cấp » oxymetazoline mũi: (0,025%) trẻ em 2-5 tuổi: 2-3 lần xịt vào mỗi lỗ mũi hai lần mỗi ngày; (0,05%) trẻ em >6 tuổi và người lớn: 1-2 lần xịt vào mỗi lỗ mũi hai lần mỗi ngàyHoặc» pseudoephedrine: trẻ em 2-5 tuổi: 15 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 60 mg/ ngày; trẻ em 6-11 tuổi: 30 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 120 mg/ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày Các lựa chọn thứ cấp » Prednisolone: trẻ em: 1-2 mg/kg/ngày qua đường uống chia thành 1-2 liều, tối đa 60 mg/ngày; người lớn: 20-60 mg/ngày qua đường uống chia thành » Có thể dùng thuốc thông mũi qua đường uống hoặc dạng xịt mũi làm biện pháp bổ sung ngắn hạn trong 3 đến 5 ngày nếu ngạt mũi nặng. |
|
| 1 | thuốc kháng histamine hoặc sodium cromoglicate kết hợp với tránh dị nguyên
Các lựa chọn sơ cấp » azelastine mũi: (137 microgram/lần xịt) trẻ em Hoặc » olopatadine xịt mũi: (665 microgram/lần xịt) trẻ em ≥6 tuổi: 665 microgram (1 lần xịt)ở mỗi lỗ mũi hai lần mỗi ngày; trẻ em ≥12 tuổi và người lớn: 1330 microgram (2 lần xịt) ở mỗi lỗ mũi hai lần mỗi ngày Hoặc » sodium cromoglicate dạng xịt mũi: (5,2 mg/lần xịt) trẻ em >2 tuổi và người lớn: 5,2 mg (1 lần xịt) vào cả hai lỗ mũi hai đến bốn lần mỗi ngày » Azelastine dạng xịt mũi đã chứng minh được hiệu quả đối với viêm mũi theo mùa.3[B]Evidence |
|
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống Các lựa chọn sơ cấp » oxymetazoline mũi: (0,025%) trẻ em 2-5 tuổi: 2-3 lần xịt vào mỗi lỗ mũi hai lần mỗi ngày; (0,05%) trẻ em >6 tuổi và người lớn: 1-2 lần xịt vào mỗi lỗ mũi hai lần mỗi ngàyHoặc» pseudoephedrine: trẻ em 2-5 tuổi: 15 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 60 mg/ ngày; trẻ em 6-11 tuổi: 30 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 120 mg/ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày Các lựa chọn thứ cấp » Prednisolone: trẻ em: 1-2 mg/kg/ngày qua đường uống chia thành 1-2 liều, tối đa 60 mg/ngày; người lớn: 20-60 mg/ngày qua đường uống chia thành » Có thể dùng thuốc thông mũi qua đường uống hoặc dạng xịt mũi làm biện pháp bổ sung ngắn hạn trong 3 đến 5 ngày nếu ngạt mũi nặng. |
|
| 2 corticosteroid dạng xịt mũi kết hợp tránh dị nguyên Các lựa chọn sơ cấp» beclometasone dạng xịt mũi: (50 microgram/ lần xịt dạng nước) trẻ em >6 tuổi và người lớn: 50-100 microgram (1-2 lần xịt) vào mỗi lỗ mũi hai lần mỗi ngày (40 microgram/lần xịt dạng hạt nhỏ trong không khí) trẻ em 4-11 tuổi: 40 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; (80 microgram/lần xịt dạng hạt nhỏ trong không khí)) trẻ em ≥12 tuổi và người lớn: 160 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc» thuốc xịt mũi budesonide: (32 microgram/lần xịt) trẻ em >6 tuổi và người lớn: 32-64 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » thuốc xịt mũi flunisolide: (25 microgram/lần xịt) trẻ em >6 tuổi và người lớn: 50 microgram (2 lần xịt) vào mỗi lỗ mũi hai lần mỗi ngày Hoặc » fluticasone furoate dạng xịt mũi: (27,5 microgram/lần xịt) trẻ em 2-11 tuổi: 27,5 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần, tăng đến 55 microgram (2 lần xịt) vào mỗi lỗ mũi nếu không đủ đáp ứng; trẻ em ≥12 tuổi và người lớn: 27,5 đến 55 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » thuốc xịt mũi fluticasone propionate: (50 microgram/lần xịt) trẻ em >4 tuổi: 50-100 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; người lớn: 100 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » mometasone mũi: (50 microgram/lần xịt) trẻ em » thuốc xịt mũi triamcinolone: (55 microgram/ lần xịt) trẻ em 2-5 tuổi: 55 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; trẻ em 6-11 tuổi: 55-110 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; trẻ em >11 tuổi và người lớn: 110 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » ciclesonide dạng xịt mũi: (xịt mũi: 50 microgram/lần xịt) trẻ em ≥6 tuổi và người lớn: 100 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; (xịt mũi dạng hạt nhỏ trong không khí: 37 microgram/lần xịt) trẻ em ≥12 tuổi và người lớn: 37 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần » Nhóm thuốc duy nhất hiệu quả nhất; cải thiện tất cả các triệu chứng ở mũi bao gồm ngạt mũi, sổ mũi, ngứa và hắt xì, nhưng được khuyến nghị để làm thuốc bậc hai ở mức độ nghiêm trọng này.5[A]Evidence Điều trị bằng corticosteroid dạng xịt mũi cũng có thể làm giảm các triệu chứng ở mắt liên quan đến viêm mũi dị ứng.[37] [38] Tuy nhiên, không phải tất cả các thuốc corticosteroid dạng xịt mũi đều có hiệu quả như nhau. Fluticasone furoate được xem là loại corticosteroid dạng xịt mũi hiệu quả nhất trong việc làm giảm các triệu chứng ở mắt.[50]
» Không thấy sự teo khu trú, giống như loại xảy ra khi dùng corticosteroid tại chỗ có hiệu lực cao cho các chỉ định da liễu, trong các nghiên cứu lâu năm về mometasone và fluticasone dạng xịt mũi. |
||
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống Các lựa chọn sơ cấp » oxymetazoline mũi: (0,025%) trẻ em 2-5 tuổi: 2-3 lần xịt vào mỗi lỗ mũi hai lần mỗi ngày; (0,05%) trẻ em >6 tuổi và người lớn: 1-2 lần xịt vào mỗi lỗ mũi hai lần mỗi ngàyHoặc» pseudoephedrine: trẻ em 2-5 tuổi: 15 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 60 mg/ ngày; trẻ em 6-11 tuổi: 30 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 120 mg/ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày Các lựa chọn thứ cấp » Prednisolone: trẻ em: 1-2 mg/kg/ngày qua đường uống chia thành 1-2 liều, tối đa 60 mg/ngày; người lớn: 20-60 mg/ngày qua đường uống chia thành » Có thể dùng thuốc thông mũi qua đường uống hoặc dạng xịt mũi làm biện pháp bổ sung ngắn hạn trong 3 đến 5 ngày nếu ngạt mũi nặng. |
|
| 3 | chất đối kháng thụ thể leukotriene kết hợp với tránh dị nguyên Các lựa chọn sơ cấp» montelukast: trẻ em >6 tháng tuổi: 4 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi: 5 mg qua đường uống mỗi ngày một lần; trẻ em >15 tuổi và người lớn: 10 mg qua đường uống mỗi ngày một lần» Có thể sử dụng chất đối kháng thụ thể leukotriene làm biện pháp thay thế cho thuốc kháng histamine, đặc biệt ở những người bị ảnh hưởng bởi hen suyễn dai dẳng mức nhẹ.4[A]Evidence tuy nhiên, chúng không hiệu quả hơn các thuốc kháng histamine và kém hiệu quả hơn corticosteroid dạng xịt mũi. Chất đối kháng thụ thể leukotriene (CĐKTTL) có thể liên quan đến các biến chứng tâm thần kinh bất lợi (thay đổi tâm trạng, hung hăng và trầm cảm, cùng với các triệu chứng khác). Corticosteroid dạng xịt mũi khởi phát tác dụng chậm và cần được sử dụng trong ít nhất 2 tuần vào hàng ngày trước khi có thể đưa ra bất kỳ kết luận nào về tác dụng lâm sàng của chúng. Do đó, mặc dù là nhóm thuốc duy nhất hiệu quả nhất, corticosteroid dạng xịt mũi không phải lúc nào cũng phù hợp để điều trị các triệu chứng thành từng đợt. » Tránh dị nguyên là nguyên tắc chính đối với tất cả bệnh nhân bị VMDƯ. Xét nghiệm dị ứng có thể hữu ích trong việc xác định dị nguyên được quan tâm đối với một bệnh nhân cụ thể. |
|
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống Các lựa chọn sơ cấp » oxymetazoline mũi: (0,025%) trẻ em 2-5 tuổi: 2-3 lần xịt vào mỗi lỗ mũi hai lần mỗi ngày; (0,05%) trẻ em >6 tuổi và người lớn: 1-2 lần xịt vào mỗi lỗ mũi hai lần mỗi ngàyHoặc» pseudoephedrine: trẻ em 2-5 tuổi: 15 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 60 mg/ ngày; trẻ em 6-11 tuổi: 30 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 120 mg/ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngàyCác lựa chọn thứ cấp » Prednisolone: trẻ em: 1-2 mg/kg/ngày qua đường uống chia thành 1-2 liều, tối đa 60 mg/ngày; người lớn: 20-60 mg/ngày qua đường uống chia thành » Có thể dùng thuốc thông mũi qua đường uống hoặc dạng xịt mũi làm biện pháp bổ sung ngắn hạn trong 3 đến 5 ngày nếu ngạt mũi nặng. » Dung nạp và tắc nghẽn hồi ứng có thể xảy ra khi dùng thuốc bôi trên da trong hơn 3 đến 5 ngày và có thể dẫn đến viêm mũi nặng hơn (ngạt mũi hồi ứng). |
|
| liệu pháp miễn dịch dưới lưỡi (LPMDDL) Các lựa chọn sơ cấp
» chiết xuất dị nguyên từ phấn hoa của cỏ kết hợp: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » chiết xuất dị nguyên từ phấn hoa của cỏ đuôi mèo: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » chiết xuất dị nguyên từ phấn hoa của cỏ phấn hương ngắn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Liệu pháp miễn dịch là phương thức điều trị duy nhất có thể có tác dụng thay đổi bệnh.[53]
6[A]Evidence Khuyến nghị hỏi ý kiến chuyên gia dị ứng. |
||
| 3 | liệu pháp miễn dịch dưới da (LPMDDD)
» Liệu pháp miễn dịch là phương thức điều trị duy nhất có thể có tác dụng thay đổi bệnh.[53]
6[A]Evidence Khuyến nghị hỏi ý kiến chuyên gia dị ứng. » Cần nhắm đến liệu pháp miễn dịch để bao gồm các dị nguyên liên quan đến vị trí địa lý cũng như chỉ bao gồm các dị nguyên được cho là có liên quan về mặt lâm sàng. |
|
| các triệu chứng dai dẳng mức trung bình đến nặng | ||
| 1 | thuốc kháng histamine và/hoặc corticosteroid dạng xịt mũi Các lựa chọn sơ cấp» beclometasone dạng xịt mũi: (50 microgram/ lần xịt dạng nước) trẻ em >6 tuổi và người lớn: 50-100 microgram (1-2 lần xịt) vào mỗi lỗ mũi hai lần mỗi ngày (40 microgram/lần xịt dạng hạt nhỏ trong không khí) trẻ em 4-11 tuổi: 40 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; (80 microgram/lần xịt dạng hạt nhỏ trong không khí)) trẻ em ≥12 tuổi và người lớn: 160 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc» thuốc xịt mũi budesonide: (32 microgram/lần xịt) trẻ em >6 tuổi và người lớn: 32-64 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày Hoặc » thuốc xịt mũi flunisolide: (25 microgram/lần xịt) trẻ em >6 tuổi và người lớn: 50 microgram (2 lần xịt) vào mỗi lỗ mũi hai lần mỗi ngày Hoặc » fluticasone furoate dạng xịt mũi: (27,5 microgram/lần xịt) trẻ em 2-11 tuổi: 27,5 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần, tăng đến 55 microgram (2 lần xịt) vào mỗi lỗ mũi nếu không đủ đáp ứng; trẻ em ≥12 tuổi và người lớn: 27,5 đến 55 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » thuốc xịt mũi fluticasone propionate: (50 microgram/lần xịt) trẻ em >4 tuổi: 50-100 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; người lớn: 100 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » mometasone mũi: (50 microgram/lần xịt) trẻ em » thuốc xịt mũi triamcinolone: (55 microgram/ lần xịt) trẻ em 2-5 tuổi: 55 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; trẻ em 6-11 tuổi: 55-110 microgram (1-2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; trẻ em >11 tuổi và người lớn: 110 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » ciclesonide dạng xịt mũi: (xịt mũi: 50 microgram/lần xịt) trẻ em ≥6 tuổi và người lớn: 100 microgram (2 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần; (xịt mũi dạng hạt nhỏ trong không khí: 37 microgram/lần xịt) trẻ em ≥12 tuổi và người lớn: 37 microgram (1 lần xịt) vào mỗi lỗ mũi mỗi ngày một lần Hoặc » azelastine mũi: (137 microgram/lần xịt) trẻ em Hoặc » olopatadine xịt mũi: (665 microgram/lần xịt) trẻ em ≥6 tuổi: 665 microgram (1 lần xịt)ở mỗi lỗ mũi hai lần mỗi ngày; trẻ em ≥12 tuổi và người lớn: 1330 microgram (2 lần xịt) ở mỗi lỗ mũi hai lần mỗi ngày Hoặc » azelastine/fluticasone propionate dạng xịt mũi: (137 microgram/50 microgram) trẻ em ≥12 tuổi và người lớn: 1 lần xịt vào mỗi lỗ mũi hai lần mỗi ngày » Corticosteroid dạng xịt mũi là nhóm thuốc duy nhất hiệu quả nhất, cải thiện tất cả các triệu chứng ở mũi bao gồm ngạt mũi, sổ mũi, ngứa và hắt xì.5[A]Evidence Điều trị bằng corticosteroid dạng xịt mũi cũng có thể làm giảm các triệu chứng ở mắt liên quan đến viêm mũi dị ứng.[37] [38] Tuy nhiên, không phải tất cả các thuốc corticosteroid dạng xịt mũi đều có hiệu quả như nhau. Fluticasone furoate được xem là loại corticosteroid dạng xịt mũi hiệu quả nhất trong việc làm giảm các triệu chứng ở mắt.[50]
» Không thấy sự teo khu trú, giống như loại xảy ra khi dùng corticosteroid tại chỗ có hiệu lực cao cho các chỉ định da liễu, trong các nghiên cứu lâu năm về mometasone và fluticasone dạng xịt mũi. |
|
| Ho | thêm | tránh dị nguyên
» Tránh dị nguyên là nguyên tắc chính và là liệu pháp bậc một đối với tất cả các bệnh nhân bị VMDƯ. Xét nghiệm dị ứng có thể hữu ích trong việc xác định dị nguyên được quan tâm đối với một bệnh nhân cụ thể. |
| ipratropium dạng xịt mũi Các lựa chọn sơ cấp » ipratropium xịt mũi: (0,03%) trẻ em >6 tuổi và người lớn: 42 microgram (2 lần xịt) vào mỗi lỗ mũi hai đến ba lần hàng ngày» Có thể bổ sung ipratropium dạng xịt mũi vào corticosteroid dạng xịt mũi đối với sổ mũi không kiểm soát. |
||
| Antihistamine đường uống Các lựa chọn sơ cấp » cetirizine: trẻ em >6 tháng tuổi: 2,5 đến 5 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi và người lớn: 5-10 mg qua đường uống mỗi ngày một lầnHoặc» desloratadine: trẻ em >6 tháng tuổi: 1 đến 2,5 mg qua đường uống mỗi ngày một lần; trẻ em >12 tuổi và người lớn: 5 mg qua đường uống mỗi ngày một lần Hoặc » fexofenadine: trẻ em >6 tháng tuổi: 15-30 mg qua đường uống hai lần mỗi ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống hai lần mỗi ngày hoặc 180 mg qua đường uống mỗi ngày một lần Hoặc » levocetirizine: trẻ em >6 tháng tuổi: 1,25 đến 2,5 mg qua đường uống mỗi ngày một lần; trẻ em Hoặc » loratadine: trẻ em >2 tuổi: 5 mg qua đường uống mỗi ngày một lần; trẻ em >6 tuổi và người lớn: 10 mg qua đường uống mỗi ngày một lần Các lựa chọn thứ cấp » chlorphenamine: trẻ em >2 tuổi: 1-2 mg qua đường uống (giải phóng tức thời) mỗi 4-6 giờ khi cần; trẻ em >12 tuổi và người lớn: 4 mg qua đường uống (giải phóng tức thời) mỗi 4-6 giờ khi cần Hoặc » diphenhydramine: trẻ em >2 tuổi: 6,25 đến 25 mg qua đường uống mỗi 4-6 giờ khi cần; trẻ em » Có thể bổ sung thuốc kháng histamine qua đường uống vào corticosteroid dạng xịt mũi đối với các triệu chứng dai dẳng mức trung bình/nặng nếu vẫn bị hắt xì, sổ mũi và ngứa mũi, vòm miệng và mắt. Ảnh hưởng của chúng đến ngạt mũi nhiều nhất là ở mức nhẹ.2[B]Evidence Thiếu bằng chứng lợi ích của việc bổ sung thuốc kháng histamine với corticosteroid dạng xịt mũi ở trẻ em.[71]
» Mặc dù thuốc kháng histamine qua đường uống làm giảm ngứa kết mạc, đỏ mắt và chảy nước mắt, chúng kém hiệu quả hơn so với thuốc kháng histamine bôi trên da. |
||
| bổ sung | thuốc thông mũi qua đường uống hoặc dạng xịt mũi hoặc corticosteroid qua đường uống Các lựa chọn sơ cấp» oxymetazoline mũi: (0,025%) trẻ em 2-5 tuổi: 2-3 lần xịt vào mỗi lỗ mũi hai lần mỗi ngày; (0,05%) trẻ em >6 tuổi và người lớn: 1-2 lần xịt vào mỗi lỗ mũi hai lần mỗi ngàyHoặc» pseudoephedrine: trẻ em 2-5 tuổi: 15 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 60 mg/ ngày; trẻ em 6-11 tuổi: 30 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 120 mg/ngày; trẻ em >12 tuổi và người lớn: 60 mg qua đường uống mỗi 4-6 giờ khi cần, tối đa 240 mg/ngày Các lựa chọn thứ cấp » Prednisolone: trẻ em: 1-2 mg/kg/ngày qua đường uống chia thành 1-2 liều, tối đa 60 mg/ngày; người lớn: 20-60 mg/ngày qua đường uống chia thành 1-2 liều » Có thể dùng thuốc thông mũi qua đường uống hoặc dạng xịt mũi làm biện pháp bổ sung ngắn hạn trong 3 đến 5 ngày nếu ngạt mũi nặng. |
|
| 2 | liệu pháp miễn dịch dưới lưỡi (LPMDDL) Các lựa chọn sơ cấp» chiết xuất dị nguyên từ phấn hoa của cỏ kết hợp: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng
Hoặc » chiết xuất dị nguyên từ phấn hoa của cỏ đuôi mèo: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » chiết xuất dị nguyên từ phấn hoa của cỏ phấn hương ngắn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Liệu pháp miễn dịch là phương thức điều trị duy nhất có thể có tác dụng thay đổi bệnh.[53]
6[A]Evidence Khuyến nghị hỏi ý kiến chuyên gia dị ứng. |
|
| liệu pháp miễn dịch dưới da (LPMDDD) » Liệu pháp miễn dịch là phương thức điều trị duy nhất có thể có tác dụng thay đổi bệnh.[53] 6[A]Evidence Khuyến nghị hỏi ý kiến chuyên gia dị ứng. » Thường dành cho bệnh nhân không đáp ứng với dược lý trị liệu hoặc những người không sẵn sàng dùng hoặc không thể dung nạp thuốc. » Trước đây, liệu pháp miễn dịch với dị nguyên từ chó hoặc nấm mốc đã đồng nhất được coi là có hiệu quả về mặt lâm sàng; các dị nguyên mới hiện có sẵn có thể chứng minh hiệu quả hơn. » Để cải thiện, đòi hỏi phải tiêm vắc-xin trong vài tháng. Nhìn chung, thường chấp nhận rằng thử nghiệm 1 năm sẽ xác định người nào sẽ đáp ứng với liệu pháp miễn dịch và người nào không. » Các phản ứng bất lợi xảy ra ở cả dạng khu trú và toàn thân. Các phản ứng toàn thân có thể thay đổi từ mức nhẹ đến đe dọa tính mạng; các phản ứng gây tử vong sau khi nhận vắc-xin phòng ngừa dị ứng được ước tính là xảy ra với tỷ lệ 1/2 trên 2,5 triệu.[67] [68] LPMDDD có thể làm giảm sự tiến triển từ viêm mũi dị ứng sang hen suyễn khi được cho dùng ở trẻ em từ 6 đến 14 trong tối thiểu 3 năm. Trong một nghiên cứu, ít hơn đáng kể số đối tượng được điều trị tích cực mắc hen suyễn tại lần theo dõi sau 10 năm (theo đánh giá của các triệu chứng lâm sàng). [39] » Cần nhắm đến liệu pháp miễn dịch để bao gồm các dị nguyên liên quan đến vị trí địa lý cũng như chỉ bao gồm các dị nguyên được cho là có liên quan về mặt lâm sàng. » Có nhiều nhà sản xuất chất chiết xuất và phác đồ liều lượng. |
||
| liệu pháp miễn dịch dưới lưỡi (LPMDDL) Các lựa chọn sơ cấp » chiết xuất dị nguyên từ phấn hoa của cỏ kết hợp: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùngHoặc» chiết xuất dị nguyên từ phấn hoa của cỏ đuôi mèo: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » chiết xuất dị nguyên từ phấn hoa của cỏ phấn hương ngắn: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Liệu pháp miễn dịch là phương thức điều trị duy nhất có thể có tác dụng thay đổi bệnh.[53]
6[A]Evidence Khuyến nghị hỏi ý kiến chuyên gia dị ứng. » Đối với bệnh nhân nhạy cảm với nhiều loại, đôi khi sử dụng LPMDL với nhiều dị nguyên, mặc dù không có dạng bào chế được bán trên thị trường chứa nhiều hơn một loại dị nguyên. Chưa xác định phác đồ liều lý tưởng. |
||
| 1 | liệu pháp miễn dịch dưới da (LPMDDD)
» Liệu pháp miễn dịch là phương thức điều trị duy nhất có thể có tác dụng thay đổi bệnh.[53]
6[A]Evidence Khuyến nghị hỏi ý kiến chuyên gia dị ứng. |
|
| thêm | tránh dị ngnguyên
» Tránh dị nguyên là nguyên tắc chính và là liệu pháp bậc một đối với tất cả các bệnh nhân bị VMDƯ. Xét nghiệm dị ứng có thể hữu ích trong việc xác định dị nguyên được quan tâm đối với một bệnh nhân cụ thể. |
|
Giai đoạn đầu
Các liệu pháp thay thế
Các liệu pháp thay thế như biện pháp thảo dược chọn lọc cho viêm mũi dị ứng theo mùa (VMDƯTM), châm cứu cho VMDƯTM[72] và viêm mũi dị ứng quanh năm, và men vi sinh có thể đóng vai trò trong việc làm giảm các triệu chứng viêm mũi dị ứng, nhưng có lẽ, với trường hợp ngoại lệ của butterbur không chứa pyrrolizidine, không thể khuyến nghị các liệu pháp thay thế do có rất ít các nghiên cứu cho kết quả tốt[73] [74] [75]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Sau khi đã bắt đầu phác đồ điều trị, cần theo dõi trong khoảng 2 đến 4 tuần và tăng hoặc giảm liều khi xét thấy cần thiết. Nếu đạt được kiểm soát dưới mức tối ưu bất kể đã dùng thuốc phù hợp, cần xác định phản ứng của GMDE đặc hiệu bằng cách sử dụng xét nghiệm lẩy da hoặc xét nghiệm GMDE đặc hiệu trong phòng nghiệm. Có thể sử dụng các kết quả để xác nhận sự xuất hiện của bệnh dị ứng và hỗ trợ chỉ dẫn các biện pháp can thiệp kiểm soát môi trường.
Hướng dẫn dành cho bệnh nhân
Tham khảo ý kiến chính thức ban đầu đối với viêm mũi dị ứng (VMDƯ) cần bao gồm thông tin về tránh dị nguyên (nếu đã tiến hành xét nghiệm) cũng như kế hoạch hành động trình bày chi tiết nhiều mặt của (các) thuốc đã chọn và kết quả lâm sàng dự kiến. Chi tiết về thuốc cần bao gồm lần dùng và cách dùng thuốc thích hợp (bao gồm hướng dẫn về cách dùng thuốc xịt mũi thích hợp), nên điều trị theo lịch hay khi cần, thời gian cải thiện lâm sàng dự kiến, và các tác dụng phụ tiềm ẩn (ví dụ: an thần khi dùng thuốc kháng histamine thế hệ thứ nhất). Cuối cùng, cần có kế hoạch theo dõi phù hợp, thường 2 đến 4 tuần sau khi đánh giá ban đầu.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| viêm kết mạc cấp tính (dị ứng) | biến thiên | trung bình |
| Có thể cần đến liệu pháp phù hợp bằng thuốc kháng histamine qua đường uống hoặc sodium cromoglicate dùng cho mắt để có được kết quả trị liệu thành công và toàn diện. | ||
| Hen suyễn | biến thiên | trung bình |
| Viêm mũi dị ứng (VMDƯ) kiểm soát kém có thể dẫn đến mắc các triệu chứng đường hô hấp dưới hoặc mất khả năng kiểm soát hen suyễn ở một số cá nhân. Nếu điều này xảy ra, bác sĩ sẽ cần giải quyết đường thở ở cả hai để kiểm soát bệnh đầy đủ. | ||
| an thần do thuốc kháng histamine | biến thiên | trung bình |
| Sử dụng thuốc kháng histamine thế hệ thứ nhất có thể dẫn đến cả buồn ngủ và giảm hoặc suy giảm chung cả hoạt động trí tuệ và vận động khi học một nhiệm vụ mới hoặc lái xe cơ giới. | ||
| tác dụng bất lợi của thuốc thông mũi | biến thiên | trung bình |
| Bao gồm đau rát, ngứa, khô mũi và ít gặp hơn là loét niêm mạc. | ||
| viêm mũi nặng hơn | biến thiên | trung bình |
| Dung nạp và ngạt mũi hồi ứng có thể xảy ra khi dùng thuốc thông mũi bôi trên da trong hơn 3 đến 5 ngày và có thể dẫn đến viêm mũi nặng hơn. | ||
| tác dụng bất lợi của thuốc thông mũi qua đường uống | biến thiên | trung bình |
| Tác dụng bất lợi của thuốc thông mũi qua đường uống bao gồm kích thích thần kinh trung ương như chứng mất ngủ, có thể xảy ra ở tối đa một phần ba số người; bồn chồn; lo âu; run cơ; nhịp tim nhanh; đánh trống ngực; và tăng huyết áp (HA). | ||
| viêm xoang mạn tính | biến thiên | trung bình |
| Có nhiều bằng chứng dịch tễ hỗ trợ mối liên kết giữa bệnh xoang và viêm mũi dị ứng (VMDƯ). Các nghiên cứu đã ghi nhận rằng 40% đến 67% người bị viêm xoang mạn tính một bên và tối đa 80% người bị viêm xoang mạn tính hai bên bị VMDƯ. | ||
| viêm xoang cấp tính | biến thiên | trung bình |
| Có nhiều bằng chứng dịch tễ hỗ trợ mối liên kết giữa bệnh xoang và viêm mũi dị ứng (VMDƯ). Các nghiên cứu đã ghi nhận rằng 25% đến 30% bệnh nhân bị viêm xoang cấp tính bị VMDƯ. | ||
Tiên lượng
Diễn biến tự nhiên của bệnh
Trong khi viêm mũi dị ứng (VMDƯ) có thể biểu hiện ở trẻ nhũ nhi, tỷ suất hiện mắc của bệnh tăng ở trẻ còn rất nhỏ và lên đến đỉnh điểm ở trẻ nhỏ và thanh thiếu niên cho đến khi giảm dần khi tuổi tăng lên. Trong một nghiên cứu dài hạn, 738 cựu sinh viên đại học đã được đánh giá và trải qua xét nghiệm da trong năm đầu tiên ở đại học đã hoàn thành bảng câu hỏi theo dõi sau 23 năm hỏi về tiền sử dị ứng và hen suyễn. Độ tuổi trung bình của nhóm này tại thời điểm nghiên cứu theo dõi là 40 tuổi. Trong 23 năm sau nghiên cứu ban đầu, 131 người đã mắc các triệu chứng dị ứng mới ngoài 175 người đã được chẩn đoán khi họ là sinh viên đại học năm đầu, cho tổng số là 306 người. Tại thời điểm diễn ra nghiên cứu theo dõi sau 23 năm, đã ghi nhận sự cải thiện là 54,9% (168/306) trong số những người bị ảnh hưởng, với xu hướng tăng phần trăm cải thiện ở những người có độ tuổi nhỏ hơn khi khởi phát các triệu chứng dị ứng. Trong số những người đã
cải thiện, 41,6% (70/168) đã mô tả bản thân là không có triệu chứng, trong khi số còn lại 58,3% (98/168) là tốt hơn, nếu không có triệu chứng.[76]
Điều này chỉ ra rằng trong dài hạn, các triệu chứng VMDƯ có thể cải thiện ít nhất một nửa số người bị ảnh hưởng
Sự thay đổi của mức độ nghiêm trọng
Tương tự như các bệnh mạn tính khác, VMDƯ có thể thay đổi mức độ nghiêm trọng qua thời gian. Trong khi có xu hướng cải thiện hoặc giảm các triệu chứng, mức độ nghiêm trọng nhận thấy của bệnh có thể tăng hoặc giảm, lúc tăng lúc giảm, hoặc thậm chí thay đổi không thể đoán trước trong một khoảng thời gian ngắn. Có thể chia các yếu tố hợp lý giải thích sự thay đổi về mức độ nghiêm trọng thành bên ngoài hoặc bên trong. Các yếu tố bên ngoài bao gồm thời gian trong ngày, vị trí và mùa, vì tất cả các yếu tố đó đều ảnh hưởng đến số lượng phấn hoa. Các yếu tố bên trong có thể bao gồm nhịp sinh học, tâm trạng và cảm xúc, cũng như thay đổi miễn dịch xảy ra theo thời gian.
Kết quả của liệu pháp miễn dịch
Ở các bệnh nhân được tiêm vắc-xin dị nguyên từ cỏ trong 3 đến 4 năm, khoảng 50% bệnh nhân tiếp tục có được lợi ích lâm sàng 3 năm sau khi đã ngưng dùng liệu pháp miễn dịch.[53] [54]
Hướng dẫn
Hướng dẫn chẩn đoán
| Châu Âu |
| Practical guide to skin prick tests in allergy to aeroallergens
Nhà xuất bản: Global Allergy and Asthma European Network (GA(2)LEN) Xuất bản lần cuối: 2012 |
| BSACI guidelines for the management of allergic and non-allergic rhinitis
Nhà xuất bản: British Society for Allergy and Clinical Immunology Xuất bản lần cuối: 2008 |
| Bắc Mỹ |
| Clinical Practice Guideline: allergic rhinitis
Nhà xuất bản: American Academy of Otolaryngology; Head & Neck Surgery Foundation Xuất bản lần cuối: 2015 |
| Clinical Practice Guideline: allergic rhinitis
Nhà xuất bản: American Academy of Otolaryngology; Head & Neck Surgery Foundation Xuất bản lần cuối: 2015 |
| Consultation and referral guidelines citing the evidence: how the allergist/immunologist can helpNhà xuất bản: American Academy of Allergy, Asthma & Immunology
Xuất bản lần cuối: 2014 |
| The diagnosis and management of rhinitis: an updated practice parameter
Nhà xuất bản: Joint Task Force on Practice; American Academy of Allergy, Asthma & Immunology; American College of Allergy, Asthma and Immunology; Joint Council of Allergy, Asthma and Immunology Xuất bản lần cuối: 2008 |
| Châu Phi |
| Clinical management of allergic rhinitis: the Allergy Society of South Africa Consensus update
Nhà xuất bản: The Allergy Society of South Africa Xuất bản lần cuối: 2006 |
Hướng dẫn điều trị
| Châu Âu |
Immunotherapy for allergic rhinitisNhà xuất bản: British Society for Allergy and Clinical Immunology Xuất bản lần cuối: 2011 |
BSACI guidelines for the management of allergic and non-allergic rhinitisNhà xuất bản: British Society for Allergy and Clinical Immunology Xuất bản lần cuối: 2008 |
| Quốc tế |
Allergic rhinitis and its impact on asthma (ARIA) guidelines: 2010 revisionNhà xuất bản: Global Allergy and Asthma European Network (GA(2)LEN); Grading of Recommendations Assessment, Development and Evaluation Working Group; American Academy of Allergy, Asthma & Immunology Xuất bản lần cuối: 2010 |
Bắc Mỹ |
| Clinical Practice Guideline: allergic rhinitis
Nhà xuất bản: American Academy of Otolaryngology; Head & Neck Surgery Foundation Xuất bản lần cuối: 2015 |
| The diagnosis and management of rhinitis: an updated practice parameter
Nhà xuất bản: Joint Task Force on Practice; American Academy of Allergy, Asthma & Immunology; American College of Allergy, Asthma and Immunology; Joint Council of Allergy, Asthma and Immunology Xuất bản lần cuối: 2008 |
| Spectrum of noninfectious health effects from molds
Nhà xuất bản: American Academy of Pediatrics Xuất bản lần cuối: 2006 |
Điểm số bằng chứng
1. Giảm triệu chứng: có bằng chứng kém thuyết phục từ một thử nghiệm ngẫu nhiên, có đối chứng bao gồm 76 hộ gia đình, được chọn ngẫu nhiên vào một chương trình hành vi, nhận một máy hút ẩm hoặc không dùng biện pháp can thiệp nào, đã cho thấy không có sự ảnh hưởng lớn đến số lượng mạt bụi hoặc số lượng dị nguyên.[30] Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
2. Giảm triệu chứng: có bằng chứng khá thuyết phục cho thấy rằng một số thuốc kháng histamine hiệu quả hơn trong việc giảm triệu chứng so với giả dược. Ngoài ra, nghiên cứu chỉ ra sự cải thiện 2% về các triệu chứng so với thuốc ức chế thụ thể leukotriene.[42] Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
3. Giảm triệu chứng: có bằng chứng khá thuyết phục cho thấy rằng levocabastine dạng xịt mũi hiệu quả hơn trong việc cải thiện các triệu chứng so với giả dược. Một số nghiên cứu, bao gồm một thử nghiệm ngẫu nhiên có đối chứng có quy mô lớn chứng minh hiệu quả đối với viêm mũi theo mùa.[43] [44] [45] Các thử nghiệm ngẫu nhiên có đối chứng quy mô lớn đã cho thấy rằng azelastine dạng xịt mũi có thể có chút ưu viện hơn so với cetirizine, deloratadine và fexofenadine trong khả năng giảm triệu chứng ở mũi, bao gồm ngạt mũi.[46] [47] [48] Tuy
nhiên, một thử nghiệm đa trung tâm ngẫu nhiên quy mô nhỏ đã không phát hiện thấy rằng azelastine ưu việt hơn cetirizine đối với VMDƯ theo mùa.[49]
Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
4. Giảm triệu chứng: có bằng chứng thuyết phục và khá thuyết phục cho thấy rằng chất đối kháng thụ thể leukotriene hiệu quả hơn trong việc cải thiện triệu chứng so với giả dược và corticosteroid dạng xịt mũi. Tuy nhiên, cũng có một số bằng chứng nghi ngờ về tính hiệu lực của chúng: một phân tích tổng hợp gồm 11 nghiên cứu đã công bố về tính hiệu lực lâm sàng của chất đối kháng thụ thể leukotriene đã kết luận rằng những loại thuốc này có tính hiệu lực hạn chế, làm giảm điểm số triệu chứng trung bình hàng ngày 5% so với giả dược.[42] Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
5. Giảm triệu chứng: có bằng chứng thuyết phục và khá thuyết phục cho thấy rằng một số thuốc corticosteroid dạng xịt mũi hiệu quả hơn trong việc giảm triệu chứng so với giả dược. Corticosteroid dạng xịt mũi tăng sự cải thiện lên 12% số triệu chứng, so với chất đối kháng thụ thể leukotriene.[42] Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
6. Giảm triệu chứng: có bằng chứng thuyết phục đã chứng minh rằng hiệu quả lâm sàng của tiêm vắc-xin với chiết xuất các chất gây dị ứng bao gồm chất gây dị ứng từ mèo, mạt bụi và phấn hoa từ cỏ.[54] [55] Một nghiên cứu ngẫu nhiên có đối chứng có quy mô lớn hơn đã ghi nhận rằng liệu pháp miễn dịch đặc hiệu với cây bạch dương và/hoặc cỏ ở trẻ em từ 6 đến 14 tuổi không nhạy cảm với các dị nguyên khác đã dẫn đến giảm rõ rệt nguy cơ (tỷ suất chênh 2,52; giá trị P <0,05) mới được chẩn đoán hen suyễn trong 3 năm kể từ khi nhận vắc-xin ngừa dị ứng.[56] Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
Tài liệu tham khảo
Các bài báo chủ yếu
• Bousquet J, Khaltaev N, Cruz AA, et al. Allergic rhinitis and its impact on asthma (ARIA) 2008. Allergy. 2008;63(suppl s86):8-160. Toàn văn Tóm lược
• Brozek JL, Bousquet J, Baena-Cagnani CE, et al. Allergic Rhinitis and its Impact on Asthma (ARIA) guidelines: 2010 revision. J Allergy Clin Immunol. 2010;126:466-476. Toàn văn Tóm lược
• Nurmatov U, van Schayck CP, Hurwitz B, et al. House dust mite avoidance measures for perennial allergic rhinitis: an updated Cochrane systematic review. Allergy. 2012;67:158-165. Toàn văn Tóm lược
Tài liệu tham khảo
1. Bousquet J, Khaltaev N, Cruz AA, et al. Allergic rhinitis and its impact on asthma (ARIA) 2008. Allergy. 2008;63(suppl s86):8-160. Toàn văn Tóm lược
2. Ingall M, Glaser J, Meltzer RS, et al. Allergic rhinitis in early infancy: review of the literature and report of a case in a newborn. Pediatrics. 1965;35:108-112. Tóm lược
3. Skoner DP. Allergic rhinitis: definition, epidemiology, pathophysiology, detection, and diagnosis. J Allergy Clin Immunol. 2001;108(1 Suppl):S2-S8. Tóm lược
4. Nathan RA, Meltzer EO, Selner JC, et al. Prevalence of allergic rhinitis in the United States. J Allergy Clin Immunol. 1997;99(Suppl 2):S808-S114.
5. Wright AL, Holberg CJ, Martinez FD, et al. Epidemiology of physician-diagnosed allergic rhinitis in childhood. Pediatrics. 1994;94:895-901. Tóm lược
6. Gupta R, Sheikh A, Strachan DP, et al. Burden of allergic disease in the UK: secondary analyses of national databases. Clin Exp Allergy. 2004;34:520-526. Tóm lược
7. International Study of Asthma and Allergies in Childhood (ISAAC) Steering Committee. Worldwide variation in prevalence of symptoms of asthma, allergic rhinoconjunctivitis, and atopic eczema: ISAAC. Lancet. 1998;351:1225-1232. Tóm lược
8. Evans R. Epidemiology and natural history of asthma, allergic rhinitis, and atopic dermatitis (eczema). In: Middleton E, Reed C, Ellis E, eds. Allergy: principles and practice. 4th ed. St Louis, MO: Mosby; 1993:1109-1136.
9. Asher MI, Montefort S, Bjorksten B, et al. ISAAC Phase Three Study Group. Worldwide time trends in the prevalence of symptoms of asthma, allergic rhinoconjunctivitis, and eczema in childhood: ISAAC Phases One and Three repeat multicountry cross-sectional surveys. Lancet. 2006;368:733-743. [Erratum in: Lancet. 2007;370:1128.] Tóm lược
10. Braun-Fahrlander C. Environmental exposure to endotoxin and other microbial products and the decreased risk of childhood atopy: evaluating developments since April 2002. Curr Opin Allergy Clin Immunol. 2003;3:325-329. Tóm lược
11. Barnes KC, Marsh DG. The genetics and complexity of allergy and asthma. Immunol Today. 1998;19:325-332. Tóm lược
12. Riedler J, Braun-Fahrlander C, Eder W, et al. Exposure to farming in early life and development of asthma and allergy: a cross-sectional survey. Lancet. 2001;358:1129-1133. Tóm lược
13. Stevenson MD, Sellins S, Grube E, et al. Aeroallergen sensitization in healthy children: racial and socioeconomic correlates. J Pediatr. 2007;151:187-191. Tóm lược
14. Gillam SJ, Jarman B, White P, et al. Ethnic differences in consultation rates in urban general practice. BMJ. 1989;299:953-957. Tóm lược
15. Bjorksten F, Suoniemi I, Koski V. Neonatal birch-pollen contact and subsequent allergy to birch pollen. Clin Allergy. 1980;10:585-591. Tóm lược
16. Strachan DP. Hay fever, hygiene, and household size. BMJ. 1989;299:1259-1260. Tóm lược
17. Ownby DR, Johnson CC, Peterson EL. Exposure to dogs and cats in the first year of life and risk of allergic sensitization at 6 to 7 years of age. JAMA. 2002;288:963-972. Tóm lược
18. Huss K, Adkinson NF Jr, Eggleston PA, et al. House dust mite and cockroach exposure are strong risk factors for positive allergy skin test responses in the Childhood Asthma Management Program. J Allergy Clin Immunol. 2001;107:48-54. Tóm lược
19. Gergen PJ, Turkeltaub PC. The association of individual allergen reactivity with respiratory disease in a national sample: data from the second National Health and Nutrition Examination Survey, 1976-80 (NHANES II). J Allergy Clin Immunol. 1992;90:579-588. Tóm lược
20. American Academy of Pediatrics. Breastfeeding and the use of human milk. Pediatrics. 2012;129:e827-e841. Toàn văn Tóm lược
21. Wright AL, Sherrill D, Holberg CJ, et al. Breast-feeding, maternal IgE, and total serum IgE in childhood. J Allergy Clin Immunol. 1999;104:589-594. Tóm lược
22. Cuello-Garcia CA, Brożek JL, Fiocchi A, et al. Probiotics for the prevention of allergy: A systematic review and meta-analysis of randomized controlled trials. J Allergy Clin Immunol. 2015;136:952-961. Toàn văn Tóm lược
23. Bousquet J, Heinzerling L, Bachert C, et al. Practical guide to skin prick tests in allergy to aeroallergens. Allergy. 2012;67:18-24. Toàn văn Tóm lược
24. Lindberg S, Malm L. Comparison of allergic rhinitis and vasomotor rhinitis patients on the basis of a computer questionnaire. Allergy. 1993;48:602-607. Tóm lược
25. Meltzer EO, Hamilos DL, Hadley JA, et al. Rhinosinusitis: establishing definitions for clinical research and patient care. J Allergy Clin Immunol. 2004;114:155-212. Tóm lược
26. Brozek JL, Bousquet J, Baena-Cagnani CE, et al. Allergic Rhinitis and its Impact on Asthma (ARIA) guidelines: 2010 revision. J Allergy Clin Immunol. 2010;126:466-476. Toàn văn Tóm lược
27. Brehler R, Kutting B, Biel K, et al. Positive effects of a fresh air filtration system on hay fever symptoms. Int Arch Allergy Immunol. 2003;130:60-65. Tóm lược
28. Kenney P, Hilberg O, Laursen AC, et al. Preventive effect of nasal filters on allergic rhinitis: A randomized, double- blind, placebo-controlled crossover park study. J Allergy Clin Immunol. 2015;136:1566-1572.e1-5. Tóm lược
29. Mahakittikun V, Boitano JJ, Tovey E, et al. Mite penetration of different types of material claimed as mite proof by the Siriraj chamber method. J Allergy Clin Immunol. 2006;118:1164-1168. Tóm lược
30. Hyndman SJ, Vickers LM, Htut T, et al. A randomized trial of dehumidification in the control of house dust mite. Clin Exp Allergy. 2000;30:1172-1180. Tóm lược
31. Nurmatov U, van Schayck CP, Hurwitz B, et al. House dust mite avoidance measures for perennial allergic rhinitis: an updated Cochrane systematic review. Allergy. 2012;67:158-165. Toàn văn Tóm lược
32. Vredegoor DW, Willemse T, Chapman MD, et al. Can f 1 levels in hair and homes of different dog breeds: lack of evidence to describe any dog breed as hypoallergenic. J Allergy Clin Immunol. 2012;130:904-909.e7. Toàn văn Tóm lược
33. Nageotte C, Park M, Havstad S, et al. Duration of airborne Fel d 1 reduction after cat washing. J Allergy Clin Immunol. 2006;118:521-522. Tóm lược
34. Klucka CV, Ownby DR, Green J, et al. Cat shedding of Fel d I is not reduced by washings, Allerpet-C spray, or acepromazine. J Allergy Clin Immunol. 1995;95:1164-1171. Tóm lược
35. Wood RA, Johnson EF, Van Natta ML, et al. A placebo-controlled trial of a HEPA air cleaner in the treatment of cat allergy. Am J Respir Crit Care Med. 1998;158:115-120. Tóm lược
36. Wood RA, Eggleston PA, Rand C, et al. Cockroach allergen abatement with extermination and sodium hypochlorite cleaning in inner-city homes. Ann Allergy Asthma Immunol. 2001;87:60-64. Tóm lược
37. Blaiss MS. Evolving paradigm in the management of allergic rhinitis-associated ocular symptoms: role of intranasal corticosteroids. Curr Med Res Opin. 2008;24:821-836. Tóm lược
38. Naclerio R. Intranasal corticosteroids reduce ocular symptoms associated with allergic rhinitis. Otolaryngol Head Neck Surg. 2008;138:129-139. Tóm lược
39. Jacobsen L, Niggemann B, Dreborg S, et al. Specific immunotherapy has long-term preventive effect of seasonal and perennial asthma: 10-year follow-up on the PAT study. Allergy. 2007;62:943-948. Tóm lược
40. Durham SR, Emminger W, Kapp A, et al. SQ-standardized sublingual grass immunotherapy: confirmation of disease modification 2 years after 3 years of treatment in a randomized trial. J Allergy Clin Immunol. 2012;129:717-725.e5. Toàn văn Tóm lược
41. Di Bona D, Plaia A, Leto-Barone MS, et al. Efficacy of grass pollen allergen sublingual immunotherapy tablets for seasonal allergic rhinoconjunctivitis: a systematic review and meta-analysis. JAMA Intern Med. 2015;175:1301-1309. Toàn văn Tóm lược
42. Wilson AM, O’Byrne PM, Parameswaran K. Leukotriene receptor antagonists for allergic rhinitis: a systematic review and meta-analysis. Am J Med. 2004;116:338-344. Tóm lược
43. Storms WW, Pearlman DS, Chervinsky P, et al. Effectiveness of azelastine nasal solution in seasonal allergic rhinitis. Ear Nose Throat J. 1994;73:382-386, 390-394. Tóm lược
44. Ratner PH, Findlay SR, Hampel F Jr, et al. A double-blind, controlled trial to assess the safety and efficacy of azelastine nasal spray in seasonal allergic rhinitis. J Allergy Clin Immunol. 1994;94:818-825. Tóm lược
45. Meltzer EO, Weiler JM, Dockhorn RJ, et al. Azelastine nasal spray in the management of seasonal allergic rhinitis. Ann Allergy. 1994;72:354-359. Tóm lược
46. Corren J, Storms W, Bernstein J, et al. Effectiveness of azelastine nasal spray compared with oral cetirizine in patients with seasonal allergic rhinitis. Clin Ther. 2005;27:543-553. Tóm lược
47. Horak F, Zieglmayer UP, Zieglmayer R, et al. Azelastine nasal spray and desloratadine tablets in pollen-induced seasonal allergic rhinitis: a pharmacodynamic study of onset of action and efficacy. Curr Med Res Opin. 2006;22:151-157. Tóm lược
48. LaForce CF, Corren J, Wheeler WJ, et al. Efficacy of azelastine nasal spray in seasonal allergic rhinitis patients who remain symptomatic after treatment with fexofenadine. Ann Allergy Asthma Immunol. 2004;93:154-159. Tóm lược
49. Charpin D, Godard P, Garay RP, et al. A multicenter clinical study of the efficacy and tolerability of azelastine nasal spray in the treatment of seasonal allergic rhinitis: a comparison with oral cetirizine. Eur Arch Otorhinolaryngol. 1995;252:455-458. Tóm lược
50. Keith PK, Scadding GK. Are intranasal corticosteroids all equally consistent in managing ocular symptoms of seasonal allergic rhinitis? Curr Med Res Opin.2009;25:2021-2041. Tóm lược
51. Suissa S, Baltzan M, Kremer R, et al. Inhaled and nasal corticosteroid use and the risk of fracture. Am J Respir Crit Care Med. 2004;169:83-88. Tóm lược
52. Kimmerle R, Rolla AR. Iatrogenic Cushing’s syndrome due to dexamethasone nasal drops. Am J Med. 1985;79:535-537. Tóm lược
53. Durham SR, Emminger W, Kapp A, et al. Long-term clinical efficacy in grass pollen-induced rhinoconjunctivitis after treatment with SQ-standardized grass allergy immunotherapy tablet. J Allergy Clin Immunol. 2010;125:131-138. Tóm lược
54. Walker SM, Pajno GB, Lima MT, et al. Grass pollen immunotherapy for seasonal rhinitis and asthma: a randomized, controlled trial. J Allergy Clin Immunol. 2001;107:87-93. Tóm lược
55. Varney VA, Tabbah K, Mavroleon G, et al. Usefulness of specific immunotherapy in patients with severe perennial allergic rhinitis induced by house dust mite: a double-blind, randomized, placebo-controlled trial. Clin Exp Allergy. 2003;33:1076-1082. Tóm lược
56. Moller C, Dreborg S, Ferdousi HA, et al. Pollen immunotherapy reduces the development of asthma in children with seasonal rhinoconjunctivitis (the PAT study). J Allergy Clin Immunol. 2002;109:251-256.
57. Dretzke J, Meadows A, Novielli N, et al. Subcutaneous and sublingual immunotherapy for seasonal allergic rhinitis: a systematic review and indirect comparison. J Allergy Clin Immunol. 2013;131:1361-1366. Toàn văn Tóm lược
58. Radulovic S, Calderon MA, Wilson D, et al. Sublingual immunotherapy for allergic rhinitis. Cochrane Database Syst Rev. 2010;(12):CD002893. Toàn văn Tóm lược
59. Lin SY, Erekosima N, Kim JM, et al. Sublingual immunotherapy for the treatment of allergic rhinoconjunctivitis and asthma: a systematic review. JAMA. 2013;309:1278-1288. Toàn văn Tóm lược
60. Di Bona D, Plaia A, Leto-Barone MS, et al. Efficacy of subcutaneous and sublingual immunotherapy with grass allergens for seasonal allergic rhinitis: a meta-analysis-based comparison. J Allergy Clin Immunol. 2012;130:1097-1107.e2. Tóm lược
61. Calderon MA, Eichel A, Makatsori M, et al. Comparability of subcutaneous and sublingual immunotherapy outcomes in allergic rhinitis clinical trials. Curr Opin Allergy Clin Immunol. 2012;12:249-256. Tóm lược
62. Blaiss M, Maloney J, Nolte H, et al. Efficacy and safety of timothy grass allergy immunotherapy tablets in North American children and adolescents. J Allergy Clin Immunol. 2011;127:64-71. Tóm lược
63. Durham SR; GT-08 investigators. Sustained effects of grass pollen AIT. Allergy. 2011;66(suppl 95):50-52. Tóm lược
64. Nelson HS, Nolte H, Creticos P, et al. Efficacy and safety of timothy grass allergy immunotherapy tablet treatment in North American adults. J Allergy Clin Immunol. 2011;127:72-80. Tóm lược
65. Creticos PS, Esch RE, Couroux P, et al. Randomized, double-blind, placebo-controlled trial of standardized ragweed sublingual-liquid immunotherapy for allergic rhinoconjunctivitis. J Allergy Clin Immunol. 2014;133:751-758. Toàn văn Tóm lược
66. Demoly P, Emminger W, Rehm D, et al. Effective treatment of house dust mite-induced allergic rhinitis with 2 doses of the SQ HDM SLIT-tablet: results from a randomized double-blind, placebo-controlled phase III trial. J Allergy Clin Immunol. 2016;137:444-451.e8 Toàn văn Tóm lược
67. Li JT. Immunotherapy for allergic rhinitis. Immunol Allergy Clin North Am. 2000;20:381-400.
68. Bernstein DI, Wanner M, Borish L, et al. Twelve-year survey of fatal reactions to allergen injections and skin testing: 1990-2001. J Allergy Clin Immunol. 2004;113:1129-1236. Tóm lược
69. Hampel FC, Ratner PH, Van Bavel J, et al. Double-blind, placebo-controlled study of azelastine and fluticasone in a single nasal spray delivery device. Ann Allergy Asthma Immunol. 2010;105:168-173. Tóm lược
70. Carr W, Bernstein J, Lieberman P, et al. A novel intranasal therapy of azelastine with fluticasone for the treatment of allergic rhinitis. J Allergy Clin Immunol. 2012;129:1282-1289.e10. Toàn văn Tóm lược
71. Nasser M, Fedorowicz Z, Aljufairi H, et al. Antihistamines used in addition to topical nasal steroids for intermittent and persistent allergic rhinitis in children. Cochrane Database Syst Rev. 2010;(7):CD006989. Toàn văn Tóm lược
72. Brinkhaus B, Ortiz M, Witt CM, et al. Acupuncture in patients with seasonal allergic rhinitis: a randomized trial. Ann Intern Med. 2013;158:225-234. Tóm lược
73. Guo R, Pittler MH, Ernst E, et al. Herbal medicines for the treatment of allergic rhinitis: a systematic review. Ann Allergy Asthma Immunol. 2007;99:483-495. Tóm lược
74. Lee MS, Pittler MH, Shin BC, et al. Acupuncture for allergic rhinitis: a systematic review. Ann Allergy Asthma Immunol. 2009;102:269-279. Tóm lược
75. Vliagoftis H, Kouranos VD, Betsi GI, et al. Probiotics for the treatment of allergic rhinitis and asthma: systematic review of randomized controlled trials. Ann Allergy Asthma Immunol. 2008;101:570-579. Tóm lược
76. Greisner WA III, Settipane RJ, Settipane GA. Natural history of hay fever: a 23-year follow-up of college students. Allergy Asthma Proc. 1998;19:271-275. Tóm lược
77. Wood RA, Johnson EF, Van Natta ML, et al. A placebo-controlled trial of a HEPA air cleaner in the treatment of cat allergy. Am J Respir Crit Care Med. 1998;158:115-120. Tóm lược
78. Wood RA, Eggleston PA, Rand C, et al. Cockroach allergen abatement with extermination and sodium hypochlorite cleaning in inner-city homes. Ann Allergy Asthma Immunol. 2001;87:60-64. Tóm lược
79. Blaiss MS. Evolving paradigm in the management of allergic rhinitis-associated ocular symptoms: role of intranasal corticosteroids. Curr Med Res Opin. 2008;24:821-836. Tóm lược
80. Naclerio R. Intranasal corticosteroids reduce ocular symptoms associated with allergic rhinitis. Otolaryngol Head Neck Surg. 2008;138:129-139. Tóm lược
81. Jacobsen L, Niggemann B, Dreborg S, et al. Specific immunotherapy has long-term preventive effect of seasonal and perennial asthma: 10-year follow-up on the PAT study. Allergy. 2007;62:943-948. Tóm lược
81. Durham SR, Emminger W, Kapp A, et al. SQ-standardized sublingual grass immunotherapy: confirmation of disease modification 2 years after 3 years of treatment in a randomized trial. J Allergy Clin Immunol. 2012;129:717-725.e5. Toàn văn Tóm lược
82. Di Bona D, Plaia A, Leto-Barone MS, et al. Efficacy of grass pollen allergen sublingual immunotherapy tablets for seasonal allergic rhinoconjunctivitis: a systematic review and meta-analysis. JAMA Intern Med. 2015;175:1301-1309. Toàn văn Tóm lược
83. Wilson AM, O’Byrne PM, Parameswaran K. Leukotriene receptor antagonists for allergic rhinitis: a systematic review and meta-analysis. Am J Med. 2004;116:338-344. Tóm lược
84. Storms WW, Pearlman DS, Chervinsky P, et al. Effectiveness of azelastine nasal solution in seasonal allergic rhinitis. Ear Nose Throat J. 1994;73:382-386, 390-394. Tóm lược
85. Ratner PH, Findlay SR, Hampel F Jr, et al. A double-blind, controlled trial to assess the safety and efficacy of azelastine nasal spray in seasonal allergic rhinitis. J Allergy Clin Immunol. 1994;94:818-825. Tóm lược
86. Meltzer EO, Weiler JM, Dockhorn RJ, et al. Azelastine nasal spray in the management of seasonal allergic rhinitis. Ann Allergy. 1994;72:354-359. Tóm lược
87. Corren J, Storms W, Bernstein J, et al. Effectiveness of azelastine nasal spray compared with oral cetirizine in patients with seasonal allergic rhinitis. Clin Ther. 2005;27:543-553. Tóm lược
88. Horak F, Zieglmayer UP, Zieglmayer R, et al. Azelastine nasal spray and desloratadine tablets in pollen-induced seasonal allergic rhinitis: a pharmacodynamic study of onset of action and efficacy. Curr Med Res Opin. 2006;22:151-157. Tóm lược
89. LaForce CF, Corren J, Wheeler WJ, et al. Efficacy of azelastine nasal spray in seasonal allergic rhinitis patients who remain symptomatic after treatment with fexofenadine. Ann Allergy Asthma Immunol. 2004;93:154-159. Tóm lược
90. Charpin D, Godard P, Garay RP, et al. A multicenter clinical study of the efficacy and tolerability of azelastine nasal spray in the treatment of seasonal allergic rhinitis: a comparison with oral cetirizine. Eur Arch Otorhinolaryngol. 1995;252:455-458. Tóm lược
91. Keith PK, Scadding GK. Are intranasal corticosteroids all equally consistent in managing ocular symptoms of seasonal allergic rhinitis? Curr Med Res Opin.2009;25:2021-2041. Tóm lược
92. Suissa S, Baltzan M, Kremer R, et al. Inhaled and nasal corticosteroid use and the risk of fracture. Am J Respir Crit Care Med. 2004;169:83-88. Tóm lược
93. Kimmerle R, Rolla AR. Iatrogenic Cushing’s syndrome due to dexamethasone nasal drops. Am J Med. 1985;79:535-537. Tóm lược
94. Durham SR, Emminger W, Kapp A, et al. Long-term clinical efficacy in grass pollen-induced rhinoconjunctivitis after treatment with SQ-standardized grass allergy immunotherapy tablet. J Allergy Clin Immunol. 2010;125:131-138. Tóm lược
Tuyên bố miễn trách nhiệm
bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105
support@bmj.com
BMJ
BMA House Tavistock Square London
WC1H 9JR UK
Những người có đóng góp:
// Các tác giả:
Alexander Greiner, MD
Co-Director
Allergy and Asthma Medical Group and Research Center, University of California at San Diego School of Medicine, La Jolla, CA
CÔNG KHAI THÔNG TIN: AG has received grant/research support from: Astra Zeneca; Boehringer Ingelheim; Cephalon Circassia Ltd; Clement Clarke Cytos biotechnology; GlaxoSmithKline; Glenmark Specialty, S.A.; Hoffman- LaRoche/Genentech; HRA/Novartis; Janssen Research & Development; Kalypsys , Inc.; Lupin; Merck; Mylan Pharmaceuticals, Inc.; Nestle (Nestec Ltd); Novartis Ono Pharmaceutical Co., Ltd.; Perrigo; Rigel Pharmaceuticals, Inc.; Roxane Laboratories Inc.; Shionogi Inc.; Sunovion TEVA Branded Pharmaceutical Products; UBC (United Biosource Corporation)/Amgen Pharmaceuticals; and sponsorship for pharmaceutical trials from Allergen Research Corporation/ Aimmune Therapeutics, Inc. and Astra Zeneca.
// Những Người Bình duyệt:
Mark Davis-Lorton, MD
Clinical Immunology Coordinator
Division of Rheumatology, Immunology and Allergy, Winthrop-University Hospital, Mineola, NY CÔNG KHAI THÔNG TIN: MDL declares that he has no competing interests.
Glenis Scadding, MD
Consultant Allergist/Rhinologist
Allergy & Rhinology Department, Royal National TNE Hospital, London, UK
CÔNG KHAI THÔNG TIN: GS is a consultant/advisory board member for ALK, Britannia Pharmaceuticals, CMP Therapeutics, Groupo Uriach, GSK, Merck, Sanofi-Aventis, Schering Plough, and UCB. She has received research funds from ALK, GSK, UCB, and Schering Plough. She has given talks for ALK, GSK, Merck, Schering Plough, and UCB and has co-written articles for Schering Plough and GSK.