Bệnh da liễu, Thẩm mỹ - Làm đẹp
Kỹ thuật TCA Peel vùng cổ, ngực, cánh tay và bàn tay
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tập sách: Quy trình kỹ thuật trong da liễu thẩm mỹ, Jeffrey S.Dover Murad Alam. Quyển: Thay da bằng hóa chất, Suzan Obagi MD. Phần 3: Peel trung bình.
Để tải file pdf đầy đủ chương 6 Kỹ thuật TCA Peel vùng cổ, ngực, cánh tay, và bàn tay của tác giả Carolyn Willis vui lòng click Tại đây.
GIỚI THIỆU
Khuôn mặt thường xuyên là tâm điểm của các can thiệp chống lão hóa và trẻ hóa da. Tuy nhiên, các vùng xung quanh cũng là đối tượng tiềm năng cho các thủ thuật trẻ hóa nếu BN mong muốn một hình thể toàn diện. Khi chúng ta già đi, các yếu tố nội tại và ngoại tại đều ảnh hưởng đến hình thể ngoài của da bàn tay, cổ và ngực và có thể không thể hiện đúng tuổi thật của một người nếu không được chăm sóc chúng cùng với khuôn mặt.
=> Đọc thêm: Lựa Chọn Loại Peel Phù Hợp Cho Mỗi Bệnh Nhân.
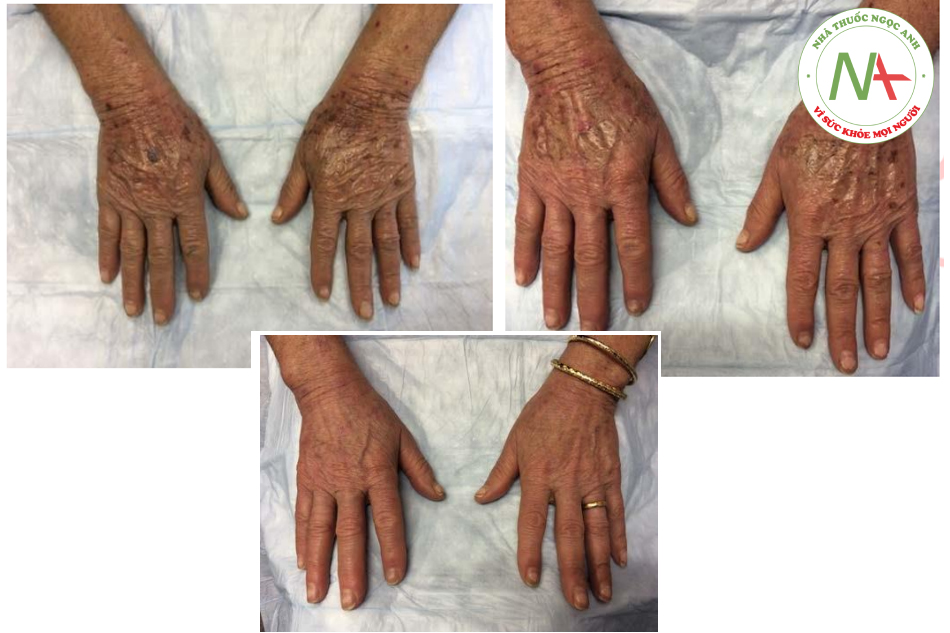
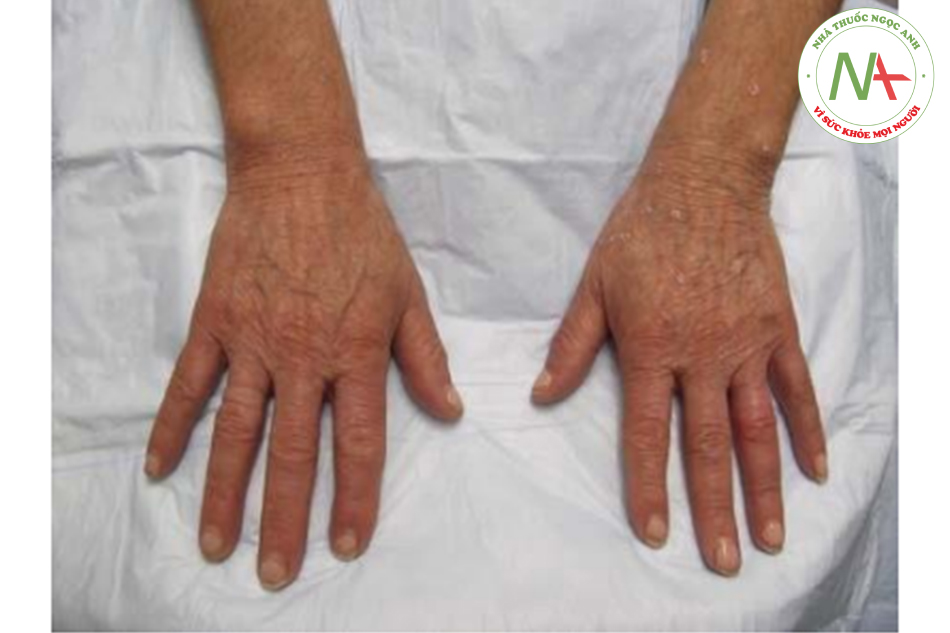
Các dấu hiệu điển hình của lão hóa và tổn thương do ánh nắng mặt trời là đồi mồi và các rối loạn sắc tố khác. Các yếu tố ngoại tại, như tia cực tím, hút thuốc và hút thuốc thụ động, cũng đều góp phần vào quá trình lão hóa của da. Lão hóa do các yếu tố ngoại tại dẫn đến những thay đổi về da mà nhiều bệnh nhân thấy về mặt thẩm mỹ không hấp dẫn và nhắc họ đi khám và điều trị. Chúng bao gồm dày sừng hoạt hóa, dày sừng huyết thanh và thô ráp xúc giác và có thể nhìn thấy được. Lão hóa nội tại là kết quả của các yếu tố bên trong, chẳng hạn như teo da và mỡ, góp phần tạo ra nếp nhăn, khả năng hiển thị của gân và tĩnh mạch, và sự nổi bật của xương. Các kết quả thẩm mỹ hài lòng nhất thường đến từ sự kết hợp của các phương pháp tập trung vào việc giải quyết các yếu tố bên trong và bên ngoài đang góp phần tạo nên sự xuất hiện của bàn tay, cổ và ngực có tuổi (Hình. 6.1 và 6.2). Vỏ axit trichloroacetic (TCA), khi được sử dụng thích hợp, có thể là một bước quan trọng trong kế hoạch trẻ hóa tổng thể.
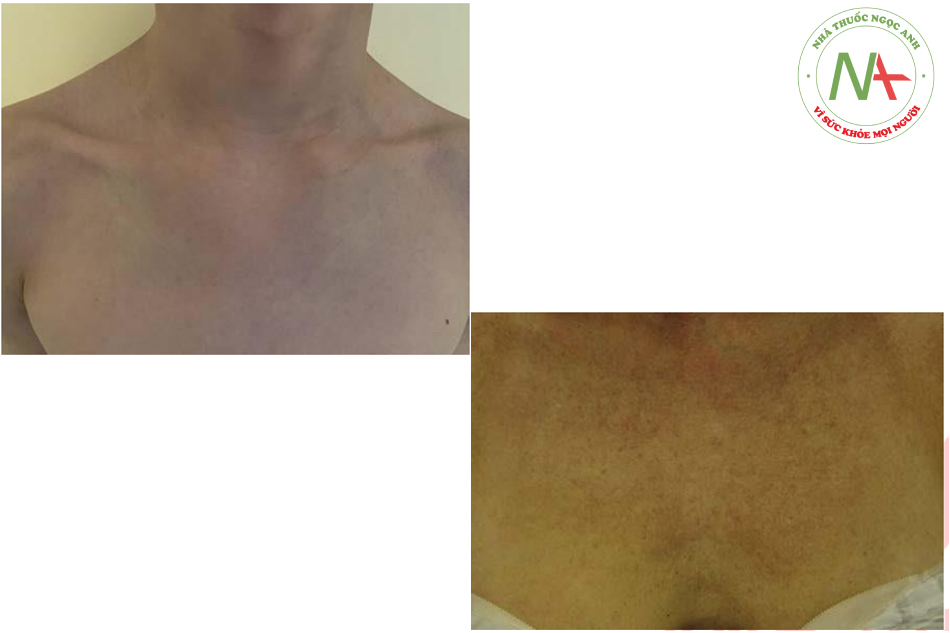
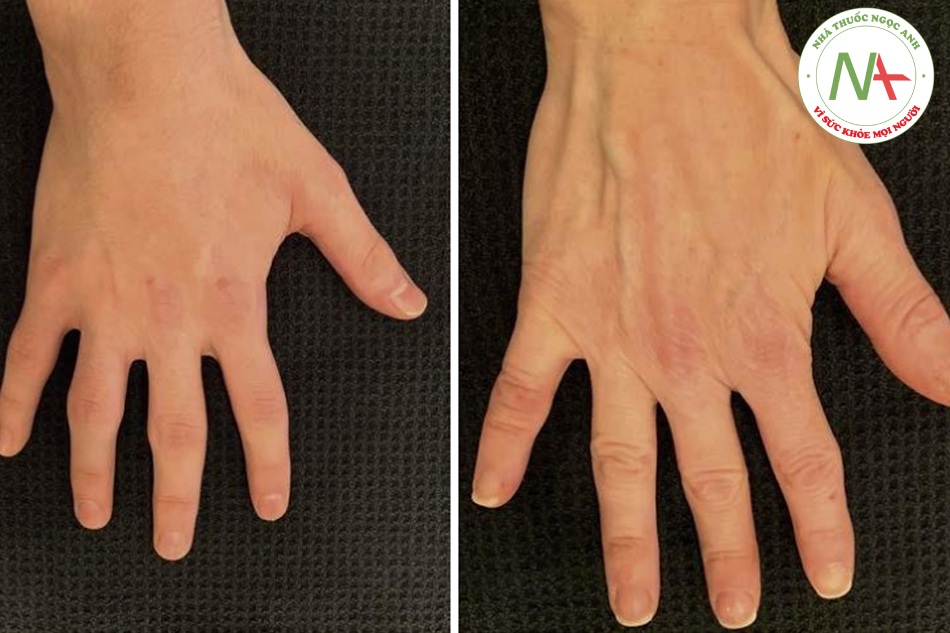
CHỈ ĐỊNH VÀ ĐÁNH GIÁ LÂM SÀNG TRƯỚC PEEL DA VÙNG CỔ, NGỰC, VÀ CÁNH TAY
Peel da bằng hóa chất có thể giải quyết các dấu hiệu lão hóa nhìn thấy được, tuy nhiên cần lựa chọn BN phù hợp. BS cần giải thích kỹ cho BN về việc các kỹ thuật peel sẽ hỗ trợ như thế nào trong quá trình trẻ hóa tổng thể và thảo luận về những kỳ vọng của BN.
Những kỳ vọng không thực tế hoặc BN không tuân thủ các khuyến nghị tiền trị liệu sẽ là những red flag cho peel da. Về mặt thăm khám, BS cần khai thác tiền sử chậm lành thương, những người mắc bệnh đái tháo đường, suy giảm miễn dịch, bệnh thận hoặc gan mạn tính, bệnh mô liên kết, hoặc những người đang điều trị bằng steroid dài ngày, thuốc ức chế miễn dịch hoặc điều hòa miễn dịch, đều cần được khai thác. Tiền sử sử dụng các loại thuốc có thể dẫn đến biến chứng tăng sắc tố ở những vùng can thiệp (như minocycline). Bất kỳ tiền sử dị ứng hoặc nhạy cảm với thuốc đều phải được ghi lại. Tiền sử nhiễm vi rút herpes simplex (HSV), vi rút varicella zoster (VZV), hoặc tụ cầu vàng kháng methicillin (MRSA) đều cần thiết phải theo dõi và điều trị dự phòng trước và sau thủ thuật nghiêm ngặt hơn. Bệnh nhân có những bất thường da có nguy cơ xuất hiện hiện tượng Koebner, như bệnh vẩy nến và liken phẳng, cũng nên giải thích cho BN về các nguy cơ tiềm ẩn sau thủ thuật.
Ngoài ra cũng nên khai thác tiền sử xã hội của KH/BN. Những người hút thuốc, bao gồm cả những người hút vape chứa nicotin, do lưu lượng máu tới da giảm, có nguy cơ chậm lành thương. Nghề nghiệp cũng có thể có liên quan do có khả năng bị phơi nhiễm với độc chất. Những người làm việc ngoài trời có thể bị tăng nguy cơ mắc các tác dụng phụ do tia cực tím (UV) gây ra như tăng sắc tố sau viêm và rối loạn sắc tố. Những người làm việc trong cơ sở chăm sóc sức khỏe có thể tăng nguy cơ nhiễm trùng tùy thuộc vào mức độ phơi nhiễm với mầm bệnh của họ.
BS cần lượng hóa được nguy cơ chậm lành thương, sẹo phì đại hoặc sẹo lồi, hoặc xu hướng tăng sắc tố sau viêm trên những BN của mình. Những chống chỉ định tuyệt đối cho peel da là mang thai và nhiễm trùng đang hoạt động tại nơi làm thủ thuật.
> Xem thêm: Kỹ thuật Peel trung bình và TCA Blue Peel trong peel da bằng hóa chất.
CHUẨN BỊ TRƯỚC PEEL
Để đạt kết quả tối ưu, BN cần được chuẩn bị da thật kỹ. Tốt nhất là nên chuẩn bị da trước ít nhất từ 6 đến 8 tuần trước thời điểm peel da dự kiến để tránh tình trạng viêm da kích ứng có thể xảy ra khi bắt đầu điều trị và cho phép các hoạt chất phát huy tối đa hiệu quả của chúng (BẢNG 6.1). Chuẩn bị da nên kết hợp với biện pháp chống nắng bao gồm tránh nắng, mặc quần áo chống nắng và sử dụng kem chống nắng có chứa oxit titan hoặc oxit kẽm.

Chất chống oxy hóa, thường là serum vitamin C chứa axit L-ascorbic, được chỉ định từ những ngày trị liệu đầu tiên. Vitamin C đã được chứng minh là có khả năng ‘sống’ của tế bào sừng, hỗ trợ hàng rào biểu bì và chức năng màng đáy.
Chỉ định retinoid bôi tại chỗ để kích thích tăng sinh collagen ở da và bình thường hóa hoạt động của tế bào sừng. Sử dụng retinoid cũng giúp giảm thời gian lành thương sau peel TCA. Kem Tretinoin 0,05% thường được khuyến khích sử dụng hai đến ba lần mỗi tuần tại vùng cổ và ngực và 5 đến 7 đêm mỗi tuần tại vùng lưng. Đối với những người không thể dung nạp tretinoin dạng kem, nên dùng gel retinaldehyde 0,1%. Vitamin C và retinoid cũng có tác dụng hữu ích trong việc điều chỉnh hoạt động của tế bào hắc tố và giúp tăng tốc độ phục hồi và giảm nguy cơ tăng sắc tố sau viêm.
Hydroquinone, một chất ức chế tyrosinase, cũng là một thành phần quan trọng trong phác đồ tiền trị liệu, đặc biệt là đối với da sẫm màu. Ức chế hình thành sắc tố được chỉ định đối với các tổn thương sắc tố đã có từ trước mà bệnh nhân cảm thấy không thoải mái và việc sử dụng chúng sẽ giúp giảm khả năng tái phát cũng như nguy cơ tăng sắc tố sau viêm. Phác đồ điều trị này có tác dụng hiệp đồng, bởi vì retinoid ‘bào’ mỏng lớp sừng cho phép hoạt chất peel xâm nhập sâu và đồng đều hơn.
Giai đoạn trước thủ thuật cũng là thời điểm tốt để giải quyết bất kỳ tổn thương tiền ung thư nào trên các khu vực cần điều trị. Liệu trình như sau: Kem 5- fluorouracil 1% đến 5% hoặc imiquimod 3,75% đến 5% hoặc ingenol mebutate sẽ cải thiện sức khỏe của da và cải thiện vẻ ngoài thẩm mỹ, vì những tổn thương này góp phần làm tăng độ gồ ghề cũng như thô ráp của da. Thông thường, một BN sẽ được điều trị trọn vẹn 1 liệu trình trước peel và khu vực điều trị dự kiến phải hoàn toàn lành thương trước khi chính thức peel da.
BIẾN CHỨNG SAU PEEL TCA
Việc chuẩn bị da trước và chăm sóc da sau thủ thuật đã giúp giảm thiểu đáng kể biến chứng sau peel TCA, Trường hợp có nguy cơ hình thành biến chứng, BS cần theo dõi sát để phát hiện kịp thời và xử trí để cải thiện tiên lượng (Hộp 6.1). Nhiễm trùng là một nguy cơ do vết thương hở sau peel tạo ra. Do đó, BN luôn cần rửa tay sạch sẽ trước mỗi khi tiếp xúc với da. Các yếu tố nguy cơ liên quan tới môi trường bao gồm nghề nghiệp của bệnh nhân và vật nuôi trong nhà. Khi peel vùng bàn tay và cẳng tay, cần phải cẩn thận với các hoạt động sinh hoạt hàng ngày và các công việc gia đình như nấu ăn và dọn dẹp. Một bước mà chúng tôi đã thực hiện để giảm đáng kể nguy cơ nhiễm trùng do vi khuẩn, đặc biệt là nhiễm trùng tụ cầu, là yêu cầu tất cả bệnh nhân sử dụng thuốc mỡ mupirocin quanh mũi ba lần một ngày bắt đầu từ 1 tuần trước khi làm thủ thuật và tiếp tục cho đến ngày hậu phẫu thứ 7.
| Hộp 6.1: Biến chứng |
|
Nếu nghi ngờ bị nhiễm trùng, bệnh nhân nên được đánh giá và cấy khuẩn (nhuộm Gr và làm KSĐ). Có thể bắt đầu dùng kháng sinh theo kinh nghiệm nếu nghi ngờ nhiễm khuẩn, lưu ý tỷ lệ MRSA đang ngày một tăng và nghề nghiệp cũng có ảnh hưởng tới nguy cơ lây nhiễm các loại VK đặc trưng.
Nhiễm trùng HSV và HZV cũng có thể khiến việc quản lý sau peel da phức tạp hơn. Peel vùng mặt có nguy cơ nhiễm virus cao hơn ngoài mặt. Nếu nghi ngờ nhiễm vi rút, có thể thực hiện xét nghiệm kháng thể huỳnh quang trực tiếp và bệnh nhân nên được bắt đầu điều trị kháng vi rút ngay lập tức trong khi chờ đợi kết quả.
Việc sử dụng thuốc mỡ khóa ẩm sau thủ thuật sẽ làm tăng nguy cơ nhiễm nấm với biểu hiện lâm sàng là các sẩn và mụn mủ nhỏ, ngứa và được chẩn đoán xác định bằng soi tươi KOH. Có thể bắt đầu dùng thuốc chống nấm sớm và chăm sóc vết thương cẩn thận để giảm thiểu lan tràn.
Nguy cơ để lại sẹo ở tay, cổ và ngực cao hơn so với mặt vì mật độ các đơn vị lông-bã nhờn ít hơn, nhưng nói chung nguy cơ này vẫn thấp nếu chăm sóc vết thương tốt. BN có nguy cơ sẹo phì đại nên đánh giá kỹ và tránh thực hiện các thủ thuật nếu có nguy cơ cao. Ban đỏ kéo dài thường là tiền triệu của sẹo, và bệnh nhân nên được giải thích/thăm khám nếu mẩn đỏ kéo dài hơn dự kiến. Can thiệp sớm với điều trị bằng laser nhuộm xung (PDL) và steroid tại chỗ có thể làm giảm nguy cơ sẹo vĩnh viễn.
Tăng hoặc giảm sắc tố sau viêm đều có thể xuất hiện sau các thủ thuật peel. Combo chuẩn bị da + chăm sóc da + chống nắng cẩn thận sẽ giúp hạn chế tối đa biến chứng này. Bắt đầu sử dụng các chất làm trắng khi da đã tái biểu mô hoàn toàn sẽ vừa giúp dự phòng vừa điều trị chứng tăng sắc tố. Có thể sử dụng các hoạt chất peel nông như axit salicylic 30% hoặc dung dịch Jessner để thúc đẩy giải quyết tình trạng tăng sắc tố. Giảm sắc tố da thường gặp ở các loại da Fitzpatrick độ cao và thường là hậu quả do peel tầng da quá sâu. Giảm sắc tố nhẹ thường tự khỏi mà không cần can thiệp (ngoài chế độ chăm sóc thông thường). Giảm sắc tố có thể là vĩnh viễn.
=> Xem thêm: Công thức Peel Phenol-dầu Croton là gì? Quy trình thực hiện peel.
QUY TRÌNH BLUE PEEL TCA
Cần có sự đồng thuận bằng văn bản trước mỗi thủ thuật peel. Các rủi ro tiềm ẩn và tác dụng ngoại ý của phương pháp này cần được giải thích rõ với BN, họ cũng sẽ được quyền đặt câu hỏi cho tới khi hoàn toàn an tâm về thủ thuật. Quy trình blue peel TCA được mô tả trong Hộp 6.2.
| HỘP 6.2: QUY TRÌNH BLUE PEEL TCA |
|
Hình ảnh trước thủ thuật sẽ được chụp để ghi lại bất kỳ vết sẹo hoặc bất thường về sắc tố hoặc kết cấu da nào. Các vấn đề này cũng sẽ cần thông báo cho BN.
Peel TCA gây ra cảm giác nóng rát hoặc khó chịu như bỏng lạnh từ nhẹ đến trung bình tùy thuộc vào ngưỡng đau của bệnh nhân. Ngưỡng đau này cũng là cơ sở để BS điều chỉnh hệ thống làm mát (giảm đau).
Nên tránh dùng thuốc gây tê tại chỗ vì chúng có thể ảnh hưởng đến sự xâm nhập của dung dịch peel. Nếu cần giảm đau, có thể dùng ibuprofen, meperidine, diazepam hoặc hydroxyzine hoặc các thuốc khác tùy theo kinh nghiệm lâm sàng, có thể dùng đơn trị hoặc kết hợp nếu bệnh nhân không có chống chỉ định và có sẵn tài xế đưa về nhà.
Vùng da điều trị sẽ được loại bỏ lớp bã nhờn phía trên bằng cồn 70 độ hoặc acetone để dung dịch TCA xâm nhập đều hơn. TCA 10 tới 25% được chỉ định cho vùng cổ, ngực, lưng và cẳng tay tương ứng với peel nông và trung bình. Nói chung, với TCA nồng độ thấp, BS có thể dễ dàng kiểm soát độ sâu của peel. Khi muốn tăng độ sâu chỉ cần áp thêm lớp dung dịch lên vùng da điều trị. TCA nồng độ cao hơn sẽ được chỉ định cho BN da dày hoặc chỉ dành cho các BS đã tự tin với khả năng sử dụng peel của mình. Dụng cụ thoa peel có thể là gạc hoặc miếng bọt biển. Khi thoa cần chú ý phân bố lực tay đều trên khu vực trị liệu.
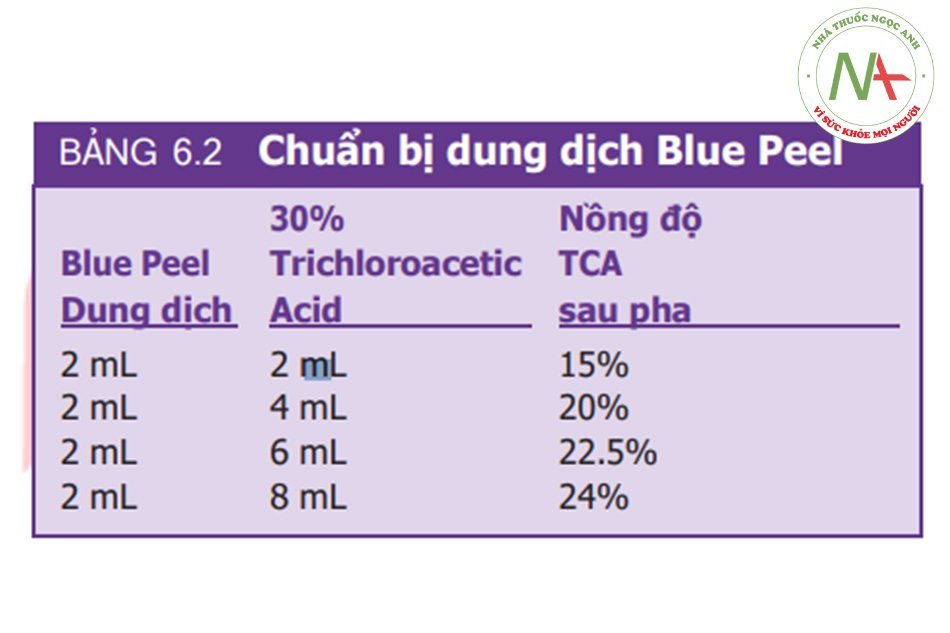
Dung dịch peel TCA không màu nên việc xác định vùng đã peel-chưa peel tương đối khó khăn. Một giải pháp được đưa ra là sử dụng kèm một sản phẩm có chất chỉ thị màu. Obagi Blue Peel (Obagi Cosmeceuticals, Long Beach, CA) kết hợp giữa TCA và Blue Peel có chứa glycerin, saponin và thuốc nhuộm xanh được Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) chấp thuận (Hình. 6.3). Dung dịch TCA-dầu-nước đồng nhất được tạo ra cho phép bác sĩ giải quyết vấn đề nêu trên. (8)

Pha 2mL TCA 30% (W: V) với x mL dung dịch Blue Peel để tạo ra dung dịch với nồng độ mong muốn (BẢNG 6.2).
Blue peel giúp làm chậm sự xâm nhập của axit, cho phép áp lên da đều hơn và BS cũng kiểm soát được chính xác độ sâu của lớp peel. Việc này sẽ giúp giảm nguy cơ “peel quá sâu” do lớp dung dịch trước chưa xâm nhập hết đã áp lên lớp mới. Nói chung với dung dịch peel nào cũng vậy, luôn cần thời gian giữa các lần áp da – thường là từ 2 đến 6 phút – để axit xâm nhập xuống tầng da sâu nhất có thể và cũng để cho lớp sương trắng hình thành hết. Đối với ngực và cổ, nên dừng lại khi da xuất hiện sương giá cấp độ 1 với nền hồng rõ ràng (Hình. 6.4 và 6.5). Đối với vùng mu tay, lớp peel có thể được đưa vào sâu hơn một chút, để tạo ra một lớp sương trắng đồng nhất vừa đủ, với nền hồng phía bên dưới.
Đối với cẳng tay (mặt sau), nơi có mật độ chân lông dày, peel có thể đi sâu hơn để tạo sương trắng cấp độ 2 trên nền hồng (Hình 6,6 và 6,7). Đối với BN có tổn thương da do ánh sáng rõ hoặc BN dễ bị ban xuất huyết do tuổi già, vùng này có thể peel sâu hơn.
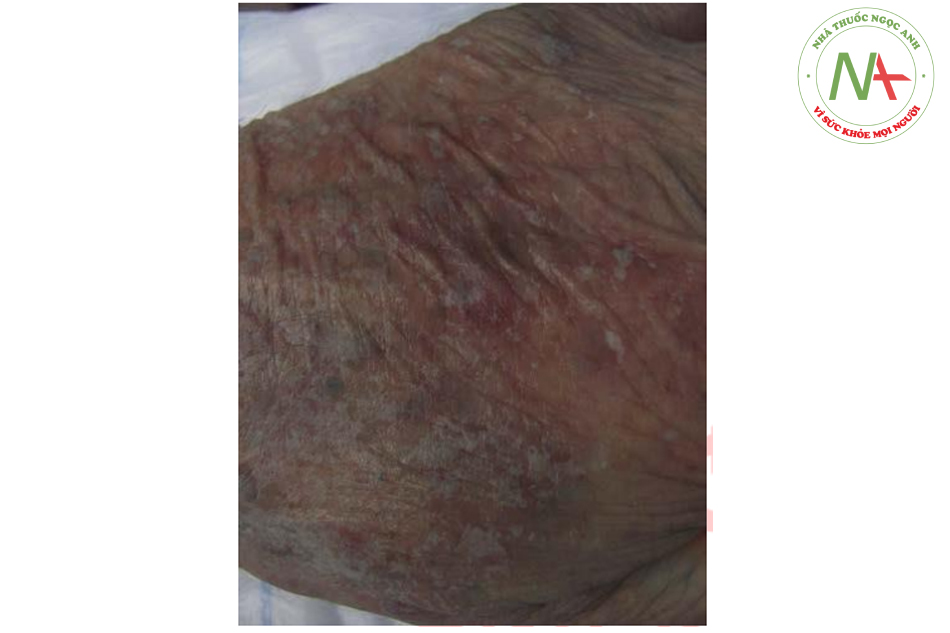
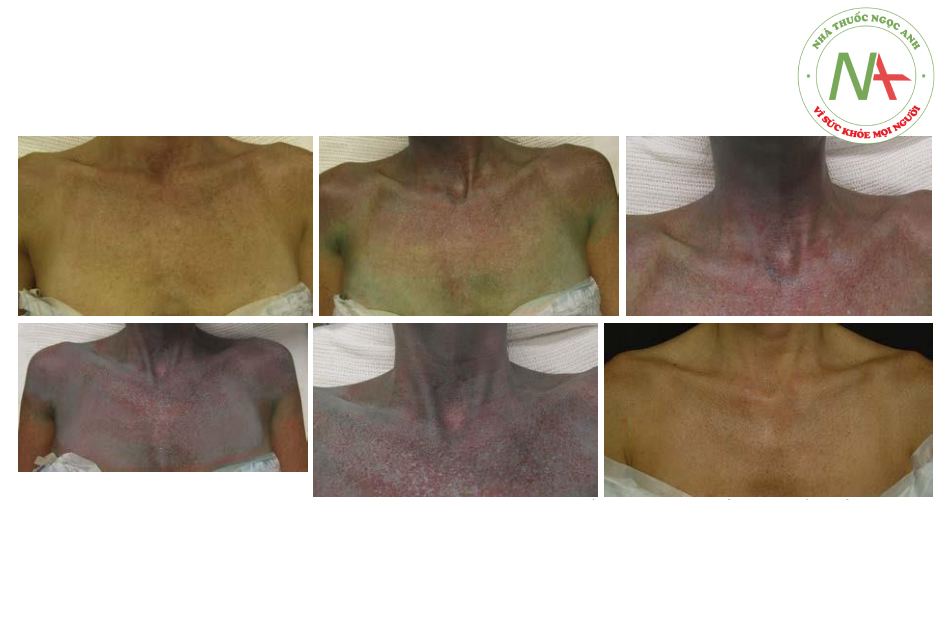
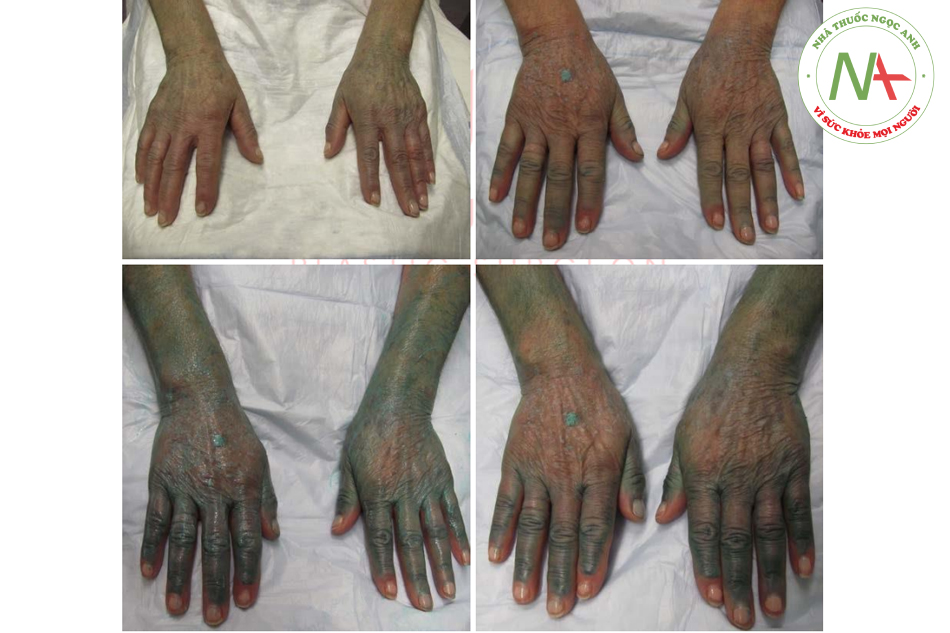
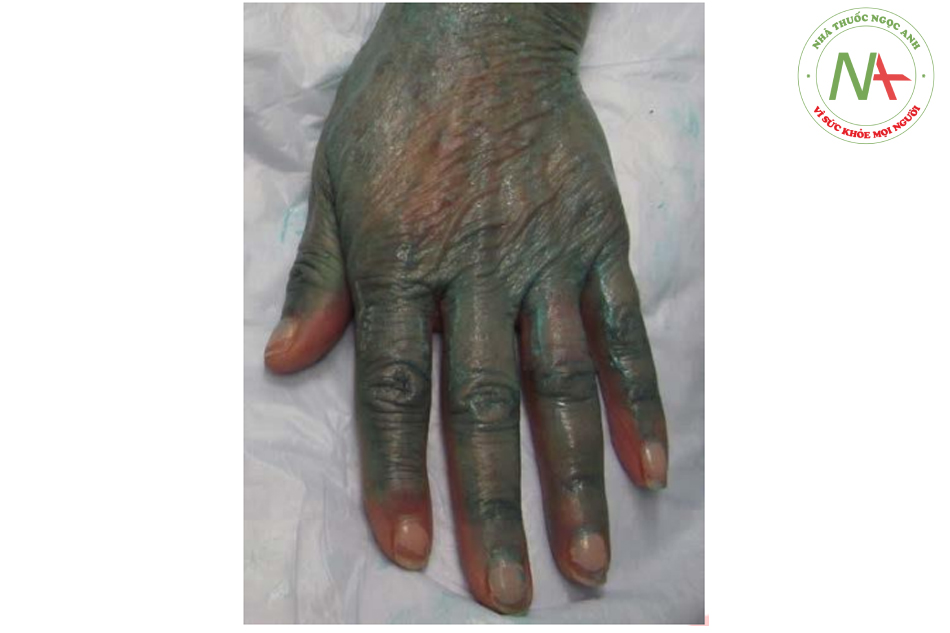
Bằng cách peel nhiều lần ở vùng cánh tay tới lớp nhú bì, nó sẽ làm giảm đáng kể các tổn thương tiền ung thư (nếu có) và làm dày lớp nhú bì này, do đó có thể giúp giảm thiểu tối đa các vết bầm tím.
Luôn nhớ phải thực hiện feathering để tránh bất đồng màu da giữa vùng được peel và không được peel. Sau khi Blue Peel, thuốc nhuộm màu xanh có thể rửa sạch bằng dung dịch rửa tạo bọt thông thường. BN cần sử dụng thêm các chất làm dịu sau peel như thuốc mỡ Vaniply (Pharmaceuticals Specialties, Inc., Rochester, MN), Aquaphor (Beiersdorf AG, Hamburg, Đức), hoặc thạch petrolatum.
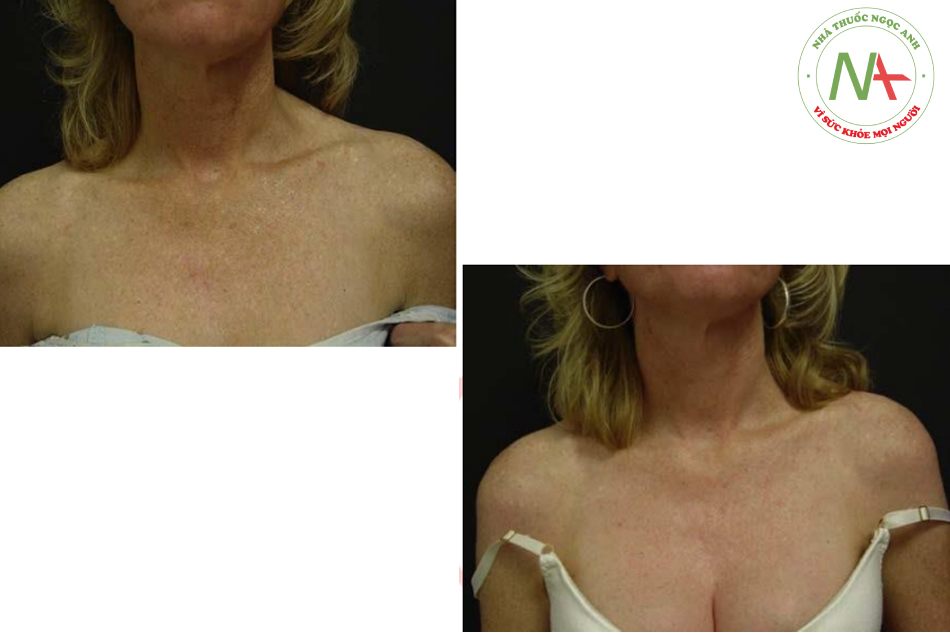
Để có kết quả tối ưu, nên áp dụng peel TCA nhiều phiên trong 1 đợt điều trị, và có thể điều trị lặp lại mỗi 3 đến 6 tháng cho đến khi đạt được endpoint mong muốn (Hình. 6.8).
TỔN THƯƠNG SAU PEEL VÀ CSD
BN sẽ được đưa một quy trình chăm sóc sau peel bằng văn bản. Ngay sau peel, BN sẽ được chườm mát và uống thuốc chống viêm không steroid. Nói chung, cảm giác khó chịu sau peel TCA thường ngắn. Bệnh nhân có thể được hướng dẫn làm sạch da bằng sữa rửa mặt tạo bọt nhẹ không mùi, và chỉ được vỗ nhẹ vào vùng da chứ không được chà xát mạnh.
Ngoài ra cũng có thể sử dụng xà phòng Burrow vì đặc tính làm se và khử trùng của chúng. Nên vỗ nhẹ vùng da cho khô sau khi làm sạch và bôi thuốc mỡ. Bệnh nhân phải tránh nắng hết sức cẩn thận và không tập luyện trong thời gian đầu. Tái khám vào các ngày hậu phẫu 2 hoặc 3, ngày 7, và nếu cần, ngày 10 hoặc 12, để theo dõi và phát hiện sớm các vấn đề có thể dẫn tới chậm lành thương (Hình 6.9). Bệnh nhân nên được nhắc nhở rằng họ không nên lột lớp da bong sau peel quá sớm, vì chúng có thể hình thành sẹo. Quá trình hồi phục thường mất từ 10 đến 14 ngày. Sau đó bệnh nhân có thể chuyển sang sử dụng sữa rửa mặt tạo bọt nhẹ và chất làm mềm nhẹ.
BN vân nên sử dụng kem chống nắng hàng ngày. Có thể bắt đầu sử dụng lại retinoid, serum vitamin C, và hydroquinone sau peel 2 tuần.
THỦ THUẬT KẾT HỢP/BỔ TRỢ
Có thể kết hợp peel TCA với các thủ thuật khác để giải quyết triệt để các biểu hiện lão hóa. Sự phát triển bất thường của biểu bì, chẳng hạn như dày sừng tiết bã hoặc quang hóa, có thể được điều trị bằng phương pháp đốt điện (ED) ngay trước khi thực hiện peel.
Hình. 6.7 Nếp nhăn ‘quá mức’ — một tiêu chí lâm sàng để xác định đã hình thành sương trắng hoàn toàn.
Các lentigo cũng có thể giải quyết bằng đốt điện hoặc laser với bước sóng phù hợp (Hình. 6.10). Melanin thượng bì có phổ hấp thụ rộng (250 đến 1200nm) và sẽ phản ứng với nhiều loại laser; tuy nhiên, BS cần lựa chọn thiết bị thích hợp dựa trên màu da của bệnh nhân và bản chất của tổn thương sắc tố. Có các lựa chọn sau: Laser Q-switch (ruby [694 nm], Alexandrite [755 nm], Neodymium-doped: yttrium aluminium garnet [Nd: YAG, 1064 nm] hoặc tần số đôi Nd: YAG [532nm]), hoặc laser pico giây. Đối với những đốm da lớn ở cổ và ngực, có thể áp dụng các phương pháp điều trị laser đặc hiệu dành cho tổn thương sắc tố và PDL trước khi peel da (trong cùng một ngày) để đạt kết quả thẩm mỹ tối ưu.
Peel da TCA có thể thúc đẩy quá trình căng da, nhưng để có kết quả tối ưu ở những bệnh nhân có vùng da cổ ngực chùng nhão đáng kể, có thể ưu tiên thực hiện quy trình căng da-cơ vài tháng trước khi peel ví dụ như Ultherapy (Merz Aesthetic) hay Thermage (Solta).
Giảm thể tích góp phần hình thành các nếp nhăn trên ngực và bàn tay, cùng là yếu tố chính góp phần làm các mạch máu và gân nổi rõ trên mu bàn tay. Phục hồi thể tích là một bước quan trọng trong kế hoạch trẻ hóa tổng thể. Có nhiều loại chất làm đầy thích hợp cho các vùng này.
Axit poly-L-lactic (Sculptra, Galderma, Fort Worth, TX), là một polyme tổng hợp của axit lactic, có tác dụng làm đầy do thúc đẩy quá trình tân sinh collagen. Chúng cũng áp dụng cho vùng cổ ngực, cổ, và mu bàn tay. Axit poly-L-lactic được bào chế dưới dạng đông khô vô trùng cần được hoàn nguyên bằng nước vô trùng trước khi sử dụng. Ưu điểm của chất làm đầy kích hoạt sinh học là nó mang lại kết quả tự nhiên và lâu dài hơn so với chất làm đầy tổng hợp. Điểm bất lợi là nguy cơ hình thành nốt sần.
Để giảm rủi ro, bạn nên pha sản phẩm trước ít nhất 72 giờ, chỉ tiêm chế phẩm đã được pha loãng, và phải dặn BN xoa bóp thường xuyên trong 3 đến 5 ngày đầu sau thủ thuật. Sản phẩm này thường được tiêm bằng kim từ 25 đến 27G, 1,5 inch vào lớp dưới da. Nên dùng
cannula 27G đối với vùng mu bàn tay. Có thể sử dụng kỹ thuật tiêm rẻ quạt nhả thuốc ngược hoặc bàn cờ cho vùng này. Đối với vùng ngực, nên chia thành 4 phần bằng nhau và thao tác trên từng phần một, sau tiêm nên xoa bóp để phân bố chất làm đầy. Cần thận trọng để tránh tiêm quá nhiều chất này vì sau khi tân sinh collagen, bàn tay sẽ đầy lên nhiều hơn.
Canxi hydroxylapatite (Radiesse, Merz Aesthetics, Raleigh, NC) là một chất làm đầy được FDA chấp thuận cho vùng mu bàn tay. Bản chất chúng là các khối vi cầu canxi hydroxylapatite lơ lửng trong chất mang gel nước vô trùng/glycerin/natri carboxymethylcellulose. Gel giúp làm đầy ngay lập tức, còn các vi cầu kích hoạt tăng sinh nguyên bào sợi và sản xuất collagen, góp phần kéo dài thời gian hiệu chỉnh thể tích. Chất làm đầy này có thể được pha với 0,2 đến 0,5 mL lidocain 2% hoặc lidocain 1% với dung dịch epinephrine trước khi tiêm. Thông thường thành phần tê này sẽ được tiêm bolus 0,5 mL bằng kim nhọn hoặc cannula 25 đến 27G từ một điểm ở nếp gấp cổ tay ở mu bàn tay để tạo điểm vào. Đầu kim luôn được kiểm soát phía trên bằng bàn tay không thuận để đảm bảo tránh các thành phần mạch máu và luôn giữ kim ở lớp dưới da. Tối ưu là đưa kim vào 2 lần (mỗi lần đi theo hình rẻ quạt), và sau đó xoa bóp để phân bố sản phẩm.
Sau tiêm, bàn tay có thể có sưng nề. BS cần yêu cầu BN giữ cao tay hoặc chườm đá để giảm nề. Giống như với axit poly-L-lactic, sử dụng chất làm đầy này cũng cần tính toán để không đầy quá mức vì chúng cũng kích thích tăng sinh collagen.
Chất làm đầy axit hyaluronic là một lựa chọn khác. Restylane Lyft (Galderma Hoa Kỳ, Fort Worth, TX) là axit hyaluronic được FDA chấp thuận để điều vùng mu bàn tay. Ngoài ra chúng có thể được sử dụng ở cả vùng cổ ngực và mặt lưng. Các chất làm đầy này có ưu điểm là có thể tiêm tan, đổi lại nhược điểm là chúng cũng bị tan dần đi theo thời gian. Cấy mỡ tự thân là một lựa chọn tốt cho vùng mu bàn tay và là một liệu pháp “bổ sung” tuyệt vời. Mỡ tự thân mềm, ít kích ứng và tiết kiệm chi phí hơn filler. Mỡ được lấy ở vùng dư thừa mỡ sau khi đã được gây tê, xử lý và tiêm bằng cannula. Vì mỡ tự thân được coi là mô ghép và cần nguồn cấp máu để nuôi, nên kết quả phụ thuộc khá nhiều vào khả năng sống của chúng. Bù lại, da vùng mu bàn tay sẽ có sự cải thiện nhất định về cấu trúc và vẻ bề ngoài khi được ghép mỡ. Huyết tương giàu tiểu cầu (PRP) cũng đóng một vai trò lớn trong việc trẻ hóa, kể cả khi chúng được chỉ định độc lập hay kết hợp với ghép mỡ.
Tất cả các quy trình tiêm chất làm đầy đều đi kèm với các biến chứng tiềm ẩn. Khó chịu khi tiêm có thể được kiểm soát bằng thuốc gây tê tại chỗ và tê vùng. Cũng có thể xảy ra bầm tím hoặc hình thành tụ máu do tiêm. Bổ sung bromelain hoặc arnica và chườm mát có thể có lợi. Đối với tiêm vùng bàn tay, nên khuyên BN giơ cao tay để giảm sưng nề. Biến chứng đáng sợ nhất là vô tình tiêm vào mạch máu dẫn đến hoại tử da và để lại sẹo. Do đó, nên tiêm chậm với lực tiêm vừa phải và sử dụng cannula để tối thiểu nguy cơ biến chứng.
=> Đọc thêm: Kỹ thuật Peel sâu là gì? Các bước tiến hành và chuẩn bị peel sâu.
DUY TRÌ KẾT QUẢ
Khi bệnh nhân đã hoàn thành điều trị, họ sẽ cần một chế độ để duy trì kết quả. Hàng đầu vẫn là chống nắng. Các dòng chống nắng chứa titanium dioxide hoặc oxit kẽm nên được sử dụng hàng ngày.
Kể cả vùng cổ, ngực, cẳng tay và bàn tay vì họ thường xem nhẹ mức độ tiếp xúc với tia cực tím ở các vùng này. Retinoid và chất chống oxi hóa dạng bôi cần sử dụng trong thời gian dài. Nên dùng hydroquinone khoảng 3 tháng tính từ khi kết thúc peel.
Laser frac không xâm lấn, chẳng hạn như laser Clear và Brilliant (1440/1927 nm) hoặc Fraxel DUAL (1550/1927 nm) (cả hai của Solta Medical, Hayward, CA) đều có hiệu quả trong việc duy trì và cải thiện kết quả của phương pháp peel da bằng hóa chất. Nên đề xuất BN tái khám theo dõi và tái điều trị sau mỗi 6 – 12 tháng để duy trì và cải thiện kết quả.
=> Tham khảo: Peel da ở nam giới và những lưu ý chính khi tiến hành peel.
TÀI LIỆU THAM KHẢO
- Abrams HL, Lauber JS. Hand rejuvenation: the state of the art. Dermatol Clin. 1990;8(3):553-561.
- Butterwick K, Sadick N. Hand rejuvenation using a com- bination approach. Dermatol Surg. (42):S108-S118.
- Khunger N, Force IT. Standard guidelines of care for chemical peels. Indian J Dermatol Venerol Leprol. 2008;74(suppl):S5-S12.
- Boyce ST, Supp AP, Swope VB, Warden GD. Vitamin C regulates keratinocyte viability, epidermal barrier, and base- ment membrane in vitro, and reduces wound contraction after grafting of culture skin substitutes. J Invest Dermatol. 2002;118(4):565-572.
- Kircik LH Histologic improvement in photodamage after 12 months of treatment with tretinoin emollient cream. J Drug Dermatol. 2012;11:1036-1040.
- Hevia O, Nemeth AJ, Taylor JR. Tretinoin accelerates heal- ing after trichloroacetic acid chemical peel. Arch Dermatol. 1991;127:678-682.
- Khatri KA, Mahoney DL, McCartney MJ. Laser scar revision: a review. J Cosmet Laser Ther. 2011;13(2):54- 62.
- Obagi ZE, Obagi S, Alaiti S, Stevens MB. Tca-based Blue peel: a standardized procedure with depth control. Der- matol Surg. 1999;25:773-780.
- Patil UA, Dhami LD. Overview of Lasers. Indian J Plast Surg. 2008;41(suppl):S101-S113.
- Stein P, Vitavska O, Kind P, Hoppe W, Wieczorek H, Schurer NY. The biological basis for poly-L- lactic-ac- id-induced augmentation. J Dermatol Sci. 2015;78(1): 26-33.

