Bệnh hô hấp
Tăng áp phổi mạn do huyết tắc: Can thiệp ngoại khoa lấy huyết khối (PTE)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà Thuốc Ngọc Anh – Tăng áp phổi mạn do huyết tắc: Can thiệp ngoại khoa lấy huyết khối (PTE)
Bác Sĩ: Nguyễn Hoàng Lộc UpToDate 5/14/2022
Tải bản PDF đầy đủ tại đây
Diễn giải
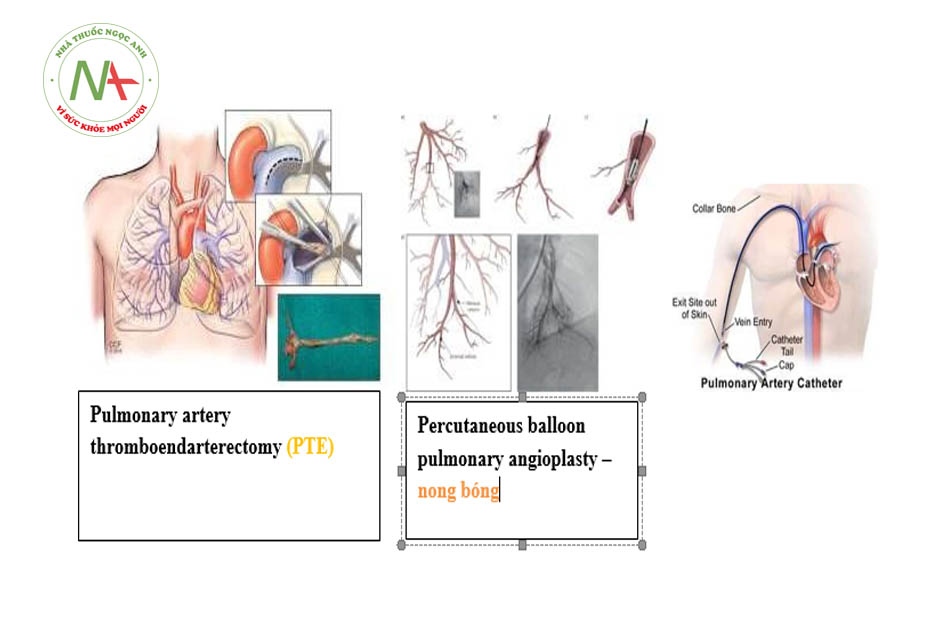
Pulmonary artery thromboendarterectomy (PTE): là phẫu thuật để loại bỏ huyết khối và mô sẹo trong động mạch phổi (theo Cleveland Clinic)
Chronic thromboembolic pulmonary hypertension (CTEPH): tình trạng tăng áp phổi mạn do thuyên tắc huyết khối (theo Cleveland Clinic)
Pulmonary hypertension-specific therapy: điều trị chuyên biệt cho tăng áp phổi (được hiểu là điều trị nội khoa dùng thuốc, sử dụng trên các nhóm bệnh nhân không có chỉ định hoặc chống chỉ định với can thiệp ngoại khoa – sẽ có một bài riêng)
Pulmonary Artery Catheterization (PAC) (hay còn gọi là catheter Swan-Ganz): catheter động mạch phổi
Giới thiệu
Bản chất của tăng áp phổi mãn tính do thuyên tắc huyết khối là một trong những tiến trình của việc dẫn đến suy tim phải và tử vong. PTE là phương pháp duy nhất và hiệu quả để điều trị tăng áp phổi mãn tính do thuyên tắc huyết khối. Dĩ nhiên, phẫu thuật này là một đại phẫu thuật lồng ngực và các bệnh nhân nên được lựa chọn kỹ càng để tăng xác suất thành công.
Tiếp cận ban đầu việc quản lý , đánh giá và chọn lựa bệnh nhân để điều trị Phẫu thuật hoặc điều trị nội khoa sẽ được trình bày trong bài này.
Điều trị kháng đông
Bước đầu tiên của quản lý tăng áp phổi mạn do huyết khối đó là khởi trị với kháng đông, được sử dụng trên các bệnh nhân với nguy cơ xuất huyết không cao. Với các bệnh nhân có nguy cơ xuất huyết cao chúng tôi sẽ đặt lọc tĩnh mạch chủ dưới và khi nguy cơ xuất huyết đã được giải quyết chúng tôi sẽ tiếp tục khởi trị kháng đông. Khuyến cáo của chúng tôi dựa trên những nguyên lý về sinh học của kháng đông mà có thể giúp phòng ngừa việc thuyên tắc huyết khối tiến triển xa hơn ,cũng như từ dữ liệu các bệnh nhân được điều trị bằng kháng đông với bệnh thuyên tắc huyết khối cấp tính. Theo kinh nghiệm điều trị của chúng tôi, việc tái phát thuyên tắc huyết khối rất hiếm và thường xảy ra khi bạn điều trị kháng đông không đúng và đủ liều.
Các thuốc kháng đông
Một khi chẩn đoán tăng áp phổi do thuyên tắc huyết khối được thành lập, Chúng tôi ngay lập tức sẽ điều trị kháng đông với heparin không phân đoạn đường tĩnh mạch, heparin
trọng lượng phân tử thấp tiêm dưới da hoặc kháng đông đường uống trực tiếp (DOAC; ví dụ như rivaroxaban or apixaban có thể được sử dụng ngay mà không cần một liệu trình ngắn với LMW heparin trước).
Để điều trị lâu dài , chúng tôi thường sẽ chọn một thuốc kháng Vitamin K (như Warfarin) hoặc một DOAC. Trước đây kháng Đông Warfarin thường được chọn để điều trị, nhưng gần đây DOAC đã chứng minh tính hiệu quả của nó trên các ca thuyên tắc huyết khối tĩnh mạch cấp tính và đang ngày càng được sử dụng phổ biến hơn bất chấp những bằng chứng dữ liệu về việc sử dụng DOAC cho các bệnh nhân tăng áp phổi mãn tính do thuyên tắc huyết khối vẫn còn nhiều hạn chế. Một nghiên cứu hồi cứu đã chứng minh tỷ lệ tái phát thuyên tắc huyết khối sẽ cao hơn khi sử dụng DOAC khi so với Warfarin.
- Với các bệnh nhân sử dụng Warfarin thì mục tiêu INR sẽ từ 2 đến 3
- Với các bệnh nhân mà thuốc kháng đông DOACs được chọn, nguy cơ tương tác thuốc trung gian bởi P-glycoprotein and cytochrome 3A4 nên được cân nhắc. Trong tất cả các thuốc DOAC hiện hành không có thuốc nào là tối ưu.
Thời gian điều trị
Điều trị kháng đông liên tục nên được sử dụng bất chấp là bệnh nhân sẽ được điều trị bằng phẫu thuật hoặc là điều trị nội khoa. Tạm ngừng kháng đông hoặc tiếp tục sử dụng lại kháng đông như thế nào khi bệnh nhân phải làm thủ thuật hoặc phẫu thuật sẽ được chia sẻ ở một bài khác.
Hiệu quả
Cho dù hiện nay, đã được sử dụng điều trị rộng rãi trên lâm sàng , nhưng thực tế là vẫn chưa có một nghiên cứu nào so sánh về việc điều trị kháng đông liên tục lâu dài với không điều trị hoặc điều trị ngắn hạn , trên mặt bệnh tăng áp phổi mãn tính do thuyên tắc huyết khối. Các nguyên lý về việc điều trị kháng đông dựa trên các điều sau đây :
- Kinh nghiệm điều trị lâm sàng chúng tôi cho thấy các biến cố huyết khối mà hậu quả là tăng áp phổi mãn tính thường sẽ xuất hiện trên các bệnh nhân có một tình trạng tiền huyết khối “pro-thrombotic”
- Dữ liệu nghiên cứu trên các bệnh nhân với thuyên tắc phổi cấp tính, đã chỉ ra rằng bệnh nhân sẽ tăng nguy cơ tái phát huyết khối một khi kháng đông bị ngưng. Và đi cùng với đó là một sự giảm trong nguy cơ tái phát thuyên tắc huyết khối tĩnh mạch khi sử dụng kháng đông lâu dài so với chỉ sử dụng kháng đông ngắn hạn hoặc thậm chí không sử dụng.
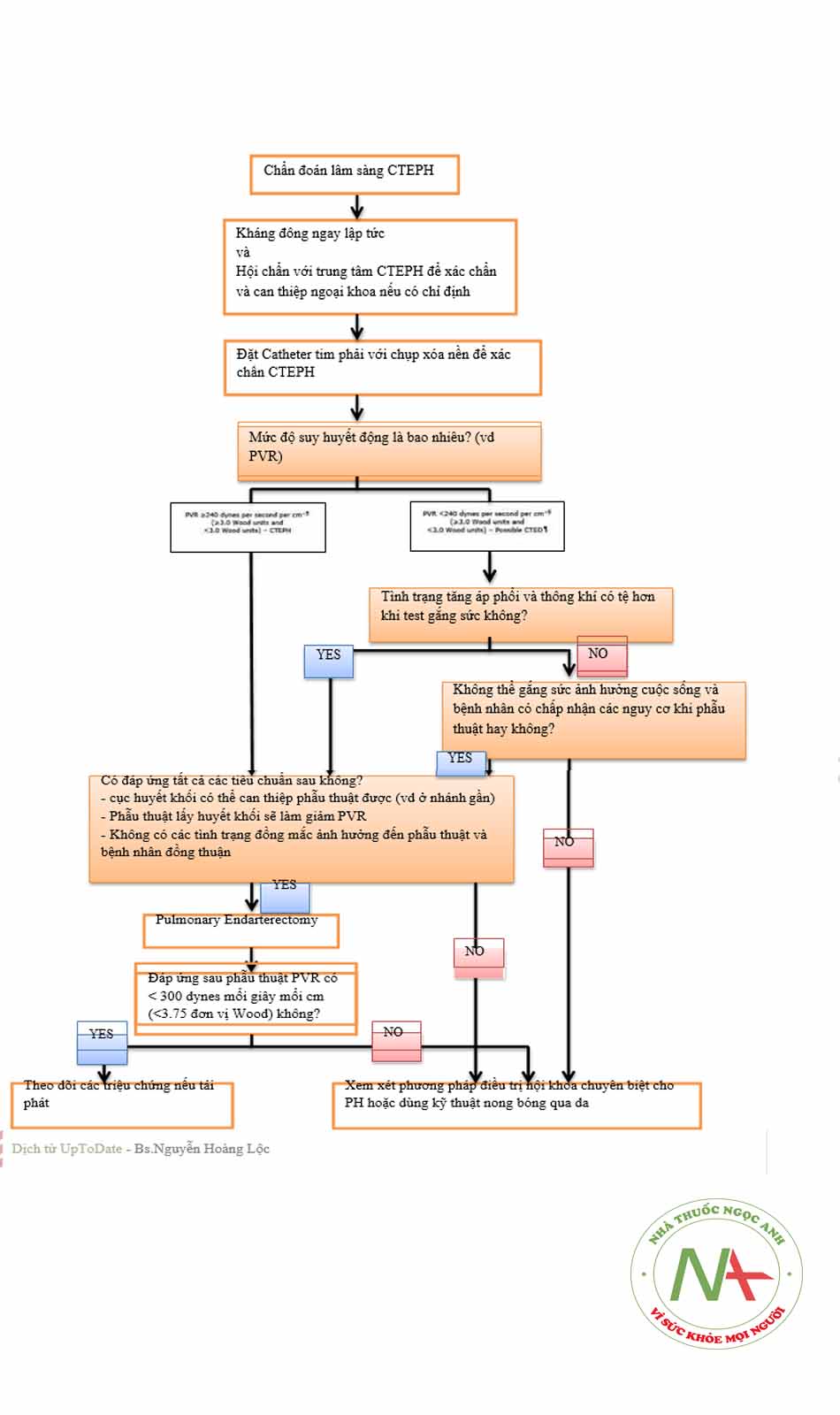
CÁC ĐÁNH GIÁ ĐỂ CAN THIỆP PHẪU THUẬT (PULMONARY THROMBOENDARTERECTOMY – PTE)
Nguyên tắc chung
Bởi vì PTE là một phương pháp điều trị dứt điểm hiệu quả cho các bệnh nhân với tăng áp phổi do thuyên tắc huyết khối mãn tính, chúng tôi sẽ đánh giá tất cả các bệnh nhân mà cần phải thực hiện phẫu thuật theo lưu độ 1. Chúng tôi sẽ đánh giá kỹ các bệnh nhân mặc dù các triệu chứng và sự bất thường huyết động cũng như suy hô hấp của họ chỉ ở mức nhẹ , bởi vì can thiệp càng sớm sẽ ngăn chặn các biến cố sau này chẳng hạn như bệnh lý mạch máu nhỏ mà khi nó xảy ra có thể làm cho bệnh nhân trở thành đối tượng không còn phù hợp với phẫu thuật nữa.
Quy trình để chọn ra bệnh nhân nào cần phải phẫu thuật rất phức tạp , đó là sự tương tác qua lại giữa các câu hỏi và trả lời sau đây :
- Bệnh nhân có suy huyết động rõ ràng hay không hoặc bệnh nhân có mất khả năng gắng sức rõ hay không?
- Thuyên tắc huyết khối mạn tính này có phù hợp để phẫu trị hay không?
- Các tiên lượng về hiệu quả cải thiện, cũng như hậu quả ảnh hưởng lên huyết động sẽ là gì sau phẫu thuật?
- Các tình trạng bệnh đồng mắc của bệnh nhân có ảnh hưởng lên cuộc phẫu thuật hay không?
- Mong muốn của bệnh nhân?
Điểm then chốt của việc đánh giá là liệu rằng sau khi can thiệp bệnh nhân có giảm được kháng lực động mạch phổi hay không? Và sẽ rất tốt nếu sau can thiệp kháng lực động mạch phổi của bệnh nhân giảm xuống. Ngược lại nếu kháng lực động mạch phổi không giảm đó sẽ làm tiên lượng kém cả trong ngắn hạn (rối loạn huyết động sớm sau can thiệp, tử vong sớm sau can thiệp) và trong dài hạn (tăng áp phổi mạn tính dài hạn). Các tiên lượng kém này , đặc biệt thường xảy đến trên các bệnh nhân có tình trạng tăng áp phổi nặng hoặc rối loạn chức năng thất phải. Hiện nay chưa có một thang điểm nào đủ tốt để có thể đánh giá tiên lượng cho bệnh nhân vì vậy việc hội chẩn với một khoa chuyên về tăng áp phổi mãn tính là điều rất quan trọng để chọn lựa đúng bệnh nhân phù hợp phẫu trị.
Bệnh nhân có suy huyết động hoặc suy khả năng gắng sức hay không?
Để đánh giá tình trạng suy huyết động chúng tôi một lần nữa sử dụng phương pháp đo qua catheter động mạch phổi.
Các bệnh nhân có tình trạng suy huyết động lúc nghỉ
Các bệnh nhân như vầy hầu hết sẽ có nhiều lợi ích khi can thiệp PTE (pulmonary thromboendarterectomy). Gần như tất cả các bệnh nhân trong lúc đánh giá can thiệp PTE có huyết động bất thường khi nghỉ đều là các đối tượng gần như chắc chắn phải can thiệp phẫu thuật (eg, PVR of 240 to 1200 dynes-sec/cm-5 [3 to 15 Wood units] với phần nhiều bệnh nhân sẽ rơi vào giá trị khoảng 600 to 1000 dynes-sec/cm-5 [7.5 to 12.5 Wood units]).
Mặc dù nguy cơ tử vong cũng tăng tỷ lệ thuận với độ tăng của SVR (pulmonary artery vascular resistance (PVR) – kháng lực động mạch phổi), chúng tôi vẫn cân nhắc sử dụng PTE trên các đối tượng bệnh nhân có mức PVR rất cao. Cũng như tiên lượng trước mức giảm của PVR dựa trên các kết quả về huyết động và hình ảnh học thu thập được trong tiến trình đánh giá bệnh nhân.
Các bệnh nhân không có tình trạng suy huyết động lúc nghỉ
Với các bệnh nhân này chúng tôi sẽ đánh giá bằng test kiểm tra đáp ứng của huyết động phổi khi gắng sức với catheter động mạch phổi đã được đặt (eg, PVR <240 dynes- sec/cm-5 [<3 Wood units]), có thể dùng phương pháp nâng vật nặng hoặc xe đạp gắng sức tùy vào sở thích của từng bệnh viện.
- Với các bệnh nhân sau khi gắng sức mà có tăng áp phổi, chúng tôi sẽ cân nhắc PTE. Một tình trạng tăng áp động mạch phổi khi gắng sức sẽ chỉ ra thất phải của bệnh nhân đang phải chịu một tình trạng làm việc quá sức dù trong các việc đời thường.
- Với các bệnh nhân không có tăng huyết động phổi khi gắng sức, lợi ích từ can thiệp PTE vẫn chưa rõ ràng. Với những ca như vầy thì chúng tôi sẽ cân nhắc dựa trên việc giảm gắng sức của bệnh nhân đến đâu, và dự đồng thuận của bệnh nhân về các nguy cơ khi tiến hành phẫu thuật.
Đánh giá thuyên tắc huyết khối mạn cần phải phẫu thuật hay không?
Với các bệnh nhân CTEPH, chúng tôi sẽ sử dụng hình ảnh học để đánh giá xem bệnh nhân có phù hợp để can thiệp ngoại khoa hay không. Chỉ các cục huyết khối ở các nhánh lớn – vị trí gần, các huyết tắc ở vị trí các động mạch thùy hoặc phân thùy mới cần thiết phẫu trị còn các huyết tắc tại các vị trí mạch máu xa thì không cần thiết.
Chụp mạch máu phổi xoán nền là tiêu chuẩn vàng để xác định vị trí cục huyết tắc.
Với các bệnh nhân suy thất phải hoặc sốc, thì bản thân các nguy cơ của chụp mạch máu phổi xóa nền sẽ làm cho việc chụp bị hạn chế trên các nhóm bệnh nhân này. Với các nhóm bệnh
nhân này chúng tôi sẽ sử dụng các chẩn đoán hình ảnh ít xâm lấn hơn như CT mạch máu phổi hay MRI mạch máu phổi.
Điều gì sẽ giúp tiên lượng kết quả huyết động sau khi can thiệp?
Chúng tôi sẽ cân nhắc tính toán giữa mức độ tăng áp phổi đo bằng PAC (catheter động mạch phổi) với các tính chất của cục huyết tắc được thấy trên kết quả hình ảnh học, qua đó ước tính thử liệu huyết động sẽ có thể cải thiện bao nhiêu sau khi chúng tôi thực hiện PTE. Việc đánh giá này, đòi hỏi bác sĩ phải có nhiều kinh nghiệm và cần một team chuyên nghiệp gồm bác sĩ hình ảnh học lồng ngực, bác sĩ chuyên lồng ngực và các chuyên gia chuyên về mạch máu phổi.
- Nếu sau đánh giá thấy phần lớn huyết tắc ở vị trí đoạn gần, và phần lớn tăng kháng lực mạch máu phổi gây ra do các huyết tắc này thì có thể tiên lượng rằng khi thực hiện PTE khả năng thành công sẽ cao và kháng lực mạch máu phổi sau can thiệp có thể quay về bình thường hoặc chí ít là gần bình thường.
- Ngược lại, nếu cục huyết tắc ở những vị trí xa và phần lớn tăng kháng lực mạch máu phổi lại do các huyết tắc này thì khi thực hiện PTE có thể sẽ đáp ứng kém , suy thất phải sau can thiệp, mất ổn định huyết động, hoặc thậm chí tử
Bệnh nhân có các tình trạng đồng mắc ảnh hưởng đến can thiệp hay không?
PTE đương nhiên sẽ là tốt nhất trên các bệnh nhân mà nguy cơ phẫu thuật của họ thấp nhất. Chúng tôi đánh giá nguy cơ PTE cũng tương tự như các bệnh nhân cần phẫu thuật lồng ngực khác.
Sự có mặt của các bệnh đồng mắc, ngoại trừ giai đoạn cuối, không là chống chỉ định tuyệt đối cho việc thực hiện PTE.
Những yếu tố nguy cơ có thể dẫn đến một kết quả không khả quan lắm sau khi can thiệp PTE, mặc dù chúng không phải là chống chỉ định tuyệt đối:
- Không có tiền sử hoặc bệnh sử huyết khối tĩnh mạch hoặc thuyên tắc phổi.
- Phân loạn mức độ tăng áp phổi theo WHO ở mức IV
- Bệnh phổi hay bệnh tim trái đồng mắc
- Suy tim phải
- Kháng lực mạch máu phổi lớn hơn 1200 dynes-sec/cm-5 (15 Wood units)
- Không có bệnh thùy dưới phổi
- Có sẵn bệnh tim trái hoặc bệnh phổi nền
CÁC BỆNH NHÂN PHÙ HỢP CAN THIỆP NGOẠI KHOA
Với các bệnh nhân CTPEH, phù hợp can thiệp ngoại khoa chúng tôi khuyến khích thực thiện PTE hơn là các phương pháp phẫu thuật khác. Sau khi PTE, kháng đông nên cho thường qui.
Tiếp cận này dựa trên nguyên lý PTE sẽ phù hợp cho các bệnh nhân nguy cơ tử vong thấp (<3% ở các bệnh nhân có kháng lực mạch máu phổi <800 dynes-sec/cm-5 [10 Wood units]) cũng như huyết động phổi cải thiện, tình trạng chức năng và kéo dài thời gian sống còn.
Nếu có chỉ định chúng tôi thích can thiệp ngay, không chần chừ, thường chỉ vài ngày hoặc lâu nhất là vài tuần sau khi chẩn đoán chính xác đã được thực hiện để tránh các biến chứng có thể xảy ra nếu cứ trì hoãn không điều trị. Dĩ nhiên trên các bệnh nhân mà cần phải ổn định nội khoa trước khi can thiệp chúng tôi sẽ theo dõi sát bằng cách đánh giá, theo dõi trạng thái chức năng và huyết động của họ cho đến khi PTE có thể phù hợp để thực hiện.
CÁC BỆNH NHÂN KHÔNG PHÙ HỢP CAN THIỆP NGOẠI KHOA
Với các bệnh nhân không phù hợp co can thiệp PTE, chúng tôi đề nghị sử dụng liệu trình điều trị chuyên biệt cho tăng áp phổi theo như lưu đồ 1
Còn với các bệnh nhân mà thất bại luôn với liệu trình điều trị chuyên biệt, các lựa chọn còn lại bao gồm: nong mạch máu phổi bằng bóng qua da, hoặc kết hợp đa mô thức gồm cả nong bằng bóng và liệu trình điều trị chuyên biệt, mặc dụ các dữ liệu củng cố cho cách làm này còn ít.
Cuối cùng với các bệnh nhân CTEPH mà đã thất bại hay có chống chỉ định với tất cả các biện pháp điều trị vừa nêu thì ghép phổi được xem là cứu cánh cuối cùng.
Liệu trình điều trị chuyên biệt tăng áp phổi
Với các bệnh nhân mà không thể hoặc phải trì hoãn việc điều trị bằng PTE, chúng tôi đề nghị sử dụng liệu pháp chuyên biệt và đi kèm với kháng đông hơn là chỉ sử dụng kháng đông đơn độc. Trong khi điều trị nội khoa thì khó mà đạt đến ngưỡng dứt điểm, nhưng dù sao trong nhóm bệnh nhân này nó vẫn cho thấy một hiệu quả mặc dù nhỏ thôi trong việc cải thiện hiệu quả gắng sức của bệnh nhân khi đem so sánh với phương pháp PTE.
Các lựa chọn khác
Nong mạch máu phổi bằng bóng qua da
Trước đây, đây là một kỹ thuật can thiệp có tỷ lệ tàn phế và tử vong rất cao. Song, với các tiến bộ của khoa học hiện nay thì kỹ thuật này trở nên hiệu quả hơn và được sử dụng ở nhiều trung tâm chuyên can thiệp CTEPH. Dĩ nhiên, khi làm thì cần phải chọn lựa bệnh nhân phù hợp kỹ càng và so sánh hiệu quả của nó với PTE và liệu trình chuyên biệt thì vẫn chưa được nghiên cứu.
Các bệnh nhân CTEPH không thể can thiệp ngoại khoa
Nghiên cứu thực hiện nong bóng trên 68 bệnh nhân. Phân độ theo WHO là từ III đến II (bảng 2) và áp lực động mạch phổi trung bình giảm từ 45.4 ± 9.6 đến 24 ± 6.4 mmHg (5.99 to 3.19 kPa). 41 bệnh nhân đã được ghi nhận xuất hiện các tổn thương tái tưới máu sau kho nong, và 4 trong số 41 bệnh nhân này đã cần phải thở máy. Một bệnh nhân đã không qua khỏi sau 28 ngày nong bóng. Một nghiên cứu tại pháp với 184 bệnh nhân cũng cho kết quả tương tự về sự cải thiện và tỷ lệ sống còn sau 3 năm đạt 95%.
Các bệnh nhân vẫn tăng áp phổi sau khi can thiệp PTE
Trong một nghiên cứu 308 bệnh nhân không thể can thiệp PTE hoặc vẫn tăng áp phổi sau khi PTE, sau khi nong bóng áp lực động mạch phổi trung bình đã cải thiện giảm từ 43 còn 24 mmHg. Tỷ lệ biến chứng 36% và tử vong 4%. Các yếu tố ảnh hưởng đến tỷ lệ thành công và thất bại hiện vẫn chưa được biết rõ
- Vài chuyên gia đã báo cáo, tỷ lệ thành công của việc nong bóng sẽ cao hơn khi các sang thương kiểu vòng nhẫn hoặc kiểu mạng lưới. Các sang thương kiểu tắc nghẽn hoàn toàn thì tỷ lệ thành công sẽ thấp hơn nhiều và tỷ lệ biến chứng cũng sẽ cao hơn.
- Bệnh thận sẵn có cũng là cản trở cho việc sử dụng thuốc cản quang lúc làm thủ thuật.
- Với các bệnh nhân có nhiều nguy cơ như vầy, thì điều trị nội khoa chuyên biệt tăng áp phổi nên được khởi trị đầu tiên trước khi nghĩ đến can thiệp ngoại khoa thủ thuật.
Biến chứng của việc nong bóng rất thay đổi, chạy từ 2 đến 17% tùy vào sang thương, tùy vào cơ địa bệnh nhân, và tùy vào người bác sĩ thực hiện. Nguy cơ phù phổi tái tưới máu sẽ cao hơn nếu ngay từ ban đầu áp lực động mạch phổi đã cao. Các biến chứng khác bao gồm bóc tách hoặc thậm chí rách động mạch phổi.
Điều trị phối hợp
Thỉnh thoảng, chúng tôi cũng kết hợp việc nong bóng và phương pháp điều trị chuyên biệt.
VỚI CÁC BỆNH NHÂN TĂNG ÁP PHỔI DAI DẲNG
Với các bệnh nhân đã thất bại với tất cả các phương pháp điều trị nêu trên thì ghép phổi là cứu cánh cuối cùng
Bảng 1: Các yếu tố ảnh hưởng lên việc chọn lựa kháng đông phù hợp
| Yếu tố | Kháng đông nên chọn | Nhận xét |
| Ung thư | LMWH, factor Xa inhibitors (ức chế yếu tố Xa) | Nhiều hơn vậy nếu: mới chẩn đoán, VTE lớn, ung
thư di căn, triệu chứng rẩm rộ, nôn ói, đang hóa trị |
| Cần phải tránh điều trị bằng kháng đông ngoài đường uống | Rivaroxaban; apixaban | VKA, dabigatran, and edoxaban là các kháng đông mà đòi hỏi ban đầu cần phải điều trị ngoài
đường uống trước |
| Khi muốn sử dụng thuốc
chỉ 1 lần/ngày |
Rivaroxaban; edoxaban;
VKA |
|
| Có bệnh gan hoặc bệnh đông máu | LMWH | DOACs sẽ bị chống chỉ định nếu INR tăng do bệnh gan; VKA thì khó kiểm soát và INR không phản ánh được hiệu quả
kháng huyết khối |
| Bệnh thận và độ lọc
<30ml/min |
VKA | DOACs and LMWH bị chống chỉ định nếu suy thận nặng, dĩ nhiên vài
DOACs có thể chỉnh liều theo suy thận |
| Bệnh mạch vành | VKA, rivaroxaban, apixaban, edoxaban | Các biến cố vành thường xảy ra nhiều hơn với dabigatran khi so với DKA. Chưa thấy với các DOACs khác, và chúng tỏ ra hiệu quả trên mạch vành. Kháng kết tập tiểu cầu nên tránh nếu có thể trên bệnh nhân dùng
kháng đông ví tăng nguy cơ xuất huyết |
| Tiền căn xuất huyết tiêu hóa | VKA, apixaban | Dabigatran tăng rối loạn tiêu hóa. Dabigatran, rivaroxaban, and edoxaban có thể tăng xuất
huyết nhiều hơn so với DKA |
| Khả năng xuất hiện các outcome tệ | VKA | Theo dõi dược INR có thể
giúp phát hiện sớm vấn đề. |
| Sử dụng liệu pháp tiêu sợi
huyết |
Truyền UFH | |
| Cần có thuốc giải | VKA, UFH, DOACS | Các thuốc giải DOACs có thể vẫn chưa có mặt rộng
rãi |
| Thai kỳ và thai kỳ nguy
cơ |
LMWH | Các thuốc khác có thể qua
hàng rào nhau thai |
LMWH: low molecular weight heparin (heparin trọng lượng phân tử thấp); VTE: venous thromboembolism (thuyên tắc huyết khối tĩnh mạch); VKA: vitamin K-dependent antagonist (kháng đông phụ thuộc Vitamin K (ie, warfarin); DOACs: direct oral anticoagulants (các kháng đông đường uống trực tiếp); UFH: unfractionated heparin (heparin không phân đoạn)
Bảng 2: phân loại chức năng của tăng áp phổi theo WHO
| Xếp hạng | Tiêu chuẩn |
| I | Các bệnh nhân có tăng áp phổi nhưng không giới hạn các hoạt động
thể chất. Các hoạt động thông thường không gây khó thở hay mệt mỏi, đau ngực hoặc ngất do tim |
| II | Các bệnh nhân có tăng áp phổi có giới hạn nhẹ các hoạt động thể chất. Họ thoải mái khi nghỉ ngơi. Các hoạt động thông thường gây
khó thở hay mệt mỏi, đau ngực hoặc ngất do tim |
| III | Các bệnh nhân có tăng áp phổi có giới hạn rõ rệt các hoạt động thể chất. Họ vẫn cảm thấy thoải mái khi nghỉ. Các hoạt động thông
thường gây khó thở hay mệt mỏi, đau ngực hoặc ngất do tim |
| IV | Các bệnh nhân có tăng áp phổi không thể thực hiện bất kỳ các hoạt động thể chất nào mà không có xuất hiện triệu chứng. Các bệnh nhân
này có dấu suy tim phải rất rõ. Khó thở và/hoặc mệt có thể xuất hiện cả khi nghỉ ngơi. Sự khó chịu sẽ tăng lên khi hoạt động thể chất. |
Xem thêm: Chẩn đoán tăng áp phổi mạn do thuyên tắc huyết khối
CÂU HỎI LÂM SÀNG
Nữ 35 tuổi người Mỹ gốc phi tới phòng khám vì khó thở tăng dần. Ngưỡng gắng sức của cô ta 1 năm trước là đi 7 tòa nhà nhưng giờ đi ít hơn 1 tòa nhà thì thấy khó thở. Cô ta cũng thấy choáng váng khi tập trung để đi tiếp. Bệnh nhân không ngất, đau ngực, ho, ran rít, khó thở khi nằm, nôn hoặc phù chi dưới. Cô ta được điều trị Hội chứng Rayaund và loét đầu ngón tay 2 năm trước. Cô ta cũng trải qua cơn nóng rát ngực nặng được kiểm soát với pantoprazole liều cao. Tiền sử gia đình không có gì đáng kể. Cô ta không hút thuốc hay uống rượu. Huyết áp 112/72 mmHg, mạch 94 lần/phút, Spo2 95% khí phòng, BMI 23 kg/m2.
Câu a: Điều gì sẽ được mong đợi nhất khi thăm khám thực thể trên bệnh nhân này?
- Trễ mạch đùi hai bên.
- Có tiếng thổi tâm thu lan lên cổ.
- Tâm thất phải nhấp nhô.
- T3 ở mỏm vào cuối kì thở ra.
- T2 rộng và tách đôi.
Đáp án đúng là C: Biểu hiện lâm sàng của bệnh nhân này giống với Hội chứng CREST (Calcinosis cutis – ngấm vôi da, Hội chứng Raynaud, Esophageal dysmotility with reflux – Thực quản kém vận động kèm trào ngược, Sclerodactyly – xơ cứng bì ngón, telangiectasia – chứng giãn mao mạch), rất hay đi kèm với xơ hóa hệ thống (Systemic sclerosis, SS). Bệnh nhân người Mĩ gốc phi thường bị ảnh hưởng bởi SS, và giảm chức năng van là tổn thương thường thấy của bệnh. Hội chứng Raynaud biểu hiện ở khoảng 90% bệnh nhân và đặc trưng với các dấu hiệu xuất hiện trước các bệnh khác vài năm. Tăng áp động mạch phổi (Pulmonary arterial hypertension, PAH) cũng thường gặp, đặc biệt ở thể tổn thương da
giới hạn của SS.
PAH là kết quả của sự tăng sản nội mạc động mạch phổi và biểu hiện đặc trưng bằng khó thở tăng dần. Bệnh nhân cũng có ngất hoặc tiền ngất khi gắng sức (choáng) do suy tâm thất phải và sự đổ đầy không tương thích từ tĩnh mạch về nhĩ trái. Thăm khám thường thấy Tâm thất phải nhấp nhô (nhấp nhô quanh xương ức), thấy nhịp đập ngay lập tức sang bờ trái xương ức gới ý tâm thất phải phì đại. Tiếng T2 to và dấu hiệu của suy tim phải (phù chi, gan lách to) cũng có thể sẽ xuất hiện.
| Các biểu hiện lâm sàng của tăng áp động mạch phổi | |
| Phân nhóm |
|
| Các triệu chứng |
|
| Các dấu hiệu |
|
Đáp án A: Hẹp eo động mạch chủ gây tăng dòng máu tới chi trên và giảm dòng máu xuống chi dưới, kết quả làm trễ mạch tay/đùi. Không xuất hiện tăng huyết áp chi trên và xuất hiện của các dấu hiệu trong hội chứng CREST nên chẩn đoán này là ít khả năng.
Đáp án B: Hẹp động mạch chủ có thể gây ra thổi tâm thu và lan lên cổ nhưng nó ít thấy ở bệnh nhân trẻ. Bệnh cơ tim phì đại đặc trưng bởi Thổi tâm thu không lan lên cổ, bệnh nhân Mĩ gốc phi thường bị ảnh hưởng nhất. Nhưng do không có yếu tố gia đình nên chẩn đoán bệnh cơ tim phì đại là ít khả năng.
Đáp án D: Tăng áp động mạch phổi của bệnh nhân có thể dẫn tới suy tâm thất phải, có thể biểu hiện tiếng tim T3. Tuy nhiên, hít vào làm tăng thể tích máu ở tim phải, nên T3 do tăng thể tích tâm thất phải nghe rõ nhất ở bờ trái xương ức vào cuối thì hít vào phù hợp với suy tâm thất trái hơn là tâm thất phải.
Đáp án E: T2 rộng và tách đôi xảy ra ở bệnh nhân thông liên nhĩ. Thông liên nhĩ chưa xác định cuối cùng có thể dẫn tới suy tim phải ở người trưởng thành, nhưng PAH do SS thường thấy ở bệnh nhân có tiền sử bệnh kiểu hình Raynaud.
Tổng kết: PAH là biểu hiện thường thây nhất của xơ hóa hệ thống cái thường biểu hiện với khó thở tăng dần và thường xuyên dẫn tới phì đại tâm thất trái và suy tim phải.
Câu b: Đi bộ khoảng 6 phút gây buồn nôn nhẹ và SPO2 giảm còn 88%. Xquang không có thâm nhiễm. Đo chức năng hô hấp thấy FEV1 95% và tỷ lệ FEV1/FVC là 84%. Áp lực động mạch phổi thì tâm thu đo bằng siêu âm Doppler là 65mmHg khi nghỉ ngơi (bình thường: 15-30 mmHg). Sinh thiết phổi nhiều khả năng sẽ thấy hình ảnh nào sau đây?
- Khoảng trống phế nang lấp đầy bởi nguyên bào sợi.
- Nội mạc động mạch tăng sản.
- Thành phế quản dày và tăng nhầy.
- Sư viêm nhiễm mạn kèm bã đâu hóa.
- Vách rộng và nước bọt lẫn máu chứa đại thực bào.
Đáp án B: Can thiệp mạch máu vào tim phải là phương thứ mạch phổi (PAP) tuy nhiên hình ảnh siêu âm tim không xâm lấn có thể cung cấp hình ảnh đáng tin cậy cho PAP và xác định tăng áp phổi ở bệnh này (áp lực động mạch phổi tâm thu >30 mmHg khi nghỉ ngơi).
Xơ hóa hệ thống (Systemic sclerosis, SS), cơ chế chính của tăng áp phổi là tăng sản lớp áo cơ trơn của động mạch phổi dẫn tới tăng kháng trở mạch máu phổi. Tình trạng này tương ứng với tăng áp động mạch phổi (PAH), nhu mô phổi thường không ảnh hưởng bởi PAH, được ủng hộ bằng việc vắng đi thâm nhiễm trên xquang cũng như FEV1 và tỉ số FEV1/FVC bình thường trên PFT.
Đáp án A: Khoảng không giữa phế nang được lấp đầy bởi sợi nguyên bào phù hợp với bệnh phổi kẽ (ILD), cái là nguyên nhân chính gây ra tăng áp phổi thứ phát ở bệnh nhân SS. Tuy nhiên, trong tăng áp phổi do ILD, PFT nên cho thấy dấu hiệu giới hạn với FEV1<80% (cũng như FVC giảm và tỷ lệ FEV1/FVC bình thường hoặc cao). Ngoài ra, trên Xquang thấy hình ảnh đám mờ kính.
Đáp án C: Thành phế quản dày với tăng sinh nhầy xảy ra ở viêm phế quản, giống như ILD có thể gây ra tăng áp phổi thứ phát do thiếu oxi mãn. Bệnh tự miễn như SS hiếm khi liên quan với viêm phế quản hơn nữa, PFT nên cho thấy dấu hiệu giới hạn với FEV1/FVC <70%.
Đáp án D: Viêm nhiễm mạn có bã đậu hóa phù hợp với bệnh sarcoidosis. Tăng áp phổi có thể là một biến chứng của bệnh tuy nhiên PFT đặc trưng bởi dấu hiệu giới hạn và xquang nên thấy hạch rốn phổi kết hớp với thâm nhiễm kẽ.
Đáp án E: Dày vách kèm nước bọt lẫn máu chứa đại thực bào đặc trưng cho phù phổi do suy tim trái, cái có thể gây ra tăng áp phổi thứ phát. Tràn dịch màng phổi và dấu hiệu của phù phổi (đường Kerley B, thâm nhiễm hai bên) sẽ được mong đợi trên hình ảnh Xquang.
Tổng kết: Pulmonary aterial hypertension (tăng áp động mạch phổi, PAH) là đặc điểm chính của xơ hóa hệ thống, gây tăng sản nội mạc của động mạch phổi. Sự thiếu vắng của bệnh khoảng kẽ phế nang và FEV1, tỷ lệ FEV1/FVC bình thường có thể giúp phân biệt PAH với tăng áp phổi do bệnh phổi và suy tim trái.