Bệnh sản phụ khoa
Sảy thai: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Sảy thai: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Sảy thai tự nhiên, không chủ ý trước tuần thứ 22 của thai kỳ. Xảy ra với tỷ lệ lên tới một phần ba những trường hợp mang thai.
◊ Được mô tả là dọa sảy thai, sảy thai khó tránh, sảy thai không hoàn toàn, sảy thai hoàn toàn, chết lưu hoặc sảy thai liên tiếp.
◊ Biểu hiện đau, hạ huyết áp, nhịp tim nhanh và dấu hiệu thiếu máu là căn cứ để chẩn đoán phân biệt với một tình trạng đe dọa tính mạng như thai ngoài tử cung.
◊ Xét nghiệm beta hCG (human chorionic gonadotropin) huyết thanh nhiều lần và siêu âm qua âm đạo giúp hỗ trợ chẩn đoán.
◊ Trong trường hợp thai không còn sống, thuốc hoặc các thủ thuật được khuyến cáo sử dụng để tống xuất thai ra khỏi buồng tử cung. Bệnh nhân cũng có thể lựa chọn điều trị bảo tồn trừ khi có chảy máu nhiều, nặng và dai dẳng.
◊ Trải nghiệm sảy thai liên quan đến tác động tâm lý ở cường độ khác nhau, trong ngắn hoặc dài hạn hoặc cả hai.
Thông tin cơ bản
Định nghĩa
Sảy thai là mất thai tự nhiên, không chủ ý trước tuần thứ 22 của thai kỳ.((WHO Department of Reproductive Health and Research. Vaginal bleeding in early pregnancy. In: Managing complications in pregnancy and childbirth: a guide for midwives and doctors. 2007. http://www.who.int (last accessed 24 November 2016). Toàn văn)) Sảy thai kèm theo ra máu âm đạo không có dấu hiệu báo trước, có hoặc không có cơn đau trên khớp mu. Thuật ngữ thường dùng “đình chỉ thai nghén” không được phụ nữ ưa chuộng, họ cảm thấy không thoải mái vì nghĩ rằng thuật ngữ này ám chỉ việc cố gắng chấm dứt thai kỳ có chủ ý.((Hutchon DJ. Understanding miscarriage or insensitive abortion: time for more defined terminology? Am J Obstet Gynecol. 1998;179:397-398. Tóm lược))
Dịch tễ học
Triệu chứng chính của sảy thai là ra máu âm đạo trước tuần thai thứ 22, và có tới 30% trường hợp mang thai có thể bị sảy thai.((Makrydimas G, Sebire NJ, Lolis D, et al. Fetal loss following ultrasound diagnosis of a live fetus at 6-10 weeks of gestation. Ultrasound Obstet Gynecol. 2003;22:368-372. Tóm lược)) ((Ellish NJ, Saboda K, O’Connor J, et al. A prospective study of early pregnancy loss. Hum Reprod. 1996;11:406-412. Tóm lược)) ((Regan L, Rai R. Epidemiology and the medical causes of miscarriage. Ballieres Best Pract Res Clin Obstet Gynaecol. 2000;14:839-854. Tóm lược)) ((Moore J, Shillito TJ, Walker JJ. Current issues in management of miscarriage and early pregnancy bleeding. Hosp Med. 2002;63:134-135. Tóm lược )) ((Farr SL, Schieve LA, Jamieson DJ. Pregnancy loss among pregnancies conceived through assisted reproductive technology, United States, 1999-2002. Am J Epidemiol. 2007;185:1380-1388. Tóm lược)) Phần lớn trường hợp sảy thai xảy ra trong ba tháng đầu thai kỳ và <3% xảy ra trong ba tháng giữa thai kỳ.((Topping J, Farquharson RG. Spontaneous miscarriage. In: Edmonds DK, ed. Dewhurst’s textbook of obstetrics and gynaecology. Oxford, UK: Blackwell Publishing. 2007:94-99.))
Từ năm 1990 đến 2000, ước tính có 1.030.000 ca sảy thai tự nhiên trong số 6.401.000 trường hợp mang thai (16%) tại Hoa Kỳ.((Ventura SJ, Abma JC, Mosher WD, et al. Estimated pregnancy rates for the United States, 1990-2000: an update. Natl Vital Stat Rep. 2004;52:1-9. Tóm lược)) Không có lý do gì để nghi ngờ rằng tổng tỷ lệ sảy thai tự nhiên khác nhau rõ rệt tại các vùng trên thế giới. Một nghiên cứu tiến cứu dựa trên quần thể theo dõi dọc tại Thụy Điển gần đây cho thấy sảy thai lâm sàng xảy ra ở 12% trường hợp mang thai.((Blohm F, Friden B, Milsom I. A prospective longitudinal population-based study of clinical miscarriage in an urban Swedish population. BCOJ. 2007;115:176-183. Tóm lược)) Tuy nhiên, tỷ lệ sảy tự nhiên của những thai không được nhận biết sau khi làm tổ ước tính lên tới 31%.((Wilcox AJ, Weinberg CR, O’Connor JF, et al. Incidence of early loss of pregnancy. N Engl J Med. 1988;319:189-194. Tóm lược)) Sảy thai liên tiếp với cùng một bạn tình ảnh hưởng đến 0,5% đến 2% phụ nữ khỏe mạnh.((Buckett W, Regan L. Sporadic and recurrent miscarriage. In: Shaw RW, Soutter WP, Stanton SL, eds. Gynaecology. 3rd ed. London, UK: Churchill Livingstone/ Elsevier Science; 2003:343-359.))
Không có đủ nghiên cứu để xác định liệu có tồn tại mối liên quan giữa chu kỳ theo mùa với sảy thai hay không; tuy nhiên, xu hướng này có khả năng tương quan với đặc tính mùa của thụ thai tự nhiên. Một nghiên cứu đã xác định rằng phân phối xác suất thụ thai hàng tháng là phân phối hai đỉnh, với vùng lõm rơi vào tháng 12 và tháng 3, và các đỉnh rơi vào tháng 9 và tháng 1.((Rizzi EL, Dalla-Zuanna G. The seasonality of conception. Demography. 2007;44:705-728. Tóm lược)) Loại thông tin này có thể hữu ích khi tư vấn cho phụ nữ về hành vi và sử dụng thuốc có lợi quanh giai đoạn thụ thai.
Bệnh căn học
Phần lớn trường hợp sảy thai tự nhiên xảy ra vào ba tháng đầu thai kỳ, với <3% xảy ra trong ba tháng giữa thai kỳ.[9] Sinh bệnh học có thể phân thành các yếu tố phôi thai và/hoặc sản phụ, mặc dù thông thường là do nhiều yếu tố.
Các yếu tố phôi thai:
- Phần lớn trường hợp sảy thai trong ba tháng đầu thai kỳ (từ 6 đến 12 tuần) là do bệnh, rối loạn hoặc tổn thương phôi thai nguyên phát.[15]
- Có tới 80% mô thai giai đoạn sớm trong sảy thai ba tháng đầu thai kỳ là do bất thường nhiễm sắc thể.[16] Mô thai giai đoạn sớm trong sảy thai liên tiếp cho thấy tần suất bất thường nhiễm sắc thể cao hơn.[17] Mặc dù sự bất hoạt của nhiễm sắc thể X chênh lệch được cho là yếu tố căn nguyên di truyền đặc hiệu, tuy nhiên các nghiên cứu đã bác bỏ điều này.[18] [19] Một nghiên cứu phát hiện ra rằng nguy cơ sảy thai có khả năng tăng gấp đôi ở các cặp đôi có thân nhân nữ trực hệ đã từng bị sảy thai tự nhiên so với cặp đôi có thân nhân nữ cách ba đời đã từng bị sảy thai tự nhiên. Vì vậy, tiền sử gia đình có người bị sảy thai tự nhiên có thể là yếu tố nguyên nhân gây ra sảy thai tự nhiên liên tiếp; tuy nhiên vẫn cần thêm các nghiên cứu khác.[20]
- Dị dạng phôi thai, đặc biệt là CNS (hệ thần kinh trung ương), thường xuất hiện ở các trường hợp mang thai sảy thai tự nhiên.
Các yếu tố từ người mẹ:
- Nhiều ca sảy thai trong ba tháng giữa thai kỳ (từ tuần 13 đến 22) là do rối loạn chức năng đường sinh dục hoặc bệnh toàn thân của người mẹ. Đa số các ca bệnh đã được gợi ý là có liên quan đến nhiễm khuẩn ngược dòng từ đường sinh dục dưới. Nếu đã được xác nhận trong số liệu thống kê của địa phương và khu vực, thì điều này báo hiệu cần thay đổi đáng kể trong các chiến lược phòng ngừa và ưu tiên.[21]
- Người mẹ tiếp xúc với liều cao các chất độc hại, chiếu xạ hay hóa trị liệu, bệnh nội tiết nặng, bệnh miễn dịch và nhiễm trùng qua nhau thai đều có liên quan tới nguy cơ sảy thai.[6] Nhiễm khuẩn âm đạo không có triệu chứng có thể có góp phần đáng kể trong sảy thai ở ba tháng giữa thai kỳ.[22] [23] Xơ hóa dưới niêm mạc diện rộng gây ảnh hưởng đến sự hình thành mạch máu và vi huyết động của phôi thai giai đoạn đầu. Hội chứng kháng thể kháng phospholipid có thể là nguyên nhân của sảy thai liên tiếp trong cả ba tháng đầu và giữa thai kỳ.[24] Hở eo, suy giảm chức năng hay yếu cổ tử cung góp phần nhiều nhất vào sảy thai liên tiếp trong ba tháng giữa thai kỳ. Các lần mang thai liên tiếp trước đó có thể đã sinh non.
- Tổng hợp các bài báo được xuất bản về thuốc thảo dược/cổ truyền mà phụ nữ mang thai sử dụng đã phát hiện ra rằng một số thuốc có thuộc tính gây sảy thai, bao gồm lô hội, chanh đắng và cần tây.[25] Vẫn chưa rõ việc sử dụng các chất này, kết hợp với sự tương tác giữa các chất và tình trạng không đồng nhất của bệnh nhân có thể ảnh hưởng như thế nào đến kết quả mang thai giai đoạn đầu. Vì vậy, rõ ràng vẫn cần có các nghiên cứu khác.
- Sử dụng mô hình dự đoán kết hợp đo độ mờ da gáy, protein A trong huyết tương liên quan đến thai kỳ và các đặc điểm của người mẹ trong các trường hợp mang thai đơn từ tuần 11 đến 14 (so sánh 2396 phụ nữ thực hiện mẫu sinh thiết gai nhau với 33.856 không thực hiện, ở cùng tuổi thai), nguy cơ sảy thai tăng ở các trường hợp mang thai bằng phương pháp gây rụng trứng, bào thai có độ mờ da gáy cao, và ở phụ nữ bị đái tháo đường có trước đó.[26]
- Mức độ nặng, việc điều trị liên tục và các yếu tố gây nhiễu khác từ một rối loạn cụ thể của người mẹ có thể quan trọng hơn là sự tồn tại của chính bệnh đó.
Trong thực tế, 5 nguyên nhân hàng đầu dẫn đến sảy thai trong ba tháng giữa thai kỳ là hở eo, suy giảm chức năng hay yếu cổ tử cung sau thủ thuật chẩn đoán có xâm lấn; nhiễm vi-rút cho thai nhi qua nhau thai; nhiễm vi khuẩn cho thai nhi qua nhau thai; miễn dịch đồng loại rhesus nặng.
Sinh lý bệnh học
Sinh lý bệnh không rõ ràng. Ra máu âm đạo có nguồn gốc từ vị trí làm tổ màng rụng hoặc từ nhau thai. Khởi phát chảy máu có thể diễn ra sau hoặc trước khi chết thai nhi. Các nguyên nhân thuộc về sinh miễn dịch, giảm oxy và mạch máu dẫn đến kết quả thường gặp cuối cùng là rối loạn chức năng lông nhung hoặc nhau thai nặng dẫn đến chết phôi thai hoặc thai nhi. Giả thuyết có thể là tất cả các trường hợp sảy thai đều đi kèm với chảy máu cục bộ với độ nặng khác nhau, nhưng sự tồn tại dai dẳng được bộc lộ, che giấu hoặc theo sau là chết thai nhi. Giả thuyết này nhất quán với các phát hiện bất thường trong phát triển mạch máu ở phần tiếp xúc giữa người mẹ và phôi thai.[27] [28] Rối loạn chức năng cục bộ của các yếu tố điều chỉnh việc làm tổ cũng như các bất thường toàn thân cũng đã được chứng minh.[29] 2 hướng chính của nghiên cứu hiện tại là đánh giá hoạt động của tế bào tiêu diệt tự nhiên[30] và suy giảm hình thành màng rụng.[31]
Phân loại
Phân loại giai đoạn sảy thai tự nhiên của WHO (Tổ chức Y tế Thế” giới)((WHO Department of Reproductive Health and Research. Vaginal bleeding in early pregnancy. In: Managing complications in pregnancy and childbirth: a guide for midwives and doctors. 2007. http://www.who.int (last accessed 24 November 2016). Toàn văn))
Được phân loại thành các nhóm sau:
- Dọa sảy thai: mối đe dọa sảy thai tồn tại khi chảy máu âm đạo không có dấu hiệu báo trước, có hoặc không có cơn đau vùng bụng dưới, xảy ra ở <22 tuần thai (có thể tiếp tục mang thai).
- Sảy thai khó tránh: sảy thai được cho là không tránh được khi các đặc điểm lâm sàng cụ thể cho thấy thai đang trong quá trình sinh lý sổ ra ngoài buồng tử cung (tình trạng mang thai sẽ không tiếp tục và chuyển sang giai đoạn sảy thai không hoàn toàn hoặc hoàn toàn).
Sảy thai không hoàn toàn: trường hợp sảy thai trong đó mô thai giai đoạn sớm bị tống xuất ra ngoài một phần. Nhiều ca sảy thai không hoàn toàn có thể bị nhầm lẫn với sảy thai chết lưu.
Sảy thai hoàn toàn: sảy thai trong đó mô thai giai đoạn sớm bị tống xuất ra ngoài hoàn toàn.
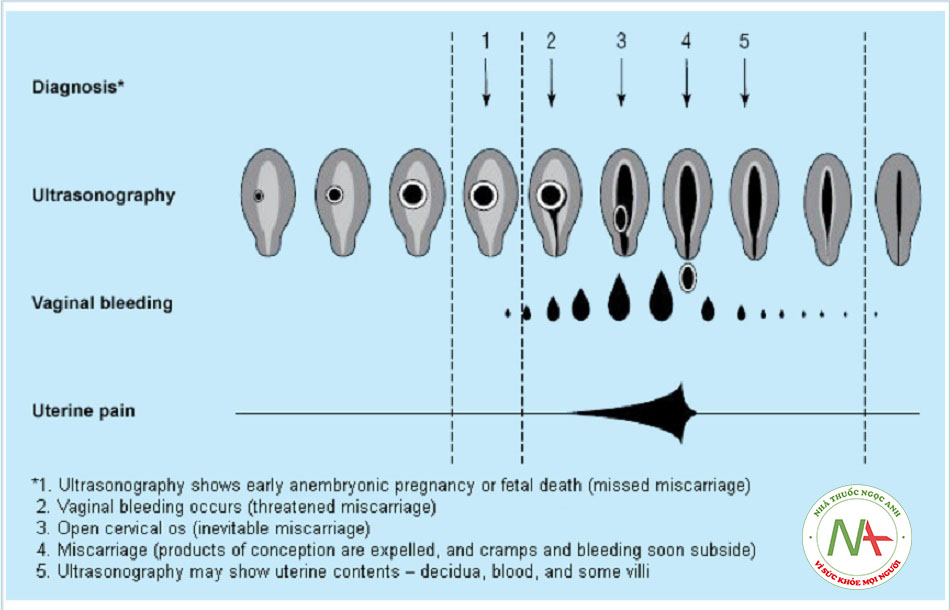
Các loại sảy thai khác
Sảy thai chết lưu (chết phôi thai/thai nhi ở giai đoạn sớm):[3]
- Sảy thai có các đặc điểm siêu âm tương ứng với tình trạng thai không còn sống hoặc thai kỳ không còn tiếp tục, ngay cả khi vắng mặt các dấu hiệu lâm sàng. Mô thai giai đoạn sớm có thể bị tống xuất ra ngoài một phần. Sảy thai chết lưu thường được phát hiện tình cờ vì hiếm khi có dấu hiệu gợi ý tình trạng bất thường của thai kỳ Một số phụ nữ sảy thai chết lưu cho biết đã từng ra dịch âm đạo thoáng qua và/hoặc kèm theo dịch màu nâu, hoặc giảm các triệu chứng của thai kỳ giai đoạn sớm một cách không rõ ràng.
Sảy thai liên tiếp:[3]
- Sảy thai tự nhiên trước tuần thứ 22 của thai kỳ >3 lần liên tiếp được coi là sảy thai liên tiếp.
Phòng ngừa
Ngăn ngừa sơ cấp
Ở phụ nữ mang thai lần đầu, khỏe mạnh, không có chiến lược rõ ràng nào để ngăn ngừa sảy thai. Ở phụ nữ mang thai lần đầu có rối loạn đáng kể về nội khoa, ngoại khoa hoặc các rối loạn liên quan khác, khó có thể xác định được biện pháp phòng ngừa sảy thai. Các chiến dịch giáo dục sức khỏe có thể giảm sự tiếp xúc có hại của người mẹ và nguy cơ sảy thai tự nhiên.[55] Không có đủ bằng chứng về lượng vitamin nạp vào hoặc thời gian nằm nghỉ trong giai đoạn đầu thai kỳ có tác dụng ngăn ngừa sảy thai, chết lưu hoặc các biến cố khác cho mẹ và thai nhi. Tuy nhiên, đánh giá Cochrane đã chỉ ra rằng phụ nữ được bổ sung vitamin tổng hợp cộng thêm sắt và axit folic có nguy cơ thai lưu thấp hơn so với phụ nữ chỉ dùng sắt và axit folic.[56] [57]
Khám sàng lọc
Trong khi không có sàng lọc đặc hiệu để phát hiện sảy thai ở phụ nữ đang trong độ tuổi sinh đẻ, có thể xét nghiệm những phụ nữ sảy thai liên tiếp để xác định các yếu tố nguy cơ góp phần gây sảy thai. Mặc dù các bằng chứng dịch tễ học đã chứng minh tần suất lệch bội nhiễm sắc thể ở thai nhi và sảy thai sớm tăng ở phụ nữ lớn tuổi, nhưng sàng lọc di truyền tiền cấy phôi không được khuyến cáo thực hiện thường quy.[79]
Một nghiên cứu đã báo cáo mô hình tiên lượng đa biến đối với dọa sảy thai, gợi ý rằng có thể sử dụng thông tin kết hợp giữa các đặc điểm của người mẹ và kết quả siêu âm để dự đoán sảy thai ở thời kỳ đầu của giai đoạn mang thai. Nguy cơ sảy thai được phát hiện là cao hơn ở phụ nữ gốc Phi, người hút thuốc và khi có chảy máu âm đạo. Nguy cơ này tăng khi tuổi của người mẹ tăng và đường kính túi noãn hoàng tăng. Nguy cơ này được phát hiện là tỷ lệ nghịch với chiều dài đầu- mông của phôi thai, nhịp tim thai và đường kính túi thai. Tỷ lệ phát hiện sảy thai khi sàng lọc các bệnh nhân ra máu âm đạo tìm được là 45%. Tỷ lệ này tăng lên 53% khi có yếu tố tiền sử từ người mẹ, và lên 85,7% khi có các phát hiện siêu âm.[80]
Ngăn ngừa thứ cấp
Có thể điều chỉnh được tần suất sảy thai liên tiếp nhưng không thể phòng ngừa tình trạng này.
Sàng lọc di truyền tiền cấy phôi có khả năng giảm sảy thai,[137] đặc biệt nếu nguyên nhân gây sảy thai liên tiếp bắt nguồn từ nhiễm sắc thể. Điều này cũng có thể hữu ích cho những bệnh nhân lớn tuổi, thụ thai nhờ các phương pháp hỗ trợ sinh sản hoặc sau khi đã xác định được bất thường nhiễm sắc thể trong phôi thai hoặc thai nhi ở những lần mang thai gần đây.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một phụ nữ 32 tuổi vừa được chẩn đoán song thai 10 tuần qua siêu âm. Cô ấy đã cố gắng mang thai trong 5 năm qua, mặc dù không sử dụng các biện pháp điều trị hiếm muộn. Trên đường về nhà, cô ấy phát hiện âm đạo ra máu đỏ tươi. Cô không thấy đau đớn gì. Cô không bị chóng mặt khi thay đổi tư thế.
Tiền sử ca bệnh #2
Một gia đình đến siêu âm theo lịch hẹn ở tuần thai thứ 12. Nữ bác sĩ siêu âm có vẻ lo ngại trong khi khám và quyết định hội chẩn bác sĩ khác. Bác sĩ siêu âm thứ hai khám và xác nhận không có hoạt động tim trong phôi thai.
Các bài trình bày khác
Một số phụ nữ có thể phàn nàn rằng họ bị đau bụng dưới hoặc đau lưng dưới kèm theo ra máu âm đạo, nhưng hầu hết bệnh nhân đều không thấy đau đớn gì. Một số bệnh nhân cho rằng triệu chứng đau có liên hệ thời gian với thời điểm khởi phát triệu chứng (ví dụ: ngã, chấn thương kín vùng bụng-chậu trực tiếp, cảm lạnh, hoặc dùng một số loại thuốc). Trong một số rất ít trường hợp, có thể là sau khi thăm khám bằng mỏ vịt. Một số phụ nữ nhớ lại có thấy một dịch màu nâu nhạt hoặc dịch bẩn ở âm đạo trong vài ngày hoặc vài tuần trước đó. Tình trạng mang thai có thể đã được xác nhận vài ngày hoặc vài tuần trước đó, hoặc có thể bệnh nhân không hề biết là mình mang thai.
Cách tiếp cận chẩn đoán từng bước
Các yếu tố quan trọng trong chẩn đoán sảy thai là tiền sử chi tiết, nồng độ beta hCG liên tiếp và siêu âm qua đường âm đạo.
Tiền sử
Các yếu tố nguy cơ chính bao gồm cha mẹ lớn tuổi, dị dạng tử cung, nhiễm khuẩn âm đạo và hội chứng tăng động. Cần có các kết quả xét nghiệm thử thai bằng nước tiểu gần đây và tiền sử tránh thai. Chẩn đoán mang thai có thể cần được khẳng định lại, vì một số bộ dụng cụ thử thai tại nhà có thể có độ nhạy không chính xác. Nhớ lại các triệu chứng bất thường khi mang thai theo trình tự thời gian từ khi bắt đầu và tiền sử chảy máu sau khi giao hợp và các triệu chứng gần đây có thể hữu ích trong việc đưa ra chẩn đoán sơ bộ. Hầu hết phụ nữ nghi ngờ rằng họ bị mất thai sau khi một cục máu đông không điển hình bị tống ra ngoài. Tuy nhiên, tình trạng ra máu âm đạo nặng lên là một dấu hiệu tiên lượng kém. Trong một số trường hợp, chảy máu âm đạo, khó chịu vùng chậu và các triệu chứng đầu thai kỳ giảm bớt sau khi mô thai giai đoạn đầu bị sổ ra ngoài qua âm đạo. Đây là dấu hiệu gợi ý sảy thai chết lưu.
Việc loại trừ thai ngoài tử cung luôn quan trọng, đặc biệt khi cơn đau vùng chậu, trên khớp mu hoặc vùng bẹn là triệu chứng và liên quan đến các triệu chứng tim mạch, ngất xỉu và/hoặc chứng thiếu máu không giải thích được. Các triệu chứng nổi bật một cách bất thường của giai đoạn đầu thai kỳ cảnh báo mang thai giả hoặc đa thai.
Chấn thương (ví dụ: tai nạn xe cơ giới) không thường gặp trong khi mang thai; tuy nhiên, tăng độ nặng của chấn thương vùng bụng-chậu dẫn đến tăng nguy cơ mất thai nhi. Cần phải thận trọng khi khai thác tiền sử vấn đề này do có thể gây ra các tác động về y tế-pháp luật. Không thể có mối quan hệ nguyên nhân-hệ quả sau chấn thương kín trên khớp mu ngẫu nhiên hoặc có chủ ý gần đây nếu kết quả là giảm tưới máu tử cung hoặc hạ huyết áp ở người mẹ không có bằng chứng.[58]
Các triệu chứng thực thể
Hầu hết phụ nữ đều khỏe mạnh về mặt lâm sàng nhưng lại có lo lắng dễ hiểu về khả năng mất thai. Một bệnh nhân có vẻ ngoài ốm yếu có thể bị chảy máu trong bụng hoặc ra ra máu đáng kể. Khám tim mạch bao gồm đánh giá tưới máu ngoại vi sẽ giúp xác định bệnh nhân nhợt nhạt với nhịp tim nhanh, hạ huyết áp và thở nhanh sâu là dấu hiệu của thai ngoài tử cung. Đánh giá vùng bụng – chậu sẽ cho thấy kích thước khối trên khớp mu, có thể tương đương với tuổi thai, hoặc cho thấy cần lưu ý đến các tổn thương trùng hợp ngẫu nhiên khác. Khám đáy chậu có thể xác định tổn thương cục bộ ngoài âm đạo dẫn đến chảy máu.
Khám đáy chậu âm đạo có thể cho thấy mô thai giai đoạn đầu ở âm đạo đoạn cao hoặc thò ra qua lỗ cổ tử cung. Kết quả khám cũng có thể cho thấy tổn thương như lộ tuyến cổ tử cung, polyp cổ tử cung, hoặc rách đường sinh dục bất ngờ nhưng rất hiếm gặp, có thể gây chảy máu. Đặt mỏ vịt không làm thay đổi diễn biến mang thai ngắn hạn,[59] và bệnh nhân cần được trấn an rằng mỏ vịt không tiến đến gần mô thai.

Xét nghiệm ngay
Nồng độ beta hCG huyết thanh:
- Trong khi mang thai, nồng độ 25 IU/L (25 mIU/mL) tương đương với xét nghiệm thử thai dương tính qua nước tiểu và dự kiến sẽ tăng theo hệ số 1,66 (tỷ lệ beta HCG ở 48 giờ trên beta HCG ở 0 giờ) sau mỗi 48 giờ đến khi kết thúc ba tháng đầu thai kỳ.
- Các mức nồng độ thấp đi liền với kết quả cuối cùng là mất thai, thậm chí sau khi đã được mô tả là có nhịp tim thai.[60] Tuy nhiên, không phải lúc nào cũng có thể thấy được tình trạng mang thai trong tử cung giai đoạn đầu khi nồng độ beta hCG huyết thanh dưới 1500 IU/L (1500 mIU/mL).[61] Tuy nhiên, trong 19% bệnh nhân, nồng độ beta hCG trong huyết thanh tăng ‘không tối ưu’ có thể đi liền với thai sống sót.[62]
- Giảm nồng độ hCG huyết thanh hơn 50% sau 48 giờ kèm theo đau và chảy máu gợi ý thai hỏng .
- Hướng dẫn từ Viện Y tế và Chăm sóc Quốc gia Vương quốc Anh khuyến cáo rằng phụ nữ có thay đổi nồng độ hCG huyết thanh trong khoảng giảm 50% đến tăng 63%, bao gồm cả hai tỷ lệ đầu và cuối, cần được tư vấn khám lâm sàng để đánh giá thai kỳ giai đoạn sớm trong vòng 24 giờ.[63]
- Khuyến cáo khám lâm sàng trong vòng 24 giờ nếu có thay đổi nồng độ beta hCG huyết thanh từ giảm 50% đến tăng 63%.[63]
- Xét nghiệm kết hợp giữa beta hCG huyết thanh và progesterone huyết thanh đã được chứng minh là có giá trị dự đoán 85,7% đối với sảy thai khó tránh.[64] Nếu được xác nhận trong các thử nghiệm lâm sàng lớn hơn, công cụ này có thể hữu ích trong việc phân loại bệnh nhân, lập kế hoạch theo dõi và tư vấn cho bệnh nhân.
Progesterone huyết thanh:
- Ở các bệnh nhân có triệu chứng với các dấu hiệu trên siêu âm không thuyết phục, chỉ riêng nồng độ progesterone huyết thanh từ 3,2 đến 6,0 ng/mL cũng giúp dự đoán thai không sống sót với độ nhạy cộng gộp là 74,5% và độ đặc hiệu là 98,4%.[65]
Siêu âm qua đường âm đạo (TVUS):
- Xét nghiệm chính trong chẩn đoán sảy thai, miễn là nồng độ beta hCG trong huyết thanh >1500 IU/L (1500 mIU/mL).[61] [66]
- Giúp phân biệt giữa sảy thai hoàn toàn hoặc không hoàn toàn.
- Đa số các trường hợp sảy thai chết lưu là bất ngờ gặp phải trong quá trình TVUS thông thường hoặc theo kế hoạch ở bệnh nhân nguy cơ cao.
- Các giá trị ngưỡng hiện tại đối với đường kính túi thai và chiều dài đầu-mông trung bình của phôi thai, được sử dụng để chẩn đoán sảy thai, có thể không an toàn khi các giá trị này có sự thay đổi đáng kể.[67] Cần xem xét đến trường hợp sảy thai khi túi thai trên hình ảnh siêu âm qua âm đạo trống, có đường kính trung bình là 25mm trở lên, và không thấy túi noãn hoàng. Sảy thai cũng có khả năng xảy ra khi chiều dài đầu-mông của phôi thai đo được là 7mm trở lên, nhưng không có hoạt động tim thai rõ rệt.[68] Một nghiên cứu được thiết kế để xác minh hiệu quả của các giá trị ngưỡng này đã phát hiện ra rằng chúng không quá cứng nhắc, nhưng lại không tính đến tuổi thai. Vẫn chưa có lời khuyên nào được đưa ra về mối liên hệ giữa tuổi thai với các kết quả siêu âm và chẩn đoán có thể sảy thai.[69] Nếu không chắc chắn về khả năng sống sót của thai, khuyến cáo nên điều trị duy trì và siêu âm ít nhất 7 ngày sau đó, vì có nguy cơ thực sự rằng sẽ phá phải thai nhi còn sống do sơ suất.
Công cụ tính điểm để dự đoán khả năng sống sót của thai:
Công cụ tính điểm đơn giản để dự đoán khả năng sống sót của thai, và liệu có khả năng tiếp tục sống sau ba tháng đầu của thai kỳ hay không, đã được đề xuất sử dụng.[70] Các yếu tố được tính điểm trong công cụ này là:
- sự hiện diện của hoạt động tim thai trên hình ảnh siêu âm;
- kích thước của túi noãn hoàng;
- tuổi của người mẹ;
- tuổi của thai nhi;
- điểm chảy máu; và
- đường kính túi thai trung bình.
- Khi áp dụng cho 1435 bệnh nhân, công cụ tính điểm thể hiện độ nhạy là 92% và độ đặc hiệu là 73%.
Xét nghiệm để phát hiện sảy thai liên tiếp
Phần lớn các trường hợp sảy thai liên tiếp đều không rõ nguyên nhân. Xét nghiệm có thể được cân nhắc thực hiện cho các bệnh nhân bao gồm:
- Kháng thể kháng cardiolipin hoặc kháng đông lupus để phát hiện hội chứng kháng phospholipid
- Siêu âm vùng chậu để xác định các bất thường cấu trúc tử cung bẩm sinh hoặc mắc phải và hội chứng buồng trứng đa nang
- Nhiễm sắc thể đồ của cha mẹ, theo các phương pháp tiêu chuẩn và/hoặc phân tích microarray nhiễm sắc thể, và mô bệnh học của mô thai giai đoạn đầu sau khi sảy thai để xác định bất thường di truyền[71]
- Sàng lọc nhiễm khuẩn âm đạo.
Các yếu tố nguy cơ
Thường gặp
Tuổi già
- Phụ nữ ở độ tuổi >45 có nguy cơ cao gấp tám lần so với phụ nữ từ 20 đến 24 tuổi.[32]
- Tuổi cả cha mẹ càng cao cũng đi đôi với nguy cơ càng cao.[33]
- Tuổi của người mẹ cao dường như cũng liên quan mật thiết đến sự xuất hiện của trisomy, được phát hiện thấy trong các trường hợp sảy thai tự nhiên. Có tới 60% các ca sảy thai tự nhiên là do bất thường nhiễm sắc thể.[34]
Dị dạng tử cung
- Dị tật bẩm sinh có thể dẫn đến sảy thai sớm tùy theo độ nặng và sự có mặt của bệnh lý nhiễm sắc thể, mạch máu hoặc nội tiết.[35]
- Biến dạng cấu trúc mắc phải kèm theo xơ hóa dưới niêm mạc diện rộng cũng có thể dẫn đến mất thai.
Nhiễm khuẩn âm đạo
- Nhiễm khuẩn âm đạo không triệu chứng đóng vai trò quan trọng trong sảy thai ở ba tháng giữa thai kỳ.[22] [23]
Hội chứng tăng động
- Tăng homocysteine máu là yếu tố nguy cơ gây ra sảy thai liên tiếp.[36]
- Sự có mặt của các kháng thể kháng cardiolipin làm tăng gấp 3 đến 9 lần nguy cơ sảy thai so với các thai kỳ nguy cơ thấp.[24] Phụ nữ có tiền sử sảy thai ít nhất 3 lần trước đó và không có bất thường nào ngoài sự có mặt của các kháng thể kháng cardiolipin sẽ có khả năng sảy thai trong tương lai.[24]
Bất thường nhiễm sắc thể
- Trong khoảng 2% đến 5% cặp đôi sảy thai liên tiếp, có một trong hai người mang bất thường cấu trúc nhiễm sắc thể cân bằng (thường gặp nhất là chuyển đoạn Robertson hoặc chuyển đoạn tương hỗ cân bằng).[37]
Không thường gặp
Tiền sử sảy thai tự nhiên/phá thai trước đó
- Hậu quả của việc phá thai đối với nguy cơ sảy thai trong các lần mang thai sau không rõ ràng; một nghiên cứu đã chứng minh là có tăng nguy cơ.[38] Biện pháp phá thai bằng thuốc để lại nguy cơ thấp hơn so với phá thai bằng phẫu thuật.[39]
- Sảy thai liên tiếp với cùng một bạn tình ảnh hưởng đến 1% đến 2% phụ nữ khỏe mạnh.
Vô sinh/thụ thai có hỗ trợ
- Vẫn chưa rõ nguyên nhân.[40] [41]
- Bất thường nhiễm sắc thai nhi có thể xảy ra do trong quá trình thụ tinh tinh trùng mang nhiễm sắc thể bất thường.[42]
Thuốc kháng viêm không chứa steroid (NSAID)
- Báo cáo cho thấy việc sử dụng NSAID (thuốc kháng viêm không Steroid) làm tăng nguy cơ sảy thai, với mối liên quan tỷ lệ thuận trong các tuần trước khi sảy thai.[43] [44]
- Tuy nhiên, người ta vẫn chưa làm rõ được rằng việc sử dụng NSAID hoặc chỉ định sử dụng NSAID ban đầu có phải là yếu tố nguy cơ hay không.
Caffeine
- Khi xem xét việc sử dụng rộng rãi, tác dụng của caffeine lên giai đoạn đầu của quá trình mang thai chịu ảnh hưởng của nhiều yếu tố gây nhiễu.[45]
- Nguy cơ gắn liền với caffeine tỷ lệ thuận với lượng caffeine tiêu thụ mỗi ngày, và việc hút thuốc đồng thời dường như có tác dụng bảo vệ.[46] Tuy nhiên, một nghiên cứu tiến cứu đã cho thấy rất ít bằng chứng về mối liên hệ này.[47]
Rượu
- Các giả thuyết cho rằng uống rượu bia không an toàn trong thời kỳ mang thai. Tuy nhiên, chưa có báo cáo nào cho thấy ảnh hưởng đáng kể của rượu bia đến sảy thai.[48] Một nghiên cứu đã chỉ ra rằng nguy cơ sảy thai không tăng ở những phụ nữ dùng 1 đến 13 đơn vị cồn mỗi tuần.[49]
Hút thuốc
- Nguy cơ sảy thai cao hơn ở các bà mẹ hiện tại đang hút thuốc thay vì có tiền sử hút thuốc trước đó và có thể có hiệu ứng liều – đáp ứng[50]
- Mối quan hệ giữa người bố nghiện thuốc lá nặng và người mẹ không hút thuốc cũng làm tăng nguy cơ sảy thai sớm.[51]
Thừa cân/béo phì
- Vai trò của béo phì trong sức khỏe sinh sản đang ngày càng trở nên rõ ràng. Tỷ suất chênh đối với nguy cơ sảy thai sớm cao hơn đáng kể ở những bệnh nhân béo phì.[52]
Rối loạn chức năng tuyến giáp
- Hướng dẫn thực hành lâm sàng của Hội Nội tiết học gợi ý rằng tỷ lệ sảy thai tăng khi người mẹ có bệnh tuyến giáp tự miễn, nhược giáp,[53] mặc dù cho tới thời điểm này chưa có đủ bằng chứng ủng hộ việc sàng lọc thường quy bệnh lý tuyến giáp khi mang thai. Một nghiên cứu đã chỉ ra rằng tỷ lệ sảy thai cao hơn ở những phụ nữ mang thai không được điều trị bằng kháng thể peroxidase kháng tuyến giáp.[54] Tuy nhiên, thực hành lâm sàng tốt cần đảm bảo người mẹ có tình trạng tuyến giáp bình thường xung quanh giai đoạn mang thai.
Tiểu đường
- Đái tháo đường kiểm soát kém với HbA1c cao trong ba tháng đầu thai kỳ có liên quan đến sảy thai và bất thường cấu trúc thai nhi.[37]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm cha mẹ lớn tuổi, dị dạng tử cung, nhiễm khuẩn âm đạo và hội chứng tăng đông máu.
Ra máu âm đạo có hoặc không có cục máu đông (thường gặp)
- Bệnh nhân tuổi cao, tiền sử sinh non, tiền sử nhiều lần bỏ thai hoặc sảy thai trước đó, có tỷ lệ ra máu âm đạo dữ dội trong hai quý đầu của thai kỳ cao so với bệnh nhân không có những tiền sử này.[72]
- Nguy cơ mất thai trong ba tháng đầu thai kỳ ở bệnh nhân bị chảy máu từ vừa đến nặng cao hơn 18 lần so với những bệnh nhân không bị chảy máu.[73]
Các yếu tố chẩn đoán khác
Đau trên khớp mu khi chạm vào (thường gặp)
- Khó chịu giống như cơn co thắt có thể là biểu hiện của sổ thai.
- Đau nhưng không kèm theo ra máu âm đạo không gợi ý tình trạng sảy thai (nhưng có thể gợi ý thai ngoài tử cung).
Đau lưng dưới (thường gặp)
- Triệu chứng không đặc hiệu ở bệnh nhân bị sảy thai.
Chảy máu sau khi giao hợp gần đây (thường gặp)
- Tỷ lệ sảy thai tăng gấp đôi ở phụ nữ độ tuổi từ 18 đến 55 có chảy máu sau khi quan hệ tình dục trong khi mang thai.[74]
Bất thường về cấu trúc tử cung (không thường gặp)
- Xơ hóa dưới niêm mạc cùng xuất hiện trong khi đang mang thai có thể làm tăng nguy cơ chảy máu ở giai đoạn đầu của thời kỳ mang thai, mặc dù nguy cơ bị ước tính quá cao.[75]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Xét nghiệm mang thai bằng nước tiểu
• Xác nhận mang thai, mặc dù đã ghi nhận xét nghiệm âm tính giả, tùy thuộc vào bộ kit được sử dụng. |
Dương tính |
| Công thức máu
• Có thể cho biết mức độ mất máu và có khả năng cần truyền máu. |
Haemoglobin thấp hoặc bình thường |
| Nhóm máu rhesus
• Cho biết cần phải truyền globulin miễn dịch kháng D. |
Xác định nhóm máu Rh âm, nếu có, ở người mẹ |
| Nồng độ beta hCG huyết thanh
• Chỉ định nếu không chắc chắn về tình trạng sảy thai. • Giảm >50% trong 48 giờ gợi ý hỏng thai. • Có thể dương tính lên tới 21 ngày sau khi sảy thai hoàn toàn. • Xét nghiệm kết hợp giữa beta hCG huyết thanh và progesterone huyết thanh đã được chứng minh là có giá trị dự đoán 85,7% đối với sảy thai khó tránh.[64] Nếu được xác nhận trong các thử nghiệm lâm sàng lớn hơn, công cụ này có thể hữu ích trong việc phân loại bệnh nhân, lập kế hoạch theo dõi và tư vấn cho bệnh nhân. |
Nồng độ hạ thấp là dấu hiệu của hỏng thai |
| Progesterone huyết thanh
• Chỉ định nếu các kết quả siêu âm chưa đưa ra được kết luận ở những bệnh nhân có triệu chứng. • Chỉ riêng nồng độ progesterone huyết thanh từ 3,2 đến 6,0 ng/mL cũng giúp dự đoán thai không còn sống với độ nhạy cộng gộp là 74,5% và độ đặc hiệu là 98,4%.[65] |
Nồng độ thấp cho biết thai không còn khả năng sống |
| Hình ảnh siêu âm quả đường âm đạo
• Phân biệt giữa các giai đoạn và loại sảy thai khác nhau. • Độ đặc hiệu, độ tiên lượng và có thể loại trừ các chẩn đoán phân biệt sảy thai khác. • Các giá trị ngưỡng hiện tại đối với đường kính túi thai và chiều dài đầu- mông trung bình của phôi thai, được sử dụng để chẩn đoán sảy thai, có thể không an toàn khi các giá trị này có sự thay đổi đáng kể.[67] Cần xem xét đến trường hợp sảy thai khi hình ảnh siêu âm qua âm đạo cho thấy túi thai có đường kính trung bình >25 mm và không thấy túi noãn hoàng hoặc cực bào thai. Sảy thai cũng có khả năng xảy ra khi chiều dài đầu-mông của phôi thai đo được là 7 mm trở lên, nhưng không có hoạt động tim thai rõ rệt.[68] Một nghiên cứu được thiết kế để xác minh hiệu quả của các giá trị ngưỡng này đã phát hiện ra rằng chúng không quá cứng nhắc, nhưng lại không tính đến tuổi thai. Vẫn chưa có lời khuyên nào được đưa ra về mối liên hệ giữa tuổi thai với các kết quả siêu âm và chẩn đoán có thể sảy thai.[69] Nếu không chắc chắn về khả năng sống của thai, khuyến cáo nên điều trị duy trì và thực hiện siêu âm tối thiểu 7 ngày sau đó, vì có nguy cơ thực sự rằng sẽ phá phải thai nhi còn sống do sơ suất. |
Xác nhận khả năng sống của thai |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Kháng thể kháng cardiolipin/kháng đông lupus
• Xem xét thực hiện nếu sảy thai liên tiếp. • Sự có mặt của các kháng thể kháng cardiolipin làm tăng gấp 3 đến 9 lần nguy cơ sảy thai so với các thai kỳ nguy cơ thấp.[24] • Phụ nữ có tiền sử sảy thai ít nhất 3 lần trước đó và không có bất thường nào ngoài sự có mặt của các kháng thể kháng cardiolipin sẽ có khả năng sảy thai trong tương lai. |
Xác định hội chứng kháng phospholipid |
| Siêu âm vùng chậu
• Dị tật bẩm sinh có thể dẫn đến sảy thai sớm tùy theo độ nặng và sự có mặt của bệnh lý nhiễm sắc thể, mạch máu hoặc nội tiết.[35] • Biến dạng cấu trúc mắc phải kèm theo xơ hóa dưới niêm mạc diện rộng cũng có thể dẫn đến mất thai. |
Các bất thường cấu trúc tử cung bẩm sinh hoặc mắc phải; hội chứng buồng trứng đa nang |
| Nhiễm sắc thể đồ của cha mẹ
• Xem xét thực hiện nếu sảy thai liên tiếp. |
Bất thường nhiễm sắc thể/di truyền |
| Phiến đồ âm đạo
• Nhiễm khuẩn âm đạo không triệu chứng đóng vai trò quan trọng trong sảy thai ở ba tháng giữa thai kỳ.[22] [23] |
Nhiễm khuẩn âm đạo |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Thải ngoài tử cung/thai lạc chỗ | • Các triệu chứng không điển hình có thể bị bỏ qua bao gồm đau hố chậu hoặc trên khớp mu, xanh tái không rõ nguyên nhân, nhịp tim nhanh hoặc bất tỉnh.
• Các dấu hiệu dương tính khi thăm khám bao gồm cảm ứng phúc mạc xung quanh tử cung hoặc dấu hiệu gợi ý tràn máu phúc mạc. • Mang thai trong tử cung giai đoạn đầu có thể đi kèm với thai ngoài tử cung. |
• Chụp siêu âm qua âm đạo là để chẩn đoán, tùy thuộc vào vị trí của thai ngoài tử cung và chỉ số nghi ngờ.
• Các phương pháp định lượng beta hCG huyết thanh liên tiếp và định lượng progesterone đơn lẻ có thể giúp phân biệt giữa tiên lượng có khả năng sống, tiên lượng kém hay thai ngoài tử cung.[76] • Ảnh chụp cho thấy buồng tử cung trống, khối cạnh tử cung dạng nang hoặc dạng hỗn hợp có hoặc không có dịch tự do trong túi cùng Douglas. • Nếu nghi ngờ, soi ổ bụng có thể khẳng định chẩn đoán và sẽ cho thấy ống dẫn trứng căng phồng, rách hoặc xuất huyết hoặc vị trí thai ngoài tử cung. |
| Chửa trứng | • Kích thước tử cung lớn hơn nhiều so với dự kiến cho tuổi thai.
• Triệu chứng mang thai rõ rệt. • Rất hiếm gặp, bệnh nhân có thể đã sổ ra mô thai giả, giống quả nho. |
• Siêu âm qua đường âm đạo có thể cho thấy hình ảnh giống bão tuyết điển hình. |
| Chửa trứng một phần | • Kích thước tử cung lớn hơn nhiều so với dự kiến cho tuổi thai.
• Triệu chứng mang thai rõ rệt. |
• Siêu âm có thể cho thấy hình ảnh bào thai, có bánh rau bám rộng nhưng hình dạng không bình thường. |
| Viêm bàng quang | • Đau trên khớp mu kèm chứng khó tiểu và sốt.
• Một số bệnh nhân có biểu hiện đái máu. |
• Nuôi cấy và soi nước tiểu dưới kính hiển vi giúp đưa ra những chẩn đoán có thể xảy ra. |
| Mang thai cùng với polyp cổ tử cung chảy máu/lộ tuyến cổ tử cung lớn | • Có thể nghi ngờ thông qua hình ảnh của phần ngoài cổ tử cung khi khám bằng mỏ vịt. | • Được khẳng định sau khi siêu âm, hoặc qua hình ảnh polyp thò ra ngoài tự nhiên. |
Các tiêu chí chẩn đoán
Tổng quan về các trường hợp sảy thai thường gặp nhất và những phát hiện trên siêu âm[77]
Sảy thai sinh hóa:
- Tuổi thai <6 tuần
- Không phát hiện thấy hoạt động của thai nhi
- Không xác định được vị trí thai trên hình ảnh siêu âm
- Nồng độ beta hCG thấp và sau đó giảm.
Sảy thai sớm:
- Tuổi thai thường từ 6 đến 8 tuần
- Không phát hiện thấy hoạt động của thai nhi
- Túi thai rỗng hoặc lớn với các cấu trúc rất nhỏ nhưng không có hoạt động tim thai
- Nồng độ beta hCG cho thấy ban đầu tăng nhưng sau đó giảm.
Sảy thai muộn:
- Tuổi thai >12 tuần
- Mất hoạt động tim thai
- Đã xác định được chiều dài từ đỉnh đến mông và hoạt động tim thai trước đó
- Nồng độ Beta hCG cho thấy tăng, sau đó ổn định hoặc giảm.
Các tiêu chí chẩn đoán bằng siêu âm đối với sảy thai không còn khả năng sống[68]
Sảy thai hoàn toàn:
- Không có túi thai trong tử cung và không có khối ở buồng trứng hoặc ống dẫn trứng
- Không có bằng chứng cho thấy có mô thai giai đoạn đầu trong tử cung
- Bóng lưng không đồng nhất trong buồng tử cung <15mm trên mặt cắt dọc.
Sảy thai không hoàn toàn:
- Không có túi thai trong tử cung và không có khối ở buồng trứng hoặc ống dẫn trứng
- Mô thai giai đoạn đầu bị đẩy ra nhưng vẫn quan sát thấy nhiều sản phẩm thụ thai khác trong tử cung.
Sảy thai chết lưu:
- Túi thai trong tử cung nguyên vẹn và quan sát thấy cực bào thai
- Nếu không quan sát thấy cực bào thai, túi thai trong tử cung nguyên vẹn đo được là >25 mm hoặc không tăng kích thước túi thai trong 2 lần siêu âm thực hiện cách nhau 7 đến 10 ngày
- Không thấy nhịp tim thai
- Chiều dài từ đầu đến mông >7 mm.
Mặc dù các tiêu chuẩn chẩn đoán trên có tính đặc hiệu, nhưng không phải lúc nào cũng là các tiêu chuẩn kết luận trong những trường hợp phát hiện nhịp tim thai dưới 120 nhịp/phút trước khi sảy thai.[78]
Điều trị
Cách tiếp cận điều trị từng bước
Ra máu âm đạo khi mang thai cần được xem là tình trạng liên tục về mặt lâm sàng, vì hầu hết phụ nữ có triệu chứng ra máu âm đạo tự phát trong nửa đầu của thai kỳ vẫn tiếp tục mang thai mà không có bất kỳ biến chứng nào khác. Mục đích chính của điều trị là giúp phụ nữ (hoặc cặp đôi) hiểu được vấn đề, đưa ra lời khuyên điều trị và giúp họ độc lập theo dõi diễn biến lâm sàng. Cần điều trị triệu chứng.
Điều trị ban đầu
Việc điều trị được thực hiện tốt nhất tại một đơn vị có kinh nghiệm xử trí các biến chứng khi mang thai giai đoạn đầu.[7] [9] [81] Chăm sóc kịp thời bao gồm thiết lập đường truyền tĩnh mạch và theo dõi các dấu hiệu sinh tồn và cân bằng dịch. Cần phải xét nghiệm máu để định nhóm máu và chứng nghiệm phù hợp, bao gồm xác định người mẹ có nhóm máu rhesus âm. Xem xét yêu cầu nuôi cấy máu nếu bệnh nhân bị sốt. Bệnh nhân bị ra máu âm đạo nặng và/ hoặc hạ huyết áp có thể cần đặt ống thông tiểu để kiểm soát lượng nước tiểu. Những bệnh nhân này cũng có thể bị thiếu máu, cần phải điều chỉnh và tiếp tục theo dõi. Phải tiến hành xác định và điều trị phù hợp nếu bệnh nhân đồng thời có các rối loạn bệnh lý khác. Mặc dù việc dùng thuốc giảm đau khi có cơn đau và khó chịu là bắt buộc, tuy nhiên tốt nhất nên tránh thuốc kháng viêm không steroid (NSAID).
Dọa sảy thai
Không có biện pháp điều trị đặc hiệu dựa trên bằng chứng dành cho dọa sảy thai.[82] Bệnh nhân được điều trị duy trì bằng cách xử trí cơn đau theo triệu chứng, với kỳ vọng sẽ không tiến triển thành sảy thai khó tránh. Các trường hợp tiếp tục mang thai đòi hỏi phải được theo dõi chặt chẽ hơn và giám sát thai nhi có mục đích.[83] Bệnh nhân cần được trấn an rằng phần lớn các trường hợp mang thai sau khi dọa sảy thai đều có diễn biến khả quan.
Sảy thai khó tránh/không hoàn toàn/chết lưu
Quan sát thấy mô thai giai đoạn đầu trong âm đạo hoặc lỗ tử cung:
- Sự hiện diện của mô thai giai đoạn đầu trong ống cổ tử cung đã bị giãn nở có thể kích hoạt phản xạ ngất do dây thần kinh phế vị. Tình trạng này đi kèm với ra máu âm đạo đáng kể, khó chịu hoặc đau vùng chậu, ngất xỉu hoặc cảm giác đầy trong âm đạo.
- Cần tiến hành loại bỏ mô thai giai đoạn sớm ngay bằng ngón tay hoặc bằng kẹp giữ bông hoặc kẹp gắp trứng vô trùng nếu nhìn thấy ở âm đạo đoạn trên hoặc ống cổ tử cung. Sẽ có ít máu chảy sau khi buồng tử cung trống và bệnh nhân phục hồi.
- Phụ nữ bị chảy máu âm đạo nặng hoặc những người tiếp tục chảy máu sau khi phá thai bằng tay cần được cho misoprostol, một chất tương tự prostaglandin, ngay cả khi đã loại bỏ mô thai giai đoạn sớm ra khỏi âm đạo đoạn trên hoặc ống cổ tử cung. Điều này hỗ trợ việc làm sạch hoàn toàn buồng tử cung.[84]
Không quan sát thấy mô thai giai đoạn sớm trong âm đạo hoặc lỗ tử cung:
- Ưu tiên siêu âm để xác nhận mất thai sớm.[85]
- Độ nặng của chảy máu và độ dày của bóng lưng trong buồng tử cung trên ảnh siêu âm ảnh hưởng đến lựa chọn điều trị: duy trì, phá thai bằng thuốc (với chất tương tự prostaglandin, misoprostol), hoặc bằng phẫu thuật đối với phần mô thai giai đoạn sớm còn lại.[86] [87] Hiệp hội Sản Phụ khoa Hoa Kỳ khuyến cáo rằng không bắt buộc phải can thiệp phẫu thuật ở phụ nữ không có triệu chứng, có dải nội mạc tử cung dày lên sau khi trải qua điều trị sảy thai.[85]
- Khi đường kính trước-sau của bóng lưng không đồng nhất, trong buồng tử cung nội mạc tử cung dưới 15mm, phẫu thuật phá thai không chắc chắn mang lại nhiều hiệu quả.[88] [89] Thậm chí giá trị ngưỡng này có độ nhạy kém trong việc loại trừ mô thai giai đoạn sớm còn sót lại.[90] Tuy nhiên, cho đến khi các nghiên cứu lớn hơn được thực hiện, điểm ngưỡng hiện được sử dụng rộng rãi là 15 mm. Các lựa chọn điều trị cũng phụ thuộc vào kinh nghiệm của bác sĩ, hiệu quả của lựa chọn, tác dụng bất lợi và biến chứng.[91] Bệnh nhân/cặp đôi có thể lựa chọn riêng, và bác sĩ lâm sàng cần ủng hộ quyết định của bệnh nhân sau khi đã nêu rõ các nguy cơ trong đó.[84] [92] Không có khác biệt về tỷ lệ thụ thai trong vòng 5 năm kể từ khi bị sảy thai được ghi nhận trong một nghiên cứu ở 1128 phụ nữ sau khi được điều trị theo dõi, bằng thuốc hoặc phẫu thuật cho sảy thai tự nhiên trong ba tháng đầu thai kỳ, tuy nhiên những phụ nữ lớn tuổi hơn và những người bị sảy thai cách đó thời gian dài có tỷ lệ thụ thai thấp hơn.[93] Bệnh nhân bị sảy thai chết lưu cần được tư vấn rằng điều trị bằng thuốc có thể làm tăng độ nặng và thời gian đau thắt bụng dưới cũng như mất máu ở bộ phận sinh dục.[91] [94] Bệnh nhân có độ dày nội mạc tử cung <40mm trên siêu âm cần được điều trị duy trì. Tuy nhiên, một số bệnh nhân có thể phù hợp hơn với biện pháp phá thai bằng misoprostol. Phụ nữ có độ dày nội mạc tử cung >40mm trên siêu âm có thể lựa chọn phẫu thuật phá thai, phá thai bằng thuốc hoặc điều trị duy trì. Bệnh nhân hoặc cặp đôi cũng có thể có các lựa chọn phá thai tương tự sau khi bị sảy thai chết lưu.
Điều trị duy trì:
- Có tỷ lệ đáng kể phụ nữ muốn điều trị duy trì (hoặc theo dõi), trong đó các quá trình tự nhiên dẫn đến mô thai bị tống xuất ra ngoài một cách tự nhiên.
- Có thể tiếp tục lựa chọn này miễn là bệnh nhân mong muốn và không có dấu hiệu nhiễm trùng như chảy dịch âm đạo, cảm giác không khỏe, chảy máu quá nhiều, sốt hoặc đau bụng dưới.
- Có thể cần sắp xếp chụp theo dõi theo chu kỳ 2 tuần một lần cho đến khi đưa ra chẩn đoán sảy thai hoàn toàn.
Một nghiên cứu khuyến cáo có thể đưa ra phương pháp ‘chờ đợi và theo dõi 2 tuần’ ở phụ nữ bị sảy thai chết lưu, mang thai không phôi hoặc sảy thai không hoàn toàn, khi bệnh nhân ban đầu chọn điều trị duy trì.[95] Thực hiện chụp siêu âm qua âm đạo hàng tuần để theo dõi bệnh nhân. Khi kết thúc 2 tuần, 71% trường hợp sảy thai không hoàn toàn, 53% trường hợp mang thai không phôi và 35% trường hợp sảy thai chết lưu đã phục hồi.
Tại Anh, điều trị theo dõi (trong 7-14 ngày) là chiến lược điều trị đầu tay ưu tiên cho những phụ nữ đã được chẩn đoán sảy thai.[63] Trường hợp ngoại lệ bao gồm: phụ nữ tăng nguy cơ bị xuất huyết; phụ nữ tăng nguy cơ bị ảnh hưởng bởi xuất huyết; tiền sử mang thai trước đây không thuận lợi; hoặc có bằng chứng nhiễm trùng.
Điều trị duy trì không phải là lựa chọn an toàn nếu có nghi ngờ hoặc chẩn đoán nhiễm trùng đường sinh dục.
Phẫu thuật phá thai:
- Đây là thủ thuật nhanh chóng và chỉ thực hiện một lần khi có chảy máu âm đạo từ vừa đến nặng. Tuy nhiên, thủ thuật này có rủi ro liên quan đến gây mê toàn thân, có thể cần truyền máu hoặc gây thủng tử cung. [Royal College of Obstetricians and Gynaecologists: surgical evacuation of the uterus for early pregnancy loss] Quyết định về điều trị phẫu thuật cũng tùy thuộc vào tình trạng lâm sàng và tim mạch của bệnh nhân, tuổi thai, trang thiết bị lâm sàng sẵn có và kỹ năng lâm sàng.
- Hút thai từ tử cung được ưu tiên hơn là nạo bằng dụng cụ kim loại.[96] Triệu chứng ra máu âm đạo sớm kết thúc, và bệnh nhân sẽ tiếp tục chu kỳ kinh nguyệt như trước khi sảy thai nhanh hơn.
Kỹ thuật hút chân không thủ công là kỹ thuật linh hoạt để phá thai trong trường hợp sảy thai chết lưu và không hoàn toàn.[97] Điểm mang lại sự ưu việt của kỹ thuật này là có thể thực hiện mà không cần không gian và thời gian trong phòng mổ, hoặc không cần gây mê toàn thân. Bệnh nhân cũng nhận thấy biện pháp phá thai này có thể chấp nhận được vì nó giúp việc phá thai về cơ bản trở thành một ‘thủ thuật phòng khám’.
- Một đánh giá tổng quan đã gợi ý rằng việc hút thai nên được ưu tiên chỉ định trong trường hợp bệnh nhân còn chảy máu nhiều, trong trường hợp vẫn thấy hình ảnh mô thai giai đoạn sớm trên siêu âm hoặc khi có các dấu hiệu nhiễm trùng mô thai giai đoạn sớm hoặc viêm nội mạc tử cung.[98]
- Có thể sử dụng một loại thuốc kích thích chuyển dạ để thúc đẩy hoặc tạo ảnh hưởng đến quá trình phá thai ở bệnh nhân thực hiện phẫu thuật hút thai và để ngăn ngừa chảy máu sau thủ thuật.
Phá thai bằng thuốc:
- Các thuốc được sử dụng để thúc đẩy hoặc gây ảnh hưởng đến quá trình phá thai qua tử cung có thể phát huy hiệu quả trong những trường hợp ra máu âm đạo ít.[99] [100] [101] Thuốc chính dùng để bài xuất thai qua âm đạo là misoprostol.
- Tuy nhiên, bệnh nhân cần được thông báo rằng có thể vẫn cần lựa chọn phẫu thuật nếu chảy máu nặng hơn hoặc chảy máu dai dẳng sau một thời gian theo dõi phù hợp.
- Có thể sử dụng liệu pháp kháng progesterone kèm mifepristone để thúc đẩy hoặc gây ảnh hưởng đến quá trình phá thai ở những bệnh nhân đã phá thai bằng thuốc nhưng vẫn còn nguyên túi thai. Tại Anh, Viện Y tế và Chăm sóc Quốc gia (NICE) phản đối việc sử dụng mifepristone cho sảy thai chết lưu hoặc không hoàn toàn.[63]
- Chảy máu ồ ạt có thể xảy ra sau khi phá thai hoàn toàn qua tử cung. Thao tác đầu tiên là ép tử cung bằng hai tay. Đôi khi cần dùng oxytocin hoặc các chất tương đương prostaglandin để giảm nguy cơ bị chảy máu sau sảy thai.
- Một nghiên cứu so sánh biện pháp điều trị theo dõi, dùng thuốc và phẫu thuật đối với sảy thai không hoàn toàn hoặc sảy thai sớm ở tuổi thai dưới tuần 13 đã phát hiện ra rằng số lượng nhập viện ngoài ý muốn cao hơn đáng kể ở nhóm theo dõi (49%) so với nhóm dùng thuốc (18%) hoặc phẫu thuật (8%). Hơn một phần ba phụ nữ (36%) được chỉ định điều trị bằng thuốc, và 44% phụ nữ được chỉ định điều trị theo dõi cần nạo hút thai ngoài dự kiến.[100]
- Việc sử dụng kháng sinh dự phòng thường quy ở những phụ nữ sảy thai không hoàn toàn và không có dấu hiệu nhiễm trùng vẫn đang gây tranh cãi.[102] Phụ nữ bị sảy thai không hoàn toàn có một hoặc nhiều đặc điểm: dịch âm đạo có mùi hôi, sốt, ớn lạnh, đau bụng dưới hoặc cảm giác không khỏe, có thể nhận được lợi ích từ việc dùng thuốc kháng sinh trước phẫu thuật ít nhất 1 giờ trước khi hút thai.[103] Thuốc kháng sinh đường uống có thể được kê đơn ít nhất 3 ngày sau khi phẫu thuật. Trong một nghiên cứu, việc dùng thuốc kháng sinh qua tĩnh mạch trước khi phẫu thuật đã chỉ ra rằng có thể không cần uống thuốc kháng sinh sau 48 giờ kể từ khi có cải thiện lâm sàng.[104]
Sảy thai hoàn toàn
Điều trị cho những bệnh nhân này dựa theo triệu chứng. Các bệnh nhân nên nhận thuốc giảm đau khi cần và được tư vấn về việc sảy thai.
Sảy thai liên tiếp
Mặc dù 1 trong 5 phụ nữ có tiền sử sảy thai liên tiếp có thể bị sảy thai sau đó, nhưng số còn lại vẫn có kết quả thai kỳ tốt mà không cần bất kỳ can thiệp nào. Ví dụ, sau 3 đợt sảy thai liên tiếp không rõ nguyên nhân, có tới 75% phụ nữ có khả năng mang thai thành công.[105] Ngoài ra, các trường hợp sảy thai liên tiếp hiện không rõ nguyên nhân có thể sẽ được làm sáng tỏ trong tương lai, vì hiểu biết sâu hơn về các loại sảy thai liên tiếp giúp đưa ra các giới thiệu, xét nghiệm và điều trị có mục tiêu hơn.[106]
Hiệp hội Sản Phụ Khoa châu Âu (ESHRE) đã đưa ra khuyến cáo điều trị sảy thai liên tiếp.[107]
Bệnh nhân không xác định được nguyên nhân:
- Ảnh hưởng có thể có của giả dược có thể giải thích sự thành công mang tính giai thoại của các biện pháp thực hiện trên các bệnh nhân không nhận biết được nguyên nhân.
- Bổ sung vitamin tổng hợp và axit forlic: mặc dù được sử dụng, những lợi ích chưa được khẳng định.
- Progestogen: có thể hữu ích trong việc điều trị sảy thai liên tiếp tự nhiên giai đoạn sớm và giai đoạn muộn.[108]
Cần nhớ rằng đánh giá lâm sàng về các biện pháp điều trị tiềm năng cho sảy thai liên tiếp được thực hiện tốt nhất trong các thử nghiệm lâm sàng có đối chứng. Nếu bác sĩ cung cấp biện pháp điều trị theo kinh nghiệm, cần làm rõ với bệnh nhân rằng đây là bước khởi đầu cho thực hành lâm sàng tối ưu.[37]
Bệnh nhân có nguyên nhân có thể xác định:
- Khâu cổ tử cung có thể đem lại lợi ích cho bệnh nhân bị sảy thai liên tiếp trong ba tháng giữa của thai kỳ với nguyên nhân có thể là hở eo, suy giảm chức năng hay yếu cổ tử cung hoặc yếu cổ tử cung. Có thể đã sinh non ở một hoặc nhiều lần sảy thai liên tiếp.
- Cả thuốc chống đông cũng như aspirin đều không được chứng minh là giúp ngăn ngừa mất thai sớm ở phụ nữ bị tăng đông máu (ngoại trừ những người bị hội chứng kháng phospholipid).[85]
- Bệnh nhân bị hội chứng kháng phospholipid hoặc nhiều loại tăng đông máu di truyền đã được điều trị bằng aspirin liều thấp. Những bệnh nhân này cũng có thể cần liệu pháp heparin. Bổ sung heparin chưa phân đoạn có hiệu quả hơn trong việc giảm tỷ lệ mất thai so với bổ sung heparin trọng lượng phân tử thấp. Tuy nhiên, bằng chứng không ủng hộ việc sử dụng aspirin hoặc heparin ở bệnh nhân bị sảy thai liên tiếp không rõ nguyên nhân.[109] [110] [111]
- Có bằng chứng gây tranh cãi liên quan đến việc điều trị metformin làm giảm tỷ lệ sảy thai ở một số phụ nữ có bệnh buồng trứng đa nang.[107] Thuốc này hoạt động bằng cách ức chế chất hoạt hóa plasminogen, hạ thấp nồng độ androgen và cải thiện chất lượng của các tế bào trứng.
- Liên quan đến liệu pháp miễn dịch trong điều trị sảy thai không rõ nguyên nhân, tạo miễn dịch tế bào ở cha mẹ, bạch cầu từ người hiến thứ ba, màng dưỡng bào và globulin miễn dịch qua tĩnh mạch không mang đến tác dụng có lợi đáng kể so với giả dược trong việc cải thiện tỷ lệ sống sót thai nhi.[112]
Các cặp đôi có nguy cơ hoặc tiền sử sảy thai liên tiếp đặt ra thách thức về mặt cảm xúc và chuyên môn với bác sĩ. Nhiều người sẽ làm mọi thứ để có thể giữ thai. Việc giới thiệu đến đơn vị nghiên cứu khu vực thường được đánh giá cao, ngay cả khi kết quả cuối cùng là mang thai không thành công. Việc không giới thiệu có thể bị cặp đôi nhìn nhận là bác sĩ điều trị cố ý không tiết lộ hoặc thiếu kiến thức.
Globulin miễn dịch kháng D
Nên được cho dùng ở tất cả các bệnh nhân không nhạy cảm có nhóm máu rhesus âm và những người mang thai trên 12 tuần, để ngăn ngừa miễn dịch đồng loại rhesus, điều này có thể ảnh hưởng đến các kết quả mang thai sau đó. Tốt nhất là nên cho dùng sớm nhất có thể sau khi sảy thai (tức là trong vòng 72 giờ). Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông.
Nếu không cần phải phá thai <12 tuần, không khuyến cáo dùng globulin miễn dịch kháng D thông thường.[113] [114]
Tư vấn
Tất cả các bệnh nhân cần nhận được tư vấn. Các bác sĩ và cơ sở y tế cần có các cơ chế tại chỗ để hỗ trợ các bà mẹ (hoặc các cặp đôi) bị sảy thai. Tờ thông tin bệnh nhân rất hữu ích. Một số phụ nữ có thể cần hỗ trợ về tâm lý hoặc tâm thần.
Các cặp đôi vừa bị mất thai giai đoạn đầu cũng có thể lo lắng về việc phải nói cho bạn bè và người thân. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như một ca tử vong sơ sinh, và đặc biệt làm suy sụp những người đã trải qua quá trình điều trị hiếm muộn. Ngoài đau buồn, bệnh nhân có thể cảm thấy tội lỗi. Hỗ trợ về mặt xã hội, gia đình hoặc tinh thần có thể là vô giá trong trường hợp này. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về các lần mang thai trong tương lai. Khi bị chẩn đoán sảy thai chết lưu, phụ nữ (hoặc cặp đôi) có thể muốn xin ý kiến thứ hai hoặc chụp lần nữa chỉ để chắc chắn chẩn đoán. Bác sĩ phải cố gắng chấp nhận thực hiện với sự cảm thông.
Sử dụng video, sổ sách và các buổi tư vấn có y tá chăm sóc đã được chứng minh là có ích trong việc can thiệp tập trung vào cặp đôi trong vài tháng đầu sau sảy thai.[115] Cách thức và phạm vi ảnh hưởng tâm lý sau khi sảy thai sớm khác nhau giữa các cặp đôi, và tùy thuộc vào các môi trường xã hội. Các biện pháp sẽ có tác dụng xoa dịu nỗi đau và cải thiện tình trạng bệnh nhân và bạn tình, các biện pháp cần được điều chỉnh phù hợp với kỳ vọng của bệnh nhân trước khi sảy thai, hệ thống hỗ trợ và cơ chế ứng phó. Bác sĩ gia đình của bệnh nhân, bác sĩ phụ khoa hoặc y tá có thể cung cấp thông tin hữu ích và đưa ra những hỗ trợ.
Trường hợp lâm sàng ít được xem xét hơn là sảy thai ở phụ nữ phi dị tính. Bài viết mang đến nhiều thông tin hữu ích nhất về đối tượng này khuyên rằng các chuyên gia y tế nên (1) xác định giới tính của các bạn tình, (2) xác nhận và chủ động tính đến cả các bạn tình đồng giới và (3) thể hiện sự hiểu biết và sự nhạy cảm với khả năng rằng, để mang thai, phụ nữ phi dị tính đã phải trải qua quá trình lên kế hoạch tốn nhiều thời gian và nguồn lực.[116]
Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn sớm được lấy ra để xét nghiệm mô bệnh học sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Bắt đầu (tóm tắt) | ||
| Dọa sảy thai | ||
| 1 | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Globulin miễn dịch kháng D | |
| Cấp tính (tóm tắt) | ||
| Sảy thai khó tránh/không hoàn toàn/chết lưu | ||
|
1 | Phá thai thủ công |
| thêm | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Misoprostol | |
| bổ sung | Mifepristone | |
| bổ sung | Globulin miễn dịch kháng D | |
|
1 | Điều trị duy trì |
| thêm | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Globulin miễn dịch kháng D | |
| 2 | Phá thai bằng thuốc misoprostol | |
| thêm | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Globulin miễn dịch kháng D | |
|
1 | Hút thai khỏi tử cung ± thuốc kháng sinh |
| thêm | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Thuốc kích thích chuyển dạ | |
| bổ sung | Globulin miễn dịch kháng D | |
| 1 | Phá thai bằng thuốc misoprostol | |
| thêm | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Globulin miễn dịch kháng D | |
| 1 | Điều trị duy trì | |
| thêm | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Globulin miễn dịch kháng D | |
| Sảy thai hoàn toàn | ||
| 1 | Thuốc giảm đau cộng với tư vấn | |
| bổ sung | Globulin miễn dịch kháng D | |
| Tiếp diễn (tóm tắt) | ||
| Sảy thai liên tiếp | ||
| 1 | Điều trị nguyên nhân tiềm ẩn | |
| thêm | Tư vấn | |
Các lựa chọn điều trị
| Bắt đầu | ||
| Dọa sảy thai | ||
| 1 | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Các trường hợp tiếp tục mang thai đòi hỏi phải được theo dõi chặt chẽ hơn và giám sát thai nhi theo mục tiêu. Phần lớn phụ nữ đã bị ra máu âm đạo tự nhiên trong nửa đầu của thai kỳ sẽ không gặp phải biến cố mang thai sau này. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để’ được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi dọa sảy thai ở thai >12 tuần tuổi.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
| Cấp tính | ||
| Sảy thai khó tránh/không hoàn toàn/chết lưu | ||
|
1 | Phá thai thủ công |
| » Loại bỏ mô thai giai đoạn sớm bằng ngón tay hoặc bằng kẹp giữ bông hoặc kẹp gắp trứng vô trùng. | ||
| thêm | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ cảm thấy tội lỗi. Sảy thai giai đoạn sớm có thể để lại ảnh hưởng tâm lý nặng nề đến các cặp đôi tương tự như một ca tử vong sơ sinh. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu bệnh nhân bày tỏ lo lắng về các lần mang thai trong tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Misoprostol | |
| Các lựa chọn sơ cấp » misoprostol: 800 microgram dùng qua đường âm đạo dưới dạng đơn liều; lặp lại một lần vào ngày 3 nếu thai không được tống xuất hoàn toàn Sử dụng các viên nén đường uống thay cho dùng qua đường âm đạo. » Những bệnh nhân chảy máu nặng hoặc những bệnh nhân tiếp tục chảy máu sau khi được phá thai bằng tay nên uống misoprostol, một loại thuốc tương tự prostaglandin, ngay cả khi mô thai đã ra khỏi đoạn trên âm đạo và ống cổ tử cung Điều này hỗ trợ việc làm sạch hoàn toàn buồng tử cung.[84] |
||
| bổ sung | Mifepristone | |
| Các lựa chọn sơ cấp » mifepristone: 600 g qua đường uống dưới dạng liều đơn » Có thể sử dụng liệu pháp kháng progesterone để thúc đẩy hoặc gây ảnh hưởng đến quá trình phá thai ở những bệnh nhân đã phá thai bằng thuốc nhưng túi thai vẫn còn nguyên.» Tại Anh, Viện Y tế và Chăm sóc Quốc gia (NICE) phản đối việc sử dụng mifepristone cho sảy thai chết lưu hoặc sảy thai không hoàn toàn.[63] |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai ở thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
|
1 | Điều trị duy trì |
| » Có tỷ lệ đáng kể phụ nữ muốn điều trị duy trì (hoặc theo dõi), để mô thai giai đoạn đầu sổ ra ngoài một cách tự nhiên. Có thể tiếp tục lựa chọn này miễn là bệnh nhân mong muốn và không có dấu hiệu nhiễm trùng như chảy dịch âm đạo, chảy máu quá nhiều, sốt hoặc đau bụng. » Có thể cần sắp xếp chụp theo dõi theo chu kỳ 2 tuần một lần cho đến khi đưa ra chẩn đoán sảy thai hoàn toàn. » Ưu tiên siêu âm để xác nhận mất thai sớm. Hiệp hội Sản Phụ khoa Hoa Kỳ khuyến cáo rằng không bắt buộc phải can thiệp phẫu thuật ở phụ nữ không có triệu chứng, có dải nội mạc tử cung dày lên sau khi trải qua điều trị mất thai.[85] |
||
| thêm | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn.» Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ còn cảm thấy tội lỗi. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu đã loại bỏ để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
| 2 | Phá thai bằng thuốc misoprostol | |
| Các lựa chọn sơ cấp » misoprostol: 800 microgram dùng qua đường âm đạo dưới dạng đơn liều; lặp lại một lần vào ngày 3 nếu thai không được tống xuất hoàn toàn Sử dụng các viên nén đường uống thay cho dùng qua đường âm đạo. » Các thuốc được sử dụng để thúc đẩy hoặc gây ảnh hưởng đến quá trình phá thai qua tử cung có thể phát huy hiệu quả trong những trường hợp ra máu âm đạo ít.[99] [100] [101] » Liệu pháp thuốc chính cho xử trí sảy thai không phẫu thuật là misoprostol, một chất thay thế prostaglandin. Tuy nhiên, bệnh nhân cần được thông báo rằng có thể vẫn cần lựa chọn phẫu thuật nếu chảy máu nặng hơn hoặc vẫn xảy ra chảy máu sau một thời gian hợp lý. Chảy máu âm đạo sau khi dùng liệu pháp misoprostol có vẻ như kéo dài hơn và nặng hơn, nhưng hiếm khi cần truyền máu so với sau khi phẫu thuật phá thai.[94] |
||
| thêm | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ còn cảm thấy tội lỗi. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu đã loại bỏ để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
|
1 | Hút thai khỏi tử cung ± thuốc kháng sinh |
| Các lựa chọn sơ cấp
khi tăng nguy cơ nhiễm Chlamydia » Doxycycline: 200 mg qua đường uống một giờ trước khi phẫu thuật, sau đó là 100 mg qua đường uống hai lần mỗi ngày trong 10 ngày sau khi phẫu thuật » Cần kê toa thuốc kháng sinh theo hướng dẫn của địa phương. |
||
| thêm | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Bắt buộc phải dùng thuốc giảm đau khi có cơn đau hoặc khó chịu, và tốt nhất là tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. So với phụ nữ đã trải qua phá thai bằng thuốc misoprostol, phụ nữ đã trải qua hút thai thủ công có chỉ số đau cao hơn, mặc dù họ có ít tác dụng phụ hơn.[117] » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ còn cảm thấy tội lỗi. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu đã loại bỏ để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Thuốc kích thích chuyển dạ | |
| Các lựa chọn sơ cấp » oxytocin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » oxytocin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng -và- » ergometrine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » misoprostol: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Có thể sử dụng để thúc đẩy hoặc tạo ảnh hưởng đến quá trình phá thai ở bệnh nhân thực hiện phẫu thuật hút thai và để giảm thiểu chảy máu sau thủ thuật. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùngLiều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
| 1 | Phá thai bằng thuốc misoprostol | |
| Các lựa chọn sơ cấp » misoprostol: 800 microgram dùng qua đường âm đạo dưới dạng đơn liều; lặp lại một lần vào ngày 3 nếu thai không được tống xuất hoàn toàn Sử dụng các viên nén đường uống thay cho dùng qua đường âm đạo. » Các thuốc được sử dụng để thúc đẩy hoặc gây ảnh hưởng đến quá trình phá thai qua tử cung có thể phát huy hiệu quả trong những trường hợp ra máu âm đạo ít.[99] [100] [101] » Liệu pháp thuốc chính cho xử trí sảy thai không phẫu thuật là misoprostol, một chất thay thế prostaglandin. Tuy nhiên, bệnh nhân cần được thông báo rằng có thể vẫn cần lựa chọn phẫu thuật nếu chảy máu nặng hơn hoặc vẫn xảy ra chảy máu sau một thời gian hợp lý. |
||
| thêm | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ còn cảm thấy tội lỗi. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu đã loại bỏ để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
| 1 | Điều trị duy trì | |
| » Có tỷ lệ đáng kể phụ nữ muốn điều trị duy trì, để mô thai giai đoạn đầu sổ ra ngoài một cách tự nhiên. Có thể tiếp tục lựa chọn này miễn là bệnh nhân mong muốn và không có dấu hiệu nhiễm trùng như chảy dịch âm đạo, chảy máu nặng, sốt hoặc đau bụng dưới. » Có thể cần sắp xếp chụp theo dõi theo chu kỳ 2 tuần một lần cho đến khi đưa ra chẩn đoán sảy thai hoàn toàn. » Ưu tiên siêu âm để xác nhận mất thai sớm. Hiệp hội Sản Phụ khoa Hoa Kỳ khuyến cáo rằng không bắt buộc phải can thiệp phẫu thuật ở phụ nữ không có triệu chứng, có dải nội mạc tử cung dày lên sau khi trải qua điều trị mất thai.[85] |
||
| thêm | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ còn cảm thấy tội lỗi. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu đã loại bỏ để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. Các liều globulin miễn dịch kháng D tiêm bắp được cho dùng tốt nhất khi tiêm vào cơ delta và không tiêm vào cơ mông. Bác sĩ nên kiểm tra chéo các liều dùng, chế phẩm áp dụng và các hướng dẫn của địa phương hoặc khu vực, khi nghi ngờ. |
||
| Sảy thai hoàn toàn | ||
| 1 | Thuốc giảm đau cộng với tư vấn | |
| Các lựa chọn sơ cấp » Paracetamol: 500-1000 mg mỗi 4-6 giờ khi cần, tối đa 4000 mg/ngày » Mặc dù việc dùng thuốc giảm đau khi có cơn đau hoặc khó chịu là bắt buộc, nhưng tốt nhất nên tránh thuốc kháng viêm không steroid. Paracetamol là thuốc giảm đau được lựa chọn. » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ còn cảm thấy tội lỗi. Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Cần đề cập đến tỷ lệ sảy thai lặp lại cực thấp nếu họ bày tỏ lo lắng về tương lai. Tùy thuộc vào chính sách của bệnh viện hoặc cơ sở y tế, có thể gửi mô thai giai đoạn đầu đã loại bỏ để xét nghiệm mô bệnh học, sau khi có được sự chấp thuận của cha mẹ và đã đưa ra tư vấn. |
||
| bổ sung | Globulin miễn dịch kháng D | |
| Các lựa chọn sơ cấp » globulin miễn dịch kháng D: tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng Liều dùng khác nhau tùy theo nhãn hiệu thuốc » Phụ nữ có Rh âm không nhạy cảm cần nhận được globulin miễn dịch kháng D khi bị sảy thai >12 tuần tuổi và/hoặc khi đẩy thai ra khỏi tử cung.[114] » Chỉ định dùng thuốc này là để ngăn ngừa miễn dịch đồng loại rhesus, có thể ảnh hưởng đến kết quả những lần mang thai sau đó. » Tốt nhất nên dùng thuốc sớm nhất có thể sau khi bị sảy thai, trong vòng 72 giờ từ khi sảy thai. » Liều dùng tùy thuộc vào nhãn hiệu thuốc được sử dụng. Tham khảo chuyên gia tư vấn để được hướng dẫn về liều dùng. |
||
| Tiếp diễn | ||
| Sảy thai liên tiếp | ||
| 1 | Điều trị nguyên nhân tiềm ẩn | |
| » Mặc dù 1 trong 5 phụ nữ có tiền sử sảy thai liên tiếp có thể bị sảy thai sau đó, nhưng số còn lại vẫn có kết quả tốt mà không cần bất kỳ can thiệp nào. Hiệp hội Sản Phụ Khoa châu Âu (ESHRE) đã đưa ra khuyến cáo điều trị sảy thai liên tiếp.[107]
» Ảnh hưởng có thể có của giả dược có thể giải thích sự thành công mang tính giai thoại của các biện pháp thực hiện trên các bệnh nhân không nhận biết được nguyên nhân.[118] Mặc dù được sử dụng, nhưng lợi ích của bổ sung vitamin tổng hợp và axit folic vẫn chưa được khẳng định. Progestogen có thể hữu ích trong điều trị sảy thai liên tiếp tự nhiên giai đoạn đầu và giai đoạn muộn. Khâu cổ tử cung có thể đem lại lợi ích cho các trường hợp sảy thai liên tiếp trong ba tháng thứ hai của thai kỳ với nguyên nhân có thể là hở eo, suy giảm chức năng hay yếu cổ tử cung hoặc yếu cổ tử cung. » Cả thuốc chống đông cũng như aspirin đều không được chứng minh là giúp ngăn ngừa mất thai sớm ở phụ nữ bị tăng đông máu (ngoại trừ những người bị hội chứng kháng phospholipid).[85] » Bệnh nhân mắc hội chứng kháng phospholipid hoặc nhiều loại tăng đông máu di truyền đã được điều trị bằng aspirin liều thấp. Bổ sung heparin chưa phân đoạn vào aspirin có hiệu quả hơn trong việc giảm mất thai so với bổ sung heparin trọng lượng phân tử thấp. » Liên quan đến liệu pháp miễn dịch trong điều trị sảy thai không rõ nguyên nhân, tạo miễn dịch tế bào ở cha mẹ, bạch cầu từ người hiến thứ ba, màng dưỡng bào và globulin miễn dịch qua tĩnh mạch không mang đến tác dụng có lợi đáng kể so với giả dược trong việc cải thiện tỷ lệ sống sót thai nhi.[112] » Có bằng chứng gây tranh cãi liên quan đến việc điều trị metformin làm giảm tỷ lệ sảy thai ở một số phụ nữ có bệnh buồng trứng đa nang.[107] » Cần nhớ rằng đánh giá lâm sàng về các biện pháp điều trị tiềm năng cho sảy thai liên tiếp được thực hiện tốt nhất trong các thử nghiệm lâm sàng có đối chứng. Nếu bác sĩ cung cấp biện pháp điều trị theo kinh nghiệm, cần làm rõ với bệnh nhân rằng đây là bước khởi đầu cho thực hành lâm sàng tối ưu.[37] |
||
| thêm | Tư vấn | |
| » Cần phải tư vấn cho các bà mẹ (hoặc cặp đôi). Cũng cần phải cung cấp tờ thông tin cho bệnh nhân. Một số bệnh nhân có thể cần hỗ trợ tâm lý hoặc tâm thần kéo dài. Ngoài đau buồn, một số phụ nữ cảm thấy tội lỗi. » Việc giới thiệu đến trung tâm chuyên môn thường được đánh giá cao, ngay cả khi kết quả cuối cùng là mang thai không thành công. |
||
Giai đoạn đầu
Progesterone
Việc sử dụng progesterone trong điều trị dọa sảy thai đã từng rất được quan tâm.[119] Rõ ràng cần nhiều nghiên cứu hơn để xác định xem nên chỉ định sử dụng ở đối tượng phụ nữ nào, và ở đối tượng nào thì nó không tốt hơn giả dược. Thử nghiệm PROMISE, một nghiên cứu đa trung tâm, có đối chứng giả dược, mù đôi, ngẫu nhiên đã xem xét tính hiệu quả của liệu pháp progesterone trong ba tháng đầu thai kỳ trong việc làm giảm nguy cơ sảy thai ở phụ nữ có tiền sử sảy thai liên tiếp không rõ nguyên nhân.[120] Nghiên cứu đã phát hiện ra rằng không có bằng chứng rằng liệu pháp progesterone cải thiện diễn biến, diễn biến ban đầu là thai nhi sống trên 24 tuần thai hoàn chỉnh; tuy nhiên, nghiên cứu đã không đánh giá tác dụng của điều trị trong suốt giai đoạn hoàng thể của chu kỳ kinh nguyệt. Cần tiến hành nghiên cứu thêm.
Misoprostol: dùng đường uống và đặt dưới lưỡi
Có thể cho dùng misoprostol dưới lưỡi. Mặc dù có các khác biệt về tần suất và độ nặng của các tác dụng phụ, kết quả so sánh tổng thể khi dùng dưới lưỡi là tương tự.[121] Các nghiên cứu ban đầu cũng gợi ý rằng điều trị bằng 400 microgram misoprostol đặt dưới lưỡi và 600 microgram misoprostol dùng đường uống tỏ ra được bệnh nhân chấp nhận và hài lòng hơn.[122] Phác đồ liều thấp hơn dự đoán là có ít tác dụng phụ và tác động chi phí liên quan hơn.
Chất chủ vận dopamine
Chất chủ vận dopamine đã được nghiên cứu ở phụ nữ bị tăng prolactin huyết vô căn, có tiền sử bị sảy thai liên tiếp. Tuy nhiên, bài đánh giá về một thử nghiệm đơn lẻ ngẫu nhiên phát hiện ra rằng không có đủ bằng chứng để đánh giá hiệu quả của các thuốc này.[123]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Tiền sử một lần sảy thai tự nhiên không biến chứng không cần bất kỳ theo dõi, khuyến cáo hoặc giám sát cụ thể nào, ngoại trừ tư vấn, khi cần. Tuy nhiên, phụ nữ, bị chảy máu trong ba tháng đầu thai kỳ trong lần mang thai đầu tiên, đã được báo cáo là tăng nguy cơ bị các biến chứng trong khi mang thai (bong rau non, sinh rất non [28 đến 31 tuần], sinh non [32 đến 36 tuần]) và chảy máu tái phát trong ba tháng đầu thai kỳ cũng như các biến chứng tương tự trong lần mang thai sau đó.[124]
Hướng dẫn dành cho bệnh nhân
Ở những trường hợp sảy thai, bệnh nhân nên được tư vấn về sự cần thiết của việc theo dõi và giám sát phôi thai, thai nhi và người mẹ, ngay cả khi họ phục hồi tốt. Việc này nên được thực hiện cẩn thận với sự cảm thông mà không làm cho họ hoảng sợ, vì phần lớn các trường hợp mang thai có diễn biến thuận lợi. Ở bệnh nhân sảy thai tự nhiên lần đầu, bệnh nhân cần được tư vấn rằng khả năng sảy thai lặp lại là thấp nếu họ bày tỏ lo lắng về các lần mang thai trong tương lai.
Bệnh nhân cần được tư vấn rằng mặc dù các khuyến cáo hiện tại về khoảng thời gian chấp nhận được giữa các lần mang thai vẫn chưa rõ ràng, nhưng các nghiên cứu cho thấy không có nguy cơ sảy thai cao hơn ở các trường hợp mang thai trong vòng 3 tháng kể từ lần sảy thai.[135] Cũng đã có báo cáo cho thấy quá trình thụ thai diễn ra tốt ngay sau khi thai được tống xuất ra khỏi tử cung 3 tuần (sau khi sảy thai).[136]
Mặc dù 1 trong 5 phụ nữ có tiền sử sảy thai liên tiếp có thể bị sảy thai sau đó, nhưng số còn lại vẫn có kết quả thụ thai tốt mà không cần bất kỳ can thiệp nào.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Tống xuất thai không hoàn toàn khỏi tử cung | Ngắn hạn | Thấp |
| Mô thai giai đoạn đầu còn lại trong khobuồngang tử cung dẫn đến chảy máu kéo dài và đau trên khớp mu. | ||
| Chảy máu tử cung sau khi phá thai | Ngắn hạn | Thấp |
| Chảy máu ồ ạt có thể xảy ra sau khi phá thai hoàn toàn qua tử cung. Thao tác đầu tiên là ép tử cung bằng hai tay. Đôi khi cần dùng oxytocin hoặc các chất tương đương prostaglandin để giảm nguy cơ bị chảy máu sau sảy thai. | ||
| Nhiễm trùng huyết | Ngắn hạn | Thấp |
| Có thể xảy ra trước hoặc sau khi sảy thai. Đặc trưng bởi sốt, ớn lạnh và đau bụng. | ||
| Rách tử cung hoặc cổ tử cung | Ngắn hạn | Thấp |
| Có thể xảy ra trong khi thực hiện thủ thuật hút thai khỏi tử cung. Có thể dẫn đến mất máu nặng và sốc cần phải truyền máu.
Thuốc gây mở cổ tử cung (ví dụ: isosorbide mononitrate hoặc dinitrate, misoprostol) hoặc dụng cụ nong cơ học thường được sử dụng để làm mềm và giãn cổ tử cung trước khi phẫu thuật phá thai nhằm giảm nguy cơ tổn thương cổ tử cung và tử cung, đồng thời giúp thực hiện thủ thuật dễ dàng hơn. Tuy nhiên, một đánh giá tổng quan của Cochrane đã phát hiện ra rằng không có bằng chứng cho thấy các liệu pháp này làm giảm nguy cơ tổn thương, kết quả của tổng quan này đã được diễn giải rất thận trọng vì dù sao đi nữa các kết quả này cũng rất hiếm gặp. Các dụng cụ nong cơ học được phát hiện có hiệu quả như các hóa chất nong.[133] |
||
| Sảy thai liên tiếp | Dài hạn | Thấp |
| Sảy thai liên tiếp với cùng một bạn tình; ảnh hưởng đến 1% đến 2% phụ nữ khỏe mạnh. | ||
| Hội chứng Asherman | Dài hạn | Thấp |
| Xảy ra sau một thủ thuật nạo gây chấn thương đến lớp niêm mạc nội mạc tử cung. Kết quả là làm dính buồng tử cung có thể dẫn đến tắc buồng. Có thể dẫn đến vô sinh, sảy thai liên tiếp và các thai kỳ có nguy cơ cao.
Hệ quả hiếm gặp được cho là do sử dụng thìa nạo ‘quá mức’ như công cụ phá thai có chủ định, phá thai do sảy thai không hoàn toàn hoặc mô thai giai đoạn đầu còn sót lại sau khi sinh con. Người ta vẫn chưa làm rõ được rằng việc sử dụng dụng cụ hút phổ biến bằng nhựa cho cùng thủ thuật có làm giảm nguy cơ trên hay không. Bệnh nhân thường cho biết bị rong kinh (giảm tương đối lượng máu mất trong giai đoạn kinh nguyệt) hoặc hiếm muộn. Nội soi buồng tử cung và/hoặc chụp x-quang tử cung thường cho thấy tình trạng ‘dính’. |
||
| Rối loại chức năng tâm lý | Biến thiên | Trung bình |
| Độ nặng có thể khác nhau tùy theo bệnh nhân. Tất cả các bệnh nhân phải được hỗ trợ tâm lý. Sảy thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi giống như một ca tử vong sơ sinh. Ngoài đau buồn, bệnh nhân còn có thể cảm thấy tội lỗi. | ||
| Ra máu âm đạo sau khi dọa sảy thai | Biến thiên | Thấp |
| Ra máu âm đạo do rau bong non, dẫn đến đông máu nội mạch lan tỏa, đã được báo cáo xảy ra sau sảy thai muộn.[134] Những bệnh nhân như vậy nên được dự đoán nguy cơ trước khi hút thai và lên chiến lược điều trị ngay từ đầu. Điều trị bệnh nhân theo hướng rau bong non có thể là lựa chọn khôn ngoan nếu cơn đau khởi phát đột ngột gần đây và chiều cao đứng của tử cung lớn hơn nhiều so với tuổi thai kết hợp với thể tích khối hồng cầu thấp bất thường. | ||
Tiên lượng
Ngắn hạn
Sau tuần thai thứ 12, có tới 90% thai phụ có chảy máu âm đạo trong ba tháng đầu thai kỳ giữ được thai đến khi sinh. Tuy nhiên, điều quan trọng là phải bố trí biện pháp giám sát đặc hiệu cho giai đoạn còn lại của thai kỳ, vì phụ nữ bị chảy máu trong ba tháng đầu thai kỳ trong lần mang thai đầu tiên có nguy cơ cao hơn bị các biến chứng sau đó trong khi mang thai (bong rau non, sinh rất non [28 đến 31 tuần], sinh non [32 đến 36 tuần]) và chảy máu tái phát trong ba tháng đầu thai kỳ và các biến chứng tương tự trong giai đoạn mang thai sau đó. [124]
Nếu cần phải hút thai khỏi tử cung, gần 97% phụ nữ sẽ tiếp tục có kinh nguyệt trong 6 tuần. Mất kinh sau khi hút thai khỏi tử cung do sảy thai là hiếm gặp. Phần lớn các mẫu bệnh phẩm từ phẫu thuật được gửi đi xác nhận mô học là tình trạng mang thai bình thường và có lẽ không tốn kém khi kiểm tra mô học cho từng mẫu bệnh phẩm sảy thai. Các bác sĩ nên cân nhắc việc gửi mẫu bệnh phẩm thu được để kiểm tra mô học nhằm xác nhận tình trạng mang thai và loại trừ các chẩn đoán phân biệt khác.[125] Chảy máu dai dẳng hoặc chảy máu nhẹ ở âm đạo cho thấy tăng khả năng bị bệnh nguyên bào nuôi do thai nghén, đặc biệt nếu không thực hiện khám mô học thường quy trên mô thai giai đoạn đầu bị sổ ra hoặc lấy ra.
Theo dõi và tư vấn là một phần của kế hoạch điều trị tổng thể.[126] [127] Bác sĩ đa khoa của bệnh nhân nên được thông báo kịp thời về việc sảy thai, để tránh nêu các câu hỏi đáng buồn về tình trạng mang thai mà bác sĩ cho là vẫn tiếp tục. Bạn tình của bệnh nhân cũng có thể chịu ảnh hưởng về mặt cảm xúc từ biến cố này.[128] [129] Mất thai giai đoạn đầu có thể ảnh hưởng nặng nề đến các cặp đôi tương tự như trẻ chết non. Ngoài đau buồn, bệnh nhân còn có thể cảm thấy tội lỗi.
Dài hạn
Căng thẳng tâm lý sau khi sảy thai không phải là ít gặp, nhưng độ nặng khác nhau.[130] Tính cách trước biến cố của bệnh nhân có thể đóng vai trò rất quan trọng. Sau biến cố mất thai giai đoạn đầu cũng có thể có hội chứng nhớ lại, trong đó bệnh nhân có thể lo lắng, ân hận hoặc đau buồn ở các mức độ khác nhau khi nhớ lại việc sảy thai. Phụ nữ đau khổ hơn sau khi sảy thai có thể tiếp tục mắc bệnh tâm lý đến một năm sau biến cố.[131] Kết quả này có thể tùy theo nền văn hóa.
Rong kinh dai dẳng làm tăng khả năng mắc hội chứng Asherman, nhưng phải loại trừ các nguyên nhân rong kinh khác. Hội chứng Asherman là hệ quả hiếm gặp được cho là do sử dụng thìa nạo ‘quá mức’ như công cụ phá thai cố ý, phá thai do sảy thai không hoàn toàn hoặc cho mô thai giai đoạn đầu còn sót lại sau khi sinh con. Người ta vẫn chưa làm rõ được rằng việc sử dụng công cụ hút phổ biến bằng nhựa cho cùng thủ thuật có giúp hạ thấp nguy cơ trên hay không. Bệnh nhân thường cho biết bị rong kinh (giảm tương đối lượng máu mất trong giai đoạn kinh nguyệt) hoặc hiếm muộn. Nội soi buồng tử cung và/hoặc chụp x-quang tử cung thường cho thấy tình trạng ‘dính’.[132]
Một bài tổng quan hệ thống về 14 nghiên cứu đã công bố đã phát hiện thấy tăng tỷ lệ xuất huyết trước khi sinh không rõ nguyên nhân (tỷ suất chênh [OR] 2,47), tỷ lệ tử vong trong giai đoạn chu sinh (OR 2,15), sinh non (OR 2,05) và trẻ nhẹ cân (OR 1,83) ở phụ nữ dọa sảy thai trong ba tháng đầu thai kỳ.[83]
Các nghiên cứu về hiệu quả sinh sản sau sảy thai tự nhiên cho kết quả thay đổi tùy thuộc vào thời gian sảy thai (quý I, II, III) hoặc vào việc xác định nguyên nhân gây sảy thai. Kết quả báo cáo cho thấy tỷ lệ mang thai và sinh sống trong vòng 5 năm sau khi điều trị sảy thai ở 762 phụ nữ là tương đương nhau giữa nhóm phụ nữ chọn các phương pháp theo dõi, dùng thuốc hoặc bằng phẫu thuật. Tiền sử sảy thai trước đây và việc tăng độ tuổi của người mẹ là các yếu tố tiên lượng bất lợi cho bệnh nhân sau này.[93]
Sảy thai liên tiếp với cùng một bạn tình ảnh hưởng đến 1% đến 2% phụ nữ khỏe mạnh. Những bệnh nhân này sẽ cần đánh giá toàn diện để xác định nguyên nhân.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
The investigation and treatment of couples with recurrent first-trimester and second-trimester miscarriage
Nhà xuất bản: Royal College of Obstetricians and Gynaecologists
Xuất bản lần cuối: 2011
Bắc Mỹ
ACR appropriateness criteria: abnormal vaginal bleeding Nhà xuất bản: American College of Radiology
Xuất bản lần cuối: 2014
Hướng dẫn điều trị
Châu Âu
BCSH guideline for the use of anti-D immunoglobulin for the prevention of haemolytic disease of the fetus and newborn
Nhà xuất bản: British Committee for Standards in Haematology
Xuất bản lần cuối: 2014
Ectopic pregnancy and miscarriage: diagnosis and initial management
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2012
The investigation and treatment of couples with recurrent first-trimester and second-
trimester miscarriage
Nhà xuất bản: Royal College of Obstetricians and Gynaecologists Xuất bản lần cuối: 2011
Clinical guidelines for immunoglobulin use (2nd ed update) Nhà xuất bản: Department of Health
Xuất bản lần cuối: 2011
Laparoscopic cerclage for prevention of recurrent pregnancy loss due to cervical
incompetence
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2007
Haemorrhage during pregnancy (including miscarriage and ectopic pregnancy)
Nhà xuất bản: University of Warwick, Joint Royal Colleges Ambulance Liaison Committee
Xuất bản lần cuối: 2006
Bắc Mỹ
ACR appropriateness criteria: first trimester bleeding Nhà xuất bản: American College of Radiology
Xuất bản lần cuối: 2012
Nguồn trợ giúp trực tuyến
- Royal College of Obstetricians and Gynaecologists: surgical evacuation of the uterus for early pregnancy loss (external link)
Các bài báo chủ yếu
- WHO Department of Reproductive Health and Research. Vaginal bleeding in early pregnancy. In: Managing complications in pregnancy and childbirth: a guide for midwives and doctors. 2007. http://www.who.int (last accessed 24 November 2016). Toàn văn
- Neilson JP, Gyte GM, Hickey M, et al. Medical treatments for incomplete miscarriage. Cochrane Database Syst Rev. 2013;(3):CD007223. Toàn văn Tóm lược
- American Congress of Obstetricians and Gynecologists. Practice bulletin: early pregnancy loss. May 2015. https:// access.acog.org (last accessed 24 November 2016). Toàn văn
- Tunẹalp O, Gulmezoglu AM, Souza JP. Surgical procedures for evacuating incomplete miscarriage. Cochrane Database Syst Rev. 2010;(9):CD001993. Tóm lược
- Jauniaux E, Farquharson RG, Christiansen OB, et al. Evidence-based guidelines for the investigation and medical treatment of recurrent miscarriage. Hum Reprod. 2006;21:2216-2222. Toàn văn Tóm lược
- Duckitt K, Qureshi A. Recurrent miscarriage. BMJ Clin Evid. 2015. http://clinicalevidence.bmj.com (last accessed 24 November 2016). Toàn văn
Tài liệu tham khảo
- WHO Department of Reproductive Health and Research. Vaginal bleeding in early pregnancy. In: Managing complications in pregnancy and childbirth: a guide for midwives and doctors. 2007. http://www.who.int (last accessed 24 November 2016). Toàn văn
- Hutchon DJ. Understanding miscarriage or insensitive abortion: time for more defined terminology? Am J Obstet Gynecol. 1998;179:397-398. Tóm lược
- Association of Early Pregnancy Units. AEPU organisational, clinical and supportive guidelines. 2007. http:// www.earlypregnancy.org.uk (last accessed 24 November 2016). Toàn văn
- Makrydimas G, Sebire NJ, Lolis D, et al. Fetal loss following ultrasound diagnosis of a live fetus at 6-10 weeks of gestation. Ultrasound Obstet Gynecol. 2003;22:368-372. Tóm lược
- Ellish NJ, Saboda K, O’Connor J, et al. A prospective study of early pregnancy loss. Hum Reprod. 1996;11:406-412. Tóm lược
- Regan L, Rai R. Epidemiology and the medical causes of miscarriage. Ballieres Best Pract Res Clin Obstet Gynaecol. 2000;14:839-854. Tóm lược
- Moore J, Shillito TJ, Walker JJ. Current issues in management of miscarriage and early pregnancy bleeding. Hosp Med. 2002;63:134-135. Tóm lược
- Farr SL, Schieve LA, Jamieson DJ. Pregnancy loss among pregnancies conceived through assisted reproductive technology, United States, 1999-2002. Am J Epidemiol. 2007;185:1380-1388. Tóm lược
- Topping J, Farquharson RG. Spontaneous miscarriage. In: Edmonds DK, ed. Dewhurst’s textbook of obstetrics and gynaecology. Oxford, UK: Blackwell Publishing. 2007:94-99.
- Ventura SJ, Abma JC, Mosher WD, et al. Estimated pregnancy rates for the United States, 1990-2000: an update. Natl Vital Stat Rep. 2004;52:1-9. Tóm lược
- Blohm F, Friden B, Milsom I. A prospective longitudinal population-based study of clinical miscarriage in an urban Swedish population. BCOJ. 2007;115:176-183. Tóm lược
- Wilcox AJ, Weinberg CR, O’Connor JF, et al. Incidence of early loss of pregnancy. N Engl J Med. 1988;319:189-194. Tóm lược
- Buckett W, Regan L. Sporadic and recurrent miscarriage. In: Shaw RW, Soutter WP, Stanton SL, eds. Gynaecology. 3rd ed. London, UK: Churchill Livingstone/ Elsevier Science; 2003:343-359.
- Rizzi EL, Dalla-Zuanna G. The seasonality of conception. Demography. 2007;44:705-728. Tóm lược
- Vitzthum VJ, Spielvogel H, Thornburg J. A prospective study of early pregnancy loss in humans. Fertil Steril. 2006;86:373-379. Tóm lược
- Morales C, Sanchez A, Bruquera J, et al. Cytogenetic studies of spontaneous abortions using semi-direct analysis of chorionic villi samples detects the broadest spectrum of chromosome abnormalities. Am J Med Genet A. 2008;146A:66-70. Tóm lược
- Vidal F, Rubio C, Simon C, et al. Is there a place for preimplantation genetic diagnosis screening in recurrent miscarriage patients? J Reprod Fertil Suppl. 2000;55:143-146. Tóm lược
- Sullivan AE, Lewis T, Stephenson M, et al. Pregnancy outcome in recurrent miscarriage patients with skewed X chromosome inactivation. Obstet Gynecol. 2003;101:1236-1242. Tóm lược
- Pasquier E, Bohec C, De Saint Martin L, et al. Strong evidence that skewed X-chromosome inactivation is not associated with recurrent pregnancy loss: an incident paired case-control study. Hum Reprod. 2007;22:2829-2833. Toàn văn Tóm lược
- Miskovic S, Culic V, Konjevoda P, et al. Positive reproductive family history for spontaneous abortion: predictor for recurrent miscarriage in young couples. Eur J Obstet Gynecol Reprod Biol. 2012;161:182-186. Tóm lược
- Ugwumadu A . Chorioamnionitis and mid-trimester pregnancy loss. Gynecol Obstet Invest. 2010;70:281-285. Tóm lược
- Leitich H, Kiss H. Asymptomatic bacterial vaginosis and intermediate flora as risk factors for adverse pregnancy outcome. Best Pract Res Obstet Gynecol. 2007;21:375-390. Tóm lược
- Nelson DB, Bellamy S, Nachamkin I, et al. First trimester bacterial vaginosis, individual microorganism levels and risk of second trimester pregnancy loss among urban women. Fertil Steril. 2007;88:1396-1403. Tóm lược
- Empson M, Lassere M, Craig J, et al. Prevention of recurrent miscarriage for women with antiphospholipid antibody or lupus anticoagulant. Cochrane Database Syst Rev. 2005;(2):CD002859. Toàn văn Tóm lược
- Ernst E. Herbal medicinal products during pregnancy: are they safe? BJOG. 2002;109:227-235. Toàn văn Tóm lược
- Akolekar R, Bower S, Flack N, et al. Prediction of miscarriage and stillbirth at 11-13 weeks and the contribution of chorionic villus sampling. Prenatal Diagn. 2011;31:38-45. Tóm lược
- Vailhe B, Dietl J, Kapp M, et al. Increased blood vessel density in decidua parietalis is associated with spontaneous human first trimester abortion. Hum Reprod. 1999;14:1628-1634. Tóm lược
- Sherer DM, Abulafia O. Angiogenesis during implantation and placental and early embryonic development. Placenta. 2001;22:1-13. Tóm lược
- Kwak-Kim JY, Chung-Bang HS, Ng SC, et al. Increased T helper 1 cytokine responses by circulating T cells are present in women with recurrent pregnancy losses, and infertile women with multiple implantation failure after IVF. Hum Reprod. 2003;18:767-773. Tóm lược
- King K, Smith S, Chapman M, et al. Detailed analysis of peripheral blood natural killer (NK) cells in women with recurrent miscarriage. Hum Reprod. 2010;25:52-58. Toàn văn Tóm lược
- Teklenburg G, Salker M, Heijnen C, et al. The molecular basis of recurrent pregnancy loss: impaired natural embryo selection. Mol Hum Reprod. 2010;16:886-895. Toàn văn Tóm lược
- Nybo Andersen AM, Wohlfahrt J, Christens P, et al. Maternal age and fetal loss: population based register linkage study. BMJ. 2000;320:1708-1712. Toàn văn Tóm lược
- de la Rochebrochard E, Thonneau P. Paternal age and maternal age are risk factors for miscarriage: results of a multicentre European study. Hum Reprod. 2002;17:1649-1656. Toàn văn Tóm lược
- ESHRE Capri Workshop Group. Genetic aspects of female reproduction. Hum Reprod Update. 2008;14:293-307. Tóm lược
- Garcia-Enguidanos A, Calle ME, Valero J, et al. Risk factors in miscarriage: a review. Eur J Obstet Gynecol Reprod Biol. 2002;102:111-119. Tóm lược
- Nelen WL, Blom HJ, Steegers EA, et al. Hyperhomocysteinemia and recurrent early pregnancy loss: a meta¬analysis. Fertil Steril. 2000;74:1196-1199. Tóm lược
- Royal College of Obstetricians and Gynaecologists. The investigation and treatment of couples with recurrent first- trimester and second-trimester miscarriage. Green-top guideline no.17. April 2011. http://www.rcog.org.uk (last accessed 24 November 2016). Toàn văn
- Sun Y, Che Y, Gao E, et al. Induced abortion and risk of subsequent miscarriage. Int J Epidemiol. 2003;32:449-454. Toàn văn Tóm lược
- Virk J, Zhang J, Olsen J. Medical abortion and the risk of subsequent adverse pregnancy outcomes. N Engl J Med. 2007;357:648-653. Tóm lược
- Gray RH, Wu LY. Subfertility and risk of spontaneous abortion. Am J Public Health. 2000;90:1452-1454. Toàn văn Tóm lược
- Axmon A, Hagmar L. Time to pregnancy and pregnancy outcome. Fertil Steril. 2005;84:966-974. Tóm lược
- Shi Q, Martin RH. Aneuploidy in human spermatozoa: FISH analysis in men with constitutional chromosomal abnormalities in infertile men. Reproduction. 2001;121:655-666. Toàn văn Tóm lược
- Nielsen GL, Skriver MV, Pedersen L, et al. Danish group reanalyses miscarriage in NSAID users. BMJ. 2004;328:109. Toàn văn Tóm lược
- Li DK, Liu L, Odouli R. Exposure to non-steroidal anti-inflammatory drugs during pregnancy and risk of miscarriage: population based cohort study. BMJ. 2003;327:368. Toàn văn Tóm lược
- Anderson BL, Juliano LM, Schulkin J. Caffeine’s implications for women’s health and survey of obstetrician¬gynecologists’ caffeine knowledge and assessment practices. J Womens Health. 2009;18:1457-1466. Tóm lược
- Cnattigius S, Signorello LB, Anneren G, et al. Caffeine intake and the risk of first trimester spontaneous abortion. N Engl J Med. 2000;343:1839-1845. Toàn văn Tóm lược
- Savitz DA, Chan RL, Herring AH, et al. Caffeine and miscarriage risk. Epidemiology. 2008;19:55-62. Tóm lược
- Henderson J, Gray R, Brocklehurst P. Systematic review of effects of low moderate alcohol exposure in pregnancy outcome. BJOG. 2007;114:243-252. Tóm lược
- Tolstrup JS, Kjaer SK, Munk C, et al. Does caffeine and alcohol intake before pregnancy predict the occurrence of spontaneous abortion? Hum Reprod. 2003;18:2704-2710. Toàn văn Tóm lược
- Nielsen A, Hannibal CG, Lindekilde BE, et al. Maternal smoking predicts the risk of spontaneous abortion. Acta Obstet Gynecol Scand. 2006;85:1057-1065. Tóm lược
- Venners SA, Wang X, Chen C, et al. Paternal smoking and pregnancy loss: a prospective study using a biomarker of pregnancy. Am J Epidemiol. 2004;159:993-1001. Toàn văn Tóm lược
- Lashen H, Fear K, Sturdee DW. Obesity is associated with increased risk of first trimester and recurrent miscarriage: matched case-control study. Hum Reprod. 2004;19:1644-1646. Toàn văn Tóm lược
- De Groot L, Abalovich M, Alexander EK, et al. Management of thyroid dysfunction during pregnancy and postpartum: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab. 2012;97:2543-2565. Toàn văn Tóm lược
- Lepoutre T, Debiève F, Gruson D, et al. Reduction of miscarriages through universal screening and treatment of thyroid autoimmune diseases. Gynecol Obstet Invest. 2012;74:265-273. Toàn văn Tóm lược
- Agnesi R, Valentini F, Fedeli U, et al. Maternal exposures and risk of spontaneous abortion before and after a community oriented health education campaign. Eur J Public Health. 2011;21:282-285. Toàn văn Tóm lược
- Balogun OO, da Silva Lopes K, Ota E, et al. Vitamin supplementation for preventing miscarriage. Cochrane Database Syst Rev. 2016;(5):CD004073. Toàn văn Tóm lược
- Aleman A, Althabe F, Belizán JM, et al. Bed rest during pregnancy for preventing miscarriage. Cochrane Database Syst Rev. 2005;(2):CD003576. Tóm lược
- Mattox KL, Goetzl L. Trauma in pregnancy. Crit Care Med. 2005;33(suppl 10):385-389. Tóm lược
- Hoey R, Allan K. Does speculum examination have a role in assessing bleeding in early pregnancy? Emerg Med J. 2004;21:461-463. Tóm lược
- Tong S, Wallace EM, Rombauts L. Association between low day 16 hCG and miscarriage after proven cardiac activity. Obstet Gynecol. 2006;107:300-304. Tóm lược
- Condous G, Okaro E, Bourne T. The conservative management of early pregnancy complications: a review of the literature. Ultrasound Obstet Gynecol. 2003;22:420-430. Tóm lược
- Kadar N, Caldwell BV, Romero R. A method of screening for ectopic pregnancy and its indications. Obstet Gynecol. 1981;58:162-166. Tóm lược
- National Institute for Health and Care Excellence. Ectopic pregnancy and miscarriage: diagnosis and initial management. December 2012. https://www.nice.org.uk/CG154 (last accessed 24 November 2016). Toàn văn
- Duan L, Yan D, Zeng W, et al. Predictive power progesterone combined with beta human chorionic gonadotropin measurements in the outcome of threatened miscarriage. Arch Gynecol Obstet. 2011;283:431-435. Tóm lược
- Verhaegen J, Gallos ID, van Mello NM, et al. Accuracy of single progesterone test to predict early pregnancy outcome in women with pain or bleeding: meta-analysis of cohort studies. BMJ. 2012;345:e6077. Toàn văn Tóm lược
- Barnhart KT, Simhan H, Kamelle SA. Diagnostic accuracy of ultrasound above and below the beta-hCG discriminatory zone. Obstet Gynecol. 1999;94:583-587. Tóm lược
- Abdallah Y, Daemen A, Kirk E, et al. Limitations of current definitions of miscarriage using mean gestational sac diameter and crown-rump length measurements: a multicenter observational study. Ultrasound Obstet Gynecol. 2011;38:497-502. Toàn văn Tóm lược
- Bourne T, Bottomley C. When is a pregnancy nonviable and what criteria should be used to define miscarriage? Fertil Steril. 2012;98:1091-1096. Tóm lược
- Preisler J, Kopeika J, Ismail L, et al. Defining safe criteria to diagnose miscarriage: prospective observational multicentre study. BMJ. 2015;351:h4579. Toàn văn Tóm lược
- Bottomley C, Van Belle V, Kirk E, et al. Accurate prediction of pregnancy viability by means of a simple scoring system. Hum Reprod. 2013;28:68-76. Tóm lược
- Dhillon RK, Hillman SC, Morris RK, et al. Additional information from chromosomal microarray analysis (CMA) over conventional karyotyping when diagnosing chromosomal abnormalities in miscarriage: a systematic review and meta-analysis. BJOG. 2014;121:11-21. Toàn văn Tóm lược
- Yang J, Savitz DA, Dole N, et al. Predictors of vaginal bleeding during the first two trimesters of pregnancy. Paediatr Perinat Epidemiol. 2005;19:276-283. Tóm lược
- Gracia CR, Sammel MD, Chittams J, et al. Risk factors for spontaneous abortion in early symptomatic first- trimester pregnancies. Obstet Gynecol. 2005;106:993-999. Tóm lược
- Maconochie N, Doyle P, Prior S, et al. Risk factors for first trimester miscarriage-results from a UK-population-based case-control study. BCOJ. 2007;114:170-186. Tóm lược
- Ouyang DW, Economy KE, Norwitz ER. Obstetric complication of fibroids. Obstet Gynecol Clin North Am. 2006;33:153-169. Tóm lược
- Sagili H, Mohamed K. Pregnancy of unknown location: an evidence-based approach to management. The Obstetrician and Gynaecologist. 2008;10:224-230
- Farquharson RG, Jauniaux E, Exalto N; ESHRE Special Interest Group for Early Pregnancy (SIGEP). Updated and revised nomenclature for description of early pregnancy events. Hum Reprod. 2005;20:3008-3011. Toàn văn Tóm lược
- Chittacharoen A, Herabutya Y. Slow fetal heart rate may predict pregnancy outcome in first trimester threatened abortion. Fertil Steril. 2004;82:227-229. Tóm lược
- Noble G, Harvey C, Napier C, et al. Preimplantation genetic screening in advanced maternal age: a systematic review. Expert Rev Obstet Gynecol. 2010;5:707-716.
- Papaioannou GI, Syngelaki A, Maiz N, et al. Ultrasonographic prediction of early miscarriage. Hum Reprod. 2011;26:1685-1692. Toàn văn Tóm lược
- Edey K, Draycott T, Akande VA. Early pregnancy assessment units. Clin Obstet Gynecol. 2007;50:146-153. Tóm lược
- Cahill DJ, Wardle PG. Bleeding and pain in early pregnancy. In: James DK, Steer PJ, Weiner CP, et al., eds. High risk pregnancy, management options. 3rd ed. Pennsylvania: Elsevier-Saunders; 2006:84-104.
- Saraswat L, Bhattacharya S, Maheshwari A, et al. Maternal and perinatal outcome in women with threatened miscarriage in the first trimester: a systematic review. BJOG. 2010;117:245-257. Tóm lược
- Neilson JP, Gyte GM, Hickey M, et al. Medical treatments for incomplete miscarriage. Cochrane Database Syst Rev. 2013;(3):CD007223. Toàn văn Tóm lược
- American Congress of Obstetricians and Gynecologists. Practice bulletin: early pregnancy loss. May 2015. https:// access.acog.org (last accessed 24 November 2016). Toàn văn
- Luise C, Jermy K, May C, et al. Outcome of expectant management of spontaneous first trimester miscarriage: observational study. BMJ. 2002;324:873-875. Toàn văn Tóm lược
- Shelley JM, Healy D, Grover S. A randomized trial of surgical, medical and expectant management of first trimester miscarriage. Aust N Z J Obstet Gynaecol. 2005;45:122-127. Tóm lược
- Rulin MC, Bornstein SG, Campbell JD. The reliability of ultrasonography in the management of spontaneous abortion, clinically thought to be complete: a prospective study. Am J Obstet Gynecol. 1993;168:12-15. Tóm lược
- Ballagh SA, Harris HA, Demasio K. Is curettage needed for uncomplicated incomplete spontaneous abortion? Am J Obstet Gynecol. 1998;179:1279-1282. Tóm lược
- Sawyer E, Ofuasia E, Ofili-Yebovi D, et al. The value of measuring endometrial thickness and volume on transvaginal ultrasound scan for the diagnosis of incomplete miscarriage. Ultrasound Obstet Gynecol. 2007;29:205-209. Toàn văn Tóm lược
- Harwood B, Nansel T, National Institute of Child Health and Human Development Management of Early Pregnancy Failure Trial. Quality of life and acceptability of medical versus surgical management of early pregnancy failure. BJOG. 2008;115:501-508. Tóm lược
- Nanda K, Lopez LM, Grimes DA, et al. Expectant care versus surgical treatment for miscarriage. Cochrane Database Syst Rev. 2012;(3):CD003518. Toàn văn Tóm lược
- Smith LF, Ewings PD, Quinlan C. Incidence of pregnancy after expectant, medical or surgical management of spontaneous first trimester miscarriage: long-term follow-up of miscarriage treatment (MIST) randomised controlled trial. BMJ. 2009;339:b3827. Toàn văn Tóm lược
- Davis AR, Hendlish SK, Westhoff C, et al. Bleeding patterns after misoprostol vs surgical treatment of early pregnancy failure: results from a randomized trial. Am J Obstet Gynecol. 2007;196:e1-e7. Tóm lược
- Casikar I, Bignardi T, Riemke J, et al. Expectant management of spontaneous first-trimester miscarriage: prospective validation of the ‘2-week rule’. Ultrasound Obstet Gynecol. 2010;35:223-227. Tóm lược
- Verkuyl DA, Crowther CA. Suction v. conventional curettage in incomplete abortion. A randomized controlled trial. S Afr Med J. 1993;83:13-15. Tóm lược
- Tunẹalp O, Gulmezoglu AM, Souza JP. Surgical procedures for evacuating incomplete miscarriage. Cochrane Database Syst Rev. 2010;(9):CD001993. Tóm lược
- Sagili H, Divers M. Modern management of miscarriage. TOG Obstetrician Gynaecologist. 2007;9:102-108.
- Creinin MD, Harwood B, Guido RS, et al. Endometrial thickness after misoprostol use for early pregnancy failure. Int J Gynaecol Obstet. 2004;86:22-26. Toàn văn Tóm lược
- Trinder J, Brocklehurst P, Porter R, et al. Management of miscarriage: expectant, medical or surgical? Results of randomized controlled trial (miscarriage treatment (MIST) trial. BMJ. 2006;332:1235-1240. Toàn văn Tóm lược
- Ngoc NT, Blum J, Westheimer E, et al. Medical treatment of missed abortion using misoprostol. Int J Gynaecol Obstet. 2004;87:138-142. Tóm lược
- May W, Gulmezoglu AM, Ba-Thike K. Antibiotics for incomplete abortion. Cochrane Database Syst Rev. 2007(4):CD001779. Toàn văn Tóm lược
- Achilles SL, Reeves MF; Society of Family Planning. Prevention of infection after induced abortion: release date October 2010: SFP guideline 20102. Contraception. 2011;83:295-309. Tóm lược
- Savaris RF, de Moraes GS, Cristovam RA, et al. Are antibiotics necessary after 48 hours of improvement in infected/septic abortions? A randomized controlled trial followed by a cohort study. Am J Obstet Gynecol. 2011;204:301.e1-301.e5. Toàn văn Tóm lược
- Brigham SA, Conlon C, Farquharson RG. A longitudinal study of pregnancy outcome following idiopathic recurrent miscarriage. Hum Reprod. 1999;14:2868-2871. Tóm lược
- Saravelos SH, Li TC. Unexplained recurrent miscarriage: how can we explain it? Hum Reprod. 2012;27:1882-1886. Tóm lược
- Jauniaux E, Farquharson RG, Christiansen OB, et al. Evidence-based guidelines for the investigation and medical treatment of recurrent miscarriage. Hum Reprod. 2006;21:2216-2222. Toàn văn Tóm lược
- Haas DM, Ramsey PS. Progestogen for preventing miscarriage. Cochrane Database Syst Rev. 2013;(10):CD003511. Toàn văn Tóm lược
- Kaandorp SP, Goddijn M, van der Post JA, et al. Aspirin plus heparin or aspirin alone in women with recurrent miscarriage. N Engl J Med. 2010;362:1586-1596. Tóm lược
- Greer IA. Antithrombotic therapy for recurrent miscarriage? N Engl J Med. 2010;362:1630-1631. Tóm lược
- Skeith L, Carrier M, Kaaja R, et al. A meta-analysis of low-molecular-weight heparin to prevent pregnancy loss in women with inherited thrombophilia. Blood. 2016;127:1650-1655. Tóm lược
- Wong LF, Porter TF, Scott JR. Immunotherapy for recurrent miscarriage. Cochrane Database Syst Rev. 2014; (10):CD000112. Toàn văn Tóm lược
- Karanth L, Jaafar SH, Kanagasabai S, et al. Anti-D administration after spontaneous miscarriage for preventing Rhesus alloimmunisation. Cochrane Database Syst Rev. 2013;(3):CD009617. Toàn văn Tóm lược
- Qureshi H, Massey E, Kirwan D, et al. BCSH guideline for the use of anti-D immunoglobulin for the prevention of haemolytic disease of the fetus and newborn. Transfus Med. 2014;24:8-20. Toàn văn Tóm lược
- Swanson KM, Chen HT, Graham JC, et al. Resolution of depression and grief during the first year after miscarriage: A randomized controlled clinical trial of couples-focused interventions. J Womens Health (Larchmt). 2009;18:1245-1257. Tóm lược
- Peel E. Pregnancy loss in lesbian and bisexual women: an online survey of experiences. Hum Reprod. 2010;25:721-727. Toàn văn Tóm lược
- Bique C, Ustá M, Debora B, et al. Comparison of misoprostol and manual vacuum aspiration for the treatment of incomplete abortion. Int J Gynecol Obstet. 2007;98:222-226. Tóm lược
- Duckitt K, Qureshi A. Recurrent miscarriage. BMJ Clin Evid. 2015. http://clinicalevidence.bmj.com (last accessed 24 November 2016). Toàn văn
- Duan L, Yan D, Zeng W, et al. Effect of progesterone treatment due to threatened abortion in early pregnancy for obstetric and perinatal outcomes. Early Hum Dev. 2010;86:41-43. Tóm lược
- Coomarasamy A, Williams H, Truchanowicz E, et al. PROMISE: first-trimester progesterone therapy in women with a history of unexplained recurrent miscarriages – a randomised, double-blind, placebo-controlled, international multicentre trial and economic evaluation. Health Technol Assess. 2016;20:1-92. Toàn văn Tóm lược
- Tanha FD, Feizi M, Shariat M. Sublingual versus vaginal misoprostol for the management of missed abortion. J Obstet Gynaecol Res. 2010;36:525-532. Tóm lược
- Diop A, Raghavan S, Rakotovao JP, et al. Two routes of administration for misoprostol in the treatment of incomplete abortion: a randomized clinical trial. Contraception. 2009;79:456-462. Tóm lược
- Chen H, Fu J, Huang W. Dopamine agonists for preventing future miscarriage in women with idiopathic hyperprolactinemia and recurrent miscarriage history. Cochrane Database Syst Rev. 2016;(7):CD008883. Toàn văn Tóm lược
- Lykke JA, Dideriksen KL, Lidegaard O, et al. First-trimester vaginal bleeding and complications later in pregnancy. Obstet Gynecol. 2010;115:935-944. Tóm lược
- Yael K, Lorenza P, Evelina S, et al. Incidental endometrial adenocarcinoma in early pregnancy: a case report and review of the literature. Int J Gynecol Cancer. 2009;19:1580-1584. Tóm lược
- Lee C, Slade P, Lygo V. The influence of psychological debriefing on emotional adaptation in women following early miscarriage: a preliminary study. Br J Med Psychol. 1996;69:47-58. Tóm lược
- Nikcevic AV, Kuczmierczyk AR, Nicolaides KH. The influence of medical and psychological interventions on women’s distress after miscarriage. J Psychosom Res. 2007;63:283-290. Tóm lược
- Murphy FA. The experiences of early miscarriage from a male perspective. J Clin Nurs. 1998;7:325-332. Tóm lược
- Cumming GP, Klein S, Bolsover D, et al. The emotional burden of miscarriage for women and their partners: trajectories of anxiety and depression over 13 months. BJOG. 2007;114:1138-1145. Tóm lược
- Neugebauer R, Kline J, Shrout P, et al. Major depressive disorder in the 6 months after miscarriage. JAMA. 1997;277:383-388. Tóm lược
- Lok IH, Yip AS, Lee DT, et al. A 1-year longitudinal study of psychological morbidity after miscarriage. Fertil Steril. 2010;93:1966-1975. Tóm lược
- Capella-Allouc S, Morsad F, Rongieres-Bertrand C, et al. Hysteroscopic treatment of severe Asherman’s syndrome and subsequent fertility. Hum Reprod. 1999;14:1230-1233. Tóm lược
- Webber K, Grivell RM. Cervical ripening before first trimester surgical evacuation for non-viable pregnancy. Cochrane Database Syst Rev. 2015;(11):CD009954. Toàn văn Tóm lược
- Hodgson DT, Loftipour S, Fox JC. Vaginal bleeding before 20 weeks gestation due to placental abruption leading to disseminated intravascular coagulation and fetal loss after appearing to satisfy criteria for routine threatened abortion: a case report and brief review of the literature. J Emerg Med. 2007;32:387-392. Tóm lược
- Vlaanderen W, Fabriek LM, van Tuyll van Serooskerken C. Abortion risk and pregnancy interval. Acta Obstet Gynecol Scand. 1988;67:139-140. Tóm lược
- Ali SM, Hecht BR. Attempting pregnancy after miscarriage and curettage – what is the minimum interval? Int J Gynecol Obstet. 1994;45:275-279. Tóm lược
- Go KJ, Patel JC, Cunningham DL. The role of assisted reproductive technology in the management of recurrent pregnancy loss. Curr Opin Endocrinol Diabetes Obes. 2009;16:459-463. Tóm lược
Hình ảnh

Những người có đóng góp
// Các tác giả:
Ida Muslim, MBChB, MRCOG
Consultant Obstetrician & Gynaecologist
The Women’s Centre, Gloucestershire Royal Hospital, Gloucester, UK
CÔNG KHAI THÔNG TIN: IM declares that she has no competing interests.
Jothi Doraiswamy, MBBS, MRCOG
Locum Consultant in Obstetrics and Gynaecology
Gloucestershire Royal Hospital, Gloucester, UK
CÔNG KHAI THÔNG TIN: JD declares that she has no competing interests.
// Lời cảm ơn:
Dr Ida Muslim and Dr Jothi Doraiswamy would like to gratefully acknowledge Dr Isaac Babarinsa and Professor Tim Draycott, previous contributors to this monograph. IB and TD declare that they have no competing interests.
// Những Người Bình duyệt:
Jo Trinder, MD
Consultant Obstetrician and Gynaecologist
St Michael’s Maternity Wing, Bristol Royal Infirmary, Bristol, UK
CÔNG KHAI THÔNG TIN: JT is the primary author of one RCT cited in this monograph. This trial was funded by an NHS Research and Development Grant and a donation from Exelgyn, the manufacturer of misoprostol. JT has accepted honoraria for speaking to groups of midwives and doctors about miscarriage management.
John Bachman, MD
Consultant in Family Medicine
Parker D Sanders and Isabella Sanders Professor of Primary Care, Rochester, MN
CÔNG KHAI THÔNG TIN: JB declares that he has no competing interests.
Xem thêm:
Rung nhĩ mới khởi phát: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ

