Bệnh thần kinh
Sảng là gì? Phân loại và hướng dẫn tiếp cận chẩn đoán theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Sảng là gì? Phân loại và hướng dẫn tiếp cận chẩn đoán theo BMJ để tải file PDF bài viết xin vui lòng click vào link ở đây.
1. Tóm tắt
1.1 Giới thiệu
Sảng là sự thay đổi trạng thái tâm thần cấp tính và dao động, bao gồm mất khả năng chú ý, tư duy vô tổ chức, và các mức độ rối loạn ý thức khác nhau. Đây là rối loạn đe dọa tính mạng, đặc trưng bởi tỉ lệ mắc bệnh và tỷ lệ tử vong cao. Các hướng dẫn trình bày cách nhận biết, yếu tố nguy cơ, và điều trị sảng.
1.2 Di chứng bất lợi
Tỷ lệ tử vong ở bệnh nhân được chẩn đoán sảng tại bệnh viện cao gấp hai lần số bệnh nhân có bệnh lý tương tự nhưng không có sảng và tăng 14% trong vòng 1 tháng kể từ khi chẩn đoán. Sảng xảy ra ở 20% đến 25% ca nhập viện hàng năm và là biến chứng liên quan đến nằm viện thường gặp nhất tại Hoa Kỳ. Sảng thường gặp trong đơn vị chăm sóc tích cực, nhất là ở bệnh nhân thở máy. Ở bệnh nhân bệnh nặng, điều này có liên quan đến tăng thời gian nằm viện lâu và tỷ lệ tử vong. Các nghiên cứu đã cho thấy tỷ lệ mắc chứng sảng là 12% ở bệnh nhân lớn tuổi tại khoa cấp cứu. Mặc dù thường xuyên xảy ra, sảng thường không được ghi nhận đầy đủ do tính chất dao động của các triệu chứng và các nhân viên y tế thường không quan tâm đúng mức về sự nghiêm trọng của nó. Tuy nhiên, sảng cũng liên quan đến tăng nguy cơ suy giảm chức năng và nhận thức, khả năng hồi phục kém, nằm viện kéo dài, và tái nhập viện. Mặc dù sảng thường được xem là có thể hồi phục, nhưng các nghiên cứu cho thấy rằng các triệu chứng sảng có thể kéo dài trong nhiều tuần đến nhiều tháng sau khi khởi phát. Người ta nhận thấy sảng kéo dài thường xảy ra ở bệnh nhân nằm viện lớn tuổi, và liên quan đến các kết cục bất lợi.
1.3 Phân loại
Sổ tay Chẩn đoán và Thống kê các Rối loạn Tâm thần (DSM-5) ghi nhận rằng để chẩn đoán sảng, bệnh nhân phải biểu hiện tất cả 4 đặc điểm sau đây.
- Rối loạn sự chú ý (chẳng hạn như giảm sự nhận biết về môi trường xung quanh) là rõ rệt, gồm giảm khả năng tập trung, duy trì hoặc thay đổi sự chú ý. Rối loạn ý thức này có thể thoáng qua, ban đầu chỉ biểu hiện lơ mơ hoặc dễ xao lãng, và có thể thường bị bác sĩ và/hoặc các thân nhân bỏ sót do liên quan tới bệnh lý nguyên phát.
- Thay đổi nhận thức (như suy giảm trí nhớ, mất định hướng lực, rối loạn ngôn ngữ) hoặc tiến triển rối loạn tri giác không giải thích tốt hơn bởi chứng sa sút trí tuệ có sẵn hoặc tiến triển.
- Rối loạn tiến triển trong thời gian ngắn (thường nhiều giờ đến nhiều ngày), biểu hiện sự thay đổi cấp tính so với ban đầu, và có xu hướng dao động trong một ngày.
- Có bằng chứng từ tiền sử, khám lâm sàng, hoặc kết quả xét nghiệm cho thấy rối loạn là kết quả trực tiếp về mặt sinh lý của một tình trạng bệnh lý tổng quát, nhiễm độc chất, hoặc ngưng dùng chất gây ra. Thay đổi chú ý và nhận thức không được xảy ra khi mức độ thức tỉnh bị suy giảm nghiêm trọng, như hôn mê.
Có ba phân nhóm lâm sàng của sảng. Bao gồm:
- Sảng tăng động – một tình trạng mà bệnh nhân có thể tăng thức tỉnh, đi kèm tình trạng bồn chồn, kích động, các ảo giác, và hành vi không thích hợp
- Sảng giảm động – một tình trạng mà bệnh nhân có thể biểu hiện lơ mơ, hoạt động vận động giảm, tư duy không liên quan, và thiếu quan tâm đến xung quanh.
- Sảng hỗn hợp – kết hợp các dấu hiệu và triệu chứng tăng động và giảm động.
Thuật ngữ sảng dưới mức hội chứng (sub-syndromal delirium) dùng để chỉ tình trạng sảng hồi phục một phần hoặc không biểu hiện đầy đủ.
1.4 Dịch tễ học
Tỷ lệ mắc sảng trong cộng đồng được cho là 1% đến 2%, tăng lên 14% đối với bệnh nhân >85 tuổi. Sảng ảnh hưởng lên đến 30% ở tất cả các bệnh nhân lớn tuổi. Tỷ lệ mắc bệnh từ 10% đến 40% ở bệnh nhân lớn tuổi nằm viện. Trong số bệnh nhân nằm viện, tỷ lệ mắc chứng sảng từ 14% đến 24% trong khoa cấp cứu, 15% đến 53% đối với bệnh nhân sau phẫu thuật, và 70% đến 87% đối với bệnh nhân chăm sóc tích cực.
1.5 Sinh lý bệnh
- Sinh lý bệnh của chứng sảng vẫn không rõ ràng. Nói chung, các nghiên cứu hình ảnh học thần kinh cho thấy sự gián đoạn chức năng vỏ não cao cấp ở nhiều vị trí khác nhau trong não, bao gồm vỏ thùy trước trán, các cấu trúc dưới vỏ, đồi thị, hạch nền, hồi thái dương chẩm, và vỏ não vùng trán, hồi thoi, và vùng thái dương-đỉnh.
- Nghiên cứu điện não đồ (EEG) cũng cho thấy chậm lan tỏa hoạt động vỏ não.
- Giả thuyết về sinh bệnh học của sảng chỉ ra vai trò của các chất dẫn truyền thần kinh, sự viêm, và căng thẳng mạn tính lên não. Ví dụ, vai trò của sự thiếu hụt cholinergic gây ra sảng được củng cố bởi mối liên quan rõ ràng giữa việc sử dụng thuốc kháng cholinergic với tăng tỷ lệ mắc bệnh. Các nghiên cứu ở bệnh nhân phẫu thuật cho thấy sự rối loạn chức năng tương tác giữa hệ cholinergic và hệ miễn dịch ở những bệnh nhân có sảng sau phẫu thuật.
- Hoạt động dopaminergic quá mức cũng được cho là góp phần gây bệnh, thể hiện bởi vai trò bảo vệ của chất đối kháng dopamine, như các thuốc chống loạn thần. Các chất dẫn truyền thần kinh khác cũng có liên quan bao gồm noradrenaline, serotonin, gamma-aminobutyric acid, glutamate, và melatonin.
- Bằng chứng cũng chỉ ra vai trò của các cytokine như interleukins 1 và 2 và TNF-alpha cũng như interferon góp phần gây sảng.
- Cuối cùng, tăng cortisol mạn tính, gây ra bởi các stress mãn tính thứ phát do bệnh tật hoặc chấn thương, cũng có thể góp phần gây sảng.
2. Bệnh căn học
Sinh bệnh học sảng thường có tính đa nhân tố. Nói chung, sảng xảy ra do sự tác động qua lại phức tạp giữa sự giảm dự trữ chức năng (thứ phát do các yếu tố nguy cơ) và các yếu tố thúc đẩy như nhiễm trùng, rối loạn chuyển hóa, các yếu tố môi trường, thiếu ngủ, phẫu thuật, và/hoặc bệnh nguyên phát. Sự tác động qua lại này giải thích tại sao ở một số bệnh nhân, nhất là những người suy giảm nhận thức và chức năng, xuất hiện sảng với các thương tổn khá nhẹ như UTI trong khi những người mạnh khỏe hơn không bị ảnh hưởng.
2.1 Các yếu tố nguy cơ
Các yếu tố nguy cơ quan trọng của sảng bao gồm:
- Tuổi cao
- Sa sút trí tuệ hoặc suy giảm nhận thức
- Suy giảm thị giác hoặc thính giác
- Suy giảm chức năng hoặc tình trạng bất động
- Tiền sử sảng
- Giảm nhập đường miệng (ví dụ như mất nước)
- Đa trị liệu hoá dược
- Bệnh lý đồng thời
- Suy nhược thể chất
- Phẫu thuật.
2.2 Yếu tố thúc đẩy
Các yếu tố thúc đẩy quan trọng có thể dẫn đến sảng bao gồm:
- Thuốc: thuốc an thần, thuốc mê, thuốc kháng cholinergics, sử dụng nhiều thuốc, và rượu, cũng như sử dụng quá liều thuốc chống trầm cảm ba vòng, thuốc kích thích, các thuốc họ opiate, corticosteroid, thuốc giảm đau, thuốc glycoside tim, và thuốc điều trị Parkinson
- Tổn thương thần kinh nguyên phát: đột quỵ, xuất huyết nội sọ, viêm màng não
- Bệnh cấp tính: nhiễm trùng (ví dụ như viêm phổi, nhiễm trùng đường tiết niệu, nhiễm trùng huyết), bệnh tim (ví dụ như nhồi máu cơ tim), giảm oxy máu, sốc, mất nước, sốt, táo bón, các biến chứng do thăm khám hoặc điều trị.
- Bất thường chuyển hóa
- Phẫu thuật (ví dụ như chỉnh hình, tim): thời gian tim phổi nhân tạo
- Các yếu tố môi trường: áp dụng biện pháp cố định vật lý, sử dụng ống thông/theo dõi xâm lấn, lưu trú trong đơn vị chăm sóc tích cực
- Đau
- Thiếu ngủ kéo dài
- Ngưng sử dụng chất: benzodiazepines, rượu.
3. Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Dựa trên tỷ lệ mắc bệnh và tỷ lệ tử vong do sảng cao, một điều cực kỳ quan trọng là xem xét các biện pháp phòng ngừa toàn thân hướng tới nhận biết những bệnh nhân có nguy cơ cao và tránh các yếu tố thúc đẩy ở những bệnh nhân này. Điều này đặc biệt quan trọng ở phân nhóm bệnh nhân nhất định (ví dụ như bệnh nhân lớn tuổi, nhập viện vào đơn vị chăm sóc tích cực) vì có những giới hạn trong các phương án điều trị. Cần tập trung vào việc xác định và giảm thiểu các yếu tố nguy cơ (nếu có thể) và yếu tố thúc đẩy.
3.1 Bệnh thần kinh mới khởi phát
Đột quỵ mới khởi phát hoặc thiếu máu não cục bộ thoáng qua, tụ máu dưới màng cứng, động kinh, viêm màng não, viêm não, áp-xe não, và giang mai thần kinh có thể dẫn đến sảng. Cần đánh giá thêm về thần kinh, bao gồm chụp CT và/hoặc MRI.
3.2 Nhồi máu cơ tim
Sảng thường là dấu hiệu duy nhất của nhồi máu cơ tim ở bệnh nhân cao tuổi. Nên đo điện tim đối với mọi trường hợp sảng.
3.3 Nhiễm trùng toàn thân nặng
Sảng thường là dấu hiệu xác định duy nhất của nhiễm trùng đường tiết niệu và viêm phổi ở người cao tuổi. Cần thực hiện phân tích nước tiểu và chụp X-quang ngực đối với mọi trường hợp sảng. Áp-xe não cũng có thể biểu hiện với sảng, và có thể được xác định bằng chụp CT hoặc MRI sọ não.
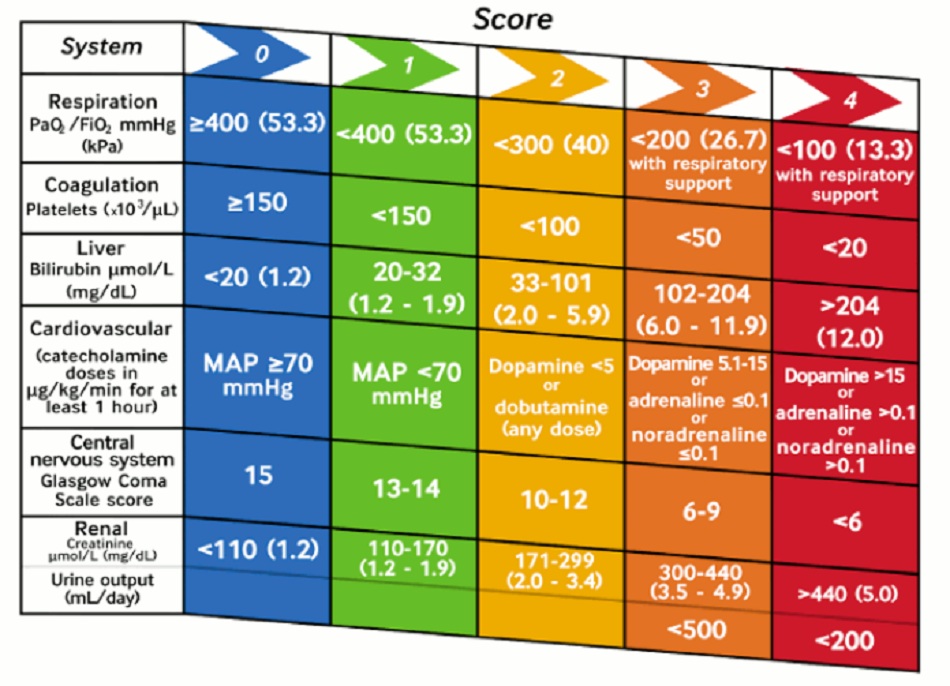
Nhiễm khuẩn huyết là một tình trạng bệnh trong đó có phản ứng toàn thân và mất điều hòa của vật chủ đối với nhiễm trùng. Hiện các tiêu chuẩn thích hợp nhất để chẩn đoán nhiễm khuẩn huyết, với nhiều cách tiếp cận khác nhau được đề xuất vẫn đang được tranh luận. Nhóm Đồng thuận Quốc tế Thứ ba (Nhiễm khuẩn huyết 3) khuyến cáo sử dụng điểm SOFA, chủ yếu được chuẩn hóa ở những bệnh nhân chăm sóc tích cực. Thông số áp lực động mạch trung bình (MAP) là một trong các yếu tố được sử dụng để tính điểm. Rối loạn chức năng cơ quan chỉ điểm nhiễm khuẩn huyết được định nghĩa là thay đổi cấp tính từ 2 điểm trở lên trong điểm SOFA.
Hình 1: Tiêu chí Đánh giá Suy tạng (hoặc Liên quan tới Nhiễm khuẩn huyết) Tuần tự (SOFA)
Điểm ‘quick SOFA ‘ (qSOFA) dùng đánh giá tại giường bệnh để xác định những người có nguy cơ bị suy tạng do nhiễm khuẩn huyết. Các bệnh nhân cần phải có ít nhất 2 trong 3 yếu tố có thể’ bao gồm huyết áp tâm thu <100 mmHg, thay đổi trạng thái tâm thần, và nhịp thở >22 lần/phút. Tuy nhiên, có bằng chứng cho thấy thang điểm này có thể’ có độ nhạy cảm kém so với các điểm số cảnh báo sớm tại giường khác.[38] Hướng dẫn của Viện Y tế và Chăm sóc Quốc gia Anh Quốc (NICE) năm 2016 về nhiễm khuẩn huyết nhấn mạnh sự cần thiết phải ‘nghĩ đến nhiễm khuẩn huyết’ ở bất kỳ bệnh nhân nào có thể bị nhiễm trùng. Hướng dẫn này khuyến nghị quan sát có cấu trúc và phân tầng nguy cơ bệnh nặng và tử vong do nhiễm khuẩn huyết theo tuổi và tình trạng của bệnh nhân.
Nhận biết và chẩn đoán sớm là điều quan trọng vì điều trị sớm có liên quan đến lợi ích ngắn hạn và dài hạn đáng kể trong kết cục. Một phân tích gộp về dữ liệu quan sát cho thấy việc dùng thuốc kháng sinh trong vòng 1 giờ so với sau đó có liên quan đến nguy cơ tử vong trong khi nằm viện thấp hơn. Hướng dẫn của Chiến dịch điều trị nhiễm khuẩn huyết vẫn là tiêu chuẩn điều trị được chấp nhận rộng rãi nhất. Cần có đánh giá và hỗ trợ đường thở, hô hấp và tuần hoàn khẩn cấp. Các gói chăm sóc đã được thiết lập, bao gồm cả ‘Sepsis six’, trình bày chi tiết các bước cơ bản cần hoàn thành trong giờ đầu tiên sau khi ghi nhận nhiễm khuẩn huyết:
- Chỉ định oxy lưu lượng cao để duy trì độ bão hòa oxy mục tiêu >94% (hoặc 88% đến 92% ở những người có nguy cơ suy hô hấp tăng cacbon dioxit máu)
- Lấy mẫu cấy máu
- Dùng kháng sinh tĩnh mạch
- Bắt đầu truyền dịch đường tĩnh mạch
- Kiểm tra nồng độ lactate
- Theo dõi lượng nước tiểu hàng giờ.
Để biết thêm chi tiết, hãy xem chủ đề về Nhiễm khuẩn huyết ở người lớn và Nhiễm khuẩn huyết ở trẻ em.
3.4 Rối loạn hô hấp
Sảng thường liên quan đến giảm oxy máu và thuyên tắc phổi. Cần xem xét các chẩn đoán này là một phần của mọi trường hợp sảng.
3.5 Lạm dụng rượu
Sảng có thể do nhiễm toan ceton do rượu (quan sát thấy sau khi uống say và với lạm dụng rượu mạn) và có thể xảy ra ở bệnh não Wernicke và loạn thần Korsakov, liên quan đến sự thiếu hụt thiamine. Một phân tích gộp về các mô hình dự báo nguy cơ sảng hậu phẫu nhận thấy rằng việc lạm dụng rượu nhiều trước phẫu thuật liên quan đến tình trạng sảng hậu phẫu.
3.6 Gãy xương đùi
Sảng thường liên quan đến đau cấp tính và cần xem xét điều này ở mọi bệnh nhân có sảng, đặc biệt ở bệnh nhân cao tuổi, suy nhược, và suy giảm nhận thức.[47] [48]
3.7 Bất thường chuyển hóa
Bệnh nhân có tình trạng bất thường điện giải nghiêm trọng (natri, kali, canxi) có thể biểu hiện sảng. Bất thường chuyển hóa có thể thứ phát sau bệnh thận hoặc bệnh gan. Cần thực hiện các xét nghiệm về chuyển hoá.
3.8 Bất thường glucose
Cả hạ đường huyết và tăng đường huyết đều có thể biểu hiện lú lẫn và giảm ý thức. Nên đo nồng độ glucose huyết tương ở mọi bệnh nhân sảng.
3.9 Ngộ độc thuốc
Quá điều thuốc kháng cholinergic, thuốc chống trầm cảm ba vòng, chất kích thích, thuốc họ opiate, corticosteroid, thuốc giảm đau, glycoside tim, và thuốc điều trị Parkinson đều có thể liên quan đến sảng. Cần đo nồng độ thuốc.[49]
3.10 Ngưng sử dụng chất
Sảng có thể liên quan đến việc ngưng sử dụng chất (benzodiazepine, rượu) và cần được xem xét trong mọi ca bệnh.[47]
3.11 Loạn thần cấp
Bệnh nhân thường biểu hiện 1 hoặc nhiều dấu hiệu hoặc triệu chứng sau: các hoang tưởng, các ảo giác, ngôn ngữ vô tổ chức hoặc hành vi vô tổ chức rõ rệt hoặc hành vi căng trương lực, kéo dài >24 giờ nhưng <30 ngày.[13] [15]
3.12 Bệnh ác tính
Sảng thường gặp ở những bệnh nhân mắc bệnh ác tính tiến triển, có hoặc không có khối u não hoặc di căn; do sử dụng thuốc, nhất là họ opioids; rối loạn chuyển hóa, nhiễm trùng, phẫu thuật gần đây, và tổn thương não.[50] [51]
3.13 Các bất thường về nội tiết
Hôn mê phù niêm thường xảy ra ở bệnh nhân cao tuổi bị nhiễm trùng hoặc sử dụng thuốc an thần quá liều. Cơn suy thượng thận cấp có thể xảy ra ở những bệnh nhân bị bệnh Addison trong khi căng thẳng, chấn thương hoặc nhiễm trùng.
Cần cân nhắc xét nghiệm chức năng tuyến giáp và nồng độ cortisol huyết thanh như một trong xét nghiệm khi đánh giá sảng.
3.14 Giảm oxy máu
Giảm oxy máu thường là thứ phát do bệnh nền như nhiễm trùng toàn thân, thuyên tắc phổi, cơn hen nặng, bệnh phổi tắc nghẽn mạn tính (COPD), suy tim hoặc rối loạn nhịp tim, hoặc ngộ độc cacbon monoxit. Đo SpO2 và khí máu động mạch có thể xác định giảm oxy máu.
3.15 Tắc nghẽn đường tiết niệu
Được xem xét ở bệnh nhân lớn tuổi có biểu hiện sảng. Khám lâm sàng và siêu âm cho thấy bàng quang bị sưng.
4. Những dấu hiệu cần chú ý
- Đau
- Đột quỵ/tai biến mạch máu não và thiếu máu não cục bộ thoáng qua
- Nhồi máu cơ tim
- Nhiễm trùng toàn thân cấp tính
- Giảm đường huyết
- Tăng đường huyết
- Giảm oxy máu
- Chứng tăng cacbon dioxit trong máu
- Tắc nghẽn đường tiết niệu cấp tính
- Liên quan đến thuốc hoặc chất cấm
- Nhiễm toan ceton do rượu
- Bệnh não gan
- Suy thận
- Tăng natri máu
- Hạ natri máu
- Tăng canxi máu
- Viêm màng não/viêm não
- U não
- Tình trạng sau cơn co giật
- Chấn thương đầu
- Suy thượng thận cấp
- Nhiễm độc giáp
- Hôn mê phù niêm
- Áp-xe não
- Giang mai thần kinh
- Bệnh não Wernicke
5. Cách tiếp cận chẩn đoán từng bước
Chẩn đoán sảng chủ yếu dựa vào lâm sàng, đòi hỏi nhân viên y tế phải quan sát thường xuyên trong các ca bệnh mà triệu chứng không rõ ràng.[52] [53] Xem phần Xem xét khẩn cấp để biết các bệnh lý cần được điều trị ngay lập tức.
5.1 Các yếu tố có sẵn của bệnh nhân
Phần lớn việc chẩn đoán sảng liên quan đến việc tìm hiểu tiền sử cẩn thận và kỹ lưỡng. Trong hầu hết các ca bệnh, việc này có thể cần hỏi người nhà hoặc bạn bè của bệnh nhân. Gọi đến nhà thuốc để xem xét thuốc cũng có thể giúp ích trong trường hợp bệnh nhân không thể cung cấp thông tin tiền sử. Các yếu tố quan trọng có sẵn của bệnh nhân bao gồm những vấn đề sau.
- Tình trạng nhận thức trước đó: khi sảng được xem xét chẩn đoán, điều cần thiết đầu tiên là xác lập tình trạng nhận thức và chức năng ban đầu trước khi khởi phát các triệu chứng. Do các triệu chứng sảng thường bị nhầm lẫn với chứng sa sút trí tuệ, điều quan trọng là xác định chắc chắn những thay đổi trạng thái tâm thần quan sát được xảy ra cấp tính (sảng) hay biểu hiện mãn tính (sa sút trí tuệ). Trong hầu hết các trường hợp, có thể đánh giá sơ bộ về tình trạng nhận thức trước đây từ gia đình bệnh nhân. Cũng có thể so sánh các đánh giá về nhận thức trước đây (chẳng hạn MMSE) với tầm soát hiện tại để xác định xem các triệu chứng liên quan đến thay đổi nhận thức là cấp tính hay mạn tính.
- Sử dụng các công cụ tầm soát sảng như CAM (Confusion Assessment Method), CAM-ICU (Confusion Assessment Method for the Intensive Care Unit – CAM-ICU), hoặc ICDSC (Intensive Care Delirium Screening Checklist – ICDSC) có thể hỗ trợ chẩn đoán sảng.[54] [55] [56] [57] 3D-CAM là công cụ được cấu trúc để thực hiện trong 3 phút, vận hành theo phương cách đánh giá CAM, giúp dễ dàng nhận biết sảng tại giường. Nó có độ nhạy cảm và độ đặc hiệu cao ở bệnh nhân cao tuổi cũng như ở những bệnh nhân có sa sút trí tuệ.[58] 3D-CAM cũng được dùng để đánh giá mức độ nghiêm trọng của sảng.[59] CAM-S (The Confusion Assessment Method Severity) đã được triển khai và chuẩn hoá, đã được chứng minh liên quan đến kết cục lâm sàng.[60] Các nghiên cứu đã kiểm tra một vài công cụ tầm soát sảng để sử dụng trong khoa cấp cứu.[8] [61] [62] [63] Các nghiên cứu này đã đánh giá và chuẩn hoá việc sử dụng CAM-ICU, CAM ngắn gọn (brief CAM), và DTS (Delirium Triage Screen).[8] [62] Trong đơn vị chăm sóc tích cực nhi khoa, tỷ lệ mắc chứng sảng được ghi nhận là 21% và được phát hiện bằng Đánh giá Sảng Nhi Cornell (Cornell Assessment of Pediatric Delirium).[64] Nếu bệnh nhân có nguy cơ cao và nghi ngờ lú lẫn, đánh giá nhận thức liên tục có thể giúp phân biệt sảng với tình trạng sa sút trí tuệ có từ trước.[65] Các nghiên cứu nhỏ sử dụng cả hai CAM và CAM-ICU để phát hiện sảng ở bệnh nhân có sa sút trí tuệ.[66]
- Sử dụng thuốc: khi có sảng, cần tìm hiểu tiền sử và khám thêm để xác định và điều trị các yếu tố gây bệnh. Do thuốc gây nên từ 12% đến 39% các trường hợp sảng, cần xem xét kỹ lưỡng danh sách các loại thuốc đang dùng, đặc biệt lưu ý việc ngưng hoặc thay đổi các loại thuốc tiềm ẩn nguy cơ cao bất cứ khi nào có thể.[67] Các loại thảo dược, thuốc không kê đơn và chất cấm cũng cần được xem xét khi đánh giá về thuốc. Cần đặc biệt lưu ý việc sử dụng thuốc kháng cholinergic như diphenhydramine vì chúng thường liên quan đến sảng và thuộc các loại thuốc không kê toa dễ kiếm (ví dụ như paracetamol và ibuprofen), được bệnh nhân hoặc người nhà cho là an toàn.[47]
- Bệnh lý đồng mắc: sảng là triệu chứng của các bệnh lý thường gặp, cần tiến hành đánh giá cẩn thận các bệnh đồng nhiễm, chú trọng vào bệnh thần kinh (ví dụ như CVA, bệnh Parkinson, sa sút trí tuệ), bệnh tim mạch (ví dụ như nhồi máu cơ tim, đau thắt ngực), và tiền sử bệnh thận/chuyển hóa (ví dụ như hạ natri máu, tăng natri máu, suy thận mạn). Ngoài ra, mất nước, táo bón, giảm oxy máu, nhiễm trùng, bất động hoặc vận động hạn chế, dinh dưỡng kém, và rối loạn cảm giác cũng cần được chú ý, vì những tình trạng này cũng có thể gây sảng. Tình trạng suy giảm chức năng và mất nước mang tính dự báo về sự phát triển sảng ở bệnh nhân lớn tuổi nằm viện.
- Mức độ đau: tình trạng đau nặng liên quan đến sảng.
- Sử dụng rượu và ma túy: ngộ độc rượu và cai rượu thường liên quan đến sảng. Say rượu gần đây có thể gây nhiễm toan ceton do rượu. Ngưng thuốc Benzodiazepine cũng có thể gây sảng.
- Các yếu tố môi trường: các vấn đề chính như thiếu ngủ, thực hiện nhiều thủ thuật, bị cố định và lưu trú tại đơn vị chăm sóc tích cực, có liên quan đến sảng và có thể là điều kiện gây bệnh. Các công cụ như CAM-ICU và ICDSC có thể giúp xác định sảng trong môi trường đơn vị chăm sóc tích cực.
5.2 Khám lâm sàng
Cần khám lâm sàng kỹ lưỡng vì tổn thương gây sảng có thể khá nhẹ nếu bệnh nhân có nhiều yếu tố nguy cơ. Sau đây là những điều quan trọng cần cân nhắc.
- Bù nước: cần loại trừ mất nước như là yếu tố gây bệnh.
- Phản xạ đồng tử: có thể gợi ý ngộ độc thuốc, cai thuốc, hay biến cố mạch máu não.
- Cứng gáy: cần xem xét viêm màng não hoặc viêm não.
- Khám phổi: giảm rì rào phế nang và ran có thể cho thấy nhiễm trùng (ví dụ, viêm phổi) hoặc các bệnh thường liên quan đến tình trạng giảm oxy máu như suy tim sung huyết và COPD.
- Khám tim mạch: cần đánh giá để phát hiện dấu hiệu lâm sàng của bệnh mạch vành hoặc nhồi máu cơ tim.
- Khám bụng: có thể gợi ý nhiễm trùng trong ổ bụng. Cần loại trừ táo bón
- Đau khi ấn trên xương mu hoặc sờ thấy bàng quang: có thể gợi ý nhiễm trùng hoặc tắc đường tiết niệu.
- Đau vùng hông: có thể cho thấy gãy xương hông tiềm ẩn, một yếu tố khởi phát sảng thường bị bỏ qua ở những bệnh nhân cao tuổi suy nhược, đặc biệt ở những bệnh nhân nằm liệt giường.
- Khám thần kinh: dấu hiệu thần kinh khu trú có thể gợi ý đột quỵ hoặc thương tổn thần kinh.
- Trạng thái tâm thần: loạn thần cấp tính có thể nhầm lẫn với sảng. Chẩn đoán dựa vào lâm sàng và thường là chẩn đoán loại trừ. Tiêu chí chẩn đoán DSM-IV loạn thần cấp tính bao gồm biểu hiện 1 hoặc nhiều điều sau đây: các hoang tưởng, các ảo giác, ngôn ngữ vô tổ chức hoặc hành vi vô tổ chức rõ rệt hoặc hành vi căng trương lực kéo dài >24 giờ nhưng <30 ngày. Có thể có tiền sử căng thẳng tâm lý liên quan đến khởi phát cơn bệnh.[15] Kết quả khám lâm sàng có thể bao gồm: hành vi bất thường, nói chuyện không hợp tác, ngôn ngữ vô tổ chức, khí sắc không ổn định, trầm cảm. Bệnh nhân thường có thể có ý định tự sát hoặc giết người.
5.3 Các thăm dò
Do sảng có nhiều chẩn đoán phân biệt, cần hướng dẫn xét nghiệm dựa trên thông tin có được từ tiền sử và kết quả khám lâm sàng. Trong trường hợp không có thông tin rõ ràng, kiểm tra sơ bộ ở tất cả các bệnh nhân không có tiền sử hoặc các triệu chứng thực thể rõ rệt bao gồm những xét nghiệm sau:
- Công thức máu để loại trừ nhiễm trùng hoặc chứng thiếu máu.
- Bộ sinh hoá để loại trừ các rối loạn chuyển hóa, bệnh não gan.
- Phân tích nước tiểu để loại trừ nhiễm trùng.
- Chụp x-quang ngực để loại trừ viêm phổi, suy tim sung huyết, hoặc nguyên nhân tiềm ẩn khác gây giảm oxy máu.
- Nồng độ thuốc ở bệnh nhân dùng digoxin, lithium, quinidine và rượu nếu nghi ngờ có tiền sử lạm dụng rượu.
- Điện tâm đồ để loại trừ nhồi máu cơ tim. Cũng có thể chụp động mạch vành.
- Khí máu động mạch để đánh giá giảm oxy máu, tăng cacbon dioxit máu, và/hoặc lactate (thường phát hiện sau này trong nhiễm khuẩn huyết).
Nếu không xác định được nguyên nhân bệnh từ xét nghiệm ban đầu, cần xem xét thêm các xét nghiệm khác, bao gồm:
- Hình ảnh học thần kinh (CT và/hoặc MRI)[73]
- Chọc dò tủy sống để loại trừ viêm màng não và viêm não
- EEG để loại trừ co giật và bệnh não.[74]
Các xét nghiệm khác có thể thực hiện tùy theo nguyên nhân nghi ngờ bao gồm: nuôi cấy đờm và máu, siêu âm vùng bụng, D-dimer, xét nghiệm chức năng tuyến giáp, Xét nghiệm kích thích ACTH, xét nghiệm VDRL, và FTA-abs.
6. Chẩn đoán khác biệt
6.1 Thường gặp |
|||
| 6.1.1 Sa sút trí tuệ | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Suy giảm trí nhớ mạn tính với 1 hoặc nhiều tiêu chí sau đây: rối loạn ngôn ngữ, mất phối hợp động tác, mất nhận thức, và rối loạn chức năng quản lý và thi hành; thường không cấp tính và không liên quan đến những thay đổi trong sự chú ý; lú lẫn mạn tính không liên quan đến những thay đổi sự cảnh giác và giao tiếp ngoại trừ trong các ca bệnh nặng; tiền sử suy giảm nhận thức lâu dài từ người chăm sóc | Kiểm tra tình trạng nhận thức trước đây (ví dụ như Đánh giá Tâm thần Tối thiểu Folstein) giúp xác lập tình trạng lú lẫn mạn tính; lú lẫn mạn tính có nhiều khả năng sa sút trí tuệ; đợt cấp thay đổi mạn tính có thể xảy ra trong tình trạng hỗn hợp sảng/sa sút trí tuệ. | »Chẩn đoán sa sút trí tuệ chủ yếu dựa trên các yếu tố tiền sử: Chẩn đoán mang tính lâm sàng | |
| 6.1.2 Đau | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau; có thể có tiền sử té ngã hoặc chấn thương (ví dụ như gây gãy xương hông) | Nhịp tim nhanh, thở nhanh, đổ mồ hôi, không muốn vận động và khó khăn khi vận động | »Chẩn đoán mang tính lâm sàng: cần tìm hiểu nguyên nhân gây đau tiềm ẩn (ví dụ như gãy xương hông) | |
| 6.1.3 Đột quỵ/tai biến mạch máu não và thiếu máu não cục bộ thoáng qua | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có khả năng thay đổi cấp tính về trạng thái tâm thần; liên quan đến các triệu chứng thần kinh: yếu hoặc tê cứng một bên; thay đối thị lực (một bên hoặc hai bên); khó nói, mất khả năng thông hiểu; mất khả năng phối hợp, đi lại khó khăn; đau đầu dữ dội | Thường lú lẫn; dấu hiệu thần kinh khu trú bao gồm: liệt nửa người một bên, bán manh, thất ngôn, thất điều | »Hình ảnh học thân kinh (CT và/hoặc MRI): CVA do thiếu máu cục bộ: tăng đậm độ mạch máu ở vị trí cục máu đông ở động mạch não giữa (MCA), động mạch não sau (PCA), hoặc động mạch não trước (ACA); mất dải thùy đảo nằm giữa khe Sylvius và hạch nền thường liên quan đến cơn đột quỵ MCA sớm; hiệu ứng khối choán chỗ nhẹ; CVA dạng xuất huyết: sang thương chất xám tăng đậm độ ở vị trí xuất huyết; hiệu ứng khối choán chỗ cũng có thể rõ ràng nhưng thường nhẹ trong đột quỵ sớm
– Các biểu hiện thường không có trong cơn thiếu máu não cục bộ thoáng qua và đột quỵ do thiếu máu cục bộ. |
|
| 6.1.4 Nhồi máu cơ tim | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử các yếu tố nguy cơ đối với CAD (ví dụ như hút thuốc, tăng lipid máu, tiểu đường, tiền sử CAD); đau ngực (thường được mô tả là cảm giác tức nặng, hoặc đau thắt ngực) lan ra cánh tay, lưng, cổ hoặc hàm; có thể không thấy đau ngực ở người cao tuổi và người bị bệnh tiểu đường; khó thở; buồn nôn; vã mồ hôi | Sảng thường là dấu hiệu nhận biết duy nhất ở bệnh nhân cao tuổi; các dấu hiệu khác có thể bao gồm hạ huyết áp; vã mồ hôi; xanh tái; nhịp tim nhanh; nhịp tim chậm; nhịp bất thường mới xuất hiện; tĩnh mạch cổ nổi; dấu hiệu suy tim khác (ví dụ như khó thở, tiếng ran ở đáy phổi); tiếng thổi ở tim mới xuất hiện | »ECG: Đoạn ST chênh lên hoặc xuống, hoặc thay đổi sóng T
»Troponin huyết thanh: Tăng »CXR: bằng chứng sung huyết phổi/tràn dịch màng phổi nếu suy tim thứ phát; có thể cho thấy bóng tim to »Chụp động mạch vành: có huyết khối cùng với tắc nghẽn động mạch |
|
| 6.1.5 Nhiễm trùng toàn thân cấp tính | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiểu không tự chủ, ho, khạc đờm, khó thở, và đau ngực; các nguyên nhân thường gặp, nhất là ở bệnh nhân cao tuổi, là viêm phổi và nhiễm trùng đường tiết niệu; nhiễm trùng toàn thân và nhiễm khuẩn huyết có thể gây sảng tách biệt với tình trạng thiếu oxy | Sốt, rét run, ran phổi, nước tiểu đục có mùi khó chịu, hạ huyết áp | »Bảng xét nghiệm cơ bản (công thức máu, điện giải đô máu, glucose máu, xét nghiệm chức năng gan, đông máu): sô lượng bạch cầu tăng cao hoặc giảm bạch cầu với nhiễm khuẩn huyết; có thể tăng urê và creatinine với nhiễm khuẩn huyết; có thể mức tiểu cầu thấp với nhiễm khuẩn huyết; glucose máu có thể tăng hoặc hiếm khi thấp với nhiễm khuẩn huyết; transaminase huyết thanh và bilirubin huyết thanh có thể tăng với nhiễm khuẩn huyết; INR, PT, aPTT có thể tăng hoặc kéo dài Nếu có sốc, cần xử trí khẩn cấp đồng thời. Số lượng bạch cầu có thể bình thường ở giai đoạn đầu của nhiễm trùng hoặc ở bệnh nhân cao tuổi. »ECG: bình thường; có thể biểu hiện nhịp tim nhanh »CXR: đông đặc trong viêm phổi »Cấy máu: xác định mầm bệnh »Khí máu động mạch: có thể giảm oxy máu, tăng CO2 máu, tăng khoảng trống anion, nhiễm toan chuyển hóa với nhiễm khuẩn huyết»Lactate trong huyết thanh: có thể tăng: >2 mmol/L (>18 mg/dL) Lactate máu ước đoán là giá trị hữu ích giúp phân tầng trong nhiễm khuẩn huyết. »Phân tích nước tiểu và cấy nước tiểu: xác định mầm bệnh; số lượng bạch cầu tăng »Cấy đờm: xác định mầm bệnh |
|
| 6.1.6 Giảm đường huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Lú lẫn, vã mồ hôi, buồn nôn, đau đầu, buồn ngủ, và co giật; thường có tiền sử dùng thuốc để điều trị tiểu đường, hoặc lạm dụng rượu | Run cơ, đổ mồ hôi, nhịp tim nhanh | »Glucose huyết tương: hạ đường huyết liên quan đến đái tháo đường: <3,9 mmol/L (70 mg/dL) Giới hạn còn tranh cãi của hạ đường huyết liên quan đến đái tháo đường là <3,6-3,9 mmol/L (65-70 mg/dL).[89] Theo một số nghiên cứu ở bệnh nhân nội trú, hạ đường huyết nặng được xác định là <2,2 mmol/L (40 mg/dL). | |
| 6.1.7 Tăng đường huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiểu nhiều, khát nhiêu, yếu. buồn nôn. nôn. buồn ngủ. và sụt cân, tiến triển nhanh chóng trong vòng một ngày hoặc ít hơn: có thề dược thúc dẩy bởi nhiễm trùng, MI, dột quỵ, hoặc các rối loạn nội tiết khác | Dấu hiệu thiếu dịch, bao gồm nhịp tim nhanh và hạ huyết áp. khó thở kiểu Kussmaul, hơi thở mùi axeton, dờ dẫn. hoặc hôn mê | Glucose huyết tương: Tăng
– Xét nghiệm glucose ưong huyết tương là xét nghiệm dầu tiên trong nhiễm toan ceton dái tháo dường (DKA) và tình trạng tăng dường huyết tăng áp lực thẩm thấu (HHS) »Điện giải đô: natri. chloride, magiê, và canxi thấp: kali tăng – Giảm natri toàn phần là từ 7 đến 10 mmol/kg (7-10 mEq/kg) ở DKA và 5 đến 13 mmol/kg (5-13 mEq/ kg) ở HHS. – Giảm chloride toàn phần là từ 3 đến 5 mmol/kg (3-5 mEq/kg) ở DKA và 5 đến 15 mmol/kg (5-15 mEq/kg) ở HHS. – Giảm magie toàn phần của cơ thể thường là 0,5 đến 1 mmol/kg (1-2 mEq/kg) ở DKA và HHS. |
»ABG: pH 7,0 đến 7,3 Nhiễm toan là dặc điểm cùa nhiễm toan ceton do tiểu dường. Đo pH dộng mạch là cân thiết dể chẩn doán DKA, nhưng khuyến nghị pH tĩnh mạch dể theo dõi diều trị. |
| 6.1.8 Giảm oxy máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường là thứ phát do bệnh nền như nhiễm khuẩn huyết, viêm phổi, thuyên tắc phổi, cơn hen nặng, COPD, suy tim hoặc rối loạn nhịp tim, hoặc ngộ độc cacbon monoxit; triệu chứng bao gồm thiếu khả năng phối hợp, lú lẫn, phán đoán kém, co giật, có thể giật cơ khi đang ngủ, hưng phấn, buồn nôn, suy giảm thị giác, hôn mê | Tăng nhịp thở, nhịp tim nhanh, tím tái, khả năng phối hợp kém | »Đầu đo bão hòa oxy qua da: độ bão hòa oxy <95% »ECG: nhịp tim nhanh, rối loạn nhịp tim, hoặc thiếu máu cục bộ/nhồi máu
»CXR: đông đặc do viêm phổi, dấu hiệu nhồi máu do tắc động mạch phổi, khoang liên sườn dãn rộng trong COPD, tim to do suy tim sung huyết |
»D-dimer: dương tính nếu có rối loạn thuyên tắc huyết khối
»chụp CT ngực đa lát cắt: phát hiện huyết khối trong động mạch phổi Sử dụng ở bệnh nhân nghi ngờ cao bị tắc động mạch phổi, hoặc xét nghiệm D- dimer dương tính. |
| 6.1.9 Chứng tăng cacbon dioxit trong máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chức năng hô hấp bất thường (ví dụ như COPD) | Khó thở, tím tái; có thể có run vẫy tay, vùng ngoại vi ấm, mạch dội mạnh, và thỉnh thoảng phù gai thị | »ABG: PaCO2 >6,5 KPa (49 mmHg), khi không khí trong phòng ở mực nước biển | |
| 6.1.10 Tắc nghẽn đường tiết niệu cấp tính | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Bí tiểu, đau bụng; có thể tiền sử dòng nước tiểu yếu, không tiểu được, tiểu lắt nhắt, tiểu đêm, tiểu khó | Bàng quang căng, có thể phì đại tuyến tiền liệt | »Thử đặt ống thông: cải thiện nhanh chóng các triệu chứng với dẫn lưu nước tiểu | »Siêu âm vùng chậu: bàng quang phì đại |
| 6.1.11 Liên quan đến thuốc hoặc chất cấm | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Quá liều thuốc kháng cholinergic, thuốc chống trầm cảm ba vòng, chất kích thích, thuốc họ opiate, steroid, thuốc giảm đau, glycoside tim, và thuốc điều trị Parkinson đều có thể liên quan đến sảng;[47] có tiền sử lạm dụng chất cấm. | Có thể là dấu hiệu của bệnh nền cần thuốc có nguy cơ; có thể là dấu hiệu dùng thuốc quá liều chất cấm (ví dụ như kích động, nhịp tim nhanh, tăng thân nhiệt, giãn đồng tử với quá liều amphetamine hoặc quá liều cocaine; nhịp thở giảm và co đồng tử với quá liều opiate) | »ECG: rối loạn nhịp tim liên quan đến ngộ độc thuốc | »Nồng độ thuốc trong huyết thanh: có thể tăng
»Nồng độ thuốc trong nước tiểu: có thể tăng |
| 6.1.12 Nhiễm toan ceton do rượu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể là tiền sử tiêu thụ rượu nhiều gần đây; các triệu chứng nhiễm toan ceton bao gồm buồn nôn và nôn, đau bụng, mệt mỏi, chán ăn, lơ mơ, và lú lẫn | Nhiễm toan ceton do rượu gây giảm mức độ tỉnh táo, kích động, tăng nhịp thông khí, và mất nước | »Ceton trong nước tiểu: dương tính
»Mức cồn trong máu: có thể tăng »Urê và điện giải đồ máu: nhiễm toan chuyển hoá tăng khoảng trống anion; kali, magiê, và phốt pho giảm |
»ABG: pH 7,0 đến 7,3 »xét nghiệm chức năng gan, gamma GT: bất thường nếu bệnh gan do rượu |
| 6.1.13 Suy thận | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử có thể bao gồm thay đổi số lượng hoặc chất lượng nước tiểu, biếng ăn, và/hoặc sử dụng NSAID | Có thể thấy dấu hiệu điển hình trong bệnh não do chuyển hóa là chứng loạn giữ tư thế; giật cơ trong tăng urê huyết; xanh tái, phù, tràn dịch màng phổi, viêm màng ngoài tim, bệnh thần kinh, và tăng tuyết áp | »Các xét nghiệm thận: creatinine >884 micromol/ L (10,0 mg/dL); tăng urê Mức độ creatinine, giúp dự đoán các triệu chứng tăng urê huyết và suy thận, bị ảnh hưởng bởi nhiều yếu tố, bao gồm tuổi tác, chủng tộc, giới tính và cân nặng. Để xác định các triệu chứng tăng urê huyết, thường cần có bằng chứng mức lọc cầu thận <10 mL/ minute (0,67 mL/giây) . | |
| 6.1.14 Tình trạng sau cơn co giật | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể mất ý thức, quan sát thấy hoạt động co giật, tiểu không tự chủ, chấn thương lưỡi; các triệu chứng hoặc dấu hiệu báo trước | Quan sát thấy cơn co cứng co giật hoặc cử động bất thường, sau đó là buồn ngủ | »Điện não đồ: hoạt động dạng động kinh đồng bộ trong cơn; hoạt động nền chậm lại, phản ứng yếu, và mất cấu trúc bình thường ngay sau khi co giật | »MRI hoặc CT sọ não: thường là bình thường, có thể cho thấy các bất thường cục bộ |
| 6.1.15 Mất nước (thiếu dịch) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Khát nước; mệt mỏi; co thắt cơ; đau bụng; đau ngực; lú lẫn; sụt cân; nguyên nhân tiềm ẩn gây mất dịch bao gồm tiêu chảy, nôn, bỏng, ăn uống kém, đổ mồ hôi nhiều, viêm tụy nặng, xuất huyết tiêu hóa hoặc trong ổ bụng; tiểu nhiều do đái tháo đường; vết thương dập nát, tắc ruột | Khô niêm mạc; hạ huyết áp tư thế; nhịp tim nhanh tư thế; sốc; nếp véo da mất chậm; giảm lượng nước tiểu | »Công thức máu: tăng hematocrit; haemoglobin tăng
»điện giải đồ: tăng hoặc hạ kali máu; hạ natri máu »Tổng phân tích nước tiểu: tỷ trọng >1,010 »creatinine, urê huyết thanh: tỷ lệ urê/creatinine >20 |
|
| 6.1.16 Táo bón | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi thói quen đi ngoài; đau bụng; đau khi đi ngoài | Đau khi ấn bụng; sờ có khối | »Chụp x-quang bụng: giãn quai ruột; phân tập trung ở đại tràng phải | |
6.2 Không thường gặp |
|||
| 6.2.1 Chấn thương đầu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Mất ý thức, quên thuận chiều và quên ngược chiều, nôn, đau đầu | Biến dạng sọ hoặc gãy xương hở, giảm điểm Glasgow (theo phản xạ mắt, lời nói, và vận động), phản xạ đồng tử bất thường hoặc không đều, bầm tím quanh mắt hoặc tai, chảy máu hoặc rò rỉ dịch não tuỷ từ mũi hoặc tai, tổn thương các phần khác trên cơ thể | »CT sọ não: gãy xương sọ, xuất huyết nội sọ và vi xuất huyết
– Tốt hơn MRI trong việc phát hiện gãy xương sọ, và thường đủ để phát hiện chảy máu. |
|
| 6.2.2 Áp-xe não | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sốt, đau đầu, yếu vận động, cứng gáy, nôn, rối loạn thị giác, co giật, suy giảm ý thức[92] | Sốt, liệt nửa người, bất thường thần kinh khu trú, sốc nhiễm khuẩn, viêm màng não, phù gai thị[92] | »CT hoặc MRI sọ não: xác định áp-xe | »Nuôi cấy dịch não tủy: phân lập mầm bệnh
»Cấy máu: phân lập mầm bệnh |
| 6.2.3 Giang mai thần kinh | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi tính cách, dáng đi bất thường, tiểu không tự chủ, đau đầu, đau nhói, nhìn mờ, sợ ánh sáng, giảm nhận biết màu sắc | Giảm phản xạ, thất điều, đồng tử không đều, đồng tử Argyll Robertson, bệnh lý thần kinh sọ não, sa sút trí tuệ, hoang tưởng, khớp Charcot | »Xét nghiệm dịch não tủy và VDRL: tăng lympho bào dịch não tủy, tăng protein, phản ứng VDRL Xét nghiệm VDRL dương tính trong dịch não tuỷ thường được xem là đủ để chẩn đoán giang mai thần kinh. Kết quả dương tính giả có thể do ngoại nhiễm từ huyết thanh. | »Xét nghiệm FTA-abs: dương tính
– Độ đặc hiệu thấp nhưng độ nhạy cao, và có thể là bằng chứng huyết thanh duy nhất cho giang mai thần kinh. Xét nghiệm hữu ích để loại trừ chẩn đoán nếu VDRL âm tính. »CT hoặc MRI sọ não: teo não toàn thể cùng với giãn não thất |
| 6.2.4 Bệnh não Wernicke | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có thể là tiền sử uống rượu nhiều, kéo dài hoặc cai rượu gần đây; bệnh não Wernicke và hội chứng Korsakov có thể do thiếu hụt thiamine và có thể gây sảng; các triệu chứng bao gồm mất khả năng phối hợp, lú lẫn, suy giảm trí nhớ, rối loạn thị giác, lo âu, hoang tưởng, mất ngủ, và sảng | Lú lẫn, rung giật nhãn cầu, liệt liếc liên hợp, thất điều, mất trí nhớ ngắn hạn, hạ thân nhiệt, hạ huyết áp, bệnh lý thần kinh ngoại biên, bịa chuyện | »Điều trị thử với thiamine truyền tĩnh mạch: đáp ứng lâm sàng với điều trị | »Mức côn trong máu: có thể tăng
»Xét nghiệm chức năng gan, gamma GT: bất thường nếu bệnh gan do rượu »Thiamỉne trong máu và các dạng chuyên hóa của nó: thường thấp – Nếu ngưng rượu, cần đo nồng độ thiamine trước khi sử dụng thử nghiệm điều trị thiamine, nhưng không cần đợi kết quả trước khi sử dụng thiamine. Đo nồng độ thiamine trong máu có thể giúp xác định chẩn đoán, nhất là trong các ca bệnh không rõ ràng. |
| 6.2.5 Suy thượng thận cấp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Do căng thẳng, chấn thương, hoặc nhiễm trùng ở bệnh nhân mắc bệnh Addison gây ra, hoặc thương tổn tuyến thượng thận hoặc tuyến yên; các triệu chứng bao gồm đau đầu, suy nhược, buồn nôn, nôn, mệt mỏi, lú lẫn, đổ mồ hôi, đau khớp, đau bụng, và sụt cân | Nhịp tim nhanh, tăng nhịp thở, hạ huyết áp, phát ban hay sạm da | »Điện giải đồ: kali tăng, natri giảm
»Glucose huyết tương: Thấp |
»Xét nghiệm kích thích ACTH: nồng độ cortisol thấp |
| 6.2.6 Nhiễm độc giáp | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thay đổi khẩu vị, sụt cân, lo âu, đánh trống ngực, vã mồ hôi và chịu nhiệt kém, thiểu kinh, thay đổi khí sắc, và mệt mỏi | Bướu cổ, sụp mi, lồi mắt, nhịp tim nhanh, yếu cơ gốc chi, và run cơ; bão giáp cũng gây ra sốt cao và hôn mê | »Kiểm tra chức năng tuyến giáp: tăng T4 và/ hoặc T3 tự do; giảm TSH | |
6.3 Hướng dẫn chẩn đoán
Châu Âu
Delirium in adults
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2014
Delirium: prevention, diagnosis and management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2010
Bắc Mỹ
Delirium, dementia, and depression in older adults: assessment and care
Nhà xuất bản: Registered Nurses Association of Ontario
Xuất bản lần cuối: 2016
Clinical practice guidelines for the management of pain, agitation, and delirium in adult patients in the intensive care unit
Nhà xuất bản: American College of Critical Care Medicine
Xuất bản lần cuối: 2013
Caregiving strategies for older adults with delirium, dementia and depression
Nhà xuất bản: Registered Nurses Association of Ontario
Xuất bản lần cuối: 2004
7. Các bài báo chủ yếu
- Barr J, Fraser GL, Puntillo K, et al; American College of Critical Care Medicine. Clinical practice guidelines for the management of pain, agitation, and delirium in adult patients in the intensive care unit. Crit Care Med. 2013;41:263-306. Toàn văn Tóm lược
- Neto AS, Nassar AP Jr, Cardoso SO, et al. Delirium screening in critically ill patients: a systematic review and meta-analysis. Crit Care Med. 2012;40:1946-1951. Tóm lược
- American Psychiatric Association. Diagnostic and statistical manual of mental disorders, 5th ed., (DSM-5). Washington, DC: American Psychiatric Publishing; 2013.
- Neufeld KJ, Thomas C. Delirium: definition, epidemiology, and diagnosis. J Clin Neurophysiol. 2013;30:438-442. Tóm lược
- Vreeswijk R, Timmers JF, de Jonghe JFM, et al. Assessment scales for delirium. Aging Health. 2009;5:409-425.
- O’Mahony R, Murthy L, Akunne A, et al. Synopsis of the National Institute for Health and Clinical Excellence guideline for prevention of delirium. Ann Intern Med. 2011;154:746-751. Toàn văn Tóm lược
- Sidhu KS, Balon R, Ajluni V, et al. Standard EEG and the difficult-to-assess mental status. Ann Clin Psychiatry. 2009;21:103-108. Tóm lược
8. Tài liệu tham khảo
- Inouye SK, Schlesinger MJ, Lydon TJ. Delirium: a symptom of how hospital care is failing older persons and a window to improve quality of hospital care. Am J Med. 1999;106:565-573. Tóm lược
- Barr J, Fraser GL, Puntillo K, et al; American College of Critical Care Medicine. Clinical practice guidelines for the management of pain, agitation, and delirium in adult patients in the intensive care unit. Crit Care Med. 2013;41:263-306. Toàn văn Tóm lược
- Neto AS, Nassar AP Jr, Cardoso SO, et al. Delirium screening in critically ill patients: a systematic review and meta-analysis. Crit Care Med. 2012;40:1946-1951. Tóm lược
- Cole MG, Primeau FJ. Prognosis of delirium in elderly hospital patients. CMAJ. 1993;149:41-46. Tóm lược
- Brown TM, Boyle MF. Delirium. BMJ. 2002;325:644-647. Toàn văn Tóm lược
- US Department of Health and Human Services. 2004 CMS Statistics. Washington, DC: Centers for Medicare and Medicaid Services, 2004:34. (CMS Publication No 03445)
- Cavallazzi R, Saad M, Marik PE. Delirium in the ICU: an overview. Ann Intensive Care. 2012;2:49. Toàn văn Tóm lược
- Han JH, Wilson A, Vasilevskis EE, et al. Diagnosing delirium in older emergency department patients: validity and reliability of the delirium triage screen and the brief confusion assessment method. Ann Emerg Med. 2013;62:457-465. Tóm lược
- Kiely DK, Bergmann MA, Murphy KM, et al. Delirium among newly admitted postacute facility patients: prevalence, symptoms, and severity. J Gerontol A Biol Sci Med Sci. 2003;58:441-445. Tóm lược
- Murray AM, Levkoff SE, Wetle T, et al. Acute delirium and functional decline in the hospitalized elderly patient. J Gerontol. 1993;48:M181-M186. Tóm lược
- Marcantonio ER, Simon SE, Bergmann MA, et al. Delirium symptoms in post-acute care: prevalent, persistent, and associated with poor functional recovery. J Am Geriatr Soc. 2003;51:4-9. Tóm lược
- Van den Boogaard M, Schoonhoven L, Evers AW, et al. Delirium in critically ill patients: impact on long-term health-related quality of life and cognitive functioning. Crit Care Med. 2012;40:112-118. Tóm lược
- Roche V. Southwestern Internal Medicine Conference. Etiology and management of delirium. Am J Med Sci. 2003;325:20-30. Tóm lược
- Cole MG, Ciampi A, Belzile E, et al. Persistent delirium in older hospital patients: a systematic review of frequency and prognosis. Age Ageing. 2009;38:19-26. Toàn văn Tóm lược
- American Psychiatric Association. Diagnostic and statistical manual of mental disorders, 5th ed., (DSM-5). Washington, DC: American Psychiatric Publishing; 2013.
- Potter J, George J. The prevention, diagnosis and management of delirium in older people: concise guidelines. Clin Med. 2006;6:303-308. Tóm lược
- Gupta N, de Jonghe J, Schieveld J, et al. Delirium phenomenology: what can we learn from the symptoms of delirium? J Psychosom Res. 2008;65:215-222. Tóm lược
- Meagher DJ, Leonard M, Donnelly S, et al. A longitudinal study of motor subtypes in delirium: frequency and stability during episodes. J Psychosom Res. 2012;72:236-241. Tóm lược
- Royal College of Physicians. Prevention, diagnosis and management of delirium in older people. June 2006. http:// www.rcplondon.ac.uk (last accessed 27 July 2017). Toàn văn
- Inouye SK. Delirium in hospitalized older patients. Clin Geriatr Med. 1998;14:745-764. Tóm lược
- Pisani MA, McNicoll L, Inouye SK. Cognitive impairment in the intensive care unit. Clin Chest Med. 2003;24:727-737. Tóm lược
- Neufeld KJ, Thomas C. Delirium: definition, epidemiology, and diagnosis. J Clin Neurophysiol. 2013;30:438-442. Tóm lược
- Singer GG, Brenner BM. Fluid and electrolyte disturbances. In: Kasper DL, Fauci AS, Longo DL, et al. eds. Harrison’s Principles of Internal Medicine, 16th ed. New York, NY: McGraw Hill; 2005:252-263.
- Choi SH, Lee H, Chung TS, et al. Neural network functional connectivity during and after an episode of delirium. Am J Psychiatry. 2012;169:498-507. Tóm lược
- Trzepacz P, van der Mast R. The neuropathophysiology of delirium. In: Lindesay J, Rockwood K, Macdonald A, eds. Delirium in old age. Oxford, UK: Oxford University Press; 2002:51-90.
- Cerejeira J, Nogueira V, Luís P, et al. The cholinergic system and inflammation: common pathways in delirium pathophysiology. J Am Geriatr Soc. 2012;60:669-675. Tóm lược
- Cerejeira J, Lagarto L, Mukaetova-Ladinska EB. The immunology of delirium. NeuroImmunomodulation. 2014;21:72-78. Tóm lược
- Inouye SK. Delirium in older persons. N Engl J Med. 2006;354:1157-1165. Tóm lược
- Khan BA, Zawahiri M, Campbell NL, et al. Delirium in hospitalized patients: implications of current evidence on clinical practice and future avenues for research – a systematic evidence review. J Hosp Med. 2012;7:580-589. Toàn văn Tóm lược
- Tow A, Holtzer R, Wang C, et al. Cognitive reserve and postoperative delirium in older adults. J Am Geriatr Soc. 2016;64:1341-1346. Tóm lược
- Rothberg MB, Herzig SJ, Pekow PS, et al. Association between sedating medications and delirium in older inpatients. J Am Geriatr Soc. 2013;61:923-930. Tóm lược
- McPherson JA, Wagner CE, Boehm LM, et al. Delirium in the cardiovascular ICU: exploring modifiable risk factors. Crit Care Med. 2013;41:405-413. Tóm lược
- Fox C, Smith T, Maidment I, et al. Effect of medications with anti-cholinergic properties on cognitive function, delirium, physical function and mortality: a systematic review. Age Ageing. 2014;43:604-615. Toàn văn Tóm lược
- Guenther U, Theuerkauf N, Frommann I, et al. Predisposing and precipitating factors of delirium after cardiac surgery: a prospective observational cohort study. Ann Surg. 2013;257:1160-1167. Tóm lược
- Slatore CG, Goy ER, O’Hearn DJ, et al. Sleep quality and its association with delirium among veterans enrolled in hospice. Am J Geriatr Psychiatry. 2012;20:317-326. Toàn văn Tóm lược
- Singer M, Deutschman CS, Seymour CW, et al. The Third International Consensus definitions for sepsis and septic shock (Sepsis-3). JAMA. 2016;315:801-810. Toàn văn Tóm lược
- National Institute for Health and Care Excellence. Sepsis: recognition, diagnosis and early management. July 2016. https://www.nice.org.uk (last accessed 27 July 2017). Toàn văn
- Churpek MM, Snyder A, Han X, et al. Quick Sepsis-related Organ Failure Assessment, systemic inflammatory response syndrome, and early warning scores for detecting clinical deterioration in infected patients outside the intensive care unit. Am J Respir Crit Care Med. 2017;195:906-911. Tóm lược
- Rivers E, Nguyen B, Havstad S, et al. Early goal-directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med. 2001;345:1368-1377. Toàn văn Tóm lược
- Puskarich MA, Marchick MR, Kline JA, et al. One year mortality of patients treated with an emergency department based early goal directed therapy protocol for severe sepsis and septic shock: a before and after study. Crit Care. 2009;13:R167. Toàn văn Tóm lược
- Jones AE, Focht A, Horton JM, et al. Prospective external validation of the clinical effectiveness of an emergency department-based early goal-directed therapy protocol for severe sepsis and septic shock. Chest. 2007;132:425-432. Toàn văn Tóm lược
- Gao F, Melody T, Daniels DF, et al. The impact of compliance with 6-hour and 24-hour sepsis bundles on hospital mortality in patients with severe sepsis: a prospective observational study. Crit Care. 2005;9:R764-R770. Toàn văn Tóm lược
- Daniels R, Nutbeam T, McNamara G, et al. The sepsis six and the severe sepsis resuscitation bundle: a prospective observational cohort study. Emerg Med J. 2011;28:507-512. Tóm lược
- Johnston ANB, Park J, Doi SA, et al. Effect of immediate administration of antibiotics in patients with sepsis in tertiary care: a systematic review and meta-analysis. Clin Ther. 2017;39:190-202.e6. Toàn văn Tóm lược
- Rhodes A, Evans LE, Alhazzani W, et al. Surviving Sepsis Campaign: International guidelines for management of sepsis and septic shock: 2016. Intensive Care Med. 2017;43:304-377. Toàn văn Tóm lược
- van Meenen LC, van Meenen DM, de Rooij SE, et al. Risk prediction models for postoperative delirium: a systematic review and meta-analysis. J Am Geriatr Soc. 2014;62:2383-2390. Tóm lược
- Oh ES, Li M, Fafowora TM, et al. Preoperative risk factors for postoperative delirium following hip fracture repair: a systematic review. Int J Geriatr Psychiatry. 2015;30:900-910. Toàn văn Tóm lược
- Fortes-Filho SQ, Apolinario D, Melo JA, et al. Predicting delirium after hip fracture with a 2-min cognitive screen: prospective cohort study. Age Ageing. 2016;45:713-717. Tóm lược
- Young J, Inouye SK. Delirium in older people. BMJ. 2007;334:842-846. Tóm lược
- Doriath V, Paesmans M, Catteau G et al. Acute confusion in patients with systemic cancer. J Neurooncol. 2007;83:285-289. Tóm lược
- Leonard MM, Nekolaichuk C, Meagher DJ, et al. Practical assessment of delirium in palliative care. J Pain Symptom Manage. 2014;48:176-190. Tóm lược
- Inouye SK, Foreman MD, Mion LC, et al. Nurses’ recognition of delirium and its symptoms: comparison of nurse and researcher ratings. Arch Intern Med. 2001;161:2467-2473. Tóm lược
- Registered Nurses Association of Ontario. Delirium, dementia, and depression in older adults: assessment and care. July 2016. http://rnao.ca/ (last accessed 27 July 2017). Toàn văn
- Inouye SK, van Dyck CH, Alessi CA, et al. Clarifying confusion: the Confusion Assessment Method. A new method for detection of delirium. Ann Intern Med. 1990 Dec 15;113(12):941-8. Tóm lược
- Vreeswijk R, Timmers JF, de Jonghe JFM, et al. Assessment scales for delirium. Aging Health. 2009;5:409-425.
- Wei LA, Fearing MA, Sternberg EJ, et al. The Confusion Assessment Method: a systematic review of current usage. J Am Geriatr Soc. 2008;56:823-830. Toàn văn Tóm lược
- Gusmao-Flores D, Salluh JI, Chalhub RA, et al. The Confusion Assessment Method for the Intensive Care Unit (CAM-ICU) and Intensive Care Delirium Screening Checklist (ICDSC) for the diagnosis of delirium: a systematic review and meta-analysis of clinical studies. Crit Care. 2012;16:R115. Toàn văn Tóm lược
- Marcantonio ER, Ngo LH, O’Connor M, et al. 3D-CAM: derivation and validation of a 3-minute diagnostic interview for CAM-defined delirium: a cross-sectional diagnostic test study. Ann Intern Med. 2014;161:554-561. Toàn văn Tóm lược
- Vasunilashorn SM, Guess J, Ngo L, et al. Derivation and validation of a severity scoring method for the 3-minute diagnostic interview for confusion assessment method – defined delirium. J Am Geriatr Soc. 2016;64:1684-1689. Tóm lược
- Inouye SK, Kosar CM, Tommet D, et al. The CAM-S: development and validation of a new scoring system for delirium severity in 2 cohorts. Ann Intern Med. 2014;160:526-533. Tóm lược
- LaMantia MA, Messina FC, Hobgood CD, et al. Screening for delirium in the emergency department: a systematic review. Ann Emerg Med. 2014;63:551-560. Toàn văn Tóm lược
- Han JH, Wilson A, Graves AJ, et al. Validation of the Confusion Assessment Method for the Intensive Care Unit in older emergency department patients. Acad Emerg Med. 2014;21:180-187. Tóm lược
- Han JH, Vasilevskis EE, Schnelle JF, et al. The diagnostic performance of the Richmond Agitation Sedation Scale for detecting delirium in older emergency department patients. Acad Emerg Med. 2015;22:878-882. Tóm lược
- Traube C, Silver G, Kearney J, et al. Cornell Assessment of Pediatric Delirium: a valid, rapid, observational tool for screening delirium in the PICU. Crit Care Med. 2014;42:656-663. Tóm lược
- Potter J, George J; Guideline Development Group. The prevention, diagnosis and management of delirium in older people: concise guidelines. Clin Med. 2006;6:303-308. Tóm lược
- Morandi A, McCurley J, Vasilevskis EE, et al. Tools to detect delirium superimposed on dementia: a systematic review. J Am Geriatr Soc. 2012;60:2005-2013. Tóm lược
- Alagiakrishnan K, Wiens CA. An approach to drug induced delirium in the elderly. Postgrad Med J. 2004;80:388-393. Toàn văn Tóm lược
- O’Mahony R, Murthy L, Akunne A, et al. Synopsis of the National Institute for Health and Clinical Excellence guideline for prevention of delirium. Ann Intern Med. 2011;154:746-751. Toàn văn Tóm lược
- Carrasco MP, Villarroel L, Andrade M, et al. Development and validation of a delirium predictive score in older people. Age Ageing. 2014;43:346-351. Toàn văn Tóm lược
- Devlin JW, Fong JJ, Fraser GL, et al. Delirium assessment in the critically ill. Intensive Care Med. 2007;33:929-940. Tóm lược
- Van Rompaey B, Schuurmans MJ, Shortridge-Baggett LM, et al. Risk factors for intensive care delirium: a systematic review. Intensive Crit Care Nurs. 2008;24:98-107. Tóm lược
- Van Den Boogaard MP. Assessment of delirium in ICU patients: a literature review. Neth J Crit Care. 2010;14:10-15.
- Soiza RL, Sharma V, Ferguson K, et al. Neuroimaging studies of delirium: a systematic review. J Psychosom Res. 2008;65:239-248. Tóm lược
- Sidhu KS, Balon R, Ajluni V, et al. Standard EEG and the difficult-to-assess mental status. Ann Clin Psychiatry. 2009;21:103-108. Tóm lược
- Lavi R, Yarnitsky D, Rowe JM, et al. Standard vs atraumatic Whitacre needle for diagnostic lumbar puncture: a randomized trial. Neurology. 2006 Oct 24;67(8):1492-4. Tóm lược
- Arendt K, Demaerschalk BM, Wingerchuk DM, Camann W. Atraumatic lumbar puncture needles: after all these years, are we still missing the point? Neurologist. 2009 Jan;15(1):17-20. Tóm lược
- Nath S, Koziarz A, Badhiwala JH, et al. Atraumatic versus conventional lumbar puncture needles: a systematic review and meta-analysis. Lancet. 2018 Mar 24;391(10126):1197-1204. Tóm lược
- Rochwerg B, Almenawer SA, Siemieniuk RAC, et al. Atraumatic (pencil-point) versus conventional needles for lumbar puncture: a clinical practice guideline. BMJ. 2018 May 22;361:k1920. Toàn văn Tóm lược
- Ahmed SV, Jayawarna C, Jude E. Post lumbar puncture headache: diagnosis and management. Postgrad Med J. 2006 Nov;82(973):713-6. Tóm lược
- Arevalo-Rodriguez I, Ciapponi A, Roqué i Figuls M, et al. Posture and fluids for preventing post-dural puncture headache. Cochrane Database Syst Rev. 2016;(3):CD009199. Toàn văn Tóm lược
- Kalapatapu RK, Neugroschl JA. Update on neuropsychiatric symptoms of dementia: evaluation and management. Geriatrics. 2009;64:20-26. Tóm lược
- van der Worp HB, van Gijn J. Clinical practice: acute ischemic stroke. N Engl J Med. 2007;357:572-579. Tóm lược
- Von Kummer R, Allen K, Holle R, et al. Acute stroke: usefulness of early CT findings before thrombolytic therapy. Radiology. 1997;205:327-333. Tóm lược
- Johnson JC, Jayadevappa R, Baccash PD et al. Nonspecific presentation of pneumonia in hospitalized older people: age effect of dementia? J Am Geriatr Soc. 2000;48:1316-1320. Tóm lược
- Warshaw G, Tanzer F. The effectiveness of lumbar puncture in the evaluation of delirium and fever in the hospitalized elderly. Arch Fam Med. 1993;2:293-297. Tóm lược
- Manepalli J, Grossberg GT, Mueller C. Prevalence of delirium and urinary tract infection in a psychogeriatric unit. J Geriatr Psychiatry Neurol. 1990;3:198-202. Tóm lược
- Siami S, Annane D, Sharshar T. The encephalopathy in sepsis. Crit Care Clin. 2008;24:67-82, viii. Tóm lược
- Seaman JS, Schillerstrom J, Carroll D, et al. Impaired oxidative metabolism precipitates delirium: a study of 101 ICU patients. Psychosomatics. 2006;47:56-61. Tóm lược
- Workgroup on Hypoglycemia, American Diabetes Association. Defining and reporting hypoglycemia in diabetes: a report from the American Diabetes Association Workgroup on Hypoglycemia. Diabetes Care. 2005;28:1245-1249. Toàn văn Tóm lược
- Potts JT Jr. Diseases of the Parathyroid gland and other hyper- and hypocalcemic disorders. In: Kasper DL, Fauci AS, Longo DL, et al. eds. Harrison’s Principles of Internal Medicine, 16th ed. New York, NY: McGraw Hill; 2005:2252.
- van de Beek D, de Gans J, Spanjaard L, et al. Clinical features and prognostic factors in adults with bacterial meningitis. N Engl J Med. 2004;351:1849-1859. Toàn văn Tóm lược
- Hsieh MJ, Chang WN, Lui CC, et al. Clinical characteristics of fusobacterial brain abscess. Jpn J Infect Dis. 2007;60:40-44. Toàn văn Tóm lược
- Timmermans M, Carr J. Neurosyphilis in the modern era. J Neurol Neurosurg Psychiatry. 2004;75:1727-1730. Toàn văn Tóm lược
9. Hình ảnh
10. Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web.
11. Những người có đóng góp:
Các tác giả:
Margaret Pisani, MD, MPH
Associate Professor
Yale University School of Medicine, New Haven, CT
CÔNG KHAI THÔNG TIN: MP is on the writing committee for the American Board of Internal Medicine Critical Care exams. MP has lectured at American Thoracic Society and American College of Chest Physicians meetings.
Lời cảm ơn:
Dr Margaret Pisani would like to gratefully acknowledge David M. Dosa, a previous contributor to this monograph. DMD declares that he has no competing interests.
Những Người Bình duyệt:
Marquis Foreman, PhD, RN, FAAN
Professor and Associate Dean for Nursing Science Studies
College of Nursing, University of Illinois at Chicago, IL CÔNG KHAI THÔNG TIN: MF declares that he has no competing interests.
Andrew Parfitt, MBBS, FFAEM
Clinical Director
Acute Medicine, Associate Medical Director, Consultant Emergency Medicine, Guy’s and St Thomas’ NHS Foundation Trust, Clinical Lead and Consultant, Accident Emergency Medicine, St Thomas’ Hospital, London, UK CÔNG KHAI THÔNG TIN: AP declares that he has no competing interests.
12. Câu hỏi lâm sàng
Bệnh nhân nữ 76 tuổi được con trai đưa đến khoa cấp cứu vì lú lẫn, mất đinh hướng và chán ăn trong nhiều ngày. Các vấn đề sức khỏe khác của bà ấy bao gồm sa sút trí tuệ nhẹ, tăng huyết áp và đái tháo đường týp 2. Người con trai nói rằng bệnh nhân đã nói chuyện với những người không có ở đó và đi lang thang quanh nhà vào lúc nửa đêm. Bà ấy không có tiền sử bị ngã gần đây. Thuốc của cô bao gồm metoprolol, valsartan và metformin. Nhiệt độ là 37,23 C (99° F), huyết áp là 100/60 mmHg, và mạch là 100/phút và đều. Glucose mao mạch là 155 mg/dL. Đánh giá ban đầu nào sau đây có nhiều khả năng nhất để chỉ ra nguyên nhân dẫn đến tình trạng của bệnh nhân này?
- Brain magnetic resonance imaging
- Complete blood count and iron studies
- Electrocardiogram and serum troponin T level
- Lumbar puncture
- Serum electrolytes and urinalysis
Đáp án: E. Serum electrolytes and urinalysis
Biểu hiện của bệnh nhân này phù hợp nhất với sảng (delibrium). Sảng là một trạng thái lú lẫn cấp tính phù hợp với mức độ ý thức giảm hoặc dao động và không có khả năng duy trì sự chú ý. Đây là một trong những rối loạn phổ biến nhất gặp ở bệnh nhân cao tuổi mắc bệnh nội khoa và thường liên quan đến lo lắng, kích động và/hoặc ảo giác. Bệnh nhân mắc các bệnh lý nền như bệnh Parkinson, sa sút trí tuệ,, tuổi cao và đột quỵ trước đó có nhiều khả năng bị sảng hơn. y
Các nguyên nhân phổ biến dẫn đến sảng bao gồm nhiễm trùng (ví dụ, nhiễm trùng đường tiết niệu), dùng nhiều thuốc, tác dụng phụ của thuốc, giảm thể tích tuần hoàn và rối loạn chuyển hóa hoặc điện giải (Bảng). Đánh giá ban đầu nên bao gồm khai thác bệnh sử và thăm khám (bao gồm đo SpO2), xem xét tất cả các loại thuốc, công thức máu toàn phần, , chất điện giải trong nước tiểu và phân tích nước tiểu. Cách tiếp cận này rất có thể xác định nguyên nhân gây sảng ở bệnh nhân này.
(Lựa chọn A) Chụp cộng hưởng từ não (MRI) có thể chẩn đoán các tình trạng như áp xe não, viêm não, xuất huyết dưới nhện/nội sọ và đột quỵ. Chụp cắt lớp vi tính (CT) thường được thực hiện đầu tiên ở những bệnh nhân sảng không rõ nguyên nhân để loại trừ đột quỵ cấp tính hoặc xuất huyết nội sọ. MRI thường được thực hiện ở những bệnh nhân chụp CT đầu âm tính ban đầu và nghi ngờ bệnh lý nội sọ.
(Lựa chọn B) Công thức máu toàn phần rất hữu ích để đánh giá sảng bằng cách cho thấy khả năng tăng bạch cầu để chỉ ra tình trạng nhiễm trùng hoặc viêm sớm. Tuy nhiên, các xét nghiệp về sắt hữu ích hơn để đánh giá tình trạng thiếu máu mạn tính hơn là sảng cấp tính. Bệnh nhân này không có triệu chứng thiếu máu trầm trọng (ví dụ: mệt mỏi)
(Lựa chọn C) Nhồi máu cơ tim cấp tính có thể được phát hiện bằng điện tâm đồ và đo nồng độ troponin T trong huyết thanh. Tuy nhiên, hiếm khi xuất hiện dưới dạng sảng. Bệnh nhân này không có các triệu chứng về tim (ví dụ như khó thở, đau ngực) và thời gian sảng kéo dài cũng làm cho bệnh lý này ít xảy ra hơn.
(Lựa chọn D) Chọc dò tủy sông có thể giúp chẩn đoán các bệnh lý như viêm màng não, não úng thủy áp lực nội sọ bình thường và các bệnh thoái hóa myelin. Chọc dò tủy sống thường
được dành cho những bệnh nhân bị sốt không rõ nguyên nhân, có dấu hiệu thần kinh khu trú (ví dụ: cứng gáy), và/hoặc kết quả xét nghiệm ban đầu âm tính với sảng.
Kết luận:
Sảng là một trạng thái lú lẫn cấp tính được đặc trưng bởi mức độ ý thức giảm hoặc dao động, cùng với việc không thể duy trì sự chú ý, lo lắng, kích động và/hoặc ảo giác. Các nguyên nhân phổ biến dẫn đến mê sảng bao gồm nhiễm trùng (ví dụ: nhiễm trùng đường tiết niệu), dùng nhiều thuốc, tác dụng phụ của thuốc, giảm thể tích và rối loạn điện giải hoặc chuyển hóa.
Xem thêm:
Nhiễm toan chuyển hóa: Chẩn đoán, những dấu hiệu cần chú ý khi điều trị theo BMJ

