Bệnh da liễu
Sẩn viêm (Inflammatory Papules) là gì? Các loại sẩn viêm có thể gặp?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết “Sẩn viêm (Inflammatory Papules) là gì? Các loại sẩn viêm có thể gặp?” tải về file pdf ở đây.
Bản dịch của Bs. Trương Tấn Minh Vũ.
| Nội dung |
|
| Những điểm chính |
|
TÓM TẮT
Các bệnh phổ biến được thảo luận trong chương này được đặc trưng bởi các sẩn hồng ban, nhỏ, rời rạc không hợp lại với nhau. Hầu hết các sẩn này ngứa, kết quả là các sẩn thường đóng mài thứ phát do trầy xước. Sẩn là tổn thương nguyên phát phổ biến được tìm thấy trong nhiều bệnh ngoài da, bao gồm mụn trứng cá, bệnh chàm (ví dụ: viêm da cơ địa dị ứng) và rối loạn có vảy (ví dụ: bệnh vẩy nến). Tuy nhiên, trong các bệnh này, có các đặc trưng khác biểu hiện cho phép mô tả tính chất của chúng. Ví dụ, comedone và mụn mủ đi kèm với sẩn trong mụn trứng cá, sẩn dạng chàm hợp nhất với nhau thành mảng trong viêm da cơ địa dị ứng, và mảng cũng như sẩn nằm trên mặt duỗi có trong bệnh vẩy nến. Các bệnh trong chương này đặc trưng bởi các sẩn riêng lẻ là biểu hiện chủ yếu hoặc tổn thương nguyên phát (Bảng 11.1). Bệnh sử và dấu hiệu lâm sàng thường xác định chẩn đoán, sinh thiết khi cần thiết giúp khẳng định nghi ngờ lâm sàng.
| BẢNG 11.1 Sẩn | ||||||
| Tần suất (%) | Nguyên nhân | Tiền sử | Dấu hiệu lâm sàng | Chẩn đoán phân biệt | Xét nghiệm | |
| Phản ứng côn trùng cắn | 0,7 | Động vật chân đốt chích và cắn | Bệnh nhân thường không thấy côn trùng | Sẩn có chấm trung tâm và thường theo cụm
Phân bố không đối xứng |
Mề đay
Chốc Bệnh Manya– Habermann |
– |
| Dày sừng nang lông | Không biết | Không xác định | Những vết sẩn thô ráp, khó chịu | Sẩn đơn hình ở nang lông Mặt duỗi cánh tay và đùi và má ở mặt | Mụn
Lichen nitidus Lichen spinulosus |
– |
| Lichen phẳng | 0,6 | Không xác định | – | Sẩn đỉnh phẳng, đa giác, màu tím với vết rạn Wickham
Có thể toàn thân: cổ tay, cổ chân, niêm mạc |
Lupus ban đỏ
Phát ban do thuốc giống lichen phẳng Bệnh vật ghép chống lại vật chủ |
Sinh thiết |
| Miliaria | 0,1 | Tắc ống dẫn mồ hôi | Sốt hoặc bít tắc ở vùng da bị ảnh hưởng | Nhiều sẩn nhỏ
Thân mình, đặc biệt lưng, thường bị ảnh hưởng |
Viêm da tiếp xúc Viêm nang lông Bệnh nấm candida | Sinh thiết (thường không cần thiết) |
| Ghẻ | 1,5 | Mạt ghẻ | Những người tiếp xúc gần thường bị ảnh hưởng | Hang (burrows) được tìm thấy là chẩn đoán
Phân bố toàn thân, không có ở đầu Cơ quan sinh dục thường bị ảnh hưởng |
Viêm da cơ địa | Cạo |
| Tỷ lệ bệnh nhân da liễu mới với chẩn đoán ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA. | ||||||
PHẢN ỨNG CÔN TRÙNG CẮN (INSECT BITE REACTIONS)
| Những điểm chính |
|
Định nghĩa
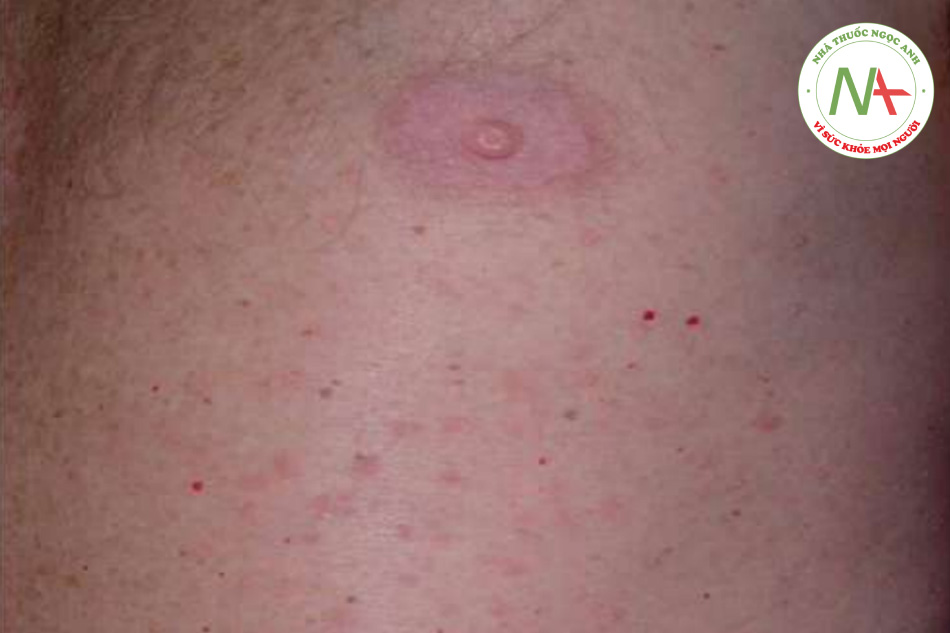
Các vết cắn, chích và lây nhiễm do côn trùng tạo ra các phản ứng viêm cục bộ (Hình 11.1) trong đáp ứng với các hóa chất và protein lạ được đưa vào. Phản ứng cấp tính ở da xuất hiện dưới dạng phát ban hoặc sẩn mề đay, và các phản ứng mãn tính hơn xuất hiện dưới dạng sẩn viêm. Côn trùng chích (thường là khi bị đe dọa) bao gồm ong, ong bắp cày và kiến lửa. Côn trùng cắn (thường là do đói) bao gồm muỗi, bọ chét, ruồi, rệp và rận. Nhện, bọ ve và bọ chét nam mỹ là những loài động vật chân đốt khác đôi khi tấn công da người.
Tỷ lệ mắc
Hầu hết các vết côn trùng cắn đều được nhận biết và không được bác sĩ chú ý. Phản ứng phản vệ xảy ra trong 0,5% đến 1,5% số vết chích. Tại Hoa Kỳ, ong bắp cày là nguyên nhân hàng đầu gây ra các phản ứng dị ứng do côn trùng chích. Ở miền nam Hoa Kỳ, kiến lửa là nguyên nhân hàng đầu gây ra những phản ứng này.
Các vết cắn, chích do côn trùng chủ yếu là một hiện tượng theo mùa.
Tiền sử
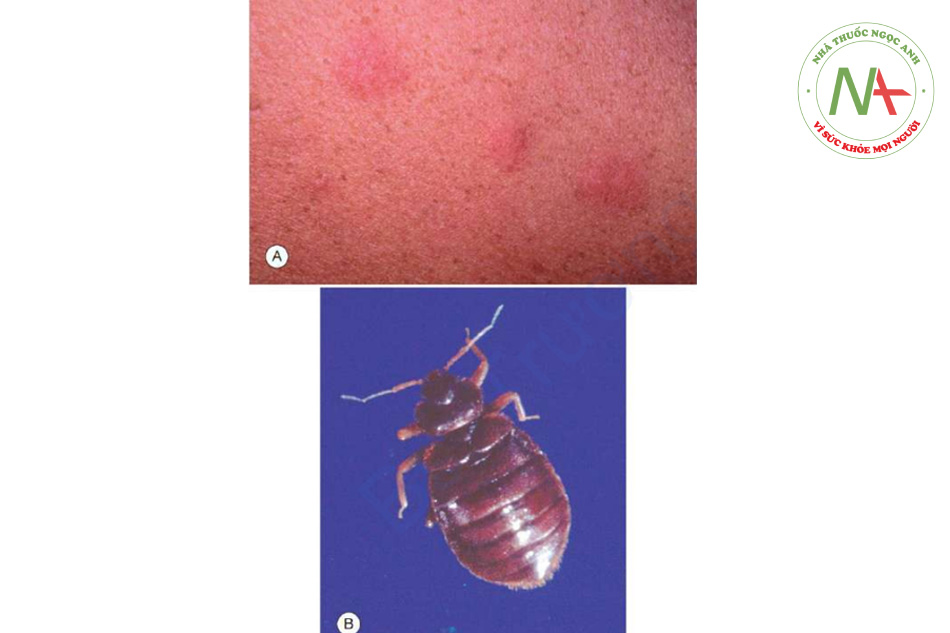
Khi ai đó bị côn trùng chích, người ta thường nhớ đến sự xâm phạm vì vết chích gây đau tức thì. Điều này không phải lúc nào cũng xảy ra đối với vết côn trùng cắn; một độ trễ có thể xảy ra giữa vết cắn thực sự và cơn ngứa sau đó. Nếu dấu hiệu lâm sàng gợi ý vết côn trùng cắn (ngay cả khi bệnh nhân không biết mình bị cắn), nên theo dõi bệnh sử cẩn thận để phát hiện các tiếp xúc có thể xảy ra. Đối với tiếp xúc trong nhà, bọ chét là thủ phạm phổ biến. Chúng ta không chỉ hỏi về vật nuôi hiện đang sống trong nhà mà còn về việc có vật nuôi ở trong nhà gần đây hay không. Nếu một ngôi nhà trước đó đã có vật nuôi nhiễm bọ chét ở, những con bọ chét đói bị bỏ lại có thể tổ chức một bữa tiệc chào đón những người mới đến. Chúng ta cũng hỏi về vật nuôi ở trong nhà mà bệnh nhân đến thăm. Nhện đôi khi chịu trách nhiệm cho các vết cắn trong nhà; sự hiện diện của chúng đòi hỏi phải tìm kiếm cẩn thận trong nhà. Rệp ngày càng trở thành một loại côn trùng trong nhà được công nhận thích cắn theo cụm ba, thường được gọi là “breakfast, lunch, and dinner” (Hình 11.2). Rệp thường lây nhiễm vào dơi và chim, sau đó ẩn nấp trong các vết nứt và kẽ hở, tấn công nạn nhân đang ngủ vào sáng sớm. Sự lây nhiễm chí thường xảy ra thành dịch ở trẻ em đi học ở trường, vì vậy nên hỏi tiền sử của những bạn cùng chơi bị ảnh hưởng và hỏi ý kiến y tế trường học.
Côn trùng “trong nhà”:
- Bọ chét.
- Nhện.
- Rệp.
- Chí.
Trái ngược với một số quan niệm sai lầm, không nhất thiết những người khác sống trong cùng nhà phải bị ảnh hưởng. Đối với các phản ứng do côn trùng cắn, cần có hai yếu tố: côn trùng cắn và vật chủ bị dị ứng với vết cắn. Không phải tất cả mọi người đều nhạy cảm và không phải tất cả mọi người đều thu hút côn trùng như nhau.
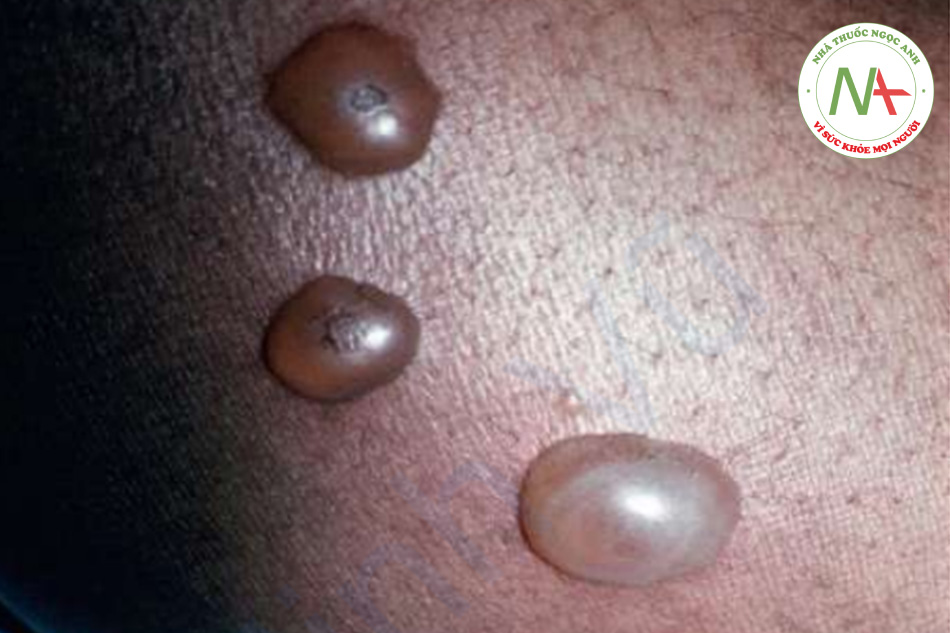
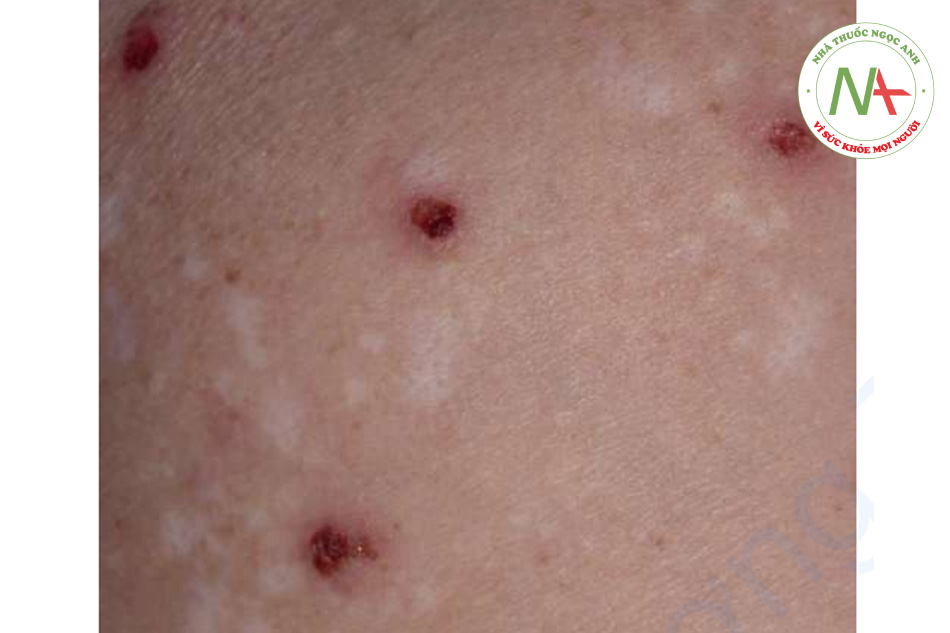
Sẩn và bóng nước (ở những người bị dị ứng nặng) chỉ xuất hiện ở những người bị dị ứng và những người thu hút côn trùng (Hình 11.3).
Dấu hiệu lâm sàng
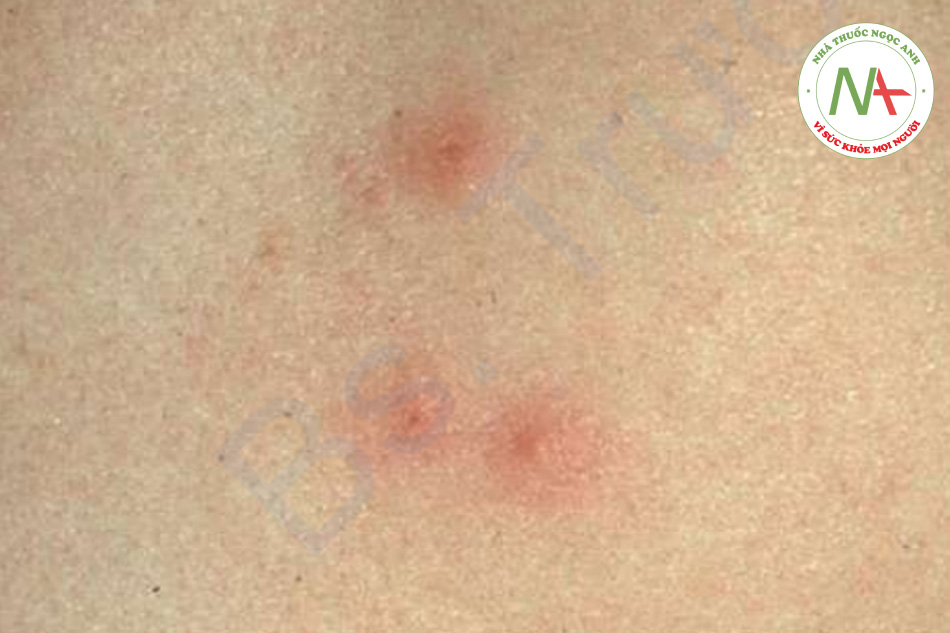
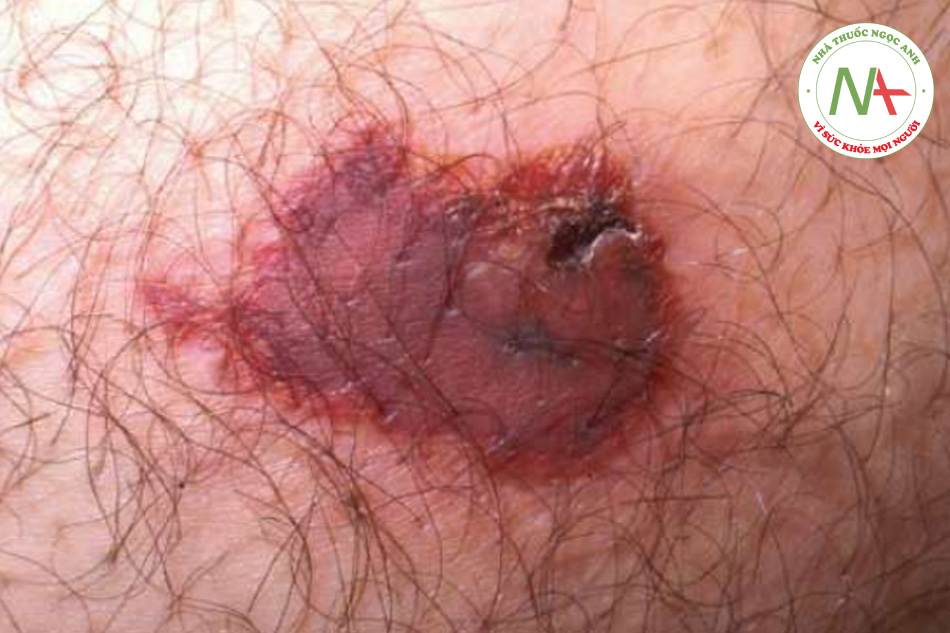
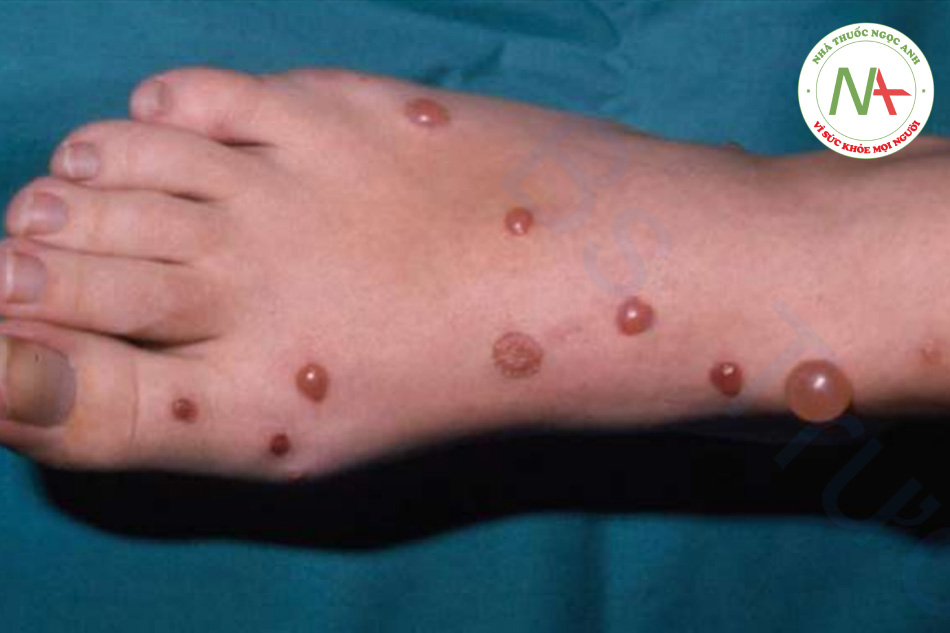
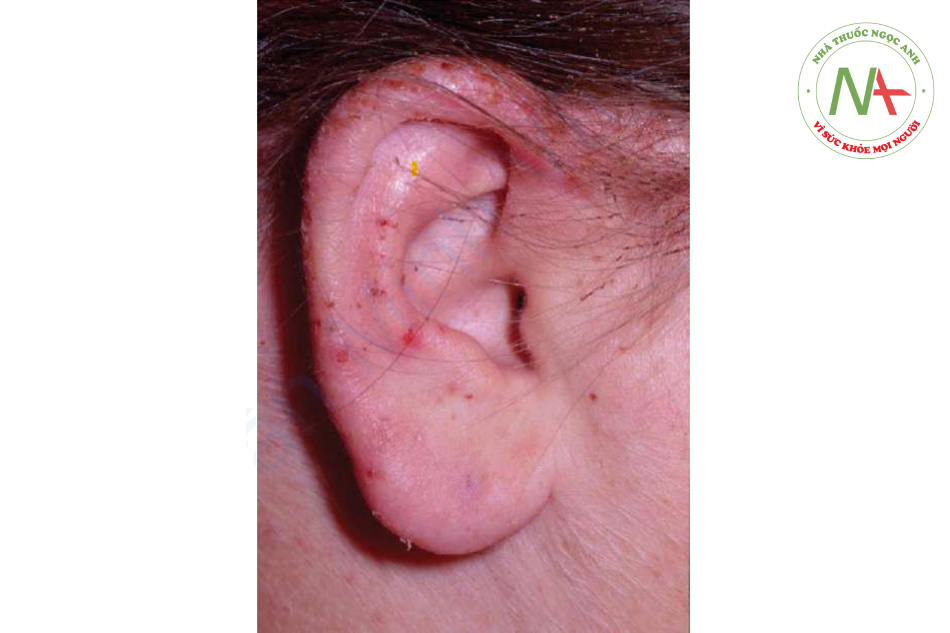
Phản ứng với vết chích thường là nổi mề đay ngay lập tức, thường có dấu chấm trung tâm, sẽ hết trong vòng vài giờ. Phản ứng tại chỗ rộng, biểu hiện là ban đỏ lan rộng và sưng tại chỗ cắn, sẽ hết sau vài ngày. Trong số các loài côn trùng chích, chỉ có ong mật để lại ngòi của nó, khi quan sát kỹ giống như một chiếc ngạnh sắc nhọn nhô ra khỏi da. Nếu tìm thấy, ngòi này phải được loại bỏ nhẹ nhàng để tránh giải phóng thêm nọc độc từ bao chứa nọc độc kèm theo. Kiến lửa gây ra nhiều nốt phát ban ngứa, nhanh chóng tiến triển thành sẩn mụn nước và mụn mủ gây đau. Vết cắn của nhện nâu ẩn dật đặc trưng ở chỗ nó tạo ra phản ứng hoại tử cục bộ nghiêm trọng kèm theo loét (Hình 11.4). Mặc dù vết cắn có thể “im lặng”, nhưng phản ứng xảy ra trong những ngày tiếp theo thì không. Bọ chét nam mỹ thích ở chân và những vùng quần áo bó sát, nơi chúng tạo ra các sẩn và mụn nước viêm, và đôi khi cả bóng nước (Hình 11.5). Bọ ve đào hang chui đầu vào da một cách không đau, và rận mu (pediculosis pubis) bám vào lông; cả hai đều có thể được thấy dưới kính phóng đại. Chí trên đầu (pediculosis capitis) có thể khó bị phát hiện nhưng nên nghi ngờ khi có hiện tượng ngứa da đầu, đặc biệt là da đầu vùng chẩm hoặc vùng ngoại vi (Hình 11.6). Trứng chí thường được tìm thấy nhiều nhất và xuất hiện dưới dạng những khối tích tụ nhỏ từ 2 đến 3 mm, mờ, hình bầu dục, gắn vào các sợi tóc. Những dấu hiệu tương tự xảy ra ở rận trên cơ thể (pediculosis corporis) và rận mu (pediculosis pubis).
Các bác sĩ thường được hỏi ý kiến nhiều nhất về các vết côn trùng cắn tạo ra các sẩn ngứa. Chúng thường theo cụm và không đối xứng. Vết cắn của bọ chét thường dạng sọc ba: “breakfast, lunch, and dinner”. Thỉnh thoảng, một dấu chấm trung tâm có thể được xác định trong sẩn; đây là chẩn đoán. Nếu côn trùng thủ phạm vẫn còn trong môi trường, các tổn thương mới sẽ tiếp tục xuất hiện. Đôi khi, chỉ có những vết trầy xước được tìm thấy.
=> Tham khảo: Đánh giá về việc sử dụng Ure tại chỗ trong chăm sóc da.
Chẩn đoán phân biệt
Đối với những bệnh nhân có phản ứng mề đay, có thể xem xét các nguyên nhân khác gây mề đay (xem Chương 16). Tuy nhiên, khi mề đay có một dấu chấm ở trung tâm, nguyên nhân của nó là do côn trùng cắn. Các dị vật khác có thể gây ra các sẩn ngứa trên da, sợi thủy tinh là một ví dụ. Chẩn đoán này có thể được gợi ý dựa trên bệnh sử và được xác nhận bằng sự hiện diện của vật liệu khúc xạ trong lớp biểu bì khi sinh thiết hoặc cạo da. Ảo tưởng về bệnh ký sinh trùng là một tình trạng bệnh lý nghiêm trọng, mãn tính được đặc trưng bởi các sẩn đóng mài và sẹo do “cào da”. Bệnh nhân có niềm tin sai lầm, không đổi rằng “có bọ ở dưới da của tôi”. Chẩn đoán và điều trị yêu cầu đánh giá và điều trị tâm thần (Hình 11.7). Viêm da herpetiformis (xem Chương 10) nằm trong chẩn đoán phân biệt, đặc biệt khi chỉ tìm thấy các vết trầy xước. Trầy xước da cũng có thể dẫn đến nhiễm trùng thứ cấp và chẩn đoán bệnh chốc (xem Chương 12). Một rối loạn tự phát không phổ biến, vảy phấn lichenides, biểu hiện với các sẩn và mụn nước hoại tử rải rác có thể giống vết côn trùng cắn nhưng thường toàn thân và đối xứng hơn. Sinh thiết da giúp phân biệt bệnh vảy phấn lichenides với phản ứng do côn trùng cắn (xem ở phần sau của chương này).
| Chẩn đoán phân biệt vết cắn côn trùng |
|
Xét nghiệm và sinh thiết
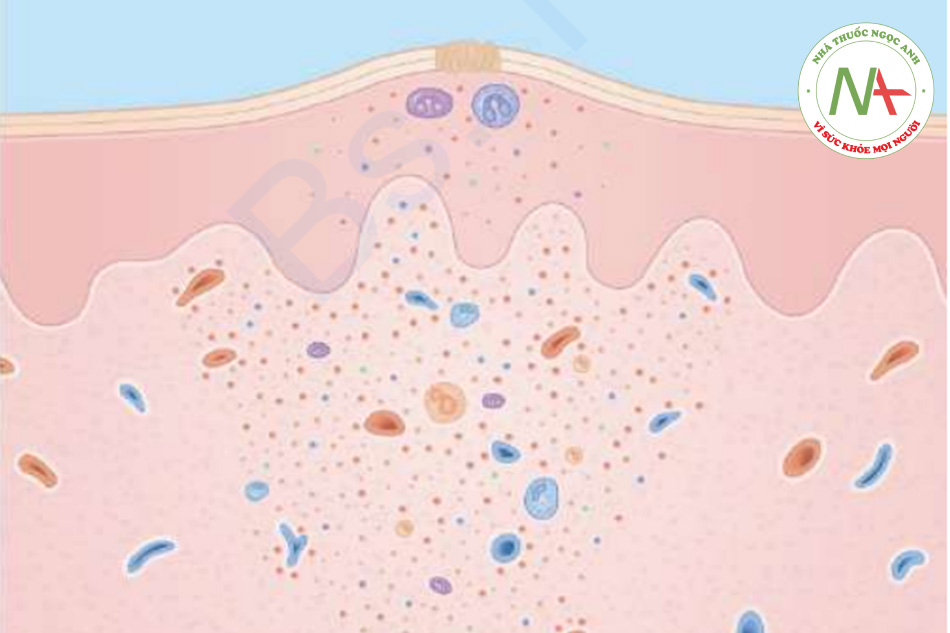
Chẩn đoán thường được thực hiện trên lâm sàng. Bác sĩ chuyên khoa dị ứng có thể thực hiện thử nghiệm da bằng bộ kit test thương mại. Sinh thiết, nếu được thực hiện, cho thấy thâm nhiễm tế bào hình nêm ở bề mặt và sâu, dày đặc đến mức có thể bị nhầm với u lympho ác tính. Một vết cắn của côn trùng được gợi ý do thâm nhiễm tế bào viêm hỗn hợp, bao gồm nhiều bạch cầu ái toan (Hình 11.8).
Điều trị
Liệu pháp ban đầu là loại bỏ côn trùng thủ phạm ra khỏi môi trường của bệnh nhân, hoặc ngược lại. Côn trùng bám vào da có thể được nhẹ nhàng loại bỏ bằng nhíp (ví dụ: bọ ve) hoặc bị tiêu diệt bằng hóa chất (ví dụ: chí rận) bằng các tác nhân như nước rửa dạng kem permethrin (Nix). Đối với chí, sự lây truyền đã được chứng minh là chí trưởng thành có thể sống cách xa vật chủ con người trong 3 ngày và trứng chí có thể sống trong 10 ngày. Hầu hết các phương pháp điều trị chí đều là diệt chí, chứ không phải diệt trứng và cần điều trị lại sau 7 đến 10 ngày. Đối với bọ chét, không chỉ vật nuôi phải được xử lý mà cả ngôi nhà cũng phải được phun khử trùng một cách chuyên nghiệp. Thuốc chống côn trùng có chứa diethyltoluamide (DEET) vẫn là một biện pháp ngăn chặn vết cắn côn trùng an toàn và hiệu quả, đặc biệt là bọ ve, với liều thấp nhất có hiệu quả khoảng 30%. Permethrin bôi lên quần áo cũng xua đuổi bọ ve, tác nhân gây bệnh Lyme (xem Chương 16) và sốt phát ban Rocky Mountain. Nước hoa và keo xịt tóc có mùi thơm có thể thu hút côn trùng và nên tránh sử dụng ở những người nhạy cảm.
Điều trị thành công vết cắn của bọ chét bao gồm phun khử trùng trong nhà.
Điều trị phản ứng viêm da có triệu chứng. Steroid tại chỗ, thuốc kháng histamine toàn thân và đôi khi là steroid toàn thân có thể hữu ích trong việc giảm ngứa.
| Điều trị phản ứng do côn trùng cắn |
| Ban đầu
Tách vật chủ khỏi côn trùng
Điều trị triệu chứng ngứa:
Thay thế
|
Diễn tiến và biến chứng
Ở những người rất nhạy cảm, vết chích có thể tạo ra các phản ứng phản vệ nghiêm trọng, qua trung gian là globulin miễn dịch E, đôi khi dẫn đến tử vong. Bệnh nhân có phản ứng phản vệ cần được điều trị kịp thời bằng epinephrine, thuốc kháng histamine và thường là steroid toàn thân. Bệnh nhân có phản ứng nghiêm trọng có khả năng có phản ứng nghiêm trọng với vết chích trong tương lai. Liệu pháp miễn dịch “giải mẫn cảm” sau đó thường được chỉ định để dự phòng trong tương lai. Tuy nhiên, liệu pháp miễn dịch là không cần thiết ở hầu hết trẻ em có phản ứng nổi mề đay, ngay cả khi những phản ứng này nghiêm trọng và toàn thân, miễn là các triệu chứng chỉ giới hạn ở da. Tuy nhiên, những bệnh nhân này nên chuẩn bị sẵn epinephrine dạng tiêm (Ana-Kit, EpiPen), đặc biệt là khi đi dã ngoại, đi bộ đường dài hoặc cắm trại.
Hầu hết các phản ứng do côn trùng cắn tự khỏi một cách tự nhiên và bình thường. Nhiễm trùng thứ cấp có thể xảy ra, đặc biệt khi bệnh nhân gãi quá nhiều. Gãi và nhiễm trùng có thể dẫn đến sẹo. Phản ứng tại chỗ kéo dài đối với vết cắn của ve hươu bị nhiễm là dấu hiệu đặc trưng của bệnh Lyme và được gọi là ban đỏ di chuyển (xem Chương 16).
Cơ chế bệnh sinh
Hầu hết các phản ứng do côn trùng cắn là kết quả của việc vật chủ dị ứng với chất tiết được chích vào, bao gồm nọc độc (từ côn trùng chích) và enzym. Histamine, acetylcholine và các hóa chất vận mạch khác cũng đã được phân lập từ nọc độc của côn trùng chích và những chất này cũng có thể đóng một vai trò trong phản ứng tức thời. Tuy nhiên, cơ chế chính của các phản ứng do côn trùng cắn là do dị ứng. Mức độ dị ứng của vật chủ quyết định cường độ của phản ứng, từ không có đến nghiêm trọng. Ví dụ như ban đỏ di chuyển, các phản ứng trên da đối với vết cắn côn trùng cũng có thể do vi sinh vật được truyền qua vết cắn.
DÀY SỪNG NANG LÔNG (KERATOSIS PILARIS)
| Những điểm chính |
|
Định nghĩa
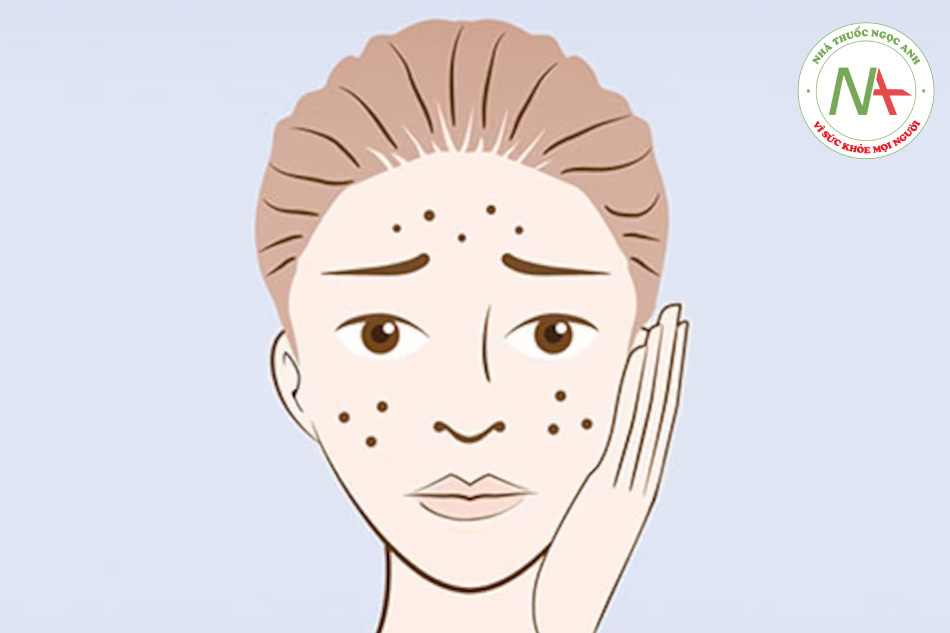
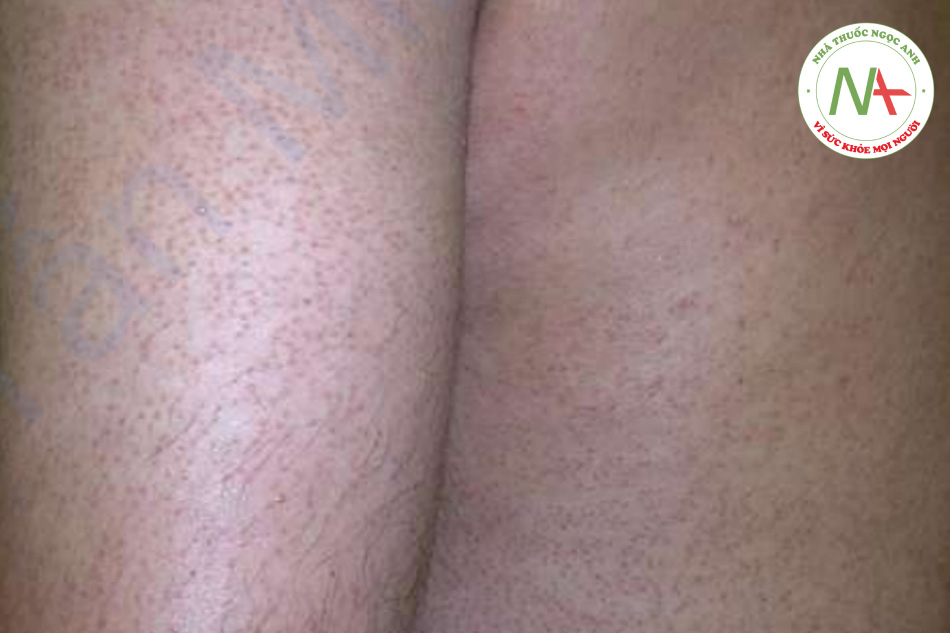
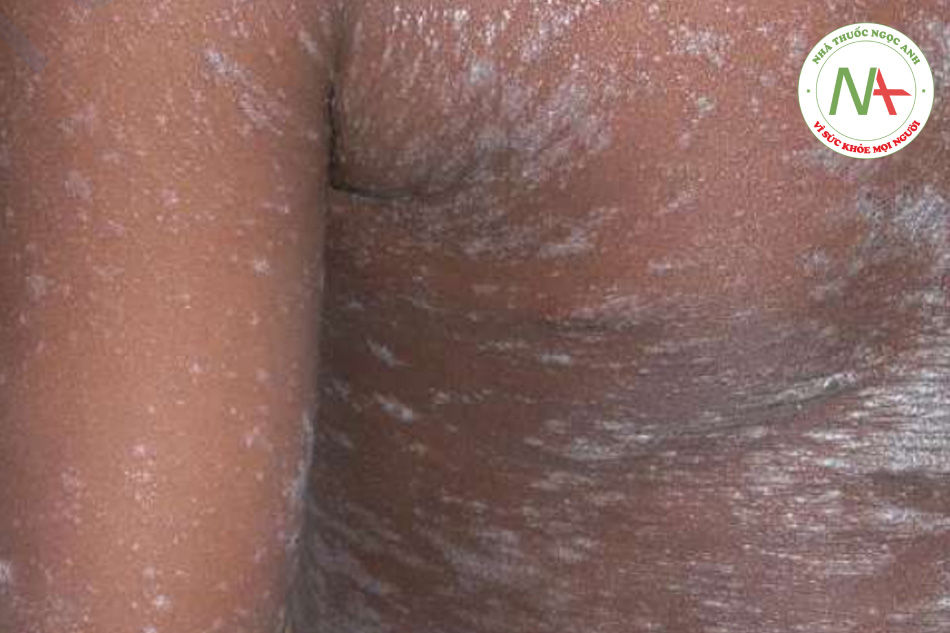
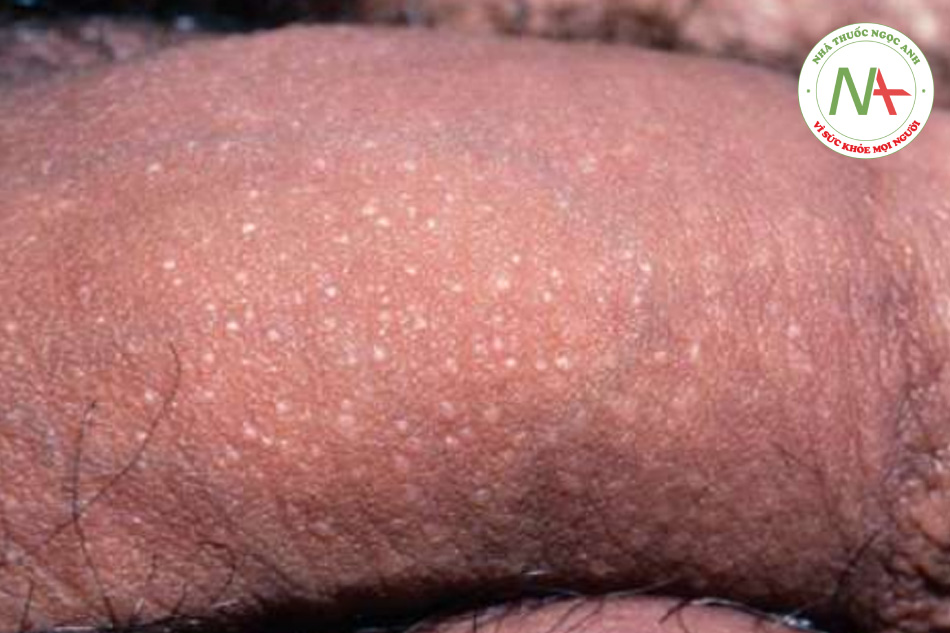
Dày sừng nang lông là một rối loạn đặc trưng bởi các nang lông bị sừng hóa. Các sẩn nang lông, đơn hình với một gai sừng ở trung tâm nằm chủ yếu ở mặt duỗi phần trên cánh tay và đùi, mặt ít bị ảnh hưởng hơn (Hình 11.9).
Tỷ lệ mắc
Gần một nửa dân số bị ảnh hưởng bởi bệnh dày sừng nang lông, phổ biến nhất ở thanh thiếu niên, đặc biệt là những người có tiền sử khô da như được thấy ở bệnh nhân viêm da cơ địa dị ứng và bệnh vảy cá. Thường có tiền sử gia đình dương tính.
Tiền sử
Bệnh nhân thường cho biết có những “vết sần sùi” không mất đi khi rửa, dù chà kỹ. Tình trạng này thường bị nhầm lẫn với mụn trứng cá. Dày sừng nang lông không ngứa hoặc đau. Tuy nhiên, bệnh nhân không thích bề ngoài “sần sùi” của chúng. Các dấu hiệu và triệu chứng xấu đi vào mùa đông và cải thiện theo tuổi tác.
Dấu hiệu lâm sàng
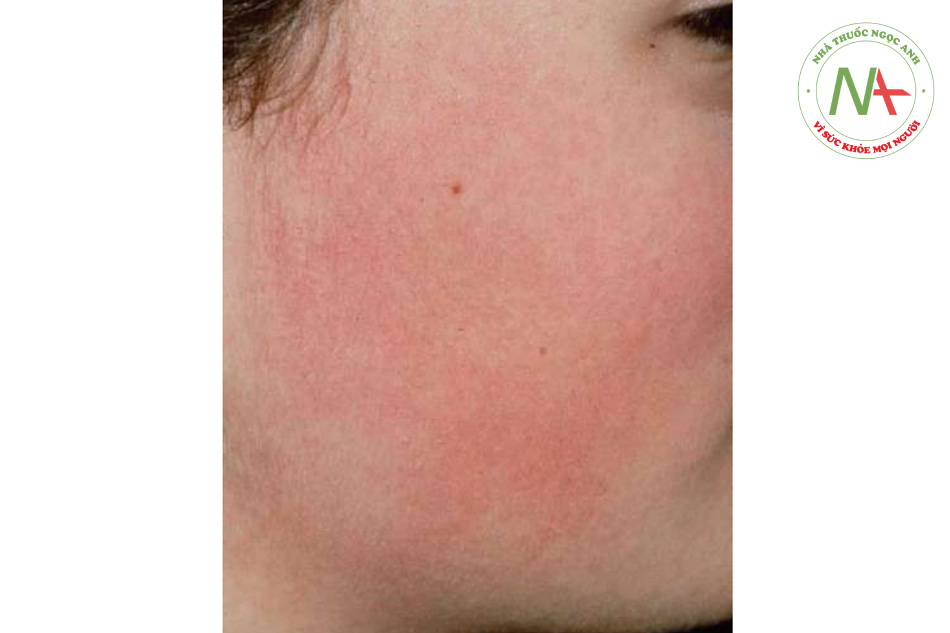
Dày sừng nang lông được đặc trưng bởi các sẩn nang lông nhỏ, riêng lẻ với một gai sừng ở trung tâm. Các tổn thương có thể không viêm hoặc viêm. Tổn thương dày sừng nang lông là đơn hình. Các vị trí bị ảnh hưởng phổ biến gồm mặt duỗi phần trên cánh tay và đùi, ít phổ biến hơn ở má trên khuôn mặt. Với sự ảnh hưởng trên mặt, nền ban đỏ thường được nhìn thấy (Hình 11.10).
Chẩn đoán phân biệt
Dễ nhận biết trên lâm sàng nên dễ chẩn đoán. Khi dày sừng nang lông xuất hiện trên mặt, nó thường được chẩn đoán nhầm là mụn trứng cá. Để phân biệt mụn trứng cá với dày sừng nang lông ở má, hãy tìm mụn mủ và comedone để chẩn đoán mụn trứng cá. Lichen spinulosus, có thể biểu hiện lâm sàng tương tự như dày sừng nang lông, khởi phát đột ngột, thường gặp nhất ở bụng, mặt duỗi cánh tay, đầu gối và cổ, và có thể tự khỏi sau 1 đến 2 năm. Các sẩn của lichen nitidus có đỉnh phẳng và không sần sùi như dày sừng nang lông. Ngoài ra, hiện tượng koebner hóa (các vệt sẩn theo đường thẳng) được thấy ở lichen nitidus, không phải trong dày sừng nang lông.
| Chẩn đoán phân biệt dày sừng nang lông |
|
Xét nghiệm và sinh thiết
Dày sừng nang lông là một chẩn đoán lâm sàng đơn giản. Xét nghiệm và sinh thiết là không cần thiết.
Điều trị
Hướng dẫn và trấn an là phương pháp điều trị chính. Kem làm mềm da có thể làm mềm các sẩn sần sùi. Chất làm mềm da dùng điều trị có chứa urê 20% (Carmol 20), axit salicylic 6% (Keralyt) và amoni lactate 12% (Lac-Hydrin kê đơn, hoặc AmLactin bán không kê đơn) có đặc tính tiêu sừng, do đó làm giảm độ dính của tế bào sừng. Kem tretinoin 0,05% (Retin-A) cũng có thể được sử dụng thành công.
| Điều trị dày sừng nang lông |
Ban đầu
Thay thế
|
Diễn tiến và biến chứng
Dày sừng nang lông có thể cải thiện theo tuổi tác nhưng có xu hướng dai dẳng, đặc biệt ở những người có tiền sử da khô (ví dụ: bệnh vảy cá). Các biến chứng là không phổ biến.
Cơ chế bệnh sinh
Mặc dù nguyên nhân của dày sừng nang lông vẫn chưa được biết rõ, nhưng sự bong tróc tế bào sừng bất thường rất có thể gây ra nút sừng ở nang lông.
LICHEN PHẲNG (LICHEN PLANUS)
| Những điểm chính |
|
Định nghĩa
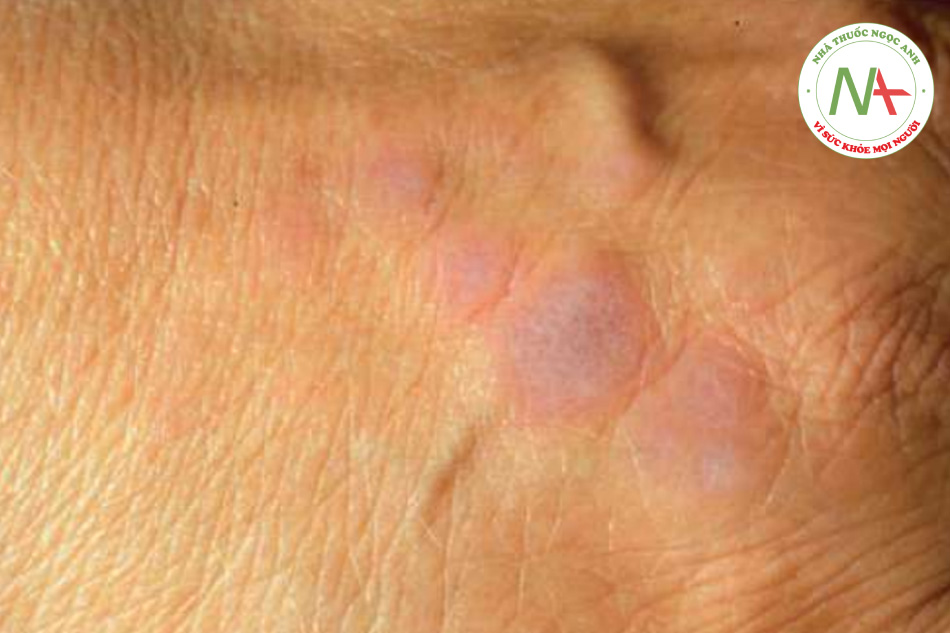
Lichen phẳng là một rối loạn viêm vô căn của da. Về mặt lâm sàng, các sẩn phẳng và được bao phủ bởi các chấm và đường màu trắng, nhỏ, mảnh, giống như hình dạng của địa y (lichen) (Hình 11.11).
Tỷ lệ mắc
Rối loạn không phổ biến nhưng không hiếm. Là vấn đề ở 6 trên 1000 bệnh nhân da liễu mới của các tác giả. Tỷ lệ mắc bệnh lichen phẳng ở Hoa Kỳ được ước tính là 4,4 trên 1000. Lichen phẳng xảy ra ở trẻ em và người lớn.
Tiền sử
Phàn nàn chính là ngứa, thường nghiêm trọng. Niêm mạc bị ảnh hưởng đôi khi bị trợt gây đau. Phát ban dạng liken phẳng có thể được gây ra do thuốc, do đó cần khai thác tiền sử dùng thuốc cẩn thận.
Dấu hiệu lâm sàng
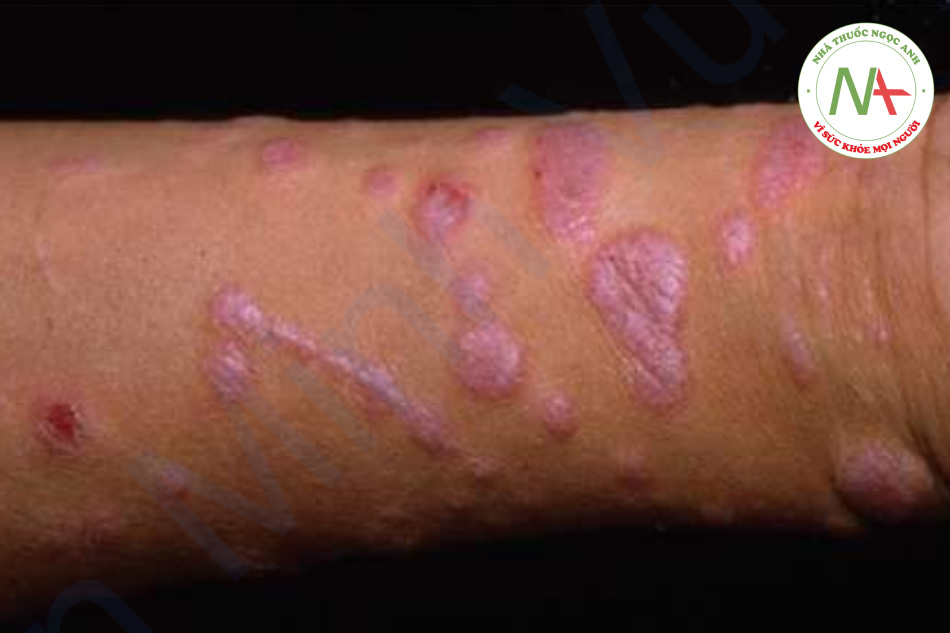
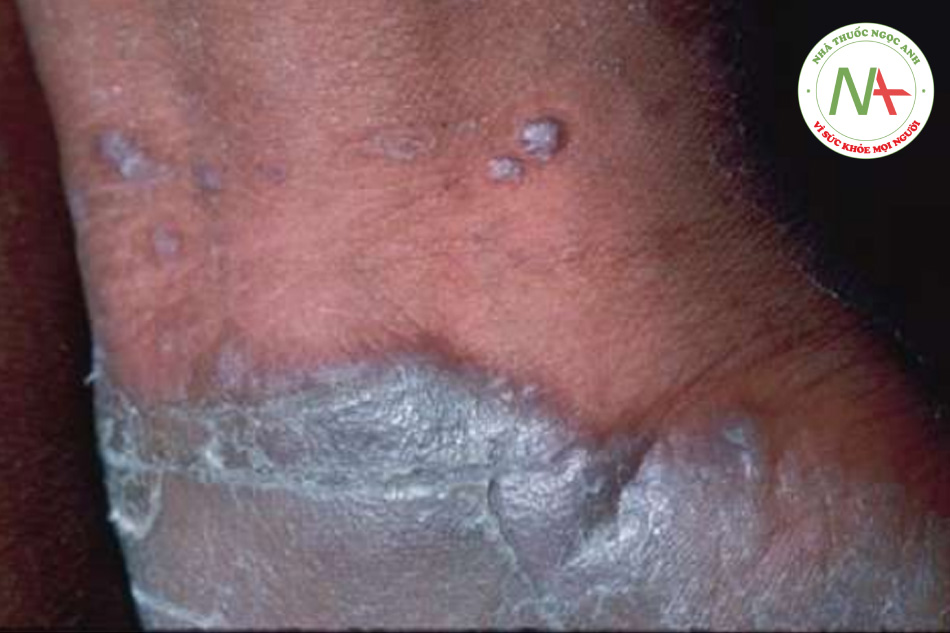
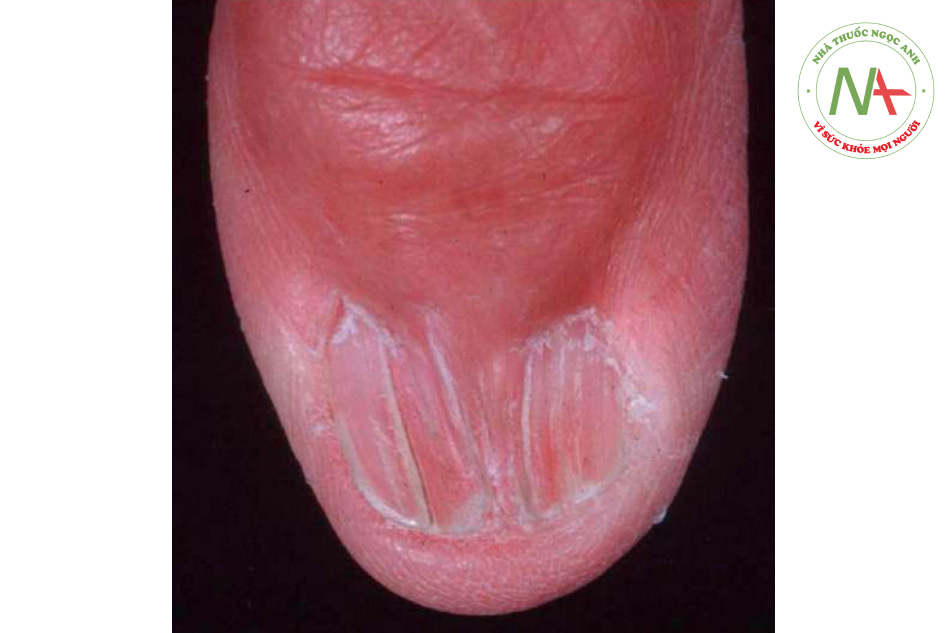
Tổn thương ban đầu là một sẩn màu tím, hình đa giác, đỉnh phẳng. Bề mặt của nó có kiểu hình mạng lưới mịn gồm các chấm và đường màu trắng (vân Wickham) có thể được thấy được khi kiểm tra kỹ. Các vân Wickham dễ nhìn thấy hơn qua kính phóng đại cầm tay sau khi nhỏ một giọt dầu lên bề mặt của sẩn. Các sẩn đôi khi sắp xếp thành vệt, có lẽ là do chấn thương khi gãi (hiện tượng Koebner; Hình 11.12). Cổ tay và mắt cá chân là những vị trí ưa thích của lichen phẳng, nhưng bất kỳ khu vực nào cũng có thể bị ảnh hưởng, bao gồm lòng bàn tay, lòng bàn chân và cơ quan sinh dục (Hình 11.13). Bệnh nhân có thể chỉ có một vài sẩn hoặc sẩn nhiều không đếm được phân bố toàn thân. Các tổn thương riêng lẻ có thể đạt được kích thước mảng nhưng không phổ biến. Các dát tăng sắc tố còn sót lại, thường được thấy rõ hơn ở những người da sẫm màu, thường là kết quả của quá trình viêm. Móng tay và nang lông đôi khi bị ảnh hưởng với những thay đổi loạn dưỡng và thậm chí để lại sẹo (Hình 11.14).
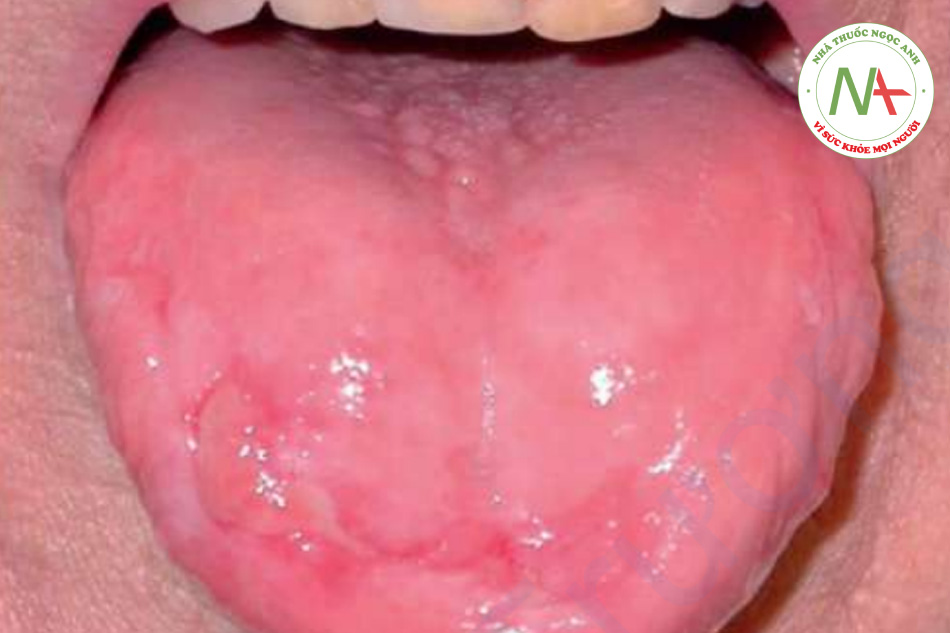
Tổn thương niêm mạc là phổ biến, và ở một số bệnh nhân là biểu hiện duy nhất của bệnh. Thông thường, tình trạng này xuất hiện dưới dạng các vệt trắng theo hình lưới (xem Chương 22). Các bọng nước và vết trợt đôi khi cũng xuất hiện. Niêm mạc miệng thường gặp bị ảnh hưởng nhất, nhưng lưỡi, môi và nướu cũng có thể bị ảnh hưởng (Hình 11.15).
Chẩn đoán phân biệt
Các đường màu trắng trên bề mặt của sẩn lichen phẳng màu tím thường khó thấy nên bệnh thường không biểu hiện dưới dạng rối loạn đóng vảy. Tuy nhiên, đôi khi có thể có nhiều vảy hơn, trong trường hợp đó, các rối loạn sẩn vảy phải được xem xét (xem Chương 9), bao gồm bệnh vảy nến, vảy phấn hồng và bệnh lupus ban đỏ dạng đĩa. Trong số này, bệnh lupus dạng đĩa thường bị nhầm lẫn nhất và ở một số bệnh nhân, hai bệnh có thể chồng chéo lên nhau. Lichen phẳng biểu hiện chỉ với một vài sẩn rải rác có thể bị nhầm lẫn với vết cắn của côn trùng. Phát ban lichenoid do thuốc có thể giống lichen phẳng. Các loại thuốc thường gây phát ban lichenoid nhất là thuốc ức chế men chuyển angiotensin (ACE), thuốc lợi tiểu thiazide, thuốc chống sốt rét, quinidine và vàng. Các tổn thương lan rộng, thường ở dạng phân bố ánh sáng, và dạng chàm hơn, dẫn đến các dấu hiệu tăng sắc tố dai dẳng (Hình 11.16). Lichen nitidus và lichen spinulosus như đã thảo luận trước là không có bề ngoài màu tía, đỉnh phẳng của lichen phẳng. Khi lòng bàn tay và lòng bàn chân bị ảnh hưởng, nên thực hiện xét nghiệm huyết thanh tìm bệnh giang mai để loại trừ bệnh giang mai thứ phát. Một số bệnh nhân mắc bệnh mảnh ghép chống vật chủ cũng có phát ban da gần giống với lichen phẳng cả về mặt lâm sàng và mô bệnh học. Chẩn đoán phân biệt cho sự ảnh hưởng của niêm mạc trong lichen phẳng bao gồm “bạch sản”, nhiễm nấm candida và giang mai thứ phát (xem Chương 22).
Các loại thuốc có thể gây phát ban dạng lichen phẳng:
- Thuốc lợi tiểu thiazide
- Thuốc ức chế men chuyển (ACE)
- Vàng
- Quinidine
- Thuốc sốt rét
| Chẩn đoán phân biệt lichen phẳng |
|
Xét nghiệm và sinh thiết
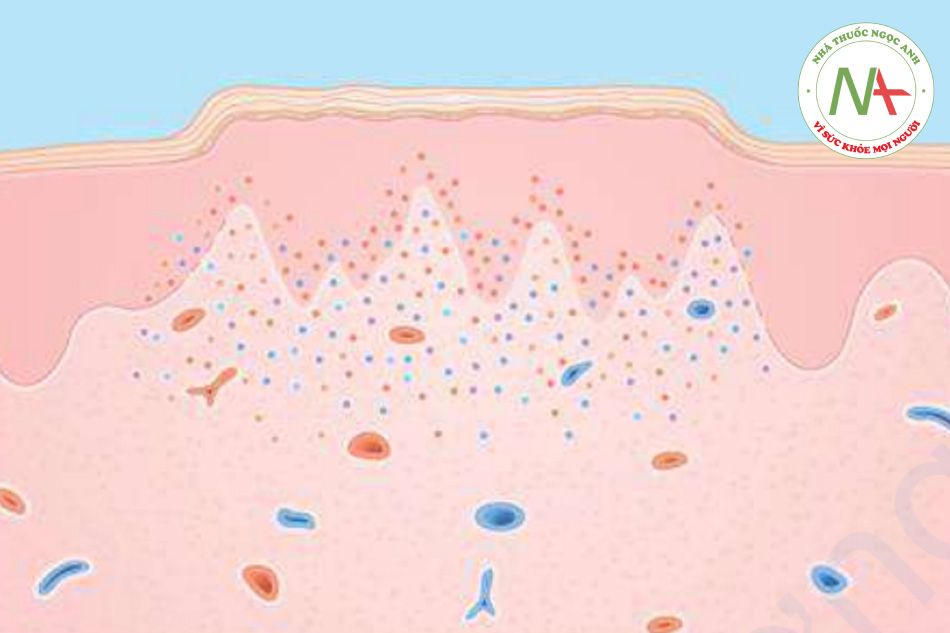
Nếu nghi ngờ chẩn đoán lâm sàng, sinh thiết có thể được thực hiện. Trong lichen phẳng, các đặc điểm mô học là đặc trưng. Nhóm dấu hiện điển hình bao gồm tăng sừng hóa, lớp hạt dày lên, thoái hóa lớp tế bào đáy, thể keo (tế bào đáy hoại tử) và thâm nhiễm viêm dày đặc, “dạng dải” ở trung bì nhú làm mờ và phá vỡ phần nối trung bì – biểu bì (Hình 11.17).
Điều trị
Điều trị không đặc hiệu và thường không hoàn toàn thành công. Phản ứng viêm bị ức chế bằng steroid. Bệnh khu trú được điều trị bằng steroid tại chỗ mạnh như kem fluocinonide 0,05%, đặc biệt ở trẻ em. Đối với bệnh lan rộng nghiêm trọng, đôi khi cần phải dùng một đợt steroid toàn thân, nhưng nên thận trọng khi sử dụng các thuốc này trong thời gian dài vì các tác dụng phụ đã biết. Acitretin (Soriatane 25–50 mg mỗi ngày) có thể loại bỏ lichen phẳng ở da và miệng trong những trường hợp nghiêm trọng hơn. Retinoids tại chỗ (ví dụ: gel tretinoin) và steroid tại chỗ (ví dụ: gel clobetasol) đã thành công ở một số bệnh nhân có tổn thương niêm mạc. Tacrolimus tại chỗ (Protopic) cũng đã được sử dụng hiệu quả cho lichen phẳng ở miệng và da. Quang trị liệu (ví dụ, tia UVB dải hẹp) có thể có lợi cho lichen phẳng toàn thân và phát ban lichenoid. Cyclosporine được sử dụng như một phương pháp điều trị cuối cùng ở những bệnh nhân nặng được lựa chọn.
| Điều trị lichen phẳng |
Ban đầu
Thay thế
|
Diễn tiến và biến chứng
Diễn tiến có thể là mãn tính, từ vài tháng đến vài năm. Khoảng 2/3 số bệnh nhân tự khỏi trong vòng 1 năm. Bệnh nhân bị tổn thương niêm mạc thường có diễn tiến kéo dài hơn, thường tòn tại nhiều năm. Tái phát không phổ biến, xảy ra ở dưới 20% số bệnh nhân.
Biến chứng nghiêm trọng không phổ biến. Tăng sắc tố sau viêm có thể gây mất thẩm mỹ nhưng thường mờ dần theo thời gian. Các biến chứng của lichen phẳng niêm mạc bao gồm nhiễm nấm candida và ung thư biểu mô tế bào vảy.
=> Đọc thêm: Biến chứng có thể gặp sau liệu pháp tái tạo da bằng hóa chất.
Cơ chế bệnh sinh
Nguyên nhân của lichen phẳng vẫn chưa được biết. Bằng chứng cho thấy các yếu tố miễn dịch đóng một vai trò bao gồm (1) dấu hiệu các globulin miễn dịch tại lớp nối biểu bì- bì trong 95% các tổn thương lichen phẳng; (2) ghi nhận một số phản ứng thuốc có thể giống lichen phẳng; và (3) sự xuất hiện của phát ban dạng lichen phẳng ở những bệnh nhân đã trải qua ghép tủy xương và những người đang trải qua phản ứng mô ghép chống lại vật chủ.
BỆNH RÔM SẢY (MILIARIA)
| Những điểm chính |
|
Định nghĩa
Miliaria, hay phát ban nhiệt, đại diện cho phản ứng viêm xung quanh ống dẫn mồ hôi. Phản ứng này xảy ra do tắc ống dẫn với sự thoát mạch của các thành phần bên trong vào mô xung quanh. Trên lâm sàng, miliaria thường xuất hiện dưới dạng nhiều sẩn nhỏ (Hình 11.18). Chẩn đoán miliaria được chia thành ba loại, tùy thuộc vào mức độ tắc ống dẫn mồ hôi trong lớp da: (1) Crystallina – lớp sừng; (2) Rubra – giữa biểu bì; và (3) Profunda – lớp nối bì – biểu bì.
Tỷ lệ mắc
Miliaria là một phàn nàn không phổ biến ở các bệnh nhân ngoại trú của tác giả, thường thấy nhất ở trẻ sơ sinh (miliaria crystallina) và ở người lớn sống trong môi trường ấm, ẩm ướt, đặc biệt là ở vùng da bị bít tắc (miliaria rubra). Ở trẻ sơ sinh, miliaria được cha mẹ nhận biết và hiếm khi khiến họ phải đi khám da liễu. Tuy nhiên, nó được thấy thường xuyên ở những bệnh nhân nội trú, trong đó nó chiếm khoảng 1% các cuộc tư vấn bệnh nhân nội trú của các tác giả.
Tiền sử
Ở bệnh nhân cấp cứu, miliaria thường thấy nhất ở trẻ sơ sinh có ống dẫn mồ hôi chưa phát triển hoàn chỉnh. Miliaria là kết quả của việc tiếp xúc với môi trường nóng, ẩm. Ở bệnh nhân nằm liệt giường, sốt, đổ mồ hôi và bít tắc da là những yếu tố gây bệnh. Ngứa thường là phàn nàn chính.
Dấu hiệu lâm sàng
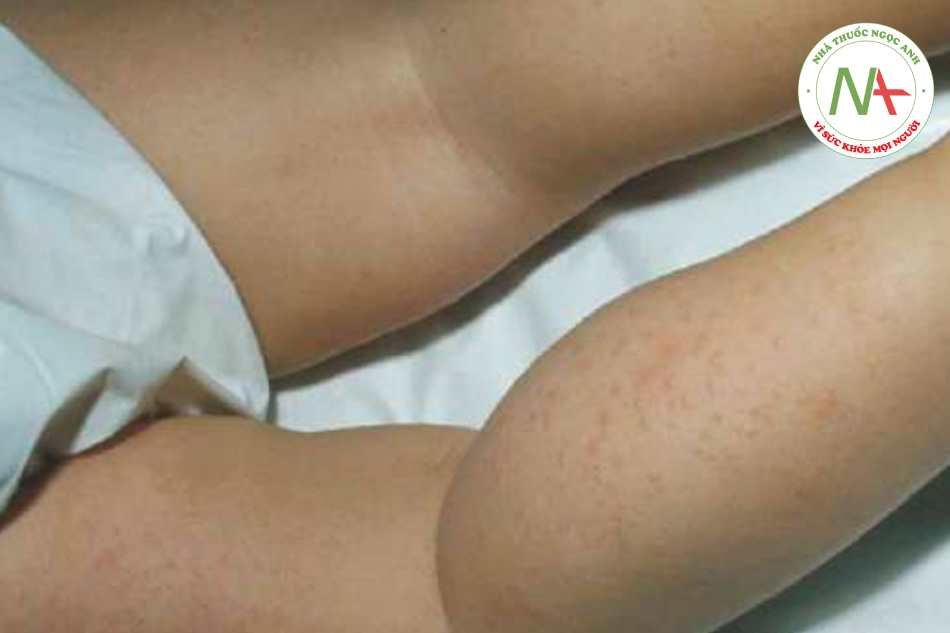
Miliaria rubra, dạng miliaria phổ biến nhất, biểu hiện dưới dạng nhiều sẩn đỏ, nhỏ, rời rạc. Nó xảy ra thường xuyên nhất trên thân mình, đặc biệt là ở lưng. Mặc dù ống dẫn mồ hôi không nhìn thấy được, nhưng miliaria được nghi ngờ khi bệnh nhân có nhiều sẩn nhỏ, rời rạc, kích thước đồng đều không liên quan đến nang lông. Các biến thể ít phổ biến hơn là miliaria crystallina, với các mụn nước nông không viêm chứa chất lỏng trong suốt như pha lê (“giọt sương”), thường thấy ở trẻ sơ sinh với các mụn nước trong, dễ vỡ trên mặt và thân mình (Hình 11.19) và miliaria pustulosa, có mụn mủ ban đỏ.
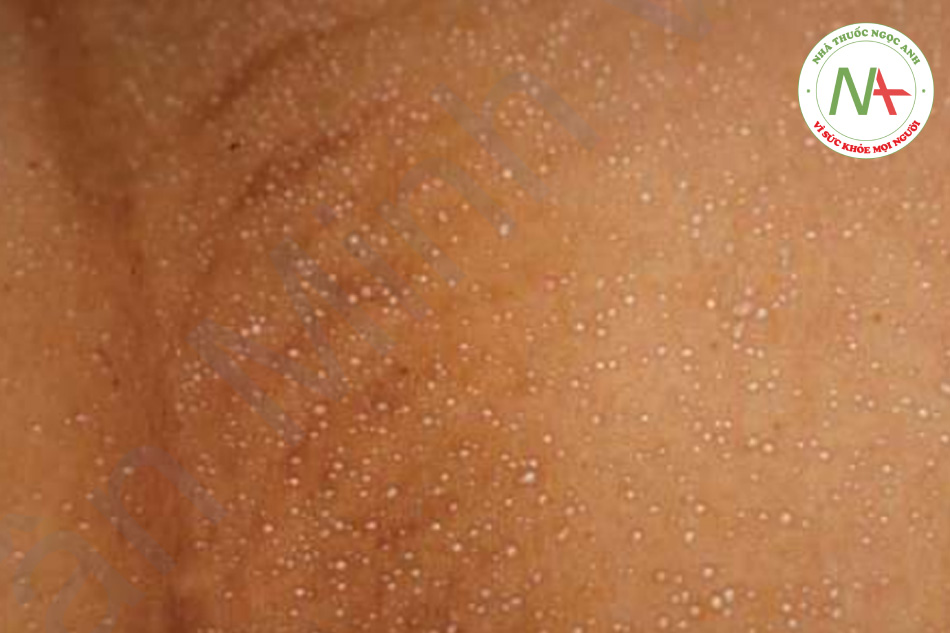
Chẩn đoán phân biệt
Miliaria rubra và pustulosa có thể bị nhầm lẫn với viêm nang lông. Ở miliaria, mụn mủ thường nhỏ hơn, nhiều hơn và không có lông ở trung tâm. Tuy nhiên, đôi khi hai tình trạng này cùng tồn tại vì chúng có cùng một yếu tố gây tắc nghẽn. Ở trẻ sơ sinh, ban đỏ nhiễm độc sơ sinh ảnh hưởng đến một nửa số trẻ sơ sinh khỏe mạnh và được phân biệt với bệnh miliaria bởi phát ban đỏ, lan rộng xung quanh các sẩn trên mặt, thân mình và các đầu chi. Phát ban tự khỏi trong vòng 10 ngày. Bệnh nấm candida cũng xảy ra ở vùng da bít tắc ẩm ướt, nhưng phát ban thường có màu đỏ đậm, hợp lưu, đóng vảy và được bao quanh bởi các sẩn và mụn mủ vệ tinh. Từ milia nghe tương tự như miliaria, nhưng tình trạng mà nó biểu thị thì khác. Milia là những nang sừng biểu bì nhỏ, không viêm, nông, thường được tìm thấy trên mặt của trẻ nhỏ và người lớn. Mụn trứng cá được phân biệt với miliaria bởi sự hiện diện của comedone và độ tuổi đặc trưng và sự phân bố.
Miliaria là phát ban nhiệt – milia là những nang nhỏ chứa đầy chất sừng.
| Chẩn đoán phân biệt miliaria |
|
Xét nghiệm và sinh thiết
Chẩn đoán thường được thực hiện trên lâm sàng. Đối với mụn mủ, nhuộm Gram và nuôi cấy loại trừ viêm nang lông do vi khuẩn. Soi tươi KOH cho phép xác định Candida. Nếu sinh thiết được thực hiện, các phần nối tiếp phải được thực hiện để bộc lộ phần trong biểu bì của ống tuyến mồ hôi, xung quanh bị xốp hóa và tế bào viêm mãn tính thâm nhiễm trong biểu bì và lớp bì nông (Hình 11.20).
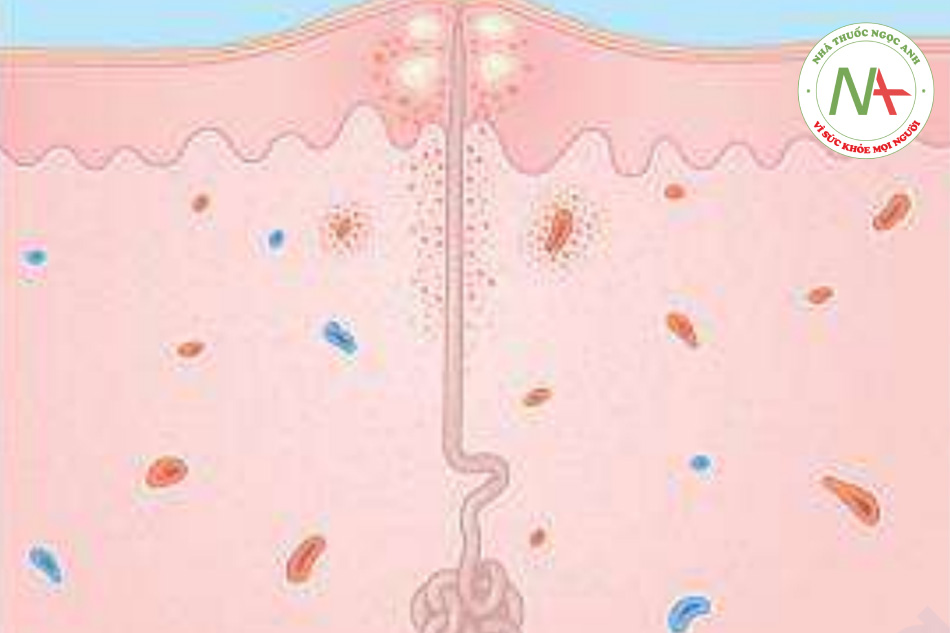
Điều trị
Điều trị nhằm mục đích loại bỏ các điều kiện thuận lợi gây bệnh. Quan trọng nhất là các biện pháp làm mát và tiếp xúc với không khí cho vùng da bịt kín. Đối với bệnh nhân cấp cứu, điều này có thể dễ dàng thực hiện. Đối với bệnh nhân nằm liệt giường, điều này có nghĩa là đảm bảo rằng giường khô ráo và bệnh nhân thường xuyên trở mình. Ở trẻ sơ sinh, miliaria tự khỏi mà không cần can thiệp. Có thể bôi lotion hydrocortisone 1% để giúp giảm ngứa, nhưng điều này phải được thực hiện một cách tiết kiệm để tránh tạo thêm sự bít tắc.
| Điều trị miliaria |
Ban đầu
|
Diễn tiến và biến chứng
Với việc giảm nhiệt và tăng tiếp xúc với không khí, tình trạng này sẽ tự khỏi trong vòng vài ngày. Các biến chứng là không phổ biến. Tuy nhiên, các điều kiện dẫn đến miliaria cũng góp phần gây nhiễm trùng đồng thời với vi khuẩn và nấm candida.
Cơ chế bệnh sinh
Bít tắc ống dẫn mồ hôi là nguyên nhân chính trong cơ chế bệnh sinh của miliaria. Trong miliaria rubra, điều này xảy ra trong lớp biểu bì ở cấp độ của lớp tế bào hạt. Tăng độ ẩm dường như đóng vai trò chính, dẫn đến phù lớp sừng và tổn thương ductal lumina. Sau khi bị tắc, mồ hôi thoát ra ngoài vào lớp biểu bì, nơi nó tạo ra phản ứng kích thích. Trong miliaria crystallina, tắc nghẽn ống dẫn mồ hôi xảy ra ở lớp sừng. Về mặt thực nghiệm, việc loại bỏ lớp sừng bằng băng dính sẽ phục hồi dòng chảy mồ hôi, cung cấp bằng chứng cho thấy quá trình bít tắc xảy ra trong lớp sừng. Vi khuẩn và tăng tiết mồ hôi cũng có liên quan đến sinh bệnh học ở miliaria, nhưng vai trò sinh bệnh học của chúng chưa được chứng minh một cách thuyết phục.
BỆNH GHẺ (SCABIES)
| Những điểm chính |
|
Định nghĩa
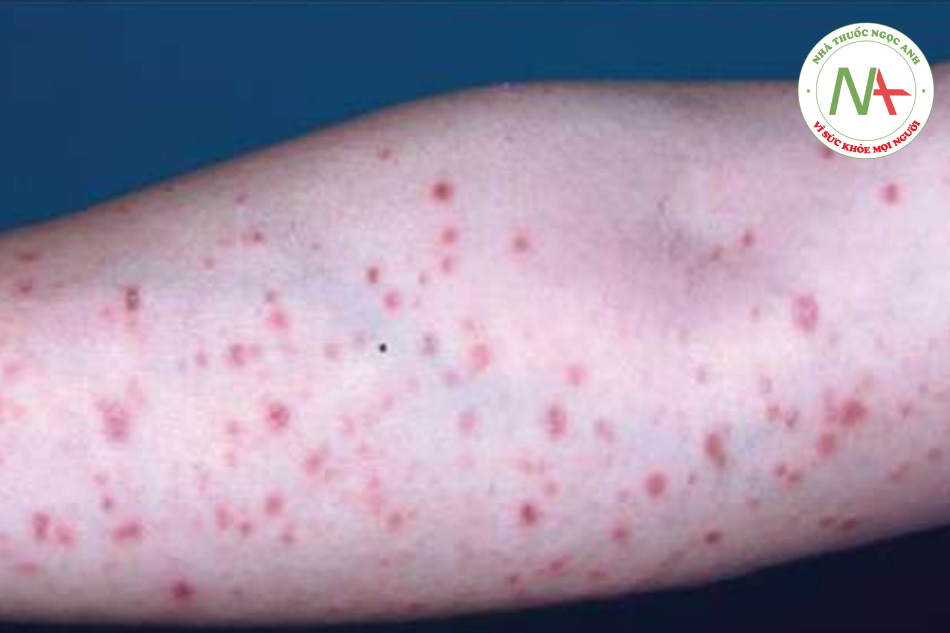
Bệnh ghẻ là sự lây nhiễm của lớp biểu bì với con ve “ngứa” (mite, động vật chân đốt thuộc loài nhện), Sarcoptes scabiei var. hominis. Trên lâm sàng, một số hang thường được tìm thấy và được dùng để chẩn đoán. Tuy nhiên, các sẩn viêm do sự quá mẫn cảm của vật chủ tạo thành những dấu hiện thường gặp và rõ ràng hơn (Hình 11.21).
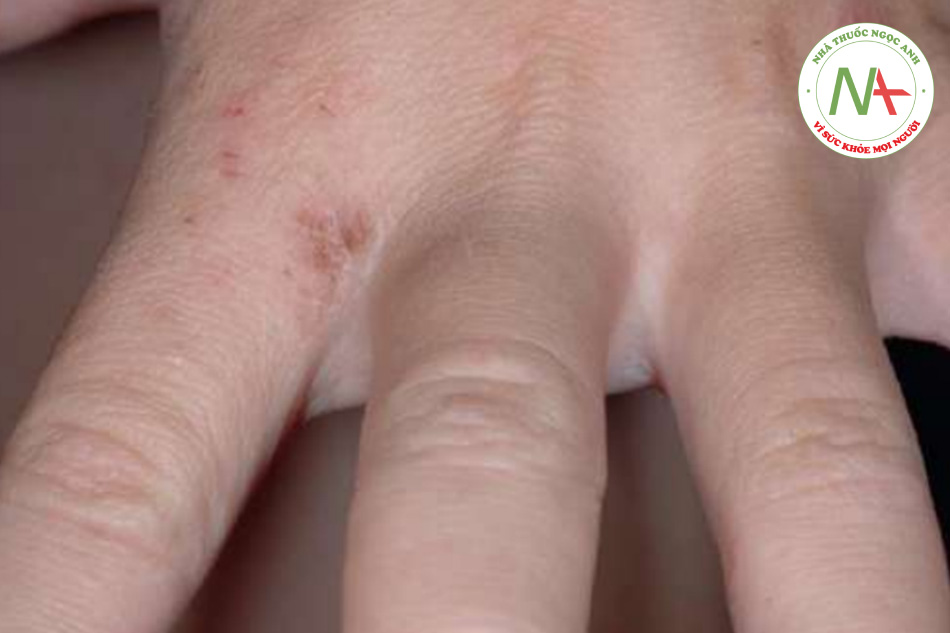
Tỷ lệ mắc
Ghẻ là một bệnh phổ biến. Nó có thể xảy ra lưu hành ở trẻ em trong độ tuổi đi học, và có thể trở thành đại dịch ở dân cư nông thôn của các nước kém phát triển. Bệnh nhân lớn tuổi khó đi lại trong viện dưỡng lão, bệnh nhân HIV/AIDS và bệnh nhân bị tổn thương về mặt y tế (ví dụ: hội chứng Down) dễ bị lây nhiễm số lượng ve cao.
Tiền sử
Ngứa toàn thân là phàn nàn chính. Bệnh ghẻ gây ra cơn ngứa tồi tệ nhất trong đời bệnh nhân – thường nghiêm trọng đến mức làm gián đoạn giấc ngủ. Thông thường, tiền sử ngứa có thể bắt nguồn từ các thành viên trong gia đình và những người tiếp xúc gần gũi khác. Thời gian ủ bệnh từ khi lây đến khi bắt đầu ngứa thường khoảng 1 tháng, vì vậy trong những trường hợp sớm, những người tiếp xúc khác có thể chưa có triệu chứng. Bởi vì bệnh ghẻ cũng xảy ra ở vật nuôi (ghẻ chó), nên khai thác tiền sử vật nuôi, đặc biệt ở những bệnh nhân mắc bệnh tái phát.
Khám lâm sàng
Các sẩn viêm nhỏ nổi bật, thường bị trầy xước. Phân bố toàn thân, nhưng các vị trí được ưa thích gồm màng các ngón tay, cổ tay, khuỷu tay, nách, vùng thắt lưng và bàn chân. Ngoài ra, cơ quan sinh dục nam thường bị ảnh hưởng (Hình 11.22). Các sẩn và nốt nhỏ ngứa trên dương vật nên được coi là hậu quả của bệnh ghẻ trừ khi có bằng chứng khác. Ở những vùng khí hậu ôn hòa, vùng đầu hầu như không bị ảnh hưởng ở người lớn nhưng có thể bị ở trẻ em. Ở trẻ sơ sinh, mụn nước cũng có thể xuất hiện, đặc biệt là ở lòng bàn tay và lòng bàn chân (Hình 11.23).
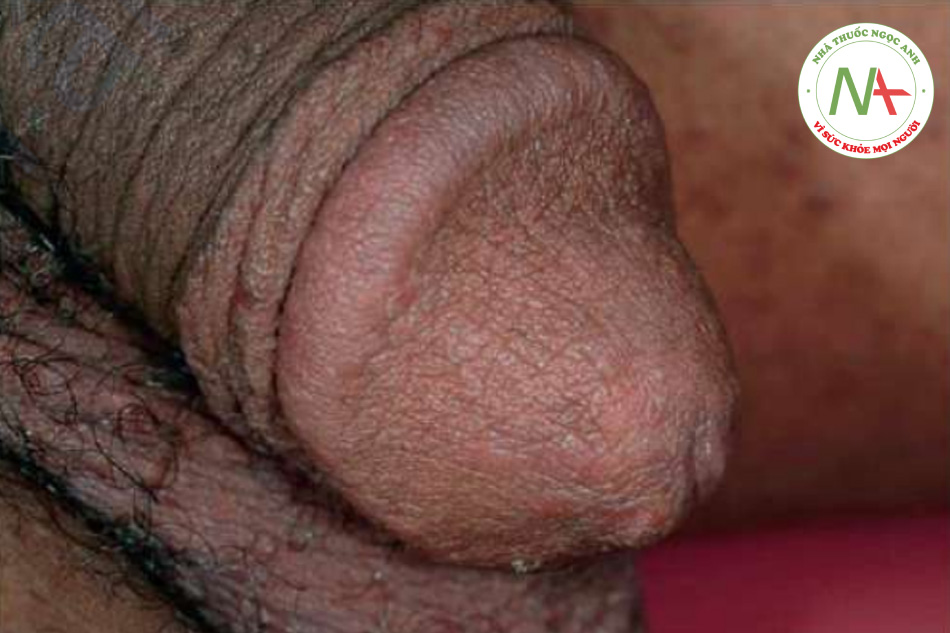
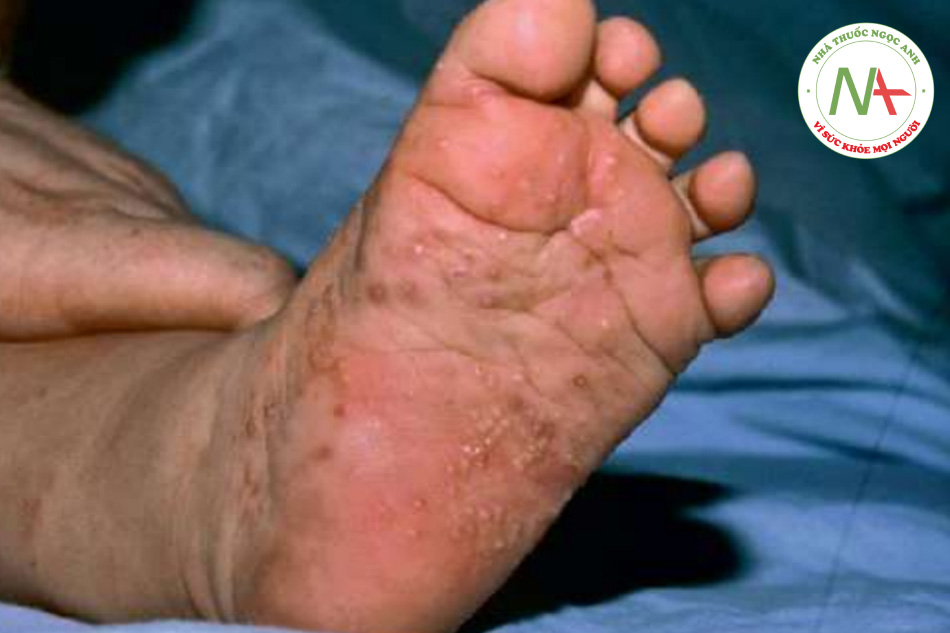
Dấu hiệu chẩn đoán là một cái hang, biểu hiện dưới dạng một đường mảnh từ 2 đến 5 mm, trắng, ngoằn ngoèo, bề ngoài giống như sợi chỉ (Hình 11.24). Vị trí hang phổ biến nhất là trên tay. Khi quan sát kỹ, thường có thể nhìn thấy một đốm đen nhỏ ở cuối hang. Chấm đen này đại diện cho con ve trưởng thành, được thấy rõ nhất dưới kính hiển vi. Ở một số bệnh nhân bị ghẻ, đặc biệt là khi tình trạng này đã lâu, các nốt rải rác cũng có thể được thấy.
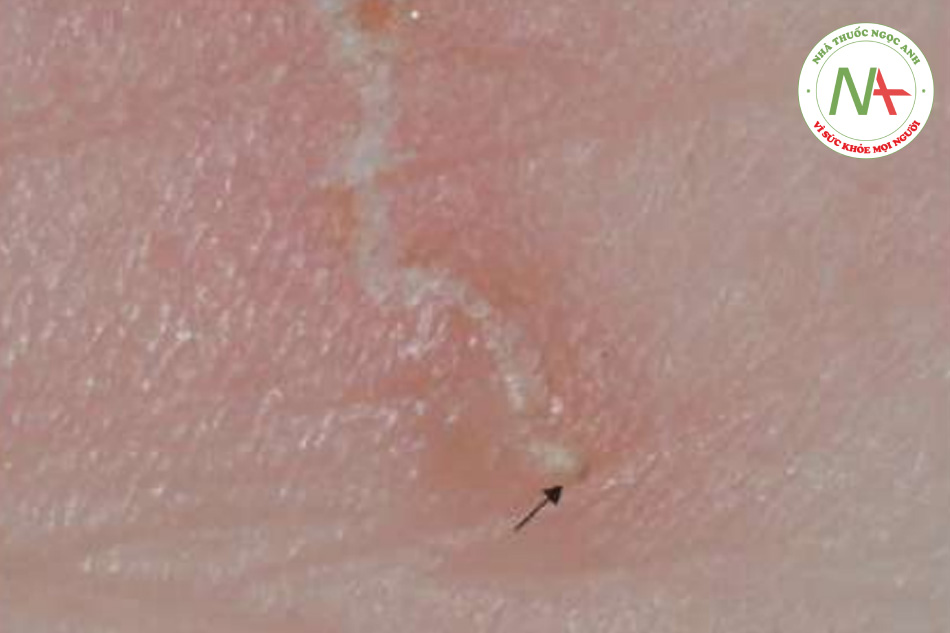
Chẩn đoán phân biệt
Do ngứa dữ dội nên ở một số bệnh nhân chỉ thấy các vết cào gãi. Ở những bệnh nhân này, có thể chẩn đoán sai các vết cào gãi do vấn đề thần kinh. Bệnh lan rộng có thể bị chẩn đoán nhầm là các nguyên nhân gây viêm da khác, bao gồm viêm da cơ địa dị ứng, viêm da tiếp xúc dị ứng, chàm đồng tiền và vết côn trùng cắn. Sự hiện diện của hang hoặc ve và trứng dưới kính hiển vi giúp phân biệt bệnh ghẻ với các bệnh khác này.
| Chẩn đoán phân biệt bệnh ghẻ |
|
Xét nghiệm và sinh thiết
Sự hiện diện của ve hoặc trứng là dấu hiệu chẩn đoán (Hình 11.25). Vấn đề này được thực hiện bằng cách cạo da bằng dao số 15, như được mô tả trong Chương 3. Rõ nhất là từ một chấm đen ở hang, nhưng ve và trứng cũng có thể thu được từ các sẩn và nốt.
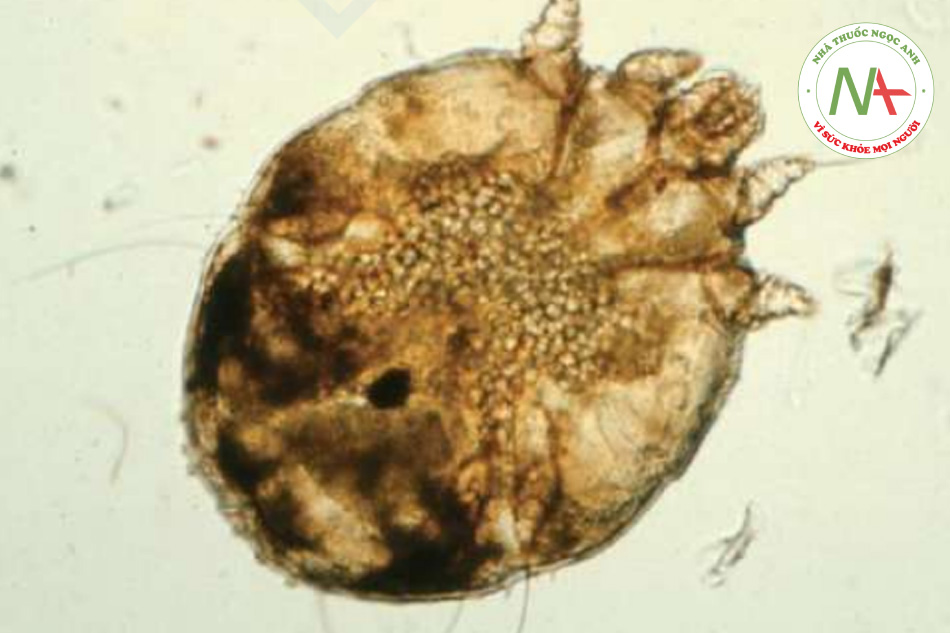
Sinh thiết thường không cần thiết nhưng có thể đưa ra chẩn đoán khi trước đó không nghi ngờ. Bằng kính hiển vi, người ta thấy phù nề ở lớp biểu bì, có thể đủ để tạo thành một vi mụn nước. Một phản ứng viêm xảy ra ở lớp bì nông với các tế bào lympho và bạch cầu ái toan. Một phát hiện tình cờ nhưng mang tính chẩn đoán là sự hiện diện của một con ve trong lớp sừng (Hình 11.26).
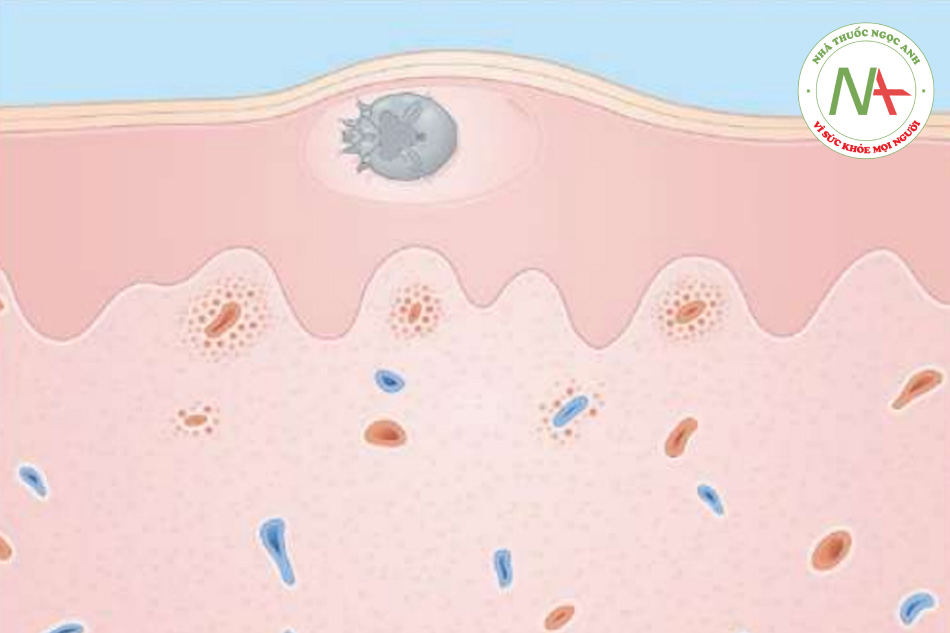
Điều trị
Kem permethrin (Elimite) được coi là loại thuốc được lựa chọn. Thuốc bôi phải được bôi lên toàn bộ bề mặt cơ thể, kể cả dưới móng. Một lần thoa kem permethrin 5% trước khi đi ngủ từ đầu đến chân và rửa sạch vào buổi sáng. Một số bác sĩ khuyên nên bôi lại một lần sau 1 tuần, nhưng không có nghiên cứu đối chứng nào ghi nhận rằng hai lần bôi tốt hơn một lần. Kem permethrin được ưu tiên dùng cho trẻ nhỏ trên 2 tháng tuổi và phụ nữ mang thai. Điều trị đồng thời được khuyến nghị cho những người tiếp xúc trong gia đình; những người không có triệu chứng chỉ cần một lần bôi. Quần áo và khăn trải giường có thể được khử trùng bằng máy giặt ở nhiệt độ nóng.
Toàn bộ cơ thể cần được điều trị.
Gần đây nhất, ivermectin toàn thân đã được sử dụng thành công để điều trị bệnh ghẻ. Một liều uống duy nhất từ 0,1 đến 0,2 mg/kg là đủ để chữa khỏi bệnh ở hầu hết bệnh nhân, mặc dù tình trạng ngứa còn sót lại có thể kéo dài đến 1 tháng sau khi điều trị toàn thân. Ivermectin có thể cần điều trị lặp lại trong 1 tuần. Ivermectin thường được sử dụng trong các đợt bùng phát ở các cơ sở như viện dưỡng lão.
| Điều trị bệnh ghẻ |
| Ban đầu
Kem permethrin 5% Thay thế Ivermectin: 0,1–0,2 mg/kg |
Diễn tiến và biến chứng
Khi không được điều trị, ngứa tiến triển và có thể trở nên không thể chịu đựng được. Sau khi điều trị, nhiều bệnh nhân tiếp tục bị ngứa trong 1 đến 2 tuần. Khả năng này phải được giải thích để bệnh nhân tránh lạm dụng thuốc. Ngứa còn lại có thể được điều trị triệu chứng bằng steroid tại chỗ và thuốc kháng histamine đường uống. Các nốt, nếu có, có thể tồn tại trong 1 tháng hoặc lâu hơn.
Ngứa có thể kéo dài 1–2 tuần sau khi điều trị.
Các biến chứng là không phổ biến. Nhiễm khuẩn thứ cấp có thể xảy ra ở vùng da bị trầy xước. Ở những bệnh nhân bị suy giảm miễn dịch (đặc biệt là bệnh nhân AIDS), bệnh nhân mắc hội chứng Down và bệnh nhân suy nhược bị rối loạn tâm thần, ghẻ có thể biểu hiện dưới dạng phát ban lan rộng, đóng mài và thường không ngứa. Biến thể không phổ biến này được gọi là bệnh ghẻ có mài (bệnh ghẻ Na Uy) và dễ bị chẩn đoán nhầm là bệnh chàm hoặc bệnh vẩy nến (Hình 11.27). Tuy nhiên, khi kiểm tra kỹ, hang và ve thường rất nhiều và sự hiện diện của chúng xác nhận chẩn đoán.
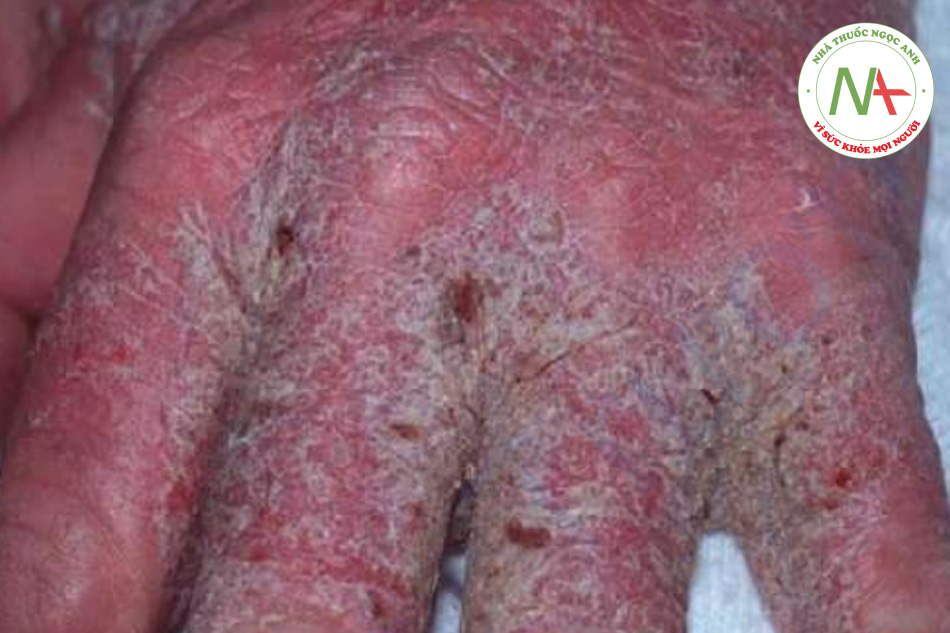
Ghẻ đóng mài xảy ra ở những bệnh nhân suy giảm miễn dịch và suy nhược.
Cơ chế bệnh sinh
Việc phát hiện ra “con ve ngứa” vào năm 1687 đã khiến ký sinh trùng này trở thành một trong những nguyên nhân đầu tiên gây bệnh cho con người. Con ve S. scabiei sống trong và trên da người, nơi nó hoàn thành vòng đời trong khoảng 2 tuần. Con cái đào hang vào trong lớp sừng, nơi nó đẻ hai hoặc ba trứng mỗi ngày trong vòng 30 ngày. Mỗi trứng tạo ra một ấu trùng, ấu trùng này rời hang và lột xác thành nhộng. Một số lần lột xác tiếp theo tạo ra một con ve trưởng thành, sau đó chúng sẽ giao phối. Sau khi giao phối, con đực chết và con cái hoàn thành vòng đời bằng cách đào hang trở lại lớp sừng. Chất tiết từ con ve cái đào hang gây ra chất lỏng phù nề trong biểu bì, trên đó nó ăn.
Ngứa và viêm được cho là kết quả của phản ứng quá mẫn cảm của vật chủ với vật lạ (tức là ve, trứng và phân) trong da. Điều này có thể giải thích cho sự dai dẳng của ngứa trong 1 đến 2 tuần sau khi điều trị thành công; có thể mất nhiều thời gian để lớp sừng luân chuyển và loại bỏ chất lạ, đồng thời để phản ứng quá mẫn giảm bớt.
Trong Chiến tranh thế giới thứ hai, các nghiên cứu đã được thực hiện về lịch sử tự nhiên và bản chất truyền nhiễm của bệnh ghẻ. Từ những nghiên cứu này, những điều sau đây được tìm thấy:
- Rất khó truyền bệnh ghẻ qua các vật dụng như giường và quần áo (lây truyền từ người sang người là phổ biến nhất).
- Thời gian ủ bệnh từ khi lây đến khi ngứa thường khoảng 1 tháng.
- Không được điều trị, diễn tiến là một trong những cơn ngứa tăng dần.
- Những cá thể đã bị nhiễm trước đây khó tái nhiễm hơn, có thể do phản ứng quá mẫn có tác dụng bảo vệ một phần.
SẨN VIÊM KHÔNG PHỔ BIẾN (UNCOMMON INFLAMMATORY PAPULES)
Lichen nitidus
Lichen nitidus là một đợt phát ban không phổ biến với các sẩn nhỏ, có đỉnh phẳng với bề ngoài sáng (Hình 11.28). Các vị trí ảnh hưởng phổ biến bao gồm các chi trên, mu bàn tay, cơ quan sinh dục và thân mình. Không giống như lichen phẳng, tổn thương ở miệng hiếm khi được thấy rõ và các tổn thương hiếm khi ngứa. Sinh thiết da cho thấy dấu hiệu đặc trưng của kiểu hình “quả bóng và móng vuốt”: các tế bào viêm (quả bóng) được giữ giữa các gờ rete kéo dài của biểu bì (móng vuốt). Điều trị trực tiếp vào các triệu chứng, với sự thoái triển tự nhiên xảy ra trong vòng vài năm.
Lichen spinulosus
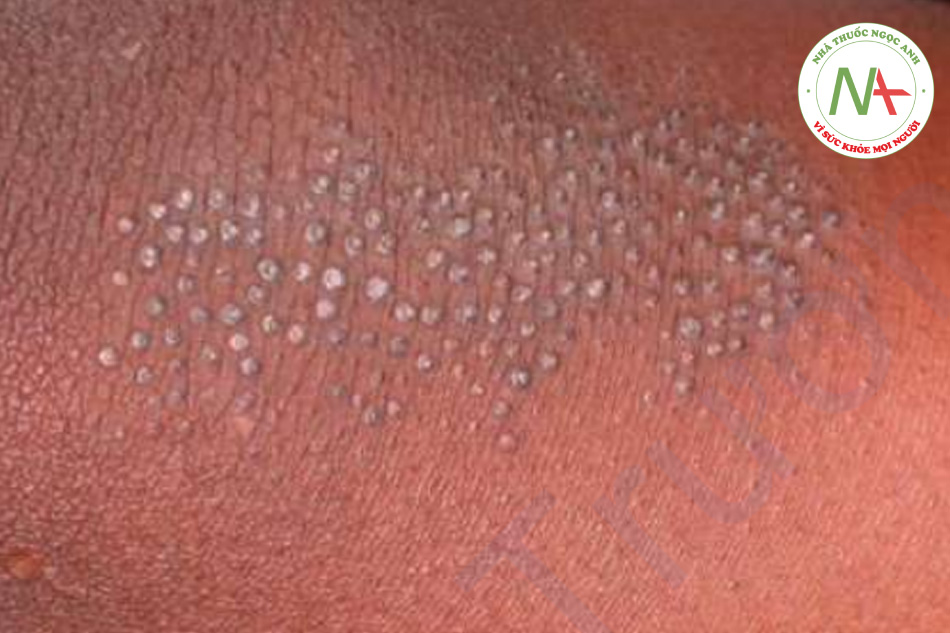
Lichen spinulosus được đặc trưng bởi sự xuất hiện đột ngột của các sẩn nang lông cụm lại thành mảng, phân bố đối xứng, trên cùng là một gai dày sừng nằm ở trung tâm (Hình 11.29). Nó ảnh hưởng chủ yếu đến trẻ em và thanh niên. Lichen spinulosus có thể xuất hiện trên bụng, mặt duỗi cánh tay, đầu gối và cổ. Không có cách chữa khỏi, nhưng hầu hết các trường hợp sẽ tự khỏi sau 1 đến 2 năm.
Lyphomatoid papulosis
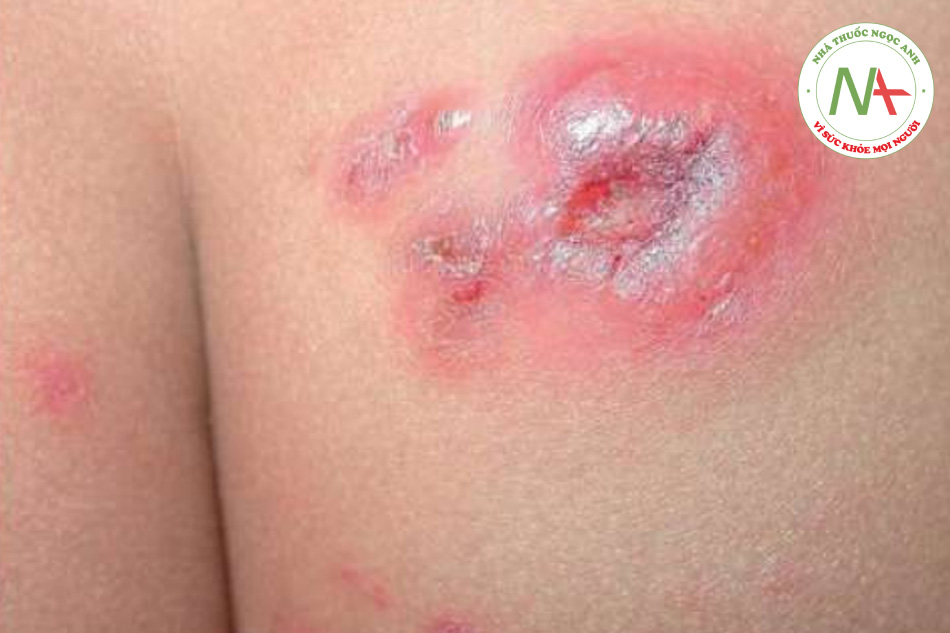
Rối loạn mãn tính, không phổ biến này xảy ra chủ yếu ở người lớn nhưng có thể ảnh hưởng đến trẻ em. Nó tương tự như PLEVA (xem bên dưới), nhưng các tổn thương có xu hướng lớn hơn và số lượng ít hơn. Tổn thương ban đầu là một sẩn viêm thường phát triển với hoại tử trung tâm (Hình 11.30). Sự lành thương tự nhiên thường xảy ra với một đợt tái phát của các vết thương. Kiểm tra mô học xác nhận chẩn đoán, cho thấy một thâm nhiễm lớp bì “hình nêm” điển hình với các tế bào CD30+. Khoảng 10% đến 20% bệnh nhân phát triển lymphoma, phổ biến nhất là lymphoma tế bào T ở da.
Pityriasis lichenoides et varioliformis acuta (PLEVA) (Bệnh Mucha-Habermann)
Tình trạng hiếm gặp này được đặc trưng bởi các sẩn màu đỏ, đóng mài tái phát (Hình 11.31), tự thoái lui trong vòng vài tuần. PLEVA thường thấy nhất ở trẻ em và hiếm khi gây sốt và khó chịu. Các tổn thương da có thể ở các giai đoạn khác nhau: mụn nước, mụn mủ và đóng mài. Sinh thiết da có thể xác nhận chẩn đoán. Khi các tổn thương tồn tại trong nhiều tháng và xuất hiện dưới dạng sẩn màu nâu đỏ có vảy, tình trạng này được gọi là vảy phấn lichenides mạn tính (pityriasis lichenoides chronica). Hiếm trường hợp phát triển thành u lympho tế bào T ở da. Điều trị bao gồm dùng steroid tại chỗ và kháng sinh đường uống cho tác dụng chống viêm (ví dụ: tetracycline hoặc erythromycin).
Transient acantholytic dermatosis (bệnh Grover)
Bệnh Grover là sự phát ban ngứa của các sẩn sừng ở thân mình, màu nâu đỏ (Hình 11.32), thường ảnh hưởng nhất đến nam giới da trắng từ trung niên đến cao tuổi. Ngứa là dấu hiệu đặc trưng của bệnh này.
Nhiệt độ có xu hướng làm trầm trọng thêm tình trạng. Sinh thiết cho thấy dấu hiệu đặc trưng của sự phân tách cục bộ của các tế bào sừng (ví dụ: sự tiêu gai) trong lớp biểu bì. Steroid tại chỗ mạnh có thể làm giảm ngứa nhưng bệnh hầu như “thoáng qua”. Xem xét bệnh Grover ở một nam giới trung niên có các sẩn ngứa, dày sừng giới hạn ở thân mình.