Bệnh da liễu
Rối loạn niêm mạc (MUCOUS MEMBRANE DISORDERS) – Bs. Trương Tấn Minh Vũ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Rối loạn niêm mạc (MUCOUS MEMBRANE DISORDERS) tải file PDF Tại đây
TÓM TẮT
Kiểm tra khoang miệng có thể cung cấp thông tin quan trọng cho chẩn đoán bệnh da liễu và do đó nên được thực hiện trong mỗi lần khám da. Một loạt các rối loạn ở da có thể đi kèm với sự liên quan của niêm mạc. Ví dụ, hồng ban đa dạng và lupus ban đỏ hệ thống có thể gây ra các vết trợt ở miệng, mũi hoặc mắt. Tuy nhiên, chương này tập trung vào các rối loạn chỉ giới hạn hoặc chủ yếu ở niêm mạc, thường là ở khoang miệng.
Rối loạn niêm mạc được chia thành hai loại chính: (1) trợt và loét và (2) tổn thương trắng (Bảng 22.1). Trợt là tổn thương trong đó biểu mô niêm mạc bị mất một phần. Các vết loét mở rộng qua lớp biểu bì vào mô bên dưới, trong niêm mạc được gọi là lớp đệm (lamina propria) hơn là lớp bì (dermis). Các bệnh trợt và loét có tần suất từ phổ biến (viêm miệng áp tơ) đến hiếm gặp (pemphigus), và nguyên nhân của chúng là vô căn, miễn dịch, nhiễm trùng và ác tính.
Phân loại rối loạn niêm mạc:
1. Trợt và loét
2. Tổn thương trắng
Đốm trắng là tổn thương tăng sừng của niêm mạc miệng. Lớp sừng dày lên của niêm mạc biểu hiện màu trắng do ngâm nước trong môi trường luôn ẩm. Nguyên nhân bệnh ác tính phải được loại trừ.
VIÊM MIỆNG ÁP TƠ (APHTHOUS STOMATITIS)
ĐỊNH NGHĨA
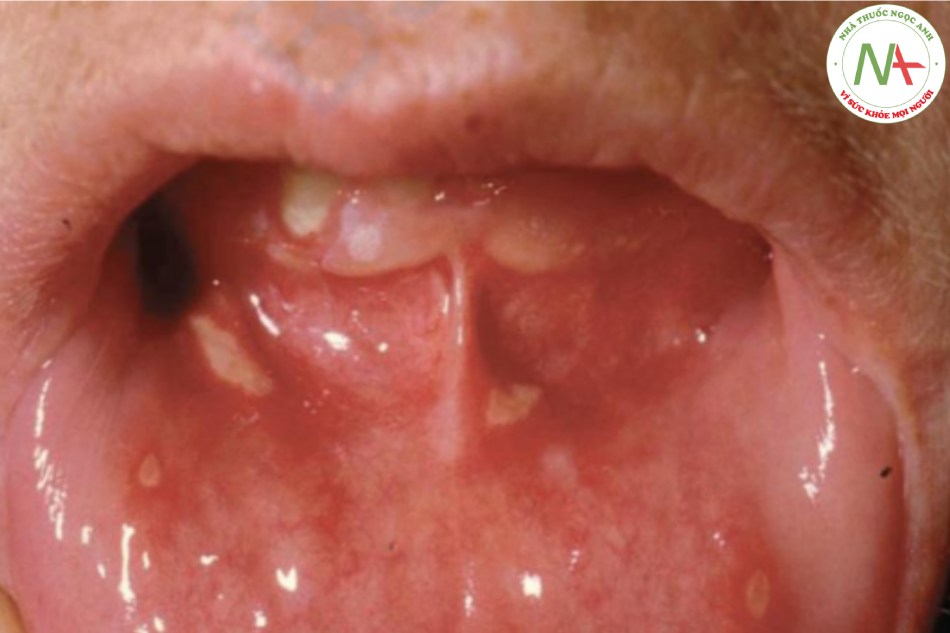
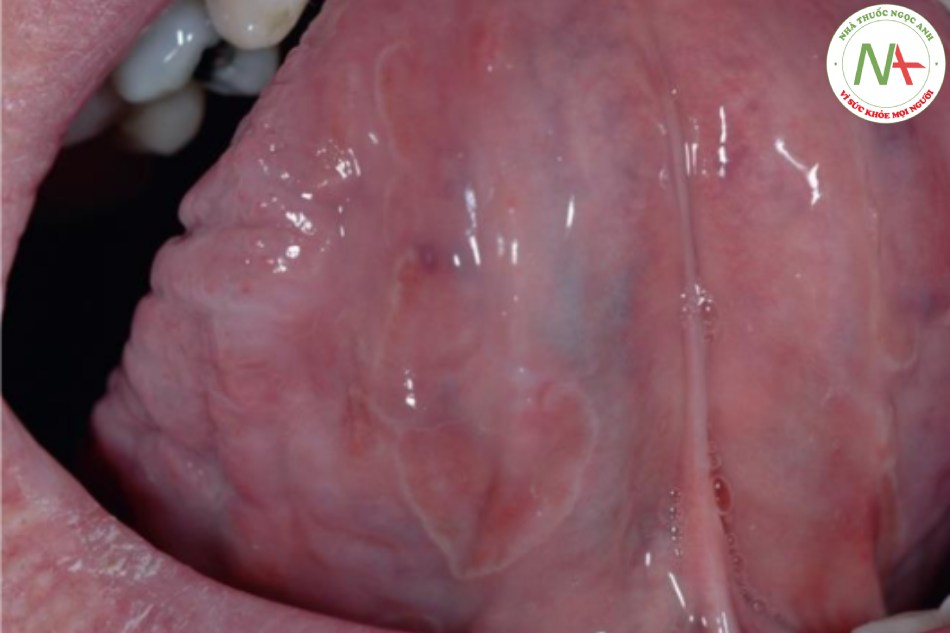
Viêm miệng áp tơ là một rối loạn phổ biến, vô căn, tái phát ở miệng thường biểu hiện bằng nhiều vết loét nhỏ, “đục lỗ” (Hình 22.1).
TỶ LỆ MẮC
Viêm miệng áp tơ tái phát là một bệnh phổ biến, xảy ra ở 20% đến 60% dân số nói chung, phổ biến nhất ở người trẻ tuổi; tỷ lệ 60% được thấy trong một cuộc khảo sát ở các sinh viên trong các trường chuyên nghiệp.
| BẢNG 22.1 Rối loạn niêm mạc | |||||
| Nguyên nhân | Tiền sử | Dấu hiệu lâm sàng | Chẩn đoán phân biệt | Xét nghiệm | |
| Loét | |||||
| Viêm miệng áp tơ
(phổ biến) |
Không xác định | Bệnh tái phát | Trợt màu vàng, có ranh giới rõ, bao quanh bởi ban đỏ | Herpes simplex Hội chứng Behcet Bệnh viêm ruột | – |
| Pemphigus và pemphigoid (hiếm gặp) | Tự miễn | Có thể có tổn thương da kèm theo | Trợt và loét; mụn nước nguyên vẹn hiếm khi xuất hiện | Viêm miệng áp tơ Hồng ban đa dạng | Sinh thiết
với miễn dịch huỳnh quang |
| Nhiễm virus | Herpes simplex nguyên phát | Sốt, khó chịu | Viêm lợi; mụn nước cũng trên môi | Viêm miệng áp tơ Hồng ban đa dạng | Phết tế bào Tzanck hoặc nuôi cấy |
| Coxsackievirus | Sốt | Mụn nước ở khoang miệng sau | Viêm miệng áp tơ | – | |
| Bệnh giang mai | Treponema pallidum | Quan hệ tình dục | Loét cứng, không đau | Ác tính | Xét nghiệm huyết thanh giang mai |
| Nhiễm nấm sâu | Histoplasmosis | Ức chế miễn dịch | Bệnh toàn thân; loét cứng | Ác tính | Sinh thiết với nuôi cấy |
| Ác tính | Loét không lành | Loét cứng | Loét áp tơ lớn | Sinh thiết | |
| Tổn thương trắng | |||||
| Bệnh tưa miệng | Candida albicans | Thấy ở trẻ sơ sinh và bệnh nhân bị ức chế miễn dịch | Các sẩn giống như váng sữa, dễ cạo ra | Lichen phẳng Lưỡi bản đồ | Soi tươi KOH |
| Lichen phẳng | Không xác định | Bệnh mãn tính; có thể có tổn thương da liên quan | Đường kẻ ô trắng; đôi khi có trợt | Bệnh nấm candida Bạch sản
Giang mai thứ phát |
Sinh thiết |
| Bạch sản | Kích ứng mãn tính | Hút thuốc
Chấn thương răng giả |
Các dát lớn và mảng trắng | Lichen phẳng Giang mai thứ phát Nevus sponge trắng Leukokeratosis | Sinh thiết |
| Ung thư biểu mô tế bào vảy | Hút thuốc Rượu bia
Bạch sản trước đó |
Mảng cứng hoặc loét | Bạch sản Loét áp tơ lớn
Lichen phẳng trợt Săng Nhiễm nấm sâu |
Sinh thiết | |
TIỀN SỬ
Tiền sử của các giai đoạn trước không đổi. Sự tái phát đôi khi được thúc đẩy bởi chấn thương do cắn hoặc dùng bàn chải đánh răng sai cách. Một số bệnh nhân tương quan bùng phát với căng thẳng cảm xúc. Các tổn thương thường được báo hiệu trước bởi một triệu chứng khó chịu trong 1 ngày ở vùng tổn thương. Các vết loét gây đau và đôi khi cản trở việc ăn uống.
DẤU HIỆU LÂM SÀNG
Các tổn thương trong bệnh viêm miệng áp tơ xuất hiện dưới dạng các vết loét hình tròn, đục lỗ, kích thước từ 2 đến 5 mm với bề mặt hoại tử màu vàng và ban đỏ xung quanh. Các tổn thương có thể đơn lẻ nhưng thường là nhiều. Niêm mạc miệng và môi là những vị trí phổ biến nhất.
CHẨN ĐOÁN PHÂN BIỆT
Viêm miệng áp tơ tái phát thường bị nhầm lẫn với nhiễm herpes simplex. Herpes simplex tái phát hiếm khi xảy ra bên trong miệng. Khi có, nó xuất hiện dưới dạng các cụm mụn nước nhỏ hoặc vết trợt trên nền đỏ. Phết tế bào Tzanck hoặc nuôi cấy chứng minh chẩn đoán nhiễm herpes.
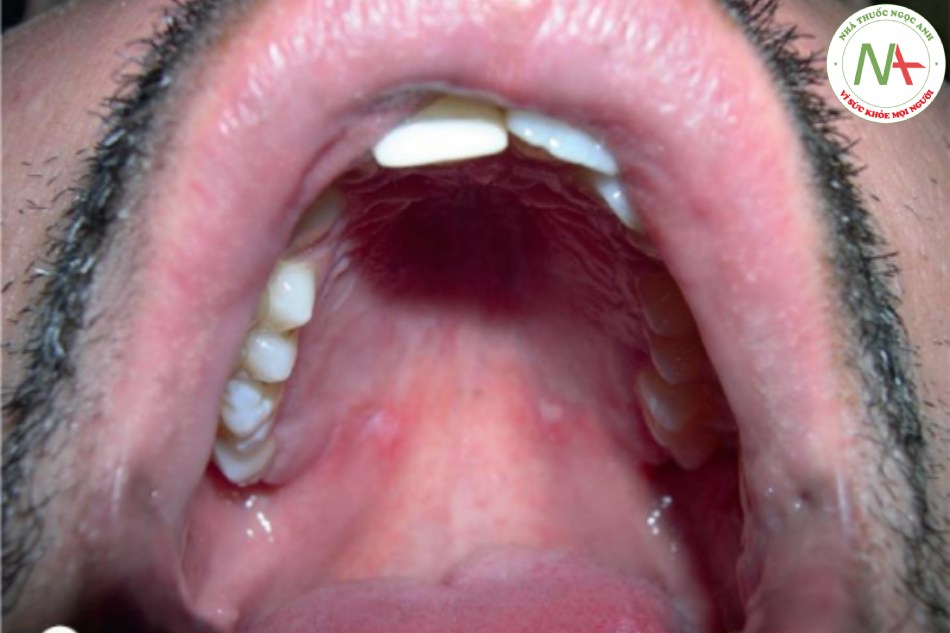
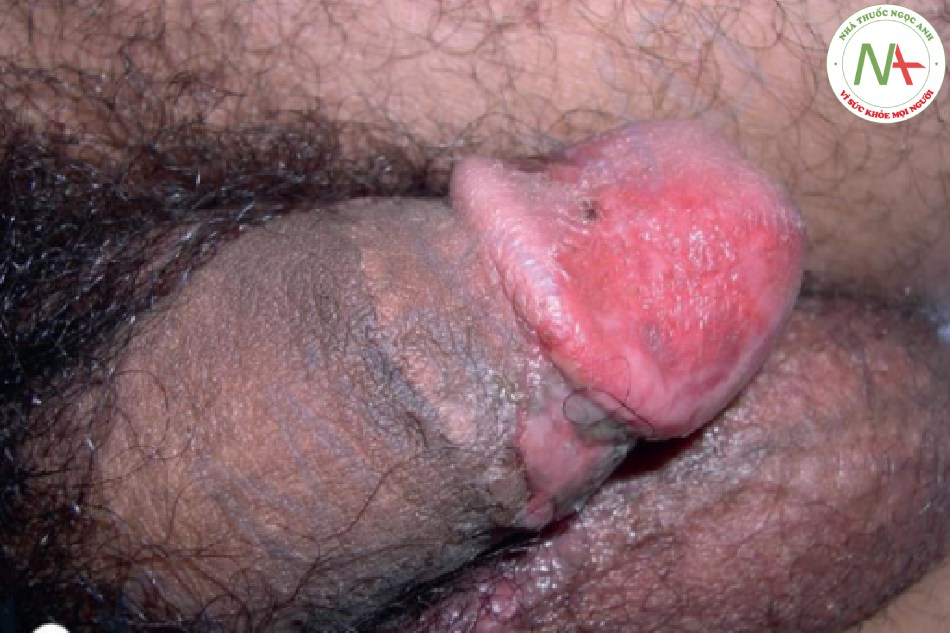
Các vết loét miệng trong hội chứng Behçet không thể phân biệt được với các vết loét của bệnh viêm miệng áp tơ. Tuy nhiên, hội chứng Behçet được phân biệt bằng các biểu hiện bên ngoài miệng. Tam chứng cổ điển bao gồm loét miệng, loét sinh dục và viêm mắt (viêm mống mắt) (Hình 22.2). Hồng ban nút, viêm tắc tĩnh mạch, viêm khớp, và liên quan thần kinh và đường ruột cũng có thể xảy ra. Bệnh nhân có bệnh viêm ruột, đặc biệt là viêm loét đại tràng, đôi khi có vết loét miệng giống như viêm miệng áp tơ.
| Chẩn đoán phân biệt viêm miệng áp tơ |
| ● Nhiễm herpes simplex
● Hội chứng Behçet ● Loét miệng do bệnh viêm đường ruột |
XÉT NGHIỆM VÀ SINH THIẾT
Thông thường, sinh thiết không cần thiết. Nếu sinh thiết được thực hiện, kết quả sẽ không có giá trị chẩn đoán và chỉ cho thấy vết loét và tình trạng viêm không đặc hiệu, gồm chủ yếu là các tế bào lympho. Xét nghiệm duy nhất khác cần xem xét là xét nghiệm công thức máu toàn phần, để sàng lọc mối liên quan nghi ngờ của bệnh thiếu máu do thiếu sắt hoặc folate ở một số bệnh nhân bị viêm miệng áp tơ.
ĐIỀU TRỊ
Sự đa dạng của các phương pháp điều trị được khuyến nghị cho căn bệnh này cho thấy rằng còn thiếu một phương pháp điều trị thành công cao. Nếu phát hiện thiếu sắt hoặc thiếu folate cơ bản, thì cần phải điều chỉnh. Các vết loét thường được điều trị tại chỗ. Hỗn dịch Tetracycline (250 mg/5 mL) “súc và nuốt” 4 lần mỗi ngày hữu ích cho một số bệnh nhân. Bệnh nhân điều trị thất bại với tetracycline được điều trị bằng steroid tại chỗ dạng gel (ví dụ: fluocinonide, Lidex gel) hoặc một chất dính đặc biệt (ví dụ: triamcinolone, Kenalog trong Orabase) được bôi 3 lần mỗi ngày hoặc bằng chế phẩm dạng xịt (ví dụ: beclomethasone, Vanceril) bôi 3 đến 4 lần mỗi ngày. Steroid tiêm trong tổn thương (triamcinolone, Kenalog-10) rất hữu ích ở những bệnh nhân bị loét áp tơ lớn. Prednisone đường uống có hiệu quả đối với bệnh viêm miệng áp tơ nhưng chỉ nên sử dụng trong thời gian ngắn ở những bệnh nhân mắc bệnh nặng, mất năng lực. Colchicine và pentoxifylline (Trental) cũng đã được báo cáo là hữu ích trong việc ngăn ngừa bệnh tái phát, nhưng các thử nghiệm lâm sàng không được kiểm soát.
Có thể giảm đau bằng thuốc gây tê tại chỗ như dyclonine hydrochloride (Dyclone lỏng) hoặc lidocaine tại chỗ (Xylocaine nhớt) được sử dụng 20 phút trước bữa ăn. Các chế phẩm này làm tê toàn bộ miệng, bao gồm cả vị giác, trong 1 đến 2 giờ và cho phép ăn uống không đau, mặc dù không có mùi vị.
| Điều trị viêm miệng áp tơ |
| Ban đầu
● Steroid tại chỗ ● Gel Fluocinonide 0,05% ● Triamcinolone trong Orabase ● Tetracycline “súc và nuốt” ● Dung dịch Dyclonine hydrochloride 1% ● Thạch Lidocain 2% Thay thế ● Triamcinolone tiêm trong tổn thương ● Điều trị toàn thân (colchicine/pentoxifylline) |
DIỄN TIẾN VÀ BIẾN CHỨNG
Đối với viêm miệng áp tơ nhẹ, quá trình lành tự nhiên xảy ra trong vòng 4 đến 14 ngày. Loét áp tơ lớn mất khoảng 6 tuần để lành thương. Các vết loét riêng lẻ kéo dài lâu hơn nhiều nên được kiểm tra bằng sinh thiết để loại trừ bệnh ác tính. Vấn đề tái phát phổ biến và có tần suất từ thỉnh thoảng đến gần như liên tục. Ở hầu hết các bệnh nhân, bệnh cuối cùng sẽ thuyên giảm, nhưng thời gian diễn biến rất khác nhau – từ 5 đến 15 năm hoặc lâu hơn.
BỆNH HỌC
Các yếu tố liên quan đến sinh bệnh học bao gồm căng thẳng về cảm xúc và thể chất, hormone, nhiễm trùng và tự miễn dịch. Một cơ chế miễn dịch là nguyên nhân được ưa chuộng nhất. Các tế bào lympho T lưu hành gây độc tế bào đối với niêm mạc miệng được xác định và dường như đóng một vai trò nào đó.
BẠCH SẢN (LEUKOPLAKIA)
| Những điểm chính |
| 1. Mảng trắng có thể là dấu hiệu của ung thư
2. Mảng trắng cứng cần được sinh thiết 3. Hút thuốc lá là nguyên nhân thường gặp nhất |
ĐỊNH NGHĨA
Bạch sản (leukoplakia) có nghĩa đen là “mảng trắng” (Hình 22.3). Một số bác sĩ lâm sàng chỉ đơn giản sử dụng đó làm định nghĩa của bệnh, định nghĩa leukoplakia là “một dát lớn hoặc mảng trắng không thể được mô tả lâm sàng hoặc bệnh lý như bất kỳ bệnh nào khác”. Những người khác sử dụng thuật ngữ leukokeratosis để mô tả một mảng trắng lành tính về mặt mô học, và dành thuật ngữ leukoplakia cho một dát lớn hoặc mảng trắng trong đó có biểu hiện bệnh lý loạn sản biểu mô. Các tác giả thích định nghĩa thứ hai hơn. Dù bằng cách nào, điểm quan trọng cần nhớ là đối với các mảng trắng trên niêm mạc, sự thay đổi loạn sản nên được coi là nguyên nhân có thể xảy ra.
Màu trắng là do tăng sừng hóa được ngâm nước, trong hầu hết các trường hợp, là do kích ứng mãn tính. Hút thuốc là nguyên nhân thường xuyên nhất, nhưng kích ứng vật lý từ răng giả hoặc răng lởm chởm cũng có thể là nguyên nhân.
Hút thuốc là một nguyên nhân thường gặp.
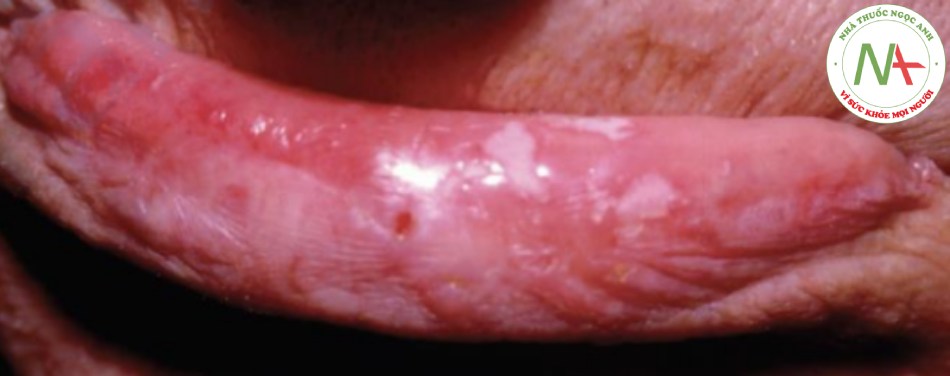
TỶ LỆ MẮC
Bạch sản là một rối loạn không phổ biến ảnh hưởng chủ yếu đến người trung niên và người cao tuổi. Tất nhiên, tỷ lệ mắc bệnh phụ thuộc vào định nghĩa. Bệnh phổ biến khoảng 1/10 khi những thay đổi loạn sản mô học là tiêu chí bắt buộc.
TIỀN SỬ
Khởi phát từ từ và thường không có triệu chứng. Theo đó, bạch sản đôi khi là một phát hiện tình cờ khi khám sức khỏe định kỳ. Một số bệnh nhân đi khám vì bị kích ứng, đây có thể là nguyên nhân ban đầu của vấn đề. Nhiều bệnh nhân hút thuốc hoặc sử dụng thuốc lá không khói.
DẤU HIỆU LÂM SÀNG
Bạch sản xuất hiện dưới dạng một dát lớn hoặc mảng trắng trên niêm mạc. Bề mặt có thể bằng phẳng hoặc sần sùi, và màu sắc thay đổi từ trắng sang xám. Nó có thể nằm ở bất cứ đâu trong miệng, bao gồm cả môi. Lưỡi là một vị trí phổ biến, nhưng bạch sản có thể xảy ra trên amidan, hầu họng hoặc thanh quản. Bạch sản cũng có thể được tìm thấy trên niêm mạc sinh dục.
Tất cả các tổn thương màu trắng nên được sờ nắn để tìm độ cứng. Cứng và loét là những dấu hiệu thực thể quan trọng gợi ý nhiều đến ung thư biểu mô (Hình 22.4). Đôi khi, chỉ một phần của mảng màu trắng bị chai cứng và khu vực này cần được kiểm tra bằng sinh thiết để loại trừ ung thư.
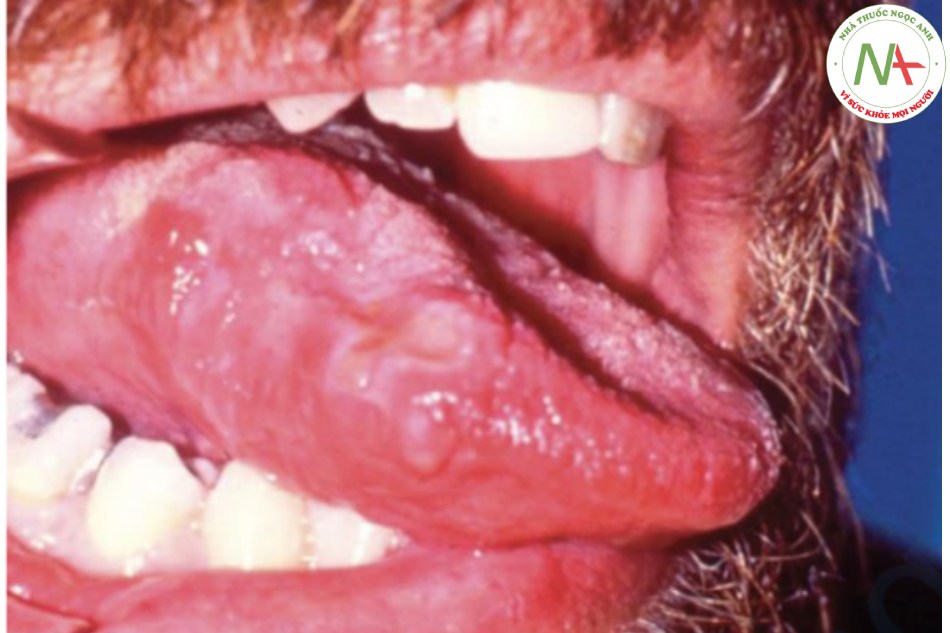
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán phân biệt tổn thương trắng ở miệng được trình bày trong Bảng 22.1. Dạng lưới của lichen phẳng ở miệng thường đặc biệt về mặt lâm sàng. Các dát lớn niêm mạc trong bệnh giang mai thứ phát đi kèm với các biểu hiện khác của bệnh đó, bao gồm phát ban da và các triệu chứng toàn thân. Nevus sponge trắng là một tình trạng di truyền bắt đầu từ thời thơ ấu và dẫn đến một tổn thương màu trắng có vẻ “xốp” (Hình 22.5). Leukokeratosis là một chẩn đoán loại trừ mà lâm sàng không phù hợp với một thực thể đã biết khác và mô bệnh học cho thấy không có thay đổi loạn sản. Chẩn đoán sau đó thường dựa vào sinh thiết.
Bạch sản lông (hairy leukoplakia) ở miệng ảnh hưởng đến các cạnh của lưỡi với các sẩn và mảng màu trắng đôi khi có bề mặt dạng sợi (“lông”) (Hình 22.6). Rối loạn này hầu như chỉ xảy ra ở những bệnh nhân mắc hội chứng suy giảm miễn dịch mắc phải (AIDS) và có thể là dấu hiệu đầu tiên của nhiễm virus HIV. Nó không có triệu chứng, không phải là tiền ung thư và hiện được biết là do nhiễm virus Epstein–Barr gây ra. Điều trị bằng acyclovir và các thuốc kháng virus khác có thể khiến tình trạng giảm. Với những tiến bộ trong điều trị nhiễm HIV, bệnh này hiếm khi được nhìn thấy ở Hoa Kỳ.
Chẩn đoán phụ thuộc vào sinh thiết.
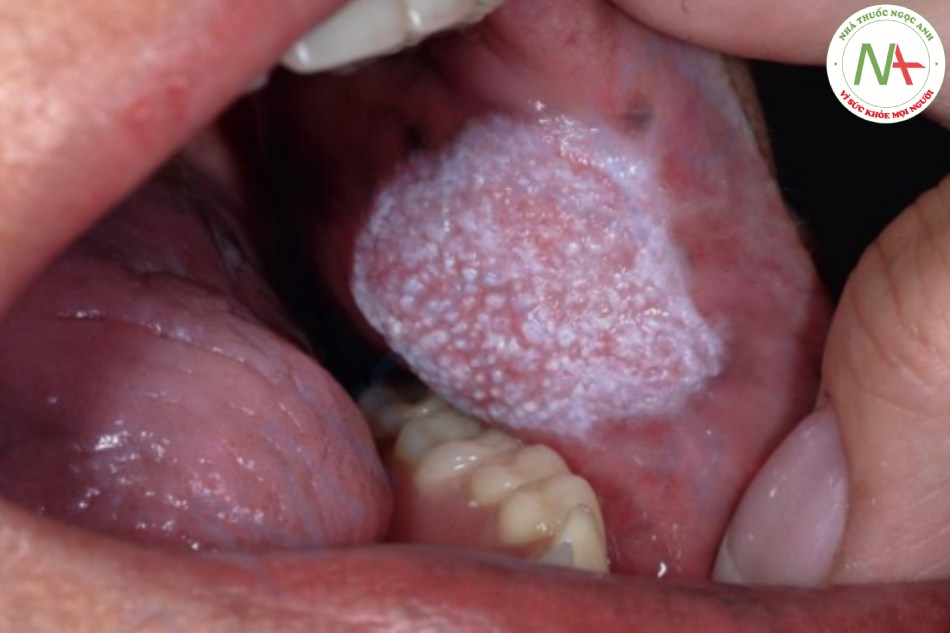
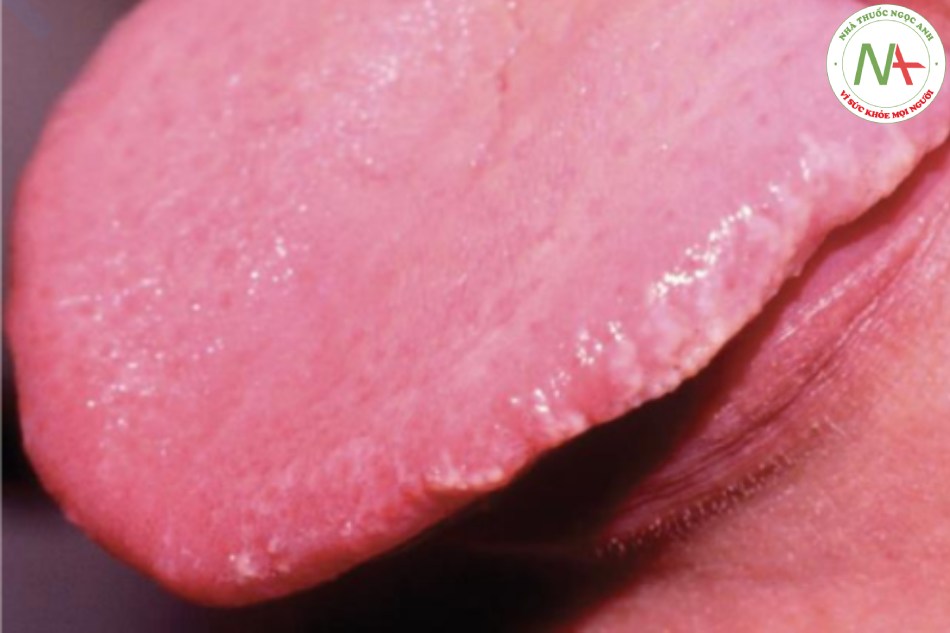
| Chẩn đoán phân biệt bạch sản |
| ● Lichen phẳng ở miệng
● Giang mai thứ phát ● Nevus sponge trắng ● Bạch sản lông ở miệng |
XÉT NGHIỆM VÀ SINH THIẾT
Các phát hiện mô bệnh học bao gồm tăng sừng hóa, acanthosis và tình trạng viêm tiềm ẩn trong lớp đệm bao gồm các tế bào lympho và tế bào plasma (tế bào plasma thường gặp trong các phản ứng viêm của niêm mạc). Trong bạch sản, những thay đổi loạn sản của biểu mô tương tự như những thay đổi được thấy trong dày sừng ánh sáng và bao gồm đa hình tế bào, tăng số lượng phân bào và sự xáo trộn trật tự của mô hình cấu trúc thông thường của biểu mô phân tầng. Những thay đổi loạn sản có thể nhẹ, trung bình hoặc nghiêm trọng. Khi nghiêm trọng (ung thư biểu mô tại chỗ), toàn bộ độ dày của biểu mô có liên quan đến những thay đổi loạn sản rõ rệt. Sự xâm lấn của các tế bào này vào lớp đệm bên dưới biểu thị ung thư biểu mô tế bào vảy.
ĐIỀU TRỊ
Mục tiêu của điều trị là loại bỏ nguyên nhân và phẫu thuật loại bỏ các tổn thương dai dẳng. Hút thuốc hoặc sử dụng thuốc lá không khói nên được chấm dứt và các nguồn chấn thương thể chất được điều chỉnh. Các tổn thương sau đó có thể tự khỏi, đặc biệt khi chỉ bị loạn sản nhẹ. Đối với các tổn thương dai dẳng hoặc loạn sản nghiêm trọng hơn, nên can thiệp tích cực. Các tổn thương bề mặt niêm mạc có thể được loại bỏ bằng phẫu thuật lạnh, cắt bỏ bằng laser CO2 hoặc cắt bỏ bằng dao cạo. Các thuốc điều trị bao gồm bleomycin tại chỗ và retinoids toàn thân. Các tổn thương gợi ý ung thư biểu mô tế bào vảy nên được cắt bỏ.
| Điều trị bạch sản |
| Ban đầu
● Sinh thiết ● Ngừng sử dụng thuốc lá ● Loại bỏ các nguồn chấn thương thể chất ● Cắt bỏ (nếu nghi ngờ ung thư) Thay thế ● Cắt bỏ tổn thương bề mặt ● Phẫu thuật lạnh ● Laser carbon dioxide ● Cạo bỏ ● Thuốc bôi bleomycin ● Retinoid toàn thân |
DIỄN TIẾN VÀ BIẾN CHỨNG
Sự thoái triển tự phát có thể xảy ra, đặc biệt là khi các yếu tố làm tăng nặng được loại bỏ. Một số tổn thương có thể trở nên không đổi, trong khi những tổn thương khác tiến triển thành ung thư biểu mô tế bào vảy.
Tần suất phát triển ung thư biểu mô tế bào vảy trong tổn thương bạch sản phụ thuộc một phần vào định nghĩa. Nếu loạn sản là một trong những tiêu chuẩn chẩn đoán, khoảng 30% tổn thương bạch sản sẽ tiến triển thành ung thư biểu mô tế bào vảy. Nếu sử dụng định nghĩa rộng hơn (không yêu cầu loạn sản), ung thư biểu mô xâm lấn chỉ xảy ra từ 3% đến 6%.
BỆNH HỌC
Thông thường, bạch sản dường như được gây ra bởi sự kích thích nhẹ, mãn tính từ các diễn tiến vật lý, hóa học hoặc viêm nhiễm. Hút thuốc lá là nguyên nhân thường xuyên và quan trọng nhất. Các tác nhân hóa học trong thuốc lá bao gồm hydrocacbon đa vòng và dầu phenolic. Nhiệt cũng có thể góp phần. Chấn thương vật lý do răng giả không vừa, sử dụng tăm xỉa răng trong thời gian dài và kích ứng do răng mọc lởm chởm cũng có thể gây ra bạch sản. Gần đây nhất, nhiễm papillomavirus ở người có liên quan đến cơ chế bệnh sinh của một số trường hợp bạch sản.
LICHEN PHẲNG (LICHEN PLANUS)
| Những điểm chính |
| 1.Kiểu hình giống lưới đặc trưng trên niêm mạc má
2. Chẩn đoán khẳng định bằng sinh thiết 3. Kháng với điều trị |
ĐỊNH NGHĨA
Tổn thương miệng trong lichen phẳng xảy ra đơn lẻ hoặc kết hợp với tổn thương da. Các tổn thương ở miệng được đặc trưng bởi tình trạng viêm và tăng sừng hóa, biểu hiện trên lâm sàng dưới dạng các tổn thương màu trắng, phổ biến nhất là ở dạng các sẩn và đường có kiểu hình giống như lưới (Hình 22.7). Lichen phẳng trợt là một biến thể ít phổ biến hơn. Nguồn gốc của lichen phẳng là không rõ.
TỶ LỆ MẮC
Lichen phẳng có lẽ là nguyên nhân phổ biến nhất gây ra các tổn thương màu trắng trong miệng, được thấy ở 0,5 đến 1% bệnh nhân tại các phòng khám nha khoa. Tỷ lệ mắc bệnh cao nhất xảy ra ở người lớn từ 40 đến 60 tuổi.
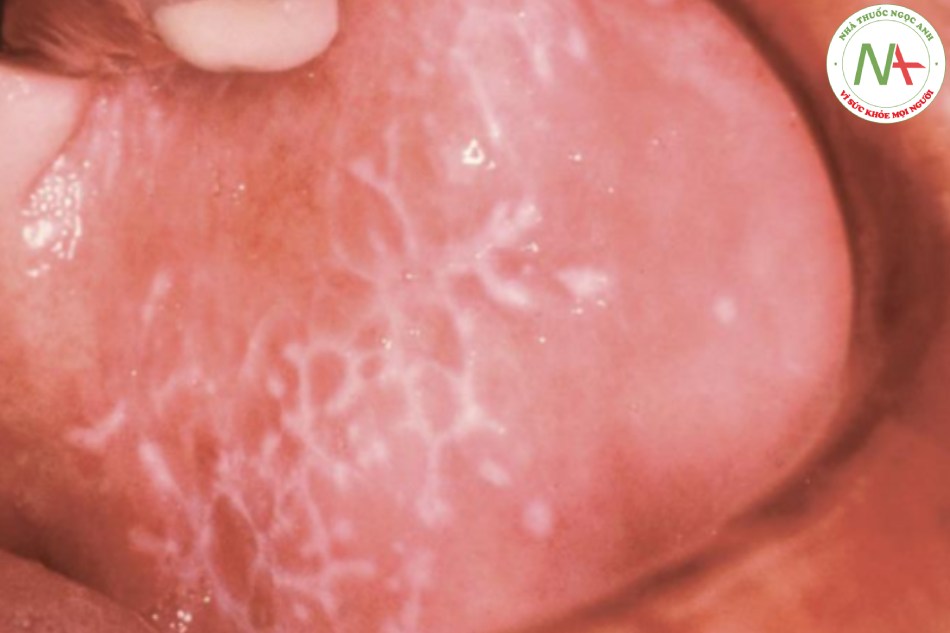
TIỀN SỬ
Thuốc cũng có thể gây phát ban dạng lichen phẳng trong miệng. Thường liên quan nhất là quinidine, quinacrine, sulfonylurea và tetracycline.
Thông thường, không có triệu chứng nào liên quan đến loại tăng sừng hóa của lichen phẳng ở miệng. Lichen phẳng trợt gây đau và có thể gây khó khăn cho việc ăn uống. Nếu bệnh nhân có kèm theo các tổn thương ngoài da thì thường là ngứa.
Thuốc có thể là nguyên nhân.
DẤU HIỆU LÂM SÀNG
Các dát lớn lichen phẳng ở miệng thường xuất hiện dưới dạng các đường trắng và chấm theo kiểu lưới (giống ren). Đôi khi, những dát lớn này hợp lại với nhau, tạo ra một mảng cứng. Các bóng nước và trợt ít xảy ra hơn và là kết quả của phản ứng viêm bì dữ dội xảy ra tại điểm nối bì-biểu bì.
Vị trí tổn thương phổ biến nhất là niêm mạc miệng, bị ảnh hưởng ở cả hai bên gần như 100% bệnh nhân. Lưỡi, nướu và môi cũng có thể bị ảnh hưởng (Hình 22.8). Tổn thương da (được mô tả trong Chương 11) đi kèm với lichen phẳng ở miệng trong 10% đến 40% trường hợp.
Kiểu hình dạng lưới (giống như ren) đặc trưng.
CHẨN ĐOÁN PHÂN BIỆT
Bệnh nấm candida được phân biệt với bệnh lichen phẳng bằng cách dễ dàng cạo bỏ chất trắng và bằng cách tìm thấy sợi nấm khi soi tươi (KOH).
Hai tình trạng này có thể cùng tồn tại, do đó, việc cạo tổn thương thường đáng giá vì thành phần nấm có thể dễ dàng điều trị được. Bạch sản và bệnh ác tính nên được xem xét ở những bệnh nhân có dạng mảng của lichen phẳng – sinh thiết cho phép phân biệt giữa hai bệnh này. Các dát niêm mạc trong bệnh giang mai thứ phát thường đi kèm với các biểu hiện khác của bệnh này (ví dụ: phát ban, sốt, nổi hạch) và được chẩn đoán bằng xét nghiệm huyết thanh học đối với bệnh giang mai.
| Chẩn đoán phân biệt lichen phẳng ở miệng |
| ● Bệnh nấm Candida
● Bạch sản/ác tính ● Giang mai thứ phát |
XÉT NGHIỆM VÀ SINH THIẾT
Chẩn đoán thường được thực hiện trên lâm sàng đối với các tổn thương dạng lưới thông thường. Nếu có nghi ngờ hoặc nếu bệnh nhân có mảng, mụn nước hoặc trợt, sinh thiết dùng để chẩn đoán. Các phát hiện mô học tương tự như các phát hiện trong lichen phẳng trên da. Ngay cả một lớp sừng hoá mỏng cũng biểu thị chứng tăng sừng hóa ở những vùng bình thường không sừng hóa, chẳng hạn như niêm mạc miệng. Ngoài ra, thâm nhiễm viêm, dày đặc, dạng dải ở lớp nhú trung bì che khuất vùng màng đáy và đi kèm với những thay đổi thoái hóa ở lớp tế bào đáy. Nếu phản ứng dữ dội, vùng này có thể bị tách ra và có thể dẫn đến bóng nước và trợt.
Sinh thiết là chẩn đoán.
ĐIỀU TRỊ
Tổn thương miệng trong lichen phẳng có xu hướng kháng trị nhiều hơn so với tổn thương da. Tổn thương không có triệu chứng không cần điều trị. Ở những bệnh nhân có triệu chứng (ví dụ, những người bị bệnh trợt), nhiều loại thuốc khác nhau đã được thử với hiệu quả hạn chế. Một số bệnh nhân được có lợi từ việc bôi gel hoặc thuốc mỡ steroid tại chỗ hai lần mỗi ngày (ví dụ: Lidex). Tuy nhiên, sử dụng lâu dài dễ dẫn đến nhiễm nấm candida và gây teo mô. Triamcinolone (Kenalog) ở nồng độ 5 mg/mL có thể được tiêm vào các tổn thương tại chỗ, đôi khi có tác dụng kéo dài. Corticosteroid toàn thân có hiệu quả nhưng nói chung nên tránh đối với bệnh mãn tính này. Gel bôi tretinoin (Retin-A) 0,025%, bôi hai lần mỗi ngày, thỉnh thoảng giúp ích. Tỷ lệ thành công cao hơn đạt được với retinoid dùng đường uống, acitretin, với liều 25 mg mỗi ngày. Loại thuốc này có nhiều tác dụng phụ, vì vậy việc sử dụng nó nên được dành riêng cho những bệnh nhân mắc bệnh nặng, khó chữa. Có những bệnh nhân cũng đã được điều trị thành công bằng cyclosporine đường uống. Sự cải thiện cũng được báo cáo khi sử dụng phác đồ “súc và nhổ” cyclosporine với liều 5 mL (500 mg) 3 lần mỗi ngày. Chi phí cao của liệu pháp này có thể được giảm bớt bằng cách bôi trực tiếp một lượng nhỏ thuốc lên vết thương.
| Điều trị lichen phẳng ở miệng |
| Ban đầu
● Điều trị tại chỗ ● Steroid (ví dụ: gel fluocinonide 0,05%) Thay thế ● Tại chỗ ● Tretinoin gel 0,025% ● Dung dịch cyclosporine ● Steroid tiêm trong tổn thương ● Điều trị toàn thân (dành cho bệnh rất nặng) ● Prednisone ● Acitretin ● Cyclosporin |
DIỄN TIẾN VÀ BIẾN CHỨNG
Diễn tiến được tính bằng tháng đến nhiều thập kỷ. Ở những bệnh nhân có tổn thương trắng, khoảng 50% bị tái phát trong vòng 2 năm, và trong số này khoảng 20% bị tái phát. Diễn tiến kéo dài hơn ở những bệnh nhân bị bệnh bóng nước và trợt.
Diễn tiến thường là mãn tính.
Nhiễm nấm candida thứ phát xảy ra ở một số bệnh nhân bị lichen phẳng ở miệng. Các trường hợp ung thư biểu mô tế bào vảy được báo cáo có liên quan đến liken phẳng ở miệng. Mặc dù biến chứng này không phổ biến, nhưng dường như không phải ngẫu nhiên. Do đó, những bệnh nhân bị lichen phẳng trợt mãn tính miệng nên được theo dõi; nếu một tổn thương chai cứng phát triển, nên tiến hành sinh thiết để loại trừ ung thư biểu mô tế bào vảy.
TƯA MIỆNG (NẤM MIỆNG) THRUSH (ORAL CANDIDIASIS)
| Những điểm chính |
| 1.Thường gặp ở trẻ sơ sinh và người lớn bị suy giảm miễn dịch
2. Xuất hiện các dát lớn màu trắng dễ cạo 3. Điều trị bằng thuốc kháng nấm bôi hoặc uống |
ĐỊNH NGHĨA
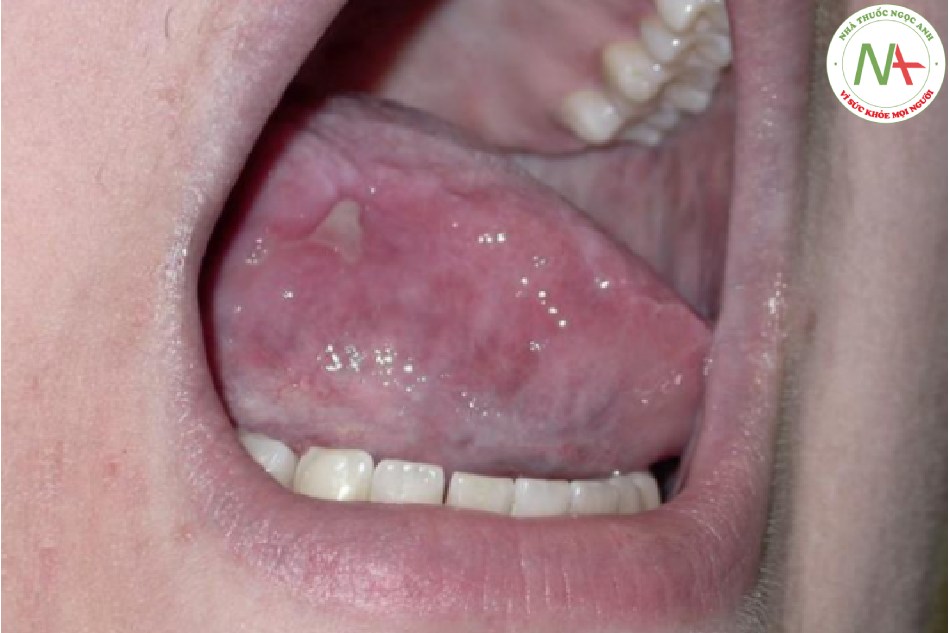
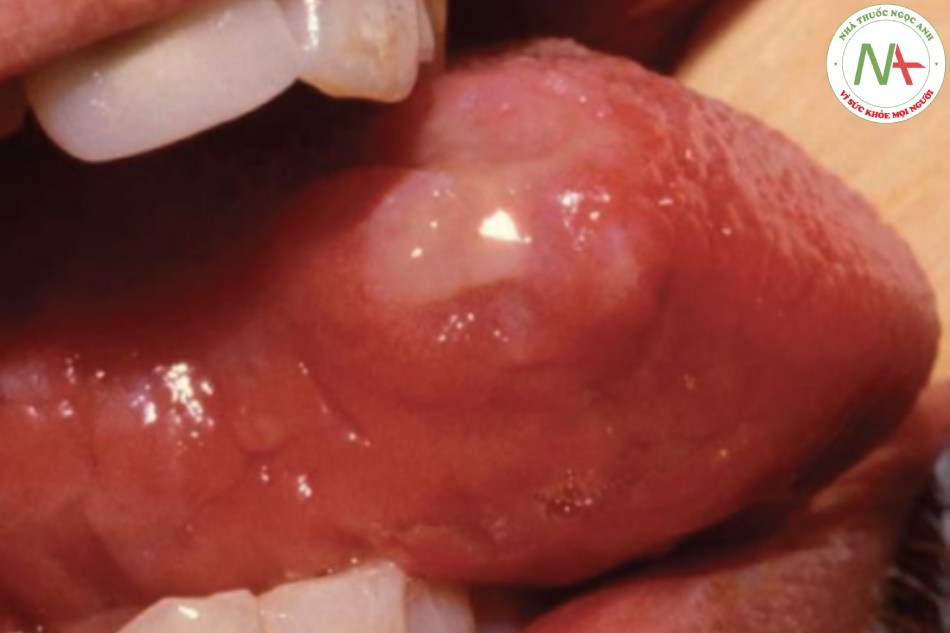
Bệnh tưa miệng là do biểu mô miệng nhiễm nấm Candida albicans. Biểu mô bị nhiễm có màu trắng và có thể cạo bỏ, để lại nền viêm (Hình 22.9).
TỶ LỆ MẮC
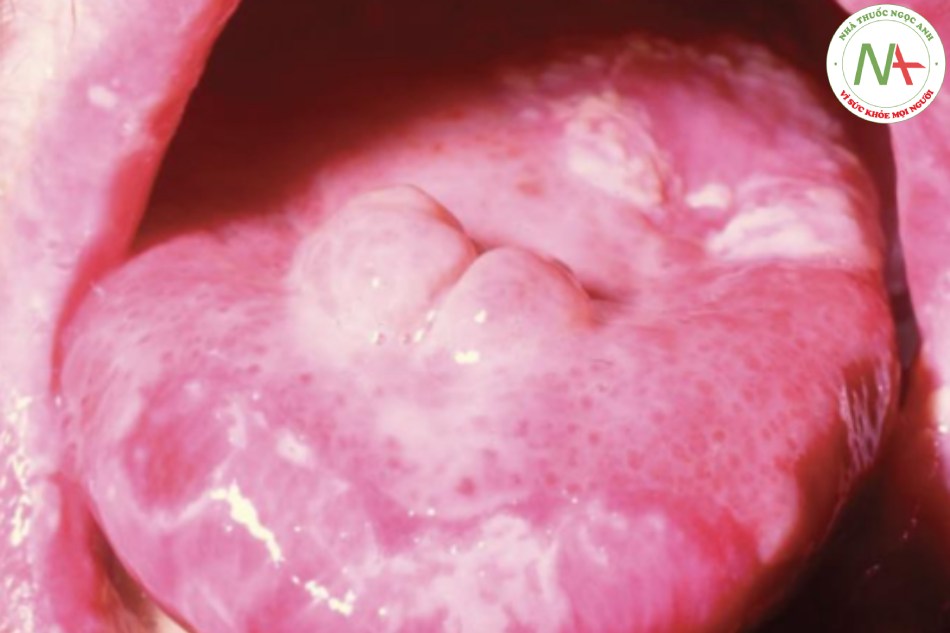
Bệnh tưa miệng phổ biến nhất ở trẻ sơ sinh, với 1/3 số trẻ sơ sinh bị tưa miệng trong tuần đầu tiên sau khi sinh. Ở người lớn, rối loạn này không phổ biến và thường xảy ra ở những bệnh nhân đeo răng giả hoặc trong tình trạng ức chế miễn dịch tại chỗ hoặc toàn thân. Ví dụ, bệnh nấm candida miệng thường được phát hiện ở bệnh nhân AIDS; ở những bệnh nhân này, nó có thể kéo dài đến thực quản. Bệnh tưa miệng cũng xảy ra ở những bệnh nhân bị nhiễm nấm candida da niêm mãn tính, một rối loạn hiếm gặp trong đó nhiễm trùng niêm mạc mãn tính đi kèm với tổn thương da và móng rất có thể là thứ phát do khiếm khuyết tế bào T (Hình 22.10).
TIỀN SỬ
Các bà mẹ của trẻ sơ sinh bị nhiễm thường có tiền sử nhiễm nấm candida âm đạo trong giai đoạn sau của thai kỳ. Đối với những bệnh nhân lớn tuổi mắc bệnh tưa miệng, các yếu tố ảnh hưởng bao gồm: răng giả; steroid dùng trong miệng, như các chế phẩm khí dung được sử dụng để điều trị bệnh hen suyễn; kháng sinh toàn thân phổ rộng; và ức chế miễn dịch toàn thân do bệnh hoặc thuốc, kể cả corticosteroid toàn thân.
DẤU HIỆU LÂM SÀNG
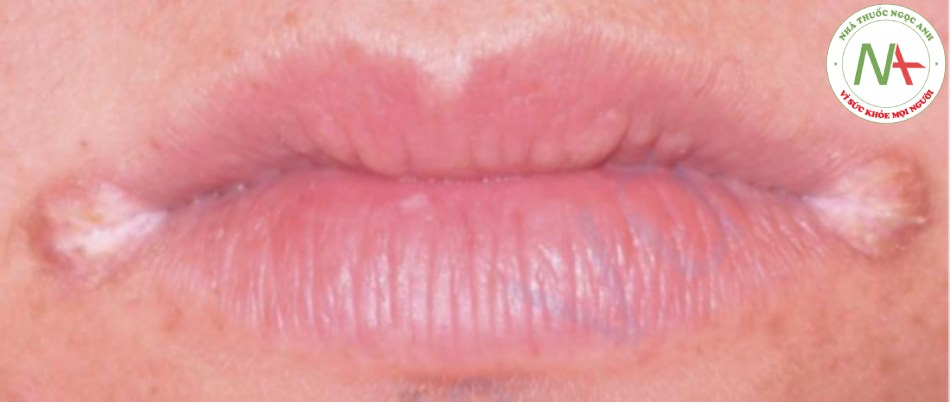
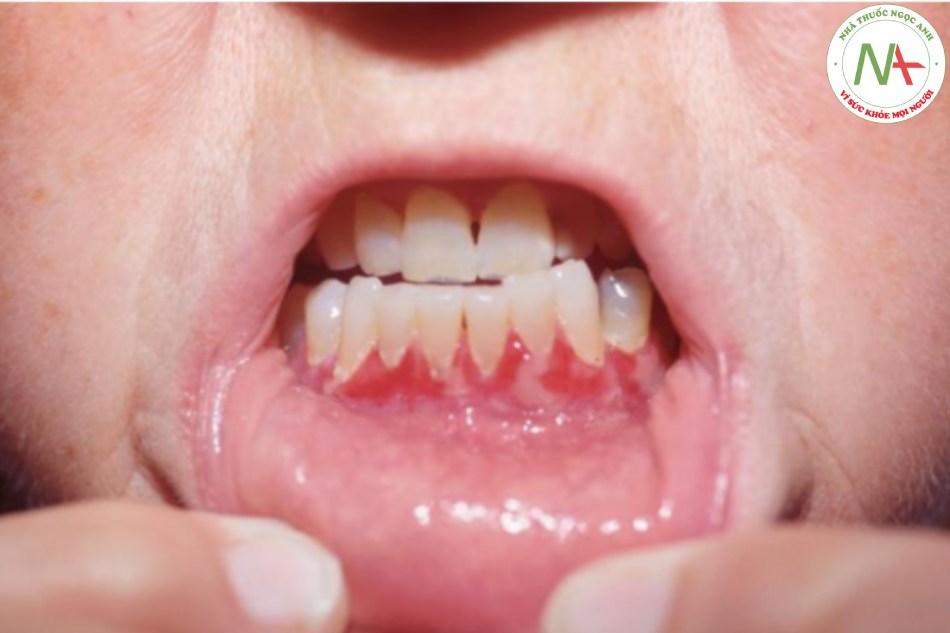
Các tổn thương xuất hiện dưới dạng các dát và sẩn màu trắng, giống như váng sữa đôi khi giống như “pho mát”. Phần lớn chất này có thể bị cạo đi, để lại một lớp nền đỏ. Lưỡi và niêm mạc miệng bị ảnh hưởng thường xuyên nhất. Ở những bệnh nhân đeo hàm giả, bề mặt niêm mạc dưới hàm giả có ảnh hưởng, vì vậy hàm giả phải được gỡ bỏ để đánh giá niêm mạc. Các khóe miệng cũng có thể bị ảnh hưởng (viêm góc miệng), đặc biệt khi vùng này luôn ẩm ướt, như ở những bệnh nhân có răng giả không vừa gây ra sự phủ quá mức của môi trên (Hình 22.11).
CHẨN ĐOÁN PHÂN BIỆT
Lichen phẳng có thể bị nhầm lẫn với bệnh tưa miệng. Tuy nhiên, bệnh tưa miệng khác với bệnh này và các bệnh tổn thương màu trắng khác ở chỗ chất trắng trong bệnh tưa miệng dễ dàng được cạo ra. Lưỡi hình bản đồ (geographic tongue) được đặc trưng bởi các dát đỏ có viền trắng, hình vỏ sò, thường ở mặt lưng và mặt bên của lưỡi. Rối loạn này thường thấy nhất ở những bệnh nhân bị bệnh vẩy nến; nguyên nhân của nó là không rõ và không lây nhiễm. Các viền trắng không cạo được, một yếu tố phân biệt với bệnh tưa miệng (Hình 22.12).
| Chẩn đoán phân biệt nấm candida miệng |
| ● Lichen phẳng
● Lưỡi hình bản đồ |
XÉT NGHIỆM VÀ SINH THIẾT
Xét nghiệm chẩn đoán là soi tươi KOH đối với vật chất từ vết cạo. Với bệnh tưa miệng, thường không gặp khó khăn gì trong việc tìm kiếm sợi nấm và giả sợi nấm. Những yếu tố tương tự này sẽ được tìm thấy trong biểu mô bề mặt khi được sinh thiết, nhưng vì soi tươi KOH là chẩn đoán nên không cần sinh thiết. Nuôi cấy không hữu ích vì C. albicans có thể được thấy trong hệ vi sinh bình thường trong miệng. Bệnh nấm candida ở người lớn không có các yếu tố dễ mắc bệnh, như răng giả hoặc thuốc kháng sinh hoặc sử dụng corticosteroid, nên nhanh chóng xem xét các tình trạng ức chế miễn dịch, chẳng hạn như AIDS.
Soi tươi KOH là chẩn đoán.
ĐIỀU TRỊ
Trẻ sơ sinh được điều trị bằng hỗn dịch nystatin bằng cách bôi 1 mL (100.000 đơn vị) vào mỗi bên miệng 4 lần/ ngày trong 5 đến 7 ngày. Người lớn có thể được điều trị bằng hỗn dịch nystatin “súc miệng và nuốt” với liều 5 mL (500.000 đơn vị) 4 lần/ ngày. Phương pháp điều trị tại chỗ thay thế là clotrimazole viên (Mycelex) hòa tan trong miệng năm lần mỗi ngày trong 1 đến 2 tuần. Dung dịch itraconazole (Sporanox) cũng có thể được sử dụng bằng cách “súc miệng và nuốt”. Các liệu pháp toàn thân khác bao gồm fluconazole (Diflucan) và ketoconazole (Nizoral) được dùng trong 1 đến 2 tuần.
| Điều trị bệnh nấm candida miệng |
| Trẻ sơ sinh và trẻ nhỏ
Ban đầu ● Không ● Nystatin 2 mL (200.000 U) 4 lần/ngày Thay thế ● Fluconazole 2–3 mg/kg uống mỗi ngày Người lớn Ban đầu ● “Súc và nuốt” ● Hỗn dịch Nystatin 5 mL (500.000 μL) 4 lần/ngày ● Dung dịch Itraconazole 10 mL (100 mg) 2 lần/ngày. Thay thế ● Uống ● Fluconazole 100 mg mỗi ngày ● Ketoconazole 200 mg mỗi ngày |
Ở những bệnh nhân đeo răng giả, phải điều trị sự xâm chiếm của nấm candida trên răng giả. Có thể ngâm răng giả acrylic qua đêm trong dung dịch natri hypochlorite (Clorox) loãng (1:10) và có thể sử dụng dung dịch chlorhexidine 0,12% (Peridex) để ngâm các tấm kim loại.
DIỄN TIẾN VÀ BIẾN CHỨNG
Ở trẻ sơ sinh, tưa miệng thường khỏi một cách tự nhiên, nhưng điều trị sẽ nhanh khỏi hơn. Ở những bệnh nhân bị ức chế miễn dịch, bệnh có thể tái phát và trở nên mãn tính. Các bệnh nhiễm trùng mãn tính nhất gặp phải ở những bệnh nhân mắc hội chứng nhiễm nấm candida da niêm mãn tính, những người bị thiếu miễn dịch tế bào đối với C. albicans. Tuy nhiên, ngay cả ở những bệnh nhân này, liệu pháp toàn thân cũng cho kết quả khỏi bệnh, mặc dù bệnh thường tái phát sau khi ngừng điều trị.
Các biến chứng là không phổ biến. Ở những bệnh nhân bị ức chế miễn dịch nặng, có thể xảy ra tổn thương thực quản; hiếm khi nhiễm lây lan toàn thân, gây ra bệnh nấm candida lan tỏa, thường là một bệnh lý nhiễm gây tử vong.
NGUYÊN NHÂN LOÉT MIỆNG KHÔNG PHỔ BIẾN (UNCOMMON CAUSES OF ORAL ULCERS)
Có nhiều nguyên nhân gây loét miệng hiếm gặp; một số được liệt kê trong Bảng 22.1. Nguyên nhân bao gồm tự miễn dịch, nhiễm trùng và bệnh ác tính.
BỆNH TỰ MIỄN (AUTOIMMUNE DISEASES)
Pemphigus vulgaris và pemphigoid niêm mạc là các bệnh bóng nước tự miễn mãn tính với tổn thương niêm mạc nổi bật hoặc chiếm ưu thế. Khoảng 90% bệnh nhân pemphigus vulgaris có biểu hiện ở miệng và 50% bệnh bắt đầu ở miệng (Hình 22.13). Các bóng nước dễ vỡ, do đó vết trợt thường được thấy. Các vết trợt lớn hơn so với trong viêm miệng áp tơ và xuất hiện liên tục. Cicatricial pemphigoid là một bệnh bóng nước dưới biểu bì giới hạn ở niêm mạc (Hình 22.14A). Niêm mạc miệng, mắt và kết mạc thường bị ảnh hưởng nhất. Liên quan đến mắt có thể dẫn đến sẹo và mù lòa (Hình 22.14B).
Trong cả hai bệnh, các tự kháng thể đều trực tiếp chống lại biểu mô niêm mạc và được phát hiện bằng phương pháp miễn dịch huỳnh quang trực tiếp của niêm mạc được sinh thiết (Hình 22.14C). Trong pemphigus vulgaris, các kháng thể được lắng đọng giữa các tế bào trong biểu mô; trong pemphigoid niêm mạc, cũng như trong pemphigoid bóng nước, sự lắng đọng xảy ra ở vùng màng đáy.
UNG THƯ (CANCER)
Các khối u ác tính bên trong miệng có thể trợt và dẫn đến loét. Đặc trưng, những tổn thương này bị chai cứng. Nguyên nhân phổ biến nhất là ung thư biểu mô tế bào vảy, nhưng u lympho và bệnh bạch cầu cũng có thể gây loét miệng (Hình 22.15). Sinh thiết là chẩn đoán. Ung thư biểu mô tế bào vảy trong miệng có nhiều khả năng di căn hơn ung thư biểu mô tế bào vảy ở da.
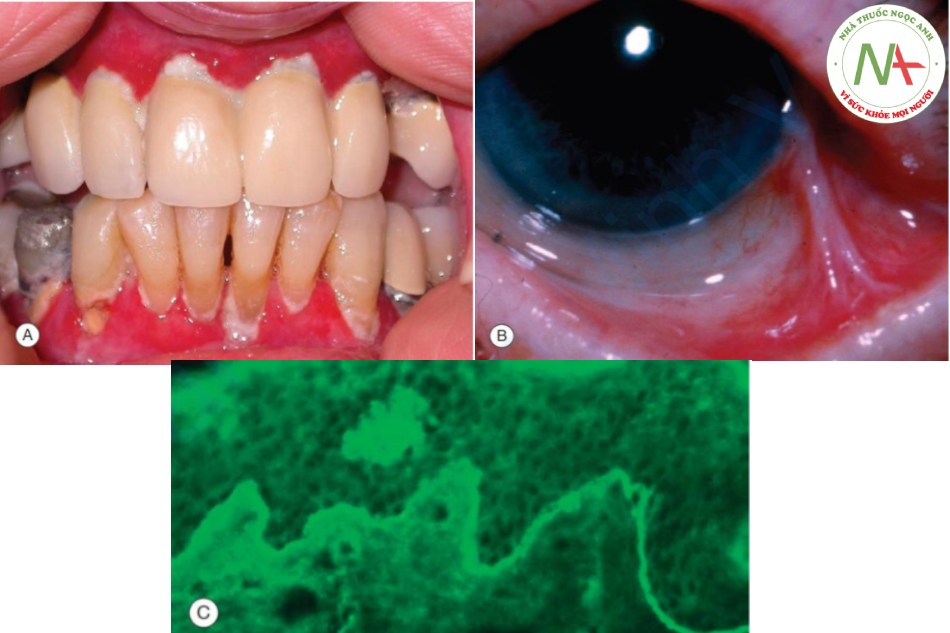
A. Nướu bị viêm loét nông. B. Liên quan đến mắt có thể dẫn đến hình thành sẹo và symblepharon. C. Immunoglobulin G lắng đọng ở vùng màng đáy.
TRUYỀN NHIỄM (INFECTIONS)
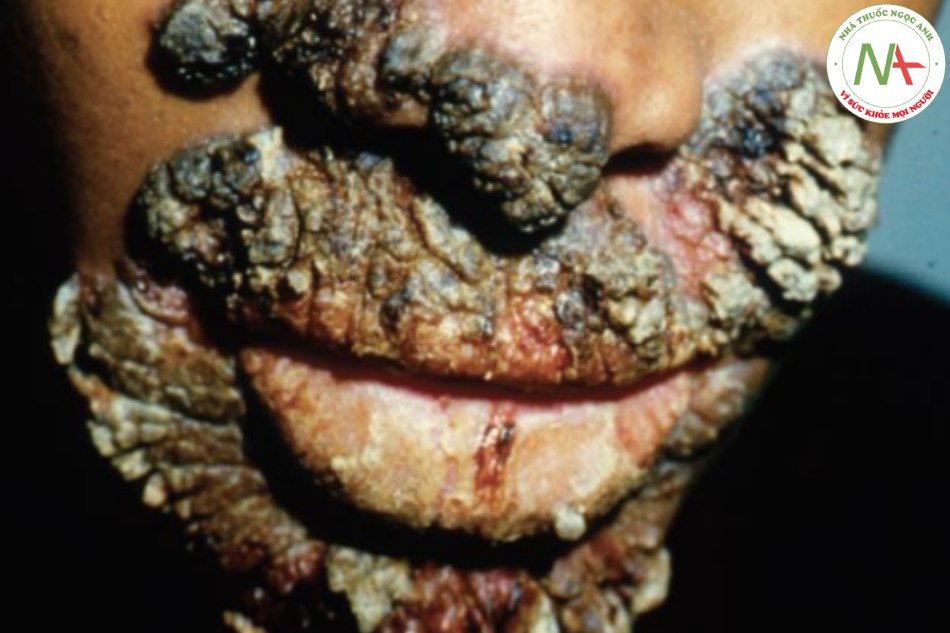
Các bệnh truyền nhiễm gây loét miệng bao gồm, theo thứ tự tần suất giảm dần, virus (herpesvirus và coxsackievirus), Treponema (giang mai) và nấm toàn thân (histoplasmosis). Như đã đề cập, herpes simplex hiếm khi tái phát bên trong miệng, nhưng nguyên phát thường liên quan đến niêm mạc miệng với viêm nướu herpes (herpetic gingivostomatitis). Viêm nướu trợt là đặc điểm của nhiễm herpes miệng nguyên phát và thường đi kèm với các tổn thương trên môi và da quanh miệng (Hình 22.16). Nó đi kèm với sốt và nổi hạch vùng và kéo dài từ 2 đến 3 tuần. Nhiễm coxsackievirus A-4 gây ra herpangina, biểu hiện dưới dạng phát ban mụn nước ở khoang sau miệng kéo dài từ 7 đến 10 ngày. Coxsackievirus A-16 gây ra bệnh tay chân miệng, là một rối loạn được đặc trưng bởi các mụn nước nhỏ ở phần sau của miệng và kèm theo các tổn thương tương tự ở lòng bàn tay và lòng bàn chân (Hình 22.17).
Tổn thương trong bệnh giang mai nguyên phát là săng, xuất hiện dưới dạng một vết loét đơn độc, không đau, đục lỗ và có cảm giác cứng đặc trưng.
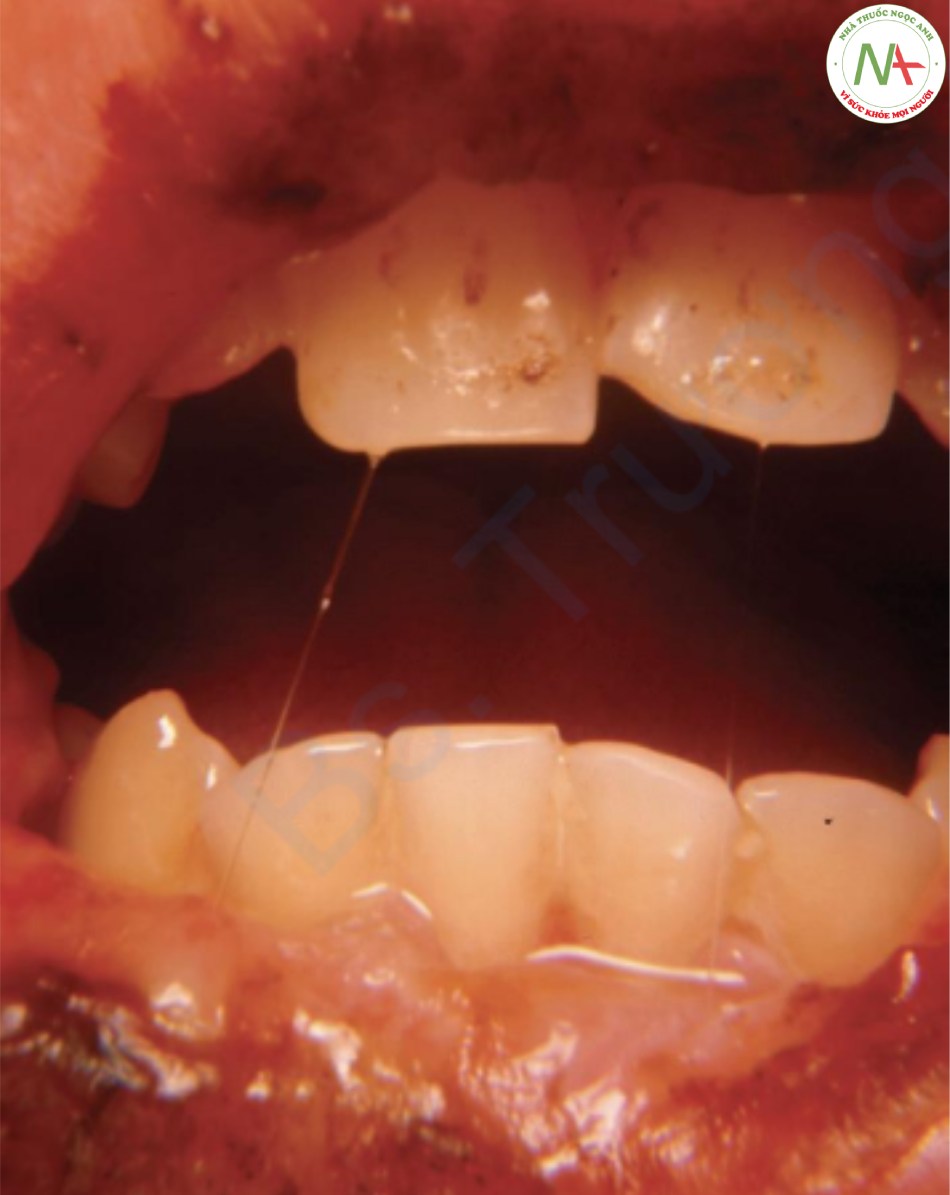
Việc kiểm tra săng miệng vùng tối phải được giải thích một cách thận trọng vì các xoắn khuẩn không phải xoắn khuẩn thường cư trú trong miệng. Nếu có nghi ngờ, nên tiến hành xét nghiệm huyết thanh tìm bệnh giang mai. Nếu kết quả âm tính, nên làm lại xét nghiệm sau 1 tháng.
Loét miệng chai cứng hiếm khi xảy ra ở những bệnh nhân bị nhiễm nấm toàn thân lan tỏa như histoplasmosis. Sinh thiết với nhuộm và nuôi cấy xác nhận chẩn đoán.
