Bệnh truyền nhiễm
Nhiễm khuẩn Yersinia: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm khuẩn Yersinia: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Tình trạng bệnh phải khai báo. Cách ly ngay lập tức và tránh giọt nước bọt trong không khí từ bệnh nhân có dấu hiệu mắc bệnh dịch hạch thể phổi.
◊ Những kết quả lâm sàng đặc trưng cùng với tiền sử phơi nhiễm có thể xảy ra ở vùng lưu hành dịch có thể gợi ý về chẩn đoán bệnh dịch hạch. Nhiễm khuẩn yersinia thường biểu hiện là viêm dạ dày ruột tự giới hạn, nhưng có thể nhiễm trùng xâm lấn. Sử dụng các nghiên cứu vi sinh học để xác nhận chẩn đoán nghi ngờ.
◊ Điều quan trọng là cần điều trị sớm bệnh dịch hạch bằng thuốc kháng sinh vì nếu chậm trễ >24 tiếng kể từ khi khởi phát các triệu chứng, dẫn đến tỷ lệ tử vong cao. Chỉ định biện pháp dự phòng kháng sinh sau phơi nhiễm ở những người tiếp xúc gần gũi (trong vòng 2 m) với người bị bệnh dịch hạch.
◊ Nhiễm khuẩn yersinia cần phải chăm sóc hỗ trợ. Điều trị bằng thuốc kháng sinh tiêm tĩnh mạch thích hợp ở những bệnh nhân nhiễm trùng xâm lấn.
Thông tin cơ bản
Định nghĩa
Ở người, vi khuẩn Yersinia pestis gây bệnh dịch hạch và vi khuẩn Yersinia enterocolitica gây nhiễm khuẩn yersinia. Nhiễm bệnh giả lao do Yersinia hiếm khi xảy ra và gây ra các triệu chứng tương tự như nhiễm khuẩn yersinia.
Bệnh dịch hạch do trực khuẩn Y pestis truyền sang người chủ yếu do bọ chét nhiễm bệnh đốt. Nhiễm trùng có đặc điểm khởi phát đột ngột với các triệu chứng toàn thân như sốt và sưng đau các hạch bạch huyết (sưng bạch hạch) ở bệnh dịch hạch thể hạch; có các trứng toàn thân nhưng không sưng bạch hạch ở bệnh dịch hạch thể nhiễm khuẩn huyết; đau ngực, khó thở và ho ra máu ở bệnh dịch hạch thể phổi.
Nhiễm khuẩn Y enterocolitica và Y pseudotuberculosis chủ yếu qua đường ăn thức ăn và uống nước bị nhiễm bẩn. Các triệu chứng chủ yếu khu trú ở đường tiêu hóa (viêm dạ dày ruột tự khỏi), nhưng hay gặp biến chứng viêm khớp phản ứng.
Dịch tễ học
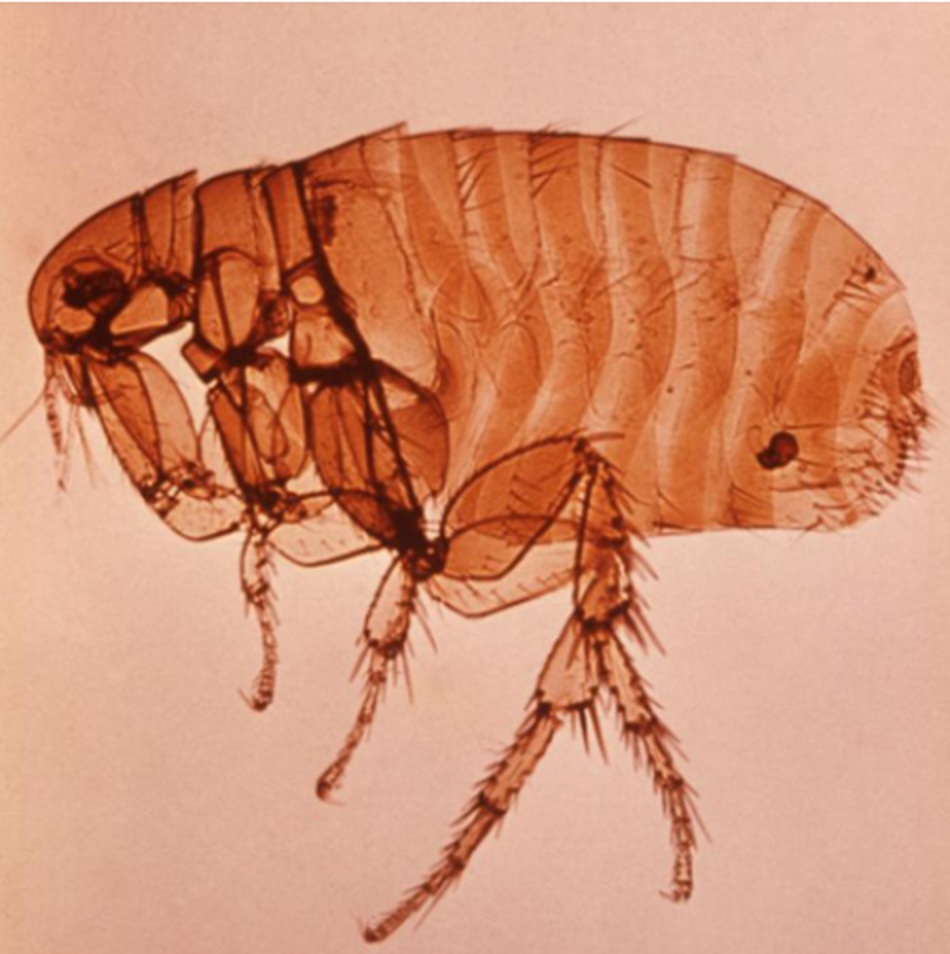
Vi khuẩn Yersinia pestis tồn tại khắp thế giới qua vết đốt bọ chét gây nhiễm trùng ở động vật gặm nhấm hoang dã. Trong 2000 năm qua, người ta cho đây là căn nguyên ra 3 trận bệnh dịch lớn. Dịch xuất hiện ở các vùng nông thôn ở miền trung và nam Phi (nhất là Madagascar, Cộng hòa Dân chủ Congo, và Uganda), Trung Á và tiểu lục địa Ấn Độ, các phần đông bắc của Nam Mỹ, và miền tây của Hoa Kỳ. Có thể xuất hiện các ca bệnh rải rác ở người khi tiếp xúc với những ổ bệnh tự nhiên này. Chuột nhiễm bệnh ở các đô thị có khả năng dẫn tới dịch bệnh, vì một lượng lớn chuột có thể sống gần khu dân cư đông đúc. Bọ chét chuột Xenopsylla cheopis là véc-tơ truyền bệnh hay gặp nhất. Lây truyền bệnh dịch hạch từ người sang người do phơi nhiễm với bệnh nhân bị dịch hạch thể phổi ít gặp.[4]
Tổ chức Y tế Thế giới đã báo cáo từ năm 2010 đến năm 2015 có 3248 ca bệnh trong đó có 584 trường hợp tử vong. Hầu hết các ca bệnh được báo cáo ở Châu Phi, chủ yếu từ Madagascar.[5] Những khó khăn trong chẩn đoán và sự miễn cưỡng báo cáo các ca bệnh khiến con số này thấp hơn thực tế. Đợt bùng phát dịch lớn gần đây nhất là ở Madagascar vào cuối năm 2017, với gần 2500 ca bệnh với hơn 200 ca tử vong được báo cáo.[6]
Ở Bắc Mỹ, các ổ bệnh dịch hạch tự nhiên xảy ra tại 15 tiểu bang phía tây của Hoa Kỳ và các vùng ranh giới, bao gồm phía tây nam Canada và bắc Mexico.[7] Từ năm 2000 đến năm 2017, trung bình mỗi năm có 7 ca bệnh được báo cáo (khoảng 1 đến 17 ca bệnh mỗi năm). [CDC: map of plague in the US] Tại Hoa Kỳ, chỉ có một ca bệnh được báo cáo vào năm 2018 ở Idaho.[8]Tỷ lệ mắc mới ở Hoa Kỳ có thể gia tăng vì các vùng dân cư trải rộng đến vùng nông thôn. Tỷ lệ mắc mới bệnh dịch hạch có tính chất mùa và đạt đỉnh điểm vào các tháng ấm áp khi các ổ bệnh từ động vật và các loài bọ chét kí sinh trên chúng hoạt động nhiều nhất và mọi người thường ra ngoài nhiều nhất.[9] Dường như sóc là ổ bệnh quan trọng nhất tại Hoa Kỳ, mặc dù được cho là lây truyền từ mèo nhà, nhất là ở các nhân viên thú y.[10] [CDC: map of plague in the US]
Từ thời cổ đại đến thế kỷ 20, người ta sử dụng bệnh dịch hạch như là một vũ khí sinh học. Trực khuẩn dịch hạch qua đường không khí trong không gian chật hẹp sẽ dẫn đến tỷ lệ tử vong đáng kể. Sự bùng phát dịch bệnh dịch hạch thể phổi ở vùng không lưu hành dịch đưa ra mối nghi ngờ về tình trạng cố ý giải phóng.
Vi khuẩn Yersinia enterocolitica và Yersinia pseudotuberculosis phân bổ khắp nơi trên thế giới và có thể được phân lập từ thức ăn, nước và động vật hoang dã và động vật nuôi. Nhiễm khuẩn thường qua đường tiêu hóa, nhưng đã có các trường hợp lây truyền qua sản phẩm máu bị nhiễm bẩn.[11] Vào năm 2017, tại Hoa Kỳ, tỷ lệ nhiễm khuẩn Yersinia lây qua thức ăn được khẳng định bằng xét nghiệm là 1 trên 100.000 người (489 ca bệnh), cao hơn 116% so với tỷ lệ từ năm 2014 đến năm 2016. Sự gia tăng này một phần có thể là do thực hiện nhiều xét nghiệm trong phòng thí nghiệm hơn để xác định Yersinia và chẩn đoán nhiều ca nhiễm khuẩn hơn.[12]
Bệnh căn học
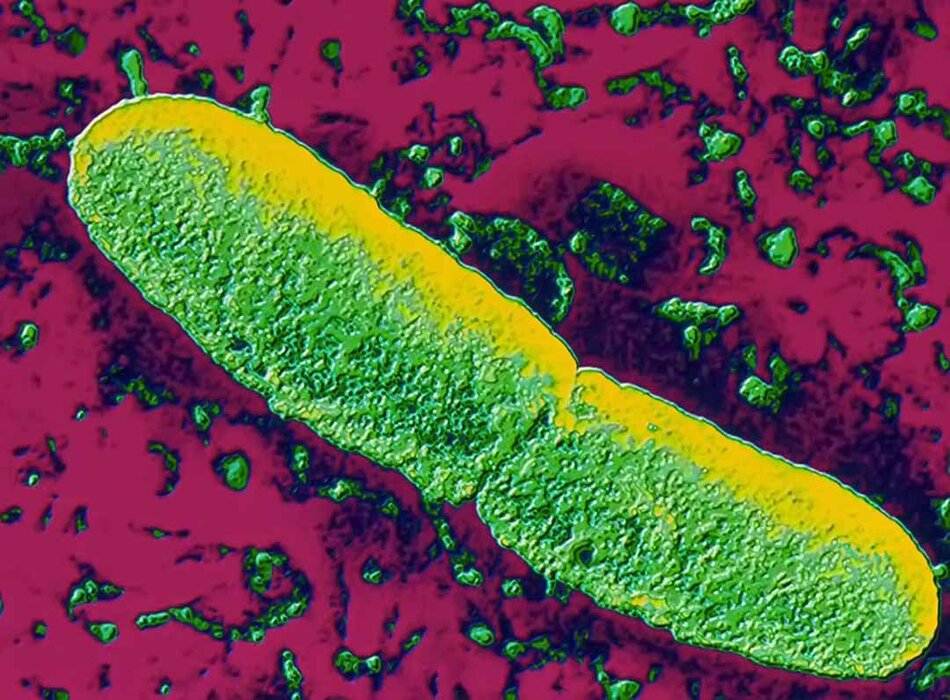
Bệnh dịch hạch là do nhiễm vi khuẩn Yersinia pestis gram âm gây ra. Nhiều loài động vật có vú nhỏ, bao gồm chuột, sóc, mèo và thỏ, là ổ bệnh tự nhiên. Nhiễm trùng lây lan sang người và giữa các loài động vật qua vết cắn của bọ chét. Bệnh dịch hạch thể phổi nguyên phát hiếm khi xảy ra do hít phải giọt nước bọt trong không khí có chứa bệnh dịch hạch từ người hoặc động vật nhiễm bệnh.[4]
Có thể tìm thấy vi khuẩn Yersinia enterocolitica ở khắp mọi nơi trên thế giới cả ở động vật hoang dã và động vật được thuần hóa và trong môi trường, bao gồm nước. Nhiễm khuẩn xảy ra do ăn phải thức ăn hoặc uống nước chứa mầm bệnh. Vi sinh vật này có thể phát triển ở 39°F (4°C). Thịt đông lạnh có khả năng là nguồn bệnh.[13] Các ca bệnh thứ phát có thể xảy ra trong các gia đình bị nhiễm bệnh do lây truyền qua đường phân-miệng.
Nhiễm khuẩn Yersinia pseudotuberculosis là nhiễm khuẩn Yersinia ít gặp nhất. Ổ bệnh từ nhiều loài chim và động vật có vú.[1][Fig-1]
Sinh lý bệnh học
Người ta cho rằng vi khuẩn Y pestis bắt nguồn từ vi khuẩn Y pseudotuberculosis cách đây từ 10.000 đến 40.000 năm khi chúng thu nhận được các gen có khả năng lây nhiễm sang bọ chét. Không như vi khuẩn Y pseudotuberculosis, vi khuẩn Y pestis có khả năng lây nhiễm số lượng lớn sang bọ chét và có thể kết tập lại làm tắc nghẽn ruột non của bọ chét. Các bọ chét bị tắc ruột sẽ nôn ra phần thức ăn trong thực quản của chúng và liên tục cố gắng hút máu, khiến cho hàng ngàn trực khuẩn được truyền vào da. Trực khuẩn được nhân lên trong đại thực bào và được chuyển đến các hạch bạch huyết lân cận Sau đó lan ra khắp cơ thể và các ổ trực khuẩn ngoại bào hình thành trong mô.
Tất cả các loài Yersinia đều sinh ra phức hợp gắn ion ngoại bào, cho phép các trực khuẩn cô lập sắt. Y pestis có gen đặc hiệu, cho phép tồn tại trong bọ chét và phân tán cũng như lẩn tránh hệ miễn dịch của vật chủ là động vật có vú. Y pestis cần có vãng khuẩn huyết với mật độ cao để bọ chét có thể hấp thụ và lây truyền hiệu quả, và điều này có thể giải thích về khả năng gây bệnh ngày càng tăng của Y pestis so với loài Yersinia gây bệnh ruột.[14]
Y pestis có phân suất kháng nguyên giống viên nang 1 (F1) và là chất chỉ điểm chính để phát hiện vi khuẩn.[15] Tất cả ba loài Yersinia đều có hệ bài tiết mã hóa plasmid loại 3, hỗ trợ khả năng đề kháng của chúng với các yếu tố bảo vệ cơ thể chủ.[16]
Thời kỳ ủ bệnh là từ 1 đến 6 ngày.
Phân loại
Phân loại lâm sàng
Thể hạch
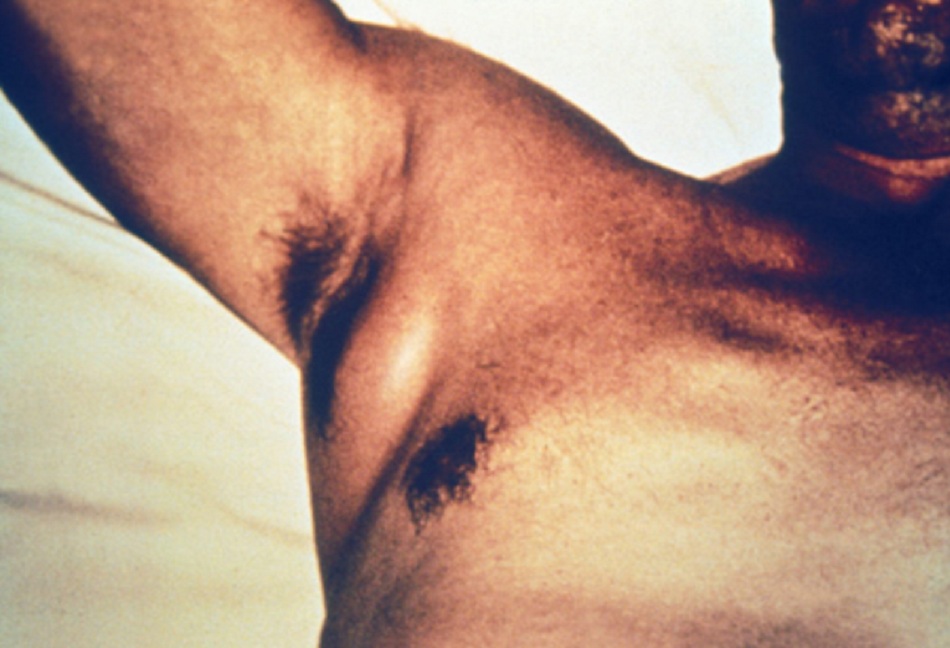
- Nhiễm khuẩn xảy ra sau khi bị bọ chét nhiễm Yersinia pestis đốt và có đặc điểm khởi phát đột ngột các triệu chứng toàn thân và sưng đau các hạch bạch huyết (sưng bạch hạch) chảy dịch vùng bị đốt.
Nhiễm khuẩn huyết do dịch hạch
- Bệnh dịch hạch có thể biểu hiện với các đặc điểm toàn thân như sốt và hạ huyết áp, nhưng không phát triển hạch bạch huyết có thể phát hiện lâm sàng. Bệnh nhân không bị sưng hạch có tỷ lệ tử vong cao hơn bệnh nhân bị bệnh dịch hạch thể hạch.
Bệnh dịch hạch thể phổi
- Bệnh dịch hạch thể phổi nguyên phát là hệ quả của sự lây truyền từ người sang người, mặc dù hiếm khi xảy ra. Thời kỳ ủ bệnh ngắn (từ vài giờ đến 2, 3 ngày). Các triệu chứng cơ năng khởi phát nhanh chóng và có thể đau ngực do viêm màng phổi, ho ra máu và khó thở.
- Bệnh dịch hạch thể phổi thứ phát do nhiễm trùng toàn thân gây ra.
Viêm họng do dịch hạch
- Sau khi hít hoặc nuốt phải trực khuẩn dịch hạch ít có biểu hiện lâm sàng Hay gặp viêm hạch vùng cổ trước. Nhiễm khuẩn Yersinia
- Nhiễm khuẩn gây ra bởi các loài vi khuẩn Yersinia gây bệnh đường ruột: Y enterocolitica và Y pseudotuberculosis. Các triệu chứng chủ yếu khu trú ở đường tiêu hóa. Viêm khớp phản ứng là biến chứng thường gặp.
Sốt như scarlet vùng Viễn Đông (sốt scarlatinoid)
- Một số chủng khuẩn Y pseudotuberculosis có thể gây sốt như scarlet vùng Viễn Đông với các đặc điểm lâm sàng của chứng phát ban đỏ ở da (thường ở mặt, khuỷu tay và đầu gối), bóc vẩy da, ngoại ban, lưỡi sung huyết và hội chứng sốc nhiễm độc. Tình trạng này nằm ngoài phạm vi của chủ đề này.
Phân loài
Bộ: Enterobacteriales; họ: Enterobacteriaceae; chi: Yersinia; loài: Y pestis, Y enterocolitica và Y pseudotuberculosis.
Phòng ngừa
Ngăn ngừa sơ cấp
Hiện nay, các vắc-xin phòng dịch hạch mới đang được nghiên cứu.[20]
Người ta cho rằng cả hai biện pháp dự phòng vi sinh vật trước và sau phơi nhiễm với doxycycline hoặc ciprofloxacin đường uống đều có hiệu quả.[21] [22]
Có thể phòng ngừa bọ chét cắn bằng cách sử dụng thuốc chống côn trùng như N,N-diethyl-meta-toluamide (DEET).
Có thể kiểm soát quần thể chuột ở các khu vực đô thị bằng cách tiêu diệt và xây dựng các tòa nhà chống chuột, nhưng không thể kiểm soát các quần thể động vật hoang dã, do đó xóa bỏ bệnh dịch hạch là điều không thể. Kiểm soát bọ chét là một điều quan trọng bổ sung cho việc kiểm soát chuột vì có nhiều khả năng bọ chét thiếu nguồn thức ăn tự nhiên sẽ cắn người.
Lây truyền bệnh dịch hạch từ người sang người hiếm khi xảy ra nhưng cần cách ly bệnh nhân bị bệnh dịch hạch thể phổi. Cần cách ly bệnh nhân trong vòng ít nhất 48 giờ và cho đến khi tình trạng lâm sàng của họ cải thiện. Cần thận trọng đối với đường lây truyền qua giọt nước bọt trong không khí.[4] [17]
Ngăn ngừa thứ cấp
Cần cách ly bệnh nhân bị bệnh dịch hạch thể phổi ít nhất 48 giờ và cho đến khi tình trạng lâm sàng của họ cải thiện.
Tiếp xúc gần (trong vòng 2 m) sẽ được điều trị bằng biện pháp dự phòng sau phơi nhiễm.
Cần báo cáo tất cả các ca bệnh dịch hạch theo quy trình của địa phương. [CDC: National Notifiable Diseases Surveillance System (NNDSS)] [Public Health England: notifiable diseases and causative organisms – how to report] Nhiều ca bệnh dịch hạch thể phổi có thể là hậu quả của hoạt động khủng bố sinh học.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bệnh nhân nam 30 tuổi đến gặp bạn với cơn sốt khởi phát đột ngột, đau cơ và đau đầu. Không lâu sau khi bắt đầu cảm thấy không khỏe, anh ấy để ý thấy háng phải của mình sưng đau. Anh ấy vừa trở về sau khi tham gia đoàn thám hiểm cắm trại ở New Mexico hai ngày trước. Gần đến những ngày cuối cùng của chuyến đi, anh ấy để ý thấy có một vài vết cắn nhỏ ở chân, và chúng ngứa dữ dội. Khi thăm khám, anh ấy có vẻ không khỏe và sốt 103°F (39,4°C). Do sưng đau ở háng nên chân phải của anh ấy cử động giới hạn, và anh ấy đi khập khiễng. Trên giường bệnh, anh ấy gập chân lại và xoay ra ngoài. Chỗ háng sưng dài 5 cm và đau khi chạm vào; chỗ sưng có vẻ không chứa chất lỏng. Lớp da phía trên ấm và phát ban đỏ kèm hơi phù nề xung quanh.
Tiền sử ca bệnh #2
Bệnh nhân nữ 23 tuổi đến khám với triệu chứng sưng, đau đầu gối kèm tổn thương ban đỏ mềm (hồng ban nút) ở cẳng chân hai bên, bệnh kéo dài 2 tuần này Bệnh nhân có tiền sử khỏe mạnh, gần đây bị tiêu chảy kéo dài kèm theo đau bụng. Cô đã bị tiêu chảy 10 ngày liền và mỗi ngày cô đi ngoài 8 lần phân lỏng có máu. Gia đình hoặc bạn bè đều khỏe mạnh. Các triệu chứng đường tiêu hóa của cô tự giảm mà không cần điều trị đặc hiệu. Bệnh nhân xuất hiện đau khớp gối và phát ban ở cẳng chân hai bên sau 1 tuần giảm tiêu chảy.
Các bài trình bày khác
Một vài hội chứng lâm sàng của nhiễm khuẩn Yersinia enterocolitica đã được mô tả.[1] Viêm ruột non kết là hội chứng thường gặp nhất ở trẻ nhỏ và có thể làm đi phân có máu. Trẻ lớn hơn có thể bị viêm ruột hồi đoạn cuối và viêm hạch treo ruột, không thể phân biệt được biểu hiện lâm sàng với viêm ruột thừa cấp tính. Người lớn thường có biểu hiện tiêu chảy và đau bụng, có thể’ kéo dài >3 tuần. Bệnh xâm lấn có nhiều khả năng xảy ra ở bệnh nhân mắc tiểu đường, bệnh gan mạn tính, chứng nghiện rượu hoặc có hội chứng quá tải sắt.[2] Sau nhiễm trùng, 30% bệnh nhân bị viêm khớp phản ứng, thường gặp ở bệnh nhân có kháng nguyên bạch cầu người HLA – B27.[3]Nhiễm khuẩn Yersinia pseudotuberculosis gây viêm hạch mạc treo nhiều nhất. ít gặp viêm ruột non. Ít gặp nhiễm trùng sâu nhưng có thể gặp ở những bệnh nhân bị bệnh gan mạn tính hoặc quá tải sắt.[1]
Cách tiếp cận chẩn đoán từng bước
Bệnh dịch hạch là một bệnh cần khai báo ở hầu hết các quốc gia. Những kết quả lâm sàng đặc trưng cùng với tiền sử phơi nhiễm có thể xảy ra ở vùng lưu hành dịch có thể gợi ý về chẩn đoán bệnh. Bệnh dịch hạch là một vũ khí sinh học tiềm ẩn, và các ca bệnh dịch hạch thể phổi xảy ra bên ngoài vùng lưu hành dịch sẽ làm tăng mối nghi ngờ về việc vô tình hay cố ý giải phóng vi khuẩn Yersinia pestis trong không khí. Nhiễm khuẩn Yersinia thường tự giới hạn nhưng có thể xảy ra bệnh xâm lấn.
Biểu hiện lâm sàng
Bệnh dịch hạch
- Biểu hiện thông thường ở người là bệnh dịch hạch thể hạch, mà bệnh nhân có biểu hiện khởi phát sốt đột ngột, tình trạng khó chịu, mệt lử, và các hạch bạch huyết sưng, đau (sưng hạch) chảy dịch vùng bị cắn. Gần như luôn có sốt.[23]
- Bệnh nhân bị bệnh dịch hạch gây nhiễm trùng huyết cũng biểu hiện với các đặc điểm toàn thân nhưng không phát triển hạch bạch huyết có thể phát hiện lâm sàng. Họ có thể có biểu hiện với các triệu chứng màng não.
- Bệnh dịch hạch thể phổi nguyên phát có thời kỳ ủ bệnh ngắn (từ vài giờ đến 2-3 ngày). Các triệu chứng khởi phát nhanh chóng gồm đau ngực do viêm màng phổi, ho ra máu và khó thở. Bệnh dịch hạch thể phổi thứ phát do nhiễm trùng hệ thống gây ra và gặp ở một vài bệnh nhân. Các bệnh nhân có các triệu chứng thực thể nhiễm dịch hạch thể phổi cần cách ly ngay lập tức và tránh giọt nước bọt bắn trong không khí.[Fig-2]
Nhiễm khuẩn Yersinia
- Viêm ruột là hội chứng nhiễm khuẩn phổ biến nhất do Yersinia enterocolitica thường gặp ở trẻ nhỏ và có thể gây đi tiêu ngoài phân có máu. Trẻ lớn hơn có thể bị viêm đoạn cuối hồi tràng và viêm hạch mạc treo, và rất khó để phân biệt với triệu chứng của viêm ruột thừa cấp tính. Người lớn thường có biểu hiện tiêu chảy và đau bụng, có thể’ kéo dài >3 tuần. Nhiễm trùng xâm lấn có thể’ xảy ra ở bệnh nhân mắc tiểu đường, bệnh gan mạn tính, nghiện rượu hoặc có hội chứng quá tải sắt.[2]
- Nhiễm khuẩn Yersinia pseudotuberculosis gây viêm hạch mạc treo nhiều nhất. ít gặp viêm ruột non. Ít gặp Nhiễm trùng xâm lấn nhưng có thể thấy ở những bệnh nhân bị bệnh gan mạn tính hoặc bệnh quá tải sắt.[1]
Các xét nghiệm ban đầu
Xét nghiệm vi sinh học
- Bệnh dịch hạch có khả năng gây nguy hiểm cho nhân viên phòng thí nghiệm và phải được xử lý trong tủ an toàn sinh học. Phải thông báo cho các phòng thí nghiệm biết nếu mẫu bệnh có khả năng chứa bệnh dịch hạch.
- Không trì hoãn điều trị, trước khi dùng kháng sinh cần chỉ định cấy máu cùng với cấy các loại bệnh phẩm liên quan khác. Các mẫu liên quan gồm: dịch chọc hạch (bệnh dịch hạch thể hạch), đờm hoặc dịch rửa khí/phế quản (bệnh dịch hạch thể phổi), dịch não tủy nếu có biểu hiện các triệu chứng viêm màng não (dịch hạch gây nhiễm trùng huyết). Các hạch sưng thường rắn, và khi chọc hút có thể cần bơm nước muối sinh lý và hút lại ngay lập tức.
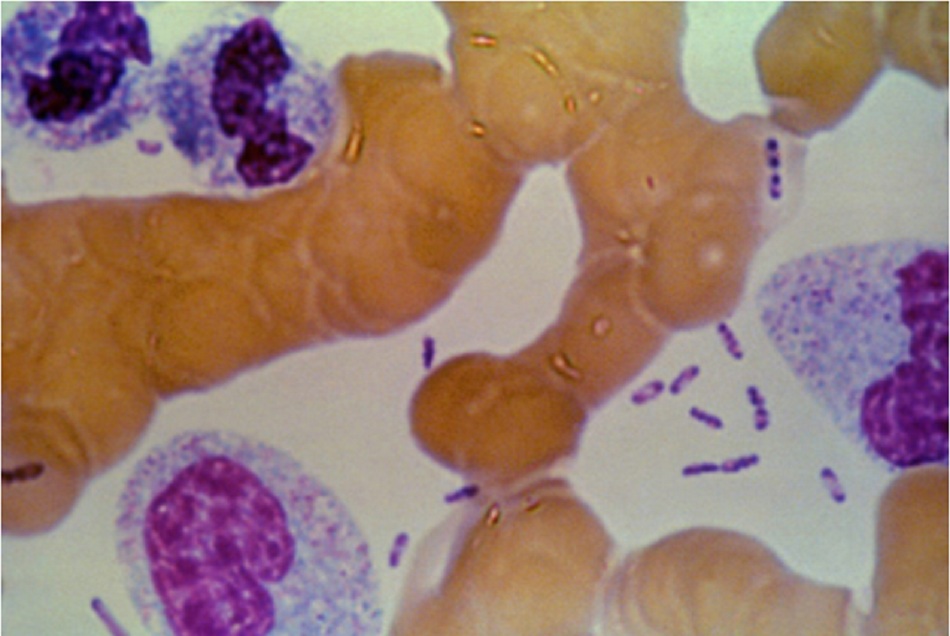
- Cần xét nghiệm các mẫu lâm sàng với nhuộm Gram và Wright-Giemsa hoặc Wayson và nuôi cấy trong môi trường canh hoặc trong thạch máu. Vi khuẩn Y pestis xuất hiện dưới dạng coccobacilli gram âm và trực khuẩn màu xanh nhạt với phần cơ thể có điện cực màu xanh đậm trên thuốc nhuộm Wright-Giemsa hoặc Wayson. Hình dạng ‘chốt an toàn’ này mang tính gợi ý, không phải là đặc trưng bệnh, về bệnh dịch hạch nhưng đem lại kết quả chẩn đoán giả định nhanh.
- Các phòng thí nghiệm tham chiếu sử dụng một thể thực khuẩn đặc hiệu để phân biệt vi khuẩn Y pestis với các loài vi khuẩn Yersinia khác.[24] Trực khuẩn dịch hạch mọc chậm khi nuôi cấy, sau 24 tạo thành các khuẩn lạc nhỏ trên thạch máu, và gần như không có phản ứng với các tính chất sinh vật hóa học. Chúng biểu hiện một kháng nguyên vỏ ngoài đặc biệt (kháng nguyên F1), là mục tiêu của xét nghiệm kháng thể huỳnh quang đặc hiệu.[25]
- Có thể phân lập vi khuẩn Y enterocolitica và Y pseudotuberculosis từ các mẫu lâm sàng như phân trên thạch MacConkey. Có thể sử dụng thạch cefsulodin-irgasan-novobiocin được ủ ở nhiệt độ phòng như là thạch chọn lọc nếu nghi ngờ nhiễm khuẩn yersinia.[26][Fig-3]
Xét nghiệm kháng nguyên nhanh
- Xét nghiệm chẩn đoán nhanh đối với kháng nguyên F1 hiện có và được sử dụng rộng rãi ở Châu Phi và Nam Mỹ. Kết quả xét nghiệm dương tính được xem là bằng chứng giả định của bệnh dịch hạch.[25] Xét nghiệm này đã được thực hiện tại hiện trường ở Madagascar, và có kết quả từ mẫu hút dịch chỗ sưng bạch hạch hoặc đờm trong vòng 15 phút. Các giá trị dự đoán trong vùng lưu hành dịch này là 93% (dương tính) và 90% (âm tính).[27]
Các xét nghiệm khác
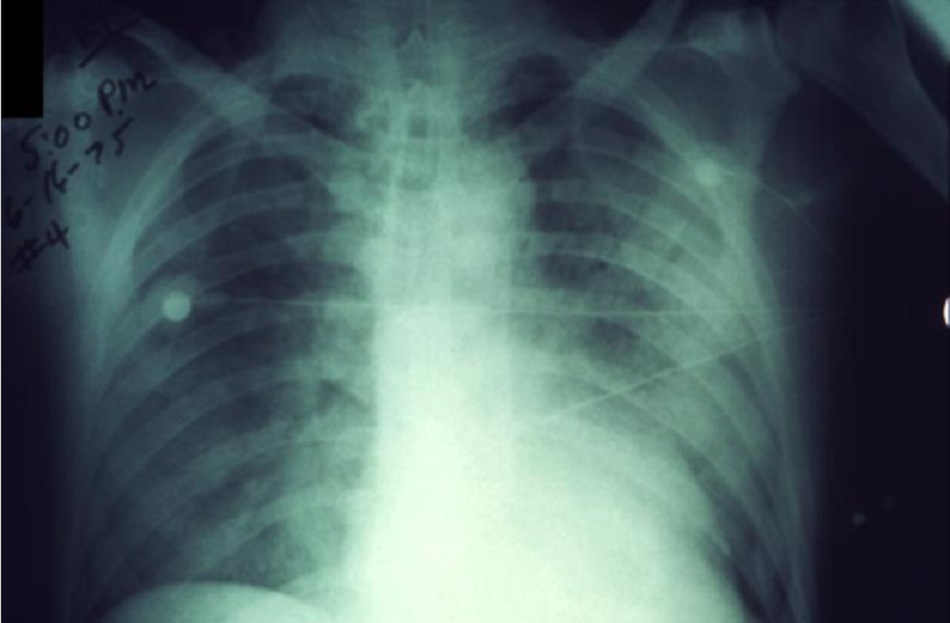
- Các xét nghiệm thường quy không đủ đặc hiệu để chẩn đoán bệnh dịch hạch. Số lượng bạch cầu thường tăng từ 10.000 đến 20.000 tế bào/mm3. Có thể’ có biểu hiện của đông máu nội mạch rải rác. Trên ảnh chụp x quang ngực, bệnh dịch hạch thể phổi có thể xuất hiện dưới dạng đông đặc một bên hoặc hai bên hoặc thâm nhiễm phế nang. Tràn dịch màng phổi và bệnh hạch bạch huyết ở rốn/trung thất cũng được mô tả.[28] [Fig-4]
Các xét nghiệm tiếp theo
Xét nghiệm huyết thanh
- Được khuyến cáo để xác định chẩn đoán.
- Có thể xét nghiệm huyết thanh giai đoạn cấp tính và giai đoạn hồi sức để tìm kháng thể đối với kháng nguyên F1 của vi khuẩn Y pestis bằng ngưng kết hồng cầu thụ động.[25] Cần lấy huyết thanh giai đoạn hồi phục từ 1 đến 4 tháng sau khi hoàn tất liệu pháp điều trị kháng sinh. Độ đặc hiệu tăng cao với xác nhận kết quả xét nghiệm ức chế ngưng kết hồng cầu kháng nguyên F1 dương tính. Chuẩn độ giữa giai đoạn cấp tính và giai đoạn hồi sức tăng gấp bốn lần được xem là chẩn đoán.[25] Có thể kiểm tra huyết thanh sau 4 tuần nếu vẫn còn nghi ngờ chẩn đoán.
- Ở Châu Âu, người ta sử dụng xét nghiệm huyết thanh để tìm vi khuẩn Y enterocolitica và Y pseudotuberculosis. Kết quả có thể khó giải thích vì huyết thanh dương tính khá cao trong dân số nói chung và phản ứng chéo với các loại Salmonella, Brucella và Rickettsia.[29]
Tiêu chuẩn xét nghiệm chẩn đoán bệnh dịch hạch
- Bệnh dịch hạch được xác định bằng cách phân lập vi khuẩn Y pestis từ nuôi cấy các mẫu xét nghiệm lâm sàng và cần phân giải kết quả nuôi cấy dương tính bằng thể thực khuẩn đặc hiệu. Cũng có thể lấy mức tăng chuẩn độ kháng F1 gấp bốn lần giữa chuẩn độ giai đoạn cấp tính và giai đoạn hồi sức để làm cơ sở xác định chẩn đoán. Cần lấy huyết thanh giai đoạn hồi sức từ 1 đến 4 tháng sau khi hoàn tất liệu pháp điều trị kháng sinh vì điều trị kháng vi sinh vật đặc hiệu có thể làm chậm trễ sự chuyển đảo huyết thanh.[25]
- Có thể nghi ngờ bệnh dịch hạch nếu coccobacilli gram âm được phân lập từ máu, đờm hoặc mẫu hút dịch chỗ sưng bạch hạch của bệnh nhân sống, hoặc đi lại, vùng lưu hành dịch và có các triệu chứng điển hình (sốt và đau hạch bạch huyết).[25]
- Cần chẩn đoán giả định bệnh dịch hạch nếu kết quả miễn dịch huỳnh quang của vật liệu lâm sàng dương tính với kháng nguyên F1 Y pestis trong xét nghiệm kháng thể huỳnh quang trực tiếp. Ở bệnh nhân không được tiêm vắc-xin có các triệu chứng phù hợp với bệnh dịch hạch, có thể sử dụng một chuẩn độ kháng thể F1 tăng để hỗ trợ chẩn đoán.[25]
Xét nghiệm mới
Một số xét nghiệm phản ứng khuếch đại chuỗi, tuy nhiên không có xét nghiệm nào được sử dụng trong thực hành lâm sàng thường quy.[30]
Các yếu tố nguy cơ
Thường gặp
Phơi nhiễm với bọ chét (bệnh dịch hạch)
- Bọ chét chuột Xenopsylla cheopis là véc-tơ gây bệnh dịch hạch hiệu quả nhất, nhưng có nhiều loài bọ chét động vật có thể truyền bệnh dịch hạch.[Fig-1]
Cư trú hoặc đi lại đến khu vực lưu hành dịch (bệnh dịch hạch)
- Bệnh dịch hạch tồn tại trên mọi nơi trên thế giới. Dịch xuất hiện ở các vùng nông thôn ở miền trung và nam Phi (nhất là Madagascar, Cộng hòa Dân chủ Congo, và Uganda), Trung Á và tiểu lục địa Ấn Độ, các phần đông bắc của Nam Mỹ, và miền tây của Hoa Kỳ. Các ca bệnh thường gặp nhiều nhất ở Châu Phi (đặc biệt là Madagascar).
- Hoa Kỳ có ổ bệnh dịch hạch tự nhiên trên diện rộng, nhưng các ca bệnh hiếm khi xảy ra, có lẽ là vì những khu vực này có dân cư thưa thớt. Ở Bắc Mỹ, ổ bệnh dịch hạch tự nhiên xảy ra tại 15 tiểu bang phía tây của Hoa Kỳ và các vùng ranh giới, bao gồm phía tây nam Canada và bắc Mexico.[7]
Tiếp xúc với động vật nhiễm bệnh (bệnh dịch hạch)
- Các vật nuôi như chó hay mèo có thể bị nhiễm dịch hạch sau khi tiếp xúc với chuột hoặc thỏ nhiễm bệnh hoặc sau khi bị bọ chét nhiễm bệnh đốt. Những người nuôi hoặc nhân viên thú y có thể bị nhiễm bệnh sau khi bị bọ chét đốt hoặc sau khi hít phải giọt nước bọt trong không khí có chứa trực khuẩn dịch hạch. Năm trong số 23 bệnh nhân bị dịch hạch liên quan đến mèo được báo cáo từ các tiểu bang phía tây Hoa Kỳ từ năm 1977 đến năm 1998 đã tử vong.[10]
Trẻ nhỏ (nhiễm khuẩn yersinia)
- Nhiễm khuẩn Yersinia enterocolitica thường gặp ở trẻ nhỏ nhiều nhất, nhưng cũng ảnh hưởng đến người lớn. Trong một báo cáo, có 77% ca bệnh xảy ra ở trẻ <12 tháng tuổi.[18]
- Các biến chứng như hồng ban nút và viêm khớp phản ứng thường gặp ở người lớn hơn.
Ăn các sản phẩm thịt heo sống hoặc nấu tái (bệnh nhiễm khuẩn yersinia)
- Tỷ lệ nhiễm khuẩn Yersinia enterocolitica cao nhất là ở Bắc Âu, với yếu tố nguy cơ chính là ăn các sản phẩm thịt heo sống hoặc nấu tái.[19]
Không thường gặp
Tiếp xúc với người bị bệnh dịch hạch (bệnh dịch hạch)
- Bệnh dịch hạch thể phổi hiếm khi lây truyền từ người sang người. Tuy nhiên, cần thận trọng đối với việc lây truyền qua giọt nước bọt trong không khí.[4] [17]
Hội chứng quá tải sắt (nhiễm khuẩn yersinia)
- Các hội chứng như bệnh beta-thalassaemia và rối loạn quá tải sắt là yếu tố nguy cơ của bệnh vãng khuẩn huyết do vi khuẩn Yersinia enterocolitica.[1]
Bệnh gan mạn tính, bệnh tiểu đường, chứng nghiện rượu (nhiễm khuẩn yersinia)
- Các yếu tố nguy cơ nhiễm bệnh vãng khuẩn huyết do vi khuẩn Yersinia enterocolitica.[1]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính (đối với bệnh dịch hạch) bao gồm tiếp xúc với bọ chét, cư trú hoặc đi lại vùng lưu hành dịch bệnh dịch hạch, và tiếp xúc với động vật nhiễm bệnh; đối với nhiễm khuẩn yersinia, yếu tố nguy cơ bao gồm ăn sản phẩm thịt heo sống hoặc nấu tái, và độ tuổi nhỏ hơn (nhiễm trùng thường gặp nhất ở trẻ nhỏ).
Các triệu chứng thể tạng (thường gặp)
- Ở bệnh dịch hạch thể hạch, sốt, tình trạng khó chịu và mệt lử khởi phát đột ngột và đồng thời với viêm hạch bạch huyết. Gần như luôn có sốt.[23]
- Bệnh nhân bị bệnh dịch hạch gây nhiễm trùng huyết cũng biểu hiện với các đặc điểm toàn thân như sốt và hạ huyết áp.
Viêm hạch bạch huyết (bệnh dịch hạch thể hạch) (thường gặp)
- Đặc trưng: các hạch bạch huyết sưng gần vùng bị đốt mềm, sưng, đau Hay gặp ở các hạch vùng bẹn Viêm hạch vùng cổ trước hay gặp trong viêm họng do dịch hạch.[31][Fig-2]
Ho ra máu (bệnh dịch hạch thể phổi) (thường gặp)
- Bệnh dịch hạch thể phổi có cơn khởi phát đột ngột và thường gây ra đờm có máu.
- Bệnh dịch hạch thể phổi là hình thức lâm sàng có nhiều khả năng nhất sau khi cố ý giải phóng vi khuẩn yersinia pestis trong không khí.
Tiêu chảy (nhiễm khuẩn yersinia) (thường gặp)
- Người lớn thường có biểu hiện tiêu chảy, có thể’ kéo dài >3 tuần.
Đau bụng (nhiễm khuẩn yersinia) (thường gặp)
- Nhiễm khuẩn Yersinia có thể gây đau bụng không thể phân biệt với viêm ruột thừa. Ở người lớn, đau bụng có thể kéo dài trong > 3 tuần.
Các yếu tố chẩn đoán khác
Đau ngực do viêm màng phổi (bệnh dịch hạch thể phổi) (thường gặp)
- Bệnh dịch hạch thể phổi có cơn khởi phát đột ngột và thường gây đau ngực do viêm màng phổi.
- Bệnh dịch hạch thể phổi là hình thức lâm sàng có nhiều khả năng nhất sau khi cố ý giải phóng vi khuẩn yersinia pestis trong không khí.
Khó thở (bệnh dịch hạch thể phổi) (thường gặp)
- Có thể là triệu chứng của bệnh dịch hạch thể phổi nguyên phát.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Nuôi cấy máu (bệnh dịch hạch)
• Cần thông báo cho phòng thí nghiệm biết nếu nghi ngờ mắc bệnh dịch hạch. • Phát triển chậm trên thạch và các khuẩn lạc có thể chỉ đạt được 1 mm sau 48 giờ. • Hình dạng ‘chốt an toàn’ lưỡng cực đặc trưng với nhuộm Wayson hoặc Wright-Giemsa giúp chẩn đoán giả định nhanh chóng.[Fig-3] • Huyết thanh có thể dương tính cho dù kết quả nuôi cấy âm tính. |
Coccobacilli gram âm dương tính |
| Nuôi cấy hút dịch chỗ sưng bạch hạch (bệnh dịch hạch thể hạch)
• Cần thông báo cho phòng thí nghiệm biết nếu nghi ngờ mắc bệnh dịch hạch. • Có thể sử dụng môi trường vận chuyển Cary Blair nếu yêu cầu chuyển bệnh phẩm. • Phát triển chậm trên thạch và các khuẩn lạc có thể chỉ đạt được 1 mm sau 48 giờ. • Hình dạng ‘chốt an toàn’ lưỡng cực đặc trưng với nhuộm Wayson hoặc Wright-Giemsa giúp chẩn đoán giả định nhanh chóng.[Fig-3] • Huyết thanh có thể dương tính cho dù kết quả nuôi cấy âm tính. |
Coccobacilli gram âm dương tính |
| Nuôi cấy đờm (bệnh dịch hạch thể phổi)
• Cần thông báo cho phòng thí nghiệm biết nếu nghi ngờ mắc bệnh dịch hạch. • Có thể sử dụng môi trường vận chuyển Cary Blair nếu yêu cầu chuyển bệnh phẩm. • Phát triển chậm trên thạch và các khuẩn lạc có thể chỉ đạt được 1 mm sau 48 giờ. • Hình dạng ‘chốt an toàn’ lưỡng cực đặc trưng với nhuộm Wayson hoặc Wright-Giemsa giúp chẩn đoán giả định nhanh chóng.[Fig-3] • Huyết thanh có thể dương tính cho dù kết quả nuôi cấy âm tính. |
Coccobacilli gram âm dương tính |
| Nuôi cấy dịch não tủy (dịch hạch thể nhiễm khuẩn)
• Được chỉ định nếu có biểu hiện các triệu chứng màng não. • Cần thông báo cho phòng thí nghiệm biết nếu nghi ngờ mắc bệnh dịch hạch. • Có thể sử dụng môi trường vận chuyển Cary Blair nếu yêu cầu chuyển bệnh phẩm. • Phát triển chậm trên thạch và các khuẩn lạc có thể chỉ đạt được 1 mm sau 48 giờ. • Hình dạng ‘chốt an toàn’ lưỡng cực đặc trưng với nhuộm Wayson hoặc Wright-Giemsa giúp chẩn đoán giả định nhanh chóng.[Fig-3] • Huyết thanh có thể dương tính cho dù kết quả nuôi cấy âm tính. |
Coccobacilli gram âm dương tính |
| Phát hiện kháng nguyên (bệnh dịch hạch)
• Xét nghiệm chẩn đoán nhanh đối với kháng nguyên F1 hiện có và được sử dụng rộng rãi ở Châu Phi và Nam Mỹ. Kết quả xét nghiệm dương tính được xem là bằng chứng giả định của bệnh dịch hạch.[25] • Đã được thực hiện tại hiện trường ở Madagascar, và có kết quả từ mẫu hút dịch chỗ sưng bạch hạch hoặc đờm trong vòng 15 phút. Các giá trị dự đoán trong vùng lưu hành dịch này là 93% (dương tính) và 90% (âm tính).[27] |
Vi khuẩn Yersinia pestis dương tính |
| Số lượng bạch cầu (bệnh dịch hạch)
• Xét nghiệm không đặc hiệu |
Tăng (10.000 đến 20.000 tế bào/ mm3) |
| X-quang ngực thẳng (bệnh dịch hạch thể phổi)
• Bệnh dịch hạch thể phổi có thể xuất hiện ở dạng đông đặc một bên hoặc hai bên hoặc thâm nhiễm phế nang. Tràn dịch màng phổi và hạch bạch huyết ở rốn/trung thất cũng được mô tả.[28][Fig-4] |
Đông đặc hai bên hoặc một bên hoặc thâm nhiễm phế nang |
| Nuôi cấy phân (nhiễm khuẩn yersinia)
• Cả hai vi khuẩn này phát triển tốt trên thạch MacConkey, nhưng các khuẩn lạc nhỏ ở 24 giờ và có thể bị các khuẩn hệ khác phát triển tràn qua. Các môi trường chọn lọc như cefsulodin-irgasan-novobiocin, được ủ ở nhiệt độ phòng cải thiện khuẩn lạc thu được.[26] |
Vi khuẩn Yersinia enterocolitica hoặc Y pseudotuberculosis dương tính |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Huyết thanh học
• Được khuyến nghị để xác nhận chẩn đoán. • Có thể xét nghiệm huyết thanh giai đoạn cấp tính và giai đoạn hồi sức để tìm kháng thể đối với kháng nguyên F1 của vi khuẩn Yersinia pestis bằng ngưng kết hồng cầu thụ động.[25] Cần lấy huyết thanh giai đoạn hồi phục từ 1 đến 4 tháng sau khi hoàn tất liệu pháp điều trị kháng sinh. Độ đặc hiệu tăng cao với xác nhận kết quả xét nghiệm ức chế ngưng kết hồng cầu kháng nguyên F1 dương tính. Chuẩn độ giữa giai đoạn cấp tính và giai đoạn hồi sức tăng gấp bốn lần được xem là chẩn đoán.[25] Có thể kiểm tra huyết thanh sau 4 tuần nếu vẫn còn nghi ngờ chẩn đoán. • Ở Hoa Kỳ không sử dụng rộng rãi xét nghiệm huyết thanh để tìm vi khuẩn Y enterocolitica và Y pseudotuberculosis, nhưng xét nghiệm này lại được sử dụng ở Châu Âu. Kết quả có thể khó giải thích vì huyết thanh dương tính khá cao trong dân số nói chung và phản ứng chéo với các loại Salmonella, Brucella và Rickettsia.[29] |
Chuẩn độ giữa giai đoạn cấp tính và giai đoạn hồi sức tăng gấp bốn lần. |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
| Phản ứng khuếch đại chuỗi gien (PCR )
• Xét nghiệm PCR có tính đặc hiệu nhưng thiếu độ nhạy cảm.[30] Người ta đã phát triển một vài xét nghiệm PCR để tìm bệnh dịch hạch. Hiện chưa có biện pháp nào được dùng trong thực hành lâm sàng thường xuyên. |
Vi khuẩn Yersinia pestis dương tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Nhiễm trùng máu gram âm | • Các triệu chứng và dấu hiệu có thể tương tự. Trong nhiễm trùng máu gram âm không có các chỗ sưng bạch hạch gây đau. Bệnh dịch hạch gây nhiễm trùng huyết thứ phát sau bệnh dịch hạch thể phổi liên quan đến ho ra máu và đau ngực do viêm màng phổi. | • Kết quả nuôi cấy máu dương tính đối với trực khuẩn gram âm trừ vi khuẩn Yersinia pestis. |
| Viêm phổi do vi khuẩn | • Khởi phát ít đột ngột hơn. Bệnh dịch hạch thể phổi có thể gây ra các đợt bùng phát nhưng hiện nay ít truyền nhiễm hơn người ta từng nghĩ trước đây.[4] [32] | • Kết quả nuôi cấy đờm hoặc nuôi cấy máu dương tính đối với các mầm bệnh hô hấp trừ vi khuẩn Y pestis. |
| Bệnh do mèo cào | • Diễn biến không đau và không có các đặc tính toàn thân đáng kể. | • Huyết thanh dương tính đối với Bartonella henselae. |
| Viêm hạch bạch huyết do vi khuẩn | • Viêm hạch bạch huyết do liên cầu khuẩn hoặc tụ cầu khuẩn có thể có liên quan đến viêm bạch mạch hoặc viêm mô liên kết. Các hạch bạch huyết có khả năng chứa nước hơn. | • Kết quả nuôi cấy máu hoặc các mẫu lâm sàng khác dương tính đối với các loài Staphylococcus aureus hoặc streptococcal. |
| Nhiễm khuẩn thuộc vi khuẩn mycobacterium | • Diễn biến lâm sàng không đau. Viêm hạch bạch huyết thường có xu hướng không đau khi chạm vào. | • Kết quả nuôi cấy dương tính với loài Mycobacterium. |
| Bệnh tularaemia | • Các biểu hiện viêm tuyến, thương hàn và viêm phổi có thể khó phân biệt với bệnh dịch hạch về mặt lâm sàng.
• 2 bệnh trạng này cùng tồn tại trong nhiều vùng lưu hành dịch trên thế giới. |
• Kết quả nuôi cấy dương tính đối với vi khuẩn Francisella tularensis (thông báo cho phòng thí nghiệm nếu có nghi ngờ bệnh tularaemia).
• Huyết thanh dương tính đối với F tularensis. |
| Sốt đốm Rocky Mountain và các nhiễm trùng rickettsia khác. | • Thời gian không đau dài hơn điển hình với độc tính toàn thân ít hơn. Đau đầu thường là đặc điểm nổi bật. Phát ban toàn thân thường xảy ra, có thể có dạng đốm xuất huyết hoặc ban sần. | • Có thể xác nhận nhiễm trùng rickettsia bằng huyết thanh. |
| Tiêu chảy nhiễm khuẩn (nhiễm khuẩn yersinia) | • Chẩn đoán khác biệt rất lớn vì có nhiều loại vi khuẩn, ký sinh trùng và vi-rút gây tiêu chảy. | • Sự hiện diện của tác nhân nhiễm trùng cụ thể trong xét nghiệm phân hoặc huyết thanh. |
| Viêm ruột thừa cấp (nhiễm khuẩn yersinia) | • Không bị tiêu chảy và/hoặc phân có máu. Thường đau khi chạm vào góc phần tư bên phải phía dưới. | • Chụp CT bụng và xương chậu cho thấy ruột thừa bất thường. Siêu âm có thể giúp ích nếu không chụp CT hoặc bệnh nhân đang mang thai. |
Các tiêu chí chẩn đoán
Tài liệu hướng dẫn về bệnh dịch hạch: dịch tễ học, phân bố, theo dõi và kiểm soát[25]
- Bệnh dịch hạch được xác nhận bằng cách phân lập vi khuẩn Yersinia pestis từ nuôi cấy các mẫu lâm sàng và cần phân giải kết quả nuôi cấy dương tính bằng thể thực khuẩn đặc hiệu. Cũng có thể lấy mức tăng chuẩn độ kháng F1 gấp bốn lần giữa chuẩn độ giai đoạn cấp tính và giai đoạn phục hồi để làm cơ sở xác nhận chẩn đoán. Cần lấy huyết thanh giai đoạn hồi sức từ 1 đến 4 tháng sau khi hoàn tất liệu pháp điều trị kháng sinh vì điều trị kháng vi sinh vật đặc hiệu có thể làm chậm trễ sự chuyển đảo huyết thanh.
- Có thể nghi ngờ bệnh dịch hạch nếu coccobacilli gram âm được phân lập từ máu, đờm hoặc mẫu hút dịch chỗ sưng bạch hạch của bệnh nhân sống, hoặc đi lại, vùng lưu hành dịch và có các triệu chứng điển hình (sốt và đau hạch bạch huyết).
- Cần chẩn đoán giả định bệnh dịch hạch nếu kết quả miễn dịch huỳnh quang của vật liệu lâm sàng dương tính với kháng nguyên F1 Yersinia pestis trong xét nghiệm kháng thể huỳnh quang trực tiếp. Ở bệnh nhân không được tiêm vắc-xin có các triệu chứng phù hợp với bệnh dịch hạch, có thể sử dụng một chuẩn độ kháng thể F1 tăng để hỗ trợ chẩn đoán.
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh: xác định ca bệnh dịch hạch năm 1996[33]
Tiêu chuẩn xét nghiệm để chẩn đoán
- Tiêu chuẩn phụ:
- (Các) hiệu giá kháng thể trong huyết thanh của kháng nguyên phân suất Y pestis 1 (F1) tăng (không tăng trên bốn lần) ở bệnh nhân không được tiêm vắc-xin phòng dịch hạch, hoặc
- Phát hiện kháng nguyên F1 trong mẫu lâm sàng bằng xét nghiệm phản ứng huỳnh quang.
- tiêu chuẩn xác định:
- Phân lập vi khuẩn Y pestis từ bệnh phẩm lâm sàng, hoặc
- Hiệu giá kháng thể trong huyết thanh tăng bốn lần trở lên đối với kháng nguyên Y pestis F1.
Phân loại trường hợp
- Trường hợp nghi ngờ:
- Một ca bệnh phù hợp về mặt lâm sàng mà không có tiêu chuẩn phụ hoặc tiêu chuẩn xác định.
Nghi ngờ mức độ cao:
- Một ca bệnh phù hợp về mặt lâm sàng có kết quả xét nghiệm là tiêu chuẩn phụ.
- Chẩn đoán xác định:
- Một ca bệnh phù hợp về mặt lâm sàng có kết quả xét nghiệm xác định.
Điều trị
Cách tiếp cận điều trị từng bước
Ngay sau khi đã lấy mẫu lâm sàng để làm xét nghiệm chẩn đoán vi khuẩn, cần bắt đầu điều trị ngay khi nghi ngờ bệnh dịch hạch. Bệnh dịch hạch thể hạch không được điều trị có tỷ lệ tử vong từ 50% đến 90%, và bệnh dịch hạch thể phổi hoặc bệnh dịch hạch thể nhiễm trùng huyết không được điều trị luôn gây tử vong.[14] Điều trị kháng sinh phù hợp, kịp thời làm giảm tỷ lệ tử vong từ 50% đến 5% hoặc 15% ở bệnh dịch hạch thể hạch và bệnh dịch hạch thể nhiễm trùng huyết.[23]
Cần cách ly các trường hợp dịch hạch thể phổi trong vòng ít nhất 48 giờ cho đến khi tình trạng lâm sàng cải thiện. Những bệnh nhân có dấu hiệu của dịch hạch thể phổi cần được cách ly ngay lập tức và có biện pháp dự phòng các nước bọt bắn trong không khí.[4] [17]
Nhiễm khuẩn Yersinia thường tự khu trú, nhưng có thể xuất hiện thể xâm lấn.
Bệnh dịch hạch
Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) khuyến cáo ngay lập tưvs điều trị kháng sinh đường tiêm gentamicin hoặc fluoroquinolone (ciprofloxacin, moxifloxacin hoặc levofloxacin) khi nghi ngờ nhiễm dịch hạch.[22] Streptomycin cũng được khuyến cáo là lựa chọn đầu tay ; tuy nhiên, có thể có nhiều tác dụng phụ, và không được sử dụng rộng rãi ở một số quốc gia.[22]
Doxycycline tiêm tĩnh mạch là lựa chọn thay thế và có hiệu quả tương tự như gentamicin trong điều trị bệnh dịch hạch thể hạch.[34] [22] Chloramphenicol cũng được sử dụng; tuy nhiên, các thử nghiệm lâm sàng ở người chứng minh rằng chưa thấy tính ưu việt của chloramphenicol trong điều trị dịch hạch thông thường[21] [22] Điều trị bằng Chloramphenicol cũng không sử dụng rộng rãi ở một số quốc gia.
Có rất ít kết quả nghiên cứu về việc điều trị bệnh dịch hạch ở phụ nữ mang thai. Điều trị thành công với streptomycin, dùng riêng rẽ và kết hợp với tetracycline đã được báo cáo.[35] Tuy nhiên, việc phơi nhiễm với streptomycin trong thời kỳ mang thai có liên quan đến chứng bệnh điếc ở trẻ nhỏ. Do đó, gentamicin là aminoglycoside được khuyến cáo sử dụng.[21] Các kháng sinh thuộc nhóm tetracyclines có liên quan đến nhiễm độc ở thai nhi, nhưng doxycycline tiêm tĩnh mạch vẫn được khuyến cáo là thuốc hiệu quả nhất thay thế cho gentamicin. Ciprofloxacin cũng được coi là thuốc điều trị thay thế. CDC ủng hộ các khuyến cáo này, và nêu rõ rằng, mặc dù các thuốc này có chống chỉ định tương đối ở phụ nữ mang thai nhưng trường hợp bệnh nặng đe dọa tính mạng vẫn được vẫn được khuyến cáo sử dụng.[22] Đối với phụ nữ đang cho con bú và trẻ nhũ nhi, gentamicin cũng được khuyến cáo như là một lựa chọn ưu tiên,lựa chọn thay thế là doxycycline hoặc ciprofloxacin.[21]
Thời gian điều trị thuốc kháng sinh đường tiêm với tất cả các bệnh nhân là 10 đến 14 ngày, hoặc đến 2 ngày sau khi giảm sốt. Có thể sử dụng kháng sinh đường uống ngay sau khi bệnh nhân tiến triển tốt.[22]
Duy trì tưới máu mô và oxy ở bệnh nhân nhiễm khuẩn huyết bằng truyền dịch nhanh và thuốc co mạch nếu cần. Bệnh nhân bị bệnh dịch hạch thể phổi có thể cần thở máy hỗ trợ.
Bệnh dịch hạch: Gây tử vong hàng loạt
Trong trường hợp cố ý phát tán vi khuẩn Yersinia pestis trong các giọt khí rung ra không khí, có thể gây nhiều trường hợp tử vong, khiến các nguồn y tế hiện có không đủ để đáp ứng.[36] Trong trường hợp này, liệu pháp kháng sinh đường uống là cần thiết. Doxycycline, ciprofloxacin, levofloxacin hoặc moxifloxacin đường uống được khuyến cáo.[21] [22] Thời gian điều trị thuốc kháng sinh đường uống là 10 đến 14 ngày, hoặc cho đến 2 ngày sau khi giảm sốt, đối với tất cả các bệnh nhân.[22]
Bệnh dịch hạch: biện pháp dự phòng sau phơi nhiễm
Những bệnh nhân không có triệu chứng mà tiếp xúc gần gũi (trong vòng 2 m) với bệnh nhân bị bệnh dịch hạch (như tiếp xúc trực tiếp với chất dịch cơ thể của bệnh, tiếp xúc gần gũi với bệnh nhân bị bệnh dịch hạch thể phổi) sẽ được điều trị dự phòng sau phơi nhiễm bằng thuốc kháng sinh trong 7 ngày. Doxycycline hoặc ciprofloxacin đường uống được khuyến cáo.[21] [22] Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ cũng đã chấp thuận sử dụng levofloxacin và moxifloxacin là biện pháp dự phòng sau khi phơi nhiễm vi khuẩn Y pestis. Bệnh nhân xuất hiện triệu chứng khi đang sử dụng thuốc dự phòng sau phơi nhiễm nên đến khám với bác sĩ để được đánh giá và cần bắt đầu điều trị thuốc kháng sinh đường tiêm.
Nhiễm khuẩn Yersinia
Điều trị kháng sinh đối với nhiễm khuẩn yersinia tùy theo các triệu chứng lâm sàng Bệnh nhân bị mất nước vì viêm ruột non cần bù nước điện giải qua đường uống hoặc truyền tĩnh mạch. Điều trị kháng sinh có thể không làm bệnh thuyên giảm và không được khuyến cáo.[37] Đối với bệnh xâm lấn, điều trị với ciprofloxacin tiêm tĩnh mạch trong 10 ngày thường có hiệu quả.[38]
Thuốc kháng sinh không có tác dụng với các triệu chứng của viêm khớp phản ứng.
Tổng quan về các chi tiết điều trị
Lưu ý là dạng bào chế và liều dùng có thể khác nhau giữa các thuốc và dạng biệt dược, công thức, hoặc đường dùng.
Khuyến nghị điều trị cụ thể cho các nhóm bệnh nhân: xem phần miễn trừ trách nhiệm
| Bắt đầu (tóm tắt) | ||
| Phơi nhiễm vi khuẩn Yersinia pestis không có triệu chứng | ||
|
1 |
Điều trị kháng sinh đường uống | |
| Cấp tính (tóm tắt) | ||
| Bệnh dịch hạch: trường hợp gây tử vong tiềm tàng | ||
|
1 | Điều trị thuốc kháng sinh đường tiêm |
| Thêm | Chăm sóc hỗ trợ | |
|
1 | Điều trị thuốc kháng sinh đường tiêm |
| Thêm | Chăm sóc hỗ trợ | |
| Bệnh dịch hạch: tử vong hàng loạt | ||
|
1 |
Điều trị kháng sinh đường uống | |
| Nhiễm khuẩn yersinia | ||
| 1 | Chăm sóc hỗ trợ | |
|
Thêm | Ciprofloxacin truyền tĩnh mạch |
Các lựa chọn điều trị
| Bắt đầu | ||
| Phơi nhiễm vi khuẩn Yersinia pestis không có triệu chứng | ||
|
1 |
Điều trị kháng sinh đường uống | |
|
|
Các lựa chọn sơ cấp
» Doxycycline: trẻ em có cân nặng <45 kg: 2,2 mg/ kg uống hai lần mỗi ngày, tối đa 100 mg/liều; trẻ em có cân nặng >45 kg và người lớn: 100 mg uống hai lần mỗi ngày, hoặc 200 mg uống mỗi ngày một lần » Doxycycline, ciprofloxacin, levofloxacin hoặc moxifloxacin đường uống được khuyến cáo.[21] [22]
» Bệnh nhân xuất hiện triệu chứng khi đang sử dụng kháng sinh dự phòng sau phơi nhiễm nên đến khám với bác sĩ để được đánh giá và bắt đầu điều trị kháng sinh đường tiêm. |
|
| Cấp tính | ||
| Bệnh dịch hạch: trường hợp gây tử vong tiềm tàng | ||
|
1 | Điều trị thuốc kháng sinh đường tiêm |
| Các lựa chọn sơ cấp » gentamicin: trẻ em: 2,5 mg/kg tiêm bắp/tiêm tĩnh mạch 8 giờ một lần; người lớn: 5 mg/kg tiêm bắp/ tiêm tĩnh mạch 24 giờ một lần, hoặc 2 mg/kg tiêm bắp/tiêm tĩnh mạch dưới dạng liều tấn công, sau đó dùng liều 1,7 mg/kg 8 giờ một lần. HOẶC » gentamicin: trẻ em: 2,5 mg/kg tiêm bắp/tiêm tĩnh mạch 8 giờ một lần; người lớn: 5 mg/kg tiêm bắp/ tiêm tĩnh mạch 24 giờ một lần, hoặc 2 mg/kg tiêm bắp/tiêm tĩnh mạch dưới dạng liều tấn công, sau đó dùng liều 1,7 mg/kg 8 giờ một lần. -và- » Doxycycline: trẻ em có cân nặng <45 kg: 2,2 mg/ kg tiêm tĩnh mạch 12 giờ một lần, tối đa 100 mg/ liều; trẻ em có cân nặng >45 kg và người lớn: 100 mg tiêm tĩnh mạch 12 giờ một lần, hoặc 200 mg tiêm tĩnh mạch mỗi ngày một lần HOẶC » streptomycin: trẻ em: 15 mg/kg tiêm trong bắp mỗi 12 giờ, tối đa 2 g/ngày; người lớn: 1 g tiêm bắp mỗi 12 giờ HOẶC » Ciprofloxacin: trẻ em: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 400 mg/liều; người lớn: 400 mg tiêm tĩnh mạch mỗi 8-12 giờ HOẶC » levofloxacin: trẻ em: >6 tháng tuổi và có cân nặng <50 kg: 8 mg/kg tiêm tĩnh mạch hai lần mỗi ngày, tối đa 250 mg/liều; trẻ em có cân nặng >50 kg và người lớn: 500-750 mg tiêm tĩnh mạch mỗi ngày một lần HOẶC » Moxifloxacin: người lớn: 400 mg tiêm tĩnh mạch mỗi ngày một lần Các lựa chọn thứ cấp» Doxycycline: trẻ em có cân nặng <45 kg: 2,2 mg/ kg tiêm tĩnh mạch 12 giờ một lần, tối đa 100 mg/ liều; trẻ em có cân nặng >45 kg và người lớn: 100 mg tiêm tĩnh mạch 12 giờ một lần, hoặc 200 mg tiêm tĩnh mạch mỗi ngày một lần HOẶC » chloramphenicol: trẻ em >2 tuổi và người lớn: 25 mg/kg tiêm tĩnh mạch mỗi 6 giờ, tối đa 4 g/ngày » Trung tâm Kiểm soát và Phòng chống Dịch bệnh khuyến cáo ngay lập tức điều trị kháng sinh đường tiêm hoặc gentamicin hoặc fluoroquinolone (ciprofloxacin, moxifloxacin hoặc levofloxacin) khi nghi ngờ nhiễm dịch hạch. Streptomycin cũng được khuyến cáo là thuốc điều trị đầu tay; tuy nhiên có nhiều tác dụng phụ, và không được sử dụng rộng rãi ở một số quốc gia.[22] Gentamicin, sử dụng riêng hoặc kết hợp với tetracycline, có hiệu quả tương tự như streptomycin.[23] » Doxycycline tiêm tĩnh mạch là lựa chọn thay thế và có hiệu quả tương tự như gentamicin trong điều trị bệnh dịch hạch thể hạch.[34] Chloramphenicol cũng được sử dụng; tuy nhiên, các thử nghiệm lâm sàng ở người chứng minh rằng chưa thấy tính ưu việt của chloramphenicol trong điều trị dịch hạch thông thường[21] Điều trị bằng Chloramphenicol cũng không sử dụng rộng rãi ở một số quốc gia. » Ở trẻ em, các tác dụng phụ tiềm ẩn của mỗi loại thuốc nhiều hơn các lợi ích điều trị.[21] » Thời gian điều trị: 10 đến 14 ngày, hoặc cho đến 2 ngày sau khi giảm sốt. Có thể sử dụng kháng sinh đường uống ngay sau khi bệnh nhân tiến triển tốt[22] |
||
| Thêm | Chăm sóc hỗ trợ | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Duy trì tưới máu mô và oxy hóa ở bệnh nhân nhiễm khuẩn huyết bằng truyền dịch nhanh và thuốc co mạch nếu cần. » Bệnh nhân bị bệnh dịch hạch thể phổi có thể cần thở máy hỗ trợ. |
||
|
1 | Điều trị thuốc kháng sinh đường tiêm |
| Các lựa chọn sơ cấp » gentamicin: người lớn: 5 mg/kg tiêm bắp/tiêm tĩnh mạch 24 giờ một lần, hoặc 2 mg/kg tiêm bắp/ tiêm tĩnh mạch dưới dạng liều tấn công, sau đó dùng liều 1,7 mg/kg 8 giờ một lần. Các lựa chọn thứ cấp» Doxycycline: người lớn: 100 mg tiêm tĩnh mạch 12 giờ một lần, hoặc 200 mg tiêm tĩnh mạch mỗi ngày một lần HOẶC » Ciprofloxacin: người lớn: 400 mg tiêm tĩnh mạch mỗi 8-12 giờ » Do phản ứng bất lợi khi phơi nhiễm với streptomycin khi còn trong tử cung, gentamicin là aminoglycoside được khuyến cáo ở phụ nữ mang thai.[21] [22] Doxycycline hoặc ciprofloxacin là những thuốc thay thế cho gentamicin có hiệu quả nhất ở phụ nữ mang thai. Mặc dù các kháng sinh này có những chống chỉ định tương đối ở phụ nữ mang thai, tuy nhiên trường hợp bệnh nặng đe dọa tính mạng vẫn được khuyến cáo sử dụng.[22] » Đối với phụ nữ cho con bú và trẻ nhũ nhi, gentamicin cũng được ưu tiên.[21] » Thời gian điều trị: 10 đến 14 ngày, hoặc cho đến 2 ngày sau khi giảm sốt. Có thể sử dụng kháng sinh đường uống ngay sau khi bệnh nhân tiến triển tốt[22] |
||
| Thêm | Chăm sóc hỗ trợ | |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn » Duy trì tưới máu mô và oxy hóa ở bệnh nhân nhiễm khuẩn huyết bằng truyền dịch nhanh và thuốc co mạch nếu cần. » Bệnh nhân bị bệnh dịch hạch thể phổi có thể cần thở máy hỗ trợ. |
||
| Bệnh dịch hạch: tử vong hàng loạt | ||
|
1 |
Điều trị kháng sinh đường uống | |
|
|
Các lựa chọn sơ cấp » Doxycycline: trẻ em có cân nặng <45 kg: 2,2 mg/ kg uống hai lần mỗi ngày, tối đa 100 mg/liều; trẻ em có cân nặng >45 kg và người lớn: 100 mg uống hai lần mỗi ngày, hoặc 200 mg uống mỗi ngày một lần HOẶC » Ciprofloxacin: trẻ em: 20 mg/kg uống mỗi ngày hai lần, tối đa 500 mg/liều; người lớn: 500-750 mg uống mỗi ngày hai lần HOẶC» levofloxacin: trẻ em: >6 tháng tuổi và có cân nặng <50 kg: 8 mg/kg uống hai lần mỗi ngày, tối đa 250 mg/liều; trẻ em có cân nặng >50 kg và người lớn: 500-750 mg uống mỗi ngày một lần HOẶC » Moxifloxacin: người lớn: 400 mg uống mỗi ngày một lần » Trong trường hợp cố ý phát tán vi khuẩn Yersinia pestis trong các giọt khí rung ra không khí, có thể gây nhiều trường hợp tử vong, khiến các nguồn y tế hiện có không đủ để đáp ứng.[36] Trong trường hợp này, liệu pháp đường uống cần thiết. » Doxycycline, ciprofloxacin, levofloxacin hoặc moxifloxacin đường uống được khuyến cáo.[21] [22] » Thời gian điều trị: 10 đến 14 ngày, hoặc cho đến 2 ngày sau khi giảm sốt.[22] |
|
| Nhiễm khuẩn yersinia | ||
| 1 | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị mất nước vì viêm ruột non cần bù nước điện giải qua đường uống hoặc truyền tĩnh mạch. » Điều trị kháng sinh có vẻ như không làm bệnh thuyên giảm và không được khuyến cáo.[37] |
||
|
Thêm | Ciprofloxacin truyền tĩnh mạch |
| Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp » Ciprofloxacin: trẻ em: 15 mg/kg tiêm tĩnh mạch mỗi 12 giờ, tối đa 400 mg/liều; người lớn: 400 mg tiêm tĩnh mạch mỗi 8-12 giờ » Đối với nhiễm trùng xâm lấn, dùng ciprofloxacin tiêm tĩnh mạch thường có hiệu quả.[38] » Thuốc kháng sinh không có tác dụng với các triệu chứng của viêm khớp phản ứng. » Thời gian điều trị: 10 đến 14 ngày, hoặc cho đến 2 ngày sau khi giảm sốt.[22] |
||
Liên lạc theo dõi
Khuyến nghị
Giám sát
Cần theo dõi chức năng thận nếu bệnh nhân bị nhiễm trùng huyết hoặc nếu được điều trị với aminoglycoside.
Có thể kiểm tra huyết thanh sau 4 tuần nếu vẫn còn nghi ngờ. Các theo dõi khác tùy thuộc vào tình trạng lâm sàng của bệnh nhân.
Hướng dẫn dành cho bệnh nhân
Bệnh nhân xuất hiện triệu chứng khi đang sử dụng kháng sinh dự phòng sau phơi nhiễm nên được tư vấn đến khám với bác sĩ để được đánh giá và cần bắt đầu điều trị kháng sinh đường tiêm.
[WHO: emergencies preparedness, response] [CDC: plague] [CDC: Yersinia enterocolitica (yersiniosis)]Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Viêm khớp phản ứng | Ngắn hạn | Trung bình |
| Viêm khớp phản ứng xuất hiện 1 đến 3 tuần sau khi nhiễm khuẩn yersinia và thường ảnh hưởng đến các khớp ở chi dưới. Triệu chứng này thường gặp hơn ở bệnh nhân trưởng thành có kiểu gen HLA-B27 dương tính.
Thuốc kháng sinh không có tác dụng với các triệu chứng của viêm khớp phản ứng. |
||
| Hồng ban nút | Ngắn hạn | Trung bình |
| Hồng ban nút sau khi nhiễm khuẩn yersinia là một biến chứng miễn dịch thường gặp hơn ở phụ nữ trưởng thành. | ||
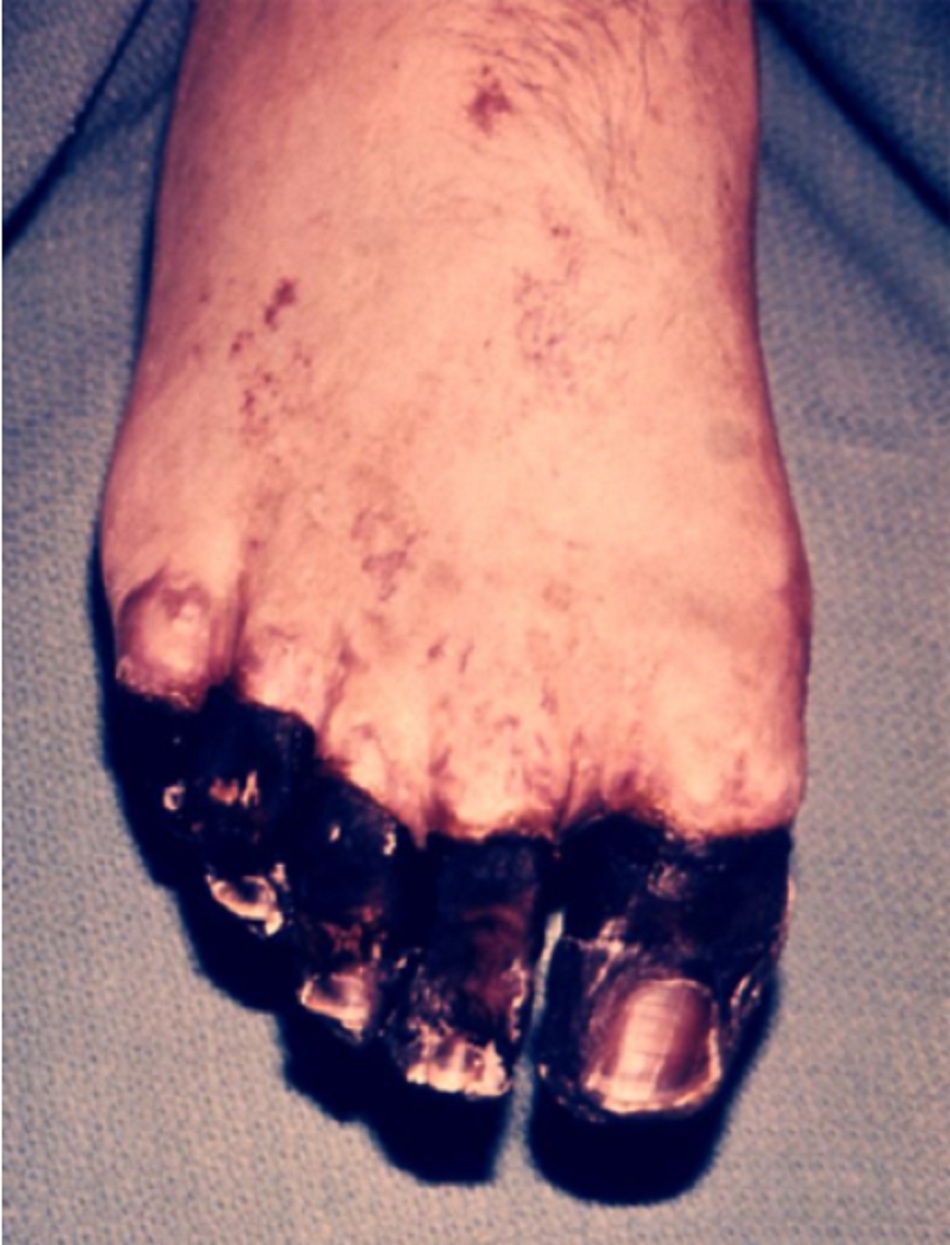
| Hoại thư | Ngắn hạn | Thấp |
| Có thể xảy ra ở các chi như là biến chứng muộn của dịch hạch thể nhiễm trùng huyết. [Fig-5][Fig-6] | ||
| Liên quan đến độc tính của kháng sinh thuộc aminoglycoside | Biến thiên | Trung bình |
| Aminoglycosides gây độc ống thận và có thể gây suy thận, đặc biệt là ở những bệnh nhân có nhiễm trùng huyết[41] Chúng có thể gây nhiễm độc tai. Đã có tài liệu ghi nhận chứng điếc không phục hồi ở trẻ em bị phơi nhiễm trong thời kỳ mang thai.[21] [40] | ||
Tiên lượng
Bệnh dịch hạch thể hạch không được điều trị có tỷ lệ tử vong từ 50% đến 90%.[14] Bệnh dịch hạch thể nhiễm trùng huyết, viêm màng não hay viêm phổi hầu hết đều gây tử vong[21] Điều quan trọng là cần điều trị sớm, và việc điều trị chậm trễ >24 tiếng kể từ khi khởi phát các triệu chứng toàn thân liên quan đến tỷ lệ tử vong cao.
Nhiễm khuẩn Yersinia thường tự khu trú, nhưng có thể xuất hiện thể xâm lấn.
Bệnh dịch hạch
Điều trị kháng sinh có hiệu quả giúp giảm tỷ lệ tử vong xuống 5% đến 15%.[21] Đánh giá trên 50 ca bệnh được điều trị tại Hoa Kỳ cho thấy tỷ lệ tử vong bằng không mặc dù thời gian trước khi bắt đầu điều trị là trung bình 4 ngày có triệu chứng.[23]
Sốt, gần như luôn xuất hiện, giảm từ 2 đến 4 ngày sau khi bắt đầu dùng thuốc kháng sinh.[23] Hầu hết các bệnh nhân đều xuất viện trong vòng 7 ngày.
Nhiễm khuẩn Yersinia
Đánh giá trên 458 ca nhiễm khuẩn Yersinia enterocolitica, chỉ có 2 trường hợp tử vong được cho là do vi khuẩn Y enterocolitica.[39] Đánh giá trên 53 bệnh nhân được điều trị nhiễm khuẩn huyết do khuẩn Y.enterocolitica cho thấy tỷ lệ tử vong là 7,5%.[38]
Viêm khớp phản ứng xuất hiện 1 đến 3 tuần sau khi nhiễm khuẩn và thường ảnh hưởng đến các khớp ở chi dưới. Triệu chứng này thường gặp ở bệnh nhân có kháng nguyên bạch cầu người (HLA) B27. Trong một nghiên cứu, đau lưng dưới liên tục xuất hiện ở một phần ba bệnh nhân sau viêm khớp liên quan đến nhiễm Yersinia cấp tính, được theo dõi trong khoảng thời gian trung bình là 10 năm.[40]
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Plague: epidemiology, outbreaks and guidance
Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2017
Quốc tế
Foodborne disease outbreaks: guidelines for investigation and control
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 2008
Plague manual: epidemiology, distribution, surveillance and control
Hướng dẫn điều trị
Châu Âu
Plague: epidemiology, outbreaks and guidance
Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2017
BICHAT guidelines for the clinical management of plague and bioterrorism-related plague
Nhà xuất bản: Task Force on Biological and Chemical Agent Threats
Xuất bản lần cuối: 2004
Quốc tế
Plague manual: epidemiology, distribution, surveillance and control
Nhà xuất bản: World Health Organization
Xuất bản lần cuối: 1999
Bắc Mỹ
Recommended antibiotic treatment for plague
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
CDC Yellow book: yersiniosis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
CDC Yellow book: plague (bubonic, pneumonic, septicemic)
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Plague as a biological weapon: medical and public health management
Nhà xuất bản: Working Group on Civilian Biodefense
Xuất bản lần cuối: 2000
Nguồn trợ giúp trực tuyến
- CDC: map of plague in the US (external link)
- WHO: emergencies preparedness, response (external link)
- CDC: plague (external link)
- CDC: Yersinia enterocolitica (yersiniosis) (external link)
- CDC: National Notifiable Diseases Surveillance System (NNDSS) (external link)
- Public Health England: notifiable diseases and causative organisms – how to report (external link)
Các bài báo chủ yếu
- Prentice MB, Rahalison L. Plague. Lancet. 2007 Apr 7;369(9568):1196-1207. Tóm lược
- Inglesby TV, Dennis DT, Henderson DA, et al. Plague as a biological weapon: medical and public health management. Working Group on Civilian Biodefense. JAMA. 2000 May 3;283(17):2281-90. Toàn văn Tóm lược
- World Health Organization. Plague manual: epidemiology, distribution, surveillance and control. Geneva, Switzerland: World Health Organization; 1999. Toàn văn
Tài liệu tham khảo
- Naktin J, Beavis KG. Yersinia enterocolitica and Yersinia pseudotuberculosis. Clin Lab Med. 1999 Sep;19(3):523-36. Tóm lược
- Cover TL, Aber RC. Yersinia enterocolitica. N Engl J Med. 1989 Jul 6;321(1):16-24. Tóm lược
- Taccetti G, Trapani S, Ermini M, et al. Reactive arthritis triggered by Yersinia enterocolitica: a review of 18 pediatric cases. Clin Exp Rheumatol. 1994 Nov-Dec;12(6):681-4. Tóm lược
- Kool JL. Risk of person-to-person transmission of pneumonic plague. Clin Infect Dis. 2005 Apr 15;40(8):1166-72. Toàn văn Tóm lược
- World Health Organization. Weekly epidemiological record. February 2016 [internet publication]. Toàn văn
- World Health Organization. Plague outbreak Madagascar. External situation report 14. 4 December 2017 [internet publication]. Toàn văn
- Koirala J. Plague: disease, management, and recognition of act of terrorism. Infect Dis Clin North Am. 2006 Jun;20(2):273-87. Tóm lược
- Centers for Disease Control and Prevention. National notifiable infectious diseases: weekly tables. 2019 [internet publication]. Toàn văn
- Craven RB, Maupin GO, Beard ML, et al. Reported cases of human plague infections in the United States, 1970-1991. J Med Entomol. 1993 Jul;30(4):758-61. Tóm lược
- Gage KL, Dennis DT, Orloski KA, et al. Cases of cat-associated human plague in the Western US, 1977-1998. Clin Infect Dis. 2000 Jun;30(6):893-900. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. Red blood cell transfusions contaminated with Yersinia enterocolitica: United States, 1991-1996, and initiation of a national study to detect bacteria-associated transfusion reactions. MMWR Morb Wkly Rep. 1997 Jun 20;46(24):553-5. Tóm lược
- Marder Mph EP, Griffin PM, Cieslak PR, et al. Preliminary incidence and trends of infections with pathogens transmitted commonly through food – Foodborne Diseases Active Surveillance Network, 10 US sites, 2006-2017. MMWR Morb Mortal Wkly Rep. 2018 Mar 23;67(11):324-8. Toàn văn
- Merilahti-Palo R, Lahesmaa R, Granfors K, et al. Risk of Yersinia infection among butchers. Scand J Infect Dis. 1991;23(1):55-61. Tóm lược
- Prentice MB, Rahalison L. Plague. Lancet. 2007 Apr 7;369(9568):1196-1207. Tóm lược
- Tsui PY, Tsai HP, Chiao DJ, et al. Rapid detection of Yersinia pestis recombinant fraction 1 capsular antigen. Appl Microbiol Biotechnol. 2015;99:7781-9. Tóm lược
- Pan NJ, Brady MJ, Leong JM, et al. Targeting type III secretion in Yersinia pestis. Antimicrob Agents Chemother. 2009 Feb;53(2):385-92. Toàn văn Tóm lược
- Begier EM, Asiki G, Anywaine Z, et al. Pneumonic plague cluster, Uganda, 2004. Emerg Infect Dis. 2006 Mar;12(3):460-7. Toàn văn Tóm lược
- Metchock B, Lonsway DR, Carter GP, et al. Yersinia enterocolitica: a frequent seasonal stool isolate from children at an urban hospital in the southeast United States. J Clin Microbiol. 1991 Dec;29(12):2868-9. Toàn văn Tóm lược
- Ostroff SM, Kapperud G, Hutwagner LC, et al. Sources of sporadic Yersinia enterocolitica infections in Norway: a prospective case-control study. Epidemiol Infect. 1994 Feb;112(1):133-41. Tóm lược
- Smiley ST. Current challenges in the development of vaccines for pneumonic plague. Expert Rev Vaccines. 2008 Mar;7(2):209-21. Toàn văn Tóm lược
- Inglesby TV, Dennis DT, Henderson DA, et al. Plague as a biological weapon: medical and public health management. Working Group on Civilian Biodefense. JAMA. 2000 May 3;283(17):2281-90. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. Recommended antibiotic treatment for plague. November 2018 [internet publication]. Toàn văn
- Boulanger LL, Ettestad P, Fogarty JD, et al. Gentamicin and tetracyclines for the treatment of human plague: review of 75 cases in New Mexico, 1985-1999. Clin Infect Dis. 2004 Mar 1;38(5):663-9. Toàn văn Tóm lược
- Garcia E, Elliott JM, Ramanculov E, et al. The genome sequence of Yersinia pestis bacteriophage phiA1122 reveals an intimate history with the coliphage T3 and T7 genomes. J Bacteriol. 2003 Sep;185(17):5248-62. Toàn văn Tóm lược
- World Health Organization. Plague manual: epidemiology, distribution, surveillance and control. Geneva, Switzerland: World Health Organization; 1999. Toàn văn
- Kachoris M, Ruoff KL, Welch K, et al. Routine culture of stool specimens for Yersinia enterocolitica is not a cost-effective procedure. J Clin Microbiol. 1988 Mar;26(3):582-3. Toàn văn Tóm lược
- Chanteau S, Rahalison L, Ralafiarisoa L, et al. Development and testing of a rapid diagnostic test for bubonic and pneumonic plague. Lancet. 2003 Jan 18;361(9353):211-6. Tóm lược
- Alsofrom DJ, Mettler FA Jr, Mann JM. Radiographic manifestations of plague in New Mexico, 1975-1980: a review of 42 proved cases. Radiology. 1981 Jun;139(3):561-5. Tóm lược
- Maki-Ikola O, Heesemann J, Toivanen A, et al. High frequency of Yersinia antibodies in healthy populations in Finland and Germany. Rheumatol Int. 1997 Jun;16(6):227-9. Tóm lược
- Rahalison L, Vololonirina E, Ratsitorahina M, et al. Diagnosis of bubonic plague by PCR in Madagascar under field conditions. J Clin Microbiol. 2000 Jan;38(1):260-3. Toàn văn Tóm lược
- Boisier P, Rahalison L, Rasolomaharo M, et al. Epidemiologic features of four successive annual outbreaks of bubonic plague in Mahajanga, Madagascar. Emerg Infect Dis. 2002 Mar;8(3):311-6. Toàn văn Tóm lược
- Ratsitorahina M, Chanteau S, Rahalison L, et al. Epidemiological and diagnostic aspects of the outbreak of pneumonic plague in Madagascar. Lancet. 2000 Jan 8;355(9198):111-3. Tóm lược
- Centers for Disease Control and Prevention. Plague (Yersinia pestis) 1996 case definition. 1996 [internet publication]. Toàn văn
- Mwengee W, Butler T, Mgema S, et al. Treatment of plague with gentamicin or doxycycline in a randomized clinical trial in Tanzania. Clin Infect Dis. 2006 Mar 1;42(5):614-21. Toàn văn Tóm lược
- Welty TK, Grabman J, Kompare E, et al. Nineteen cases of plague in Arizona: a spectrum including ecthyma gangrenosum due to plague and plague in pregnancy. West J Med. 1985 May;142(5):641-6. Toàn văn Tóm lược
- Adalja AA, Toner E, Inglesby TV. Clinical management of potential bioterrorism-related conditions. N Engl J Med. 2015 Mar 5;372(10):954-62. Toàn văn Tóm lược
- Hoogkamp-Korstanje JA. Antibiotics in Yersinia enterocolitica infections. J Antimicrob Chemother. 1987 Jul;20(1):123-31. Tóm lược
- Gayraud M, Scavizzi MR, Mollaret HH, et al. Antibiotic treatment of Yersinia enterocolitica septicemia: a retrospective review of 43 cases. Clin Infect Dis. 1993 Sep;17(3):405-10. Tóm lược
- Saebo A, Lassen J. Survival and causes of death among patients with Yersinia enterocolitica infection: a Norwegian 10-year follow-up study on 458 hospitalized patients. Scand J Infect Dis. 1992;24(5):613-7. Tóm lược
- Leirisalo-Repo M, Suoranta H. Ten-year follow-up study of patients with Yersinia arthritis. Arthritis Rheum. 1988 Apr;31(4):533-7. Tóm lược
- Mingeot-Leclercq MP, Tulkens PM. Aminoglycosides: nephrotoxicity. Antimicrob Agents Chemother. 1999 May;43(5):1003-12. Toàn văn Tóm lược
Hình ảnh

Những người có đóng góp
// Các tác giả:
John Williams, MRCP, DTM&H, Dip HIV Med
Consultant Infectious Diseases Physician
Department of Infection and Travel Medicine, The James Cook University Hospital, Middlesbrough, UK
CÔNG KHAI THÔNG TIN: JW declares that he has no competing interests.
// Những Người Bình duyệt:
Vladimir L. Motin, PhD
Professor
Pathology/Microbiology and Immunology, University of Texas Medical Branch, Galveston, TX
CÔNG KHAI THÔNG TIN: VLM declares that he has no competing interests.
Waleed Javaid, MD, FACP, FIDSA
Associate Professor
Medical Director of Infection Control, Infectious Disease, Department of Medicine, SUNY Upstate Medical University, Syracuse, NY
CÔNG KHAI THÔNG TIN: WJ declares that he has no competing interests.
Alistair Leanord, BSc, MBChB, MD, DTM&H, FRCPath
Consultant Microbiologist
Microbiology Department, Southern General Hospital, Glasgow, UK
CÔNG KHAI THÔNG TIN: AL declares that he has no competing interests.
Janak Koirala, MD
Associate Professor of Medicine
Division of Infectious Diseases, Department of Internal Medicine, Southern Illinois University School of Medicine, Springfield, IL
CÔNG KHAI THÔNG TIN: JK declares that he has no competing interests.
Xem thêm:
Nhiễm khuẩn Vibrio không phải dịch tả: Nguyên nhân, chẩn đoán và điều trị theo BMJ