Bệnh truyền nhiễm
Nhiễm Coxiella burnetii: Nguyên nhân, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm Coxiella burnetii: Nguyên nhân, chẩn đoán và điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
- Tình trạng bệnh phải khai báo ở Hoa Kỳ và một số quốc gia khác.
- Những người nghề nghiệp khiến họ gặp nguy cơ lây nhiễm cao bao gồm công nhân lò mổ, người xử lý thịt, nông dân, bác sĩ thú y, nhân viên của phòng thí nghiệm và quân nhân.
- Triệu chứng và biến chứng tương tự như nhiễm khuẩn cấp tính hoặc nhiễm khuẩn khu trú dai dẳng.
- Nhiễm khuẩn trong khi mang thai có thể liên quan đến các biến chứng sản khoa và thai nhi nghiêm trọng và viêm nội mạc tim ở người mẹ.
- Nhiễm khuẩn cấp tính có thể được điều trị bằng việc dùng doxycycline trong thời gian ngắn; tuy nhiên, nhiễm khuẩn khu trú dai dẳng đòi hỏi phải dùng đến liệu pháp doxycycline kết hợp với hydroxychloroquine trong thời gian dài. Cũng có thể cần đến phẫu thuật cắt bỏ mô mạch hoặc mô mạch nhân tạo bị nhiễm bệnh.
Thông tin cơ bản
Định nghĩa
Bệnh lây truyền từ động vật gây ra bởi vi khuẩn nội bào gram âm, bắt buộc Coxiella burnetii.((Marrie TJ, Raoult D. Coxiella burnetii. In Mandell GL, Bennett JE, Dolin R, eds. Principles and practice of infectious diseases. 6th ed. Philadelphia, PA: Churchill Livingstone; 2005.))((Hartzell JD, Wood-Morris RN, Martinez LJ, et al. Q fever: epidemiology, diagnosis, and treatment. Mayo Clin Proc. 2008 May;83(5):574-9. Toàn văn Tóm lược))((Eldin C, Mélenotte C, Mediannikov O, et al. From Q fever to Coxiella burnetii infection: a paradigm change. Clin Microbiol Rev. 2017 Jan;30(1):115-90. Toàn văn Tóm lược)) Nhiều loại động vật có vú, chim và ve là vật chủ của các loại vi khuẩn, và bệnh lây lan trên toàn cầu thông qua tiếp xúc với động vật hoang dã hoặc động vật nuôi trong nhà, đặc biệt là những sản phẩm của quá trình mang thai, cùng với nước tiểu, phân hoặc sữa. Tuy nhiên, biến thể C burnetii tế bào nhỏ (pseudospores) có thể truyền nhiễm qua đường không khí ở khoảng cách tới 10 kilomet từ nguồn nhiễm khuẩn do đó tiền sử tiếp xúc thường không đầy đủ. Các triệu chứng và biến chứng khác nhau giữa nhiễm khuẩn cấp tính (tức là ốm sốt tự khỏi với các mức độ viêm phổi và viêm gan khác nhau) và nhiễm khuẩn khu trú dai dẳng (ví dụ như viêm nội mạc tim, nhiễm khuẩn mạch máu, nhiễm khuẩn xương khớp, viêm hạch bạch huyết). Nhiễm khuẩn trong khi mang thai có biểu hiện lâm sàng riêng (chủ yếu là không có triệu chứng), và có thể dẫn đến biến chứng sản khoa và thai nhi.[4] Thường gọi là sốt Q.
Dịch tễ học
Đã có báo cáo về các ca nhiễm khuẩn ở hầu hết các quốc gia, nhưng không có ở New Zealand hoặc Polynesia.((Parker NR, Barralet JH, Bell AM. Q fever. Lancet. 2006 Feb 25;367(9511):679-88. Tóm lược)) Miền Nam nước Pháp và Tây Ban Nha có tỷ lệ cao nhất.((Raoult D, Tissot-Dupont H, Foucault C, et al. Q fever 1985-1998: clinical and epidemiologic features of 1,383 infections. Medicine. 2000 Mar;79(2):109-23. Tóm lược))((Tissot-Dupont H, Raoult D, Brouqui P, et al. Epidemiologic features and clinical presentation of acute Q fever in hospitalized patients: 323 French cases. Am J Med. 1992 Oct;93(4):427-34. Tóm lược))((Houpikian P, Habib G, Mesana T, et al. Changing clinical presentation of Q fever endocarditis. Clin Infect Dis. 2002 Mar 1;34(5):e28-31. Toàn văn Tóm lược))((Lepe JA, Guerrero FJ, Ruiz-Calderon A, et al. The epidemiology of Q fever in the northern area of Huelva, Spain [in Spanish]. Enferm Infecc Microbiol Clin. 1999 Feb;17(2):65-8. Tóm lược)) Bệnh này lưu hành tại Úc và liên quan chặt chẽ tới sự hiện diện của gia súc và lò mổ.((Parker NR, Barralet JH, Bell AM. Q fever. Lancet. 2006 Feb 25;367(9511):679-88. Tóm lược)) ((Gidding HF, Wallace C, Lawrence GL, et al. Australia’s national Q fever vaccination program. Vaccine. 2009 Mar 23;27(14):2037-41. Tóm lược)) Tại Hoa Kỳ, tỷ lệ mắc mới cao ở Trung Tây, mặc dù California đã báo cáo có tổng số lượng ca bệnh cao nhất.((Dahlgren FS, McQuiston JH, Massung RF, et al. Q fever in the United States: summary of case reports from two national surveillance systems, 2000-2012. Am J Trop Med Hyg. 2015 Feb;92(2):247-55. Toàn văn Tóm lược )) Trong năm 2014, có 160 ca bệnh đã được báo cáo tại Hoa Kỳ.[12] Đợt bùng phát dịch lớn nhất được ghi nhận cho đến nay xảy ra ở Hà Lan trong giai đoạn từ 2007 đến 2009, với hơn 4.000 ca bệnh đã được báo cáo.((Centers for Disease Control and Prevention (CDC). Q fever – epidemiology and statistics. Dec 2017 [internet publication]. Toàn văn))((Limonard GJ, Peters JB, Nabuurs-Franssen MH, et al. Detailed analysis of health status of Q fever patients 1 year after the first Dutch outbreak: a case-control study. QJM. 2010 Dec;103(12):953-8. Toàn văn Tóm lược))((Morroy G, Peters JB, van Nieuwenhof M, et al. The health status of Q-fever patients after long-term follow-up. BMC Infect Dis. 2011 Apr 18;11:97. Toàn văn Tóm lược))((Van Steenbergen JE, Morroy G, Groot CA, et al. An outbreak of Q fever in The Netherlands – possible link to goats [in Dutch]. Ned Tijdschr Geneeskd. 2007 Sep 8;151(36):1998-2003. Tóm lược)) ((Klaassen CH, Nabuurs-Franssen MH, Tilburg JJ, et al. Multigenotype Q fever outbreak, the Netherlands. Emerg Infect Dis. 2009 Apr;15(4):613-4. Toàn văn Tóm lược))((Voelker R. Risk of exposure to Q fever pathogen boosted by travel in Iraq or Netherlands. JAMA. 2010 Jun 16;303(23):2345. Tóm lược)) Đợt bùng phát chủ yếu giới hạn ở miền nam nước này, và dê nuôi lấy sữa được coi là nguồn gây bệnh. Đã có báo cáo các chùm ca bệnh ở Israel (bao gồm một đợt bùng phát trong trường học[18]) và Đài Loan.[19] [20]Cũng đã có báo cáo về các ca nhiễm khuẩn C burnetii ở những người thuộc quân đội Hoa Kỳ quay trở về từ Iraq, và ít gặp hơn ở những người quay trở về từ Afghanistan.[21] [22] [23] Ngoài ra, đã có báo cáo các ca bệnh ở người đi du lịch vừa trở về từ các vùng nhiệt đới và Úc.[24] [25] Các ca bệnh có xu hướng xảy ra thường xuyên hơn vào mùa xuân và đầu hè.
Nhóm đối tượng có nguy cơ nhiễm khuẩn bao gồm nông dân, bác sĩ thú y và công nhân lò mổ. Nhân viên phòng thí nghiệm cũng có nguy cơ nhiễm bệnh.[26] [27]Nhiễm khuẩn C burnetii là bệnh nhiễm khuẩn được báo cáo từ phòng thí nghiệm thường gặp thứ hai. Đã có báo cáo bùng phát xảy ra từ 15 người trở lên trong một số tổ chức. Bệnh không có xu hướng thiên về chủng tộc, nhưng thường được báo cáo nhiều hơn ở nam giới.((Parker NR, Barralet JH, Bell AM. Q fever. Lancet. 2006 Feb 25;367(9511):679-88. Tóm lược)) Tại Úc, nam giới có khả năng mắc bệnh cao hơn nữ giới gấp 5 lần, còn ở Pháp, khả năng mắc bệnh cao hơn gấp 2,5 lần. Điều này có thể là do mức phơi nhiễm nghề nghiệp cao hơn ở nam giới, hoặc có thể liên quan tới vai trò bảo vệ của 17-beta-estradiol ở phụ nữ.((Parker NR, Barralet JH, Bell AM. Q fever. Lancet. 2006 Feb 25;367(9511):679-88. Tóm lược)) [28] Bệnh này hiếm gặp ở trẻ em và hầu hết bệnh nhân đều trên 15 tuổi;[8] xuất hiện phổ biến nhất ở những người từ 30 đến 70 tuổi.))((Tissot-Dupont H, Raoult D, Brouqui P, et al. Epidemiologic features and clinical presentation of acute Q fever in hospitalized patients: 323 French cases. Am J Med. 1992 Oct;93(4):427-34. Tóm lược))((Houpikian P, Habib G, Mesana T, et al. Changing clinical presentation of Q fever endocarditis. Clin Infect Dis. 2002 Mar 1;34(5):e28-31. Toàn văn Tóm lược))
Bệnh căn học
Nhiễm trùng gây ra bởi vi khuẩn gram âm, đa hình, nội bào Coxiella burnetii.[1] [2] Ban đầu nó được phân loại thuộc chi Rickettsia nhưng, dựa vào trình tự 16S rDNA và hệ gen, tình trạng này được phân loại cùng với Francisella và Legionella thuộc họ Legionellaes, một phân nhánh của nhóm vi khuẩn Proteobacteria.[5] [29]
Nhiễm khuẩn C burnetii mắc phải thông qua việc hít vào hoặc có thể là ăn vào các chất trong không khí có chứa vi khuẩn. Vi khuẩn có mặt trong các ổ chứa là động vật. Các vật chủ thường gặp nhất là cừu, dê, và bê, mặc dù nhiều loài có thể bị nhiễm và có khả năng truyền bệnh sang người. Vi khuẩn cũng đã được phân lập từ ve, nhưng đường truyền bệnh qua động vật chân đốt được coi là chỉ đóng vai trò nhỏ trong dịch tễ học về nhiễm bệnh ở người. Con người bị nhiễm bệnh khi tiếp xúc với các sản phẩm của quá trình thụ thai ở động vật, hay ít gặp hơn là phân, sữa hoặc nước tiểu. Các sản phẩm này có thể nhiễm bẩn vào đất và môi trường, gây ra nguy cơ lan truyền bụi nhiễm bệnh theo gió. Các sản phẩm của quá trình sinh đẻ có chứa số lượng lớn vi khuẩn và có thể tạo các giọt nhỏ sau khi khô và vẫn còn có thể truyền bệnh trong nhiều tháng. Nhau thai cừu nhiễm bệnh có chứa tới 109 vi khuẩn trên mỗi gam mô. Không cần tiếp xúc trực tiếp với động vật cũng có thể bị nhiễm bệnh; đã có báo cáo các ca bệnh mà không có bằng chứng về tiếp xúc trực tiếp với ổ chứa là động vật.[30]
Mặc dù bệnh này chủ yếu lây truyền từ động vật sang người, nhưng đã xảy ra trường hợp lây truyền từ người sang người trong cơ sở y tế.[31] Đã có báo cáo về các ca bệnh lây truyền qua đường tình dục và lây truyền qua truyền máu.[32] [33]
Sinh lý bệnh học
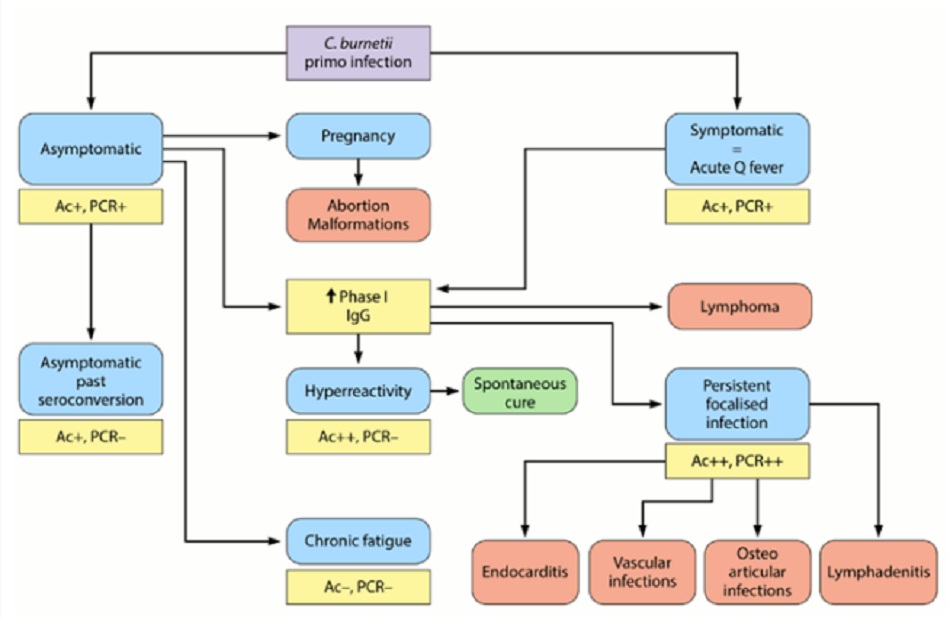
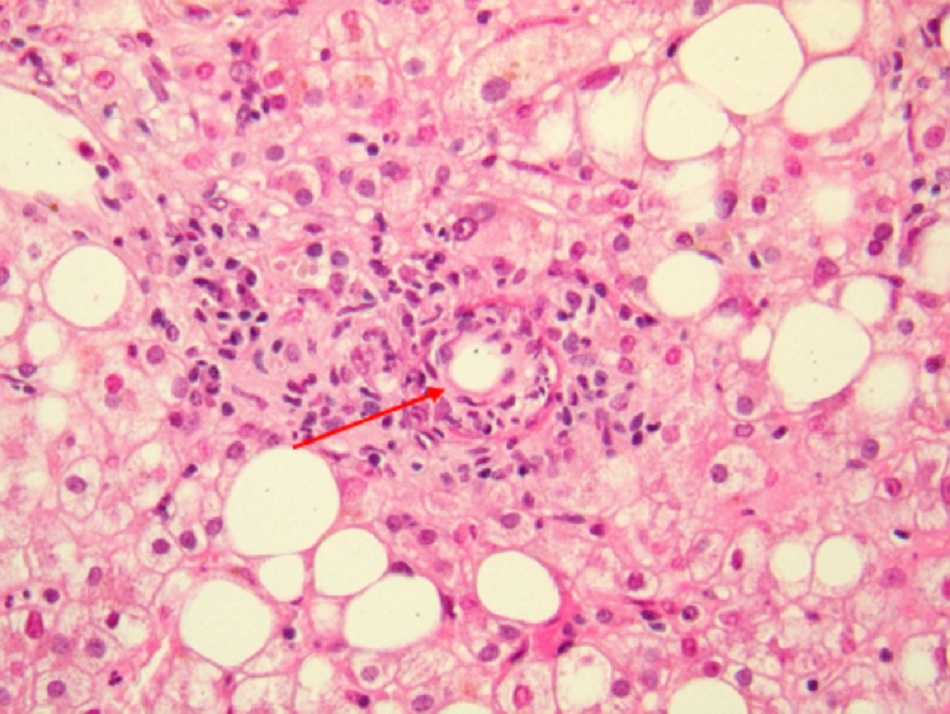
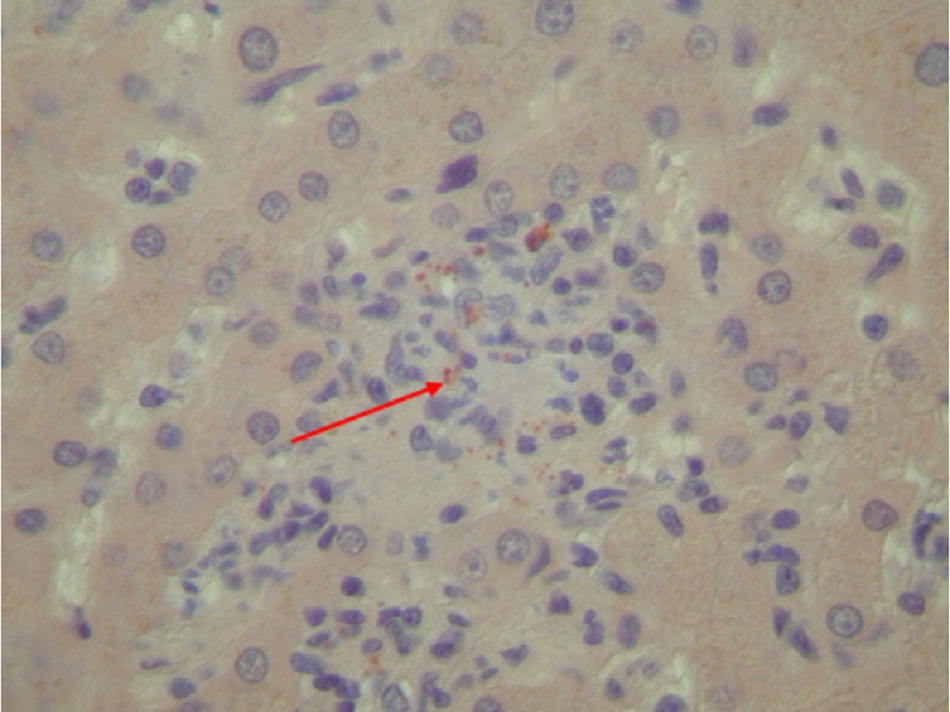
Một liều thấp (1 đến 10 vi khuẩn) có thể gây nhiễm bệnh.[1] [34] Thời gian ủ bệnh kéo dài khoảng 2 đến 3 tuần (phạm vi: 1 đến 6 tuần). Sau khi các hạt nhiễm bệnh xâm nhập vào vật chủ, vi khuẩn sinh sôi nảy nở trong các phagolysosome của đại thực bào và bạch cầu đơn nhân, do đó tránh hiện tượng thực bào. Nếu đã hít vi khuẩn vào, các đại thực bào phổi bị nhiễm bệnh chủ yếu lây truyền nhiễm khuẩn khắp toàn thân đến gan, lá lách và tủy xương. Vi khuẩn xâm lấn toàn thân vào vật chủ dẫn đến khởi phát các triệu chứng và biểu hiện lâm sàng khác nhau, tùy thuộc vào nồng độ của thuốc tiêm chủng và khả năng đáp ứng của vật chủ.[35] Ở những vật chủ có sức đề kháng bình thường, các cơ chế miễn dịch có thể gây ra phản ứng viêm biểu hiện dưới dạng hình thành u hạt không hoại tử trong gan hoặc tủy xương, được gọi là u hạt hình bánh donut.[Fig-1]
Ở một tỷ lệ nhỏ bệnh nhân, nhiễm khuẩn khởi phát dẫn đến nhiễm khuẩn khu trú dai dẳng.[3] Quá trình tiến hóa này phụ thuộc vào cả yếu tố vật chủ và vi khuẩn. Ví dụ: ở một số ít bệnh nhân, các đại thực bào không thể tiêu diệt vi sinh vật do tăng cao bài tiết interleukin (IL)-10, là một chất do các bạch cầu đơn nhân nhiễm bệnh sản sinh ra.[36] Bệnh nhân được chẩn đoán nhiễm khuẩn khu trú dai dẳng được xác định là người sản sinh nồng độ IL-10 cao. Bệnh nhân có nguy cơ nhiễm khuẩn khu trú dai dẳng bao gồm phụ nữ mang thai và bệnh nhân mắc bệnh van tim hoặc bệnh mạch máu có trước đó hoặc tình trạng suy giảm miễn dịch do nhiễm HIV hoặc hóa trị liệu ung thư.[34] [37]
Mặc dù vòng đời vẫn chưa rõ ràng nhưng vi sinh vật này có 2 biến thể (nhỏ và lớn) có thể dễ dàng phân biệt bằng kính hiển vi điện tử.[5] [38] Các biến thể tế bào nhỏ (‘bào tử giả’) có khả năng chịu nhiệt, sấy khô và nhiều thuốc khử trùng, cho phép vi sinh vật duy trì sống sót trong thời gian kéo dài. Ví dụ: vi khuẩn có thể sống sót ở nhiệt độ lạnh trong thịt được bảo quản trong 1 tháng và trong sữa tách kem ở nhiệt độ phòng trong 40 tháng.[39]
C burnetii có 2 trạng thái kháng nguyên.[5] Vi khuẩn thu được từ bệnh nhân hoặc động vật thí nghiệm có kháng nguyên giai đoạn I và vi sinh vật này được xem là có độc lực. Vi khuẩn thu được sau khi nuôi cấy cấp hai trong tế bào hoặc trứng có phôi có khả năng hoán chuyển kháng nguyên và có kháng nguyên giai đoạn II, là dạng không có độc lực. Các tế bào giai đoạn I và II chứa plasmid, nhưng vai trò của chúng trong quá trình sinh bệnh lại không được nêu rõ ràng.[34] Các kháng thể đối với kháng nguyên giai đoạn I và II được đánh giá để xác nhận chẩn đoán.[Fig-2]
Phòng ngừa
Ngăn ngừa sơ cấp
Tiêm vắc-xin là một biện pháp phòng ngừa được thực hiện ở một số quốc gia.[2] [34] Tại Úc, có một chương trình tiêm vắc-xin được chính phủ hỗ trợ.[5] [43] Vắc-xin trên toàn tế bào hiện đang sử dụng có hiệu lực >95% trong 5 năm.[44] [45] [46] Khi sẵn có, khuyến nghị nên tiêm vắc-xin cho người chăn nuôi gia súc, công nhân lò mổ, người tiếp xúc với các sản phẩm sữa không được khử trùng, bác sĩ thú y và nhân viên phòng thí nghiệm làm việc với vi sinh vật.[5] Cần phải khám sàng lọc trước khi tiêm vắc-xin và bao gồm tiền sử, xét nghiệm da và xét nghiệm huyết thanh. Những người chưa nhiễm khuẩn Coxiella burnetii trước đó sẽ không được tiêm vắc-xin, do có thể xảy ra phản ứng nặng, cục bộ ở vùng tiêm vắc-xin.
Một nghiên cứu tổng quát đã phát hiện ra rằng vắc-xin giai đoạn I Henzerling phòng ngừa hiệu quả sốt Q cấp tính ở những cá nhân có trách nhiệm xử lý động vật (hoặc sản phẩm của chúng) và những người làm việc trong lò mổ nhưng không tiếp xúc trực tiếp với động vật. Tuy nhiên, nghiên cứu tổng quát này cũng báo cáo rằng có những sai lệch có hệ thống về dữ liệu được đưa vào xem xét và bằng chứng có thể không đủ mạnh để suy ra tác dụng của việc tiêm vắc- xin.[47]
Những người có nguy cơ nhiễm khuẩn khu trú dai dẳng (ví dụ: mang thai, mắc bệnh van tim hoặc bệnh mạch máu có trước đó hoặc tình trạng suy giảm miễn dịch do nhiễm HIV hoặc hóa trị liệu ung thư) cần tránh sử dụng sữa không được tiệt trùng và tiếp xúc với các sản phẩm của quá trình sinh đẻ. Bệnh nhân mắc bệnh van tim hoặc bệnh mạch máu nghiêm trọng cần được phân loại lại về mặt chuyên khoa. Trong phòng thí nghiệm, C burnetii phải được nuôi cấy ở mức độ an toàn sinh học cấp 3, vì vi sinh vật này có khả năng lây nhiễm mạnh và khả năng sử dụng làm vũ khí khủng bố sinh học.[2] [48]
Ngăn ngừa thứ cấp
Nhiễm khuẩn Coxialla burnetii là bệnh cần khai báo tại Hoa Kỳ; tuy nhiên, không cần báo cáo tại nhiều quốc gia khác.
Không khuyến nghị rộng rãi sử dụng thuốc kháng sinh dự phòng sau khi phơi nhiễm vì khung thời gian hiệu lực phòng ngừa rất ngắn. Tuy nhiên, nếu có thể chắc chắn thời điểm phơi nhiễm thì phân tích nguy cơ-lợi ích cho thấy rằng có thể cần phải sử dụng thuốc dự phòng sau phơi nhiễm cho phụ nữ mang thai và quần thể có nguy cơ cao sau sự kiện phơi nhiễm hàng loạt chẳng hạn như do khủng bố sinh học.[102] Biện pháp dự phòng sau phơi nhiễm không được khuyến cáo đối với những quần thể khỏe mạnh phơi nhiễm thường xuyên. [Health Protection Agency (UK): CBRN incidents – clinical management & health protection]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 52 tuổi nhập viện vào phòng cấp cứu trong tình trạng bị sốt. Ông có biểu hiện đau đầu và có tình trạng khó chịu trong 30 ngày. Bệnh nhân này đã làm việc ở lò mổ trong nhiều năm. Xét nghiệm trong phòng thí nghiệm cho thấy số lượng bạch cầu cao. Siêu tâm tim qua thành ngực cho thấy nốt sùi ở van động mạch chủ. Cấy máu cho kết quả âm tính lặp lại đối với vi sinh vật gây bệnh. Không cải thiện trong khi dùng thuốc kháng sinh qua tĩnh mạch cho thấy cần phải dùng đến phẫu thuật để can thiệp và thay van. Sau phẫu thuật, các xét nghiệm huyết thanh học tìm vi khuẩn Coxiella burnetii dương tính. Chẩn đoán được xác nhận qua phản ứng chuỗi polymerase (PCR) của mô van tim bị cắt.
Tiền sử ca bệnh #2
Một người đàn ông 65 tuổi đã nghỉ hưu không có tiền sử cụ thể nào và đang sống trong vùng lưu hành dịch C burnetii đến bệnh viện với triệu chứng viêm gan cấp tính kèm sốt tự khỏi mà không cần điều trị. Kết quả siêu âm tim qua thành ngực bình thường. Sau 3 tháng tư vấn có theo dõi, người này không có triệu chứng nhưng có CRP là 476 nanomol/L (50 mg/L). Thực hiện xét nghiệm huyết thanh tìm C burnetii. Chuẩn độ Giai Đoạn I của IgG, IgM và IgA tương ứng là 1:51.200, 0 và 1:3200. Chuẩn độ Giai Đoạn II của IgG, IgM và IgA tương ứng là 1:102.400, 0 và 1:6400. Xét nghiệm PCR máu âm tính với C burnetii. Chụp PET/CT cho thấy cố định van động mạch chủ, và phình động mạch chủ ở ngực và bụng.
Các bài trình bày khác
Nam quân nhân 21 tuổi đến phòng cấp cứu 7 ngày sau khi trở về từ Iraq, với các biểu hiện đau đầu nặng, tình trạng khó chịu, ho và sốt cao. Xét nghiệm trong phòng thí nghiệm cho thấy số lượng bạch cầu cao và men chuyển tăng cao. Huyết thanh có kết quả âm tính với viêm gan B và C; xét nghiệm HIV cũng cho kết quả âm tính. Chụp X-quang ngực cho thấy u mờ đục.
Cách tiếp cận chẩn đoán từng bước
Nhiễm khuẩn Coxialla burnetii là bệnh cần khai báo tại Hoa Kỳ; tuy nhiên, không cần báo cáo tại nhiều quốc gia khác.
Phần lớn những người nhiễm khuẩn C burnetii thường không có triệu chứng. Đối với những người có triệu chứng, hơn 30 các hội chứng lâm sàng khác nhau đã được mô tả.
Để đưa ra chẩn đoán này, cần phải có mức nghi ngờ cao ở bệnh nhân sốt có các triệu chứng không đặc hiệu. Hiếm có báo cáo về tiếp xúc gần đây với động vật sắp sinh. Hầu hết các phòng thí nghiệm không nuôi cấy vi khuẩn C burnetii vì việc này khó về mặt kỹ thuật. Nuôi cấy vi khuẩn C burnetii đòi hỏi mức độ an toàn sinh học cấp 3 vì khả năng lây nhiễm mạnh và khả năng sử dụng làm vũ khí khủng bố sinh học của vi khuẩn này.[2] [48] Do đó, chẩn đoán dựa vào phân tích huyết thanh. Có thể sử dụng phản ứng chuỗi polymerase (PCR) để chẩn đoán nhiễm trùng cấp tính; tuy nhiên, không phải lúc nào cũng dùng được phương pháp này.
Tiền sử
Cần phải chắc chắn về tiếp xúc và/hoặc lưu trú hoặc đi tới các vùng lưu hành dịch trong thời gian gần đây, nhưng thường thiếu tiền sử phơi nhiễm. Các yếu tố nguy cơ khác bao gồm giới tính nam và độ tuổi từ 30 đến 70 tuổi. Bác sĩ lâm sàng cần hỏi về bệnh tim có trước đó (ví dụ như tiền sử sốt thấp khớp, van động mạch chủ hai lá, bệnh tim bẩm sinh, van tim nhân tạo, hở van tim, hẹp van tim độ >II, hoặc sa van hai lá), sự ức chế miễn dịch, mạch máu bất thường hoặc mang thai vì các tình trạng này có thể gây ra nhiễm khuẩn khu trú dai dẳng.
Biểu hiện lâm sàng: nhiễm khuẩn cấp tính
Ở hầu hết các bệnh nhân (lên tới 60%), nhiễm khuẩn không có triệu chứng hoặc có triệu chứng nhẹ, tự khỏi và tự hồi phục trong vòng 2 tuần. Các biểu hiện thường gặp bao gồm sốt, ốm giống cúm, viêm phổi và viêm gan.[1] [2] [3] [5] [34]
Biểu hiện điển hình của nhiễm khuẩn cấp tính là ốm giống cúm bao gồm khởi phát sốt cao đột ngột (39°C đến 40°C [102°F đến 104°F]), ớn lạnh, tình trạng khó chịu, ho, đau đầu, mệt mỏi và chứng đau cơ. Sốt có thể ngắn và có thể kéo dài tới 14 ngày, nhưng có thể lên tới 57 ngày ở những bệnh nhân không được điều trị.[34]
Bệnh nhân có thể có biểu hiện viêm phổi thường nhẹ kèm theo ho (24% tới 90% bệnh nhân) và đôi khi đau ngực do viêm màng phổi. Khám phổi có thể cho thấy tiếng ran khi hít vào, tiếng ran ngáy hoặc ran rít. Viêm gan là một biểu hiện thường gặp khác của nhiễm khuẩn cấp tính; hiếm gặp vàng da nhưng có thể sờ thấy gan to.[34]
Các biểu hiện ít gặp hơn đối với hệ thống cơ thể bao gồm:
- Tim mạch: viêm nội mạc tim cấp tính, viêm cơ tim, viêm màng ngoài tim, viêm cơ-màng ngoài tim, chứng huyết khối tĩnh mạch hoặc động mạch
- Thần kinh: viêm não và màng não, viêm màng não
- Da: ban sần hoặc phát ban xuất huyết, ban đỏ nốt
- Huyết học: giảm tiểu cầu, hội chứng tăng bạch cầu đơn nhân, hội chứng thực bào tế bào máu, chứng thiếu máu (giảm sản tan huyết và thoáng qua), hoại tử tủy xương, thời gian thromboplastin từng phần hoạt hóa (aPTT) kéo dài với kháng thể kháng đông lupus (hoạt tính kháng prothrombinase)
- Hệ miễn dịch: viêm hạch bạch huyết
- Cơ bắp: tiêu cơ vân
- Đường tiêu hóa (GI): viêm túi mật, viêm dạ dày ruột, viêm tụy, vỡ lá lách, viêm mỡ mạc treo
- Bộ phận sinh dục: viêm tinh hoàn, viêm mào tinh hoàn, chứng cương dương vật
- Nội tiết: viêm tuyến giáp, bài tiết hoóc môn chống lợi tiểu không thích hợp
- Thận: viêm cầu thận.
Biểu hiện trên da (ví dụ như ban sần hoặc ban xuất huyết, ban đỏ nốt) có thể xuất hiện lên tới 20% ca bệnh trong khi nhiễm khuẩn cấp tính.[5] Ban xuất huyết cũng có thể xảy ra ở khoảng 19% bệnh nhân bị viêm nội mạc tim sau khi nhiễm khuẩn mạn tính.[34]
Những người bị viêm não và màng não có thể bị đau đầu nặng, co giật hoặc hôn mê.[49] Các triệu chứng viêm não có thể bao gồm rối loạn hành vi hoặc tâm thần.[50]
Viêm nội mạc tim cấp tính, nghẽn động mạch hoặc tĩnh mạch, giảm tiểu cầu, aPTT kéo dài với kháng thể kháng đông lupus (hoạt tính kháng prothrombinase), viêm túi mật và viêm cầu thận là các biểu hiện lâm sàng tự miễn liên quan đến kháng phospholipid.[51] [52] [53] [54]
Mệt mỏi mạn tính được ghi nhận là biến chứng ngày càng quan trọng của bệnh nhiễm khuẩn C burnetii cấp tính dẫn tới khuyết tật lâu dài.[55] [56] Vẫn chưa rõ biến chứng này phát triển như thế nào. Thuốc kháng sinh không hiệu quả trong điều trị mệt mỏi mạn tính do nhiễm khuẩn C burnetii gây ra, nhưng tâm lý trị liệu hành vi có thể giúp ích cho bệnh nhân bị biến chứng này.[57]
Biểu hiện lâm sàng: nhiễm khuẩn khu trú dai dẳng
Ở một tỷ lệ nhỏ bệnh nhân, nhiễm khuẩn nguyên phát sẽ dẫn đến nhiễm khuẩn khu trú dai dẳng (ví dụ: viêm nội mạc tim, nhiễm khuẩn mạch máu, nhiễm khuẩn xương khớp, viêm hạch bạch huyết).[3] Có thể chẩn đoán nhiễm khuẩn khu trú dai dẳng từ 3 tháng đến 17 năm sau khi bị bệnh cấp tính,[58] hoặc có thể bị nhiễm khuẩn mà không có tiền sử bệnh cấp tính.[5]
Viêm nội mạc tim là dạng thường gặp nhất của nhiễm khuẩn khu trú dai dẳng và xuất hiện lên tới 70% ca bệnh.[2] Viêm nội mạc tim thường phát triển ở những bệnh nhân có bệnh tim tiềm ẩn.[5]Các biểu hiện ngoại vi của viêm nội mạc tim hiếm khi xuất hiện.[34] Ở những bệnh nhân này, thường không sốt, và thường không có nốt sùi hoặc có nốt sùi nhỏ. Tiếng thổi tim, các dấu hiệu suy tim và nghẽn động mạch đã biết có thể tăng lên. Nhiễm khuẩn mạch máu (ví dụ như phình mạch, nhiễm khuẩn mạch máu nhân tạo) cũng thường gặp.
Các biểu hiện ít gặp hơn bao gồm nhiễm khuẩn xương khớp (ví dụ như nhiễm khuẩn khớp nhân tạo âm tính với môi trường nuôi cấy, nứt đốt sống, viêm tủy xương, thoái hóa khớp) và viêm hạch bạch huyết mạn tính. Các bệnh nhân có biểu hiện viêm hạch bạch huyết mạn tính có thể có nguy cơ bị u lympho.[59] Các biểu hiện hiếm gặp bao gồm viêm phổi mô kẽ mạn tính, giả u phổi, xơ hóa phổi, viêm màng bồ đào, viêm thần kinh thị giác,[60] viêm động mạch tế bào khổng lồ[61] [62] hoặc viêm động mạch Takayasu.[63] Viêm mạch lớn là biểu hiện lâm sàng tự miễn liên quan đến kháng phospholipid.[51] [52] [53] [54] Đã có báo cáo về một ca nhiễm khuẩn huyết ở trẻ sơ sinh do vi khuẩn C burnetii.[64]
Các xét nghiệm trong phòng xét nghiệm
Xét nghiệm định kỳ bao gồm:
- Xét nghiệm tổng phân tích tế bào máu (FBC): số lượng bạch cầu (WBC) có thể tăng ở khoảng 30% bệnh nhân. Có thể quan sát thấy giảm tiểu cầu nhẹ (25% số ca bệnh) và thiếu máu.[5]
- Các xét nghiệm chức năng gan (LFT): transaminase trong huyết thanh và phosphatase kiềm có thể tăng lên > 2 đến 3 lần so với phạm vi tham chiếu thông thường ở cả tình trạng nhiễm khuẩn cấp tính và nhiễm khuẩn khu trú dai dẳng; bilirubin ở mức bình thường, nhưng một số ca bệnh viêm gan hoặc vàng da nghiêm trọng đã được báo cáo.[2] [65]
- Protein phản ứng C (CRP): có thể tăng lên, đặc biệt là trong những ca nhiễm khuẩn khu trú dai dẳng.
- Thời gian thromboplastin từng phần hoạt hóa (aPTT) kéo dài tương ứng với thuốc chống đông lupus có hoạt tính kháng prothrombinase.
- Tự kháng thể: kháng thể kháng cardiolipin (aCL) IgG thường tăng cao. Các kháng thể aCL IgM và kháng thể kháng cơ trơn cũng có thể’ tăng cao. Khi có >75G đơn vị kháng phospholipid (GPLU), các kháng thể’ aCL IgM gây ra viêm nội mạc tim cấp tính, bệnh van tim, gây ra tình trạng tiến triển thành viêm nội mạc tim và nghẽn mạch.[51] [66]
- Phân tích dịch não tủy (CSF): cần phải tiến hành chọc dò tủy sống nếu nghi ngờ bị viêm não – màng não. Bệnh nhân có thể có biểu hiện tăng số lượng bạch cầu kèm theo tế bào lympho chiếm ưu thế, protein tăng cao và glucose bình thường.[67]
Xét nghiệm xác nhận
Chẩn đoán dựa vào xét nghiệm huyết thanh hoặc PCR. Phát hiện kháng thể bằng phản ứng miễn dịch huỳnh quang (IFA) gián tiếp là phương pháp được sử dụng phổ biến nhất vì độ nhạy và độ đặc hiệu cao của nó. Thử nghiệm miễn dịch enzym (EIA) và thử nghiệm cố định bổ thể (CF) cũng được sử dụng, nhưng chúng ít chính xác hơn. Nghịch lý là kháng thể kháng vi sinh vật giai đoạn II xuất hiện nhiều ở bệnh cấp tính và kháng thể kháng vi sinh vật giai đoạn I gia tăng ở bệnh khu trú dai dẳng.[5]
Nhìn chung, để chẩn đoán tình trạng nhiễm khuẩn cấp tính, phải phát hiện những điều sau ở IFA gián tiếp: chuẩn độ IgM kháng nguyên giai đoạn II từ 1:50 trở lên và chuẩn độ IgG kháng nguyên giai đoạn II từ 1:200 trở lên hoặc chuyển đảo huyết thanh.[2] Tuy nhiên, ở Hoa Kỳ, để xác định ca bệnh trên toàn quốc, chuẩn độ IgG kháng nguyên giai đoạn II phải >1:128 và không được sử dụng IgM để’ tiến hành xét nghiệm chẩn đoán định kỳ. Để’ chẩn đoán nhiễm khuẩn khu trú dai dẳng, phải phát hiện được một trong những đặc điểm sau: IgG kháng nguyên giai đoạn I >1:800 và IgM kháng nguyên giai đoạn II thấp hoặc không có. Tuy nhiên, những tiêu chuẩn này hiện đang bị xem xét lại sau khi có trường hợp viêm nội mạc tim với mức huyết thanh thấp (tức là, 1:200) ở bệnh nhân bị bệnh van tim nặng trong thời gian nhiễm khuẩn cấp tính.[53] [68] Do đó, cần cân nhắc cẩn thận bối cảnh lâm sàng khi xem xét kết quả xét nghiệm huyết thanh.
PCR có thể được sử dụng để chẩn đoán nhiễm khuẩn cấp tính trước khi bắt đầu điều trị kháng sinh (lý tưởng nhất là lấy mẫu trong 2 tuần đầu mắc bệnh); tuy nhiên, không phải lúc nào cũng sẵn có. PCR có lợi thế giúp chẩn đoán sớm hơn so với xét nghiệm huyết thanh. Xét nghiệm PCR có thể được sử dụng trên mẫu mô. Xét nghiệm này rất nhạy với các mẫu mô như van tim có số lượng vi khuẩn cao hơn.[69] [70] PCR có thể được thực hiện trên máu/huyết thanh và có thể đưa ra chẩn đoán trước khi chuyển đổi huyết thanh. Một công nghệ theo đó DNA của vi khuẩn C burnetii được cô đặc bằng phương pháp đông khô đã cho thấy độ nhạy của xét nghiệm này tăng lên đáng kể.[71]
Cả hai phương pháp xét nghiệm huyết thanh và PCR đều có thể được sử dụng để xác định bệnh nhân lây nhiễm nguyên phát có triệu chứng (tức là, sốt Q cấp tính) từ một bệnh nhân không triệu chứng tiếp xúc trước đó hoặc bệnh nhân bị nhiễm khuẩn khu trú dai dẳng.[3]
- Tiền sử tự nhiên của Coxiella burnetii và kết quả huyết thanh/PCR. Ac+: dương tính với kháng thể C burnetii, Ac++: dương tính mạnh với kháng thể C burnetii, Ac-: âm tính với kháng thể C burnetii, PCR+: PCR dương tính với C burnetii, PCR++: PCR dương tính mạnh với C burnetii, PCR-: PCR âm tính với C burnetii
Vì chuyển đảo huyết thanh có thể bị trì hoãn đến 6 tuần nên huyết thanh phải được kiểm soát vào ngày 15, 30 và 45 nếu biểu hiện lâm sàng nhất quán nhưng xét nghiệm huyết thanh ban đầu cho ra kết quả âm tính. PCR trên máu/huyết thanh, độ nhạy của PCR có thể tăng lên bằng phương pháp đông khô,[71] có thể rất hữu ích trong trường hợp này.
Sinh thiết mô, hóa mô miễn dịch và kỹ thuật lai huỳnh quang tại chỗ (FISH) là những tiêu chuẩn vàng, nhưng chúng chỉ được thực hiện trong các phòng thí nghiệm chuyên khoa. Hóa mô miễn dịch có lợi thế là có thể xác định các loại tế bào, trong khi FISH nhạy hơn nhiều so với hóa mô miễn dịch. Sinh thiết hạch bạch huyết nên được thực hiện định kỳ ở những bệnh nhân bị viêm hạch bạch huyết mạn tính (như được chẩn đoán bằng PET/CT sử dụng 18F- fluorodeoxyglucose) do nguy cơ mắc u lympho.[59]
Chẩn đoán hình ảnh
Chụp X quang ngực (CXR):
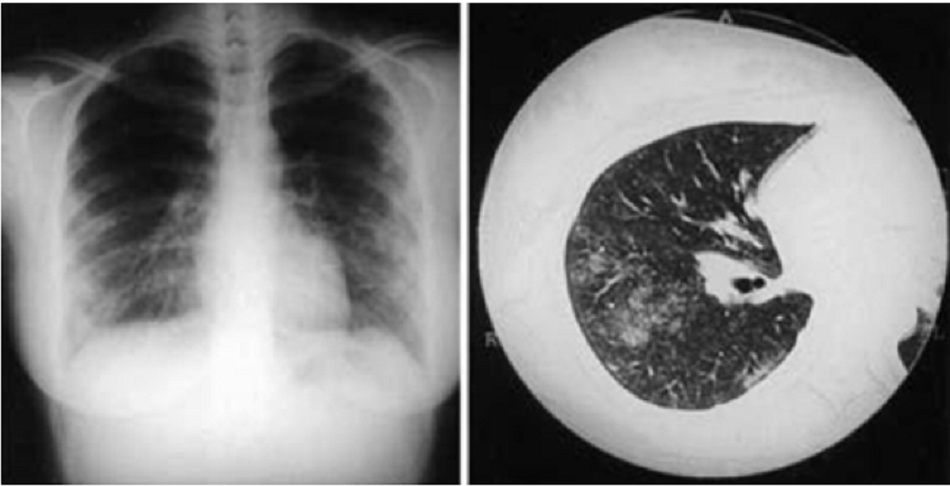
- Có thể cần phải thực hiện thủ thuật này ở bệnh cấp tính nếu nghi ngờ bị biến chứng phổi. Các phát hiện có thể từ bình thường đến nhiều đốm cục bộ (không có quy luật hoặc phân bố rõ rệt) ở cả hai phổi phù hợp nhất với chẩn đoán viêm phổi không điển hình.[34] Các bất thường thường gặp nhất trên ảnh chụp X-quang ngực là mờ đục phân đoạn hoặc mờ đục thùy. Một số đốm tròn là dấu hiệu xác nhận viêm phổi do sốt Q, nhưng chúng không phổ biến. Tràn dịch màng phổi hiếm gặp. Ở những bệnh nhân bị nhiễm khuẩn khu trú dai dẳng, CXR có thể xác định được hai tình trạng nhiễm khuẩn khu trú dai dẳng khác biệt: xơ hóa kẽ và giả u phổi.
Siêu âm tim:
- Khuyến nghị nên tiến hành siêu âm tim qua thành ngực (TTE) định kỳ trong thời gian nhiễm khuẩn cấp tính để loại trừ tổn thương tim không có biểu hiện và cần dùng thuốc kháng sinh dự phòng.[3] Ở bệnh nhân bị viêm nội mạc tim cấp tính và mức kháng cardiolipin (aCL) IgG rất cao, có thể phát hiện thấy nốt sùi lớn thoáng qua.[53] Ở bệnh nhân bị viêm nội mạc tim mạn tính, nốt sùi thường nhỏ hoặc không có.[72] Tổn thương dạng hạch và vôi hóa cũng thường xảy ra.
- Khuyến nghị nên tiến hành siêu âm tim qua thực quản (TEE) để xác định tổn thương tim ở bệnh nhân >40 tuổi bị nhiễm khuẩn cấp tính có kết quả TTE âm tính và kháng thể’ aCL IgG >75 GPLU.[3]
Siêu âm gan:
- Kỹ thuật siêu âm này được sử dụng ở cả tình trạng nhiễm khuẩn cấp tính và nhiễm khuẩn khu trú dai dẳng nếu nghi ngờ ảnh hưởng đến gan và có thể cho thấy tình trạng viêm gan có tăng nhãn áp. Chứng gan to mạn tính thường đi kèm với viêm nội mạc tim.
Chụp CT ngực và não:
- Thông thường, kỹ thuật chụp này không bắt buộc tiến hành thường lệ nhưng có thể được sử dụng để đánh giá các biến chứng về phổi hoặc thần kinh.
Chụp CT hoặc siêu âm bụng:
- Những kỹ thuật này được khuyến nghị sử dụng ở những bệnh nhân >65 tuổi bị nhiễm khuẩn cấp tính và hiện đang hút thuốc hoặc đã hút thuốc trước đây hay có tiền sử gia đình bị phình mạch. Nhiễm khuẩn cấp tính ở bệnh nhân phình động mạch chủ có thể đòi hỏi phải có phương pháp điều trị cụ thể.[3]
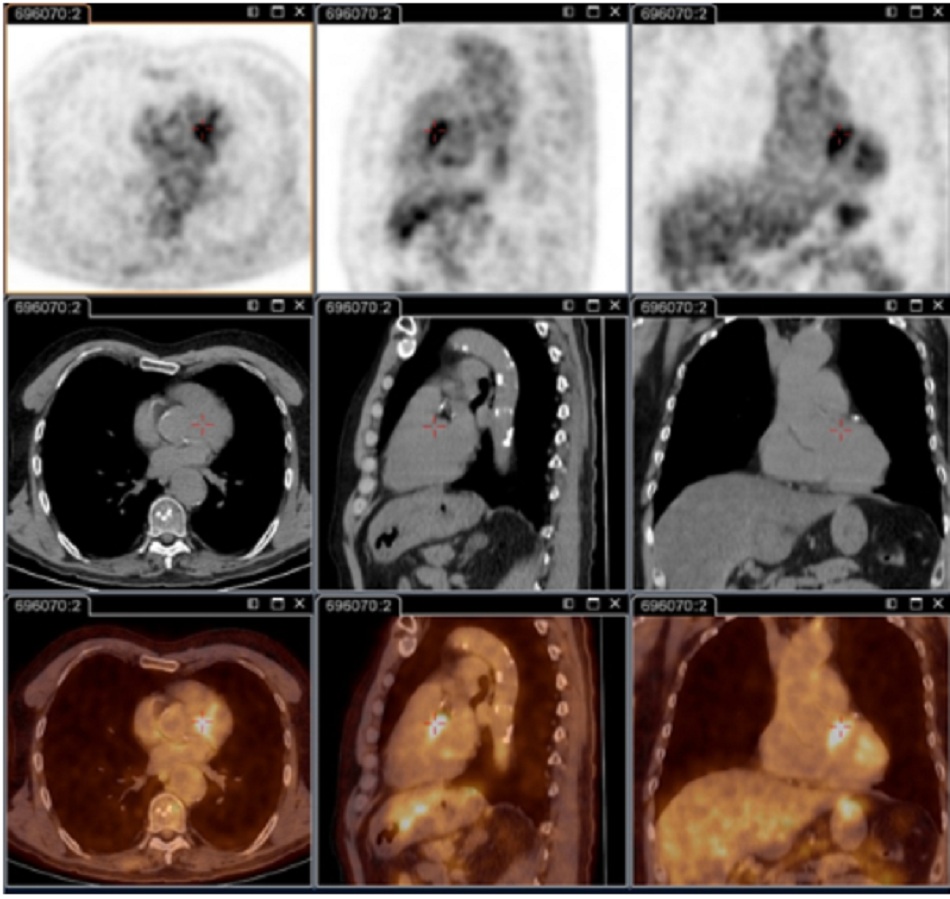
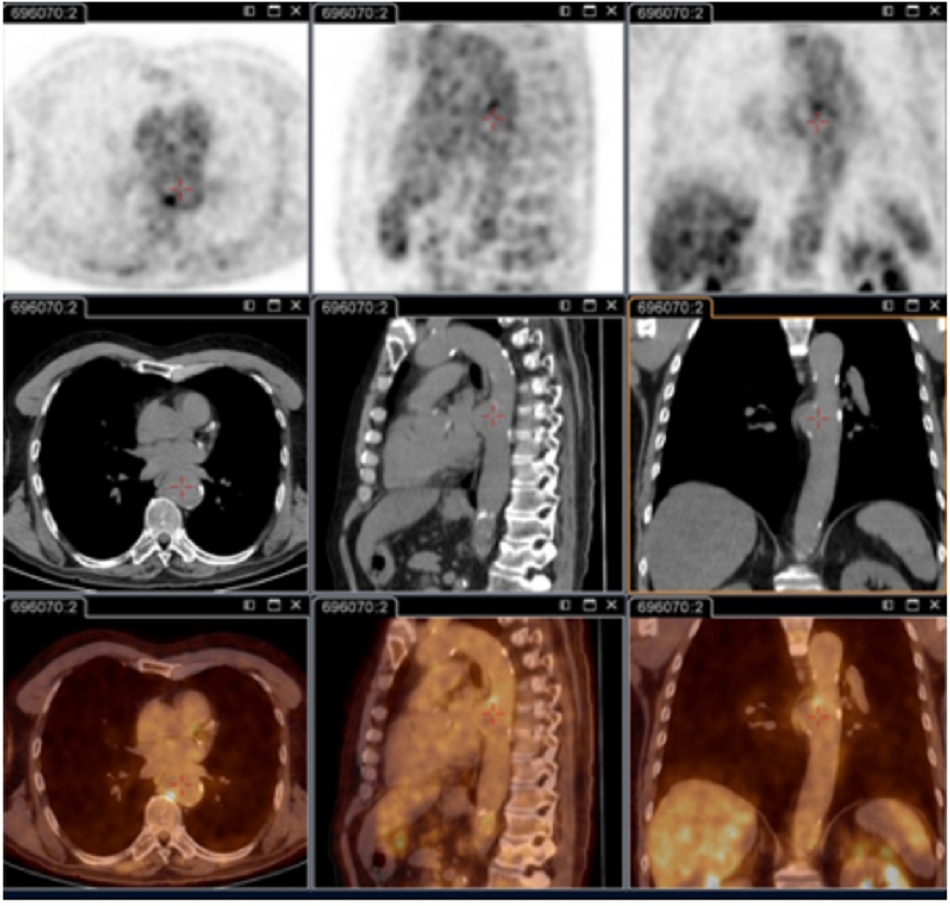
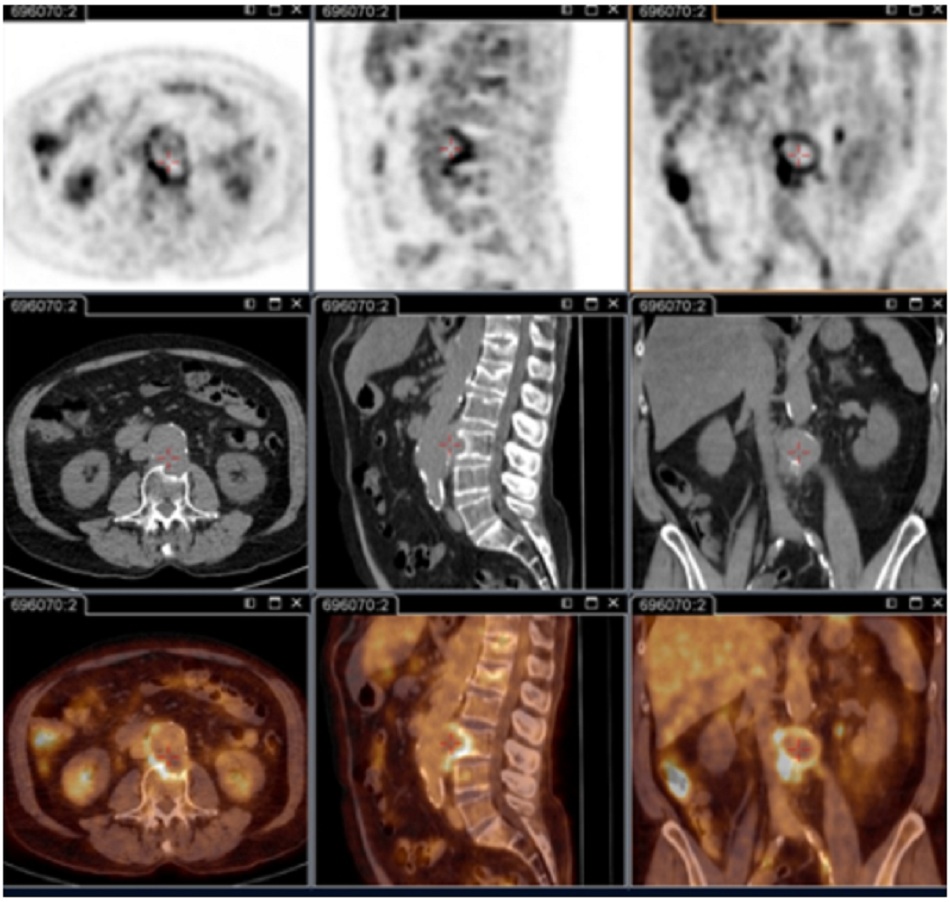
Chụp PET/CT sử dụng 18F-FDG:
- Quan trọng cho việc xác định tình trạng nhiễm khuẩn khu trú dai dẳng.[73]
- Hình ảnh này có khả năng giải đoán viêm nội mạc tim, nhiễm khuẩn mạch máu, viêm hạch bạch huyết và nhiễm khuẩn xương khớp. Tất cả các tình trạng này đều không thể xác định được nếu không có kỹ thuật này.
- Kỹ thuật này hiện là một phần trong lần khám cơ thể tổng quát tiêu chuẩn ở những bệnh nhân có triệu chứng dai dẳng và/hoặc kết quả xét nghiệm huyết thanh tăng cao dai dẳng và/hoặc PCR dương tính ở máu/huyết thanh hay bất kỳ mẫu nào có biểu hiện lâm sàng không phù hợp với tình trạng nhiễm khuẩn nguyên phát. Kỹ thuật này được khuyến nghị riêng cho những bệnh nhân bị nhiễm khuẩn cấp tính có:[3]
- IgG giai đoạn I dai dẳng >1:800 và/hoặc dấu hiệu tiến triển lâm sàng xấu
- Tiền sử ghép mạch hoặc phình mạch
- Kết quả xét nghiệm huyết thanh không giải thích được (IgG giai đoạn I >1:800) hoặc nghi vấn lâm sàng về nhiễm khuẩn dai dẳng.
- Nó cũng hữu ích để xác định tình trạng nhiễm khuẩn ở bệnh nhân có mạch máu nhân tạo và/hoặc bị phình mạch và xác định những bệnh nhân cần phẫu thuật cắt bỏ các mô mạch máu bị nhiễm bệnh.
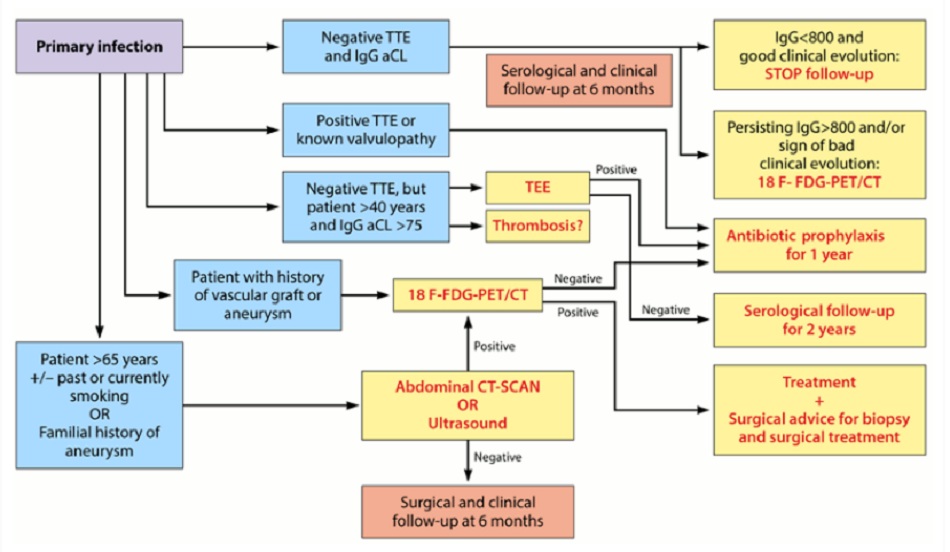
Phác đồ dưới đây cho biết cách từng bước kiểm soát sốt Q cấp tính:[3]
- Phương cách chẩn đoán và điều trị nhiễm khuẩn C burnetii. TTE: siêu âm tim qua thành ngực; IgG aCL: kháng thể kháng cardiolipin IgG; 18 F-FDG PET/CT: PET kết hợp với CT sử dụng 18F-fluorodeoxyglucose
Các yếu tố nguy cơ
Thường gặp
Tiếp xúc với động vật nhiễm bệnh
- Động vật nhiễm bệnh truyền vi khuẩn qua các sản phẩm trong quá trình mang thai, cũng như qua nước tiểu, phân và sữa.
- Các ổ chứa thường gặp nhất là cừu, dê và bê, mặc dù nhiều loài có thể bị nhiễm khuẩn và có khả năng truyền bệnh sang người.
- Các sản phẩm của quá trình sinh đẻ có chứa số lượng lớn vi khuẩn có thể trở thành dạng aerosol sau khi sấy và vì thế vẫn còn có thể’ lây nhiễm trong nhiều tháng. Nhau thai cừu nhiễm bệnh có chứa tới 10A9 vi sinh vật trên mỗi gam mô. Dạng giống bào tử có khả năng chịu nhiệt, sự sấy khô và nhiều thuốc khử trùng, vì thế có thể sống sót trong thời gian kéo dài.
- Hít vào một lượng nhỏ (1 đến 10 vi khuẩn) là đủ để bị nhiễm bệnh.[1] [34]
- Cần tìm xem có tiếp xúc với động vật gần đây hay không trong khi tiến hành chẩn đoán, nhưng tiền sử phơi nhiễm thường không có.
Phơi nhiễm nghề nghiệp
- Người lao động làm một số công việc có nguy cơ cao bị nhiễm khuẩn, chẳng hạn như nông dân, bác sĩ thú ý, và công nhân lò mổ.
- Nhân viên phòng thí nghiệm cũng có nguy cơ nhiễm bệnh.[26] [27]Nhiễm khuẩn Coxiella burnetii là dạng nhiễm khuẩn thường gặp thứ hai được báo cáo trong phòng thí nghiệm; đã có báo cáo về các đợt bùng phát liên quan đến 15 người hoặc nhiều hơn trong một số tổ chức.
- Báo cáo về nhiễm trùng ở binh lính đồn trú ở I-rắc và Afghanistan cho thấy đây là bệnh nghề nghiệp mắc phải trong nhóm này.[21] [22]
- Cần tìm xem có tiếp xúc với động vật gần đây hay không trong khi tiến hành chẩn đoán, nhưng tiền sử phơi nhiễm thường không có.
Du lịch hoặc sinh sống tại vùng lưu hành dịch
- Đã có báo cáo về các ca nhiễm khuẩn ở hầu hết các quốc gia, nhưng không có ở New Zealand hoặc Polynesia.[5]
- Miền Nam nước Pháp và Tây Ban Nha có tỷ lệ cao nhất.[6] [7] [8] [9]
- Bệnh này lưu hành tại Úc và liên quan chặt chẽ tới sự hiện diện của gia súc và lò mổ.[5] [10]
- Tại Hoa Kỳ, tỷ lệ mắc mới cao ở Trung Tây, mặc dù California đã báo cáo có tổng số lượng ca bệnh cao nhất.[11]
- Đợt bùng phát dịch lớn nhất được ghi nhận cho đến nay xảy ra ở Hà Lan trong giai đoạn từ 2007 đến 2009, với hơn 4.000 ca bệnh đã được báo cáo.[13] [14] [15] [16] [17] Đợt bùng phát chủ yếu giới hạn ở miền nam nước này, và dê nuôi lấy sữa được coi là nguồn gây bệnh.
- Cũng đã có báo cáo các ca bệnh ở Israel và Đài Loan.[19] [20]
- Cư dân tại các vùng lưu hành dịch có nguy cơ nhiễm khuẩn mà không cần tiếp xúc trực tiếp với động vật nhiễm bệnh. Tiếp xúc với rơm, phân bón hoặc bụi trong gió bị nhiễm khuẩn từ các nông trại được coi là có liên quan tới các đợt bùng phát bệnh.[40]
Nam giới
- Các ca nhiễm bệnh chủ yếu được báo cáo ở nam giới.[5] Tại Úc, nam giới có khả năng mắc bệnh cao hơn nữ giới gấp 5 lần. Ở Pháp, tỷ lệ nhiễm bệnh cao hơn 2,5 lần ở nam giới. Điều này có thể là do mức phơi nhiễm nghề nghiệp cao hơn ở nam giới, hoặc có thể liên quan tới vai trò bảo vệ của 17-beta-estradiol ở phụ nữ.[5] [28]
Độ tuổi từ 30 đến 70
- Tỷ suất hiện mắc bệnh cao nhất ở những người từ 30 đến 70 tuổi.[7] [8]
Sự ức chế miễn dịch
- Yếu tố nguy cơ bị nhiễm khuẩn khu trú dai dẳng. Nhóm này bao gồm những bệnh nhân nhiễm HIV hoặc suy thận, và những người điều trị hóa chất hoặc sử dụng corticosteroid kéo dài.[1]
Bệnh tim có trước đó
- Bệnh nhân có nguy cơ mắc viêm nội tâm mạc bao gồm những người có tiền sử thấp tim, van động mạch chủ hai lá, bệnh tim bẩm sinh, van tim nhân tạo, hở van, hẹp van tim độ >II, hoặc sa van hai lá.[34] [41]
Bệnh mạch máu có trước đó
- Bệnh nhân có nguy cơ bị nhiễm khuẩn khu trú dai dẳng bao gồm những người có tiền sử ghép mạch máu hoặc phình mạch máu.[41]
Không thường gặp
Mang thai
- Yếu tố nguy cơ bị nhiễm khuẩn khu trú dai dẳng.[1] Vì C burnetii có ái lực với mô nhau thai nên bệnh nhân mang thai có thể có nguy cơ nhiễm khuẩn và biến chứng sản khoa/thai nhi, mắc bệnh sinh dục kéo dài với sự tái hoạt trong các lần mang thai về sau, hoặc viêm nội tâm mạc mạn tính.[42]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính của nhiễm khuẩn Coxiella burnetii là tiếp xúc với động vật nhiễm bệnh, phơi nhiễm nghề nghiệp, du lịch và sống tại vùng lưu hành dịch, giới tính nam, độ tuổi từ 30 đến 70, truyền máu, ức chế miễn dịch, và bệnh tim mạch sẵn có.
Khởi phát sốt cao đột ngột (thường gặp)
- Biểu hiện điển hình của nhiễm khuẩn cấp tính là bệnh giống cúm bao gồm khởi phát sốt cao đột ngột (39°C đến 40°C [102°F đến 104°F]). Sốt có thể ngắn và có thể kéo dài tới 14 ngày, hoặc lên tới 57 ngày nếu không được điều trị.[34]
Bệnh giống cúm (thường gặp)
- Biểu hiện điển hình của nhiễm khuẩn cấp tính là bệnh giống cúm bao gồm khởi phát sốt cao đột ngột, ớn lạnh, khó chịu, ho, đau đầu, mệt mỏi và đau cơ.[34]
Đau đầu nặng (thường gặp)
- Đi kèm với ảnh hưởng tới hệ thần kinh trung ương (CNS) trong nhiễm khuẩn cấp tính.
Ho (thường gặp)
- Bệnh nhân bị nhiễm khuẩn cấp tính có thể biểu hiện viêm phổi thường ở mức nhẹ và có biểu hiện ho (24% đến 90% số bệnh nhân).[34]
Tiếng ran khi hít vào, tiếng ran ngáy, hoặc thở khò khè (thường gặp)
- Có thể nghe thấy những tiếng này trong khi nghe phổi bệnh nhân viêm phổi không điển hình sau khi nhiễm Coxiella burnetii cấp tính.
Chứng gan to (không thường gặp)
- Viêm gan là một biểu hiện thường gặp khác của nhiễm khuẩn cấp tính; hiếm gặp vàng da nhưng có thể sờ thấy gan to. [Fig-1]
Các yếu tố chẩn đoán khác
Da xung huyết (không thường gặp)
- Trong nhiễm khuẩn cấp tính, biểu hiện trên da (ví dụ: ban sần hoặc ban xuất huyết, ban nốt đỏ) có thể xuất hiện tới 20% số ca bệnh.[5]
- Ban xuất huyết cũng có thể xảy ra ở khoảng 19% số bệnh nhân bị viêm nội tâm mạc sau khi nhiễm khuẩn mạn tính.[34]
Đau ngực do viêm màng phổi (không thường gặp)
- Bệnh nhân bị nhiễm khuẩn cấp tính có thể biểu hiện viêm phổi đôi khi kèm theo đau ngực kiểu viêm màng phổi.[34]
Co giật (không thường gặp)
- Các biểu hiện đi kèm ảnh hưởng lên hệ thần kinh trung ương trong nhiễm khuẩn C burnetii cấp tính có thể là co giật.[49]
Hôn mê (không thường gặp)
- Các biểu hiện đi kèm ảnh hưởng lên hệ thần kinh trung ương trong nhiễm khuẩn C burnetii có thể là hôn mê.[49]
Mệt mỏi mạn tính (không thường gặp)
- Một số bệnh nhân có thể có biểu hiện mệt mỏi mạn tính. Điều này được ghi nhận là biến chứng ngày càng tăng lên có ý nghĩa của nhiễm khuẩn C burnetii cấp tính, dẫn tới khuyết tật lâu dài.[55] [56]
Các dấu hiệu viêm nội mạc tim hoặc nhiễm khuẩn mạch máu (nhiễm khuẩn khu trú dai dẳng) (không thường gặp)
- Ở một tỷ lệ nhỏ bệnh nhân, nhiễm khuẩn khởi phát dẫn đến nhiễm khuẩn khu trú dai dẳng. Viêm nội mạc tim là dạng thường gặp nhất của nhiễm khuẩn khu trú dai dẳng và xuất hiện lên tới 70% ca bệnh.[2] Viêm nội mạc tim thường phát triển ở những bệnh nhân có bệnh tim tiềm ẩn.[5]
- Các biểu hiện ngoại vi của viêm nội mạc tim hiếm khi xuất hiện.[34] Ở những bệnh nhân này, thường không sốt, và thường không có nốt sùi hoặc có nốt sùi nhỏ. Tiếng thổi tim, các dấu hiệu suy tim và nghẽn động mạch đã biết có thể tăng lên.
- Nhiễm khuẩn mạch máu (ví dụ: phình mạch, nhiễm khuẩn mạch máu nhân tạo) cũng là dạng thường gặp của nhiễm khuẩn khu trú dai dẳng.
Các dấu hiệu khác của nhiễm khuẩn khu trú dai dẳng (không thường gặp)
- Các biểu hiện ít gặp hơn của nhiễm khuẩn khu trú dai dẳng bao gồm nhiễm khuẩn xương khớp (ví dụ: nhiễm khuẩn khớp nhân tạo âm tính với môi trường nuôi cấy, nứt đốt sống, viêm tủy xương, thoái hóa khớp) và viêm hạch bạch huyết mạn tính (các bệnh nhân có biểu hiện viêm hạch bạch huyết mạn tính có thể có nguy cơ bị u lympho),[59] viêm phổi mô kẽ, giả u phổi, xơ hóa phổi, viêm màng bồ đào, viêm thần kinh thị giác mạn tính,[60] viêm động mạch tế bào khổng lồ[61] [62] hoặc viêm động mạch Takayasu.[63]
Các dấu hiệu khác của nhiễm khuẩn cấp tính (không thường gặp)
- Các biểu hiện ít gặp hơn của nhiễm khuẩn cấp tính bao gồm viêm nội mạc tim cấp tính, viêm cơ tim, viêm màng ngoài tim, viêm cơ-màng tim ngoài, nghẽn động mạch hoặc tĩnh mạch, viêm não và màng não, viêm màng não, viêm hạch bạch huyết, tiêu cơ vân, viêm túi mật, viêm dạ dày ruột, viêm tụy, vỡ lá lách, viêm mỡ mạc treo, viêm tinh hoàn, viêm mào tinh hoàn, chứng cương dương vật, viêm tuyến giáp, bài tiết hoóc môn chống lợi niệu không thích hợp hoặc viêm cầu thận.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Phản ứng miễn dịch huỳnh quang gián tiếp (IFA)
• Phương thức ưu tiên để chẩn đoán xác nhận vì cách này có độ nhạy và độ đặc hiệu cao. • Chỉ có thể đưa ra chẩn đoán xác định khi có kết quả huyết thanh dương tính và nhất quán với các đặc điểm lâm sàng và/hoặc cận lâm sàng. • Có sự biến thiên đáng kể ở chuẩn độ cắt được sử dụng.[2] • Viêm nội tâm mạc có thể xuất hiện khi chuẩn độ kháng nguyên IgG trong giai đoạn I với mức thấp chỉ từ 1:200 ở bệnh nhân mắc bệnh van tim nặng; vì thế cần xem xét triệu chưng lâm sàng trước khi kết luận[68] [74] |
Nhiễm khuẩn cấp tính: chuẩn độ IgM kháng nguyên giải đoạn II >1:50 và chuẩn độ IgG kháng nguyên giải đoạn II >1:200, hoặc chuyển đảo huyết thanh; nhiễm khuẩn khu trú mạn tính: IgG kháng nguyên giai đoạn I >1:800 hoặc IgM kháng nguyên giai đoạn II ở mức thấp hoặc không có |
| PCR
• PCR có thể được sử dụng để chẩn đoán nhiễm khuẩn cấp tính trước khi bắt đầu điều trị kháng sinh (lý tưởng nhất là lấy mẫu trong 2 tuần đầu mắc bệnh); tuy nhiên, không phải lúc nào cũng sẵn có. PCR có lợi thế giúp chẩn đoán sớm hơn so với xét nghiệm huyết thanh. • PCR rất nhạy với các mẫu mô như van tim có số lượng vi khuẩn cao hơn.[69] [70] • PCR có thể được thực hiện trên máu/huyết thanh và có thể đưa ra chẩn đoán trước khi chuyển đảo huyết thanh. Phương pháp đông khô ADN càng làm tăng độ nhạy của kỹ thuật này.[71] |
Dương tính với DNA C burnetii |
| Công thức máu
• Số lượng WBC tăng lên ở khoảng 30% số bệnh nhân. Có thể quan sát thấy tình trạng thiếu máu và giảm tiểu cầu nhẹ (25% số ca bệnh).[5] |
Tăng bạch cầu, thiếu máu, giảm tiểu cầu |
| CRP
• Có thể tăng, đặc biệt trong những trường hợp nhiễm khuẩn khu trú dai dẳng. |
Tăng |
| Xét nghiệm chức năng gan
• Ở tình trạng nhiễm khuẩn cấp tính và nhiễm khuẩn khu trú dai dẳng, transaminase trong huyết thanh và phosphatase kiềm trong huyết thanh có thể tăng lên cao gấp đôi so với phạm vi tham chiếu thông thường.[34] Bilirubin cần nằm trong phạm vi bình thường;[2] tuy nhiên, một số ca bệnh viêm gan hoặc vàng da nặng đã được báo cáo.[65] |
Tăng |
| Thời gian thromboplastin từng phần hoạt hóa (aPTT)
• Thường kéo dài liên quan đến sự xuất hiện kháng thể kháng đông lupus (hoạt tính kháng prothrombinase). • Đặc hiệu cao với nhiễm khuẩn C burnetii liên quan đến men gan tăng cao. |
Kéo dài |
| Kháng thể kháng cardiolipin IgG (aCL)
• Thường tăng cao và kèm theo viêm nội tâm mạc cấp tính, có bệnh van tim, tiể’n triể’n thành viêm nội tâm mạc và nghẽn khi có >75 G đơn vị kháng phospholipid (GPLU).[51] [66] • Các kháng thể kháng cardiolipin IgM và kháng thể kháng cơ trơn cũng có thể tăng cao. |
Tăng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Đếm tế bào CSF và phân biệt
• Có thể quan sát thấy ở những bệnh nhân viêm não và màng não.[67] |
Số lượng WBC tăng lên với tế bào lympho chiếm ưu thế |
| Protein CSF
• Bệnh nhân bị viêm não và màng não có thể biểu hiện protein tăng cao và glucose ở mức bình thường.[67] |
Tăng |
| Glucose CSF
• Bệnh nhân bị viêm não và màng não có thể biểu hiện protein tăng cao và glucose ở mức bình thường hoặc thấp.[67] |
Bình thường |
| X-quang phổi
• Có thể cần phải thực hiện kỹ thuật này ở cả tình trạng nhiễm khuẩn cấp tính và nhiễm khuẩn khu trú dai dẳng nếu nghi ngờ bị biến chứng phổi. • Các phát hiện có thể từ bình thường đến nhiều đốm cục bộ (không có quy luật hoặc phân bố rõ rệt) ở cả hai phổi phù hợp nhất với chẩn đoán viêm phổi không điển hình. Các bất thường thường gặp nhất trên ảnh chụp X-quang ngực là mờ đục phân đoạn hoặc mờ đục thùy. Dấu hiệu của viêm phổi do sốt Q là phát hiện một vài đốm tròn, nhưng tình trạng này không phổ biến.[34] • Tràn dịch màng phổi, xẹp phổi và hạch bạch huyết ở rốn phổi cũng có thể phát hiện thấy, nhưng hiếm gặp. • Trong trường hợp nhiễm khuẩn khu trú dai dẳng, CXR có thể xác định được hai tình trạng nhiễm khuẩn khu trú dai dẳng khác biệt: xơ hóa kẽ và giả u phổi. |
Bình thường hoặc bất thường |
| Siêu âm tim qua thành ngực (TTE)
• Khuyến nghị nên tiến hành TTE định kỳ trong thời gian nhiễm khuẩn cấp tính để loại trừ tổn thương tim không có biểu hiện và cần dùng thuốc kháng sinh dự phòng. Ở những bệnh nhân mắc bệnh cấp tính và mức kháng thể aCL IgG rất cao, thường phát hiện thấy nốt sùi lớn thoáng qua (viêm nội mạc tim cấp tính).[53] Ở bệnh nhân bị viêm nội mạc tim mạn tính, nốt sùi thường nhỏ hoặc không có.[75] Tổn thương dạng hạch và vôi hóa cũng thường xảy ra. |
Bình thường hoặc bất thường; có thể phát hiện thấy nốt sùi trong mạch máu ở những bệnh nhân mắc bệnh cấp tính và mức kháng thể aCL IgG rất cao |
| Siêu âm tim qua thực quản (TEE)
• Khuyến nghị nên tiến hành TEE để xác định tổn thương tim ở bệnh nhân >40 tuổi bị nhiễm khuẩn cấp tính có kết quả TTE âm tính và kháng thể aCL IgG >75 GPLU.[3] |
Bình thường hoặc bất thường; có thể phát hiện thấy nốt sùi trong mạch máu ở những bệnh nhân mắc bệnh cấp tính và mức kháng thể aCL IgG rất cao |
| Siêu âm gan
• Kỹ thuật siêu âm này được sử dụng ở bệnh cấp tính nếu nghi ngờ ảnh hưởng đến gan. • Có thể cho thấy viêm gan có tăng nhãn áp. • Chứng gan to mạn tính thường đi kèm với viêm nội mạc tim. |
Bình thường hoặc bất thường |
| Chụp CT hoặc siêu âm vùng bụng
• Khuyến nghị tiến hành với bệnh nhân sốt Q cấp tính >65 tuổi hiện đang hút thuốc hoặc đã từng hút thuốc hay có tiền sử gia đình bị phình mạch. Sốt Q cấp tính ở bệnh nhân phình động mạch chủ có thể đòi hỏi phải có phương pháp điều trị cụ thể.[3] |
Bình thường hoặc bất thường |
| Chụp CT ngực
• Thông thường, kỹ thuật chụp này không bắt buộc tiến hành thường lệ nhưng có thể được sử dụng để đánh giá các biến chứng về phổi ở bệnh cấp tính. [Fig-5] |
Bình thường hoặc bất thường |
| Chụp CT não
• Thông thường, kỹ thuật chụp này không bắt buộc tiến hành thường lệ nhưng có thể được sử dụng để đánh giá các biến chứng thần kinh ở ca bệnh sốt Q cấp tính hoặc viêm nội mạc tim. |
Bình thường hoặc bất thường |
| Chụp hình ảnh PET/CT 18F-fluorodeoxyglucose (FDG)
• Quan trọng cho việc xác định tình trạng nhiễm khuẩn khu trú dai dẳng.[73] • Có khả năng giải đoán viêm nội mạc tim, nhiễm khuẩn mạch máu, viêm hạch bạch huyết và nhiễm khuẩn xương khớp; các tình trạng này không thể xác định được nếu không có kỹ thuật này. • Kỹ thuật này hiện là một phần trong lần khám cơ thể tổng quát tiêu chuẩn ở những bệnh nhân có triệu chứng dai dẳng và/hoặc kết quả xét nghiệm huyết thanh tăng cao dai dẳng và/hoặc PCR dương tính ở máu/huyết thanh hay bất kỳ mẫu nào có biểu hiện lâm sàng không phù hợp với tình trạng nhiễm khuẩn nguyên phát.[3] • Kỹ thuật này đặc biệt được khuyến nghị sử dụng với các bệnh nhân: bị sốt Q cấp tính có IgG giai đoạn I >1:800 dai dẳng và/hoặc dấu hiệu phát triể’n xấu; bị sốt Q cấp tính có tiền sử ghép mạch hoặc phình mạch; hoặc có kết quả xét nghiệm huyết thanh không giải thích được (IgG giai đoạn I >1:800) hoặc nghi vấn lâm sàng về tình trạng nhiễm khuẩn dai dẳng. • Cũng hữu ích để xác định tình trạng nhiễm khuẩn ở bệnh nhân có mạch máu nhân tạo và/hoặc bị phình mạch và xác định những bệnh nhân cần phẫu thuật cắt bỏ các mô mạch máu bị nhiễm bệnh.[Fig-6][Fig-7][Fig-8] |
Dương tính với nhiễm khuẩn khu trú dải dẳng (ví dụ: van tim, viêm hạch bạch huyết tập trung ở mạch máu, hạch bạch huyết, tập trung ở xương khớp) |
| Sinh thiết hạch bạch huyết
• Viêm hạch bạch huyết mạn tính (như được chẩn đoán bằng PET/CT sử dụng 18F-FDG) cần được lấy sinh thiết định kỳ do nguy cơ u lympho.[59] |
Dương tính với viêm hạch bạch huyết phản ứng, viêm hạch bạch huyết có u hạt hoặc u lympho tế bào B không phải Hodgkin |
| Hóa mô miễn dịch
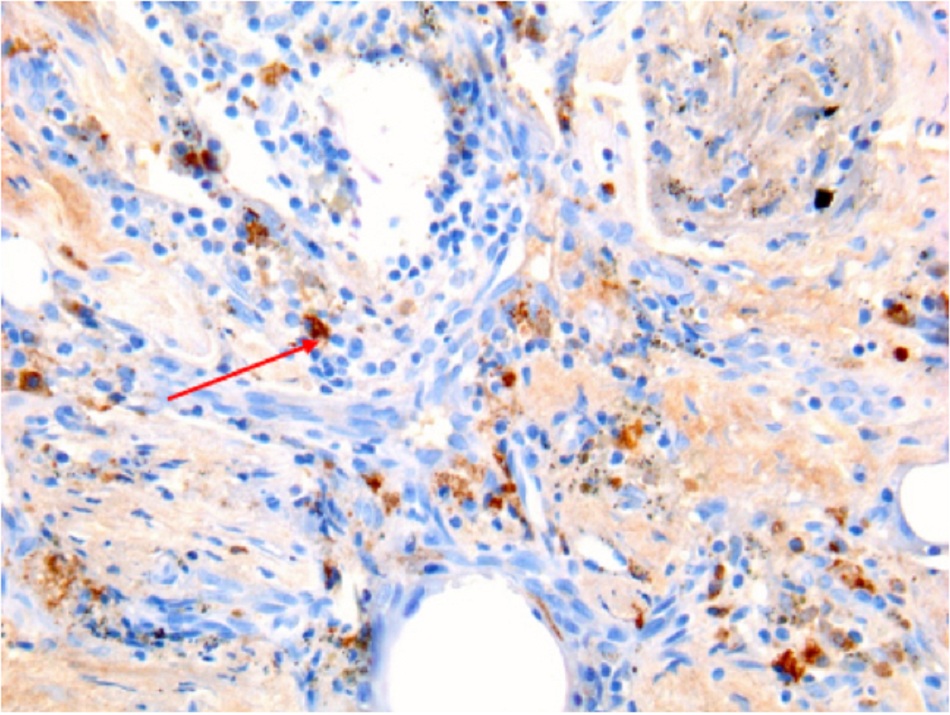
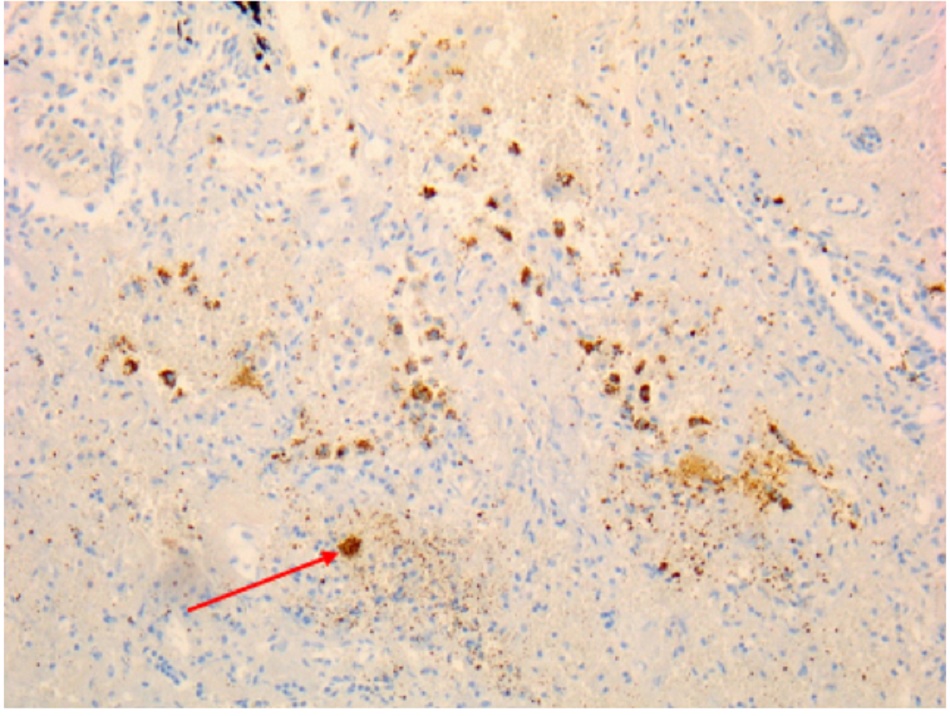
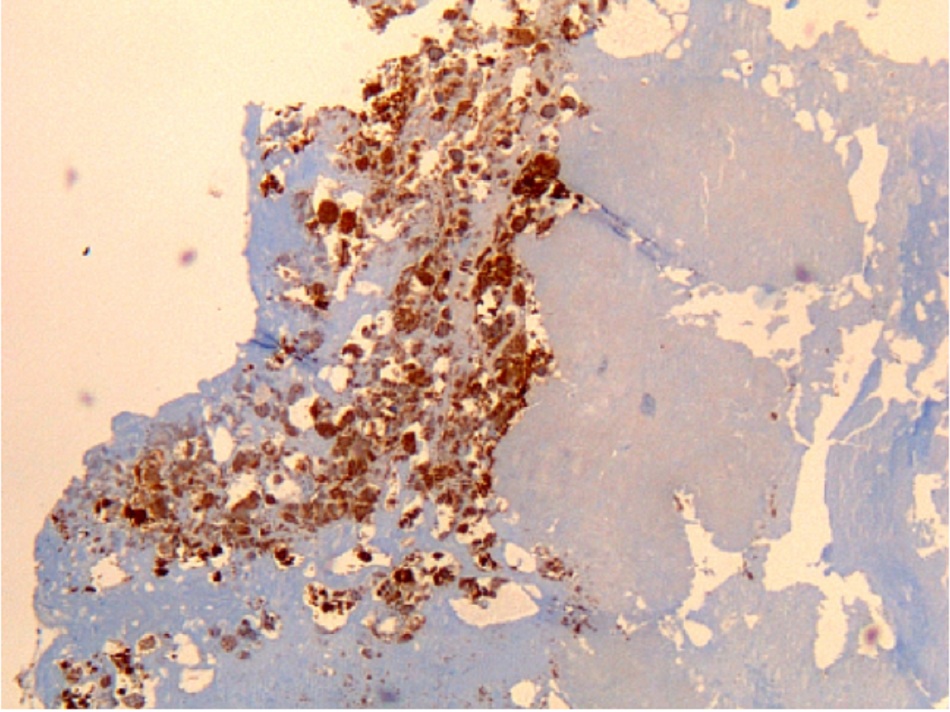
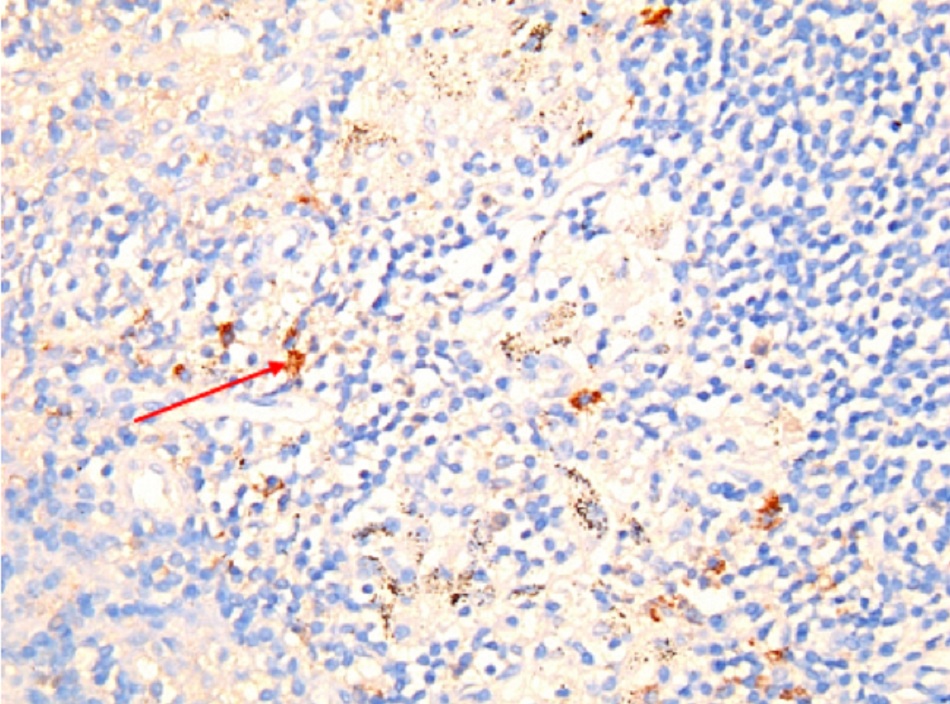
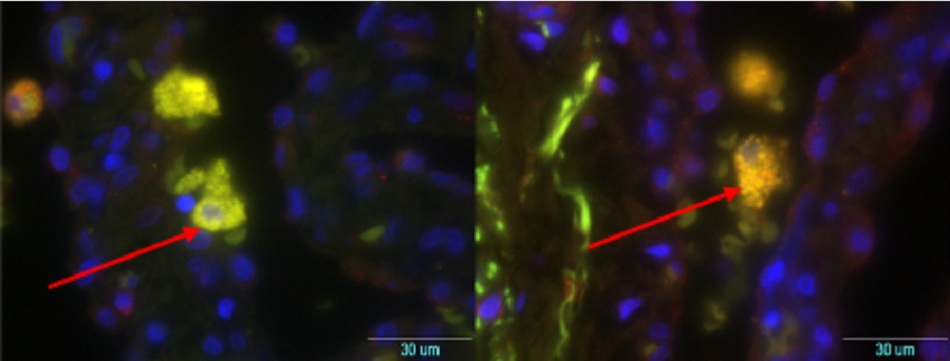
• Được coi là xét nghiệm tiêu chuẩn vàng đối với vi khuẩn Coxiella burnetii, nhưng chỉ được tiến hành ở các phòng thí nghiệm chuyên sâu. • Kỹ thuật hóa mô miễn dịch có lợi thế là có thể phát hiện nhiễm vi khuẩn ở nhiều loại tế bào khác nhau, nhưng không nhạy bằng kỹ thuật lai huỳnh quang tại chỗ(FISH).[Fig-9][Fig-10][Fig-11][Fig-12][Fig-13] |
Dương tính với vi khuẩn C burnetii |
| Kỹ thuật lai huỳnh quang tại chỗ (FISH)
• Được coi là xét nghiệm tiêu chuẩn vàng đối với vi khuẩn C burnetii, nhưng chỉ được tiến hành ở các phòng thí nghiệm chuyên sâu. • FISH nhạy hơn so với hóa mô miễn dịch trong việc xác định tình trạng nhiễm vi khuẩn ở các loại tế bào khác nhau.[Fig-14] |
Dương tính với vi khuẩn C burnetii |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Nhiễm vi khuẩn Legionella | • Được xác định tiếp xúc với vi khuẩn Legionella. | • Xét nghiệm kháng nguyên trong nước tiểu để tìm vi khuẩn Legionella: dương tính. |
| Bệnh tularaemia | • Nổi hạch bạch huyết một bên cục bộ, loét da đau hoặc viêm kết mạc một bên. | • Nuôi cấy máu và nuôi cấy dịch tiết hô hấp: dương tính với vi khuẩn Francisella tularensis. |
| Viêm gan vi-rút | • Các triệu chứng đường tiêu hóa và vàng da.
• Các yếu tố nguy cơ phơi nhiễm. |
• Xét nghiệm huyết thanh viêm gan vi-rút (chủ yếu là viêm gan A, B và C): dương tính. |
| Nhiễm cúm | • Không có đặc điểm phân biệt. | • Xét nghiệm kháng nguyên nhanh, PCR hoặc nuôi cấy từ dịch tiết đường hô hấp: có thể cho kết quả dương tính với vi- rút cúm. |
| Nhiễm Mycoplasma | • Không có đặc điểm phân biệt. | • PCR hoặc huyết thanh học: dương tính với các loài Mycoplasma. |
| Bệnh do Rickettsia | • Bệnh nhân có thể biểu hiện gan lách to.[76]
• Tiền sử cho thấy gần đây đã tiếp xúc với/bị cắn bởi rận, mạt, bọ chét hay bọ ve. |
• PCR hoặc huyết thanh học: dương tính với các loài Rickettsia. |
| Sốt do ruồi cát | • Bệnh nhân có thể biểu hiện kết mạc mắt đỏ.[76]
• Tiền sử cho thấy gần đây đã tiếp xúc với/bị cắn bởi muỗi cát. |
• PCR hoặc huyết thanh học: dương tính với Phlebovirus. |
Các tiêu chí chẩn đoán
Tiêu chí chẩn đoán nhiễm khuẩn nguyên phát vi khuẩn Coxiella burnetii dựa trên các triệu chứng cấp tính và tiền sử mắc bệnh van tim, suy giảm miễn dịch hoặc mang thai[41]
Sốt Q cấp tính:
- Sốt, viêm gan và/hoặc viêm phổi cùng với tiêu chuẩn về vi sinh (IgG giai đoạn II >1:200 và IgM giai đoạn II >1:50, chuyển đảo huyết thanh hoặc PCR trong máu/huyết thanh dương tính và không mắc viêm nội mạc tim)
- Thời gian triệu chứng <3 tháng sau khi triệu chứng khởi phát hoặc chuyển đảo huyết thanh.
Sốt Q cấp tính đi kèm bệnh van tim nghiêm trọng:
- Tiêu chuẩn chẩn đoán sốt Q cấp tính cùng với tiền sử sốt thấp khớp, van động mạch chủ hai lá, bệnh tim bẩm sinh, van tim nhân tạo, hở van, hẹp van tim độ >II hoặc sa van hai lá.
Sốt Q cấp tính đi kèm với bệnh mạch máu nghiêm trọng:
- Tiêu chuẩn chẩn đoán sốt Q cấp tính cùng với tiền sử ghép mạch máu hoặc phình mạch máu.
Sốt Q cấp tính đi kèm với tình trạng suy giảm miễn dịch nặng:
- Tiêu chuẩn chẩn đoán sốt Q cấp tính ở bệnh nhân cấy ghép, bệnh nhân đang được hóa trị liệu hoặc điều trị bằng corticosteroid, bệnh nhân nhiễm HIV có CD4 <200, bệnh nhân mắc bệnh máu ác tính.
Nhiễm khuẩn nguyên phát không có triệu chứng do vi khuẩn C burnetii trong quá trình mang thai:
- Phụ nữ mang thai không có triệu chứng với IgG giai đoạn II >1:200 và IgM >1:50.
Tiêu chí chẩn đoán viêm nội mạc tim do vi khuẩn C burnetii[77]
A.Tiêu chuẩn rõ rệt:
- Nuôi cấy dương tính
- PCR hoặc hóa miễn dịch van tim.
B.Tiêu chuẩn chính:
- Vi sinh học: nuôi cấy dương tính, PCR máu hoặc nghẽn mạch hay huyết thanh với kháng thể IgG giai đoạn I >1:6400
- Bằng chứng liên quan đến màng trong tim:
- Siêu âm tim dương tính với viêm nội mạc tim nhiễm khuẩn: khối trong tim dao động lên van hoặc các cấu trúc hỗ trợ, trong đường dẫn của dòng trào ngược hoặc lên vật liệu cấy ghép mà không có giải thích thay thế về mặt giải phẫu; hoặc áp-xe; hoặc khiếm khuyết một phần mới xảy ra ở van nhân tạo; hoặc hở van tim mới xảy ra (trầm trọng hơn hoặc thay đổi tiếng thổi có trước đó không thích hợp)
- Chụp PET cho thấy cố định van đặc trưng và phình mạch do nhiễm nấm.
C.Tiêu chuẩn phụ:
- Tình trạng tim dễ mắc phải (đã biết hoặc phát hiện thấy khi siêu âm)
- Sốt (>38°C)
- Hiện tượng mạch máu, tắc nghẽn động mạch chính, nhồi máu phổi nhiễm trùng huyết, phình mạch do nhiễm nấm (khi chụp PET), xuất huyết nội sọ, xuất huyết kết mạc và tổn thương Janeway
- Hiện tượng miễn dịch: viêm cầu thận, hạch Osler, điểm Roth hoặc yếu tố thấp khớp
- Xét nghiệm huyết thanh dương tính với kháng thể IgG giai đoạn I >1:800 và <1:6400.
Chẩn đoán xác định:
- Một tiêu chuẩn A
- Hai tiêu chuẩn B
- Một tiêu chuẩn B và ba tiêu chuẩn C (bao gồm bằng chứng về vi sinh học và bẩm chất bệnh tim).
Chẩn đoán có thể có:
- Một tiêu chuẩn B và hai tiêu chuẩn C (bao gồm bằng chứng về vi sinh học và có bẩm chất bệnh tim).
- Ba tiêu chuẩn C (bao gồm xét nghiệm huyết thanh dương tính và bẩm chất bệnh tim).
Những bệnh nhân đáp ứng các tiêu chí xác định hoặc cho thấy khả năng bị viêm nội mạc tim do vi khuẩn C burnetii ở van tim nhân tạo hoặc máy tạo nhịp tim, hoặc sau phẫu thuật Bentall, cần được chẩn đoán xác định hoặc có khả năng bị viêm nội mạc tim liên quan đến dị vật cơ thể, theo thứ tự, và cần được điều trị tương ứng (cụ thể là thời gian điều trị 24 tháng).
Bệnh nhân mắc bệnh van tim nặng (thường trong phòng phẫu thuật tim) đã được chẩn đoán mắc viêm nội mạc tim rõ rệt với mức IgG giai đoạn I thấp tới 1:200.[51] [54] Trong trường hợp cụ thể này (phẫu thuật tim và phẫu thuật mạch và chuẩn độ huyết thanh rất thấp từ 1:200 đến 1:400), phải kê đơn điều trị viêm nội mạc tim và nhiễm khuẩn mạch máu ngay cả khi không có triệu chứng nhiễm khuẩn hoặc không có PCR dương tính vì nguy cơ tử vong cao nếu không được điều trị.
Tiêu chí chẩn đoán nhiễm khuẩn mạch máu do vi khuẩn C burnetii[77]
A.Tiêu chuẩn rõ rệt:
- Nuôi cấy dương tính
- PCR hoặc hóa miễn dịch mẫu động mạch (mạch giả hoặc phình mạch) hoặc áp-xe quanh động mạch hoặc viêm đốt sống liên quan đến động mạch chủ.
B.Tiêu chuẩn chính:
- Vi sinh học: nuôi cấy dương tính, PCR máu hoặc nghẽn mạch hay huyết thanh với kháng thể IgG giai đoạn I >1:6400
- Bằng chứng có liên quan đến mạch máu:
- Chụp CT: phình mạch hoặc mạch máu giả và áp-xe quanh động mạch, lỗ rò hoặc viêm đốt sống
- Chụp PET: cố định đặc trưng trên chỗ phình mạch hoặc mạch máu giả.
C.Tiêu chuẩn phụ:
- Xét nghiệm huyết thanh dương tính với kháng thể IgG giai đoạn I >1:800 và <1:6400
- Sốt (>38°C)
- Nghẽn mạch
- Bẩm chất tiềm ẩn ở mạch máu (ví dụ: phình mạch hoặc mạch máu giả).
Chẩn đoán xác định:
- Một tiêu chuẩn A
- Hai tiêu chuẩn B
- Một tiêu chuẩn B và hai tiêu chuẩn C (bao gồm bằng chứng về vi sinh học và bẩm chất ở mạch máu).
Chẩn đoán có thể có:
- Bẩm chất ở mạch máu, bằng chứng về huyết thanh và sốt hoặc nghẽn mạch. Những bệnh nhân đáp ứng các tiêu chí xác định hoặc có khả năng bị nhiễm khuẩn mạch máu do vi khuẩn C burnetii ở các vật liệu giả mạch máu cần được chẩn đoán xác định hoặc có khả năng bị nhiễm khuẩn mạch máu liên quan đến dị vật cơ thể, và cần được điều trị tương ứng (cụ thể là thời gian điều trị 24 tháng).
Tiêu chí chẩn đoán nhiễm khuẩn khớp nhân tạo do vi khuẩn C burnetii[78]
A.Tiêu chuẩn rõ rệt:
- Nuôi cấy dương tính
- PCR hoặc hóa miễn dịch ở chỗ sinh thiết quanh khớp nhân tạo hoặc hút dịch ở khớp.
B.Tiêu chuẩn chính:
- Vi sinh học:
- Nuôi cấy dương tính hoặc PCR máu
- Xét nghiệm huyết thanh dương tính với C burnetii kèm theo kháng thể’ IgG giai đoạn I >1:6400
- Bằng chứng có liên quan đến khớp nhân tạo:
- Chụp CT hoặc MRI dương tính với nhiễm khuẩn khớp nhân tạo: tích tụ hoặc u giả ở khớp nhân tạo
- Chụp PET hoặc chụp bạch cầu sử dụng indium cho thấy tăng chuyển hóa đặc trưng ở khớp nhân tạo phù hợp với tình trạng nhiễm khuẩn
- Đối với chụp PET sử dụng 18F-fluorodeoxyglucose, mức độ hấp thụ ở khớp nối xương-khớp nhân tạo có loại trừ đầu và đỉnh được coi là tiêu chuẩn chẩn đoán nhiễm khuẩn phù hợp nhất với độ nhạy 92% và độ đặc hiệu 97%.
C.Tiêu chuẩn phụ:
- Xuất hiện khớp nhân tạo (tiêu chuẩn không thể thiếu)
- Sốt (>38°C)
- Đau khớp
- Xét nghiệm huyết thanh dương tính với kháng thể IgG giai đoạn I >1:800 và <1:6400.
Chẩn đoán xác định:
- Một tiêu chuẩn A
- Hai tiêu chuẩn B
- Một tiêu chuẩn B và ba tiêu chuẩn C (bao gồm bằng chứng về vi sinh học và xuất hiện khớp nhân tạo).
Chẩn đoán có thể có:
- Một tiêu chuẩn B và hai tiêu chuẩn C (bao gồm bằng chứng về vi sinh học và xuất hiện khớp nhân tạo)
- Ba tiêu chuẩn C (bao gồm xét nghiệm huyết thanh dương tính và xuất hiện khớp nhân tạo).
Tiêu chí chẩn đoán nhiễm khuẩn xương khớp do vi khuẩn C burnetii không có bộ phận giả[3] [73]
A.Tiêu chuẩn rõ rệt:
- Nuôi cấy dương tính
- PCR hoặc hóa miễn dịch ở chỗ sinh thiết xương, hoạt dịch hay hút dịch ở khớp.
B.Tiêu chuẩn chính:
- Vi sinh học:
- Nuôi cấy dương tính hoặc PCR máu dương tính
- Xét nghiệm huyết thanh dương tính với kháng thể’ IgG giai đoạn I >1:800
- Bằng chứng có liên quan đến xương hoặc khớp:
- Viêm khớp lâm sàng, viêm xương khớp hoặc viêm bao hoạt dịch gân
- Chụp CT hoặc chụp siêu âm (đối với khớp) hoặc MRI: phá hủy xương khớp, tràn dịch khớp, tích tụ trong khớp, viêm đốt sống, viêm màng hoạt dịch, tập trung máu tại mỏm cùng vai đòn
- Chụp PET hoặc chụp bạch cầu sử dụng indium cho thấy hấp thụ đặc trưng ở xương khớp.
C.Tiêu chuẩn phụ:
- Xét nghiệm huyết thanh dương tính với kháng thể IgG giai đoạn I >1:400 và <1:800
- Sốt (>38°C)
- Viêm một khớp hoặc viêm đa khớp.
Chẩn đoán xác định:
- Một tiêu chuẩn A
- Hai tiêu chuẩn B
- Một tiêu chuẩn B và ba tiêu chuẩn C (bao gồm một đặc trưng về vi sinh).
Chẩn đoán có thể có:
- Một tiêu chuẩn B và hai tiêu chuẩn C
- Ba tiêu chuẩn C.
Tiêu chí chẩn đoán viêm hạch bạch huyết mạn tính do vi khuẩn C burnetii[3] [73] ~
A.Tiêu chuẩn rõ rệt:
- Nuôi cấy dương tính
- PCR, hóa mô miễn dịch hoặc kỹ thuật lai huỳnh quang tại chỗ (FISH) viêm hạch bạch huyết.
B.Tiêu chuẩn chính:
- Vi sinh học:
- Nuôi cấy dương tính hoặc PCR máu dương tính
- Xét nghiệm huyết thanh dương tính với kháng thể IgG giai đoạn I >1:800
- Bằng chứng có liên quan đến hạch bạch huyết:
- Viêm hạch bạch huyết lâm sàng
- Chụp CT hoặc siêu âm (đối với khớp) hoặc MRI: viêm hạch bạch huyết >1cm • Chụp PET cho thấy hấp thụ đặc trưng tại hạch bạch huyết.
C.Tiêu chuẩn phụ:
- Xét nghiệm huyết thanh dương tính với kháng thể’ IgG giai đoạn I >1:400 và <1:800
- Sốt (>38°C).
Chẩn đoán xác định:
- Một tiêu chuẩn A
- Hai tiêu chuẩn B
- Một tiêu chuẩn B và hai tiêu chuẩn C (bao gồm một đặc trưng về vi sinh).
Chẩn đoán có thể có:
- Một tiêu chuẩn B và một tiêu chuẩn C
- Hai tiêu chuẩn C.
Điều trị
Cách tiếp cận điều trị từng bước
Hầu hết mọi người (đến 60%) bị nhiễm bệnh do vi khuẩn Coxiella burnetii không có triệu chứng.[2] [34] Đối với nhiều người gặp triệu chứng, tình trạng nhiễm khuẩn cấp tính nhẹ, tự khỏi và tự hồi phục trong vòng 2 tuần.[5] [34] Tuy nhiên, bệnh nhân có triệu chứng nên được điều trị bằng thuốc kháng sinh đường uống trong 14 ngày. Viêm nội mạc tim và nhiễm khuẩn khu trú dai dẳng khác cần được điều trị kháng sinh lâu dài. Có tới 65% bệnh nhân viêm nội mạc tim không được điều trị có thể tử vong vì bệnh này.[1] [2] Khi sử dụng liệu pháp điều trị kết hợp kéo dài (doxycyclin cùng với hydroxychloroquine) ở bệnh nhân viêm nội mạc tim, tỷ lệ tử vong dưới 5% sau 5 năm.[79]
Cần bắt đầu điều trị chỉ dựa trên nghi vấn lâm sàng và không nên chờ kết quả của các xét nghiệm xác nhận.
Nhiễm khuẩn cấp tính
Nhiễm khuẩn cấp tính thường nhẹ và tự khỏi, kéo dài từ 2 đến 14 ngày. Không khuyến nghị điều trị cho bệnh nhân bị nhiễm khuẩn cấp tính không bị bệnh van tim và không có triệu chứng trước khi thăm khám y tế. Tuy nhiên, nếu bệnh nhân có triệu chứng, điều trị kháng sinh có thể rút ngắn thời gian mắc bệnh. Sử dụng doxycycline đường uống trong 14 ngày là cách điều trị được khuyến cáo do đó là loại kháng sinh hiệu quả nhất đối với nhiễm khuẩn C burnetii và đã được chứng minh giúp làm giảm tỷ lệ nhập viện.[49] [80] [81] Nếu bệnh nhân không thể dung nạp doxycycline thì có thể sử dụng các thuốc kháng sinh khác (ví dụ: quinolone hoặc trimethoprim/sulfamethoxazole).[2]
Bệnh nhân cần được tư vấn phải nghỉ ngơi trên giường và uống nhiều dịch. Có thể sử dụng thuốc trị ho, nhưng không khuyến nghị dùng paracetamol và thuốc kháng viêm không steroid (NSAID) khi bị sốt và gặp bất kỳ khó chịu nào vì paracetamol có thể khiến gan bị ảnh hưởng nặng hơn và NSAID có thể khiến tình trạng nhiễm khuẩn tệ hơn.
Ở bệnh nhân bị nhiễm khuẩn cấp tính, nồng độ kháng thể’ kháng cardiolipin (aCL) IgG cao (nghĩa là >75 GPLU [đơn vị kháng phospholipid G]) có liên quan đến bệnh van tim,[72] nốt sùi (ở viêm nội mạc tim cấp tính),[53] và tiến triển thành viêm nội mạc tim mạn tính và nghẽn mạch.[51] [66] Thuốc điều hòa miễn dịch hydroxychloroquine có thể ngăn chặn các tác dụng sinh huyết khối của các kháng thể kháng phospholipid[82] [83] [84] [85] và có thể giảm nguy cơ hình thành kháng thể kháng phospholipid và kháng thể kháng đông lupus dương tính dai dẳng.[86] [87] Do đó, khuyến nghị điều trị kết hợp giữa doxycycline và hydroxychloroquine cho những bệnh nhân có kháng thể aCL IgG >75 GPLU. Bệnh nhân cần được cho dùng liệu pháp kết hợp này cho tới khi mức kháng thể kháng cardiolipin IgG giảm xuống <75 GPLU. Bệnh nhân được xác định thiếu hụt glucose-6-phosphate dehydrogenase (G6PD) không được cho dùng hydroxychloroquine.
Bệnh nhân bị nhiễm khuẩn cấp tính và mắc bệnh van tim nghiêm trọng có nguy cơ viêm nội mạc tim rất cao, có thể gây tử vong nếu không được điều trị. Ở những bệnh nhân này, khuyến nghị dùng thuốc kháng sinh dự phòng với liệu pháp kết hợp doxycycline cùng hydroxychloroquine trong 12 tháng. Một nghiên cứu đã phát hiện ra rằng phương pháp điều trị kết hợp này có hiệu quả cao trong việc phòng ngừa viêm nội mạc tim ở những bệnh nhân có nguy cơ trên.[41] Thuốc kháng sinh dự phòng này cũng được khuyến nghị sử dụng cho những bệnh nhân có tiền sử ghép mạch hoặc phình mạch có kết quả chụp PET/CT sử dụng 18F-fluorodeoxyglucose (FDG) âm tính trong thời gian nhiễm khuẩn cấp tính.
Bệnh nhân bị nhiễm khuẩn cấp tính và suy giảm miễn dịch nặng (ví dụ: bệnh nhân được cấy ghép, bệnh nhân đang được hóa trị liệu hoặc điều trị bằng corticosteroid, bệnh nhân nhiễm HIV và có dưới 200 tế bào T CD4+ và bệnh nhân bị bệnh máu ác tính) có nguy cơ cao bị nhiễm khuẩn khu trú dai dẳng như viêm nội mạc tim.[88] Khuyến cáo sử dụng doxycycline đơn độc cho những bệnh nhân này. Không khuyến cáo dùng hydroxychloroquine cho những bệnh nhân này. Ở những người bị suy giảm miễn dịch lâu dài, khuyến cáo nên dùng doxycycline lâu dài cho đến khi khỏi tình trạng ức chế miễn dịch, vì có thể tái phát nhiễm khuẩn một vài tháng sau khi nhiễm khuẩn nguyên phát ở những người bị suy giảm miễn dịch.
Một số thuốc (ví dụ: doxycycline, quinolone) không được khuyến nghị sử dụng ở bệnh nhân đang mang thai. Liệu pháp điều trị bằng trimethoprim/sulfamethoxazole dài hạn (>5 tuần) bảo vệ khỏi các biến chứng sản khoa, bao gồm chết trong tử cung, sẩy thai tự phát và sinh non.[81] [89] Phương án điều trị thay thế cho những bệnh nhân mang thai bị dị ứng với trimethoprim/sulfamethoxazole là azithromycin.[90] Sau khi sinh, người mẹ bị nhiễm khuẩn cấp tính cần được đánh giá nguy cơ nhiễm khuẩn khu trú dai dẳng và được kiểm soát tương ứng.
C burnetii được tìm thấy trong sữa mẹ; do đó không khuyến nghị việc nuôi con bằng sữa mẹ đối với những bệnh nhân bị nhiễm bệnh. Để xác định xem có cần ngừng nuôi con bằng sữa mẹ không, có thể thực hiện xét nghiệm PCR tìm C burnetii trong sữa mẹ.
Nhiễm khuẩn khu trú dai dẳng
Nhiễm khuẩn khu trú dai dẳng thường gặp bao gồm viêm nội mạc tim (lên đến 70% ca bệnh)[2] và nhiễm khuẩn mạch máu (ví dụ: phình mạch, nhiễm khuẩn mạch máu giả). Cách điều trị được khuyến cáo đối với viêm nội mạc tim là doxycycline đường uống kèm theo hydroxychloroquine trong 18 tháng ở bệnh nhân bị viêm nội mạc tim với van nguyên bản, hoặc trong 24 tháng ở bệnh nhân bị viêm nội mạc tim với van nhân tạo hoặc bị viêm nội mạc tim do vi khuẩn C burnetii với dị vật cơ thể (ví dụ từ một thiết bị tim mạch điện tử cấy ghép/máy tạo nhịp tim).[2] [5] [6] [79] [81] Chỉ nên cân nhắc tiến hành phẫu thuật thay van tim cho tất cả các bệnh nhân bị viêm nội mạc tim nhiễm trùng có ảnh hưởng huyết động. Thuốc kháng sinh nên được điều trị kéo dài nếu không có kết quả xét nghiệm huyết thanh tốt (tức là, giảm chuẩn độ pha loãng IgG giai đoạn I hai lần và không có IgM giai đoạn II trong 1 năm).[79] Trong trường hợp này, cần tiếp tục theo dõi và phải liên tục đo nồng độ thuốc để đánh giá nồng độ thuốc điều trị. Cần xin ý kiến chuyên gia nếu đạt được nồng độ thuốc điều trị mà không có cải thiện trong các kết quả xét nghiệm huyết thanh.
Có thể chẩn đoán viêm nội mạc tim ở bệnh nhân bị bệnh van tim nặng (thường trong phòng phẫu thuật tim) có nồng độ IgG giai đoạn I thấp tới 1:200.[68] [74] Trong trường hợp cụ thể này (tức là, phẫu thuật tim và phẫu thuật mạch và chuẩn độ huyết thanh rất thấp từ 1:200 đến 1:400), phải kê đơn điều trị viêm nội mạc tim và nhiễm khuẩn mạch máu ngay cả khi không có triệu chứng nhiễm khuẩn hoặc không có PCR dương tính vì nguy cơ tử vong cao nếu không được điều trị
Nếu bệnh nhân được cấy ghép máy tạo nhịp tim nhân tạo,[91] khuyến nghị sử dụng chụp PET/CT sử dụng 18F-FDG. Nếu kết quả chụp cho thấy mức hấp thụ FDG cao tại máy tạo nhịp tim thì cần thay đổi túi máy tạo nhịp tim sau khi đã hoàn tất 1 tháng điều trị kết hợp doxycycline với hydroxychloroquine. Nếu kết quả chụp cho thấy mức hấp thụ FDG cao trên các dây dẫn trong khoang thì không cần thiết phải tháo ra ngay nhưng cần tiến hành chụp PET/CT sử dụng 18F-FDG lại sau 2 tháng điều trị. Cần có ý kiến chuyên gia nếu khi chụp thấy mức hấp thụ FDG cao vẫn kéo dài.
Nhiễm khuẩn mạch máu là một thách thức quan trọng trong điều trị nhiễm khuẩn do vi khuẩn C burnetii bởi vì kháng sinh không giúp phòng ngừa đứt mạch máu. Thuốc điều trị khuyến nghị cho nhiễm khuẩn mạch máu là doxycycline cùng hydroxychloroquine đường uống trong 18 tháng với bệnh nhân không có mạch máu nhân tạo hoặc trong 24 tháng với bệnh nhân có mạch máu nhân tạo, sau đó là phẫu thuật cắt bỏ mô mạch máu bị nhiễm bệnh hoặc vật liệu mạch máu nhân tạo bị nhiễm bệnh sau 3 đến 4 tuần điều trị, trừ khi cần tiến hành phẫu thuật khẩn cấp. Phẫu thuật cắt bỏ liên quan với cải thiện tiên lượng;[92] do đó, cần tiến hành phẫu thuật cắt bỏ định kỳ mô mạch máu/vật liệu mạch máu nhân tạo nhiễm bệnh.[92]
Ở bệnh nhân bị suy giảm miễn dịch nghiêm trọng (ví dụ bệnh nhân cấy ghép tạng, bệnh nhân đang hóa trị liệu hoặc điều trị corticosteroid, bệnh nhân mắc HIV và có tế bào CD4+ T <200, hoặc bệnh nhân bị bệnh máu ác tính) mắc viêm nội mạc tim hoặc nhiễm khuẩn mạch máu do vi khuẩn C burnetii, khuyến cáo điều trị chỉ bằng doxycycline dài hạn.
Với tất cả các trường hợp nhiễm khuẩn khu trú dai dẳng và nhiễm khuẩn cấp tính kèm theo bệnh van tim, theo dõi xét nghiệm huyết thanh và nồng độ thuốc hàng tháng là điều hết sức quan trọng và gắn với thành công trong điều trị.[93] [94] [95] Doxycycline nên được duy trì ở mức 5-10 mg/L và hydroxychloroquine ở mức 0,8 đến 1,2 mg/L.[96] Nguyên nhân điều trị thất bại và tái phát chính là không theo dõi nồng độ thuốc hàng tháng, nồng độ thuốc không đủ trong huyết tương và không phẫu thuật ở những bệnh nhân bị nhiễm khuẩn mạch máu.
- Phương cách chẩn đoán và điều trị nhiễm khuẩn C burnetii. TTE: siêu âm tim qua thành ngực; IgG aCL: kháng thể kháng cardiolipin IgG; 18 F-FDG PET/CT: PET kết hợp với CT sử dụng 18F-fluorodeoxyglucose
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Trường hợp nhiễm bệnh cấp tính, không mang thai, không có tình trạng suy giảm miễn dịch nghiêm trọng: ít có nguy cơ nhiễm khuẩn khu trú mạn tính | ||
| 1 | Xem xét điều trị kháng sinh | |
| Thêm | Chăm sóc hỗ trợ | |
| Nhiễm khuẩn cấp tính, không mang thai, không có tình trạng suy giảm miễn dịch nặng: nguy cơ nhiễm khuẩn khu trú dai dẳng cao | ||
| – Có kháng thể aCL IgG >75 GPLU | 1 | Doxycycline cùng hydroxychloroquine |
| Thêm | Chăm sóc hỗ trợ | |
| – Đi kèm với bệnh van tim nghiêm trọng | 1 | Doxycycline cùng hydroxychloroquine |
| Thêm | Chăm sóc hỗ trợ | |
| – Có tiền sử ghép mạch hoặc phình mạch: kết quả chụp PeT/CT âm tính | 1 | Doxycycline cùng hydroxychloroquine |
| Thêm | Chăm sóc hỗ trợ | |
| Trường hợp nhiễm bệnh cấp tính, không mang thai, và tình trạng suy giảm miễn dịch nặng | ||
| 1 | Doxycycline | |
| Thêm | Chăm sóc hỗ trợ | |
| Hoặc nhiễm bệnh cấp tính, bệnh nhân mang thai | ||
| 1 | Trimethoprim/sulfamethoxazole | |
| Thêm | Chăm sóc hỗ trợ | |
| Tiếp diễn (tóm tắt) | ||
| Nhiễm khuẩn khu trú dai dẳng nghi ngờ hoặc đã xác nhận, không có tình trạng suy giảm miễn dịch nặng | ||
| – Viêm nội mạc tim | 1 | Doxycycline cùng hydroxychloroquine |
| Bổ sung | Phẫu thuật thay van tim | |
| – Nhiễm khuẩn mạch máu, có hoặc không có vật liệu mạch máu nhân tạo | 1 | Doxycycline cùng hydroxychloroquine |
| Thêm | Phẫu thuật cắt bỏ | |
| Nhiễm khuẩn khu trú dai dẳng nghi ngờ hoặc đã xác nhận, có tình trạng suy giảm miễn dịch nặng | ||
| – Viêm nội mạc tim | 1 | Doxycycline |
| Bổ sung | Phẫu thuật thay van tim | |
| – Nhiễm khuẩn mạch máu, có hoặc không có vật liệu mạch máu nhân tạo | 1 | Doxycycline |
| Thêm | Phẫu thuật cắt bỏ | |
Các lựa chọn điều trị
| Cấp tính | ||
| Trường hợp nhiễm bệnh cấp tính, không mang thai, không có tình trạng suy giảm miễn dịch nghiêm trọng: ít có nguy cơ nhiễm khuẩn khu trú mạn tính | ||
| 1 | Xem xét điều trị kháng sinh | |
| Các lựa chọn sơ cấp
» Doxycycline: 100 mg đường uống mỗi ngày hai lần Các lựa chọn thứ cấp » Moxifloxacin: 400 mg đường uống mỗi ngày một lần HOẶC » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần » Trường hợp nhiễm khuẩn cấp tính thường nhẹ, tự khỏi và thường tự hồi phục trong vòng 2 tuần.[5] [34] » Không khuyến cáo điều trị cho bệnh nhân bị nhiễm khuẩn cấp tính không bị bệnh van tim và không có triệu chứng. Tuy nhiên, nếu có triệu chứng, cần điều trị bằng thuốc kháng sinh đường uống vì có thể’ rút ngắn thời gian bệnh và giảm nguy cơ phải nhập viện.[80] » Thuốc điều trị bậc một được khuyên dùng là doxycycline.[81] Nếu bệnh nhân không thể’ dung nạp doxycycline thì có thể’ sử dụng các thuốc kháng sinh khác (ví dụ: quinolone hoặc trimethoprim/ sulfamethoxazole). [2] » Thời gian điều trị: 14 ngày. |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị nhiễm khuẩn cấp tính cần được tư vấn phải nghỉ ngơi tại giường và uống nhiều nước.
» Có thể’ sử dụng thuốc trị ho. » Không khuyến nghị sử dụng paracetamol hoặc các thuốc kháng viêm không steroid (NSAID) để’ giảm sốt và khó chịu vì chúng có thể’ lần lượt khiến tình trạng gan và nhiễm khuẩn trở nên tệ hơn. |
||
| Nhiễm khuẩn cấp tính, không mang thai, không có tình trạng suy giảm miễn dịch nặng: nguy cơ nhiễm khuẩn khu trú dai dẳng cao | ||
| – Có kháng thể aCL IgG >75 GPLU | 1 | Doxycycline cùng hydroxychloroquine |
| Các lựa chọn sơ cấp » Doxycycline: 100 mg đường uống mỗi ngày hai lần -và- » hydroxychloroquine: 200 mg đường uống mỗi ngày ba lần » Bệnh nhân nhiễm khuẩn cấp tính và có nồng độ kháng thể kháng cardiolipin (aCL) IgG cao (nghĩa là >75 GPLU [đơn vị kháng phospholipid G]) có nguy cơ mắc bệnh van tim,[72] nốt sùi (ở viêm nội mạc tim cấp tính),[53] và tiến triển thành viêm nội mạc tim mạn tính và nghẽn mạch.[51] [66] » Thuốc điều hòa miễn dịch hydroxychloroquine có thể ngăn chặn các đặc tính sinh huyết khối của các kháng thể kháng phospholipid[82] [83] [84] [85] và có thể giảm nguy cơ hình thành kháng thể kháng phospholipid và kháng thể kháng đông lupus dương tính dai dẳng;[86] [87] Do đó, khuyến nghị điều trị kết hợp giữa doxycycline và hydroxychloroquine cho những bệnh nhân có kháng thể aCL IgG >75 GPLU. » Các quần thể có nguy cơ cao cần được sàng lọc thiếu hụt glucose-6-phosphate dehydrogenase trước khi được điều trị bằng hydroxychloroquine. » Thời gian điều trị: bệnh nhân cần được cho dùng liệu pháp kết hợp này cho tới khi mức kháng thể kháng cardiolipin (aCL) IgG giảm xuống <75 GPLU. |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị nhiễm khuẩn cấp tính cần được tư vấn phải nghỉ ngơi tại giường và uống nhiều nước. » Có thể sử dụng thuốc trị ho. » Không khuyến nghị sử dụng paracetamol hoặc NSAID để giảm sốt và khó chịu vì chúng có thể lần lượt khiến tình trạng gan và nhiễm khuẩn trở nên tệ hơn. |
||
| – Đi kèm với bệnh van tim nghiêm trọng | 1 | Doxycycline cùng hydroxychloroquine |
| Các lựa chọn sơ cấp » Doxycycline: 100 mg đường uống mỗi ngày hai lần -và- » hydroxychloroquine: 200 mg đường uống mỗi ngày ba lần » Bệnh nhân bị nhiễm khuẩn cấp tính và bệnh van tim nghiêm trọng (ví dụ: tiền sử sốt do thấp khớp, van động mạch chủ hai lá, bệnh tim bẩm sinh, van tim nhân tạo, hở van, hẹp van tim độ >II, sa van hai lá) có nguy cơ cao bị viêm nội mạc tim, có thể tử vong nếu không được điều trị. » Ở những bệnh nhân này, khuyến nghị điều trị kết hợp bằng doxycycline và hydroxychloroquine trong 12 tháng. Phương pháp điều trị kết hợp này đã chứng minh có hiệu quả cao trong việc phòng ngừa viêm nội mạc tim ở những bệnh nhân có nguy cơ trên.[41] » Các quần thể có nguy cơ cao cần được sàng lọc thiếu hụt glucose-6-phosphate dehydrogenase trước khi được điều trị bằng hydroxychloroquine. » Với tất cả các trường hợp nhiễm khuẩn cấp tính và bị bệnh van tim, theo dõi xét nghiệm huyết thanh và nồng độ thuốc hàng tháng là điều quan trọng thiết yếu, và thường gắn với thành công trong điều trị.[93] [94] [95] Nồng độ doxycycline nên được duy trì ở mức 5-10 mg/L và nồng độ hydroxychloroquine ở mức 0,8 đến 1,2 mg/L.[96] Nguyên nhân điều trị thất bại và tái phát chính là không theo dõi nồng độ thuốc hàng tháng, nồng độ thuốc không đủ trong huyết tương và không phẫu thuật ở những bệnh nhân bị nhiễm khuẩn mạch máu. » Thời gian điều trị: 12 tháng. |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị nhiễm khuẩn cấp tính cần được tư vấn phải nghỉ ngơi tại giường và uống nhiều nước. » Có thể sử dụng thuốc trị ho. » Không khuyến nghị sử dụng paracetamol hoặc NSAID để giảm sốt và khó chịu vì chúng có thể lần lượt khiến tình trạng gan và nhiễm khuẩn trở nên tệ hơn. |
||
| – Có tiền sử ghép mạch hoặc phình mạch: kết quả chụp PeT/CT âm tính | 1 | Doxycycline cùng hydroxychloroquine |
| Các lựa chọn sơ cấp » Doxycycline: 100 mg đường uống mỗi ngày hai lần -và- » hydroxychloroquine: 200 mg đường uống mỗi ngày ba lần » Bệnh nhân bị nhiễm khuẩn cấp tính và có tiền sử ghép mạch hoặc phình mạch cùng với kết quả chụp PET/CT sử dụng 18F-fluorodeoxyglucose (FDG) âm tính có nguy cơ bị nhiễm khuẩn khu trú dai dẳng (ví dụ: viêm nội mạc tim). » Các quần thể có nguy cơ cao cần được sàng lọc thiếu hụt glucose-6-phosphate dehydrogenase trước khi được điều trị bằng hydroxychloroquine.» Thời gian điều trị: 12 tháng. |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị nhiễm khuẩn cấp tính cần được tư vấn phải nghỉ ngơi tại giường và uống nhiều nước.
» Có thể sử dụng thuốc trị ho. » Không khuyến nghị sử dụng paracetamol hoặc NSAID để’ giảm sốt và khó chịu vì chúng có thể’ lần lượt khiến tình trạng gan và nhiễm khuẩn trở nên tệ hơn. |
||
| Trường hợp nhiễm bệnh cấp tính, không mang thai, và tình trạng suy giảm miễn dịch nặng | ||
| 1 | Doxycycline | |
| Các lựa chọn sơ cấp
» Doxycycline: 100 mg đường uống mỗi ngày hai lần » Bệnh nhân bị nhiễm khuẩn cấp tính và suy giảm miễn dịch nặng (ví dụ: bệnh nhân được cấy ghép, bệnh nhân đang được hóa trị liệu hoặc điều trị bằng corticosteroid, bệnh nhân nhiễm HIV và có dưới 200 tế bào T CD4+ và bệnh nhân bị bệnh máu ác tính) có nguy cơ cao bị nhiễm khuẩn khu trú dai dẳng như viêm nội mạc tim.[88] Khi điều trị những bệnh nhân này, cần tham vấn bác sĩ tư vấn về bệnh truyền nhiễm. » Khuyến cáo sử dung doxycycline đơn độc cho những bệnh nhân này. Không khuyến nghị dùng hydroxychloroquine cho những bệnh nhân này. » Khuyến nghị dùng doxycycline kéo dài cho những bệnh nhân bị suy giảm miễn dịch kéo dài cho đến khi khỏi tình trạng ức chế miễn dịch vì có thể’ xảy ra tái phát sau vài tháng nhiễm khuẩn nguyên phát ở những người bị suy giảm miễn dịch. » Ở những bệnh nhân được điều trị bằng doxycycline kéo dài (ví dụ: những người bị suy giảm miễn dịch), theo dõi thuốc là điều hết sức quan trọng và gắn với thành công trong điều trị.[93] [94] [95] Doxycycline nên được duy trì ở mức 5-10 mg/L.[96] Không theo dõi thuốc và/hoặc nồng độ thuốc trong huyết tương không đủ có thể’ dẫn tới điều trị thất bại và tái phát. » Thời gian điều trị: cho đến khi khả năng ức chế miễn dịch hồi phục. |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị nhiễm khuẩn cấp tính cần được tư vấn phải nghỉ ngơi tại giường và uống nhiều nước.
» Có thể’ sử dụng thuốc trị ho.» Không khuyến nghị sử dụng paracetamol hoặc các thuốc kháng viêm không steroid (NSAID) để’ giảm sốt và khó chịu vì chúng có thể lần lượt khiến tình trạng |
||
| Hoặc nhiễm bệnh cấp tính, bệnh nhân mang thai | ||
| 1 | Trimethoprim/sulfamethoxazole | |
| Các lựa chọn sơ cấp
» Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần » Nhiễm trùng cấp tính trên phụ nữ có thai nên kết hợp tư vấn chuyên gia bệnh truyền nhiễm và bác sĩ sản khoa. Ở phụ nữ mang thai, điều trị kéo dài bằng trimethoprim/sulfamethoxazole đã được chứng minh có thể’ bảo vệ khỏi biến chứng sản khoa, bao gồm chết trong tử cung, sẩy thai tự phát và sinh non.[81] [89] » Cần cho điều trị bằng trimethoprim/sulfamethoxazole cho tới khi hết tháng thứ tám của thai kỳ. Không được cho dùng trimethoprim/sulfamethoxazole trong tháng thứ chín của thai kỳ do nguy cơ huyết tán ở trẻ sơ sinh. » Sau khi sinh, người mẹ bị nhiễm khuẩn cấp tính cần được đánh giá nguy cơ nhiễm khuẩn khu trú dai dẳng (ví dụ: viêm nội mạc tim) và được kiể’m soát tương ứng. |
||
| Thêm | Chăm sóc hỗ trợ | |
| » Bệnh nhân bị nhiễm khuẩn cấp tính cần được tư vấn phải nghỉ ngơi tại giường và uống nhiều nước.
» Có thể’ sử dụng thuốc chống ho để trị ho nếu không có chống chỉ định cụ thể’ khi đang mang thai. » Không khuyến nghị sử dụng paracetamol hoặc NSAID để giảm sốt và khó chịu vì chúng có thể lần lượt khiến tình trạng gan và nhiễm khuẩn trở nên tệ hơn. |
||
| Tiếp diễn | ||
| Nhiễm khuẩn khu trú dai dẳng nghi ngờ hoặc đã xác nhận, không có tình trạng suy giảm miễn dịch nặng | ||
| – Viêm nội mạc tim | 1 | Doxycycline cùng hydroxychloroquine |
| Các lựa chọn sơ cấp » Doxycycline: 100 mg đường uống mỗi ngày hai lần-và- » hydroxychloroquine: 200 mg đường uống mỗi ngày ba lần » Viêm nội mạc tim là bệnh nhiễm khuẩn khu trú mạn tính thường gặp nhất (lên đến 70% số ca bệnh).[2] » Phương pháp điều trị được khuyến cáo đối với viêm nội mạc tim do vi khuẩn C burnetii là doxycycline đường uống kèm theo hydroxychloroquine trong 18 tháng ở bệnh nhân bị viêm nội mạc tim với van nguyên bản, hoặc trong 24 tháng ở bệnh nhân bị viêm nội mạc tim với van nhân tạo hoặc bị viêm nội mạc tim do vi khuẩn C burnetii liên quan đến dị vật cơ thể (ví dụ từ một thiết bị tim mạch điện tử cấy ghép/máy tạo nhịp tim).[2] [5] [6] [79] [81] » Ở những bệnh nhân được cấy ghép máy tạo nhịp tim,[22] khuyến nghị sử dụng chụp PET/CT sử dụng 18F-FDG. Nếu kết quả chụp cho thấy mức hấp thụ FDG cao tại máy tạo nhịp tim thì cần thay đổi túi máy tạo nhịp tim sau khi đã hoàn tất 1 tháng điều trị. Nếu kết quả chụp PET/CT cho thấy mức hấp thụ FDG cao trên các dây dẫn trong khoang thì không cần thiết phải tháo ra ngay nhưng cần tiến hành chụp PET/CT lại sau 2 tháng điều trị. Cần có ý kiến chuyên gia nếu khi chụp thấy mức hấp thụ FDG cao vẫn kéo dài. » Viêm nội mạc tim do vi khuẩn C burnetii có thể được chẩn đoán ở những bệnh nhân bị bệnh van tim nặng (đơn vị phẫu thuật tim) mà có mức độ IgG giai đoạn I ở mức thấp 1:200.[97] [98] Trong tình huống cụ thể này, việc điều trị viêm nội mạc tim và nhiễm khuẩn mạch máu phải được kê đơn, ngay cả khi không có các triệu chứng cơ năng nhiễm khuẩn hoặc không có PCR dương tính với C burnetii vì nguy cơ tử vong cao nếu không được điều trị. » Thuốc kháng sinh nên được điều trị kéo dài nếu không có kết quả xét nghiệm huyết thanh tốt (tức là, giảm chuẩn độ pha loãng IgG giai đoạn I hai lần và không có IgM giai đoạn II trong 1 năm).[79] Trong trường hợp này, cần tiếp tục theo dõi và phải liên tục đo nồng độ thuốc để đánh giá nồng độ thuốc điều trị. Cần xin ý kiến chuyên gia nếu đạt được nồng độ thuốc điều trị mà không có cải thiện trong các kết quả xét nghiệm huyết thanh. » Với tất cả các trường hợp nhiễm khuẩn khu trú mạn tính, theo dõi xét nghiệm huyết thanh và nồng độ thuốc hàng tháng là điều quan trọng thiết yếu, và thường gắn với thành công trong điều trị.[93] [94] [95] Doxycycline nên được duy trì ở mức 5-10 mg/L và hydroxychloroquine ở mức 0,8 đến 1,2 mg/L.[96] Không theo dõi thuốc và/hoặc nồng độ thuốc trong huyết tương không đủ có thể dẫn tới điều trị thất bại và tái phát.» Các quần thể có nguy cơ cao cần được sàng lọc thiếu hụt glucose-6-phosphate dehydrogenase trước khi được điều trị bằng hydroxychloroquine.» Thời gian điều trị: 18 (viêm nội mạc tim trên van tự nhiên) hoặc 24 tháng (viêm nội mạc tim liên quan đến van nhân tạo hoặc dị vật). |
||
| Bổ sung | Phẫu thuật thay van tim | |
| » Không nên tiến hành phẫu thuật một cách thường quy ở bệnh nhân bị viêm nội tâm mạc.
» Chỉ nên cân nhắc tiến hành phẫu thuật thay van tim cho các bệnh nhân bị viêm nội tâm mạc nhiễm trùng không đảm bảo huyết động. » Nếu không cần phẫu thuật khẩn cấp, nên tiến hành phẫu thuật sau 3 tuần điều trị bằng kháng sinh. |
||
| – Nhiễm khuẩn mạch máu, có hoặc không có vật liệu mạch máu nhân tạo | 1 | Doxycycline cùng hydroxychloroquine |
| Các lựa chọn sơ cấp
» Doxycycline: 100 mg đường uống mỗi ngày hai lần -và- » hydroxychloroquine: 200 mg đường uống mỗi ngày ba lần » Nhiễm khuẩn mạch máu là một thách thức quan trọng trong điều trị nhiễm khuẩn do vi khuẩn C burnetii bởi vì kháng sinh không giúp phòng ngừa đứt mạch máu. » Phương pháp điều trị nhiễm khuẩn mạch máu do vi khuẩn C burnetii được khuyến cáo là doxycycline đường uống kèm theo hydrochloroquine trong 18 tháng ở bệnh nhân không có vật liệu mạch máu nhân tạo, hoặc trong 24 tháng ở bệnh nhân có vật liệu mạch máu nhân tạo, kèm theo phẫu thuật cắt bỏ mô mạch máu nhiễm khuẩn hoặc vật liệu mạch máu nhân tạo nhiễm khuẩn định kỳ sau 3 đến 4 tuần điều trị kháng sinh, trừ khi cần phẫu thuật khẩn cấp. » Với tất cả các trường hợp nhiễm khuẩn khu trú mạn tính, theo dõi xét nghiệm huyết thanh và nồng độ thuốc hàng tháng là điều quan trọng thiết yếu, và thường gắn với thành công trong điều trị.[93] [94] [95] Doxycycline nên được duy trì ở mức 5-10 mg/L và hydroxychloroquine ở mức 0,8 đến 1,2 mg/L.[96] Không theo dõi thuốc và/hoặc nồng độ thuốc trong huyết tương không đủ có thể dẫn tới điều trị thất bại và tái phát. » Các quần thể có nguy cơ cao cần được sàng lọc thiếu hụt glucose-6-phosphate dehydrogenase trước khi được điều trị bằng hydroxychloroquine. » Thời gian điều trị: 18 (không có vật liệu mạch máu nhân tạo) hoặc 24 tháng (có vật liệu mạch máu nhân tạo). |
||
| Thêm | Phẫu thuật cắt bỏ | |
| » Cần tiến hành phẫu thuật cắt bỏ mô mạch máu hoặc vật liệu nhân tạo bị nhiễm bệnh định kỳ ở bệnh nhân xác nhận bị nhiễm khuẩn mạch máu vì một mình thuốc kháng sinh không thể’ ngăn ngừa biến chứng vỡ mạch máu. [92]
» Phẫu thuật cắt bỏ liên quan với cải thiện tiên lượng trong nhiễm trùng mạch máu. [92] Không tiến hành phẫu thuật có thể’ dẫn tới điều trị thất bại và tái phát. » Thời gian phẫu thuật là từ 3 đến 4 tuần sau khi bắt đầu điều trị bằng kháng sinh, trừ khi cần tiến hành phẫu thuật khẩn cấp. |
||
| Nhiễm khuẩn khu trú dai dẳng nghi ngờ hoặc đã xác nhận, có tình trạng suy giảm miễn dịch nặng | ||
| – Viêm nội mạc tim | 1 | Doxycycline |
| Các lựa chọn sơ cấp
» Doxycycline: 100 mg đường uống mỗi ngày hai lần » Khuyến cáo chỉ điều trị bằng doxycycline dài hạn đối với bệnh nhân bị viêm nội mạc tim do vi khuẩn C burnetii và bị suy giảm miễn dịch nghiêm trọng (ví dụ bệnh nhân cấy ghép tạng, bệnh nhân đang hóa trị liệu hoặc điều trị corticosteroid, bệnh nhân mắc HIV và có tế bào CD4+ T <200, hoặc bệnh nhân bị bệnh máu ác tính). » Thời gian điều trị bằng kháng sinh tối thiểu là 18 tháng nếu bị viêm nội mạc tim trên van tự nhiên và 24 tháng nếu bị viêm nội mạc tim liên quan tới dị vật. » Có thể kéo dài điều trị bằng doxycycline nếu không có kết quả xét nghiệm huyết thanh tốt (tức là, giảm chuẩn độ pha loãng IgG giai đoạn I hai lần và không có IgM giai đoạn II trong 1 năm).[79] Trong trường hợp này, cần tiếp tục theo dõi và phải liên tục đo nồng độ thuốc để đánh giá nồng độ thuốc điều trị. Cần xin ý kiến chuyên gia nếu đạt được nồng độ thuốc điều trị mà không có cải thiện trong các kết quả xét nghiệm huyết thanh. » Với tất cả các trường hợp nhiễm khuẩn khu trú mạn tính, theo dõi xét nghiệm huyết thanh và nồng độ thuốc hàng tháng là điều quan trọng thiết yếu, và thường gắn với thành công trong điều trị.[93] [94] [95] Doxycycline nên được duy trì ở mức 5-10 mg/ L.[96] Không theo dõi thuốc và/hoặc nồng độ thuốc trong huyết tương không đủ có thể dẫn tới điều trị thất bại và tái phát. |
||
| Bổ sung | Phẫu thuật thay van tim | |
| » Không nên tiến hành phẫu thuật một cách thường quy ở bệnh nhân bị viêm nội tâm mạc.
» Chỉ nên cân nhắc tiến hành phẫu thuật thay van tim cho các bệnh nhân bị viêm nội tâm mạc nhiễm trùng không đảm bảo huyết động. » Nếu không cần phẫu thuật khẩn cấp, nên tiến hành phẫu thuật sau 3 tuần điều trị bằng kháng sinh. |
||
| – Nhiễm khuẩn mạch máu, có hoặc không có vật liệu mạch máu nhân tạo | 1 | Doxycycline |
| Các lựa chọn sơ cấp
» Doxycycline: 100 mg đường uống mỗi ngày hai lần » Nhiễm khuẩn mạch máu là một thách thức quan trọng trong điều trị nhiễm khuẩn C burnetii vì kháng sinh không phòng ngừa đứt mạch máu. » Khuyến cáo điều trị bằng doxycycline lâu dài ở bệnh nhân nhiễm khuẩn mạch máu do vi khuẩn C burnetii bị suy giảm miễn dịch nghiêm trọng (ví dụ bệnh nhân cấy ghép tạng, bệnh nhân đang hóa trị liệu hoặc điều trị corticosteroid, bệnh nhân mắc HIV và có tế bào CD4+ T <200, hoặc bệnh nhân bị bệnh học máu ác tính), kèm theo phẫu thuật cắt bỏ mô mạch máu nhiễm khuẩn hoặc vật liệu mạch máu nhân tạo nhiễm khuẩn sau 3 đến 4 tuần điều trị kháng sinh, trừ khi cần phẫu thuật khẩn cấp. » Thời gian điều trị kháng sinh tối thiểu là 18 tháng với bệnh nhân không có vật liệu mạch máu nhân tạo, hoặc 24 tháng với bệnh nhân có vật liệu mạch máu nhân tạo. » Có thể kéo dài điều trị bằng doxycycline nếu không có kết quả xét nghiệm huyết thanh tốt (tức là, giảm chuẩn độ pha loãng IgG giai đoạn I hai lần và không có IgM giai đoạn II trong 1 năm).[79] Trong trường hợp này, cần tiếp tục theo dõi và phải liên tục đo nồng độ thuốc để đánh giá nồng độ thuốc điều trị. Cần xin ý kiến chuyên gia nếu đạt được nồng độ thuốc điều trị mà không có cải thiện trong các kết quả xét nghiệm huyết thanh. » Với tất cả các trường hợp nhiễm khuẩn khu trú mạn tính, theo dõi xét nghiệm huyết thanh và nồng độ thuốc hàng tháng là điều quan trọng thiết yếu, và thường gắn với thành công trong điều trị.[93] [94] [95] Doxycycline nên được duy trì ở mức 5-10 mg/ L.[96] Không theo dõi thuốc và/hoặc nồng độ thuốc trong huyết tương không đủ có thể dẫn tới điều trị thất bại và tái phát. » Thời gian điều trị: 18 (không có vật liệu mạch máu nhân tạo) hoặc 24 tháng (có vật liệu mạch máu nhân tạo). |
||
| Thêm | Phẫu thuật cắt bỏ | |
| » Cần tiến hành phẫu thuật cắt bỏ mô mạch máu hoặc vật liệu nhân tạo bị nhiễm bệnh định kỳ ở bệnh nhân xác nhận bị nhiễm khuẩn mạch máu vì mỗi mình thuốc kháng sinh không thể ngăn ngừa biến chứng vỡ mạch máu.[92]
» Phẫu thuật cắt bỏ liên quan với cải thiện tiên lượng trong nhiễm trùng mạch máu.[92] Không tiến hành phẫu thuật có thể dẫn tới điều trị thất bại và tái phát. » Thời gian phẫu thuật là từ 3 đến 4 tuần sau khi bắt đầu điều trị bằng kháng sinh, trừ khi cần tiến hành phẫu thuật khẩn cấp. |
||
Giai đoạn đầu
Điều trị bằng tetracycline cùng quinolone
Hiện có bằng chứng mới chứng minh việc sử dụng tetracycline cùng thuốc kháng sinh quinolone là phương án an toàn thay thế cho doxycycline cùng hydroxychloroquine trong điều trị nhiễm khuẩn mạn tính.[99]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Các bệnh nhân sốt Q cấp tính không có các yếu tố nguy cơ nhiễm khuẩn khu trú dai dẳng cần được theo dõi huyết thanh sau 3 và 6 tháng. Theo dõi lâm sàng và huyết thanh nên dừng lại sau 6 tháng nếu không có dấu hiệu lâm sàng của tình trạng nhiễm khuẩn khu trú dai dẳng và nếu IgG giai đoạn I <1:800.
Các khuyến cáo theo dõi bệnh nhân đang điều trị nhiễm khuẩn C burnetii như sau:
Nhiễm khuẩn cấp tính:
- Siêu âm tim qua thành ngực vào lần khám ban đầu được khuyến cáo thực hiện để đánh giá sự xuất hiện nốt sùi hoặc bệnh van tim.
- Nên tiến hành xét nghiệm huyết thanh lại sau 3 và 6 tháng.
- Trong trường hợp huyết thanh IgG giai đoạn I luôn >1:800 và/hoặc có dấu hiệu tiến triển lâm sàng xấu, phải tiến hành chụp PET/CT cùng với xét nghiệm huyết thanh PCR.[2]
Nhiễm khuẩn khu trú dai dẳng:
- Phải tiến hành xét nghiệm huyết thanh và theo dõi nồng độ thuốc (tức là, duy trì nồng độ doxycycline ở mức 5-10 mg/L và hydroxychloroquine ở mức 0,8 đến 1,2 mg/L) hàng tháng cùng với theo dõi lâm sàng trong thời gian bệnh nhân được điều trị bằng thuốc kháng vi sinh vật và trong 6 tháng đầu sau khi ngừng dùng thuốc kháng sinh, sau đó 6 tháng một lần trong 5 năm. Quả thực, tái phát đã được báo cáo sau thời gian lên đến 5 năm kể từ khi điều trị viêm nội mạc tim do sốt Q.[79] [96]
- Cần xem xét chữa bệnh ở bệnh nhân có kết cục lâm sàng tốt, một đợt điều trị đầy đủ kéo dài từ 18 đến 24 tháng (ở bệnh nhân bị nhiễm khuẩn C burnetii liên quan đến tim mạch), và kết quả xét nghiệm huyết thanh tốt (tức là, giảm hai lần chuẩn độ pha loãng IgG giai đoạn I, và không có IgM giai đoạn II trong 1 năm).[79] IgG giai đoạn I <1:800 không còn được sử dụng làm tiêu chuẩn chữa trị.[79]
Hướng dẫn dành cho bệnh nhân
Bùng phát có xu hướng diễn ra khi phơi nhiễm nghề nghiệp và xảy ra ở bác sĩ thú y, công nhân chế biến thịt, công nhân làm việc tại trang trại cừu và trại sản xuất bò sữa, nông dân chăn nuôi gia súc và nhà nghiên cứu tại các cơ sở nuôi cừu. Do đó, nỗ lực phòng ngừa và kiểm soát nên hướng trực tiếp đến các nhóm và môi trường này. Tuy nhiên, công chúng nên được phổ biến kiến thức về các nguồn lây nhiễm.[101] Điều này đặc biệt quan trọng đối với bệnh nhân có nguy cơ nhiễm khuẩn khu trú dai dẳng (ví dụ: phụ nữ mang thai và bệnh nhân mắc bệnh van tim hoặc bệnh mạch máu có trước đó hoặc tình trạng suy giảm miễn dịch do nhiễm HIV hoặc hóa trị liệu ung thư).
Vi khuẩn C burnetii được tìm thấy trong sữa mẹ; do đó, không khuyến cáo nuôi con bằng sữa mẹ ở bệnh nhân bị nhiễm khuẩn C burnetii. Để xác định xem có cần ngừng nuôi con bằng sữa mẹ không, có thể thực hiện xét nghiệm PCR tìm C burnetii trong sữa mẹ.
[Australian Q fever register] [CDC: Q fever]Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Mệt mỏi mãn tính | Dài hạn | Thấp |
| Một biến chứng ngày càng quan trọng của nhiễm khuẩn C burnetii cấp tính dẫn đến khuyết tật dài hạn; tuy nhiên, không rõ biến chứng này phát triển như thế nào.[55] [56]
Xảy ra ở khoảng 20% số bệnh nhân.[55] [56]
Xuất hiện khoảng 6 tháng sau khi có biểu hiện nhiễm khuẩn cấp tính. Liệu pháp nhận thức hành vi đã được chứng minh làm giảm mức độ trầm trọng của tình trạng mệt mỏi.[57] |
||
| Viêm nội tâm mạc | Biến thiên | Cao |
| Viêm nội mạc tim là bệnh nhiễm khuẩn dai dẳng thường gặp nhất (lên đến 70% số ca bệnh).[2]
Các triệu chứng có thể tái phát nều ngừng điều trị kháng khuẩn, vì thế khuyến nghị điều trị kéo dài (ít nhất 18 tháng). Suy tim nặng là biến chứng thường gặp của bệnh viêm nội tâm mạc. |
||
| Nhiễm khuẩn tái phát trong quá trình mang thai | Biến thiên | Cao |
| Bào tử có thể tái hoạt động trong khi mang thai, gây ra một số biến chứng, bao gồm sẩy thai tự phát, chết thai và dị tật thai nhi.[4] [42]
Bác sĩ sản khoa phải cảnh giác với các dấu hiệu bệnh ở bệnh nhân trước đó đã bị nhiễm vi khuẩn Coxiella burnetii. |
||
| Có biến chứng sản khoa và thai nhi | Biến thiên | Cao |
| Nhiễm khuẩn C burnetii trong ba tháng đầu của thai kỳ có thể dẫn tới sảy thai, thai lưu, dị tật thai nhi, phát triển chậm, ít nước ối hoặc sinh non.[4] [42] [100] | ||
| Biến chứng thần kinh | Biến thiên | Thấp |
| Di chứng thần kinh có thể biểu hiện sau khi bệnh nhân phục hồi khỏi nhiễm khuẩn cấp tính.
Suy yếu thần kinh tồn lưu có thể biểu hiện dưới dạng ốm yếu, chứng kích thích màng não tái phát, thị lực mờ, dị cảm tồn lưu và mất cảm giác. Các biến chứng khác bao gồm thay đổi hành vi, dấu hiệu và triệu chứng tiểu não, chứng liệt dây thần kinh sọ não, bệnh ngoài bó tháp và hội chứng Miller-Fisher, một biến thể của hội chứng Guillain-Barré. Viêm đa rễ dây thần kinh do rối loạn myelin đã được báo cáo sau khi hồi phục khỏi viêm phổi.[1] |
||
Tiên lượng
Có tới 60% số người bị nhiễm vi khuẩn Coxiella burnetii không có triệu chứng.[2] [34] Đối với những bệnh nhân có các triệu chứng, đa số họ mắc bệnh nhẹ mà không cần nhập viện. Bệnh nhân nhập viện chỉ chiếm từ 2% đến 6% số người nhiễm bệnh.[5] [34] Chỉ 1% đến 2% người bị nhiễm khuẩn cấp tính tử vong vì bệnh này. Những người khỏi hẳn tình trạng nhiễm khuẩn có thể có sức đề kháng suốt đời chống tái nhiễm khuẩn.
Tiên lượng của bệnh viêm nội mạc tim do vi khuẩn C burnetii đã có nhiều cải thiện và tỷ lệ tử vong chỉ ở mức thấp 5% sau 5 năm nếu được chẩn đoán kịp thời, và nếu phương pháp điều trị kết hợp giữa doxycyline và hydroxychloroquine được kê đơn và theo dõi thích hợp.
Tiên lượng của bệnh nhiễm khuẩn mạch máu do vi khuẩn C burnetii là tình trạng đáng lo ngại nếu bệnh nhân không trải qua phẫu thuật để cắt bỏ mô mạch máu nhiễm bệnh hoặc vật liệu mạch máu nhân tạo; tỷ lệ tử vong cao 30%.[92] Tỷ lệ tử vong giảm xuống còn khoảng 7% khi điều trị tối ưu (tức là, phẫu thuật định kỳ được thực hiện từ 3 tuần đến 1 tháng sau khi bắt đầu điều trị kháng sinh và sau thời gian từ 18 đến 24 tháng điều trị kết hợp giữa doxycycline và hydroxychloroquine khi theo dõi nồng độ thuốc chặt chẽ).[92]
Ở bệnh nhân bị nhiễm khuẩn C burnetii liên quan đến tim mạch, cần dừng điều trị sau 18 tháng ở những bệnh nhân nhiễm khuẩn ở van hoặc mạch máu tự nhiên mà không có vật liệu mạch máu nhân tạo, hoặc sau 24 tháng ở những bệnh nhân nhiễm khuẩn ở van hoặc mạch máu nhân tạo có vật liệu mạch máu nhân tạo, chỉ khi kết quả xét nghiệm huyết thanh thuận lợi (tức là, giảm hai lần chuẩn độ pha loãng của IgG giai đoạn I và không có IgM giai đoạn II sau 1 năm).[79] Nếu kết quả xét nghiệm huyết thanh không thuận lợi, cần tiếp tục điều trị kháng sinh và cần quan sát cũng như kiểm tra nồng độ thuốc. Cần xin ý kiến chuyên gia nếu đạt được nồng độ thuốc điều trị mà không có cải thiện trong các kết quả xét nghiệm huyết thanh.
Hướng dẫn chẩn đoán
Bắc Mỹ
CDC health information for international travel: Q fever
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Diagnosis and management of Q fever – United States, 2013: recommendations from CDC and
the Q Fever Working Group
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2013
A guide to utilization of the microbiology laboratory for diagnosis of infectious diseases
Nhà xuất bản: Infectious Diseases Society of America; American Society for Microbiology
Xuất bản lần cuối: 2013
CBRN incidents: clinical management and health protection Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2008
BICHAT guidelines for the clinical management of Q fever and bioterrorism-related Q fever
Nhà xuất bản: BICHAT
Xuất bản lần cuối: 2004
CDC health information for international travel: Q fever
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Diagnosis and management of Q fever – United States, 2013: recommendations from CDC and
the Q Fever Working Group
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2013
Nguồn trợ giúp trực tuyến
- Australian Q fever register (external link)
- CDC: Q fever (external link)
- Health Protection Agency (UK): CBRN incidents – clinical management & health protection (external link)
Các bài báo chủ yếu
- Eldin C, Mélenotte C, Mediannikov O, et al. From Q fever to Coxiella burnetii infection: a paradigm change. Clin Microbiol Rev. 2017 Jan;30(1):115-90. Toàn văn Tóm lược
- Parker NR, Barralet JH, Bell AM. Q fever. Lancet. 2006 Feb 25;367(9511):679-88. Tóm lược
- Maurin M, Raoult D. Q fever. Clin Microbiol Rev. 1999 Oct;12(4):518-53. Toàn văn Tóm lược
- Raoult D, Marrie T, Mege J. Natural history and pathophysiology of Q fever. Lancet Inf Dis. 2005 Apr;5(4):219-26. Tóm lược
Tài liệu tham khảo
- Marrie TJ, Raoult D. Coxiella burnetii. In Mandell GL, Bennett JE, Dolin R, eds. Principles and practice of infectious diseases. 6th ed. Philadelphia, PA: Churchill Livingstone; 2005.
- Hartzell JD, Wood-Morris RN, Martinez LJ, et al. Q fever: epidemiology, diagnosis, and treatment. Mayo Clin Proc. 2008 May;83(5):574-9. Toàn văn Tóm lược
- Eldin C, Mélenotte C, Mediannikov O, et al. From Q fever to Coxiella burnetii infection: a paradigm change. Clin Microbiol Rev. 2017 Jan;30(1):115-90. Toàn văn Tóm lược
- Million M, Roblot F, Carles D, et al. Reevaluation of the risk of fetal death and malformation after Q fever. Clin Infect Dis. 2014 Jul 15;59(2):256-60. Toàn văn Tóm lược
- Parker NR, Barralet JH, Bell AM. Q fever. Lancet. 2006 Feb 25;367(9511):679-88. Tóm lược
- Raoult D, Tissot-Dupont H, Foucault C, et al. Q fever 1985-1998: clinical and epidemiologic features of 1,383 infections. Medicine. 2000 Mar;79(2):109-23. Tóm lược
- Tissot-Dupont H, Raoult D, Brouqui P, et al. Epidemiologic features and clinical presentation of acute Q fever in hospitalized patients: 323 French cases. Am J Med. 1992 Oct;93(4):427-34. Tóm lược
- Houpikian P, Habib G, Mesana T, et al. Changing clinical presentation of Q fever endocarditis. Clin Infect Dis. 2002 Mar 1;34(5):e28-31. Toàn văn Tóm lược
- Lepe JA, Guerrero FJ, Ruiz-Calderon A, et al. The epidemiology of Q fever in the northern area of Huelva, Spain [in Spanish]. Enferm Infecc Microbiol Clin. 1999 Feb;17(2):65-8. Tóm lược
- Gidding HF, Wallace C, Lawrence GL, et al. Australia’s national Q fever vaccination program. Vaccine. 2009 Mar 23;27(14):2037-41. Tóm lược
- Dahlgren FS, McQuiston JH, Massung RF, et al. Q fever in the United States: summary of case reports from two national surveillance systems, 2000-2012. Am J Trop Med Hyg. 2015 Feb;92(2):247-55. Toàn văn Tóm lược
- Centers for Disease Control and Prevention (CDC). Q fever – epidemiology and statistics. Dec 2017 [internet publication]. Toàn văn
- Limonard GJ, Peters JB, Nabuurs-Franssen MH, et al. Detailed analysis of health status of Q fever patients 1 year after the first Dutch outbreak: a case-control study. QJM. 2010 Dec;103(12):953-8. Toàn văn Tóm lược
- Morroy G, Peters JB, van Nieuwenhof M, et al. The health status of Q-fever patients after long-term follow-up. BMC Infect Dis. 2011 Apr 18;11:97. Toàn văn Tóm lược
- Van Steenbergen JE, Morroy G, Groot CA, et al. An outbreak of Q fever in The Netherlands – possible link to goats [in Dutch]. Ned Tijdschr Geneeskd. 2007 Sep 8;151(36):1998-2003. Tóm lược
- Klaassen CH, Nabuurs-Franssen MH, Tilburg JJ, et al. Multigenotype Q fever outbreak, the Netherlands. Emerg Infect Dis. 2009 Apr;15(4):613-4. Toàn văn Tóm lược
- Voelker R. Risk of exposure to Q fever pathogen boosted by travel in Iraq or Netherlands. JAMA. 2010 Jun 16;303(23):2345. Tóm lược
- Amitai Z, Bromberg M, Bernstein M, et al. A large Q fever outbreak in an urban school in central Israel. Clin Infect Dis. 2010 Jun 1;50(11):1433-8. Tóm lược
- Ergas D, Keysari A, Edelstein V, et al. Acute Q fever in Israel: clinical and laboratory study of 100 hospitalized patients. Isr Med Assoc J. 2006 May;8(5):337-41. Toàn văn Tóm lược
- Lai CH, Huang CK, Chin C. Acute Q fever: an emerging and endemic disease in southern Taiwan. Scand J Infect Dis. 2008;40(2):105-10. Tóm lược
- Gleeson TD, Decker CF, Johnson MD, et al. Q fever in US military returning from Iraq. Am J Med. 2007 Sep;120(9):e11-2. Toàn văn Tóm lược
- Anderson AD, Baker TR, Littrell AC, et al. Seroepidemiologic survey for Coxiella burnetii among hospitalized US troops deployed to Iraq. Zoonoses Public Health. 2011 Jun;58(4):276-83. Tóm lược
- Farris CM, Pho N, Myers TE, et al. Seroconversions for Coxiella and rickettsial pathogens among US marines deployed to Afghanistan, 2001-2010. Emerg Infect Dis. 2016 Aug;22(8):1491-3. Toàn văn Tóm lược
- Ta TH, Jiménez B, Navarro M, et al. Q fever in returned febrile travelers. J Travel Med. 2008 Mar-Apr;15(2):126-9. Toàn văn Tóm lược
- Cohen NJ, Papernik M, Singleton J, et al. Q fever in an American tourist returned from Australia. Travel Med Infect Dis. 2007 May;5(3):194-5. Tóm lược
- Hall CJ, Richmond SJ, Caul EO, et al. Laboratory outbreak of Q fever acquired from sheep. Lancet. 1982 May 1;1(8279):1004-6. Tóm lược
- Meiklejohn G, Reimer LG, Graves PS, et al. Cryptic epidemic of Q fever in a medical school. J Infect Dis. 1981 Aug;144(2):107-13. Tóm lược
- Leone M, Honstettre A, Lepidi H, et al. Effect of sex on Coxiella burnetii infection: protective role of 17beta- estradiol. J Infect Dis. 2004 Jan 15;189(2):339-45. Toàn văn Tóm lược
- Stein A, Saunders NA, Taylor AG, et al. Phylogenic homogeneity of Coxiella burnetii strains as determinated by 16S ribosomal RNA sequencing. FEMS Microbiol Lett. 1993 Nov 1;113(3):339-44. Tóm lược
- Salmon MM, Howells B, Glencross EJ, et al. Q fever in an urban area. Lancet. 1982 May 1;1(8279):1002-4. Tóm lược
- Hassidim A, Elinav H, Michael-Gayego A, et al. Breast implant Q fever as a source of in-hospital transmission. Clin Infect Dis. 2018 Feb 10;66(5):793-5. Tóm lược
- Milazzo A, Hall R, Storm PA, et al. Sexually transmitted Q fever. Clin Infect Dis. 2001 Aug 1;33(3):399-402. Toàn văn Tóm lược
- Pantanowitz L, Telford SR, Cannon ME. Tick-borne diseases in transfusion medicine. Transfus Med. 2002 Apr;12(2):85-106. Tóm lược
- Maurin M, Raoult D. Q fever. Clin Microbiol Rev. 1999 Oct;12(4):518-53. Toàn văn Tóm lược
- Baca OG. Pathogenesis of rickettsial infections emphasis on Q fever. Eur J Epidemiol. 1991 May;7(3):222-8. Tóm lược
- Honstettre A, Imbert G, Ghigo E, et al. Dysregulation of cytokines in acute Q fever: role of interleukin-10 and tumor necrosis factor in chronic evolution of Q fever. J Infect Dis. 2003 Mar 15;187(6):956-62. Tóm lược
- Raoult D, Levy PY, Dupont HT, et al. Q fever and HIV infection. AIDS. 1993 Jan;7(1):81-6. Tóm lược
- McCaul TF, Williams JC. Development cycle of Coxiella burnetii: structure and morphogenesis of vegetative and sporogenic differentiations. J Bacteriol. 1981 Sep;147(3):1063-76. Toàn văn Tóm lược
- Q fever. In: Christie AB, ed. Infectious diseases, epidemiology and clinical practice. Edinburgh, UK: Churchill Livingstone; 1974:876-91.
- Centers for Disease Control. Q fever outbreak – Switzerland. MMWR Morb Mortal Wkly Rep. 1984 Jun 29;33(25):355-6,361. Toàn văn Tóm lược
- Million M, Walter G, Thuny F, et al. Evolution from acute Q fever to endocarditis is associated with underlying valvulopathy and age and can be prevented by prolonged antibiotic treatment. Clin Infect Dis. 2013 Sep;57(6):836-44. Toàn văn Tóm lược
- Baud D, Greub G. Intracellular bacteria and adverse pregnancy outcomes. Clin Microbiol Infect. 2011 Sep;17(9):1312-22. Tóm lược
- Chiu CK, Durrheim DN. A review of the efficacy of human Q fever vaccine registered in Australia. N S W Public Health Bull. 2007 Jul-Aug;18(7-8):133-6. Toàn văn Tóm lược
- Marmion B, Harris R, Strom P, et al. Q Fever Research Group (QRG), Adelaide, activities-exit summary 1980-2004. Ann N Y Acad Sci. 2005 Dec;1063:181-6. Tóm lược
- Ackland JR, Worswick DA, Marmion BP. Vaccine prophylaxis of Q fever: a follow up study of the efficacy of Q- vax (CSL) 1985-1990. Med J Aust. 1994 Jun 6;160(11):704-8. Tóm lược
- Gefenaite G, Munster JM, van Houdt R, et al. Effectiveness of the Q fever vaccine: a meta-analysis. Vaccine. 2011 Jan 10;29(3):395-8. Tóm lược
- O’Neill TJ, Sargeant JM, Poljak Z. The effectiveness of Coxiella burnetii vaccines in occupationally exposed populations: a systematic review and meta-analysis. Zoonoses Public Health. 2014 Mar;61(2):81-96. Tóm lược
- Raoult D, Marrie T, Mege J. Natural history and pathophysiology of Q fever. Lancet Inf Dis. 2005 Apr;5(4):219-26. Tóm lược
- Drancourt M, Raoult D, Xeridat B, et al. Q fever meningoencephalitis in five patients. Eur J Epidemiol. 1991 Mar;7(2):134-8. Tóm lược
- Bernit E, Pouget J, Janbon F, et al. Neurological involvement in acute Q fever: a report of 29 cases and review of the literature. Arch Intern Med. 2002 Mar 25;162(6):693-700. Toàn văn Tóm lược
- Ordi-Ros J, Selva-O’Callaghan A, Monegal-Ferran F, et al. Prevalence, significance, and specificity of antibodies to phospholipids in Q fever. Clin Infect Dis. 1994 Feb;18(2):213-8. Tóm lược
- Newcombe JP, Gray PE, Palasanthiran P, et al. Q Fever with transient antiphospholipid antibodies associated with cholecystitis and splenic infarction. Pediatr Infect Dis J. 2013 Apr;32(4):415-6. Tóm lược
- Million M, Thuny F, Bardin N, et al. Antiphospholipid antibody syndrome with valvular vegetations in acute Q fever. Clin Infect Dis. 2016 Mar 1;62(5):537-44. Tóm lược
- Lee CH, Chuah SK, Pei SN, et al. Acute Q fever presenting as antiphospholipid syndrome, pneumonia, and acalculous cholecystitis and masquerading as Mycoplasma pneumoniae and hepatitis C viral infections. Jpn J Infect Dis. 2011;64(6):525-7. Toàn văn Tóm lược
- Wildman MJ, Smith EG, Groves J, et al. Chronic fatigue following infection by Coxiella burnetii (Q fever): ten-year follow-up of the 1989 UK outbreak cohort. QJM. 2002 Aug;95(8):527-38. Toàn văn Tóm lược
- Ayres JG, Wildman M, Groves J, et al. Long-term follow-up of patients from the 1989 Q fever outbreak: no evidence of excess cardiac disease in those with fatigue. QJM. 2002 Aug;95(8):539-46. Toàn văn Tóm lược
- Keijmel SP, Delsing CE, Bleijenberg G, et al. Effectiveness of long-term doxycycline treatment and cognitive- behavioral therapy on fatigue severity in patients with Q fever fatigue syndrome (Qure Study): a randomized controlled trial. Clin Infect Dis. 2017 Apr 15;64(8):998-1005. Tóm lược
- Wilson HG, Neilson GH, Galea EG, et al. Q fever endocarditis in Queensland. Circulation. 1976 Apr;53(4):680-4. Tóm lược
- Melenotte C, Million M, Audoly G, et al. B-cell non-Hodgkin lymphoma linked to Coxiella burnetii. Blood. 2016 Jan 7;127(1):113-21. Tóm lược
- Million M, Halfon J, Le Lez ML, et al. Relapsing uveitis and optic neuritis due to chronic Q fever. Br J Ophthalmol. 2011 Jul;95(7):1026-7. Tóm lược
- Odeh M, Oliven A. Temporal arteritis associated with acute Q fever. A case report. Angiology. 1994 Dec;45(12):1053-7. Tóm lược
- Lefebvre M, Grossi O, Agard C, et al. Systemic immune presentations of Coxiella burnetii infection (Q fever). Semin Arthritis Rheum. 2010 Apr;39(5):405-9. Tóm lược
- Baziaka F, Karaiskos I, Galani L, et al. Large vessel vasculitis in a patient with acute Q-fever: a case report. IDCases. 2014 Jul 31;1(3):56-9. Toàn văn Tóm lược
- Aarthi P, Bagyalakshmi R, Mohan R, et al. First case series of emerging Rickettsial neonatal sepsis identified by polymerase chain reaction-based deoxyribonucleic acid sequencing. Indian J Med Microbiol. 2013 Oct- Dec;31(4):343-8. Toàn văn Tóm lược
- Suárez Ortega S, Rivero Vera J, Hemmersbach M, et al. Severe cholestatic hepatitis due to Q fever: report of a case [in Spanish]. Gastroenterol Hepatol. 2010 Jan;33(1):21-4. Tóm lược
- Million M, Walter G, Bardin N, et al. Immunoglobulin G anticardiolipin antibodies and progression to Q fever endocarditis. Clin Infect Dis. 2013 Jul;57(1):57-64. Toàn văn Tóm lược
- Marrie TJ, Raoult D. Rickettsial infections of the central nervous system. Semin Neurol. 1992 Sep;12(3):213-24. Tóm lược
- Edouard S, Million M, Lepidi H, et al. Persistence of DNA in a cured patient and positive culture in cases with low antibody levels bring into question diagnosis of Q fever endocarditis. J Clin Microbiol. 2013 Sep;51(9):3012-7. Toàn văn Tóm lược
- Issartel B, Gauduchon V, Chalabreysse L. Clinically and histologically silent Q fever endocarditis accidentally diagnosed by PCR. Clin Microbiol Infect. 2002 Feb;8(2):113-4. Toàn văn Tóm lược
- Frangoulidis D, Rodolakis A, Heiser V. DNA microarray-chip based diagnosis of Q-fever (Coxiella burnetii). Clin Microbiol Infect. 2009 Dec;15 Suppl 2:165-6. Tóm lược
- Edouard S, Raoult D. Lyophilization to improve the sensitivity of qPCR for bacterial DNA detection in serum: the Q fever paradigm. J Med Microbiol. 2016 Jun;65(6):462-7. Tóm lược
- Million M, Raoult D. The pathogenesis of the antiphospholipid syndrome. N Engl J Med. 2013 Jun 13;368(24):2335. Tóm lược
- Eldin C, Melenotte C, Million M, et al. 18F-FDG PET/CT as a central tool in the shift from chronic Q fever to Coxiella burnetii persistent focalized infection: a consecutive case series. Medicine (Baltimore). 2016 Aug;95(34):e4287. Tóm lược
- Grisoli D, Million M, Edouard S, et al. Latent Q fever endocarditis in patients undergoing routine valve surgery. J Heart Valve Dis. 2014 Nov;23(6):735-43. Tóm lược
- Karakousis PC, Trucksis M, Dumler JS. Chronic Q fever in the United States. J Clin Microbiol. 2006 Jun;44(6):2283-7. Toàn văn Tóm lược
- Bailey MS, Trinick TR, Dunbar JA, et al. Undifferentiated febrile illnesses amongst British troops in Helmand, Afghanistan. J R Army Med Corps. 2011 Jun;157(2):150-5. Tóm lược
- Raoult D. Chronic Q fever: expert opinion versus literature analysis and consensus. J Infect. 2012 Aug;65(2):102-8. Tóm lược
- Million M, Bellevegue L, Labussiere AS, et al. Culture-negative prosthetic joint arthritis related to Coxiella burnetii. Am J Med. 2014 Aug;127(8):786.e7-e10. Tóm lược
- Million M, Thuny F, Richet H, et al. Long-term outcome of Q fever endocarditis: a 26-year personal survey. Lancet Infect Dis. 2010 Aug;10(8):527-35. Tóm lược
- Dijkstra F, Riphagen-Dalhuisen J, Wijers N, et al. Antibiotic therapy for acute Q fever in The Netherlands in 2007 and 2008 and its relation to hospitalization. Epidemiol Infect. 2011 Sep;139(9):1332-41. Tóm lược
- Anderson A, Bijlmer H, Fournier PE, et al. Diagnosis and management of Q fever – United States, 2013: recommendations from CDC and the Q Fever Working Group. MMWR Recomm Rep. 2013 Mar 29;62(RR-03):1-30. Toàn văn Tóm lược
- Schmidt-Tanguy A, Voswinkel J, Henrion D, et al. Antithrombotic effects of hydroxychloroquine in primary antiphospholipid syndrome patients. J Thromb Haemost. 2013 Oct;11(10):1927-9. Tóm lược
- Espinola RG, Pierangeli SS, Gharavi AE, et al. Hydroxychloroquine reverses platelet activation induced by human IgG antiphospholipid antibodies. Thromb Haemost. 2002 Mar;87(3):518-22. Tóm lược
- Edwards MH, Pierangeli S, Liu X, et al. Hydroxychloroquine reverses thrombogenic properties of antiphospholipid antibodies in mice. Circulation. 1997 Dec 16;96(12):4380-4. Toàn văn Tóm lược
- Belizna C. Hydroxychloroquine as an anti-thrombotic in antiphospholipid syndrome. Autoimmun Rev. 2015 Apr;14(4):358-62. Tóm lược
- Nuri E, Taraborelli M, Andreoli L, et al. Long-term use of hydroxychloroquine reduces antiphospholipid antibodies levels in patients with primary antiphospholipid syndrome. Immunol Res. 2017 Feb;65(1):17-24. Tóm lược
- Broder A, Putterman C. Hydroxychloroquine use is associated with lower odds of persistently positive antiphospholipid antibodies and/or lupus anticoagulant in systemic lupus erythematosus. J Rheumatol. 2013 Jan;40(1):30-3. Toàn văn Tóm lược
- Fenollar F, Fournier PE, Carrieri MP, et al. Risks factors and prevention of Q fever endocarditis. Clin Infect Dis. 2001 Aug 1;33(3):312-6. Toàn văn Tóm lược
- Carcopino X, Raoult D, Bretelle F, et al. Managing Q fever during pregnancy: the benefits of long term cotrimoxazole therapy. Clin Infect Dis. 2007 Sep 1;45(5):548-55. Toàn văn Tóm lược
- Cerar D, Karner P, Avsic-Zupanc T, et al. Azithromycin for acute Q fever in pregnancy. Wien Klin Wochenschr. 2009;121(13-14):469-72. Tóm lược
- Oteo JA, Pérez-Cortés S, Santibánez P, et al. Q fever endocarditis associated with a cardiovascular implantable electronic device. Clin Microbiol Infect. 2012 Nov;18(11):E482-4. Toàn văn Tóm lược
- Eldin C, Mailhe M, Lions C, et al. Treatment and prophylactic strategy for Coxiella burnetii infection of aneurysms and vascular grafts: a retrospective cohort study. Medicine (Baltimore). 2016 Mar;95(12):e2810. Toàn văn Tóm lược
- Rolain JM, Mallet MN, Raoult D. Correlation between serum doxycycline concentrations and serologic evolution in patients with Coxiella burnetii endocarditis. J Infect Dis. 2003 Nov 1;188(9):1322-5. Toàn văn Tóm lược
- Rolain JM, Boulos A, Mallet MN, et al. Correlation between ratio of serum doxycycline concentration to MIC and rapid decline of antibody levels during treatment of Q fever endocarditis. Antimicrob Agents Chemother. 2005 Jul;49(7):2673-6. Toàn văn Tóm lược
- Lecaillet A, Mallet MN, Raoult D, et al. Therapeutic impact of the correlation of doxycycline serum concentrations and the decline of phase I antibodies in Q fever endocarditis. J Antimicrob Chemother. 2009 Apr;63(4):771-4. Toàn văn Tóm lược
- van Roeden SE, Bleeker-Rovers CP, Kampschreur LM, et al. The effect of measuring serum doxycycline concentrations on clinical outcomes during treatment of chronic Q fever. J Antimicrob Chemother. 2018 Jan 8 [Epub ahead of print]. Tóm lược
- Skiba V, Barner KC. Central nervous system manifestations of Q fever responsive to steroids. Mil Med. 2009 Aug;174(8):857-9. Tóm lược
- Fernández-Ruiz M, López-Medrano F, Alonso-Navas F, et al. Coxiella burnetii infection of left atrial thrombus mimicking an atrial myxoma. Int J Infect Dis. 2010 Sep;14 Suppl 3:e319-21. Tóm lược
- van Roeden SE, Bleeker-Rovers CP, de Regt MJ, et al. Treatment of chronic Q fever: clinical efficacy and toxicity of antibiotic regimens. Clin Infect Dis. 2018 Feb 10;66(5):719-26. Tóm lược
- Langley JM, Marrie TJ, Leblanc JC, et al. Coxiella burnetii seropositivity in parturient women is associated with adverse pregnancy outcomes. Am J Obstet Gynecol. 2003 Jul;189(1):228-32. Tóm lược
- Daly RF, House J, Stanek D, et al; National Association of State Public Health Veterinarians Animal Contact Compendium Committee. Compendium of measures to prevent disease associated with animals in public settings, 2017. J Am Vet Med Assoc. 2017 Dec 1;251(11):1268-92. Toàn văn Tóm lược
- Moodie CE, Thompson HA, Meltzer MI, et al. Prophylaxis after exposure to Coxiella burnetii. Emerg Infect Dis. 2008 Oct;14(10):1558-66. Toàn văn Tóm lược
Hình ảnh
- Hình 1: ‘U hạt hình bánh doughnut’ trong gan đặc trưng của viêm gan do vi khuẩn Coxiella burnetii cấp tính. Lưu ý u hạt có hình thái đặc trưng là bánh doughnut. Không thể phát hiện thấy vi khuẩn nào trong u hạt này
- Hình 2: Coxiella burnetii trong không bào. Tế bào vero bị nứt khô tiếp xúc với các thành phần không bào, nơi vi khuẩn Coxiella burnetii đang phát triển
- Hình 3: Tiền sử tự nhiên của Coxiella burnetii và kết quả huyết thanh/PCR. Ac+: dương tính với kháng thể C burnetii, Ac++: dương tính mạnh với kháng thể C burnetii, Ac-: âm tính với kháng thể C burnetii, PCR+: PCR dương tính với C burnetii, PCR++: PCR dương tính mạnh với C burnetii, PCR-: PCR âm tính với C burnetii
- Hình 4: Phương cách chẩn đoán và điều trị nhiễm khuẩn C burnetii. TTE: siêu âm tim qua thành ngực; IgG aCL: kháng thể kháng cardiolipin IgG; 18 F-FDG PET/CT: PET kết hợp với CT sử dụng 18F-fluorodeoxyglucose
- Hình 5: Viêm phổi do vi khuẩn Coxiella burnetti. X-quang ngực thẳng và chụp CT một phụ nữ 21 tuổi bị viêm phổi do vi khuẩn Coxiella burnetii; X-quang ngực thẳng cho thấy nhiều vùng đông đặc mềm ở trường phổi từ giữa đến dưới hai bên; chụp CT cho thấy hạch dưới trung tâm tiểu thùy và vùng thông khí đông đặc không được xác định rõ.
- Hình 6: Viêm nội mạc tim có triệu chứng sốt Q được chẩn đoán tại lần chụp PET: PET/CT sử dụng 18F- fluorodeoxyglucose. Ở bệnh nhân không có triệu chứng có tiền sử van tim và nồng độ trong huyết thanh cao, chụp PET chẩn đoán viêm nội mạc tim động mạch chủ trên van tự nhiên kèm phình động mạch chủ ngực và bụng do nhiễm nấm
- Hình 7: Phình động mạch chủ ngực do nhiễm nấm có triệu chứng sốt Q được chẩn đoán tại lần chụp PET: PET/CT sử dụng 18F-fluorodeoxyglucose. Ở bệnh nhân không có triệu chứng có tiền sử van tim và nồng độ trong huyết thanh cao, chụp PET chẩn đoán viêm nội mạc tim động mạch chủ trên van tự nhiên kèm phình động mạch chủ ngực và bụng do nhiễm nấm.
- Hình 8: Phình động mạch chủ bụng do nhiễm nấm có triệu chứng sốt Q được chẩn đoán tại lần chụp PET: PET/CT sử dụng 18F-fluorodeoxyglucose. Ở bệnh nhân không có triệu chứng có tiền sử van tim và nồng độ trong huyết thanh cao, chụp PET chẩn đoán viêm nội mạc tim động mạch chủ trên van tự nhiên kèm phình động mạch chủ ngực và bụng do nhiễm nấm.
- Hình 9: Viêm xương khớp do vi khuẩn coxiella burnetii: hóa mô miễn dịch: màu nâu chỉ rõ vi khuẩn trong bạch cầu đơn nhân/đại thực bà
- Hình 10: Xơ hóa phổi do vi khuẩn Coxiella burnetii: hóa mô miễn dịch; màu nâu chỉ rõ vi khuẩn trong bạch cầu đơn nhân/ đại thực bào
- Hình 11: Viêm nội mạc tim do vi khuẩn Coxiella burnetii: hóa mô miễn dịch. Nhận thấy mức độ viêm thấp. Màu nâu chỉ rõ vi khuẩn trong bạch cầu đơn nhân/đại thực bào bên trong. Thường không có nốt sùi
- Hình 12: Viêm hạch bạch huyết mạn tính do vi khuẩn Coxiella burnetii: hóa mô miễn dịch. Nhận thấy tế bào nhiễm bệnh cô lập (bạch cầu đơn nhân/đại thực bào) trong hạch bạch huyết. Màu nâu chỉ rõ vi khuẩn trong bạch cầu đơn nhân/đại thực bào
- Hình 13: Viêm gan mạn tính do vi khuẩn Coxiella burnetii ở bệnh nhân viêm nội mạc tim: hóa mô miễn dịch. Nhận thấy không tìm thấy u hạt hình bánh doughnut khi bị sốt Q cấp tính. Màu nâu chỉ rõ vi khuẩn trong bạch cầu đơn nhân/đại thực bào
- Hình 14: Giả u phổi do vi khuẩn Coxiella burnetii: kỹ thuật lai huỳnh quang tại chỗ (FISH). Đỏ: miễn dịch huỳnh quang (IF). Xanh lá cây: FISH có một đầu dò 16S rRNA cụ thể. Vàng: IF và FISH đồng cục bộ xác nhận sự hiện diện của vi khuẩn trong tế bào chất của 2 tế bào trong giả u phổi
Những người có đóng góp
// Các tác giả:
Joshua Hartzell, MD, MS-HPEd, FACP, FIDSA
Division of Infectious Diseases
Uniformed Services University of the Health Sciences, Bethesda, MD
CÔNG KHAI THÔNG TIN: JH declares he has no competing interests. The opinions or assertions contained herein are the private ones of the reviewer and are not to be construed as official or reflecting the views of the Department of Defense, the Uniformed Services University of the Health Sciences, or any other agency of the US Government.
// Lời cảm ơn:
Dr Joshua Hartzell would like to gratefully acknowledge Dr Matthieu Million, Professor Didier Raoult, and Dr Nilmarie Guzman, previous contributors to this monograph. MM and DR are authors of several references used in this monograph. NG declares that she has no competing interests.
// Những Người Bình duyệt:
Jennifer McQuiston, DVM, MS, DACVPM
Epidemiology Team
Rickettsial Zoonoses Branch, National Center for Zoonotic Vectorborne and Enteric Diseases, Centers for Disease Control and Prevention, Atlanta, GA
CÔNG KHAI THÔNG TIN: JM declares that she has no competing interests.
Dimitrios Chatzidimitriou, MD, PhD
Clinical Microbiologist
National Influenza Center, Second Department of Microbiology, Aristotle University of Thessaloniki Medical School, Thessaloniki, Greece
CÔNG KHAI THÔNG TIN: DC declares that he has no competing interests.
Xem thêm:
Ngừng tim: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ