Bệnh da liễu
Các ứng dụng của lăn kim vi điểm (Microneedling) trên lâm sàng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tóm tắt
Microneedling đã trở nên phổ biến trong vài năm qua đối với nhiều tình trạng như rụng tóc, dày sừng quang hóa, rối loạn sắc tố, tổn thương do ánh nắng và sẹo. Ưu điểm của phương pháp microneedling bao gồm hiệu quả về chi phí, hiệu quả lâm sàng cao và tính an toàn tuyệt vời với tỷ lệ biến chứng thấp. Do đó, microneedling là một giải pháp thay thế hoặc bổ sung có giá trị cho các quy trình xâm lấn nhiều hơn như tái tạo bề mặt da bằng laser và lột da sâu bằng hóa chất. Microneedling có thể được sử dụng độc lập hoặc kết hợp với các liệu pháp khác, cần có các nghiên cứu sâu hơn để tiêu chuẩn hóa các phác đồ điều trị.
Từ khóa: microneedling, sẹo mụn, rụng tóc, dày sừng quang hóa, nám da, trẻ hóa da, rạn da
Các ý chính
- Các điều kiện được điều trị
- Rụng tóc không trong thời kỳ mang thai.
- Dày sừng quang hóa.
- Rối loạn sắc tố.
- Nếp nhăn.
- Sẹo
- Rạn da.
- Tránh
- Nhiễm trùng hoặc viêm đang hoạt động (ví dụ, mụn trứng cá).
- Chuẩn bị
- Sữa rửa mặt dịu nhẹ
- Thuốc tê tại chỗ.esthetic.
- Kỹ thuật
- Gel axit hyaluronic (hoặc huyết tương giàu tiểu cầu trong liệu pháp kết hợp) để tạo điều kiện cho thiết bị di chuyển dễ dàng.
- Lực kéo da với vị trí đầu thiết bị vuông góc.
- Lăn kim theo các đường chéo song song.
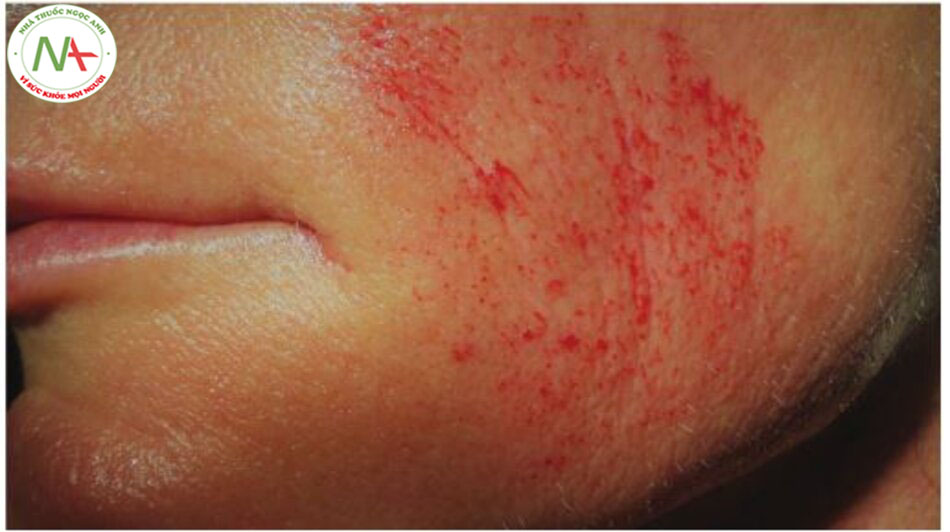
- Điểm cuối được xác định là điểm đang chảy máu .
- Chườm nước đá để cầm máu.
- Chăm sóc sau thủ thuật
- Gel hoặc kem dưỡng ẩm (ví dụ: axit hyaluronic hoặc hydrocortisone).
- Kem chỗng nắng (SPF 30 +). Conditions Treated
Lăn kim vi điểm điều trị Rụng tóc
Microneedling (MN) đã được chứng minh là có khả năng kích thích các tế bào gốc trong vùng phình ra của nang tóc, giải phóng các yếu tố tăng trưởng thông qua kích hoạt tiểu cầu và chữa lành vết thương, đồng thời kích hoạt các gen quan trọng liên quan đến các giai đoạn của chu kỳ phát triển tóc, bao gồm cả yếu tố tăng trưởng nội mô mạch máu (VEG-F), B cat-enin, Wnt3a và WntlOb.1 Trong khi việc sử dụng microneedling trong bệnh rụng tóc là khá hạn chế, các nghiên cứu ban đầu cho thấy nó có ích trên lâm sàng.
Bệnh rụng tóc
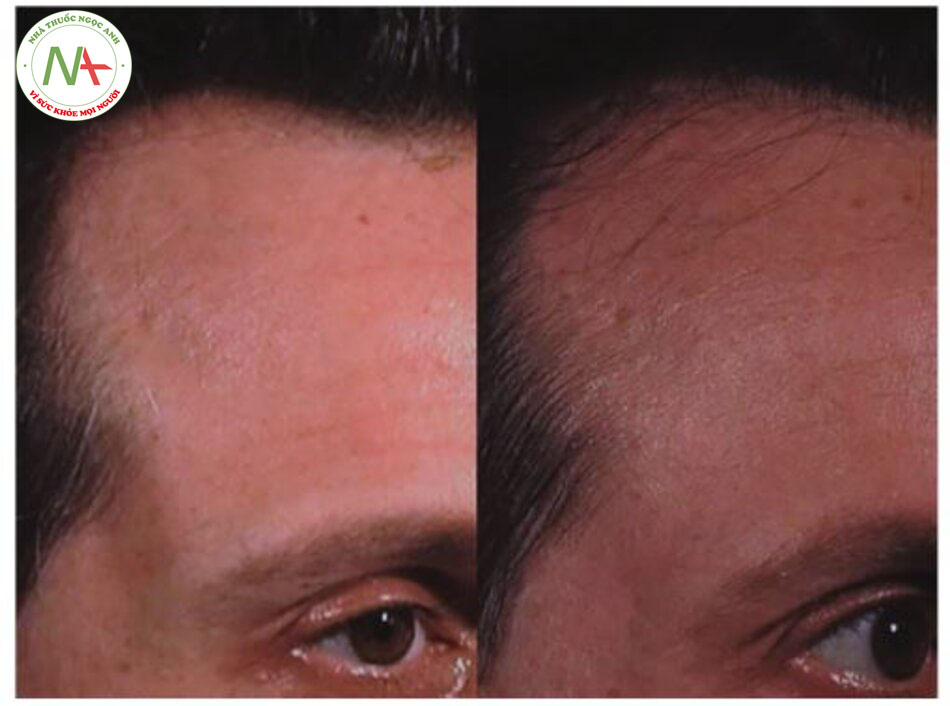
Microneedling đơn lẻ và kết hợp với minoxidil tại chỗ đã được sử dụng trong chứng rụng tóc androgen (AGA) với kết quả khả quan. Một nghiên cứu ngẫu nhiên, mù đơn so sánh việc sử dụng microneedling với kim tiêm 1,5 mm và dung dịch minoxidil 5% hai lần mỗi ngày so sánh với chỉ sử dụng minoxidil ở 100 người đàn ông mắc chứng rụng tóc androgen nhẹ đến trung bình. Các thông số về hiệu quả được đánh giá sau 12 tuần bao gồm sự thay đổi từ số lượng tóc ban đầu, đánh giá của bệnh nhân về sự phát triển của tóc và đánh giá của điều tra viên về sự phát triển của tóc. Nhóm điều trị kết hợp vượt trội về mặt thống kê so với nhóm chỉ dùng minoxidil ở cả ba phương diện.Một loạt trường hợp tiếp theo gồm bốn bệnh nhân nam có AGA ổn định được điều trị bằng dung dịch Finasteride và minoxidil 5% đã nhận được một loạt 15 lần điều trị microneedling trong thời gian 6 tháng sử dụng song song cùng với Finasteride và minoxidil . Microneedling được thực hiện trên da đầu có bôi betadine bằng cách sử dụng Dermaroller 1,5 mm . Sau 8 đến 10 buổi điều trị, sự mọc tóc mới được quan sát thấy ở cả bốn bệnh nhân. Sự hài lòng của bệnh nhân dao động từ 50 đến 75% và kết quả được duy trì sau 18 tháng theo dõi.Một nghiên cứu so sánh minoxidil tại chỗ với các buổi điều trị hàng tháng kết hợp liệu pháp huyết thanh giàu tiểu cầu và lăn kim vi điểm da đầu cho thấy kết quả tương đương về việc cải thiện mật độ tóc; tuy nhiên, nhanh hơn đáng kể so với minoxidil (Hình 6.1).
Rụng tóc từng mảng
Rụng tóc từng mảng (AA) là một tình trạng viêm tự miễn ảnh hưởng đến các nang tóc, dẫn đến rụng tóc từng mảng thường ít lan tỏa. Điều trị tiêu chuẩn bằng corticosteroid tại chỗ và tiêm thường không hiệu quả hoặc chỉ cho thấy sự cải thiện tạm thời. Microneedling đã được chứng minh là có hiệu quả trong việc kích thích mọc tóc ở hai bệnh nhân bị rụng tóc từng mảng đã thất bại trong điều trị trước đó với triamcinolone acetonide, steroid tại chỗ và lotion minoxidil 5%. Triamcinolone acetonide (10mg / mL) đã được bôi lên da đầu cả trước và sau khi lăn kim bằng Dermaroller với kim 1,5 mm. Ba lần điều trị được thực hiện cách nhau 3 tuần. Không cần thiết phải gây mê vì bệnh nhân cho biết thủ thuật này không đau.
Các nhà điều tra đã sử dụng điểm chảy máu đánh dấu ranh giới vùng trị liệu và ghi nhận sự cải thiện tiến bộ sau mỗi phiên điều trị. Ba tuần sau lần điều trị cuối cùng Sự mọc tóc trở lại được coi là xuất sắc với kết quả duy trì 3 tháng sau điều trị. Các tác giả cho rằng microneedling tạo điều kiện thuận lợi cho triamcinolone acetonide hấp thu đồng đều và nhiều hơn làm teo da do steroid và hạn chế sự khó chịu khi điều trị bằng đường tiêm.
Lăn kim vi điểm điều trị Dày sừng quang hóa
Quang động liệu pháp (PDT) là một phương pháp điều trị hiệu quả đã được phê duyệt để điều trị dày sừng quang hóa (AK). Ngoài ra, PDT đã chứng minh lợi ích thẩm mỹ. Ảnh hưởng của PDT phụ thuộc vào liều lượng và thời gian, một phần phụ thuộc vào sự xâm nhập của chất cảm quang. Lớp sừng (SC) là rào cản chính để thuốc hấp thu . Quá trình xử lý vật lý da tạo điều kiện thuận lợi cho việc hấp thụ tại chỗ và được khuyến nghị để tối ưu hóa kết quả. Các nghiên cứu cho thấy protoporphyrin IX (PPIX) tăng phát quang, chứng tỏ việc lăn kim trước và sau khi dùng chất gây cảm quang ( photosensitizer), chẳng hạn như methyl aminolevulinate (MAL) và axit delta aminolevulinic ( ALA), làm tăng khả năng hấp thụ của chúng.
Clementoni và cộng sự đã cho thấy sự cải thiện có ý nghĩa thống kê về điểm số chụp ảnh ở 21 bệnh nhân được điều trị bằng ánh sáng đỏ kết hợp và ánh sáng xung băng thông rộng sau khi lăn kim với độ sâu 0,3 mm sau khi ủ 1 giờ với 5-ALA.Tuy nhiên, việc thiếu các biện pháp kiểm soát khiến chúng ta không thể xác định sự cải thiện lâm sàng là do sự kết hợp của các kỹ thuật hay chỉ do PDT. Một nghiên cứu đã so sánh MAL-PDT dùng một bên mặt với MAL-PDT kết hợp lăn kim ở bên còn lại.
Sau 90 phút ủ, da được chiếu tia LED. Các tác dụng phụ của thuốc phổ biến hơn, dữ dội hơn và tồn tại lâu hơn khi được dùng cùng với lăn kim 1,5 mm. Không có sự khác biệt đáng kể nào về tỷ lệ xóa lớp sừng do ánh sáng giữa các nửa khuôn mặt được ghi nhận, tuy nhiên bên PDT có microneedling có sự cải thiện nhiều hơn về sắc tố sạm da, sần sùi, vết chân chim, nếp nhăn và sắc da. Các tác giả cho rằng cải tiến phương pháp thẩm mỹ giúp MAL thẩm thấu tốt hơn và lăn kim vi điểm gây ra phản ứng chữa lành vết thương hiệu quả hơn.Một nghiên cứu khác ở 2 bên khuôn mặt đã chứng minh cả sự giảm tỷ lệ phần trăm trung bình của dày sừng quang hóa và tăng lợi ích thẩm mỹ ở bên được xử lý bằng lăn kim trước khi dùng PDT so với bên chỉ dùng PDT đơn thuần. lăn kim được thực hiện bằng miếng dán 0,5 mm. Da được ủ với ALA trong 1 giờ trước khi sử dụng ánh sáng xanh BLUE U trong 1.000 giây. Không rõ liệu sự cải thiện thẩm mỹ là kết quả của chính quy trình lăn kim, sự thâm nhập sâu hơn của chất cảm quang hay cả hai.
Một nghiên cứu ngẫu nhiên trên 33 cá nhân bị dày sừng quang hóa cho thấy rằng thời gian ủ ALA 20 phút sau lăn kim (200 pm) kết hợp với ánh sáng xanh 1,0 giây ( 10 J / cm2) vượt trội hơn so với chỉ ủ ALA 10 phút.11 Dày sừng hoạt tính được loại bỏ trung bình là 76% với thời gian ủ ALA 20 phút và 43% với thời gian ủ ALA 10 phút, chỉ số sau không đáp ứng ý nghĩa thống kê. Quy trình ủ ALA 20 phút nhanh chóng phản ánh hiệu quả lâm sàng thường đạt được thông thường với 1 giờ ủ ALA, từ đó cung cấp một giải pháp thay thế phù hợp về thời gian cho điều trị PDT tiêu chuẩn.
Trong khi các nghiên cứu ủng hộ việc sử dụng vi kim kết hợp với PDT, cho dù để điều trị dày sừng quang hóa hay cải thiện thẩm mỹ, điều quan trọng cần lưu ý là các kỹ thuật khác cũng có thể tạo điều kiện cho việc hấp thụ chất nhạy cảm quang học. Bay và cộng sự nhận thấy rằng sự tích tụ protoporphyrin IX được tăng cường nhiều nhất sau khi xử lý trước bằng laser phân đoạn xâm lấn (carbon dioxide phân đoạn 10.600-nm [C02]), tiếp theo là siêu mài mòn da, lăn kim vi điểm( Dermaroller 0.2 mm) và nạo. Tuy nhiên, trong thực hành lâm sàng, tính thực tế phải được xem xét vì lăn kim ít gây đau đớn, ít tốn kém hơn , thực hiện nhanh hơn và thời gian thấp so với điều trị bằng laser phân đoạn xâm lấn.Cải thiện hiệu quả của PDT có ý nghĩa quan trọng và có thể đặc biệt hữu ích ở những người ghép tạng. Những người này bị ức chế miễn dịch và có tỷ lệ mắc bệnh dày sừng quang hóa cao hơn đáng kể so với những người có miễn dịch đầy đủ. Một nghiên cứu trên 12 người nhận cấy ghép có dày sừng quang hóa kháng PDT cổ điển cho thấy tỷ lệ loại bỏ dày sừng cao và nguy cơ tái phát thấp sau một loạt ba phương pháp điều trị PDT, trong đó bệnh nhân được điều trị trước bằng lăn kim có độ sâu 0,5 mm.
Lăn kim vi điểm điều trị Rối loạn sắc tố
Nám da
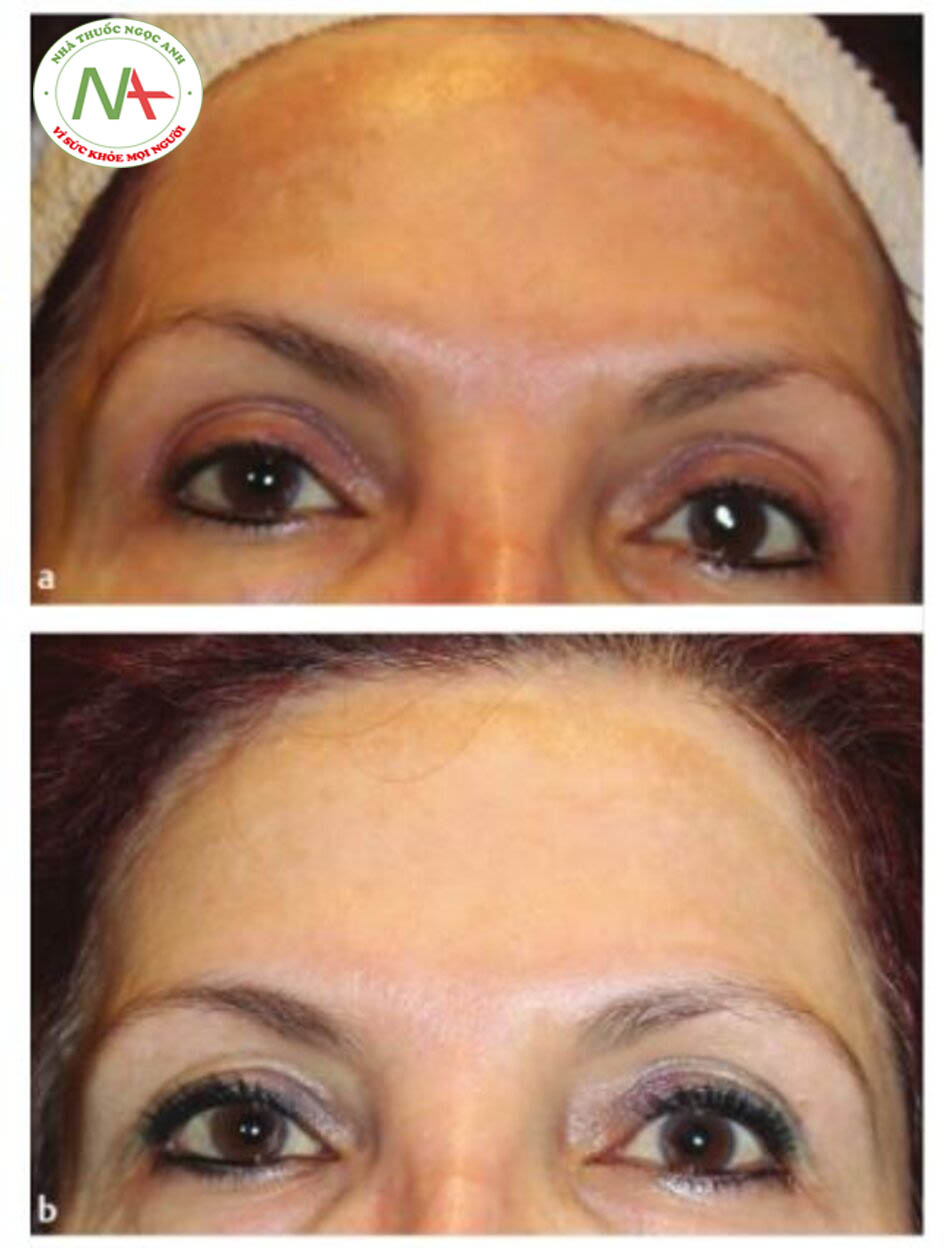
Nám da là một rối loạn sắc tố phổ biến, mạn tính và thường khó điều trị. Bảo vệ da dưới ánh nắng, điều trị tại chỗ, lột da bằng hóa chất và laser đã được sử dụng để điều trị nám da với các kết quả khác nhau. Lăn kim vi điểm đã được sử dụng thành công để nâng cao kết quả điều trị nám, mặc dù cơ chế làm sáng da vẫn chưa được biết rõ ràng. Một nghiên cứu của Fabbrocini và cộng sự đã so sánh việc sử dụng lăn kim vi điểm (Dermaroller 0,5 mm), sau đó là bôi serum làm giảm sắc tố (chứa rucinol và sophoraalpha) ở một bên mặt với bên kia chỉ dùng serum giảm sắc tố. Hai lần điều trị được thực hiện cách nhau 1 tháng. Sau mỗi lần điều trị, bệnh nhân được sử dụng thiết bị lăn kim tại nhà (Dermaroller-Model C8, chiều dài kim 0,13 mm) mỗi ngày một lần, sau đó ngay lập tức bôi serum làm giảm sắc tố. Kem chống nắng đã được sử dụng cho cả hai bên của khuôn mặt. So với nửa mặt được điều trị bằng serum làm giảm sắc tố đơn thuần, bên điều trị kết hợp có sự giảm sắc tố có ý nghĩa thống kê và cải thiện chỉ số sáng da.
Một nghiên cứu trên 22 bệnh nhân bị nám da không đáp ứng với liệu pháp bôi ngoài da và kem chống nắng đã được điều trị bằng hai liệu trình lăn kim vi điểm sử dụng Dermaroller 1,5 mm cách nhau 1 tháng. Hai mươi bốn giờ sau thủ thuật, bệnh nhân bắt đầu bôi thuốc làm sáng da tại chỗ hàng ngày (0,05% tretinoin + 4% hydroquinone + 1% fluocinolone aceton-ide) và kem chống nắng SPF 60. Phương pháp điều trị được dung nạp tốt, tất cả bệnh nhân đều đáp ứng và hài lòng với kết quả lâm sàng của họ.
Axit tranexamic (TA), một dẫn xuất tổng hợp của axit amin lysine, chủ yếu được sử dụng cho các đặc tính chống xuất huyết và chống tiêu sợi huyết trong phẫu thuật.16 TA dùng tại chỗ đã được phát hiện làm giảm hoạt động của tế bào hắc tố tyrosinase thông qua ức chế tia cực tím (UV) – tác nhân gây ra hoạt động của plasmin trong tế bào sừng. Tiêm bằng vi kim trong da đã được sử dụng như một điều trị nám da. Một nghiên cứu so sánh việc tiêm TA với dùng TA trước và sau khi lăn kim 1,5 mm (TA 4mg / mL; Cánh tay 1 với tối đa 8 mg tiêm vào một vùng duy nhất so với Cánh tay 2 với 4 đến 5 chu kỳ 0,5 đến 1 mL TA bôi tại chỗ trong quá trình lăn kim) cho thấy đáp ứng điều trị tốt hơn ở nhóm lăn kim, được cho là do TA phân phối sâu hơn và đồng đều hơn.Lăn kim vi điểm cũng đã được chứng minh là làm tăng hiệu quả điều trị nám da khi kết hợp với laser. Một nghiên cứu 2 bên mặt so sánh quy trình Laser Q-Switch (QS) ND: YAG được thực hiện ngay sau lăn kim và vitamin Cvới liệu trình Laser QS ND: YAG điều trị bốn lần hàng tháng. Bên điều trị kết hợp cho thấy đáp ứng điều trị tốt hơn đáng kể và cải thiện nhiều hơn về điểm số MASI (Chỉ số mức độ nghiêm trọng của vùng nám) . Người ta đề xuất rằng laser QS Nd: YAG làm tăng tuần hoàn da và do đó tăng cường hiệu quả do lăn kim đem lại và tạo điều kiện thuận lợi cho sự thâm nhập của vitamin C. Tuy nhiên, điều quan trọng cần lưu ý là nguy cơ xảy ra các tác dụng ngoài ý muốn (đặc biệt là viêm da) tăng lên khi sử dụng đồng thời laser và / hoặc lăn kim với các sản phẩm không dùng được trong da.
Nám da quanh mắt
Lăn kim vi điểm đã được sử dụng để điều trị thành công nám da quanh mắt, một tình trạng xảy ra do nhiều yếu tố và thường khó điều trị. Quầng thâm mắt đã được điều trị thành công ở 13 phụ nữ bằng cách sử dụng kết hợp lăn kim vi điểm sau đó thoa axit trichloroacetic 10% (TCA) trong 5 phút. Gần như tất cả các bệnh nhân đã nhìn thấy sự cải thiện thẩm mỹ đáng kể.
Một báo cáo trường hợp sử dụng DermaFrac (Genesis Biosystems), kết hợp việc đưa huyết thanh vào da bằng lăn kim và đồng thời được hỗ trợ hút chân không, cho thấy sự cải thiện đáng kể của hắc tố quanh mắt ở một bệnh nhân nam Ấn Độ. Tổng cộng 12 phương pháp điều trị đã được thực hiện trong khoảng thời gian 2 tuần kèm theo một trong hai loại “Huyết thanh chống lão hóa” hoặc “huyết thanh làm sáng da” (chứa axit kojic) Các kết quả khả quan được báo cáo có thể là do tăng hydrat hóa , kích thích collagen và elastin mới làm giảm khả năng biểu hiện của sắc tố da và mạch máu.
Lăn kim vi điểm trong Trẻ hóa da
Liệu pháp lăn kim vi điểm đã được sử dụng thành công như một phương pháp điều trị xâm lấn tối thiểu để điều trị lão hóa da. Một nghiên cứu trên 10 bệnh nhân được điều trị với sáu phiên điều trị bằng lăn kim cách nhau 2 tuần cho thấy bằng chứng mô học và lâm sàng về hiệu quả với sự tăng dần của đường “Rate ridge” Thật thú vị, tổng lượng elastin giảm xuống, có thể có thể là do sợi solar elastin giảm trong khi tropoelastin, tiền thân của elastin tăng lên. Quan sát cho thấy hình ảnh mô học thu được ở giai đoạn sớm của 3 tháng không phát hiện được phản ứng tái tạo mô đầy đủ tuy nhiên các mẫu sinh thiết tiếp theo có thể cho thấy sự gia tăng hàm lượng elastin khi tropoelastin tiền thân tập hợp thành các tế bào trưởng thành. Kết quả thu được này có cấu trúc tốt hơn so với các sợi đàn hồi được chiếu tia UV . Sự tổng hợp mới của các loại collagen I, III và VII cũng đã được chứng minh. Hàm lượng collagen có ý nghĩa thống kê ở thời điểm 3 tháng sau điều trị và được dự đoán sẽ cải thiện hơn nữa trong quá trình tân tạo 1 năm. Collagen được hình thành trong giai đoạn đầu của quá trình chữa lành vết thương là loại III sau đó được thay thế dần bởi col-lagen I, loại này tồn tại trong trong 5 đến 7 năm.23 Kết quả tương tự cũng đạt được trong một phân tích hồi cứu của 480 bệnh nhân nhận nhận một loạt các phương pháp điều trị từ một đến bốn. Tăng sinh colla-gen theo mô hình mạng lưới, được quan sát thấy sau 6 tháng điều trị và sau 1 năm, độ dày biểu bì tăng đến 40% . Nghiên cứu này cũng cho thấy sự gia tăng các sợi đàn hồi vào các thời điểm sau 6 tháng.
Lăn kim vi điểm đã được sử dụng để trẻ hóa bàn tay, một lĩnh vực ngày càng phổ biến và được quan tâm. Một nghiên cứu khả thi ban đầu cho thấy kết cấu da được cải thiện, tăng độ săn chắc da và tân sinh mạch ở da mà không gây rối loạn sắc tố sau một lần điều trị lăn kim (độ sâu không xác định) . Lăn kim vi điểm cũng điều trị thành công lão hóa vùng cổ ở tám bệnh nhân. Nhiều phương thức đã được sử dụng để đánh giá hiệu quả bao gồm ảnh chụp, hình ảnh siêu âm, và hình ảnh microrelief da do silicone rubber in ra. Hai phương pháp điều trị đã làm giảm mức độ nghiêm trọng của nếp nhăn ở gần 90%.
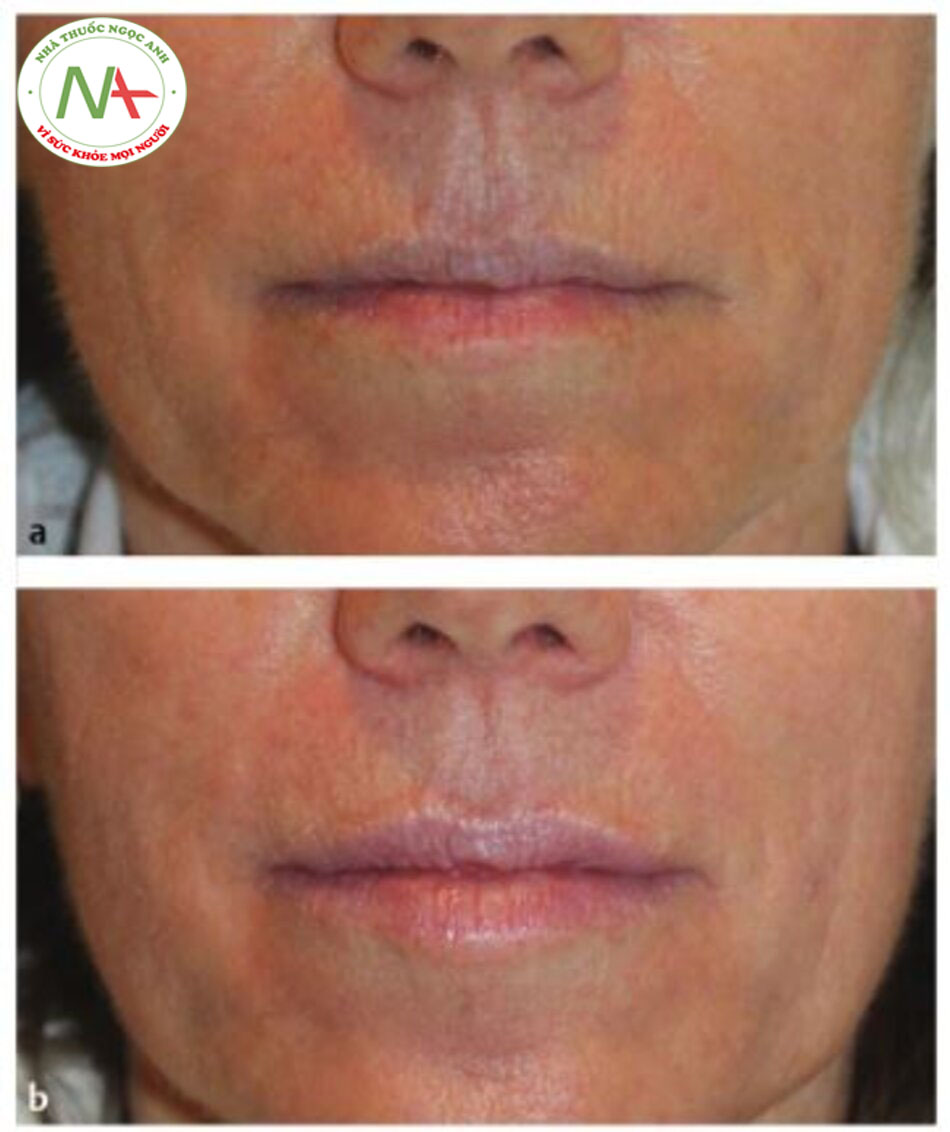
Các bệnh nhân. Tương tự, hai lần điều trị lăn kim môi trên cho thấy mức độ ng-hiêm trọng của nếp nhăn giảm rõ rệt khi được đánh giá bằng chụp ảnh và phân tích các nếp nhăn bằng máy tính về hình ảnh dập nổi bằng silicone rubber.
Lăn kim vi điểm cho sẹo
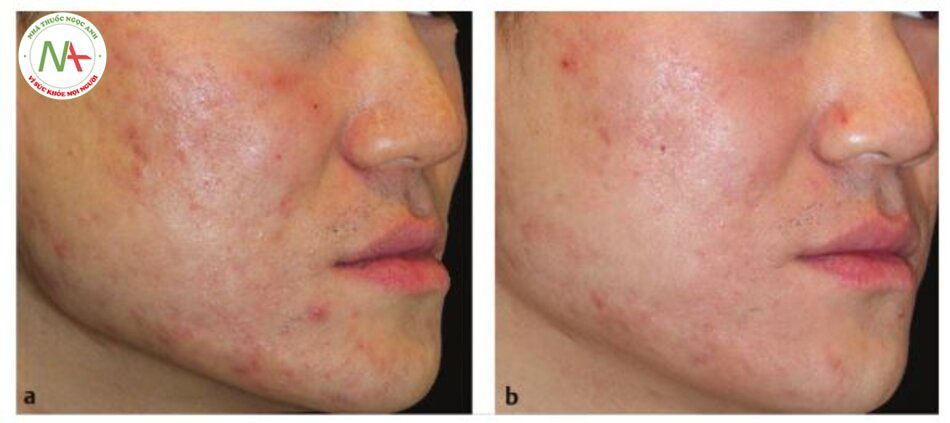
Nhiều phương pháp điều trị tồn tại để điều chỉnh sẹo và thường đạt được kết quả thẩm mỹ tốt nhất bằng cách kết hợp các liệu pháp.Sẹo do mụn (Hình. 6.4a, b)Nhiều phương pháp điều trị tồn tại để điều chỉnh sẹo và thường đạt được kết quả thẩm mỹ tốt nhất bằng cách kết hợp các liệu phápMụn trứng cá là một trong những tình trạng da phổ biến nhất và thường dẫn đến sẹo do tình trạng viêm phá hủy cấu trúc nâng đỡ của lớp da bên dưới. Kết quả là các vết sẹo bị teo, thường được phân loại là “ice pick”, “rolling” hoặc “box car”. Nhiều phương pháp điều trị đã được sử dụng để điều trị sẹo mụn. Lăn kim là một phương pháp điều trị thuận lợi, vì nó xâm lấn tối thiểu, có thời gian phục hồi liên tục và nhanh chóng với nguy cơ tăng sắc tố sau viêm (PIH) thấp, tương đối rẻ tiền và có thể được sử dụng an toàn trên nhiều loại da.Quy trình này phá vỡ các sợi sợi liên kết các vết sẹo với lớp hạ bì và gây ra tân sinh và tân tạo thông qua cảm ứng của dòng thác làm lành vết thương.
Nhiều nghiên cứu đã chứng minh sự cải thiện cả về mặt lâm sàng và mô học của sẹo mụn sau khi điều trị bằng lăn kim vi điểm. Sử dụng phân tích mô học, El-Domyati và cộng sự đã chứng minh sự gia tăng đáng kể độ dày biểu bì, collagen I, III, VII và tropoelastin. Cải thiện đáng kể về mặt thống kê đã được chứng minh thông qua mức độ nghiêm trọng của sẹo, kết cấu da và sự hài lòng của bệnh nhân. Cải thiện lâm sàng nhiều hơn được nhìn thấy ở vết sẹo dạng “rolling” và “box car” hơn là vết sẹo dạng “ice pick”.
Việc sử dụng laser erbium phân đoạn không xâm lấn 1.340 nm cho sẹo rỗ do mụn được so sánh với việc sử dụng lăn kim vi điểm (Dr. Roller, kim 2 mm) ở 46 bệnh nhân ngẫu nhiên được nhận ba buổi điều trị hàng tháng của laser hoặc lăn kim.40 Cả hai nhóm đều có biểu hiện lâm sàng cải thiện đáng kể mà không có sự khác biệt có ý nghĩa thống kê ; tuy nhiên, những người tham gia được điều trị bằng laser có thời gian đỏ da lâu hơn (trung bình 3 so với 1 ngày) và 13,6% bệnh nhân bị tăng sắc tố. Không có bệnh nhân nào trong nhóm được điều trị bằng lăn kim bị rối loạn sắc tố. Tỷ lệ bệnh nhân điều trị bằng laser báo cáo sự cải thiện đáng kể sau lần điều trị đầu cao hơn, 100% cả hai nhóm đều nhận thấy sự cải thiện sau lần điều trị thứ hai.40Một nghiên cứu so sánh khác trên 30 bệnh nhân bị sẹo rỗ do mụn đã sử dụng laser Er: YAG phân đoạn trên một nửa mặt và vi kim (Dermapen, 12 kim, độ sâu 2 mm) trên nửa mặt còn lại.41 Trong khi cả hai phương thức đều cải thiện những biểu hiện lâm sàng và mô học đáng chú ý ở sau năm liệu trình hàng tháng trong 3 tháng, kết quả lâm sàng tốt hơn đáng kể được quan sát thấy ở các vùng được chiếu tia laser Er: YAG phân đoạn so với các vùng vi kim (tương ứng là 70 so với 30%). Các khu vực lăn kim được chữa lành với tốc độ nhanh hơn đáng kể.
Các nghiên cứu gần đây cho thấy kết quả lâm sàng có thể được nâng cao bằng cách sử dụng các phương pháp điều trị được cung cấp song song. Lăn kim vi điểm trước khi dùng TCA 20% hoặc laser phân đoạn không xâm lấn 1540 nm vượt trội hơn so với điều trị đơn lẻ. Tương tự, việc sử dụng kết hợp lăn kim với peel da bằng axit glycolic 35% cho thấy kết quả vượt trội so với lăn kim đơn thuần. Trong một nghiên cứu khác, sự cải thiện sẹo mụn đã đạt được với các đợt điều trị xen kẽ của lăn kim và peel da bằng TCA 15% trong khoảng thời gian 2 tuần; tuy nhiên, 6% bệnh nhân bị PIH.44 PRP kết hợp với lăn kim cũng đã được chứng minh là làm tăng hiệu quả điều trị sẹo mụn hơn lăn kim đơn thuần (Chương 9) tuy PRP có thể cải thiện kết quả thẩm mỹ nhưng ý nghĩa lâm sàng của điều trị bổ sung PRP nên được cân nhắc về chi phí gia tăng, vì PRP thường làm tăng gấp đôi phí điều trị.
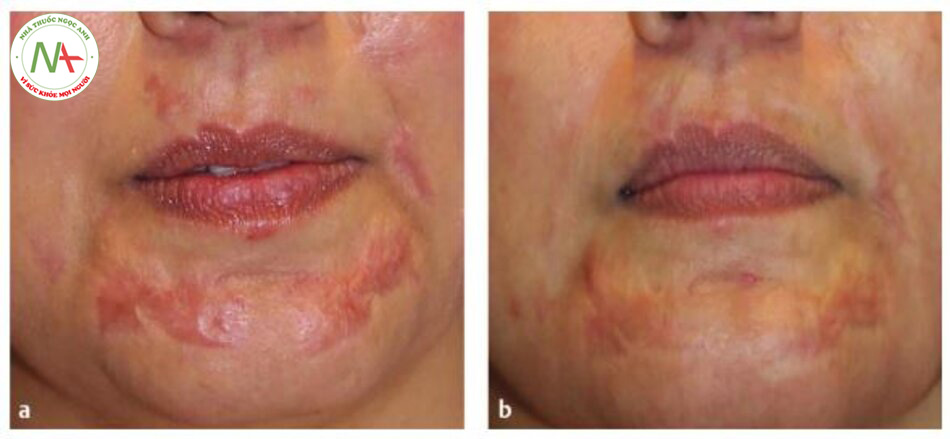
Các loại sẹo khác (Hình. 6.5a, b)
Sẹo thủy đậu giống với sẹo rỗ do mụn về mặt lâm sàng và không có gì đáng ngạc nhiên, đã được điều trị hiệu quả bằng phương pháp microneedling. Một cô gái 15 tuổi có mẫu da Fitzpatrick typ V và tiền sử bệnh thủy đậu thời thơ ấu cho thấy sự cải thiện sẹo đáng kể sau ba lần điều trị microneedling hàng tháng (con lăn hình trụ, kim 1,5mm) mà không có biến chứng.
Microneedling cũng đã thành công trong việc điều trị sẹo bỏng với sự cải thiện rõ rệt về mặt lâm sàng và mô học. Một loạt 16 bệnh nhân có sẹo bỏng (ít nhất 2 năm sau chấn thương} đã được điều trị từ một đến bốn lần bằng microneedling (Medical Roll-CIT, độ sâu không xác định) .Vết sẹo đã được điều trị trước bằng kem vitamin A (retinyl palmitate) và vitamin C (ascorbyl tetraisopalmitate) ít nhất một tháng trước khi lăn kim và cả giữa các lần điều trị. Bệnh nhân đánh giá mức độ cải thiện lâm sàng là 80% hoặc tốt hơn trên thang điểm so sánh hình ảnh tương tự . Phân tích mô học một năm sau điều trị cho thấy sự lắng đọng collagen và elastin tăng lên, độ dày lên 45% của lớp tế bào với các đường rete và sự bình thường hóa của chất nền collagen-elastin ở lớp hạ bì.
Tuy nhiên, việc tái tạo sắc tố của các vết sẹo giảm sắc tố lớn không có hiệu quả khi lăn kim là phương pháp điều trị duy nhất.Việc sử dụng hỗn hợp tế bào da tự thân không nuôi cấy với lăn kim cho thấy sự cải thiện điểm số chỉ số melanin khi so sánh với lăn kim đơn thuần.
Rạn da
Rạn da là một tình trạng da phổ biến và đáng lo ngại mà cho đến nay vẫn chưa có phương pháp điều trị hiệu quả hoàn toàn.51 Một lần điều trị lăn kim vi điểm ở 22 phụ nữ đã giúp cải thiện kết cấu da, độ săn chắc da và tân sinh mạch ở da sau 6 tháng với hình ảnh mô học có sự tăng collagen I và elastin. Park và các đồng nghiệp đã chứng minh sự cải thiện lâm sàng tương tự của các vết rạn rubra và alba trong một nghiên cứu thử nghiệm.
Khater và cộng sự cũng đã chứng minh hiệu quả lâm sàng vượt trội của việc lăn kim vi điểm sau laser C02 phân đoạn đối với các vết rạn. Bụng và chi dưới của bệnh nhân được điều trị bằng lăn kim (chiều dài kim 1,5 mm) hoặc laser C02 phân đoạn mỗi tháng trong ba buổi. Trong khi cả hai nhóm đều cho thấy độ dày biểu bì và nguyên bào sợi tăng lên sau 6 tháng điều trị, 90% bệnh nhân được điều trị bằng phương pháp lăn kim cho thấy sự cải thiện về mặt lâm sàng so với 50% bệnh nhân được điều trị bằng laser. Việc chữa bệnh nhanh hơn đáng kể và ít tác dụng phụ hơn làm tăng sự hài lòng của bệnh nhân đã được báo cáo ở nhóm được điều trị bằng lăn kim vi điểm. Trong một nghiên cứu khác, microneedling cũng được phát hiện là tốt hơn siêu mài mòn da bằng phương pháp siêu âm.
Những lưu ý trong kỹ thuật lăn kim vi điểm
Lưu ý kỹ thuật
Các thiết bị ban đầu bao gồm các kim phân bố đều và được gắn vào một con lăn hình trống. Hầu hết các ấn phẩm công bố về lăn kim vi điểm cho đến nay đều liên quan đến việc sử dụng con lăn này. Trong những năm gần đây, các thiết bị lăn kim đã phát triển để bao gồm bút có dây chạy bằng pin với đầu bút dùng một lần chứa 12 đến 36 kim.2456 Thiết bị bút tự động cung cấp khả năng thay đổi độ sâu của kim (0,25 đến 3.0 mm) với một hộp chứa duy nhất và đủ nhỏ để xử lý các khu vực khó tiếp cận bằng thiết con lăn. Ngoài khả năng vô trùng và cơ động được nâng cao, chúng có thể thâm nhập vào lớp hạ bì hiệu quả và chính xác hơn để tạo ra sự cải thiện về các kết quả lâm sàng (Chương 5).
Các bước chuẩn bị
Microneedling là một thủ thuật đơn giản tại phòng khám, thường kéo dài từ 5 đến 15 phút tùy thuộc vào kích thước của vùng cần điều trị. Một số bác sĩ ủng hộ việc điều trị trước ít nhất ba tuần bằng vitamin A và C tại chỗ do tác dụng của chúng đối với sự tăng sinh và biệt hóa tế bào da (vitamin A) và tân tạo (vitamin C) . Khi sử dụng chiều kim nông (<0,5 mm ) không yêu cầu thuốc gây tê tại chỗ, nên nó thường được áp dụng rộng rãi hơn. Mụn trứng cá và các loại sẹo khác thường yêu cầu chiều dài kim từ 1,5 đến 2,0 mm, trong khi trẻ hóa da có thể chỉ cần kim từ 0,5 đến 1,0 mm tùy độ dày da ở các vùng giải phẫu khác nhau (Chương 5) .58 Gây tê tại chỗ được áp dụng trong 15 đến 60 phút tùy thuộc vào loại thuốc tê được sử dụng, khu vực được điều trị và độ sâu của kim.

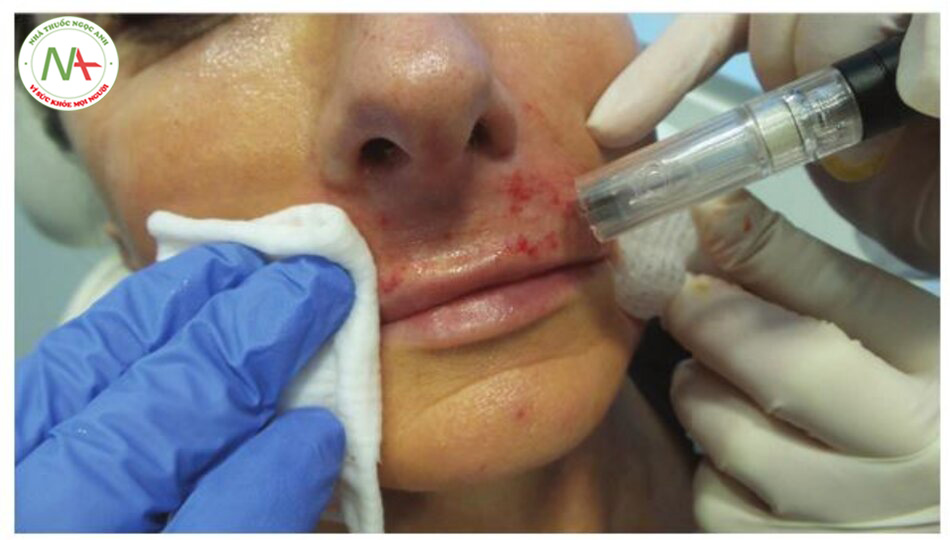
Kỹ thuật (Hình. 6.7 và Hình. 6.8)Sau khi thuốc gây tê tại chỗ có tác dụng, sát trùng da, sau đó kéo nhẹ nhàng thiết bị vuông góc với bề mặt da giúp đưa kim thẳng đứng vào lớp hạ bì. Đối với những vùng da lỏng lẻo như môi trên hoặc má, có thể đặt một cuộn gạc hoặc ngón tay đeo găng vào giữa răng và niêm mạc lợi để hỗ trợ thêm. Serum tại chỗ (ví dụ: axit hyaluronic hoặc PRP trong trường hợp điều trị kết hợp) thường được áp dụng cho các khu vực điều trị để tạo điều kiện thuận lợi cho việc di chuyển thiết bị trên da và ngăn ngừa tổn thương cho lớp biểu bì bên trên. Thiết bị đi những đường chéo song song theo nhiều hướng khác nhau trên mặt da hoặc cho đến khi quan sát thấy hiệu ứng tổn thương hoặc chảy máu. Một số bác sĩ cũng sử dụng chuyển động theo đường tròn. Nước đá vô trùng hoặc gạc vô trùng ngâm nước muối được sử dụng để loại bỏ máu thừa và để cầm máu.
Chuẩn bị Lăn kim
- Thiết bị microneedling và đầu tip dùng một lần.
- Găng tay dùng một lần.
- Gel hyaluronic.
- Nước đá.
- Gạc 4×4.
- Thuốc tê tại chỗ
Một lớp mỏng gel axit hyaluronic hoặc kem dưỡng có chứa hydrocortisone có thể được dùng ngay sau khi điều trị. Chăm sóc da sau điều trị bao gồm làm sạch nhẹ nhàng bằng sửa rửa mặt trung tính, tiếp theo là dùng kem dưỡng ẩm không gây kích ứng hoặc hydrocortisone bôi nhiều lần mỗi ngày. Điều quan trọng là tránh dùng các chất không được chấp thuận do khả năng hình thành viêm da hoặc u hạt , bởi vì lăn kim tạo ra các kênh đã được báo cáo là vẫn còn mở trong vài giờ sau điều trị. Việc sử dụng kem chống nắng vật lý (không hóa học) với SPF 30 trở lên được ủng hộ để tránh rối loạn sắc tố da. Trang điểm có thể bắt đầu điều trị sau 2 ngày và các sản phẩm chăm sóc da thông thường có thể được tiếp tục sau 5 đến 7 ngày (khi sưng đỏ đã giải quyết).Các buổi điều trị bổ sung thường được khuyến nghị hàng tháng, hoặc ít hơn là hai tuần một lần là thời gian cho đến khi đạt được kết quả lâm sàng mong muốn .Một số bệnh nhân chọn nhận các đợt điều trị duy trì hàng năm nửa năm một lần để nâng cao kết quả thẩm mỹ của họ.
Tổng kết
Microneedling đã trở thành một phần không thể thiếu trong điều trị hàng ngày cho chứng rụng tóc, dày sừng quang hóa, rối loạn sắc tố, tổn thương bởi ánh sáng và sẹo. Tính an toàn tuyệt vời, hiệu quả lâm sàng cao, và phục hồi sau điều trị nhanh chóng biến lăn kim vi điểm thành một phương pháp thay thế có giá trị hơn các thủ thuật xâm lấn. Bổ sung nghiên cứu là cần thiết để xác định phương thức điều trị cụ thể [i6] cho những điều điều kiện khác nhau để cải thiện thực hành lâm sàng.
Tài liệu tham khảo
- Kim YS, Jeong KH, Kim JE, Woo YJ, Kim BJ, Kang H. Repeated microneedle stimulation induces enhanced hair growth in a murine model. Ann Dermatol. 2016; 2S(5):5S6-592
- Dhurat R, Sukesh M, Avhad G, Dan-dale A, Pal Af Pund P. A randomized eval-uator blinded study of effect of micronee- dling in androgenetic alopecia: a pilot study. Int J Trichology. 2013; 5(1):6—11
- Dhurat R, Mathapati S. Response to microneedling treatment in men with an-drogenetic alopecia who failed to respond to conventional therapy. Indian J Derma-tol. 2015; 60(3):260-263
- Farid Cl, Abdelmaksoud RA. Plate-let-rich plasma micronee- dling versus 5% topical minoxidil in the treatment of pat- terned hair loss. J Egyptian Women Dermatol Society. 2016; 13(l):29-36
- Chandrashekar B, Yepuri V, Mysore V. Alopecia areata- successful outcome with microneedling and triamcinolone acetonide. J Cutan Aesthet Surg. 2014; 7(1 ):63-64
- Christensen E, Warloe T, Kroon S, et al. Norwegian Photody- namic Therapy (PDT) Group. Guidelines for practical use of MAL-PDT in non-melanoma skin can-cer. J Eur Acad Dermatol Venereol. 2010; 24(5):505~512
- Mikolajewska P, Donnelly RF, Gar-land MJ, et al. Microneedle pre-treatment of human skin improves 5-aminolevulin-inc acid (ALA)- and 5-aminolevulinic acid methyl ester (MAL)- induced PpIX pro-duction for topical photodynamic thera-py without increase in pain or erythema. Pharm Res. 2010; 27 (10):2213-2220
- Clementoni MT, B-Roscher M, Muna-valli GS. Photodynamic photorejuvenation of the face with a combination of micro- needling, red light, and broadband pulsed light. Lasers Surg Med. 2010; 42(2):150-159
- Torezan L, Chaves Y, Niwa A, Sanch-es JA, Jr, Festa-Neto C, Szeimies RM. A pilot split-face study comparing conventional methyl aminolevulinate-photodynamic therapy (PDT) with microneedling-assist-ed PDT on actinically damaged skin. Der-matol Surg. 2013; 39(8): 1197-1201
- Spencer JM, Freeman SA. Mi-croneedling prior to levulan PDT for the treatment of actinic keratoses: a split-face, blinded trial. J Drugs Dermatol. 2016; 15(9):1072-1074
- Petukhova TA, Hassoun LA, Foolad N, Barath M, Sivamani RK. Effect of expedited microneedle-assisted photody-namic ther- apy for field treatment of ac-tinic keratoses: a randomized clinical tri-al. JAMA Dermatol. 2017; 153(7):637-643
- Bay C, Lerche CM, Ferrick B, Philipsen PA, Togsverd-Bo K, Haedersdal M. Comparison of physical pretreatment regi- mens to enhance protoporphyrin IX uptake in photodynamic therapy: a ran-domized clinical trial. JAMA Dermatol. 2017; 153(4):270-278
- Bencini PL, Galimberti MG, Pellacani G, Longo C. Application of photodynamic therapy combined with pre- illumination microneedling in the treatment of actinic keratosis in organ transplant recipients. Br J Dermatol. 2012; 167(5):1193-1194
- Fabbrocini G, De Vita V, Fardella N, et al. Skin needling to enhance depig-menting serum penetration in the treat-ment of melasma. Plast Surg Int. 2011; 2011:158241
- Lima EdeA. Microneedling in fa-cial recalcitrant melasma: report of a se-ries of 22 cases. An Bras Dermatol. 2015; 90(6): 919-921
- Dunn CJ, Goa KL Tranexamic acid: a review of its use in sur- gery and oth-er indications. Drugs. 1999; 57(6): 1005-1032
- Maeda K, Naganuma M. Topical trans-4-aminomethylcyclo hexanecar-boxylic acid prevents ultraviolet radia-tion-induced Micro need ling: Clinical Applications pigmentation. J Photochem Photobiol B. 1998; 47(2-3): 136-141[18] Lee JH, Park JG, Lim SH, et al. Localized intradermal microin¬jection of tranexamic acid for treatment of melasma in Asian patients: a preliminary clinical trial. Dermatol Surg. 2006; 32 (5):626-631
- Budamakuntla L, Loganathan E, Suresh DH, et al. A rando-mised, open-la-bel, comparative study of tranexamic acid microinjections and tranexamic acid with microneedling in patients with melasma. J Cutan Aesthet Surg. 2013; 6(3): 139-143
- Ustuner P, Balevi A, Özdemir M. A split-face, investigator- blinded com-parative study on the efficacy and safety of Q-switched Nd:YAG laser plus micronee-dling with vitamin C versus Q-switched Nd:YAG laser for the treatment of recal-citrant melasma. J Cosmet Laser Ther. 2017; 19(7):3S3-390
- Kontochristopoulos G, Kouris A, Platsidaki E, Markantoni V, Gerodi-mou M, Antoniou C. Combination of mi-croneedling and 10% trichloroacetic add peels in the management of infraorbi¬tal dark cirdes. J Cosmet Laser Ther. 2016; 18(5):2S9-292
- Sahni K, Kassir M. Derma-frac™: an innovative new treatment for periorbital melanosis in a dark-skinned male patient. J Cutan Aesthet Surg. 2013; 6(3): 158-160
- Fernandes D, Signorini M. Combating photoaging with percu¬ta-neous collagen induction. Clin Dermatol. 2008; 26(2): 192-199
- Alster TS, Graham PM. Mi-croneedling: a review and practical guide. Dermatol Surg. 2018; 44:397-404
- El-Domyati M, Barakat M, Awad S, Medhat W, El-Fakahany H, Farag H. Multiple microneedling sessions for minimally invasive facial rejuvenation: an objective assessment. Int J Derma¬tol. 2015; 54(12):1361-1369
- Fernandes D. Minimally in-vasive percutaneous collagen in-duction. Oral Maxillofac Surg Clin North Am. 2005; 17(1): 51-63, vi
- Aust MC, Fernandes D, Kolokythas P, Kaplan HM, Vogt PM. Per-cutaneous collagen induction therapy: an alternative treatment for scars, wrinkles, and skin laxity. Plast Reconstr Surg. 2008; 121(4):1421-1429
- Lee HJ, Lee EG, Kang S, Sung JH, Chung HM, Kim DH. Efficacy of mi-croneedling plus human stem cell condi-tioned medium for skin rejuvenation: a randomized, controlled, blinded split-face study. Ann Dermatol. 2014; 26(5):584-591
- Aust M, Knobloch K, Gohritz A, Vogt PM, Fernandes D. Percu¬tane-ous collagen induction therapy for hand rejuvenation. PlastReconstr Surg. 2010; 126(4):203e-204e
- Fabbrocini G, De Vita V, Di Costanzo L, et al. Skin needling in the treatment of the aging neck. Skinmed. 2011; 9(6): 347-351
- Fabbrocini G, De Vita V, Pa-store F, et al. Collagen induction therapy for the treatment of upper lip wrinkles. J Dermatolog Treat. 2012; 23(2):144-152
- Eilers RE, Jr, Ross EV, Cohen JL, Ortiz AE. A combination approach to surgical scars. Dermatol Surg. 2016; 42 Suppl 2: S150-S156
- Sobanko JF, Alster TS. Man-agement of acne scarring, part I: a compar-ative review of laser surgical approaches. Am J Clin Dermatol. 2012; 13(5):319-330
- Jacob Cl, Dover JS, Kaminer MS. Acne scarring: a classification system and review of treatment options. J Am Acad Dermatol. 2001; 45(1):109-117
- Fabbrocini G, De Vita V, Mon-frecola A, et al. Percutaneous collagen in-duction: an effective and safe treatment for post-acne scarring in different skin phototypes. J Dermatolog Treat. 2014; 25(2):147-152
- Dogra S, Yadav S, Sarangal R. Microneedling for acne scars in Asian skin type: an effective low cost treat-ment modality. J Cosmet Dermatol. 2014; 13(3):180-187
- Fabbrocini G, Fardella N, Monfrecola A, Proietti I, Innocenzi D. Acne scarring treatment using skin needling. Clin Exp Der¬matol. 2009; 34(8):874-879
- Liebl H, Kloth LC. Skin cell proliferation stimulated by micronee-dles. J Am Coll Clin Wound Spec. 2012; 4(l):2-6
- El-Domyati M, Barakat M, Awad S, Medhat W, El-Fakahany H, Farag H. Microneedling therapy for atrophic acne scars: an objective evaluation. J Clin Aesthet Dermatol. 2015; 8(7):36-42
- Cachafeiro T, Escobar G, Mal-donado G, Cestari T, Corleta O. Compari-son of nonablative fractional erbium laser 1,340 nm and microneedling for the treat-ment of atrophic acne Scars: a random-ized clinical trial. Dermatol Surg. 2016; 42(2):232-241
- Osman MA, Shokeir HA, Fawzy MM. Fractional erbium-doped yttrium alu-minum garnet laser versus microneedling in treatment of atrophic acne scars: a ran-domized split-face clinical study. Derma-tol Surg. 2017; 43 Suppl 1 :S47-S56
- Leheta TM, Abdel Hay RM, Hegazy RA, El Garem YF. Do com¬bined alternating sessions of 1540 nm nonab-lative fractional laser and percutaneous collagen induction with trichloroacetic acid 20% show better results than each individual modality in the treatment of atrophic acne scars? A randomized con-trolled trial. J Dermatolog Treat. 2014; 25(2):137-141
- Sharad J. Combination of mi-croneedling and glycolic acid peels for the treatment of acne scars in dark skin. J Cos-met Dermatol. 2011; 10(4):317-323
- Garg S, Baveja S. Combina-tion therapy in the management of atro-phic acne scars. J Cutan Aesthet Surg. 2014; 7(l):18-23
- Asif M, Kanodia S, Singh K. Combined autologous platelet- rich plas-ma with microneedling verses micronee-dling with distilled water in the treat-ment of atrophic acne scars: a con-current split-face study. J Cosmet Dermatol. 2016; 15(4): 434-443
- Ibrahim ZA, El-Ashmawy AA, Shora OA. Therapeutic effect of micronee-dling and autologous platelet-rich plasma in the treatment of atrophic scars: A ran-domized study. J Cosmet Dermatol. 2017; 16(3):388-399
- Costa IM, Costa MC. Mi-croneedling for varicella scars in a dark-skinned teenager. Dermatol Surg. 2014; 40(3):333-334
- Aust MC, Knobloch K, Re-imers K, et al. Percutaneous collagen in-duction therapy: an alternative treatment for bum scars. Burns. 2010; 36(6):836-843
- Aust MC, Reimers K, Re-penning C, et al. Percutaneous colla-gen induction: minimally invasive skin reju-venation without risk of hyperpigmenta-tion-fact or fiction? Plast Reconstr Surg. 2008; 122(5):1553-1563
- Busch KH, Bender R, Walezko N, Aziz H, Altintas MA, Aust MC. Combina-tion of medical needling and non-cultured autologous skin cell transplantation (ReN-ovaCell) for repig-mentation of hypopig-mented burn scars. Burns. 2016; 42(7): 1556-1566
- Alster TS, Greenberg HL. Laser treatment of scars and striae. In: Kauvar ANB, Hruza G, eds. Principles and Practic-es in Cutaneous Laser Surgery. New York, NY: Taylor & Francis; 2005:619-635
- Aust MC, Knobloch K, Vogt PM. Percutaneous collagen induc¬tion therapy as a novel therapeutic option for Striae disten- sae. Plast Reconstr Surg. 2010; 126(4):219e-220e
- Park KY, Kim HK, Kim SE, Kim BJ, Kim MN. Treatment of striae distensae using needling therapy: a pilot study. Der-matol Surg. 2012; 38(11):1823-1828[54] Khater MH, Khattab FM, Ab-delhaleem MR. Treatment of striae dis-tensae with needling therapy versus C02 fractional laser. J Cosmet Laser Ther. 2016; 18(2):75~79
- Nassar A, Ghomey S, El Go-hary Y, El-Desoky F. Treatment of striae distensae with needling therapy versus microdermab¬rasion with sonophoresis. J Cosmet Laser Ther. 2016; 18(6): 330-334
- Hashim PW, Levy Z, Cohen JL, Goldenberg G. Microneedlîng therapy with and without platelet-rich plasma. Cu-tis. 2017; 99(4):239-242
- Fernandes D. Percutane-ous collagen induction: an alternative to laser resurfacing. Aesthet Surg J. 2002; 22(3):307~309
- Singh A, Yadav S. Mi-croneedlîng: advances and widening hori-zons. Indian Dermatol Online J. 2016; 7(4):244-254
- Bal S, Kruithof AC, Liebl H, et al. In vivo visualization of micro-needle conduits in human skin using laser scan-ning microscopy. Laser Phys Lett. 2010; 7(3):242-246