Bệnh thận - tiết niệu
Hoại tử ống thận cấp tính: Nguyên nhân, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Hoại tử ống thận cấp tính: Nguyên nhân, chẩn đoán và điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Gây ra bởi tổn thương thiếu máu cục bộ hoặc độc tố đối với các tế bào biểu mô ống thận, dẫn đến tế bào bị chết hoặc bong tróc khỏi màng đáy.
◊ Thường có tiền sử hạ huyết áp, thiếu dịch hoặc sử dụng thuốc độc với thận.
◊ Ở những người khỏe mạnh, khi đã điều chỉnh các yếu tố tiềm ẩn, bệnh nhân thường có kết quả tốt với việc hồi phục thận hoàn toàn.
◊ Không có liệu pháp điều trị đặc hiệu cho hoại tử ống thận cấp tính ngoại trừ điều trị hỗ trợ.
Thông tin cơ bản
Định nghĩa
Suy thận loại có thể đảo ngược hoặc không thể đảo ngược gây ra bởi thiếu máu cục bộ hoặc tổn thương độc tới các tế bào biểu mô ống thận.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Các tổn thương này gây chết tế bào hoặc bong ra khỏi màng đáy gây rối loạn chức năng ống thận.
Dịch tễ học
Hiện vẫn chưa xác định được chính xác tỷ lệ mắc mới của bệnh hoại tử ống thận cấp tính (ATN) chủ yếu bởi vì sự khác biệt trong tiêu chuẩn xác định và các đặc điểm của bệnh nhân được đánh giá. Ví dụ như thuật ngữ suy thận cấp (ARF) và ATN thường bị nhầm lẫn với nhau.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Tuy nhiên, theo ước tính ATN chiếm khoảng 76% các ca bệnh ARF tại các đơn vị chăm sóc chính.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Trong khi tỷ lệ mắc mới ARF được báo cáo cũng khác biệt, các dữ liệu từ Khảo sát Xuất viện Quốc gia năm 2001 thực hiện trên 29.039.599 trường hợp nhập viện cho thấy có 19,2 ca bệnh ARF trên 1000 trường hợp nhập viện tại Hoa Kỳ.((Liangos O, Wald R, O’Bell JW, et al. Epidemiology and outcomes of acute renal failure in hospitalized patients: a national survey. Clin J Am Soc Nephrol. 2006;1:43-51. Toàn văn Tóm lược)) Tại Anh Quốc, tỷ lệ mắc mới ARF vào khoảng từ 172 trên một triệu dân (pmp) một năm đến 630 mpm một năm, phụ thuộc vào từng nghiên cứu.((UK Renal Association. Clinical practice guidelines: acute kidney injury. March 2011. http://www.renal.org/ (last accessed 17 August 2017). Toàn văn))
Bệnh căn học
Thường phức tạp, với nhiều hơn một cơ chế được đưa ra. Các nguyên nhân thường gặp nhất có thể được phân loại như sau.
Chứng thiếu máu cục bộ
- Giảm tưới máu toàn thân: gây ra bởi chấn thương, phẫu thuật tim, khử nước, chảy máu, bỏng trên diện rộng, nhiễm trùng huyết nặng, đại phẫu, hoặc tiêu chảy và nôn mửa nặng.
- Giảm tưới máu cục bộ: gây ra bởi chứng thiếu máu lạnh trong quá trình ghép thận, phẫu thuật thận, nghẽn động mạch thận, phẫu thuật tim, hoặc bóc tách động mạch chủ.
- Độ nhạy cảm của các bệnh nhân đối với tưới máu thận là khác nhau. Ví dụ như một số bệnh nhân có thể bị hoại tử ống thận cấp tính (ATN) sau vài phút giảm tưới máu trong khi một số khác có thể chịu đựng vài giờ thiếu máu cục bộ mà không bị hư hỏng cấu trúc thận.
Độc tố ngoại sinh
- Rất nhiều thuốc và chất độc có thể gây ra ATN. Nhìn chung, độc tố thận gây tổn thương thận bằng cách tạo ra sự kết hợp khác nhau giữa co mạch trong thận, độc tố ống thận trực tiếp, và/hoặc nghẽn ống thận. Các ví dụ bao gồm: aminoglycoside, amphotericin-B, các độc tố (ví dụ như ethylene glycol), các thuốc hóa trị (ví dụ như cisplatin), thuốc kháng viêm không steroid (NSAID), chất cản quang hoặc độc tố vi khuẩn.
- Khả năng gây độc thận của phần lớn các chất tăng lên đáng kể nếu có các biểu hiện gần hoặc rõ ràng của chứng thiếu máu cục bộ, nhiễm trùng huyết hoặc các tổn thương thận khác.
Độc tố nội sinh
- Các độc tố này bao gồm lượng máu tăng (do giải phóng myoglobin như trong tiêu cơ vân, hoặc giải phóng haemoglobin tăng như trong chứng huyết tán), axit uric tăng (ví dụ như bệnh gout), hoặc protein chuỗi nhẹ tăng (ví dụ như đa u tủy xương ở thận).
Sinh lý bệnh học
Trong khi vẫn chưa rõ cơ chế gây bệnh chính xác, đã có các nghiên cứu về hạ huyết áp toàn thân, thuốc co mạch (ví dụ như renin-angiotensin-aldosterone và endothelin), nitric acid synthase tăng làm tăng nitric oxit, cytokine (ví dụ như TNF- alpha và interleukin [IL]-1), nội độc tố, và các gốc tự do và đây có thể là những yếu tố góp phần gây bệnh.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Hoại tử ống thận cấp tính (ATN) được đặc trưng bởi sự suy giảm đột ngột chức năng thận. Quá trình lâm sàng của bệnh có thể được chia làm 3 bước.
- Giai đoạn bắt đầu: liên quan đến tổn thương các tế bào biểu mô ống thận gây ra bởi chứng thiếu máu cục bộ hoặc độc tố thận nhưng chưa được thiết lập. Cùng với sự phát triển của rối loạn chức năng, các tế bào chết và bong ra từ màng đáy gây hoại tử ống thận làm giảm lượng máu và tưới máu thận. GFR giảm cấp tính đến mức thấp, làm creatinine huyết thanh và nồng độ urê nitơ trong máu tăng đột ngột. Có thể ngăn ngừa ATN trong giai đoạn này.
- Giai đoạn duy trì: tổn thương thận được thiết lập. Hoại tử tế bào nội mô và bong tróc dẫn đến nghẽn ống thận và tăng tính thấm của ống thận. GFR duy trì giảm nghiêm trọng ở mức 5 đến 10 mL/phút. Bởi vì tỷ lệ lọc thấp, creatinine và urê tiếp tục tăng và có thể xuất hiện tình trạng thiểu niệu (lượng nước tiểu giảm). Cầu thận giảm khả năng loại bỏ chất thải dẫn tới tăng nitơ huyết, ứ dịch, mất cân bằng điện giải, và nhiễm toan chuyển hóa. Giai đoạn này có thể kéo dài vài ngày đến hàng tháng. Tình trạng thiểu niệu và giai đoạn duy trì kéo dài là các triệu chứng thực thể của tiên lượng thận kém.
- Giai đoạn hồi phục: bệnh nhân hồi phục chức năng thận thông qua hồi phục và tái tạo mô thận. Các yếu tố tăng trưởng được giải phóng hỗ trợ quá trình hồi phục bằng tăng cường tăng sinh tế bào ống thận. Chức năng ống thận được phục hồi và được đặc trưng bởi sự gia tăng của thể tích nước tiểu (nếu bị thiểu niệu trong giai đoạn duy trì) và bởi sự giảm dần của urê và creatinine huyết thanh về mức trước khi bị tổn thương.
Phân loại
Các loại ATN((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Do thiếu máu cục bộ
- Gây ra bởi giảm tưới máu thận.
Chất độc với thận:
- Gây ra bởi thuốc, độc tố hoặc các chất cản quang.
Phòng ngừa
Ngăn ngừa sơ cấp
Tiến hành can thiệp trước khi tổn thương do thiếu máu cục bộ hoặc do độc tố xảy ra đem lại cơ hội tốt nhất để ngăn ngừa hoặc làm suy giảm tiến trình ATN.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Nếu bệnh nhân được kê thuốc độc với thận, cần theo dõi nồng độ thuốc trong máu trị liệu để đề phòng độc tính trên thận. Ở bệnh nhân nhập viện, cần duy trì tình trạng huyết động tối ưu và ngăn ngừa giảm tưới máu thận. Cần theo dõi bổ sung dịch ngay khi nghi ngờ mắc ATN. Fenoldopam chủ vận dopamine-1 chọn lọc đã được chứng minh là hiệu quả trong việc cải thiện chức năng thận trong phẫu thuật động mạch chủ.((Gilbert TB, Hasnain JU, Flinn WR, et al. Fenoldopam infusion associated with preserving renal function after aortic cross-clamping for aneurysm repair. J Cardiovasc Pharmacol Ther. 2001;6:31-36. Tóm lược))
Điều trị dự phòng đối với tiếp xúc chất cản quang:
Sử dụng thuốc N-acetylcysteine trước khi tiếp xúc chất cản quang có thể bảo vệ cơ thể chống lại bệnh thận do chất cản quang gây ra. Tuy nhiên, số liệu không nhất quán.
Một nghiên cứu gần đây cho thấy lợi ích ở bệnh nhân đang trải qua phương pháp tạo hình mạch đầu tiên.((Marenzi G, Assanelli E, Marana I, et al. N-acetylcysteine and contrast-induced nephropathy in primary angioplasty. N Engl J Med. 2006;354:2773-2782. Tóm lược))
N-acetylcysteine 600 mg đường uống hoặc truyền tĩnh mạch sau mỗi 12 giờ bắt đầu 24 giờ trước thủ thuật, và uống trong 24 đến 48 giờ sau khi tiếp xúc với chất cản quang.
Việc sử dụng muối sinh lý hoặc bicarbonate thông thường đã được xem xét trong việc phòng ngừa bệnh thận do chất cản quang. Muối sinh lý bình thường với liều 1mL/kg/giờ có thể có ích.((Barrett BJ, Parfey PS. Clinical practice. Preventing nephropathy induced by contrast medium. N Engl J Med. 2006;354:379-386. Tóm lược))
Khám sàng lọc
Bệnh nhân trong ICU cần được kiểm tra hoại tử ống thận cấp tính (ATN). Điều này bao gồm đánh giá creatinine huyết thanh và GFR. Ngoài ra, mọi bệnh nhân có nguy cơ mắc ATN cần được kiểm tra chức năng thận thường quy.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 52 tuổi than phiền về chứng biếng ăn, mệt mỏi, tiêu chảy và nôn mửa trong cả tuần trước đó. Ông ta cũng cho biết ăn uống ít.
Tiền sử ca bệnh #2
Một người phụ nữ 78 tuổi nhập viện vì gãy xương đùi. Sau khi phẫu thuật, bà bị sốt và được bác sĩ kê kháng sinh aminoglycoside. Sau 5 ngày, tình trạng bệnh nhân xấu đi và xét nghiệm máu thấy mức creatinine là 707 micromol/L (8 mg/dL) (mức bình thường là từ 44 đến 88 micromol/L [0,5 đến 1,0 mg/dL]).
Cách tiếp cận chẩn đoán từng bước
Hoại tử ống thận cấp tính (ATN) có thể xảy ra ở mọi bối cảnh y tế nhưng thường mắc phải hơn trong bệnh viện.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Tình trạng này thường không có triệu chứng và chỉ chẩn đoán được bằng cách xét nghiệm. Thường có tiền sử hạ huyết áp, thiếu dịch hoặc sử dụng thuốc có độc tố thận. Tiền sử và các phát hiện lâm sàng được hỗ trợ bởi xét nghiệm máu, xét nghiệm nước tiểu và siêu âm thận xác nhận chẩn đoán.
Tiền sử
ATN dễ mắc phải ở bệnh nhân tưới máu thận kém (ví dụ như ghép thận, phẫu thuật thận, hoặc nghẽn động mạch thận), bệnh thận tiềm ẩn (ví dụ như đa u tủy xương), đái tháo đường, hoặc giảm thể tích máu lưu hành. Mất dịch nhiều (do xuất huyết, bỏng, mất nước qua đường tiêu hóa hoặc đổ mồ hôi) có thể có các triệu chứng cơ năng của giảm thể tích máu lưu hành, bao gồm hay khát nước. Họ cũng có thể ăn uống kém, mệt mỏi và biếng ăn. Có thể có tiền sử nhiễm trùng huyết hoặc viêm tụy. ATN có thể xảy ra sau khi xuất huyết, dùng thuốc quá liều, phẫu thuật, ngừng tim, hoặc các tình trạng khác gây hạ huyết áp và thiếu máu cục bộ thận kéo dài. Chứng khó thở khi nằm và khó thở kịch phát ban đêm có thể xảy ra nếu suy tim tiến triển dẫn đến giảm tưới máu thận nặng.
Bệnh nhân có thể có tiền sử tiếp xúc với chất cản quang hoặc thuốc độc với thận (ví dụ như aminoglycoside, amphotericin-B, thuốc kháng viêm không steroid [NSAID] hoặc thuốc hóa trị [ví dụ như cisplatin]). Họ có thể có tiền sử chấn thương cơ, gout, hoặc hội chứng ly giải khối u.
Khám lâm sàng
Khám lâm sàng có thể không tìm ra gì đáng chú ý bởi tình trạng này thường không có triệu chứng và chỉ có thể được chẩn đoán bằng xét nghiệm. Có thể nghi ngờ tình trạng bệnh khi creatinine huyết thanh trên 44 micromol/L/ngày (0,5 mg/dL/ngày) sau một sự cố hạ huyết áp hoặc tiếp xúc với chất độc thận. Bệnh nhân bị mất dịch, nhiễm trùng huyết hoặc viêm tụy có thể bị hạ huyết áp, nhịp tim nhanh, thiểu niệu hoặc vô niệu cùng với các triệu chứng thực thể khác của trụy tuần hoàn (ví dụ như phù nề). Thường gặp chứng thiếu máu nhẹ đến trung bình. ATN kéo dài cũng có thể gây chảy máu do rối loạn chức năng tiểu cầu.
Các xét nghiệm ban đầu trong phòng xét nghiệm
Khảo sát ban đầu bao gồm thông tin chuyển hóa (bao gồm urê và creatinine), sinh hóa nước tiểu (đối với phân suất bài tiết natri và clo, nồng độ thẩm thấu), phân tích nước tiểu và công thức máu.
Sinh hóa huyết thanh
- Mức urê và creatinine tăng là các chỉ báo của ATN; tuy nhiên, creatinine tăng có thể bị ảnh hưởng bởi các sự kiện khác không liên quan đến thận như tiêu cơ vân.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Ở ATN, tỷ lệ urê/creatinine thường >10:1.
- Kali huyết thanh cao và nhiễm toan chuyển hóa gợi ý ATN. Tăng kali huyết thường rõ ràng hơn ở những người sản xuất kali nội sinh mạnh, ví dụ như ở tiêu cơ vân, chứng huyết tán và hội chứng phân giải khối u.
Tổng phân tích nước tiểu
- Cặn nước tiểu sau ly tâm có thể thấy các phôi có hạt, màu nâu đất, có sắc tố cho thấy có thể mắc ATN.
- Nước tiểu dương tính với máu mà không có hồng cầu trong cặn cho thấy có thể mắc ATN do chứng huyết tán hoặc tiêu cơ vân.
Chỉ số nước tiểu
- Rối loạn chức năng ống thận dẫn tới nồng độ natri trong nước tiểu tăng.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
- Suy giảm chức năng cô đặc nước tiểu được đặc trưng bởi sự suy giảm nồng độ thẩm thấu nước tiểu.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Điều này có thể giúp phân biệt giữa nitơ máu trước thận (trong đó khả năng tái thẩm thấu và khả năng cô đặc của thận được duy trì hoặc tăng cường) và ATN (trong đó các chức năng này bị suy giảm).
- Phân suất bài tiết natri (FENa) trên 2% hỗ trợ chẩn đoán ATN.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Rối loạn chức năng ống thận dẫn tới phân suất bài tiết natri tăng; tuy nhiên, chỉ số cao cũng xuất hiện ở chứng huyết tán, nhiễm trùng huyết, xơ gan và suy tim mạn tính. FENa được tính như sau: (natri trong nước tiểu x creatinine huyết tương)/(natri huyết tương x creatinine trong nước tiểu) x 100%.
- Phân suất bài tiết clo trên 2% hỗ trợ chẩn đoán ATN. Phân suất bài tiết clo được tính như sau: (clo trong nước tiểu x creatinine trong huyết tương)/(clo trong huyết tương x creatinine trong nước tiểu) x 100%.
- Mức myoglobin trong nước tiểu tăng cho thấy có thể mắc ATN do tiêu cơ vân.
Xét nghiệm máu
- Chứng thiếu máu có thể gợi ý khả năng mắc bệnh thận, mất máu.
- ATN kéo dài cũng có thể gây chảy máu do tiểu cầu rối loạn chức năng. Có nhiều số liệu chứng minh lý thuyết rằng chức năng tiểu cầu suy giảm là một trong những yếu tố quyết định gây chảy máu urê huyết. Sự suy giảm này do nhiều yếu tố và bao gồm khiếm khuyết bên trong của tiểu cầu cũng như tương tác tiểu cầu-nội mạc bất thường. Độc tố urê huyết và chứng thiếu máu cũng có thể là nguyên nhân.
Các xét nghiệm tiếp theo
- Khí máu động mạch (ABG) được đo để xác nhận nhiễm toan chuyển hóa.
- ECG được thực hiện nếu nghi ngờ hoặc phát hiện tăng kali huyết qua các xét nghiệm. tăng kali huyết nếu có có thể cho thấy tình trạng rối loạn nhịp.
- Có thể yêu cầu siêu âm thận để hỗ trợ đánh giá các nguyên nhân sau tắc nghẽn cũng như đánh giá cấu trúc và kích thước thận. Nó cũng hữu ích trong việc chẩn đoán bệnh thận mạn tính tiềm ẩn.
- Cần theo dõi áp lực tĩnh mạch trung tâm khi nghi ngờ thiếu dịch và cần điều chỉnh dịch. Điều này chỉ cần thực hiện ở bệnh nhân nặng.
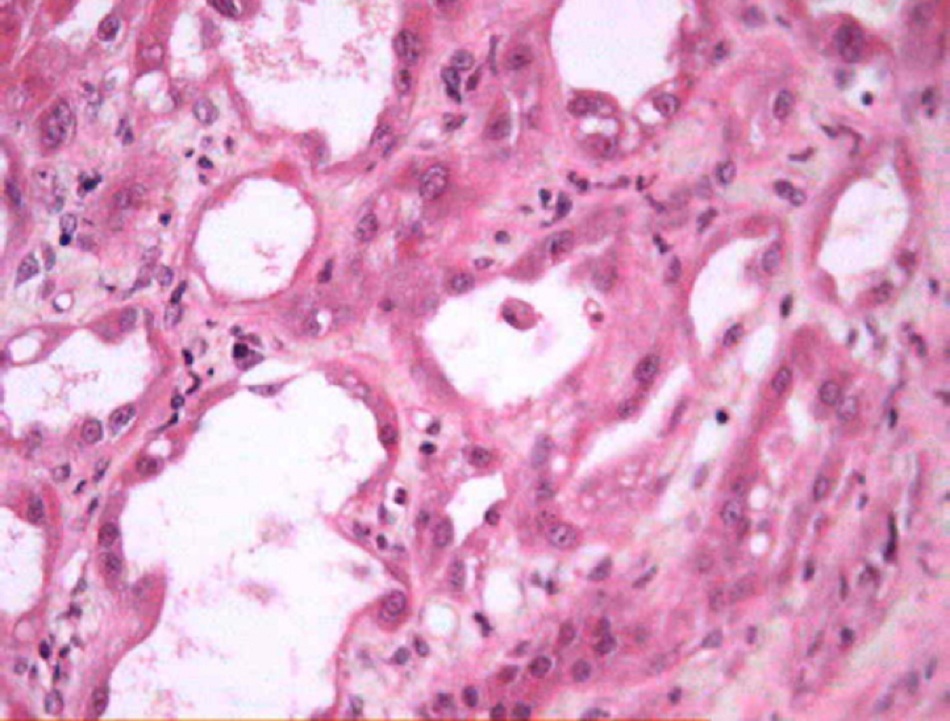
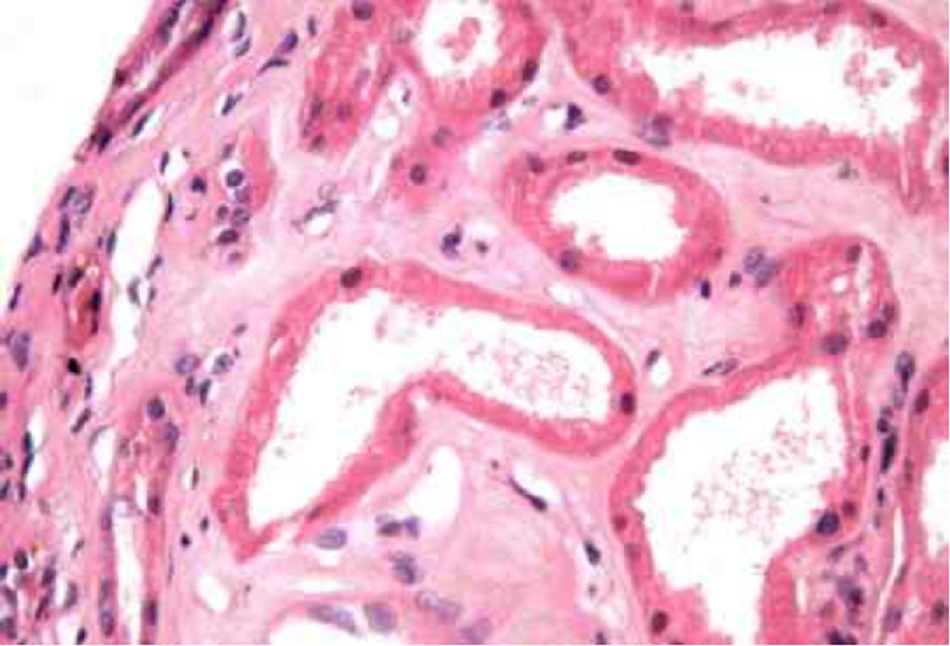
- Chỉ nên tiến hành sinh thiết khi tiền sử, đặc điểm lâm sàng, và kết quả xét nghiệm và chẩn đoán hình ảnh cho thấy có thể mắc bệnh thận tiên phát chứ không phải ATN liên quan đến độc tố hay thiếu máu cục bộ.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Mô học cho thấy màng đáy bị bong tróc và có tế bào trong lòng ống thận, tình trạng tạo không bào và làm phẳng ở các khu vực tiêu điểm của ống thận gần, ống thận giãn nở, và có các mảnh vỡ gờ bàn chải trong lòng ống thận. [Fig-1] [Fig-2]
- Các loại huyết thanh mới và dấu ấn sinh học về tiết niệu có thể là các chỉ báo hữu ích để chẩn đoán và phân loại tổn thương thận cấp tính.((Parikh CR, Lu JC, Coca SG, et al. Tubular proteinuria in acute kidney injury: a critical evaluation of current status and future promise. Ann Clin Biochem. 2010;47:301-312. Toàn văn Tóm lược)) ((Makris K, Spanou L. Acute kidney injury: diagnostic approaches and controversies. Clin Biochem Rev. 2016;37:153-175. Toàn văn Tóm lược)) Tổn thương thận phân tử-1 (KIM-1) đã được chứng minh là một dấu ấn sinh học sớm của ATN do chứng thiếu máu cục bộ.((Waring WS, Moonie A. Earlier recognition of nephrotoxicity using novel biomarkers of acute kidney injury. Clin Toxicol (Phila). 2011;49:720-728. Tóm lược)) ((Huang Y, Don-Wauchope AC. The clinical utility of kidney injury molecule 1 in the prediction, diagnosis and prognosis of acute kidney injury: a systematic review. Inflamm Allergy Drug Targets. 2011;10:260-271. Tóm lược)) Các dấu ấn sinh học khác bao gồm lipocalin liên quan đến gelatinase bạch cầu trung tính (NGAL) và interleukin-18 (IL-18).((Clerico A, Galli C, Fortunato A, et al. Neutrophil gelatinase-associated lipocalin (NGAL) as biomarker of acute kidney injury: a review of the laboratory characteristics and clinical evidences. Clin Chem Lab Med. 2012;50:1505-1517. Tóm lược)) ((Puthumana J, Ariza X, Belcher JM, et al. Urine interleukin 18 and lipocalin 2 are biomarkers of acute tubular necrosis in patients with cirrhosis: a systematic review and meta-analysis. Clin Gastroenterol Hepatol. 2017;15:1003-1013.e3. Tóm lược))
Các yếu tố nguy cơ
Thường gặp
Bệnh thận nền
- Liên quan đến tăng nhạy tổn thương thận cấp tính, đặc biệt là suy thận cấp tính liên quan đến chất cản quang (ARF).((Brenner B. The kidney. 7th ed. Philadelphia, PA: WB Saunders; 2003: Chapter 27.))
Giảm tưới máu thận
- Điều này có thể xảy ra với chứng thiếu máu lạnh trong quá trình ghép thận, phẫu thuật thận, hoặc nghẽn động mạch thận và có thể dẫn đến tổn thương thiếu máu cục bộ và gây ra hoại tử ống thận cấp tính (ATN).
Tiểu đường
- Tỷ lệ mắc mới tổn thương thận cấp tính ở mức 9% đến 38% đã được báo cáo ở các ca bệnh mà bệnh nhân bị đái tháo đường và bệnh thận mạn tính đang tiếp xúc với chất cản quang.((Brenner B. The kidney. 7th ed. Philadelphia, PA: WB Saunders; 2003: Chapter 27.))
Hạ huyết áp
- ATN gây giảm tưới máu thận.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Mất quá nhiều dịch
- Từ xuất huyết, ống tiêu hóa (cụ thể là nôn và tiêu chảy), hoặc đổ mồ hôi. Tình trạng mất dịch làm giảm cung cấp máu tới thận, có thể dẫn tới tổn thương do thiếu máu cục bộ và gây ra ATN; bệnh nhân nhập viện có thể không đủ dịch thay thế.
- Mất dịch do bỏng có thể làm giảm huyết áp, dẫn tới tổn thương do thiếu máu cục bộ và gây ra ATN.
Đại phẫu
- Giảm cung cấp máu cho thận gây ra bởi đại phẫu (bao gồm phẫu thuật tim) có thể dẫn tới tổn thương do thiếu máu cục bộ và gây ra ATN.
Ngừng tim
- Giảm huyết áp nhẹ hoặc nặng do rối loạn chức năng tim có thể dẫn tới tái phát tổn thương do thiếu máu cục bộ.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Thông khí nhân tạo
- Thay đổi huyết động trong khi thở máy có thể làm giảm chức năng thận.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Tiếp xúc với chất độc với thận
- Bao gồm thuốc kháng viêm không steroid (NSAID), amphotericin-B, aminoglycoside, các thuốc hóa trị (ví dụ như cisplatin) và các độc tố (ví dụ như ethylene glycol). ATN xảy ra ở 10% đến 20% bệnh nhân sử dụng aminoglycoside.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Tiếp xúc với chất cản quang
- Tiếp xúc với chất cản quang đồng vị phóng xạ có thể gây ATN.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Tỷ lệ mắc mới dao động từ 0% đến 50% phụ thuộc vào các yếu tố nguy cơ khác (ví dụ như bệnh thận mạn tính và bệnh thận do đái tháo đường).((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
chấn thương cơ
- Chấn thương cơ (ví dụ như tổn thương do tai nạn) có thể gây tiêu cơ vân, sẽ làm tăng giải phóng myoglobin có thể bít lọc thận.
Chứng huyết tán
- Giải phóng haemoglobin tăng có thể dẫn tới ATN.
Tăng axit uric máu
- Tăng axit uric máu (ví dụ như ở bệnh gout, hội chứng ly giải khối u) dẫn tới bệnh thận do tinh thể cấp tính có thể gây ra ATN.
Nhiễm trùng
- Độc tố vi khuẩn có thể gây tổn thương do độc tố và dẫn tới ATN.
Cao tuổi
- Tuổi cao thường liên quan đến bệnh thận mạn tính, bệnh mạch máu thận tiềm ẩn và các bệnh nền đồng mắc khác có nguy cơ gây ra ATN.((Cheung CM, Ponnusamy A, Anderton JG. Management of acute renal failure in the elderly patient: a clinician’sguide. Drugs Aging. 2008;25:455-476. Tóm lược))
Đau tủy xương
- Ở bệnh nhân đa u tủy xương có thể tăng nhẹ protein chuỗi nhẹ kết tủa vào lòng ống thận gây đa u tủy xương ở thận.((Parfrey PS, Griffiths SM, Barrett BJ, et al. Contrast material induced renal failure in patients with diabetes mellitus, renal insufficiency, or both. A prospective controlled study. N Engl J Med. 1989;320:143-149. Tóm lược)) ((McCarthy CS, Becker JA. Multiple myeloma and contrast media. Radiology. 1992;183:519-521. Tóm lược))
Nhiễm trùng huyết
- Sự giãn mạch toàn thân làm giảm lượng máu cung cấp tới thận gây ra bởi nhiễm trùng huyết có thể dẫn tới ATN.
Viêm tụy
- Sự giãn mạch toàn thân làm giảm lượng máu cung cấp tới thận gây ra bởi viêm tụy có thể dẫn tới ATN.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm giảm tưới máu thận, bệnh thận tiềm ẩn, đái tháo đường, hạ huyết áp, đa u tủy xương, tiếp xúc với chất độc với thận hoặc chất cản quang, mất dịch nhiều, nhiễm trùng huyết, chấn thương cơ, đại phẫu, ngừng tim, chứng huyết tán, tăng axit uric máu, thở bằng máy và tuổi cao.
Thiểu niệu hoặc vô niệu (thường gặp)
- Thiểu niệu và vô niệu, mặc dù không mang tính chẩn đoán, có thể xuất hiện ở bệnh hoại tử ống thận cấp tính (ATN). Thiểu niệu thường xuất hiện trong giai đoạn duy trì. ATN do độc thận ít có khả năng gây thiểu niệu hơn ATN do chứng thiếu máu cục bộ do thiếu dịch.
Hạ huyết áp (thường gặp)
- Thường gặp ở ATN do thiếu dịch.
Nhịp tim nhanh (thường gặp)
- Thường gặp ở ATN do thiếu dịch.
Các yếu tố chẩn đoán khác
Ăn uống kém và biếng ăn (thường gặp)
- Bệnh nhân có thể ăn uống kém và mắc chứng biếng ăn.
Khó chịu (thường gặp)
- Bệnh nhân có thể bị mệt mỏi.
Khát (không thường gặp)
- Mất dịch nhiều (do xuất huyết, bỏng, mất nước qua đường tiêu hóa hoặc đổ mồ hôi) có thể có các triệu chứng cơ năng của giảm thể tích máu lưu hành, bao gồm hay khát nước.
Chóng mặt (không thường gặp)
- Mất dịch nhiều (do xuất huyết, bỏng, mất nước qua đường tiêu hóa hoặc đổ mồ hôi) có thể có các triệu chứng cơ năng của giảm thể tích máu lưu hành, bao gồm chóng mặt.
Chứng khó thở khi nằm/khó thở (không thường gặp)
- Có thể xảy ra nếu bị suy tim nặng do giảm tưới máu thận nặng.
Phù nề (không thường gặp)
- Bệnh nhân bị mất dịch, nhiễm trùng huyết hoặc viêm tụy có thể có các triệu chứng thực thể của trụy tuần hoàn bao gồm phù nề.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Thông tin chuyển hóa cơ bản (gồm urê và creatinine)
• Yêu cầu càng sớm càng tốt và theo dõi định kỳ ở bệnh nhân có nguy cơ cao. • Creatinine không phải là một chỉ báo đáng tin cậy của suy thận bởi GFR giảm đột ngột có thể ước lượng quá mức creatinine. • Creatinine tăng có thể bị ảnh hưởng bởi các sự cố khác không liên quan đến thận ví dụ như tiêu cơ vân.[1] • Creatinine tăng liên quan đến tiêu cơ vân. |
Creatinine huyết thanh tăng, urê tăng, tăng kali huyết, hoặc nhiễm toan chuyển hóả có thể gợi ý bệnh hoại tử ống thận cấp tính (ATN). |
| Tỷ lệ urê so với creatinine
• Rối loạn chức năng thận làm tăng mức urê không tương xứng với mức tăng của creatinine huyết thanh (tỷ lệ >10:1 hoặc 15:1).[1] |
10:1 hoặc cảo hơn cho thấy dễ mắc ATN |
| Nồng độ natri trong nước tiểu
• Rối loạn chức năng ống thận dẫn tới nồng độ natri trong nước tiểu tăng.[1] |
Tăng (>40 mmol/L [40 mEq/L]) |
| Nồng độ osmol/kg nước tiểu
• Suy giảm chức năng cô đặc nước tiểu được đặc trưng bởi sự suy giảm nồng độ thẩm thấu nước tiểu.[1] • Có thể giúp phân biệt giữa nitơ máu trước thận (trong đó khả năng tái thẩm thấu và khả năng cô đặc của thận được duy trì hoặc tăng cường) và ATN (trong đó các chức năng này bị suy giảm). |
<450 mOsmol/kg cho thấy khả năng mắc ATN |
| Phân suất bài tiết natri
• Rối loạn chức năng ống thận dẫn tới tăng phân suất bài tiết natri.[1] • Độ nhạy và độ đặc hiệu thấp đối với ATN. Cũng có trong chứng huyết tán, nhiễm trùng huyết, xơ gan và suy tim mạn tính. |
Trên 2% cho thấy khả năng mắc ATN |
| Phân suất bài tiết clo
• Độ nhạy và độ đặc hiệu thấp đối với ATN. |
Trên 2% cho thấy khả năng mắc ATN |
| Phân tích cặn nước tiểu
• Có thể giúp phân biệt với nitơ máu trước thận.[17] • Nước tiểu dương tính với máu mà không có hồng cầu trong cặn cho thấy có thể mắc ATN do chứng huyết tán hoặc tiêu cơ vân. |
Tế bào biểu mô ống thận, phôi tế bào biểu mô hoặc phôi màu nâu đất cho thấy khả năng mắc ATN |
| Công thức máu
• Thường gặp chứng thiếu máu nhẹ đến trung bình. |
Chứng thiếu máu |
| Các xét nghiệm đông máu
• ATN kéo dài có thể gây chảy máu do rối loạn chức năng tiểu cầu. |
PTT kéo dài |
| Myoglobin niệu
• Mức myoglobin tăng cho thấy có thể mắc ATN do tiêu cơ vân. |
Tăng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Khí máu động mạch (ABG)
• Hỗ trợ đánh giá thêm chứng nhiễm toan, thường được đề xuất do bicarbonate thấp ở thông tin chuyển hóa cơ bản. |
Nhiễm toan chuyển hóa |
| Nghiên cứu tổng hợp tiểu cầu
• ATN kéo dài có thể gây chảy máu do rối loạn chức năng tiểu cầu. |
Kéo dài |
| Siêu âm
• Hỗ trợ đánh giá các nguyên nhân sau tắc nghẽn cũng như đánh giá cấu trúc và kích thước thận (bệnh thận mạn tính nền). |
Bình thường ở ATN |
| ECG
• Có thể xảy ra ở tăng kali huyết. • Thực hiện nếu nghi ngờ hoặc phát hiện tăng kali huyết qua các xét nghiệm. |
Rối loạn nhịp, sóng T cao, PR kéo dài, QRS giãn rộng, ngừng tâm nhĩ và suy giảm đến mô hình sóng sin (nếu tăng kali huyết nghiêm trọng) |
| Áp lực tĩnh mạch trung tâm
• Thực hiện khi nghi ngờ thiếu dịch và cần điều chỉnh dịch • Chỉ cần thực hiện ở bệnh nhân nặng. |
Giá trị thấp gợi ý thiếu dịch |
| Sinh thiết thận
• Chỉ thực hiện khi tiền sử, đặc điểm lâm sàng và kết quả xét nghiệm và chẩn đoán hình ảnh cho thấy có thể mắc bệnh thận tiên phát chứ không phải ATN liên quan đến độc tố hay thiếu máu cục bộ.[1] |
Tiêu điểm mất và không đều ở các tế bào riêng lẻ hoặc cụm tế bào từ biểu mô ống thận với khoảng cách tổng hợp, và tiếp xúc với các khu vực của màng đáy bị bong tróc. |
| Huyết thanh và dấu ấn sinh học về tiết niệu
• Các loại huyết thanh mới và dấu ấn sinh học về tiết niệu có thể là các chỉ báo hữu ích để chẩn đoán và phân loại tổn thương thận cấp tính.[11] [12] Tổn thương thận phân tử-1 (KIM-1) đã được chứng minh là một dấu ấn sinh học sớm của ATN do chứng thiếu máu cục bộ.[13] [14] Các dấu ấn sinh học khác bao gồm lipocalin liên quan đến gelatinase bạch cầu trung tính (NGAL) và interleukin-18 (IL-18).[15] [16] |
Kết quả cho thấy tổn thương thận |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Nitơ máu trước thận | • Thiểu niệu thường gặp hơn. | • Tỷ lệ urê so với creatinine là >20:1.
• Tỷ lệ urê so với mức creatinine huyết thanh cao và nồng độ natri tiết niệu là thấp; phân suất bài tiết natri là thấp. |
| Tăng nitơ huyết tại thận | • Bệnh nhân bị bệnh cầu thận thường bị protein niệu và đái máu vi thể. | • Phân tích nước tiểu cho thấy protein niệu và đái máu vi thể. |
Điều trị
Cách tiếp cận điều trị từng bước
Tư vấn sớm với bác sĩ chuyên khoa thận hoặc một chuyên gia chăm sóc y tế chuyên sâu giúp cải thiện kết quả của bệnh nhân mắc hoại tử ống thận cấp tính (ATN). Mục tiêu điều trị là ngăn ngừa tổn thương thận hơn nữa, điều trị các tình trạng tiềm ẩn, và điều trị tiến triển các biến chứng. Các vấn đề chung bao gồm can thiệp vào bất thường điện giải và kiềm toan và tối ưu hóa thể tích dịch bằng cách bổ xung dịch. Cần điều chỉnh liều lượng thuốc trong mọi ca bệnh đi kèm với loại bỏ hoặc giảm thiểu các độc tố thận tiềm năng.
Điều trị chung
Không có liệu pháp cụ thể nào đối với ATN ngoại trừ chăm sóc hỗ trợ (ví dụ như duy trì tình trạng thể tích và kiểm soát các bất thường điện giải và kiềm toan).((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Duy trì đủ huyết động và tưới máu thận là cơ sở của điều trị Hướng dẫn Bệnh Thận: Cải thiện Kết quả Toàn cầu (KDIGO) khuyến cáo sử dụng thuốc co mạch kết hợp với dịch ở bệnh nhân bị sốc vận mạch với, hoặc có nguy cơ, tổn thương thận cấp tính (AKI). [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines] Hướng dẫn của chuyên gia cũng khuyến cáo sử dụng thuốc co mạch. Nên dừng, hoặc nếu không thể, thì giảm liều sử dụng các độc tố thận (ví dụ như thuốc kháng viêm không steroid [NSAID], aminoglycoside, amphotericin-B, thuốc hóa trị ví dụ cisplatin, chất cản quang). Cần phải được điều trị nguyên nhân tiềm ẩn gây ra giảm thể tích hay mất máu, đồng thời khôi phục thể tích máu thích hợp trong cơ thể và ổn định huyết động. Dịch tinh thể (nước muối sinh lý hay dung dịch Ringer lactat) là thích hợp trong hầu hết trường hợp cần tăng thể tích tuần hoàn. Nếu không bị sốc xuất huyết, hướng dẫn KDIGO gợi ý sử dụng dịch tinh thể đẳng trương hơn là dịch keo (albumin hoặc tinh bột) để điều trị ban đầu đối với tăng thể tích nội mạch ở bệnh nhân có nguy cơ mắc AKI hoặc đã mắc AKI. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines] Bồi phụ thể tích bằng nước muối sinh lý bình thường cho thấy có lợi trong việc giảm nguy cơ mắc bệnh thận do chất cản quang ở bệnh nhân có nguy cơ bị tổn thương thận cấp tính do chất cản quang (CI-AKI). Liều dùng nước muối sinh lý 1 mL/kg/giờ đã được chứng minh là hữu ích.((Barrett BJ, Parfey PS. Clinical practice. Preventing nephropathy induced by contrast medium. N Engl J Med. 2006;354:379-386. Tóm lược)) Nên xem xét phương pháp chụp hình ảnh thay thế ở bệnh nhân tăng nguy cơ mắc CI-AKI. Nên sử dụng liều chất cản quang thấp nhất có thể ở bệnh nhân có nguy cơ mắc CI- AKI. Hướng dẫn KDIGO khuyến cáo sử dụng chất cản quang chứa i-ốt đồng áp suất thẩm thấu hoặc thẩm thấu thấp hơn là chất cản quang chứa i-ốt thẩm thấu cao ở bệnh nhân tăng nguy cơ mắc CI-AKI. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines]
Nhìn chung, thuốc không hiệu quả trong điều trị ATN. Ví dụ như dopamine, một thuốc giãn mạch thận chọn lọc, đã được sử dụng để tăng lượng nước tiểu nhưng không làm thay đổi quá trình mắc ATN. Hơn nữa nó có thể gây rủi ro ở bệnh nhân nặng.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Chỉ nên sử dụng thuốc lợi tiểu nếu thể tích dịch ngoại bào và chức năng tim trước hết đã được đánh giá cẩn thận và nhận thấy là đầy đủ. Hướng dẫn KDIGO gợi ý không sử dụng thuốc lợi tiểu để điều trị AKI, ngoại trừ để điều trị quá tải thể tích. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines]
Mannitol, một thuốc lợi tiểu khác, mặc dù không được sử dụng thường quy, đã được báo cáo là hữu ích đối với ATN gây ra bởi chấn thương đụng dập nếu được sử dụng sớm trong quá trình điều trị.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược))
Liệu pháp thay thế thận
Có thể cần sử dụng liệu pháp thay thế thận (ví dụ như thẩm tách máu, thẩm phân phúc mạc, lọc máu) nếu bệnh nhân bị nhiễm toan nặng, quá tải thể tích kháng trị với thuốc lợi tiểu, tăng kali huyết, hoặc urê huyết. Hướng dẫn KDIGO đưa ra các khuyến cáo về liệu pháp thanh thế thận đối với AKI. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines]
Có một vài phương án để hỗ trợ mất chức năng thận và lựa chọn liên quan đến đánh giá tình trạng tổng thể của bệnh nhân với đánh giá huyết động và xét nghiệm. Xác định loại hỗ trợ và liệu pháp là theo khuyến cáo của bác sĩ chuyên khoa thận.
Lọc máu thông thường thường được áp dụng với bệnh nhân ổn định huyết động. Tăng liều, thời gian và tần suất điều trị, và bắt đầu can thiệp sớm giúp cải thiện khả năng sống sót ở bệnh nhân nặng.((Paganini EP, Tapolyai M, Goormastic M, et al. Establishing a dialysis therapy/patient outcome link in intensive care unit acute dialysis for patients with acute renal failure. Am J Kidney Dis. 1996;28(5 Suppl 3):S81-S89.)) ((Schiffl H, Lang SM, Fischer R. Daily hemodialysis and the outcome of acute renal failure. N Engl J Med. 2002;346:305-310. Tóm lược))
Các hình thức thay thế thận khác bao gồm liệu pháp thay thế thận liên tục (CRRT). Trong khi có thể sử dụng kỹ thuật lọc động mạch-tĩnh mạch và tĩnh mạch-tĩnh mạch, phương pháp được sử dụng thường xuyên nhất là điều trị tĩnh mạch-tĩnh mạch liên tục thông qua một ống thông lòng đôi rộng đặt vào hệ thống tĩnh mạch trung tâm (ví dụ như thông qua các tĩnh mạch cảnh hoặc đùi). Các phương thức chính thường được sử dụng bao gồm lọc máu liên tục tĩnh mạch – tĩnh mạch (CVVH), thẩm máu liên tục tĩnh mạch – tĩnh mạch (CVVHD) và lọc và thẩm tách máu liên tục tĩnh mạch – tĩnh mạch (CVVHDF).
Sử dụng CRRT hiệu quả nhất ở bệnh nhân không ổn định huyết động hoặc những người không dung nạp siêu lọc tiến triển trong vòng 4 đến 6 giờ điều trị lọc máu thông thường. Những bệnh nhân này bao gồm bệnh nhân nhiễm trùng huyết cần dùng thuốc vận mạch, hoặc bệnh nhân bị suy tim nặng kèm theo quá tải thể tích và BP không hỗ trợ lọc máu thông thường. Dữ liệu cho thấy khi sử dụng thể tích thanh thải cao hơn và việc bổ sung liều lượng dịch thẩm tách cho CVVH sẽ giúp kết quả được cải thiện.((Ronco C, Bellomo R, Homel P, et al. Effects of different doses in continuous veno-venous haemofiltration on outcomes of acute renal failure: a prospective randomised trial. Lancet. 2000;356:26-30. Tóm lược)) ((Saudan P, Niederberger M, De Seigneux S, et al. Adding a dialysis dose to continuous hemofiltration increases survival in patients with acute renal failure. Kidney Int. 2006;70:1312-1317. Tóm lược)) ((Ronco C. Continuous renal replacement therapies for the treatment of acute renal failure in intensive care patients. Clin Nephrol. 1993;40:187-198. Tóm lược))
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Hoại tử ống thận cấp tính (ATN) | ||
| 1 | Chăm sóc hỗ trợ | |
| – Với nhiễm toan nặng hoặc kháng trị quá tải thể tích với thuốc lợi tiểu hoặc tăng kali huyết hoặc urê huyết | Bổ sung | Liệu pháp thay thế thận |
Các lựa chọn điều trị
| Cấp tính | ||
| Hoại tử ống thận cấp tính (ATN) | ||
| 1 | Chăm sóc hỗ trợ | |
| » Không có liệu pháp cụ thể nào đối với ATN ngoại trừ chăm sóc hỗ trợ để duy trì tình trạng thể tích và kiểm soát các bất thường điện giải và kiềm toan.[1]
» Nên dừng (tốt nhất), hoặc nếu không thể thì giảm liều dùng độc tố thận. » Cần phải được điều trị nguyên nhân tiềm ẩn gây ra giảm thể tích hay mất máu, đồng thời khôi phục thể tích máu thích hợp trong cơ thể và ổn định huyết động. » Dịch tinh thể (nước muối sinh lý hay dung dịch Ringer lactat) là thích hợp trong hầu hết trường hợp cần tăng thể tích tuần hoàn. » Nếu không bị sốc xuất huyết, có thể sử dụng dịch tinh thể đẳng trương hơn là dịch keo (albumin hoặc tinh bột) để điều trị ban đầu đối với tăng thể tích nội mạch ở bệnh nhân có nguy cơ bị tổn thương thận cấp tính (AKI) hoặc đã mắc AKI. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines] » Bồi phụ thể tích bằng nước muối sinh lý bình thường cho thấy có lợi trong việc giảm nguy cơ mắc bệnh thận do chất cản quang ở bệnh nhân có nguy cơ bị AKI do chất cản quang. Liều dùng nước muối sinh lý 1 mL/kg/giờ đã được chứng minh là hữu ích.[10] » Cần sản phẩm máu thay thế khi bị xuất huyết » Không nên sử dụng thuốc lợi tiểu để điều trị AKI, ngoại trừ để điều trị quá tải thể tích. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines] » Khuyến cáo sử dụng thuốc co mạch kết hợp với dịch ở bệnh nhân bị sốc vận mạch hoặc có nguy cơ mắc AKI. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines] Hướng dẫn của chuyên gia cũng khuyến cáo sử dụng thuốc co mạch. |
||
| – Với nhiễm toan nặng hoặc kháng trị quá tải thể tích với thuốc lợi tiểu hoặc tăng kali huyết hoặc urê huyết | Bổ sung | Liệu pháp thay thế thận |
| » Khuyến cáo tham khảo ý kiến bác sĩ chuyên khoa thận.
» Lọc máu thông thường thường được áp dụng với bệnh nhân ổn định huyết động. » Các hình thức thay thế thận khác bao gồm liệu pháp thay thế thận liên tục (CRRT). Các phương thức chính thường được sử dụng bao gồm lọc máu liên tục tĩnh mạch – tĩnh mạch (CVVH), lọc máu liên tục tĩnh mạch – tĩnh mạch (CVVHD) và lọc và thẩm tách máu liên tục tĩnh mạch – tĩnh mạch (CVVHDF).» CRRT hiệu quả nhất ở bệnh nhân có huyết động không ổn định (ví dụ như bệnh nhân bị nhiễm trùng huyết hoặc CHF nặng) hoặc những người không dung nạp siêu lọc tiến triển trong 4 đến 6 giờ điều trị lọc máu thông thường. » Dữ liệu cho thấy khi sử dụng thể tích thanh thải cao hơn và việc bổ sung liều lượng dịch thẩm tách cho CVVH sẽ giúp kết quả được cải thiện.[20] [21] [22] » Tăng liều, thời gian, tần suất điều trị, và bắt đầu can thiệp sớm giúp cải thiện khả năng sống sót ở bệnh nhân nặng.[18] [19] » Hướng dẫn của Bệnh Thận: Cải thiện Kết quả Toàn cầu (KDIGO) đưa ra các khuyến cáo về liệu pháp thay thế thận đối với tổn thương thận cấp tính. [Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines] |
||
Giai đoạn đầu
Các chất điều trị mới
Mặc dù nhiều loại thuốc đã được thử nghiệm ở mô hình hoại tử ống thận cấp tính (ATN) ở động vật, không có thuốc nào cho thấy hiệu quả ở người. Peptit lợi tiểu tâm nhĩ (ANP), các yếu tố tăng trưởng, pentoxifylline, và các thuốc chống oxy hóa là các phương pháp điều trị mới nổi cần phải nghiên cứu kỹ hơn.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Nếu khôi phục được chức năng và tái lập mức GFR bình thường mà không có bằng chứng cho thấy tổn thương thận còn lại thì không bắt buộc phải theo dõi thận tiếp theo, mặc dù nên theo dõi. Nếu sau hoại tử ống thận cấp tính (ATN), chức năng thận bị suy giảm và bệnh nhân vẫn bị bệnh thận mạn tính (CKD) tồn lưu, cần theo dõi với bác sĩ chuyên khoa thận để can thiệp dựa trên giai đoạn bệnh CKD.
Hướng dẫn dành cho bệnh nhân
Ở bệnh nhân khỏe mạnh khác, nếu đã điều trị các tổn thương tiềm ẩn, nên tư vấn bệnh nhân tránh dùng thêm các chất độc tố thận. [National Kidney Foundation: kidney disease]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Chứng thiếu máu | Ngắn hạn | Trung bình |
| Gây ra một phần bởi suy thận nhưng chủ yếu là do các bệnh đồng nhiễm.
Có thể cần truyền dịch hoặc các chất kích thích quá trình sinh hồng cầu. |
||
| Tăng kali huyết | Biến thiên | Cao |
| Gây ra các bất thường ECG (ví dụ như sóng T cao, PR kéo dài, QRS giãn rộng, ngừng tâm nhĩ, và suy giảm đến mô hình sóng sin) và rối loạn nhịp tim.
Có thể điều trị tăng kali huyết bằng cách hạn chế lượng đưa vào, nhựa resin trao đổi ion gắn kali, và thuốc lợi tiểu dạng vòng. Các biện pháp khẩn cấp cho tình trạng này bao gồm insulin và glucose đường tĩnh mạch và lọc máu. Nếu tăng kali huyết kháng phương pháp điều trị nội khoa, hoặc đang có các biểu hiện về tim, cần chỉ định lọc máu để bình thường hóa kali nhanh chóng. |
||
| Nhiễm toan chuyển hóa | Biến thiên | Cao |
| Gây ra bởi giảm chức năng thận.
Có thể sử dụng các chế phẩm bicarbonate đường uống ví dụ như natri citrat/citric axit để điều trị nhiễm toan chuyển hóa. Việc điều trị thường đòi hỏi phải lọc máu nếu ở mức nghiêm trọng và nếu sự bù trừ đường hô hấp không thể để duy trì độ pH. |
||
| Bệnh thận giai đoạn cuối | Biến thiên | Trung bình |
| Tổn thương thận nặng, đặc biệt là ở bệnh nhân mắc bệnh thận tiềm ẩn hoặc các tình trạng y tế đồng nhiễm khác; có thể không thể hồi phục và cần phải sử dụng liệu pháp thay thế thận (RRT). | ||
| Chảy máu do tăng urê huyết | Biến thiên | Thấp |
| Gây ra bởi rối loạn chức năng tiểu cầu do urê huyết.
Cần điều trị bằng desmopressin, oestrogen, điều trị chứng thiếu máu và lọc máu. |
||
| Urê huyết | Biến thiên | Thấp |
| Độc tố urê huyết tích tụ với suy thận nặng và không được điều trị dẫn đến tình trạng li bì và lú lẫn.
Cần phải lọc máu để điều trị urê huyết. |
||
Tiên lượng
Tiên lượng tốt ở các bệnh nhân khỏe mạnh khác khi đã điều trị các tổn thương tiềm ẩn. Tuy nhiên, nếu đã mắc bệnh thận trước đó, hoặc nếu bệnh hoại tử ống thận cấp tính (ATN) có biểu hiện vô niệu kéo dài, tiên lượng kém và bệnh nhân có thể cuối cùng phải dùng liệu pháp thay thế thận (RRT). Tiên lượng tốt hơn ở bối cảnh không ở ICU (tỷ lệ tử vong 37%) so với ở ICU (tỷ lệ tử vong 79%).((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Các yếu tố dự đoán tỷ lệ tử vong bao gồm giới tính nam, tuổi cao, bệnh đồng nhiễm, khối u ác tính, thiểu niệu, nhiễm trùng huyết, thở bằng máy, suy phủ tạng và tình trạng ốm nặng.((Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược)) Một nghiên cứu báo cáo tỷ lệ tử vong 24,5% sau khi theo dõi thời gian dài, với tỷ lệ sống sót sau năm năm là 55%. Trong quá trình theo dõi 4,7% bệnh nhân cần lọc mạn tính.((Brito GA, Balbi AL, Abrão JM, et al. Long-term outcome of patients followed by nephrologists after an acute tubular necrosis episode. Int J Nephrol. 2012;2012:361528. Tóm lược))
Hướng dẫn
Hướng dẫn chẩn đoán
Quốc tế
KDIGO clinical practice guideline for acute kidney injury
Nhà xuất bản: Kidney Disease: Improving Global Outcomes
Xuất bản lần cuối: 2012
Hướng dẫn điều trị
Quốc tế
KDIGO clinical practice guideline for acute kidney injury
Nhà xuất bản: Kidney Disease: Improving Global Outcomes
Xuất bản lần cuối: 2012
Nguồn trợ giúp trực tuyến
- Kidney Disease: Improving Global Outcomes (KDIGO): clinical practice guidelines (external link)
- National Kidney Foundation: kidney disease (external link)
Các bài báo chủ yếu
- Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược
Câu hỏi lâm sàng
Câu 1
Nam 45 tuổi được đưa tới khoa cấp cứu do thay đổi trạng thái tinh thần. Bệnh nhân xuất hiện mất định hướng và lo âu. Anh ta hiện đang được điều trị bởi bác sĩ riêng do các triệu chứng cảm lạnh. Anh ta cũng sử dụng aspirin cho viêm khớp mạn và ranitidine cho trào ngược acid dạ dày. Anh ta một thợ sửa chữa máy, tiền sử hút thuốíc 25 năm và uốíng nhiều rượu vào cuối tuần. Thân nhiệt 37.2 độ C, huyết áp 110/70 mmHg, mạch 90 lần/phút, nhịp thở 22 lần/phút. Cận lâm sàng: (Huyết thanh) Natri 141 mEq/L, Kali 4.6 mEq/L, Clo 100 mEq/L, Hco3- 13 mEq/L, BUN 28 mg/dL, Creatinine 2.5 mg/dL, Glucose 90 mg/dL, Áp lực thẩm thấu huyết tương 350 mOsm/kgH2O. Khí máu: pH 7.21, PaO2 100 mmHg, PaCo2 30 mmHg. Phân tích nước tiểu thấy có tinh thể dạng vuông, hình bao thư (envelope). Creatinine 3 tháng trc là 1.2 mg/dL. Chẩn đoán nguyên nhân nhiều khả năng nhất gây bất thường trên cận lâm sàng ở bệnh nhân này là gì?
- Nhiễm toan keton đái tháo đường.
- Ngộ độc ethylene glycol.
- Nhiễm toan lactic.
- Ngộ độc salicylate.
- Nhiễm toan tăng ure máu.
Đáp án đúng là B: Bệnh nhân này có nhiễm toan chuyển hóa với tăng khoảng trống anion (141 – 100 – 13 = 28 >14). Có khoảng trống áp lực thẩm thấu tăng:
Osmolal gap (khoảng trống áp lực thẩm thấu) = ALTT đo được – ALTT lý thuyết.
Trong đó, ALTT lí thuyết = 2*Na + Glu/18 + Ure/2.8 = 297 =>> khoảng trống áp lực thẩm thấu = 350 – 297 = 53 (bình thường <10).
Sự kết hợp của tăng khoảng trống anion và khoảng trống áp lực thẩm thấu được thấy trong ngộ độc methanol cấp hay ngộ độc ethylen glycol. Phân tích nước tiểu ở bệnh nhân thấy các tinh thể hình vuông, dạng bao thư có vỏ là calcium oxalat đặc trưng cho các bệnh nhân nhiễm độc ethylene glycol, hầu hết là từ các tủa lạnh hấp thu vào. Tổn thương thận cấp là một biến chứng chính của nhiễm độc ethylene glycol (Độc dẫn tới mù lòa).
Đáp án A: Nhiễm toan uyển hóa ở bệnh nhân nhiễm toan do ĐTĐ đi kèm vs tăng glucose máu. Bệnh nhân này có lượng đường trong máu bình thường.
Đáp án C: Nhiễm toan lactic thường thấy nhất ở tình trạng hạ huyết áp và shock (nhiễm khuẩn, shock tim). Nồng độ a. lactic cũng có thể tăng ở bệnh nhân mắc bệnh gan giai đoạn cuối do a. lactic chuyển hóa tại gan.
Đáp án D: Nhiễm độc salicylat (aspirin) gây toan chuyển hóa kết hợp kiềm hô hấp mà không có khoảng trống áp lực thẩm thấu.
Đáp án E: Tăng ure máu (suy thận) gây toan chuyển hóa có khoảng trống anion do đào thải acid (thông qua sự hình thành ammonium) bất thường. Tuy nhiên, tăng ure máu không gây khoảng trống aáp lực thẩm thấu.
Tổng kết: Độc tính của methanol và ethylene glycol gây toan chuyển hóa có khoảng trống anion và khoảng trống áp lực thẩm thâu. Tinh thể calcium oxalate (hình vuông dạng bao thư) được thây ở bệnh nhân nhiễm độc ethylen glycol (tủa lạnh), nó có thể gây suy thận và độc tính của methanol có thể gây mù.
Câu 2
Nam 55 tuổi tới phòng khám do buồn nôn và mệt mỏi trong 7 ngày qua. Anh ta cũng đau cơ kiểu co rút 3 ngày qua. Tiền sử đang chú ý là Đái tháo đường type 2 được chẩn đoán 2 năm trước, Tăng huyết áp được chẩn đoán 10 năm trc và tăng mỡ máu. Bệnh nhân được dùng metformin, lisinoproteinil, rosuvastatin 2 năm nay. Anh ta không dùng thuốc lá, rượu hay chất cấm. Thân nhiệt 37 độ C, huyết áp 160/98 mmHg, mạch 84 lần/phút, nhịp thở 18 lần/phút. Da niêm mạc ẩm, ran ẩm hai bên, bụng mềm không chướng, phù 2+ ở chi dưới hai bên.
Cận lâm sàng: Kali 7.4 mEq/L, hco3- 14 mEq/L, BUN 82 mg/dL, Creatinine 8 mg/dL (3thg trước: 1.1 mg/dL), Canxi 10.5 mg/dL, Glucose 100 mg/dL.
Phân tích nước tiểu: Protein 1+, bạch cầu 1-2/vi trường năng lượng cao, hồng cầu 1-2/ vi trường năng lượng cao, không có trụ. Natri niệu 70 mEq/L. Siêu âm thận thấy kích thước bình thường, không có hình ảnh thận ứ nước. Nguyên nhân có khả năng nhất gây ra tình trạng hiện tại của bệnh nhân là?
- Giảm cung lượng tim.
- Viêm thận kẽ do dùng thuốc.
- Viêm cầu thận.
- Giảm thể tích trong lòng mạch.
- Sự tiến triển của bệnh thận đái tháo đường.
- Hẹp động mạch thận.
- Tổn thương ống thận.
Đáp án đúng là G: Bệnh nhân bị tổn thương thận cấp đáng kể (acute kidney injury -AKI) (mệt mỏi, buồn nôn) kèm tăng kali máu, toan chuyển hóa (hco3- <18 mEq/L) và quá tải thể tích (ran ẩm, phù), AKI có thể được phân loại thành:
- Trước thận thận: đặc trưng bởi giảm Natri niệu (<20 mEq/L) và tăng tỷ lệ BUN/Creatinine >20 do giảm tái hấp thu ure.
- Sau thận: Thường gây ra thận ứ nước thấy trên siêu âm.
- Tại thận: Thường do hoại tử ống thận cấp (Acute tubular necrosis-ATN), đặc trưng bởi tăng Natri niệu (thường >40 mEq/L) và tỷ số đào thải Na (>2%) do tổn thương ống thận làm giới hạn khả năng tái hấp thu. Cũng có thể thấy tỷ số BUN/Creatinine bình thường (ở trong khoảng từ 10-15 (ngược lại với tổn thương trước thận).
Bệnh nhân này có hình ảnh siêu ấm và kết quả sinh hóa máu (tăng Na niệu, BUN/ Creatinine gần bằng 10) cho thấy ít khả năng là sau thận và trước thận, từ đó gợi ý tổn thương tại thận do ATN. Trụ màu nâu bùn là hình ảnh bệnh học của ATN nhưng không phải lúc nào cũng xuất hiện. Nguyên nhân chủ yếu bao gồm thiếu máu (shock), thuốc (cản quang), các chất độc cho thận khác (thuố’c, protein chuỗi nhẹ).
Nồng độ Canxi của bệnh nhân cho thấy nguyên nhân gây ra ATN. Tổn thương thận thường gây hạ Canxi do giảm đào thải phospho dẫn tới tạo muối CaPo4. Ngược lại, bệnh nhân lớn tuổi mắc AKI tại thận có tăng Canxi máu gợi ý ATN do đa u tủy xương (multiple myeloma- MM). Tăng Ca do MM gây ra bởi hoạt động của hủy cố’t bào và có thể gây AKI (co mạch, lắng đọng Canxi tại ống thận). Tái hấp thu các chuỗi nhẹ tại ống lượn gần có thể trực tiếp gây độc. Các chuỗi nhẹ trong lòng ống sẽ tạo cặn và nếu vượt quá khả năng hấp thu thì gây tổn thương ống thận nặng thêm. Các trụ của chuỗi nhẹ là thường thấy tuy nhiên phân tích nước tiểu có thể bình thường nếu sự tạo trụ niệu chưa xảy ra. Xét nghiệm dipstick nước tiểu thường thấy tăng nhẹ Protein niệu (chỉ xác định được albumin) tuy nhiên đánh giá protein niệu 24h sẽ thấy sự tăng đào thải protein (Protein niệu Bence-Jones).
| Tổn thương thận cấp tính | ||
| Trước thận | Hoại tử ống thận cấp | |
| Tỷ số BUN/Creatinine | Thường > 20 | Thường có giá trị bình thường (khoảng 10-15) |
| Natri niệu | < 20 mEq/L | >40 mEq/L |
| Tỷ số’ đào thải Natri | <1% 1 | >2% |
| Áp lực thẩm thâu niệu | >500 mOsm/kg | Khoảng 300 mOsm/kg |
| Tỷ trọng nước tiểu [ | >1.020 | <1.020 |
| Soi kính hiển vi IV | Vết | Trụ màu nâu bùn |
Đáp án A, D và F: Giảm cung lượng tim, giảm thể tích lòng mạch và hẹp động mạch thận đều gây suy thận trc thận (BUN/ Creatinine >20, Natri niệu < 20 mEq/L).
Đáp án B và C: Viêm thận kẽ do thuố’c có liên quan tới sốt, ban và có bạch cầu cũng như trụ BC khi phân tích nước tiểu trong khi viêm cầu thận thường thấy đái máu có trụ hồng cầu. Ngoài ra, viêm cầu thận cấp thường gây giảm Natri niệu.
Đáp án E: Sự tiến triển của bệnh thận đái tháo đường thường diễn ra trong nhiều năm, ít khi thấy sự tiển triển đáng kể trong vòng 3 tháng. Dù cho thường thấy protein niệu ở mức độ nhẹ nhưng siêu âm thấy thận teo và giảm Ca máu (chứ không phải tăng Canxi máu) cũng hay gặp.
Tổng kết: Hoại tử ống thận cấp gây hạn chế khả năng tái hấp thu dẫn tới tăng Natri niệu (>40 mEq/L) và tỷ số BUN/ Creatinine bình thường. Thông thường, tổn thương thận gây hạ Canxi máu cho nên sự biểu hiện của tăng Canxi máu gợi ý bệnh thận do trụ liên quan tới đa u tủy xương.
Câu 3
Nữ 57 tuổi nhập viện vào khoa hồi sức tích cực (ICU) sau tai nạn xe máy trên đường cao tc>c. Cô ta bị tụt huyết áp và được truyền 7L dịch tại hiện trường, bao gồm dịch tinh thể, máu và huyết tương tươi đông lạnh. Cô ta có dấu hiệu mất máu từ các nhiều vết thương trên da. Cô được tiến hành phẫu thuật sau đó được chuyển tới ICU và tiếp tục truyền dịch đường tĩnh mạch kết hợp vận mạch.
Cận lâm sàng 24h sau tai nạn thấy: Hemoglobin 9.5 g/dL, Bạch cầu 15.000/mm3, Tiểu cầu 130.000/mm3, BUN 33 mg/dL, Creatinine huyết thanh 2.2 mg/dL. Dấu hiệu nào nhiều khả năng nhất sẽ thấy trên kính hiển vi khi phân tích nước tiểu?
- Trụ rộng (Broad cast).
- Trụ màu nâu bùn.
- Trụ hồng cầu.
- Trụ bạch cầu.
- Trụ mỡ.
- Bạch cầu ưa axit.
Đáp án đúng là B: Bệnh cảnh lâm sàng của bệnh nhân nghĩ nhiều tới hoại tử ống thận cấp (Acute tubular necrosis – ATN) do shock giảm thể tích, tỷ số BUN/Creatinine từ 10-15 thường thấy ở bệnh nhân ATN (ngược lại với suy thận trước thận khi tỷ số này là >20).
Các dấu hiệu khác gợi ý chẩn đoán trên bao gồm:
- Áp lực thẩm thấu niệu 300-350 mOsm/kg (không bao giờ <300).
- Natri niệu > 20 mEq/L.
- FENa > 2%.
Hạ huyết áp kéo dài bởi bất kỳ nguyên nhân gì cũng có thể dẫn tới ATN. Các dấu hiệu đặc trưng khi phân tích nước tiểu là trụ hạt màu nâu bùn chứa các tế bào biểu mô ống thận, chúng không đặc hiệu nhưng rất nhạy trong chẩn đoán ATN.
Đáp án A: Cặn rộng được thấy ở bệnh nhân mắc bệnh thận mạn (CKD). Chúng xuất phát từ những ống giãn của các nephron phì đại trải qua quá trình tăng kích thước để bù trừ để đáp ứng với việc giảm khối thận. Các trụ sáp, sáng bóng và trong suốt cũng thường thấy ở bệnh nhân CKD.
Đáp án C: Trụ hồng cầu là chỉ điểm đối với bệnh cầu thận hoặc viêm mạch
Đáp án D: Trụ BC là bằng chứng xác thực cho các bạch cầu có nguồn gốc tại thận. Chúng được thấy trong trường hợp viêm thận kẽ, viêm thận bể thận.
Đáp án E: Cặn mỡ thấy trong Hội chứng thận hư. Trụ trong chủ yếu là các protein và chúng đi qua, giữ nguyên hình dáng qua ống tiét niệu, có thể thấy ở người không có triệu chứng hoặc suy thận trước thận do tăng ure máu.
Đáp án F: Bạch cầu ưa axit trong nước tiểu thường liên quan tới viêm thận kẽ.
Tổng kết:
Trụ hạt màu nâu bùn – Hoại tử ống thận cấp.
Trụ Hồng cầu – Viêm cầu thận.
Trụ bạch cầu – Viêm thận kẽ, viêm thận bể thận.
Trụ mỡ – Hội chứng thận hư.
Trụ rộng – Suy thận mạn.
Tài liệu tham khảo
- Gill N, Nally JV Jr, Fatica RA. Renal failure secondary to acute tubular necrosis: epidemiology, diagnosis, and management. Chest. 2005;128:2847-2863. Tóm lược
- Liangos O, Wald R, O’Bell JW, et al. Epidemiology and outcomes of acute renal failure in hospitalized patients: a national survey. Clin J Am Soc Nephrol. 2006;1:43-51. Toàn văn Tóm lược
- UK Renal Association. Clinical practice guidelines: acute kidney injury. March 2011. http://www.renal.org/ (last accessed 17 August 2017). Toàn văn
- Brenner B. The kidney. 7th ed. Philadelphia, PA: WB Saunders; 2003: Chapter 27.
- Cheung CM, Ponnusamy A, Anderton JG. Management of acute renal failure in the elderly patient: a clinician’sguide. Drugs Aging. 2008;25:455-476. Tóm lược
- Parfrey PS, Griffiths SM, Barrett BJ, et al. Contrast material induced renal failure in patients with diabetes mellitus, renal insufficiency, or both. A prospective controlled study. N Engl J Med. 1989;320:143-149. Tóm lược
- McCarthy CS, Becker JA. Multiple myeloma and contrast media. Radiology. 1992;183:519-521. Tóm lược
- Gilbert TB, Hasnain JU, Flinn WR, et al. Fenoldopam infusion associated with preserving renal function after aortic cross-clamping for aneurysm repair. J Cardiovasc Pharmacol Ther. 2001;6:31-36. Tóm lược
- Marenzi G, Assanelli E, Marana I, et al. N-acetylcysteine and contrast-induced nephropathy in primary angioplasty. N Engl J Med. 2006;354:2773-2782. Tóm lược
- Barrett BJ, Parfey PS. Clinical practice. Preventing nephropathy induced by contrast medium. N Engl J Med. 2006;354:379-386. Tóm lược
- Parikh CR, Lu JC, Coca SG, et al. Tubular proteinuria in acute kidney injury: a critical evaluation of current status and future promise. Ann Clin Biochem. 2010;47:301-312. Toàn văn Tóm lược
- Makris K, Spanou L. Acute kidney injury: diagnostic approaches and controversies. Clin Biochem Rev. 2016;37:153-175. Toàn văn Tóm lược
- Waring WS, Moonie A. Earlier recognition of nephrotoxicity using novel biomarkers of acute kidney injury. Clin Toxicol (Phila). 2011;49:720-728. Tóm lược
- Huang Y, Don-Wauchope AC. The clinical utility of kidney injury molecule 1 in the prediction, diagnosis and prognosis of acute kidney injury: a systematic review. Inflamm Allergy Drug Targets. 2011;10:260-271. Tóm lược
- Clerico A, Galli C, Fortunato A, et al. Neutrophil gelatinase-associated lipocalin (NGAL) as biomarker of acute kidney injury: a review of the laboratory characteristics and clinical evidences. Clin Chem Lab Med. 2012;50:1505-1517. Tóm lược
- Puthumana J, Ariza X, Belcher JM, et al. Urine interleukin 18 and lipocalin 2 are biomarkers of acute tubular necrosis in patients with cirrhosis: a systematic review and meta-analysis. Clin Gastroenterol Hepatol. 2017;15:1003-1013.e3. Tóm lược
- Kanbay M, Kasapoglu B, Perazella MA. Acute tubular necrosis and pre-renal acute kidney injury: utility of urine microscopy in their evaluation – a systematic review. Int Urol Nephrol. 2010;42:425-433. Tóm lược
- Paganini EP, Tapolyai M, Goormastic M, et al. Establishing a dialysis therapy/patient outcome link in intensive care unit acute dialysis for patients with acute renal failure. Am J Kidney Dis. 1996;28(5 Suppl 3):S81-S89.
- Schiffl H, Lang SM, Fischer R. Daily hemodialysis and the outcome of acute renal failure. N Engl J Med. 2002;346:305-310. Tóm lược
- Ronco C, Bellomo R, Homel P, et al. Effects of different doses in continuous veno-venous haemofiltration on outcomes of acute renal failure: a prospective randomised trial. Lancet. 2000;356:26-30. Tóm lược
- Saudan P, Niederberger M, De Seigneux S, et al. Adding a dialysis dose to continuous hemofiltration increases survival in patients with acute renal failure. Kidney Int. 2006;70:1312-1317. Tóm lược
- Ronco C. Continuous renal replacement therapies for the treatment of acute renal failure in intensive care patients. Clin Nephrol. 1993;40:187-198. Tóm lược
- Brito GA, Balbi AL, Abrão JM, et al. Long-term outcome of patients followed by nephrologists after an acute tubular necrosis episode. Int J Nephrol. 2012;2012:361528. Tóm lược
Hình ảnh
Những người có đóng góp
// Các tác giả:
Maria Jesus Lloret Cora, MD, MSc
Consulting Staff
Nephrology Department, Fundació Puigvert, Barcelona, Spain
CÔNG KHAI THÔNG TIN: MJLL lectured for Abbvie and Sanofi sponsored scientific events and has links with Vifor Fresenius Medical Care Renal Pharma.
// Lời cảm ơn:
Dr Maria Jesus Lloret Cora would like to gratefully acknowledge Dr Roser Torra, the previous contributor to this monograph. RT declares that she has no competing interests.
// Những Người Bình duyệt:
Ajay Kumar, MD, FACP
Medical Director
Blood Management, Cleveland Clinic, Cleveland, OH
CÔNG KHAI THÔNG TIN: AK has received a fee for speaking about perioperative blood management from Ortho
Biotech and has also received reimbursement from medscape.com for the education webcast of the same presentation.
Irfan Moinuddin, MD
Assistant Professor
Chicago Medical School, Rosalind Franklin University, Lombard, IL
CÔNG KHAI THÔNG TIN: IM declares that he has no competing interests.
Robert Tompkins, MD
Associate Professor
Department of Family Medicine, University of Texas Health Science Center, Tyler, TX CÔNG KHAI THÔNG TIN: RT declares that he has no competing interests.
Xem thêm:
Hoại thư: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ