Bệnh thần kinh
Đánh giá tổn thương não cấp tính do chấn thương: dấu hiệu, chẩn đoán theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Bài viết Đánh giá tổn thương não cấp tính do chấn thương: dấu hiệu, chẩn đoán theo BMJ. Để tải file PDF, mời các bạn click vào link ở đây.
Tóm tắt
◊ Các định nghĩa :
Chấn thương đầu được định nghĩa là bất kỳ chấn thương nào xảy ra với đầu, có hoặc không xảy ra tổn thương não. Chấn thương đầu có thể được mô tả là chấn thương ở mức rất nhẹ, nhẹ, trung bình hoặc nặng, dựa trên các triệu chứng sau chấn thương. Bệnh nhân bị chấn thương đầu rất nhẹ là những người bị chấn thương đầu và không bị mất ý thức, có điểm GCS (Thang điểm hôn mê Glasgow) bình thường, và không có triệu chứng chấn thương đầu. Bệnh nhân bị chấn thương đầu nhẹ có điểm GCS từ 13 đến 15 sau chấn thương đầu. (( Centers for Disease Control and Prevention. Traumatic brain injury and concussion. July 2017. http://www.cdc.gov [Internet publication]. Toàn văn))
TBI (chấn thương sọ não) là một thuật ngữ không đặc hiệu mô tả tổn thương đụng giập, xâm lấn hoặc do áp lực nổ xảy ra với não. TBI có thể được phân loại ở mức nhẹ, trung bình, hoặc nặng, thường dựa trên GCS và/hoặc suy giảm hành vi thần kinh sau khi bị chấn thương.
Thuật ngữ ‘chấn động não’ thường được sử dụng thay thế cho TBI nhẹ và chấn thương đầu rất nhẹ hoặc nhẹ trong tài liệu thể thao. Cả Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh và Tổ chức Y tế Thế giới đều đồng ý rằng TBI nhẹ là do chấn thương đụng giập hoặc lực cơ học tác động gây ra tình trạng thuộc dạng lú lẫn thoáng qua, mất phương hướng hoặc mất ý thức kéo dài không quá 30 phút, và có thể liên quan đến suy giảm hành vi thần kinh thoáng qua và điểm GCS không kém hơn 13-15.[2] [CDC: heads up] Tuy nhiên, hiện tranh luận vẫn đang tiếp diễn về việc liệu bệnh nhân có điểm GCS 13 có nên được phân loại là mắc TBI ở mức trung bình hay không.
◊ Phân loại :
TBI có thể được phân loại theo nhiều cách, bao gồm loại, độ nặng, vị trí, cơ chế chấn thương, và đáp ứng sinh lý với chấn thương. Tình trạng không đồng nhất này được coi là một trong những rào cản quan trọng nhất trong việc thiết lập các biện pháp can thiệp trị liệu hiệu quả trong TBI.[3] Những nỗ lực ở Hoa Kỳ và Anh trong việc
tiêu chuẩn hóa danh pháp, định nghĩa, và phân loại các phân nhóm TBI mang tới tiềm năng làm giảm sự thay đổi về mã hóa dữ liệu và cải thiện chất lượng thu thập dữ liệu trong nghiên cứu TBI.[4] [5] [6]
◊ Phân loại theo độ nặng trên lâm sàng :
GCS (Thang điểm hôn mê Glasgow) đã được sử dụng rộng rãi để phân loại TBI thành các mức độ nặng và tiên lượng.[7] [8] Sau khi bị chấn thương sọ não, có mối quan hệ nghịch đảo giữa điểm GCS và tỷ lệ phát hiện dương tính trên ảnh chụp CT; trên thực tế, tỷ lệ chấn thương nội sọ (ICI) và nhu cầu cần can thiệp phẫu thuật thần kinh tăng gấp đôi khi GCS giảm từ 15 xuống 14.[9] [10]
• TBI nhẹ: GCS 13-15; tỷ lệ tử vong 0,1%
• TBI trung bình: GCS 9-12; tỷ lệ tử vong 10%
• TBI nặng: GCS <9; tỷ lệ tử vong 40%.
Nhiều tác giả khuyến cáo rằng bệnh nhân có điểm GCS là 13 được phân loại ở mức trung bình thay vì mức nhẹ, do tỷ lệ mắc ICI cao hơn và diễn biến lâm sàng xấu ở những bệnh nhân này.[11] [12] [13] [14] Tài liệu hướng dẫn lâm sàng tại Úc đã ghi nhận tỷ lệ mắc bệnh gia tăng đi liền với điểm GCS là 13, và đã hạn chế phân loại TBI nhẹ chỉ ở những bệnh nhân có điểm GCS là 14 hoặc 15.[15]
Hệ thống phân loại Mayo đối với TBI phân loại bệnh nhân bị TBI thành xác định, nhiều khả năng, và có thể xảy ra, dựa trên phát hiện lâm sàng và chụp CT của bệnh nhân.[16]
◊ Phân loại theo bệnh căn học rộng :
• TBI đụng giập: xảy ra khi lực cơ học bên ngoài dẫn đến tăng tốc hoặc giảm tốc nhanh có tác động đến não. Thường xảy ra trong trường hợp bị chấn thương liên quan đến xe cơ giới, ngã, chấn thương giập nát, hoặc va chạm thể chất.
• TBI xuyên: xảy ra khi một vật thể đâm xuyên hộp sọ và xâm phạm đến màng cứng, thường thấy ở vết
thương do súng bắn và vết thương bị đâm.
• TBI do áp lực nổ: thường xảy ra sau khi vụ nổ bom và chiến tranh, do kết hợp giữa lực tiếp xúc và quán tính, áp suất quá cao, và sóng âm.[17]
◊ Phân loại theo mức ảnh hưởng :
TBI có thể được phân loại theo vùng bị ảnh hưởng, như lan tỏa hoặc cục bộ, mặc dù hai loại này thường xuyên cùng tồn tại.
• Tổn thương não lan tỏa bao gồm tổn thương sợi trục lan tỏa (DAI), tổn thương não do giảm oxy không khí, phù não lan tỏa, hoặc chấn thương mạch máu lan tỏa.[18]
• Chấn thương khu trú bao gồm tổn thương đặc hiệu như chấn động não, tụ máu nội sọ, nhồi máu, rách sợi
trục, đứt dây thần kinh sọ não và gãy xương sọ.[18]
◊ Phân loại theo tiến triển thương tích :
Chấn thương nguyên phát do lực cơ học tức thì, có thể là chấn thương đụng giập, đâm xuyên, hoặc do áp lực nổ, và có thể bao gồm:
• Gãy xương sọ
• Đụng giập
• Khối tụ máu
• Xuất huyết dưới màng nhện hoặc cục bộ
• Cắt hoặc rách sợi trục.
Chấn thương thứ phát đề cập đến các hậu quả sinh lý bệnh học tiến triển của chấn thương nguyên phát và bao gồm vô số các tầng sinh học thần kinh phức tạp bị thay đổi hoặc bắt đầu ở cấp độ tế bào sau khi bị chấn thương nguyên phát, và có thể bao gồm những điều sau đây:[18]
• phù não
• Tăng áp lực nội sọ (ICP)
• Xuất huyết
• Co giật
• Chứng thiếu máu cục bộ
• nhiễm trùng.
◊ Đặc điểm dịch tễ của TBI :
TBI là nguyên nhân chính gây tỷ lệ mắc bệnh và tỷ lệ tử vong đáng kể, dẫn đến hơn 2 triệu lần khám cấp cứu và tai nạn hàng năm ở Hoa Kỳ,[19] và hơn 1 triệu trường hợp ở Anh Quốc.[20] Đánh giá năm 2017 nêu bật gánh nặng khuyết tật và tử vong cao hơn do TBI ở các nước thu nhập thấp và trung bình so với các nước có thu nhập cao.[21]
Khoảng 80% bệnh nhân gặp TBI bị thương nhẹ ở đầu, và được điều trị và giảm nhẹ mà không cần nhập viện hoặc áp dụng biện pháp can thiệp khác ngoài chẩn đoán hình ảnh.[22] Khoảng 20% bệnh nhân bị thương tích cần nhập viện, 6% bệnh nhân bị tàn tật vĩnh viễn và khoảng 3% bệnh nhân tử vong.[23] [24]
TBI là nguyên nhân phổ biến nhất gây tử vong ở những người dưới 25 tuổi. TBI xảy ra thường xuyên nhất ở trẻ nhỏ (từ 0 đến 4 tuổi) và ở tuổi vị thành niên và thanh thiếu niên (từ 15 đến 24 tuổi), với tỷ lệ mắc mới cao nhất ở người cao tuổi (trên 65 tuổi). Người cao tuổi bao gồm nhóm bệnh nhân có tỷ lệ nhập viện và tử vong liên quan đến TBI cao nhất.[25] [26]
Nam giới có tỷ lệ vượt trội hơn theo tỷ lệ 3:1 trong tất cả các phân nhóm TBI. Biện pháp can thiệp về phẫu thuật thần kinh (thủ thuật mở hộp sọ, nâng đoạn gãy xương sọ, theo dõi ICP hoặc mở thông não thất) là cần thiết trong khoảng 40% bệnh nhân gặp TBI nặng, khoảng 10% bệnh nhân gặp TBI trung bình và khoảng 1% bệnh nhân gặp TBI nhẹ.[8] [27] Hội chứng sau chấn động não (PCS) là di chứng hành vi thần kinh ngay cả từ TBI nhẹ, bao gồm lĩnh vực vận động, nhận thức và xúc cảm, và bệnh nhân thường cho biết bị đau đầu, chóng mặt, khó tập trung, và trầm cảm. Khoảng 30% trẻ em và người lớn gặp phải các triệu chứng sau chấn động não dai dẳng hơn 30 ngày sau khi bị chấn thương.[28] [29]
Chi phí y tế và thiệt hại do khoảng cách tạm thời hoặc vĩnh viễn về năng suất được ước tính hàng năm vượt quá 15 tỷ bảng tại Anh[30] [31] và 70 tỷ đô la tại Mỹ.[32] Ngay cả trong trường hợp TBI nhẹ, tình trạng rối loạn chức năng nhận thức thần kinh dai dẳng có thể xảy ra, gây ra thiệt hại đáng kể về mặt cảm xúc đối với bệnh nhân và gia đình, và thiệt hại tài chính đối với xã hội. Một số bệnh nhân khi xuất viện được chẩn đoán mắc TBI nhẹ sẽ có các triệu chứng sau 3 tháng sau chấn thương. [33]
◊ Đặc điểm dịch tễ của những tổn thương đặc hiệu :
Hầu hết bệnh nhân gặp phải nhiều chấn thương kết hợp.
SAH (Xuất huyết dưới nhện do chấn thương) là một trong những phát hiện CT phổ biến nhất trong TBI, xảy ra ở khoảng 30% đến 40% bệnh nhân gặp TBI ở mức trung bình đến nặng và 5% bệnh nhân gặp TBI nhẹ.[8] [34] [35] SAH thường liên quan đến các chấn thương khác. SAH có liên quan đến kết quả xấu hơn ở những bệnh nhân gặp TBI vừa hoặc nặng, mặc dù không rõ liệu SAH có phải chỉ là dấu ấn của mức độ nghiêm trọng của chấn thương hay không, hoặc kết quả xấu hơn là do xảy ra tình trạng co thắt mạch sau đó hay không.[36]
SDH (Tụ máu dưới màng cứng) là loại tổn thương khối thường gặp nhất trong TBI, xảy ra ở khoảng 20% bệnh nhân bị TBI ở mức trung bình đến nặng, và khoảng 30% bệnh nhân gặp TBI tử vong. SDH chỉ xảy ra ở 3% bệnh nhân gặp TBI nhẹ. SDH khiến việc nhập viện hoặc tử vong trở thành kết quả thường gặp nhất thứ phát chấn thương liên quan đến xe cơ giới ở người lớn trẻ tuổi, và đứng sau chấn thương do té ngã ở người cao tuổi.[8] [27]
EDH (Tụ máu ngoài màng cứng) được phát hiện ở khoảng 10% bệnh nhân gặp TBI ở mức trung bình đến nặng và khoảng 1% bệnh nhân gặp TBI nhẹ. Tỷ lệ mắc EDH cao nhất ở thanh thiếu niên và thanh niên, phổ biến nhất là từ 20 đến 30 tuổi. Hầu hết các trường hợp gặp EDH là do tai nạn giao thông, té ngã, và các vụ tấn công.[8] [34] Đụng giập xảy ra ở 20% đến 30% bệnh nhân gặp TBI ở mức trung bình đến nặng và 6% bệnh nhân gặp TBI nhẹ.[8] [35] [37]
Tụ máu nội sọ xảy ra ở 10% đến 30% bệnh nhân gặp TBI ở mức trung bình đến nặng và 1% bệnh nhân gặp TBI nhẹ.[8] [18]
DAI (Tổn thương sợi trục lan tỏa) có thể xuất hiện ở một tỷ lệ lớn bệnh nhân gặp TBI ở mức độ nhất định, mặc dù tổn thương sợi trục cấp thấp thường là vi thể và không được phát hiện bởi CT. Ảnh chụp CT ban đầu bình thường ở 50% đến 80% bệnh nhân được chẩn đoán cuối cùng mắc DIA, nhưng ảnh chụp MRI cho thấy bằng chứng về chấn thương sợi trục ở 70% bệnh nhân gặp TBI ở mức trung bình đến nặng. Tổn thương sợi trục được phát hiện ở <1% bệnh nhân gặp TBI nhẹ trên ảnh chụp CT, mặc dù mức độ tổn thương vi thể lớn hơn trên ảnh chụp MRI. Mức độ DIA nhất định được cho là xuất hiện trong tất cả các trường hợp tử vong liên quan đến TBI và các trường hợp dẫn tới trạng thái sống thực vật dai dẳng.[8] [38]
Gãy xương sọ xảy ra ở khoảng 5% bệnh nhân gặp TBI nhẹ và lên đến 50% trong số các bệnh nhân gặp TBI nặng. Hầu hết các trường hợp gãy xương sọ là do ngã, tấn công, hoặc chấn thương liên quan đến xe cơ giới. Các trường hợp gãy xương phổ biến nhất là gãy xương đường thẳng đơn giản, chiếm >50% tất cả các trường hợp gãy xương sọ. Chưa đến 1% bệnh nhân gặp TBI nhẹ bị gãy lún xương sọ.[8]
Các chấn thương đâm xuyên được phân loại là tốc độ cao hoặc thấp, và có thể tự gây ra, không cố ý, hoặc liên quan đến một cuộc tấn công. Một vết thương do đạn bắn vào đầu có tỷ lệ tử vong là 50%.[39]
Chấn thương do áp lực nổ là nguyên nhân hàng đầu gây ra TBI ở các nhân viên phục vụ trong quân đội tại các khu vực chiến tranh, chiếm khoảng 60% trong tổng số trường hợp TBI nặng.[40] [41]
Tổng quan
Bệnh căn học
Nguyên nhân phổ biến nhất của TBI như sau:
• Té ngã – 35%
• Chấn thương liên quan đến xe cơ giới – 17%
• Bị va đập không cố ý bởi hoặc với một vật thể – 16%
• Tấn công – 10%.
Té ngã là nguyên nhân phổ biến nhất gây ra TBI, chủ yếu xảy ra ở nhóm trẻ nhỏ và các nhóm người lớn cao tuổi. Té ngã là nguyên nhân đứng thứ hai gây tử vong liên quan đến TBI, và xảy ra thường xuyên nhất ở những người trên 65 tuổi.[23] Tuổi tác là một yếu tố dự đoán mạnh hơn nhiều về diễn biến lâm sàng xấu, trong bất kỳ loại TBI nào, hơn là nguyên nhân cụ thể gây thương tích.[25] [42]
Các chấn thương liên quan đến xe cơ giới là nguyên nhân đứng thứ hai gây ra TBI, và là nguyên nhân hàng đầu gây tử vong liên quan đến TBI. Các chấn thương liên quan đến xe cơ giới bao gồm những chấn thương do xe cơ giới, xe máy và xe đạp, gây ra cũng như người đi bộ bị xe đụng. Tỷ lệ tử vong lớn nhất ở những người từ 20 đến 24 tuổi.[23]
Bị va đập không chủ ý bởi hoặc với một vật thể là nguyên nhân đứng thứ ba gây ra TBI, nhưng thường gây TBI từ mức nhẹ đến trung bình, và tỷ lệ tử vong liên quan là thấp nhất trong số các nguyên nhân phổ biến gây ra TBI. Nhóm này bao gồm chấn thương do không cố ý bị va đập (đánh trúng) hoặc xô đẩy bởi người hoặc động vật, hoặc vật thể vô tri vô giác hay lực tác động khác ngoài xe cộ, và do đó bao gồm chấn thương do các môn thể thao va chạm mạnh hoặc các hoạt động giải trí có nguy cơ cao gây ra.[23] Hơn 1 triệu tổn thương chấn động não liên quan đến thể thao xảy ra hàng năm tại Hoa Kỳ, và, mặc dù hiếm gặp, các tổn thương não gây tử vong đã được ghi nhận trong hầu hết các môn thể thao va chạm mạnh.[43]
Các cuộc tấn công hiện là nguyên nhân đứng thứ tư gây ra TBI và nguyên nhân đứng thứ ba gây tử vong liên quan đến TBI, với tỷ lệ tử vong cao nhất trong nhóm tuổi từ 20 đến 35. Súng cầm tay là nguyên nhân phổ biến nhất gây tử vong do tấn công.[23]
Nguyên nhân của những tổn thương đặc hiệu
Nguyên nhân của TBI có thể được xem xét theo các loại sau: xuất huyết, tổn thương mô não, tổn thương sợi trục lan tỏa, gãy xương sọ, tổn thương đâm xuyên, chấn thương do áp lực nổ và TBI nhẹ.
Xuất huyết
SAH do chấn thương là do rách mạch máu màng mềm và, trong trường hợp nghiêm trọng, xuất huyết có thể lan rộng đến não thất, gây xuất huyết trong não thất. SAH do chấn thương đi liền với diễn biến xấu hơn ở những bệnh nhân gặp TBI trung bình hoặc nặng, mặc dù không rõ liệu SAH có phải chỉ là dấu hiệu của mức độ nghiêm trọng của chấn thương hay không, hoặc bản thân xuất huyết có gây ra diễn biến xấu hơn do tình trạng co thắt mạch hay không.[44]
SDH (Tụ máu dưới màng cứng) thường xảy ra nhất do tình trạng rách các tĩnh mạch bắc cầu đổ vào các xoang tĩnh mạch màng cứng. SDH thường xảy ra nhất sau khi bị chấn thương hoặc té ngã liên quan đến xe cơ giới, và những người bị teo não hoặc rối loạn đông máu có từ trước đó có nguy cơ SDH tăng lên.
EDH (Tụ máu ngoài màng cứng) là hiện tượng máu tập trung giữa hộp sọ và màng cứng, thường do lực trực tiếp lên hộp sọ do chấn thương liên quan đến xe cơ giới, té ngã, hoặc bị tấn công. Thông thường, một cú đánh vào một bên đầu sẽ gây ra gãy xương thái dương, làm đứt động mạch não giữa liên kết và sau đó hình thành tụ máu.
Tụ máu nội sọ được cho là do rách một mạch máu nhu mô hoặc kết tụ các vị trí đụng giập não.
Tổn thương nhu mô não
Đụng giập là do chấn thương trực tiếp gây ra, hoặc do chấn thương tăng tốc-giảm tốc khiến não chịu tác động đến các khu vực phía trước hoặc thái dương của hộp sọ, dẫn đến xuất huyết nhiều đốm và phù nề.
Tổn thương sợi trục lan tỏa
DAI (Tổn thương sợi trục lan tỏa) xảy ra do một lực quay hoặc giảm tốc nhanh gây ra, kéo dài và làm rách các tế bào thần kinh, tiếp theo là các khu vực cục bộ xảy ra xuất huyết và phù nề. Trong trường hợp tổn thương sợi trục nhẹ, tổn thương thường là vi thể. Trong trường hợp bị tổn thương nặng hơn, kết quả chụp CT có thể bình thường hoặc có thể cho thấy dấu hiệu xuất huyết dạng chấm nhỏ và phù nề ở khúc nối chất xám-trắng (Cấp 1) cũng như ở thể chai (Cấp 2) và ở thân não (Cấp 3); các cấp có sự tương ứng tốt với mức độ nghiêm trọng của chấn thương và kết quả cuối cùng. MRI được chỉ định khi kết quả CT không giải thích được phát hiện lâm sàng. DAI nặng có thể dẫn đến mất ý thức gần như tức thì và dẫn đến tình trạng sống thực vật dai dẳng.[38]
Vỡ hộp sọ
Vỡ hộp sọ là do tác động trực tiếp và có thể vỡ dưới dạng đường hoặc vỡ làm nhiều mảnh nhỏ. Vị trí vỡ có thể là vòm sọ hoặc sàn sọ, và có thể có mức độ lõm khác nhau. Vỡ có thể kín hoặc hở, có thể thông với bên ngoài qua các vết thương, xoang mặt, ống tai, hoặc vùng hầu họng. Vị trí vỡ xương sọ thường liên quan đến các cấu trúc giải phẫu như sau:
• Vỡ xương thái dương đoạn đi qua động mạch màng não có thể gây ra khối máu tụ ngoài màng cứng; nếu ở đoạn đi qua xoang màng cứng có thể gây xuất huyết dưới màng cứng nhiều và hình thành khối máu tụ.
• Các xương ở sàn sọ tương đối dày; do đó, bất kỳ trường hợp vỡ sàn sọ nào đều cho thấy cơ chế chấn thương
nghiêm trọng có nguy cơ cao bị các tổn thương bên trong não.
• Vì màng cứng dính chặt vào sàn sọ, nên các trường hợp vỡ sàn sọ thường gây ra rách màng cứng và rò rỉ dịch não tủy (CSF).
• Các trường hợp vỡ có liên quan đến động mạch cảnh có thể làm bóc tách động mạch cảnh.
• Vỡ sàn sọ kéo dài đến phần đá của xương thái dương có thể làm tổn thương dây thần kinh sọ VII và VIII.
Chấn thương do xuyên thấu
Chấn thương do xuyên thấu có thể xảy ra ở tốc độ cao hoặc thấp. Các vật được phóng ra có tốc độ cao chẳng hạn như viên đạn có thể làm vỡ hộp sọ, rách, giập nhu mô, tổn thương sợi trục, và hình thành khối tụ máu. Vết thương do tốc độ thấp gây ra như dao đâm có thể đi xuyên qua các xương mỏng hơn của sọ, bao gồm thành của hốc mắt và các phần của xương thái dương. Tổn thương nhu mô có xu hướng bị giới hạn ở bên trong đường vào do vết thương gây ra trong các tổn thương do tốc độ thấp gây ra, nhưng các vật được phóng ra có tốc độ cao có thể gây ra chấn thương do nổ xảy ra cùng lúc đồng thời đến các cấu trúc xung quanh.
Chấn thương do nổ
Chấn thương do nổ gây ra nhiều kiểu tổn thương phức tạp. Xung động nổ ban đầu được cho là gây ra lực cắt gây chấn động dẫn đến tổn thương sợi trục, SAH và tổn thương giập. Các mảnh văng ra thứ phát sau vụ nổ có thể gây ra tổn thương xuyên thấu, và tác động thứ ba là các tổn thương gây ra bởi quá trình tăng tốc- giảm tốc sau khi xung động nổ đi qua.
Biểu hiện thường gặp nhất của TBI do nổ là tổn thương sợi trục lan tỏa, tổn thương dập, và xuất huyết dưới màng cứng.[45] Bệnh nhân bị TBI mức độ trung bình đến nặng do nổ gây ra có xu hướng biểu hiện rõ do giảm GCS, nhưng có thể không được chẩn đoán nếu GCS bình thường. Các nghiên cứu đã cho thấy rằng có sự trùng lặp đáng kể trong chẩn đoán hội chứng sau chấn động và rối loạn stress sau chấn thương ở những trường hợp bị TBI nhẹ do nổ gây ra.[46]
TBI nhẹ
TBI nhẹ chiếm khoảng 75% trong tổng số các trường hợp TBI, và ngày càng có nhiều tài liệu y văn cho thấy rằng tổn thương vi thể ở cấp độ màng thần kinh sẽ khởi động một loạt quá trình thần kinh nội tiết và thần kinh ngoại tiết gây ra các triệu chứng về nhận thức, vận động và xúc cảm mà bệnh nhân gặp phải sau khi bị TBI nhẹ. Những tổn thương này không được phát hiện qua phim chụp CT tiêu chuẩn, nhưng những thay đổi chất trắng có thể quan sát được bằng cách chụp cộng hưởng từ khuếch tán sức căng, là một kỹ thuật MRI tiên tiến.[47]
Trường hợp khẩn cấp
Những cân nhắc khẩn cấp
(Xem Chẩn đoán khác biệt để biết thêm chi tiết)
Việc xử trí bệnh nhân bị TBI đòi hỏi phải đánh giá nhanh và toàn diện, và luôn cần quá trình xử trí ban đầu trước khi chẩn đoán xác định. Tất cả bệnh nhân nghi ngờ bị TBI cần được điều trị để đạt được và duy trì các chỉ số sinh lý một cách cẩn thận, với mục tiêu nhằm tránh các tổn thương thứ phát do chấn thương gây ra. Đa chấn thương thường gặp, và việc tiếp cận bệnh nhân TBI một cách hệ thống giúp đảm bảo xác định các tổn thương dạng tiềm ẩn. Khoảng 40% bệnh nhân bị TBI nặng và khoảng 10% bệnh nhân bị TBI trung bình có thể được can thiệp bằng phẫu thuật thần kinh.[27] [American College of Surgeons: ACS TQIP best practices in the management of traumatic brain injury. Jan 2015 [internet publication].]
Tiếp cận ban đầu: Đường thở, hô hấp, tuần hoàn, khuyết tật
Phương pháp tiếp cận ban đầu với bệnh nhân bị TBI bao gồm đánh giá nhanh đường thở, hô hấp, tuần hoàn và khuyết tật, bằng các biện pháp can thiệp thích hợp theo chỉ định. Môi trường trước khi nhập viện cần được bảo đảm để giảm thiểu nguy cơ cho người ngoài cuộc và nhân viên cấp cứu. Tài liệu hướng dẫn của Viện Y tế và Chăm sóc Quốc gia Vương quốc Anh, các phác đồ của Chương trình Cứu thương Nâng cao và European Trauma Course là những tài liệu hướng dẫn hữu ích trong đánh giá ban đầu và xử trí bệnh nhân TBI.[20] [48] [49] Đa chấn thương rất thường gặp và các tổn thương toàn thân gây đe dọa mạng sống nhiều hơn so với chỉ có TBI đơn thuần.[48] Khoảng 40% đến 50% bệnh nhân bị TBI nặng có các chấn thương nghiêm trọng khác đi kèm, và có tới 10% bị chấn thương tủy sống kèm theo.[50] [51] Cần tiến hành đặt nẹp cổ và tấm ván cột sống cho đến khi loại trừ chấn thương cột sống.
Đường thở và hô hấp
Đánh giá ban đầu về đường thở và quá trình hô hấp phải cùng lúc với đánh giá có cần thiết phải cố định cột sống cổ hay không, do điều này làm tăng nguy cơ chấn thương cột sống cổ ở những bệnh nhân bị TBI.[20] [48] Tình trạng giảm oxy máu và tăng cacbon dioxit máu đều được biết đến làm diễn biến của TBI xấu đi. Các nghiên cứu đã chỉ ra rằng ngay cả chỉ một lần bị giảm oxy máu cũng có liên quan mật thiết với diễn biến xấu đi, và các giai đoạn tăng hoặc giảm cacbon dioxit máu đều làm cho diễn biến xấu hơn.[52] Trước khi nhập viện, cần tiến hành hỗ trợ đường thở nếu bệnh nhân bị TBI không tự thở được, không thể duy trì sự thông thoáng của đường thở hoặc không có khả năng duy trì độ bão hòa oxy >90% kể cả khi được cung cấp oxy.[53] Các tài liệu hướng dẫn ở Hoa Kỳ và Anh đề nghị nên đặt một đường thở chắc chắn ngay khi tới phòng cấp cứu ở bệnh nhân bị TBI và có điểm GCS <9.[20] [48] Mặc dù tình trạng phong bế thần kinh cơ không ảnh hưởng đến đáp ứng đồng tử, nhưng điều quan trọng là phải ghi chép kết quả khám thần kinh tại lần khám ban đầu, và sử dụng thuốc giãn cơ tác dụng ngắn cho phép đánh giá lại thường xuyên tình trạng thần kinh.[54]
Cần theo dõi các thông số về oxy và quá trình thông khí bằng cách sử dụng máy đo độ bão hòa oxy qua da liên tục nhằm đạt mục tiêu độ bão hòa oxy ≥95%.[32] Cần theo dõi việc thông khí bằng cách sử dụng thán đồ liên tục nhằm đạt CO2 cuối thì thở ra từ 35 đến 40 mmHg.[53] [55] [56]
Không nên thực hiện tăng thông khí một cách thường qui và nó chỉ được chỉ định là một biện pháp tạm thời khi bệnh nhân bị TBI có bằng chứng lâm sàng về thoát vị não, chẳng hạn như đồng tử không đối xứng, đồng tử giãn nở và không phản ứng, tư thế duỗi thẳng, suy giảm thần kinh tiến triển, hoặc mềm nhũn.[53]
Tuần hoàn
Ngay cả một cơn hạ huyết áp trước khi nhập viện và khi nhập viện cũng đều có ảnh hưởng tiêu cực đến diễn biến sau khi bị chấn thương não.[26] [57] [58] [59] [60] Trong hầu hết các ca bệnh, hạ huyết áp là do chảy máu ra bên ngoài sọ, mặc dù rối loạn chức năng tự chủ do TBI cũng có thể góp phần làm hạ huyết áp. Các nghiên cứu trước đây đã chỉ ra rằng huyết áp tâm thu dưới 90 mmHg có liên quan đến diễn biến lâm sàng xấu trong TBI.[57] [58] Các nghiên cứu khác cho thấy rằng mục tiêu 90 mmHg làm đánh giá thấp tổn thương não thứ phát liên quan đến hạ huyết áp và có thể làm diễn biến lâm sàng xấu đi.[61] [62] Vào năm 2012, một nghiên cứu cho thấy diễn biến lâm sàng của bệnh nhân được cải thiện khi huyết áp tâm thu được duy trì ở mức ≥100 mmHg đối với bệnh nhân từ 50 đến 69 tuổi, hoặc ở mức ≥110 mmHg đối với bệnh nhân từ 15 đến 49 tuổi hoặc trên 70 tuổi.[62]
Hiệp hội chấn thương sọ não đã áp dụng mức huyết áp tâm thu cao hơn, dựa trên tuổi tác này như là khuyến cáo cấp 3 trong bản hướng dẫn mới được cập nhật vào năm 2016.[7]
Sự lo ngại về việc bù dịch có thể làm nặng thêm tình trạng phù não và/hoặc chảy máu chỉ mang tính lý thuyết, và các nghiên cứu đã nhiều lần chứng minh rằng những bệnh nhân duy trì huyết áp bình thường đã cải thiện diễn biến lâm sàng. Dung dịch muối đẳng trương vẫn là chất bù dịch được lựa chọn cho bệnh nhân bị TBI đơn thuần,[63] cùng các chế phẩm máu được sử dụng thích hợp ở bệnh nhân đa chấn thương. Nước muối nên được cho dùng theo các liều truyền tĩnh mạch nhanh 2 lít ở bệnh nhân là người lớn và theo liều truyền nhanh 20 ml/kg ở bệnh nhân là trẻ em.[53]
Khuyết tật: Khám thần kinh ban đầu
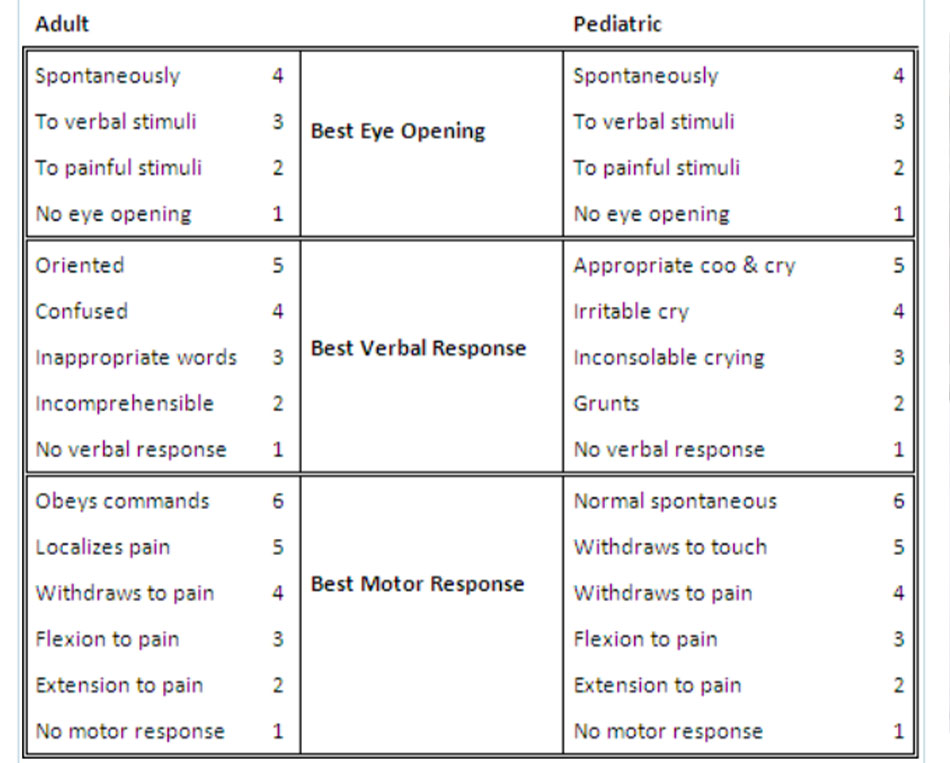
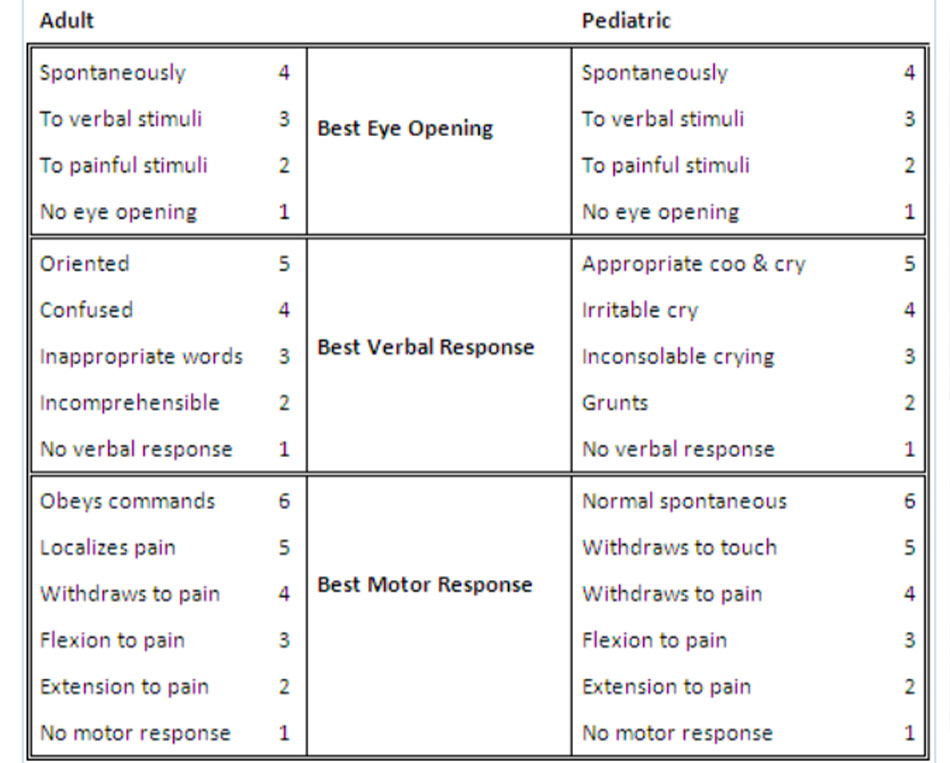
Cần thực hiện kiểm tra thần kinh nhanh, có trọng điểm với sự chú ý về GCS (Thang điểm hôn mê Glasgow), kiểm tra đồng tử, và chức năng vận động. GCS được sử dụng rộng rãi để đánh giá mức độ nhận thức ở những bệnh nhân bị TBI và cung cấp thông tin tiên lượng khá tốt (khi điểm số rất thấp hoặc rất cao) cho phép bác sĩ lập kế hoạch dự kiến cho quá trình chẩn đoán và theo dõi.[64] Điểm số từ 13 đến 15 liên quan tới diễn biến lâm sàng tốt, mặc dù vậy, không được phép sử dụng chỉ số này để loại trừ chấn thương nội sọ. Điểm số dưới 9 liên quan tới sự tình trạng suy yếu về mặt lâm sàng và diễn biến lâm sàng xấu. Theo dõi GCS liên tục cung cấp thông tin để cảnh báo về tình trạng suy yếu trên lâm sàng. Điểm vận động đơn giản (tuân theo mệnh lệnh = 2, xác định được vị trí đau = 1, và co lại khi kích thích đau hoặc tệ hơn = 0) đã được chứng minh là có tác dụng dự đoán tương tự như GCS.[65] Tương tự, sử dụng đánh giá nhị phân của điểm số vận động GCS (GCS-m) để xác định xem bệnh nhân có tuân theo các mệnh lệnh hay không (điểm GCS-m <6 nếu bệnh nhân không tuân theo mệnh lệnh; điểm GCS-m = 6 nếu bệnh nhân tuân theo mệnh lệnh) đã được đề xuất như là một công cụ giúp phân loại bệnh nhân có thể được chăm sóc ngoài bệnh viện. Một phân tích hồi cứu cho thấy điểm GCS-m <6 dự đoán chấn thương nghiêm trọng cũng như tổng điểm GCS.[66] Thang điểm FOUR, bổ sung thêm phản xạ thân não và các kiểu hô hấp vào các dấu hiệu về vận động và mắt, cũng đã được chứng minh là có giá trị tiên đoán tương tự như GCS.[67] [68]
Được sử dụng với sự cho phép của Bác sĩ Micelle J. Haydel
Phản xạ đồng tử đóng vai trò như một dấu hiệu của cả bệnh lý tiềm ẩn và độ nặng của chấn thương, và cần được theo dõi liên tục. Việc khám đồng tử có thể được đánh giá ở bệnh nhân bất tỉnh hoặc ở bệnh nhân đang dùng thuốc chẹn thần kinh cơ hoặc thuốc an thần.[18] [69]
• Kích thước đồng tử:
• Đường kính bình thường của đồng tử là từ 2 đến 5 mm, và mặc dù cả hai đồng tử phải có kích thước bằng nhau, nhưng chênh lệch 1 mm được coi là bình thường.
• Kích thước bất thường được ghi nhận bởi đồng tử không đều: chênh lệch >1 mm giữa hai đồng tử.
• Tính đối xứng của đồng tử:
• Đồng tử bình thường có hình tròn, nhưng có thể bất thường do phẫu thuật mắt.
• Bất thường về sự đối xứng cũng có thể do đè ép của CNIII (dây thần kinh vận nhãn) làm cho đồng tử trở thành hình bầu dục trước khi nó giãn ra và cố định.
• Phản xạ với ánh sáng trực tiếp:
• Đồng tử bình thường co lại nhanh chóng khi đáp ứng với ánh sáng, nhưng có thể phản ứng kém do dùng các thuốc về mắt.
• Có thể thấy phản xạ ánh sáng bất bất thường với sự đáp ứng chậm của đồng tử liên quan đến tăng ICP (áp
lực nội sọ). Đồng tử không phản ứng, mất phản xạ <1 mm khi đáp ứng với ánh sáng liên quan với tình trạng tăng ICP nặng.
Thuốc an thần và thuốc giảm đau
Bệnh nhân bị TBI mức độ trung bình có tình trạng kích động nhiều, và bệnh nhân bị đa chấn thương thường có các chấn thương gây đau khác. Tình trạng đau và kích động được cho làm tăng nhu cầu chuyển hóa do liên quan đến tình trạng tăng nhịp tim, tăng huyết áp, tăng thân nhiệt và tăng ICP kèm theo.[48] Tình trạng đau và kích động cũng có thể gây khó khăn trong quá trình thực hiện xét nghiệm chẩn đoán hình ảnh và quá trình đánh giá đáp ứng sinh lý với các biện pháp hồi sức. Những bất lợi khi sử dụng thuốc giảm đau hoặc thuốc an thần bao gồm nguy cơ dẫn đến suy giảm chức năng hô hấp tuần hoàn và ảnh hưởng đến kết quả đánh giá tình trạng thần kinh. Bệnh nhân cần được cho dùng thuốc giảm đau và thuốc chống lo âu sau khi khám thần kinh đầy đủ, và sau khi xem xét tình trạng huyết động tổng thể của bệnh nhân. Các thuốc có tác dụng ngắn là lựa chọn tốt hơn cho đến khi bệnh nhân được ổn định và có chẩn đoán xác định.
Phương pháp tiếp cận với tăng ICP
Bệnh nhân bị TBI và tăng ICP có thể có biểu hiện nôn mửa, biến đổi tri giác, suy giảm cử động mắt và đồng tử. Các dấu hiệu trễ của tăng ICP và thoát vị bao gồm đồng tử mất phản xạ và giãn nở hai bên, khó thở kiểu Kussmaul, và tam chứng Cushing (tăng huyết áp tâm thu, nhịp tim chậm, và tăng áp lực mạch). Điều trị tăng ICP phải tập trung vào việc làm giảm đi thể tích một trong những yếu tố sau đây: nhu mô não, CSF, thể tích máu trong lòng máu, hoặc tổn thương dạng khối choáng chỗ ở bên trong sọ.
Các biện pháp can thiệp ban đầu bao gồm:
• Nâng đầu giường lên cao 30°. Điều này được cho là cải thiện sự lưu thông tĩnh mạch và áp lực tưới máu não,[70] mặc dù một bài đánh giá tổng quan của Cochrane không tìm thấy đủ bằng chứng để hỗ trợ hoặc bác bỏ biện pháp thực hành này.[71]
• Thuốc giảm đau và thuốc an thần được sử dụng để làm giảm nhẹ cơn đau và tình trạng kích động được cho là làm giảm nhu cầu chuyển hóa.
• Tăng thông khí được sử dụng như là một biện pháp tạm thời để giảm ICP bằng cách gây co mạch, bằng cách giảm pCO2 xuống còn 30-35 mmHg. Khi được sử dụng, cần giới hạn thực hiện tăng thông khí trong thời gian ngắn, tối đa 30 phút để điều trị thoát vị não cấp tính, và cần được theo dõi chặt chẽ bằng thiết bị theo dõi oxy mô não tiên tiến.[70] Không sử dụng biện pháp tăng thông khí để điều trị dự phòng dài hạn, và tránh dùng trong 24 giờ đầu sau chấn thương.[7]
Các biện pháp can thiệp thứ cấp bao gồm:
• Lợi tiểu: mannitol hoặc nước muối ưu trương được sử dụng trong trường hợp TBI nặng nhằm làm giảm tăng ICP khó kiểm soát. Tính đến thời điểm hiện tại, không có đủ bằng chứng lâm sàng để khuyến nghị dùng một tác nhân thẩm thấu nào tốt hơn một tác nhân khác.[7] Mannitol là chất làm tăng thể tích nhằm làm giảm độ nhớt của máu, và là một thuốc lợi tiểu mạnh làm giảm đáng kể thể tích nội sọ. Dung dịch nước muối ưu trương huy động nước tự do đi qua hàng rào máu-não bằng quá trình thẩm thấu, làm giảm thể tích nội sọ.
• Khuyến cáo dùng bacbiturat liều cao để kiểm soát tăng ICP kháng trị với phương pháp điều trị tiêu chuẩn tối đa.[7] Liệu pháp bacbiturat liều cao thường làm giảm huyết áp toàn thân và có thể cần được bù dịch hoặc các thuốc vận mạch để ngăn ngừa hoặc cải thiện tình trạng hạ huyết áp toàn thân.[72]
• Theo truyền thống, bệnh nhân bị TBI có điểm GCS <9 và bằng chứng về tổn thương trên phim CT cần được chỉ định theo dõi áp lực nội sọ. Cũng có thể chỉ định theo dõi ICP trong trường hợp kết quả chụp CT bình thường ở những bệnh nhân bị TBI với tư thế vận động và huyết áp tâm thu là 90 mmHg hoặc thấp hơn.[73] Một nghiên cứu không thừa nhận ý kiến cho rằng việc chăm sóc dựa trên theo dõi ICP vượt trội hơn so với chăm sóc dựa trên kết quả chụp CT và khám lâm sàng, trong khi một nghiên cứu khác lại đưa ra khái niệm về việc dự đoán sự gia tăng ICP bằng cách theo dõi động học MAP và ICP.[74] [75]
• Thủ thuật mở nửa hộp sọ giải áp. Xử trí y khoa cần được tối ưu hóa trước tiên. Các chỉ định có thể thay đổi,
nhưng nói chung, có thể chỉ định mở hộp sọ trong các trường hợp sau:[73] [76]
• Tụ máu ngoài màng cứng: EDH với kích thước bất kỳ kèm suy giảm thần kinh cục bộ và điểm GCS<9; kích thước EDH >30cm^3
• Tụ máu dưới màng cứng: SDH dày > 10 mm; SDH với di lệch đường giữa >5 mm; bất kỳ SDH nào có
GCS <9, nếu ICP >20 mmHg
• Dập hoặc xuất huyết bên trong nhu mô: các thương tổn có thể tích 20 cm^3 hoặc lớn hơn kèm theo di lệch đường giữa 5 mm hoặc cao hơn; Bất kỳ thương tổn nào có kích thước 50 cm^3 hoặc lớn hơn
• Xuất huyết hoặc khối máu tụ ở hố sau: tổn thương chèn ép não thất tư hoặc các bể dịch não tủy ở sàn sọ,
hay sự hiện diện của não úng thủy do tắc nghẽn.
• Phương pháp hạ thân nhiệt và nhóm thuốc corticoid không có tác dụng trong điều trị TBI.[35] [77]
Rối loạn đông máu: đã có trước đó
Bệnh nhân bị rối loạn đông máu có trước đó có diễn biến lâm sàng xấu hơn so với nhóm dân số chung. Các tác nhân giúp phục hồi tình trạng rối loạn đông máu là các prothrombotic và nhiều bệnh nhân vẫn có diễn biến lâm sàng xấu mặc dù phục hồi nhanh chóng.[78]
• Cần ngưng sử dụng tất cả các thuốc chống đông và thuốc kháng tiểu cầu và chỉ sử dụng trong trường hợp bị xuất huyết nội sọ do chấn thương.
• Cần theo dõi liên tục các chỉ số PT, PTT, INR, và lượng tiểu cầu cũng như nồng độ fibrinogen ở những bệnh nhân bị TBI nặng.
Có thể điều trị rối loạn đông máu bằng cách sử dụng vitamin K (có ích trên những bệnh nhân có INR kéo dài liên quan đến warfarin), FFP, tiểu cầu (số lượng tiểu cầu mục tiêu > 100.000/microlit), kết tủa lạnh (được sử dụng ở những bệnh nhân có nồng độ fibrinogen thấp), protamine (được sử dụng đối với bệnh nhân dùng heparin), yếu tố hoạt hóa VIIa, và phức hợp prothrombin đậm đặc.[78] [79]
Rối loạn đông máu: do TBI gây ra
TBI có mối liên quan mật thiết với những bất thường trong toàn bộ chuỗi quá trình đông máu, và PT kéo dài đã được chứng minh là một yếu tố nguy cơ độc lập làm cho diễn biến lâm sàng xấu đi sau khi bị TBI.[80] FFP hiện đã và đang là một phần trong tiêu chuẩn điều trị rối loạn đông máu do chấn thương gây ra, và việc sử dụng phức hợp prothrombin đậm đặc càng được ủng hộ hơn trong thời gian gần đây do thể tích đậm đặc hơn của nó.[81] VIIa hoạt hóa tái tổ hợp đã được chứng minh là làm giảm nhu cầu truyền hồng cầu lắng và huyết tương ở những bệnh nhân bị rối loạn đông máu thứ phát sau TBI, nhưng chưa được chứng minh là đưa ra các kết quả được cải thiện một cách chắc chắn.[79] [82] Thử nghiệm CRASH-2 đã cho thấy có triển vọng trong việc sử dụng axit tranexamic (TXA) ở những bệnh nhân xuất huyết do chấn thương, nhưng chưa được chứng minh là cải thiện kết quả ở những bệnh nhân bị TBI.[83] [84]
Phân loại để chuyển bệnh nhân đến các bệnh viện phù hợp
Nếu bệnh nhân được đánh giá ở điều kiện trước lúc nhập viện hoặc tại cộng đồng không có chuyên khoa ngoại thần kinh, các nhà cung cấp dịch vụ cần nắm được các chỉ định để vận chuyển đến một cơ sở có chuyên khoa ngoại thần kinh. Tại Anh, Hướng dẫn NICE khuyến cáo chuyển bệnh nhân đến một bệnh viện có khoa cấp cứu nếu bệnh nhân có bất kỳ triệu chứng cơ năng hoặc triệu chứng thực thể nào sau khi bị chấn thương đầu.[20] [NICE: head injury overview] Tại Hoa Kỳ, tài liệu hướng dẫn của Hiệp hội Chấn thương Sọ não khuyến cáo rằng tất cả các khu vực đều cần phải có một hệ thống chăm sóc chấn thương có tổ chức với các phác đồ nhằm hướng dẫn Dịch vụ y tế cấp cứu về việc quyết định bệnh viện cần chuyển đến cho bệnh nhân bị TBI nặng.[53]
Theo dõi sau chấn thương
Việc theo dõi sau chấn thương thay đổi tùy thuộc vào kết quả lâm sàng và kết quả của xét nghiệm chẩn đoán. Bệnh nhân bị TBI trung bình hoặc nặng nên được nhập viện để hội chẩn ngoại thần kinh, và ICU có thể được sử dụng để theo dõi nhằm xác định và hạn chế các tổn thương não thứ phát. Hầu hết bệnh nhân bị đa chấn thương và/hoặc những bệnh nhân không đạt được kết quả khám thần kinh bình thường khi ở khoa cấp cứu cũng có có lợi tương tự từ việc nhập viện, và có thể cần làm lại các xét nghiệm hình ảnh khi bệnh cảnh lâm sàng thay đổi. Một bài báo đánh giá tổng quan hệ thống cho thấy rằng việc chụp lại CT một cách thường qui không mang lại lợi ích cho những bệnh nhân bị TBI nhẹ và kết quả chụp CT bất thường lúc ban đầu, nhưng cần được chụp lại nếu bị suy yếu về thần kinh.[85]
Những bệnh nhân có kết quả khám thần kinh bình thường và kết quả chụp CT âm tính (hoặc trong trường hợp không được chỉ định chụp), có thể được xuất viện về nhà sau 2 giờ theo dõi dưới sự chăm sóc của một người khác.[86] [87] [88] [89] Bệnh nhân nên được cung cấp một bảng thông tin về các triệu chứng cơ năng và triệu chứng thực thể hiện diện mà nếu xuất hiện thì phải ngay lập tức quay lại phòng cấp cứu, bao gồm yếu cục bộ, đau đầu hoặc ói mửa liên tục hoặc xấu đi, giảm tri giác, sổ mũi, dịch tiết từ tai, hoặc kích động.
Những dấu hiệu cần chú ý
• Vỡ hộp sọ (không bao gồm sàn sọ)
• Vỡ sàn sọ
• Dập não
• ICH (Xuất huyết nội sọ)
• SDH (Tụ máu dưới màng cứng)
• EDH (Tụ máu ngoài màng cứng)
• IVH (Xuất huyết bên trong não thất)
• SAH (Xuất huyết dưới nhện do chấn thương)
• Chấn thương do xuyên thấu
• DAI (Tổn thương sợi trục lan tỏa)
Chẩn đoán
Cách tiếp cận chẩn đoán từng bước
Biểu hiện ban đầu
Các biểu hiện ở hầu hết các bệnh nhân TBI là rõ ràng, mặc dù một số bệnh nhân có biểu hiện thay đổi tri giác, và có ít hoặc không có bằng chứng thực thể về chấn thương. Nếu không có bằng chứng đáng tin cậy, bệnh nhân này ban đầu thường được cho rằng sự thay đổi tri giác là do đột quỵ, co giật, loạn thần kinh, hoặc nhiễm độc để cuối cùng được phát hiện bị TBI tiềm ẩn.
Tiền sử
Sau khi hồi sức ban đầu và xử trí ABCD, cần thực hiện hỏi tiền sử một cách tập trung đối với các bệnh nhân bị TBI hoặc thay đổi tri giác không rõ nguyên nhân. Cần yêu cầu bệnh nhân, thành viên trong gia đình bệnh nhân, nhân viên cấp cứu, người ứng phó đầu tiên, hoặc cảnh sát mô tả chi tiết về sự kiện gây chấn thương. Các nhân chứng hoặc cá nhân biết rõ về bệnh nhân có thể giúp ích để xác định chắc chắn các chi tiết về quá trình và môi trường gây chấn thương, cũng như mức độ hoạt động bình thường của bệnh nhân. Điều quan trọng là giữ một phạm vi chẩn đoán phân biệt rộng để tránh mắc phải lỗi lầm đưa ra kết luận sớm. Tiền sử cần bao gồm những thông tin sau đây:
• Cơ chế chấn thương và mô tả chi tiết về chấn thương
• Mất ý thức, mất trí nhớ, khoảng tỉnh
• Co giật, lú lẫn, suy giảm tri giác
• Nôn hoặc đau đầu
• Sử dụng ma túy hoặc rượu
• Tình trạng nhiễm độc ở thời điểm hiện tại: cho thấy tăng sự liên quan với chấn thương nội sọ được phát hiện trên CT[90]
• Mạn tính: liên quan đến teo não, được cho là làm tăng nguy cơ rách các tĩnh mạch bắc cầu
• Tiền sử y khoa, bao gồm bất kỳ phẫu thuật hệ thống thần kinh trung ương nào, chấn thương đầu trong quá khứ, haemophillia, hoặc co giật
• Các thuốc đang dùng hiện tại, bao gồm thuốc chống đông
• Tuổi: những người bị TBI có độ tuổi lớn hơn có diễn biến lâm sàng xấu hơn ở tất cả các nhóm tuổi.
Khám lâm sàng
Phải thực hiện khám lâm sàng toàn diện sau khi các bước xử trí ban đầu ABCD. Ngoài việc phải cảnh giác với những tổn thương tiềm ẩn, bác sĩ nên thực hiện khám lâm sàng với sự chú ý đặc biệt đến:
• Phải thực hiện đánh GCS (Thang điểm hôn mê Glasgow) và kiểm tra đồng tử liên tục 15 phút một lần cho đến khi bệnh nhân ổn định, để ngay lập tức nhận biết tình trạng suy giảm chức năng thần kinh.
• Đầu và cổ
• Kiểm tra để phát hiện tổn thương dây thần kinh sọ não, vết bầm máu quanh mắt hoặc sau tai, chảy dịch não tủy qua mũi hoặc tai, xuất huyết hòm nhĩ (dấu hiệu vỡ sàn sọ)
[Fig-2]
[Fig-3]
• Soi đáy mắt cho thấy xuất huyết võng mạc (dấu hiệu của bị ngược đãi)[91] và phù gai thị (dấu hiệu tăng ICP)
• Sờ nắn da đầu để phát hiện tụ máu, tiếng lạo xạo, rách, và biến dạng xương (dấu hiệu vỡ hộp sọ)
• Nghe thấy âm thổi ở động mạch cảnh(dấu hiệu bóc tách động mạch cảnh)
• Đánh giá ấn đau cột sống cổ, dị cảm, tiểu không tự chủ, yếu chi, cương đau dương vật kéo dài (dấu hiệu tổn thương tủy sống)
• Không nên loại bỏ các dị vật nhìn thấy hoặc các vật thể đâm xuyên qua cho đến khi mở màng cứng trong
phòng mổ và việc loại bỏ lúc này có thể được thực hiện dưới sự quan sát trực tiếp.
• Tình trạng tim mạch đòi hỏi phải theo dõi tim và huyết áp liên tục. Bất kỳ cơn hạ huyết áp nào cũng đều phải được điều trị ngay lập tức.[58] [59]
• Tình trạng hô hấp đòi hỏi phải đo độ bão hòa oxy liên tục và, ở những bệnh nhân được đặt nội khí quản, đòi hỏi
phải thực hiện thán đồ CO2 cuối thì thở ra liên tục. Bất kỳ cơn giảm oxy máu nào cũng đều phải được điều trị ngay lập tức.[58] [59]
• Tứ chi cần được kiểm tra vận động và cảm giác (để phát hiện các dấu hiệu tổn thương tủy sống).
GCS và kiểm tra đồng tử
GCS được sử dụng rộng rãi để đánh giá mức độ nhận thức ở những bệnh nhân bị TBI và cung cấp thông tin tiên lượng khá tốt (khi điểm số rất thấp hoặc rất cao) cho phép bác sĩ lập kế hoạch dự kiến cho quá trình chẩn đoán và theo dõi.[64] Điểm số từ 13 đến 15 liên quan tới diễn biến lâm sàng tốt, mặc dù vậy, không được phép sử dụng chỉ số này để loại trừ chấn thương nội sọ. Điểm số <9 liên quan tới tình trạng suy yếu về mặt lâm sàng hoặc diễn biến lâm sàng xấu. Theo dõi GCS liên tục cung cấp thông tin để cảnh báo về tình trạng suy yếu trên lâm sàng.
GCS có 3 thành phần: đáp ứng bằng mắt (E), đáp ứng bằng lời nói (V), và đáp ứng vận động (M). Việc cho điểm mỗi thành phần cần được ghi chép riêng (ví dụ: GCS 10 = E3 V4 M3). Suy giảm đáp ứng vận động có mối tương quan mạnh nhất với diễn biến lâm sàng xấu ở bệnh nhân bị TBI.[92] [93] Những bệnh nhân bị chấn thương miệng/mắt hoặc những bệnh nhân được đặt nội khí quản, dùng thuốc, hoặc tuổi rất trẻ có thể khó đánh giá, mặc dù các nghiên cứu gần đây cho thấy ngộ độc rượu có ít ảnh hưởng đến việc đánh giá GCS, trừ khi nồng độ cồn trong máu cao >200 mg/dL.[94] [95]
Được sử dụng với sự cho phép của Bác sĩ Micelle J. Haydel
Hệ thống tính điểm sau được áp dụng:[45]
• Điểm GCS 13-15 liên quan đến chấn thương não mức độ nhẹ
• Điểm GCS 9-12 liên quan đến chấn thương não mức độ trung bình
• Điểm GCS <8 liên quan đến chấn thương não nặng.
Mặc dù điểm GCS bằng 13 thường được coi là mức nhẹ, nhưng nhiều chuyên gia cho rằng điểm số này nên được xếp vào nhóm trung bình. Cần lưu ý rằng độ nặng dựa trên thang điểm này tỉ lệ nghịch với điểm số. GCS có thể được thực hiện liên tục bởi các thành viên khác nhau trong nhóm chăm sóc sức khỏe để theo dõi tình trạng thần kinh; độ tin cậy giữa những người đánh giá khác nhau thường được coi là tốt, mặc dù điều này vẫn còn được đặt nghi vấn.[96] [97] [98] [99] [100]
Phản xạ đồng tử đóng vai trò như một dấu hiệu của cả bệnh lý tiềm ẩn và độ nặng của chấn thương, và cần được theo dõi liên tục.[69] Việc kiểm tra đồng tử có thể được đánh giá ở bệnh nhân bất tỉnh hoặc ở bệnh nhân đang dùng thuốc chẹn thần kinh cơ hoặc thuốc an thần.[18] Cần kiểm tra đồng tử về kích thước, tính đối xứng, phản xạ trực tiếp/liên ứng với ánh sáng, và thời gian giãn nở/cố định. Phản xạ đồng tử bất thường có thể gợi ý thoát vị hoặc tổn thương thân não. Tổn thương hốc mắt, dược phẩm, hoặc tổn thương trực tiếp dây thần kinh sọ não III có thể dẫn đến biến đổi đồng tử trong trường hợp không xuất hiện tình trạng tăng ICP, bệnh lý thân não, hoặc thoát vị não.
• Kích thước đồng tử:
• Đường kính bình thường của đồng tử là từ 2-5 mm, và mặc dù cả hai đồng tử phải có kích thước bằng nhau, nhưng chênh lệch 1 mm được coi là bình thường.
• Kích thước bất thường được ghi nhận như hai đồng tử không đều khi chênh lệch >1 mm giữa hai đồng tử.
• Tính đối xứng của đồng tử:
• Đồng tử bình thường có hình tròn, nhưng có thể bất thường do phẫu thuật mắt.
• Bất thường về sự đối xứng cũng có thể do đè ép của CNIII (dây thần kinh vận nhãn) làm cho đồng tử trở thành hình bầu dục trước khi nó giãn ra và cố định.
• Phản xạ với ánh sáng trực tiếp:
• Đồng tử bình thường co lại nhanh chóng khi đáp ứng với ánh sáng, nhưng có thể phản ứng kém do dùng các thuốc về mắt.
• Có thể quan sát thấy phản xạ ánh sáng bất thường với sự đáp ứng chậm của đồng tử liên quan đến tăng
ICP. Đồng tử không phản ứng, mất phản xạ có độ đáp ứng <1 mm với ánh sáng liên quan với với tình trạng tăng ICP nặng.
Đánh giá GCS và đồng tử đáng tin cậy nhất ở những bệnh nhân ổn định về mặt huyết động học mà không có tình trạng giảm oxy máu hoặc hạ huyết áp vì chúng có thể làm thay đổi kết quả khám lâm sàng của bệnh nhân.
Các xét nghiệm trong phòng xét nghiệm
Các xét nghiệm cơ bản ban đầu cần bao gồm:
• Công thức máu bao gồm số lượng tiểu cầu
• urê và các chất điện giải trong huyết thanh
• glucose huyết thanh
• Tình trạng đông máu: PT, INR, PTT hoạt hóa
• Kiểm tra nồng độ cồn và độc chất trong máu nếu cần thiết
• Phân tích nước tiểu.
Khí máu động mạch thường không được chỉ định trong TBI, vì việc quyết định đường thở có thực sự được bảo đảm hay không là dựa trên những dấu hiệu lâm sàng và quá trình nhập viện dự kiến. Bệnh nhân có điểm GCS <8, hoặc bất kỳ bệnh nhân nào bị TBI không tự thở được, không thể duy trì sự thông thoáng đường thở, hoặc không thể duy trì độ bão hòa oxy >90% kể cả khi được cung cấp oxy cần được tạo một đường thở chắc chắn.
Trong 10 năm qua, các nhà nghiên cứu đã đánh giá một số dấu ấn sinh học tiềm năng để xác định bệnh nhân bị tổn thương nội sọ nặng trên phim CT. S-100beta và glial fibrillary acidic protein đều cho thấy có triển vọng, nhưng, cho đến nay, độ đặc hiệu và độ nhạy của chúng không vượt trội so với các hướng dẫn quyết định lâm sàng đã được phê duyệt.[101] [102] [103] [104]
Chẩn đoán hình ảnh
Chụp CT (cắt lớp vi tính) không cản quang là phương thức chẩn đoán hình ảnh được lựa chọn cho bệnh nhân bị TBI và nghi ngờ chấn thương nội sọ; có thể phát hiện phần lớn các chấn thương quan trọng về mặt lâm sàng và có thể hướng dẫn điều trị nội khoa và phẫu thuật đối với TBI.[105] [106] [107]
Các khuyến nghị đồng thuận từ Hiệp hội X quang Hoa Kỳ tiếp tục ủng hộ việc sử dụng chụp CT như là phương thức chẩn đoán hình ảnh đầu tiên trên những bệnh nhân bị TBI.[108] Các dấu hiệu trên hình ảnh CT sau đây liên quan đến diễn biến lâm sàng xấu trong TBI: di lệch đường giữa, xuất huyết dưới nhện, hoặc chèn ép/phá hủy các bể dịch não tủy ở sàn sọ.[73] MRI được chỉ định khi bệnh cảnh lâm sàng vẫn chưa rõ ràng sau khi chụp CT, để xác định các tổn thương tinh vi hơn, chẳng hạn như những tổn thương được tìm thấy trong DAI (tổn thương sợi trục lan tỏa). Chụp CT ngay lập tức được chỉ định ở tất cả các bệnh nhân TBI do chấn thương xuyên thấu; nghi ngờ vỡ hộp sọ hở, lún, hoặc sàn sọ; điểm GCS <13; hoặc suy giảm thần kinh cục bộ.
Hướng dẫn chụp CT ở bệnh nhân TBI nhẹ
Việc sử dụng CT ở những bệnh nhân bị chấn thương đầu nhẹ hoặc TBI nhẹ đơn thuần vẫn còn đang gây tranh cãi, và vô số nghiên cứu đã đưa ra các hướng dẫn trong việc sử dụng CT trong những trường hợp đó. Cho đến nay, hơn 20 qui tắc đưa ra quyết định lâm sàng đã được công bố,[22] tuy nhiên tiêu chuẩn New Orleans (NOC) và Quy tắc chụp CT Đầu của Canada (CCHR) nổi bật với độ nhạy cao (99% đến 100%) trong các lần xác thực bên ngoài lặp lại ở bệnh nhân có và không mất ý thức, cũng như ở bệnh nhân có điểm GCS 13-15.[87] [109] [110] [111] [112] Cả hai hướng dẫn về chụp CT bao gồm các dấu hiệu sau: kiểu nôn mửa, tuổi cao, biến đổi về tri giác, và các triệu chứng thực thể về chấn thương đầu khi khám lâm sàng. Tại Anh, các hướng dẫn của Viện Y tế và Chăm sóc Quốc gia về phương pháp tiếp cận bệnh nhân bị TBI nhẹ bao gồm các dấu hiệu từ Quy tắc Chụp CT Đầu của Canada. [NICE: head injury overview] Tại Hoa Kỳ, Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh đã điều chỉnh lại các dấu hiệu từ NOC trong phương pháp tiếp cận bệnh nhân bị TBI nhẹ. [CDC: mild TBI pocket guide]
Quy tắc chụp CT đầu của Canada
Bắt buộc chụp CT đối với những bệnh nhân bị chấn thương đầu nhẹ (chấn thương đầu nhẹ được định nghĩa là LOC (mất ý thức) quan sát thấy được, mất trí nhớ đã được xác định, hoặc mất phương hướng quan sát thấy ở bệnh nhân có điểm GCS 13-15) với bất kỳ một trong các yếu tố nào sau đây:[8]
• Nguy cơ cao (cần can thiệp ngoại thần kinh):
• GCS <15 tại thời điểm 2 giờ sau chấn thương
• Nghi ngờ vỡ hộp sọ hở hoặc lún
• Bất kỳ dấu hiệu nào của vỡ sàn sọ (xuất huyết hòm nhĩ, mắt chồn [vết bầm máu quanh mắt], chảy dịch não tủy qua tai/qua mũi, dấu hiệu Battle [vết bầm máu ở xương chũm])
• Hai hoặc nhiều đợt nôn mửa
• Độ tuổi từ 65 trở lên
• Nguy cơ trung bình (đối với tổn thương não trên hình ảnh chụp CT):
• Mất trí nhớ hơn 30 phút trước khi tác động (quên ngược chiều)
• Cơ chế nguy hiểm (người đi bộ bị xe cơ giới đâm, người ngồi trên xe bị văng ra khỏi xe, rơi từ độ cao >1 mét [3 foot] hoặc >5 bậc thang).
Tiêu chí New Orleans
Bắt buộc chụp CT đối với những bệnh nhân bị chấn thương đầu nhẹ (chấn thương đầu nhẹ được định nghĩa là bệnh nhân bị mất ý thức nhưng có kết quả bình thường khi khám thần kinh và điểm GCS là 15 được xác định bởi bác sĩ tại thời điểm ở phòng cấp cứu) có một trong những yếu tố sau đây:[112]
Nguy cơ cao (đối với can thiệp ngoại thần kinh)
• Đau đầu
• Nôn
• Độ tuổi trên 60
• Ngộ độc thuốc hoặc rượu
• Quên thuận chiều kéo dài (suy giảm trí nhớ ngắn hạn)
• Bằng chứng chấn thương mô mềm hoặc tổn thương xương nằm trên xương đòn
• Co giật (nghi ngờ hoặc quan sát thấy).
Phiên bản gốc của các tiêu chuẩn trên cũng coi tiền sử rối loạn đông máu như là một thông số lâm sàng, mặc dù tham số này không được bao gồm trong phiên bản cuối cùng. Cần thu thập thông tin về tiền sử này nếu có thể và xem xét về việc chụp CT.
Trẻ nhũ nhi và trẻ nhỏ
Ba nghiên cứu tiến cứu lớn (PECARN, CATCH, và CHALICE) đã giới thiệu các quy tắc ra quyết định lâm sàng để xác định chụp CT mang lại lợi ích đến nhóm trẻ em nào khi bị chấn thương đầu.[113] [114] [115] Trong năm 2017, một nghiên cứu tiến cứu ở hơn 20.000 trẻ em đã chứng minh rằng, trong ba quy tắc, quy tắc quyết định lâm sàng của PECARN (Mạng lưới Nghiên cứu Ứng dụng Chăm sóc Cấp cứu Trẻ em) có độ nhạy cao nhất để xác định trẻ bị TBI quan trọng về mặt lâm sàng.[116] Dựa trên các hướng dẫn của PECARN, chụp CT được chỉ định cho tất cả trẻ em có điểm GCS <15, thay đổi về tri giác (kích động, buồn ngủ, hỏi lặp đi lặp lại, phản ứng chậm với lời nói), vỡ hộp sọ có thể sờ thấy được, hoặc nghi ngờ vỡ sàn sọ.[113] Các chỉ định khác về chụp CT khác nhau tùy theo độ tuổi.
Chỉ định bổ sung của PECARN đối với chụp CT ở trẻ <2 tuổi:[113]
• Mất ý thức >3 giây
• Khối tụ máu ở da đầu không ở vùng trán
• Không hành động bình thường (theo quan sát của cha mẹ)
• Cơ chế chấn thương nghiêm trọng: tai nạn xe cộ mà trong đó mình vị văng ra, người ngồi trên xe tử vong, lật xe, đụng xe, ngã từ độ cao >3 foot (0,9m), đầu bị va đập bởi vật thể có lực tác động mạnh.
Quan sát trong 6 giờ
• Có thể lựa chọn quan sát trong 6 giờ nếu bệnh nhân trên 3 tháng tuổi và không có nhiều hơn một trong các tiêu chí trên
• Chụp CT đối với các triệu chứng mới, xấu đi hoặc chưa được cải thiện sau 6 giờ.
Chỉ định bổ sung của PECARN đối với chụp CT ở trẻ >2 tuổi:[113]
• Mất ý thức
• Đau đầu dữ dội
• Nôn
• Cơ chế chấn thương nghiêm trọng: tai nạn xe cộ mà trong đó mình vị văng ra, người ngồi trên xe tử vong, lật xe, đụng xe, ngã từ độ cao >3 foot (0,9m), đầu bị va đập bởi vật thể có lực tác động mạnh.
Quan sát trong 6 giờ
• Có thể chọn quan sát trong 6 giờ nếu bệnh nhân không có nhiều hơn một trong các tiêu chí trên
• Chụp CT đối với các triệu chứng mới, xấu đi hoặc chưa được cải thiện sau 6 giờ.
TBI nhẹ (chấn động não)
Chẩn đoán mTBI (TBI nhẹ) phụ thuộc vào việc khám và hỏi tiền sử cẩn thận. Việc không có các phát hiện từ xét nghiệm hình ảnh không loại trừ chẩn đoán mTBI. Tiền sử của bệnh nhân và hỏi bệnh thêm là rất quan trọng trong việc đưa ra chẩn đoán.[117] Theo các định nghĩa về TBI, cần thực hiện đánh giá cẩn thận về tình trạng mất ý thức, quên ngược dòng, mất trí nhớ sau chấn thương, nhầm lẫn và mất phương hướng và suy giảm thần kinh cục bộ.[117] Ngoài ra, các triệu chứng cơ năng và triệu chứng thực thể có thể bị ảnh hưởng bởi rượu, ma túy hoặc thuốc.[117] Cho đến nay, chẩn đoán mTBI chủ yếu dựa trên tiền sử và khám lâm sàng. Chụp CT thường cho kết quả bình thường sau khi bị TBI nhẹ, mặc dù một số lượng đáng kể bệnh nhân bị suy giảm tâm thần kinh và có thể được hưởng lợi từ việc theo dõi với bác sĩ chuyên khoa thần kinh và xem xét chụp cộng hưởng từ khuếch tán sức căng.[118] [119]
Tổng quan về chẩn đoán khác biệt
| Thường gặp |
| Vỡ hộp sọ (không bao gồm sàn sọ) |
| Vỡ sàn sọ |
| Dập não |
| ICH (Xuất huyết nội sọ) |
| SDH (Tụ máu dưới màng cứng) |
| EDH (Tụ máu ngoài màng cứng) |
| IVH (Xuất huyết bên trong não thất) |
| SAH (Xuất huyết dưới nhện do chấn thương) |
| Chấn thương do xuyên thấu |
| DAI (Tổn thương sợi trục lan tỏa) |
| Tổn thương não do chấn thương nhẹ (mTBI) |
Chẩn đoán khác biệt
| Thường gặp | |||
| ◊ Vỡ hộp sọ (không bao gồm sàn sọ) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử hộp sọ bị tác động trực tiếp với vận tốc cao, ngã từ trên cao, hoặc chấn thương liên quan đến xe cộ | Bằng chứng khối tụ máu ở da đầu, tiếng lạo xạo, rách hoặc biến dạng xương; GCS và suy giảm cục bộ khác nhau tùy thuộc vào chấn thương nội sọ | »Chụp CT đầu (không cản quang): sẽ phát hiện hầu hết các trường hợp vỡ hộp sọ bằng cách sử dụng cửa sổ xương, và hầu hết các chấn thương tiềm ẩn bằng cách sử dụng cửa sổ não; so sánh với một đường nối, đường vỡ có khuynh hướng rộng hơn ở trung tâm và hẹp hơn ở hai đầu, rộng hơn 3 mm, và chạy theo các đường thẳng với các đoạn gấp khúc; vỡ có thể dưới dạng đường thẳng hoặc chia thành nhiều mảnh nhỏ, và có thể bị lún xuống qua bản trong của xương. Sự hiện diện của vỡ hộp sọ là dấu hiệu cho thấy có lực tác động mạnh kèm theo các bệnh lý não tiềm ẩn và bắt buộc phải có hội chẩn về ngoại thần kinh.
Ngoài việc quan sát thấy đường gãy, CT giúp chẩn đoán bệnh lý não tiềm ẩn, nếu có.[120] Vỡ hộp sọ lún làm tăng nguy cơ bệnh lý nhu mô.[121] |
»Chụp X quang hộp sọ: Vỡ hộp sọ
Chụp X quang hộp sọ không sửa soạn có thể xác định vỡ hộp sọ nhưng có giá trị rất hạn chế trong chẩn đoán chấn thương nội sọ. |
| ◊ Vỡ sàn sọ | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử phía sau đầu chịu tác động với tốc độ cao; có thể khai có chất dịch trong hoặc máu chảy ra từ mũi hoặc tai; có thể khai bị tê mặt, chóng mặt, hoặc suy giảm thính lực | Vết bầm máu sau tai hoặc quanh mắt, CSF chảy qua tai/hoặc mũi, xuất huyết hòm nhĩ, tổn thương dây thần kinh sọ VII và VIII[121] | » Chụp CT đầu (không cản quang): sẽ phát hiện hầu hết các trường hợp vỡ hộp sọ bằng cách sử dụng cửa sổ xương, và hầu hết các chấn thương tiềm ẩn bằng cách sử dụng cửa sổ não
Vỡ sàn sọ thường khó thấy trên phim CT. Hình ảnh cắt lớp mỏng với các lát cắt xương thái dương riêng có thể hỗ trợ quan sát.[121] Vỡ sàn sọ có thể ở dạng thẳng hoặc thành nhiều mảnh nhỏ. Dịch (máu) trong các tế bào xương chũm hoặc tràn khí khoang sọ trong vùng thái dương cho thấy vỡ qua phần xương đá của xương thái dương. Trường hợp có gãy xương sọ đòi hỏi phải được hội chẩn ngay lập tức về ngoại thần kinh. Chỉ định CTA (chụp cắt lớp vi tính mạch máu) hoặc chụp mạch máu nếu đường gãy gần lỗ động mạch cảnh hoặc xoang màng cứng |
»Kiểm tra rò rỉ CSF trên dịch tiết chứa máu, đo lường tau transferrin: dương tính với tautransferrin
Xét nghiệm này có độ nhạy và độ đặc hiệu cao nhất; tuy nhiên, việc phân tích này phức tạp và tốn thời gain, khiến ít có khả năng áp dụng hơn khi yêu cầu phải có kết quả nhanh chóng. »Kiểm tra rò rỉ CSF trên dịch tiết chứa máu, đo lường glucose: dương tính với glucose Chất nhầy không chứa glucose và xét nghiệm âm tính. Tuy nhiên, xét nghiệm này không đáng tin cậy hoặc đặc hiệu đối với CSF. Dương tính giả nếu bị nhiễm máu, âm tính giả nếu nồng độ glucose CSF thấp. »Xét nghiệm rò rỉ CSF, dùng giấy thấm dịch tiết có máu: dấu halo/dấu vòng đôi dương tính (một giọt dịch tiết có máu được thấm vào một tờ giấy ; một quầng rõ lan rộng ra ngoài vị trí trung tâm của giọt máu gợi ý rò rỉ CSF) Không đáng tin. |
| ◊ Dập não | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chịu tác động trực tiếp hoặc tăng tốc/giảm tốc thường là do té ngã hoặc chấn thương liên quan đến xe cộ; có thể có tiền sử mất ý thức | Có thể xuất hiện chấn thương da đầu; tùy thuộc vào độ nặng; GCS có thể bình thường hoặc giảm; nếu nặng có thể có suy giảm cục bộ, co giật, hoặc có dấu hiệu tăng ICP | »Chụp CT đầu (không cản quang): một hoặc nhiều tổn thương nhu mô, thường thấy dập não ở cực trán và cực thái dương; khoảng một nửa bị xuất huyết: tăng mật độ ở trung tâm, bao quanh bởi vùng giảm mật độ cho thấy khả năng bị phù nề; tổn thương không xuất huyết có thể khó nhìn thấy trên phim CT ban đầu[121]
Các tổn thương dập não đòi hỏi phải được hội chẩn ngay lập tức về ngoại thần kinh. Dập não có thể tiến triển thành xuất huyết; do đó, bất kỳ tình trạng suy giảm trạng thái tinh thần nào cũng đều yêu cầu phải thực hiện chụp CT lại. Di lệch đường giữa, xuất huyết dưới nhện hoặc chèn ép/phá hủy các bể dịch não tủy ở sàn sọ liên quan với diễn biến lâm sàng xấu.[73] |
»MRI đầu: Vùng dập xuất huyết tăng đậm độ trên hình T1 điều chỉnh và giảm đậm độ trên hình T2 điều chỉnh; tổn thương không xuất huyết giảm đậm độ trên hình T1 điều chỉnh và tăng đậm độ trên hình T2 điều chỉnh Chuỗi xung gradient echo có thể hỗ trợ phát hiện xuất huyết.[121]
Mặc dù MRI chính xác hơn để nhận ra dập não, nhưng chụp CT vẫn là lựa chọn chụp đầu tiên ở những bệnh nhân bị chấn thương do tốc độ và mức độ sẵn có của xét nghiệm này. Ngoài ra, chụp CT còn cho phép loại trừ nhanh chóng các bệnh lý quan trọng khác. |
| ◊ ICH (Xuất huyết nội sọ) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chịu tác động trực tiếp hoặc tăng tốc/giảm tốc thường do té ngã hoặc chấn thương liên quan đến xe cộ; nhân chứng có thể khai báo lại khoảng tỉnh, sau đó là tiến triển của các thay đổi về tri giác | Thường có bằng chứng về chấn thương da đầu; có thể xuất hiện co giật hoặc suy giảm thần kinh cục bộ liên quan đến vùng xuất huyết; bằng chứng về tăng ICP và thoát vị: thay đổi tri giác, bất thường về đồng tử, tiến triển thành đau, hô hấp bất thường, phù gai thị, xuất huyết ở đáy mắt | »Chụp CT đầu (không cản quang): vùng xuất huyết tăng mật độ, bao quanh bởi vùng phù nề giảm mật độ ICH cần được hội chẩn để phẫu thuật thần kinh ngay lập tức.
Các bệnh nhân thường có biểu hiện dập não nhỏ mà sau đó phát triển thành khối tụ máu nội sọ, thường xảy ra trong vòng 48 giờ sau khi gặp chấn thương. Di lệch đường giữa, xuất huyết dưới nhện hoặc chèn ép/phá hủy các bể dịch não tủy ở sàn sọ liên quan với diễn biến lâm sàng xấu.[73] |
»MRI đầu: xuất huyết cấp tính tăng đậm độ trên hình T1 điều chỉnh và giảm mật độ trên hình T2 điều chỉnh
MRI có thể hữu ích trong việc mô tả thêm các đặc điểm của tổn thương bán cấp hoặc nhỏ. |
| ◊ SDH (Tụ máu dưới màng cứng) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chịu tác động trực tiếp hoặc tăng tốc/giảm tốc nhanh do té ngã hoặc chấn thương liên quan đến xe cơ giới; tăng nguy cơ ở những bệnh nhân có xuất huyết nội, dùng thuốc chống đông, nghiện rượu; tiền sử bị té ngã thường gặp ở những bệnh nhân teo não nhiều | Có thể xuất hiện chấn thương da đầu; suy giảm thần kinh cục bộ có thể phát triển, thay đổi tri giác tùy thuộc vào kích thước thương tổn; có thể có dấu hiệu tăng ICP khi kích thước khối máu tụ tăng | »Chụp CT đầu (không cản quang): đặc trưng bởi hình lưỡi liềm; máu không vượt qua đường giữa;[121] Những vùng giảm đậm độ của chảy máu cấp tính và các vùng tăng đậm độ của khối máu tụ tạo ra hình dạng xoáy Trường hợp xuất hiện SDH đòi hỏi phải được hội chẩn ngay lập tức về ngoại thần kinh.
Di lệch đường chính giữa hoặc chèn ép/phá hủy các bể dịch não tủy ở sàn sọ liên quan với diễn biến lâm sàng xấu.[73] SDH tại liềm não xuất hiện dưới dạng đường thẳng tăng đậm độ nằm giữa hai bán cầu não. SDH tại lều tiểu não có thể khó nhìn thấy trên hình ảnh CT theo trục ngang, có thể xuất hiện dưới dạng lều não tăng mật độ. Phim CT cắt theo mặt phẳng trán có thể hỗ trợ phát hiện.[121] SDH bán cấp có thể xuất hiện dưới dạng cùng mật độ với chất xám. |
»MRI đầu: MRI T1 điều chỉnh sẽ xuất hiện dưới dạng giảm đậm độ hoặc cùng đậm độ trong thời gian ngắn; hình T2 điều chỉnh sẽ hiển thị SDH dưới dạng tăng đậm độ trong vài giờ đầu tiên, tiến tới giảm đậm độ trong tuần tiếp theo
MRI có thể phát hiện SDH rất nhỏ và SDH trong lều tiểu não và bán cầu não.[105] |
| ◊ EDH (Tụ máu ngoài màng cứng) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Có tiền sử chịu tác động trực tiếp, bệnh nhân có thể đã có khoảng tỉnh và sau đó suy giảm dần GCS | Thông thường chấn thương da đầu trên xương thái dương; suy giảm thần kinh cục bộ và thay đổi trạng thái tâm lý tiến triển | »Chụp CT đầu (không cản quang): tổn thương tăng đậm độ ngoài sợi trục với bờ trơn láng trên phim CT; hình dạng thấu kính có hai mặt lồi do máu đè vào bề mặt não; máu không đi qua các khớp nối ; các vùng xoáy có mật độ khác nhau biểu thị đang xuất huyết[121] EDH là một cấp cứu ngoại thần kinh và yêu cầu phải được hội chẩn phẫu thuật ngoại thần kinh ngay lập tức.
Có thể quan sát thấy hiệu ứng khối choáng chỗ tùy thuộc vào mức độ của khối máu tụ. Di lệch đường giữa hoặc chèn ép/phá hủy các bể dịch não tủy ở sàn sọ liên quan với diễn biến lâm sàng xấu.[73] Nguồn gốc xuất huyết thường bắt nguồn từ các mạch máu ở màng não, hiện tượng rách động mạch màng não giữa xảy ra trong khoảng 50% ca bệnh.[122] Mạch máu này đặc biệt có nguy cơ bị rách sau khi bị gãy xương phần trai của xương thái dương là một vùng tương đối mỏng và dễ bị tổn thương.  van Dijk GW. Thần kinh học Thực hành.2011;11(1):50-55 |
»MRI đầu: có thể hỗ trợ phát hiện EDH nhỏ; đậm độ tương đương như với SDH |
| ◊ IVH (Xuất huyết bên trong não thất) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chịu tác động trực tiếp hoặc tăng tốc/giảm tốc thường là do té ngã hoặc chấn thương liên quan đến xe cộ; tùy thuộc vào mức độ não úng thủy, bệnh nhân có thể bị đau đầu, nôn mửa, và thất điều hoặc đã tiến triển thành rối loạn ý thức | Dấu hiệu là do não úng thủy tắc nghẽn thứ phát và tăng ICP: phù gai thị, xuất huyết phần đáy mắt, giảm ý thức; dấu hiệu thoát vị bao gồm giãn đồng tử, sụp mí mắt hai bên, suy giảm hướng nhìn lên, tiến triển gây đau, và hô hấp bất thường | »Chụp CT đầu (không cản quang): máu trong não thất sẽ xuất hiện dưới dạng tăng đậm độ, thường gặp ở các não thất bên; thường đi kèm với bệnh lý khác; có thể quan sát thấy não úng thủy IVH là dấu hiệu của chấn thương nghiêm trọng và cần phải được hội chẩn ngoại thần kinh.
Di lệch đường giữa hoặc chèn ép/phá hủy các bể dịch não tủy ở sàn sọ liên quan với diễn biến lâm sàng xấu.[73] |
|
| ◊ SAH (Xuất huyết dưới nhện do chấn thương) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chịu tác động trực tiếp hoặc tăng tốc/giảm tốc nhanh, có thể xảy ra do bị ngã, nhưng phải loại trừ SAH phình động mạch; SAH phình động mạch nhiều khả năng xảy ra nếu tiền sử đột ngột khởi phát đau đầu nặng, các triệu chứng màng não, buồn nôn; có thể ở mức nhẹ với các triệu chứng rất nhẹ, hoặc mức nặng với các triệu chứng tăng ICP: rối loạn tâm thần, giảm ý thức | Có thể ở mức nhẹ với các dấu hiệu rất nhẹ, hoặc ở mức nặng với các dấu hiệu tăng ICP: phù gai thị, xuất huyết ở đáy mắt, trạng thái tâm lý thay đổi, giảm ý thức; dấu hiệu thoát vị: giãn đồng tử, sụp mí mắt hai bên, suy giảm hướng nhìn lên, tiến triển gây đau, hô hấp bất thường | »Chụp CT đầu (không cản quang): SAH trên hình ảnh CT có thể không rõ ràng; các bể dịch não tủy ở sàn sọ (trên hố yên và bể dịch não tuỷ quanh củ não sinh tư) cần được kiểm tra cẩn thận để phát hiện sự hiện diện của SAH, xuất hiện dưới dạng tăng mật độ so với CSF SAH đồi hỏi phải được hội chẩn để phẫu thuật thần kinh khẩn cấp.
Xuất huyết dưới nhện vào các bể dịch não tủy ở sàn sọ liên quan đến diễn biến lâm sàng xấu trong TBI.[73] |
»CTA (Chụp vi tính cắt lớp mạch máu): có thể được thực hiện nếu nguyên nhân của SAH do chấn thương là không chắc chắn; hình ảnh mạch máu bất thường tiềm ẩn hoặc các vị trí đang bị xuất huyết
»MRI đầu: biểu hiện SAH Hiếm khi được sử dụng để chẩn đoán SAH, nhưng có thể hữu ích khi kết quả CT/CTA âm tính và nghi ngờ bất thường mạch máu. »ECG: không đặc hiệu; thay đổi ECG do thiếu máu cục bộ trong SAH bao gồm ST chênh lên hoặc chênh xuống, hình dạng sóng T bất thường, khoảng QTc kéo dài và sóng U.[123] |
| ◊ Chấn thương do xuyên thấu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chịu tác động với tốc độ cao hoặc chấn thương do các vật phóng gây ra; triệu chứng phụ thuộc vào bản chất của chấn thương và các vùng não bị ảnh hưởng | Nên nhìn và sờ để phát hiện vùng da đầu bị khiếm khuyết, tiếng lạo xạo, biến dạng hộp sọ rõ ràng hoặc dị vật nhô ra ngoài; có thể có tổn thương hoặc co giật thần kinh cục bộ | »Chụp CT đầu (không cản quang): xét nghiệm lựa chọn ban đầu và có thể chứng minh bản chất của bệnh lý nội sọ và có hay không có gãy xương và các vị vật
Chấn thương xuyên thấu đòi hỏi phải được hội chẩn ngay lập tức về ngoại thần kinh. |
»CTA (Chụp vi tính cắt lớp mạch máu): có thể được yêu cầu để đánh giá thêm về tổn thương mạch máu
»MRI: không nên thực hiện nếu nghi ngờ các vật thể bằng kim loại đã đâm xuyên vào hộp sọ |
| ◊ DAI (Tổn thương sợi trục lan tỏa) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử về đầu từng chịu tác động trực tiếp hoặc tăng tốc/giảm tốc nhanh; tùy thuộc vào mức độ nghiêm trọng, bệnh nhân có thể cho biết bị đau đầu hoặc nôn mửa, hoặc có sự suy giảm GCS tiến triển nhanh và hôn mê | Bệnh nhân bị DAI nặng có thay đổi về tri giác hoặc hôn mê; thông thường các phát hiện trên khám lâm sàng không tương xứng với các phát hiện trên CT | »Chụp CT đầu (không cản quang): ban đầu bình thường ở hơn một nửa số bệnh nhân bị DAI; cần tìm kiếm dấu hiệu phù nề và chấm xuất huyết, tại chỗ nối chất xám/trắng, bên trong thể chai và thân não DAI thường cùng tồn tại với các loại TBI khác và yêu cầu cần được hội chẩn ngoại thần kinh. | »MRI: được chỉ định khi CT không giải thích được các triệu chứng của bệnh nhân; nhạy hơn với tình trạng phù nề và xuất huyết nhỏ |
| ◊ Tổn thương não do chấn thương nhẹ (mTBI) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bị chấn thương kín hoặc lực tăng tốc/giảm tốc; có thể dẫn đến lú lẫn, mất phương hướng, hoặc suy giảm ý thức, rối loạn chức năng ghi nhớ trong khoảng thời gian chấn thương, mất ý thức (LOC) kéo dài 30 phút trở xuống, chứng mất trí sau chấn thương kéo dài dưới 24 giờ; có thể gây ra các dấu hiệu quan sát được của rối loạn chức năng thần kinh hoặc tâm thần kinh như co giật cấp tính sau khi bị chấn thương;[124] [125] các triệu chứng bao gồm nhức đầu, chóng mặt, mệt mỏi, khó chịu và kém tập trung (thường được gọi là ‘các triệu chứng sau chấn động não’); khi được xác định ngay sau khi bị chấn thương, có thể được sử dụng để hỗ trợ chẩn đoán TBI nhẹ, nhưng không thể được sử dụng để chẩn đoán khi không có LOC hoặc thay đổi về tri giác | Điểm GCS từ 13 đến 15 trong 30 phút sau chấn thương hoặc sau khi được đưa đến các cơ sở chăm sóc sức khỏe; có thể xuất hiện các bất thường về thần kinh thoáng qua khác như các dấu hiệu cục bộ, co giật, và thương tổn nội sọ không cần phẫu thuật | »Chụp CT đầu (không cản quang): thường là bình thường
Thường xuyên được sử dụng để loại trừ TBI nặng hơn. |
»MRI đầu: thường là bình thường
MRI được chỉ định ở những bệnh nhân bị suy giảm tâm thần kinh liên tục. Những bệnh nhân này cần được giới thiệu đến bác sĩ chuyên khoa thần kinh. |
Hướng dẫn chẩn đoán
| Châu Âu |
| Head injury: assessment and early management
Nhà xuất bản: National Institute for Health and Care Excellence Xuất bản lần cuối: 2017 |
| Early management of patients with a head injury
Nhà xuất bản: Scottish Intercollegiate Guidelines Network Xuất bản lần cuối: 2009 |
| Treatment of minor and severe traumatic brain injury: national reference guidelines
Nhà xuất bản: Italian Ministry of Health Xuất bản lần cuối: 2008 |
| Bắc Mỹ |
| Guidelines for the management of severe traumatic brain injury: 4th edition
Nhà xuất bản: Brain Trauma Foundation Xuất bản lần cuối: 2016 |
| ACS TQIP best practices in the management of traumatic brain injury
Nhà xuất bản: American College of Surgeons Xuất bản lần cuối: 2015 |
| ACR appropriateness criteria: head trauma
Nhà xuất bản: American College of Radiology Xuất bản lần cuối: 2015 |
| Summary of evidence-based guideline update: evaluation and management of concussion in sports
Nhà xuất bản: American Academy of Neurology Xuất bản lần cuối: 2013 |
| Guidelines for the acute medical management of severe traumatic brain injury in infants, children, and adolescents, 2nd ed
Nhà xuất bản: Brain Trauma Foundation Xuất bản lần cuối: 2012 |
| Clinical policy: neuroimaging and decisionmaking in adult mild traumatic brain injury in the acute setting
Nhà xuất bản: American College of Emergency Physicians Xuất bản lần cuối: 2008 |
| Guidelines for the pre-hospital management of severe traumatic brain injury, 2nd ed
Nhà xuất bản: Brain Trauma Foundation Xuất bản lần cuối: 2007 |
Nguồn trợ giúp trực tuyến
1. CDC: heads up (external link)
2. American College of Surgeons: ACS TQIP best practices in the management of traumatic brain injury. Jan 2015 [internet publication]. (external link)
3. NICE: head injury overview (external link)
4. CDC: mild TBI pocket guide (external link)
Các bài báo chủ yếu
• Carney N, Totten AM, O’Reilly C, et al. Guidelines for the management of severe traumatic brain injury, fourth edition. Neurosurgery. 2017 Jan 1;80(1):6-15. Toàn văn Tóm lược
• Maas AI, Stocchetti N, Bullock R. Moderate and severe traumatic brain injury in adults. Lancet Neurol. 2008 Aug;7(8):728-41. Tóm lược
• Pandor A, Goodacre S, Harnan S, et al. Diagnostic management strategies for adults and children with minor head injury: a systematic review and an economic evaluation. Health Technol Assess. 2011 Aug;15(27):1-202. Toàn văn Tóm lược
• Badjatia N, Carney N, Crocco TJ, et al; Brain Trauma Foundation; BTF Center for Guidelines Management. Guidelines for prehospital management of traumatic brain injury 2nd edition. Prehosp Emerg Care. 2008;12(suppl 1):S1-52. Toàn văn Tóm lược.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nữ 84 tuổi đến khoa cấp cứu do lú lẫn tiến triển trong 2 tuần. Bà ấy có tiền sử sa sút trí tuệ nhẹ và sống trong một cơ sở hỗ trợ sinh hoạt. Người chăm sóc cho bà cho biết rằng trong vài tháng qua, bà ngày càng yếu đi và bà đã nhiều lần bị ngã và hiện đang sử dụng khung tập đi. Ở trạng thái bình thường, bệnh nhân nhận ra hầu hết các nhân viên, trò chuyện phù hợp và thực hiện các hoạt động hàng ngày với sự trợ giúp tối thiểu; tuy nhiên, khoảng 1 tuần trở lại đây, bà hay lú lẫn hơn và hầu như lúc nào cũng ngủ. Bà ấy cũng bị đau đầu nhẹ. Bệnh nhân không có triệu chứng sốt, nôn ói hoặc các triệu chứng tiết niệu. Các vấn đề sức khỏe khác của bà bao gồm tăng huyết áp và thoái hóa khớp. Huyết áp là 138/76 mmHg và mạch là 74/phút và đều. Bà buồn ngủ nhưng dễ bị kích thích. Bệnh nhân không nhận ra người chăm sóc của mình và đưa ra một số câu trả lời không chính xác nhưng có thể làm theo các y lệnh đơn giản. Sức cơ là 4/5 ở bên phải và 3/5 ở bên trái. Phản xạ gan bàn chân bên trái đáp ứng duỗi. Chẩn đoán nào sau đây là có khả năng nhất?
- Dementia progression
- Internal capsule infarction
- Metabolic encephalopathy
- Normal—pressure hydrocephalus
- Postictal Paresis
- Subdural Hematoma
| Subdural hematoma | |
| Pathogenesis | Rupture of bridging veins (head trauma) |
| Risk factors | Elderly & alcoholics (cerebral atrophy, I fall risk)
Infants (thin-walled vessels) Anticoagulant use |
| Clinical features | Acute: Gradual onset 1-2 days after injuryo Impaired consciousness (eg, coma), confusiono Headache, nausea, & vomiting (f intracranial pressure).
Chronic: Insidious onset weeks after injuryo Headache, somnolence, confusion, lightheadednesso Focal neurologic deficits |
| Diagnosis | Head CT: Crescent shaped hyperdensity (acute) or hypodensity (chronic) crossing suture lines |
| Treatment | Reverse/discontinue anticoagulants
Surgical evacuation of symptomatic or large bleeds |
Đáp án: F. Subdural Hematoma
Bệnh nhân lớn tuổi có tiền sử té ngã này rất có thể đã bị tụ máu dưới màng cứng mãn tính (subdural hematoma hematoma – SDH) do chấn thương đầu. SDH xảy ra khi lực làm rách các tĩnh mạch bắc cầu, khiến chúng từ từ chảy máu vào khoang dưới màng cứng.
Các triệu chứng của SDH tiến triển dần dần khi chúng xảy ra thứ phát sau khi vỡ các mạch có áp suất thấp. SDH cấp tính thường gây ra các triệu chứng 1-2 ngày sau khi khởi phát, trong khi SDH mạn tính biểu hiện từ từ, vài tuần sau chấn thương ban đầu. Các biểu hiện lâm sàng của SDH mạn tính thường bao gồm nhức đầu, buồn ngủ và lú lẫn. Bệnh nhân cũng có thể có các dấu hiệu thần kinh khu trú (ví dụ, liệt nửa người bên đối diện) do chèn ép vỏ não bên dưới. CT đầu không cản quang thường cho thấy hình ảnh hình lưỡi liềm giảm đậm độ qua các đường khớp sọ.
(Lựa chọn A) Sa sút trí tuệ thường có biểu hiện rối loạn chức năng nhận thức tiến triển (ví dụ: mất trí nhớ, bất thường về ngôn ngữ) cản trở khả năng thực hiện các hoạt động của cuộc sống hàng ngày. Giảm nhận thức và dấu thần kinh khu trú không đặc trưng.
(Lựa chọn B) Nhồi máu bao trong thường xảy ra do đột quỵ lỗ khuyết và có thể dẫn đến liệt nửa người bên đối diện cấp tính do tổn thương bó tủy gai ở nhánh sau (posterior limb). Tuy nhiên, nhồi máu ổ khuyết thường không giảm ý thức hoặc các dấu hiệu vỏ não (ví dụ: mất ngôn ngữ, neglect).
(Lựa chọn C) Bệnh não do nhiễm độc-chuyển hóa có thể do nhiễm trùng, độc tố hoặc rối loạn chuyển hóa (ví dụ: rối loạn điện giải, urê huyết, tăng amoniac máu). Bệnh nhân thường có biểu hiện lú lẫn, ngủ gà và các triệu chứng thần kinh cơ (ví dụ, vận động chậm, dấy rung vẫy) do rối loạn chức năng toàn bộ não. Dấu thần kinh khu trú không đặc trưng.
(Lựa chọn D) Não úng thủy áp lực nội sọ bình thường biểu hiện với những khó khăn về dáng đi tăng dần (thất điều), rối loạn nhận thức và tiểu không tự chủ. Hình ảnh học não cho thấy sự mở rộng của não thất không cân xứng với sự mở rộng của các rãnh não (Lựa chọn E) Yếu chi thoáng qua sau cơn động kinh cục bộ được gọi là liệt sau cơn (Todd). Mặc dù tụ máu dưới màng cứng có thể gây cơn động kinh kèm theo liệt sau cơn và lú lẫn, n khác của cơn động kinh (ví dụ: co giật, cắn lưỡi, tiểu không tự chủ) kh nhân này.
Kết luận:
Bệnh nhân cao tuổi có nguy cơ tụ máu dưới màng cứng cao teo não. Tụ máu dưới màng cứng mạn tính thường đầu với đau đầu, buồn ngủ, lú lẫn.
Câu 2
Bệnh nhân nữ 36 tuổi đi khám vì một tháng quahầu như ngày nào cũng bị đau đầu, chóng mặt và mệt mỏi. Trong khoảng thời gian này, cô ấy bị kích động, không thể tập trung và ngủ kém. Trước khi khởi phát triệu chứng, cô ấy bị tai nạn tại nơi làm việc; một chiếc hộp rơi trúng đầu và cô ấy bất tỉnh trong giây lát. Bệnh nhân được đưa đi cấp cứu và các xét nghiệm đều bình thường nên được xuất viện. Cô ấy không gặp ác mộng hay hồi tưởng về sự kiện này. Cô ấy không có vấn đề sức khỏe nào khác. Cô uống 1-2 ly rượu mỗi tối nhưng không sử dụng thuốc lá hay ma túy. Bệnh nhân không sốt. Huyết áp là 125/85 mm Hg và mạch là 76/phút. Khám tim phổi và bụng bình thường. Cô ấy có vẻ lo lắng nhưng khámthần kinh của cô ấy bao gồm sự tập trung và trí nhớ là bình thường. Chẩn đoán nào sau đây là có khả năng nhất?
- Acute stress disorder
- Delayed subdural hematoma
- Factitious disorder
- Korsakoff syndrome
- Postconcussive syndrom
- Post-traumatic stress disorder
- Somatic symptom disorder
Đáp án: E. Postconcussive syndrome
Bệnh nhân này đang có các dấu hiệu của hội chứng hậu chấn động (postconcussive syndrome) sau chấn thương não nhẹ (TBI – mild traumatic brain injury). TBI ở bất kỳ mức độ nào cũng có thể dẫn đến (vài giờ hoặc vài ngày sau) hội chứng hậu chấn động, được mô tả bởi nhóm triệu chứng sau: đau đầu, lú lẫn, mất trí nhớ, khó tập trung, chóng mặt, thay đổi khí sắc, rối loạn giấc ngủ và lo lắng. Thông thường, các triệu chứng này sẽ hết khi điều trị triệu chứng trong vòng vài tuần đến vài tháng sau TBI; tuy nhiên, một số bệnh nhân có thể có các triệu chứng dai dẳng kéo dài ít nhất 6 tháng.
(Lựa chọn A) Acute stress disorder tiến triển sau khi đối mặt với nguy cơ tử vong, thương tích nghiêm trọng hoặc xâm phạm tình dục và được đặc trưng bởi intrusive memory (ký ức mang tính chất xâm nhập), ác mộng, hồi tưởng, trốn tránh và các triệu chứng kích thích (ví dụ: cảnh giác cao, mất ngủ, khó chịu, kém tập trung). Các triệu chứng kéo dài 3 ngày đến 1 tháng. Mặc dù các triệu chứng rối loạn căng thẳng cấp tính trùng lặp với các triệu chứng của TBI, nhưng chấn thương, các triệu chứng thực thể rõ ràng và không có ác mộng hoặc hồi tưởng ở bệnh nhân này khiến TBI có nhiều khả năng xảy ra hơn.
(Lựa chọn B) Tụ máu dưới màng cứng muộn (Delayed subdural hematoma) thường biểu hiện bằng các dấu hiệu thần kinh khu trú (ví dụ liệt nửa người, nói lắp, mất ngôn ngữ, rối loạn dáng đi, mê nửa người).
(Lựa chọn C) Trong bệnh rối loạn giả tạo (Factitious disorder), bệnh nhân cố tình giả vờ có các triệu chứng về thể chất hoặc tâm lý để đáp ứng nhu cầu cảm xúc.
(Lựa chọn D) Hội chứng Korsakoff (KS – Korsakoff syndrome) được mô tả là một đợt suy giảm trí nhớ nghiêm trọng khởi phát cấp tính xảy ra trong bối cảnh thiếu thiamine (vitamin B1) và thường thấy ở những bệnh nhân nghiện rượu. KS có thể xảy ra đồng thời hoặc sau khi tiến triển bệnh não Wernicke (giai đoạn muộn), cũng do thiếu thiamine (giai đoạn đầu) và đặc trưng bởi sự hiện diện của rối loạn thị giác, thay đổi ý thức và thất điều.
(Lựa chọn F) Rối loạn Stress sau sang chấn (Post-traumatic stress disorder) phát triển sau khi tiếp xúc với các sự kiện sang chấn về mặt cảm xúc và được đặc trưng bởi việc trải nghiệm lại sang chấn (hồi tưởng – flashback, ác mộng) và các triệu chứng tránh né và kích thích. Các triệu chứng kéo dài >1 tháng.
(Lựa chọn G) Rối loạn bản thể (Somatic symptom disorder) liên quan đến việc bận tâm quá mức với ít nhất 1 triệu chứng soma không giải thích được về mặt y khoa trong: 6 tháng gây ra suy giảm đáng kể về mặt xã hội và nghề nghiệp.
Kết luận:
Chấn thương não (TBI) ở bất kỳ mức độ nào đều có thể dẫn đến (vài giờ đến vài ngày sau) hội chứng sau chấn động, được mô tả bởi nhóm triệu chứng sau: đau đầu, lú lẫn, mất trí nhớ, khó tập trung, chóng mặt, thay đổi khí sắc, rối loạn giấc ngủ và lo lắng. Những triệu chứng này thường hết khi điều trị triệu chứng trong vòng vài tuần đến vài tháng sau TBI; tuy nhiên, một số bệnh nhân có thể có các triệu chứng dai dẳng kéo dài ít nhấ 6 tháng.
Tài liệu tham khảo
1. Centers for Disease Control and Prevention. Traumatic brain injury and concussion. July 2017. http://www.cdc.gov [Internet publication]. Toàn văn
2. McCrea HJ, Perrine K, Niogi S, et al. Concussion in sports. Sports Health. 2013;5(2):160-4. Toàn văn Tóm lược
3. Saatman KE, Duhaime AC, Bullock R, et al; Workshop Scientific Team and Advisory Panel Members. Classification of traumatic brain injury for targeted therapies. J Neurotrauma. 2008;25(7):719-38. Toàn văn Tóm lược
4. Adelson PD, Pineda J, Bell MJ, et al. Common data elements for pediatric traumatic brain injury: recommendations from the working group on demographics and clinical assessment. J Neurotrauma. 2012;29(4):639-53. Toàn văn Tóm lược
5. Ardolino A, Sleat G, Willett K. Outcome measurements in major trauma – results of a consensus meeting. Injury. 2012;43(10):1662-6. Tóm lược
6. Berger RP, Beers SR, Papa L, et al. Common data elements for pediatric traumatic brain injury: recommendations from the biospecimens and biomarkers workgroup. J Neurotrauma. 2012;29(4):672-7. Toàn văn Tóm lược
7. Carney N, Totten AM, O’Reilly C, et al. Guidelines for the management of severe traumatic brain injury, fourth edition. Neurosurgery. 2017 Jan 1;80(1):6-15. Toàn văn Tóm lược
8. Stiell IG, Wells GA, Vandemheen K, et al. The Canadian CT head rule for patients with minor head injury. Lancet. 2001;357(9266):1391-6. Tóm lược
9. Smits M, Dippel DW, Steyerberg EW, et al. Predicting intracranial traumatic findings on computed tomography in patients with minor head injury: the CHIP prediction rule. Ann Intern Med. 2007;146(6):397-405. Tóm lược
10. Ibañez J, Arikan F, Pedraza S, et al. Reliability of clinical guidelines in the detection of patients at risk following mild head injury: results of a prospective study. J Neurosurg. 2004;100(5):825-34. Tóm lược
11. Türedi S, Hasanbasoglu A, Gunduz A, et al. Clinical decision instruments for CT scan in minor head trauma. J Emerg Med. 2008;34(3):253-9. Tóm lược
12. Pearson WS, Ovalle F Jr, Faul M, et al. A review of traumatic brain injury trauma center visits meeting physiologic criteria from the american college of surgeons committee on trauma/centers for disease control and prevention field triage guidelines. Prehosp Emerg Care. 2012 Jul-Sep;16(3):323-8. Tóm lược
13. Mena JH, Sanchez AI, Rubiano AM, et al. Effect of the modified Glasgow Coma Scale score criteria for mild traumatic brain injury on mortality prediction: comparing classic and modified Glasgow Coma Scale score model scores of 13. J Trauma. 2011;71(5):1185-92; discussion 1193. Tóm lược
14. Fabbri A, Servadei F, Marchesini G, et al. Observational approach to subjects with mild-to-moderate head injury and initial non-neurosurgical lesions. J Neurol Neurosurg Psychiatry. 2008 Oct;79(10):1180-5. Tóm lược
15. New South Wales Ministry of Health. Closed head injury in adults – initial management. Feb 2012 [internet publication]. Toàn văn
16. Malec JF, Brown AW, Leibson CL, et al. The Mayo classification system for traumatic brain injury severity. J Neurotrauma. 2007 Sep;24(9):1417-24. Tóm lược
17. Ling G, Bandak F, Armonda R, et al. Explosive blast neurotrauma. J Neurotrauma. 2009 Jun;26(6):815-25. Tóm lược
18. Maas AI, Stocchetti N, Bullock R. Moderate and severe traumatic brain injury in adults. Lancet Neurol. 2008 Aug;7(8):728-41. Tóm lược
19. Coronado VG, McGuire LC, Sarmiento K, et al. Trends in traumatic brain injury in the U.S. and the public health response: 1995-2009. J Safety Res. 2012 Sep;43(4):299-307. Tóm lược
20. National Institute for Health and Care Excellence. Head injury: assessment and early management. Jun 2017 [internet publication]. Toàn văn
21. Maas AIR, Menon DK, Adelson PD, et al; InTBIR Participants and Investigators. Traumatic brain injury: integrated approaches to improve prevention, clinical care, and research. Lancet Neurol. 2017 Dec;16(12):987-1048. Toàn văn Tóm lược
22. Pandor A, Goodacre S, Harnan S, et al. Diagnostic management strategies for adults and children with minor head injury: a systematic review and an economic evaluation. Health Technol Assess. 2011 Aug;15(27):1-202. Toàn văn Tóm lược
23. Faul M, Xu L, Wald MM, et al. Traumatic brain injury in the United States: emergency department visits, hospitalizations, and deaths 2002-2006. Atlanta, GA: Centers for Disease Control and Prevention, National Center for Injury Prevention and Control; 2010. Toàn văn
24. Tennant A. Admission to hospital following head injury in England: incidence and socio-economic associations. BMC Public Health. 2005 Mar 4;5:21. Toàn văn Tóm lược
25. Butcher I, McHugh GS, Lu J, et al. Prognostic value of cause of injury in traumatic brain injury: results from the IMPACT study. J Neurotrauma. 2007 Feb;24(2):281-6. Tóm lược
26. Fearnside MR, Cook RJ, McDougall P, et al. The Westmead Head Injury Project outcome in severe head injury. A comparative analysis of pre-hospital, clinical and CT variables. Br J Neurosurg. 1993;7(3):267-79. Tóm lược
27. Bullock MR, Chesnut R, Ghajar J, et al; Surgical Management of Traumatic Brain Injury Author Group. Surgical management of acute subdural hematomas. Neurosurgery. 2006 Mar;58(3 Suppl):S16-24. Tóm lược
28. Zemek R, Barrowman N, Freedman SB, et al. Clinical risk score for persistent postconcussion symptoms among children with acute concussion in the ED. JAMA. 2016 Mar 8;315(10):1014-25. Tóm lược
29. de Koning ME, Scheenen ME, van der Horn HJ, et al. Non-hospitalized patients with mild traumatic brain injury: the forgotten minority. J Neurotrauma. 2017 Jan 1;34(1):257-61. Tóm lược
30. Parsonage M; Centre for Mental Health. Traumatic brain injury and offending: an economic analysis. Jul 2016 [internet publication]. Toàn văn
31. Morris S, Ridley S, Lecky FE, et al. Determinants of hospital costs associated with traumatic brain injury in England and Wales. Anaesthesia. 2008 May;63(5):499-508. Tóm lược
32. American College of Surgeons: ACS TQIP best practices in the management of traumatic brain injury. Jan 2015 [internet publication]. Toàn văn
33. Lannsjö M, af Geijerstam JL, Johansson U, et al. Prevalence and structure of symptoms at 3 months after mild traumatic brain injury in a national cohort. Brain Inj. 2009 Mar;23(3):213-9. Tóm lược
34. Steyerberg EW, Mushkudiani N, Perel P, et al. Predicting outcome after traumatic brain injury: development and international validation of prognostic scores based on admission characteristics. PLoS Med. 2008 Aug 5;5(8):e165. Toàn văn Tóm lược
35. Roberts I, Yates D, Sandercock P, et al; CRASH trial collaborators. Effect of intravenous corticosteroids on death within 14 days in 10008 adults with clinically significant head injury (MRC CRASH trial): randomised placebo- controlled trial. Lancet. 2004 Oct 9-15;364(9442):1321-8. Tóm lược
36. Kramer DR, Winer JL, Pease BA, et al. Cerebral vasospasm in traumatic brain injury. Neurol Res Int. 2013;2013:415813. Toàn văn Tóm lược
37. Iaccarino C, Schiavi P, Picetti E, et al. Patients with brain contusions: predictors of outcome and relationship between radiological and clinical evolution. J Neurosurg. 2014 Apr;120(4):908-18. Tóm lược
38. Skandsen T, Kvistad KA, Solheim O, et al. Prevalence and impact of diffuse axonal injury in patients with moderate and severe head injury: a cohort study of early magnetic resonance imaging findings and 1-year outcome. J Neurosurg. 2010 Sep;113(3):556-63. Tóm lược
39. Cripps MW, Ereso AQ, Sadjadi J, et al. The number of gunshot wounds does not predict injury severity and mortality. Am Surg. 2009 Jan;75(1):44-8. Tóm lược
40. Defense and Veterans Brain Injury Center. Blast injuries. Oct 2017 [internet publication]. Toàn văn
41. DuBose JJ, Barmparas G, Inaba K, et al. Isolated severe traumatic brain injuries sustained during combat operations: demographics, mortality outcomes, and lessons to be learned from contrasts to civilian counterparts. J Trauma. 2011 Jan;70(1):11-8. Tóm lược
42. MRC CRASH Trial Collaborators; Perel P, Arango M, Clayton T, et al. Predicting outcome after traumatic brain injury: practical prognostic models based on large cohort of international patients. BMJ. 2008 Feb 23;336(7641):425-9. Toàn văn Tóm lược
43. Casa DJ, Guskiewicz KM, Anderson SA, et al. National athletic trainers’ association position statement: preventing sudden death in sports. J Athl Train. 2012 Jan-Feb;47(1):96-118. Toàn văn Tóm lược
44. Servadei F, Murray GD, Teasdale GM, et al. Traumatic subarachnoid hemorrhage: demographic and clinical study of 750 patients from the European brain injury consortium survey of head injuries. Neurosurgery. 2002 Feb;50(2):261-9. Tóm lược
45. Taber KH, Warden DL, Hurley RA. Blast-related traumatic brain injury: what is known? J Neuropsychiatry Clin Neurosci. 2006 Spring;18(2):141-5. Toàn văn Tóm lược
46. US Department of Health and Human Services; Centers for Disease Control and Prevention; American College of Emergency Physicians. Bombings: Injury patterns and care – blast injuries module curriculum guide. 2016 [internet publication]. Toàn văn
47. Radiological Society of North America. ‘Heading’ a soccer ball could lead to brain damage. Nov 2011 [internet publication]. Toàn văn
48. Committee on Trauma, American College of Surgeons. ATLS: Advanced trauma life support program for doctors. 8th ed. Chicago, IL: American College of Surgeons; 2008.
49. Lott C, Araujo R, Cassar MR, et al. The European Trauma Course (ETC) and the team approach: past, present and future. Resuscitation. 2009 Oct;80(10):1192-6. Tóm lược
50. Sarrafzadeh AS, Peltonen EE, Kaisers U, et al. Secondary insults in severe head injury – do multiply injured patients do worse? Crit Care Med. 2001 Jun;29(6):1116-23. Tóm lược
51. Holly LT, Kelly DF, Counelis GJ, et al. Cervical spine trauma associated with moderate and severe head injury: incidence, risk factors, and injury characteristics. J Neurosurg. 2002;96(3 Suppl):285-91. Tóm lược
52. Warner KJ, Cuschieri J, Copass MK, et al. The impact of prehospital ventilation on outcome after severe traumatic brain injury. J Trauma. 2007 Jun;62(6):1330-8. Tóm lược
53. Badjatia N, Carney N, Crocco TJ, et al; Brain Trauma Foundation; BTF Center for Guidelines Management. Guidelines for prehospital management of traumatic brain injury 2nd edition. Prehosp Emerg Care. 2008;12(suppl 1):S1-52. Toàn văn Tóm lược
54. Ma OJ, Atchley RB, Hatley T, et al. Intubation success rates improve for an air medical program after implementing the use of neuromuscular blocking agents. Am J Emerg Med. 1998 Mar;16(2):125-7. Tóm lược
55. Davis DP. Early ventilation in traumatic brain injury. Resuscitation. 2008 Mar;76(3):333-40. Tóm lược
56. Davis DP, Dunford JV, Ochs M, et al. The use of quantitative end-tidal capnometry to avoid inadvertent severe hyperventilation in patients with head injury after paramedic rapid sequence intubation. J Trauma. 2004 Apr;56(4):808-14. Tóm lược
57. Marmarou A, Saad A, Aygok G, et al. Contribution of raised ICP and hypotension to CPP reduction in severe brain injury: correlation to outcome. Acta Neurochir Suppl. 2005;95:277-80. Tóm lược
58. Manley G, Knudson MM, Morabito D, et al. Hypotension, hypoxia, and head injury: frequency, duration, and consequences. Arch Surg. 2001 Oct;136(10):1118-23. Toàn văn Tóm lược
59. Chesnut RM, Marshall LF, Klauber MR, et al. The role of secondary brain injury in determining outcome from severe head injury. J Trauma. 1993 Feb;34(2):216-22. Tóm lược
60. Kokoska ER, Smith GS, Pittman T, et al. Early hypotension worsens neurological outcome in pediatric patients with moderately severe head trauma. J Pediatr Surg. 1998;33:333-338. Tóm lược
61. Brenner M, Stein DM, Hu PF, et al. Traditional systolic blood pressure targets underestimate hypotension-induced secondary brain injury. J Trauma Acute Care Surg. 2012 May;72(5):1135-9. Tóm lược
62. Berry C, Ley EJ, Bukur M, et al. Redefining hypotension in traumatic brain injury. Injury. 2012 Nov;43(11):1833-7. Toàn văn Tóm lược
63. Myburgh J, Cooper DJ, Finfer S, et al. SAFE Study Investigators; Australian and New Zealand Intensive Care Society Clinical Trials Group; Australian Red Cross Blood Service; George Institute for International Health. Saline or albumin for fluid resuscitation in patients with traumatic brain injury. N Engl J Med. 2007 Aug 30;357(9):874-84. Toàn văn Tóm lược
64. Teasdale G, Jennett B. Assessment of coma and impaired consciousness: a practical scale. Lancet. 1974 Jul 13;2(7872):81-4. Tóm lược
65. Singh B, Murad MH, Prokop LJ, et al. Meta-analysis of Glasgow coma scale and simplified motor score in predicting traumatic brain injury outcomes. Brain Inj. 2013;27(3):293-300. Toàn văn Tóm lược
66. Kupas DF, Melnychuk EM, Young AJ. Glasgow Coma Scale motor component (“patient does not follow commands”) performs similarly to total Glasgow Coma Scale in predicting severe injury in trauma patients. Ann Emerg Med. 2016 Dec;68(6):744-50. Toàn văn Tóm lược
67. Nyam TE, Ao KH, Hung SY, et al. FOUR score predicts early outcome in patients after traumatic brain injury. Neurocrit Care. 2017 Apr;26(2):225-31. Tóm lược
68. Kasprowicz M, Burzynska M, Melcer T, et al. A comparison of the Full Outline of UnResponsiveness (FOUR) score and Glasgow Coma Score(GCS) in predictive modelling in traumatic brain injury. Br J Neurosurg. 2016;30(2):211-20. Tóm lược
69. Meyer S, Gibb T, Jurkovich GJ. Evaluation and significance of the pupillary light reflex in trauma patients. Ann Emerg Med. 1993 Jun;22(6):1052-7. Tóm lược
70. Haddad SH, Arabi YM. Critical care management of severe traumatic brain injury in adults. Scand J Trauma Resusc Emerg Med. 2012 Feb 3;20:12. Toàn văn
71. Alarcon JD, Rubiano AM, Okonkwo DO, et al. Elevation of the head during intensive care management in people with severe traumatic brain injury. Cochrane Database of Sys Rev. 2017;(12):CD009986. Tóm lược
72. Mellion SA, Bennett KS, Ellsworth GL, et al. High-dose barbiturates for refractory intracranial hypertension in children with severe traumatic brain injury. Pediatr Crit Care Med. 2013 Mar;14(3):239-47. Tóm lược
73. Bullock MR, Chesnut R, Ghajar J, et al; Surgical Management of Traumatic Brain Injury Author Group. Surgical management of traumatic parenchymal lesions. Neurosurgery. 2006 Mar;58(3 Suppl):S25-46; discussion Si-iv. Tóm lược
74. Chesnut RM, Temkin N, Carney N, et al. A trial of intracranial-pressure monitoring in traumatic brain injury. N Engl J Med. 2012 Dec 27;367(26):2471-81. Tóm lược
75. Güiza F, Depreitere B, Piper I, et al. Novel methods to predict increased intracranial pressure during intensive care and long-term neurologic outcome after traumatic brain injury: development and validation in a multicenter dataset. Crit Care Med. 2013 Feb;41(2):554-64. Tóm lược
76. Sahuquillo J, Martínez-Ricarte F, Poca MA. Decompressive craniectomy in traumatic brain injury after the DECRA trial. Where do we stand? Curr Opin Crit Care. 2013 Apr;19(2):101-6. Tóm lược
77. Clifton GL, Valadka A, Zygun D, et al. Very early hypothermia induction in patients with severe brain injury (the National Acute Brain Injury Study: Hypothermia II): a randomised trial. Lancet Neurol. 2011 Feb;10(2):131-9. Tóm lược
78. Dowlatshahi D, Butcher KS, Asdaghi N, et al. Poor prognosis in warfarin-associated intracranial hemorrhage despite anticoagulation reversal. Stroke. 2012 Jul;43(7):1812-7. Toàn văn Tóm lược
79. Sun Y, Wang J, Wu X, et al. Validating the incidence of coagulopathy and disseminated intravascular coagulation in patients with traumatic brain injury – analysis of 242 cases. Br J Neurosurg. 2011 Jun;25(3):363-8. Tóm lược
80. Murray GD, Butcher I, McHugh GS, et al. Multivariable prognostic analysis in traumatic brain injury: results from the IMPACT study. J Neurotrauma. 2007 Feb;24(2):329-37. Tóm lược
81. Laroche M, Kutcher ME, Huang MC, et al. Coagulopathy after traumatic brain injury. Neurosurgery. 2012 Jun;70(6):1334-45. Tóm lược
82. Brown CV, Sowery L, Curry E, et al. Recombinant factor VIIa to correct coagulopathy in patients with traumatic brain injury presenting to outlying facilities before transfer to the regional trauma center. Am Surg. 2012 Jan;78(1):57-60. Tóm lược
83. Roberts I, Shakur H, Coats T, et al. The CRASH-2 trial: a randomised controlled trial and economic evaluation of the effects of tranexamic acid on death, vascular occlusive events and transfusion requirement in bleeding trauma patients. Health Technol Assess. 2013 Mar;17(10):1-79. Toàn văn Tóm lược
84. Yutthakasemsunt S, Kittiwatanagul W, Piyavechvirat P, et al. Tranexamic acid for patients with traumatic brain injury: a randomized, double-blinded, placebo-controlled trial. BMC Emerg Med. 2013 Nov 22;13:20. Toàn văn Tóm lược
85. Almenawer SA, Bogza I, Yarascavitch B, et al. The value of scheduled repeat cranial computed tomography after mild head injury: single-center series and meta-analysis. Neurosurgery. 2013 Jan;72(1):56-62; discussion 63-64. Tóm lược
86. Blostein P, Jones SJ. Identification and evaluation of patients with mild traumatic brain injury: results of a national survey of level I trauma centers. J Trauma. 2003 Sep;55(3):450-3. Tóm lược
87. Stiell IG, Clement CM, Rowe BH, et al. Comparison of the Canadian CT Head Rule and the New Orleans Criteria in patients with minor head injury. JAMA. 2005 Sep 28;294(12):1511-8. Toàn văn Tóm lược
88. Servadei F, Teasdale G, Merry G. Defining acute mild head injury in adults: a proposal based on prognostic factors, diagnosis, and management. J Neurotrauma. 2001 Jul;18(7):657-64. Tóm lược
89. Ropper AH, Gorson KC. Clinical practice: concussion. N Engl J Med. 2007 Jan 11;356(2):166-72. Toàn văn Tóm lược
90. Easter JS, Haukoos JS, Claud J, et al. Traumatic intracranial injury in intoxicated patients with minor head trauma. Acad Emerg Med. 2013 Aug;20(8):753-60. Toàn văn Tóm lược
91. Maguire SA, Watts PO, Shaw AD, et al. Retinal haemorrhages and related findings in abusive and non-abusive head trauma: a systematic review. Eye (Lond). 2013 Jan;27(1):28-36. Toàn văn Tóm lược
92. Hoffmann M, Lefering R, Rueger JM, et al. Pupil evaluation in addition to Glasgow Coma Scale components in prediction of traumatic brain injury and mortality. Br J Surg. 2012 Jan;99(suppl 1):122-30. Tóm lược
93. Compagnone C, d’Avella D, Servadei F, et al. Patients with moderate head injury: a prospective multicenter study of 315 patients. Neurosurgery. 2009 Apr;64(4):690-6; discussion 696-7. Tóm lược
94. Stuke L, Diaz-Arrastia R, Gentilello LM, et al. Effect of alcohol on Glasgow Coma Scale in head-injured patients. Ann Surg. 2007 Apr;245(4):651-5. Toàn văn Tóm lược
95. Lange RT, Iverson GL, Brubacher JR, et al. Effect of blood alcohol level on Glasgow Coma Scale scores following traumatic brain injury. Brain Inj. 2010;24(7-8):919-27. Tóm lược
96. Gill MR, Reiley DG, Green SM. Interrater reliability of Glasgow Coma Scale scores in the emergency department. Ann Emerg Med. 2004 Feb;43(2):215-23. Tóm lược
97. Tesseris J, Pantazidis N, Routsi C, et al. A comparative study of the Reaction Level Scale (RLS 85) with Glasgow Coma Scale (GCS) and Edinburgh-2 Coma Scale (Modified) (E2CS(M)). Acta Neurochir (Wien). 1991;110(1-2):65-76. Tóm lược
98. Elliott M. Interrater reliability of the Glasgow Coma Scale. J Neurosci Nurs. 1996 Aug;28(4):213-4. Tóm lược
99. Lindsay KW, Teasdale GM, Knill-Jones RP. Observer variability in assessing the clinical features of subarachnoid hemorrhage. J Neurosurg. 1983 Jan;58(1):57-62. Tóm lược
100. Menegazzi J, Davis EA, Sucov AN, et al. Reliability of the Glasgow Coma Scale when used by emergency physicians and paramedics. J Trauma. 1993 Jan;34(1):46-8. Tóm lược
101. Vos PE, Jacobs B, Andriessen TM, et al. GFAP and S100B are biomarkers of traumatic brain injury: an observational cohort study. Neurology. 2010 Nov 16;75(20):1786-93. Tóm lược
102. Undén J, Romner B. Can low serum levels of S100B predict normal CT findings after minor head injury in adults?: an evidence-based review and meta-analysis. J Head Trauma Rehabil. 2010 Jul-Aug;25(4):228-40. Tóm lược
103. Kotlyar S, Larkin GL, Moore CL, et al. S100b immunoassay: an assessment of diagnostic utility in minor head trauma. J Emerg Med. 2011 Sep;41(3):285-93. Tóm lược
104. Schiff L, Hadker N, Weiser S, et al. A literature review of the feasibility of glial fibrillary acidic protein as a biomarker for stroke and traumatic brain injury. Mol Diagn Ther. 2012 Apr 1;16(2):79-92. Tóm lược
105. Gentry LR, Godersky JC, Thompson B. Prospective comparative study of intermediate-field MR and CT in the evaluation of closed head trauma. AJR Am J Roentgenol. 1988 Mar;150(3):673-82. Tóm lược
106. Moppett IK. Traumatic brain injury: assessment, resuscitation and early management. Br J Anaesth. 2007 Jul;99(1):18-31. Tóm lược
107. Vos PE, Alekseenko Y, Battistin L, et al. Mild traumatic brain injury. Eur J Neurol. 2012 Feb;19(2):191-8. Tóm lược
108. American College of Radiology. ACR appropriateness criteria: head trauma. 2015 [internet publication]. Toàn văn
109. Stein SC, Fabbri A, Servadei F, et al. A critical comparison of clinical decision instruments for computed tomographic scanning in mild closed traumatic brain injury in adolescents and adults. Ann Emerg Med. 2009 Feb;53(2):180-8. Tóm lược
110. Smits M, Dippel DW, de Haan GG, et al. External validation of the Canadian CT Head Rule and the New Orleans Criteria for CT scanning in patients with minor head injury. JAMA. 2005 Sep 28;294(12):1519-25. Toàn văn Tóm lược
111. Papa L, Stiell IG, Clement CM, et al. Performance of the Canadian CT Head Rule and the New Orleans Criteria for predicting any traumatic intracranial injury on computed tomography in a United States Level I trauma center. Acad Emerg Med. 2012 Jan;19(1):2-10. Toàn văn Tóm lược
112. Haydel MJ, Preston CA, Mills TJ, et al. Indications for computed tomography in patients with minor head injury. N Engl J Med. 2000 Jul 13;343(2):100-5. Toàn văn Tóm lược
113. Kuppermann N, Holmes JF, Dayan PS, et al. Identification of children at very low risk of clinically-important brain injuries after head trauma: a prospective cohort study. Lancet. 2009 Oct 3;374(9696):1160-70. Tóm lược
114. Osmond MH, Klassen TP, Wells GA, et al. CATCH: a clinical decision rule for the use of computed tomography in children with minor head injury. CMAJ. 2010 Mar 9;182(4):341-8. Toàn văn
115. Dunning J, Daly JP, Lomas JP, et al. Derivation of the children’s head injury algorithm for the prediction of important clinical events decision rule for head injury in children. Arch Dis Child. 2006 Nov;91(11):885-91. Toàn văn
116. Babl FE, Borland ML, Phillips N, et al. Accuracy of PECARN, CATCH, and CHALICE head injury decision rules in children: a prospective cohort study. Lancet. 2017 Jun 17;389(10087):2393-2402. Toàn văn
117. Ruff RM, Iverson GL, Barth JT, et al; NAN Policy and Planning Committee. Recommendations for diagnosing a mild traumatic brain injury: a National Academy of Neuropsychology education paper. Arch Clin Neuropsychol. 2009 Feb;24(1):3-10. Tóm lược
118. Kraus MF, Susmaras T, Caughlin BP, et al. White matter integrity and cognition in chronic traumatic brain injury: a diffusion tensor imaging study. Brain. 2007 Oct;130(Pt 10):2508-19. Toàn văn Tóm lược
119. Aoki Y, Inokuchi R, Gunshin M, et al. Diffusion tensor imaging studies of mild traumatic brain injury: a meta- analysis. J Neurol Neurosurg Psychiatry. 2012 Sep;83(9):870-6. Toàn văn Tóm lược
120. Citow JS, MacDonald RL, Kraig RP, et al. Pathology and radiology. In: Comprehensive neurosurgery board review. New York, NY: Thieme; 2000:155-383.
121. Provenzale J. CT and MR imaging of acute cranial trauma. Emerg Radiol. 2007 Apr;14(1):1-12. Tóm lược
122. Graham DI, Gennarelli TA. Trauma. In: Graham DI, Lantos PL, eds. Greenfield’s neuropathology. 6th ed. London: Edward Arnold; 1997:197-248.
123. Sommargren CE. Electrocardiographic abnormalities in patients with subarachnoid hemorrhage. Am J Crit Care. 2002 Jan;11(1):48-56. Tóm lược
124. National Center for Injury Prevention and Control. Report to Congress on mild traumatic brain injury in the United States: steps to prevent a serious public health problem. Atlanta, GA: Centers for Disease Control and Prevention; 2003. Toàn văn
125. Carroll LJ, Cassidy JD, Holm L, et al. Methodological issues and research recommendations for mild traumatic brain injury: the WHO Collaborating Centre Task Force on Mild Traumatic Brain Injury. J Rehabil Med. 2004 Feb; (43 Suppl):113-25. Tóm lược
Hình ảnh
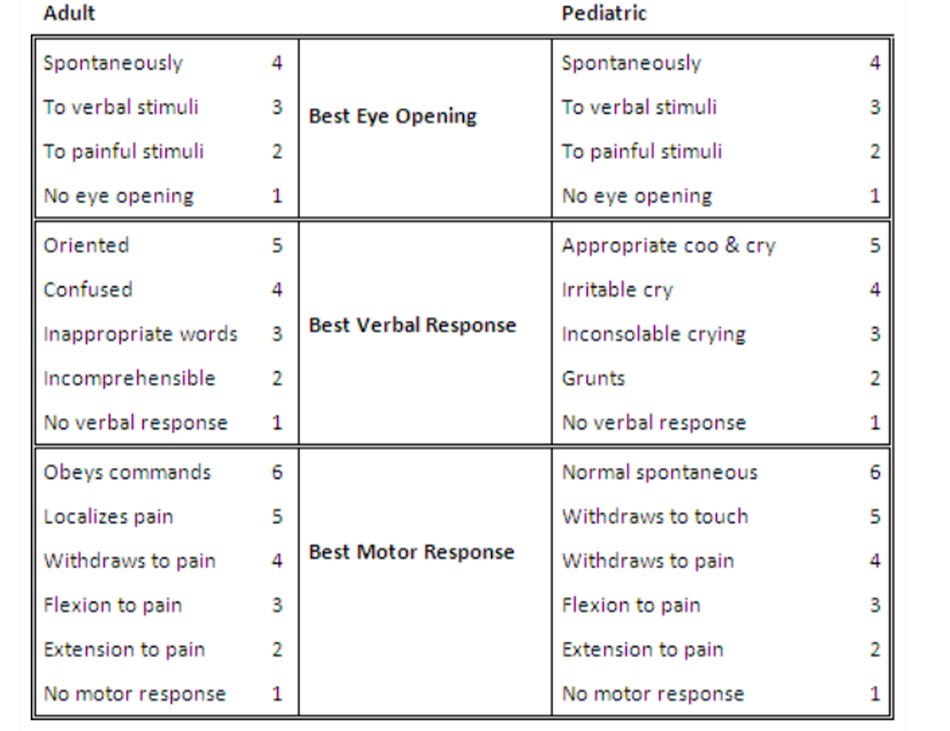
Được sử dụng với sự cho phép của Bác sĩ Micelle J. Haydel
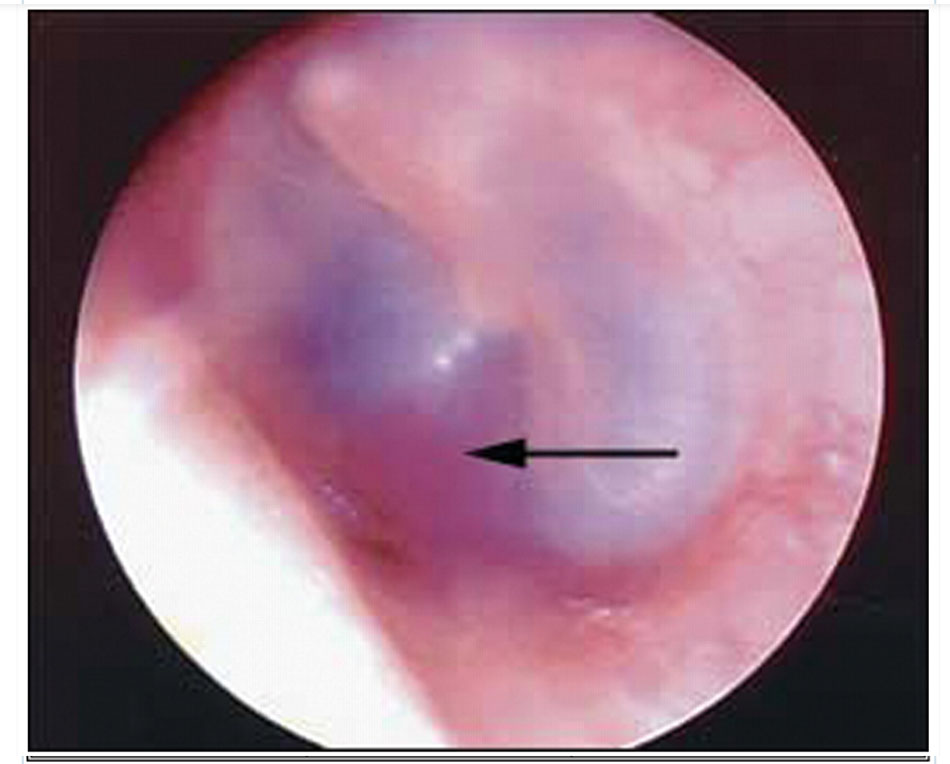
van Dijk GW. Thần kinh học Thực hành. 2011;11(1):50-55
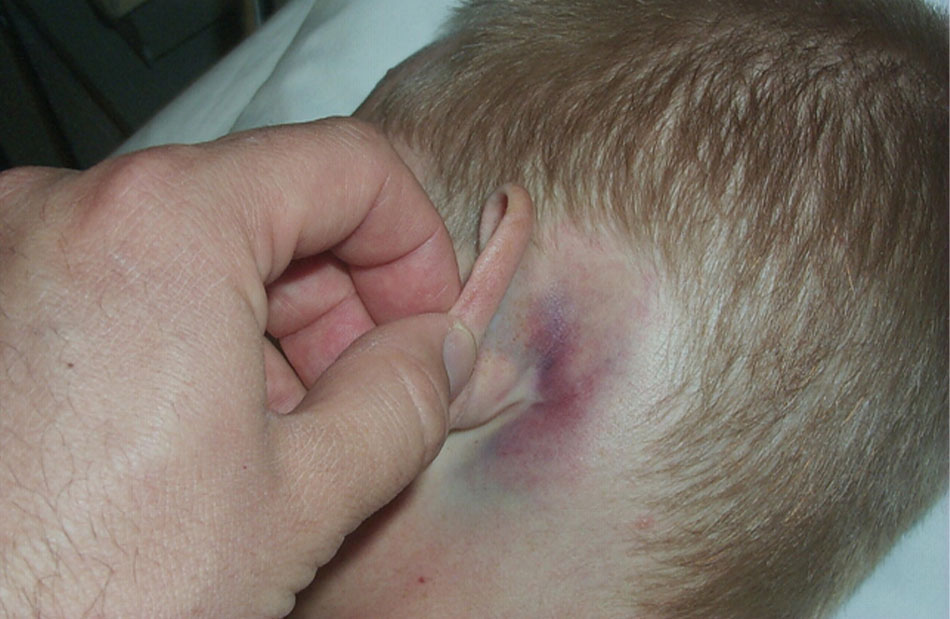
van Dijk GW. Thần kinh học Thực hành. 2011;11(1):50-55
Xem thêm:
Các nguyên nhân liên quan đến máy thở của chấn thương phổi sức mạnh
Thông khí không xâm lấn trong bệnh phổi tắc nghẽn mãn tính
Tiêu cơ vân và Tổn thương thận cấp
Những tranh cãi về liệu pháp điều trị ngoài cơ thể không do thận trên bệnh nhân COVID-19 nguy kịch.