Nhathuocngocanh.com – Bài viết Cơn tăng huyết áp nặng của tác giả Aldo J. Peixoto, M.D, để tải file PDF của bài viết xin vui lòng click vào link ở đây.
Đặc điểm của Tuần báo này bắt đầu bằng một trường hợp minh họa làm nổi bật một vấn đề lâm sàng thường gặp. Sau đó trình bày bằng chứng hỗ trợ các chiến lược khác nhau, tiếp theo là xem xét các Hướng dẫn chính thức, nếu sẵn có. Bài viết kết thúc bằng các khuyến cáo lâm sàng của tác giả.
Một phụ nữ 58 tuổi đã biết bị tăng huyết áp đến khoa cấp cứu, than phiền đau đầu và mờ mắt trong 3 ngày qua. Đơn thuốc của cô ấy bao gồm amlodipine, hydrochloro- thiazide và lisinopril, nhưng cô cho biết không tuân thủ điều trị và đã không dùng bất kỳ loại thuốc nào trong khoảng 3 tuần. Khi thăm khám, cô lo lắng nhưng dễ chịu. Trung bình của nhiều lần đo huyết áp ngồi là 242/134 mm Hg và nhịp tim là 68 nhịp mỗi phút. Soi đáy mắt cho thấy co hẹp động mạch, xuất huyết hình ngọn lửa hai bên, xuất tiết dạng bông và phù gai thị; nghe tim phát hiện tiếng tim thứ tư. Các cơ quan khác chưa ghi nhân bất thường. Điện tâm đồ cho thấy phì đại thất trái. Các xét nghiệm khác và X-quang ngực là bình thường. Chụp cắt lớp vi tính vùng đầu khẩn cấp cho thấy giảm âm không đồng nhất của chất trắng dưới vỏ ở vùng đỉnh-chẩm sau hai bên nhưng không xuất huyết hoặc nhồi máu. Bạn sẽ đánh giá thêm và điều trị bệnh nhân này như thế nào?
1. Vấn đề lâm sàng
Huyết áp cao trên 180/110 đến 120 mm Hg có thể dẫn đến tổn thương cấp cho tim, não và vi mạch máu [1-3]. Nếu có tổn thương cơ quan đích qua trung gian tăng huyết áp cấp tính, tình trạng này được gọi là “tăng huyết áp cấp cứu” và yêu cầu điều trị ngay lập tức và tích cực để hạn chế tổn thương tiến triển (Hình 1). Có ít đồng thuận về khái niệm và quản lý trong trường hợp không có tổn thương cơ quan đích cấp tính (mà tôi sẽ đề cập ở đây là “tăng huyết áp khẩn cấp”), mặc dù tình trạng này thường gặp hơn gấp hai đến ba lần so với tăng huyết áp cấp cứu [4,5]. Cơn tăng huyết áp nặng, vào những thời điểm có tổn thương cơ quan đích cấp tính [6], cũng có thể biểu hiện chu phẫu; tổng quan này tập trung vào sự xuất hiện của cơn tăng huyết áp nặng ngoài bệnh cảnh chu phẫu. Tương tự, các khuyến cáo trong bài viết này không áp dụng cho tăng huyết áp khi mang thai.
| NHỮNG ĐIỂM LÂM SÀNG CHÍNH |
| CƠN TĂNG HUYẾT ÁP NẶNG |
|
Cả mức huyết áp tuyệt đối và khoảng gia tăng đều quyết định nguy cơ tổn thương cơ quan đích qua trung gian tăng huyết áp cấp tính. Nhiều bệnh nhân tăng huyết áp mạn tính có huyết áp cao nghiêm trọng trong nhiều tháng hoặc nhiều năm mà không bị ảnh hưởng rõ rệt, trong khi huyết áp tăng đột ngột nhưng khoảng tăng khiêm tốn hơn (ví dụ, mức 160/100 mm Hg ở bệnh nhân trước đây có huyết áp bình thường) có thể gây tổn thương nặng, đặc biệt là mạch máu não (như trong sản giật, u tủy thượng thận, tăng huyết áp cấp tính do thuốc, hoặc viêm cầu thận cấp tính).
Cơn tăng huyết áp nặng chiếm khoảng 4.6% trong tất cả các lần khám tại khoa cấp cứu và là lý do thường gặp khi nhập viện ở Hoa Kỳ [5]. Nó thường gặp hơn ở những người trên 60 tuổi, da đen, hoặc không có bảo hiểm hoặc bảo hiểm thanh toán thấp hoặc sống ở khu vực thu nhập thấp [5,7]. Bộ dữ liệu lớn dựa trên yêu cầu bồi thường ở Hoa Kỳ cho thấy rằng việc nhập viện vì tăng huyết áp cấp cứu đã tăng đều đặn trong 20 năm qua [5,7-9], nhưng tỷ lệ tử vong nội viện đã được cải thiện theo thời gian và hiện dao động trong khoảng 0.2% đến 11% [8-10].
Ngay cả khi không có tổn thương cơ quan đích cấp tính, các đợt tăng huyết áp nặng vẫn để lại ảnh hưởng lâu dài. Trong một nghiên cứu với 2435 bệnh nhân bị cơn thoáng thiếu máu não trước đó, huyết áp tâm thu đơn độc trên 180 mm Hg (mà không triệu chứng) có liên quan đến sự gia tăng nguy cơ đột quỵ trong 3 năm theo dõi bằng hệ số 5, so với không có đợt nào huyết áp tâm thu trên 140 mm Hg, bất kể mức huyết áp thông thường [11]. Tương tự, một nghiên cứu đoàn hệ tiến cứu cho thấy những bệnh nhân nhập viện vì tăng huyết áp khẩn cấp có nguy cơ bị các bệnh tim mạch gây tử vong hoặc không gây tử vong cao hơn 50% so với nhóm chứng, mặc dù mức huyết áp là tương tự trong thời gian theo dõi [12].
Ngược lại với những ảnh hưởng lâu dài này, tình trạng tăng huyết áp khẩn cấp dường như không liên quan đến kết cục ngắn hạn bất lợi [13-16]. Mặc dù tỷ lệ nhập viện là tương đối cao (lên tới 11% trong 30 ngày sau biểu hiện ban đầu [10,15]), các nghiên cứu không cho thấy tăng nguy cơ kết cục bất lợi trong vài ngày đến vài tháng sau khi bệnh nhân xuất viện về nhà từ phòng y tế (của cơ quan) hoặc khoa cấp cứu [13,15,16]. Một phân tích gần đây với 58,535 lần đến phòng y tế của những bệnh nhân có huyết áp tâm thu từ 180 mm Hg trở lên, huyết áp tâm trương 110 mm Hg trở lên, hoặc cả hai (trung bình, 182.5/96.4 mm Hg) cho thấy tỷ lệ mắc mới các biến cố tim mạch tương tự ở 6 tháng (0.9%) trong số những bệnh nhân được nhập viện và trong số những bệnh nhân bắt cặp theo thiên hướng (propensity-matched) được xuất viện sau khi đến phòng y tế [15].
2. Những chiến lược và bằng chứng
Hình 1 phác thảo một cách tiếp cận có cấu trúc để quản lý cơn tăng huyết áp nặng. Các thành tố chính bao gồm đo chính xác mức huyết áp; đánh giá cẩn thận về các yếu tố thúc đẩy tiềm tàng, các triệu chứng và bằng chứng về tổn thương cơ quan đích; và quyết định điều trị dựa trên sự hiện diện của các triệu chứng hoặc tổn thương cơ quan đích cấp tính.
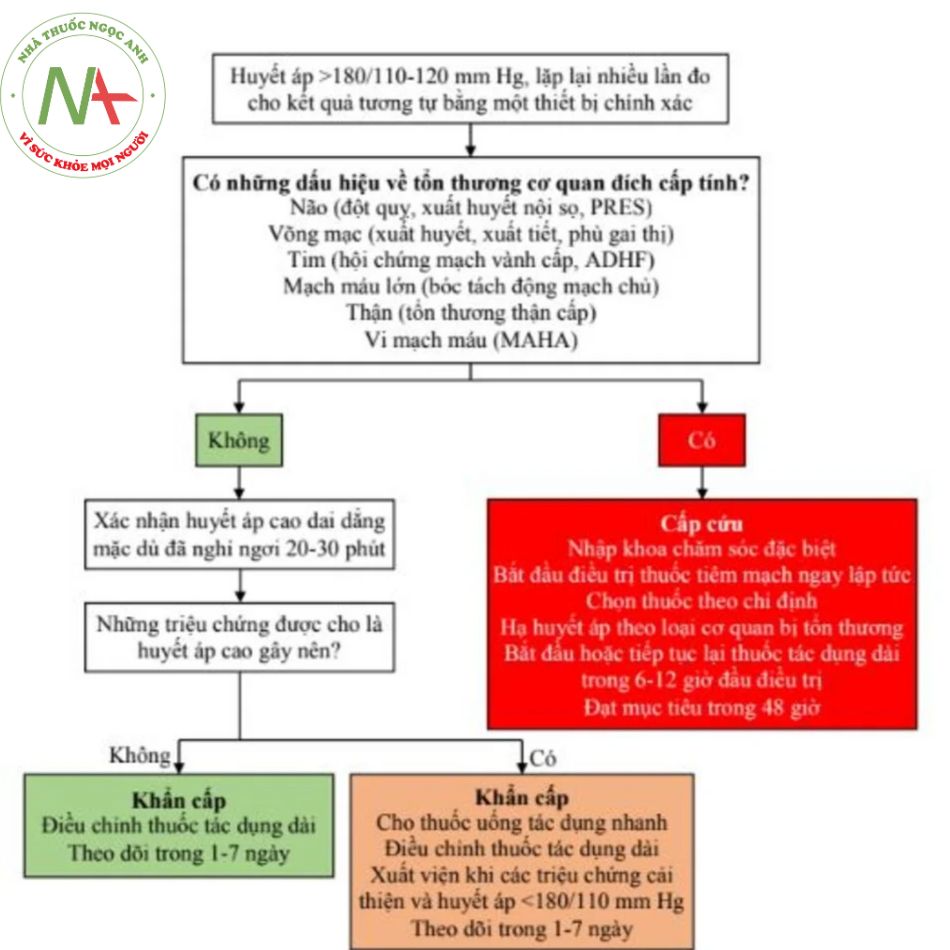
Hình 1. Đánh giá và quản lý cơn tăng huyết áp nặng. Một đánh giá tập trung vào tổn thương cơ quan đích qua trung tâm tăng huyết áp nên được thực hiện ở mỗi bệnh nhân. Đối với não, tìm hiểu về thiếu hụt vận động hoặc cảm giác khu trú và thay đổi lời nói hoặc thị giác. Thực hiện khám thần kinh, tìm kiếm thiếu hụt vận động và dáng đi, lời nói và bất thường về thị giác. Nếu kết quả khám là dương tính thì chụp cắt lớp vi tính (CT) hoặc chụp cộng hưởng từ. Đối với võng mạc, thực hiện soi đáy mắt hoặc chụp võng mạc, tìm kiếm bằng chứng về tổn thương vi mạch (xuất huyết hoặc xuất tiết) hoặc phù não (phù gai thị). Đối với tim, hỏi về đau ngực, khó thở, khó thở khi nằm, khó thở về đêm, đánh trống ngực và phù. Tìm kiếm các dấu hiệu suy tim khi khám (tăng áp lực tĩnh mạch cảnh, rale hai đáy phổi, tiếng tim thứ ba, hoặc phù). Chụp X-quang lồng ngực, điện tâm đồ (đối với thay đổi thiếu máu cục bộ) và đo troponin ở hầu hết bệnh nhân. Hội chứng mạch vành cấp bao gồm đau thắt ngực không ổn định và nhồi máu cơ tim. Đối với mạch máu lớn (động mạch chủ), hỏi về đau ngực hoặc đau lưng. Lấy số đo huyết áp ở cả cánh tay và đùi, tìm kiếm sự bất đối xứng. Nếu nghi ngờ được khơi gợi, chụp CT ngực và bụng có tương phản hoặc siêu âm tim qua thực quản. Đối với thận, đo nồng độ creatinine huyết thanh để loại trừ tổn thương thận cấp. Xét nghiệm nước tiểu có thể cho thấy protein niệu hoặc tiểu máu như là dấu hiệu của tổn thương vi mạch. Đối với vi mạch máu, xét nghiệm công thức máu, tìm kiếm thiếu máu và giảm tiểu cầu gợi ý của bệnh lý vi mạch. ADHF = suy tim mất bù cấp tính, MAHA = thiếu máu tán huyết do bệnh lý vi mạch, và PRES = hội chứng não sau có thể đảo ngược. Theo Whelton và cộng sự [1].
2.1 Đo huyết áp
Huyết áp phải được đo ở cả cánh tay và đùi bằng kỹ thuật phù hợp và các thiết bị được xác nhận [17] (Bảng S1 trong Phụ lục bổ sung, có sẵn với toàn văn của bài viết này tại NEJM.org). Hầu hết các bệnh viện sử dụng các thiết bị tự động dựa trên các phương pháp đo dao động ký. Hai nghiên cứu lớn so sánh các phép đo dao động ký và áp lực bên trong động mạch trong chăm sóc tích cực [18] hoặc phẫu thuật [19] cho thấy các thiết bị đo dao động ký luôn đánh giá thấp mức huyết áp tới 50/30 mm Hg khi mức áp lực bên trong động mạch được ghi nhận là trên 180/100 mm Hg. Các phương pháp đo bằng tai nghe sử dụng thiết bị kim loại hoặc thủy ngân cũng có sự không phù hợp đáng kể với các phép đo áp lực bên trong động mạch ở khoảng huyết áp cao [20,21], ngay cả khi áp dụng kỹ thuật rất tỉ mỉ. Vì lý do có khả năng đánh giá thấp mức độ nặng của tăng huyết áp, nên việc sử dụng các thiết bị đo dao động ký (và bằng tai nghe) không được khuyến khích khi cần có bằng chứng về tổn thương cơ quan đích và cần phải dùng thuốc tiêm tĩnh mạch. Trong những trường hợp như vậy, việc đặt catheter động mạch được chỉ định. Trong trường hợp không có tổn thương cơ quan đích, các thiết bị đo dao động ký hoặc bằng tai nghe không xâm lấn thường được sử dụng để hướng dẫn điều trị, mặc dù chúng có những hạn chế.
2.2 Xác định các yếu tố thúc đẩy
Hầu hết các bệnh nhân bị cơn tăng huyết áp nặng đều đã được biết là bị tăng huyết áp và đã được điều trị [15,22]. Không tuân thủ các thuốc hạ huyết áp được kê đơn là yếu tố thúc đẩy thường gặp nhất. Trong một cơ sở dữ liệu cứu thương lớn, ba phần
tư số bệnh nhân được đánh giá huyết áp tâm thu từ 180 mm Hg trở lên hoặc huyết áp tâm trương từ 110 mm Hg trở lên đã được chẩn đoán tăng huyết áp, và hơn một nửa đã được kê đơn hai hoặc nhiều thuốc chống tăng huyết áp [15]. Trong một nghiên cứu tiến cứu với bệnh nhân tăng huyết áp, việc không tuân thủ thuốc là yếu tố dự đoán mạnh nhất cho cơn tăng huyết áp [23]. Những dữ liệu này nhấn mạnh tầm quan trọng của các biện pháp can thiệp để cải thiện tuân thủ điều trị [24] (ví dụ, sử dụng việc theo dõi huyết áp của bệnh nhân, nhân dịp hỗ trợ xã hội [25], và hợp tác với huấn luyện viên sức khỏe, y tá, hoặc dược sĩ [25-27]), mặc dù các nghiên cứu vẫn chưa cho thấy những can thiệp này làm giảm nguy cơ cơn tăng huyết áp nặng.
Các yếu tố thúc đẩy thường gặp khác cho cơn tăng huyết áp nặng bao gồm chế độ ăn natri không kiểm soát; sử dụng các loại thuốc kê đơn, không kê đơn hoặc bất hợp pháp (ví dụ: cocaine, amphetamine, thuốc kích thích giao cảm, thuốc chống viêm không steroid và glucocorticoid liều cao); lo lắng hoặc hoảng loạn; và đột quỵ cấp hoặc suy tim cấp, có thể là nguyên nhân hoặc hậu quả của tăng huyết áp nặng. Bệnh nhân bị viêm cầu thận cấp, tiền sản giật, u tủy thượng thận hoặc cơn bão thận xơ cứng bì có thể xuất hiện bằng cơn tăng huyết áp nặng. Trong số các bệnh nhân nhập viện, việc huy động các loại dịch truyền tĩnh mạch, tạm ngừng thuốc hạ huyết áp, sử dụng thuốc giảm đau và bí tiểu được xem là các yếu tố thúc đẩy thường gặp. Đối với những bệnh nhân vào viện mà không có yếu tố thúc đẩy rõ ràng hoặc những người đáp ứng các tiêu chí về tăng huyết áp kháng trị trong quá trình theo dõi [28], cần khảo sát thêm về nguyên nhân thứ phát của tăng huyết áp, như bệnh mạch máu thận, cường aldosteron nguyên phát, dư thừa glucocorticoid, u tủy thượng thận và ở bệnh nhân trẻ là co thắt động mạch chủ.
2.3 Đánh giá tổn thương cơ quan đích
Một phần quan trọng của thăm khám ban đầu là đánh giá các triệu chứng, dấu hiệu và các xét nghiệm chẩn đoán gợi ý tổn thương cơ quan đích cấp tính (Hình 1), bao gồm tổn thương não, tim, mạch máu lớn (đặc biệt là động mạch chủ), thận và các vi mạch máu (bao gồm cả võng mạc). Tổn thương vi mạch lan tỏa (còn được gọi là “tăng huyết áp ác tính”, có biểu hiện như bệnh võng mạc cấp độ cao, tổn thương thận cấp, hoặc thiếu máu tán huyết vi mạch và giảm tiểu cầu. Các đặc điểm này có thể xảy ra cùng nhau hoặc đơn độc.
Trong trường hợp không có triệu chứng để hướng dẫn thăm khám, khả năng của các xét nghiệm chẩn đoán bị hạn chế. Trong một nghiên cứu tiến cứu trên 167 bệnh nhân ở khoa cấp cứu có huyết áp tâm trương từ 100 mm Hg trở lên (trung bình 194/112 mm Hg), kết quả xét nghiệm chuyển hóa thường quy cho thấy tổn thương thận cấp phải nhập viện ở 7% bệnh nhân [29]. Trong nghiên cứu hồi cứu, kết quả của hầu hết các xét nghiệm chẩn đoán thu được ở bệnh nhân không có bằng chứng tổn thương cơ quan đích cấp tính là bình thường hoặc đơn giản là phản ánh việc đã bị tăng huyết áp trong thời gian dài [14,15,30]. Tuy nhiên, thực hành thông thường là lấy một bảng kết quả xét nghiệm chuyển hóa cơ bản để đánh giá chức năng thận và nồng độ điện giải, công thức máu toàn bộ để tầm soát bệnh lý vi mạch, phân tích nước tiểu để xác định protein niệu hoặc tiểu máu, đo điện tâm đồ và troponin để loại trừ tổn thương cơ tim không triệu chứng.
Bệnh nhân không có tổn thương cơ quan đích thường không có triệu chứng [22,31,32]. Các triệu chứng, khi hiện diện, có thể bao gồm đau đầu, đau ngực không điển hình, khó thở, chóng mặt, choáng váng và chảy máu cam.
3. Điều trị
3.1 Tự điều hòa lưu lượng máu não
Tự điều hòa lưu lượng máu cơ quan đề cập đến sự thích nghi sinh lý cho phép tưới máu cơ quan để duy trì ổn định tương đối trong một phạm vi huyết áp rộng (Hình 2). Trong bối cảnh cơn tăng huyết áp nặng, tự điều hòa lưu lượng máu là quan trọng nhất; tính tự điều hòa này được nghiên cứu tốt nhất ở não [3], mặc dù nguyên tắc tương tự có thể được áp dụng cho hầu hết các cơ quan đích. Trong tăng huyết áp nặng mạn tính, lưu lượng máu não được duy trì ở mức tương tự như ở người bình thường, nhưng đường cong tự điều hòa của nó bị chuyển sang bên phải. Sự thay đổi này cho phép bệnh nhân chịu được mức huyết áp cao hơn mà không bị phù não [33,34] nhưng có khuynh hướng giảm tưới máu não ở mức huyết áp cao hơn đáng kể so với người có huyết áp bình thường, mặc dù những đường cong này không nhất quán và không có khả năng dự đoán ở cấp độ cá nhân [34,35]. Dữ liệu hạn chế cho thấy điều trị tăng huyết áp nặng trong vài tháng có thể cải thiện một chút khả năng tự điều hòa [34], trong khi bệnh nhân bị tăng huyết áp từ nhẹ đến trung bình (<180/110 mm Hg) phục hồi các phản ứng tự điều hòa trong vài tuần sau khi bắt đầu liệu pháp có hiệu quả [36].
3.2 Lựa chọn điều trị
Có tương đối ít thử nghiệm so sánh các thuốc khác nhau trong tăng huyết áp cấp cứu và tăng huyết áp khẩn cấp [37-39]. Điều trị chủ yếu được quyết định bởi sự hiểu biết về các đặc điểm sinh lý bệnh, sự hiện diện và loại tổn thương cơ quan đích, sự sẵn có và chi phí của thuốc, kinh nghiệm của bác sĩ với các thuốc được sử dụng [10,40]. Có sự thay đổi đáng kể trong thực tế về việc lựa chọn thuốc [10,40].
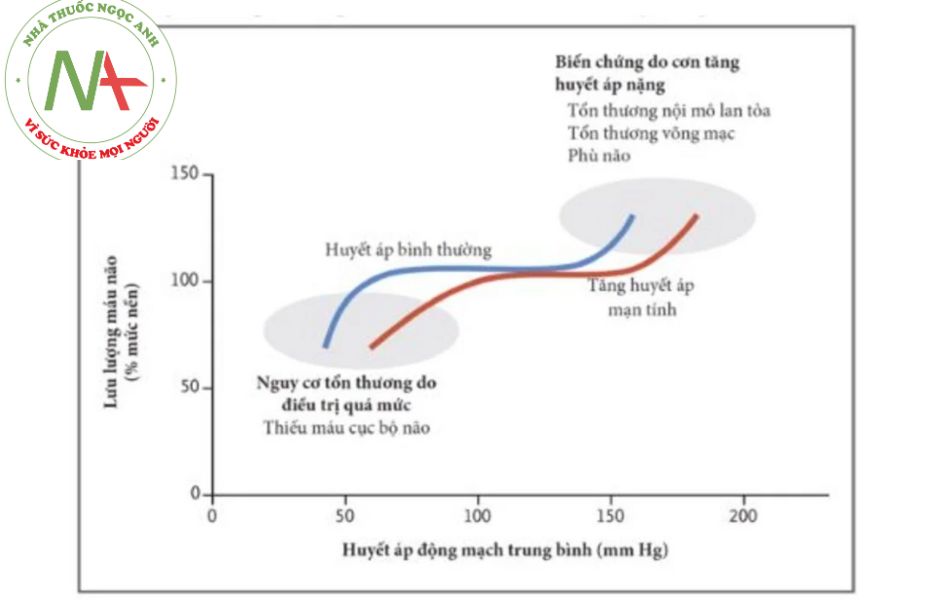
Hình 2. Tự điều hòa lưu lượng máu não và tác động của nó đến điều trị tăng huyết áp cấp cứu. Lưu lượng máu não tương đối ổn định trong một phạm vi huyết áp rộng thông qua những thay đổi về sức cản mạch máu não. Ở đầu cao của đường cong, tăng sức cản mạch máu não ngăn chặn sự gia tăng lưu lượng máu do áp lức. Một khi giới hạn trên của quá trình tự điều hòa được vượt qua, những thay đổi nhỏ của huyết áp sẽ làm tăng đáng kể lưu lượng máu dẫn đến phù não do giãn mạch và các biến chứng của nó. Ở đầu thấp của đường cong, giảm sức cản mạch máu não cho phép lưu lượng máu được duy trì mặc dù huyết áp giảm dần. Một khi đạt đến giới hạn tự điều hòa, huyết áp giảm nhẹ sẽ gây giảm tưới máu não đáng kể. Trong các thực nghiệm lâm sàng, giảm giới hạn tự điều hòa xảy ra ở mức huyết áp thấp hơn khoảng 25% so với mức ban đầu. Các triệu chứng của giảm tưới máu não phát triển khi lưu lượng máu não giảm hơn khoảng 30%. Có nhiều thay đổi riêng lẻ trong giới hạn tự
điều hòa và ngưỡng ở hai đầu của đường cong. Đường cong tự điều hòa bị dịch chuyển sang bên phải trong tăng huyết áp không kiểm soát được. Điều trị tăng huyết áp trong vài tuần đến vài tháng có thể cải thiện hoặc điều chỉnh các bất thường tự điều hòa này, đặc biệt ở những bệnh nhân không bị tăng huyết áp nặng kéo dài.
3.3 Tăng huyết áp cấp cứu
Tất cả bệnh nhân nên được nhập khoa chăm sóc đặc biệt và được điều trị bằng thuốc hạ huyết áp tiêm mạch tùy theo bối cảnh lâm sàng (Bảng 1 và 2 và Bảng S2). Ở Hoa Kỳ, labetol, nitroglycerin, nicardipine, hydralazine và nitroprusside là những thuốc được sử dụng phổ biến nhất [10]. Trong các loại thuốc này, hydralazine có tác dụng không thể đoán trước, thường gây giảm huyết áp quá mức [41], và nói chung là nên tránh như là lựa chọn đầu tay [1,3]. Các nghiên cứu so sánh labetol và nicardipine cho thấy đạt được kiểm soát huyết áp nhanh hơn và ít biến đổi huyết áp hơn (giúp huyết áp ở gần mục tiêu hơn) với nicardipine nhưng không có sự khác biệt ý nghĩa về tác dụng phụ hoặc tử vong [43]. Trong một thử nghiệm so sánh clevidipine với nicardipine, clevidipine cho thấy ít biến đổi hơn so với nicardipine [38].
Không có nghiên cứu so sánh các tốc độ giảm huyết áp khác nhau, việc quản lý được hướng dẫn bởi các nguyên tắc tự điều hòa; Hướng dẫn khuyến cáo rằng huyết áp nên giảm không quá 20-25% trong giờ đầu tiên và sau đó xuống 160/100-110 mm Hg trong 2 đến 6 giờ sau đó [1]. Giảm huyết áp quá mức (làm huyết áp tâm thu dưới 100-120 mm Hg) có thể xảy ra trong lên đến 10% bệnh nhân [10,40] và có liên quan đến tăng nguy cơ tử vong [44,45]. Nếu xảy ra giảm huyết áp quá mức, hãy nhanh chóng ngừng sử dụng thuốc tiêm tĩnh mạch và trong một số trường hợp, sử dụng tạm thời thuốc vận mạch, truyền dịch hoặc cả hai được chỉ định. Tiếp tục lại hoặc bắt đầu thuốc hạ huyết áp tác dụng dài bên cạnh thuốc tiêm tĩnh mạch để giúp chuyển tiếp suôn sẻ hơn, rút ngắn nhu cầu dùng thuốc tiêm tĩnh mạch và chăm sóc đặc biệt, và giảm thiểu nguy cơ tăng huyết áp dội ngược, cũng có liên quan đến tăng tỷ lệ tử vong [44]. Thời điểm thích hợp để bắt đầu hoặc khởi động lại thuốc uống là không rõ ràng; bởi vì nguy cơ hạ huyết áp là lớn nhất trong 6 giờ đầu dùng thuốc tiêm tĩnh mạch, nên một cách tiếp cận hợp lý là bắt đầu thuốc uống trong khoảng 6-12 giờ sau khi khởi đầu thuốc đường tĩnh mạch [44]. Thuốc tác dụng dài được lựa chọn theo các Hướng dẫn tiêu chuẩn về quản lý tăng huyết áp mạn tính [1,2]. Sau khi ổn định ban đầu, kinh nghiệm chỉ ra rằng hầu hết bệnh nhân có thể dung nạp sự bình thường hóa huyết áp trong vòng 48 đến 72 giờ, mặc dù một số người cần thời gian dài hơn do chóng mặt, mệt mỏi hoặc chậm tinh thần.
Tốc độ và cường độ giảm huyết áp được khuyến cáo khác nhau tùy thuộc vào sự hiện diện của một số bệnh lý, đặc biệt là bóc tách động mạch chủ, sản giật, cơn u tủy thượng thận và xuất huyết nội sọ, tất cả đều cần những tiếp cận tích cực hơn để hạn chế tổn thương đang tiếp diễn [46]. Đột quỵ thiếu máu cục bộ [1,3,47] đòi hỏi phải quản lý thận trọng hơn để tránh tình trạng giảm tưới máu quanh vùng nhồi máu và kết cục đột quỵ tồi tệ hơn. Khuyến cáo đồng thuận dựa trên dữ liệu rất hạn chế và trong một số trường hợp không thống nhất theo các Hướng dẫn [1,3,48,49].
| Tổn thương cơ quan cơ quan đích cấp tính | Thời gian để hạ HA cấp tính † | Loại thuốc tiêm mạch được ưu tiên ‡ |
| Tổn thương vi mạch lan tỏa (“tăng huyết áp ác tính”) § |
Hạ HA 20-25% trong giờ đầu tiên và xuống 160/100 mm Hg trong 2-6 giờ tiếp theo |
Labetol, nicardipine, nitroprusside |
| Bệnh não tăng huyết áp | Hạ HA 20-25% trong giờ đầu tiên và xuống 160/100 mm Hg trong 2-6 giờ tiếp theo |
Labetol, nicardipine, nitroprusside; tránh hydralazine |
| Xuất huyết nội sọ cấp | Nếu HA tâm thu là 150-220 mm Hg, hạ HA tâm thu xuống 140-150 mm Hg trong vòng 1 giờ, đặc biệt ở những bệnh nhân không có tăng huyết áp và những người có sẵn bất thường mạch máu, chẳng hạn như phình động mạch hoặc dị dạng động mạch. Ở những bệnh nhân có thể tích khối máu tụ lớn và bằng chứng tăng áp lực nội sọ, quản lý HA nên tự do hơn (giữ HA tâm thu <180 mm Hg). Hạ HA tâm thu dưới 140 mm Hg có thể gây hại. |
Labetol, nicardipine, clevidipine, nitroprusside; tránh hydralazine |
| Đột quỵ thiếu máu cục bộ cấp | Nếu chỉ định điều trị tiêu sợi huyết, hạ HA xuống <185/110 mm Hg trước khi cho thuốc tiêu sợi huyết và duy trì HA <180/105 mm Hg trong 24 giờ đầu tiên. Nếu không chỉ định điều trị tiêu sợi huyết và không có tổn thương cơ quan đích cấp tính nào ngoài đột quỵ, chiến lược xử trí phụ thuộc vào HA. Nếu HA <220/120 mm Hg, không có can thiệp nào được chỉ định trong 48-72 giờ đầu tiên. Nếu HA ≥220/120 mm Hg hoặc có tổn thương cơ quan đích cấp tính khác, chẳng hạn như suy tim hoặc nhồi máu cơ tim thì giảm HA 15% trong 1 giờ. |
Labetol, nicardipine, clevidipine, nitroprusside; tránh hydralazine |
| Hội chứng mạch vành cấp | Hạ HA tâm thu xuống <140 mm Hg trong 1 giờ; giữ HA tâm trương >60 mm Hg |
Nitroglycerin, labetol, esmolol, metoprolol; tránh hydralazine |
| Suy tim cấp | Hạ HA tâm thu xuống <140 mm Hg trong vòng 1 giờ | Nitroglycerin, nitroprusside; thuốc lợi tiểu quai cần thiết trong hầu hết các trường hợp; enalaprilat hoặc hydralazine có thể hữu ích; tránh chẹn beta |
| Bóc tách động mạch chủ | Hạ cả HA tâm thu xuống <120 mm Hg và nhịp tim xuống <60 nhịp/phút trong 20 phút | Esmolol (hoặc labetol) cộng với một trong số nicardipine, clevidipine, nitroprusside hoặc nitroglycerin; cả thuốc chẹn beta (trừ khi đã có nhịp tim chậm) và thuốc giãn mạch nên được sử dụng |
| Bảng 1. Chiến lược điều trị trong tăng huyết áp cấp cứu * |
† Bắt đầu, phục hồi hoặc điều chỉnh các thuốc hạ huyết áp đường uống tác dụng dài nên thực hiện trong 6-12 giờ đầu tiên. Loại thuốc uống được lựa chọn dựa trên các khuyến cáo thông thường. Thuốc tiêm mạch có thể được giảm dần theo mức huyết áp quan sát được sau khi bổ sung các thuốc uống.
‡ Nitroprusside tiếp tục là một thuốc được khuyến cáo bởi hầu hết các Hướng dẫn. Với độc tính tiềm tàng của nó, không nên chọn nó là thuốc đầu tay nếu có sẵn các lựa chọn khác.
§ Tổn thương vi mạch lan tỏa được nhận diện bằng bệnh võng mạc mức độ cao (xuất huyết, xuất tiết hoặc phù gai thị), tổn thương thận cấp, hoặc thiếu máu tán huyết vi mạch hoặc giảm tiểu cầu, xuất hiện đơn độc hoặc kết hợp.
| Thuốc | Nhóm | Liều | Khởi đầu và hết tác dụng | Thận trọng |
| Nicardipine | Thuốc chẹn calci dihydropyridine, thuốc giãn mạch | 5-15 mg/giờ IV nhỏ giọt; điều chỉnh 2.5 mg/giờ mỗi 5-15 phút | Khởi đầu nhanh (2-5 phút); thời gian tác dụng, 1-4 giờ; điều chỉnh liều chậm hơn (mỗi 15 phút) ở bệnh nhân suy thận hoặc gan |
Chống chỉ định ở bệnh nhân thiếu máu cục bộ mạch vành cấp tính (do nhịp nhanh phản xạ) |
| Clevidipine | Thuốc chẹn calci dihydropyridine, thuốc giãn mạch | 1-16 mg/giờ IV nhỏ giọt; tăng gấp đôi liều sau mỗi 90 giây, chậm hơn khi HA đạt được mục tiêu | Khởi đầu nhanh (2-4 phút) và hết tác dụng (5-15 phút) | Chống chỉ định ở bệnh nhân thiếu máu cục bộ mạch vành cấp tính (do nhịp nhanh phản xạ) và ở bệnh nhân bị dị ứng với đậu nành hoặc trứng; có thể làm tăng nồng độ triglyceride (nó là một nhũ tương lipid) |
| Labetalol | Kết hợp chẹn beta không chọn lọc và chẹn alpha-1 (tỷ số chẹn beta:alpha của chế phẩm IV là xấp xỉ 7:1) | 10-20 mg IV sau đó nhỏ giọt; có thể lặp lại với cùng liều hoặc gấp đôi liều sau 10 phút trước khi bắt đầu nhỏ giọt; 0.5-10 mg/phút IV nhỏ giọt; điều chỉnh nhỏ giọt mỗi 15 phút; cho bolus gián đoạn, 10- 80 mg IV mỗi 10 phút (liều tích lũy tối đa, 300 mg) | Khởi đầu nhanh (5 phút) nhưng thời gian tác dụng kéo dài (3-6 giờ, đôi khi lâu hơn ở liều cao hơn) | Chống chỉ định ở bệnh nhân suy tim, nhịp tim chậm hoặc block tim, hen hoặc phản ứng đường thở nặng; thận trọng khi quá liều cocaine |
| Esmolol | Chẹn beta-1 chọn lọc | 500-1,000 μg/kg bolus, tiếp theo là 10- 300 μg/kg/phút IV nhỏ giọt; điều chỉnh nhỏ giọt mỗi 50 μg/kg/phút mỗi 5 phút | Khởi đầu nhanh (2-10 phút) và hết tác dụng (10-30 phút) | Chống chỉ định ở bệnh nhân suy tim, nhịp tim chậm hoặc block tim, hen, quá liều cocaine |
| Metoprolol | Chẹn beta-1 chọn lọc | 2.5-5 mg IV mỗi 5 phút (tổng liều tối đa, 15 mg), sau đó mỗi 4-6 giờ | Khởi đầu 15 phút; đỉnh 30-60 phút; thời gian tác dụng 4-6 giờ; không phải là thuốc chống tăng huyết áp rất mạnh | Chống chỉ định ở bệnh nhân suy tim, nhịp tim chậm hoặc block tim, hen, quá liều cocaine |
| Nitroglycerin | Nitrate, chất làm giãn tĩnh mạch và động mạch hỗn hợp với tác dụng tĩnh mạch chiếm ưu thế | 10-400 μg/phút IV nhỏ giọt; điều chỉnh 10-20 μg/phút mỗi 5-15 phút |
Khởi đầu nhanh và hết tác dụng (5 -10 phút); nếu sử dụng kéo dài, có thể cần một liều cao hơn để có tác dụng tương tự |
Chống chỉ định ở bệnh nhân nhồi máu thất phải |
| Nitroprusside | Thuốc giãn mạch trực tiếp với tác dụng chủ yếu trên động mạch | 0.25-10 μg/kg/phút IV nhỏ giọt; điều chỉnh 0.5 μg/kg/phút mỗi 5 phút | Khởi đầu và hết tác dụng nhanh chóng (1-2 phút) | Chống chỉ định trong thai kỳ (nguy cơ độc tính cyanide đối với thai nhi); sử dụng khi mà chức năng thận bị suy giảm có thể dẫn đến độc tính thiocyanate, và sử dụng trong bệnh gan có thể dẫn đến nhiễm độc cyanide, điều này có thể xảy ra với liều cao hoặc truyền kéo dài; có thể gây ra bệnh huyết sắc tố (phụ thuộc liều), tăng áp lực nội sọ |
| Hydralazine | Thuốc giãn mạch máu trực tiếp | Thuốc giãn mạch máu trực tiếp 5-20 mg IV mỗi 15-20 phút, sau đó mỗi 3-4 giờ (tối đa là 20 mg mỗi liều) | Khởi đầu và thời gian tác dụng có thể thay đổi, tùy thuộc vào trạng thái acetylator; khởi phát thường trong vòng 20 phút và đạt đỉnh trong vòng 1 giờ; thời gian tác dụng 3-6 giờ; thường yêu cầu một chẹn beta hoặc thuốc làm giảm nhịp tim khác để kiểm soát nhịp tim nhanh phản xạ |
Nên tránh sử dụng trong hầu hết các trường hợp; có thể làm nặng hơn tình trạng thiếu máu cục bộ (do nhịp tim nhanh phản xạ và có thể cướp máu mạch vành); đáp ứng HA không thể đoán trước, thường là quá mức |
| Bảng 2. Các loại thuốc tiêm mạch được sử dụng phổ biến nhất để điều trị tăng huyết áp cấp cứu. |
3.4 Tăng huyết áp khẩn cấp
Hầu hết bệnh nhân không bị tổn thương cơ quan đích cấp tính có thể được chăm sóc như bệnh nhân ngoại trú [13-16]. Điều trị bằng các loại thuốc tác dụng dài theo Hướng dẫn [1,2] nên được bắt đầu, tái khởi động hoặc điều chỉnh và theo dõi trong vòng 1-7 ngày.
Trong một nghiên cứu gồm hơn 500 bệnh nhân đến khoa cấp cứu bị tăng huyết áp nặng, huyết áp đã giảm xuống dưới 180/110 mm Hg sau 30 phút nghỉ ngơi yên tĩnh (trước khi dùng thuốc) trong khoảng 1/3 số bệnh nhân [13]. Nếu nghỉ ngơi yên tĩnh hoặc kiểm soát lo âu hoặc các yếu tố thúc đẩy khác là không đủ, một thuốc chống tăng huyết áp đường uống có thể được chỉ định. Thuốc tiêm tĩnh mạch không được khuyến khích trong bối cảnh này.
Đối với bệnh nhân có các triệu chứng được cho là có liên quan đến tăng huyết áp nhưng không biểu hiện tổn thương cơ quan đích (ví dụ như đau đầu, đau ngực không điển hình hoặc chảy máu cam), nên chọn một thuốc uống khởi đầu tác dụng nhanh hơn, chẳng hạn như clonidine (0.1-0.3 mg), labetol (200-400 mg), captopril (25-50 mg), prazosin (5-10 mg), hoặc thuốc mỡ bôi ngoài da nitroglycerin 2% (1-2 in.). Nên tránh nifedipine (dùng đường uống hoặc ngậm dưới lưỡi) do giảm huyết áp không dự đoán được, có thể dẫn đến các biến cố tim mạch [50]. Thuốc có thể được dùng mỗi 30 phút cho đến khi đạt được huyết áp mục tiêu. Một tổng quan hệ thống của các thử nghiệm so sánh và nghiên cứu đoàn hệ cho thấy giảm huyết áp nhanh tương tự với các thuốc khác nhau [51]. Kinh nghiệm và mô tả lâm sàng về tác dụng nhanh của clonidine và labetol cho thấy chúng có thể liên quan đến thay đổi huyết áp ít đột ngột hơn các thuốc khác [52-54]. Bệnh nhân thường được xuất viện sau khi cải thiện các triệu chứng, thường xảy ra đồng thời với việc giảm huyết áp xuống mức dưới 160-180/100-110 mm Hg.
4. Những điều còn chưa rõ ràng
Thiếu các thử nghiệm ngẫu nhiên lớn để xác định phương pháp điều trị hiệu quả nhất cho tăng huyết áp khẩn cấp và cấp cứu nói chung và cho các bệnh lý nền cụ thể nói riêng. Đối với những bệnh nhân không được điều trị trước đây, đến khoa cấp cứu, có tranh cãi về việc liệu có nên kê đơn thuốc hạ huyết áp khi xuất viện hay không [55]. The American College of Emergency Physicians hiện khuyến cáo chỉ nên bắt đầu điều trị tại khoa cấp cứu cho những bệnh nhân chọn lọc, đó là những người có khả năng sẽ theo dõi khó khăn và khuyến cáo tái khám chuyên khoa mà không bắt đầu điều trị cho những người còn lại. Mặc dù có lo ngại hợp lý về việc điều trị không phù hợp cho bệnh nhân huyết áp bình thường, những việc trì hoãn điều trị có thể bỏ lỡ cơ hội để giảm thiểu nguy cơ.
5.Các hướng dẫn
Các khuyến cáo về quản lý cơn tăng huyết áp nặng có trong các Hướng dẫn tăng huyết áp chính của Hoa Kỳ và Châu Âu [1-3]. Có nhiều khác nhau về định nghĩa và ngưỡng huyết áp cụ thể, nhưng tất cả các Hướng dẫn đều thừa nhận vai trò quan trọng của tổn thương cơ quan đích cấp tính và sử dụng ngưỡng huyết áp từ 180/110- 120 mm Hg để xác định các trường hợp khẩn cấp và cấp cứu (Bảng S3). Có đồng thuận chung về tốc độ giảm huyết áp và sự cần thiết phải sử dụng thuốc tiêm mạch trong một môi trường chăm sóc đặc biệt để quản lý tăng huyết áp cấp cứu. Cách tiếp cận được đề xuất trong bài viết này rất đồng nhất với các Hướng dẫn đó.
6. Kết luận và khuyến cáo
Bệnh nhân được mô tả trong tình huống minh họa có cơn tăng huyết áp nặng phức tạp do hội chứng não sau có thể hồi phục, một trường hợp tăng huyết áp cấp cứu do không tuân thủ điều trị hạ huyết áp. Cô ấy nên được nhập khoa chăm sóc đặc biệt và ngay lập tức bắt đầu điều trị bằng liệu pháp chống tăng huyết áp truyền tĩnh mạch liên tục được hướng dẫn bằng cách theo dõi huyết áp động mạch xâm lấn. Nicardipine (hoặc clevidipine) và labetol là những thuốc được ưu tiên trong bối cảnh này. Vì cô ấy có nhịp tim chậm tương đối nên nicardipine sẽ là lựa chọn của tôi. Mặc dù quá ít dữ liệu để hướng dẫn tốc độ giảm huyết áp phù hợp, nhưng tôi sẽ hạ huyết áp của cô ấy xuống khoảng 20-25% trong giờ đầu tiên và sẽ hướng tới huyết áp khoảng 160/100 mm Hg sau 6 giờ. Nếu cô ấy đáp ứng tốt và không xuất hiện hạ huyết áp tương đối, tôi sẽ khởi động lại amlodipine và lisinopril tại thời điểm đó. Vì việc bổ sung từng bước có thể làm giảm nguy cơ hạ huyết áp quá mức, tôi sẽ khởi động lại thuốc lợi tiểu của cô ấy vào ngày hôm sau nếu cần. Tôi sẽ cai dần nicardipine trong khoảng thời gian từ 18-36 giờ, mặc dù thời điểm nên được hướng dẫn bằng cách theo dõi huyết áp chặt chẽ. Tôi sẽ cho cô ấy xuất viện một khi các triệu chứng cải thiện và tăng huyết áp được kiểm soát trong ít nhất 24 giờ mà không cần sử dụng liệu pháp tiêm tĩnh mạch, cùng với việc sắp xếp một cuộc hẹn tái khám theo dõi trong vòng 1 tuần. Tôi sẽ không theo đuổi đánh giá tăng huyết áp thứ phát trừ khi huyết áp của cô ấy vẫn không được kiểm soát trong thời gian theo dõi.
Xem thêm:
Sàng lọc, chẩn đoán và xử trí thai giới hạn tăng trưởng Figo 2021

