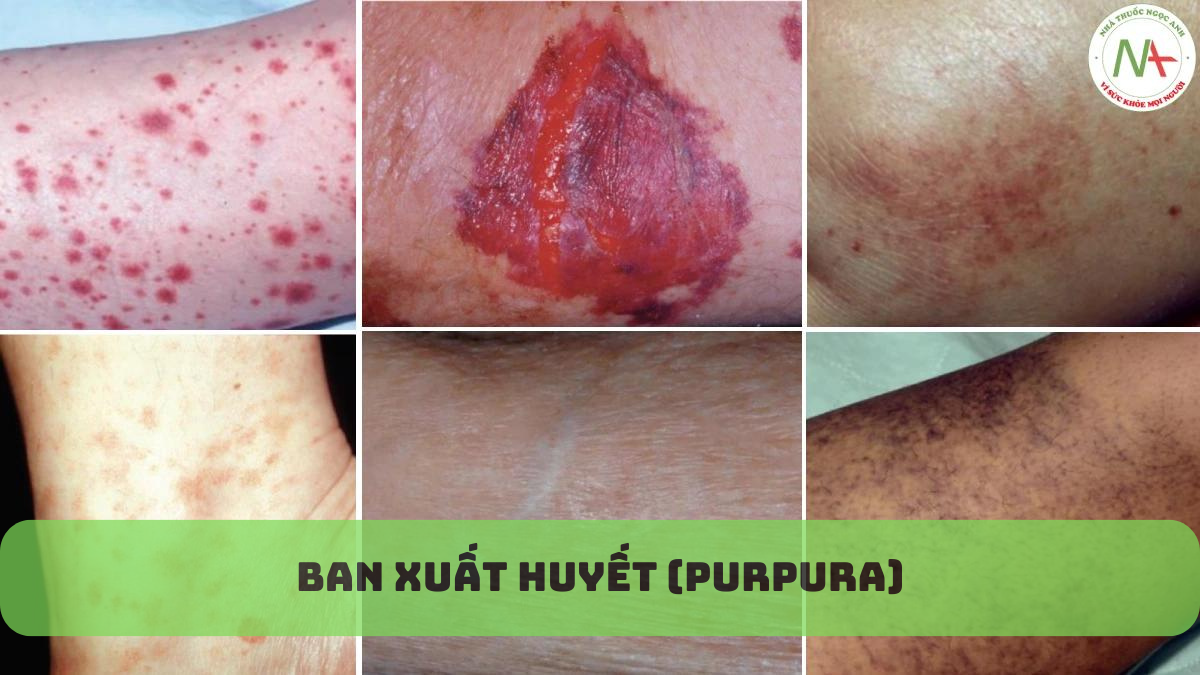
Bệnh da liễu
BAN XUẤT HUYẾT (PURPURA): ĐỊNH NGHĨA, NGUYÊN NHÂN, ĐIỀU TRỊ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết BAN XUẤT HUYẾT (PURPURA): ĐỊNH NGHĨA, NGUYÊN NHÂN, ĐIỀU TRỊ – Tải file PDF Tại đây.
Tác giả: Bác sĩ Trương Tấn Minh Vũ
TÓM TẮT
Từ ban xuất huyết (purpura) có nguồn gốc từ tiếng Latinh có nghĩa là “màu tím- purple”, một đặc điểm lâm sàng giúp phân biệt tổn thương với ban đỏ, có màu đỏ. Lặn mất khi ấn là dấu hiệu lâm sàng tốt nhất phân biệt hai loại tổn thương. Ban xuất huyết không lặn mất khi ấn vì máu thoát ra bên ngoài thành mạch.
Ban xuất huyết được chia thành hai loại chính: không sờ thấy được (dát) và sờ thấy được (sẩn). Ban xuất huyết không sờ thấy được là kết quả của việc chảy máu vào da mà không có viêm mạch máu và do cả rối loạn chảy máu hoặc mạch máu dễ vỡ. Ban xuất huyết không sờ thấy được phân chia thêm theo kích thước của tổn thương. Các dát xuất huyết nhỏ hơn 3 mm được gọi là đốm xuất huyết (petechiae); những dát lớn hơn 3 mm được gọi là vết bầm máu (ecchymoses). Giảm tiểu cầu được biểu hiện bởi các đốm xuất huyết. Vết bầm máu là do sự dễ vỡ của mạch máu. Vết bầm máu hoại tử được tìm thấy trong đông máu nội mạch lan toả (disseminated intravascular coagulation, DIC), trong đó huyết khối trong các mạch máu da dẫn đến nhồi máu và xuất huyết.
Ban xuất huyết sờ thấy được là kết quả của tổn thương viêm mạch máu (vasculitis). Tình trạng viêm gây ra sự nhô lên của các tổn thương và cho phép máu rò rỉ qua thành mạch. Đặc điểm của những rối loạn này được nêu trong Bảng 17.1. Nhiễm trùng cần được chỉ ra ở bệnh nhân có ban xuất huyết, đặc biệt ở những người có sốt kèm theo. Hầu như các nguyên nhân gây ban xuất huyết là không phổ biến, ngoại trừ ban xuất huyết ánh sáng. Các nguyên nhân không phổ biến khác của ban xuất huyết được nhấn mạnh trong phần chẩn đoán phân biệt.
| BẢNG 17.1 Ban xuất huyết | ||||||
| Tần suất | Nguyên nhân | Tiền sử | Khám lâm sàng | Chẩn đoán phân biệt | Xét nghiệm | |
| Ban xuất huyết giảm tiểu cầu | Không phổ biến | Thuốc
Bệnh ác tính “Tự miễn” |
Thuốc Sốt | Đốm xuất huyết, thường ở chân
Chảy máu niêm mạc |
Xác định nguyên nhân Bệnh ban xuất huyết sắc tố Scurvy | Công thức máu toàn phần với số lượng tiểu cầu |
| Ban xuất huyết ánh sáng | Không phổ biến | Mạch máu dễ vỡ do ánh nắng và lão hóa | Phơi nắng Sử dụng steroid | Vết bầm máu giới hạn ở bàn tay và cánh tay | Ban xuất huyết do steroid Amyloidosis | Sinh thiết da nếu nghi ngờ amyloid |
| Đông máu nội mạch lan toả (DIC) | Hiếm | Nhiễm trùng huyết Bệnh ác tính
Biến chứng sản khoa Vô căn Warfarin |
Sốt (nhiễm trùng huyết) Nhiễm virus hoặc liên cầu trước đó | Vết bầm máu hoại tử và/hoặc:
Đốm xuất huyết Tím tái đầu chi Ban xuất huyết sờ thấy Chảy máu niêm mạc Chảy máu từ vị trí lấy máu tĩnh mạch |
Viêm mạch | Kiểm tra đông máu
Nồng độ protein C |
| Viêm mạch | 0,3 | Nhiễm trùng huyết Bệnh mạch máu collagen Cryoglobulinemia Thuốc
Bệnh ác tính |
– | Sẩn, nốt hoặc bóng nước xuất huyết Chân thường bị ảnh hưởng phổ biến nhất | DIC | Sinh thiết da Các xét nghiệm sàng lọc sự ảnh hưởng toàn thân |
| Tỷ lệ bệnh nhân ngoại trú da liễu mới ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA. | ||||||
BAN XUẤT HUYẾT ÁNH SÁNG (ACTINIC PURPURA)
| Những điểm chính |
| 1. Phát hiện tình cờ ở người cao tuổi
2. Biểu hiện dưới dạng dát xuất huyết trên cẳng tay thứ phát sau chấn thương nhẹ 3. Nguyên nhân do teo lớp bì từ việc tiếp xúc với ánh nắng mặt trời và tuổi tác 4. Không có điều trị đặc hiệu |
ĐỊNH NGHĨA
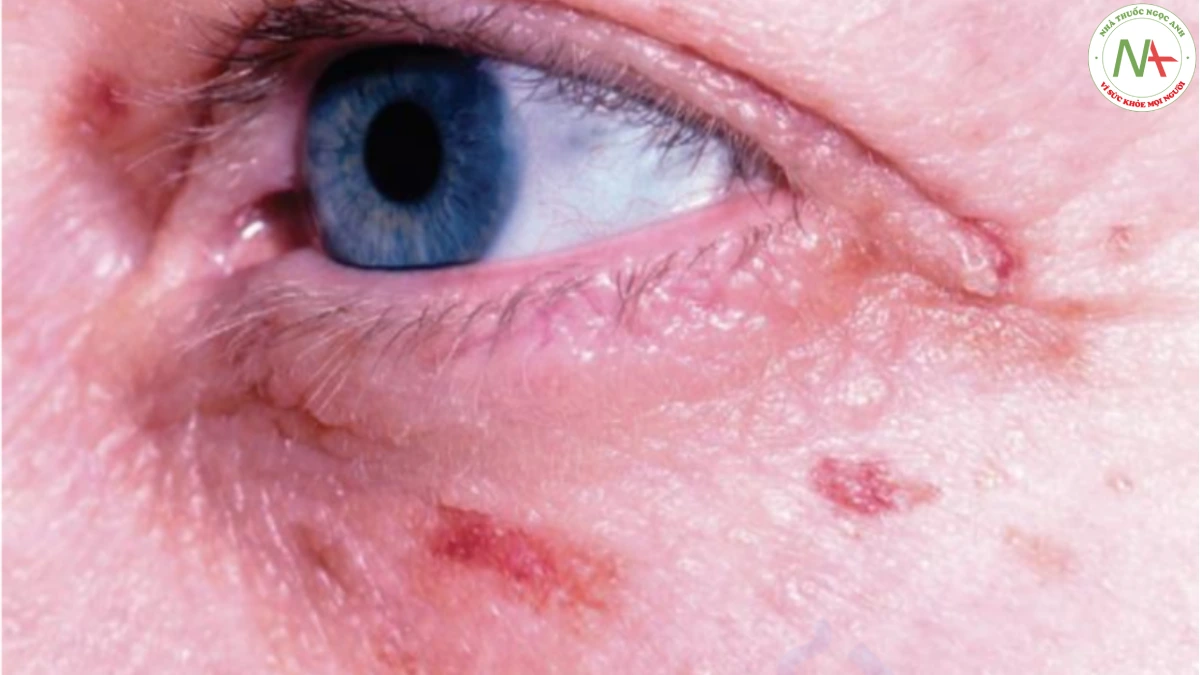
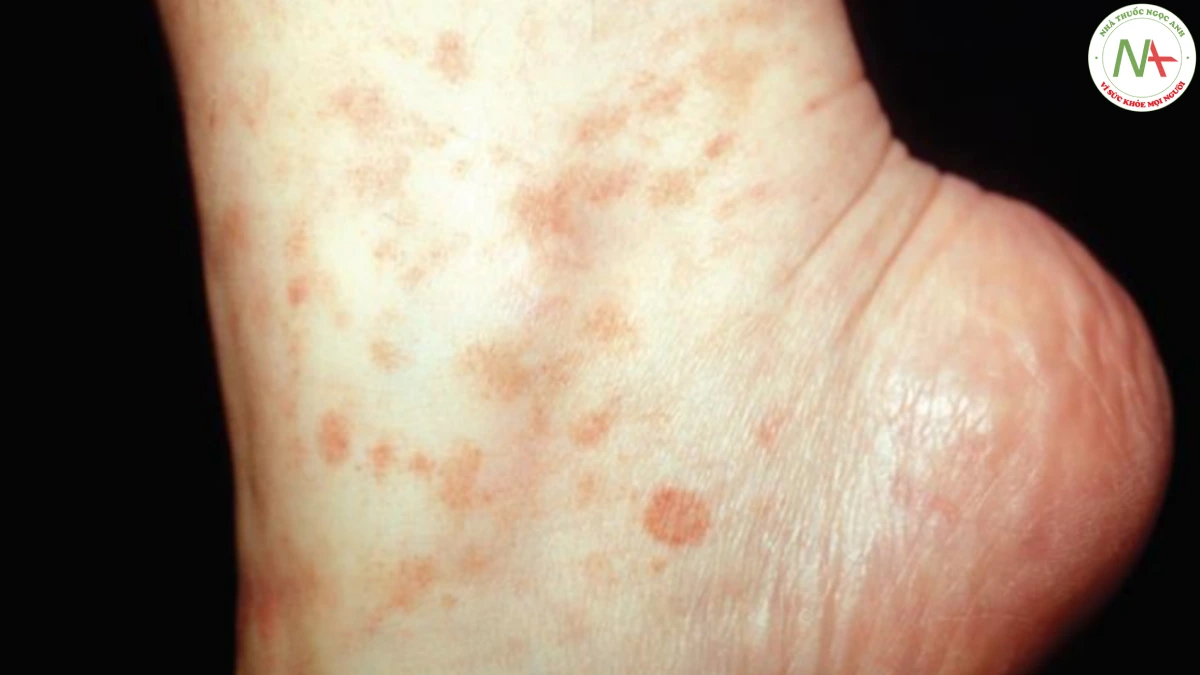
Ban xuất huyết do tính dễ tổn thương của mạch máu biểu hiện trên lâm sàng dưới dạng vết bầm máu, tức là các dát xuất huyết có đường kính lớn hơn 3 mm (Hình 17.1). Teo mô bì do tiếp xúc với ánh nắng mặt trời và lão hóa là nguyên nhân phổ biến nhất. Thuốc giúp lưu thông máu như aspirin liều thấp cũng làm nhạy cảm thêm.
TỶ LỆ MẮC
Ban xuất huyết ánh sáng rất phổ biến ở người cao tuổi, thường được ghi nhận như là một phát hiện tình cờ.
TIỀN SỬ
Chấn thương gây ra ban xuất huyết thường nhẹ đến mức bệnh nhân không nhớ. Bệnh nhân không có triệu chứng, và sức khỏe không bị ảnh hưởng.
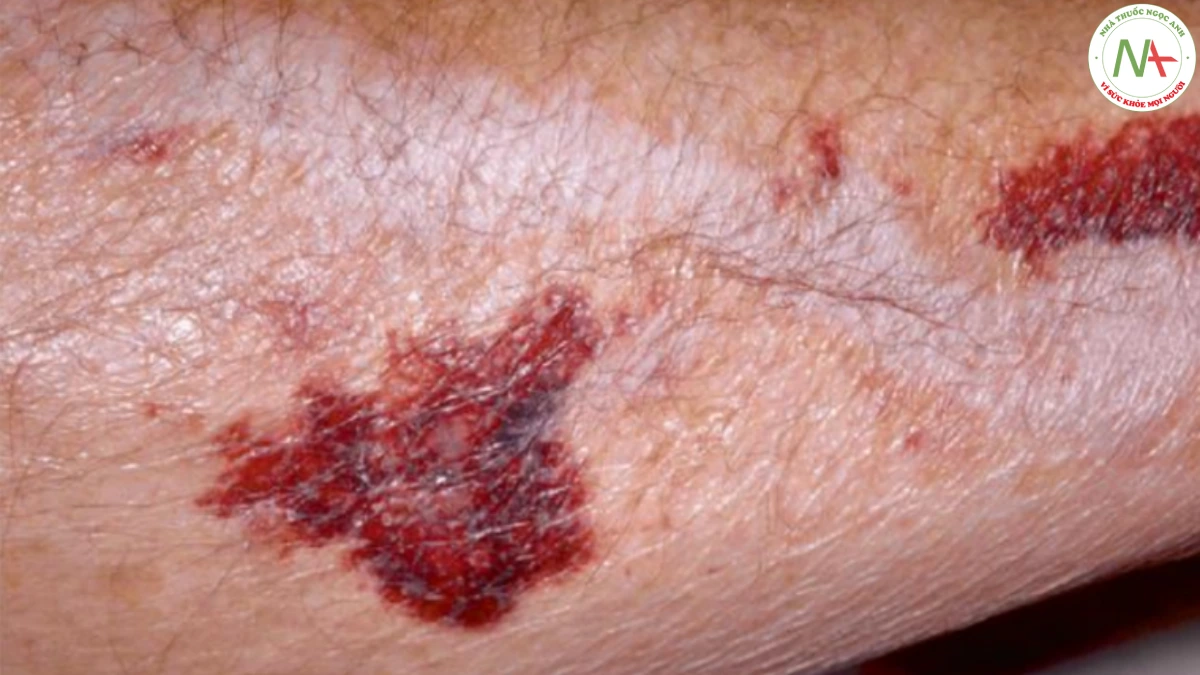
BIỂU HIỆN LÂM SÀNG
Vết bầm máu thường là các dát hình tròn hoặc hình bầu dục. Trong ban xuất huyết ánh sáng, chúng có đặc điểm giới hạn ở mặt lưng của bàn tay và cẳng tay. Bản thân da ở những vùng này cũng có thể mỏng manh hơn và dễ bị rách (Hình 17.2).
Một dấu hiệu lâm sàng khác là sự phát triển của sẹo giả hình sao (Hình 17.3). Những sẹo mỏng này là kết quả của việc lành thương từ vết rách trên da.
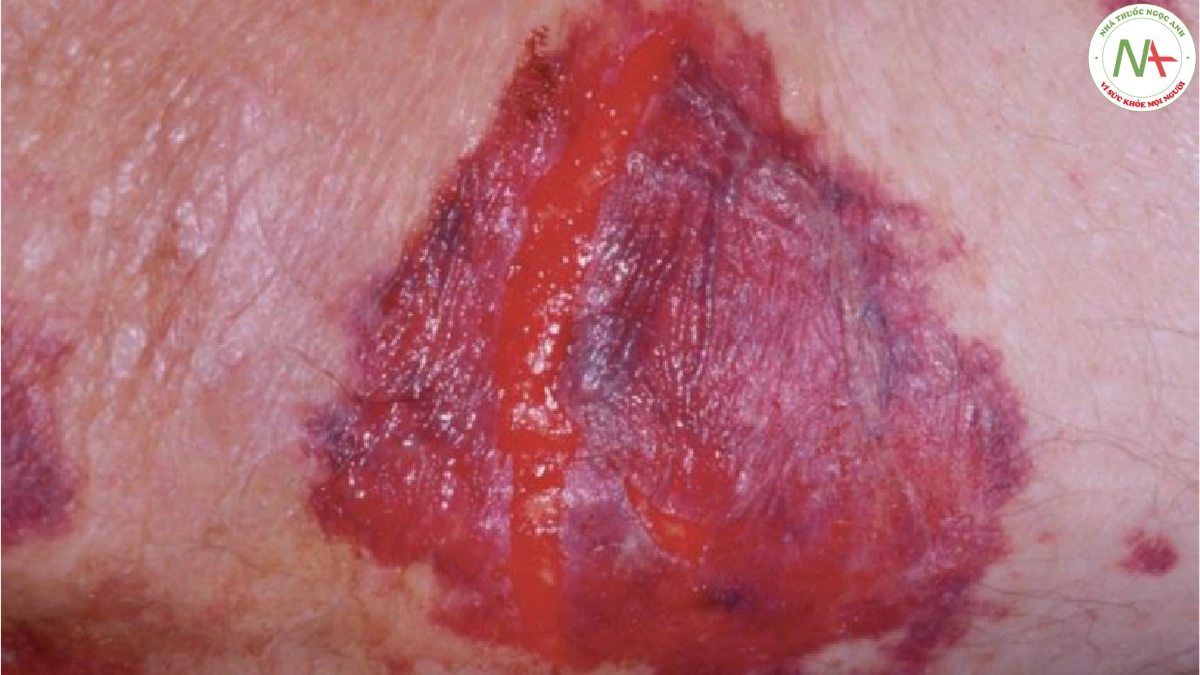
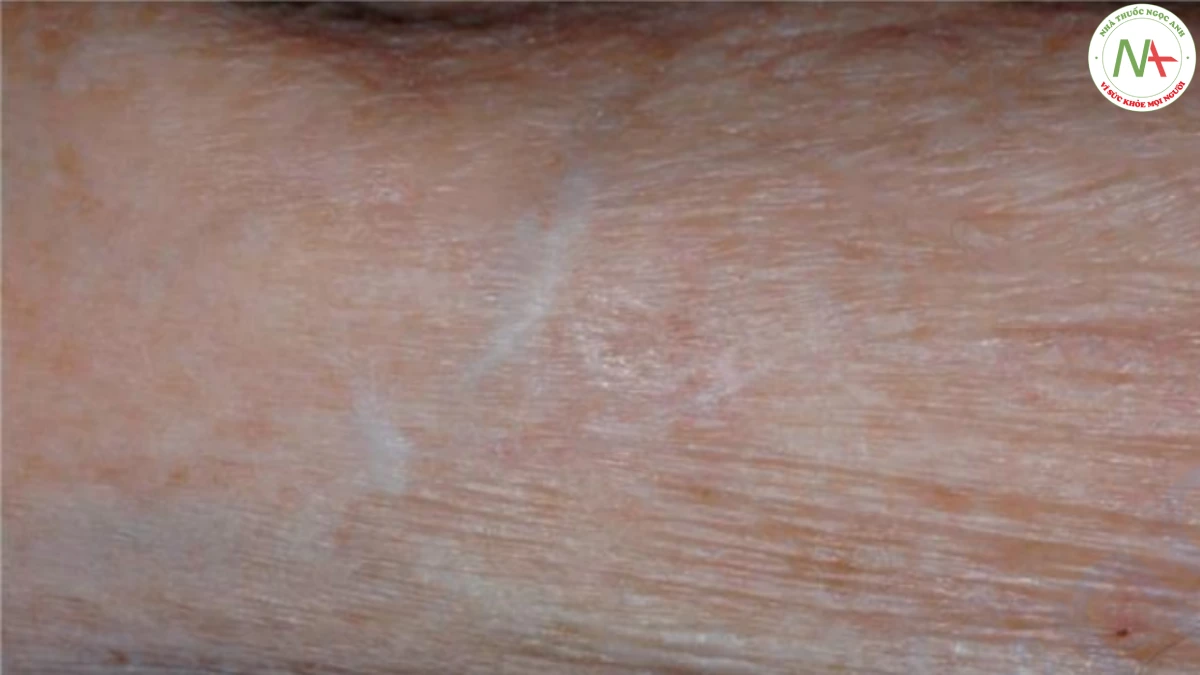
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán ban xuất huyết ánh sáng tương đối đơn giản, do đó không cần thiết phải phân biệt. Các nguyên nhân khác làm mạch máu dễ tổn thương theo thứ tự tần suất giảm dần, là sử dụng corticosteroid, bệnh amyloidosis và hội chứng Ehlers– Danlos. Ban xuất huyết do steroid kèm theo teo da có thể do dùng corticosteroid tại chỗ hoặc toàn thân. Bệnh nhân sử dụng quá nhiều steroid toàn thân cũng có mặt tròn như mặt trăng, “bướu trâu” ở lưng trên, rạn da tím và ở những bệnh nhân trẻ tuổi hơn là mụn do steroid.
Ở những bệnh nhân bị amyloidosis, amyloid có thể thâm nhiễm da và gây ra các sẩn và nốt sần, thường xuất hiện trên mặt, đặc biệt là mí mắt. Những tổn thương này có đặc điểm dễ chảy máu. Ban xuất huyết cũng xảy ra khi không có sẩn và có thể khởi phát do chấn thương nhẹ hoặc nghiệm pháp
Valsalva, được gọi là ban xuất huyết do “nhéo” (Hình 17.4). Lưỡi cũng có thể to ra.
Hội chứng Ehlers–Danlos là nguyên nhân ít phổ biến nhất gây ra sự dễ vỡ của mạch máu. Một số biến thể của hội chứng này được biết đến, trong đó khả năng co giãn quá mức của khớp, tăng độ đàn hồi của da, tính dễ tổn thương của da tăng lên và xu hướng bầm tím tăng lên xảy ra trong các kết hợp khác nhau. Vết bầm máu do sự dễ vỡ của mạch máu được phân biệt với viêm mạch bởi dạng dát và với vết bầm máu trong DIC bởi viền thường nhẵn thay vì gồ ghề và không có hoại tử.
| Chẩn đoán phân biệt ban xuất huyết ánh sáng |
| ● Ban xuất huyết do steroid
● Amyloidosis (hiếm) ● Ehlers-Danlos (hiếm) |
XÉT NGHIỆM VÀ SINH THIẾT
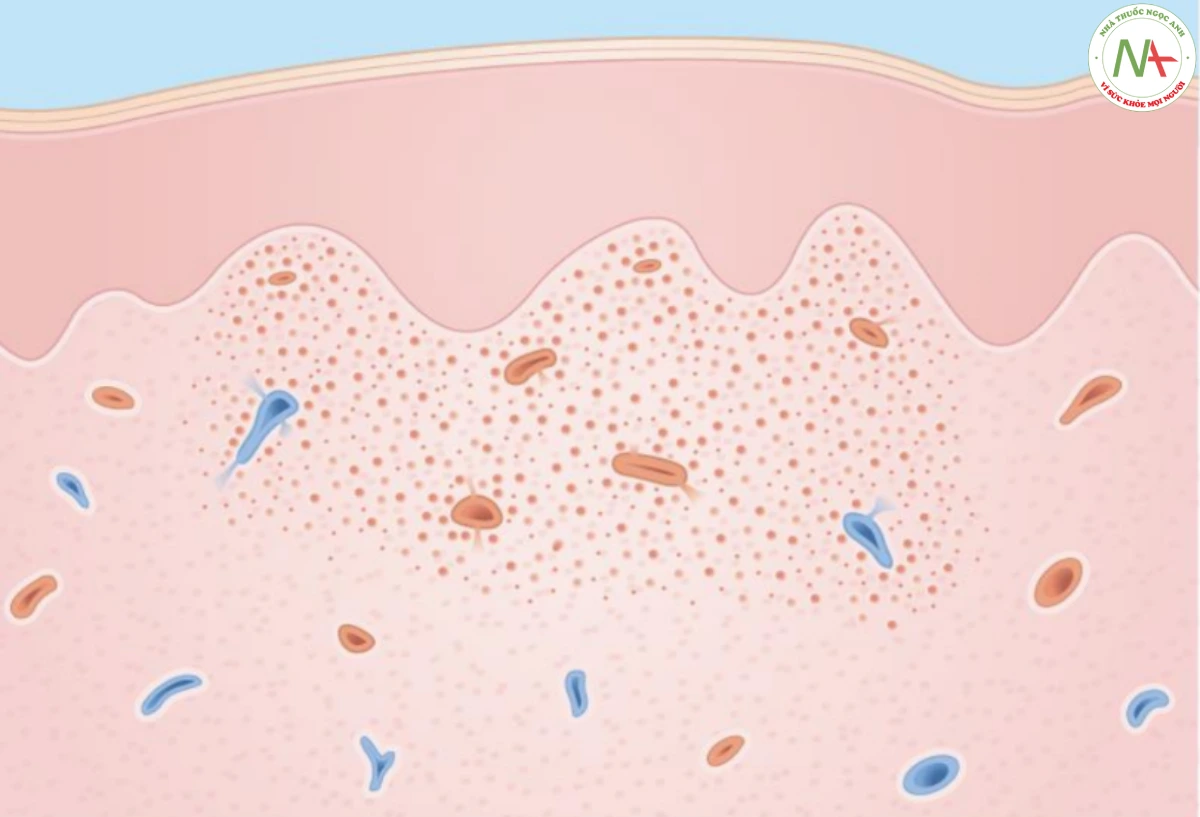
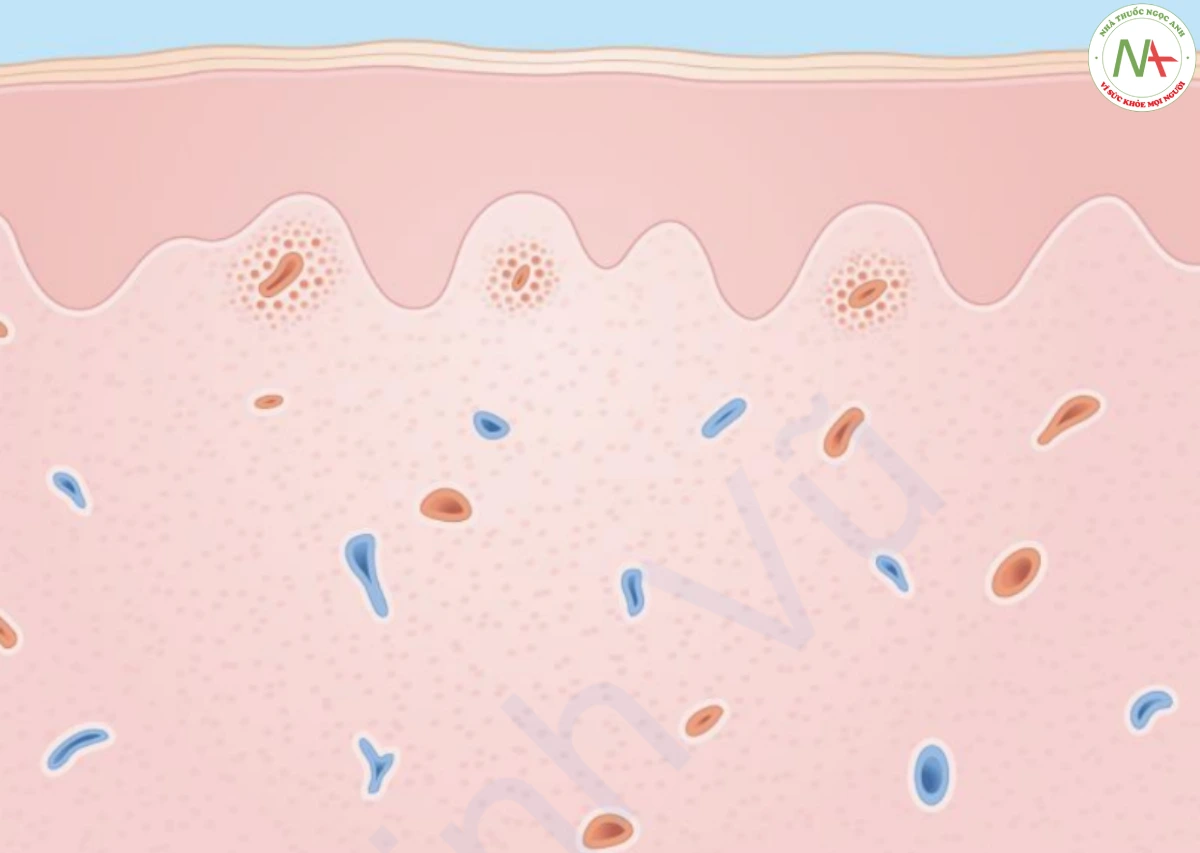
Vì chẩn đoán ban xuất huyết ánh sáng rõ ràng trên lâm sàng nên không cần làm sinh thiết. Nếu sinh thiết được thực hiện, xuất huyết không có viêm được ghi nhận trong lớp bì, cùng với collagen bị tổn thương do ánh sáng với biểu hiện vô tổ chức, phân mảnh và ưa kiềm hơn collagen bình thường khi nhuộm hematoxylin và eosin thông thường (Hình 17.5).
==>> Xem thêm: Ban đỏ lan tỏa: Định nghĩa, hình ảnh, chẩn đoán và điều trị
ĐIỀU TRỊ
Không có liệu pháp điều trị cho ban xuất huyết ánh sáng. Bảo vệ chống lại ánh nắng mặt trời với kem chống nắng được khuyến khích để ngăn ngừa tổn thương thêm. Nên tránh sử dụng steroid tại chỗ kéo dài. Điều quan trọng là phải trấn an bệnh nhân rằng tình trạng này là lành tính.
DIỄN TIẾN VÀ BIẾN CHỨNG
Vết bầm máu từ từ mờ đi, để lại các dát màu nâu do hemosiderin còn sót lại. Tuy nhiên, vết bầm máu mới tiếp tục phát triển. Sẹo thường xuất hiện sau khi da bị rách và được gọi là sẹo giả hình sao.
CƠ CHẾ BỆNH SINH
Các bệnh mạch máu dễ tổn thương có điểm chung là vấn đề khiếm khuyết collagen, làm suy yếu các mạch máu và khiến chúng dễ bị chảy máu hơn do chấn thương nhẹ. Trong ban xuất huyết ánh sáng, sự dễ vỡ của mạch máu là kết quả của cả quá trình lão hóa và tác hại của ánh sáng mặt trời đối với sự hỗ trợ của mô liên kết đối với các mạch máu ở vùng da tiếp xúc với ánh nắng. Ban xuất huyết do steroid là kết quả của việc ức chế chuyển hóa collagen bởi corticosteroid liều cao. Trong bệnh amyloidosis, amyloid thâm nhiễm và làm yếu thành mạch. Trong hội chứng Ehlers–Danlos, tính dễ vỡ của mạch máu là kết quả của sự bất thường nội tại trong quá trình sinh tổng hợp collagen.
ĐÔNG MÁU NỘI MẠCH LAN TOẢ (DISSEMINATED INTRAVASCULAR COAGULATION- DIC)
| Những điểm chính |
| 1. Đe doạ đến tính mạng
2. Gặp trong nhiễm khuẩn huyết (meningococcemia) 3. Ban xuất huyết hình sao với hoại tử trung tâm là đặc trưng 4. Điều trị tình trạng tiềm ẩn |
ĐỊNH NGHĨA
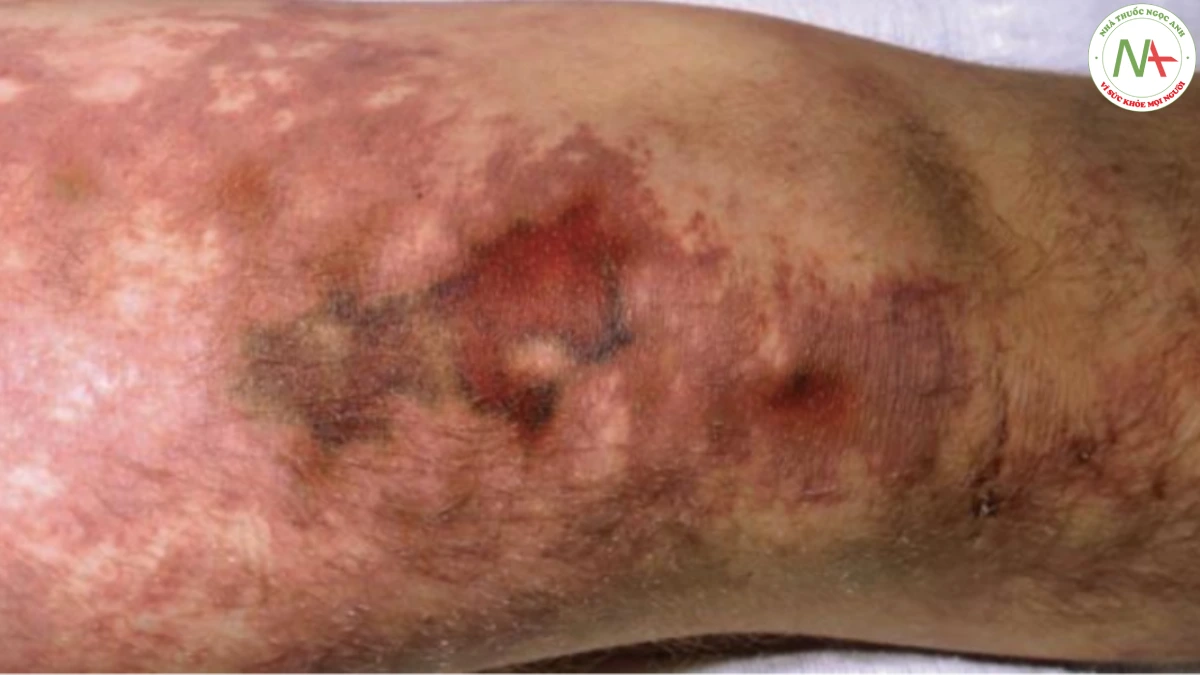
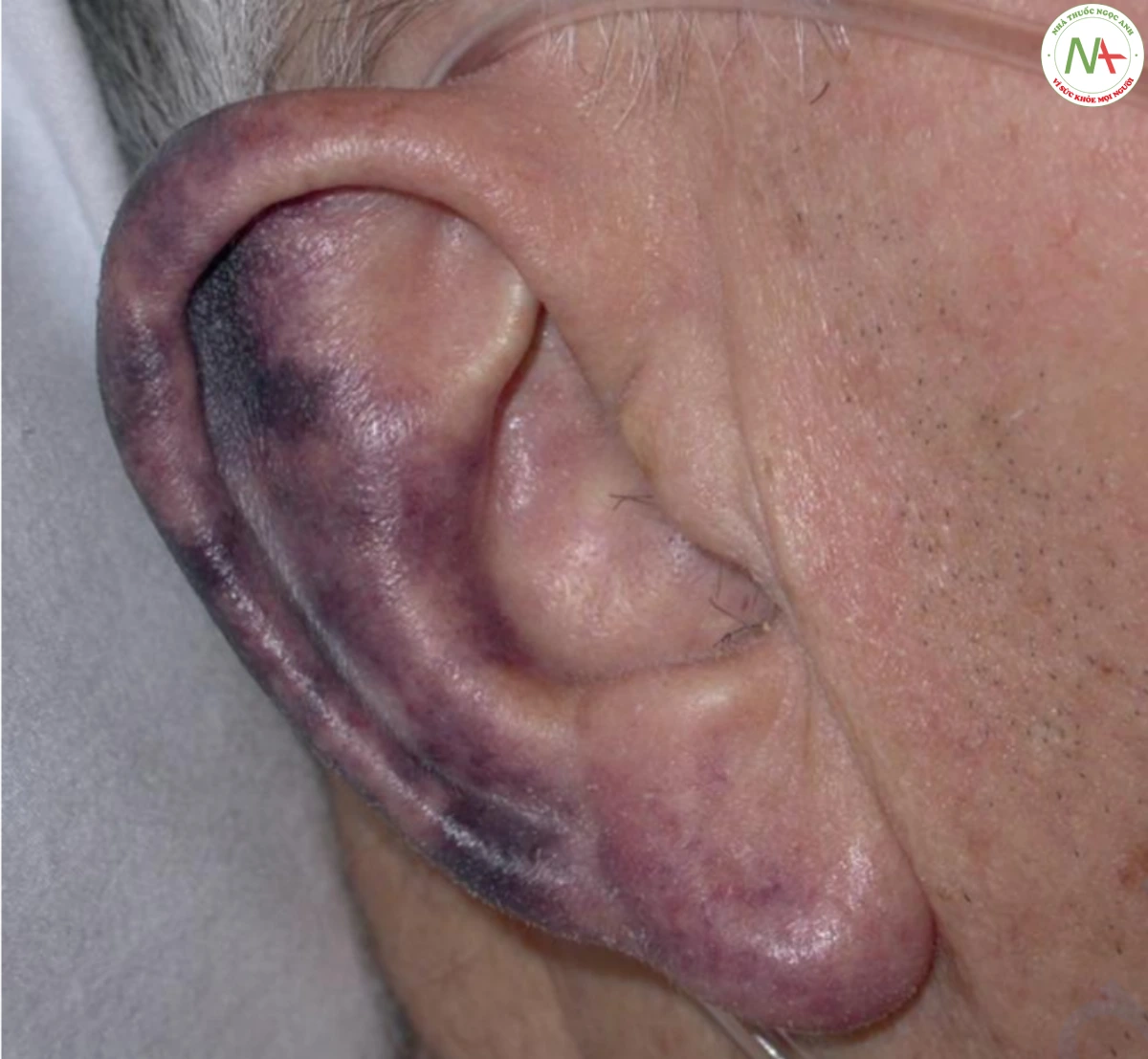
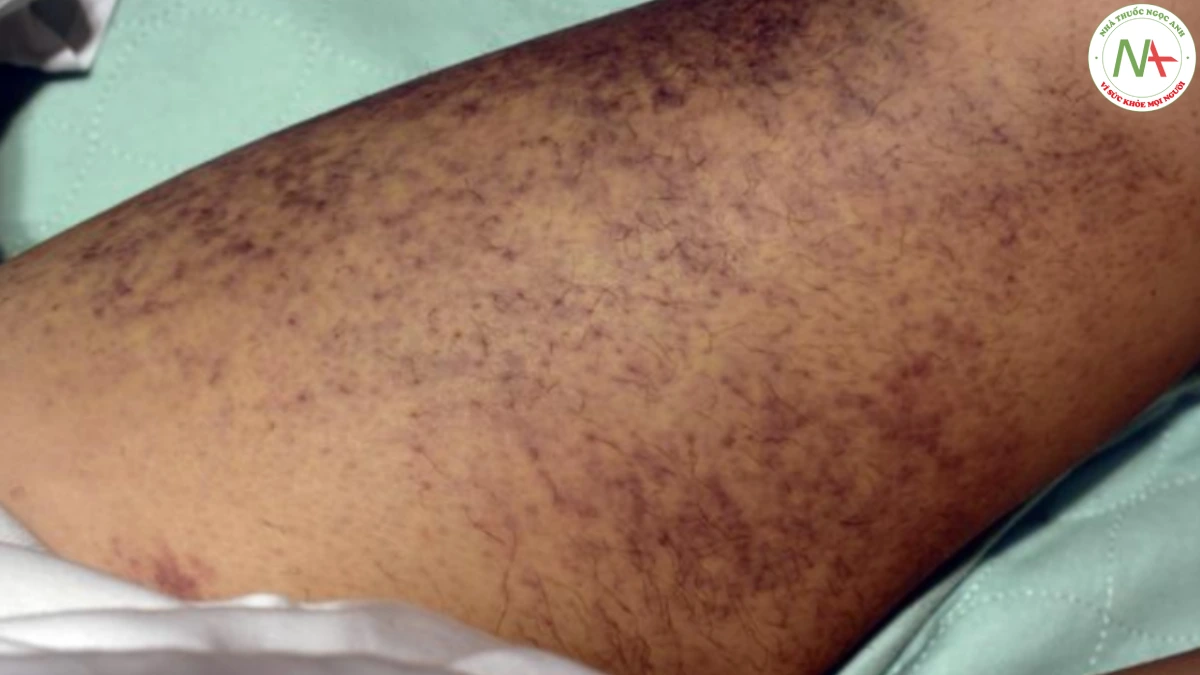
Đông máu nội mạch lan toả là tình trạng đông máu không kiểm soát được dẫn đến hình thành huyết khối rải rác. Da thường bị ảnh hưởng, với mạch máu bị huyết khối làm hoại tử da. Xuất huyết từ các mạch máu này xuất hiện dưới dạng vết bầm máu (Hình 17.6). Đốm xuất huyết cũng xảy ra là kết quả của giảm tiểu cầu do tiêu thụ tiểu cầu. Ban xuất huyết tối cấp có thể bị nhầm lẫn với thuật ngữ DIC. Ban xuất huyết tối cấp là dấu hiệu da của DIC, được đặc trưng bởi sự xuất hiện đột ngột của vết bầm máu, phân bố đối xứng chủ yếu ở các chi. Hoại tử da thường phát triển trong ban xuất huyết tối cấp ở bệnh nhân DIC và thường liên quan đến nhiễm trùng (Hình 17.7).
TỶ LỆ MẮC
Nguyên nhân của DIC:
1. Nhiễm khuẩn huyết
2. Bệnh ác tính
3. Thuyên tắc nước ối
4. Chấn thương
5. Vô căn
DIC là một bệnh không phổ biến, đe dọa đến tính mạng, thường xảy ra trong bối cảnh nhiễm trùng huyết do vi khuẩn (đặc biệt là viêm màng não mô cầu). DIC cũng có thể liên quan đến bệnh ác tính, đặc biệt là ung thư biểu mô tuyến tiền liệt và bệnh bạch cầu tiền tủy bào cấp tính. Nó cũng có thể xảy ra sau chấn thương lớn. Đôi khi, nó có thể là kết quả của thuyên tắc nước ối, hoặc nó có thể xảy ra như một hiện tượng vô căn hoặc “hậu nhiễm trùng”. Đông máu nội mạch khu trú xảy ra ở bệnh nhân thiếu protein C, được cho dùng warfarin (hoại tử Coumadin).
TIỀN SỬ
Bệnh nhân DIC luôn là bệnh toàn thân, thường nghiêm trọng. Sốt và sốc thường xuyên hiện diện. Nên tìm kiếm các triệu chứng nhiễm trùng (ví dụ: đau đầu và cứng cổ do viêm màng não mô cầu). Tiền sử của một bệnh ác tính có thể quan trọng. Bệnh nhân có ban xuất huyết tối cấp thường có tiền triệu chứng đường hô hấp trên do nhiễm virus hoặc liên cầu. Bệnh nhân bị hoại tử Coumadin không bị ảnh hưởng toàn thân mà phát triển các vùng xuất huyết và hoại tử da khu trú khoảng 1 tuần sau khi bắt đầu dùng warfarin.
DẤU HIỆU LÂM SÀNG
Các tổn thương da xuất huyết khác nhau có thể hiện diện. Đặc biệt nhất là vết bầm máu hình sao, xuất huyết, thường có biểu hiện hoại tử ở trung tâm. Hình sao là đặc trưng của huyết khối mạch máu với nhồi máu. Các vùng trung tâm màu xám đậm cho thấy hoại tử và bong tróc sắp xảy ra. Hầu
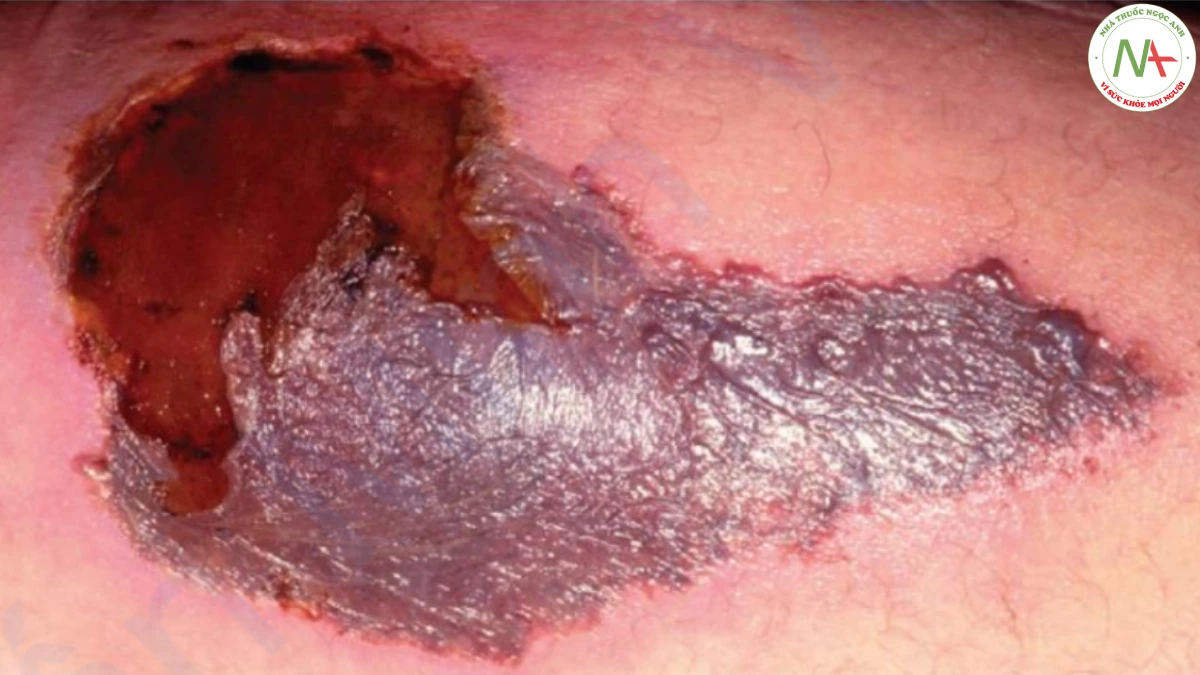
hết các tổn thương đều phẳng, nhưng ban xuất huyết sờ thấy được xảy ra ở khoảng 20% bệnh nhân do phù nề liên quan đến nhồi máu da. Đốm xuất huyết là phổ biến, và bóng nước xuất huyết, tím tái đầu chi, chảy máu niêm mạc, khối máu tụ bóc tách và chảy máu kéo dài từ vết thương cũng có thể xảy ra. Hoại tử Coumadin thường giới hạn ở một hoặc một vài vị trí trên cơ thể, nhưng ảnh hưởng da là nghiêm trọng và dẫn đến bong tróc toàn bộ bề dày (Hình 17.8) và khu trú ở các vùng nhiều mỡ như ngực và đùi.
Ban xuất huyết hình sao với các vùng trung tâm màu xám đen cho thấy huyết khối và nhồi máu.
CHẨN ĐOÁN PHÂN BIỆT
Vết bầm máu từ các mạch máu dễ tổn thương có hình tròn hoặc hình bầu dục, bờ nhẵn và không bị hoại tử; Vết bầm máu liên quan đến DIC có bờ không đều (hình sao) và thường bị hoại tử. Ngoài ra, bệnh nhân DIC thường bị bệnh nặng toàn thân. Trái ngược với các tổn thương viêm mạch, ban xuất huyết trong DIC thường phẳng nhưng đôi khi có thể sờ được. Các tổn thương nhô lên trong DIC có thể được phân biệt với các tổn thương viêm mạch bằng sinh thiết da. Trong nhiễm trùng huyết do vi khuẩn, viêm mạch và DIC có thể cùng tồn tại. Ban xuất huyết giảm tiểu cầu huyết khối (Thrombotic thrombocytopenic purpura, TTP) có thể dẫn đến ban xuất huyết nhưng do một cơ chế riêng biệt; tổn thương nội mạc lan rộng gây hoạt hóa tiểu cầu, dẫn đến hình thành huyết khối. TTP không xảy ra trong bối cảnh nhiễm trùng huyết, như trong DIC. Bệnh gan nặng có thể làm giảm sản xuất các yếu tố đông máu, dẫn đến mạch máu dễ tổn thương. Chứng vôi hoá (calci hóa) có thể có biểu hiện lâm sàng tương tự như DIC nhưng được phân biệt bởi sự liên quan của nó với suy thận mãn tính và độ cứng khi sờ nắn, thứ phát do vôi hóa mạch máu bên dưới da. Chứng vôi hoá rất đau, có xu hướng khu trú ở chân và có tiên lượng xấu.
| Điều trị đông máu nội mạch lan toả |
| Ban đầu
● Điều trị bệnh nền ● Bổ sung các yếu tố đông máu ● Heparin (ở bệnh nhân có huyết khối nội mạch) |
| Chẩn đoán phân biệt đông máu nội mạch lan toả |
| ● Vết bầm máu
● Viêm mạch ● Ban xuất huyết giảm tiểu cầu huyết khối ● Rối loạn đông máu thứ phát do bệnh gan ● Chứng vôi hóa |
XÉT NGHIỆM VÀ SINH THIẾT
Các kết quả xét nghiệm đặc trưng cho DIC là giảm tiểu cầu, thời gian prothrombin kéo dài, giảm fibrinogen máu và sự hiện diện của fibrin và các sản phẩm thoái hóa fibrinogen. Trong số các xét nghiệm này, số lượng tiểu cầu và nồng độ fibrinogen là hữu ích nhất để chẩn đoán và theo dõi bệnh nhân mắc DIC.
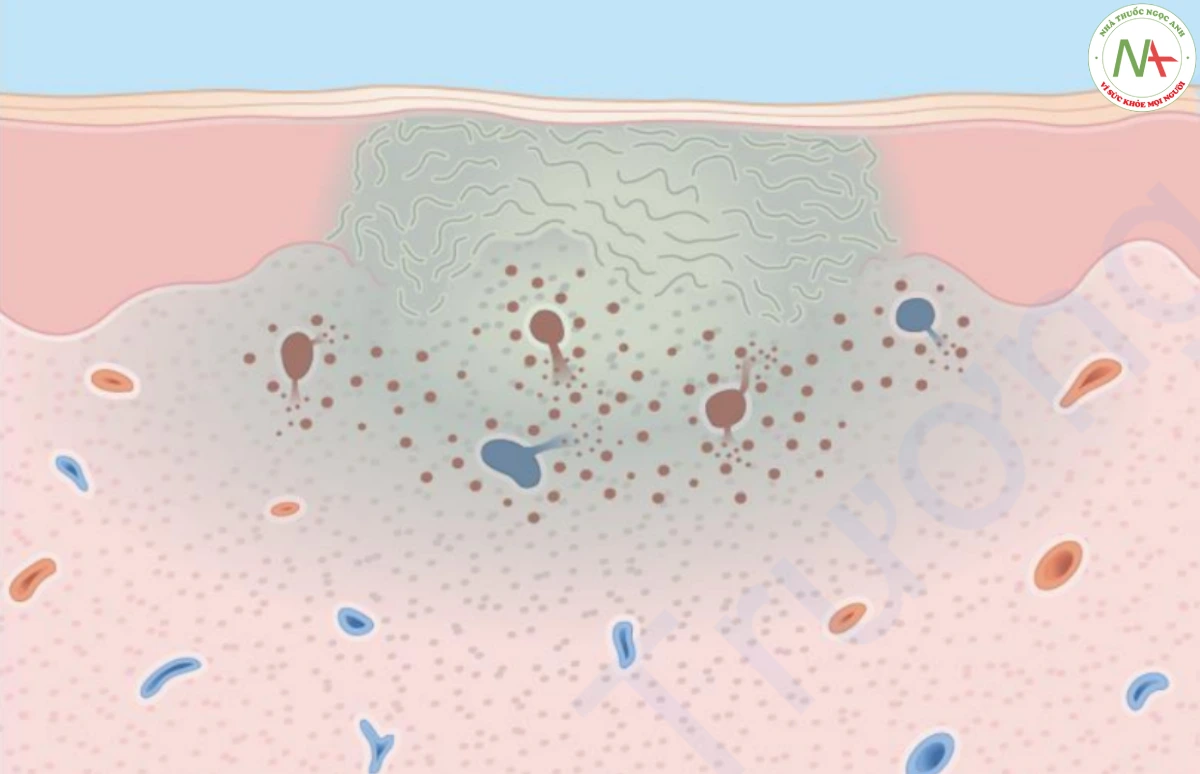
Sinh thiết da cho thấy sự hiện diện của huyết khối trong lòng mạch, hoại tử mạch máu và các tế bào hồng cầu thoát mạch có ít hoặc không có viêm kèm theo. Hoại tử biểu bì và lớp bì có thể do nhồi máu (Hình 17.9).
ĐIỀU TRỊ
Trong DIC, nguyên tắc quan trọng nhất là điều trị bệnh nền. Các yếu tố đông máu nên được bổ sung bằng truyền tiểu cầu, kết tủa lạnh (đối với fibrinogen và yếu tố VIII) và huyết tương tươi (đối với yếu tố V). Huyết khối trên lâm sàng, đặc biệt xảy ra ở những bệnh nhân DIC liên quan bệnh ác tính, được điều trị bổ sung bằng heparin để giúp kiểm soát cục máu đông. Bệnh nhân bị hoại tử Coumadin cũng được điều trị bằng heparin. Hoại tử da toàn bộ bề dày có thể xảy ra, đặc biệt là hoại tử Coumadin và cần phải ghép da để sửa chữa.
DIỄN TIẾN VÀ BIẾN CHỨNG
DIC là một rối loạn nghiêm trọng có tỷ lệ tử vong chung khoảng 50%. Chẩn đoán sớm và điều trị kịp thời cải thiện khả năng sống sót. Biến chứng da do nhồi máu gây hoại tử da và các đầu ngón.
CƠ CHẾ BỆNH SINH
Quá trình ban đầu dường như là sự hình thành huyết khối lan rộng trong đó các yếu tố đông máu được tiêu thụ. Fibrinogen, protein mục tiêu, được tác động bởi thrombin và plasmin, và các cục fibrin được hình thành. Trong DIC liên quan đến nhiễm trùng huyết do vi khuẩn gram âm, nội độc tố của vi khuẩn được cho là gây ra quá trình này. Các cytokine như yếu tố hoại tử khối u cũng có thể đóng một vai trò nào đó. Quá trình đông máu cũng tạo ra fibrinogen và các sản phẩm thoái giáng của fibrin hoạt động như chất chống đông máu. Những chất chống đông máu này kết hợp với thể tạng chảy máu do tiêu thụ các yếu tố đông máu.
Bệnh nhân bị thiếu hụt protein C do di truyền hoặc mắc phải cũng dễ bị đông máu nội mạch. Protein C là chất chống đông máu phụ thuộc vào vitamin
Bệnh nhân thiếu protein C bẩm sinh chết sớm do ban xuất huyết tối cấp với huyết khối bên trong. Bệnh nhân bị thiếu hụt protein C do di truyền hoặc mắc phải dễ bị huyết khối tĩnh mạch tái phát và hoại tử da nếu dùng warfarin. Warfarin gây hoại tử ở những bệnh nhân này bằng cách làm cạn kiệt nguồn dự trữ protein C cận biên của họ trước khi làm cạn kiệt các yếu tố đông máu phụ thuộc vitamin K. Kết quả là sự mất cân bằng trong tỷ lệ chống đông máu-đông máu cho phép hình thành các cục máu đông với hoại tử da sau đó.
===>> Xem thêm: Ban đỏ khu trú: Khái niệm, hình ảnh, chẩn đoán và điều trị
BAN XUẤT HUYẾT GIẢM TIỂU CẦU (THROMBOCYTOPENIC PURPURA)
| Những điểm chính |
| 1. Xuất huyết là một dấu hiệu lâm sàng chính
2. Thuốc là nguyên nhân phổ biến 3. Đếm số lượng tiểu cầu 4. Điều trị theo nguyên nhân |
ĐỊNH NGHĨA
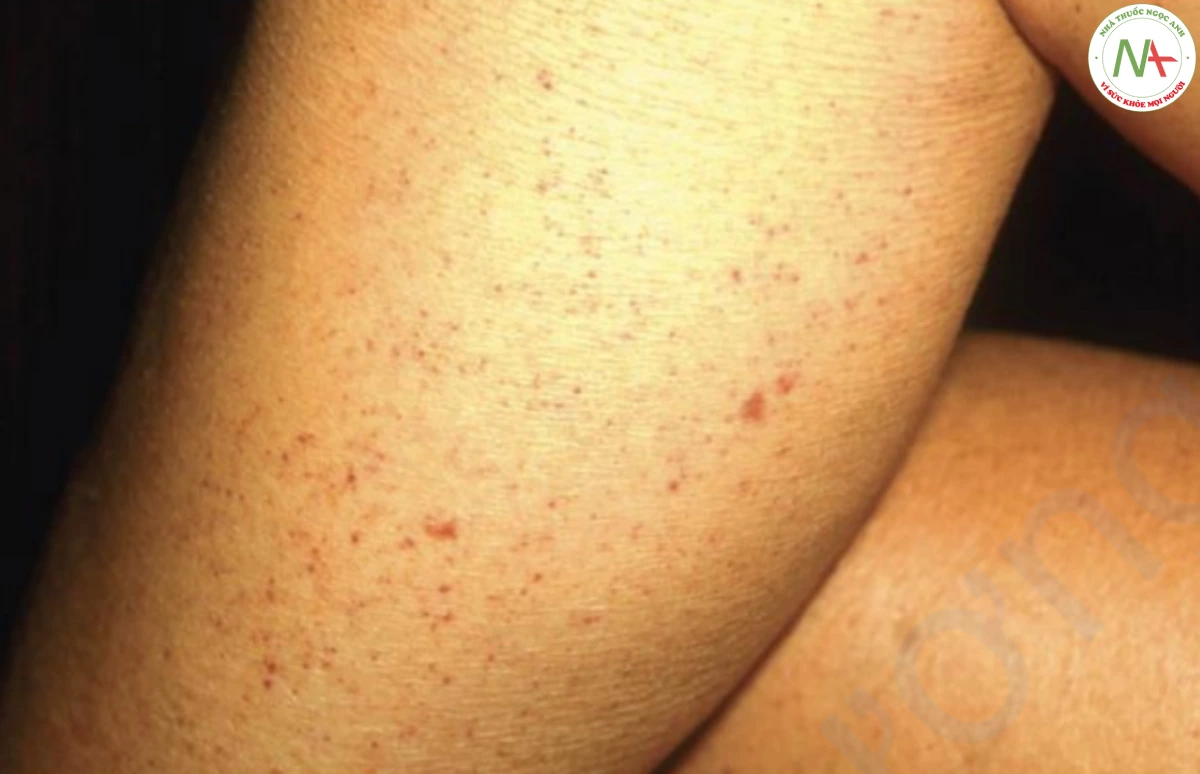
Đốm xuất huyết là những dát xuất huyết có đường kính dưới 3 mm (Hình 17.10). Chúng thường do giảm tiểu cầu gây ra, có thể từ hai trạng thái: (1) tăng phá hủy tiểu cầu hoặc (2) thiếu sản xuất tiểu cầu. Ví dụ về các tình trạng dẫn đến giảm sản xuất tiểu cầu bao gồm thuốc (ví dụ: heparin), nhiễm virus trước đó, hội chứng suy giảm miễn dịch mắc phải (AIDS), bệnh mạch máu collagen, bệnh máu ác tính và ban xuất huyết giảm tiểu cầu miễn dịch tự phát (ITP). Một ví dụ về tình trạng dẫn đến tăng phá hủy tiểu cầu là TTP của DIC.
TỶ LỆ MẮC
Trong số các nguyên nhân được liệt kê, thuốc thường gây ra ban xuất huyết giảm tiểu cầu ở người lớn. Ở trẻ em, ban xuất huyết giảm tiểu cầu cấp tính thường xảy ra do nhiễm virus và có tỷ lệ mắc hàng năm là 4 trên 100.000 trẻ em. Khoảng 15.000 trường hợp ITP mới được chẩn đoán ở Hoa Kỳ mỗi năm. TTP là không phổ biến.
TIỀN SỬ
Ở những bệnh nhân bị đốm xuất huyết, tiền sử dùng thuốc rất quan trọng. Các triệu chứng toàn thân cũng nên được tìm kiếm. Ví dụ, trẻ bị ban xuất huyết giảm tiểu cầu cấp tính thường có tiền sử nhiễm virus trong vòng 1 đến 3 tuần trước đó. TTP đi kèm với sốt, thiếu máu tán huyết và các triệu chứng thần kinh. Đốm xuất huyết và ban xuất huyết đi kèm với TTP và các dấu hiệu khám thực thể có thể tương tự như DIC.
DẤU HIỆU LÂM SÀNG
Đốm xuất huyết có thể lan rộng nhưng thường rõ rệt nhất ở những vùng phụ thuộc. Có thể dễ bị bầm tím và chảy máu niêm mạc cũng có thể xuất hiện, vì vậy cần kiểm tra cẩn thận kết mạc và khoang miệng. Lách to thường gặp ở những bệnh nhân có bệnh máu ác tính hoặc ITP mãn tính.
CHẨN ĐOÁN PHÂN BIỆT
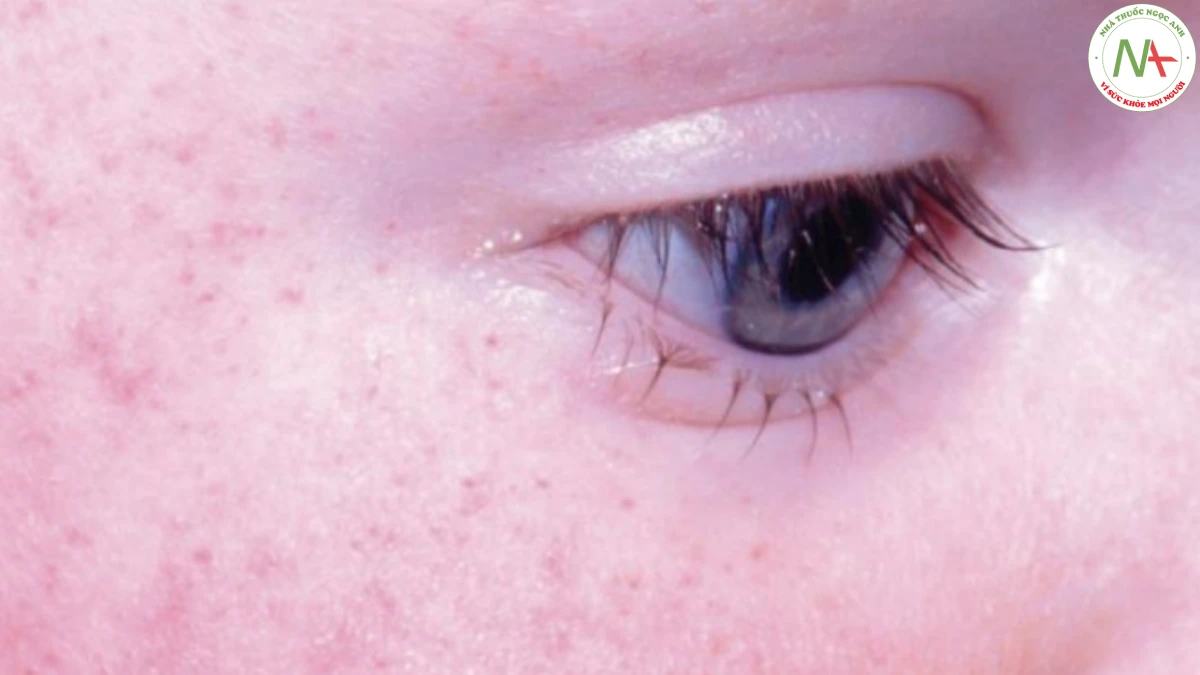
Điều quan trọng nhất là xác định nguyên nhân của đốm xuất huyết bằng cách hỏi bệnh sử và khám thực thể toàn diện, đặc biệt chú ý đến các nguyên nhân gây tăng phá hủy tiểu cầu hoặc thiếu sản xuất tiểu cầu như thảo luận ở trên. Đốm xuất huyết cũng có thể do tăng áp lực nội mạch kèm theo nôn hoặc ho dữ dội (Hình 17.11). Thủ thuật Valsalva này dẫn đến đốm xuất huyết trên mặt, cổ và thân trên. Rò rỉ máu từ các mao mạch cũng xảy ra trong ban xuất huyết sắc tố (còn gọi là bệnh Schamberg), một bệnh viêm mao mạch vô căn, trong đó tình trạng viêm (mặc dù không đủ để gây ra tổn thương nhô lên) làm suy yếu các mao mạch khiến chúng rò rỉ (Hình 17.12). Ban xuất huyết sắc tố là một trong những bệnh gây đốm xuất huyết thường gặp nhất trong da liễu. Điều này gây ra các tổn thương đốm xuất huyết ở cẳng chân được ví như ớt cayenne. Đốm xuất huyết ở chi dưới cũng có thể xảy ra trong tình trạng ứ đọng tĩnh mạch, đặc biệt nếu bệnh nhân cũng bị viêm da. Bệnh scurvy do thiếu vitamin C và có thể biểu hiện với đốm xuất huyết quanh nang lông, vết bầm máu, phổ biến nhất ở chi dưới và lông xoắn ốc đặc trưng (Hình 17.13). Bệnh scurvy thường thấy nhất ở những người nghiện rượu và bệnh nhân ăn kiêng.
| Chẩn đoán phân biệt ban xuất huyết giảm tiểu cầu |
| ● Xác định nguyên nhân tăng hủy tiểu cầu
● Xác định nguyên nhân thiếu sản xuất tiểu cầu ● Ban xuất huyết sắc tố ● Bệnh scurvy |
XÉT NGHIỆM VÀ SINH THIẾT
Ở những bệnh nhân bị đốm xuất huyết, nên yêu cầu xét nghiệm số lượng tế bào máu và số lượng tiểu cầu. Chảy máu do giảm tiểu cầu thường không xảy ra trừ khi số lượng tiểu cầu dưới 50.000/mm3. Số lượng tiểu cầu dưới 20.000/mm3 dẫn đến chảy máu ngay cả khi bị chấn thương nhẹ và số lượng dưới 10.000/mm3 khiến bệnh nhân bị chảy máu bên trong.
Phân tích nước tiểu và xét nghiệm guaiac trong phân giúp sàng lọc chảy máu từ đường tiết niệu và đường tiêu hóa. Sinh thiết da giúp phân biệt các đốm xuất huyết không viêm với viêm mạch, mặc dù hình ảnh lâm sàng thường rất đặc biệt nên không cần sinh thiết (Hình 17.14).
ĐIỀU TRỊ
| Điều trị ban xuất huyết giảm tiểu cầu |
| Ban đầu
● Ngừng thuốc (nếu do thuốc) ● Lọc huyết tương (đối với TTP) ● Prednisone (dành cho ITP) Thay thế ● Cắt lách (đối với TTP) ● Thuốc ức chế miễn dịch (đối với TTP và ITP) ● IVIG (ITP) |
Điều trị nhắm vào các bệnh nền. Nếu thuốc là nguyên nhân, thì việc ngừng sử dụng thuốc sẽ giải quyết vấn đề, thường là trong vòng vài ngày. Điều trị không phải lúc nào cũng cần thiết ở trẻ em bị ban xuất huyết giảm tiểu cầu cấp tính, mặc dù cả prednisone và γ-globulin tĩnh mạch (IVIG) được sử dụng với hiệu quả tốt. Người lớn bị ITP được điều trị ban đầu bằng prednisone để tăng sản xuất tiểu cầu. ITP mãn tính (được xác định bởi số lượng tiểu cầu <100.000 tế bào/mm3 trong hơn 6 tháng) thường được điều trị bằng cắt lách. γ-globulin tĩnh mạch thường được sử dụng để chuẩn bị cho bệnh nhân phẫu thuật này. Cắt lách kéo dài thời gian sống sót của tiểu cầu và dẫn đến thuyên giảm bền vững ở 85% bệnh nhân mắc ITP mãn tính. Thất bại điều trị có thể cần liệu pháp ức chế miễn dịch. Lọc huyết tương thay thế huyết tương được sử dụng có kết quả tốt trong điều trị TTP.
DIỄN TIẾN VÀ BIẾN CHỨNG
Diễn tiến và các biến chứng phụ thuộc vào bản chất của bệnh nền. Giảm tiểu cầu do thuốc có thể gây chảy máu ở các vị trí khác, đặc biệt là đường tiêu hóa. Giảm tiểu cầu cấp tính do virus tự khỏi không cần điều trị và không có biến chứng ở 90% trẻ em. ITP ở người lớn có thể tự khỏi, nhưng thường trở thành mãn tính với một quá trình tăng và giảm đòi hỏi phải cắt lách ở nhiều bệnh nhân. ITP là vấn đề hiện tại ở một số bệnh nhân có các bệnh “tự miễn” nền như bệnh lupus ban đỏ hệ thống. TTP, rối loạn nghiêm trọng nhất, liên quan đến tỷ lệ tử vong 75%. Với liệu pháp thay huyết tương và truyền dịch, tỷ lệ này giảm xuống còn 25%.
CƠ CHẾ BỆNH SINH
Các tiểu cầu thường bít các khiếm khuyết nhỏ trong thành mao mạch và cũng giúp khởi động cơ chế đông máu. Sự thiếu hụt hoặc rối loạn chức năng của tiểu cầu dẫn đến mạch máu bị “rò rỉ”.
Thuốc có thể gây cả giảm tiểu cầu và rối loạn chức năng tiểu cầu. Giảm tiểu cầu do thuốc là kết quả của cơ chế gây độc hoặc qua trung gian kháng thể. Thuốc gây phá hủy tiểu cầu miễn dịch bao gồm quinidine, quinine, sulfonamid, heparin, digitoxin, phenytoin (Dilantin) và methyldopa.
Hóa trị ung thư gây giảm tiểu cầu thông qua ức chế sản xuất tủy. Aspirin gây rối loạn chức năng tiểu cầu thông qua ức chế sản xuất thromboxane. Giảm sản xuất tiểu cầu xảy ra trong các bệnh máu ác tính do thay thế tủy xương bằng các tế bào ác tính.
Một cơ chế tự miễn hoạt động trong giảm tiểu cầu cấp tính ở trẻ em do virus, giảm tiểu cầu liên quan đến AIDS và ITP mãn tính. Trong những rối loạn này, kháng thể kháng tiểu cầu immunoglobulin G (IgG) liên kết với glycoprotein màng tiểu cầu cụ thể. Các tiểu cầu được bao phủ globulin miễn dịch sau đó được nhận diện và loại bỏ bởi hệ thống lưới nội mô, đặc biệt là lá lách.
Nguyên nhân của TTP vẫn chưa được biết.
VIÊM MẠCH (VASCULITIS)
| Những điểm chính |
| 1. Ban xuất huyết sờ thấy đại diện viêm mạch
2. Chỉ ra sự ảnh hưởng toàn thân 3. Sinh thiết xác nhận chẩn đoán 4. Điều trị tùy theo nguyên nhân |
ĐỊNH NGHĨA
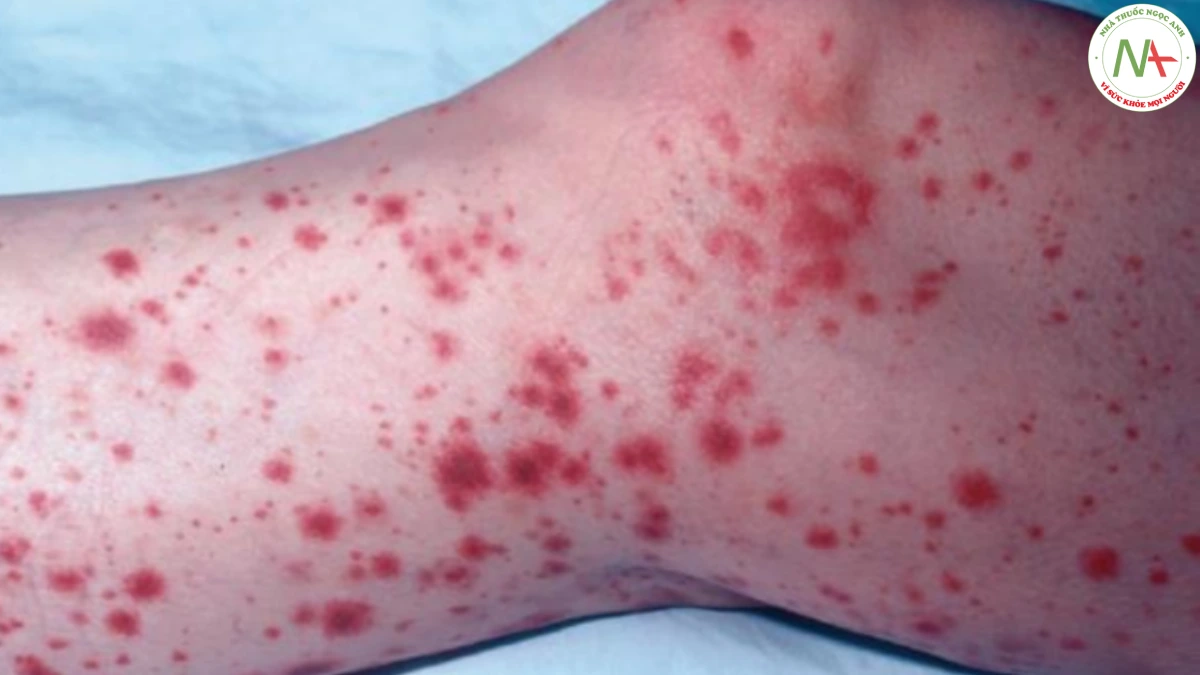
Nói một cách chính xác, bất kỳ tình trạng viêm mạch máu nào cũng có thể được gọi là “viêm mạch máu”, mặc dù thuật ngữ này thường được sử dụng để mô tả phản ứng hoại tử trong mạch máu. Nhiều rối loạn mạch máu được mô tả, phân loại và tái phân loại, và điều này dẫn đến nhiều nhầm lẫn. Khi da bị ảnh hưởng bởi viêm mạch, kết quả là các sẩn xuất huyết (ban xuất huyết sờ được) (Hình 17.15). Các tổn thương nhô lên (có thể sờ thấy) do viêm và phù nề, và có xuất huyết do máu thoát ra từ các mạch máu bị tổn thương.
Thông thường, viêm mạch máu ở da chỉ ảnh hưởng đến các mạch máu nhỏ và dẫn đến các sẩn xuất huyết. Quá trình này được trung gian bởi bạch cầu trung tính và thường được gọi là viêm mạch bạch cầu. Viêm mạch bạch cầu có thể xảy ra ở nhiều tình huống khác nhau, bao gồm nhiễm trùng huyết, bệnh mạch máu collagen (đặc biệt là lupus ban đỏ hệ thống và viêm khớp dạng thấp), cryoglobulin máu, phản ứng thuốc và đôi khi là u lympho ác tính và u tủy. Ban xuất huyết Henoch–Schönlein là một hội chứng vô căn của viêm mạch máu da kết hợp với viêm khớp và đau bụng, kèm theo viêm mạch máu đường tiêu hóa và thận (Hình 17.16). Viêm mạch giới hạn ở da và không tìm thấy nguyên nhân tiềm ẩn được gọi là viêm mạch dị ứng ở da hoặc viêm mạch quá mẫn cảm. Đây là loại viêm mạch thường gặp nhưng chẩn đoán theo loại trừ.
TỶ LỆ MẮC
Viêm mạch máu da là không phổ biến. Trong những bệnh nhân mới được khám tại phòng khám của các tác giả, 0,3% bị viêm mạch máu ở da. Nó gặp phổ biến hơn trong thực hành ở bệnh viện: 2% các buổi khám da liễu là về viêm mạch.
TIỀN SỬ
Bệnh hệ thống phải được chỉ ra, và tiền sử là bước đầu tiên. Ở bệnh nhân có tiền sử sốt và viêm mạch
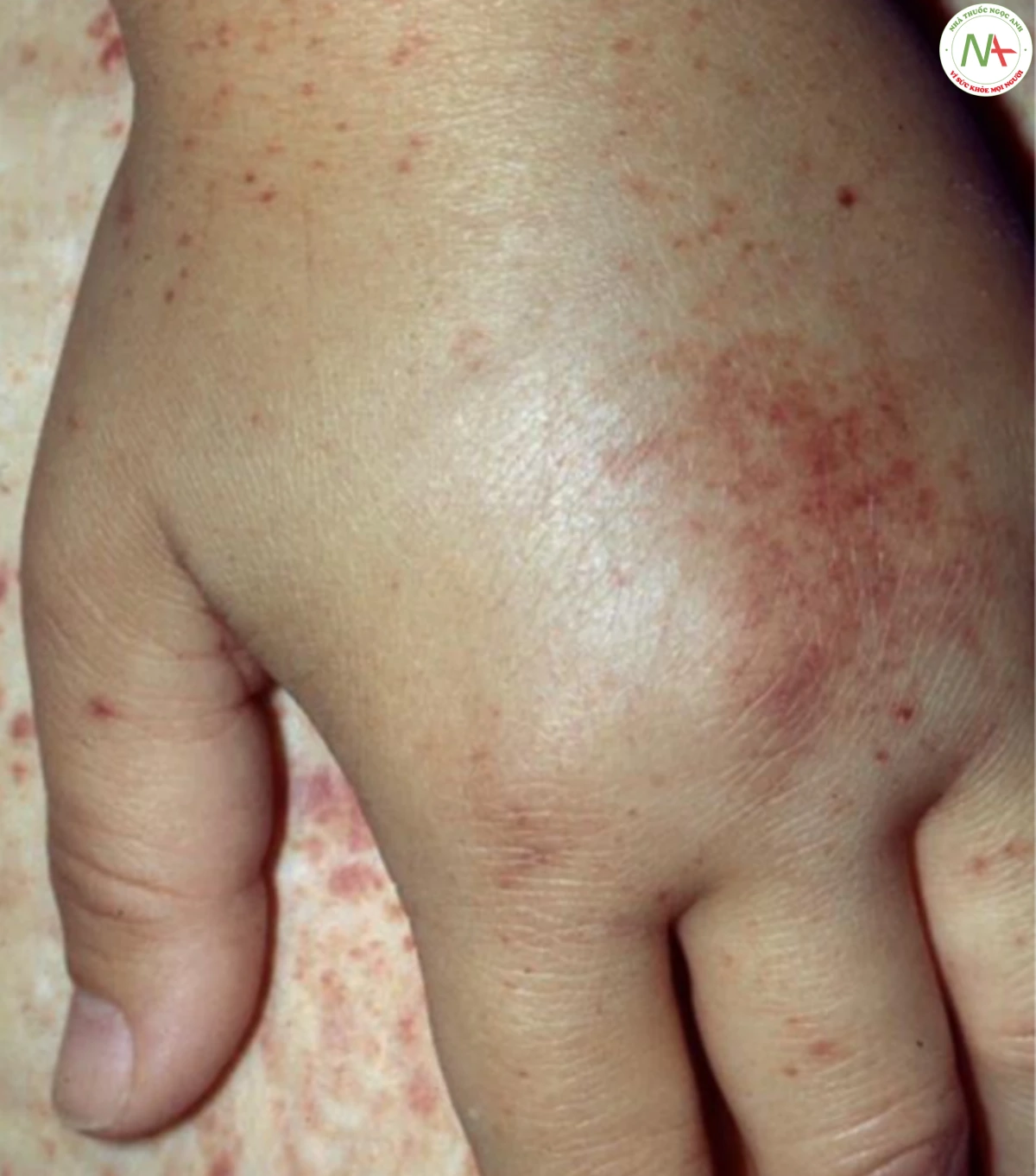
da, nhiễm trùng huyết phải được xem xét. Vi khuẩn gây viêm mạch nhiễm trùng bao gồm Neisseria meningitidis, Neisseria gonorrhoeae, Staphylococcus aureus, Streptococcus pneumoniae, Viridans streptococci và Pseudomonas aeruginosa. Sốt cũng có thể xảy ra ở bệnh nhân nhiễm virus, bệnh mạch máu collagen và thậm chí phản ứng thuốc, nhưng trách nhiệm đầu tiên là chỉ ra nhiễm trùng huyết. Điều này bao gồm nhiễm trùng huyết do rickettsia (sốt phát ban Rocky Mountain -RMSF), trong đó cơn sốt khởi phát đột ngột kèm theo đau đầu và đau cơ, sau đó vài ngày là ban đỏ, đặc trưng bắt đầu ở cổ tay và mắt cá chân, sau đó ảnh hưởng lòng bàn tay và lòng bàn chân khi nó lan toả và xuất huyết (Hình 17.17). Tiền sử và sự xuất hiện của phát ban cho phép chẩn đoán lâm sàng sớm bệnh này, bệnh có thể gây tử vong nếu không được điều trị kịp thời.
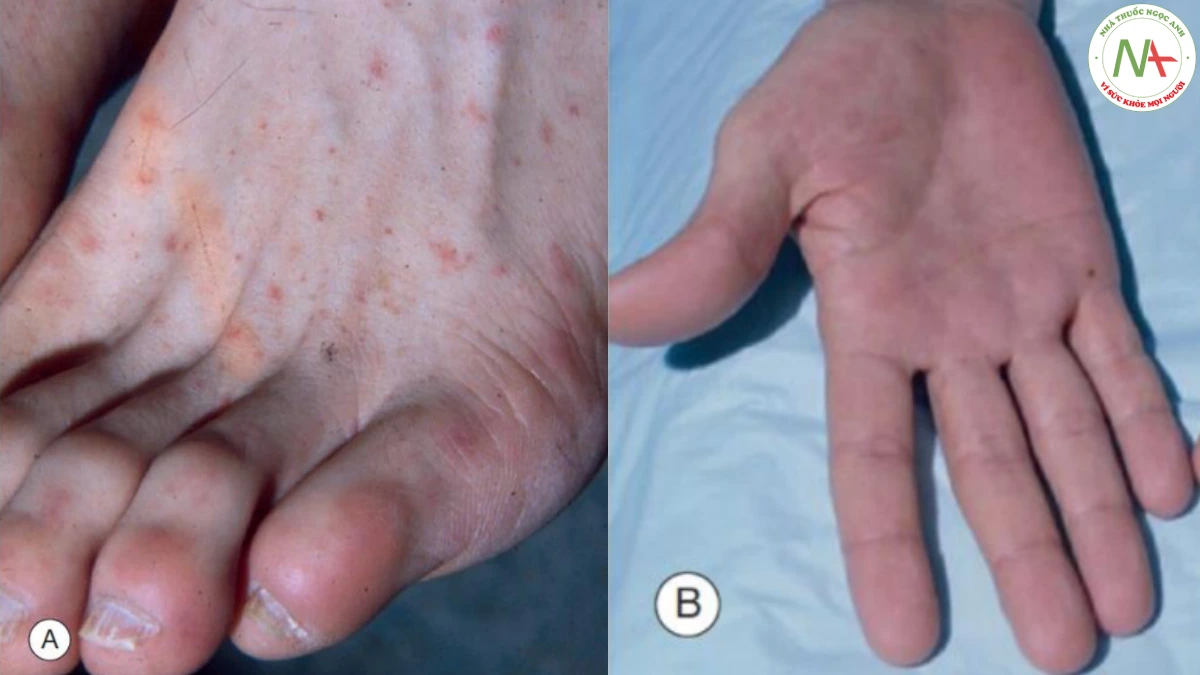
A. Đốm xuất huyết ở lưng bàn chân. B. Tổn thương lòng bàn tay với các sẩn sẫm màu tiến triển thành ban xuất huyết.
Các triệu chứng ảnh hưởng đa cơ quan trong viêm mạch có thể bao gồm viêm khớp, tiểu máu, đau bụng và đi ngoài phân đen, ho và ho ra máu, và ảnh hưởng đến thần kinh với đau đầu và bệnh lý thần kinh ngoại vi. Mặc dù viêm mạch do thuốc không phổ biến nhưng tiền sử dùng thuốc là quan trọng. Các loại thuốc thường liên quan nhất gồm aspirin, phenothiazin, penicillin, sulfonamid và thiazide.
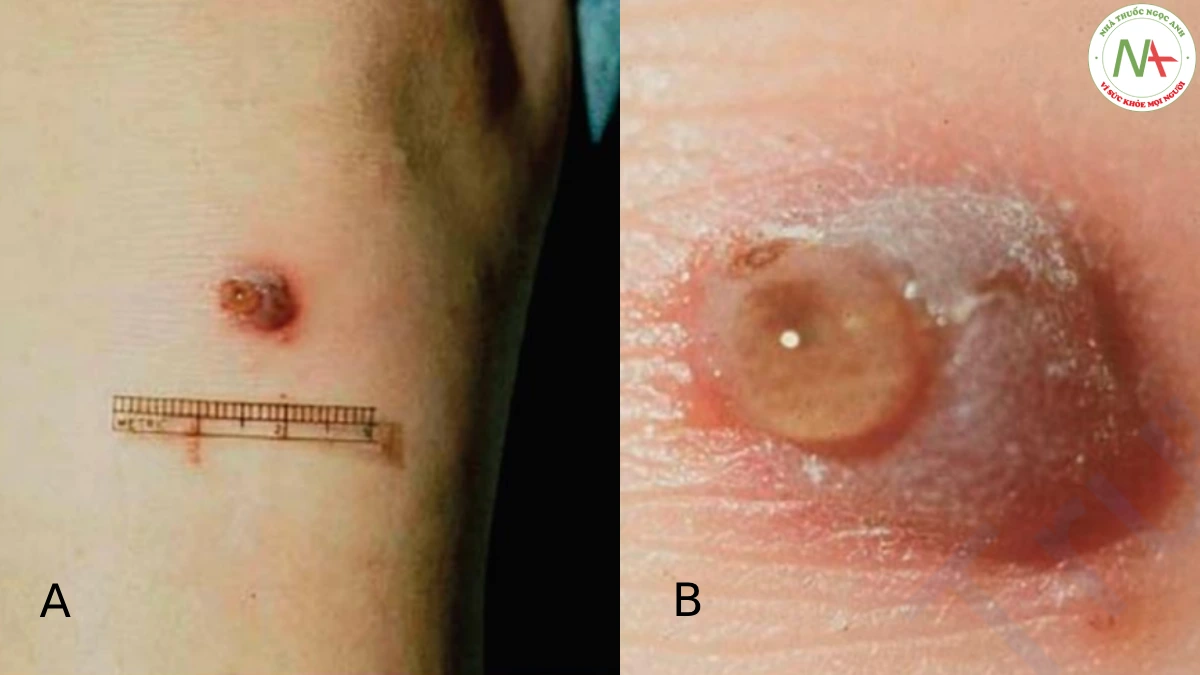
A. Mụn mủ xuất huyết (ban xuất huyết) phân bố rải rác ở các đầu xa chi. B. Cận cảnh mụn mủ xuất huyết.
DẤU HIỆU LÂM SÀNG
Tổn thương ban đầu trong viêm mạch máu ở da là một sẩn xuất huyết (ban xuất huyết có thể sờ được). Hoại tử đôi khi xảy ra sau đó; nó được báo trước bởi sự xuất hiện của một màu xám đen ở trung tâm của một vết thương, sau đó là bong tróc. Trong trường hợp không có hoại tử, tổn thương tiến triển theo cách phẳng và mờ dần. Quá trình phẳng dần có thể diễn ra nhanh chóng một cách đáng ngạc nhiên, vì vậy một tổn thương có thể sờ thấy được vào ngày đầu tiên có thể phẳng đi vào ngày thứ hai. Khi các tổn thương mờ dần, hemosiderin vẫn còn, khiến vùng da bị ảnh hưởng có màu nâu. Trong nhiễm trùng huyết do lậu cầu, tổn thương đặc biệt ở chỗ có mụn mủ cũng như ban xuất huyết, thưa thớt và phân bố xa ở các chi (Hình 17.18). Tổn thương của viêm mạch thường nằm ở chi dưới, nhưng chúng có thể lan toả ở những bệnh nhân mắc bệnh lan rộng.
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán phân biệt viêm mạch gồm các nguyên nhân của nhiều loại viêm mạch như thảo luận ở trên. Chỉ ra các nguyên nhân truyền nhiễm của viêm mạch là quan trọng nhất vì mối đe dọa tử vong (ví dụ, RMSF). Các loại nguyên nhân khác gây viêm mạch bao gồm viêm (ví dụ: collagen mạch máu), thuốc và bệnh ác tính nền. Ngoài ra, đối với các tổn thương ban xuất huyết, điều quan trọng là phải xác định xem chúng có thể sờ thấy được hay không. Các nguyên nhân của ban xuất huyết không sờ được được liệt kê ở trên. Các tổn thương trong DIC có thể phẳng hoặc nhô lên. Những người có tổn thương nhô lên như vậy là do phù nề đi kèm với hoại tử. Viêm mạch có thể cùng tồn tại với DIC ở một số bệnh nhân bị nhiễm trùng huyết do vi khuẩn (ví dụ: viêm màng não mô cầu) – tắc mạch do vi khuẩn gây ra viêm mạch và nội độc tố khởi phát DIC. Bệnh nhân bị viêm mạch máu lớn (ví dụ, viêm nút quanh động mạch và bệnh u hạt Wegener) thường bị loét da như một biểu hiện của hoại tử tắc nghẽn mạch máu lớn hơn những mạch máu bị ảnh hưởng trong tổn thương viêm mạch máu thảo luận ở trên.
XÉT NGHIỆM VÀ SINH THIẾT
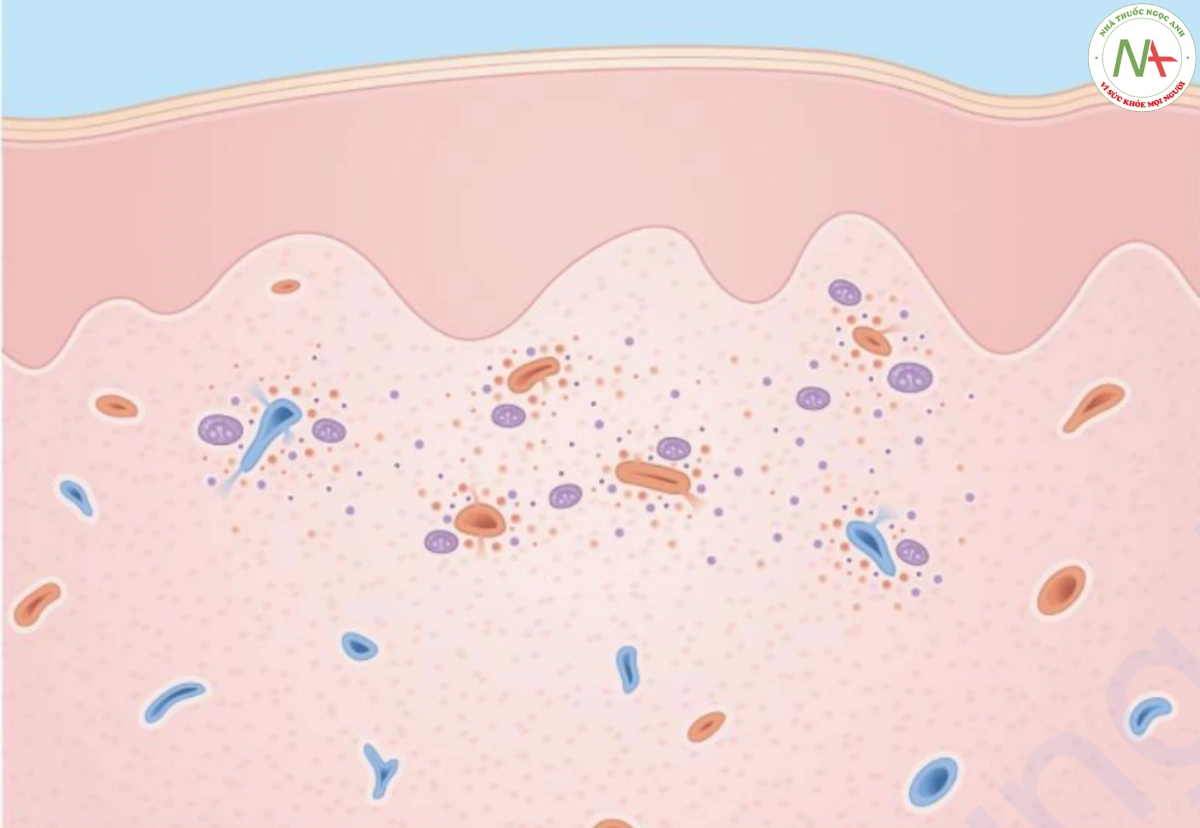
Chẩn đoán viêm mạch hoại tử được xác nhận bằng sinh thiết da. Các đặc điểm mô học là (1) sự hiện diện trong và xung quanh thành mạch máu của bạch cầu trung tính với tình trạng giảm bạch cầu (nghĩa là sự phá hủy bạch cầu trung tính để lại các mảnh vụn nhân); (2) xuất huyết; (3) sưng tế bào nội mô; và (4) hoại tử fibrinoid của thành mạch (Hình 17.20). Các vết nhuộm huỳnh quang miễn dịch có thể cho thấy sự lắng đọng globulin miễn dịch trong thành mạch ở các tổn thương sớm, nhưng điều này không hữu ích về mặt chẩn đoán, ngoại trừ ban xuất huyết Henoch–Schönlein, trong đó globulin miễn dịch lắng đọng là IgA đặc trưng chứ không phải IgG hoặc IgM như thấy trong tất cả các loại viêm mạch khác.
Các xét nghiệm được sử dụng để loại trừ sự ảnh hưởng toàn thân hoặc các bệnh hệ thống cụ thể. Nên cấy máu ở tất cả các bệnh nhân bị viêm mạch và sốt. Chuẩn độ huyết thanh cấp tính và hồi phục xác nhận (sau khi chết, nếu điều trị không được tiến hành sớm trong bệnh) chẩn đoán RMSF. Các xét nghiệm khác bao gồm phân tích nước tiểu đầy đủ, xét nghiệm guaiac trong phân, công thức máu toàn phần với số lượng tiểu cầu và phân biệt, tốc độ máu lắng, creatinine huyết thanh, điện di protein huyết thanh, cryoglobulin, xét nghiệm kháng thể kháng nhân, yếu tố dạng thấp, kháng nguyên liên quan đến viêm gan và chụp X quang ngực.
ĐIỀU TRỊ
Điều trị bệnh nền, nếu một bệnh được tìm thấy. Ở những bệnh nhân nghi ngờ nhiễm trùng huyết do vi khuẩn, nên tiến hành điều trị ngay lập tức, không phải chờ sau khi trả kết quả nuôi cấy. Bệnh não mô cầu là một ví dụ điển hình trong đó việc trì hoãn điều trị vài giờ có thể tạo ra sự khác biệt giữa kết quả thuận lợi và kết quả gây tử vong. Điều này cũng đúng với RMSF, trong đó điều trị sớm (với tetracycline) là cứu được mạng sống và phải được thực hiện trên cơ sở nghi ngờ lâm sàng.
Nếu nghi ngờ có phản ứng thuốc, nên ngừng thuốc. Hầu hết các dạng viêm mạch khác được điều trị bằng prednisone hoặc liệu pháp ức chế miễn dịch. Bệnh nhân bị viêm mạch vô căn giới hạn ở da đáp ứng tốt với prednisone, dapsone cũng thường xuyên kiểm soát diễn tiến và an toàn hơn khi dùng lâu dài. Colchicine cũng được sử dụng thành công ở một số bệnh nhân. Không nên quá sốt sắng trong điều trị bệnh viêm mạch da vì đây là bệnh mãn tính và thường không ảnh hưởng đến nội tạng.
| Điều trị viêm mạch |
| Ban đầu
● Điều trị nhiễm trùng nếu nghi ngờ ● Ngừng thuốc liên quan, nếu có ● Đối với viêm mạch cấp tính không nhiễm trùng: prednisone Thay thế ● Đối với viêm mạch da mãn tính: ● Dapsone ● Thuốc ức chế miễn dịch |
DIỄN TIẾN VÀ BIẾN CHỨNG
Diễn tiến và các biến chứng phụ thuộc vào bệnh nền và mức độ ảnh hưởng đến cơ quan do viêm mạch. Viêm mạch liên quan đến nhiễm trùng huyết do vi khuẩn hoặc rickettsia đáp ứng kịp thời với liệu pháp kháng sinh. Nếu do một loại thuốc gây ra ra, việc ngưng sử dụng nó sẽ giải quyết được vấn đề. Các tổn thương ban xuất huyết liên quan đến các bệnh do virus (ví dụ: nhiễm enterovirus và bệnh sởi không điển hình) tự khỏi. Bệnh da ở ban xuất huyết Henoch–Schönlein thường tự giới hạn, nhưng tình trạng suy thận vẫn tồn tại ở gần 30% số bệnh nhân này. Viêm mạch dạng thấp thường liên quan đến nồng độ cao của yếu tố dạng thấp; giảm yếu tố dạng thấp thường đồng thời với cải thiện tình trạng viêm mạch. Viêm mạch da vô căn có xu hướng tăng và giảm dần, thường xuyên trong một khoảng thời gian nhiều năm và thường không phải là dấu hiệu báo trước sự ảnh hưởng nghiêm trọng bên trong.
Các biến chứng nghiêm trọng ít liên quan đến da hơn là ảnh hưởng đến cơ quan nội tạng, trong đó thận thường bị ảnh hưởng nhiều nhất và nghiêm trọng nhất.
CƠ CHẾ BỆNH SINH
Viêm mạch được cho là một bệnh qua trung gian phức hợp miễn dịch. Kháng nguyên trong phức hợp miễn dịch có thể là ngoại sinh (ví dụ: vi khuẩn, thuốc) hoặc nội sinh (ví dụ: một kháng thể khác, như trong yếu tố dạng thấp; hoặc kháng nguyên nhân, như trong bệnh lupus). Những phức hợp miễn dịch tuần hoàn này bám trong thành mạch máu; ở da, các tĩnh mạch nhỏ thường bị ảnh hưởng nhiều nhất. Xu hướng ảnh hưởng ở cẳng chân có thể liên quan đến các áp lực thủy tĩnh có khuynh hướng làm chậm lưu lượng máu và lắng đọng phức hợp miễn dịch. Chuỗi bổ thể sau đó được kích hoạt, tạo ra các yếu tố hóa ứng động thu hút các bạch cầu đa nhân vào thành mạch. Lysosome được giải phóng khỏi bạch cầu và gây tổn thương đủ cho thành mạch để cho phép hồng cầu thoát ra ngoài.
Các kháng thể trong các phức hợp miễn dịch thường thuộc nhóm IgG hoặc IgM, ngoại trừ ban xuất huyết Henoch–Schönlein, trong đó chúng có đặc điểm IgA.