Bệnh truyền nhiễm
Virus gây viêm não do ve truyền: Nguyên nhân, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Virus gây viêm não do ve truyền: Nguyên nhân, chẩn đoán và điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Bệnh nhiễm trùng hệ thần kinh trung ương do vi-rút (thuộc chi Flavivirus) gây nên, đặc trưng bởi tình trạng viêm não-màng não hai pha.
◊ Sự lây truyền thường do loài ve cánh cứng thuộc chi Ixodes. Cũng có thể nhiễm bệnh này do dùng sữa thô hoặc các sản phẩm từ sữa (chưa tiệt trùng).
◊ Bệnh khởi phát từ 4 đến 28 ngày sau khi bị ve mang trùng đốt. Có thể đưa ra chẩn đoán dựa trên tình trạng miễn dịch; tính chất mùa; tiếp xúc với khu vực địa lý, các loài thú và động vật chân đốt; các phát hiện lâm sàng; và các bất thường về chẩn đoán hình ảnh.
◊ Phương pháp điều trị bao gồm chăm sóc hỗ trợ và xử trí biến chứng. Chỉ định dùng Acyclovir theo kinh nghiệm cho đến khi loại trừ các bệnh do nhiễm vi-rút herpes simplex và varicella zoster.
◊ Hầu hết bệnh nhân đều phục hồi mà không có di chứng lâu dài.
◊ Bốn loại vắc-xin được sử dụng rộng rãi cho trẻ em và người lớn đều có sẵn ở các nước Canada, Châu Âu và Nga.
Thông tin cơ bản
Định nghĩa
Viêm não virus do ve truyền (TBE) là bệnh nhiễm trùng hệ thần kinh trung ương do vi-rút thuộc chi Flavivirus gây nên, đặc trưng bởi tình trạng viêm não-màng não hai pha.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.)) Bệnh thường lây truyền qua loài ve cánh cứng thuộc chi Ixodes.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.)) Bệnh khởi phát từ 4 đến 28 ngày sau khi bị ve mang trùng đốt.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.)) Có thể mắc TBE do dùng sữa thô hoặc các sản phẩm từ sữa (chưa được tiệt trùng).((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Dịch tễ học
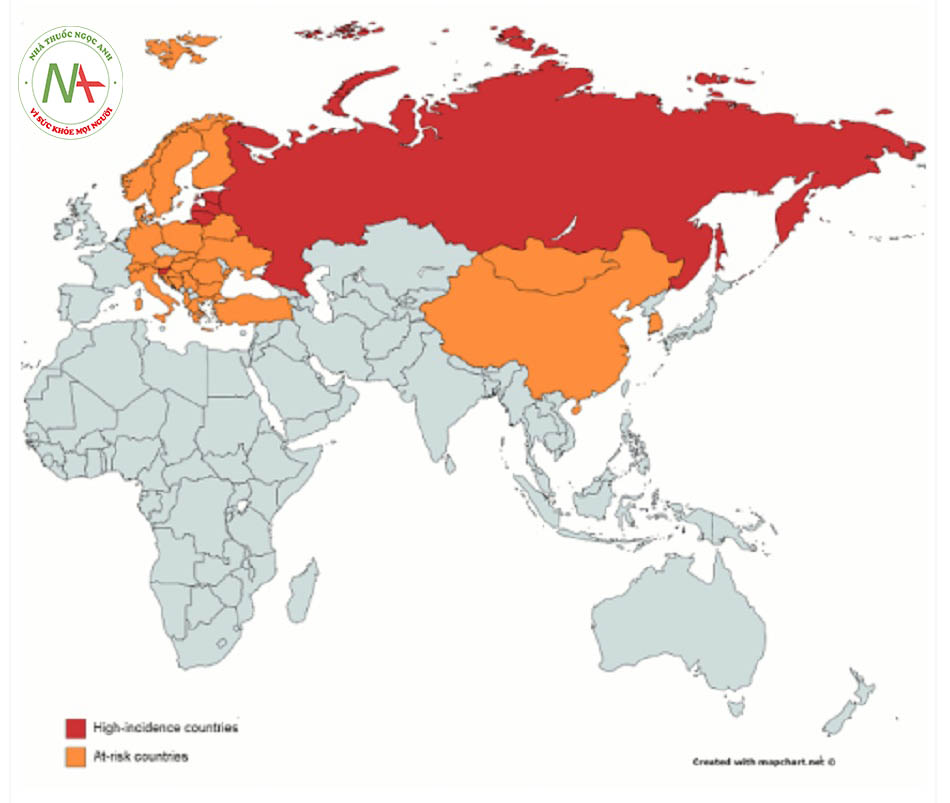
Bệnh viêm não virus do ve truyền xảy ra ở khắp bán cầu bắc và mô phỏng sự phân bố địa lý của vectơ trung gian truyền bệnh thường gặp, các vết đốt của ve chủng Ixodes.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.)) Hầu hết các ca bệnh xảy ra ở những khu vực có độ cao dưới 750 mét.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Ở châu Âu, mùa hoạt động của bọ ve bắt đầu vào mùa xuân khi nhiệt độ lên tới 6°C và thường kéo dài tới tháng 11 khi nhiệt độ bắt đầu hạ xuống.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Một số mô hình nghiên cứu cho rằng thay đổi khí hậu góp phần làm tăng tỷ lệ mắc bệnh.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Ở các quốc gia lưu hành bệnh, tỷ lệ mắc bệnh hàng năm dao động từ dưới 1 ca tới hơn 20 ca mỗi năm trên 100.000 người.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.)) Chưa có báo cáo ca bệnh nào ở Anh Quốc, mặc dù tại một số quốc gia không lưu hành bệnh (ví dụ như Úc, Pháp, Ý) đã ghi nhận các ca bệnh du nhập từ ngoài vào.((Chaudhuri A, Ruzek D. First documented case of imported tick-borne encephalitis in Australia. Intern Med J. 2013;43:93-96. Toàn văn Tóm lược)) ((Herpe B, Schuffenecker I, Pillot J,et al. Tickborne encephalitis, southwestern France. Emerg Infect Dis. 2007;13:1114-1116. Toàn văn Tóm lược)) ((Pontali E, Bobbio N, Cassola G. Tick-borne encephalitis (TBE) during a “grand-tour” of Europe clinically manifesting in a TBE-free region. J Travel Med. 2010;17:143-145. Toàn văn Tóm lược)) Nga là quốc gia có số ca được ghi nhận nhiều nhất.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))Trong số các du khách đến Hoa Kỳ từ năm 2000 đến 2015, có 7 ca bệnh được báo cáo; tuy nhiên số ca bệnh thực tế có thể lớn hơn do TBE không phải là trường hợp bệnh phải khai báo ở Mĩ.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. May 2017. https:// wwwnc.cdc.gov/travel/yellowbook/2018/infectious-diseases-related-to-travel/tickborne-encephalitis (last accessed 7 November 2017). Toàn văn))
Phân bố địa lý của vi-rút TBE như sau:((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
- Phân nhóm miền Tây/châu Âu – lưu hành ở một số vùng thuộc Scandinavia, ở Trung và Đông Âu xuống tới khu vực Adriatic
- Phân nhóm (Ural-) Siberia – lưu hành từ châu Âu qua dãy núi Ural đến khu vực Thái Bình Dương, Hàn Quốc
- Phân nhóm Viễn Đông – lưu hành ở Nga, Trung Quốc, phía bắc Nhật Bản
- Phân nhóm Louping ill – lưu hành ở Anh, Ireland, Na Uy.
Vi-rút Powassan (một loại flavivirus truyền qua họ ve có thể gây viêm não) lưu hành ở Canada, Nga và các tiểu bang thuộc vùng New England ở Hoa Kỳ.((Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.))
Bệnh căn học
Bệnh TBE ở người do vi-rút TBE, một loại vi-rút thuộc họ Flaviviridae gây ra và lần đầu tiên được phân lập vào năm 1937.
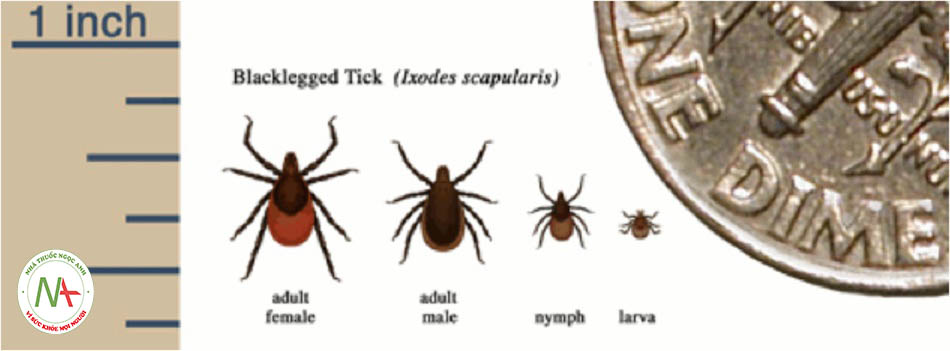
Các vi-rút này truyền qua vectơ trung gian là động vật chân đốt, thường là loài bọ ve cánh cứng thuộc chi Ixodes.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.)) Việc loại bỏ ve nhanh chóng sẽ làm giảm nguy cơ nhiễm trùng. Tuy nhiên, sự lây nhiễm có thể xảy ra rất sớm do vi-rút truyền qua nước bọt của ve mang trùng; vì thế, việc loại bỏ ve có thể không ngăn được sự lây nhiễm.((Australian Association of Bush Regenerators. Ticks and tick-borne diseases: protecting yourself. May 2014. http:// www.aabr.org.au/ (last accessed 4 October 2016). Toàn văn)) Dù ở khu vực nào, có khoảng 0,2% đến 4% số ve có thể bị nhiễm bệnh.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Ở người, bệnh khởi phát sau 4 đến 28 ngày từ khi bị ve mang trùng đốt.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.)) Các loài thú có vú nhỏ và gà gô trắng, hươu nai và cừu là các loài động vật có xương sống phát tán mạnh vi-rút TBE.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
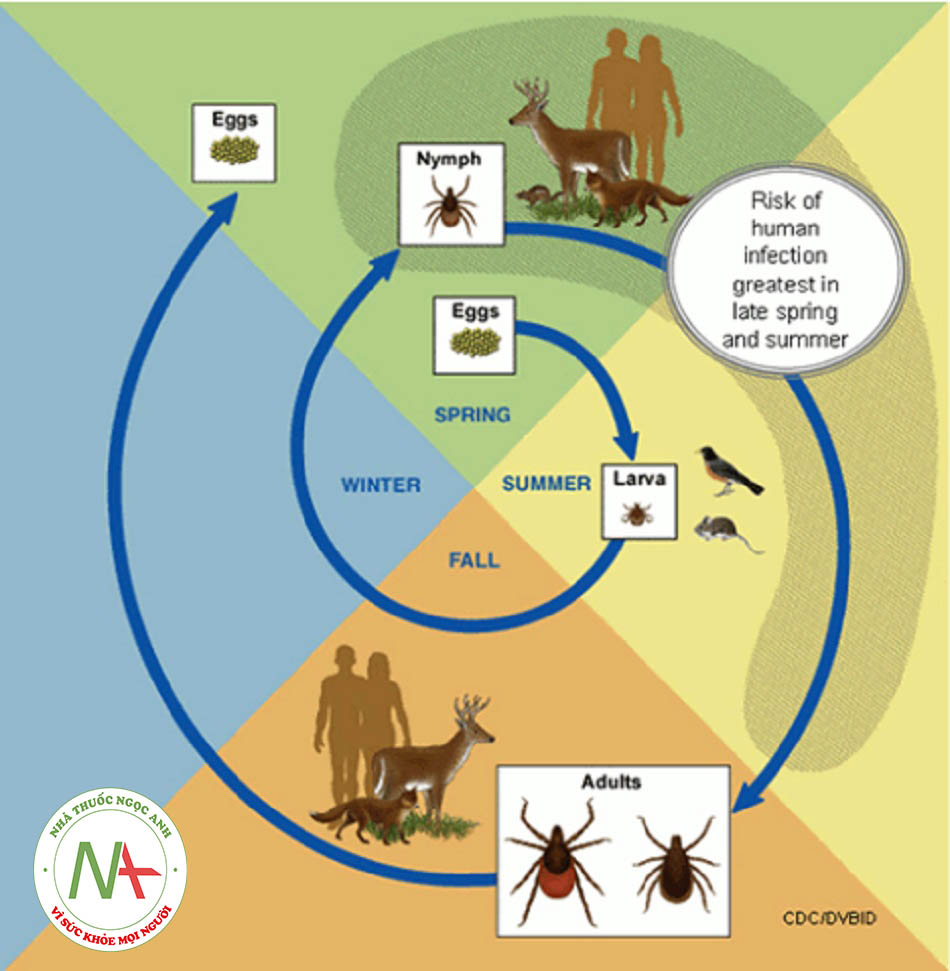
Nguy cơ nhiễm bệnh ở người khác nhau tùy thuộc vào khu vực địa lý và có thể khu trú ở một vùng nhất định.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Bệnh TBE ở người thường xuất hiện tập trung ở bán cầu Bắc từ tháng Tư đến tháng Mười, đỉnh điểm vào tháng Sáu và tháng Bảy.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Các chủng ve truyền bệnh TBE thích sống ở các khu rừng có thảm thực vật phong phú – là nơi cung cấp độ ẩm và chỗ trú ẩn cho chúng.((Lindquist L. Tick-borne encephalitis. Handb Clin Neurol. 2014;123:531-559. Tóm lược)) Cũng có thể tìm thấy chúng ở các trảng cỏ trong rừng, đồng cỏ liền kề, và các đồng cỏ giáp sông, hồ và đầm lầy.((Lindquist L. Tick-borne encephalitis. Handb Clin Neurol. 2014;123:531-559. Tóm lược)) Con người thường bị nhiễm bệnh sau khi tham gia hoạt động ngoài trời dẫn tới bị ve đốt hoặc dùng sữa thô hay các sản phẩm từ sữa (chưa được tiệt trùng).((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Các vật chủ trung gian (vectơ) thuộc động vật chân đốt mang virus TBE gồm:((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
- Phân týp phương Tây/châu Âu – chủ yếu do ve Ixodes ricinus
- Phân týp (Ural-) Siberia – chủ yếu do ve Ixodes persulcatus
- Phân týp Viễn Đông – chủ yếu do ve I persulcatus
- Phân týp louping ill – chủ yếu do ve I ricinus.
Vi-rút Powassan (một loại flavivirus truyền qua họ ve có thể gây viêm não) lây truyền như sau:((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
- Ở Bắc Mỹ – qua các chủng Ixodes (chủ yếu là Ixodes cookei và Ixodes scapularis)
- Ở Nga – qua chủng I persulcatus và Haemaphysalis longicornis.
Các chủng ve khác có thể truyền TBE là Ixodes gibbosus và đôi khi là do các chủng Ixodes dermacentor và Ixodes hyalomma.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Sữa thô (chưa tiệt trùng) dường như là đường lây truyền chính của các vi-rút gây bệnh Louping ill lại hiếm khi làm lây truyền bệnh.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Truyền bệnh trực tiếp từ người sang người, qua truyền máu hoặc cho con bú, rất hiếm khi xảy ra.((Centers for Disease Control and Prevention. Tick-borne encephalitis. March 2014. http://www.cdc.gov (last accessed 4 October 2016). Toàn văn))
Sinh lý bệnh học
Viêm não là một tình trạng viêm của nhu mô não. Bệnh liên quan đến các bằng chứng trên lâm sàng về rối loạn chức năng não do nhiễm trùng (thường do vi-rút) hoặc không nhiễm trùng (thường tự miễn). Trong viêm não do vi-rút, ban đầu vi- rút xâm nhập và nhân lên khu trú tại một vùng mô, ví dụ như ống tiêu hóa, da, hệ tiết niệu-sinh dục, hoặc hệ hô hấp. Và sau đó thường lây lan đến hệ thần kinh trung ương. Tùy thuộc vào sự tương tác giữa các đặc tính hướng thần kinh của vi-rút và đáp ứng miễn dịch của vật chủ (được trung hòa bởi các kháng thể thể dịch, các tế bào T gây độc, cytokine, tính miễn dịch bẩm sinh của từng loại nơron),((Cho H, Proll SC, Szretter KJ, et al. Differential innate immune response programs in neuronal subtypes determine susceptibility to infection in the brain by positive-stranded RNA viruses. Nat Med. 2013;19:458-464. Toàn văn Tóm lược)) mà tình trạng nhiễm trùng và viêm nhu mô não xuất hiện. Trong những trường hợp này, sự xâm nhập vào tế bào thần kinh xuất hiện đồng thời với những bằng chứng của một nhiễm trùng do vi- rút gây nên.
Phân loại
Những loại vi-rút lây truyền qua ve
Họ Flaviviridae gồm một số loài vi-rút truyền qua bọ ve gây ảnh hưởng đến con người. Bao gồm:((Centers for Disease Control and Prevention. Tick-borne encephalitis (TBE) factsheet. http://www.cdc.gov (last accessed 4 October 2016). Toàn văn))
- Vi-rút gây viêm não do ve truyền (Châu Âu, Siberia và Viễn Đông)
- Vi-rút gây sốt xuất huyết Omsk (Siberia)
- Vi-rút gây bệnh rừng Kyasanur (Ấn Độ)
- Vi-rút Alkhurma (Ả-rập Saudi)
- Vi-rút gây bệnh Louping ill (Anh Quốc)
- Vi-rút Powassan (Hoa Kỳ và Nga).
Vi-rút gây viêm não do ve truyền
Các vi-rút TBE thuộc nhóm lớn gồm các tác nhân gây viêm não do vi-rút lây truyền bởi động vật chất đốt.((Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.)) Những loài ve này đều thuộc chi Flavivirus trong họ Flaviviridae.((Lindquist L. Tick-borne encephalitis. Handb Clin Neurol. 2014;123:531-559. Tóm lược)) Chúng là những vi-rút có vỏ bọc, kích thước 50 nm chứa nhân RNA với hệ gen 11 kb mã hóa cho chuỗi protein khoảng 3400 axit amin.((Lindquist L. Tick-borne encephalitis. Handb Clin Neurol. 2014;123:531-559. Tóm lược))
Các vi-rút TBE hiện nay được chia thành 4 phân nhóm:((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
- Phân nhóm vi-rút gây bệnh ở Tây Âu/Châu Âu (trước đây được gọi là vi-rút viêm não Trung Âu)
- Phân nhóm vi-rút gây bệnh ở (Ural-) Siberia
- Phân nhóm vi-rút gây bệnh ở Viễn Đông (trước đây được gọi là vi-rút viêm não xuân-hè Nga)
- Phân nhóm vi-rút gây bệnh Louping ill (trước đây được gọi là vi-rút Louping ill – hoặc ở Nhật Bản, là vi-rút Negishi).
Một loại vi-rút thuộc chi flavivirus truyền qua họ ve khác cũng gây viêm não là vi-rút Powassan.((Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.))
Phòng ngừa
Ngăn ngừa sơ cấp
Người dân sống ở các vùng lưu hành dịch cần được giáo dục về các phương thức lây truyền và kiểm soát vi-rút TBE.((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
Những người đi đến vùng lưu hành dịch cần:
- Mặc trang phục bảo hộ tránh bị ve đốt, và dùng thuốc diệt ve bôi trên da, chẳng hạn như DEET (N,N-diethyl-3- methylbenzamide)((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.)) ((Centers for Disease Control and Prevention. Yellow Book. Chapter 2 – protection against mosquitoes, ticks, & other arthropods. May 2017.))
- Tự kiểm tra mình và bạn cùng phòng xem có bị dính ve khi cởi đồ ban đêm không và dùng nhíp để gắp chúng ra; tuy nhiên, vi-rút có thể sớm truyền qua nước bọt của ve mang trùng; vì thế, loại bỏ ve có thể không ngăn được sự lây nhiễm bệnh.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.))
- Tránh dùng sữa hoặc các sản phẩm từ sữa chưa tiệt trùng.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
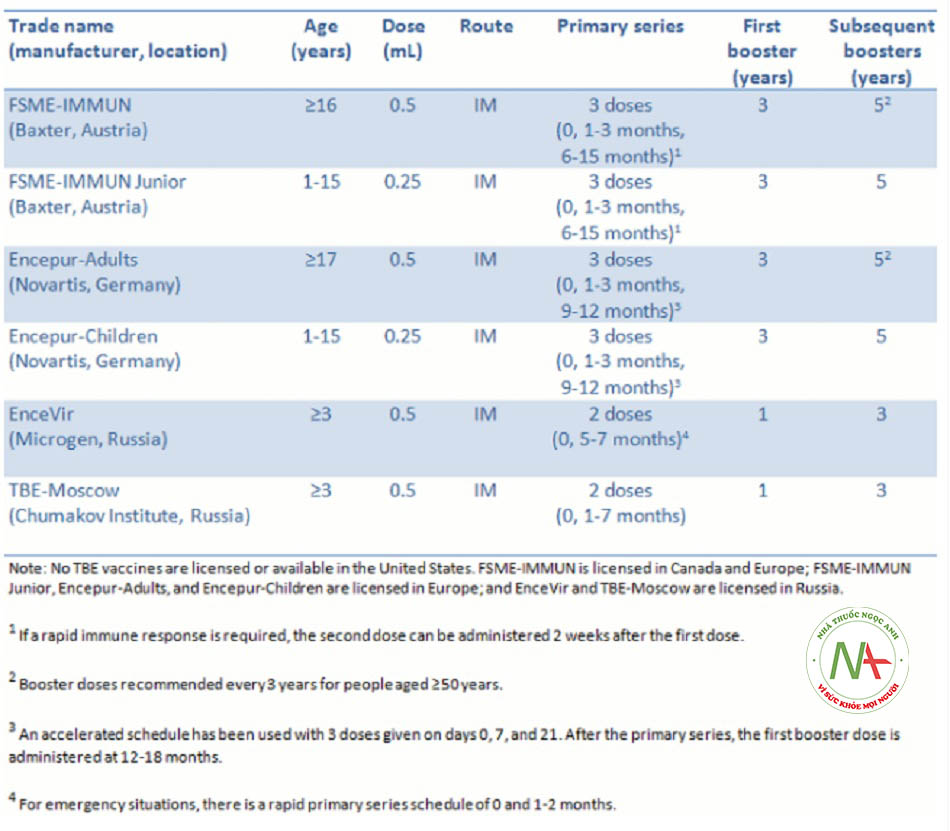
Hiện tại có 4 loại vắc-xin được sử dụng rộng rãi cho trẻ em và người lớn:((World Health Organization. Immunization, vaccines and biologicals: tick-borne encephalitis. June 2014. http:// www.who.int/ (last accessed 4 October 2016). Toàn văn))
- FSME-IMMUN và Encepur (dựa trên các chủng vi-rút ở châu Âu)
- TBE-Moscow và EnceVir (dựa trên các chủng vi-rút ở Viễn Đông).
Chúng đều được coi là an toàn, hiệu quả và khả năng tạo miễn dịch cao.((Demicheli V, Debalini MG, Rivetti A. Vaccines for preventing tick-borne encephalitis. Cochrane Database Syst Rev. 2009 Jan 21;(1):CD000977. Toàn văn Tóm lược))
Tổ chức Y tế Thế giới khuyến nghị nên tiêm vắc-xin cho tất cả các nhóm tuổi, bao gồm trẻ em, trong các khu vực lưu hành dịch cao (ví dụ, tỷ lệ mắc bệnh lâm sàng trước khi tiêm vắc-xin là >5 ca/100.000 người mỗi năm), tiềm ẩn nguy cơ lây nhiễm cao. Những người đi từ vùng không lưu hành dịch đến vùng lưu hành dịch cần được tiêm vắc-xin nếu chuyến đi của họ có nhiều hoạt động ngoài trời.((World Health Organization. Immunization, vaccines and biologicals: tick-borne encephalitis. June 2014. http:// www.who.int/ (last accessed 4 October 2016). Toàn văn))
Không có vắc-xin nào được cấp phép hay có sẵn tại Mỹ.
Ngăn ngừa thứ cấp
Cần thực hiện: tiệt trùng sữa, các biện pháp kiểm soát quần thể ve và các biện pháp bảo hộ cá nhân. Có thể giảm số lượng ve bằng cách thường xuyên dọn cỏ quanh nhà, dùng thuốc diệt ve và kiểm soát quần thể hươu.
Bệnh này rất hiếm khi truyền bệnh trực tiếp từ người sang người qua truyền máu hoặc cho con bú.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
TBE là bệnh nhiễm trùng phải khai báo ở một số quốc gia.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.))
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bệnh nhân nam 62 tuổi đến khám vì bị sốt (37,6°C) trong khi các dấu hiệu sinh tồn đều bình thường. Bệnh nhân lơ mơ, mất định hướng kèm theo nói lắp và điểm Glasgow là 13. Các cơ giạng cánh tay yếu, bên phải yếu hơn. Các dấu hiệu Kernig và Brudzinski đều dương tính. Số lượng bạch cầu là 14,6 G/L, CRP là 18 mg/L, và transamin huyết thanh tăng nhẹ. Bệnh nhân đã đi du lịch tới các quốc gia ở Đông Âu cùng vợ bằng xe cắm trại trong 2 tuần. Bệnh nhân chưa được tiêm phòng trước khi đi du lịch. Họ chủ yếu đi tới các vùng nông thôn, và phần lớn các buổi tối ông đều vào khu rừng gần đó để hái nấm trong khi vợ ông chuẩn bị bữa tối. Khi cởi đồ để đi ngủ, hai lần bệnh nhân phát hiện có một con ve bám vào cánh tay phải; ông ấy đã lấy nhíp cẩn thận gắp nó ra. Một ngày sau khi họ trở về Anh Quốc, bệnh nhân đột ngột xuất hiện các biểu hiện giống cúm. Đau mỏi cơ khớp và sốt nhẹ 37,4°C. Bệnh nhân thấy mệt mỏi và buồn nôn nhưng không nôn. Ông ấy đi khám và được tư vấn bổ xung dịch và kê thuốc giảm đau. Các triệu chứng khởi phát kéo dài khoảng 5 ngày. Sau đó bệnh nhân không biểu hiện triệu chứng gì trong một tuần. Trong vòng 12 giờ, bệnh nhân có rối loạn ngôn ngữ tiến triển và suy giảm ý thức. Bệnh nhân được nhập viện với chẩn đoán sơ bộ viêm não-màng não nhiễm khuẩn. Bắt đầu cho bệnh nhân sử dụng kháng sinh đường tĩnh mạch theo kinh nghiệm và acyclovir. Kết quả chụp CT sọ não vào ngày thứ 2 không thấy có tổn thương khối hay não úng thủy. Tiến hành chọc dịch não tủy. Kết quả là áp lực dịch não tủy tăng, nhưng dịch trong. Phân tích cho biết mức tăng lympho bào trung bình với 80 tế bào/uL, protein là 0,6 g/L và glucose là 2,1 mmol/L. Chẩn đoán lúc này là viêm não do vi-rút. Ngưng sử dụng thuốc kháng sinh. Bệnh nhân không có cải thiện đáng kể và dựa vào tiền sử do người vợ cung cấp, tiến hành xét nghiệm IgM-capture ELISA trên mẫu dịch não tủy đã có để tìm kháng thể IgM đặc hiệu cho TBE. Kết quả xét nghiệm dương tính. Ngưng sử dụng acyclovir cho bệnh nhân và sau 8 ngày chăm sóc hỗ trợ, bệnh nhân có cải thiện và được chuyển từ ICU sang bệnh phòng thường. Bệnh nhân được xuất viện 5 ngày sau đó, hoàn toàn tỉnh táo. Khám lại sau một tháng, bệnh nhân không có bất kì di chứng gì về thể chất, tâm lý hay nhận thức.
Các bài trình bày khác
Nhiễm trùng do phân nhóm vi-rút ở Viễn Đông thường là một giai đoạn, tiến triển rầm rộ hơn so với nhiễm trùng gây ra bởi phân nhóm vi-rút ở miền Tây/Châu Âu.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Trong nhiễm trùng do nhóm vi-rút Viễn Đông, hội chứng viêm não thường tiến triển tiếp ngay sau giai đoạn sốt-đau cơ, mà không có giai đoạn thuyên giảm rõ rệt, với nhiều biểu hiện nặng hơn. Tỷ lệ tử vong cao (20% đến 40%), di chứng nặng (đáng chú ý là các chứng liệt thần kinh vận động ngoại vi chi phối hệ cơ cổ, thân và tứ chi) xuất hiện trên gần một nửa số bệnh nhân.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Cách tiếp cận chẩn đoán từng bước
Viêm não là một trong những hội chứng rất khó chẩn đoán và xử trí, nhất là do chưa đầy 50% số ca bệnh xác định được mầm bệnh đặc hiệu.((Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.))
Những khó khăn trong việc xác định căn nguyên gây bệnh bao gồm số lượng rất lớn các tác nhân nhiễm trùng và không nhiễm trùng, và những quan niệm sai lầm về xét nghiệm phân tử với xét nghiệm huyết thanh.((Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.))
Tiếp cận chẩn đoán từng trường hợp được đưa ra, dựa trên việc cân nhắc:((Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.))
- Tình trạng miễn dịch
- Tính chất mùa
- Địa lý
- Tiếp xúc với động vật và động vật chân đốt
- Các phát hiện lâm sàng, và
- Các bất thường về chẩn đoán hình ảnh.
Tiền sử
Tiền sử bị ve đốt ở vùng lưu hành dịch, trong vòng 4 đến 28 ngày trước khi khởi phát các triệu chứng, rất quan trọng đối với việc chẩn đoán.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.)) Tuy nhiên, khoảng một phần ba số bệnh nhân không nhận thấy bị ve đốt.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Bệnh TBE xuất hiện trên toàn bán cầu bắc từ tháng 4 đến tháng 10, với đỉnh điểm là tháng 6 và tháng 7.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) và phản ánh sự phân bố theo vị trí địa lý của véc-tơ thông thường, bọ ve loài Ixodes.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.))
Hầu hết các ca nhiễm bệnh do bị ve đốt trong rừng khi tham gia các hoạt động như cắm trại, leo núi, câu cá, đạp xe, và hái nấm, quả mọng hay hoa.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn)) Các nghề nghiệp phải hoạt động ngoài trời như lâm nghiệp và huấn luyện quân đội làm tăng nguy cơ mắc TBE.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Sử dụng sữa thô hoặc các sản phẩm từ sữa (chưa được tiệt trùng) tại các vùng lưu hành dịch cũng là những nguy cơ phơi nhiễm đáng kể.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Nguy cơ này không đáng kể đối với những người sống ở đô thị hoặc những nơi không có rừng, hoặc những người không tiêu thụ các sản phẩm làm từ sữa chưa được tiệt trùng.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Biểu hiện lâm sàng
TBE có thời gian ủ bệnh trung bình là 8 ngày (từ 4-28 ngày) sau khi bị ve đốt.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Thời gian ủ bệnh khi phơi nhiễm vi-rút truyền qua sữa thường từ 3 đến 4 ngày.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn)) Gần hai phần ba số bệnh nhân không biểu hiện triệu chứng.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn)) Tỷ lệ mắc và mức độ trầm trọng của bệnh cao nhất ở những người trên 50 tuổi.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
TBE diễn biến hai pha ở 72-87% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Trong giai đoạn sốt-đau cơ (hay pha thứ nhất), bệnh nhân có thể có biểu hiện:
- Sốt (99%)
- Mệt mỏi (63%)
- Khó chịu toàn thân (62%)
- Đau đầu và đau mỏi toàn thân (54%)((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
- Buồn nôn.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Thời gian diễn biến điển hình của giai đoạn này là 5 ngày (dao động 2-10 ngày).((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Sau giai đoạn sốt-đau cơ, thường có một khoảng thời gian không triệu chứng kéo dài 7 ngày (dao động từ 1-21 ngày) trước khi chuyển sang giai đoạn thứ hai.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Trong giai đoạn hệ thần kinh trung ương (hay pha thứ hai), bệnh nhân có thể có biểu hiện:((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
- Viêm màng não nhẹ đến nặng, có hoặc không có viêm cột sống và liệt tủy
- Thay đổi ý thức (khoảng 33%)
- Liệt dây thần kinh sọ não và tủy sống (3% đến 13%); ảnh hưởng tới dây thần kinh sọ não chủ yếu liên quan tới chức năng vận động của mắt, cơ mặt và hầu
- Khiếm khuyết về thính lực và tiền đình
- Co giật (<5%)
- Liệt mềm dạng bại liệt, không giống như bệnh bại liệt, thường ảnh hưởng tới cánh tay, vai và các cơ nâng vùng đầu((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
- Liệt nhẹ một chi, liệt nhẹ hai chi dưới và liệt nhẹ bốn chi, và liệt các cơ hô hấp đòi hỏi phải thở máy hỗ trợ (5% đến 10%).
Thời gian diễn biến điển hình của giai đoạn hai này là 7 đến 10 ngày.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Tình trạng bệnh cải thiện một cách tự nhiên.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Các xét nghiệm ban đầu
Nhìn chung, các xét nghiệm ban đầu sẽ ủng hộ chẩn đoán viêm não nghi do vi-rút Bao gồm:
- Công thức máu
- Máu lắng và CRP
- Xét nghiệm chức năng gan
- Chụp CT não
- Phân tích dịch não tủy
- Chỉ định chọc dịch não tuỷ nếu không có chống chỉ định (rối loạn đông máu kèm theo giảm tiểu cầu như trong bệnh cảnh sốt xuất huyết do vi-rút; nhiễm trùng da tại vị trí đâm kim)
- Xét nghiệm huyết thanh học với mẫu máu/dịch não tủy tìm kháng thể đặc hiệu với TBE.((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
Trong giai đoạn đầu có thể thấy giảm bạch cầu, giảm tiểu cầu, và tăng nhẹ transamin máu; nhưng giai đoạn hai thường có tăng bạch cầu.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Chuyển đảo huyết thanh mà không có tỷ lệ mắc bệnh rõ rệt thường gặp.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Phân tích dịch não tủy thấy tăng trung bình tế bào lympho, với hai phần ba số bệnh nhân có số lượng bạch cầu <100 tế bào/uL.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Mặc dù vậy, khoảng 19% số bệnh nhân không có các dấu hiệu màng não khách quan.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Các tế bào bạch cầu đa nhân trong dịch não tủy ban đầu chiếm ưu thế, sau đó thay đổi gần như 100% với ưu thế của tế bào đơn nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Hai phần ba số bệnh nhân có albumin dịch não tủy tăng vừa, trung bình đạt đỉnh vào ngày thứ 9.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Các xét nghiệm khác
Bao gồm:
- Có thể xét nghiệm máu hoặc dịch não tủy tìm vi-rút TBE bằng kĩ thuật RT-PCR (phản ứng khuếch đại chuỗi gen phiên mã ngược)((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
- Chụp MRI sọ não và làm điện tim đồ (EEG) có thể cho thấy những bất thường ở bệnh nhân nhiễm bệnh.
Các yếu tố nguy cơ
Thường gặp
Tiền sử bị ve đốt gần đây
- Các vi-rút TBE truyền qua trung gian là các loài ve sống ở các vùng lưu hành dịch, thường là bọ ve cứng thuộc chi Ixodes.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.)) Tuy nhiên, ve đốt thường không gây đau.((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.)) Khoảng một phần ba số bệnh nhân không nhận thấy bị ve đốt.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Thời gian ủ bệnh trung bình là khoảng 8 ngày (4-28 ngày).((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Mùa hè
- Bệnh viêm não virus do ve truyền xảy ra ở khắp bán cầu bắc và mô phỏng sự phân bố địa lý của vectơ trung gian truyền bệnh thường gặp, các vết đốt của ve chủng Ixodes.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.))
- Ở châu Âu, mùa hoạt động của bọ ve bắt đầu vào mùa xuân khi nhiệt độ lên tới 6°C và thường kéo dài tới tháng 11 khi nhiệt độ bắt đầu hạ xuống.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
- Bệnh TBE ở người thường xuất hiện tập trung ở bán cầu Bắc từ tháng Tư đến tháng Mười, đỉnh điểm vào tháng Sáu và tháng Bảy.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Phơi nhiễm nghề nghiệp
- Các nghề nghiệp phải hoạt động ngoài trời như lâm nghiệp và huấn luyện quân đội làm tăng nguy cơ mắc TBE.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Hoạt động ngoài trời
- Hầu hết các ca nhiễm bệnh do bị ve đốt trong rừng khi tham gia các hoạt động như cắm trại, leo núi, câu cá, đạp xe, và hái nấm, quả mọng hay hoa.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Việc sử dụng sữa thô (chưa được tiệt trùng) hoặc các sản phẩm từ sữa thời gian gần đây
- Sữa thô (chưa tiệt trùng) dường như là đường lây truyền chính của các vi-rút gây bệnh Louping ill lại hiếm khi làm lây truyền bệnh.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
- Thời gian ủ bệnh khi phơi nhiễm vi-rút truyền qua sữa thường ngắn hơn (3-4 ngày).((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Tuổi trên 50
- Tỷ lệ mắc và mức độ trầm trọng của bệnh cao nhất ở những người trên 50 tuổi.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Không thường gặp
Khủng bố sinh học
- Phân nhóm vi-rút gây bệnh ở Viễn Đông và Siberia được coi là các loại vũ khí sinh học ở Mỹ vì cả hai phân nhóm này đều có khả năng đe dọa nghiêm trọng tới sức khỏe của cả con người và động-thực vật, hoặc tới các sản phẩm từ động vật và thực vật.((Federal Select Agent Program. Select agents and toxins list. 2014. http://www.selectagents.gov/ (last accessed 23 November 2016). Toàn văn))
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ chính bao gồm: tiền sử bị ve đốt gần đây (trong vòng 4-28 ngày trước đó), mùa hè, phơi nhiễm nghề nghiệp, hoạt động ngoài trời, hoặc gần đây có sử dụng sữa thô hay các sản phẩm từ sữa thô (chưa được tiệt trùng).
Sốt (thường gặp)
- Xảy ra ở 99% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Mệt mỏi (thường gặp)
- Xảy ra ở 63% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Khó chịu toàn thân (thường gặp)
- Xảy ra ở 62% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Đau đầu (thường gặp)
- Xảy ra ở 54% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Đau mỏi toàn thân (thường gặp)
- Xảy ra ở 54% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Buồn nôn (thường gặp)
- Xảy ra ở khoảng 50% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Viêm màng não nhẹ (thường gặp)
- Biểu hiện nhẹ của viêm não-màng não thường gặp ở những bệnh nhân dưới 50 tuổi.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Viêm não nặng (thường gặp)
- Biểu hiện nặng của viêm não – màng não thường gặp ở những bệnh nhân > 50 tuổi.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Ý thức thay đổi (thường gặp)
- Xảy ra ở một phần ba số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Các yếu tố chẩn đoán khác
Liệt dây thần kinh sọ và tủy sống (không thường gặp)
- Liệt dây thần kinh sọ và tủy sống xảy ra ở 3%-13% số bệnh nhân.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược)) Ảnh hưởng tới dây thần kinh sọ chủ yếu liên quan tới chức năng vận động của mắt, cơ mặt và hầu.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Khiếm khuyết về thính lực/tiền đình (không thường gặp)
- Cũng có ghi nhận các khiếm khuyết về thính lực và tiền đình.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Co giật (không thường gặp)
- Biểu hiện nặng của viêm não – màng não, chẳng hạn như co giật, thường gặp ở những bệnh nhân > 50 tuổi.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
Liệt nhẹ (không thường gặp)
- Khoảng 5% đến 10% số ca có thể có liệt nhẹ một chi, liệt nhẹ hai chi dưới và liệt nhẹ bốn chi, hoặc liệt các cơ hô hấp cần phải thở máy hỗ trợ.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Liệt cánh tay, vai và các cơ vùng đầu (không thường gặp)
- Bởi vì vi-rút có ái tính với vùng sừng trước của tủy sống cổ nên làm xuất hiện tình trạng liệt mềm dạng bại liệt, nhưng không giống như trong bệnh bại liệt, tình trạng này thường gây ảnh hưởng lên vùng cánh tay, vai và các cơ nâng của đầu.((Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược))
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Công thức máu
• Trong giai đoạn đầu, thường có giảm bạch cầu và giảm tiểu cầu. • Trong giai đoạn thứ hai, thường gặp tăng bạch cầu. |
Số lượng bạch cầu thấp, số lượng tiểu cầu thấp (giai đoạn đầu); số lượng bạch cầu tăng cao (giai đoạn thứ hai) |
| Máu lắng (ESR)
• Thường ở trong giới hạn bình thường. |
Bình thường |
| CRP
• Thường ở trong giới hạn bình thường. |
Bình thường |
| Xét nghiệm chức năng gan
• Có thể tăng cao trong viêm não do vi-rút. |
Tăng |
| Chụp CT não
• Cần chỉ định cho mọi bệnh nhân có biến đổi về ý thức. Hình ảnh CT sau tiêm chất cản quang (nếu có) có thể biểu hiện tăng ngấm thuốc màng não lan tỏa, là điều thường xảy ra khi đồng thời bị viêm não. • Từ kết quả chụp CT, nếu không có chống chỉ định, có thể tiến hành chọc dò tủy sống. |
Ở giai đoạn sớm thường bình thường, nhưng có thể thấy nhiều biến đổi rõ rệt hơn sau đó |
| Phân tích dịch não tủy
• Chọc dịch não tuỷ (LP) gần như là bắt buộc với mọi ca bệnh nghi ngờ viêm não với điều kiện đã loại trừ tổn thương dạng khối trong não bằng chẩn đoán hình ảnh và không có chống chỉ định thông thường (ví dụ: rối loạn đông máu có giảm tiểu cầu như trong bệnh cảnh sốt xuất huyết do vi-rút; nhiễm trùng da tại vị trí đâm kim). Chỉ trì hoãn tiến hành LP trong các trường hợp bất thường. |
Có thể thấy số lượng bạch cầu tăng cao, protein bình thường/ tăng cao, glucose bình thường/ thấp, số lượng hồng cầu bình thường/tăng cao |
| Xét nghiệm huyết thanh học với mẫu máu/CSF
• Cần xét nghiệm các mẫu bệnh phẩm trong giai đoạn cấp để tìm kháng thể IgM đặc hiệu với vi-rút. IgM dịch não tuỷ đặc hiệu hơn IgM huyết thanh trong chẩn đoán viêm não. Kháng thể IgM có thể phát hiện trong vài tuần đầu từ khi khởi phát bệnh cho đến vài tháng. Nhìn chung kháng thể IgG có thể phát hiện được không lâu sau khi phát hiện IgM, và tồn tại trong nhiều năm. |
Dương tính với các kháng thể IgM/IgG |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Phản ứng khuếch đại chuỗi gen phiên mã ngược (RT-PCR) với mẫu CSF/ huyết thanh
• Trong vài ngày đầu bị bệnh, có thể xét nghiệm huyết thanh hoặc CSF bằng phương pháp RT-PCR để tìm axit nucleic của vi-rút. Tuy nhiên, những người bị TBE thường có mức độ nhiễm vi-rút huyết thoáng qua thấp và có các kháng thể trung hòa tại thời điểm có dấu hiệu lâm sàng rõ ràng; vì thế, xét nghiệm phân tử để tìm axit nucleic của vi-rút có độ nhạy thấp hơn xét nghiệm huyết thanh. |
Có thể dương tính |
| MRI sọ não
• Các bất thường ở đồi thị, tiểu não, thân não hoặc nhân đuôi gặp ở 18% bệnh nhân. |
Có thể thấy vùng đầu/não bất thường |
| Điện tâm đồ (EEG)
• Kết quả EEG bất thường ở 77% số bệnh nhân. |
Có thể bất thường |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Viêm màng não vô khuẩn | • Đau đầu, cứng cổ và sốt nhưng không biến đổi về tri giác (có thể hơi mơ màng) hay có các dấu hiệu thần kinh khu trú.
• Thông thường viêm màng não và viêm não cùng tồn tại (viêm não – màng não). |
• MRI: có bằng chứng về tăng ngấm thuốc màng não, không có bằng chứng xâm nhập tới nhu mô não. |
| Bệnh não (do nhiễm độc/ chuyển hóa) | • Vô vàn các yếu tố về chuyển hóa và nhiễm trùng tiềm tàng có thể gây rối loạn chức năng nhu mô não nhưng không làm tổn thương cấu trúc của não.
• Thường gặp trong môi trường bệnh viện/viện dưỡng lão. • Có thể quan sát thấy thay đổi về tri giác và thậm chí là các dấu hiệu thần kinh khu trú (hạ đường huyết) ở cả hai bệnh cảnh và không có các triệu chứng lâm sàng đặc hiệu giúp phân biệt. |
• Kết quả phân tích CSF: bình thường.
• MRI: bình thường. • EEG: khuếch tán các sóng ba pha chậm. |
| Trạng thái động kinh | • Không có các triệu chứng lâm sàng đặc trưng giúp phân biệt, và không hiếm gặp trạng thái động kinh ở bệnh nhân bị viêm não nên đây có thể được coi
là một đặc điểm lâm sàng của bệnh này. • Trong các trường hợp rõ ràng không phải là viêm não (MRI, CSF âm tính), bệnh nhân thường bị rối loạn co giật khi dùng thuốc dưới liều điều trị. |
• EEG: bằng chứng về hoạt động động kinh liên tục. |
| Viêm mạch thần kinh trung ương | • Không có đặc điểm lâm sàng đặc hiệu giúp phân biệt. Có thể có đau đầu và có các dấu hiệu thần kinh khu trú. | • Chẩn đoán phân biệt bằng chụp MRI, chụp mạch máu và sinh thiết.
• MRI: bằng chứng của nhiều cơn đột quỵ nhẹ, thường là ở vỏ não. • Chụp mạch máu: có thể bình thường, nhưng thường sẽ ghi nhận được đặc điểm điển hình khi chụp mạch máu là nhiều đoạn hẹp/phình mạch máu. • Chẩn đoán xác định đôi khi cần phải sinh thiết não và màng não, để tìm bằng chứng bị viêm (chẳng hạn, có các tế bào viêm như là tế bào lympho trong thành mạch và xung quanh mạch máu, cùng với những thay đổi về cấu trúc của các mạch máu liên quan). |
| Đau kiểu nửa đầu có tăng lympho bào dịch não tủy | • Có thể thấy tình trạng lú lẫn cấp tính, rối loạn tâm thần và dấu hiệu thần kinh khu trú kèm theo cơn đau kiểu nửa đầu ở một
số bệnh nhân bị bệnh đau nửa đầu, và bệnh đau nửa đầu kèm liệt nửa người có tính chất gia đình. Những triệu chứng này là gợi ý chứ không phải là đặc hiệu cho tình trạng đau nửa đầu. • Một thuật ngữ khác của hội chứng này là “đau đầu thoáng qua và suy giảm thần kinh có tăng tế bào lympho dịch não tủy (HaNDL)”. |
• CSF: số lượng bạch cầu tăng cao mà không có bằng chứng nhiễm trùng. |
| Tăng huyết áp ác tính | • Có thể có huyết áp cao, đau đầu, biến đổi về tri giác và các triệu chứng về thị giác. | • Huyết áp: tăng cao (thường >220/110 mmHg), nhưng có thể có cơn tăng huyết áp đột ngột cấp tính ngay cả khi bị huyết áp thấp
• Chẩn đoán phân biệt bằng soi đáy mắt, CT, và MRI. • Khám đáy mắt: phù gai thị và xuất huyết. • CT: thường là bình thường, nhưng đôi khi có thể quan sát thấy tổn thương giảm tỉ trọng trên thùy chẩm. • MRI: Tổn thương tăng tín hiệu trên T2 và chuỗi xung xóa tín hiệu các dịch (FLAIR) vùng thùy chẩm (thường là bất đối xứng). Cũng quan sát thấy độ khuếch tán tăng khi chụp hình ảnh cộng hưởng từ khuếch tán (với bản đồ hệ số khuếch tán rõ ràng thể hiện sự tăng khuếch tán). Thuật ngữ “hội chứng não- chất trắng phía sau có khả năng hồi phục” cũng được sử dụng để mô tả các thay đổi trong MRI. |
| Hội chứng não-chất trắng phía sau có khả năng hồi phục (PRES) | • Nhức đầu, lú lẫn, co giật, mất thị lực, liệt khu trú; sinh bệnh học gồm có liệu pháp ức chế miễn dịch, suy thận, sản giật, tăng huyết áp và lupus. | • MRI: Tổn thương T2/FLAIR toàn bộ não. |
| Khối u và nang nội sọ | • Không có đặc điểm lâm sàng đặc hiệu giúp phân biệt.
• Khi có khối u nội sọ, có thể thấy một loạt các biểu hiện lâm sàng khác nhau, chẳng hạn như đau đầu nặng hơn khi thức dậy, biến đổi về tri giác, co giật và có dấu hiệu thần kinh khu trú. |
• Chụp CT và MRI não (ưu tiên chụp MRI): có thể giúp chẩn đoán các tình trạng này.
• Sinh thiết: bắt buộc đối với một số trường hợp để đưa ra chẩn đoán xác định. |
| Bệnh u hạt thần kinh | • Không có triệu chứng lâm sàng đặc hiệu nào giúp phân biệt. Bệnh thần kinh sọ (đặc biệt
là dây thần kinh sọ II và VII), bệnh liên quan tới tủy sống, gián đoạn trục dưới đồi/tuyến yên, và bệnh lý thần kinh ngoại biên có thể là các đặc điểm đi kèm. • Các đặc điểm toàn thân khác bao gồm bệnh phổi, hồng ban nút, bệnh hệ bạch huyết, đau khớp và viêm màng bồ đào. |
• Chụp MRI não có tiêm chất cản quang: có thể có hình ảnh tăng ngấm thuốc màng não.
• Chọc dò tủy sống: có thể thấy tăng tế bào dịch não tủy (tế bào lympho chiếm ưu thế) và protein toàn phần tăng cao; mức glucose đôi khi thấp. • Mức ACE trong máu và CSF: có thể dùng để đánh giá, nhưng cũng có thể cho kết quả âm tính giả và dương tính giả. • Chụp X-quang ngực, chụp cắt lớp bức xạ pozitron (18F)- fluoro-2-deoxy-D-glucose (FDG- PET) toàn thân, và chụp gali: có thể cân nhắc cho những người không có chẩn đoán bệnh sarcoid xác định. • Sinh thiết: có thể cân nhắc để chẩn đoán bệnh học cho u hạt hoại tử không đông đặc, đặc biệt nếu xác định có tổn thương không thuộc hệ thần kinh trung ương. |
| Lupus ban đỏ hệ thống | • Không có đặc điểm lâm sàng đặc hiệu nào giúp phân biệt. Có thể có đau đầu, các rối loạn tâm thần-thần kinh và co giật.
• Các đặc điểm toàn thân bao gồm thay đổi trên da (ví dụ: ban cánh bướm, ban dạng đĩa), viêm khớp, viêm thanh mạc, bất thường về huyết học, rối loạn chức năng thận, và các bất thường về miễn dịch. |
• Xét nghiệm miễn dịch huyết thanh tìm ANA, kháng thể kháng ADN chuỗi kép, kháng thể kháng Smith và kháng thể kháng phospholipid: dương tính ở hầu hết bệnh nhân bị SLE. |
| Xuất huyết nội sọ | • Không có đặc điểm lâm sàng đặc trưng nào giúp phân biệt. Có thể có đau đầu, biến đổi về tri giác, co giật và xuất hiện dấu hiệu thần kinh khu trú. | • CT và MRI: có thể thấy hình ảnh xuất huyết nội sọ cấp tính rất rõ rệt. Trong xuất huyết dưới nhện, chọc dò tủy sống có thể cho kết quả dịch màu ánh vàng nâu và không thay đổi số lượng hồng cầu từ ống 1 đến ống 4. |
| Tổn thương não do chấn thương | • Thường có thể khai thác được tiền sử chấn thương vùng đầu, nhưng cũng có thể không ở người bị bất tỉnh khi được phát hiện.
• Có thể có đau đầu, thay đổi tri giác với các mức độ khác nhau, và xuất hiện các dấu hiệu thần kinh khu trú. • Không có đặc điểm lâm sàng đặc hiệu giúp phân biệt. |
• CT và MRI: sẽ cho biết các tình trạng xuất huyết nội sọ khác nhau có liên quan đến chấn thương vùng đầu; các chấn động não có hình ảnh bình thường; tổn thương sợi trục lan tỏa có thể được coi là tín hiệu bất thường MRI. |
| Đột quỵ do thiếu máu cục bộ | • Không có đặc điểm lâm sàng đặc hiệu giúp phân biệt.
• Khởi phát đột ngột với các dấu hiệu thần kinh khu trú, biến đổi về tri giác, co giật và đau đầu. • Các dạng đột quỵ nhất định, chẳng hạn như các dạng liên quan tới động mạch não sau, động mạch nền, và động mạch não trước có thể biểu hiện như một bệnh cảnh lâm sàng của bệnh não. • Điều quan trọng cần lưu ý là đột quỵ do thiếu máu cục bộ cũng có thể là biến chứng của viêm não. |
• CT: giảm tỉ trọng ở các vùng liên quan.
• MRI: bằng chứng giảm độ khuếch tán khi chụp cộng hưởng từ khuếch tán là đặc điểm điển hình của đột quỵ do thiếu máu cục bộ cấp tính. Quan sát thấy tổn thương tăng tín hiệu T2 và FLAIR trong các ca bán cấp. |
| Bệnh não ti lạp thể với nhiễm axit lactic và các cơn giống đột quỵ (Mitochondrial encephalopathy, lactic acidosis, and stroke-like episodes, MELAS) | • Không có đặc điểm lâm sàng đặc hiệu giúp phân biệt. Mất thính lực, bệnh não, co giật, các cơn giống đột quỵ, và bị nhiễm axit lactic là các đặc điểm lâm sàng đặc trưng. | • Lactate trong CSF: tăng cao.
• MRI: Tăng tín hiệu T2 ở khu vực không phù hợp với vùng mạch máu lớn. Bằng chứng tăng khuếch tán khi chụp hình ảnh cộng hưởng từ khuếch tán. • Xét nghiệm di truyền: đột biến điểm ADN ti lạp thể (đột biến A3243G ở 80% số ca bệnh). • Sinh thiết cơ: các sợi cơ đỏ bị xé rách trên tiêu bản nhuộm Gomori trichrome cải tiến. |
| Rối loạn chuyển hóa bẩm sinh | • Tiền sử bố mẹ quan hệ cận huyết, tử vong sơ sinh sớm, gan nhiễm mỡ cấp tính thai kỳ, và hội chứng HELLP (tăng men gan và tiểu cầu thấp) khi mang thai. Bệnh nhân có thể lơ mơ hoặc kích thích kèm ăn kém.
• Khám thực thể có thể thấy vàng da, đục thủy tinh thể, gan lách to, trương lực cơ bất thường, dị dạng (ví dụ: đặc điểm thô trên khuôn mặt) và mùi cơ thể bất thường. Hoặc có biểu hiện của bệnh não đang đe dọa tính mạng. |
• Amoniac máu: có thể tăng cao (khiếm khuyết trong chu trình chuyển hóa urê, các khuyết tật chuyển hóa axit hữu cơ).
• Khí máu động mạch: có thể có toan chuyển hoá tăng khoảng trống anion. • Axit orotic trong nước tiểu: thấp khi thiếu men carbamyl phosphate synthetase và tăng cao khi thiếu men ornithine transcarbamylase. |
| Viêm màng não do vi khuẩn | • Tiền sử bị đau đầu, cứng gáy, sợ ánh sáng và sốt.
• Khám thực thể có thể thấy sốt, cứng gáy, và có các dấu hiệu thần kinh khu trú. |
• CSF: thường có tăng bạch cầu trong đó bạch cầu trung tính chiếm ưu thế, protein tăng cao và glucose thấp. Nhuộm gram và PCR: có thể phát hiện vi khuẩn gây bệnh. |
| Viêm màng não do nấm | • Tiền sử bị đau đầu, cứng gáy, sợ ánh sáng và sốt.
• Tiền sử dùng thuốc ức chế miễn dịch. • Khám thực thể có thể thấy sốt, cứng gáy, và có các dấu hiệu thần kinh khu trú. |
• Cấy CSF: có thể thấy sự phát triển của nấm. |
Điều trị
Cách tiếp cận điều trị từng bước
Không có thuốc điều trị kháng virus đặc hiệu cho bệnh TBE.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Đối với tất cả các nhóm bệnh nhân, phương pháp điều trị bao gồm chăm sóc hỗ trợ, sử dụng acyclovir đường tĩnh mạch theo kinh nghiệm và xử trí các biến chứng.((Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn))
TBE là bệnh nhiễm trùng phải khai báo ở một số quốc gia.((Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.))
Nhập viện khẩn cấp và cho dùng acyclovir
Tất cả các ca nghi ngờ bị viêm não do vi-rút đều cần phải nhập viện và được đánh giá đầy đủ.
Những bệnh nhân với những triệu chứng và dấu hiệu nhẹ hơn có thể được xử trí tại phòng chăm sóc bình thường và có thể được chuyển sang ICU khi cần thiết. Tất cả các bệnh nhân khác, đặc biệt là những bệnh nhân có biến chứng (ví dụ: rối loạn điện giải nghiêm trọng, đột quỵ, tăng áp lực nội sọ [ICP], phù não, hôn mê, co giật hoặc động kinh) cần được xử trí tại ICU, tốt nhất là tại đơn vị chăm sóc tích cực về thần kinh.((Venkatesan A, Geocadin RG. Diagnosis and management of acute encephalitis: a practical approach. Neurol Clin Pract. 2014;4:206-215. Toàn văn Tóm lược)) ((Greenberg BM. Central nervous system infections in the intensive care unit. Semin Neurol. 2008;28:682-689. Tóm lược))
Cần nhanh chóng bắt đầu điều trị bằng acyclovir đường tĩnh mạch theo kinh nghiệm. Điều trị TBE nghi ngờ giống như viêm não do vi-rút herpes simplex (HSV). Ở bệnh nhân bị viêm não do HSV, khuyến cáo này được ủng hộ bằng các thử nghiệm đối chứng ngẫu nhiên được chứng minh qua sinh thiết, cho thấy giúp giảm tỷ lệ tử vong.((Tunkel AR, Hartman BJ, Kaplan SL, et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis. 2004;39:1267-1284. Toàn văn Tóm lược)) ((Tunkel AR, Glaser CA, Bloch KC, et al; Infectious Diseases Society of America. The management of encephalitis: clinical practice guidelines by the Infectious Diseases Society of America. Clin Infect Dis. 2008;47:303-327. Toàn văn Tóm lược))
Chăm sóc hỗ trợ
Chăm sóc hỗ trợ là nền tảng của điều trị. Điều này có thể bao gồm:
- Đặt nội khí quản và thông khí nhân tạo
- Bồi phụ tuần hoàn và chất điện giải
- Phòng ngừa và xử trí các nhiễm trùng do vi khuẩn thứ phát
- Dự phòng huyết khối tĩnh mạch sâu, và
- Dự phòng bệnh dạ dày ruột (loét).
Sau khi loại trừ nhiễm vi-rút herpes simplex/varicella zoster, cần ngưng sử dụng acyclovir theo kinh nghiệm.
Ở bệnh nhân có tăng áp lực nội sọ, cần xem xét xử trí bằng corticosteroid và/hoặc mannitol.((Hemphill JC, Smith WS, Gress DR. Neurologic critical care, including hypoxic-ischaemic encephalopathy, and subarachnoid hemorrhage. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine.)) ((Nimmo GR, Walsh T. Critical illness. In: Colledge NR, Walker BR, Ralston SH, Penman ID, eds. Davidson’s principles and practice of medicine. 22nd ed. London: Churchill Livingstone; 2014.)) Các biện pháp hỗ trợ ban đầu bao gồm: nâng đầu cao 30°-45° so với giường, tránh chèn ép vào các tĩnh mạch cổ và tăng thông khí để duy trì PaCO2 ~ 30. Sau đó, có thể áp dụng liệu pháp tăng thẩm thấu bằng cách tiêm liều bolus mannitol hoặc nước muối ưu trương để giảm ICP.
Đặt ống shunt hoặc phẫu thuật hạ áp lực (bằng cách cắt bỏ một phần xương sọ) được chỉ định ở một số ca bệnh mà thuốc điều trị không thể kiểm soát được tình trạng tăng áp lực nội sọ và, và nguy cơ bị thoát vị qua lều tiểu não.((Feely MP, O’Hare J, Veale D, et al. Episodes of acute confusion or psychosis in familial hemiplegic migraine. Acta Neurol Scand. 1982;65:369-375. Tóm lược)) Phương pháp điều trị này có thể được cân nhắc cho bất kể căn nguyên của viêm não là gì; tuy nhiên, hầu hết các trường hợp đã được công bố đều chủ yếu là viêm não do vi-rút.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Bắt đầu (tóm tắt) | ||
| Căn nguyên gây bệnh nghi ngờ do vi-rút | ||
| 1 | Nhập viện khẩn cấp + dùng acyclovir đường tĩnh mạch | |
| Thêm | Chăm sóc hỗ trợ | |
| Cấp tính (tóm tắt) | ||
| TBE đã được xác nhận | ||
| 1 | Chăm sóc hỗ trợ | |
Các lựa chọn điều trị
| Bắt đầu | ||
| Căn nguyên gây bệnh nghi ngờ do vi-rút | ||
| 1 | Nhập viện khẩn cấp + dùng acyclovir đường tĩnh mạch | |
| Các lựa chọn sơ cấp » Acylovir: trẻ em từ 3 tháng đến 11 tuổi: 500 mg/ m2 diện tích da, tiêm tĩnh mạch mỗi 8 giờ một lần trong 10-21 ngày; trẻ em >12 tuổi và người lớn: 10 mg/kg tiêm tĩnh mạch mỗi 8 giờ một lần trong 10-21 ngày » Cần nhanh chóng bắt đầu điều trị bằng acyclovir đường tĩnh mạch. Điều trị TBE nghi ngờ giống như điều trị viêm não do vi-rút herpes simplex (HSV). Ở bệnh nhân HSV, khuyến cáo này được ủng hộ bằng các thử nghiệm đối chứng ngẫu nhiên được chứng minh qua sinh thiết, cho thấy giúp giảm tỷ lệ tử vong.[25] [28] » Cần cho bệnh nhân nhập viện ngay lập tức. Một số bệnh nhân với những triệu chứng và dấu hiệu nhẹ hơn có thể’ được xử trí tại phòng chăm sóc bình thường và chuyể’n sang phòng ICU ngay khi cần thiết. Tất cả các bệnh nhân khác, đặc biệt là những bệnh nhân có biến chứng (ví dụ: rối loạn điện giải nghiêm trọng, đột quỵ, tăng áp lực nội sọ [ICP], phù não, hôn mê, co giật hoặc động kinh) cần được xử trí tại ICU, tốt nhất ở đơn vị chăm sóc tích cực về thần kinh.[26] [27] |
||
| Thêm | Chăm sóc hỗ trợ | |
| Các lựa chọn sơ cấp » Dexamethasone sodium phosphate: trẻ em: tham khảo ý kiến chuyên khoa để’ được hướng dẫn về liều dùng; người lớn: khởi đầu với 10 mg tiêm tĩnh mạch, sau đó 4 mg mỗi 6 giờ một lần cho đến khi các triệu chứng thuyên giảm, rồi giảm liều dần dần Có thể’ chuyể’n sang đường uống nếu thích hợp. -và/hoặc- » Mannitol: trẻ em: tham khảo ý kiến chuyên khoa để’ được hướng dẫn về liều dùng; người lớn: khởi đầu với 0,25 – 2 g/kg tiêm tĩnh mạch, sau đó 0,25-1 g/kg mỗi 4 giờ một lần » Ở bệnh nhân có tăng áp lực nội sọ, cần xem xét xử trí bằng corticosteroid và/hoặc mannitol.[29] [30] Các biện pháp hỗ trợ ban đầu bao gồm: nâng đầu cao 30°- 45° so với giường, tránh chèn ép vào các tĩnh mạch cổ và tăng thông khí để’ duy trì PaCO2 ~ 30. Sau đó, có thể’ áp dụng liệu pháp tăng thẩm thấu bằng cách tiêm liều bolus mannitol hoặc nước muối ưu trương để’ giảm ICP. » Đặt ống shunt hoặc phẫu thuật hạ áp lực (bằng cách cắt bỏ một phần xương sọ) được chỉ định ở một số ca bệnh mà thuốc điều trị không thể kiểm soát được tình trạng tăng áp lực nội sọ và, và nguy cơ bị thoát vị qua lều tiểu não.[22] Phương pháp điều trị này có thể được cân nhắc cho bất kể căn nguyên của viêm não là gì; tuy nhiên, hầu hết các trường hợp đã được công bố đều chủ yếu là viêm não do vi-rút. » Biện pháp chăm sóc hỗ trợ khác có thể bao gồm đặt nội khí quản và thông khí nhân tạo, bồi phụ tuần hoàn và điện giải, ngăn ngừa và kiểm soát nhiễm khuẩn thứ phát, dự phòng huyết khối tĩnh mạch sâu và bệnh đường tiêu hóa (loét). |
||
| Cấp tính | ||
| TBE đã được xác nhận | ||
| 1 | Chăm sóc hỗ trợ | |
| Các lựa chọn sơ cấp » Dexamethasone sodium phosphate: trẻ em: tham khảo ý kiến chuyên khoa để’ được hướng dẫn về liều dùng; người lớn: khởi đầu với 10 mg tiêm tĩnh mạch, sau đó 4 mg mỗi 6 giờ một lần cho đến khi các triệu chứng thuyên giảm, rồi giảm liều dần dần Có thể’ chuyể’n sang đường uống nếu thích hợp. -và/hoặc- » Mannitol: trẻ em: tham khảo ý kiến chuyên khoa để’ được hướng dẫn về liều dùng; người lớn: khởi đầu với 0,25 – 2 g/kg tiêm tĩnh mạch, sau đó 0,25-1 g/kg mỗi 4 giờ một lần » Ở bệnh nhân có tăng áp lực nội sọ, cần xem xét xử trí bằng corticosteroid và/hoặc mannitol.[29] [30] Các biện pháp hỗ trợ ban đầu bao gồm: nâng đầu cao 30°- 45° so với giường, tránh chèn ép vào các tĩnh mạch cổ và tăng thông khí để’ duy trì PaCO2 ~ 30. Sau đó, có thể’ áp dụng liệu pháp tăng thẩm thấu bằng cách tiêm liều bolus mannitol hoặc nước muối ưu trương để’ giảm ICP. » Đặt ống shunt hoặc phẫu thuật hạ áp lực (bằng cách cắt bỏ một phần xương sọ) được chỉ định ở một số ca bệnh mà thuốc điều trị không thể’ kiểm soát được tình trạng tăng áp lực nội sọ và, và nguy cơ bị thoát vị qua lều tiểu não.[22] Phương pháp điều trị này có thể’ được cân nhắc cho bất kể’ căn nguyên của viêm não là gì; tuy nhiên, hầu hết các trường hợp đã được công bố đều chủ yếu là viêm não do vi-rút. » Biện pháp chăm sóc hỗ trợ khác có thể’ bao gồm đặt nội khí quản và thông khí nhân tạo, bồi phụ tuần hoàn và điện giải, ngăn ngừa và kiể’m soát nhiễm khuẩn thứ phát, dự phòng huyết khối tĩnh mạch sâu và bệnh đường tiêu hóa (loét). » Sau khi loại trừ nhiễm vi-rút herpes simplex/varicella zoster, cần ngưng sử dụng acyclovir. |
||
Giai đoạn đầu
Dự phòng globulin miễn dịch sau phơi nhiễm
Đề nghị dự phòng globulin miễn dịch TBE cho những cá nhân (như trẻ nhỏ) có thể đã bị ve đốt nhiều lần.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.)) Điều này có thể’ giải thích là trên thực tế có khoảng 0,2%-4% loại ve ở vùng lưu hành dịch có thể’ đã bị nhiễm vi-rút TBE. Việc triển khai sử dụng các chế phẩm kháng thể đặc hiệu được chuẩn độ cao nên được tiến hành, mặc dù không có dữ liệu được kiểm soát nào giúp chứng minh tính hiệu quả của khuyến cáo này.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Liên lạc theo dõi
Khuyến nghị
Giám sát
Hầu hết các bệnh nhân hồi phục hoàn toàn, mặc dù ở các trường hợp nặng khoảng 30% số ca có suy giảm chức năng thần kinh và 6% số ca có thể bị liệt vĩnh viễn.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.))
Không cần theo dõi định kỳ những bệnh nhân đã hồi phục sau các đợt TBE cấp tính mà không có biến chứng thần kinh hoặc các biến chứng rõ ràng khác.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Hướng dẫn dành cho bệnh nhân
Bệnh nhân nên được thông tin về việc nhiễm trùng TBE sẽ có đề kháng suốt đời với phân nhóm virus đặc hiệu đó.((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
Thông tin về TBE dành cho bệnh nhân có trên trang web của CDC.
[CDC: tick-borne encephalitis (TBE) factsheet]Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Suy giảm chức năng thần kinh | ngắn hạn | trung bình |
| Xuất hiện ở 30% số bệnh nhân. Di chứng lâu dài có thể có đau đầu, khó tập trung, suy giảm trí nhớ, thất điều, run cơ, và cảm xúc không ổn định. | ||
| Liệt vĩnh viễn | ngắn hạn | thấp |
| Xảy ra ở 6% số bệnh nhân mắc bệnh. Có thể chỉ định vật lý trị liệu và các biện pháp điều trị hỗ trợ lâu dài khác. | ||
| Tử vong | ngắn hạn | thấp |
| Tỷ lệ tử vong là 1% ở bệnh nhân nhiễm vi-rút phân nhóm phía Tây/Châu Âu, và đến 8% ở bệnh nhân nhiễm vi-rút phân nhóm (Ural-)Siberian. Điều trị sớm bằng acyclovir và chăm sóc hỗ trợ tích cực đầy đủ có thể giúp giảm tỷ lệ tử vong liên quan đến TBE. | ||
Tiên lượng
Hầu hết các bệnh nhân hồi phục hoàn toàn mà không có di chứng lâu dài, mặc dù ở các trường hợp nặng (như nhiễm trùng thứ phát do phân nhóm vi-rút gây bệnh ở [Ural-] Siberian hoặc vùng Viễn Đông) 30% số ca có thể có suy giảm chức năng thần kinh và 6% số ca có thể bị liệt vĩnh viễn.((Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.))
Tỷ lệ tử vong là 1% ở bệnh nhân nhiễm vi-rút phân nhóm phía Tây/Châu Âu, và đến 8% ở bệnh nhân nhiễm vi-rút phân nhóm (Ural-)Siberian.((Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.))
Nhiễm trùng kèm theo TBE có đề kháng suốt đời với phân nhóm virus đặc hiệu đó.((Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.))
Hướng dẫn
Hướng dẫn chẩn đoán
Bắc Mỹ
CDC Health Information for International Travel (the Yellow Book): tickborne encephalitis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
CDC Health Information for International Travel (the Yellow Book): viral hemorrhagic fevers
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Hướng dẫn điều trị
CDC Health Information for International Travel (the Yellow Book): tickborne encephalitis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
CDC Health Information for International Travel (the Yellow Book): viral hemorrhagic fevers
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Hemorrhagic fever viruses as biological weapons: medical and public health management
Nhà xuất bản: Working Group on Civilian Biodefense
Xuất bản lần cuối: 2002
Nguồn trợ giúp trực tuyến
- CDC: tick-borne encephalitis (TBE) factsheet (external link)
Các bài báo chủ yếu
- Lindquist L. Tick-borne encephalitis. Handb Clin Neurol. 2014;123:531-559. Tóm lược
- Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược
Tài liệu tham khảo
- Hawker J, Begg N, Blair I, et al. Communicable disease control and health protection handbook. 3rd ed. Oxford: Blackwell; 2012.
- Barlow G, Irving WL, Moss PJ. Infectious diseases and tropical medicine. In: Kumar P, Clark M, eds. Kumar & Clark’s clinical medicine. 9th ed. London: Elsevier; 2016.
- Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. July 2015. http:// www.cdc.gov/ (last accessed 4 October 2016). Toàn văn
- Centers for Disease Control and Prevention. Tick-borne encephalitis (TBE) factsheet. http://www.cdc.gov (last accessed 4 October 2016). Toàn văn
- Bloch KC, Glaser CA, Tunkel AR. Encephalitis and myelitis. In: Cohen J, Powderly WG, Opal SM, eds. Infectious diseases. 4th ed. London: Mosby Elsevier; 2016.
- Lindquist L. Tick-borne encephalitis. Handb Clin Neurol. 2014;123:531-559. Tóm lược
- Kuhn JH, Peters CJ. Arthropod-borne and rodent-borne virus infections. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.
- Lindquist L, Vapalahti O. Tick-borne encephalitis. Lancet. 2008;371:1861-1871. Tóm lược
- Chaudhuri A, Ruzek D. First documented case of imported tick-borne encephalitis in Australia. Intern Med J. 2013;43:93-96. Toàn văn Tóm lược
- Herpe B, Schuffenecker I, Pillot J,et al. Tickborne encephalitis, southwestern France. Emerg Infect Dis. 2007;13:1114-1116. Toàn văn Tóm lược
- Pontali E, Bobbio N, Cassola G. Tick-borne encephalitis (TBE) during a “grand-tour” of Europe clinically manifesting in a TBE-free region. J Travel Med. 2010;17:143-145. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. Yellow Book. Chapter 3 – tickborne encephalitis. May 2017. https:// wwwnc.cdc.gov/travel/yellowbook/2018/infectious-diseases-related-to-travel/tickborne-encephalitis (last accessed 7 November 2017). Toàn văn
- Hills SL, Fischer M. Arboviral encephalitides. In: Heymann DL, ed. Control of communicable diseases manual. 20th ed. Washington, DC: American Public Health Association; 2015.
- Australian Association of Bush Regenerators. Ticks and tick-borne diseases: protecting yourself. May 2014. http:// www.aabr.org.au/ (last accessed 4 October 2016). Toàn văn
- Centers for Disease Control and Prevention. Tick-borne encephalitis. March 2014. http://www.cdc.gov (last accessed 4 October 2016). Toàn văn
- Cho H, Proll SC, Szretter KJ, et al. Differential innate immune response programs in neuronal subtypes determine susceptibility to infection in the brain by positive-stranded RNA viruses. Nat Med. 2013;19:458-464. Toàn văn Tóm lược
- Federal Select Agent Program. Select agents and toxins list. 2014. http://www.selectagents.gov/ (last accessed 23 November 2016). Toàn văn
- Centers for Disease Control and Prevention. Yellow Book. Chapter 2 – protection against mosquitoes, ticks, & other arthropods. May 2017. https://wwwnc.cdc.gov/travel/yellowbook/2018/the-pre-travel-consultation/protection- against-mosquitoes-ticks-other-arthropods (last accessed 7 November 2017). Toàn văn
- World Health Organization. Immunization, vaccines and biologicals: tick-borne encephalitis. June 2014. http:// www.who.int/ (last accessed 4 October 2016). Toàn văn
- Demicheli V, Debalini MG, Rivetti A. Vaccines for preventing tick-borne encephalitis. Cochrane Database Syst Rev. 2009 Jan 21;(1):CD000977. Toàn văn Tóm lược
- Schraeder PL, Burns RA. Hemiplegic migraine associated with an aseptic meningeal reaction. Arch Neurol. 1980;37:377-379. Tóm lược
- Feely MP, O’Hare J, Veale D, et al. Episodes of acute confusion or psychosis in familial hemiplegic migraine. Acta Neurol Scand. 1982;65:369-375. Tóm lược
- Chakrapani A, Cleary MA, Wraith JE. Detection of inborn errors of metabolism in the newborn. Arch Dis Child Fetal Neonatal Ed. 2001;84:F205-F210. Toàn văn Tóm lược
- Burton BK. Inborn errors of metabolism in infancy: a guide to diagnosis. Pediatrics. 1998;102:e69. Toàn văn Tóm lược
- Tunkel AR, Hartman BJ, Kaplan SL, et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis. 2004;39:1267-1284. Toàn văn Tóm lược
- Venkatesan A, Geocadin RG. Diagnosis and management of acute encephalitis: a practical approach. Neurol Clin Pract. 2014;4:206-215. Toàn văn Tóm lược
- Greenberg BM. Central nervous system infections in the intensive care unit. Semin Neurol. 2008;28:682-689. Tóm lược
- Tunkel AR, Glaser CA, Bloch KC, et al; Infectious Diseases Society of America. The management of encephalitis: clinical practice guidelines by the Infectious Diseases Society of America. Clin Infect Dis. 2008;47:303-327. Toàn văn Tóm lược
- Hemphill JC, Smith WS, Gress DR. Neurologic critical care, including hypoxic-ischaemic encephalopathy, and subarachnoid hemorrhage. In: Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J, eds. Harrison’s principles of internal medicine. 19th ed. New York, NY: McGraw-Hill; 2015.
- Nimmo GR, Walsh T. Critical illness. In: Colledge NR, Walker BR, Ralston SH, Penman ID, eds. Davidson’s principles and practice of medicine. 22nd ed. London: Churchill Livingstone; 2014.
Hình ảnh




Những người có đóng góp
// Các tác giả:
Ashley M. Croft, MD
School of Pharmacy and Biomedical Science
University of Portsmouth, Portsmouth, UK
CÔNG KHAI THÔNG TIN: AMC declares that he has no competing interests.
// Những Người Bình duyệt:
John Williams, MRCP, DTM&H, DipHIVMed
Consultant Infectious Diseases Physician
The James Cook University Hospital, Middlesbrough, UK
CÔNG KHAI THÔNG TIN: JW declares that he has no competing interests.
Charlie Easmon, MBBS, MRCP, MSc Public Health, DTM&H, DOccMed
Medical Director
Your Excellent Health Service, Honorary Lecturer, UCL, London, UK CÔNG KHAI THÔNG TIN: CE runs a private travel clinic.
Xem thêm:
Viêm gan B: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ