Bệnh tim mạch
Viêm nội tâm mạc nhiễm khuẩn là gì? Chẩn đoán? Điều trị?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Viêm nội tâm mạc nhiễm khuẩn là gì? Chẩn đoán? Điều trị? – Tải file PDF Tại đây.
Biên dịch: NT HN
TỶ LỆ MẮC
Viêm nội tâm mạc nhiễm trùng (loại trừ viêm nội tâm mạc sau phẫu thuật) chiếm tỉ lệ 0.5 đến 1 cho mỗi 1000 ca nhập viện.
BỆNH SINH
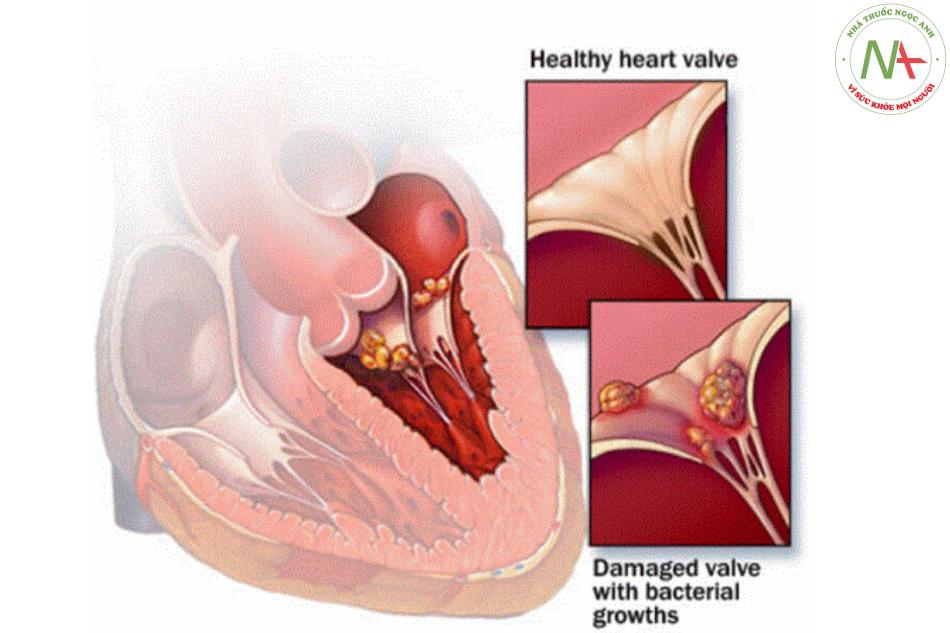
- Hai yếu tố quan trọng trong cơ chế bệnh sinh của viêm nội tâm mạc nhiễm khuẩn (IE): (a) phá hủy vùng nội mạc và (b) nhiễm khuẩ’n huyết, kể cả thoáng qua. Sự hiện diện các bất thường cấu trúc của tim hoặc động mạch lớn, chênh áp đáng kể hoặc dòng xoáy gây ra phá hủy nội mạc. Các phá hủy nội mạc này tăng cường hình thành huyết khối và sự tích tụ các cụm tiểu cầu và fibrin vô khuẩ’n (huyết khối vô khuẩ’n). Van nhân tạo được dùng trong phẫu thuật cũng tích tụ huyết khối vô trùng. Huyết khối vô trùng tạo ra các nút (nidus) cho vi khuẩ’n gắn vào và cuối cùng hình thành các sùi nhiễm trùng. Tiểu cầu và fibrin tích tụ các sinh vật, hình thành khối sùi to.
- Hầu hết tất cả bệnh nhân phát triển viêm nội tâm mạc nhiễm khuẩ’n có tiền sử bệnh tim bẩm sinh hoặc mắc phải. Nghiện có thể gây viêm nội tâm mạc dù không có bất thường tim mạch.
- Tất cả các dị tật tim bẩ’m sinh, trừ ASD thể secundum, thúc đẩy viêm nội tâm mạc.
Hầu hết các khiếm khuyết thường gặp bao gồm tứ chứng fallot (TOF), thông liên thất (VSD), bệnh lý van động mạch chủ, chuyển vị đại động mạch, shunt động mạch chủ – động mạch phổi. Những trẻ có van tim nhân tạo đặc biệt tăng nguy cơ phát triển viêm nội tâm mạc. Bệnh nhân sa van hai lá có trào ngược 2 lá và những bệnh nhân rheumatic MR cũng dễ bị viêm nội tâm mạc nhiễm khuẩ’n.
- Nhiễm khuẩ’n huyết từ các thủ thuật răng miệng có thể gây IE. Nhiễm khuẩ’n huyết cũng có thể gặp khi nhai hoặc đánh răng. Hoạt động nhai trong bệnh lý răng hoặc nướu có thể gây nhiễm khuẩ’n huyết. Do đó, vệ sinh răng miệng tốt là rất quan trọng trong ngăn ngừa IE.
BỆNH HỌC
Sùi trong IE thường được tìm thấy ở phía tim có áp lực thấp hơn trong khiếm khuyết khi phá hủy nội mạc được thiết lập do jet effect của khiếm khuyết. Ví dụ, sùi được tìm thấy ở động mạch phổ’i trong PDA hoặc shunt động mạch chủ – động mạch phổ’i, ở phía nhĩ của van hai lá trong trào ngược van hai lá, ở phía thất trong trào ngược van động mạch chủ.
CĂN NGUYÊN VI SINH
- Trong quá khứ, Streptococcus viridan, enterococcus, và staphylococcus aureus gây ra hơn 90% các trường hợp. Trong những năm gần đây, tần suất này giảm xuống 50- 60%, với các bệnh đồng mắc gây ra do nấm và HACEK (Hemophillus, Acinobacillus, Cardiobacterium, Eikenella, và Kingella spp.). HACEK đặc biệt gặp ở trẻ sơ sinh và trẻ không suy giảm miễn dịch, chiếm tỉ lệ 17%-30% các trường hợp.
- Liên cầu tán huyết ( viridans) là nguyên nhân thường gặp gây viêm nội tâm mạc ở những bệnh nhân có thủ thuật răng miệng hoặc ở nhiều bệnh nhân có bệnh lý răng hoặc quanh răng.
- Staphylococcus aureus và coagulase-negative staphylococcus chiếm tỉ lệ cao hơn viridan ở các quốc gia phát triển. Thường do nhiễm trùng liên quan đến y tế.
- Các sinh vật thường gặp nhất trong viêm nội tâm mạc sau phẫu thuật là
- Ở trẻ sơ sinh, aureus là coagulase-negative staphylococcus (và candida spp.) là các nguyên nhân thường gặp nhất gây IE.
- Tiêm chích ma túy nguy cơ gây IE do Staphylococcus aureus.
- Enterococcus là sinh vật thường gặp nhất được tìm thấy sau phẫu thuật đường niệu – sinh dục hoặc phẫu thuật tiêu hóa.
- Viêm nội tâm mạc do nấm (có tiên lượng xấu) có thể gặp ở trẻ sơ sinh bệnh nặng, ở những bệnh nhân điều trị kháng sinh kéo dài hoặc điều trị steroid, hoặc sau phẫu thuật tim hở. Viêm nội tâm mạc do nấm liên quan đến hình thành sùi to dễ vỡ; thuyên tắc do sùi thường gây ra các biến chứng nghiêm trọng.
- Viêm nội tâm mạc cấy âm tính. Chẩn đoán viêm nội tâm mạc cấy âm tính được đưa ra khi bệnh nhân có bằng chứng lâm sàng hoặc trên siêu âm tim của viêm nội tâm mạc nhưng cấy máu âm tính. Nguyên nhân thường gặp nhất gây viêm nội tâm mạc cấy âm tính là do đang dùng/gần đây có dùng kháng sinh hoặc nhiễm trùng gây ra bởi các tác nhân khó mọc trong phòng thí nghiệm. Viêm nội tâm mạc do nấm hiếm khi gây ra viêm nội tâm mạc cấy âm tính. Ở thời điểm đó, chẩn đoán được đưa ra chỉ dựa vào loại bỏ sùi (trong phẫu thuật). Tại Hoa Kỳ, khoảng 5%-7% các trường hợp viêm nội tâm mạc cấy âm tính.
| Bảng 1. Phác đồ dự phòng cho các thủ thuật răng miệng | |||
| LIỀU ĐƠN 30-60 PHÚT TRƯỚC THỦ THUẬT | |||
| Tình huống | Thuốc | Trẻ em | Người lớn |
| Uống | Amoxicillin | 50 mg/kg | 2g |
| Không thể uống thuốc | Ampicillin,
hoặc Cefazolin hoặc ceftriaxone |
50 mg/kg (TB, TM)
50 mg/kg (TB, TM) |
2g (TB, TM)
1g (tb, tm) |
| Dị ứng với penicillin hoặc ampicillin (PO) | Cephalaxin
hoặc Clindamycin hoặc Azithromycin hoặc Clarithromycin |
50 mg/kg
20 mg/kg 15 mg/kg 15 mg/kg |
2g
600 mg 500 mg 500 mg |
| Dị ứng với penicillin hoặc ampicillin và không thể uống thuốc | Cefazolin hoặc
ceftriaxone Clindamycin |
50 mg/kg (TB, TM)
20 mg/kg (TB, TM) |
1g (TB, TM)
600 mg (tB, TM) |
BIỂU HIỆN LÂM SÀNG
Bệnh sử
- Hầu hết bệnh nhân có tiền sử bệnh tim nền. Tuy nhiên, một số bệnh nhân có van động mạch chủ hai mảnh không được chẩn đoán trước khi khởi phát viêm nội tâm mạc.
- Tiền sử can thiệp nha khoa hoặc cắt amydal gần đây thỉnh thoảng có thể gặp, nhưng tiền sử đau răng (do bệnh lý răng hoặc lợi) thường gặp hơn là các thủ thuật.
- Tiền sử các thủ thuật can thiệp tim mạch gần đây hoặc phẫu thuật hoặc nằm viện có thể gặp.
- Viêm nội tâm mạc hiếm gặp ở trẻ sơ sinh; ở nhóm tuổi này, nó thường sau phẫu thuật tim hở.
- Khởi phát thường tiềm ẩ’n với sốt nhẹ kéo dài và các triêu chứng mơ hồ như mệt mỏi, yếu người, chán ăn, xanh xao, đau khớp, đau cơ, sụt cân và vã mồ hôi.
Thăm khám lâm sàng
- Tim có tiếng thổi (100%). Tiếng thổ’i ở tim mới xuất hiện và tăng cường độ của tiếng thổi tồn tại trước đó là các chỉ điểm quan trọng.
- Sốt là thường gặp (80-90%). Sốt với nhiệt độ dao động từ 38.3 – 39.4o
- Lách to là thường gặp (70%).
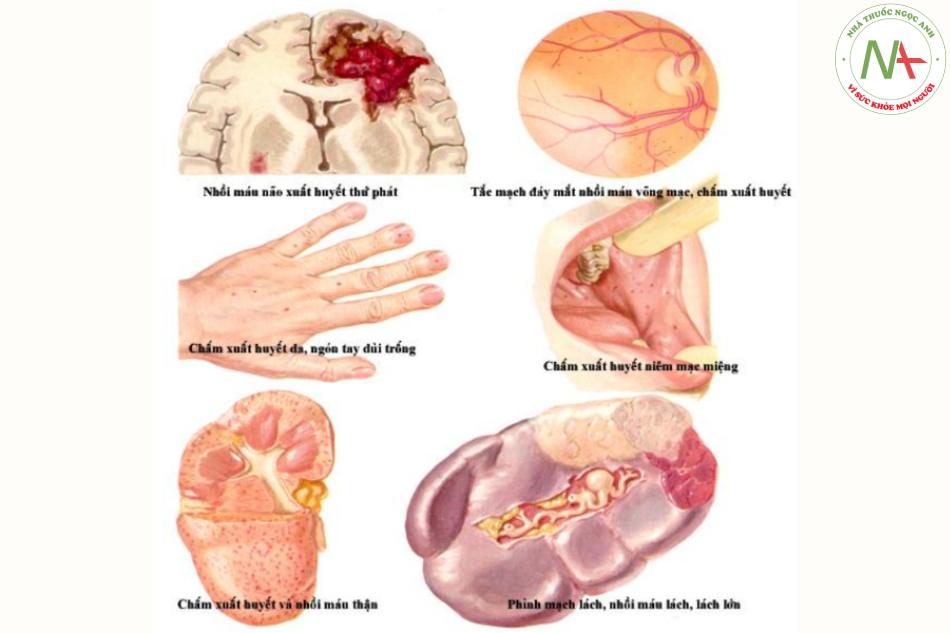
- Biểu hiện trên da (50%) (thứ phát do vi thuyên tắc hoặc đáp ứng miễn dịch) có thể biểu hiện thành các dạng sau:
- Chấm xuất huyết trên da, niêm mạc hoặc củng mạc là các tổn thương thường gặp nhất.
- Nốt Osler (ấn đau, nốt đỏ pea-sized ở đầu ngón tay hoặc ngón chân) là hiếm gặp
- Tổn thương Janeway’s (các vùng xuất huyết nhỏ, không đau ở lòng bàn tay, lòng bàn chân) là hiếm gặp.
- Xuất huyết splinter cũng là biểu hiện hiếm gặp.
- Thuyên tắc hoặc đáp ứng miễn dịch ở các cơ quan khác biểu hiện ở 50% các trường hợp:
- Thuyên tắc phổ’i có thể gặp ở những bệnh nhân thông liên thất, PDA hoặc shunt động mạch chủ – động mạch phổi.
- Co giật và liệt nửa người do thuyên tắc hệ thần kinh trung ương (CNS) (20%) và thường gặp các khiếm khuyết bên trái như bệnh van hai lá và động mạch chủ hoặc bệnh tim bẩm sinh tím.
- Tiểu máu và suy thận có thể gặp.
- Roth’s spot gặp ở dưới 5% các trường hợp.
- Bệnh lý răng hoặc quanh răng hoặc lợi thường gặp.
- Ngón tay dùi trống trong bệnh tim bẩm sinh không tím là biểu hiện hiếm gặp ở các trường hợp mạn tính.
- Triệu chứng suy tim có thể biểu hiện là biến chứng của nhiễm trùng.
- Biểu hiện lâm sàng ở trẻ sơ sinh IE không đặc hiệu (suy hô hấp, tim nhanh) và khó phân biệt được với nhiễm trùng huyết hoặc suy tim sung huyết từ các nguyên nhân khác. Phenomena thuyên tắc (vd, viêm xương tủy xương, viêm màng não, viêm phổi) là thường gặp. Bệnh nhân có thể có triệu chứng thần kinh (co giật, liệt nửa người, ngừng thở).
Các xét nghiệm
- Cấy máu dương tính được tìm thấy trên 90% các trường hợp bệnh nhân không được điều trị kháng sinh trước đó. Điều trị kháng sinh trước làm giảm tỉ lệ cấy dương tính xuống 50-60%.
- Công thức máu cho thấy thiếu máu, với nồng độ Hb dưới 12 g/dL (biểu hiện ở 80% bệnh nhân), tăng bạch cầu và bạch cầu chuyển trái. Bệnh nhân đa hồng cầu tiền triệu trước khi khởi phát IE có thể có Hb bình thường.
- Tốc độ máu lắng tăng trừ khi có đa hồng cầu.
- Tăng CRP
- Tiểu máu vi thể được tìm thấy ở khoảng 30% bệnh nhân.
Siêu âm tim
CHẨN ĐOÁN
Chẩ’n đoán IE dễ dàng dựa vào các biểu hiện lâm sàng kinh điển như sốt, âm thổ’i ở tim, biểu hiện trên da, lách to và cấy máu dương tính. Không may là trong thực hành lâm sàng ngày nay, các biểu hiện lâm sàng này hiếm được tìm thấy, và biểu hiện không điển hình thường gặp hơn. Tại thời điểm biểu hiện, chẩn đoán lâm sàng IE dựa vào sự tích hợp các triệu chứng lâm sàng, kết quả vi sinh, đặc điểm trên siêu âm tim và trị số xét nghiệm. Năm 2005, AHA (Baddour et al, 2005) khuyến cáo tiêu chuẩ’n Duke đã điều chỉnh trong chẩ’n đoán và điều trị IE.
Có 3 phân loại trong mức độ chẩ’n đón theo tiêu chuẩ’n Duke đã điều chỉnh: xác định, có thể và loại trừ (rejected).
- Chẩn đoán “xác định” IE dựa vào bằng chứng bệnh học và đầy đủ các tiêu chuẩn lâm sàng sau.
- Bằng chứng bệnh học của IE bao gồm (1) cấy ra căn nguyên vi sinh hoặc (2) mô bệnh học có sùi hoặc từ vị trí thuyên tắc hoặc ổ áp xe trong tim hoặc bằng chứng mô bệnh học của sùi hoặc áp xe trong tim có viêm nội tâm mạc hoạt động.
- Đầy đủ các tiêu chuẩn lâm sàng nghĩa là đáp ứng đủ sự hiện diện của hai tiêu chuẩn chính, một tiêu chuẩ’n chính và ba tiêu chuẩ’n phụ, hoặc 5 tiêu chuẩ’n phụ như được mô tả trong bảng. Tiêu chuẩ’n lâm sàng chính bao gồm (1) cấy máu dương tính với tác nhân có thể chấp nhận được và (2) bằng chứng của bệnh lý nội mạc tim, thông qua siêu âm. Có biểu hiện trên siêu âm tim (positive) được xem là tiêu chuẩ’n chính.
- Phân loại “có thể” IE dựa vào sự hiện diện của các tiêu chuẩ’n sau:
- Một tiêu chuẩ’n chính và một tiêu chuẩ’n phụ hoặc
- Ba tiêu chuẩn phụ
- Phân loại khác là “rejected” IE dựa vào:
- Khi có chẩ’n đoán thay thế được đưa ra,
- Khi biểu hiện lâm sàng của IE được giải quyết trong vòng 4 ngày điều trị kháng sinh, hoặc
- Không có bằng chứng bệnh học được tìm thấy trong khối “sùi” được lấy ra trong phẫu thuật hoặc sinh thiết sau điều trị kháng sinh không quá 4 ngày.
- Khi các tiêu chuẩ’n có thể IE không thỏa mãn
| Bảng 2. Định nghĩa viêm nội tâm mạc nhiễm khuẩn theo tiêu chuẩn Duke có điều chỉnh. |
| Chẩn đoán xác định IE |
| A, Tiêu chuẩn bệnh học |
| 1. Cấy được tác nhân hoặc mô bệnh học khối sùi, sùi gây thuyên tắc, hoặc mẫu áp xe trong tim
hoặc 2. Tổn thương bệnh học; sùi hoặc áp xe trong tim được xác nhận qua mô bệnh học cho thấy viêm nội tâm mạc hoạt động |
| B, Tiêu chuẩn lâm sàng |
| 1. Hai tiêu chuẩn chính hoặc |
| 2. Một tiêu chuẩn chính và ba tiêu chuẩn phụ hoặc |
| 3. Năm tiêu chuẩn phụ |
| Có thể là IE |
| 1. Một tiêu chuẩn chính và một tiêu chuẩn phụ, hoặc |
| 2. Ba tiêu chuẩn phụ |
| Loại trừ |
| 1. Chẩn đoán thay thế giải thích được bằng chứng IE hoặc |
| 2. Giải quyết được hội chứng IE với điều trị kháng sinh dưới 4 ngày hoặc |
| 3. Không có bằng chứng bệnh học IE trong phẫu thuật hoặc sinh thiết, với điều trị kháng sinh dưới 4 ngày hoặc |
| 4. Không thỏa mãn tiêu chuẩn “có thể IE” ở trên |
| Bảng 2. Định nghĩa thuật ngữ được dùng chẩn đoán IE trong tiêu chuẩn Duke |
| Tiêu chuẩn chính |
| A, Cấy máu dương tính |
| 1. Các vi sinh vật điển hình phù hợp với IE từ hai mẫu cấy riêng biệt |
| 2. Vi sinh vật phù hợp với IE từ mẫu cấy máu dương tính dai dẳng được định nghĩa như sau: ít nhất hai mẫu máu được lấy cách nhau > 12 giờ hoặc cả 3 mẫu (với một mẫu đầu tiên và một mẫu lấy sau đó ít nhất 1 giờ). |
| 3. Cấy máu dương tính đơn độc với tác nhân Coxiella burnetii hoặc định lượng kháng thể IgG antiphase 1 > 1:800 |
| B, Bằng chứng của tổn thương tim trên siêu âm tim |
| Tiêu chuẩn phụ |
| 1. Các yếu tố thúc đẩy, bệnh tim nền, hoặc tiêm chích ma túy (IDUs) |
| 2. Sốt, nhiệt độ > 38oC |
| 3. Vascular phenomena : thuyên tắc động mạch lớn, nhồi máu phổi nhiễm trùng, xuất huyết nội sọ, xung huyết kết mạc, và các tổn thương Janeway’s |
| 4. Immunologic phenomena : viêm cầu thận, nốt Osler, Roth’s spots, và yếu tố thấp. |
| Bằng chứng vi sinh : cấy máu dương tính nhưng không đáp ứng tiêu chuẩn chính như mô tả phía trên hoặc bằng chứng huyết thanh học nhiễm trùng tác nhân phù hợp IE đang hoạt động. |
ĐIỀU TRỊ
- Cấy máu được chỉ định ở tất cả bệnh nhân có sốt không rõ nguồn gốc và âm thổi bệnh lý ở tim, tiền sử bệnh lý tim, và tiền sử viêm nội tâm mạc trước đó.
- Thường lấy 3 mẫu máu cấy tại 3 vị trí tĩnh mạch khác nhau trong 24 giờ trừ khi bệnh nhân rất nặng. Ở 90% các trường hợp, tác nhân gây bệnh được phát hiện trong hai mẫu cấy đầu tiên.
- Nếu không mọc tác nhân sau 2 ngày, có thể cấy thêm 2 mẫu. Không có giá trị lấy hơn 5 mẫu máu trong 2 ngày trừ khi bệnh nhân được điều trị kháng sinh trước đó.
- Không cần thiết lấy máu ở bất kỳ pha đặc hiệu nào trong chu kỳ sốt.
- Lấy đủ thể tích; 1-3 mL ở trẻ sơ sinh và trẻ nhỏ, 5-7 mL ở trẻ lớn là tối ưu.
- Khuyến cáo hội chẩn bác sĩ chuyên khoa nhiễm khi nghi ngờ hoặc xác định IE vì lựa chọn kháng sinh vẫn là thách thức.
- Điều trị kháng sinh theo kinh nghiệm được bắt đầu với những kháng sinh sau trong khi chờ đợi kết quả cấy máu:
- Phác đồ thường bắt đầu với penicillin bán tổ’ng hợp kháng tụ cầu (nafcillin, oxacillin, hoặc methicillin) và một aminoglycoside (gentamicin). Sự kết hợp này bao phủ viridans, S. aureus, và các tác nhân gram âm.
- Nếu nghi ngờ tụ cầu kháng methicillin, có thể thay thế bằng vancomycin.
- Vancomycin có thể được dùng thay khi bệnh nhân dị ứng penicillin.
- Lựa chọn kháng sinh sau cùng dựa vào tác nhân phân lập được và kết quả kháng sinh đồ.
- IE do Streptococcal
- Nhìn chung, IE van tim native gây ra do viridans nhạy nhiều có thể được điều trị thành công với penicillin TM (hoặc ceftriaxone dùng 1 lần hàng ngày) trong 4 tuần. Lựa chọn thay thế, penicillin, ampicillin hoặc ceftriaxone kết hợp với gentamicin trong 2 tuần có thể được dùng.
- Đối với IE do streptococci kháng penicillin, 4 tuần penicillin, ampicillin hoặc ceftriaxone kết hợp với gentamicin 2 tuần đầu được khuyến cáo.
- Viêm nội tâm mạc do tụ cầu
- Thuốc được lựa chọn cho IE valve native do staphylococcus nhạy với methicillin là beta-lactamase-resistant penicillin bán tổng hợp (nafcillin, oxacillin, và methicillin) trong tối thiểu 6 tuần (có hoặc không có gentamicin trong 3-5 ngày đầu).
- Bệnh nhân IE valve native kháng methicillin được điều trị với vancomycin trong 6 tuần (có hoặc không có gentamicin trong 3-5 ngày đầu).
- Viêm nội tâm mạc native valve do Enterococcus thường cần kết hợp penicillin TM hoặc ampicillin với gentamicin trong 4-6 tuần. Nếu bệnh nhân dị ứng penicillin, vancomycin kết hợp với gentamicin trong 6 tuần là cần thiết.
- Các tác nhân HACEK dần trở nên đề kháng với ampicillin. Ceftriaxone hoặc cephalosporin thế hệ ba đơn độc khác hoặc ampicillin kết hợp với gentamicin trong 4 tuần được khuyến cáo. Bệnh nhân IE do các vi khuẩn gram âm khác được điều trị với piperacillin hoặc ceftazidim cùng với gentamicin trong tối thiểu 6 tuần.
- Viêm nội tâm mạc do nấm (thường do candida spp.) rất khó điều trị. Amphotericin B, có hoặc không có Flucytosine, thường được dùng nhất, nhưng phẫu thuật thay thế van nhiễm trùng (native hoặc nhân tạo) thường cần thiết. Tiên lượng rất xấu.
- Viêm nội tâm mạc cấy ra âm tính: Điều trị trực tiếp chống lại tụ cầu, phế cầu và các tác nhân HACEK với ceftriaxone và gentamicin. Khi IE nghi ngờ do tụ cầu, nafcillin nên được thêm vào điều trị.
- IE do Streptococcal
- Bệnh nhân viêm nội tâm mạc có van nhân tạo nên được điều trị 6 tuần dựa vào tác nhân phân lập được và kháng sinh đồ. Can thiệp phẫu thuật có thể’ cần thiết trước khi điều trị kháng sinh hoàn thành nếu tình huống lâm sàng cấp thiết (eg, suy tim sung huyết tiến triể’n, rối loạn chức năng van nhân tạo nặng, cấy máu dương tính dai dẳng sau hai tuần điều trị). Tái phát nhiễm khuẩ’n sau liệu trình điều trị kháng sinh thích hợp cũng cần can thiệp phẫu thuật.
Tiên lượng
Tỉ lệ hồi phục tổng thể từ 80% đến 85%; từ 90% trở lên đối với S. viridans và enterococci, khoảng 50% đối với tác phân Staphylococcus. Viêm nội tâm mạc do nấm có tiên lượng rất xấu.
Dự phòng
Cho đến năm 2007, kháng sinh dự phòng với IE được khuyến cáo thường quy trước các thủ thuật răng miệng trong hầu hết các bệnh tim bẩ’m sinh (trừ thông liên nhĩ), thấp tim và các bệnh lý van tim, bệnh cơ tim phì đại, sa van hai lá với trào ngược van hai lá và tất cả các bệnh lý khác được bao gồm trong khuyến cáo. Năm 2007, AHA thay đổi lớn về việc dùng kháng sinh dự phòng trong IE (Wilson và cs, 2007). Các lý do chính sau đây làm thay đổi góc nhìn truyền thống về việc dùng kháng sinh dự phòng trong thời gian dài ở các bệnh nhân có tim bẩm sinh.
- Số ca IE do nhiễm khuẩ’n huyết trong các thủ thuật răng miệng quá ít. Ước tính tần suất nhiễm khuẩn huyết trong các hoạt động hàng ngày (vd, nhai, đánh răng hoặc các hoạt động khác) vượt quá mức so trong quá trình thực hiện thủ thuật răng miệng. Nguy cơ tích lũy theo thời gian gây nhiễm khuẩn huyết từ các hoạt động hàng ngày ước tính cao hơn 100, 000 lần so với từ thủ thuật răng miệng.
- Bên cạnh đó, khả năng điều trị kháng sinh dự phòng hoặc giảm tỉ lệ nhiễm khuẩ’n huyết vẫn còn là vấn đề tranh cãi, và nhiều tác dụng phụ (vd, phát ban, tiêu chảy, các triệu chứng tiêu hóa) cũng thường gặp.
Khuyến cáo được cập nhật năm 2017, bệnh lý tim cần dùng kháng sinh dự phòng IE được liệt kê trong bảng. Thủ thuật cần dùng kháng sinh dự phòng được khuyến cáo cũng được ghi cụ thể trong bảng. Kháng sinh dự phòng không còn được khuyến cáo thường quy trong nội soi phế quản; nó chỉ được khuyến cáo trong tonsillectomy và adenoidectomy ở bệnh nhân nguy cơ cao. Kháng sinh dự phòng không còn được khuyến cáo trong các thủ thuật GI hoặc GU, như trong nội soi dạ dày tá tràng hoặc nội soi đại tràng.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nữ 28 tuổi được đưa đến phòng cấp cứu sau ngất. Cô ấy thấy mệt mỏi và ăn ít đi trong 2 tuần vừa rồi, cô ấy nghĩ rằng mình bị mất nước. Bệnh nhân có tiền sử dùng ma túy đường tĩnh mạch và nhập viện do viêm phổi sặc 6 tháng trước.
Thân nhiệt: 38.2 độ C, huyết áp: 112/58 mmHg, mạch 49 l/ph và đều. Niêm mạc miệng khô và răng ố vàng. Có tiếng thổi tâm trương sớm ở bờ trái xương ức suốt kì thở ra. Phổi trong. Bụng mềm không đau, Có dấu hiệu tiêm chích ở tay phải. ECG thấy nhịp xoang với block nhĩ thất cấp 2 2:1. Kết quả cận lâm sàng: BC 13.000/mm3, HGB: 10.8 g/dL, TC 410.000/mm3. Chẩn đoán có khả năng nhất là gì?
- Viêm ngoại tâm mạc cấp.
- Bệnh Lyme.
- Thủng van hai lá.
- Áp xe quanh van.
- Viêm nội tâm mạc van ba lá.
Đáp án đúng là D: Bệnh nhân này có tiền sử tiêm truyền ma túy, sốt, và tiếng thổi tâm trương sớm đặc trưng của hở van động mạch chủ nghĩ nhiều tới viêm nội tâm mạc. ECG cho thấy dẫn truyền nhĩ thất bất thường với BAV cấp 2 2:1. Ở bệnh nhân viêm nội tâm mạc thì dẫn truyền bất thường trên ECG nên được nghi ngờ có áp xe tại van mở rộng vào các con đường dẫn truyền phụ lân cận. Con đường dẫn truyền bị block có thể dẫn tới ngất như bệnh nhân này. Áp xe tại van có thể thấy ở khoảng 30-40% bệnh nhân có viêm nội tâm mạc trong phẫu thuật hoặc khám nghiệm tử thi.
Vì vị trí gần hệ thống dẫn truyền thất nên các bất thường trong dẫn truyền thường thấy cùng hở van động mạch chủ (Sự giãn nở vòng van trong nhiễm khuẩn). Bệnh nhân này nghe thấy tiếng thổi gợi ý hở chủ do viêm nội tâm mạc tại van. Thông thường, bệnh hở chủ do bệnh của gốc động mạch, đặc điểm tiếng thổi tâm trương đến sớm nghe rõ nhất ở bờ phải xương ức và ngược lại khi hở chủ do bệnh của van thì tiếng thổi tâm trương đến sớm nghe rõ nhất ở bờ trái xương ức (KLS 3-4) như ở bệnh nhân này.
Dù cho van 3 lá thường bị tổn thương trong trường hợp viêm nội tâm mạc ở bệnh nhân có tiền sử tiêm truyền ma túy, nhưng có 2 đặc điểm ta cần để ý: tiếng thổi tâm thu liên tục ở hở van 3 lá sẽ rõ hơn ở kì hít vào và bất thường dẫn truyền là phổ biến hơn ở bệnh van động mạch chủ (Đáp án E).
Đáp án A Viêm màng ngoài tim cấp đặc trưng bởi đau ngực (đau nhói, đau kiểu màng phổi, đỡ hơn khi ngồi lên và hướng ra trước), tiếng cọ màng ngoài tim, ST chênh lên lan tỏa ở cả chuyển đạo ngoại biên và trước tim.
Đáp án B: Bệnh Lyme là bệnh do con ve gây nên, và có thể tiến triển thành bệnh tim mạch sau vài tuần đến vài tháng. Block nhĩ thất và các triệu chứng của viêm cơ tim màng ngoài tim là chủ yếu nhưng tổn thương tại van thường không phổ biến. Bệnh nhân có tiền sử tiêm chuyền ma túy và hở chủ nghĩ nhiều tới viêm nội tâm mạc tại van động mạch chủ với áp xe tại van gây Block nhĩ thất.
Đáp án C: Thủng van hai lá có thể gây ra các rối loạn như với viêm nội tâm mạc van hai lá. Nó thường biểu hiện như cơn suy tim cấp, với tiếng thổi tâm thu như hở van hai lá.
Tổng kết: Sự xuất hiện của block nhĩ thất ở bệnh nhân có nhiễm khuẩn nội tâm mạc nên được theo dõi với áp xe tại van mở rộng tới vùng cơ tim liền cạnh. Viêm nội tâm mạc tại van động mạch chủ thường đi kèm với tăng nguy cơ giãn vòng van.
Câu 2
Nam 32 tuổi đến phòng cấp cứu vì sốt, ho và mệt mỏi 3 ngày nay. HA 120//80 mmHg, mạch 110 l/ph. Thăm khám thấy có nhiều vết tiêm chích ở tay. ECG thấy nhịp nhanh xoang nhưng các phần còn lại bình thường. Xquang ngực thấy những nốt tròn lan tỏa ở ngoại vi phổi hai bên. Dấu hiệu nào nhiều khả năng sẽ đi kèm ở bệnh nhân này?
- Tiếng T4 khi bệnh nhân ở tư thế nằm nghiêng trái.
- Tiếng thổi tâm thu tăng khi hít vào.
- Tiếng thổi tâm trương nghe rõ khi bệnh nhân ngồi dậy.
- Tiéng thổi tâm thu tăng khi bệnh nhân đứng dậy.
- T2 tách đôi đảo ngược.
Đáp án đúng là B: Biểu hiện lâm sàng của bệnh nhân này phù hợp với viêm nội tâm mạc van ba lá có nhiễm khuẩn thuyên tắc tại phổi. Nhiễm khuẩn thuyên tắc tại phổi đặc trưng bởi ho, đau ngực và ho máu, có thể gây ra nhiều phế nang thâm nhiễm dạng tròn trên Xquang.
Dùng ma túy đường tĩnh mạch làm tăng nguy cơ nhiễm khuẩn nội tâm mạc bao gồm van tim bên phải. Hở ba lá là biến chứng thường gặp và đặc trưng gây ra tiếng thổi tâm thu cái tăng nồng độ khi hít vào. Thay đổi cường độ khi hít vào có tính đặc hiệu 100% và độ nhạy 88% để chẩn đoán phân biệt tiếng thổi tâm thu từ tất cả các nguyên nhân khác.
| Viêm nội tâm mạc nhiễm khuẩn ở những đối tượng dùng ma túy IV |
| – Tăng nguy cơ nhiễm HIV ở những ng tiêm chích. – S. aureus (Tụ cầu vàng) là nguyên nhân chính. 17 – Chủ yếu tổn thương van ba lá hơn là van ĐMC. – Tiếng thổi tâm thu tăng khi hít vào do bất thường van ba lá. – Ổ nhiễm khuẩn tại phổi thường xảy ra. – Ít khi có biểu hiện nhiễm khuẩn nội tâm mạc ở ngoại biên (xuất huyết Splinter, Vết thương Janeway). – Suy tim thường do tổn thương van ĐMC mà ít khi do van ba lá. |
Đáp án A: Tiêng tim T4 có thể nghe thấy ở mỏm tim tại tư thể nằm nghiêng trái ở bệnh nhân có giảm hoạt động tâm thất (hoặc tăng độ cứng). Nó có thể nghe thấy ở người khỏe mạnh và ở bệnh nhân có bệnh tim do tăng huyêt áp, hẹp chủ và bệnh cơ tim phì đại. T4 là tiêng bất thường ở trẻ em và người trẻ tuôi.
Đáp án B: Hở chủ tạo ra tiêng thôi tâm trương giảm dần bắt đầu ngay sau T2, tiêng thôi có âm độ cao và cường độ vang. Nó nghe rõ nhất ở bờ trái xương ức tại KLS 3,4 khi bệnh nhân ngồi dậy và hướng lên trước trong khi giữ thở ra tối đa. Nhiễm khuẩn nội tâm mạc tại van ĐMC có thể gây ra nhiễm khuẩn tuần hoàn hệ thống, nhưng nó không giải thích được ô nhiễm khuẩn tại phôi thấy trên Xquang.
Đáp án D: Ngồi dậy từ tư thê nằm giảm lượng máu về tim và làm tệ hơn chênh lệch gradient ở bệnh nhân cơ tim phì đại. Nó tăng cường độ tiêng thôi ở những bệnh nhân này.
Đáp án E: T2 tách đôi bình thường rõ nhất ở kì hít vào tại KLS II. T2 nghịch đôi xảy ra khi A2 đi theo sau P2, với tách đôi nhiều nhất ở kì thở ra và yêu nhất khi hít vào. Nó thấy ở bệnh nhân có tắc nghẽn đừờng ra thất trái đã phẫu thuật (hẹp van hoặc quanh van động mạch chủ, block nhánh trái, tạo nhịp thất phải).
Tổng kết: Những người tiêm chích ma túy có nguy cơ cao nhiễm khuẩn nội tâm mạc bao gồm các van tim bên phải. Hở ba lá thường biểu hiện ở bệnh nhân viêm nội tâm mạc van ba lá và có thể phân biệt với các tiếng thổi khác bằng cách xác định cường độ tiếng thổi toàn tâm thu khi hít vào.
Câu 3
Bệnh nhân nam 26 tuổi được nhập viện do sốt và rét run. Cấy máu mọc cầu khuẩn gram dương thành cụm. Khám ngực bình thường. Siêu âm tim thấy một tổn thương di động trên thành sau lá van 2 lá nhưng không đáng kể. Ngày thứ 3 vào viện, bệnh nhân biểu hiện khó thở và bồn chồn. Thăm khám có ran ẩm 2 bên. Tiếng thổi toàn tâm thu 2/6 được nghe ở đỉnh. Biểu hiện nào sau đây nhiều khả năng xuất hiện trên siêu âm tim lặp lại?
| Kích thước nhĩ trái | Kích thước thất trái | Phân suất tống máu thất trái | |
| A. | Dãn | Dãn | Bình thường hoặc tăng |
| B. | Bình thường | Dãn | Bình thường hoặc tăng |
| C. | Dãn | Dãn | Giảm |
| D. | Bình thường | Bình thường | Bình thường hoặc tăng |
Bệnh nhân khớp với tiêu chuẩn Duke hiệu chỉnh cho viêm nội tâm mạc nhiễm khuẩn (cấy máu dương tính nhiều khả năng xuất hiện tụ cầu vàng, hình ảnh sùi valve trên siêu âm tim). Bệnh nhân bây giờ có tình trạng khó thở cấp và phù phổi kèm âm thổi toàn tâm thu nghi do hở van 2 lá cấp, bệnh xuất hiện như biến chứng của viêm nội tâm mạc (đứt dây chằng van tim)
| Thay đổi huyết động trong hở van 2 lá | |||
| Hở 2 lá cấp | Hở 2 lá mạn còn bù | Hở 2 lá mạn mất bù | |
| Tiền tải | Tăng 2 gạch | Tăng 1 gạch | Tăng 1 gạch |
| Hậu tải | Giảm 1 gạch | Không thay đổi | Tăng 1 gạch |
| Chức năng co bóp | Không thay đổi | Không thay đổi | Giảm 1 gạch |
| Phân suất tống máu | Tăng 2 gạch | Tăng 1 gạch | Giảm 1 gạch |
| Thể tích nhát bóp | Giảm 1 gạch | Không thay đổi | Giảm 1 gạch |
Trong hở van 2 lá cấp, khởi phát đột ngột có 1 lượng máu lớn chảy ngược lại từ thất trái lên nhĩ trái. Vì lượng máu lớn (và sự cân bằng nhanh của áp lực thất trái và nhĩ trái), tiếng thổi kèm theo thường thấp (2/6) hoặc mất, không giống như hở 2 lá mạn. Biểu hiện lâm sàng phản ánh đầu tiên sự thiếu thời gian của các buồng tim để thích ứng với thay đổi huyết động.
- Nhĩ trái không đủ thời gian để giãn cho việc đáp ứng thể tích máu gia tăng và vẫn giữ nguyên kích thước. Hậu quả tăng áp lực nhĩ trái được chuyển ngược tới hệ tuần hoàn phổi, gây ra phù phổi (ran ẩm 2 đáy phổi)
- Thất trái nhận lượng máu gia tăng từ nhĩ trái trong mỗi kỳ tâm trương (đại diện cho thể tích máu trào ngược từ kỳ tâm thu trước đó), gây tăng áp lực thất trái cuối tâm trương.
- Máu được đẩy đi có thể chảy đi theo van động mạch chủ hoặc chảy ngược lại theo đường áp lực thấp tương đối đến nhĩ trái (kháng trở hoàn toàn giảm – hậu tải thất trái giảm). Mặc dù thể tích toàn phần dòng máu chảy đi (lưu lượng tim) giảm, thể tích nhát bóp (chảy đi và chảy ngược) tăng, gây tăng huyết động phân suất tống máu thất trái (>70%).
Ngược lại với hở 2 lá cấp, sự tiến triển chậm hơn của hở 2 lá mạn cho phép thời gian cho sự dãn nhĩ bù để đáp ứng lượng máu trào ngược tại áp lực thấp, ngăn ngừa phù phổi. Thêm vào đó, thể tích thất trái quá tải dẫn đến phì lệch tâm để phù trừ và tạm thời duy trì lưu lượng tim (ý A). Tuy nhiên, áp lực thành quá tải thậm chí dẫn tới rối loạn chức năng thất trái và suy tim mất bù (ý C)
Mục tiêu học tập: Hở van 2 lá cấp gây ra lượng máu lớn chảy ngược đột ngột từ thất trái lên nhĩ trái. Không có buồng tim nào đủ thời gian để dãn bù trừ, dẫn tới tăng nhanh áp lực cuối tâm trương thất trái và áp lực nhĩ trái, gây phù phổi. Mặc dù giảm lượng máu vào hệ tuần hoàn, phân suất tống máu thất trái vẫn bình thường hoặc tăng do lượng lớn thể tích nhát bóp chảy ngược lại nhĩ trái qua đường hở van áp lực thấp.
| Viêm nội tâm mạc nhiễm khuẩn – Tiêu chuẩn Duke hiệu chỉnh | |
| Tiêu chuẩn chẩn đoán viêm nội tâm mạc | Tiêu chuẩn chính
Tiêu chuẩn phụ
Chẩn đoán xác định khi: 2/ 1 tiêu chuẩn chính + 3 tiêu chuẩn phụ Nghi ngờ khi: 1 tiêu chuẩn chính hoặc 3 tiêu chuẩn phụ |
| Dấu hiệu lâm sàng (thường thấy) |
|