Bệnh tim mạch
Tràn dịch màng tim: Nguyên nhân gây bệnh, chẩn đoán và chú ý quan trọng theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Bài viết Tràn dịch màng tim: Nguyên nhân gây bệnh, chẩn đoán và chú ý quan trọng theo BMJ để tải file PDF, mời các bạn click vào link ở đây.
1. Tóm tắt
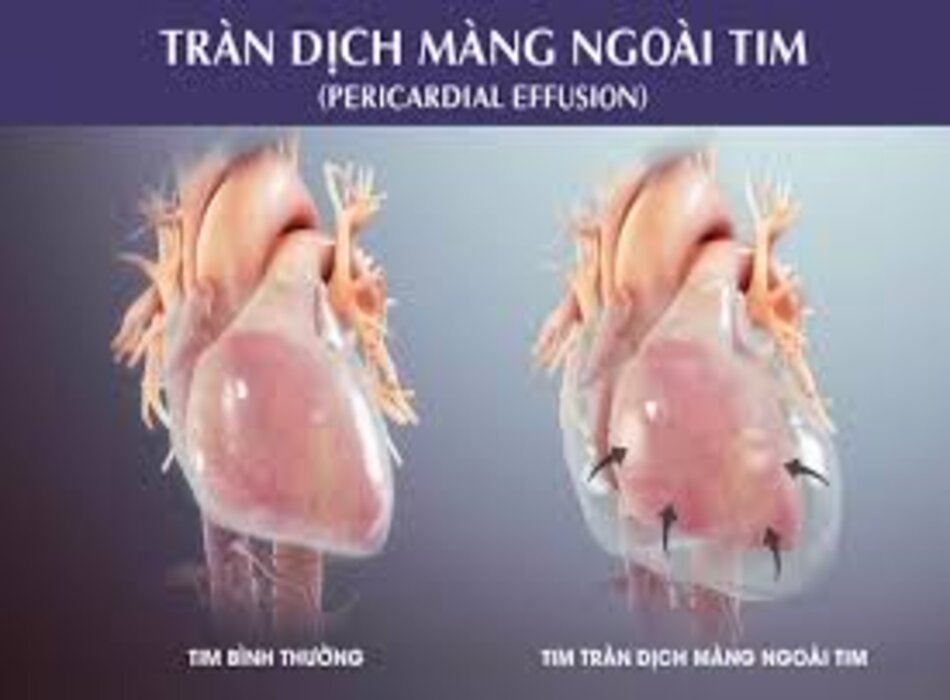
Tràn dịch màng ngoài tim là biểu hiện thường gặp của bệnh màng ngoài tim nguyên phát hoặc liên quan đến nhiều quá trình bệnh lý của cơ thể. Mức độ nghiêm trọng của tràn dịch phụ thuộc vào tình trạng bệnh nền và khả năng ảnh hưởng đến huyết động của bệnh nhân.
1.1 Dịch tễ học :
Dữ liệu từ nghiên cứu đoàn hệ Framingham gợi ý rằng tràn dịch ngoài màng tim có thể biểu hiện ở 6,5% dân số trưởng thành. Trong nghiên cứu đoàn hệ Framingham, tỷ lệ mắc mới tăng theo độ tuổi, với phát hiện chỉ 1,2% bệnh nhân <50 tuổi bị tràn dịch trên siêu âm tim. Hầu hết những người bị tràn dịch không ghi nhận có bệnh tim. Nhìn chung, tỷ lệ mắc mới nhiều hơn một đợt tràn dịch nhỏ là rất thấp.[1]
1.2 Giải phẫu và sinh lý màng ngoài tim :
Màng ngoài tim bình thường có 2 lớp, gồm lá tạng và lá thành, được phân tách bởi 15 đến 35 mL dịch. Dịch màng ngoài tim bình thường là vật liệu siêu lọc huyết tương và đặc trưng là có nồng độ Protein thấp và trọng lượng riêng thấp.[2] Màng ngoài tim lá thành là cấu trúc dạng sợi không đàn hồi có thành phần chủ yếu từ Collagen bám vào các mạch máu lớn và các cấu trúc khác của lồng ngực để duy trì sự ổn định của tim. Lớp màng này cũng hoạt động như rào cản nhiễm trùng.
Các thuộc tính bán cứng của màng ngoài tim kiềm chế quá trình đổ đầy tim và thúc đẩy sự phụ thuộc lẫn nhau của tâm thất. Trong các điều kiện bình thường, thể tích dự trữ của màng ngoài tim tồn tại để đáp ứng với thay đổi sinh lý trong các điều kiện làm đầy tâm thất. Tuy nhiên, nếu vượt quá thể tích dự trữ, áp suất màng ngoài tim tăng nhanh và hạn chế đáng kể quá trình làm đầy tim. Màng ngoài tim tương đối không đàn hồi có thể giãn ra dưới các điều kiện gắng sức mãn tính như giãn tâm thất trái hoặc tràn dịch màng ngoài tim tích tụ từ từ, mặc dù sau khi mối quan hệ áp suất – thể’ tích màng ngoài tim đạt đến giai đoạn không phù hợp, khả năng giãn nở bị hạn chế và các mức tăng nhỏ về thể tích cũng khiến tăng đáng kể áp lực màng ngoài tim, ảnh hưởng nghiêm trọng đến quá trình làm đầy tâm thất.
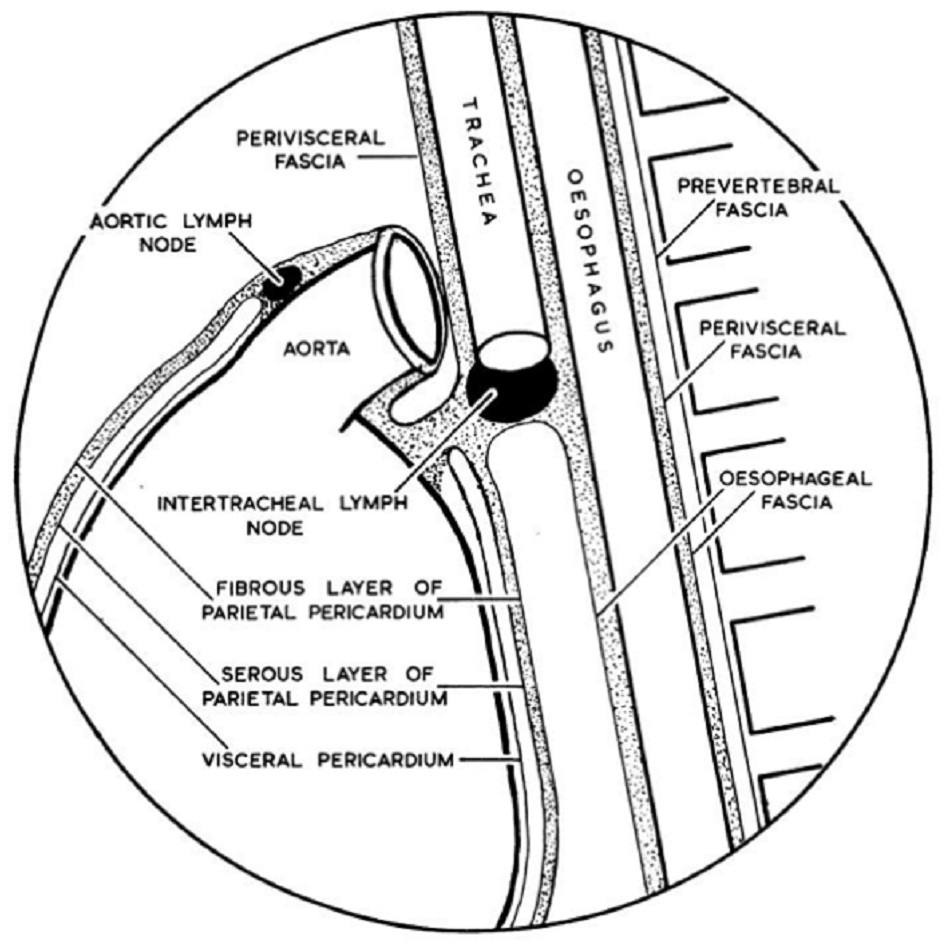
Sơ đồ minh họa cấu trúc giải phẫu của màng ngoài tim; vùng chấm chấm thể hiện mặt phẳng mô liên kết dưới cân mạc Nguồn: Marchand P. Thorax. 1951;6:359-368
1.3 Phân loại tràn dịch màng ngoài tim :
Cơ chế tích tụ dịch bất thường phụ thuộc vào bệnh căn tiềm ẩn, nhưng thường do tổn thương màng ngoài tim và có thể được phân loại là cấp tính hoặc mãn tính, và ít hoặc nhiều. Tràn dịch mạn tính được xác định là tràn dịch kéo dài trong >3 tháng; và tràn dịch cấp tính là <3 tháng.[3] Mức độ tràn dịch được xác định khác nhau.
Tuy nhiên, khi tổng khoảng trống siêu âm trước và sau vượt quá 20mm, tràn dịch thường được xem là nhiều.[3] Dịch có thể là huyết thanh, mủ, máu, nhũ trấp hoặc có huyết thanh lẫn máu, nhưng bản chất của tràn dịch đóng góp rất ít vào đặc trưng của căn nguyên gây bệnh. Tràn dịch được phân loại là dịch thấm hoặc dịch tiết. Tràn dịch tiết có thể vô căn, do tai biến y khoa hoặc do nhiễm trùng, bệnh ác tính, chấn thương, bệnh tim phổi và tự miễn. Nguyên nhân của tràn dịch tiết là viêm màng ngoài tim cấp hoặc mạn tính, có nồng độ Protein cao. Ép tim xảy ra khi áp suất màng ngoài tim tăng và hạn chế quá trình đổ đầy tim. Mức độ nặng của chèn ép tim được xác định bằng chính ảnh hưởng của nó lên cung lượng tim và huyết động, nhưng ngay cả khi không biểu hiện hạ huyết áp, ép tim cũng là tình trạng nghiêm trọng có thể tiến triển nhanh chóng và cần đánh giá khẩn cấp. Tràn dịch mức độ ít và được cho là tràn dịch thấm không có khả năng gây nguy hại lâm sàng đáng kể.
1.4 Co thắt màng ngoài tim :
Tràn dịch màng ngoài tim mạn tính có thể có các dấu hiệu và triệu chứng lâm sàng tương tự như co thắt màng ngoài tim. 2 tình trạng này có thể cùng tồn tại, hoặc co thắt có thể phát triển thành một hậu quả của nguyên nhân gây tràn dịch màng ngoài tim, đặc biệt là sau viêm màng ngoài tim do lao hoặc sau phẫu thuật tim. Có thể khó phân biệt 2 tình trạng này và cần các kỹ thuật chẩn đoán hình ảnh tiên tiến.
2. Bệnh căn học
Có nhiều nguyên nhân gây ra tràn dịch màng ngoài tim, với tỷ lệ lưu hành bệnh khác nhau.[4] [5] Nguyên nhân thường gặp nhất thường là vô căn và do vi-rút.[2] Các nguyên nhân khác bao gồm vi khuẩn, bệnh lý mạch máu Collagen, viêm mạch, hội chứng Dressler, một số loại thuốc nhất định, bệnh ác tính, suy tim sung huyết, nhồi máu cơ tim, chấn thương, phẫu thuật, tăng Urê máu, suy giáp và bệnh Amyloidosis.
Khả năng tràn dịch dẫn đến ép tim phụ thuộc vào mức độ dịch, tốc độ hình thành và bản chất của dịch. Ví dụ, khi máu chảy nhanh vào màng ngoài tim do tách thành động mạch chủ, lượng dịch có thể gây ép tim sẽ ít hơn nhiều so với dạng tràn dịch tăng từ từ, trong đó màng ngoài tim đã có thời gian giãn ra.
Tràn dịch vô căn là nguyên nhân thường gặp nhất của tràn dịch và do đó là nguyên nhân thường gặp của ép tim. Tuy nhiên, tràn dịch vô căn hoặc do vi-rút ít có khả năng gây ép tim. Ngược lại, tràn dịch ác tính và tràn dịch do lao có khả năng gây ép tim. Trong nghiên cứu tràn dịch mức trung bình đến nhiều, 60% số trường hợp tràn dịch ác tính và 7% số trường hợp tràn dịch do lao cuối cùng đã dẫn đến ép tim.[4]
Ngoài các trường hợp tràn dịch gây ra ép tim, cũng cần chú ý đặc biệt đến các trường hợp tràn dịch do nhiễm khuẩn vì đây là nguyên nhân gây tỷ lệ tử vong cao. Viêm màng ngoài tim có mủ có nguy cơ tử vong cao ở thời đại tiền kháng sinh và thậm chí các báo cáo hiện đại cũng nêu tỷ lệ tử vong là 40%.[6]
2.1 Tự phát
Tràn dịch vô căn là chứng bệnh không thể đưa ra chẩn đoán xác định. Nói chung hầu hết các ca bệnh được cho là có nguyên nhân từ nhiễm vi-rút, dù là cấp tính hay mạn tính. Giống như ở viêm màng ngoài tim do vi-rút, bệnh nhân thường biểu hiện các đặc điểm điển hình của viêm màng ngoài tim cấp tính và trải qua quá trình diễn tiến bệnh lành tính, tự khỏi. Tuy nhiên, tràn dịch vô căn có thể kéo dài, tái phát và tiến triển thành ép tim khi tràn dịch nhiều.[3]
Xét nghiệm dịch thường thấy dịch có máu, số lượng bạch cầu thấp, chủ yếu là bạch cầu đơn nhân, Glucose bình thường và trọng lượng riêng thấp.[7]
2.2 Nhiễm trùng, nhiễm khuẩn
Vi-rút
- Viêm màng ngoài tim do vi-rút hiếm khi tạo ra tràn dịch đủ nhiều để gây ra chèn ép tim.
- Nhiễm vi-rút là nguyên nhân thường gặp nhất của viêm màng ngoài tim cấp tính và được chẩn đoán xác định ở 50% bệnh nhân. Vi-rút Coxsackie, Echovirus, Adenovirus, Cytomegalovirus, Epstein-Barr, quai bị, Rubella, Parvovirus B19 và HIV là một số trong nhiều nguyên nhân gây viêm màng ngoài tim cấp do vi-rút.
- Tiền sử lâm sàng liên quan, ví dụ như thời gian mắc bệnh trong năm, phơi nhiễm và khởi pháp cấp tính, giúp phân biệt nguyên nhân gây bệnh do vi-rút so với các nguyên nhân khác. Xét nghiệm dịch cho thấy các đặc điểm tương tự với tràn dịch vô căn.[7]
Vi khuẩn
- Viêm màng ngoài tim do vi khuẩn là tình trạng tối cấp có đợt khởi phát cấp tính, nhưng có đến 50% bệnh nhân không thấy đau ngực và do đó cần xem xét đến tình trạng này ở tất cả các bệnh nhân bị bệnh có biểu hiện tràn dịch màng ngoài tim và sốt.[6]
- Bệnh nhân có nguy cơ bị viêm màng ngoài tim do vi khuẩn cao bao gồm những người đang lọc máu, trong tình trạng ức chế miễn dịch, người nghiện rượu và người mới phẫu thuật tim gần đây.
- Các nguyên nhân hay gặp nhất là Staphylococcus Aureus, Streptococcus Pneumoniae và Neisseria, mặc dù các báo cáo gần đây có ghi nhận sự gia tăng các trường hợp nhiễm khuẩn kỵ khí, đặc biệt là khi có nhiễm khuẩn ở đầu và cổ.
- Dịch thường có mủ và có bạch cầu rất cao trong đó đa số là bạch cầu trung tính.[7]
Lao
- Hiếm gặp (4%) ở các nước phát triển, nhưng chiếm 70% trường hợp viêm màng ngoài tim ở một số quốc gia. Viêm màng ngoài tim do lao vẫn là nguyên nhân thường gặp nhất của viêm màng ngoài tim tại châu Phi.
- Cần nghi ngờ ở những bệnh nhân bị viêm màng ngoài tim cấp tính không nhanh chóng cải thiện các triệu chứng bằng chăm sóc hỗ trợ như mong đợi.
- Tỷ lệ tử vong là 85% ở các ca bệnh không được điều trị và lên đến 40% ở các ca bệnh được điều trị. Có 30% đến 50% bệnh nhân bị viêm màng ngoài tim co thắt.[8] [9]
Nấm
- Đã có báo cáo bệnh nhiễm do hít phải bào tử nấm Histoplasma Capsulatum và viêm màng ngoài tim do nấm Candida có tràn dịch sau đó, nhưng hiếm gặp. Trong gần như tất cả các ca bệnh được báo cáo, bệnh nhân được xác định là bị mắc một bệnh lý thúc đẩy liên quan đến nhiễm nấm.[10]
Ký sinh trùng
- Nhiễm Trypanosoma Cruzi (bệnh Chagas) hiếm khi liên quan đến viêm cơ tim cấp do Chagas hoặc bệnh cơ tim mạn tính do Chagas.
- Mặc dù viêm cơ tim Chagas hiếm gặp, tràn dịch màng ngoài tim lại thường xuất hiện (42%) khi xảy ra viêm cơ tim Chagas.[11]
2.3 Trung gian miễn dịch
Bệnh lý mạch máu Collagen
- Lupus ban đỏ hệ thống: bệnh màng ngoài tim thường gặp ở Lupus và là một phần của tiêu chí chẩn đoán. Trong khi các nghiên cứu khám nghiệm tử thi cho thấy 62% bệnh nhân có màng ngoài tim bị ảnh hưởng, viêm màng ngoài tim rõ ràng trên lâm sàng xảy ra ở 25% bệnh nhân trong suốt quá trình diễn tiến bệnh. Thông thường, viêm màng ngoài tim xảy ra khi có viêm thanh mạc toàn thân và trong số bệnh nhân bị tràn dịch màng ngoài tim, tràn dịch màng phổi có mặt ở 76% ca bệnh. Ở những bệnh nhân bị viêm màng ngoài tim được nhận biết trên lâm sàng, ép tim xảy ra ở 13% ca bệnh.[12]
- U hạt Wegener: viêm màng ngoài tim là biểu hiện về tim thường gặp nhất ở bệnh viêm mạch toàn thân này. Tràn dịch màng ngoài tim cận lâm sàng mức độ ít xảy ra ở 55% bệnh nhân, và có thể xảy ra ép tim, mặc dù hiếm gặp. Thường khó xác định tràn dịch có liên quan chủ yếu đến Wegener hay là hậu quả của bệnh lý ở các cơ quan khác, chẳng hạn như thận.[13]
Hội chứng Dressler
- Hội chứng này được mô tả lần đầu tiên vào thập niên 1950 là một hội chứng đau ngực kiểu màng ngoài tim và sốt trong vài tuần đến vài tháng sau cơn nhồi máu cơ tim cấp. Người ta hiện đã biết tình trạng này và các tình trạng tương tự khác, bao gồm hội chứng sau phẫu thuật cắt màng ngoài tim và sau xẻ mép van hai lá, là do kháng thể kháng kháng nguyên tim. Quá trình diễn tiến bệnh có đặc trưng là lành tính và tràn dịch có các đặc điểm là dịch tiết. Đây là một bệnh thường gặp, nhưng vào thời kỳ áp dụng liệu pháp tái tưới máu, tỷ lệ mắc mới của hội chứng Dressler đã giảm đáng kể.[14]
Do thuốc gây ra
- Hydralazine, Procainamide và Isoniazid là các thuốc thường gặp nhất được xác định là nguyên nhân gây Lupus ban đỏ do thuốc.
- Tỉ lệ viêm màng ngoài tim tương tự như Lupus vô căn, nhưng hiếm khi có báo cáo về ép tim. Thông thường, bệnh này và các biểu hiện của nó sẽ cải thiện sau khi ngừng dùng thuốc gây bệnh.[15]
Amyloid
- Ảnh hưởng đến tim thường gặp ở bệnh Amyloidosis hệ thống và tràn dịch ngoài màng tim xảy ra ở 58% bệnh nhân bị Amyloid ở tim. Ngoại trừ một vài ca bệnh, tràn dịch đều ở mức ít hoặc trung bình và hiếm khi xảy ra ép tim.[16]
2.4 Nội tiết
Nhược giáp
- Tràn dịch do phù niêm tích tụ rất chậm do rò rỉ mao mạch. Kết quả là, các ca tràn dịch hiếm khi dẫn đến ép tim và dịch có nồng độ Protein cao.
- Thông thường, tràn dịch khỏi trong vài tuần đến vài tháng sau khi áp dụng liệu pháp thay thế hoóc-môn.[17]
2.5 U tân sinh
Tràn dịch ác tính
- Là một trong những yếu tố có khả năng cao nhất dẫn đến ép tim, trong đó ung thư phổi, ung thư vú, u Lympho và bệnh bạch cầu cấp là các bệnh ác tính tiềm ẩn hay gặp nhất nhất. Tràn dịch ác tính do ung thư di căn hiếm khi có biểu hiện, mặc dù đây có thể là dấu hiệu đầu tiên của di căn; vì vậy tiền sử mắc bệnh ác tính đã xác định làm tăng nghi ngờ lâm sàng.
Bệnh ác tính nguyên phát (hiếm gặp)
- Sarcoma mạch máu là dạng khối u tim ác tính thường gặp nhất.[18] Bệnh thường bắt nguồn từ nhĩ phải, nhưng cũng có thể tồn tại riêng biệt hoặc lan vào màng ngoài tim.
- Những bệnh khác bao gồm u trung biểu mô và u quái ác tính.[19] [18]
Tích tụ dịch màng ngoài tim có thể xảy ra từ từ hoặc nhanh khi xảy ra ăn mòn vào mạch máu màng ngoài tim. Bản chất dịch là dịch tiết, và phân tích tế bào của dịch màng ngoài tim sẽ dương tính ở 65% đến 85% bệnh nhân.[20]
2.6 Tim
Bóc tách thành động mạch chủ
- Xuất huyết màng ngoài tim xảy ra khi bị tách động mạch chủ đoạn gần týp A và có thể nhanh chóng gây ép tim chỉ bằng lượng nhỏ máu ở màng ngoài tim. Tỷ lệ tử vong là 60% và là nguyên nhân của hầu hết các ca tử vong ở bệnh nhân bị tách týp A.[21]
Suy tim sung huyết
- Đã ghi nhận dịch màng ngoài tim tích tụ ở bệnh nhân bị suy tim sung huyết trong tình trạng quá tải thể tích dịch toàn thân. Thể tích dịch thường ít và ép tim không phải là biến chứng thường thấy. Tràn dịch màng phổi biểu hiện ở 92% bệnh nhân bị suy tim mắc tràn dịch màng ngoài tim.[22] Dịch có đặc trưng là dịch thấm, nhưng có thể bị phân loại nhầm thành dịch tiết khi có thuốc lợi tiểu.[23]
Sau phẫu thuật tim
- Tràn dịch sau phẫu thuật tim xảy ra ở khoảng 85% bệnh nhân.[24] Trong một nghiên cứu trên 803 bệnh nhân sau phẫu thuật tim có thực hiện siêu âm tim vào ngày thứ 8 sau phẫu thuật, tràn dịch là tình trạng thường gặp nhưng chỉ có 1,6% bệnh nhân bị tràn dịch số lượng nhiều. Phẫu thuật van tim có mối liên quan đáng kể đến sự xuất hiện của tràn dịch số lượng nhiều và ép tim. Hầu hết bệnh nhân uống thuốc chống đông được cho là góp phần vào tình trạng tràn dịch.[25]
- Các đặc điểm lâm sàng của tràn dịch sau phẫu thuật khác với tràn dịch nội khoa. Trong một đánh giá hồi cứu ở 208 bệnh nhân bị tràn dịch sau phẫu thuật có triệu chứng cần can thiệp, tình trạng khó chịu (90%) là triệu chứng thường gặp nhất, sau đó là khó thở (65%) và đau ngực (33%). Hạ huyết áp và mạch đảo chỉ biểu hiện ở lần lượt là 27% và 17% bệnh nhân, mặc dù hạ huyết áp phổ biến hơn ở tràn dịch giai đoạn đầu, chủ yếu do các biến chứng chảy máu, cũng có liên quan đến thuốc chống đông.[26] Trong khi tràn dịch tự do điển hình xảy ra sau khi phẫu thuật, thì có tới 58% ca tràn dịch là có vách ngăn. Sốt là biểu hiện thường gặp (40%) và thường là một phần của hội chứng sau phẫu thuật tim, nhưng phải luôn xem xét tới nhiễm trùng sau phẫu thuật.
- Co thắt màng ngoài tim sau phẫu thuật khiếm khi xảy ra nhưng đây lại là tình trạng nghiêm trọng, thường xảy ra sau phẫu thuật tim nhiều tháng đến nhiều năm, thường ở bệnh nhân đã ghi nhận các dấu hiệu của hội chứng sau phẫu thuật tim quanh thời gian phẫu thuật. Có thể cần siêu âm tim, chụp CT và thông tim để xác nhận chẩn đoán.
Sau can thiệp tim
- Tỷ lệ mắc mới tràn dịch liên quan đến can thiệp tim qua da đã tăng đáng kể trong những thập kỷ gần đây, phù hợp với tỷ lệ tăng tần suất can thiệp động mạch vành và việc đưa vào sử dụng thủ thuật can thiệp mới như điều trị rối loạn nhịp bằng RF và nong van. Trong một đánh giá trên 1127 bệnh nhân cần chọc dịch màng ngoài tim trong 21 năm, tràn dịch liên quan đến can thiệp xảy ra ở 14% bệnh nhân cần chọc dịch màng ngoài tim trong 7 năm nghiên cứu vừa qua, khiến thủ thuật này đứng thứ ba trong số các nguyên nhân gây bệnh thường gặp.[27]
- Các bác sĩ không chuyên về tim không có khả năng gặp những bệnh nhân này, vì vậy các triệu chứng phát triển nhanh chóng.[28] Mặc dù tổng tỷ lệ mắc mới tình trạng vỡ tim cực kỳ thấp (0,08%), thì vẫn có sự biến đổi liên quan đến các can thiệp cụ thể. Tỷ lệ mắc mới tình trạng vỡ tim sau khi các thủ thuật chẩn đoán qua đường ống thông là 0,006%, trong khi ở nong van tim là 1,9%.
2.7 Chấn thương
Tổn thương đâm xuyên trực tiếp vào tim thường là do vết đâm hoặc súng bắn và tỷ lệ tử vong trước khi nhập viện cao. Đối với những bệnh nhân đến bệnh viện, siêu âm tim tại phòng cấp cứu có độ chính xác 96% trong chẩn đoán tràn dịch do chấn thương.[29]
2.8 Liên quan đến chiếu xạ
Trong quá trình xạ trị cho các bệnh ác tính ở ngực, như u Lympho Hodgkin và ung thư vú, tim và màng ngoài tim có thể bị phơi nhiễm với liều chiếu xạ cao. Viêm màng ngoài tim do chiếu xạ có thể cấp tính hoặc xuất hiện muộn.
- Dạng cấp tính chỉ biểu hiện sau điều trị, và thường tương tự như viêm màng ngoài tim cấp tính thuộc các dạng khác.
- Viêm màng ngoài tim xuất hiện muộn có thể biểu hiện dưới dạng viêm màng ngoài tim cấp tính hoặc tràn dịch không có triệu chứng. Báo cáo về tỷ lệ mắc mới viêm màng ngoài tim khác nhau tùy thuộc vào tổng liều chiếu xạ đã sử dụng, nhưng gặp ở 20% bệnh nhân xạ trị đến toàn bộ màng ngoài tim và chỉ gặp ở 2% bệnh nhân xạ trị có che vùng dưới ngã ba khí phế quản.
Những bệnh nhân chiếu xạ >40 Gy mà không che vùng dưới ngã ba khí phế quản có nguy cơ cao nhất bị bệnh màng ngoài tim nặng..
Ép tim không thường gặp và đã có một số bằng chứng báo cáo ép tim xảy ra ở khoảng một nửa các ca bệnh. Cũng có thể quan sát thấy co thắt màng ngoài tim là hệ quả lâu dài hơn của xạ trị trung thất.
2.9 Thận
Tăng urê huyết
- Tràn dịch màng ngoài tim ở bệnh thận đã được mô tả trong hội chứng tăng Urê máu liên quan đến suy thận cấp tính và do lọc máu không đủ ở bệnh nhân bị suy thận mạn tính. Các đặc điểm của viêm màng ngoài tim cấp tính thường xuất hiện ở viêm màng ngoài tim do tăng Urê máu và có thể xảy ra ở tràn dịch liên quan đến lọc máu. Tiếng cọ ngoại tâm mạc ở bệnh nhân bị suy thận cấp tính cho thấy cần siêu âm tim để đánh giá tràn dịch màng ngoài tim. Dạng tràn dịch này đặc trưng là dịch thấm có nồng độ Protein thấp.[30]
3. Những cân nhắc khẩn cấp
3.1 Ép tim
Ép tim xảy ra khi tràn dịch màng ngoài tim làm tăng áp lực bên trong màng ngoài tim, ép các buồng tim khiến quá trình đổ đầy tim bị ảnh hưởng, dẫn đến hạ huyết áp và trụy tim mạch. Ép tim tiến triển từ ép không đáng kể với ảnh hưởng rất nhỏ đến cung lượng tim cho đến trụy tim mạch gây tử vong.
Thông thường, áp lực màng ngoài tim thấp hơn áp lực buồng tim vì vậy chênh lệch áp lực qua cơ tim (áp lực bên trong tim trừ đi áp lực trong màng ngoài tim) sẽ hỗ trợ quá trình đổ đầy tim. Vì áp lực màng ngoài tim tăng kèm với tăng lượng dịch, nên áp lực màng ngoài tim ban đầu cân bằng với áp lực trong nhĩ phải, gây ép nhĩ phải thì tâm trương. Cơ thể cố gắng bù lại bằng cách tăng áp lực tĩnh mạch trung tâm để ngăn tình trạng xẹp tiếp tục xảy ra, và bằng cách tăng hoạt động của hệ thần kinh giao cảm để duy trì thể tích nhát bóp và cung lượng tim. Ảnh hưởng là nhịp tim nhanh và tĩnh mạch cổ nổi.
Khi tràn dịch tiến triển, áp lực màng ngoài tim tăng lên >10 mmHg và vượt qua áp lực tâm trương của thất phải, biểu hiện trên siêu âm tim ở dạng ép thành bên của thất phải. Khi áp suất màng ngoài tim tiệm cận 25 mmHg, giá trị đo áp suất bằng ống thông cho biết sự cân bằng áp lực tâm trương trong mỗi buồng tim và áp lực qua cơ tim về cơ bản bằng không. Tất cả 4 buồng tim đều bị ép và ép tim mức độ nặng, với các dấu hiệu giảm cung lượng tim và hạ huyết áp. Ở giai đoạn này, thể tích màng ngoài tim cố định và chỉ có thể đổ đầy tim nếu máu rời khỏi tim. Vì vậy, quá trình đổ đầy tâm nhĩ diễn ra ở thì tâm thu khi máu trong tâm thất giảm đi.
Ngoài ra, tăng thể tích một buồng tim phải làm giảm tương ứng thể tích buồng khác, đây là hiện tượng được gọi là phụ thuộc lẫn nhau giữa hai thất. Trong khi hít vào, thể tích nhát bóp của thất phải tăng, thể tích nhát bóp thất trái giảm, khiến huyết áp giảm. Tình trạng ngược lại xảy ra khi thở ra. Hiện tượng phụ thuộc lẫn nhau này tăng lên tạo ra biểu hiện khi khám là mạch nghịch. đảo.[31] [32]
Việc có hoặc không có mạch đảo rất quan trọng trong đánh giá tràn dịch màng ngoài tim. Giá trị >12 mmHg có độ nhạy 98% và độ đặc hiệu 83% trong việc phát hiện ép tim.[33]
Mạch đảo là tăng mức độ giảm của huyết áp hệ thống (>10mmHg) trong quá trình hít vào bình thường. Để đo mạch đảo, băng quấn đo huyết áp được bơm phồng đến trên mức huyết áp tâm thu. Băng quấn được thả xẹp từ từ, nghe tiếng Korotkoff đầu tiên, âm này sẽ thành từng đợt và nghe được khi thở ra im lặng. Sự chênh lệch (tính bằng mmHg) giữa tiếng Korotkoff đầu tiên và huyết áp khi nghe thấy tiếng Korotkoff ở mỗi nhịp đập là mạch đảo. Giá trị bình thường là <10 mmHg. Trong thực tế, có thể khó phát hiện mạch đảo, nhưng khi không sờ thấy mạch trong khi hít vào gợi ý bị ép tim nặng.
Các biến thể của ép tim điển hình tồn tại và bao gồm ép tim áp lực thấp xảy ra khi giảm thể tích máu lưu hành hoặc bệnh toàn thân nặng; ép tim tăng huyết áp, trong đó huyết áp hệ thống có thể vượt quá 200 mmHg và xảy ra ở những người bị tăng huyết áp trước đó; và ép tim cục bộ, trong đó tràn dịch có vách ngăn đè ép lên > 1 buồng tim. Các dạng đặc biệt của ép tim này là một thách thức khó trong chẩn đoán, mặc dù sử dụng siêu âm tim có thể chẩn đoán mỗi dạng một cách tin cậy.[32]
3.2 Tiêu chuẩn lâm sàng
Tiêu chuẩn lâm sàng điển hình đối với ép tim như sau:
- Hạ huyết áp
- Mạch đảo >10mmHg
- Tĩnh mạch cổ nổi.
Hạ huyết áp và tăng áp lực tĩnh mạch cổ có mối quan hệ với nhau.
3.3 Chẩn đoán
Khi nghi ngờ ép tim, việc có hoặc không có mạch đảo là rất quan trọng. Giá trị >12 mmHg có độ nhạy 98% và độ đặc hiệu 83% trong việc phát hiện ép tim (mặc dù 10 mmHg thường cho thấy bằng chứng mạch đảo).[33] Tuy nhiên, mạch đảo thường không xuất hiện trong các giai đoạn đầu của ép tim và không thể biểu hiện khi có các tình trạng thường gặp khác bao gồm giảm thể tích máu lưu hành, tràn dịch sau phẫu thuật, xuất huyết, tăng áp lực động mạch phổi, thuyên tắc động mạch phổi, nhồi máu thất phải và hen phế quản. Cũng khó có thể đo được nghịch đảo ở bệnh nhân bị bệnh nặng cấp tính, và việc chỉ nhận thấy mất mạch khi sờ trong khi hít vào cũng là gợi ý bị ép tim nặng.
Vì vậy, siêu âm tim qua thành ngực được thực hiện ở tất cả các bệnh nhân nghi ngờ tràn dịch dựa trên tiền sử hoặc thăm khám. Một nghiên cứu đã được thực hiện trên 110 bệnh nhân bị tràn dịch ngoài màng tim mức trung bình hoặc nhiều để cố gắng xác định lợi ích của các phát hiện thường gặp trong siêu âm tim ở bệnh nhân có các biểu hiện lâm sàng của ép tim.[34] Ép nhĩ phải là phát hiện nhạy nhất đối với ép tim (90%), trong khi dòng chảy tĩnh mạch tâm thu bất thường là phát hiện đặc hiệu nhất ở ép tim (92%). Sự kết hợp giữa ép thất phải và nhĩ phải cộng với dòng chảy tĩnh mạch tâm thu bất thường có độ đặc hiệu đối với ép tim là 98%. Thay đổi đáng kể trong vận tốc dòng vào nhĩ thất cũng là phát hiện siêu âm tim quan trọng ở những bệnh nhân bị tràn dịch màng ngoài tim, có thể giúp khẳng định chẩn đoán ép tim trên lâm sàng hoặc gợi ý giai đoạn trung gian trước ép tim rõ ràng.[35] Đáng chú ý, 10% bệnh nhân bị ép tim trên lâm sàng không có các biểu hiện ép các buồng tim khi siêu âm tim. Ngoài ra, ép các buồng tim biểu hiện ở 34% bệnh nhân không bị ép tim trên lâm sàng, cho thấy hình ảnh ép tim trên siêu âm tim.[34]Vì vậy, khám lâm sàng đặc biệt quan trọng trong đánh giá ép tim.
3.4 Xử trí
Nền tảng điều trị ép tim là dẫn lưu khẩn cấp dịch màng ngoài tim. Chọc màng ngoài tim thường được thực hiện trong phòng can thiệp, nhưng chọc dịch màng ngoài tim tại giường dưới sự hỗ trợ của siêu âm tim đã được áp dụng rộng rãi ở một số trung tâm.[27] Chỉ định dẫn lưu phẫu thuật có mở cửa sổ màng ngoài tim khi tái phát tràn dịch hoặc ở các ca bệnh tràn máu màng ngoài tim do chấn thương.[8]
4. Những dấu hiệu cần chú ý
- Viêm màng ngoài tim do vi khuẩn
- Viêm màng ngoài tim do lao
- Viêm màng ngoài tim do nấm
- Bệnh ác tính di căn
- Sarcoma mạch máu
- U trung biểu mô
- U quái ác tính
- Bệnh Amyloidosis
- Bóc tách thành động mạch chủ
- Chấn thương đâm xuyên trực tiếp
5. Cách tiếp cận chẩn đoán từng bước
Đánh giá tràn dịch màng ngoài tim đòi hỏi:
- Chẩn đoán tràn dịch màng ngoài tim bằng tiền sử và khám lâm sàng; xác nhận bằng chẩn đoán hình ảnh
- Đánh giá ảnh hưởng lên huyết động của tràn dịch, bao gồm khám lâm sàng và chẩn đoán hình ảnh
- Xác định bệnh nguyên từ đánh giá lâm sàng và xét nghiệm có hoặc không có xét nghiệm dịch màng ngoài tim.
5.1 Đánh giá lâm sàng
Tiền sử và thăm khám có thể gợi ý có tình trạng tràn dịch. Các triệu chứng của viêm màng ngoài tim và tràn dịch màng ngoài tim đôi khi có thể cùng tồn tại. Viêm màng ngoài tim cấp tính bao gồm đau nhói ngực lan đến bả vai, nặng hơn khi hít vào và thường giảm khi ngồi dậy. Sốt nhẹ thường gặp nhưng sốt >38°C (>100°F) không điển hình và khi đó cần nghĩ đến viêm màng ngoài tim do vi khuẩn. Hầu hết ca bệnh viêm màng ngoài tim cấp tính có nguyên nhân từ vi-rút hoặc vô căn, và có ít dữ kiện về việc các triệu chứng thực tế có thể phân biệt giữa các bệnh nguyên khác nhau hay không.[36] Tuy nhiên, tiền sử và khám lâm sàng đóng vai trò thiết yếu để thiết lập chẩn đoán. Nhiều bệnh khác được biết là gây ra tràn dịch màng ngoài tim có bản chất toàn thân và vì vậy có thể được gợi ý từ các triệu chứng và phát hiện liên quan.
Khi tràn dịch đủ nhiều để gây ép tim, các dấu hiệu của suy tim biểu hiện nhiều hơn. Phát hiện nhạy nhất ở bệnh nhân bị ép tim là khó thở (88%), nhưng cũng xuất hiện các dấu hiệu khác như ho, sốt và li bì (mặc dù mỗi triệu chứng kéo dài <25% thời gian).[33]
Phát hiện từ tiền sử:
- Đau ngực: giữa ngực, nhói, thuyên giảm khi ngồi dậy, nặng hơn khi hít vào, lan đến bả vai
- Thời gian: thường bán cấp, các triệu chứng có thể phát triển cấp tính nếu tràn dịch là do chấn thương, vỡ thành tự do của tim, các nguyên nhân do tai biến y khoa hoặc tách thành động mạch chủ
- Ho
- Sốt: sốt cao và biểu hiện nhiễm độc gợi ý bệnh nguyên do vi khuẩn và cho thấy cần dẫn lưu màng ngoài tim khẩn cấp
- khó thở
- Lơ mơ
- Bệnh sử (ví dụ: bệnh mạch máu Collagen, bệnh Amyloidosis, ung thư)
- Tiền sử dùng thuốc (tràn dịch qua trung gian miễn dịch do thuốc)
Phát hiện từ khám lâm sàng gợi ý tràn dịch màng ngoài tim:
- Tiếng cọ màng ngoài tim, là tiếng có âm vực cao nghe thấy rõ nhất ở bờ trái xương ức khi bệnh nhân cúi người về phía trước ở cuối kỳ thở ra. Tiếng cọ có thể là 1, 2 hoặc 3 phần, tương ứng với các giai đoạn tim cử động nhiều nhất trong chu kỳ tim. Tiếng cọ màng ngoài tim cũng có thể thoáng qua, và do đó sẽ hữu ích khi khám bệnh nhân nghi ngờ viêm màng ngoài tim nhiều lần.
- Tiếng tim xa xăm với vùng trước tim im lặng là biểu hiện thường gặp ở tràn dịch màng ngoài tim, mặc dù ở những bệnh nhân bị tăng áp lực động mạch phổi hoặc bệnh cơ tim giãn thường xuất hiện tiếng tim ở phía trước.
- Việc có hoặc không có mạch đảo rất quan trọng. Giá trị >12 mmHg có độ nhạy 98% và độ đặc hiệu 83% trong việc phát hiện ép tim.[33]
Co thắt màng ngoài tim có thể tạo ra các biểu hiện khám lâm sàng tương tự như ép tim với mạch đảo và tĩnh mạch cổ nổi. Tiếng gõ màng ngoài tim có thể rõ ràng khi sờ và/hoặc nghe và ngoài ra co thắt thường đi liền với cổ trướng và gan to toàn bộ.
5.2 Chẩn đoán hình ảnh
Bệnh nhân nghi ngờ bị tràn dịch màng ngoài tim và các triệu chứng viêm màng ngoài tim cấp tính cần thực hiện điện tâm đồ và XQ ngực thẳng. Trong hầu hết các trường hợp, bệnh nhân cần siêu âm tim để phát hiện tràn dịch ngoài màng tim, nhưng khi thăm khám gợi ý ép tim, thì cần phải siêu âm tim qua thành ngực.
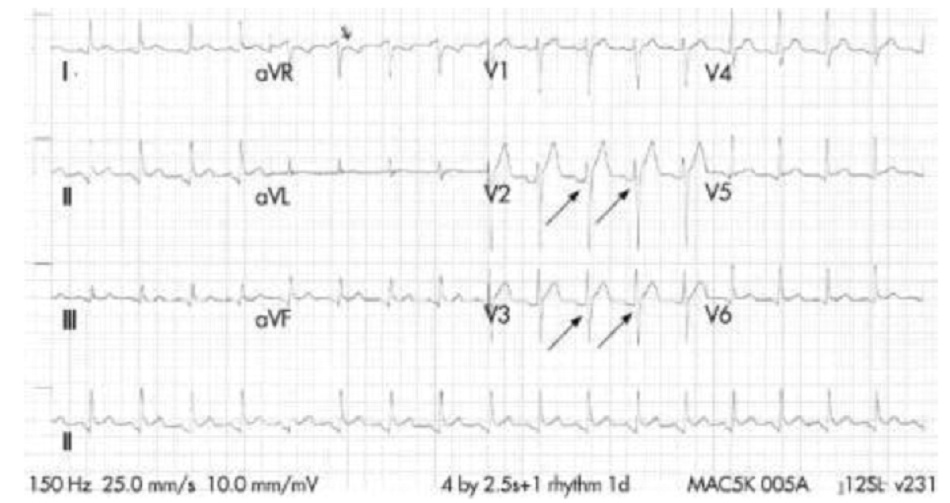
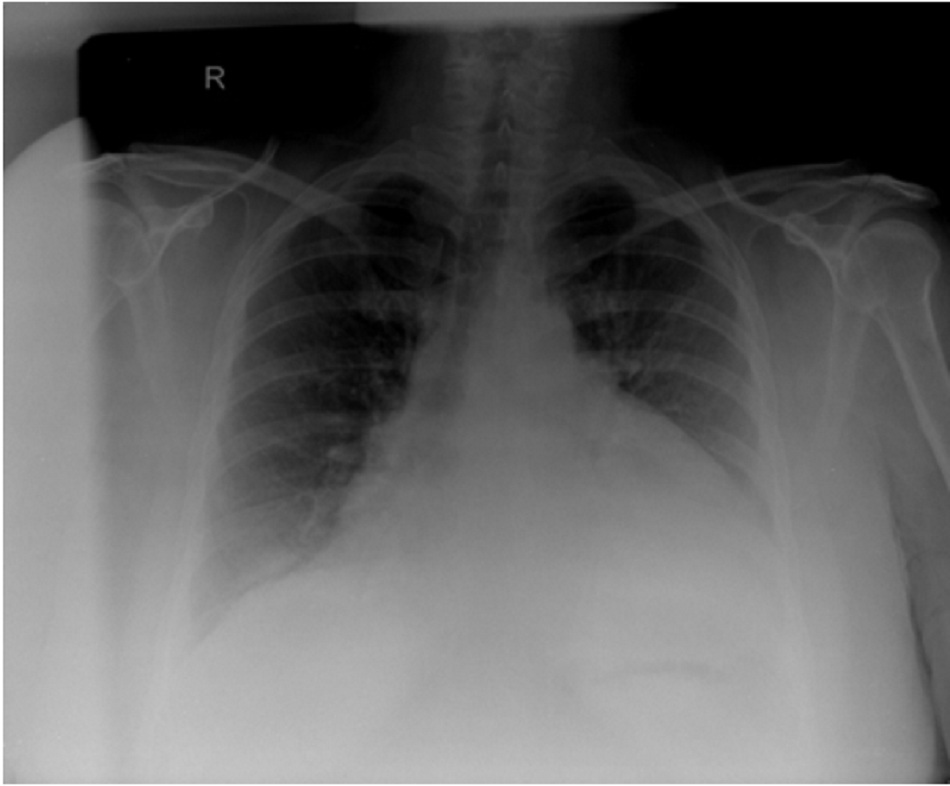
Khi tình trạng viêm ảnh hưởng đến lá tạng, điện tâm đồ có thể cho thấy đoạn ST chênh lên và PR chênh xuống lan tỏa, báo hiệu tổn thương thượng tâm mạc lan tỏa. Nếu tràn dịch màng ngoài tim đủ nhiều, tim có thể dao động trong dịch màng ngoài tim, tạo ra thay đổi theo từng nhịp của tâm thất, và đôi khi là tâm nhĩ trên điện tâm đồ, gọi là hiện tượng luân phiên điện học. XQ ngực thẳng có thể cho thấy bóng tim hình chai nước với dải mỡ màng ngoài tim, dễ nhận thấy gợi ý tràn dịch màng ngoài tim mức độ nhiều.
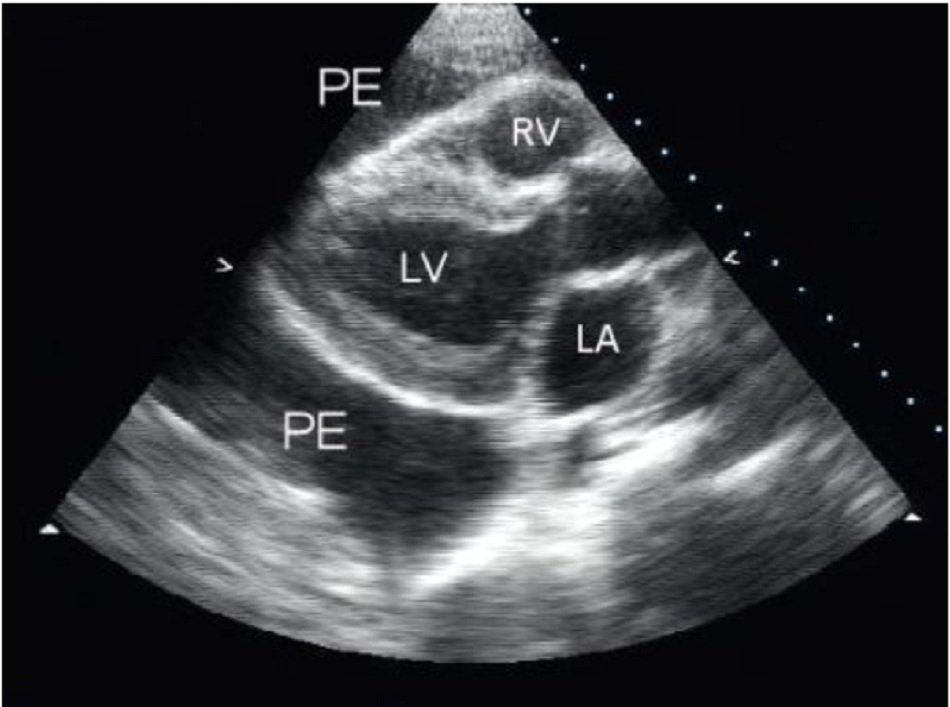
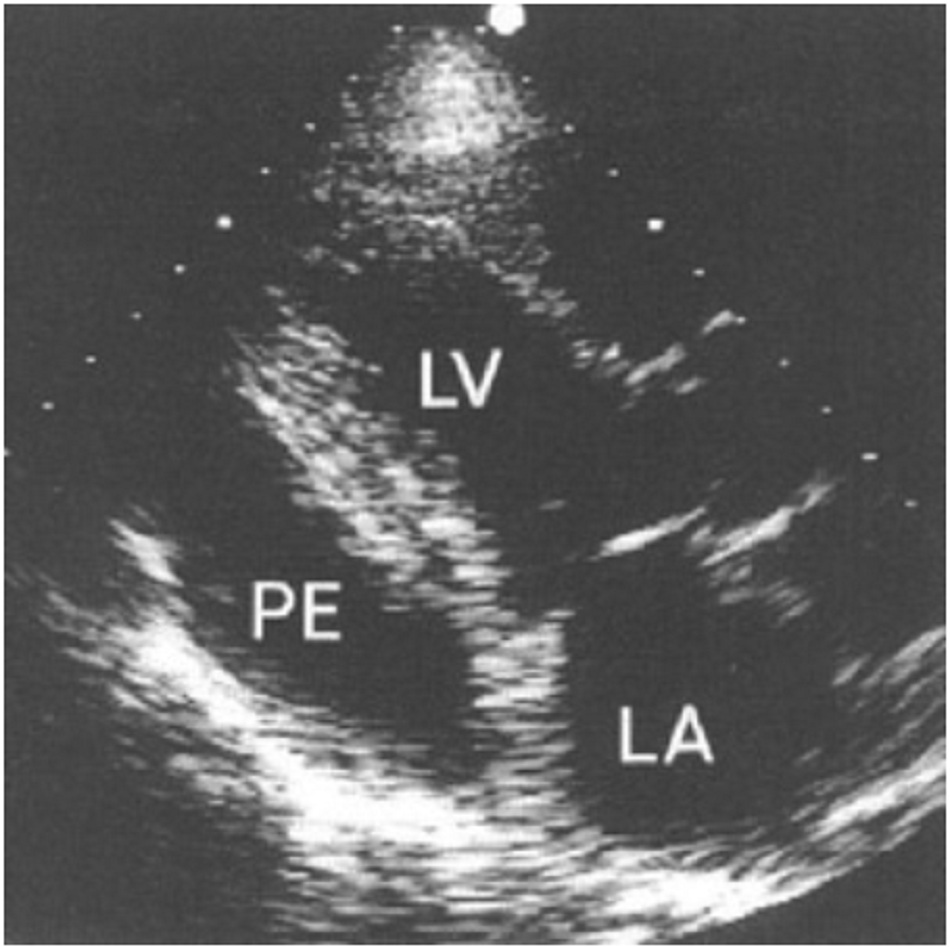
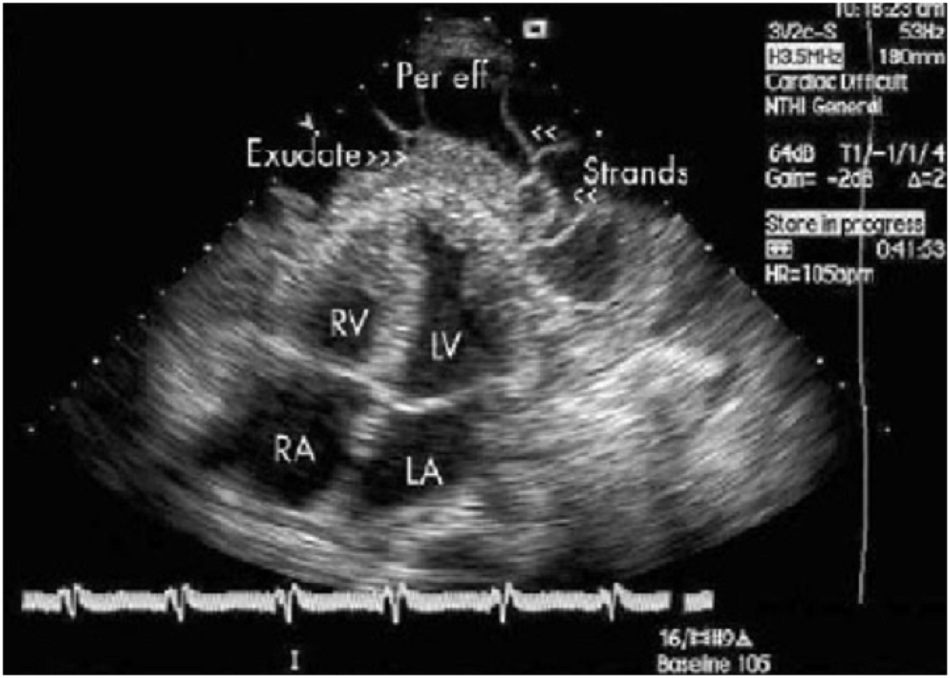
Khi khám nghi ngờ có tràn dịch, xét nghiệm ưu tiên để xác nhận chẩn đoán là siêu âm tim qua thành ngực. Đây là phương thức chẩn đoán không xâm lấn và hiệu quả cho phép phát hiện tràn dịch khi có >50 mL dịch. Tràn dịch tự do dễ thấy ở dạng khoảng trống siêu âm. Quan sát thấy ép thất phải hoặc nhĩ phải thì tâm trương, chủ yếu là khi có dòng tĩnh mạch chủ dưới trong giai đoạn tâm thu, và thay đổi đáng kể về tốc độ dòng vào van hai lá và van ba lá khi hô hấp đều là dấu hiệu của ép tim.
Cần nghi ngờ co thắt màng ngoài tim khi xuất hiện các đặc điểm lâm sàng của tràn dịch nhưng chẩn đoán hình ảnh cho thấy không bị hoặc bị tràn dịch rất ít. Có thể nhận thấy dày màng ngoài tim trên ảnh siêu âm tim hoặc chụp CT. Thay đổi đáng kể tốc độ dòng vào van hai lá và van ba lá khi hô hấp cũng là đặc điểm của co thắt màng ngoài tim.
5.3 Các xét nghiệm chẩn đoán
Bệnh nguyên của tràn dịch màng ngoài tim được phát hiện ở 60% bệnh nhân khi đánh giá lần đầu.[4] Vì vậy, tất cả các bệnh nhân cần có thông tin tiền sử và khám lâm sàng kỹ lưỡng. Lợi ích của đánh giá xét nghiệm thường quy, bao gồm công thức máu, sinh hóa, yếu tố dạng thấp, kháng thể kháng nhân và Protein phản ứng C trong huyết thanh, chưa được xác định, vì chúng chỉ giúp cho chẩn đoán đặc hiệu ở 10% đến 15% ca bệnh.[37] Sẽ hữu ích hơn khi chỉ định xét nghiệm theo bệnh cảnh lâm sàng.
- Công thức máu: lượng bạch cầu tăng rất cao có thể gợi ý viêm màng ngoài tim do vi khuẩn.
- Sinh hóa: các phát hiện như tăng Creatinine có độ nhạy cao trong suy thận và có thể gợi ý bệnh nguyên do tăng Urê máu.
- Hoóc-môn kích thích tuyến giáp: tình trạng tăng cao gợi ý suy giáp có thể góp phần vào tràn dịch màng ngoài tim.
- Protein phản ứng C trong huyết thanh: tăng cao ở hầu hết các ca bệnh viêm màng ngoài tim cấp tính và vì vậy có thể không hữu ích trong việc xác định bệnh nguyên tiềm ẩn.
- Tốc độ máu lắng: thường tăng cao ở viêm màng ngoài tim cấp tính và vì vậy cũng có thể không hữu ích trong việc xác định bệnh nguyên tiềm ẩn.
- Yếu tố dạng thấp: khi nghi ngờ viêm khớp dạng thấp, đây là xét nghiệm hữu ích.
- Kháng thể kháng nhân: khi nghi ngờ Lupus ban đỏ hệ thống, đây là xét nghiệm hữu ích.
- Troponin: nồng độ Troponin thường tăng cao ở viêm màng ngoài tim và không báo hiệu tiên lượng xấu hơn.
- Nuôi cấy máu: khi nghi ngờ viêm màng ngoài tim do vi khuẩn, đây là xét nghiệm cần thiết.
- Nuôi cấy vi-rút: mặc dù kết quả nuôi cấy dương tính có thể hỗ trợ chẩn đoán viêm màng ngoài tim do vi-rút, nhưng có ít lợi ích trên lâm sàng khi chỉ định xét nghiệm này, vì hầu hết các ca bệnh viêm màng ngoài tim do vi- rút đều lành tính và tự khỏi, và kết quả xét nghiệm dương tính không làm thay đổi biện pháp điều trị.
- HIV: khi khám thấy có bằng chứng ức chế miễn dịch hoặc bệnh nhân có các yếu tố nguy cơ bị nhiễm bệnh, xét nghiệm này có thể làm thay đổi chẩn đoán phân biệt.
5.4 Chọc dịch màng ngoài tim
Khi các xét nghiệm ban đầu không đi đến chẩn đoán, có thể cần chọc dịch màng ngoài tim để đánh giá chẩn đoán thêm. Hiệu quả chẩn đoán của xét nghiệm dịch hoặc mô thu được từ các phương pháp chọc dịch qua da hoặc phẫu thuật rất thấp khi được thực hiện chỉ để phục vụ cho mục đích chẩn đoán ở bệnh nhân không có nguyên nhân rõ ràng khi đánh giá ban đầu.[38] Nhìn chung tổng hòa giữa các quan điểm hiện tại khuyến cáo dẫn lưu trong các trường hợp sau:
- Ép tim
- Tràn dịch nhiều (>2,0 cm) có bằng chứng ép tim trên siêu âm tim
- Tràn dịch nhiều (>2,0 cm) không có bằng chứng ép tim nhưng kéo dài >3 tháng
- Nghi ngờ viêm màng ngoài tim do lao hoặc vi khuẩn.[2] [3] [34] [39]
Trong xét nghiệm dịch màng ngoài tim, ở bước đầu tiên cần phân biệt dịch thấm hay dịch tiết bằng cách xác định như sau:
- LDH >200 U/dexilit (độ nhạy 98%)
- Protein toàn phần >30 g/L (3,0 g/dL) (độ nhạy 97%)
- Tỷ lệ LDH của dịch/ LDH huyết thanh >0,6 (độ nhạy 94%, độ chính xác chẩn đoán 87%)
- Tỷ lệ Protein của dịch/ Protein huyết thanh >0,5 (độ nhạy 96%).
Nếu đáp ứng bất kỳ tiêu chí nào trong số trên, bệnh nhân bị tràn dịch tiết. Xét nghiệm chính xác nhất để phân biệt tràn dịch thấm với dịch tiết là tỷ lệ LDH dịch/LDH huyết thanh >0,6 với độ chính xác 87%.[7] [23]
Khả năng phân biệt tràn dịch màng ngoài tim là dịch tiết hay dịch thấm vẫn còn gây tranh cãi. Trong một nghiên cứu trên 120 bệnh nhân tiến hành chọc dịch màng ngoài tim để tìm các bệnh nguyên khác nhau của tràn dịch, không có khác biệt về nồng độ LDH và Protein tuyệt đối hoặc tương đối trong bất kỳ nguyên nhân nào trong số nhiều nguyên nhân của tràn dịch.[40] Trong nghiên cứu này, 118 trên 120 bệnh nhân đã được phân loại là có dịch tiết theo các tiêu chí Light. Vì vậy, mặc dù các đặc điểm sinh hóa của tràn dịch màng ngoài tim có thể gợi ý một dạng cụ thể, chúng vẫn chỉ là một khía cạnh trong chẩn đoán tổng thể.
Các xét nghiệm khác được sử dụng để đem lại chẩn đoán xác định nguyên nhân nhiễm khuẩn hoặc u tân sinh tiềm ẩn:[22]
- Nhuộm Gram và nuôi cấy: nuôi cấy nhạy hơn nhuộm Gram trong phát hiện nhiễm khuẩn, nhưng đều hữu ích khi mỗi loại đều cho biết một mầm bệnh đặc hiệu. Ở các trường hợp nhiễm nấm, nuôi cấy dịch màng ngoài tim dương tính với nấm giúp khẳng định chẩn đoán và giúp chọn thuốc kháng nấm.
- Hoạt độ của Adenosine Deaminase (ADA) ở màng ngoài tim >667 nkat/L (40 U/L) gợi ý viêm màng ngoài tim do lao. Độ nhạy là 88% và độ đặc hiệu là 83%. Vì nuôi cấy ít nhạy hơn nên xét nghiệm gián tiếp này đã trở thành xét nghiệm tiêu chuẩn trong chẩn đoán bệnh lao màng ngoài tim.
- Interferon-gamma màng ngoài tim (IFN-gamma) >200 picogram/L gợi ý viêm màng ngoài tim do lao. Các báo cáo ban đầu cho thấy xét nghiệm này có độ nhạy và độ đặc hiệu 100%. Tuy nhiên, lợi ích của xét nghiệm này lại chưa được chứng minh trong thử nghiệm lớn và xét nghiệm này chưa được áp dụng rộng rãi.
- Xét nghiệm tế bào: cần thiết để xác nhận chẩn đoán và phân nhóm khối u. Bệnh ác tính di căn là nguyên nhân thường gặp nhất. Xét nghiệm tế bào dương tính ở khoảng 85% ca bệnh bị bệnh di căn ngoài màng tim.[20] Ngoài ra, cần xét nghiệm tế bào để xác định các khối u nguyên phát hiếm gặp (Sarcoma mạch máu, u trung biểu mô và u quái ác tính). Bệnh nhân bị Lupus ban đỏ hệ thống có tế bào Lupus ban đỏ, tế bào bạch cầu nhân đa hình đã ăn nhân của tế bào khác, có thể quan sát thấy ở dịch ngoài màng tim.
- PCR vi-rút được sử dụng để xác định các thành phần vi-rút đặc hiệu và có hiệu quả chẩn đoán 40%.[41]
5.5 Sinh thiết màng ngoài tim
Chỉ định sinh thiết màng ngoài tim trong quá trình dẫn lưu phẫu thuật, khi tái phát tràn dịch số lượng nhiều mà không có chẩn đoán trước đó, và khi nghi ngờ các bệnh nguyên do lao hoặc bệnh ác tính.[5] [8] [38] Mặc dù, từ trước đến nay hiệu quả chẩn đoán thấp và phức tạp do kết quả âm tính giả cao, các tiến bộ gần đây ở nội soi màng ngoài tim, cho phép xem trực tiếp màng ngoài tim, đã cải thiện hiệu quả (hiệu quả chẩn đoán 40%) và cải thiện tỷ lệ mẫu âm tính giả (6,7% âm tính giả).[42]
6. Chẩn đoán khác biệt
6.1. Thường gặp |
|||
| 6.1.1 Tự phát | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau ngực, sốt nhẹ, ho, khó thở | Tiếng tim xa xăm, gõ đục vùng tim | »CXR: Tràn dịch màng ngoài tim
»ECG: Thay đổi |
»Cấy máu: âm tính Cần thiết để loại trừ viêm màng ngoài tim do nhiễm khuẩn. |
| 6.1.2 Viêm màng ngoài tim do vi-rút | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau ngực, sốt nhẹ, ho và các triệu chứng không đặc hiệu khác, ví dụ: đau họng và mệt mỏi | Tiếng cọ màng ngoài tim, sốt nhẹ <38°C (<100°F) và các biểu hiện đặc hiệu liên quan đến vi-rút như phát ban, dịch tiết hầu họng hoặc bằng chứng ức chế miễn dịch có thể gợi ý một loại vi-rút đặc hiệu | »ECG: Đoạn ST chênh lên và PR chênh xuống lan tỏa
– Điều này gợi ý viêm màng ngoài tim và thường quan sát thấy ở viêm màng ngoài tim giai đoạn đầu. Tình trạng này không phân biệt bệnh nguyên do vi-rút với các tình trạng viêm khác. |
»Dịch màng ngoài tim: PCR vi-rút: Khuếch đại DNA các thành phần vi- rút đặc hiệu PCR đối với các thành phần vi-rút đặc hiệu thu được từ dịch màng ngoài tim có hiệu quả chẩn đoán 40%.[41] |
| 6.1.3 Bệnh ác tính di căn | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bị bệnh ác tính đã xác định (ung thư phổi, ung thư vú, u lympho và bệnh bạch cầu cấp), tiền sử tràn dịch, các triệu chứng suy tim | Hạch to, hội chứng suy mòn | »Siêu âm tim qua thành ngực: Tràn dịch màng ngoài tim | »Dịch màng ngoài tim: số lượng bạch cầu có đếm thành phần bạch cầu: Tăng cao tỷ lệ bạch cầu đơn nhân Bạch cầu đơn nhân chiếm ưu thế (74% bạch đầu đơn nhân).[7]
– Dịch màng ngoài tim: xét nghiệm tế bào: dương tính |
| 6.1.4 Suy tim sung huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử tăng huyết áp, bệnh tim do xơ vữa mạch vành, bệnh van tim hoặc bệnh cơ tim vô căn; biểu hiện là khó thở, giảm khả năng gắng sức, khó thở khi nằm và khó thở kịch phát ban đêm | Tĩnh mạch cổ nổi, tiếng lép bép ở phổi, phù nề ngoại vi, sờ thấy mạch luân phiên, tiếng ngựa phi T3 | »CXR: Có bằng chứng của bệnh mạch vành, phì đại thất trái hoặc phì đại nhĩ tiềm ẩn
»ECG: bằng chứng về CAD, LVH, hoặc mở rộng nhĩ cơ bản; có thể là bất thường dẫn truyền và thời lượng QRS bất thường »Siêu âm tim qua thực quản: Suy tim tâm thu: suy và giãn thất trái và/ hoặc phải với phân suất tống máu thấp; suy tim tâm trương: phân suất tống máu thất trái bình thường nhưng dầy thất trái và các hình thái làm đầy tâm trương bất thường Xét nghiệm ưu tiên ở bệnh nhân có các triệu chứng suy tim. |
»Dịch màng ngoài tim: LDH và protein: Thấp Bằng chứng tràn dịch thấm. |
| 6.1.5 Sau phẫu thuật tim | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Sau phẫu thuật tim, mệt mỏi, khó thở; bất kỳ thay đổi nào trên lâm sàng sau phẫu thuật đều cần xem xét siêu âm tim | Hạ huyết áp chủ yếu khi ép tim giai đoạn đầu sau phẫu thuật, mạch đảo, sốt | »Siêu âm tim qua thành ngực: Tràn dịch màng ngoài tim
– Có thể phát hiện tràn dịch tự do, lan tỏa ngoài tràn dịch có vách ngăn hoặc cục bộ là loại tràn dịch thường gặp hơn sau khi phẫu thuật tim mở. |
|
| 6.1.6 Sau can thiệp tim | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiến triển nhanh thành ép tim rõ hoặc trụy mạch khi đang làm can thiệp; cũng có thể biểu hiện như một biến chứng chậm | Hạ huyết áp nhanh chóng tiến triển thành trụy mạch hoặc ép tim rõ là hiện tượng thường gặp | »Siêu âm tim qua thành ngực: Tràn dịch màng ngoài tim
– Giúp chẩn đoán xác định tràn dịch và có thể được sử dụng để hỗ trợ thủ thuật dẫn lưu. |
|
| 6.1.7 Tăng urê huyết | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bị bệnh thận, không tuân thủ lọc máu và dau ngực do viêm màng phổi thường gặp với viêm màng ngoài tim cấp tính: có thể xuất hiện các triệu chứng liên quan của tăng Urê máu như buồn nôn thay dổi trạng thái tinh thần và băng urê | Tiếng cọ màng ngoài tim cho thấy có viêm ngoài màng tim | CXR: Tràn dịch màng phổi: có thể cho thấy các dấu hiệu phù phổi và bóng tim to
– Tràn dịch màng phổi biểu hiện ở 75% bệnh nhân bị viêm màng ngoài tim dưới dạng viêm thanh mạc chung. »ECG: sóng T nhọn, khoảng PR tăng, QRS giãn rộng – Bệnh nhân tăng Urê máu thường không thề hiện các dặc diem diên hình trên diện tâm d’ô liên quan dến viêm màng ngoài tim cấp tính mặc dù có biểu hiện tương tự. »Xét nghiệm sinh hóa vê chức năng thận: Tăng nồng độ Urê, Creatinine – Có các chất chỉ điểm nhạy của suy thận cấp và bệnh thận mạn tính. |
Dịch màng ngoài tim: LDH, Protein: Thấp Tràn dịch do tăng Urê máu thường là dịch thấm.[7] |
6.2 Không thường gặp |
|||
| 6.2.1 Viêm màng ngoài tim do vi khuẩn | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử nhiễm trùng đồng thời, ví dụ: tràn mủ màng phổi/viêm phổi gần kề/ vãng khuẩn huyết; tiền sử chấn thương tim trực tiếp, ức chế miễn dịch, bệnh mạn tính và chứng nghiện rượu; sốt cao; không đau ngực | Xuất hiện nhiễm độc cùng với sốt cao, thở nhanh và nhịp tim nhanh | »Cấy máu: dương tính Kết quả nuôi cấy dương tính khi nghi ngờ viêm màng ngoài tim do vi khuẩn rất hữu ích trong chẩn đoán xác định và chọn thuốc kháng sinh.»CXR: Tràn dịch màng phổi Tràn dịch màng phổi biểu hiện ở 75% bệnh nhân bị viêm màng ngoài tim dưới dạng viêm thanh mạc chung.»ECG: Đoạn ST chênh lên và PR chênh xuống lan tỏa Gợi ý viêm màng ngoài tim và thường quan sát thấy ở viêm màng ngoài tim giai đoạn đầu |
»Dịch màng ngoài tim: số lượng bạch cầu, đếm thành phần bạch cầu, Cholesterol: Tăng số lượng bạch cầu và tăng bạch cầu trung tính, tăng Cholesterol Số lượng bạch cầu cao hơn và đa số là bạch cầu trung tính gợi ý viêm màng ngoài tim do vi khuẩn khi có nghi ngờ về mặt lâm sàng. Chỉ số Cholesterol có xu hướng cao hơn ở tràn dịch do vi khuẩn.
»Dịch màng ngoài tim: nuôi cấy và nhuộm Gram: dương tính Nuôi cấy nhạy hơn nhuộm Gram, nhưng đều hữu ích khi mỗi loại cho biết một mầm bệnh đặc hiệu. |
| 6.2.2 Viêm màng ngoài tim do lao | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bệnh lao, viêm màng ngoài tim không cải thiện như mong đợi, khởi phát bán cấp kết hợp với các triệu chứng toàn thân bao gồm sốt, đổ mồ hôi đêm, giảm cân và mệt mỏi; các dấu hiệu suy tim chiếm ưu thế hơn ở bệnh nhân da đen | Tiếng tim xa xăm, gõ đục vùng tim, tĩnh mạch cổ nổi, gan to, tiếng gõ màng ngoài tim | »CXR: Thâm nhiễm thùy trên
Phát hiện bệnh lao phổi đang hoạt động trên XQ ngực thẳng ở 30% bệnh nhân bị bệnh lao màng ngoài tim, mặc dù tỷ lệ mắc mới có thể cao hơn ở những bệnh nhân đồng mắc HIV.[43] [44] »ECG: bình thường Phát hiện đoạn ST chênh lên và PR chênh xuống lan tỏa điển hình ở viêm màng ngoài tim xảy ra ở <10% thời gian nhiễm bệnh.[43] |
»Soi/nuôi cấy sinh thiết mô màng ngoài tim: dương tính
Biện pháp này ít nhạy hơn nuôi cấy và không nên tiến hành thường quy trừ khi được thực hiện khi phẫu thuật mở màng ngoài tim hoặc cắt bỏ màng ngoài tim.[43] »Dịch màng ngoài tim: hoạt độ của Adenosine Deaminase (ADA): ADA >667 nkat/L (40 U/L) Độ nhạy là 88% và độ đặc hiệu là 83%. Vì nuôi cấy ít nhạy hơn nên xét nghiệm này đã trở thành xét nghiệm gián tiếp tiêu chuẩn trong chẩn đoán bệnh lao ngoài màng tim.[9] »Dịch màng ngoài tim: interferon-gamma (IFN- gamma): IFN-gamma >200 picogram/L Các báo cáo ban đầu cho thấy xét nghiệm này có độ nhạy và độ đặc hiệu 100% nhưng lợi ích của xét nghiệm này lại chưa được chứng minh trong thử nghiệm lớn và xét nghiệm này chưa được áp dụng rộng rãi.[43] »Dịch màng ngoài tim: nuôi cấy: dương tính Độ nhạy là 35% trong nuôi cấy thông thường, nhưng lên đến 75% khi thực hiện nuôi cấy ở môi trường dịch nuôi cấy Kirchner có cường độ gấp đôi.[43] |
| 6.2.3 Viêm màng ngoài tim do nấm | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử bị bệnh mạn tính hoặc suy giảm hệ miễn dịch, sốt | Có thể bình thường hoặc cho thấy tiếng cọ màng ngoài tim, tiếng tim xa xăm; không có dấu hiệu đặc hiệu gợi ý bệnh nguyên do nấm | »Cấy máu: dương tính Kết quả nuôi cấy máu tìm nấm dương tính có thể gợi ý chẩn đoán.
»CXR: Tràn dịch màng phổi Tràn dịch màng phổi biểu hiện ở 75% bệnh nhân bị viêm màng ngoài tim dưới dạng viêm thanh mạc chung. »ECG: Đoạn ST chênh lên và PR chênh xuống lan tỏa Gợi ý viêm màng ngoài tim và thường quan sát thấy ở viêm màng ngoài tim giai đoạn đầu. |
»Dịch màng ngoài tim: nuôi cấy: dương tính Kết quả nuôi cấy dịch màng ngoài tim giúp chẩn đoán xác định và giúp chọn thuốc kháng nấm.
»Sinh thiết màng ngoài tim: dương tính Nuôi cấy và nhuộm Gram cho mẫu sinh thiết màng ngoài tim có thể ưu việt hơn nuôi cấy dịch, mặc dù không có dữ liệu xác nhận điều này. |
| 6.2.4 Bệnh Chagas | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử phơi nhiễm với Triatoma, truyền máu, ghép tạng, ức chế miễn dịch, công việc chăm sóc sức khỏe hoặc công việc tại phòng thí nghiệm, đi lại hoặc cư trú tại vùng lưu hành dịch, ăn/uống phải thực phẩm hoặc đồ uống bị nhiễm bệnh, triệu chứng viêm cơ tim: đánh trống ngực, ngất hoặc thỉu. | Sốt kéo dài (7 đến 30 ngày) tăng cao về đêm, gan lách to, hạch to, nhịp tim nhanh | »Công thức máu: Giảm bạch cầu hoặc tăng bạch cầu có dịch chuyển sang trái và tăng tế bào lympho thiếu máu nhược sắc; số lượng tiểu cầu thấp
»ECG: Thay đổi sóng T, khoảng PR kéo dài, nhịp nhanh xoang, điện thế QRS thấp »CXR: Bóng tim to, tràn dịch màng phổi »Soi tươi hoặc phết máu dày dưới kính hiển vi: Quan sát thấy Trypomastigote |
»Cấy máu và dịch não tủy: Nuôi cấy Epimastigote Độ nhạy của phương pháp này bị giới hạn bởi mức độ bệnh ký sinh trùng trong máu và thường gặp các kết quả âm tính giả, nhưng độ đặc hiệu lại cao. Đòi hỏi sử dụng dung dịch nuôi cấy chuyên dụng không có sẵn trên thị trường.»Chẩn đoán côn trùng học: Xuất hiện epimastigote Phương pháp xét nghiệm ký sinh trùng gián tiếp. 30 đến 40 côn trùng nuôi trong phòng thí nghiệm được cho ăn trực tiếp (hoặc gián tiếp) máu của người bị nghi ngờ có bệnh Chagas. Sau 1 tháng, các chất trong đường ruột của côn trùng được tách và kiểm tra dưới kính hiển vi để tìm ký sinh trùng. |
| 6.2.5 Sarcoma mạch máu | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Đau ngực, các triệu chứng của suy tim | Tiếng thổi ở tim, các dấu hiệu của suy tim | »Siêu âm tim qua thành ngực: Khối u trong tim hoặc màng ngoài tim Sự xuất hiện của hình ảnh các khối là bằng chứng thuyết phục về sự xuất hiện của u. | »MRI: Khối u
Cung cấp hình ảnh chất lượng cao có thể hướng dẫn sinh thiết hoặc phẫn thuật nếu cần thiết. »Dịch màng ngoài tim: xét nghiệm tế bào: tế bào khối u Mẫu bệnh phẩm bệnh lý có thể dùng để phân biệt nhiều loại khối u tim. |
| 6.2.6 U quái ác tính | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Thường xảy ra ở trẻ em có độ tuổi biểu hiện trung bình là 16 tuần, có thể biểu hiện ở dạng suy tim | Các dấu hiệu suy tim biểu hiện mạnh hơn do chèn ép các cấu trúc tim | »Siêu âm tim qua thành ngực: Khối u trong tim hoặc màng ngoài tim Sự xuất hiện của hình ảnh các khối là bằng chứng thuyết phục về sự xuất hiện của u. | »MRI: Khối u
Cung cấp hình ảnh chất lượng cao có thể hướng dẫn sinh thiết hoặc phẫn thuật nếu cần thiết. »Dịch màng ngoài tim: xét nghiệm tế bào: tế bào khối u Mẫu bệnh phẩm bệnh lý có thể dùng để phân biệt nhiều loại khối u tim. |
| 6.2.7 Lupus ban đỏ toàn thân (SLE) | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Mệt mỏi, đau khớp, ban đỏ dạng cánh bướm, loét miệng và viêm màng hoạt dịch | Có thể xuất hiện ban đỏ dạng cánh bướm, loét miệng, viêm khớp, phát ban nhạy cảm ánh sáng, phát ban dạng đĩa và co giật | »CXR: Tràn dịch màng phổi
Tràn dịch màng phổi biểu hiện ở 75% bệnh nhân bị viêm màng ngoài tim dưới dạng viêm thanh mạc chung. »ECG: Đoạn ST chênh lên và PR chênh xuống lan tỏa Gợi ý viêm màng ngoài tim và thường quan sát thấy ở viêm màng ngoài tim giai đoạn đầu. |
»Dịch màng ngoài tim: bổ thể và kháng thể kháng nhân: Nồng độ bổ thể thấp, nồng độ kháng thể kháng nhân cao C3 và C4 có thể thấp trong khi có thể phát hiện chuẩn độ ANA cao ở dịch màng ngoài tim, điều này hỗ trợ cho chẩn đoán.
»Dịch màng ngoài tim: tế bào ban đỏ lupus: dương tính Không có nghiên cứu về lợi ích của xét nghiệm này, nhưng có vẻ như xét nghiệm này hỗ trợ chẩn đoán khi dương tính trên xét nghiệm tế bào. |
| 6.2.8 Do thuốc gây ra | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử dùng Hydralazine, Procainamide, Isoniazid trong thời gian >1 tháng; mệt mỏi, đau khớp | Có thể bình thường hoặc cho thấy tiếng cọ màng ngoài tim, tiếng tim xa xăm | »CXR: Tràn dịch màng phổi
Tràn dịch màng phổi biểu hiện ở 75% bệnh nhân bị viêm màng ngoài tim dưới dạng viêm thanh mạc chung. »ECG: Đoạn ST chênh lên và PR chênh xuống lan tỏa Gợi ý viêm màng ngoài tim và thường quan sát thấy ở viêm màng ngoài tim giai đoạn đầu. |
»Kháng thể antihistone trong huyết thanh: Kháng thể antihistone dương tính
Đây là phát hiện dù không đặc hiệu nhưng rất nhạy, hữu ích khi đưa ra chẩn đoán trên lâm sàng. Sự xuất hiện của kháng thể Antihistone có độ nhạy lên tới 90% đối với Lupus do thuốc.[22] »Dịch màng ngoài tim: LDH, Protein: Tăng Đây là tràn dịch tiết. |
| 6.2.9 Bệnh Amyloidosis | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chẩn đoán xác định Amyloid, đa u tủy xương, bệnh Gamma đơn dòng hoặc bệnh mạn tính như viêm khớp dạng thấp; dễ bầm tím, mệt mỏi và giảm cân | Chứng gan to | »ECG: Điện tâm đồ có điện thế thấp với mẫu hình giả nhồi máu
»Siêu âm tim qua thành ngực: Phì đại thất trái, cơ tim dạng hạt, hạn chế đổ đầy qua van hai lá – Các phát hiện thường gặp ở bệnh nhân bị bệnh Amyloidosis.
|
Điện di Protein huyết thanh và nước tiểu: Tăng đột biến dạng Protein đơn dòng
Xét nghiệm sàng lọc này có độ nhạy cao đối với dạng Amyloid thường gặp nhất và rất hữu ích trong gợi ý chẩn đoán Amyloid tim khi nghi ngờ về mặt lâm sàng. »Sinh thiết mỡ bụng: Khúc xạ kép màu xanh lá với nhuộm đỏ Congo. Đây là biện pháp không xâm lấn tương đối để chẩn đoán xác định Amyloid. |
| 6.2.10 Phơi nhiễm tia xạ | |||
| Tiền sử | Khám | Xét nghiệm 1 | Các xét nghiệm khác |
| Tiền sử chiếu xạ vùng ngực, đặc biệt là khi không che ngã ba khí phế quản | Dấu hiệu quá tải thể tích với trường phổi trong gợi ý ép tim, có thể có tiếng cọ màng ngoài tim, gợi ý viêm màng ngoài tim cấp tính | »CXR: Tràn dịch màng phổi
Tràn dịch màng phổi biểu hiện ở 75% bệnh nhân bị viêm màng ngoài tim dưới dạng viêm thanh mạc chung. »ECG: Đoạn ST chênh lên và PR chênh xuống lan tỏa Gợi ý viêm màng ngoài tim và thường quan sát thấy ở viêm màng ngoài tim giai đoạn đầu. |
»Dịch màng ngoài tim: LDH, Protein: Thấp Tràn dịch do chiếu xạ thường có bản chất dạng dịch thấm. |
Hướng dẫn chẩn đoán
Châu Âu
Guidelines on the diagnosis and management of pericardial diseases
Nhà xuất bản: European Society of Cardiology Xuất bản lần cuối: 2015
7. Các bài báo chủ yếu
- Savage DD, Garrison RJ, Brand F, et al. Prevalence and correlates of posterior extra echocardiographic spaces in a free-living population based sample (the Framingham study). Am J Cardio. 1983;51:1207-1212. Tóm lược
- Adler Y, Charron P, Imazio M, et al. 2015 ESC guidelines on the diagnosis and management of pericardial diseases. Eur Heart J. 2015;36:2921-2964. Toàn văn Tóm lược
8. Tài liệu tham khảo
- Savage DD, Garrison RJ, Brand F, et al. Prevalence and correlates of posterior extra echocardiographic spaces in a free-living population based sample (the Framingham study). Am J Cardio. 1983;51:1207-1212. Tóm lược
- Little WC, Freeman GL. Pericardial disease. Circulation. 2006;113:1622-1632. Toàn văn Tóm lược
- Sagrista-Sauleda J, Angel J, Permanyer-Miralda G, et al. Long-term follow up of idiopathic chronic pericardial effusion. N Engl J Med. 1999;341:2054-2059. Tóm lược
- Sagrista-Sauleda J, Merce J, Permanyer-Miralda G, et al. Clinical clues to the causes of large pericardial effusions. Am J Med. 2000;109:95-101. Tóm lược
- Corey GR, Campbell PT, Van Trigt P, et al. Etiology of large pericardial effusions. Am J Med. 1993;95:209-213.Tóm lược
- Pankuweit S, Ristic AD, Sefovic PM, et al. Bacterial pericarditis: diagnosis and management. Am J Cardiovasc Drugs. 2005;5:103-112. Tóm lược
- Meyers DG, Meyers RE, Prendergast TW. The usefulness of diagnostic tests on pericardial fluid. Chest. 1997;111:1213-1221. Tóm lược
- Adler Y, Charron P, Imazio M, et al. 2015 ESC guidelines on the diagnosis and management of pericardial diseases. Eur Heart J. 2015;36:2921-2964. Toàn văn Tóm lược
- Tuon FF, Litvoc MN, Lopes MI. Adenosine deaminase and tuberculous pericarditis – a systemic review with meta analysis. Acta Tropica. 2006;99:67-74. Tóm lược
- Schrank JH Jr, Dooley DP. Purulent pericarditis caused by Candida species: case report and review. Clin Infect Dis. 1995;21:182-187. Tóm lược
- Acquatella H. Echocardiography in Chagas heart disease. Circulation. 2007;115:1124-1131. Toàn văn Tóm lược
- Moder KG, Miller TD, Tazelaar HD. Cardiac involvement in systemic lupus erythematosus. Mayo Clin Proc. 1999;74:275-284. Tóm lược
- Korantzopoulos P, Papaioannides D, Siogas K. The heart in Wegener’s granulomatosis. Cardiology. 2004;102:7-10. Tóm lược
- Wessman DE, Stafford CM. The postcardiac injury syndrome: case report and review of the literature. Southern Med J. 2006;99:309-314. Tóm lược
- Vasoo S. Drug-induced lupus: an update. Lupus. 2006;15:757-761. Tóm lược
- Siqueira-Filho AG, Cunha CL, Tajik AJ, et al. M-Mode and two-dimensional echocardiographic features in cardiac amyloidosis. Circulation. 1981;63:188-196. Tóm lược
- Ladenson PW. Recognition and management of cardiovascular disease related to thyroid dysfunction. Am J Med. 1990;88:638-641. Tóm lược
- Sarjeant JM, Butany J, Cusimano RJ. Cancer of the heart: epidemiology and management of primary tumors and metastases. Am J Cardiovasc Drugs. 2003;3:407-421. Tóm lược
- Retter AS. Pericardial disease in the oncology patient. Heart Dis. 2002;4:387-391. Tóm lược
- Vaitkus PT, Herrmann HC, LeWinter MM. Treatment of malignant pericardial effusion. JAMA. 1994;272:59-64. Tóm lược
- Isselbacher EM, Cigarroa JE, Eagle KA. Cardiac tamponade complicating proximal aortic dissection. Is pericardiocentesis harmful? Circulation. 1994;90:2375-2378. Tóm lược
- Kataoka H. Pericardial and pleural effusions in decompensated chronic heart failure. Am Heart J. 2000;139:918-923. Tóm lược
- Burgess LJ, Reuter H, Taljaard JJ, et al. Role of biochemical tests in the diagnosis of large pericardial effusions. Chest. 2002;121:495-499. Toàn văn Tóm lược
- Weitzman LB, Tinker WP, Kronzon I, et al. The incidence and natural history of pericardial effusion after cardiac surgery – an echocardiographic study. Circulation. 1984;69:506-511. Tóm lược
- Pepi M, Muratori M, Barbier P, et al. Pericardial effusion after cardiac surgery: incidence, site, size, and haemodynamic consequences. Br Heart J. 1997;72:327-331. Tóm lược
- Tsang TS, Barnes ME, Hayes SN, et al. Clinical and echocardiographic characteristics of significant pericardial effusions following cardiothoracic surgery and outcomes of echo-guided pericardiocentesis for management: Mayo Clinic experience, 1979-1998. Chest. 1999;116:322-331. Tóm lược
- Tsang TS, Enriquez-Sarano M, Freeman WK, et al. Consecutive 1127 therapeutic echocardiographically guided pericardiocenteses: clinical profile, practice patterns, and outcomes spanning 21 years. Mayo Clin Proc. 2002;77:429-436. Tóm lược
- Tsang TS, Freeman WK, Barnes ME, et al. Rescue echocardiographically guided pericardiocentesis for cardiac perforation complicating catheter-based procedures. The Mayo Clinic experience. J Am Coll Cardiol. 1998;32:1345-1350. Tóm lược
- Harris DG, Janson JT, Van Wyk J, et al. Delayed pericardial effusion following stab wounds to the chest. Eur J Cardiothorac Surg. 2003;23:473-476. Tóm lược
- Alpert MA, Ravenscraft MD. Pericardial involvement in end-stage renal disease. Am J Med Sci. 2003;325:228-236. Tóm lược
- Shabetai R. Pericardial effusion: haemodynamic spectrum. Heart. 2004;90:255-256. Tóm lược
- Spodick DH. Acute cardiac tamponade. N Engl J Med. 2003;349:684-690. Tóm lược
- Roy CL, Minor MA, Brookhart MA, et al. Does this patient with a pericardial effusion have cardiac tamponade? JAMA. 2007 Apr 25;297(16):1810-8. Tóm lược
- Merce J, Sagrista-Sauleda J, Permanyer-Miralda G, et al. Correlation between clinical and Doppler echocardiographic findings in patients with moderate and large pericardial effusion: implications for the diagnosis of cardiac tamponade. Am Heart J. 1999;138:759-764. Tóm lược
- Appleton CP, Hatle LK, Popp RL. Cardiac tamponade and pericardial effusion: respiratory variation in transvalvular flow velocities studied by Doppler echocardiography. J Am Coll Cardiol. 1988;11:1020-1030. Tóm lược
- Lange RA, Hillis LD. Clinical practice: acute pericarditis. N Engl J Med. 2004;351:2195-2202. Tóm lược
- Zayas R, Anguita M, Torres F, et al. Incidence of specific etiology and role of methods for specific etiologic diagnosis of primary acute pericarditis. Am J Cardiol. 1995;75:378-382. Tóm lược
- Permanyer-Miralda G, Sagrista-Sauleda J, Soler-Soler J. Primary acute pericardial disease: a prospective series of 231 consecutive patients. Am J Cardiol. 1985;56:623-630. Tóm lược
- Hoit BD. Management of effusive and constrictive pericardial heart disease. Circulation. 2002;105:2939-2942. Toàn văn Tóm lược
- Ben-Horin S, Bank I, Shinfeld A, et al. Diagnostic value of the biochemical composition of pericardial effusions in patients undergoing pericardiocentesis. Am J Cardiol. 2007;99:1294-1297. Tóm lược
- Levy PY, Fournier PE, Charrel R, et al. Molecular analysis of pericardial fluid: a 7-year experience. Eur Heart J. 2006;27:1942-1946. Toàn văn Tóm lược
- Seferovic PM, Ristic AD, Maksimovic R, et al. Diagnostic value of pericardial biopsy: improvement with extensive sampling enabled by pericardioscopy. Circulation. 2003;107:978-983. Toàn văn Tóm lược
- Mayosi BM, Burgess LJ, Doubell AF. Tuberculous pericarditis. Circulation. 2005;112:3608-3616. Toàn văn Tóm lược
- Mayosi BM, Wiysonge CS, Ntsekhe M, et al. Clinical characteristics and initial management of patients with tuberculous pericarditis in the HIV era: the Investigation of the Management of Pericarditis in Africa (IIMPI Africa) registry. BMC Infect Dis. 2006;6:2. Toàn văn Tóm lược
9. Hình ảnh
10. Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105 support@bmj.com
BMJ
BMA House
Tavistock Square
London
WC1H 9JR
UK
BMJ Best Practice
11. Những người có đóng góp:
Các tác giả:
Rajdeep Khattar, DM, FRCP, FACC, FESC
Consultant Cardiologist and Honorary Clinical Senior Lecturer
Department of Cardiology, Royal Brompton Hospital, London, UK CÔNG KHAI THÔNG TIN: RK declares that he has no competing interests.
Lời cảm ơn:
Dr Rajdeep Khattar would like to gratefully acknowledge Dr David Liff and Dr Vasilis Babaliaros, the previous contributors to this monograph, and Dr Oliver Ziff for his assistance with this monograph. DL, VB, and OZ declare that they have no competing interests.
Những Người Bình duyệt:
Stephen Archer, MD
Professor of Medicine
Section of Cardiology, Department of Medicine, University of Chicago, Division of Biological Science, Chicago, IL CÔNG KHAI THÔNG TIN: SA declares that he has no competing interests.
Shrilla Banerjee, MBChB, MD, MRCP
Consultant Cardiologist
East Surrey Hospital, Surrey and Sussex NHS Healthcare Trust, Redhill, Surrey, Heart Hospital, University College London Hospitals NHS Trust, London, UK
CÔNG KHAI THÔNG TIN: SB declares that she has no competing interests.
Xem thêm:
Viêm trực tràng: Nguyên nhân, chẩn đoán và cách điều trị theo BMJ