Bệnh hô hấp
U HẠT (PULMONARY SARCOIDOSIS): Định nghĩa, cơ chế bệnh sinh, điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết PULMONARY SARCOIDOSIS: Định nghĩa, cơ chế bệnh sinh, điều trị – Tải file PDF Tại đây.
I – TỔNG QUAN
Sarcoidosis là bệnh u hạt đa cơ quan không rõ nguyên nhân, đặc trưng bệnh học thông qua biểu hiện u hạt không bã đậu ở các cơ quan chịu ảnh hưởng. Nó thường tác động lên người trẻ và biểu hiện ban đầu ở 1 hoặc nhiều cơ quan sau:
- Hạch rốn phổi hai bên
- Tổn thương hình mờ dạng lưới trên phim phổi (reticular opacities) • Da, khớp, và/hoặc mắt
II – DỊCH TỄ HỌC
Tỷ lệ lưu hành của sarcoidosis đa dạng tùy theo khu vực và ước tính khoảng 50 – 160 ca trên quần thể 100 000 dân.
- Sarcoidosis là bệnh lý thường gặp ở người trẻ, tuy nhiên độ tuổi chẩn đoán sarcoidosis có thể tăng dần lên đến 75 tuổi, và có hơn một nửa các trường hợp chẩn đoán trên 40 tuổi.
- Tỉ lệ nhập viện ở nhóm sarcoidosis cao hơn đáng kể so với nhóm người không bị bệnh, RR 1.37 [độ tin cậy 95% [1.24-1.52], đặc biệt ở nữ giới.
III – NGUYÊN NHÂN
Dù đã có rất nhiều nghiên cứu chuyên sâu, nhưng chính xác nguyên nhân và cơ chế bệnh sinh của sarcoidosis vẫn chưa được hiểu rõ.
Trẻ vị thành niên và người lớn
o Sarcoidosis thường biểu hiện ở những bệnh nhân 20 – 60 tuổi. Có khoảng 1/2 các trường hợp phát hiện bệnh tình cờ qua chụp x-quang (eg, lớn hạch rốn phổi hai bên, tổn thương mờ dạng lưới) trong khám sức khỏe định kỳ trước khi phát triển triệu chứng.
o Sarcoidosis thường gặp nhất liên quan đến phổi, nhưng lên đến 30% các trường hợp biểu hiện ngoài phổi. Bệnh phổi kẽ lan tỏa là dạng điển hình; các biểu hiện khác ít gặp hơn bao gồm tràn khí màng phổi, dày màng phổi, tràn dịch nhũ trấp và tăng áp phổi.
o Các triệu chứng hô hấp thường gặp bao gồm ho, khó thở và đau ngực; nó thường kèm theo mệt mỏi, khó chịu, sốt và sụt cân.
Trẻ em
o Sarcoidosis có triệu chứng hiếm gặp ở trẻ em. Trẻ em từ 8 – 15 tuổi, xuất hiện các triệu chứng đa cơ quan như người trưởng thành.
o Trẻ nhỏ tuổi hơn thường biểu hiện ban da, viêm khớp, viêm màng bồ đào mà không có biểu hiện triệu chứng ở phổi.
IV – ĐÁNH GIÁ
Mục đích trong đánh giá ban đầu là để có đầy đủ dữ liệu trong chẩn đoán sarcoidosis, loại bỏ các chẩn đoán phân biệt, đánh giá mức độ nặng của bệnh lý phổi, và phát hiện các cơ quan ngoài phổi chịu ảnh hưởng.
Hỏi tiền sử (bao gồm nghề nghiệp và yếu tố tiếp xúc từ môi trường) • Khám lâm sàng toàn thân
Xét nghiệm
o Xét nghiệm bao gồm công thức máu, chức năng gan, chức năng thận, glucose, điện giải đồ, canxi huyết thanh và tổng phân tích nước tiểu. Xét nghiệm HIV nên được xem xét khi đánh giá bệnh nhân sarcoidosis. ESR và CRP là các marker viêm không đặc hiệu và thường được chỉ định. Đo nồng độ ACE và Kveim tests ít có giá trị trong lâm sàng.
o Bất thường xét nghiệm được tìm thấy trên bệnh nhân sarcoidosis bao gồm: ➢ Thiếu máu là không thường gặp. Khi biểu hiện, nó thường là thiếu máu do bệnh mạn tính, mặc dù lách to, suy tủy hoặc thiếu máu tán huyết tự miễn có thể xuất hiện ở một số bệnh nhân.
➢ Giảm bạch cầu (5 – 10%), tăng bạch cầu ưa acid (3%) và giảm tiểu cầu (hiếm gặp).
➢ Tăng canxi niệu thường gặp hơn là tăng canxi máu.
➢ Tăng ALP vừa phải – gợi ý u hạt lan tỏa ảnh hưởng đến gan.
➢ Tăng gammaglobulin máu (30 – 80%) và yếu tố thấp dương tính có thể biểu hiện, nhưng thường không được chỉ định.
➢ ESR thường tăng, nhưng không hữu ích trong đánh giá mức độ bệnh. ➢ CRP tăng nhẹ trong khoảng 1/3 – 1/2 bệnh nhân sarcoidosis, nhưng không phân biệt sarcoidosis với các nguyên nhân gây viêm khác.
o Markers huyết thanh
➢ Markers huyết thanh, như ACE, adenosine deaminase, amyloid A huyết thanh, sobuble interleukin-2 receptor, và D-dimer tiềm ẩn nhiều vai trò trong chẩn đoán hoặc theo dõi bệnh, nhưng chưa có bằng chứng rõ ràng.
➢ ACE huyết thanh: ACE tăng trong 75% các trường hợp sarcoidosis không được điều trị. Tuy nhiên, ACE hạn chế sử dụng trong chẩn đoán, do độ nhạy thấp và không đủ độ đặc hiệu.
➢ Adenosine deaminase: Tăng ADA có thể được tìm thấy trong huyết thanh và dịch rửa phế quản phế nang ở bệnh nhân sarcoidosis. Tuy nhiên độ nhạy và độ đặc hiệu thấp, ứng dụng lâm sàng còn nhiều hạn chế.
➢ Amyloid A: cũng tăng, nhưng ứng dụng trong lâm sàng chưa được kiểm chứng. ➢ Soluble interlukin-2 receptor: marker hữu ích trong xác định bệnh sarcoidosis ngoài phổi.
➢ D-dimer trong dịch rửa phế quản phế nang – hỗ trợ chẩn đoán sarcoidosis. Một nghiên cứu quan sát tìm thấy 8/10 bệnh nhân sarcoidosis có D-dimer trong dịch
rửa phế nang (được định nghĩa là >78 ng D-dimer/ml dịch rửa cô đặc), so với không có ai trong 18 người khỏe mạnh ở nhóm chứng.
Tuberculin skin test
o Tuberculin test hoặc interferon gamma được thực hiện để loại trừ nhiễm lao. • Chụp x-quang ngực và HRCT (high resolution computed tomography) o X-quang ngực
➢ Tất cả bệnh nhân nghi ngờ sarcoidosis đều nên được chụp x-quang ngực. **Lớn hạch rốn phổi hai bên** là biểu hiện kinh điển trong sarcoidosis, và hạch có thể lớn đối xứng (khoảng 50% các trường hợp) hoặc bên phải hơi nổi bật hơn. Lớn hạch rốn phổi một bên ít gặp (< 5% các trường hợp). Biểu hiện trên nhu mô phổi đa dạng, bao gồm bình thường, tổn thương dạng nốt, dạng tưới, hoặc dạng kính mờ, đông đặc. Các bất thường chủ yếu ở vùng phổi trên. Dựa vào x-quang có thể phân chia giai đoạn:
Stage I: biểu hiện lớn hạch rốn phổi hai bên (50% các trường hợp), thường kèm lớn hạch bên phải cạnh khí quản.
Stage II: lớn hạch rốn phổi hai bên kèm tổn thương nhu mô, thường gặp là reticulonodular opacities (mờ dạng lưới, nốt). Bệnh nhân có triệu chứng nhẹ – trung bình, thường gặp nhất là ho, khó thở, sốt và/hoặc dễ mệt.
Stage III: bệnh nhu mô phổi mà không có bệnh lý hạch
Stage IV: đặc tưng với xơ hóa (fibrosis), biểu hiện hình mờ dạng lưới nổi bật ở phân thùy phổi phía trên.
HRCT
Phát hiện các bất thường không tìm thấy trên phim x-quang:
o Hạch rốn phổi và hạch trung thất
o Dày không đều các bó mạch phế quản
o Nốt dọc theo phế quản, mạch máu và vùng dưới màng phổi
o Dày thành phế quản
o Tổn thương dạng kính mờ
o Khối nhu mô hoặc nốt đông đặc
Đặc điểm HRCT của sarcoidosis có thể biểu hiện nốt nhỏ (2-5 mm) phân bố vùng cạnh hạch bạch huyết, nổi bật ở mô kẽ quanh mạch máu phế quản, nhưng cũng có thể dọc theo màng phổi. HRCT thường phát hiện bất thường nhu mô phổi nổi bật ở vùng mid-upper (giữa và trên).
PFT (chức năng phổi)
o Đo hô hấp ký, thể tích phổi, dung tích khuếch tán, và test six-minute walk test • ECG
Khám mắt
Nội soi phế quản
o Dịch rửa phế quản
➢ Mục đích chính của BAL là để loại trừ các chẩn đoán thay thế. Lymphocyte trong BAL tăng ≥ 25% gợi ý u hạt, lymphocyte tăng trong BAL không nhạy cũng không đặc hiệu trong chẩn đoán sarcoidosis.
➢ BAL có > 2% neutrophils hoặc > 1% eosinophils gợi ý sarcoidosis là chẩn đoán không chính xác.
Sinh thiết
V – CHẨN ĐOÁN
Không có test chẩn đoán xác định trong sarcoidosis. Thay vào đó, chẩn đoán sarcoidosis cần 3 thành phần:
- Nghi ngờ lâm sàng và biểu hiện trên x-quang
- Loại trừ các bệnh lý khác có biểu hiện tương tự
- Đối với hầu hết bệnh nhân, mô bệnh học phát hiện u hạt không bã đậu
Nhìn chung, bệnh lý nhiều hơn 1 cơ quan là cần thiết trong chẩn đoán sarcoidosis.
- VD: kết hợp u hạt không bã đậu ở một cơ quan (eg, da, phổi) và biểu hiện lâm sàng sarcoid ở cơ quan khác (eg, tăng canxi máu, lớn hạch rốn phổi hai bên) nhìn chung là đủ để đưa ra chẩn đoán sarcoidosis.
Sinh thiết nên bị trì hoãn khi: bệnh nhân biểu hiện lớn hạch rốn phổi hai bên và không có triệu chứng (giai đoạn I) có thể được theo dõi – ổn định hoặc tự khỏi; hội chứng Lofgren với biểu hiện sốt, đau khớp, phát ban, và lớn hạch rốn phổi hai bên, hoặc hội chứng Heerfordt. Các bệnh nhân này thường không cần sinh thiết nếu các bất thường tự khỏi nhanh chóng. Lớn hạch rốn phổi hai bên thường tự thoái triển trong vòng 6-12 tháng từ lúc khởi phát triệu chứng trong 15-40% các trường hợp và trong vòng 24 tháng ở 85% các trường hợp.
Lựa chọn vị trí sinh thiết
o Sinh thiết được thực hiện ở nơi có tổn thương nghi ngờ, bao gồm sang thương da, nốt dưới da, hạch sờ thấy, tuyến nước bọt phì đại, tuyến lệ phì đại.
o Nếu bệnh nhân không biểu hiện triệu chứng tại các vị trí trên, lựa chọn tiếp theo thường là sinh thiết hạch intrathoracic (trung thất hoặc rốn phổi) hoặc nhu mô phổi.
o Phẫu thuật sinh thiết trung thất và phổi
o Sinh thiết hạch trung thất hoặc hạch rốn phổi là cần thiết nếu các test ít xâm lấn không thể đưa ra chẩn đoan.
o Sinh thiết hạch rốn phổi dương tính hơn 90% các trường hợp có lớn hạch rốn phổi hai bên.
Mô bệnh học
Đặc điểm mô bệnh học của sarcoidosis là u hạt không bã đậu.
o Ở phổi, u hạt thường được tìm thấy ở vách phế nang, thành phế quản và dọc theo động mạch, tĩnh mạch phổi. Hình thành u hạt sarcoid có thể tiền triệu với viêm phế nang, liên quan đến mô kẽ hơn là khoang phế nang và đặc trưng với sự tích tụ tế bào viêm bao gồm monocytes, đại thực bào và lymphocytes.
o U hạt sarcoid khu trú, phản ứng viêm mạn tính do sự tích tụ các tế bào biểu mô, bạch cầu đơn nhân, bạch cầu lympho, đại thực vào và fibroblasts. Các tế bào đa nhân khổng lồ thường được tìm thấy cùng với các tế bào biểu mô bên trong nang hạt và thường có thể vùi trong tế bào chất, như thể asteroid, thể Schaumann, và các hạt birefringent crystalline (canxi oxalate và muối canxi khác).
V – ĐÁNH GIÁ BAN ĐẦU
Đánh giá ban đầu
- Ngoài các đánh giá lâm sàng và xét nghiệm ban đầu của sarcoidosis ngoài phổi, tất cả bệnh nhân mới được chẩn đoán sarcoid nên được **đo điện tim**, đánh giá thị lực, thính lực, slit lamp, soi đáy mắt.
- Làm xét nghiệm sàng lọc vitamin D (25-hydroxyvitamin D và 1,25-dihydroxyvitamin D). Thiếu 25-hydroxyvitamin D gần như là phổ quát trên bệnh nhân sarcoidosis.
Theo dõi
- Nếu bệnh nhân dùng prednisone điều trị bệnh đang hoạt động → cần tái khám mỗi 4- 8 tuần
- Nếu bệnh nhân không có triệu chứng → tái khám mỗi 3-4 tháng trong năm đầu, và giảm tần suất sau đó (thường là hàng năm).
Biến chứng
- VTE: huyết khối thuyên tắc tĩnh mạch
- Aspergilloma
- Tăng áp phổi
VI – ĐIỀU TRỊ
Các câu hỏi quan trọng cần đặt ra:
- Chỉ định điều trị
- Khi nào nên bắt đầu điều trị
- Thời gian điều trị tối ưu là bao lâu
- Đánh giá và theo dõi đáp ứng điều trị
- Điều trị có làm thay đổi tiến trình bệnh sarcoidosis ở phổi
Hầu hết bệnh nhân sarcoidosis ở phổi không cần điều trị, vì phần lớn không có triệu chứng, bệnh lý không tiến triển hoặc tự thoái lui. Đối với những người có bệnh phổi nghiêm trọng, điều trị sarcoidosis mục đích làm giảm các đợt bùng phát viêm hạt và ngăn ngừa phát triển tổn thương ở các cơ quan đích không thể phục hồi.
Điều trị ban đầu:
- Glucocorticoid đường uống là thuốc thường được dùng nhất trong làm giảm triệu chứng và kiểm soát các biến chứng tiềm ẩn tại phổi, kể cả khi nó không trị khỏi được bệnh.
- Trước khi bắt đầu điều trị, bệnh nhân cần được đánh giá các bệnh đồng mắc có thể góp phần gây ra các triệu chứng này nhưng không đáp ứng với điều trị glucocorticoid (eg, suy tim, bệnh huyết khối thuyên tắc, tăng áp phổi). Ngoài ra, nhiễm Lao phải được loại trừ.
- Các xét nghiệm: tuberculous skin test hoặc interferon-gamma, PFT, HRCT scan và thường kèm ECG.
Đáp ứng lâm sàng:
- Đối với bệnh nhân có cải thiện lâm sàng, glucocorticoid thường giảm dần đến 10-15 mg/ngày và tiếp tục cho đủ 12 tháng, dài hơn nếu bệnh nhân có triệu chứng tái phát và hình mờ trên phim x-quang.
- Không đáp ứng đủ hoặc bất dung nạp glucocortioids:
o Một số bệnh nhân không đáp ứng mặc dù đã thử đủ liều điều trị (cần prednisone ≥ 10 mg hàng ngày trong ít nhất 3 tháng).
o Các bệnh nhân khác có thể không dung nạp với glucocorticoid và thuộc nhóm chỉ định của liệu pháp ức chế miễn dịch (eg, methotrexate, azothioprine, lefunomide hoặc ức chế TNF-alpha).
Khi nào theo dõi mà không cần điều trị?
Điều trị glucocorticoid không được chỉ định nhóm bệnh nhân không triệu chứng.
- Bệnh nhân không triệu chứng với thay đổi trên phim x-quang giai đoạn I. Khoảng 60- 80% các bệnh nhân này bệnh tự thoái lui.
- Bệnh nhân không có triệu chứng với thay đổi trên phim x-quang stage II, bình thường hoặc bất thường chức năng phổi mức độ nhẹ (hơi có dấu hiệu của tắc nghẽn hoặc hạn chế với chức năng trao đổi khí bình thường). → Những bệnh nhân này cần được theo dõi 3-6 tháng để phát hiện tiến triển bệnh trước khi điều trị. Trong bệnh cảnh này, điều quan trọng là ghi nhận tiến triển suy giảm chức năng phổi hoặc trao đổi khí trước khi bắt đầu điều trị, vì khoảng 50% bệnh nhân không điều trị với thay đổi x-quang stage II sẽ tự khỏi trong vòng 36 tháng.
- Bệnh nhân không triệu chứng với thay đổi x-quang stage III, chức năng phổi bình thường hoặc giảm nhẹ. Các bệnh nhân này cũng nên được theo dõi sát mỗi 3-6 tháng. Tuy nhiên, vì chỉ có khoảng 33% bệnh nhân với thay đổi x-quang stage III không điều trị có bệnh tự khỏi sau 5 năm, còn phần lớn bệnh nhân vẫn cần điều trị.
Cơ chế tác động của glucocorticoid
- Cơ chế tác động chính xác của glucocorticoid trong điều trị sarcoidosis là chưa được hiểu rõ. Dựa vào các nghiên cứu bệnh sinh, u hạt sarcoid đóng chặt vùng trung tâm, với thành phần gồm đại thực bào, các tế bào biểu mô, tế bào bạch cầu đa nhân khổng lồ. Vùng trung tâm này được bao quanh bởi tế bào lympho, bạch cầu đơn nhân, tế bào mast và fibroblasts. Tế bào lympho đóng vai trò chủ đạo trong đáp ứng miễn dịch. Nhiều cytokines được tạo ra từ tế bào viêm, đặc biệt là lympho T chỉ điểm trong bệnh sinh hình thành u hạt, hậu quả là phát triển mô xơ, bao gồm interleukin-1, IL-2, IL-2R, interferon-gamma, TNF-alpha và GM-CSF.
- Glucocorticoids nỗ lực tác động lên u hạt thông qua điều hòa phiên mã của gen mã hóa thụ thể glucocorticoid và con đường dẫn truyền tín hiệu non-genomic trong tế bào lympho và đại thực bào phế nang.
Glucocorticoid (GC) thấm tự do vào trong tế bào chất – nơi chúng gắn và hoạt hóa thụ thể glucocorticoid (GR). GR được hoạt hóa trong nhân – nơi có thể gắn như một dimer với glucocorticoid response element (GRE – thành phần đáp ứng corticoid) và tăng cường biểu hiện của các gen chống viêm như IL-10. Điều này liên quan đến sự thay đổi trạng thái histone acetylation tại chỗ và tái điều chỉnh chromatin. Thứ hai, GR dimer có thể gắn với GRE âm để ngăn ngừa sự thay đổi biểu hiện gen gây viêm – ngăn ngừa hình thành phức hợp phiên mã hoạt động. Thứ ba, GR, hoạt động như một monomer, gắn trực tiếp hoặc gián tiếp với các yếu tố phiên mã tiền viêm như NF-kappaB, ngăn ngừa khả năng của nó để thay đổi biểu hiện gen viêm.
Glucocorticoid đường uống
- Glucocorticoid đường uống nhìn chung cải thiện triệu chứng (eg, ho và khó thở), bất thường trên phim x-quang, ít nhất là trong giai đoạn đầu. Tuy nhiên, tác dụng phụ và hiệu quả điều trị không chắc chắn về lâu về dài là điều quan trọng khi cân nhắc lựa chọn trên bệnh nhân.
Sarcoidosis tại phổi
Chỉ định:
- Có triệu chứng ở phổi (eg, ho, khó thở, đau ngực hoặc khó chịu, ho ra máu) • Chức năng phổi xấu đi, được đánh giá định kỳ mỗi 3-6 tháng cho thấy ≥1 trong các biểu hiện sau: TLC giảm ≥ 10%; FVC giảm ≥ 15%; DLCO giảm ≥ 20%; trao đổi khí lúc nghỉ hoặc gắng sức tiến triển xấu đi (eg, giảm độ bão hòa oxy ≥ 4%). • Thay đổi trên phim x-quang tiến triển, bao gồm: hình mờ mô kẽ nặng nề hơn, phát triển hang, tiến triển xơ hóa với honeycombing, phát triển các triệu chứng tăng áp phổi.
Liều lượng
Liều tối ưu của glucocorticoid là không rõ ràng, nên lựa chọn liều cân đối giữa nguy cơ và lợi ích trên bệnh nhân.
Liều ban đầu
o Điều trị ban đầu với prednisone đường uống hàng ngày liều 0.3-0.6 mg/kg theo cân nặng lý tưởng (thường 20-40 mg/ngày), tùy thuộc vào mức độ bệnh. Với bệnh nhân khó thở khi gắng sức, x-quang chậm cải thiện, liều thếp hơn thường không đủ. Đối với bệnh nhân bệnh tiến triển nhanh và phụ thuộc oxy, chúng ta cần sử dụng liều cao hơn liều giới hạn trên.
o Liều ban đầu liên tục trong 4-6 tuần, sau đó bệnh nhân cần đánh giá lại. Nếu còn triệu chứng, bất thường x-quang, chức năng phổi ổn định hoặc cải thiện, có thể giảm dần liều – Giảm mỗi 5-10 mg mỗi 4-12 tuần xuống còn 0.2-0.4 mg/kg (khoảng 10-15 mg/ngày).
o Nếu lâm sàng và thông số sinh lý không cải thiện sau 4-6 tuần dùng liều ban đầu, chúng ta tiếp tục liều thêm 4-6 tuần nữa.
o Glucocorticoid liều cao (80-10 mg/ngày) hiếm hoi được dùng trên những bệnh nhân suy hô hấp cấp hoặc có bệnh tim đồng mắc, bệnh mắt, hoặc bệnh lý đường hô hấp trên. Liều này tiếp tục cho đến khi bệnh được kiểm soát (thường là 4-12 tuần).
Liều duy trì
o Dựa vào kinh nghiệm lâm sàng, liều duy trì của prednisone trong khoảng 0.25-0.4 mg/kg (thường là 10-15 mg/ngày) giúp ngăn ngừa tiến triển bệnh. o Trong pha duy trì, bệnh nhân cần khám lại mỗi 4-12 tuần để đánh giá triệu chứng hoặc tác dụng phụ của thuốc.
o Các triệu chứng tái phát như ho, khó thở, đau ngực là thường gặp (xuất hiện khoảng 60% bệnh nhân), nên chúng ta tiếp tục duy trì liều ít nhất 3-6 tháng, tổng thời gian điều trị có thể khoảng 1 năm.
o Phần lớn bệnh nhân có thể ngưng thuốc sau 1 năm. Tuy nhiên, khoảng 1/3 số bệnh nhân tái phát và cần một liệu trình điều trị mới.
Đánh giá đáp ứng
Đáp ứng điều trị:
o Giảm triệu chứng, đặc biệt là ho, khó thở, ho ra máu, đau ngực hay mệt mỏi. o Giảm hoặc mất các bất thường trên x-quang
o Cải thiện chức năng hô hấp
o Ổn định bất thường trên x-quang và chức năng phổi trong thời gian dài (3-6 tháng) cũng được xem là dấu hiệu tích cực trong đáp ứng điều trị.
Relapse (tái phát)
o Khó thở, ho, đau ngực nhiều hơn
o Giảm ≥ 10% FVC hoặc TLC
o Hình mờ x-quang nhiều hơn, đặc biệt phát triển hang, honeycombing, hoặc dấu hiệu tăng áp phổi
o Giảm trao đổi khí khi nghỉ ngơi hoặc gắng sức
Tác dụng phụ
- Nếu bệnh nhân không có tiền sử tăng canxi máu hoặc canxi niệu → cho uống canxi vitamin D trong giai đoạn điều trị glucocorticoid để đạt tổng lượng canxi nạp vào hàng ngày mức 1200 mg/ngày và vitamin D là 800 đơn vị/ngày.
- Canxi huyết thanh và canxi niệu: Nếu bổ sung canxi, phải theo dõi sát nồng độ canxi từ lúc bắt đầu bổ sung và trong giai đoạn điều trị. Canxi niệu đánh giá trong nước tiểu 24 giờ (bình thường < 250 mg/ngày).
- 25-hydroxyvitamin D và 1,25-dihydroxyvitamin D nên được kiểm tra trước khi bổ sung vitamin D và định kỳ trong giai đoạn điều trị. 25-hydroxyvitamin D thường thấp ở bệnh nhân sarcoid, trong khi 1,25-dihydroxyvitamin D bình thường hoặc tăng do được sản xuất từ các đại thực bào hoạt hóa.
- Đánh giá nguy cơ gãy xương
- Biphosphonate được khuyến cáo để ngừa loãng xương và gãy xương ở phụ nữ mãn kinh và nam giới ≥ 50 tuổi cần dùng cort liều ≥ 7.5 mg/ngày trong thời gian ≥ 3 tháng và được xem xét là có nguy cơ cao gãy xương.
Ca lâm sàng
Ca 1
Nam da trắng 45 tuổi tới cấp cứu do khó thở, ho, ho máu trong 2 ngày nay. Trong 2 tháng qua, anh ta sốt không liên tục, mệt mỏi, sụt mất 5 cân. Tiền sử trào ngược dạ dày thực quản và viêm xoang mãn tính. Anh ta không hút thuốc lá. Bệnh nhân sống tại Chicago và chưa từng đi ra ngoài thành phố này. Anh ta làm khai thác đá tại một công ty địa phương. Anh ta không uống rượu và chất kích thích. Thăm khám thấy biểu hiện mệt mỏi. Thân nhiệt 37.6 độ C, huyết áp 120/80 mmHg, mạch 94 lần/phút, nhịp thở 20 lần/phút. Nghe phổi thấy ran khu trú hai bên. Tiếng tim đều.
Cận lâm sàng thấy: Hemoglobin 9 g/dL, Tiểu cầu 440.000, Bạch cầu 14.000, Natri 140 mEq/L, Kali 4.6 mEq/L, Hco3- 26 mEq/L, Ure 28 mg/dL, Creatinin huyết thanh 2.0 mg/dL, Canxi 9.0 mg/dL, Glucose 100 mg/dL. Xquang ngực thấy nhiều nốt hai bên kèm các hang. Nội soi phế quản thấy nhiều vùng khí quản hẹp và loét. Chẩn đoán có khả năng nhất là gì?
- Viêm mạch và đa u hạt dị ứng.
- Viêm phổi do quá mẫn.
- Ung thư phổi di căn.
- Nấm phổi.
- Sarcoidosis.
- Bệnh phổi nhiễm silic kèm với lao.
Đáp án đúng là A: Bệnh nhân này có sốt gián đoạn, mệt mỏi, sụt cân trong 2 tháng nhiều khả năng mắc viêm mạch và đa u hạt dị ứng (Granulomatosis with polyangitis-GPA) (còn đc biết đến là viêm mạch Wegener), một tình trạng viêm mạch ở mạch máu vừa và nhỏ thường ảnh hưởng tới đàn ông da tráng và phụ nữ trong khoảng 30-50 tuổi.
- Đường thở trên thường là nơi bị ảnh hướng thường gặp nhất, bằng chứng ở bệnh nhân này là tiền sử viêm xoang mũi mãn.
- Đường hô hấp dưới tổn thương dẫn tới hẹp khí quản kèm loét (thấy ở bệnh nhân này và có độ đặc hiệu cao với GPA) và xquang ngực thấy nhiều nốt kèm hình hang có thể đi kèm các đám mờ tại phế nang.
- Tổn thương thận – bằng chứng ở bệnh nhân này bằng sự tăng Creatinin, rất phổ biến (>85% case), viêm cầu thận do hoại tử nghiêm trọng và đôi khi biểu hiện muộn, có thể nhanh chóng tiến triển thành vùng nguy cơ cao trở thành suy thận giai đoạn cuối.
Bệnh nhân thường cũng có thiếu máu trong trường hợp mãn. Chẩn đoán GPA bằng kháng thể kháng bạch cầu cytoplasmic và để xác định bằng sinh thiết thấy viêm mạch. Điều trị corticosteroid liều cao cũng như cyclophosphamide hoặc rituximab.
| Viêm mạch và đa u hạt dị ứng | |
| Biểu hiện
lâm sàng |
-Đường hô hấp trên: Viêm xoang/Viêm tai, dị hình ống tai. -Đường hô hấp dưới: Hang hoặc nốt tại phổi.
-Thận: Viêm cầu thận tiến triển nhanh. -Da: Vân tím, loét chậm lành. |
| Chẩn đoán | -ANCA: Proteinase-3 (70%), Myeloperoxidase (20%).
-Sinh thiết: +Da (Viêm mạch do lắng đọng bạch cầu). +Thận (Viêm cầu thận nghèo miễn dịch). +Phổi (Viêm mạch do đa u hạt). |
| Quản lý | Corticosteroid và điều hòa miễn dịch (Methotrexate, Cyclophosphamide) |
Đáp án B: Viêm phổi do quá mẫn là một đáp ứng với các chất từ môi trường (bụi, vi sinh vật) nhưng sẽ gây viêm mạch không có bã đậu hóa. Xquang ngực thấy đám mờ dạng chấm, nốt hoặc đám mờ phế nang nhưng không có hang. Đường hô hấp trên tổn thương thì ít và suy giảm chức năng thận không xảy ra.
Đáp án C: Ung thư phổi có thể gây tổn thương hình hang (Ung thư phổi tế bào vảy) nhưng sẽ không thấy ở người trẻ không có tiền sử hút thuốíc. Ngoài ra, nó sẽ không giải thích được việc khí quản bị hẹp và loét.
Đáp án D: Nấm phổi thường ảnh hưởng lên người suy giảm miễn dịch hoặc bất thường cấu trúc phổi, không như ở bệnh nhân này. Tổn thương hình hang tại phổi có thể thỉnh thoảng xảy ra ở người bị suy giảm miễn dịch, nhưng nấm phổi sẽ không giải thích được bất thường khí quản và suy giảm chức năng thận.
Đáp án E: Sarcoidosis gây viêm mạch không bã đậu hóa thường ảnh hưởng lên phổi và gây lớn hạch rốn phỏi hai bên, tổn thương thận có thể xảy ra nhưng biểu hiện là viêm thận kẽ hoặc sỏi thận chứ không phải viêm cầu thận.
Đáp án F: Bệnh phổi do Silic xảy ra do hít SiO2 và thường biểu hiện thấy ở người khai thác đá. Bệnh này tăng nguy cơ tiến triển lao hoạt động, cái có thể tạo tổn thương hình hang, tuy nhiên loét đường thở trên và tổn thương thận không thường thấy trong lao và thường phù hợp với GPA.
Tổng kết: Viêm mạch do đa u hạt dị ứng là viêm mạch hệ thống biểu hiện với viêm mạch ở đường hô hấp trên và dưới, có thể tiến triển nhanh chóng thành viêm cầu thận.
Ca 2
Nữ 38 tuổi tới phòng khám do ho khan và mệt mỏi trong 2 tháng nay. Cô ta không có vấn đề y tế nào trước đây, hiện không dùng thuốc gì. Bệnh nhân không có tiền sử dị ứng và không hút thuốc. Các dấu hiệu sinh tồn trong giá trị bình thường. Thăm khám không thấy bất thường. Xquang ngực của cô ta thấy:
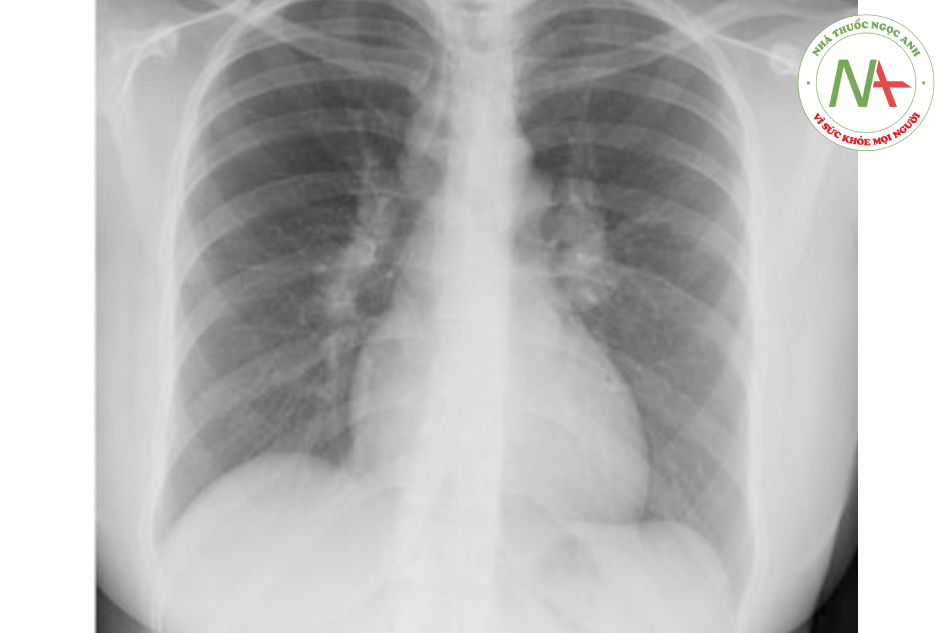
Đâu là cơ chế bệnh sinh nhiều khả năng nhất ở bệnh nhân này?
- Co thắt phế quản do dị ứng.
- Viêm u hạt không hoại tử mạn tính.
- Mất lớp elastin tại phổi.
- Viêm mạch hoại tử phổi.
- Sung huyết tĩnh mạch phổi.
- Thuyên tắc phổi tái phát.
Đáp án đúng là B: Triệu chứng của bệnh nhân này bao gồm ho khan và mệt mỏi trong 2 tháng qua kèm hạch rốn phổi to hai bên trên hình ảnh Xquang ngực nghi ngờ nhiều với Sarcoidosis. Sarcoidosis là một rối loạn đa hệ thống mãn tính do viêm u hạt ko hoại tử (Granulomatous noncaseating). Nó thường gặp ở người trẻ, người Mỹ gốc Phi tỷ lệ mắc hơn 3-4 lần và ảnh hưởng tới nữ nhiều hơn nam. Sarcoidosis thường được thấy trên Xquang ngực, đặc điểm bệnh đầu tiên là hạch rốn phổi lớn hai bên thấy ở trên 50% bệnh nhân. Nó cũng có thể biểu hiện bằng các triệu chứng ho, khó thở, mệt mỏi và sút cân.
Chẩn đoán chủ yếu dựa trên Xquang ngực và dấu hiệu lâm sàng, sinh thiết thấy u mạch không hoại tử. Thường tiến hành nội soi phế quản kèm sinh thiết xung quanh phế quản để chẩn đoán mô bệnh học. Nếu có bằng chứng tổn thương hệ thốíng, thì nên tiến hành các xét nghiệm tiếp theo như sinh thiết hạch ngoại vi hoặc sinh thiết tổn thương qua da. Bệnh nhân có hạch rốn phổi to hai bên thường được theo dõi mà không cần phải sinh thiết trừ khi có triệu chứng tiến triển.-Tổn thương ban, nốt hoặc dạng đĩa-Nốt sần đỏ
| Biểu hiện của Sarcoidosis | |
| Hô hấp | -Hạch rốn phổi to hai bên
-Thâm nhiễm kẽ phổi |
| Da | -Tổn thương ban, nốt hoặc dạng đĩa
-Nốt sần đỏ |
| Mắt | -Viêm màng bồ đào trước
-Viêm màng bồ đào sau |
| Hệ thống lưới nội mô | -Bệnh lympho ngoại biên
-Gan, lách to |
| Cơ xương khớp | -Viêm đa khớp cấp tính
-Viêm khớp mạn tính |
| Tim mạch | -Block nhĩ thất
-Bệnh cơ tim giãn hoặc giới hạn |
| Tổn thương thần kinh trung ương/Nội tiết | -Liệt palsy
-Đái tháo nhạt trung ương -Tăng canxi máu |
| Hội chứng Lofgren | -Nốt đỏ
-Tuyến lớn tại rốn phổi -Sốt -Bệnh đa khớp di chuyển |
Đáp án A: Co thắt phế quản do dị ứng xảy ra trong hen. Bệnh nhân thường có ho và khó thở thoáng qua (không thấy ở bệnh nhân này). Hạch rốn phổi to hai bên thường không thấy trên Xquang ngực.
Đáp án C: Mất elastin ở màng đáy phổi xảy ra nếu thiếu Alpha1antitrypsin, dẫn tới khí phế thũng. Bệnh nhân không hút thuốc bị thiếu AAT thường biểu hiện ở độ tuổi 40 có khó thở, ho và có đờm. Xquang thấy ứ khí, hạch rốn phổi to hai bên không phải là dấu hiệu thường thấy.
Đáp án D: Viêm mạch máu phổi hoại tử xảy ra trong u hạt kèm viêm mạch (hình thành u hạt Wegner). Sốt, sụt cân và viêm mũi là các triệu chứng thường biểu hiện. Hạch phổi và đông đặc phế nang là các dấu hiệu thường thấy trên Xquang nhưng không gặp ở bệnh nhân này.
Đáp án E: Sung huyết tĩnh mạch phổi ở bệnh nhân mắc suy tim sung huyết. Dấu hiệu xquang ngực bao gồm tim to, tái phân bố mạch máu phổi với mạch máu nổi rõ, tràn dịch màng phổi, những đặc điểm không thấy ở bệnh nhân này.
Đáp án F: Thuyên tắc phổi thường đi kèm với đau ngực và khó thở, còn thường không thấy hạch rốn phổi trên Xquang ngực.
Tổng kết: Sarcoidosis thường ảnh hưởng tới người trẻ và người Mỹ gốc Phi. Nó thường được phát hiện vô tình khi chụp xquang ngực với biểu hiện hạch rốn phổi to hai bên. Bản chất tổn thương là u hạt không bã đậu hóa.
Ca 3
Nam 25 tuổi tiền sử khỏe manh tới phòng khám do khó thở tăng dần và ho khan trong 3 tháng nay. Bệnh nhân thấy khó thở khi đạp xe 2km tới chỗ làm, trước đây thì không như thế. Anh ta không hút thuốíc hay uốíng rượu. Bệnh nhân làm việc tại New York và gần đây không đi dâu. Tiền sử gia đình đáng kể bao gồm bố mắc hen. Thân nhiệt 36.7 độ C, huyết áp 130/80 mmHg, mạch 78 lần/phút, nhịp thở 16 lần/phút. SpO2 97%. Phổi trong và tiếng tim bình thường. Cận lâm sàng thấy: Hemoglobin 13 g/dL, Tiểu cầu 310.000, BC 8.000, Natri 142, Kali 4.6, Creatinin huyết thanh 0.8 mg/dL, Canxi 11.4, Glucose 98. Xquang ngực thấy trung thất rộng và các đám mờ rải rác ở bờ trên phổi. Đo chức năng hô hấp nhiều khả năng sẽ thấy dấu hiệu nào sau đây?
| FEV1 | TLC | DLCO | |
| A | Giảm | Giảm | Bình thường |
| B | Bình thường | Bình thường | Tăng |
| C | Bình thường | Giảm | Giảm |
| D | Giảm | Tăng | Giảm |
| E | Giảm | Tăng | Tăng |
Đáp án đúng là C: Biểu hiện của bệnh nhân này phù hợp với sarcoidosis, một rối loạn u hạt hệ thống có nguyên nhân chưa được hiểu rõ thường tổn thương tại phổi. Chẩn đoán
thường bao gồm tăng Canxi máu (do chuyển hóa vitamin D tại marcophage) và dấu hiệu xquang ngực gợi ý như hạch rốn phổi to hai bên (được mô tả là trung thất đầy và đám mờ rải rác ở bờ trên phổi). Thăm khám phổi thường bình thường, bệnh nhân có các triệu chứng nhẹ.
Sarcoidosis có thể gây các bất thường trên chức năng hô hấp ở 70% bệnh nhân. Các mô sẹo và xơ hóa thường gây các dấu hiệu hạn chế (FEV1 bình thường hoặc giảm, FVC bình thường hoặc giảm, FEV1/FVC bình thường hoặc tăng, giảm TLC). Viêm và mô sẹo ở phế nang gây bất thường trao đổi khí làm giảm DLCO. Trong số các bệnh nhân có dấu hiệu hạn chế trên đo chức năng hô hấp, dấu hiệu DLCO giúp phân biệt bệnh phổi kẽ với các nguyên nhân làm giảm thông khí (yếu cơ thành ngực).
Đáp án A: Hội chứng giảm thông khí do béo phì, mô mỡ làm giảm vận động của cơ hoành, có thể làm kết quả đo chức năng hô hấp có biểu hiện hạn chế do giảm vận động thành ngực. Các dấu hiệu bao gồm giảm FEV1 và TLC, DLCO bình th đến quá trình trao đổi khí.
Đáp án B: Với bệnh viêm mạch phổi (lan tỏa và gây chảy máu phế nang) thì tăng Hemoglobin bất thường trong khoảng phế nang, tăng vận chuyển CO dẫn tới làm tăng DLCO. Tuy nhiên, thể tích phổi và hệ thống đường thở không bị ảnh hưởng nên FEV1 và TLC bình thường.
Đáp án D và E: Bệnh phổi tắc nghẽn (hen, viêm phế quản mãn, khí phế thũng) gây tăng thông khí phổi và hẹp đường thở trong quá trình thở ra. Dấu hiệu trên đo chức năng hô hấp bao gồm tăng TLC và giảm FEV1. Kết quả DLCO giúp phân biệt COPD và hen nặng. COPD đi kèm với giảm DLCO do tổn thương phế nang, còn hen nặng thì tăng DLCO do tăng dòng máu tại ngực bởi tăng áp lực âm trong lồng ngực ở thì hít vào.
Tổng kết: Đo chức năng hô hấp trong bệnh phổi sarcoidosis thường có dâu hiệu giới hạn: FEV1 bình thường hoặc giảm, FVC bình thường hoặc giảm, FEV1/FVC bình thường hoặc tăng, giảm TLC và giảm DLCO.
Ca 4
Nam 45 tuổi được theo dõi do viêm xoang và viêm tai. Anh ta được điều trị bằng kháng sinh và corticosteroid dạng hít và dừng 6 tháng trước nhưng anh ta thỉnh thoảng vẫn có dịch mũi màu vàng kèm với máu. Quá trình đánh giá toàn thân, anh ta mệt nhưng không sốt, rét run, ho và các triệu chứng bất thường khác. Bệnh nhân có hút thuốc trong 15 năm. Anh ta dùng ibuprofen và aspirin cho cơn đau khớp và lưng. Anh ta không sốít. Thăm khám bụng và ngực không có gì đáng kể. Nội soi tai thấy vết loét bé và đỏ tại ống tai phải.
Cận lâm sàng: Hemoglobin 10.8 g/dL, tiểu cầu 410.000/mm3, bạch cầu 10.700/mm3. Phân tích nước tiểu Protein 2+, Máu 2+, bạch cầu 1-2/vi trường năng lượng cao, hồng cầu 20- 30/vi trường năng lượng cao. Xét nghiệm HIV âm tính. Bước điều trị tiếp theo tốt nhất ở bệnh nhân này là gì?
- Giải cảm ứng với aspirin.
- Sinh thiết niêm mạc mũi.
- Định lượng nồng độ tự kháng thể.
- Định lượng nồng độ globulin miễn dịch.
- Xét nghiệm Clo trong mồ hôi.
Đáp án đúng là C: Bệnh nhân mắc viêm mũi và viêm tai tái phát, loét ống tai, mệt mỏi, thiếu máu, và có tiểu máu vi thể nhiều khả năng mắc Bệnh u hạt bởi viêm hạch thần kinh (Granulomatosis with polyangiitis-GPA) (được biết đến với tên bệnh u hạt Wegner) một tình trạng viêm mạch kích thước nhỏ tới vừa. Thường ảnh hưởng tới đường hô hấp trên, kết quả gây tiết mủ hoặc máu tại mũi, miệng hoặc loét tại ống tai, viêm mũi, giảm nghe và biến dạng xoang mũi. Sự ảnh hưởng tới đường hô hấp dưới có thể gây khó thở, ho, ho máu. Thường thấy các triệu chứng toàn thân (sốt, đau khớp, sụt cân, mệt mỏi), cận lâm sàng thấy tăng bạch cầu và thiếu máu. Tổn thương thận dạng u hạt có thể làm chậm sự biểu hiện và kết quả có thể nhanh chóng tiến triển tiểu máu, protein niệu, và giảm chức năng thận.
Nồng độ kháng thể kháng bạch cầu trong bào tương (ANCA) huyết thanh nên được kiểm tra ở tất cả bệnh nhân nghi ngờ GPA (có độ nhạy và đặc hiệu cao). Proteinase 3-ANCA (c- ANCA) thường dương tính ở GPA, p-ANCA thỉnh thoảng dương tính tuy nhiên nó thường dương tính trong trường hợp ANCA đi kèm với viêm mạch. HIV có thể làm thay đổi kết quả dương tính-giả và nên được loại trừ. Bệnh nhân có biểu hiện lâm sàng và xét nghiệm ANCA phù hợp với Gpa có thể bắt đầu điều trị (corticosteroid liều cao và các chất điều hòa miễn dịch) trước khi xác định bằng sinh thiết mô.
Tổng kết: GPA là bệnh viêm mạch gây ảnh hưởng tới các mạch máu có kích thước từ nhỏ tới trung bình, đặc trưng bởi các bệnh đường hô hấp trên và dưới, viêm màng cầu thận. Chẩn đoán dựa vào xét nghiệm ANCA dương tính và kết quả sinh thiết mô.