Bệnh sản phụ khoa
Nghiên cứu đặc điểm cận lâm sàng và kết quả điều trị dọa sẩy thai tại Khoa Phụ sản Bệnh viện Trường Đại học Y – Dược Huế
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Nghiên cứu đặc điểm cận lâm sàng và kết quả điều trị dọa sẩy thai tại Khoa Phụ sản Bệnh viện Trường Đại học Y – Dược Huế tải về Tại đây.
Tác giả Trương Thị Linh Giang, Nguyễn Thị Kim Anh – Trường Đại học Y – Dược, Đại học Huế.
ĐẶT VẤN ĐỀ
Dọa sẩy thai là bệnh lý sản phụ khoa khá phổ biến hiện nay với tần suất ngày càng tăng chiếm khoảng 20 – 25% thai kỳ, có thể xuất hiện trong thời kỳ đầu mang thai với biểu hiện đau bụng dưới và chảy máu âm đạo trong khi cổ tử cung còn đóng [1]. Gần 25% phụ nữ mang thai bị chảy máu âm đạo ở một mức độ nào đó và khoảng 50% trong số này tiến triển thành sẩy thai thực sự [2]. Căn nguyên chính xác của sẩy thai tự nhiên hay dọa sẩy thai rất đa dạng, phức tạp và không phải lúc nào cũng được biết. Người ta chấp nhận rộng rãi rằng phần lớn các trường hợp sẩy thai tự nhiên không thể ngăn ngừa hoặc thay đổi được vì bất thường nhiễm sắc thể gặp trong ít nhất một nửa số trường hợp [3].
Ở giai đoạn dọa sẩy, phôi thai còn sống và chưa bị bong ra khỏi niêm mạc tử cung. Việc chẩn đoán và điều trị sớm khi bệnh nhân mới có dấu hiệu dọa sẩy thai thì tiên lượng sẽ tốt và có khả năng giữ được thai [1]. Chẩn đoán dọa sẩy thai trên lâm sàng thường không gặp nhiều khó khăn tuy nhiên để đánh giá tình trạng thai cũng như để chẩn đoán được nguyên nhân dọa sẩy thai cần phải kết hợp làm xét nghiệm và tiến hành thăm dò các cận lâm sàng khác. Ở Việt Nam, một số xét nghiệm cận lâm sàng tìm nguyên nhân chưa thực hiện được, sự cộng tác của người bệnh hạn chế nên xác định nguyên nhân dọa sẩy thai còn khó khăn [4]. Tình trạng sẩy thai có thể được điều trị theo dõi, điều trị bằng thuốc hoặc bằng phẫu thuật. Mỗi phương pháp đều có những lợi ích riêng cũng như các nguy cơ tiềm ẩn riêng mà hiện vẫn đang còn tranh luận mà đến giờ vẫn chưa kết thúc. Đặt ra vấn đề cần đánh giá sâu hơn kết quả của các phương pháp điều trị dọa sẩy thai từ đó góp phần cải thiện kết quả thai sản của sản phụ.
Nhận thấy tính cấp thiết của tình trạng trên, chúng tôi tiến hành nghiên cứu đề tài: “Nghiên cứu đặc điểm cận lâm sàng và kết quả điều trị dọa sẩy thai tại Khoa Phụ sản Bệnh viện Trường Đại học Y – Dược Huế” nhằm đưa ra giải phải triệt để nhất với hai mục tiêu:
- Nghiên cứu đặc cận lâm sàng của bệnh nhân bị dọa sẩy thai.
- Nghiên cứu kết quả điều trị dọa sẩy thai tại Khoa Phụ sản Bệnh viện Trường Đại học Y – Dược Huế.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu
Gồm 82 thai phụ được chẩn đoán là dọa sẩy thai được nằm điều trị tại Khoa Phụ sản Bệnh viện Trường Đại học Y – Dược Huế từ tháng 06/2022 đến tháng 02/2023.
Tiêu chuẩn chọn lựa:
- Có thai còn sống trong buồng tử cung, tuổi thai < 22 tuần.
- Tuổi thai tính theo ngày đầu tiên của kỳ kinh cuối cùng nếu có vòng kinh đều 28 – 30 ngày hoặc theo siêu âm quí I.
- Được chẩn đoán là doạ sẩy thai trên lâm sàng và cận lâm sàng.
Tiêu chuẩn loại trừ:
- Các trường hợp đang sẩy thai, sẩy thai khó tránh.
- Các trường hợp có thai ra máu với các nguyên nhân khác.
- Bệnh nhân không hợp tác nghiên cứu.
Phương pháp nghiên cứu
Nghiên cứu mô tả cắt ngang.
- Các bước tiến hành nghiên cứu: các thai phụ được giải thích và đồng ý tham gia nghiên cứu. Các thai phụ được thăm khám lâm sàng kỹ lưỡng, làm các xét nghiệm: siêu âm, định lượng nồng độ progesteron, βhCG bằng cách lấy 2 ml máu tĩnh mạch cho vào ống đựng bệnh phẩm và gửi khoa xét nghiệm. Xét nghiệm được thực hiện lúc vào viện, sau 48 giờ, trước lúc ra viện.
- Phương pháp điều trị: tham khảo phác đồ điều trị dọa sẩy thai theo hướng dẫn Quốc gia về các dịch vụ chăm sóc sức khỏe sinh sản của Bộ Y tế năm 2016 và phác đồ điều trị của bệnh phòng:
- Nằm nghỉ, ăn nhẹ, chống táo bón.
- Tư vấn cho người bệnh và gia đình những tiến triển có thể xảy ra, nên tránh lao động nặng, tránh giao hợp ít nhất 2 tuần sau khi hết ra máu âm đạo.
- Thuốc giảm co: Sparmaverine 40 mg uống 2 viên x 2 lần/ngày.
- Thuốc nội tiết: Utrogestan 200 mg x 2 viên đặt âm đạo chia 2 lần/ngày.
- Kháng sinh: Cephalexin 500 mg x 4 viên ngày uống 2 lần chia 2.
- Theo dõi và đánh giá kết quả điều trị:
- Thành công: bệnh nhân hết đau bụng, hết ra máu âm đạo. Cổ tử cung đóng kín, không còn biến đổi giải phẫu ở cổ tử cung.
- Thất bại: trong quá trình điều trị, thai phụ bị sẩy thai, thai chết trong buồng tử cung. Những thai phụ này chuyển sang phương pháp điều trị khác như tống thai nội khoa hoặc nạo hút buồng tử cung trong các trường hợp sẩy thai không hoàn toàn hay sẩy thai băng huyết. Bệnh phẩm được xét nghiệm giải phẫu bệnh lý phục vụ các nghiên cứu sau.
- Xử lý số liệu: số liệu được xử lý theo phương pháp thống kê y học bằng phần mềm SPSS phiên bản 26.0. Sử dụng test χ2 để kiểm định.
=> Tham khảo bài viết: Nghiên cứu hiệu quả sử dụng kháng sinh dự phòng trong mổ lấy thai tại Bệnh viện Bình An, Quảng Nam.
KẾT QUẢ NGHIÊN CỨU
Sau khi chọn lựa đối tượng nghiên cứu và tiến hành nghiên cứu, xử lý số liệu, chúng tôi đưa ra các kết quả nghiên cứu sau:
Bảng 1. Phân bố bệnh nhân dọa sẩy thai theo tuổi mẹ
| Tuổi | Số bệnh nhân | Tỷ lệ (%) |
| < 20 | 3 | 3,7 |
| 20 – 24 | 12 | 14,6 |
| 25 – 29 | 32 | 39,0 |
| 30 – 34 | 30 | 36,6 |
| 35 – 39 | 2 | 2,4 |
| > 40 | 3 | 3,7 |
| Tổng | 82 | 100,0 |
| Tuổi trung bình | 28,6 ± 4,6 | |
Tuổi mẹ trung bình là 28,6 ± 4,6, tuổi cao nhất là 41 tuổi và thấp nhất là 19 tuổi. Nhóm tuổi từ 25 – 29 tuổi chiếm tỷ lệ cao nhất (39,0%), thấp nhất ở nhóm tuổi < 20 tuổi và > 40 tuổi (3,7%).
Bảng 2. Giá trị trung bình βhCG, Progesterone huyết thanh theo tuổi thai
| Tuổi thai | n | Giá trị βhCG trung bình (mIU/ml) | Giá trị Progesterone trung bình (ng/ml) |
| < 7 tuần | 21 | 18053,8 ± 19081,5 | 14,8 ± 10,8 |
| 7 tuần – < 13 tuần | 14 | 89014,9 ± 47131,9 | 25,3 ± 4,7 |
| 13 tuần – < 22 tuần | 2 | 84102,5 ± 15811,6 | 28,3 ± 1,7 |
| p < 0,05 | p > 0,05 |
Trong số 82 bệnh nhân vào viện, chỉ có 37 trường hợp được xét nghiệm βhCG và Progesterone. Giá trị trung bình βhCG tăng dần và cao nhất ở tuần thai 7 tuần – < 13 tuần, sau đó giảm dần ở các tuần thai tiếp theo. Giá trị trung bình của Progesterone tăng dần theo tuổi thai. Sự khác biệt nồng độ βhCG ở các tuần tuổi thai khác nhau có ý nghĩa thống kê với p < 0,05, tuy nhiên không có ý nghĩa thống kê với giá trị progesterone trung bình ở các tuần tuổi thai.
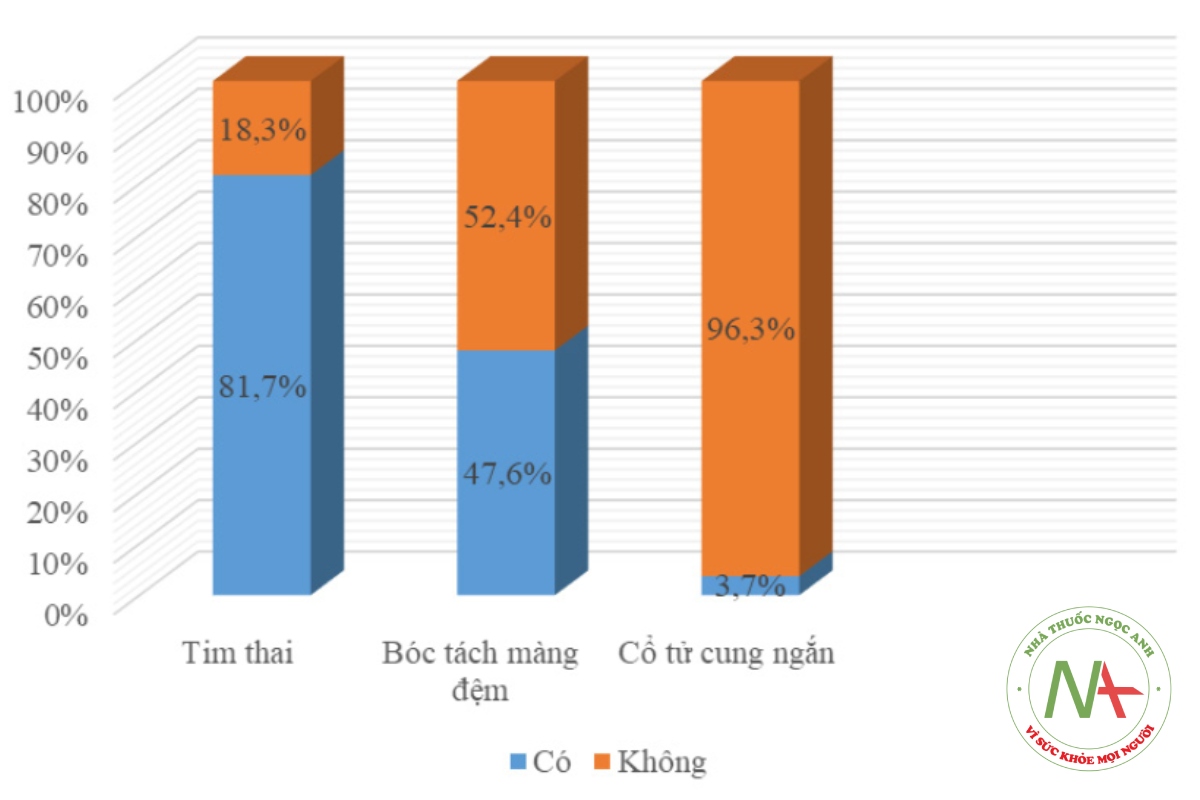
Trong mẫu nghiên cứu có 67 trường hợp siêu âm có tim thai chiếm 81,7%, 43 trường hợp không có dấu bóc tách màng đệm và có 3 thai phụ có cổ tử cung ngắn.
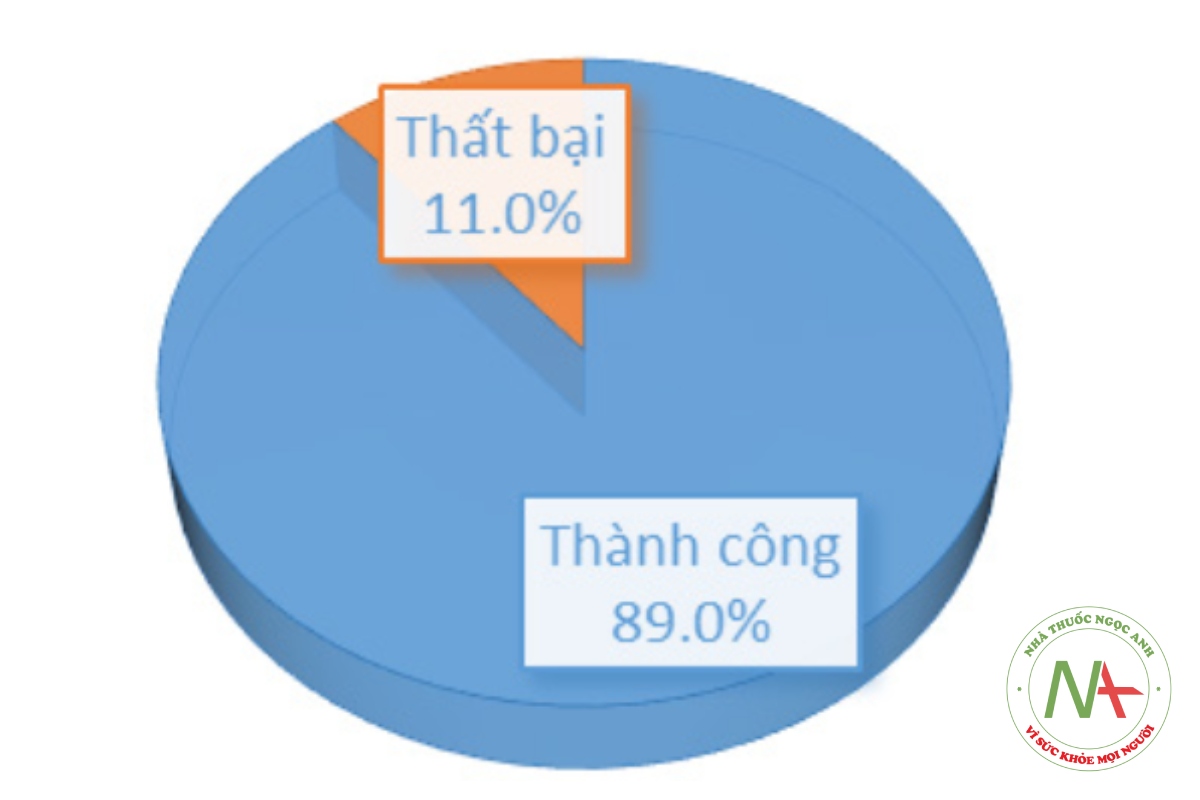
Có 73 trường hợp điều trị thành công chiếm 89,0% và 9 trường hợp điều trị thất bại chiếm 11,0%.
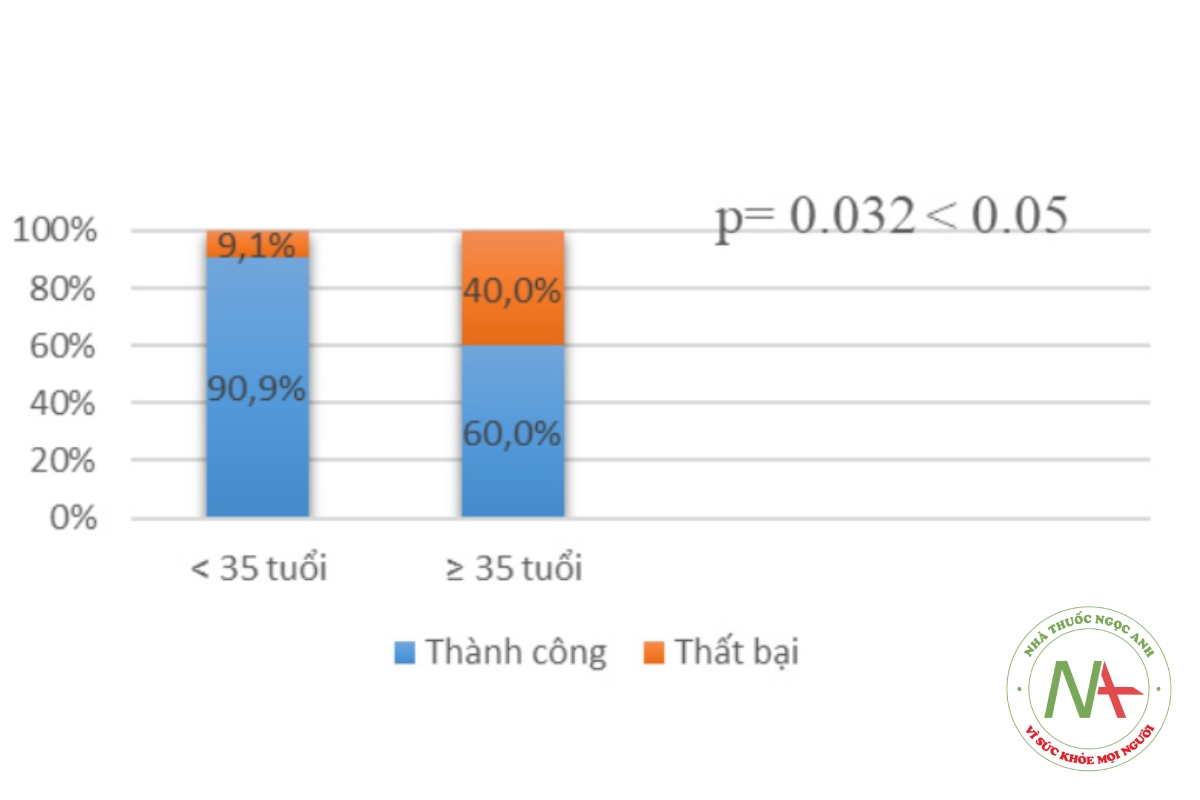
Nhóm tuổi mẹ dưới 35 tuổi có kết quả điều trị thành công cao hơn nhóm tuổi trên 35 có ý nghĩa thống kê với p < 0,05.
Bảng 3. So sánh giá trị trung bình βhCG và Progesterone huyết thanh ở hai nhóm kết quả điều trị
| Kết quả điều trị | n | Giá trị βhCG trung bình (mIU/ml) | Nồng độ Progesterone trung bình (ng/ml) | P |
| Thành công | 29 | 60356,6 ± 47142,4 | 22,9 ± 7,2 | p < 0,05 |
| Thất bại | 8 | 5400,3 ± 5700,7 | 7,1 ± 9,9 |
Tuổi thai ở nhóm < 7 tuần có sự khác biệt giá trị trung bình βhCG, Progesterone huyết thanh ở hai nhóm kết quả điều trị với p < 0,05.
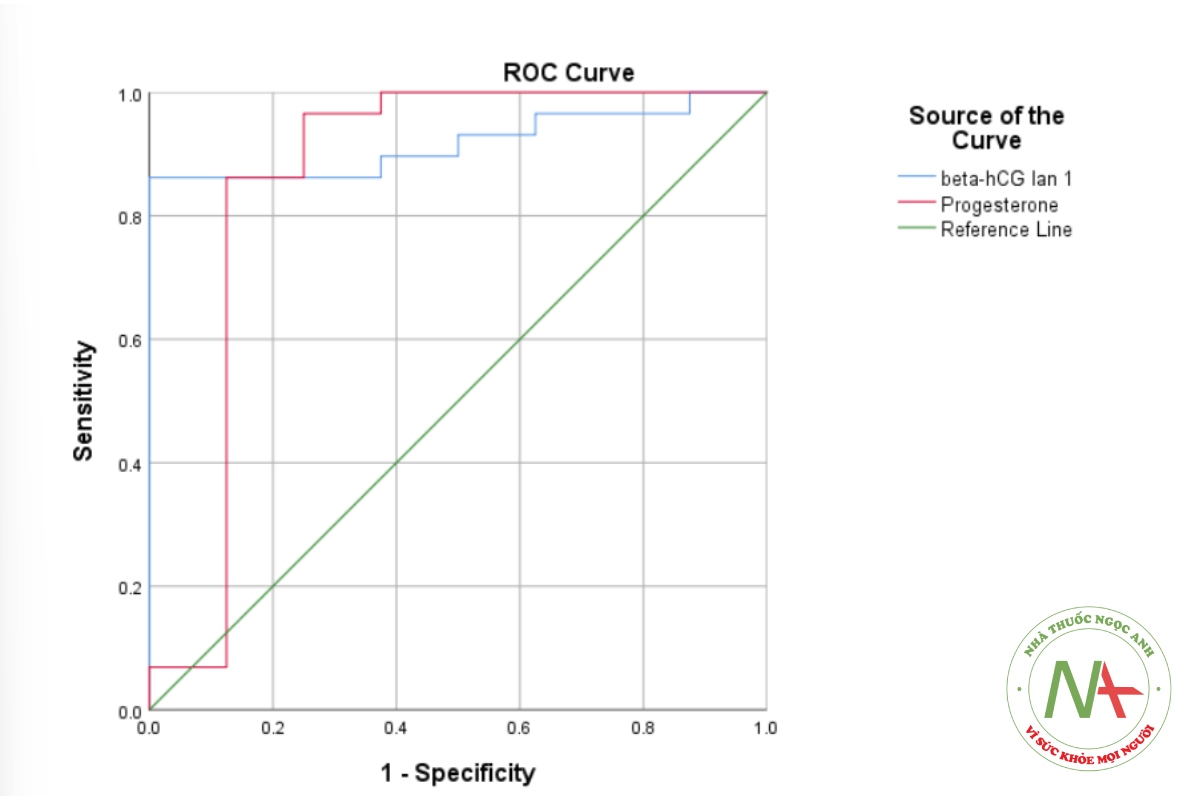
βhCG: Diện tích dưới đường cong AUC= 0.918, 95%CI 0,83 – 1,0, p < 0,05. Ở điểm cắt nồng độ βhCG huyết thanh > 15276,5 mIU/ml, độ nhạy là 86,2%, độ đặc hiệu là 100%.
Progesterone: Diện tích dưới đường cong AUC = 0,862, 95% CI 0, 65 – 1,0, p < 0,05. Ở điểm cắt nồng độ Progesterone > 10,785 ng/ml, độ nhạy là 86,2%, độ đặc hiệu là 87,5%.
Bảng 4. Kết quả điều trị dọa sẩy thai theo siêu âm
| Kết quả điều trị Siêu âm | Thành công | Thất bại | P | ||
| n | % | n | % | ||
| Tim thai | |||||
| Có | 66 | 98,5 | 1 | 1,5 | p < 0,05 |
| Không | 7 | 46,7 | 8 | 53,3 | |
| Bóc tách màng đệm | |||||
| Có | 38 | 97,4 | 1 | 2,6 | p < 0,05 |
| Không | 35 | 81,4 | 8 | 18,6 | |
Nhóm thai phụ có hình ảnh siêu âm có tim thai có tỷ lệ điều trị thành công là 98,5% và không có hình ảnh bóc tách màng đệm có tỷ lệ điều trị thành công là 81,4%. Sự khác biệt có ý nghĩa thống kê với p < 0,05.
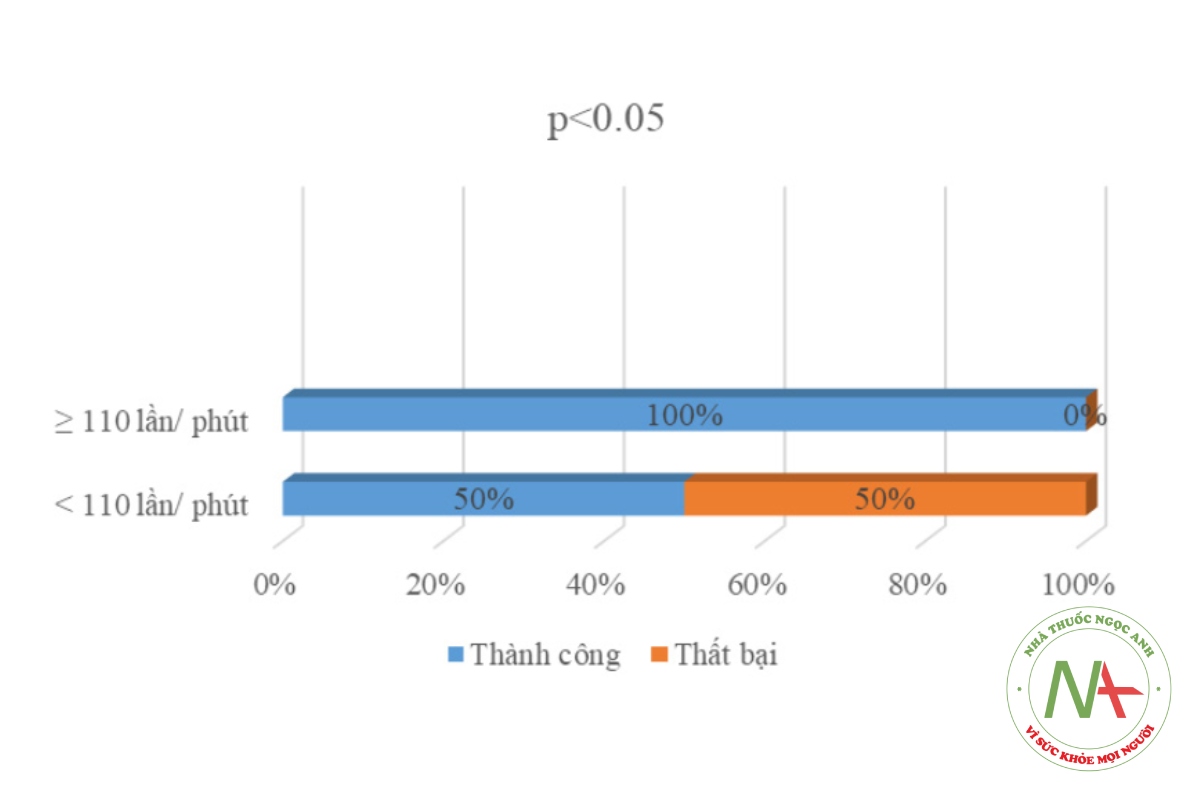
Khi chọn mốc tim thai 110 lần/phút có 100% trường hợp điều trị thành công ở nhóm tim thai > 110 lần/phút và 1/2 (50%) trường hợp thành công ở nhóm còn lại.
BÀN LUẬN
Theo bảng 1, tuổi trung bình của thai phụ trong nghiên cứu của tôi là 28,6 ± 4,6, trẻ nhất là 19 tuổi, lớn nhất là 41 tuổi. Nhóm tuổi từ 25 – 29 tuổi chiếm tỷ lệ cao nhất là 39,0%, chiếm tỷ lệ thấp nhất là ở nhóm tuổi < 20 tuổi và > 40 tuổi với 3,7%. Kết quả nghiên cứu này có tuổi trung bình tương đương tác giả Nguyễn Hữu Quyền (2015) là 29,9 ± 5,0, tuổi nhỏ nhất là 19 tuổi và lớn nhất là 43 tuổi [5]. Tỷ lệ bệnh nhân trong nhóm tuổi 25 – 29 chiếm 39,0% cao hơn so với tác giả Lê Thị Hương ( 2014) chiếm 28,9% [6] . Theo bảng 2, nồng độ βhCG trung bình tăng theo tuổi thai, thấp nhất ở tuổi thai < 7 tuần với nồng độ trung bình βhCG là 18053,8 ± 19081,5 mIU/ml; nhóm tuổi thai 7 – 13 tuần nồng độ trung bình βhCG là 89014,9 ± 47131,9 mIU/ml và sau đó giảm dần ở nhóm tuổi thai 13 – < 22 tuần với nồng độ trung bình βhCG là 84102,5 ± 15811,6 mIU/ml. Theo Williams Obstretrics tái bản lần thứ 24 của tác giả F. Gary Cunningham (Biểu đồ 6) ghi nhận nồng độ βhCG có thể phát hiện trong huyết thanh hoặc nước tiểu bà mẹ 8 – 9 ngày sau rụng trứng. Sau đó tăng dần và đạt nồng độ cực đại khoảng 60 – 70 ngày sau khi làm tổ, rồi giảm dần đến mức cao nguyên khoảng tuần thứ 16 và duy trì cho đến lúc sinh [7]. Kết quả nghiên cứu của tôi tương đồng với tác giả F. Gary Cunningham.
![Biểu đồ 6. Nồng độ trung bình βhCG theo tuổi thai ở thai bình thường [7]](https://nhathuocngocanh.com/wp-content/uploads/2023/10/Nghien-cuu-dac-diem-can-lam-sang-va-ket-qua-dieu-tri-doa-say-thai-tai-Khoa-Phu-san-Benh-vien-Truong-Dai-hoc-Y-Duoc-Hue-6.jpg)
![Biểu đồ 7. Nồng độ trung bình Progesterone theo tuổi thai ở thai bình thường [8]](https://nhathuocngocanh.com/wp-content/uploads/2023/10/Nghien-cuu-dac-diem-can-lam-sang-va-ket-qua-dieu-tri-doa-say-thai-tai-Khoa-Phu-san-Benh-vien-Truong-Dai-hoc-Y-Duoc-Hue-7.jpg)
Theo biểu đồ 2, trong 82 trường hợp tham gia nghiên cứu, có 73/82 trường hợp điều trị thành công chiếm 89,0%, 9/82 trường hợp điều trị thất bại chiếm 11,0%, phù hợp với kết quả nghiên cứu của các tác giả khác.
Nhiều nghiên cứu chỉ ra rằng ở thai phụ lớn tuổi có nhiều nguy cơ sẩy thai, chết trong tử cung, đẻ non và đáp ứng kém với điều trị. Một trong những lý do mà người ta đề cập tới đó là chất lượng noãn có nhiều khả năng bị ảnh hưởng của bất thường nhiễm sắc thể. Một lý do khác có thể phụ nữ lớn tuổi có nguy cơ cao mắc các bệnh mạn tính như tăng huyết áp, đái tháo đường, các bệnh tự miễn… Đó cũng là yếu tố làm tăng nguy cơ sẩy thai, thai chết trong buồng tử cung. Phụ nữ trên 35 tuổi, buồng trứng suy giảm chức năng dẫn đến nội tiết không đầy đủ, nội mạc tử cung kém phát triển không tạo điều kiện tốt cho thai làm tổ.
Từ biểu đồ 3, tỷ lệ điều trị dọa sẩy thai thất bại ở nhóm thai phụ > 35 tuổi gấp 4,4 lần so với nhóm thai phụ < 35 tuổi. Kết quả của chúng tôi phù hợp với nghiên cứu của tác giả Võ Thị Vy Lộc (2014) là 2,25 lần [4].
Theo nghiên cứu của Maria C Magnus và cộng sự (2019) nghiên cứu trên 421.201 trường hợp mang thai, sau khi điều chỉnh theo tuổi mẹ, nguy cơ sẩy thai tăng lên ở những người mà những lần mang thai trước kết thúc bằng một lần sẩy thai với tỉ số chênh (OR) là 1,54, sau hai lần sẩy thai là 2,21 và sau ba lần sẩy thai liên tiếp là 3,97. Nguy cơ sẩy thai thấp nhất (10%) ở phụ nữ 25 – 29 tuổi và tăng lên 57% đối với phụ nữ > 45 tuổi [9].
Theo bảng 3, nồng độ trung bình βhCG và Progesterone ở nhóm điều trị thành công cao hơn nhóm thất bại có ý nghĩa thống kê, p < 0,05. Nồng độ trung bình βhCG huyết thanh ở nhóm điều trị thất bại và nhóm điều trị thành công tương ứng là 60356,6 ± 47142,4 mIU/ml và 5400,3 ± 5700,7 mIU/ml. Nồng độ trung bình Progesterone ở nhóm thành công 22,9 ± 7,2 ng/ml, nhóm thất bại 7,1 ± 9,9 ng/ml. Điều này cho thấy việc định lượng βhCG và Progesterone có ý nghĩa tiên lượng trong điều trị dọa sẩy thai. Kết quả này phù hợp với nghiên cứu của tác giả Nguyễn Bá Hoàng Anh (2018) [10]. Biểu đồ 4, biểu diễn đường cong ROC giá trị βhCG và Progesterone trong theo dõi và điều trị bệnh nhân dọa sẩy thai. Ta thấy cả βhCG và Progesterone đều rất có giá trị trong chẩn đoán sớm thai kỳ dọa sẩy thai có tiếp tục phát triển bình thường hay không. Với diện tích dưới đường cong ROC ở βhCG 0,918 với p < 0,05 (95% CI 0,83 – 1,0), Progesteron 0,862 với p < 0,05 (95% CI 0,65 – 1,0). Ở điểm cắt nồng độ βhCG huyết thanh 15276,5 mIU/ml, độ nhạy là 86,2%, độ đặc hiệu là 100%. Ở điểm cắt nồng độ Progesteron 10,785 ng/ml, độ nhạy là 86,2%, độ đặc hiệu là 87,5%. Kết quả này có điểm cắt thấp hơn so với nghiên cứu của tác giả Nguyễn Bá Hoàng Anh (2018) [10].
Theo bảng 4, có 39/82 trường hợp có bóc tách trên siêu âm chiếm 53,42%. Trong đó điều trị thành công 97,4% và không thành công là 2,6%. Có 43/82 trường hợp không có bóc tách trên siêu âm chiếm 47,9%, trong đó điều trị thành công là 81.4% và không thành công là 18,6%. Như vậy, tỷ lệ điều trị thất bại ở hai nhóm có và không có bóc tách dưới màng đệm là 2,6% và 18,6%. Sự khác biệt này có ý nghĩa thống kê với p < 0,05. Theo nghiên cứu của Võ Thị Vy Lộc (2014), tỷ lệ điều trị thất bại ở hai nhóm có và không có dịch dưới màng đệm tương ứng là 15,9% và 16,4%, sự khác biệt này không có ý nghĩa thống kê với p > 0,05 [4].
Có 67/82 thai phụ có hoạt động tim thai. Trong đó điều trị thành công 66/67 trường hợp chiếm 98,5% và 1/67 trường hợp thất bại chiếm 1,5%. Nếu tim thai không quan sát được trên siêu âm thì có khoảng 46,7% thai nghén tiếp tục phát triển và 53,3% trường hợp điều trị thất bại. Sự khác biệt này có ý nghĩa thống kê với p < 0,05. Kết quả của chúng tôi tương ứng với kết quả của tác giả Trần Xuân Cảnh (2014) với nếu tim thai hoạt động quan sát được bằng siêu âm thì có khoảng 95,3% thai nghén còn tiếp tục phát triển và 4,7% mất thai [11].
Kết quả điều trị theo tần số tim thai < 110 lần/phút và > 110 lần/phút. Nếu tần số tim thai < 110 lần/phút, điều trị dọa sẩy thành công là 1/2 trường hợp, chiếm tỷ lệ 50%. Nếu tần số tim thai > 110 lần/phút, điều trị thành công là 65/65 trường hợp, chiếm tỷ lệ 100%. Sự khác biệt này có ý nghĩa thống kê với p < 0,05. Kết quả này phù hợp với tác giả Võ Thị Vy Lộc (2014) [4].
KẾT LUẬN
Tuổi trung bình của thai phụ là 28,6, nhóm tuổi tập trung nhiều nhất là 25 – 29 tuổi.
Nồng độ βhCG huyết thanh trung bình ở nhóm tuổi thai 7 – 13 tuần cao nhất và sau đó giảm dần theo tuổi thai.
Nồng độ trung bình Progesterone huyết thanh theo các nhóm tuổi thai tăng dần từ 14,8 – 28,3 ng/ml.
Kết quả điều trị thành công chiếm tỷ lệ 89,0%, điều trị thất bại chiếm tỷ lệ 11,0%.
Thai phụ > 35 tuổi có nguy cơ điều trị thất bại gấp 4,4 lần so với thai phụ < 35 tuổi.
Progesterone kết hợp với mức tăng trung bình βhCG, có giá trị chẩn đoán và có giá trị tiên đoán tốt kết quả thai kỳ.
Siêu âm tim thai dương tính điều trị thành công chiếm tỷ lệ 98,5%. Trong đó, nếu tim thai > 110 lần/phút tỷ lệ điều trị thành công là 100%, nếu tim thai < 110 lần/ phút thì tỷ lệ điều trị thành công chỉ có 50%, ít hơn 2 lần.
=> Đọc thêm: Đặc điểm và kết cục thai kỳ của thai phụ nhiễm COVID-19 nhập viện tại Bệnh viện Đa khoa Đồng Nai trong đại dịch COVID-19.