Bệnh hô hấp
HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ NẤM PHỔI XÂM LẤN
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc anh – Bài viết HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ NẤM PHỔI XÂM LẤN – tải file PDF Tại đây.
PGS.TS. Chu Thị Hạnh
Phó Chủ tịch Hội Hô hấp Việt Nam
Chủ tịch Hội Hô hấp Hà Nội
Trưởng khoa Hô Hấp Bệnh viện đa khoa Tâm Anh Hà Nội
NHIỄM NẤM XÂM LẤN LÀ GÌ?
- Nhiễm nấm xâm lấn: có sự hiện diện của nấm tại các mô sâu của cơ thể được khẳng định bằng xét nghiệm mô bệnh học hoặc nuôi cấy các bệnh phẩm vô trùng
- Căn nguyên gây nhiễm nấm xâm lấn chủ yếu: Candida, Aspergillus sp, Cryptococcus neof, Penicliinine sp….
- Trong nhiễm nấm phổi, căn nguyên thường gặp nhất là Aspergillus spp (74.3%), trong đó nấm phổi xâm lấn (88.5%)
YẾU TỐ NGUY CƠ NHIỄM NẤM PHỔI XÂM LẤN
Nguy cơ cao:
- Giảm bạch cầu trung tính <500/mm3 và kéo dài >10 ngày
- Cấy ghép tế bào gốc đồng loài
- Sử dụng steroid kéo dài (>0,3 mg/kg/ngày và kéo dài >3 tuần)
- Điều trị bằng thuốc ức chế’ miễn dịch tế bào T
- Suy giảm miễn dịch nặng do di truyền (ví dụ, bệnh u hạt mạn tính)
- Nhiễm virus nặng (cúm A, H5N1, COVID-19…)
Nguy cơ trung bình
- Giảm bạch cầu trung tính <10 ngày
- Sử dụng steroid (<0,3 mg/kg/ngày kéo dài >3 tuần)
- COPD
- Xơ gan
- Bệnh ác tính được điều trị bằng hóa trị độc tế bào
- Ghép phổi, ghép ruột non, ghép tế bào gốc tự thân
- AIDS giai đoạn nặng (CD4 <50 hoặc giảm BCTT do điều trị kháng virus)
Nguy cơ thấp
- Ghép tạng đặc (tim, thận, gan, tụy)
- Steroid ngắn hạn (ví dụ: <7 ngày)
- Thời gian lưu trú ICU kéo dài
- Bệnh tiểu đường
- Suy thận, thận nhân tạo chu kỳ
- Suy dinh dưỡng, nghiện rượu
TRIỆU CHƯNG LÂM SÀNG NẤM PHỔI XÂM LẤN
Các triệu chứng không đặc hiệu:
- Sốt không đáp ứng với KS (Sốt >3 ngày dù điều trị KS thích hợp)
- Sốt tái phát sau khi đã hết sốt 48 giờ hoặc sốt không thuyên giảm mặc dù vẫn đang điều trị KS thích hợp và/hoặc không có ổ nhiễm trùng rõ ràng nào khác
- Có thể bị đau ngực kiểu đau màng phổi, khám phổi có thể có tiếng cọ màng phổi
- Ho máu ít, nhưng cũng có thể ho máu nặng. IPA là một trong những nguyên nhân phổ biến nhất gây ho máu và có thể liên quan đến hang hoá ở phổi
- Tình trạng suy hô hấp tiến triển
TỔN THƯƠNG NẤM PHỔI XÂM LẤN ĐẶC TRƯNG TRÊN CLVT
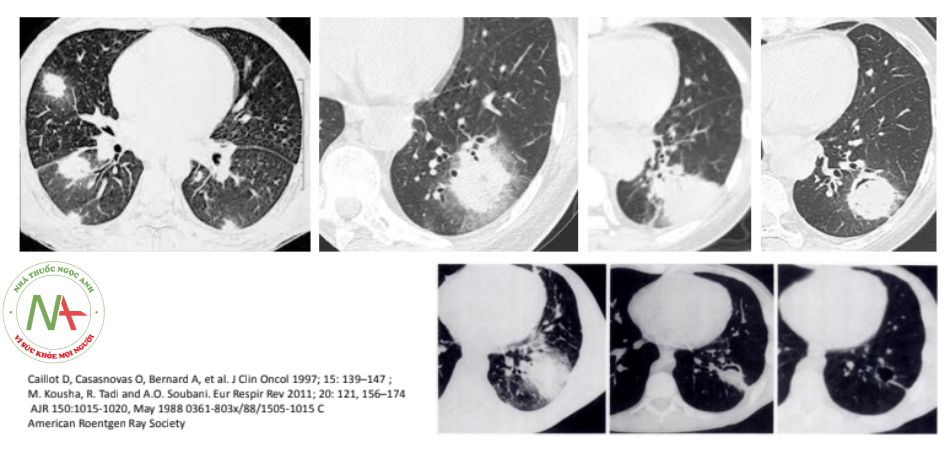
ASPERGILLOSIS PHỔI XÂM LẤN Ở BỆNH NHÂN COVID-19
Tổn thương viêm phổi đa dạng:
- Kính mờ
- Đông đặc phế nang
- Tổn thương dạng lưới
- Hang
- Nốt mờ
- Tràn dịch màng phổi
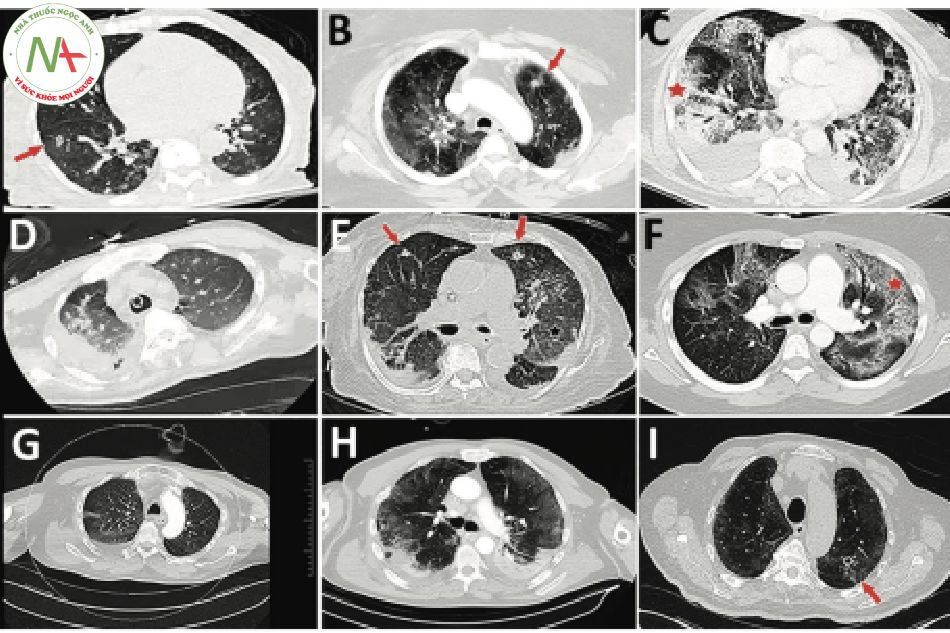
CLVT CỦA BN COVID-19 NHIỄM ASPERGILLOSIS XÂM LẤN
Tổn thương viêm phổi đa dạng:
- Kính mờ
- Đông đặc phế nang
- Tổn thương dạng lưới
- Hang
- Nốt mờ
- Giãn phế nang
- Tổ ong
- Tràn dịch màng phổi
CÁC HÌNH THÁI TỔN THƯƠNG NỘI PHẾ QUẢN CỦA NẤM ASPERGILLUS PHỔI XÂM LẤN
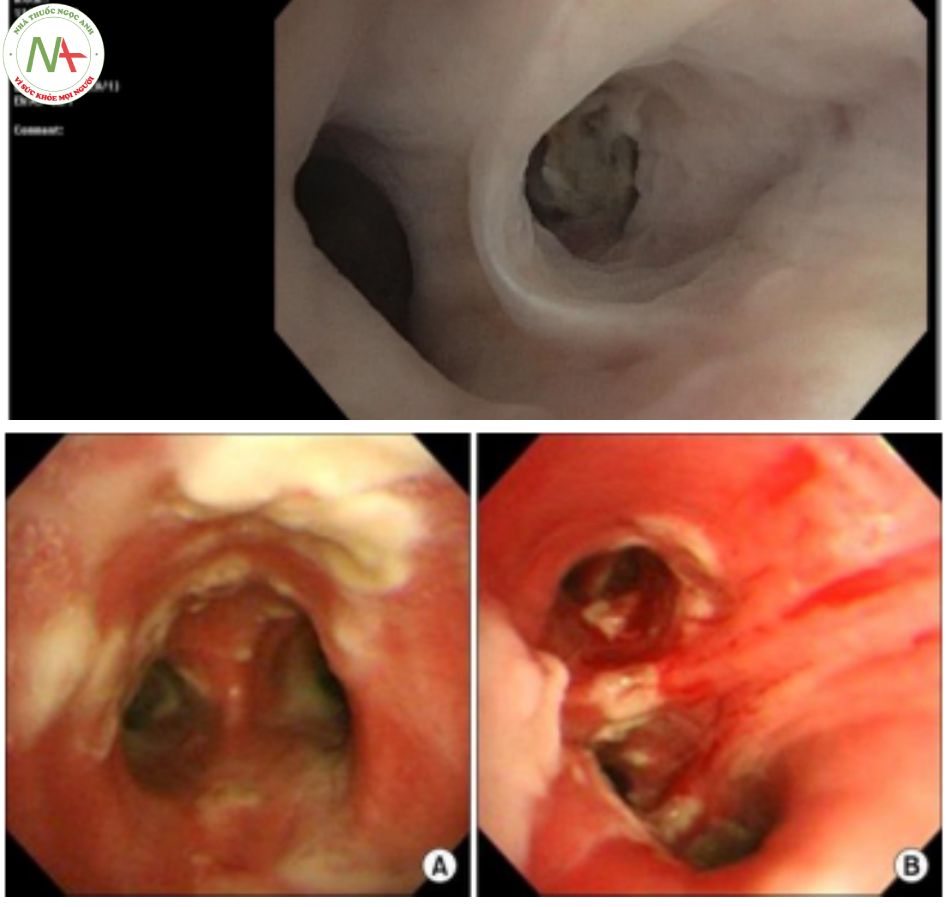
Nội soi có thể sinh thiết, rửa phế quản phế nang (BAL) để xét nghiệm mô bệnh học, soi trực tiếp, nuôi cấy, galactomanan, PCR.
HÌNH ẢNH MÔ BỆNH HỌC CỦA NẤM PHỔI XÂM LẤN
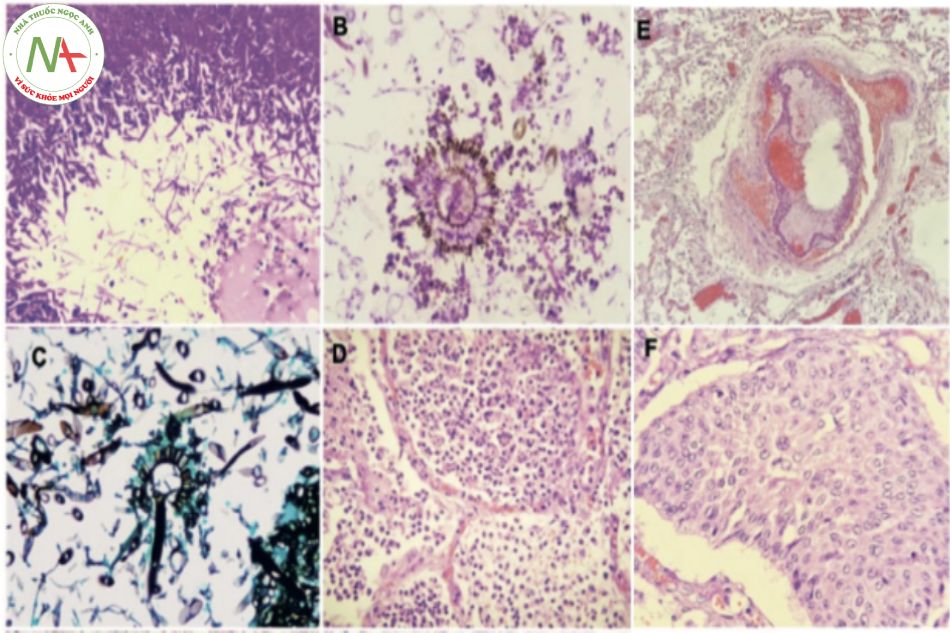
SOI TRỰC TIẾP, NUÔI CẤY TÌM VI NẤM
- Nhuộm Gomori’s methenamine silver hoặc PAS, soi quan sát dưới kính hiển vi các mẫu sinh thiết mô bệnh học tìm nấm
- Cấy bệnh phẩm vô trùng như mô sinh thiết, dịch màng phổi, dịch não tủy… dương tính với nấm là tiêu chuẩn chẩn đoán chắc chắn nhiễm nấm xâm lấn
- Cấy đờm, LBA và các mẫu không vô trùng khác, khi có kết quả dương tính đồng thời kèm 1 kết quả khác dương tính như galactomannan, soi trực tiếp. có giá trị chẩn đoán xác định
CÁC XN HUYẾT THANH: PHÁT HIỆN KHÁNG NGUYÊN 0-D-GLUCANE
Dương tính: >60-80 pg/mL
Sớm: dương tính 10 ngày trước khi chẩn đoán lâm sàng nhiễm trùng.
Các hạn chế:
- Dương tính giả = nhiễm trùng máu vi khuẩn Gram +
- Không phát hiện được những loại nấm không chứa Glucane
CÁC XN HUYẾT THANH: KHÁNG NGUYÊN GALACTOMANNAN
- Galactomannan là một loại polysacarid của thành tế bào nấm ELISA sandwich kép để phát hiện galactomannan trong huyết thanh là xét nghiệm đã được FDA phê chuẩn với mức 0,5 ng/ml
- Galactomannan huyết thanh có thể được phát hiện sớm giúp chẩn đoán sớm
- Các giá trị galactomannan nối tiếp có thể giúp đánh giá sự tiến triển của bệnh trong quá trình điều trị
XÉT NGHIỆM SINH HỌC PHÂN TỬ – PHÁT HIỆN ADN CỦA NẤM
- Các kỹ thuật thường dùng gồm: PCR, nested – PCR, RT-PCR
- PCR dương tính 2 lần giúp chẩn đoán xác định
- PCR được thực hiện trên các bệnh phẩm:
- Máu toàn phần hoặc huyết tương
- Dịch rửa phế quản phế nang
- Dịch não tuỷ, nước tiểu, mẫu mô (hiện có ít bằng chứng)
- Các phân tích gộp cho thấy XN PCR của BAL hữu ích về mặt lâm sàng và độ đặc hiệu cao hơn đáng kể so với XN galactomannan trong BAL
CÁC YẾU TỐ ĐỂ CHẨN ĐOÁN NHIỄM NẤM XÂM LẤN
Yếu tố vật chủ (host facteur): yếu tổ nguy cơ
Dấu hiệu lâm sàng:
- Triệu chứng nhiễm trùng
- Chẩn đoán hình ảnh
- Hình ảnh nội soi
Vi sinh học:
- Soi trực tiếp, nuôi cấy
- Galactomannan, 1-3-3 – D-glucan
- PCR
TIÊU CHUẨN CHẨN ĐOÁN NẤM PHỔI XÂM LẤN
- Chắc chắn (Proven) nhiễm nấm xâm lấn
- Mô bệnh học, hoặc
- Cấy bệnh phẩm vô khuẩn dương tính + lâm sàng, CĐHA
- Nhiều khả năng (Probable) nhiễm nấm xâm lấn
- Có yếu tố nguy cơ
- Tiêu chuẩn lâm sàng (Lâm sàng và CĐHA)
- Có galactomanan hoặc PCR huyết thanh or LBA +
- Soi tươi hoặc nuôi cấy dịch LBA, đờm (+)
- Có thể (Possible) nhiễm nấm xâm lấn
- Có yếu tố nguy cơ.
- Tiêu chuẩn lâm sàng (Lâm sàng và CĐHA)
NHIỄM NẤM XÂM LẤN Ở ICU: TIÊU CHUẨN AspICU
Chẩn đoán chắc chắn nhiễm nấm (theo tiêu chuẩn EORTC/MSG 2008):
- Mô bệnh học, VÀ/HOẶC tế bào học, hoặc soi trực tiếp thấy sợi nấm cùng hình ảnh hủy
hoại mô phổi trên bệnh phẩm lấy qua chọc hút kim nhỏ hoặc sinh thiết vô khuẩn HOẶC - Kết quả nuôi cấy dương tính với Aspergillus từ một mẫu mô phổi thu được bằng thủ thuật vô trùng VÀ Có bất thường về lâm sàng hoặc chẩn đoán hình ảnh phù hợp với nhiễm trùng đường hô hấp dưới
TIÊU CHUẨN AspICU: CHẨN ĐOÁN CÓ KHẢ NĂNG NHIỄM NẤM
- Nuôi cấy bệnh phẩm đường hô hấp dưới dương tính với Aspergillus (tiêu chuẩn đầu vào)
- Triệu chứng lâm sàng phù hợp (1 trong các triệu chứng sau):
- Sốt ít nhất 3 ngày không giảm dù điều trị kháng sinh thích hợp
- Sốt lại sau 1 thời gian không sốt (ít nhất 48h) trong khi vẫn dùng KS và không có nguyên nhân gây sốt khác
- Đau kiểu màng phổi, Tiếng cọ màng phổi
- Khó thở
- Ho máu
- Hô hấp ngày càng kém hiệu quả dù điều trị kháng sinh và hỗ trợ thông khí thích hợp.
- Bất thường hình ảnh trên Xquang hoặc CLVT phổi
- 4a hoặc 4b
- Yếu tố nguy cơ nhiễm nấm
- Nuôi cấy bán định lượng dịch LBA dương tính với Aspergillus (+ hoặc ++) không có vi khuẩn tăng sinh kèm theo mà tế bào học có hình ảnh nhánh sợi nấm.
Tiêu chuẩn Bulpa sửa đổi
Tiêu chuẩn Bulpa sửa đổi chẩn đoán có khả năng nhiễm nấm Asperillus xâm lấn ở bệnh nhân COPD nặng (phải đồng thời có 4 tiêu chuẩn)
1. Yếu tố vật chủ (đồng thời có)
- Chức năng phổi: GOLD III hoặc IV
- Steroid: dùng steroid toàn thân mà không có yêu cầu đặc hiệu về liều hoặc liệu trình điều trị, hoặc điều trị với steroid đường hít trong ít nhất 3 tháng.
2. Dấu hiệu hoặc triệu chứng lâm sàng phù hợp
3. Có bất thường về CĐHA
4. Bằng chứng về nấm (1 trong số sau đây)
- Cấy và hoặc soi tươi bệnh phẩm đường hô hấp dưới dương tính với Aspergillus
- Test galactomannan huyết thanh hoặc BAL dương tính trong 2 lần liên tiếp
- Test galactomannan dương tính với huyết thanh và dương tính với BAL
ĐIỀU TRỊ NẤM ASPERGILLUS PHỔI XÂM LẤN
- Khởi trị sớm ngay khi có chẩn đoán
- Thời gian điều trị từ 6-12 tuần và có thể điều trị dài hơn phụ thuộc vào mức độ và thời gian ức chế miễn dịch, cơ quan nhiễm nấm và bằng chứng về cải thiện bệnh trên lâm sàng và chẩn đoán hình ảnh
- Xem xét điều trị phối hợp khi nghi ngờ kháng trị với các thuốc tiêu chuẩn
- Điều trị ngoại khoa (hiếm) khi có: ho máu nặng, tổn thương gần mạch máu lớn, hoại tử nhiều…
- Giảm liều hoặc loại bỏ hoàn toàn thuốc ức chế miễn dịch nếu có thể
- Ở BN giảm BCTT có thể xem xét dùng các yếu tố’ kích thích dòng bạch cầu
CÁC THUỐC KHÁNG NẤM
| Nhóm Azole | Nhóm Polyen | Echinocandin | 5 Flucytosine | |
| Các thuốc | Imidazol:
1. Ketoconazol 2. Miconazol Triazol 1. Fluconazole 2. Itraconazole 3. Voriconazole 4. Posaconazole 5. Isavuconazol |
1. Amphotericin B deoxycholat
2. Liposomal AmphotericinB (LAMB) 3. Amphotericin B phức hợp lipid (ABLC) |
1. Anidulafungin
2. Micafungin 3. Caspofungin |
|
| Cơ chế tác động | ức chế CYP450 14a- demethylase, giảm tổng hợp ergosterol, ngăn chặn tổng hợp màng tế bào nấm | Gắn với ergosterol của màng làm rò rỉ màng TB nấm | ức chế tổng hợp p (1,3)-D- glucan – thành phần thiết yếu trong thành tế bào của một số loài nấm | Ức chế tổng hợp thymidalat |
ĐIỀU TRỊ ĐẶC HIỆU NẤM ASPERGILLOSIS PHỔI XÂM LẤN
Nhóm BN không giảm bạch cầu hạt, không ghép tế bào gốc tạo máu
Lựa chọn ưu tiên:
- Voriconazole 6 mg/kg mỗi 12h truyền TM trong ngày 1, sau đó 4 mg/kg truyền TM mỗi 12h trong các ngày tiếp theo.
- Hoặc Isavuconazole 200 mg mỗi 8h cho 6 liều đầu, sau đó 200 mg/ngày.
Lựa chọn thay thế:
- Amphotericin B liposomal 3 mg/kg/ngày truyền TM, tối đa có thể tới 5 mg/kg/ngày
- Echinocandin (khi có chống chỉ định với các azol): Caspofungin 70 mg/ngày truyền TM trong ngày 1, sau đó 50 mg/ngày truyền TM
Nhóm BN ghép TB gốc tạo máu khác loài (có giảm BC hạt hoặc không giảm BC hạt) và nhóm khác không giảm BC hạt, các mức ưu tiên giảm dần:
- Voriconazole truyền 6 mg/kg mỗi 12 giờ hoặc uống 400 mg trong ngày đầu, sau đó 2 – 4 mg/kg TM
- Hoặc Amphotericin B liposomal * 3 mg/kg. Tối đa có thể tới 5 mg/kg/ngày
- Hoặc voriconazole khởi đầu 6 mg/kg sau đó 4 mg/kg 2 lần/ngày, sau 1 tuần chuyển uống 300 mg 2 lần/ngày phối hợp cùng Anidulafungin * 200 mg/100 mg
- Hoặc Caspofungin 70 mg TM ngày đầu, các ngày sau 50 mg (cho bệnh nhân dưới 80 kg), hoặc Itraconazole truyền TM 200 mg mỗi 12 giờ trong này đầu, sau đó 200 mg các ngày sau
- Hoặc Amphotericin B phức hợp lipid 5 mg/kg, hoặc Amphotericin B deoxycholate 0,5 – 1 mg/kg/ngày. Tối đa có thể tới 1,5 mg/kg/ngày
Nhóm bệnh nhân có giảm bạch cầu hạt, không ghép tế bào gốc tạo máu
- Isavuconazole 200 mg mỗi 8h cho 6 liều đầu, sau đó 200 mg/ngày.
Nhóm bệnh nhân có ho máu đe dọa tính mạng
- Áp dụng các biện pháp điều trị kết hợp (nút mạch phổi hoặc phẫu thuật cầm máu)
Nhiễm Aspergillus khí phế quản xâm lấn
- Dùng thuốc kháng nấm nhóm azole nếu còn nhạy cảm, hoặc amphotericin B phức hợp lipid
Lưu ý: hạn chế tối thiểu các tác động thúc đẩy tình trạng suy giảm miễn dịch (hóa chất hoặc các thuốc ức chế miễn dịch ở các bệnh nhân ghép), nên kết hợp loại bỏ tổ chức hoại tử bằng biện pháp nội soi khí phế quản (tùy từng trường hợp cụ thể nếu có chỉ định)
ĐIỀU TRỊ THEO KINH NGHIỆM
Điều trị kinh nghiệm chỉ định khi chẩn đoán “nhiều khả năng” hoặc chẩn đoán “có thể” nhiễm nấm xâm lấn.
Điều trị kinh nghiệm giúp đáp ứng tiêu chí điều trị sớm, do đó tăng khả năng thành công điều trị và dễ áp dụng cho các quần thể bệnh nhân đặc thù, hoặc các bệnh nhân có nguy cơ nhiễm Aspergillus phổi xâm lấn cao hoặc các trường hợp sốt với định hướng nhiễm nấm Aspergillus
Với nhóm NB máu ác tính có hóa trị, hay ghép TBG tạo máu, giảm BC hạt, sô’t >38°C và dùng KS đường tiêm >96h không cải thiện triệu chứng lâm sàng. Các thuốc lựa chọn điều trị theo thứ tự ưu tiên:
- Voriconazole 6 mg/kg truyền TM 2 lần/ngày hoặc uống 400 mg x 2 lần/ngày cho ngày đầu tiên, các ngày sau 4 mg/kg truyền TM hoặc uống 200-300 mg x 2 lần/ngày.
- Amphotericin B liposomal * 3 mg/kg/ngày truyền TM; amphotericin B phức hợp lipid 5 mg/kg/ngày hoặc cAmB 0,5-1 mg/kg/ngày
- Itraconazole 200 mg, truyền TM 2 lần/ngày
- Caspofungin truyền TM 70 mg ngày đầu, các ngày sau 50 mg (với cân nặng <80 kg)
- Micafungin 100 mg/ngày
BN có sốt, tổn thương phổi đã làm XN loại trừ nguyên nhân khác như do lao…, không đáp ứng với điều trị KS ở một số nhóm BN chọn lọc dưới đây: thuốc kháng nấm đầu tay là voriconazole, thuốc thay thế điều trị là amphotericin B
- Trên phim MS-CT ngực có thâm nhiễm mới, và/hoặc có tổn thương tắc mạch (cắt cụt) hoặc tổn thương ăn mòn mạch máu, có ho ra máu.
- Bệnh nhân không có bệnh lý ác tính nhưng nằm ở khoa có mật độ bảo tử nấm >25 CFU/m3
- Bệnh nhân ghép tạng đặc (gan, thận, phổi). Ung thư, điều trị corticosteroid kéo dài trên 3 tuần hoặc thuốc ức chế miễn dịch… Cơ địa nghiện rượu, lạm dụng rượu. COPD hoặc bệnh phổi mạn với thay đổi cấu trúc phổi. Bệnh nhân xơ gan nằm tại khoa Hồi sức quá 7 ngày. Suy gan. Bệnh viêm phổi do vi rút cúm
- ARDS tiến triển. Mắc các bệnh nặng đang điều trị tại khoa hồi sức: bỏng nặng, phẫu thuật tiêu hóa phức tạp hoặc có biến chứng, suy dinh dưỡng
=> thuốc kháng nâ’m đầu tay là voriconazole, thuốc thay thế amphotericinB
ĐIỀU TRỊ THUỐC KHÁNG NẤM Ở NHÓM BN CÓ NGUY CƠ CAO
Nhóm bệnh nhân không có bệnh về tế bào máu ác tính
Thuốc điều trị:
- Caspofungin 70 mg ngày đầu, tiếp theo 50 mg/ngày
- Amphotericin B liposomal * 3 mg/kg hoặc amphotericin B phức hợp lipid 5 mg/kg/ngày
- Voriconazole 6 mg/kg x 2 lần/ngày truyền tĩnh mạch (uống 400 mg x 2 lần/ngày) ngày 1, sau đó 4 mg/kg x 2 lần từ ngày thứ 2 tĩnh mạch, (uống 200-300 mg x 2 lần/ngày).
- Itraconazole 200 mg/ngày truyền tĩnh mạch
Nhóm bệnh nhân mắc bệnh tế bào máu ác tính
Bệnh nhân mắc một trong các bệnh: tế bào máu ác tính (bệnh bạch cầu cấp…), ghép tủy đồng loài, rối loạn sinh tủy có bạch cầu trung tính dưới 0,5 x 109/l, kéo dài >7 ngày.
Thuốc:
- Posaconazole 200 mg 3 lần/ngày nhũ dịch uống hoăc 300 mg x 4 lần/ngày (khuyến cáo A)
- Amphotericin B liposomal* 12.5 mg x 2/tuần khí dung (khuyến cáo B)
- Hoặc voriconazole 200 mg x 2 lần/ngày, micafungin 50 mg/ngày (khuyến cáo C)
ĐIỀU TRỊ CỨU CÁNH (SALVAGE THERAPY)
- Chỉ định khi bệnh tiển triển xấu đi ngay cả khi đang điều trị thuốc kháng nấm, tuy nhiên trước khi kết luận nguyên nhân xấu đi do thuốc kháng nấm không có hiệu quả cần phải xem xét kỹ lưỡng tổng thể các yếu tố’ liên quan như; mức độ nặng, tốc độ và sự lan rộng của nhiễm khuẩn, các bệnh lí phối hợp nhằm mục đích loại trừ tiến triển xấu đó là do các căn nguyên mới
- Chiến lược điều trị cứu cánh bao gồm: (1) thay đổi thuốc kháng nấm thuộc các nhóm khác nhau có tác dụng; (2) điều chỉnh hoặc đảo ngược tình trạng ức chế miễn dịch nếu có thể; (3) phẫu thuật cắt bỏ tổ chức hoại tử trong các trường hợp có chỉ định
- Có thể phối hợp các thuốc kháng nấm khác nhóm nếu nhiễm nấm Aspergillus xâm lấn kháng trị
- Khi thay đổi thuố’c kháng nấm vì lý do tác dụng phụ của thuốc, tránh thay các thuốc kháng nấm mới có tác dụng phụ tương tự.
- Sử dụng thuốc kháng nấm nhóm triazole cho liệu pháp điều trị cứu cánh cần xem xét tổng thể: kháng nấm triazole đã dùng trước đó chưa, yếu tố vật chủ, các yếu tố dược lực học của thuốc và khả năng đề kháng với thuố’c kháng nấm triazole.
Các biện pháp cải thiện hay đảo ngược miễn dịch trong điều trị cứu cánh:
- Giảm liều hoặc bỏ hoàn toàn thuốc ức chế miễn dịch nếu có thể
- Bệnh nhân giảm bạch cầu hạt, xem xét dùng các chất kích thích dòng bạch cầu
- Dùng interferon-Y tái tổ hợp dự phòng ở bệnh nhân u hạt mạn tính
Phối hợp thuốc kháng nấm:
- Không khuyến cáo phối hợp điều trị thuốc kháng nấm như là một lựa chọn đầu tay cho tất cả các trường hợp nhiễm nấm và nghi ngờ nhiễm nấm
- Trường hợp Voriconazole có MIC = 2 mg/ml: phối hợp voriconazole và echonocandin hoặc điều trị Amphotericin B liposomal * đơn độc (ví dụ nhiễm nấm Aspergillus ờ bệnh nhân bệnh phổi mạn)
- Voriconazole có MIC >2 mg/ml: lựa chọn Amphotericin B liposomal*; amphotericin B phức hợp lipid; Voriconazole kết hợp với anidulafungin*; Posaconazole kết hợp caspofungin.
CÁC LỰA CHỌN ĐIỀU TRỊ NẤM ASPERGILLOSIS XÂM LẤN PHỔI
| Lựa chọn ưu tiên | Lựa chọn thay thế | Lựa chọn khác |
| ■ Voriconazole 6 mg/kg mỗi 12h truyền TM trong ngày đầu sau đó 4 mg/kg truyền TM mỗi 12h trong các ngày tiếp theo
■ Hoặc voriconazole đường uống 400 mg ngày đầu, những ngày sau 200300 mg ■ Bệnh nhân giảm bạch cầu hạt: ưu tiên Isavuconazole 200 mg truyền TM mỗi 8 giờ trong 48 giờ đầu, sau đó 200 mg/ngày (có thể uống) |
■ AmB liposomal 3 mg/kg ngày truyền TM.
■ Itraconazole 200 mg mỗi 6h truyền TM |
■ ABLC 5 mg/kg/ngày truyền TM.
■ Hoặc cAmB 0,5-1 mg/kg/ngày ■ Hoặc Caspofungin 70 mg/ngày đầu rồi 50 mg/ngày, các ngày tiếp theo ■ Hoặc Micafungin 100-150 mg/ngày, truyền TM ■ Hoặc Posaconazole đường uống 600 mg/ngày chia 2-3 lần ■ Hoặc Itraconazole đường uống 200 mg mỗi 12h |
Hướng dẫn chẩn đoán và điều trị nấm xâm lấn BYT 2021
Cách phòng bệnh nấm phổi
Bệnh nấm phổi là một bệnh nguy hiểm và đang có xu hướng tăng lên mỗi ngày. Do đó, việc nâng cao ý thức “Phòng bệnh hơn chữa bệnh” là vô cùng cần thiết.
Sau đây là một số phương pháp để phòng tránh bệnh nấm phổi :
- Giữ gìn vệ sinh thân thể, nơi ở, nơi làm việc.
- Thường xuyên lau chùi những đồ vật trong nhà sạch sẽ, tránh để bị nấm mốc, sắp xếp đồ đạc gọn gàng tránh để bị ẩm ướt.
- Xây dựng thói quen rửa tay thường xuyên, không đưa tay lên mắt, mũi, miệng.
- Thường xuyên tẩy rửa những nguồn nghi nhiễm nấm bằng các dung dịch tẩy trùng như cloramin B, javel,…
- Hạn chế đến các khu vực có nhiều khói bụi, ô nhiễm đặc biệt là người có hệ miễn dịch yếu.
- Đeo khẩu trang khi đi ra đường và đến những nơi nhiều khói bụi.
- Không hút thuốc lá vì hút thuốc lá sẽ làm tăng sự lắng đọng các bào tử ở đường hô hấp.
- Xây dựng và áp dụng chế độ ăn uống lành mạnh, uống nhiều nước, ăn nhiều hoa quả.
- Xây dựng thói quen tập thể dục thường xuyên.
- Nếu có bất kỳ dấu hiệu bất thường nào cần đến ngay cơ sở y tế để được phát hiện và điều trị sớm nhất.
- Phải sử dụng đúng liệu trình thuốc kháng nấm và các thuốc điều trị khác theo hướng dẫn của bác sĩ, không ngừng thuốc kể cả khi triệu chứng đã cải thiện.
- Kiểm tra sức khỏe thường xuyên để phát hiện các bất thường về sức khỏe.
Một số câu hỏi liên quan đến bệnh nấm phổi
Bệnh nấm phổi có lây không?
Bệnh nấm phổi không lây từ người qua người. Tuy nhiên bạn sẽ bị nhiễm nấm phổi nếu hít phải những bảo tử nấm có trong không khí. Những bào tử này đến từ các nguồn nấm tự nhiên như đồ đạc bị ẩm mốc, các cây trong rừng hay các nguồn ô nhiễm ẩm ướt. Vì vậy hãy luôn thực hiện các biện pháp phòng bệnh một cách nghiêm túc và hiệu quả.
Nấm phổi có điều trị triệt để được không?
Nấm phổi hoàn toàn có thể được điều trị và ngăn chặn tái phát triệt để. Tùy vào từng loại nấm ký sinh và các thể bệnh mà sẽ có các phác đồ điều trị cụ thể khác nhau. Người bệnh ngay khi có các dấu hiệu nghi ngờ nhiễm nấm phổi, phải đến ngay các cơ sở y tế để được khám và điều trị sớm nhất. Từ đó sẽ nâng cao hiệu quả điều trị. Đồng thời phải tuân thủ theo các lời khuyên của Bác sĩ, sử dụng thuốc đều đặn và đúng liều, luôn giữ tinh thần lạc quan và có lối sống lành mạnh.

Chi phí phẫu thuật u nấm phổi
Chi phí phẫu thuật cắt bỏ u nấm vào khoảng 25-30 triệu đồng cho 1 bệnh nhân (đã bao gồm tất cả chi phí và chăm sóc trước – sau phẫu thuật). Chi phí này không phải rẻ so với nhiều người. Chính vì vậy mọi người cần phải phòng tránh để bản thân không bị mắc căn bệnh nấm phổi.
KẾT LUẬN
- Nhiễm nấm Aspergillosis phổi xâm lấn triệu chứng lâm sàng không đặc hiệu
- Chẩn đoán thường khó khăn đòi hỏi phải có sự phối hợp giữa các yếu tố nguy cơ, lâm sàng và các xét nghiệm tìm bằng chứng về sự hiện diện của nấm
- Điều trị cần được bắt đầu sớm ngay khi chẩn đoán nấm xâm lấn được đặt ra
- Voriconazol là lựa chọn hàng đầu trong điều trị nấm Aspergillosis xâm lấn, lựa chọn thay thế là amphotericin B, echinocandin, itraconazole..
- Hạn chế tối thiểu các tác động thúc đẩy tình trạng suy giảm miễn dịch (hóa chất hoặc các thuố’c ức chế miễn dịch ở các bệnh nhân ghép
Xem thêm: Dấu hiệu nhận biết, chẩn đoán và cách điều trị ung thư phổi
Ca lâm sàng
Ca 1
Nam 37 tuổi tới phòng khám sau ho có một ít máu đỏ tươi. Anh ta sốt, đau ngực kiểu màng phổi và ho có đờm dày nâu 3 ngày trước. Anh ta bắt đầu dùng kháng sinh đường uống 2 ngày trước nhưng không có cải thiện. Bệnh nhân nhận tế bào gốc để điều trị AML 6 tuần trước, có biến chứng tế bào ghép chống tế bào chủ “Actue graft-verus- host” và giảm bạch cầu kéo dài. Thân nhiệt 39 độ, huyết áp 102/66 mmHg, mạch 112 lần/phút. Thăm khám thấy ran ẩm bên phải.
Cận lâm sàng: Hematocrit 28%, Tiểu cầu 140.000, Bạch cầu 1500. Xquang ngực thấy thâm nhiễm dày thùy trên phổi phải, tăng kích thước khi so sánh với phim chụp từ 2 ngày trước. Chụp CT ngực thấy nhiều tổn thương nốt bao quanh là đám mờ hình kính. Cấy đờm thấy tế bào viêm nhưng không rõ loại. Chẩn đoán có khả năng nhất là gì?
- Nhiễm Cytomegalovirus.
- Nhiễm Aspergillosis.
- Nhiễm Candida.
- Viêm phổi do P. Jirovecii.
- Lao phổi.
Đáp án đúng là B: Aspergillios là một loại nấm phổ biến mà rất nhiều người tiếp xúc hàng ngày. Vi nấm được hít vào phổi và có nguy cơ gây bệnh từ sợi nấm. Nhiễm khuẩn hiếm khi thấy ở bệnh nhân không bị suy giảm miễn dịch vì marcophage, bạch cầu trung tính, tế bào T sẽ nhanh chóng vô hiệu và dọn sạch tác nhân. Và bệnh nhân có suy giảm miễn dịch nặng (giảm bạch cầu kéo dài, sau ghép thận) thường xuất hiện tình trạng nhiễm khuẩn xâm lấn.
Bệnh phổi xâm lấn do aspergillios đặc trưng bởi tam chứng sốt, đau ngực màng phổi và ho máu. CT ngực thường thấy hình ảnh nốt xung quanh là đám mờ kính (dấu hiệu halo). Xét nghiệm chẩn đoán bao gồm đo nồng độ các dấu ấn sinh học của thành tế bào và cẩy đờm. Tuy nhiên, do độ đặc hiệu thấp nên sẽ dùng nội soi phế quản với rửa phế nang phế quản kèm sinh thiết nếu các xét nghiệm không can thiệp (cấy đờm) không cho thấy gì như ở bệnh nhân này. Cấy vi khuẩn ở đường hô hấp dưới, rửa phế nang phế quản có độ đặc hiệu cao nhất ở bệnh nhân mắc ung thư máu hoặc ghép tế bào máu. Bệnh nhân được điều trị trong 1-2 tuần bằng Voriconazole đường tĩnh mạch kèm Echinocandin (Caspofungin) và sau đó chuyển sang điều trị kéo dài bằng Voriconazole đường uống. Tỷ lệ tử vong > 50%.
Bệnh nhân này có giảm 3 dòng tế bào máu do anh ta vừa được ghép tế bào gốc và cần điều trị ức chế miễn dịch.
| Aspergillosis xâm lấn | Bệnh phổi mạn tính do
Aspergillosis |
|
| Các yếu tố nguy cơ | Suy giảm miễn dịch (Giảm bạch cầu, dùng gluccocorticoid, HIV) | Bệnh phổi (Lao hang) |
| Các dấu hiệu | -Tam chứng: Sốt, đau ngực, ho máu
-Các nốt tại phổi với dấu Halo -Cấy dương, tính\ -Các dấu ấn sinh học của thành tế bào dương tính |
->3 tháng: sụt cân, ho, ho máu, mệt mỏi
-Các tổn thương hang+/-bóng nấm -Aspergillius IgG trong huyết thanh dương tính |
| Điều trị | -Voriconazole+/-caspofurgin | -Cắt bỏ (nếu có thể)
-Dùng thuốc (Voriconazole) -Thuyên tắc mạch (nếu ho máu) |
Đáp án A: Cytomegalovirus là bệnh nhiẽm khuẩn cơ hội thường gặp có thể gây viêm phổi biểu hiện khó thở, ho khan, sốt nhẹ, thường có đám mờ hình kính lan tỏa trên CT. Bệnh nhân này có ho máu, đau ngực, ho có đờm, và dấu hiệu Halo nghĩ nhiều tới Aspergillios.
Đáp án C: Candida hiếm khi tổn thương tại phổi. Nhiễm Candida thường gây bệnh tại mắt, da, mạch hoặc thần kinh trung ương.
Đáp án D: Viêm phổi do Pneumocystis là nhiễm khuẩn phổ biến biểu hiện bằng khó thở, ho khan, sốt, thâm nhiễm mô kẽ lan tỏa hai bên. Ho máu, ho có đờm, dấu hiệu halo trên CT khiến chẩn đoán này là ít khả năng.
Đáp án E: Lao phổi thường gặp ở bệnh nhân có suy giảm miễn dịch và có biểu hiện sốt, ho máu, khó thở, bệnh thùy phổi trên, tuy nhiên đờm dày và nốt xung quanh là đám mờ hình kính là triệu chứng đặc trưng hơn đối với aspergillious.
Tổng kết: Nhiễm Aspergillious nguyên phát ảnh hưởng tới bệnh nhân suy giảm miễn dịch và thường có tam chứng sốt, đau ngực màng phổi, ho máu. CT ngực thường thấy hình ảnh nốt tại phổi với dấu hiệu halo. Điều trị thường bao gồm kết hợp Voriconazole và echinocandin (Caspofungin).
Ca 2
Nam 54 tuổi tới phòng khám do mệt mỏi, ho có đờm với đờm dính dây máu, sụt 7kg vài tháng nay. Ông ta không sốt, đau ngực, ra mồ hôi đêm. 10 năm trước, bệnh nhân đi về từ Việt Nam nơi mà ông ta được điều trị bệnh lao. Ông ta không có tiền sử y tế nào khác. Không hút thuốc hay sử dụng chất cấm nhưng thỉnh thoảng có uống rượu. Thân nhiệt 36.7 độ C, huyết áp 120/80 mmHg, mạch 82 lần/ph. Nghe phổi thấy ran ẩm và ran ngáy ở phổi phải. Creatin huyết tương là 1.1 mg/dL và kết quả phân tích nước tiểu bình thường. Hình ảnh CT ngực như hình bên dưới:
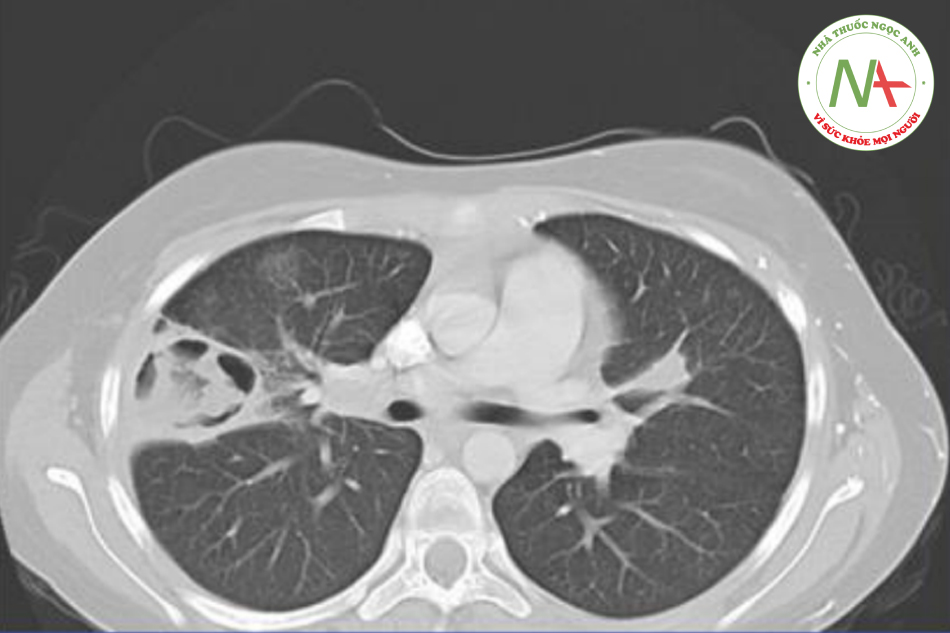
Chẩn đoán nhiều khả năng nhất ở bệnh nhân này?
- Nhiễm Actinomyces israelii.
- Áp xe phổi do vi khuẩn.
- Bệnh phổi mãn do aspergillosis
- Viêm mạch và đa u hạt dị ứng.
- Bệnh nấm Hitoplasma.
- Ung thư phổi tế bào nhỏ.
Đáp án đúng là C: Aspergillus là một loại nấm phổ biến và nhiều người tiếp xúc hàng hít vào trong phổi và trở thành sợi nấm có khả năng gây bệnh 1 có sức đề kháng bình thường (immunocompetency) nhanh chóng nhanh chóng loại bỏ tác nhân gây bệnh và hiếm khi xuất hiện viêm tiến triển nhưng với bệnh nhân suy giảm sức đề kháng như tiền sử mắc bệnh phổi (Lao màng phổi) có thể tiến triển bệnh phổi mãn do Aspergiilus (Chronic pulmonary Aspergillosis-CPA) tại vùng phổi đã tổn thương trước đó. Chẩn đoán được dựa trên sự xuất hiện của cả 3 yếu tố sau:
- Triệu chứng kéo dài trên 3 tháng: Sốt, sụt cân, mệt mỏi, ho, ho máu và/ hoặc khó thở.
- Tổn thương màng phổi chứa mảnh vụn (debris), dịch hoặc bóng nấm (Aspergilloma).
- Kháng thể IgG của Aspergillus trong huyết tương dương tính.
Điều trị phụ thuộc vào triệu chứng và mức độ trầm trọng bệnh, các thuốc chống nấm (Itraconazole, Voriconazole), phẫu thuật (Để ngăn chặn ho máu) và gây thuyên tắc động mạch phế quản (gây ho máu ở tình trạng bệnh nặng) có thể được sử dụng kết hợp hoặc riêng biệt.
Nếu chỉ có bóng nấm thì đôi khi được xem giống như CPA nhưng thường không rõ ràng (chỉ có ho nhẹ thoáng qua hoặc ho máu) mà không có triệu chứng toàn thân. Bệnh nhân thường mắc CPA điển hình nhiều hơn là chỉ có mỗi Aspergilloma.
Đáp án A: Actinomyces israelli là một vi khuẩn kị khí (anaerobic) thường gây nhiễm khuẩn tại vùng cổ mặt (cervicofacial). Hiếm khi nó mới gây viêm phổi có biểu hiện sụt cân, sốt, ho, và dấu hiệu trên CT ngực với nốt tại phổi hoặc đông đặc thùy phổi (chứ không phải hình ảnh Aspergilloma).
Đáp án B: Áp xe phổi do vi khuẩn gây các triệu chứng chính như sốt, ho, khó thở, sụt cân, hình ảnh CT thấy thâm nhiễm màng phổi. Áp xe phổi thường có mức dịch và không có dấu hiệu của Aspergilloma.
Đáp án D: Viêm mạch và đa u hạt dị ứng thường gây sốt, mệt mỏi và sụt cân kéo dài. Bệnh phổi là thường thấy, và chẩn đoán hình ảnh có thể thấy nốt tại màng phổi. Tuy nhiên, đa số bệnh nhân có các triệu chứng tại mũi, xoang và tai cũng như có suy giảm chức năng thận và có cặn nước tiểu.
Đáp án E: Bệnh nấm do Histoplasma là một bệnh nấm đặc thù tại trung tâm và trung tây nước mĩ hiếm khi gây bệnh ở những người sức đề kháng bình thường nhưng thỉnh thoảng gây các triệu chứng bán cấp tại phổi (<5%). Tuy nhiên, bệnh nấm phổi thường gây thâm nhiễm với hạch rốn phổi to.
Đáp án F: Ung thư phổi tế bào nhỏ gần như không bao giờ tổn thương ở thành. Nó thường biểu hiện bằng khối u ở rốn phổi kèm hạch to và thường di căn nhanh chóng do tỷ lệ phân chia nhanh.
Tổng kết: Bệnh phổi mãn do aspergillosis biểu hiện bằng sụt cân, ho, ho máu, mệt mỏi kéo dài >3 tháng ở bệnh nhân có tiền sử bệnh phổi. Hình ảnh thường thấy tổn thương phổi tại thành kèm hoặc không kèm Aspergilloma. Chẩn đoán dựa trên IgG Aspergillosis trong huyết thanh dương tính kèm dấu hiệu lâm sàng và chẩn đoán hình ảnh.
Ca 3
Nam 34 tuổi tới phòng khám do sốt, ho khan, và mệt mỏi trong hai tuần nay. Anh ta bị viêm mũi dị ứng và sử dụng gluccorticoid khí dung và ngoài ra không có tiền sử y khoa nào khác. Bệnh nhân làm bảo vệ công viên ở Arizona và hiện tại vừa trở về sau một chuyến đi tới công viên trung tâm tại New England. Anh ta dành rất nhiều thời gian tới các hang động. Anh ta không sử dụng thuốc lá, rượu và chất cấm. Anh ta có nuôi hai con mèo. Thân nhiệt 37.7 độ C, huyết áp 128/72 mmHg, mạch 86 lần/phút, nhịp thở 15 lần/phút. Phổi nghe thấy ran ẩm hai bên. Xquang ngực thấy đám mờ ở phế nang kèm hạch rốn phổi to. Nội soi phế quản thấy viêm mạch kèm sợi nấm. Yếu tố nguy cơ nào có khả năng nhất gây nên tình trạng hiện tại ở bệnh nhân này?
- Khu vực cư trú.
- Việc sử dụng thuốc.
- Do vật nuôi.
- Chuyến du lịch vừa trải.
- Các hoạt động hàng ngày.
Đáp án đúng là E: Histoplasma capsulatum là loại nấm địa phương phổ biến nhất tại Mỹ, có khoảng 500.000 ca mắc mới mỗi năm. Sự tiếp xúc ban đầu xảy ra ở vùng trung tây Ig lũng sông Missisipi) và ít hơn ở phía bắc. Loại nấm này đa số ở hoặc chim, vì vậy bệnh nhân thường có tiến sử tiếp xúc với gà,
Tiếp xúc với một lượng ít thì hiếm khi có triệu chứng (<5% có bệnh), bệnh nhân tiếp xúc nhiều (làm việc tại cùng vùng có nguy cơ như hang động) có nguy cơ cao cho nhiễm khuẩn có triệu chứng. Triệu chứng thường biểu hiện 2-4 tuần sau tiếp xúc với biểu hiện sốt bán cấp, rét run, đau cơ, đau đầu, mệt mỏi, ho khan. Xquang ngực thường thấy hạch to ở rốn hoặc trung thất với thâm nhiễm dạng lưới, ổ, núm (phụ thuộc vào mức độ thâm nhiễm). Chẩn đoán thường được dựa trên xét nghiệm kháng nguyên Histoplasma trong máu hoặc nước tiểu, hoặc huyết tương. Một vài bệnh nhân có thể được chẩn đoán bằng mô bệnh học, thường có viêm mạch và lượng dịch ít. Đa số các trường hợp hồi phục mà không cần can thiệp gì. Với bệnh nhân mắc bệnh ở mức vừa hoặc nặng, thì có thể sử dụng itraconazole đường uống hoặc IV liposomal amphotericin B.
Đáp án A: Coccidiomycosis phổ biến ở Arizona và thường biểu hiện với đau ngực, ho, mệt mỏi, và sốt. Xquang ngực thường bình thường nhưng thấy thâm nhiễm một bên với hạch to tại rón cùng bên. Sinh thiết thấy “Spherules” kèm “nội bào tử”. Bệnh nhân này có thâm nhiễm hai bên phổi và sinh thiết thấy viêm mạch kèm sợi nấm nên chẩn đoán Histoplasmosis là hợp lý hơn.
Đáp án B: Cortisteroid đường mũi có độ hấp thu toàn thân ở mức tối thiểu và chuyển hóa ban đầu tại gan. Tác dụng phụ bao gồm chảy máu mũi, giảm phát triển (ở trẻ em) và đôi khi gây thủng vách mũi. Dấu hiệu suy giảm miễn dịch là ít có khả năng.
Đáp án C: Mèo có thể lây truyền Toxoplasma gondii, một động vật nguyên sinh hiếm khi gây bệnh có triệu chứng ở bệnh nhân suy giảm miễn dịch nhưng có thể thường biểu hiện giảm bạch cầu mono (LAD, sốt, mệt mỏi). Nhiễm khuẩn tại phổi không có viêm mạch và men.
Tổng kết: Histoplasma capsulatum thường thấy tại vùng trung tâm, trung tây, và bắc Mỹ. Sự mắc bệnh thường xảy ra khi bệnh nhân tiếp xúc với các chất dịch chứa trong phân của chim hoặc dơi. Sự nhiễm khuẩn thường gặp ở các chủ thể bị suy giảm miễn dịch trên cận lâm sàng tuy nhiên vài bệnh nhân…. (Chỗ này đáp án trong tài liệu bị thiếu).
Tài liệu tham khảo
Tác giả: chuyên gia của Mayoclinic Staff, Aspergillosis, Mayo Clinic, đăng ngày 05 tháng 02 năm 2020. Truy cập ngày 30 tháng 11 năm 2021.

Bài viết thật bổ ích