nhathuocngocanh – Bài viết Một số lưu ý khi sử dụng thuốc cho trẻ em
Những khác biệt về đáp ứng thuốc ở trẻ em
Nhạy cảm đối với thuốc
Trẻ sơ sinh và trẻ dưới 1 tuổi rất nhạy cảm đối với một số nhóm thuốc. Đặc điểm này liên quan đến sự phát triển chưa hoàn chỉnh một số cơ quan.
Hệ thần kinh trung ương
Hệ thần kinh trung ương hoàn thiện chậm và phải đến 8 tuổi mới đạt mức bằng người lớn. Bên cạnh đó, tính thấm của hàng rào máu-não cũng cao hơn ở người lớn. Vì vậy trẻ em ở lứa tuổi này nhạy cảm đối với một số thuốc ức chế thần kinh trung ương như morphin, meprobamat, cloralhydrat, phenobarbital…
Hệ tim mạch
Hệ tim mạch hoàn thiện sớm hơn hệ thần kinh và chỉ một thời gian ngắn sau khi ra đời, hoạt động của tim đã ngang bằng người lớn. Tuy nhiên, hoạt động của hệ tim mạch chỉ bảo đảm được nhu cầu bình thường, còn khi gặp stress hoặc khi bị ức chế bởi thuốc mê thì dễ gặp hiện tượng ‘quá tải” và dẫn đến truy tim mạch. Hiện tượng hạ huyết áp quá mức dễ gặp khi dùng thuốc lợi tiểu và thuốc hạ huyết áp ngay ở liều điều trị.
Hệ thống điều hoà thân nhiệt
Khả năng điều hoà thân nhiệt chưa hoàn chỉnh cho đến 1 năm tuổi. Nhiều thuốc hạ sốt có thể gây biến đổi thân nhiệt một cách đột ngột và gây tụt nhiệt độ quá mức hoặc ngược lại gây sốt.
Bảng. Thay đổi nhiệt độ cơ thể do thuốc
|
Dị ứng da
Da trẻ em bên cạnh chức năng điều hoà nhiệt độ chưa hoàn chỉnh còn có bề mặt rộng và tính thấm cao nên rất nhạy cảm với thuốc. Thuốc có thể gây dị ứng, gây độc khi bôi lên da.
Phản ứng dị ứng là phổ biến nhất và thường ở dạng mề đay hoặc hồng ban.
Các dạng dị ứng da rất khó phân biệt với các dạng dị ứng không phải do thuốc. Các thuốc thường gây dị ứng da là: các sulfamid, tetracyclin, penicilin, isoniazid, cephalosporin, barbiturat, phenyloin. aspirin, indomethacin, iod, griseofulvin, phenothiazin, các kháng histamin bôi tại chỗ…
Các tác dụng không mong muốn bất thường ở trẻ em
Do đặc điểm về sinh lý của trẻ em, tác dụng không mong muốn của thuốc ở lớp tuổi này cũng có những khác biệt so với người lớn.
Sau đây là một số thí dụ về những tác dụng không mong muốn của thuốc đối với trẻ em:
- Chậm lớn khi dùng corticoid. tetracyclin.
- Dậy thì sớm với androgen.
- Tăng áp lực sọ não khi dùng corticoid, vitamin A, D, acid nalidixic, nitrofurantoin.
- Vàng da với novobiocin. sulfonamid, vitamin K,.
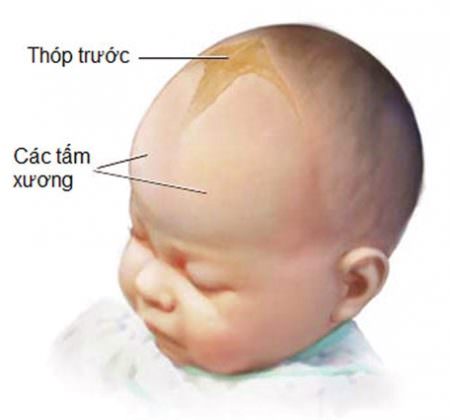
- Lồi thóp và vàng răng với tetracycilin.
- Biến dạng sụn tiếp hợp khi dùng kháng sinh Auoroquinolon.
- Dễ bị ngạt và liệt hô hấp khi dùng thuốc giảm đau nhóm opiat.
Những khác biệt về Dược động học của trẻ em và người lớn
Theo phân loại của Tổ chức y tế thế giới (WHO), trẻ em được tính từ lúc mới sinh (sơ sinh) đến 18 tuổi, trong đó có 3 nhóm tuổi có những khác biệt rõ rệt về dược động học là:
- Sơ sinh (0 – 28 ngày tuổi), nhũ nhi (1 – 12 tháng tuổi) và trẻ em (1 – 12 tuổi).
- Riêng với nhóm tuổi 1 – 12, nhiều tài liệu chia thành 2 nhóm: Nhóm trước tuổi đi học từ 1 – 5 tuổi và nhóm trẻ lớn từ 6 – 12 tuổi.
- Từ 12 tuổi trở lên, chỉ định và liều lượng thuốc được tính như với người lớn trưởng thành hoặc được chỉ dẫn trong từng trường hợp cụ thể. Cách phân loại này phản ánh sự thay đổi về mặt sinh học qua từng giai đoạn và liên quan nhiều đến việc lựa chọn và sử dụng thuốc trong nhi khoa.
Hấp thu thuốc
Khả năng hấp thu thuốc của cơ thể được đánh giá qua sư biến đổi sinh khả dụng của thuốc, trị số này rất dao động ở trẻ nhỏ.
Đường uống
Sự khác biệt về sinh khả dụng thường chỉ gặp ở trẻ dưói 1 tuổi. Nguyên nhân có thể là:
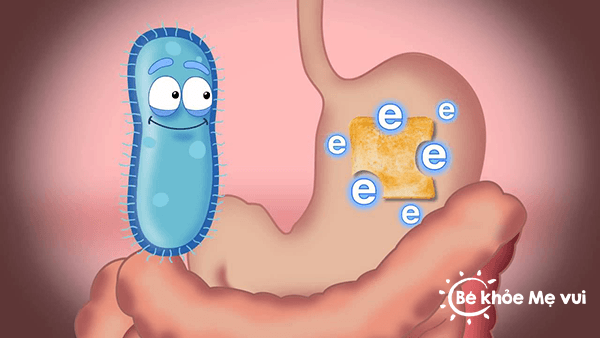
Độ pH dạ dày cao hơn trở lớn vì lượng Cạcid hydroclorid chưa được tiết đầy đủ, hơn nữa ở lứa tuổi này, sự co bóp tống chất chưa ra khỏi dạ dày yếu, cả hai yếu tố này đều ảnh hưởng đến khả năng hấp thu những thuốc có bản chất ạcid yếu như phẹnobarbital, aspirin… hoặc base yếụ như theophylin, cloroquin…
Nhu động ruột của trẻ nhỏ mạnh hơn trẻ lớn nên tốc độ di chuyển thuốc trong ống tiêu hóa làm giảm thời gian lưu của thuốc tại ruột, chính vì vậy, khả năng hấp thu triệt đc các thuốc có tác dụng kéo dài bị ảnh hưởng.
Ví dụ: Theodur (một dạng theophylin giải phóng kéo dài) có sinh khả dụng chỉ khoáng 50% ở trẻ dưới 1 tuổi trong khi trị số này khoảng 80% ở trẻ lớn và người lớn.
- Hệ enzym phân hủy thuốc ở trẻ dưới ở tháng chưa hoàn chỉnh, do đó một sô thuốc ở dạng ester như cloramphenicol palniitat không tách được gốc ester đế giải phóng thuốc ở dạng tự do, làm cản trở hấp thu hoạt chất.
Đường tiêm
Hệ cơ bắp trẻ em còn nhỏ, lại chưa được tưới máu đầy đủ, do đó nên han chế tiêm bắp vì khó biết được chính xác sinh khả dụng để có được một liều thuốc chính xác Vì vậy, đường đưa thuốc đươc khuyến khích cho lứa tuổi này là tiêm tĩnh mạch.
Đường qua da
Ngoài các đường đưa thuốc thông dụng vừa nêu ở phần trên, đường đưa thuốc qua da cũng cần đặc biệt được lưu ý vì da trẻ em mỏng nên khả năng thấm thuốc mạnh hơn so với người lớn.
Các loại thuốc hấp thu nhiều qua da như corticoid phải thận trọng khi bôi vì tác dụng có thể tương đương như khi dùng qua đường toàn thân.
Không được xoa các loại tinh dầu như mentol, long não… vào mũi hoặc lên da vì có thể gây tác dụng kích thích mạnh lên ngọn sợi thần kinh cảm thụ dẫn đến ngạt do liệt hô hấp.
Tóm lại, việc tính liều, chọn dạng bào chế, đường đưa thuốc…nên thận trọng cho đối tượng này. Liều lượng cho trẻ dưới 1 năm, đặc biệt là trẻ sơ sinh không nên tính theo những công thức suy từ cân nặng của người lớn mà nên dùng các bảng liêu lượng dành riêng cho nhi khoa..
Phân bố thuốc
Mức độ phân bố thuốc trong cơ thể biểu thị qua chỉ số thể tích phân bố (Vd). Chỉ số Vd phụ thuộc nhiều vào khả năng liên kết của thuốc với protein – huyết tương; thế nhưng lượng albumin và globulin ở lứa tuổi này kém cả về chất và về lượng so với trẻ lớn, do đó tỷ lệ thuốc liên kết thấp. Hậu quả ià nồng độ thuốc ở dạng tự do trong máu tăng lên dẫn đến tăng tác dụng và độc tính.
Ví dụ: Phenytoin có tỷ lệ liên kết protein là 95% ở người lớn trong khi ở trẻ sơ sinh chỉ là 70- 85%.
Dạng thuốc không liên kết dễ đi qua hàng rào sinh học, phân tán đến các mô và do đó Vd ở trẻ nhỏ lớn hơn ở người lớn.
Tuy nhiên, không phải Vd tăng trong mọi trường hợp. Những thuốc có hệ số lipid/ nước lớn có Vd ít khác biệt so với người lớn trong khi loại thuốc tan nhiều trong nước có sự khác biệt rõ rệt.
Bảng . So sánh thể tích phân bố của một số thuốc ở trẻ em và người lớn
|
|||||||||||||||||||||
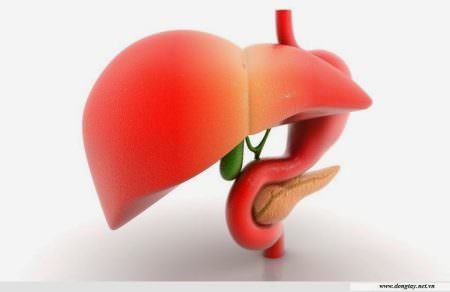
Chuyển hóa thuốc tại gan
Các thuốc vào cơ thể bị chuyển hóa qua gan thường trải qua 2 pha:
- Pha I: Bao gồm các phản ứng oxy hóa – khử, thủy phân… các phản ứng này ở trẻ sơ sinh (nhất là trẻ đẻ non) và trẻ dưới 1 tuổi xẩy ra rất yếu vì hệ enzym chuyển hỏa thuốc chưa đầy đủ cả về chức năng và số lượng. Các hệ enzym được hoàn thiện với những tốc độ khác nhau nhưng phải đến ngày thứ 5 sau khi sinh (với trẻ đủ tháng) đứa trẻ mới có một hệ enzym đầy đủ để chuyển hóa các chất nội sinh (thí dụ: bilirubin). Đối với các chất lạ như thuốc, khả năng chuyển hóa ở những giai đoạn đầu tiên của cuộc đời (giai đoạn sơ sinh) còn rất hạn chế.
Ví dụ:
Hoạt tính của các enzym mono-oxygenase dao động tùy theo cơ chất và ở trẻ nhỏ hoạt tính của enzym này chỉ bằng 2 đến 40% so với của người lớn.
- Pha II: Bao gồm các phản ứng liên hợp với acid acetic, sulfuric, glucuronic hoặc glycocol để tạo thành các chất có tính phân cực mạnh, dễ thải qua mật hoặc nước tiểu.
Sự hoàn thiện của từng hệ enzym cũng tùy thuộc vào lứa tuổi.
Các enzym glucoronosyltransferase chịu trách nhiệm liên hợp với morphin, cloramphenicol hoặc bilirubin chỉ đạt đến mức độ hoàn thiện như ở người lớn khi trẻ từ 3 tuổi trở lẽn.
Vì những lý do trên, tốc độ chuyển hóa thuốc ở trẻ dưới 1 năm, đặc biệt là trẻ sơ sinh yếu hơn hẳn so với người lớn dẫn tới thời gian bán thải (tI/2) kéo dài hơn.
Tuy nhiên, sự hoàn thiện các hệ enzym theo lứa tuổi dao động rất mạnh và chưa có những nghiên cứu đầy đủ với các quy luật này.
Với trẻ trên 1 tháng tuổi, hệ enzym chuyển hóa thuốc ở pha I hoàn thiện khá nhanh. Nói chung, tốc độ khử hoạt thuốc ớ tre em từ 1 đến 8 tuổi mạnh hơn ờ người lớn và do đó liều tính theo cân nặng ở lứa tuổi này cao hơn liều tính cho người lớn theo cân nặng. Ví dụ về thời gian bán thải của diazepam:
Bảng . So sánh thời gian bán thải của một số thuốc ở trẻ sơ sinh và người lớn
| Thuốc | t-1/2 (h) | |
| Trẻ sơ sinh dủ tháng | Người lớn | |
| Amoxicilin | – 4 | – 1 |
| Amikacin | -6 | -2 |
| Digoxin | -80 | – 35 |
| Acid nalidixic | -6 | -2 |
| Phenobarbital | -200 | 60- 120 |
| Phenytoin | 30-60 | 20-40 |
| Các saíicylat | -10 | -5 |
Bài xuất thuốc qua thận
Con đường chính bài xuất thuốc ra khỏi cơ thể là thận. Chức năng thận ở trẻ sơ sinh yếu hơn người lớn rõ rệt.
Ví dụ: Lúc mới sinh, tốc độ lọc của cầu thận và bài tiết qua ống thận chỉ bàng 33% so với người lớn; do đó, liều lượng của những thuốc bài xuất qua thận dưới dạng còn hoạt tính phải hiệu chỉnh lại. Tuy nhiên, chức năng thận hoàn chỉnh khá nhanh và tới 1 tháng tuổi thì đạt tới 50% so với người lớn.
Khả năng bài xuất thuốc qua thận được đánh giá qua độ thanh thải creatinin (clearance- Cl). Sự thay đổi độ thanh thải liên quan mật thiết đến thời gian bản thái (t1/2) (bảng)
Sự liên quan giữa độ thanh thải và thời gian bán thải ở một số nhóm tuổi khi sử dụng Azlocilin (tĩnh mạch )
|
Từ bảng 9.4 ta thấy: do khả năng bài xuất thuốc qua thận ở trẻ em yếu nên thời gian tồn tại của thuốc trong cơ thể kéo dài hơn thể hiện qua sự tăng C1 và t1/2. Điều này cần đặc biệt lưu ý khi sử dụng những thuốc có phạm vi điều trị hẹp vì dễ có nguy cơ quá liều. Cần nới rộng khoảng cách đưa thuốc để thận kịp đào thải thuốc ra khỏi cơ thể, tránh hiện tượng tích lũy.
Từ 9 đến 12 tháng tuổi trở lên, chức năng thận ở trẻ em hoạt động như ở người lớn. vì vậy không cần hiệu chỉnh liều cho lứa tuổi này nữa.
Sự khác biệt về dược lực học
Đáp ứng với thuốc:
- Trẻ em, đặc biệt là trẻ sơ sinh và trẻ dưới 1 tuổi rất nhạy cảm đối với một số nhóm thuốc. Đặc điểm này liên quan đến sự phát triển chưa hoàn chỉnh một số cơ quan. Hệ thần kinh trung ương hoàn
thiện chậm và phải đến 8 tuổi mới đạt mức bằng người lớn. Bên cạnh đó, tính thấm của hàng rào máu – não cũng cao hơn ở người lớn. Vì vậy trẻ em ở lứa tuổi này nhạy cảm đối với một số thuốc ức chế thần kinh trung ương như morphin, meprobamat, cloralhydrat, phenobarbital… - Hệ tim mạch ở trẻ em hoàn thiện sớm hơn hệ thần kinh; chỉ một thời gian ngắn sau khi ra đời, hoạt động của tim đã ngang bằng người lớn. Tuy nhiên, hoạt động của hệ tim – mạch chỉ bảo đảm được nhu cầu bình thường, còn khi gặp stress hoặc khi bị ức chế bởi thuốc mê thì dễ gặp hiện tượng “quá tải” và dẫn đến trụy tim mạch. Hiện tượng hạ huyết áp quá mức dễ gặp khi dùng thuốc lợi
tiểu và thuốc hạ huyết áp ngay ở liều điều trị. - Khả năng điều hòa thân nhiệt chưa hoàn chỉnh cho đến 1 năm tuổi. Do đó nhiều thuốc hạ sốt có thể gây biến đổi thân nhiệt một cách đột ngột, gây tụt nhiệt độ quá mức hoặc ngược lại gây sốt.
- Da trẻ em có bề mặt rộng và tính thấm cao nên rất nhạy cảm với thuốc. Thuốc có thể gây dị ứng, gây độc khi bôi lên da. Các dạng dị ứng da rất khó phân biệt với các dạng dị ứng không phải do thuốc.
- Các thuốc thường gây dị ứng da là: Các sulfonamid, penicilin, cephalosporin, barbiturat, phenytoin, aspirin, indomethacin, iod, griseofulvin, phenothiazin, các kháng histamin bôi tại chỗ…
Liều lượng thuốc dùng cho trẻ em
- Trẻ em không chỉ đơn giản là người lớn thu nhỏ. Liều lượng thuốc dùng cho trẻ cần phải tính tới tuổi, cân nặng và diện tích bề mật cơ thể, căn cứ vào khả năng hoàn thiện của chức năng gan. thận. Thuốc thường tính liều cho trẻ theo mg/kg. Những thuốc rất độc như hoá trị liệu chống ung thư tốt nhất là nên tính theo mg/m2 diện tích cơ thể. Cách tốt nhất là tra cứu trong tài liệu có ghi liều của trẻ em đã được kiểm định bằng thực tế lâm sàng.
Sau đây là một số công thức tính liều cho trẻ dựa trên liều người lớn:
-Công thức của Fried (áp dụng cho trẻ dưới 1 tuổi)
– Công thức của Young (áp dụng cho trẻ từ 1 tuổi trở lên)
-Công thức của Clark (áp dụng cho trẻ từ 2 tuổi trở lên)
- Với trẻ béo phì, liều phải tính theo cân nặng lý tưởng (CNLT)
- Với một số thuốc có phạm vi điều trị hẹp, liều thường được tính theo diện tích bề mặt cơ thể (suface urea. viết tắt là SA.):
- Để tính diện tích bề mặt cơ thể có thể dùng toán đồ West.. Toán đồ West gồm có 3 yếu tố: chiều cao, cân nặng và diện tích bề mặt của cơ thể. Giá trị là S.A là điểm cắt của đường thẳng nối chiều cao và cân nặng của cơ thể.
- Nếu cơ thể trẻ phát triển cân đối, không có bất thường về thể trạng (chiều cao và cân nặng), có thể suy S.A. từ chỉ số cân nặng theo cột trong phần đóng khung ở toán đồ.
- Cần lưu ý là không có một công thức nào cho biết khoảng cách dùng thuốc thích hợp ở trẻ em vì khả năng thải trừ thuốc ở trẻ em rất khác nhau ở các lớp tuổi. Liều dùng với từng thuốc cụ thể thường do nhà sản xuất đề ra và được ghi trong tờ hướng dẫn sử dụng. Tuy nhiên, liều khuyến cáo chỉ nên sử dụng trong điều trị khởi đầu, sau đó căn cứ vào đáp ứng lâm sàng và đặc biệt là mức nồng độ thuốc trong máu để điều chỉnh lại cho phù hợp; đáng tiếc là ở nước ta hiện nay, chưa có bệnh viện nào định lượng nồng độ thuốc trong máu khi điều trị, do đó theo dõi lâm sàng là biện pháp cần thiết.
Chọn chế phẩm và đường đưa thuốc
Việc lựa chọn một dạng bào chế với một đường dùng phù hợp là một việc làm rất cần thiết khi điều trị cho trẻ em.
Các yếu tố quyết định trong lựa chọn chế phẩm thuốc
- Trạng thái bệnh: Bệnh cấp tính, bệnh mạn tính, mức độ nặng nhẹ…
- Tuổi: Trẻ càng nhỏ, việc cho uống thuốc càng khó khăn…
- Liệu pháp điều trị phối hợp đang tiến hành: Đang phải truyền dịch, đang phải kiêng ăn mặn…
- Thời điểm dùng thuốc thuân Ịợi: Tránh các thời điểm uống thuốc khi ở trường học hoặc bắt buộc uống trước ăn sáng 1 giờ… vì khó tuân thủ. Những trường hợp này nên chọn dạng thuốc tác dụng kéo dài hoặc có t1/2 dài, thuốc không bị thức ăn làm giảm hấp thu.
- Khả năng có sẵn của dạng thuốc dự kiến
Một số đường đưa thuốc thường dùng cho trẻ em
- Đường uống
Đây là đường dùng phổ biến nhất, dễ thực hiện nhất với hầu hết các đối tượng. Tuy nhiên với trẻ nhỏ (dưới 5 tuổi), việc dùng các dạng thuốc viên thường khó khăn. Nên chọn các dạng thuốc lỏng (siro, dung dịch, hỗn dịch uống…). Nhược điểm của thuốc dạng uống cho trẻ em, đặc biệt ở nước ta rất khó phân liều chính xác theo lứa tuổi. Hầu hết các chế phẩm đều là dạng phân liều cho người lớn và phải bẻ hoặc cắt nhỏ khi dùng cho trẻ em. Các dạng uống dễ phân liều như dạng dung dịch, siro… lại đắt. Trong trường hợp này, sự tham gia của dược sĩ trong việc chọn chế phẩm và cách chia liều là rất quan trọng.
- Đặt trực tràng
Đây là đường dùng thuận lợi cho trẻ em, đặc biệt là trẻ nhỏ (dưới 3 tuổi), nhất là trong những trường hợp sốt cao, ốm nặng (trẻ bỏ ăn, quấy khóc). Nhược điểm của dạng thuốc đặt trực tràng là không phải thuốc nào cũng có dạng bào chế này. Hơn nữa, điều kiện bảo quản khó khăn, đặc biệt là ở nước ta (do khí hậu nóng và trang bị bảo quản lạnh chưa có ở mọi hiệu thuốc). Giá thành đắt, sinh khả dụng không ổn định cũng là một vấn đề cản trở cho điều trị.
- Đường tiêm
Đường tiêm được ưu tiên cho trường hợp bệnh nặng, cấp tính và những trường hợp không dùng đường uống được (hôn mê, tắc ruột, nôn, trẻ không chịu uống thuốc…). Ưu điểm của đường dùng này là dễ phân liều chính xác, sinh khả dụng bảo đám. Nhược điểm là giá thành điều trị đắt, không tự thực hiện được, đau do tiêm làm trẻ sợ.
Trong các cách tiêm, tiêm tĩnh mạch là đường dùng ưu tiên cho trẻ em. Tiêm bắp không khuyến khích vì cơ bắp trẻ chưa phát triển đầy đủ nên sinh khả dụng có thể không ổn định và có thể gây tổn hại cơ bắp trẻ em. Tiêm dưới da không nên thực hiện vì khó chính xác. Khi sử dụng truyền tĩnh mạch, thể tích truyền mỗi lần phải phù hợp với lứa tuổi và cân nặng để tránh quá tải tuần hoàn.
- Đường hô hấp qua dạng khí dung
Khó khăn khi dùng cho trẻ em là chọn dụng cụ phù hợp. Việc phối hợp dộng tác thở khi xịt thuốc không thể làm được ở trẻ nhỏ (dưới 8 tuổi); những trường hợp này nên dùng buồng phun. Sử dụng dạng phun mù luôn cần có người giúp đỡ cho trẻ, không nên để trẻ tự làm.
- Sự tuân thủ điều trị
Với trẻ em ỏ lứa tuổi dưới 8 tuổi, việc dùng thuốc phải thông qua cha mẹ hoặc người bảo mẫu, vì vậy khi kê đơn thuốc, phải ghi rõ ràng cách dùng và yêu cầu người bảo mẫu (cha, mẹ, anh, chị, người trông trẻ…) nhắc lại để kiểm tra độ chính xác của thông tin. Vói trẻ trên 8 tuổi, việc uống thuốc có thể tự làm được nhưng tốt nhất vẫn nên thông qua cha mẹ hoặc bảo mẫu để đôn đốc và kiểm tra. Các thông tin về sử dụng thuốc vì vậy phải rõ ràng, dễ hiểu, chữ viết phải dễ đọc; cách dùng thuốc nên chọn cách đơn giản nhất, dễ thực hiện nhất.
Làm cho trẻ em hiểu dược lý do phải dùng thuốc, phải dùng đủ liều, đúng cách… đế trẻ tự giác thực hiện góp phần rất quan trọng cho điều trị thành công.
Việc chọn các dạng thuốc có mùi vị thơm ngon, không đắng, dễ nuốt… làm cho trẻ em không có cảm giác sợ dùng thuốc cũng là yếu tố tăng khả năng tuân thủ điều trị.