Bệnh hô hấp
Ho gà: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Ho gà: Nguyên nhân, triệu chứng, chẩn đoán và điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
Với sự bùng phát trở lại của bệnh ho gà trong những cộng đồng có tỷ lệ được tiêm chủng cao, bệnh này tiếp tục là mối quan tâm của y tế và sức khỏe công cộng.
- Ba giai đoạn có thể nhận biết điển hình trong các ca bênh trẻ em: viêm xuất tiết, kịch phát và hồi phục.
- Triệu chứng ban đầu có thể tương tự cảm lạnh như là sổ mũi và chảy nước mắt, hoặc ho khan và sau đó là các cơn ho nặng. Có thể’ không có sốt hoăc sốt nhẹ.
- Thở rít vào sau mỗi cơn ho là triệu chứng đặc trưng ở trẻ em nhưng có thể không gặp ở trẻ nhũ nhi, trẻ vị thành niên và người lớn.
- Nuôi cấy vi khuẩn Bordetella pertussis từ dịch tiết mũi có thể khẳng định chẩn đoán, đặc biệt là trong giai đoạn sớm của bệnh. Kết quả nuôi cấy âm tính không loại trừ chẩn đoán. Các xét nghiệm chẩn đoán khác bao gồm PCR (phản ứng chuỗi polymerase) và huyết thanh học.
- Thuốc kháng sinh macrolide là thuốc đầu tay được ưu tiên sử dụng để điều trị và dự phòng.
- Khuyến cáo tiêm chủng mở rộng trẻ em với vắc-xin ho gà vô bào. Khuyến cáo tiêm mũi vắc-xin nhắc lại cho phụ nữ mang thai. Tại Hoa Kỳ, tiêm mũi vắc-xin nhắc lại cũng được khuyến cáo cho người lớn không mang thai.
- Cách ly là biện pháp phòng ngừa để bảo vệ trẻ sơ sinh và trẻ nhũ nhi.
Thông tin cơ bản
Định nghĩa
Ho gà là một bệnh nhiễm khuẩn đường hô hấp trên đặc trưng bởi ho rất nhiều. Bordetella pertussis là tác nhân gây bệnh điển hình.[1] [2]Bệnh nhân có thể bị nhiễm trùng trong vài tuần nếu không được điều trị. B pertussis sẽ biến mất một cách tự nhiên khỏi khoang mũi hầu trong vòng 3 đến 4 tuần từ thời điểm khởi phát ho ở khoảng 80% đến 90% bệnh nhân nếu không được điều trị; tuy nhiên, trẻ nhũ nhi chưa được tiêm phòng hoặc chưa được điều trị có thể vẫn có kết quả nuôi cấy dương tính trong hơn 6 tuần. Các loài Bordetella khác hiếm khi có thể’ gây ra ho gà hoăc ho giống như ho gà bao gồm B parapertussis, B bronchiseptica hoặc B holmesii; các loài này không phòng ngừa được bằng vắc xin. Tại Trung Quốc, ho gà được gọi là ‘bệnh ho 100 ngày’.
Dịch tễ học
Mặc dù là một căn bệnh có thể’ phòng ngừa bằng vắc-xin, ho gà vẫn là một bệnh khá phổ biến ở các nước phát triển có các chương trình tiêm chủng lâu đời với lượng hấp thụ vắc-xin cao, và nó vẫn được quan tâm bởi y tế công cộng.[4] [5] [6] [7] [8] Ở các nước phát triển, B pertussis tiếp tục lưu hành theo kiểu tương tự như thời kỳ trước khi có tiêm chủng.[7] Tăng hiệu quả giám sát cũng không thể’ lý giải được hoàn toàn sự gia tăng của các ca bệnh ho gà trong những năm gần đây. [8] Các giả thuyết có thể’ giải thích sự tái bùng phát của bệnh ho gà bao gồm: thuyết tiến hóa độc lực của B pertussis, sự suy yếu khả năng miễn dịch thu được từ vắc-xin, sự suy giảm sức đề kháng hoăc tiêm chủng nhắc lại không đầy đủ, đưa vào sử dụng vắc-xin vô bào và tăng nhận thức của bác sĩ về ho gà ở trẻ vị thành niên và người lớn.[4] [5] [6] [7] [9] [10]
Theo ước tính của Tổ chức Y tế Thế giới (WHO) cho thấy, trong năm 2008, khoảng 16 triệu ca bệnh ho gà đã xảy ra trên toàn thế giới, 95% trong số đó ở các nước đang phát triển, và đã khiến cho khoảng 195.000 trẻ em tử vong trong năm này.[11] Tuy nhiên, có sự khác biệt đáng kể’ về số lượng ca bệnh ho gà được báo cáo trên toàn thế giới.[6] Ví dụ, trong giai đoạn 1998 đến 2002, tỷ lệ bệnh trên 100.000 người được báo cáo ở Thụy sĩ, Đức, Ý và Áo lần lượt là 123,9, 10,1, 6,1 và 1,8.[12] [13] Các quốc gia này có các quy trình thực hành tiêm chủng tương tự nhau. Sự chênh lệch lớn giữa các mức tỷ lệ này có thể’ là do sự khác biệt trong các chương trình giám sát. Tại Anh vào năm 2016, đã có 5945 ca bênh ho gà được xác nhận, tỷ lệ là 11 trên 100.000, tăng hơn các năm trước với 4190 ca bệnh trong năm 2015 và 3388 ca bệnh trong năm 2014.[14] Tuy nhiên, vào năm 2012, đã có 9367 ca bênh ho gà được xác nhận tại Anh (tỷ lệ là 18 ca bệnh trên 100.000). Con số này cao hơn đáng kể’ so với số ca bệnh được báo cáo trong năm 2011 (1053; tỷ lệ 2 ca bệnh trên 100.000).[14]
Tại Anh, Hoa Kỳ và các nước phát triển khác, đợt bùng phát dịch ho gà thường xảy ra 3 đến 4 năm một lần.[7] [12] [15] [16] [17] [18] [19] [20] Tại Hoa Kỳ vào năm 2016, tỷ lệ mắc mới ho gà trên 100.000 người cao nhất theo độ tuổi là ở trẻ nhũ nhi (70,9 ở trẻ <6 tháng tuổi so với 14,8 ở trẻ 7-10 tuổi và 16,3 ở trẻ 11-19 tuổi).[21] Tuy nhiên, trẻ vị thành niên và người lớn chiếm tỷ trọng lớn nhất trong số các ca bệnh được báo cáo.(tức là, 56,6% ca bệnh là các bệnh nhân từ 11 tuổi trở lên so với 11,3% ở các bệnh nhân <1 tuổi)[21] Trẻ vị thành niên và người lớn dễ bị mắc bệnh khi khả năng miễn dịch suy yếu.[3] [2] [22]Đã có giả thuyết cho rằng trẻ vị thành niên và người lớn có thể là nguồn truyền bệnh ho gà cho trẻ nhũ nhi non yếu, là nhóm có nguy cơ bị bệnh nặng và tử vong cao hơn.[23] Tuy nhiên, một nghiên cứu của Hoa Kỳ đã xác định các anh chị em ruột là ổ chứa chính gây nên nhiễm khuẩn, làm thay đổi quan điểm trong động lực học truyền bệnh ho gà cho trẻ nhũ nhi non yếu.[24] Tại Hoa Kỳ vào năm 2016, đã có 7 ca tử vong do ho gà được báo cáo; 6 trong số này là trẻ nhỏ <1 tuổi.[21]
Trong những năm 1990, vắc-xin ho gà vô bào đã thay thế vắc-xin toàn tế bào.[7] Sự thay thế này là để khắc phục những biến cố bất lợi liên quan đến vắc-xin toàn tế bào.[7] Bằng chứng hiện tại cho thấy vắc-xin ho gà vô bào có thể’ không có tác dụng bảo vệ phòng bệnh ho gà tương tự như vắc-xin toàn tế bào, và lịch tiêm vắc-xin có thể cần được điều chỉnh để phù hợp với tình hình này.[7] [9] [25]
Bệnh căn học
B pertussis là tác nhân gây bệnh điển hình.[1] [2]Các loài Bordetella khác hiếm khi có thể’ gây ra ho gà hoăc ho giống như ho gà bao gồm B parapertussis, B bronchiseptica hoặc B holmesii; các loài này không phòng ngừa được bằng vắc xin.
Sinh lý bệnh học
Sự lây truyền bệnh xảy ra thông qua sự tiếp xúc trực tiếp với các giọt bắn từ niêm mạc hô hấp của người bị bệnh.[3] [2] [26] Ho gà rất dễ lây, với tỷ lệ lên đến 80% số người nhạy cảm trong gia đình phát triển thành bệnh sau khi phơi nhiễm với ca bệnh chỉ điểm.[1] [11]B pertussis có thể xâm nhập và sống sót trong tế bào bạch cầu thực bào và không thực bào. Cơ chế ảnh hưởng đến sinh bệnh học và đáp ứng miễn dịch của vật chủ vẫn chưa được làm rõ.[1] [27]Nhiễm khuẩn B pertussis có thể gây viêm phổi do ho gà nguyên phát dẫn tới hậu quả là suy hô hấp và tử vong.[1] [23] [28] Vãng khuẩn huyết không xảy ra.[1]
Phân loại
Các giai đoạn tiến triển bệnh
Nhìn chung, có ba giai đoạn tiến triển bệnh có thể’ xác định ở trẻ em.[1] [2] [3] Mặc dù các giai đoạn bệnh cổ điển là như nhau ở trẻ nhũ nhi, trẻ vị thành niên và người lớn, bệnh cảnh lâm sàng thường khác nhau.
Giai đoạn 1: giai đoạn viêm xuất tiết
- Thường kéo dài từ 1 đến 2 tuần.
- Các triệu chứng đặc trưng cho nhiễm khuẩn đường hô hấp trên và có thể có sổ mũi, hắt xì hơi, sốt nhẹ, ho húng hắng nhẹ.
Giai đoạn 2: giai đoạn kịch phát
- Thường kéo dài 1 đến 6 tuần, nhưng có thể tới 10 tuần.
- Ho dần trở nên năng hơn. Số cơn ho tăng dần trong 1 đến 2 tuần đầu tiên, duy trì không đổi trong 2 đến 3 tuần tiếp theo, và sau đó giảm dần.
- Bệnh nhân có thể có tiền sử nôn sau ho và thở rít vào sau mỗi cơn ho.
- Các triệu chứng rất đặc trưng cho bệnh và hầu hết chẩn đoán được đưa ra trong giai đoạn này.
Giai đoạn 3: giai đoạn hồi phục
- Giai đoạn hồi phục.
- Ho ít kịch phát hơn và thường biến mất trong vòng 2 đến 3 tuần.
- Các cơn kịch phát có thể tái phát kèm theo viêm đường hô hấp sau đó trong nhiều tháng sau nhiễm khuẩn ban đầu.
Phòng ngừa
Ngăn ngừa sơ cấp
Đây là một căn bệnh có thể phòng ngừa bằng tiêm chủng thường quy. Thông thường, vắc-xin ho gà được kết hợp với các vắc-xin khác với các mức độ khác nhau: vắc-xin bạch hầu, uốn ván và ho gà vô bào (DTaP) đã được sử dụng để tiêm vắc-xin ban đầu cho trẻ em ở nhiều nước (đôi khi kết hợp với các vắc-xin khác chẳng hạn như vắc-xin poliovirus và Haemophilus influenzae týp b).[34] Đã có giả thuyết cho rằng trẻ vị thành niên và người lớn có thể là một nguồn truyền bệnh ho gà cho trẻ nhũ nhi non yếu.[23] Tuy nhiên, một nghiên cứu của Hoa Kỳ đã xác định các anh chị em ruột là ổ chứa chính gây nên nhiễm khuẩn, làm thay đổi quan điểm trong động lực học truyền bênh ho gà cho trẻ nhũ nhi non yếu.[24] Tại Hoa Kỳ, mũi vắc-xin nhắc lại phòng bệnh bạch hầu ,ho gà vô bào và uốn ván (Tdap) chứa liều thấp hơn được sử dụng cho trẻ vị thành niên và người lớn. Ở nhiều nước, khuyến cáo tiêm vắc-xin phòng ho gà cho trẻ em vào thời điểm 2, 4, 6, và 15 đến 18 tháng tuổi, và liều nhắc lại vào thời điểm từ 4 đến 6 tuổi và ở tuổi vị thành niên.[35] Tại Anh, tiêm vắc-xin ho gà được khuyến cáo lúc 2, 3 và 4 tháng tuổi, là một phần của vắc-xin DTaP/IPV/Hib/HepB (vắc-xin bạch hầu, uốn ván, ho gà/bại liệt/Haemophilus influenzae b, viêm gan B), với liều nhắc lại được tiêm vào thời điểm 3 tuổi 4 tháng (là một phần của liều nhắc lại DTaP/IPV trước khi đi học). Vắc-xin ho gà cũng được khuyến cáo cho tất cả những người tiếp xúc là thành viên gia đình của ca bệnh nghi ngờ hoặc đã được xác nhận về mặt lâm sàng,bao gồm cả người tiếp xúc lớn hơn 10 tuổi và không được tiêm vắc-xin ho gà trong 5 năm qua.[3]
Ủy ban Tư vấn về Thực hành Tiêm chủng (ACIP) thuộc Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) của Hoa Kỳ khuyến cáo rằng phụ nữ có thai cần được tiêm một liều Tdap trong mỗi lần mang thai, bất kể tiền sử trước đó đã được tiêm Tdap hay chưa. Các nhà cung cấp dịch vụ y tế khuyến cáo thời điểm dùng Tdap tốt hơn là từ giữa tuần 27 và tuần 36 của thai kỳ.[2] [36]Hiệp hội Bác sĩ Sản phụ khoa Hoa Kỳ (ACOG) cũng ủng hộ khuyến cáo này.[37] Phụ nữ không được nhận Tdap trong thời gian mang thai cần được nhân môt liều càng sớm càng tốt sau khi sinh.[2] Tại Anh, vắc xin ho gà được khuyến cáo dùng cho phụ nữ mang thai trong giai đoạn từ 16 đến 32 tuần thai, mặc dù thời gian cho phép có thể lên đến 38 tuần thai.[38]
Tại Hoa Kỳ, tất cả người lớn được khuyến cáo nhận một liều tiêm nhắc lại Tdap sau mỗi 10 năm, bao gồm cả những người lớn hơn 65 tuổi. Trong năm 2012, ACIP đã phê duyệt việc sử dụng Tdap cho tất cả người lớn từ 65 tuổi trở lên.[2] Tại Anh, liều nhắc lại cho người lớn không mang thai không được khuyến cáo.[3]
CDC cũng khuyến cáo các chiến lược sống biệt lập để bảo vệ trẻ sơ sinh tránh bị nhiễm bệnh ho gà. Điều này đòi hỏi phải tiêm vắc-xin nhắc lại cho những người lớn có thể tiếp xúc gần với trẻ nhỏ hơn 12 tháng tuổi.[39] Kết quả nghiên cứu cho thấy trẻ em <24 tháng dễ bị viêm tai đã được xác định chặt chẽ có thể không đạt được nồng độ kháng thể bảo vệ sau vài lần tiêm chủng thường quy như tiêm chủng cho ho gà.[40]
Ngăn ngừa thứ cấp
Ho gà là bệnh phải khai báo trên toàn quốc tại Hoa Kỳ, và tại nhiều khu vực khác, và các bác sĩ cần thông báo cho sở y tế liên quan về tất cả các bệnh nhân bị nghi ngờ nhiễm khuẩn.[60]
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ ủng hộ biện pháp dự phòng bằng kháng sinh sau phơi nhiễm cho những người có nguy cơ cao phát triển bệnh ho gà năng và những người tiếp xúc gần với những người có nguy cơ cao phát triển bệnh ho gà năng.
Người tiếp xúc gần với bệnh nhân bị ho gà được định nghĩa là người đã phơi nhiễm trực tiếp trong vòng 90 cm (3 foot) với bệnh nhân có triệu chứng.[32] Những người tiếp xúc gần cũng có thể bao gồm những người tiếp xúc trực tiếp với các chất bài tiết đường hô hấp, từ miệng hay từ mũi bệnh nhân có triệu chứng. Tại Anh, liệu pháp dự phòng được giới hạn sử dụng cho những người tiếp xúc có nguy cơ gặp phải biến chứng nghiêm trọng và/hoặc tiếp tục truyền bệnh ở mức cao.[3]
Khoảng 80% người nhạy cảm đã bị nhiễm bệnh ho gà sau khi tiếp xúc gần với các thành viên gia đình bị nhiễm bệnh. Anh chị em ruột đã được xác định là những người tiếp xúc góp phần đáng kể’ trong việc làm lây lan nhiễm khuẩn. [24] Trẻ em quá nhỏ để được tiêm vắc-xin đầy đủ và những người không tiêm phòng đầy đủ có nguy cơ mắc bệnh nặng cao nhất.[1] [2] [27] [3] Ngoài ra, bệnh ho gà đã tái bùng phát trong công đồng có tỷ lệ được tiêm phòng cao, và đã có chuyển dịch trong tỷ lệ mắc mới theo độ tuổi, với tỷ lệ trẻ vị thành niên và người lớn mắc bệnh cao hơn.[6] [61] Những người trong ngành nghề như giảng dạy và y tế có thể truyền bệnh trong quá trình làm việc.[3] Cần đặc biệt cảnh giác ở trẻ nhũ nhi vì mức độ nghiêm trọng của bệnh có thể không được nhận biết.
Tiêm vắc xin cần phải được điều chỉnh nếu cần trong thời gian bùng phát bệnh.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một giáo viên trung học 40 tuổi biểu hiện các triệu chứng cảm lạnh kéo dài 3 tuần. Bệnh nhân có sốt nhẹ, mệt mỏi và có các đợt ho kịch phát. Triệu chứng cảm lạnh của bệnh nhân ban đầu nhẹ nhưng mức độ nặng tăng dần, khiến bệnh nhân phải nhập viện cấp cứu. Các thuốc cảm lạnh không kê đơn (OTC) không làm giảm nhẹ triệu chứng.
Tiền sử ca bệnh #2
Một trẻ nữ 12 tháng tuổi biểu hiện ho co thắt phế quản, tím tái xung quanh môi và các ngón tay trong khi ho, và nôn trớ sau khi ho. Theo lời cha mẹ bé, bé đã bị cảm lạnh khoảng 3 tuần nay kèm theo chán ăn. Mẹ bé cũng cho biết mình bị ho đã 6 tuần nay. Hồ sơ tiêm chủng của bé không đầy đủ.
Cách tiếp cận chẩn đoán từng bước
Ho có tiếng rít vào là triệu chứng đặc trưng của ho gà ở trẻ em nhưng có thể không gặp ở trẻ nhũ nhi, trẻ vị thành niên và người lớn. Nuôi cấy vi khuẩn Bordetella pertussis từ các chất tiết mũi họng có thể khẳng định chẩn đoán, đặc biệt là trong giai đoạn sớm của bệnh, nhưng kết quả nuôi cấy âm tính cũng không loại trừ được chẩn đoán. Các xét nghiệm chẩn đoán khác bao gồm PCR (phản ứng chuỗi polymerase) và huyết thanh học.
Tiền sử và khám lâm sàng
Yếu tố nguy cơ chính bao gồm: độ tuổi dưới 6 tháng; em bé sinh ra từ người mẹ bị nhiễm bệnh ở tuổi thai 34 tuần hoặc muộn hơn; không tiêm chủng hoặc tiêm chủng không đầy đủ; tiếp xúc gần với người bị nhiễm bệnh, đặc biệt là một anh chị em ruột bị nhiễm bệnh.[24] Một số ngành nghề như giảng dạy và y tế cũng có thể làm tăng khả năng truyền bệnh.
Tuy các triệu chứng và mức độ nghiêm trọng có thể thay đổi nhưng ho gà thường có đặc trưng là ho kịch phát với cơn ho có tiếng rít vào (mặc dù cơn ho có tiếng rít vào có thể không thấy ở trẻ nhũ nhi, trẻ vị thành niên và người lớn).[41] Vì ho gà trong giai đoạn đầu thường có biểu hiện giống với cảm lạnh thông thường nên thường không bị nghi ngờ hoặc bỏ sót chẩn đoán cho đến khi biểu hiện triệu chứng nặng hơn.
Trong các giai đoạn đầu của bệnh (1 đến 2 tuần sau khi nhiễm khuẩn), bệnh nhân có thể có biểu hiện sổ mũi, hắt xì, không sốt hay sốt nhẹ và ho.[33] [29] Ở giai đoạn sau của bệnh (3 đến 10 tuần sau khi nhiễm khuẩn) độ nặng của cơn ho có thể tăng dần, kèm theo ho kịch phát đầu tiên tăng về tần suất rồi duy trì không đổi trong vài tuần, sau đó giảm dần.[33] [29] [42] [CDC: pertussis (whooping cough)]
Bệnh nhân cũng có thể có tiền sử nôn sau ho. Trở nên chán ăn, đặc biệt là ở trẻ nhũ nhi.
Khi thăm khám, bệnh nhân có thể sốt hoặc không sốt, có thể có biểu hiện ho đặc trưng và nghe thấy tiếng rít khi hít vào. Một số trẻ nhũ nhi có thể có tình trạng bệnh không điển hình và ban đầu có những cơn ngưng thở, kèm theo ho chỉ ở mức tối thiểu hoặc các triệu chứng hô hấp khác.
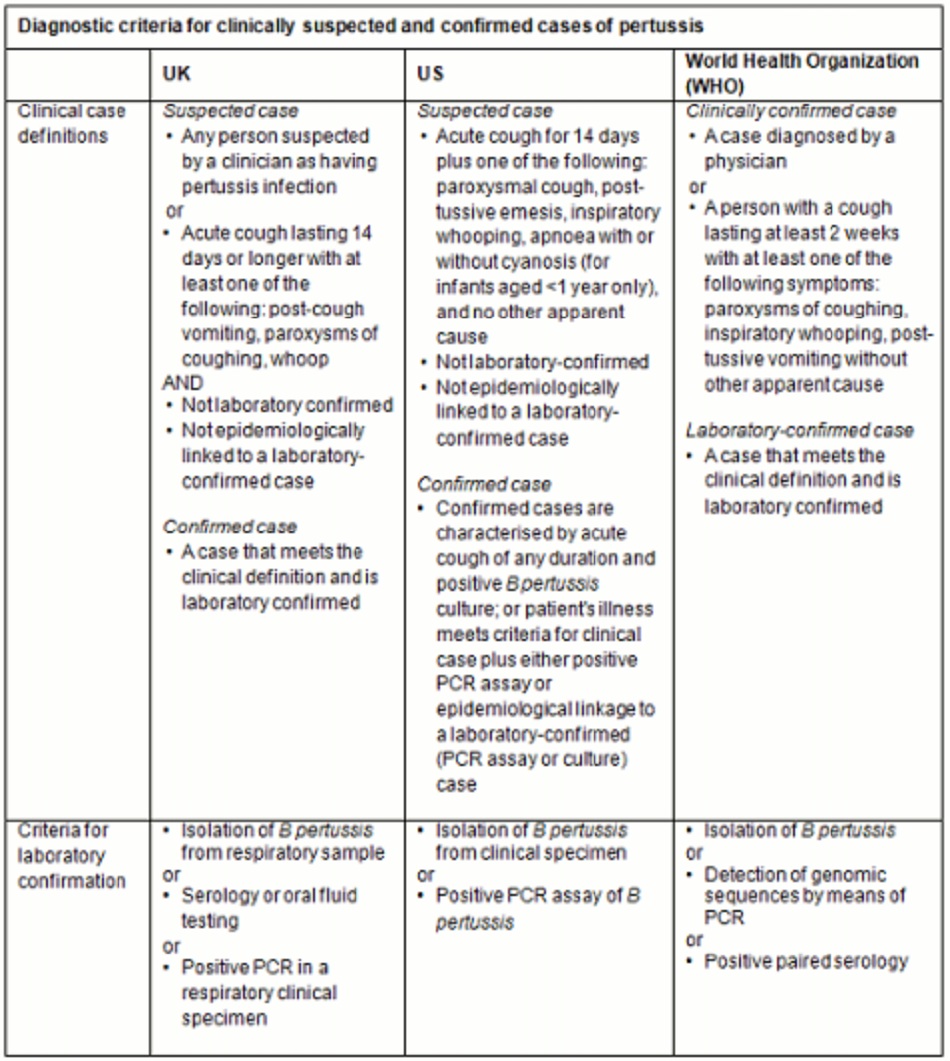
Thông thường, có thể đưa ra chẩn đoán từ tiền sử lâm sàng.[43] Có những điểm khác nhau về tiêu chí định nghĩa ca bệnh lâm sàng (bị nghi ngờ và đã được khẳng định) và xét nghiệm khẳng định trong phòng thí nghiệm giữa các quốc gia và cơ quan y tế khác nhau. Bảng sau đây trình bày các định nghĩa ca bệnh của Anh,[3] của Hoa Kỳ,[44] và của Tổ chức Y tế Thế giới (WHO).[45]
Các xét nghiệm chẩn đoán
Mặc dù nuôi cấy là xét nghiệm được khuyến cáo để’ khẳng định kết quả chẩn đoán,[1] [22] [46] [47] [48] trong thập kỷ vừa qua các xét nghiệm PCR (phản ứng chuỗi polymerase) đang ngày càng được sử dụng rộng rãi để chẩn đoán và được khuyến cáo là xét nghiệm bổ sung cho nuôi cấy.[3] [7] Xét nghiệm huyết thanh cũng có sẵn, mặc dù không được sử dụng thường xuyên.[7] Cần lưu ý rằng kết quả nuôi cấy âm tính không loại trừ chẩn đoán ho gà, đặc biệt là nếu nuôi cấy được thực hiện ở giai đoạn sau trong quá trình tiến triển bệnh. Các khuyến cáo đánh giá trong phòng thí nghiệm có sự khác biệt giữa Hoa Kỳ và Anh, như được trình bày chi tiết trong bảng dưới đây.[44] [3]
B pertussis là loài khó mọc và khó phân lập trong nuôi cấy do dễ bị ảnh hưởng bởi sự tăng trưởng của các sinh vật trong mũi họng khác.[49] Quy trình lấy mẫu và xử lý mẫu bệnh phẩm tối ưu, bao gồm sử dụng tăm bông polyethylene terephthalate hoặc tăm bông canxi alginate thay cho tăm bông bịt đầu cotton hoăc tơ nhân tạo; rồi từ từ đưa tăm bông qua lỗ mũi vào hầu, họng sau, có thể tăng tốc độ thu bệnh phẩm.[49] Lý tưởng là, tăm bông nên được để lại ở hầu sau 30 giây trước khi rút ra.[49] Tăm bông hoặc dịch hút nên được cấy trực tiếp vào môi trường chọn lọc, và nếu không được như vậy, cần được đặt trong môi trường vận chuyển.[49]
Công thức máu được chỉ định như một xét nghiệm tổng quát và thường có tăng bạch cầu và tăng tế bào lympho, là các kết quả thường gặp đối với bệnh ho gà.[22] [42] [50] Số lượng bạch cầu/tế bào lympho cao là các yếu tố tiên lượng kém ở trẻ nhũ nhi và có thể giúp hướng dẫn điều trị, ví dụ như quyết định chăm sóc tích cực.[42]
Các yếu tố nguy cơ
Thường gặp
<6 tháng tuổi
- Ho gà là một căn bệnh có thể phòng ngừa, cần được tiêm chủng thường quy. Trẻ nhũ nhi dưới 6 tháng tuổi không được tiêm vắc-xin đầy đủ sẽ làm tăng nguy cơ bị nhiễm bệnh. Loạt vắc-xin ho gà cơ bản bắt đầu lúc 2 tháng tuổi và kết thúc lúc 6 tháng tuổi.[1] [12] [15] [17] [29] [30]
- Cần đặc biệt cảnh giác ở trẻ nhũ nhi vì mức độ nghiêm trọng của bệnh có thể không được nhận biết.
Trẻ sinh ra từ người mẹ bị nhiễm bệnh ở thời điểm tuổi thai >34 tuần
- Phụ nữ mang thai mắc bệnh và bị nhiễm trùng vào thời gian sinh nở có thể’ truyền bệnh sang trẻ sơ sinh.
- Với người lớn, khả năng miễn dịch có thể giảm, đặc biệt là nếu không tiêm mũi vắc-xin nhắc lại trong 5 năm trước.
- Kháng thể với kháng nguyên ho gà được truyền thụ động trong thời gian mang thai.[31] Tuy nhiên, không rõ cơ chế này có bảo vệ được trẻ sơ sinh khỏi bệnh hay không.
Không tiêm chủng hoặc tiêm chủng không đầy đủ
- Không tiêm chủng hoặc tiêm chủng không đầy đủ làm tăng nguy cơ mắc bệnh.[1] [12] [15] [17] [29] [30]
Các giáo viên tại trường học hoặc nhân viên y tế (truyền bệnh)
- Những người trong ngành nghề như giảng dạy và y tế có thể truyền bệnh trong quá trình làm việc.[3]
Tiếp xúc gần với người bị nhiễm bệnh, đăc biêt là anh chị em ruột
- Người tiếp xúc gần với bệnh nhân bị ho gà là người đã phơi nhiễm trực tiếp trong vòng 90cm (3 foot) với bệnh nhân có triệu chứng.[32] Những người tiếp xúc gần cũng bao gồm những người tiếp xúc trực tiếp với các chất tiết đường hô hấp, từ miệng hay từ mũi bệnh nhân có triệu chứng.
- Một nghiên cứu của Hoa Kỳ đã xác định anh chị em ruột là ổ chứa nhiễm khuẩn chính.[24]
Tiếp xúc trong gia đình với người bị nhiễm bệnh
- Những đối tượng nhạy cảm tiếp xúc trong gia đình với người bị nhiễm bệnh có nguy cơ cao phát triển thành bệnh lâm sàng sau phơi nhiễm[1] [33]
- Người suy giảm miễn dịch và trẻ nhũ nhi nhỏ hơn 1 tuổi là những đối tượng có nguy cơ bệnh diễn biến nặng cao hơn.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Yếu tố nguy cơ quan trọng bao gồm độ tuổi dưới 6 tháng; em bé sinh ra từ người mẹ bị nhiễm bệnh ở tuổi thai 34 tuần hoặc muộn hơn; không tiêm chủng hoặc tiêm chủng không đầy đủ; tiếp xúc gần với người bị nhiễm bệnh. Một số ngành nghề như giảng dạy tại trường học và y tế cũng có thể làm tăng khả năng truyền bệnh.
Ho (thường gặp)
- Quan sát thấy ở tất cả các bệnh nhân, bắt đầu từ 1 đến 2 tuần sau khi nhiễm khuẩn.[22] [33] [CDC: pertussis (whooping cough)]
- Một số trẻ nhũ nhi có tình trạng bệnh không điển hình và ban đầu có những cơn ngưng thở, kèm theo ho ít hoặc các triệu chứng hô hấp khác.
Ho có tiếng rít vào (thường gặp)
- Thường không thấy ở trẻ nhũ nhi, trẻ vị thành niên và người lớn.
- Ở giai đoạn sau của bệnh (3 đến 10 tuần sau khi nhiễm khuẩn) độ nặng của cơn ho có thể tăng dần, kèm theo ho kịch phát đầu tiên tăng về tần suất rồi duy trì không đổi trong vài tuần, sau đó giảm dần.[33] [29] [42] [CDC: pertussis (whooping cough)]
Sổ mũi (thường gặp)
- Có thể xuất hiện trong các giai đoạn đầu của bệnh (1 đến 2 tuần sau khi nhiễm khuẩn).[33] [29]
Nôn sau khi ho (thường gặp)
- Độ nhạy thấp đối với chẩn đoán ho gà, nhưng độ đặc hiệu khoảng 80%. Có thể’ nôn ọe sau khi ho.[51]
Các yếu tố chẩn đoán khác
Hắt xì (thường gặp)
- Trong giai đoạn sớm của bệnh (1 đến 2 tuần sau khi nhiễm khuẩn), bệnh nhân có thể bị hắt xì.[29]
Không sốt hoặc sốt nhẹ (thường gặp)
- Không sốt hoăc sốt nhẹ trong hầu hết các ca bênh.[2] [33]
Chán ăn (thường gặp)
- Xảy ra thường xuyên nhất ở trẻ nhũ nhi.
Ngưng thở (không thường gặp)
- Trẻ nhũ nhi có thể ngưng thở chỉ với một cơn ho nhẹ.[33] [29]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Nuôi cấy dịch hút mũi họng hoặc lấy dịch từ mũi hầu sau
• Xét nghiêm chẩn đoán xác định, với đô đăc hiêu 100%.[1] [29] [46] [47] [48] [52] Tuy nhiên, kết quả nuôi cấy âm tính không loại trừ bênh ho gà. • Độ nhạy là 30% đến 60%, nếu nuôi cấy được thực hiên 2 tuần sau khi triệu chứng bắt đầu. Độ nhạy giảm nếu nuôi cấy được thực hiên 3 tuần sau khi khởi phát ho.[47] • Tăm bông bịt đầu bằng polyethylene terephthalate hoặc tăm bông canxi alginate tốt hơn so với tăm bông bịt đầu cotton hoăc hoặc tơ nhân tạo vì chúng có chứa các axit béo gây đôc cho B pertussis.[1] • Từ từ đưa tăm bông qua lỗ mũi tới hầu, họng sau.[49] Lý tưởng là, tăm bông nên được để lại ở hầu sau 30 giây trước khi rút ra.[49] Tăm bông hoặc dịch hút nên được cấy trực tiếp vào môi trường chọn lọc, và nếu không được như vây, cần được đặt trong môi trường vân chuyển.[49] • Việc thu được kết quả nuôi cấy dương tính có thể bị ảnh hưởng bởi: cách thức xử lý các mẫu bệnh phẩm; giai đoạn của bệnh tại thời điểm lấy mẫu bệnh phẩm;[44] Sử dụng các liệu pháp kháng vi sinh vật trước khi nuôi cấy (điều trị bằng thuốc kháng sinh thích hợp làm giảm khả năng thu được kết quả nuôi cấy dương tính);[22] [29] [42] [50] Khả năng miễn dịch có được từ nhiễm khuẩn trước đây hoặc từ tiêm vắc-xin; và tuổi của bệnh nhân (bệnh nhân càng lớn tuổi càng có ít khả năng có kết quả dương tính hơn so với trẻ nhỏ).[22] [29] [42] [50] |
Có thể dương tính với B pertussis |
| PCR dịch hút mũi họng
• Xét nghiêm PCR đã làm tăng đô nhạy so với nuôi cấy và được khuyến cáo là xét nghiêm bổ sung cho nuôi cấy.[3] • PCR nên được thực hiện trên mẫu bệnh phẩm mũi họng ở thời điểm từ 0 đến 3 tuần sau khi khởi phát ho. • Tốt hơn là hút dịch nếu PCR phải được thực hiên trên mẫu. • Độ nhạy là 94% và đô đặc hiệu là 97%.[47] [48] • Kết quả dương tính với PCR ở người không bị ho không phải là một ca bệnh[44] • Ưu tiên sử dụng tăm bông bịt đầu bằng polyethylene terephthalate; không sử dụng tăm bông canxi alginate.[1] |
Dương tính hoặc âm tính |
| Huyết thanh học
• Thông thường, các xét nghiêm huyết thanh hữu ích trong chẩn đoán ở các giai đoạn sau của bệnh, thường là trong vòng 2 đến 8 tuần sau khi khởi phát ho. Mặc dù vậy, có thể thực hiện xét nghiệm huyết thanh trên mẫu bệnh phẩm được lấy tại thời điểm lên đến 12 tuần sau khi khởi phát ho. Xét nghiệm huyết thanh cũng được khuyến cáo cho những người chưa được tiêm phòng ho gà.[3] • Tính đến thời điểm này, không có xét nghiêm huyết thanh nào được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt sử dụng cho ho gà. Hiện đang có các xét nghiệm huyết thanh đo lường kháng thể có thể là kết quả của nhiễm khuẩn hoặc tiêm vắc-xin. Đáp ứng huyết thanh dương tính cần được hiểu là người đã bị phơi nhiễm với bênh ho gà từ nhiễm trùng hoặc tiêm vắc-xin gần đây hoặc trước đó Bởi vì tiêm vắc-xin có thể cảm ứng các kháng thể (bao gồm các kháng thể IgM, IgA và IgG), các xét nghiệm huyết thanh không thể phân biệt nhiễm khuẩn với các đáp ứng vắc xin. Không được dựa vào các kết quả xét nghiệm huyết thanh để khẳng định nhiễm ho gà.[44] |
Dương tính hoặc âm tính |
| Công thức máu
• Chủ yếu được thực hiện để đánh giá các bệnh căn học khác của ho. • Số lượng bạch cầu tăng có thể’ chỉ báo bênh ho gà năng ở trẻ nhũ nhi.[53] • Số lượng bạch cầu/tế bào lympho cao là các yếu tố tiên lượng kém ở trẻ nhũ nhi và có thể giúp hướng dẫn điều trị, ví dụ như quyết định chăm sóc tích cực.[42] |
Số lượng bạch cầu có thể tăng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Xét nghiệm kháng thể huỳnh quảng trực tiếp
• Có thể được sử dụng để khẳng định nhanh chẩn đoán nuôi cấy.[7] [29] [47] • Độ nhạy là 52% và độ đặc hiệu là 98%.[47] • Xét nghiệm đắt đỏ, yêu cầu phải được đào tạo đặc biệt và có tỷ lệ dương tính giả cao.[29] [47] • Do các phản ứng chéo với hệ vi khuẩn mũi họng góp phần tạo nên các kết quả dương tính giả, Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) không còn khuyến cáo sử dụng xét nghiêm này cho các mục đích chẩn đoán.[44] [54] |
Dương tính hoặc âm tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| URI (Viêm đường hô hấp trên) | • Không thấy kiểu ho gà đặc trưng ở trẻ em.[1] [29] [55]
• Triệu chứng có thể là tương tự như triêu chứng ho gà ở trẻ nhũ nhi, trẻ vị thành niên và người lớn. |
• Nuôi cấy: kết quả nuôi cấy âm
tính phù hợp với URI nhưng không loại trừ bênh ho gà. Kết quả dương tính khẳng định ho gà. |
| Viêm phổi mắc phải từ cộng đồng (CAP) | • Sốt, tiền sử ho có đờm, tiền sử bệnh đường hô hấp (ví dụ, bệnh hen phế quản).
• Dấu hiệu của bệnh viêm phổi khi nghe. |
• Nuôi cấy: kết quả nuôi cấy âm tính phù hợp với CAP (viêm phổi mắc phải từ cộng đồng) nhưng không loại trừ bênh ho gà. Kết quả dương tính khẳng định ho gà.
• Nuôi cấy đờm có thể cho thấy mầm bệnh vi khuẩn. • XQ ngực thẳng có thể cho thấy bằng chứng thâm nhiễm trong CAP nguyên phát hoặc nếu bệnh nhân phát triển viêm phổi dưới dạng biến chứng của bênh ho gà. XQ ngực thẳng bình thường trong bênh ho gà không biến chứng. |
| Nhiễm RSV (vi-rút hợp bào hô hấp) | • Lứa tuổi đặc biệt (trẻ nhũ nhi và người già), tiền sử sinh non ở trẻ nhũ nhi, viêm mũi, viêm kết mạc, ảnh hưởng đến xoang/tai, thở khò khè, khó thở, sử dụng cơ hô hấp phụ. | • Nuôi cấy: kết quả nuôi cấy âm tính phù hợp với RSV nhưng không loại trừ bênh ho gà. Kết quả dương tính khẳng định ho gà.
• Chẩn đoán nhiễm RSV có thể được thực hiện bằng cách phân lập vi-rút, phát hiện kháng nguyên vi-rút, phát hiện RNA vi-rút, biểu hiên tăng kháng thể trong huyết thanh, hoặc kết hợp giữa các phương pháp tiếp cận này. Hầu hết các phòng xét nghiệm lâm sàng sử dụng các xét nghiệm phát hiện kháng nguyên để chẩn đoán nhiễm khuẩn. |
Các tiêu chí chẩn đoán
Tiêu chí chẩn đoán dành cho các ca bệnh ho gà bị nghi ngờ và được khẳng định về mặt lâm sàng
Bảng sau đây trình bày các định nghĩa ca bệnh của Anh,[3] của Hoa Kỳ,[44] và của Tổ chức Y tế Thế giới (WHO).[45]
Điều trị
Cách tiếp cận điều trị từng bước
Điều trị ho gà bằng kháng sinh và sử dụng thận trọng thuốc kháng sinh trong biện pháp dự phòng sau phơi nhiễm sẽ diệt trừ Bordetella pertussis khỏi mũi hầu của người bị nhiễm bệnh (có triệu chứng hoặc không có triệu chứng). Tuy nhiên, có ít dữ liệu xác nhân tác dụng của thuốc kháng sinh đối với quá trình diễn tiến bệnh.[56] Các thuốc kháng sinh được cho dùng sau khi cơn kịch phát được hình thành có thể không có hiệu quả lâm sàng. Điều trị bậc 1 đối với các ca bệnh nghi ngờ hoặc đã được khẳng định là liệu trình kháng sinh macrolide (ví dụ: azithromycin, clarithromycin, erythromycin). Trimethoprim/sulfamethoxazole (TMP/SMX) được sử dụng cho các bệnh nhân bị dị ứng hoặc kháng macrolide trong trường hợp không có chống chỉ định.[3] [33]Các khuyến cáo điều trị và biện pháp dự phòng đều giống nhau.
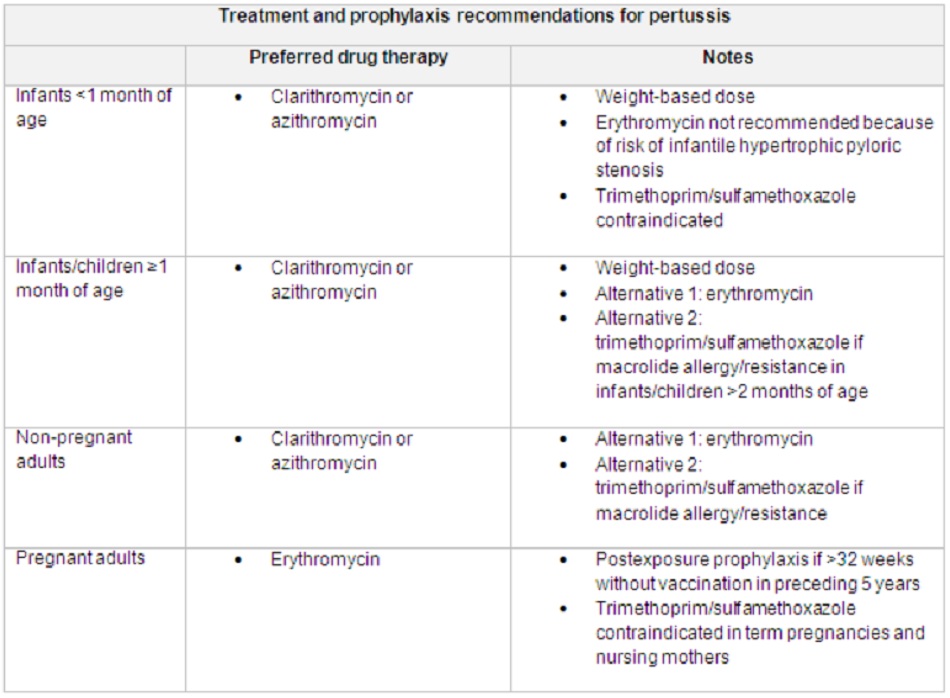
Điều trị cho trẻ nhũ nhi <1 tháng tuổi
Clarithromycin hoặc azithromycin là thuốc điều trị ưu tiên cho nhóm tuổi này.[3] Tại Hoa Kỳ, azithromycin là macrolide được ưu tiên ở trẻ sơ sinh <1 tháng tuổi. Bản tóm tắt và loạt ca bệnh được công bố mô tả việc sử dụng azithromycin ở trẻ sơ sinh <1 tháng tuổi cho thấy có ít biến cố bất lợi hơn so với erythromycin. Cho đến nay chỉ một số ít ca bệnh được báo cáo về hẹp môn vị phì đại ở trẻ nhũ nhi.
Điều trị cho bệnh nhân >1 tháng tuổi
First-line là kháng sinh macrolide[33] [57] [58] Sự lựa chọn macrolide cần phải xem xét đến tính hiệu lực, tính an toàn (bao gồm cả khả năng xảy ra các biến cố bất lợi và các tương tác thuốc), khả năng dung nạp và dễ dàng tuân thủ phác đồ quy định. Azithromycin và clarithromycin có hiệu lực tương đương với erythromycin trong điều trị ho gà ở trẻ em từ 6 tháng tuổi trở lên, được dung nạp tốt hơn và có các tác dụng phụ ít hơn và nhẹ hơn so với erythromycin.[44] Nghiên cứu đã chỉ ra rằng thuốc điều trị hiệu quả nhất khi được cho dùng trong giai đoạn sớm của bệnh (nghĩa là, trong vòng 2 tuần sau khi ho kịch phát).[33] Nếu được dùng sau 3 tuần khởi phát ho, lợi ích của thuốc điều trị có thể bị hạn chế Erythromycin được khuyến cáo làm lựa chọn thay thế azithromycin hoặc clarithromycin, và là thuốc được lựa chọn ở phụ nữ mang thai (clarithromycin và azithromycin không được khuyên dùng cho phụ nữ mang thai).[3]
Ở những bệnh nhân bị dị ứng với macrolide, TMP/SMX là thuốc điều trị thay thế.[33] Thuốc này bị chống chỉ định cho trẻ nhũ nhi ở độ tuổi dưới 6 tuần (2 tháng tại một số nước như Hoa Kỳ), các bệnh nhân đang trong thai kỳ, và các bà mẹ đang cho con bú. Những bệnh nhân này cần tham khảo ý kiến của chuyên gia để’ có hướng dẫn điều trị. TMP/ SMX không được cấp phép để dự phòng bệnh.
Thử nghiệm độ nhạy không được khuyến cáo sử dụng thường xuyên cho các chủng phân lập B pertussis.[33] Chưa thấy có báo cáo nào về sự đề kháng clarithromycin và azithromycin. Trong quá trình điều trị, phải tính đến sự phát triển của các sinh vật kháng erythromycin, nếu thuốc này được sử dụng. Tại Hoa Kỳ, các chủng phân lập thu được từ các bệnh nhân điều trị bằng erythromycin bị thất bại phải được gửi cho CDC để xét nghiệm thêm. Hiện tại không có ước tính dựa trên dân số đáng tin cậy về tỷ lệ điều trị bằng erythromycin thất bại. TMP/SMX được chỉ định khi có sự đề kháng erythromycin nếu không có chống chỉ định.
Điều trị triệu chứng và điều trị triển vọng
Corticosteroid và salbutamol có thể giảm các cơn ho kịch phát, nhưng cần đánh giá thêm trước khi khuyến cáo sử dụng các thuốc này.[23] Globulin miễn dịch đặc hiệu với ho gà hiện đang được nghiên cứu.[23]
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Cấp tính (tóm tắt) | ||
| Trẻ nhũ nhi <1 tuổi | ||
| 1 | Azithromycin hoặc clarithromycin | |
|
Trẻ nhũ nhi và trẻ em >1 tháng tuổi |
||
| 1 | Macrolide hoăc trimethoprim/sulfamethoxazole | |
| Người lớn không mang thai | ||
| 1 | Macrolide hoăc trimethoprim/sulfamethoxazole | |
| Phụ nữ mang thai | ||
| 1 | Erythromycin | |
Các lựa chọn điều trị
| Cấp tính | ||
| Trẻ nhũ nhi <1 tuổi | ||
| 1 | Azithromycin hoặc clarithromycin
Các lựa chọn sơ cấp » azithromycin: 10 mg/kg đường uống mỗi ngày một lần trong 3 ngày HOẶC » clarithromycin: 7,5 mg/kg đường uống mỗi ngày hai lần trong 7 ngày » Trẻ sơ sinh dưới 1 tháng tuổi sử dụng macrolide cần được theo dõi để’ phát hiện IHPS (hẹp môn vị phì đại) và các biến cố bất lợi nghiêm trọng khác. Cho đến nay, chỉ có báo cáo các ca bênh IHPS rải rác. » Nghiên cứu đã chỉ ra rằng thuốc điều trị hiệu quả nhất khi được cho dùng trong giai đoạn sớm của bệnh (nghĩa là, trong vòng 2 tuần sau khi ho kịch phát).[33] » Nếu được dùng sau 3 tuần khởi phát ho, lợi ích của thuốc điều trị có thể’ bị hạn chế |
|
|
Trẻ nhũ nhi và trẻ em >1 tháng tuổi |
||
| 1 | Macrolide hoăc trimethoprim/sulfamethoxazole
Các lựa chọn sơ cấp » azithromycin: 10 mg/kg (tối đa 500 mg/ngày) đường uống mỗi ngày một lần trong 3 ngày HOẶC » clarithromycin: Trẻ em <8 kg: 7,5 mg/kg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em 8-11 kg: 62,5 mg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em 12-19 kg: 125 mg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em 20-29 kg: 187,5 mg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em 30-40 kg: 250 mg đường uống hai lần mỗi ngày trong 7 ngày Các lựa chọn thứ cấp » gốc erythromycin: Trẻ em 1-24 tháng tuổi: 125 mg đường uống bốn lần mỗi ngày trong 7 ngày; trẻ em 2-8 tuổi: 250 mg đường uống bốn lần mỗi ngày trong 7 ngày; trẻ em >8 tuổi: 500 mg đường uống bốn lần mỗi ngày trong 7 ngày HOẶC » Trimethoprim/sulfamethoxazole: Trẻ em >6 tuần đến 6 tháng tuổi: 20/100 mg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em 6 tháng đến 5 tuổi: 40/200 mg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em 6-12 tuổi: 80/400 mg đường uống hai lần mỗi ngày trong 7 ngày; trẻ em >12 tuổi: 160/800 mg đường uống hai lần mỗi ngày trong 7 ngày » Thuốc điều trị đầu tay là macrolide[33] [57] [58] Azithromycin và clarithromycin có hiệu lực tương đương với erythromycin trong điều trị ho gà ở trẻ em từ 6 tháng tuổi trở lên, được dung nạp tốt hơn và có các tác dụng phụ ít hơn và nhẹ hơn so với erythromycin.[44] Erythromycin được khuyến cáo làm lựa chọn thay thế cho azithromycin hoặc clarithromycin. Điều trị không hiệu quả đối với ho gà kháng macrolide và không thích hợp với những người không dung nạp hoăc chống chỉ định đối với macrolide. » Trimethoprim/sulfamethoxazole được chỉ định cho trẻ em không dung nạp hoăc chống chỉ định đối với macrolide. Thuốc này cũng được chỉ định trong các ca bênh nghi ngờ hoặc đã được khẳng định là kháng macrolide. Thuốc bị chống chỉ định ở trẻ nhũ nhi dưới 6 tuần tuổi (2 tháng tại một số nước như Hoa Kỳ).[29] » Nếu được dùng sau 3 tuần khởi phát ho, lợi ích của thuốc điều trị có thể bị hạn chế |
|
| Người lớn không mang thai | ||
| 1 | Macrolide hoăc trimethoprim/sulfamethoxazole
Các lựa chọn sơ cấp » azithromycin: 500 mg đường uống một lần mỗi ngày trong 3 ngày HOẶC » clarithromycin: 500 mg qua đường uống hai lần mỗi ngày trong 7 ngày Các lựa chọn thứ cấp » gốc erythromycin: 500 mg đường uống bốn lần mỗi ngày trong 7 ngày HOẶC » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần trong 7 ngày » Thuốc điều trị đầu tay là macrolide[33] [57] [58] Azithromycin và clarithromycin có hiệu lực tương đương với erythromycin trong điều trị ho gà, được dung nạp tốt hơn và có các tác dụng phụ ít hơn và nhẹ hơn so với erythromycin.[44] Erythromycin được khuyến cáo làm lựa chọn thay thế cho azithromycin hoặc clarithromycin. Điều trị không hiệu quả đối với ho gà kháng macrolide và không thích hợp với những người không dung nạp hoăc chống chỉ định đối với macrolide. » Trimethoprim/sulfamethoxazole được chỉ định cho những người không dung nạp hoăc chống chỉ định đối với macrolide. Thuốc này cũng được chỉ định trong các ca bênh nghi ngờ hoặc đã được khẳng định là kháng macrolide.[33] [29] » Nếu được dùng sau 3 tuần khởi phát ho, lợi ích của thuốc điều trị có thể bị hạn chế |
|
| Phụ nữ mang thai | ||
| 1 | Erythromycin
Các lựa chọn sơ cấp » gốc erythromycin: 500 mg đường uống bốn lần mỗi ngày trong 7 ngày » Biện pháp dự phòng sau phơi nhiễm được khuyến cáo ở phụ nữ mang thai ở tuổi thai >32 tuần không được tiêm phòng trong 5 năm trước.[3] » Erythromycin được coi là thuốc lựa chọn cho phụ nữ mang thai. » Clarithromycin và azithromycin không được khuyên dùng ở phụ nữ mang thai và trimethoprim/ sulfamethoxazole bị chống chỉ định ở phụ nữ mang thai và bà mẹ đang cho con bú.[3] » Nếu được dùng sau 3 tuần khởi phát ho, lợi ích của thuốc điều trị có thể bị hạn chế |
|
Liên lạc theo dõi
Khuyến nghị
Hướng dẫn dành cho bệnh nhân
Bệnh nhân cần được tư vấn hoàn thành đầy đủ liệu trình kháng sinh được kê toa để’ đảm bảo chữa dứt điểm bệnh ho gà.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Viêm phổi | Ngắn hạn | Thấp |
| Bệnh viêm phổi có thể là nhiễm khuẩn nguyên phát do Bordetella pertussis hoặc có thể là nhiễm khuẩn thứ phát bởi các sinh vật khác.[1] Khuyến cáo điều trị theo kinh nghiệm trừ khi đã xác định được các mầm bệnh, trong trường hợp này cần cho sử dụng liêu pháp điều trị tập trung vào mầm bệnh bằng thuốc kháng sinh.[28] | ||
| Co giật | Ngắn hạn | Thấp |
| Điều trị bằng thuốc chống co giât thích hợp.
Co giật có khả năng xảy ra do giảm oxy máu não thứ phát sau cơn ho kịch phát nghiêm trọng.[1] |
||
| Ngưng thở/nhịp tim chậm | Ngắn hạn | Thấp |
| Quan sát bệnh nhân để phát hiện diễn biến xấu cần thông khí. | ||
| Gãy xương sườn | Ngắn hạn | Thấp |
| Tỷ lệ gãy xương sườn do cơn ho nặng ở trẻ vị thành niên và người lớn lên đến 4%.[33] Điều trị bằng cách cho nghỉ ngơi, thuốc giảm đau và bài tập hít thở sâu để ngăn ngừa bệnh viêm phổi phát triển. Bệnh nhân cần được quan sát để phát hiện các dấu hiệu và triệu chứng của tràn máu phổi và tràn khí màng phổi. | ||
| Bệnh não | Ngắn hạn | Thấp |
| Trong số các trẻ nhũ nhi, các biến chứng thần kinh có nguyên nhân từ ho gà có thể’ xảy ra như bênh não (rối loạn não lan tỏa) do giảm oxy máu (giảm cung cấp oxy) có nguyên nhân từ ho hoặc có thể từ độc tố.[22] Trong số những trẻ nhũ nhi <12 tháng tuổi tử vong vì bệnh ho gà, bênh não xảy ra ở khoảng 20% các ca bênh.[59] | ||
| Viêm tai giữa | Ngắn hạn | Thấp |
| Biến chứng thứ phát thường gặp nhất của bênh ho gà ở trẻ em.
Thường cải thiện mà không cần điều trị kháng sinh. |
||
Tiên lượng
Trẻ nhũ nhi <1 tuổi
Trẻ nhũ nhi <1 tuổi chiếm đa số các ca tử vong vì bệnh ho gà tại Hoa Kỳ.[21] [2]Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ báo cáo là khoảng một nửa trong tất cả trẻ nhũ nhi <1 tuổi mắc bệnh ho gà cần được nhập viện điều trị, phổ biến nhất ở những trẻ < 6 tháng tuổi. Tỷ lệ tử vong của trẻ nhũ nhi nằm viện là 1%.[33]
Độ tuổi > 1 tuổi
Ở trẻ lớn hơn và người lớn, tiên lượng nhìn chung là rất tốt. Có thể mất một vài tháng để cho khỏi hoàn toàn. Hầu hết trẻ lớn hơn và người lớn sẽ hồi phục hoàn toàn. Tuy nhiên, những người có bệnh lý kèm theo có nguy cơ mắc bệnh và tử vong cao hơn. Bởi vì nhiễm khuẩn ở trẻ sơ sinh và trẻ nhũ nhi có thể’ năng, trẻ cần được theo dõi cẩn thận để’ tránh biến chứng. Tỷ lệ nhập viện ở người lớn tại Hoa Kỳ là khoảng 3%.[33] Tỷ lệ phát triển bệnh viêm phổi lên đến 5% và gãy xương sườn lên đến 4%.[7] Ở các nước đang phát triển, tỷ lệ biến chứng như viêm phổi có thể lớn hơn.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Recommendations for the assessment and management of cough in children
Nhà xuất bản: British Thoracic Society
Xuất bản lần cuối: 2008
Bắc Mỹ
CDC Yellow Book 2018: Health Information for International Travel. Chapter 3: infectious
diseases related to travel – pertussis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Manual for the surveillance of vaccine-preventable diseases – pertussis
Châu Đại Dương
Cough in children: definitions and clinical evaluation Nhà xuất bản: Thoracic Society of Australia and New Zealand
Xuất bản lần cuối: 2006
Hướng dẫn điều trị
Châu Âu
Immunisation against infectious disease: The Green Book Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2016
Pertussis: guidelines for public health management Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2018
Pertussis factsheet for healthcare professionals Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2016
Pertussis: guidance, data and analysis Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2016
Information for healthcare workers exposed to whooping cough Nhà xuất bản: Public Health England
Xuất bản lần cuối: 2013
Châu Âu
Recommendations for the assessment and management of cough in children
Nhà xuất bản: British Thoracic Society
Xuất bản lần cuối: 2008
Bắc Mỹ
Advisory Committee on Immunization Practices recommended immunization schedule for adults aged 19 years or older: United States, 2018
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
Advisory Committee on Immunization Practices recommended immunization schedules for children and adolescents aged 18 years or younger: United States, 2018
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
Prevention of pertussis, tetanus, and diphtheria with vaccines in the United States: recommendations of the Advisory Committee on Immunization Practices (ACIP)
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
CDC Yellow Book 2018: Health Information for International Travel. Chapter 3: infectious diseases related to travel – pertussis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Manual for the surveillance of vaccine-preventable diseases – pertussis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Pertussis (whooping cough)
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Guideline for isolation precautions: preventing transmission of infectious agents in healthcare settings
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2007
Nguồn trợ giúp trực tuyến
- CDC: pertussis (whooping cough) (external link)
Các bài báo chủ yếu
- Mattoo S, Cherry JD. Molecular pathogenesis, epidemiology, and clinical manifestations of respiratory infections due to Bordetella pertussis and other Bordetella subspecies. Clin Microbiol Rev. 2005;18:326-382. Tóm lược
Tài liệu tham khảo
- Mattoo S, Cherry JD. Molecular pathogenesis, epidemiology, and clinical manifestations of respiratory infections due to Bordetella pertussis and other Bordetella subspecies. Clin Microbiol Rev. 2005;18:326-382. Tóm lược
- Liang JL, Tiwari T, Moro P, et al. Prevention of pertussis, tetanus, and diphtheria with vaccines in the United States: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep 2018;67(No. RR-2):1-44. Toàn văn Tóm lược
- Public Health England. Guidelines for the public health management of pertussis in England. May 2018 [internet publication]. Toàn văn
- Rohani P, Zhong X, King AA. Contact network structure explains the changing epidemiology of pertussis. Science. 2010;330:982-985. Tóm lược
- Rohani P, Drake JM. The decline and resurgence of pertussis in the US. Epidemics. 2011;3:183-188. Tóm lược
- Jackson DW, Rohani P. Perplexities of pertussis: recent global epidemiological trends and their potential causes. Epidemiol Infect. 2014;142:672-684. Tóm lược
- Cherry JD. Epidemic pertussis in 2012: the resurgence of a vaccine-preventable disease. N Engl J Med. 2012;367:785-787. Toàn văn Tóm lược
- Lavine J, Broutin H, Harvill ET, et al. Imperfect vaccine-induced immunity and whooping cough transmission to infants. Vaccine. 2010;29:11-16. Toàn văn Tóm lược
- McGirr A, Fisman DN. Duration of pertussis immunity after DTaP immunization: a meta-analysis. Pediatrics. 2015;135:331-343. Toàn văn Tóm lược
- Domenech de Cellès M, Magpantay FMG, King AA, Rohani P. The impact of past vaccination coverage and immunity on pertussis resurgence. Sci Transl Med. 2018 Mar 28;10(434). Toàn văn Tóm lược
- World Health Organization. Pertussis vaccines: WHO position paper. Wkly Epidemiol Rec. 2010;85:385-400. Toàn văn Tóm lược
- Cherry JD. The epidemiology of pertussis: a comparison of the epidemiology of the disease pertussis with the epidemiology of Bordetella pertussis infection. Pediatrics. 2005;115:1422-1427. Tóm lược
- Tan T, Trindade E, Skowronsk D. Epidemiology of pertussis. Pediatr Infect Dis J. 2005;24:S10-S18. Tóm lược
- Public Health England. Pertussis: laboratory confirmed cases reported in England 2016. March 2017 [internet publication]. Toàn văn
- 1Galanis E, King AS, Varughese P, et al. Changing epidemiology and emerging risk groups for pertussis. CMAJ. 2006;174:451-452. Tóm lược
- Cherry JD, Grimprel E, Guiso N, et al. Defining pertussis epidemiology: clinical, microbiologic and serologic perspectives. Pediatr Infect Dis J. 2005;24:S25-S34. Tóm lược
- Edwards KM. Overview of pertussis: focus on epidemiology, sources of infection, and long term protection after infant vaccination. Pediatr Infect Dis J. 2005;24:S104-S108. Tóm lược
- Cherry JD. Epidemiology of pertussis. Pediatr Infect Dis J. 2006;25:361-362. Tóm lược
- Cherry JD. Epidemiological, clinical, and laboratory aspects of pertussis in adults. Clin Infect Dis. 1999;28:S112- S117. Tóm lược
- Bamberger ES, Srugo I. What is new in pertussis? Eur J Pediatr. 2008;167:133-139. Tóm lược
- Centers for Disease Control and Prevention. 2016 Final pertussis surveillance report. January 2018 [internet publication]. Toàn văn
- Hamborsky J, Kroger A, Wolfe S, eds. Centers for Disease Control and Prevention. Epidemiology and prevention of vaccine-preventable diseases. 13th ed. Washington D.C.: Public Health Foundation; 2015. Toàn văn
- Wang K, Bettiol S, Thompson MJ, et al. Symptomatic treatment of the cough in whooping cough. Cochrane Database Syst Rev. 2014;(9):CD003257. Toàn văn Tóm lược
- Skoff TH, Kenyon C, Cocoros N, et al. Sources of infant pertussis infection in the United States. Pediatrics. 2015;136:635-641. Toàn văn Tóm lược
- Clark TA, Messonnier NE, Hadler SC. Pertussis control: time for something new? Trends Microbiol. 2012;20:211-213. Tóm lược
- Wendelboe AM, Njamkepo E, Bourillon A, et al. Transmission of Bordetella pertussis to young infants. Pediatr Infect Dis J. 2007;26:293-299. Tóm lược
- Cortese MM, Baughman AL, Brown K, et al. A “new age” in pertussis prevention new opportunities through adult vaccination. Am J Prev Med. 2007;32:177-185. Tóm lược
- Hallander HO, Gnarpe J, Gnarpe H, et al. Bordetella pertussis, Bordetella parapertussis, Mycoplasma pneumoniae, Chlamydia pneumoniae and persistent cough in children. Scand J Infect Dis. 1999;31:281-286. Tóm lược
- Gregory DS. Pertussis: a disease affecting all ages. Am Fam Physician. 2006;74:420-426. Tóm lược
- De Serres G, Shadmani R, Duval B, et al. Morbidity of pertussis in adolescents and adults. J Infect Dis. 2000;182:174-179. Tóm lược
- Elahi S, Buchanan RM, Babiuk LA, et al. Maternal immunity provides protection against pertussis in newborn piglets. Infect Immun. 2006;74:2619-2627. Toàn văn Tóm lược
- Centers for Disease Control and Prevention; Healthcare Infection Control Practices Advisory Committee (HICPAC). 2007 Guideline for isolation precautions: preventing transmission of infectious agents in healthcare settings. 2007. http://www.cdc.gov/ (last accessed 14 March 2017). Toàn văn
- Centers for Disease Control and Prevention. Pertussis (whooping cough): information for clinicians. July 2014. http://www.cdc.gov (last accessed 14 March 2017). Toàn văn
- Zhang L, Prietsch SO, Axelsson I, et al. Acellular vaccines for preventing whooping cough in children. Cochrane Database Syst Rev. 2014;(9):CD001478. Toàn văn Tóm lược
- Robinson CL, Romero JR, Kempe A, et al. Advisory Committee on Immunization Practices recommended immunization schedule for children and adolescents aged 18 years or younger – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):156-157. Toàn văn Tóm lược
- Kim DK, Riley LE, Hunter P. Advisory Committee on Immunization Practices Recommended Immunization Schedule for Adults Aged 19 Years or Older – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):158-160. Toàn văn Tóm lược
- Committee on Obstetric Practice, Immunization and Emerging Infections Expert Work Group. Committee Opinion No. 718: Update on immunization and pregnancy: tetanus, diphtheria, and pertussis vaccination. Obstet Gynecol. 2017 Sep;130(3):e153-e157. Toàn văn Tóm lược
- Public Health England. Vaccination against pertussis (whooping cough) for pregnant women. June 2016 [internet publication]. Toàn văn
- Healy CM, Rench MA, Baker CJ. Implementation of cocooning against pertussis in a high-risk population. ClinInfect Dis. 2011;52:157-162. Toàn văn Tóm lược
- Pichichero ME, Casey JR, Almudevar A. Nonprotective responses to pediatric vaccines occur in children who are otitis prone. Pediatr Infect Dis J. 2013;32:1163-1168. Tóm lược
- Cornia PB, Hersh AL, Lipsky BA, et al. Does this coughing adolescent or adult patient have pertussis? JAMA. 2010;304:890-896. Tóm lược
- Tozzi AE, Rava L, Ciofi degli Atti ML, et al, the Progetto Pertosse Working Group. Clinical presentation of pertussis in unvaccinated and vaccinated children in the first six years of life. Pediatrics. 2003;112:1069-1075. Tóm lược
- Centers for Disease Control and Prevention. Pertussis (whooping cough): treatment. September 2015. http:// www.cdc.gov (last accessed 14 March 2017). Toàn văn
- Centers for Disease Control and Prevention. Manual for the surveillance of vaccine-preventable diseases. Chapter 10: pertussis. November 2017 [internet publication]. Toàn văn
- World Health Organization. WHO-recommended surveillance standard of pertussis. http://www.who.int (last accessed 14 March 2017). Toàn văn
- Palmer CM, McCall B, Jarvinen K, et al. Bordetella pertussis PCR positivity, following onset of illness in children under 5 years of age. Commun Dis Intell. 2007;31:202-205. Tóm lược
- Loeffelholz MJ, Thompson CJ, Long KS, et al. Comparison of PCR, culture, and direct fluorescent-antibody testing for detection of Bordetella pertussis. J Clin Microbiol. 1999;37:2872-2876. Toàn văn Tóm lược
- Heininger U, Schmidt-Schlapfer G, Cherry JD, et al. Clinical validation of a polymerase chain reaction assay for the diagnosis of pertussis by comparison with serology, culture, and symptoms during a large pertussis vaccine efficacy trial. Pediatrics. 2000;105:E31. Tóm lược
- Doern GV. Detection of selected fastidious bacteria. Clin Infect Dis. 2000;30:166-173. Toàn văn Tóm lược
- Litt DJ, Samuel D, Duncan J, et al. Detection of anti-pertussis toxin IgG in oral fluids for use in diagnosis and surveillance of Bordetella pertussis infection in children and young adults. J Med Microbiol. 2006;55:1223-1228. Tóm lược
- Miyashita N, Akaike H, Teranishi H, et al. Diagnostic value of symptoms and laboratory data for pertussis in adolescent and adult patients. BMC Infect Dis. 2013;13:129. Toàn văn Tóm lược
- Dragsted DM, Dohn B, Madsen J, et al. Comparison of culture and PCR for detection of Bordetella pertussis and Bordetella parapertussis under routine laboratory conditions. J Med Microbiol. 2004;53:749-754. Tóm lược
- Murray EL, Nieves D, Bradley JS, et al. Characteristics of severe bordetella pertussis infection among infants <90 days of age admitted to pediatric intensive care units – southern California, September 2009-June 2011. J Ped Infect Dis. 2013;2:1-6.
- Raguckas SE, VandenBussche HL, Jacobs C, et al. Pertussis resurgence: diagnosis, treatment, prevention, and beyond. Pharmacotherapy. 2007;27:41-52. Tóm lược
- Brown MO, St. Anna L, Ohl M. Clinical inquiries. What are the indications for evaluating a patient with cough for pertussis? J Fam Pract. 2005;54:74-76. Tóm lược
- Altunaiji S, Kukuruzovic R, Curtis N, Massie J. Antibiotics for whooping cough (pertussis). Cochrane Database Syst Rev. 2007 Jul 18;(3):CD004404. Toàn văn Tóm lược
- Alvarez-Elcoro S, Enzler MJ. The macrolides: erythromycin, clarithromycin, and azithromycin. Mayo Clin Proc. 1999;74:613-634. Tóm lược
- Halperin SA, Bortolussi R, Langley JM, et al. A randomized, placebo-controlled trial of erythromycin estolate chemoprophylaxis for household contacts of children with culture-positive Bordetella pertussis infection. Pediatrics. 1999;104:E42. Tóm lược
- von Konig CH, Halperin S, Riffelmann M, et al. Pertussis of adults and infants. Lancet Infect Dis. 2002;2:744-750. Tóm lược
- Centers for Disease Control and Prevention. Pertussis (whooping cough): surveillance and reporting. [March 2018]. Toàn văn
- Wood N, McIntyre P. Pertussis: review of epidemiology, diagnosis, management and prevention. Paediatr Respir Rev. 2008;9:201-211. Tóm lược
Hình ảnh


Những người có đóng góp
// Các tác giả:
Nawal Lutfiyya, PhD, FACE
Senior Research Scientist
Academic Health Center, University of Minnesota, Twin Cities Campus, Minneapolis, MN
CÔNG KHAI THÔNG TIN: MNL declares that she has no competing interests.
Carrie Sharkey-Asner, MD
Clinical Assistant Professor
Department of Family and Community Medicine, University of Illinois-Chicago, College of Medicine, Chicago, IL CÔNG KHAI THÔNG TIN: CSA declares that she has no competing interests.
// Những Người Bình duyệt:
Anette Faye-Lund, MD
Department of Pediatrics
Hospital of Vestfold, Toensberg, Norway
CÔNG KHAI THÔNG TIN: AFL declares that she has no competing interests.
Alexander K.C. Leung, MBBS
Pediatric Consultant
Alberta Children’s Hospital, University of Calgary, Alberta, Canada
CÔNG KHAI THÔNG TIN: AKCL declares that he has no competing interests.
Xem thêm:
Hen suyễn ở người lớn: nguyên nhân, chẩn đoán, điều trị theo BMJ

Tôi bị ho, đau họng, mệt mỏi, chảy nước mũi, chán ăn có phải là bị ho gà không?
Chào bạn, các dấu hiệu bạn kể trên có thể là dấu hiệu của ho gà, tuy nhiên để chắc chắn bạn có bị ho gà hay không cần đến các cơ sở y tế để làm thêm xét nghiệm ạ