Thuốc Kháng Sinh
Bài viết này nhà thuốc Ngọc Anh xin đề cập đến phân loại và có chế tác dụng của thuốc kháng sinh.
Kháng sinh là gì?
Theo ‘Hướng dẫn sử dụng kháng sinh của bộ Y tế 2015’, kháng sinh được định nghĩa là những chất kháng khuẩn (antibacterial substances) được tạo ra bởi các chủng vi sinh vật (vi khuẩn, nấm, Actinomycetes), có tác dụng ức chế sự phát triển của các vi sinh vật khác.
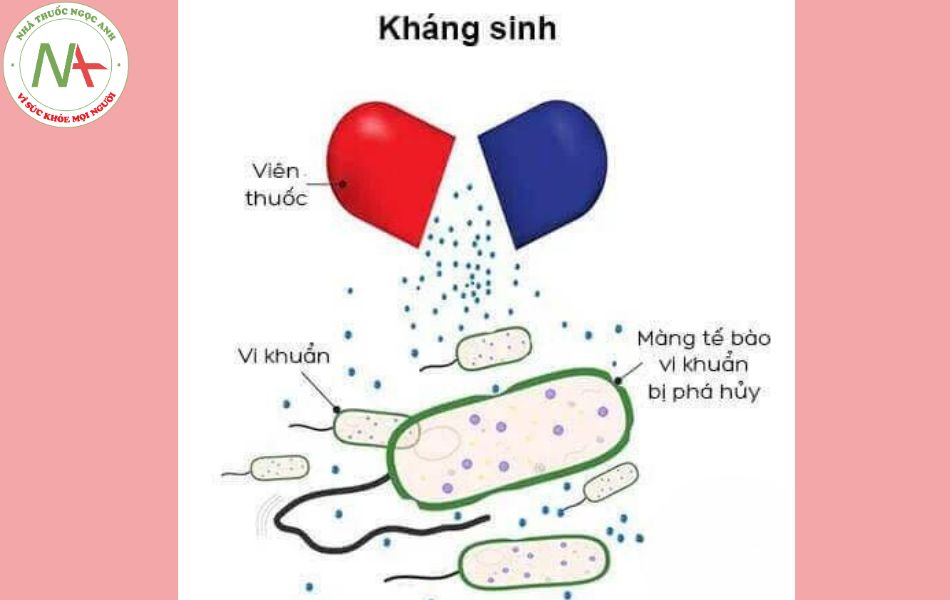
Phân loại các nhóm kháng sinh
Theo cấu trúc hóa học, kháng sinh được sắp xếp thành các nhóm sau:
| TT | Tên nhóm | Phân nhóm |
| 1 | Beta lactam | penicillin |
| cephalosporin | ||
| Các beta lactam khác Carbapenem Monobactam | ||
| Chất ức chế beta lactamase | ||
| 2 | Amiglycosid | |
| 3 | Macrolid | |
| 4 | Lincosamid | |
| 5 | Phenicol | |
| 6 | tetracyclin | Thế hệ 1 |
| Thế hệ 2 | ||
| 7 | peptid | Glycopeptid |
| Polypeptid | ||
| lipopeptid | ||
| 8 | quinolon | Thế hệ 1 |
| Các flouroquinolon: thế hệ 2,3,4 | ||
| 9 | Các nhóm kháng sinh khác | |
| sulfonamid | ||
| oxazolidinon | ||
| 5-nitroimidazol | ||
Dựa vào tính nhạy cảm của vi khuẩn với kháng sinh
- Kháng sinh diệt khuẩn bao gồm: penicillin, cefalosporin, aminosid.
- Kháng sinh kìm khuẩn bao gồm: tetracyclin, cloramphenicol và macrolid
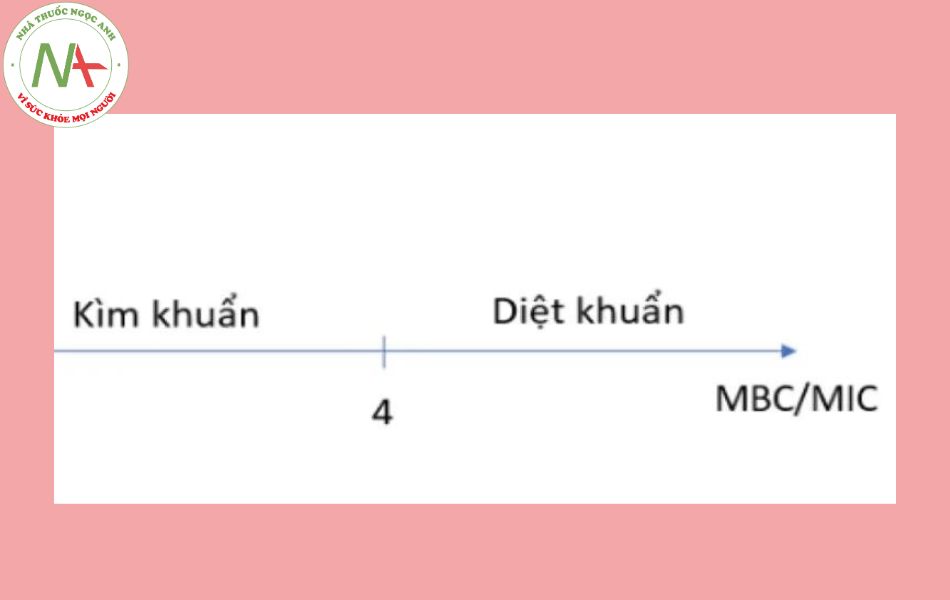
Phân loại dự trên tỷ lệ MBC/MIC, với MBC là nồng độ diệt khuẩn tối thiểu – nồng độ thấp nhất làm giảm 99,9% số lượng vi khuẩn và MIC là nồng độ ức chế tối thiểu – nồng độ thấp nhất kháng sinh ức chế sự phát triển của vi khuẩn sau 24h nuôi cấy Do cơ chế tác dụng khác nhau mà kháng sinh có tác dụng kìm khuẩn hay diệt khuẩn, đề cập ở phần cơ chế tác dụng.
Dựa vào cơ chế tác dụng:
- Thuốc ức chế tổng hợp vách tế bào: beta lactam, vancomycin, bacitracin, fossfomycin.
- Thuốc ức chế hoặc thay đổi tổng hợp protein của vi sinh vật: cloramphenicol, tetracyclin, macrolid, aminosid.
- Thuốc ức chế tổng hợp acid nhân: quinolon, rifampicin.
- Thuốc ức chế chuyển hóa: co-trimoxazol.
- Thuốc làm thay đổi tính thấm của màng tế bào: polymyxin, amphotericin
Cơ chế tác dụng của kháng sinh
Ức chế tổng hợp vách tế bào vi khuẩn
Vách tế bào được cấu tạo chủ yếu từ peptidoglycan, có vai trò bảo vệ và đảm bảo cho sự phát triển của tế bào. Các kháng sinh ức chế tổng hợp vách tế bào là các kháng sinh diệt khuẩn vì không có vách tế bào, vi khuẩn không thể tồn tại được, ví dụ là cơ chế hoạt động của beta-lactam.
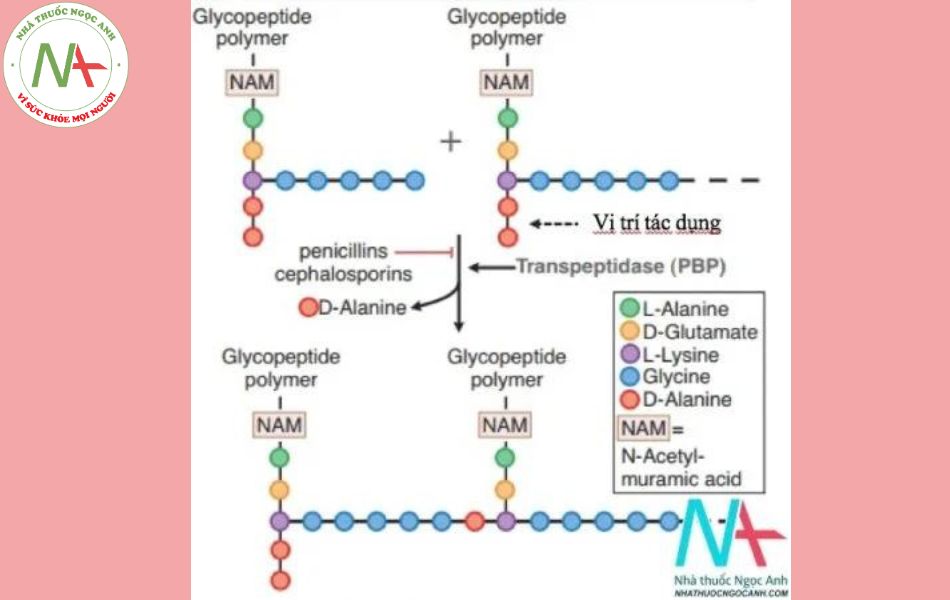
Vách tế bào vi khuẩn bao gồm các polyme glycopeptide được liên kết qua các cầu nối giữa các chuỗi axit amin. Trong S. aureus, cầu nối là (Gly) 5-D-Ala tạo liên kết giữa các lysines. Sự hình thành liên kết chéo được xúc tác bởi transpeptidase, enzyme bị ức chế bởi penicillin và cephalosporin nhờ phản ứng acyl hóa các D-Alanine transpeptidase nhờ vậy ức chế giai đoạn cuối của quá trình tổng hợp vách tế bào. Quá trình tạo vách tế bào bị ngưng lại, tế bào vi khuẩn không có vách che chở sẽ bị tiêu diệt.
Tác động lên quá trình tổng hợp protein của vi khuẩn
Kháng sinh gắn vào tiểu đơn vị 30S và 50S của ribosom, làm gián đoạn quá trình tổng hợp protein của vi khuẩn nên chỉ có tác dụng kìm khuẩn chứ không tiêu diệt được vi khuẩn.
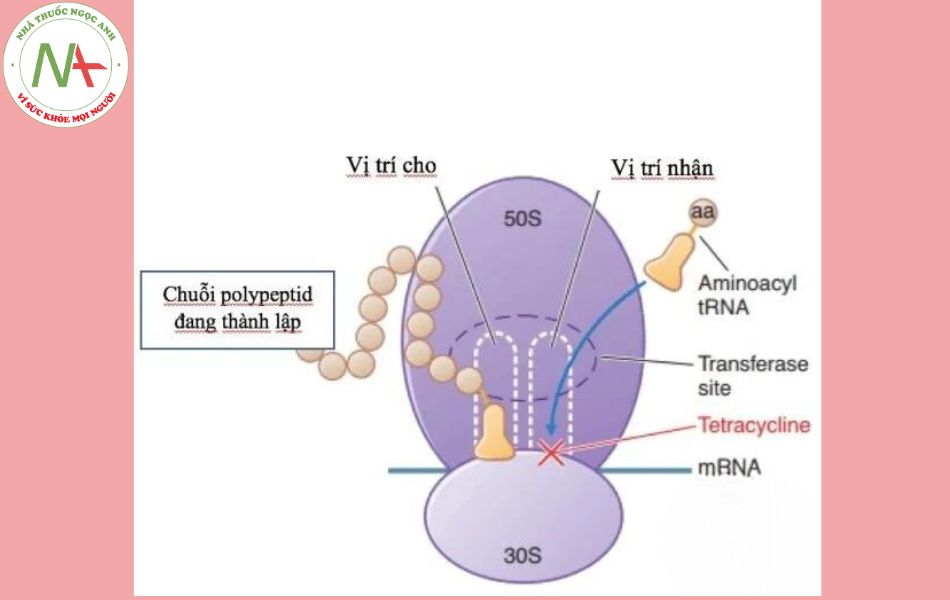
Tetracyclin ức chế sự tổng hợp protein của tế bào bằng cách gắn vào phần 30S của ribosom dẫn đến ức chế gắn aminoacyl – ARNt mới vào vị trí tiếp nhận trên phức hợp ARNm-ribosom è acid amin không thể tiếp tục gắn vào chuỗi peptid nên tetracyclin có tác dụng kìm khuẩn.

Cloramphenicol ức chế tổng hợp protein của vi khuẩn do gắn vào 50S của ribosom, ức chế phản ứng chuyển peptid (transpeptidase reaction), ức chế tạo thành liên kết peptid è cản trở việc gắn thêm acid amin vào chuỗi peptid đang được thành lập.

Macrolid và lincosamid ức chế tổng hợp protein do gắn vào tiểu đơn vị 50S của ribosom, ngăn cản sự chuyển vị peptidyl – ARNt từ vị trí tiếp nhận sang vị trí cho nên các aminoacyl – ARNt mới không thể vào vị trí tiếp nhận, làm cho acid amin không gắn vào chuỗi peptid đang thành lập.
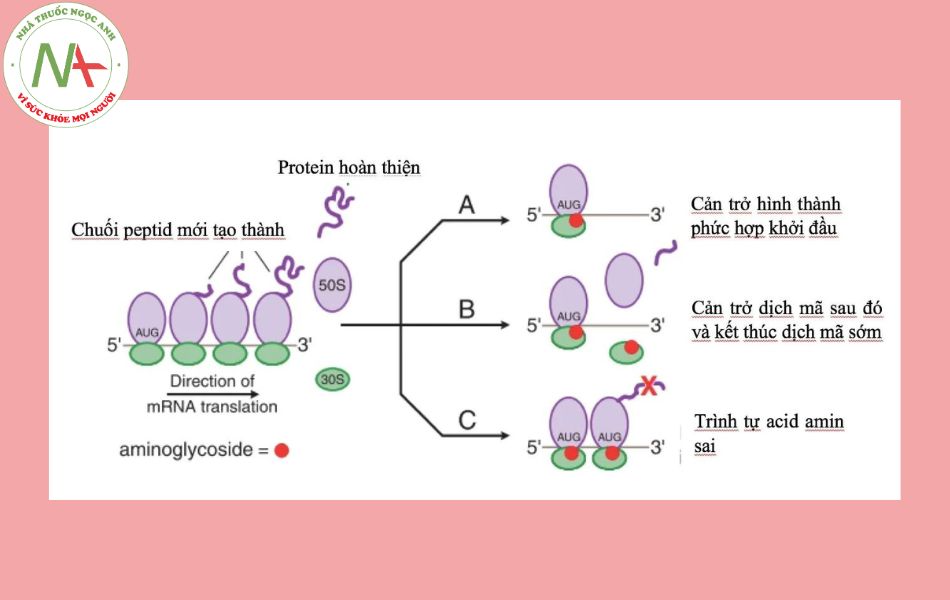
Aminosid gắn vào tiểu phân 30S của ribosom gây biến dạng ribosom, làm sai lệch quá trình tổng hợp protein cần thiết của vi khuẩn theo các cách sau:
- Cản trở việc hình thành phức hợp khởi đầu
- Gây đọc sai mã nên trình tự sắp xếp acid amin không đúng à các protein của vi khuẩn không có hoạt tính, vi khuẩn bị tiêu diệt.
- Cản trở dịch mã sau đó và kết thúc dịch mã sớm
Ức chế tổng hợp acid nhân
Quá trình tổng hợp acid nhân được thực hiện qua 2 giai đoạn sao mã và phiên mã. Sao chép: phân tử ADN tự nhân đôi để ạo ra các ADN mới giống ADN mẹ bằng ADN polymerase. Sau đó ADN này liên kết lại với nhau thành vòng xoắn. quá trình đóng mở vòng xoắn ADN để sao chép được thực hiện nhờ ADN-gyrase. Phiên mã: là quá trình chuyển thông tin từ ADN cho ARNm nhờ ARN polymerase phụ thuộc ADN. Quá trình ức chế tổng hợp acid nhân: quinolon gắn với topoisomerase II của vi khuẩn (ADN – gyrase) làm mất hoạt tính enzym. Do không có khả năng mở vòng xoắn để thực hiện việc sao chép mã di truyền được nên vi khuẩn bị tiêu diệt. Rifampicin gắn vào tiểu đơn vị beta của ARN polymerase phụ thuộc ADN nên ức chế tổng hợp ARN.
Kháng chuyển hóa (ức chế tổng hợp acid folic)
Các kháng sinh kháng chuyển hóa như Co-trimoxazol, gồm trimethoprim (TMP) và sulfamethoxazol (SMZ) có khả năng ức chế cạnh tranh với enzym dihydrofolat synthetase và dihydrofolat reductase à ức chế quá trình tổng hợp và chuyển hóa acid folic – yếu tố cần cho sự tồn tại và phát triển của vi khuẩn.
SMZ có cấu trúc tương tự acid para aminobenzoic (PABA), cạnh tranh với PABA nhờ ái lực cao với dihydrofolat synthetaseà ức chế giai đoạn I của quá trình tổng hợp acid folic. TMP gắn cạnh tranh và ức chế dihydrofolat reductase – enzym xúc tác cho phản ứng chuyển acid dihydrofolic thành acid tetrahydrofolic à ức chế giai đoạn II của quá trình tổng hợp acid folic
Thay đổi tính thấm của mang
Polymyxin là một cation, gắn vào lớp phospholipid của màng tế bào vi khuẩn, phá vỡ cấu trúc mang, các thành phần trong tế bào thoát ra ngoài làm vi khuẩn bị tiêu diệt. Polymyxin cũng có khả năng gắn và bất hoạt nội độc tố của vi khuẩn.
Sự kháng kháng sinh của vi khuẩn
Kháng sinh là thuốc dùng để ngăn ngừa và điều trị nhiễm khuẩn. Kháng kháng sinh xảy ra khi vi khuẩn thay đổi đáp ứng với việc sử dụng các loại thuốc này.

Khi tình trạng kháng kháng sinh tăng lên, vi khuẩn có thể tác động lên con người và động vật mà không có thuốc để chữa trị. Kháng kháng sinh dẫn đến tình trạng tăng chi phí y tế, kéo dài thời gian nằm viện và tăng nguy cơ tử vong ở người bệnh. Ở Việt Nam và trên thế giới, vi khuẩn kháng thuốc đang trở thành mối đe dọa ngày càng lớn. Vì vậy, thay đổi hành vi trong kê đơn và sử dụng kháng sinh trong, ngăn cản sự tăng lên của kháng thuốc ở vi khuẩn, là điều cần thiết hiện nay.
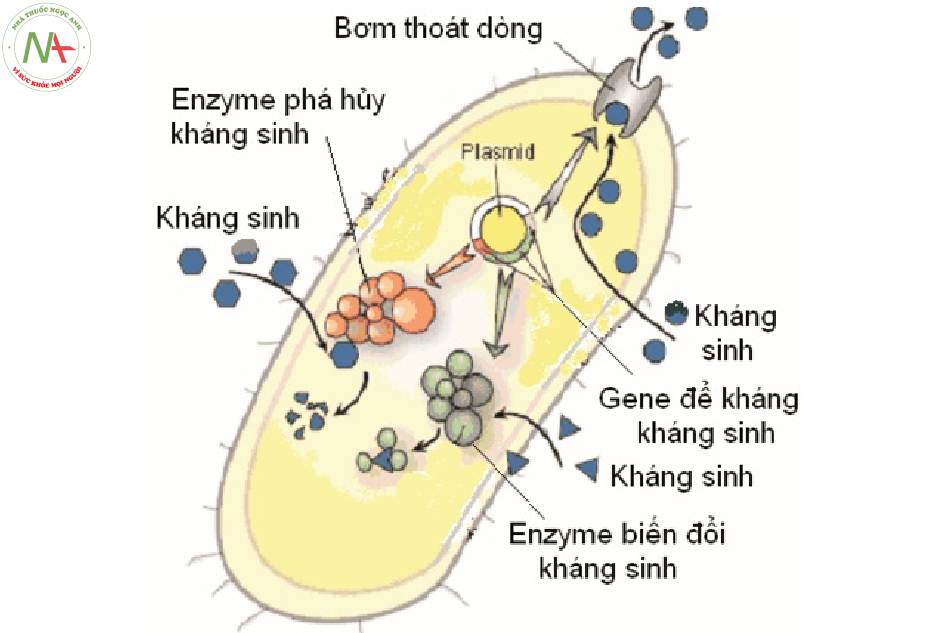
Cơ chế kháng kháng sinh
Tạo enzym phân hủy hoặc biến đổi kháng sinh
Vi khuẩn tiết ra enzym betalactamase phá hủy vòng beta lactam, làm mất tác dụng của các kháng sinh nhóm betalactam.
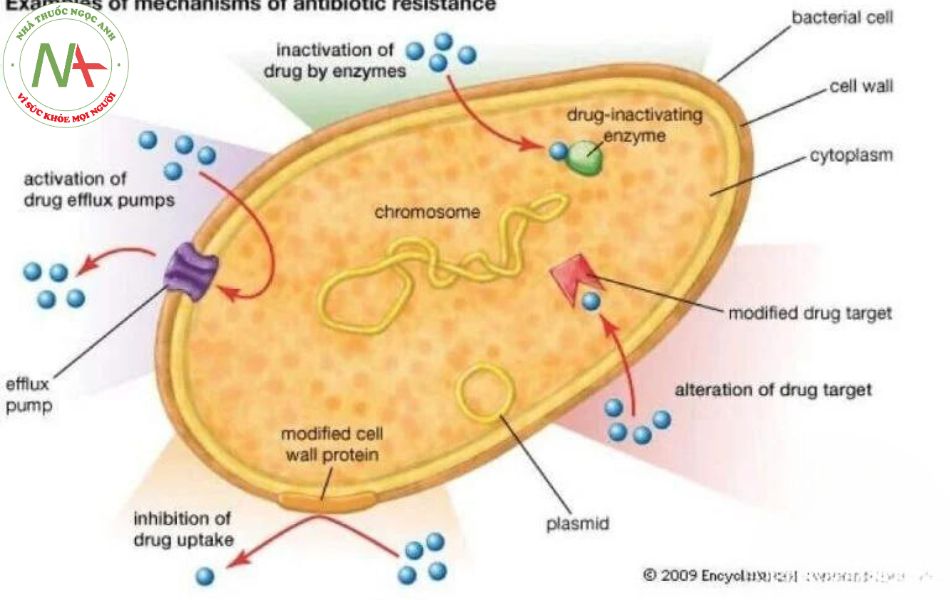
Thay đổi tính thấm màng tế bào
Tính thấm của màng thay đổi làm thuốc không thể xâm nhập được vào tế bào. Kháng sinh thân nước như tetracyclin, penicillin vận chuyển this cực vào tế bào vi khuẩn qua kênh porin rồi tập trung gắn lên các receptor tại tế bào vi khuẩn. vì vậy, vi khuẩn không có kênh porin kháng lại các kháng sinh này.
Thay đổi đích tác dụng
Vi khuẩn kháng thuốc có thể do thay đổi receptor gắn thuốc. vi khuẩn kháng aminosid vì thay đổi receptor trên tiểu đơn vị 30S, macrolid thì thay đổi trên 50S.
Nguyên tắc sử dụng kháng sinh
Chỉ sử dụng kháng sinh khi có nhiễm khuẩn
Các kháng sinh thường chỉ có tác dụng với vi khuẩn phải xác định xem cơ thể có nhiễm khuẩn không mới dùng kháng sinh, để tránh tình trạng kháng kháng sinh. Có thể xác nhận nhiễm khuẩn bằng xét nghiệm vi sinh hoặc dựa trên dấu hiệu lâm sàng như sốt trân 390C.
Lựa chọn kháng sinh và liều lượng
Lựa chọn kháng sinh phụ thuộc vào 2 yếu tố: người bệnh và vi khuẩn gây bệnh. Về người bệnh, cần xem xét các yếu tố: tuổi, tiền sử dị ứng, chức năng gan-thận, tình trạng suy giảm miễn dịch, mức độ nặng của bệnh. bệnh mắc kèm, cơ địa dị ứng,.. nếu bệnh nhân là phụ nữ, cần lưu ý đối tượng phụ nữ có thai và cho con bú để cân nhắc lợi ích/nguy cơ. Về vi khuẩn, các yếu tố cần kiểm tra trước khi sử dụng kháng sinh là: loại vi khuẩn, độ nhạy với khagns sinh, dữ liệu vi sinh ở địa phương để cân nhắc trong sử dụng kháng sinh kinh nghiệm. Cần lưu ý các biện pháp phối hợp để giảm mật độ vi khuẩn và tăng nồng độ kháng sinh tại ổ viêm như làm sạch ổ mủ, dẫn lưu, loại bỏ ổ hoại tử.. nếu cần.
Liều dùng:
Phụ thuộc vào các yếu tố như tuổi của người bệnh, cân nặng, chức năng gan thận, mức độ nặng của bệnh. Kê đơn không đủ liều có thể làm thất bại điều trị và tăng tình trạng kháng kháng inhKhi sử dụng các kháng sinh có độc tính cao, phạm vi điều trị hẹp, cần giám sát nồng độ thuốc trong máu để tránh độc tính.
Lựa chọn kháng sinh trong các trường hợp:
Kháng sinh dự phòng: là sử dụng kháng sinh trước khi xảy ra nhiễm khuẩn nhằm mục đích phòng ngừa, giảm tần suất nhiễm khuẩn tại vị trí hoặc cơ quan được phẫu thuật, không dùng dự phòng nhiễm khuẩn toàn thân hoặc vị trí cách xa nơi phẫu thuật.
Lựa chọn kháng sinh dự phòng:
- kháng sinh có phổ tác dụng phù hợp với các chủng vi khuẩn chính thường gây nhiễm khuẩn tại vết mổ và tình trạng kháng thuốc tại địa phương/bệnh việnchọn kháng sinh ít hoặc không gây tác dụng phụ hay các phản ứng có hại, độc tính của thuốc càng ít càng tốt. Không sử dụng các kháng sinh có nguy cơ độc không dự đoán được và có mức độ gây độc nặng không phụ thuộc liều.
- kháng sinh không tương tác với thuốc gây mê.
- kháng sinh ít có khả năng chọn lọc vi khuẩn đề kháng kháng sinh và thay đổi hệ vi khuẩn thường trú.
- khả năng khuếch tán của kháng sinh trong mô tế bào phải cho phép đạt nồng độ thuốc cao hơn nồng độ kháng khuẩn tối thiểu của vi khuẩn gây nhiễm.
- liệu pháp kháng sinh dự phòng có chi phí hợp lý, có chi phí thấp hơn chi phí kháng sinh trị liệu lâm sàng.
Kháng sinh điều trị theo kinh nghiệm:
sử dụng khi chưa có bằng chứng về vi khuẩn học do không có điều kiện nuôi cấy vi khuẩn hoặc khi nuôi cấy không phát hiện được nhưng có bằng chứng lâm sàng rõ rệt về nhiễm khuẩn. Lựa chọn kháng sinh có phổ hẹp nhất gần với hầu hết tác nhân gây bệnh hoặc với các vi khuẩn nguy hiểm có thể gặp trong từng loại nhiễm khuẩn. Ngoài ra, cần cập nhật thường xuyên tình hình dịch tễ và độ nhạy của vi khuẩn tại địa phương để lựa chọn kháng sinh phù hợp.
Sử dụng kháng sinh khi có bằng chứng vi khuẩn học:
lựa chọn kháng sinh theo kháng sinh đồ, ưu tiên sử dụng kháng sinh đơn độc, phối hợp kháng sinh khi cần thiết nếu có nhiễm đồng thời nhiều loại vi khuẩn, vi khuẩn kháng thuốc mạnh hoặc khi điều trị kéo dài cần phối hợp để giảm nguy cơ kháng thuốc.
Sử dung kháng sinh đúng liều, đúng cách, đủ thời gian
Độ dài đợt điều trị phụ thuộc tình trạng nhiễm khuẩn, vị trí nhiễm khuẩn và sức đề kháng của người bệnh. nhiễm khuẩn nhẹ và trung bình, thời gian điều trị thường là 7-10 ngày, nếu trường hợp nặng có thể kéo dài hơn. Một số trường hợp nhiễm khuẩn chỉ cần điều trị trong đợt ngắn như nhiễm khuẩn tiết niệu – sinh dục (có thể dùng 1 liều duy nhất). Độ dài đợt điều trị tăng lên sẽ làm tăng nguy cơ kháng thuốc và tăng tỷ lệ gặp tác dụng không mong muốn. Có thể sử dụng kháng sinh tác dụng kéo dài để giảm số lần sử dụng thuốc, tăng thuân thủ điều trị.
Đường đưa thuốc:
ưu tiên đường uống. Đường tiêm chỉ dùng trong các trường hợp như kém hấp thu qua đường uống do bệnh lý đường tiêu hóa, cần nồng độ kháng sinh trong máu cao, nhiễm khuẩn nghiêm trọng và tiến triển nhanh.
Phối hợp kháng sinh hợp lý
Phối hợp tác dụng hiệp đồng: penicillin và ức chế betalactamase, penicillin và aminosid, sulfamethazol và trimethoprim. Phối hợp kháng sinh gây tác dụng đối kháng: penicillin và tetracyclin,.. Các kháng sinh tương kỵ nhau: không nên trộn lẫn trong cùng một bơm tiêm hoặc dịch truyền để tránh làm mất tác dụng của thuốc
Nguyên tắc sử dụng kháng sinh
Có 4 nguyên tắc sử dụng kháng sinh trong điều trị:
- Chỉ sử dụng kháng sinh khi có nhiễm khuẩn.
- Phải biết lựa chọn kháng sinh hợp lý.
- Phải biết nguyên tắc phối hợp kháng sinh.
- Phải sử dụng kháng sinh đúng thời gian qui định.
Xét thứ nhất: Chỉ sử dụng kháng sinh khi có nhiễm khuẩn
Các tác nhân gây bệnh cho người có thể là virus, vi khuẩn, nấm, sinh vật đơn bào hoặc ký sinh vật (giun, sán…). Các kháng sinh thông dụng chỉ có tác dụng với vi khuẩn, rất ít kháng sinh có tác dụng với virus, nấm gây bệnh, sinh vật đơn bào, nhưng nhóm kháng sinh lại chỉ có tác dụng với một số loại vi khuẩn nhất định, do đó trước khi quyết định sử dụng một loại kháng sinh nào đó cần phải làm qua các bước sau đây:
Thăm khám lâm sàng
Bao gồm việc đo nhiệt độ bệnh nhân, phỏng vấn và khám bệnh. Đây là bước quan trọng nhất và phải làm trong mọi trường hợp.
Vì sốt là dấu hiệu điển hình khi có nhiễm khuẩn nên việc đo nhiệt độ góp phần quan trọng để khẳng định nhiễm khuẩn, Sốt do vi khuẩn thường gây tăng thân nhiệt trên 39°c trong khi sốt do virus chỉ có nhiệt độ khoảng 38 – 38,5°C.
Những trường hợp ngoại lệ:
- Nhiễm khuẩn ở bệnh nhân suy giảm miễn dịch, bệnh nhân quá già yếu… có thể chỉ sốt nhẹ.
- Trái lại, nhiễm virus như bệnh quai bị, thủy đâu, sốt xuất huyết, bại liệt… có thể tăng thân nhiệt tới trên 39°c.
Thăm khám lâm sàng và phỏng vấn bệnh nhân giúp thầy thuốc dư doán tác nhân gây bệnh qua đường thâm nhập của vi khuẩn, qua các dấu hiệu đặc trưng…
Các xét nghiệm lâm sàng thường quy
Bao gồm công thức máu, X qụang và các chỉ số sinh hóa sẽ góp phần khẳng định chẩn đoán của thầy thuốc.
Tìm vi khuẩn gây bệnh
Đây là biện pháp chính xác nhất để tìm ra tác nhân gây bệnh nhưng không phải mọi trường hợp đều cần. Chỉ trong trường hợp nhiễm khuẩn rất năng như nhiễm khuẩn máu, viêm màng não, thương hàn… khi mà thăm khám lâm sàng không tìm thấy dấu hiệu đặc trưng. Nhiễm khuẩn máu phải ở bệnh viện, ở bệnh nhân suy giảm miễn dịch không có sốt hay có sốt nhẹ.
Việc phân lập vi khuẩn gây bệnh không phải ở đâu cũng làm được, lại phải mất thời gian và tốn kém nên mặc dầu chính xác nhưng chỉ xếp hàng thứ 2, sau thăm khám lâm sàng. Nếu bệnh nhân từ tuyến dưới chuyển lên, đa phần đã sử dụng kháng sinh thì thăm khám lâm sàng và làm các xét nghiệm thường quy là cơ bản. Trong trường hợp này, việc sử dụng kháng sinh phổ rộng và phối hợp kháng sinh đê diều trị là hợp Ịý và cần thiết.
Nguyên tắc thứ hai: Lựa chọn kháng sinh phụ thuộc 3 yếu tố:
- Vi khuẩn gây bệnh.
- Vị trí nhiễm khuẩn.
- Cơ địa bệnh nhân.
Tùy theo vị trí nhiễm khuẩn, người thầy thuốc có thể dự đoán khả năng nhiễm loại vi khuẩn nào và căn cứ vào phổ kháng sinh mà lựa chọn cho thích hợp.
- Đánh giá độ nhạy cảm của vi khuẩn với kháng sinh tốt nhất là dưa vào kháng sinh đồ.
- Tuy nhiên không phải cơ sở điều trị nào cũng có thể làm được, hơn nữa nếu làm được thi kết quả phân lập vi khuẩn và làm kháng sinh đồ thường phải chờ nhiều ngày. Như vậy thăm khám lâm sàng đã định hướng mầm bệnh và căn cứ vào độ nhậy cảm của vi khuẩn do các chương trình giám sát tính kháng thuốc Quốc gia (ở Việt Nam là ASTS) hoặc do chính phòng xét nghiêm vi sinh của bệnh viện công bố là việc làm khả thi hơn cả trong điều trị khởi đầu, sau đó nếu có kết quả thì sẽ điều chỉnh lại nếu quá trình điều trị không đạt như mong muốn.
Lựa chọn kháng sinh theo vị trí nhiễm khuẩn
- Muốn điều trị thành công, kháng sinh phải thấm được vào ổ nhiễm khuẩn, như vậy người thầy thuốc phải nắm vững các đặc tính dươc động hoc của thuốc mới có thể chọn được kháng sinh thích hợp.
- Muốn đạt được hiệu quả điều tri thì kháng sinh phải có 2 đặc tính: (1)Có hoạt lực cao với vi khuẩn gây bệnh; (2)Thấm tốt vào tổ chức nhiễm bệnh.
- Tuy nhiên, không phải trường hơp nào cũng chọn được kháng sinh đạt được cả 2 đặc tính trên. Ví du: Trong điều trị viêm màng não do p.aeruginosae, các kháng sinh có tác dụng tốt lên vi khuẩn này như Gentamicin, Amikacin.. lại không có khả năng thấm qua hàng rào máu- não, những trường hợp như vậy phải phối hợp thêm với kháng sinh thấm tốt qua hàng rào máu – não hoặc tiêm kháng sinh vừa nêu thẳng vào ống sống (liều lượng nhỏ hơn rất nhiều so với tiêm bắp).
- Những trường hợp nhiễm khuẩn tịêu hóa nặng, đặc biệt ở người già yếu, trẻ nhỏ có nguy cơ mất nước cao hoặc người suy giảm miễn dich có thể sử dụng kháng sinh đường uống loại ít hấp thu qua ruột. Nhược điểm của kháng sinh loại này là dễ gây loạn khuẩn ruột, nặng hơn có thể gây viêm ruột kết màng giả (nguy hiểm nhất khi dùng nhóm Lincosamid), do đó không nên dùng kéo dài.
- Nhiễm khuẩn da và mò mềm nên tận dụng thuốc sát khuẩn sau khi đã làm sạch vết thương bằng phẫu thuật loại bỏ tổ chức hoại tử hoặc mô dẫn lưu mủ và bôi các kháng sinh tại chỗ. Các dung dịch sát khuẩn da thường dùng là Chlorohexidin, Iod hữu cơ, Bạc sulfadiazin… Các kháng sinh bôi tại chỗ thường gặp là Colistin, Iramycetim, Neomycin, Polymycin-B…
- Với nhiễm khuẩn tai- mũi- họng, có thể dùng các dạng kháng sinh phun tại chỗ (acrosol) hoặc các thuốc sát khuẩn ở dạng súc miệng, dạng viên ngậm hoặc các loại dung dịch kháng sinh để nhỏ trực tiếp vào tai, mũi…
Lựa chọn kháng sinh theo cơ địa bệnh nhân
- Những khác biệt về sinh lý ở trẻ nhỏ, người cao tuổi hoặc ở phụ nữ có thai … đều có ảnh hưởng đến dược động học của kháng sinh. Những thay đổi bệnh lý như suy giảm miễn dịch, bệnh gan, thận nặng làm giảm rõ rệt chuyển hóa và bài xuất thuốc gây tăng một cách bất thường nồng độ kháng sinh có thể dẫn tới ngộ độc và tăng tác dụng phụ.
– Các trạng thái bệnh lý khác như bệnh nhân bị bệnh nhược cơ, thiếu men G6PD… đều có thể làm nặng thêm các tai biến và tác dụng phụ của thuốc. Nếu bệnh nhân là phụ nữ có thai hoặc đang cho con bú thì hậu quả của các tác dụng phụ có thể ảnh hưởng cả đến thai nhi hoặc đứa con.
- Kháng sinh là một trong những nhóm thuốc có nguy cơ gây dị ứng rất cao, do đó các bệnh nhân có cơ địa dị ứng là những người cần đặc biệt lưu ý.
- Vì những lý do vừa nêu, việc lựa chọn kháng sinh theo cá thể ngươi bệnh cũng là một vấn đề rất quan trọng của nguyên tắc sử dụng kháng sinh. Sau đây chúng tôi sẽ trình bày về sử dụng kháng sinh cho một số đối tượng đặc biệt.
Kháng sinh với trẻ em
Các kháng sinh phải chống chi định với trẻ em không nhiều nhưng hầu hết đều phải hiệu chính lại liều theo lứa tuổi.
Nhóm kháng sinh cần lưu ý nhất khi sử dụng cho trẻ đẻ non và trẻ sơ sinh là Aminosid (Gentamicin, Amikacin…), Glycopeptid (Vancomycin), Polypeptid (Colistin) vì đây là những kháng sinh có khả năng phân bố nhiều trong pha nước nên khuếch tán rất rộng ở các lứa tuổi này.
Bảng 12.4 trình bày vẻ chỉ định và chống chỉ định của một số kháng sinh thông dụng cho nhi khoa.
Kháng sinh với người cao tuổi
Nói chung, việc sử dụng kháng sinh cho người cao tuổi không khác nhiều với đối tượng bình thường, trừ một số điểm cần lưu ý sau:
- Do sự suy giảm chức năng gan – thận nên sự chuyển hóa và bài xuất thuốc đều yếu hơn bình thường, do đó cần phải hiệu chính lại liều của những kháng sinh bị chuyển hóa nhiều qua gan hoặc bài xuất chủ yếu qua thận ở dạng còn hoạt tính.
- Do tỷ lệ dị ứngvới kháng sinh cao hơn bình thường (người trên 65 tuổi có tv lệ dị ứng với kháng sinh nhóm beta – lactamin tới 20%), do đó cần hết sức thận trọng khi sử dụng kháng sinh, nhất là dùng qua đường tiêm.
Phối hợp kháng sinh
Mục đích phối hợp kháng sinh là:
1.1. Tăng tác dụng lên các chủng đề kháng mạnh
Trường hợp này được sử dụng cho điều trị nhiễm khuẩn mắc phải ở bệnh viện hoặc những trường hợp bệnh đã chuyển thành mạn tĩnh do điều trị nhiều lần không khỏi.
Vi dụ:
- Phối hợp Oxacillin với Gentamicin trong điều trị aureus đă giảm nhạy cảm với Pen.M.
- Phối hợp Amikacin với Ciprfloxacin trong điều trị aeruginosa đã kháng với Gentamicin.
- Phối hợp Pen.A với các chất ức chế men beta-lactamase (acid clavulanic, Sulbactam, Tazobactam…) để khôi phục lại phổ của các kháng sinh lên các chủng vi khuẩn đề kháng tiết beta-lactamase.
1.2. Giảm khả năng kháng thuốc hoặc tránh tạo những chủng vi khuẩn để kháng
Phối hợp kháng sinh với mục đích này thường được áp dụng khi điều trị các nhiễm khuẩn kéo dài.
Ví dụ:
Phối họp kháng sinh trong điều trị lao. viêm màng trong tim, viêm xương…
1.3. Nới rộng phổ tác dụng của kháng sinh
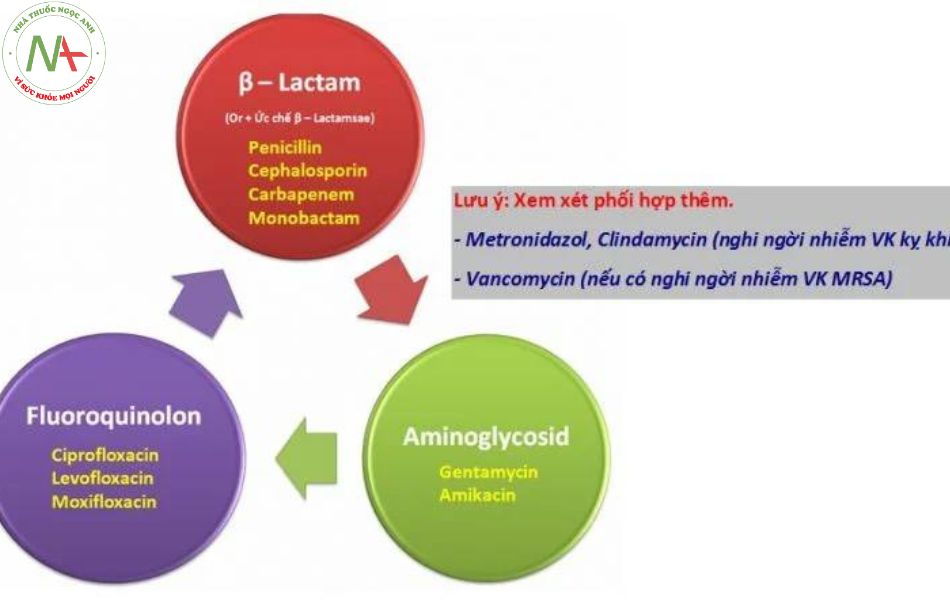
- Nới rộng lên vi khuẩn kỵ khí: Đa số các kháng sinh thông dụng không có tác dụng hoặc tác dụng yếu lên các vi khuẩn kỵ khí, đặc biệt là các chủng ky khí G (-), do đó việc phối hợp kháng sinh chủ yếu để diệt vi khuẩn kỵ khí với các nhiễm khuẩn có nguy cơ nhiễm kỵ khí cao. Ví dụ phối hơp Metronidazol với các kháng sinh khác trong các nhiễm khuẩn vùng, bụng, vung chậu vì Metronidazol là thuốc diêt vi khuẩn kỵ khí manh thuộc nhóm 5-nitro imidazol
- Ngoài mục đích trên, việc nới rộng phổ thường không cần thiết vì:
+ Đã có nhiều loại kháng sinh phổ rộng và các dạng chế phẩm phối hợp sẵn.
+ Nếu phối hợp có thể gặp những tương tác bất lợi do không nắm vững cơ chế tác dụng. Ví dụ: Phối hợp Erythromycin với Lincomycin, đều dẫn tới giảm tác dựng kháng khuẩn.
+ Khi phối hợp các kháng sinh tiêm, xu hướng chung hay trộn lẫn thuốc trong cùng một bơm tiêm, dễ dẫn tới tương kỵ. Ví dụ: Trộn lẫn Penicilin G hoặc Ampicilin với Gentamicin hay trộn lẫn Lincomycin với Gentamicin đều gây tương kỵ.
Những trường hợp phối hợp cần tránh
Phối hợp cần tránh được coi là chống chỉ định. Trong trường hợp bắt buộc phải phối hợp thì phải có các biện pháp theo dõi chặt chẽ để xử lý tai biến kịp thời.
Nguyên tắc 4: Phải sử dụng kháng sinh đúng thời gian quy định
Không có qui định cụ thể về độ dài của đợt điều trị với mọi loại nhiễm khuẩn nhưng nguyên tắc chung là:
Sử dụng kháng sinh đến khi hết vi khuẩn trong cơ thể 2-3 ngày ở người bình thường và 5-7 ngày ở bệnh nhân suy giảm miễn dịch, ” Thực tế ít khi có điều kiện cấy vi khuẩn sau khi điều trị, do đó coi là hết vi khuẩn khi bệnh nhân giảm sốt, trạng thái cơ thể cải thiện: ăn ngủ tốt hơn, tỉnh táo,..
Với nhiễm khuẩn nhẹ, đợt điều trị thường kéo dài khoảng 7 đến 10 ngày, nhưng với nhiễm khuẩn nặng, nhiễm khuẩn ở những tổ chức mà kháng sinh khó thâm nhâp (màng tim, màng não, xương…) thì đợt điều trị kéo dài hơn; riêng với bệnh lao, phác đồ ngắn ngày cũng phải kéo dài tới 8 tháng.
Ngày nay, với sự xuất hiện nhiều kháng sinh hoặc các dạng chế phẩm có thời gian bán thải kéo dài đã cho phép giảm được đáng kể số lần dùng thuốc trong đợt điều trị, làm dễ dàng hơn cho việc tuân thủ điều trị của bệnh nhân.
Điều trị “chớp nhoáng”
Để điều trị một số dạng nhiêm khuẩn tiết niêu, sinh dục chưa có biến chứng như viêm bàng quang, niệu đạo, lậu… có thể sử dụng các kháng sinh thải mạnh qua nước tiểu ở dạng còn hoạt tính một liều duy nhất là đủ làm chặn khuẩn.
Cần phân biệt “điều trị chớp nhoáng” với kiểu điều tri một liều duy nhất.
Loại thứ nhất chỉ cần sử dụng kháng sinh có thời gian bán thải ngắn nhưng có hoạt tính cao khi thải trừ qua đường tiết niêu, còn loại thứ hai dùng các kháng sinh có thời gian bán thải dài, có khả năng tập trung với nồng độ cao tại nơi nhiễm khuẩn. Trường hợp thứ 2, thực chất tuy thuốc chỉ dùng một liều duy nhất nhưng nồng độ thuốc giữ được rất lâu trong cơ thể, có khi tới vài ngày hoăc nhiều tuần.
Xem thêm: Nguyên tắc sử dụng kháng sinh dự phòng nhiễm khuẩn trong phẫu thuật
Hướng dẫn sử dụng hợp lý thuốc kháng sinh
Từ kháng sinh trong chuyên luận này được dùng để chỉ những chất có tác dụng trên vi khuẩn (Antibacterial drugs). Về nguồn gốc, nhóm này bao gồm không chỉ những chất có nguồn gốc từ vi khuẩn, nấm, xạ khuẩn (ví dụ: các penicilin, các cephalosporin, các aminoglycosid…) như định nghĩa trước kia mà cả những chất có nguồn gốc hoàn toàn do tổng hợp hóa dược (cotrimoxazol, fluoroquinolon…).
Thuốc kháng sinh là nhóm thuốc có vai trò rất quan trọng trong chăm sóc sức khoẻ, đặc biệt là ở những nước có tỷ lệ bệnh nhiễm khuẩn cao như Việt Nam. Tuy nhiên đây lại là một nhóm thuốc bị lạm dụng nhiều nhất. Hậu quả làm gia tăng tỷ lệ kháng kháng sinh và mất đi những thuốc có chỉ số Hiệu quả/An toàn cao trong điều trị nhiễm khuẩn trong khi số kháng sinh mới được đưa thêm vào thị trường rất ít. Cách tốt nhất để giảm tỷ lệ kháng kháng sinh là tuân thủ các nguyên tắc sử dụng kháng sinh hợp lý. Nhà thuốc Ngọc Anh – Các nguyên tắc sử dụng kháng sinh hợp lý:
Chỉ sử dụng kháng sinh khi có nhiễm khuẩn
Các tác nhân gây bệnh cho người có thể là virus, vi khuẩn, nấm, sinh vật đơn bào (protozoa) hoặc ký sinh trùng (giun, sán…). Các kháng sinh thông dụng chỉ có tác dụng với vi khuẩn, rất ít kháng sinh có tác dụng với virus, nấm gây bệnh, sinh vật đơn bào. Do đó việc chẩn đoán đúng trước khi kê đơn là bước quan trọng đầu tiên. Tuy nhiên trong thực tế khó có thể xác định chính xác ngay vi khuẩn gây bệnh để thiết lập phác đồ điều trị bằng kháng sinh vì xét nghiệm bệnh phẩm tìm vi khuẩn cần thời gian ít nhất vài ngày, điều này làm chậm tiến trình điều trị; hơn nữa kết quả xét nghiệm lại phụ thuộc nhiều vào năng lực của từng phòng xét nghiệm và không phải lúc nào cũng cho kết quả như mong đợi. Từ kinh nghiệm điều trị, các nhà lâm sàng học đã nhận thấy đa phần các bệnh nhiễm khuẩn đều có thể phát hiện thông qua dấu hiệu lâm sàng đặc trưng và xét nghiệm cận lâm sàng. Các phác đồ hướng dẫn điều trị (của Bộ Y tế hoặc của đơn vị điều trị) được sử dụng như những hướng dẫn ban đầu trong khi chờ đợi kết quả phân lập vi khuẩn và làm kháng sinh đồ. Tìm vi khuẩn gây bệnh là bắt buộc trong trường hợp nhiễm khuẩn rất nặng như nhiễm khuẩn máu, viêm màng não, thương hàn… khi mà thăm khám lâm sàng không tìm thấy dấu hiệu đặc trưng hoặc khi điều trị không hiệu quả do vi khuẩn kháng kháng sinh. Do đó nâng cao trình độ chuyên môn của bác sĩ sẽ góp
phần vào việc chẩn đoán đúng, đó là bước đầu tiên bảo đảm kê đơn hợp lý kháng sinh.
Lựa chọn kháng sinh hợp lý
Lựa chọn kháng sinh hợp lý phải đạt được các tiêu chí sau:
- Có phổ tác dụng phù hợp với vi khuẩn gây bệnh.
- Có dược động học phù hợp để bảo đảm nồng độ tác dụng tại vị trí nhiễm khuẩn mà không gây hại cho người bệnh.
- Phù hợp với cơ địa, sinh lý và bệnh lý mắc kèm ở người bệnh.
Lựa chọn kháng sinh có phổ tác dụng phù hợp với vi khuẩn gây bệnh:
- Phổ tác dụng của kháng sinh liệt kê các vi khuẩn mà kháng sinh đó có tác dụng. Cần lưu ý phổ lúc kháng sinh mới ra đời và sau một thời gian lưu hành do có thể phát sinh hiện tượng kháng của vi
khuẩn với kháng sinh khi sử dụng. Các hướng dẫn điều trị đưa ra các phác đồ lựa chọn kháng sinh phù hợp với những loại vi khuẩn có tỷ lệ gặp cao nhất trong từng bệnh căn cứ vào thống kê dịch tễ về vi khuẩn học. Do đó kiến thức về vi khuẩn phổ biến và tính nhạy cảm với kháng sinh tại địa phương sẽ giúp ích nhiều trong lựa chọn kháng sinh trước khi có kết quả xét nghiệm về vi khuẩn. Những trường hợp này thường dùng kháng sinh phổ hẹp trừ khi có triệu chứng và dấu hiệu nặng đe dọa tính mạng. - Lựa chọn kháng sinh tốt nhất là dựa vào độ nhạy cảm của vi khuẩn qua phân lập vi khuẩn và làm kháng sinh đồ. Tuy nhiên, thực tế phải mất ít nhất 3 ngày để làm việc này nên không thể thực hiện với mọi trường hợp. Với những trường hợp nhiễm khuẩn nặng hoặc khi điều trị > 3 ngày mà không thấy kết quả, lúc này phân lập vi khuẩn và làm kháng sinh đồ sẽ giúp điều chỉnh lại phác đồ điều trị theo kinh nghiệm ban đầu. Với những trường hợp có thể lấy được bệnh phẩm (máu, đờm, mủ tai, phết họng…), những phương pháp phát hiện nhanh vi khuẩn từ bệnh phẩm được khuyến khích như các phương pháp nhuộm Gram, phát hiện kháng nguyên bằng phản ứng miễn dịch (ELISA).
- Có nhiều nguyên nhân dẫn đến sử dụng kháng sinh không có hiệu quả trong đó có nguyên nhân lựa chọn kháng sinh không phù hợp với loại vi khuẩn hoặc độ nhạy cảm của vi khuẩn gây bệnh. Khi điều trị không có kết quả, cần phân biệt kháng thật và kháng giả để xử trí. Kháng thật là do vi khuẩn tạo điều kiện thích nghi trong môi trường kháng sinh như tiết ra enzym phá hủy kháng sinh, thay đổi đích gắn của kháng sinh hoặc làm giảm tính thấm của kháng sinh vào trong tế bào. Những trường hợp này đòi hỏi phải tăng liều kháng sinh hoặc phối hợp kháng sinh. Kháng giả là chọn kháng sinh có dược động học không phù hợp, khả năng phân bố vào ổ nhiễm khuẩn kém nên không đạt nồng độ điều trị (thường gặp khi nhiễm khuẩn ở các tổ chức khó thấm thuốc như màng não, thủy dịch ở mắt…) hoặc điều kiện tại ổ nhiễm khuẩn không thuận lợi cho tác dụng của kháng sinh như pH thấp, nồng độ protein cao (có mủ). Kháng giả cũng gặp khi điều trị cho người bệnh suy giảm miễn dịch. Những trường hợp này test in vitro có thể vẫn nhạy cảm nhưng điều trị không có hiệu quả. Cần lưu ý trường hợp ngược lại: Test in vitro có thể kháng nhưng điều trị lại có hiệu quả; đó là trường hợp nhiễm khuẩn tiết niệu, nơi nồng độ kháng sinh có thể đạt rất cao vì đây là đường thải trừ của kháng sinh. Trong các hướng dẫn điều trị nhiễm khuẩn, các phác đồ khuyến cáo lựa chọn kháng sinh điều trị khởi đầu sẽ là cơ sở tin cậy để thiết lập phác đồ. Tuy nhiên, cũng cần thường xuyên cập nhật tình hình kháng kháng sinh tại nơi điều trị để điều chỉnh cho phù hợp.
Lựa chọn kháng sinh có dược động học phù hợp để bảo đảm đủ nồng độ tác dụng tại vị trí nhiễm khuẩn mà không gây hại cho người bệnh:
- Muốn điều trị thành công thì nồng độ kháng sinh tại vị trí nhiễm khuẩn phải đủ để ức chế hoặc tiêu diệt vi khuẩn mà không gây hại cho người bệnh. Điều này phụ thuộc vào khả năng hấp thu và phân bố của kháng sinh.
- Mức độ hấp thu của kháng sinh theo đường uống rất khác nhau. Các kháng sinh nhóm penicilin hấp thu kém trong khi các kháng sinh nhóm fluoroquinolon lại hấp thu rất tốt (sinh khả dụng đường uống thường đạt trên 80%). Cũng cần lưu ý đến tương tác thuốc với thức ăn để tránh làm giảm sinh khả dụng; ví dụ: Các kháng sinh nhóm penicilin, các kháng sinh nhóm macrolid nên dùng xa bữa ăn, các kháng sinh nhóm quinolon không được dùng cùng các thực phẩm giàu calci, uống cùng với sữa hoặc các kháng acid (antacid). Tuy nhiên, khi điều trị nhiễm khuẩn, đặc biệt là nhiễm khuẩn nặng, không có kháng sinh nào dùng theo đường uống bảo đảm được đủ nồng độ điều trị, do đó những trường hợp này ưu tiên chọn đường tiêm. Khả năng phân bố thuốc vào các tổ chức bị bệnh rất khác nhau trong đó có những tổ chức rất khó thấm thuốc như hàng rào máu – não. Ví dụ các tetracyclin, fluoroquinolon, cloramphenicol, metronidazol, rifampicin… khuếch tán được qua hàng rào máu – não kể cả khi màng não không bị viêm nhưng có những kháng sinh, ví dụ các cephalosporin thế hệ 1, 2, các aminoglycosid vẫn không đạt đủ nồng độ điều trị ngay cả khi màng não bị viêm. Khả năng thấm sẽ được cải thiện hơn khi bị viêm, ví dụ: Kháng sinh cephalosporin thế hệ 3 (trừ cefoperazon) đạt đủ nồng độ điều trị trong dịch não tủy khi bị viêm.
- Với các trường hợp tác nhân gây bệnh là vi khuẩn nội bào (intracellular) như Salmonella, Brucella, Toxoplasma, Listeria, M. tuberculosis… cần lựa chọn kháng sinh có khả năng thâm nhập tốt vào trong tế bào như các kháng sinh nhóm fluoroquinolon, nhóm macrolid, isoniazid, trimethoprim – sulfamethoxazol, rifampicin. Với các kháng sinh đã được lựa chọn thì mức liều và nhịp đưa thuốc để bảo đảm được chỉ số Hiệu quả/An toàn cao lại phụ thuộc vào các đặc tính “Dược động học/Dược lực học” – PK/ PD (Pharmacokinetics/Pharmacodynamics) của thuốc. Ví dụ các kháng sinh beta-lactam thuộc nhóm “kháng sinh phụ thuộc thời gian” và có tác dụng hậu kháng sinh (PAE) ngắn nên nhịp đưa thuốc thường được chia nhiều lần để bảo đảm thời gian thuốc có nồng độ trên MIC (nồng độ ức chế tối thiểu) khoảng 40 – 50% khoảng cách liều; trái lại các kháng sinh nhóm aminoglycosid thuộc nhóm “kháng sinh phụ thuộc nồng độ” và có tác dụng hậu kháng sinh (PAE) dài nên nhịp đưa thuốc thường chỉ một lần mỗi ngày để bảo đảm được tỷ lệ nồng độ đỉnh trên nồng độ ức chế tối thiểu (Cpeak/MIC) cao (khoảng 8 – 10). Đặc tính dược động học còn cho biết đường thảỉ trừ chính của thuốc. Điều này được áp dụng trong điều trị; ví dụ: Ceftriaxon, cefoperazon, ampicilin thải trừ ở dạng còn hoạt tính qua mật nên được ưu tiên dùng trong điều trị nhiễm khuẩn đường mật. Mặt khác, đường thải trừ sẽ là điểm cần lưu ý khi tỷ lệ thuốc còn hoạt tính cao dẫn đến khả năng gây độc cho cơ quan bài xuất. Trường hợp này cần thận trọng hoặc phải giảm liều trên những người bệnh có chức năng gan thận còn yếu (trẻ nhỏ) hoặc bị suy giảm do tuổi tác (người cao tuổi) hoặc do bệnh lý (suy gan thận).
Lựa chọn kháng sinh phù hợp với cơ địa, sinh lý và bệnh mắc kèm ở người bệnh:
- Có nhiều yếu tố thuộc về người bệnh cần xem xét trước khi kê đơn kháng sinh để bảo đảm điều trị thành công.
- Cơ địa người bệnh: Kháng sinh là một trong những nhóm thuốc có nguy cơ gây dị ứng rất cao, do đó trước khi kê đơn cần tìm hiểu tiền sử của người bệnh vì dị ứng với kháng sinh là chống chỉ định bắt buộc. Tuy nhiên, dị ứng thực sự với kháng sinh rất ít. Đa phần dị ứng liên quan đến độ tinh khiết của kháng sinh, vì vậy các kháng sinh có nguồn gốc tổng hợp và bán tổng hợp ít gặp dị ứng hơn các sản phẩm chiết xuất từ môi trường nuôi cấy vi sinh vật. Có nhiều khả năng gặp dị ứng chéo giữa các nhóm kháng sinh có cấu trúc hóa học tương tự. Ví dụ tỷ lệ dị ứng chéo giữa penicilin và cephalosporin từ 5 đến 15%; do đó nếu đã gặp dị ứng với một kháng sinh nào đó thì tốt nhất nên thay bằng một kháng sinh khác nhóm, còn nếu vẫn phải dùng thì phải có biện pháp giám sát chặt chẽ để xử lý tai biến kịp thời nếu xảy ra.
- Đối tượng có khác biệt về sinh lý hoặc bệnh lý với người trưởng thành khoẻ mạnh: Đối tượng người bệnh này bao gồm trẻ em (đặc biệt là trẻ sơ sinh) và người cao tuổi, người bệnh suy giảm chức năng gan và/hoặc thận. Ảnh hưởng của kháng sinh chủ yếu do chức năng gan thận chưa hoàn chỉnh hoặc bị suy giảm, dẫn đến tăng nồng độ kháng sinh với nguy cơ gây độc cho người bệnh. Phụ nữ mang thai hoặc đang cho con bú cũng thuộc nhóm người bệnh đặc biệt do nguy cơ của thuốc trên đứa trẻ. Nhóm kháng sinh cần lưu ý khi sử dụng cho trẻ đẻ non và trẻ sơ sinh là aminosid (gentamicin, amikacin…), glycopeptid (vancomycin), polypeptid (colistin) vì đây là những kháng sinh có khả năng phân bố nhiều trong pha nước nên khuếch tán rất rộng ở các lứa tuổi này.
- Một số đối tượng đặc biệt khác: Các trạng thái bệnh lý khác như người bệnh bị bệnh nhược cơ, thiếu enzym G6PD… đều có thể làm nặng thêm các tai biến và tác dụng phụ của thuốc.
Phối hợp kháng sinh hợp lý
Việc sử dụng kháng sinh đơn độc được khuyến khích trong đa số trường hợp. Phối hợp kháng sinh chỉ cần với một số tình trạng bệnh lý như gặp vi khuẩn kháng kháng sinh, tổ chức nhiễm khuẩn khó thấm thuốc, điều trị kéo dài (lao), nhiễm đồng thời nhiều loại vi khuẩn (kỵ khí – hiếu khí – nội bào). Tuy nhiên, việc dùng đồng thời nhiều kháng sinh phải được tính toán nhằm tạo được tác dụng hiệp đồng có lợi, tránh những phối hợp làm giảm hiệu quả điều trị hoặc tăng tác dụng bất lợi và độc tính trên người bệnh.
Mục đích chỉ định phối hợp kháng sinh bao gồm:
- Hiệp đồng tác dụng lên các chủng đề kháng mạnh: Trường hợp này được sử dụng cho điều trị nhiễm khuẩn mắc phải ở bệnh viện hoặc những trường hợp vi khuẩn kháng thuốc. Ví dụ: Khi điều trị nhiễm tụ cầu (S. aureus), vi khuẩn Gram âm đa kháng thuốc như trực khuẩn mủ xanh (P. aeruginosa). Ví dụ: Phối hợp amikacin với ciprofloxacin trong điều trị P. aeruginosa đã kháng với gentamicin. Phối hợp cũng cần khi sử dụng cho những người bệnh suy giảm miễn dịch, giảm bạch cầu trung tính, khi khả năng đề kháng của cơ thể suy giảm.
- Nới rộng phổ tác dụng: Việc nới rộng phổ chỉ cần thiết trong những trường hợp nguy cơ nhiễm kỵ khí Gram âm, đặc biệt là B. fragilis vì phần lớn các kháng sinh thông dụng không có tác dụng lên vi khuẩn này. Ngoài ra nới rộng phổ cũng cần thiết khi nghi ngờ nhiễm vi khuẩn nội bào (Legionella, Brucella…), trường hợp này thường gặp trong các trường hợp nhiễm khuẩn hô hấp. Lạm dụng việc nới rộng phổ thường không cần thiết vì đã có nhiều loại kháng sinh phổ rộng và các dạng chế phẩm phối hợp sẵn. Nếu tự ý phối hợp có thể gặp những tương tác bất lợi; ví dụ: Phối hợp erythromycin với lincomycin, erythromycin với cloramphenicol hoặc streptomycin với tetracyclin đều dẫn tới giảm tác dụng kháng khuẩn. Hơn nữa, khi phối hợp các kháng sinh tiêm, xu hướng chung hay trộn lẫn thuốc trong cùng một bơm tiêm, dễ dẫn tới tương kỵ; ví dụ: Trộn lẫn penicilin G hoặc ampicilin với gentamicin, trộn lẫn lincomycin với gentamicin đều gây tương kỵ. Giảm khả năng kháng thuốc hoặc tránh tạo những chủng vi khuẩn đề kháng: Phối hợp kháng sinh với mục đích này thường được áp dụng khi điều trị các nhiễm khuẩn kéo dài. Ví dụ: Phối hợp kháng sinh trong điều trị lao, viêm màng trong tim, viêm xương…
Những phối hợp kháng sinh cần tránh
Không được phối hợp kháng sinh trong cùng một nhóm dược lý vì có thể tạo tương tác đối kháng làm giảm tác dụng hoặc hiệp đồng tác dụng phụ làm tăng độc tính. Ví dụ: Phối hợp các kháng sinh nhóm macrolid với nhóm phenicol hoặc lincosamid; phối hợp tetracyclin với streptomycin… sẽ gây đối kháng tác dụng. Phối hợp các kháng sinh cùng nhóm aminoglycosid với nhau hoặc với vancomycin gây tăng độc tính trên thận.
Liều lượng và thời gian của đợt điều trị hợp lý
Liều lượng kháng sinh phụ thuộc vào các yếu tố như: Tuổi, cân nặng, chức năng gan, thận và mức độ nặng của bệnh. Dùng liều “chuẩn” cho bệnh nặng có thể thất bại thậm chí tử vong. Do đó, cần kê đơn một liều thích hợp với tình trạng bệnh. Liều không thỏa đáng còn làm tăng tính kháng thuốc của vi khuẩn..
Thời gian đợt điều trị tùy thuộc loại nhiễm khuẩn, nhưng nếu lựa chọn được kháng sinh thích hợp thì tình trạng bệnh lý sẽ được cải thiện sau 48 – 72 giờ. Thời gian điều trị của kháng sinh dài hay ngắn phụ thuộc vào các yếu tố như độ nhạy cảm của vi khuẩn gây bệnh, vị trí nhiễm khuẩn, sức đề kháng của người bệnh. Ví dụ: Viêm màng trong tim do nhiễm khuẩn phải dùng kháng sinh kéo dài trên 40 ngày cho đến khi siêu âm hết các nốt loét sùi. Viêm màng não mủ phải dùng kháng sinh đến khi mẫu chọc dò dịch não tủy trở về bình thường mới được ngừng kháng sinh. Như vậy thường không có một quy định cứng nhắc về độ dài điều trị cho mọi loại nhiễm khuẩn mà phụ thuộc vào bản chất của nhiễm khuẩn và đáp ứng với điều trị. Quá trình điều trị không nên quá dài vì có thể làm vi khuẩn tăng kháng thuốc, tăng tác dụng không mong muốn và tăng chi phí. Trái lại, một liều duy nhất kháng sinh vẫn có thể điều trị hiệu quả nhiễm khuẩn đường tiết niệu không biến chứng.
Đảm bảo chi phí thấp nhất có hiệu quả
Chi phí điều trị ở đây bao gồm tiền thuốc kháng sinh và các chi phí phụ trợ cho sử dụng kháng sinh đó. Đường uống là đường dùng được ưu tiên vì giá thành rẻ và không cần dụng cụ hỗ trợ đưa thuốc. Đường tiêm được dùng trong những trường hợp khả năng hấp thu bị ảnh hưởng (viêm ruột, nôn nhiều) hoặc nhiễm khuẩn nặng. Tuy nhiên cần xem xét chuyển ngay sang đường uống khi có thể. Trường hợp này nên chọn các kháng sinh có sinh khả dụng đường uống cao như các kháng sinh nhóm fluoroquinolon, metronidazol… Việc kê đơn thuốc generic cũng là biện pháp để giảm chi phí điều trị nhưng cần lựa chọn được các thuốc có tương đương sinh học để bảo đảm được chỉ số Hiệu quả/Chi phí tốt nhất.
CÁC SAI LẦM CÓ THỂ GẶP KHI KÊ ĐƠN sử DỤNG KHÁNG SINH

Sử dụng kháng sình để điều trị tình trạng vi khuẩn cư trú hoặc các bệnh không phải nhiễm khuẩn/ bệnh nhiễm khuẩn không đáp ứng với kháng sinh.
Lạm dụng sừ dụng điều trị kết hợp kháng sinh. Điểu trị bằng một kháng sinh (monotherapy) được ưa chuộng hơn điéu trị kết hợp kháng sinh trừ khi có các lý do bầt buộc đủ sức thuyết phục cho chỉ định này, như cần tới hiệp đông thuốc hoặc cần mở rộng phổ tác dụng ra ngoài phổ tác dụng có thể đạt được khi dùng một thuốc đơn độc. Điểu trị bằng một kháng sinh làm giảm nguy cơ tương tác thuốc và các tác dụng phụ và thường đỡ tốn kém hơn.
Sử dụng kháng sinh đối với các trường hợp sốt kéo dài. Đối với các bệnh nhân có tình trạng sốt dai dẳng khỉ đang được điểu trị kháng sinh có vẻ như phác đó điều trị này thất bại, điểu quan trọng là phẳi đánh giá lại bệnh nhân thay vì dùng thêm kháng sinh bổ sung. Các nguyên nhân gây sốt kéo dài bao gổm các ổ nhiễm khuẩn không được dẫn lưu, các bệnh lý nội khoa khác không do nhiêm khuẩn và sốt do thuốc. Các nguyên nhân gây tăng bạch cẩu/ sốt mức độ thấp không có chẩn đoán không nên được điều trị bàng liều trình kháng sinh dài ngày.
Điều trị ngoại khoa không thỏa đáng. Các nhiễm khuẩn có liên quan với vật liệu của bộ phận giả đặt trong cơ thể bị nhiễm khuẩn hoặc các ổ đọng dịch (Vd: ổ ápxe) thường cấn được điều trị ngoại khoa để điéu trị triệt để. Đối với các nhiếm khuẩn như viêm xương-tủy xương mạn tính, phẳu thuật được coi lờ cách duy nhất để điểu trị triệt để nhiễm khuân. Kháng sinh chỉ hữu ích để ức chế hoặc dự phòng các biến chứng nhiễm khuẩn cục bộ.
Điều trị tại nhà bồng đường tĩnh mạch. Hiện tại, ít có nhu cáu cắn tới sử dụng điều trị tại nhà bỗng đường tĩnh mạch khi có rất nhiều kháng sinh uống cực kỳ tốt sân có đề sử dụng (Vd: doxycyclin, minocyclin, quinolon, TMP-SMX, linezolid).
Kết luận
Điều trị nhiễm khuẩn thành công phụ thuộc nhiều vào tính chính xác trong chẩn đoán ban đầu. Tuy nhiên khi áp dụng cần phải căn cứ vào tính kháng thuốc tại từng địa phương, từng bệnh viện để lựa chọn kháng sinh phù hợp. Nguyên tắc sử dụng kháng sinh có nhiều thay đổi so với trước kia dựa trên kết quả của các công trình nghiên cứu sau khi thuốc được đưa vào thị trường, do đó muốn bảo đảm sử dụng thuốc kháng sinh một cách hợp lý, an toàn và hiệu quả cần thường xuyên cập nhật kiến thức và bám sát các hướng dẫn điều trị mới.
Xem thêm: Ngộ độc thuốc kháng Histamin
Có nên cho bệnh nhân dùng men vi sinh cùng khi sử dụng kháng sinh?
Câu hỏi :
Khi sử dụng kháng sinh dài ngày dễ bị tiêu chảy, tiêu “phân sống” do rối loạn hệ tạp khuẩn có lợi cho đường ruột. Để khắc phục tình trạng này thầy thuốc và dược sĩ thường cho dùng men vi sinh.
– Hỏi : Có nên cho kèm men vi sinh khi sử dụng kháng sinh hay đợi có dấu hiệu rối loạn tiêu hóa mới dùng?
Men vi sinh còn sử dụng trong trường hợp nào khác ?
Trả lời:
? NÊN kèm men vi sinh khi sử dụng kháng sinh ngay, đừng để có dấu hiệu RLTH mới dùng.
?VÌ :
– Khi dùng KHÁNG SINH ==> TẤT bạn đã xác định trẻ bị nhiễm khuẩn, mà đã dùng kháng sinh để điều trị thì không thể dùng một, hai lần, một hai ngày===> chúng ta không đề cập vấn đề dài hay ngắn ngày ở đây nữa.
Vai trò của men vi sinh không chỉ là để hổ trợ khi ta dùng kháng sinh.
✅Hệ vi khuẩn chí đường ruột không chỉ ảnh hưởng đến chức năng của các tế bào miễn dịch mà trên thực tế chúng còn hỗ trợ cho sự sản xuất ra các tế bào miễn dịch – hàng rào bảo vệ đầu tiên của cơ thể chống lại nhiễm trùng. Nói một cách chính xác, các vi khuẩn chí đường ruột có vai trò rất lớn đối với đáp ứng miễn dịch của cơ thể.
✅Không có gì phải bàn cãi rằng kháng sinh đã cứu hàng triệu mạng sống trên Trái Đất. Tuy nhiên, kháng sinh cũng không loại trừ những vi khuẩn có lợi trong hệ tiêu hóa của bạn, và thuốc này thường tiêu diệt cả những lợi khuẩn lẫn hại khuẩn đường ruột, gây tổn thương đến hệ miễn dịch.
?Ta bị mất cân bằng hệ vi sinh trong những trường hợp: sốt , nhiễm khuẩn, stress, dùng thuốc trong đó có kháng sinh…
↪ Vì vậy, ta có thể bổ sung men vi sinh trong những trường hợp này, ngay cả khi chưa có dấu hiệu rối loạn tiêu hóa, quan trọng là ta tư vấn kỹ cho bệnh nhân sử dụng men vi sinh cách xa kháng sinh hai giờ.
DS Bùi ngọc Lan Hương.
SINH KHẢ DỤNG KHÁNG SINH ĐƯỜNG UỐNG KHÔNG THAY ĐỔI TRÊN NGƯỜI BỆNH CÓ TÌNH TRẠNG CẤP TÍNH KHÔNG NGUY HIỂM TÍNH MẠNG
Nghiên cứu can thiệp tiến cứu, đa trung tâm EXPO-AB đăng trên Journal of Antimicrobial Chemotherapy vào tháng 11/2022 thực hiện trên 52 người bệnh đang có tình trạng cấp tính nhưng không nguy hiểm tính mạng nhằm khảo sát AUC và khả năng đạt mục tiêu PK/PD (PTA) khi sử dụng kháng sinh đường uống so với đường tĩnh mạch.
Người bệnh được uống amoxicillin 750mg hoặc ciprofloxacin 500mg tại 2 thời điểm: (1) đang sốt và sử dụng kháng sinh đường tĩnh mạch dưới 24 giờ; và (2) hết sốt trong ít nhất 24 giờ hoặc khi đủ tiêu chuẩn để chuyển kháng sinh từ đường tiêm sang đường uống. Ở mỗi thời điểm, các mẫu máu được thu thập để đo nồng độ kháng sinh trong huyết tương, tập trung mô tả giai đoạn hấp thu thuốc.
Kết quả cho thấy:
– Tỷ lệ AUC giữa 2 giai đoạn (1)/(2) là 97% (90% CI; 80%–117%) đối với amoxicillin và 112% (90%CI; 108% – 116%) đối với ciprofloxacin.
– PTA của amoxicillin và ciprofloxacin không có sự khác biệt giữa 2 giai đoạn.
Kháng sinh đường tĩnh mạch thường được ưu tiên trong pha cấp của nhiễm khuẩn hệ thống để đảm bảo đủ nồng độ tại vị trí tác động do quan ngại về thay đổi dược động học trên người bệnh hồi sức như giảm hấp thu, tăng thể tích phân bố và tăng thanh thải. Tuy nhiên những quan ngại này có thể không áp dụng cho phần lớn dân số không phải hồi sức trong pha cấp của nhiễm trùng không đe dọa tính mạng. Việc sử dụng kháng sinh tĩnh mạch có thể khiến người bệnh có nguy cơ gặp phải biến chứng như nhiễm trùng từ catheter, huyết khối, viêm mạch, hạn chế vận động đồng thời làm tăng số ngày nằm viện và chi phí điều trị. Do đó, chuyển đổi kháng sinh từ đường tiêm sang đường uống là một phần quan trọng trong chương trình quản lý kháng sinh.
Đây có thể là nghiên cứu đầu tiên khảo sát dược động của kháng sinh đường uống trong pha cấp trên người bệnh nhiễm trùng không đe dọa tính mạng. Các tác giả loại trừ người bệnh suy giảm chức năng gan thận nặng do có thể ảnh hưởng đến mức độ thải trừ của thuốc cũng như người bệnh sốt kèm theo giảm bạch cầu, do đó cần thận trọng khi ứng dụng kết quả nghiên cứu trên các đối tượng này. Nhìn chung, kết quả từ nghiên cứu ủng hộ việc sử dụng kháng sinh đường uống trên phần lớn dân số có nhiễm trùng không đe dọa tính mạng, không có bất thường đường tiêu hóa và có thể uống được.
THỜI ĐIỂM SỬ DỤNG KHÁNG SINH DỰ PHÒNG PHÙ HỢP
Thử nghiệm lâm sàng ngẫu nhiên, có đối chứng phase 3 đăng trên The Lancet vào tháng 04/2017 được thực hiện trên 5580 người bệnh trải qua phẫu thuật tổng quát nhằm đánh giá ảnh hưởng của thời điểm sử dụng kháng sinh dự phòng (SAP) đến tỷ lệ nhiễm khuẩn vết mổ (SSI).
Người bệnh được phân bổ ngẫu nhiên (1:1) để sử dụng SAP sớm tại phòng gây mê (30 – 75 phút trước khi rạch da) hoặc muộn tại phòng mổ (0 – 30 phút trước khi rạch da). kháng sinh được sử dụng trong nghiên cứu gồm cefuroxime phối hợp với metronidazole nếu phẫu thuật đại trực tràng, đều truyền tĩnh mạch trong vòng 2 – 5 phút.
Kết quả cho thấy, không có sự khác biệt có ý nghĩa thống kê giữa nhóm sử dụng kháng sinh sớm (trung vị 42 phút) so với nhóm sử dụng kháng sinh muộn (trung vị 16 phút) về:
- Tỷ lệ SSI (4.9% so với 5.3%, p = 0.601).
- Tỷ lệ tử vong do mọi nguyên nhân trong 30 ngày (1% ở cả hai nhóm, p = 0.485).
- Thời gian nằm viện (5.1 ngày so với 5.0 ngày, p = 0.375).
Các nghiên cứu đánh giá thời điểm sử dụng SAP trước rạch da hơn 120 phút hoặc sau khi rạch da đều cho kết quả khá đồng nhất về khả năng tăng nguy cơ SSI. Tuy nhiên, thời điểm nào là tối ưu nhất trong các khoảng thời gian 60 – 120 phút, 30 – 60 phút hoặc trong vòng 30 phút trước khi rạch da để giảm thiểu tỷ lệ SSI vẫn còn gây nhiều tranh cãi và được khuyến nghị khác nhau trong các hướng dẫn từ các quốc gia và các hiệp hội.
Nhiều nghiên cứu quan sát cho thấy thời điểm sử dụng SAP nên gần với thời điểm rạch da để đảm bảo thuốc không bị thải trừ quá nhiều trước khi bắt đầu phẫu thuật, đặc biệt đối với các kháng sinh có bán thải ngắn như cefazolin hay cefuroxime, tuy nhiên hiện chưa có bằng chứng ủng hộ giả thiết này từ các RCT. Mặc dù được thực hiện vào năm 2017, cho đến nay, đây vẫn là RCT lớn nhất và có thiết kế tốt nhất để đánh giá ảnh hưởng thời điểm dùng kháng sinh dự phòng khác nhau đến nguy cơ nhiễm khuẩn vết mổ.
Kết quả từ thử nghiệm không phủ định hiệu quả của việc dùng SAP sớm trên tỷ lệ SSI và cũng không ủng hộ việc thu hẹp khoảng thời gian sử dụng SAP trong vòng 60 phút trước khi rạch da. Ngoài ra, để tối ưu kháng sinh dự phòng cần phải quan tâm đến các yếu tố khác như giảm số liều lặp lại sau mổ vốn làm tăng chi phí và tăng nguy cơ đề kháng kháng sinh, thay vì chỉ tập trung vào chọn thời điểm sử dụng phù hợp. [3]
Tài liệu tham khảo
- Antibiotics – StatPearls, PubMed, truy cập ngày 13/5/2023.
- The effect of the acute phase of infection on absorption of and exposure to orally administered antibiotics in non-critically ill, hospitalized patients. Truy cập ngày 05 tháng 07 năm 2023.
- Prof Walter P Weber, MD † Edin Mujagic, MD † Prof Marcel Zwahlen, PhD Marcel Bundi, MD Henry Hoffmann, MD Savas D Soysal, MD et al, ngày đăng 03/04/2017. Timing of surgical antimicrobial prophylaxis: a phase 3 randomised controlled trial. The Lancet. Ngày truy cập 24/09/2023.
Xuất xứ: Greece
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Anh
Xuất xứ: Italy
Xuất xứ: Pháp
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Đài Loan
Xuất xứ: Việt Nam
Xuất xứ: Ý
Xuất xứ: Pháp
Xuất xứ: United Kingdom
Xuất xứ: Ý
Xuất xứ: Switzerland
Xuất xứ: Thổ Nhĩ Kỳ
Xuất xứ: Hy Lạp
Xuất xứ: Thụy sĩ
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Tây Ban Nha
Xuất xứ: Ba Lan