Hướng dẫn điều trị
Đánh giá thần kinh bệnh nhân trong hồi sức cấp cứu (ICU)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Đánh giá thần kinh bệnh nhân trong hồi sức cấp cứu (ICU) – Tác giả: Thạc sĩ bác sĩ Hồ Hoàng Kim
Đánh giá mức độ thức tỉnh
Mức độ ý thức là chỉ dấu lâm sàng quan trọng và nhạy cảm nhất của chức năng thần kinh ở một bệnh nhân nặng. Các mức độ ý thức khác nhau đã được xác định (Bảng 7.1). Hôn mê phát sinh do rối loạn chức năng vỏ não hoặc dưới vỏ hai bên và/ hoặc tổn thương thân não liên quan đến hệ thống lưới hoạt hóa hướng lên. Tổn thương bán cầu một bên chỉ gây hôn mê nếu tổn thương bán cầu đối bên đã có từ trước hoặc có thoát vị não kèm với chèn ép thân não đã xảy ra.
| Bảng 7.1 Định nghĩa các mức độ ý thức khác nhau | |
| Mức độ thức tỉnh | Định nghĩa |
| U uất | Dạng nhẹ của trạng thái tinh thần chán nản (trầm cảm), bệnh nhân không chú ý và giảm khả năng tỉnh táo. |
| Lú lẫn/sảng | Dạng nặng nề hơn của trạng thái tinh thần bị thay đổi bao gồm mất phương hướng, kích động và bất hợp tác |
| Sững sờ/ngủ gà/lơ mơ | Trạng thái tinh thần bị ức chế nặng mà từ đó bệnh nhân có thể bị kích thích từ nhẹ đến trung bình và sau đó trở lại trạng thái ngủ. |
| Stupor | Bệnh nhân chỉ có thể bị kích thích bởi những kích thích mạnh và lặp đi lặp lại; khi không bị quấy rầy ngay lập tức trở lại trạng thái không phản ứng. |
| Hôn mê | Bệnh nhân không thể bị kích thích ngay cả với các kích thích mạnh và lặp đi lặp lại |
Được xuất bản lần đầu tiên vào năm 1974, Thang điểm Hôn mê Glasgow đã được sử dụng rộng rãi để đánh giá mức độ thức tỉnh trong cấp cứu y khoa và chăm sóc tích cực. Nó đánh giá thông qua độ mở mắt, phản ứng bằng lời nói và phản ứng vận động tốt nhất đối với giọng nói và các kích thích đau (Bảng 7.2). Khi ghi lại điểm Hôn mê Glasgow, điều quan trọng không chỉ là lưu ý tổng số mà còn cả kết quả của từng loại để cho phép giải thích tốt hơn (ví dụ: điểm Glasgow là 7; E1, V2, M4). Mặc dù việc gây đau cho bệnh nhân bằng cách kích thích gây đau là một bước thăm khám không thoải mái cho cả bệnh nhân và thầy thuốc, nhưng điều cần thiết là phải xác định mức độ không đáp ứng. Do đó, không nên chỉ gây kích thích xúc giác hoặc chưa đủ đau vì điều này đánh giá thấp dưới mức mức độ không đáp ứng (đặc biệt ở bệnh nhân say) và có thể dẫn đến các can thiệp điều trị có hại và rủi ro (ví dụ như đặt nội khí quản và thở máy). Một số cách để thiết lập một cách chính xác một kích thích gây đau thích hợp đã được đề xuất và bao gồm xoa day xương ức bằng đốt ngón tay nắm đấm, châm vào mũi (ví dụ như với đầu tăm bông bằng gỗ bị gãy) hoặc vặn nhẹ núm vú, bóp móng tay hoặc một kẹp đầu chi của chân hoặc cánh tay. Tùy thuộc vào tần suất kích thích, độ tuổi và tình trạng đông máu, cách tạo kích thích gây đau ít có hại nhất cần được lựa chọn trên cơ sở từng cá nhân. Châm hoặc ngoáy núm vú thường dẫn đến tụ máu xung quanh thường không gây đau đớn nhưng gây khó chịu cho người thân hoặc người bệnh đã khỏi. Chọc vào mũi có thể gây chảy máu cam. Việc bóp móng tay nhiều lần có thể dẫn đến xuất huyết dưới da gây đau đớn. Véo bằng đầu chi của nếp gấp cổ hoặc các bộ phận da khác có thể gây ra tổn thương da đáng kể ở bệnh nhân đang điều trị steroid mãn tính hoặc người cao tuổi. Day xương ức ít gây ra di chứng tức thời nhất nhưng cũng có thể liên quan đến bầm tím và tụ máu dưới da quanh xương gây đau đớn. Nó không thể được thực hiện ở những bệnh nhân được phẫu thuật cắt xương ức gần đây, ví dụ: sau khi phẫu thuật tim.
| Bảng 7.2 Thang điểm hôn mê Glasgow | ||
| Phân nhóm | Đáp ứng | Điểm |
| Mắt mở (E) | Tự nhiên | 4 |
| Đáp ứng với lời nói | 3 | |
| Đáp ứng với kích thích đau | 2 | |
| Không mở mắt | 1 | |
| Đáp ứng lời nói (V) | Định hướng được không gian, thời gian, nhân thân | 5 |
| Lẫn lộn hay lú lẫn | 4 | |
| Từ ngữ không thích hợp | 3 | |
| Âm thanh không toàn vẹn. | 2 | |
| Không đáp ứng với lời nói | 1 | |
| Đáp ứng vận động | Thực hiện đúng y lệnh | 6 |
| Đáp ứng đúng chỗ kích thích đau | 5 | |
| (M) | Đáp ứng với đau hay vận động không đúng chỗ đau | 4 |
| Đáp ứng gập chi với đau | 3 | |
| Đáp ứng xoay duỗi chi với đau | 2 | |
| Không đáp ứng | 1 | |
Ba loại trong Thang điểm hôn mê Glasgow [mở mắt (E), đáp ứng bằng lời nói (V), đáp ứng vận động (M)] khác nhau về sự thay đổi của chúng theo thời gian (ví dụ như đáp ứng mắt trước!), mối liên hệ với mức độ không đáp ứng và giá trị tiên lượng. Thang điểm vận động có giá trị tiên lượng cao nhất và phản ánh mức độ không đáp ứng và vị trí giải phẫu của tổn thương (Bảng 7.3 và Hình 7.1) tốt hơn hai thành phần khác trong thang điểm. Điều này ngụ ý rằng những bệnh nhân có cùng tổng số điểm hôn mê Glasgow có thể khác nhau về mức độ không đáp ứng của họ. Do đó, khả năng bảo vệ đường thở có thể khác nhau giữa những bệnh nhân có cùng số điểm Glasgow. Cần có kinh nghiệm, quan sát cận lâm sàng và kỹ năng thăm khám tốt để xác định nhu cầu đặt nội khí quản ở những bệnh nhân này. Nguyên nhân của hôn mê (ví dụ như nhiễm độc hoặc chấn thương sọ não) phải luôn được tính đến khi sử dụng Thang điểm hôn mê Glasgow để tiên lượng kết quả.
==>> Xem thêm: Hướng dẫn kiểm tra bụng bệnh nhân trong hồi sức cấp cứu ICU
| Bảng 7.3 Các đáp ứng vận động bất thường và vị trí tổn thương não. | |
| Đáp ứng động đối với kích thích đau đớna | Vị trí tổn thương |
| Đáp ứng đúng chỗ đau | Tổn thương vỏ/ dưới vỏ lan tỏa, bệnh não |
| Đáp ứng không đúng chỗ đau hay không thích hợp | Tổn thương vỏ/ dưới vỏ lan tỏa, bệnh não, hôn mê nhẹ. |
| Đáp ứng gấp ở một chi trên | Tổn thương dạng khối trên lều bán cầu đối bên. |
| Đáp ứng duỗi xoay ở một chi trên | Tổn thương não hoặc thân não sâu |
| Đáp ứng dạng gấp ba ở chi dưới | Phản xạ cột sống không khu trú. |
| Gấp và khép của cánh, cổ tay cùng với đáp ứng duỗi của các chi dưới (“tư thế mất vỏ”) | Tổn thương não sâu như vùng hạch nền, đồi thị hoặc não giữa trên. |
| Khép, duỗi, xoay cánh, cổ tay cùng với duỗi các chi dưới (“tư thế mất não”). | Não giữa thấp, cầu não, tiểu não. |
| Trương lực cơ mềm, không đáp ứng với đau. | Hành tủy |
aÁp dụng kích thích đau trung tâm (ví dụ: nhấn đầu ngón tay lên sườn trên ổ mắt
hoặc khớp thái dương hàm) để tránh chấn thương tủy sống cổ làm sai lệch kết quả
| Bảng 7.4 Điểm FOUR | ||||
| Điểm | Đáp ứng mắt | Đáp ứng vận động | Phản xạ thân não | Hô hấp |
| 4 | Mắt mở, có chuyển động | Thực hiện theo yêu cầu | Còn phản xạ đồng tử và giác mạc | Không NKQ, thở đều. |
| 3 | Mắt mở, không chuyển động | Đáp ứng đau đúng chỗ | 1 đồng tử dãn và cố định | Không NKQ, thở Cheyne- Stokes |
| 2 | Mắt mở với lời nói to | Gấp với kích thích đau | Mất phản xạ giác mạc và đồng tử | Không NKQ, thở không đều |
| 1 | Mắt mở với kích thích đau | Duỗi xoay với kích thích đau | Mất phản xạ giác mạc và đồng tử | Nhịp tự thở > nhịp máy thở |
| 0 | Không mở mắt bất kỳ kích thích nào | Không đáp ứng, hay có trạng thái myoclonus | Mất phản xạ giác mạc, đồng tử và phản xạ ho | Thở theo máy hay ngưng thở |
Các công cụ thay thế để đánh giá mức độ thức tỉnh đã được đề xuất. Một cách tiếp cận đơn giản và thiết thực là thang điểm AVPU trong đó “A” là viết tắt của cảnh báo (alert), “V” là phản ứng với giọng nói (voice), “P” là phản ứng với cơn đau và “U” là không phản ứng với cơn đau. Điểm số BỐN – FOUR (Full Outline of UnResponsiveness) có bốn thang điểm phụ có thể kiểm tra, đó là đáp ứng của mắt (mở mắt và chuyển động mắt), đáp ứng vận động với các y lệnh và kích thích đau, phản xạ thân não (đồng tử, giác mạc và ho) và hô hấp (thở hoặc có nhịp tự thở của ổ hô hấp khi đang thở máy). Số thang điểm con và điểm tối đa trong mỗi thang điểm con là bốn và do đó, dễ nhớ (Bảng 7.4) và được củng cố bởi từ viết tắt. Điểm BỐN, trái ngược với Thang điểm Hôn mê Glasgow, không kiểm tra đáp ứng bằng lời nói và do đó có giá trị hơn trong môi trường chăm sóc tích cực nơi một số bệnh nhân được đặt nội khí quản. Điểm số vận động đơn giản (SMS – Simplified Motor Score) tóm tắt phản ứng của vận động đối với giọng nói và kích thích gây đau thành ba cấp (2, tuân theo lệnh; 1, xác định vị trí đau; 0, không phản ứng).
Nhận diện tăng áp lực nội sọ
Nhức đầu là một dấu hiệu sớm nhưng không đặc hiệu của tăng áp lực nội sọ, còn được gọi là “tăng áp nội sọ”. Vì đau đầu có thể được giải thích bởi quá trình bệnh cơ bản trong nhiều trường hợp (ví dụ như chấn thương sọ não, xuất huyết dưới nhện), dấu hiệu này thường bị hiểu sai hoặc bị bỏ qua. Buồn nôn và đôi khi nôn vọt là những dấu hiệu khác của tăng áp lực nội sọ, đặc biệt nếu có kèm theo đau đầu. Trong nỗ lực duy trì tưới máu não, huyết áp động mạch thường tăng lên. Do kích hoạt baroreceptor của động mạch chủ và động mạch cảnh, tăng huyết áp động mạch có thể kèm theo nhịp tim chậm. Sự kết hợp của tăng huyết áp động mạch, nhịp tim chậm và nhịp thở không đều được gọi là tam chứng Cushing và là dấu hiệu dọa thoát vị (xem Phần I Chương 4). Một sự nhầm tưởng phổ biến là bộ ba Cushing chỉ gặp ở những bệnh nhân không thức tỉnh. Khi áp lực nội sọ tăng lên, mức độ ý thức trở nên giảm dần. Ở những bệnh nhân có tình trạng điều hòa mạch máu được bảo tồn và không có chấn thương não liên quan, áp lực nội sọ có thể đạt giá trị cao tới 60 mmHg trước khi xảy ra mất ý thức. Vì vậy, hôn mê do tăng áp nội sọ là dấu hiệu muộn và đáng báo động của tăng áp nội sọ. Giãn đồng tử một bên cấp tính với mất khả năng phản ứng với tín hiệu ánh sáng là dấu hiệu của thoát vị não qua liềm. Điều này đi kèm với nhịp thở bệnh lý và tiếp theo là mất chức năng thân não/ dây thần kinh sọ theo thứ tự giảm dần.
Tại khoa hồi sức tích cực, nhiều bệnh nhân có khả năng tăng áp lực nội sọ được an thần và thở máy. Cách duy nhất để nhận biết lâm sàng tình trạng tăng áp lực nội sọ ở những bệnh nhân này là ngừng sử dụng thuốc an thần và thực hiện khám lâm sàng thần kinh. Bệnh nhân tăng áp lực nội sọ không tỉnh táo về mặt sinh lý nhưng có biểu hiện phản xạ đồng tử bệnh lý, tư thế vận động (Bảng 7.3) hoặc kiểu hô hấp bất thường.
Đặc biệt khó nhận ra tăng áp nội sọ ở những bệnh nhân có quá trình bệnh lý của hố sau. Nhức đầu cũng như buồn nôn và nôn là những dấu hiệu phổ biến của bệnh lý tiểu não. Vì phù tiểu não trực tiếp dẫn đến chèn ép thân não, mất ý thức xảy ra đột ngột và là một biến cố hấp hối. Điều cần thiết là phải nhớ trong những trường hợp này rằng mất ý thức thường không xảy ra trước bệnh giãn đồng tử một bên. Thở không đều hoặc ngưng thở và ngừng thở thường nhanh chóng theo sau mất ý thức.
Đánh giá các dây thần kinh sọ não và chức năng thân não
Dây khứu giác (Cranial Nerve I)
Kiểm tra dây thần kinh khứu giác yêu cầu bệnh nhân tỉnh táo, phụ thuộc vào thiết bị chuyên biệt và không được thực hiện thường xuyên ở bệnh nhân nặng. Tuy nhiên, yêu cầu bệnh nhân xác định các mùi hương khác nhau trong khi lần lượt bịt từng lỗ mũi là một cách đơn giản để đánh giá chức năng thần kinh khứu giác.
Dây thị giác (Cranial Nerve II) và dây vận nhãn (Cranial Nerve III)
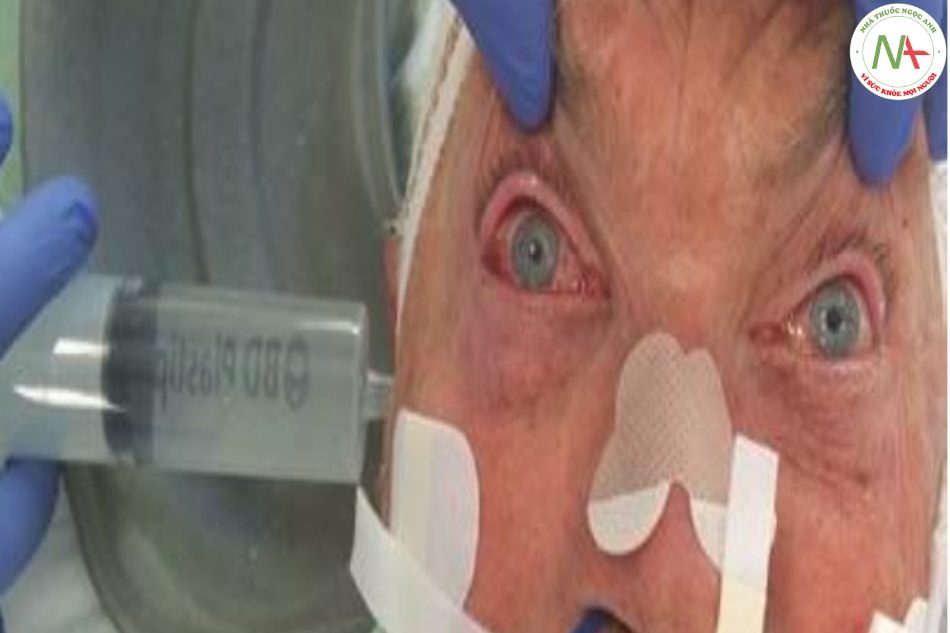
Các dây thần kinh sọ thứ hai và thứ ba được kiểm tra bằng các đánh giá kích thước đồng tử, hình dạng và phản ứng của đồng tử với ánh sáng. Về mặt sinh lý, kích thước đồng tử giảm dần theo tuổi (ví dụ: 7 mm ở trẻ em, 5–6 mm ở người lớn, 4–5 mm ở người già). Ở những bệnh nhân nặng, đặc biệt là những người bị rối loạn chức năng thần kinh, mắt hầu như nhắm lại. Đồng tử cỡ trung bình mở thụ động là sinh lý. Đường kính đồng tử giảm được gọi là co thắt và đường kính tăng lên được gọi là giãn đồng tử. Kích thước đồng tử bất thường có thể là dấu hiệu của vị trí tổn thương (Bảng 7.5). Ngoài rối loạn chức năng thần kinh, kích thước đồng tử có thể bị ảnh hưởng bởi thuốc hoặc độc chất, bệnh hoặc chấn thương thần kinh thị cũng như phẫu thuật hoặc chấn thương trước đó. Ngược lại với các tổn thương cấu trúc, phản ứng của đồng tử với ánh sáng thường được duy trì trong bệnh giãn đồng tử do thuốc hoặc độc tố.
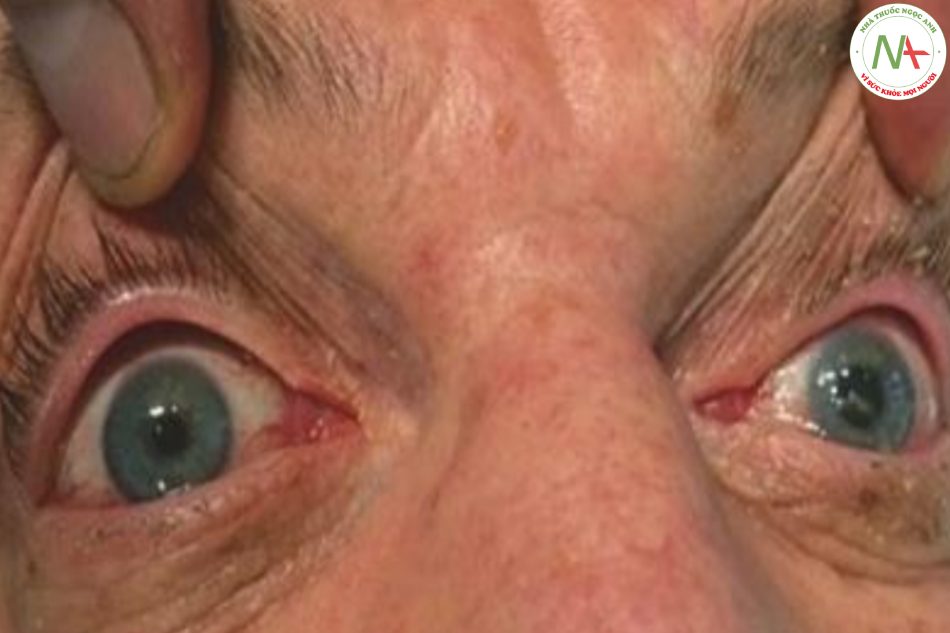
Các đồng tử thường có kích thước bằng nhau. Anisocoria – đồng tử không đều được định nghĩa là sự khác biệt về đường kính đồng tử > 1 mm (Hình 7.2). Mặc dù sự khác biệt về độ chiếu sáng xung quanh về mặt sinh lý học có thể dẫn đến sự khác biệt về kích thước đồng tử lên đến 2 mm, nó phải luôn được coi là bất thường ở một bệnh nhân nặng. Nguyên nhân phổ biến nhất của giãn đồng tử một bên cấp tính là một khối u ở trên lều cùng bên gây thoát vị não. Chỉ trong một số trường hợp hiếm hoi là khối choáng chỗ trên lều đối bên gây giãn đồng tử. Khi thoát vị não qua liềm não, dây thần kinh vận nhãn sẽ bị kéo căng qua liềm. Giãn làm suy giảm chức năng của phó giao cảm bên ngoài nhưng không làm suy yếu các sợi giao cảm bên trong của thần kinh. Về mặt lâm sàng, điều này gây ra giãn đồng tử cùng bên đột ngột (đồng tử Hutchinson hoặc “đồng tử thổi”). Rối loạn chức năng thần kinh vận nhãn cấp tính ở một bệnh nhân tỉnh táo than phiền về cơn đau đầu là dấu hiệu của (vỡ hoặc mở rộng đột ngột) chứng phình động mạch thông sau. Do dây thần kinh vận nhãn bị ảnh hưởng ở phần dưới nhện của nó, chứng sụp mi với biểu hiện liệt nhìn vào trong, nhìn lên và nhìn xuống là đặc điểm ở những bệnh nhân này (mắt nhìn “nhìn xuống và ra ngoài”). Sự khác biệt về kích thước đồng tử cũng có thể là kết quả của co đồng tử một bên. Ở những bệnh nhân bị bệnh nặng, tình trạng này ít xảy ra hơn so với tình trạng đồng tử không đều do thoát vị não qua liềm và thường đi kèm sụp mi cùng bên và nâng nhẹ mi dưới (hội chứng Horner). Hội chứng Horner cấp tính gặp ở những bệnh nhân có tổn thương vùng tủy sau bên, nhưng cũng có thể là dấu hiệu của bóc tách động mạch cảnh (sau đó thường kết hợp với đau nửa mặt).
| Bảng 7.5 Giải thích kích thước đồng tử và khả năng phản ứng với ánh sáng. | |||
| Tổn thương | Đồng tử | Vị trí | Phản ứng. |
| Thoát vị qua liềm (CĐPB: vỡ/ phình động mạch PCOM mở rộng, chấn thương dây thần kinh vận nhãn hai bên). | Dãn | 1 bên | Không đáp ứng. |
| Hội chứng Horner | Co | 1 bên | Có (khó đánh
giá) |
| Tổn thương cầu não | Co | 2 bên | Không |
| Tổn thương dưới đồi [CĐPB: độc chấta, (chuyển hóa) bệnh não, shock nhiệt] | Co | 2 bên | Có (khó đánh giá). |
| Tổn thương não giữa và hệ thống lưới | Trung bình đến dãn | 2 bên | Không |
| Độc chấtb (CĐPB: tổn thương thần kinh thị – vận nhãn) | Dãn | 2 bên | Có hay không |
| Stress (kích thích giao cảm dữ dội) | Dãn | 2 bên | Có |
aCác chất độc điển hình gây ra co đồng tử hai bên: opioid, thuốc an thần, thuốc ngủ, thuốc an thần kinh (ví dụ olanzapine), cholinergic [ví dụ: thuốc diệt côn trùng, thuốc trừ sâu, insulin (hiếm)]. bCác chất độc điển hình gây giãn đồng tử hai bên: atropine, catecholamine, thuốc chống trầm cảm ba vòng, carbamazepine, amphetamine, thuốc kháng cholinergic, insulin.
Đồng tử thường có hình dạng tròn. Biến dạng hình ovan gợi ý tăng huyết áp nội sọ và thường có trước chứng đồng tử không đều. Hình dạng đồng tử không đều đôi khi được nhìn thấy do chấn thương nhãn cầu hoặc như một di chứng của viêm móng mắt. Biến dạng của một đồng tử trong hình dạng lỗ khóa có thể do phẫu thuật (đục thủy tinh thể) trước đó hoặc các bệnh lý nhãn khoa khác (ví dụ: coloboma).
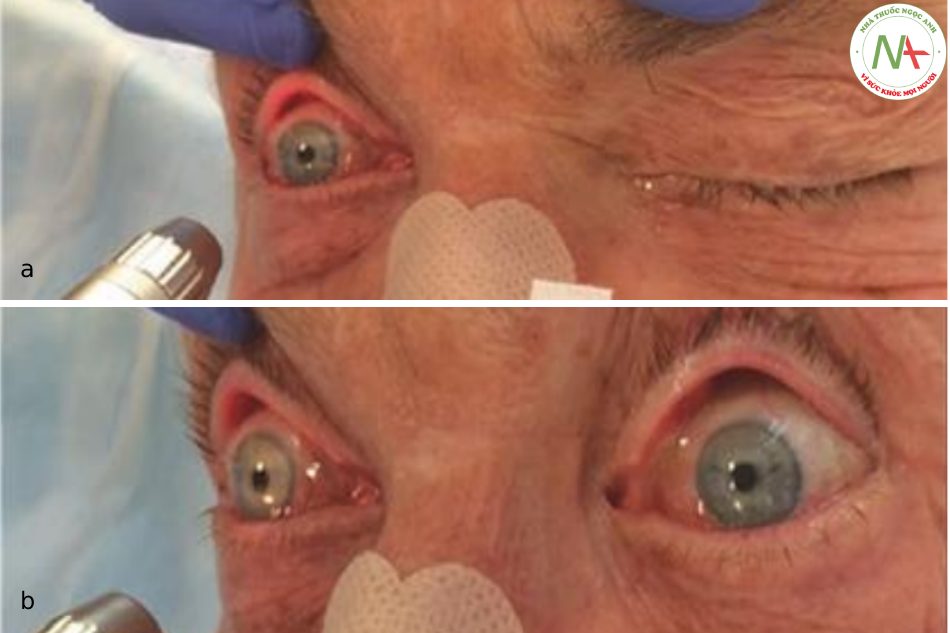
Khả năng phản ứng của đồng tử được kiểm tra bằng cách chiếu sáng mắt với nguồn sáng nhỏ trong 3–5 s. Sự co nhanh của cả hai đồng tử là sinh lý. Bác sĩ cần lưu ý phản ứng ánh sáng “trực tiếp”, tức là sự co lại của mắt được chiếu sáng (Hình 7.3a), cũng như phản ứng ánh sáng “đồng loạt” (hoặc “gián tiếp”), tức là sự co lại của đồng tử đối diện (Hình 7.3. b). Đáp ứng trực tiếp bị suy giảm trong các tổn thương của dây thần kinh thị giác cùng bên, vùng nhân trước thị (não giữa), các sợi phó giao cảm cùng bên chạy trong dây thần kinh vận nhãn hoặc cơ co đồng tử. Đáp ứng giao thoa đồng cảm bị ảnh hưởng bởi các tổn thương của vùng trước thị (não giữa), các sợi phó giao cảm đối bên chạy trong dây thần kinh vận nhãn hoặc cơ co đồng tử. Trong điều kiện không có nguồn sáng trực tiếp và trong môi trường sáng, người khám cũng có thể nhanh chóng mở mí mắt và cho đồng tử tiếp xúc với ánh sáng (ban ngày). Tuy nhiên, đây chỉ là phương pháp xác thực để xác nhận rằng có phản ứng đồng tử, chứ không phải phản ứng đồng tử diễn ra chậm hoặc không có. Phản ứng chậm chạp với ánh sáng là một dấu hiệu không đặc hiệu có thể là sinh lý ở người cao tuổi, nhưng là dấu hiệu của kích thích thần kinh vận nhãn (ví dụ như hậu quả của tăng áp lực nội sọ) ở những người khác. Một phát hiện khá phổ biến, nhưng nổi bật là hiện tượng hippus (bất ổn đồng tử) mô tả sự giãn nở và co lại xen kẽ của đồng tử khi chiếu sáng. Nó có thể là dấu hiệu ban đầu của thoát vị não xuyên liềm, tổn thương não giữa hoặc liên quan đến hoạt động co giật.
Một phương pháp khác để kiểm tra chức năng tự chủ của mắt ở bệnh nhân nặng là phản xạ ciliospinal. Phản xạ này được tạo ra bởi một kích thích đau đối với nếp gấp cổ trong khi quan sát đồng tử hai bên sẽ giãn ra. Vì đường hướng tâm của phản xạ này bao gồm các sợi giao cảm cổ, nên phản xạ này là âm tính ở những bệnh nhân mắc hội chứng Horner.
Soi đáy mắt là một phần quan trọng của cuộc kiểm tra, và khả năng thành thạo có được nhờ thực hành và kinh nghiệm. Ban đầu, giác mạc phải được kiểm tra bằng kính soi đáy mắt cách mắt vài cm. Thông thường, phản xạ màu đỏ xảy ra khi chiếu ánh sáng vào mắt. Các vết mờ ở giác mạc và tiền phòng, thấu kinh (ví dụ như đục thủy tinh thể) và dịch kính sẽ xuất hiện dưới dạng các đốm đen. Sau đó, thiết bị được đưa đến gần mắt của bệnh nhân và một thấu kính phù hợp được chọn để đưa võng mạc vào tiêu điểm. Đĩa thị giác, mạch máu võng mạc, võng mạc, ngoại vi và hoàng điểm cần được kiểm tra cụ thể. Đĩa thị được đánh giá, kiểm tra kích thước, hình dạng, màu sắc, độ trong, bờ và độ cup sinh lý. Tỷ lệ giữa cup và đĩa thường nằm trong khoảng 0,3–0,5. Giá trị cao hơn có thể liên quan đến bệnh tăng nhãn áp. Bờ thái dương của đĩa đệm thường hơi nhạt màu hơn so với bờ mũi. Các mạch máu võng mạc cần được kiểm tra, đặc biệt là nhìn vào đường cắt ngang động mạch, kích thước mạch, độ đồi mồi và màu sắc.
Động mạch hẹp hơn tĩnh mạch và có màu sáng hơn. Chúng cũng có một vệt nhạt theo chiều dọc do ánh sáng phản chiếu từ các thành mạch của chúng. Ở khoảng 80% các cá thể, có nhịp đập tĩnh mạch. Nhịp đập này chấm dứt khi áp lực dịch não tủy tăng lên, và do đó, sự hiện diện của nhịp đập tĩnh mạch võng mạc là một dấu hiệu lâm sàng rất hữu ích về áp lực nội sọ bình thường. Sau đó, võng mạc cần được đánh giá để tìm bất kỳ dịch tiết, xuất huyết, tân sinh mạch, thâm nhiễm và các bất thường về sắc tố. Đánh giá ngoại vi liên quan đến việc tìm kiếm bất kỳ vết rách, thâm nhiễm hoặc thay đổi sắc tố võng mạc nào. Cuối cùng, vùng hoàng điểm được kiểm tra (lý tưởng nhất là yêu cầu bệnh nhân tỉnh táo nhìn thẳng vào ánh sáng). Nó có màu sẫm hơn và không có mạch máu ở những người bình thường. Hõm trung tâm, hố mắt, cần được xác định. Các bất thường trong vùng này có liên quan chính vì chúng ảnh hưởng đến thị lực. Những thay đổi cơ bản thường gặp ở bệnh nhân nặng được tóm tắt trong Bảng 7.6.
| Bảng 7.6 Các bệnh lý đáy mắt phổ biến ở bệnh nhân nặng | ||
| Bệnh lý | Đặc điểm | Nguyên nhân và liên quan |
| Phù gai thị | Cương tụ đĩa đệm; xóa sổ cup; sung huyết các tĩnh mạch và mất nhịp đập; xuất huyết từ đĩa. | Tăng huyết áp ác tính; tăng áp lực nội sọ; tắc tĩnh mạch trung tâm võng mạc; ứ CO2 |
| Viêm gai thị | Tương tự như phù gai thị | Viêm dây thị thanh sau |
| Teo gai thị | Đĩa nhợt nhạt, mép mờ, đĩa nhạt, mép sắc nét. | Thứ phát do phù gai thị; viêm dây thị thanh sau; tăng áp lực lên dây thị (ví dụ như tổn thương choáng chỗ); tắc tĩnh mạch võng mạc; đái tháo đường. |
| Tăng huyết áp | Động mạc xoắn; mạch máu thay đổi kích cỡ; bắt chéo động – tĩnh mạch; xuất huyết hình ngọn lửa; dịch tiết cứng; phù gai thị. | Tăng huyết áp |
| Bệnh nền đái tháo đường | Giãn tĩnh mạch và xoắn; vi phình động mạch; chấm xuất huyết; dịch tiết mềm (đốm bông len). | |
| Tăng sinh | Hình thành mạch mới; xuất huyết dịch kính; bong võng mạc; bệnh viêm võng mạc tăng sinh. | |
| Thiếu máu | Nền nhợt nhạt, mạch máu căng, xuất huyết hình ngọn lửa, dịch tiết đục | Thiếu máu nghiêm trọng do bất kỳ nguyên nhân nào, bao gồm thiếu máu ác tính, bệnh bạch cầu |
| Nhiễm nấm xâm lấn/ hệ thống | Viêm màng bồ đào; dịch tiết chứa candida; viêm nội nhãn | Nhiễm trùng hệ thống |
| Các vệt dạng mạch máu | Các vệt trên võng mạc giống như các mạch máu. | Bệnh Paget; tăng phốt phát huyết; To đầu chi; pseudoxanthoma đàn hồi |
Suy giảm hay mất thị lực cấp tính ở bệnh nhân bệnh nặng
Suy giảm hoặc mất thị lực chỉ có thể được báo cáo bởi bệnh nhân tỉnh táo. Để phân biệt cơ bản giữa suy giảm và mất thị lực, thực tế là hỏi bệnh nhân xem liệu họ có thể nhìn rõ người khám đang đứng ở cuối giường hay không. Sau đó, người khám đưa hai hoặc ba ngón tay khoảng 50 cm trước mắt bệnh nhân và yêu cầu họ nêu số lượng ngón tay được giơ lên. Lưu ý rằng trong một số trường hợp hiếm hoi, bệnh nhân bị rối loạn chức năng thùy sau hai bên và mù vỏ não (ví dụ do đột quỵ) có biểu hiện mờ mắt (hội chứng Anton-Babinski) giả vờ như họ có thể nhìn thấy.
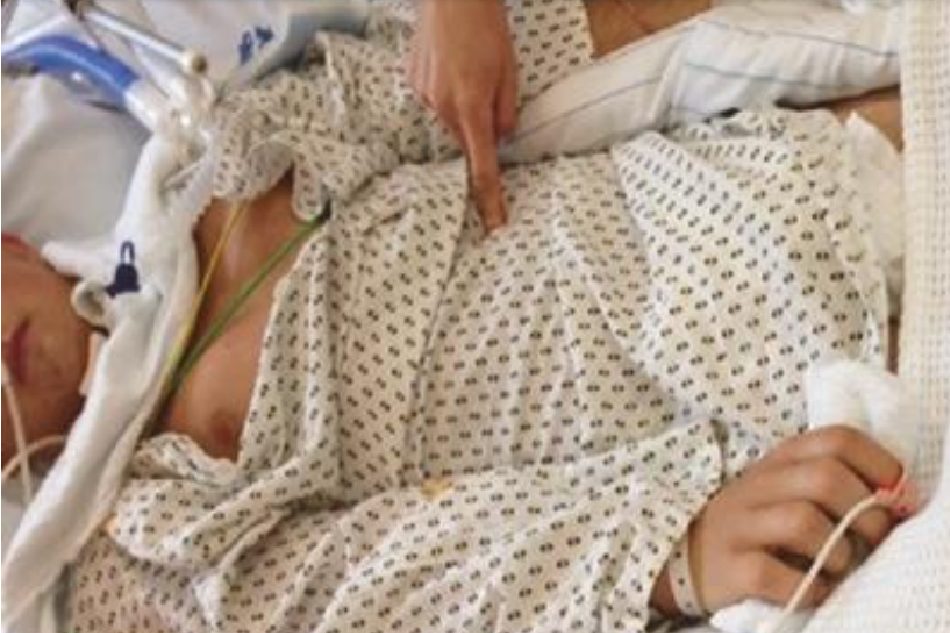
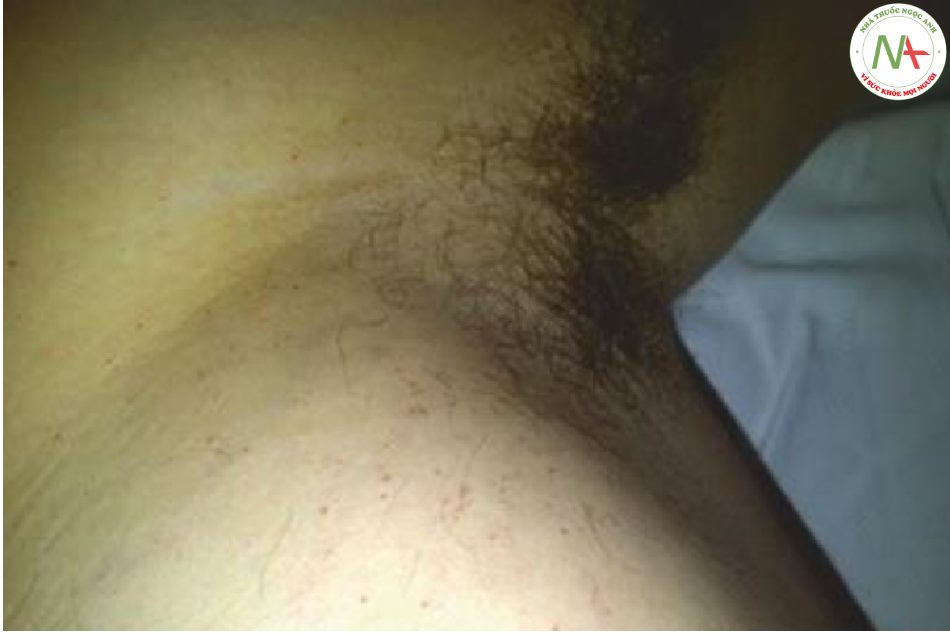
Suy giảm hoặc mất thị lực cấp tính ở người bệnh nặng hiếm gặp và thường gặp nhất là do bệnh lý của dây thần kinh thị giác. Bệnh thần kinh cơ (ví dụ như bệnh nhược cơ) và tổn thương các dây thần kinh sọ III, IV và VI dẫn đến nhìn đôi chứ không phải là suy giảm hoặc mất thị lực. Trong hầu hết các trường hợp, tiền sử bệnh nhân và các dấu hiệu và triệu chứng toàn thân, không liên quan đến thần kinh đồng thời gợi ý nguyên nhân của suy giảm thị lực. Suy giảm thị lực do tác dụng của thuốc hoặc nhiễm độc có liên quan đến giãn đồng tử phản ứng hai bên và thường chỉ thoáng qua. Sự kết hợp của tăng huyết áp động mạch, co giật và suy giảm thị lực gợi ý đến hội chứng bệnh não có hồi phục sau. Suy giảm hoặc mất thị lực sau các trạng thái shock nặng có thể do thiếu máu cục bộ thần kinh thị giác, đặc biệt nếu sử dụng liều cao thuốc vận mạch. Suy giảm hoặc mất thị lực sau chấn thương hoặc sau phẫu thuật ở một mắt rất gợi ý đến chấn thương nhãn cầu hoặc chấn thương nhãn áp do tư thế không đúng trong khi phẫu thuật. Gãy xương sọ nền có thể liên quan đến mất thị lực một bên hoặc hai bên do chấn thương dây thần kinh thị giác một bên hoặc hai bên (luôn cẩn thận khi loại trừ nhu cầu điều trị thêm ở bệnh nhân bị vỡ sọ nền và giãn đồng tử hai bên!). Mất thị lực một bên cấp tính có thể do thuyên tắc võng mạc (“bị che khuất đột ngột bởi bóng râm giảm dần”). Đột quỵ động mạch não giữa và sau có thể dẫn đến mất thị lực (ví dụ: liệt nửa người đồng manh) hoặc mất thị lực toàn bộ nếu cả hai thùy chẩm đều bị ảnh hưởng (tức là mù vỏ não). Viêm tế bào khổng lồ hoặc viêm động mạch thái dương đặc trưng (nhưng không phải luôn luôn) kết hợp với suy giảm thị lực, nhức đầu, yếu vai và các triệu chứng khác của viêm mạch hệ thống. Suy giảm hoặc mất thị lực một vài ngày sau khi gãy xương dài, xương chậu hoặc cột sống có thể do hội chứng thuyên tắc mỡ. Những bệnh nhân này có thể có các chấm xuất huyết ở nách và/ hoặc bẹn (Hình 7.4) và hồi phục sau sự suy giảm trạng thái tinh thần và trao đổi khí ở phổi, thường không rõ ràng. Viêm dây thần kinh thị giác kèm theo suy giảm thị lực một bên hoặc hai bên hiếm gặp ở những bệnh nhân bị bệnh nặng và thường chỉ gặp ở những bệnh nhân bị rối loạn viêm thần kinh (ví dụ như bệnh đa xơ cứng, viêm dây thần kinh thị giác), nhiễm virus hoặc những người đang dùng một số loại thuốc (ví dụ như quinine liều cao). Hội chứng Terson đề cập đến sự xuất hiện của xuất huyết nội nhãn (dịch kính) sau xuất huyết dưới nhện và cần được công nhận là một nguyên nhân quan trọng có thể hồi phục gây mất thị lực ở bệnh nhân xuất huyết dưới nhện.
Các dây vận động của mắt (Cranial Nerves III, IV, VI)
Để kiểm tra chức năng của dây vận nhãn (CN III), dây thần kinh ròng rọc (CN IV) và dây thần kinh vận nhãn ngoài (CN VI), người khám yêu cầu bệnh nhân phối hợp và tỉnh táo theo dõi một vật (ví dụ ngón tay của người khám, đèn pin) sau đó được di chuyển qua hoặc cô ấy có đầy đủ các chuyển động mắt theo chiều ngang và dọc (tức là lên, xuống, phải, phải-lên, phải-xuống, trái, trái-lên và trái-xuống) mà không cần quay đầu lại. Khả năng di chuyển cả hai mắt liên hợp theo mọi hướng được đánh giá. Vì rối loạn chức năng thần kinh sọ hai bên thường liên quan đến hôn mê, hầu hết các rối loạn chức năng thần kinh sọ được phát hiện qua khám nghiệm này là một bên. Một tổn thương hoàn toàn đối với dây thần kinh vận nhãn ở phần dưới nhện của nó dẫn đến giãn đồng tử không phản ứng, sa mi mắt và không có khả năng di chuyển mắt lên trên, xuống dưới và vào trong. Liệt dây thần kinh IV dẫn đến không thể theo ngón tay của người khám vào trong và xuống dưới. Chứng liệt dây thần kinh số VI có thể được phát hiện bằng cách tự nhìn vào trong cố định của mắt một bên và không có khả năng nhìn theo ngón tay của người khám ra ngoài.
==>>> Xem thêm: Hướng dẫn kiểm tra gan bệnh nhân trong hồi sức cấp cứu ICU
Diễn giải vị trí mắt, chuyển động mắt theo phản xạ và chuyển động mắt không chủ ý/ phản xạ
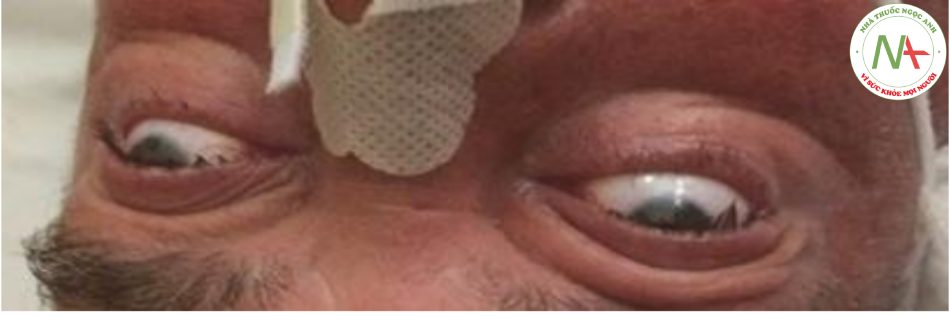
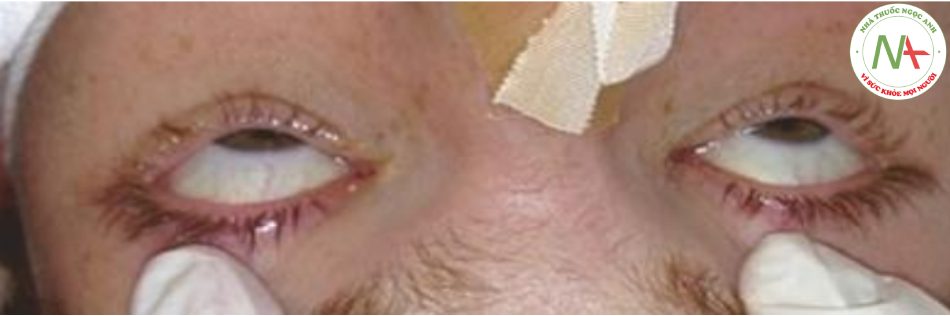
Ở bệnh nhân hôn mê, việc mở mắt và kiểm tra vị trí của mắt, nhìn và chuyển động mắt không có chủ ý có thể cung cấp thông tin quan trọng về vị trí giải phẫu của tổn thương não (Bảng 7.7, Hình 7.5 và 7.6). Bất kỳ độ lệch nào so với vị trí giữa và bất kỳ sự khác biệt nào về vị trí trục dọc hoặc trục ngang giữa cả hai mắt đều là bất thường. Ánh mắt gaze đề cặp đến chuyển động phối hợp của cả mắt và cổ theo cùng một hướng. Nó có thể là liên hợp (cả hai mắt hiển thị cùng một trục lệch) hoặc không liên hợp (lệch trục giữa hai mắt). Ánh mắt “bóng bàn” là một biến thể của chuyển động mắt lưu động với các chuyển động mắt lặp đi lặp lại, cứ sau vài giây xen kẽ, chuyển động của mắt từ bên này sang bên kia xảy ra sau mỗi vài giây. Chuyển động mắt luân phiên theo chu kỳ có thể được nhìn thấy trong một loạt các tổn thương cấu trúc ở thân não hoặc cả hai bán cầu nhưng thường gặp nhất trong các bệnh não chuyển hóa. “Chớp mắt” và “nhấp nhô mắt ngược” mô tả các kiểu chuyển động mắt riêng biệt đặc trưng cho các tổn thương tại cầu não. Chúng bao gồm giật mắt nhanh chóng liên hợp xuống (nhấp nhô) và hướng lên (nhấp nhô ngược). Chuyển động hướng xuống chậm lại sau đó nhanh chóng trở lại vị trí giữa được gọi là “mắt chìm xuống” và được thấy ở một số bệnh nhân có tổn thương não giữa. Chuyển động lên của mắt bị lệch trục dọc được gọi là “lệch trục” và là dấu hiệu của một quá trình bệnh lý ở hố sau.
| Bảng 7.7 Vị trí bất thường của mắt cũng như cử động và các vị trí tổn thương não liên quan | |
| Vị trí/ chuyển động | Vị trí tổn thương |
| Tonic liên hợp nhìn lên trên | Tổn thương lan tỏa/ 2 bán cầu |
| Nhìn lên trên liên hợp ngắt quãng/ nhịp nhàng | Khủng hoảng thị lực hoặc không phản ứng tâm thần
(bao gồm ngất xỉu do tăng thông khí) |
| Ánh mắt liên hợp nằm ngang về phía tổn thương | Tổn thương bán cầu (ví dụ: đột quỵ, chấn thương) |
| Ánh mắt liên hợp nằm ngang ra khỏi tổn thương. | Tiêu điểm động kinh bán cầu hay đồi thị hay cầu não. |
| Ánh mắt bóng bàn | Tổn thương hai bên bán cầu hoặc thân não |
| Tonic nhìn xuốnga | Đồi thị hay thân não |
| Mắt chim xuống | Thân não |
| Nystagmus hội tụ | Thân não |
| Gaze không liên hợp | Các dây III, IV hay VI hoặc thân não |
| Nhấp nhô nhãn cầu | Cầu não |
| Mắt lệch trục lệch | Tiểu não hay thân não |
aCũng có thể thấy ở những bệnh nhân (trẻ) bị não úng thủy
Dây thần kinh sinh 3 (số V) và thần kinh mặt (số VII)
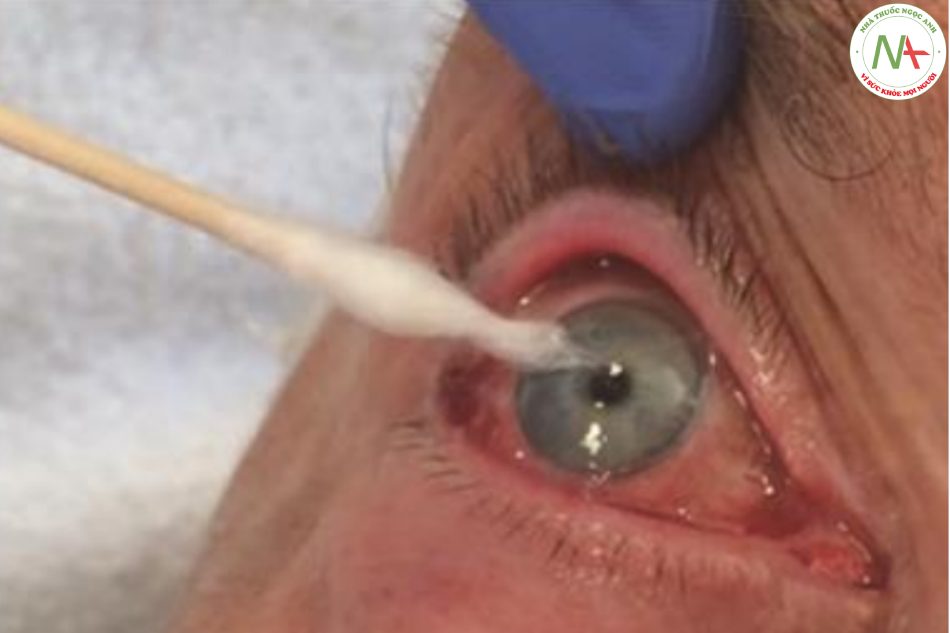
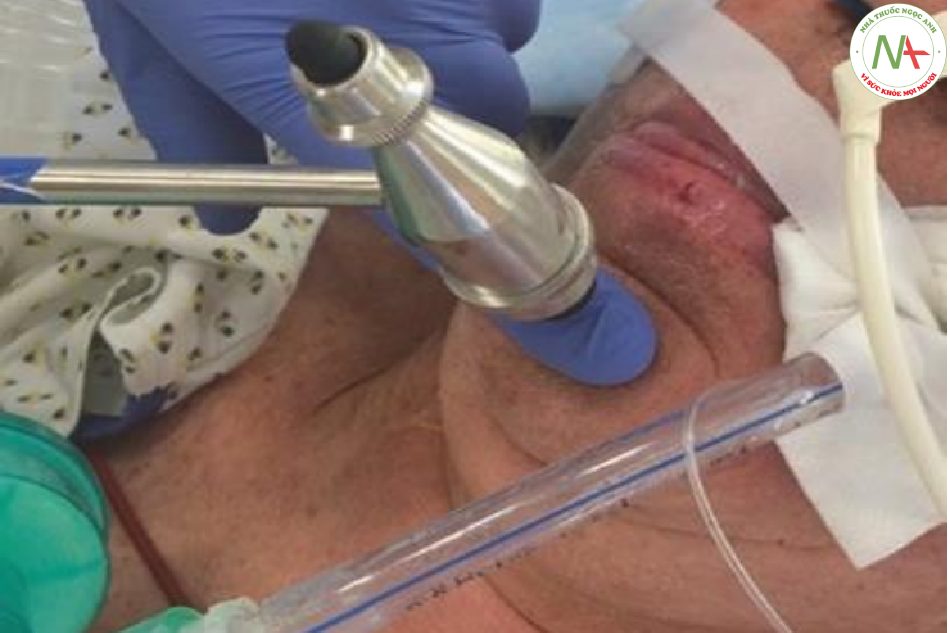
Dây thần kinh sinh ba cung cấp cảm giác bên trong khuôn mặt và cần được phân biệt với dây thần kinh mặt, điều khiển các cơ biểu hiện trên khuôn mặt. Lưu ý, dây thần kinh sinh ba cũng có một rễ vận động chịu trách nhiệm điều khiển các cơ nhai cũng như một số cơ nhỏ hơn (ví dụ cơ tensor tympani). Phản xạ giác mạc liên quan đến cả CN V (đường hướng tâm do bộ phận nhãn khoa chuyển tải) và CN VII (dây hướng tâm để tiếp cận các cơ trên nhãn cầu) và được kiểm tra bằng kích thích cơ học đối với giác mạc bằng cách nhẹ nhàng kéo một miếng bông lên trên giác mạc hoặc nhỏ nước vô trùng natri clorua/ nước vào mắt (Hình 7.7). Điều quan trọng là phải kích thích không chỉ củng mạc (tròng trắng của mắt) mà còn cả giác mạc phủ lên mống mắt. Ở bệnh nhân tỉnh táo, người khám cần phải đảm bảo tiếp cận từ bên cạnh để tránh nháy mắt do phản xạ thị giác xảy ra ( dây hướng tâm do thần kinh thị giác vận chuyển). Một cách khác để kiểm tra chức năng của dây thần kinh sọ số V và số VII ở bệnh nhân hôn mê là đặt một kích thích gây đau trên ba điểm lối ra của dây thần kinh sinh ba (Hình 7.8) và tìm biểu hiện nhăn mặt. Ở bệnh nhân tỉnh táo, chức năng thần kinh sinh ba có thể được kiểm tra bằng cách đánh giá cảm giác trên khuôn mặt. Lưu ý rằng các trường cảm giác khác nhau giữa các tổn thương của các nhánh dây thần kinh sinh ba ngoại biên (phân bố da) so với các tổn thương của nhân và đường sinh ba (biểu hiện giống da củ hành). Tương tự, chức năng thần kinh mặt có thể được đánh giá riêng biệt ở những bệnh nhân tỉnh táo. Rối loạn chức năng thần kinh một bên mặt dẫn đến sự không đối xứng của sắc mặt và nhăn nhó. Sắc mặt được đánh giá tốt nhất bằng cách so sánh sự cân xứng (độ sâu, độ dài) của hai nếp gấp rãnh mũi má, mí mắt khép lại, khóe miệng hoặc nếp gấp trên trán. Bệnh nhân được yêu cầu thực hiện các biểu hiện nhăn mặt cụ thể (ví dụ như nhắm mắt, nhăn trán, mỉm cười, phùng má, huýt sáo, nhe răng) trong khi người khám tìm các điểm bất đối xứng trên khuôn mặt. Điều quan trọng cần nhớ là độ nhăn của trán bởi dây thần kinh mặt chỉ bị suy giảm nếu có tổn thương dây thần kinh mặt ngoại biên nhưng không bị tổn thương ở vỏ não (ví dụ như đột quỵ). Điều thú vị là ở bệnh liệt trung ương trên khuôn mặt, các cử động cảm xúc (ví dụ như khóc hoặc cười) vẫn còn, vì chúng bắt nguồn từ đồi thị và thùy trán.
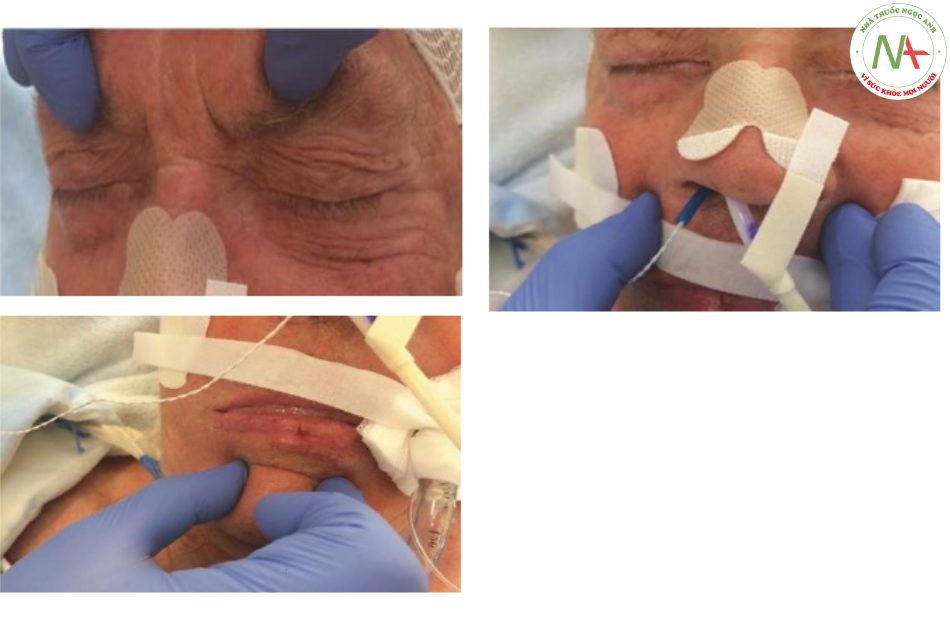
Phản xạ giật cơ hàm hoặc phản xạ masseter đặc biệt kiểm tra chức năng thần kinh sinh ba. Giám khảo đặt ngón trỏ lên cằm và gõ nhẹ bằng búa phản xạ (Hình 7.9). Điều này kéo căng cơ masseter được bao bọc bởi dây thần kinh sinh ba hướng tâm lẫn ly tâm. Phản ứng sinh lý là sự co lại của các cơ masseter gây ra chuyển động nhẹ lên trên của hàm dưới. Ở những đối tượng khỏe mạnh, phản xạ này rất ít hoặc không có. Phản xạ hàm có trong tổn thương nơron vận động trên.
Dây tiền đinh ốc tai (Cranial Nerve VIII)
Kiểm tra dây thần kinh ốc tai bằng cách đánh giá phản ứng của bệnh nhân với âm thanh (giọng nói hoặc tiếng vỗ tay trước tai của bệnh nhân). Suy giảm hoặc mất thính giác cấp tính ở bệnh nhân nặng là rất hiếm nhưng có thể gây phức tạp khi điều trị bằng thuốc (liều lượng cao) (ví dụ như aminoglycosid, thuốc lợi tiểu quai). Hơn nữa, những bệnh nhân bị gãy xương nền sọ bên có thể gặp các tổn thương do chấn thương của dây thần kinh ốc tai và mất thính giác một bên. Tình trạng khiếm thính hoặc mất thính giác một bên hoặc hai bên thường xuyên có thể biến chứng thành viêm màng não và thường chỉ được nhận biết trong quá trình hồi phục.
Ở bệnh nhân hôn mê, chức năng tiền đình – ốc tai được kiểm tra bằng nghiệm pháp đầu – mắt và phản xạ tiền đình mắt. Phản xạ đầu mắt được kích thích bằng cách quay đầu thụ động (loại trừ chấn thương cột sống cổ trước!) và chỉ ra rằng thân não (CN III, VI, VIII) còn nguyên vẹn. Trong quá trình vận động này, người khám mở cả hai mí mắt và kiểm tra các chuyển động của mắt. Về mặt sinh lý, mắt chuyển động liên hợp theo hướng ngược lại của chuyển động thụ động. Ở những bệnh nhân bị tổn thương cầu não, chuyển động ngang của mắt bị suy giảm và mắt không di chuyển mặc dù cử động thụ động của đầu (được gọi là hiện tượng mắt búp bê). Ngoài ra, đầu có thể được di chuyển một cách thụ động từ trước ra sau (gật đầu thụ động), điều này sẽ tạo ra các chuyển động mắt theo chiều dọc phản xạ theo hướng ngược lại với hướng chuyển động thụ động.
| Bảng 7.8 Giải thích các phản ứng ở đầu mắt và tiền đình | ||
| Tổn thương | Đáp ứng đầu – mắt | Tiền đinh – mắt |
| Không tổn thương hay tâm thần không đáp ứng | Cố định | Rung giật nhãn cầu, buồn nôn, nôn, chóng mặt |
| Tổn thương vỏ não lan tỏa với thân não còn nguyên vẹn | Liên hợp độ lệch của mắt với bên chuyển động đối diện | Mắt lệch sang tai được tưới (nước lạnh) và nhanh chóng trở về vị trí chính giữa, không rung giật nhãn cầu. |
| Có bó lưới hoặc tổn thương bó dọc giữa | Mắt một bên lệch sang vị trí đối diện, mắt đối bên ở vị trí chính giữa. | Mắt cùng bên lệch sang tai được tưới (nước lạnh), mắt đối bên vẫn ở vị trí chính giữa |
| Tổn thương thân não sâu | Không đáp ứng (mắt búp bê) | Mắt vẫn ở vị trí chính giữa, không rung giật nhãn cầu. |
Tương tự như phản xạ tiền đình-mắt bao gồm kiểm tra chức năng CN III và CN VI và được kích thích bằng xét nghiệm nước lạnh (kiểm tra nhiệt lượng) (Hình 7.10). Trong thử nghiệm này, đầu của bệnh nhân được nâng cao đến 30 ° và nước đá lạnh (thường là 50–60 mL) được bơm từ từ vào ống tai ngoài. Người khám thứ hai mở mắt bệnh nhân một cách thụ động và tìm các chuyển động mắt phản xạ.
Trong phản ứng tiền đình dương tính, mắt lệch sang tai được tưới và trở về vị trí chính giữa sau khi ngừng tưới nước lạnh. Chỉ nên kiểm tra vị trí đối bên sau thời gian nghỉ 5 phút. Không có chuyển động của mắt trong hoặc trong vòng 1 phút sau khi bơm rửa ống tai và chuyển động mắt chậm hoặc phục hồi cho thấy bệnh lý. Vì test nước lạnh gây rung giật nhãn cầu, buồn nôn và nôn ở bệnh nhân tỉnh, nên chỉ thực hiện ở bệnh nhân hôn mê. Việc giải thích các phản xạ mắt – đầu và tiền đinh – mắt cho phép xác định vị trí các tổn thương não nhất định (Bảng 7.8).
Dây thiệt hầu (Cranial Nerve IX) và dây phế vị (Cranial Nerve X)
Dây thần kinh hầu họng (thiệt hầu) được kiểm tra cùng với dây thần kinh phế vị vì cả hai đều dẫn đến bên trong yết hầu và duy trì phản xạ banh họng và phản xạ ho. Phản xạ banh họng được tạo ra bởi sự kích thích cơ học của thành sau họng (ví dụ bằng tăm bông, dụng cụ đè lưỡi hoặc ống thông hút). Một số bác sĩ điều khiển ống nội khí quản để kích thích phản xạ banh họng, nhưng vì bệnh nhân thường dễ chịu một cách đáng ngạc nhiên với ống nội khí quản này, nên không nên sử dụng ống nội khí quản để tránh phản ứng âm tính giả. Phản xạ ho được kiểm tra bằng cách luồn một ống thông hút xuống ống nội khí quản và kích thích cơ học thành khí quản và / hoặc phế quản.
Hai test khác có thể đánh giá cụ thể chức năng của dây thần kinh phế vị. Đầu tiên, ấn đầu ngón tay lên cả hai nhãn cầu làm chậm nhịp tim một cách sinh lý. Phản xạ mắt – tim (“Hiện tượng Aschner”) được trung gian bởi dây thần kinh sinh ba (dây hướng tâm) và dây thần kinh phế vị (dây ly tâm). Ngoài ra, tiêm tĩnh mạch 2 mg atropine về mặt dược lý ức chế trương lực phế vị trên tim và làm tăng nhịp tim. Ở những bệnh nhân chết não (thân), trong đó xét nghiệm atropine thường được thực hiện, việc dùng atropine không làm tăng nhịp tim một cách đáng kể (<10-15%).
Dây thần kinh phụ (Cranial Nerve XI)
Dây thần kinh phụ hiếm khi được kiểm tra ở những bệnh nhân bị bệnh nặng. Chức năng của nó chỉ có thể được đánh giá ở bệnh nhân tỉnh táo. Người khám đánh giá khả năng quay đầu của bệnh nhân từ bên này sang bên kia (sự nâng cao của cơ ức đòn chũm) và nhún cả hai vai (cơ hình thang) để chống lại lực cản. Lưu ý rằng do các điểm giải phẫu của cơ ức đòn chũm, liệt dây thần kinh phụ dẫn đến yếu khi quay đầu sang đối bên của tổn thương, nhưng yếu cùng bên khi nâng cao vai.
Dây hạ thiệt (Cranial Nerve XII)
Dây thần kinh hạ thiệt kéo dài bên trong lưỡi và cho phép bệnh nhân lè lưỡi ra và di chuyển lưỡi từ bên này sang bên kia. Khi các cơ của lưỡi cắt ngang đường giữa, tổn thương một bên của dây thần kinh hạ vị dẫn đến lệch đầu lưỡi sang bên của tổn thương. Trong cơ sở chăm sóc đặc biệt, rối loạn chức năng thần kinh hạ thiệt một bên thoáng qua thường gặp ở những bệnh nhân sau khi phẫu thuật động mạch cảnh được thực hiện theo phương pháp phong tỏa dây thần kinh cổ hoặc bóc tách cổ. Điều này là do tác dụng gây tê cục bộ trên hoặc tổn thương phần cột sống cổ của dây thần kinh hạ thiệt.
Giải thích các nhịp hô hấp
| Bảng 7.9 Các bất thường về nhịp hô hấp và các vị trí tổn thương não liên quan | ||
| Các bất thường của nhịp hô hấp | Miêu tả | Vị trí tổn thương |
| Kiểu thở Cheyne-Stokes | Các đợt tang thông khí xen kẽ tăng dần và giảm dần bị gián đoạn bởi các đợt ngưng thở. | Các bán cầu, hạ đồi, thân não |
| Tang thông khí từ thần kinh trung ương | Thở nhanh sâu, tần số thường > 25 lần/phút | Thân não |
| Thở hỗn loạn | Thở bất điều hòa về tần số, biên độ, thể tích thông khí | Than não |
| Thở câm | Hít vào hỗn hển theo sau sự thúc giục, thở ra kéo dài ở tốc độ không đều | Cầu não |
| Ngưng thở | Ngưng hô hấp | Hành tủy |
Khi não (thân) điều chỉnh tần số hô hấp và thể tích thông khí, những thay đổi trong nhịp hô hấp có thể là một dấu hiệu của rối loạn chức năng thần kinh. Những thay đổi nhất định đối với nhịp hô hấp do tổn thương các bộ phận não cụ thể cho phép bác sĩ lâm sàng xác định vị trí tổn thương (Bảng 7.9, Hình 7.11). Một rối loạn nhịp hô hấp hiếm khi gặp nhưng đáng chú ý là “ngưng thở do tác động não” xảy ra sau khi tác động tốc độ cao lên thân não ức chế hệ thống lưới và các trung tâm hô hấp. Mặc dù chứng ngừng thở do tác động não có thể là nguyên nhân phổ biến dẫn đến tử vong do chấn thương không do xuất huyết, nhưng bệnh này hiếm khi được chẩn đoán do sự chậm trễ thông thường mà các dịch vụ y tế khẩn cấp khi đến hiện trường vụ tai nạn. Ngoài rối loạn chức năng thần kinh, các bệnh tim phổi (ví dụ như suy tim, shock, ngừng tim) có thể tác động gián tiếp đến nhịp hô hấp (xem Phần II.5.1.5).
Chẩn đoán lâm sàng chết (thân) não
Trước khi bệnh nhân được đánh giá lâm sàng về chết não (thân), phải xác định nguyên nhân và không thể hồi phục của hôn mê và loại trừ tất cả các yếu tố gây nhiễu tiềm tàng (ví dụ: hạ thân nhiệt, nhiễm độc, rối loạn chuyển hóa nặng). Về mặt lâm sàng, yếu tố gây nhiễu có liên quan nhất là thuốc an thần còn sót lại, đặc biệt ở những bệnh nhân đã được truyền liên tục thuốc an thần, thuốc mê và/ hoặc opioid trong thời gian ngay trước khi đánh giá chết não. Điều quan trọng là phải loại trừ tất cả các tác dụng dược lý ở những bệnh nhân này. Các dấu hiệu lâm sàng của chết não là (1) hôn mê, (2) không có phản xạ thân não và (3) không có ổ thở (ngưng thở).
Lúc đầu, bệnh nhân bị kích thích bằng giọng nói, sau đó là kích thích đau trung ương trong khi người khám theo dõi bất kỳ phản ứng vận động nào (nhăn mặt cũng như các chuyển động ngoại vi). Khi gây ra một kích thích đau trung tâm (ví dụ bằng cách tạo ấn lên ổ cung trên hốc mắt hoặc khớp thái dương hàm), không quan sát thấy phản ứng vận động. Tuy nhiên, khi tạo một kích thích ngoại vi gây đau đớn (ví dụ như bằng cách bấu véo các chi dưới hoặc chi trên), các chuyển động do phản xạ tủy sống có thể được nhìn thấy ở 50% bệnh nhân, đặc biệt khi chẩn đoán chết não bị trì hoãn. Những chuyển động phản xạ này là rập khuôn và thường liên quan đến các cử động uốn cong ngắn, xảy ra phổ biến hơn ở chi dưới so với chi trên (ví dụ: gập ngón tay). Ở một số bệnh nhân thậm chí còn xảy ra các cử động tự phát của tứ chi. Những chuyển động như vậy bao gồm giật ngón tay hoặc ngón chân, mở rộng cánh tay và vai cũng như gập cánh tay và bàn chân. Dấu hiệu Lazarus đề cập đến một chuyển động phức tạp ở bệnh nhân chết não, hiếm khi được quan sát thấy trong quá trình kiểm tra ngừng thở hoặc sau khi ngắt kết nối máy thở sau khi hiến tạng.
Nó bắt đầu bằng động tác uốn chậm một hoặc cả hai khuỷu tay và sau đó có thể nâng cao cánh tay.
Sau đó, thân não được kiểm tra bằng cách đánh giá hệ thống các dây thần kinh sọ II, III, V, VI, VII, VIII, IX và X. Các dây thần kinh sọ I, IV, VI, XI và XII không được kiểm tra vì điều này đòi hỏi bệnh nhân tỉnh táo và hợp tác. Một test chỉ được thực hiện ở những bệnh nhân được đánh giá là chết não là nghiệm pháp ngưng thở. Thử nghiệm này đánh giá chức năng của trung tâm hô hấp. Theo sự đồng thuận, ngưng thở được định nghĩa là tình trạng không thở (lồng ngực có thể nhìn thấy được) mặc dù áp suất riêng phần carbon dioxide trong động mạch (PaCO2)> 60 mmHg (> 8 kPa). Một số biến thể của nghiệm pháp ngưng thở cũng đã được đề xuất. Tất cả chúng bao gồm giảm thông khí hoặc đạt được bằng cách cho bệnh nhân thở máy với thể tích phút thấp (ví dụ ở bệnh nhân bị suy giảm oxy) hoặc ngắt kết nối bệnh nhân khỏi máy thở sau khi được oxy hóa trước. Trong giai đoạn giảm thông khí, bệnh nhân được theo dõi chặt chẽ về bất kỳ cử động nào của lồng ngực hoặc các nỗ lực hô hấp khác. Nên thực hiện đồng thời capnometry/ capnography để xác nhận điều này. Song song với việc tăng PaCO2, cung lượng tim tăng. Điều này gây ra các xung động động mạch cảnh ở cổ như quan sát thấy ở những bệnh nhân bị tăng động lực tuần hoàn. Những xung động này không được nhầm lẫn là những nỗ lực hít vào.
Trong quá trình nghiệm pháp ngưng thở, các phân tích khí máu động mạch lặp lại được thực hiện để xác minh PaCO2 > 60 mmHg (> 8 kPa). Do tốc độ trao đổi chất ở bệnh nhân chết não là tối thiểu, nên thường mất một thời gian dường như kéo dài (5–10 phút hoặc hơn) cho đến khi PaCO2 tăng lên trên 60 mmHg. Nếu một bệnh nhân bị suy giảm oxy không được ngắt kết nối với máy thở nhưng thể tích phút phải giảm, điều cần thiết là ngắt kết nối bệnh nhân khỏi máy thở và quan sát lâm sàng bệnh nhân về bất kỳ nỗ lực hô hấp nào sau khi đã đạt được mức PaCO2 mục tiêu. Để bệnh nhân ngắt kết nối máy thở và quan sát nhịp thở tự phát có thể dẫn đến kết quả dương tính giả vì tuần hoàn tăng động hoặc luồng không khí bên trong có thể tự phát gây ra nhịp thở hỗ trợ trong một số máy thở. Ở những bệnh nhân được đánh giá về tình trạng chết não trong khi điều trị bằng ECMO, một thử nghiệm ngưng thở đã được sửa đổi cũng đã được đề xuất. Điều này bao gồm ngắt kết nối bệnh nhân khỏi máy thở trong khi giảm lưu lượng khí oxy của máy (duy trì FO2 ở mức 1,0) xuống 1 L/ phút cho đến khi PaCO2 tăng lên> 60 mmHg (> 8 kPa).
Các phản xạ chung và suy giảm chức năng vận động
Phản xạ gan bàn chân
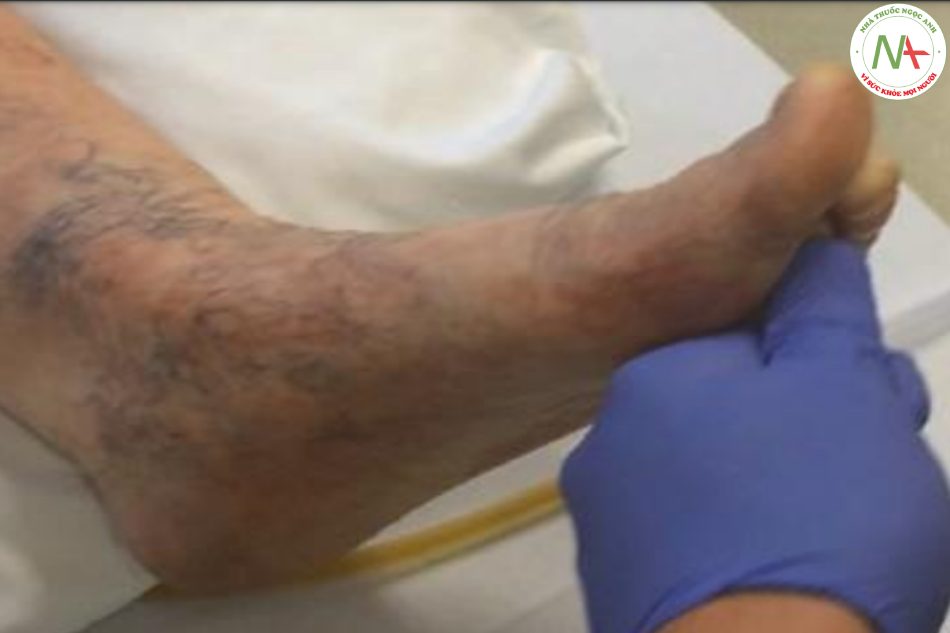
Trong một nỗ lực để bảo vệ long bàn chân, vuốt sinh lý lòng bàn chân dẫn đến việc ngón chân cái bị uốn cong cơ gấp gan bàn chân cùng với khép các ngón chân còn lại. Sự dạn rộng (dorsiflexion) của ngón chân cái được gọi là phản ứng duỗi của ngón chân hoặc dấu hiệu Babinski. Đó là sinh lý ở trẻ sơ sinh nhưng luôn luôn bất thường ở trẻ lớn và người lớn.
Để tạo ra phản xạ gan bàn chân, điều quan trọng là phải cạo khắp lòng bàn chân bắt đầu từ gót chân, di chuyển về phía trước đến lòng bàn chân bên và sau đó cong từ giữa về phía gốc của ngón chân cái (Hình 7.12). Các biến thể để kiểm tra phản xạ gan bàn chân được mô tả và được tóm tắt trong Hình 7.13. Ngoài các biến thể này, một cách hữu ích khác để đánh giá phản ứng của gan bàn chân là dấu hiệu Chaddock. Dấu hiệu này liên quan đến việc kích thích hoặc vuốt bàn chân phía bên ngoài từ mắt cá gây duỗi ngón chân cái. Mặc dù được đánh giá thường xuyên trong thực hành lâm sàng, sinh lý học thần kinh của phản xạ bệnh lý này vẫn chưa được hiểu đầy đủ và được cho là liên quan đến đường vỏ – tủy và các trung tâm cao hơn. Trong thực hành lâm sàng, kiểm tra phản xạ gan bàn chân thường được sử dụng để phân biệt một cách thực tế giữa thức tỉnh muộn do dùng thuốc an thần và tổn thương não do chuyển hóa/ cấu trúc. Phản xạ Plantar dương tính một bên chỉ ra một tổn thương trên lều đối bên hoặc một tổn thương tủy sống cùng bên và cần phải tiến hành chẩn đoán. Trong trường hợp yếu các cơ duỗi ngón chân hoặc bệnh thần kinh (xa), có thể không tìm ra dấu hiệu Babinski.
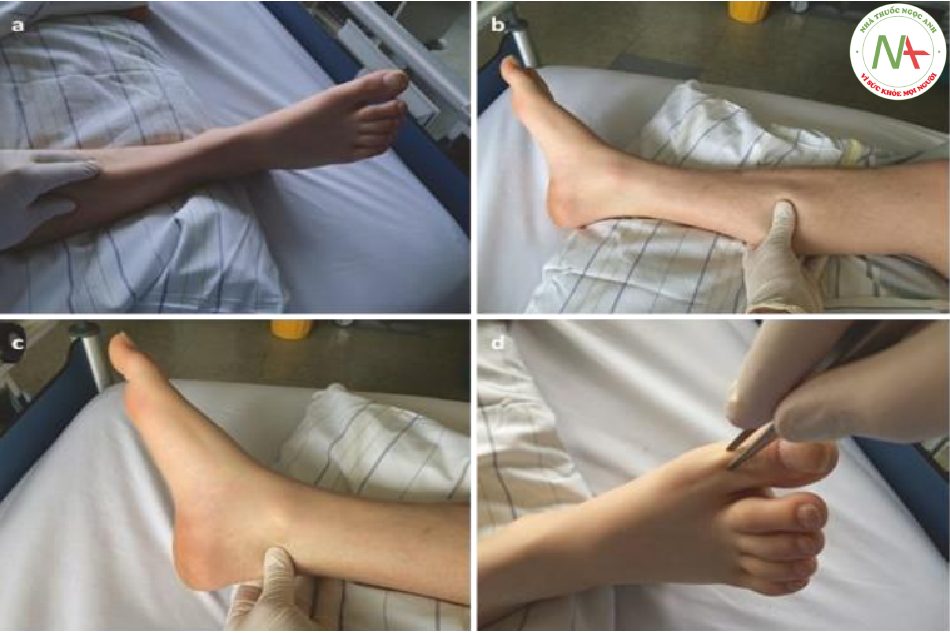
(a) vuốt dọc xuống bề mặt trước của xương chày (dấu hiệu Oppenheim), (b) véo bắp chân (dấu hiệu Gordon), (c) véo gân Achilles hoặc (d) gấp lưng ngón chân cái (dấu hiệu Bing) gây ra phản dương tính. Được sự cho phép của Martin W. Dünser, MD
Các phản xạ nguyên thủy
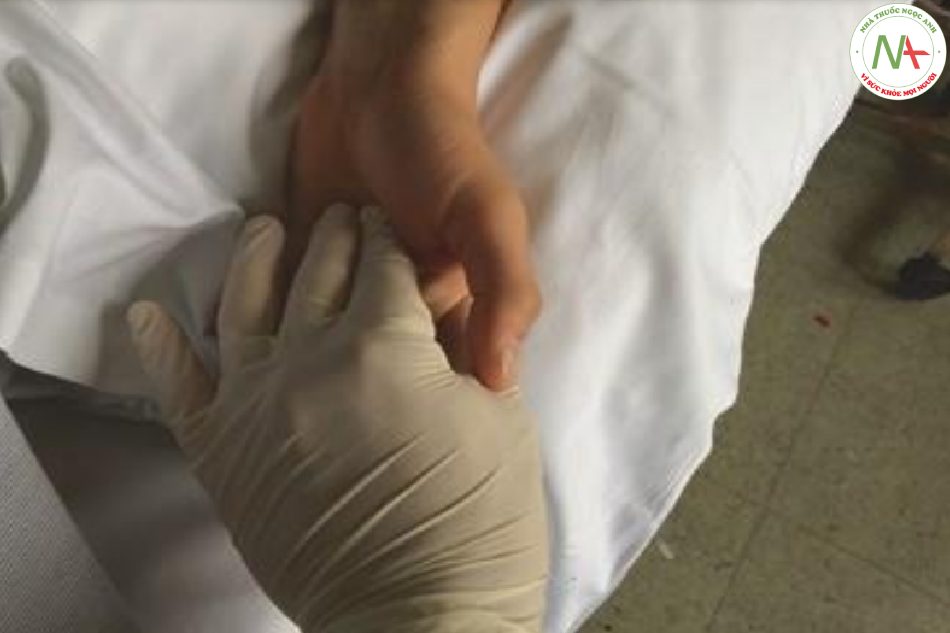
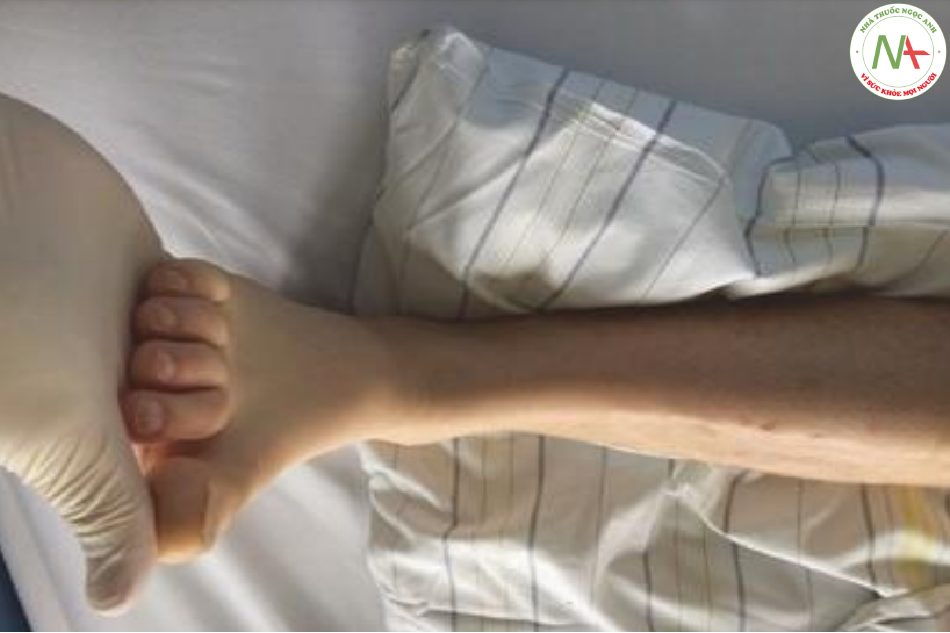
Các phản xạ nắm, mõm, ngoáy, mút và sờ gan bàn tay được coi là phản xạ nguyên thủy (cổ xưa) hoặc các dấu hiệu phóng thích thùy trán. Phản xạ cầm nắm được kiểm tra bằng cách đưa một vật vào tay bệnh nhân rồi từ từ rút lại theo chuyển động vuốt ve (Hình 7.14). Với một phản xạ dương tính, bệnh nhân cầm nắm được đồ vật. Phản xạ mõm được tạo ra bằng cách chạm môi tại đường giữa. Trong trường hợp phản xạ dương tính, miệng thực hiện chuyển động mút hoặc tạo thành “mõm”. Tương tự, bệnh nhân có phản xạ mút dương tính bắt đầu mút khi chạm nhẹ vào môi, có nghĩa là miệng mở và quay đầu về phía kích thích xúc giác (ví dụ: ở một góc của miệng). Để kiểm tra phản xạ gan bày tay – cằm, người khám sẽ quét cơ gấp ngón tay cái từ cổ tay đến gốc ngón tay cái. Sự co giật của cơ cằm cùng bên cho thấy một phản ứng dương tính. Tất cả các phản xạ đều là sinh lý ở trẻ sơ sinh nhưng báo hiệu tổn thương não lan tỏa bao gồm các thùy trán (ví dụ như sau khi quan sát ở bệnh nhân (phẫu thuật tim) khi thức dậy sau khi gây mê. Mặc dù đã được đề xuất trước đây, không có phản xạ nào có thể được sử dụng để xác định vị trí tổn thương thùy trán.
Các bất thường vận động và bệnh lý vận động chuyển hóa
Tổn thương đường vỏ – tủy có liên quan đến phản xạ gân sâu tăng bất thường. Các dấu hiệu của chứng tăng phản xạ bao gồm sự lan truyền phản xạ đến các cơ khác không được kiểm tra trực tiếp và xuất hiện clonus (giật cơ). Sau đó là một sự co cơ do rung động lặp đi lặp lại của cơ xảy ra để đáp ứng với sự căng ra. Để gây ra clonus, người khám nhanh chóng kéo duỗi tay hoặc chân của bệnh nhân và giữ nó ở vị trí này (Hình 7.15). Clonus thể hiện như một sự kháng cự nhịp nhàng với bàn tay của người khám. Clonus duy trì hoặc không duy trì, clonus không duy trì cũng có thể được quan sát thấy ở những đối tượng không có bệnh lý thần kinh.
Rung giật cơ (myoclonus) là một cơn giật đột ngột, ngắn (<0,25 s), không tự chủ, không nhịp nhàng của các cơ hoặc nhóm cơ riêng lẻ, có thể khu trú, một bên hoặc hai bên. Rung giật cơ có thể được gây ra bởi các thuốc thường được sử dụng ở những bệnh nhân bị bệnh nặng (ví dụ như propofol, etomidate), bệnh não chuyển hóa (ví dụ như tang ure huyết, tăng CO2) hoặc tổn thương tủy sống.
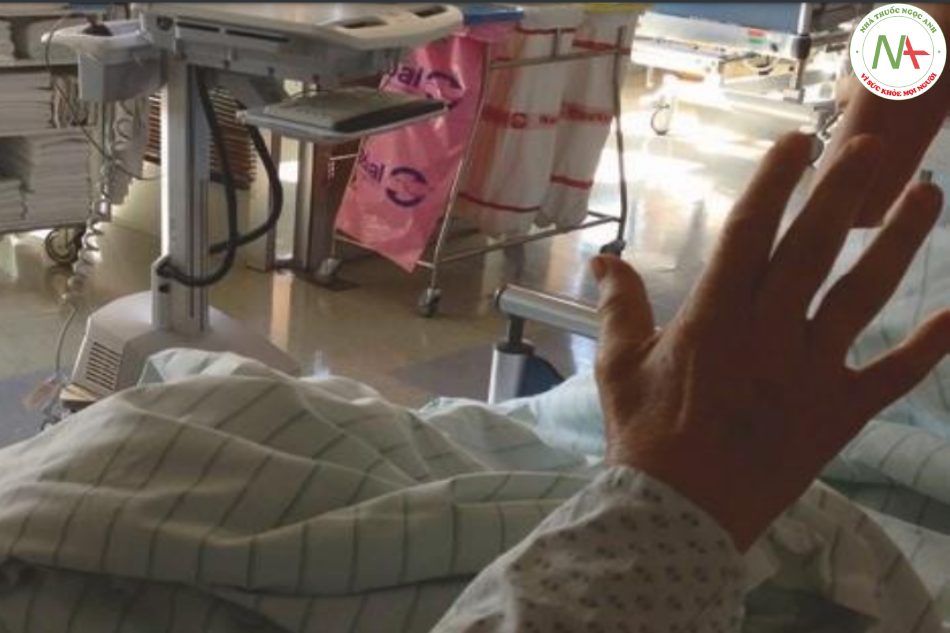
Rung giật cơ xảy ra một cách tự phát hoặc có thể được gây ra bởi tiếng ồn, xúc giác hoặc kích thích đau đớn. Một dấu hiệu phổ biến và khá cụ thể của tổn thương não lan tỏa nặng, chủ yếu là do thiếu oxy (ví dụ sau khi ngừng tim), là rung giật cơ ở lưỡi, quanh miệng và/ hoặc quanh ổ mắt. Trong vòng vài giờ, các cơn giật lan từ vai đến thân và tứ chi. Trong vòng 24-48 giờ, các cơn giật đạt đến cường độ tối đa và mất dần trong vài ngày. Rung giật cơ toàn thể có liên quan đến bệnh não nặng sau thiếu oxy và biểu hiện, trong hầu hết các trường hợp, là một dấu hiệu lâm sàng của tiên lượng xấu. Rung giật cơ do cử động có chủ ý hiếm khi gặp ở những bệnh nhân bị bệnh nặng nhưng đôi khi xảy ra ở những bệnh nhân đang hồi phục sau tình trạng thiếu oxy não (“hội chứng Lance Adams”). So với rung giật cơ sau thiếu oxy, dạng rung giật cơ này chỉ phát triển chậm (vài ngày chứ không phải giờ) sau khi ngừng tim.
Bệnh não do chuyển hóa có thể liên quan đến nhiều loại rối loạn vận động. Bệnh não gan (độ I và II) có thể kèm theo run tay hay còn gọi là chứng run tay chân (asterixis). Mặc dù nó xảy ra một cách đặc trưng ở những bệnh nhân mắc bệnh não gan, nó cũng có thể gặp ở những bệnh não chuyển hóa khác (ví dụ như bệnh não do tang urê huyết máu, bệnh não do phenytoin). Vỗ run tay thường là loạn nhịp và được tạo ra khi bệnh nhân mở rộng cánh tay, tang duỗi bàn tay ở cổ tay và quạt các ngón tay (Hình 7.16). Không giống như rung giật cơ, các chuyển động không phải do co cơ gây ra mà do sự gián đoạn ngắn trong quá trình co của cơ duỗi dài cổ tay (tức là myoclonus “âm tính”) dẫn đến chuyển động nhanh xuống của cổ tay sau đó là chuyển động giật, chỉnh sửa. Run tay (tremor) khác với rung giật cơ (myoclonus) và rung vỗ cơ (asterixis) ở chỗ cả cơ chủ vận và cơ đối kháng đều được kích hoạt dẫn đến cử động hai chiều.
Đánh giá chức năng tiểu não
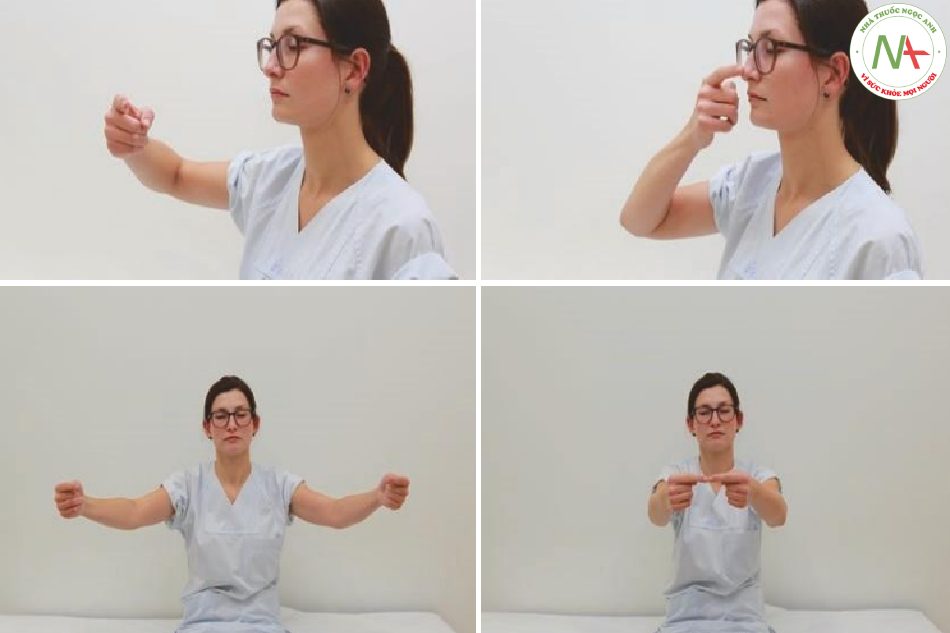
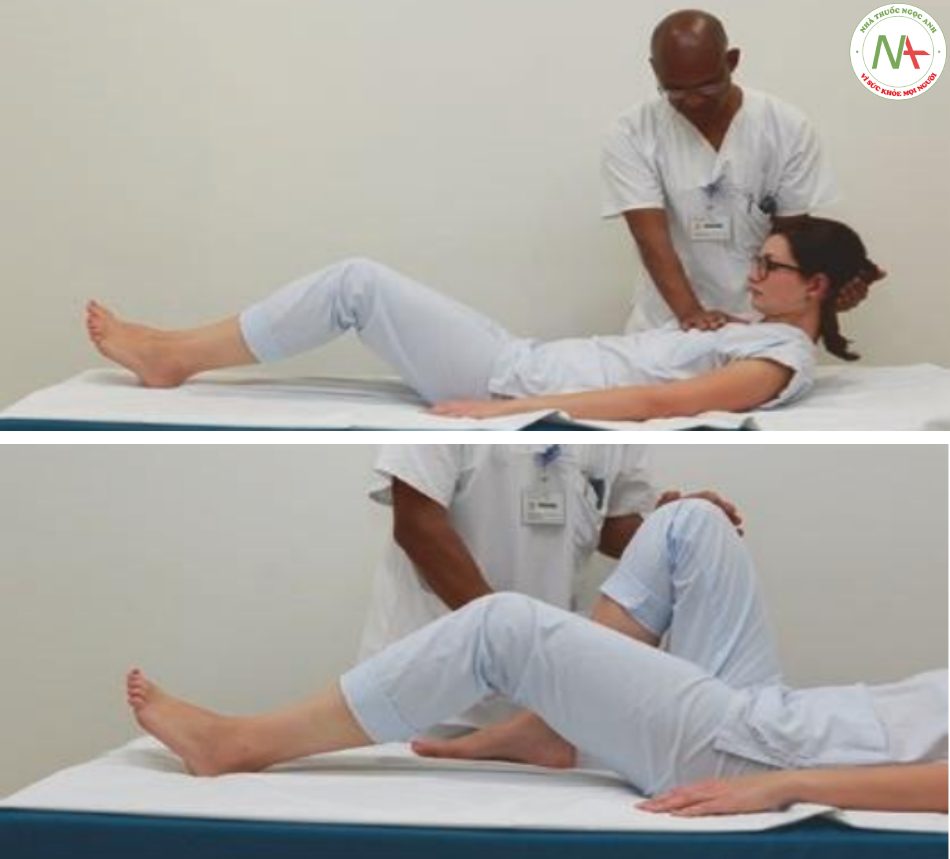
Mặc dù các triệu chứng lâm sàng của bệnh tiểu não thường rất tinh tế, bất kỳ tác động hàng loạt nào ở hố sau đều có thể nhanh chóng dẫn đến chèn ép thân não và tử vong. Việc phát hiện và giải thích đầy đủ các dấu hiệu lâm sàng của rối loạn chức năng tiểu não ở một bệnh nhân nặng là cần thiết. Các dấu hiệu cơ bản của tổn thương tiểu não là buồn nôn, nôn, chóng mặt, nhức đầu, run, mất điều hòa (không có khả năng phối hợp các chuyển động tự nguyện thành các chuyển động nhịp nhàng và có định hướng), rối loạn vận động nhanh (không có khả năng thực hiện các chuyển động nhanh, xen kẽ), rối loạn mức độ nhịp nhàng (dạng phụ của mất điều hòa, không có khả năng kiểm soát các cử động từ chỉ dưới mức hoặc quá mức hoặc “chỉ trỏ”), giảm trương lực cơ và rối loạn chuyển động của mắt (ví dụ rung giật nhãn cầu không mệt mỏi về phía tổn thương). Rối loạn nói (nói ngọng hoặc nói lắp – các từ được chia thành nhiều âm tiết) là một triệu chứng không phổ biến của bệnh tiểu não nhưng có thể gặp thường xuyên nhất trong các quá trình bệnh liên quan đến bán cầu tiểu não trái. Rung động (tremor) của tiểu não chậm (khoảng 3–5 Hz) và tăng lên khi các chuyển động có chủ đích tiến gần đến mục tiêu của chúng. Chứng mất điều hòa được kiểm tra lâm sàng bằng nghiệm pháp mũi – ngón tay hoặc gót chân – đầu gối. Trong nghiệm pháp mũi – ngón hoặc ngón tay – ngón tay, bệnh nhân duỗi tay, nhắm mắt và sau đó cố gắng chạm vào đầu mũi bằng mỗi ngón tay trỏ (Hình 7.17a, b) hoặc đặt các đầu ngón tay lại với nhau (Hình 7.17c, d). Không có khả năng chạm vào mũi thường kết hợp với run cho thấy mất điều hòa xảy ra ở cùng bên với tổn thương tiểu não. Trong test ngón tay, bệnh nhân nhắm vào ngón tay của người khám thay vì mũi của mình. Điều quan trọng là vai của bệnh nhân phải được giữ để thực hiện và diễn giải nghiệm pháp một cách chính xác. Đối với bài kiểm tra gót chân, bác sĩ yêu cầu bệnh nhân di chuyển gót chân bên trên của ống chân từ đầu gối xuống bàn chân. Rối loạn vận động nhanh mô tả việc không có khả năng thực hiện các chuyển động luân phiên nhanh chóng như xoay tay và ngửa (Hình 7.18) hoặc chạm vào ngón tay cái bằng các ngón tay khác. Rối loạn nhịp nhàng và bất thường hồi phục (rebound) được đánh giá bằng cách bệnh nhân chủ động gập cánh tay trước sức đề kháng của người khám. Trong rối loạn chức năng tiểu não, lực cản đột ngột giải phóng gây ra sự phục hồi rõ rệt khỏi tay người khám (nhớ tránh để bệnh nhân đập vào mặt họ).
mất điều hòa

Suy giảm chức năng não cổ xưa
Sảng
Mỗi bệnh nhân bị bệnh nặng có trạng thái tâm thần thay đổi cấp tính và dao động nên được đánh giá xem có biểu hiện sảng hay không. Sảng là một sự thay đổi cấp tính của trạng thái tinh thần, đặc trưng bởi rối loạn mức độ ý thức và thay đổi nhận thức. Ngược lại với chứng sa sút trí tuệ, nó phát triển trong một thời gian ngắn, dao động và thường có thể đảo ngược. Sảng là một biến chứng phổ biến của bệnh nặng với các hình thức tinh vi xảy ra ở 70% bệnh nhân. Nó có thể biểu hiện dưới dạng tăng động hoặc giảm động.
Bệnh nhân sảng giảm vận động có trạng thái tinh thần suy sụp hoặc chậm tỉnh táo sau khi ngừng thuốc an thần, phản ứng chậm với các kích thích bên ngoài nhưng không có thiếu hụt thần kinh khu trú. Một nhóm nhỏ bệnh nhân hiếm hoi vẫn không tỉnh nhưng có các cử động rập khuôn (ví dụ: lắc đầu từ bên này sang bên kia). Khi mức độ ý thức được cải thiện, bệnh nhân thường mất phương hướng và buồn ngủ.
Định hướng đối với con người (nhân thân) thường được lấy lại trước, định hướng về thời gian sau cùng. Chứng sảng tăng động bắt đầu bằng việc không chú ý, lú lẫn và thường xuyên thay đổi nét mặt, thường xảy ra vào buổi tối hoặc ban đêm. Tiến triển đến mê sảng tăng động có thể nhanh chóng kéo dài từ vài giờ đến vài ngày. Ngoại trừ hội chứng kháng cholinergic trung ương (Hộp 1), các dấu hiệu và triệu chứng của sảng tăng động khá không đặc hiệu. Tuy nhiên, có vẻ như có thể phân biệt được một số dạng lâm sàng nhất định. Một nhóm bệnh nhân có biểu hiện bồn chồn, muốn đứng dậy, xuất viện và về nhà. Trong những khoảng thời gian giữa các lần “cố gắng trốn thoát”, những bệnh nhân này, ngay cả khi được dùng thuốc an thần, thường nắm và kéo các đường truyền và dây cáp. Một nhóm bệnh nhân khác mắc chứng sảng tăng động biểu hiện các triệu chứng hoang tưởng, nỗi sợ hãi rằng các nhân viên đang cố gắng làm say, làm hại hoặc giết họ. Nhóm bệnh nhân thứ hai thường vẫn định hướng một cách đáng kinh ngạc về con người và thời gian trong khi hành xử hung hăng và xúc phạm trong một nỗ lực được cho là để tự vệ. Tuy nhiên, một nhóm khác chủ yếu bị ảo giác và lo lắng. Các dạng hỗn hợp cũng có thể xảy ra. Cho đến nay, sinh lý bệnh của sảng (tăng động) vẫn chưa được hiểu đầy đủ và vẫn chưa rõ liệu những bệnh nhân có biểu hiện lâm sàng khác nhau của sảng tăng động có cần các biện pháp quản lý – điều trị và can thiệp dược lý (thuốc) khác nhau hay không.
Điều quan trọng là, sảng không được nhầm lẫn với các thực thể của cơn cai rượu cấp tính (“delirium tremor”). Hội chứng “delirium tremor” được phân biệt bởi sự kích hoạt giao cảm lớn (nhịp tim nhanh, tăng huyết áp, vả mồ hôi) và một cơn run đặc trưng. Mặc dù những bệnh nhân nghiện rượu mãn tính có nguy cơ cao bị sảng, hội chứng cai rượu thực sự ở những bệnh nhân bị bệnh nặng thường xảy ra trong vòng 48–72 giờ đầu tiên sau khi bắt đầu bệnh nặng. Điều này trái ngược với sảng tăng động thường phát triển muộn hơn trong quá trình ổn định hoặc hồi phục. Việc phân biệt chính xác giữa sảng tăng động và cai rượu là rất quan trọng vì điều trị về cơ bản là khác nhau. Trong khi benzodiazepine là phương pháp chính để điều trị cai rượu, chúng có thể dẫn đến tình trạng sảng tăng động.
Mặc dù định hướng, chú ý, mạch lạc và hiểu biết có thể được kiểm tra riêng lẻ, Phương pháp Đánh giá Lú lẫn cho Đơn vị Chăm sóc Đặc biệt (CAM-ICU – Confusion Assessment Method for the Intensive Care Unit) được đề xuất như một công cụ hữu ích để phát hiện sảng ở bệnh nhân nặng với độ nhạy và độ đặc hiệu cao. Bài kiểm tra CAM-ICU là một công cụ đánh giá từng bước với các câu hỏi có/ không cũng có thể được sử dụng ở những bệnh nhân thở máy, không nói được (Hình 7.19). Nó thực hiện nhanh chóng (khoảng 2 phút) và yêu cầu đào tạo tối thiểu. Các điểm số thay thế (ví dụ: điểm 3D-CAM, bCAM và 4AT) cũng đã được đề xuất để sàng lọc mê sảng.
Các rối loạn quá trình ngôn ngữ
Mất ngôn ngữ được định nghĩa là mất khả năng hiểu và hình thành ngôn ngữ do rối loạn chức năng não. Các dạng mất ngôn ngữ phổ biến nhất được tóm tắt trong Bảng 7.10. Các dạng mất ngôn ngữ có thể được phân biệt bằng sự trôi chảy và khả năng hiểu và lặp lại các từ. Để kiểm tra sự trôi chảy, bạn nên hỏi những câu hỏi mở thay vì những câu hỏi đóng (ví dụ: “Bạn có thể cho tôi biết điều gì đã xảy ra/ đưa bạn đến với chúng tôi không?”). Không phụ thuộc vào sự chi phối của tay, chức năng nói có ở bán cầu trái ở đại đa số mọi người (Hình 7.20). Các tổn thương của bán cầu não trái do đó có khả năng làm suy giảm khả năng hiểu và hình thành ngôn ngữ. Các chức năng nhận thức khác như đọc hoặc viết có liên quan chặt chẽ với quá trình xử lý ngôn ngữ và cũng có thể bị tổn hại. Điều thú vị là khả năng hát hoặc chửi thề vẫn được duy trì ở một số bệnh nhân mắc một số dạng rối loạn ngôn ngữ nhất định (ví dụ: chứng mất ngôn ngữ/ mất ngôn ngữ biểu cảm của Broca). Một chẩn đoán phân biệt quan trọng với chứng mất ngôn ngữ của Wernicke hoặc chứng mất ngôn ngữ trôi chảy/ dễ tiếp thu ở bệnh nhân viêm màng não thức tỉnh sau khi dùng thuốc an thần là mất thính lực mới. Ban đầu, những bệnh nhân này có thể vẫn còn mê sảng và không thể giao tiếp mà họ không nghe thấy.
| Bảng 7.10 Các dạng mất ngôn ngữ phổ biến nhất gặp ở bệnh nhân nặng | |||||
| Dạng | Miêu tả | Trôi chảy | Hiểu | Lặp
lại |
Tổn thương LH |
| Broca
(mất biểu đạt) |
Hiểu nhưng khó diễn đạt | Không | Toàn vẹn | Suy giảm | Vùng Broca |
| Wernicke (mất tiếp thu) | Nói nhưng không hiểu | Tốt | Suy giảm | Suy giảm | Vùng Wernicke |
| Mất ngôn dẫn truyền | Hiểu nhưng không
lặp lại |
Tốt | Toàn vẹn | Suy giảm | Thùy thái dương trên |
| Mất ngôn vận động xuyên vỏ | Nói không trôi chảy | Không | Toàn vẹn | Tốt | Kề bên vùng Broca |
| Mất ngôn cảm giác xuyên vỏ | Trôi trải, lặp lại tốt nhưng không hiểu | Tốt | Suy giảm | Tốt | Vùng cận của thùy đỉnh, thái dương và chẩm |
| Mất ngôn toàn thể | Suy giảm các quá trình ngôn ngữ | Không | Suy giảm | Suy giảm | Tổn thương lớn bán cầu ưu thế. |
LH: bán cầu não trái.
Chứng mất ngôn ngữ phải được phân biệt rõ ràng với các chứng rối loạn vận động như khó phát âm, đề cập đến những khó khăn trong việc phát âm các từ. Do đó, lời nói có thể khó hiểu (ví dụ: “nói ngọng”); tuy nhiên, nó có nội dung và ngữ pháp thông thường (ngôn ngữ viết thường bình thường). Rối loạn phát âm gặp ở bệnh nhân liệt họng, ngôn ngữ hoặc liệt mặt cũng như ở những bệnh nhân bị bệnh tiểu não. Không có khả năng tạo ra âm thanh và lời nói được gọi là đột biến và hiếm khi gặp ở những bệnh nhân nặng.
Giá trị các dấu hiệu lâm sàng tiên lượng thần kinh
Dự đoán liệu bệnh nhân có hồi phục sau hôn mê hay không là một thách thức nhưng rất cần thiết đối với bệnh nhân và gia đình họ. Ở phần lớn bệnh nhân hôn mê (ví dụ do chấn thương sọ não, bệnh não thiếu oxy, đột quỵ), tiên lượng thần kinh dựa trên các dấu hiệu lâm sàng, kỹ thuật hình ảnh (ví dụ chụp cắt lớp vi tính, chụp cộng hưởng từ) và thăm dò sinh lý thần kinh (ví dụ điện não, điện thế gợi lên). Mặc dù có sự khác biệt khác nhau giữa các cá nhân (tuổi tác, trạng thái chức năng trước khi mắc bệnh) và nguyên nhân hôn mê, một số quy tắc thường được áp dụng. Nói chung, bệnh nhân càng mất nhiều thời gian để biểu hiện các dấu hiệu tỉnh táo, thì khả năng phục hồi toàn bộ chức năng thần kinh nói chung càng khó xảy ra. Các yếu tố như an thần, rối loạn chức năng cơ quan và chuyển hóa ảnh hưởng đến thời gian hồi phục và cần được tính đến khi giải thích thời gian hồi phục. Tiến triển từ hôn mê đến thức tỉnh hoàn toàn là một quá trình từ từ thường bao gồm giai đoạn kích động và bồn chồn. Các dấu hiệu lâm sàng tế nhị (ví dụ như các cử động có mục đích và/ hoặc phòng thủ trong quá trình chăm sóc điều dưỡng hoặc vật lý trị liệu) thường là những dấu hiệu phục hồi sớm. Các cử động sinh lý của chi trên hoặc chi dưới [ví dụ: vắt chéo chân (“dấu hiệu bắt chéo chân”) hoặc đặt bàn tay gấp trên ngực] có liên quan tương tự với việc phục hồi thần kinh thuận lợi.
Tiên lượng thần kinh của bệnh nhân bị bệnh não thiếu oxy sau khi hồi sức do ngừng tim là một nhiệm vụ thường xuyên trong khoa chăm sóc đặc biệt. Các dấu hiệu lâm sàng gợi ý nhiều đến tiên lượng xấu (tử vong hoặc tàn tật nặng) mặc dù được quản lý kiểm soát nhiệt độ mục tiêu là tiêu chảy sớm (<24 giờ) (biểu hiện viêm đại tràng do thiếu máu cục bộ), đồng tử hai bên không có đáp ứng ánh sáng và/ hoặc phản xạ giác mạc cũng như không có hoặc đáp ứng vận động duỗi với đau ở 72 giờ sau khi tuần hoàn tự phát trở lại và/ hoặc làm ấm trở lại. Tương tự như phản xạ giác mạc, phản ứng vận động đối với cơn đau thường bị ức chế bởi thuốc an thần. Do đó, khuyến cáo theo dõi kéo dài ở những bệnh nhân có thể đã dùng liều an thần cao, những người bị rối loạn chức năng thận hoặc gan và những đối tượng gần đây đã ngừng sử dụng thuốc an thần. Trong khi sự hiện diện của các cơn giật lẻ tẻ có liên quan đến tiên lượng xấu, thì trạng thái giật cơ (giật bắt đầu ở vùng quanh mắt và quanh miệng sau đó lan rộng ra toàn bộ cơ thể và đạt mức tối đa trong vòng 48 giờ) được coi là một dấu hiệu tiên lượng xấu với tỷ lệ âm tinh giả gần 0%.
Nhận diện các hội chứng đột quị
Đột quị, còn được gọi là “chứng ngập máu – apoplexy” do khởi phát đột ngột đặc trưng của nó, gây ra các khuyết tật cấp tính về vận động, cảm giác và/ hoặc cấp độ cao hơn (“vỏ não”) như liệt nửa người, mất điều hòa, mất cảm giác nửa người, mất ngôn ngữ hoặc thâm hụt trường thị giác. Phần lớn các trường hợp đột quỵ có biểu hiện lâm sàng liên quan đến bán cầu đại não. Mặc dù trong các hội chứng đột quỵ cổ điển, sự thiếu hụt thần kinh là rõ ràng, nhưng các cơn đột quỵ liên quan đến các bộ phận khác của não thường có thể khó phát hiện. Tùy thuộc vào cấu trúc não bị ảnh hưởng, các thiếu hụt thần kinh xuất hiện ở thân người đối bên (ví dụ như đột quỵ trên lều), cùng bên (ví dụ đột quỵ tiểu não) hoặc cả hai bên (ví dụ đột quỵ thân não). Cho rằng đột quỵ vừa là nguyên nhân phổ biến của bệnh nặng vừa là một biến chứng quan trọng của nó, bác sĩ hồi sức phải nhận thức rõ về các hội chứng đột quỵ nặng và nhẹ (Bảng 7.11). Do khoảng thời gian hạn hẹp cho các can thiệp điều trị trong đột quỵ, việc nhận biết sớm là rất quan trọng. Từ viết tắt FAST đã được đề xuất như một cách ban đầu nhanh chóng để đánh giá bất kỳ cá nhân nào có khả năng bị đột quỵ. Đầu tiên nó được mô tả như một biện pháp hỗ trợ để nhanh chóng nhận ra và xúc tiến việc xử trí các nạn nhân đột quỵ. Từ viết tắt của bất đối xứng trên khuôn mặt – Facial asymmetry, Yếu cánh tay – Arm weakness, Khó khăn khi nói – Speech difficulties và Thời gian – Time (về bản chất – gọi dịch vụ cấp cứu/ đến bệnh viện và quan trọng là thời gian để tiến hành điều trị tiêu huyết khối ở những ứng viên phù hợp, lý tưởng là trong vòng 3 giờ kể từ khi có triệu chứng đột quỵ cấp tính khởi phát). Những người khác đã mở rộng từ viết tắt thành BEFAST với “B” giải quyết Cân bằng – Balance và “E”, Mắt – Eye.
Đột quỵ do tắc động mạch não (đột quỵ do thiếu máu cục bộ, 80–85%), xuất huyết não (10–15%), xuất huyết khoang dưới nhện (2-3%) hoặc huyết khối tĩnh mạch xoang (<1%). Trong khi cả xuất huyết dưới nhện và huyết khối tĩnh mạch xoang đều có tiền sử và biểu hiện lâm sàng riêng biệt (Bảng 7.12), không thể phân biệt giữa đột quỵ do thiếu máu cục bộ và xuất huyết chỉ dựa vào khám thực thể. Khi các khối máu tụ trong não mở rộng đáng kể về thể tích trong những phút và giờ đầu tiên, chúng thường liên quan đến các dấu hiệu và triệu chứng bổ sung ngoài những thiếu hụt do tổn thương chính gây ra hơn là đột quỵ do thiếu máu cục bộ (ví dụ: co giật). Các thăm khám thực thể gợi ý sự hiện diện của đột quỵ xuất huyết là suy giảm thần kinh và/ hoặc mức độ ý thức xấu đi nhanh chóng, hôn mê, nhức đầu, cứng cổ, phản xạ duỗi gan bàn chân hai bên, nôn mửa, và tăng huyết áp động mạch nặng nề. Mất khả năng kiểm soát và bảo vệ đường thở ở bệnh nhân xuất huyết thường xuyên hơn đột quỵ do thiếu máu cục bộ. Trong khi co giật thường liên quan đến đột quỵ xuất huyết, chúng hiếm khi xảy ra do hậu quả của đột quỵ do thiếu máu cục bộ.
Chứng liệt nửa người (hemi) thoáng qua sau cơn động kinh – còn được gọi là chứng liệt Todd – là một dạng giả đột quỵ phổ biến. Một số bệnh lý khác có thể giống đột quỵ và nên được coi là chẩn đoán phân biệt. Các tình trạng lâm sàng này bao gồm khối u não, nhiễm trùng toàn thân hoặc nhiễm trùng huyết, hạ đường huyết, hạ natri máu hoặc rối loạn tâm thần (ví dụ: rối loạn chuyển đổi).
Triệu chứng chính của đột quỵ là liệt nửa người về cảm giác vận động đối bên do thiếu máu cục bộ hoặc xuất huyết trong khu vực giải phẫu mạch máu của động mạch não giữa. Tắc động mạch não giữa đoạn gần dẫn đến các dấu hiệu và triệu chứng cụ thể được gọi là “hội chứng động mạch não giữa”. Tương tự, đột quỵ liên quan đến các vùng não khác dẫn đến các biểu hiện lâm sàng cụ thể cho phép người khám xác định vị trí đột quỵ với độ tin cậy cao. Yếu vận động ở bệnh nhân đột quỵ động mạch não trước hoặc giữa biểu hiện rõ nhất ở các nhóm cơ của chi trên (cơ dạng vai, cơ duỗi khuỷu tay, cơ duỗi cổ tay) và dưới (cơ gấp hông, cơ gấp đầu gối và cơ gấp bàn chân) ở tứ chi. Tăng trương lực cơ và phản xạ gân xương sâu. Điều này nói rằng các bác sĩ thăm khám; tập trung vào sức mạnh cầm nắm và khả năng uốn cong của cánh tay để phát hiện chứng liệt nửa người, có nguy cơ bỏ sót đột quỵ sớm hoặc đột quỵ chỉ gây ra các triệu chứng nhẹ. Kiểm tra độ trôi (pronator) là một phương pháp đáng tin cậy để phát hiện ra điểm yếu vận động của các chi trên. Bệnh nhân được yêu cầu đưa cả hai cánh tay về phía trước một góc 90 ° so với cơ thể với lòng bàn tay hướng lên. Khi bệnh nhân nhắm mắt và mất kiểm soát thị giác để bù đắp cho tình trạng yếu vận động nhẹ, bên ảnh hưởng sẽ di chuyển ra ngoài hoặc xuống dưới và xoay sấp lại. Vì điều này thường chỉ xảy ra vài giây sau khi nhắm mắt, điều quan trọng là yêu cầu bệnh nhân giữ nguyên tư thế này trong một khoảng thời gian ngắn. Một test hữu ích tương tự để phát điểm yếu tinh vi của chi trên là test lăn ở cẳng tay. Bệnh nhân được yêu cầu uốn cong khuỷu tay và giữ cả hai cẳng tay song song với nhau. Sau đó, người đó xoay các cánh tay xung quanh nhau. Ở những bệnh nhân bị yếu vận động, bên bị ảnh hưởng/ cẳng tay được giữ yên, trong khi cánh tay còn lại xoay xung quanh nó.
| Bảng 7.11 Các hội chứng đột quỵ chính | |
| Hội chứng | Diễn giải |
| ĐM não giữa – MCA, bên phải | Liệt nửa người bên trái/ liệt bán thân (tay > chân), dị cảm ½ người bên trái, bán manh bên trái, bỏ quên ½ người (bao gồm cả thị giác) bên trái, mất phối hợp, nhìn liên hợp và đầu quay sang bên phải (trong tắc MCA gần), kích động. |
| MCA, bên trái | Liệt 1/2 người bên phải / liệt bán thân (tay > chân), dị cảm ½ người bên phải, bán manh bên phải, mất ngôn ngữ, nhìn liên hợp và đầu quay sang bên trái (trong tắc gần MCA) |
| ĐM não trước | Liệt nửa người đối bên/ liệt bán thân (chân >> tay), thay đổi tính cách, thờ ơ, đại tiểu tiện không tự chủ, phản xạ sơ khai |
| ĐM não sau | Bán manh đối bên, liệt nửa người đối bên, dị cảm (trong tắc PCA gần), giảm mức độ thức tỉnh nếu đồi thị bị ảnh hưởng |
| Lỗ khuyết | Liệt nửa người đối bên đơn thuần hoặc dị cảm đơn thuần hoặc hội chứng nói khó – bàn tay vụng về. |
| Tiểu não
(>90% PICA)a |
Buồn nôn, nôn, chóng mặt, nhức đầu, mất điều hòa cùng bên, nói khó, khó nuốt, rung giật nhãn cầu cùng bên. |
| Cầu não | Hôn mê, liệt tứ chi, đồng tử co nhỏ, mắt nhấp nhái, ngừng thở |
| Thân nền | Liệt dây thần kinh sọ cùng bên, liệt nửa người/ dị cảm đối bên, chóng mặt, trạng thái tinh thần u uất, ánh mắt không hòa hợp, lệch xiên, thở ồn ào hoặc ngưng thở. |
MCA động mạch não giữa, PICA động mạch tiểu não dưới sau PICA; aTủy bên hoặc hội chứng “Wallenberg”
Mức độ nghiêm trọng của đột quỵ được đánh giá bằng Thang điểm đột quỵ của Viện Y tế Quốc gia (NIHSS) (Bảng 7.13). NIHSS bao gồm 11 mục tập trung vào mức độ ý thức, chức năng thị giác, chức năng vận động, chức năng cảm giác, chức năng tiểu não, ngôn ngữ, lời nói cũng như sự lơ là. Đối với mỗi mục, điểm 0 cho biết chức năng bình thường, trong khi điểm cao hơn cho thấy mức độ suy giảm khả năng cụ thể đó. Các điểm riêng biệt được cộng lại với nhau để tính tổng điểm NIHSS. Điểm tối đa có thể là 42. Bệnh nhân bị đột quỵ nhẹ thường có số điểm
NIHSS < 5 điểm. Số lượng NIHSS ≥ 10 gợi ý tắc động mạch não đoạn gần (với khả năng xảy ra khoảng 80%) và do đó cần phải phẫu thuật cắt bỏ huyết khối động mạch. Ở một số bệnh nhân, số lượng NIHSS có thể thấp do thiếu hụt các dấu chỉ điểm (ví dụ: mất ngôn ngữ, mù) và đánh lừa bác sĩ lâm sàng về tình trạng khuyết tật dự kiến của bệnh nhân.
Điểm mức độ nghiêm trọng của đột quỵ cấp tính trước khi nhập viện (The Prehospital Acute Stroke Severity Score) tóm tắt ba thành phần của NIHSS và dự đoán sự hiện diện của tắc động mạch não gần cấp cứu và do đó nhu cầu phẫu thuật lấy huyết khối nội mạch cùng với tiêu huyết khối tĩnh mạch (Bảng 7.14).
| Bảng 7.12 Các dấu hiệu/ triệu chứng lâm sàng của xuất huyết dưới nhện (SAH) và huyết khối tĩnh mạch xoang não (CSVT) | ||
| Bệnh sử | Triệu chứng lâm sang | |
| SAH | Các biến cố thần kinh/ trọng điểm 10–20 ngày trước (10– 40%) bao gồm: nhức đầu, chóng mặt, đau mắt, nhìn đôi và/ hoặc mất thị lực.
|
Phân loại Hunt và Hess:
I: Không có triệu chứng hoặc nhức đầu nhẹ II: Đau đầu dữ dội (“đau đầu sấm sét”), cứng cổa, đau cổ, liệt dây thần kinh sọ III: Lú lẫn và/ hoặc thiếu hụt thần kinh nhẹ IV: Liệt nửa người và/ hoặc liệt nửa người V: Hôn mê |
| World Federation of Neurological Surgeons Classification:
I: GCS 15 II: GCS 13–14 without motor deficit III: GCS 13–14 with motor deficit IV: GCS 7–12 with or without motor deficit V: GCS ≤6 with or without motor deficit Phân loại của Liên đoàn phẫu thuật Thần kinh thế giới: I: GCS 15 II: GCS 13–14 không có thiếu hụt vận động III: GCS 13–14 và thiếu hụt vận động |
||
| IV: GCS 7–12 có hay không có thiếu hụt vận động
V: GCS ≤6 có/ không thiếu hụt vận động |
||
| CSV
T |
Tình trạng mất nước trước đó, thời kỳ chu sinh, tăng đông máu, viêm màng não, nhiễm trùng vùng mũi | Nhức đầu (90%), nôn mửa, co giật khu trú
(40%), thay đổi trạng thái tâm thần, liệt dây thần kinh sọ, hội chứng nửa thânb, sụp mi cùng bên và phù quanh ổ mắtc, thiếu khu trúd |
aCó thể không có trong giai đoạn cấp tính của SAH, vì kích ứng màng não do các sản phẩm thoái hóa của máu, bTrong CSVT dọc giữa trên, cHuyết khối xoang hang, dHuyết khối tĩnh mạch màng cứng, xuất huyết dưới nhện: SAH, huyết khối tĩnh mạch xoang: CSVT, Thang điểm hôn mê Glasgow: GCS
| Bảng 7.13 Thang đo đột quỵ của Viện Y tế Quốc gia (NIHSS) | |
| Phân loại | Diễn tả |
| 1a. Mức độ thức tỉnh | 0 = Tỉnh táo
1 = buồn ngủ 2 = lơ mơ 3 = hôn mê |
| 1b. Hỏi (định hướng) (tháng, tuổi) | 0 = trả lời đúng cả 2
1 = trả lời đung 1 2 = trả lời không đung cả 2 |
| 1c. Yêu cầu (mở/ nhắm mắt, làm cái gì đó/ đi) | 0 = thực hiện đúng cả 2
1 = thực hiện đúng 1 2 = không thực hiện đung |
| 2. Ánh mắt tốt nhất (mở mắt ra — bệnh nhân nhìn theo ngón tay hoặc khuôn mặt của người khám) | 0 = Bình thường
1 = Liệt 1 phần 2 = Lệch hoan toan |
| 3. Các thị trường
(giới thiệu kích thích thị giác)
|
0 = không mất thị giác
1 = bán manh 1 phần 2 = bán manh hoàn toan 3 = bán manh 2 bên (mù vỏ não) |
| 4. Liệt mặt (nhe răng, nhướng mày và nhắm mắt lại) | 0 = Bình thường
1 = Nhẹ |
| 5a. Vận động cánh tay – trái
5b. Vận động cánh tay – phải (nâng cánh tay lên 90 ° nếu bệnh nhân đang ngồi / đến 45 ° nếu bệnh nhân nằm ngửa; điểm số trôi nếu cánh tay ngã trước 10 giây) |
0 = Không trôi
1 = trôi 2 = có hiệu ứng chống trọng lực 3 = không thắng được trọng lực 4 = Không vận động X = Không thể test |
| 6a. Vận động chân trái
6b. Vận động chân phải (nâng chân lên 30 ° với bệnh nhân nằm ngửa; điểm số trôi nếu chân ngã trước 5 giây) |
0 = Không trôi
1 = Trôi 2 = Có hiệu ứng chống trọng lực 3 = Không thắng được trọng lực 4 = Không vận động X = Không thể test |
| 7. Mất điều hòa chi
(ngón tay-mũi, gót chân xuống ống chân; chỉ được ghi điểm nếu có, tức là mất điều hòa ở bệnh nhân không thể hiểu hoặc bị liệt). |
0 = Không mất điều hòa
1 = Mất điều hòa 1 chi 2 = Mất điều hòa cả 2 chi |
| 8. Cảm giác
(châm kim vào mặt, cánh tay, thân và chân — so sánh bên này sang bên kia). |
0 = Bình thường
1 = Mất từ nhẹ đến nặng 2 = Mất nặng đến hoàn toàn. |
| 9. Ngôn ngữ tốt nhất
(tên mục, mô tả hình ảnh, đọc câu; bệnh nhân có NKQ được yêu cầu viết; bệnh nhân hôn mê cho 3 điểm ở mục này) |
0 = Không mất ngôn
1 = Mất ngôn từ nhẹ – trung binh 2 = Mất ngôn nặng 3 = Câm, mất ngôn ngữ hoàn toàn |
| 10. Nói khó
(đánh giá độ rõ ràng của giọng nói bằng cách bệnh nhân lặp lại các từ đã liệt kê) |
0 = Phát âm binh thường
1 = Nói líu nhíu nhẹ – trung bình 2 = Gần như khó hiểu hay nặng 3 = NKQ hay có cản trở vật lý khác |
| 11. Extinction and inattention
(sử dụng thông tin từ thử nghiệm trước để xác định bỏ qua hoặc nhân đôi kích thích đồng thời; chỉ cho điểm nếu có) |
0 = Không bất thường
1 = Kém về thị giác, xúc giác, thính giác hay mất chú ý về nhân thân 2 = Mất hay giảm chú ý nửa thân nhiều hơn 1 phương thức |
0, không đột quị; 1–4, đột quị nhẹ; 5–15, đột quị trung bình; 16–20, đột quị trung bình đến nặng; 21–42, đột quị nặng
| Bảng 7.14 Thang đo mức độ nghiêm trọng đột quỵ cấp tính trước khi nhập viện | |
| Các thanh phần | Diễn giải |
| Tháng và / hoặc tuổi không chính xác = 1 điểm | Mức độ ý thức NIHSS> 0 |
| Liệt và / hoặc lệch gaze = 1 điểm | NIHSS gaze >0 |
| Yếu cánh tay = 1 điểm | Vận động cánh tay NIHSS> 0 |
Số điểm từ 2 trở lên có độ nhạy 66% và độ đặc hiệu là 83% để dự đoán tắc mạch máu lớn cấp cứu ở bệnh nhân đột quỵ do thiếu máu cục bộ cấp tính Điều chỉnh từ [2]
Nhận diện các hoạt động kinh
Hoạt động động kinh có thể có hoặc không kèm theo các triệu chứng co giật. Các triệu chứng co giật bao gồm co giật tăng trương lực (tonic – clonic) toàn thân, vận động khu trú hoặc co giật. Co giật tăng trương lực toàn thân (trước đây được gọi là co giật cơn lớn) theo một mô hình cụ thể bắt đầu bằng căng cứng cơ, mất ý thức (bắt buộc!), sau đó là co giật nhịp nhàng của thân và tứ chi. Các cơn co giật có thể xảy tiền triệu ảo giác thị giác, vị giác, khứu giác hoặc cảm giác. Trong cơn co giật, vết thương do vết cắn ở lưỡi hoặc miệng, tiểu tiện (và đôi khi là phân) thường xuyên xảy ra và/ hoặc tím tái. Sau đó là giai đoạn sau co giật, đặc trưng bởi buồn ngủ, lú lẫn và/ hoặc đau đầu. Một số bệnh nhân có thể xuất hiện tình trạng thiếu hụt thần kinh thoáng qua (kéo dài vài phút đến hàng giờ) (ví dụ bệnh liệt nửa người, bệnh liệt Todd). Trong khi các cơn co giật tăng trương lực toàn thân thường được quan sát thấy ở những bệnh nhân không bị bệnh nặng hoặc bệnh nhân khi bắt đầu bệnh nguy kịch, những bệnh nhân bị bệnh nặng thường xuất hiện với các cơn động kinh khu trú hoặc tăng trương lực. Co giật vận động khu trú có thể xảy ra ở hầu hết mọi nhóm cơ xương. Cần lưu ý, những bệnh nhân bị tổn thương các đường dẫn truyền thần kinh vận động đi xuống phía trên có thể xuất hiện với tư thế xoay mất não hay mất vỏ, có thể kịch phát và nhầm với co giật hoặc co giật tăng trương lực mạnh. Phản xạ xoay tư thế gặp trong các tổn thương ở não (thân) và đi kèm với các bất thường về trương lực, phản xạ gân sâu, kích thước đồng tử và phản ứng ánh sáng.
Trong khi việc nhận biết hoạt động động kinh dẫn đến co giật thường đơn giản, chỉ một cuộc kiểm tra kỹ lưỡng mới có thể phát hiện ra các triệu chứng vận động tinh tế ở bệnh nhân động kinh không co giật. Trong một phần đáng kể bệnh nhân động kinh không co giật, không có dấu hiệu lâm sàng và chẩn đoán chỉ có thể được xác định bằng ghi điện não. Trong một số trường hợp, tiền sử lâm sàng có thể gợi ý đến bệnh động kinh không co giật. Bệnh nhân có nguy cơ cao là những người có tiền sử động kinh hoặc các yếu tố nguy cơ (ví dụ như cai rượu hoặc benzodiazepine, đột quỵ hoặc viêm màng não trước đó), bệnh nhân cao tuổi có trạng thái tinh thần suy sụp và bệnh nhân không tỉnh dậy sau cơn co giật. Sự kết hợp của các yếu tố nguy cơ gây co giật, trạng thái tinh thần bị ức chế và bất thường chuyển động mắt có độ đặc hiệu cao để phát hiện động kinh trạng thái không co giật. Các dấu hiệu vận động tinh tế có thể được nhìn thấy ở cơ quanh mắt (chớp mắt hoặc co giật mí mắt) có thể bị lộ ra khi mở mắt thụ động (Hình 7.21). Co giật nhịp nhàng của ngón chân hoặc ngón tay có thể là dấu hiệu vận động tinh vi khác của động kinh không co giật. Tự động hóa [ví dụ: (môi) vỗ nhẹ] hoặc cử động nhịp nhàng theo khuôn mẫu của đầu và / hoặc tứ chi ở bệnh nhân có trạng thái tâm thần thay đổi sẽ làm dấy lên nghi ngờ về hoạt động động kinh không co giật. Trong khi các cơn co giật một phần (khu trú) đơn giản không liên quan đến mất ý thức, thì những bệnh nhân có cơn co giật một phần phức tạp, co giật tăng trương lực toàn thân và trạng thái động kinh không co giật có trạng thái tâm thần bị thay đổi. Phạm vi của nó có thể thay đổi từ trạng thái thờ ơ, kích động đến hôn mê sâu.
Đặc điểm là những thay đổi này trong trạng thái tinh thần là dao động, thường trong một khoảng thời gian ngắn. Các dấu hiệu không vận động khác của hoạt động động kinh không co giật là giãn đồng tử (đôi khi kết hợp với hiện tượng hà mã), nhịp tim nhanh, giảm thông khí, thay đổi nhịp hô hấp hoặc ngừng thở. Các bất thường về chuyển động của mắt thường gặp ở những bệnh nhân bị động kinh không co giật và bao gồm nhìn bóng bàn, rung giật nhãn cầu và / hoặc nhìn liên hợp. Không giống như những bệnh nhân bị tổn thương bán cầu (ví dụ như đột quỵ) nhìn về phía trọng tâm của chấn thương, bệnh nhân động kinh có biểu hiện của ánh mắt liên hợp hướng ra khỏi tiêu điểm động kinh (có thể so sánh với những người có tổn thương vùng dưới đồi hoặc cầu não).
Nhận diện các kích thích màng não
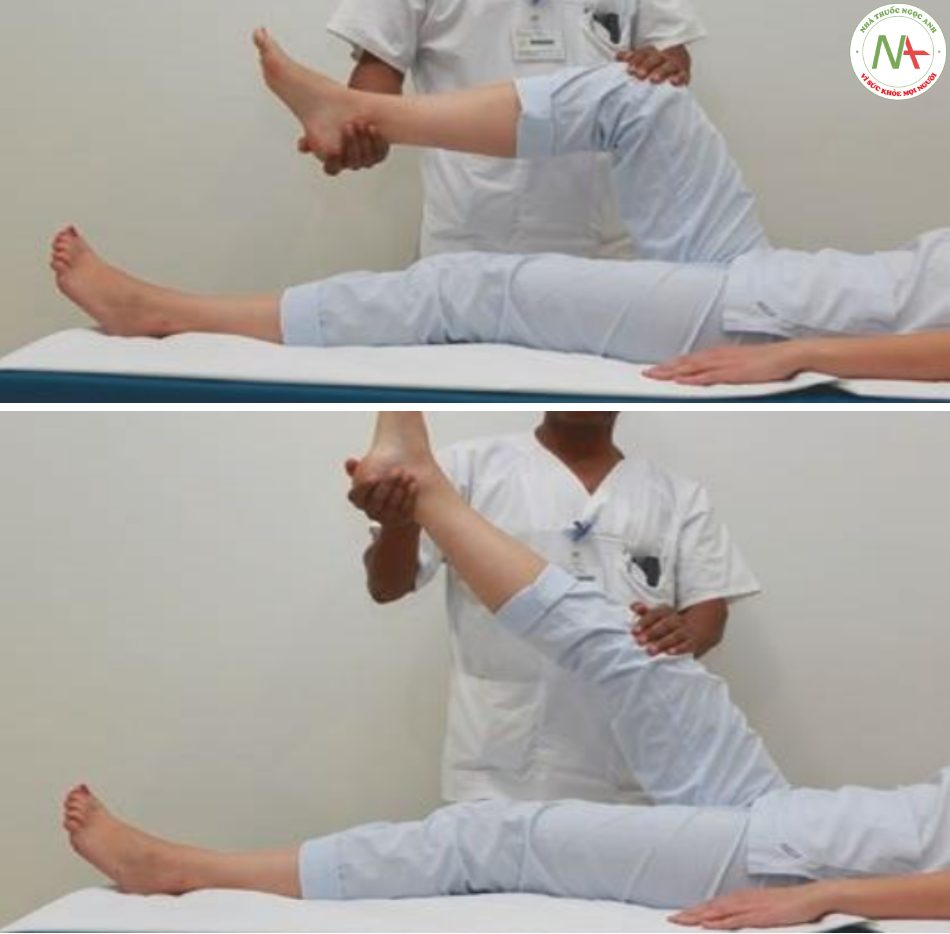
Một số bệnh nguyên thực thể bao gồm nhiễm trùng, khối u, máu và các chất hóa học có thể gây ra viêm màng não. Nhiễm trùng do vi khuẩn gây ra ở dạng nặng nhất và các triệu chứng rõ rệt nhất. Các dấu hiệu không đặc hiệu của kích ứng màng não bao gồm sốt, buồn nôn, nôn và đau đầu. Nhức đầu là triệu chứng hàng đầu (> 90%) ở bệnh nhân người lớn bị viêm màng não do vi khuẩn. Khi màng não bị kéo căng khi đầu hoặc thân mình di chuyển về phía trước, bệnh nhân viêm màng não sẽ tránh các cử động của đầu. Một số vị trí nhất định (ví dụ như vị trí ngồi chống tay – khuỷu tay lên gối) được thực hiện để giảm lực kéo và đau màng não. Ở dạng nặng, bệnh nhân thậm chí có thể mắc chứng “uốn ván”. Về mặt lâm sàng, kiểm tra độ cứng cổ bằng cách yêu cầu bệnh nhân đặt cằm lên ngực hoặc cúi đầu một cách thụ động trong khi người khám cảm thấy có lực cản. Các dấu hiệu khác của kích ứng màng não có thể là dấu hiệu Kernig’s (Hình 7.22) cũng như dấu hiệu Brudzinski’s cổ và cẳng chân bên (Hình 7.23) mặc dù tất cả các dấu hiệu này đều không đặc hiệu và xuất hiện ở ít hơn một phần ba số bệnh nhân bị viêm màng não. Chứng sợ ánh sáng (nhạy cảm với ánh sáng chói) và chứng sợ âm thanh (nhạy cảm với tiếng ồn lớn) là các dấu chỉ khác của kích ứng màng não.
Viêm màng não do vi khuẩn
Bộ ba cổ điển của bệnh viêm màng não do vi khuẩn bao gồm sốt, nhức đầu và trạng thái tinh thần bị thay đổi. Mặc dù bộ ba này chỉ gặp ở một nửa số bệnh nhân bị viêm màng não do vi khuẩn, bác sĩ lâm sàng phải xem xét viêm màng não do vi khuẩn ở bất kỳ bệnh nhân nào bị sốt và nhức đầu và/ hoặc trạng thái tâm thần bị thay đổi. Việc không có cả ba dấu hiệu này giúp chẩn đoán loại trừ viêm màng não do vi khuẩn với độ tin cậy cao. Tương tự, nghiệm pháp “xoay đầu của Jolt” không nhạy để chẩn đoán viêm màng não nhưng có độ đặc hiệu cao để loại trừ chẩn đoán ở bệnh nhân sốt và nhức đầu.
Thực hiện nghiệm pháp xoay đầu Jolt bao gồm việc bệnh nhân di chuyển nhanh đầu từ bên này sang bên kia trong mặt phẳng nằm ngang. Nếu cơn đau đầu trở nên trầm trọng hơn do động tác này, nghiệm pháp cho kết quả dương tính, và bệnh nhân nên được xem xét chọc dò thắt lưng (ngay cả khi không có hiện tượng cứng cổ). Những bệnh nhân mà cơn đau đầu không tăng lên khi thực nghiệm xoay đầu của Jolt thì không có khả năng bị viêm màng não.
Viêm màng não không gây ra các thiếu hụt thần kinh định vị. Nếu có những biểu hiện này, phải xem xét đồng thời viêm não hoặc xuất huyết trong não. Do cơn co giật thường gặp trong bệnh viêm màng não, nên mỗi bệnh nhân có cơn động kinh mới phải được đánh giá các dấu hiệu lâm sàng của bệnh viêm màng não. Phát ban hoặc chấm xuất huyết ở bệnh nhân có dấu hiệu viêm màng não mủ rất gợi ý viêm màng não mủ do vi khuẩn não mô cầu.
Đánh giá dịch não tủy qua nhìn đại thể
Sau khi chọc dò thắt lưng (hoặc đặt ống thông não thất), dịch não tủy được kiểm tra cả độ đục và màu sắc. Có thể nhận biết rõ nhất độ đục khi ống mẫu được giữ dưới ánh sáng. Khi kiểm tra đại thể không đủ nhạy cảm để phát hiện số lượng tế bào thấp và mức độ protein dịch não tủy tăng từ nhẹ đến trung bình (thậm chí là nhẹ), độ đục của dịch não tủy cho thấy sự hiện diện của vài trăm tế bào hoặc mức protein tăng cao (Hình 7.24). Dịch não tủy có chất bẩn hoặc mủ hôi là một dấu hiệu tương đối hiếm gặp ngay cả ở những bệnh nhân bị viêm màng não do vi khuẩn. Hầu hết tất cả các bệnh nhân bị viêm màng não do vi rút và khoảng một nửa số bệnh nhân bị viêm màng não do lao có dịch não tủy trong khi xem xét đại thể. Bệnh nhân bị viêm màng não do vi khuẩn hầu như không bao giờ có dịch não tủy trong mà mức độ đục thay đổi.

Tốt nhất có thể xác định màu sắc của dịch não tủy bằng cách giữ ống mẫu trên nền trắng (ví dụ như một mảnh giấy) hoặc so sánh nó với một ống mẫu chứa đầy nước. Điểm đổi màu hơi đỏ, khi có máu trong dịch não tủy. Bệnh lý thường gặp nhất dẫn đến dịch não tủy có máu là xuất huyết dưới nhện, mặc dù các chảy máu nội sọ khác xâm nhập vào khoang dưới nhện có thể dẫn đến dịch não tủy có lẫn máu. Giảm cường độ của sự đổi màu hơi đỏ, có máu khi so sánh mẫu cuối cùng với mẫu dịch não tủy được dẫn lưu đầu tiên cho thấy một chấn thương nhẹ. Dịch não tủy đổi màu hơi vàng được gọi là xanthochromia (Hình 7.25), là kết quả của sự hiện diện của oxyhaemoglobin và/ hoặc bilirubin trong dịch não tủy. Sự đổi màu này có thể gặp ở những bệnh nhân có nồng độ protein dịch não tủy cao, vàng da và/ hoặc sau viêm màng não do vi khuẩn (phản ứng viêm) hoặc xuất huyết dưới nhện.
Xét nghiệm Queckenstedt được sử dụng để đánh giá xem khoang dưới nhện có bị tắc nghẽn trong ống sống hay không. Khi bụng hoặc tĩnh mạch cảnh bị nén (ở cả hai bên), áp suất dịch não tủy tăng sinh lý, áp lực này sẽ trở về giá trị ban đầu khi áp lực được giải phóng. Trong trường hợp tắc nghẽn ống sống, và do đó cản trở dòng chảy của dịch não tủy, áp lực bị ảnh hưởng tối thiểu hoặc hoàn toàn không thay đổi bởi thao tác này.
Các thực hành lâm sàng.
| Hộp 1 Đặc điểm lâm sàng của Hội chứng kháng cholinergic trung ương
Mặc dù cơ chế kháng cholinergic liên quan đến cơ chế bệnh sinh của sảng ở bệnh nhân nặng, Hội chứng kháng cholinergic trung ương đề cập đến một hội chứng cụ thể giống như sảng nhưng cho thấy sự kết hợp của các đặc điểm lâm sàng sau: ● Trạng thái tinh thần thay đổi (chủ yếu là kích động, ảo giác) ● Nhịp tim nhanh (có hoặc không có rối loạn nhịp tim) ● Da khô và đỏ ● Đồng tử giãn với suy giảm / nhìn mờ ● Nhiệt độ cơ thể tăng cao (hiếm khi > 38,5 ° C) ● Bí tiểu, táo bón ● Giật cơ tăng trương lực ● Co giật. |
Hộp 2 Các chẩn đoán phân biệt ở bệnh nhân tỉnh táo, nhưng không phản ứng
| ● Hội chứng khóa trong
Kết quả từ các tổn thương cầu não hai bên với sự phá hủy các vùng vận động cầu não (ví dụ trong huyết khối động mạch thân nền hoặc xuất huyết cầu não, hội chứng mất cân bằng thẩm thấu); bệnh nhân bị liệt tứ chi, thở tự nhiên và chỉ có thể giao tiếp bằng cử động mắt hướng lên và chớp mắt. ● Hội chứng thức không đáp ứng (trước đây được gọi là trạng thái thực vật) Thiếu nhận thức dai dẳng (> 1 tháng) hoặc vĩnh viễn (> 3–12 tháng) mặc dù có thể thức (mắt mở) sau chấn thương sọ não hoặc không chấn thương sọ não. ● Tổn thương thùy trán đơn độc Sự thờ ơ, chán nản (mất động lực) và chậm phản ứng với các kích thích bên ngoài có thể do tổn thương một hoặc cả hai thùy trán (ví dụ như do chấn thương hoặc đột quỵ). ● Đột biến Akinetic Một hội chứng thùy trán cụ thể, trong đó bệnh nhân không vận động mà chỉ thực hiện các cử động tối thiểu để thực hiện các hoạt động đã chọn (ví dụ: ăn). ● Mất ngôn ngữ toàn bộ Không có khả năng hiểu và nói phần lớn do đột quỵ hoặc chấn thương bán cầu lớn bên trái; đặc biệt nếu gây ra bởi một cơn đột quỵ, các triệu chứng khác (hội chứng nửa người bên phải) thường xuất hiện; Chứng mất ngôn ngữ toàn bộ đơn độc là rất hiếm và có thể khiến bệnh nhân tỉnh táo và không thể giao tiếp nhưng có thể thực hiện các hoạt động có ý nghĩa. ● Trạng thái sau động kinh Trong một thời gian giới hạn sau cơn động kinh (vài phút đến vài giờ), bệnh nhân có thể tỉnh nhưng không phản ứng; trong một số trường hợp liệt một hoặc nhiều bộ phận cơ thể (liệt Todd). ● Bệnh não chuyển hóa Rất ít bệnh nhân bị bệnh não chuyển hóa (phần lớn có nguồn gốc nhiễm trùng máu hoặc gan) có thể mở mắt nhưng không đáp ứng. ● Không phản ứng do tâm thần hoặc phân ly ● Giai đoạn hấp hối Màu da xám, mắt mở, nhìn chằm chằm, chớp mắt tối thiểu, há miệng, thở phì phò/ thở hổn hển. |
Ngoài ra, cách ghi nhớ sau đây tóm tắt các dấu hiệu lâm sàng chính của hội chứng kháng cholinergic trung ương: “đỏ như củ cải đường, khô như xương, mù như dơi, điên như người làm nón (nhân vật trong truyện Alice trong xứ thần tiên), nóng như thỏ rừng, và đầy như một cái bình”.
Cần lưu ý, nhiều hội chứng kháng cholinergic trung ương xảy ra ở bệnh nhân sau phẫu thuật và do đó có thể đối mặt trong phòng hồi sức. Tình huống lâm sàng cổ điển là tình trạng kích động cấp tính, không giải thích được (hoang tưởng) ở một bệnh nhân sau phẫu thuật ổn định. Chấm dứt nhanh chóng (<5–10 phút) tình trạng kích động và bình thường hóa trạng thái tinh thần khi được tiêm tĩnh mạch 2 mg physostigmine xác nhận chẩn đoán.
| Hộp 3 Phân biệt Chóng mặt Ngoại biên và Chóng mặt Trung tâm | ||
| Ngoại biên | Trung tâm | |
| Ví dụ | Tiền đình | Viêm não vung thân não/ đột quị tiểu não |
| Bệnh nền | Lành tinh | Đe dọa tính mạng |
| Khởi phát | Đột ngột | Đột ngột hay từ từ |
| Rung giật nhãn cầu | Mệt mõi | Không mệt mõi |
| Direction of | Unidirectional | Multidirectional |
| Thiếu hụt thần kinh | Không | Hiện diện |
| Giảm thính lực hay ù tai | Có thể có | Không |
| Buồn nôn, ói | Thường xuyên | Hiếm khi |
Ngược lại, chỉ có rất ít bệnh nhân đáp ứng nhưng không mở được mắt. Một nguyên nhân quan trọng ở một bệnh nhân nặng là tình trạng sụp mi mắt hay còn gọi là “sụp mi do não”. Nó thường được quan sát thấy ở những bệnh nhân bị đột quỵ bán cầu (bên phải), trong đó tình trạng sụp mí mắt hai bên có thể là một dấu hiệu của thoát vị đĩa đệm sắp xảy ra. Một nguyên nhân tiềm ẩn khác là viêm dây thần kinh / bệnh lý thần kinh sọ não (ví dụ CN III) như gặp trong hội chứng Guillain-Barré hoặc viêm đa dây thần kinh sọ.
Hộp 4 Phân biệt giữa chứng không đáp ứng do tâm lý và tình trạng hôn mê
- Tiền sử (a) các sự kiện căng thẳng trước đó hoặc tiền sử bệnh tâm thần đã biết làm tăng khả năng bệnh nhân có biểu hiện rối loạn tâm thần nhưng không đủ đặc hiệu để chẩn đoán.
- Khả năng chống lại việc mở một cách thụ động của mí mắt là một dấu hiệu không nhạy cảm nhưng khá đặc hiệu của tình trạng không phản ứng do tâm lý.
- Sau khi mở mắt thụ động, mí mắt chỉ khép dần ở bệnh nhân hôn mê nhưng đóng nhanh ở bệnh nhân tâm thần không phản ứng.
- Cánh tay ôm qua đầu không rơi vào mặt hoặc đầu khi thả ra mà ở sau đầu hoặc bên cạnh cơ thể ở bệnh nhân rối loạn tâm thần không phản ứng.
- Trong tình trạng không đáp ứng do tâm lý, mức độ ức chế của trạng thái tâm thần (thường là điểm 3 của Glasgow) không tương ứng với diện mạo tổng thể của bệnh nhân thường biểu hiện với kiểu thở bình thường, kiểm soát đường thở đầy đủ và phản ứng kịp thời với đồng tử có kích thước bình thường.
- Phản ứng của bàn chân là bình thường (cơ gấp) / Không có dấu hiệu Babinski.
- Bệnh nhân không phản ứng do tâm lý thường có khả năng chống lại các kích thích đau đớn một cách đáng ngạc nhiên.
- Nhìn lên liên hợp không cố định có thể thường thấy ở những bệnh nhân bị rối loạn phản ứng tâm thần nhưng không đặc hiệu vì nó cũng có thể là dấu hiệu của chấn thương vỏ não đáng kể.
- Hầu hết các bệnh nhân bị rối loạn tâm thần không phản ứng không thể ức chế chuyển động mắt không tự chủ khi mí mắt của họ được mở một cách thụ động và gương được di chuyển trước mắt họ (nghiệm pháp rung giật nhãn cầu – optokinetic).
- Tiêm tĩnh mạch 20 mg furosemide đã phát hiện ra những bệnh nhân không không hồi phục bị rối loạn phản ứng tâm thần (nhìn chung không được khuyến cáo).
Hộp 5 Chẩn đoán phân biệt Cứng cổ ở bệnh nhân nặng
Cứng cổ trong suốt phạm vi cử động:
- Viêm màng não do nhiễm trùng (ví dụ: vi khuẩn, vi rút)
- Xuất huyết dưới nhện
- Viêm màng não do tân sinh
- Khối choáng chỗ/ khối u hố sau
- Viêm cột sống cổ cấp/ mãn tính
Phạm vi cử động của cổ bị hạn chế:
- Thoái hóa đốt sống cổ mãn tính
- Trong các rối loạn vận động, ví dụ: (không điển hình) Bệnh Parkinson
Tài liệu tham khảo
- Ely EW, Inouye SK, Bernard GR, Gordon S, Francis J, May L, Truman B, Speroff T, Gautam S, Margolin R, Hart RP, Dittus R (2001) Delirium in mechanically ventilated patients: validity and reliability of the confusion assessment method for the intensive care unit (CAM-ICU). JAMA 286:2703– 2710
- Hastrup S, Damgaard D, Johnsen SP, Andersen G (2016) Prehospital acute stroke severity scale to predict large artery occlusion: design and comparison with other scales. Stroke 47:1772–1776
