Bệnh cơ xương khớp
Case 33-2020: Bệnh nhân nam 55 tuổi bị đau bụng, sưng khớp và các sang thương trên da
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Mariko R. Yasuda, M.D., Lauren A. Roller, M.D., Peter J. Fagenholz, M.D., and Mai P. Hoang, M.D.
Biên dịch: Namhuynh nè
nhathuocngocanh.com – Để tải file PDF của bài viết Case 33-2020: Bệnh nhân nam 55 tuổi bị đau bụng, sưng khớp và các sang thương trên da, xin vui lòng click vào link ở đây.
Bệnh cảnh lâm sàng
Bác sĩ Kristin M. D’Silva (khoa y) ghi nhận: một người đàn ông 55 tuổi chuyển đến bệnh viện từ cơ sở phục hồi chức năng trong tình trạng đau bụng và đau do tổn thương da.
Cách đây 1 năm, bệnh nhân được chẩn đoán viêm tụy tại bệnh viện không rõ tên sau khi chụp cộng hưởng từ đường mật tụy (MRCP) để đánh giá tình trạng đau bụng mạn tính, hình ảnh cho thấy tụy hoại tử và thâm nhiễm mỡ quanh đầu tụy và phần móc của tuyến tụy. Nồng độ triglyceride trong máu và các phân lớp IgG thì bình thường, và bệnh nhân không uống rượu, nghi ngờ viêm tụy do thuốc bevacizumab – dùng để điều trị u sợi thần kinh. Bệnh nhân ngưng dùng beva- cizumab trong 2 tháng. Sau khi dùng trở lại bevacizumab, nồng độ lipase máu tái phát tăng cao mà không có triệu chứng gì ở bụng và dừng uống bevacizumab.
Cách đây 7 tháng, bệnh nhân chụp lại MRCP thì thấy dãn ống tụy và một nang giả tụy bên trong có vôi hóa. Siêu âm qua nội soi cho thấy các thay đổi phù hợp viêm tụy mạn và một nang giả tụy. Bác sĩ khuyên bệnh nhân không dùng rượu và thức ăn giàu chất béo. Mức lipase máu trở lại bình thường.
Cách đây 3 tháng rưỡi, bệnh nhân bị đau mắt cá chân. Bệnh nhân khai đau nặng hơn khi nằm nghỉ lâu và mắt cá chân trái cứng trong 1h sau khi thức dậy vào buổi sáng. 2 tuần sau, chân trái bệnh nhân đau, tấy đỏ và phù, với một nối di động nằm ở trung tâm trên nền ban đỏ (Hình 1A). Trong 2 tuần tiếp theo, ngón thứ 5 chân trái và khớp đốt ngón 1 bàn tay phải bị phù và tấy đỏ (Hình 1B và 1C). Bác sĩ chăm sóc ban đầu khám bệnh nhân. Giới hạn vận động ở mắc cá chân, có mô mềm bên dưới sưng lên và đau khi sờ.
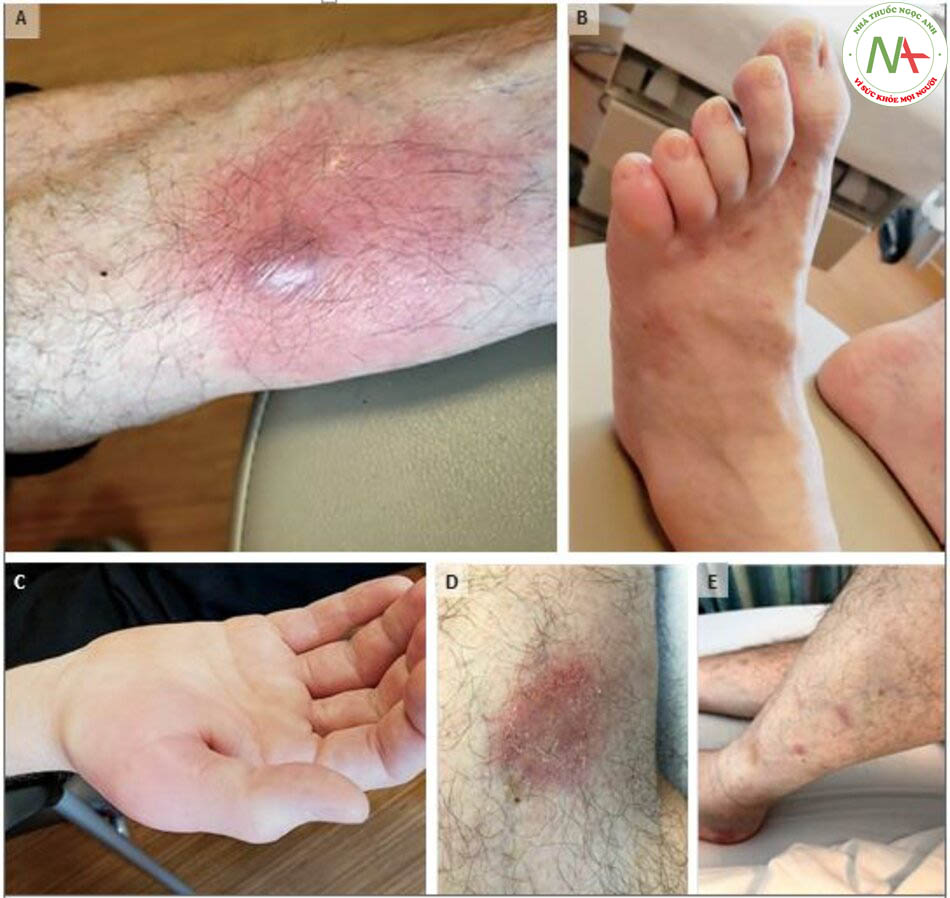
Ngoài ra có ban đỏ, ấn đau và phù mô mềm ở khớp bàn-ngón tay ngón 4 tay phải, khớp bàn-ngón tay ngón 2 và 3 bàn tay trái, và đoạn gần khớp khớp gian đốt ngón tay thứ 4 bàn tay phải. Tốc độ lắng hồng cầu là 76 mm/h (khoảng tham chiếu, 0-15) và mức protein C phản ứng là 102 mg/l (khoảng tham chiếu, 0-8). Xét nghiệm máu về canxi, acid uric, men chuyển hóa angiotensin, yếu tố thấp khớp, peptide citrulline theo chu kỳ,
streptolysin và DNase đều bình thường; xét nghiệm kháng thể kháng nhân và kháng thể kháng bào tương của bạch cầu đa nhân trung tính đều âm tính. Xquang ngực thẳng bình thường. Bác sĩ chỉ định điều trị theo kinh nghiệm cephalexin. Sau vài ngày, tình trạng lâm sàng của bệnh nhân không cải thiện, mời hội chẩn bác sĩ chuyên về thấp khớp. Bệnh nhân sau đó được chẩn đoán mắc hội chứng Löfgren, và được kê đơn prednisone. Trong 2 tuần tiếp theo, bệnh nhân giảm phù và đau ngón 5 chân trái và
khớp bàn-ngón 1 chân phải nhưng không đau mắt cá chân hoặc tổn thương da ở chân trái. Bệnh nhân đau mắt cá chân ngày càng nhiều, được giảm đau tối thiểu bằng oxycodone và hạn chế hoạt động đi lại. Tăng liều prednisone và thêm colchicine để giảm đau mắt cá chân và điều trị tổn thương da ở chân trái.
Cách đây 5 tuần, bệnh nhân nhập viện lần thứ hai vì sốc nhiễm trùng và xuất huyết trong tình trạng tụy hoại tử nhiễm trùng và chảy máu do phình động mạch vị tá tràng.
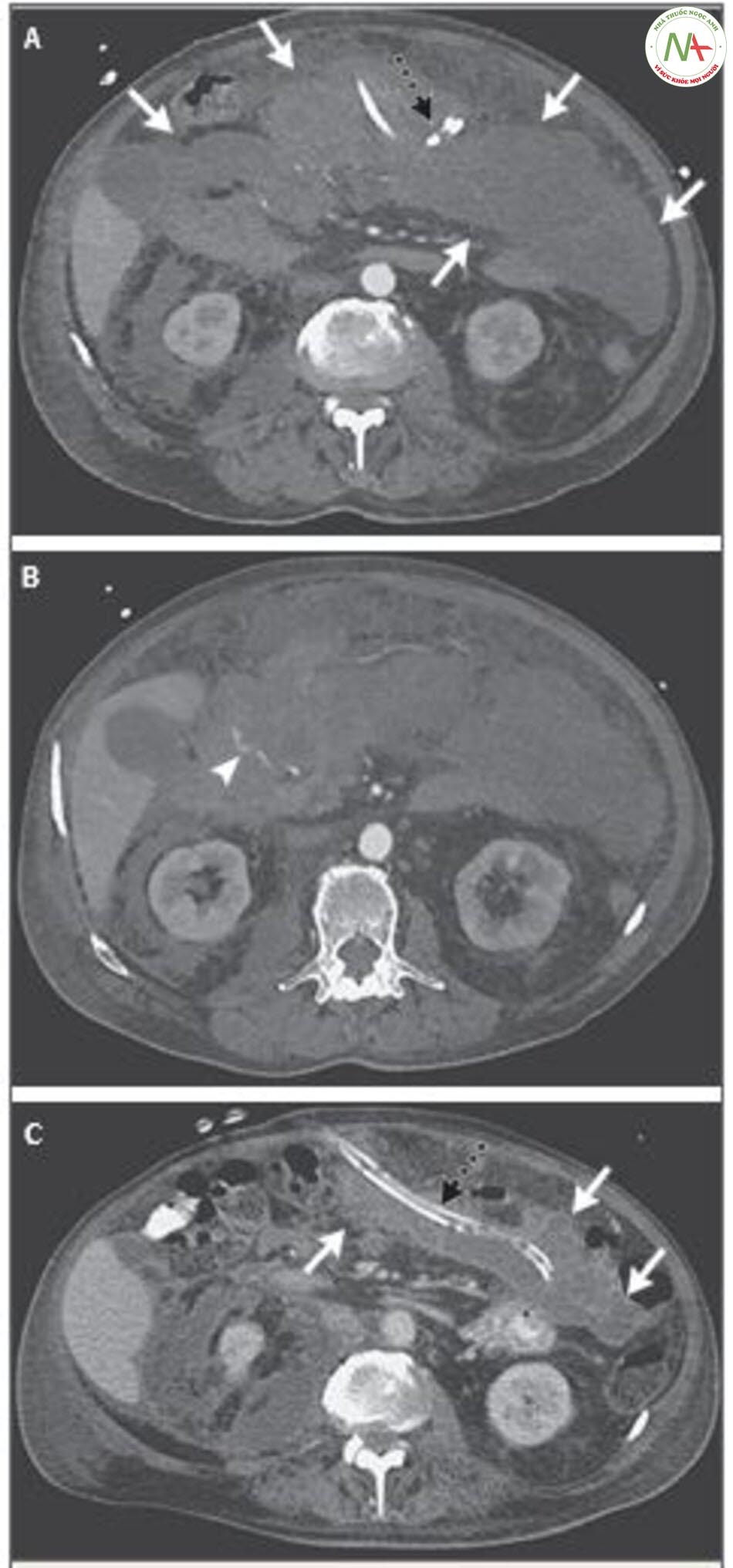
Bác sĩ Lauren A. Roller: Chụp cắt lớp vi tính (CT) động mạch vùng bụng và khung chậu cho thấy nhiều tụ dịch quanh tụy và bất thường các mạch nhánh của động mạch thân tạng và mạc treo tràng trên, gồm động mạch vị-tá tràng, liền kề với vùng tụy hoại tử tụy và viêm (Hình 2A và 2B).
Bác sĩ D’Silva: Tiến hành dẫn lưu qua da tụy hoại tử và nút mạch của giả phình động mạch vị tá tràng. Ngày 4 từ lúc nhập viện, bệnh nhân được chuyển đến đây tiếp tục điều trị.
Tại đây, bệnh nhân được đặt 5 ống thông dẫn lưu trong ổ bụng, nhằm giảm kích thước các ổ tụ dịch đa ổ trong bụng. Nuôi cấy dịch trong ổ bụng tìm ra Pantoea agglomerans (trước đây là Enterobacter agglom-erans), các loài abiotrophia (trước đây là liên cầu biến thể dinh dưỡng) và các loài lactobacillus. Bệnh nhân hoàn thành một đợt điều trị bằng piperacillin kết hợp tazobactam và cho xuất viện về cơ sở phục hồi chức năng vào ngày thứ 24 từ khi nhập viện.
7 ngày sau khi xuất viện, bệnh nhân đau quanh rốn và hạ vị phải nên quay lại khoa cấp cứu để đánh giá. Không sốt, buồn nôn, nôn hoặc đau khớp. Bệnh nhân khai 5 ngày nay bị đau vùng tổn thương và phù chân phải. Tiền sử khác gồm tăng huyết áp, u xơ thần kinh loại 2, bệnh trào ngược dạ dày thực quản, mất thính giác thần kinh cảm giác, phì đại lành tính tuyến tiền liệt và lo âu. Không có tiền sử viêm xoang, bệnh viêm mắt, bệnh thần kinh hoặc bệnh tinh hoàn. U sợi thần kinh đã biến chứng ở u màng nội tủy cột sống cổ, u màng não và u dây thần kinh thính giác được điều trị bằng bevacizumab được 8 tháng trước khi chẩn đoán viêm tụy.
Bệnh nhân đang dùng các thuốc: aspirin, gabapentin, hydrochlorothiazide, lorazepam, losar- tan, metoprolol, omeprazole, oxycodone, pancre- lipase, prednisone, tamsulosin và tolterodine. Tiền sử nghiện rượu, bệnh nhân đã ngừng uống rượu 3 năm trước khi nhập viện. Thời trẻ có hút thuốc lá và không có tiền sử dùng ma túy bất hợp pháp. Bệnh nhân sống với mẹ ở ngoại ô Boston.
Nhiệt độ 37,3°C, huyết áp 07/68mmHg, mạch 118 lần/phút, nhịp thở 20 lần/phút và độ bão hòa oxy Sp02 98% (khí trời). Cân nặng 73,6 kg, chỉ số khối cơ thể BMI=22 kg/m2(cân nặng tính bằng kg chia cho bình phương chiều cao tính bằng mét). Bụng mềm và không chướng, có 5 ống dẫn lưu qua da. Bàn chân phải phù nề. Có mảng trắng, ban đỏ, mảng cứng (đường kính 5 cm), có vảy trên bề mặt ở mặt giữa đầu gối phải (Hình 1D); có tổn thương tương tự (đường kính 1 cm) ở mặt trên đầu gối phải. Có hai mảng trắng, hồng ban, mỏng (đường kính 1 cm) ở 2 bên bắp chân trái (Hình 1E). Một số mảng tăng sắc tố và không đè kháng ở cẳng chân phù hợp với chứng tăng sắc tố sau viêm. Bệnh nhân có cảm giác đau khi sờ, ban đỏ lan tỏa và hơi ấm ở bắp chân phải. Khám các cơ quan khác chưa ghi nhận bất thường.
Xét nghiệm điện giải và đường huyết bình thường, xét nghiệm chức năng gan và thận đều bình thường. Các kết quả xét nghiệm khác trong trong Bảng 1.
Bác sĩ Roller: Tiêm chất cản quang vào tĩnh mạch rồi chụp CT bụng và chậu, cho thấy kích thước nhiều ổ tụ dịch quanh tụy hoại tử giảm nhẹ, có các catheter dẫn lưu tại chỗ (Hình 2C). Có bằng chứng nút chặn mạch máu trước đây của động mạch vị tá tràng mà không có bằng chứng giả phình còn sót lại hoặc mới. Siêu âm kép chân phải cho thấy huyết khối không tắc nghẽn trong tĩnh mạch đùi sâu.
Bác sĩ D’Silva: Lấy một mẫu dịch từ ổ tụ dịch lớn nhất trong bụng và một mẫu máu để nuôi cấy; chỉ định ceftriaxone. Thực hiện xét nghiệm chẩn đoán.
| Bảng 1. Kết quả phòng xét nghiệm | ||
| Biên | Giá trị tham chiếu Người trưởng thành | Kết quả |
| Hematocrit (%) | 41-53 | 25.3 |
| Hemoglobin (g/dl) | 13.5–17.5 | 7.6 |
| Số lượng bạch cầu (per/μl) | 4500–11,000 | 12,450 |
| Thành phần (per μl) | ||
| Neutrophils | 1800–7700 | 11,329.5 |
| Lymphocytes | 1000–4800 | 435.75 |
| Monocytes | 200–1200 | 435.75 |
| Eosinophils | 0–900 | 0 |
| Basophils | 0–300 | 0 |
| Số lượng tiểu cầu (per μl) | 150,000–400,000 | 395,000 |
| Số lượng hồng cầu (per μl) | 4,500,000– 5,900,000 | 2,680,000 |
| Mean corpuscular volume MCV (fl) | 80–100 | 94.4 |
| Mean corpuscular hemoglobin MCH (pg) | 26–34 | 28.4 |
| Mean corpuscular hemoglobin con‑centration (g/dl) MCHC | 31–37 | 30 |
| Lipase (U/liter) | 13–60 | 5338 |
| Protein toàn phần(g/dl) | 6.0–8.3 | 5.3 |
| Albumin (g/dl) | 3.3–5.0 | 2.3 |
Giá trị tham chiếu này bị ảnh hưởng do nhiều biến như quần thể bệnh nhân và phương pháp xét nghiệm được sử dụng. Các giá trị sử dụng tại Bệnh viện đa khoa Massachusetts trên người trưởng thành, không mang thai và không có tiền sử bệnh lý ảnh hưởng kết quả. Vì thế những kết quả này không thích hợp để áp dụng cho tất cả bệnh nhân
Chẩn đoán phân biệt
Bác sĩ Mariko R. Yasuda: Bệnh nhân nam 55 tuổi bị viêm tụy mạn biến chứng tụy hoại tử nhiễm trùng có biểu hiện tổn thương da tại 2 thời điểm riêng biệt. Tổn thương da đầu tiên xuất hiện 3 tháng trước khi nhập viện, là nốt di động trên nền hồng ban ở đoạn xa của chân, dần dần đưa đến bệnh cảnh đau mắt cá chân và cổ tay. Các tổn thương lúc nhập viện rất khác nhau, gồm mảng trắng, hồng ban, mảng cứng có vảy trên bề mặt đầu gối, cùng với mảng trắng, hồng ban, mảng mỏng ở bắp chân và nhiều mảng tăng sắc tố ở cẳng chân.
Mặc dù những thương tổn này có những hình thái khác nhau, trên thực tế thương tổn thứ 2 xuất hiện trong 3 tháng sau thương tổn đầu tiên, chúng đều cùng 1 quá trình về da nhưng ở các giai đoạn tiến triển khác nhau.
– nốt di động trên nền hồng ban đại diện cho giai đoạn cấp tính và mảng có vẩy nhỏ, mảng tăng sắc tố đại diện cho giai đoạn mạn tính hoặc quá trình thoái triển. Do đó tôi sẽ tập trung chẩn đoán phân biệt những nguyên nhân gây nên nốt đỏ ở chân, như viêm mạch, ung thư, nhiễm trùng và viêm mô dưới da.
Viêm mạch
Bệnh nhân này có thể bị viêm mạch ở da không? Viêm mạch gồm viêm mạch máu nhỏ hoặc mạch máu vừa có biểu hiện da liễu. Thông thường, kích thước của thương tổn da phù hợp với kích thước mạch máu liên quan. Viêm mạch máu nhỏ, như ban xuất huyết Henoch-Schönlein, thường biểu hiện thành cụm, ban xuất huyết nổi cao. Kích thước thương tổn trên bệnh nhân này có vẻ phù hợp hơn với viêm mạch máu vừa, như viêm động mạch nút. Tuy nhiên, nếu bệnh nhân này bị viêm mạch máu vừa, tôi sẽ thấy các vết loét hoặc tổn thương đụt lỗ phù hợp với mạng lưới livedo. Ngoài ra, chức năng thận trên bệnh nhân này bình thường, Xquang ngực thẳng bình thường và xét nghiệm kháng thể kháng bào tương của bạch cầu đa nhân trung tính âm tính thì không phù hợp với viêm mạch.
Ung thư
Ung thư có thể giống với các tổn thương viêm da. U lympho tế bào T giống viêm mô mỡ dưới da là loại u lympho nguyên phát hiếm gặp của tế bào T gây độc trưởng thành và bệnh thường diễn tiến không đau. Tuy nhiên, bệnh này hầu hết thường xuất hiện ở phụ nữ trung niên đồng mắc các bệnh như lupus ban đỏ hệ thống, đa xơ cứng hoặc nhược giáp. Hơn thế nữa, các nốt này không đau. Do đó, chẩn đoán này khó xảy ra trên bệnh nhân này.
U lympho tế bào T gamma/delta nguyên phát ở da thường gây mảng hoại tử và khối u hoặc tấy đỏ, mảng tróc vẩy rất giống u sùi dạng nấm. Tuy nhiên, bệnh nhân bị u lympho tế bào T gamma/delta nguyên phát ở da thường có đợt bùng phát mạnh mẽ hơn những gì khám trên bệnh nhân này, và tôi không mong đợi các tổn thương da này sẽ tự khỏi.
Nhiễm trùng
Bệnh nhân này có thể bị viêm mô tế bào không? Bệnh nhân viêm mô tế bào điển hình xuất hiện cấp tính, 1 bên, lan tỏa, ranh giới không rõ, ban đỏ mềm. Bệnh nhân này có nốt ở 2 bên, mềm thậm chí vẫn còn sau khi đã dùng cephalexin trong giai đoạn sớm của bệnh, cũng như ceftriaxone sau đó lúc sau của bệnh. Do đó, viêm mô tế bào không biến chứng là chẩn đoán không phù hợp trên ca này.
Nhiễm trùng nấm nên cân nhắc trên bệnh nhân này vì suy giảm miễn dịch do tình trạng sức khỏe kém mạn tính và dùng prednisone. Nhiễm nấm candida xâm lấn thường dẫn đến tử vong liên quan nấm ở Mỹ. Các yếu tố nguy cơ trên bệnh nhân này nghĩ nhiễm nấm candida xâm lấn là các catheter dẫn lưu trong ổ bụng, nhiễm trùng đường tiêu hóa và hiện đang dùng bevacizumab. Tuy nhiên, biểu hiện trên da điển hình của nhiễm nấm candida xâm lấn là những sang thương giống sang thương sát sẩn, hơi đỏ, đau, nấm miệng và phát ban như viêm nang lông. Ngoài ra, nuôi cấy dịch trong ổ bụng trên bệnh nhân thì không thấy bất kì loại nấm candida nào. Tóm lại, nhiễm nấm candida hệ thống không phù hợp.
Nguy cơ nhiễm nấm aspergillus nguyên phát ở da tăng lên vì dùng prednisone và có thể xuất hiện tại các vị trí tiêm tĩnh mạch, nhưng bệnh nhân này không có tiền sử tiêm tĩnh mạch tại các chỗ tổn thương hoặc chấn thương khu trú. Biểu hiện da của nhiễm nấm aspergillus hệ thống rất đa dạng và có thể gồm các nốt dưới da, nốt sẩn hoại tử, nốt ban xuất huyết và đóng vảy trên thương tổn. Bệnh nấm đen thường thiên về tay và chân và các vị trí của chấn thương khu trú. Biểu hiện da của bệnh nấm đen hệ thống cũng rất đa dạng và có thể gồm sẩn, mụn mủ, bóng nước và nốt xuất huyết. Nếu sang thương da trên bệnh nhân do nhiễm nấm aspergillus hoặc Bệnh nấm đen, tôi sẽ mong đợi số lượng sang thương tăng nhanh chóng và bệnh lây lan nhanh khi đang sử dụng prednisone. Bởi vì nhiều biểu hiện trên da đa dạng và tỷ lệ tử vong cao liên quan nhiễm nấm xâm nhập mạch, tôi vẫn duy trì cảnh giác cao cho đến khi tiến hành sinh thiết da hoặc các mô ảnh xung quanh khác rồi đánh giá mô bệnh học và vi sinh học để loại trừ nhiễm nấm aspergillus và bệnh nấm đen một cách đáng tin cậy.
Viêm mô mỡ dưới da
Khi bệnh nhân biểu hiện đầu tiên tổn thương da và đau khớp, bắt đầu điều trị bằng prednisone do có thể bị hội chứng Löfgren. Hội chứng Löfgren có đặc trưng là tam chứng kinh điển: hồng ban nút, hạch trung thất và viêm đa khớp, mặc dù chẩn đoán bệnh cảnh này không yêu cầu đủ 3 bằng chứng lâm sàng. Bệnh nhân này có Xquang ngực thẳng bình thường, không có dấu diệu hạch trung thất.Tuy nhiên, tổn thương ban đầu ở bệnh nhân là một nốt di động trên nền hồng ban, không phù hợp với hồng ban nút điển hình, viêm mô mỡ dưới da thường biểu hiện trên nhiều nốt dưới da, mềm, đối xứng mà không có mụn nước hoặc ổ loét.
Bệnh nhân này tăng các dấu ấn sinh học gây viêm và đau khớp, liệu có bị viêm mô mỡ dưới da lupus không? Viêm mô mỡ dưới da lupus thường có trước lupus da mạn tính (hình đĩa) hoặc lupus hệ thống. Tuy nhiên, viêm mô mỡ dưới da lupus thường gặp nhất ở phụ nữ và có đặc trưng là các nốt dưới da mềm và mảng phát ban trên mặt, đầu gần cánh tay và thân mình nhưng không có ở chân. Sang thương da trên bệnh nhân này giới hạn ở chân, do đó chẩn đoán viêm mô mỡ dưới da lupus là không phù hợp.
Nguyên nhân khác gây viêm mô mỡ dưới da nghĩ đến trên bệnh nhân này là viêm mô mỡ dưới da do bệnh tụy. Bệnh nhân bị viêm mô mỡ dưới da do bệnh tụy có các nốt dưới da mềm, đôi khi di động thường xuất hiện ở chân. Các nốt này có thể loét làm phóng thích chất nhờn, đặc, màu vàng nâu biểu hiện mô mỡ hoại tử. Một đặc điểm nữa quan sát trên bệnh nhân bị viêm mô mỡ dưới da do bệnh tụy là nang giả tụy và viêm đa khớp, cả 2 đều xuất hiện trên bệnh nhân này. Kiểm tra mẫu da sinh thiết thấy quá trình xà phòng hóa chất béo bằng muối canxi, chất đồng nhất ưa bazo hoặc “tế bào ma”-một đặc điểm về mô học để phân biệt viêm mô mỡ dưới da do bệnh tụy với các loại viêm mô mỡ dưới da khác. Điều trị bệnh tụy nền có thể cải thiện các tổn thương ở da.
Tôi nghĩ chẩn đoán phù hợp nhất trên bệnh nhân này là viêm tụy, viêm mô mỡ dưới da và hội chứng viêm đa khớp. Hội chứng này hiếm gặp, thường được báo cáo trong các ca lâm sàng, nhưng tôi nghĩ đến nhiều vì có tăng men tụy trong máu làm hoại tử mỡ đặc biệt ảnh hưởng đến mô mỡ dưới da, khớp và xương. Thường gặp nhất ở đàn ông trung niên bị rối loạn sử dụng rượu. Bệnh nhân có hội chứng lâm sàng trên da và đặc điểm mô bệnh học của viêm mô mỡ dưới da do bệnh tụy. Để thành lập chẩn đoán viêm mô mỡ dưới da do bệnh tụy và đặc biệt viêm tụy, viêm mô mỡ dưới da và hội chứng viêm đa khớp, tôi sẽ phải sinh thiết da.
Chẩn đoán của bác sĩ Mariko R. Yasuda
Viêm tụy, viêm mô mỡ dưới da và hội chứng viêm đa khớp.
Biện luận về bệnh học
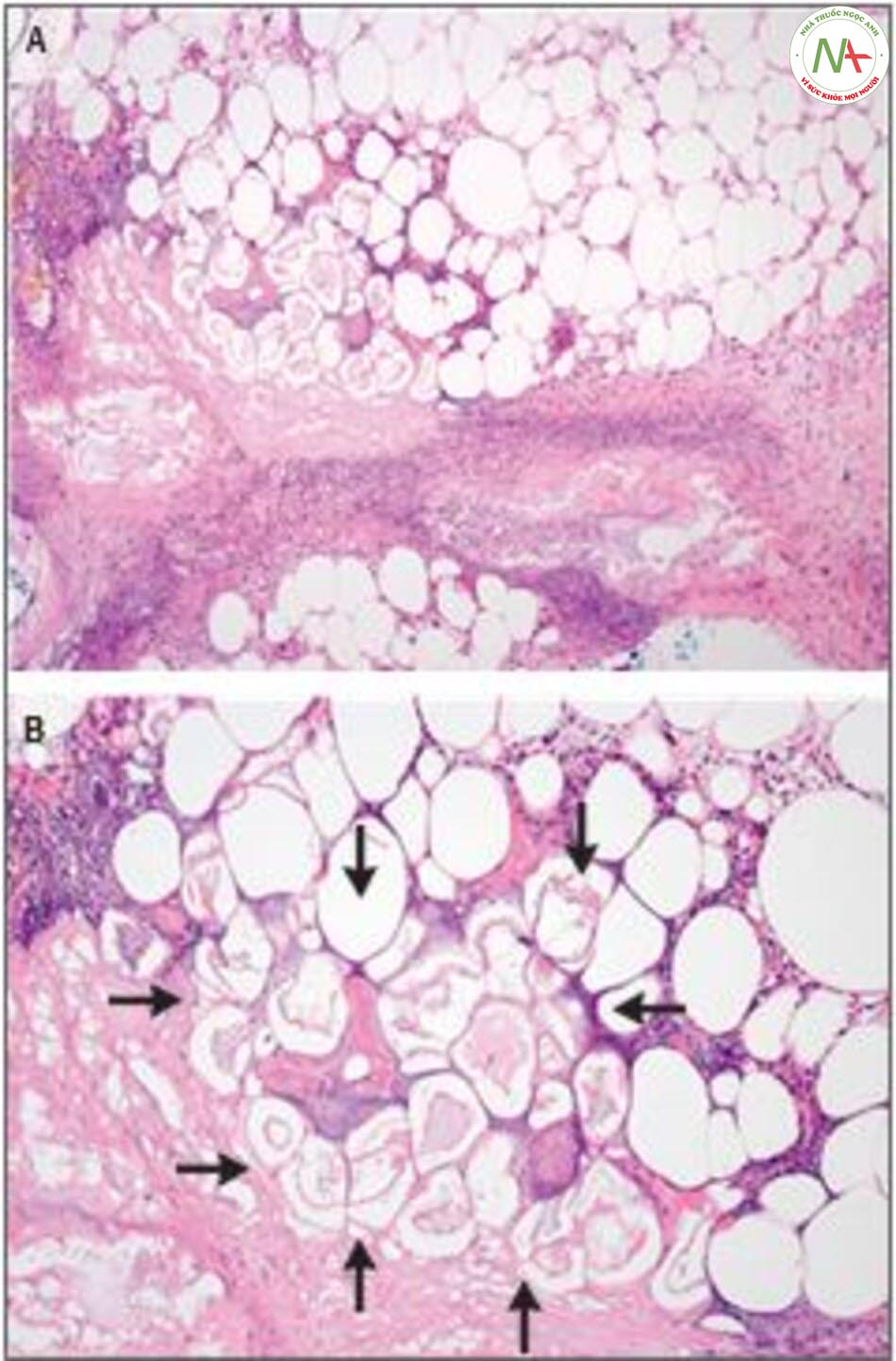
Bác sĩ Mai P. Hoang: Tiến hành sinh thiết bấm da ở mặt giữa đầu gối phải. Xem mẫu mô bệnh học của mẫu sinh thiết thu được viêm thùy mô mỡ dưới da có hoại tử mỡ và quá trình xà phòng hóa (Hình 3A). Tế bào mỡ không nhân và hoại tử với tế bào chất ưa bazo, là đặc điểm của hoại tử đông mô mỡ, có thể thấy ở Hình 3B. Những bằng chứng này phù hợp nhất với viêm mô mỡ dưới da do bệnh tụy.
Trên bệnh nhân viêm mô mỡ dưới da do bệnh tụy có hoại tử viêm trong mô mỡ dưới da có thể là kết quả của quá trình hoại tử tế bào mỡ vì phóng thích có hệ thống các men tụy (lipase, amylase, phosphorylase và trypsin) và tiếp đến thâm nhiễm bạch cầu đa nhân trung tính. Có thể xuất hiện vôi hóa loạn dưỡng. Các thay đổi mạn tính có thể làm viêm hạt và lắng động hemosiderin. Xơ hóa và teo mỡ có thể xuất hiện muộn trong quá trình bệnh lý.
Bàn luận cách điều trị
Bác sĩ Peter J. Fagenholz: Lúc bệnh nhân đến khám tại bệnh viện khác trước lần thăm khám này, tụy hoại tử có lẽ biểu hiện được nhiều tháng. Bệnh nhân đã có triệu chứng, chụp CT thấy hình ảnh tụy hoại tử có vách ngăn và chứa khí, đây là các dấu hiệu chẩn đoán nhiễm trùng. Do đó, chỉ định can thiệp bằng dụng cụ (can thiệp cơ học).
Khi đã tiến hành can thiệp cơ học với hoại tử vách nhiễm trùng, tiếp đến là tiếp cận từng bước, trong đó đầu tiên là can thiệp tối thiểu bằng dẫn lưu qua da hoặc qua nội soi, sau đó cắt vùng hoại tử nếu tình trạng bệnh nhân không cải thiện sau khi đã dẫn lưu lúc đầu. Lựa chọn thủ thuật dẫn lưu ban đầu chủ yếu dựa vào vị trí hoại tử. Những vách hoại tử tiếp giáp dạ dày thường được điều trị bằng dẫn lưu qua nội soi vào trong lòng dạ dày, mặc dù phương pháp phẫu thuật qua dạ dày có thể có lợi trên những bệnh nhân được lựa chọn. Ưu điểm chính của phương pháp tiếp cận qua dạ dày, so với các kĩ thuật liên qua dẫn lưu bên ngoài là tỷ lệ thấp hình thành lỗ rò tụy.
Trên bệnh nhân này, chỉ có 1 trong 3 vùng của vách ngăn hoại tử có thể tiếp cận qua dạ dày. Mặc dù quyết định tiến hành dẫn lưu dưới da được thực hiện ở bệnh viện khác, tôi đồng ý với chiến lược điều trị ban đầu này, xử trí chỗ hoại tử. Xuất huyết từ các nhánh động mạch vị tá tràng thì điều trị bằng nút thắt mạch máu. Trên bệnh nhân viêm tụy hoại tử, các mạch máu tiếp xúc quá lâu với men tụy và nhiễm trùng sẽ gây thoái hóa, kết quả làm xuất huyết động mạch tạng, dó đó cách điều trị hiệu quả nhất là nút thắt mạch máu, bởi vì thực hiện phẫu thuật trực tiếp rất khó khăn và liên quan nguy cơ cao gây biến chứng.
Trong số những bệnh nhân điều trị ban đầu bằng dẫn lưu dưới da, 60-70% bệnh nhân sẽ cần phải “thực hiện” một số thủ thuật để loại bỏ vùng hoại tử và dần dần hồi phục. Trên bệnh nhân này, dẫn lưu ban đầu làm dịu đi các triệu chứng và giải quyết tình trạng shock nhiễm trùng huyết và bệnh nhân cải thiện rõ rệt trên hình chụp Xquang về kích thướt các ổ tụ dịch hoại tử. Với sự cải thiện trên cùng tình trạng suy dinh dưỡng nặng và nằm lâu, bệnh nhân được điều trì bằng dẫn lưu, kháng sinh và hỗ trợ dinh dưỡng qua đường ruột và xuất viện về cơ sở phục hồi chức năng.
Lúc bệnh nhân đến khám tại bệnh viện này trong tình trạng đau bụng và sốt do hoại tử dai dẳng, tình trạng dinh dưỡng và chức năng của bệnh nhân cải thiện rõ rệt, chúng tôi nghĩ cắt bỏ hoại tử sẽ tốt cho bệnh nhân. Không có thành lập tiêu chuẩn về thời điểm tiến hành cắt bỏ khối hoại tử, quyết định mang tính cá nhân, dựa trên diễn tiến lâm sàng và hình chụp Xquang. Bệnh nhân sốt hồi quy, đau bụng sau nhiều tuần diễn tiến ổn định và không giảm thêm thể tích hoại tử vách mặc dù được dẫn lưu ban đầu, chúng tối quyết định cắt khối hoại tử.
Một khi đưa ra quyết định, bước tiếp theo là xác định nên sử dụng kĩ thuật nào. Trên bệnh nhân này, Kĩ thuật được xác định chủ yếu dựa vào phương pháp ban đầu để dẫn lưu, lần lượt định rõ nhờ vị trí hoại tử. Thực hiện dẫn lưu qua da thông qua kết hợp các đường xuyên phúc mạc và sau phúc mạc vào 3 vùng riêng biệt của hoại tử vách. 1 vùng đã hoàn toàn điều trị khỏi sau dẫn lưu ban đầu. Các ổ tụ dịch còn lại được tiếp cận thông qua các liên sườn và qua phúc mạc tương đối hẹp. Chúng tôi tiến hành cắt khối hoại tử bằng nội soi đường xoang, đường dẫn lưu được nông ra trong phòng phẫu thuật dưới hướng dẫn của nội soi huỳnh quang cho phép đưa ống soi vào các khoang hoại tử và loại bỏ khối hoại tử qua đường đó. Kĩ thuật nông có ý nghĩa lớn trong điều trị hoại tử vách đa ổ có thể tiếp cận qua cửa sổ nhỏ và qua cửa sổ xuyên phúc mạc, bởi vì giảm thiểu nguy cơ làm tổn thương các cấu trúc xung quanh và những biến chứng vết mổ. Ở bệnh nhân này, cũng như hầu hết các bệnh nhân hoại tử vách đa ổ, chúng tôi tiến hành làm sạch các ổ tụ dịch trong các thủ thuật riêng biệt, do đó nếu có biến chứng xảy ra, chúng tôi sẽ khu trú chúng dễ dàng hơn.
Vào ngày thứ 15 hậu phẫu, bệnh nhân xuất viện về cơ sở phục hồi chức năng. Vào ngày thứ 53 hậu phẫu, bệnh nhân về nhà. Catheter dẫn lưu cuối cùng được rút vào ngày thứ 86 hậu phẫu. Lần gần nhất bệnh nhân tái khám, cân nặng đã trở về mức ban đầu và mức albumin bình thường.
Bác sĩ D’Silva: Sau thủ thuật cắt khối hoại tử, bệnh nhân được điều trị bằng 1 đợt pred- nisone trong 2 tháng, khởi đầu bằng liều 20mg mỗi ngày. Các sang thương da và đau khớp khỏi hoàn toàn. 2 tháng sau, bệnh nhân đau hồi quy và phù đầu gối trái. Chọc dịch khớp thu được 10ml dịch nhớt, màu nâu.
Do độ nhớt, chúng tôi không thể thu được số lượng tế bào, cấy vi sinh âm tính. Bệnh nhân được tiêm glucocorticoid vào trong khớp, kết quả giảm triệu chứng. Bệnh nhân không có thêm sang thương da hoặc đau khớp nữa.
Chẩn đoán sau cùng
Viêm tụy, viêm mô mỡ dưới da và hội chứng viêm đa khớp.
References
- Fiorentino DF. Cutaneous vasculitis. J Am Acad Dermatol 2003;48:311-40.
- Carlson JA. The histological assess- ment of cutaneous vasculitis. Histopa- thology 2010;56:3-23.
- López-Lerma I, Peñate Y, Gallardo F, et al. Subcutaneous panniculitis-like T-cell lymphoma: clinical features, therapeutic approach, and outcome in a case series of 16 patients. J Am Acad Dermatol 2018;79: 892-8.
- Merrill ED, Agbay R, Miranda RN, et al. Primary cutaneous T-cell lympho- mas showing gamma-delta (γδ) pheno- type and predominantly epidermotropic pattern are clinicopathologically distinct from classic primary cutaneous γδ T-cell lymphomas. Am J Surg Pathol 2017;41: 204-15.
- Rubio-Gonzalez B, Zain J, Garcia L, Rosen ST, Querfeld C. Cutaneous gamma- delta T-cell lymphoma successfully treat- ed with brentuximab vedotin. JAMA Der- matol 2016;152:1388-90.
- Guitart J, Weisenburger DD, Subtil A, et al. Cutaneous γδ T-cell lymphomas: a spectrum of presentations with overlap with other cytotoxic lymphomas. Am J Surg Pathol 2012;36:1656-65.
- Raff AB, Kroshinsky D. Cellulitis: a review. JAMA 2016;316:325-37.
- Shields BE, Rosenbach M, Brown-Joel Z, Berger AP, Ford BA, Wanat KA. Angio- invasive fungal infections impacting the skin: background, epidemiology, and clini- cal presentation. J Am Acad Dermatol 2019;80(4):869.e5-880.e5.
- Haimovic A, Sanchez M, Judson MA, Prystowsky S. Sarcoidosis: a comprehen- sive review and update for the dermatolo- gist. I. Cutaneous disease. J Am Acad Der- matol 2012;66(5):699.e1-699.e18, 717-8.
- Patterson JW. Panniculitis. In: Bolog- nia J, ed. Dermatology. 2nd ed. Maryland Heights, MO: Mosby, 2008:1515-37.
- Dahl PR, Su WP, Cullimore KC, Dicken CH. Pancreatic panniculitis. J Am Acad Dermatol 1995;33:413-7.
- Dieker W, Derer J, Henzler T, et al. Pancreatitis, panniculitis and polyar- thritis (PPP-) syndrome caused by post- pancreatitis pseudocyst with mesenteric fistula: diagnosis and successful surgi- cal treatment: case report and review of literature. Int J Surg Case Rep 2017;31: 170-5.
- Working Group IAP/APA Acute Pan- creatitis Guidelines. IAP/APA evidence-based guidelines for the management of acute pancreatitis. Pancreatology 2013; 13(4):Suppl 2:e1-e15.
- van Santvoort HC, Besselink MG, Bakker OJ, et al. A step-up approach or open necrosectomy for necrotizing pan- creatitis. N Engl J Med 2010;362:1491-502.
- van Brunschot S, van Grinsven J, van Santvoort HC, et al. Endoscopic or surgi- cal step-up approach for infected necro- tising pancreatitis: a multicentre random- ised trial. Lancet 2018;391:51-8.
- Driedger M, Zyromski NJ, Visser BC, et al. Surgical transgastric necrosectomy for necrotizing pancreatitis: a single-stage procedure for walled-off pancreatic necro- sis. Ann Surg 2020;271:163-8.
- Fong ZV, Fagenholz PJ. Minimally in- vasive debridement for infected pancreat- ic necrosis. J Gastrointest Surg 2019;23: 185-91.
- Luckhurst CM, El Hechi M, Elsharkawy AE, et al. Improved mortality in necrotiz- ing pancreatitis with a multidisciplinary minimally invasive step-up approach: com- parison with a modern open necrosecto- my cohort. J Am Coll Surg 2020;230:873- 83.