Bệnh tiêu hóa
Một số update trong quản lý viêm tụy cấp năm 2024 (ACG 2024)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết QUẢN LÝ VIÊM TUỴ CẤP GIAI ĐOẠN SỚM – Trường môn tiêu hoá Hoa Kỳ (ACG 2024)
Nguồn: Am J Gastroenterol 2024
Biên dịch: Bs Huỳnh Văn Trung – Phòng khám tiêu hoá gan mật thứ 4-6& 7 hàng tuần- Trung tâm nội soi và phẫu thuật nội soi tiêu hoá- Bệnh viện Tâm Anh TPHCM
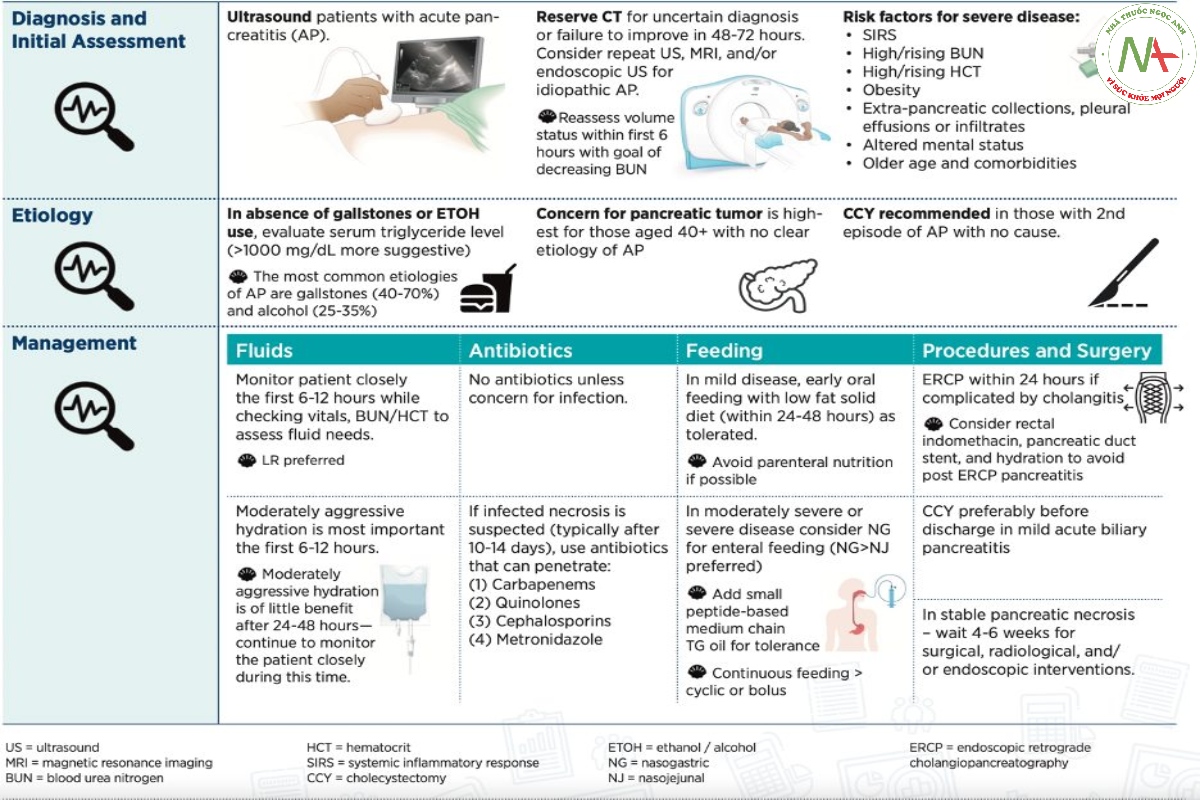
1. Phân loại viêm tuỵ cấp
- Viêm tuỵ cấp trung bình- nặng khi có tình trạng suy cơ quan thoáng qua (thuyên giảm trong vòng 48h) và/hoặc có biến chứng tại chỗ như: tụ dịch quanh tuỵ, tụ dịch hoại tử cấp tính (acute necrotic collection (ANC), nang giả tuỵ hoặc hoại tử tạo vách (walled-off necrosis (WON)
- Viêm tuỵ cấp nặng được xác định khi có tình trạng suy cơ quan kéo dài >48h và/hoặc tử vong.
- Suy cơ quan được xác định bằng các dấu hiệu lâm sàng như: shock (huyết áp tâm thu <90mmHg), suy hô hấp (PaO2 <60mmHg), suy thận (creatinine >2mg/dl sau bù dịch), và/hoặc chảy máu tiêu hoá ( >500 mL/24 hours) hoặc thang điểm Marshall >=2 (3 cơ quan được chấp thuận)
- Hoại tử tuỵ được xác định khi kích thước nhu mô tuỵ tổn thương > 3cm hoặc >30% thể tích tuỵ. Hoại tử tuỵ gồm hoại tử quanh tuỵ đơn thuần (45%), hoại tử tuỵ và quanh tuỵ (45%) và hoại tử tuỵ đơn thuần (5%). Hoại tử tuỵ có thể nhiễm trùng hoặc vô trùng.
2. Yếu tố tiên lượng viêm tuỵ cấp
Phần lớn bệnh nhân diễn tiến viêm tuỵ cấp nặng lúc nhập cấp cứu không có suy đa cơ quan hoặc hoại tử tuỵ. Vì vậy yếu tố tiên lượng và hướng xử trí ban đầu rất quan trọng nhằm ngăn ngừa bệnh diễn tiến nặng. Sau đây là những yếu tô nguy cơ bệnh viêm tụy cấp nặng:
- Viêm tuỵ cấp nặng và trung bình- nặng chiếm 15-25% tất cả các trường hợp viêm tuỵ cấp. Một phần nhỏ bệnh nhân viêm tuỵ cấp có thể xác định được mức độ nặng nhẹ trong vòng 24h dựa vào sự hiện diện của suy cơ quan hoặc hình ảnh hoại tử tuỵ/quanh tuỵ trên CT. Phần lớn khó xác định mức độ trong vòng 24h đầu thậm chí có những trường hợp trong 72h hoặc 96h
- Có nhiều dấu hiệu lâm sàng, chỉ số xét nghiệm và/hoặc thang điểm nhằm dự báo mức độ nặng viêm tuỵ cấp tuy nhiên vấn đề chính là những dấu chỉ điểm và/hoặc thang điểm này chỉ có giá trị dự báo chính xác viêm tuỵ cấp nhẹ mà không thể dự báo chính xác viêm tuỵ cấp nặng hoặc trung bình- nặng.
- Trong những bài xã luận gần này nhiều ý kiến cho rằng nên dừng tìm kiếm thêm các yếu tố dự báo tiên lượng nặng ở bệnh nhân viêm tuỵ cấp, thay vào đó tập trung vào nguyên nhân và cơ chế bệnh sinh của viêm tuỵ nặng nhằm đạt hiệu quả điều trị cao nhất
- HCT cao/đang tăng (Hct >= 44%) , BUN cao/đang tăng (BUN >= 20mg/dL), C-reactive protein >=150 mg/dL, và creatinine >=2 mg/dL trong nhiều nghiên cứu cho thấy có ý nghĩa dự báo viêm tuỵ cấp nặng và trung bình- nặng.
- Nhiều nghiên cứu cho thấy tăng Hct và/hoặc BUN tại thời điểm 24h sau nhập viện là dấu chỉ điểm tin cậy dự báo tử vong và suy đa cơ quan kéo dài ở bệnh nhân viêm tuỵ cấp. Tăng BUN trong vòng 24h sau nhập viện kết hợp tăng nguy cơ tử vong và tiên lượng nặng, có thể do liên quan giảm tưới máu tuỵ và giảm thể tích nội mạch
- Nhiều nghiên cứu, đặc biệt ở Châu Âu dựa vào chỉ điểm CRP nhằm tiên lượng nguy cơ hoại tử tuỵ, tuy nhiên cần 48h-72h CRP mới có thể dự báo chính xác nguy cơ hoại tử tuỵ và/hoặc tử vong
- CT và/hoặc MRI cũng không thể xác định chính xác mức độ nặng trong giai đoạn sớm của viêm tuỵ vì hoại tử tuỵ thường không hiện diện lúc nhập viện và cần thời gian 24-48h
- Tiếp cận tiên lượng ban đầu bệnh nhân viêm tuỵ cấp cần đánh giá toàn diện nhiều yếu tố nguy cơ cũng như thang điểm kết hợp hơn là 1 yếu tố hay thang điểm đơn độc. Tiếp cận thang điểm BISAP gồm (1) có dấu hiệu giảm thể tích dịch nội mạch như tăng BUN hay Hct không? (2) rối loạn tri giác hay không? (3) có hội chứng đáp ứng viêm toàn thân (SIRS) không? (4) có tràn dịch màng phổi hay thâm nhiễm phổi không?
- SIRS (hội chứng đáp ứng viêm toàn thân). SIRS xuất hiện trong vòng 24h nhập viên có độ nhạy cao dự báo suy cơ quan và tử vong, tuy nhiên không đặc hiệu cho bệnh nặng. Bác sĩ lâm sàng cần ghi nhận sự hiện diện hay phát triển SIRS ở bệnh nhân viêm tuỵ cấp nhằm can thiệp bù dịch, hỗ trợ, theo dõi tích cực.
Các yếu tố khác cũng cho thấy nguy cơ viêm tụy cấp nặng bao gồm:
- Béo phì.
- Tụ dịch quanh tuỵ, thâm nhiễm hoặc tràn dịch màng phổi.
- Rối loạn tri giác.
- Lớn tuổi, bệnh đồng mắc
3. Điều trị ban đầu bệnh nhân viêm tuỵ cấp:
- Tái phục hồi thể tích dịch trong viêm tuỵ cấp rất quan trọng, nhất là trong vòng 12h-24h sau nhập viện. Lượng dịch tái phục hồi dựa vào những dấu hiệu lâm sàng như nôn ói, tiêu chảy, sốt, lượng nước tiểu, dấu hiệu sinh tồn (mạch, huyết áp, nhịp thở), chỉ số xét nghiệm như BUN, Hct…
- Bù dịch giai đoạn sớm: Việc bù dịch tích cực quan trọng nhất là trong vòng 6-12 giờ đâu và ưu tiên nên bù dịch bằng Lactat ringer, bệnh nhân cần được theo dõi sát sinh hiệu và chỉ số BUN/Hct để điều chỉnh lượng dịch truyền. Bù dịch giai đoạn sớm giúp ngăn ngừa giảm tưới máu thận (gây tăng BUN), giảm tưới máu tuỵ (nguy cơ chết tế bào và hoại tử tuỵ=> phóng thích enzyme tuỵ hoạt hoá loạt phản ứng gây viêm, gây sepsis), giảm tình trạng viêm tiến triển (gây tăng tính thấm thành mạch => tăng dịch khoang thứ 3 cơ thể => giảm tưới máu tuy=> hoại tử tuỵ). Khuyến cáo phục hồi thể tích dịch tích cực ở mức độ vừa phải, thận trọng nguy cơ quá tải ở bệnh nhân lớn tuổi, bệnh đồng mắc như suy thận, suy tim đi kèm. Theo dõi sát mỗi 6 giờ dấu hiệu sinh tồn, lượng nước tiểu, mức độ khát, và chỉ số BUN, dung tích hồng cầu (Hct) nhằm điều chỉnh lượng dịch điều chỉnh phù hợp. Sau 1-2 ngày bù dịch tích cực bệnh nhân cần được theo dõi tình trạng dịch và nên thận trọng về nguy cơ tăng áp lực ổ bụng cũng như quá tải dịch.
- Lactated Ringer ưu thế hơn normal saline trong lựa chọn dịch phục hồi, hiệu quả giảm tình trạng đáp ứng viêm toàn thân, cân bằng điện giải, nồng độ pH tốt hơn. Hơn nữa truyền lượng lớn normal saline có thể gây tăng thêm tình trạng khó chịu bụng và đau bụng ở bệnh nhân.
- Cần lưu ý rằng khi bệnh nhân viêm tuỵ cấp diễn tiến nặng và/hoặc sau 24h thì việc tái phục hồi thể tích dịch tích cực dường như không còn hiệu quả, thậm chí có thể có hại. Lúc này thay vì bù dịch tích cực theo mục tiêu thì cần bù dịch vừa phải nhằm ngăn ngừa tăng BUN, Hct cũng như tăng lượng dịch vào khoang thứ 3 cơ thể.
- Không dùng kháng sinh trừ khi lo ngại về nguy cơ nhiễm trùng. Nếu có nghi ngờ về hoại tử bị nhiễm trùng thì sử dụng kháng sinh như Carbapenem, Quinolone, Cephalosporin, Metronidazol.
4. Vấn đề nuôi ăn ở bệnh nhân viêm tuỵ cấp
- Bệnh nhân viêm tuỵ cấp nhẹ gợi ý ăn sớm trong vòng 24-48h sau nhập viện, chế độ ăn ít chất béo ở bệnh nhân bị viêm tụy cấp nhẹ và nếu được thì nên tránh dinh dưỡng theo đường tĩnh mạch.
- Dinh dưỡng đường ruột nên được xem xét ở bệnh nhân viêm tuỵ cấp nặng và trung bình- nặng, ưu tiên sonde mũi dạ dày hơn là sonde mũi hỗng tràng.
- Dinh dưỡng tĩnh mạch nên tránh trừ khi dinh dưỡng đường ruột chưa thể khởi động hoặc không dung nạp hoặc không cung cấp đủ caloric cần đường tĩnh mạch hỗ trợ thêm
- Bổ sung thêm lượng nhỏ chất béo trung tính chuỗi trung bình như medium chain triglycerides trong dầu cọ hay dầu dừa nếu bệnh nhân dung nạp được.
- Thời gian nuôi ăn đường ruột ở bệnh nhân viêm tuỵ cấp nặng còn nhiều tranh cãi, nhiều nghiên cứu trước đây gợi ý nuôi ăn đường ruột sớm trong vòng 24h giúp ngăn ngừa biến chứng nhiễm trùng, tuy nhiên nhiều nghiên cứu gần đây gợi ý ăn sớm (<24h) không hiệu quả.
==>> Xem thêm bài viết về viêm tụy cấp: Viêm tụy cấp là gì? Phương pháp chẩn đoán và điều trị
5. Can thiệp phẫu thuật, thủ thuật
- Nếu bệnh nhân bị nhiễm trùng đường mật cần · ERCP trong vòng 24h.
- Xem xét stent ống tuỵ, bù dịch , indomethacin đặt hậu môn nhằm tránh nguy cơ viêm tụy sau ERCP.
- Với trường hợp viêm tụy cấp nhẹ do sỏi túi mật nên xem xét việc tiến hành cắt túi mật trước khi bệnh nhân xuất viện.
- Với bệnh nhân bị hoại tử tụy ổn định nên xem xét việc can thiệp thủ thuật hay phẫu thuật ở tuần thứ 4-6 (nếu có hoại tử nhiễm trùng thì thường sau 2-4 tuần dùng kháng sinh).
6. Ca lâm sàng
Ca 1
Bệnh nhân nam, 54 tuổi, nhập viện khoa cấp cứu vì đau bụng liên tục. Bệnh nhân cũng bị buồn nôn, nôn ói, sốt nhẹ và mất cảm giác thèm ăn. Anh ấy không dùng rượu bia. Bệnh nhân đang được điều trị động kinh, cơn động kinh gần nhất là vào 3 tháng trước. Xquang ngực bụng chưa ghi nhận bất thường.
Hình ảnh CT của bệnh nhân như sau:
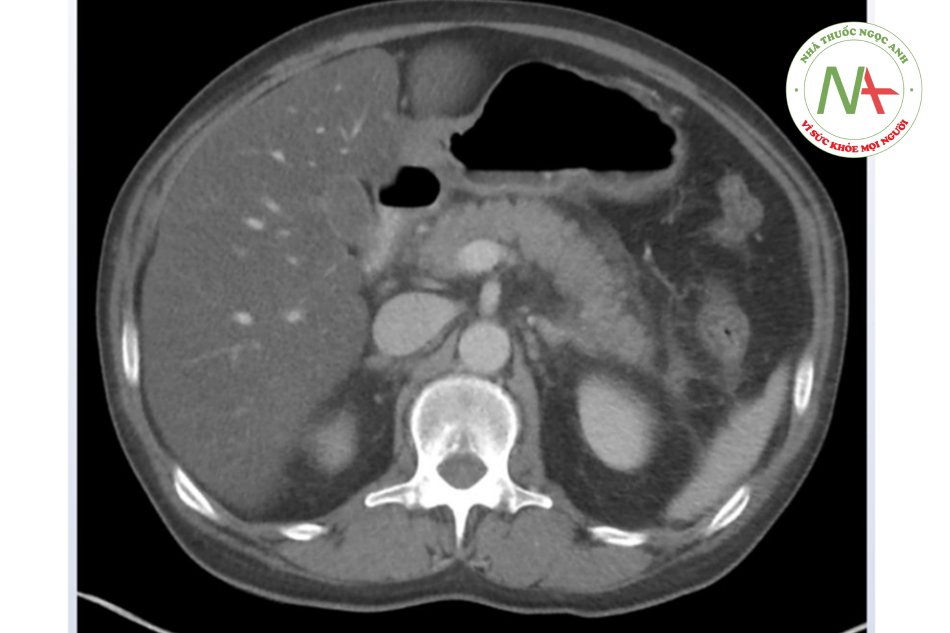
Chẩn đoán nào sau đây là phù hợp nhất cho bệnh nhân?
- Bệnh lý túi mật (Gallbladder disease)
- Bệnh gan (Liver disease)
- Thiếu máu cục bộ mạc treo (Mesenteric ischemia)
- Bệnh tuyến tụy (Pancreatic disease)
- Bệnh viêm loét dạ dày (Peptic ulcer disease)
Đáp án: D: bệnh tuyến tụy
Biểu hiện của bệnh nhân gợi ý viêm tụy cấp. Phần lớn viêm tụy cấp là do rượu và sỏi túi mật, tuy nhiên viêm tụy do thuốc chiếm khoảng 5% các trường hợp. Thuốc chống động kinh bệnh nhân đang sử dụng nhiều khả năng là nguyên nhân gây viêm tụy. Cụ thể là valproic acid, là thuốc chống động kinh phổ biến và có sự liên quan đến viêm tụy cấp. Các thuốc thường dùng khác có liên quan đến viêm tụy bao gồm:
- Thuốc lợi tiểu: furosemid, thiazides
- Thuốc dùng trong bệnh viêm ruột (IBD): sulfasalazine, 5-ASA
- Thuốc ức chế miễn dịch: azathioprine
- Thuốc điều trị HIV: didanosine, pentamidine
- Kháng sinh: metronidazole, tetracycline
(Lựa chọn A): Sỏi túi mật di chuyển xuống ống mật hoặc bóng Vater gây tắc ống tụy và gây viêm tụy do sỏi. Tuy nhiên, CT ổ bụng không ghi nhận hình ảnh bóng lớn túi mật hoặc viêm/sỏi túi mật.
(Lựa chọn B): Bệnh gan (vd: bệnh ác tính di căn như ung thư đại tràng, nốt, abscess, hemangiomas) có thể gây đau bụng, buồn nôn, nôn ói và vàng da. Tuy nhiên, CT scan của bệnh nhân không ghi nhận các tổn thương gan đáng kể.
(Lựa chọn C) Thiếu máu mạc treo cấp tính có thể gây đau bụng quanh rốn (thường không tương xứng với khám lâm sàng) và có thể gây buồn nôn và nôn ói. Tuy nhiên, bệnh nhân không có các yếu tố nguy cơ (lớn tuổi, rung nhĩ) làm cho chẩn đoán ít khả năng. Bên cạnh đó, thiếu máu mạc treo cấp tính không thường gây bất thường hình ảnh CT tuyến tụy như trên bệnh nhân này.
(Lựa chọn E) Viêm loét dạ dày có biểu hiện đau thượng vị và thường giảm đau khi ăn hoặc thuốc antacids. Tuy nhiên, bệnh không gây bất thường trên CT ổ bụng
Kết luận: Viêm tụy cấp thường do sử dụng rượu bia, sỏi mật hoặc thuốc. Các nhóm thuốc có thể gây viêm tụy cấp gồi lợi tiểu, thuốc chống động kinh và kháng sinh. CT-scan bất thường có thể cho thấy các tổn thương nhu mô lan tỏa hoặc khu trú, phù nề, hoại tử hoặc thâm nhiễm mỡ. Viêm tụy do thuốc thường nhẹ và giải quyết với điều trị hỗ trợ.
Ca 2
Bệnh nhân nữ, 68 tuổi, nhập viện khoa cấp cứu vì đau bụng vùng thượng vị. Cơn đau bắt đầu đột ngột, mức độ nặng, liên tục và lan ra sau lưng. Bệnh nhân cũng buồn nôn và nôn ói, chất nôn không lẫn máu, Cô ây cũng đã đi khám 3 tháng trước để điều trị tăng huyết áp. Thuốc đang dùng bao gồm hydrochlorothiazide và amlodipine. Bệnh nhân không sử dụng rượu, bia, thuố’c lá và các chất cấm khác. Thân nhiệt 38.1 C, huyết áp: 149/89 mmHg, mạch: 95 lần/phút và nhịp thở 18 lần/phút. Khám lâm sàng ghi nhận củng mạc mắt không vàng, niêm ẩm. Khám tim, phổi chưa ghi nhận bất thường. Khám bụng ghi nhận bụng mềm, chướng bụng nhẹ không dấu đề kháng và phản ứng dội. Cận lâm sàng ghi nhận:
| Complet blood count | |
| Hemoglobin | 14.4 g/dL |
| Platelets | 260 000/mm3 |
| Laukocytes | 11 000/mm3 |
| Serum chemistry | |
| BUN | 30 mg/dL |
| Creatinine | 1.2 mg/dL |
| Calcium | 9.0 mg/dL |
| Glucose | 100 mg/dL |
| Liver function studies | |
| Total bilirubin | 1.0 mg/dL |
| ALP | 115 U/L |
| AST | 24 U/L |
| ALT | 20 U/L |
| Lipase | 1 232 U/L |
| Fasting lipid panel | |
| Total cholesterol | 230 mg/dL |
| HDL | 48 mg/dL |
| LDL | 100,g/dL |
| Triglycerides | 120 mg/dL |
Bệnh nhân được nhập viện để truyền dịch và kiểm soát đau. Siêu ân hạ sườn phải ghi nhận túi mật bình thường, không có sỏi; kích thước ố’ng mật chủ bình thường. Bước điều trị tiếp theo nào là phù hợp nhất cho bệnh nhân
- Phẫu thuật cắt túi mật trước khi xuất viện (Cholecystectomy prior to discharge).
- Ngưng sử dụng hydrochlorothiazide.
- Endoscopic retrograde cholangiopancreatography
- Điều trị glucocorticoid.
- HIDA scan.
Bệnh nhân nữ, 68 tuổi, nhập viện vì đau thượng vị
- Đau thượng vị
- Tăng Lipase > 3 ULN
- Chức năng gan bình thường
- Đang điều trị với hydrochlorothiazide và amlodipine
Hỏi: Bước điều trị tiếp theo nào là phù hợp nhất cho bệnh nhân
Đáp áp: Ngưng sử dụng hydrochlorothiazide
Chẩn đoán viêm tụy cấp cần 2 trong 3 tiêu chuẩn:
- Đau bụng vùng thượng vị mức độ nặng X
- Tăng lipase trong huyết thanh > 3 lần giới hạn trên
- CT-scan có các dấu hiệu gợi ý viêm tụy.
Sỏi túi mật và dùng rượu bia chiếm khoảng 75% các nguyên nhân gây viêm tụy cấp. Tăng triglyceride máu là nguyên nhân phổ biến đứng hàng thứ 3 và thường xảy ra khi TG vượt quá 1000 mg/dL. Khi các nguyên nhân phổ biến được loại trừ, cần phải cân nhắc đến các nguyên nhân ít phổ biến hơn bỏi gồm viêm tụy do thuốc (drug-induced pancreatitis (DIP))
Nhận diện được viêm tụy do thuốc DIP có thể là một thách thức vì bệnh có thể diễn tiến trong nhiều tháng kể từ khi bắt đầu sử dụng thuốc và có rất nhiều loại thuốc có khả năng gây bệnh. Lợi tiểu bao gồm thiazide (eg, hydrochlorothiazide) và phần lớn các loại lợi tiểu quai (eg. Furosemide) là các tác nhân phổ biến. Các thuốc này có thể khởi phát viêm tụy cấp thuốc qua cơ chế nhạy cảm với các phân tử sullfonamide (thành phần cấu trúc của thiazides và lợi tiểu quai), thiếu máu tụy cục bộ do giảm lưu lượng máu đến tụy và/hoặc tăng độ nhớt của dịch bài tiết của tụy. Các thuốc khác có liên quan đến DIP bao gồm ức chế men chuyển (enalapril), statins (simvastatin) và một số loại kháng sinh (isoniazid, TMP-SMZ) cũng tác động theo cơ chế tương tự hoặc thông qua một số cơ chế khác (như gây độc trực tiếp)
Ngoài việc ngưng sử dụng các chất nghi ngờ, điều trị DIP cũng giống như các tác nhân gây viêm tụy cấp khác bao gồm bù dịch qua đường tĩnh mạch, kiểm soát đau và cải thiện chế độ ăn nếu bệnh nhân có thể dung nạp.
(Lựa chọn A và C) Bệnh nhân có sỏi túi mật gây viêm tụy cần phẫu thuật cắt túi mật vào thời điểm thích hợp để phòng ngừa các đợt tái phát. Nội soi mật tụy ngượ dòng ERCP có thể dược sử dụng để loại bỏ sỏi túi mật tác nghẽn đường mật và được chỉ định cho bệnh nhân viêm đường mật biến chứng viêm tụy. Tuy nhiên, ở BN này khong có bằng chứng sinh hóa (eg: tăng bilirubin máu, tăng transaminases) hoặc các dấu hiệu trên siêu âm (eg: sỏi túi mật, dãn ống mật chung) để gợi ý viêm tụy cấp do sỏi, và không có bằng chứng viêm đường mật (eg: vàng da, đau hạ sườn (P)).
(Lựa chọn D) Glucocorticoids được sử dụng để điều trị viêm tụy cấp do nguyên nhân tự miễn, bệnh hiếm gặp và có liên quan qua trung gian IgG4. Glucocorticoids không được sử dụng trước khi chẩn đoán xác định, thường cần sinh thiết tụy và nồng độ IgG4 huyết thanh.
(Lựa chọn E) HIDA scan đường dùng trong tắc nghẽn ống túi mật trong viêm túi mật cấp, với biểu hiện sốt, tăng bạch cầu và đau hạ sườn.
Kết luận: Phần lớn các trường hợp viêm tụy cấp thường do sỏi, nghiện rượu và tăng triglyceride trong máu là 3 nguyên nhân hàng đầu. Viêm tụy cấp do thuốc (DIP) được cân nhắc khi các nguyên nhân phổ biến được loại trừ, đặc biệt là khi bệnh nhân sử dụng các thuốc có khả năng gây viêm tụy (eg: furosemide, hydrochlorothiazide).
Ca 3
Bệnh nhân nam 34 tuổi nhập viện vì đột ngột đau bụng vùng thượng vì và nôn ói. Tiền căn bệnh lý chưa ghi nhận. Bệnh nhân có hút nửa gói thuố’c lá 1 ngày. Anh ấy không sử dụng rượu bia và chất cấm. Cha bệnh nhân đã chết vì cơn đau tim lúc 42 tuổi. Bệnh nhân đã kết hôn nhưng không có con. Huyết áp 144/92 mmHg, mạch 110 lần/phút. Khám lâm sàng ghi nhận, có ấn đau vùng thượng vị. Giảm nhu động ruột. Nhiều mảng sẩn đỏ-vàng được thấy ở mặt duỗi của tay và vai. Kết quả xét nghiệm ghi nhận:
| Total bilirubin | 0.7 mg/dL |
| SGOT | 33 U/L |
| SPOT | 28 U/L |
| Alkaline phosphatase | 101 U/L |
| Lipase | 3500 U/L (0-160 U/L) |
Siêu âm bụng không thấy sỏi mật, ống mật chủ bình thường. Cận lâm sàng nào dưới đây là phù hợp nhất để tìm được nguyên nhân gây ra tình trạng của bệnh nhân?
- Xét nghiệm gen CFTR
- Nội soi mật tụy ngược dòng
- Xét nghiệm lipid lúc đói
- Hiệu giá virus trong huyết thanh (Serology for viral titers)
- Tầm soát độc chất trong nước tiểu (Urine toxicology screen)
Bệnh nhân nam, 34 tuổi, nhập viện vì đau thượng vị
- Đau bụng thượng vị
- Lipase > 3 ULN
- Siêu âm bình thường, men gan bình thường, không uống rượu bia
- Nhiều mảng sẩn đỏ ở mặt duỗi tay, vai
- Tiền căn gia đình: cha qua đời vì bênh tim mạch
Hỏi: Cận lâm sàng nào dưới đây là phù hợp nhất để tìm được nguyên nhân gây ra tình trạng của bệnh nhân?
Đáp án: C: Xét nghiệm lipid lúc đói.
Bệnh nhân đau bụng vùng thượng vị, nôn ói và tăng đáng kể lipase phù hợp với viêm tụy cấp. Phần lớn các nguyên nhân gây viêm tụy cấp bao gồm rượu (bệnh nhân không sử dụng) và sỏi mật (không thấy trên siêu âm). Các nguyên nhân khác có khả năng gồm tăng triglyceride máu (nguyên nhân đứng hàng thứ 3), thuốc (eg, azathioprine, valproic acid, thiazide diuretics), nhiễm trùng (eg: CMV), ERCP gần đâu, và chấn thương
Nồng độ triglyceride huyết thanh đủ để cân nhắc là nguyên nhân gây viêm tụy cấp là > 1.000 mg/dL. Các mảng sẩn màu đỏ-vàng ở mặt duỗi tay và vai gợi ý u vàng phát ban (eruptive xanthomas), do sự tái phân bố của chất béo dưới da. U vàng phát ban thường liên quan đến tăng triglyceride đáng kể (>1.000 mg/dL), có thể do tăng triglyceride có tính chất gia đình (có thể cũng giải thích được nguyên nhân nhồi máu cơ tim của cha bệnh nhân ở tuổi 42). Xét nghiệm lipid máu lúc đối có thể giúp xác định liệu tăng triglyceride máu là nguyên nhân của viêm tụy và dấu u vàng trên bệnh nhân hay không.
(Lựa chọn A) Bất thường gen CFFTR có thể gây bệnh xơ nang (CF), là nguyên nhân có thể gây viêm tụy. Tuy nhiên, bệnh nhân cần có các biểu hiện hô hấp của bệnh xơ nang trước 34 tuổi. Ngoài ra, bệnh xơ nang thường không gây u vàng phát ban (eruptive xanthomas).
(Lựa chọn B) ERCP thường được dùng để đánh giá viêm mật tụy. Mặc dù bệnh nhân viêm mật tụy có thể đôi khi có kết quả siêu âm bình thường (đặc biệt là bỏ sót sỏi), những bệnh nhân này thường có tăng ALT > 150 U/L. Bệnh nhân có ALT bình thường nên ít khả năng viêm mật tụy. ERCP cũng có thể cân nhắc ở bệnh nhân có > 1 đợt viêm tụy cấp không rõ nguyên nhân.
(Lựa chọn D) Viêm tụy cấp có thể liên quan đến virus (eg, quai bị, hepatitis B, HIV, coxsackievirus, CMV, herpes simplex virus), nhưng bệnh nhân thường có các đặc điểm khác của nhiễm virus. Xét nghiệm virus trong huyết thanh thường không được khuyến cáo do vai trò của xét nghiệm dương tính chưa rõ ràng, và cũng không có phương pháp điều trị tiềm năng cho các virus này.
(Lựa chọn E) Sử dụng cần sa cũng có liên quan đến một số trường hợp viêm tụy cấp, nhưng thường không gây u vàng phát ban. Các loại ma túy khác thường không phải là nguyên nhân gây viêm tụy cấp.
Kết luận:
Hai nguyên nhân phổ biến nhất gây viêm tụy cấp là sỏi mật và sử dụng rượu mạn tính. Tăng triglyceride máu đáng kể (>1,000 mg/dL) có thể gây viêm tụy cấp và là nguyên nhân u vàng phát ban (eruptive xanthomas). Chẩn đoán được xác định bằng bộ xét nghiệp lipid lúc đói.
Ca 4
Bệnh nhân nam 67 tuổi nhập viện vì cơn đau bụng trên cấp tính kèm theo buồn nôn và nôn. Bệnh nhân được xuất viện sớm hơn 24 giờ sau khi được chụp mạch vành chọn lọc và đặt stent do hẹp động mạch vành trái. Anh ấy đã uống thuốc theo toa và không đau ngực, khó thở hay đau hông. Tiền căn bệnh lý ghi nhận bệnh đái tháo đường type 2, tăng huyết áp, tăng cholesterol máu và bệnh mạch máu ngoại vi. Bệnh nhân không dùng thuốc lá, rượu chất cấm. Thân nhiệt 37,7 C (99,9 F), huyết áp 134/88 mm Hg, mạch 92/phút và nhịp thở 18/phút. Bụng mềm khi sờ ở vùng thượng vị. Nhu động ruột giảm. Da trên các chi dưới và ngón chân xuất hiện các nốt, màu tím và dạng lưới nhưng có mất màu khi ấn. Kết quả xét nghiệm
như sau:
| Complete blood count | |
| Hemoglobin | 13.1 g/dL |
| Platelets | 206,000/mm3 |
| Leukocytes | 12,300/mm3 |
| Serum chemistry | |
| Creatinine V z | 1.5 mg/dL |
| Liver function studies | |
| Total bilirubin | 1.0 mg/dL |
| Alkaline phosphatase | 125 UIL |
| Aspartate aminotransferase | 30 UIL |
| Alanine aminotransferase | 28 UIL |
| Lipase | 1,841 U/L |
CT scan bụng cho thấy tuyến tụy phì đại lan tỏa. Siêu âm bụng cho thấy túi mật có kích thước bình thường và ống mật chủ không có sỏi mật. Cơn đau của bệnh nhân được cải thiện với một liều morphine tiêm tĩnh mạch. Điều trị nào sau đây là tốt nhất cho bệnh nhân này?
- Cắt túi mật tự chọn
- Nội soi mật tụy ngược dòng (ERCP)
- Kháng sinh tiêm tĩnh mạch
- Corticosteroid tiêm tĩnh mạch
- Dịch truyền tĩnh mạch và chỉ chăm sóc hỗ trợ
Bệnh nhân nam, 67 tuổi, nhập viện vì đau bụng
- Đau bụng, tăng lipase > 3 ULN, CT: tuyến tụy phì đại
- Livedo reticularis
- Tiền că: Đặt stent mạch vành
Hỏi: Điều trị nào sau đây là tốt nhất cho bệnh nhân này?
Đáp án: E: Dịch truyền tĩnh mạch và chỉ chăm sóc hỗ trợ
Bệnh nhân này đau bụng, buồn nôn và tăng lipase phù hợp với viêm tụy cấp. Anh ấy không có tiền sử uống rượu, và siêu âm của anh ấy không cho thấy sỏi mật. Bệnh viêm tụy của anh ấy có thể là do thuyên tắc cholesterol. Bệnh nhân có các yếu tố nguy cơ xơ vữa động mạch (ví dụ: tăng cholesterol máu, tiểu đường, bệnh mạch máu ngoại biên). Những bệnh được thông tim hoặc thủ thuật mạch máu có nguy cơ cao bị thuyên tắc cholesterol do thao tác vào mạch máu. Những thuyên tắc này có thể làm tắc mạch máu và có các đặc điểm sau:
- Biểu hiện ngoài da: Livedo reticularis (đốm, dạng lưới, đổi màu da), hội chứng ngón chân xanh.
- Biểu hiện thận: Tổn thương thận cấp.
- Biểu hiện tiêu hóa: Viêm tụy, thiếu máu cục bộ mạc treo.
Chăm sóc hỗ trợ (ví dụ: kiểm soát cơn đau, truyền dịch tĩnh mạch, nghỉ ngơi) được khuyến cáo đối với các nguyên nhân gây viêm tụy cấp không thể điều trị được (ví dụ: hạ huyết áp, thiếu máu cục bộ, virus, tắc mạch do xơ vữa). Hầu hết các đợt viêm tụy cấp đều tự giới hạn và cải thiện sau 4-7 ngày với điều trị bảo tồn – Bệnh nhân này nên ngừng ăn uống ngoại trừ các thuốc thiết yếu (ví dụ, liệu pháp kháng tiểu cầu để ngăn ngừa huyết khối trong stent); có thể xem xét cho ăn lại sớm nếu tình trạng của bệnh nhân được cải thiện (ví dụ: giảm đau).
(Lựa chọn A và B) Cắt bỏ túi mật có chọn lọc thường được chỉ định cho những bệnh nhân bị sỏi mật và >1 soi mật tụy ngược dòng được chỉ định để cắt cơ thắt và loại bỏ sỏi àm đường mật do sỏi mật hoặc ở những người có nguy cơ phẫu thuật g có sỏi mật hay giãn ống mật chủ trên siêu âm.
(Lựa chọn C) Kháng s dự phòng không được sử dụng thường xuyên ở bệnh nhân viêm tụy cấp trừ khi có bằng chứng viêm tụy hoại tử với nhiễm trùng tại chỗ (không thấy trên CT scan của bệnh nhân này).
(Lựa chọn D) Glucocorticoids không có vai trò trong điều trị viêm tụy cấp không biến chứng.
Kết luận:
Thuyên tắc cholesterol có thể xảy ra sau thủ thuật mạch máu (ví dụ: đặt ống thông tim) và có thể dẫn đến các biến chứng về da (ví dụ: livedo reticularis, blue toe) hoặc đường tiêu hóa (ví dụ: thiếu máu cục bộ mạc treo, viêm tụy cấp). Viêm tụy cấp do các nguyên nhân không thể điều trị được (ví dụ thiếu máu cục bộ, tắc mạch do xơ vữa) có thể được điều trị bảo tồn bằng thuốc giảm đau và truyền dịch tĩnh mạch.
Ca 5
Bệnh nhân nam 42 tuổi nhập viện khoa cấp cứu với cơn đau bụng đột ngột dữ dội và nôn 2 lần. Anh ấy đánh giá mức độ đau của mình là 9/10 và cơn đau lan ra sau lưng. Anh ấy chưa bao giờ trải qua những triệu chứng này trước đây và không có tiền căn y khoa nào khác. Bệnh nhân thừa nhận đã uống rượu say tối qua khi xem một trận bóng đá trên tivi. Thận nhiệt là 37,7 C (99,9 F), huyết áp là 112/70 mmHg, mạch là 102 Iần/min và nhịp thở là 16 lần/phút. n đau vùng thượng vị nhưng không co cứng. Bệnh nhân nôn ra máu, và test máu ẩn trong phân âm tính. Xét nghiệm ban đầu cho thấy Hb và bạch cầu bình thường. X quang ngực và điện tâm đồ bình thường. Bước tiếp cận nào sau đây là tốt nhất cho bệnh nhân này?
- Chụp CT bụng.
- Siêu âm bụng.
- Chụp Xquang bụng đứng.
- ERCP.
- Xét nghiệm nồng đồ amylase và lipase huyết thanh.
Đáp án: E. Xét nghiệm nồng đồ amylase và lipase huyết thanh.
Bệnh nhân này gần đây uống rượu say, đau dữ dội vùng thượng vị lan ra sau lưng và tăng bạch cầu gợi ý viêm tụy cấp. Chẩn đoán viêm tụy cấp cần 2 trong số’ các tiêu chuẩn sau: khởi phát cấp tính với cơn đau dữ dội vùng thượng vị lan ra sau lưng, tăng amylase hoặc lipase > 3 lần giới hạn trên của mức bình thường, và các dấu hiệu hình ảnh học ổ bụng đặc trưng (ví dụ, tụy to khu trú hoặc lan tỏa).
Ở giai đoạn đầu của bệnh viêm tụy, tuyến tụy tổng hợp các enzym tiêu hóa nhưng không thể bài. Những enzym này rò rỉ ra khỏi các tế’ bào nang tuyế’n vào tuần hoàn hệ thống. Amylase tăng trong vòng 6-12 giờ sau khi khởi phát triệu chứng và có thể duy trì ở mức cao trong 3-5 ngày. Lipase tăng trong vòng 4-8 giờ sau khi khởi phát triệu chứng nhưng vẫn tăng cao hơn amylase (8-14 ngày). Do đó, lipase hữu ích và nhạy cảm hơn amylase trong chẩn đoán (đặc biệt là ở những người nghiện rượu và bệnh nhân có biểu hiện muộn).
Hình ảnh học không cần thiết ở những bệnh nhân bị đau bụng điển hình và tăng đáng kể amylase và/hoặc lipase. Chụp cắt lớp vi tính có cản quan ổ bụng có thể được thực hiện ở những bệnh nhân có chẩn đoán không rõ ràng hoặc ở những bệnh nhân không cải thiện bằng điều trị bảo tồn (để xác định nhiễm trùng hoặc hoại tử). Bệnh nhân này đau bụng điển hình nên trước tiên cần xét nghiệm sinh hóa. Nếu chẩn đoán vẫn chưa rõ ràng, có thể cần chẩn đoán hình ảnh như chụp cắt lớp vi tính vùng bụng (Lựa chọn A).
(Lựa chọn B) Siêu âm ổ bụng có thể phát hiện tuyến tụy phì đại lan tỏa và giảm âm thường gặp trong viêm tụy cấp. Tuy nhiên, gần 30% bệnh nhân bị tắc ruột với khí trong ruột ngăn cản hình ảnh đầy đủ của tuyến tụy và có thể không xác định rõ tình trạng viêm hoặc hoại tử. Sau khi chẩn đoán viêm tụy được xác nhận, siêu âm có thể hữu ích để xác định một số nguyên nhân (ví dụ: sỏi mật).
(Lựa chọn C) X-quang bụng có thể bình thường trong vim tụy nhẹ hoặc cho thấy tắc ruột không đặc hiệu trong bệnh nặng. Trong cả hai trường hợp, Xquang bụng đều không đủ để chẩn đoán viêm tụy cấp. Tuy nhiên, chụp X-quang ngực thẳng đứng có thể hữu ích ở bệnh nhân này vì nó có thể cho thấy khí dưới cơ hoành nếu có nghi ngờ thủng ruột.
(Lựa chọn D) Nội soi mật tụy ngược dòng (ERCP) không được chỉ định thường qui để chẩn đoán viêm tụy hi ngờ viêm tụy mật có thể làm giảm tỷ lệ mắc bệnh và tử vong. ERCP ân viêm tụy tái phát hoặc dẫn lưu nang giả tụy.
Kết luận:
Những bệnh nhân có khởi phát cấp tính với cơn đau dữ dội vùng thượng vị lan ra sau lưng và tăng amylase hoặc lipase (>3 lần bình thường) không cần chẩn đoán hình ảnh xác nhận viêm tụy cấp. Chụp cắt lớp vi tính cản quang ổ bụng có thể được thực hiện ở những bệnh nhân có chẩn đoán không rõ ràng hoặc những bệnh nhân không cải thiện với điều trị bảo tồn. Siêu âm ổ bụng có thể xác định sỏi mật là nguyên nhân gây viêm tụy.
Ca 6
Bệnh nhân nam, 41 tuổi, đi khám vì đau bụng và chướng bụng. Hơn 2 tháng nay, ông ấy cảm thấy đau bụng liên tục, kiểu nóng rát (gnawing), vùng thượng vị và tăng lên sau bữa ăn. Gần đây, bụng của anh ngày càng chướng to và khó chịu. Bệnh nhân đã từng nhập viện nhiều lần do ngộ độc rượu và co giật. Anh ta không sử dụng thuốc lá hoặc chất cấm đường tiêm. Tiền căn gia đình là chưa ghi nhận bất thường. Thân nhiệt là 37,7oC (99,9oF), huyết áp là 132/78 mm Hg và mạch là 80/phút. Tri giác bình thường, khám tim phổi chưa ghi nhận bất thường. Khám bụng thấy bụng chướng to, ấn đau nhẹ vùng thượng vị và có dấu gõ đục vùng thấp. Chọc dò dịch báng ghi nhận: thanh dịch có lẫn máu (serosanguinous fluid). Phân tích dịch báng ghi nhận: tăng cả protein và amylase. Albumin huyết thanh là 3,4 mg/dL. Nguyên nhân nào sau đây là phù hợp nhất với triệu chứng của bệnh nhân?
- Xơ gan rượu (Alcoholic cirrhosis).
- Budd-Chiari syndrome.
- Hepatocellular carcinoma.
- Thủng tạng rỗng (Intestinal perforation).
- Lymphoma.
- Viêm tụy (Pancreatitis).
Bệnh nhân nam, 41 tuổi, nhập viện vì đau bụng:
- Bệnh 2 tháng.
- Đau bụng vùng thượng vị, tăng sau ăn.
- Bụng to, gõ đục vùng thấp.
- Tiền căn: ngộ độc rượu.
- Phân tích dịch báng: tăng amylase, protien.
Đáp án: F: Viêm tụy (Pancreatitis)
Bệnh nhân lạm dụng rượu mạn tính và đau vùng thượng vị tăng sau ăn, gợi ý viêm tụy mạn tính, hiện đã tiến triển thành báng bụng (ví dụ: bụng to, gõ đục vùng thấp) với tăng cao amylase và protein toàn phần, phù hợp nhất với báng bụng do tụy.
Viêm tụy mạn tính thường xảy ra nhất ở những bệnh nhân nghiện rượu. Các triệu chứng ban đầu bao gồm đau vùng thượng vị liên tục, tăng sau ăn cũng như buồn nôn và nôn; dấu hiệu suy giảm chức năng ngoại tiết (ví dụ, phân mỡ, thiếu vitamin hòa tan) và muộn hơn đái tháo đường thường xuất hiện muộn hơn. Báng bụng do tụy là một biến chứng hiếm gặp của viêm tụy mạn tính do tổn thương ống tụy, dẫn đến rò rỉ dịch tụy vào khoang phúc mạc. Giống như báng bụng do các nguyên nhân khác, các triệu chứng bao gồm đau bụng, đầy bụng, tăng cân, khó thở và cảm giác no sớm. Các dấu hiệu bao gồm dấu gõ đục vùng thấp và dấu sóng vỗ.
Báng bụng trong viêm tụy mạn tính thường được xác định bằng hình ảnh học (ví dụ: siêu âm, chụp CT). Chọc dò dịch báng được thực hiện để’ xác định căn nguyên. Dịch báng do tụy thường có thanh dịch có lẫn máu (serosanguinous fluid) hoặc màu vàng nhạt với amylase cao (thường >1000 U/L), protein toàn phân cao (22,5 g/dL), và SAAG thấp (<1,1, cho thấy không có tăng áp lực tĩnh mạch cửa).
(Lựa chọn A) Dịch báng do xơ gan có màu vàng nhạt với amylase bình thường, protein toàn phần thấp và SAAG cao. Ngoài ra, bệnh nhân xơ gan thường có albumin huyết thanh thấp do rối loạn chức năng tổng hợp ở gan.
(Lựa chọn B) Hội chứng Budd-Chiari (tắc tĩnh mạch gan) có thể gây báng bụng nhưng thường có màu vàng nhạt với amylase bình thường, protein toàn phần và SAAG cao. Bệnh nhân thường bị đau dữ dội ở hạ sườn phải kèm theo vàng da, bệnh não gan và có thể là xuất huyết do giãn tĩnh mạch.
(Lựa chọn C) HCC có thể biểu hiện bằng dịch báng ác tính, thường có máu (không phải huyết thanh) với amylase bình thường, protein toàn phần cao và SAAG thấp.
(Lựa chọn D) Báng bụng do thủng ruột có số lượng bạch cầu đa nhân trung tính cao (2250 ceils/mm3), glucose thấp, LDH cao, amylase bình thường, protein toàn phần và SAAG thấp. Ngoài ra, lỗ thủng thường gây ra cơn đau dữ dội, đột ngột liên quan đến sốt và tăng bạch cầu.
(Lựa chọn E) Lymphoma có thể gây tắc nghẽn bạch huyết và báng bụng dưỡng chấp, có màu trắng đục với nồng độ triglyceride cao. Amylase bình thường, protein toàn phần cao và SAAG thấp.
Ca 7
Bệnh nhân nam, 52 tuổi đi khám vì đau bụng đã 6 tháng. Đau từng cơn, vùng thượng vị, lan ra sau lưng, đau nhiều hơn khi ăn, và buồn nôn. Anh ta không bị tiêu chảy, nôn máu hoặc đi tiêu phân đen. Tiền căn chưa ghi nhận bất thường. Bệnh nhân đã hút thuốc lá trong 20 năm và uống 7 hoặc 8 cốc bia mỗi ngày. Nhiệt độ là 37,4 C (99,3 F), huyết áp là 134/82 mm Hg, nhịp tim là 78/phút, và nhịp thở là 13/phút. BMI là 28 kg/m2. Khám thực thể cho kết mạc mắt không vàng, niêm mạc ẩm, tiếng tim và phổi bình thường. Bụng ấn đau nhẹ vùng thượng vị nhưng không có phản ứng dội hoặc đề kháng thành bụng. Kết quả xét nghiệm như sau:
| Complete blood count | |
| Hemoglobin | 14.2 g/dL |
| Platelets | 155,000/mm3 |
| Leukocytes | 7,000/mm3 |
| Liver function studies | |
| Albumin | 3.7 g/dL |
| Total bilirubin | 0.3 g/dL |
| SGOT | 32 U/L |
| SGPT | 24 U/L |
| Lipase | 32 U/L (normal 10-140) |
CT scan bụng cho thấy teo tụy cùng với nhiều vết vôi hóa trong nhu mô tụy. Chụp mật tụy MRCP cho thấy ống tụy không giãn mà không có sỏi trong ống tụy. Ngoài thay đổi lối sống, điều nào sau đây là bước điều trị phù hợp nhất?
- Phong bế đám rối thân tạng (Celiac plexus block)
- Cắt cơ vòng nội soi (Endoscopic pancreatic sphincterotomy)
- Bổ sung lipase (Lipase supplementation)
- Thuốc long-acting oxycodone
- Phẫu thuật tụy (Pancreatic surgery)
Đáp án: C: Bổ sung Lipase
Bệnh nhân này bị đau bụng từng cơn lan ra sau lưng và đau nặng hơn khi ăn. Kết hợp với hình ảnh teo tụy và vôi hóa, biểu hiện này phù hợp với viêm tụy mãn tính, xảy ra phổ biến nhất khi nghiện rượu trong thời gian dài.
Sự phá hủy các tế bào acinar và tiểu đảo tụy gây suy tụy ngoại tiết. Bài tiết của tuyến tụy được kích thích bởi cholecystokinin (CCK). Thông thường, các enzym tuyến tụy phân hủy protein giải phóng CCK, do đó hạn chế giải phóng CCK. Ở bệnh nhân suy tụy, thiếu hụt men tụy gây giải phóng một lượng lớn CCK, tạo thành một vòng kích thích tuyến tụy. Ngoài ra, bởi vì cơ chế’ viêm và thiếu máu cục bộ tại tuy, nên triệu chứng đau bụng sau ăn là triệu chứng phổ biến trong viêm tụy mạn
Bổ sung enzyme tuyến tụy, thường chứa lipase, protease và amylase, giúp giảm đau bằng cách giảm kích thích tuyến tụy quá mức và cải thiện tiêu hóa chất dinh dưỡng. Đặc biệt là cải thiện được tình trạng kém hấp thu chất béo và phân mỡ (nếu có. Việc chia nhiều bữa ăn nhỏ cũng có thể giúp cải thiện cơn đau. Các lựa chọn thứ phát để điều trị đau do viêm tụy mãn tính bao gồm pregabalin, nortriptylin và amitriptylin. Điều trị thêm bao gồm cai rượu, thuốc lá và điều trị bệnh tiểu đường (nếu có).
(Lựa chọn A) Phong bế đám rối thân tạng (bằng glucocorticoid hoặc alcohol) rất hữu ích đối với cơn đau do ung thư tuyến tụy nhưng hiệu quả kém ở bệnh viêm tụy mạn. Ngoài ra, còn tăng nguy cơ hạ huyết áp và nhiễm trùng.
(Lựa chọn B và E) Chụp nội soi mật tụy ngược dòng (ERCP) với phẫu thuật cắt cơ thắt và/hoặc đặt stent có thể cải thiện tình trạng đau ở bệnh nhân có bằng chứng về tắc nghẽn ống tụy và phẫu thuật (ví dụ: cắt bỏ tụy) có thể được xem xét nếu ERCP không thành công. Tuy nhiên, hình ảnh học của bệnh nhân này cho thấy ống tụy không giãn, và do đó không can thiệp phẫu thuật hay nội soi.
(Lựa chọn D) Mặc dù thuốc giảm đau mạn tính có thể được yêu cầu ở những bệnh nhân không giảm đau khi bổ sung men tụy, tuy nhiên opioid có nhiều khi cơ đáng kể (ví dụ: an thần, phụ thuộc). Nếu bệnh nhân không đáp ứng với việc bổ sung men tụy, thuốc non-opioid (ví dụ, pregabalin, nortriptyline) là thuốc được lựa chọn phù hợp hơn
Kết luận:
Viêm tụy mạn được đặc trưng bởi đau bụng từng cơn, lan ra sau lưng và tăng lên sau ăn. Ở những trường hợp bệnh tiến triển, bệnh nhân suy tụy ngoại tiết thường đau bụng là do tăng kích thích tuyến tụy. Bổ sung enzyme tụy (lipase, protease, amylase) được sử dụng để điều trị giảm đau và suy tuyến ngoại tiết.
Ca 8
Bệnh nhân nam 68 tuổi đi khám vì tiêu chảy trong 2 tháng qua. Bệnh nhân thường đi tiêu sau khi ăn, phân nước, mùi khắm và khó dội sạch. Tuy nhiên, tiêu chảy không bao giờ đánh thức bệnh nhân vào ban đêm. Trước đó, phân của bệnh nhân luôn rắn và đi tiêu đều đặn. Bệnh nhân cũng bị đau bụng từng cơn, vùng thượng vị, sau khi ăn mà không cải thiện khi dùng thử lansoprazole. Bệnh nhân không bị tiêu phân đen, nôn máu, hoặc nôn ói, mặc dù có sụt cân 7kg ngoài ý muốn. Tiền căn ghi nhận có nhập viện dài ngày cách đây 3 năm vì viêm tụy cấp hoại tử do sử dụng rượu. Ông ấy không dùng bất kỳ loại thuốc nào. Bệnh nhân hút một gói thuốc lá hàng ngày và thỉnh thoảng uống rượu. Nhiệt độ là 37,1 C (98,8 F), huyết áp là 147/82 mmHg, mạch là 82 lần/phút và nhịp thở là 15 lần/phút. Khám thực thể cho thấy củng mạc mắt không vàng, niêm mạc ẩm, tiếng tim và phổi bình thường. Bụng mềm, đau nhẹ khi sờ ở vùng thượng vị nhưng không chướng, không phản ứng dội hay dấu đề kháng. Kết quả xét nghiệm như sau:
| Complete blood count | |
| Hemoglobin | 14.2 g/dL |
| Platelets | 275,000/mm3 |
| Leukocytes | 5,000/mm3 |
| Liver function studies | |
| Albumin | 3.7 gIdL |
| Total bilirubin | 0.6 mg/dL |
| Aspartate aminotransferase (SGOT) | 19 U/L |
| Alanine aminotransferase (SGPT) | 22 U/L |
Điều nào sau đây có nhiều khả năng xảy ra nhất ở bệnh nhân này?
- Kiểm tra hơi thở Lactose bất thường
- Giảm elastase trong phân
- Tăng calprotectin trong phân
- Tăng bạch cầu trong phân
- Tissue transglutaminase antibodies
Bệnh nhân nam, 68 tuổi, đi khám vì tiêu chảy 2 tháng
- Đau bụng thượng vị sau ăn, không đáp ứng PPIs
- Tiêu chảy phân mỡ, sau ăn
- Sụt cân
- Tiền căn: viêm tụy hoại tử do rượu
Hỏi: Điều nào sau đây có nhiều khả năng xảy ra nhất ở bệnh nhân này?
Đáp án: B: Giảm elastase trong phân
Bệnh nhân có tiền sử viêm tụy cấp thể hoại tử này bị sụt cân, đau bụng và đi ngoài phân mỡ (đặc trưng là phân nhiều (bulky), tiêu chảy sau ăn, phân khó dội sạch). Biểu hiện này gợi ý viêm tụy mạn tính, một tình trạng viêm tiến triển cuối cùng dẫn đến xơ hóa tuyến tụy. Các yếu tố nguy cơ chính bao gồm các đợt viêm tụy cấp tái phát, lạm dụng rượu, hút thuốc và tiền sử gia đình (ví dụ, viêm tụy di truyền). Thông thường bệnh nhân bị đau vùng thượng vị lan ra sau lưng và nặng hơn khi ăn; cơn đau ban đầu không liên tục nhưng có thể trở nên liên tục khi bệnh tiến triển.
Khi bệnh tiến triển, sự phá hủy đảo tụy và các tế bào acinar dẫn đến suy giảm nội tiết (tức là bệnh đái tháo đường) và ngoại tiết, dẫn đến rối loạn hấp thu protein và chất béo, phân mỡ, sụt cân và thiếu hụt vitamin tan trong chất béo. Fecal elastase là một xét nghiệm không xâm lấn có độ nhạy và độ đặc hiệu cao đối với suy tụy ngoại tiết nặng. Elastase là một tiền enzym (zymogen) được sản xuất trong các tế bào tuyến tụy và được kích hoạt bởi trypsin trong lòng tá tràng; nồng độ thấp cho thấy suy ngoại tiết nghiêm trọng. Một xét nghiệm không xâm lấn thay thế khác là trypsinogen huyết thanh, cũng sẽ thấp trong bối cảnh này. Điều trị liên quan đến việc thay thế enzyme tuyến tụy, bao gồm lipase để hỗ trợ tiêu hóa chất béo và cải thiện tình trạng phân mỡ
(Lựa chọn A) Không dung nạp lactose, có thể được chẩn đoán bằng xét nghiệm hơi thở lactose, thường dẫn đến đầy hơi và tiêu chảy thẩm thấu sau khi ăn lactose (ví dụ: sữa) do kém hấp thu carbohydrate; không kém hấp thu chất béo và phân mỡ. Ngoài ra, sụt cân là không thường gặp.
(Lựa chọn C và D) Sự gia tăng cả calprotectin trong phân và bạch cầu trong phân xảy ra ở những bệnh nhân mắc bệnh viêm ruột, gây đau bụng nhưng có liên quan đến tiêu chảy nặng, phân nước hoặc lẫn máu, không phải phân mỡ.
(Lựa chọn E) Tissue transglutaminase antibodies tăng cao trong bệnh celiac. Mặc dù phân mỡ và sụt cân có thể do kém hấp thu trong bệnh celiac, nhưng bệnh nhân thường bị thiếu máu do thiếu
sắt và các bệnh tự miễn khác đi kèm (ví dụ, viêm tuyến giáp tự miễn). Viêm tụy mạn tính có nhiều khả năng ở bệnh nhân này có tiền sử viêm tụy hoại tử do lạm dụng rượu.
Kết quả:
Viêm tụy mạn tính là một bệnh viêm tiến triển dẫn đến xơ hóa tuyến tụy; sự phá hủy đảo tụy và tế bào acinar dẫn đến suy nội tiết (đái tháo đường) và suy ngoại tiết. Suy tụy ngoại tiết được đặc trưng bởi sự giảm hấp thu protein và chất béo, phân mỡ, sụt cân và thiếu hụt vitamin tan trong chất béo; elastase phân thấp giúp chẩn đoán. Điều trị liên quan đến thay thế enzyme tuyến tụy.
Ca 9
ô tả cơn đau là liên tục và dai dẳng, khu trú ở vùng bụng trên và lan ra sau lưng. Bệnh nhân đã không đi khám bác sĩ trong nhiều năm và không có bệnh lý hoặc phẫu thuật trước đó. Anh ấy không dùng thuốc. Anh ta uống một lượng lớn rượu, nhưng không sử dụng thuốc lá hoặc ma túy. Nhiệt độ của anh ấy là 36.7° C (98° F), huyết áp là 110/80 mm Hg, mạch là 90 lần/phút và nhịp thở là 14 lần/phút. Bệnh nhân được nhập viện, dùng thuốc giảm đau opioid và truyền dịch tĩnh mạch. Vào ngày thứ 2 sau khi nhập viện, huyết áp của anh ấy giảm xuống còn 80/60 mm Hg và mạch của anh ấy tăng lên 120 lần/phút, đều. SpO2: 92%/canula 2 L/p. Khám thấy áp lực tĩnh mạch cảnh bình thường. Nghe phổi có ran nổ hai bên. Bụng bệnh nhân chướng nhẹ, ấn đau vùng thượng vị. Lượng nước tiểu của anh ta là 8 mL/giờ. Anh ấy đã nhận được tổng cộng 4 L dịch qua đường tĩnh mạch trong 24 giờ qua. Kết quả xét nghiệm như sau:
| Hemoglobin | 14.9 g/dL |
| Leukocytes | 16,500/mm3 |
| Platelets | 120,000/mm3 |
| Sodium | 138 mEq/L |
| Potassium | 4.9 mquL |
| Chloride | 97 mEq/L |
| Bicarbonate | 21 mEq/L |
| Glucose | 210 mg/dL |
| Creatinine | 1.9 mg/dL |
| Blood urea nitrogen | 45 mg/dL |
Điều nào sau đây là nguyên nhân có khả năng nhất gây hạ huyết áp ở bệnh nhân này?
- Tăng tính thấm thành mạch
- Nhồi máu cơ tim
- Quá liều opiod
- Xuất huyết tiềm ẩn
- Tràn dịch màng tim
- Sự hình thành nang giả
Đáp án: A: Tăng tính thấm thành mạch
Biểu hiện của bệnh nhân này phù hợp với viêm tụy nặng cấp tính đã tiến triển thành rối loạn chức năng đa cơ quan (ví dụ: sốc, suy thận, suy hô hấp sớm). Hầu hết bệnh nhân viêm tụy cấp có bệnh nhẹ và phục hồi bằng cách điều trị bảo tồn (ví dụ như truyền dịch, nghỉ ngơi, dùng thuốc giảm đau) trong 3-5 ngày. Tuy nhiên, gần 15%-20% bệnh nhân có thể bị viêm tụy cấp nặng, được định nghĩa là viêm tụy với suy ít nhất 1 cơ quan. Các dấu hiệu lâm sàng liên quan đến tăng nguy cơ viêm tụy nặng bao gồm tuổi >75, nghiện rượu, béo phì, CRP >150 mg/dL sau 48 giờ và tăng BUN máu (BUN/creatinine trong 48 giờ đầu tiên. Hình ảnh ổ bụng (chụp cắt lớp hoặc cộng hưởng từ mật tụy) được chỉ định khi nghi ngờ viêm tụy nặng để tìm hoại tử tụy và viêm ngoài tụy, cũng là dấu hiệu của viêm tụy cấp nặng.
Viêm tụy nặng gây giải phóng tại chỗ các enzyme tuyến tụy đã hoạt hóa đi vào hệ thống mạch máu và làm tăng tính thấm của máu bên trong và xung quanh tuyến tụy. Điều này dẫn đến một lượng lớn dịch di chuyển từ hệ thống mạch máu đến vùng sau phúc mạc. Viêm hệ thống cũng xảy ra khi các chất trung gian gây viêm xâm nhập vào hệ thống mạch máu. Cuối cùng gây giãn mạch lan rộng, rò rỉ mao mạch, sốc và tổn thương cơ quan đích liên quan. Điều trị thường bao gồm điều trị nâng đỡ với vài lít dịch truyền tĩnh mạch để thay thế thể tích nội mạch bị mất.
(Lựa chọn B) Các đợt hạ huyết áp gặp trong viêm tụy nặng có thể dẫn đến nhồi máu cơ tim tiềm ẩn. Tuy nhiên, bệnh nhân này không có dấu hiệu hoặc triệu chứng (ví dụ đau ngực) gợi ý nhồi máu cơ tim.
(Lựa chọn C) Narcotics (ví dụ, meperidine) thường được dùng để giảm đau trong viêm tụy cấp. Quá liều narcotic có thể gây ức chế hô hấp, hạ huyết áp và nhịp tim chậm. Nhịp tim nhanh, ran nổ, chướng bụng, BUN xấu đi và lượng nước tiểu ít khiến bệnh nhân này có nhiều khả năng bị viêm tụy nặng với suy đa cơ quan sớm.
(Lựa chọn D) Chảy máu tiềm ẩn không có khả năng gây hạ huyết áp đáng kể mà không dẫn đến thiếu máu.
(Lựa chọn E) Tràn dịch màng ngoài tim có thể là một biến chứng của viêm tụy, nhưng chèn ép nghiêm trọng đủ để gây ra suy tim sẽ gây ra tĩnh mạch cảnh căng phồng (không thấy trong khám lâm sàng của bệnh nhân này).
(Lựa chọn F) Viêm tụy cấp có thể phức tạp do nang giả tụy, chất lỏng (chứa các enzym tuyến tụy, máu, chất lỏng và mảnh vụn mô) được bao quanh bởi một nang xơ hoặc hoại tử. Nang giả thường mất 3-4 tuần để phát triển sau viêm tụy cấp và ít có khả năng là nguyên nhân gây hạ huyết áp cấp ở bệnh nhân này
Kết luận:
Viêm tụy cấp gây biến chứng hạ huyết áp được cho là phát sinh từ mất thể tích nội mạch thứ phát do tổn thương nội mô mạch máu. Điều này gây giãn mạch, tăng tính thấm thành mạch và rò rỉ huyết tương vào sau phúc mạc, dẫn đến hạ huyết áp toàn thân.
6. Tài liệu tham khảo
- Tác giả: Fons F. van den Berg a and Marja A. Boermeester b , c , d, Update on the management of acute pancreatitis, nguồn Pubmed, đăng ngày 23 tháng 1 năm 2023. Truy cập ngày 3 tháng 7 năm 2023.
- Tác giả: Tenner, American College of Gastroenterology Guidelines: Management of Acute Pancreatitis, The American Journal of Gastroenterology, đăng tháng 3/2024. Truy cập ngày 15/3/2024.
- Tác giả: Tenner, Scott MD, MPH, JD, FACG1; Vege, Santhi Swaroop MD, MACG2; Sheth, Sunil G. MD3; Sauer, Bryan MD, MSci, FACG4; Yang, Allison MD, MPH5; Conwell, Darwin L. MD, MSc, FACG6; Yadlapati, Rena H. MD, MHS, FACG7; Gardner, Timothy B. MD, FACG, American College of Gastroenterology Guidelines: Management of Acute Pancreatitis, nguồn The American Journal of Gastroenterology, đăng tháng 3/2024. Truy cập ngày 15/3/2024.
