Bệnh thần kinh
Viêm tủy ngang là gì? Phương pháp xét nghiệm chẩn đoán và điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải file PDF của bài viết Viêm tủy ngang là gì? Phương pháp xét nghiệm chẩn đoán và điều trị, xin vui lòng click vào link ở đây.
Định nghĩa
Viêm tủy cắt ngang (TM) là rối loạn viêm khu trú không đồng nhất của tủy sống có đặc điểm tiến triển suy nhược vận động cấp tính hoặc bán cấp, suy giảm cảm giác, và rối loạn chức năng tự chủ. MRI tủy sống cho thấy tổn thương tăng mức độ khu trú và dịch não tủy thường cho thấy tăng bạch cầu. Các nguyên nhân gây TM không đồng nhất, như TM một phần (tổn thương tủy sống bất đối xứng, ngắn) liên quan đến chứng đa xơ cứng, trong khi tổn thương mở rộng theo chiều dọc liên quan đến rối loạn viêm tủy-thị thần kinh mở rộng.
Dịch tễ học
Dịch tễ học của TM tùy theo nguyên nhân của bệnh. Tỷ lệ mắc TM hoàn toàn vô căn hàng năm không rõ ràng, nhưng có ước tính dựa trên các nghiên cứu trong dân số Hoa Kỳ, Châu Âu, và Israeli từ 1 đến 4 ca bệnh một triệu, với phân bố tuổi có hai đỉnh, cao nhất ở độ tuổi 10 đến 19 tuổi và 30 đến 39 tuổi. Một nghiên cứu trong cộng đồng ước tính tỷ lệ mắc bệnh trung bình hàng năm là 0,82/100.000 người/năm, hoặc 1,2/100.000 người/năm đối với người lớn. TM một phần cấp tính thường được báo trước hoặc đi kèm đa xơ cứng (MS), ảnh hưởng đến 0,3% số người có nguồn gốc Bắc Âu. TM lan rộng theo chiều dọc thường liên quan đến các rối loạn viêm tủy-thị thần kinh mở rộng, có thể chiếm khoảng 1% tất cả các ca bệnh mất myelin CNS trong dân số Bắc Mỹ và Châu Âu, một tỷ lệ khá cao nhóm người Mỹ gốc Phi và người Mỹ gốc Tây Ban Nha, lên đến 30% dân số Nhật Bản, và gần như tất cả các ca bệnh trong các nhóm sắc tộc hoặc chủng tộc mà MS điển hình gần như không có như người thổ dân Bắc Mỹ và Châu Phi. Bệnh có thể khởi phát ở bất kỳ độ tuổi nào. Các ca bệnh liên quan đến MS thường xảy ra từ 20 đến 50 tuổi (trung bình khoảng 29 tuổi) trong khi độ tuổi khởi phát trung bình của các ca bệnh liên quan đến viêm tủy-thị thần kinh là khoảng một thập kỷ sau. Trong tất cả các dưới nhóm, tỷ lệ nữ giới mắc bệnh cao hơn. Những hội chứng này cũng ảnh hưởng đến trẻ em, mặc dù tỷ lệ mắc bệnh không rõ. Điều trị TM ở trẻ em thường tương tự như ở người lớn. Dịch tễ học của bệnh nhiễm trùng và viêm tủy sống khác thay đổi theo nguyên nhân bệnh nền.
Bệnh căn học
Có nhiều nguyên nhân gây TM.
- Đa xơ cứng và rối loạn viêm tủy-thị thần kinh lan rộng: đây là những nguyên nhân thường gặp nhất gây TM.
- Những nguyên nhân giống nhiễm trùng: lưu ý rằng thường không nhận biết được vi khuẩn gây bệnh.
-
- Nhiễm vi-rút trước đây: tác nhân gây bệnh đã biết bao gồm vi-rút herpes simplex, herpes zoster, cytomegalovirus, vi-rút Epstein-Barr, enteroviruse, HIV, cúm, vi-rút tế bào T ở người, vi-rút gây bệnh bạch cầu cấp, và vi-rút bệnh dại.
- Nhiễm vi khuẩn hoặc nhiễm nấm trước đây: các vi khuẩn gây bệnh đã biết bao gồm Mycoplasma pneumoniae, lao phổi, bệnh giang mai, bệnh Lyme do vi khuẩn Borrelia.
- Sau khi tiêm vắc-xin: Đã có báo cáo về TM với gần như tất cả các vắc-xin.
- Các nguyên nhân bệnh tự miễn: SLE và hội chứng Sjogren có liên quan đến TM.
- Các nguyên nhân viêm: bệnh sarcoidis liên quan đến TM.
- Hội chứng cận ung thư: TM có thể xảy ra khi có hội chứng cận ung thư.
Sinh lý bệnh học
Nguyên nhân mất myelin gây TM bao gồm đa xơ cứng (MS) và viêm tủy-thị thần kinh. MS được cho là bệnh tự miễn CNS với tế bào T được kích hoạt chống lại kháng nguyên không rõ gây ra một chuỗi viêm, mất myelin, và mất sợi trục. Viêm tủy-thị thần kinh được cho là một bệnh lý riêng biệt với các kháng thể kháng aquaporin-4 do bổ thể tế bào B hoạt tính tạo ra và gây mất myelin.
TM hoàn toàn vô căn thường có tình trạng giống nhiễm trùng, dẫn đến giả thiết rằng đáp ứng miễn dịch chống vi khuẩn gây bệnh gây ra tình trạng tự miễn lên myelin hoặc các kháng nguyên khác trong tủy sống. Cơ chế có thể bao gồm tính bắt chước phân tử, từ đó tế bào T hoặc các kháng nguyên được kích thích bởi các epitope trong phản ứng chéo với những tác nhân này trong CNS, hoặc giảm tính đáp ứng siêu kháng nguyên bởi vi khuẩn. Nhiều vi-rút, vi khuẩn (bao gồm một số vi khuẩn mycobacterium), nấm, và ký sinh trùng có liên quan đến TM.
Phân loại
Phân loại dựa trên các đặc điểm tổn thương tủy sống.
TM một phần cấp tính:
- Triệu chứng nhiễm trùng, xảy ra, và liên quan đến, đợt nhiễm trùng cấp tính ở cách xa hệ thần kinh TW.
- Có đặc điểm tổn thương tủy sống bất đối xứng thường dài 1 hoặc 2 đốt sống
- Hội chứng lâm sàng này thường có mức độ nghiêm trọng từ nhẹ đến vừa, các triệu chứng và dấu hiệu vận động cũng như cảm giác bất đối xứng
- Mặc dù TM một phần không đồng nhất, cấp tính thường liên quan đến nguy cơ đa xơ cứng khi MRI não cho thấy tổn thương chất trắng tương ứng với mất myelin.
TM lan rộng theo chiều dọc:
- Có đặc điểm tổn thương tủy sống bất đối xứng hoặc đối xứng, kéo dài ≥3 đốt sống liên tiếp
- Hội chứng lâm sàng từ trung bình đến rất nặng và các triệu chứng cũng như dấu hiệu vận động thường hai bên và đối xứng hơn TM một phần cấp tính
- Mặc dù TM lan rộng theo chiều dọc không đồng nhất thường liên quan nhiều nhất đến nguy cơ cao rối loạn viêm tủy-thị thần kinh mở rộng khi có kết quả huyết thanh dương tính đối với IgG viêm tủy-thị thần kinh.
Ngăn ngừa thứ cấp
Mối liên hệ chính với TM là nhiễm vi-rút hoặc tiêm chủng trước khi khởi phát bệnh. Phòng ngừa tất cả các nhiễm vi-rút sau này không thiết thực; tuy nhiên, cần xem xét tránh tiêm vắc-xin mới trong giai đoạn bệnh hoạt động cấp tính. Cần tránh vắc-xin đặc hiệu đối với bệnh nhân có TM liên quan đến sử dụng vắc-xin trước đây. Tuy nhiên, nguy cơ thần kinh với bất kỳ vắc-xin cụ thể nào thường rất thấp và vì lợi ích lớn hơn nguy cơ, do đó cần quyết định theo từng ca bệnh.
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Bệnh nhân nữ 26 tuổi, tiền sử khỏe mạnh có biểu hiện dị cảm ở chân bên trái kéo dài 5 ngày, sau đó lan lên phần thân mình bên trái đến ngang rốn. Bệnh nhân cũng cho biết tình trạng tiểu tiện thường xuyên mới khởi phát và phải kéo lê chân phải khi đi lại. Khi khám thấy bệnh nhân có hội chứng Brown-Sequard một phần kèm theo suy giảm chức năng vận động tháp nhẹ và giảm cảm giác rung và nhận cảm trong cơ thể ở chi dưới bên phải, và giảm khả năng nhận cảm đau ở chi dưới bên trái và thân mình dưới T11. Phản ứng gan bàn chân bên phải là duỗi.
Tiền sử ca bệnh #2
Bệnh nhân nữ 45 tuổi có tiền sử viêm tuyến giáp Hashimoto có biểu hiện tê, liệt mềm chi trên và chi dưới tiến triển hai bên, tiểu tiện không tự chủ do bàng quang, đau lưng vùng giữa ngực, và dấu hiệu L’hermitte kéo dài 2 ngày (dị cảm chi khi gập cong cổ). Khi khám thấy cơ lực chi trên đoạn xa 4/5, cơ lực chi dưới là 1/5 với tăng phản xạ đối xứng, giật rung, và dấu hiệu Babinski. Còn mức cảm giác hai bên ở T4 và mất cảm giác rung và nhận cảm ở bàn chân, bệnh nhân không thể đi bộ.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán TM dựa vào tiền sử, khám lâm sàng, MRI tủy sống và não, phân tích CSF. Các nguyên nhân khác có thể như chèn ép tủy sống và thiếu máu cục bộ cần loại trừ. Các xét nghiệm khác dựa trên kết quả MRI và kết quả xét nghiệm dịch não tủy để nhận biết xem liệu hội chứng tủy sống do rối loạn viêm, nhiễm trùng, hoặc nguyên nhân cận ung thư, và để xác định nguyên nhân. Các xét nghiệm này bao gồm nhuộm dịch não tủy, nuôi cấy và xét nghiệm tình trạng nhiễm trùng, chụp x quang ngực, xét nghiệm huyết thanh, CT lồng ngực, phân tích nước tiểu, kháng thể HIV, huyết thanh vi-rút, các tự kháng thể để xét nghiệm SLE hoặc hội chứng Sjogren, điện thế gợi thị giác, và sinh thiết.
Biểu hiện lâm sàng
Biểu hiện điển hình cần phải nghĩ đến TM bao gồm:
- Liệt nhẹ hai chi dưới hoặc liệt cứng tứ chi tiến triển
- Mất cảm giác và/hoặc dị cảm
- Rối loạn chức năng tự chủ (ruột và bàng quang)
- Tiến triển các dấu hiệu trong vài ngày.
Hội chứng lâm sàng thường có đặc điểm ở hai bên, mặc dù có thể bất đối xứng. Đau theo rễ thần kinh hoặc đau theo khoanh đoạn có thể xảy ra ở mức tổn thương cột sống. Đau lưng, dấu hiệu L’hermitte (dị cảm ở các chi xảy ra khi gập cổ), và co thắt tăng trương lực kịch phát (co thắt vận động lặp lại, rập khuôn ≥1 chi và/hoặc thân mình, mỗi vị trí kéo dài 30-45 giây) có thể xảy ra.
Mất cảm giác rung, mất nhận cảm, và cảm giác đau ở bên dưới tổn thương và khám thường thấy mức cảm giác ở một vài đoạn đốt sống ở phần dưới tổn thương. Tiểu tiện và đại tiện không tự chủ hoặc ứ đọng có thể xảy ra. Trong các ca bệnh nặng và tiến triển nhanh chóng, liệt có thể liên quan đến mất phản xạ (‘sốc tủy sống’), nhưng thường tiến triển thành liệt nhẹ hai chi dưới/liệt cứng tứ chi co cứng điển hình với tăng phản xạ và dấu hiệu Babinski. Các ca bệnh nặng viêm tủy lan lên ảnh hưởng đến tủy sống cổ có thể gây suy hô hấp do thần kinh. TM mở rộng theo chiều dọc có thể gây nấc cục do ảnh hưởng đến tủy xương, buồn nôn và nôn dai dẳng do ảnh hưởng đến vùng trung tâm nôn.
Giải thích hội chứng tủy sống lâm sàng
Hội chứng tủy sống điển hình (hội chứng tủy sống hoàn toàn, hội chứng Brown-Sequard, hội chứng chóp tủy) liên quan đến các bệnh lý đặc biệt và có thể hỗ trợ chẩn đoán phân biệt.
- Hội chứng tủy sống hoàn toàn, được xác định bằng mất vận động và cảm giác bên dưới mức tổn thương, liên quan đến viêm tủy “hoại tử” cấp tính, nặng.
- Hội chứng Brown-Sequard (một phần hoặc hoàn toàn) gợi ý đa xơ cứng (MS). Bệnh được xác định bằng cách phát hiện rối loạn chức năng bó vỏ tủy (suy yếu co cứng, tăng phản xạ, và đáp ứng cơ duỗi gan bàn chân) và bó cột sau (mất rung và nhận cảm) cùng bên với tổn thương, và rối loạn chức năng bó gai-đồi trước (mất cảm giác đau và nhiệt độ) đối bên với tổn thương.
- Một vài hội chứng viêm tủy do vi-rút hoặc sau nhiễm vi-rút liên quan đến hội chứng chóp tủy, biểu hiện yếu chi dưới đối xứng và tăng phản xạ, giật cơ đầu gối và giật cơ mắt cá , tê quanh hậu môn hoặc yên ngựa khá đối xứng, rối loạn chức năng bàng quang sớm và rối loạn chức năng tình dục.
Loại trừ bệnh tủy sống chèn ép
Bước đầu tiên trong đánh giá bệnh nhân có hội chứng tủy sống cấp tính hoặc bán cấp là loại trừ tổn thương chèn ép như khối u. Điều này được thực hiện chính xác nhất với MRI toàn bộ tủy sống vì thủ thuật này nhanh, có độ nhạy cảm cao, và đặc hiệu để tìm các tổn thương chèn ép, và có thể nhận biết nhiều vị trí chèn ép cũng như tránh các điểm không ngờ tới như các dấu hiệu thần kinh khu trú giả. CT tủy cũng có độ nhạy và đặc hiệu cao để nhận biết các tổn thương chèn ép và được khuyến nghị nếu không có MRI.
Phân tích MRI tủy sống
Khi đã loại trừ các tổn thương chèn ép từ bên ngoài, cần đánh giá MRI tủy sống để tìm sự hiện diện của ≥ 1 tổn thương từ bên trong. Sự hiện diện của các tổn thương đó xác định sự nghi ngờ lâm sàng về bệnh tủy sống và gợi ý về nguyên nhân bệnh. Nếu MRI không cho thấy tăng tín hiệu bất thường trong tủy sống, cần đánh giá lại chẩn đoán bệnh tủy sống. Nếu phát hiện ≥1 tổn thương, số lượng, kích thước, và phân bố tổn thương có thể giúp chuẩn đoán phân biệt.
Xác định có hay không có viêm CNS
Cần khám dịch não tủy. Bất thường CSF hữu ích bao gồm biểu hiện viêm hoặc bất thường miễn dịch (gợi ý viêm tủy, nhiễm trùng, bệnh mất myelin, hoặc bệnh cận ung thư) hoặc tế bào bất thường (với khối u). Protein CSF interleukin-6 và 14-3-3 là các yếu tố tiên lượng mới có thể liên quan đến tình trạng bệnh thần kinh nặng hơn (những xét nghiệm này chưa thường qui và còn chờ xác định).
Xác định mức độ ảnh hưởng CNS
MRI não kèm theo sử dụng gadolinium truyền tĩnh mạch có thể xác định liệu rối loạn chỉ khu trú ở tủy sống hay ảnh hưởng đến các vùng CNS khác. Thủ thuật này có thể cho thấy các tổn thương chất trắng phù hợp với bệnh mất myelin như MS hay rối loạn viêm tủy-thị thần kinh lan rộng,[33] hoặc tổn thương khác có thể gợi ý chắc chắn chẩn đoán đặc hiệu (ví dụ như bệnh sarcoid). Điện thế gợi thị giác có thể phát hiện sự ảnh hưởng đến dây thần kinh thị giác. TM hoàn toàn hoặc một phần với MRI não và các xét nghiệm CSF bình thường gợi ý hội chứng viêm tủy phân lập.
Xét nghiệm thêm dựa trên kết quả MRI và dịch não tủy (CSF)
Sau khi có kết quả MRI và CSF dương tính, điều quan trọng là xác định nguyên nhân gây viêm tủy. Theo bệnh sử và thăm khám, cần xét nghiệm cho bệnh nhân để lần lượt tìm nguyên nhân nhiễm trùng, phản ứng viêm toàn thân, bệnh tự miễn, và bệnh ác tính (nhất là bệnh tủy sống cận ung thư).
Nhiễm trùng: các xét nghiệm cần bao gồm nuôi cấy CSF, nhuộm CSF đặc biệt, nuôi cấy huyết thanh, và chụp x quang ngực. Khuyến nghị xét nghiệm HIV ở người có nguy cơ cao.
Bệnh tự miễn hoặc phản ứng viêm toàn thân: các xét nghiệm cần bao gồm các tự kháng thể huyết thanh và các marker của phản ứng viêm toàn thân, phân tích nước tiểu (SLE), và chụp x quang ngực. Enzyme chuyển hóa angiotensin huyết thanh và dịch não tủy có thể dương tính ở bệnh nhân mắc bệnh sarcoid, nhưng đây là những xét nghiệm không có độ nhạy cao.
Bệnh ác tính: các xét nghiệm tìm bệnh ác tính tiềm ẩn liên quan đến bệnh tủy sống cận ung thư cần bao gồm: chụp x quang ngực, chụp CT ngực hoặc cơ thể và/hoặc chụp xạ hình cắt lớp positron (PET), bảng kháng thể cận ung thư trong huyết thanh và DNT, và tế bào học DNT. Bệnh nhân bị ung thư màng mềm có thể cần tối đa 3 xét nghiệm DNT để loại trừ kết quả âm tính giả.
Xem xét điều trị thử với corticosteroid
Có thể chẩn đoán xác định sau khi hoàn tất các bước trên, trong đó có thể bắt đầu điều trị thử ca bệnh. Trong một nghiên cứu bệnh chứng, chẩn đoán cuối cùng là TM vô căn trong 15,6% ca bệnh biểu hiện TM cấp tính. Trong một số trường hợp, chẩn đoán vẫn không rõ ràng nhưng có dữ liệu hỗ trợ có khả năng bệnh tủy sống do viêm. Điều trị theo kinh nghiệm với corticosteroids có thể hợp lý tại thời điểm này. Điều quan trọng là loại trừ viêm tủy sinh mủ, áp-xe ngoài màng cứng và áp-xe/chèn ép tủy sống/viêm màng não-tủy sống do bệnh lao trong chẩn đoán phân biệt trước khi thử liệu pháp corticosteroid. Cải thiện trên lâm sàng gợi ý sinh lý bệnh nền quả thực bị viêm/mất myelin; tuy nhiên, cần xem xét bệnh u lympho hệ thần kinh trung ương.
Xem xét sinh thiết tủy sống
Trong trường hợp viêm tủy/bệnh tủy sống tiến triển liên quan đến tổn thương phì đại hoặc không đáp ứng điều trị, cần xem xét sinh thiết chẩn đoán để tìm nhiễm trùng, bệnh u hạt, hoặc khối u.
Đánh giá nguy cơ tái phát
Nếu chẩn đoán là TM do viêm hoặc mất myelina, sử dụng MRI não và xét nghiệm huyết thanh (IgG viêm tủy-thị thần kinh [các tự kháng thể aquaporin-4] và SSA) để xác định nguy cơ tái phát. Khi có tổn thương cột sống ngắn (1 hoặc 2 đoạn), biểu hiện các tổn thương chất trắng điển hình trên MRI não gợi ý nguy cơ cao viêm CNS tái phát và xác định MS.
Viêm tủy lan rộng theo chiều dọc, được xác định bằng tổn thương mở rộng qua ≥3 đoạn đốt sống liên tiếp, có nguy cơ tái phát cao nếu có các tự kháng thể aquaporin-4 trong huyết thanh.Do đó xét nghiệm tìm sự hiện diện của các tự kháng thể kháng aquaporin-4 rất quan trọng để xác định xem có cần thiết sử dụng liệu pháp phòng ngừa không.
Ở trẻ em, các yếu tố nguy cơ tái phát và di chứng sau TM vô căn bao gồm giới tính nữ, di chứng nặng lúc mới khởi phát, tăng gadolinium trong tổn thương tủy sống trên MRI, không tăng bạch cầu trong dịch não tủy, và không có tổn thương cổ hay cổ ngực trên MRI cột sống.
Các yếu tố nguy cơ
Mạnh
tiền sử bệnh nhiễm trùng
- Hơn phân nửa bệnh nhân, thuộc mọi độ tuổi, có tiền sử bệnh do vi-rút toàn thân trong vòng 1 đến 4 tuần trước khi khởi phát các triệu chứng thần kinh, nhất là ở trẻ em.
tiêm vắc-xin gần đây
- Đã có báo cáo về viêm tủy sau khi tiêm chủng với hầu hết tất cả các ca tiêm vắc-xin.
Nữ giới
- Bệnh gây mất myelin và hầu hết tất cả các bệnh tự miễn khác liên quan đến TM thường thấy ở nữ giới.
Yếu
tiền sử chấn thương gần đây
- Đã có báo cáo về các ca bệnh viêm tủy sau khi chấn thương, nhưng không rõ về mối liên hệ.
tiêm vào cột sống
- Các báo cáo ca bệnh cho biết TM xảy ra tạm thời có liên quan đến gây tê tủy sống ngoài màng cứng hoặc tiêm corticosteroid cột sống thắt lưng.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ thường gặp bao gồm bệnh nhiễm trùng và tiêm vắc-xin thời gian gần đây.
10-19 tuổi hoặc 30-39 tuổi (thường gặp)
- Phân bố tuổi hai khoảng đối với TM vô căn.
suy yếu vận động (thường gặp)
- Tình trạng suy yếu tiến triển ảnh hưởng đến chi dưới hoặc tất cả các chi. Hơn 80% bệnh nhân có TM vô căn cấp tính xác định hoặc nghi ngờ cao có biểu hiện giảm vận động.
- Liệt kiểu tháp (giạng cánh tay; khuỷu tay, cổ tay, và mở rộng ngón tay; hông và cong đầu gối; và gập mắt cá), kèm theo các dấu hiệu nơ-ron vận động trên như tăng phản xạ và co cứng, và có thể tiến triển nặng nhất vào bất cứ lúc nào từ 24 giờ đến 4 tuần.
- Những ca bệnh rất cấp tính có thể liên quan đến tình trạng liệt mềm và mất phản xạ sớm trong giai đoạn bệnh (‘sốc tủy sống’)
dị cảm hoặc mất cảm giác (thường gặp)
- Đồng thời với suy giảm vận động, hầu hết các bệnh nhân tiến triển cảm giác ngứa ran và/hoặc tê cứng lan lên, bắt đầu ở đoạn xa các chi và giảm dần tại hoặc bên dưới mức tổn thương cột sống một chút.
- Khoảng 75% bệnh nhân có TM vô căn cấp tính xác định hoặc nghi ngờ có biểu hiện suy giảm cảm giác.
các triệu chứng bàng quang: tiểu tiện thường xuyên, tiểu gấp, tiểu không tự chủ, hoặc bí tiểu (thường gặp)
- Rối loạn tiết niệu ảnh hưởng đến >60% bệnh nhân có TM vô căn cấp tính đã xác định hoặc nghi ngờ cao.[21] Điều này có thể biểu hiện là tiểu tiện thường xuyên, tiểu gấp, tiểu không tự chủ, hoặc bí tiểu.
các triệu chứng ruột: đại tiện không tự chủ hoặc táo bón (thường gặp)
- Các triệu chứng thay đổi nhưng bao gồm đại tiện không tự chủ hoặc táo bón.
Dấu hiệu L’hermitte (thường gặp)
- Dấu hiệu phân biệt mất myelin, dấu hiệu L’hermitte bao gồm dị cảm (cảm giác ngứa ran, ‘cảm giác điện giật’) ở các chi, biểu hiện khi gập cổ.
co thắt tăng trương lực kịch phát (thường gặp)
- Co thắt vận động tái phát, rập khuôn, đau, không tự chủ ở ≥1 chi, mỗi đợt kéo dài 15 đến 45 giây.
- Điều này có thể nhầm lẫn với chứng co giật vận động cục bộ và có thể tái phát hàng chục lần mỗi ngày.
các dấu hiệu nơ-ron vận động trên: tăng phản xạ, dấu hiệu Babinski dương tính, co cứng chi (thường gặp)
- Suy giảm vận động thường liên quan đến tăng phản xạ, dấu hiệu Babinski, và co cứng chi.
mất cảm giác/mức độ cảm giác (thường gặp)
- Cảm giác đau và nhiệt giảm ở ngang mức hoặc dưới tổn thương tủy sống một chút, một bên hoặc hai bên.
- Ảnh hưởng đến cột sau dẫn đến giảm cảm giác rung và nhận cảm ở các chi đoạn xa bên dưới tổn thương.
khó thở/suy hô hấp (không thường gặp)
- Ảnh hưởng tủy sống cổ trên có thể gây suy hô hấp do thần kinh. Điều này biểu hiện khó thở và suy hô hấp và thường gặp hơn ở TM lan rộng theo chiều dọc hơn là TM một phần cấp tính.
Các yếu tố chẩn đoán khác
Đau lưng (thường gặp)
- Đau lưng đường giữa ở gần khoảng tủy sống tổn thương xuất hiện ở ít nhất một phần ba người lớn và 75% trẻ em có TM.
- Khi biểu hiện, thường đau liên tục và khá nặng.
đau thân mình/chi (thường gặp)
- đau chạy dọc, đau nhói, rát, hoặc cảm giác khó chịu tương tự xảy ra trên một đoạn vì ảnh hưởng đến vùng rễ ngang mức tổn thương.
mất phản xạ/giảm phản xạ (thường gặp)
- TM rất cấp tính và nặng có thể liên quan đến ‘sốc tủy sống’ được nhận biết bởi tình trạng liệt mềm và không có/ giảm phản xạ kéo gĩan.
nấc cục (không thường gặp)
- TM mở rộng theo chiều dọc có thể lan rộng vào tủy sống và gây nấc cục dai dẳng.
buồn nôn/ nôn (không thường gặp)
- TM lan rộng theo chiều dọc liên quan đến buồn nôn và nôn dai dẳng có thể do ảnh hưởng đến vùng trung tâm nôn.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
MRI tủy sống
|
Tăng tín hiệu MRI thì T2 trong tủy sống, thường với tăng gadolinium của tổn thương; loại trừ tổn thương chèn ép |
MRI não
|
các tổn thương được phát hiện bởi tăng tín hiệu MRI thì T2 tăng khi có đa xơ cứng (MS) (thường gặp) và viêm tủy-thị thần kinh (không thường gặp); nếu không, bình thường |
Số lượng tế bào dịch não tuỷ, khác biệt bạch cầu, mức protein, chỉ số IgG, điện di miễn dịch
|
tăng lympho bào dịch não tủy, tăng mức protein, sản xuất globulin miễn dịch bất thường (chỉ số IgG), và có điện di miễn dịch |
Nhuộm gram CSF, nuôi cấy (vi khuẩn, bệnh lao, nấm), và India ink smear
|
dương tính trong viêm tủy do nhiễm trùng do vi khuẩn, bệnh lao, hoặc nấm gây ra |
CSF PCR đối với HSV-1, HSV-2, VZV, Borrelia burgdorferi (bệnh Lyme), vi- rút CMV, EBV, và West Nile
|
dương tính trong nhiễm vi-rút đặc hiệu |
CSF VDRL
|
dương tính trong bệnh giang mai |
Xét nghiệm tế bào CSF
|
dương tính trong bệnh ác tính |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
enzym trong huyết thanh và enzym chuyển hóa angiotensin dịch não tủy
|
dương tính trong bệnh sarcoid |
X quang ngực
|
dương tính với một số nhiễm trùng, bệnh ác tính, và với bệnh sarcoid |
CT các cơ quan (ngực, bụng, và xương chậu)
|
hạch to trong bệnh sarcoid, bệnh ác tính |
chụp PET toàn thân
|
Ung thư |
huyết thanh để tìm vi-rút HSV-1, HSV-2, VZV, CMV, EBV, West Nile
|
dương tính trong nhiễm vi-rút |
Tổng phân tích nước tiểu
|
tiểu ra máu với SLE |
Kháng thể HIV
|
dương tính với HIV |
ANA trong huyết thanh, DNA sợi kép
|
dương tính trong SLE |
kháng nguyên nhân tách chiết được (bao gồm SSA và SSB)
|
dương tính trong hội chứng Sjogren |
điện thế gợi thị giác
|
dương tính trong MS và viêm tủy-thị thần kinh |
điều trị thử với corticosteroid
|
cải thiện trên lâm sàng và phim chụp X-quang trong viêm tủy |
sinh thiết tủy sống
|
xác định bệnh tủy sống do viêm hoặc chẩn đoán đặc hiệu |
tự kháng thể aquaporin-4 trong huyết thanh
|
Có thể có |
Các xét nghiệm giai đoạn đầu
| Xét nghiệm | Kết quả |
CSF interleukin-6 (IL-6)
|
mức tổn thương cao tương ứng với suy giảm thần kinh nặng hơn |
Protein CSF 14-3-3
|
mức tổn thương cao hơn tương ứng với suy giảm thần kinh nặng hơn |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| bệnh tủy sống chèn ép |
|
|
| Viêm tủy do nhiễm trùng (ví dụ như bệnh lao) |
|
|
| Tắc nghẽn động mạch cột sống trước |
|
|
| Tắc nghẽn động mạch cột sống sau |
|
|
| Rò động mạch |
|
|
| Chảy máu tủy sống |
|
|
| Bệnh u tủy sống tân sinh |
|
|
| Bệnh tủy sống do xạ trị |
|
|
| Bệnh tủy sống cận ung thư |
|
|
| Tắc mạch xơ-sụn |
|
|
| Tổn thương não |
|
|
| Viêm đa rễ thần kinh mất myelin cấp tính do viêm (hội chứng Guillain-Barre) |
|
|
| Tổn thương đám rối thần kinh |
|
|
| Rối loạn nơ-ron vận động |
|
|
| Bệnh nhược cơ |
|
|
| Thiếu đồng |
|
|
| Thiếu vitamin B12/folate |
|
|
Các tiêu chí chẩn đoán
Nhóm bệnh viêm tủy cắt ngang
Tiêu chuẩn chẩn đoán:
- Tiến triển rối loạn cảm giác, vận động, hoặc tự chủ do tủy sống
- Các dấu hiệu và/hoặc triệu chứng hai bên (mặc dù không nhất thiết đối xứng)
- Mức cảm giác được xác định rõ ràng
- Loại trừ nguyên nhân chèn ép ngoài trục bằng chẩn đoán hình ảnh hệ thần kinh (MRI hoặc CT tủy)
- Viêm tủy sống biểu hiện qua tăng bạch cầu trong dịch não tủy, chỉ số IgG tăng, hoặc MRI tăng gadolinium
- Tiến triển đến nặng từ 4 tiếng đến 21 ngày sau khi khởi phát các triệu chứng.
Tiêu chuẩn loại trừ:
- Tiền sử xạ trị trước đây vào cột sống trong vòng 10 năm qua
- Phân bố động mạch tương ứng với huyết khối động mạch cột sống trước.
- Khoảng trống dòng chảy bất thường trên bề mặt tủy sống phù hợp với rò động mạch ở màng cứng
- Bằng chứng huyết thanh hoặc lâm sàng của bệnh mô liên kết
- Biểu hiện thần kinh trung ương của bệnh giang mai, bệnh Lyme, HIV, vi-rút T-lymphotropic ở người (HTLV)-1, Mycoplasma, nhiễm vi-rút khác
- Các bất thường trong MRI não gợi ý đa xơ cứng (MS)
- Tiền sử viêm thần kinh thị giác rõ ràng về mặt lâm sàng.
Tiêu chí đánh giá rối loạn viêm tủy-thị thần kinh mở rộng (NMOSD)
Đặc điểm lâm sàng chính
- Viêm thần kinh thị giác
- Viêm tủy cấp tính
- Hội chứng của vùng trung tâm nôn: cơn nấc cục không giải thích được hoặc buồn nôn và nôn
- Hội chứng thân não cấp tính
- Triệu chứng ngủ rũ hoặc hội chứng não trung gian lâm sàng cấp tính với MRI tổn thương não trung gian điển hình NMOSD
- Hội chứng não với tổn thương não điển hình NMOSD
Tiêu chuẩn chẩn đoán NMOSD với IgG kháng aquaporin-4 (AQP4-IgG)
- Ít nhất 1 đặc điểm lâm sàng chính
- Xét nghiệm dương tính đối với AQP4-IgG khi sử dụng các phương pháp phát hiện có sẵn (đặc biệt khuyến nghị sử dụng thử nghiệm theo tế bào)
- Loại trừ các chẩn đoán khác
Tiêu chuẩn chẩn đoán NMOSD không có AQP4-IgG hoặc NMOSD với tình trạng AQP4-IgG không biết rõ
- Ít nhất 2 đặc điểm lâm sàng chính xảy ra do một hoặc nhiều đợt lâm sàng và đáp ứng tất cả các yêu cầu sau đây:
- Ít nhất 1 đặc điểm lâm sàng chính phải là viêm thần kinh thị giác, viêm tủy cấp tính với viêm tủy cắt ngang lan rộng theo chiều dọc (LETM), hoặc hội chứng vùng trung tâm nôn
- Lan tỏa trong khoang (trên 2 đặc điểm lâm sàng cốt lõi khác nhau)
- Đáp ứng các yêu cầu MRI khác, nếu phù hợp
- (Các) xét nghiệm âm tính đối với AQP4-IgG bằng phương pháp phát hiện có sẵn, hoặc xét ngiệm không có sẵn
- Loại trừ các chẩn đoán khác
Các yêu cầu MRI khác đối với NMOSD không có AQP4-IgG và NMOSD với tình trạng AQP4-IgG không biết rõ
- Viêm thần kinh thị giác cấp tính: hình ảnh MRI não cho thấy a) các phát hiện bình thường hoặc chỉ các tổn thương chất trắng không đặc hiệu; hoặc b) MRI thần kinh thị giác với tổn thương tăng tín hiệu T2 hoặc tổn thương tăng gadolinium thì T1 kéo dài hơn>1/2 chiều dài dây thần kinh thị giác hoặc giao thoa thị giác liên quan
- Viêm tủy cấp tính: yêu cầu tổn thương nội tủy liên quan trên MRI kéo dài hơn >3 đoạn liên tiếp (LETM) hoặc >3 đoạn teo tủy sống khu trú liên tiếp ở bệnh nhân có tiền sử phù hợp với viêm tủy cấp tính
- Hội chứng vùng trung tâm nôn: yêu cầu tổn thương tủy lưng/vùng trung tâm nôn liên quan
- Hội chứng thân não cấp tính: yêu cầu các tổn thương thân não quanh não thất liên quan
Tiêu chuẩn chẩn đoán được chỉnh sửa của McDonald 2010 về đa xơ cứng
Kết quả xác định bằng MRI có nguồn gốc từ các báo cáo trước đây.
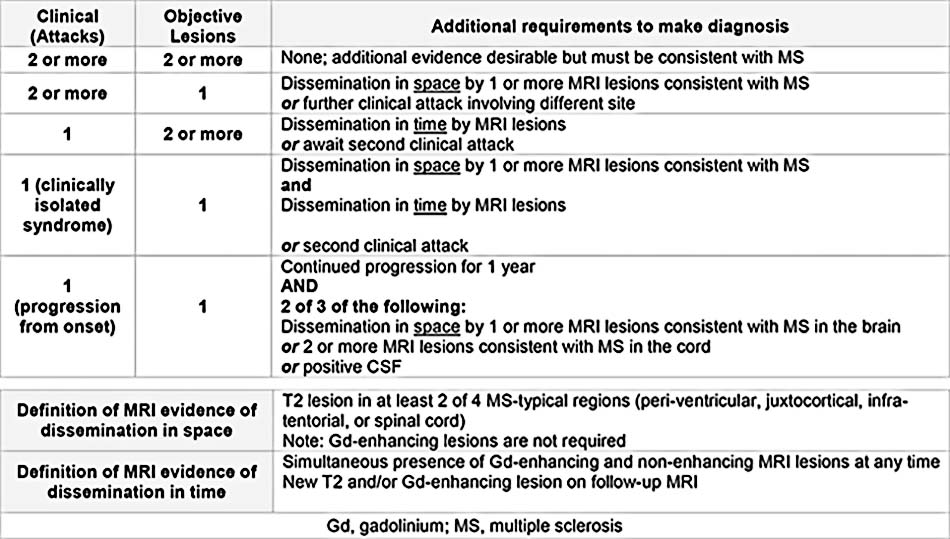
Được tạo ra bằng dữ liệu từ Polman CH, et al. Ann Neurol. 2011;69:292-302
Cách tiếp cận điều trị từng bước
Mục tiêu của điều trị là khôi phục chức năng thần kinh bị mất trong TM cấp tính; bắt đầu chiến lược phòng ngừa, và giảm nhẹ triệu chứng, các biến chứng TM; và bắt đầu liệu pháp nhằm phòng ngừa bệnh tái phát, khi có thể.
suy giảm thần kinh cấp tính
Sau khi loại trừ các tổn thương chèn ép, nhiễm trùng cấp tính, và các rối loạn không phải TM khác, điều trị bước đầu suy giảm thần kinh cấp tính liên quan đến TM là với methylprednisolone truyền tĩnh mạch, thường sử dụng hàng ngày trong 3 đến 5 ngày liên tiếp. Không có các thử nghiệm có đối chứng về corticosteroids đối với TM nhưng phương pháp này được suy luận từ điều trị các đợt đa xơ cứng (MS) cấp tính. Bệnh nhân nặng không đáp ứng với liệu pháp corticosteroid, hoặc những bệnh nhân tiến triển nặng mặc dù đã được điều trị, là ứng viên cho liệu pháp lọc huyết tương. Hướng dẫn từ Viện Thần kinh Hoa Kỳ gợi ý rằng có thể xem xét lọc huyết tương trong điều trị bệnh mất myelin CNS tối cấp không đáp ứng điều trị corticosteroid liều cao. Thử nghiệm dẫn đến khuyến nghị này được xem là bằng chứng cấp II vì bao gồm các bệnh nhân mắc bệnh mất myelin CNS phổ rộng, gồm những bệnh nhân có TM, MS, và viêm tủy-thị thần kinh (NMO). Có thể xem xét globulin miễn dịch truyền tĩnh mạch (IVIG) nhưng không có thử nghiệm ngẫu nhiên có đối chứng đánh giá tính hiệu lực của nó.
Liệu pháp hỗ trợ và phục hồi cấp tính
Có thể bổ sung liệu pháp hỗ trợ cho các triệu chứng như suy hô hấp, đau, và bí tiểu vào phác đồ điều trị nếu cần.
- Suy hô hấp: ở một số bệnh nhân có TM cổ, tổn thương mở rộng vào tủy sống và có thể gây suy hô hấp do thần kinh. Quan sát chặt chẽ các thông số hô hấp, bao gồm thông số áp suất hô hấp tối đa và thể tích thở ra gắng sức, khuyến nghị nhóm chăm sóc lâm sàng có kỹ năng tham gia trong ca bệnh viêm tủy cổ lan lên.
- Đau thần kinh: có thể cấp tính hoặc mạn tính. Có thể điều trị đau cấp tính với thuốc giảm đau narcotic, gabapentin, hoặc carbamazepine. Đau mạn tính thường đáp ứng với thuốc chống co giật hoặc thuốc chống trầm cảm ba vòng.
- Bí tiểu cấp tính: có thể điều trị bằng cách đặt ống thông bàng quang. Hội chứng bàng quang tồn lưu do bệnh thần kinh có thể bao gồm tiểu gấp không tự chủ, bí tiểu, hoặc rối loạn hỗn hợp, mỗi bệnh lý cần điều trị đặc hiệu.
- Phòng ngừa DVT: bệnh nhân bất động có nguy cơ tăng cao. Suy luận từ hồ sơ các bệnh nhân nội khoa và phẫu thuật chỉnh hình cho thấy rằng heparin hoặc enoxaparin dưới da cộng với việc sử dụng tất hoặc thiết bị áp lực chi dưới giảm nguy cơ DVT.
Phục hồi cấp tính bao gồm liệu pháp thụ động và chủ động để duy trì vận động của các chi; giảm tình trạng co cứng, co thắt, và nguy cơ co rút; và giảm nguy cơ loét do tư thế nằm.
Liệu pháp phòng ngừa đối với bệnh nhân có nguy cơ tiến triển đa xơ cứng hoặc viêm tủy cắt ngang tái phát
Nếu nhận thấy bệnh nhân có TM vô căn, không yêu cầu liệu pháp phòng ngừa. Có thể chỉ định liệu pháp với beta- interferon hoặc glatiramer cho bệnh nhân có TM một phần cấp tính được cho là có nguy cơ tiến triển MS khi có sự xuất hiện của tổn thương mất myelin điển hình trên MRI.
Khuyến nghị sử dụng liệu pháp ức chế miễn dịch trong ít nhất 5 năm đối với bệnh nhân huyết thanh dương tính có tự kháng thể aquaporin-4 (viêm tủy-thị thần kinh-IgG) vì họ có nguy cơ cao tiến triển TM tái phát và viêm tủy-thị thần kinh.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Cấp tính | ( tóm tắt ) | |
| suy giảm thần kinh cấp tính | ||
| 1 | Corticosteroid | |
| bổ sung | chăm sóc + phục hồi hỗ trợ | |
| 2 | lọc huyết tương | |
| bổ sung | chăm sóc + phục hồi hỗ trợ | |
| Tiếp diễn | ( tóm tắt ) | |
| TM vô căn | ||
| 1 | theo dõi | |
| có nguy cơ đa xơ cứng (MS) (tổn thương mất myelin điển hình trên MRI) | ||
| 1 | interferon beta hoặc glatiramer | |
| huyết thanh dương tính tự kháng thể aquaporin-4 (viêm tủy-thị thần kinh-IgG) | ||
| 1 | điều trị ức chế miễn dịch | |
Các lựa chọn điều trị
| Cấp tính | ||
| suy giảm thần kinh cấp tính | ||
| 1 | 1 Corticosteroid
Các lựa chọn sơ cấp » Không có thử nghiệm có đối chứng về corticosteroids đối với TM nhưng phương pháp được suy luận từ điều trị các đợt đa xơ cứng (MS) cấp tính. |
|
| bổ sung | chăm sóc + phục hồi hỗ trợ
» Ở một số bệnh nhân có TM cổ, tổn thương mở rộng vào tủy sống và có thể gây suy hô hấp do thần kinh. Quan sát chặt chẽ các thông số hô hấp, bao gồm thông số áp suất hô hấp tối đa và thể tích thở ra gắng sức, khuyến nghị nhóm chăm sóc lâm sàng có kỹ năng tham gia trong ca bệnh viêm tủy cổ lan lên. |
|
| 2 | 2 lọc huyết tương
» Bệnh nhân bị nặng không đáp ứng với liệu pháp corticosteroid, hoặc những bệnh nhân tiến triển nặng mặc dù đã được điều trị, là ứng viên cho liệu pháp lọc huyết tương. Có thể xem xét globulin miễn dịch truyền tĩnh mạch (IVIG) nhưng không có thử nghiệm ngẫu nhiên có đối chứng đánh giá tính hiệu quả của nó. |
|
| bổ sung | chăm sóc + phục hồi hỗ trợ
» Ở một số bệnh nhân có viêm tủy cắt ngang cổ, tổn thương mở rộng vào tủy sống và có thể gây suy hô hấp do thần kinh. Quan sát chặt chẽ các thông số hô hấp, bao gồm thông số áp suất hô hấp tối đa và thể tích thở ra gắng sức, khuyến nghị nhóm chăm sóc lâm sàng có kỹ năng tham gia trong ca bệnh viêm tủy cổ lan lên. |
|
| Tiếp diễn | ||
| TM vô căn | ||
| 1 | Theo dõi
» Nếu xác định bệnh nhân có TM vô căn, không yêu cầu liệu pháp phòng ngừa. |
|
| có nguy cơ đa xơ cứng (MS) (tổn thương mất myelin điển hình trên MRI) | ||
| 1 | interferon beta hoặc glatiramer
Các lựa chọn sơ cấp » interferon beta 1a: 30 microgram tiêm vào cơ mỗi tuần một lần HOẶC » interferon beta 1b: 250 microgram tiêm dưới da mỗi ngày một lần cách nhật HOẶC » glatiramer: 20 mg tiêm dưới da mỗi ngày một lần |
|
| huyết thanh dương tính tự kháng thể aquaporin-4 (viêm tủy-thị thần kinh-IgG) | ||
| 1 | điều trị ức chế miễn dịch
Các lựa chọn sơ cấp » Azathioprine: tham khảo chuyên gia địa phương để biết về hướng dẫn sử dụng và liều lượng HOẶC » mycophenolate mofetil: tham khảo chuyên gia địa phương để biết về hướng dẫn sử dụng vàliều lượng HOẶC » Không yêu cầu liệu pháp phòng ngừa các đợt sau này đối với TM đơn lẻ có kết quả đánh giá không cho thấy nguy cơ tái phát biến cố hoặc chẩn đoán đặc hiệu. TM lan rộng theo chiều dọc cần tiến hành xét nghiệm tìm viêm tủy-thị thần kinh-IgG. Bệnh nhân có huyết thanh dương tính được xem là có rối loạn viêm tủy-thị thần kinh lan rộng và cần được điều trị với liệu pháp ức chế miễn dịch trong ít nhất 5 năm vì nguy cơ tái phát TM hoặc viêm thần kinh thị giác rất cao (nguy cơ tái phát sau 1 năm hơn 50%). Liệu pháp thường sử dụng nhất là azathioprine, mycophenolate mofetil, và rituximab. |
|
Giai đoạn đầu
Eculizumab
Eculizumab là kháng thể đơn dòng ức chế hoạt động của thành phần bổ thể cuối, một phần của hệ miễn dịch dường như rất quan trọng trong bệnh học của viêm tủy-thị thần kinh (NMO). Một nghiên cứu quan sát nhãn mở ở 14 bệnh nhân có rối loạn phổ NMO hoặc NMO hoạt động gần đây, huyết thanh dương tính NMO-IgG cho thấy giảm tỷ lệ các đợt bệnh sau điều trị sau 1 năm. Năm bệnh nhân có các đợt tái phát mới sau khi ngưng eculizumab. Dự kiến thực hiện nghiên cứu giai đoạn 3.
cyclophosphamide-truyen-tinh-mach-ket-hop" class="ftwp-heading">Corticosteroid truyền tĩnh mạch, lọc huyết tương, và cyclophosphamide truyền tĩnh mạch kết hợp
Đánh giá bệnh chứng ở bệnh nhân có viêm tủy cắt ngang đơn lẻ hoặc tái phát gợi ý rằng đối với bệnh nhân suy giảm nặng nhất (mất hoàn toàn chức năng vận động và cảm giác dưới tổn thương), kết hợp corticosteroid truyền tĩnh mạch, lọc huyết tương, và cyclophosphamide tốt hơn corticosteroid truyền tĩnh mạch và lọc huyết tương. Đây không phải là một nghiên cứu ngẫu nhiên; bệnh nhân được điều trị với cyclophosphamide bổ sung có nhiều khả năng tái phát TM và có bệnh mô liên kết nền. Tuy nhiên, kết quả cho thấy có thể xem xét liệu pháp kết hợp trong các ca bệnh nặng.
erythropoietin-cong-voi-corticosteroids" class="ftwp-heading">Erythropoietin cộng với corticosteroids
Erythropoietin được cho là có đặc điểm bảo vệ thần kinh và đang được nghiên cứu trong thử nghiệm lâm sàng.
Lọc CSF
Lọc CSF có hiệu quả tương tự như lọc huyết tương đối với viêm đa rễ thần kinh mất myelin cấp tính do viêm. Phương thức này có thể loại bỏ tế bào gây bệnh, kháng thể, và các chất trung gian gây viêm khác có trong CSF của bệnh nhân TM.
Khuyến nghị
Giám sát
Chăm sóc ngay lập tức bao gồm theo dõi và điều trị các biến chứng như suy hô hấp (1 tuần) và di chứng bất động (DVT; 3 tháng). Cần tiếp tục theo dõi bệnh nhân có TM vô căn cho đến khi hoàn toàn hồi phục thần kinh hoặc đạt đến mức độ ổn định, thường trong 6 đến 12 tháng, hoặc lâu hơn nếu điều trị theo triệu chứng cần đánh giá lại. Có thể yêu cầu điều trị theo triệu chứng lâu dài các triệu chứng như đau, trầm cảm, hoặc rối loạn chức năng bàng quang. Thường điều trị cho bệnh nhân được cho là có nguy cơ bệnh tái phát (ví dụ như những bệnh nhân có nguy cơ đa xơ cứng hoặc rối loạn viêm tủy-thị thần kinh mở rộng) với thuốc điều chỉnh miễn dịch hoặc ức chế miễn dịch và cần theo dõi thường xuyên (thường mỗi 3-6 tháng một lần, tùy theo hoạt tính của bệnh, tác dụng phụ của thuốc, và các triệu chứng).
Hướng dẫn dành cho bệnh nhân
Cần hướng dẫn bệnh nhân liên hệ bác sĩ chuyên khoa thần kinh nếu họ có bất kỳ triệu chứng thần kinh mới nào như suy yếu vận động, đau, rối loạn cảm giác như tê cứng hoặc cảm giác ngứa ran, rối loạn chức năng bàng quang hoặc ruột, hoặc thay đổi khả năng đi lại.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| đa xơ cứng (với ≥1 tổn thương chất trắng) | dài hạn | cao |
| TM một phần cấp tính thường báo hiệu hoặc đi kèm đa xơ cứng, ảnh hưởng đến 0,3% số người có nguồn gốc Bắc Âu.
Khi có MRI não đặc trưng, biến thể một phần cấp tính cho thấy nguy cơ tiến triển đa xơ cứng sau này cao. Nếu không tìm thấy bệnh khác gây đợt viêm tủy một phần cấp tính, MRI não giúp dự báo chính xác nhất nguy cơ tái phát (hoặc đợt CNS khác). Sự hiện diện của ≥1 tổn thương chất trắng điển hình của mất myelin dự báo >80% nguy cơ bệnh nhân tiến triển biến cố khác, do đó chuyển sang đa xơ cứng xác định, trong vòng 10 năm. |
||
| suy yếu vận động | dài hạn | trung bình |
| Khoảng hai phần ba số bệnh nhân TM bị khuyết tật vận động đáng kể và hầu hết cản trở khả năng đi lại. Hồi phục thần kinh bao gồm vật lý trị liệu và điều trị các vấn đề khác như tình trạng co cứng có thể tối ưu sức lực và kết quả chức năng. | ||
| co cứng | dài hạn | trung bình |
| Tình trạng co cứng thường kèm theo suy yếu mạn tính và cần điều trị nếu nặng, liên quan đến đau hoặc co thắt, hoặc gây cản trở chức năng. Các thuốc qua đường uống như baclofen hoặc tizanidin thường giúp ích. Tình trạng co cứng kháng trị có thể đáp ứng với tiêm độc tố botulinum hoặc bơm baclofen nội mạc tủy. | ||
| đau thần kinh | biến thiên | trung bình |
| Đau thần kinh có thể cấp tính hoặc mạn tính. Có thể điều trị đau cấp tính với thuốc giảm đau narcotic, gabapentin, hoặc carbamazepine.[67] Đau mạn tính thường đáp ứng với thuốc chống co giật hoặc thuốc chống trầm cảm ba vòng. | ||
| rối loạn chức năng bàng quang | biến thiên | trung bình |
| Có thể điều trị bí tiểu cấp tính bằng cách đặt ống thông bàng quang. Hội chứng bàng quang tồn lưu do bệnh thần kinh có thể bao gồm tiểu gấp không tự chủ, bí tiểu, hoặc rối loạn hỗn hợp, mỗi bệnh lý cần điều trị đặc hiệu. | ||
| Chứng huyết khối tĩnh mạch sâu | biến thiên | trung bình |
| Bệnh nhân bất động có nguy cơ DVT tăng cao. Suy luận từ hồ sơ bệnh nhân nội khoa và phẫu thuật chỉnh hình cho thấy rằng heparin hoặc enoxaparin dưới da cộng với việc sử dụng tất hoặc thiết bị áp lực chi dưới giảm nguy cơ DVT. | ||
| loét do áp lực | biến thiên | trung bình |
| Các ca bệnh TM nặng với liệt hai chân hoặc liệt tứ chi tăng nguy cơ loét do đè ép ở da. Có thể phòng ngừa tình trạng này bằng cách chăm sóc điều dưỡng chuyên khoa, thường xuyên thay đổi tư thế, và thận trọng khi điều trị các tổn thương sớm nhất có thể. | ||
Tiên lượng
Thời gian TM rất khác nhau. TM một phần cấp tính như thấy với đa xơ cứng (MS) có tiên lượng tốt. Suy giảm thần kinh thường cải thiện sau vài tuần, và hầu hết các bệnh nhân hồi phục hoàn toàn hoặc gần như hoàn toàn. Bệnh nhân có tổn thương hoàn toàn, nhất là những bệnh nhân có TM mở rộng theo chiều dọc, có khả năng hồi phục khác nhau hơn. Một đợt bệnh riêng lẻ thường nặng hơn TM một phần cấp tính, và mức độ hồi phục từ hoàn toàn đến không hồi phục. Một số bệnh nhân sẽ suy giảm vận động và cảm giác vĩnh viễn .
TM một phần cấp tính
TM một phần cấp tính thường cải thiện sau vài tuần đến vài tháng, với mức độ hồi phục nhất trong 3 tháng đầu tiên sau khi khởi phát, dù đôi khi nhận thấy cải thiện chậm hơn trong tối đa 1 năm sau khi khởi phát TM. Nếu không tìm thấy bệnh khác gây đợt viêm tủy, MRI não giúp dự báo chính xác nhất nguy cơ tái phát (hoặc đợt CNS khác). Sự hiện diện của
≥1 tổn thương chất trắng điển hình của mất myelin dự báo >80% nguy cơ bệnh nhân tiến triển đợt tái phát khác, do đó chuyển sang MS xác định, trong vòng 10 năm.
TM toàn bộ
TM lan rộng theo chiều dọc có nhiều nguyên nhân, nhưng hầu hết các ca bệnh là TM vô căn hoặc biểu hiện đầu tiên của rối loạn viêm tủy-thị thần kinh mở rộng. Suy giảm tối đa thường xảy ra trong vòng vài ngày, đôi khi trong vòng 24 giờ. Hồi phục rất khác nhau, từ trở lại chức năng bình thường đến mất khả năng vận động và cảm giác hoàn toàn bên dưới mức tổn thương. Khoảng một phần ba bệnh nhân hồi phục hoàn toàn hoặc gần như hoàn toàn, một phần ba bị suy giảm tiến triển trung bình, và một phần ba còn lại có khuyết tật nặng. Phần lớn khả năng hồi phục xảy ra trong vòng 3 tháng, nhưng đôi khi nhận thấy cải thiện chậm hơn trong tối đa 2 năm sau khi khởi phát TM. Khởi phát kèm theo đau lưng, tiến triển tối đa trong nhiều giờ sau khi khởi phát, sốc tủy sống, và suy giảm cảm giác đến mức cổ là yếu tố nguy cơ cho kết quả kém hơn.
Nếu bệnh nhân có huyết thanh dương tính tự kháng thể aquaporin-4 (viêm tủy-thị thần kinh-IgG), bệnh nhân sẽ được xem là có rối loạn viêm tủy-thị thần kinh lan rộng với TM lan rộng theo chiều dọc biểu hiện đợt mở đầu. Bệnh nhân đó có nguy cơ rất cao tái phát TM hoặc tiến triển viêm thần kinh thị giác (do đó đáp ứng tiêu chí chẩn đoán viêm tủy-thị thần kinh). Trong các ca bệnh liên quan đến tiến triển toàn thân như bệnh mô liên kết, nguy cơ tái phát TM không được biết; thường khuyến nghị điều trị bệnh nền.

