Bệnh da liễu
Viêm mô tế bào: Nguyên nhân, chuẩn đoán và điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Để tải file PDF của bài viết Viêm mô tế bào: Nguyên nhân, chuẩn đoán và điều trị theo BMJ, xin vui lòng click vào link ở đây.
Tóm tắt
◊ Chẩn đoán có thể chỉ cần dựa vào tiền sử và thăm khám lâm sàng, mặc dù nuôi cấy ổ mủ và xét nghiệm ở mức độ phân tử nên được tiến hành nếu viêm mô bào liên quan đến vết thương hoặc ổ mủ.
◊ Trước giai đoạn viêm mô tế bào, phù bạch huyết hoặc suy tĩnh mạch trước đó, và nấm bàn chân đều có thể dẫn đến tình trạng này.
◊ Thuốc kháng sinh nhắm đến các căn nguyên thường gặp nhất (liên cầu và tụ cầu vàng) thường cải thiện tình trạng bệnh.
Thông tin cơ bản
Định nghĩa
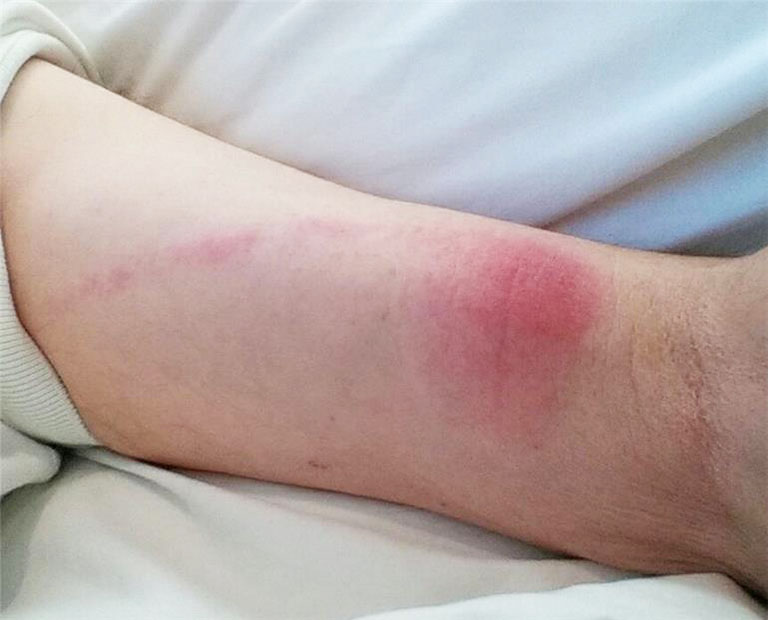
Viêm mô tế bào là nhiễm trùng da ở vùng mô dưới da và hạ bì lây lan cấp tính có ranh giới tổn thương không rõ ràng. Viêm mô tế bào có đặc trưng là ban đỏ sưng, nóng, đau thường xảy ra ở chi.
Viêm quầng là một dạng của viêm mô tế bào nông có sự liên quan chặt chẽ đến mạch bạch huyết , có ranh giới rõ ràng với vùng da lành.
Dịch tễ học
Viêm mô tế bào khá phổ biến; khoảng 2000 ca bệnh sẽ có khoảng 30 ca về ‘viêm mô tế bào và áp-xe’ mỗi năm.[1] Có nhiều bệnh nhân hơn đến khám cấp cứu; trong năm 2003 đến 2004, viêm mô tế bào hoặc viêm quầng chiếm đến khoảng
49.500 ca nhập viện tại Anh (0,4%).[2] Theo dữ liệu được thu thập từ các bệnh viện cộng đồng tại Hoa Kỳ vào năm 2005, viêm mô tế bào là chẩn đoán chính thường gặp đứng thứ 27 trong số những bệnh nhân người lớn khi xuất viện. Một nghiên cứu cộng đồng ở Hà Lan cho thấy vào năm 2001, khoảng 28.000 bệnh nhân có biểu hiện viêm mô tế bào hoặc viêm quầng ở chân. Trong số những bệnh nhân này, 2200 người đã được nhập viện, với chi phí trung bình mỗi lần nhập viện là 5346 euro. Chi phí này chiếm hơn 14 triệu euro vào năm 2001.[3] Trong số các bệnh nhân biểu hiện cấp tính, nam giới mắc bệnh nhiều hơn nữ giới và vị trí mắc bệnh chủ yếu là ở cẳng chân.[4] [5] [6] Tuy nhiên, một số dạng viêm mô tế bào chỉ có ở nữ giới.[7] [8] Một nghiên cứu khác tại bệnh viện Hoa Kỳ chỉ ra rằng số lần khám bệnh vì nhiễm trùng ngoài da do MRSA mắc phải ở cộng đồng tăng lên;[9] tuy nhiên, nghiên cứu cho thấy điều này chủ yếu là do áp-xe hơn là do viêm mô tế bào.[10]
Bệnh căn học
Viêm mô tế bào xảy ra khi vi sinh vật xâm nhập được vào mô dưới da và hạ bì do phá vỡ lớp da bảo vệ. Liên cầu tan máu beta và tụ cầu vàng được cho là những tác nhân thường gặp nhất gây bệnh viêm mô tế bào.[5] [11] [12] [13] [14] [15] [16] [17] [18] [19] [20] [21] Tuy nhiên, một số vi sinh vật khác có thể gây viêm mô tế bào dù ít gặp hơn. Thông thường tình trạng này xảy ra ở cơ thể có sức đề kháng thay đổi hoặc do phơi nhiễm với một tác nhân cụ thể. Các vi sinh vật này bao gồm Pseudomonas aeruginosa, Pasteurella multocida, Capnocytophaga canimorsus, Vibrio vulnificus và Cryptococcus neoformans. Viêm mô tế bào không sinh mủ thường do liên cầu tan máu beta gây ra.[22]
Sinh lý bệnh học
Sinh lý bệnh của viêm mô tế bào chưa được nghiên cứu đầy đủ. Lượng vi sinh vật trong viêm mô tế bào có vẻ thấp.[23] Một số người cho rằng ngoại độc tố gây sốt do liên cầu tan máu beta có thể góp phần gây ra các biểu hiện lâm sàng trong trường hợp viêm mô tế bào.[24] Có bằng chứng về việc tế bào keratin sản xuất ra các cytokine tiền viêm.[25] Sự tương tác giữa các protein bề mặt của Streptococcus pyogenes và sự kết dính trên bề mặt tế bào sừng và tế bào Langerhans là điều kiện để nhiễm trùng xảy ra.[26] Trong nhiều trường hợp, nấm bàn chân có thể phá vỡ lớp da bảo vệ cho phép vi khuẩn gây bệnh xâm nhập.[27]
Phòng ngừa
Ngăn ngừa sơ cấp
Chăm sóc đúng cách các vết loét và các vết thương khác ở da, tối ưu hóa việc chăm sóc các tình trạng phù nề mạn tính, và điều trị nấm bàn chân có thể ngăn ngừa viêm mô tế bào.
Ngăn ngừa thứ cấp
Điều trị phù nề: chăm sóc da khô, chăm sóc vết loét và vết rách; và điều trị bệnh nấm bàn chân đều là các cách ngăn ngừa các đợt viêm mô bàn tế bào tái phát sau đó. Dự phòng bằng kháng sinh có thể hữu ích trong việc ngăn ngừa tái phát viêm mô tế bào.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 45 tuổi có biểu hiện đau cấp tính và tấy đỏ da cẳng chân. Sốt nhẹ và có ban đỏ vùng trước xương chày phù nề và đau khi chạm vào.
Các bài trình bày khác
Viêm mô tế bào có thể bị ở bất kỳ vùng nào của cơ thể và có thể có liên quan đến vết thương hở hoặc loét. Ban đỏ tăng dần và có ranh giới rõ ràng với da lành là dấu hiệu của viêm quầng, một dạng viêm mô tế bào nông.
Cách tiếp cận chẩn đoán từng bước
Viêm mô tế bào thường có biểu hiện dưới dạng hội chứng lâm sàng có thể nhận biết được. xét nghiệm chẩn đoán đặc hiệu thường không cần thiết.
Tiền sử
Bệnh nhân thường có biểu hiện khởi phát cấp tính vùng da đỏ, đau nhức, hầu hết ở chân. Sưng nề thường gặp. Triệu chứng cơ năng có thể bao gồm sốt, ớn lạnh và cảm giác khó chịu.
Các yếu tố cân nhắc trong việc đánh giá bệnh nhân bao gồm:
• Bệnh nhân có tiền sử gì trước viêm mô tế bào không? Điều này có thể có liên quan đến suy giảm chức năng bạch huyết hoặc tĩnh mạch, cần được đánh giá trong khi thăm khám.
• Có sự phá vỡ hàng rào bảo vệ da (ví dụ: loét, vết thương, bệnh da, bệnh nấm kẽ chân) nào hay không? Những điều này có thể cho phép vi sinh vật xâm nhập vào da.
• Bệnh nhân có nguy cơ nhiễm MRSA không? Cần xem xét nhiễm MRSA ở bệnh nhân gần đây có tiếp xúc với cơ sở y tế, hoặc nếu xuất hiện (hoặc gần đây đã xuất hiện bệnh da có mủ) ở bệnh nhân hoặc người tiếp xúc gần gũi với bệnh nhân. Các nhóm đã được xác định là tăng nguy cơ nhiễm MRSA mắc phải từ cộng đồng bao gồm các cá nhân bị giam giữ, người tiêm chích ma túy, quân nhân, nam đồng tính và các thành viên đội thể thao.[35]
• Có tiền sử đái tháo đường không? Điều này có thể khiến bệnh nhân dễ bị loét bàn chân do đái tháo đường, có thể bị biến chứng do viêm mô tế bào.
• Bệnh nhân có bị suy giảm miễn dịch không? Ngoài các vi sinh vật gây ra viêm mô tế bào ở bệnh nhân có sức đề kháng bình thường, bệnh nhân bị suy giảm miễn dịch thường dễ bị nhiễm trùng do vi khuẩn gram âm hiếu khí (ví dụ như Pseudomonas aeruginosa, Helicobacter cinaedi) và các căn nguyên không phải vi khuẩn (ví dụ như nấm Cryptococcus neoformans).[36]
• Có bất kỳ sự tiếp xúc lạ nào không, như tiếp xúc với nước mặn hoặc nước ngọt, hoặc viêm mô tế bào có phải là kết quả của chấn thương nào đó, như vết cắn không?
Khám
Khám xem ban đỏ có ranh giới rõ ràng, sưng, nóng, đau bọng nước có thể xuất hiện trong một số trường hợp. Viêm bạch mạch và bệnh hạch bạch huyết vùng cũng có thể xuất hiện. Cần xác định xem có sự phá vỡ lớp da bảo vệ (ví dụ như bệnh nấm bàn chân).
Viêm mô tế bào có liên quan đến ổ mủ, hoặc tình trạng nhọt gần đây, nên cần cân nhắc nghĩ đến Staphylococcus aureus bao gồm MRSA như là căn nguyên gây bệnh
Phân biệt viêm mô tế bào hốc mắc và quanh hốc mắt rất quan trọng vì viêm mô tế bào hốc mắt là trường hợp cấp cứu và có thể cần can thiệp phẫu thuật bên cạnh liệu pháp kháng sinh. Lồi và đau mắt hoặc giới hạn cử động mắt gợi ý bệnh hốc mắt.
Các thăm dò
Công thức máu
• Mặc dù không đặc hiệu nhưng hầu hết bệnh nhân có số lượng bạch cầu tăng. Nuôi cấy vi khuẩn từ ổ mủ và xét nghiệm chẩn đoán phân tử
• Cần thực hiện nuôi cấy vi khuẩn từ ổ mủ nếu viêm mô tế bào có liên quan đến, hoặc gần kề vết thương hoặc ổ mủ.
• Điều này có thể giúp xác định sự xuất hiện căn nguyên đề kháng như MRSA và hướng dẫn lựa chọn kháng sinh.[37] [38]
Cấy máu
• Cấy máu thường ít có hiệu quả trong trường hợp viêm mô tế bào; do đó, xét nghiệm này không đủ nhạy để được khuyến cáo sử dụng thường xuyên.[15] [19] [23] [39]
• Những bệnh nhân cần cân nhắc cấy máu bao gồm những người có các triệu chứng cơ năng rõ ràng có thể chỉ ra vãng khuẩn huyết hoặc những người có các bệnh trạng làm suy giảm miễn dịch.
Nuôi cấy ở kẽ ngón
• Viêm mô tế bào ở chân trong trường hợp bị bệnh nấm bàn chân có lây lan đến các kẽ ngón cần được cân nhắc kịp thời việc lấy mẫu từ kẽ chân để nuôi cấy. Điều này có thể chẩn đoán được vi sinh vật gây bệnh.[27]
• Nếu có nấm bàn chân, xét nghiệm này có thể xác định được căn nguyên.[27] Lấy dịch ở tổn thương da để nuôi cấy và xét nghiệm phân tử.
• Những xét nghiệm này có thể xác định được vi sinh vật; tuy nhiên, chúng không đủ độ nhạy hoặc đặc hiệu để khuyến cáo sử dụng thường xuyên.[4] [13] [17] [40]
Sinh thiết da
• Trong các trường hợp nghi ngờ chẩn đoán, sinh thiết da nên được chỉ định.[41] • Ngoài ra, ở bệnh nhân bị suy giảm miễn dịch không đáp ứng với điều trị ban đầu, sinh thiết da có thể giúp xác định mầm bệnh bất thường.
Chẩn đoán hình ảnh
Chụp X-quang thông thường không hữu ích trong việc chẩn đoán viêm mô tế bào. Tuy nhiên, chúng có thể hỗ trợ đánh giá viêm tủy xương trong trường hợp viêm mô tế bào có liên quan đến loét mạn tính.
Nếu nghi ngờ áp-xe, có thể chỉ định chụp CT hoặc siêu âm.[42] Nghi ngờ áp-xe nếu bệnh nhân có cảm giác đau thay đổi khi khám hoặc đáp ứng không hoàn toàn với điều trị kháng sinh.
Chụp CT sẽ hữu ích trong việc phân biệt giữa viêm mô tế bào hốc mắt và quanh hốc mắt và nên được chỉ định nếu đang cân nhắc những chẩn đoán này.
Nếu nghi ngờ viêm cân mạc hoại tử (NF), chụp MRI sẽ hữu ích trong việc hỗ trợ chẩn đoán, nhưng không nên trì hoãn hội chẩn ngoại khoa nếu nghi ngờ NF.[43] [44] Đau rõ rệt, đặc biệt là cơn đau không tương xứng với thăm khám lâm sàng, hoặc đáp ứng điều trị kém là các yếu tố gợi ý NF. Cũng có thể xuất hiện bọng nước xuất huyết.
Các yếu tố nguy cơ
Mạnh
trước đợt viêm mô tế bào
• tìm yếu tố nguy cơ độc lập trong đánh giá tiên lượng.[28] Sự tái phát được ghi nhận đầy đủ và có thể xảy ra do các yếu tố nguy cơ khác dai dẳng;[29] như phù nề bạch huyết, nhưng tình trạng viêm với mỗi đợt cấp tính cũng có thể dẫn đến rối loạn chức năng hệ bạch huyết còn lại.
loét/vết thương
• Yếu tố tiên lượng độc lập của viêm mô tế bào trong một số nghiên cứu.[28] [30] [31] Phá vỡ rào chắn bảo vệ da cho phép vi sinh vật xâm nhập vào mô.
bệnh da
• Yếu tố tiên lượng độc lập của viêm mô tế bào trong một số nghiên cứu.[28] [29] [30] [31] Phá vỡ rào chắn bảo vệ da cho phép vi sinh vật xâm nhập vào mô.
bệnh nấm kẽ chân
• Yếu tố nguy cơ độc lập để phát triển viêm mô tế bào.[28] [30] Phá vỡ lớp da bảo vệ cho phép vi sinh vật xâm nhập vào mô. Có thể phân lập được vi khuẩn gây bệnh từ các kẽ ngón chân ở các bệnh nhân bị bệnh nấm kẽ chân.[27] [28]
Phù nề bạch huyết
• Phù nề bạch huyết, thường xuất hiện sau phẫu thuật và/hoặc xạ trị để điều trị bệnh ác tính, có liên quan đến viêm mô tế bào trong một số trường hợp, bao gồm bóc hạch bạch huyết kèm hoặc không kèm theo chiếu xạ ung thư vú và phụ khoa.[7] [8] [24] [32] [33] Phân tích đa biến cũng phát hiện phù nề bạch huyết là một yếu tố tiên lượng chắc chắn viêm mô tế bào.[30]
• Suy giảm chức năng hệ bạch huyết làm khả năng phòng vệ khu trú ít hiệu quả, dẫn đến nhiễm trùng sau đó.
suy tĩnh mạch/phù nề chân mạn tính
• Viêm mô tế bào sau cắt bỏ tĩnh mạch được ghi nhận là có liên quan.[28] [34] Phù nề mạn tính do các cơ chế khác cũng làm tăng nguy cơ viêm mô tế bào.[30] [33] Người ta cho rằng ứ dịch làm giảm khả năng bảo vệ tại chỗ dẫn đến nhiễm trùng.
Yếu
thừa cân
• Đã có bằng chứng chứng minh rằng tăng BMI (chỉ số khối cơ thể) là một yếu tố nguy cơ trong các phân tích đa biến về viêm mô tế bào.[28] [30] Do tình trạng này làm giảm dẫn lưu trong hệ bạch huyết và tĩnh mạch.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
có các yếu tố nguy cơ (thường gặp)
• Các yếu tố nguy cơ chính của viêm mô tế bào bao gồm đợt viêm mô tế bào trước đó, loét/vết thương, bệnh da, bệnh nấm kẽ chân, phù nề bạch huyết và phù nề chân mạn tính/suy tĩnh mạch.
Cảm giác khó chịu ở da (thường gặp)
• Da thường đau nhức kèm các biểu hiện sưng, nóng, đỏ. Vị trí thường gặp nhất là ở chân.[4] [5] [6]
Dát đỏ trên da ranh giới không rõ ràng. (thường gặp)
• Dát đỏ có ranh giới không rõ, sưng, nóng, nhạy cảm là những dấu hiệu gợi ý chẩn đoán.[45]
lớp da bảo vệ bị phá vỡ. (thường gặp)
• Những vết loét ở chân, vết thương, bệnh da và nấm kẽ chân đều có thể là cơ chế để vi sinh vật xâm nhập vào da.[27] [28] [29] [30]
Mảng đỏ sần lên có ranh giới rõ ràng (viêm quầng) (thường gặp)
• Viêm quầng là một dạng của viêm mô tế bào nông có ranh giới rõ ràng và hơi sẩn lên so với vùng da lành.
nguy cơ nhiễm MRSA (thường gặp)
• Cần xem xét nhiễm MRSA ở bệnh nhân gần đây có tiếp xúc với cơ sở y tế, hoặc nếu có mụn mủ ở da (hoặc gần đây có mụn mủ) ở bệnh nhân hoặc người tiếp xúc gần gũi với bệnh nhân. Các nhóm đã được xác định là tăng nguy cơ nhiễm MRSA mắc phải từ cộng đồng bao gồm các tù nhân, người tiêm chích ma tủy, quân nhân, nam đồng tính và các vận động viên thể thao.[35]
Các yếu tố chẩn đoán khác
tiền sử đái tháo đường (thường gặp)
• Có thể khiến bệnh nhân dễ bị loét bàn chân do đái tháo đường, điều này có thể gây biến chứng viêm mô tế bào.
tiền triệu cơ năng (không thường gặp)
• Sốt và cảm giác ớn lạnh xuất hiện ở số ít bệnh nhân.[6] Tuy nhiên, các triệu chứng toàn thân hay gặp hơn ở bệnh nhân bị suy tĩnh mạch hoặc suy hệ bạch huyết trước đó.[34] [45]
viêm bạch mạch/bệnh hạch bạch huyết vùng (không thường gặp)
• Có thể biểu hiện trong trường hợp viêm mô tế bào và là yếu tố thường gặp trong trường hợp viêm quầng.
tiền sử suy giảm miễn dịch (không thường gặp)
• Ngoài vi sinh vật gây ra viêm mô tế bào ở bệnh nhân có sức đề kháng bình thường, bệnh nhân bị suy giảm miễn dịch thường dễ bị nhiễm trùng do vi khuẩn gram âm hiếu khí (ví dụ như Pseudomonas aeruginosa) và mầm bệnh không phải vi khuẩn (ví dụ như nấm Cryptococcus neoformans).[36]
tiếp xúc lạ (nước mặn hoặc nước ngọt, vết cắn) (không thường gặp)
• Có thể dẫn đến nhiễm trùng với những mầm bệnh không phổ biến.[36]
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm Kết quả | |
| số lượng tế bào máu toàn phần
• Mặc dù không đặc hiệu, kết quả bình thường ít nghĩ đến viêm mô tế bào hơn. |
tăng số lượng bạch cầu |
| chẩn đoán phân tử và nuôi cấy mẫu từ ổ mủ
• nên được chỉ định nếu viêm mô tế bào có liên quan đến, hoặc ở gần vết thương hoặc ổ mủ. Xét nghiệm này có thể xác định được vi khuẩn kháng thuốc như MRSA và hướng dẫn lựa chọn kháng sinh.[37] [38] |
sự phát triển của tác nhân điển hình (ví dụ như Staphylococcus aureus ) |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm Kết quả | |
| nuôi cấy mẫu từ kẽ ngón chân
• Viêm mô tế bào ở chân trong trường hợp bị bệnh nấm bàn chân có lây lan đến các kẽ ngón cần được cân nhắc kịp thời việc lấy mẫu từ kẽ chân để nuôi cấy. Điều này có thể chẩn đoán được vi sinh vật gây bệnh.[27] |
sự phát triển của tác nhân gây bệnh điển hình (ví dụ như Streptococcus pyogenes) |
| Lấy dịch ở tổn thương da để nuôi cấy và làm xét nghiệm phân tử | sự phát triển của tác nhân gây bệnh điển hình (ví dụ như Streptococcus pyogenes) |
| Cấy máu
• Mặc dù không đủ nhạy để chỉ định thường xuyên, nhưng nên chỉ định ở những bệnh nhân nặng khi mà nuôi cấy máu có khả năng phát hiện vi sinh vật gây bệnh.[39] |
sự phát triển của tác nhân gây bệnh điển hình (ví dụ như Streptococcus pyogenes) |
| Sinh thiết da
• Có thể khẳng định chẩn đoán trong một số ca bệnh.[41] |
bằng chứng mô học của tình trạng viêm cấp tính và sự có mặt của vi sinh vật |
| chụp X-quang thông thường
• nên chỉ định nếu nghi ngờ viêm tủy xương lân cận. • Không thể chẩn đoán xác định viêm mô tế bào bằng xét nghiệm này. |
thay đổi màng xương trong trường hợp viêm tủy xương lân cận |
| Siêu âm
• Được chỉ định nếu nghi ngờ áp-xe (ví dụ như nếu cảm giác đau thay đổi khi khám hoặc nếu có đáp ứng kém với điều trị kháng sinh).[42] • Có thể xác nhận viêm mô tế bào bằng phương pháp này nhưng thường không cần thiết để đưa ra chẩn đoán. |
quan sát thấy hình ảnh tụ dịch nếu có áp-xe |
| Chụp CT
• Được chỉ định nếu nghi ngờ áp-xe (ví dụ như nếu cảm giác đau thay đổi khi khám hoặc nếu có đáp ứng kém với điều trị kháng sinh). Cũng được chỉ định để đánh giá viêm mô tế bào hốc mắt và quanh hốc mắt. • Có thể khẳng định viêm mô tế bào bằng phương pháp này nhưng thường không cần thiết để đưa ra chẩn đoán, trừ khi có liên quan đến hốc mắt và quanh hốc mắt. |
quan sát thấy tụ dịch nếu xuất hiện áp-xe; viêm mô tế bào hốc mắt hoặc quanh hốc mắt |
| MRI
• Có thể hữu ích nếu nghi ngờ viêm cân mạc hoại tử (NF). Không nên trì hoãn hội chẩn ngoại khoa nếu nghi ngờ NF.[43] [44] |
tăng độ tương phản, dày lớp cân mạc sâu kèm tụ dịch trong trường hợp viêm cân mạc hoại tử (NF); bằng chứng viêm tủy xương nếu có |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| viêm cân mạc hoại tử | • Biểu hiện ban đầu không đặc trưng và có thể tương tự như viêm mô tế bào.
• Đau rõ rệt, thường không phù hợp với kết quả khám, và thay đổi về bọng nước hoại tử là các dấu hiệu lâm sàng. • Có thể sờ thấy tiếng lép bép nếu nhiễm vi khuẩn kỵ khí. |
• Phẫu thuật thăm dò vừa để xác định chẩn đoán vừa để điều trị. Tình trạng này gây nguy hiểm tính mạng, và can thiệp ngoại khoa không nên trì hoãn nếu nghi ngờ viêm cân mạc hoại tử. MRI nên chỉ định nếu nghi ngờ chẩn đoán.[43] [44]
• MRI: tăng cản quang, dày lớp cân mạc sâu kèm tụ dịch. |
| Viêm tĩnh mạch huyết khối, nông | • Nhạy cảm, có thể đau dọc theo tĩnh mạch bị bệnh.
• Hiện tại hoặc gần đây đặt catheter tĩnh mạch hoặc kim cũng gợi ý chẩn đoán này. |
• Chẩn đoán lâm sàng. |
| Huyết khối tĩnh mạch sâu | • Nhạy cảm ở tĩnh mạch bị ảnh hưởng, tiền sử mắc DVT (chứng huyết khối tĩnh mạch sâu), bất động trong thời gian kéo dài hoặc tình trạng tăng đông máu. | • Siêu âm Duplex: xuất hiện huyết khối trong tĩnh mạch. |
| Gút | • Nghi ngờ ở những người có tiền sử gút hoặc nếu vùng da bị bệnh ở gần khớp, đặc biệt là khớp bàn đốt ngón chân cái và khớp gối. | • Xuất hiện tinh thể urate trong dịch khớp. |
| Bệnh Lyme | • Còn gọi là ban đỏ di chuyển.
• Cư trú hoặc đi đến vùng lưu hành dịch, tiền sử tiếp xúc với ve, bị bệnh ở các vị trí hiếm khi bị viêm mô tế bào do vi khuẩn (ví dụ như nách, khoeo hoặc vùng bụng) là dấu hiệu gợi ý.[46] • Đôi khi có một vùng trung tâm trắng không phát ban nằm trong vùng ban đỏ. |
• Cần phân biệt trên lâm sàng. Xét nghiệm huyết thanh để phát hiện Borrelia burgdorferi không đủ nhạy nên không sử dụng trong giai đoạn này.[46] |
| Viêm da tiếp xúc | • Vùng da bị bệnh có ranh giới rõ ràng, ngứa và tiền sử tiếp xúc là dấu hiệu gợi ý.[41]
• Thường được chẩn đoán chỉ dựa vào triệu chứng lâm sàng. |
• Sinh thiết: thượng bì có hiện tượng xốp bào, xâm nhập đại thực bào và bạch cầu đơn nhân ở trung bì gợi ý viêm da tiếp xúc dị ứng. Viêm da kích ứng có đặc trưng là mụn nước trên bề mặt chứa bạch cầu đa nhân.[47] |
| Vết cắn và đốt của côn trùng | • Tiền sử tiếp xúc với côn trùng và ngứa. Thường được chẩn đoán chỉ dựa vào lâm sàng. | • Sinh thiết: thâm nhiễm viêm ở trung bì hình chêm là dấu
hiệu đặc trưng. Bạch cầu ái toan thường chiếm đa số.[47] |
| Phản ứng thuốc cố định | • Tiền sử phản ứng tương tự khi dùng cùng loại thuốc trước đó, vùng da bị bệnh có ranh giới rõ ràng, ngứa, bỏng rát, thường có cả ở môi và/hoặc bộ phận sinh dục. | • Chẩn đoán lâm sàng. |
| Viêm mô tế bào tăng bạch cầu ái toan (hội chứng Wells) | • Tiền triệu bao gồm ngứa và bỏng rát trong thời gian ngắn trước khi khởi phát một hoặc nhiều tổn thương. Thường tái phát nhiều đợt và mỗi đợt kéo dài vài tuần.[48] | • Mô bệnh học: sự thâm nhiễm bạch cầu ái toan ở trung bì và bạch cầu ái toan ở vùng ngoại vi.[48] |
| Hội chứng Sweet | • Mảng đỏ, ranh giới rõ, bề mặt sần lên là dấu hiệu điển hình.
• Sốt, mệt mỏi, đau cơ và đau khớp là các biểu hiện thường gặp.[49] |
• Mô học: có sự thâm nhiễm các bạch cầu đa nhân ở trung bì.[49] |
| Ung thư biểu mô gây viêm (ung thư biểu mô dạng viêm quầng ) | • Ảnh hưởng đến vú, không sốt.
• Bệnh này là một dạng ung thư tiến triển. |
• Không nên trì hoãn chụp X quang tuyến vú và sinh thiết. |
| Viêm đa sụn tái phát | • Bị hai bên, đặc biệt là tai (trừ loa tai) hoặc sụn mũi, tiền sử có phản ứng tương tự.[50] | • Chẩn đoán lâm sàng. |
| Lắng đọng can xi | • Tổn thương ban đỏ đau nhức, thường bên dưới đầu gối, có các sẩn đặc trưng dưới da có thể sờ thấy. Có thể xuất hiện loét sau đó. Thường gặp ở bệnh nhân mắc bệnh thận giai đoạn cuối.[51] | • Chẩn đoán thường dựa vào lâm sàng, đặc biệt khi tổn thương tiến triển. Thường hạn chế sinh thiết do tổn thương lành kém sau sinh thiết.[51] |
| Viêm mô mỡ | • Gặp ở phụ nữ trung niên, đặc biệt là những người bị suy tĩnh mạch. Chủ yếu bị ở vùng giữa chân.[52] | • Thường chỉ dựa vào lâm sàng để chẩn đoán. Sinh thiết có thể xuất hiện loét mạn tính.[52] |
| Sốt Địa trung hải có tính gia đình | • Tiền sử gia đình, tái phát từng đợt, sốt, viêm thanh mạc và tổn thương dạng viêm quầng ở chân là các dấu hiệu gợi ý.[41] | • Chẩn đoán lâm sàng. |
| Phù nề bạch huyết | • Tiền sử bệnh ác tính, phẫu thuật trước đó, xạ trị, đến vùng lưu hành dịch bệnh giun chỉ hoặc tiền sử gia đình bị phù nề bạch huyết. Sưng một bên chi không đau; phù không mềm; thay đổi về da. Dấu hiệu Stemmer dương tính (không thể kẹp và nâng da ở phần mặt trên ngón). Các triệu chứng nặng chi hoặc yếu chi. | • Chụp phóng xạ hệ bạch huyết: dòng chảy ngược ở da, chậm hoặc không chảy, hoặc không có hình ảnh hạch bạch huyết.
• MRI hoặc chụp CT chi bị bệnh : da dày lên; dịch lỗ chỗ như tổ ong và mô xơ trên cân cơ. • Siêu âm vùng bị bệnh: dày khoang trên cân và da. • Chụp mạch bạch huyết: xác định được vị trí tắc. • Phết lam máu để phát hiện bệnh giun chỉ: xuất hiện ấu trùng giun chỉ. |
Điều trị
Cách tiếp cận điều trị từng bước
Mục tiêu của liệu pháp điều trị bệnh viêm mô liên kết là cải thiện các triệu chứng thực thể và cơ năng và đồng thời diệt trừ vi sinh vật. Mục tiêu này thường đạt được bằng cách sử dụng liệu pháp kháng sinh toàn thân. Quyết định điều trị thuốc bằng đường uống hay bằng đường tĩnh mạch tùy thuộc từng bệnh nhân. Đánh giá của bác sĩ về mức độ nghiêm trọng của bệnh sẽ quyết định đường dùng và nơi điều trị. Các yếu tố cần cân nhắc bao gồm các dấu hiệu hoặc triệu chứng toàn thân, bệnh trạng đồng mắc và khả năng dung nạp thuốc uống. Tại Anh, kháng sinh đường tĩnh mạch có thể được dùng ngoại trú nếu sẵn có các cơ sở ngoại trú và có giám sát.[53] Điều này cũng được áp dụng tại một số quốc gia khác.
Penicillin kháng penicillinase bán tổng hợp hoặc cephalosporin thế hệ một là liệu pháp theo kinh nghiệm phù hợp ở hầu hết mọi trường hợp[36] [54] Điều trị viêm quầng cần tuân thủ nguyên tắc tương tự điều trị viêm mô tế bào. Trong trường hợp dị ứng penicillin nặng có phản ứng quá mẫn tức thời loại I, chỉ định thuốc kháng sinh không thuộc nhóm beta-lactam. Có thể chỉ định quinolone trong một số trường hợp, nhưng các bác sĩ lâm sàng cần lưu ý rằng fluoroquinolone có liên quan đến các phản ứng bất lợi dẫn đến khuyết tật và có nguy cơ không thể phục hồi; chúng thường được dùng làm lựa chọn điều trị bậc hai thay thế cho các nhiễm trùng da và mô mềm.[55]
MRSA ngày càng được xác định là nguyên nhân gây ra nhiễm trùng da và mô mềm ở những người không có các yếu tố nguy cơ thường gặp của việc nhiễm vi sinh vật này như tiếp xúc với cơ sở y tế.[35] [37] Tỷ lệ viêm mô tế bào do MRSA mắc phải từ cộng đồng khi không có ổ mủ không được ghi chép đầy đủ. Thường chỉ định thuốc kháng sinh không thuộc nhóm beta-lactam khi MRSA bị nghi ngờ hoặc được chứng minh là nguyên nhân gây ra viêm mô tế bào.[56] Tuy nhiên, cũng sẵn có thuốc kháng sinh thuộc nhóm beta-lactam có hoạt tính kháng MRSA như ceftaroline.
Viêm mô tế bào trong trường hợp sức đề kháng của vật chủ thay đổi, loét bàn chân do đái tháo đường, vết cắn, hoặc tiếp xúc với nước ngọt hoặc nước mặn có thể là do các vi sinh vật không thường gặp, và cần điều chỉnh liệu pháp sao cho phù hợp.[36] Viêm mô tế bào giới hạn ở một số vùng giải phẫu (ví dụ như quanh hậu môn, mặt) có thể gợi ý căn nguyên cụ thể yêu cầu điều trị kháng sinh đặc hiệu.[45]
Khi điều trị có thể thấy cải thiện rất nhanh các dấu hiệu của viêm mô tế bào.
Bệnh rất nặng
Có sức đề kháng bình thường
• Hiếm gặp bệnh nặng do viêm mô tế bào Các biểu hiện đặc trưng ở bệnh nhân bị bệnh rất nặng bao gồm nhịp tim nhanh, hạ huyết áp và lú lẫn. Buồn nôn, nôn và rét run có thể biểu hiện sớm trong trường hợp nhiễm khuẩn huyết. Điều trị kháng sinh theo kinh nghiệm ban đầu nên bao gồm hoạt tính kháng MRSA; vancomycin là kháng sinh thường được lựa chọn. Các biện pháp hỗ trợ như dẫn lưu ổ mủ là cần thiết.
Suy giảm miễn dịch
• Bệnh thường không nặng nếu chỉ viêm mô tế bào đơn thuần. Tuy nhiên, lựa chọn ban đầu nên bao gồm thuốc có hoạt tính kháng MRSA và kháng các vi khuẩn gram âm hiếu khí bao gồm các loài Pseudomonas.[36] • Điều trị bằng đường tiêm bằng thuốc có hoạt tính kháng MRSA kết hợp với cephalosporin thế hệ thứ ba kháng Pseudomonas.
Viêm mô tế bào ở chân hoặc tay
Cho dùng thuốc kháng sinh toàn thân, chủ yếu là beta-lactam nhắm vào streptococci và Staphylococcus aureus, là biện pháp điều trị chính. MRSA ngày càng được cho là nguyên nhân gây nhiễm trùng da và mô mềm trong cộng đồng.[35] [37] Thường sử dụng thuốc kháng sinh không thuộc nhóm beta-lactam khi xác định hoặc nghi ngờ do MRSA gây ra viêm mô tế bào. Cũng có sẵn thuốc kháng sinh thuộc nhóm beta-lactam có hoạt tính kháng MRSA như ceftaroline. Tỷ lệ viêm mô tế bào do MRSA khi không có ổ mủ không được ghi chép đầy đủ[56] nhưng thường không phổ biến.[57] Kết quả từ thử nghiệm ngẫu nhiên có đối chứng gợi ý rằng khi không có ổ mủ, điều trị MRSA theo kinh nghiệm là không cần thiết.[54] Một thử nghiệm ngẫu nhiên so sánh clindamycin với trimethoprim/sulfamethoxazole để điều trị các nhiễm trùng da không biến chứng cho thấy hiệu quả tương tự nhau.[58]
Cộng đồng có tỷ lệ hiện mắc MRSA không cao
Thuốc kháng sinh toàn thân có hoạt tính kháng liên cầu tan máu beta và tụ cầu vàng được khuyến cáo điều trị theo kinh nghiệm. Điều này có thể đạt được bằng cách sử dụng thuốc kháng sinh nhóm beta-lactam: penicillin kháng penicillinase bán tổng hợp hoặc cephalosporin thế hệ một. Trong trường hợp dị ứng penicillin nặng có phản ứng quá mẫn tức thì loại I, chỉ định thuốc kháng sinh không thuộc nhóm beta-lactam.
Cá nhân có nguy cơ nhiễm MRSA hoặc ở trong cộng đồng bùng phát/có tỷ lệ hiện mắc MRSA cao
Các đặc điểm lâm sàng đơn thuần không đủ để phân biệt chắc chắn giữa bệnh do tụ cầu vàng kháng methicillin hay nhạy với methicillin gây ra. Tiền sử nhiễm MRSA ở bệnh nhân hoặc người tiếp xúc gần gũi với bệnh nhân sẽ dẫn đến nghi ngờ vi sinh vật này là nguyên nhân gây ra viêm mô tế bào. Những người có nguy cơ bao gồm những người nằm viện hoặc được chăm sóc trong thời gian dài, người bị giam giữ, người tiêm chích ma túy, quân nhân, nam đồng tính hoặc thành viên đội thể thao.[35] Các điều trị gợi ý bao gồm vancomycin, clindamycin, linezolid, daptomycin, doxycycline và trimethoprim/sulfamethoxazole hoặc các glycopeptide thay thế như telavancin, dalbavancin hoặc oritavancin.[56]
Viêm mô tế bào mặt hoặc quanh hậu môn hoặc loét bàn chân do đái tháo đường
Viêm mô tế bào ở một số vùng giải phẫu hoặc trong trường hợp DM có thể xác định được căn nguyên cụ thể. Phải cân nhắc MRSA khi viêm mô tế bào ở vùng mặt.
Viêm mô tế bào ở mặt
• Ở trẻ em, thường là do Haemophilus influenzae loại b trước khi sử dụng vắc-xin liên hợp.[59]
• Lựa chọn kháng sinh cần tính đến việc điều trị MRSA. Viêm mô tế bào quanh hậu môn
• Viêm mô tế bào bao gồm viêm mô quanh hậu môn do Streptococcus pyogenes là nguyên nhân được ghi nhận ở trẻ em.[60]
• Thuốc kháng sinh nhóm beta-lactam (ví dụ như amoxicillin, penicillin) có hiệu quả trong điều trị. Loét bàn chân do đái tháo đường (vết thương hở) có viêm mô tế bào.
• Viêm mô tế bào ở bệnh nhân loét bàn chân do đái tháo đường có thể là tổn thương thứ phát nhiễm do trực khuẩn gram âm hiếu khí cũng như vi khuẩn kỵ khí. Điều này đặc biệt đúng nếu đó là vết loét cũ.
• Viêm mô tế bào ở bệnh nhân bị đái tháo đường nhưng không có loét hoặc nhiễm trùng nhẹ có thể do vi khuẩn gram dương tương tự như ở bệnh nhân không bị đái tháo đường và lựa chọn kháng sinh sẽ không khác biệt.
• Lựa chọn kháng sinh ở bệnh nhân bị nhiễm trùng mức trung bình hoặc nặng sẽ bao gồm kháng sinh điều trị gram âm, kèm hoặc không kèm theo MRSA, và/hoặc vi khuẩn kỵ khí.[56]
Hốc mắt/quanh hốc mắt
Viêm mô tế bào hốc mắt và quanh hốc mắt thường gặp ở trẻ em hơn ở người lớn. Phải phân biệt 2 tình trạng này vì viêm mô tế bào hốc mắt có thể đe dọa đến thị lực và có thể cần phải phẫu thuật để điều trị.
Thuốc kháng sinh qua đường tĩnh mạch theo kinh nghiệm phải bao gồm hoạt tính kháng Streptococcus pneumoniae, H influenzae và tụ cầu vàng.[61] Bất kỳ S aureus nào mà được cho là kháng methicillin. Điều trị nên dùng thuốc kháng sinh nhóm beta-lactam (cephalosporin thế hệ thứ ba) hoặc quinolone tăng cường hoạt tính kháng S pneumoniae và MRSA.
Tiếp xúc với môi trường đặc biệt
Viêm mô tế bào trong trường hợp tiếp xúc đặc biệt có thể do vi sinh vật ít gặp gây ra. Có thể cần thay đổi thuốc để điều trị các căn nguyên này nếu đã xác định là có tiếp xúc.
Vết cắn (người, chó, mèo)
• Đối với viêm mô tế bào có liên quan đến vết cắn của người, các vi sinh vật thường cư trú trong khoang miệng như liên cầu khuẩn, vi sinh vật kỵ khí và Eikenella corrodens cần được coi là mầm bệnh tiềm ẩn.
• Các loài Capnocytophaga và Pasteurella multocida thường được cho là nguyên nhân gây ra viêm mô tế bào có liên quan đến vết cắn của chó hoặc mèo.[36] [45] [62] [63] [64]
• Amoxicillin/clavulanate hoặc trimethoprim/sulfamethoxazole là lựa chọn phù hợp.
• Cần cân nhắc tiêm phòng uốn ván cho các bệnh nhân không rõ tiền sử tiêm phòng hoặc tiêm phòng không đầy đủ, đặc biệt đối với những người bị viêm mô tế bào có liên quan đến vết cắn hoặc vết thương đâm xuyên.
Tiếp xúc với nước ngọt
• Cần coi các loài Aeromonas như Aeromonas hydrophila là tác nhân gây bệnh tiềm ẩn ở bệnh viêm mô tế bào xảy ra trong trường hợp tiếp xúc với nước ngọt.[36] [45] [62]
• Quinolone được lựa chọn điều trị. Tiếp xúc với nước mặn
• Cần cân nhắc viêm mô tế bào do Vibrio vulnificus khi tiền sử cho biết có tiếp xúc với nước mặn. Nhiễm vi sinh vật này có thể đe dọa tính mạng ở những người bị bệnh gan mạn tính.[65]
• Điều trị bằng doxycycline có hoặc không kèm theo ceftazidime hoặc quinolone.
Bệnh nhân bị suy giảm miễn dịch
Bệnh nhân có sức đề kháng thay đổi, như người nhận ghép tạng hoặc những người bị giảm bạch cầu trung tính (số lượng bạch cầu trung tính tuyệt đối <1500 tế bào/microlit), có thể bị viêm mô tế bào do vi sinh vật ít gặp. Ngoài liên cầu khuẩn và tụ cầu vàng, các nguyên nhân tiềm ẩn ở những vật chủ này có thể bao gồm trực khuẩn gram âm hiếu khí và nấm.[36] Lựa chọn kháng sinh theo kinh nghiệm để điều trị viêm mô tế bào ở bệnh nhân bị giảm bạch cầu trung tính phải bao gồm thuốc kháng Pseudomonas.
Ở người nhận ghép tạng đặc, cần cân nhắc trực khuẩn gram âm hiếu khí và mầm bệnh không do vi khuẩn (ví dụ như nấm Cryptococcus neoformans) ngoài các căn nguyên thường gặp hơn.
Lựa chọn thuốc điều trị gram dương (bao gồm MRSA) và kháng Pseudomonas phổ rộng là yếu tố quan trọng trong trường hợp này.
Không thể cải thiện khi dùng liệu pháp tiêu chuẩn
Các đặc điểm gợi ý sự thất bại trong điều trị bao gồm các triệu chứng dai dẳng hoặc diễn biến lâm sàng xấu đi như sốt và mệt mỏi, hoặc ban đỏ lan rộng.
Khi đó phải cân nhắc nguyên nhân nhiễm các chủng vi khuẩn đề kháng, lây lan đến mô sâu hơn (ví dụ như viêm cân mạc hoại tử), hình thành áp-xe hoặc thay đổi chẩn đoán.[41] Cần lưu ý rằng viêm mô tế bào trong trường hợp phù nề bạch huyết mạn tính hoặc suy tĩnh mạch thường chậm khỏi bệnh.[32]
Cân nhắc căn nguyên thường gặp của viêm mô tế bào, thay đổi thuốc kháng sinh có hoạt tính kháng MRSA là bước đầu tiên trong việc điều trị viêm mô tế bào đáp ứng kém.
Bệnh tái phát
Những người bị viêm mô bào tái phát nên nỗ lực cố duy trì độ ẩm cho da, kiểm soát bệnh da mạn tính (ví dụ như bệnh nấm kẽ chân), hoặc trong một số trường hợp dự phòng bằng kháng sinh.[66] [67] [68] [69] [70] [71]
Bệnh tái phát chủ yếu ở những người có các yếu tố nguy cơ dai dẳng (ví dụ như phù nề bạch huyết, suy tĩnh mạch, bệnh nấm bàn chân).[8] [24] [28] [29] [30] [32] [33] [34] [72] Thường do liên cầu tan máu beta. Dự phòng bằng penicillin hoặc macrolide ở một số bệnh nhân nếu xảy ra tái phát thường xuyên (>3 lần hàng năm).[66] [67] [68] [69] [70]
Viêm mô tế bào mạn tính là hiếm gặp, thườngchỉ xảy ra ở những bệnh nhân bị suy giảm miễn dịch, và do vi sinh vật ít hoạt động. Nên tìm một chẩn đoán khác thay thế cho viêm mô tế bào. Trong một số trường hợp, như ở bệnh nhân bị phù nề bạch huyết mạn tính, bề mặt da có thể vẫn bất thường trong thời gian dài nhưng sự dai dẳng của vi khuẩn mà đòi hỏi phải điều trị kháng sinh vẫn còn tranh cãi.
Penicillin/macrolide thường được sử dụng để điều trị dự phòng.
[VIDEO: Peripheral venous cannulation animated demonstration ]Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Bắt đầu | ||
| bất kỳ vị trí hoặc nguyên nhân nào: bệnh nặng | ||
| có sức đề kháng bình thường | 1 | kháng sinh đường tiêm có hoạt tính với MRSA |
| suy giảm miễn dịch | 1 | kháng sinh đường tiêm có hoạt tính với MRSA |
| Cấp tính | ||
| Người có sức đề kháng bình thường không rõ căn nguyên cụ thể | ||
| chân hoặc tay: nguy cơ nhiễm MRSA thấp | 1 | kháng sinh nhóm beta-lactam hoặc không thuộc nhóm beta-lactam |
| chân hoặc tay: tăng nguy cơ nhiễm MRSA |
1 | kháng sinh điều trị MRSA |
| hốc mắt/quanh hốc mắt | 1 | quinolone hoặc cephalosporin thế hệ thứ ba + kháng sinh kháng MRSA |
| bổ sung | metronidazole | |
| mặt | 1 | kháng sinh điều trị MRSA |
| quanh hậu môn | 1 | kháng sinh nhóm beta-lactam hoặc không thuộc nhóm beta-lactam |
| loét bàn chân do đái tháo đường |
1 | thuốc kháng sinh điều trị gram âm ± điều trị MRSA |
| bổ sung | metronidazole |
|
| thất bại trong điều trị, bất kỳ vị trí nào |
1 | đánh giá lại và điều chỉnh kháng sinh |
| có sức đề kháng bình thường và có căn nguyên cụ thể | ||
| liên quan đến vết cắn (người, chó, mèo): nguy cơ nhiễm MRSA thấp |
1 | amoxicillin/clavulanate hoặc trimethoprim/ sulfamethoxazole |
| bổ sung | metronidazole | |
| bổ sung | tiêm phòng ngừa uốn ván | |
| liên quan đến vết cắn (người, chó, mèo): tăng nguy cơ nhiễm MRSA |
1 | kháng sinh điều trị MRSA |
| bổ sung | metronidazole | |
| bổ sung | tiêm phòng ngừa uốn ván | |
| tiếp xúc với nước ngọt | 1 | quinolone |
| bổ sung | kháng sinh điều trị MRSA | |
| tiếp xúc với nước mặn | 1 | doxycycline ± ceftazidime hoặc quinolone |
| bổ sung | kháng sinh điều trị MRSA | |
| thất bại trong điều trị, bất kỳ nguyên nhân nào | 1 | đánh giá lại và điều chỉnh kháng sinh |
| suy giảm miễn dịch | ||
| 1 | kháng sinh điều trị gram dương phổ rộng (kể cả MRSA) | |
| thêm |
kháng sinh điều trị Pseudomonas |
|
| Cấp tính | ||
| viêm mô tế bào quanh mắt có nguyên nhân do răng | bổ sung | metronidazole |
| loét bàn chân do đái tháo đường | bổ sung | kháng sinh điều trị vi khuẩn gram âm |
| bổ sung | metronidazole | |
| tiếp xúc với nước mặn | bổ sung | doxycycline ± ceftazidime hoặc quinolone |
| điều trị thất bại | thêm | đánh giá lại và điều chỉnh kháng sinh |
| Tiếp diễn | ||
| thường xuyên tái phát | dự phòng kháng sinh bằng penicillin hoặc macrolide | |
Các lựa chọn điều trị
| Bắt đầu |
||
| bất kỳ vị trí hoặc nguyên nhân nào: bệnh nặng | ||
| có sức đề kháng bình thường | 1 |
kháng sinh đường tiêm có hoạt tính với MRSA Các lựa chọn sơ cấp » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần Hoặc » Telavancin: 10 mg/kg qua đường tĩnh mạch mỗi ngày một lần Hoặc » Dalbavancin: 1000 mg qua đường tĩnh mạch dưới dạng liều đơn, rồi đến 500 mg dưới dạng liều đơn một tuần sau đó Hoặc » Oritavancin: 1200 mg qua đường tĩnh mạch dưới dạng liều đơn Hoặc » tedizolid phosphate: 200 mg qua đường tĩnh mạch mỗi ngày một lần trong 6 ngày » Hiếm gặp bệnh nặng do viêm mô tế bào. |
| suy giảm miễn dịch | 1 | kháng sinh đường tiêm có hoạt tính với MRSA Các lựa chọn sơ cấp
» vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần » Hiếm gặp bệnh nặng do viêm mô tế bào. |
| thêm | kháng sinh điều trị Pseudomonas
Các lựa chọn sơ cấp » Ceftazidime: 1-2 g tiêm tĩnh mạch mỗi 8 giờ Các lựa chọn thứ cấp » Ciprofloxacin: 400 mg qua đường tĩnh mạch 12 giờ một lần » Có thể dùng Ciprofloxacin ở bệnh nhân dị ứng với kháng sinh nhóm beta-lactam. |
|
| Cấp tính |
||
| Người có sức đề kháng bình thường không rõ căn nguyên cụ thể | ||
| chân hoặc tay: nguy cơ nhiễm MRSA thấp | 1 | kháng sinh nhóm beta-lactam hoặc không thuộc nhóm beta-lactam Các lựa chọn sơ cấp » cefalexin: Uống 250-500 mg mỗi 6 giờ Hoặc » Flucloxacillin: Uống 250 mg mỗi 6 giờ Hoặc » dicloxacillin: Uống 250 mg mỗi 6 giờ Hoặc » nafcillin: 1-2 g qua đường tĩnh mạch 4 giờ một lần Hoặc » cefazolin: 1-2 g tiêm tĩnh mạch mỗi 8 giờ Các lựa chọn thứ cấp » clindamycin: Uống 300-450mg mỗi 6 giờ Hoặc » vancomycin: 15 mg/kg truyền tĩnh mạch mỗi 12 giờ một lần Hoặc » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần » Thường điều trị trong vòng 7 đến 10 ngày là đủ. |
| chân hoặc tay: tăng nguy cơ nhiễm MRSA | 1 | kháng sinh điều trị MRSA
Các lựa chọn sơ cấp » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » clindamycin: Uống 300-450mg mỗi 6 giờ Hoặc » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần Hoặc » Telavancin: 10 mg/kg qua đường tĩnh mạch mỗi ngày một lần Hoặc » Tigecycline: đầu tiên là 100 mg đường tĩnh mạch, sau đó là 50 mg mỗi 12 giờ Hoặc » Ceftaroline: 600 mg đường tĩnh mạch mỗi 12 giờ một lần Hoặc » Doxycycline: 100 mg đường uống mỗi ngày hai lần Hoặc » Dalbavancin: 1000 mg qua đường tĩnh mạch dưới dạng liều đơn, rồi đến 500 mg dưới dạng liều đơn một tuần sau đó Hoặc » Oritavancin: 1200 mg qua đường tĩnh mạch dưới dạng liều đơn Hoặc » tedizolid phosphate: 200 mg qua đường tĩnh mạch mỗi ngày một lần trong 6 ngày » Chỉ riêng các đặc điểm lâm sàng là đủ để phân biệt chắc chắn giữa bệnh do tụ cầu vàng kháng methicillin hoặc nhạy với methicillin gây ra. |
| hốc mắt/quanh hốc mắt | 1 | quinolone hoặc cephalosporin thế hệ thứ ba + kháng sinh kháng MRSA
Các lựa chọn sơ cấp Các lựa chọn thứ cấp » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ » Điều trị viêm mô tế bào hốc mắt là trường hợp cấp cứu, và hội chẩn khẩn cấp với bác sĩ chuyên khoa mắt là cần thiết vì có thể cần đến phẫu thuật can thiệp. » Liệu pháp cần bao gồm thuốc kháng liên cầu khuẩn, trong đó có Streptococcus pneumoniae, Haemophilus influenzae và MRSA trừ khi có chẩn đoán vi sinh vật cụ thể.[61]
» Phân biệt giữa bệnh hốc mắt và quanh hốc mắt là yếu tố quan trọng vì bệnh hốc mắt có thể cần phẫu thuật can thiệp ngoài liệu pháp kháng sinh. Lồi và đau mắt hoặc hạn chế cử động mắt gợi ý bệnh hốc mắt. CT cũng có thể phân biệt được hai bệnh này. |
| bổ sung |
metronidazole Các lựa chọn sơ cấp» metronidazole: 500 mg tiêm tĩnh mạch mỗi 6 giờ » Nếu nghi ngờ nguyên nhân do răng ở bệnh quanh mắt, cần bổ sung thuốc có hoạt tính kháng vi khuẩn kỵ khí (như metronidazole). » Thời gian điều trị là 10 đến 14 ngày và được điều chỉnh theo từng bệnh nhân. |
|
| mặt | 1 | kháng sinh điều trị MRSA
Các lựa chọn sơ cấp » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần Hoặc » Telavancin: 10 mg/kg qua đường tĩnh mạch mỗi ngày một lần Hoặc » clindamycin: Uống 300-450mg mỗi 6 giờ Hoặc » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần Hoặc » Doxycycline: 100 mg đường uống mỗi ngày hai lần Hoặc » Dalbavancin: 1000 mg qua đường tĩnh mạch dưới dạng liều đơn, rồi đến 500 mg dưới dạng liều đơn một tuần sau đó Hoặc » Oritavancin: 1200 mg qua đường tĩnh mạch dưới dạng liều đơn Hoặc » tedizolid phosphate: 200 mg đường tĩnh mạch/ đường uống mỗi ngày một lần trong 6 ngày » Ở trẻ em, viêm mô tế bào ở mặt thường là do Haemophilus influenzae loại b trước khi sử dụng vắc- xin liên hợp. Phạm vi điều trị MRSA cần tính đến khi lựa chọn kháng sinh. |
| cấp tính | ||
| quanh hậu môn | 1 | kháng sinh nhóm beta-lactam hoặc không thuộc nhóm beta-lactam Các lựa chọn sơ cấp» Amoxicillin: trẻ em: 20-40 mg/kg/ngày, đường uống được chia liều mỗi 8 giờ Hoặc » phenoxymethylpenicillin: trẻ em: 25-50 mg/kg/ ngày, đường uống được chia liều mỗi ngày Hoặc » benzylpenicillin sodium: trẻ em: 100.000 đến Các lựa chọn thứ cấp » clindamycin: trẻ em: 8-20 mg/kg/ngày qua đường uống được chia liều mỗi 6-8 giờ; 20-40 mg/kg/ ngày qua đường tĩnh mạch được chia liều mỗi 6-8 giờ » Chủ yếu quan sát thấy viêm mô tế bào quanh hậu môn ở trẻ em và thường do Streptococcus pyogenes gây ra. |
| loét bàn chân do đái tháo đường | 1 | thuốc kháng sinh điều trị gram âm ± điều trị MRSA Các lựa chọn sơ cấp» amoxicillin/clavulanate: 875 mg đường uống hai lần mỗi ngày Liều dùng tính theo thành phần amoxicillin. Hoặc » amoxicillin/clavulanate: 875 mg đường uống hai lần mỗi ngày Hoặc » amoxicillin/clavulanate: 875 mg đường uống hai lần mỗi ngày Liều dùng tính theo thành phần amoxicillin. Hoặc » Ciprofloxacin: 500 mg đường uống mỗi ngày hai lần Hoặc » levofloxacin: 750 mg đường uống mỗi ngày một lần Hoặc » ampicillin/sulbactam: 3 g đường tĩnh mạch mỗi 6 giờ một lần Hoặc » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Hoặc » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » Ciprofloxacin: 400 mg qua đường tĩnh mạch 12 giờ một lần Hoặc » levofloxacin: 750 mg tiêm tĩnh mạch mỗi ngày một lần » Viêm mô tế bào ở bệnh nhân bị đái tháo đường khi không bị loét hoặc bị nhiễm trùng nhẹ thường do vi khuẩn gram dương tương tự như ở bệnh nhân không bị đái tháo đường và việc lựa chọn kháng sinh sẽ không có sự khác biệt. |
| bổ sung |
metronidazole Các lựa chọn sơ cấp» metronidazole: 500 mg đường uống/đường tĩnh mạch mỗi 6 giờ » Viêm mô tế bào có liên quan đến loét hoặc vết thương hở, đặc biệt là tình trạng mạn tính, thường có liên quan đến vi khuẩn gram âm hiếu khí cũng như vi khuẩn kỵ khí. Bổ sung metronidazole sẽ điều trị vi khuẩn kỵ khí. » Hạn chế vận động và kê cao tay chân bị bệnh lên cao quá tim (‘ngón chân cao hơn mũi’) có thể giúp giảm sưng nề. |
|
| thất bại trong điều trị, bất kỳ vị trí nào
|
1 |
đánh giá lại và điều chỉnh kháng sinh
» Các đặc điểm gợi ý sự thất bại trong điều trị bao gồm các triệu chứng dai dẳng hoặc diễn biến lâm sàng xấu đi như sốt và mệt mỏi, hoặc ban đỏ lan rộng. |
| có sức đề kháng bình thường và có căn nguyên cụ thể | ||
| liên quan đến vết cắn (người, chó, mèo): nguy cơ nhiễm MRSA thấp | 1 | amoxicillin/clavulanate hoặc trimethoprim/ sulfamethoxazole Các lựa chọn sơ cấp» amoxicillin/clavulanate: uống 500 mg mỗi 8 giờ Liều dùng tính theo thành phần amoxicillin. Các lựa chọn thứ cấp » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần » Thuốc kháng sinh cần hướng đến các vi khuẩn có nguy cơ gây bệnh. » Nếu viêm mô tế bào ở tay chân, hạn chế vận động và nâng cao tay hoặc chân bị bệnh lên cao quá tim (‘ngón chân cao hơn mũi’) để hạn chế sưng nề. |
| bổ sung | metronidazole Các lựa chọn sơ cấp» metronidazole: 500 mg tiêm tĩnh mạch mỗi 6 giờ » Nếu trong trường trường hợp viêm mô tế bào có liên quan đến vết cắn quanh mắt và nghi ngờ nguyên nhân do răng, cần bổ sung thuốc có hoạt tính kháng vi khuẩn kỵ khí (ví dụ metronidazole). |
|
| bổ sung | tiêm phòng ngừa uốn ván
» Cần cân nhắc tiêm phòng uốn ván cho các bệnh nhân không rõ tiền sử tiêm phòng hoặc tiêm phòng không đầy đủ, đặc biệt đối với những người bị viêm mô tế bào có liên quan đến vết cắn hoặc vết thương đâm xuyên.[85] |
|
| liên quan đến vết cắn (người, chó, mèo): tăng nguy cơ nhiễm MRSA | 1 | kháng sinh điều trị MRSA
Các lựa chọn sơ cấp » vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » clindamycin: Uống 300-450mg mỗi 6 giờ » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần HOẶC » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần HOẶC » Telavancin: 10 mg/kg qua đường tĩnh mạch mỗi ngày một lần » Ceftaroline: 600 mg đường tĩnh mạch mỗi 12 giờ một lần HOẶC » Tigecycline: đầu tiên là 100 mg đường tĩnh mạch, sau đó là 50 mg mỗi 12 giờ HOẶC » Doxycycline: 100 mg đường uống mỗi ngày hai lần HOẶC » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần HOẶC » Dalbavancin: 1000 mg qua đường tĩnh mạch dưới dạng liều đơn, rồi đến 500 mg dưới dạng liều đơn một tuần sau đó HOẶC » Oritavancin: 1200 mg qua đường tĩnh mạch dưới dạng liều đơn HOẶC » tedizolid phosphate: 200 mg đường tĩnh mạch/ đường uống mỗi ngày một lần trong 6 ngày » Ở bệnh nhân có nguy cơ nhiễm MRSA, cần lựa chọn kháng sinh có phổ điều trị phù hợp. |
| metronidazole Các lựa chọn sơ cấp» metronidazole: 500 mg tiêm tĩnh mạch mỗi 6 giờ » Nếu trong trường trường hợp viêm mô tế bào có liên quan đến vết cắn quanh mắt và nghi ngờ nguyên nhân do răng, cần bổ sung thuốc có hoạt tính kháng vi khuẩn kỵ khí (ví dụ metronidazole). » Thời gian điều trị là 7 đến 14 ngày và được điều chỉnh theo từng bệnh nhân. |
||
| bổ sung | tiêm phòng ngừa uốn ván
» Cần cân nhắc tiêm phòng uốn ván cho các bệnh nhân không rõ tiền sử tiêm phòng hoặc tiêm phòng không đầy đủ, đặc biệt đối với những người bị viêm mô tế bào có liên quan đến vết cắn hoặc vết thương đâm xuyên.[85] |
|
| tiếp xúc với nước ngọt | 1 | quinolone Các lựa chọn sơ cấp» Ciprofloxacin: 400 mg đường tĩnh mạch mỗi 12 giờ; 500 mg đường uống mỗi 12 giờ » Tiền sử có các vết xước ngoài da tiếp xúc với nước ngọt, cần cân nhắc thuốc kháng các loài |
| bổ sung | kháng sinh điều trị MRSA Các lựa chọn sơ cấp» vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » clindamycin: Uống 300-450mg mỗi 6 giờ Hoặc » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » Telavancin: 10 mg/kg qua đường tĩnh mạch mỗi ngày một lần Hoặc » Ceftaroline: 600 mg đường tĩnh mạch mỗi 12 giờ một lần Hoặc » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần Hoặc » Tigecycline: đầu tiên là 100 mg đường tĩnh mạch, sau đó là 50 mg mỗi 12 giờ Hoặc » Doxycycline: 100 mg đường uống mỗi ngày hai lần Hoặc » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần Hoặc » Oritavancin: 1200 mg qua đường tĩnh mạch dưới dạng liều đơn Hoặc » tedizolid phosphate: 200 mg đường tĩnh mạch/ đường uống mỗi ngày một lần trong 6 ngày » Ở bệnh nhân có nguy cơ nhiễm MRSA, cần bổ sung kháng sinh có phổ tác dụng phù hợp. |
|
| doxycycline ± ceftazidime hoặc quinolone Các lựa chọn sơ cấp» Doxycycline: 100 mg đường uống mỗi ngày hai lần Các lựa chọn thứ cấp » Doxycycline: 100 mg đường uống/tĩnh mạch hai lần mỗi ngày Và » Ceftazidime: 1-2 g tiêm tĩnh mạch mỗi 8 giờ » Trong trường hợp vết xước ngoài da có tiếp xúc với nước mặn, cần cân nhắc Vibrio vulnificus là căn nguyên, đặc biệt nếu xuất hiện tổn thương bọng nước xuất huyết. |
||
| bổ sung | kháng sinh điều trị MRSA Các lựa chọn sơ cấp» vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Các lựa chọn thứ cấp » clindamycin: Uống 300-450mg mỗi 6 giờ Hoặc » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » linezolid: 600 mg đường uống/truyền tĩnh mạch mỗi 12 giờ một lần Hoặc » Telavancin: 10 mg/kg qua đường tĩnh mạch mỗi ngày một lần Hoặc » Ceftaroline: 600 mg đường tĩnh mạch mỗi 12 giờ một lần Hoặc » Tigecycline: đầu tiên là 100 mg đường tĩnh mạch, sau đó là 50 mg mỗi 12 giờ Hoặc » Doxycycline: 100 mg đường uống mỗi ngày hai lần Hoặc » Trimethoprim/sulfamethoxazole: 160/800 mg đường uống mỗi ngày hai lần Hoặc » Dalbavancin: 1000 mg qua đường tĩnh mạch dưới dạng liều đơn, rồi đến 500 mg dưới dạng liều đơn một tuần sau đó Hoặc » Oritavancin: 1200 mg qua đường tĩnh mạch dưới dạng liều đơn Hoặc » tedizolid phosphate: 200 mg đường tĩnh mạch/ đường uống mỗi ngày một lần trong 6 ngày » Ở bệnh nhân có nguy cơ nhiễm MRSA, cần lựa chọn kháng sinh có phổ điều trị phù hợp. » Đối với vancomycin, clindamycin, daptomycin, linezolid, telavancin, ceftaroline, tigecycline, doxycycline, và trimethoprim/sulfamethoxazole, thời gian điều trị thường là 10 đến 14 ngày, điều chỉnh tùy theo mỗi bệnh nhân. |
|
| thất bại trong điều trị, bất kỳ nguyên nhân nào | 1 | đánh giá lại và điều chỉnh kháng sinh
» Các đặc điểm gợi ý sự thất bại trong điều trị bao gồm các triệu chứng dai dẳng hoặc diễn biến lâm sàng xấu đi như sốt và mệt mỏi, hoặc ban đỏ lan rộng. |
| suy giảm miễn dịch | ||
| 1 | kháng sinh điều trị gram dương phổ rộng (kể cả MRSA) Các lựa chọn sơ cấp» vancomycin: 15-20 mg/kg tiêm tĩnh mạch mỗi 12 giờ Hoặc » Daptomycin: 4 mg/kg đường tĩnh mạch mỗi ngày một lần Hoặc » linezolid: 600 mg đường tĩnh mạch mỗi 12 giờ một lần » Bệnh nhân bị suy giảm miễn dịch đòi hỏi thuốc kháng Pseudomonas và gram dương phổ rộng (kể cả MRSA). Thuốc kháng sinh hỗ trợ bổ sung được xác định theo sự cần thiết phải kiểm soát bất kỳ vi khuẩn cụ thể nào khác như vi khuẩn gram âm hoặc vi khuẩn kỵ khí hoặc trong trường hợp tiếp xúc môi trường » Điều trị kháng sinh theo kinh nghiệm đối với viêm mô tế bào ở bệnh nhân giảm bạch cầu trung tính phải bao gồm thuốc kháng Pseudomonas và MRSA. |
|
| kháng sinh điều trị Pseudomonas
Các lựa chọn sơ cấp » Ceftazidime: 2 g đường tĩnh mạch mỗi 8 giờ một lần HOẶC » imipenem/cilastatin: 500 mg tiêm tĩnh mạch mỗi 6 giờ HOẶC » meropenem: 1 g qua đường tĩnh mạch 8 giờ một lần HOẶC » Ciprofloxacin: 400 mg qua đường tĩnh mạch 12 giờ một lần » Bệnh nhân bị suy giảm miễn dịch đòi hỏi thuốc kháng Pseudomonas và gram dương phổ rộng (kể cả MRSA). Phác đồ kháng Pseudomonas cần bao gồm một trong số các thuốc ceftazidime, imipenem/ |
||
| viêm mô tế bào quanh mắt có nguyên nhân do răng | bổ sung | metronidazole Các lựa chọn sơ cấp» metronidazole: 500 mg tiêm tĩnh mạch mỗi 6 giờ » Nếu bệnh nhân bị viêm mô tế bào quanh mắt và nghi ngờ nguyên nhân do răng, bổ sung thuốc có hoạt tính kháng vi khuẩn kỵ khí (tức là metronidazole). » Thời gian điều trị là 14 ngày, nhưng có thể điều trị kéo dài hơn tùy vào tình trạng miễn dịch. |
| loét bàn chân do đái tháo đường | kháng sinh điều trị vi khuẩn gram âm Các lựa chọn sơ cấp » piperacillin/tazobactam: 3,375 g đường tĩnh mạch mỗi 6 giờ một lần Liều dùng bao gồm 3 g piperacillin và 0,375 g tazobactam. Được sử dụng kết hợp vớiHOẶC » imipenem/cilastatin: 500 mg tiêm tĩnh mạch mỗi 6 giờ Các lựa chọn thứ cấp » Ciprofloxacin: 400 mg đường tĩnh mạch mỗi 12 giờ; 500 mg đường uống mỗi 12 giờ Hoặc » levofloxacin: 750 mg tiêm tĩnh mạch mỗi ngày một lần » Viêm mô tế bào ở bệnh nhân bị suy giảm miễn dịch và bị đái tháo đường kèm loét hoặc vết thương hở, đặc biệt bệnh mạn tính, có khả năng có liên quan đến vi khuẩn gram âm hiếu khí cũng như vi khuẩn kỵ khí. » Lựa chọn kháng sinh ở những bệnh nhân này cần xét đến sự khác biệt này và bổ sung thêm kháng sinh tương ứng để điều trị. Lựa chọn thuốc kháng sinh phải đảm bảo kháng MRSA và vi khuẩn gram âm nên sẽ lựa chọn vancomycin là thuốc đầu tay để kháng MRSA và bổ sung một loại trong nhóm piperacillin/ tazobactam hoặc imipenem/cilastatin (điều trị vi khuẩn gram âm) cùng với vancomycin. Trong trường hợp |
|
| metronidazole Các lựa chọn sơ cấp» metronidazole: 500 mg tiêm tĩnh mạch mỗi 6 giờ » Ở bệnh nhân đái tháo đường, viêm mô tế bào có liên quan đến loét hoặc vết thương hở, đặc biệt viêm mô bào mạn tính, thường liên quan đến vi khuẩn gram âm hiếu khí cũng như vi khuẩn kỵ khí. thêm metronidazole để điều trị vi khuẩn kỵ khí. » Thời gian điều trị là 14 ngày, nhưng có thể điều trị kéo dài hơn tùy vào tình trạng miễn dịch. |
||
| doxycycline ± ceftazidime hoặc quinolone Các lựa chọn sơ cấp» Doxycycline: 100 mg đường uống/tĩnh mạch hai lần mỗi ngày Các lựa chọn thứ cấp » Doxycycline: 100 mg đường uống/tĩnh mạch hai lần mỗi ngày và » Ceftazidime: 1-2 g tiêm tĩnh mạch mỗi 8 giờ » Trong trường hợp vết xước ngoài da có tiếp xúc với nước mặn, cần cân nhắc Vibrio vulnificus là căn nguyên, đặc biệt nếu xuất hiện tổn thương bọng nước xuất huyết. » Nếu cần dùng thuốc thứ hai ngoài tetracycline (ví dụ như đối với bệnh nặng), ceftazidime hoặc quinolone là lựa chọn phù hợp. Nếu cần thuốc thứ hai để kiểm soát vi sinh vật nước mặn, thì có thể chọn ceftazidime có khả năng bao phủ điều trị Pseudomonas và bổ sung |
||
| điều trị thất bại | thêm | đánh giá lại và điều chỉnh kháng sinh
» Các đặc điểm gợi ý sự thất bại trong điều trị bao gồm các triệu chứng dai dẳng hoặc diễn biến lâm sàng xấu đi như sốt và mệt mỏi, hoặc ban đỏ lan rộng. |
| Tiếp diễn | ||
| Thường xuyên tái phát | 1 | dự phòng kháng sinh bằng penicillin hoặc macrolide Các lựa chọn sơ cấp» phenoxymethylpenicillin: 250 mg đường uống mỗi ngày hai lần Hoặc » gốc erythromycin: 250 mg đường uống mỗi ngày hai lần » Ở bệnh nhân thường xuyên tái phát (3 lần trở lên mỗi năm) có các yếu tố nguy cơ thường trực, điều trị chủ yếu là để phòng bệnh.
|
Giai đoạn đầu
Brilacidin
Brilacidin, một thuốc của nhóm kháng sinh mới có tên là defensin-mimetics, đang được thử nghiệm giai đoạn 3 để điều trị nhiễm trùng da và các thành phần của da.
Delafloxacin
Delafloxacin là một loại kháng sinh mới thuộc nhóm fluoroquinolone và đã được phê duyệt để điều trị các bệnh nhiễm khuẩn cấp tính ở da và các thành phần của da do vi khuẩn nhạy cảm xác định gây ra. Fluoroquinolone thường được dùng làm lựa chọn điều trị bậc hai cho nhiễm trùng da và mô da thay thế do các bất lợi của thuốc đầu tay.
Thông tin liên lạc
Khuyến nghị
Giám sát
Đa số bệnh nhân trải qua một đợt viêm mô tế bào sẽ không cần theo dõi dài hạn. Bệnh nhân tái phát viêm mô tế bào thường có những yếu tố nguy cơ tái phát như phù nề bạch huyết mạn tính. Các phương pháp để làm giảm phù nề ở chi bị bệnh có thể làm giảm các đợt tái phát trong tương lai. Điều trị ngay bệnh nấm bàn chân và chăm sóc các vết loét hoặc vết rách cũng có thể mang lại lợi ích.
Hướng dẫn dành cho bệnh nhân
Để tay chân thư giãn và kê cao chân bị ảnh hưởng có thể giúp giảm sưng.
Vệ sinh sạch sẽ và che tất cả vết thương có thể giúp ngăn ngừa viêm mô tế bào. Bệnh nhân bị đái tháo tháo đường cần đặc biệt chú ý chăm sóc bàn chân và ngăn ngừa chấn thương. Điều trị bệnh nấm bàn chân (bàn chân vận động viên) có thể giúp ngăn ngừa viêm mô tế bào. Đeo tất hỗ trợ và sử dụng các biện pháp được chỉ định khác để giảm sưng chân có thể làm giảm nguy cơ viêm mô tế bào.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Nhiễm trùng huyết | ngắn hạn | thấp |
| Viêm mô tế bào do Vibrio vulnificus gây ra sau khi tiếp xúc với nước mặn có thể dẫn đến bệnh đe dọa tính mạng. Điều này thường xảy ra ở bệnh nhân bị bệnh gan có trước đó. | ||
| phù nề mạn tính ở chi bị ảnh hưởng | biến thiên | trung bình |
| Các đợt viêm mô tế bào có thể làm tổn thương dẫn lưu bạch huyết và/hoặc tĩnh mạch, do đó làm tăng nguy cơ dễ tái phát viêm mô tế bào. Các phương pháp làm giảm phù nề, như tất áp lực, có thể làm giảm nguy cơ tái phát. | ||
Tiên lượng
Tiên lượng viêm mô tế bào rất tốt. Hầu hết các đợt viêm mô tế bào khỏi khi được điều trị, và không để lại di chứng nghiêm trọng. Tuy nhiên, có ý kiến cho rằng viêm mô tế bào vẫn có thể tồn dư trong hệ bạch huyết và có thể làm tăng nguy cơ tái phát trong tương lai.
Hướng dẫn chẩn đoán
CREST guidelines on the management of cellulitis in adults
Nhà xuất bản: Clinical Resource Efficiency Support Team Xuất bản lần cuối: 2005
Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the Infectious Diseases Society of America
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2014
2012 Infectious Diseases Society of America clinical practice guideline for the diagnosis and treatment of diabetic foot infections
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2012
Hướng dẫn điều trị
Consensus document on the management of cellulitis in lymphoedema
Nhà xuất bản: British Lymphology Society Xuất bản lần cuối: 2016
CREST guidelines on the management of cellulitis in adults
Nhà xuất bản: Clinical Resource Efficiency Support Team Xuất bản lần cuối: 2005
Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the Infectious Diseases Society of America
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2014
2012 Infectious Diseases Society of America clinical practice guideline for the diagnosis and treatment of diabetic foot infections
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2012
Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children
Nhà xuất bản: Infectious Diseases Society of America Xuất bản lần cuối: 2011
Bắc Mỹ
Therapeutic monitoring of vancomycin in adult patients: a consensus review
Nhà xuất bản: American Society of Health-System Pharmacists; Infectious Diseases Society of America; Society of Infectious Diseases Pharmacists
Các bài báo chủ yếu
• Stevens DL, Bisno AL, Chambers HF, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the Infectious Diseases Society of America. Clin Infect Dis. 2014 Jul 15;59(2):e10-52. Toàn văn Tóm lược
• Liu C, Bayer A, Cosgrove SE, et al. Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children: executive summary. Clin Infect Dis. 2011 Feb 1;52(3):285-92. Toàn văn Tóm lược
Tài liệu tham khảo
1. McCormick A, Fleming D, Charlton J; Office of Population Censuses and Surveys. Morbidity statistics from general practice: fourth national study 1991-1992. London: HMSO; 1995.
2. National Health Service. Hospital episode statistics 2003-04. December 2004 [internet publication]. Toàn văn
3. Goettsch WG, Bouwes Bavinck JN, Herings RM. Burden of illness of bacterial cellulitis and erysipelas of the leg in the Netherlands. J Eur Acad Dermatol Venereol. 2006 Aug;20(7):834-9. Tóm lược
4. Newell PM, Norden CW. Value of needle aspiration in bacteriologic diagnosis of cellulitis in adults. J Clin Microbiol. 1998 Mar;26(3):401-4. Toàn văn Tóm lược
5. Sigurdsson AF, Gudmundsson S. The etiology of bacterial cellulitis as determined by fine-needle aspiration. Scand J Infect Dis. 1989;21(5):537-42. Tóm lược
6. Dong SL, Kelly KD, Oland RC, et al. ED management of cellulitis: a review of five urban centers. Am J Emerg Med. 2001 Nov;19(7):535-40. Tóm lược
7. Simon MS, Cody RL. Cellulitis after axillary lymph node dissection for carcinoma of the breast. Am J Med. 1992 Nov;93(5):543-8. Tóm lược
8. Dankert J, Bouma J. Recurrent acute leg cellulitis after hysterectomy with pelvic lymphadenectomy. Br J Obstet Gynaecol. 1987 Aug;94(8):788-90. Tóm lược
9. Pallin DJ, Egan DJ, Pelletier AJ, et al. Increased US emergency department visits for skin and soft tissue infections, and changes in antibiotic choices, during the emergence of community-associated methicillin-resistant Staphylococcus aureus. Ann Emerg Med. 2008 Mar;51(3):291-8. Tóm lược
10. Qualls ML, Mooney MM, Camargo CA Jr, et al. Emergency department visit rates for abscess versus other skin infections during the emergence of community-associated methicillin-resistant Staphylococcus aureus, 1997-2007. Clin Infect Dis. 2012 Jul;55(1):103-5. Toàn văn Tóm lược
11. Bernard P, Bedane C, Mounier M, et al. Streptococcal cause of erysipelas and cellulitis in adults. A microbiologic study using a direct immunofluorescence technique. Arch Dermatol. 1989 Jun;125(6):779-82. Tóm lược
12. Eriksson B, Jorup-Ronstrom C, Karkkonen K, et al. Erysipelas: clinical and bacteriologic spectrum and serological aspects. Clin Infect Dis. 1996 Nov;23(5):1091-8. Tóm lược
13. Lutomski DM, Trott AT, Runyon JM, et al. Microbiology of adult cellulitis. J Fam Pract. 1988 Jan;26(1):45-8. Tóm lược
14. Leppard BJ, Seal DV, Colman G, et al. The value of bacteriology and serology in the diagnosis of cellulitis and erysipelas. Br J Dermatol. 1985 May;112(5):559-67. Tóm lược
15. Kielhofner MA, Brown B, Dall L. Influence of underlying disease process on the utility of cellulitis needle aspirates. Arch Intern Med. 1988 Nov;148(11):2451-2. Tóm lược
16. Bernard P, Toty L, Mounier M, et al. Early detection of streptococcal group antigens in skin samples by latex particle agglutination. Arch Dermatol. 1987 Apr;123(4):468-70. Tóm lược
17. Sachs MK. The optimum use of needle aspiration in the bacteriologic diagnosis of cellulitis in adults. Arch Intern Med. 1990 Sep;150(9):1907-12. Tóm lược
18. Duvanel T, Auckenthaler R, Rohner P, et al. Quantitative cultures of biopsy specimens from cutaneous cellulitis. Arch Intern Med. 1989 Feb;149(2):293-6. Tóm lược
19. Howe PM, Fajardo JE, Orcutt MA. Etiologic diagnosis of cellulitis: comparison of aspirates obtained from the leading edge and the point of maximal inflammation. Pediatr Infect Dis J. 1987 Jul;6(7):685-6. Tóm lược
20. Gunderson CG, Martinello RA. A systematic review of bacteremias in cellulitis and erysipelas. J Infect. 2012 Feb;64(2):148-55. Tóm lược
21. Chira S, Miller LG. Staphylococcus aureus is the most common identified cause of cellulitis: a systematic review. Epidemiol Infect. 2010 Mar;138(3):313-7. Tóm lược
22. Jeng A, Beheshti M, Li J, et al. The role of beta-hemolytic streptococci in causing diffuse, nonculturable cellulitis: a prospective investigation. Medicine (Baltimore). 2010 Jul;89(4):217-26. Tóm lược
23. Hook EW 3rd, Hooton TM, Horton CA, et al. Microbiologic evaluation of cutaneous cellulitis in adults. Arch Intern Med. 1986 Feb;146(2):295-7. Tóm lược
24. Baddour LM, Bisno AL. Recurrent cellulitis after coronary bypass surgery. JAMA. 1984 Feb 24;251(8):1049-52. Tóm lược
25. Kupper TS. Immune and inflammatory processes in cutaneous tissues. Mechanisms and speculations. J Clin Invest. 1990 Dec;86(6):1783-9. Toàn văn Tóm lược
26. Okada N, Pentland AP, Falk P, et al. M Protein and protein F act as important determinants of cell-specific tropism of Streptococcus pyogenes in skin tissue. J Clin Invest. 1994 Sep;94(3):965-77. Toàn văn Tóm lược
27. Semel JD, Goldin H. Association of athlete’s foot with cellulitis of the lower extremities: diagnostic value of bacterial cultures of ipsilateral interdigital space samples. Clin Infect Dis. 1996 Nov;23(5):1162-4. Tóm lược
28. Bjornsdottir S, Gottfredsson M, Thorisdottir AS, et al. Risk factors for acute cellulitis of the lower limb: a prospective case-control study. Clin Infect Dis. 2005 Nov 15;41(10):1416-22. Toàn văn Tóm lược
29. McNamara DR, Tleyjeh IM, Berbari EF, et al. A predictive model of recurrent lower extremity cellulitis in a population-based cohort. Arch Intern Med. 2007 Apr 9;167(7):709-15. Toàn văn Tóm lược
30. Dupuy A, Benchikhi H, Roujeau JC, et al. Risk factors for erysipelas of the leg (cellulitis): case-control study. BMJ. 1999 Jun 12;318(7198):1591-4. Toàn văn Tóm lược
31. Roujeau JC, Sigurgeirsson B, Korting HC, et al. Chronic dermatomycoses of the foot as risk factors for acute bacterial cellulitis of the leg: a case-control study. Dermatology. 2004;209(4):301-7. Tóm lược
32. Woo PC, Lum PN, Wong SS, et al. Cellulitis complicating lymphedema. Eur J Clin Microbiol Infect Dis. 2000 Apr;19(4):294-7. Tóm lược
33. Baddour LM, Bisno AM. Non-group A beta-hemolytic streptococcal cellulitis association with venous and lymphatic compromise. Am J Med. 1985 Aug;79(2):155-9. Tóm lược
34. Baddour LM, Bisno AM. Recurrent cellulitis after saphenous venectomy for coronary bypass. Ann Intern Med. 1982 Oct;97(4):493-6. Tóm lược
35. Daum RS. Skin and soft-tissue infections caused by methicillin-resistant Staphylococcus aureus. N Engl J Med. 2007 Jul 26;357(4):380-90. [Dosage error in text; published correction appears in N Engl J Med. 2007;357:1357.] Tóm lược
36. Stevens DL, Bisno AL, Chambers HF, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the Infectious Diseases Society of America. Clin Infect Dis. 2014 Jul 15;59(2):e10-52. Toàn văn Tóm lược
37. Moran GJ, Krishnadasan A, Gorwitz RJ, et al. Methicillin-resistant S. aureus infections among patients in the emergency department. New Engl J Med. 2006 Aug 17;355(7):666-74. Toàn văn Tóm lược
38. May LS, Rothman RE, Miller LG, et al. A randomized clinical trial comparing use of rapid molecular testing for Staphylococcus aureus for patients with cutaneous abscesses in the emergency department with standard of care. Infect Control Hosp Epidemiol. 2015 Dec;36(12):1423-30. Toàn văn Tóm lược
39. Perl B, Gottehrer NP, Raveh D. Cost-effectiveness of blood cultures for adult patients with cellulitis. Clin Infect Dis. 1999 Dec;29(6):1483-8. Tóm lược
40. Toleman MS, Vipond IB, Brindle R. Specific PCR, bacterial culture, serology and pharyngeal sampling to enhance the aetiological diagnosis of cellulitis. J Med Microbiol. 2016 Jan;65(1):44-7. Tóm lược
41. Falagas ME, Vergidis PI. Narrative review: diseases that masquerade as infectious cellulitis. Ann Intern Med. 2005 Jan 4;142(1):47-55. Tóm lược
42. Subramaniam S, Bober J, Chao J, et al. Point-of-care ultrasound for diagnosis of abscess in skin and soft tissue infections. Acad Emerg Med. 2016 Nov;23(11):1298-306. Tóm lược
43. Schmid MR, Kossmann T, Duewell S. Differentiation of necrotizing fasciitis and cellulitis using MR imaging. Am J Roentgenol. 1998 Mar;170(3):615-20. Toàn văn Tóm lược
44. McHenry CR, Piotrowski JJ, Petrinic D. Determinants of mortality for necrotizing soft-tissue infections. Ann Surg. 1995 May;221(5):558-63 Toàn văn Tóm lược
45. Swartz MN. Clinical practice: cellulitis. N Engl J Med. 2004 Feb 26;350(9):904-12. Tóm lược
46. Wormser GP, Dattwyler RJ, Shapiro ED, et al. The clinical assessment, treatment, and prevention of Lyme disease, human granulocytic anaplasmosis, and babesiosis: clinical practice guidelines by the Infectious Diseases Society of America. Clin Infect Dis. 2006 Nov 1;43(9):1089-134. Toàn văn Tóm lược
47. Fitzpatrick TB, Johnson RA, Wolff K. Color atlas & synopsis of clinical dermatology: common and serious diseases. 4th ed. New York, NY: The McGraw-Hill Companies; 2001.
48. Aberer W, Konrad K, Wolff K. Wells’ syndrome is a distinctive disease entity and not a histologic diagnosis. J Am Acad Dermatol. 1988 Jan;18(1 Pt 1):105-14. Tóm lược
49. Callen JP. Neutrophilic dermatoses. Dermatol Clin. 2002 Jul;20(3):409-19. Tóm lược
50. Rapini RP, Warner NB. Relapsing polychondritis. Clin Dermatol. 2006 Nov-Dec;24(6):482-5. Tóm lược
51. Fine A, Zacharias J. Calciphylaxis is usually non-ulcerating: risk factors, outcome and therapy. Kidney Int. 2002 Jun;61(6):2210-7. Toàn văn Tóm lược
52. Kirsner RS, Pardes JB, Eaglstein WH, et al. The clinical spectrum of lipodermatosclerosis. J Am Acad Dermatol. 1993 Apr;28(4):623-7. Tóm lược
53. National Institute for Health and Care Excellence. Clinical knowledge summaries: cellulitis. Sept 2012 [internet publication]. Toàn văn
54. Pallin DJ, Binder WD, Allen MB, et al. Clinical trial: comparative effectiveness of cephalexin plus trimethoprim- sulfamethoxazole versus cephalexin alone for treatment of uncomplicated cellulitis: a randomized controlled trial. Clin Infect Dis. 2013 Jun;56(12):1754-62. Toàn văn Tóm lược
55. U.S. Food and Drug Administration. FDA Drug Safety Communication: FDA updates warnings for oral and injectable fluoroquinolone antibiotics due to disabling side effects. May 2016 [internet publication]. Toàn văn
56. Liu C, Bayer A, Cosgrove SE, et al. Clinical practice guidelines by the Infectious Diseases Society of America for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children: executive summary. Clin Infect Dis. 2011 Feb 1;52(3):285-92. Toàn văn Tóm lược
57. Eells SJ, Chira S, David CG, et al. Non-suppurative cellulitis: risk factors and its association with Staphylococcus aureus colonization in an area of endemic community-associated methicillin-resistant S. aureus infections. Epidemiol Infect. 2011 Apr;139(4):606-12. Tóm lược
58. Miller LG, Daum RS, Creech CB, et al. Clindamycin versus trimethoprim-sulfamethoxazole for uncomplicated skin infections. N Engl J Med. 2015 Mar 19;372(12):1093-103. Toàn văn Tóm lược
59. Fisher RG, Benjamin DK Jr. Facial cellulitis in childhood: a changing spectrum. South Med J. 2002 Jul;95(7):672-4. Tóm lược
60. Rehder PA, Eliezer ET, Lane AT. Perianal cellulitis. Cutaneous group A streptococcal disease. Arch Dermatol. 1988 May;124(5):702-4. Tóm lược
61. Durand ML. Periocular infections. In: Mandell GL, Bennett JE, Dolin R, eds. Mandell, Douglas and Bennett’s principles and practice of infectious diseases. 6th ed. Philadelphia, PA: Churchill Livingstone; 2005:1419-1425.
62. Ramos JM, Cuenca-Estrella M, Esteban J, et al. Soft-tissue infection caused by Aeromonas hydrophila [in Spanish]. Enferm Infecc Microbiol Clin. 1995 Oct;13(8):469-72. Tóm lược
63. Bradaric N, Milas I, Luksic B, et al. Erysipelas-like cellulitis with Pasteurella multocida bacteremia after a cat bite. Croat Med J. 2000 Dec;41(4):446-9. Toàn văn Tóm lược
64. Sarma PS, Mohanty S. Capnocytophaga cynodegmi cellulitis, bacteremia, and pneumonitis in a diabetic man. J Clin Microbiol. 2001 May;39(5):2028-9. Toàn văn Tóm lược
65. Chiang SR, Chuang YC. Vibrio vulnificus infection: clinical manifestations, pathogenesis, and antimicrobial therapy. J Microbiol Immunol Infect. 2003 Jun;36(2):81-8. Tóm lược
66. Kremer M, Zuckerman R, Avraham Z, et al. Long-term antimicrobial therapy in the prevention of recurrent soft- tissue infections. J Infect. 1991 Jan;22(1):37-40. Tóm lược
67. Babb RR, Spittell JA Jr, Martin WJ, et al. Prophylaxis of recurrent lymphangitis complicating lymphedema. JAMA. 1966 Mar 7;195(10):871-3. Tóm lược
68. Sjoblom AC, Eriksson B, Jorup-Ronstrom C, et al. Antibiotic prophylaxis in recurrent erysipelas. Infection. 1993 Nov-Dec;21(6):390-3. Tóm lược
69. Oh CC, Ko HC, Lee HY, et al. Antibiotic prophylaxis for preventing recurrent cellulitis: a systematic review and meta-analysis. J Infect. 2014 Jul;69(1):26-34. Tóm lược
70. Thomas KS, Crook AM, Nunn AJ, et al. Dermatology Clinical Trials Network’s PATCH I Trial Team. Penicillin to prevent recurrent leg cellulitis. N Engl J Med. 2013 May 2;368(18):1695-703. Toàn văn Tóm lược
71. Dalal A, Eskin-Schwartz M, Mimouni D, et al. Interventions for the prevention of recurrent erysipelas and cellulitis. Cochrane Database Syst Rev. 2017 Jun 20;(6):CD009758. Toàn văn Tóm lược
72. Leclerc S, Teixeira A, Mahe E, et al. Recurrent erysipelas: 47 cases. Dermatology. 2007;214(1):52-7. Tóm lược
73. Webster J, Osborne S, Rickard CM, et al. Clinically-indicated replacement versus routine replacement of peripheral venous catheters. Cochrane Database Syst Rev. 2015 Aug 14;(8):CD007798. Toàn văn
74. Stevens DL, Herr D, Lampiris H, et al. Linezolid versus vancomycin for the treatment of methicillin-resistant Staphylococcus aureus infections. Clin Infect Dis. 2002 Jun 1;34(11):1481-90. Tóm lược
75. Prokocimer P, De Anda C, Fang E, et al. Tedizolid phosphate vs linezolid for treatment of acute bacterial skin and skin structure infections: the ESTABLISH-1 randomized trial. JAMA. 2013 Feb 13;309(6):559-69. Toàn văn Tóm lược
76. Lewis JS 2nd, Jorgensen JH. Inducible clindamycin resistance in staphylococci: should clinicians and microbiologists be concerned? Clin Infect Dis. 2005 Jan 15;40(2):280-5. Tóm lược
77. Arbeit RD, Maki D, Tally FP, et al. The safety and efficacy of daptomycin for the treatment of complicated skin and skin structure infections. Clin Infect Dis. 2004 Jun 15;38(12):1673-81. Tóm lược
78. Breedt J, Teras J, Gardovskis J, et al. Safety and efficacy of tigecycline in the treatment of skin and skin structure infections: results of a Phase 3 comparison study with vancomycin-aztreonam. Antimicrob Agents Chemother. 2005 Nov;49(11):4658-66. Toàn văn Tóm lược
79. Pertel PE, Eisenstein BI, Link AS, et al. The efficacy and safety of daptomycin vs. vancomycin for the treatment of cellulitis and erysipelas. Int J Clin Pract. 2009 Mar;63(3):368-75. Toàn văn Tóm lược
80. Boucher HW, Wilcox M, Talbot GH, et al. Once-weekly dalbavancin versus daily conventional therapy for skin infection. N Engl J Med. 2014 Jun 5;370(23):2169-79. Tóm lược
81. Corey GR, Kabler H, Mehra P, et al.; SOLO I Investigators. Single-dose oritavancin in the treatment of acute bacterial skin infections. N Engl J Med. 2014 Jun 5;370(23):2180-90. Tóm lược
82. Ruhe JJ, Menon A. Tetracyclines as an oral treatment option for patients with community onset skin and soft tissue infections caused by methicillin-resistant Staphylococcus aureus. Antimicrob Agents Chemother. 2007 Sep;51(9):3298-303. Toàn văn Tóm lược
83. Barnes EV, Dooley DP, Hepburn MJ, et al. Outcomes of community-acquired, methicillin-resistant Staphylococcus aureus, soft tissue infections treated with antibiotics other than vancomycin. Mil Med. 2006 Jun;171(6):504-7. Tóm lược
84. Markowitz N, Quinn EL, Saravolatz LD. Trimethoprim-sulfamethoxazole compared with vancomycin for the treatment of Staphylococcus aureus infection. Ann Intern Med. 1992 Sep 1;117(5):390-8. Tóm lược
85. Public Health England. Tetanus: the green book, chapter 30. April 2013 [internet publication]. Toàn văn