Bệnh hô hấp
Hướng dẫn quốc tế thứ hai về chẩn đoán và quản lý hội chứng suy hô hấp cấp tính ở trẻ em (PALICC-2)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Tóm tắt nội dung của Hướng dẫn quốc tế thứ hai về chẩn đoán và quản lý hội chứng suy hô hấp cấp tính ở trẻ em (PALICC-2) tải về file pdf ở đây.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
TÓM TẮT
MỤC TIÊU: Chúng tôi đã tìm cách cập nhật công việc năm 2015 của mình trong Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em lần thứ hai (PALICC-2) về hướng dẫn chẩn đoán và quản lý hội chứng suy hô hấp cấp tính ở trẻ em (PARDS), xem xét bằng chứng mới và các lĩnh vực chủ đề chưa được đề cập, giải quyết trước đó.
THIẾT KẾ: Chuỗi hội nghị đồng thuận quốc tế có sự tham gia của 52 chuyên gia nội dung quốc tế đa ngành trong PARDS và bốn chuyên gia phương pháp từ 15 quốc gia, sử dụng phương pháp hội nghị đồng thuận và khoa học triển khai.
BỐI CẢNH: Không áp dụng.
BỆNH NH N: Bệnh nhân mắc hoặc có nguy cơ mắc PARDS.
CAN THIỆP: Không có.
ĐO LƯỜNG VÀ KẾT QUẢ CHÍNH: Mười một nhóm nhỏ đã tiến hành đánh giá có hệ thống hoặc phạm vi giải quyết 11 lĩnh vực chủ đề: 1) định nghĩa, tỷ lệ mắc bệnh và dịch tễ học; 2) sinh bệnh học, mức độ nghiêm trọng và phân tầng nguy cơ; 3) hỗ trợ thông khí; 4) điều trị phụ trợ đặc hiệu cho phổi; 5) điều trị ngoài phổi; 6) theo dõi; 7) hỗ trợ hô hấp không xâm lấn; 8) hỗ trợ ngoài cơ thể; 9) bệnh tật và kết quả lâu dài; 10) tin học lâm sàng và khoa học dữ liệu; và 11) bối cảnh giới hạn tài nguyên. Tìm kiếm bao gồm MEDLINE, EMBASE và CINAHL Complete (EBSCOhost) và đã được cập nhật vào tháng 3 năm 2022. Phương pháp phân loại Đề xuất, Đánh giá, Phát triển và Đánh giá (GRADE, Grading of Recommendations, Assessment, Development, and Evaluation) được sử dụng để tóm tắt bằng chứng và phát triển các đề xuất, đã được thảo luận và bình chọn bởi tất cả PALICC-2 chuyên gia. Có 146 khuyến cáo (recommendations) và tuyên bố (statements), bao gồm: 34 khuyến cáo cho thực hành lâm sàng; 112 tuyên bố dựa trên sự đồng thuận với 18 tuyên bố về định nghĩa PARDS, 55 tuyên bố về thực hành tốt, 7 tuyên bố về chính sách và 32 tuyên bố về nghiên cứu. Tất cả các khuyến cáo và tuyên bố đã có sự đồng thuận lớn hơn 80%.
KẾT LUẬN: Các khuyến cáo của PALICC-2 và các tuyên bố dựa trên sự đồng thuận sẽ tạo điều kiện thuận lợi cho việc thực hiện và tuân thủ thực hành lâm sàng tốt nhất ở bệnh nhân mắc PARDS. Những kết quả này cũng sẽ cung cấp thông tin cho sự phát triển của các chương trình nghiên cứu trong tương lai rất cần thiết để cung cấp bằng chứng mạnh mẽ hơn nhằm hướng dẫn các nhóm chăm sóc tích cực nhi khoa quản lý những bệnh nhân này.
GIỚI THIỆU
Hội chứng suy hô hấp cấp tính (ARDS, acute respiratory distress syndrome) là một hội chứng lâm sàng không đồng nhất, góp phần làm tăng tỷ lệ tử vong và bệnh tật lâu dài (1–3). Trong nhiều năm, các bác sĩ nhi khoa đã dựa vào các tiêu chí dành cho người lớn để chẩn đoán ARDS ở trẻ em, cho đến năm 2015, Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em (PALICC, Pediatric Acute Lung Injury Consensus Conference) đã công bố một định nghĩa cụ thể về ARDS ở trẻ em (PARDS) với các hướng dẫn quản lý và nghiên cứu trong tương lai (2, 4, 5). Có 744 trường hợp PARDS mới được xác định theo định nghĩa PALICC trong 10 tuần nghiên cứu, mang lại tỷ lệ mắc PARDS quốc tế là 3,2% (95% CI 3,0, 3,4%) trong số bệnh nhân PICU và 6,1% (95% CI 5,7, 6,5%) trong số những bệnh nhân thở máy (MV, mechanical ventilation) (6).
Trong những năm qua, đã có rất nhiều kiến thức mới về (P)ARDS, với các khái niệm mới nổi về sinh bệnh học, bảo vệ phổi (áp lực đẩy, năng lượng cơ học, tổn thương phổi do bệnh nhân tự gây ra) và sử dụng các công nghệ mới (ống thông mũi lưu lượng cao [HFNC, high-flow nasal cannula]) và hệ thống chăm sóc sức khỏe (tin học, công cụ hỗ trợ quyết định lâm sàng) (7–9). Những lỗ hổng đáng chú ý tồn tại trong việc xác định PARDS trong bối cảnh hạn chế về nguồn lực (RLS, resourcelimited settings), bên cạnh sự khác biệt về sự sẵn có của các liệu pháp hỗ trợ. Hơn nữa, tài liệu gần đây đã nhấn mạnh rằng việc thực hiện các khuyến cáo PALICC 2015 khác nhau giữa các PICU (6, 10) và việc không tuân thủ các khuyến cáo có liên quan đến tỷ lệ tử vong cao hơn (11, 12). Đây là động cơ thúc đẩy cải tiến định nghĩa PARDS và một bản cập nhật từ Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em lần thứ hai (PALICC-2). Hai phần mới tập trung vào việc sử dụng tin học và các chiến lược quản lý dữ liệu để giúp thực hiện, cũng như sửa đổi các hướng dẫn có thể cần thiết trong RLS.
Trong bản tóm tắt này, chúng tôi mô tả ngắn gọn phương pháp luận và trình bày tập hợp các khuyến cáo và tuyên bố về định nghĩa và quản lý lâm sàng PARDS. Cơ sở lý luận đầy đủ và khuôn khổ từ bằng chứng đến quyết định (EtD, evidenceto-decision) cho từng khuyến cáo, cũng như các phương pháp chi tiết, được cung cấp trong các bài báo kèm theo được xuất bản riêng (13–24).
PHƯƠNG PHÁP
Quá trình tạo ra các hướng dẫn này bao gồm: 1) xem xét tài liệu có hệ thống với việc xác định, đánh giá và tổng hợp bằng chứng; 2) phân tầng các khuyến cáo thành các loại sử dụng phương pháp Phân loại khuyến cáo, Đánh giá, Phát triển và Đánh giá (GRADE); 3) bỏ phiếu (tối đa ba vòng) về các khuyến cáo và tuyên bố để đạt được sự đồng thuận; và 4) sửa đổi và hài hòa các khuyến cáo và tuyên bố. Phương pháp chi tiết được báo cáo trong phần bổ sung đi kèm (13).
Các thành viên tham gia hội thảo đã được lựa chọn dựa trên nghiên cứu về các khía cạnh cụ thể của PARDS trong 10 năm trước đó, đặc biệt chú ý đến sự đa dạng ngày càng tăng và tính đại diện quốc tế (Châu Á, Châu Phi, Nam Mỹ). Những người tham gia cuối cùng bao gồm một hội đồng gồm 52 nội dung và bốn chuyên gia phương pháp (24 phụ nữ, 32 nam giới) từ nhiều chuyên ngành (52 bác sĩ, một nhà trị liệu hô hấp, một điều dưỡng, một nhà trị liệu vật lý, một nhà nghiên cứu tiến sĩ và các cơ sở địa lý (15 quốc gia). Hội thảo đã làm việc với hai nhà phương pháp hướng dẫn (N.P.I., M.M.B.) cùng với một chuyên gia về phân tích tổng hợp (S.R.K.) và hai chuyên gia về khoa học triển khai (R.P.B., K.S.).
BẢNG 1. Phân nhóm hội nghị đồng thuận chấn thương phổi cấp tính ở trẻ em lần thứ hai và các câu hỏi chính liên quan
PALICC = Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em, PARDS = hội chứng suy hô hấp cấp tính ở trẻ |
Các thành viên tham gia hội thảo được chia thành 11 nhóm nhỏ và mỗi nhóm được giao nhiệm vụ trả lời một câu hỏi chính, như được liệt kê trong Bảng 1. Ngoài nhóm phụ cụ thể của họ, một thành viên tham gia hội thảo từ nhóm RLS cũng tham gia vào từng nhóm phụ để đảm bảo rằng các sửa đổi RLS được xem xét. trừ khi nhóm chuyên gia đã bao gồm ít nhất một chuyên gia từ các khu vực RLS. em, RLS = các cơ sở hạn chế về nguồn lực.
Các câu hỏi về Dân số, Can thiệp, So sánh và Kết quả được xây dựng dựa trên các chủ đề được đề cập trong hướng dẫn PALICC 2015 (2) cũng như các chủ đề chính mới được xác định bởi từng nhóm nhỏ. Các tìm kiếm điện tử được thực hiện bởi các thủ thư y tế có kinh nghiệm trong cơ sở dữ liệu Medline và Embase, cũng như cơ sở dữ liệu CINAHL, Cochrane, Scopus và/hoặc Web of Science trong khoảng thời gian từ tháng 11 năm 2020 đến tháng 12 năm 2020, với bản cập nhật vào tháng 3 năm 2022 đến tháng 4 năm 2022. Đối với chủ đề được đề cập trong hướng dẫn PALICC năm 2015, các tìm kiếm đã được cập nhật để bao gồm các ấn phẩm từ năm 2013, trong khi hai phần mới (tức là câu hỏi chính 10 và 11 tương ứng về tin học và RLS) hoặc các chủ đề mới đã được xem xét tài liệu từ năm 1980. Chúng tôi đã sử dụng sự kết hợp của các thuật ngữ tiêu đề chủ đề y tế và từ văn bản cho các khái niệm liên quan đến PARDS và từng phần trong số 11 phần. Các chiến lược tìm kiếm được trình bày chi tiết trong bài viết về phương pháp và các tệp kỹ thuật số bổ sung cho từng bài báo riêng lẻ (13–24). Các tài liệu tham khảo trong các đánh giá PALICC trước đây đã được bổ sung một cách có hệ thống vào các bằng chứng được trích xuất.
BẢNG 2. Các loại Khuyến cáo và Tuyên bố được Sử dụng trong Hướng dẫn Hội nghị Đồng thuận về Tổn thương Phổi Cấp tính ở Trẻ em lần thứ hai
GRADE = Xếp hạng Khuyến cáo, Đánh giá, Phát triển và Đánh giá, RAND = nghiên cứu và phát triển. |
Tất cả các tiêu đề và phần tóm tắt trong mỗi nhóm nhỏ đều được một tác giả bình duyệt, và việc bình duyệt và trích xuất bài báo toàn văn được thực hiện độc lập bởi hai người bình duyệt. Người đánh giá thứ ba đã giải quyết sự khác biệt ở từng giai đoạn. Nguy cơ sai lệch được đánh giá bằng cách sử dụng công cụ Nguy cơ sai lệch 2 của Cochrane (RoB2, Cochrane risk of bias 2) cho các thử nghiệm lâm sàng ngẫu nhiên và công cụ Rủi ro sai lệch trong các nghiên cứu can thiệp không ngẫu nhiên (ROBINS-I, Risk Of Bias In Non-randomized Studies of Interventions) cho các nghiên cứu không ngẫu nhiên (25, 26). Các yếu tố dữ liệu chính được trích xuất bằng cách sử dụng các biểu mẫu điện tử được phát triển trong trình duyệt Research Data Electronic Capture (REDCap) (27) và xuất thành các bảng bằng chứng. Giao thức cho các đánh giá có hệ thống đã được đăng ký trên Sổ đăng ký triển vọng quốc tế về các đánh giá có hệ thống.
Các loại khuyến cáo hoặc tuyên bố khác nhau đã được tạo ra (Bảng 2). Phương pháp GRADE được sử dụng để tóm tắt các bằng chứng liên quan và phát triển các khuyến cáo cho thực hành lâm sàng (28, 29). Nếu có thể, chúng tôi đã thực hiện phân tích tổng hợp để có được các ước tính tổng hợp từ các nghiên cứu tương tự. Các nhà phương pháp phân loại độc lập mức độ chắc chắn của bằng chứng của từng khuyến cáo bằng cách sử dụng khung GRADE (30). Chúng tôi đã sử dụng khung EtD để tạo điều kiện chuyển đổi từ bằng chứng sang khuyến cáo (31). Dựa trên sự chắc chắn của bằng chứng và khuôn khổ EtD, các khuyến cáo thực hành lâm sàng (CR) được mô tả là “mạnh” (với cách diễn đạt “chúng tôi khuyến cáo”) hoặc “có điều kiện” (sử dụng “chúng tôi đề xuất”) (29). Ý nghĩa của sức mạnh của các khuyến cáo đối với các bên liên quan khác nhau được cung cấp trong Bảng 3. Tuyên bố thực hành tốt (GPS, good practice statements) là một danh mục duy nhất được GRADE công nhận. Điều này được sử dụng khi rõ ràng là có “tác động tích cực ròng lớn” nếu quá trình hành động được đề xuất được thực hiện (32). Tuyên bố chính sách (PS, policy statements) liên quan đến cung cấp dịch vụ chăm sóc sức khỏe, giáo dục hoặc đạo đức. Khi đưa ra những tuyên bố như vậy, chúng tôi đã xem xét tác động của việc thực hiện quá trình hành động được khuyến cáo đối với các kết quả lấy bệnh nhân làm trung tâm. Những lỗ hổng liên quan trong bằng chứng đã được tổng hợp thành các sáng kiến nghiên cứu trong tương lai và được phân loại là “tuyên bố nghiên cứu (RS, research statements)”. Các tuyên bố về định nghĩa (DS, definition statements) đã được đưa ra trong bối cảnh cập nhật định nghĩa về ARDS ở trẻ em. DS chủ yếu dựa trên phân tích dữ liệu từ các nghiên cứu quan sát và thử nghiệm lâm sàng mô tả tác động của các biến khác nhau đối với kết quả lấy bệnh nhân làm trung tâm. Các thuộc tính và chỉ số lâm sàng có tác động lớn đến tiên lượng đã được sử dụng để xây dựng định nghĩa về ARDS ở trẻ em.
Tất cả các khuyến cáo, tuyên bố, nhận xét tương ứng của họ và bằng chứng của họ đã được thảo luận bởi toàn bộ hội đồng sử dụng nhiều hội thảo trực tuyến. Ba đồng chủ tịch (G.E., Y.M.L.-F., R.G.K.) chịu trách nhiệm lãnh đạo và điều phối các cuộc họp PALICC-2, theo dõi các quy trình bỏ phiếu và hài hòa các khuyến cáo/tuyên bố và bản thảo. Việc tiết lộ xung đột lợi ích đã được tất cả các thành viên tham gia hội thảo hoàn thành ngay từ đầu, trong quá trình bỏ phiếu và tại thời điểm nộp tạp chí. Ba vòng bỏ phiếu đã được tiến hành để đạt được sự đồng thuận bằng cách sử dụng một cuộc khảo sát ẩn danh trực tuyến. Mỗi khuyến cáo/tuyên bố được cho điểm theo thang đo Likert 9 điểm, từ rất không đồng thuận (được tính điểm 1) đến rất đồng thuận (được tính điểm 9). Các chuyên gia khoa học triển khai đã đề xuất sửa đổi các khuyến cáo/tuyên bố cho từng nhóm nhỏ để cải thiện tính rõ ràng và tạo điều kiện thuận lợi cho việc triển khai trong tương lai. Sau hai vòng đầu tiên, các khuyến cáo và tuyên bố không đáp ứng 90% đồng thuận (điểm ≥ 7) đã được xem xét dựa trên nhận xét từ toàn bộ hội thảo và được gửi lại để bỏ phiếu. Các nhận xét được sử dụng để làm rõ một số khuyến cáo/tuyên bố và được đưa vào quy trình bỏ phiếu.
BẢNG 3. Ý nghĩa của các khuyến cáo lâm sàng với việc phân loại các khuyến cáo, đánh giá, phát triển và đánh giá Tính chắc chắn của bằng chứng và sức mạnh của khuyến cáo đối với các bên liên quan (29)
| Thành phần | Khuyến cáo mạnh | Khuyến cáo có điều kiện |
| Người bệnh | Hầu hết các cá nhân trong tình huống này sẽ muốn quá trình hành động “được khuyến cáo” và chỉ một tỷ lệ nhỏ sẽ không | Phần lớn các cá nhân trong tình huống này sẽ muốn quá trình hành động “được đề xuất”, nhưng nhiều người thì không. |
| Bác sĩ lâm sàng | Hầu hết các cá nhân sẽ nhận được quá trình hành động “được đề xuất” | Nhận ra rằng các lựa chọn khác nhau sẽ phù hợp với những bệnh nhân khác nhau và bạn phải giúp từng bệnh nhân đi đến quyết định xử trí phù hợp với các giá trị và sở thích của họ |
| Các nhà hoạch định chính sách | Khuyến cáo có thể được điều chỉnh thành chính sách trong hầu hết các tình huống, bao gồm cả việc sử dụng làm chỉ số hiệu suất | Việc hoạch định chính sách sẽ đòi hỏi các cuộc tranh luận đáng kể và sự tham gia của nhiều bên liên quan. Các chính sách cũng có nhiều khả năng khác nhau giữa các khu vực |
BẢNG 4. Chẩn đoán Hội chứng suy hô hấp cấp ở trẻ em (Định nghĩa 1.1; Định nghĩa 1.7.1)
| Tuổi (DS 1.1) | Loại trừ bệnh nhân mắc bệnh phổi chu sinh | ||
| Thời gian (DS 1.2) | Trong vòng 7 ngày kể từ khi bị thương tổn lâm sàng đã biết | ||
| Nguồn gốc của phù (DS 1.3) | Không được giải thích đầy đủ bởi suy tim hoặc quá tải dịch | ||
| Hình ảnh ngực (DS 1.3) | Các đám mờ mới (một bên hoặc hai bên) phù hợp với bệnh nhu mô phổi cấp tính và không phải do chủ yếu do xẹp phổi hoặc tràn dịch màng phổia | ||
| Oxygen hóab (DS 1.4.1) | IMV: OI ≥ 4 hoặc OSI ≥ 5
NIVc: PaO2/FiO2 ≤ 300 hoặc SpO2/FiO2 ≤ 250 Phân tầng mức độ nghiêm trọng của PARDS: Áp dụng ≥ 4 giờ sau chẩn đoán ban đầu về PARDS (DS 1.4.4) |
||
| IMV-PARDS: (DS 1.4.1)
NIV-PARDSc (DS 1.4.2; DS 1.4.3)
|
Nhẹ/trung bình: OI < 16 hoặc OSI < 12 (DS 1.4.5)
NIV-PARDS nhẹ/trung bình: PaO2/FiO2 > 100 hoặc SpO2/FiO2 > 150 |
Nặng: OI ≥ 16 hoặc OSI
≥ 12 (DS 1.4.5) NIV-PARDS nặng: PaO2/FiO2 ≤ 100 hoặc SpO2/FiO2 ≤ 150 |
|
| Quần thể đặc biệt | |||
| Bệnh tim tím tái
(DS 1.6.1; DS 1.6.2) |
Các tiêu chí trên, với tình trạng suy giảm oxygen hóa cấp tính không giải thích được do bệnh tim | ||
| Bệnh phổi mãn tính (DS 1.6.3; DS 1.6.4) | Các tiêu chí trên, với sự suy giảm oxy cấp tính so với ban đầu | ||
DS = tuyên bố định nghĩa, IMV = thở máy xâm lấn, NIV = thở máy không xâm lấn, OI = chỉ số oxygen hóa, OSI = chỉ số độ bão hòa oxy, PARDS = hội chứng suy hô hấp cấp tính ở trẻ em, SpO2 = độ bão hòa oxy của máy đo oxy xung. aTrẻ em trong môi trường hạn chế về nguồn lực, nơi không có hình ảnh X quang, nếu không đáp ứng các tiêu chí PARDS được coi là có thể PARDS.
bOxygen hóa nên được đo ở trạng thái ổn định và không phải trong các giai đoạn tụt độ bão hòa thoáng qua. Khi sử dụng SpO2, đảm bảo rằng SpO2 ≤ 97%.
OI = áp lực đường thở trung bình (MAP) (cm H2O) × FiO2/PaO2 (mm Hg). OSI = MAP (cm H2O) × FiO2/SpO2.
cChẩn đoán PARDS trên NIV (NIV-PARDS) yêu cầu giao diện mặt nạ đầy đủ với áp lực dương đường thở liên tục/áp lực dương cuối kỳ thở ra ≥ 5cm H2O.
dPhân tầng mức độ nghiêm trọng của PARDS không áp dụng cho các quần thể này.
Lưu ý bổ sung: Không nên chẩn đoán PARDS có thể xảy ra và có nguy cơ mắc PARDS ở trẻ em bị suy hô hấp chỉ do tắc nghẽn đường thở (ví dụ: hen suyễn nặng, co thắt phế quản do vi rút). Các số tuyên bố định nghĩa tương ứng được chỉ định trong ngoặc đơn.
Các Khuyến cáo và Tuyên bố của PALICC2 đã được Liên đoàn các Hiệp hội Chăm sóc Đặc biệt và Tích cực Nhi khoa Thế giới thông qua vào ngày 17 tháng 6 năm 2022.
KẾT QUẢ
Tất cả các khuyến cáo và tuyên bố sau đây đều đạt được ngưỡng đồng thuận 80% được chỉ định trước. Có 34 CR (một mạnh và 33 có điều kiện). Có 112 câu khác: 18 câu liên quan đến định nghĩa PARDS và bệnh nhân có nguy cơ mắc PARDS, 55 GPS, 7 PS và 32 RS. Các bảng bằng chứng và cơ sở lý luận ủng hộ CR được trình bày trong các bản thảo của nhóm nhỏ tương ứng (13–24).
Định nghĩa PARDS sửa đổi hiện được tóm tắt trong Bảng 4 và 5, đồng thời giới thiệu các khái niệm mới quan trọng liên quan đến việc phân tầng mức độ nghiêm trọng của PARDS ít nhất 4 giờ sau khi chẩn đoán PARDS ban đầu cho cả thông khí xâm lấn và không xâm lấn (NIV), cho phép chẩn đoán “có thể PARDS” cho trẻ em ở các chế độ hỗ trợ mũi như HFNC và cho phép sửa đổi RLS. Bảng 6–9 tóm tắt các khuyến cáo và tuyên bố của PALICC-2 trong bối cảnh quỹ đạo của bệnh nhân từ chẩn đoán đến theo dõi.
BẢNG 5. Chẩn đoán Hội chứng suy hô hấp cấp tính có thể xảy ra ở trẻ em và người có nguy cơ mắc Hội chứng suy hô hấp cấp tính ở trẻ em (Định nghĩa 1.5.3; Tuyên bố định nghĩa 1.7.2; Tuyên bố định nghĩa 11.2)
| Tuổi | Loại trừ bệnh nhân mắc bệnh phổi chu sinh |
| Thời gian | Trong vòng 7 ngày kể từ khi bị thương tổn lâm sàng đã biết |
| Nguồn gốc của phù | Không được giải thích đầy đủ bởi suy tim hoặc quá tải dịch |
| Hình ảnh ngực (DS 1.5.2) | Các đám mờ mới (một bên hoặc hai bên) phù hợp với bệnh nhu mô phổi cấp tính và không phải do chủ yếu do xẹp phổi hoặc tràn dịcha |
| Ngưỡng oxygen hóab để chẩn đoán PARDS có thể xảy ra đối với trẻ em đang hỗ trợ hô hấp bằng đường mũic (DS 1.5.1) | |
| Áp lực đường thở dương liên tục/áp lực đường thở dương hai mức hoặc ống thông mũi lưu lượng cao (≥ 1,5 L/kg/phút hoặc ≥ 30 L/phút): PaO2/FiO2 ≤ 300 hoặc SpO2/FiO2 ≤ 250 | |
| Ngưỡng oxygen hóab để chẩn đoán nguy cơ mắc PARDS | |
| Bất kỳ giao diện nào: Bổ sung oxy để duy trì SpO2 ≥ 88% nhưng không đáp ứng định nghĩa cho PARDS hoặc có thể PARDS | |
| Quần thể đặc biệt | |
| Bệnh tim tím tái | Các tiêu chí trên, với tình trạng suy giảm oxygen hóa cấp tính không giải thích được do bệnh tim |
| Bệnh phổi mạn tính | Các tiêu chí trên, với sự suy giảm oxy cấp tính so với ban đầu |
DS = tuyên bố định nghĩa, PARDS = hội chứng suy hô hấp cấp tính ở trẻ em, SpO2 = độ bão hòa oxy của máy đo oxy xung.
aTrẻ em trong các môi trường hạn chế về nguồn lực, nơi không có hình ảnh X quang, nếu không đáp ứng các tiêu chí PARDS có thể có thì được coi là có thể có PARDS. bOxygen hóa nên được đo ở trạng thái ổn định và không phải trong các giai đoạn tụt độ bão hòa thoáng qua. Khi sử dụng SpO2, đảm bảo SpO2 ≤ 97%.
cTrẻ em thở máy không xâm lấn qua mũi (NIV) hoặc ống thông mũi lưu lượng cao không đủ điều kiện cho PARDS nhưng được coi là có PARDS có thể xảy ra khi ngưỡng oxygen hóa này được đáp ứng.
dOxygen bổ sung được định nghĩa là FiO2 > 21% khi thở máy xâm lấn; hoặc FiO2 > 21% trên NIV; hoặc “lưu lượng oxy” từ mặt nạ hoặc ống thông vượt quá các ngưỡng cụ thể theo độ tuổi này: ≥ 2 L/phút (tuổi < 1 tuổi), ≥ 4 L/phút (1– 5 tuổi), ≥ 6 L/phút (6–10 tuổi), hoặc ≥ 8 L/phút (tuổi > 10 tuổi). Đối với trẻ em mang mặt nạ hoặc ống thông, lưu lượng oxy được tính bằng FiO2 × tốc độ dòng chảy (L/phút) (ví dụ: lưu lượng 6 L/phút ở FiO2 35% là 6 x 0,35 = 2,1 L/phút). Lưu ý bổ sung: Không nên chẩn đoán PARDS có thể xảy ra và có nguy cơ mắc PARDS ở trẻ em bị suy hô hấp chỉ do tắc nghẽn đường thở (ví dụ: hen suyễn nặng, co thắt phế quản do vi-rút). Các số tuyên bố định nghĩa tương ứng được chỉ định trong ngoặc đơn.
BẢNG 6. Tổng hợp Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em lần thứ hai. Khuyến cáo lâm sàng và tuyên bố thực hành tốt liên quan đến hỗ trợ thông khí, theo dõi hô hấp và điều trị hỗ trợ phổi
| Chủ đề | Khuyến cáo | Tuyên bố thực hành tốt |
| Hỗ trợ không xâm lấn | ||
| Sử dụng O2/HFNC | Suy hô hấp cấp nặng hơn → thử nghiệm NIV có giới hạn thời gian
(7.1.1) Trong RLS, sử dụng HFNC/CPAP so với O2 (7.5.1) Trong RLS, sử dụng CPAP so với HFNC khi khả dụng (7.5.2) |
Tạo ẩm cho HFNC (7.3.3) |
| Sử dụng NIV (CPAP hoặc áp lực đường thở dương hai mức) | Xấu đi sau 0–6 giờ dùng thử → ETT (7.1.2) | Theo dõi chặt chẽ và nhân viên được đào tạo (7.2)
Làm ẩm (7.3.3), giao diện tối ưu để đồng bộ hóa (7.3.1), theo dõi các biến chứng (7.3.2) Bổ sung hỗ trợ hô hấp nếu được đồng bộ hóa (7.3.5) An thần khi dung nạp NIV kém (7.3.4) |
| Thông khí xâm lấn | ||
| ETT | ETT: sử dụng ống có bóng chèn (3.11)
Duy trì đường thở thông thoáng (4.4.1) Hút ETT: không thường quy sử dụng nước muối nhỏ khi hút (4.4.3) |
|
| Gói MV | Sử dụng gói thông khí bảo vệ phổi
(3.5) Theo dõi tự động việc tuân thủ các chiến lược bảo vệ phổi trong Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em lần thứ hai (10.2) |
Đánh giá hàng ngày để kiểm tra mức độ sẵn sàng rút nội khí quản và thử nghiệm thở tự nhiên (6.4.1)
Trong RLS, triển khai các giao thức được điều chỉnh cục bộ (PS 11.5) Đào tạo và giáo dục thường xuyên cho tất cả nhân viên (PS 11.6) |
| Loại MV | Không thể khuyến cáo ủng hộ hoặc phản đối HFOV (3.8.1) | Nếu HFOV được sử dụng: chiến lược tối ưu hóa thể tích phổi (3.8.2) |
| Theo dõi | Liên tục: nhịp thở, nhịp tim, SpO2 (6.1.1).
Không liên tục: huyết áp không xâm lấn (6.1.1) Theo dõi nỗ lực tự thở (6.2.5) Theo dõi liên tục CO2 trong MV (6.3.3) Tính toán và theo dõi khoảng chết (6.3.4) |
|
| VT | 6–8 mL/kg (3.2) | Tính VT và CRS theo trọng lượng cơ thể (6.1.2) |
| Sử dụng 4–6 mL/kg nếu cần để duy trì dưới mức Pplat và DP được đề
xuất (3.2) |
Theo dõi liên tục Vt (6.2.1) bằng cách sử dụng bù cho độ giãn nở của bộ dây máy thở (6.2.2) | |
| PIP và Pplat | Pplat ≤ 28 cm H2O (3.3.1)
Pplat ≤ 32 cm H2O nếu độ giãn nở của thành ngực giảm (3.3.1) |
Theo dõi PIP và Pplat (6.2.3) |
| Giới hạn của DP | DP ≤ 15 cm H2O (3.3.2) | Theo dõi DP (6.2.3) |
| PEEP | Chuẩn độ: theo O2, phân phối O2, huyết động và CRS (3.4.1)
Cấp độ: bằng hoặc cao hơn cấp độ trong Bảng PEEP/FiO2 thấp của Mạng lưới Hội chứng suy hô hấp cấp tính (3.4.2) |
Theo dõi PEEP nội tại, đường cong lưu lượng và áp lực-thời gian (6.2.4) Chuẩn độ: theo dõi Pplat và DP (3.4.3) |
| Mục tiêu SpO2 | Nhẹ/trung bình: chiến lược 92 – 97% (3.9.1)
Nặng: chấp nhận < 92%, với PEEP được tối ưu hóa (3.9.2) |
Tránh SpO2 < 88% và > 97% (3.9.3) Nặng: khi SpO2 < 92% → theo dõi độ bão hòa oxy tĩnh mạch trung tâm (3.9.4) |
| Mục tiêu pH, PaCO2 | Chấp nhận pH ≥ 7,2 để duy trì trong phạm vi Pplat, DP và VT trong thời gian tăng CO2 máu cho phép (3.10.1)
Không sử dụng bổ sung bicarbonate thường quy (3.10.2) |
Điều chỉnh tần suất đo pH, PaCO2 theo mức độ nghiêm trọng và giai đoạn PARDS và theo dõi CO2 không xâm lấn (6.3.2) |
| Điều trị phụ trợ | ||
| Tư thế nằm sấp | Không thể khuyến cáo hoặc chống lại tư thế nằm sấp (4.3) | |
| Thủ thuật huy động | Không thể khuyến cáo hoặc chống lại thủ đoạn huy động (3.6) | |
| Hít khí NO | Chỉ sử dụng oxit nitric dạng hít ở những quần thể được chọn (4.1) | |
| Chất hoạt động bề mặt | Chống lại việc sử dụng thường xuyên chất hoạt động bề mặt (4.2) | |
| Corticoid | Chỉ sử dụng corticosteroid ở những quần thể được chọn (4.6) | |
CPAP = áp lực đường thở dương liên tục, CRS = độ giãn nở của hệ hô hấp, DP = áp lực đẩy, ETT = ống nội khí quản, HFNC = ống thông mũi lưu lượng cao, HFOV = thông khí dao động tần số cao, MV = thở máy, NIV = thông khí không xâm lấn , PEEP = áp lực dương cuối thì thở ra, PIP = áp lực hít vào đỉnh, Pplat = áp lực bình nguyên, PS = tuyên bố chính sách, RLS = bối cảnh giới hạn nguồn lực, SpO2 = độ bão hòa oxy của máy đo oxy xung, VT = thể tích khí lưu thông.
Các số tuyên bố định nghĩa tương ứng được chỉ định trong ngoặc đơn.
BẢNG 7. Tổng hợp Hội nghị đồng thuận về chấn thương phổi cấp tính ở trẻ em lần thứ hai. Khuyến cáo lâm sàng và tuyên bố thực hành tốt liên quan đến xử trí ngoài phổi
| Đề tài | Khuyến cáo | Tuyên bố thực hành tốt |
| Chẩn đoán | ||
| Sàng lọc và theo dõi | Sử dụng các thuật toán điện tử để giúp xác định PARDS (10.1) | Tuyên bố chính sách: Tổ chức chăm sóc sức khỏe hỗ trợ phát triển, triển khai và sử dụng các công cụ điện tử (10.3) |
| Phân cấp nguy cơ | Đo tỷ lệ khoảng chết trên thể tích khí lưu thông và/hoặc phần khoảng chết phế nang cuối thì thở ra (2.1), bên cạnh sự phân tầng dựa trên oxygen hóa | Theo dõi FiO2, độ bão hòa oxy của máy đo độ bão hòa oxy, PaO2, áp lực đường thở trung bình, áp lực dương cuối thì thở ra (6.3.1)
Sử dụng hình ảnh ngực (6.5.1) |
| Theo dõi huyết động | Theo dõi để đánh giá tác động của MV đối với RV/LV (6.6.1)
Đường động mạch để đo huyết áp và khí máu động mạch trong PARDS nặng (6.6.4) Thực hiện siêu âm tim trong PARDS nặng hoặc nghi ngờ rối loạn chức năng RV/LV (6.6.3) |
|
| ECMO | ||
| Không đáp ứng với điều trị | Cân nhắc chuyển đến trung tâm ECMO
(8.1.5) |
|
| Đánh giá | Khi các chiến lược bảo vệ phổi thất bại và nguyên nhân có thể khắc phục được. Không có tiêu chí nghiêm ngặt (8.1.1) | Đánh giá có cấu trúc bởi nhóm chuyên gia (8.1.2) |
| Đánh giá nối tiếp (8.1.3) | Giáo dục và năng lực cho bác sĩ lâm sàng
ECMO (PS 8.2.1) Báo cáo dữ liệu cho Tổ chức Hỗ trợ sự sống ngoài cơ thể (hoặc tương đương) để đánh giá chuẩn (PS 8.2.2) |
|
| Loại hỗ trợ | Sử dụng ECMO tĩnh mạch-tĩnh mạch (8.1.4) | |
| Mục tiêu khí máu | Tránh tăng oxy máu (8.3.1a)
Thay đổi chậm trong Paco2 (8.3.1b) |
|
| MV | Chiến lược bảo vệ phổi chung (8.3.2) | |
| Đau, kích động, ức chế thần kinh cơ và mê sảng ở bệnh nhân nhi bị bệnh nặng có cân nhắc đến môi trường ICU và khả năng vận động sớm | ||
| Tiếp cận | Phương pháp tiếp cận đa thành phần không dùng thuốc (5.2.2; 5.7.1) | |
| Đánh giá | Sử dụng thang đo (5.1.1) | |
| An thần | Chuẩn độ thuốc với liều tối thiểu nhưng hiệu quả (5.1.2)
Theo dõi và cai máy với giao thức hướng đến mục tiêu (5.1.3) |
|
| NMBA | Sử dụng NMBA, nếu không đạt được thông khí bảo vệ chỉ với thuốc an thần (5.3.1) | Theo dõi và chuẩn độ theo mục tiêu đã thiết lập (5.3.2) |
| Dịch | Tối ưu hóa đồng thời ngăn ngừa quá tải (5.5) Bắt đầu nuôi ăn qua đường tiêu hóa sớm (< 72 giờ) (5.4.1) | Theo dõi cân bằng dịch tích lũy (6.6.2) |
| Dinh dưỡng | Protein ≥ 1,5 g/kg/ngày (5.4.4) | Kế hoạch dinh dưỡng (5.4.2)
Theo dõi EN với giao thức hướng đến mục tiêu (5.4.3) |
| Máu | Không truyền pRBC khi nồng độ hemoglobin ≥ 7 g/dL (5.6.2) | Sử dụng pRBC cho nồng độ hemoglobin < 5 g/dL (5.6.1) |
ECMO = oxygen hóa qua màng ngoài cơ thể, EN = dinh dưỡng qua đường ruột, LV = tâm thất trái, MV = thở máy,
NMBA = thuốc ngăn chặn thần kinh cơ, PARDS = hội chứng suy hô hấp cấp tính ở trẻ em, pRBCs = hồng cầu đông đặc, PS = tuyên bố chính sách, RV = tâm thất phải.
Các số tuyên bố định nghĩa tương ứng được chỉ định trong ngoặc đơn.
Phần 1. Định nghĩa, tỷ lệ mắc bệnh và dịch tễ học
Tuổi. Tuyên bố định nghĩa 1.1. Tất cả bệnh nhân dưới 18 tuổi không mắc bệnh phổi chu sinh đang hoạt động nên được chẩn đoán mắc PARDS bằng tiêu chí PALICC-2. (DS chưa phân loại, 94% đồng thuận) (14).
Lưu ý: Các bác sĩ có thể sử dụng định nghĩa PALICC-2 hoặc sơ sinh (Montreux NARDS) cho trẻ sơ sinh và có thể sử dụng PALICC-2 hoặc định nghĩa người lớn (Berlin ARDS) cho thanh niên.
Thời gian. Tuyên bố định nghĩa 1.2. Các triệu chứng thiếu oxy trong máu và những thay đổi trên phim chụp X-quang phải xảy ra trong vòng 7 ngày kể từ khi bị thương tổn đã biết để đủ điều kiện tham gia PARDS. (DS chưa chấm điểm, đồng thuận 96%).
Kết quả hình ảnh. Tuyên bố định nghĩa 1.3. Kết quả hình ảnh ngực về hình mờ mới (hoặc thâm nhiễm) phù hợp với bệnh nhu mô phổi cấp tính không giải thích được do xẹp phổi hoặc tràn dịch là cần thiết để chẩn đoán PARDS. (DS chưa chỉnh sửa, 90% đồng thuận).
Mức độ nghiêm trọng của tình trạng thiếu oxy trong phân tầng bệnh. Tuyên bố định nghĩa 1.4.1. Chỉ số oxygen hóa (OI, oxygenation index) hoặc chỉ số bão hòa oxy (OSI, oxygen saturation index), thay vì PaO2/FiO2 hoặc độ bão hòa oxy của máy đo oxy xung (SpO2)/FiO2, phải là thước đo chính về mức độ nghiêm trọng của bệnh phổi để xác định PARDS cho tất cả bệnh nhân được điều trị bằng thở máy xâm lấn (IMV, invasive mechanical ventilation), với PaO2 được ưu tiên sử dụng khi có sẵn. (DS chưa chỉnh sửa, 90% đồng thuận).
BẢNG 8. Tổng hợp Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em lần thứ hai. Các tuyên bố thực hành tốt liên quan đến theo dõi sau hội chứng suy hô hấp cấp tính ở trẻ em
Các số tuyên bố định nghĩa tương ứng được chỉ định trong ngoặc đơn. |
Tuyên bố định nghĩa 1.4.2. PaO2/FiO2 hoặc SpO2/FiO2 nên được sử dụng để chẩn đoán PARDS và PARDS có thể xảy ra đối với bệnh nhân dùng NIV hoặc HFNC (DS không phân loại, 88% đồng thuận).
Tuyên bố định nghĩa 1.4.3. Bệnh nhân sử dụng giao diện toàn diện của NIV (áp lực đường thở dương liên tục [CPAP] hoặc áp lực đường thở dương hai mức [BiPAP]) với CPAP lớn hơn hoặc bằng 5 cm H2O hoặc được thở máy xâm lấn nên được coi là mắc PARDS nếu họ đáp ứng thời gian, oxygen hóa, nguyên nhân/yếu tố nguy cơ và tiêu chuẩn hình ảnh (DS chưa phân loại, 90% đồng thuận).
Tuyên bố định nghĩa 1.4.4. Các đối tượng mắc PARDS nên được phân tầng thành các loại mức độ nghiêm trọng sau khoảng thời gian ít nhất 4 giờ (DS chưa được phân loại, 85% đồng thuận).
Tuyên bố định nghĩa 1.4.5. Khi áp dụng tiêu chí SpO2 để chẩn đoán PARDS, nên chuẩn độ oxy để đạt được SpO2 trong khoảng từ 88% đến 97%. (DS chưa chấm điểm, đồng thuận 96%).
PARDS có thể xảy ra và có nguy cơ mắc PARDS. Tuyên bố định nghĩa 1.5.1. Bệnh nhân sử dụng giao diện mũi của NIV (CPAP hoặc BiPAP) hoặc sử dụng HFNC lớn hơn hoặc bằng 1,5 L/kg/phút hoặc lớn hơn hoặc bằng 30 L/phút nên được coi là có khả năng mắc PARDS nếu họ đáp ứng các yêu cầu về thời gian, oxygen hóa, nguyên nhân/yếu tố nguy cơ và tiêu chuẩn chẩn đoán hình ảnh (DS chưa phân loại, 87% đồng thuận).
Tuyên bố định nghĩa 1.5.2. Những bệnh nhân bị thiếu hình ảnh X quang do hạn chế về nguồn lực nên được coi là có khả năng mắc PARDS nếu họ đáp ứng các tiêu chí về thời gian, oxygen hóa và yếu tố nguy cơ. (DS chưa chỉnh sửa, 90% đồng thuận).
BẢNG 9. Tổng hợp các khuyến cáo nghiên cứu đồng thuận của hội nghị đồng thuận chấn thương phổi cấp tính ở trẻ em lần thứ hai
| Hoạt động | Nghiên cứu cần thiếta |
| Sàng lọc, chẩn đoán và theo dõi | |
| Chẩn đoán | So sánh nhóm tuổi giữa người lớn và trẻ em trong tiến triển và kết cục của hội chứng suy hô hấp cấp tính ở trẻ em (2.2)
Quỹ đạo của bệnh bằng cách sử dụng bộ dữ liệu tối thiểu được chuẩn hóa và định nghĩa hoạt động (2.4.1) Tiện ích chẩn đoán của định nghĩa Hội nghị đồng thuận về tổn thương phổi cấp tính ở trẻ em lần thứ hai trong RLS (11.3) Các mạng nghiên cứu hợp tác để bao gồm RLS (11.4) |
| Dấu ấn sinh học | Dấu ấn sinh học và hiểu biết di truyền về sinh lý bệnh (2.3.1) Nghiên cứu kiểu hình và kiểu hình phân tử (2.3.2) |
| Khoa học dữ liệu | Khoa học dữ liệu cộng tác (10.4)
Phát triển các công cụ điện tử tổng quát (10.5) |
| Theo dõi MV và hệ thống tim mạch | |
| ống nội khí quản | Tiêu chuẩn hóa thử nghiệm thở tự nhiên và thử nghiệm sẵn sàng rút nội khí quản trong các nghiên cứu (6.4.2) |
| Gói MV | Hút kín và hút mở (4.4.2); phương pháp và quần thể về làm sạch đường thở
(4.5) |
| Loại MV | Các nghiên cứu về chế độ máy thở (3.1), nghiên cứu về ống thông mũi lưu lượng cao (7.4), các nghiên cứu cần thiết bao gồm RLS (11.8) |
| VT | Sử dụng các giao thức và định nghĩa trong các nghiên cứu đo VT, áp lực hít vào đỉnh, áp lực bình nguyên, áp lực dương cuối thì thở ra, áp lực đường thở trung bình (2.4.2); sử dụng tính toán năng lượng cơ học (3.7); sử dụng các vòng lặp theo dõi, độ giãn nở, sức cản đường thở, biến dạng (strain)-ứng suất (stress), v.v. (6.2.6) |
| Huyết động | Nghiên cứu về thiết bị, cách tiếp cận và thử nghiệm huyết động học (6.6.5); nghiên cứu CT thông thường, siêu âm phổi, chụp cắt lớp trở kháng điện
(6.5.2) |
| Phổi khác | |
| Các loại thuốc khác | Nghiên cứu của nhiều loại thuốc (4.7; 11.9) |
| ECMO | |
| Loại ECMO | Các nghiên cứu về loại bỏ CO2 ngoài cơ thể (8.4) |
| Đau, kích động, ức chế thần kinh cơ và mê sảng ở bệnh nhân nhi bị bệnh nặng có cân nhắc đến môi trường ICU và khả năng vận động sớm | |
| Đánh giá | Thuốc phòng ngừa và/hoặc điều trị mê sảng (5.2.3) |
| Cách tiếp cận chung | |
| Dịch | Phép đo đã được kiểm chứng về rối loạn chức năng hệ thống cơ quan ngoài phổi (2.4.3) |
| Dinh dưỡng | Báo cáo về chiến lược dinh dưỡng trong các nghiên cứu (5.4.5) |
| Máu | Các nghiên cứu về hồng cầu lắng và các lựa chọn thay thế (5.6.3) |
| Theo dõi sau PICU | |
| Ban đầu | Đánh giá tình trạng cơ bản trước PICU nếu dự đoán việc theo dõi (9.4.1); thực hành để tối ưu hóa theo dõi (9.4.5) |
| Đánh giá | Điểm cuối sau xuất viện (9.4.2); mối quan hệ giữa kết quả ngắn hạn và dài hạn (9.4.3); các yếu tố ảnh hưởng đến quỹ đạo phục hồi (9.4.4) |
ECMO = oxygen hóa qua màng ngoài cơ thể, MV = thở máy, RLS = bối cảnh giới hạn tài nguyên, VT = thể tích khí lưu thông.
aTiền đề của các tuyên bố cần nghiên cứu (không được tham chiếu trong Bảng) là nội dung trong cột Nghiên cứu đều cần một mẫu có liên quan đến RLS, cũng như sự cộng tác giữa phổ của các cài đặt được cung cấp tài nguyên.
Các số tuyên bố định nghĩa tương ứng được chỉ định trong ngoặc đơn.
Tuyên bố định nghĩa 1.5.3. Việc xác định một nhóm bệnh nhân có nguy cơ mắc PARDS là cần thiết để xác định dịch tễ học về sự tiến triển của bệnh và các phương pháp tiềm năng để phòng ngừa bệnh. (DS chưa chấm điểm, đồng thuận 96%).
Chẩn đoán PARDS ở bệnh nhân mắc bệnh tim mạch mãn tính. Tuyên bố định nghĩa 1.6.1. Bệnh nhân mắc bệnh tim bẩm sinh tím tái được coi là mắc PARDS nếu họ đáp ứng các tiêu chí PARDS tiêu chuẩn và có tình trạng suy giảm oxygen hóa cấp tính (so với đường cơ sở) không được giải thích đầy đủ bởi bệnh tim tiềm ẩn. (DS chưa chỉnh sửa, đồng thuận 98%).
Tuyên bố định nghĩa 1.6.2. Bệnh nhân bị rối loạn chức năng thất trái (LV) đáp ứng các tiêu chí PARDS tiêu chuẩn được coi là mắc PARDS nếu tình trạng thiếu oxy cấp tính và những thay đổi hình ảnh ngực mới không thể giải thích chỉ bằng suy tim LV hoặc quá tải dịch. (DS chưa chấm điểm, 92% đồng thuận).
Lưu ý: Siêu âm tim và/hoặc áp lực nhĩ trái có thể hữu ích trong việc xác định phù phổi thủy tĩnh.
Tuyên bố định nghĩa 1.6.3. Bệnh nhân mắc bệnh phổi mãn tính từ trước được điều trị bằng oxy bổ sung, NIV hoặc IMV thông qua mở khí quản được coi là mắc PARDS nếu họ biểu hiện những thay đổi cấp tính đáp ứng các tiêu chí PARDS tiêu chuẩn và biểu hiện tình trạng suy giảm oxy cấp tính so với mức cơ bản đáp ứng các tiêu chí oxygen hóa cho PARDS. (DS chưa chấm điểm, đồng thuận 96%).
Tuyên bố định nghĩa 1.6.4. Bệnh nhân mắc bệnh phổi mãn tính được điều trị bằng IMV lúc ban đầu hoặc mắc bệnh tim bẩm sinh tím tái khởi phát cấp tính đáp ứng các tiêu chí PARDS tiêu chuẩn không nên được phân tầng theo các loại nguy cơ OI hoặc OSI. Các nghiên cứu trong tương lai là cần thiết để xác định phân tầng nguy cơ PARDS của những bệnh nhân suy hô hấp thiếu oxy cấp tính trên nền mãn tính như vậy. (DS chưa chỉnh sửa, 90% đồng thuận).
Định nghĩa về PARDS, PARDS có thể xảy ra và Nguy cơ đối với PARDS. Tuyên bố định nghĩa 1.7.1. PARDS sẽ được xác định bằng cách sử dụng Bảng 4. (DS chưa được phân loại, 84% đồng thuận).
Tuyên bố định nghĩa 1.7.2. Có thể và có nguy cơ đối với PARDS sẽ được xác định bằng Bảng 5. (DS chưa được phân loại, 94% đồng thuận).
Lưu ý: Các bác sĩ lâm sàng nên xem xét điều trị bệnh nhân có thể mắc PARDS như thể họ mắc PARDS và áp dụng các khuyến cáo khác sau khi xem xét các nguy cơ và lợi ích cụ thể cho bệnh nhân cụ thể đó.
Phần 2. Sinh bệnh học, mức độ nghiêm trọng và phân tầng nguy cơ
Tỷ lệ khoảng chết để phân tầng nguy cơ. Khuyến cáo lâm sàng 2.1. Chúng tôi đề nghị rằng ở những bệnh nhân PARDS có tiếp cận động mạch, nên đo tỷ lệ khoảng chết trên thể tích khí lưu thông và/hoặc tỷ lệ khoảng chết phế nang cuối thì thở ra, so với không đo, khi bắt đầu PARDS để hỗ trợ đánh giá mức độ nghiêm trọng tại giường của bệnh nhân. bệnh tật và phân tầng nguy cơ. (CR có điều kiện, bằng chứng chắc chắn thấp, 90% đồng thuận).
Tuổi
Tuyên bố nghiên cứu 2.2. Cần tiến hành các nghiên cứu để xem xét liệu có sự khác biệt về tiến triển và/hoặc kết quả của PARDS giữa người lớn và trẻ em ở các nhóm tuổi khác nhau và giữa người lớn và trẻ em hay không. (RS chưa được phân loại, đồng thuận 96%).
Dấu ấn sinh học, kiểu hình và kiểu mẫu
Tuyên bố nghiên cứu 2.3.1. Các nghiên cứu về dấu ấn sinh học và di truyền sẽ cung cấp cái nhìn sâu sắc về sinh bệnh học của PARDS. Nghiên cứu trong tương lai đòi hỏi phải tăng cường tích hợp các nghiên cứu về con người và hệ thống mô hình con người. (RS chưa được phân loại, đồng thuận 96%).
Tuyên bố nghiên cứu 2.3.2. Tính không đồng nhất của PARDS nên được xác định bằng cách sử dụng kết hợp các dấu ấn sinh học (protein, chất chuyển hóa, phiên mã gen và di truyền) để xác định kiểu hình và kiểu hình của bệnh nhân mắc PARDS để làm giàu dự đoán và tiên lượng trong các nghiên cứu (RS chưa được phân loại, đồng thuận 84%).
Tiêu chuẩn hóa cho nghiên cứu trong tương lai
Tuyên bố nghiên cứu 2.4.1. Các nghiên cứu đánh giá quỹ đạo của bệnh tật và phục hồi nên sử dụng các bộ dữ liệu tối thiểu, được tiêu chuẩn hóa với các định nghĩa hoạt động (RS chưa được phân loại, 90% đồng thuận).
Tuyên bố nghiên cứu 2.4.2. Các nghiên cứu đo lường các biến số như thể tích khí lưu thông, áp lực đỉnh và áp lực bình nguyên, áp lực dương cuối thì thở ra (PEEP) hoặc áp lực đường thở trung bình nên sử dụng các giao thức và định nghĩa rõ ràng để cho phép khả năng tái tạo (RS chưa được phân loại, đồng thuận 100%).
Tuyên bố nghiên cứu 2.4.3. Một biện pháp xác thực về rối loạn chức năng hệ thống cơ quan ngoài phổi nên được đưa vào các nghiên cứu về các yếu tố nguy cơ lâm sàng liên quan đến kết quả ở bệnh nhân mắc PARDS (RS không phân loại, đồng thuận 98%).
Phần 3. Hỗ trợ thở máy xâm lấn
Chế độ thông khí
Tuyên bố nghiên cứu 3.1. Chúng tôi không thể đưa ra khuyến cáo về chế độ máy thở cụ thể được ưu tiên cho bệnh nhân PARDS. Các nghiên cứu lâm sàng trong tương lai nên được tiến hành để đánh giá kết quả của các phương thức thông khí được kiểm soát và hỗ trợ. (RS chưa được phân loại, đồng thuận 94%).
Lưu ý: Không có dữ liệu kết quả về ảnh hưởng của chế độ (được kiểm soát hoặc hỗ trợ, bao gồm thông khí giải phóng áp lực đường thở và hỗ trợ thông khí được điều chỉnh theo thần kinh) trong quá trình thở máy thông thường (MV).
Thể tích khí lưu thông
Khuyến cáo lâm sàng 3.2. Chúng tôi đề xuất sử dụng thể tích khí lưu thông sinh lý trong khoảng từ 6 đến 8 mL/kg ở bệnh nhân mắc PARDS so với thể tích khí lưu thông siêu sinh lý (> 8 mL/kg). (CR có điều kiện, bằng chứng chắc chắn rất thấp, 98% đồng thuận).
Lưu ý: Nên sử dụng thể tích khí lưu thông dưới 6 mL/kg ở những bệnh nhân nếu cần để duy trì dưới giới hạn áp lực bình nguyên và áp lực đẩy được đề xuất. Nên thận trọng khi sử dụng thể tích khí lưu thông dưới 4 mL/kg.
Áp lực thông khí
Khuyến cáo lâm sàng 3.3.1. Trong trường hợp không có phép đo áp lực xuyên phổi, chúng tôi đề xuất áp lực cao nguyên thì hít vào nhỏ hơn hoặc bằng 28 cm H2O. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 92% đồng thuận).
Lưu ý: Áp lực cao nguyên có thể cao hơn (29–32 cm H2O) đối với bệnh nhân giảm độ giãn nở thành ngực.
Khuyến cáo lâm sàng 3.3.2. Chúng tôi khuyên bạn nên hạn chế áp lực đẩy ở mức 15 cm H2O (được đo trong điều kiện tĩnh) đối với bệnh nhân mắc PARDS. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 82% đồng thuận).
Áp lực dương cuối kỳ thở ra
Khuyến cáo lâm sàng 3.4.1. Chúng tôi đề xuất rằng PEEP nên được điều chỉnh theo mức oxygen hóa/cung cấp oxy, huyết động học và độ giãn nở được đo trong điều kiện tĩnh so với các thông số lâm sàng khác hoặc bất kỳ thông số nào trong số này được cách ly ở bệnh nhân mắc PARDS. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 96% đồng thuận).
Khuyến cáo lâm sàng 3.4.2. Chúng tôi khuyến cáo rằng các mức PEEP thường nên được duy trì bằng hoặc cao hơn bảng PEEP thấp hơn/FiO2 cao hơn từ giao thức Mạng ARDS (33) (Bảng bổ sung 1, http://links.lww.com/PCC/C287) so với các mức PEEP thấp hơn bảng PEEP thấp hơn/FiO2 cao hơn. (CR mạnh, bằng chứng chắc chắn vừa phải, 96% đồng thuận).
Tuyên bố thực hành tốt 3.4.3. Khi điều chỉnh mức PEEP để đạt được phạm vi mục tiêu oxy được đề xuất cho PARDS, cần chú ý để tránh vượt quá giới hạn áp lực bình nguyên và/hoặc giới hạn áp lực đẩy. (GPS chưa chỉnh sửa, chính chủ 100%).
Gói thông khí
Khuyến cáo lâm sàng 3.5. Chúng tôi đề nghị nên sử dụng gói thông khí bảo vệ phổi so với không khi chăm sóc bệnh nhân thở máy với PARDS. (CR có điều kiện, bằng chứng chắc chắn thấp, 83% đồng thuận).
Lưu ý: Gói bảo vệ phổi ưu tiên duy trì nhiều cài đặt máy thở (thể tích khí lưu thông, áp lực bình nguyên, áp lực đẩy, PEEP) trong giới hạn được đề xuất cũng như sử dụng các thuật toán phát hiện và chương trình giáo dục.
Thủ thuật huy động
Khuyến cáo lâm sàng 3.6. Chúng tôi không thể đề xuất hoặc phản đối việc sử dụng các thủ thuật huy động ở những bệnh nhân mắc PARDS. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 94%).
Lưu ý: Các thao tác huy động cẩn thận có thể được áp dụng trong nỗ lực cải thiện quá trình oxygen hóa bằng các bước PEEP tăng dần và giảm dần. Các thủ thuật bơm phồng kéo dài không thể được khuyến cáo.
Năng lượng cơ học
Tuyên bố nghiên cứu 3.7. Không có đủ bằng chứng để đề xuất sử dụng các tính toán năng lượng cơ học để hướng dẫn MV cho trẻ em. Nghiên cứu trong tương lai là cần thiết liên quan đến tính toán năng lượng cơ học ở trẻ em trước khi sử dụng lâm sàng. (RS chưa được phân loại, đồng thuận 90%).
Thông khí tần số cao
Khuyến cáo lâm sàng 3.8.1. Chúng tôi không thể đưa ra khuyến cáo về việc liệu có nên sử dụng máy thở dao động tần số cao (HFOV) thay cho máy thở thông thường ở bệnh nhân PARDS hay không. (CR có điều kiện, bằng chứng chắc chắn thấp, 90% đồng thuận).
Lưu ý: HFOV có thể được xem xét ở những bệnh nhân mắc PARDS mà các mục tiêu thông khí không đạt được với chiến lược bảo vệ phổi trên MV thông thường.
Tuyên bố thực hành tốt 3.8.2. Khi sử dụng HFOV, nên đạt được thể tích phổi tối ưu bằng cách thăm dò khả năng huy động phổi bằng cách tăng và giảm dần áp lực đường thở trung bình dưới sự theo dõi liên tục của các thông số oxy và CO2 và đáp ứng huyết động (GPS chưa được phân loại, đồng thuận 90%).
Mục tiêu SpO2
Khuyến cáo lâm sàng 3.9.1. Chúng tôi đề xuất rằng đối với PARDS nhẹ/trung bình, SpO2 được duy trì trong khoảng từ 92% đến 97%. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 98%).
Khuyến cáo lâm sàng 3.9.2. Chúng tôi đề xuất rằng đối với PARDS nghiêm trọng, sau khi tối ưu hóa PEEP, có thể chấp nhận SpO2 dưới 92% để giảm tiếp xúc với FiO2. (CR có điều kiện, bằng chứng chắc chắn thấp, 88% đồng thuận).
Tuyên bố thực hành tốt 3.9.3. Nên tránh tiếp xúc kéo dài với các mục tiêu SpO2 thiếu oxy (< 88%) hoặc cao (> 97%) trong khi bổ sung oxy. (GPS chưa được phân loại, 88% đồng thuận).
Tuyên bố thực hành tốt 3.9.4. Khi SpO2 dưới 92%, nên theo dõi độ bão hòa tĩnh mạch trung tâm và các dấu hiệu phân phối/sử dụng oxy. (GPS chưa được phân loại, 94% đồng thuận).
Quản lý pH.
Khuyến cáo lâm sàng 3.10.1. Chúng tôi đề nghị cho phép tăng CO2 máu cho phép (đến giới hạn pH thấp hơn là 7,20) ở những bệnh nhân mắc PARDS để duy trì trong phạm vi áp lực và thể tích khí lưu thông được khuyến cáo trước đó. (CR có điều kiện, bằng chứng có độ chắc chắn rất thấp, đồng thuận 100%).
Lưu ý: Các trường hợp ngoại lệ đối với chứng tăng CO2 máu cho phép bao gồm, nhưng không giới hạn ở, tăng áp nội sọ, tăng áp phổi nặng, tổn thương bệnh tim bẩm sinh chọn lọc, huyết động không ổn định và rối loạn chức năng tâm thất nghiêm trọng.
Khuyến cáo lâm sàng 3.10.2. Chúng tôi đề nghị chống lại việc sử dụng bổ sung bicarbonate thường quy so với việc sử dụng bicarbonate có chọn lọc trong PARDS. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 96%).
Lưu ý: Bổ sung bicarbonate có thể được xem xét trong các trường hợp nhiễm toan chuyển hóa nặng hoặc tăng áp phổi đang ảnh hưởng xấu đến chức năng tim hoặc sự ổn định huyết động.
Ống nội khí quản
Tuyên bố thực hành tốt 3.11. Nên sử dụng ống nội khí quản có bóng chèn khi thông khí cho bệnh nhân mắc PARDS. (GPS chưa chỉnh sửa, chính chủ 100%).
Phần 4. Điều trị phổi phụ trợ
Nitric Oxide dạng hít
Khuyến cáo lâm sàng 4.1. Chúng tôi đề nghị không nên sử dụng oxit nitric dạng hít (iNO) thường xuyên trong PARDS so với việc sử dụng iNO có chọn lọc trong PARDS. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 98%).
Lưu ý: Có thể có lợi ích lâm sàng khi sử dụng iNO ở một số kiểu hình như bệnh nhân bị tăng áp phổi hoặc rối loạn chức năng tâm thất phải nặng. Ngoài ra, việc sử dụng iNO có thể được xem xét ở những bệnh nhân mắc PARDS nặng như một biện pháp giải cứu hoặc làm cầu nối để hỗ trợ sự sống ngoài cơ thể. Khi sử dụng, đánh giá lợi ích nên được thực hiện trong vòng 4 giờ đầu tiên và liên tục để giảm thiểu độc tính và loại bỏ việc tiếp tục sử dụng nếu không có tác dụng đã được thiết lập.
Liệu pháp chất hoạt động bề mặt
Khuyến cáo lâm sàng 4.2. Chúng tôi đề nghị chống lại việc sử dụng thường quy liệu pháp chất hoạt động bề mặt trong PARDS so với việc sử dụng chất hoạt động bề mặt có chọn lọc. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 100%).
Lưu ý: Có thể có vai trò đối với việc sử dụng có chọn lọc chất hoạt động bề mặt trong các quần thể cụ thể; tuy nhiên, không có đủ bằng chứng để hướng dẫn những quần thể nào có thể được hưởng lợi.
Tư thế nằm sấp
Khuyến cáo lâm sàng 4.3. Không có đủ dữ liệu để hỗ trợ hoặc bác bỏ việc sử dụng tư thế nằm sấp ở bệnh nhân PARDS. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 94%).
Lưu ý: Việc sử dụng tư thế nằm sấp có thể được xem xét ở những bệnh nhân mắc PARDS và tình trạng thiếu oxy trong máu không đáp ứng với các biện pháp can thiệp khác. Nếu được sử dụng, nên đánh giá sự cải thiện về oxygen hóa khi ở tư thế nằm sấp. Chúng tôi không thể đưa ra khuyến cáo về thời gian nằm sấp.
Hút nội khí quản
Tuyên bố thực hành tốt 4.4.1. Ở những bệnh nhân PARDS được đặt nội khí quản, nên duy trì đường thở không bị tắc nghẽn. (GPS chưa được phân loại, đồng thuận 98%).
Lưu ý: Việc hút nội khí quản phải được thực hiện một cách thận trọng để giảm thiểu nguy cơ mất huy động phổi.
Tuyên bố nghiên cứu 4.4.2. Chúng tôi không thể đưa ra khuyến cáo về việc sử dụng hệ thống hút kín hay hở. Nghiên cứu trong tương lai nên tập trung vào tác động của các hệ thống hút kín và hở đối với kết quả. (RS chưa được phân loại, đồng thuận 90%).
Lưu ý: Trong PARDS nghiêm trọng, nên xem xét cẩn thận kỹ thuật hút để giảm thiểu khả năng mất huy động.
Tuyên bố thực hành tốt 4.4.3. Việc nhỏ nước muối đẳng trương thường quy trước khi hút nội khí quản không nên được sử dụng ở những bệnh nhân mắc PARDS. (GPS chưa được phân loại, 94% đồng thuận).
Lưu ý: Việc nhỏ nước muối đẳng trương trước khi hút nội khí quản có thể được xem xét để rửa để loại bỏ các chất tiết đặc và dính.
Làm sạch đường thở
Tuyên bố nghiên cứu 4.5. Chúng tôi không thể đưa ra khuyến cáo về việc sử dụng các phương pháp thông thoáng đường thở cụ thể (chẳng hạn như vật lý trị liệu lồng ngực và tiêu chất nhầy) ở bệnh nhân mắc PARDS. Nghiên cứu trong tương lai nên tập trung vào tác động của các phương pháp thông đường thở cụ thể đối với kết quả và đối với các nhóm cụ thể có khả năng được hưởng lợi từ các phương pháp này. (RS chưa được phân loại, đồng thuận 96%).
Corticoid
Khuyến cáo lâm sàng 4.6. Chúng tôi đề nghị chống lại việc sử dụng corticosteroid thường quy ở những bệnh nhân mắc PARDS so với việc sử dụng steroid có chọn lọc. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 96%).
Lưu ý: Có thể có một số lợi ích ở những bệnh nhân mắc PARDS do coronavirus 2 gây ra hội chứng hô hấp cấp tính nặng; tuy nhiên, chúng tôi không thể đưa ra khuyến cáo liên quan đến các quần thể cụ thể khác để sử dụng.
Các liệu pháp bổ sung khác
Bản tổng hợp kết quả khảo sát 4.7. Chúng tôi không thể đưa ra khuyến cáo về việc sử dụng phương pháp điều trị phụ trợ sau đây ở những bệnh nhân mắc PARDS: hỗn hợp helium-oxy, liệu pháp prostaglandin dạng hít hoặc IV, chất kích hoạt plasminogen, thuốc tiêu sợi huyết hoặc thuốc chống đông máu khác, chất chủ vận thụ thể β-adrenergic dạng hít hoặc ipratropium, hoặc IV N- acetylcystein cho tác dụng chống oxygen hóa. Nghiên cứu trong tương lai nên tập trung vào tác động của các phương pháp điều trị này và vào các nhóm dân số cụ thể có khả năng được hưởng lợi từ chúng. (RS chưa được phân loại, đồng thuận 96%).
Phần 5. Điều trị ngoài phổi
An thần
Tuyên bố thực hành tốt 5.1.1. Các thang đánh giá hợp lệ và đáng tin cậy về đau, an thần, mê sảng và cai nghiện nên được sử dụng để theo dõi, nhắm mục tiêu và chuẩn độ các liệu pháp thoải mái và để tạo điều kiện giao tiếp giữa các chuyên gia. (GPS chưa chỉnh sửa, chính chủ 100%).
Tuyên bố thực hành tốt 5.1.2. Ở những bệnh nhân mắc PARDS, thuốc an thần (tối thiểu nhưng hiệu quả) nên được chuẩn độ để đạt được chiến lược MV mục tiêu tạo điều kiện thuận lợi cho việc cung cấp oxy, tiêu thụ oxy và đạt được các mục tiêu về hô hấp. (GPS chưa được phân loại, đồng thuận 96%).
Tuyên bố thực hành tốt 5.1.3. Theo dõi, chuẩn độ và cai thuốc an thần nên được quản lý theo một giao thức hướng đến mục tiêu với mục tiêu an thần hàng ngày được thiết lập một cách cộng tác bởi nhóm liên ngành. (GPS chưa được phân loại, đồng thuận 96%).
Tuyên bố thực hành tốt 5.1.4. Bệnh nhân mắc PARDS cai thuốc an thần từ 5 ngày trở lên nên được 1) đánh giá các triệu chứng của hội chứng cai nghiện do điều trị bằng một công cụ đã được kiểm chứng và 2) được đưa vào một kế hoạch có hệ thống tạo điều kiện cho việc cai thuốc an thần. (GPS chưa được phân loại, đồng thuận 96%).
Mê sảng và Ngủ
Tuyên bố thực hành tốt 5.2.1. Bệnh nhân mắc PARDS nên được đánh giá mê sảng hàng ngày bằng cách sử dụng công cụ sàng lọc mê sảng ở trẻ em đã được kiểm chứng. (GPS chưa được phân loại, 94% đồng thuận).
Tuyên bố thực hành tốt 5.2.2. Bệnh nhân mắc PARDS nên được can thiệp đa thành phần, không dùng thuốc như là biện pháp can thiệp đầu tay để ngăn ngừa và điều trị chứng mê sảng thông qua việc giảm các yếu tố nguy cơ có thể thay đổi được. (GPS chưa chỉnh sửa, đồng thuận 90%).
Lưu ý: Các biện pháp bao gồm thuốc an thần hướng đến mục tiêu, chuẩn độ, tối thiểu nhưng hiệu quả, thúc đẩy giấc ngủ ban đêm với tối ưu hóa tiếng ồn và ánh sáng, giao tiếp hỗ trợ và tăng cường, sự tham gia và hoạt động của gia đình và khả năng di chuyển nếu được chấp nhận.
Tuyên bố nghiên cứu 5.2.3. Chúng tôi không thể đưa ra khuyến cáo về việc sử dụng thuốc chống loạn thần điển hình hoặc không điển hình, melatonin hoặc các loại thuốc khác để phòng ngừa hoặc điều trị mê sảng thường quy. Các nghiên cứu sâu hơn là cần thiết để đánh giá vai trò của thuốc chống loạn thần và melatonin trong điều trị mê sảng. (RS chưa được phân loại, đồng thuận 98%).
Thuốc ức chế thần kinh cơ
. Khuyến cáo lâm sàng 5.3.1. Chúng tôi đề xuất rằng sử dụng ức chế thần kinh cơ (NMB) tối thiểu nhưng hiệu quả kết hợp với thuốc an thần so với việc sử dụng thuốc an thần đơn thuần nếu không thể đạt được MV hiệu quả và bảo vệ. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 98% đồng thuận).
Tuyên bố thực hành tốt 5.3.2. NMB nên được theo dõi và chuẩn độ theo độ sâu mục tiêu được thiết lập bởi nhóm liên ngành. (GPS chưa được phân loại, 94% đồng thuận).
Lưu ý: Theo dõi có thể bao gồm thông khí hiệu quả và bảo vệ, di chuyển và đáp ứng của kích thích chuỗi bốn (train-of-four) (nếu có).
Dinh dưỡng
Khuyến cáo lâm sàng 5.4.1. Chúng tôi đề nghị bắt đầu nuôi dưỡng qua đường ruột sớm (< 72 giờ) khi khả thi, hơn là nuôi dưỡng qua đường tĩnh mạch hoặc trì hoãn dinh dưỡng qua đường ruột ở bệnh nhân PARDS. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 92% đồng thuận).
Tuyên bố thực hành tốt 5.4.2. Bệnh nhân mắc PARDS nên nhận được một kế hoạch dinh dưỡng để tạo điều kiện phục hồi, duy trì sự phát triển và đáp ứng nhu cầu trao đổi chất của họ. (GPS chưa được phân loại, đồng thuận 98%).
Tuyên bố thực hành tốt 5.4.3. Theo dõi dinh dưỡng đường ruột, tăng cường và duy trì nên được quản lý theo một phác đồ hướng đến mục tiêu do nhóm liên ngành hợp tác thiết lập. (GPS chưa được phân loại, đồng thuận 96%).
Khuyến cáo lâm sàng 5.4.4. Chúng tôi đề xuất một chiến lược dinh dưỡng bao gồm tối thiểu 1,5 g/kg/ngày protein so với ít hơn 1,5 g/kg/ngày protein cho bệnh nhân PARDS. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 92%).
Tuyên bố nghiên cứu 5.4.5. Báo cáo về chiến lược dinh dưỡng, phơi nhiễm và theo dõi trong các thử nghiệm lâm sàng phải rõ ràng đầy đủ để cho phép so sánh giữa các nghiên cứu (ví dụ: lộ trình, thành phần, lượng calo cung cấp, thời gian để đạt được mục tiêu dinh dưỡng). (RS chưa được phân loại, đồng thuận 98%).
Quản lý dịch
Khuyến cáo lâm sàng 5.5. Chúng tôi đề nghị rằng bệnh nhân mắc PARDS nên truyền dịch với mục tiêu truyền dịch hàng ngày do nhóm liên ngành hợp tác thiết lập để duy trì việc cung cấp oxy tối ưu và bảo tồn chức năng cơ quan cuối cùng, đồng thời ngăn ngừa tình trạng quá tải dịch. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 98%).
Truyền máu
Tuyên bố thực hành tốt 5.6.1. Bệnh nhân suy hô hấp nặng có nồng độ huyết sắc tố dưới 5 g/dL nên được truyền hồng cầu lắng (pRBC). (GPS chưa được phân loại, đồng thuận 96%).
Lưu ý: Tuyên bố này có thể không phù hợp với bệnh nhân bị thiếu máu tán huyết.
Khuyến cáo lâm sàng 5.6.2. Chúng tôi đề nghị không truyền pRBC ở những bệnh nhân bị bệnh nặng nếu nồng độ huyết sắc tố lớn hơn hoặc bằng 7 g/dL và họ ổn định về mặt huyết động và không có tình trạng tím tái mãn tính, PARDS nặng hoặc thiếu máu tán huyết. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 98%).
Tuyên bố nghiên cứu 5.6.3. Chúng tôi không thể đưa ra khuyến cáo về ngưỡng truyền pRBC tối ưu ở những bệnh nhân bị bệnh nặng với PARDS, những người không ổn định về mặt huyết động hoặc bị thiếu oxy nghiêm trọng. Các nghiên cứu sâu hơn là cần thiết để xác định nguy cơ, lợi ích và các lựa chọn thay thế truyền máu ở bệnh nhân PARDS bị thiếu oxy nghiêm trọng. (RS chưa được phân loại, đồng thuận 98%).
Giấc ngủ và Phục hồi chức năng
Tuyên bố thực hành tốt 5.7.1. Ở những bệnh nhân mắc PARDS, hoạt động ban ngày và mô hình nghỉ ngơi nên được tối ưu hóa bằng các phương pháp tiếp cận đa thành phần, không dùng thuốc. (GPS chưa được phân loại, 94% đồng thuận).
Tuyên bố thực hành tốt 5.7.2. Ở những bệnh nhân mắc PARDS, nên đánh giá hàng ngày và xác định các mục tiêu về hoạt động và vận động dựa trên tình trạng lâm sàng. (GPS chưa được phân loại, 94% đồng thuận).
Tuyên bố thực hành tốt 5.7.3. Ở những bệnh nhân mắc PARDS, nên thành lập một nhóm phục hồi chức năng (vật lý trị liệu và/hoặc trị liệu nghề nghiệp) trong vòng 72 giờ để xác định chức năng cơ bản, mục tiêu phục hồi chức năng và sự sẵn sàng can thiệp khi thích hợp và dựa trên tình trạng lâm sàng. (GPS chưa được phân loại, đồng thuận 98%). Phần 6. Theo dõi (19)
Theo dõi chung
Tuyên bố thực hành tốt 6.1.1. Tất cả bệnh nhân mắc PARDS nên được theo dõi lâm sàng tối thiểu về tần số hô hấp liên tục, nhịp tim, đo độ bão hòa oxy và huyết áp không xâm lấn ngắt quãng thường xuyên. (GPS chưa chỉnh sửa, đồng thuận 90%).
Lưu ý: Nên đặt báo động đo độ bão hòa oxy để xác định các thông số nằm ngoài khuyến cáo của PALICC-2.
Tuyên bố thực hành tốt 6.1.2. Các số liệu sử dụng thể tích phổi (ví dụ: thể tích khí lưu thông, độ giãn nở của hệ thống hô hấp) nên được diễn giải sau khi chuẩn hóa theo trọng lượng cơ thể. (GPS chưa được phân loại, 94% đồng thuận).
Lưu ý: Nên sử dụng trọng lượng cơ thể dự đoán hoặc trọng lượng cơ thể thực tế thấp hơn.
Cơ học hệ hô hấp
Tuyên bố thực hành tốt 6.2.1. Trong quá trình thông khí xâm lấn ở bệnh nhân mắc PARDS, thể tích khí lưu thông phải được theo dõi liên tục. (GPS chưa được phân loại, đồng thuận 96%).
Tuyên bố thực hành tốt 6.2.2. Thể tích khí lưu thông đo được tại máy thở nên được điều chỉnh bằng cách sử dụng bù trừ cho độ giãn nở của bộ dây, bằng máy thở hoặc bằng tay. (GPS chưa được phân loại, đồng thuận 96%).
Lưu ý: Ở trẻ sơ sinh và trẻ nhỏ, nên xem xét việc theo dõi thể tích khí lưu thông thở ra ở cuối ống nội khí quản, thận trọng đối với khoảng chết phụ do cảm biến lưu lượng.
Tuyên bố thực hành tốt 6.2.3. Nên theo dõi áp lực thông khí hít vào bao gồm áp lực bình nguyên và áp lực đẩy ở những bệnh nhân mắc PARDS. (GPS chưa chỉnh sửa, đồng thuận 90%).
Lưu ý: Phép đo áp lực cao nguyên nên được thực hiện trong điều kiện tĩnh hoặc bán tĩnh.
Tuyên bố thực hành tốt 6.2.4. Các đường cong lưu lượng-thời gian, áp lực-thời gian và PEEP nội tại nên được theo dõi để đánh giá độ chính xác của thời gian hô hấp, bao gồm phát hiện giới hạn lưu lượng thở ra và sự không đồng bộ giữa bệnh nhân và máy thở. (GPS chưa được phân loại, đồng thuận 96%).
Tuyên bố thực hành tốt 6.2.5. Cần theo dõi nỗ lực thở của bệnh nhân, ít nhất là thông qua đánh giá lâm sàng. (GPS chưa được phân loại, đồng thuận 96%).
Lưu ý: các phương pháp khác khách quan hơn để đánh giá nỗ lực của bệnh nhân có thể phù hợp khi có sẵn.
Tuyên bố nghiên cứu 6.2.6. Chúng tôi không thể đưa ra khuyến cáo về việc theo dõi thường xuyên các thông số sau của cơ học hệ hô hấp: Vòng lặp lưu lượng-thể tích, vòng lặp áp lực-thể tích, độ giãn nở và sức cản động, độ biến dạng (strain), chỉ số căng thẳng (stress index), áp lực thực quản và áp lực xuyên phổi, dung tích cặn chức năng, chỉ số thông khí, năng lượng cơ học, công suất cơ học, hoạt động điện của cơ hoành, hoặc định lượng sự không đồng bộ ngực-bụng bằng phép ghi thể tích điện cảm hô hấp. Nghiên cứu trong tương lai nên tập trung vào các quần thể cụ thể có khả năng được hưởng lợi từ việc theo dõi thường xuyên các thông số này. (RS chưa được phân loại, đồng thuận 90%).
Lưu ý: Trong một số nhóm bệnh nhân, việc theo dõi các số liệu này có thể giúp cá nhân hóa việc quản lý MV.
Thông số oxygen hóa, chấm điểm mức độ nghiêm trọng và theo dõi CO2
Tuyên bố thực hành tốt 6.3.1. Theo dõi FiO2, SpO2 và/hoặc PaO2, áp lực đường thở trung bình và PEEP nên được sử dụng để chẩn đoán PARDS, để đánh giá mức độ nghiêm trọng của PARDS và để hướng dẫn quản lý tình trạng thất bại trong quá trình oxygen hóa. (GPS chưa được phân loại, đồng thuận 96%).
Tuyên bố thực hành tốt 6.3.2. Tần suất đo pH và PaCO2 trong máu nên được điều chỉnh theo mức độ nghiêm trọng của PARDS, dữ liệu theo dõi không xâm lấn và giai đoạn của bệnh. (GPS chưa được phân loại, 92% đồng thuận).
Tuyên bố thực hành tốt 6.3.3. Theo dõi liên tục CO2 nên được sử dụng ở những bệnh nhân mắc PARDS trong quá trình MV xâm lấn để đánh giá mức độ thông khí đầy đủ. (GPS chưa được phân loại, 94% đồng thuận).
Lưu ý: Đường cong CO2/thời gian cuối thì thở ra hoặc capnography thể tích nên được sử dụng ở những bệnh nhân thở máy thông thường xâm lấn. Đo CO2 qua da nên được sử dụng ở những bệnh nhân điều trị thông khí không thông thường như HFOV.
Tuyên bố thực hành tốt 6.3.4. Khoảng chết nên được tính toán và theo dõi ở những bệnh nhân mắc PARDS khi PaCO2 và áp lực CO2 cuối thì thở ra hoặc áp lực CO2 hỗn hợp thở ra có sẵn trong quá trình MV xâm lấn. (GPS chưa được phân loại, 94% đồng thuận).
Cân nhắc cai máy cụ thể
Tuyên bố thực hành tốt 6.4.1. Nên thực hiện đánh giá hàng ngày các tiêu chí lâm sàng và sinh lý đã xác định trước về sự sẵn sàng rút nội khí quản để tránh việc thở máy kéo dài không cần thiết. Ở những bệnh nhân đáp ứng các tiêu chí sẵn sàng rút nội khí quản, thử nghiệm thở tự nhiên nên được thực hiện để kiểm tra sự sẵn sàng rút nội khí quản. (GPS chưa được phân loại, đồng thuận 98%).
Tuyên bố nghiên cứu 6.4.2. Các thử nghiệm thở tự nhiên và kiểm tra mức độ sẵn sàng rút nội khí quản nên được chuẩn hóa khi sử dụng trong nghiên cứu lâm sàng. (RS chưa được phân loại, đồng thuận 98%).
Hình ảnh phổi
Tuyên bố thực hành tốt 6.5.1. Hình ảnh X quang ngực là cần thiết để chẩn đoán PARDS, để phát hiện các biến chứng như rò rỉ khí hoặc dịch chuyển thiết bị và để đánh giá mức độ nghiêm trọng. (GPS chưa chỉnh sửa, đồng thuận 90%).
Lưu ý: Tần suất chụp ảnh ngực nên được xác định dựa trên tình trạng lâm sàng và sự sẵn có của bệnh nhân.
Tuyên bố nghiên cứu 6.5.2. Chúng tôi không thể đưa ra khuyến cáo về việc sử dụng thường quy CT scan ngực, siêu âm phổi và chụp cắt lớp trở kháng điện. Nghiên cứu trong tương lai nên tập trung vào các quần thể cụ thể có khả năng được hưởng lợi từ việc sử dụng thường xuyên các phương thức hình ảnh này. (RS chưa được phân loại, đồng thuận 94%).
Theo dõi huyết động
Tuyên bố thực hành tốt 6.6.1. Tất cả bệnh nhân mắc PARDS nên được theo dõi huyết động để đánh giá tác động của thông khí và bệnh tật đối với chức năng tim phải và trái và để đánh giá việc cung cấp oxy. (GPS chưa được phân loại, đồng thuận 92%).
Tuyên bố thực hành tốt 6.6.2. Cân bằng dịch tích lũy nên được theo dõi ở những bệnh nhân mắc PARDS. (GPS chưa được phân loại, đồng thuận 98%).
Tuyên bố thực hành tốt 6.6.3. Ở những bệnh nhân nghi ngờ có rối loạn chức năng tim hoặc PARDS nặng, nên thực hiện siêu âm tim khi khả thi để đánh giá không xâm lấn cả chức năng thất trái và thất phải, tình trạng tiền tải và áp lực động mạch phổi. (GPS chưa được phân loại, 94% đồng thuận).
Lưu ý: Tần suất đánh giá nên dựa trên tình trạng huyết động.
Tuyên bố thực hành tốt 6.6.4. Nên xem xét đặt ống thông động mạch ở những bệnh nhân mắc PARDS nặng để theo dõi liên tục huyết áp động mạch và phân tích khí máu động mạch. (GPS chưa được phân loại, 92% đồng thuận).
Tuyên bố nghiên cứu 6.6.5. Chúng tôi không thể đưa ra khuyến cáo về thời điểm sử dụng các thiết bị theo dõi huyết động sau: đường viền xung với công nghệ pha loãng xuyên phổi, ống thông động mạch phổi, các thiết bị thay thế để theo dõi cung lượng tim (theo dõi cung lượng tim bằng siêu âm, Doppler động mạch chủ qua thực quản, theo dõi cung lượng tim không xâm lấn dựa trên những thay đổi về nồng độ CO2 hô hấp gây ra bởi một khoảng thời gian ngắn thở lại, đo nhiệt lượng gián tiếp cung lượng tim Fick), theo dõi áp lực tĩnh mạch trung tâm, và phép đo peptit lợi tiểu natri loại B. Nghiên cứu trong tương lai nên tập trung vào các quần thể bệnh nhân có nhiều khả năng được hưởng lợi nhất từ các phương thức theo dõi này. (RS chưa được phân loại, đồng thuận 100%).
Phần 7. Hỗ trợ hô hấp không xâm lấn
Chỉ định cho thông khí không xâm lấn
Khuyến cáo lâm sàng 7.1.1. Chúng tôi đề nghị rằng ở những bệnh nhân có thể mắc PARDS hoặc có nguy cơ mắc PARDS khi điều trị bằng oxy thông thường hoặc HFNC đang có dấu hiệu suy hô hấp nặng hơn, nên sử dụng thử nghiệm NIV (CPAP hoặc BiPAP) trong thời gian giới hạn nếu không có chỉ định rõ ràng cho đặt nội khí quản. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 88% đồng thuận).
Khuyến cáo lâm sàng 7.1.2. Ở những bệnh nhân dùng NIV không có cải thiện lâm sàng trong vòng 6 giờ đầu điều trị hoặc có các dấu hiệu và triệu chứng của bệnh xấu đi bao gồm tăng nhịp thở/nhịp tim, tăng công thở và trao đổi khí xấu đi (tỷ lệ SpO2/FiO2), chúng tôi đề nghị đặt nội khí quản được sử dụng so với việc tiếp tục NIV. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 94% đồng thuận).
Lưu ý 1: Khuyến cáo này cũng bao gồm những bệnh nhân có nguy cơ cao bị biến chứng do IMV (chẳng hạn như trẻ em bị suy giảm miễn dịch).
Lưu ý 2: Chúng tôi đề nghị đặt nội khí quản sớm hơn, so với NIV, ở những bệnh nhân mắc NIV PARDS nặng hoặc rối loạn chức năng cơ quan nghiêm trọng khác.
Đội ngũ và Môi trường
Tuyên bố thực hành tốt 7.2. NIV nên được cung cấp trong môi trường có đội ngũ nhân viên có kinh nghiệm được đào tạo và nơi có sẵn sự theo dõi chặt chẽ để nhanh chóng xác định và điều trị tình trạng hư hỏng. (GPS chưa được phân loại, đồng thuận 96%).
Quản lý thông khí không xâm lấn
Tuyên bố thực hành tốt 7.3.1. Khi cung cấp NIV, nhà cung cấp nên chọn giao diện cung cấp đồng bộ hóa máy thở-bệnh nhân hiệu quả nhất cho trẻ. (GPS chưa chỉnh sửa, chính chủ 100%).
Tuyên bố thực hành tốt 7.3.2. Bệnh nhân dùng NIV nên được theo dõi chặt chẽ các vấn đề tiềm ẩn như tổn thương da, chướng bụng, chấn thương khí áp và viêm kết mạc. (GPS chưa được phân loại, đồng thuận 98%).
Tuyên bố thực hành tốt 7.3.3. Làm ẩm bằng nước ấm nên được sử dụng cho NIV và HFNC ở những bệnh nhân có nguy cơ, hoặc có thể có PARDS hoặc đã được xác nhận. (GPS chưa được phân loại, đồng thuận 96%).
Tuyên bố thực hành tốt 7.3.4. Đối với những bệnh nhân kém dung nạp NIV, thuốc an thần có thể được sử dụng để cải thiện khả năng dung nạp. (GPS chưa được phân loại, 92% đồng thuận).
Lưu ý: Nên điều chỉnh mức độ an thần để đảm bảo thông khí đầy đủ và phản xạ bảo vệ đường thở.
Tuyên bố thực hành tốt 7.3.5. Khi bệnh nhân mắc PARDS được xử trí bằng NIV, nên sử dụng tăng áp lực hít vào với hỗ trợ áp lực để giảm nỗ lực cơ hô hấp. CPAP đơn thuần có thể phù hợp với những bệnh nhân không thể đạt được sự đồng bộ giữa bệnh nhân và máy thở hoặc khi sử dụng giao diện mũi. (GPS chưa được phân loại, đồng thuận 96%).
Ống thông mũi lưu lượng cao
Bản tổng hợp kết quả khảo sát 7.4. Chúng tôi không thể đưa ra khuyến cáo về thời điểm sử dụng HFNC ở những bệnh nhân có nguy cơ hoặc có thể mắc PARDS. Các nghiên cứu sâu hơn là cần thiết để xác định các chỉ định lâm sàng đối với HFNC ở những bệnh nhân có nguy cơ hoặc có thể mắc PARDS. (RS chưa được phân loại, đồng thuận 94%).
Hỗ trợ hô hấp không xâm lấn trong môi trường có nguồn lực hạn chế
Khuyến cáo lâm sàng 7.5.1. Trong RLS, chúng tôi đề xuất sử dụng CPAP hoặc HFNC thay vì liệu pháp oxygen hóa tiêu chuẩn ở những bệnh nhân có nguy cơ mắc PARDS. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 92% đồng thuận).
Lưu ý: Việc sử dụng CPAP nên được tiến hành dưới sự theo dõi của bác sĩ.
Khuyến cáo lâm sàng 7.5.2. Chúng tôi đề nghị sử dụng CPAP thay vì HFNC trong RLS ở những bệnh nhân có thể mắc PARDS. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 83% đồng thuận).
Lưu ý: Việc sử dụng CPAP nên được tiến hành dưới sự theo dõi của bác sĩ. Tùy thuộc vào sự sẵn có của thiết bị hoặc sự theo dõi của bác sĩ, HFNC vẫn nên được ưu tiên hơn so với liệu pháp oxygen hóa tiêu chuẩn.
Phần 8. Hỗ trợ ngoài cơ thể
Chỉ định hỗ trợ ngoài cơ thể trong PARDS
Khuyến cáo lâm sàng 8.1.1. Chúng tôi đề xuất rằng những bệnh nhân có nguyên nhân có khả năng hồi phục của PARDS nghiêm trọng nên được đánh giá về oxygen hóa qua màng ngoài cơ thể (ECMO) khi các chiến lược bảo vệ phổi dẫn đến trao đổi khí không đầy đủ. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 96% đồng thuận).
Lưu ý: Không có bằng chứng để hỗ trợ các tiêu chí nghiêm ngặt cho việc lựa chọn bệnh nhân sẽ được hưởng lợi từ ECMO trong PARDS.
Tuyên bố thực hành tốt 8.1.2. Các quyết định thiết lập ECMO nên dựa trên đánh giá có cấu trúc về lịch sử ca bệnh và tình trạng lâm sàng bởi một nhóm chuyên gia đã được thành lập. (GPS chưa được phân loại, 94% đồng thuận).
Khuyến cáo lâm sàng 8.1.3. Chúng tôi đề nghị sử dụng đánh giá nối tiếp so với một thời điểm đánh giá duy nhất để hướng dẫn các quyết định về khả năng đủ điều kiện sử dụng ECMO. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 98%).
Khuyến cáo lâm sàng 8.1.4. Chúng tôi đề nghị sử dụng ECMO tĩnh mạch-tĩnh mạch thay vì ECMO tĩnh mạch-động mạch ở những bệnh nhân mắc PARDS có chức năng tim đầy đủ. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 94%).
Tuyên bố thực hành tốt 8.1.5. Việc chuyển đến trung tâm ECMO nên được xem xét ở những bệnh nhân mắc PARDS không ổn định với các liệu pháp không phải ECMO tối ưu. (GPS chưa được phân loại, đồng thuận 96%).
Huấn luyện và Tổ chức Đội ngũ
Tuyên bố chính sách 8.2.1. Tất cả nhân viên trực tiếp chăm sóc bệnh nhân nên hiểu về chu trình ECMO và các tương tác sinh lý giữa nó và bệnh nhân. Cần phải có năng lực cho các bác sĩ lâm sàng với nhiệm vụ chăm sóc bệnh nhân chính và các chuyên gia ECMO. Mô phỏng có thể hữu ích trong đào tạo. (PS chưa chỉnh sửa, 94% đồng thuận).
Tuyên bố chính sách 8.2.2. Các trung tâm cung cấp hỗ trợ ECMO cho PARDS nên báo cáo tất cả dữ liệu ECMO cho Tổ chức hỗ trợ sự sống ngoài cơ thể hoặc một tổ chức tương tự để đánh giá kết quả về tỷ lệ tử vong và biến chứng. (PS chưa chỉnh sửa, 94% đồng thuận).
Quản lý trong ECMO
Khuyến cáo lâm sàng.3.1a. Chúng tôi đề nghị duy trì PaO2 bình thường so với tình trạng tăng oxy máu ở bệnh nhân PARDS được hỗ trợ trên ECMO. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 96% đồng thuận).
Khuyến cáo lâm sàng 8.3.1b. Chúng tôi đề nghị giảm PaCO2 chậm so với giảm nhanh PaCO2 ở những bệnh nhân mắc PARDS được hỗ trợ trên ECMO, đặc biệt là trong bối cảnh tăng CO2 máu. (CR có điều kiện, bằng chứng chắc chắn rất thấp, 88% đồng thuận).
Khuyến cáo lâm sàng 8.3.2. Ở những bệnh nhân mắc PARDS được hỗ trợ bởi ECMO, chúng tôi đề xuất áp lực máy thở cơ học tuân thủ các giới hạn bảo vệ phổi đã xác định trước đó, so với việc vượt quá các giới hạn này, để tránh tổn thương phổi thêm. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 98%).
Loại bỏ carbon dioxide ngoài cơ thể
Tuyên bố nghiên cứu 8.4. Chúng tôi không thể đưa ra khuyến cáo về thời điểm sử dụng công nghệ loại bỏ carbon dioxide ngoài cơ thể (ECCO2R) ở những bệnh nhân mắc PARDS. Các nghiên cứu sâu hơn là cần thiết để xác định các chỉ định lâm sàng cho ECCO2R ở bệnh nhân PARDS. (RS chưa được phân loại, 92% đồng thuận).
Theo dõi sau ECMO
Tuyên bố thực hành tốt 8.5. Tất cả trẻ em sống sót sau ECMO nên được đánh giá chức năng thể chất và phát triển thần kinh ngắn hạn và dài hạn để đánh giá tình trạng suy yếu. (GPS chưa chỉnh sửa, đồng thuận 90%).
Phần 9. Bệnh tật và hậu quả lâu dài
Phương pháp đánh giá kết quả lâm sàng
Tuyên bố thực hành tốt 9.1.1. Ở những bệnh nhân mắc PARDS, các nhà cung cấp dịch vụ chăm sóc chính của bệnh nhân nên được tư vấn sàng lọc các bệnh lý sau ICU trong vòng 3 tháng sau khi xuất viện. (GPS chưa chỉnh sửa, đồng thuận 90%).
Tuyên bố thực hành tốt 9.1.2. Nên sử dụng cách tiếp cận từng bước để đánh giá lâm sàng các bệnh lý sau ICU với sàng lọc ban đầu bởi nhà cung cấp dịch vụ chăm sóc chính hoặc màn hình điện tử/điện thoại. (GPS chưa được phân loại, đồng thuận 96%).
Lưu ý: Nhà cung cấp dịch vụ chăm sóc chính nên thực hiện đánh giá đầy đủ, quản lý ban đầu và đánh giá lại hàng loạt các khiếm khuyết nếu thích hợp và giới thiệu đến bác sĩ chuyên khoa nếu tình trạng thiếu sót vẫn tiếp diễn hoặc không thuộc phạm vi hành nghề của nhà cung cấp dịch vụ chăm sóc chính. Các nguồn lực cụ thể theo địa điểm nên được xem xét, bao gồm cả sự sẵn có của các phòng khám theo dõi chuyên dụng sau ICU hoặc tư vấn từ xa.
Chức năng phổi dài hạn ở những bệnh nhân sống sót sau PARDS
Tuyên bố thực hành tốt 9.2.1. Bệnh nhân mắc PARDS nên được kiểm tra các bất thường về chức năng phổi trong vòng ba tháng đầu sau khi xuất viện. (GPS chưa chỉnh sửa, đồng thuận 90%).
Lưu ý: Việc sàng lọc nên bao gồm tối thiểu bảng câu hỏi về triệu chứng hô hấp, khám hô hấp và đo độ bão hòa oxy.
Tuyên bố thực hành tốt 9.2.2. Bệnh nhân mắc PARDS đủ tuổi phát triển và khả năng cũng nên được đánh giá bằng phép đo phế dung để sàng lọc các bất thường về chức năng phổi trong vòng ba tháng đầu sau khi xuất viện. (GPS chưa được phân loại, 94% đồng thuận).
Lưu ý: Nên bổ sung đánh giá theo dõi trong năm đầu tiên nếu phép đo phế dung bất thường.
Tuyên bố thực hành tốt 9.2.3. Bệnh nhân nên được giới thiệu đến bác sĩ chuyên khoa (bác sĩ nhi khoa hoặc bác sĩ phổi nhi khoa) khi xác định được sự thiếu hụt chức năng phổi để đánh giá thêm, điều trị và theo dõi phổi lâu dài. (GPS chưa được phân loại, 94% đồng thuận).
Kết quả ngoài phổi của những bệnh nhân sống sót sau PARDS
Tuyên bố thực hành tốt 9.3.1. Đối với những bệnh nhân sống sót sau PARDS, chất lượng cuộc sống, thể chất, nhận thức thần kinh, cảm xúc, gia đình và chức năng xã hội liên quan đến sức khỏe nên được đánh giá trong vòng ba tháng sau khi xuất viện. (GPS chưa chỉnh sửa, chính chủ 100%).
Tuyên bố thực hành tốt 9.3.2. Đối với trẻ sơ sinh và trẻ mới biết đi sống sót sau PARDS, nên thực hiện đánh giá bổ sung về chất lượng cuộc sống, thể chất, nhận thức thần kinh, cảm xúc, gia đình và xã hội liên quan đến sức khỏe trước khi nhập học, ví dụ, lúc 4–6 tuổi. (GPS chưa chỉnh sửa, đồng thuận 90%).
Tuyên bố thực hành tốt 9.3.3. Bệnh nhân có những bất thường đã được xác định nên được điều trị hoặc giới thiệu để được đánh giá và điều trị chuyên sâu hơn bởi các chuyên gia phụ và nhà giáo dục phù hợp. (GPS chưa được phân loại, đồng thuận 98%).
Nghiên cứu Kết quả PARDS
Bản tổng hợp kết quả khảo sát 9.4.1. Khi khả thi, nên thiết lập hoặc ước tính tình trạng cơ bản trước ICU đối với mỗi thước đo kết quả khi đánh giá tỷ lệ mắc bệnh sau ICU. (RS chưa được phân loại, đồng thuận 98%).
Tuyên bố nghiên cứu 9.4.2. Chúng tôi không thể đưa ra đề xuất liên quan đến việc sử dụng các điểm cuối sau xuất viện thay thế. Với tỷ lệ tử vong giảm ở những bệnh nhân mắc PARDS, các nghiên cứu bổ sung là cần thiết để đánh giá các tiêu chí thay thế tiềm năng sau khi xuất viện cho các thử nghiệm lâm sàng. (RS chưa được phân loại, đồng thuận 96%).
Lưu ý: Các điểm cuối tiềm năng sau khi xuất viện để đánh giá có thể bao gồm tái nhập viện và PICU (ví dụ: trong vòng 30 ngày sau khi xuất viện), sử dụng tài nguyên y tế không có kế hoạch, chất lượng cuộc sống liên quan đến sức khỏe và thể chất, phổi, nhận thức thần kinh, cảm xúc, gia đình, và chức năng xã hội.
Tuyên bố nghiên cứu 9.4.3. Các nghiên cứu lâm sàng nên được thiết kế để đánh giá mối liên quan giữa kết quả ngắn hạn (ví dụ: rối loạn chức năng cơ quan mới hoặc tiến triển) và kết quả sau xuất viện dài hạn đối với bệnh nhân mắc PARDS. (RS chưa được phân loại, đồng thuận 100%).
Tuyên bố nghiên cứu 9.4.4. Các nghiên cứu sâu hơn là cần thiết để xác định các yếu tố có thể ảnh hưởng đến quỹ đạo phục hồi sau PARDS. (RS chưa được phân loại, đồng thuận 100%).
Lưu ý: Nghiên cứu bổ sung nên bao gồm các đặc điểm nhân khẩu học, các yếu tố lâm sàng, phơi nhiễm PICU, các yếu tố xã hội quyết định sức khỏe và khả năng tiếp cận dịch vụ chăm sóc.
Tuyên bố nghiên cứu 9.4.5. Thực hành để tối ưu hóa theo dõi (ví dụ: khuyến khích, đánh giá đa phương thức) nên được sử dụng để giảm thiểu sai lệch do sự khác biệt giữa tổn thất và theo dõi khi tiến hành nghiên cứu kết quả sau ICU. (RS chưa được phân loại, đồng thuận 96%).
Phần 10. Tin học lâm sàng và Khoa học dữ liệu
Khuyến cáo lâm sàng 10.1. Chúng tôi đề nghị các bác sĩ lâm sàng triển khai các công cụ điện tử để tự động sàng lọc các bệnh nhân bị bệnh nặng nhằm giúp xác định những người mắc PARDS hoặc có nguy cơ mắc PARDS đáng kể so với sàng lọc phi điện tử hoặc không sàng lọc tiêu chuẩn. (CR có điều kiện, bằng chứng có độ chắc chắn rất thấp, 96% đồng thuận).
Khuyến cáo lâm sàng 10.2. Chúng tôi đề nghị theo dõi tự động việc tuân thủ các hướng dẫn thực hành lâm sàng PALICC-2 đối với các chiến lược bảo vệ phổi, so với việc không theo dõi việc tuân thủ. (CR có điều kiện, bằng chứng chắc chắn thấp, đồng thuận 96%).
Lưu ý: Theo dõi tự động nên kết hợp các biện pháp trao đổi khí và MV và cung cấp phản hồi cho bác sĩ lâm sàng trong thời gian thực với giao diện thân thiện với người dùng.
Tuyên bố chính sách 10.3. Các tổ chức chăm sóc sức khỏe nên cung cấp nguồn nhân lực và vật chất để giúp các bác sĩ lâm sàng phát triển, triển khai và sử dụng các công cụ điện tử để cải thiện việc quản lý bệnh nhân mắc PARDS hoặc có nguy cơ mắc PARDS đáng kể. (PS chưa được phân loại, 96%).
Tuyên bố nghiên cứu 10.4. Các mạng cộng tác nên được phát triển để chia sẻ dữ liệu lâm sàng và phát triển, thử nghiệm và triển khai các công cụ điện tử để cải thiện chẩn đoán, quản lý, theo dõi và tiên lượng bệnh nhân mắc PARDS. (RS chưa được phân loại, đồng thuận 100%).
Tuyên bố nghiên cứu 10.5. Các công cụ điện tử nên được phát triển để cải thiện việc quản lý PARDS và được thiết kế để tối đa hóa khả năng khái quát hóa, khả năng tái tạo và phổ biến. (RS chưa được phân loại, đồng thuận 100%).
Phần 11. Các Khu vực đang phát triển và bối cảnh tài nguyên hạn chế
Tuyên bố thực hành tốt 11.1. Các nhà cung cấp dịch vụ chăm sóc sức khỏe làm việc trong RLS nên lưu ý đến các yếu tố thúc đẩy PARDS (bao gồm sốt xuất huyết, sốt rét, sởi, sốt phát ban, bệnh leptospirosis) và các bệnh đi kèm đồng thời (ví dụ: HIV và các bệnh nhiễm trùng cơ hội liên quan, suy dinh dưỡng, thiếu máu mãn tính) mà không thường gặp ở các nước có thu nhập cao. (GPS chưa chỉnh sửa, chính chủ 100%).
Tuyên bố định nghĩa 11.2. Trong RLS khi không thể đáp ứng tất cả các tiêu chí cho PARDS, thuật ngữ “Có thể có PARDS” nên được sử dụng khi bệnh nhân có tiền sử và kết quả khám thực thể phù hợp với các yếu tố thúc đẩy đã biết và các đặc điểm lâm sàng của PARDS. (DS chưa chấm điểm, 92% đồng thuận).
Lưu ý: Trong các bối cảnh này, việc sử dụng SpO2/FiO2 hoặc OSI (theo giới hạn PALICC-2 PARDS) là phù hợp và có thể được ưu tiên hơn so với PaO2/FiO2 hoặc OI.
Ghi chú: Chẩn đoán hình ảnh được khuyến cáo để chẩn đoán PARDS có thể xảy ra và có thể bao gồm siêu âm hoặc chụp X quang ngực cho thấy bệnh nhu mô; tuy nhiên, không nhất thiết phải có các tiêu chí hình ảnh để chẩn đoán “Có thể có PARDS” nếu có các tiêu chí về thời gian, oxygen hóa và yếu tố nguy cơ.
Tuyên bố nghiên cứu 11.3. Các nghiên cứu trong tương lai được thực hiện trong RLS nên áp dụng định nghĩa PALICC-2 để xác định bệnh nhân mắc PARDS hoặc PARDS có thể xảy ra. Các nghiên cứu trong tương lai là cần thiết để xác định độ nhạy và độ đặc hiệu, giá trị tiên đoán dương, giá trị tiên đoán âm và độ chính xác của định nghĩa PALICC2 đối với PARDS hoặc PARDS có thể có trong RLS. (RS chưa được phân loại, đồng thuận 96%).
Tuyên bố nghiên cứu 11.4. Các mạng cộng tác nên tham gia và bao gồm các trang web trong RLS để cho phép chia sẻ dữ liệu lâm sàng và kết quả nghiên cứu liên quan đến hỗ trợ hô hấp trong PARDS. (RS chưa được phân loại, đồng thuận 98%).
Tuyên bố chính sách 11.5. Tất cả các bệnh viện trong RLS nên thực hiện các giao thức được điều chỉnh tại địa phương để bắt đầu, duy trì và cai MV và để rút ống nội khí quản cho bệnh nhân mắc PARDS. (PS chưa chỉnh sửa, 94% đồng thuận).
Tuyên bố chính sách 11.6. Tất cả các thành viên của nhóm đa ngành liên quan đến việc chăm sóc bệnh nhân mắc PARDS phải được đào tạo và giáo dục thường xuyên về MV. (PS chưa chỉnh sửa, đồng thuận 100%).
Tuyên bố chính sách 11.7. Trong khi sử dụng các liệu pháp hỗ trợ phổi và ngoài phổi trong RLS, bằng chứng tổng thể hiện tại (do PALICC-2 cung cấp) cũng như tính sẵn có và chi phí của các liệu pháp này tại địa phương, nên được xem xét. (Không chấm điểm PS, đồng thuận 98%).
Tuyên bố nghiên cứu 11.8. Cần tiến hành nhiều nghiên cứu hơn về việc sử dụng NIV ở bệnh nhân suy hô hấp bao gồm PARDS trong RLS. (RS chưa được phân loại, đồng thuận 100%).
Tuyên bố nghiên cứu 11.9. Cần nghiên cứu thêm về RLS để xác định cách sử dụng, ứng dụng, tính an toàn và hiệu quả tối ưu của các liệu pháp hỗ trợ ngoài phổi và theo dõi ở bệnh nhân mắc PARDS. (RS chưa được phân loại, đồng thuận 100%).
Lưu ý: Các liệu pháp phụ trợ dễ dàng được áp dụng trong RLS và không bị cấm bởi chi phí nên được coi là ưu tiên cho nghiên cứu.
Tuyên bố chính sách 11.10. Đối với kết quả lâu dài của bệnh nhân PARDS trong RLS, nên tuân thủ các khuyến cáo của PALICC-2 bất cứ khi nào có thể và theo các nguồn lực sẵn có. (PS chưa chỉnh sửa, đồng thuận 98%).
Tuyên bố nghiên cứu 11.11. Nghiên cứu về RLS được đảm bảo cung cấp thông tin cho việc phát triển các khuyến cáo liên quan đến PARDS phù hợp với các bối cảnh này. (RS chưa được phân loại, đồng thuận 98%).
THẢO LUẬN
Những hướng dẫn này là kết quả của việc xem xét bằng chứng hiện có của một hội đồng quốc tế lớn và cách giải thích của chúng tôi về cách áp dụng bằng chứng đó trong thực hành lâm sàng. Như được nhấn mạnh trong các khuyến cáo và tuyên bố, hồ sơ nguy cơ-lợi ích đối với nhiều liệu pháp thay đổi theo chức năng của mức độ nghiêm trọng của PARDS, mặc dù thiếu bằng chứng trong hầu hết các lĩnh vực ngăn cản các điểm cắt rõ ràng để phân định khi nào nên hoặc không nên áp dụng một liệu pháp cụ thể thực hiện. Khung làm nổi bật một số liệu pháp PARDS chính hoặc chiến lược quản lý với đánh giá về sự cân bằng giữa nguy cơ và lợi ích ở hầu hết so với bệnh nhân chọn lọc mắc PARDS được trình bày trong Hình 1.
Mặc dù hầu hết các khuyến cáo đều phù hợp với PALICC, quy trình PALICC-2 đã xem xét bằng chứng mới một cách có hệ thống và áp dụng khung EtD cho tất cả các khuyến cáo, nhằm đảm bảo ngôn ngữ của các khuyến cáo rõ ràng. Có một số thay đổi đối với định nghĩa về PARDS. Chúng bao gồm một dấu hiệu trì hoãn mức độ nghiêm trọng của quá trình oxygen hóa (ít nhất 4 giờ sau khi chẩn đoán ban đầu) để cải thiện sự phân tầng nguy cơ. Các nhóm mức độ nghiêm trọng của PARDS đã được đơn giản hóa để phân loại bệnh nhân thành một trong bốn nhóm mức độ nghiêm trọng dựa trên loại thông khí (xâm lấn so với không xâm lấn) và mức độ oxygen hóa (nhẹ/trung bình so với nặng). Định nghĩa cũng tạo ra một danh mục “PARDS có thể xảy ra”, để nắm bắt việc sử dụng ngày càng nhiều các phương thức hỗ trợ hô hấp bằng mũi như HFNC và để có thể nắm bắt tốt hơn những bệnh nhân có khả năng mắc PARDS trong RLS. Cơ sở lý luận đầy đủ cho những thay đổi này được tìm thấy trong bản thảo biện minh tương ứng cho Phần 1.
Những thay đổi đáng kể khác với PALICC-2 bao gồm hai phần mới tập trung vào tin học và khoa học dữ liệu (23), cũng như triển khai trong RLS (24). Phần tin học cung cấp các khuyến cáo cụ thể về các hệ thống để sàng lọc PARDS và theo dõi việc tuân thủ các khuyến cáo về thông khí bảo vệ phổi. Phần RLS nêu bật cách điều chỉnh các khuyến cáo của PALICC-2 để xác định và điều trị PARDS trong các trường hợp mà khả năng xét nghiệm chẩn đoán, thiết bị hoặc đào tạo có thể bị hạn chế. Các khái niệm mới được đề cập trong quản lý và theo dõi thông khí liên quan đến năng lượng cơ học, áp lực đẩy và tổn thương phổi do bệnh nhân tự gây ra (16). Tính không đồng nhất của hiệu quả điều trị và tầm quan trọng của các phương pháp tiếp cận y học chính xác, bao gồm các kiểu hình sinh học cũng là một lĩnh vực được chú trọng, với dữ liệu nhi khoa ngày càng tăng được mô tả trong phần 2 (15).
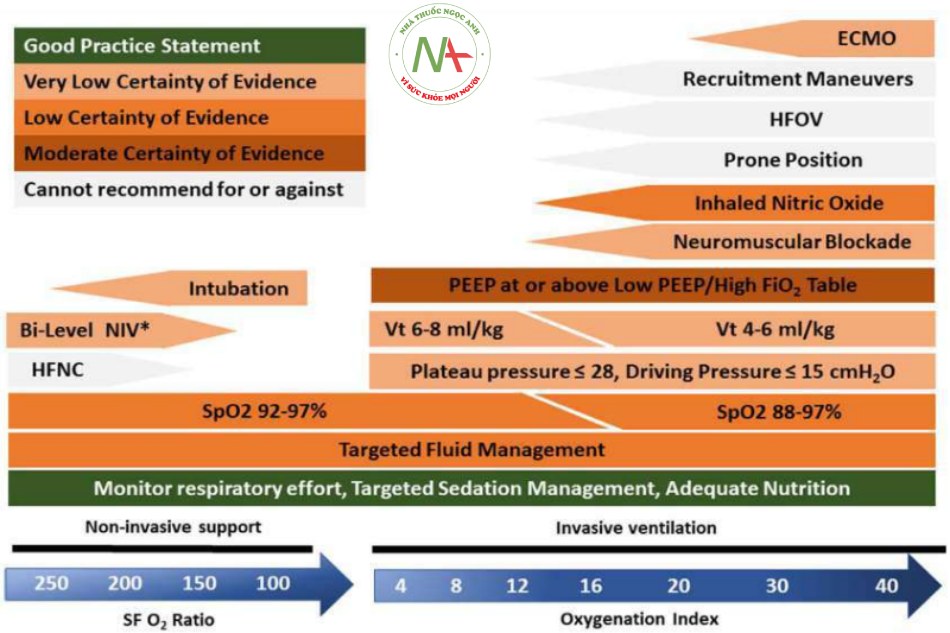
*Thở áp lực dương liên tục nếu không thể chịu được thông khí không xâm lấn hai mức độ (NIV). ECMO = oxygen hóa qua màng ngoài cơ thể, HFNC = ống thông mũi lưu lượng cao, HFOV = thông khí dao động tần số cao, PEEP = áp lực dương cuối thì thở ra, tỷ lệ SFO2 = tỷ lệ độ bão hòa oxy/FiO2, SpO2 = độ bão hòa oxy của máy đo oxy xung, VT = thể tích khí lưu thông.
Tóm lại, việc phát triển các khuyến cáo của PALICC-2 dựa trên đánh giá nghiêm ngặt và có hệ thống về bằng chứng sẵn có, được hỗ trợ bởi phương pháp luận minh bạch sử dụng GRADE và khung EtD. Nhìn chung, các nghiên cứu ngẫu nhiên chất lượng cao được thiếu PARDS, khiến tất cả trừ một trong các khuyến cáo lâm sàng của chúng tôi có điều kiện. Tuy nhiên, chúng tôi tin rằng những hướng dẫn thực hành lâm sàng này sẽ có giá trị bên giường bệnh, vì chúng tôi đã xem xét tính khả thi, an toàn, công bằng và việc thực hiện tất cả các khuyến cáo. Cân nhắc chi tiết cho tất cả các khuyến cáo này các sửa đổi có thể được tìm thấy trong các bài báo bổ sung (13–24). Những hướng dẫn này cũng đã xác định nhiều lỗ hổng mang lại cơ hội cho chương trình nghiên cứu PARDS trong tương lai. Nhiều câu hỏi quan trọng vẫn cần được trả lời để cải thiện tính chắc chắn của bằng chứng và sức mạnh của các khuyến cáo cho bệnh nhân mắc PARD.