Bệnh tiêu hóa
Thủng tạng rỗng là gì? Chẩn đoán và điều trị như thế nào?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Thủng tạng rỗng là gì? Chẩn đoán và điều trị như thế nào? – Tác giả BSCKI. TRẦN QUỐC VĨNH
GIỚI THIỆU
Thủng tạng rỗng là tình trạng tổn thương của toàn bộ các lớp ở một hoặc nhiều vị trí trên đường tiêu hóa (bao gồm thực quản, dạ dày, ruột non và đại tràng) dẫn đến tràn khí và nội dung của ống tiêu hóa vào ổ bụng (hoặc trung thất). Thủng tạng rỗng có thể là hậu quả của nhiều yếu tố, phổ biến nhất là viêm, nhiễm trùng, tắc nghẽn, chấn thương hoặc thủ thuật xâm lấn. Bệnh nhân bị đau bụng và chướng bụng, đặc biệt là trong hoàn cảnh bệnh sử thích hợp, phải được chẩn đoán sớm vì nếu để muộn có thể đe dọa đến tính mạng do nguy cơ phát triển nhiễm trùng như viêm phúc mạc. Điều trị bao gồm hồi sức bệnh nhân trong khi xét can thiệp phẫu thuật. Ngay cả khi được xử lý một cách thích hợp, thủng tạng rỗng có thể dẫn đến tăng tỷ lệ tai biến và tử vong do các biến chứng sau phẫu thuật như dính và rò tiêu hóa.
CHẨN ĐOÁN
Thủng đường tiêu hóa có thể xảy ra ở bất kỳ vị trí giải phẫu nào từ thực quản đến trực tràng. Sự chậm trễ trong hồi sức và phẫu thuật triệt để sẽ khiến thủng tạng rỗng tiến triển nhanh chóng đến sốc nhiễm trùng, suy đa tạng và tử vong, do đó, đây phải là một trong những chẩn đoán đầu tiên được xem xét và loại trừ ở tất cả các bệnh nhân đau bụng cấp. Nguyên nhân thủng tạng rỗng gồm hai nhóm chính:
(1) Thủng đường tiêu hóa do chấn thương
- Các chấn thương bụng: Chấn thương bụng kín gây vỡ tạng rỗng; Vết thương thấu bụng;
- Sau can thiệp: Rò miệng nối sau mổ, tổn thương thứ phát do bỏng dao điện; Nội soi dạ dày đại tràng; Đặt stent đường tiêu hóa, stent đường mật;
- Vỡ trực tiếp: thủng thực quản trong Hội chứng Boerhaave;
- Nuốt phải dị vật.
(2) Thủng đường tiêu hóa không do chấn thương:
- Tác nhân hóa học: Loét dạ dày tá tràng; Nuốt phải Aspirin, thuốc chống viêm không steroid và có steroid gây thủng ruột cũng được ghi nhận ở bệnh nhân cao tuổi; Dùng liều cao thuốc ức chế miễn dịch sau ghép tạng; Nuốt phải các chất ăn da;
- Nhiễm trùng: Viêm túi thừa đại tràng; Viêm túi mật; Túi thừa Meckel; Nhiễm trùng do vi khuẩn gây nên (thương hàn) cũng làm thủng dạ dày, khoảng 5% bệnh nhân mắc phải;
- Thiếu máu: Các tổn thương gây tắc nghẽn lòng ruột (các khối u ác tính đường tiêu hóa, khối phân) dẫn đến giãn ruột, thiếu máu và hoại tử ruột; Nhồi máu mạc treo ruột; thoát vị nghẹt; tắc ruột;
- Viêm đại tràng, viêm ruột mạn tính: Nhiễm độc do phình giãn đại tràng (bệnh Hirschsprung); bệnh Crohn;
- Nguyên nhân khác: Xạ trị ung thư cổ tử cung và khối u ác tính trong ổ bụng.
Ở trẻ em, thủng tạng rỗng thường gặp do chấn thương bụng. Tỷ lệ thủng ruột là 1-7% các bệnh nhi chấn thương. Ở người lớn, bệnh lý loét là nguyên nhân phổ biến nhất của thủng tạng rỗng, trong đó loét tá tràng gây thủng chiếm tỷ lệ gấp 2-3 lần so với loét dạ dày. Thủng thứ phát sau bệnh lý túi thừa chiếm tới 15% các trường hợp. Ở người già, viêm ruột thừa vỡ là nguyên nhân phổ biến nhất.
Tỷ lệ chung của thủng tạng rỗng do nội soi đại tràng đã được báo cáo, trung bình khoảng hơn 2% trong khi nội soi đại tràng cần can thiệp điều trị
Lâm sàng
- Đặc điểm chính của thủng đường tiêu hóa là đau. Cơn đau có thể giảm dần hoặc đột ngột, nhưng hường tiến triển ở mức độ nghiêm trọng. Cảm giác chướng bụng và dấu hiệu co cứng cơ bụng thường gặp và là triệu chứng điển hình của viêm phúc mạc. Ngoài ra có biểu hiện khó chịu, nôn/buồn nôn và thờ ơ.
- Khai thác tiền sử có thể giúp định hướng nguyên nhân thủng tạng rỗng. Hỏi bệnh nhân về thời gian khởi phát đau, thời gian đau, vị trí đau, đặc điểm cơn đau, các tình tiết làm giảm và làm tăng cơn đau, và các triệu chứng khác liên quan đến đau bụng. Tiền sử bệnh nằm trong vùng nhiệt đới hoặc có đi đến vùng dịch tế của bệnh thương hàn, với triệu chứng do bệnh thương hàn (Sốt, đau bụng, chướng bụng, táo bón, nôn ra dịch mật). Đau vùng ngực dưới hoặc đau bụng sau can thiệp nội soi dạ dày/đại tràng hoặc phẫu thuật nội soi/phẫu thuật mở gợi ý cho chẩn đoán. Tiền sử bệnh nội khoa, phẫu thuật và tiền sử xã hội bao gồm tiền sử thoát vị, tắc ruột, khối u ác tính hoặc nghi ngờ ác tính, đặt stent hoặc nuốt phải dị vật, chấn thương bụng và sử dụng thuốc thường xuyên (NSAID, corticosteroid và hóa trị liệu) gợi ý nguyên nhân thủng tạng rỗng. Bệnh nhân thường năng phàn nàn về tình trạng đau và trướng bụng tăng dần.
- Sự lan tỏa của không khí và nội dung đường tiêu hóa có thể làm cho cơn đau khó khu trú trong khi khám bụng. Khi tình trạng bệnh tiến triển, khám thấy các triệu chứng kích thích phúc mạc như phản ứng thành bụng và co cứng thành bụng ở giai đoạn sớm, cảm ứng phúc mạc ở giai đoạn muộn hơn. Các chỉ số sinh tồn có thể bình thường, đặc biệt là ở giai đoạn sớm ngay sau thủng; tuy nhiên, mạch nhanh, thở nhanh, sốt và các dấu hiệu nhiễm trùng huyết khác có thể gặp ở giai đoạn muộn.
- Kiểm tra vùng bụng đánh giá các dấu hiệu chấn thương, trầy xước, tụ máu. Quan sát hơi thở của bệnh nhân và chuyển động của vùng bụng, lưu ý bụng chướng hoặc sưng nề (thủng dạ dày, bệnh nhân nằm bất động ). Cẩn thận sờ toàn bộ vùng bụng, lưu ý các điểm ấn đau. Nhịp tim nhanh, sốt và đau khắp vùng bụng có thể là biến chứng của viêm phúc mạc. Bụng chướng và gõ đục thì có thể có xuất huyết trong ổ bụng. Cảm ứng phúc mạc có thể hướng tới viêm phúc mạc. Âm ruột thường mất trong viêm phúc mạc. Kiểm tra trực tràng và âm đạo, vùng chậu – Có thể đánh giá được viêm ruột thừa cấp tính, vỡ thai ngoài tử cung, áp xe ruột thừa.
- Khám bụng sẽ có các đặc điểm của viêm phúc mạc, có thể được khu trú hoặc toàn thể (bụng cứng). Nếu có viêm phúc mạc toàn thể cần phẫu thuật cấp cứu.
Cận lâm sàng
- Xét nghiệm máu và chẩn đoán hình ảnh ban đầu được chỉ định giống như bất kỳ bệnh nhân nào bị đau bụng cấp. Các xét nghiệm máu bao gồm công thức máu, sinh hóa máu cơ bản, chức năng gan thận, lipase, amylase và các dấu hiệu viêm như CRP. Tuy nhiên, những kết quả phổ biến như tăng bạch cầu hoặc tăng amylase hoặc tăng CRP là không có giá trị cho chẩn đoán xác định. WBC và CRP thường tăng, phụ thuộc vào thời gian và mức độ nhiễm trùng, và amylase thường tăng nhẹ trong thủng (mặc dù không đặc hiệu).
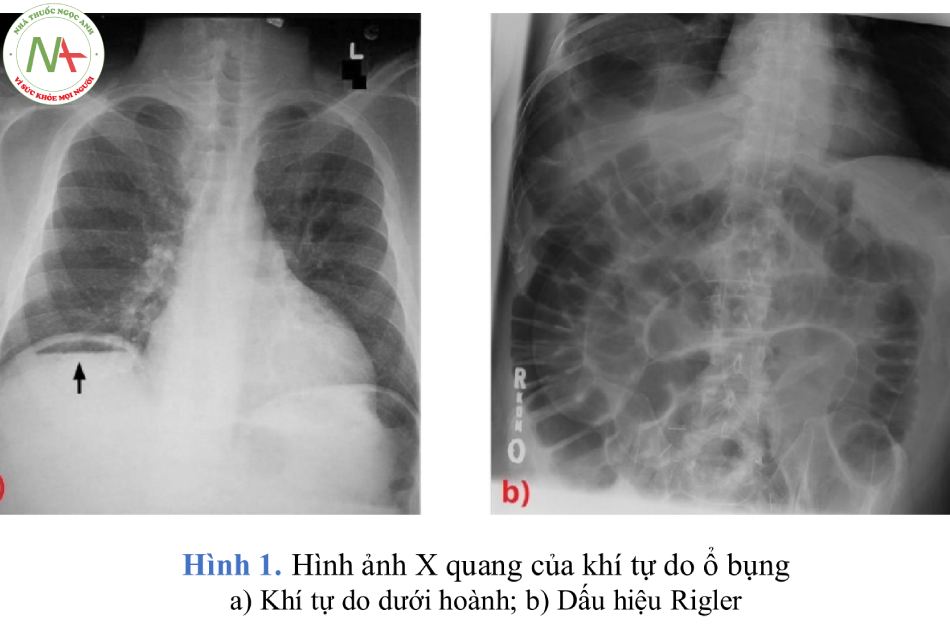
- Chẩn đoán hình ảnh giúp xác định chẩn đoán bằng cách chứng minh khí tự do bên ngoài đường tiêu hóa. Chụp X quang ngực thẳng (độ nhạy 50-70%) có thể giúp phát hiện khí tự do ổ bụng (liềm hơi dưới hoành) gợi ý thủng tạng rỗng. Khả năng thấy khí tự do cao hơn nếu bệnh nhân ở tư thế ngồi thẳng ít nhất 15 phút trước khi chụp. Có thể chụp phim bụng tư thế nằm nghiêng trái nếu bệnh nhân không thể ngồi thẳng. Hình ảnh tràn khí trung thất hoặc mở rộng trung thất nếu thủng có nguồn gốc ngực (khí quản, thực quản).
- Các dấu hiệu trên X quang bụng bao gồm
- Dấu hiệu Rigler – có thể nhìn thấy cả hai bên của thành ruột, do có khí tự do ổ bụng;
- Dấu hiệu Psoas – mất bóng mờ của đường viền cơ psoas, hình ảnh gián tiếp do có dịch khoang sau phúc mạ
- X quang bụng tư thế đứng có thể cho thấy dấu hiệu thủng, tuy nhiên hình ảnh CT đã làm cho vai trò của X quang bụng bị hạn chế. Chụp CT là phương tiện được lựa chọn để không chỉ chẩn đoán khí tự do mà còn để đánh giá khu trú vị trí thủng cũng như nguyên nhân tiềm ẩn nếu có. Chụp CT có thể giúp xác định sự tiến triển hình thành áp xe hoặc hình ảnh viêm của các cấu trúc xung quanh vị trí thủng.
- X quang bụng tư thế đứng có thể cho thấy dấu hiệu thủng, tuy nhiên hình ảnh CT đã làm cho vai trò của X quang bụng bị hạn chế. Chụp CT là phương tiện được lựa chọn để không chỉ chẩn đoán khí tự do mà còn để đánh giá khu trú vị trí thủng cũng như nguyên nhân tiềm ẩn nếu có. Chụp CT có thể giúp xác định sự tiến triển hình thành áp xe hoặc hình ảnh viêm của các cấu trúc xung quanh vị trí thủng.
- Siêu âm cũng đã được sử dụng để đánh giá thủng tạng rỗng. Tuy nhiên, phương thức này không đặc hiệu và phụ thuộc rất nhiều vào kinh nghiệm của người thực hiện.
Chẩn đoán phân biệt
Các chẩn đoán phân biệt chính của thủng tạng rỗng cần chú ý là viêm tụy cấp, nhồi máu cơ tim, bệnh lý tử cung phần phụ (lạc nội mạc tử cung, u nang buồng trứng xoắn, viêm vòi tử cung cấp) hoặc vỡ phình động mạch chủ bụng.
ĐIỀU TRỊ
Nguyên tắc chung
- Chẩn đoán sớm, hồi sức kịp thời và điều trị triệt để là điều cần thiết;
- Hầu hết bệnh nhân cần phẫu thuật cấp cứu, tuy nhiên bệnh nhân được lựa chọn tốt về mặt thể trạng mà không bị viêm phúc mạc toàn thể có thể được điều trị nội khoa bảo tồn;
- Các vấn đề chính trong phẫu thuật xử trí thủng là (1) rửa bụng, (2) xác định nguyên nhân, và (3) xử trí phù hợp theo tình trạng thủng.
Điều trị cụ thể
- Điều trị thủng tạng rỗng cần đảm bảo đánh giá và hồi sức sớm, chẩn đoán nhanh và điều trị triệt để.
- Điều trị ban đầu bệnh nhân nghi ngờ thủng tạng rỗng bao gồm lập đường truyền tĩnh mạch và giữ ổn định huyết động, đặc biệt với bệnh nhân có bất kỳ triệu chứng nào liên quan đến nhiễm trùng huyết hoặc sốc. Sử dụng kháng sinh phổ rộng tác dụng vào các vi khuẩn gram âm và kỵ khí là điều cần thiết và nên được bắt đầu sớm. Đối với các trường hợp nghi ngờ thủng đoạn cuối của đường tiêu hóa, phải nhịn ăn, đặt sonde dạ dày, nuôi dưỡng hoàn toàn đường tĩnh mạch và giảm đau thích hợp.
- Nếu bệnh nhân ổn định về huyết động và không có triệu chứng viêm phúc mạc, chẳng hạn như trong trường hợp thủng bít, lựa chọn điều trị không phẫu thuật bằng kháng sinh và theo dõi có thể được đặt ra sau khi tham khảo ý kiến của bác sĩ ngoại khoa.
- Các áp xe khu trú có thể được dẫn lưu bằng điện quang can thiệp.
- Theo cách tiếp cận ban đầu tiêu chuẩn này, điều trị trở nên cá nhân hóa cao, có tính đến các vị trí thủng và các yếu tố bệnh nhân. Tuy nhiên, hầu hết bệnh nhân thủng tạng rỗng sẽ tiến triển và phải chỉ định phẫu thuật nội soi hoặc mổ mở cấp cứu để xử trí triệt để tổn thương và kiểm soát nhiễm trùng. Các phẫu thuật xâm lấn tối thiểu thường được thực hiện thành công. Tuy nhiên, cần lưu ý rằng phẫu thuật mở bụng thăm dò và xử trí tổn thương là phương pháp được lựa chọn cho bất kỳ trường hợp nào có dấu hiệu lâm sàng xấu đi hoặc huyết động không ổn định
- Tình trạng của bệnh nhân trước khi thủng tạng rỗng có ý nghĩa tiên lượng tốt nhất. Ở những bệnh nhân không có nhiều bệnh lý nặng đi kèm, kết quả tốt hơn. Điều trị hiệu quả các bệnh lý nền được coi là chìa khóa để dự phòng các biến chứng về sau.
- Chăm sóc sau phẫu thuật tập trung vào duy trì ổn định huyết động, số lượng nước tiểu, bù điện giải, kiểm soát nhiễm trùng, kiểm soát đau và đảm bảo dinh dưỡng.
Điều trị phẫu thuật
- Các nguyên tắc chính của bất kỳ can thiệp phẫu thuật cho thủng tạng rỗng là:
- Xác định và (nếu có thể) điều trị nguyên nhân;
- Xử trí phù hợp tổn thương thủng;
- Rửa sạch bụ
- Kỹ thuật phẫu thuật được sử dụng khác nhau tùy thuộc vào bệnh lý và vị trí giải phẫu của tổn thương. Tuy nhiên, khía cạnh quan trọng nhất của bất kỳ ca phẫu thuật thủng nào vẫn là rửa sạch bụng trong phẫu thuật.
- Bất kỳ thủng dạ dày hoặc tá tràng có thể được xử trí thông qua phẫu thuật nội soi hoặc mổ mở theo đường giữa trên rốn, và thường phải khâu tăng cường mạc nối. Tất cả các vết loét dạ dày nên được sinh thiết để loại trừ bệnh ác tính.
- Các lỗ thủng ruột non có thể được phẫu thuật theo giữa đường; lỗ thủng nhỏ có thể được khâu ngay nếu tình trạng ruột cho phép, nhưng mọi tổn thương lớn của ruột có thể được cắt bỏ và nối ngay có hoặc không làm mở thông ruột non.
- Các lỗ thủng đại tràng có thể xử trí qua phẫu thuật theo đường trắng giữa; Làm miệng nối trong tình trạng ổ bụng nhiễm trùng do phân và một bệnh nhân không ổn định không được khuyến cáo, vì vậy xử lý tổn thương và làm hậu môn nhân tạo là lựa chọn ưu tiên (đưa lỗ thủng ra ngoài làm hậu môn nhân tạo, phẫu thuật Hartmann,…).
Điều trị nội khoa bảo tồn
Các biến chứng chính và nghiêm trọng nhất của thủng tạng rỗng là nhiễm trùng (viêm phúc mạc và nhiễm trùng huyết) và chảy máu, với tỷ lệ mắc tùy thuộc vào vị trí tổn thương. Khi bệnh nhân huyết động ổn định, triệu chứng lâm sàng không rầm rộ hoặc cải thiện dần, không viêm phúc mạc toàn thể, chuẩn bị ruột tốt (với soi đại tràng) thì điều trị nội khoa bảo tồn có thể được áp dụng. Bệnh nhân cần nhịn ăn, nuôi dưỡng hoàn toàn đường tĩnh mạch, kháng sinh; kết hợp theo dõi thường xuyên tình trạng bụng bằng lâm sàng, xét nghiệm máu và chẩn đoán hình ảnh. Các can thiệp không mổ có thể chọn lựa tùy trường hợp cụ thể, bao gồm chọc dẫn lưu áp xe tồn dư dưới hướng dẫn siêu âm/CT, nội soi đại tràng kẹp clip, đặt stent ống mật chủ,…
Điều trị bảo tồn có thể được áp dụng với các trường hợp cụ thể, bao gồm:
- Áp xe/thủng túi thừa khu trú: Bệnh nhân có biểu hiện viêm phúc mạc khu trú và phản ứng thành bụng, và không có bằng chứng nhiễm trùng lan rộng trên hình ảnh CT. Kích thước vùng nhiễm trùng ước tính dưới 5cm khi chụp CT là một ngưỡng được chấp nhận để điều trị bảo tồn ở những bệnh nhân này, những người có thể đáp ứng với kháng sinh đơn thuần hoặc kết hợp dẫn lưu qua da;
- Bệnh nhân bị thủng bít đường tiêu hóa trên trên hình ảnh CT mà không có viêm phúc mạc toàn thể;
- Bệnh nhân già yếu với các bệnh phối hợp nặng nề rất khó sống sót sau phẫu thuật.
- Trong một số trường hợp tai biến do can thiệp thủ thuật: Nội soi dạ dày đại tràng, ERCP,…
Điều trị thủng tạng rỗng liên quan nội soi đại tràng
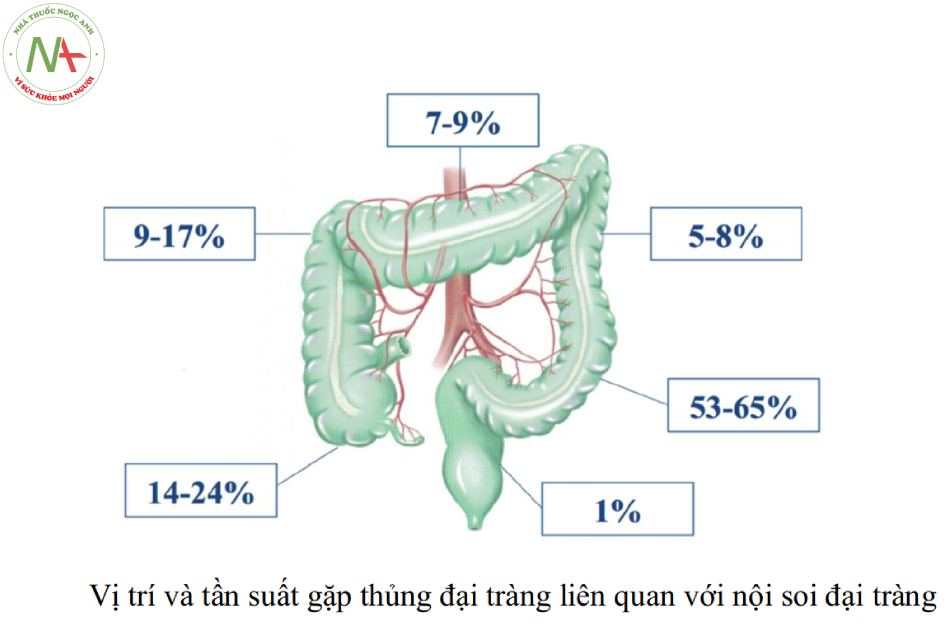
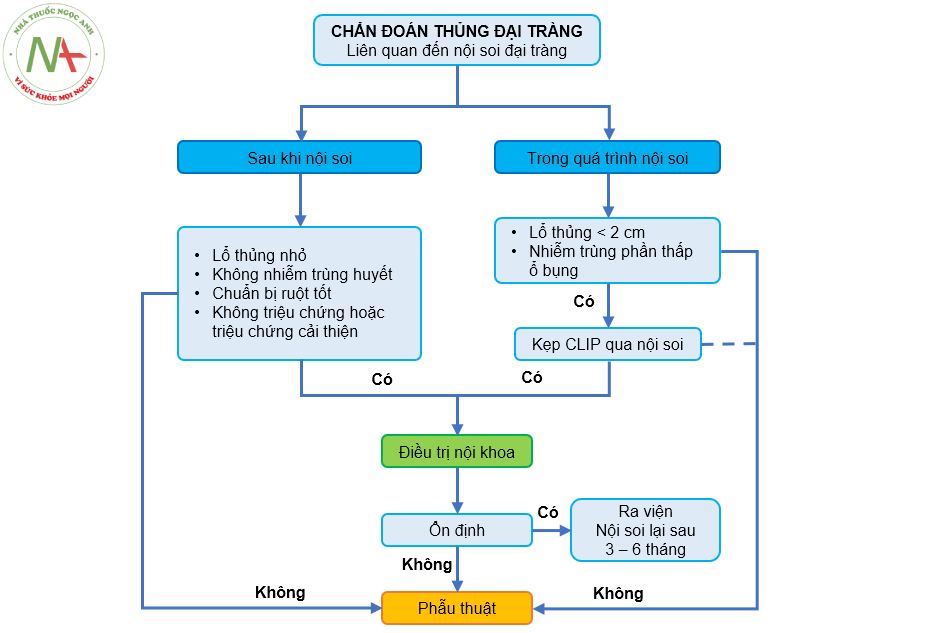
Biến chứng
- Sớm: Mất ổn định huyết động dẫn đến giảm tưới máu, sốc và suy đa tạng, nhiễm trùng (cho dù hình thành áp xe khu trú, viêm phúc mạc hoặc nhiễm khuẩn hệ thống).
- Muộn: Chậm liền vết thương, dính ruột sau phẫu thuật dẫn đến tắc ruột, rò tiêu hóa và thoát vị.
CÂU HỎI LÂM SÀNG
Câu 1
Bệnh nhân nam cầu thủ bóng bầu dục 20 tuổi được đưa tới khoa cấp cứu do sốt, đau bụng tăng dần và đau mạn sườn phải. Ngày hôm trước, bệnh nhân chịu một cú va chạm trực tiếp vào giữa bụng trên khi cướp bóng và phải ngồi nghỉ đến hết buổi tập. Bệnh nhân có buồn nôn nhưng không nôn hoặc tiêu chảy. Bệnh nhân không có bệnh lý mạn. Nhiệt độ 39.4. Huyết áp 100/64, mạch 112 l/p, nhịp thở 18 l/p. Tiếng phổi và tim bình thường. Bụng ấn đau lan tỏa kèm phản ứng thành bụng vùng thượng vị. Chụp hình bụng có khí tự do khoang sau phúc mạc. Chẩn đoán nào sau đây là nhiều khả năng nhất ở bệnh nhân này?
- Rách dạ dày
- Vỡ dạ dày
- Rách bể thận
- Thủng đại tràng ngang
- Viêm tụy chấn thương
| Các tạng ổ bụng nằm sau phúc mạc |
|
Khoảng 1 ngày sau khi chịu chấn thương bụng kín, bệnh nhân này có sốt, đau bụng lan tỏa kèm phản ứng thành bụng vùng thượng vị và khí tự do trong khoang sau phúc mạc trên hình ảnh. Biểu hiện chậm trễ này gây nghi ngờ thủng tạng rỗng vào khoang sau phúc mạc, như rách tá tràng.
Khi tạng rỗng (tá tràng, đại tràng lên, đại tràng xuống) thủng vào trong khoang sau phúc mạc, rò tiêu hoá có thể ban đầu được cô lập khỏi khoang phúc mạc (phúc mạc được ngăn cách với khoang sau phúc mạc nhờ lá phúc mạc phía sau). Điều này làm chậm sự xuất hiện các triệu chứng và dấu hiệu điển hình của thủng tạng (sốt, đau bụng lan toả), như ở bệnh nhân này. Thêm vào đó, đau lưng hoặc hông (đau hông phải) có thể xuất hiện do viêm khoang sau phúc mạc.
Các khía cạnh giải phẫu của tá tràng làm gia tăng nguy cơ thủng bao gồm:
- Vị trí phía trước cột sống: chèn ép lên cột sống trong chấn thương bụng kín có thể nhanh chóng gia tăng áp lực trong lòng ống, gây thủng
- Nhiều dây chằng của tá tràng (dây chằng gan tá tràng, dây chằng Treitz): lực tác động đột ngột lên tá tràng có thể gây rách ở điểm neo giữ cố định của dây chằng hơn là do căng dãn.
Thủng tá tràng thường được điều trị với phẫu thuật.
Ý B và D: Dạ dày và đại tràng ngang cũng dễ thủng do thay đổi áp suất lòng ống nhanh chóng trong chấn thương bụng kín. Tuy nhiên, 2 tạng rỗng này đều là cấu trúc trong phúc mạc (so với sau phúc mạc). Do đó, khí tự do trong phúc mạc (liềm hơi dưới hoành trên phim x-quang) có thể được phát hiện trên hình ảnh (so với khí tự do trong khoang sau phúc mạc ở bệnh nhân này)
Ý C và E: Chấn thương bụng kín có thể gây tổn thương thận và tuỵ, gây rò rỉ enzyme tuỵ và nước tiểu vào khoang sau phúc mạc. Mặc dù rách bể thận và viêm tuỵ do chấn thương có thể gây biểu hiện đau bụng và đau hông muộn nhưng điển hình gây dịch tự do trong khoang sau phúc mạc hơn là khí tự do.
Mục tiêu học tập: Chèn ép nhanh ruột trong chấn thương bụng kín có thể gây thủng tạng rỗng. Khi tạng thủng vào trong khoang sau phúc mạc (rách tá tràng) các triệu chứng và dấu hiệu điển hình (sốt, đau bụng lan toả) có thể biểu hiện muộn. Khí tự do trong khoang sau phúc mạc có thể xuất hiện trên hình ảnh bụng.
Câu 2
Bệnh nhân nam 19 tuổi là sinh viên đại học được bạn đưa đến khoa cấp cứu do đau thượng vị và đau sau xương ức dữ dội. Bệnh nhân trước đó ra ngoài uống rượu cùng bạn và liên hoan kì thi cuối tuần. 1 giờ trước, bệnh nhân có nôn nhiều lần, đây cũng là thời điểm bệnh nhân bắt đầu cảm thấy đau. Bệnh nhân từng bong gân mắt cá chân khi chơi bóng rổ, ngoài ra không mắc bệnh lý khác. Bệnh nhân đôi khi hút thuốc và uống rượu vào cuối tuần. Bố bệnh nhân mất vì nhồi máu cơ tim tại tuổi 45. Nhiệt độ 38.3, huyết áp 95/56, mạch 120 l/p, nhịp thở 30 l/p. Đo bão hoà oxy theo mạch 97% tại khí phòng. Chiều cao 201 cm, nặng 90 kg. Thăm khám, bệnh nhân có biểu hiện nhiễm trùng nhiễm độc, vã mồ hôi. Niêm mạc miệng khô, không có ban đỏ hầu họng. Hạch cổ không sưng nhưng sờ thấy lạo xạo ở khuyết trên xương ức. Nghe phổi thấy rì rào phế nang 2 bên đều nhau. Tiếng tim bình thường. Ấn đau nhẹ thượng vị nhưng không phản ứng thành bụng hay phản ứng dội. Không phù hay tím chi. Nguyên nhân nào sau đây nhiều khả năng nhất gây ra tình trạng hiện tại của bệnh nhân?
- Viêm tuỵ do rượu
- Bóc tách động mạch chủ
- Viêm phổi do hít
- Thủng thực quản
- Hội chứng Mallory–Weiss
- Vỡ kén khí dưới màng phổi
| Đặc điểm tổn thương thành thực quản dạ dày | ||
| Hội chứng Mallory–Weiss | Hội chứng Boerhaave | |
| Nguyên nhân |
|
|
| Biểu hiện lâm sàng |
|
|
| Xét nghiệm |
|
|
| Xử tri |
|
|
Bệnh nhân với đau sau xương ức, sốt và tràn khí dưới da trong bệnh cảnh nôn liên tục nhiều khả năng có thủng thành thực quản hoàn toàn
Nôn vọt có thể gây tăng áp lực lòng thực quản đủ để gây thủng thành thực quản hoàn toàn do gắng sức (hội chứng Boerhaave), tình trạng này có thể gây thoát dịch thực quản và khí vào trung thất. Phần dịch tiêu hoá rò rỉ gây đau bụng/ngực dữ dội và đáp ứng viêm hệ thống (sốt, nhịp nhanh) mà có thể nhanh chóng tiến triển sốc nhiễm khuẩn và tử vong. Phần khí thoát ra (tràn khí trung thất) có thể được sờ thấy như là vùng da lạo xạo ở trên xương ức (tràn khí dưới da)
Những đặc điểm này giúp phân biệt thủng thực quản với hội chứng Mallory–Weiss, đây là bệnh lý có chung nguyên nhân là nôn vọt nhưng gây rách thành thực quản không hoàn toàn và thường có nôn máu (chảy máu đám rối dưới niêm) (Ý E)
Hình ảnh thoát mạch thuốc cản quang từ thực quản vào mô xung quanh, qua chụp thực quản hoặc CT có cản quang tan trong nước (barium có nguy cơ gây viêm), giúp xác định chẩn đoán thủng thực quản. Kháng sinh phổ rộng đường tĩnh mạch và thuốc ức chế bơm proton nên được chỉ định, không ăn uống đường miệng và hội chẩn phẫu thuật khẩn cấp. Hầu hết các thủng tạng sẽ cần lau rửa và khâu lỗ thủng.
Ý A: Bệnh nhân có đau vùng trên bụng trong bệnh cảnh tiêu thụ rượu nhiều nghi ngờ viêm tuỵ cấp. Tuy nhiên, viêm tuỵ cấp không gây dấu lạo xạo khuyết trên ức và trừ các trường hợp diễn biến nặng (có suy đa tạng) thì viêm tụy cấp thường không có sốt
Ý B: Bóc tách động mạch chủ cần luôn được nghi ngờ khi có đau ngực dữ dội, khởi phát đột ngột, đặc biệt nếu có các yếu tố nguy cơ (hội chứng Marfan ở bệnh nhân cao, gầy). Tuy nhiên, dấu lạo xạo và sốt trong bệnh cảnh nôn liên tục khiến chẩn đoán thủng thực quản nhiều có khả năng hơn
Ý C: Biến cố hít sặc dịch acid dạ dày gây viêm có thể xảy ra khi nôn liên tục, có khả năng gây viêm phổi. Điều này có thể gây đau ngực và sốt nhưng có biểu hiện điển hình là suy hô hấp đột ngột và ran ẩm lan toả trường phổi (do phù viêm) khi nghe. Tình trạng này thường không gây lạo xạo dưới da.
Ý F: Tràn khí màng phổi nguyên phát có thể xảy ra ở phụ nữ cao gầy do vỡ kén khí dưới màng phổi. Tràn khí màng phổi có thể gây khó thở, tràn khí dưới da. Tuy nhiên, giảm rì rào phế nang cũng thường xuất hiện và không có biểu hiện sốt
Mục tiêu học tập: Thủng thực quản gắng sức (hội chứng Boerhaave) có thể xảy ra do nôn. Rò khí qua lỗ thủng thực quản có thể gây tràn khí trung thất với dấu hiệu tràn khí dưới da phần trên xương ức khi thăm khám. Khi xác định chẩn đoán với CT cản quang hoặc chụp thực quản với cản quang tan trong nước nên nhanh chóng hội chẩn phẫu thuật cấp cứu.
Câu 3
Bệnh nhân nam 63 tuổi đến khoa cấp cứu vì cơn đau thượng vị âm ỉ 8 giờ và trở nên dữ dội và lan tỏa 2 giờ qua. Bệnh nhân cũng có buồn nôn và nôn 1 lần có dịch mật không kèm máu. Bệnh nhân có cơn đau tức bụng từng cơn làm bệnh nhân thức giấc khi ngủ nhưng giảm đi với thuốc kháng acid. Bệnh lý khác bao gồm tăng huyết áp, tăng lipid huyết, đái tháo đường type 2, rung nhĩ kéo dài và bệnh thận mạn. Thuốc bao gồm atorvastatin, lisinopril, metoprolol, insulin lispro và glargine. Nhiệt độ 38.2, huyết áp 110/70, mạch 100 l/p và đều. BMI 36. Bệnh nhân đang trong trạng thái suy sụp nhẹ do đau. Bụng ấn đau lan tỏa và co cứng, có phản ứng thành bụng và cảm ứng phúc mạc. Âm ruột mất. Xét nghiệm có kết quả như sau:
- Hemoglobin 9.5 g/dL.
- Leukocytes 14,000/mm3.
- Platelets 108,000/mm3.
- Sodium 137 mEq/L.
- Potassium 4.5 mEq/L.
- Chloride 101 mEq/L.
- Bicarbonate 21 mEq/L.
- Glucose 210 mg/dL.
- Creatinine 1.8 mg/dL.
- International normalized ratio 2.1 (normal 0.8-1.2).
X-quang ngực thẳng có lượng khí tự do ở dưới hoành phải. Ống thông mũi dạ dày, dịch tinh thể tĩnh mạch và kháng sinh được thực hiện và lên lịch mổ cấp cứu. Can thiệp nào tiếp theo là phù hợp ở thời điểm hiện tại?
- Truyền dịch keo tĩnh mạch
- Truyền desmopressin
- Truyền một đơn vị hồng cầu
- Phức hợp prothrombin cô đặc
- Truyền một đơn vị tiểu cầu
Bệnh nhân này có đau bụng cấp (co cứng, đề kháng thành bụng) với khí tự do dưới hoành (trong ổ bụng). Biểu hiện này gợi ý thủng tạng rỗng, nhiều khả năng do loét tá tràng hoặc dạ dày (khai thác bệnh nhân có tiền sử đau thượng vị từng cơn và giảm khi dùng kháng acid), do đó cần giải áp bằng ống thông mũi dạ dày, dịch tĩnh mạch, kháng sinh và theo dõi phẫu thuật khẩn cấp. Thêm vào đó, bệnh nhân có sử dụng warfarin cho rung nhĩ và kháng đông do warfarin nên được đảo ngược. Thực vậy, liệu pháp kháng đông với INR giữa 2 và 3 (2.1 ở bệnh nhân này) là phù hợp với điều trị mạn của rung nhĩ; tuy nhiên, nếu không điều chỉnh trước phẫu thuật, liệu pháp kháng đông có thể làm bệnh nhân mắc biến chứng xuất huyết trong và sau phẫu thuật.
Bệnh nhân dùng warfarin mà cần thiết giải chống đông (phẫu thuật khẩn cấp với nguy cơ chảy máu cao, xuất huyết đáng kể) nên được xử trí như sau
- Dừng warfarin ngay lập tức
- Bệnh nhân (đặc biệt với INR >2) nên được chỉ định phức hợp prothrombin cô đặc (PCC), một chiết xuất của các yếu tố đông máu phụ thuộc vitamin K. PCC 3 yếu tố bao gồm II, IX và X với lượng nhỏ protein C và S, trong khi PCC 4 yếu tố được ưa dùng hơn, chứa yếu tố VII điều trị. PCC cân bằng nhanh INR thường là trong ≤10 phút; tuy nhiên thời gian tác dụng là ngắn (khoảng vài giờ)
- Vitamin K đường tĩnh mạch cũng nên được truyền để cung cấp nguồn dự phòng tổng hợp các yếu tố đông máu phụ thuộc vitamin K mới bởi gan (đặc biệt do tác dụng ngắn của PCC)
Nếu PC không có sẵn, huyết tương đông có thể được chỉ định; tuy nhiên, nó ít hiệu quả hơn và thường cần truyền nhiều đơn vị, tăng nguy cơ quá tải thể tích
Ý A: Dịch keo bao gồm huyết tương đông và albumin. Huyết tương đông có thể sử dụng nếu PCC không có sẵn, trong khi albumin được chỉ định trong hội chứng gan thận hoặc viêm phúc mạc tự phát
Ý B: Bài niệu được chỉ định trước phẫu thuật cho bệnh nhân có hemophilia A nhẹ để ngăn chảy máu nhiều. Nó gián tiếp gia tăng yếu tố VIII gây giải phóng các yếu tố von Willebrand từ tế bào nội mô.
Ý C: Quyết định truyền máu ở bệnh nhân này trước phẫu thuật dựa trên yếu tố nguy cơ nền của bệnh tim thiếu máu tiên lượng lượng máu mất trong phẫu thuật. Nói chung vận chuyển oxy mô không trở nên giảm cho đến khi nồng độ hemoglobin xuống dưới 7 g/dL. Mặc dù chuẩn bị truyền máu (thoả thuận với bệnh nhân, xác định nhóm và thử) nên được thực hiện, giải kháng đông cho bệnh nhân là phù hợp hơn tại thời điểm này.
Ý E: Số lượng tiểu cầu lớn hơn 50000/mm3 cho khả năng cầm máu tốt ở hầu hết thủ thuật xâm lấn.
Mục tiêu học tập: Các bệnh nhân điều trị warfarin hoặc có tiền sử xuất huyết nặng mà có chỉ định phẫu thuật cấp cứu sẽ có nguy cơ xuất huyết cao. Nhóm bệnh nhân này nên được chỉ định phức hợp prothrombin cô đặc (PCC) và vitamin K tĩnh mạch. Nếu PCC không có sẵn, có thể thay thế bằng huyết tương đông.
TÀI LIỆU THAM KHẢO
- Hướng dẫn thực hành chẩn đoán thủng tạng rỗng TS.BS Lê Văn Thành. BVTW QĐ 108