Tin Tức
Sốt vàng: Nguyên nhân, Chẩn đoán và Các lựa chọn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Sốt vàng: Nguyên nhân, Chẩn đoán và Các lựa chọn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
- Tình trạng bệnh phải khai báo.
- Dịch lưu hành tại Nam Mỹ, vùng Caribê và châu Đợt bùng phát dịch bêṇ h ở Brazil hiện nay đang làm gia tăng lo ngại về sự lây truyền bêṇ h cục bộ tại các nước khác, do các du khách bị nhiễm bệnh trở về gây nên.
- Nhiễm khuẩn có thể không có triệu chứng hoặc gây ra bêṇ h hai pha, với biểu hiêṇ rất đa dạng, từ bệnh sốt nhẹ không đăc̣ hiêụ đến sốt xuất huyết có khả năng gây tử vong.
- Xét nghiệm huyết thanh hoăc̣ phân tử giúp chẩn đoán xác định kết hợp với biểu hiên lâm sàng, dịch tễ và tiền sử tiêm vắc-xin.
- Do không có liêu pháp kháng vi-rút đăc̣ hiêụ , điều trị chỉ mang tính chất hỗ trợ. Đã có vắc-xin an toàn và hiệu quả.
Thông tin cơ bản
Định nghĩa
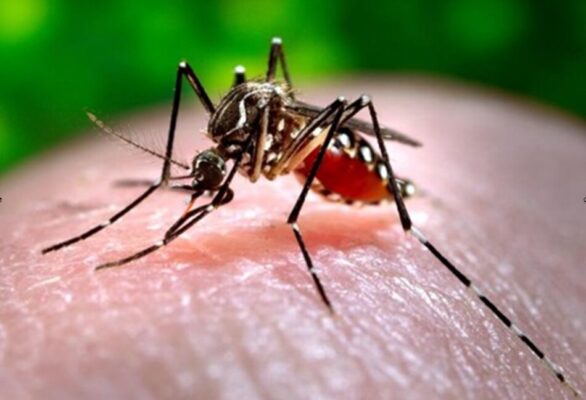
Sốt xuất huyết vi-rút là bêṇ h do vi-rút flavivirus lây truyền qua muỗi Aedes và Haemagogus gây ra. Đây là bệnh dịch lưu hành tại Nam Mỹ, vùng Caribê và châu Phi, và đã bùng phát trở lại trong 2 thập kỷ qua. Bệnh cảnh lâm sàng đa dạng, từ bêṇ h do vi-rút không có triệu chứng đặc hiệu đến sốt xuất huyết và tử vong.
Dịch tễ học
Bêṇh sốt vàng đang lưu hành dịch tại châu Phi hạ Sahara, Trung và Nam Mỹ và vùng Caribê, với phần lớn các ca bêṇ h (khoảng 90%) xảy ra ở châu Phi. Trên thế giới, ước tính có 84.000 đến 170.000 ca bêṇ h năṇ g xảy ra hàng năm, với 29.000 đến 60.000 ca tử vong. Các yếu tố như thiếu điều kiên chẩn đoán ở các vùng bùng phát dịch bêṇ h và ở vùng sâu vùng xa, dẫn đến tình trạng báo cáo không đầy đủ, gây trở ngại cho việc đánh giá gánh nặng thực sự của bệnh.
Bốn mươi tám nước đang lưu hành hoặc có các vùng đang lưu hành dịch bêṇh sốt vàng da, trong đó có 34 nước ở châu Phi và 14 nước ở Nam Mỹ.
Đợt bùng phát bêṇh ở Brazil lần đầu tiên được báo cáo vào tháng 12 năm 2016 và được công bố hết dịch vào tháng 9 năm 2017. Tuy nhiên, đã có sự bùng phát trở lại các ca bêṇ h xảy ra ở người kể từ tháng 12 năm 2017, cùng với sự gia tăng lan tràn dịch ở các loài linh trưởng không phải người kể từ tháng 9 năm 2017. Từ ngày 1 tháng 7 năm 2017 đến ngày 13 tháng 3 năm 2018, 920 ca bêṇ h ở người đã được xác nhâṇ , với 300 ca tử vong được báo cáo. Các ca bêṇh được báo cáo xảy ra tại São Paulo, Minas Gerais, Espirito Santo, Rio de Janeiro, và Quận Liên bang. Mười một ca bêṇ h đã được xác nhận ở các du khách chưa được tiêm phòng vắc-xin trở về từ Brazil. Một ca bêṇ h ở du khách trở về đã được báo cáo tại Anh Quốc.
Tại Nigeria, môt đợt bùng phát dịch cũng được báo cáo vào tháng 9 năm 2017. Trước đó, một đợt bùng phát dịch lớn đã xảy ra tại Angola và Cộng hòa Dân chủ Congo từ tháng 12 năm 2015 đến tháng 7 năm 2016, với hơn 7300 ca bị nghi ngờ và 900 ca được xác nhận. Dịch bùng phát cũng đã được báo cáo tại Trung Quốc (11 ca bêṇh xâm nhập từ Angola), Uganda, và Kenya vào năm 2016.
Bêṇh sốt vàng có khả năng lây lan nhanh do khách du lịch quốc tế đến các quốc gia có nguy cơ, nơi có muỗi Aedes aegypti sinh sống. Một ví dụ về trường hợp này đã xảy ra trong năm 2016 khi 11 khách du lịch nhiễm bêṇ h từ Angola đến Trung Quốc, khiến cho phần lớn người dân không được tiêm vắc-xin ở đây phải đối măṭ với nguy cơ bị nhiễm bêṇ h. May mắn là lây truyền tại chỗ đã không xảy ra.
Tại Hoa Kỳ, tất cả các ca bêṇ h đều là các ca từ nước ngoài và xảy ra ở các du khách không tiêm phòng vắc-xin đến các khu vực nguy cơ và đã không thực hiện biện pháp phòng ngừa muỗi thích hợp. Mười ca bêṇ h đã được báo cáo ở các du khách chưa được tiêm phòng vắc-xin từ Hoa Kỳ và châu Âu đến Tây Phi và Nam Mỹ từ năm 1970 đến năm 2015. Tám trong số những người này đã tử vong. Chỉ ghi nhân môt ca ở du khách đã tiêm vắc-xin vào năm 1988.
Mặc dù tất cả các nước ở châu Mỹ có các khu vực có dịch cục bộ ở đôṇ g vâṭ đã kết hợp tiêm vắc-xin bệnh sốt vàng vào các chương trình tiêm chủng trẻ em định kỳ, đã có 22 ca bêṇ h được xác nhân được báo cáo từ khu vực châu Mỹ (Bolivia, Brazil, và Peru) trong năm 2010. Tỷ lệ tử vong trên các ca bêṇ h là rất cao, ở mức 77,3% (17 người chết). Không phát hiên ca bêṇh nào trong các môi trường đô thị. Mặc dù đây là vụ dịch có số ca bêṇ h thấp nhất được xác nhận kể từ năm 1967, gần như tất cả các trung tâm đô thị lớn ở vùng nhiệt đới châu Mỹ đã bị tái nhiễm muỗi Aedes aegypti và hầu hết người dân đô thị và du khách đều dễ bị mắc bêṇ h do số người đã được tiêm chủng thấp. WHO cho rằng “châu Mỹ Latinh hiên nay đang có nguy cơ xảy ra dịch bệnh đô thị cao nhất trong 50 năm qua”.
Bệnh căn học
Vi-rút gây bệnh sốt vàng là arbovirus thuộc họ Flaviviridae, chi Flavivirus. Đây là vi-rút RNA sợi đơn dương nhóm IV lây truyền qua muỗi Aedes (chủ yếu là Aedes aegypti) ở châu Phi và muỗi Aedes và Haemagogus ở châu Mỹ. Một týp huyết thanh và ít nhất 5 kiểu gen đã được ghi nhận. Chúng có màng bao vi-rút bao gồm hai lớp lipid có các dimer của protein màng bao (E) liên quan đến sự gắn kết với các thụ thể glycosaminoglycan trong thành tế bào và vi-rút xâm nhập vào tế bào. Kháng thể kháng lại một số epitope protein E ngăn cản vi-rút xâm nhập vào tế bào được cho là có khả năng bảo vệ.
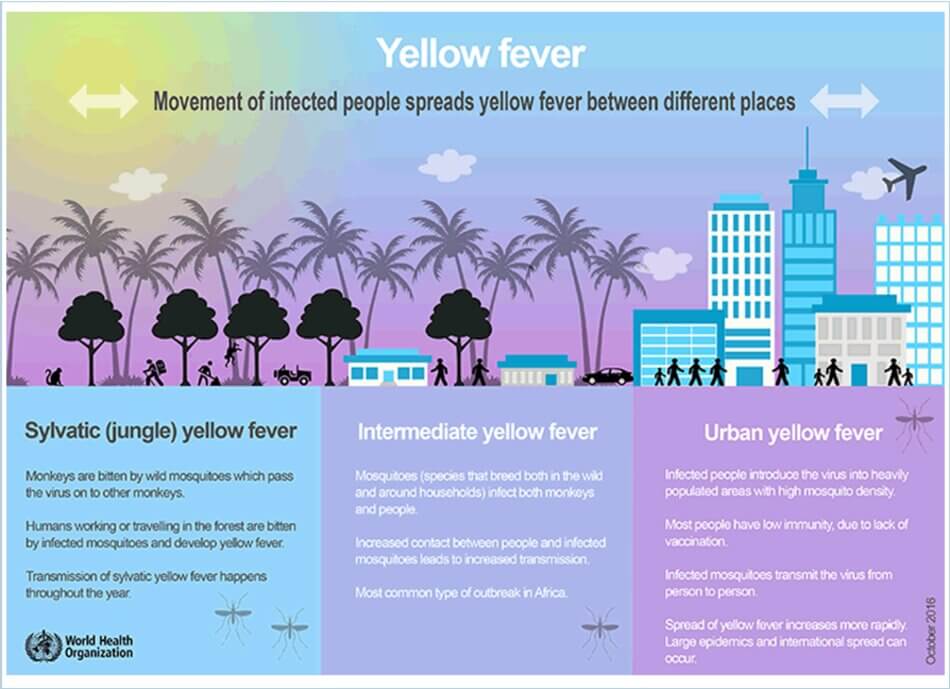
Có 3 chu kỳ lây truyền được ghi nhân rõ ràng.
- Dạng trong rừng: lưu hành trong các quần thể khỉ trong rừng nhiêṭ đới, với viêc lây truyền không thường xuyên cho người dân sống ở gần rừng.
- Dạng trung gian: lưu hành trong côṇ g đồng người và khỉ ở các xóm làng nông thôn, trong đó sự tăng lây truyền ở người dẫn đến các đợt bùng phát dịch nhỏ.
- Dạng đô thị: lưu hành ở các môi trường đô thị đông dân và liên quan đến muỗi trong nhà, dẫn đến số lượng bệnh nhân lớn hơn và tỷ lệ tử vong cao hơn.
Sinh lý bệnh học
Thời kỳ ủ bệnh là từ 3 đến 6 ngày. Sau khi bị nhiễm bởi vâṭ trung gian truyền bêṇ h thích hợp, protein E tạo thuận lợi để vi-rút gắn kết với các thụ thể glycosaminoglycan trong thành tế bào và vi-rút xâm nhập vào tế bào. Ban đầu vi-rút sao chép tại các mô bạch huyết, tiếp theo là nhiễm vào máu và sau đó phân tán đến các cơ quan khác: cụ thể là gan và thâṇ.
Các tế bào gan bị ảnh hưởng trải qua quá trình thoái hóa bạch cầu ái toan với chromatin hạt nhân đông đăc (các thểCouncilman). Bệnh đăc trưng phân bố ở vùng thùy gan nằm ở giữa tĩnh mạch cửa và quanh trung tâm và không tác đôṇg đến các tế bào xung quanh tĩnh mạch cửa và tĩnh mạch trung tâm. Ảnh hưởng trên thận được đặc trưng bởi sự thay đổi bạch cầu ái toan của biểu mô ống thận và thay đổi lớp mỡ. Albumin niêu trong bệnh sốt vàng thường phản ánh các thay đổi trong chức năng cầu thận và thay đổi lớp mỡ.
Rối loạn điều hòa cytokine xảy ra trước khi tử vong sau đó là sốc tim mạch và suy đa phủ tạng. Điều thú vị là, trước đó đã diễn ra hiện tượng thanh thải vi-rút giả trong thời kỳ nhiễm độc, khi các kháng thể trung hòa ban đầu đã được tạo ra.
Phân loại
ICD-10
A95: Bệnh sốt vàng
- 0: bệnh sốt vàng miền núi/sốt vàng trong rừng
- 1: bêṇ h sốt vàng thành thị
- 9: bệnh sốt vàng, không xác định.
Phòng ngừa
Ngăn ngừa sơ cấp
Phòng ngừa là rất quan trọng trong việc làm giảm tỷ lệ mắc bêṇh và tỷ lệ tử vong, do hiện nay không có biên pháp điều trị xử lý bệnh sốt vàng da ngoại trừ biện pháp chăm sóc hỗ trợ. Tiêm vắc-xin và tránh muỗi đốt là các phương pháp phòng ngừa được khuyến cáo.
Tiêm vắc-xin
Tiêm chủng với vắc-xin 17D sống giảm độc lực được khuyến cáo ở người ≥9 tháng tuổi và những người sắp đi đến, hoặc đang sống trong các khu vực có nguy cơ lây truyền bệnh sốt vàng da. Vắc-xin phải được cho dùng ít nhất 10 ngày trước khi đi du lịch. Nhân viên phòng thí nghiệm có nguy cơ bị nhiễm khuẩn cũng cần được tiêm vắc-xin.
Do đợt bùng phát dịch hiện nay ở Brazil từ ngày 16 tháng 1 năm 2018, Tổ chức Y tế Thế giới (WHO) khuyến cáo tiêm vắc-xin bệnh sốt vàng cho du khách quốc tế đến: khu vực bất kỳ thuộc Espírito Santo, São Paulo, hoăc Rio de Janeiro, một số khu vực thuôc Bahia, hoặc khu vực khác có nguy cơ lây truyền bêṇh.
WHO hiện đang khuyến cáo sử dụng một liều vắc-xin cơ bản duy nhất (tiêm dưới da) để tạo miễn dịch suốt đời, không cần tiêm mũi nhắc lại 10 năm sau nữa. Tuy nhiên, măc dù Ủy ban Tư vấn về Thực hành Tiêm chủng (ACIP) của Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) đồng ý rằng biên pháp dự phòng này là đầy đủ cho hầu hết du khách, Ủy ban cũng khuyến cáo sử dụng các liều bổ sung cho các nhóm du khách sau đây:
- Phụ nữ đã có thai khi được nhận liều vắc-xin ban đầu (đối tượng này cần được nhận một liều bổ sung trước chuyến đi tiếp theo đến vùng có nguy cơ)
- Những người đã được ghép tế bào gốc tạo máu sau khi nhân liều vắc-xin (đối tượng này cần được nhận một liều bổ sung trước chuyến đi tiếp theo đến vùng có nguy cơ, miễn là họ có sức đề kháng bình thường)
- Những người nhiễm HIV khi họ nhận được liều vắc-xin cuối cùng (đối tượng này cần được nhận một liều mỗi 10 năm nếu họ tiếp tục có nguy cơ bị nhiễm bêṇh).
Ngoài ra, ACIP khuyến cáo có thể xem xét chỉ định liều nhắc lại cho du khách đã nhận được liều vắc-xin cuối cùng ≥10 năm về trước và những người có nguy cơ phơi nhiễm cao hơn dựa trên địa điểm, mùa, khoảng thời gian đi lại và các hoạt động (ví dụ: ở lại lâu dài tại các khu vực đang lưu hành dịch). Nhân viên phòng thí nghiệm xử lý vi-rút cần được đo chuẩn độ kháng thể ít nhất 10 năm môt lần để xác định có cần được nhân các liều vắc-xin bổ sung hay không. Tuy nhiên, không phải tất cả các cơ quan thẩm quyền đều đồng ý với cách diễn giải của WHO đối với các dữ liệu đã có.
WHO khuyến cáo có thể sử dụng một phần năm liều định kỳ (định liều phân đoạn) để kiểm soát một đợt bùng phát dịch trong các trường hợp thiếu hụt vắc-xin.
Vắc-xin được chống chỉ định ở trẻ nhũ nhi < 6 tháng tuổi, và cần được dùng thận trọng ở trẻ nhũ nhi ≤9 tháng tuổi, người lớn ≥60 tuổi, phụ nữ có thai hoặc phụ nữ đang cho con bú. Vắc-xin cũng được chống chỉ định nếu bệnh nhân bị dị ứng với bất kỳ thành phần nào của vắc xin (có thể thực hiện giải mẫn cảm nếu tiêm chủng được coi là thiết yếu).
Viêc cho ḍùng đồng thời vắc-xin sốt vàng da với vắc-xin bệnh sởi-quai bị-rubella đã cho thấy là gây ra hiên tượng ảnh hưởng lẫn nhau, với tỷ lệ chuyển đảo huyết thanh thấp hơn dự kiến cho cả hai loại vắc-xin. Vắc-xin sống cần được sử dụng cách nhau ít nhất 30 ngày.
Mặc dù vắc xin được coi là an toàn và hiệu quả, tác dụng bất lợi nghiêm trọng bao gồm bêṇ h hướng nôi tạng liên quan đến vắc-xin (một bệnh tương tự như bệnh kiểu dại) và bệnh thần kinh (ví dụ: viêm não – màng não, hội chứng Guillain- Barre, viêm não tủy lan tỏa cấp tính, chứng liệt dây thần kinh sọ não) đã được báo cáo.[16] [22] Theo một đánh giá toàn diện, tỷ lệ của những biến cố này nằm trong khoảng từ 0 đến 14,6 trên môt triệu liều; tuy nhiên, tỷ lệ biến chứng tăng đã được ghi nhận ở những người ≥60 tuổi và ở những người suy giảm miễn dịch.[22] Tác dụng bất lợi thường găp hơn bao gồm ảnh hưởng toàn thân mức độ nhẹ, như sốt nhẹ, đau đầu, và đau cơ.[8] Một nghiên cứu nhỏ về tình hình tiêm vắc-xin sốt vàng của những bệnh nhân mắc bệnh đa xơ cứng (MS) cho thấy có sự tăng nguy cơ MS đợt cấp, nhấn mạnh sự cần thiết của viêc phải đánh giá cẩn thận về tỷ lệ nguy cơ-lợi ích khi khuyến cáo chủng ngừa bệnh sốt vàng.[23]
Vắc-xin gây ra nhiễm vi-rút mức thấp trong máu ở 50% bệnh nhân. Măc dù hiên tượng nhiễm vi-rút trong máu này thường không gây triệu chứng lâm sàng nhưng nó có thể gây ra các vấn đề đáng kể ở những bệnh nhân có thai hoặc suy giảm miễn dịch.[24] [25] Do đó, vắc-xin bị chống chỉ định ở các trường hợp sau:
- Nhiễm HIV có triệu chứng hoặc có số lượng CD4 < 200 tế bào/mm ^ 3 (hoặc < 15% trong tổng số tế bào ở trẻ em < 6 tuổi)
- Rối loạn tuyến ức liên quan đến chức năng tế bào miễn dịch bất thường
- Suy giảm miễn dịch nguyên phát
- Khối u ác tính
- Cấy ghép
- Bệnh nhân đang thực hiên các liêu pháp ức chế miễn dịch/điều hòa miễn dịch.
Vắc-xin cần được dùng thận trọng trong các trường hợp sau:
- Nhiễm HIV không có triệu chứng và có số lượng CD4 là 200-499 tế bào/mm ^ 3 (hoặc bằng 15% đến 24% trong tổng số tế bào ở trẻ em < 6 tuổi).[8]
Một số nước yêu cầu bằng chứng đã tiêm vắc-xin trước khi nhập cảnh.[16] Giấy chứng nhận đã hoàn tất tiêm vắc-xin hoăc áp dụng biên pháp dự phòng quốc tế có hiệu lực trong thời gian có tác dụng của vắc-xin, với yêu cầu tiêm mũi nhắc lại 10 năm sau đã được gỡ bỏ vào tháng 6 năm 2016. Mặc dù vậy, các bác sĩ và du khách cần xem xét các yêu cầu nhập cảnh của từng quốc gia cụ thể.
Bảo vệ chống muỗi đốt
- Tránh muỗi đốt làm giảm nguy cơ mắc bêṇ h sốt vàng Du khách cần được hướng dẫn sử dụng thuốc chống côn trùng ở phần da bị hở để xua đuổi muỗi trong các khu vực có nguy cơ. Các thuốc chống muỗi đã đăng ký với EPA bao gồm các sản phẩm có chứa DEET và picaridin. Nồng độ DEET từ 30% đến 50% có hiệu quả trong nhiều giờ. Picaridin, với các dạng có nồng độ 7% và 15%, đòi hỏi phải sử dụng thường xuyên hơn. Các dạng bào chế với nồng độ DEET cao ở mức 50% được khuyến cáo cho cả người lớn và trẻ em trên 2 tháng tuổi. Trẻ sơ sinh dưới 2 tháng tuổi phải được bảo vệ bằng cách sử dụng xe đẩy được che màn chống muỗi có mép đàn hồi để giữ màn luôn kín khít. Khi sử dụng kem chống nắng, kem chống nắng phải được bôi trước và sau đó bôi thuốc chống muỗi. Thuốc chống muỗi nên được rửa sạch cuối ngày trước khi đi ngủ.
- Du khách đến các vùng lưu hành dịch nên mặc áo dài tay cho vào trong quần, quần dài và đôi mũ để che vùng da bị hở. Thuốc chống muỗi chứa permethrin (ví dụ, permanone) hoặc thuốc chống côn trùng khác nên được phun lên quần áo, giày dép, lều, màn tránh muỗi và đồ dùng khác để bảo vệ tốt hơn. Hầu hết các thuốc chống muỗi thường bị mất tác dụng trên quần áo và đồ dùng sau môt lần giăṭ rửa, nhưng quần áo được xử lý bằng permethrin vẫn có hiệu quả sau đến 5 lần giăṭ . Thời gian đốt đỉnh điểm của nhiều loài muỗi là thời điểm nhá nhem tối đến lúc bình minh; tuy nhiên, đối với Aedes aegypti, vâṭ trung gian truyền vi-rút bệnh sốt vàng chủ yếu ở châu Phi, thì chúng thường đốt vào ban ngày. CDC khuyến cáo áp dụng thêm các biên pháp đề phòng, đó là sử dụng thuốc chống muỗi và quần áo bảo vệ trong thời gian ban ngày, cũng như buổi tối và buổi sáng sớm, hoặc xem xét tránh các hoạt động ngoài trời trong thời gian này ở những nơi có nguy cơ nhiễm bệnh sốt vàng.[26] [CDC: insect repellent use and safety]
Ngăn ngừa thứ cấp
Do chẩn đoán sốt xuất huyết do vi-rút (bao gồm cả bêṇ h sốt vàng) có thể là dấu hiêu cho thấy khả năng xảy ra khủng bố sinh học, cần liên hệ ngay với các cơ quan y tế địa phương.[12] [44] [45] Sốt vàng là bệnh cần khai báo ở một số quốc gia, bao gồm Anh Quốc và Hoa Kỳ.[27] [28]
Khả năng lây truyền bêṇ h giữa các bêṇ h nhân hoặc giữa bêṇ h nhân và nhân viên chăm sóc y tế không xảy ra, nhưng bêṇ h nhân cần được cách ly và bảo vệ để tránh việc tiếp tục bị phơi nhiễm với muỗi (ví dụ: ở trong nhà) trong 5 ngày sau khi khởi phát sốt để phá vỡ chu kỳ lây truyền bêṇh.
Chẩn đoán
Tiểu sử ca bệnh
Tiền sử ca bệnh #1
Bệnh nhân nam, 42 tuổi biểu hiện triệu chứng sốt, đau đầu, đau bụng, và nôn mửa khi nhập viện. Ông được điều trị triêu chứng tại phòng cấp cứu của bệnh viện và được xuất viêṇ . Ông trở lại 2 ngày sau đó với triêu chứng nôn không kiểm soát, đau đầu và sốt ngày càng nặng. Tiền sử dịch tễ cho thấy bệnh nhân vừa trở về từ một chuyến du lịch sinh thái đến Cameroon. Bệnh nhân không được tiêm chủng trước khi đi du lịch và cũng không tuân thủ đầy đủ biện pháp dự phòng bệnh sốt rét. Khám lâm sàng cho thấy ông bị vàng da, bêṇ h cấp tính và bị sốt. Xét nghiệm trong phòng thí nghiệm cho thấy giảm tiểu cầu, thiếu máu, và giảm bạch cầu, PT và PTT tăng cao, men transaminase tăng, và suy thận với creatinine ở mức cao. Ông được bắt đầu điều trị bệnh sốt rét theo kinh nghiệm, mặc dù mẫu phết lam kính và nuôi cấy ban đầu âm tính. DIC tiến triển với sốc và xuất huyết tạng tiến triển vào ngày thứ ba. Bệnh nhân qua đời sau 4 ngày nằm viện. Huyết thanh thu thập trong ngày cuối cùng của bệnh được báo cáo là dương tính với IgM bệnh sốt vàng.
Tiền sử ca bệnh #2
Bệnh nhân nam, người Brazil, 25 tuổi nhâp viên tại bệnh viện Đại học Rio de Janeiro 2 ngày sau khi trở về từ tiểu bang Amazon, làm công viêc đốn củi. Bệnh nhân có biểu hiên đau đầu năṇ g, sốt, ớn lạnh, khó chịu và đau cơ toàn thân. Khám lâm sàng cho thấy bệnh nhân ốm yếu, sốt và vàng da nhẹ. Có tình trạng xung huyết kết mạc. Xét nghiệm trong phòng thí nghiệm cho thấy giảm bạch cầu và tăng men transaminase, kèm theo tăng bilirubin. Xét nghiêm nhuôm soi phát hiên bêṇ h sốt rét cho kết quả âm tính. Chẩn đoán ban đầu là bệnh sốt Dengue, do tiền sử của bêṇ h nhân trước đây đã từng bị nhiễm vi-rút Dengue. Vào ngày thứ ba, bêṇ h nhân giảm sốt và hồi phục hoàn toàn. Xét nghiệm ban đầu là âm tính với IgM bệnh sốt vàng và dương tính với IgG Dengue. Trong các xét nghiêm cho thấy tăng chuẩn đô,̣ xác nhận chẩn đoán bệnh sốt vàng.
Các bài trình bày khác
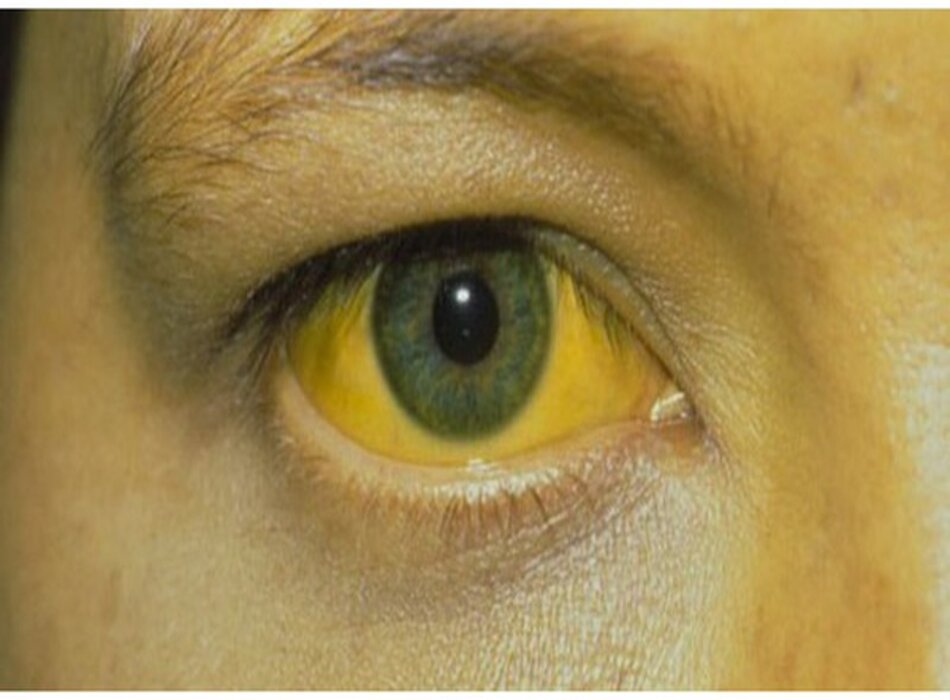
Biểu hiên lâm sàng của bêṇ h sốt vàng được đặc trưng bởi 3 giai đoạn: nhiễm khuẩn, thuyên giảm và nhiễm độc. Sau thời gian ủ bệnh từ 3 đến 6 ngày,[2] giai đoạn nhiễm khuẩn ban đầu được biểu hiên với sự khởi phát đột ngột các triệu chứng không đặc hiệu như sốt (nhiệt độ trung bình là 39° C [102°F]), đau đầu, đau cơ, chóng mặt và khó chịu kéo dài 2 đến 6 ngày. Xung huyết kết mạc, nhịp tim chậm tương đối (dấu hiêu Faget) và giảm bạch cầu là đặc trưng của giai đoạn này. Hầu hết các nhiễm trùng không tiến triển từ giai đoạn ban đầu này và tự khỏi. Sau giai đoạn thuyên giảm đặc trưng bởi sự giảm sốt kéo dài trong 24 đến 48 giờ, 15% đến 25% trong số bệnh nhân phát triển giai đoạn nhiễm độc.[2] Giai đoạn này được đặc trưng bởi sự quay trở lại của các triệu chứng, thường kèm theo đau bụng, nôn mửa, và li bì. Vàng da, tăng men transaminase và rối loạn đông máu tiến triển, đỉnh điểm là sốc, suy gan thận và tử vong trong 7 đến 10 ngày sau khi khởi phát.
Cách tiếp nhận chẩn đoán từng bước
Chẩn đoán bệnh sốt vàng ở bệnh nhân có biểu hiên ốm sốt phù hợp với khoảng thời gian sau khi đi đến, hoặc sống ở vùng lưu hành dịch; được dựa trên xét nghiêm phân tử hoặc xét nghiêm huyết thanh sau khi loại trừ các chẩn đoán khác.
Đây là một bệnh rất khó chẩn đoán do nhiều dạng năṇ g hơn của bêṇ h có thể bị nhầm lẫn với bệnh sốt rét, bệnh nhiễm trùng xoắn leptospira, các dạng sốt xuất huyết khác hoặc viêm gan siêu vi.
Sốt vàng là bệnh cần khai báo ở một số quốc gia, bao gồm Anh Quốc và Hoa Kỳ.[27] [28]
Biểu hiện lâm sàng
Với tình trạng ốm sốt khởi phát cấp tính ở bệnh nhân không tiêm phòng đang sống, hoặc trở về từ một quốc gia đang lưu hành dịch bệnh sốt vàng da (Trung và Nam Mỹ, vùng Caribê, châu Phi), hoặc ở bệnh nhân bị nghi ngờ đã phơi nhiễm với tác nhân chiến tranh sinh học, cần nghi ngờ bêṇ h nhân đã mắc bệnh sốt vàng da. Bệnh nhân thường có tiền sử đã từng bị muỗi đốt. Nếu tiền sử tiêm chủng đã xảy ra rất lâu hay không đáng tin cậy, bệnh nhân cần được coi là chưa tiêm chủng.[1] [13]
Nhiễm khuẩn không có triệu chứng hoăc không rõ ràng về măṭ lâm sàng xảy ra ở hầu hết mọi người. Ở những bêṇ h nhân có triệu chứng, biểu hiên lâm sàng được đặc trưng bởi 3 giai đoạn: nhiễm khuẩn, thuyên giảm và nhiễm độc.
- Sau thời gian ủ bệnh từ 3 đến 6 ngày,[2] giai đoạn nhiễm khuẩn ban đầu được biểu hiên với sự khởi phát đột ngột các triệu chứng không đặc hiệu như sốt (nhiệt độ trung bình là 39° C [102°F]), đau đầu, đau cơ, chóng mặt và khó chịu kéo dài 2 đến 6 ngày. Xung huyết kết mạc, nhịp tim chậm (dấu hiêu Faget) và giảm bạch cầu là đặc trưng của giai đoạn này. Hầu hết các nhiễm trùng không tiến triển từ giai đoạn ban đầu này và tự khỏi.
- Sau giai đoạn thuyên giảm đặc trưng bởi sự giảm sốt kéo dài trong 24 đến 48 giờ, 15% đến 25% trong số bệnh nhân phát triển giai đoạn nhiễm độc.[2] Giai đoạn này được đặc trưng bởi sự quay trở lại của các triệu chứng, thường kèm theo đau bụng, nôn mửa, và li bì. Vàng da, tăng men transaminase và rối loạn đông máu phát triển, đỉnh điểm là sốc, suy gan và tử vong 7 đến 10 ngày sau khi khởi phát. Các biểu hiện xuất huyết ( chấm xuất huyết, vết bầm máu hoặc thấy rõ xuất huyết ở nướu răng, mũi, niêm mạc, hoặc các vị trí mở tĩnh mạch) gợi ý tiên lượng kém cho bệnh nhân.
Các xét nghiệm ban đầu
Các dấu hiêu điển hình ban đầu là giảm bạch cầu, giảm bạch cầu trung tính và men gan tăng cao. Biểu hiên thường găp sau đó là tình trạng tăng men transaminase ở gan và tăng creatinine kèm albumin niêụ . Mức tăng enzym gan tương quan với tiên lượng xấu của bệnh nhân.[1] [2]
Măc dù chẩn đoán ban đầu dựa trên biểu hiên lâm sàng, ngày tháng và địa điểm đi lại (nếu bệnh nhân từ vùng không lưu hành dịch), chẩn đoán vẫn cần được xác nhận theo kết quả xét nghiêm trong phòng thí nghiệm, qua việc phát hiện kháng thể kháng vi-rút bệnh sốt vàng (xét nghiệm huyết thanh) hoặc phát hiện RNA vi-rút bệnh sốt vàng bằng phản ứng chuỗi sao chép ngược (RT-PCR). Kết quả cần được kết luận cẩn trọng kết hợp với biểu hiên lâm sàng, dịch tễ và tiền sử tiêm vắc-xin.
Dưới đây là chi tiết các khuyến cáo cho xét nghiêm chẩn đoán từ Tổ chức Y tế Liên châu Mỹ (Pan American Health Organization) và Tổ chức Y tế Thế giới.[29]
RT-PCR:
- Có thể phát hiện DNA vi-rút bằng cách sử dụng RT-PCR trong giai đoạn nhiễm vi-rút huyết (tức là trong vòng 5 ngày kể từ ngày khởi phát triệu chứng).
- Kết quả dương tính xác nhận chẩn đoán. Nếu kết quả âm tính, cần thu thâp huyết để xét nghiệm huyết thanh. mẫu giai đoạn sau nhiễm vi-rút
- Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) khuyến cáo không nên sử dụng RT-PCR để loại bỏ chẩn đoán bệnh sốt vàng da, do RNA vi-rút có thể không được phát hiện vào thời điểm nhân biết các triệu chứng.[8]
Xét nghiệm huyết thanh:
- Chẩn đoán huyết thanh bằng xét nghiêm ELISA phát hiện IgM được khuyến cáo trong giai đoạn sau nhiễm vi- rút huyết (ngày 5 trở đi); tuy nhiên, do có thể phát hiện DNA vi-rút đến ngày thứ 7 kể từ ngày khởi phát triệu chứng, cả RT-PCR và xét nghiêm huyết thanh đều được khuyến nghị cho các mẫu lấy từ ngày 5 đến ngày 7.
- Kết quả xét nghiêm ELISA phát hiện IgM âm tính không loại trừ chẩn đoán bệnh sốt vàng Kết quả dương tính chỉ là tiêu chuẩn phụ. Có thể xảy ra phản ứng chéo với các flavivirus khác và kết quả xét nghiêm ELISA phát hiện IgM dương tính gợi ý cần thực hiên thêm xét nghiêm xác nhâṇ . Cần thực hiện song song xét nghiệm huyết thanh tìm kiếm các flavivirus khác (ví dụ vi-rút Zika, vi-rút sốt xuất huyết Dengue hoặc vi-rút Tây Sông Nile), cũng như xem xét đến tình hình dịch tễ của đất nước. Nếu các xét nghiệm này âm tính, có thể xác nhâṇ chẩn đoán bêṇ h sốt vàng.
- Cũng có thể sử dụng xét nghiêm ELISA phát hiện IgG (cho các cặp mẫu thu thập cách nhau một tuần) và xét nghiệm trung hòa giảm mảng bám (PRNT; cho cặp mẫu hoặc một mẫu duy nhất nếu xét nghiệm bao gồm nhiều flavivirus). PRNT cung cấp độ đặc hiêu cao hơn so với xét nghiêm phát hiện IgM và IgG, nhưng đòi hỏi phải có phòng thí nghiệm chuyên dụng.
- Kết quả cần được xem xét cẩn trọng tại các khu vực đang diễn ra các chiến dịch tiêm vắc-xin, do có thể xảy ra khả năng phát hiện các kháng thể do vắc xin gây ra (đặc biệt trong vòng 30 ngày kể từ ngày tiêm vắc-xin).
Hiện nay trên thị trường không có bán bộ kit ELISA phát hiên IgM.
Các xét nghiệm khác
Đông máu bất thường kèm PT tăng, giảm tiểu cầu và các sản phẩm chia tách fibrinogen xác định DIC. Các thay đổi ST-T trên điên tâm đồ là dấu hiệu của tổn thương cơ tim.
Phát hiên trực tiếp vi-rút trong các nuôi cấy mô (các dòng tế bào Vero, AP-61, SW-13, BHK-21), mô não (tiêm nôi sọ chuột đang cho con bú), hoặc các tế bào của muỗi là phương pháp nhạy và đăc hiêụ . Tuy nhiên, xét nghiệm này không có sẵn trên thị trường và đòi hỏi được thực hiện bởi các phòng thí nghiệm quy chuẩn chuyên dụng.[1] [30] Măc dù các xét nghiệm này được sử dụng để xác nhận các ca bêṇ h bùng phát và có thể sẽ hữu ích trong chẩn đoán bệnh sốt vàng trong tương lai, nhưng trong hiên tại, tính khả dụng và thời gian cho kết quả đã hạn chế viêc sử dụng các xét nghiêm này trong điều tra bùng phát dịch và dịch tễ.
Đã có những phương pháp triển vọng trong phát triển các phương pháp đẳng nhiệt để phát hiện hệ gen bệnh sốt vàng, các phương pháp này có thể được sử dụng trong các điều kiên cơ sở vật chất hạn chế không thể thực hiên PCR tiêu chuẩn sử dụng chu trình nhiêṭ . [31]
Khuyến nghị phân tích mô bệnh học trên các mảnh gan trong chẩn đoán ở các ca bêṇ h tử vong.
Các yếu tố nguy cơ
Mạnh
cư trú hoặc mới đi lại đến vùng lưu hành dịch
- Các nước đang lưu hành dịch nằm trong khu vực từ 15° Bắc đến 10° Nam của đường xích đạo và bao gồm châu Phi, vùng Caribê,[13] Nam Mỹ và Trung Mỹ.
- Nguy cơ của du khách được xác định theo các yếu tố khác nhau bao gồm tình trạng tiêm chủng, địa điểm đi lại, mùa, thời gian phơi nhiễm, nghề nghiệp và hoạt động trong khi du lịch, tốc độ lây truyền vi-rút cục bộ vào thời điểm du lịch. Nguy cơ lây nhiễm cao hơn trong các đợt bùng phát dịch.
- Trong thời gian ở lại hai tuần, ước tính nguy cơ mắc bêṇ h và tử vong của du khách không tiêm chủng vắc-xin đi đến vùng lưu hành dịch lần lượt là 50/100.000 và 10/100.000 tại Tây Phi, và lần lượt là 5/100.000 và 1/100.000 tại Nam Mỹ.[8]
không tiêm chủng
- Tiêm chủng rất có hiệu quả trong phòng ngừa bệnh sốt vàng. Tất cả các du khách trở về được chẩn đoán nhiễm bệnh đều không được tiêm chủng bệnh sốt vàng.[1] [13] [14]
- Nếu tiền sử tiêm chủng đã xảy ra rất lâu hay không đáng tin cậy, bệnh nhân cần được coi là chưa tiêm chủng.[1] [13]
Muỗi đốt
- Do muỗi là trung gian truyền bêṇ h sốt vàng duy nhất được biết đến, ngăn ngừa muỗi đốt chính là biên pháp bảo vệ, mặc dù viêc thực hiên có khó khăn. Bêṇ h sốt vàng da lây truyền qua muỗi Aedes ở châu Phi và muỗi Haemagogus ở châu Mỹ.
- Mặc dù thí nghiêm cho thấy ve nhiệt đới đốt có khả năng truyền bêṇ h, điều này chưa được ghi nhận ở con người.[15]
Yếu
đi lại trong mùa mưa và đầu mùa khô
- Những mùa này có nguy cơ lây truyền bệnh sốt vàng da cao nhất do mật độ muỗi [11]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ gây bệnh sốt vàng là mới đi đến vùng lưu hành dịch (Trung và Nam Mỹ, vùng Caribê, châu Phi), không tiêm chủng, muỗi đốt (bệnh nhân thường nhớ lại là đã từng bị muỗi đốt), và đi lại trong mùa mưa và đầu mùa khô.
sốt (thường gặp)
- Hầu hết các ca nhiễm bệnh không có triệu chứng. Hầu hết các ca bêṇ h có triệu chứng biểu hiên ốm sốt khởi phát cấp tính, với nhiệt độ trung bình là 39°C (102° F), kéo dài 2 đến 6 ngày.[2]
các triệu chứng thể tạng (thường gặp)
- Giai đoạn nhiễm khuẩn ban đầu với sự khởi phát đột ngột các triệu chứng không đặc hiệu như sốt (nhiệt độ trung bình là 39° C [102° F]), đau đầu, đau cơ, chóng mặt và khó chịu kéo dài 2 đến 6 ngày.[2]
sung huyết kết mạc (thường gặp)
- Đặc điểm đặc trưng trong giai đoạn nhiễm khuẩn.
nhịp tim chậm tương đối (dấu hiệu Faget) (không thường gặp)
- Không có đặc trưng của nhịp tim nhanh mặc dù sốt cao trong giai đoạn nhiễm khuẩn, triệu chứng này không biểu hiên ở tất cả các bệnh nhân.
bệnh hai pha (không thường gặp)
- Sau biểu hiên ban đầu (giai đoạn nhiễm khuẩn) với ốm sốt cấp tính kéo dài 2 đến 6 ngày, 15% đến 25% trong số bệnh nhân tiến triển đến dạng năṇ g hơn của bệnh (giai đoạn nhiễm độc) với sốt, vàng da, đau bụng, suy thận, và xuất huyết tạng sau một giai đoạn giảm sốt kéo dài 24 đến 48 giờ (giai đoạn thuyên giảm).[2]
chứng vàng da (không thường gặp)
- Có thể phát triển trong giai đoạn nhiễm đôc̣ .
xuất huyết tạng (không thường gặp)
- 15% đến 25% bệnh nhân tiến triển đến giai đoạn sốt xuất huyết mức độ từ nhẹ đến có thể gây tử vong, với các dấu hiêu chấm xuất huyết, vết bầm máu hoặc thấy rõ xuất huyết ở nướu răng, mũi, niêm mạc, hoặc các vị trí mở tĩnh mạch.[2]
các dấu hiệu suy thận (không thường gặp)
- Trong giai đoạn nhiễm độc, suy thận, thường đi kèm với protein niêu và/hoặc suy gan (suy gan-thâṇ ), là hiên tượng thường găp̣ .
các dấu hiệu suy gan (không thường gặp)
- Ở những bệnh nhân sốt xuất huyết, mức men transaminase trong gan phản ánh mức độ nghiêm trọng của bệnh. Suy gan có thể xảy sau đó và thường kèm theo suy thận (suy gan-thâṇ ).
Các yếu tố chẩn đoán khác
Hạ huyết áp (không thường gặp)
- Dấu hiệu cảnh báo ở những bệnh nhân có bệnh tiến triển là không đáp ứng với bù dịch và hỗ trợ co mạch.
đau bụng (không thường gặp)
- Giai đoạn nhiễm đôc được đặc trưng bởi sự quay trở lại của các triệu chứng, thường kèm theo đau bụng, nôn mửa, và li bì.
Nôn (không thường gặp)
- Giai đoạn nhiễm đôc được đặc trưng bởi sự quay trở lại của các triệu chứng, thường kèm theo đau bụng, nôn mửa, và li bì.
Lơ mơ (không thường gặp)
- Giai đoạn nhiễm đôc được đặc trưng bởi sự quay trở lại của các triệu chứng, thường kèm theo đau bụng, nôn mửa, và li bì.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm Kết quả | |
| Công thức máu
• Thường găp̣ giảm bạch cầu, chủ yếu là giảm bạch cầu trung tính, nhưng không đăc̣ hiêụ đối với bệnh sốt vàng. |
giảm bạch cầu (số lượng bạch cầu <2500/microlit), giảm bạch cầu trung tính |
| Xét nghiệm chức năng gan
• Mức tăng aminotransferase trong huyết thanh tương quan với tiên lượng ngày càng xấu đi.[1] [2] |
Tăng |
| Sàng lọc đông máu
• Đông máu bất thường kèm PT tăng, giảm tiểu cầu và các sản phẩm chuyển hóa của fibrinogen xác định DIC. |
PT tăng, giảm tiểu cầu và các sản phẩm chuyển hóa của fibrinogen trong DIC. |
| Phản ứng chuỗi sao chép ngược (RT-PCR)
• Có thể phát hiện DNA vi-rút trong giai đoạn nhiễm vi-rút huyết (tức là trong vòng 5 ngày kể từ ngày khởi phát triệu chứng). Nếu kết quả âm tính, cần thu thâp̣ mẫu giai đoạn sau nhiễm vi-rút huyết để xét nghiệm huyết thanh.[29] • Do có thể phát hiện DNA vi-rút đến ngày thứ 7 kể từ ngày khởi phát triệu chứng, cả RT-PCR và xét nghiêṃ huyết thanh đều được khuyến nghị cho các mẫu lấy từ ngày 5 đến ngày 7. • Trung tâm Kiểm soát và Phòng chống Dịch bệnh khuyến cáo không nên sử dụng RT-PCR để loại bỏ chẩn đoán bệnh sốt vàng, do RNA vi-rút có thể không được phát hiện vào thời điểm nhâṇ biết các triệu chứng.[8] |
dương tính với RNA vi-rút bệnh sốt vàng. |
| Huyết thanh học
• Xét nghiêṃ ELISA phát hiện IgM được khuyến nghị trong giai đoạn sau nhiễm vi-rút huyết (ngày 5 trở đi). Do có thể phát hiện DNA vi-rút đến ngày thứ 7 kể từ ngày khởi phát triệu chứng, cả RT-PCR và xét nghiêṃ huyết thanh đều được khuyến nghị cho các mẫu lấy từ ngày 5 đến ngày 7. • Kết quả âm tính loại trừ chẩn đoán bệnh sốt vàng. • Kết quả dương tính chỉ là tiêu chuẩn phụ. Có thể xảy ra phản ứng chéo với các flavivirus khác và kết quả xét nghiêṃ dương tính gợi ý cần thực hiêṇ thêm xét nghiêṃ xác nhâṇ . Cần thực hiện song song xét nghiệm huyết thanh tìm kiếm các flavivirus khác (ví dụ vi-rút Zika, vi-rút sốt xuất huyết Dengue hoặc vi-rút Tây Sông Nile), với việc xem xét đến tình hình dịch tễ của đất nước. Nếu âm tính, có thể xác nhâṇ chẩn đoán bêṇ h sốt vàng.[29] • Cũng có thể sử dụng xét nghiêṃ ELISA phát hiện IgG (cho các cặp mẫu thu thập cách nhau một tuần) và xét nghiệm trung hòa giảm mảng bám (PRNT; cho cặp mẫu hoặc một mẫu duy nhất nếu xét nghiệm bao gồm nhiều flavivirus). PRNT cung cấp độ đặc hiêụ cao hơn so với xét nghiêṃ phát hiện IgM và IgG, nhưng đòi hỏi phải có phòng thí nghiệm chuyên dụng. • Kết quả cần được xem xét cẩn trọng tại các khu vực đang diễn ra các chiến dịch tiêm vắc-xin, do có thể xảy ra khả năng phát hiện các kháng thể do vắc xin gây ra (đặc biệt trong vòng 30 ngày kể từ ngày tiêm vắc-xin). • Hiện nay trên thị trường không có bán bộ kit ELISA phát hiêṇ IgM. |
dương tính với kháng thể IgM, tăng chuẩn độ IgG |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| ECG
• Măc̣ dù không đăc̣ hiêụ , cũng không nhạy, bêṇ h sốt vàng có nhiều khả năng ảnh hưởng đến cơ tim hơn so với một số bệnh khác trong chẩn đoán phân biêṭ . |
Các thay đổi ST-T là dấu hiệu của tổn thương cơ tim |
| Chẩn đoán mô bệnh học
• Khuyến nghị phân tích mô bệnh học trên các mảnh gan chỉ trong các ca bêṇ h tử vong. |
các đặc điểm điển hình của nhiễm vi-rút sốt vàng da |
| phân lập vi-rút
• Phát hiêṇ trực tiếp vi-rút trong các nuôi cấy mô (các dòng tế bào Vero, AP-61, SW-13, BHK-21), mô não (tiêm nôị sọ chuột đang cho con bú), hoặc các tế bào của muỗi là phương pháp nhạy và đăc̣ hiêụ . • Không có sẵn trên thị trường và yêu cầu các phòng thí nghiệm quy chuẩn |
phân lập vi-rút gây bệnh sốt vàng |
| xét nghiệm khuếch đại axit nucleic đẳng nhiệt
• Đã có những phương pháp triển vọng trong phát triển các phương pháp đẳng nhiệt để phát hiện hệ gen bệnh sốt vàng, các phương pháp này có thể được sử dụng trong các điều kiêṇ cơ sở vật chất hạn chế không thể thực hiêṇ PCR tiêu chuẩn sử dụng chu trình nhiêṭ .[31] |
dương tính với RNA vi-rút bệnh sốt vàng. |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Sốt Dengue | • Cư trú tại/đi đến vùng lưu hành dịch bệnh sốt Dengue.
• Ít có khả năng biểu hiêṇ bệnh hai pha và có nhiều khả năng phát ban và bêṇ h hạch. |
• Xét nghiệm huyết thanh xác nhâṇ chẩn đoán, nhưng điều trị cho cả hai bệnh là giống hệt nhau (tức là điều trị hỗ trợ). |
| Sốt rét | • Cư trú tại/đi đến vùng lưu hành dịch bêṇ h sốt rét.
• Vàng da không phải là ít găp̣ , nhưng biến chứng xuất huyết là rất hiếm. Thỉnh thoảng, sốt chu kỳ có biểu hiêṇ , nhưng không thực sự là bêṇ h hai pha. |
• Phát hiện ký sinh trùng Plasmodium trong xét nghiêṃ phết lam kính dày hoăc̣ mỏng. |
| Nhiễm vi-rút Zika | • Cư trú tại/đi đến vùng lưu hành dịch bêṇ h Zika hoặc quan hệ tình dục không an toàn với đối tượng bị nhiễm bệnh.
• Đăc̣ trưng là ban sần, phát ban ngứa. |
• Phản ứng chuỗi sao chép ngược (RT-PCR) dương tính đối với vi-rút Zika.
• Xét nghiệm huyết thanh dương tính với vi-rút Zika. |
| Virút Chikungunya | • Cư trú tại/đi đến vùng lưu hành dịch bêṇ h vi-rút chikungunya.
• Các triệu chứng khớp điển hình (ví dụ như viêm đa khớp và hội chứng ống cổ tay là thường gặp). • Tăng sắc tố da và các tổn thương giữa các nếp da thường gặp. |
• ELISA/kháng thể huỳnh quang gián tiếp dương tính đối với kháng thể vi-rút chikungunya.
• RT-PCR dương tính với RNA vi-rút chikungunya. |
| Bệnh leptospira | • Bêṇ h kéo dài hơn, ít nhiễm độc hơn. Có thể xảy ra suy thận kèm theo tăng men transaminase nhẹ.
• Khó phân biêṭ bệnh nhiễm trùng xoắn leptospira gây vàng da xuất huyết năṇ g (bệnh Weil) với bệnh sốt vàng da. |
• Mức transaminase chỉ tăng nhẹ.
• Phát hiện Leptospira trong máu và nước tiểu. • Đáp ứng với điều trị bằng thuốc kháng sinh. |
| Viêm gan cấp | • Xuất huyết là hiếm gặp và xảy ra muộn do suy gan. | • Xét nghiệm huyết thanh viêm gan xác nhâṇ chẩn đoán ở các bêṇ h nhân vàng da. |
| Sốt tái phát do chấy rận | • Bệnh tái phát (ngược với bệnh sốt vàng da hai pha), không xảy ra sau giai đoạn nhiễm độc.
• Tiền sử phơi nhiễm khác với tiền sử phơi nhiễm bệnh sốt vàng, với sự lây truyền dịch bệnh liên quan đến các điều kiện sống kém. Phân bố bêṇ h có môṭ chút chồng chéo trong phạm vi địa lý, nhưng giới hạn hơn ở Bắc Phi, bao gồm các nước tại phía bắc của sa mạc Sahara. • Bệnh thận, nếu có, xảy ra muộn và phát ban thường găp̣ hơn. |
• Đáp ứng với thuốc kháng sinh trong vòng 24 giờ.
• Xác nhận chẩn đoán dựa trên xét nghiêṃ phết máu hoăc̣ xét nghiệm huyết thanh. |
| Sốt Lassa | • Cư trú tại/đi đến vùng lưu hành dịch bệnh sốt Lassa.
• Tiếp xúc với chất dịch cơ thể bị nhiễm bệnh hoặc giết mổ/tiêu thụ thịt động vật gặm nhấm bị nhiễm bệnh. • Các triệu chứng như mất/giảm thính lực, đau họng, và ho khan không có đờm có thể giúp phân biệt. • Thường không liên quan đến vàng da. |
• RT-PCR dương tính với RNA vi-rút Lassa.
• Xét nghiệm huyết thanh dương tính với kháng thể vi-rút Lassa. |
| Sốt xuất huyết Nam Mỹ (SAHF) | • Cư trú tại/đi đến vùng lưu hành dịch bệnh SAHF.
• Phơi nhiễm với phân chuôṭ bị nhiễm bêṇ h hoặc tiếp xúc với người bị nhiễm bệnh. • Các triệu chứng thần kinh (ví dụ: co giật). • Thường không liên quan đến vàng da. • Khó phân biệt với các bệnh sốt xuất huyết do vi-rút khác. |
• RT-PCR dương tính với RNA vi-rút Junin, vi-rút Guanarito, vi-rút Machupo, vi-rút Chapare, hoặc vi-rút Sabia.
• Xét nghiệm huyết thanh dương tính với các kháng thể vi-rút Junin, vi-rút Guanarito, hoặc vi- rút Machupo. |
| Nhiễm vi-rút Ebola | • Cư trú tại/đi đến vùng lưu hành dịch bệnh Ebola.
• Tiếp xúc với chất dịch cơ thể bị nhiễm bệnh hoặc giết mổ/tiêu thụ thịt động vật bị nhiễm bệnh. • Thường không liên quan đến vàng da. • Khó phân biệt với các bệnh sốt xuất huyết do vi-rút khác. |
• RT-PCR dương tính với RNA vi-rút Ebola.
• Xét nghiệm huyết thanh dương tính với kháng thể vi-rút Ebola. |
| Nhiễm vi-rút Marburg | • Cư trú tại/đi đến vùng lưu hành dịch bệnh Marburg.
• Phơi nhiễm với dơi, nơi hang động, hoặc khai thác mỏ ở vùng lưu hành dịch, hoặc tiếp xúc với chất dịch cơ thể bị nhiễm bệnh. • Thường không liên quan đến vàng da. • Khó phân biệt với các bệnh sốt xuất huyết do vi-rút khác. |
• RT-PCR dương tính với RNA vi-rút Marburg.
• Xét nghiệm huyết thanh dương tính với kháng thể vi-rút Marburg. |
| Sốt Rift Valley (RFV) | • Cư trú tại/đi đến vùng lưu hành dịch bệnh RFV.
• Tiền sử tiếp xúc vâṭ nuôi dẫn đến phơi nhiễm nghề nghiệp, hoặc tiêu thụ dịch tiết hay thịt đôṇ g vâṭ trong vùng lưu hành dịch. • Cũng có thể liên quan đến tổn thương gan năṇ g. |
• RT-PCR dương tính với RNA vi-rút RFV.
• Xét nghiệm huyết thanh dương tính với kháng thể vi-rút RFV. |
| Sốt xuất huyết Crimean-Congo (CCHF) | • Cư trú /đi đến vùng lưu hành dịch bệnh CCHF.
• Tiền sử phơi nhiễm ve đốt, xử lý vật nuôi hoặc tiếp xúc với chất dịch cơ thể bị nhiễm bệnh. • Thường gặp ban sẩn hoặc ban xuất huyết. • Cũng có thể liên quan đến tổn thương gan năṇ g. • Khó phân biệt với các bệnh sốt xuất huyết do vi-rút khác. |
• RT-PCR dương tính với RNA vi-rút CCHF.
• ELISA bắt kháng nguyên dương tính với RNA vi-rút CCHF. • Xét nghiệm huyết thanh dương tính với kháng thể vi-rút CCHF. |
Các tiêu chí chấn đoán
Tổ chức Y tế Thế giới: các định nghĩa ca bệnh trong giám sát y tế cộng đồng (2015)[32]
Ca bệnh nghi ngờ
- Bất kỳ người nào có khởi phát cấp tính sốt, với vàng da xuất hiện trong vòng 14 ngày kể từ ngày khởi phát các triệu chứng đầu tiên.
Ca bệnh nghi ngờ cao
Ca bệnh nghi ngờ; và có một trong những dấu hiệu sau đây:
- Xuất hiên kháng thể IgM bêṇ h sốt vàng măc dù không chủng ngừa bêṇ h sốt vàng trong vòng 30 ngày trước khi khởi phát bệnh; hoặc
- Chẩn đoán mô bệnh học gan sau khi tử vong dương tính; hoăc
- Có yếu tố dịch tễ học liên quan với ca bệnh hoăc đợt bùng phát bêṇ h.
Ca bệnh được xác nhận
Ca bệnh nghi ngờ cao và:
- Không chủng ngừa bêṇ h sốt vàng trong vòng 30 ngày trước khi khởi phát bệnh, và môt trong những dấu hiệu sau:
- Phát hiện IgM đăc hiêu của bệnh sốt vàng*, hoặc
- Phát hiện tăng chuẩn độ kháng thể IgM hoăc IgG bệnh sốt vàng gấp bốn lần trong các mẫu huyết thanh giữa giai đoạn cấp tính và hồi sức, hoặc cả hai; hoặc
- Phát hiện kháng thể trung hòa đăc hiêu bệnh sốt vàng*.
- Không chủng ngừa bêṇ h sốt vàng trong vòng 14 ngày trước khi khởi phát bệnh, và môt trong những dấu hiệu sau:
- Phát hiện hệ gen vi-rút gây bêṇ h sốt vàng trong máu hoặc các cơ quan khác bằng PCR; hoặc
- Phát hiện kháng nguyên bêṇ h sốt vàng trong máu, gan hoặc các cơ quan khác bằng xét nghiêm miễn dịch; hoặc
- Phân lập vi-rút gây bêṇ h sốt vàng.
* ‘Đăc hiêu của bệnh sốt vàng’ có nghĩa là kết quả của các xét nghiệm kháng thể (ví dụ như IgM hoặc kháng thể trung hòa) tìm kiếm các flavivirus phổ biến khác là âm tính hoăc không có ý nghĩa. Xét nghiệm cần bao gồm ít nhất IgM để tìm kiếm vi-rút bệnh sốt Dengue và vi-rút Tây Sông Nile, nhưng có thể bao gồm các flavivirus khác theo dịch tễ học tại địa phương (ví dụ: vi-rút Zika).
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh: định nghĩa ca bệnh năm 1997[33]
Ca bệnh nghi ngờ cao
- Ca bêṇ h tương thích về măṭ lâm sàng và xét nghiêm huyết thanh hỗ trợ (chuẩn độ kháng thể vi-rút sốt vàng tăng ổn định [ví dụ: ≥32 theo thử nghiêm cố định bổ thể, ≥256 theo xét nghiệm miễn dịch huỳnh quang, ≥320 theo xét nghiệm ức chế ngưng kết hồng cầu, ≥160 theo xét nghiệm trung hòa hoặc kết quả huyết thanh dương tính theo xét nghiệm miễn dịch enzyme bắt globulin miễn dịch M]. Phải loại trừ phản ứng huyết thanh phản ứng chéo với các flavivirus khác, và bệnh nhân không được có tiền sử tiêm vắc-xin phòng bệnh sốt vàng).
Ca bệnh được xác nhận
- Ca bệnh tương ứng về mặt lâm sàng được xác nhân bằng xét nghiêm trong phòng thí nghiệm.
Cách tiếp cận điều trị từng bước
Do không có thuốc kháng vi-rút đăc hiệu cho bêṇ h sốt vàng da, chăm sóc hỗ trợ là liêu pháp điều trị chính đối với bêṇ h.[1] [2] [13] [34]
Liệu pháp điều trị bằng ribavirin theo kinh nghiệm
Có thể cho dùng ribavirin nếu nghi ngờ sốt xuất huyết do vi-rút cho đến khi xác nhân là bệnh sốt vàng theo biểu hiên lâm sàng hoặc theo xét nghiêm trong phòng thí nghiệm, do thuốc có môt số hiệu quả trong các bêṇ h sốt xuất huyết do vi-rút khác.[11]
Tuy nhiên, do ribavirin đã được phát hiên là không có hiêu lực đối với bệnh sốt vàng trong các nghiên cứu ở khỉ,[35] thuốc sẽ được ngưng sử dụng môt khi bệnh sốt vàng được xác nhận.
điều trị hỗ trợ
Bệnh nhân cần được nhập viện để chăm sóc hỗ trợ và theo dõi nếu có thể. Liêu pháp điều trị bao gồm nghỉ ngơi, duy trì dinh dưỡng và phòng ngừa hạ đường huyết; hút chất dịch dạ dày qua ống thông mũi để ngăn chặn trướng dạ dày và nguy cơ hít phải các chất trong dạ dày; cho sử dụng chất đối kháng H2 (để phòng ngừa xuất huyết dạ dày); xử trí hạ huyết áp bằng bù dịch và các loại thuốc vận mạch; cho sử dụng ôxy; điều trị nhiễm toan; điều trị các biến chứng xuất huyết bằng huyết tương tươi đông lạnh; lọc máu trong trường hợp suy thận; và điều trị nhiễm trùng thứ cấp bằng thuốc kháng sinh.[2] Thuốc giảm đau/thuốc hạ sốt được khuyến cáo sử dụng cho trường hợp đau và sốt, tuy nhiên, cần tránh sử dụng các thuốc kháng viêm không steroid (NSAID), bao gồm aspirin, do chúng làm tăng nguy cơ xuất huyết ở những bệnh nhân này.
Những bệnh nhân bị bệnh nghiêm trọng (tức là những người suy đa phủ tạng, biến chứng xuất huyết năṇ g và/hoặc hạ huyết áp kháng trị) cần được theo dõi chăm sóc tích cực.
Những khuyến cáo trên được đưa ra dựa trên kinh nghiệm lâm sàng, nhưng chưa được đánh giá trong các nghiên cứu lâm sàng.[2]
Bệnh nhân nên được cách ly/bảo vệ để tránh không tiếp tục bị phơi nhiễm với muỗi (ví dụ: ở trong nhà) trong 5 ngày sau khi khởi phát sốt để phá vỡ chu kỳ lây truyền bêṇ h.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Giả định | ( tóm tắt ) | ||
| Nhóm bệnh nhân | Tx line | Điều trị | |
|
sốt xuất huyết do nhiễm các vi-rút không xác định |
1
thêm |
ribavirin
điều trị hỗ trợ |
|
| Cấp tính | ( tóm tắt ) | |||
| Nhóm bệnh nhân | Tx line | Điều trị | ||
|
bệnh sốt vàng được chẩn đoán xác định |
1 |
điều trị hỗ trợ |
||
Các lựa chọn điều trị
| Giả định | ||
| Nhóm bệnh nhân | Tx line |
Điều trị |
| sốt xuất huyết do nhiễm các vi-rút không xác định | 1 | ribavirin
» Có thể cho dùng ribavirin nếu nghi ngờ sốt xuất huyết do vi-rút cho đến khi xác nhân là bệnh sốt vàng theo biểu hiên lâm sàng hoặc theo xét nghiêm trong phòng thí nghiệm, do thuốc có môt số hiệu quả trong các bêṇ h sốt xuất huyết do vi-rút khác.[11] » Tuy nhiên, do ribavirin đã được phát hiêṇ là không có hiêu lực đối với bệnh sốt vàng trong các nghiên cứu ở khỉ,[35] thuốc sẽ được ngưng sử dụng môt khi bệnh sốt vàng được xác nhận. Các lựa chọn sơ cấp» ribavirin: 33 mg/kg tiêm tĩnh mạch dưới dạng liều nạp, tiếp theo là 16 mg/kg mỗi 6 giờ trong 4 ngày, sau đó 8 mg/kg mỗi 8 giờ trong 6 ngày |
| thêm |
điều trị hỗ trợ» Bệnh nhân cần được nhập viện để chăm sóc hỗ trợ và theo dõi khi có thể.
» Liêu pháp điều trị này bao gồm nghỉ ngơi, duy trì dinh dưỡng và phòng ngừa hạ đường huyết, hút chất dịch trong dạ dày để ngăn chặn trướng dạ dày và nguy cơ hít phải các chất trong dạ dày, chất đối kháng H2 (để phòng ngừa xuất huyết dạ dày), xử trí hạ huyết áp bằng bù dịch và các loại thuốc vận mạch, cho sử dụng ôxy, điều trị nhiễm toan, điều trị các biến chứng xuất huyết bằng huyết tương tươi đông lạnh, lọc máu trong trường hợp suy thận, và điều trị nhiễm trùng thứ cấp bằng thuốc kháng sinh.[2] Thuốc giảm đau/thuốc hạ sốt được khuyến cáo sử dụng cho trường hợp đau và sốt, tuy nhiên, cần tránh sử dụng các thuốc kháng viêm không steroid (NSAID), bao gồm aspirin, do chúng làm tăng nguy cơ xuất huyết ở những bệnh nhân này. » Những bệnh nhân bị bệnh nghiêm trọng (tức là những người suy đa phủ tạng, biến chứng xuất huyết năṇ g và/hoặc hạ huyết áp kháng trị) cần được theo dõi chăm sóc tích cực. » Những khuyến cáo trên được đưa ra dựa trên kinh nghiệm lâm sàng, nhưng chưa được đánh giá trong các nghiên cứu lâm sàng.[2] » Bệnh nhân nên được cách ly/bảo vệ để tránh không tiếp tục bị phơi nhiễm với muỗi (ví dụ: ở trong nhà) trong 5 ngày sau khi khởi phát sốt để phá vỡ chu kỳ lây truyền bêṇ h. |
|
| Giả định cấp tính | ||
| Nhóm bệnh nhân | Tx line |
Điều trị |
| bệnh sốt vàng được chẩn đoán xác định | 1 |
điều trị hỗ trợ» Bệnh nhân cần được nhập viện để chăm sóc hỗ trợ và theo dõi khi có thể.
» Liêu pháp điều trị này bao gồm nghỉ ngơi, duy trì dinh dưỡng và phòng ngừa hạ đường huyết, hút chất dịch trong dạ dày để ngăn chặn trướng dạ dày và nguy cơ hít phải các chất trong dạ dày, chất đối kháng H2 (để phòng ngừa xuất huyết dạ dày), xử trí hạ huyết áp bằng bù dịch và các loại thuốc vận mạch, cho sử dụng ôxy, điều trị nhiễm toan, điều trị các biến chứng xuất huyết bằng huyết tương tươi đông lạnh, lọc máu trong trường hợp suy thận, và điều trị nhiễm trùng thứ cấp bằng thuốc kháng sinh.[2] Thuốc giảm đau/thuốc hạ sốt được khuyến cáo sử dụng cho trường hợp đau và sốt, tuy nhiên, cần tránh sử dụng các thuốc kháng viêm không steroid (NSAID), bao gồm aspirin, do chúng làm tăng nguy cơ xuất huyết ở những bệnh nhân này. » Những bệnh nhân bị bệnh nghiêm trọng (tức là những người suy đa phủ tạng, biến chứng xuất huyết năṇ g và/hoặc hạ huyết áp kháng trị) cần được theo dõi chăm sóc tích cực. » Những khuyến cáo trên được đưa ra dựa trên kinh nghiệm lâm sàng, nhưng chưa được đánh giá trong các nghiên cứu lâm sàng.[2] » Bệnh nhân nên được cách ly/bảo vệ để tránh không tiếp tục bị phơi nhiễm với muỗi (ví dụ: ở trong nhà) trong 5 ngày sau khi khởi phát sốt để phá vỡ chu kỳ lây truyền bêṇ h. |
Giai đoạn đầu
Trong các mẫu động vật, các kháng thể thụ động cũng như interferon-alpha và interferon-gamma có thể bảo vệ trước hoặc trong nhiều giờ giai đoạn ủ bệnh, nhưng không có tác dụng khi bêṇ h cảnh lâm sàng đã tiến triển.[34] [36] Vì thế, chúng có thể hữu ích trong các biện pháp dự phòng sau phơi nhiễm ở người (ví dụ, sau khi phơi nhiễm phòng thí nghiệm) để ngăn chặn sự tiến triển đến giai đoạn bệnh có triệu chứng lâm sàng, tuy nhiên, hiện nay, chúng chưa được cho sử dụng ở người cho mục đích này.Kháng thể thụ động và interferon
Thuốc kháng virus
Một số enzyme quan trọng của vi-rút sốt vàng như helicase và protease cũng giống như của các flavivirus khác, bao gồm cả vi-rút viêm gan C và vi-rút Dengue. Một số hợp chất, bao gồm các chất điều hòa đáp ứng miễn dịch và các chất ức chế khác nhau nhắm đích các vi-rút khác nhau, xuất hiện ở các giai đoạn tiền lâm sàng khác nhau; tuy nhiên, không có chất nào trong số các chất này có ý nghĩa thực hành trong nhiều năm nay.[34] [37]
Thuốc ức chế cytokine
Do hiên tượng cơn bão cytokine ở điểm kết thúc góp phần gây nên các biến chứng lâm sàng giai đoạn cuối và dẫn đến tử vong, có thể dự đoán về vai trò của các corticosteroid và các chất đối kháng cytokine.[38] Không có khuyến cáo sử dụng.
Can thiệp vào RNA
Các thí nghiêm trong ống nghiêm và các nghiên cứu ở chuôt đã minh chứng vai trò tiềm tàng của can thiệp RNA.[39]
Các liệu pháp sinh học
Có bằng chứng về viêc vi khuẩn nội cộng sinh trong vâṭ trung gian truyền bêṇ h là muỗi có ảnh hưởng đến sự lây truyền của một số flavivirus. Điều này gần đây cũng đã được chứng minh trong trường hợp vi-rút bệnh sốt vàng. Bước phát triển này có thể dẫn đến các phương pháp mới trong kiểm soát sự lây truyền bêṇ h trong tương lai.[40]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Nhiễm khuẩn tự nhiên tạo miễn dịch lâu dài, và không ghi nhân có trường hợp nhiễm khuẩn thứ phát nào xảy ra. Thường phục hồi hoàn toàn, chỉ cần theo dõi môt số các biến chứng như suy đa phủ tạng (ví dụ: lọc máu do suy thận) hoặc bội nhiễm.
Hướng dẫn dành cho bệnh nhân
Những du khách và người dân sống trong các vùng lưu hành dịch cần được hướng dẫn phòng tránh muỗi và cần biết rõ về tình trạng vắc-xin sẵn có, sự cần thiết phải tiêm vắc-xin và tỷ lệ rủi ro/lợi ích của các vắc-xin hiên nay. Bệnh nhân cần được tư vấn rằng, do không có không có thuốc kháng vi-rút đăc hiệu cho bệnh sốt vàng, liêu pháp điều trị theo triệu chứng và chăm sóc hỗ trợ là liệu pháp duy nhất. Bệnh nhân đã phục hồi cần được thông báo rằng bệnh tạo miễn dịch lâu dài và không có ca bêṇ h tái nhiễm nào từng được ghi nhận.
Thông tin bệnh nhân luôn có sẵn, với hướng dẫn tiêm vắc-xin cụ thể. [National Travel Health Network and Centre (NaTHNaC): yellow fever]
Du khách nên tham khảo các thông báo về du lịch mới nhất trước khi đến các vùng lưu hành dịch hoặc các khu vực đang bùng phát dịch bêṇ h.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Tử vong | ngắn hạn | thấp |
| Mặc dù hầu hết những người bị nhiễm khuẩn sốt vàng chỉ trải qua giai đoạn bệnh truyền nhiễm nhẹ và không tiến triển đến giai đoạn nhiễm đôc̣ , có đến 50% trong số bêṇ h nhân sống trong vùng lưu hành dịch phát triển biểu hiện xuất huyết và bệnh gan thận đã tử vong do suy đa phủ tạng năṇ g sau khoảng thời gian trung bình là 7 đến 10 ngày mặc dù được điều trị chăm sóc tích cực.[1] [2]
Bệnh nhân không tạo miễn dịch trước khi đi đến các vùng lưu hành dịch có nhiều khả năng tử vong hơn, và tỷ lệ tử vong đối với du khách tiến triển sang giai đoạn nhiễm độc có thể lên đến mức 89%.[1] |
||
| Suy đa tạng | ngắn hạn | thấp |
| 15% đến 25% trong số bệnh nhân phát triển rối loạn chức năng gan thâṇ ở một mức độ nào đó, thường được cho là có nguyên nhân từ rối loạn điều hòa cytokine đáng kể do các hiệu ứng gây độc tế bào của vi-rút gây ra, dẫn đến DIC, giảm ôxy, thiểu niêụ và sốc.[2]
Mức tăng transaminase tương quan với tiên lượng. |
||
| xuất huyết tạng | ngắn hạn | thấp |
| Thường găp̣ ở giai đoạn nhiễm đôc̣ của bêṇ h, và có đăc̣ trưng là xuất hiêṇ chấm xuất huyết, vết bầm máu hoặc thấy rõ xuất huyết ở nướu răng, mũi, niêm mạc, hoặc các vị trí van tĩnh mạch. | ||
| Hạ huyết áp | ngắn hạn | thấp |
| Thường găp̣ ở giai đoạn nhiễm đôc̣ và thường kháng trị cao với điều trị co mạch và bù dịch. | ||
| các triệu chứng thần kinh | ngắn hạn | thấp |
| Trong giai đoạn nhiễm độc, các biểu hiêṇ hôn mê, lơ mơ và mê sảng kích đôṇ g đã được mô tả. Đây có vẻ là biểu hiện của hiêṇ tượng cơn bão cytokine và không phải là dấu hiệu của viêm não do vi-rút thực sự. | ||
| Tăng kali huyết | ngắn hạn | thấp |
| Cho thấy hoạt động tiêu hủy tế bào trong giai đoạn nhiễm độc. Điều trị tích cực và chăm sóc hỗ trợ là biêṇ pháp chủ yếu của liệu pháp điều trị trong giai đoạn này. | ||
| hạ thân nhiệt | ngắn hạn | thấp |
| Dấu hiêụ trụy tuần hoàn và rối loạn điều hòa tự trị. Điều trị tích cực và chăm sóc hỗ trợ là biêṇ pháp chủ yếu của liệu pháp điều trị trong giai đoạn này. | ||
| Giảm đường huyết | ngắn hạn | thấp |
| Biến chứng hiếm găp̣ trong giai đoạn nhiễm độc. Điều trị tích cực và chăm sóc hỗ trợ là biêṇ pháp chủ yếu của liệu pháp điều trị trong giai đoạn này. | ||
| bệnh hướng nội tạng do vắc-xin | ngắn hạn | thấp |
| Giống giai đoạn nhiễm độc của bệnh. Biến chứng cực kỳ hiếm (< 1:1. 000. 000) nhưng có khả năng gây tử vong và được ghi nhâṇ xảy ra thường xuyên hơn trong những năm gần đây. Liên quan đến tuổi cao và suy giảm miễn dịch.[41] [42]
Về măṭ lý thuyết, có nguy cơ gia tăng biến chứng liên quan đến vắc-xin ở bệnh nhân không có các thụ thể chemokine CCR5 do di truyền hoăc̣ do điều trị (tức là, liêụ pháp sử dụng chất ức chế CCR5 như maraviroc). |
||
| viêm não sau khi tiêm vắc-xin | ngắn hạn | thấp |
| Biến chứng cực kỳ hiếm (< 1: 100.000) và chủ yếu xảy ra ở trẻ nhũ nhi < 6 tháng tuổi. Có khả năng do các đột biến tự phát trong protein màng bao vi-rút gây ra. Tránh tiêm chủng ở trẻ nhũ nhi < 9 tháng tuổi.[13] [41] [38] [43] | ||
| sốc phản vệ với vắc-xin | ngắn hạn | thấp |
| Biến chứng không thường găp̣ (1:58.000) có khả năng do sự không dung nạp gelatin trong vắc-xin.[41] | ||
| Suy thận | biến thiên | thấp |
| Măc̣ dù hội chứng gan thâṇ nhiễm độc nhìn chung có thể hồi phục lại được ở bệnh nhân còn sống, nhiễm toan ống thâṇ do hạ huyết áp gây ra hiếm khi có thể dẫn đến suy thận phụ thuộc lọc máu. | ||
Tiên lượng
Nhiễm khuẩn tạo miễn dịch lâu dài, và không ghi nhân có ca bêṇ h tái nhiễm nào đã xảy ra.
Về măṭ lý thuyết, có nguy cơ tăng mức độ nghiêm trọng trong bệnh cảnh lâm sàng ở bệnh nhân không có các thụ thể chemokine CCR5 do di truyền hoăc do điều trị (tức là, liêu pháp sử dụng chất ức chế CCR5 như maraviroc).
Nhiễm khuẩn không có triệu chứng
Nhiều bệnh nhân nhiễm vi-rút không có hoặc có ít các triệu chứng tương tự như bệnh do vi-rút không đăc hiệu dẫn đến khả năng miễn dịch suốt đời. Nhiễm khuẩn trước đó với các flavivirus khác (ví dụ, Dengue) được cho là tạo bảo vệ chéo và tăng khả năng giảm mức độ nặng của bệnh.
Giai đoạn nhiễm khuẩn
Sau giai đoạn ủ bêṇ h kéo dài 3-6 ngày, bệnh nhân bị nhiễm khuẩn đôt ngột khởi phát sốt, ớn lạnh, khó chịu, đau cơ, buồn nôn và chóng mặt. Vàng da nhẹ có thể tiến triển. Sau giai đoạn bệnh kéo dài 2 đến 6 ngày (trung bình 3,5 ngày), 75% đến 85% bệnh nhân hồi phục mà không có thêm dấu hiệu hoặc triệu chứng.[2]
Giai đoạn nhiễm độc
Sau khoảng thời gian 24 giờ không có triêu chứng, bệnh tái xuất hiện ở khoảng 15% đến 25% số bệnh nhân, thường dưới dạng năṇ g hơn với biểu hiên sốt, vàng da, đau bụng, suy thận, và xuất huyết. Sau một khoảng thời gian trung bình là 7 đến 10 ngày, lên đến 50% số bêṇ h nhân sống trong vùng lưu hành dịch, và 89% số bêṇ h nhân là du khách tiến triển sang giai đoạn nhiễm độc, tử vong.[1] [2]
Hầu hết bệnh nhân phục hồi (thường là sau giai đoạn bêṇ h kéo dài 2 đến 3 tuần) sẽ mệt mỏi và yếu mệt trong một vài tuần nữa. Trừ khi xảy ra hoại tử ống thận thứ phát, chức năng gan và thận thường được phục hồi hoàn toàn. Không xảy ra tái nhiễm.
Hướng dẫn chẩn đoán
| Châu Âu | |
| Yellow fever: the green book, chapter 35
Nhà xuất bản: Public Health England |
Xuất bản lần cuối: 2018 |
| Laboratory diagnosis of yellow fever virus infection
Nhà xuất bản: Pan American Health Organization; World Health Organization |
Xuất bản lần cuối: 2017 |
Yellow fever laboratory diagnostic testing in AfricaNhà xuất bản: World Health Organization |
Xuất bản lần cuối: 2016 |
| Bắc Mỹ | |
Infectious diseases related to travel – yellow feverNhà xuất bản: Centers for Disease Control and Prevention |
Xuất bản lần cuối: 2017 |
Yellow fever: diagnostic testingNhà xuất bản: Centers for Disease Control and Prevention |
Xuất bản lần cuối: 2015 |
Hướng dẫn điều trị
| Châu Âu | |
Yellow fever: the green book, chapter 35Nhà xuất bản: Public Health England |
Xuất bản lần cuối: 2018 |
| Bắc Mỹ | |
Infectious diseases related to travel – Yellow feverNhà xuất bản: Centers for Disease Control and Prevention |
Xuất bản lần cuối: 2017 |
Yellow fever vaccine: recommendations of the Advisory Committee on Immunization Practices (ACIP)Nhà xuất bản: Centers for Disease Control and Prevention |
Xuất bản lần cuối: 2015 |
Testing of selected patients with serious adverse events potentially related to yellow fever vaccinationNhà xuất bản: Centers for Disease Control and Prevention |
Xuất bản lần cuối: 2015 |
Hemorrhagic fever viruses as biological weapons: medical and public health managementNhà xuất bản: Working Group on Civilian Biodefense |
Xuất bản lần cuối: 2002 |
Nguồn trợ giúp trực tuyến
- WHO: countries with risk of yellow fever transmission and countries requiring yellow fever vaccination (external link)
- PAHO/WHO: updated requirements for the International Certificate of Vaccination or Prophylaxis (ICVP) with proof of vaccination against yellow fever (external link)
- National Travel Health Network and Centre (NaTHNaC): yellow fever (external link)CDC: insect repellent use and safety (external link)
- National Travel Health Network and Centre (NaTHNaC): yellow fever (external link)
- WHO: international travel health latest updates (external link)
- CDC: travel health notices (external link)
Các bài báo chủ yếu
- Monath Yellow fever: an update. Lancet Infect Dis. 2001;1:11-20. Tóm lược
- World Health Vaccines and vaccination against yellow fever. WHO position paper – June 2013. Wkly Epidemiol Rec. 2013;88:269-284. Toàn văn Tóm lược
- Staples JE, Bocchini JA Jr, Rubin L; Centers for Disease Control and Prevention (CDC). Yellow fever vaccine booster doses: recommendations of the Advisory Committee on Immunization Practices, MMWR Morb Mortal Wkly Rep. 2015;64:647-650. Toàn văn Tóm lược
- Gotuzzo E, Yactayo S, Córdova Efficacy and duration of immunity after yellow fever vaccination: systematic review on the need for a booster every 10 years. Am J Trop Med Hyg. 2013;89:434-444. Tóm lược
- Pan American Health Organization; World Health Laboratory diagnosis of yellow fever virus infection. February 2017. http://www.paho.org/ (last accessed 15 March 2017). Toàn văn
Tài liệu tham khảo
- Barnett Yellow fever: epidemiology and prevention. Clin Infect Dis. 2007;44:850-856. Toàn văn Tóm lược
- Monath Yellow fever: an update. Lancet Infect Dis. 2001;1:11-20. Tóm lược
- World Health Vaccines and vaccination against yellow fever. WHO position paper – June 2013. Wkly Epidemiol Rec. 2013;88:269-284. Toàn văn Tóm lược
- Pan American Health Yellow fever: epidemiological alerts and updates. March 2018 [internet publication]. Toàn văn
- World Health Disease outbreak news. Yellow fever – Nigeria. December 2017 [internet publication]. Toàn văn
- World Health Winning the war against yellow fever. November 2016. http://www.who.int/ (last accessed 14 March 2017). Toàn văn
- Wilder-Smith A, Monath Responding to the threat of urban yellow fever outbreaks. Lancet Infect Dis. 2017;17:248-250. Toàn văn Tóm lược
- Centers for Disease Control and Prevention (CDC). CDC health information for international travel (Yellow Book). Chapter 3: infectious diseases related to travel – yellow 2017. www.cdc.gov (last accessed 14 March 2017). Toàn văn
- World Health Organization. Yellow fever in the WHO African and American Regions, 2010. Wkly Epidemiol Rec. 2011;86:370-376. Toàn văn Tóm lược
- World Health Organization: Global Response and Alert (GAR). Yellow fever: a current 2017. http:// www.who.int (last accessed 17 March 2017). Toàn văn
- Vasconcelos PF, Costa ZG, Travassos da Rosa ES, et Epidemic of jungle yellow fever in Brazil, 2000: implications of climatic alterations in disease spread. J Med Virol. 2001;65:598-604. Tóm lược
- Franz DR, Jahrling PB, Friedlander AM, et Clinical recognition and management of patients exposed to biological warfare agents. JAMA. 1997;278:399-411. Tóm lược
- Advisory Committee on Immunization Practices (ACIP). General recommendations on immunization – recommendations of the ACIP. MMWR Recomm Rep. 2011;60:1-64. Toàn văn Tóm lược
- Cornet JP, Huard M, Camicas JL, et Experimental transmission of the yellow fever virus by the tick Amblyomma variegatum (F.). Bull Soc Pathol Exot Filiales. 1982;75:136-140. Tóm lược
- Centers of Disease Control and Fatal yellow fever in a traveler returning from Amazonas, Brazil, 2002. MMWR Morb Mortal Wkly Rep. 2002;51:324-325. Toàn văn Tóm lược
- World Health Updates on yellow fever vaccination recommendations for international travelers related to the current situation in Brazil. January 2018 [internet publication]. Toàn văn
- Staples JE, Bocchini JA Jr, Rubin L; Centers for Disease Control and Prevention (CDC). Yellow fever vaccine booster doses: recommendations of the Advisory Committee on Immunization Practices, MMWR Morb Mortal Wkly Rep. 2015;64:647-650. Toàn văn Tóm lược
- Grobusch MP, Goorhuis A, Wieten RW, et Yellow fever revaccination guidelines change – a decision too feverish? Clin Microbiol Infect. 2013;19:885-886. Tóm lược
- Gotuzzo E, Yactayo S, Córdova Efficacy and duration of immunity after yellow fever vaccination: systematic review on the need for a booster every 10 years. Am J Trop Med Hyg. 2013;89:434-444. Tóm lược
- Nascimento Silva JR, Camacho LA, Siqueira MM, et al; Collaborative Group for the Study of Yellow Fever Mutual interference on the immune response to yellow fever vaccine and a combined vaccine against measles, mumps and rubella. Vaccine. 2011;29:6327-6334. Tóm lược
- World Health Organization Department of Immunization, Vaccines and Fractional dose yellow fever vaccine as a dose-sparing option for outbreak response. July 2016. http://www.who.int (last accessed 15 March 2017). Toàn văn
- Farez MF, Correale Yellow fever vaccination and increased relapse rate in travelers with multiple sclerosis. Arch Neurol. 2011;68:1267-1271. Tóm lược
- Thomas RE, Lorenzetti DL, Spragins W, et Active and passive surveillance of yellow fever vaccine 17D or 17DD-associated serious adverse events: Systematic review. Vaccine. 2011;29:4544-4555. Tóm lược
- Traiber C, Coelho-Amaral P, Ritter VR, et Infant meningoencephalitis caused by yellow fever vaccine virus transmitted via breastmilk. J Pediatr (Rio J). 2011;87:269-272. Tóm lược
- Barte H, Horvath TH, Rutherford Yellow fever vaccine for patients with HIV infection. Cochrane Database Syst Rev. 2014;(1):CD010929. Toàn văn Tóm lược
- Public Health Notifications of infectious diseases (NOIDs). July 2014. https://www.gov.uk/ (last accessed 15 March 2017). Toàn văn
- Mirzaian E, Durham MJ, Hess K, et Mosquito-borne illnesses in travelers: a review of risk and prevention. Pharmacotherapy. 2010;30:1031-1043. Tóm lược
- Pan American Health Organization; World Health Laboratory diagnosis of yellow fever virus infection. February 2017. http://www.paho.org/ (last accessed 15 March 2017). Toàn văn
- Centers for Disease Control and 2017 nationally notifiable infectious diseases. 2017. http:// www.cdc.gov/ (last accessed 15 March 2017). Toàn văn
- Domingo C, Patel P, Yillah J, et Advanced yellow fever virus genome detection in point-of-care facilities and reference laboratories. J Clin Microbiol. 2012;50:4054-4060. Tóm lược
- Drosten C, Göttig S, Schilling S, et Rapid detection and quantification of RNA of Ebola and Marburg viruses, Lassa virus, Crimean-Congo hemorrhagic fever virus, Rift Valley fever virus, dengue virus, and yellow fever virus by real-time reverse transcription-PCR. J Clin Microbiol. 2002;40:2323-2330. Toàn văn Tóm lược
- Centers for Disease Control and National Notifiable Diseases Surveillance System (NNDSS): yellow fever – 1997 case definition. http://wwwn.cdc.gov/ (last accessed 16 March 2017). Toàn văn
- World Health Yellow fever: case definitions for public health surveillance. May 2015. http:// www.who.int/ (last accessed 16 March 2017). Toàn văn
- Huggins Prospects for treatment of viral hemorrhagic fevers with ribavirin, a broad-spectrum antiviral drug. Rev Infect Dis. 1989;11(suppl 4):S750-S761. Tóm lược
- Monath Treatment of yellow fever. Antiviral Res. 2008;78:116-124. Tóm lược
- Julander Experimental therapies for yellow fever. Antiviral Res. 2013;97:169-179. Tóm lược
- Arroyo JI, Apperson SA, Cropp CB, et Effect of human gamma interferon on yellow fever virus infection. Am J Trop Med Hyg. 1988;38:647-650. Tóm lược
- Pacca CC, Severino AA, Mondini A, et RNA interference inhibits yellow fever virus replication in vitro and in vivo. Virus Genes. 2009;38:224-231. Tóm lược
- ter Meulen J, Sakho M, Koulemou K, et Activation of the cytokine network and unfavorable outcome in patients with yellow fever. J Infect Dis. 2004;190:1821-1827. Toàn văn Tóm lược
- Centers for Disease Control and Adverse events associated with 17D-derived yellow fever vaccination: United States, 2001-2002. MMWR Morb Mortal Wkly Rep. 2002;51:989-993. Toàn văn Tóm lược
- van den Hurk AF, Hall-Mendelin S, Pyke AT, et Impact of Wolbachia on infection with chikungunya and yellow fever viruses in the mosquito vector Aedes aegypti. PLoS Negl Trop Dis. 2012;6:e1892. Toàn văn Tóm lược
- Veit O, Niedrig M, Chapuis-Taillard C, et Immunogenicity and safety of yellow fever vaccination for 102 HIV- infected patients. Clin Infect Dis. 2009;48:659-666. Tóm lược
- Marianneau P, Georges-Courbot M, Deubel Rarity of adverse effects after 17D yellow-fever vaccination. Lancet. 2001;358:84-85. Tóm lược
- Borio L, Inglesby T, Peters CJ, et al; Working Group on Civilian Hemorrhagic fever viruses as biological weapons: medical and public health management. JAMA. 2002;287:2391-2405. Tóm lược
- Bossi P, Tegnell A, Baka A, et Bichat guidelines for the clinical management of haemorrhagic fever viruses and bioterrorism-related haemorrhagic fever viruses. Euro Surveill. 2004;9:E11-E12. Toàn văn Tóm lược
Hình ảnh

Tuyên bố miễn trách nhiệm
bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105
BMJ
BMA House Tavistock Square London
WC1H 9JR UK
Những người có đóng góp:
// Các tác giả:
Heyward Gibbes Distinguished Professor of Internal Medicine
Chair, Department of Internal Medicine, University of South Carolina, Columbia, SC CÔNG KHAI THÔNG TIN: HA declares that he has no competing interests.
// Lời cảm ơn:
Dr Albrecht would like to gratefully acknowledge Dr Philip A. Yeon, a previous contributor to this monograph. PAY declares that he has no competing interests.
// Những Người Bình duyệt:
Assistant Professor
Emory University, TravelWell Clinic, Emory University Hospital Midtown, Atlanta, GA CÔNG KHAI THÔNG TIN: CFP declares that he has no competing interests.
Clinical Assistant
Tropical Diseases Unit, Division of Infectious Diseases, Department of Medicine, Toronto General Hospital, University Health Network, Toronto, Canada
CÔNG KHAI THÔNG TIN: AKB declares that she has no competing interests.