Bệnh tim mạch
Rối loạn nhịp chậm tại cấp cứu: Các case ECG và thuật ngữ nhớ BRADI
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Bài viết Rối loạn nhịp chậm tại cấp cứu: Các case ECG và thuật ngữ nhớ BRADI do Ths.Bs Phạm Hoàng Thiên biên dịch, để tải file PDF bài viết xin vui lòng click vào link ở đây.
Trong các trường hợp ECG này, chúng tôi xem xét ECG của 10 bệnh nhân có nhịp tim chậm, một cách tiếp cận để xác định các nguyên nhân có thể đảo ngược với thuật ngữ nhớ BRADI và sử dụng phân tích ECG để hướng dẫn xử trí.
Written by Jesse McLaren; Peer Reviewed and edited by Anton Helman, April 2021
10 bệnh nhân có biểu hiện nhịp tim chậm. Chẩn đoán và xử trí là gì?
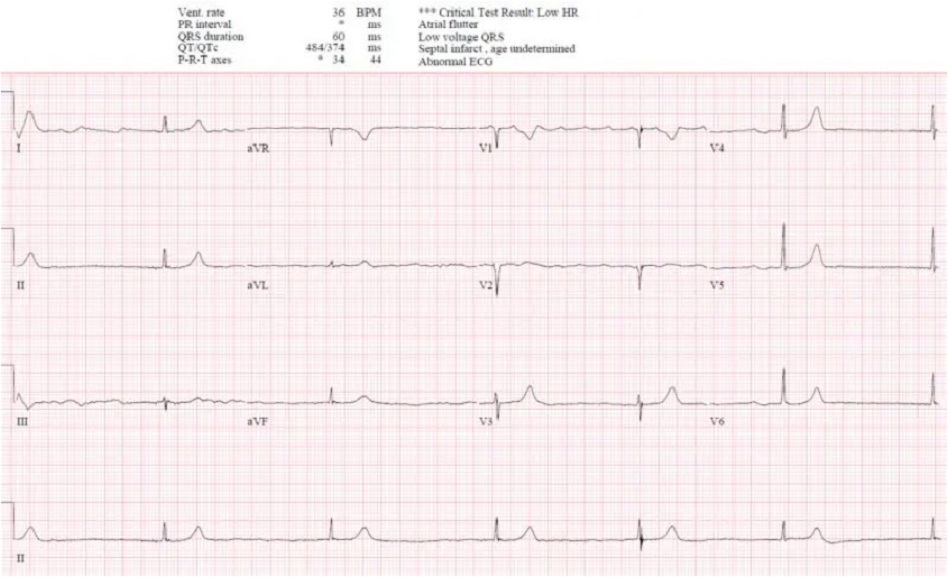
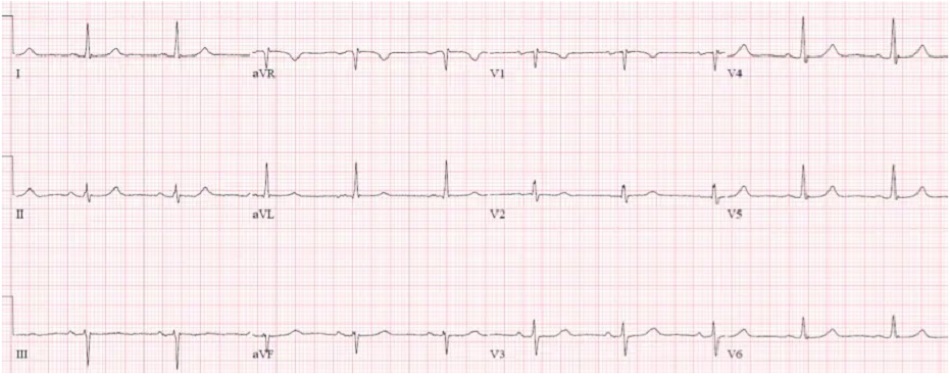
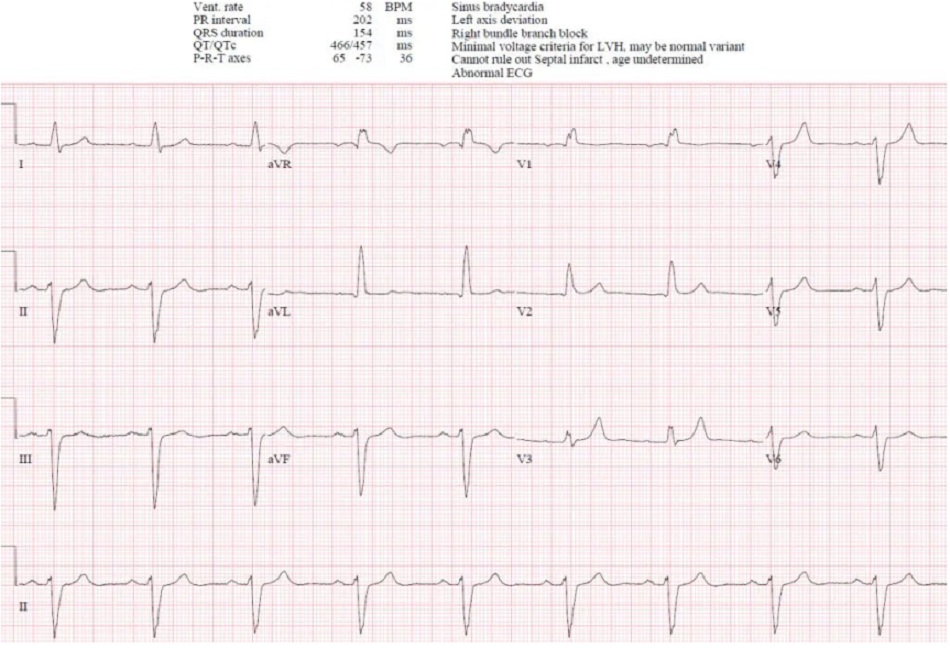
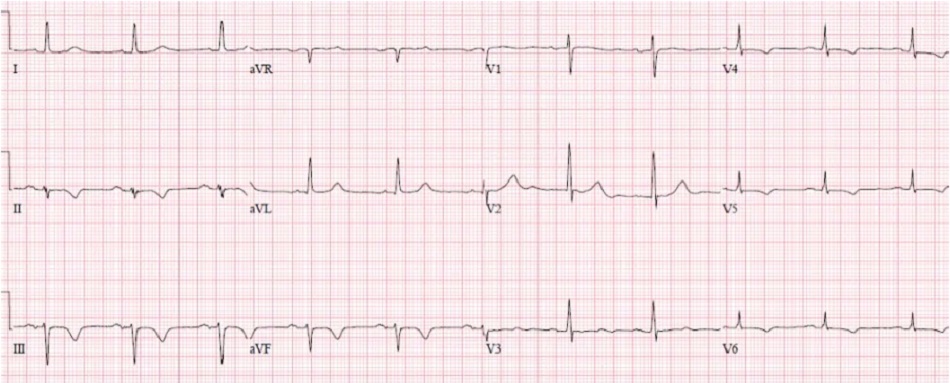
Case 1: Bệnh nhân 85 tuổi, có tiền sử rung nhĩ, đang dùng bisoprolol, vào viện vì yếu/ngã. Nhịp tim 35, Huyết áp 160/80
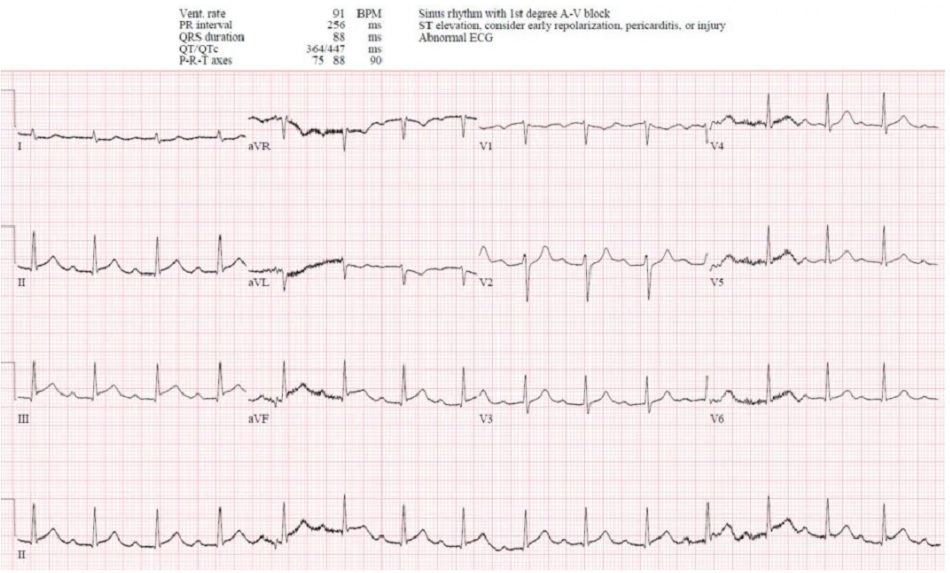
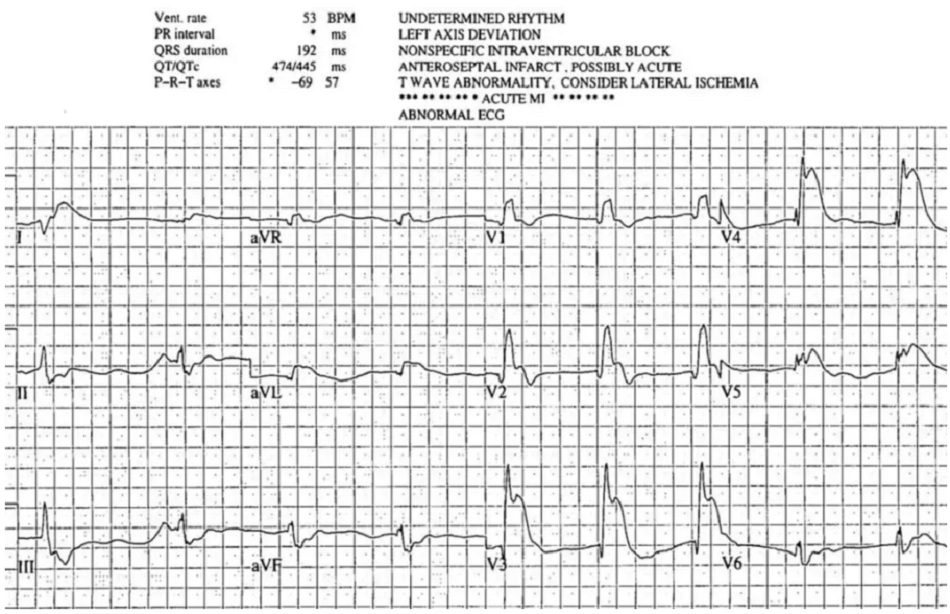
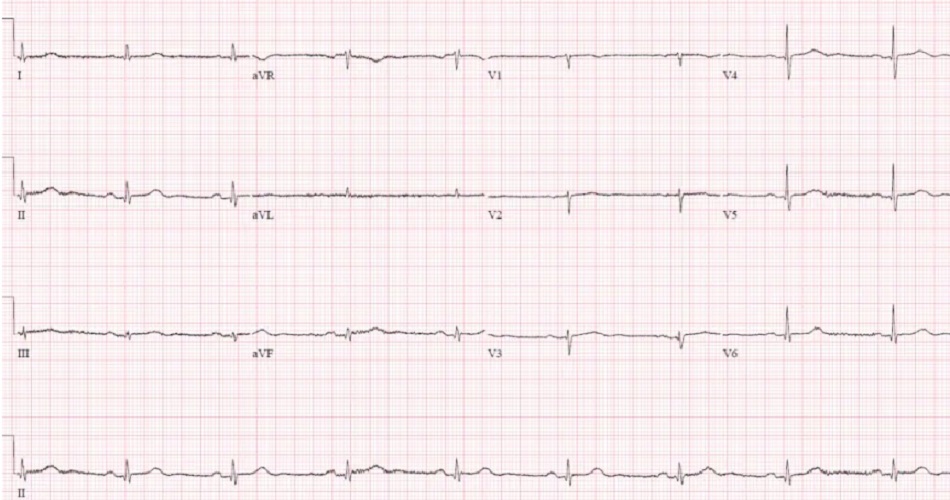
Case 2: Bệnh nhân 80 tuổi, có tiền sử tăng huyết áp, đang dùng amlodipine, bị đau ngực cấp tính và nôn. HR 50, BP 140/70
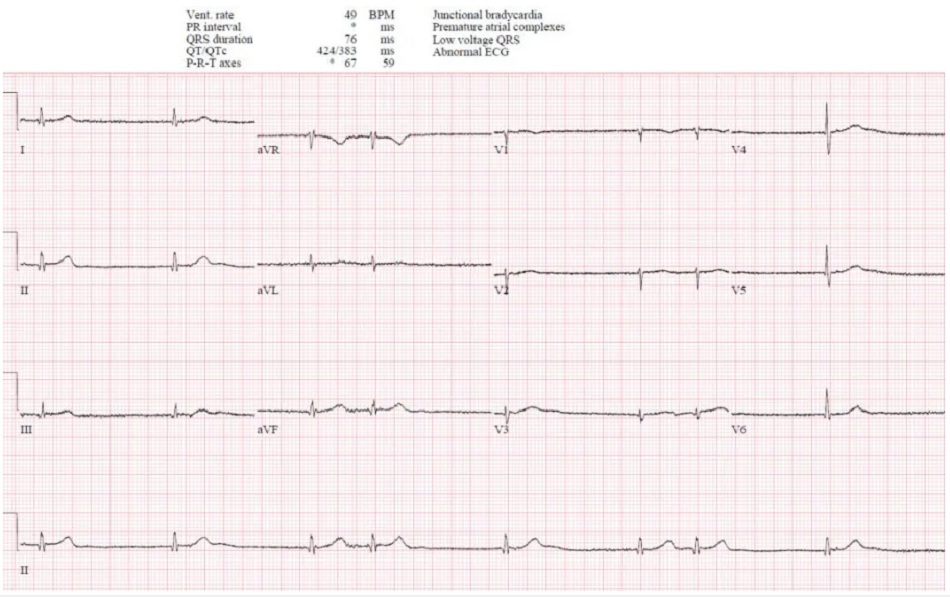
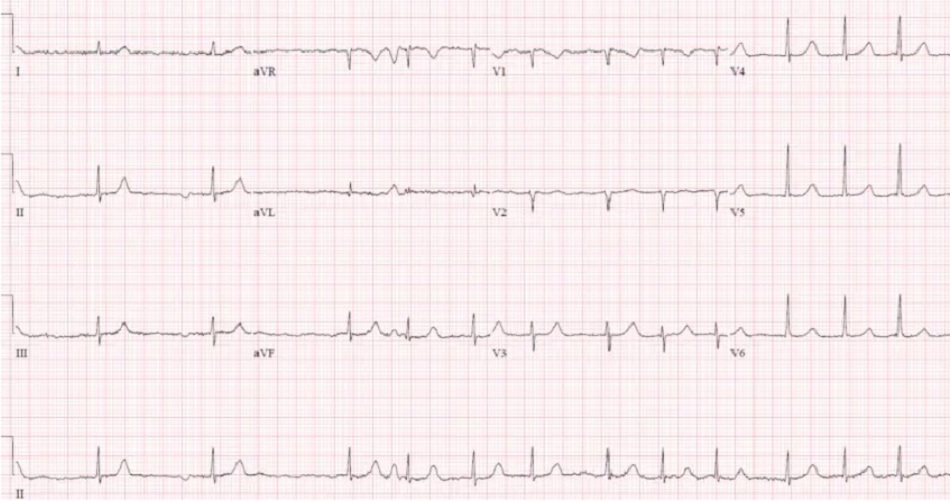
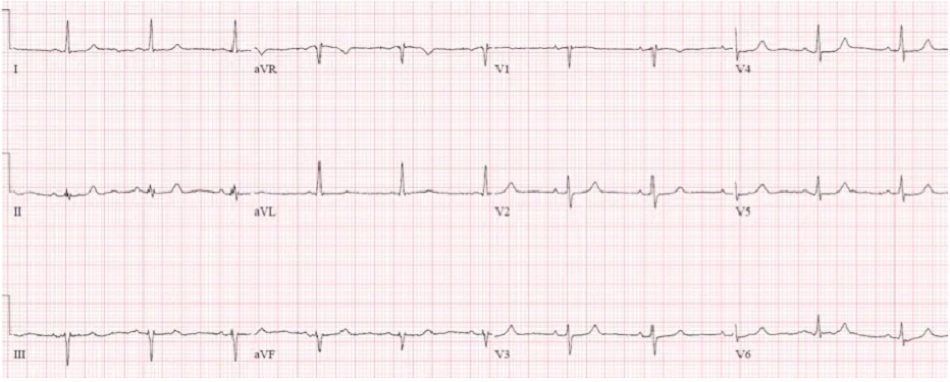
Case 3: Bệnh nhân 80 tuổi, tiền sử CAD, đang điều trị metoprolol và diltiazem, ba ngày nay yếu / chóng mặt. HR 50, BP 110/50. ECG trước đây, sau đó là ECG mới:
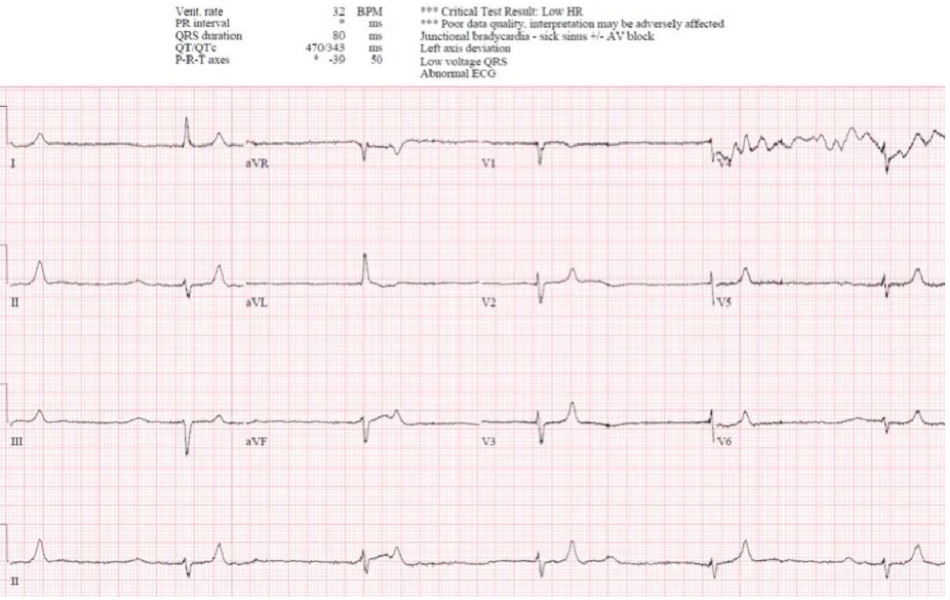
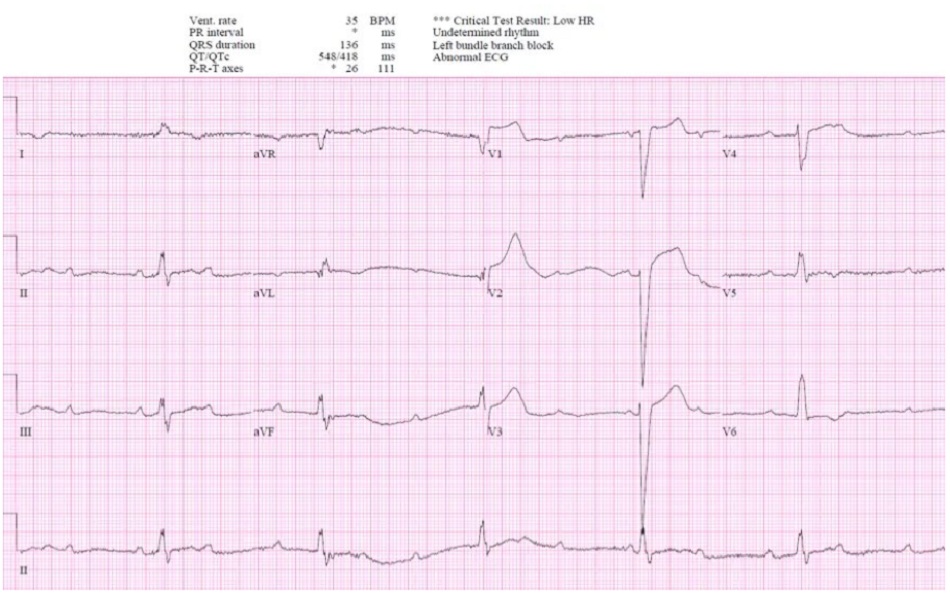
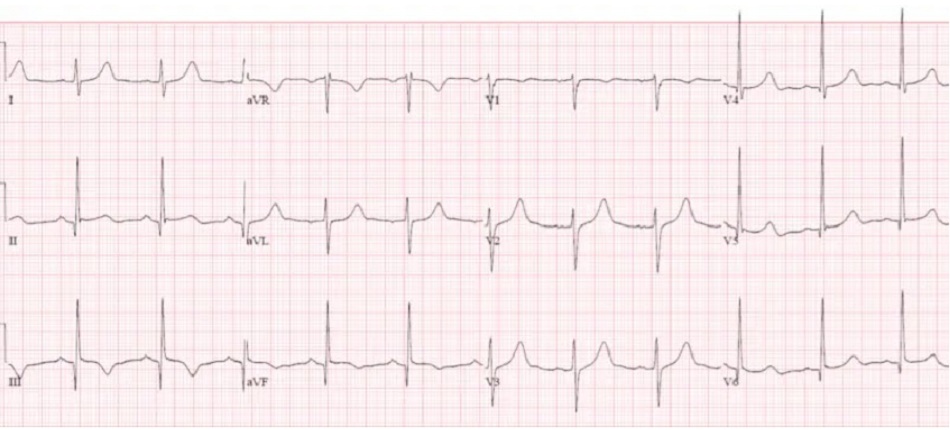
Case 4: Bệnh nhân 90 tuổi, có tiền sử tăng huyết áp, đang dùng atenolol, lú lẫn và yếu/chóng mặt. HR 35, BP 80/50. ECG cũ trước đây, sau đó là ECG mới:
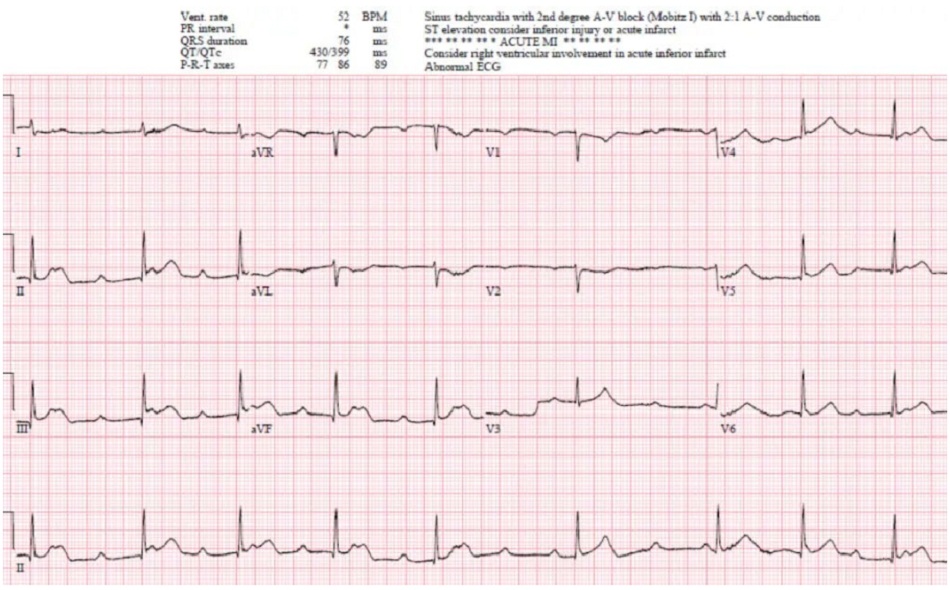
Case 5: Bệnh nhân 50 tuổi bị rung thất ngừng tim và ROSC, HR 40, HA 60/40, bắt đầu truyền epinephrine. Chuỗi ECG nối tiếp:
Case 6: Bệnh nhân 80 tuổi, có tiền sử tăng huyết áp, đang dùng candesartan, ngất tái phát khi nghỉ ngơi. HR 50, BP 130/70
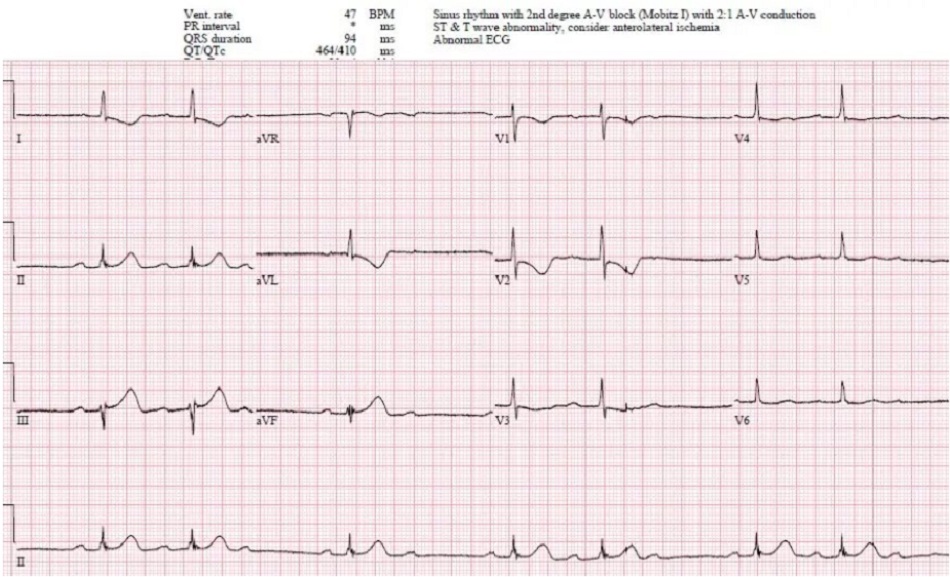
Case 7: Bệnh nhân 80 tuổi, tiền sử tăng huyết áp, đang dùng ramipril, mệt mỏi/SOB 1 tuần nay. HR 70, BP 170/70
Case 8: Block AV độ 3 với nhịp thoát thất, do bệnh lý dẫn truyền nguyên phát
Case 9: Bệnh nhân 70 tuổi bị rung thất ngừng tim và ROSC, HR 50 BP 90/50
Case 10: Nhịp chậm bộ nối với QRS giãn rộng, thứ phát do tăng kali máu
Nhịp tim chậm và thuật ngữ nhớ BRADI
Nhịp tim chậm / block có nhiều loại từ các biến thể bình thường đến các trường hợp khẩn cấp đe dọa tính mạng. Cách tiếp cận bao gồm đánh giá sự ổn định, các triệu chứng, bản địa hóa điện tâm đồ và các nguyên nhân có thể khắc phục được.
Theo một nghiên cứu hồi cứu gần 300 bệnh nhân đến khám với rối loạn nhịp tim chậm có triệu chứng (với tần số thất trung bình là 33), các phàn nàn chính thường gặp nhất là: ngất, chóng mặt, suy sụp, đau thắt ngực và khó thở / suy tim. Phương pháp cơ bản là đặt bệnh nhân nằm phẳng đã loại bỏ các triệu chứng ở 40% bệnh nhân nhịp tim chậm, trong khi 60% còn lại được can thiệp theo ACLS: atropine ở 80%, epinephrine hoặc dopamine ở 50%, và tạo nhịp qua da ở 30%. Bất kể xử trí ban đầu, một nửa số bệnh nhân cuối cùng phải đặt máy tạo nhịp tim vĩnh viễn, nhưng nửa còn lại có nguyên nhân có thể hồi phục. Như một bài báo đã nhấn mạnh: “xác định các nguyên nhân có thể điều trị được, có thể đảo ngược của nhịp tim chậm là chìa khóa để quản lý thành công.” [1]
Điện tâm đồ có thể xác định cơ chế của nhịp tim chậm / block, dựa trên giải phẫu của sự dẫn truyền. Sự dẫn truyền bình thường bắt đầu ở nút xoang và khử cực tâm nhĩ (sóng P), tạm dừng ở nút nhĩ thất (khoảng PR) và sau đó đi nhanh qua bó His và các nhánh để khử cực tâm thất (QRS). Các bất thường có thể xảy ra ở bất kỳ vị trí nào trong ba vị trí này, như được nêu trong guidelines của ACC / AHA [2]:
Suy nút xoang
- Nhịp chậm xoang (P thẳng đứng trong I / II): có thể là bình thường, phản ứng phế vị, hoặc bệnh lý
- Nhịp thoát: nhĩ (phức bộ hẹp với P khác nhau), bộ nối (phức bộ hẹp với không có P hoặc P đảo ngược), thất (phức bộ rộng)
- Rung nhĩ / cuồng nhĩ
Block nhĩ thất
Nút (nodal): có thể là bình thường, thường tự giới hạn hoặc đáp ứng với atropine
- Độ I: PR hằng định > 200 mà không có rớt nhịp (dropped beat)
- Độ II type 1 (Wenkebach): PR kéo dài trước khi rớt nhịp
Infranodal: (dưới nút): đòi hỏi máy tạo nhịp tim (trừ khi do nguyên nhân có thể đảo ngược)
- Độ II type 2: PR không đổi trước khi rớt nhịp
- Độ III: PR biến đổi với block tim hoàn toàn
Bệnh lý dẫn truyền thất
Trên thất phức bộ rộng
- Tăng kali máu
- Block nhánh: RBBB, LAFB, LPFB
Nhịp thất phức bộ rộng: tự thất
Sinh lý của dẫn truyền phụ thuộc vào tưới máu vành và các tình trạng trao đổi chất, và bị ảnh hưởng bởi hệ thần kinh tự chủ và thuốc. Điều này vạch ra danh sách các nguyên nhân cấp tính có thể đảo ngược của nhịp tim chậm / block, có thể được ghi nhớ bằng thuật ngữ BRADI.
Thuật ngữ nhớ BRADI cho các nguyên nhân có thể đảo ngược của nhịp tim chậm
BRASH/hyperkalemia
- Tăng kali máu đơn thuần
- BRASH syndrome (Nhịp tim chậm, suy thận, block AV, Sốc và tăng kali máu)
Reduced vital signs (các dấu hiệu sinh tồn suy giảm)
- Giảm oxy mô
- Hạ glucose máu
- Hạ thân nhiệt +/- suy giáp
Acute coronary occlusion (tắc mạch vành cấp)
- Nhồi máu cơ tim thành dưới: thiếu máu cục bộ ở nodal và phản ứng phế vị, tự giới hạn hoặc đáp ứng với atropine
- Nhồi máu cơ tim thành trước: thiếu máu cục bộ dưới nodal, thường cần đặt máy tạo nhịp.
Drugs: ngừng thuốc nếu bệnh nhân ổn định, đảo ngược nếu không ổn định
- Beta-blockers
- Calcium channel blockers
- Digoxin
Intracranialpressure-tăng áp lực nội sọ, Infection-nhiễm trùng (Lyme, viêm nội tâm mạc): điều trị bệnh nguyên
Điều này nhấn mạnh toàn bộ các dấu hiệu sống, xác định bằng chứng ECG của tăng kali máu và thiếu máu cục bộ, ngừng hoặc đảo ngược ngộ độc / quá liều thuốc, và xem xét các nguyên nhân nguy hiểm khác.
Tăng kali máu là sự bắt chước tuyệt vời có thể gây ra nhiều loại biểu hiện điện tâm đồ, bao gồm cả nhịp tim chậm / block. Một nghiên cứu trên bệnh nhân nhịp tim chậm có triệu chứng cho thấy các yếu tố dự đoán tăng kali máu bao gồm bệnh đái tháo đường, điều trị với diltiazem, nhịp tim chậm, nhịp bộ nối hoặc rung nhĩ và sóng T cao nhọn [3]. Một nghiên cứu khác về bệnh nhân tăng kali máu cho thấy các yếu tố dự báo các biến cố bất lợi là nhịp tim chậm, nhịp bộ nối và QRS rộng [4]. Nghiên cứu này cho thấy rằng tất cả các bệnh nhân có biến cố bất lợi đều có các dấu hiệu báo trước trên ECG, hầu hết các bệnh nhân có các biến cố bất lợi trước khi có kết quả xét nghiệm xác nhận tăng kali, nhưng không có biến cố nào bất lợi nào sau khi điều trị bằng canxi. Vì vậy điện tâm đồ có thể xác định những bệnh nhân tăng kali máu có nguy cơ cao bị các biến cố bất lợi, và có thể phòng ngừa bằng canxi theo kinh nghiệm. Hội chứng BRASH (Nhịp tim chậm, Suy thận, Block AV, Sốc và Tăng kali máu) xác định sự tổng hợp của các nguyên nhân có thể tạo ra nhịp tim chậm không ổn định và cần được điều trị toàn diện. [5]
Nhồi máu cơ tim cũng có thể tạo ra nhiều loại rối loạn nhịp tim, bao gồm các loại nhịp tim chậm/block khác nhau. Nút xoang được tưới máu bởi RCA hoặc động mạch mũ, và nút nhĩ thất chủ yếu được tưới máu bởi RCA: vì vậy nhịp tim chậm do NMCT cấp thành dưới thường là do thiếu máu cục bộ nút và phản ứng phế vị, thường tự giới hạn và đáp ứng với atropine. Trong khi nhánh phải và phân nhánh trái trước được tưới máu bởi LAD: vì vậy RBBB / LAFB mới do NMCT thành trước có liên quan đến tắc LM hoặc proximal LAD dẫn đến thiếu máu cục bộ của hệ thống dẫn truyền, có tỷ lệ tử vong cao và thường phải đặt máy tạo nhịp . [6]
Trở lại với các case nhịp tim chậm
Case 1: Cuồng nhĩ đáp ứng thất chậm, thứ phát do thuốc
- Heart rate/rhythm: cuồng nhĩ (thấy rõ nhất ờ VI) đáp ứng thất chậm
- Electrical conduction: dẫn truyền thất bình thường
- Axis: trục bình thường
- R-wave: sóng R tiến triển bình thường
- Tension: không phì đại
- ST/T changes: không thay đổi ST/T
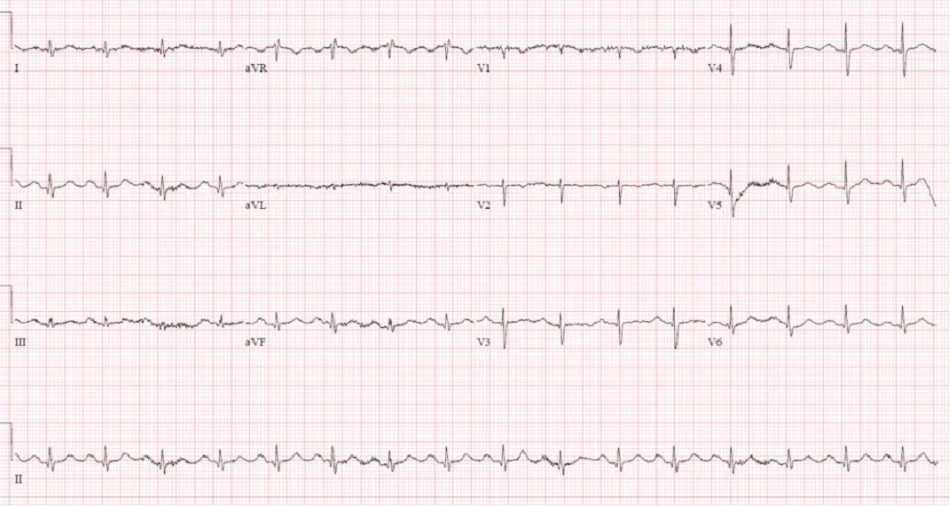
Ấn tượng: cuồng nhĩ với đáp ứng thất chậm do thuốc chẹn bêta, ở một bệnh nhân có triệu chứng nhưng ổn định. Điện giải bình thường, troponin âm tính, và có đợt cấp suy thận mạn. Nhập viện để bù dịch và theo dõi, thuốc chẹn beta được ngừng và sau đó dùng lại với liều thấp hơn. ECG sau đó có rung nhĩ với tần số bình thường:
Case 2: Nhịp xoang và block Wenkeback, thứ phát do nhồi máu cơ tim thành sau dưới
- A: trục bình thường
- R: sóng R cao ở V2, mất sóng R ở thành dưới
- T: không có phì đại
- S: T hyperacute ở thành dưới (rộng và tương đối cao so với QRS) kèm ST chênh xuống /T âm soi gương ở DI/aVL, và ST chênh xuống/T âm thành trước
Hiển thị: STEMI sau dưới OMI (+) và block Weckeback thứ phát. Cathlab được kích hoạt: RCA tắc 100%. Troponin I đầu tiên âm tính và đạt đỉnh 20.000. Block AV độ ba phức bộ hẹp thoáng qua trong phòng cathlab đã được giải quyết. Điện tâm đồ xuất viện có nhịp xoang bình thường và đã hết block AV, sóng R mất ở thành dưới và sóng R cao thành trước, và sóng T đảo tái tưới máu thành dưới:
Case 3: Nhịp chậm bộ nối, thứ phát do thuốc
- H: nhịp chậm bộ nối
- E: dẫn truyền thất bình thường
- A: trục bình thường
- R: sóng R tiến triển bình thường, điện thế thấp (cũ)
- T: không có phì đại
- S: không thay đổi ST/T
Ấn tượng: nhịp chậm bộ nối do sự kết hợp của thuốc chẹn beta và thuốc chẹn kênh canxi, ở một bệnh nhân có triệu chứng nhưng ổn định. Điện giải bình thường, troponin âm tính, suy thận cấp. Được điều trị bằng bù dịch và ngừng thuốc, đã bình thường hóa nhịp chậm:
Case 4: Block AV độ III với nhịp thoát bộ nối, thứ phát do BRASH syndrome
- H: block AV độ III với nhịp thoát bộ nối
- E: LAFB
- A: trục trái
- R: sóng R bình thường
- T: không có phì đại
- S: sóng T cao nhọn (hẹp và nhọn)
Ấn tượng: block tim, nhịp chậm bộ nối kèm LAFB và sóng T cao nhọn, ở bệnh nhân tụt huyết áp đang dùng thuốc chẹn bêta. Điều trị theo kinh nghiệm bằng bù dịch, atropine, epinephrine và canxi. BRASH được xác nhận: nhịp tim chậm, suy thận, block nhĩ thất, sốc và tăng kali máu (Kali 7,8). Được điều trị bằng bù nhiều dịch hơn:
Case 5: Sự tiến triển từ block AV độ I đến độ III, thứ phát do nhồi máu cơ tim thành dưới
- H: ECG đầu tiên có block AV độ I, ECG thứ 2 là block AV độ III kèm nhịp thoát bộ nối
- E: dẫn truyền thất bình thường
- A: trục bình thường
- R: sóng R bình thường
- T: Không có phì đại
- S: ST chênh lên thành dưới kèm ST chênh xuống/T âm soi gương ở aVL
Ấn tượng: block AV tiến triển do NMCT thành dưới. Cathlab được kích hoạt: RCA tắc 100%. Troponin I lần đầu = 7.000, đỉnh 25.000. Điện tâm đồ lúc xuất viện có dẫn truyền bình thường và sóng Q ở thành dưới:
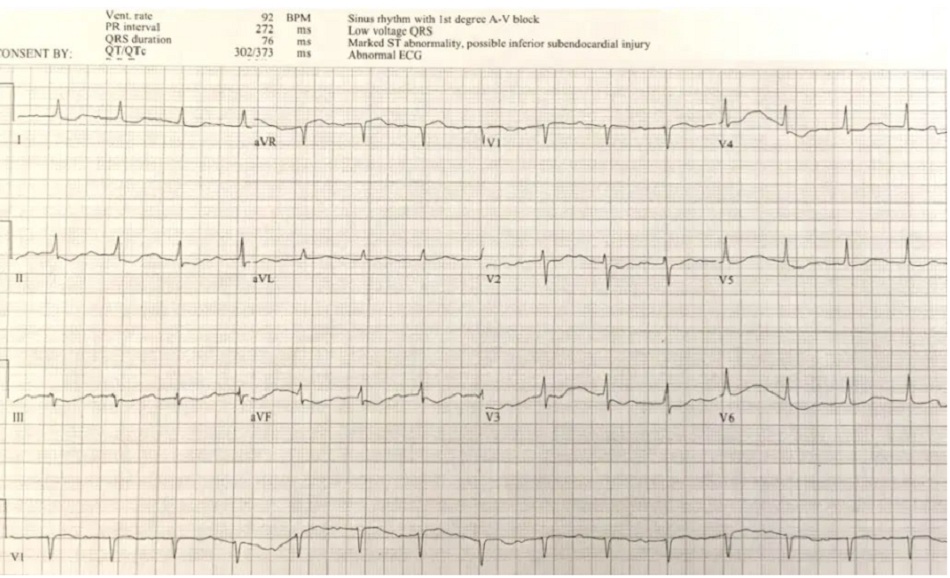
Case 6: Block AV độ I và block 2 bó nhánh, do bệnh lý dẫn truyền nguyên phát
- H: nhịp chậm xoang với block AV 1
- E: RBBB + LAFB
- A: trục trái do LAFB
- R: sóng T cao do RBBB
- T: không phì đại
- S: không có thay đổi ST/T
Ấn tượng: block AV độ một với block hai bó nhánh ở bệnh nhân ổn định có triệu chứng ngất tái diễn. Các xét nghiệm bình thường và được đặt máy tạo nhịp tim.
Case 7: Block AV độ II dưới nút, do bệnh lý dẫn truyền nguyên phát
- H: nhịp chậm xoang, block AV độ II (sóng P không dẫn chồng lên sóng T), với dẫn truyền 2:1
- E: RBBB + LAFB
- A: trục trái do LAFB
- R: sóng T cao do RBBB
- T: không phì địa
- S: RBBB bất thường tái cực, không thay đổi ST/T nguyên phát
Ấn tượng: block nhĩ thất độ 2 với dẫn truyền 2: 1, có khả năng là dưới nút vì block 2 bó nhánh, ở bệnh nhân có triệu chứng nhưng ổn định. Các xét nghiệm bình thường. Nhập viện để theo dõi và tiến triển thành block AV độ 3 với nhịp thoát bộ nối (cần máy tạo nhịp):
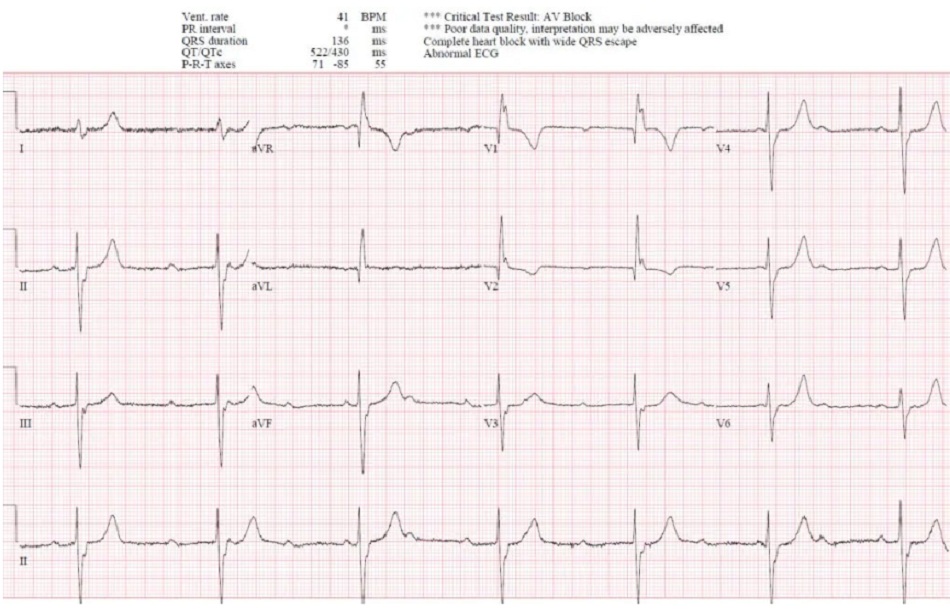
Case 8: Block AV độ 3 với nhịp thoát thất, do bệnh lý dẫn truyền nguyên phát
- H: block AV độ 3 với nhịp thoát thất
- E: LBBB đơn hình với nhịp thoát
- A: trục bình thường
- R: R chậm tiến triển do LBBB
- T: không có phì đại
- S: bất thường tái cực thứ phát, không đủ tiêu chuẩn Sgarbossa/Smith
Case 9: Nhịp chậm bộ nối và block 2 bó nhánh, thứ phát do nhồi máu cơ tim thành trước
- H: nhịp chậm bộ nối
- E: RBBB + LAFB
- A: trục trái do LAFB
- R: sóng T cao do RBBB
- T: không phì đại
- S: ST chênh lên thành trước bên kèm ST chênh xuống soi gương ở thành dưới
Ấn tượng: nhịp bộ nối với block 2 bó nhánh và ST chênh lên trước bên, liên quan đến tắc LM hoặc proximal LAD. Cath được kích hoạt: tắc LAD, ngừng tim.
Case 10: Nhịp chậm bộ nối với QRS giãn rộng, thứ phát do tăng kali máu
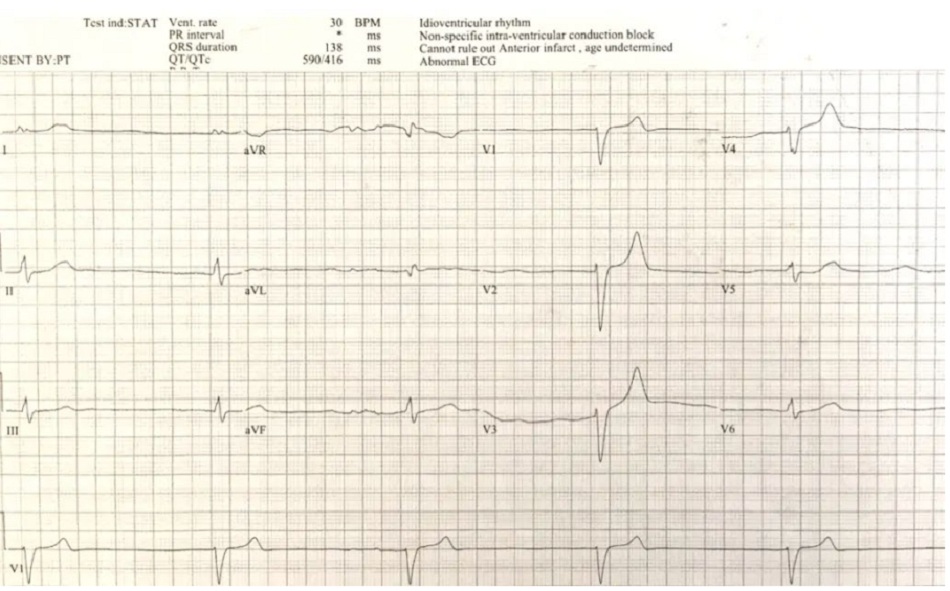
- H: nhịp chậm bộ nối
- E: QRS bình thường
- A : trục bình thường
- R: sóng R chậm tiến triển
- T : không phì đại
- S: sóng T cao nhọn
Ấn tượng: nhịp chậm bộ nối với QRS rộng và sóng T cao nhọn, ở bệnh nhân có triệu chứng không ổn định. Điều trị theo kinh nghiệm với canxi và dịch, sau đó kali chuyển dịch khi nồng độ trở lại ở mức 8. Điện tâm đồ lặp lại có nhịp xoang trở lại với block AV độ 1 với QRS hẹp:
Những điểm cần nhớ để tiếp cận nhịp tim chậm và thuật ngữ nhớ BRADI
- Phương pháp tiếp cận nhịp tim chậm bao gồm đánh giá sự ổn định, các triệu chứng, khu trú điện tâm đồ và các nguyên nhân có thể đảo ngược của BRADI: BRASH/hyperkalemia, Reducedvitals (oxygen, glucose, temp), Acute coronary occlusion, Drugs (ví dụ beta-blockers, calcium blockers), và ICP/Infections (ví dụ Lyme, viêm nội tâm mạc)
- Điện tâm đồ có thể khu trú cơ chế của nhịp tim chậm / block và xác định hai nguyên nhân quan trọng có thể đảo ngược trước khi phòng xét nghiệm xác nhận: tăng kali máu và tắc mạch vành cấp tính
Tài liệu tham khảo
- Sodeck GH, Domanovits H, Meron G, et al. Compromising bradycardia: management in the emergency department. Resuscitation 2007;73:96-102
- Kusumoto FM, Schoenfeld MH, Barrett C, et al. 2018 ACC/AHA/HRS guideline on the evaluation and management of patients with bradycardia and cardiac conduction delay: a report of the American College of Cardiology/Ameriican Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. Circulation 2019;140:e382-e482
- Chon S-B, Kwak YH, Hwang S-S, et al. Severe hyperkalemia can be detected immediately by quantitative electrocardiography and clinical history in patients with sympatomatic or extreme bradycardia: a retrospective cross-sectional study. J of Crit Care 28 (2013):1112.e7-1112.e13
- Durfey N, Lehnhof B, Bergeson A, et al. Severe hyperkalemia: can the electrocardiogram risk stratify for short-term adverse events? West J Emerg Med 2017 Aug;18(5):963-971
- Farkas JD, Long B, Koyfman A, et al. BRASH syndrome: Bradycardia, Renal failure, AV blockade, Shock, and Hyperkalemia. J of Emerg Med 2020 Aug 1;59(2): 216-223
- Ibanez B, James S, Agewall S, et al. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J 2018;39:119-177
Xem thêm:
Tổng quan về rối loạn nhịp tim chậm: Nguyên nhân, đánh giá, phương pháp hồi sức