Bệnh truyền nhiễm
Nhiễm Leishmania: Nguyên nhân. chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm Leishmania: Nguyên nhân. chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Có một loạt biểu hiện lâm sàng; bệnh nhiễm Leishmania thể da phổ biến hơn, nhưng bệnh nhiễm Leishmania thể nội tạng nghiêm trọng hơn và có thể gây tử vong nếu không được điều trị.
◊ Chẩn đoán được khẳng định bằng nhiều xét nghiệm khác nhau, bao gồm kiểm tra bằng kính hiển vi, nuôi cấy, hoặc xét nghiệm phân tử, tùy thuộc vào thể bệnh Leishmania và khả năng thực hiện xét nghiệm.
◊ Các phương pháp điều trị có thể áp dụng phụ thuộc vào biểu hiện lâm sàng, các loài và chủng ký sinh trùng, cũng như khu vực đang lưu hành bệnh.
◊ Điều trị kém hiệu quả và có nhiều độc tính hơn ở những người suy giảm miễn dịch so với người có miễn dịch bình thường.
Thông tin cơ bản
Định nghĩa
Các thể bệnh Leishmania là một nhóm các bệnh do động vật nguyên sinh lây nhiễm sang người và động vật có vú, gây tổn thương da hoặc tổn thương lách, gan và tủy xương.[1] [2] Các bệnh này do động vật nguyên sinh kí sinh bắt buộc trong đại thực bào thuộc chi Leishmania gây ra và đường lây truyền chính là qua vết cắn của ruồi cát phlebotomine. Đôi khi nhiễm trùng xảy ra bẩm sinh, thông qua truyền máu hoặc cấy ghép nội tạng/mô hoặc do nhiễm phải trong phòng thí nghiệm.[3] [4] [5]
Các bệnh nhiễm Leishmania có thể được phân loại rộng thành 2 biểu hiện bệnh học lâm sàng chính: bệnh nhiễm Leishmania thể da và nhiễm leishmania thể nội tạng.[1] [2] Bệnh nhiễm Leishmania thể da là dạng phổ biến hơn và có thể được phân loại nhỏ hơn thành một loạt các biểu hiện khác nhau, như bệnh nhiễm Leishmania thể da khu trú, bệnh nhiễm Leishmania thể da lan tỏa và bệnh nhiễm Leishmania thể niêm mạc (đôi khi thể niêm mạc được phân loại thành phân nhóm riêng biệt). Bệnh nhiễm Leishmania thể nội tạng xảy ra khi ký sinh trùng lan truyền qua hệ võng nội mô. Bệnh có khả năng đe dọa đến tính mạng nếu không điều trị. Bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng có thể xuất hiện hàng tháng hoặc nhiều năm sau khi điều trị bệnh nhiễm leishmania thể nội tạng.[6] Tình trạng này có biểu hiện ban dát, ban sần hoặc ban dạng nốt. Triệu chứng chủ yếu được thấy ở những bệnh nhân người Sudan, ít gặp hơn ở các nước lưu hành dịch Leishmania donovani khác và hiếm gặp ở những bệnh nhân suy giảm miễn dịch nhiễm L infantum.
[WHO: leishmaniasis] [CDC: parasites – leishmaniasis][Fig-1]Dịch tễ học
Theo Nghiên cứu về Gánh nặng Bệnh tật Toàn cầu từ năm 2015, bệnh nhiễm Leishmania là bệnh nghiêm trọng thứ ba do véc-tơ truyền bệnh sau sốt rét và sốt xuất huyết dengue, với ước tính 1,4 triệu năm tuổi thọ hiệu chỉnh theo mức độ tàn tật ở mọi độ tuổi (tăng 3,8% từ năm 2005 đến 2015).[13]
Các bệnh nhiễm leishmania lưu hành dịch ở hơn 90 quốc gia trong vùng nhiệt đới, Trung và Nam Mỹ và miền nam châu Âu. Ước tính có khoảng 0,7 đến 1 triệu ca bệnh được chẩn đoán mỗi năm, với 20.000 đến 30.000 ca tử vong.[14] Theo Tổ chức Y tế Thế giới, hơn 1 tỷ người sống trong các vùng lưu hành dịch có nguy cơ nhiễm bệnh.[15]
Bệnh nhiễm Leishmania thể da là hội chứng nhiễm leishmania phổ biến nhất trên toàn thế giới. Bảy mươi đến bảy mươi lăm phần trăm các ca mắc bệnh leishmania thể da xảy ra ở Afghanistan, Algeria, Brazil, Colombia, Costa Rica, Ethiopia, Iran, Sudan, Peru và Syria.[16] Tỷ lệ mắc mới 18,35 ca bệnh trên 100.000 dân đã được báo cáo ở châu Mỹ vào năm 2015.[17] Số lượng ca bệnh trên toàn thế giới ngày càng tăng, do sự thích ứng của chu kỳ lây truyền sang các môi trường xung quanh nhà ở, sự lây lan sang các khu vực trước đó không lưu hành dịch do quá trình đô thị hóa và phá rừng, các chương trình kiểm soát ổ chứa hoặc véc-tơ truyền bệnh còn hạn chế hoặc chưa được hình thành, cải thiện chẩn đoán và thông báo ca bệnh, tăng phát hiện bệnh nhiễm Leishmania thể da liên quan đến các nhiễm trùng cơ hội (ví dụ: HIV/ AIDS), và sự xuất hiện kháng thuốc điều trị Leishmania.[18] [19] Ở các nước phát triển, bệnh leishmania thể da cũng đã được báo cáo với số lượng ngày càng tăng, nhiều khả năng do gia tăng đi lại đến các vùng lưu hành bệnh leishmania thể da khi đi du lịch, thực hiện nghĩa vụ quân sự hoặc công việc chuyên môn.[20] [21] [22] [23] Tuy nhiên, tỷ lệ mắc mới ở châu Mỹ giảm 10% trong năm 2015 so với năm trước.[17] Các đợt bùng phát lớn (>200.000 ca) bệnh leishmania thể da đã có liên quan đến các giai đoạn xung đột kéo dài và sự sụp đổ của các dịch vụ y tế (ví dụ: ở Afghanistan và Syria).[16]
Hơn 90% ca bệnh nhiễm leishmania thể nội tạng được báo cáo từ Bangladesh, Ấn Độ, Nam Sudan, Ethiopia và Brazil.[16] Một đợt bùng phát ở Kenya đã được báo cáo vào đầu năm 2017.[24] Tỷ lệ mắc mới 2,27 ca bệnh trên 100.000 dân đã được báo cáo ở châu Mỹ vào năm 2015.[17] Ở những nước này, bệnh nhiễm leishmania thể nội tạng ảnh hưởng chủ yếu đến người nghèo ở vùng nông thôn. Một số báo cáo đã ghi nhận sự lan rộng của bệnh nhiễm Leishmania thể nội tạng sang các khu vực đô thị (ví dụ: ở Brazil).[25] Ở các nước phát triển, bệnh nhiễm leishmania thể nội tạng là một bệnh hiếm gặp, nhưng có thể gặp ở quân nhân xuất ngũ trở về từ Iraq hoặc Afghanistan hoặc ở những người di cư hoặc du khách đến từ các khu vực lưu hành dịch.[26] [27] Chó săn cáo đã được phát hiện bị nhiễm Leishmania infantum ở miền Đông nước Mỹ, tuy nhiên vẫn chưa có thông tin về lây truyền tại chỗ sang con người.[28] [WHO: leishmaniasis – country profiles]
Bệnh căn học
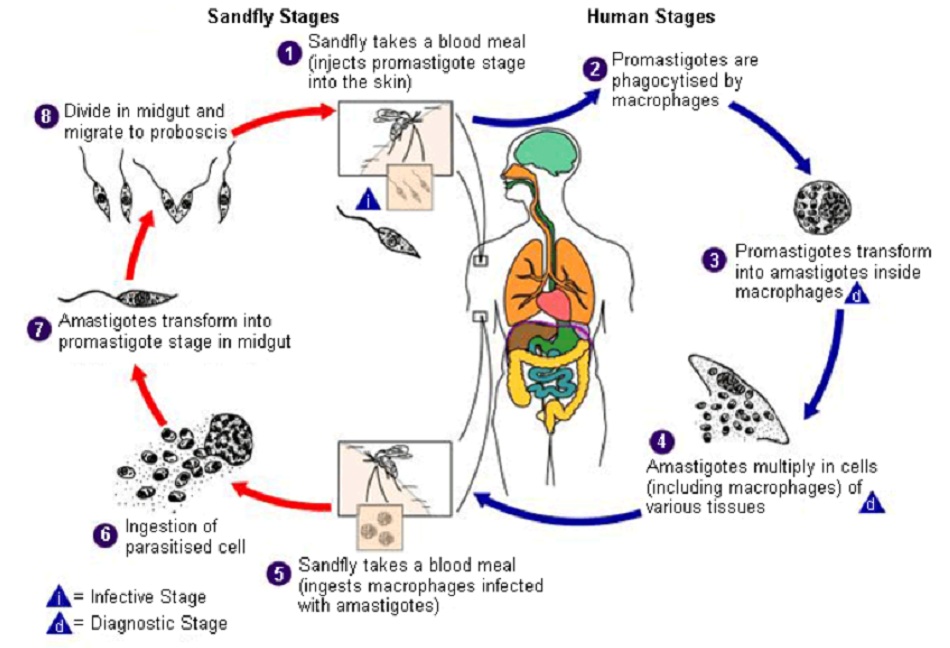
Bệnh nhiễm Leishmania là bệnh truyền nhiễm khu trú hoặc toàn thân, do động vật nguyên sinh nội đại thực bào bắt buộc của chi Leishmania gây ra và lây truyền sang người thông qua vết cắn của ruồi cát cái phlebotomine bị nhiễm bệnh.[1] [2] [Fig-1]
Có hơn 20 loài Leishmania, bao gồm L tropica, L major, L aethiopica, L infantum, L donovani, L killicki, cũng như phân chi Viannia bao gồm L mexicana, L amazonensis, L venezuelensis, L braziliensis, L guyanensis, L panamensis, và L peruviana.[1]
Lây truyền có thể từ người sang người hay động vật sang người, tùy thuộc vào việc động vật mang ổ chứa bệnh là con người hay không phải con người. Một số loài ruồi cát và các loài động vật có vú đã được chỉ ra là véc-tơ truyền bệnh leishmaniasis và các vật chủ chứa ổ chứa.[1] [2] Các phương thức lây truyền khác (ví dụ: bẩm sinh, truyền máu, cấy ghép nội tạng/mô, nhiễm phải trong phòng thí nghiệm) cũng có thể xảy ra nhưng tương đối hiếm.[4] [5]
Một số loài Leishmania có thể gây bệnh Leishmania thể da.[1] Bệnh nhiễm Leishmania thể nội tạng là do L donovani ở Đông Phi và tiểu lục địa Ấn Độ gây ra, hoặc do L infantum ở châu Mỹ Latin, châu Âu, Bắc Phi, và các khu vực thuộc châu Á gây ra.[2] Hầu hết các ca bệnh nhiễm Leishmania thể niêm mạc là do L braziliensis và sau khi bị nhiễm Leishmania thể nội tạng gây ra, nhiễm Leishmania trên da chủ yếu là do L donovani gây ra chứ không phải là L infantum.[1] [6] Ngoài ra, một số loài (ví dụ, L major) được xác định là gây ra các tổn thương lành tính hơn các loài khác (ví dụ: L braziliensis và L tropica).[1]
Các nghiên cứu so sánh tập trung vào các nhóm dân tộc khác nhau, người bản địa, người di cư hoặc nhóm gia đình đã chứng minh rằng các thành phần di truyền của con người kiểm soát độ nhạy cảm và sự đề kháng với bệnh nhiễm Leishmania thể da.[29] Vì vậy, các nghiên cứu chỉ ra vai trò của kháng nguyên bạch cầu người (HLA) trong bệnh nhiễm Leishmania thể da khu trú và niêm mạc cũng như vai trò của yếu tố hoại tử u (TNF)-alpha trong việc phát triển bệnh nhiễm Leishmaniasis thể niêm mạc. Tương tự như vậy, các nghiên cứu đã chứng minh cơ sở di truyền cho sự nhạy cảm với bệnh nhiễm Leishmaniasis thể nội tạng.[30]
Sinh lý bệnh học
Khi cắn vật chủ của mình, ruồi cát cái bị nhiễm bệnh sẽ nôn ra Leishmania dạng roi (promastigote) lên da,[3] xâm nhập hoặc bị thực bào bởi các tế bào chủ tại chỗ hoặc các tế bào chủ được lựa chọn, chủ yếu là đại thực bào.[31] [32] [Fig-1][Fig-2]
Các nghiên cứu thực nghiệm đã chứng minh thuyết phục rằng nước bọt của ruồi cát gây giãn mạch và làm tăng ban đỏ, tăng gánh nặng của ký sinh trùng, kích thước tổn thương và sự dai dẳng của ký sinh trùng, có thể thông qua chuyển đổi đáp ứng miễn dịch từ đáp ứng miễn dịch qua trung gian tế bào loại Th1 sang loại Th2.[33] [34] Có một số ít dữ liệu trong môi trường tự nhiên cho thấy sự biến đổi nước bọt của ruồi cát có thể quyết định kết cục lâm sàng của tình trạng nhiễm L infantum.[35]
Trong các lysosome thực bào của các đại thực bào cư trú, dạng có roi (promastigote) trở thành thể amastigote không có roi.
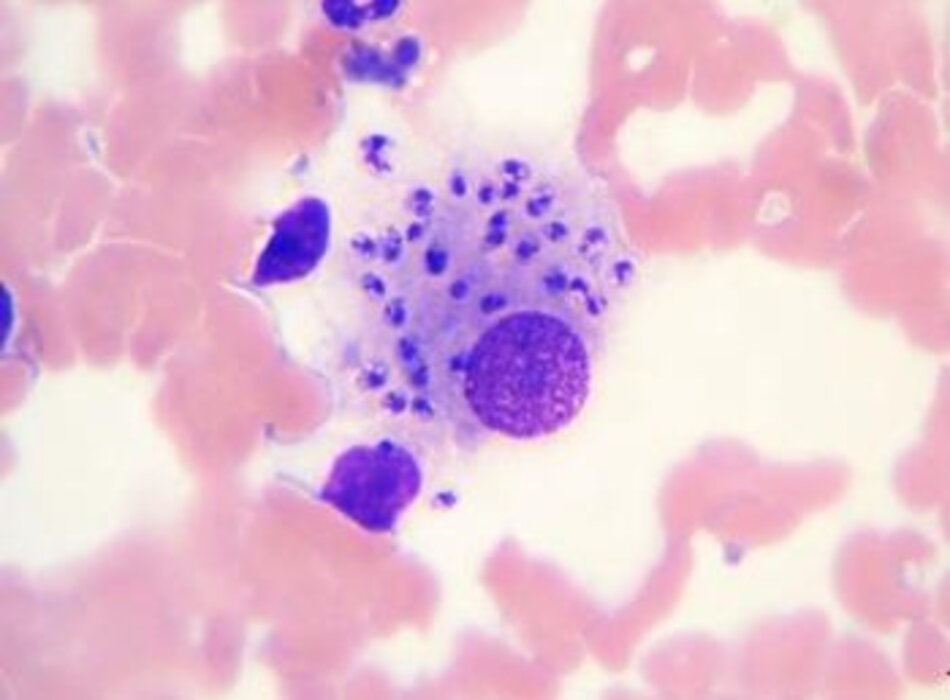
Thể amastigote nhân lên, và sau đó có thể lây nhiễm các đại thực bào khác tại chỗ (ví dụ: ở bệnh leishmania thể da khu trú) hoặc ở các mô xa sau khi lan tỏa (ví dụ: bệnh Leishmania thể nội tạng hoặc niêm mạc). Không rõ lý do tại sao một số loài Leishmania gây bệnh khu trú trong khi những loài khác thì gây bệnh lan tỏa.[1] [2] Sự lan truyền từ lớp hạ bì thông qua hệ bạch huyết và mạch máu khiến các bạch cầu đơn nhân và đại thực bào khác nhiễm bệnh; Tình trạng thâm nhiễm tủy xương, gan lách to và đôi khi là hạch to.
Ở bệnh nhiễm leishmania thể nội tạng tiến triển, thâm nhiễm tủy xương và lách dẫn đến giảm sản sinh và tăng tiêu thụ các tế bào máu (cường lách). Vì vậy, thiếu máu, giảm bạch cầu, và/hoặc giảm tiểu cầu sẽ xảy ra sau đó. Khi hệ thống võng nội mô bị thâm nhiễm, dòng tế bào đơn nhân ngày càng trở nên nhạy cảm với các tác nhân lây nhiễm khác, được thể hiện qua tình trạng bội nhiễm vi khuẩn thường gặp với tần số cao (ví dụ: viêm phổi, tiêu chảy hoặc lao).
Hầu hết các ca nhiễm bệnh Leishmania ở người vẫn không có triệu chứng.[1] [2] Tỷ lệ nhiễm bệnh không có triệu chứng so với nhiễm bệnh có triệu chứng phụ thuộc vào loại lây nhiễm các loài và chủng Leishmania, vật chủ và các yếu tố của ruồi cát, cũng như các yếu tố không đặc trưng khác. Ví dụ: tỷ lệ này thường cao hơn ở các vùng nhiễm L infantum so với ở vùng nhiễm L donovani, điều này cho thấy L donovani có độc lực mạnh hơn. Các yếu tố khác (ví dụ: suy dinh dưỡng) ảnh hưởng đến tình trạng nhiễm bệnh và bệnh được làm sáng tỏ qua các quan sát thấy tỷ lệ nhiễm L infantum không có triệu chứng so với có triệu chứng ở châu Mỹ Latinh khác với châu Âu.[2] Những người khiếm khuyết miễn dịch qua trung gian tế bào, ví dụ bệnh nhân nhiễm HIV hoặc suy dinh dưỡng nặng, có nguy cơ phát triển bệnh cao hơn, đôi khi nhiều năm hoặc nhiều thập kỷ sau khi nhiễm bệnh.[18] [37] [38] Các yếu tố quyết định khác của vật chủ như yếu tố di truyền có thể đóng vai trò quan trọng trong đáp ứng miễn dịch thu được.[29] Thời gian ủ bệnh có thể khác nhau và phụ thuộc vào các loài ký sinh trùng.[1] [2]
Phân loại
Phân nhóm bệnh nhiễm Leishmania
Da
- Bệnh nhiễm Leishmania thể da khu trú
- Bệnh nhiễm Leishmania thể da lan tỏa
- Bệnh nhiễm Leishmania thể niêm mạc (đôi khi được phân loại thành một phân nhóm riêng biệt)
Nội tạng
- Bệnh nhiễm Leishmania thể nội tạng (còn được gọi là kala-azar)
- Bệnh nhiễm Leishmania trên da sau khi bị nhiễm Leishmania thể nội tạng (kala-azar) (PKDL)
Bệnh nhiễm Leishmania thể da đôi khi được phân loại theo sự xuất hiện về mặt địa lý:[1]
- Thế giới cũ: do loài Leishmania được tìm thấy ở Đông bán cầu, bao gồm Châu Phi, Châu Á, Trung Đông, Ấn Độ và Địa Trung Hải (ví dụ: L tropica, L major, L aethiopica, L infantum, L donovani, L killicki) gây ra
- Thế giới mới: do các loài Leishmania được tìm thấy ở Tây bán cầu, bao gồm Nam và Trung Mỹ (ví dụ, dưới chi Viannia, bao gồm L mexicana, L amazonensis, L venezuelensis, L braziliensis, L guyanensis, L panamensis, L peruviana).
Phòng ngừa
Ngăn ngừa sơ cấp
Phòng bệnh ban đầu phụ thuộc vào thói quen ngủ của người dân ở các khu vực lưu hành dịch; sự dồi dào, phân bố và đa dạng của ruồi cát; và loại hình lây truyền (người sang người so với động vật sang người).[1] [2] Phòng ngừa nhiễm trùng và bệnh tật dựa trên việc kiểm soát ổ chứa là con người hoặc ổ chứa không phải con người. Điều này đòi hỏi phải phát hiện và điều trị sớm bệnh nhân đối với chu kỳ lây bệnh từ người sang người, phá hủy hang động gặm nhấm hoặc xích chó đối với chu kỳ truyền bệnh từ động vật sang người, kiểm soát véc-tơ truyền bệnh (ví dụ: phun thuốc diệt côn trùng trong nhà) hoặc phương pháp bảo vệ cá nhân (ví dụ: sử dụng mùng màn, rèm cửa hoặc chăn mền có chất diệt côn trùng).[1] [2] [44] [45] Có ít bằng chứng cho thấy phương pháp phòng ngừa và kiểm soát có thể dẫn đến giảm tỷ lệ mắc mới bệnh một cách bền vững.[46] Do đó, không kết luận được liệu việc phân phát màn có chất diệt côn trùng tác dụng kéo dài trên diện rộng có thể giúp bảo vệ hơn so với các biện pháp kiểm soát bệnh leishmania thể nội tạng hiện có ở Ấn Độ và Nepal hay không.[47] [48] Tách riêng chó để kiểm soát bệnh nhiễm Leishmania thể nội tạng lây truyền từ động vật là không hiệu quả và phi đạo đức.[49]
Chưa có loại vắc-xin leishmania hiệu quả ở người;[50] tuy nhiên, vắc-xin thế hệ thứ ba chủng ngừa bệnh Leishmaniasis thể nội tạng ở người và bệnh Leishmaniasis trên da sau khi nhiễm thể nội tạng đang được tiến hành các thử nghiệm lâm sàng và đã hoàn tất thử nghiệm giai đoạn I.[51]
Khám sàng lọc
Sàng lọc nhiễm Leishmania ở những người không có triệu chứng chỉ phù hợp với mục đích nghiên cứu (ví dụ: nghiên cứu dịch tễ hoặc vắc-xin).
Khám sàng lọc nhóm đối tượng có nguy cơ cao
Có thể xác định các nhóm có nguy cơ gia tăng trong quần thể được xét nghiệm (ví dụ: trẻ em). Xét nghiệm chẩn đoán được khuyến cáo thực hiện trong cùng nhóm người không có triệu chứng sau 1 năm. Xác định những bệnh nhân chuyển đảo huyết thanh hoặc có xét nghiệm leishmanin trên da dương tính cho phép đo lường tỷ lệ mắc mới các nhiễm trùng mới.[79] [80] Xét nghiệm leishmanin trên da tiến hành tiêm các dạng có roi (promastigote) đã chết trong da.
Một xét nghiệm dương tính sẽ cho thấy chai cứng >5mm xung quanh vị trí tiêm 48 giờ sau khi tiêm cấy. Khi xem xét nguy cơ cao phát triển bệnh hoặc bệnh tái hoạt động trong thời gian bị ức chế miễn dịch nặng, các bác sĩ nên xem xét sàng lọc bệnh nhân có nguy cơ nhiễm Leishmania trước đó (tức là tiền sử lưu trú kéo dài ở khu vực lưu hành bệnh) bằng xét nghiệm huyết thanh hoặc một trong các xét nghiệm chẩn đoán ký sinh trùng sẵn có.[5] [81]
Người hiến hoặc người nhận máu/nội tạng/mô
Không có hướng dẫn quốc tế nào về sàng lọc nhiễm Leishmania ở những người hiến máu, người hiến tặng nội tạng/mô hoặc người nhận hay bệnh nhân bị ức chế miễn dịch. Do có khả năng lây nhiễm sau khi truyền máu hoặc hiến tặng nội tạng/mô, người có tiền sử mắc bệnh Leishmania (đặc biệt là bệnh Leishmania thể nội tạng) không được hiến máu, và nếu dự định hiến tặng nội tạng/mô (trước hoặc sau khi chết), cần tiết lộ tiền sử mắc bệnh leishmaniasis của người hiến tặng.
Ngăn ngừa thứ cấp
Đối với bệnh nhân mắc bệnh Leishmania thể da và Leishmania thể nội tạng có miễn dịch bình thường, không có chỉ định phòng bệnh thứ phát Ở bệnh nhân mắc bệnh Leishmania thể nội tạng bị ức chế miễn dịch, biện pháp dự phòng bậc hai bằng thuốc kháng Leishmania sau đợt lâm sàng đầu tiên một phần phòng hoặc trì hoãn tái phát bệnh. Mặc dù không có sự đồng thuận về loại thuốc và phác đồ được sử dụng, các liệu pháp duy trì được khuyên dùng với liposomal amphotericin B hoặc pentamidine isethionate sau khi điều trị ban đầu. Có thể ngừng điều trị duy trì khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 >200/microlit trong hơn 6 tháng.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người lính 25 tuổi mới trở về sau 6 tháng thực hiện nghĩa vụ tại Iraq. Bệnh nhân có tiền sử 2 tháng bị loét ở dái tai, cổ và khuỷu tay, đã được điều trị bằng thuốc kháng sinh bôi trên da, sau đó là kháng sinh toàn thân. Bệnh nhân cũng kể đã không ngủ trong phòng kín và bị muỗi đốt. Khám lâm sàng cho thấy các vết loét không đau và viêm nhẹ các hạch ngoại vi. Không có triệu chứng nào khác được ghi nhận.
Tiền sử ca bệnh #2
Một cậu bé 14 tuổi đến từ tỉnh Bihar, Ấn Độ có tiền sử 3 tháng sốt thành từng đợt, sụt cân, mệt mỏi, chảy máu cam và trướng bụng. Khám lâm sàng thấy da xanh tái, gầy gò và lá lách to toàn bộ.
Các bài trình bày khác
Bệnh nhiễm leishmania thể da khu trú có xu hướng ảnh hưởng đến các vùng dễ ruồi cát đốt (tức là mặt, cánh tay và chi dưới). Đôi khi thương tổn được báo cáo ở các vùng không điển hình (ví dụ: cơ quan sinh dục) do có phơi nhiễm hoặc chấn thương.[7] [8] [9] Bệnh nhân nhiễm HIV có thể phát triển các vết loét tại các vị trí cách xa vết đốt của ruồi cát.[10] Bệnh nhiễm Leishmania thể niêm mạc chỉ xuất hiện ở niêm mạc và bệnh nhân có triệu chứng ngạt mũi và kích ứng họng. Khám lâm sàng thường thấy tình trạng viêm vách ngăn và hầu họng với mô u hạt. Cũng có thể phát hiện sẹo giảm sắc tố trong nhiễm Leishmania thể da khu trú.[11] [12] Da sẫm màu, nên có tên gọi kala-azar (‘sốt đen’ trong tiếng Hindi) đôi khi xuất hiện ở bệnh nhân mắc bệnh nhiễm leishmania thể nội tạng từ tiểu lục địa Ấn Độ nhưng không thấy ở các nước khác. Nhiễm Leishmania thể nội tạng ở bệnh nhân người Sudan thường thấy hạch to, nhưng hiếm thấy hạch to ở bệnh nhân tới từ các khu vực khác. Đồng nhiễm vi khuẩn (ví dụ: viêm phổi, tiêu chảy và lao) có thể gây nhầm lẫn về biểu hiện lâm sàng ban đầu. Các triệu chứng tiêu hóa (ví dụ: tiêu chảy dai dẳng, khó nuốt) hoặc hô hấp có thể xuất hiện ở những bệnh nhân suy giảm miễn dịch nặng. Bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng có thể xuất hiện hàng tháng hoặc nhiều năm sau khi điều trị bệnh nhiễm leishmania thể nội tạng.[6] Có đặc trưng là ban dát, ban sần hoặc ban dạng nốt, bệnh Leishmania trên da sau khi bị nhiễm Leishmania thể nội tạng chủ yếu được phát hiện thấy ở những bệnh nhân người Sudan, ít gặp hơn ở các nước lưu hành dịch Leishmania donovani khác và hiếm khi gặp ở những bệnh nhân suy giảm miễn dịch nhiễm L infantum.
Cách tiếp cận chẩn đoán từng bước
Các yếu tố nguy cơ gây nhiễm bệnh nổi bật bao gồm phơi nhiễm với ruồi cát, nhận thức kém về bệnh, tiếp xúc gần với bệnh nhân nhiễm bệnh và ức chế miễn dịch. Xem xét tiền sử và khám lâm sàng đóng vai trò rất quan trọng để xác định mức độ nghi ngờ lâm sàng của cả bệnh Leishmaniasis thể da và nội tạng. Xét nghiệm khẳng định là bắt buộc vì các bệnh khác có thể biểu hiện với đặc điểm lâm sàng tương tự.[1] [2]
Tiền sử
Ở cả bệnh Leishmania thể nội tạng và da, bệnh nhân có thể có tiền sử:
- Lưu trú trước đó tại vùng lưu hành dịch
- Ức chế miễn dịch
- Điều trị thuốc kháng Leishmania trước đây (gia tăng nghi ngờ tái phát).
Các triệu chứng biểu hiện bệnh nhiễm Leishmania thể nội tạng bao gồm:
- Sốt kéo dài
- Mệt mỏi
- Sút cân
- Đau đầu
- Ho
- Chảy máu cam (không thường gặp).
Khám lâm sàng
Các dấu hiệu biểu hiện bệnh nhiễm Leishmania thể da bao gồm:
- Tổn thương loét da ở vết cắn (bệnh nhiễm Leishmania thể da khu trú)
- Nhiều tổn thương dạng nốt không loét trên da (bệnh nhiễm leishmania thể da lan tỏa)
- Viêm niêm mạc phá hủy (bệnh nhiễm Leishmania thể niêm mạc).
Ở bệnh nhiễm Leishmania thể nội tạng, có thể phát hiện thấy những biểu hiện sau đây:
- Suy mòn
- Hạch to (phổ biến ở Sudan, không phổ biến ở nơi khác)
- Lách to
- Gan to
- Tăng sắc tố (chỉ gặp ở tiểu lục địa Ấn Độ).
Trong đa số các ca bệnh, biểu hiện lâm sàng của bệnh nhiễm Leishmania thể nội tạng ở bệnh nhân bị suy giảm miễn dịch tương tự như bệnh nhân có miễn dịch bình thường. Tuy nhiên, một số ít bệnh nhân bị suy giảm miễn dịch biểu hiện các đặc điểm không điển hình (ví dụ: dấu hiệu của ảnh hưởng đến đường tiêu hóa hoặc đường hô hấp, không có lách to).[Fig-4][Fig-5]
Các thăm dò
Khuyến cáo làm công thức máu trong bệnh nhiễm Leishmania thể nội tạng để xác định và theo dõi thiếu máu, giảm bạch cầu và giảm tiểu cầu. Paromomycin và miltefosine, các loại thuốc được sử dụng để điều trị bệnh Leishmania, có thể gây suy chức năng thận hoặc tăng men gan, vì vậy khuyến cáo làm xét nghiệm chức năng gan và urê/creatinine ngay từ đầu. Xét nghiệm thử thai hCG rất cần thiết trước khi lựa chọn các phương án điều trị vì nhiều loại thuốc có hại cho thai nhi.
Chẩn đoán được xác định bằng xét nghiệm vi thể các mẫu bệnh phẩm liên quan dưới kính hiển vi (mô bệnh học), phân lập ký sinh trùng bằng cách nuôi cấy máu hoặc dịch hút mô, phát hiện phân tử ADN ký sinh trùng bằng phản ứng chuỗi polymerase (PCR), xét nghiệm huyết thanh học hoặc xét nghiệm leishmanin trên da (hoặc Montenegro).[52] [53] [54] Việc lựa chọn xét nghiệm tùy thuộc vào loại bệnh Leishmania và khả năng tiến hành xét nghiệm. Nên thực hiện nhiều xét nghiệm, nếu có thể, để tối đa hóa khả năng có kết quả dương tính.[55] [CDC: practical guide for leishmaniasis]
Đánh giá bệnh leishmaniasis thể da trong phòng xét nghiệm
Nếu có thể, nên tiến hành chẩn ký sinh trùng bằng xét nghiệm phân tử (tức là, xét nghiệm dựa trên PCR) nếu nghi ngờ mắc bệnh leishmania thể da.[1] Phương pháp này đặc biệt hữu ích trong các ca bệnh có tải lượng ký sinh trùng thấp (ví dụ: bệnh leishmaniasis thể niêm mạc).[54] Chẩn đoán ký sinh trùng phân tử được thực hiện bằng cách sử dụng các mẫu mô thu được qua các mẫu cạo da hoặc từ mẫu phết đường rạch trên da.
Nếu không có chẩn đoán ký sinh trùng phân tử, nên tiến hành xét nghiệm các chất hút sinh thiết, mẫu phết lam kính, mẫu cạo da và mẫu phết từ đường rạch trên da bằng kính hiển vi.[53] Các mẫu phết từ đường rạch trên da sẽ phân tích các mảnh mô được cạo ra dọc hai bên của vết rạch da được tạo ra bằng lưỡi dao nhỏ. Kiểm tra bằng kính hiển vi có lẽ là phương pháp chẩn đoán phổ biến nhất được sử dụng ở các quốc gia lưu hành bệnh Leishmania thể da.[1]
Nuôi cấy ký sinh trùng ở dịch hút mô hoặc sinh thiết có thể hữu ích và đặc hiệu 100%; tuy nhiên, phương pháp này có độ nhạy không cao (thường <50%) và tốn nhiều công sức.
Xét nghiệm leishmanin trên da (còn được gọi là xét nghiệm da Montenegro) là một xét nghiệm hữu ích khác hỗ trợ chẩn đoán khi chủ yếu xuất hiện tổn thương đã lành. Tương tự như xét nghiệm tuberculin trên da, ký sinh trùng Leishmania đã chết được cấy vào trong da, đọc phản ứng 48 giờ sau khi cấy.[53] Xét nghiệm này đặc biệt hữu ích để loại trừ bệnh nhiễm leishmania ở bệnh nhân có tổn thương da nghi ngờ, cư trú trong vùng không lưu hành dịch hoặc đã đến thăm vùng lưu hành dịch. Bệnh nhân này có độ nhạy không cao với leishmanin trước đó và xét nghiệm dương tính rất đặc hiệu. Không thể phân biệt tình trạng nhiễm bệnh trong quá khứ và ở hiện tại.
Xét nghiệm huyết thanh không được sử dụng trong chẩn đoán bệnh Leishmania thể da do độ nhạy kém và không có khả năng phân biệt giữa nhiễm bệnh ở hiện tại và trong quá khứ.
Đánh giá trong phòng xét nghiệm bệnh nhiễm Leishmania thể nội tạng ở bệnh nhân có miễn dịch bình thường
Có thể xác nhận bệnh nhiễm Leishmania thể nội tạng bằng một trong các xét nghiệm huyết thanh đặc hiệu và có độ nhạy cao (ELISA, xét nghiệm kháng thể huỳnh quang gián tiếp, Western blot, xét nghiệm ngưng kết trực tiếp, que thử dựa trên kháng nguyên rK39). Việc lựa chọn xét nghiệm chủ yếu phụ thuộc vào khả năng thực hiện và chuyên môn của phòng xét nghiệm.[2]
Ở những bệnh nhân có biểu hiện điển hình và huyết thanh dương tính, nên xét nghiệm khẳng định kí sinh trùng (nhưng không bắt buộc) vì việc tìm và định lượng ký sinh trùng giúp đánh giá đáp ứng với điều trị. Ở những bệnh nhân có huyết thanh dương tính nhưng bệnh cảnh lâm sàng không điển hình, khuyến cáo thực hiện chẩn đoán ký sinh trùng học. Có thể xét nghiệm khẳng định ký sinh trùng bằng cách chọc hút lách, tủy xương, gan, hoặc hạch bạch huyết. Độ nhạy của xét nghiệm soi kính hiển vi bệnh phẩm tủy xương hoặc hạch bạch huyết không phải là tối ưu; do đó, kết quả âm tính không loại trừ khả năng nhiễm bệnh Leishmania. Cần gửi bệnh phẩm dịch chọc hút để nuôi cấy hoặc làm PCR, các xét nghiệm ngày có độ nhạy cao hơn so với soi lam kính trên kính hiển vi.[54]
Ở những bệnh nhân có kết quả xét nghiệm huyết thanh âm tính, cần tìm phương pháp chẩn đoán thay thế.[2] Nếu không tìm thấy phương pháp chẩn đoán thay thế và lâm sàng vẫn nghi ngờ khả năng cao bị bệnh Leishmaniasis thể nội tạng, khuyến cáo nên thực hiện các xét nghiệm ký sinh trùng.
Đánh giá trong phòng thí nghiệm bệnh Leishmania thể nội tạng ở bệnh nhân bị ức chế miễn dịch
Chẩn đoán ký sinh trùng là phương pháp tiếp cận hàng đầu ở các bệnh nhân bị ức chế miễn dịch, vì xét nghiệm huyết thanh có độ nhạy thấp hơn. Ngoài ra, độ nhạy của chẩn đoán ký sinh trùng tăng lên khi tải lượng ký sinh trùng trong máu và mô cao hơn. Xét nghiệm lam máu ngoại vi hoặc lớp váng máu ly tâm bằng soi trực tiếp trên kính hiển vi, nuôi cấy, hoặc PCR (phương pháp có độ nhạy cao nhất) là xét nghiệm không xâm lấn đầu tay. Nếu kết quả âm tính, cần áp dụng các thủ thuật tương tự với chọc hút tủy xương. Tùy thuộc vào biểu hiện lâm sàng, các vị trí khác trên cơ thể (ví dụ: đường tiêu hóa, da) để lấy mẫu bệnh phẩm.
Chẩn đoán qua huyết thanh là lựa chọn bậc hai được thực hiện khi chẩn đoán ký sinh trùng không khả thi, vì độ nhạy thay đổi theo dạng thức xét nghiệm và độ nhạy tổng thể thấp hơn ở những bệnh nhân bị ức chế miễn dịch.[18] [56]
Chẩn đoán tái phát bệnh Leishmania thể nội tạng
Bệnh nhân bị tái phát thường có biểu hiện lâm sàng tương tự như lần đầu tiên. Chẩn đoán ký sinh trùng bằng cách xét nghiệm trực tiếp hoặc nuôi cấy mô chọc hút là xét nghiệm được lựa chọn. Giá trị chẩn đoán của PCR không chắc chắn, vì PCR có thể vẫn dương tính ở những bệnh nhân đã điều trị khỏi trên lâm sàng.[57] Việc chẩn đoán tái phát không thể dựa vào các xét nghiệm huyết thanh, vì các kháng thể kháng Leishmania donovani hoặc L infantum thường vẫn có thể được phát hiện trong nhiều năm sau chẩn đoán ban đầu.[58] [59]
Bệnh Leishmaniasis trên da sau khi bị kala-azar
Khai thác tiền sử (điều trị bệnh Leishmaniasis thể nội tạng ở hiện tại hoặc trong quá khứ) và khám lâm sàng (hiện diện tổn thương ban dát, ban sần hoặc nốt ở những vị trí điển hình) là đủ để bắt đầu điều trị bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng. Có thể khẳng định chẩn đoán bằng cách xét nghiệm trực tiếp, nuôi cấy hoặc PCR bệnh phẩm sinh thiết từ tổn thương da. Độ nhạy của chẩn đoán ký sinh trùng được cải thiện nếu lấy mẫu các tổn thương lớn hoặc nốt sần.[6] Chẩn đoán huyết thanh không có ích, vì các kháng thể kháng L donovani đặc hiệu thường vẫn có thể phát hiện được trong nhiều năm sau khi điều trị bệnh Leishmania thể nội tạng.[58] [59]
Các yếu tố nguy cơ
Thường gặp
Phơi nhiễm cao với vết cắn của ruồi cát
- Lưu trú kéo dài ở các khu vực lây lan Leishmania mạnh, chẳng hạn như các vùng nông thôn của Afghanistan, Iraq, Bang Bihar ở Ấn Độ hoặc miền Đông Sudan, sẽ làm tăng nguy cơ nhiễm bệnh.
- Sử dụng màn và phun chất diệt côn trùng trong nhà đã được chứng minh có tác dụng bảo vệ khỏi nhiễm trùng và/ hoặc bệnh.[39] [40] [41][Fig-1]
Nghèo đói
- Nghèo đói làm tăng nguy cơ mắc bệnh leishmania. Điều kiện nhà ở và vệ sinh kém có thể làm tăng số lượng địa điểm sinh sản của ruồi cát và tăng tiếp cận của ruồi cát với con người.
Ở gần với bệnh nhân mắc bệnh leishmania thể da hoặc nội tạng trước đó
- Nguy cơ duy nhất trong bệnh lây truyền từ người sang người (người là ổ chứa bệnh chính hoặc duy nhất).
Nuôi động vật trong nhà
- Mối quan hệ phức tạp; có thể là yếu tố nguy cơ hoặc bảo vệ, tùy thuộc vào sinh thái học.[25] [39] [42]
Sự ức chế miễn dịch
- Đồng nhiễm HIV, sử dụng các thuốc ức chế miễn dịch (ví dụ: sau cấy ghép tạng), suy dinh dưỡng nặng và ức chế miễn dịch liên quan đến bệnh ác tính, tất cả đều làm tăng nguy cơ phát triển bệnh nhiễm Leishmania thể da và nội tạng.[5] [18] [37] [38] [43]
- Số lượng CD4 <200/microlit và không điều trị kháng retrovirus (ART) là các yếu tố nguy cơ mạnh đối với bệnh nhiễm Leishmania thể nội tạng ở bệnh nhân nhiễm HIV.
- Việc sử dụng rộng rãi phương pháp ART có tác động mạnh mẽ đến việc giảm số lượng đồng nhiễm bệnh Leishmania thể nội tạng và HIV được chẩn đoán ở châu Âu; tuy nhiên, đồng nhiễm ở các nước đang phát triển tiếp tục được báo cáo ngày càng nhiều.[18]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Trước đây có lưu trú ở vùng lưu hành dịch (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể da và nội tạng.
- Tiền sử đầy đủ về việc di chuyển rất cần thiết để xác định phơi nhiễm trước đây ở các khu vực lưu hành bệnh Leishmania thể da và bệnh Leishmania thể nội tạng: các khu vực của châu Mỹ Latinh, lưu vực Địa Trung Hải, Trung Đông, Trung Á, Châu Phi Hạ Sahara (đặc biệt là Đông Phi), miền bắc Ấn Độ, miền Nam Nepal hoặc tây bắc Bangladesh.
- Thời gian ủ bệnh có thể khác nhau và phụ thuộc vào các loài ký sinh trùng.[1] [2]
Sự ức chế miễn dịch (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể da và nội tạng.
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ bao gồm phơi nhiễm cao với ruồi cát, nhận thức kém về bệnh, tiếp xúc gần với bệnh nhân nhiễm bệnh và suy giảm miễn dịch.
Sốt kéo dài (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
- Kéo dài (nhiều tuần hoặc nhiều tháng) và có thể xảy ra theo từng đợt.[2]
Sút cân (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
- Sút cân do chán ăn và tình trạng viêm dai dẳng.
- Các nhiễm trùng đồng nhiễm (ví dụ: HIV, lao, tiêu chảy) có thể là các yếu tố làm trầm trọng bệnh.[2]
Tổn thương dạng loét (thường gặp)
- Dấu hiệu lâm sàng đặc trưng chính của bệnh nhiễm Leishmania thể da.
- Đôi khi xảy ra ở bệnh nhiễm Leishmania thể nội tạng (ví dụ: bệnh nhân suy giảm miễn dịch).
- Các tổn thương trông có thể khác nhau, mặc dù tổn thương Leishmania thể da khu trú điển hình (đơn hoặc nhiều) có đặc trưng là vẻ ngoài giống như núi lửa (tức là: nổi đường viền viêm với trung tâm thương tổn lún xuống) tại vết cắn.[1][Fig-4][Fig-5]
Nhiều nốt nổi trên da không gây loét (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể da lan tỏa.
Viêm niêm mạc phá hủy (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể niêm mạc.
Lách to (thường gặp)
- Liên quan đến bệnh nhiễm Leishmania thể nội tạng.
- Có thể to và có triệu chứng.
- Thường không đau khi sờ vào lách.[2] [42]
Sạm da (không thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
- Thường được bệnh nhân hoặc gia đình quan sát thấy.
- Chỉ được mô tả ở tiểu lục địa Ấn Độ (kala-azar).
Các yếu tố chẩn đoán khác
Mệt mỏi (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
- Rõ ràng do tình trạng viêm dai dẳng, sút cân và thiếu máu.[2]
Ho (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
Đau đầu (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
Suy mòn (thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
Hạch to (thường gặp)
- Thường liên quan đến bệnh nhiễm Leishmania thể da; thường ít liên quan đến bệnh Leishmania thể nội tạng.
- Ở Sudan, thường gặp bệnh leishmania thể da và nội tạng.
- Thường gặp toàn thể hóa
- Hạch bạch huyết chắc, di chuyển và không đau.[1] [2]
Chứng gan to (thường gặp)
- Liên quan đến bệnh nhiễm Leishmania thể nội tạng.
- Ít to hơn so với lách to.
- Thường không đau khi sờ vào gan.[2]
Điều trị thuốc kháng Leishmania trước đây (không thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể da và nội tạng.
- Gia tăng nghi ngờ tái phát trong trường hợp tái phát các triệu chứng của bệnh nhiễm Leishmania thể da hoặc nội tạng hoặc bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng, nếu có các dấu hiệu trên da phù hợp.
Chảy máu cam (không thường gặp)
- Đặc điểm của bệnh nhiễm Leishmania thể nội tạng.
- Nguyên nhân của bệnh chảy máu cam chưa được hiểu rõ.
- Giảm tiểu cầu có khả năng là yếu tố nguy cơ.[2]
Đau bụng (không thường gặp)
- Đặc điểm không điển hình gặp ở bệnh nhân bị ức chế miễn dịch.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Công thức máu
• Cần được chỉ định ở những bệnh nhân mắc bệnh leishmania thể nội tạng. • Chứng thiếu máu thường gặp nhất, sau đó là giảm bạch cầu và giảm tiểu cầu. • Giảm ba dòng chỉ gặp ở 16% bệnh nhân ở Nepal, nhưng độ đặc hiệu cao (98%).[60] Giảm ba dòng thường gặp hơn ở những bệnh nhân đồng nhiễm HIV.[61] |
Chứng thiếu máu, giảm bạch cầu, giảm tiểu cầu |
| Xét nghiệm chức năng gan và urê/creatinine
• Điều trị bằng paromomycin hoặc miltefosine đòi hỏi phải theo dõi chức năng gan và thận; do đó, cần chỉ định tiến hành xét nghiệm chức năng gan và urê/ creatinine ngay từ đầu. |
Thay đổi; có thể tăng nhẹ ở bệnh leishmania thể nội tạng |
| hCG huyết thanh
• Việc mang thai quyết định lựa chọn điều trị, vì vậy cần tiến hành xét nghiệm tất cả phụ nữ trong độ tuổi sinh đẻ trước khi điều trị. |
Có thể dương tính hoặc âm tính |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Xét nghiệm soi kính hiển vi bệnh phẩm liên quan
• Khuyến cáo dùng để khẳng định chẩn đoán khi nghi ngờ bệnh Leishmania thể da hoặc nội tạng. Có lẽ là xét nghiệm khẳng định phổ biến nhất được sử dụng ở các quốc gia lưu hành bệnh Leishmania thể da.[1] • Bệnh nhiễm Leishmania thể da: bệnh phẩm được sử dụng là dịch chọc hút sinh thiết, mẫu phết lam kính, mẫu cạo da và mẫu phết từ đường rạch da (các mẫu phết từ đường rạch trên da sẽ phân tích các mảnh mô được cạo ra dọc hai bên vết rạch da bằng lưỡi dao nhỏ).[53] Có độ nhạy phù hợp (lên đến 85%), nhưng độ nhạy có thể thay đổi và phụ thuộc vào kỹ thuật lấy mẫu, thời gian xuất hiện của tổn thương và nhiễm trùng bội nhiễm. Độ nhạy kém (<50%) trong bệnh Leishmania thể niêm mạc.[1] [62][Fig-2] • Bệnh nhiễm Leishmania thể nội tạng: có thể lấy mẫu bệnh bằng cách chọc hút mô lách, tủy xương, gan hoặc các hạch bạch huyết. Xét nghiệm soi dịch chọc hút lách trên kính hiển vi là kỹ thuật nhạy nhất (>95%), nhưng có nguy cơ xuất huyết nặng gặp ở 1:1000 trường hợp; cần có chuyên môn kỹ thuật vững.[63] Xét nghiệm dịch hút tủy xương hoặc dịch chọc hút hạch an toàn hơn, nhưng có độ nhạy thấp hơn (tương ứng là 70% – 90% và 58%). Độ nhạy của xét nghiệm tủy xương sẽ tăng lên 85% ở bệnh nhân bị ức chế miễn dịch.[64] [65] |
Dạng amastigote của các loài Leishmania trong đại thực bào hoặc tế bào đơn nhân |
| Nuôi cấy dịch chọc hút mô hoặc máu
• Khuyến cáo dùng để khẳng định chẩn đoán khi nghi ngờ mắc bệnh Leishmania thể da hoặc nội tạng và đặc biệt hữu ích khi mục đích là mô tả đặc điểm loài kí sinh trùng gây bệnh. • Sử dụng môi trường Novy-Nicolle-McNeal hoặc môi trường kiểu hai pha khác.[66] • Mặc dù đặc hiệu 100%, độ nhạy thay đổi (thường <50%) và phụ thuộc vào kỹ thuật lấy mẫu và chất lượng môi trường nuôi cấy, xử lý mẫu và cơ sở hạ tầng của phòng thí nghiệm, thời gian xuất hiện của tổn thương và nhiễm trùng bội nhiễm. • Cũng có thể được sử dụng để khẳng định chẩn đoán bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng. Độ nhạy được cải thiện nếu lấy mẫu từ tổn thương lớn hoặc dạng nốt.[6] |
Dạng có roi (promastigote) của các loài Leishmania trong môi trường nuôi cấy |
| Phản ứng khuếch đại chuỗi gien (PCR )
• Khuyến cáo thực hiện để khẳng định chẩn đoán khi nghi ngờ bệnh Leishmania thể da hoặc nội tạng, nếu có thể. Nhạy hơn so với xét nghiệm soi trên kính hiển vi hoặc nuôi cấy ký sinh trùng để chẩn đoán các ca bệnh nghi ngờ mắc bệnh Leishmania thể da và nội tạng.[55] • Độ nhạy ước tính nằm trong khoảng từ 70% đến 100% khi sử dụng sinh thiết mô để chẩn đoán bệnh Leishmania thể da và khi sử dụng máu ngoại vi để chẩn đoán bệnh Leishmania thể nội tạng.[54] [57] [67] [68] • Đặc biệt hữu ích ở các ca bệnh có tải lượng ký sinh trùng thấp (ví dụ: bệnh Leishmania thể niêm mạc).[54] • Cũng có thể được sử dụng để khẳng định chẩn đoán bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng. Độ nhạy được cải thiện nếu lấy mẫu từ tổn thương lớn hoặc dạng nốt.[6] • Khuyến cáo khi cần phải mô tả đặc điểm loài (ví dụ: để xác định xem một bệnh nhân có thể có nguy cơ mắc bệnh leishmania thể niêm mạc trong tương lai do nhiễm loài Leishmania [Viannia] hay không). • Giá trị chẩn đoán của PCR ở những bệnh nhân tái phát bệnh Leishmania thể nội tạng là không chắc chắn, vì PCR có thể vẫn dương tính ở những bệnh nhân đã điều trị khỏi trên lâm sàng.[57] |
ADN Leishmania |
| Huyết thanh học
• Khuyến cáo thực hiện để khẳng định chẩn đoán khi nghi ngờ bệnh Leishmania thể nội tạng.[55] • Được xem là xét nghiệm được lựa chọn ở những bệnh nhân có miễn dịch bình thường mà nghi ngờ mắc bệnh Leishmania thể nội tạng, nhưng xét nghiệm này ít nhạy hơn ở những bệnh nhân bị ức chế miễn dịch. Tuy nhiên, có thể sử dụng xét nghiệm này ở bệnh nhân bị ức chế miễn dịch nếu không thực hiện được xét nghiệm chẩn đoán ký sinh trùng.[18] [56] • Có nhiều xét nghiệm có độ nhạy cao và đặc hiệu khác nhau và lựa chọn phụ thuộc chủ yếu vào khả năng thực hiện và chuyên môn của phòng thí nghiệm.[2] • Xét nghiệm ngưng kết trực tiếp: một phân tích tổng hợp 30 nghiên cứu cho thấy độ nhạy 94,8% và độ đặc hiệu 97,1%.[69] • que thử rK39: xét nghiệm chẩn đoán nhanh, mất từ 10 đến 20 phút. Một phân tích tổng hợp 18 nghiên cứu cho thấy độ nhạy 91,9% và độ đặc hiệu 92,4%.[70] Có độ nhạy thấp hơn ở Đông Phi so với tiểu lục địa Ấn Độ và châu Mỹ Latinh.[45] [70] [71] [72] • Xét nghiệm kháng thể huỳnh quang gián tiếp: được báo cáo có độ nhạy trung bình đến cao (>85%) và độ đặc hiệu cao (>90%).[73] [74] • ELISA: nhạy và đặc hiệu cao. Kháng nguyên Leishmania hòa tan thô hoặc các protein tái tổ hợp khác nhau (bao gồm rK39) có thể được sử dụng; sử dụng kháng nguyên tái tổ hợp có thể làm tăng độ nhạy.[2] • Western blot: xét nghiệm đầy hứa hẹn nhưng mới thử nghiệm ở một số phòng thí nghiệm.[75] • Việc chẩn đoán tái phát không thể dựa vào các xét nghiệm huyết thanh, vì các kháng thể kháng L donovani hoặc L infantum thường vẫn có thể phát hiện được trong nhiều năm sau chẩn đoán ban đầu.[58] [59] |
Dương tính với kháng thể Leishmania hoặc chuẩn độ kháng thể trên ngưỡng được phê chuẩn tại địa phương |
| Xét nghiệm leishmanin trên da (xét nghiệm da ở Montenegro)
• Xét nghiệm hữu ích để hỗ trợ chẩn đoán bệnh Leishmania thể da khi chủ yếu xuất hiện tổn thương đang lành. • Ký sinh trùng Leishmania đã chết được cấy vào trong da, đọc kết quả đáp ứng 48 giờ sau cấy kí sinh trùng vào da.[53] • Đặc biệt hữu ích để loại trừ bệnh Leishmania ở bệnh nhân có tổn thương da đáng ngờ, cư trú trong vùng không lưu hành dịch hoặc đã đến thăm vùng lưu hành dịch. Bệnh nhân này có độ nhạy không cao với leishmanin trước đó và xét nghiệm dương tính rất đặc hiệu. • Không thể phân biệt tình trạng nhiễm trong quá khứ và nhiễm hiện tại. |
Chai cứng >5 mm 48 giờ sau khi tiêm cấy |
| ELISA HIV huyết thanh
• Bệnh Leishmania thể nội tạng là bệnh nhiễm trùng cơ hội ở bệnh nhân HIV/ AIDS. Bệnh nhân mới được chẩn đoán cần được đánh giá về HIV/AIDS. |
Có thể dương tính hoặc âm tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Lách to tăng phản ứng trong sốt rét (HMS) | • Phân biệt với bệnh leishmania thể nội tạng.
• Trước đây gọi là hội chứng lách to nhiệt đới. • Biểu hiện lâm sàng có thể giống với bệnh leishmania thể nội tạng nhưng sốt là đặc điểm ít nhất quán hơn.[76] • Đáp ứng lâm sàng với thuốc chống sốt rét cũng giúp phân biệt các chẩn đoán. |
• Tiêu chuẩn chính để chẩn đoán HMS là lách to >10 cm khi chụp CT, hiệu giá kháng thể chống sốt rét cao, và định lượng IgM >2 lần độ lệch chuẩn trên mức trung bình của quần thể địa phương.
• Các loài Plasmodium trong phết lam máu ngoại vi thường âm tính. • Định lượng IgM cao giúp phân biệt bệnh này với bệnh Leishmania thể nội tạng. • Trên thực tế, bệnh Leishmania thể nội tạng phải được loại trừ bằng các xét nghiệm huyết thanh hoặc ký sinh trùng đặc hiệu.[76] • HMS vẫn là chẩn đoán loại trừ ở những vùng sâu vùng xa lưu hành bệnh, nơi không thể định lượng kháng thể IgM và kháng thể kháng sốt rét. |
| Sốt rét | • Phân biệt với bệnh leishmania thể nội tạng.
• Vì sốt rét là bệnh cấp tính hơn bệnh Leishmania thể nội tạng nên bệnh nhân biểu hiện sốt trong thời gian ngắn hơn và lách to nhẹ hoặc không có lách to. • Bệnh sốt rét tái phát có thể khó phân biệt với bệnh Leishmania thể nội tạng, vì sốt có thể kéo dài lâu hơn và thành từng đợt, và lách to rõ rệt. • Bệnh nhân không đáp ứng hiệu quả với thuốc chống sốt rét cần được làm các xét nghiệm bệnh Leishmania thể nội tạng, vì nhiễm trùng kép thường gặp ở các vùng lưu hành dịch bệnh. |
• Sốt rét có thể được chẩn đoán bằng cách soi mẫu phết lam máu ngoại vi đã nhuộm, mỏng và dày trên kính hiển vi hoặc bằng xét nghiệm chẩn đoán nhanh phát hiện kháng nguyên đặc hiệu với P falciparum hoặc các loài khác lưu hành trong máu.[77] |
| Bệnh sán máng | • Phân biệt với bệnh leishmania thể nội tạng.
• Lách to, thứ phát sau tăng áp suất tĩnh mạch cửa, có thể chắc. • Bệnh nhiễm sán máng mạn tính không gây sốt nhưng bệnh nhân có thể có biểu hiện nhiễm trùng đồng thời như sốt rét, sốt thương hàn hoặc bệnh lao.[78] |
• Nhiễm Schistosoma mansoni mạn tính được chẩn đoán bằng sự hiện diện của trứng đặc trưng trong phân hoặc bằng các xét nghiệm dựa trên kháng thể.
• Siêu âm bụng, chụp CT, hoặc MRI cho thấy các đặc điểm điển hình của nhiễm sán máng ở gan và các dấu hiệu của tăng áp lực tĩnh mạch cửa.[78] |
| Bệnh phong | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Cư trú/đi lại đến vùng lưu hành bệnh. • Không có tổn thương dạng loét. • Biểu hiện bệnh lý thần kinh. |
• Mô bệnh học: dương tính với trực khuẩn kháng axít (AFB) |
| Bệnh nấm blastomyces Nam Mỹ | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Cư trú/đi lại đến vùng lưu hành bệnh. • Tổn thương da thường ảnh hưởng đến mặt, và ranh giới niêm mạc mũi và niêm mạc da trong miệng. |
• Mô bệnh học: các men lớn hình thành nhiều chồi (đôi khi được gọi là bánh xe dẫn đường). |
| Bệnh nấm blastomycosis | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Cư trú/đi lại đến vùng lưu hành bệnh. • Tổn thương da có thể xuất hiện dạng nốt, loét, hoặc mụn cóc, và thường có nổi gờ ở bất thường ở rìa. |
• Mô bệnh học: viêm cấp tính kèm theo hoặc không kèm theo hoại tử, hình thành u hạt, và các tế bào khổng lồ đa nhân. |
| Bệnh nấm histoplasmosis | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Cư trú/đi lại đến vùng lưu hành bệnh. • Các tổn thương da không hay gặp và thường chỉ xảy ra ở bệnh nhiễm Histoplasma lan tỏa. |
• Mô bệnh học: hình ảnh hóa Histoplasma capsulatum. |
| Bệnh sarcoid | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Nốt ban đỏ đau ở chi dưới. |
• Sinh thiết da: u hạt hoại tử không đông đặc. |
| Bệnh lao thể ngoài da | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Lao ở da có thể có các tổn thương da tương tự; tuy nhiên, lao da ít gặp hơn trong bệnh lao. |
• Sinh thiết, mô bệnh học, nuôi cấy và/hoặc phản ứng chuỗi polymerase (PCR) cho các tổn thương sẽ giúp phân biệt với bệnh lao. |
| Ung thư biểu mô tế bào vảy ở da | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Tiền sử ung thư da hoặc tổn thương da do ánh sáng mặt trời. • Xuất hiện dưới dạng nốt hay mảng ban đỏ thường có một lớp vảy hoặc vảy xuất huyết hoặc dưới dạng nốt hình vòm. Có thể dễ chảy máu, loét hoặc biểu hiện phát triển nhanh. |
• Sinh thiết: tế bào keratin không điển hình. |
| Ung thư biểu mô tế bào đáy | • Phân biệt với bệnh nhiễm Leishmania thể da.
• Tiền sử ung thư da hoặc tổn thương da do ánh sáng mặt trời. • Biểu hiện dưới dạng các nốt sần hình ngọc trai hoặc mảng có viền cuộn, giãn mao mạch và loét khi khối u trở nên lớn hơn. |
• Sinh thiết: cụm khối u với sự khác biệt lớp nền, với nhân lớn và ít tế bào chất. |
Điều trị
Cách tiếp cận điều trị từng bước
Điều trị bệnh nhiễm Leishmania thể da và nội tạng dựa trên một loạt các loại thuốc chống kháng Leishmania, sử dụng các phương pháp tiếp cận khác nhau. Trong khi chỉ có một vài loại thuốc và phương pháp nhất định có hiệu quả chống lại hầu hết các bệnh nhiễm Leishmania tại một số vùng địa lý, hiệu quả điều trị phụ thuộc vào các yếu tố vật chủ và ký sinh trùng (ví dụ: loài kí sinh trùng gây bệnh, tình trạng ức chế miễn dịch). Do đó, các kết quả được công bố từ một vùng (ví dụ: tiểu lục địa Ấn Độ) hoặc một nhóm bệnh nhân (ví dụ: bệnh nhân có miễn dịch bình thường) không nên ngoại suy sang khu vực khác (ví dụ: Đông Phi) hoặc một nhóm bệnh nhân khác (ví dụ: bệnh nhân suy giảm miễn dịch).
Đối với bệnh nhiễm Leishmania thể nội tạng, điều trị thường tập trung vào việc điều trị các rối loạn đi kèm, như thiếu dịch, suy dinh dưỡng, thiếu máu và đồng nhiễm virus (ví dụ: HIV), vi khuẩn (ví dụ: viêm phổi) hoặc ký sinh trùng (ví dụ: sốt rét). Các nỗ lực nghiên cứu hiện đang nghiên cứu các liệu pháp kết hợp để tăng hiệu quả, giảm độc tính và giảm khả năng phát triển đề kháng thuốc kháng Leishmania.
Việc tuân thủ điều trị vô cùng quan trọng, đối với từng bệnh nhân (để điều trị khỏi) và cho cả cộng đồng (để tránh sự lựa chọn và lan truyền ký sinh trùng kháng thuốc). Ví dụ: việc sử dụng rộng rãi liều thuốc không tối ưu đối với các hợp chất antimon hóa trị năm là nguyên nhân chủ yếu của việc giảm hiệu quả của loại thuốc này ở Bihar, Ấn Độ.[82] Nguy cơ không tuân thủ đặc biệt cao với miltefosine, được cho dùng cho bệnh nhân ngoại trú trong một thời gian dài (30 ngày), và do đó, đòi hỏi phải theo dõi chặt chẽ (ví dụ: điều trị theo dõi trực tiếp).[83]
Cân nhắc lựa chọn thuốc
Lựa chọn dạng bào chế của amphotericin B:
- Khi có sẵn thuốc, thứ tự ưu tiên sử dụng các dạng khác nhau của amphotericin sẽ dựa trên hồ sơ tác dụng phụ, với các chế phẩm liposome được ưu tiên so với các chế phẩm dạng phức hợp lipid, các chế phẩm trên lần lượt được ưu tiên hơn dạng deoxycholate tiêu chuẩn.
- Liposomal amphotericin B có liên quan với dung nạp tốt và thời gian điều trị tương đối ngắn.[84] [85] [86] [87] Các phản ứng liên quan đến truyền dịch (ớn lạnh, sốt) và các tác dụng phụ khác (ví dụ: suy thận, hạ kali máu) ít gặp hơn và nhẹ hơn so với amphotericin B deoxycholate.[88]
- Amphoterin B deoxycholate có cách dùng phức tạp hơn so với liposomal amphotericin B.[89]
- Kinh nghiệm lâm sàng điều trị bệnh nhiễm Leishmania với các dạng bào chế lipid khác của amphotericin B vẫn còn hạn chế (ví dụ: amphotericin B dạng phức hợp lipid hoặc phân tán cholesterol), tuy nhiên chúng lại có hiệu quả tốt và an toàn.[88] [89] [90]
Chống chỉ định trong thai kỳ:
- Miltefosine là chất gây quái thai mức độ cao. Phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và được tránh thai hiệu quả trong khi điều trị và ít nhất 5 tháng sau khi hoàn tất điều trị.
- Cần tránh sử dụng các hợp chất antimony hóa trị năm, đã được chứng minh gây độc phôi thai ở chuột và liên quan đến tỷ lệ sẩy thai cao không thể chấp nhận (57%) ở người, trong khi mang thai.[91] [92]
- Vẫn còn thiếu dữ liệu an toàn của paromomycin trong thai kỳ.
Thời gian điều trị cho tất cả các thể bệnh nhiễm Leishmania là khoảng 1 tháng. Liều lượng nên được quyết định bởi chuyên gia.
Bệnh nhiễm Leishmania thể da: các lựa chọn điều trị
Mặc dù không gây tử vong, nhiễm Leishmania thể da khu trú được điều trị để tăng tốc độ chữa khỏi bệnh, giảm sẹo ở các vị trí thẩm mỹ để ngăn chặn sự kỳ thị xã hội, và ngăn ngừa nhiễm ký sinh trùng lan rộng (ví dụ: bệnh nhiễm Leishmania thể niêm mạc) hoặc tái phát.
Điều trị thường được áp dụng cho các tổn thương dai dẳng, nhiều, lớn và/hoặc nằm trên khớp hoặc trên mặt.
Ở nhiều quốc gia lưu hành bệnh nhiễm Leishmania, có chính sách điều trị miễn phí cho tất cả bệnh nhân. Tuy nhiên, chính sách này thường không khả thi trong thực tế vì thuốc đắt tiền và thường có nguồn cung hạn chế, đặc biệt ở những vùng nông thôn nơi bệnh thường xảy ra nhất.
Các vấn đề chính trong điều trị bệnh nhiễm Leishmania thể da khu trú bao gồm:
- Không có khả năng tiến hành các xét nghiệm khẳng định ký sinh trùng ở các nước lưu hành dịch, dẫn đến khó chẩn đoán lâm sàng.
- Các tác dụng phụ của một số phương pháp điều trị, mặc dù có thể phục hồi, tuy nhiên vẫn có thể nghiêm trọng.[93] [94] [95]
- Các chủng ký sinh trùng kháng thuốc hoặc thất bại điều trị do ức chế miễn dịch, các báo cáo về vấn đề này đang gia tăng.[94]
- Nhiều bệnh nhân không tuân thủ điều trị do điều trị gây đau đớn và kéo dài.
Ngoài ra, hầu hết các thử nghiệm đã được thiết kế và báo cáo kém chất lượng, dẫn đến thiếu bằng chứng về các phương pháp điều trị có khả năng mang lại lợi ích. Cần có những nghiên cứu lớn, được tiến hành tốt để đánh giá hiệu quả lâu dài của các liệu pháp hiện tại.[96] [97]
Bệnh nhiễm Leishmania thể da: các liệu pháp điều trị
Các quyết định điều trị bệnh nhiễm Leishmania thể da khu trú nên xem xét đến loài leishmania gây bệnh, vị trí, và kích thước của tổn thương; hiệu quả của các lựa chọn điều trị có sẵn thay đổi đáng kể theo loài.
Bệnh nhân không có thai
- Ngoại trừ một vài quốc gia lưu hành dịch bệnh, các hướng dẫn cụ thể theo từng quốc gia và của WHO khuyến cáo điều trị bệnh nhiễm Leishmania thể da khu trú bằng các hợp chất antimony hóa trị năm (tức là natri stibogluconate hoặc meglumine antimoniate).[1]
- Amphotericin B là phương pháp điều trị bậc hai cho bệnh leishmania thể da khu trú ở những bệnh nhân có sức đề kháng bình thường. Dạng deoxycholate thường được sử dụng để điều trị bệnh leishmania thể da khu trú, đặc biệt là ở những bệnh nhân đã phát triển bệnh leishmania thể niêm mạc.[1] [94] Mặc dù thuốc có hiệu quả cao, nhưng có những tác dụng phụ đáng kể.[93] [95] Dạng bào chế ít độc hơn đã được thử nghiệm in vitro và in vivo cũng như trong các thử nghiệm lâm sàng cho bệnh leishmania thể nội tạng ở các nước đang phát triển, nhưng do chi phí của chúng, việc sử dụng chúng ở bệnh leishmania thể da chỉ hạn chế trong một vài nghiên cứu ca bệnh.[98] [99] Dựa trên ý kiến chuyên gia, amphotericin được khuyến cáo là thuốc điều trị hàng đầu cho bệnh nhân suy giảm miễn dịch mắc bệnh leishmani thể da khu trú. Bệnh leishmania thể da lan tỏa cũng được điều trị bằng amphotericin B.
- Pentamidine, một thuốc bậc hai khác điều trị bệnh Leishmania thể da cục bộ, mang lại những ích lợi đáng kể về thời gian điều trị (tức là <2 tuần) và chi phí, nhưng hiệu quả lâm sàng của liệu pháp này vẫn chưa rõ ràng,[1] và các tác dụng phụ thường nghiêm trọng.[93] [95] Pentamidine được khuyến cáo điều trị cho bệnh nhiễm Leishmania thể da khu trú do L guyanensis gây ra ở Suriname và Guyana thuộc Pháp.[100] [101]
- Miltefosine, cũng là phương pháp điều trị bậc hai cho bệnh nhiễm Leishmania thể da khu trú, được xem xét bởi một số loại thuốc đường uống được lựa chọn cho bệnh nhiễm Leishmania thể da khu trú có liên quan đến L Viannia, do hiệu quả của thuốc, ít độc tính toàn thân và dễ dùng.[102] Cải thiện tuân thủ làm tăng hiệu quả điều trị và giảm di chứng. Do đó, bệnh nhân cần đi khám bác sĩ và nằm viện ít hơn. Hạn chế là chi phí của một liệu trình trọn vẹn cho bệnh nhân rất tốn kém.
- Nhiệt trị liệu với sóng tần số vô tuyến cục bộ, cũng được coi là phương pháp điều trị bậc hai, cho thấy kết quả hiệu quả nhất quán trong điều trị bệnh nhiễm Leishmania thể da khu trú do L braziliensis, L mexicana, L tropica hoặc L donovani gây ra, với tỷ lệ chữa khỏi từ 70% đến 96%.[103] [104] [105] [106] Cũng như với các phương pháp điều trị bệnh leishmania thể da tại chỗ khác, những lợi ích chính bao gồm cải thiện tỷ lệ tuân thủ của bệnh nhân, không có tác dụng phụ toàn thân nghiêm trọng (ngoại trừ bội nhiễm có thể xảy ra ở tổn thương được điều trị) và lịch trình dùng thuốc ngắn.[103] Điểm bất lợi là chi phí thiết bị nhiệt trị cao.
Bệnh nhân mang thai:
- Điều trị bệnh ngoài da lan tỏa và khu trú ở bệnh nhân mang thai được cá nhân hóa cao.
- Amphotericin B được coi là liệu pháp đầu tay.
- Nhiệt trị liệu được coi là liệu pháp bậc hai.
- Bệnh nhân nhiễm L guyanesis ở Guyana được điều trị đầu tay bằng pentamidine.
- Amphotericin B được dùng đối với bệnh nhiễm Leishmania thể da và niêm mạc lan tỏa.
Bệnh nhiễm Leishmania thể niêm mạc
Các phương pháp điều trị có sẵn có thể có tác dụng phụ nghiêm trọng, mặc dù có thể phục hồi[93] [95] và có hiệu quả không ổn định đối với bệnh leishmania thể niêm mạc.[93] [94]
Bệnh nhân không mang thai:
- Các hợp chất antimon hóa trị năm là liệu pháp đầu tay.[107] [108]
- Nếu liệu pháp đầu tay không có hiệu quả, amphotericin B sẽ được sử dụng thử.
- Nếu phương pháp điều trị này không thành công, cuối cùng có thể sử dụng miltefosine.[109]
Bệnh nhân mang thai:
- Amphotericin B là phương pháp điều trị đầu tay.
Bệnh nhiễm Leishmania thể nội tạng ở bệnh nhân có miễn dịch bình thường
Mục tiêu chính của điều trị là phòng ngừa tử vong và chữa khỏi lâu dài về mặt lâm sàng. Chữa khỏi về mặt ký sinh trùng là mục tiêu thứ cấp, được đánh giá bằng cách xét nghiệm trực tiếp dịch mô được chọc hút. Tuy nhiên, khả năng loại trừ hoàn toàn ký sinh trùng gần như không thể ở hầu hết các bệnh nhân, điều này được chứng minh bằng sự tái phát bệnh nhiều năm sau lần đầu tiên điều trị khỏi trên lâm sàng và sự tồn tại dai dẳng của ký sinh trùng sau khi điều trị, được phát hiện bằng các phương pháp có độ nhạy cao (ví dụ: PCR) ở một tỉ lệ lớn các bệnh nhân.[57] [110]
Phương pháp điều trị đầu tay phụ thuộc vào tình trạng sẵn có của thuốc, điều này khác nhau rất nhiều giữa các quốc gia.
Bệnh nhân không mang thai:
- Liposomal amphotericin B là phương pháp điều trị đầu tay,[86] [87] nhưng tổng liều lượng thay đổi theo khu vực địa lý.
- Kết hợp giữa các antimon hóa trị năm với paromomycin là phương án thay thế cho điều trị bệnh Leishmania thể nội tạng do L donovani ở Đông Phi.[111] Một nghiên cứu cho thấy rằng liệu trình điều trị 17 ngày của phương pháp điều trị kết hợp natri stibogluconate cộng với paromomycin có hiệu quả và an toàn tương tự như với liệu trình 30 ngày chỉ sử dụng natri stibogluconate.[112] Các kết quả được công bố từ chương trình cảnh giác dược ở Đông Phi đã xác nhận tỷ lệ chữa khỏi ban đầu cao và tỷ lệ tử vong thấp.[113] Sự phối hợp thuốc này không được khuyến cáo ở hầu hết các quốc gia, nhưng thường được sử dụng như là phương pháp điều trị đầu tay ở các nước Đông Phi.
- Kết hợp giữa liposomal amphotericin B với miltefosine hoặc paromomycin sử dụng trong thời gian ngắn, hoặc miltefosine với paromomycin là lựa chọn thay thế cho phương pháp đơn trị liệu dựa trên amphotericin B đối với nhiễm thể nội tạng ở Ấn Độ.[114]
- Đơn trị liệu bằng hợp chất antimon hóa trị năm, miltefosine hoặc paromomycin[115] là phương án điều trị thay thế.
- Bệnh nhân không đáp ứng hoặc tái phát sau điều trị ban đầu cần được điều trị đầy đủ bằng thuốc kháng leishmania – hoặc kết hợp giữa các thuốc kháng leishmania – của một nhóm thuốc khác. Nếu lipidomal amphotericin B là loại thuốc được sử dụng để điều trị ban đầu, có thể cân nhắc sử dụng liều cao hơn.[55]
- Pentamidine không còn được khuyến cáo sử dụng để điều trị cho bệnh nhiễm Leishmania thể nội tạng. Cần sử dụng liều cao để chữa bệnh và trong một số trường hợp xuất hiện tiểu đường không thể phục.
Bệnh nhân mang thai:
- Điều trị rất cần thiết, do bệnh nhiễm Leishmania thể nội tạng không được điều trị có thể gây tử vong cho cả mẹ và thai nhi.
- Dữ liệu cho thấy liposomal amphotericin B là lựa chọn điều trị an toàn và hiệu quả vẫn còn hạn chế.[92] Có thể sử dụng các dạng amphotericin khác nếu không sẵn có liposomal amphotericin.
- Paromomycin là lựa chọn bậc hai.
Bệnh nhiễm Leishmania thể nội tạng ở bệnh nhân suy giảm miễn dịch
Điều trị ở bệnh nhân suy giảm miễn dịch có liên quan đến tỷ lệ chữa khỏi ban đầu thấp hơn và tỷ lệ tái phát cao hơn so với những bệnh nhân có miễn dịch bình thường, bất kể sử dụng loại thuốc kháng Leishmania nào.[116] [117] Nếu không thể chữa khỏi, cần giảm nhẹ triệu chứng để đảm bảo chất lượng cuộc sống tốt. Đôi khi có thể phòng ngừa được tình trạng tái phát, một mục tiêu quan trọng, bằng cách làm giảm tình trạng ức chế miễn dịch. Một ví dụ bao gồm điều trị bệnh nhân nhiễm HIV bằng liệu pháp kháng retrovirus có hoạt tính cao (HAART), được sử dụng để tăng cường hệ miễn dịch nhằm giúp chống lại tình trạng đồng nhiễm bệnh Leishmania.[116] [118] [119]
Bệnh nhân không mang thai:
- Mặc dù lượng dữ liệu được công bố ít ỏi, lipidomal amphotericin B được khuyến cáo là liệu pháp đầu tay trong Hội nghị tư vấn không chính thức của WHO tại Addis Ababa năm 2007.[86] Tổng liều được khuyên dùng cao hơn so với liều dùng ở bệnh nhân có miễn dịch bình thường. Dữ liệu đã công bố ủng hộ các phác đồ đã được phê duyệt chỉ được sử dụng ở 4 loạt ca bệnh và 2 nghiên cứu nhãn mở với tổng số 35 bệnh nhân.[120] [121] Có thể sử dụng một trong 2 dạng amphotericin B khác nếu không sẵn có liposomal amphotericin. Dữ liệu sơ bộ từ Ethiopia cho thấy kết hợp giữa liposomal amphotericin B và miltefosine có thể hiệu quả hơn đơn trị liệu đối với bệnh nhân đồng nhiễm HIV.[55]
- Có thể sử dụng các hợp chất miltefosine hoặc antimon hóa trị năm làm thuốc bậc hai. Miltefosine có thể an toàn hơn nhưng kém hiệu quả hơn natri stibogluconate ở bệnh nhân đồng nhiễm HIV người Ethiopia.[122] Meglumine antimoniate và amphotericin B deoxycholate có hồ sơ hiệu quả và an toàn tương đương. Các tác dụng phụ nghiêm trọng như viêm tụy cấp hoặc độc tính lên tim (các hợp chất antimon hóa trị năm) và độc tính lên thận (amphotericin B deoxycholate) thường được quan sát thấy nhiều hơn ở những bệnh nhân có miễn dịch bình thường.[123] [124]
- Biện pháp dự phòng thứ phát bằng các chất kháng Leishmania sau đợt lâm sàng đầu tiên một phần sẽ ngăn ngừa hoặc làm chậm sự tái phát của bệnh. Mặc dù chưa có sự nhất trí về loại thuốc và phác đồ được sử dụng, các liệu pháp duy trì được khuyên dùng với liposomal amphotericin B hoặc pentamidine isethionate sau khi điều trị ban đầu. Có thể ngừng điều trị duy trì khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 >200/ mmA3 trong hơn 6 tháng.
Bệnh nhân mang thai:
- Điều trị là rất cần thiết do bệnh Leishmania thể nội tạng không được điều trị có thể gây tử vong cho cả mẹ và thai nhi.
- Dữ liệu cho thấy liposomal amphotericin B là lựa chọn điều trị an toàn và hiệu quả vẫn còn hạn chế.[92] Có thể sử dụng các dạng amphotericin khác nếu không sẵn có liposomal amphotericin.
Bệnh Leishmaniasis trên da sau khi bị kala-azar
Có rất ít nghiên cứu có đối chứng về việc xử trí bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng. Bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng mức độ từ nhẹ đến trung bình có thể tự khỏi ở phần lớn bệnh nhân gốc Đông Phi. Điều trị được chỉ định cho bệnh nhân Đông Phi có bệnh Leishmania trên da sau khi nhiễm thể nội tạng nghiêm trọng hoặc không tự khỏi, bệnh leishmaniasis trên da sau khi bị nhiễm thể nội tạng ở Ấn Độ và những bệnh nhân suy giảm miễn dịch.[6]
Bệnh nhân không mang thai:
- Amphotericin B được sử dụng như điều trị đầu tay, với thứ tự ưu tiên dạng bào chế như bình thường.
- Miltefosine, giống như liposomal amphotericin B, dung nạp tốt và hữu dụng và có lẽ hiệu quả hơn amphotericin B ở Ấn Độ, nơi các chủng L donovani kháng antimon đang lan rộng.[125] [126]
- Điều trị kéo dài bằng các hợp chất antimon hóa trị năm (bậc hai) là phương pháp điều trị được sử dụng rộng rãi nhất, nhưng không thực tế và dung nạp kém.
Bệnh nhân mang thai:
- Amphotericin B là phương pháp điều trị đầu tay.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Thể da, khu trú | ||
|
1 | Hợp chất antimon hóa trị năm |
| 2 | Amphotericin B | |
| 2 | Pentamindine | |
| 2 | Miltefosine | |
| 2 | Sóng tần số vô tuyến | |
|
1 | Amphotericin B |
| 2 | Pentamindine | |
| 2 | Sóng tần số vô tuyến | |
| Da, lan tỏa (không mang thai hoặc mang thai) | ||
|
1 |
Amphotericin B | |
| Thể niêm mạc | ||
|
1 | Hợp chất antimon hóa trị năm |
| 2 | Amphotericin B | |
| 3 | Miltefosine | |
|
1 | Amphotericin B |
| Thể nội tạng, có hệ miễn dịch bình thường | ||
|
1 | Amphotericin B |
| 2 | Hợp chất antimon hóa trị năm ± paromomycin | |
| 2 | Paromomycin | |
| 2 | Miltefosine | |
|
1 | Amphotericin B |
| 2 | Paromomycin | |
| Thể nội tạng, suy giảm miễn dịch | ||
|
1 | Amphotericin B |
| Bổ sung | Miltefosine | |
| 2 | Hợp chất antimon hóa trị năm | |
| 2 | Miltefosine | |
|
1 | Amphotericin B |
| Tiếp diễn (tóm tắt) | ||
| Bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng | ||
|
1 | Amphotericin B |
| 2 | Hợp chất antimon hóa trị năm | |
| 2 | Miltefosine | |
|
1 | Amphotericin B |
Các lựa chọn điều trị
| Cấp tính | ||
| Thể da, khu trú | ||
|
1 | Hợp chất antimon hóa trị năm |
| Các lựa chọn sơ cấp » natri stibogluconate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » meglumine antimonate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Ở các nước phát triển, các hợp chất này được dùng đường tĩnh mạch. Điều trị tiến hành trong bệnh viện để theo dõi các tác dụng phụ toàn thân. » Ở các nước đang phát triển, các hợp chất này có thể được tiêm qua đường tĩnh mạch, tiêm bắp hoặc trong thương tổn và thường điều trị ngoại trú. Khi nguy cơ mắc bệnh nặng (tức là: bệnh Leishmania thể da hoặc niêm mạc lan tỏa) thấp, phương pháp tiêm vào trong thương tổn được ưu tiên sử dụng do có ít tác dụng phụ toàn thân, tuân thủ điều trị cao hơn, bệnh nhân ít phải đi khám hơn và tiết kiệm chi phí hơn.[1] [21] [103] Liều lượng phụ thuộc vào kích thước, vị trí và số lượng tổn thương. Thể tích tiêm vào tỷ lệ thuận với kích thước của tổn thương. Tần suất liều có thể thay đổi, nhưng nên dùng từ 3 đến 7 liều trong khoảng thời gian từ 3 đến 7 ngày.[111] Tiêm hợp chất hóa trị năm toàn thân (tức là tiêm tĩnh mạch hoặc tiêm bắp) sẽ được tiến hành nếu tổn thương lớn, rất nhiều, tại những vị trí khó tiêm vào trong tổn thương (ví dụ: khớp) hoặc nếu nghĩ rằng nguy cơ mắc bệnh Leishmania thể niêm mạc trong tương lai gia tăng (ví dụ: do các loài ký sinh trùng). Nhược điểm là phác đồ điều trị kéo dài hơn (21-28 ngày) và có thể xảy ra tác dụng phụ.[95] » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. |
||
| 2 | Amphotericin B | |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùngCác lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Amphotericin B là phương pháp điều trị bậc hai ở bệnh nhân có hệ miễn dịch bình thường. Dựa trên ý kiến chuyên gia, amphotericin được khuyến cáo là phương pháp điều trị đầu tay cho bệnh nhân suy giảm miễn dịch mắc bệnh Leishmania thể da khu trú. » Amphotericin B được dùng mỗi ngày một lần ở những bệnh nhân không đáp ứng với antimon. Dùng thuốc cách nhật thích hợp hơn nếu việc theo dõi creatinine và điện giải không thể thực hiện thường xuyên. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Pentamindine | |
| Các lựa chọn sơ cấp » pentamindine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Pentamidine là một liệu pháp bậc hai mang lại những lợi ích đáng kể về thời gian điều trị (tức là <2 tuần) và chi phí, nhưng hiệu quả lâm sàng của liệu pháp này vẫn chưa rõ ràng,[1] và các tác dụng phụ thường nghiêm trọng.[93] [95] » Pentamidine là phương pháp điều trị đầu tay cho L guyanensis ở Guyana thuộc Pháp và Suriname.[100] [101] Đối với bệnh nhân ở Peru, các hợp chất antimon hóa trị năm được sử dụng làm phương pháp điều trị đầu tay ở những bệnh nhân không có thai. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Miltefosine | |
| Các lựa chọn sơ cấp » miltefosine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Hiệu quả của Miltefosine thay đổi tùy theo loài Leishmania. Các nghiên cứu ban đầu cho thấy rằng điều trị có thể dẫn đến tỷ lệ chữa khỏi cao tới 94% ở bệnh nhân nhiễm L panamensis ở Colombia.[127] Nghiên cứu thứ hai khẳng định những kết quả này, nhưng cũng cho thấy rằng miltefosine giảm hiệu quả đối với những bệnh nhân nhiễm L braziliensis ở Guatemala.[128] Một nghiên cứu thứ ba cho thấy hiệu quả ở những bệnh nhân nhiễm L braziliensis ở Bolivia tương tự như hiệu quả kháng L panamensis ở Colombia.[102] Một nghiên cứu thứ tư ở Colombia đã cho thấy hiệu quả của miltefosine giảm đối với bệnh nhân nhiễm L braziliensis và L panamensis.[129] » Miltefosine là một tác nhân gây quái thai mức độ cao. Phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và có biện pháp tránh thai hiệu quả trong khi điều trị và trong ít nhất 5 tháng sau khi điều trị. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Sóng tần số vô tuyến | |
| » Điều trị bằng sóng tần số vô tuyến tại chỗ (nhiệt trị liệu) không có tác dụng phụ điều trị toàn thân và tuân thủ tốt, nhưng việc sử dụng phương pháp điều trị này phụ thuộc vào vị trí, kích thước và số lượng tổn thương.[103] [104] [105] [106] Cần gây tê các tổn thương bằng thuốc gây tê cục bộ, sau đó điều trị bằng kem kháng sinh để ngăn ngừa bội nhiễm có thể xảy ra. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. |
||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Điều trị bệnh trên da khu trú và lan tỏa ở bệnh nhân có thai được cá thể hóa rất nhiều, tuy nhiên, amphotericin B vẫn là liệu pháp đầu tay thông dụng. » Dùng thuốc cách nhật thích hợp hơn nếu không thể theo dõi creatinine và điện giải thường xuyên. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Pentamindine | |
| Các lựa chọn sơ cấp » pentamindine: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng » Điều trị mang tính cá thể’ cao cho bệnh nhân mang thai. » Pentamidine là một liệu pháp bậc hai mang lại những lợi ích đáng kể’ về thời gian điều trị (tức là <2 tuần) và chi phí, nhưng hiệu quả lâm sàng của liệu pháp này vẫn chưa rõ ràng,[1] và các tác dụng phụ thường nghiêm trọng.[93] [95] » Pentamidine là phương pháp điều trị đầu tay duy nhất cho L guyanensis ở Guyana thuộc Pháp và Suriname. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Sóng tần số vô tuyến | |
| » Điều trị mang tính cá thể’ cao cho bệnh nhân mang thai. » Điều trị bằng sóng tần số vô tuyến tại chỗ (nhiệt trị liệu) không có tác dụng phụ điều trị toàn thân và tuân thủ tốt, nhưng việc sử dụng phương pháp điều trị này phụ thuộc vào kích thước và số lượng tổn thương. Cần gây mê các tổn thương bằng thuốc gây tê cục bộ, và sau đó điều trị bằng kem kháng sinh để’ ngăn ngừa bội nhiễm có thể’ xảy ra. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| Da, lan tỏa (không mang thai hoặc mang thai) | ||
|
1 |
Amphotericin B | |
|
|
Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng» Điều trị bệnh Leishmania thể da lan tỏa gặp nhiều khó khăn và dựa trên số lượng ít ỏi liệu báo cáo ca bệnh, nhưng amphotericin B là phương pháp điều trị đầu thường dùng » Dùng thuốc cách nhật thích hợp hơn nếu không thể theo dõi creatinine và điện giải thường xuyên. » Điều trị mang tính cá thể cao cho bệnh nhân mang thai. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
|
| Thể niêm mạc | ||
|
1 | Hợp chất antimon hóa trị năm |
| Các lựa chọn sơ cấp » natri stibogluconate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » meglumine antimonate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh Leishmania thể niêm mạc dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có ít hiệu quả tối ưu hơn.[107] [108] » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. Kéo dài thời gian điều trị từ 28 đến 40 ngày không làm tăng tỷ lệ chữa khỏi về mặt lâm sàng ở những bệnh nhân mắc bệnh Leishmania thể niêm mạc.[130] |
||
| 2 | Amphotericin B | |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng» Các lựa chọn điều trị cho bệnh Leishmania thể niêm mạc dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có ít hiệu quả tối ưu hơn.[107] [108] » Dùng thuốc cách nhật thích hợp hơn nếu việc theo dõi creatinine và điện giải không thể thực hiện thường xuyên. Có thể sử dụng các dạng bào chế liposomal. » Để điều trị tất cả các hội chứng Leishmania, cần tham khảo ý kiến của bác sĩ chuyên khoa giàu kinh nghiệm. » Điều trị kéo dài trong khoảng 1 tháng. Kéo dài thời gian điều trị từ 28 đến 40 ngày không làm tăng tỷ lệ chữa khỏi về mặt lâm sàng ở những bệnh nhân mắc bệnh Leishmania thể niêm mạc.[130] |
||
| 3 | Miltefosine | |
| Các lựa chọn sơ cấp » miltefosine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh leishmaniasis thể niêm mạc dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có ít hiệu quả tối ưu hơn.[107] [108] » Miltefosine là một tác nhân gây quái thai mức độ cao. Phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và có biện pháp tránh thai hiệu quả trong khi điều trị và trong ít nhất 5 tháng sau khi điều trị. » Để điều trị tất cả các hội chứng Leishmania, cần tham khảo ý kiến của bác sĩ chuyên khoa giàu kinh nghiệm. » Điều trị kéo dài trong khoảng 1 tháng. |
||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh leishmaniasis thể niêm mạc dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có ít hiệu quả tối ưu hơn.[107] [108]» Dùng thuốc cách nhật thích hợp hơn nếu việc theo dõi creatinine và điện giải không thể’ thực hiện thường xuyên. Có thể’ sử dụng các dạng bào chế liposomal. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. Kéo dài thời gian điều trị từ 28 đến 40 ngày đã không làm tăng tỷ lệ chữa khỏi về mặt lâm sàng ở những bệnh nhân mắc bệnh leishmaniasis thể’ niêm mạc.[130] |
||
| Thể nội tạng, có hệ miễn dịch bình thường | ||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng » Liposomal amphotericin là phương pháp điều trị được ưu tiên cho bệnh Leishmania thể’ nội tạng ở tất cả các bệnh nhân vì phương pháp này có hiệu quả cao và độc tính thấp. » Phác đồ điều trị đơn giản hóa có tính thực tiễn cao hơn.[84] [86] [87] Phác đồ đơn giản hơn với tổng liều thấp hơn có thể’ có hiệu quả ở Ấn Độ.[88] » Amphotericin B deoxycholate hiệu quả tương đương với liposomal amphotericin B ở Ấn Độ, nhưng có nguy cơ xảy ra các phản ứng liên quan đến tiêm truyền và độc tính lên thận cao hơn so với dạng liposomal.[88] [89] » Cần theo dõi xét nghiệm chức năng thận và nồng độ kali.[131] Nếu không thể’ tiến hành theo dõi, thuốc sẽ được dùng cách nhật thay vì hàng ngày.[132] [133] Thời gian tiêm truyền dài và tái bù dịch làm giảm các tác dụng phụ. » Giá thành cao ở các nước phát triể’n được bù lại bằng thời gian nằm viện ngắn hơn. » Nếu tái phát hoặc không đáp ứng điều trị, bệnh nhân được điều trị bằng một loại thuốc trong nhóm khác. Nếu lipidomal amphotericin B là loại thuốc được sử dụng để điều trị ban đầu, có thể cân nhắc sử dụng liều cao hơn.[55] » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. » Kết hợp giữa liposomal amphotericin B với miltefosine hoặc paromomycin sử dụng trong thời gian ngắn, hoặc miltefosine với paromomycin là lựa chọn thay thế cho phương pháp đơn trị liệu dựa trên amphotericin B đối vơi nhiễm thể nội tạng ở Ấn Độ.[114] |
||
| 2 | Hợp chất antimon hóa trị năm ± paromomycin | |
| Các lựa chọn sơ cấp » natri stibogluconate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » meglumine antimonate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » natri stibogluconate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng -hoặc- » meglumine antimonate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng –VÀ– » paromomycin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các hợp chất antimon hóa trị năm được coi là điều trị tiêu chuẩn cho bệnh Leishmania thể nội tạng trong nhiều thập kỷ. Tuy nhiên, phương pháp điều trị này không thích hợp với bệnh nhân từ tỉnh Bihar của Ấn Độ hoặc từ Nepal, do nguy cơ thất bại điều trị cao.[131] [134] [135] » Kết hợp giữa các antimon hóa trị năm với paromomycin có thể được sử dụng để điều trị bệnh leishmaniasis thể nội tạng do L donovani ở Đông Phi.[111] Một nghiên cứu cho thấy rằng liệu trình điều trị 17 ngày của phương pháp điều trị kết hợp natri stibogluconate cộng với paromomycin có hiệu quả và an toàn tương tự như với liệu trình 30 ngày chỉ sử dụng natri stibogluconate.[112] Các kết quả được công bố từ chương trình cảnh giác dược ở Đông Phi đã xác nhận tỷ lệ chữa khỏi ban đầu cao và tỷ lệ tử vong thấp.[113] Sự phối hợp thuốc này không được khuyến cáo ở hầu hết các quốc gia, nhưng thường được sử dụng như là phương pháp điều trị đầu tay ở các nước Đông Phi. » Phát hiện sớm các tác dụng phụ có thể gây chết người (viêm tụy cấp, rối loạn nhịp tim) phải được thực hiện bằng cách đánh giá lâm sàng và theo dõi ECG thường xuyên, nếu có. Tác dụng phụ thường xuyên xảy ra, phụ thuộc vào liều và có thể đe dọa đến tính mạng.[86] [93] [107] [135] » Nếu tái phát hoặc không đáp ứng điều trị, bệnh nhân được điều trị bằng một loại thuốc thuộc nhóm khác. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Paromomycin | |
| Các lựa chọn sơ cấp » paromomycin: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Paromomycin đã được chứng minh có hiệu quả và an toàn ở những bệnh nhân mắc bệnh Leishmania thể nội tạng ở Ấn Độ.[136] Hiệu quả thấp hơn và khác nhau ở Đông Phi, nơi có thể cần liều cao hơn.[137] » Bắt buộc phải tiến hành theo dõi xét nghiệm chức năng gan trong quá trình điều trị.[115] Thuốc được dung nạp tốt, không có độc tính lên thận, hiếm xảy ra độc tính trên tai thể phục hồi (2%) và tăng (>5 lần) các aminotransferase gan (2%) được quan sát trong thời gian tiến hành thử nghiệm giai đoạn III ở Ấn Độ.[136] » Tiêm bắp được khuyến cáo thực hiện cho chỉ định này. » Nếu tái phát hoặc không đáp ứng điều trị, bệnh nhân được điều trị bằng một loại thuốc thuộc nhóm khác. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| 2 | Miltefosine | |
| Các lựa chọn sơ cấp » miltefosine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Miltefosine chỉ được phê duyệt một cách phù hợp ở những bệnh nhân mắc bệnh Leishmania thể nội tạng ở tiểu lục địa Ấn Độ, nơi thuốc này có thể được coi là giải pháp thay thế có thể cho liposomal amphotericin B.[88] [138] [139] Ban đầu được phát triển như một loại thuốc chống ung thư, đây là thuốc dạng đường uống hiệu quả đầu tiên cho bệnh nhiễm Leishmania thể nội tạng.[140] » Miltefosine là một tác nhân gây quái thai mức độ cao. Phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và có biện pháp tránh thai hiệu quả trong khi điều trị và trong ít nhất 5 tháng sau khi điều trị. » Nếu tái phát hoặc không đáp ứng điều trị, bệnh nhân được điều trị bằng một loại thuốc thuộc nhóm khác. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Vì bệnh nhiễm Leishmania thể nội tạng không được điều trị có thể gây tử vong cho người mẹ và thai nhi nên phụ nữ mang thai phải được điều trị. » Liposomal amphotericin B là phương pháp điều trị ưu tiên cho bệnh nhiễm Leishmania thể nội tạng cho tất cả các bệnh nhân vì hiệu quả cao và độc tính thấp. » Phác đồ điều trị khác với phác đồ đã được phê duyệt có thể hữu ích hơn.[84] [86] [87] Phác đồ đơn giản hơn với tổng liều thấp hơn có thể có hiệu quả ở Ấn Độ.[88] » Amphotericin B deoxycholate hiệu quả tương đương với liposomal amphotericin B ở Ấn Độ, nhưng có nguy cơ xảy ra các phản ứng liên quan đến tiêm truyền và độc tính lên thận cao hơn so với dạng liposomal.[88] [89] » Cần theo dõi xét nghiệm chức năng thận và nồng độ kali. Nếu không thể tiến hành theo dõi, thuốc sẽ được dùng cách nhật thay vì hàng ngày.[132] [133] Truyền lâu và tái bù dịch làm giảm các tác dụng bất lợi. » Giá thành cao ở các nước phát triển được bù lại bằng thời gian nằm viện ngắn hơn.» Nếu tái phát hoặc không đáp ứng điều trị, bệnh nhân được điều trị bằng một loại thuốc trong nhóm khác. Nếu lipidomal amphotericin B là loại thuốc được sử dụng để’ điều trị ban đầu, có thể’ cân nhắc sử dụng liều cao hơn.[55] » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng |
||
| 2 | Paromomycin | |
| Các lựa chọn sơ cấp » paromomycin: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng » Vì bệnh nhiễm Leishmania thể’ nội tạng không được điều trị có thể’ gây tử vong cho người mẹ và thai nhi nên phụ nữ mang thai phải được điều trị. » Paromomycin đã được chứng minh có hiệu quả và an toàn ở những bệnh nhân mắc bệnh Leishmania thể’ nội tạng ở Ấn Độ.[136] Hiệu quả thấp hơn và khác nhau ở Đông Phi, nơi có thể’ cần liều cao hơn.[137] » Bắt buộc phải tiến hành theo dõi xét nghiệm chức năng gan trong quá trình điều trị.[115] Thuốc được dung nạp tốt mà không có độc tính lên thận, độc tính lên tai thể’ phục hồi hiếm xảy ra (2%) và tăng (>5 lần) các aminotransferase gan (2%) được quan sát trong thời gian tiến hành thử nghiệm giai đoạn III ở Ấn Độ.[136] » Tiêm bắp được khuyến cáo thực hiện cho chỉ định này. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
| Thể nội tạng, suy giảm miễn dịch | ||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn cấp ba» amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Mặc dù số lượng dữ liệu được công bố ít ỏi, được khuyến cáo là liệu pháp đầu tay trong Hội nghị tư vấn không chính thức của WHO tại Addis Ababa năm 2007.[86] » Tổng liều cao hơn được khuyên dùng so với bệnh nhân có miễn dịch bình thường. Có rất ít dữ liệu đã công bố ủng hộ cho các phác đồ đã được phê duyệt.[120] [121] Nếu không thể đảm bảo tuân thủ phác đồ này, nên sử dụng phác đồ ngắn hơn với cùng tổng liều. » Người ta vẫn chưa rõ liệu tần suất và mức độ nghiêm trọng của các tác dụng phụ có cao hơn ở những bệnh nhân có miễn dịch bình thường hay không. » Mặc dù không có sự đồng thuận về loại thuốc và phác đồ được sử dụng, điều trị duy trì được khuyên dùng với liposomal amphotericin B hoặc pentamidine isethionate sau khi điều trị ban đầu. Có thể ngừng điều trị duy trì khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 trên 200/microlit trong hơn 6 tháng. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. |
||
| Bổ sung | Miltefosine | |
| Các lựa chọn sơ cấp » miltefosine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Dữ liệu sơ bộ từ Ethiopia cho thấy sự kết hợp giữa liposomal amphotericin B và miltefosine có thể hiệu quả hơn đơn trị liệu đối với bệnh nhân đồng nhiễm HIV.[55] |
||
| 2 | Hợp chất antimon hóa trị năm | |
| Các lựa chọn sơ cấp » natri stibogluconate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » meglumine antimonate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Hợp chất antimon hóa trị năm và amphotericin B deoxycholate có hồ sơ hiệu quả và an toàn tương đương nhau.[123] » Các tác dụng phụ nghiêm trọng như độc tính lên tim, viêm tụy cấp và nôn mửa nặng dẫn tới tỷ lệ tử vong hoặc ngừng điều trị cao hơn so với bệnh nhân có miễn dịch bình thường.[122] [123] [124] » Mặc dù không có sự đồng thuận về loại thuốc và phác đồ được sử dụng, điều trị duy trì được khuyên dùng với liposomal amphotericin B hoặc pentamidine isethionate sau khi điều trị ban đầu. Có thể ngừng điều trị duy trì khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 trên 200/microlit trong hơn 6 tháng. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. |
||
| 2 | Miltefosine | |
| Các lựa chọn sơ cấp » miltefosine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Miltefosine có thể an toàn hơn natri stibogluconate, nhưng ít hiệu quả hơn ở những bệnh nhân Ethiopia đồng nhiễm HIV.[122] » Triệu chứng nôn ở bệnh nhân nhiễm HIV xuất hiện thường xuyên hơn và thời gian kéo dài hơn so với những bệnh nhân không nhiễm HIV nhưng hiếm khi dẫn đến gián đoạn điều trị. » Miltefosine là một tác nhân gây quái thai mức độ cao. Phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và có biện pháp tránh thai hiệu quả trong khi điều trị và trong ít nhất 5 tháng sau khi điều trị. » Mặc dù không có sự đồng thuận về loại thuốc và phác đồ được sử dụng, điều trị duy trì được khuyên dùng với liposomal amphotericin B hoặc pentamidine isethionate sau khi điều trị ban đầu. Có thể ngừng điều trị duy trì khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 trên 200/microlit trong hơn 6 tháng. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. |
||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng» Vì bệnh nhiễm Leishmania thể nội tạng không được điều trị có thể gây tử vong cho người mẹ và thai nhi nên phụ nữ mang thai phải được điều trị. » Mặc dù số lượng dữ liệu được công bố ít ỏi, được khuyến cáo là liệu pháp đầu tay trong Hội nghị tư vấn không chính thức của WHO tại Addis Ababa năm 2007.[86] » Tổng liều dùng ở bệnh nhân suy giảm miễn dịch được khuyến cáo cao hơn so liều dùng ở bệnh nhân có miễn dịch kháng bình thường. Có rất ít dữ liệu đã công bố ủng hộ các phác đồ đã được phê duyệt.[120] [121] Nếu không thể đảm bảo tuân thủ phác đồ này, nên sử dụng phác đồ ngắn hơn với cùng tổng liều. » Người ta vẫn chưa rõ liệu tần suất và mức độ nghiêm trọng của các tác dụng phụ có cao hơn ở những bệnh nhân có miễn dịch bình thường hay không. » Mặc dù không có sự đồng thuận về loại thuốc và phác đồ được sử dụng, các liệu pháp duy trì được khuyên dùng với liposomal amphotericin B sau khi điều trị ban đầu. Có thể ngừng điều trị duy trì khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 trên 200/microlit trong hơn 6 tháng. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. |
||
| Tiếp diễn (tóm tắt) | ||
| Bệnh nhiễm Leishmania trên da sau khi bị nhiễm thể nội tạng | ||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để’ có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh nhiễm Leishmania trên da sau khi nhiễm thể’ nội tạng dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có hiệu quả chưa tối ưu.» Bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng mức độ từ nhẹ đến trung bình tự khỏi ở phần lớn bệnh nhân mắc bệnh Leishmania trên da sau khi nhiễm thể nội tạng ở Đông Phi. » Điều trị được chỉ định cho bệnh nhân Đông Phi có bệnh Leishmania trên da sau khi nhiễm thể nội tạng nghiêm trọng hoặc không tự khỏi, bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng ở Ấn Độ và những bệnh nhân suy giảm miễn dịch.[6] » Liposomal amphotericin B được dung nạp tốt hơn so với các hợp chất antimon hóa trị năm và mang tính thực tiễn hơn, nhưng kinh nghiệm điều trị còn rất ít. » Nhiều khả năng có hiệu quả ở Ấn Độ và Nepal, nơi các chủng L donovani kháng antimon đang lan rộng.[131] [134] [135] » Có rất ít dữ liệu được công bố về việc sử dụng amphotericin B deoxycholate đối với bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng. Thuốc này đã được chứng minh hiệu quả hơn natri stibogluconate ở Ấn Độ.[135] » Chưa xác định được phác đồ dùng thuốc tối ưu. » Liệu trình điều trị kéo dài khoảng 1 tháng, mặc dù bác sĩ chuyên khoa có thể khuyến cáo nên kéo dài quá trình điều trị quá thời gian 28 ngày. |
||
| 2 | Hợp chất antimon hóa trị năm | |
| Các lựa chọn sơ cấp » natri stibogluconate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng HOẶC » meglumine antimonate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh nhiễm Leishmania trên da sau khi nhiễm thể nội tạng dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có hiệu quả chưa tối ưu. » Bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng mức độ từ nhẹ đến trung bình tự khỏi ở phần lớn bệnh nhân mắc bệnh Leishmania trên da sau khi nhiễm thể nội tạng ở Đông Phi. » Điều trị được chỉ định cho bệnh nhân Đông Phi có bệnh Leishmania trên da sau khi nhiễm thể nội tạng nghiêm trọng hoặc không tự khỏi, bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng ở Ấn Độ và những bệnh nhân suy giảm miễn dịch.[6]» Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài bằng các hợp chất antimon hóa trị năm (2 đến 4 tháng) thường được sử dụng.[6] [141] Tiêm hàng ngày là phương pháp cồng kềnh và gây đau đớn nếu tiêm bắp. |
||
| 2 | Miltefosine | |
| Các lựa chọn sơ cấp » miltefosine: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh nhiễm Leishmania trên da sau khi nhiễm thể nội tạng dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có hiệu quả chưa tối ưu. » Bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng mức độ từ nhẹ đến trung bình tự khỏi ở phần lớn bệnh nhân mắc bệnh Leishmania trên da sau khi nhiễm thể nội tạng ở Đông Phi. » Điều trị được chỉ định cho bệnh nhân Đông Phi có bệnh Leishmania trên da sau khi nhiễm thể nội tạng nghiêm trọng hoặc không tự khỏi, bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng ở Ấn Độ và những bệnh nhân suy giảm miễn dịch.[6] » Miltefosine được dung nạp tốt hơn so với các hợp chất antimon hóa trị năm và mang tính thực hành cao hơn. » Nhiều khả năng có hiệu quả ở Ấn Độ và Nepal, nơi các chủng L donovani kháng antimon đang lan rộng.[131] [134] [135] [139] » Miltefosine là một tác nhân gây quái thai mức độ cao. Phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và có biện pháp tránh thai hiệu quả trong khi điều trị và trong ít nhất 5 tháng sau khi điều trị. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Điều trị kéo dài trong khoảng 1 tháng. |
||
|
1 | Amphotericin B |
| Các lựa chọn sơ cấp » amphotericin B dạng nhũ dịch: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn thứ cấp » amphotericin B phức hợp với lipid: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Các lựa chọn cấp ba » amphotericin B deoxycholate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Các lựa chọn điều trị cho bệnh nhiễm Leishmania trên da sau khi nhiễm thể nội tạng dựa trên dữ liệu thử nghiệm lâm sàng hạn chế và có hiệu quả chưa tối ưu. » Bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng mức độ từ nhẹ đến trung bình tự khỏi ở phần lớn bệnh nhân mắc bệnh Leishmania trên da sau khi nhiễm thể nội tạng ở Đông Phi. » Điều trị được chỉ định cho bệnh nhân Đông Phi có bệnh Leishmania trên da sau khi nhiễm thể nội tạng nghiêm trọng hoặc không tự khỏi, bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng ở Ấn Độ và những bệnh nhân suy giảm miễn dịch.[6] » Có rất ít dữ liệu được công bố về việc sử dụng amphotericin B deoxycholate đối với bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng. Thuốc này đã được chứng minh hiệu quả hơn natri stibogluconate ở Ấn Độ.[135] Chưa xác định được phác đồ dùng thuốc tối ưu. » Điều trị tất cả các hội chứng nhiễm Leishmania, khuyến cáo nên tham vấn ý kiến chuyên gia. » Liệu trình điều trị kéo dài khoảng 1 tháng, mặc dù bác sĩ chuyên khoa có thể khuyến cáo nên kéo dài quá trình điều trị quá thời gian 28 ngày. |
||
Giai đoạn đầu
Paromomycin dùng tại chỗ
Chế phẩm bôi trên da duy nhất có bằng chứng hỗ trợ tốt chứng minh hiệu quả sử dụng ở bệnh Leishmania thể da. Trong một thử nghiệm ngẫu nhiên, có đối chứng tá dược lỏng, giai đoạn III, thoa kem paromomycin bôi trên da mỗi ngày một lần trong 20 ngày (có hoặc không có gentamicin) có hiệu quả điều trị bệnh Leishmania thể da ở những bệnh nhân nhiễm L major.[142] Sử dụng kem paromomycin bôi trên da chứa gentamicin mỗi ngày trong 20 ngày cho thấy hiệu quả hơn kem không có gentamicin trong điều trị bệnh nhân nhiễm L panamensis.[143] Phản ứng tại vị trí dùng thuốc từ nhẹ đến trung bình,[142] [143] xảy ra thường xuyên hơn với paromomycin so với chất đối chứng là tá dược lỏng.[142] Paromomycin bôi tại chỗ có thể được kết hợp với viên nang dạng uống nếu cần.
Thuốc kháng nấm dạng đường uống
Một số bác sĩ điều trị bệnh leishmania thể da khu trú bằng một loại thuốc chống nấm nhóm azole dạng đường uống thay cho các loại thuốc khác, nhưng chỉ ở những bệnh nhân nhiễm các loài Leishmania đặc hiệu. Phương pháp điều trị như vậy chỉ được khuyến cáo cho L mexicana, L panamensis và L major, nhưng không được khuyến cáo cho L braziliensis hoặc L tropica.[144] [145] [146] Dữ liệu ủng hộ ở mức tối thiểu. Vì L mexicana và L major được xác định là có tỷ lệ tự khỏi bệnh cao mà không cần điều trị, cần tiến hành các nghiên cứu trong tương lai có so sánh với giả dược.
Fexinidazole
Nitroimidazole được sử dụng để điều trị bệnh do Trypanosoma châu Phi mà đã được chứng minh có hoạt tính mạnh kháng L donovani. Các thử nghiệm giai đoạn I đã được hoàn thành và thử nghiệm giai đoạn II hiện đang được tiến hành ở Sudan.[50]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Trong thời gian điều trị:
- Các hợp chất antimon hóa trị năm – đánh giá lâm sàng hàng ngày; ECG hàng tuần hoặc 2 đến 3 ngày một lần nếu gia tăng nguy cơ xảy ra độc tính lên tim; công thức máu, chức năng gan, xét nghiệm chức năng thận và amylase/lipase được kiểm tra hàng tuần hoặc theo yêu cầu.
- Amphotericin B – xét nghiệm chức năng thận và nồng độ kali máu được kiểm tra hai lần một tuần.
- Miltefosine và paromomycin – xét nghiệm chức năng thận và aminotransferase gan được xét nghiệm hàng tuần. Khi dùng miltefosine, phụ nữ cần phải có kết quả xét nghiệm thử thai âm tính và tránh thai hiệu quả trong khi điều trị và trong ít nhất 5 tháng sau khi điều trị.
Sau khi điều trị:
- Kiểm soát theo dõi (đánh giá lâm sàng, công thức máu, protein phản ứng C) ở các tháng 0, 1, 3 và 6 sau khi điều trị.
- Tiếp tục kiểm soát theo dõi cách nhau 6 tháng ở bệnh nhân bị ức chế miễn dịch.
- Chỉ kiểm tra dịch chọc hút mẫu mô hoặc mẫu phết làm bằng kính hiển vi khi nghi ngờ không đáp ứng hoặc tái phát.
- Ở bệnh nhân mắc bệnh Leishmania thể nội tạng bị ức chế miễn dịch, điều trị duy trì có thể dừng lại khi tình trạng lâm sàng ổn định với số lượng tế bào CD4 >200/microlit trong hơn 6 tháng.
Hướng dẫn dành cho bệnh nhân
Trong thời gian điều trị, cần yêu cầu bệnh nhân báo cáo cho bác sĩ các tình trạng sau:
- Đánh trống ngực
- Khó thở
- Đau bụng
- Nôn
- Bất kỳ triệu chứng mới nào.
Sau khi điều trị, cần liên hệ với bác sĩ trong trường hợp:
- Tái phát các vết loét
- Sốt
- (Các) Triệu chứng khác tương tự như đợt ban đầu
- Xuất hiện phát ban trên da.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Viêm tụy cấp do antimon hóa trị năm gây ra | Ngắn hạn | Cao |
| Gia tăng amylase và lipase xảy ra ở hầu hết các bệnh nhân nhưng không cần ngưng điều trị ở hầu hết các bệnh nhân không triệu chứng. Ngược lại, viêm tụy cấp có biểu hiện trên lâm sàng có thể có khả năng gây tử vong và đòi hỏi phải ngừng điều trị tạm thời hoặc ngừng hẳn. Bệnh nhân đồng nhiễm HIV có nguy cơ đặc biệt. |
||
| Bội nhiễm vi khuẩn liên quan tới nhiễm Leishmania thể da | Ngắn hạn | Cao |
| Bội nhiễm vi khuẩn có thể xảy ra ở bệnh Leishmania thể da, đặc biệt là nếu các tổn thương hở tiếp xúc với không khí (ví dụ: bàn chân, bàn tay) và trong môi trường vệ sinh kém.
Cũng có thể xảy ra khi tổn thương được điều trị bằng phương pháp nhiệt trị liệu. Bội nhiễm có thể làm chậm đáp ứng điều trị. Nên điều trị bằng thuốc kháng sinh bôi tại chỗ hoặc toàn thân. |
||
| Bội nhiễm vi khuẩn liên quan đến nhiễm Leishmania thể nội tạng | Ngắn hạn | Cao |
| Ức chế miễn dịch do bệnh nhiễm Leishmania thể nội tạng tạo điều kiện cho các nhiễm trùng vi khuẩn nguy hiểm gây chết người như kiết lỵ, viêm phổi và nhiễm trùng huyết.
Bệnh nhân phải được khám lâm sàng cẩn thận trước và trong quá trình điều trị. Các nhiễm khuẩn nghi ngờ hoặc chắc chắn cần phải được điều trị sớm bằng thuốc kháng sinh thích hợp. |
||
| Độc tính lên tim do antimon hóa trị năm gây ra | Ngắn hạn | Trung bình |
| Thường được báo cáo trong quá trình điều trị bệnh Leishmania thể nội tạng hơn là bệnh nhiễm Leishmania thể da. Có thể gây tử vong.
Bệnh nhân đồng nhiễm HIV, có bệnh lý nền về tim hoặc rối loạn điện giải có nguy cơ đặc biệt. Khuyến cáo nên theo dõi ECG trong quá trình điều trị. Cần ngưng điều trị tạm thời hoặc dừng hẳn nếu các dấu hiệu đáng ngại xuát hiện (ví dụ: thay đổi sóng ST-T rõ rệt hoặc khoảng QT hiệu chỉnh kéo dài >0,5 giây). |
||
| Độc tính thận do amphotericin-B gây ra | Ngắn hạn | Trung bình |
| Tác dụng phụ thường xuyên và có khả năng gây chết người của amphotericin B deoxycholate.
Theo dõi kali máu và creatinin là cần thiết. Nếu không thể theo dõi, ưu tiên điều trị cách nhật. Nguy cơ giảm khi truyền natri clorua, bổ sung điện giải và tránh mất nước. Độc tính lên thận hiếm khi được báo cáo với liposomal amphotericin B. |
||
| Chảy máu | Ngắn hạn | Trung bình |
| Chảy máu cam thường xảy ra ở bệnh nhiễm Leishmania thể nội tạng và thường lành tính. Đôi khi, xuất huyết đường ruột nặng có thể xảy ra ở bệnh nhiễm Leishmania thể nội tạng, dẫn đến sốc hoặc làm nặng hơn tình trạng thiếu máu đã có từ trước.
Giảm tiểu cầu liên quan đến bệnh có thể là nguyên nhân chính dẫn đến xu hướng xuất huyết. Dấu hiệu sinh tồn phải được theo dõi chặt chẽ trong quá trình điều trị và cần truyền máu trong trường hợp xuất huyết nghiêm trọng hoặc thiếu máu nặng. |
||
Tiên lượng
Các mục tiêu điều trị chính đối với bệnh Leishmania thể da cục bộ và bệnh Leishmania thể nội tạng lần lượt là ngăn ngừa tỷ lệ mắc bệnh và tỷ lệ tử vong. Tiên lượng của các bệnh nhân được điều trị bệnh Leishmania thể nội tạng khác nhau. Nếu không được điều trị, nguy cơ tử vong có thể trên 90%. Tử vong trong thời gian điều trị ở cả bệnh trên da và nội tạng có thể do biến chứng của bệnh (ví dụ: bội nhiễm vi khuẩn, xuất huyết) hoặc có thể liên quan đến thuốc (ví dụ: ngừng tim do các hợp chất antimon). Tỷ lệ tử vong có khả năng giảm thiểu tối đa với liposomal amphotericin B, miltefosine hoặc paromomycin, nhưng vẫn thiếu một số lượng lớn các bệnh nhân điều trị bằng các thuốc này mà không được lựa chọn.[86] [133] [147] Tỷ lệ tử vong với các hợp chất antimon hóa trị năm gia tăng ở bệnh nhân trên 45 tuổi, những người bị suy dinh dưỡng nghiêm trọng và những người có dấu hiệu bệnh kéo dài hoặc đồng nhiễm HIV.[122] [148] Tỷ lệ tử vong với amphotericin B deoxycholate tương tự như các hợp chất antimon hóa trị nằm ở cả bệnh nhân có miễn dịch bình thường và đồng nhiễm HIV.[123] [147] Sử dụng natri stibogluconate và paromomycin kết hợp trong thời gian ngắn có thể giảm nguy cơ tử vong ở Sudan.[149]
Điều trị khỏi
Điều trị khỏi lần đầu khi kết thúc điều trị được đánh giá về mặt lâm sàng (hết sốt, tình trạng toàn thân cải thiện, giảm kích thước lá lách) và bằng xét nghiệm (cải thiện tình trạng thiếu máu, các marker viêm trở về bình thường). Xét nghiệm dịch mô chọc hút trên kính hiển vi, còn được gọi là xét nghiệm chữa bệnh, được chỉ định cho những bệnh nhân biểu hiện một hoặc nhiều dấu hiệu không đáp ứng điều trị. Các bệnh nhân bị ức chế miễn dịch có nguy cơ không đáp ứng cao hơn các bệnh nhân có sức đề kháng bình thường, không phụ thuộc vào loại thuốc kháng Leishmania được dùng. Với việc điều trị, khả năng miễn dịch với các loài Leishmania gây bệnh thường kéo dài suốt đời.
Bệnh tái phát
Xác định khỏi bệnh ở bệnh nhân có miễn dịch bình thường được công bố sau 6 tháng điều trị ban đầu nếu khám lâm sàng và các xét nghiệm trở về bình thường. Tái phát hiếm khi xảy ra, trừ khi sử các hợp chất antimon hóa trị năm ở tỉnh Bihar của Ấn Độ hoặc ở đông nam Nepal.[131] [134] [135] Ngược lại, tái phát trong vòng 3 đến 6 tháng sau khi điều trị ban đầu xảy ra ở hầu hết bệnh nhân đồng nhiễm HIV, những người thường trải qua nhiều lần tái phát sau đó. Các yếu tố nguy cơ tái phát ở bệnh nhân đồng nhiễm HIV-bệnh Leishmania thể nội tạng bao gồm: không có sự gia tăng ở các tế bào CD4+ khi theo dõi; không có biện pháp dự phòng thứ phát; tiền sử trước đây tái phát bệnh Leishmania thể nội tạng; và số lượng CD4+ <100 tế bào/mL vào thời điểm chẩn đoán bệnh Leishmania thể nội tạng nguyên phát.[150] Bệnh Leishmania trên da sau khi bị nhiễm thể nội tạng có thể xuất hiện hàng tháng hoặc nhiều năm sau khi điều trị bệnh Leishmania thể nội tạng. Biểu hiện ban dát, ban sần hoặc ban dạng nốt và và chủ yếu được phát hiện thấy ở các bệnh nhân Sudan.
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Manual on case management and surveillance of the leishmaniases in the WHO European Region
Nhà xuất bản: World Health Organization, Regional Office for Europe
Xuất bản lần cuối: 2017
Bắc Mỹ
Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents
Nhà xuất bản: Centers for Disease Control and Prevention; National Institutes of
Xuất bản lần cuối: 2017 Health;
HIV Medicine Association of the Infectious Diseases Society of America
CDC Health Information for International Travel (Yellow Book): cutaneous leishmaniasis
CDC Health Information for International Travel (Yellow Book): visceral leishmaniasis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Diagnosis and treatment of leishmaniasis
Nhà xuất bản: Infectious Diseases Society of America; American Society of Tropical Medicine and Hygiene
Xuất bản lần cuối: 2016
Hướng dẫn điều trị
Châu Âu
Manual on case management and surveillance of the leishmaniases in the WHO European
Region
Nhà xuất bản: World Health Organization, Regional Office for Europe
Xuất bản lần cuối: 2017
Therapy of leishmaniasis in France: consensus on proposed guidelines
Nhà xuất bản: Société de Pathologie Exotique
Xuất bản lần cuối: 2011
Clinical guidelines for the management of cutaneous leishmaniasis in British military
personnel
Nhà xuất bản: Royal Army Medical Corps
Xuất bản lần cuối: 2005
Bắc Mỹ
Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents
Nhà xuất bản: Centers for Disease Control and Prevention; National Institutes of
Xuất bản lần cuối: 2017
Health; HIV Medicine Association of the Infectious Diseases Society of America
CDC Health Information for International Travel (Yellow Book): cutaneous leishmaniasis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
CDC Health Information for International Travel (Yellow Book): visceral leishmaniasis
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2017
Diagnosis and treatment of leishmaniasis
Nhà xuất bản: Infectious Diseases Society of America; American Society of
Xuất bản lần cuối: 2016
Tropical Medicine and Hygiene
Nguồn trợ giúp trực tuyến
- WHO: leishmaniasis (external link)
- CDC: parasites – leishmaniasis (external link)
- WHO: leishmaniasis – country profiles (external link)
- CDC: practical guide for leishmaniasis (external link)
- WHO: fact sheet – leishmaniasis (external link)
Các bài báo chủ yếu
- Antinori S, Cascio A, Parravicini C, et al. Leishmaniasis among organ transplant recipients. Lancet Infect Dis. 2008;8:191-199. Tóm lược
- Amato VS, Tuon FF, Bacha HA, et al. Mucosal leishmaniasis: current scenario and prospects for treatment. Acta Trop. 2008;105:1-9. Tóm lược
- Sundar S, Singh A. Recent developments and future prospects in the treatment of visceral leishmaniasis. Ther Adv Infect Dis. 2016;3:98-109. Toàn văn Tóm lược
- Aronson N, Herwaldt BL, Libman M, et al. Diagnosis and treatment of leishmaniasis: clinical practice guidelines by the Infectious Diseases Society of America (IDSA) and the American Society of Tropical Medicine and Hygiene (ASTMH). Clin Infect Dis. 2016;63:1539-1557. Toàn văn Tóm lược
- Musa A, Khalil E, Hailu A, et al. Sodium stibogluconate (SSG) & paromomycin combination compared to SSG for visceral leishmaniasis in East Africa: a randomised controlled trial. PLoS Negl Trop Dis. 2012;6:e1674. Toàn văn Tóm lược
Tài liệu tham khảo
- Reithinger R, Dujardin JC, Louzir H, et al. Cutaneous leishmaniasis. Lancet Infect Dis. 2007;7:581-596. Tóm lược
- Chappuis F, Sundar S, Hailu A, et al. Visceral leishmaniasis: what are the needs for diagnosis, treatment and control? Nat Rev Microbiol. 2007;5:873-882, S7-S16. Tóm lược
- Killick-Kendrick R. The biology and control of phlebotomine sand flies. Clin Dermatol. 1999;17:279-289. Tóm lược
- Herwaldt BL. Laboratory-acquired parasitic infections from accidental exposures. Clin Microbiol Rev. 2001;14:659-688. Toàn văn Tóm lược
- Antinori S, Cascio A, Parravicini C, et al. Leishmaniasis among organ transplant recipients. Lancet Infect Dis. 2008;8:191-199. Tóm lược
- Zijlstra EE, Musa AM, Khalil EA, et al. Post-kala-azar dermal leishmaniasis. Lancet Infect Dis. 2003;3:87-98. Tóm lược
- Cabello I, Caraballo A, Millan Y. Leishmaniasis in the genital area. Rev Inst Med Trop Sao Paulo. 2002;44:105-107. Toàn văn Tóm lược
- Martinez-Garcia F, Regadera J, Mayer R, et al. Protozoan infections in the male genital tract. J Urol. 1996;156:340-349. Tóm lược
- Wortmann GW, Aronson NE, Miller RS, et al. Cutaneous leishmaniasis following local trauma: a clinical pearl. Clin Infect Dis. 2000;31:199-201. Toàn văn Tóm lược
- Puig L, Pradinaud R. Leishmania and HIV co-infection: dermatological manifestations. Ann Trop Med Parasitol. 2002;97(suppl 1):107-114. Tóm lược
- Marsden PD. Mucosal leishmaniasis (“espundia” Escomel, 1911). Trans R Soc Trop Med Hyg. 1986;80:859-876. Tóm lược
- Amato VS, Tuon FF, Bacha HA, et al. Mucosal leishmaniasis: current scenario and prospects for treatment. Acta Trop. 2008;105:1-9. Tóm lược
- GBD 2015 DALYs and HALE Collaborators. Global, regional, and national disability-adjusted life-years (DALYs) for 315 diseases and injuries and healthy life expectancy (HALE), 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet. 2016;388:1603-1658. Toàn văn Tóm lược
- World Health Organization. Fact sheet: leishmaniasis. April 2017. http://www.who.int/ (last accessed 23 August 2017). Toàn văn
- World Health Organization. Leishmaniasis in high-burden countries: an epidemiological update based on data reported in 2014. Wkly Epidemiol Rec. 2016;91:287-296. Toàn văn Tóm lược
- Alvar J, Vélez ID, Bern C, et al; WHO Leishmaniasis Control Team. Leishmaniasis worldwide and global estimates of its incidence. PLoS One. 2012;7:e35671. Toàn văn Tóm lược
- Pan American Health Organization. Epidemiological report of the Americas: leishmaniases. July 2017. http:// iris.paho.org/ (last accessed 23 August 2017). Toàn văn
- Alvar J, Aparicio P, Aseffa A, et al. The relationship between leishmaniasis and AIDS: the second 10 years. Clin Microbiol Rev. 2008;21:334-359. Toàn văn Tóm lược
- Croft SL, Sundar S, Fairlamb AH. Drug resistance in leishmaniasis. Clin Microbiol Rev. 2006;19:111-126. Toàn văn Tóm lược
- Wright NA, Davis LE, Aftergut KS, et al. Cutaneous leishmaniasis in Texas: a northern spread of endemic areas. J Am Acad Dermatol. 2008;58:650-652. Tóm lược
- Blum J, Desjeux P, Schwartz E, et al. Treatment of cutaneous leishmaniasis among travellers. J Antimicrob Chemother. 2004;53:158-166. Toàn văn Tóm lược
- Lawn SD, Whetham J, Chiodini PL, et al. New world mucosal and cutaneous leishmaniasis: an emerging health problem among British travellers. QJM. 2004;97:781-788. Tóm lược
- Weina PJ, Neafie RC, Wortmann G, et al. Old world leishmaniasis: an emerging infection among deployed US military and civilian workers. Clin Infect Dis. 2004;39:1674-1680. Toàn văn Tóm lược
- World Health Organization. WHO responds to visceral leishmaniasis outbreak in Kenya. June 2017. http:// www.who.int/ (last accessed 23 August 2017). Toàn văn
- Alvar J, Yactayo S, Bern C. Leishmaniasis and poverty. Trends Parasitol. 2006;22:552-557. Tóm lược
- Myles O, Wortmann GW, Cummings JF, et al. Visceral leishmaniasis: clinical observations in 4 US army soldiers deployed to Afghanistan or Iraq, 2002-2004. Arch Intern Med. 2007;167:1899-1901. Tóm lược
- Wortmann G, Miller RS, Oster C, et al. A randomized, double-blind study of the efficacy of a 10- or 20-day course of sodium stibogluconate for treatment of cutaneous leishmaniasis in United States military personnel. Clin Infect Dis. 2002;35:261-267. Toàn văn Tóm lược
- Duprey ZH, Steurer FJ, Rooney JA, et al. Canine visceral leishmaniasis, United States and Canada, 2000-2003. Emerg Infect Dis. 2006;12:440-446. Toàn văn Tóm lược
- Handman E, Elso C, Foote S. Genes and susceptibility to leishmaniasis. Adv Parasitol. 2005;59:1-75. Tóm lược
- Karplus TM, Jeronimo SM, Chang H, et al. Association between the tumor necrosis factor locus and the clinical outcome of Leishmania chagasi infection. Infect Immun. 2002;70:6919-6925. Toàn văn Tóm lược
- Rogers ME, Ilg T, Nikolaev AV, et al. Transmission of cutaneous leishmaniasis by sand flies is enhanced by regurgitation of fPPG. Nature. 2004;430:463-467. Tóm lược
- Vannier-Santos MA, Martiny A, de Souza W. Cell biology of Leishmania spp.: invading and evading. Curr Pharm Des. 2002;8:297-318. Tóm lược
- Kamhawi S. The biological and immunomodulatory properties of sand fly saliva and its role in the establishment of Leishmania infections. Microbes Infect. 2000;2:1765-1773. Tóm lược
- Belkaid Y, Valenzuela JG, Kamhawi S, et al. Delayed-type hypersensitivity to Phlebotomus papatasi sand fly bite: an adaptive response induced by the fly? Proc Natl Acad Sci U S A. 2000;97:6704-6709. Toàn văn Tóm lược
- Warburg A, Saraiva E, Lanzaro GC, et al. Saliva of Lutzomyia longipalpis sibling species differs in its composition and capacity to enhance leishmaniasis. Philos Trans R Soc Lond B. 1994;345:223-230. Tóm lược
- Basu MK, Ray M. Macrophage and Leishmania: an unacceptable coexistence. Crit Rev Microbiol. 2005;31:145-154. Tóm lược
- Cerf BJ, Jones TC, Badaro R, et al. Malnutrition as a risk factor for severe visceral leishmaniasis. J Infect Dis. 1987;156:1030-1033. Tóm lược
- Murray HW. Kala-azar as an AIDS-related opportunistic infection. AIDS Patient Care STDS. 1999;13:459-465. Tóm lược
- Bern C, Hightower AW, Chowdhury R, et al. Risk factors for kala-azar in Bangladesh. Emerg Infect Dis. 2005;11:655-662. Toàn văn Tóm lược
- Brooker S, Mohammed N, Adil K, et al. Leishmaniasis in refugee and local Pakistani populations. Emerg Infect Dis. 2004;10:1681-1684. Toàn văn Tóm lược
- Kolaczinski JH, Reithinger R, Worku DT, et al. Risk factors of visceral leishmaniasis in East Africa: a case-control study in Pokot territory of Kenya and Uganda. Int J Epidemiol. 2008;37:344-352. Tóm lược
- Bern C, Joshi AB, Jha SN, et al. Factors associated with visceral leishmaniasis in Nepal: bed-net use is strongly protective. Am J Trop Med Hyg. 2000;63:184-188. Toàn văn Tóm lược
- Kopterides P, Mourtzoukou EG, Skopelitis E, et al. Aspects of the association between leishmaniasis and malignant disorders. Trans R Soc Trop Med Hyg. 2007;101:1181-1189. Tóm lược
- Matlashewski G, Arana B, Kroeger A, et al. Visceral leishmaniasis: elimination with existing interventions. Lancet Infect Dis. 2011;11:322-325. Tóm lược
- Romero GA, Boelaert M. Control of visceral leishmaniasis in Latin America: a systematic review. PLoS Negl Trop Dis. 2010;4:e584. Toàn văn Tóm lược
- González U, Pinart M, Sinclair D, et al, Vector and reservoir control for preventing leishmaniasis. Cochrane Database Syst Rev. 2015;(8):CD008736. Toàn văn Tóm lược
- Picado A, Singh SP, Rijal S, et al. Longlasting insecticidal nets for prevention of Leishmania donovani infection in India and Nepal: paired cluster randomised trial. BMJ. 2010;341:c6760. Toàn văn Tóm lược
- Chowdhury R, Dotson E, Blackstock AJ, et al. Comparison of insecticide-treated nets and indoor residual spraying to control the vector of visceral leishmaniasis in Mymensingh District, Bangladesh. Am J Trop Med Hyg. 2011;84:662-667. Tóm lược
- Costa CH. How effective is dog culling in controlling zoonotic visceral leishmaniasis? A critical evaluation of the science, politics and ethics behind this public health policy. Rev Soc Bras Med Trop. 2011;44:232-242. Toàn văn Tóm lược
- Sundar S, Singh A. Recent developments and future prospects in the treatment of visceral leishmaniasis. Ther Adv Infect Dis. 2016;3:98-109. Toàn văn Tóm lược
- Osman M, Mistry A, Keding A, et al. A third generation vaccine for human visceral leishmaniasis and post kala azar dermal leishmaniasis: first-in-human trial of ChAd63-KH. PLoS Negl Trop Dis. 2017;11:e0005527. Toàn văn Tóm lược
- Boelaert M, Bhattacharya S, Chappuis F, et al. Evaluation of rapid diagnostic tests: visceral leishmaniasis. Nat Rev Microbiol. 2007;5(suppl):S30-S39.
- Escobar MA, Martinez F, Scott Smith D, et al. American cutaneous and mucocutaneous leishmaniasis (tegumentary): a diagnostic challenge. Trop Doct. 1992;22(suppl 1):69-78;63-64. Tóm lược
- Reithinger R, Dujardin JC. Molecular diagnosis of leishmaniasis: current status and future applications. J Clin Microbiol. 2007;45:21-25. Toàn văn Tóm lược
- Aronson N, Herwaldt BL, Libman M, et al. Diagnosis and treatment of leishmaniasis: clinical practice guidelines by the Infectious Diseases Society of America (IDSA) and the American Society of Tropical Medicine and Hygiene (ASTMH). Clin Infect Dis. 2016;63:1539-1557. Toàn văn Tóm lược
- Cota GF, de Sousa MR, Demarqui FN, et al. The diagnostic accuracy of serologic and molecular methods for detecting visceral leishmaniasis in HIV infected patients: meta-analysis. PLoS Negl Trop Dis. 2012;6:e1665. Toàn văn Tóm lược
- Cruz I, Chicharro C, Nieto J, et al. Comparison of new diagnostic tools for management of pediatric Mediterranean visceral leishmaniasis. J Clin Microbiol. 2006;44:2343-2347. Toàn văn Tóm lược
- Hailu A. Pre- and post-treatment antibody levels in visceral leishmaniasis. Trans R Soc Trop Med Hyg. 1990;84:673-675. Tóm lược
- De Almeida Silva L, Romero HD, Prata A, et al. Immunologic tests in patients after clinical cure of visceral leishmaniasis. Am J Trop Med Hyg. 2006;75:739-743. Toàn văn Tóm lược
- Boelaert M, Rijal S, Regmi S, et al. A comparative study of the effectiveness of diagnostic tests for visceral leishmaniasis. Am J Trop Med Hyg. 2004;70:72-77. Toàn văn Tóm lược
- Rosenthal E, Marty P, del Giudice P, et al. HIV and Leishmania coinfection: a review of 91 cases with focus on atypical locations of Leishmania. Clin Infect Dis. 2000;31:1093-1095. Toàn văn Tóm lược
- Weigle KA, de Davalos M, Heredia P, et al. Diagnosis of cutaneous and mucocutaneous leishmaniasis in Colombia: a comparison of seven methods. Am J Trop Med Hyg. 1987;36:489-496. Tóm lược
- Kager PA, Rees PH. Splenic aspiration. Review of the literature. Trop Geogr Med. 1983;35:111-124. Tóm lược
- Zijlstra EE, Ali MS, el-Hassan AM, et al. Kala-azar: a comparative study of parasitological methods and the direct agglutination test in diagnosis. Trans R Soc Trop Med Hyg. 1992;86:505-507. Tóm lược
- da Silva MR, Stewart JM, Costa CH. Sensitivity of bone marrow aspirates in the diagnosis of visceral leishmaniasis. Am J Trop Med Hyg. 2005;72:811-814. Tóm lược
- Schuster FL, Sullivan JJ. Cultivation of clinically significant hemoflagellates. Clin Microbiol Rev. 2002;15:374-389. Toàn văn Tóm lược
- Sundar S, Rai M. Laboratory diagnosis of visceral leishmaniasis. Clin Diagn Lab Immunol. 2002;9:951-958. Toàn văn Tóm lược
- Maurya R, Singh RK, Kumar B, et al. Evaluation of PCR for diagnosis of Indian kala-azar and assessment of cure. J Clin Microbiol. 2005;43:3038-3041. Toàn văn Tóm lược
- Chappuis F, Rijal S, Soto A, et al. A meta-analysis of the diagnostic performance of the direct agglutination test and rK39 dipstick for visceral leishmaniasis. BMJ. 2006;333:723. Toàn văn Tóm lược
- Boelaert M, Verdonck K, Menten J, et al. Rapid tests for the diagnosis of visceral leishmaniasis in patients with suspected disease. Cochrane Database Syst Rev. 2014;(6):CD009135. Toàn văn Tóm lược
- Boelaert M, El-Safi S, Hailu A, et al. Diagnostic tests for kala-azar: a multi-centre study of the freeze-dried DAT, rK39 strip test and KAtex in East Africa and the Indian subcontinent. Trans R Soc Trop Med Hyg. 2008;102:32-40. Tóm lược
- de Assis TS, Braga AS, Pedras MJ, et al. Multi-centric prospective evaluation of rk39 rapid test and direct agglutination test for the diagnosis of visceral leishmaniasis in Brazil. Trans R Soc Trop Med Hyg. 2011;105:81-85. Tóm lược
- Harith AE, Kolk AH, Kager PA, et al. Evaluation of a newly developed direct agglutination test (DAT) for serodiagnosis and sero-epidemiological studies of visceral leishmaniasis: comparison with IFAT and ELISA. Trans R Soc Trop Med Hyg. 1987;81:603-606. Tóm lược
- Iqbal J, Hira PR, Saroj G, et al. Imported visceral leishmaniasis: diagnostic dilemmas and comparative analysis of three assays. J Clin Microbiol. 2002;40:475-479. Toàn văn Tóm lược
- Marty P, Lelièvre A, Quaranta JF, et al. Detection by Western blot of four antigens characterizing acute clinical leishmaniasis due to Leishmania infantum. Trans R Soc Trop Med Hyg. 1995;89:690-691. Tóm lược
- Singh RK. Hyperreactive malarial splenomegaly in expatriates. Travel Med Infect Dis. 2007;5:24-29. Tóm lược
- World Health Organization. Guidelines for the treatment of malaria. 2nd ed. Geneva: World Health Organization; 2010.
- Gryseels B, Polman K, Clerinx J, et al. Human schistosomiasis. Lancet. 2006;368:1106-1118. Tóm lược
- Schaefer KU, Kurtzhals JA, Gachihi GS, et al. A prospective sero-epidemiological study of visceral leishmaniasis in Baringo District, Rift Valley Province, Kenya. Trans R Soc Trop Med Hyg. 1995;89:471-475. Tóm lược
- Davies CR, Llanos-Cuentas EA, Pyke SD, et al. Cutaneous leishmaniasis in the Peruvian Andes: an epidemiological study of infection and immunity. Epidemiol Infect. 1995;114:297-318. Tóm lược
- Cardo LJ. Leishmania: risk to the blood supply. Transfusion. 2006;46:1641-1645. Tóm lược
- Thakur CP, Sinha GP, Pandey AK, et al. Do the diminishing efficacy and increasing toxicity of sodium stibogluconate in the treatment of visceral leishmaniasis in Bihar, India, justify its continued use as a first-line drug? An observational study of 80 cases. Ann Trop Med Parasitol. 1998;92:561-569. Tóm lược
- Sundar S, Murray HW. Availability of miltefosine for the treatment of kala-azar in India. Bull World Health Organ. 2005;83:394-395. Toàn văn Tóm lược
- Berman JD. U.S Food and Drug Administration approval of AmBisome (liposomal amphotericin B) for treatment of visceral leishmaniasis. Clin Infect Dis. 1999;28:49-51. Tóm lược
- Berman JD, Badaro R, Thakur CP, et al. Efficacy and safety of liposomal amphotericin B (AmBisome) for visceral leishmaniasis in endemic developing countries. Bull World Health Organ. 1998;76:25-32. Tóm lược
- Bern C, Adler-Moore J, Berenguer J, et al. Liposomal amphotericin B for the treatment of visceral leishmaniasis. Clin Infect Dis. 2006;43:917-924. Toàn văn Tóm lược
- Sundar S, Chakravarty J, Agarwal D, et al. Single-dose liposomal amphotericin B for visceral leishmaniasis in India. N Engl J Med. 2010;362:504-512. Tóm lược
- Olliaro PL, Guerin PJ, Gerstl S, et al. Treatment options for visceral leishmaniasis: a systematic review of clinical studies done in India, 1980-2004. Lancet Infect Dis. 2005;5:763-774. Tóm lược
- Sundar S, Mehta H, Suresh AV, et al. Amphotericin B treatment for Indian visceral leishmaniasis: conventional versus lipid formulations. Clin Infect Dis. 2004;38:377-383. Toàn văn Tóm lược
- Sundar S, Mehta H, Chhabra A, et al. Amphotericin B colloidal dispersion for the treatment of Indian visceral leishmaniasis. Clin Infect Dis. 2006;42:608-613. Toàn văn Tóm lược
- Mueller M, Balasegaram M, Koummuki Y, et al. A comparison of liposomal amphotericin B with sodium stibogluconate for the treatment of visceral leishmaniasis in pregnancy in Sudan. J Antimicrob Chemother. 2006;58:811-815. Toàn văn Tóm lược
- Pagliano P, Carannante N, Rossi M, et al. Visceral leishmaniasis in pregnancy: a case series and a systematic review of the literature. J Antimicrob Chemother. 2005;55:229-233. Toàn văn Tóm lược
- Croft SL, Yardley V. Chemotherapy of leishmaniasis. Curr Pharm Des. 2002;8:319-342. Tóm lược
- Amato VS, Tuon FF, Siqueira AM, et al. Treatment of mucosal leishmaniasis in Latin America: systematic review. Am J Trop Med Hyg. 2007;77:266-274. Toàn văn Tóm lược
- Oliveira LF, Schubach AO, Martins MM, et al. Systematic review of the adverse effects of cutaneous leishmaniasis treatment in the New World. Acta Tropica. 2011;118:87-96. Tóm lược
- Heras-Mosteiro J, Monge-Maillo B, Pinart M, et al. Interventions for Old World cutaneous leishmaniasis. Cochrane Database Syst Rev. 2017 Nov 17;11:CD005067. Toàn văn Tóm lược
- González U, Pinart M, Rengifo-Pardo M, et al. Interventions for American cutaneous and mucocutaneous leishmaniasis. Cochrane Database Syst Rev. 2009;(2):CD004834. Toàn văn Tóm lược
- Nonata R, Sampaio R, Marsden PD. Mucosal leishmaniasis unresponsive to glucantime therapy successfully treated with AmBisome. Trans R Soc Trop Med Hyg. 1997;91:77. Tóm lược
- Amato VS, Rabello A, Rotondo-Silva A, et al. Successful treatment of cutaneous leishmaniasis with lipid formulations of amphotericin B in two immunocompromised patients. Acta Trop. 2004;92:127-132. Tóm lược
- Roussel M, Nacher M, Fremont G, et al. Comparison between one and two injections of pentamidine isethionate, at 7 mg/kg in each injection, in the treatment of cutaneous leishmaniasis in French Guiana. Ann Trop Med Parasitol. 2006;100:307-314. Tóm lược
- Lai A Fat EJ, Vrede MA, Soetosenojo RM, et al. Pentamidine, the drug of choice for the treatment of cutaneous leishmaniasis in Surinam. Int J Dermatol. 2002;41:796-800. Tóm lược
- Soto J, Rea J, Balderrama M, et al. Efficacy of miltefosine for Bolivian cutaneous leishmaniasis. Am J Trop Med Hyg. 2008;78:210-211. Tóm lược
- Reithinger R, Mohsen M, Wahid M, et al. Efficacy of thermotherapy to treat cutaneous leishmaniasis caused by Leishmania tropica in Kabul, Afghanistan: a randomized, controlled trial. Clin Infect Dis. 2005;40:1148-1155. Toàn văn Tóm lược
- Navin TR, Arana BA, Arana FE, et al. Placebo-controlled clinical trial of meglumine antimonate (glucantime) vs. localized controlled heat in the treatment of cutaneous leishmaniasis in Guatemala. Am J Trop Med Hyg. 1990;42:43-50. Tóm lược
- Velasco-Castrejon O, Walton BC, Rivas-Sanchez B, et al. Treatment of cutaneous leishmaniasis with localized current field (radio frequency) in Tabasco, Mexico. Am J Trop Med Hyg. 1997;57:309-312. Tóm lược
- Bumb RA, Prasad N, Khandelwal K, et al. Long-term efficacy of single-dose radiofrequency-induced heat therapy vs. intralesional antimonials for cutaneous leishmaniasis in India. Br J Dermatol. 2013;168:1114-1119. Tóm lược
- Lawn SD, Armstrong M, Chilton D, et al. Electrocardiographic and biochemical adverse effects of sodium stibogluconate during treatment of cutaneous and mucosal leishmaniasis among returned travellers. Trans R Soc Trop Med Hyg. 2006;100:264-269. Tóm lược
- Aronson NE, Wortmann GW, Johnson SC, et al. Safety and efficacy of intravenous sodium stibogluconate in the treatment of leishmaniasis: recent U.S. military experience. Clin Infect Dis. 1998;27:1457-1764. Tóm lược
- Soto J, Toledo J, Valda L, et al. Treatment of Bolivian mucosal leishmaniasis with miltefosine. Clin Infect Dis. 2007;44:350-356. Toàn văn Tóm lược
- Osman OF, Oskam L, Zijlstra EE, et al. Use of the polymerase chain reaction to assess the success of visceral leishmaniasis treatment. Trans R Soc Trop Med Hyg. 1998;92:397-400. Tóm lược
- World Health Organization. WHO Techical Report Series: control of the leishmaniases. Report of a meeting of the WHO Expert Committee on the Control of Leishmaniases. Geneva: World Health Organization; 22-26 March 2010. Toàn văn
- Musa A, Khalil E, Hailu A, et al. Sodium stibogluconate (SSG) & paromomycin combination compared to SSG for visceral leishmaniasis in East Africa: a randomised controlled trial. PLoS Negl Trop Dis. 2012;6:e1674. Toàn văn Tóm lược
- Kimutai R, Musa AM, Njoroge S, et al. Safety and effectiveness of sodium stibogluconate and paromomycin combination for the treatment of visceral leishmaniasis in Eastern Africa: results from a pharmacovigilance programme. Clin Drug Investig. 2017;37:259-272. Toàn văn Tóm lược
- Sundar S, Sinha PK, Rai M, et al. Comparison of short-course multidrug treatment with standard therapy for visceral leishmaniasis in India: an open-label, non-inferiority, randomised controlled trial. Lancet. 2011;377:477-486. Tóm lược
- Sundar S, Chakravarty J. Paromomycin in the treatment of leishmaniasis. Expert Opin Investig Drugs. 2008;17:787-794. Tóm lược
- Lyons S, Veeken H, Long J. Visceral leishmaniasis and HIV in Tigray, Ethiopia. Trop Med Int Health. 2003;8:733-739. Toàn văn Tóm lược
- Laguna F. Treatment of leishmaniasis in HIV-positive patients. Ann Trop Med Parasitol. 2003;97(suppl 1):135-142. Tóm lược
- Lopez-Velez R. The impact of highly active antiretroviral therapy (HAART) on visceral leishmaniasis in Spanish patients who are co-infected with HIV. Ann Trop Med Parasitol. 2003;97(suppl 1):143-147. Tóm lược
- Pasquau F, Ena J, Sanchez R, et al. Leishmaniasis as an opportunistic infection in HIV-infected patients: determinants of relapse and mortality in a collaborative study of 228 episodes in a Mediterreanean region. Eur J Clin Microbiol Infect Dis. 2005;24:411-418. Tóm lược
- Russo R, Nigro LC, Minniti S, et al. Visceral leishmaniasis in HIV infected patients: treatment with high dose liposomal amphotericin B (AmBisome). J Infect. 1996;32:133-137. Tóm lược
- Laguna F, Torre-Cisneros J, Moreno V, et al. Efficacy of intermittent liposomal amphotericin B in the treatment of visceral leishmaniasis in patients infected with human immunodeficiency virus. Clin Infect Dis. 1995;21:711-712. Tóm lược
- Ritmeijer K, Dejenie A, Assefa Y, et al. A comparison of miltefosine and sodium stibogluconate for treatment of visceral leishmaniasis in an Ethiopian population with high prevalence of HIV infection. Clin Infect Dis. 2006;43:357-364. Toàn văn Tóm lược
- Laguna F, Lopez-Velez R, Pulido F, et al. Treatment of visceral leishmaniasis in HIV-infected patients: a randomized trial comparing meglumine antimoniate with amphotericin B. Spanish HIV-Leishmania Study Group. AIDS. 1999;13:1063-1069. Tóm lược
- Delgado J, Macías J, Pineda JA, et al. High frequency of serious side effects from meglumine antimoniate given without an upper limit dose for the treatment of visceral leishmaniasis in human immunodeficiency virus type-1- infected patients. Am J Trop Med Hyg. 1999;61:766-769. Toàn văn Tóm lược
- Sundar S. Drug resistance in Indian visceral leishmaniasis. Trop Med Int Health. 2001;6:849-854. Toàn văn Tóm lược
- Musa AM, Khalil EA, Mahgoub FA, et al. Efficacy of liposomal amphotericin B (AmBisome) in the treatment of persistent post-kala-azar dermal leishmaniasis (PKDL). Ann Trop Med Parasitol. 2005;99:563-569. Tóm lược
- Soto J, Toledo J, Gutierrez P, et al. Treatment of American cutaneous leishmaniasis with miltefosine, an oral agent. Clin Infect Dis. 2001;33:e57-e61. Toàn văn Tóm lược
- Soto J, Arana BA, Toledo J, et al. Miltefosine for New World cutaneous leishmaniasis. Clin Infect Dis. 2004;38:1266-1272. Toàn văn Tóm lược
- Vélez I, López L, Sánchez X, et al. Efficacy of miltefosine for the treatment of American cutaneous leishmaniasis. Am J Trop Med Hyg. 2010;83:351-356. Toàn văn Tóm lược
- Franke ED, Llanos-Cuentas A, Echevarria J, et al. Efficacy of 28-day and 40-day regimens of sodium stibogluconate (Pentostam) in the treatment of mucosal leishmaniasis. Am J Trop Med Hyg. 1994;51:77-82. Tóm lược
- Sundar S, More DK, Singh MK, et al. Failure of pentavalent antimony in visceral leishmaniasis in India: report from the center of the Indian epidemic. Clin Infect Dis. 2000;31:1104-1107. Toàn văn Tóm lược
- Thakur CP, Singh RK, Hassan SM, et al. Amphotericin B deoxycholate treatment of visceral leishmaniasis with newer modes of administration and precautions: a study of 938 cases. Trans R Soc Trop Med Hyg. 1999;93:319-323. Tóm lược
- Sundar S, Chakravarty J, Rai VK, et al. Amphotericin B treatment for Indian visceral leishmaniasis: response to 15 daily versus alternate-day infusions. Clin Infect Dis. 2007;45:556-561. Toàn văn Tóm lược
- Rijal S, Chappuis F, Singh R, et al. Treatment of visceral leishmaniasis in south-eastern Nepal: decreasing efficacy of sodium stibogluconate and need for a policy to limit further decline. Trans R Soc Trop Med Hyg. 2003;97:350-354. Tóm lược
- Thakur CP, Narain S, Kumar N, et al. Amphotericin B is superior to sodium antimony gluconate in the treatment of Indian post-kala-azar dermal leishmaniasis. Ann Trop Med Parasitol. 1997;91:611-616. Tóm lược
- Sundar S, Jha TK, Thakur CP, et al. Injectable paromomycin for visceral leishmaniasis in India. N Engl J Med. 2007;356:2571-2581. Toàn văn Tóm lược
- Hailu A, Musa A, Wasunna M, et al. Geographical variation in the response of visceral leishmaniasis to paromomycin in East Africa: a multicentre, open-label, randomized trial. PLoS Negl Trop Dis. 2010;4:e709. Toàn văn Tóm lược
- Bhattacharya SK, Sinha PK, Sundar S, et al. Phase 4 trial of miltefosine for the treatment of Indian visceral leishmaniasis. J Infect Dis. 2007;196:591-598. Toàn văn Tóm lược
- Sundar S, Kumar K, Chakravarty J, et al. Cure of antimony-unresponsive Indian post-kala-azar dermal leishmaniasis with oral miltefosine. Trans R Soc Trop Med Hyg. 2006;100:698-700. Tóm lược
- Herwaldt BL. Miltefosine – the long-awaited therapy for visceral leishmaniasis? N Engl J Med. 1999;341:1840-1842. Tóm lược
- Ramesh V, Singh R, Salotra P. Short communication: post-kala-azar dermal leishmaniasis – an appraisal. Trop Med Int Health. 2007;12:848-851. Toàn văn Tóm lược
- Ben Salah A, Ben Messaoud N, Guedri E, et al. Topical paromomycin with or without gentamicin for cutaneous leishmaniasis. N Engl J Med. 2013;368:524-532. Tóm lược
- Sosa N, Capitán Z, Nieto J, et al. Randomized, double-blinded, phase 2 trial of WR 279,396 (paromomycin and gentamicin) for cutaneous leishmaniasis in Panama. Am J Trop Med Hyg. 2013;89:557-563. Toàn văn Tóm lược
- Saenz RE, Paz H, Berman JD. Efficacy of ketoconazole against Leishmania braziliensis panamensis cutaneous leishmaniasis. Am J Med. 1990;89:147-155. Tóm lược
- Navin TR, Arana BA, Arana FE, et al. Placebo-controlled clinical trial of sodium stibogluconate (Pensostam) versus ketoconazole for treating cutaneous leishmaniasis in Guatamala. J Infect Dis. 1992;165:528-534. Tóm lược
- Alrajhi AA, Ibrahim EA, De Vol EB, et al. Fluconazole for the treatment of cutaneous leishmaniasis caused by Leishmania major. N Engl J Med. 2002;346:891-895. Toàn văn Tóm lược
- Mueller Y, Nguimfack A, Cavailler P, et al. Safety and effectiveness of amphotericin B deoxycholate for the treatment of visceral leishmaniasis in Uganda. Ann Trop Med Parasitol. 2008;102:11-19. Tóm lược
- Collin S, Davidson R, Ritmeijer K, et al. Conflict and kala-azar: determinants of adverse outcomes of kala-azar among patients in southern Sudan. Clin Infect Dis. 2004;38:612-619. Toàn văn Tóm lược
- Melaku Y, Collin SM, Keus K, et al. Treatment of kala-azar in southern Sudan using a 17-day regimen of sodium stibogluconate combined with paromomycin: a retrospective comparison with 30-day sodium stibogluconate monotherapy. Am J Trop Med Hyg. 2007;77:89-94. Toàn văn Tóm lược
- Cota GF, de Sousa MR, Rabello A. Predictors of visceral leishmaniasis relapse in HIV-infected patients: a systematic review. PLoS Negl Trop Dis. 2011;5:e1153. Toàn văn Tóm lược
Hình ảnh
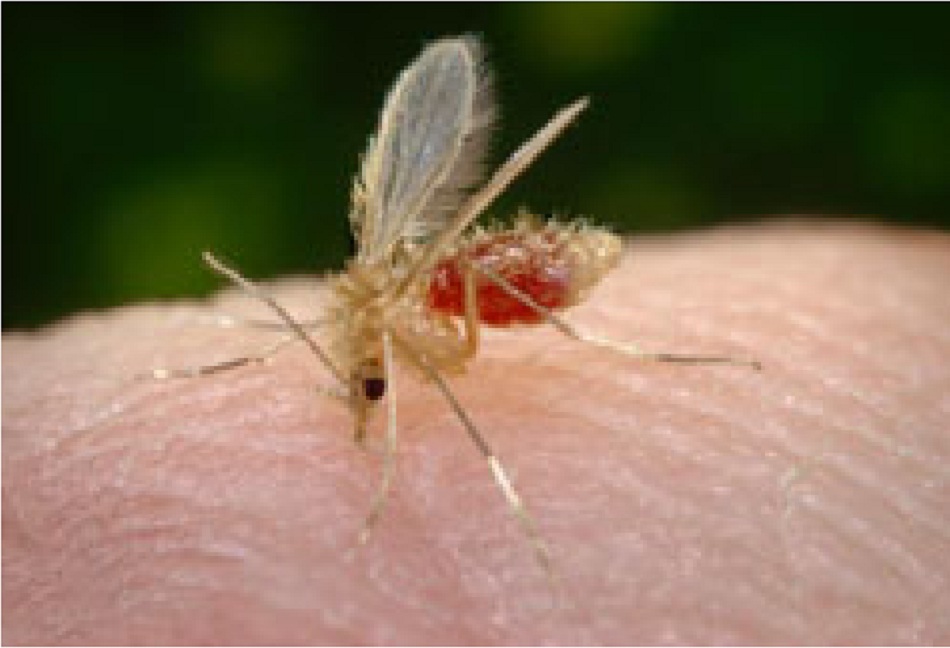
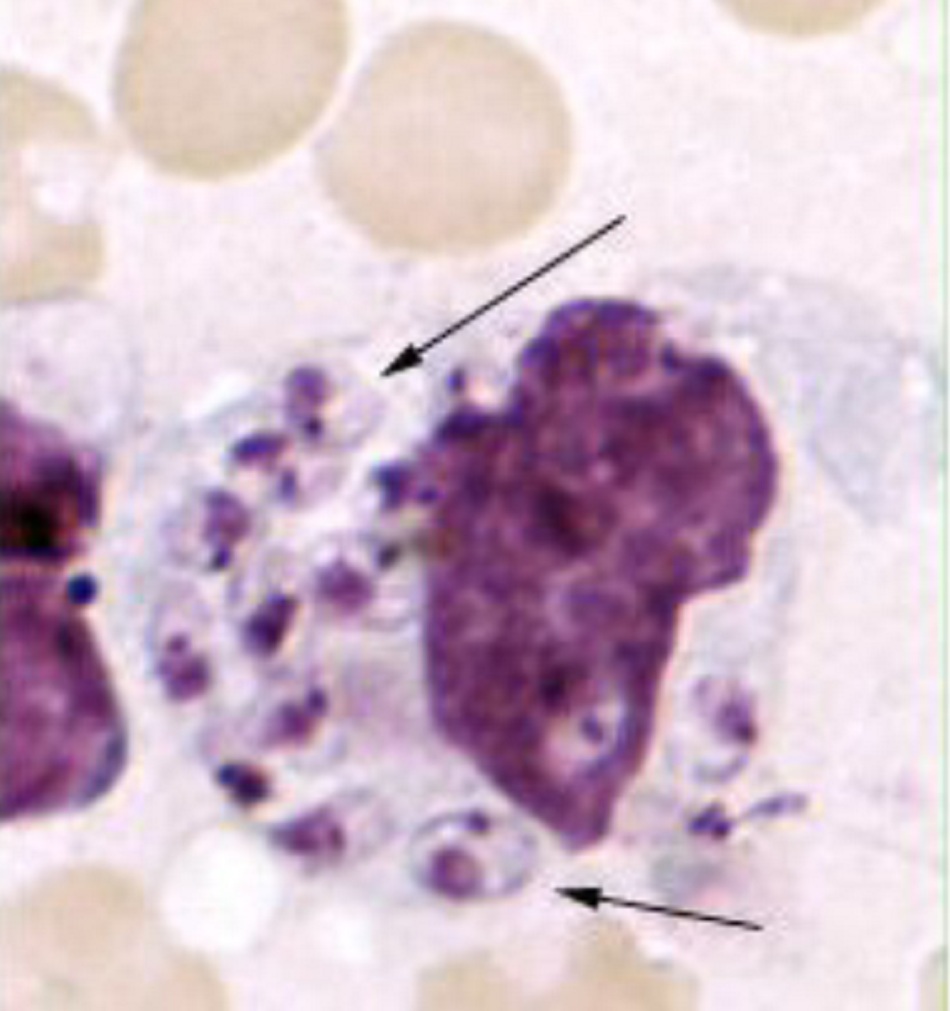

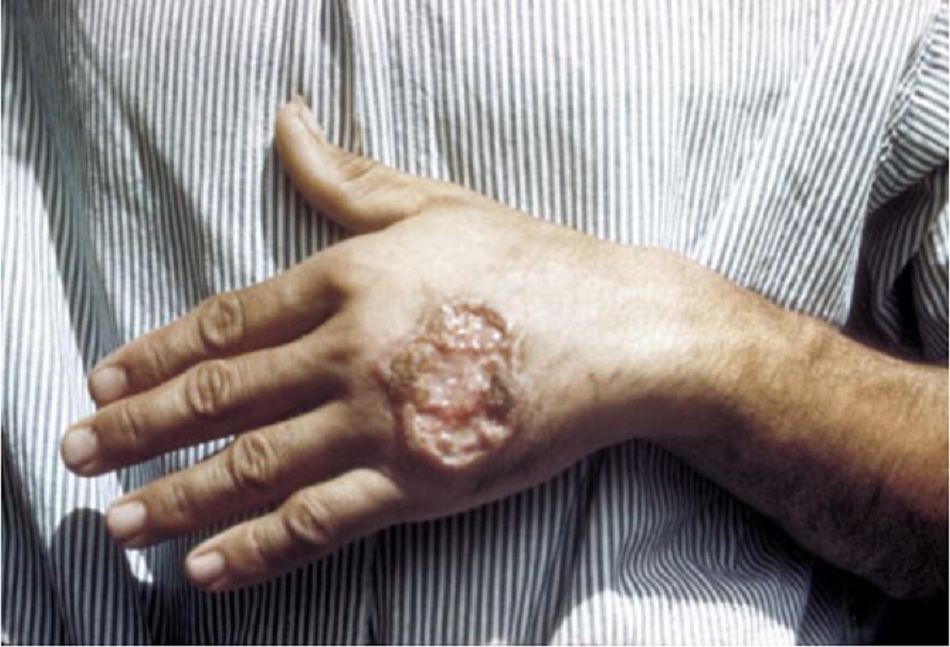
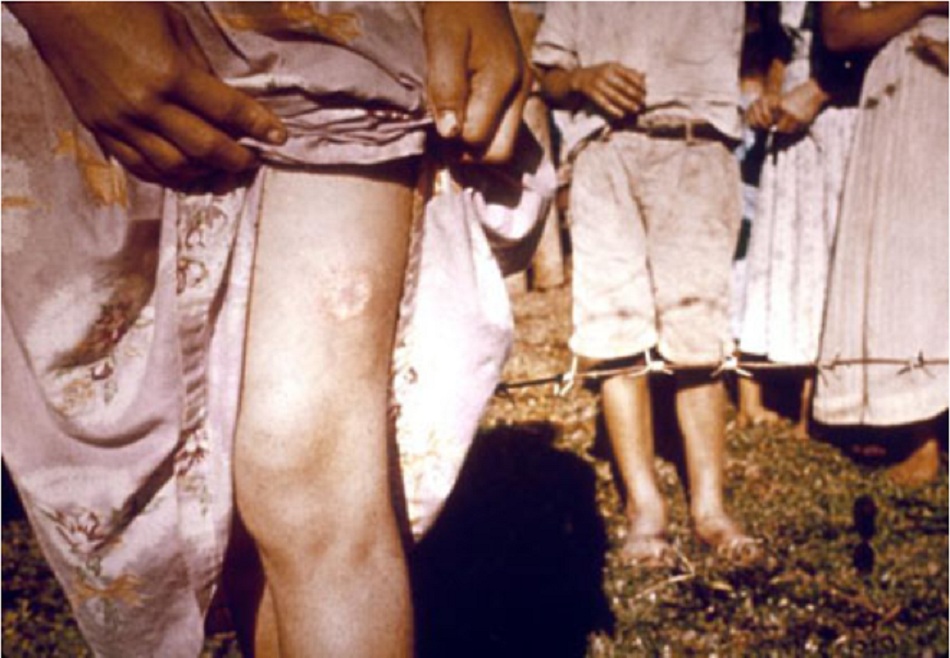
Những người có đóng góp
// Các tác giả:
Richard Reithinger, PhD
Vice President
Global Health, Research Triangle Institute (RTI) International, Washington, DC
CÔNG KHAI THÔNG TIN: RR is an author of several articles cited in this monograph.
Francois Chappuis, MD, PhD
Professor
Head of Division, Division of Tropical and Humanitarian Medicine, Geneva University Hospitals, University of Geneva,
Geneva, Switzerland
CÔNG KHAI THÔNG TIN: FC is an author of several articles cited in this monograph.
// Những Người Bình duyệt:
Caryn Bern, MD
Medical Epidemiologist
Centers for Disease Control and Prevention, Atlanta, GA
CÔNG KHAI THÔNG TIN: CB is an author of several articles cited in this monograph.
Xem thêm:
Nhiễm khuẩn Yersinia: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ