Bệnh tim mạch
Điện tâm đồ trong bệnh lý tim bẩm sinh: Định nghĩa, phân tích điện tâm đồ ở trẻ em và người lớn
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Lân Hiếu
Bùi Quang Thắng
Nguyễn Văn Hiếu
Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc những phân tích cơ bản trên điện tâm đồ trong chẩn đoán bệnh tim bẩm sinh trong bài viết dưới đây.
Định nghĩa
Điện tâm đồ (ĐTĐ) 12 chuyển đạo được đọc một cách có hệ thống và phối hợp với lâm sàng để cung cấp thông tin chẩn đoán, ngay cả tổn thương tim bẩm sinh phức tạp. Chú ý tuần tự vào trục, biên độ, hình dạng và thời gian của sóng P; khoảng PR; trục, biên độ và thời gian của phức bộ QRS; khoảng QT; đoạn ST; trục và hình dạng của sóng T.
Ở một số dị tật tim bẩm sinh, cần đặt vị trí điện cực ở vị trí khác như trong trường hợp đảo ngược phủ tạng, các điện cực trước tim được đặt ở vị trí đối diện so với vị trí thông thường.
Chỉ định ghi điện tâm đồ rất rộng rãi, bao gồm đau ngực, ngất và nghi ngờ rối loạn nhịp tim, nghi ngờ mắc bệnh lý tim mạch…
Mặc dù các nguyên tắc cơ bản của phân tích ĐTĐ ở trẻ em giống như ở người lớn, ĐTĐ ở trẻ em vẫn có những điểm khó đọc hơn so với ở người trưởng thành do những thay đổi trong giải phẫu tim và sinh lý trong thời kỳ sơ sinh và thiếu niên. Hơn nữa, những thay đổi về cấu trúc và huyết động trong bệnh tim bẩm sinh có thể ảnh hưởng và tạo sự thay đổi trên điện tâm đồ.
Do sự ưu thế của tâm thất phải (right ventricular – RV) ở trẻ nhỏ, một số bác sĩ tim mạch nhi ghi thêm các chuyển đạo V3R, V4R và V7 để đánh giá tổn thương.
Điểm lưu ý trong phân tích một bản ghi điện tim là xem xét tình trạng lâm sàng tại thời điểm ghi. Nhiều bệnh lý không do nguyên nhân tim mạch có thể ảnh hưởng đến ĐTĐ bình thường, ví dụ bệnh tâm phế mạn. Bên cạnh đó, các giá trị ĐTĐ bình thường trong nhi khoa phụ thuộc vào tuổi và nhịp tim.
Phân tích điện tâm đồ ở trẻ em và người lớn
Sự khác nhau điện tâm đồ ở trẻ em và người lớn
ĐTĐ của trẻ sơ sinh và trẻ em bình thường khác so với người lớn bình thường. Sự khác biệt nhất là sự ưu thế thất phải ở trẻ sơ sinh và dần thay đổi thành sự ưu thế thất trái ở người lớn.
Điện tâm đồ của trẻ em có các đặc điểm sau:
- Nhịp tim nhanh hơn người lớn.
- Tất cả các khoảng và đoạn (khoảng PR, phức bộ QRS và khoảng QT) ngắn hơn ở người lớn.
- Ưu thế thất phải ở nhũ nhi và trẻ dưới 1 tháng tuổi được biểu thị trên điện tâm đồ như sau:
- Trục thường lệch phải.
- Trục sóng hướng sang phải nhiều (sóng R cao ở aVR và các chuyển đạo trước tim phải (V4R, V1, V2) và sóng S sâu ở chuyển đạo DI và chuyển đạo trước tim trái (V5 và V6)).
- Tỷ lệ R/S lớn ở chuyển đạo trước tim phải và nhỏ ở chuyển đạo trước tim trái.
- Sóng T đảo ngược ở V1 ở nhũ nhi và trẻ nhỏ. Sóng T thẳng đứng ở V1 trong nhóm tuổi này gợi ý phì đại tâm thất phải.
Các bước phân tích điện tâm đồ
Trình tự dưới đây là một trong những cách tiếp cận có thể sử dụng để phân tích một điện tâm đồ:
- Nhịp tim (nhịp xoang hay không); chú ý đến trục, cường độ và thời gian sóng P.
- Tần số (nhịp nhĩ và nhịp thất, nếu khác nhau).
- Phức bộ QRS (trục, biên độ).
- Khoảng và đoạn: PR và
- Các bất thường đoạn ST và sóng T.
Nhịp tim
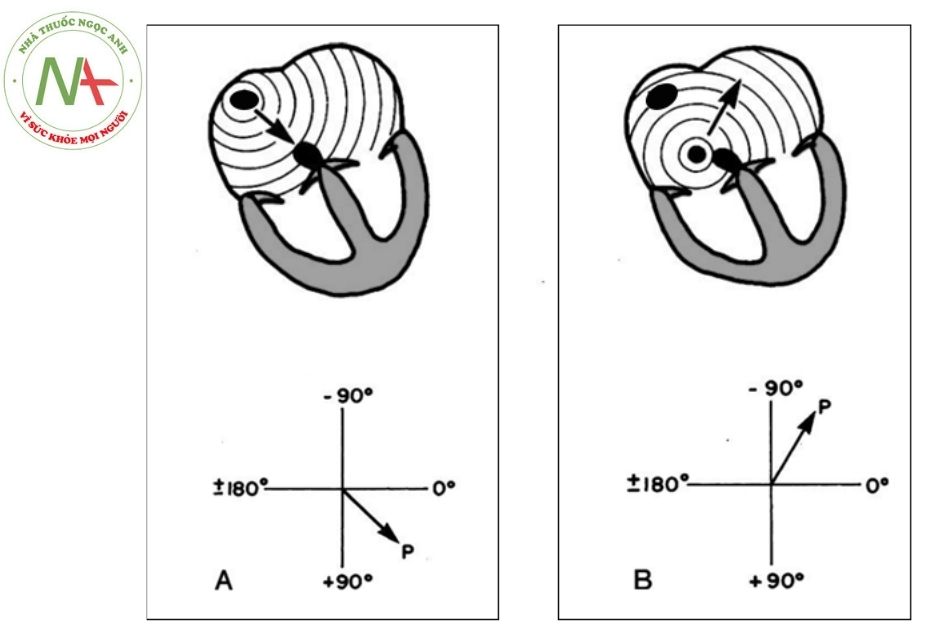
Để xác định nhịp tim, điều quan trọng là xác định nguồn gốc chính xác ổ khởi phát xung của tim. Trong nhịp xoang bình thường, nút xoang chịu trách nhiệm tạo ra xung điện. Sự khử cực của các tế bào cơ tâm nhĩ hướng từ trên xuống dưới và sang trái. Do đó, trục sóng P sẽ nằm trong khoảng từ 0 đến +90° và hình thái sóng P sẽ dương trong các chuyển đạo DI, DII và aVF và hai pha trong chuyển đạo V1.
Nếu nguồn gốc sóng P là từ các vị trí tâm nhĩ khác, hình thái sóng P sẽ khác. Ví dụ ổ chủ nhịp ở nhĩ trái cho thấy sóng P âm trong các chuyển đạo DI và aVL; ổ chủ nhịp nhĩ phải thấp biểu hiện sóng P âm trong các chuyển đạo DII, DIII và aVF.
Nhịp xoang được đặc trưng bởi: sóng P bình thường (P dương ở DI, DII và aVF) trước mỗi phức bộ QRS với khoảng PR không đổi và nhịp tim trong phạm vi bình thường theo tuổi.
Biên độ hoặc thời gian bất thường sóng P gợi ý đến tăng gánh tâm nhĩ. Sóng P biểu hiện khử cực tâm nhĩ. Trong 0,04-0,06 giây đầu tiên của sóng P có liên quan đến khử cực nhĩ phải và phần còn lại liên quan đến nhĩ trái.
- Tăng gánh nhĩ phải (right atrial enlargement) được định nghĩa là sóng P cao và cực đại trong chuyển đạo DII. Ở trẻ sơ sinh và trẻ em, biên độ sóng P lớn hơn 2,5-3,0 mV được coi là bất thường.
- Tăng gánh nhĩ trái (left atrial enlargement) được đặc trưng bởi sóng P rộng (> 0,12 giây) và có “notch” sóng P ở chuyển đạo DII hoặc rộng (> 0,04 giây) và sâu (> 0,1 mV) trong chuyển đạo V1 (P hai pha).
- Trong trường hợp giãn hai tâm nhĩ, cả hai tiêu chí cho giãn tâm nhĩ đều có mặt. Thời gian sóng P ngắn hơn 0,09 giây ở trẻ em và ngắn hơn 0,07 giây ở nhũ nhi.
Tần số tim
Sự thay đổi nhịp tim ở trẻ nhỏ rất đáng kể. Tuổi, chỉ số khối cơ thể, trạng thái trao đổi chất và các biến số khác ảnh hưởng đến nhịp tim.
Nhịp tim của trẻ sơ sinh dao động trong khoảng từ 150 đến 230 nhịp/phút, nhịp tăng lên khi trẻ khóc. Nhịp tim đạt đến đỉnh điểm trong khoảng từ 1 đến 2 tháng của cuộc đời và sau đó giảm dần cho đến 6 tháng. Từ 6 tháng đến năm đầu tiên, có xu hướng đạt đến một cao nguyên và sau đó giảm dần để đạt được nhịp tim của người trưởng thành.
Khi nhịp tâm thất và tâm nhĩ khác nhau, ví dụ trong block nhĩ thất hoàn toàn hoặc rung nhĩ, để đánh giá tần số nhĩ cần sử dụng khoảng P-P thay vì khoảng R-R.
Do sự khác biệt liên quan đến tuổi của nhịp tim, các định nghĩa về nhịp tim chậm (< 60 nhịp/phút) và nhịp tim nhanh (> 100 nhịp/phút) được sử dụng cho người lớn không giúp phân biệt nhịp tim bình thường với nhịp tim bất thường ở bệnh nhân nhi. Ví dụ về nhịp tim bình thường được ghi trên điện tâm đồ theo độ tuổi được mô tả trong Bảng 1.
Bảng 1. Khoảng bình thường của nhịp tim lúc nghỉ theo tuổi
| Tuổi | Nhịp/phút |
| Trẻ dưới 1 tháng tuổi | 110-150 |
| 2 tuổi | 85-125 |
| 4 tuổi | 75-115 |
| Trên 6 tuổi | 60-100 |
Phức bộ QRS: trục, thời gian, biên độ
Trục QRS (trục điện tim)
Ở trẻ sơ sinh, trục điện tim bình thường nằm trong khoảng từ +55 đến +200 do sự ưu thế của thất phải và giảm xuống +160 sau 1 tháng. Song song với những thay đổi về cấu trúc tim trong 1-3 năm đầu tiên, hình ảnh ĐTĐ thay đổi từ sự ưu thế thất phải sang thất trái. Do đó, trục QRS sẽ chuyển từ trục phải sang nhiều trục trái hơn (−30 đến +100).
Khi được 3 tuổi, trục QRS tiếp cận giá trị trung bình của người lớn là +50 độ.
Bảng 2. Giá trị trung bình và giới hạn trục điện tim bình thường
| 1 tuần – 1 tháng | +110 độ (+30 đến +180) |
| 1 – 3 tháng | + 70 độ (+10 đến +125) |
| 3 tháng – 3 tuổi | + 60 độ (+10 đến +110) |
| > 3 tuổi | + 60 độ (+20 đến +120) |
| Người lớn | + 50 độ (-30 đến +105) |
Trục QRS bên ngoài phạm vi bình thường biểu thị sự bất thường trong quá trình khử cực tâm thất:
- Trục trái: xuất hiện khi trục QRS nhỏ hơn giới hạn dưới bình thường đối với tuổi của bệnh nhân. Thường gặp ở bệnh nhân phì đại thất trái, block nhánh trái (LBBB) và block phân nhánh trái trước.
- Trục phải: khi trục QRS lớn hơn giới hạn trên của mức bình thường đối với tuổi của bệnh nhân. Trục phải gặp ở bệnh nhân phì đại thất phải và block nhánh phải.
- Trục vô định: xuất hiện khi sóng S lớn hơn sóng R trong Sự chồng chéo với trục trái cần được lưu ý. Hiếm khi được nhìn thấy ở trẻ em bình thường.
Thời gian QRS thay đổi theo tuổi và ngắn hơn ở nhũ nhi và trẻ em so với người lớn
Việc đo biên độ sóng R và thời gian QRS, đặc biệt là trong các chuyển đạo trước tim thể hiện quá trình khử cực tâm thất. Do khối lượng cơ thất nhỏ hơn, thời gian QRS thường ngắn hơn ở trẻ em so với người lớn: dưới 4 tuổi, thời gian QRS nhỏ hơn 0,09 giây, dưới 0,10 giây đến khi 16 tuổi và dưới 0,11 giây ở tuổi vị thành niên. Thành ngực mỏng và cấu trúc tim gần xương sườn ở trẻ sơ sinh gây ra sóng R hoặc S cao trong các chuyển đạo trước tim so với các chuyển đạo ngoại vi. Biên độ QRS thấp có thể chỉ ra viêm cơ tim, tràn dịch màng tim và suy giáp.
Tuần hoàn của thai nhi chủ yếu phụ thuộc vào chức năng thất phải, do đó trong thời kỳ sơ sinh khối lượng cơ thất phải lớn hơn so với thất trái. Sự thay đổi này được phản ánh trên ĐTĐ là sóng R có biên độ cao trong chuyển đạo trước bên phải với R/S > 1 và sóng S sâu trong các chuyển đạo trước bên trái với R/S < 1. Dần dần sau 1 tháng, ưu thế thất phải mất đi và thất trái dần lớn hơn thất phải vào cuối năm đầu đời. Kết quả là biên độ sóng R sẽ giảm ở các chuyển đạo trước bên phải và tăng các chuyển đạo trước bên trái với tuổi tăng dần (thay đổi sóng S là ngược lại). Do đó, cần xem xét thay đổi biên độ sóng R và S liên quan đến tuổi trong các chuyển đạo trước khi đánh giá ĐTĐ cho hình ảnh phì đại các tâm thất.
Thời gian QRS kéo dài trong các rối loạn dẫn truyền tâm thất, bao gồm block nhánh phải, block nhánh trái, hội chứng tiền kích thích (hội chứng WPW) và block dẫn truyền trong thất (như tăng kali máu, ngộ độc quinidine hoặc thiếu máu cục bộ). Rối loạn nhịp thất (ngoại tâm thu thất, nhịp nhanh thất, cấy máy tạo nhịp tim) cũng tạo ra thời gian QRS rộng.
Bảng 3. Thời gian QRS theo tuổi trung bình (và giới hạn trên)
| 0-1tháng | 1-6tháng | 6-12tháng | 1-3tuổi | 3-8tuổi | 8-12tuổi | 12-16tuổi | |
| Thời gian QRS | 0,05 | 0,055(0,075) | 0,055(0,075) | 0,055(0,075) | 0,06(0,075) | 0,06(0,085) | 0,07(0,085) |
Biên độ QRS thay đổi theo tuổi
- Biên độ QRS lớn (sóng R cao hoặc sóng S sâu) thấy ở phì đại thất và rối loạn dẫn truyền trong thất (như block nhánh, hội chứng WPW).
- Biên độ QRS nhỏ thấy ở viêm cơ tim, viêm màng ngoài tim, suy giáp và trẻ bình thường dưới 1 tháng tuổi.
Bảng 4. Biên độ sóng R theo chuyển đạo và tuổi trung bình (và giới hạn trên)
| 0-1tháng | 1-6tháng | 6-12tháng | 1-3tuổi | 3-8tuổi | 8-12tuổi | 12-16tuổi | Người lớn | |
| DI | 4 (8) | 7 (13) | 8 (16) | 8 (16) | 7 (15) | 7 (15) | 6 (13) | 6 (13) |
| DII | 6 (14) | 13 (24) | 13 (27) | 12 (23) | 13 (22) | 14 (24) | 14 (24) | 5 (25) |
| DIII | 8 (16) | 9 (20) | 9 (20) | 9 (20) | 9 (20) | 9 (24) | 9 (24) | 6 (22) |
| aVR | 3 (8) | 2 (6) | 2 (6) | 2 (5) | 2 (4) | 1 (4) | 1 (4) | 1 (4) |
| aVL | 2 (7) | 4 (8) | 5 (10) | 5 (10) | 3 (10) | 3 (10) | 3 (12) | 3 (9) |
| aVF | 7 (14) | 10 (20) | 10 (16) | 8 (20) | 10 (19) | 10 (20) | 11 (21) | 5 (23) |
| V3R | 10 (19) | 6 (13) | 6 (11) | 6 (11) | 5 (10) | 3 (9) | 3 (7) | |
| V4R | 6 (12) | 5 (10) | 4 (8) | 4 (8) | 3 (8) | 3 (7) | 3 (7) | |
| V1 | 13 (24) | 10 (19) | 10 (20) | 9 (18) | 8 (16) | 5 (12) | 4 (10) | 3 (14) |
| V2 | 18 (30) | 20 (31) | 22 (32) | 19 (28) | 15 (25) | 12 (20) | 10 (19) | 6 (21) |
| V5 | 12 (23) | 20 (33) | 20 (31) | 20 (32) | 23 (38) | 26 (39) | 21 (35) | 12 (23) |
| V6 | 5 (15) | 13 (22) | 13 (23) | 13 (23) | 15 (26) | 17 (26) | 14 (23) | 10 (21) |
Bảng 5. Biên độ sóng S theo chuyển đạo và tuổi trung bình (và giới hạn trên)
| 0-1tháng | 1-6tháng | 6-12tháng | 1-3tuổi | 3-8tuổi | 8-12tuổi | 12-16tuổi | Người lớn | |
| DI | 5 (10) | 4 (9) | 4 (9) | 3(8) | 2 (8) | 2 (8) | 2 (8) | 1 (6) |
| V3R | 3 (12) | 3 (10) | 4 (10) | 5 (12) | 7 (15) | 8 (18) | 7 (16) | |
| V4R | 4 (9) | 4 (12) | 5 (12) | 5 (12) | 5 (14) | 6 (20) | 6 (20) | |
| V1 | 7 (18) | 5 (15) | 7 (18) | 8 (21) | 11 (23) | 12 (25) | 11 (22) | `0 (23) |
| V2 | 18 (33) | 15 (26) | 16 (29) | 18 (30) | 20 (33) | 21 (36) | 18 (33) | 14 (36) |
| V5 | 9 (17) | 7 (16) | 6 (15) | 5 (12) | 4 (10) | 3 (8) | 3 (8) | |
| V6 | 3 (10) | 3 (9) | 2 (7) | 2 (7) | 2 (5) | 1 (4) | 1 (4) | 1 (13) |
Chú thích: Biên độ tính bằng mm, 1 mV = 10 mm giấy ghi điện tâm đồ.
Tỷ lệ R/S bình thường ở nhũ nhi và trẻ nhỏ, cao ở các chuyển đạo trước tim phải và thấp ở các chuyển đạo trước tim trái do R cao ở các chuyển chuyển đạo trước tim phải và S sâu ở các chuyển đạo trước tim trái. Tỷ lệ R/S bất thường thấy được ở bệnh nhân phì đại thất và rối loạn dẫn truyền trong thất.
Sóng Q bình thường hẹp (0,02s) và thường nhỏ hơn 5 mm ở các chuyển đạo trước tim trái và aVF. Sóng Q có thể sâu 8 mm ở DIII ở trẻ nhỏ hơn 3 tuổi.
- Sóng Q sâu có thể thấy ở các chuyển đạo trước tim bên trái trong phì đại thất trái do quá tải thể tích.
- Q sâu và rộng thấy trên bệnh nhân nhồi máu cơ tim và xơ hóa cơ tim.
- Các chuyển đạo trước tim bên phải thường không có sóng Q.
- Sóng Q ở V1 có thể thấy ở đảo ngược thất (chuyển gốc đại động mạch), phì đại thất phải nặng, tim một thất (single ventricle) và ở một số trẻ dưới 1 tháng tuổi.
- Sóng Q không xuất hiện trên V6 có thể thấy trong block nhánh trái và chuyển gốc đại động mạch (transposition of the great arteries).
Khoảng PR – QT
Khoảng PR đại diện cho sự dẫn truyền xung điện từ nút xoang qua tâm nhĩ, nút nhĩ thất, bó His và hệ thống Purkinje đến tế bào cơ tâm thất. Khoảng PR được đo từ khi bắt đầu sóng P đến khi bắt đầu phức hợp QRS, thường rõ nhất ở chuyển đạo DII.
Thời gian PR bình thường ngắn hơn ở trẻ em và thay đổi theo tuổi và nhịp tim. Điều này có thể do khối lượng tim nhỏ hơn ở trẻ em. Khoảng PR ở trẻ sơ sinh có thể thay đổi trong khoảng từ 70 ms đến 140 ms với giá trị trung bình là 100 ms. Do đó, bất thường dẫn truyền nhĩ thất ở trẻ nhỏ có thể xuất hiện với khoảng PR bình thường ở người lớn.
Để phân tích khoảng PR, kết hợp với phức bộ QRS và sóng P trước đó là cần thiết. Đánh giá P-QRS trong các nhịp liên tiếp có thể giúp chúng ta phát hiện sự phân ly của phức hợp sóng P và QRS trong các rối loạn như nhịp bộ nối và block nhĩ thất:
- Khoảng PR kéo dài (block nhĩ thất độ I): có thể thấy ở bệnh nhân viêm cơ tim (do virus, do thấp hoặc do bạch hầu), ngộ độc digitalis hoặc quinidine, một số bệnh tim bẩm sinh (Bệnh Erdheim-Chester, thông liên nhĩ, bất thường Ebstein), tăng Kali máu, một số bệnh lý cơ tim khác và ở cả một số người bình thường.
- Khoảng PR ngắn thấy ở hội chứng Wolff-Parkin- son-White (WPW), hội chứng Lown-Ganong-Levine, loạn dưỡng cơ Duchenne (hoặc người thân của bệnh nhân), bệnh thất điều Friedreich, u tủy thượng thận, bệnh tích lũy glycogen và một số trẻ bình thường.
- Khoảng PR biến đổi ở chủ nhịp nhĩ lưu động và block nhĩ thất độ II Wenckebach (Mobitz I).
Bảng 6. Khoảng PR với tần số và tuổi (giới hạn trên)
| Tần số (nhịp/ phút) | 0-1tháng | 1-6tháng | 6 tháng-1 năm | 1-3tuổi | 3-8tuổi | 8-12tuổi | 12-16tuổi | Người lớn |
| < 60 | 0,16(0,18) | 0,16(0,19) | 0,17(0,21) | |||||
| 60-80 | 0,15(0,17) | 0,15(0,17) | 0,15(0,18) | 0,16(0,21) | ||||
| 80-100 | 0,10(0,12) | 0,14(0,16) | 0,15(0,16) | 0,15(0,17) | 0,15(0,20) | |||
| 100 -120 | 0,10(0,12) | (0,15) | 0,13(0,16) | 0,14(0,15) | 0,15(0,16) | 0,15(0,19) | ||
| 120-140 | 0,10(0,11) | 0,11(0,14) | 0,11(0,14) | 0,12(0,14) | 0,13(0,15) | 0,14(0,15) | 0,15(0,18) | |
| 140-160 | 0,09(0,11) | 0,10(0,13) | 0,11(0,13) | 0,11(0,14) | 0,12(0,14) | (0,17) | ||
| 160-180 | 0,10(0,11) | 0,10(0,12) | 0,10(0,12) | 0,10(0,12) | ||||
| > 180 | 0,09 | 0,09(0,11) | 0,10(0,11) |
Chú thích: Thời gian khoảng PR tính bằng giây.
Khoảng QT phản ánh cả khử cực tâm thất và tái cực, được đo từ khi bắt đầu sóng Q đến hết sóng T (thường ở các chuyển đạo DII, V5 hoặc V6). Khoảng QT phụ thuộc tuổi và nhịp tim. Nhịp tim tăng dẫn đến khoảng QT ngắn hơn. Trong trường hợp sóng T và U trùng nhau và khó phân biệt hai sóng hoặc sóng P chồng lên sóng T (thường ở trẻ sơ sinh có nhịp tim cao hơn), vẽ một đường thẳng từ đỉnh sóng T tiếp tuyến với độ dốc của sóng cho đến khi nó cắt đường đẳng điện và điểm này được coi là điểm cuối của sóng T.
Để loại bỏ sự sai lệch QT theo tần số tim, người ta sử dụng thời gian QT hiệu chỉnh (QTc) theo Bazett 1920:
Trong vài ngày đầu tiên của thời kỳ sơ sinh, giới hạn trên đối với thời gian QTc là 440 ms. Sau giai đoạn này thời gian QTc tăng dần. Trong 6 tháng đầu đời, khoảng thời gian QTc có thể dài tới 490 ms; tuy nhiên, sau 6 tháng, điểm cắt đối với QTc bình thường là 440 ms. Nếu QTc lớn hơn khoảng 50% R-R liên tiếp, nó được coi là bất thường. Việc tính toán khoảng thời gian QTc rất quan trọng vì QTc kéo dài có thể gây ra rối loạn nhịp tim nguy hiểm như xoắn đỉnh hoặc rung thất. QTc kéo dài có thể do bẩm sinh hoặc mắc phải. Trước khi đánh giá QTc kéo dài là bẩm sinh, cần loại trừ các nguyên nhân như thuốc và các bất thường về điện giải.
Khoảng QT kéo dài dẫn đến rối loạn nhịp thất nặng:
- Khoảng QT kéo dài có thể thấy ở hội chứng QT kéo dài (hội chứng Jervell và Lange-Nielsen, hội chứng Romano-Ward), hạ canxi máu, viêm cơ tim, bệnh cơ tim giãn, chấn thương sọ não, suy dinh dưỡng nặng và nhiều bệnh khác.
- Một số thuốc có thể gây ra khoảng QT kéo dài. Các thuốc chống loạn nhịp (đặc biệt các nhóm IA, IC và III), thuốc chống loạn thần phenothiazines (thioridazine, chlorpromazine), thuốc chống trầm cảm 3 vòng (imipramine, amitriptyline), arsenics, organophosphates, thuốc kháng sinh (azithro- mycin, erythromycin, trimethoprim-sulfame- thoxazole, amantadine) và thuốc kháng hista- min (terfenadine).
Đoạn ST và sóng T
- Đoạn ST được đo từ cuối phức hợp QRS đến điểm bắt đầu sóng T.
- Điểm J là điểm bắt đầu của đoạn ST, đại diện cho chấm dứt khử cực với sự khởi đầu của tái cực tâm thất. Đoạn ST chênh lên khi điểm J cao hơn ít nhất 1 mm so với đường đẳng điện và chênh xuống khi điểm J thấp hơn 0,5 mm so với đường đẳng điện (Deal et al. 2004).
- Sự chênh lên của đoạn ST cũng như điểm J nằm cao khá phổ biến ở thanh thiếu niên, liên quan đến hiện tượng tái cực sớm (early repolarization) và quan sát rõ ở chuyển đạo trước tim. Trong tái cực sớm, đoạn ST trở về đường cơ sở khi hoạt động gắng sức. Một số trạng thái đặc biệt của hiện tượng tái cực sớm có thể là một yếu tố nguy cơ đột tử.
- Đoạn ST chênh lên bệnh lý ở trẻ em thường liên quan đến viêm màng ngoài tim, tuy nhiên cũng cần cân nhắc nguyên nhân ít phổ biến hơn như thiếu máu cơ tim, viêm cơ tim.
- Đoạn ST bình thường là đẳng điện, tuy nhiên trong các chuyển đạo ngoại vi, đoạn ST chênh lên hoặc chênh xuống đến 1 mm không nhất thiết là bất thường ở trẻ sơ sinh và trẻ em.
- Sóng T:
- Sóng T nên nằm ở góc phần tư dưới trái (từ 0 đến +90 độ).
- Sóng T cao nhọn có thể thấy ở bệnh nhân tăng kali máu, phì đại thất trái (quá tải thể tích) và tai biến mạch máu não.
- Sóng T trùng hoặc thấp hơn đường đẳng điện có thể ở trẻ bình thường dưới 1 tháng tuổi hoặc ở một số bệnh lý như suy giáp, hạ kali máu, viêm màng ngoài tim, viêm cơ tim, thiếu máu cơ tim, tăng đường huyết hoặc hạ đường huyết.
Các tiêu chuẩn tăng gánh buồng tim
Tăng gánh các buồng nhĩ
Các nguyên nhân gây ứ máu trong buồng nhĩ, dẫn đến giãn và dày cơ nhĩ (trong đó giãn là chủ yếu), dẫn đến khử thay đổi sự khử cực nhĩ trên điện tâm đồ.
Điện tâm đồ tăng gánh nhĩ biểu hiện chủ yếu biểu hiện bằng sự thay đổi hình dạng, thời gian và biên độ sóng P. Trong đó sóng P bình thường có thời gian không quá 0,12s và biên độ không quá 2,5mm. Hai chuyển đạo quan trọng nhất để đánh giá tăng gánh các buồng nhĩ là DII và V1.
Các tiêu chuẩn chẩn đoán tăng gánh buồng nhĩ:
- Tăng gánh nhĩ phải: có sóng P cao (ít nhất 3 mm), hình ảnh P “phế”.
- Tăng gánh nhĩ trái: có sóng P rộng (ít nhất 0,1 giây ở trẻ em và > 0,08 giây ở nhũ nhi) và có hình dạng 2 đỉnh – P “hai lá”. Sóng P 2 đỉnh ở V1 không phải là dấu hiệu của tăng gánh nhĩ trái, trừ khi thời gian trên 0,08 giây đối với nhũ nhi và trên 0,1 giây ở trẻ em.
- Tăng gánh hai tâm nhĩ: có sóng P cao và rộng, thỏa mãn cả 2 tiêu chuẩn tăng gánh nhĩ phải và nhĩ trái.
Tăng gánh các buồng thất
Các nguyên nhân làm tăng gánh nặng cho tâm thất (cả tiền gánh và hậu gánh), dẫn đến tăng áp lực buồng thất, hậu quả là dày và sau đó là giãn buồng thất. Khi cơ tâm thất dày lên sẽ có những biến đổi về quá trình khử cực và tái cực thất. Trên điện tâm đồ sẽ ghi nhận các dấu hiệu:
- Trục điện tim lệch phải hoặc trái.
- Điện thế sóng R vùng cơ thất dày sẽ tăng
- Thời gian khử cực vùng cơ tim kéo dài, dẫn đến QRS giãn rộng.
- Quá trình tái cực vùng cơ tim dày biến đổi, thường có sóng T âm.
Trục QRS thường hướng về phía tâm thất phì đại: Trục QRS thường hướng vào tâm thất bị phì đại. Trục phải thường gặp trong phì đại thất phải. Trục trái thường gặp trong phì đại thất trái do quá tải thể tích.
Thay đổi biên độ QRS: Về mặt giải phẫu, thất phải thuộc phía trước và bên phải; thất trái thuộc phía dưới, bên trái và phía sau khối cơ thất.
- Trên mặt phẳng đứng:
- Phì đại thất trái có biên độ sóng R tăng trên DI, DII, aVL, aVF và đôi khi DIII, đặc biệt ở nhũ nhi nhỏ.
- Phì đại thất phải có biên độ sóng R tăng trên aVR và DIII, biên độ sóng S tăng trên
- Trên mặt phẳng ngang:
- Phì đại thất trái có sóng R cao ở V5 và V6 và/ hoặc sóng S sâu ở V4R, V1,
- Phì đại thất phải có sóng R cao ở V4R, V1 và V2 và/hoặc sóng S sâu ở V5,
Các biến đổi không đặc hiệu khác:
- Trong tăng gánh thất phải:
- Sóng T dương ở V1 sau sinh 3 ngày có thể là dấu hiệu của tăng gánh thất phải.
- Sóng Q ở V1 (có thể là qR hoặc qRs) gợi ý đến tăng gánh thất phải, mặc dù nó có thể xuất hiện trong chuyển gốc đại động mạch.
- Trong tăng gánh thất trái:
- Sóng Q sâu (≥5 mm) và/hoặc sóng T cao ở V5 và V6 là các dấu hiệu của tăng gánh thất trái do tăng gánh thể tích (thường đi kèm thông liên thất với luồng thông lớn).
- Sóng Q ở các chuyển đạo phía trước (DII, DIII và aVF) có thể là dấu hiệu của tăng gánh thất trái (giãn hoặc phì đại thất trái). Bình thường, sóng Q ở DIII có thể sâu tới 6 mm ở trẻ nhỏ.
Tăng gánh thất phải
Tăng gánh thất phải có thể gặp trong hẹp van hai lá, hẹp van ba lá, hẹp van động mạch phổi, hội chứng Eisenmenger, Fallot 4. Tiêu chuẩn chẩn đoán:
- Trục điện tim lệch phải theo tuổi.
- QRS tăng biên độ và có hướng trên phải với thời gian trong giới hạn bình thường.
- Trường hợp QRS kéo dài và có biên độ tăng hướng đến có rối loạn dẫn truyền trong thất hơn là phì đại thất:
- Sóng R ở V1, V2 hoặc aVR cao hơn giới hạn bình thường.
- Sóng S ở DI và V6 sâu hơn giới hạn bình thường.
- R/S bất thường:
- Tỷ lệ R/S ở V1 và V2 lớn hơn giới hạn bình thường theo tuổi.
- R/S ở V6 < 1 (sau 1 tháng tuổi).
- Sóng T dương ở V1 ở bệnh nhi trên 3 ngày tuổi, với điều kiện sóng T dương ở các chuyển đạo trước tim bên trái (V5,V6). Ở bệnh nhân từ 6 tuổi trở lên, sóng T dương ở V1 không phải là bất thường.
- Sóng Q có thể xuất hiện ở V1 (qR hoặc qRs) ở phì đại thất phải nặng (chủ yếu ở bệnh nhân chuyển gốc đại động mạch).
- Càng có nhiều tiêu chí độc lập thì có nhiều hơn khả năng có phì đại thất phải.
Tăng gánh thất phải ở trẻ sơ sinh: Chẩn đoán tăng gánh thất phải ở trẻ dưới 1 tháng tuổi rất khó do ở thời kì này có sự ưu thế thất phải. Tuy nhiên có thể dựa vào một số đặc điểm gợi ý dưới đây:
- Có sóng S ở DI ≥ 12 mm.
- Sóng R ở aVR ≥ 8 mm.
- Sóng R (không có S theo sau) ở V1 > 10 mm.
- Sóng R ở V1 > 25 mm.
- qR ở V1 (tuy nhiên có thể thấy ở 10% trẻ mới sinh và nhũ nhi bình thường).
- Sóng T dương ở V1 ở trẻ 3 ngày tuổi.
- Trục QRS trên +180 độ.
Tăng gánh thất trái
Tăng gánh thất trái thường gặp trong tăng huyết áp, hẹp van động mạch chủ (ĐMC), hở van ĐMC, hẹp eo ĐMC, thông liên thất, còn ống động mạch, cửa sổ chủ-phế… Tiêu chuẩn chẩn đoán:
- Trục trái theo tuổi.
- QRS không thay đổi về thời gian và có các thay đổi biên độ dưới đây.
- Sóng R ở DI, DII, DIII, aVL, aVF, V5 hoặc V6 lớn hơn giới hạn bình thường ở cùng độ tuổi.
- Sóng S ở V1 hoặc V2 lớn hơn giới hạn bình thường.
- Tỷ lệ R/S bất thường: Tỷ lệ R/S ở V1 và V2 nhỏ hơn giới hạn bình thường.
- Có sóng Q ở V5 và V6 ≥ 5 mm, đi kèm sóng T đối xứng ở cùng chuyển đạo (tăng gánh thể tích).
- Càng nhiều điều kiện độc lập trên được thỏa mãn, càng nhiều khả năng tăng gánh thất trái.
Tiêu chuẩn tăng gánh hai thất
Chẩn đoán tăng gánh hai thất thường khó do trục bất thường của thất trái và thất phải ngược hướng nhau và do đó chúng khử nhau, dẫn đến biên độ QRS tương đối nhỏ (hoặc thậm chí bình thường).
- Tăng gánh thất trái và tăng gánh thất phải có biên độ QRS dương nhưng thời gian không tăng (như block nhánh, hội chứng WPW). Nhiều trường hợp biên độ QRS lớn nghĩ nhiều đến tăng gánh hai thất có thể thấy trong rối loạn dẫn truyền trong thất (đi kèm với thời gian QRS kéo dài).
- Tăng gánh thất trái hoặc tăng gánh thất phải và tâm thất còn lại có biên độ QRS lớn nhưng vẫn trong giới hạn bình thường, thời gian QRS nằm trong giới hạn bình thường.
- Dấu hiệu Katz-Wachtel: Các phức bộ QRS có biên độ rất lớn ở hai hoặc nhiều hơn các chuyển đạo chi và các chuyển đạo trước tim giữa (ví dụ, V2 đến V5), được gọi là dấu hiệu Katz-Wachtel (với thời gian QRS bình thường). Rất khó để vẽ trục QRS vì các phức bộ QRS lưỡng cực lớn trong các chuyển đạo chi. Sóng R và S lớn ở một số chuyển đạo chi và trong các chuyển đạo chính giữa (hiện tượng Katz-Wachtel). Nếu sự kết hợp của biên độ sóng R và S trong các chuyển đạo V3 và V4 lớn hơn 60 mm, thì nên xem xét giảm 1/2 biên độ điện thế (Katz và Wachtel 1937). Sóng S trong chuyển đạo DI và V6 có độ sâu bất thường và sóng R trong V1 cũng lớn bất thường, cho thấy RVH. Các sóng R trong chuyển đạo DI và aVL cũng lớn bất thường. Do đó, dấu hiệu này cho thấy tăng gánh 2 thất.
Rối loạn đường dẫn truyền trong thất
Các bệnh lý rối loạn dẫn truyền trong thất có chung đặc điểm thời gian QRS kéo dài. Có 3 kiểu rối loạn dẫn truyền trong thất và các đặc điểm của từng kiểu được trình bày dưới đây.
- Block nhánh phải và block nhánh trái.
- Hội chứng Wolff-Parkinson-White (WPW).
- Block dẫn truyền trong thất.
Block nhánh phải
- Block nhánh phải (right bundle branch block) là rối loạn dẫn truyền trong thất thường gặp nhất ở trẻ em.
- Hai bệnh lý xuất hiện block nhánh phải hay gặp nhất ở trẻ em là thông liên nhĩ (atrial septal defect) và các rối loạn dẫn truyền sau phẫu thuật (đặc biệt sau mổ tứ chứng Fallot). Các bệnh lý khác thường đi kèm với block nhánh phải bao gồm bất thường Ebstein (Ebstein anomaly), hẹp động mạch phổi (pulmonary stenosis) ở nhũ nhi dưới 6 tháng tuổi, bệnh Erdheim-Chester, bất thường đổ về tĩnh mạch phổi bán phần (partial anomalous pulmonary venous connection) và đôi khi xuất hiện ở trẻ bình thường.
- Đặc điểm của block nhánh phải ở trẻ em khác người lớn. Một số trường hợp block nhánh phải, đường dẫn truyền nhánh phải hoàn toàn bình thường. Ở thông liên nhĩ, thời gian QRS kéo dài do đường dẫn truyền dài hơn qua tâm thất phải giãn thay vì block thực sự ở nhánh phải. Phẫu thuật tetralogy of Fallot) làm gián đoạn sự liên kết các sợi Purkinje dưới nội mạc và gây ra thời gian QRS kéo dài mà không làm tổn thương nhánh phải.
- RSR’: Mặc dù RSR’ (hoặc rSr’) xuất hiện ở V1 không thường xảy ra ở người lớn, nhưng có thể là bình thường ở nhũ nhi và trẻ nhỏ. Một số trường hợp bị phân tích nhầm thành block nhánh trái không hoàn toàn (ILBBB) hoặc phì đại thất phải bởi máy đọc điện tim hoặc bác sĩ, với điều kiện là thời gian QRS không bị kéo dài và điện áp của sóng R sơ cấp hoặc thứ cấp không lớn bất thường.
- Block nhánh phải không hoàn toàn (incomplete right bundle branch block – IRBBB): Cơ chế bệnh sinh và đặc điểm lâm sàng của block nhánh phải không hoàn toàn tương tự block nhánh phải hoàn toàn (complete right bundle branch block
- CRBBB). Một số nhà tim mạch học thích sử dụng thuật ngữ “gián đoạn dẫn truyền thất phải” hơn là “block” trong block nhánh phải không hoàn toàn. Tỷ lệ block nhánh phải không hoàn toàn ở trẻ em không được biết rõ nhưng có thể khoảng xung quanh 1% trẻ em bình thường và 5% đến 10% người lớn.
Tiêu chuẩn block nhánh phải hoàn toàn:
Ít nhất phần cuối phức bộ QRS có trục lệch phải. Phần đầu phức bộ QRS bình thường.
- Thời gian QRS kéo dài hơn giới hạn bình thường theo tuổi.
- Đoạn ST chênh và sóng T đảo ngược thường xuất hiện ở người lớn nhưng không xuất hiện ở trẻ em.
- Không nên đưa ra chẩn đoán phì đại thất khi có block nhánh phải hoàn toàn.
Block nhánh trái
Trong block nhánh trái (left bundle branch block), khử cực thất là từ phải sang trái theo cách ngược lại, và lực ban đầu (sóng Q) trong các chuyển đạo trước trái sẽ không được quan sát. Các đặc điểm ĐTĐ của block nhánh trái bao gồm QRS rộng theo tuổi, sóng Q vắng mặt trong các chuyển đạo V5 và V6, sóng R kéo dài trong các chuyển đạo DI, aVL, V5 và V6, sóng S rộng trong các chuyển đạo V1 và V2 và đoạn ST với sóng T đảo ngược trong các chuyển đạo trước trái. Block nhánh trái ít gặp hơn block nhánh phải.
Block phân nhánh
Block phân nhánh trái trước (left anterior fascicular block – LAHB) hiếm gặp ở trẻ em. Phức bộ QRS là bình thường. Phần cuối của quá trình khử cực thất trái được hướng từ trước ra sau xuống dưới, gây ra sóng R cao ở các chuyển đạo bên trái và rS trong các chuyển đạo sau dưới. Một số nguyên nhân gây ra block phân nhánh trái trước bao gồm phẫu thuật vá thông liên thất (ventricular septal defect), phẫu thuật sửa chữa tắc nghẽn đường ra thất trái (left ventricular outflow tract obstruction), hẹp van ba lá (tricuspid stenosis) và bệnh cơ tim. Chẩn đoán block phân nhánh trái trước ở trẻ sơ sinh cần đánh giá ĐTĐ liên tục theo thời gian.
Block phân nhánh trái sau (left posterior fascicular block – LPHB), thất trái khử cực từ hướng trước sang hướng sau thấp hơn. Các đặc điểm ĐTĐ của block phân nhánh trái sau bao gồm thời gian QRS bình thường, trục phải (loại trừ phì đại thất phải).
Block nhiều phân nhánh
Block hai phân nhánh đề cập đến sự bất thường dẫn truyền ở hai trong ba đường chính của hệ thống His-Purkinje. Nó được định nghĩa là block nhánh trái hoàn toàn (complete left bundle branch block); hoặc kết hợp block nhánh phải với block nhánh trái trước; hoặc block nhánh trái sau, rất hay gặp ở bệnh nhân sau mổ tứ chứng Fallot.
Block ba phân nhánh là một rối loạn khi block cả ba phân nhánh của hệ thống dẫn truyền. Sự bất thường này được chẩn đoán bởi block nhánh bó xen kẽ (xen kẽ block nhánh phải và block nhánh trái; hoặc block nhánh phải với xen kẽ block nhánh trái trước hoặc block nhánh trái sau).
Block dẫn truyền trong thất
- Trong block dẫn truyền trong thất: Thời gian QRS kéo dài trên toàn bộ phức bộ và nó không giống block nhánh phải hay block nhánh trái hoàn toàn.
- Liên quan đến rối loạn chuyển hóa (tăng kali máu), nhồi máu cơ tim (như trong hoặc sau khi hồi sức tim phổi), một số thuốc (quinidine, procainamide, thuốc trầm cảm 3 vòng) và bệnh lý cơ tim lan tỏa (xơ hóa cơ tim và bệnh cơ tim trong bệnh lý hệ thống). Các bệnh lý có block dẫn truyền trong thất thường nặng hơn khi có block nhánh hoàn toàn hoặc hội chứng WPW.
Hội chứng Wolff- Parkinson -White (WPW)
- Hội chứng WPW do bất thường dẫn truyền (như bó Kent) giữa tâm nhĩ và tâm thất, vòng qua nút AV.
- Khó khăn chẩn đoán phì đại tâm thất.
- Bệnh nhân WPW dễ xuất hiện nhịp nhanh kịch phát trên thất.
Tiêu chuẩn chẩn đoán hội chứng WPW:
- Khoảng PR ngắn, nhỏ hơn giới hạn bình thường theo tuổi. Giới hạn dưới của khoảng PR theo độ tuổi như sau:
- Trẻ < 12 tháng: 0,075 giây
- Trẻ 1 <3 tuổi: 0,08 giây
- Trẻ 3-5 tuổi: 0,085 giây
- Trẻ 5-12 tuổi: 0,09 giây
- Trẻ 12-16 tuổi: 0,095 giây
- Người lớn > 16 tuổi: 0,12 giây
- Có sóng delta.
- Thời gian QRS kéo dài hơn bình thường.
Phân biệt tăng gánh thất và rối loạn dẫn truyền trong thất
Hai bất thường trên điện tâm đồ thường gặp nhất là tăng gánh thất và rối loạn dẫn truyền trong thất, thường biểu hiện tăng biên độ QRS, do đó không phải lúc nào cũng dễ chẩn đoán phân biệt hai bất thường này. Tính chính xác thời gian QRS là cần thiết.
Những đặc điểm dưới đây có thể giúp trong chẩn đoán phân biệt:
- Khi thời gian QRS bình thường, biên độ QRS bình thường cho thấy ĐTĐ bình thường và biên độ QRS tăng có thể hướng đến tăng gánh thất.
- Khi thời gian QRS kéo dài rõ, biên độ QRS bình thường hoặc tăng đều hướng đến rối loạn dẫn truyền trong thất. Ở trong trường hợp này, biên độ QRS tăng không cho thấy có tăng gánh thất đi kèm.
- Khi thời gian QRS chỉ tăng nhẹ khó có thể chẩn đoán rõ ràng giữa tăng gánh thất và rối loạn dẫn truyền trong thất. Nhìn chung, biên độ QRS tăng nhẹ, nghĩ tới tăng gánh thất nhiều hơn là rối loạn dẫn truyền.
- Khi biên độ QRS bình thường, điện tâm đồ có thể được chẩn đoán là bình thường hoặc rối loạn dẫn truyền thất phải hoặc thất trái nhẹ.
Tài liệu tham khảo
1.Trần Đỗ Trinh, Trần Văn Đồng. Hướng dẫn đọc điện Nhà xuất bản Y học. 2011.
2. Myung Park. The pediatric cardiology handbook (2015). Publisher Elsevier.
3. Conover MB. Normal electrical activation of the heart. In: Understanding Electrocardiography. 8th ed. St. Louis: Mosby; 2003:8–22.
4. David F Dickinson. The normal ECG in childhood and adolescence. Heart. 2005 Dec; 91(12): 1626–1630. doi: 10.1136/hrt.2004.057307.
5. Kligfield P, Gettes LS, Bailey JJ, et al: Recommendations for the standardization and interpretation of the electrocardiogram. A scientific statement from the American Heart Association Electrocardiography and Ar- rhythmias Committee, Council on Clinical Cardiology, the American College of Cardiology Foundation and the Heart Rhythm Rhythm; 2007: 4-394
6. Buxton AE, Calkins H, Callans DJ, et ACC/AHA/HRS 2006 key data elements and definitions for electro- physiological studies and procedures: a report of the American College of Cardiology/American Heart Asso- ciation Task Force on clinical data standards (ACC/AHA/HRS writing committee to develop data standards on electrophysiology. J Am Coll Cardiol. 2006;48:2360–2396
7. Whitman IR, Patel VV, Soliman EZ, et Validity of the surface electrocardiogram criteria for right ventricular hypertrophy: the MESA-RV Study (Multi-Ethnic Study of Atherosclerosis-Right Ventricle). J Am Coll Cardiol 2014; 63:672.

