Bài viết CHĂM SÓC TRẺ SƠ SINH KHỎE MẠNH THEO AAP 2022 tải về file pdf ở đây.
Biên dịch bởi bác sĩ NT HN
Mục tiêu
Thảo luận về tầm quan trọng chăm sóc trước sinh và các yếu tố nguy cơ cho thai nhi.
- Mô tả các yếu tố nguy cơ thường gặp liên quan đến kết cục xấu cho thai nhi trong quá trình chuyển dạ.
- Giải thích tầm quan trọng trong khám trẻ sơ sinh.
- Phân định sự phát triển bình thường và cho bú, nhấn mạnh tầm quan trọng thực hành da kề da và bú mẹ.
- Chiến lược dự phòng ở trẻ sơ sinh: vitamin K, vaccine viêm gan B, và dự phòng mắt.
- Giải thích quản lý các vấn đề thường gặp được tìm thấy ở trẻ sơ sinh (ie, vàng da, hít phân su) cũng như hội chứng cai ở trẻ sơ sinh và nhiễm covid.
- Hướng dẫn phụ huynh trong giai đoạn sơ sinh.
Chăm sóc trước sinh
Trước và trong mang thai
- Khuyến cáo người mẹ được bổ sung acid folic 400 đến 800 mcg hàng ngày trong ít nhất 1 tháng trước mang thai và trong suốt tam cá nguyệt thứ nhất để ngăn ngừa khiếm khuyết ống sống (neural tube defects).
- Vacxin bạch hầu – ho gà (vô bào) – uốn ván được khuyến cáo từ tuần 27 đến tuần 36 của thai kỳ để bảo vệ chống lại ho gà và mang lại hiệu quả kháng thể’ tối đa cho thai nhi.
- Ngoài ra, các thành viên trong nhà và người chăm sóc khác tiếp xúc gần với trẻ cũng được khuyến cáo tiêm vacxin bạch hầu – ho gà vô bào – uốn ván và vacxin cúm nếu chưa được tiêm trước đó, lí tưởng là ít nhất 2 tuan truoc khi tiếp xúc.
Trong cuộc sinh
Ở hầu hết trẻ sơ sinh, hồi sức là không cần thiết. Tuy nhiên, lên đến 10% trẻ cần hồi sức (hầu hết là hô hấp), và 1% cần hồi sức tích cực.
Thang điểm Apgar vàng là tiêu chuẩn trong đánh giá lâm sàng đứa trẻ sơ sinh ở vài phút đầu sau sinh. Đánh giá màu sắc da, mạch, trương lực, cử động và hô hấp theo thang điểm từ 0 đến 2, điểm Apgar đánh giá nhanh tình trạng làm sàng – đặc biệt là huyết động – nhu cầu cần hồi sức. Thang điểm đánh giá 1 phút và 5 phút. Đứa trẻ có điểm dưới 7 nên được đánh giá lại mỗi 5 phút cho đến 20 phút sau sinh hoặc khi điểm cải thiện.
Bảng 1: Apgar Score
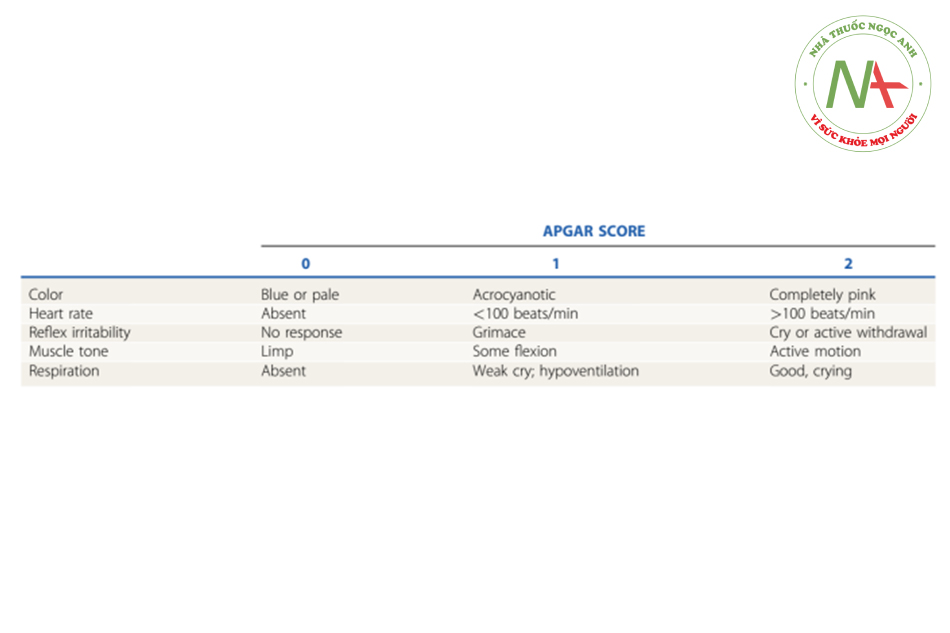
Apgar không được dùng là chỉ số dự đoán kết cục thần kinh lâu dài hay tỷ lệ tử vong.
ACOG hiện tại khuyến cào kẹp rốn muộn 30 đến 60 giây giúp cải thiện hemoglobin ở trẻ và giảm nguy cơ viêm ruột hoại tử và xuất huyết nội sọ.
Sau sinh
Trẻ sơ sinh đủ tháng hoặc non muộn nên được đặt trực tiếp da kề da với mẹ càng sớm càng tốt sau sinh bất kể sinh thường hay mổ trừ khi mẹ hoặc trẻ không ổn định. Đứa trẻ nhận được nhiều lợi ích từ da kề da với mẹ, bao gồm chuyển hóa, tim phổi, tiêu hóa và kết cục thần kinh.
Lợi ích trong giờ đầu sau sinh là nồng độ oxytocin cao. Oxytocin là hormone gắn kết mẹ-con. Hơn thế nữa, thời điểm này là lý tưởng để cho trẻ bú mẹ. Các nghiên cứu chỉ ra đứa trẻ da kề da trong giờ đầu có tỉ lệ bú mẹ thành công cao hơn và khả năng bú mẹ hoàn toàn khi ra viện.
Kháng sinh erythromycin dự phòng có thể được cho trong vòng 4 giờ sau sinh (sau giờ đầu da kề da với mẹ).
Chăm sóc trẻ sơ sinh tại bệnh viện
Sự tăng trưởng và tuổi thai
Đánh giá trẻ sơ sinh lý tưởng là trong vòng 24 giờ đầu sau sinh và bắt đầu với đánh giá tuổi thai, sinh hiệu, và các thông số tăng trưởng. Nếu tuổi thai không rõ hoặc không chắc chắn, có thể sử dụng bảng điểm New Ballard (https://www.ballardscore.com/). Bảng điểm New Ballard là biện pháp đánh giá gián tiếp sự trưởng thành của não bộ và thần kinh-cơ thông qua trương lực cơ chủ động và thụ động, cử động, và phản xạ. Ballard Score cũng kết hợp với các dấu hiệu về thể chất, bao gồm màu sắc da, mức độ lông tơ, và các nếp gấp, cũng như các chi điểm tai, vú và cơ quan sinh dục. Đứa trẻ đẻ non được định nghĩa là sinh trước 36 tuần 7 ngày, đủ tháng là từ 37 tuần 0 ngày đến 41 tuần 7 ngày, và già tháng là thai kỳ từ 42 tuần trở lên.
Khi đã xác định tuổi thai, đo cân nặng, chiều dài và vòng đầu để đánh giá đường cong tăng trưởng, theo WHO. Tăng trưởng chuẩn (https://cdc.gov/growthcharts/who charts.htm) dành riêng cho trẻ từ 0 đến 2 tuổi. Trẻ có cân nặng lúc sinh dưới bách phân vi 10th được xem là nhỏ so với tuổi thai và cân nặng trên bách phân vi 90th được xem là lớn so với tuổi thai.
Khám trẻ sơ sinh
Khám trẻ sơ sinh từ đầu đến chân cho phép bác sĩ đánh giá các bất thường. Tiếp cận thăm khám trẻ sơ sinh thường bắt đầu với quan sát đánh giá trương lực cơ, màu sắc, cử động cũng như tương tác bố mẹ và trẻ. Dấu hiệu tím đầu chi ở bàn tay và bàn chân cần được phần biệt với tím trung ương hoặc tím toàn thể – dấu hiệu cần đánh giá thêm các bất thường tim phổi. Vàng da thường quan sát thấy ở trẻ sơ sinh khỏe mạnh, và cần phát hiện các triệu chứng tiềm ẩn của tăng bilirubin máu nặng. Khi thăm khám, cách tốt nhất để đành giá vàng da là nhẹ nhàng ấn lên da và thượng đánh giá mỗi 8-12 giờ sau sinh. Vàng da thường tiến triển từ đầu xuống chân, vàng củng mạc và/hoặc niêm mạc trở nên rõ ràng khi bilirubin 3g/dL (51mcmol/L). Bởi vì quan sát để dự đoán nồng độ bilirubin không tin cậy, nên test sàng lọc bilirubin trong huyết thanh và/hoặc qua da thường được thực hiện trước khi xuất viện.
Quan sát vùng đau tìm các dấu hiệu sưng mặt và mí mắt trong chấn thương do quá trình sinh nở. Thóp và các đường khớp nên được sờ để kiểm tra chồng khớp sọ và/hoặc triệu chứng của sưng vùng da đầu, đặc biệt là trong cuộc sinh có hỗ trợ forceps hoặc giác hút. Cephalohematoma là xuất huyết dưới màng xương biểu hiện khối sưng cứng, không qua đường khớp. Cephalohematoma thường tự khỏi trong 1 tháng và có thể tăng nguy cơ tăng bilirubin máu. Hiếm gặp, cephalohematoma có thể dai dẳng và bị vôi hóa, cần phẫu thuật can thiệp. Caput succedaneum là khối sưng hoặc khối máu tụ nông ở màng xương, thường tự khỏi trong vài ngày.
Quan sát có sự cân xứng trong cử động mắt, màu mắt, chuyển động mắt và mí mắt, kích thước đồng tử, và củng mạc. «Red reflex» hai bên (không đục hoặc có đốm trắng/đen). Có nước mắt, tránh ánh sáng và/hoặc giật mí mắt khi thăm khám gợi ý tăng nhãn áp bẩm sinh. Vị trí của tai cũng nên được đánh giá. Khám cử động vùng cổ, sờ khối bao gồm khối máu tụ, các nang ở các vị trí khác nhau. Gãy xương đòn là chấn thương thường gặp khi sinh, có thể biểu hiện sưng, hoặc sờ thấy tiếng lạo xạo hoặc nếu không bị lệch vị trí, gãy xương có thể tiềm ẩn hơn, phản xạ Moro không đối xứng.
Thay đổi sinh lý đáng kể trong giai đoạn chuyển tiếp từ bào thai ra môi trường ngoài tử cung làm cho việc thăm khám tim mạch và hô hấp đặc biệt quan trọng. Thở gắng sức hoặc kiểu thở nên được đánh giá cẩn thận trước khi nghe. Dấu hiệu của suy hô hấp bao gồm thở nhanh, phập phồng cánh mũi, thở rên, co kéo, hoặc tím tái. Sờ thanh ngực để phát hiện rung miêu, sờ mach ngoai biên, mạch bên hoặc mạch cánh tay. Tiếng T1 tương ứng với đóng van hai lá, van ba lá và có thể dễ dàng nghe được ở mỏm tim. Tiếng T2 bình thường tách đôi trong thì hít vào phản ánh đóng van động mạch chủ và động mạch phổi gần đáy tim. Đánh giá âm thai bệnh lý với âm thai lành tính là một thách thức nhưng có thể dựa vào thời gian, cường độ và tính chất âm thai.
Đánh giá chi bao gồm quan sát các ngón, nếp gấp lòng bàn tay và cử động chi tự nhiên. Khám bộ phận sinh dục, quan sát các bất thường hoặc mơ hồ khi xác định giới tính. Ở trẻ nữ có một ít dịch âm đạo hoặc ra huyết thứ phát do withdrawal estrogen tự mê. Ở bé trai, cần đánh giá tinh hoàn trong bìu hoặc khám bìu để tìm bằng chứng tràn dịch màng tinh hoàn hoặc thoát vị.
Đánh giá thần kinh bao gồm trương lực cơ cũng như phản xạ sơ sinh (bú, mút, cầm, nắm, phản xạ Moro – thường biến mất trong vòng 6 tháng). Phản xạ Babinski – kích thích lòng bàn chân, ngón chân cái gập về phía mu bàn chân (dorsiflexion). Phản xạ này biến mất từ 12 tháng đến 24 tháng khi hệ thần kinh trung ương trưởng thành dần.
Late-preterm infants (Trẻ sinh non muộn)
Ở nhiều trung tâm, các bác sĩ khuyến khích sinh từ 34 tuần – 36 tuần 6 ngày. Non muộn thường như trẻ đủ tháng nhưng có nguy cơ hạ đường huyết, vang da, suy hô hấp, rối loạn
thân nhiệt, vấn đề liên quan đến cho bú, tăng tỉ lệ tái nhập viện so với trẻ đủ tháng. Vì lý do này, hầu hết phác đồ của các hệ thống bệnh viện đều cần theo dõi trong 48 giờ.
Sàng lọc sơ sinh thường quy
Các chương trình sàng lọc khác nhau ở các bảng bao gồm bệnh lý chuyển hóa, suy giáp bẩm sinh, xơ nang, bệnh lý hemoglobin, suy giảm miễn dịch, ngoài sàng lọc bệnh tim bẩm sinh và thính lực.
Các xét nghiệm chuyển hóa sàng lọc qua mẫu máu gót chân. Xét nghiệm chuyển hóa nên được lấy ở thời điểm gần ra viện vì thời gian nay cho độ chính xác tối đa. Fagat (âm tính giả) ở trẻ đẻ non, sàng lọc trong 24 giờ sau sinh, hoặc ở trẻ được truyền máu, lọc máu.
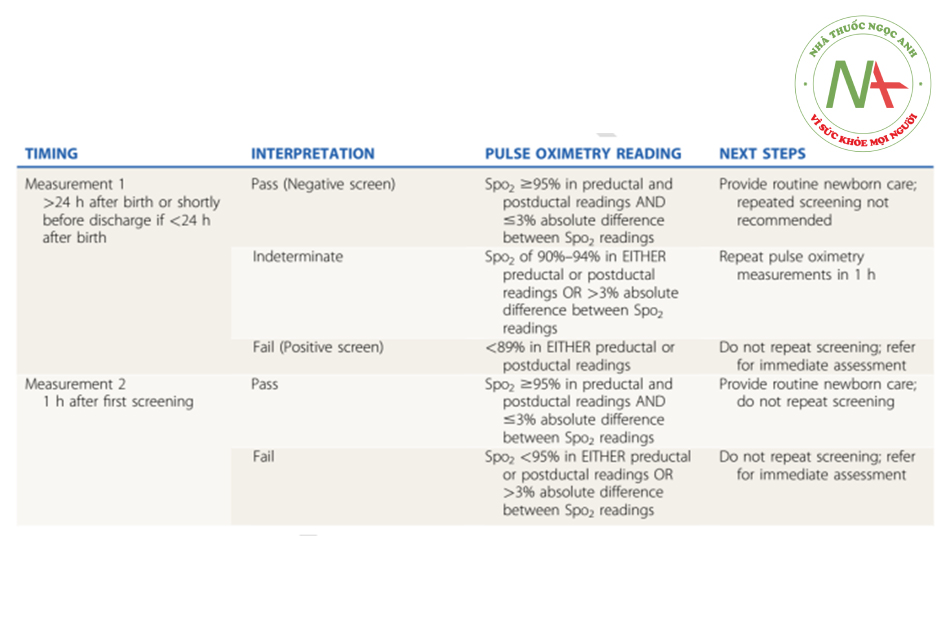
Sàng lọc bệnh tim bẩm sinh bao gồm đo độ bão hòa oxy trước ống (tay phải) và sau ống (1 trong 2 chân) được thực hiện sau 24 giờ tuổi. Sàng lọc dương tính khi SpO2 dưới 95% hoặc chênh lệch > 3% giữa chi trên và chi dưới, can được đánh giá thêm với siêu âm tim.
Bảng 2: Các chương trình đánh giá sàng lọc
Các can thiệp y tế chuẩn cho trẻ sơ sinh
Năm 2019, khuyến cáo dùng erythromycin ở trẻ sơ sinh để dự phòng bệnh mắt đỏ lau cau. Kháng sinh được dùng tại chỗ trong vong 4 giờ đau sau sinh.
Vitamin K tiêm bắp được khuyến cáo ở trẻ sơ sinh. Vì trẻ sơ sinh nhận được tương đối ít vitamin K, do nó không dễ qua bánh nhau, nên trẻ sơ sinh có nguy cơ xuất huyết do thiếu vitamin K (VKDB). Vitamin K tiêm bắp dự phòng cho thấy hiệu quả trong giảm tỷ lệ VKDB ở trẻ sơ sinh và được đưa vào thực hành toàn cầu. Không có mối tương quan giữa vitamin K và ung thư ở trẻ em. Vitamin K đường uống có thể thay thế nhưng được nghiên cứu rõ ràng.
Các biến chứng thường gặp sau sinh
Trong chăm sóc trẻ sơ sinh, điều quan trọng là xem xét kiểu sinh và các yếu tố nguy cơ liên quan. Chấn thương trong cuộc sinh liên quan đến sinh qua ngã âm đạo bao gồm chân thương đau như khối máu tụ.
Loạn sản khớp háng
Trẻ ngồi mông hoặc có tiền sử ngồi mông trong tam cá nguyệt thứ 3 tăng nguy cơ loạn sản khớp háng. Nếu có dấu hiệu trật khớp háng, siêu âm nên được thực hiện để xác định loạn sản khớp háng khi trẻ 3-4 tuần tuổi. Đối với trẻ nguy cơ cao, nhưng thăm khám bình thường, siêu âm khớp háng sàng lọc nên được thực hiện khoảng 6 tuần tuổi sau sinh.
Hạ đường huyết
Hạ đường huyết là tình trạng quan trọng cần đánh giá sau sinh. Các yếu tố nguy cơ hạ đường huyết bao gồm trẻ sơ sinh có mẹ bị đái tháo đường, LGA hoặc SGA, đẻ non, hoặc giới hạn tăng trưởng trong tử cung (IUGR). Giới hạn đường huyết bình thường ở trẻ khoẻ mạnh, đu tháng từ 25-110 mg/dL (1.33-6.11 mmol/L). Ví dụ, 1-2 giờ sau sinh, trẻ sơ sinh không triệu chứng, đường huyết 30mg/dL (1.67 mmol/L) nên được xem là phù hợp trong giai đoạn chuyển tiếp và môi trường ngoài tư cung. Tuy nhiên, đường huyết lúc 12 giờ tuổi được kỳ vọng là > 45mg/dL (> 2.5 mmol/L). Tương tự bilirubin, hạ đường huyết kéo dài có thể’ tăng nguy cơ tổn thương thần kinh. Các triệu chứng thần kinh bao gom: giảm trương lực cơ, các cơn ngừng thở, lơ mơ và bú kẽm.
Hạ đường huyết ở trẻ sơ sinh có thể không có triệu chứng, khó khăn trong việc phát hiện khi không có phác đồ sàng lọc thường quy tại khu vực. Thường nồng độ glucose ở trẻ ổn định trong 12-24 giờ sau sinh. Đứa trẻ có mẹ bị đái tháo đường thai kỳ có thể biểu hiện hạ đường huyết đến 12 giờ tuổi, ngược lại LGA và SGA có thể biểu hiện hạ đường huyết lúc 3 giờ tuổi và kéo dài đến 10 ngày tuổi. Hạ đường huyết kéo dài sau 48-72 giờ tuổi nên được hội chẩn nội tiết để đánh giá thêm.
Lựa chọn điều trị hạ đường huyết sơ sinh bao gồm bú mẹ, sữa công thức hoặc truyền dung dịch chứa đường.
Vàng da
Vàng da sinh lý do tăng bilirubin không liên hợp xuất hiện sau 24 giờ tuổi, thường đạt đỉnh 3 hoặc 4 ngày tuổi, và có thể kéo dài một tuần. Điều quan trọng là bất kỳ dấu hiệu vàng da trong 24 giờ đầu cần được xét nghiệm tìm nguyên nhân vàng da bệnh lý. Các yếu tố nguy cơ thường gặp gây tăng bilirubin máu tăng bao gom bú mẹ hoàn toàn, tuổi thai từ 35-38 tuần, cephalohematoma hoăc vết bầm máu, anh chị em trong nhà có vàng da thời kỳ sơ sinh.
Giang mai
Mặc dù là bệnh có thể phòng ngừa được, nhưng giang mai nguyên phát và thứ phát ở người lớn vẫn tiếp tục tăng từ những năm 2000s, tăng tỉ lệ mắc ở phụ nữ trong độ tuổi sinh đẻ. Làm tăng tỷ lệ giang mai bẩm sinh tương ứng từ năm 2016 (16.2 ca trong 100.000 trẻ sống) đến năm 2020 (57.3 ca trong 100.000 trẻ sống), tương ứng 253%. Lây truyền dọc có thể’ gặp ở bất kỳ tuổi thai nào và nguy cơ tương ứng với giai đoạn nhiễm trùng ở mẹ. Ngoài tăng nguy cơ sảy thai tự nhiên, bất thường thai bao gồm gan to, thiếu máu/phù thai, thai giới hạn tăng trưởng (IUGR) liên quan đến bất thường bánh nhau và dây rôn. Bất kể, hầu hết trẻ được sinh ra từ mẹ bị giang mai không được điều trị không biểu hiện bằng chứng lâm sàng nhiễm trùng cho đến giai đoạn nhũ nhi và thời thơ ấu. Bởi vì test huyết thanh học chẩn đoán có thể sai do kháng thể’ qua được bánh nhau, nên quyết định điều trị khi nghi ngờ khả năng nhiễm trùng ở trẻ dựa vào chẩn đoán ở mẹ và điều trị trước đó, xét nghiệm và/hoặc biểu hiện lâm sàng ở trẻ sơ sinh, so sánh định lượng kháng thể ở trẻ sơ sinh và mẹ hoặc PCR DNA giang mai. Lý tưởng là thai kỳ nguy cơ cao nên được sàng lọc trước mang thai (initial prenatal) và 28 tuần ngoài thời điểm sinh. Đứa trẻ được sinh ra từ người mẹ đã hoàn tất điều trị > 30 ngày trước sinh, định lượng kháng thể thấp, không cần can thiệp thêm. Chẩn đoán xác định hoặc nghi ngờ giang mai bẩm sinh được điều trị 10 ngày với penicillin G tiêm bắp hoặc tĩnh mạch.
GBS
Từ năm 2015, tỷ lệ nhiễm GBS giảm do tăng sàng lọc và điều trị, tỷ lệ giảm xuống 0.23/1000 ca sinh. Sàng lọc được thực hiện từ giữa tuần 35-37 thai kỳ, và kháng sinh dự phòng trong cuộc sinh nếu có vi khuẩn hiện diện. Hầu hết các trường hợp xuất hiện trong vong 24-48 giờ đầu; tuy nhiên, nhiễm GBS có thể lên đến 1 tuần sau sinh. Nếu dự phòng đủ trong cuộc sinh, đứa trẻ có thể được theo dõi tối thiểu 24 giờ trước khi ra viện. Trong bệnh cảnh đúng kháng sinh dự phòng không đủ hoặc không rõ, khuyến cáo theo dõi đưa trẻ tối thiểu 48 giờ. Các khuyến cáo thay đổi hàng năm và các xét nghiệm như công thức máu, cấy máu không cần thiết, trừ khi đứa trẻ xuất hiện bất kỳ dấu hiệu nào đang để tâm. Thang điểm đánh giá và điều trị sepsis (https://nẹonatalsẹpsiscalculator.kaisẹrpẹrmanẹntẹ.org).
Mẹ bị viêm gan B
Đồng thuận AAP va CDC khuyến cáo sàng lọc thường quy và tiêm chủng để làm giảm nguy cơ lây truyền từ mẹ sang con. Vacxin viêm gan B thường quy cho tất cả các trẻ và tiêm kháng huyết thanh trong những trường hợp mẹ viêm gan B. Đối với trẻ có mẹ viêm gan B, vẫn khuyến cáo tiêm đủ mũi và sàng lọc viêm gan B lúc 9 tháng tuổi. Khi không rõ tình trạng viêm gan B ở mẹ, vaccin viêm gan B nên được chỉ định trong 12 giờ đầu sau sinh, và nên xét nghiệm cho mẹ càng sớm càng tốt. Nếu cân nặng của trẻ trên 2000 gram nên được tiêm kháng huyết thanh trước ra viện hoặc trong vòng 7 ngày nếu tình trạng viêm gan B của mẹ không rõ hoặc dương tính. Đối với trẻ có cân nặng dưới 2000 gram, kháng huyết thanh nên được chỉ định trong vong 12 giờ trừ khi xác nhận tình trạng viêm gan B của mẹ âm tính.
Mẹ bị HIV
Trẻ được sinh ra từ mẹ dương tính HIV nên được dùng sữa công thức vì HIV có thể lây cho trẻ sơ sinh qua sữa mẹ. Nên bắt đầu dùng zidovudine trong 12 giờ đầu sau sinh. Hội chẩn chuyên khoa nhiễm (ID).
Covid-19
Các khuyến cáo hiện tại bao gồm 1) cho phép mẹ và trẻ ờ cung nhau, 2) khuyến khích mẹ duy trì khoảng cách hợp lý với trẻ khi có thể và đeo khẩu trang, vệ sinh tay trước khi chăm sóc trẻ, 3) cho phép bú mẹ với kỹ thuật thích hợp, 4) xem xét test cho trẻ ở thời điểm 24 giờ tuổi, và nếu âm tính, làm test lại ở thời điểm 48 giờ tuổi.
Hướng dẫn ra viện
Bú mẹ
Giai đoạn sơ sinh, một trong những thách thức nhất với mẹ và trẻ là xoay quanh vấn đề bú mẹ. Như được thảo luận trước đó, thức hành da kề da và bú mẹ làm tăng tỷ lệ bú mẹ thành công. Sữa mẹ vẫn là nguồn dinh dưỡng lợi ích nhất cho trẻ sơ sinh, miễn dịch thụ động từ mẹ sang con và mối gắn kết giữa mẹ và trẻ.
Thể’ tích cho bú khác nhau theo tuổi ở trẻ sơ sinh. Đối với nhiều trẻ sơ sinh, thể tích khác nhau từ 5 ml mỗi 2-3 giờ trong ngày 1, tăng nhanh lên trung bình 30ml ở ngày 5. Đối với trẻ bú mẹ, thể tích dựa vào lượng sữa mẹ có, sữa non ban đầu thể tích ít nhưng giàu năng lượng. Trung bình mẹ tăng sản xuất sứa từ ngày 3 – ngày 5 sau sinh. Để đảm bảo đủ sữa, trẻ bú mẹ 8 cữ trong vòng 24 giờ.
Dấu hiệu của bú đủ là bao gom tăng cân, khoảng 20-30 gram hàng ngày trong 3 tháng đầu sau sinh. Điều này không xét giải đoán sụt cân trong vài ngày đầu sau sinh (7-10%). Ngoài tăng cân, đi tiểu cũng cần được theo dõi sát. Trẻ sơ sinh đi tiểu trong vòng 24 giờ đầu và đi tiểu tăng khi lượng sữa tăng. Đi phân bình thường trong vòng 48 giờ đầu. Nếu muốn, bác sĩ lâm sàng nên xem xét các bệnh lý nhức Hirschsprung hoặc CF. 5-7 ngày tuổi, tăng lượng nước tiểu, trung bình 3-6 lần đi phân hàng ngày và đi tiểu 4-6 lần hàng ngày.
Safe sleep
Trẻ sơ sinh ngủ trung bình 16-18 giờ hàng ngày.
Chăm sóc rốn
Rốn rụng bình thường từ 10-14 ngày sau sinh.
Bổ sung vi chất
AAP khuyến cáo bổ sung vitamin D 400UI hàng ngày cho trẻ bú mẹ hoàn toàn hoặc bú mẹ một phần. Trẻ bú mẹ hoàn toàn nên được bổ sung sắt trong 4-6 tháng đầu, liều 1 mg/kg hàng ngày cho đến khi ăn được thực phẩm giàu sắt. Trẻ đẻ non có nguy cơ cao thiếu sát vì sắt dự trữ trong tam cá nguyệt thứ 3. Nhìn chung, những trẻ này có thể cần liều cao hơn 2 mg/kg/ngày (bổ sung hoặc sữa công thức) cho đến 12 tháng tuổi. Một số trẻ cần liều cao, lên đến 4 mg/kg/ngày.
Khám ngoại trú
Lần khám ngoại trú đầu tiên nên tương ứng với giai đoạn tăng bilirubin máu đạt đỉnh từ 3-5 ngày tuổi và phụ thuộc vào tuổi của đứa trẻ ra viện. Khuyến cáo theo dõi trẻ sơ sinh ra viện từ 48-72 giờ ở 5 ngày tuổi. Theo dõi 4 ngày tuổi nếu ra viện trong 24-48 giờ, hoặc 3 ngày tuổi nếu ra viện trong vong 24 giơ đầu. Nếu không thể đảm bảo lịch, trì hoãn ra viện cho đến 3-4 ngày tuổi.
Lần khám đầu tiên nên đánh giá tăng bilirubin máu, tăng cân, mất nước, sức khỏe tinh thần của mẹ. Bú và tiểu, bú mỗi 2-3 giờ, tiểu 6-7 lần/ngày, phân chuyển tiếp tứ phân su sang phân vàng.
Tài liệu tham khảo
Justin A. Egge, MS; Ruthellen H. Anderson, BA; Michelle D. Schimelpfenig, DO, MPH, FAAP. Ngày đăng 01 tháng 12 năm 2022. Care of the Well Newborn. American Academy of Pediatrics. Truy cập ngày 24 tháng 06 năm 2023.

