Bệnh da liễu
HÌNH ẢNH VÀ CÁCH ĐIỀU TRỊ CÁC TĂNG SINH CÓ SẮC TỐ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
HÌNH ẢNH VÀ CÁCH ĐIỀU TRỊ CÁC TĂNG SINH CÓ SẮC TỐ tải file PDF Tại đây.
Bs. Trương Tấn Minh Vũ
TÓM TẮT
Da có một tế bào tạo sắc tố: tế bào hắc tố (melanocyte). Tế bào hắc tố là các tế bào có đuôi gai được thấy trong lớp đáy của lớp biểu bì. Tế bào nevus (nevus cell), một loại tế bào hắc tố, được thấy ở lớp đáy của biểu bì cũng như trong lớp bì, được sắp xếp thành tổ và không có phát triển đuôi gai. Tế bào hắc tố chứa tyrosinase, enzym cần thiết cho quá trình tổng hợp sắc tố (melanin) và được cho là có nguồn gốc từ một tế bào tiền thân trong mào thần kinh.
Các tăng sinh có sắc tố (Bảng 6.1) là kết quả của việc tăng số lượng tế bào hắc tố, tế bào nevus hoặc lắng đọng sắc tố. Việc chẩn đoán u hắc tố ác tính rất quan trọng vì nó có thể được nhận ra sớm, khi có thể chữa khỏi.
TÀN NHANG (FRECKLE)
ĐỊNH NGHĨA
Tàn nhang (freckle, ephelis) là một dát màu nâu được thấy ở những vùng da tiếp xúc với ánh nắng mặt trời (Hình 6.1). Lượng hắc tố (melanin) ở vùng đáy của biểu bì tăng lên, và không tăng về số lượng tế bào hắc tố.
TỶ LỆ MẮC
Tàn nhang là một phát hiện ngẫu nhiên phổ biến khi khám da và hiếm khi là lý do khiến bệnh nhân đi khám bệnh.
TIỀN SỬ
Tàn nhang thường xuất hiện trước 3 tuổi và đậm màu hơn sau khi tiếp xúc với tia cực tím (UV). Người bệnh có tiền sử dễ bị cháy nắng.
Ánh nắng làm tàn nhang đậm hơn.
DẤU HIỆU LÂM SÀNG
Người bị tàn nhang thường có màu da trắng và tóc màu hung đỏ hoặc màu cát. Hàng trăm tàn nhang xuất hiện trên da tiếp xúc với ánh nắng mặt trời. Chúng là các dát màu nâu rời rạc, có kích thước từ 1 đến 6 mm, hình dạng không đều.
| BẢNG 6.1 Các tăng sinh có sắc tố | |||||
| Tần suất (%) | Tiền sử | Dấu hiệu lâm sàng | Chẩn đoán phân biệt | Xét nghiệm (Sinh thiết) | |
| Tàn nhang | 1.7 | Xuất hiện trước 3 tuổi | Dát màu nâu ở vùng da tiếp xúc với ánh nắng | Nevus trong biểu bì Lentigo
Dày sừng tiết bã |
Không |
| Lentigo
(Đốm nâu) |
0.2 | Mắc phải ở mọi lứa tuổi | Dát màu nâu | Nevus trong biểu bì Tàn nhang
Dày sừng tiết bã |
Nếu không
đều màu |
| Melanoma | 0.3 | Mắc phải gần đây Ngứa
Chảy máu Phát triển |
Cắt bỏ hoặc sinh thiết cạo sâu | ||
| Lan rộng bề mặt | Bề mặt, bờ, màu
sắc không đều |
Nevus
Dày sừng tiết bã U mạch Ung thư biểu mô tế bào đáy sắc tố |
|||
| Lentigo maligna | Bề mặt, bờ, màu
sắc không đều |
Lentigo do ánh sáng Dày sừng tiết bã | |||
| Acral lentiginous melanoma | Bề mặt, bờ, màu
sắc không đều |
Nevus
Nhiễm nấm tăng sắc tố lòng bàn tay |
|||
| Nốt | Nốt xanh đen | Nevus xanh U hạt sinh mủ U mạch
U xơ bì |
|||
| Nám da | 0,2 | Người lớn | Các dát màu nâu trên mặt | Tăng sắc tố sau viêm
Tàn nhang |
Không |
| Nevus (Nốt ruồi) | 2.8 | Không mắc phải trong độ tuổi 30 | Dát hoặc sẩn màu thịt hoặc nâu; bề mặt mịn hoặc sần sùi | Melanoma
Dày sừng tiết bã U mềm treo U xơ thần kinh U xơ bì Ung thư biểu mô tế bào đáy Lentigo Tàn nhang |
Nếu thay
đổi |
| Tỷ lệ bệnh nhân da liễu mới với chẩn đoán ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA. | |||||
CHẨN ĐOÁN PHÂN BIỆT
Đốm nâu (lentigo) và nevus trong biểu bì (junctional nevus) có thể biểu hiện giống như tàn nhang. Đốm nâu ánh sáng (actinic lentigo) không bị sậm màu khi tiếp xúc với ánh nắng và mắc phải sau này trong đời. Ngược lại, tàn nhang sậm màu hơn sau khi tiếp xúc với ánh nắng và xuất hiện từ thời thơ ấu. Đốm nâu (lentigo simplex) mắc phải trong thời thơ ấu, nhưng lentigo không chỉ giới hạn ở vùng da tiếp xúc với ánh nắng. Junctional nevus
| Chẩn đoán phân biệt tàn nhang |
| ● Junctional nevus (Nevus trong biểu bì)
● Actinic lentigo (Lentigo do ánh sáng) ● Lentigo simplex |
XÉT NGHIỆM VÀ SINH THIẾT
Thông thường, tàn nhang không cần sinh thiết (Hình 6.1B).
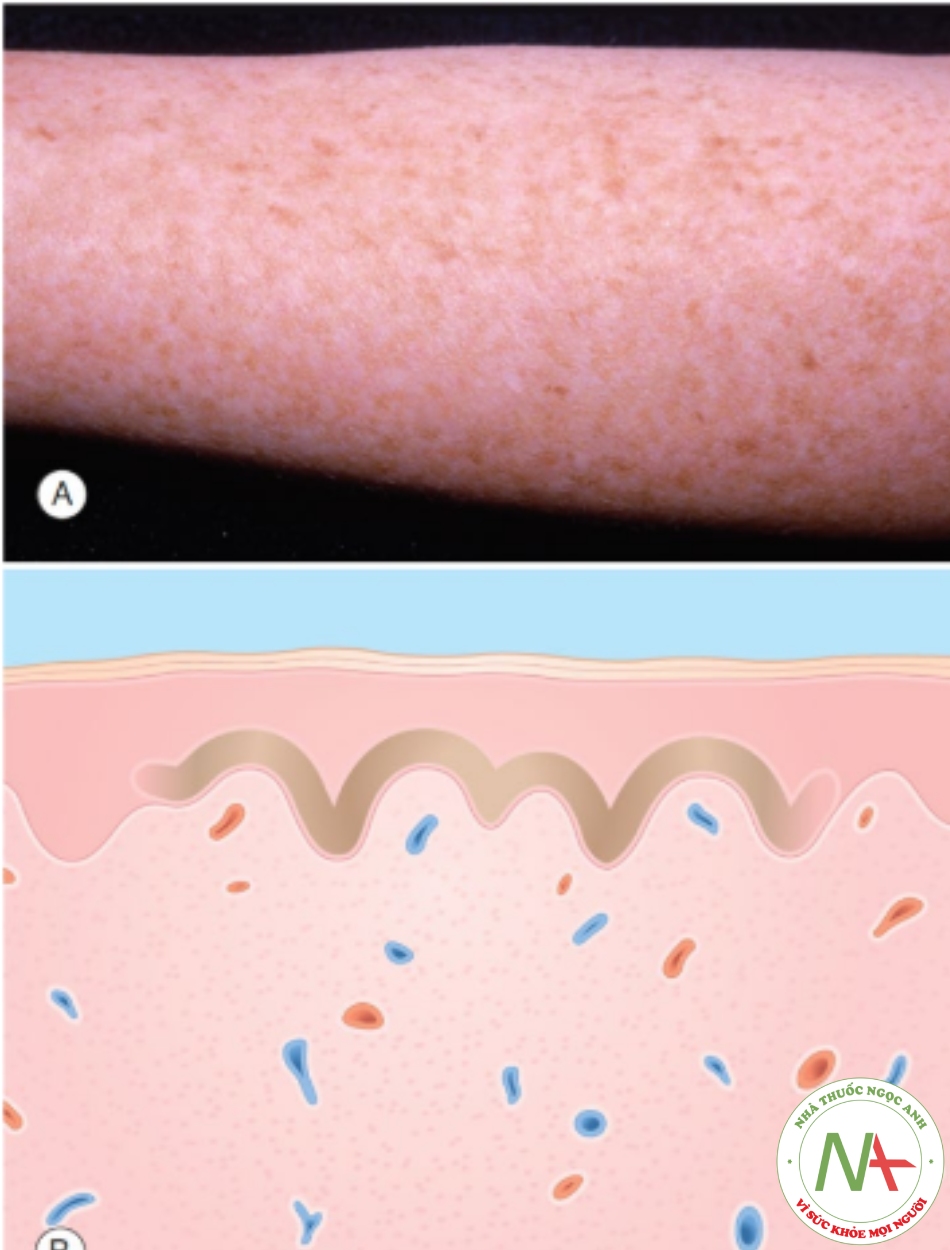
A. Các dát màu nâu trên vùng da tiếp xúc với ánh nắng của thanh niên. B. Biểu bì – sắc tố melanin ở lớp đáy
ĐIỀU TRỊ
Tàn nhang nên được chấp nhận là bình thường. Phòng ngừa bằng cách tránh ánh sáng mặt trời có hiệu quả nhưng không thực tế.
Điều trị tàn nhang: Không
BỆNH HỌC
Bức xạ tia UV gây ra sự gia tăng sắc tố (melanin) ở lớp đáy của biểu bì mà không làm tăng tế bào hắc tố (melanocyte).
ĐỐM NÂU (LENTIGO)
| Những điểm chính |
| 1. Đốm nâu (lentigo simplex) xảy ra trong thời thơ ấu và vô căn
2. Đốm nâu do ánh sáng (actinic lentigo) xảy ra ở người lớn và do ánh nắng mặt trời |
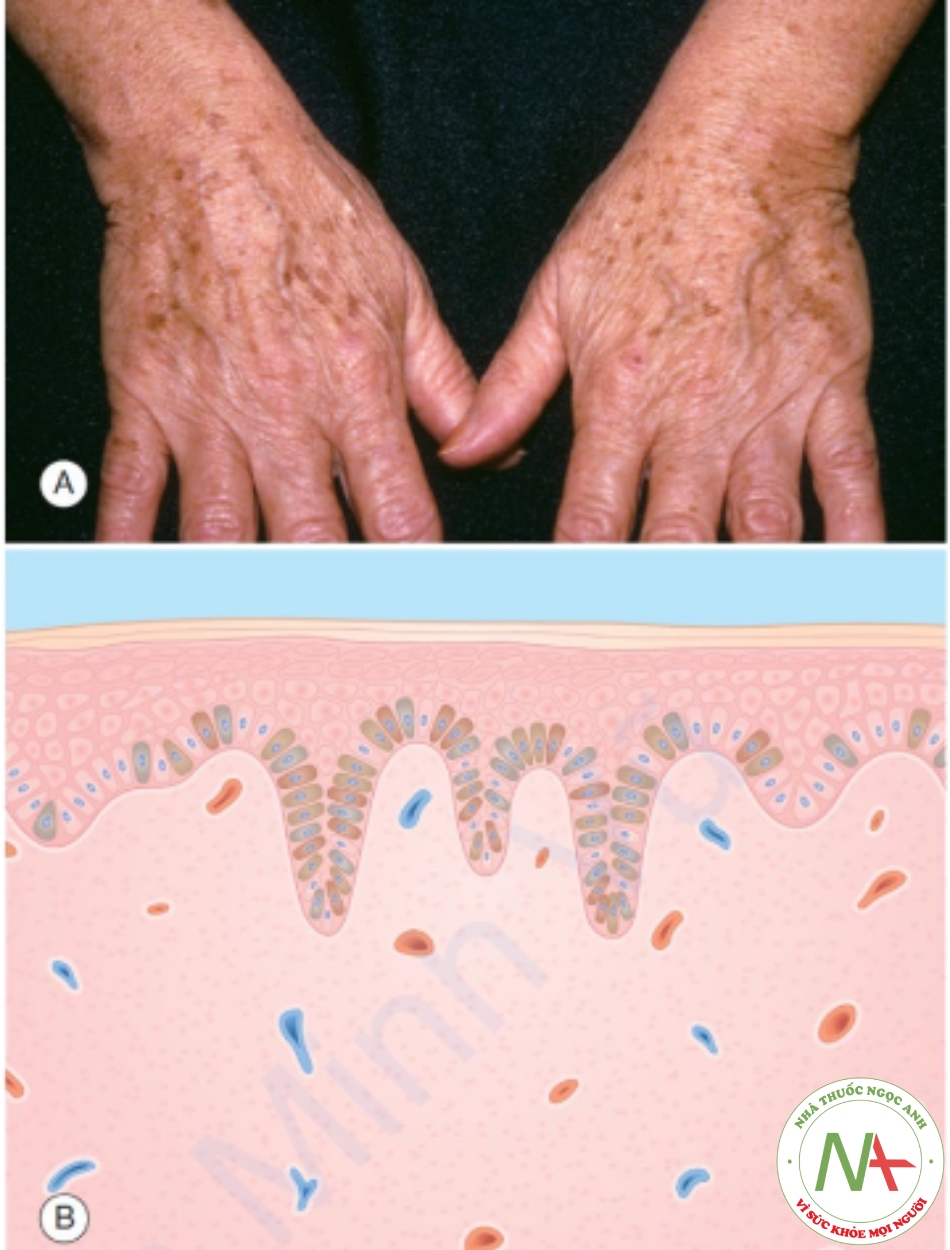
A. Các dát nhỏ màu nâu ở vùng da tiếp xúc với ánh nắng mặt trời của người trung niên. B. Biểu bì – tăng sắc tố lớp đáy do tăng tế bào hắc tố và hắc tố; các gờ rete kéo dài.
ĐỊNH NGHĨA
Đốm nâu (lentigo, số nhiều lentigines) là một dát màu nâu do sự gia tăng số lượng tế bào hắc tố (melanocyte). Có hai loại được xác nhận: lentigo simplex phát sinh ở thời thơ ấu và số lượng ít, trong khi actinic lentigo (Hình 6.2) phát sinh ở tuổi trung niên và có nhiều ở vùng da tiếp xúc ánh nắng mặt trời.
TỶ LỆ MẮC
Lentigo simplex là không phổ biến. Actinic lentigines được thấy trên hơn 90% người da trắng sau 70 tuổi, nhưng hiếm khi là lý do khiến bệnh nhân phải đi khám bệnh.
TIỀN SỬ
Lentigo simplex có thể bẩm sinh hoặc có thể mắc phải trong thời thơ ấu, không liên quan đến tiếp xúc với ánh nắng mặt trời. Ngược lại, actinic lentigo mắc phải ở tuổi trung niên, không phai màu và xảy ra ở vùng da tiếp xúc với ánh nắng mặt trời. Bệnh nhân thường gọi actinic lentigo là “đốm lão hoá”.
DẤU HIỆU LÂM SÀNG
Lentigo là một dát màu rám nắng, nâu hoặc nâu sẫm đồng nhất. Lentigo simplex có ranh giới rõ và xảy ra ở bất cứ đâu trên cơ thể và niêm mạc. Những tổn thương này thường ít về số lượng.
Lentigo là một dát màu nâu với màu đồng nhất.
Actinic (solar) lentigo là một dát màu rám nắng hoặc nâu, có kích thước từ vài mm đến vài cm, với các ranh giới rõ. Tổn thương xảy ra ở những vùng cơ thể tiếp xúc với ánh nắng mặt trời: đặc biệt là ở mu bàn tay, cổ, đầu, vai, thân trên và cẳng chân.
CHẨN ĐOÁN PHÂN BIỆT
Trong thời thơ ấu, chẩn đoán phân biệt lentigo bao gồm junctional nevus và tàn nhang. Ở người lớn, dày sừng tiết bã và u hắc tố ác tính tại chỗ (lentigo maligna) được đưa vào chẩn đoán phân biệt. Điều quan trọng nhất trong số này là lentigo maligna, xuất hiện dưới dạng dát có màu không đều (các sắc thái khác nhau của màu nâu và đen), có bờ không đều trên các vùng cơ thể tiếp xúc với ánh nắng mặt trời.
| Chẩn đoán phân biệt lentigo |
| ● Junctional nevus
● Tàn nhang ● Dày sừng tiết bã ● U hắc tố ác tính tại chỗ |
XÉT NGHIỆM VÀ SINH THIẾT
Sinh thiết hiếm khi được chỉ định trừ khi có lo ngại về u hắc tố ác tính. Nếu sinh thiết được thực hiện, hình ảnh mô học được đặc trưng bởi sự gia tăng số lượng tế bào hắc tố trong lớp biểu bì cũng như tăng sắc tố trong tế bào sừng. Các gờ rete có thể bình thường hoặc kéo dài (Hình 6.2B).
ĐIỀU TRỊ
Không cần điều trị, ngoại trừ mục đích thẩm mỹ. Đối với nhiều actinic lentigo, kem tretinoin 0,1% (Retin-A) bôi hàng ngày có hiệu quả làm sáng các đốm lão hóa do ánh nắng này. Tuy nhiên, kích ứng là phổ biến, do đó cần sử dụng ít thường xuyên hơn (cách ngày hoặc ba ngày một lần) hoặc sử dụng loại kem nồng độ thấp hơn (0,025% hoặc 0,05%). Các chế phẩm có chứa hydroquinone thường không hiệu quả. Một sản phẩm kết hợp, dung dịch mequinol 2% kết hợp tretinoin 0,01% (Solage) được bôi hai lần mỗi ngày, làm sáng những đốm này. Làm đông nhẹ bằng nitơ lỏng hoặc phá hủy bằng laser các tổn thương sắc tố này có hiệu quả. Nên sử dụng kem chống nắng có chỉ số chống nắng (SPF) là 30 để ngăn ngừa sự phát triển của actinic lentigo.
| Điều trị actinic lentigo |
| Phòng ngừa
● Chống nắng Ban đầu ● Liệu pháp áp lạnh Thay thế ● Laser ● Kem tretinoin 0,1% hàng ngày hoặc ít thường xuyên hơn ● Dung dịch Mequinol 2% kết hợp tretinoin 0,01% (Solage) hai lần mỗi ngày |
DIỄN TIẾN VÀ BIẾN CHỨNG
Lentigo không có tiềm năng ác tính. Hội chứng đa lentigo (multiple lentigines syndrome), một hội chứng hiếm gặp nhưng đặc biệt, được đặc trưng bởi hàng trăm lentigo trên thân mình, đầu và tứ chi, gồm cả lòng bàn tay và lòng bàn chân. Nó được di truyền trội và còn được gọi là hội chứng LEOPARD (Lentigines, Electrocardiographic abnormalities, Ocular hypertelorism, Pulmonary stenosis, Abnormal genitalia, Retarded growth and development, and Deafness).
Hội chứng Peutz–Jeghers là một đặc điểm di truyền trội, đặc biệt do có nhiều lentigo xuất hiện quanh miệng và mắt cũng như trên môi, niêm mạc miệng, bàn tay và bàn chân, kết hợp với polyp đường tiêu hóa. Lồng ruột, xuất huyết và ác tính là những biến chứng của những polyp này.
U HẮC TỐ ÁC TÍNH (MALIGNANT MELANOMA)
| Những điểm chính |
| 1. U hắc tố mỏng có thể điều trị được
2.Tiên lượng được dự đoán tốt nhất bằng độ sâu xâm lấn (độ dày Breslow) trong u hắc tố nguyên phát ở da 3.Sinh thiết hạch vùng có tính chất tiên lượng, không phải điều trị |
ĐỊNH NGHĨA
U hắc tố ác tính là một tân sinh ung thư của các tế bào tạo sắc tố, tế bào hắc tố (melanocyte) và tế bào nevus (nevus cell). Trên lâm sàng, dấu hiệu nổi bật của nó là một dát, sẩn hoặc mảng có hình dạng và màu sắc bất thường. Bốn loại u hắc tố ác tính được xác nhận (Bảng 6.2): (1) lan rộng trên bề mặt; (2) lentigo ác tính (lentigo maligna); (3) nốt; và (4) lentigo ở đầu chi (acral lentiginous).
TỶ LỆ MẮC
Sự xuất hiện của u hắc tố ác tính đang gia tăng nhanh hơn so với bất kỳ bệnh ung thư nào khác ở Hoa Kỳ, việc tăng tiếp xúc với ánh sáng mặt trời được coi là một yếu tố. Hơn 75.000 trường hợp u u hắc tố ác tính mới được chẩn đoán hàng năm ở Hoa Kỳ, với phần lớn xảy ra ở nhóm tuổi từ 15 đến 50 tuổi. Nguy cơ phát triển u hắc tố ác tính trong đời ước tính là 1 trên 50.
TIỀN SỬ
Sự gia tăng kích thước của tổn thương hoặc thay đổi màu sắc được ghi nhận bởi hầu hết các bệnh nhân có u hắc tố. Sự phát triển của một khối u mới, chảy máu và ngứa là những triệu chứng khác có thể kèm theo của u hắc tố. Đôi khi, bệnh nhân có tiền sử gia đình u hắc tố.
DẤU HIỆU LÂM SÀNG
U hắc tố dạng lentigo ác tính, u hắc tố lan rộng trên bề mặt và u hắc tố dạng lentigo ở đầu chi được đặc trưng bởi một giai đoạn tăng sinh theo chiều ngang cho phép xác định lâm sàng trước khi xảy ra xâm lấn và di căn sâu hơn.
Các đặc điểm nhận dạng ABCD của ba loại u hắc tố này là Asymetry (Bất đối xứng), Border irregularity (Bờ không đều), Color variegation (Đa dạng màu sắc) và Diameter (Đường kính > 6 mm). Tổn thương nghi ngờ có màu đỏ, trắng, đen, nâu sẫm và xanh lam, có viền dạng khía và có thể có sẩn hoặc nốt bên trong. Tuy nhiên, trong khoảng 10% u hắc tố, quy tắc ABCD không áp dụng. Do đó, bất kỳ tổn thương sắc tố hoặc nevus nào trông khác biệt đáng kể so với nevus khác của một người.
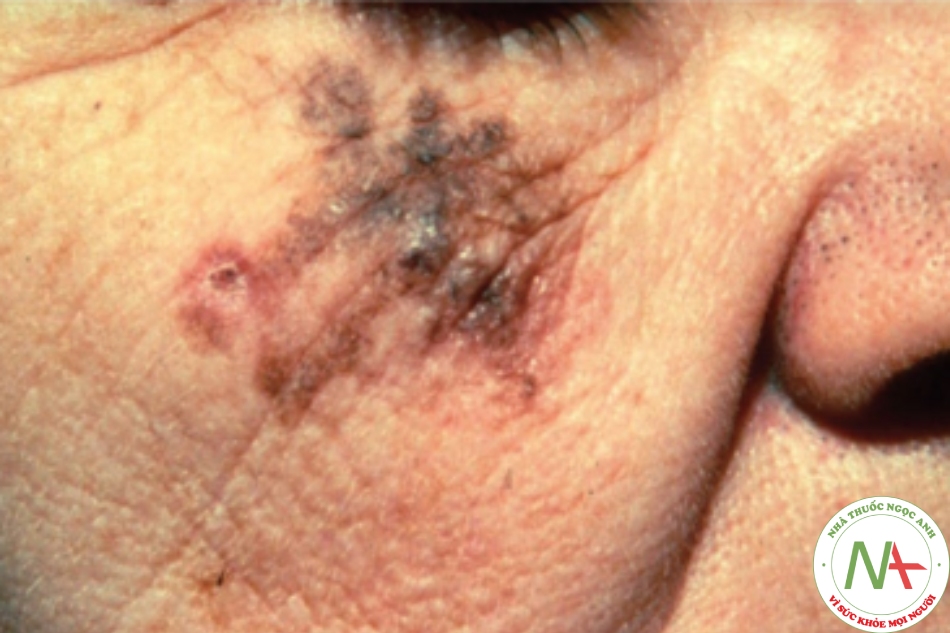
U hắc tố dạng lentigo ác tính (Lentigo maligna melanoma) (Hình 6.3) xuất hiện trên vùng da tiếp xúc với ánh nắng mặt trời, đặc biệt là vùng đầu và cổ. Nó có nhiều màu như nâu sẫm, đen, đỏ, trắng và xanh lam, và nhô lên ở các vị trí. Ban đầu là lentigo ác tính (melanoma tại chỗ), lan rộng ra ngoại vi và là một dát có màu nâu sẫm và đen, sắc tố không đều. Lentigo maligna thường đạt đường kính từ 5 đến 7 cm trước khi có dấu hiệu xâm lấn. Sự thay đổi về kích thước và sậm màu là dần dần, xảy ra trong khoảng thời gian nhiều năm.
Loại u hắc tố phổ biến nhất là u hắc tố lan rộng bề mặt (superficial spreading melanoma) (Hình 6.4). Tổn thương này không đều về màu sắc (đỏ, trắng, đen, nâu sẫm và xanh lam), bề mặt (dát, sẩn hoặc nốt) và viền (có khía) và có thể xuất hiện ở bất kỳ đâu trên cơ thể. Nó được tìm thấy thường xuyên nhất ở lưng trên ở nam giới, lưng trên và cẳng chân ở nữ giới. Trong giai đoạn tăng trưởng theo chiều ngang, tổn thương phẳng, mở rộng đến đường kính khoảng 2,5 cm trước khi xâm lấn phát triển.
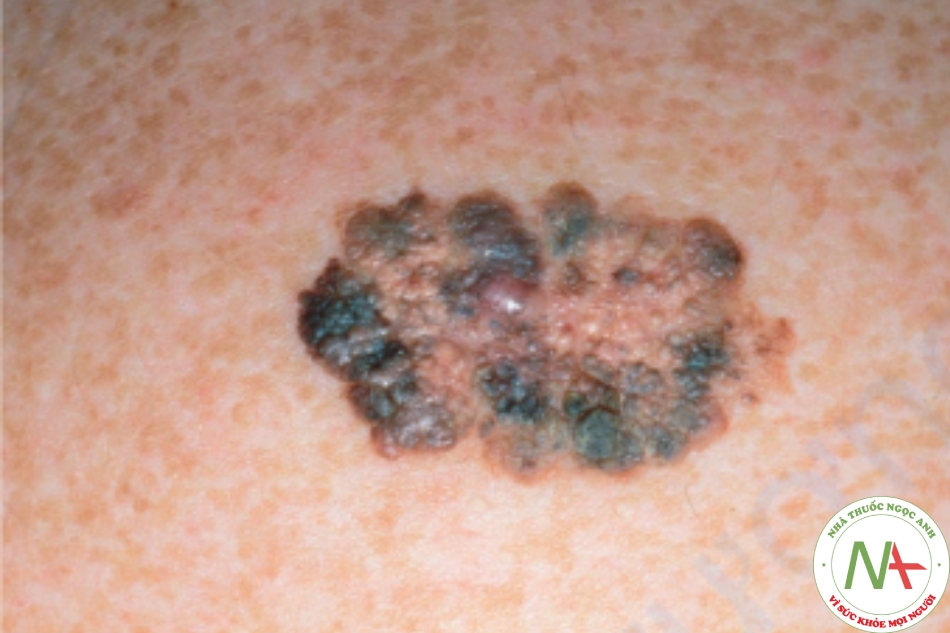
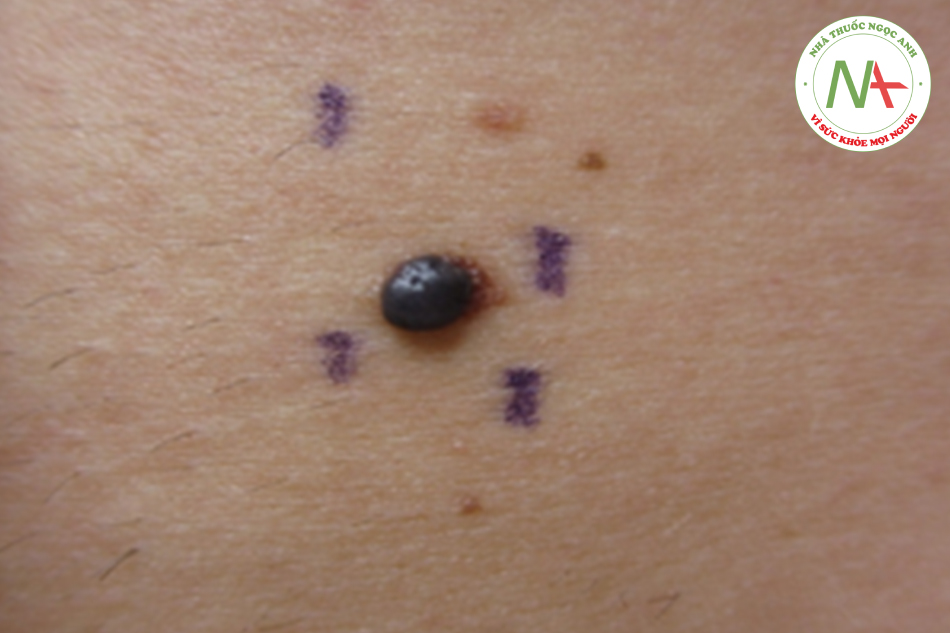
U hắc tố dạng nốt (nodular melanoma) (Hình 6.5) là một nốt phát triển nhanh, màu xanh đen, nhẵn hoặc bị trợt, xảy ra bất cứ nơi nào trên cơ thể. Nó bắt đầu ở giai đoạn tăng trưởng theo chiều dọc, vì vậy ít có khả năng được chẩn đoán ở giai đoạn tiền di căn.
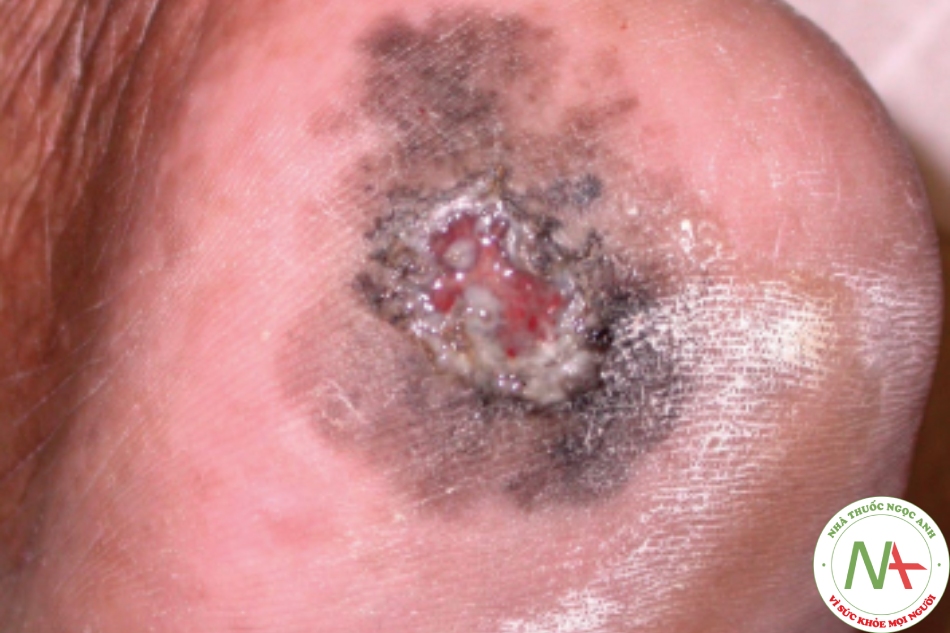
U hắc tố dạng lengtigo đầu chi (acral lentiginous melanoma) (Hình 6.6) xảy ra ở lòng bàn tay, lòng bàn chân và phần xa của ngón chân hoặc ngón tay. Nó là một tăng sinh không đều, mở rộng, có màu đen tương tự như u hắc tố lentigo ác tính. Giai đoạn tăng sinh theo chiều dọc trong loại u hắc tố này có thể gây nhầm lẫn, chỉ thấy sự nhô lên ở mức độ ít của của sẩn liên quan đến sự xâm lấn sâu. Trái ngược với các u hắc tố khác, u hắc tố dạng lengtigo đầu chi thường gặp nhất ở người da đen và người châu Á.
| BẢNG 6.2 Đặc điểm lâm sàng của u hắc tố | |||||
| Loại | Vị trí | Tuổi trung bình (năm) | Tiền di căn | Tần suất (%) | Dân tộc |
| Lentigo ác tính | Các bề mặt tiếp xúc với ánh nắng mặt trời (đầu, cổ) | 70 | 5–15 năm | 10 | Da trắng |
| Lan rộng bề mặt | Tất cả các bề mặt (lưng, chân) | 47 | 1–7 năm | 27 | Da trắng |
| Nốt | Tất cả các bề mặt | 50 | Vài tháng đến 2 năm | 9 | Da trắng |
| Lentigo đầu chi | Lòng bàn tay, lòng bàn chân, giường móng | 61 | Vài tháng đến 8 năm | 1 | Đen, Châu
Á |
| 53% melanoma không được phân loại. | |||||
CHẨN ĐOÁN PHÂN BIỆT
Mặc dù các tiêu chí lâm sàng được nêu ở trên cho phép chẩn đoán sớm u hắc tố ác tính, nhưng các tổn thương sắc tố khác phải được xem xét trước khi thực hiện liệu pháp điều trị dứt điểm. Trong một nghiên cứu, hai phần ba các tổn thương sắc tố được cho là u hắc tố ác tính trên lâm sàng nhưng lại không ác tính theo tiêu chí mô bệnh học.
Chẩn đoán phân biệt lentigo maligna melanoma bao gồm lentigo do ánh sáng và dày sừng tiết bã. Màu nâu của những tổn thương sau là một dấu hiệu yên tâm về tính lành tính của chúng.
Ung thư biểu mô tế bào đáy sắc tố, dày sừng tiết bã, nevus và u mạch có thể trông giống như u hắc tố ác tính lan rộng bề mặt.
| Chẩn đoán phân biệt u hắc tố ác tính |
| Lentigo maligna
● Actinic lentigo ● Dày sừng tiết bã Lan rộng bề mặt ● Ung thư biểu mô tế bào đáy sắc tố ● Dày sừng tiết bã ● U mạch ● Nevus Nốt ● U hạt sinh mủ ● U mạch ● Nevus xanh ● U xơ da Acral lentiginous ● Tinea nigra palmaris ● Nevus |
U hắc tố dạng nốt có thể giống với u hạt sinh mủ, u mạch, nevus xanh và u xơ da. U hạt sinh mủ là một nốt dễ chảy máu bao gồm nhiều mạch máu lành tính. Nó thường xảy ra sau chấn thương nhẹ và có thể được coi là mô hạt quá mức.
Tinea nigra palmaris, một bệnh nhiễm nấm bề mặt hiếm gặp, và nevus nên được xem xét trong chẩn đoán phân biệt u hắc tố dạng lengtigo đầu chi. Tinea nigra palmaris có thể dễ dàng được chẩn đoán bằng cách cạo và soi tươi KOH cho thấy sợi nấm.
SINH THIẾT
Tất cả các tổn thương có sắc tố nghi ngờ phải được sinh thiết, bằng cách cắt bỏ với các bờ hẹp từ 2 đến 3 mm của da bình thường hoặc bằng sinh thiết cạo sâu. Điều trị dứt điểm bằng phẫu thuật cắt bỏ rộng không nên được thực hiện cho đến khi xác định được u hắc tố ác tính về mặt mô học. Đối với các tổn thương lan rộng, như u hắc tố lentigo maligna, có thể thực hiện sinh thiết cắt trong tổn thương trước khi điều trị dứt điểm. Các đặc điểm mô học khác nhau tùy theo loại u hắc tố và cần có một nhà giải phẫu bệnh nhiều kinh nghiệm để kết luận (Hình 6.5B).
ĐIỀU TRỊ
Sự sống sót của bệnh nhân u hắc tố ác tính phụ thuộc vào chẩn đoán sớm, khi phẫu thuật cắt bỏ thường chữa khỏi bệnh. Rìa của vùng da bình thường được cắt xung quanh melanoma tăng theo độ sâu xâm lấn, hoặc độ dày: tại chỗ, rìa 0,5 cm; dày hơn 2 mm, rìa 1 cm; dày hơn 2 mm, rìa 2 cm.
Lập bản đồ phóng xạ bạch huyết và sinh thiết hạch vùng sử dụng cho các melanoma có độ dày lớn hơn 1 mm ở những bệnh nhân có hạch bạch huyết âm tính trên lâm sàng. Chất đánh dấu phóng xạ được tiêm vào vị trí của melanoma nguyên phát trước khi thực hiện cắt bỏ rộng hơn. Hạch dẫn lưu đầu tiên hoặc hạch gác có thể được xác định bằng phương pháp xạ hình hạch bạch huyết và được kiểm tra bằng sinh thiết để tìm sự hiện diện của melanoma di căn. Bằng cách này, bác sĩ lâm sàng có thể xác định những bệnh nhân có thể hưởng lợi từ phẫu thuật cắt bỏ hạch vùng và liệu pháp miễn dịch bổ trợ. Thông tin tiên lượng cũng được thu nhận.
Khi melanoma ác tính đã di căn, các lựa chọn điều trị sẵn có và được quản lý tốt nhất bởi bác sĩ chuyên khoa ung thư – hóa trị, xạ trị, liệu pháp miễn dịch, thuốc ức chế kinase và oncolytic virus. Xạ trị được sử dụng để giảm nhẹ di căn xương và não, và khi lentigo maligna quá lớn để phẫu thuật loại bỏ là khó khăn về mặt kỹ thuật.
Các phương pháp trị liệu miễn dịch để điều trị melanoma lan tỏa bao gồm các cytokine (interferon và interleukin), kháng thể ngăn chặn kháng nguyên 4 liên quan đến thụ thể tế bào T gây độc tế bào tế bào lympho T (ipilimumab) và kháng thể ngăn chặn thụ thể 1 chết theo chương trình (nivolumab, pembrolizumab). Các chất ức chế Kinase (vemurafenib, dabrafenib, trametinib, cobimetinib) và các tác nhân sinh học (talimogene laherparepvec) có tỷ lệ đáp ứng đáng kể. Tuy nhiên, chúng thường không kéo dài lâu như một liệu pháp đơn lẻ. Các đột biến đã biết (BRAF, Met, KIT, N-RAS, PTEN) cung cấp các mục tiêu đường truyền tín hiệu điều trị để ức chế sự phát triển của melanoma ác tính.
| Điều trị melanoma ác tính |
| Ban đầu
● Cắt bỏ rộng với rìa da bình thường dựa trên độ dày của khối u ác tính: tại chỗ, rìa 0,5 cm; độ dày <2 mm, rìa 1 cm; dày >2 mm, rìa 2 cm Thay thế ● Hóa trị – DTIC (dacarbazine) ● Xạ trị ● Liệu pháp miễn dịch – interferon α-2b, interleukin, ipilimumab, nivolumab, pembrolizumab ● Chất ức chế Kinase – vemurafenib, dabrafenib, trametinib, cobimetinib ● Oncolytic virus – talimogene laherparepvec |
DIỄN TIẾN VÀ BIẾN CHỨNG
U hắc tố lentigo maligna, lan rộng bề mặt và acral lentiginous ban đầu có giai đoạn tăng sinh theo chiều ngang biểu hiện dưới dạng tổn thương sắc tố dạng dát hoặc nhô lên nhẹ. Trong giai đoạn tăng sinh theo chiều ngang, u hắc tố ác tính có thể điều trị được. U hắc tố dạng nốt chỉ có một giai đoạn tăng trưởng theo chiều dọc báo trước tiên lượng xấu hơn.
Các nguyên tắc quan trọng liên quan u hắc tố ác tính:
- Phẫu thuật có thể điều trị khỏi melanoma bề mặt trong giai đoạn tăng sinh theo chiều ngang
- Tiên lượng liên quan đến độ dày của khối u
- Tiêu chuẩn lâm sàng cho phép chẩn đoán sớm u hắc tố ác tính
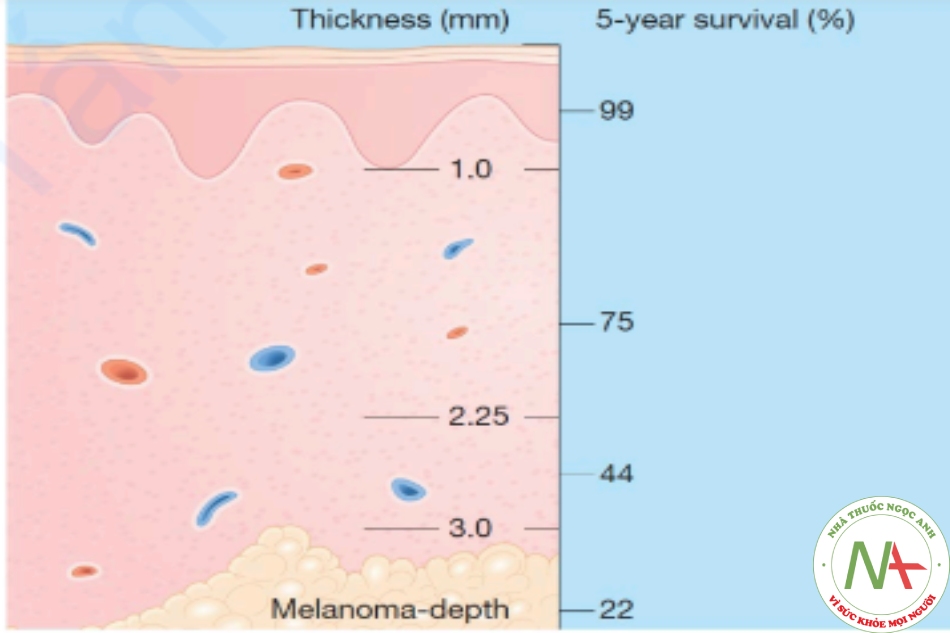
Clark và Breslow liên hệ tỷ lệ sống với độ dày của khối u. Clark và các đồng nghiệp đưa ra một hệ thống phân loại bậc nhỏ u hắc tố dựa trên mức độ xâm lấn ở lớp bì. Khó khăn với hệ thống này là sự thay đổi trong việc phân biệt giữa các melanoma độ 3 và độ 4. Breslow, sử dụng kính micromet, đo độ dày của khối u từ lớp hạt đến độ sâu xâm lấn. Các phép đo này có thể lặp lại và là phương pháp ưa thích để tính toán độ dày của khối u và dùng để dự đoán tỷ lệ sống sau 5 năm (Hình 6.7)
| Hướng dẫn theo dõi bệnh nhân melamnoma |
| ● Nốt ruồi mới hay thay đổi?
● Xem xét các triệu chứng ● Kiểm tra toàn bộ bề mặt da + hạch ● Mở rộng thông tin hơn nữa dựa trên các triệu chứng và dấu hiệu của bệnh nhân ● Tái khám 6 tháng một lần trong 2 năm, sau đó hàng năm |
Người ta ước tính rằng những bệnh nhân bị melanoma có 5% cơ hội phát triển khối u thứ hai. Các xét nghiệm mở rộng như quét não, xương, gan và lá lách, chụp cộng hưởng từ hoặc chụp cắt lớp phát xạ positron không được chỉ định trừ khi tiền sử hoặc khám thực thể cho thấy có thể di căn đến các cơ quan này.
CƠ CHẾ BỆNH SINH
Cơ chế bệnh sinh của u hắc tố ác tính chưa được biết rõ. Tuy nhiên, ánh sáng mặt trời (cháy nắng), nhuộm da và di truyền (đột biến gen CDKN2A và CDK4) được coi là các yếu tố nguy cơ. Các yếu tố nguy cơ khác đối với melanoma ác tính bao gồm một số lượng lớn nevus nhỏ, nevus lớn và nevus loạn sản. Việc gây ra melanoma bởi bức xạ UV được đề xuất cả về mặt dịch tễ học và thực nghiệm. Tuy nhiên, mối quan hệ nhân- quả ít được chứng minh hơn so với các bệnh ung thư da khác. Sự xuất hiện của melanoma ác tính có tính gia đình là rất hiếm nhưng đã được chứng minh rõ ràng. Hội chứng melanoma và nốt ruồi không điển hình gia đình (hội chứng nevus loạn sản hoặc hội chứng nốt ruồi B-K) xảy ra ở các thành viên trong gia đình có nhiều nevus không điển hình, có màu sắc và viền lộn xộn (nốt ruồi không điển hình, atypical mole) và những người có một hoặc một số u hắc tố ác tính.
Hội chứng melanoma và nốt ruồi không điển hình có tính chất gia đình nên được nghi ngờ: 1 – tiền sử cá nhân hoặc gia đình bị melanoma và 2 – nhiều (>50) nevus không điển hình
Sinh thiết những nốt ruồi không điển hình này cho thấy sự rối loạn tăng sinh tế bào hắc tố. Những nốt ruồi không điển hình này là dấu hiệu làm tăng nguy cơ phát triển melanoma ác tính và trong một số trường hợp là tiền thân của melanoma ác tính. Hội chứng này xảy ra lẻ tẻ và có tính chất gia đình. Theo dõi lâm sàng chặt chẽ và sinh thiết nevus nghi ngờ là bắt buộc (xem phần Nevus bên dưới để biết hướng dẫn). Kiểm tra di truyền có thể được xem xét khi ba thành viên gia đình có u hắc tố ác tính; một cá nhân có ba u hắc tố ác tính, hoặc ba biến cố ung thư (u hắc tố hoặc ung thư tuyến tụy) xảy ra trong một gia đình.
Quy tắc số 3 đối với kiểm tra u hắc tố di truyền tính gia đình: 3 u hắc tố trong một gia đình, 3 u hắc tố ở một cá nhân, 3 bệnh ung thư (u hắc tố hoặc tuyến tụy) trong một gia đình.
NÁM DA (MELASMA)
| Những điểm chính |
| 1. Dát nâu trên mặt
2. Điều trị bằng hydroquinone 4% và chống nắng |
ĐỊNH NGHĨA
Nám da (melasma, chloasma) là tình trạng tăng sắc tố dạng dát loang lổ trên mặt (Hình 6.8), thường ảnh hưởng ở phụ nữ. Các tế bào hắc tố trong nám sản xuất ra nhiều hắc tố hơn để đáp ứng với nhiều yếu tố, bao gồm bức xạ tia UV, khuynh hướng di truyền và ảnh hưởng của nội tiết tố.
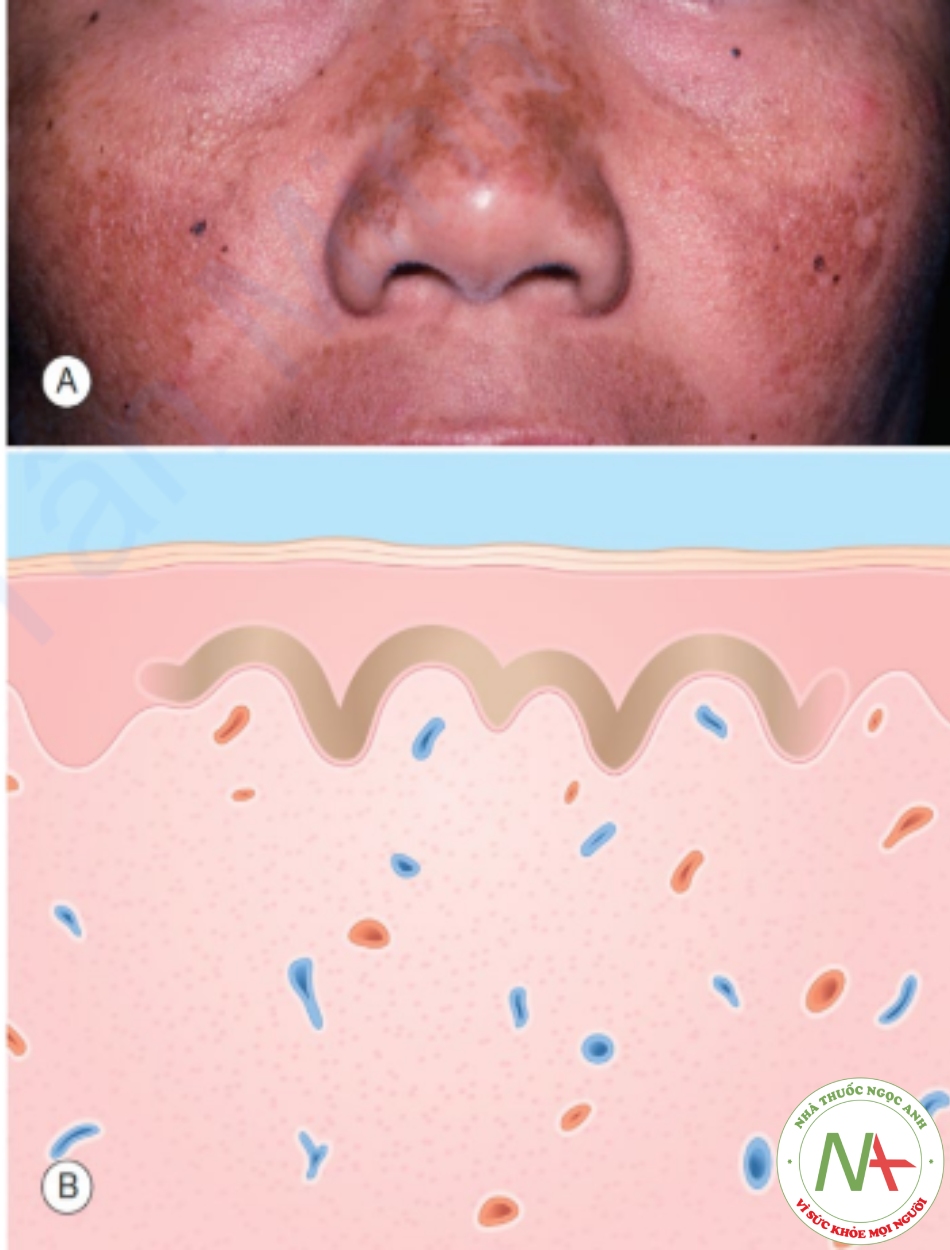
A. Các dát màu nâu trên mặt – mũi, má và môi. B. Biểu bì – sắc tố melanin ở lớp đáy.
TỶ LỆ MẮC
Nám da phổ biến hơn ở phụ nữ và những người thuộc các nhóm dân tộc có sắc tố da sẫm màu. Tần suất bệnh nhân mới đến phòng khám của các tác giả với vấn đề nám là 0,2%, nhưng nó là một phát hiện ngẫu nhiên phổ biến.
TIỀN SỬ
Không hài lòng với hình ảnh bản thân khiến bệnh nhân đi khám. Người lớn bị nám liên quan đến tiếp xúc với ánh sáng mặt trời, mang thai (“mặt nạ của thai kỳ”) và sử dụng thuốc tránh thai.
Ánh nắng mặt trời, mang thai và thuốc tránh thai làm trầm trọng thêm tình trạng nám da.
DẤU HIỆU LÂM SÀNG
Các dát màu nâu của nám xuất hiện đối xứng trên mặt, đường nét rõ và nổi bật ở má, trán, môi trên và hàm dưới. Sắc tố nâu thường loang lổ bên trong dát, làm thành dạng lưới.
CHẨN ĐOÁN PHÂN BIỆT
Tăng sắc tố sau viêm và tàn nhang là các dát sắc tố. Với tăng sắc tố sau viêm, bệnh nhân có tiền sử viêm da trước đó. Tàn nhang nhỏ và nhiều hơn, liên quan đến thân mình và tứ chi ngoài khuôn mặt.
| Chẩn đoán phân biệt nám da |
| ● Tăng sắc tố sau viêm
● Tàn nhang |
XÉT NGHIỆM VÀ SINH THIẾT
Không có xét nghiệm nào là cần thiết.
ĐIỀU TRỊ
Hydroquinone, một chất làm trắng, được sử dụng thường xuyên nhất để điều trị nám. Nồng độ 2% có sẵn, trong khi hydroquinone 4% cần có toa bác sĩ. Hydroquinone được bôi hai lần mỗi ngày cho các vùng da bị nám. Kem chống nắng có SPF 30 nên được sử dụng dự phòng. Nếu sau vài tháng da không sáng lên, có thể bôi kem tretinoin 0,1% hàng ngày cùng với việc sử dụng hydroquinone và kem chống nắng. Ngoài ra, một sản phẩm kết hợp có chứa fluocinolone, hydroquinone và tretinoin (Tri- Luma) có hiệu quả. Các phương pháp điều trị ít được sử dụng hơn bao gồm kem axit azelaic (Azelex) và lột da bằng hóa chất.
| Điều trị nám |
| Ban đầu
● Kem hydroquinone 4% 2 lần/ ngày ● Chống nắng – kem chống nắng SPF 30, và mũ Thay thế ● Kem tretinoin 0,1% hàng ngày hoặc ít thường xuyên hơn ● Fluocinolone 0,01% với hydroquinone 4% cộng với tretinoin 0,05% (Tri-Luma) 2 lần mỗi ngày ● Kem azelaic acid 20% ● Lột da bằng hoá chất |
DIỄN TIẾN VÀ BIẾN CHỨNG
Nám da mờ dần sau khi sinh, với sự chống nắng và ngừng sử dụng thuốc tránh thai. Tuy nhiên, có thể mất vài tháng đến vài năm để màu da bình thường trở lại.
BỆNH HỌC
Các tế bào hắc tố (melanocyte) ở những vị trí bị ảnh hưởng bị tăng lên về số lượng cũng như hoạt động, tạo ra một số lượng lớn các melanosome. Các yếu tố nội tiết tố có liên quan bởi sự kết hợp với mang thai và thuốc tránh thai, nhưng nám hiếm khi được thấy ở phụ nữ mãn kinh được dùng estrogen thay thế. Đo nồng độ hormone kích thích β-melanocyte trong huyết tương là bình thường.
NỐT RUỒI, BỚT (NEVUS)
| Những điểm chính |
| 1. Nevus thường có màu sắc, bề mặt và bờ đồng nhất
2. Nevus biến đổi hoặc có triệu chứng nên được xem xét nghi ngờ 3. Nốt ruồi “xấu khác biệt” nên được sinh thiết |
ĐỊNH NGHĨA
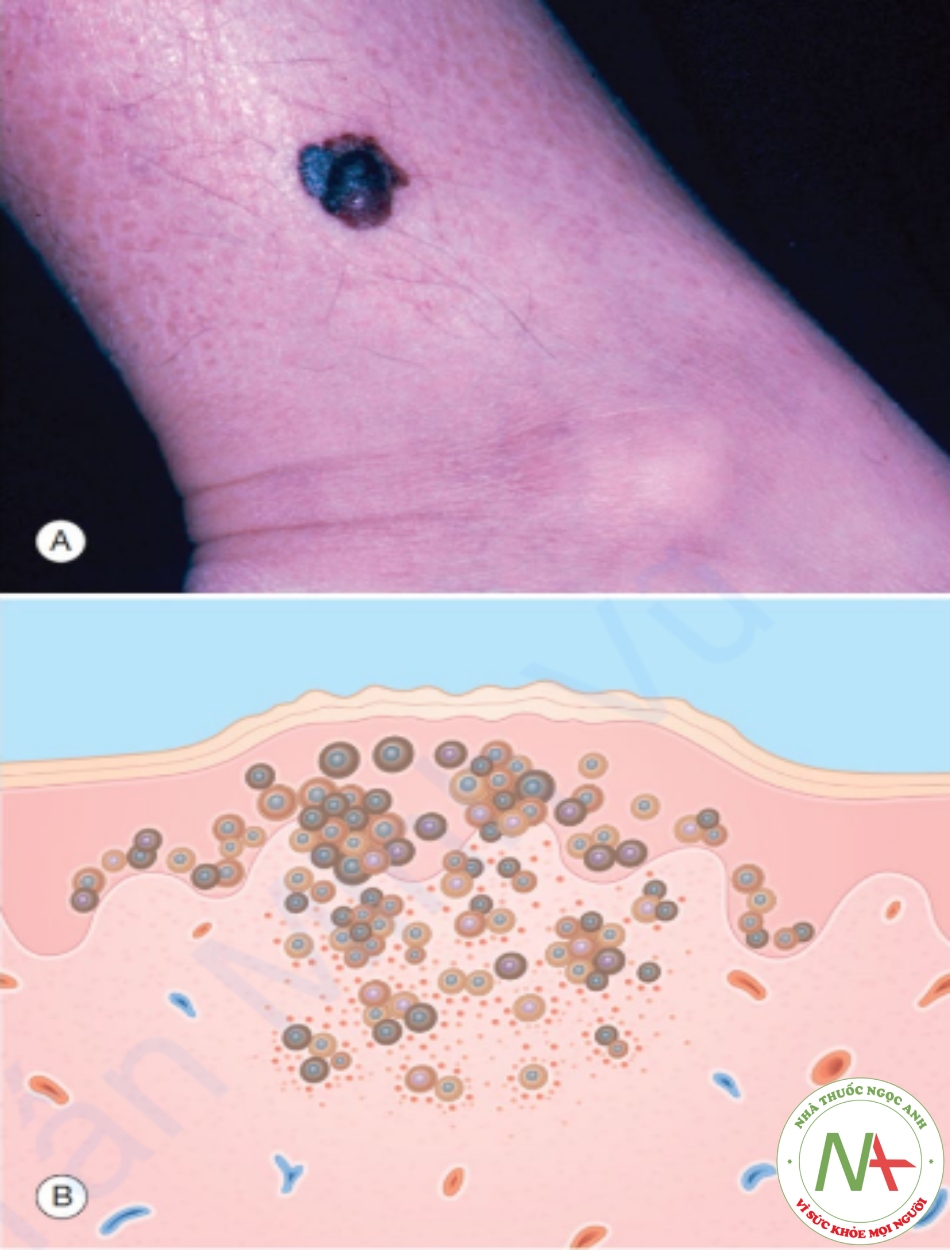
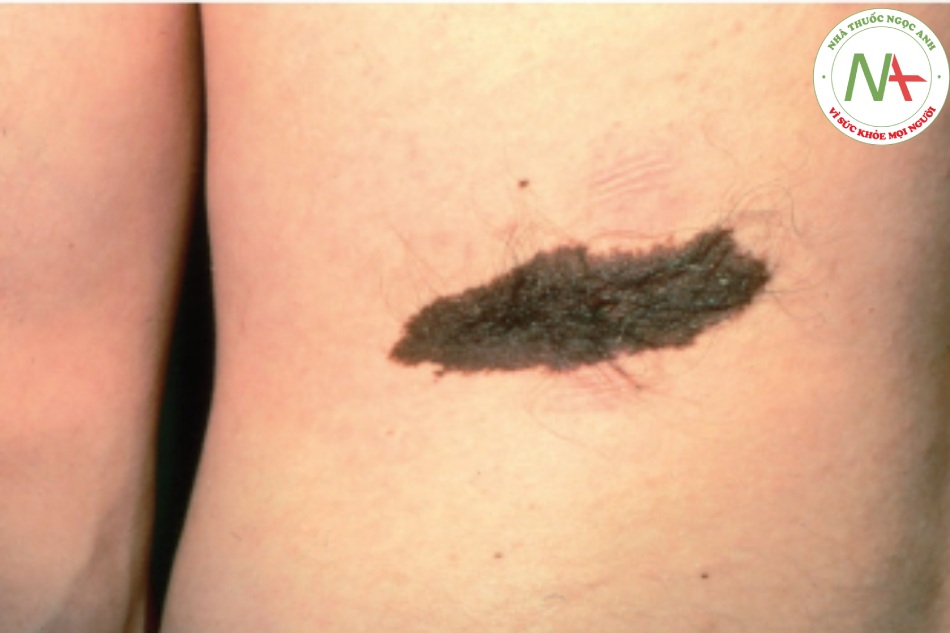
Nốt ruồi (nevus, mole) là một tân sinh lành tính của các tế bào tạo sắc tố, tế bào nevus. Nevus là bẩm sinh hoặc mắc phải. Một nevus trong biểu bì (junctional nevus) là dát, với các tế bào nevus giới hạn ở đáy của lớp biểu bì. Nevus hỗn hợp (compound nevus) (Hình 6.9) và nevus trong lớp bì (intradermal nevus) là sẩn, với các tế bào nevus tương ứng ở lớp biểu bì và lớp bì, và chỉ ở lớp bì.
TỶ LỆ MẮC
Nốt ruồi nên được coi là một dấu hiện da bình thường. Số nốt ruồi trung bình cho mỗi người là 15 đến 40 đối với người da trắng và 2 đến 11 đối với người da đen. Tại phòng khám của các tác giả, 3% bệnh nhân mới được khám vì lo ngại về nốt ruồi đã trở nên kích ứng, thay đổi màu sắc hoặc kích thước hoặc không hấp dẫn về mặt thẩm mỹ.
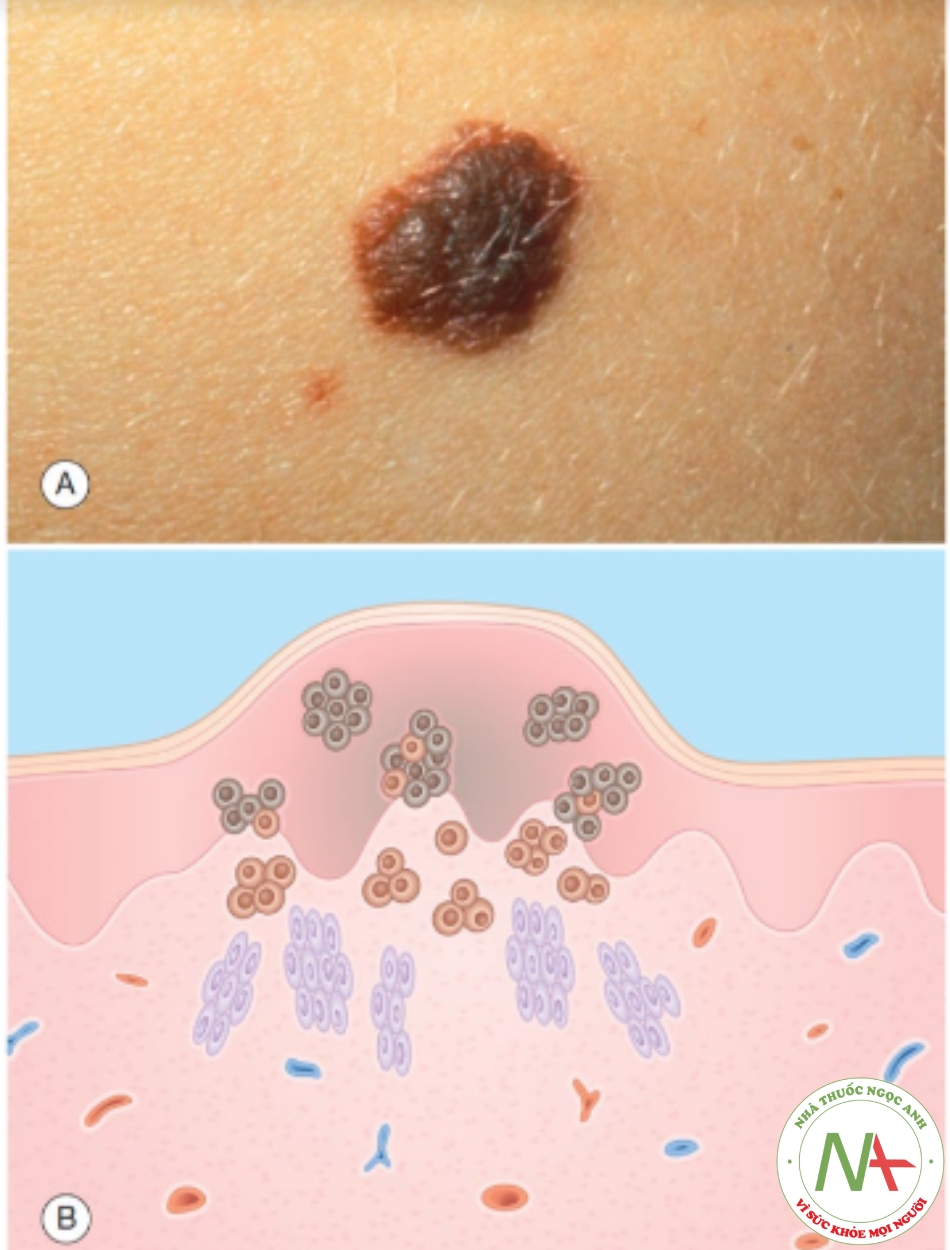
A. Sẩn màu nâu, có viền và bề mặt đều. B. Biểu bì – các tổ tế bào nevus sắc tố ở biểu bì dưới. Lớp bì – các tổ tế bào nevus sắc tố tròn ở lớp bì nông; bó tế bào nevus hình thoi ở lớp bì sâu.
TIỀN SỬ
Hầu hết nốt ruồi mắc phải sau 6 tháng tuổi và trước 35 tuổi. Sau đó, người ta thấy số lượng ngày càng giảm dần, do đó, nốt ruồi không thường gặp ở tuổi 80. Nốt ruồi thường xuất hiện đơn lẻ, ít gặp chồng lên. Thường có màu sậm, ngứa và phát triển nốt ruồi mới trong thời kỳ mang thai và tuổi vị thành niên. Mặt khác, nốt ruồi có triệu chứng nên được coi là dấu hiệu nghi ngờ.
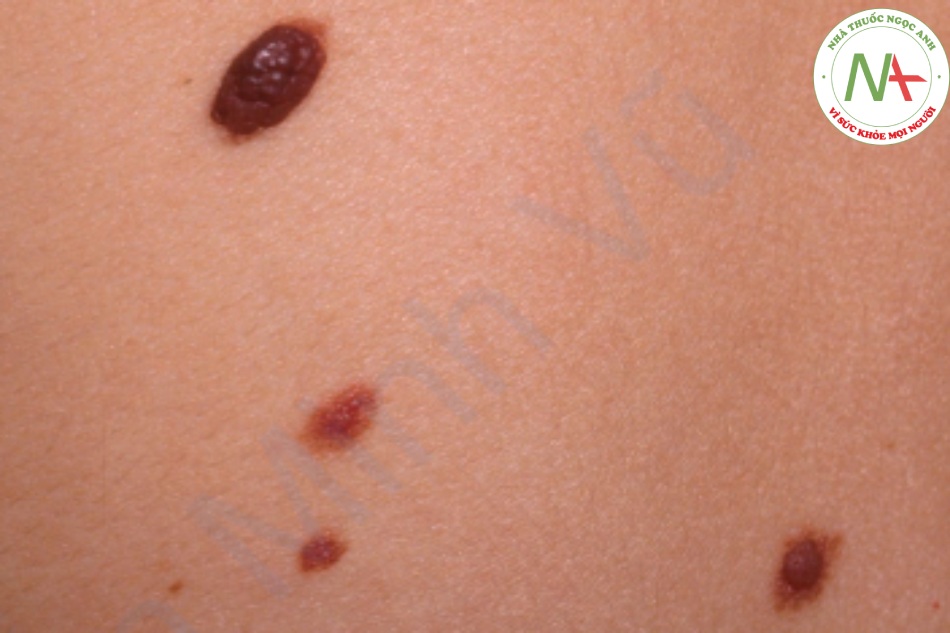
DẤU HIỆU LÂM SÀNG
Nốt ruồi rất khác nhau về biểu hiện và màu sắc (Hình 6.10). Tuy nhiên, các cá nhân có xu hướng có nevus biểu hiện tương tự thường đồng nhất về màu sắc, bề mặt và đường viền. Tổn thương sắc tố khác với các nevus khác- “xấu khác biệt”- nên được sinh thiết để loại trừ u hắc tố ác tính. Nevus phẳng hoặc nhô cao, nhẵn hoặc sần sùi, polypoid hoặc không cuống, và có sắc tố hoặc màu da. Màu sắc của chúng có trật tự, với các sắc thái của màu nâu và đôi khi có màu đen hoặc xanh lam, mặc dù các màu sau nên được xem xét với sự nghi ngờ. Các vân da có thể có hoặc không. Nevus thường chứa tóc. Các nevus trong biểu bì là một dát màu nâu nhạt đến sẫm. Nevus hỗn hợp và trong lớp bì là những sẩn có bề mặt nhẵn hoặc sần sùi có màu da hoặc nâu, xuất hiện ở trẻ lớn và người lớn.
CHẨN ĐOÁN PHÂN BIỆT
Vấn đề quan trọng nhất là phân biệt nevus với u hắc tố ác tính. Màu nâu, bề mặt và đường viền bình thường là những đặc điểm đặc trưng của nevus giúp phân biệt với u hắc tố ác tính. Một nevus trong biểu bì có thể biểu hiện tương tự như các dát sắc tố khác, như lentigo hoặc tàn nhang. Nevus hỗn hợp và trong lớp bì, khi có màu da, có thể bị nhầm lẫn với u mềm treo, ung thư biểu mô tế bào đáy và u xơ thần kinh. Sự hiện diện của giãn mao mạch và lõm trung tâm, cũng như sự mắc phải gần đây, ở người lớn, là đặc điểm của ung thư biểu mô tế bào đáy dạng nốt. Khi có sắc tố, những nevus này có thể giống với dày sừng tiết bã và u xơ bì. Sự hiện diện của vảy và biểu hiện “dán lên trên” là điển hình của dày sừng tiết bã. U xơ bì là những sẩn bì cứng lõm xuống khi bị đè, trong khi nevus mềm.
Spitz nevus (melanomahlàvnh tín ị thành niên) bao gồm các tế bào nevus theo trục ở biểu mô; là một nốt màu hồng, nhẵn, tròn, hơi có vảy, thường xảy ra ở trẻ em. Khía cạnh quan trọng nhất của việc xử lý tổn thương này là nhận ra rằng đó là nevus chứ không phải melanoma và tránh can thiệp phẫu thuật rộng.
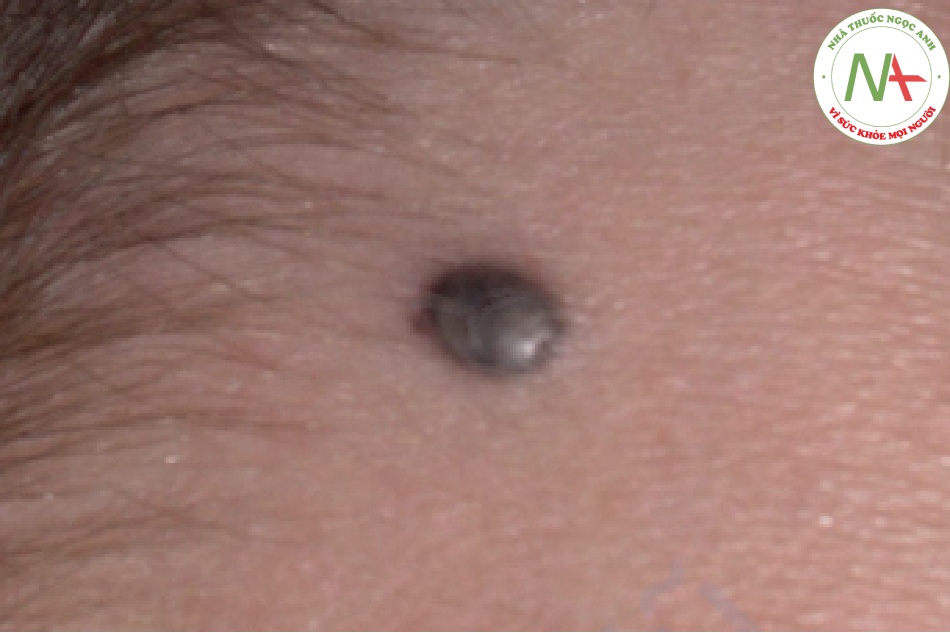
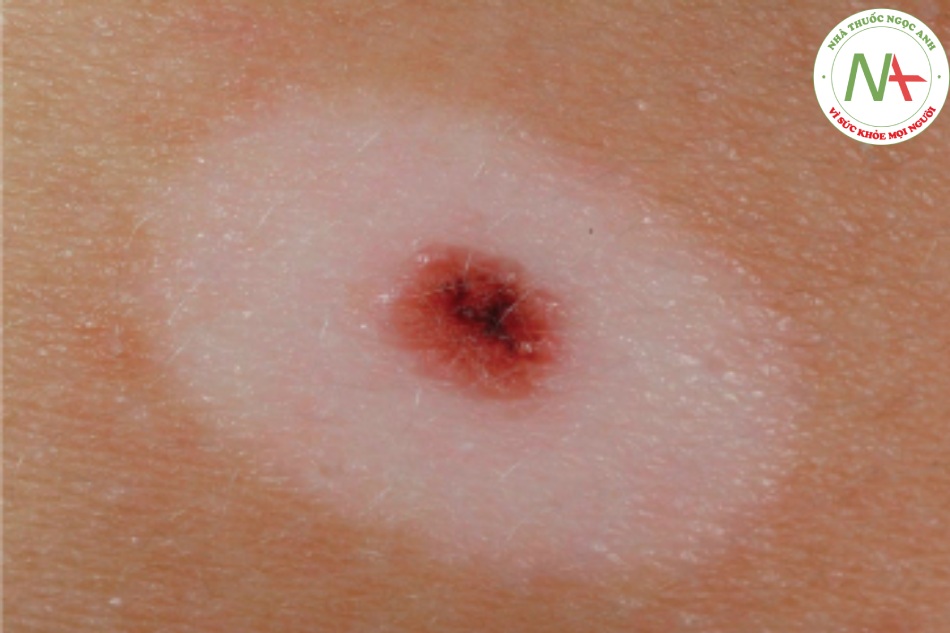
Nevus xanh (blue nevus) là những dát, sẩn và nốt nhỏ, màu xanh thép thường xuất hiện sớm trong đời (Hình 6.11). Sự quan trọng của chúng trong chẩn đoán là sự biểu hiện tương tự như melanoma dạng nốt. Nếu có bất kỳ nghi ngờ nào, nên tiến hành sinh thiết.
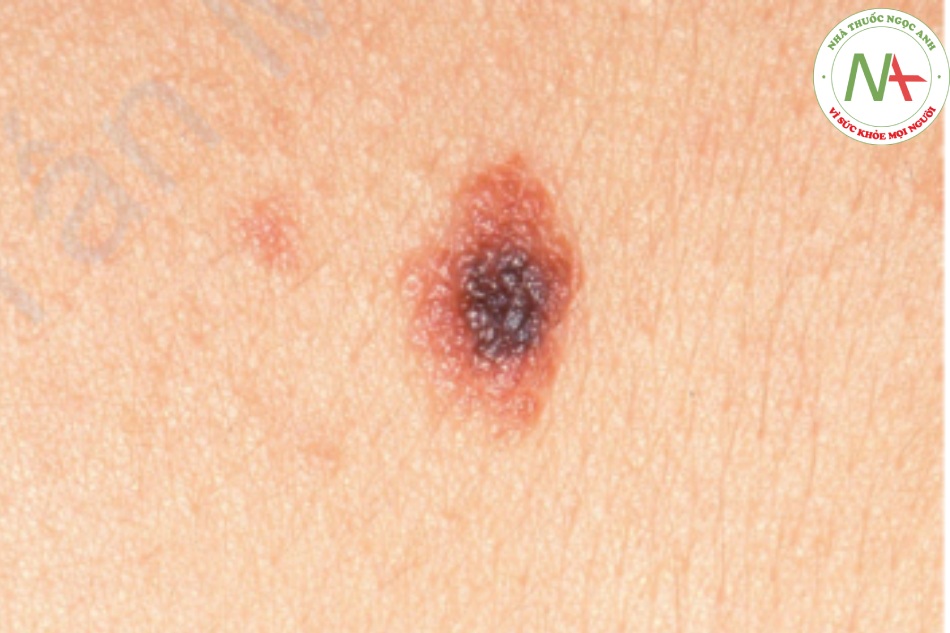
Nevus loạn sản (dysplastic nevus), hay nốt ruồi không điển hình (atypical mole), gây tranh cãi và hoang mang (Hình 6.12). Tranh cãi do liên quan đến xu hướng phát triển thành melanoma ác tính. Sự hoang mang bắt nguồn từ các tiêu chí mô học khác nhau để chẩn đoán. Trên lâm sàng, nốt ruồi không điển hình có kích thước lớn hơn 5 mm, có màu loang lổ với nền màu hồng và có viền không đều, không rõ ràng. Nốt ruồi không điển hình ban đầu được công nhận là dấu hiệu đối với tăng nguy cơ melanoma ở các thành viên gia đình với melanoma ác tính di truyền, hội chứng melanoma di truyền và nevus không điển hình gia đình và hội chứng nevus loạn sản. Trong những gia đình này, hầu như tất cả các thành viên có nốt ruồi không điển hình đều phát triển melanoma trong đời, trong khi các thành viên không có nevus không điển hình thì không. Sau đó, các nhà nghiên cứu phát hiện ra rằng khoảng 5% dân số da trắng khỏe mạnh ở Hoa Kỳ có nevus không điển hình. Nguy cơ phát triển melanoma ở những người này, nhiều người trong số họ chỉ có một hoặc một vài nevus không điển hình và không có tiền sử cá nhân hoặc gia đình mắc melanoma, là không rõ ràng, nhưng đối với hầu hết, melanoma không bao giờ phát triển.
Nevus bẩm sinh (congenital nevus) (Hình 6.13) xuất hiện khi mới sinh hoặc ngay sau đó; thường nhô lên và có sắc tố đồng nhất, màu nâu sẫm với các viền rời rạc. Trong số trẻ sơ sinh, 1% có nevus bẩm sinh. Nevus bẩm sinh lớn (đường kính >20 cm hoặc chiếm 5% diện tích cơ thể) có 6% đến 12% khả năng phát triển thành melanoma ác tính. Nevus bẩm sinh nhỏ có ít hoặc không tăng nguy cơ chuyển thành melanoma và do đó không cần phải loại bỏ dự phòng.
| Chẩn đoán phân biệt nevus |
| ● U hắc tố ác tính
● Tàn nhang ● Lentigo ● U mềm treo ● Ung thư biểu mô tế bào đáy ● U xơ thần kinh ● Dày sừng tiết bã ● U xơ bì |
Nevus đặc biệt:
- Spitz nevus
- Nevus xanh
- Loạn sản/Không điển hình
- Bẩm sinh
XÉT NGHIỆM VÀ SINH THIẾT
Các tế bào nevus khác nhau về hình thái, tùy thuộc vào vị trí của chúng trên da (Hình 6.9B). Chúng xếp thành các tổ ở lớp đáy của biểu bì và lớp bì nông. Khi chúng mở rộng sâu hơn, hình thành giống như sợi dây hoặc giống như tấm. Ở lớp bì nông và lớp biểu bì, các tế bào riêng lẻ có hình dạng biểu mô với hình khối hoặc hình bầu dục, tế bào chất không rõ ràng và nhân hình tròn hoặc hình bầu dục và có sắc tố. Ở trung bì giữa, các tế bào nevus nhỏ hơn, không chứa sắc tố và có biểu hiện tế bào lympho. Ở lớp trung bì sâu, chúng có dạng tế bào thoi, giống như nguyên bào sợi. Các dấu hiệu hóa mô miễn dịch có thể được sử dụng để xác định các tổn thương tế bào hắc tố. Nevus không điển hình về mặt mô học có (1) cấu trúc bất thường của các tế bào hắc tố trong lớp biểu bì; (2) phản ứng xơ hóa bì; và (3) tùy thuộc vào nhà nghiên cứu bệnh học, tế bào không điển hình thay đổi.
ĐIỀU TRỊ
Việc loại bỏ dự phòng nevus là không cần thiết. Các tổn thương đáng lo ngại là những tổn thương đã thay đổi về màu sắc, hình dạng hoặc kích thước; mắc phải ở tuổi trưởng thành; chảy máu; hoặc ngứa. Sinh thiết cắt bỏ hoặc cạo sâu với bờ hẹp (2– 3 mm) được khuyến nghị cho các tổn thương nghi ngờ. Các nevus lành tính về mặt lâm sàng và mất thẩm mỹ có thể được loại bỏ bằng cách cạo sạch vùng tổn thương bằng dao. Tuy nhiên, sinh thiết cạo nông sót lại một số tế bào nevus tại vị trí sinh thiết có thể trở thành sắc tố sẫm màu.
| Điều trị nevus |
| Ban đầu
● Cạo sinh thiết hoặc cạo sâu đối với các tổn thương nghi ngờ Thay thế ● Cắt bỏ hình elip |
Việc quản lý nevus bẩm sinh rất khó khăn khi các tổn thương này lớn (đường kính >20 cm hoặc chiếm 5% diện tích cơ thể), và gây tranh cãi khi chúng còn nhỏ. Các nevus bẩm sinh lớn, như bathing-suit nevus, bao phủ các khu vực rộng của thân mình theo kiểu giống như quần áo và thường liên quan đến nhiều tổn thương vệ tinh. Chúng rất hiếm nhưng có khả năng phát triển thành melanoma đáng kể (6%–12%). Phương pháp điều trị tối ưu là cắt bỏ các tổn thương, mặc dù khó khăn về kỹ thuật trong việc loại bỏ những vùng da rộng như vậy có thể cản trở phương pháp này. Ít nhất, bệnh nhân nên được theo dõi cẩn thận, với việc cắt bỏ các nốt phát triển trong nevus. Nevus bẩm sinh lớn bao phủ đầu và cổ đôi khi có liên quan đến bệnh hắc tố màng não tiềm ẩn, động kinh, chậm phát triển trí tuệ và sự phát triển của melanoma màng não. Đối với nevus bẩm sinh nhỏ, không cần cắt bỏ trừ khi tổn thương thay đổi về mặt lâm sàng.
Lời khuyên được khuyến nghị cho người khỏe mạnh có (nhiều) nevus không điển hình nhưng không có tiền sử cá nhân hoặc gia đình mắc melanoma là giáo dục bệnh nhân về việc tiếp xúc với ánh nắng mặt trời, tự kiểm tra và khám da toàn diện hàng năm bởi bác sĩ.
| Hướng dẫn quản lý và theo dõi bệnh nhân có
nhiều nevus không điển hình |
| ● Sinh thiết ít nhất hai tổn thương để xác định chẩn đoán
● Chống nắng ● Bệnh nhân tự khám định kỳ ● Sàng lọc những người cùng huyết thống để tìm nevus không điển hình và melanoma ● Tần suất tái khám: ● Bệnh nhân không có tiền sử cá nhân hoặc gia đình bị melanoma: hàng năm ● Bệnh nhân có tiền sử cá nhân hoặc gia đình bị melanoma: 6 tháng một lần trong 2 năm, sau đó hàng năm |
DIỄN TIẾN VÀ BIẾN CHỨNG
Khoảng 50% melanoma ác tính có liên quan đến nevus. Nguy cơ tương đối của melanoma tăng lên khi số lượng nevus tăng lên; nghĩa là, những người có nhiều nevus có nguy cơ mắc melanoma cao hơn những người có ít nevus. Không có bằng chứng nào cho thấy kích ứng nhẹ hoặc cọ xát dẫn đến biến đổi nevus thành melanoma.
Một số nevus phát triển một vùng mất sắc tố xung quanh và được gọi là halo nevus (Hình 6.14). Chúng xuất hiện đơn lẻ hoặc nhiều, thường là trên thân mình ở thanh thiếu niên. Sự phát triển của quầng xung quanh nevus là điềm báo về sự biến mất của nó. Cả miễn dịch dịch thể và miễn dịch tế bào dường như có liên quan đến sự phát triển của halo nevus, một quá trình dẫn đến sự phá hủy các tế bào nevus. Trong một số trường hợp hiếm gặp, quầng mất sắc tố phát triển xung quanh melanoma ác tính. Nếu tổn thương trung tâm có màu nâu đồng nhất điển hình của nevus, thì không cần thiết phải sinh thiết.
CƠ CHẾ BỆNH SINH
Các tế bào nevus có nguồn gốc từ mào thần kinh. Về mặt hình thái, bác sĩ có thể nhận ra tế bào nevus vì nó không có quá trình đuôi gai và nhóm lại với nhau thành tổ trong lớp biểu bì và bì.
CÁC TĂNG SINH CÓ SẮC TỐ KHÔNG PHỔ BIẾN (UNCOMMON PIGMENTED GROWTHS)
BỚT BECKER (BECKER’S NEVUS)
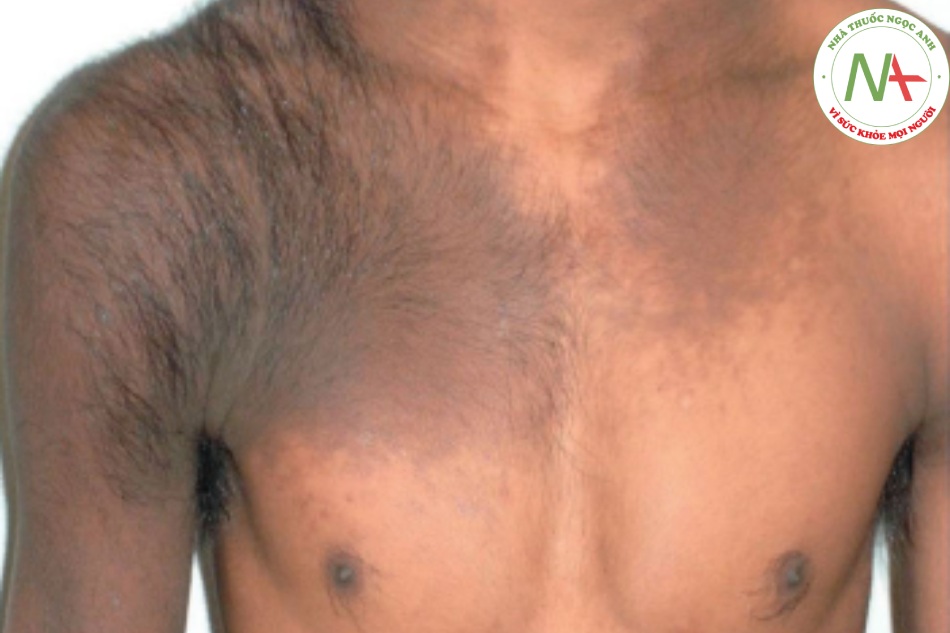
Bớt Becker (melanosis) là một dát lớn màu nâu với những sợi lông thô, sẫm màu xuất hiện ở thân trên và cánh tay (Hình 6.15), thường xuất hiện ở nam thiếu niên và thanh niên. Nó không có tiềm ẩn ác tính và việc điều trị là để có vẻ ngoài thẩm mỹ.
BỚT OTA (NEVUS OF OTA)
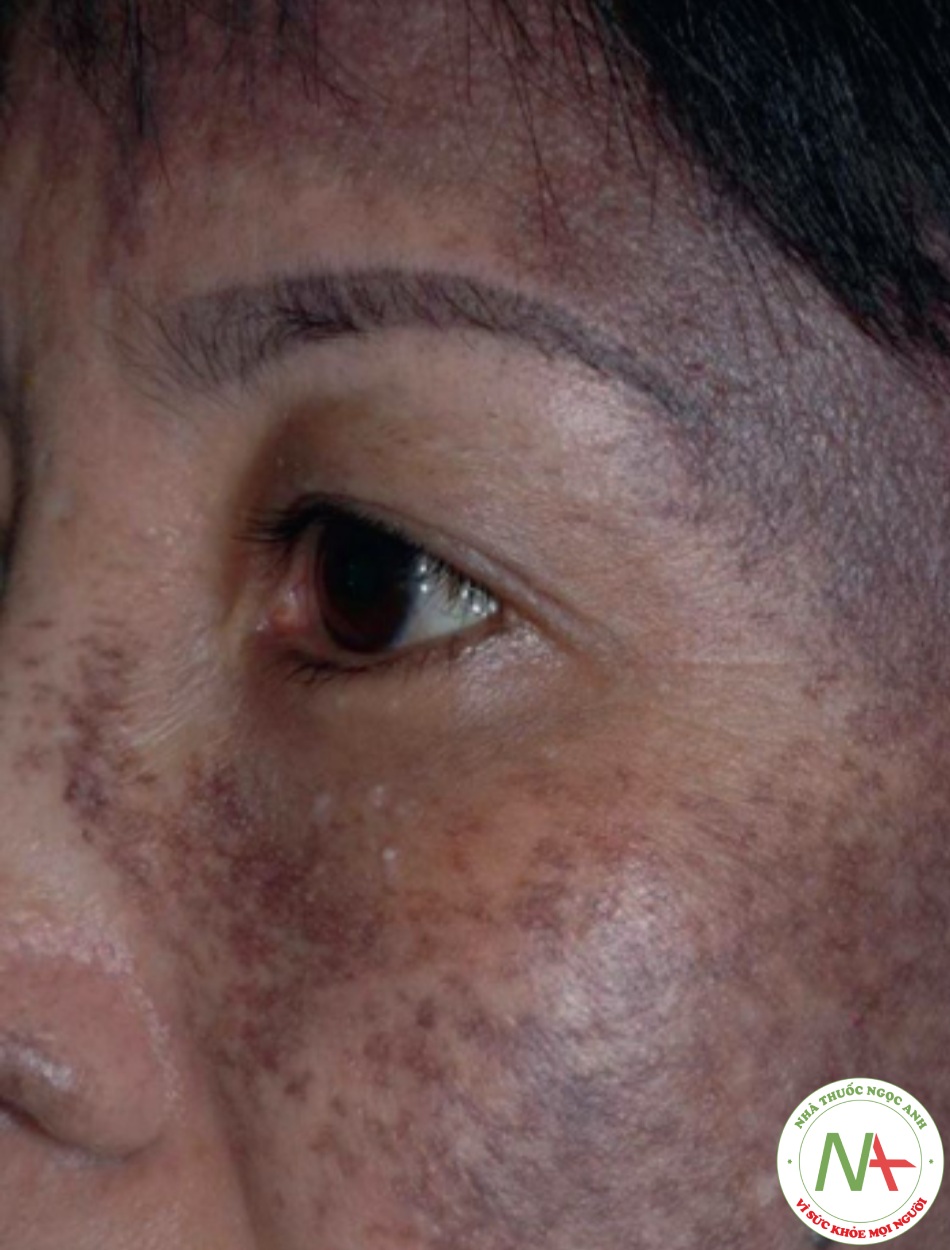
Bớt Ota (melanocytosis) là một dát màu nâu, xanh lam, xám lốm đốm hoặc hợp lưu trên mặt, thường ảnh hưởng đến phụ nữ châu Á (Hình 6.16). Ngoài da, mắt có thể ảnh hưởng với bệnh tăng nhãn áp liên quan. Khởi phát xảy ra khi mới sinh, trước 1 tuổi và ở tuổi dậy thì. Melanoma ác tính là một biến chứng hiếm gặp. Điều trị bằng laser có thể thành công về mặt thẩm mỹ.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nam 48 tuổi đến phòng khám để thăm khám định kỳ và được tìm thấy có tổn thương da ở mặt lưng trên bệnh nhân. Bệnh nhân không chắc tổn thương xuất hiện khi nào nhưng nhìn thấy đầu tiên vào vài tuần trước khi tắm. Tổn thương không đau và bệnh nhân không có triệu chứng nào khác. Bệnh nhân không có bệnh lý mạn và không dùng thuốc. Bệnh nhân uống 1 2 cốc bia buổi đêm và không sử dụng thuốc lá hay chất cấm. Bệnh nhân làm huấn luyện viên lướt sóng. Dấu hiệu sinh tồn bình thường. Thăm khám da thấy như hình. Các bộ phận còn lại bình thường. Chẩn đoán nào sau đây là nhiều khả năng nhất ở bệnh nhân này?
- U mạch ác tính
- Ung thư biểu mô tế bào đáy
- U mạch anh đào
- U quá sản sừng
- U sắc tố ác tính
- Dày sừng tiết bã
Bệnh nhân này xuất hiện một tổn thương tăng sắc tố dạng nốt trên vùng da nhiều khả năng có tiếp xúc ánh nắng mặt trời lúc bệnh nhân lướt sóng, dấy lên nghi ngờ lớn về u tế bào sắc tố ác tính dạng nốt
Ngược lại với u sắc tố lan rộng nông, mà phát triển cắt ngang xuống các lớp da, u sắc tố nốt phát triển lan theo chiều dọc. Do đó, bệnh thường biểu hiện với ít tiêu chí trong tiêu chuẩn ABCDE.
Hầu hết trường hợp điển hình với tổn thương sắc tố màu đen và với một màu duy nhất có bờ đối xứng; tuy nhiên, nghi ngờ thường do sự hiện diện của ít nhất 1 tiêu chí sau đây:
- Dấu hiệu con vịt xấu xí – bệnh nhân với nhiều tổn thương da sắc tố (nốt ruồi) thường có các tổn thường có bề ngoài giống nhau. Khi có 1 tổn thương có bề ngoài khác biệt đáng kể so với các tổn thương khác thì gọi là con vịt xấu xí; nó có độ nhạy cao (ít nhất 90%) cho u sắc tố
- Nhô cao so với da xung quanh (nốt, cố cuống)
- Chắc khi sờ
- Phát triển liên tục trong 1 tháng
Chẩn đoán thường được xác định bởi cắt sinh thiết toàn bộ chiều dày.
Ý A và C: U mạch da ác tính là rối loạn hiếm mà thường gặp nhất ở bệnh nhân có xạ trị trước đó. U mạch anh đào là tổn thương thường gặp và lành tính bao gồm các mao mạch xung huyết và các tĩnh mạch hậu mao mạch ở các nhú da. Những rối loạn này thường là búi giàu mạch (máu đỏ tươi)
Ý B: Ung thư biểu mô tế bào đáy là tổn thương da ác tính thường gặp mà thường biểu hiện như nốt mô liên kết phì đại với loét. Nó thường do có tiếp xúc ánh nắng và thường gặp nhất ở mặt, cổ và chi
Ý D: U quá sản sừng là u da không sắc tố mà thường biểu hiện như một nốt hình hình cầu với nút sừng hoá ở trung tâm.
Ý F: Dày sừng tiết bã là tổn thương sắc tố lành tính có bờ ranh giới rõ và bề mặt mềm và nhẵn. Nó có thể gần như phẳng, nhưng tổn thương dày thường được miêu tả như có vảy tắc lại
Mục tiêu học tập: Tiêu chuẩn ABCDE có thể hỗ trợ trong đánh giá u sắc tố lan rộng bề mặt nhưng ít nhạy với các loại u sắc tố khác (nốt, không điển hình). U sắc tố nốt, là u loại sắc tố phổ biến thứ 2, thường phát triển theo mặt cắt dọc và có bờ đối xứng và có màu đen đồng nhất. Nghi ngờ khi có tổn thương biểu hiện khác biệt so với các tổn thương khác ở bệnh nhân (dấu hiệu con vịt xấu xí) hoặc tổn thương phát triển liên tục, nhô lên hoặc chắc.
Câu 2
Bệnh nhân nữ 62 tuổi đến phòng khám do một tổn thương da. Trong vòng 6 tháng trước, bệnh nhân có nốt phì đại tiến triển chậm ở phần mặt lưng của cổ; không đi kèm đau, ngứa hay chảy dịch. Tiền sử bệnh lý bình thường. Bệnh nhân có làm thiết kế cảnh quan trong 30 năm trước. Thăm khám ghi nhận tổn thương 8 cm, được nhìn thấy như hình. Bước xử trí nào tiếp theo là tốt nhất ở tổn thương bệnh nhân này?
- Sinh thiết cắt
- Tiêm corticoid nội tôn thương
- Phẫu thuật cắt bỏ với bờ hẹp
- Phẫu thuật cắt bỏ với bờ rộng
- Liệu pháp acid salicylic tại chỗ
Đáp án đúng là C:
| UTBM tế bào đáy | |
| Yếu tố nguy cơ | Ánh sáng mặt trời/ tia cực tím
Da nhạt màu; màu mắt/ tóc nhạt Chiếu xạ ion hóa Tiếp xúc với arsen mạn |
| Đặc điểm lâm sàng | Chậm phát triển: xâm lấn khu trú, hiếm di căn
Màu tươi hoặc hồng, nhú hình ngọc trai, có hoặc không bờ cuộn tròn |
| Có hoặc không loét ở trung tâm (loét gặm nhấm) | |
| Chẩn đoán | Sinh thiết cắt bỏ với bờ hẹp |
Bệnh nhân có nốt trong mờ có màu hồng phát triển chậm trên vùng da tiếp xúc ánh sáng mà nhiều khả năng có UTBM tế bào đáy. UTBM tế bào đáy (BCC) là ung thư da phổ biến nhất Mỹ, yếu tố nguy cơ bao gồm da nhạt màu và tiền sử tiếp xúc ánh sáng nhiều. Nốt BCC có biểu hiện ở 80% ca bệnh, được đặc trực bởi nốt trong mờ hoặc nốt ngọc trái với bờ nhô cao hoặc cuộn tròn và sao mạch ở trung tâm
BCC hiếm di căn nhưng có thể xâm lấn mô bên cạnh (dây thần kinh, xương). Nốt BCC thường xử trí với sinh thiết phẫu thuật cắt bỏ kèm bờ hẹp (3 – 5 cm cho BCC), thường phù hợp cho cắt bỏ hoàn toàn của mô ung thư. Cắt bỏ kèm bờ hẹp có nguy cơ thấp (5%) tái phát trong lúc tránh mất lượng mô lớn và giảm thiểu nguy cơ biến chứng vết thương. Ở mặt và các mô dễ vỡ hoặc nhạy cảm thẩm mĩ, phẫu thuật vi cắt Mohs (cắt tuần tự các lớp da mỏng với quan sát kính hiển vi để xác định mà các bờ mô được loại bỏ mô ác tính) là thường được thực hiện hơn để đảm bảo loại bỏ hoàn toàn với kết quả thẩm mỹ tốt.
Ý A: Sinh thiết cắt, trong đó chỉ 1 số vị trí đại diện của vết thương được cắt bỏ, thường sử dụng đối với tổn thương lớn mà vết cắt nhỏ (không ảnh hưởng thẩm mỹ) cho tổn thương nguy cơ ác tính thấp. Cắt bỏ hoàn toàn tổn thương ở bệnh nhân này là dễ thực hiện và được ưu tiên cho điều trị hoàn toàn.
Ý B: Tiêm corticosteroid nội tổn thương là thường được sử dụng cho các tổn thương viêm nhiễm hoặc tự miễn (ban đỏ lupus hình đĩa, rụng tóc từng mảng), vẩy nến, sẹo lồi. Tiêm corticosteroid không chỉ định cho tổn thương có khả năng là u
Ý D: Mặc dù cắt bỏ bờ rộng (>5 mm) được chỉ định cho u sắc tố và ung thư da không sắc tố tái
phát hoặc nguy cơ cao, đi kèm nguy cơ cao có biến chứng vết thương và sẹo đáng kể và không cần thiết cho BCC không biến chứng
Ý E: Salicylic tại chỗ có giá trị điều trị mụn cóc thông thường và một số bệnh lý lành tính khác (mụn, vảy nến, sừng/ vết chai). Thường được xem xét kết hợp với fluorouracil tại chỗ cho BCC nguy cơ thấp nhưng có nguy cơ cao tái phát; cắt bỏ thường được ưu tiên hơn cho điều trị hoàn toàn
Mục tiêu học tập: Ung thư biểu mô tế bào đáy di căn hiếm nhưng có thể xâm lấn tại chỗ. BCC ở thân các chi thường được xử trí với sinh thiết cắt bỏ bờ hẹp (3 -5 mm). Ở phần mặt và các ? dễ vỡ, phẫu thuật vi cắt Mohs (cắt thứ tự từng lớp da mỏng ờng được thực hiện hơn.
