Bệnh Nhi khoa
Viêm nội tâm mạc nhiễm khuẩn ở trẻ: Nguyên nhân, chẩn đoán, điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: PGS. TS. Nguyễn Văn Bàng, TS. Lê Ngọc Lan,
Đặng Thị Hải Vân, BSNT. Nguyễn Thị Hải Anh, ThS. Lê Trọng Tú
Bài viết Viêm nội tâm mạc nhiễm khuẩn ở trẻ em: Nguyên nhân, chẩn đoán, điều trị trích trong chương 7 sách Bài giảng Nhi khoa (tập 2) – Bộ môn Nhi – Trường Đại học Y Hà Nội
Mục tiêu học tập
- Nêu được nguyên nhân và các yếu tố thuận lợi của viên nội tâm mạc nhiễm khuẩn.
- Trình bày được cơ chế sinh lý bệnh và đặc điềm giải phẫu bệnh.
- Mô tả được các triệu chứng lâm sàng.
- Trình bày được tiêu chuẩn chẩn đoán bệnh.
- Nêu được cách điều trị bệnh (nội khoa và chỉ định ngoại khoa) và phương pháp phòng bệnh.
Viêm nội tâm mạc nhiễm khuẩn (VNTMNK) là tình trạng nhiễm trùng có liên quan tới hình thành khối loét sùi ở lớp nội tâm mạc và/hoặc các van tim. Bệnh thường xảy ra trên bệnh nhân đã có tổn thương tim từ trước do mắc phải hoặc bẩm sinh.
Bệnh được phát hiện lần đầu tiên cách đây trên 300 năm. Từ năm 1723 Riveriere đã mô tả hình ảnh giải phẫu bệnh liên quan tới VNTMNK. Morgagni mô tả triệu chứng lâm sàng năm 1761. Năm 1806 J.N. Corvisart đưa thuật ngữ “sùi” để mô tả đặc điểm đại thể điển hình ở bệnh nhân mắc bệnh này.
ĐẶC ĐIỂM DỊCH TỄ HỌC
Tỷ lệ mắc bệnh thay đổi theo từng nước, phụ thuộc vào khả năng phát hiện sớm và điều trị triệt để các bệnh tim bẩm sinh, thấp tim cũng như áp dụng phòng bệnh VNTMNK trên trẻ có nguy cơ. Bệnh có thể gặp ở mọi lứa tuổi. Theo nghiên cứu đa bệnh viện tại thành phố Hồ Chí Minh (Hoàng Trọng Kim), tỷ lệ nam – nữ mắc bệnh tương đương, tuổi từ 7 tháng đến 15 tuổi (trung bình: 9 tuổi), tỷ lệ tử vong còn cao (13%).
Tác nhân gây bệnh
Có nhiều tác nhân gây bệnh: vi khuẩn, nấm, Rickettsia, virus… Thứ tự vi khuẩn hay gặp tùy thuộc đường vào của tác nhân gây bệnh (nấm hay gặp ở bệnh nhân sau tiêm truyền tĩnh mạch kéo dài), cơ địa bệnh nhân (đã được thay van nhân tạo hoặc sau phẫu thuật thường do tụ cầu), ở trẻ em 90% nguyên nhân tìm thấy được của VNTMNT là cầu khuẩn Gram dương. Tuy nhiên vẫn còn ty lệ lớn (2- 32% tùy theo tác giả) không xác định được tác nhân gây bệnh và tiên lượng của những trường hợp này rất nặng nề.
Các tác nhân gây VNTM ở trẻ em theo thứ tự thường gặp như sau:
Liên cầu khuẩn (Streptococcus spp)
Là nguyên nhân thường gặp trên bệnh nhân có sẵn bệnh tim, chiếm khoảng 40%; ít gặp ở nhóm sau phẫu thuật. Hầu hết các vi khuẩn này ít độc tính, tiên lượng tốt.
- S. viridans: thuộc nhóm A không tan huyết hoặc tan huyết. Là tác nhân hay gặp nhất trong nhóm, nhạy cảm với penicillin.
- S.bovis: Liên cầu liên quan tới nhiễm khuẩn tiết niệu.
- Enterococcus: ít gặp ở trẻ em hơn người lớn, chiếm khoảng 4%. Vi khuẩn này liên quan tới nhiễm khuẩn đường tiêu hóa và đường tiết niệu. Hơn 40% bệnh nhân người lớn mắc chủng này không có bệnh tim từ trước. VNTM có thể đến sau nhiễm khuẩn huyết. Nguyên nhân này gặp nhiều hơn ở trẻ sơ sinh và bệnh nhi ở khoa điêu trị tích cực. Cần phân biệt với các liên cầu nhóm trên vì kháng sinh điều trị khác nhau. Vi khuẩn này kháng lại các khạng sinh tác động lên vách tế bào.
- S. pneumonie: Hiện nay ít gặp hơn, hay gặp trên bệnh nhân đã có tổn thương van 2 lá, van động mạch chủ. Triệu chứng lâm sàng nặng nề thường có kết hợp viêm màng não, viêm phổi, trụy tim mạch. Điều trị ngoại khoa sớm có thể giảm tỷ lệ tử vong.
- Liên cầu tan huyết β hiện nay ít gặp do vi khuẩn rất nhạy cảm với kháng sinh.
- Các liên cầu khác: S.milleri, S.anginosus… ít gặp.
Tụ cầu (Staphylococcus spp)
Chiếm khoảng 20- 30% VNTMNK ở trẻ em.
Tụ cầu vàng (S.aureus) gặp nhiều hơn cả, đặc biệt cả trong những trường hợp không có tổn thương tim từ trước, bệnh nhân được đặt catheter, đã thay van tim nhân tạo. Bệnh cảnh lâm sàng nặng nề khi vi khuẩn làm tổn thương van 2 lá, van động mạch chủ, các biến chứng tại tim (viêm màng ngoài tim, áp xe cơ tim, vòng van 2 lá) và cơ quan khác (viêm màng não mủ, viêm phổi,..). Tỷ lệ tử vong cao.
Tụ cầu trắng (S. epidermidis) gây VNTM sau phẫu thuật tim: thay van tim nhân tạo, ở sơ sinh được đặt catheter kéo dài. Trên lâm sàng ít gặp ổ di bệnh.
S. capitis rất hiếm gặp.
Vi khuẩn Gram âm
Ít gặp ở trẻ em, khoảng 4 – 5%, thường có bệnh cảnh nhiễm khuẩn huyết vi khuẩn Gram âm đường tiêu hóa. Vi khuẩn nhóm này gây VNTM trên cơ sở có bệnh van tim từ trước.
- Các vi khuẩn có thể gặp: Brucellaspp, Escherichia Serratiaspp, Klebsiella-Enterobacter, Pseudomonas spp, Salmonella spp…
- Nhóm cầu trực khuẩn HACEK: Haemophilus , (tên cũ là Actinobacillus actinomycete comitants), Cardiobacterium hominis Eikenella spp và Kingella kingae. Nhóm vi khuẩn này gây bệnh đường hô hấp. Trong nhóm này Hemophilus hay gặp nhất, tổn thương sùi lớn do đó thường có biến chứng hệ thần kinh hoặc tắc mạch ngoại biên. Trong môi trường cấy máu vi khuẩn mọc rất chậm có thể chi dương tính sau 3 tuần.
- Neisseria gonorrhoeae rất ít gặp nhưng gây hủy hoại van tim nặng nề cần phải thay van.
- Trực khuẩn Gram âm khác: Corynebacterium spp. Listeria monocytogenes, Rickettsia,…
Nấm
Nấm gây bệnh ở trẻ em trong trường hợp sau phẫu thuật tim mở lồng ngực, đặt catheter tĩnh mạch trung tâm, sau dùng kháng sinh phổ rộng đường tĩnh mạch kéo
dài, nuôi dưỡng đường tĩnh mạch với nồng độ glucose cao ở trẻ đẻ non. Hay gặp ở trẻ sơ sinh hơn trẻ lớn.
Nhóm Candida: Hay gặp nhất. Triệu chứng lâm sàng không đặc hiệu, khối sùi thường lớn, dễ vỡ vụn nên thường có tắc mạch nhiều nơi: não, thận, lách,… Tiên lượng không tốt vì thường điều trị muộn, hay gặp biến chứng và thường cần kết hợp điều trị ngoại khoa.
Nhóm Aspergillus: gặp ở những trẻ suy giảm miễn dịch và không có bệnh tim từ trước.
Nguyên nhân khác:
- Hiếm gặp
Các yếu tố nguy cơ mắc bệnh
VNTMNK ít khi xảy ra trên trẻ bình thường mà thường ở trẻ có bệnh tim từ trước.
Bệnh tim bẩm sinh
Là nguy cơ chính của các nước đang phát triển, nơi mà bệnh thấp tim đã giảm nhiều. Tại Bệnh viện Nhi trung ương và TP. Hồ Chí Minh, VNTMNK trên bệnh tim bẩm sinh chiếm 66,7 – 87%.
Thứ tự các bệnh tim bẩm sinh hay gặp:
- Thông liên thất: lỗ thông càng nhỏ nguy cơ mắc càng cao.
- Còn ống động mạch.
- Tứ chứng Fallot, đặc biệt sau phẫu thuật nối động mạch chủ và động mạch phổi.
- Hẹp động mạch chủ, hẹp eo động mạch chủ
- Các bệnh khác: sa van 2 lá, van động mạch chủ 2 lá, chuyển gốc động mạch.
Một số bệnh tim bẩm sinh ít gặp VNTMNK: thông liên nhĩ, bệnh cơ tim phì đại, hẹp van động mạch phôi.
Van tim nhân tạo
Nguy cơ như nhau đối với cả 2 loại van cơ học và sinh học. Có thể mắc sớm (trước 60 ngày sau phẫu thuật) hoặc mắc muộn hơn. Tỷ lệ 2- 4% sau phẫu thuật. Tiên lượng nặng, tỷ lệ tử vong >50%.
Bệnh van tim do thấp tim
Là yếu tố nguy cơ gây bệnh thường gặp trong quá khứ, bệnh ngày càng ít gặp trong những năm gần đây.
- Van 2 lá: hở van 2 lá, hẹp hở van. ít gặp khi hẹp 2 lá đơn thuần.
- Van động mạch chủ: hở, hẹp van.
Một số yếu tố thuận, lợi khác
Đặt catheter, dùng thuốc bằng đường tĩnh mạch kéo dài, nhiễm trùng răng miệng, thủ thuật gây chảy máu trên bệnh nhân đã có bệnh về tim.
SINH LÝ BỆNH – GIẢI PHẪU BỆNH
Nội tâm mạc của tim và van tim bình thường có sức kháng lại nhiễm khuẩn của vi khuẩn và nấm, trừ một số vi khuẩn có độc tính mạnh như tụ cầu có thể gây bệnh trên van tim bình thường.
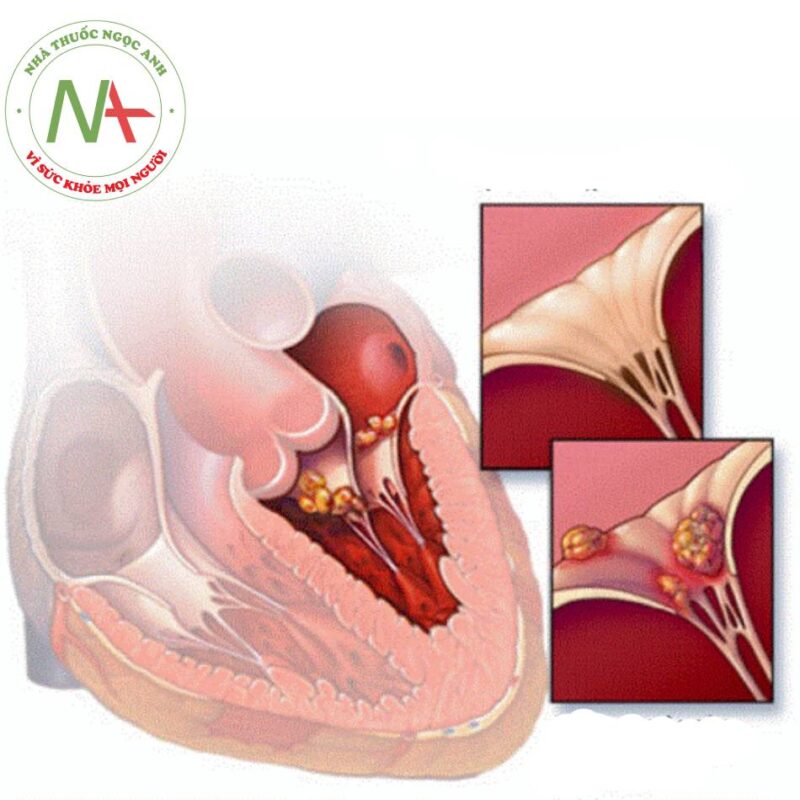
Ba điều kiện huyết động gây tổn thương nội mạc tim: dòng máu có vận tốc cao, dòng máu chảy từ buồng có áp lực cao sang nơi có áp lực thấp, lỗ hẹp giữa 2 buồng làm tăng độ chênh áp. Theo hiệu ứng Venturi, dòng máu tốc độ cao đi qua lỗ hẹp tạo thành dòng xoáy sẽ gây tổn thương lớp nội mạc phía đối diện. Fibrin và tiểu cầu gắn vào vách tim hay van tim bị mất nội mạc do lực của dòng chảy, tạo thành mảnh sùi vô khuẩn (viêm nội tâm mạc có cục máu đông vô khuẩn). Khi có tác nhân gây bệnh trong máu từ ổ nhiễm khuẩn khu trú hoặc xâm nhập từ da, niêm mạc sẽ dễ dàng gắn vào mảnh sùi. Tác nhân này nhân lên nhanh chóng gây lắng đọng thứ phát fibrin, bạch cầu, hồng cầu và tiểu cầu tạo thành sùi lớn hơn. Ước tính có khoảng 109 -1011 khuẩn lạc/ 1g tổ chức sùi.
Sùi ở bệnh nhân mắc bệnh van tim nằm ở mặt nhĩ của van nhĩ thất, mặt thất của van tổ chim. Bệnh nhân hở 2 lá, sùi có thể thấy ở thành nhĩ trái. Trên bệnh nhân hở chủ, sùi ở dây chằng lá trước van 2 lá. Ở bệnh nhân thông liên thất sùi nằm ở lỗ thông bên phía thất phải, van 3 lá, van động mạch phổi. Đối với những trường hợp sử dụng thuốc đường tĩnh mạch kéo dài, sùi thường nằm trên van 3 lá.
Sùi gắn vào lá van và dây chằng lớn dần kết hợp với dòng máu xoáy liên tục xói mòn gây áp xe, loét thủng van tim, đứt dây chằng gây nên suy tim nặng, sùi bong ra theo dòng máu gây nên nhồi máu cơ tim, tắc mạch ngoại biên: não, thận,… mao mạch da (nôt Osier, xuất huyết dưới da,..) hoặc áp xe cơ quan khác.
LÂM SÀNG
Biểu hiện lâm sàng khác nhau phụ thuộc nhiều yếu tố: nguyên nhân gây bệnh lứa tuổi, bệnh tim đã có, tình trạng sức khỏe trước khi mắc bệnh. Biểu hiện lâm sang và biến chứng của VNTMNK còn liên quan tới thay đổi huyết động gây ra bởi nhiễm khuẩn tại van, cơ tim, ồ di bệnh nhiễm khuẩn, tắc mạch. Tiên lượng của bệnh nhân có tốn thương buồng tim bên phải tốt hơn dù tác nhân gây bệnh là tụ cầu.
Giai đoạn khởi phát
Các triệu chứng không đặc hiệu
- Phần lớn trên trẻ bị bệnh thấp tim đã ổn định có di chứng van tim hoặc tim bẩm sinh, thay van tim nhân tạo, đặt catheter tĩnh mạch trung tâm
- Sốt không có nguyên nhân rõ ràng, trẻ mệt mỏi, ăn kém, đôi khi bệnh chỉ biểu hiện bởi duy nhất triệu chứng sốt kéo dài hàng tháng.
- Có thể tìm thấy một số nhiễm khuẩn trước đó: mụn ngoài da, viêm lợi, sau nhổ răng…
- Một số rất ít trường hợp bệnh bắt đầu đột ngột bằng một tai biên mạch máu não hoặc tắc mạch các cơ quan khác không giải thích được.
Giai đoạn toàn phát
Biểu hiện toàn thân:
- Sốt: thường gặp nhất, thường sốt vừa nhưng dao động, kéo dài. Với một số vi khuẩn có độc tính cao (tụ cầu vàng) bệnh nhân sốt cao trên 39- 40°, rét run. Tuy nhiên có khoảng 10% bệnh nhi không sốt.
- Triệu chứng cơ năng khác: mệt mỏi, thiếu máu, kém ăn, đau cơ, đau khớp, sút cân,…
Biểu hiện tại tim:
- Tiếng thổi ở tim: có thể là tiếng thổi cũ do bệnh tim sẵn có, khi mắc bệnh sẽ thay đổi cường độ âm sắc hoặc không thay đổi.
- Xuất hiện thêm tiếng thổi mới do tổn thương sùi làm hở, hẹp van tim hoặc do đứt dây chằng, thủng van (gặp trong 1/4 trường hợp).
- Suy tim ứ máu gặp 30% trường hợp đặc biệt ở những bệnh nhân có tiếng thổi mới do hở van tim.
Lách to là biểu hiện thường gặp (55%), mật độ chắc thể hiện hoạt động của hệ miễn dịch; đôi khi kèm gan to vừa phải. Lách to gặp ở bệnh nhân VNTMNK kéo dài. Nhồi máu lách, áp xe lách ít gặp gây nên cơn đau bụng lan lên vai trái, có thể tràn dịch màng phổi kết hợp.
Dấu hiệu, triệu chứng thần kinh gặp trong 20% trường họp, đặc biệt trong VNTM do tụ cầu. Bệnh nhi liệt nửa người, co giật, mất cảm giác, liệt thần kinh sọ do nhồi máu hoặc áp xe não. Phình mạch máu não hiếm gặp thường đơn độc, nhỏ nhưng có thể gây chảy máu dưới màng cứng.
Biểu hiện trên da ở trẻ em ít gặp hơn so với người lớn. Có 3 tổn thương đặc hiệu của bệnh nhưng tỷ lệ gặp không cao:
- Nốt Osier: nốt nhỏ từ 2- 10mm, đau, mềm, màu đỏ tím ở lòng bàn tay bàn chân.
- Tổn thương Janeway: chấm xuất huyết nhỏ, nổi gồ nhẹ trên mặt da ở lòng bàn tay chân, không đau.
- Chấm Roth: xuất tiết, phù nề, xuất huyết ở võng mạc với điểm nhạt màu ở giữa.
- Dấu hiệu khác:
+ Chấm xuất huyết: hay gặp nhất, không đặc hiệu. Chấm xuất huyết thấy ở đầu chi, niêm mạc miệng, củng mạc.
+ Mảnh vụn xuất huyết là vạch đỏ hoặc sọc nâu thấy ở móng tay. Gặp 5% ở bệnh nhi.
Ngón tay dùi trống: gặp trong VNTM kéo dài.
Biểu hiện lâm sàng VNTM sơ sinh đa dạng và không đặc hiệu, bao gồm các triệu chứng: bú kém, nhịp tim nhanh, suy hô hấp, huyết áp thấp hoặc có tiếng thổi mới ở tim, trẻ thường không có biểu hiện sốt; nhiều trẻ có các triệu chứng thần kinh như co giật, yếu nửa người hoặc cơn ngừng thở. VNTM ở sơ sinh thường liên quan tới đặt catheter lâu ngày, bệnh gây tổn thương van 3 lá và có một giai đoạn “thầm lặng”, sự tồn tại của vi khuẩn, nấm trong máu sẽ dẫn đến ổ nhiễm trùng ở tim, triệu chứng nặng dần lên với tôn thương phổi, rối loạn đông máu, giảm tiểu cầu, gan to.
Viêm nội tâm mạc trên van tim nhân tạo: biểu hiện tắc mạch ngoại biên thường gặp hơn (40%).
Biến chứng của VNTMNK
Biến chứng tim mạch: Suy tim, áp xe quanh van gây rối loạn nhịp tim, viêm màng ngoài tim, đường rò trong tim (động mạch chủ-tâm nhĩ hoặc động mạch chủ-tâm thất).
Hình thành các ổ di bệnh: thuyên tắc mạch do nhiễm trùng, áp xe các cơ quan, phình mạch hình nấm.
Biến chứng thần kinh: đột quỵ, áp xe não, viêm màng não.
Biến chứng thận: nhồi máu hoặc áp xe thận do ổ di bệnh, viêm cầu thận, và viêm kẽ thận do dùng thuốc.
Biến chứng cơ xương khớp: viêm xương tủy nhiễm khuẩn, viêm khớp.
Các yếu tố nguy cơ gây biến chứng:
- Van tim nhân tạo
- Sùi lớn ở các buồng tim
- Nhiễm tụ cầu vàng hoặc nấm
- Tiền sử đã mắc VNTMNK
- Triệu chứng kéo dài trên 3 tháng
- Bệnh tim bẩm sinh có tím
- Luồng shunt hướng từ các mạch hệ thống vào mạch phổi
- Đáp ứng kém với điều trị kháng sinh
XÉT NGHIỆM
Cấy máu
Cấy máu sớm ngay khi bệnh nhi bị bệnh tim có sốt không giải thích được nguyên nhân. Ở bệnh nhân VNTMNK, vãng khuẩn huyết luôn có và ở mức thấp nên cần cấy nhiều lần (3- 6 lần/ngàỵ) và chỉ chắc chắn khi dương tính với cùng một loại vi khuẩn ít nhất 2 mẫu cấy máu. Cấy máu dương tính 1 mẫu không có giá trị. Khi trẻ đã được điều trị kháng sinh, cấy máu sạu khi ngưng kháng sinh ít nhất 2 ngày nếu tình trạng sức khỏe của trẻ cho phép và nuôi cấỵ mẫu máu trong môi trường đậm đặc hơn. Kỹ thuật lấy máu: lấy máu nhiều nơi, nhiều mẫu trong 1 ngày, thời gian cách nhau ít nhất 1 giờ, số lượng máu phải đủ (trẻ lớn 5-7ml/lần, sơ sinh và trẻ nhỏ ít nhất l-3ml/lần), có thể lấy máu nuôi cấy bất cứ lúc nào mà không cần phải lấy lúc trẻ đang sốt hoặc rét run do vi khuẩn lưu hành liên tục trong máu. Một số vi khuẩn mọc rất chậm, cần phải đánh giá kết quả sau 2- 3 tuần.
Khi nghi ngờ VNTM do nấm chủng Candida spp cần nuôi cấy trong 1 tuần hoặc lâu hơn. Nấm Candida cũng có thể phân lập được từ nước tiểu, nước bọt, đờm, dịch não tủy.
Cấy máu rất có giá trị trong lựa chọn kháng sinh và tiên lượng bệnh. Theo Tunkel, cấy máu âm tính chiếm 10- 15% trường hợp. Ở nước ta, tỷ lệ này cao hơn (48% theo Hoàng Trọng Kim và cs, 56,8% theo Nguyễn Thị Như), cấy máu âm tính có nhiều nguyên nhân: VNTMNK tổn thương buồng tim bên phải; bệnh nhi đã dùng kháng sinh; VNTM do nấm (đặc biệt chủng Aspergillus spp), do các tác nhân như Coxiella Bartonella spp, Rickettsia, Chlammydỉa spp, Mycoplasma, Legionella spp, Brucella, virus; do vi khuẩn kỵ khí,… khi đó cần làm xét nghiệm PCR hoặc phản ứng huyết thanh để chẩn đoán.
Siêu âm tim
Rất có giá trị trong chẩn đoán và theo dõi điều trị, đặc biệt trong trường họp cấy máu âm tính. Siêu âm còn có giá trị trong tiên lượng biến chứng tắc mạch.
Mục đích của siêu âm tim
Bệnh nhân nghi ngờ VNTMNK được siêu âm tim để đánh giá:
- Cấu trúc giải phẫu của tim và các van tim (so sánh với các lần thăm dò trước nếu có).
- Đánh giá có khối sùi hay không, vị trí, kích thước và số lượng khối sùi, mức độ di động, độ cản âm (tình trạng calci hóa), bề mặt khối sùi (một hay nhiều phần).
- Phát hiện các bất thường về chức năng van tim do khối sùi gây ra
- Đánh giá thay đổi huyết động trong tim do rối loạn chức năng của các van tim, đánh giá kích thước và chức năng của thất trái và phải.
Phát hiện các biến chứng của VNTMNK tại tim: áp xe vòng van, cơ tim; đứt dây chằng cột cơ; thủng van; mức độ rối loạn huyết động do hở van.
Siêu âm tim
Có hai loại: qua thành ngực và qua thực quản.
- Siêu âm qua thành ngực chỉ có thể phát hiện được sùi có kích thước trên 2mm. Siêu âm có độ đặc hiệu cao, rất hiếm dương tính giả. Phát hiện ra tổ chức sùi không chỉ phụ thuộc vào kích thước khối sùi mà còn phụ thuộc độ cản âm của tổ chức quanh khối sùi, kỹ năng người làm, độ nhạy của máy. Do đó không tìm thấy sùi trên siêu âm cũng không loại trừ được VNTMNK. Tuy nhiên ở bệnh nhân này nếu có VNTM thì nguy cơ tắc mạch ít. Độ nhạy của siêu âm qua thành ngực phát hiện sùi ở bệnh nhân van tự nhiên là 70% và ở bệnh nhân van nhân tạo là 50%, độ đặc hiệu là 90% (theo hướng dẫn của Hội Tim mạch châu Âu 2015).
- Siêu âm qua thực quản có độ nhạy cao, khả năng phát hiện sùi với tỷ lệ 96% ở bệnh nhân van tự nhiên và 92% ở bệnh nhân van nhân tạo, độ đặc hiệu 90% (theo hướng dẫn của Hội Tim mạch châu Âu 2015). Siêu âm qua thực quản đặc biệt có giá trị khi nghi ngờ VNTMNK ở bệnh nhân van nhân tạo. Siêu âm qua thực quản vượt trội hơn siêu âm qua thành ngực trong chẩn đoán lỗ thủng hoặc nứt cạnh van; biến chứng ở đường ra thất trái: áp xe gốc van động mạch chủ; tổn thương ở vùng xoang Valsava; và VNTMNK ở van nhân tạo. Tuy nhiên, hiện nay siêu âm qua thực quản không dễ thực hiện ở trẻ em, đặc biệt trẻ nhỏ.
Kết hợp 2 phương pháp siêu âm, khi không thấy sùi ở tim, khả năng viêm nội tâm mạc là rất thấp, nhưng vẫn còn 7-8% các trường họp bị bỏ sót, do đó cần kết hợp các triệu chứng lâm sàng trong việc loại trừ viêm nội tâm mạc nhiễm khuẩn.
Siêu âm 3D đang được sử dụng rộng rãi hiện nay, tăng độ nhạy của chẩn đoán cũng như cung cấp chi tiết hơn về kích thước và vị trí bám dính của khối sùi và kích cỡ ổ áp xe. Siêu âm 3D cũng có vai trò trong chẩn đoán nứt lá van nhân tạo. Tuy nhiên siêu âm 3D cũng có những hạn chế về chất lượng hình ảnh như siêu âm qua thực quản và qua thành ngực.
Theo dõi bằng siêu âm còn cho phép đánh giá tiến triển của bệnh.
Các xét nghiệm khác
- Tốc độ máu lắng tăng cao.
- Protein C phản ứng tăng cao rất sớm và trở về bình thường khi tiến triển tốt.
- Yếu tố thấp (+) đặc biệt khi bệnh đã diễn biến trên 6 tuần.
- Bổ thể trong máu giảm nếu có viêm cầu thận kết hợp.
- Thiếu máu đẳng sắc.
- Biểu hiện tan máu nhẹ: do dòng máu xoáy với tốc độ cao trong buồng tim.
- Nước tiểu: protein (+), hồng cầu (+) gặp trong 25- 50% trường hợp, thứ phát do các ổ nhồi máu nhỏ ở thận. Có thể có bạch cầu, vi khuẩn niệu. Chức năng thận bình thường.
- Chụp cắt lớp vi tính khi nghi ngờ có nhồi máu các cơ quan.
- Chụp PET/CT để chẩn đoán ổ áp xe hoặc nhiễm trùng cạnh van tim, cũng như các biến chứng ngoài tim, ngày nay PET/CT thường được sử dụng trong chẩn đoán viêm nội tâm mạc ở bệnh nhân có van tim nhân tạo.
- Chụp MSCT tim thường được chỉ định khi không phát hiện được tổn thương và các biến chứng ở tim khi siêu âm tim qua thực quản. So với siêu âm tim qua thực quản, chụp MSCT đánh giá chính xác hơn các tổn thương lan rộng đến tổ chức cạnh tim, và có giá trị giống nhau khi đánh giá áp xe hoặc giả phình trong tim.
CHẨN ĐOÁN
Chẩn đoán xác định
VNTMNK có bệnh cảnh lâm sàng phong phú. Tiêu chuẩn Von Reyn được đề ra từ năm 1981 nhưng chưa đưa ra tiêu chuẩn siêu âm tim. Từ năm 1994 Hiệp hội Tim mạch Mỹ thống nhất đưa tiêu chuẩn Duke vào sử dụng. Năm 2000, tiêu chuẩn Duke sửa đổi được áp dụng cho chẩn đoán VNTMNK.
Tiêu chuẩn chính
- Cấy máu dương tính (một trong các trường hợp)
Vi khuẩn điển hình gây VNTMNK từ 2 mẫu cấy máu riêng biệt:
- Viridans streptococci, Streptococcus gallolyticus (tên cũ là s. bovis), nhóm HACEK, Staphylococcus aureus; hoặc
- Enterococci mắc phải ở cộng đồng mà không có ổ nhiễm trùng nguyên phát; hoặc
Cấy máu (+) liên tục phát hiện ra một loại tác nhân gây bệnh phù hợp với VNTMNK với điều kiện:
- Các mẫu cấy máu làm trong khoảng thời gian trên 12 giờ, hoặc
- Tất cả 3 mẫu hay đa số trong > 4 mẫu (+) (với mẫu đầu tiên và mẫu cuối cùng lấy cách nhau trên 1 giờ).
Cấy máu một mẫu tìm thấy Coxiella burnetti hoặc hiệu giá kháng thể IgG> 1/800.
- Bằng chứng tổn thương nội tâm mạc (một trong các trường họp)
Siêu âm tim có biến đổi kiểu VNTM
- Khối sùi di động trong tim ở trên van hoặc thành tim nơi đối diện dòng phụt ngược hoặc ưên mảnh ghép van mà không giải thích được; hoặc
- Áp xe; hoặc
- Vết nứt mới một phần van nhân tạo.
Tình trạng hở van mới xuất hiện (tăng mức độ hở van đã có sẵn hoặc thay đổi tiếng thổi đã có, không có giá trị chẩn đoán VNTMNK).
Tiêu chuẩn phụ
- Có bệnh tim từ trước hoặc sử dụng thuốc bằng đường tiêm tĩnh mạch, tiêm ma túy.
- Sốt > 38°c
- Biểu hiện mạch máu: tắc động mạch lớn, nhồi máu phổi nhiễm trùng, phình mạch hình nấm, xuất huyết não, xuất huyết kết mạc, tổn thương
- Biểu hiện miễn dịch: viêm cầu thận, nốt Osier, chấm Roth, yếu tố thấp.
- Bằng chứng vi sinh học: cấy máu (+) nhưng không nằm trong tiêu chuẩn chính hoặc bằng chứng huyết thanh của vi khuẩn phù hợp với VNTMNK.
Áp dụng chẩn đoán
a. Chắc chắn VNTMNK
Tiêu chuẩn mô bệnh học:
- Vi khuẩn: xác định bằng cấy máu hoặc tổ chức học khối sùi ở tim, ở khối tắc mạch, ở áp xe trong tim, hoặc
- Tổn thương bệnh học: giải phẫu bệnh khối sùi, áp xe trong cơ tim chỉ ra có tổn thương kiểu VNTM.
Tiêu chuẩn lâm sàng:
- 2 tiêu chuẩn chính, hoặc
- 1 tiêu chuẩn chính và 2 tiêu chuẩn phụ, hoặc
- 5 tiêu chuẩn phụ.
b. Có khả năng VNTMNK
- 1 tiêu chẩn chính và 1 tiêu chuẩn phụ, hoặc
- 3 tiêu chuẩn phụ
c. Loại trừ VNTMNK
- Khẳng định một chẩn đoán bệnh khác phù hợp hơn; hoặc
- Triệu chứng thuyên giảm sau ≤ 4 ngày điều trị kháng sinh; hoặc
- Không có bằng chứng giải phẫu bệnh trong phẫu thuật, hay mổ tử thi sau khi điều trị kháng sinh ≤ 4 ngày; hoặc
- Không đủ tiêu chuẩn để chẩn đoán có khả năng VNTMNK như trên.
Chẩn đoán phân biệt
Sốt kéo dài: thương hàn, Hodgkin, lao, nung mủ sâu.
Sốt kéo dài trên bệnh nhân tim, cấy máu âm tính: thấp tim tiến triển, tắc mạch chi dưới, viêm nút quanh động mạch, viêm nội tâm mạc Libman – Sachs trong bệnh lupus ban đỏ hệ thống.
ĐIỀU TRỊ
Điều trị nội khoa
Nguyên tắc điều trị
- Điều trị sớm: ngay sau khi cấy máu lần cuối.
- Chọn kháng sinh diệt khuẩn.
- Dùng đủ liều, đủ thời gian từ 4 đến 6 tuần. VNTMNK trên van tim nhân tạo cần điều trị kéo dài hơn.
- Tiêm thuốc tĩnh mạch, có thể tiêm bắp. Thuốc được chia nhiều lần trong ngày để đảm bảo nồng độ trong máu.
- Phối họp kháng sinh.
Điều tri cụ thể
Điều trị theo kháng sinh đồ. Trong trường họp chưa có kháng sinh đồ hoặc cấy máu âm tính cần lựa chọn kháng sinh tùy theo từng trường hợp cụ thể.
Bảng 1. Điều trị VNTMNK theo nguyên nhân
| Nguyên nhân | Kháng sinh | Liều lượng | Đường dùng | Thời gian |
| S. viridans, Strptococci nhóm D
Nhạy cảm với penicillin G (MIC<0,1μg/ml) |
Penicillin G hoặc Ceftriaxon | 200.00-300.00UI/ngày chia 4 lần, không quá 20 triệu/ngày 100mg/kg/ngày, chia 2 lần. | TM | ≥ 4 tuần |
| S. viridans
Enterococcus (S.bovis, s.faecali) Kháng penicillin G (MIC<0,1μg/ml) |
Penicillin G hoăc
Ampicillin + Gentamycin |
Như 1
300mg/kg/ngày, chia 4-6 lần, không quá 12g/ngày |
TM | 4-6 tuần |
| S. viridans, S.bovis (dị ứng penecillin) | vancomycin + Gentamycin | 40-60 mg/kg/ngày, chia 2-3 lần
Như trên |
TM | 4-6 tuần |
| Enterococcus | Penicillin g hoặc Ampicillin và Gentamycin hoặc Vancomycin và Gentamycin | Như trên | TM | 4-6 tuần
2 tuần 4-6 tuần 2 tuần |
| s.aureus (nhạy methicillin) | Nafcillin hoặc
Oxacillin + Rifapimycin + Gentamycin |
200mg/kg/ngàychia 4-6 lần, không quá 12g/ ngày
200mg/kg/ngày, chia 4 lần 20mg/kg/ngày chia 2 lần, không quá 600mg/ngày Như trên |
TM | 4-6 tuần
4-6 tuần 6-8 tuần 2 tuần |
| S.aureus (kháng methicillin, dị ứng penicillin | Vancomycin
+ Rifapimycin + Gentamycin |
Như trên
20mg/kg/ngày chia 2 lần, không quá 600mg/ngày Như trên |
TM
Uống TM |
6-8 tuần
6-8 tuần 2 tuần |
| S.aureus kháng vancomycin | Daptomycin | 6mg/kg/ngày, 1 lần/ngày
< 6 tuổi 10mg/kg/ngày |
TM | 6-8 tuần |
| S.epidermidis | Vancomycin
+ Rifapimycin |
Như trên
Như trên |
TM
Uống |
6-8 tuần
6-8 tuần |
| Nhóm HACKER | Ceftriaxon hoặc Cefotaxim | Như trên
200 mg/kg/ngày, chia 4 lần |
TM
TM |
4-6 tuần
4-6 tuần |
| Cấy máu (-)
Sau phẫu thuật hoặc nhiễm trùng bệnh viện |
Vancomycin
+ Gentamycin + Cefepim hoặc Ceftazidime Ampicillin + Gentamycin ± Vancomycin |
60 mg/kg/ngày chia 3-4 lần
Như trên 100-150 mg/kg chia 2-3 lần 100-150 mg/kg chia 3 lần Như trên Như trên 60mg/kh/ngày, chia 3-4 lần |
TM | 6-8 tuần
2-4 tuần 6-8 tuần 6-8 tuần 6-8 tuần 2-4 tuần 6-8 tuần
|
MIC: Nồng độ ức chế vi khuẩn tối thiểu
TM: Tiêm tĩnh mạch.
Điềụ trị nấm thường phải kết hợp ngoại khoa ngay cả trong giai đoạn bệnh đang tiến triển. Tiên lượng thường nặng, khả năng điều trị khỏi chiếm khoảng 1 /3.
Kháng sinh chống nấm:
- Nhiễm nấm nhóm Candida-. Amphotericin B liều lmg/kg/ngày truyền TMtrong 3-4 giờ. Thời gian điều trị tối thiểu là 6 tuần. Thuốc có nhiều độc tính: tắc tĩnh mạch, thiếu máu, giảm tiểu cầu, hạ calci, hạ kali, nhiễm độc thận, nhiễm toan ống thận. Ngày naỵ, để giảm tác dụng phụ của thuốc người ta thường sử dụng thuốc amphotencin B dạng liposoma hoặc phức hợp với lipid khác, liều dùng 3-5mg/kg/ngày truyền TM 1 lần/ngày.
- 5- Fluorocytosin (100-15 Omg/ngày chia 4 lần) và rifampin có thể dùng kết hợp với amphotericin B.
- Nhiễm nấm nhóm Aspergillus: điều trị với voriconazole, có thể kết hợp với echinocandin hoặc amphotericin B.
Có thể dùng kéo dài thuốc chống nấm nhóm Azoles dạng uống sau đợt tiêm TM: fluconazole cho nhóm Candida, voriconazole cho nhóm Aspergillus
Điều trị triệu chứng: chống suy tim, chống rối loạn nước điện giải, nâng cao thể trạng,..
Điều trị ngọai khoa
Chỉ định trong các trường hợp sau:
Suy tim ứ huyết dai dẳng. Suy tim kéo dài dù đã được điều trị tích cực chiếm 2/3 đến 3/4 các chỉ định điều trị ngoại khoa kết hợp. Điều trị kết hợp này giảm tỷ lệ tử vong từ 75% (nếu điều trị nội khoa đơn thuần) đến 25%.
Nhiễm khuẩn không kiểm soát được.
- Đối với những trường hợp cấy máu tìm được vi khuẩn, sau điều trị kháng sinh thích đáng 5-7 ngày, vi khuẩn vẫn còn tồn tại trong máu, là bằng chứng của những ổ áp xe di căn, chỉ định ngoại khoa là cần thiết.
- Với những trường hợp không tìm thấy vi khuẩn, sau điều trị kháng sinh từ 7 đến 10 ngày, biểu hiện lâm sàng không cải thiện, sốt, cần làm siêu âm thực quản hoặc cộng hưởng từ để xác định những tổn thương quanh van tim. Trong trường hợp này hầu hết có chỉ định ngoại khoa.
Nhiều ổ nhồi máu nặng, đặc biệt ở não, hoặc chảy máu não. Chỉ định này có thế sớm hơn khi chưa có biến chứng tắc mạch não, khi đường kính khối sùi lớn >10mm, di động rất mạnh ở buồng tim trái. Tuy nhiên vấn đề này còn chưa thống nhất.
VNTMNK do nấm. Rất ít trường họp có thể điều trị khỏi bằng nội khoa. Tỷ lệ tử vong 90%.
Hầu hết các van tim nhân tạo, đặc biệt khi áp xe lan ra vòng van, tổ chức xung quanh van.
Biến chứng làm mủ khu trú: áp xe vòng van, cơ tim kèm theo rối loạn dẫn truyền.
PHÒNG BỆNH
- Phòng bệnh được áp dụng cho mọi đối tương có nguy cơ mắc VNTMNK.
- Phát hiện và điều trị sớm mọi nhiễm khuẩn.
- Điều trị triệt để bằng ngoại khoa sớm các trường hợp tim bẩm sinh.
- Vệ sinh cá nhân, dinh dưỡng tốt.
- Sử dụng thuốc kháng sinh trước thủ thuật gây chảy máu theo khuyến cáo của Hiệp hội Tim mạch Mỹ:
Đối với đối tượng có can thiệp chảy máu ử răng miệng, đường hô hấp trên
Thông thường: amoxicillin liều trẻ <15kg: 0,75g; 15-30kg: l,5g; >30kg: 3g. Uống 1 lần trước khi làm thủ thuật 1 giờ, sau đó uong nửa liều sau 6 giơ. Nếu bệnh nhi không uống được: ampicillin tiêm bắp hoặc tĩnh mạch liều 50mg/kg, 30 phút trước và 25mg/kg 6 giờ sau đó.
Đối với bệnh nhân có van nhân tạo: ampicillin tiêm bắp hoặc tĩnh mạch liều 50mg/kg kết hợp gentamycin 2mg/kg, 30 phút trước và amoxicillin 25mg/kg 6 giờ sau đó. Có thể tiêm tĩnh mạch thêm 1 liều 25mg/kg sau 8 giờ.
Đối tượng dị ứng penicillin và đang phòng thấp: erythromycin 20mg/kg 2 giờ trước thủ thuật sau đó 1 Omg/kg sau 6 giờ, hoặc clindamycin 1 Omg/kg uống 1 giờ trước thủ thuật và 5mg/kg 6 giờ sau đó.
Hoặc vancomycin 15-20mg/kg tiêm tĩnh mạch 1 giờ trước và không cần nhắc lại.
Đối với những can thiệp đường tiêu hoá và sinh dục
Thông thường: ampicillin tiêm bắp hoặc tĩnh mạch liều 50mg/kg kết hợp gentamycin 2mg/kg, 30 phút trước và amoxicillin 25mg/kg 6 giờ sau đó. Có thể tiêm tĩnh mạch liều thứ 3 sau 8 giờ.
Đối tượng có nguy cơ thấp, can thiệp nhẹ: amoxicillin tiêm bắp hoặc tĩnh mạch liều 50mg/kg 30 phút trước và 25mg/kg 6 giờ sau đó.
Đối tượng dị ứng penicillin: vancomycin 15-20mg/kg kết họp gentamycin 2mg/kg tiêm tĩnh mạch 1 giờ trước và có thể nhắc lại sau 8 giờ.
TÀI LIỆU THAM KHẢO
- Nguyễn Gia Khánh (2013). Bài giảng Nhi khoa tập 2, Nhà xuất bản Y học, Hà Nội.
- Habib G, Lancellotti p, Antunes M, et al (2015). 2015 ESC Guidelines for the management of infective endocarditis: The Task Force for the Management of Infective Endocarditis of the European Society of Cardiology (ESC). Endorsed by: European Association for Cardio-Thoracic Surgery (EACTS), the European Association of Nuclear Medicine (EANM). Eur Heart J 2015′ 36:3075.
- Baltimore S.R, Gewitz M, Baddour L.M, et.al (2015). Infective Endocarditis in Childhood: 2015 update. A Scientific Statement for Healthcare Professionals From the American Heart Association. Circulation 2015 T32:1487-1515
- Ferrieri p., Michael H.G, Gerber M.A, et.al (2002). Unique Features of Infective Endocarditis in Childhood. Circulation 2002; 105:2115-2127
- Wilson w, Taubert KA, Gewitz M, etal (2007). Prevention of infective endocarditis: guidelines from the American Heart Association: a guideline from the American Heart Association Rheumatic Fever, Endocarditis, and Kawasaki Disease Committee, Council on Cardiovascular Disease in the Young and the Council on Clinical Cardiology, Council on Cardiovascular Surgeiy and Anesthesia, and the Quality of Care and Outcomes Research Interdisciplinary Working Group. Circulation 2007; 116:1736.