Bệnh huyết học, Hướng dẫn điều trị
Trạng thái tăng đông máu trong hồi sức cấp cứu
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Trạng thái tăng đông máu trong hồi sức cấp cứu – Tác giả BSCKI. TRẦN QUỐC VĨNH
GIỚI THIỆU
Tình trạng tăng đông máu là một nhóm không đồng nhất các rối loạn di truyền(bẩm sinh) hoặc mắc phải khiến các bệnh nhân dễ hình thành cục máu đông không thích hợp trong tuần hoàn tĩnh mạch hoặc động mạch.
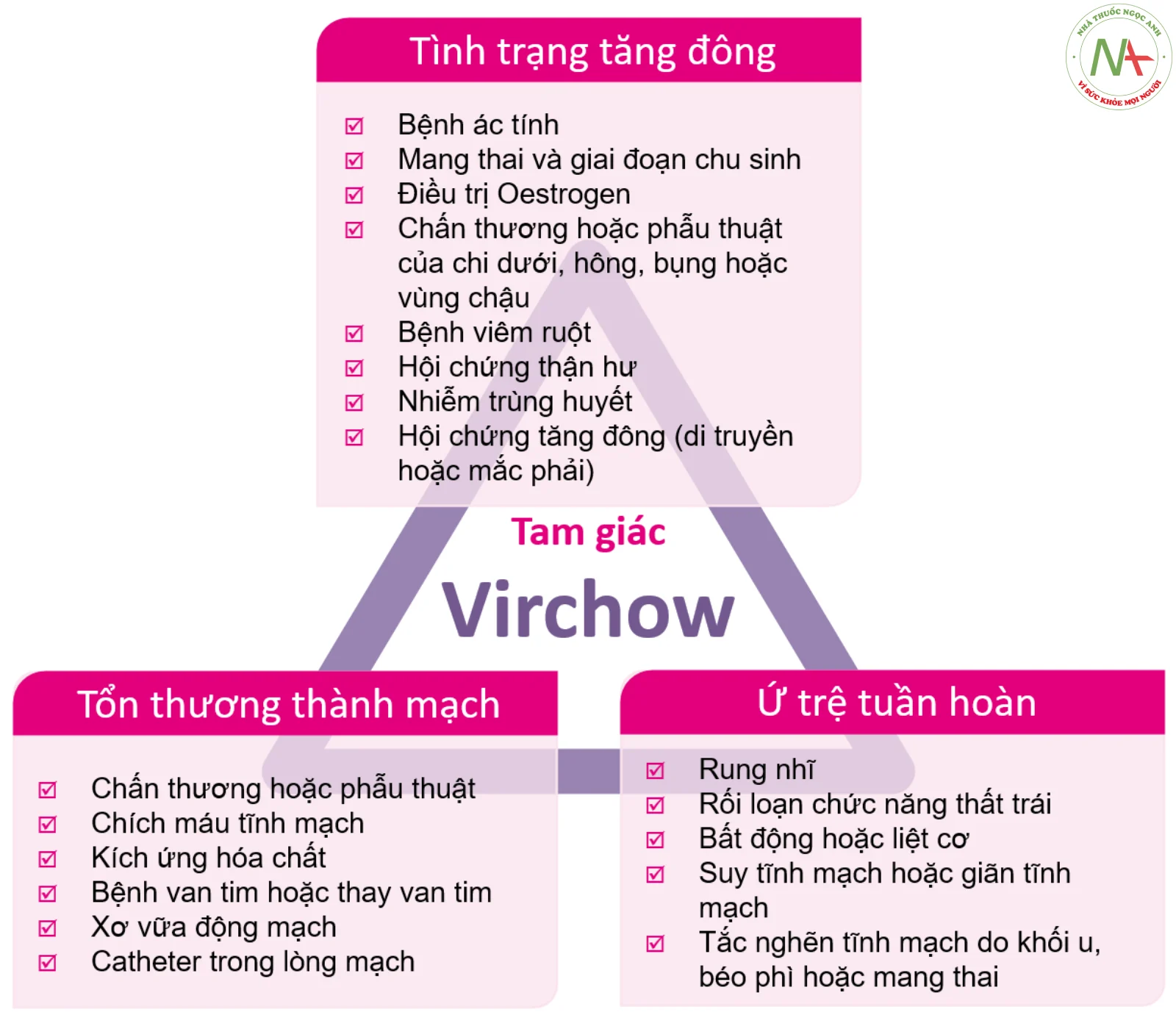
Sự hình thành huyết khối không thích hợp xảy ra khi có sự hiện diện của bộ ba tam giác Virchow: tình trạng tăng đông, ứ trệ tuần hoàn và tổn thương thành mạch. Sự thuyên tắc của các cục máu đông này có thể xảy ra, dẫn đến thuyên tắc phổi (PE) trong trường hợp bệnh thuyên tắc tĩnh mạch, hoặc thuyên tắc các cơ quan quan trọng trong bối cảnh huyết khối động mạch.
Các biểu hiện khác nhau của tình trạng tăng đông máu được thể hiện trong môi trường đơn vị chăm sóc đặc biệt (ICU). Bệnh nhân có nguy cơ mắc bệnh thuyên tắc huyết khối tĩnh mạch cao hơn do thời gian bất động kéo dài, các thủ thuật và các thiết bị nội mạch mà họ tiếp xúc cũng như tình trạng bệnh nền của họ. Bệnh nhân trong môi trường ICU có thể có các yếu tố rủi ro thoáng qua đối với bệnh huyết khối tắc mạch, hoặc ngoài ra có thể có các tình trạng di truyền hoặc mắc phải tiềm ẩn làm tăng nguy cơ của họ. Đáng chú ý là các biến cố thuyên tắc huyết khối trước đây là một yếu tố nguy cơ nổi bật đối với thuyên tắc huyết khối trong tương lai, đặc biệt nếu chúng xảy ra mà không có các yếu tố phẫu thuật hoặc thúc đẩy rõ ràng.
NGUYÊN NHÂN
| Các nguyên nhân gây tình trạng tăng đông | |
| Mắc phải | Bẩm sinh |
|
|
HUYẾT KHỐI TĨNH MẠCH SÂU (DVT) VÀ THUYÊN TẮC PHỔI (PE)
Huyết khối tĩnh mạch sâu (DVT) và PE rất phổ biến trong ICU và có khả năng được chẩn đoán thấp(dễ bị bỏ sót chẩn đoán). Một số nghiên cứu quan sát đã chứng minh tỷ lệ mắc DVT từ 20% đến 40% trong môi trường ICU.
Chẩn đoán
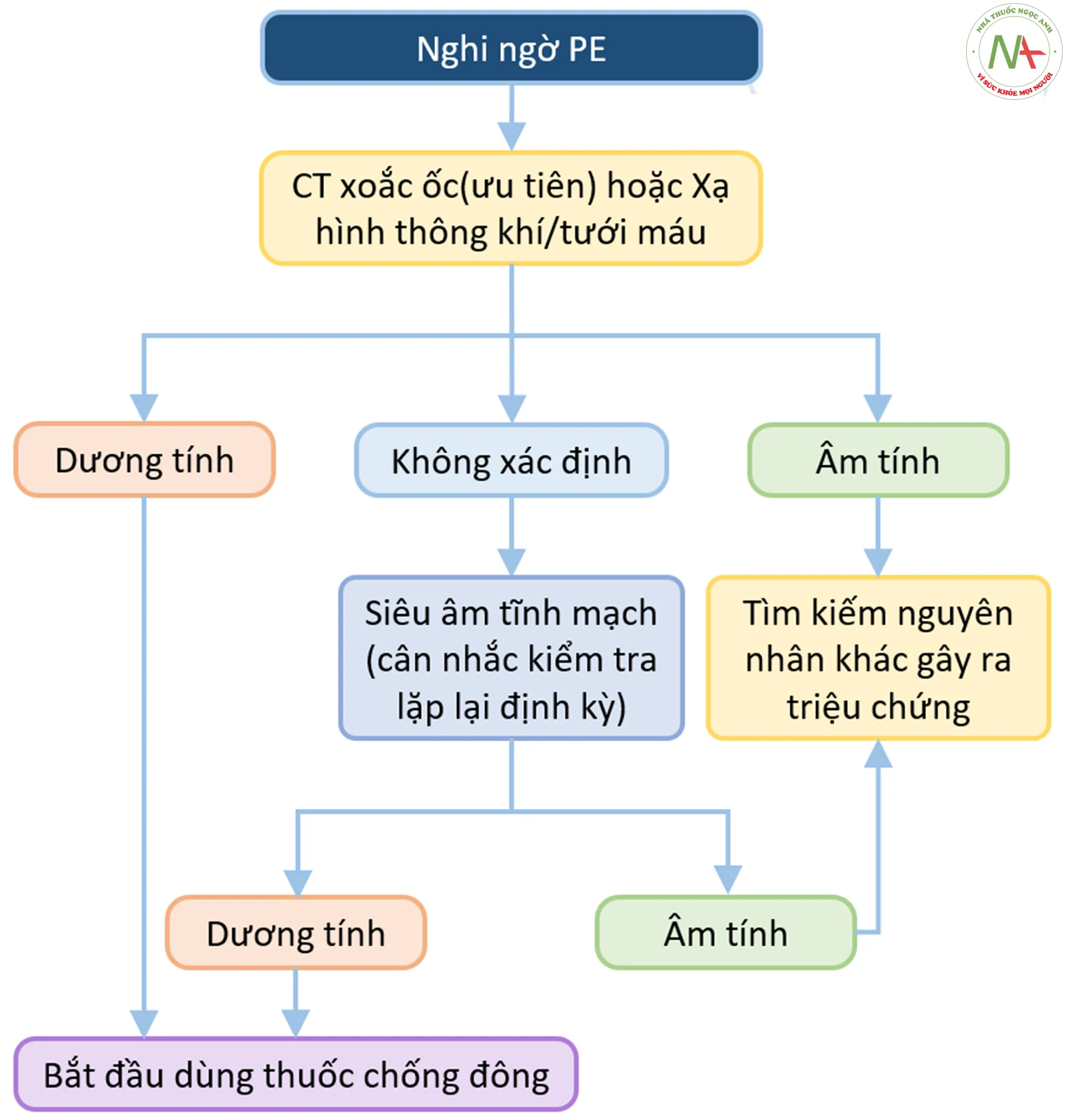
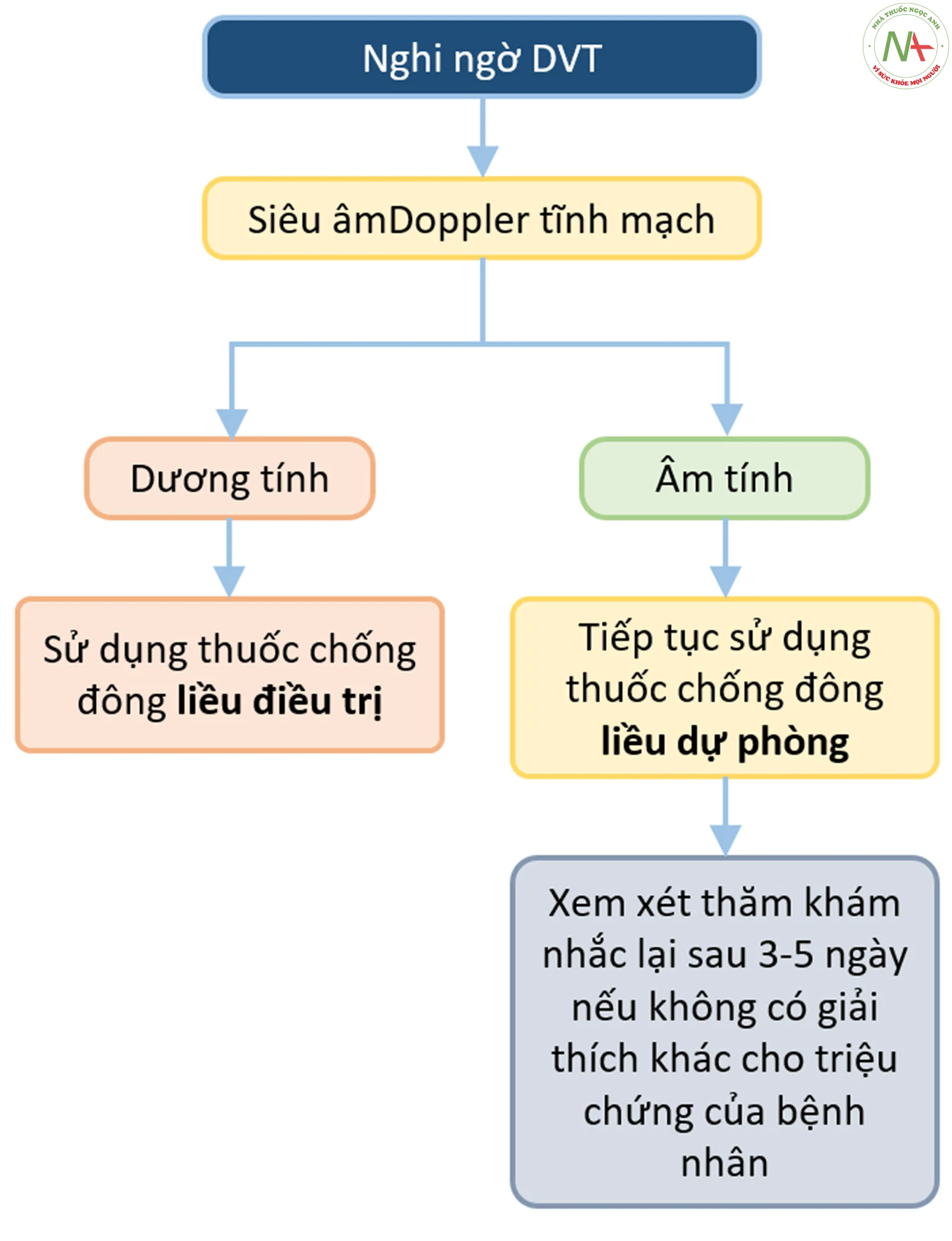
Chẩn đoán DVT và PE trong ICU có thể là thách thức ( xem sơ đồ tiếp cận chẩn đoán bên dưới). Nhiều nghiên cứu đã chứng minh rằng 10% đến 100% DVT được chẩn đoán bằng siêu âm trong bối cảnh này khi không phát hiện được trong khám lâm sàng. Hơn nữa, bệnh nhân trong môi trường ICU có một số yếu tố gây nhiễu chẩn đoán, bao gồm nhiều tình trạng bệnh đi kèm, không có khả năng mô tả truyền đạt các triệu chứng, nhiều thủ thuật và thuốc, cũng như không có khả năng thực hiện các cận lâm sàng chẩn đoán khác nhau. Xem bảng liệt kê các phương thức chẩn đoán DVT và PE ở bên dưới.
Chẩn đoán huyết khối tĩnh mạch sâu (DVT)
Chẩn đoán thuyên tắc phổi (PE)
Chẩn đoán thuyên tắc phổi (PE)
Các phương thức chẩn đoán DVT và PE
| Các thăm dò chẩn đoán DVT và PE trong ICU | ||
| Thăm dò | Chỉ định | Những điểm chính |
| Siêu âm Duplex(kết hợp Doppler) tĩnh mạch | Nghi ngờ DVT ở chi | – Độ nhạy và độ đặc hiệu tốt đối với DVT đoạn gần |
| CT xoắn ốc | Nghi ngờ PE | – Độ nhạy tốt đối với PE lớn. – Bolus thuốc cản quang có khuynh hướng độc cho thận |
| Chụp xạ hình thông khí-tưới máu | Nghi ngờ PE | – Độ nhạy tốt đối với PE. – Khó khăn để phân tích trong bối cảnh viêm phổi gần đây hoặc tiến triển thâm nhiễm khác. |
| CT mạch máu/chụp tĩnh mạch | Nghi ngờ DVT hoặc PE | – Không sẵn có để sử dụng rộng rãi. – Bolus thuốc cản quang lượng lớn được sử dụng. |
Điều trị
Điều trị DVT và PE nên bắt đầu khi nghi ngờ về mặt lâm sàng nếu không có chống chỉ định. Như đã đề cập trước đó, chẩn đoán có thể khó khăn trong bối cảnh ICU, nhưng sự chậm trễ trong điều trị có thể dẫn đến tăng tỷ lệ bệnh tật và tử vong. Nghi ngờ DVT hoặc PE trên lâm sàng nên được điều trị bằng heparin không phân đoạn(Heparin UFH) dựa trên cân nặng hoặc ở bệnh nhân ổn định hơn với heparin trọng lượng phân tử thấp(Heparin LMWH). Ưu tiên của chúng tôi ở những bệnh nhân bị bệnh nặng là heparin không phân đoạn hoặc trong trường hợp nghi ngờ giảm tiểu cầu do heparin (HIT), bivalirudin hoặc argatroban vì cả hai thuốc đều có tác dụng ngắn, có thể ngừng thuốc trong trường hợp chảy máu hoặc thủ thuật và có thể được điều chỉnh theo rối loạn chức năng thận. Ngoài thuốc kháng vitamin K đường uống, warfarin, gần đây nhiều thuốc chống đông đường uống trực tiếp (DOAC) có chức năng như chất ức chế trực tiếp thrombin (dabigatran) hoặc chất ức chế trực tiếp yếu tố Xa (rivaroxaban, apixaban và edoxaban) đã được đưa vào sử dụng. Do thời gian bán hủy dài và dược động học ảnh hưởng đến thận, các thuốc này nên được sử dụng hạn chế trong môi trường ICU. Hướng dẫn về liều dùng cho heparin không phân đoạn và một số thuốc thay thế được liệt kê trong các bảng dưới đây.
Liều Heparin không phân đoạn (UFH)
| Liều Heparin UFH dựa trên cân nặng | |
| Liều khởi đầu | |
|
|
| Điều chỉnh liều theo aPTT (xét nghiệm aPTT mỗi 6 giờ sau chỉnh liều) | |
| aPTT | Liều truyền tĩnh mạch |
| < 40 | Bolus IV 2.000 UI và tăng liều truyền lên thêm 2 UI/kg/giờ. |
| 40-44 | Tăng liều truyền lên thêm 1 UI/kg/giờ. |
| 45-70 | Không thay đổi. |
| 71-80 | Giảm liều truyền xuống thêm 1 UI/kg/giờ. |
| 81-90 | Tạm ngừng truyền trong 30 phút, giảm liều truyền xuống thêm 2 UI/kg/giờ. |
| > 90 | Tạm ngừng truyền trong 60 phút, giảm liều truyền xuống thêm 3 UI/kg/giờ. |
Thuốc chống đông thay thế
| Các thuốc chống đông thay thế | ||||
| Thuốc | Cơ chế tác dụng | Sử dụng | Liều dự phòng | Liều điều trị |
| Enoxaparin (Lovenox) | Bất hoạt yếu tố Xa | Dự phòng và điều trị DVT/PE | 40 mg tiêm dưới da mỗi 24 giờ | 1 mg/kg tiêm dưới da mỗi 12 giờ hoặc 1,5 mg/kg tiêm dưới da mỗi 24 giờ |
| Dalteparin | Bất hoạt yếu tố Xa | Dự phòng và điều trị DVT/PE | 5000 UI tiêm dưới da mỗi 24 giờ | 100 UI/kg tiêm dưới da mỗi 12 giờ hoặc 200 UI/kg tiêm dưới da mỗi 24 giờ |
| Fondaparinux | Bất hoạt yếu tố Xa | Dự phòng và điều trị DVT/PE, HIT | 2,5 mg tiêm dưới da mỗi 24 giờ | 7,5 mg tiêm dưới da mỗi 24 giờ hoặc 10 mg tiêm dưới da mỗi 24 giờ nếu bệnh nhân > 100 kg |
| Argatroban | Ức chế trực tiếp thrombin | Điều trị huyết khối ở bệnh nhân HIT | Không | 2 mcg/kg/phút tĩnh mạch, điều chỉnh bởi CrCl 0,15 mg/kg/giờ (xem thêm tài liệu tham khảo) |
| Bivalirudin | Ức chế trực tiếp thrombin | Điều trị huyết khối phổ biến nhất ở bệnh nhân HIT | Không | |
Dự phòng
Dự phòng DVT làm giảm tỷ lệ mắc PE và thuyên tắc huyết khối tĩnh mạch ở bệnh nhân ICU. Nói chung, tất cả bệnh nhân trong ICU nên được điều trị dự phòng DVT bằng thuốc và/hoặc biện pháp cơ học nếu không có chống chỉ định.
THUYÊN TẮC HUYẾT KHỐI ĐỘNG MẠCH
Huyết khối động mạch cấp tính có thể là thứ phát do tắc mạch bởi các dị vật (ví dụ: từ tâm nhĩ trong rung nhĩ hoặc từ nguồn ở gần thứ phát do động mạch bị tổn thương) hoặc hình thành cục máu đông tại chỗ. Các triệu chứng thường liên quan đến khu vực được cấp máu bởi động mạch đã bị huyết khối và thường được ghi nhận như đau đớn, tái nhợt và chi lạnh, hoặc khiếm khuyết thần kinh cấp tính trong trường hợp đột quỵ. Tuy nhiên, trong môi trường ICU, những triệu chứng này có thể bị che lấp bởi các bệnh kèm theo của bệnh nhân.
Manh mối từ việc thăm khám lâm sàng có thể mang lại bằng chứng về nguồn gốc của huyết khối. Nhiều vị trí thiếu máu cục bộ là điển hình của hiện tượng thuyên tắc (tuy nhiên cũng có thể thấy trong bối cảnh viêm mạch), trong khi thiếu máu cục bộ đơn độc là điển hình hơn của huyết khối tại chỗ. Đánh giá thêm về huyết khối động mạch nghi ngờ có thể được thực hiện với đánh giá tín hiệu Doppler và siêu âm bằng nghiệm pháp ấn, mặc dù chụp cắt lớp vi tính mạch (CTA) có thể phát hiện và hữu ích hơn về mặt giải phẫu.
Điều trị huyết khối động mạch nghi ngờ nên được tiến hành ngay lập tức, vì sự chậm trễ trong điều trị có thể dẫn đến tổn thương không hồi phục do thiếu máu cục bộ mô. Nên bắt đầu dùng thuốc chống đông máu như được nêu trong Bảng: Liều Heparin không phân đoạn (UFH) và Bảng: Thuốc chống đông thay thế, và nên hội chẩn với bác sĩ can thiệp phẫu thuật hoặc can thiệp qua da để có thể xử trí bằng phẫu thuật.
ĐÁNH GIÁ KHẢ NĂNG TĂNG ĐÔNG
Bệnh nhân trong ICU có nhiều yếu tố nguy cơ thoáng qua để hình thành bệnh thuyên tắc huyết khối. Vì lý do này, hầu hết các trường hợp thuyên tắc huyết khối không đảm bảo bằng việc thăm dò tình trạng tăng đông cơ bản. Thời gian tối ưu đối với xét nghiệm để đánh giá tình trạng tăng đông là không rõ ràng, nhưng thường được thực hiện trong khoảng 6 tuần đến 6 tháng sau sự cố thuyên tắc huyết khối. Đánh giá xét nghiệm trong vài ngày tới vài tuần sau huyết khối có thể cho kết quả sai do sự gia tăng các chất phản ứng ở giai đoạn cấp tính liên quan đến sự hình thành cục máu đông cấp tính, có thể dẫn đến kết quả xét nghiệm dương tính giả đối với tình trạng tăng đông máu. Tuy nhiên, trong bối cảnh huyết khối tái phát hoặc không điển hình, chẳng hạn như huyết khối tĩnh mạch não hoặc tĩnh mạch nội tạng, và huyết khối động mạch không tắc mạch, cần phải đánh giá thêm. Thực hiện thăm dò tối thiểu nên bao gồm đánh giá HIT, chất chống đông máu lupus, kháng thể kháng cardiolipin và mức độ homocysteine trong huyết tương lúc đói. Trong các trường hợp được ghi nhận là huyết khối tái phát hoặc huyết khối tĩnh mạch não hoặc nội tạng, thăm dò tiếp theo nên bao gồm phân tích đột biến prothrombin G20210A, xét nghiệm đái huyết sắc tố kịch phát về đêm (PNH), cũng như phân tích đột biến yếu tố V Leiden. Nên hội chẩn huyết học để đánh giá thêm và có kế hoạch điều trị lâu dài.
CÁC TÌNH TRẠNG LIÊN QUAN ĐẾN GIẢM TIỂU CẦU VÀ KHẢ NĂNG TĂNG ĐÔNG
Đôi khi có những tình trạng xuất hiện giảm tiểu cầu cũng như tăng đông máu. HIT là một tình trạng nghiêm trọng được biểu hiện bằng sự hình thành các kháng thể kháng tiểu cầu để phản ứng với việc dùng Heparin. Tình trạng này có thể gây huyết khối trong trường hợp giảm tiểu cầu nghiêm trọng và được thảo luận chi tiết trong: Giảm tiểu cầu trong ICU.
Ban xuất huyết giảm tiểu cầu huyết khối(TTP) là một tình trạng khác liên quan đến tăng đông máu và giảm tiểu cầu. Tình trạng nghiêm trọng này là kết quả của sự thiếu hụt hoặc ức chế protease phân cắt yếu tố von Willebrand, ADAMTS 13. Nó được biểu hiện bằng giảm tiểu cầu, thay đổi vi mạch trên tiêu bản máu ngoại vi (tế bào phiến), sốt, thay đổi trạng thái ý thức và các mức độ suy thận khác nhau . Điều trị khẩn cấp và cần hội chẩn huyết học ngay lập tức và thay huyết tương. Điều kiện này được thảo luận thêm trong: Giảm tiểu cầu trong ICU.
Đông máu nội mạch lan tỏa(DIC) cũng có thể biểu hiện giảm tiểu cầu và rối loạn đông máu trong bối cảnh tăng đông máu. Các tình trạng bệnh nền như nhiễm trùng huyết, thiếu máu cục bộ, nhiễm toan và suy đa cơ quan có thể gây ra rối loạn đông máu do tăng tiêu thụ, dẫn đến hình thành huyết khối lan tỏa cũng như xuất huyết lan tỏa. Được thảo luận trong: Điều trị bệnh nhân chảy máu cấp tính/ rối loạn đông máu.
TÀI LIỆU THAM KHẢO
- Hypercoagulable States. Vladimir N. Despotovic and Morey A. Blinder. Critical Care 2018
- Hình ảnh: The role of thrombophilia testing in general practice