Bệnh tim mạch
Thông liên nhĩ trong thực hành lâm sàng tim bẩm sinh.
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim mạch
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Minh Hùng
Nguyễn Văn Hiếu
Đỗ Quốc Hiển
Trần Hồng Quân
Dương Công Nguyên
Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc chủ đề thông liên nhĩ trong thực hành lâm sàng tim bẩm sinh.
Đại cương
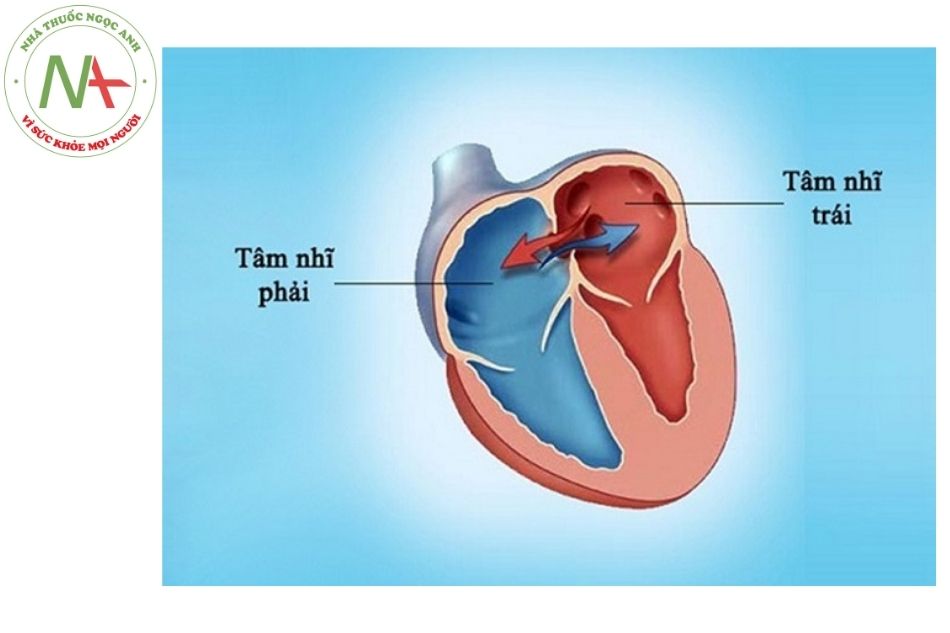
Thông liên nhĩ (atrial septal defect – ASD) (TLN) là sự thông thương trực tiếp giữa hai buồng nhĩ, tạo luồng thông (shunt) đi qua chỗ khuyết vách liên nhĩ. Thông liên nhĩ chiếm tỷ lệ khoảng 1/800-1/400 trẻ sơ sinh, chiếm khoảng 13% trong số các loại tim bẩm sinh. Tỷ lệ gặp ở ở nữ cao hơn nam.
Năm 1513, Leonardo da Vinci đã mô tả những tổn thương khuyết vách liên nhĩ (thông liên nhĩ), cũng là những ghi chép đầu tiên về dị dạng tim bẩm sinh ở người. Năm 1948, Gordon Murray đã báo cáo ca phẫu thuật vá TLN đầu tiên đi qua thành nhĩ. Năm 1952, John Gibbon đã phẫu thuật thành công một bệnh nhân nữ 18 tuổi bị TLN lỗ lớn bằng kỹ thuật phẫu thuật tim hở có chạy máy tuần hoàn tim phổi đầu tiên do ông phát triển.
Về điều trị can thiệp, ca bít lỗ TLN qua da bằng dụng cụ đầu tiên được tiến hành vào năm 1976 bởi T.D.King và N.L.Mills, từ đó kỹ thuật này không ngừng được cải tiến với các dụng cụ mới ra đời, trở thành một kỹ thuật được lựa chọn đầu tiên cho bít lỗ TLN có giải phẫu phù hợp.
Một số yếu tố liên quan đến di truyền và thai sản:
- Các gen đặc hiệu như yếu tố phiên mã (homeobox transcription factor) NKX 2.5, GATA4 và MYH6 có liên quan đến các đặc điểm di truyền gen trội. Bệnh nhân TLN có đột biến NKX 2.5 có thể tăng nguy cơ block nhĩ thất hoàn toàn.
- Bố mẹ bị TLN làm tăng nguy cơ ở trẻ mắc các dị tật bẩm sinh lên khoảng 10%.
- Cả TLN lỗ nguyên phát và thứ phát có thể gặp trong hội chứng Down (3 nhiễm sắc thể 21). Đặc biệt, 75% các bệnh nhân có kênh nhĩ thất toàn phần (complete atrioventricular septal defect) mắc hội chứng Down.
- TLN cũng có thể gặp trong hội chứng Holt-Oram, di truyền theo gen trội (với đặc điểm: thiểu sản xương quay, thông liên nhĩ và block nhĩ thất độ I). Đây là đột biến liên quan đến gen TBX5.
Hình thái học và sinh lý bệnh
Phôi thai học
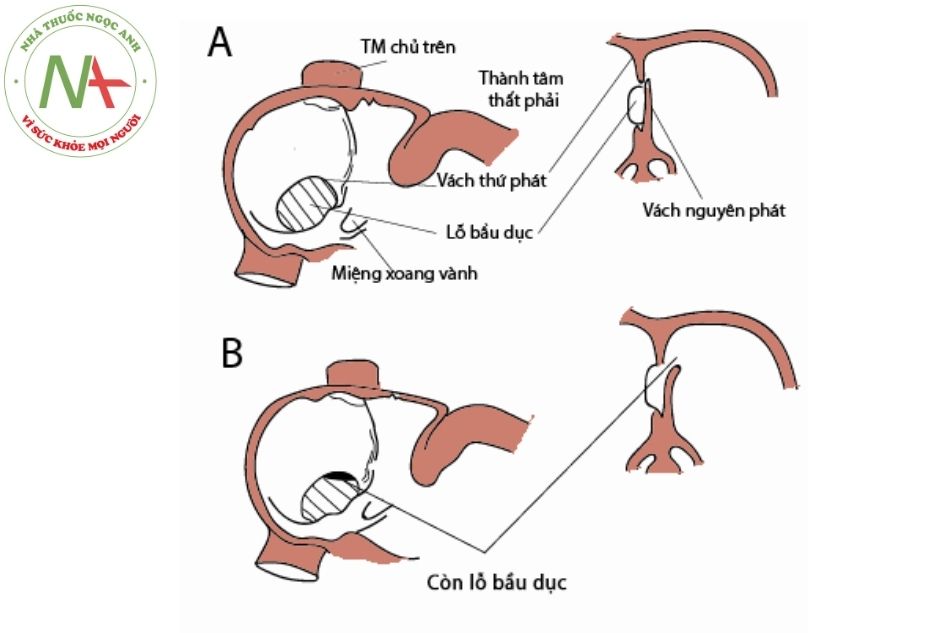
Quá trình ngăn tâm nhĩ nguyên thủy (primordial atrium) được diễn ra do sự xuất hiện và biến đổi của vách nguyên phát (septum primum) và vách thứ phát (septum secundum).
Vào tuần thứ 4 của phôi, ở thành lưng – nóc của tâm nhĩ nguyên thủy xuất hiện một màng mỏng hình liềm do các tế bào trung mô đẩy nội mô lên. Màng mỏng này được gọi là vách nguyên phát, vách nguyên phát phát triển tiến về phía bụng – đuôi. Bờ tự do của vách và các gờ nội tâm mạc (endocardial cushions) tạo thành giới hạn của lỗ nguyên phát (foramen primum). Bờ tự do của vách nguyên phát tiến vào và hòa nhập với gờ nội tâm mạc tạo ra vách trung gian (septum intermedium) làm cho lỗ nguyên phát hẹp dần lại và biến mất. Đồng thời khi đó, ở thành lưng của vách nguyên phát có sự đục lỗ, những lỗ này được gọi là lỗ thứ phát (foramen secundum).
Đến cuối tuần thứ 5 của phôi, từ thành bụng và nóc tâm nhĩ nguyên thủy các tế bào trung mô đẩy lớp nội mô lên tạo thành một màng hình liềm nằm bên phải vách nguyên phát, màng này được gọi là vách thứ phát. Vách thứ phát phát triển dài ra, tiến về phía lưng – đuôi và vách trung gian. Khi tới vách trung gian, vách thứ phát sáp nhập vào cùng một khối, lúc này lỗ thứ phát bị che lấp hoàn toàn. Bờ tự do của vách thứ phát giới hạn tạo thành một lỗ – lỗ bầu dục (foramen ovale). Phần nóc của vách nguyên phát biến dần đi; phần còn lại thì gắn với vách trung gian trở thành van của lỗ bầu dục. Trong giai đoạn bào thai, máu sẽ di chuyển từ tâm nhĩ phải qua lỗ bầu dục và sang tâm nhĩ trái. Tuy nhiên, sau khi ra đời, van lỗ bầu dục đậy lỗ bầu dục lại, do khi đó phổi của trẻ bắt đầu hoạt động làm áp lực máu trong buồng tâm nhĩ trái cao hơn tâm nhĩ phải.
Dị tật thông liên nhĩ (còn gọi là khuyết vách liên nhĩ) gây ra sự di chuyển bất thường của máu từ nhĩ trái sang nhĩ phải sau khi trẻ ra đời. Thường trẻ không có biểu hiện lâm sàng, tuy nhiên theo thời gian, trẻ có thể bị suy tim phải do máu ứ trệ ở thất phải gây giãn thất phải và giãn thân động mạch phổi. Nguyên nhân của dị tật này là có bất thường vách thứ phát, vách nguyên phát, vách trung gian và có liên quan tới bất thường nhiễm sắc thể thường, bất thường nhiễm sắc thể giới tính (nữ thường mắc cao hơn nam) (Hình 1 và Hình 2).
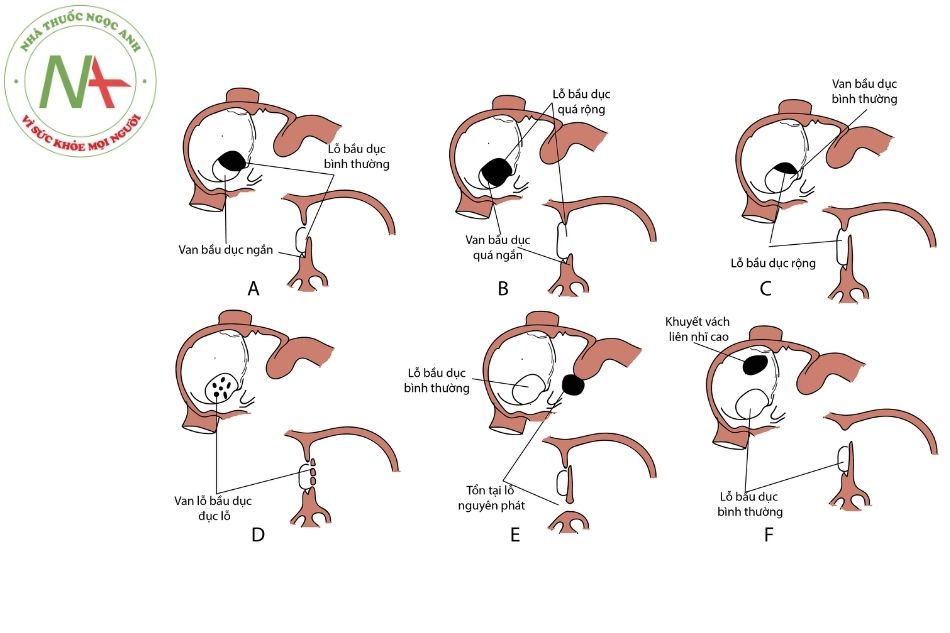
- Hình thái bình thường sau khi sinh của mặt phải vách ngăn liên nhĩ sau khi dính vách nguyên phát và vách thứ phát. Minh họa một phần của vách liên nhĩ liên quan đến sự hình thành lỗ bầu dục ở tâm nhĩ phải, lưu ý trần của lỗ bầu dục được tạo thành bởi vách nguyên phát.
- Hình ảnh tương tự nhưng với vách liên nhĩ bất thường do sự sáp nhập không hoàn toàn vách nguyên phát và vách thứ phát.
A. Van lỗ bầu dục ngắn;
B. Van lỗ bầu dục quá ngắn, lỗ bầu dục quá rộng;
C. Van lỗ bầu dục bình thường, lỗ bầu dục rộng;
D. Van lỗ bầu dục đục lỗ;
E. Lỗ bầu dục bình thường, thông liên nhĩ lỗ nguyên phát;
F. Lỗ bầu dục bình thường, thông liên nhĩ lỗ thứ phát.
(Nguồn: The developing human: clinically oriented embryology (10th)).
Giải phẫu bệnh và phân loại
Về vị trí lỗ thông
Dựa theo vị trí lỗ thông liên nhĩ, có thể chia thành 4 type dưới đây:
- Thông liên nhĩ lỗ nguyên phát (primum atrial septal defect): Chiếm 15-20%, là dạng tổn thương hay gặp trong bệnh cảnh của kênh nhĩ thất toàn phần (complete atrioventricular septal defect) hay kênh nhĩ thất bán phần (partial atrioventricular septal defect). Khiếm khuyết này hình thành do vách liên nhĩ nguyên phát không kết nối được với gờ nội tâm mạc (endocardial cushions) dẫn đến lỗ thông nằm ở vùng thấp của vách liên nhĩ kèm theo bất thường của van hai lá (do các lá của van hai lá và van ba lá được hình thành từ gờ nội tâm mạc tim).
- Thông liên nhĩ lỗ thứ phát (secundum atrial septal defect): Thường nằm ở vị trí hố bầu dục (foramen ovale) – di tích của tồn tại lỗ bầu dục ở phía bên phải vách liên nhĩ. Thể thông liên nhĩ này có thể xuất hiện do sự không phát triển của vách liên nhĩ thứ phát hoặc do quá trình tiêu quá mức của vách liên nhĩ nguyên phát. Tổn thương có thể bao gồm nhiều lỗ nếu có tình trạng thủng quanh lỗ bầu dục. Kích thước lỗ thông rất thay đổi, từ dưới 3 mm cho đến trên 20 mm.
Trái ngược với thông liên nhĩ lỗ nguyên phát, thông liên nhĩ lỗ thứ phát thường tồn tại đơn độc, dù có thể đi kèm với các bất thường khác của vách liên nhĩ như thông liên nhĩ thể xoang tĩnh mạch hoặc thông liên nhĩ lỗ nguyên phát.
Thông liên nhĩ lỗ thứ phát chiếm khoảng 70% các thể lỗ thông liên nhĩ và gặp ở nam nhiều hơn nữ với tỷ lệ nam/nữ là 2:1. Tỷ lệ gặp trong cùng một gia đình có thể lên tới 7-10%.
- Thông liên nhĩ thể xoang tĩnh mạch chủ trên (superior sinus venosus atrial septal defect) và thông liên nhĩ thể xoang tĩnh mạch chủ dưới (inferior sinus venosus atrial septal defect): Chiếm tỷ lệ 5-10%, nằm ở chỗ nối vào của tĩnh mạch chủ trên hoặc tĩnh mạch chủ dưới với vách liên nhĩ, vị trí luồng thông giữa hai buồng nhĩ nằm ở lỗ đổ vào của các tĩnh mạch chủ lệch chỗ và không liên quan đến vị trí của lỗ bầu dục.
- Đối với thể TLN xoang tĩnh mạch chủ trên, vị trí lỗ thông thường nằm ngay dưới lỗ đổ vào nhĩ phải của tĩnh mạch chủ trên, gần vị trí nối vào nhĩ trái của tĩnh mạch thùy trên và thùy giữa phổi phải vì vậy thường kèm theo bất thường đổ về tĩnh mạch phổi bán phần (partial anomalous pulmonary venous connection).
- Thể TLN xoang tĩnh mạch chủ dưới hiếm gặp hơn, vị trí lỗ thông thường nằm ngay trên lỗ đổ vào nhĩ phải của tĩnh mạch chủ dưới, thể này cũng có thể kèm theo bất thường đổ về tĩnh mạch phổi bán phần.
- Thông liên nhĩ thể xoang vành (coronary sinus atrial septal defect): Là type hiếm gặp nhất, khuyết ở thành nhĩ giữa xoang vành và nhĩ trái, tạo ra sự thông thương giữa hai nhĩ qua lỗ khuyết xoang vành, thường kết hợp với các tổn thương phức tạp khác. TLN thể này chiếm dưới 1% tổng số các trường hợp thông liên nhĩ. Có thể kèm theo tồn tại tĩnh mạch chủ trên trái (persistent left superior vena cava).
Sự tương quan giữa kích thước TLN với mức độ giãn của thất phải và hệ mạch máu phổi (với sự tác động qua lại với thất trái) xác định mức độ ảnh hưởng luồng thông giữa hai tâm nhĩ, thường là luồng thông trái → phải (left-to-right shunt).
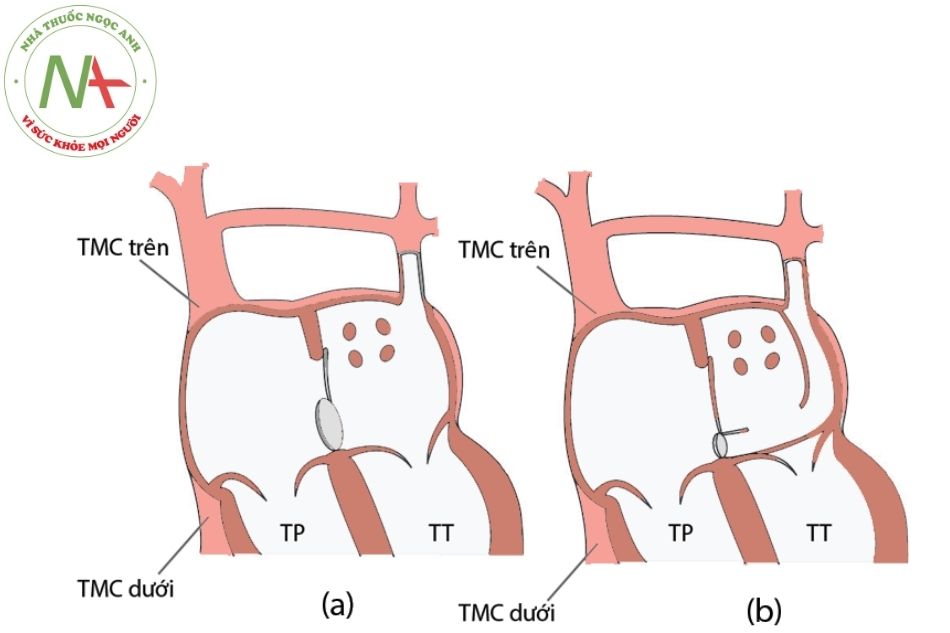
(a). Tồn tại tĩnh mạch chủ trên trái đổ về nhĩ trái
(b). Tồn tại tĩnh mạch chủ trên trái đổ về xoang vành vào nhĩ phải với khuyết nóc xoang vành
Chú thích: TP: Thất phải; TT: Thất trái; TMC: Tĩnh mạch chủ.
Kích thước lỗ thông liên nhĩ
Đối với trẻ em, kích thước lỗ thông có thể được phân loại như sau:
- Không đáng kể: < 3 mm
- Nhỏ: 3-6 mm
- Trung bình: 6-8 mm
- Lớn: > 8 mm
Tuy nhiên phân loại trên chỉ là tương đối. Một số tác giả phân loại kích thước TLN khác: lỗ thông nhỏ < 6 mm; trung bình 6-12 mm; lỗ thông lớn > 12 mm.
Ngoài ra, kích thước của thông liên nhĩ nên được xem xét trong cả tương quan với kích thước tim của bệnh nhân và kích thước giữa các buồng thất (cũng có giá trị tương đối):
- Thông liên nhĩ lớn: đường kính thất phải/thất trái ≥ 1.
- Thông liên nhĩ kích thước trung bình: 2/3 < đường kính thất phải/thất trái < 1.
- Thông liên nhĩ nhỏ: đường kính thất phải/thất trái ≤ 2/3.
Sinh lý bệnh
Sinh lý bệnh của thông liên nhĩ phụ thuộc vào mối tương quan giữa sức cản mạch phổi (pulmonary vascular resistance) và sức cản mạch hệ thống (systemic vascular resistance); độ giãn nở của thất trái và thất phải; kích thước lỗ thông và không phụ thuộc vào vị trí giải phẫu của lỗ thông.
Trong thông liên nhĩ, tồn tại luồng thông trái → phải qua lỗ thông liên nhĩ. Chênh áp và lưu lượng luồng thông phụ thuộc vào kích thước lỗ thông cũng như khả năng giãn nở của các buồng tim bên phải và bên trái. Nên lưu ý rằng ngay cả khi áp lực hai buồng nhĩ trở nên cân bằng thì vẫn tồn tại luồng thông trái → phải bởi các buồng tim bên phải có khả năng giãn nở tốt hơn.
Luồng thông giữa hai tâm nhĩ tạo nên một vòng tuần hoàn phụ kém hiệu quả do máu đi từ nhĩ phải → thất phải → động mạch phổi → nhĩ trái và quay trở lại nhĩ phải, qua đó làm tăng lưu lượng máu đi qua tiểu tuần hoàn. Nếu lưu lượng này đủ lớn sẽ dẫn tới giãn thất phải và qua thời gian có thể làm ảnh hưởng đến chức năng co bóp của thất phải, tuy vậy các thay đổi này thường tiến triển dần dần qua thời gian và các biểu hiện suy tim phải ít khi xuất hiện trước tuổi 30.
Quá tải thể tích hệ tiểu tuần hoàn đồng thời cũng gây ra giãn thân và nhánh động mạch phổi. Các biến đổi về cấu trúc của hệ mạch phổi nhằm thích nghi, nếu không được sửa chữa, qua thời gian sẽ dẫn đến tăng áp động mạch phổi (pulmonary artery hypertension) và tăng sức cản mạch phổi thực sự. Với thông liên nhĩ kích thước trung bình đến lớn không được điều trị, giai đoạn muộn của bệnh khi áp lực động mạch phổi và sức cản mạch máu phổi tăng cao sẽ dẫn đến sự đổi chiều thành luồng thông phải → trái (hội chứng Eisenmenger).
Tiến triển tự nhiên
Lỗ thông liên nhĩ có thể tự đóng ở hơn 80% bệnh nhân với lỗ thông kích thước từ 3 đến 8 mm (đo trên siêu âm tim) trước 18 tháng tuổi. Lỗ thông kích thước > 8 mm hiếm khi tự đóng. Lỗ thông cũng ít có khả năng tự đóng sau 4 tuổi. Kích thước của lỗ thông liên nhĩ và mức độ nặng của các tổn thương phối hợp sẽ quyết định các biểu hiện lâm sàng.
Các lỗ thông liên nhĩ lớn làm tăng mức độ luồng thông và dẫn đến tăng tỷ lệ lưu lượng tuần hoàn phổi trên lưu lượng tuần hoàn hệ thống (Qp/Qs) với các biểu hiện:
- Bệnh nhân trẻ em có biểu hiện khó thở khi gắng sức, chậm lớn, nhiễm trùng đường hô hấp dưới tái phát, rối loạn nhịp tim.
- Ở người trưởng thành có biểu hiện khó thở khi gắng sức, rối loạn nhịp nhĩ (cơn tim nhanh nhĩ, rung nhĩ), suy thất phải, rối loạn chức năng thất phải, đột quỵ não do tắc mạch nghịch thường và tăng áp động mạch phổi. Hầu hết các bệnh nhân có lỗ TLN kích thước trung bình xuất hiện các triệu chứng trước năm 40 tuổi. Bệnh nhân có lỗ TLN nhỏ (< 10 mm) có thể không xuất hiện triệu chứng cho đến sau 40-50 tuổi.
Các tổn thương phối hợp thường gặp
Thông liên nhĩ lỗ nguyên phát: kết hợp với xẻ lá trước van hai lá hướng ra giữa vách liên thất; kết hợp với thông liên thất (ventricular septal defect) trong kênh nhĩ thất (atrioventricular septal defect); cản trở đường ra thất trái (ĐRTT) tiến triển dần theo thời gian do kéo dài ĐRTT (hình cổ ngỗng); bất thường chỗ bám các cột cơ; hẹp dưới van động mạch chủ (subaortic stenosis) không liên tục; phì đại vùng vách liên thất; bất thường cột cơ trước bên và phình của phần vách màng vào ĐRTT.
Thông liên nhĩ lỗ thứ phát: phối hợp với hẹp van động mạch phổi (pulmonary valvular stenosis); van động mạch chủ hai lá (bicuspid aortic valve); các bất thường hiếm gặp khác như khuyết xoang tĩnh mạch chủ (TMC) trên, có/không kèm bất thường đổ về tĩnh mạch phổi (TMP) phải; sa van hai lá (mitral valve prolapse) và hở van hai lá (mitral valve regurgitation).
Thông liên nhĩ thể xoang tĩnh mạch chủ trên hoặc chủ dưới: thường kết hợp với bất thường đổ về tĩnh mạch phổi phải.
Thông liên nhĩ thể xoang vành: kết hợp với các tổn thương phức tạp, bất thường đổ về tĩnh mạch phổi bán phần, tồn tại TMC trên trái đổ vào xoang vành hoặc nhĩ trái.
Phối hợp các thể TLN, đặc biệt cần loại trừ TLN thể xoang tĩnh mạch chủ trên trước khi can thiệp đóng lỗ TLN thứ phát bằng dụng cụ qua da.
Phình vách liên nhĩ (aneurysm atrial septum), được xác định khi biên độ dao động của vách liên nhĩ vượt quá 15 mm, nguyên nhân do mô thừa vùng vách nhĩ hình thành.
Mời bạn đọc xem thêm: Các thăm dò không xâm lấn khác trong thực hành lâm sàng tim bẩm sinh
Chẩn đoán
Triệu chứng cơ năng
Ở trẻ em
Hầu hết các lỗ thông liên nhĩ nhỏ không gây ra triệu chứng trong thời kỳ sơ sinh và trẻ nhỏ. Tổn thương thường được phát hiện do nghe thấy tiếng thổi tâm thu (vùng van động mạch phổi) trên thăm khám lâm sàng hoặc phát hiện trên siêu âm tim một cách tình cờ.
Các bệnh nhân trẻ em với lỗ thông liên nhĩ lớn có thể có các biểu hiện của suy tim, viêm phổi tái phát hoặc chậm lớn.
Tắc mạch nghịch thường là một biến chứng hiếm gặp ở trẻ em.
Ở người lớn
Các biểu hiện quá tải thể tích thất phải thường không gây triệu chứng trong nhiều năm, thông thường các bệnh nhân thông liên nhĩ có luồng thông đáng kể (Qp/Qs ≥ 1,5) nếu không được can thiệp sẽ bắt đầu xuất hiện triệu chứng khoảng năm 40 tuổi.
Các triệu chứng phổ biến là khó thở khi gắng sức, mệt mỏi và khó thở. Tuy nhiên các biểu hiện này ban đầu có thể nhẹ và bị bỏ sót khi thăm khám hoặc bệnh nhân có thể thích nghi và không đi khám cho đến khi các triệu chứng trở nên nặng và rõ rệt.
Đôi khi, bệnh nhân nhập viện do các biến chứng như đột quỵ não, tắc mạch nghịch thường (huyết khối từ tĩnh mạch chủ và nhĩ phải di chuyển ngược sang nhĩ trái qua lỗ thông liên nhĩ, nên được gọi là “nghịch thường”, gây tắc động mạch hệ thống – thường gặp tắc động mạch não, gây đột quỵ thiếu máu não).
Có khi bệnh nhân có biểu hiện hội chứng “khó thở khi ngồi” với các dấu hiệu khó thở và giảm oxy máu khi thay đổi tư thế từ nằm chuyển sang ngồi. Trong trường hợp này, ở tư thế ngồi làm tăng lưu lượng máu tuần hoàn từ TMC dưới về tim, làm tăng luồng thông phải → trái. Thường gặp hơn ở các bệnh nhân còn van Eustachian quá phát (giant Eusta- chian valve), van Eustachian nằm ở buồng nhĩ phải nơi tĩnh mạch chủ dưới đổ vào (làm chức năng dẫn máu về từ TMC dưới hướng tới lỗ bầu dục trong sự phát triển bào thai. Sau khi sinh, hầu hết van Eusta- chian thoái triển chỉ còn lại một gờ nhỏ hoặc biến mất. Trong một số trường hợp còn van Eustachian quá phát tạo thành dải xơ trong buồng nhĩ phải).
Bệnh nhân được đóng lỗ thông sớm trong giai đoạn thơ ấu sẽ không có triệu chứng sau này. Tuy nhiên, ở bệnh nhân người lớn có thể vẫn còn các triệu chứng khó thở khi gắng sức liên quan tới tăng áp mạch máu phổi (pulmonary hypertension), mặc dù TLN đã được đóng.
Khám lâm sàng
Bệnh nhân chưa được đóng thông liên nhĩ
Các dấu hiệu phát hiện được trên thăm khám lâm sàng phụ thuộc vào kích thước của lỗ thông liên nhĩ, luồng thông và áp lực động mạch phổi. Các dấu hiệu kinh điển bao gồm tiếng thổi giữa tâm thu của van động mạch phổi kèm theo T2 tách đôi cố định.
Tiếng thổi tâm thu:
- Luồng thông qua lỗ thông liên nhĩ không thể gây ra dòng chảy đủ mạnh để có thể gây ra tiếng thổi trên lâm sàng.
- Khi luồng thông mức độ từ trung bình đến nhiều, có tiếng thổi giữa tâm thu tại ổ van động mạch phổi do tăng lưu lượng máu qua van động mạch phổi, nghe rõ nhất ở khoang liên sườn 2 bên trái và thường không kèm theo rung miu.
- Tiếng thổi của hở van hai lá trong trường hợp xẻ van hai lá gây hở van trong bệnh cảnh thông liên nhĩ lỗ nguyên phát.
- Tiếng thổi giữa tâm trương do tăng lưu lượng dòng chảy qua van ba lá ở các bệnh nhân có luồng thông trái → phải có Qp/Qs ≥ 2. Đôi khi có thể có tiếng thổi tâm trương hở van động mạch phổi do giãn vòng van động mạch phổi.
Tiếng T2 tách đôi: Tiếng T2 tách đôi cố định vùng đáy tim là do lỗ thông liên nhĩ đã làm cân bằng tác động của hệ hô hấp lên cung lượng của thất trái và thất phải, mặt khác tiếng T2 này tách đôi nhiều hơn so với tiếng T2 tách đôi sinh lý là do quá trình tống máu kéo dài của buồng thất phải bị giãn – càng làm chậm quá trình đóng của van động mạch phổi hơn so với van động mạch chủ. Tiếng T2 tách đôi và mạnh ở đáy tim khi có tăng áp động mạch phổi.
Các biểu hiện suy tim:
- Ở trẻ em: có thể thở nhanh, khó thở khi gắng sức, chậm lớn, có thể có gan to.
- Ở người lớn: mệt, khó thở khi gắng sức, gan to.
Các dấu hiệu giãn các buồng tim phải: Các trường hợp luồng thông trái → phải lớn có thể dẫn đến ổ đập vùng trước tim do giãn nhĩ phải hoặc đôi khi trong một số trường hợp có thể dẫn đến biến dạng lồng ngực tại vị trí sụn sườn số 6,7. Trong trường hợp có giãn thất phải có thể thấy dấu hiệu nảy cạnh ức trái (dấu hiệu Hartzer).
Các dấu hiệu tăng áp động mạch phổi: thường ít gặp ở trẻ em. Có thể gặp ở người lớn do phát hiện và điều trị muộn. Các dấu hiệu tuỳ theo mức độ tăng áp lực động mạch phổi. Có thể nghe tiếng T2 mạnh và tách đôi cố định vùng đáy tim.
Đo độ bão hòa oxy lúc nghỉ và lúc gắng sức: Ở bệnh nhân người lớn TLN chưa sửa chữa hoặc đã sửa chữa còn luồng thông tồn lưu để đánh giá chiều luồng thông và mức độ luồng thông.
Bệnh nhân đã được đóng thông liên nhĩ
Lâm sàng không có suy tim, tiếng T2 bình thường; tuy nhiên, đôi khi vẫn tồn tại tiếng thổi qua van ĐMP và điện tâm đồ có dạng block nhánh phải (có thể ảnh hưởng đến tiếng T2).
Tiếng thổi toàn tâm thu của hở van hai lá có thể vẫn còn ở bệnh nhân hở hai lá tồn dư sau phẫu thuật kênh nhĩ thất.
Giai đoạn muộn
Có thể gặp bệnh nhân TLN có tăng áp động mạch phổi nặng, biểu hiện của hội chứng Eisenmenger. Dấu hiệu lâm sàng có thể có bao gồm tím và ngón tay dùi trống, ngoài ra nghe tim có thể thấy tiếng T2 mạnh và tách đôi cố định.
Cận lâm sàng
Điện tâm đồ
Giãn nhĩ phải biểu hiện qua tăng biên độ sóng P. Trục của sóng P thường không biến đổi trong trường hợp thông liên nhĩ lỗ thứ phát. Tuy vậy trong trường hợp thông liên nhĩ thể xoang tĩnh mạch, trục của sóng P thường chuyển trái do tồn tại ổ phát nhịp ngoại vi bởi vị trí lỗ thông liên nhĩ nằm gần nút xoang (sóng P thường âm ở DIII, aVF).
Khoảng PR có thể kéo dài trong tất cả các thể thông liên nhĩ, tuy nhiên thường gặp hơn trong thể thông liên nhĩ lỗ nguyên phát kèm theo block nhánh phải hoàn toàn và block phân nhánh trái trước do vị trí rìa của lỗ thông liên nhĩ tiên phát thường nằm gần vị trí bó His gây ảnh hưởng đến dẫn truyền điện học tại khu vực này.
Block nhánh phải không hoàn toàn (QRS > 0,11 giây, dạng rsR ở V1), nguyên nhân có thể do tình trạng giãn thất phải đặc biệt là vị trí đường ra thất phải – vị trí cuối cùng được khử cực của tâm thất hoặc do tình trạng giãn thất phải dẫn đến tình trạng căng giãn các nhánh dẫn truyền nằm trong khối cơ tâm thất.
Các biến đổi điện tâm đồ:
- TLN lỗ nguyên phát: trục trái, liên quan đến bất thường bẩm sinh hoặc thiểu sản bó nhánh trái trước. Sóng S ở chuyển đạo DIII và sóng R ở chuyển đạo
- TLN lỗ thứ phát: Block nhánh phải không hoàn toàn, trục phải do phì đại thất phải.
- Khuyết xoang tĩnh mạch chủ trên: Sóng P bất thường có thể gặp ở TLN thể xoang TMC trên liên quan đến bất thường vị trí nút xoang. Các bất thường dẫn truyền hoặc nhịp nhĩ chủ nhịp có thể xảy ra khi lỗ khuyết (defect) vào nút xoang (atrial sinus node) và gây tổn thương.
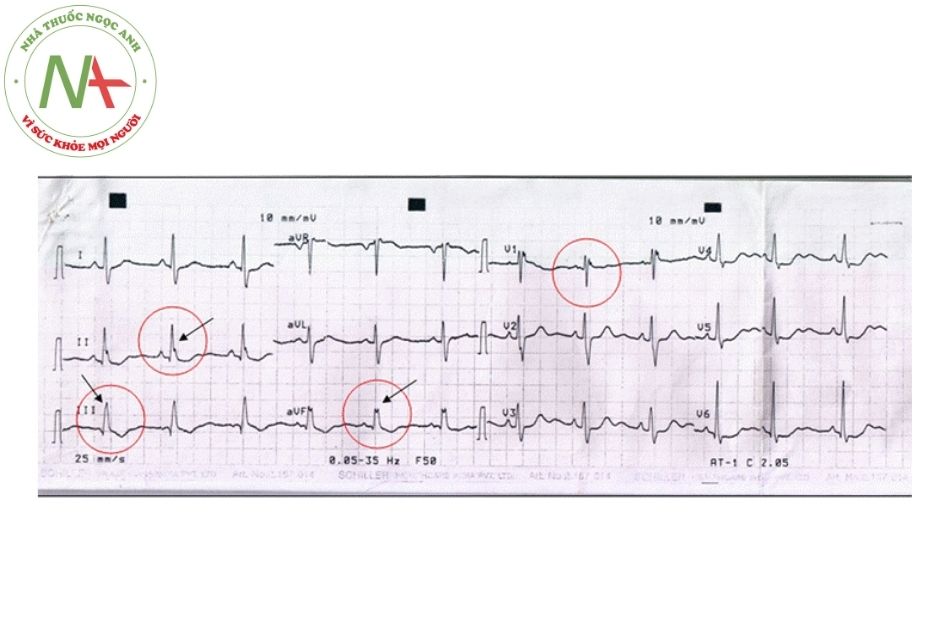
- Hiện tượng có đỉnh phụ của sóng R ở các chuyển đạo sau dưới là một dấu hiệu gợi ý bệnh nhân bị thông liên nhĩ (Hình 4).
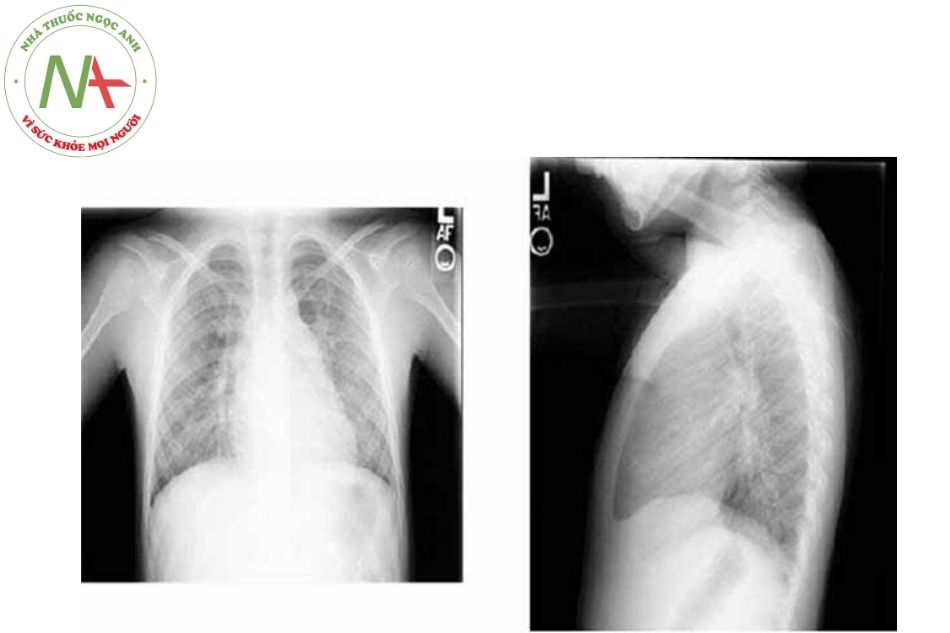
Phim Xquang ngực
- Bóng nhĩ phải và thất phải
- Cung động mạch phổi giãn với tăng tưới máu phổi.
- Các bệnh nhân đến tại giai đoạn muộn có thể thấy không còn hình ảnh tăng tưới máu phổi, mà chỉ có hình ảnh giãn thân và nhánh mạch phổi do tình trạng tăng áp động mạch phổi.
Siêu âm tim
Vai trò của siêu âm tim là hết sức quan trọng: chẩn đoán xác định thông liên nhĩ và đánh giá rõ ràng giải phẫu thông liên nhĩ và các bất thường khác kèm theo; hướng dẫn khi làm can thiệp bít thông liên nhĩ bằng dụng cụ (bên cạnh phương pháp can thiệp bít thông liên nhĩ dưới màn huỳnh quang tăng sáng); đánh giá và theo dõi bệnh nhân khi đã được đóng lỗ thông (Bảng 1).
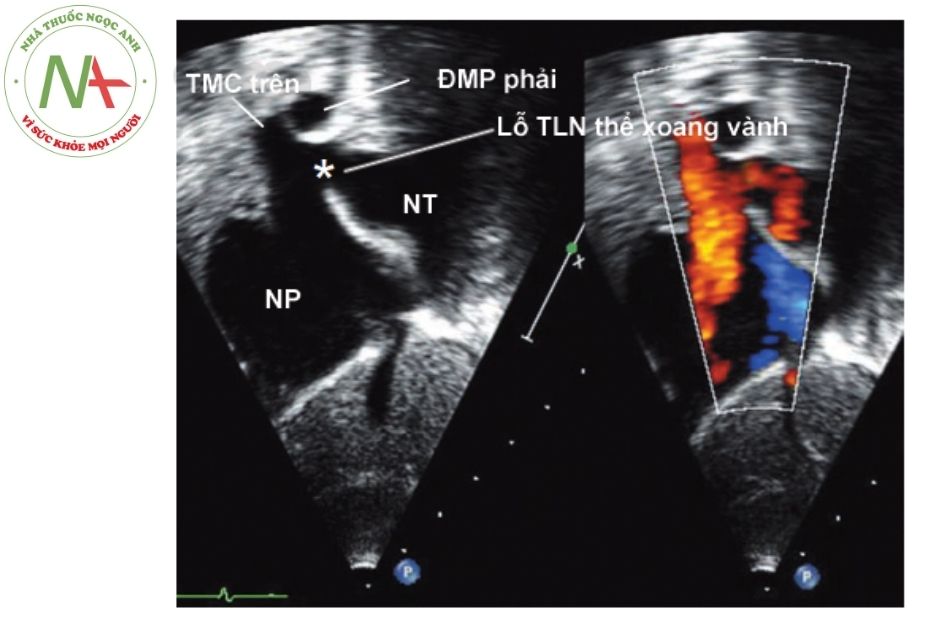
A. Lỗ thông liên nhĩ; B. Gờ tĩnh mạch chủ trên.
(Nguồn: Echocardiography in Pediat- ric and Congenital Heart Disease) Chú thích: NT: Nhĩ trái; NP: Nhĩ phải; TMC: Tĩnh mạch chủ; ĐMP: Động mạch phổi.
Bảng 1. Các thông số đánh giá siêu âm tim cho bệnh nhân có thông liên nhĩ trước và sau đóng thông liên nhĩ
| Thông liên nhĩ | Sau bít TLN bằng dụng cụ | Sau phẫu thuật vá TLN |
| 1. Đánh giá kích thước và vị trí lỗ TLN từ nhiều góc cắt trên siêu âm tim.2. Chiều dài của các gờ quanh lỗ thông.
3. Kích thước và chức năng của thất phải. 4. Đánh giá áp lực thất phải, áp lực ĐMP qua dòng hở van ba lá và dòng hở phổi. 5. Các tổn thương kết hợp như hẹp phổi, sa van hai lá, xẻ van hai lá, TMP lạc chỗ, TMC trên trái. |
1. Vị trí của dụng cụ bít.2. Còn luồng thông tồn dư hay không?
3. Đánh giá dụng cụ có chạm vào TMC, TMP hay không? 4. Đánh giá xem dụng cụ có chạm vào các cấu trúc van hai lá, van ba lá, van ĐMC. 5. Đánh giá mức độ ảnh hưởng của dụng cụ lên thành sau ĐMC. 6. Tìm xem có huyết khối hay cục sùi bám trên bề mặt dụng cụ. |
1. Còn luồng thông tồn dư không?2. Đánh giá áp lực động mạch phổi.
3. Giãn thất phải hoặc rối loạn chức năng thất phải. 4. Huyết khối nhĩ phải và thất phải. 5. Hở hai lá tồn dư sau mổ. 6. Hẹp TMC trên hoặc TMP sau phẫu thuật sửa TLN xoang TMC trên. |
Chú thích: TLN: Thông liên nhĩ; ĐMC: Động mạch chủ; TMP: Tĩnh mạch phổi; TMC: Tĩnh mạch chủ.
Thông tim thăm dò huyết động
Thông tim phải thường quy không cần thiết cho việc chẩn đoán hay phân loại nguy cơ của bệnh nhân có TLN, đặc biệt nếu siêu âm tim khẳng định không tăng áp động mạch phổi đáng kể.
Thực hiện khi cần chụp động mạch vành (ĐMV) ở bệnh nhân lớn tuổi có kế hoạch phẫu thuật và có nguy cơ bệnh lý ĐMV.
Ở những bệnh nhân có tăng áp mạch máu phổi nặng:
- Thông tim phải trước can thiệp với hít khí oxit nitric (NO) (nếu có) là cần thiết cho việc đánh giá khả năng phục hồi ở những bệnh nhân tăng áp mạch máu phổi nặng để quyết định xem có nên đóng lỗ thông hay không?
- Kỹ thuật bít tạm thời lỗ thông trong lúc thông tim để đánh giá những thay đổi huyết động có thể hỗ trợ cho việc ra quyết định có nên đóng lỗ thông hay không?
- Nếu cung lượng tim, sức cản động mạch phổi và áp lực động mạch phổi cũng như áp lực động mạch hệ thống khi làm nghiệm pháp không giảm hoặc giảm ít (< 10%) thì không nên đóng lỗ thông. Trường hợp giảm > 20% có thể cân nhắc đóng lỗ thông liên nhĩ bằng dụng cụ (và có thể sử dụng dụng cụ bít thông liên nhĩ có đục lỗ ở giữa hoặc miếng vá thông liên nhĩ có lỗ thông nhỏ ở giữa).
Các kỹ thuật chẩn đoán hình ảnh nâng cao khác
Chụp cắt lớp vi tính đa dãy tim (MSCT) có thể cho các thông tin như nhìn thấy trực tiếp khuyết vách, đánh giá được giải phẫu quanh lỗ thông, đo được kích thước các gờ xung quanh, xác định được bất thường đổ về tĩnh mạch phổi. Tuy nhiên, tăng nguy cơ phơi nhiễm phóng xạ đặc biệt ở bệnh nhân trẻ.
Chụp cộng hưởng từ tim cho các thông số tương tự như chụp cắt lớp vi tính tim mà không gây phơi nhiễm phóng xạ ion hoá, hình ảnh chụp có chất đối quang từ qua đường ra thất trái và thất phải, có thể xác định được tỷ lệ Qp/Qs và mức độ luồng thông.
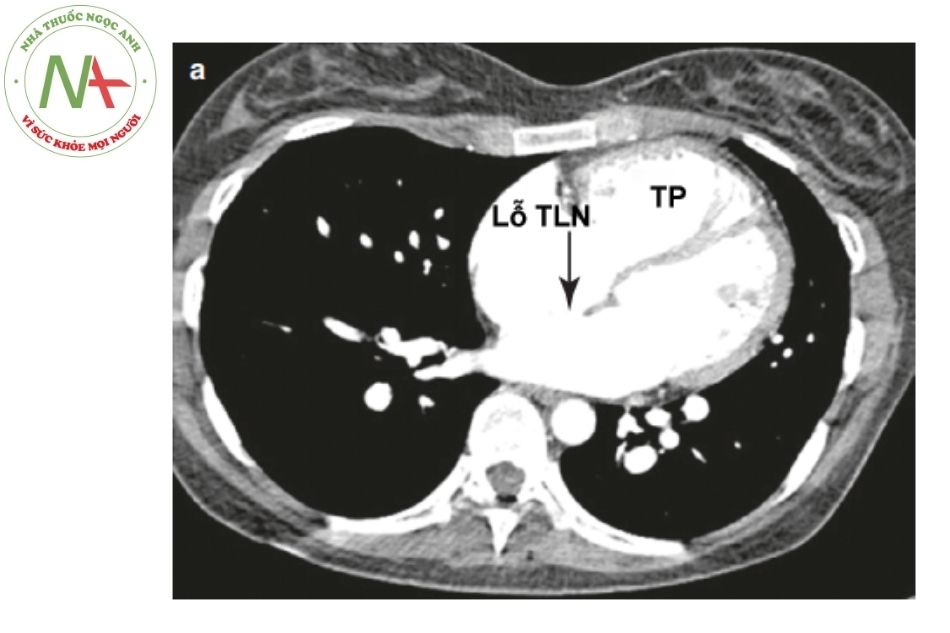 Hình 8. Thông liên nhĩ lỗ thứ phát lớn trên chụp cắt lớp vi tính ngực có tiêm thuốc cản quang
Hình 8. Thông liên nhĩ lỗ thứ phát lớn trên chụp cắt lớp vi tính ngực có tiêm thuốc cản quangChú thích: TLN: Thông liên nhĩ; TP: Thất phải.
Chẩn đoán xác định
Chẩn đoán dựa vào lâm sàng và cận lâm sàng:
- Lâm sàng: các triệu chứng thường không điển hình, bệnh thường biểu hiện ở bệnh nhân lớn tuổi hoặc thông liên nhĩ kích thước lớn.
- Suy tim phải.
- T2 mạnh ổ van động mạch phổi.
- Thổi tâm thu ổ van động mạch phổi do tăng lưu lượng máu qua van động mạch phổi.
- Cận lâm sàng:
- Xquang ngực thẳng: giãn nhĩ phải, nhiều máu lên phổi, cung động mạch phổi giãn trong trường hợp có tăng áp động mạch phổi.
- Siêu âm tim: giúp chẩn đoán xác định, đồng thời đóng vai trò quan trọng trong đánh giá vị trí, kích thước lỗ thông, kích thước các gờ, chiều luồng thông.
Điều trị ở bệnh nhân trẻ em
Theo dõi ở trẻ em
Đối với còn lỗ bầu dục và thông liên nhĩ nhỏ ( < 3 mm)
- Đối với một bệnh nhân có tồn tại lỗ bầu dục, việc theo dõi định kì là không cần thiết. Các bằng chứng hiện tại cho thấy hầu hết các lỗ bầu dục ở các bệnh nhân không có triệu chứng sẽ tự đóng và phần lớn các lỗ bầu dục còn tồn tại ở tuổi trưởng thành sẽ không gây ra triệu chứng.
- Đối với các trẻ có lỗ thông liên nhĩ thứ phát dưới 3 mm: không cần theo dõi định kỳ.
Đối với các lỗ thông liên nhĩ lớn
Các trẻ có lỗ thông liên nhĩ có triệu chứng lâm sàng bao gồm cả các trường hợp thông liên nhĩ lỗ thứ phát có đường kính lớn hơn hoặc bằng 3 mm (bởi các lỗ thông này có thể lớn lên theo tuổi). Việc theo dõi ở các bệnh nhân này nhằm phát hiện biểu hiện tiến triển của luồng thông bao gồm: chậm tăng cân, viêm phổi tái phát và các biểu hiện suy tim phải (ít gặp) như gan to, ran nổ/ẩm ở phổi.
Nội khoa
Hạn chế hoạt động thể lực là không cần thiết, trừ khi có triệu chứng.
Thuốc điều trị chỉ sử dụng cho các biến chứng (nếu có): suy tim, rối loạn nhịp tim, viêm phổi…
Đóng lỗ thông liên nhĩ
Khuyến cáo đóng lỗ thông liên nhĩ ở trẻ em có giãn các buồng tim phải, quá nhiều máu lên phổi và bằng chứng của luồng thông trái → phải lớn trên thông tim thăm dò huyết động với Qp/Qs > 2:1 hoặc các bằng chứng lâm sàng như: chậm tăng cân, viêm phổi tái phát và các biểu hiện suy tim (hiếm gặp) như gan to, ran phổi.
Việc đóng lỗ thông liên nhĩ nên được trì hoãn đến khi bệnh nhân trên 2 tuổi ở các bệnh nhân không có triệu chứng để chờ đợi khả năng lỗ thông tự đóng lại.
Hiện nay chưa có bằng chứng về lợi ích của việc chỉ định đóng lỗ thông liên nhĩ ở các trẻ không có luồng thông trái → phải đáng kể hoặc không có triệu chứng liên quan trực tiếp đến lỗ thông liên nhĩ (bao gồm cả tắc mạch nghịch thường và khó thở theo tư thế).
Lựa chọn giữa phẫu thuật và bít thông liên nhĩ bằng dụng cụ
Bít lỗ thông liên nhĩ bằng dụng cụ được chỉ định trong trường hợp lỗ thông liên nhĩ lỗ thứ phát không quá lớn (đường kính < 30 mm), có các gờ xung quanh chắc với chiều dài đều ≥ 5 mm. (Tuy nhiên cũng nên lưu ý rằng các lỗ thông liên nhĩ > 30 mm cũng có thể được bít thành công bằng dụng cụ trong một số trường hợp, đặc biệt ở trẻ lớn và người lớn).
Đóng thông liên nhĩ bằng dụng cụ không được chỉ định ở bệnh nhân có thông liên nhĩ thể xoang tĩnh mạch chủ trên/dưới, thông liên nhĩ lỗ nguyên phát hoặc thông liên nhĩ thể xoang tĩnh mạch vành hoặc khi lỗ thông liên nhĩ quá lớn kèm theo suy tim.
Mặc dù có thể tiến hành thủ thuật bít lỗ thông liên nhĩ ở trẻ sơ sinh, tỷ lệ biến chứng có vẻ cao hơn so với các trẻ từ 3-5 tuổi và có cân nặng từ 15 kg trở lên. Vì vậy nên cân nhắc kỹ lưỡng trước khi tiến hành thủ thuật ở nhóm trẻ sơ sinh và trẻ nhỏ có cân nặng dưới 15 kg.
Bít lỗ thông liên nhĩ bằng dụng cụ qua da
Hiện nay ở nhiều trung tâm kỹ thuật này đã thay thế phẫu thuật cho các lỗ thông liên nhĩ nhỏ và trung bình, tuy nhiên chỉ định có thể rộng hơn tùy vào kinh nghiệm của từng trung tâm.
Việc bít nhiều hơn một lỗ thông liên nhĩ bằng nhiều hơn 1 dụng cụ là hoàn toàn có thể, nếu khoảng cách giữa các lỗ thông lớn hơn hoặc bằng 7 mm.
Biến chứng quanh thủ thuật bao gồm: di lệch dụng cụ, rơi dụng cụ, rối loạn nhịp nhĩ.
Một nghiên cứu theo dõi sau bít thông liên nhĩ bằng dụng cụ Amplatzer trong vòng 2 năm cho thấy tỷ lệ gặp biến chứng xa khoảng 6,6%, bao gồm tràn dịch màng ngoài tim (3,1%), đau nửa đầu (1,9%), rối loạn nhịp nhĩ (1,2%), các rối loạn nhịp khác (0,2%), rơi dụng cụ (0,6%), loét vách liên nhĩ (0,3%) và huyết khối (0,1%). Tuy nhiên không có bệnh nhân nào tử vong.
Một phân tích gộp được tiến hành dựa trên 13 nghiên cứu quan sát cho thấy tỷ lệ biến chứng sau đóng TLN bằng dụng cụ khoảng 6,6% trong đó biến chứng nặng gặp ở khoảng 1,6% các trường hợp.
Phẫu thuật
- Chỉ định cho can thiệp ngoại khoa (sử dụng miếng vá màng ngoài tim/miếng vá nhân tạo hoặc khâu đóng lỗ thông phụ thuộc vào kích thước và vị trí của lỗ thông):
- Khi có các tổn thương phối hợp khác như TMP lạc chỗ…
- Thể TLN xoang TMC, thể xoang vành hay TLN lỗ nguyên phát hoặc TLN lỗ thứ phát mà không bít qua da được.
- TLN lỗ lớn kèm theo suy tim.
- Dùng đường mổ giữa xương ức hoặc kỹ thuật mổ tim xâm lấn tối thiểu (với đường mổ nhỏ hơn). Tỷ lệ tử vong do phẫu thuật dưới 1%.
- Lưu ý: Sức cản mạch máu phổi cao (Rp ≥ 10 units/m2) là chống chỉ định của phẫu thuật.
- Biến cố sau phẫu thuật bao gồm: tràn dịch màng ngoài tim, tràn dịch màng phổi, rối loạn nhịp tim, chảy máu, tràn khí màng phổi và nhiễm trùng vết mổ… Tuy nhiên các biến chứng này thường nhẹ và không đòi hỏi can thiệp gì thêm.
- Tiên lượng lâu dài của các trẻ được phẫu thuật đóng lỗ thông liên nhĩ rất tốt với tỷ lệ tử vong tương đương với quần thể trẻ khỏe mạnh. Các biến cố lâu dài như đột quỵ não, suy tim, rối loạn nhịp tim, block nhĩ thất và tăng áp động mạch phổi rất hiếm gặp. Một nghiên cứu cho thấy tỷ lệ rối loạn nhịp trên thất ở trẻ em đã phẫu thuật sửa chữa từ nhỏ thấp hơn so với trẻ chưa được phẫu thuật sửa chữa và thấp hơn so với các bệnh nhân phẫu thuật ở tuổi trưởng thành.
Điều trị ở bệnh nhân người lớn
Khuyến cáo của hội Tim mạch châu u (ESC) 2020 về xử trí thông liên nhĩ
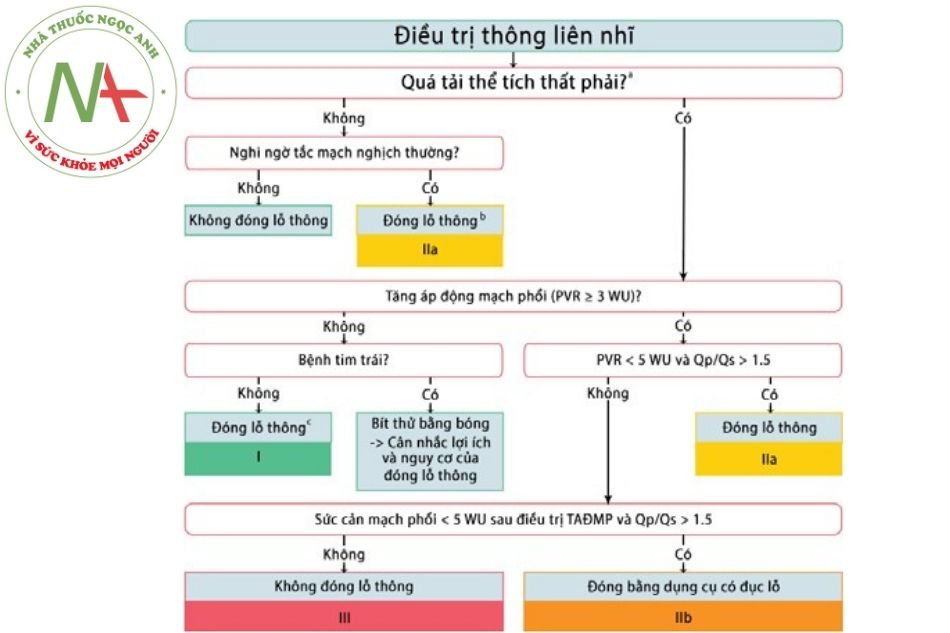
Chú thích: TALĐMP: Tăng áp lực động mạch phổi; PVR: Sức cản mạch phổi.
Bảng 2. Khuyến cáo ESC 2020 về xử trí bệnh tim bẩm sinh ở người lớn
| Khuyến cáo | Mức độ | Bằng chứng |
| Ở bệnh nhân có bằng chứng quá tải thể tích thất phải và không có tăng áp động mạch phổi (không có dấu hiệu tăng áp lực động mạch phổi trên thăm dò không xâm lấn hoặc thăm dò xâm lấn cho thấy sức cản mạch phổi < 3 WU) hoặc có giảm chức năng thất trái, đóng lỗ TLN được khuyến cáo bất kể có triệu chứng hay không. | I | B |
| Đóng TLN bằng dụng cụ được khuyến cáo cho thông liên nhĩ lỗ thứ phát khi điều kiện phù hợp. | I | C |
| Ỏ bệnh nhân nhiều tuổi không phù hợp đóng TLN bằng dụng cụ, khuyến cáo phải đánh giá cẩn thận nguy cơ phẫu thuật và lợi ích của việc đóng lỗ TLN. | I | C |
| Ở bệnh nhân có dấu hiệu tăng áp động mạch phổi trên thăm dò không xâm lấn, đánh giá xâm lấn sức cản mạch phổi là bắt buộc. | I | C |
| Ở bệnh nhân giảm chức năng thất trái, khuyến cáo nên làm test đo bóng và đánh giá cẩn thận lợi ích của việc đóng luồng thông trái → phải với tác động có hại của đóng lỗ TLN (cân nhắc giữa việc đóng, xem xét đóng và không đóng lỗ TLN). | I | C |
| Ở bệnh nhân có tắc mạch nghịch thường (loại trừ do các nguyên nhân khác), việc đóng lỗ TLN có thể được cân nhắc bất kể kích cỡ, trừ trường hợp có tăng áp động mạch phổi hoặc giảm chức năng thất trái. | IIa | C |
| Ở bệnh nhân có sức cản mạch phổi từ 3-5 WU, đóng lỗ TLN có thể được cân nhắc khi luồng thông trái → phải có ý nghĩa (Qp/Qs > 1,5). | IIa | C |
| Ở bệnh nhân có sức cản mạch phổi ≥ 5 WU, đóng lỗ TLN có thể cân nhắc khi sức cản mạch phổi giảm dưới 5 WU sau khi điều trị hạ áp động mạch phổi và luồng thông trái → phải có ý nghĩa (Qp/Qs ≥ 1,5). | IIb | C |
| Không nên bít lỗ TLN ở bệnh nhân có hội chứng Eisenmenger, bệnh nhân có tăng áp động mạch phổi và có sức cản mạch phổi ≥ 5 WU kể cả sau điều trị thuốc hạ áp động mạch phổi hoặc giảm độ bão hòa oxy máu khi vận động. | III | C |
Chú thích: TLN: Thông liên nhĩ; Qp: Lưu lượng tuần hoàn phổi; Qs: Lưu lượng tuần hoàn hệ thống.
Điều trị nội khoa
Với thông liên nhĩ kích thước nhỏ, không ảnh hưởng đến buồng tim, không tăng áp động mạch phổi và không có biến chứng: theo dõi, chưa có chỉ định đóng lỗ thông.
Điều trị biến chứng: suy tim, rối loạn nhịp tim, viêm phổi…
Với thông liên nhĩ có tăng áp động mạch phổi nặng: điều trị nội khoa với thuốc giảm áp lực động mạch phổi (sildenafil, bosentan, iloprost…).
Lựa chọn giữa phẫu thuật và can thiệp bít bằng dụng cụ qua da
Nhìn chung bít lỗ thông liên nhĩ bằng dụng cụ qua da được chỉ định cho các trường hợp thông liên nhĩ lỗ thứ phát với đường kính dưới 36 mm (đo bằng bóng trên thông tim) và các gờ lớn hơn hoặc bằng 5 mm nhằm tránh việc chèn ép của dụng cụ vào xoang vành, tĩnh mạch phổi phải, tĩnh mạch chủ hoặc van nhĩ thất. Các trường hợp còn lại cần đóng lỗ thông bằng phẫu thuật.
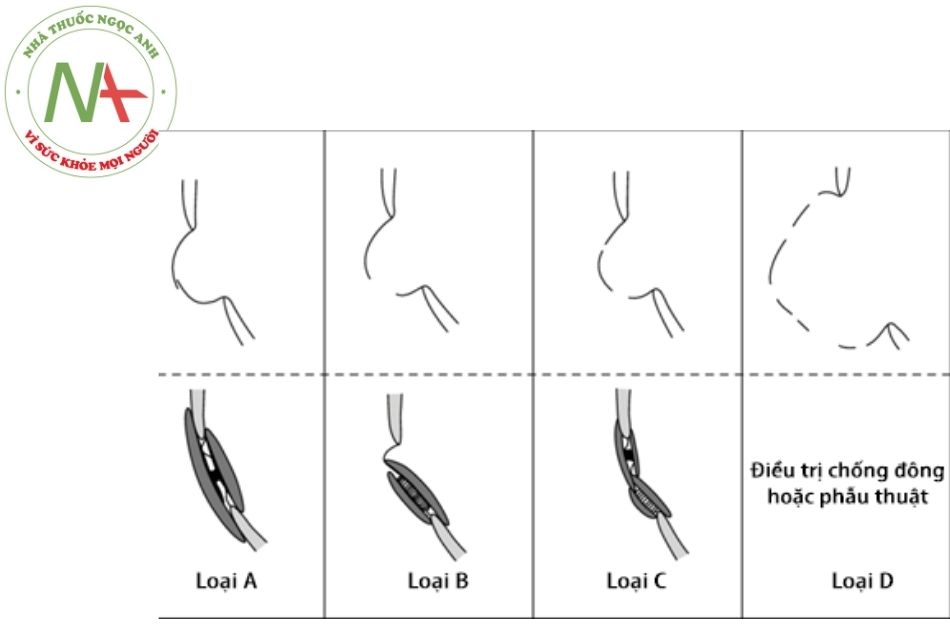
Đối với các trường hợp có phình vách liên nhĩ: Phình vách liên nhĩ được định nghĩa là các mô thừa và di động vào ra trên 10-15 mm theo các chu chuyển tim trên vách liên nhĩ tại khu vực của lỗ bầu dục. Phình vách liên nhĩ thủng có thể gây ra luồng thông trái → phải và được chia thành 4 loại:
- Loại A: phình vách liên nhĩ kèm còn lỗ bầu dục.
- Loại B: phình vách liên nhĩ kèm theo một lỗ thông liên nhĩ.
- Loại C: phình vách liên nhĩ có hai vị trí thủng.
- Loại D: phình vách liên nhĩ có nhiều vị trí thủng.
Trong đó loại A,B,C có thể đóng bằng dụng cụ hoặc phẫu thuật; còn loại D bắt buộc phải phẫu thuật.
Việc tiếp cận, đánh giá và xử trí thông liên nhĩ lỗ thứ phát được trình bày cụ thể trong Hình 10. Các thể thông liên nhĩ khác cũng có cách tiếp cận tương tự, tuy nhiên điều trị đóng thông liên nhĩ chỉ có thể dùng phương pháp phẫu thuật.
Phẫu thuật
Có thể sử dụng đường mổ giữa xương ức hoặc mổ xâm lấn tối thiểu tùy từng trường hợp. Mổ xâm lấn tối thiểu có thể tiến hành theo nhiều cách, đường mổ cạnh ức phải, mở xương ức tối thiểu hoặc mở dưới hõm ức ở người trẻ, đường mở đường nách phải hoặc mổ nội soi hoàn toàn với hệ thống robot.
Vá lỗ thông được tiến hành bằng miếng vá màng ngoài tim hoặc miếng vá Dacron với các trường hợp lỗ thông liên nhĩ nguyên phát, thứ phát, thông liên nhĩ thể xoang tĩnh mạch chủ. Khâu trực tiếp lỗ thông hiện không còn được khuyến cáo trừ trường hợp lỗ thông rất nhỏ.
Thông liên nhĩ thể xoang tĩnh mạch vành có thể khâu trực tiếp hoặc vá bằng miếng vá hoặc có thể đóng lỗ vào của xoang tĩnh mạch vành, tuy nhiên nếu có tồn tại tĩnh mạch chủ trên trái thì bắt buộc phải tạo một đường hầm trong nhĩ trái (intra atrial baffle) dẫn máu từ xoang tĩnh mạch vành về nhĩ phải.
Theo dõi sau đóng thông liên nhĩ
Tái khám định kỳ: khám lâm sàng, Xquang ngực, điện tâm đồ và siêu âm tim vào các thời điểm 1 tháng, 3 tháng, 6 tháng, 12 tháng sau khi phẫu thuật/can thiệp. Sau đó nếu không có luồng thông tồn lưu, không có biến chứng có thể tái khám mỗi 2-3 năm.
Cần theo dõi sát định kỳ sau đặt dụng cụ bít TLN cho những trường hợp có biến chứng để xử trí kịp thời: còn luồng thông tồn lưu cạnh dụng cụ, có chèn ép vào tĩnh mạch chủ trên và tĩnh mạch phổi hoặc ảnh hưởng đến chức năng van nhĩ thất.
Sau đặt dụng cụ bít lỗ thông, bệnh nhân được điều trị thuốc kháng kết tập tiểu cầu như aspirin 81 mg/ ngày (trẻ em 3-5 mg/kg) trong 6 tháng.
Sau phẫu thuật, loạn nhịp nhĩ hoặc loạn nhịp nút nhĩ thất xảy ra ở 7-20% bệnh nhân. Đôi khi cần đặt máy tạo nhịp cho những trường hợp có hội chứng suy nút xoang có triệu chứng.
Các vấn đề cần lưu ý khác khi đóng thông liên nhĩ
Chỉ định cho phẫu thuật lại ở bệnh nhân thông liên nhĩ (chỉ định loại I) bao gồm:
- Hẹp van nhĩ thất bên trái, hở hoặc rối loạn chức năng van nhân tạo có triệu chứng, gây rối loạn nhịp tim, giãn thất trái hoặc suy chức năng tâm thu thất trái.
- Tắc nghẽn đường ra thất trái khi chênh áp trung bình đo được > 50 mmHg hoặc chênh áp đỉnh > 70 mmHg hoặc chênh áp trung bình < 50 mmHg nhưng có hở nhiều van nhĩ thất bên trái hoặc hở động mạch chủ nhiều.
- TLN tồn lưu đủ tiêu chuẩn đóng lỗ thông.
Tăng áp động mạch phổi
- Khi so sánh với các luồng thông có áp lực cao như thông liên thất (ventricular septal defect), còn ống động mạch (patent ductus arteriosus), lưu lượng qua TLN thường thấp và việc tăng áp mạch máu phổi thường chậm do đó nguy cơ phát triển hội chứng Eisenmenger thường ít gặp với các luồng thông tầng nhĩ.
- Ở bệnh nhân TLN có tăng áp động mạch phổi cố định (hội chứng Eisenmenger), việc đóng lỗ TLN là chống chỉ định, chỉ nên điều trị nội khoa với các thuốc giãn mạch phổi
Rối loạn nhịp
- Rung nhĩ, cuồng nhĩ và hội chứng suy nút xoang là các rối loạn nhịp phổ biến cần được điều trị bằng thuốc, triệt đốt qua đường ống thông hoặc cấy máy tạo nhịp tim.
- Phối hợp với kỹ thuật Maze trong lúc phẫu thuật có thể cân nhắc ở bệnh nhân kèm theo rung nhĩ (IIa).
Tắc mạch nghịch thường
- Việc lặn dưới nước và ở phụ nữ có thai có nguy cơ tăng luồng thông phải → trái và bởi vậy tăng nguy cơ tắc mạch nghịch thường (gây đột quỵ não).
- Bệnh nhân còn luồng thông tồn lưu nên rất cẩn thận khi truyền dịch.
- Tắc mạch nghịch thường là chỉ định cho can thiệp đóng thông liên nhĩ.
Phụ nữ có thai
- Chống chỉ định mang thai ở bệnh nhân có hội chứng Eisenmenger do có nguy cơ cao tử vong liên quan thai sản.
- Phụ nữ có thai dung nạp tốt khi có luồng thông tầng nhĩ mà không có tăng áp động mạch phổi.
- Quá tải thể tích và áp lực tim phải có thể tiến triển trong quá trình thai sản ở bệnh nhân TLN (xuất hiện các triệu chứng như khó thở hay rối loạn nhịp tim) liên quan đến tăng luồng thông trái → phải, gây tăng thể tích lòng mạch và cung lượng tim.
- Ở phụ nữ mang thai có thể tăng nguy cơ tắc mạch nghịch thường do: tăng đông trong khi có thai, tăng nguy cơ luồng thông phải → trái do giảm kháng lực hệ thống (từ giai đoạn 3 tháng giữa thai kỳ) và do hiệu ứng Valsalva khi chuyển dạ (khi rặn đẻ làm tăng áp lực trong ổ bụng, dẫn tới tăng lưu lượng máu về nhĩ phải, làm tăng nguy cơ xuất hiện luồng thông phải → trái).
Tài liệu tham khảo
1.Gaggin H.K., Januzzi J.L. (2014) MGH Cardiology Board review book. London:
2. McMahon J., Feltes T.F., Fraley J.K., et al.(2002) Natural history of growth of secundum atrial septal defects and implications for transcatheter closure. Heart;87:256–9.
3. Helmut Baumgartner, Julie De Backer, Sonya V Babu-Narayan et al, ESC Scientific Document Group, 2020 ESC Guidelines for the management of adult congenital heart disease: The Task Force for the management of adult congenital heart disease of the European Society of Cardiology (ESC), European Heart Journal, https:// doi.org/10.1093/eurheartj/ehaa554.
4. Stout K. et al (2019). 2018 AHA/ACC Guideline for the Management of Adults With Congenital Heart Dis- ease. JACC 73( 12 ): e81-192.
5. DeFaria Yeh , King M.E.,(2015) Congenital heart disease in the adult: what should the adult cardiologist know? Curr Cardiol Rep.,17:25.
6. Du D., Hijazi Z.M., Kleinman C.S., Silverman N.H., Larntz K., Amplatzer I., (2002) Comparison between tran- scatheter and surgical closure of secundum atrial septal defect in children and adults: results of a multicenter nonrandomized trial. J Am Coll Cardiol., 39:1836–44.
7. Saxena A., et al. (2019) Indian guidelines for indications and timing of intervention for common congenital heart diseases: Revised and updated consensus statement of the Working group on management of congen- ital heart diseases. Ann Pediatr Card;12:254‐286.