Bệnh truyền nhiễm
Nhiễm Rubella sau sinh: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Nhiễm Rubella sau sinh: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Điều trị nhiễm trùng có triệu chứng chủ yếu là điều trị hỗ trợ, vì bệnh tự khỏi.
◊ Hậu quả nghiêm trọng nhất của nhiễm rubella là hội chứng rubella bẩm sinh, có thể do nhiễm trong quá trình mang thai. Đặc biệt khuyến cáo hội chẩn chuyên gia cho phụ nữ mang thai có phơi nhiễm với rubella.
◊ Các chương trình tiêm chủng rubella đã xóa sổ sự lan tràn dịch của virus tại Anh và châu Mỹ; hầu hết các ca bệnh đều là du nhập hoặc liên quan đến các trường hợp nhiễm virus do du nhập.
Thông tin cơ bản
Định nghĩa
Chủ đề này tập trung vào rubella sau sinh (sởi Đức hoặc sởi 3 ngày), một loại nhiễm trùng toàn thân, nhẹ, tự khỏi do vi- rút rubella gây ra. Có đến một nửa số ca bệnh là không có triệu chứng. Biểu hiện thường gặp của nhiễm virus có triệu chứng bao gồm sốt nhẹ, phát ban toàn thân, hạch to, viêm kết mạc và đau khớp hoặc viêm khớp. Nhiễm virus ở người mẹ trong thời kỳ mang thai, đặc biệt là ở giai đoạn đầu của thai kỳ, có thể gây sảy thai tự nhiên, chết thai hoặc hàng loạt các bất thường giải phẫu và xét nghiệm (hội chứng rubella bẩm sinh).
Dịch tễ học
Tại Anh trong thời kỳ trước khi có vắc-xin, rubella không hay gặp ở trẻ dưới 5 tuổi, với tỷ lệ mắc mới cao nhất là 5 đến 10 tuổi. Trước khi có cấp phép dùng vắc-xin rubella tại Hoa Kỳ vào năm 1969, rubella đã gây ra các đợt dịch vào cuối mùa đông và đầu mùa xuân ở trẻ khoảng từ 3 đến 9 tuổi. Tỷ lệ mắc mới dịch rubella ở quần thể không được tiêm chủng cao nhất là ở trẻ tiền học đường và trẻ nhỏ ở độ tuổi đi học. Vào năm 2004, Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) Hoa Kỳ đã công bố xóa sổ dịch rubella tại Hoa Kỳ.((Centers for Disease Control and Prevention. Achievements in public health: elimination of rubella and congenital rubella syndrome – United States, 1969-2004. Morb Mortal Wkly Rep. 2005;54:279-282. Tóm lược)) Hiện tại, mỗi năm có chưa đến 10 người tại Hoa Kỳ được báo cáo nhiễm rubella, và kể từ 2012, tất cả những người bị nhiễm rubella đều có bằng chứng là bị nhiễm trong khi sống hoặc di chuyển ra bên ngoài Hoa Kỳ.((Centers for Disease Control and Prevention. Rubella (German measles, three-day measles). Sept 2017 [internet publication]. Toàn văn)) ((Papania MJ, Wallace GS, Rota PA, et al. Elimination of endemic measles, rubella, and congenital rubella syndrome from the Western hemisphere: the US experience. JAMA Pediatr. 2014;168:148-155. Toàn văn Tóm lược)) Hầu hết các ca bệnh hiện tại ảnh hưởng đến trẻ vị thành niên và thanh niên.((Anon. Rubella. In: Atkinson W, Wolfe S, Hamborsky J, et al, eds. Epidemiology and prevention of vaccine- preventable diseases. The pink book: course textbook, 11 ed. Washington, DC: Public Health Foundation; 2009:257-272. Toàn văn)) Sắc tộc Hispanic trước đây là yếu tố dịch tễ quan trọng, nhưng chương trình kiểm soát khu vực mở rộng cho châu Mỹ đã được thông qua vào năm 1997. Và vào năm 2015, Tổ chức Y tế Toàn châu Mỹ đã xác định rằng sự lây truyền dịch rubella ở khu vực này đã được xóa sổ.((Pan American Health Organization; World Health Organization. Elimination of rubella and congenital rubella syndrome in the Americas. Fact Sheet 2015. April 2015. http://www.paho.org/ (last accessed 27 February 2017). Toàn văn)) Dịch rubella và hội chứng rubella bẩm sinh vẫn còn là vấn đề sức khỏe toàn cầu, chủ yếu ở Đông Nam Á và châu Phi. Các đợt bùng phát đã được báo cáo ở các quốc gia nơi tỷ lệ tiêm vắc-xin chưa tối ưu.((Centers for Disease Control and Prevention (CDC). Nationwide rubella epidemic–Japan, 2013. MMWR Morb Mortal Wkly Rep. 2013;62:457-462. Toàn văn Tóm lược)) Nguy cơ có thể cao đối với những du khách không được tiêm chủng đến các vùng vẫn còn lưu hành dịch rubella.
Bệnh căn học
Rubella do vi-rút rubella gây nên, vi-rút này thuộc họ togavirus và là thành viên duy nhất của chi Rubivirus. Con người là vật chủ tự nhiên duy nhất. Vi-rút có hệ gen RNA chuỗi dương và lớp vỏ ngoài glycolipid. Chỉ có 1 kiểu kháng nguyên duy nhất. Vi-rút rubella dễ dàng bị bất hoạt bằng các hóa chất, pH thấp, nhiệt nóng và lạnh. Vi-rút có thể được nuôi cấy ở nhiều dòng tế bào. Miễn dịch qua trung gian tế bào xuất hiện 2 đến 4 tuần sau khi nhiễm virus, và các kháng thể trung hòa và ức chế ngưng kết hồng cầu kháng lại vi-rút đạt đỉnh ở khoảng 4 tuần. Miễn dịch sau khi nhiễm rubella thường kéo dài suốt đời, mặc dù đã có báo cáo về trường hợp tái phát bệnh. Vắc-xin rubella được báo cáo là có hiệu quả khoảng 97% trong việc phòng ngừa bệnh sau khi tiêm liều đơn.((McLean HQ, Fiebelkorn AP, Temte JL, et al; Centers for Disease Control and Prevention. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices.)) Hầu hết các ca nhiễm rubella tại Hoa Kỳ đều là từ các quốc gia mà rubella vẫn còn lưu hành dịch và ảnh hưởng đến những người không được tiêm chủng.
Sinh lý bệnh học
Rubella lây truyền từ người sang người, chỉ qua tiếp xúc với chất dịch cơ thể của người nhiễm bệnh trực tiếp hoặc qua giọt bắn trong không khí, phổ biến nhất là dịch tiết mũi họng.((Anon. Rubella. In: Atkinson W, Wolfe S, Hamborsky J, et al, eds. Epidemiology and prevention of vaccine- preventable diseases. The pink book: course textbook, 11 ed. Washington, DC: Public Health Foundation; 2009:257-272. Toàn văn)) Các bệnh nhân có thể phát tán vi-rút lây bệnh từ 7 đến 30 ngày sau khi bị nhiễm (từ 1 tuần trước đến 2 tuần sau khi khởi phát phát ban). Tuy nhiên, trẻ nhũ nhi mắc hội chứng rubella bẩm sinh có thể lây truyền virus trong >1 năm. Giai đoạn ủ bệnh trung bình là 14 ngày (nằm trong khoảng: 2 đến 23 ngày) trong thời gian này vi-rút nhân bản trong mũi họng và hạch bạch huyết tại chỗ, sau đó lan qua đường máu đi khắp cơ thể (đến cả nhau thai và thai nhi ở phụ nữ mang thai). Các triệu chứng toàn thân là do nhiễm vi-rút, nhưng một số biểu hiện (phát ban, giảm tiểu cầu, viêm khớp) có thể bắt nguồn từ miễn dịch.
Phân loại
Các tiêu chí chẩn đoán và phân loại ca bệnh Rubella (sởi Đức)((Centers for Disease Control and Prevention. Rubella (German measles): 2010 case definition. May 2014. http://www.cdc.gov (last accessed 27 February 2017). Toàn văn))
Theo định nghĩa ca bệnh CDC 2007 của Bộ Y tế và Dịch vụ Nhân sinh Hoa Kỳ, rubella sau sinh được phân loại như sau:
Định nghĩa ca bệnh lâm sàng
- Phát ban sần toàn thân khởi phát một cách cấp tính
- Sốt >37,2°C (99°F), nếu đo thân nhiệt
- Đau khớp/viêm khớp, hạch to hoặc viêm kết mạc.
Tiêu chuẩn xét nghiệm để chẩn đoán
- Phân lập vi-rút rubella, hoặc
- Tăng đáng kể chuẩn độ kháng thể IgG rubella trong huyết thanh giữa huyết thanh giai đoạn cấp tính và hồi phục được đo bằng bất cứ xét nghiệm huyết thanh tiêu chuẩn nào, hoặc
- Xét nghiệm kháng thể IgM rubella dương tính (lưu ý: các trường hợp dương tính giả được báo cáo ở những người bị một số bệnh nhiễm vi-rút cấp tính khác và có yếu tố dạng thấp).
Phân loại trường hợp
- Nghi ngờ: bất kỳ bệnh phát ban toàn thân nào khởi phát cấp tính
- Nghi ngờ mức độ cao: đáp ứng định nghĩa ca bệnh lâm sàng nhưng không có xét nghiệm huyết thanh hoặc vi-rút học hoặc kết quả xét nghiệm huyết thanh hoặc vi-rút học không ủng hộ và không có mối liên hệ về mặt dịch tễ học với ca bệnh đã được khẳng định bằng xét nghiệm
- Được khẳng định: được khẳng định bằng xét nghiệm hoặc đáp ứng định nghĩa ca bệnh lâm sàng và có mối liên hệ về mặt dịch tễ học với ca bệnh đã được khẳng định bằng xét nghiệm.
Phòng ngừa
Ngăn ngừa sơ cấp
Vắc-xin rubella là vi-rút sống giảm độc lực. Tại Anh, vắc-xin có sẵn ở dạng kết hợp cả vi-rút sởi và quai bị sống giảm độc lực (vắc-xin MMR). Liều đầu tiên được tiêm lúc 1 năm tuổi và liều thứ hai được tiêm trước tuổi đi học, khoảng 3 năm 4 tháng tuổi.((Public Health England. Complete routine immunisation schedule. July 2017 [internet publication]. Toàn văn))
Hai vắc-xin từ vi-rút sống giảm độc lực để phòng bệnh rubella hiện có sẵn tại Hoa Kỳ, dạng bào chế tam giá sởi-quai bị- rubella (MMR) và dạng bào chế tứ giá sởi-quai bị-rubella-varicella (MMRV; chỉ được cấp phép sử dụng ở những người <12 tuổi).((McLean HQ, Fiebelkorn AP, Temte JL, et al; Centers for Disease Control and Prevention. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices.)) ((Robinson CL, Romero JR, Kempe A, et al. Advisory Committee on Immunization Practices recommended immunization schedule for children and adolescents aged 18 years or younger – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb)) ((Kim DK, Riley LE, Hunter P. Advisory Committee on Immunization Practices Recommended Immunization Schedule for Adults Aged 19 Years or Older – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):158-160. Toàn văn Tóm lược)) [CDC: rubella – make sure your child gets vaccinated] Thành phần rubella chủng RA 27/3 của mỗi loại vắc-xin này là giống nhau. Vắc-xin rubella được báo cáo là có hiệu quả khoảng 97% trong việc ngăn ngừa bệnh sau khi dùng liều đơn.((McLean HQ, Fiebelkorn AP, Temte JL, et al; Centers for Disease Control and Prevention. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices.)) Mặc dù 1 liều vắc-xin rubella có khả năng bảo vệ cao, nhưng khuyến cáo dùng 2 liều vắc-xin rubella ở trẻ em và trẻ vị thành niên vì mục đích của khuyến cáo dùng 2 liều là dành cho vắc-xin chứa cả sởi và quai bị và để bảo vệ thêm cho những người tiêm vắc-xin lần đầu không hiệu quả. Tùy thuộc vào tuổi và nguy cơ phơi nhiễm, người lớn nhạy cảm được khuyến cáo tiêm 1 hoặc 2 liều.((McLean HQ, Fiebelkorn AP, Temte JL, et al; Centers for Disease Control and Prevention. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices.)) ((Kim DK, Riley LE, Hunter P. Advisory Committee on Immunization Practices Recommended Immunization Schedule for Adults Aged 19 Years or Older – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):158-160. Toàn văn Tóm lược))Chẩn đoán rubella trên lâm sàng của nhân viên y tế không được coi là bằng chứng được chấp nhận về khả năng miễn dịch.((Kim DK, Riley LE, Hunter P. Advisory Committee on Immunization Practices Recommended Immunization Schedule for Adults Aged 19 Years or Older – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):158-160. Toàn văn Tóm lược))
Khám sàng lọc
Nữ giới sau tuổi dậy thì cần được đánh giá độ nhạy cảm với rubella ở các lần khám sức khỏe hàng năm, các lần thăm khám kế hoạch hóa gia đình và các lần thăm khám ở phòng khám về bệnh lây truyền qua đường tình dục.((American Academy of Pediatrics, Kimberlin DW, Brady MT, Jackson MA, Long SS. Red Book, 30th Edition (2015). 2015 Report of the Committee on Infectious Diseases, 30th Edition. 2015. Elk Grove Village, IL: American Academy of Pediatrics; 2015.)) Nếu phát hiện những bệnh nhân này nhạy cảm khi sàng lọc huyết thanh hoặc không có hồ sơ về tình trạng miễn dịch, họ cần được tiêm chủng vắc-xin sởi-quai bị-rubella (MMR) trừ khi đã xác định là đang mang thai.
Những người có nguy cơ cao bị nhiễm rubella (du khách đến các quốc gia lưu hành dịch rubella) cần được đánh giá độ nhạy cảm với rubella, và nếu nhạy cảm, cần được tiêm chủng vắc-xin MMR trừ khi biết là họ đang mang thai.
Ngăn ngừa thứ cấp
Bệnh nhân bị rubella sau sinh cần được cách ly trong vòng 7 ngày sau khi khởi phát phát ban. Khuyến cáo thực hiện biện pháp phòng ngừa giọt bắn trong không khí và phòng ngừa tiêu chuẩn cho bệnh nhân nhập viện.((American Academy of Pediatrics, Kimberlin DW, Brady MT, Jackson MA, Long SS. Red Book, 30th Edition (2015). 2015 Report of the Committee on Infectious Diseases, 30th Edition. 2015. Elk Grove Village, IL: American Academy of Pediatrics; 2015.))
Khuyến cáo cách ly tiếp xúc cho những trẻ nhũ nhi bị nhiễm bẩm sinh cho đến khi 2 mẫu nuôi cấy dịch mũi họng hoặc nước tiểu liên tiếp thu được sau 3 tháng tuổi cho kết quả âm tính hoặc trong năm đầu đời.
Nữ giới sau tuổi dậy thì cần được đánh giá độ nhạy cảm với rubella ở tất cả các đợt chăm sóc sức khỏe. Nếu được phát hiện là nhạy cảm khi sàng lọc huyết thanh hoặc không có hồ sơ về tình trạng miễn dịch, họ cần được tiêm chủng vắc-xin sởi-quai bị-rubella (MMR) trừ khi đã xác định là đang mang thai.
Khuyến cáo sàng lọc định kỳ trước khi sinh về miễn dịch với rubella. Nếu bệnh nhân bị nhạy cảm, cần tiêm MMR ở giai đoạn ngay sau khi sinh.
Những người có nguy cơ cao bị nhiễm rubella (nhân viên y tế, người làm giáo dục, nhân viên chăm sóc trẻ) cần được đánh giá độ nhạy cảm với rubella, và cần được tiêm vắc-xin MMR nếu nhạy cảm. [CDC: rubella] [Pan American Health Organization/WHO: rubella]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một người đàn ông 35 tuổi đến khám với bệnh sử 3 ngày sốt nhẹ, khó chịu, đau đầu và đau đầu gối. Buổi sáng hôm đó bệnh nhân bị phát ban trên mặt, hiện đã lan đến ngực và cánh tay. Khám lâm sàng phát hiện thấy xung huyết kết mạc nhẹ, hạch to nhẹ sau hai bên tai và phát ban sần, đỏ rải rác ở mặt, thân mình và cánh tay phía trên. Bệnh nhân đã đi công tác từ Nigeria và đến Hoa Kỳ một tuần trước khi khởi phát bệnh. Bệnh nhân không biết về tình trạng tiêm chủng của mình và cho biết rằng đồng nghiệp mà anh ta tiếp xúc gần cũng bị phát ban tương tự gần đây.
Tiền sử ca bệnh #2
Trẻ gái, nhũ nhi, nặng 2820 gam, con đầu của một bà mẹ 22 tuổi, sinh ở tuần 38 của thai kỳ; quá trình mang thai không có gì bất thường Trẻ có gan lách to nhẹ, nhiều nốt trên da hơi tím, chắc, căng da không mất, chấm xuất huyết rải rác và tiếng thổi liên tục độ 3 ở vùng dưới xương đòn bên trái. Mẹ của trẻ di cư từ Việt Nam trong tháng thứ sáu của thai kỳ; và không thể nhớ đã được tiền sử tiêm chủng khi còn nhỏ.
Các bài trình bày khác
Nhiễm rubella sau sinh có thể bị biến chứng do viêm khớp rõ ràng. Triệu chứng này thường gặp hơn ở người lớn và phụ nữ và có thể kéo dài hàng tuần cho đến hàng tháng. Giảm tiểu cầu xảy ra ở khoảng 1 trong số 3000 ca bệnh, thường gặp nhất ở trẻ em.((Morse EE, Zinkham WH, Jackson DP. Thrombocytopenic purpura following rubella infection in children and adults. Arch Int Med. 1966;117:573-579. Tóm lược)) Biến chứng xuất huyết nặng có thể xảy ra. Các biến chứng hiếm gặp bao gồm rối loạn thần kinh, viêm cơ tim, viêm màng ngoài tim, viêm gan và suy tủy xương.
Cách tiếp cận chẩn đoán từng bước
Rubella sau sinh được chẩn đoán phổ biến nhất bằng xét nghiệm huyết thanh ở những bệnh nhân có biểu hiện phát ban sần toàn thân, sốt >37,2°C (99°F) và đau khớp/viêm khớp, hạch to hoặc viêm kết mạc. Xét nghiệm chẩn đoán được chỉ định ở những người có yếu tố nguy cơ với rubella (tiêm chủng không đủ, đã biết có tiếp xúc với ca nhiễm rubella, đi đến khu vực trên thế giới có lưu hành dịch rubella) và bệnh cảnh lâm sàng phù hợp với rubella. Xác định người có khả năng lây truyền bệnh có thể ngăn lây lan rubella cho những người tiếp xúc nhạy cảm, đặc biệt là phụ nữ mang thai. Xét nghiệm chẩn đoán cũng được chỉ định ở những người có yếu tố nguy cơ nhiễm rubella và những người có khả năng có các biến chứng của bệnh, ví dụ như viêm khớp, giảm tiểu cầu hoặc viêm não.
Các đặc điểm lâm sàng
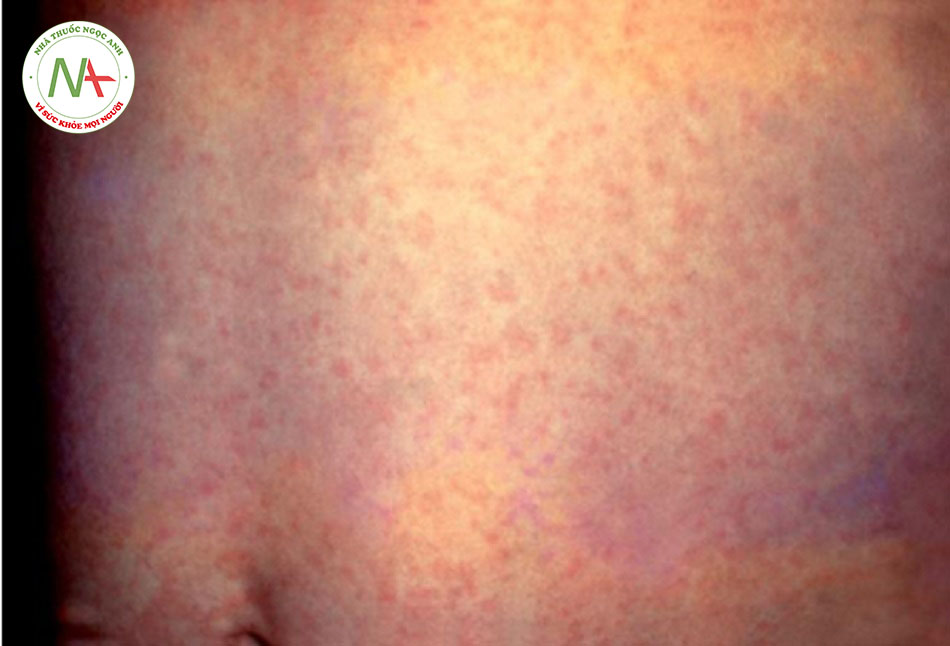
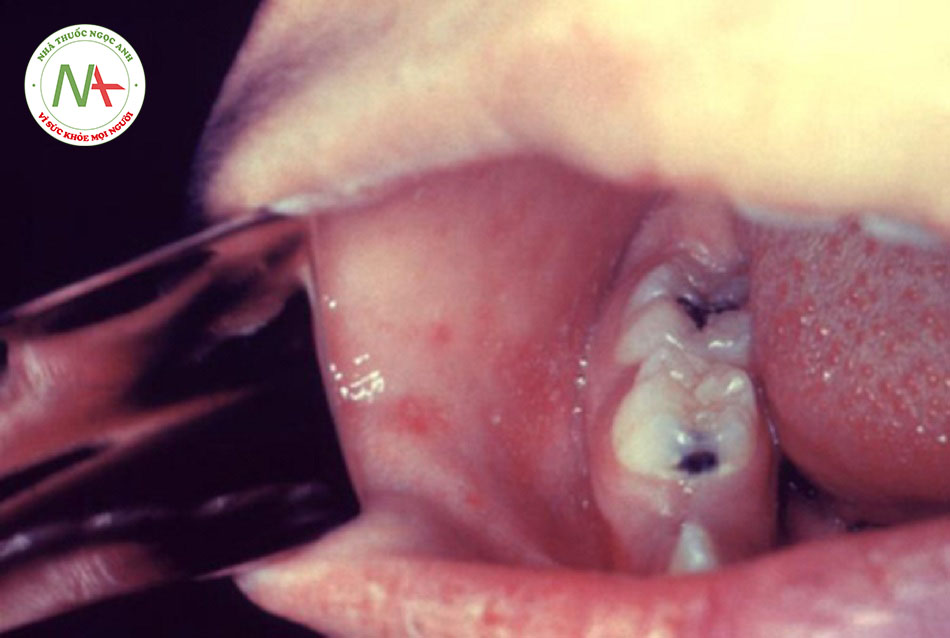
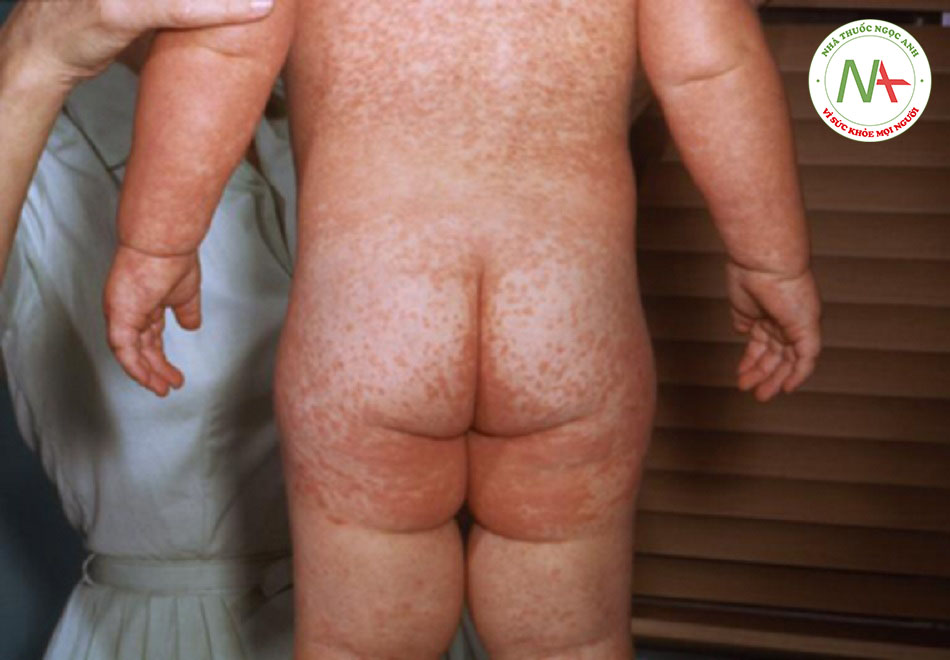
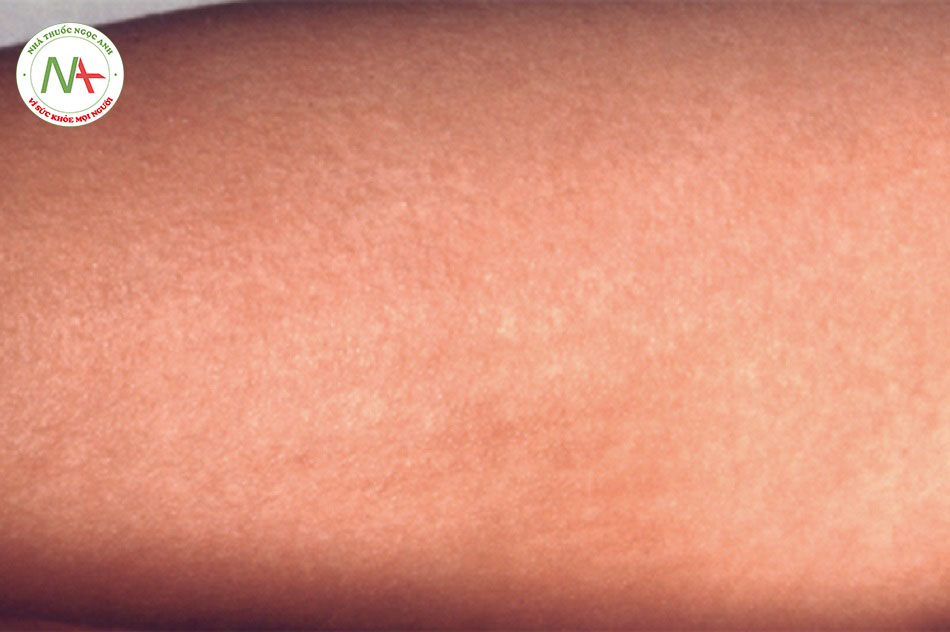
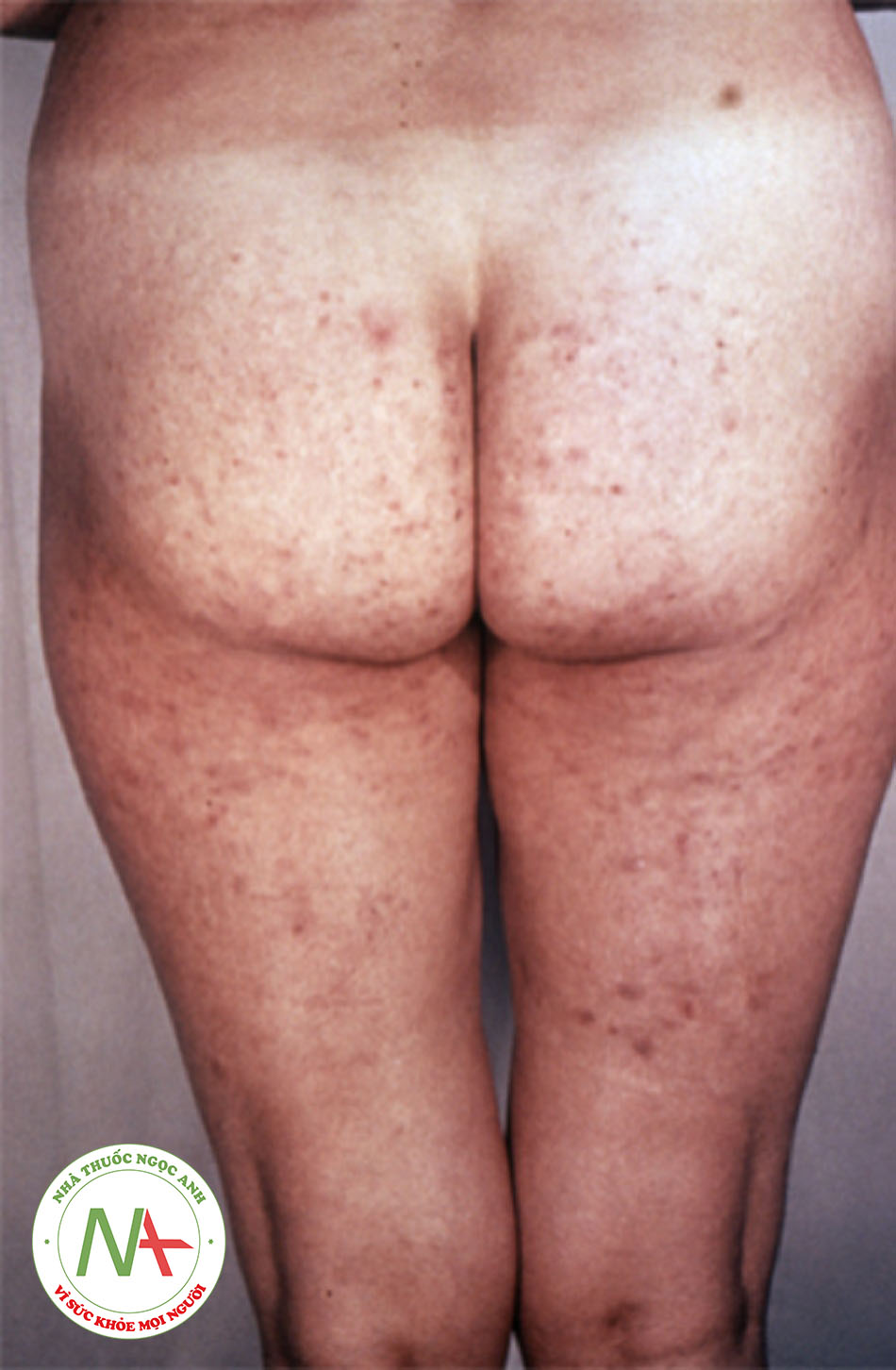
Phát ban thường là biểu hiện đầu tiên của rubella ở trẻ nhỏ. Dạng phát ban của rubella là ban đỏ, rời rạc, dát sần và đôi khi hơi ngứa và có thể nổi lên do nhiệt. Ban thường bắt đầu từ mặt và lan từ đầu đến chân. Đôi khi, có thể có chấm xuất huyết đến phát ban hoặc chấm xuất huyết vòm miệng. Phát ban kéo dài trung bình 3 đến 4 ngày.
Sốt nhẹ >37,2°C (99°F) xảy ra với tỷ lệ lên đến 50% ca nhiễm bệnh. Tình trạng khó chịu tiền triệu và các triệu chứng nhẹ toàn thân khác thường gặp ở người lớn hơn là ở trẻ em. Triệu chứng hô hấp trên nhẹ thường gặp ở trẻ em ở tuổi đi học và người lớn và có thể xuất hiện trước khi khởi phát phát ban vài ngày. Đau khớp và viêm khớp thường gặp ở người lớn (xảy ra với tỷ lệ lên đến 70% phụ nữ trưởng thành) nhưng không thường gặp ở trẻ em. Các khớp thường bị ảnh hưởng nhất là ngón tay, cổ tay và đầu gối. Khởi phát triệu chứng khớp thường trùng với phát ban và các triệu chứng có thể kéo dài nhiều tuần. Các triệu chứng hiếm khi tái phát hoặc diễn biến mạn tính.((Tingle AJ, Allen M, Petty RE, et al. Rubella-associated arthritis. I: comparative study of joint manifestations associated with natural rubella infection and RA 27/3 rubella immunisation. Ann Rheum Dis. 1986;45:110-114. Toàn văn Tóm lược))
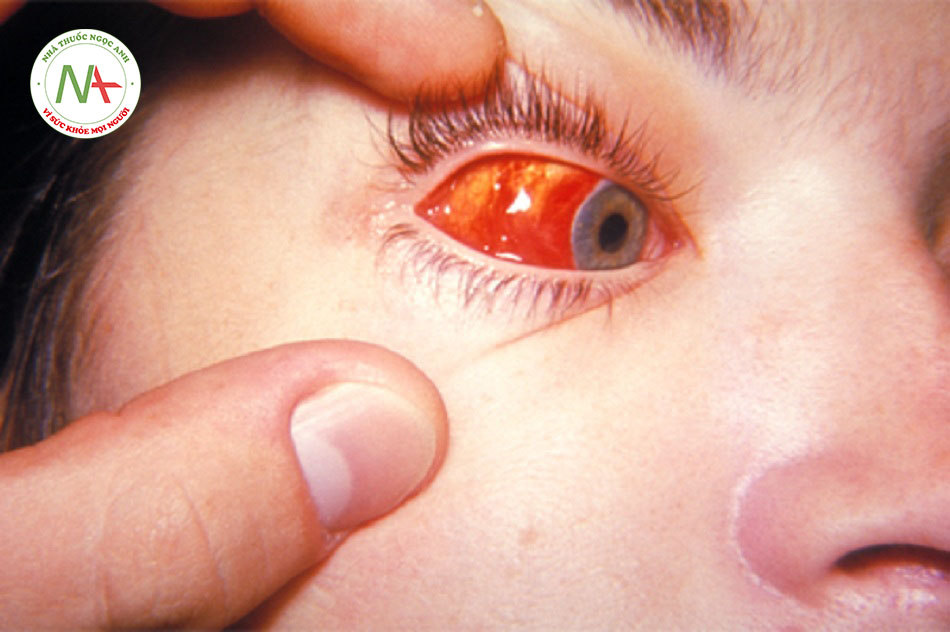
Hạch to nhẹ tại các cụm hạch bạch huyết sau tai, sau cổ và xương chẩm xảy ra ở hầu như tất cả các bệnh nhân và có thể xuất hiện trước khi khởi phát phát ban 1 tuần. Các hạch thường không đau và di động. Viêm kết mạc không sinh mủ được báo cáo ở khoảng 70% trẻ vị thành niên và người lớn nhưng lại ít gặp ở trẻ em.[Fig-1]
Xét nghiệm
Các ca bệnh nghi ngờ mắc rubella cần được khẳng định bằng xét nghiệm huyết thanh. Có thể phát hiện kháng thể kháng rubella IgM khi khởi phát bệnh lâm sàng ở hầu như tất cả bệnh nhân và kháng thể này tồn tại trong vài tuần đến vài tháng. Do rubella là bệnh hiếm gặp và độ đặc hiệu của xét nghiệm <100%, nhiều xét nghiệm IgM dương tính sẽ là dương tính giả. Vì vậy, phải luôn khẳng định xét nghiệm dương tính bằng cách đo IgG kháng rubella ở cặp huyết thanh giai đoạn cấp tính và hồi phục (được lấy cách nhau 2 đến 3 tuần) hoặc bằng cách đo ái lực của IgG. IgG rubella trong huyết thanh tăng 4 lần hoặc chuyển đảo huyết thanh giữa các mẫu ở giai đoạn cấp tính và hồi phục cho thấy tình trạng nhiễm cấp tính và có ích để làm xét nghiệm khẳng định hoặc khi nghi ngờ IgM rubella âm tính giả. Kháng thể IgG ái lực thấp cho thấy tình trạng nhiễm gần đây và IgG ái lực cao gợi ý tình trạng nhiễm xa hơn. [CDC: laboratory protocols – rubella] [CDC: laboratory support for surveillance of vaccine-preventable diseases] Phát hiện RNA rubella trong mẫu bệnh phẩm lâm sàng trực tiếp hoặc sau khi ủ trong mẫu nuôi cấy mô cũng có thể khẳng định tình trạng nhiễm virus. Phân lập vi-rút rubella từ mẫu bệnh phẩm lâm sàng có giá trị chẩn đoán; tuy nhiên, nuôi cấy vi-rút tốn nhiều công sức và chỉ được thực hiện ở các phòng thí nghiệm tham chiếu chuyên sâu. Định tuýp các chủng phân lập rubella bằng phương pháp phân tử PCR (phản ứng chuỗi sao chép ngược) là vô cùng hữu ích cho các mục đích dịch tễ, và cần cố gắng phân lập vi-rút trong tất cả các ca bệnh rubella đã khẳng định hoặc nghi ngờ cao. Xét nghiệm đặc biệt quan trọng đối với phụ nữ mang thai, những người có thể cần điều trị chuyên khoa cho bà mẹ-thai nhi do nguy cơ bị hội chứng rubella bẩm sinh.
Thông thường, không cần xét nghiệm thường quy nào khác. Có thể thực hiện xét nghiệm công thức máu nếu bệnh nhân có chấm xuất huyết do giảm tiểu cầu hoặc nếu nghi ngờ mắc các tình trạng nhiễm trùng khác nghiêm trọng hơn.
Các yếu tố nguy cơ
Thường gặp
Tiêm chủng không đầy đủ
- Tại Hoa Kỳ, 65% đến 80% ca nhiễm rubella được báo cáo là ở những người không được tiêm chủng hoặc những người không rõ tình trạng miễn dịch (tức là những người sinh ra tại nước ngoài nơi không được tiến hành tiêm chủng hoặc nơi tỷ lệ tiêm chủng sởi-quai bị-rubella [MMR] hoặc sởi-rubella [MR] thấp).((Centers for Disease Control and Prevention. Achievements in public health: elimination of rubella and congenital rubella syndrome – United States, 1969-2004. Morb Mortal Wkly Rep. 2005;54:279-282. Tóm lược)) Vắc-xin rubella được báo cáo là có hiệu quả khoảng 97% trong việc ngăn ngừa bệnh sau khi dùng liều đơn.((McLean HQ, Fiebelkorn AP, Temte JL, et al; Centers for Disease Control and Prevention. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices.))
Tiếp xúc với đối tượng nhiễm bệnh
- Rubella đã được báo cáo là dễ lây nhiễm khi tiếp xúc với người mang bệnh rubella, thường là những người đã từng bị nhiễm bệnh ở nước ngoài.((Papania MJ, Wallace GS, Rota PA, et al. Elimination of endemic measles, rubella, and congenital rubella syndrome from the Western hemisphere: the US experience. JAMA Pediatr. 2014;168:148-155. Toàn văn Tóm lược)) Có đến 50% các ca bệnh không có triệu chứng, vì vậy tiền sử tiếp xúc âm tính không loại trừ rubella.
Di chuyển ra nước ngoài
- Rubella vẫn còn là bệnh lây nhiễm gây lo ngại trên toàn cầu, nhưng các nỗ lực tiêm chủng đã giúp giảm các ca bệnh được báo cáo trên toàn thế giới xuống còn khoảng 22.000 người mỗi năm.((World Health Organization. Rubella fact sheet. January 2018 [internet publication]. Toàn văn)) Kể từ năm 2016, 152 quốc gia đã đưa rubella vào chương trình tiêm chủng quốc gia, với độ bao phủ tiêm chủng toàn quốc là từ 13% đến 99%.((World Health Organization. Rubella fact sheet. January 2018 [internet publication]. Toàn văn))Từ năm 2012, tất cả những người tại Mỹ bị nhiễm rubella đều có bằng chứng là bị nhiễm trong khi sống hoặc di chuyển ra bên ngoài nước Mỹ.((Centers for Disease Control and Prevention. Rubella (German measles, three-day measles). Sept 2017 [internet publication]. Toàn văn)) Nguy cơ có thể cao đối với du khách chưa được tiêm chủng đi đến các vùng mà rubella vẫn lưu hành dịch hoặc nơi đã báo cáo bùng phát dịch, cụ thể là ở những khu vực đang phát triển của châu Phi và châu Á.((Lambert N, Strebel P, Orenstein W, et al. Rubella. Lancet. 2015;385:2297-2307. Tóm lược))
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ cao bao gồm tiêm chủng không đầy đủ, phơi nhiễm với các nguồn tiếp xúc nhiễm bệnh và di chuyển ra nước ngoài.
Phát ban dát sẩn (thường gặp)
- Phát ban thường là biểu hiện đầu tiên của rubella ở trẻ nhỏ. Dạng phát ban của rubella là ban đỏ, rời rạc, dát sần và đôi khi hơi ngứa và có thể nổi lên do nhiệt.[Fig-1]
- Ban thường bắt đầu từ mặt và lan từ đầu đến chân. Đôi khi, có thể có chấm xuất huyết đến phát ban hoặc chấm xuất huyết vòm miệng. Phát ban kéo dài trung bình 3 đến 4 ngày.
Sốt (thường gặp)
- Sốt nhẹ >37,2°C (99°F) xảy ra với tỷ lệ lên đến 50% ca nhiễm bệnh.
Đau khớp (thường gặp)
- Đau khớp thường gặp ở người lớn (xảy ra với tỷ lệ lên đến 70% phụ nữ trưởng thành) nhưng không thường gặp ở trẻ em. Các khớp thường bị ảnh hưởng nhất là ngón tay, cổ tay và đầu gối. Khởi phát triệu chứng khớp thường trùng với phát ban và các triệu chứng có thể kéo dài nhiều tuần. Các triệu chứng hiếm khi tái phát hoặc diễn biến mạn tính.((Tingle AJ, Allen M, Petty RE, et al. Rubella-associated arthritis. I: comparative study of joint manifestations associated with natural rubella infection and RA 27/3 rubella immunisation. Ann Rheum Dis. 1986;45:110-114. Toàn văn Tóm lược))
Bệnh hạch bạch huyết (thường gặp)
- Hạch to nhẹ tại các cụm hạch bạch huyết sau tai, sau cổ và xương chẩm xảy ra ở hầu như tất cả các bệnh nhân và có thể xuất hiện trước khi khởi phát phát ban 1 tuần. Các hạch thường không đau và di động.
Tiêm chủng không đầy đủ (thường gặp)
- Những người không được tiêm chủng hoặc những người không rõ tình trạng tiêm chủng (ví dụ: những người sinh ra tại các nước không tiến hành tiêm chủng hoặc có tỷ lệ tiêm chủng sởi-quai bị-rubella [MMR] hoặc sởi-rubella [MR] thấp).
Các yếu tố chẩn đoán khác
Khó chịu (thường gặp)
- Khó chịu xảy ra trước khi bị bệnh và các triệu chứng nhẹ toàn thân khác thường gặp ở người lớn hơn là ở trẻ em.
Viêm mũi hoặc viêm họng (thường gặp)
- Triệu chứng hô hấp trên nhẹ thường gặp ở trẻ em tuổi đi học và người lớn và có thể xuất hiện trước khi khởi phát phát ban vài ngày.
Viêm khớp (thường gặp)
- Viêm khớp thường gặp ở người lớn (xảy ra với tỷ lệ lên đến 70% phụ nữ trưởng thành) nhưng không thường gặp ở trẻ em. Các khớp thường bị ảnh hưởng nhất là ngón tay, cổ tay và đầu gối. Khởi phát triệu chứng khớp thường trùng với phát ban và các triệu chứng có thể kéo dài nhiều tuần. Các triệu chứng hiếm khi tái phát hoặc diễn biến mạn tính.((Tingle AJ, Allen M, Petty RE, et al. Rubella-associated arthritis. I: comparative study of joint manifestations associated with natural rubella infection and RA 27/3 rubella immunisation. Ann Rheum Dis. 1986;45:110-114. Toàn văn Tóm lược))
Viêm kết mạc (thường gặp)
- Viêm kết mạc không sinh mủ được báo cáo ở khoảng 70% trẻ vị thành niên và người lớn, nhưng ít gặp ở trẻ em.((Gross PA, Portnoy B, Mathies AW Jr, et al. A rubella outbreak among adolescent boys. Am J Dis Child. 1970;119:326-331. Tóm lược))
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Huyết thanh học
• Xét nghiệm chẩn đoán thường dùng nhất là kháng thể IgM đặc hiệu với rubella trong huyết thanh. Xét nghiệm ưu tiên là ELISA bắt giữ. Có thể có xét nghiệm IgM dương tính giả, vì vậy tất cả các xét nghiệm IgM dương tính đều cần phải được khẳng định bằng nồng độ IgG đặc hiệu với rubella trong huyết thanh tăng gấp bốn lần giữa huyết thanh giai đoạn cấp tính và giai đoạn hồi phục (lấy cách nhau 2-3 tuần) hoặc bằng cách đo ái lực của IgG. Kháng thể IgG ái lực thấp cho thấy tình trạng nhiễm gần đây và IgG ái lực cao gợi ý tình trạng nhiễm xa hơn. [CDC: laboratory protocols – rubella] [CDC: laboratory support for surveillance of vaccine-preventable diseases] |
IgM: dương tính ở huyết thảnh giải đoạn cấp tính; IgG: chuyển đảo huyết thanh hoặc tăng 4 lần chuẩn độ giữa giai đoạn hồi phục và giai đoạn cấp tính. |
| Công thức máu
• Đôi khi, giảm tiểu cầu có thể xảy ra. Tình trạng này được cho là có nguyên nhân từ miễn dịch. |
Thường là bình thường |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Cấy vi rút
• Vi-rút rubella có thể được phân lập từ mũi hầu, họng, nước tiểu, máu và dịch não tủy từ khoảng 1 tuần trước đến 2 tuần sau khi khởi phát phát ban. Thông thường, nuôi cấy vi-rút không được thực hiện vì xét nghiệm này tốn nhiều công sức và chỉ được thực hiện ở các phòng thí nghiệm tham chiếu chuyên sâu. Từ khía cạnh dịch tễ, việc phân lập vi-rút đóng vai trò quan trọng và cần cố gắng thực hiện nếu nghi ngờ cao có rubella. Cần lấy các mẫu bệnh phẩm sớm nhất có thể trong quá trình diễn tiến bệnh. Thông tin có sẵn từ các hướng dẫn xét nghiệm của Trung tâm Kiểm soát và Phòng chống Dịch bệnh Hoa Kỳ (CDC). [CDC: laboratory protocols – rubella] |
Có thể dương tính |
| PCR phiên mã ngược
• Phát hiện rubella trong mẫu bệnh phẩm lâm sàng trực tiếp hoặc sau khi ủ mẫu nuôi cấy mô. • Có bán trên thị trường và ở một số quốc gia thông qua cơ quan y tế của chính phủ. Cần lấy các mẫu bệnh phẩm sớm nhất có thể trong quá trình diễn tiến bệnh. Thông tin có từ Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Hoa Kỳ (CDC). [CDC: laboratory protocols – rubella] [CDC: laboratory support for surveillance of vaccine-preventable diseases] |
Có thể dương tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
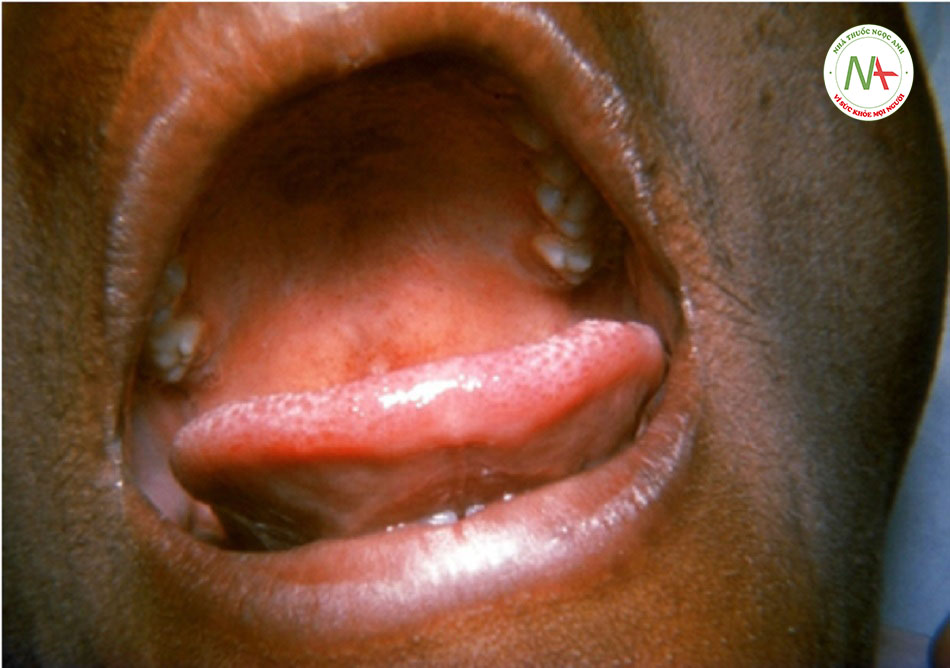
| Sởi (rubeola) | • Sởi là bệnh nặng hơn. Phát ban dạng sởi màu đỏ hoặc nâu lan ra từ đầu và cổ xuống dưới và kéo dài từ 3 đến 7 ngày. Biểu hiện thường thấy là viêm mũi, ho, và viêm kết mạc.
• Đốm Koplik xuất hiện ở giai đoạn sớm của bệnh. Thường gặp biến chứng, đặc biệt ở những người suy giảm miễn dịch và suy dinh dưỡng. [Fig-2] |
• Kháng thể IgM kháng sởi trong huyết thanh dương tính là xét nghiệm ưu tiên (độ nhạy 83% đến 89%, độ đặc hiệu 87% đến 100%).[17] [18]
• Tăng hiệu giá kháng thể IgG kháng vi – rút sởi ở hai mẫu bệnh phẩm máu lấy trong giai đoạn cấp và giai đoạn lui bệnh. • Phân lập được vi-rút sởi từ dịch họng, dịch mũi họng, máu, hoặc nước tiểu (thường chỉ thực hiện bởi các phòng xét nghiệm tham chiếu và y tế công cộng). |
| Ban đào (HHV-6, HHV-7, ngoại ban đột ngột, bệnh thứ sáu) | • Thường ảnh hưởng đến trẻ <2 tuổi.[19] Viêm mũi, viêm kết mạc và hạch to ở cổ hoặc xương chẩm có thể xảy ra 3 đến 7 ngày trước khi sốt cao và tình trạng kích ứng. Xuất hiện ban đỏ hoặc phát ban sần màu hồng nhạt đồng thời với việc giảm sốt và tồn tại trong vài giờ đến vài ngày. Co giật do sốt xảy ra ở 10% đến 15%. | • Chuyển đảo huyết thanh kháng thể IgG ở cặp mẫu bệnh phẩm giai đoạn cấp tính và hồi phục là xét nghiệm ưu tiên.[20] Tăng kháng thể đặc hiệu trong huyết thanh xảy ra với tình trạng virus tái hoạt động. Xét nghiệm IgM huyết thanh đặc hiệu không đáng tin cậy. HHV-6 và HHV-7 có phản ứng chéo huyết thanh.
• Khuếch đại axit nucleic HHV-6/ HHV-7 dương tính từ huyết thanh hoặc huyết tương (độ nhạy 90% đến 100%, độ đặc hiệu 100%). Không thể phân biệt được tình trạng nhiễm cấp tính với tái hoạt động.[21] • Phân lập vi-rút từ máu ngoại vi (thường chỉ do các phòng xét nghiệm y tế công cộng và phòng xét nghiệm tham chiếu thực hiện). |
| Bệnh tinh hồng nhiệt (Streptococcus pyogenes nhóm A) | • Thường gặp nhất ở trẻ đang độ tuổi đi học. Thường liên quan đến viêm họng do phế cầu khuẩn, nhưng đôi khi gây biến chứng nhiễm khuẩn da và mô mềm.
• Viêm họng, nổi hạch cổ trước và sốt xuất hiện trước khi phát ban đỏ giao nhau, “như giấy nhám”, mất khi đè bắt đầu trên thân và sau tai và nổi bật ở các nếp gấp uốn. Phát ban khỏi khi bóc vẩy da sau 3 đến 8 ngày. • Các đặc điểm khác bao gồm lưỡi có lớp ban đỏ giống “quả dâu tây”, xanh tái quanh miệng và đường Pastia (tổn thương ban đỏ dạng đường thẳng ở nếp gấp da, đặc biệt là ở khuỷu tay và nách). |
• Xét nghiệm kháng nguyên nhanh phế cầu khuẩn nhóm A có độ nhạy từ 60% đến 85% và độ đặc hiệu 90% đến 100%.[22] Cần khẳng định các kết quả âm tính bằng nuôi cấy dịch họng.
• Phân lập liên cầu khuẩn nhóm A từ nuôi cấy dịch họng trên thạch máu có độ nhạy từ 80% đến 98% và độ đặc hiệu 100%. |
| Ban đỏ nhiễm khuẩn (parvovirus B19, bệnh thứ năm) | • Thường gặp nhất ở trẻ em. Triệu chứng toàn thân nhẹ và/ hoặc sốt theo sau là phát ban đỏ đặc trưng trên mặt kèm biểu hiện “đỏ má” trong vòng 7 đến 10 ngày.
• Phát ban sần dạng ren đỏ cũng có thể xuất hiện trên thân và lan ra ngoại vi đến cánh tay và đùi. Đôi khi, phát ban có thể không điển hình và không thể phân biệt với phát ban của rubella. Đau khớp và viêm khớp thường gặp hơn khi tuổi cao hơn. |
• IgM kháng parvovirus B19 trong huyết thanh dương tính là xét nghiệm ưu tiên ở những người có sức đề kháng bình thường (độ nhạy 90%, độ đặc hiệu 99%).[23]
• Khuếch đại axit nucleic của DNA parvovirus B19 từ huyết thanh hoặc huyết tương có độ nhạy cao hơn, nhưng có thể vẫn dương tính sau khi nhiễm cấp tính đến 9 tháng.[24] |
| Nhiễm enterovirus (echovirus, coxsackievirus) | • Tỷ lệ mắc mới cao nhất ở trẻ nhũ nhi và trẻ nhỏ và vào mùa hè và đầu mùa thu. Biểu hiện thường gặp nhất là ốm sốt không đặc hiệu. Triệu chứng thần kinh và tiêu hóa, cũng như viêm miệng có thể nổi trội. | • Khuếch đại axit nucleic của RNA enterovirus từ máu hoặc dịch não tủy là xét nghiệm nhanh và nhạy nhất.[25]
• Phân lập enterovirus từ phân, bệnh phẩm ngoáy trực tràng, dịch họng, máu, dịch não tủy hoặc nước tiểu. • Độ nhạy và độ đặc hiệu thay đổi tùy thuộc vào loại vi-rút, vị trí nhiễm trùng và thời gian lấy mẫu bệnh phẩm. |
| Vi-rút Tây Sông Nile | • Tỷ lệ mắc mới cao nhất vào mùa hè, trùng với hoạt động của muỗi. Sốt thường cao so với ở rubella, đồng thời đau đầu, đau cơ và ốm yếu nổi trội hơn.
• Phát ban dạng sởi hoặc dát sần ban đỏ lan tỏa, ngoại trừ lòng bàn tay và lòng bàn chân, là triệu chứng phổ biến xuất hiện ở trẻ em nhiều hơn người lớn. Bệnh lý xâm lấn thần kinh xảy ra ở 0,3% đến 1,0% bệnh nhân. |
• IgM đặc hiệu qua xét nghiệm ELISA bắt giữ kháng thể có độ nhạy >95% và độ đặc hiệu 83% đến 99% sau tuần đầu tiên bị bệnh, nhưng có thể tiếp tục tồn tại trong >1 năm.[26]
• Chuẩn độ kháng thể huyết thanh đặc hiệu với vi-rút tăng gấp bốn lần. Có thể xảy ra phản ứng chéo với các arbovirus khác. Cần khẳng định các kết quả dương tính bằng IgG đặc hiệu với vi-rút. • Phân lập vi-rút từ dịch não tủy hoặc huyết thanh. • IgM đặc hiệu với vi-rút trong dịch não tủy hoặc khuếch đại axit nucleic vi-rút từ dịch não tủy (bệnh lý xâm lấn thần kinh). |
| Vi-rút dengue | • Vi-rút dengue là flavivirus truyền qua người thông qua vết đốt của loài muỗi Aedes, truyền máu, ghép tạng, phơi nhiễm nghề nghiệp với máu bị nhiễm bệnh hoặc qua nhiễm virus trong tử cung hoặc giai đoạn chu sinh.[27]
• Dengue lưu hành dịch ở nhiều quốc gia châu Á, Thái Bình Dương, châu Phi, Caribê và châu Mỹ, bao gồm Puerto Rico, Quần đảo Virgin Hoa Kỳ, Samoa và Guam. Các đợt bùng phát rải rác đã được báo cáo ở Florida, Hawaii và biên giới Texas-Mexico, nhưng hầu hết các ca bệnh tại Hoa Kỳ là mắc phải tại các vùng lưu hành dịch ở du khách hoặc người nhập cư. • Các bệnh nhân có triệu chứng, mắc bệnh nhẹ (sốt dengue) có thể biểu hiện sốt, đau đầu nhiều, đau cơ, đau khớp và phát ban sần đỏ rải rác. Thường gặp đau sau hốc mắt và các dấu hiệu xuất huyết nhẹ. Các dạng nặng hơn của bệnh (sốt xuất huyết dengue; hội chứng sốc dengue) đặc trưng bởi chảy máu và sốc do thoát huyết tương và mất dịch trong lòng mạch. |
• Khuếch đại axit nucleic của RNA vi-rút dengue từ mẫu bệnh phẩm huyết thanh, huyết tương, dịch não tủy hoặc mô là xét nghiệm nhanh và nhạy nhất trong tuần đầu của bệnh.
• Hầu hết các bệnh nhân có kháng thể IgM kháng dengue trong huyết thanh có thể phát hiện bằng xét nghiệm ELISA vào ngày thứ năm của bệnh. Kháng thể này vẫn có thể phát hiện được trong 2 đến 3 tháng. Kháng thể IgG tăng chậm hơn và vẫn tăng trong vài tháng đến vài năm; việc so sánh mẫu giữa giai đoạn cấp tính và hồi phục (ít nhất 7 ngày giữa các mẫu) là hữu ích trong việc phân biệt nhiễm cấp tính với nhiễm xa. |
| Virút Chikungunya |
|
Khuếch đại axit nucleic của RNA vi-rút chikungunya từ huyết thanh hoặc huyết tương là xét nghiệm nhanh và nhạy nhất trong tuần đầu của bệnh. Có thể phát hiện được IgM kháng chikungunya trong huyết thanh và kháng thể trung hòa sau khi kết thúc tuần đầu tiên của bệnh. Khuyến cáo nên so sánh huyết thanh giai đoạn cấp tính và hồi phục. |
| Vi-rút Zika | • Vi-rút Zika là flavivirus truyền qua người qua vết đốt của muỗi Aedes, qua quan hệ tình dục với người bị nhiễm vi-rút Zika, truyền máu hoặc qua nhiễm virus trong tử cung hoặc giai đoạn chu sinh.[29]
• Cần nghi ngờ trường hợp nhiễm vi-rút Zika ở du khách trở về từ các vùng lưu hành dịch hoặc những người có yếu tố nguy cơ dịch tễ khác. • Các đợt bùng phát vi-rút Zika đã được báo cáo ở nhiều vùng nhiệt đới và cận nhiệt đới trên thế giới. Lây truyền do muỗi ở địa phương đã được báo cáo tại Puerto Rico, Quần đảo Virgin Hoa Kỳ và Samoa thuộc Mỹ. Hầu hết những người nhiễm vi-rút Zika đều không có triệu chứng. Đặc điểm của bệnh có triệu chứng bao gồm sốt, phát ban sần, đau khớp, đau cơ, đau đầu và viêm kết mạc. Các triệu chứng thường nhẹ và kéo dài trong vài ngày đến một tuần. Biến chứng hiếm gặp bao gồm hội chứng Guillain-Barre. Các biến chứng của nhiễm vi-rút Zika ở phụ nữ mang thai bao gồm sảy thai, chứng đầu nhỏ và các bất thường bẩm sinh hệ thần kinh trung ương và mắt. |
• Hiện tại, có thể thực hiện xét nghiệm vi-rút Zika thông qua Phòng thí nghiệm Chẩn đoán Arbovirus CDC và một số cơ quan y tế của tiểu bang.[30]
• Có thể xét nghiệm vi-rút Zika bằng PCR trong tuần đầu tiên sau khi khởi phát bệnh. IgM đặc hiệu và kháng thể trung hòa bắt đầu xuất hiện muộn trong tuần đầu bị bệnh. Phản ứng chéo với các flavivirus khác là thường gặp, vì vậy các xét nghiệm dương tính, không rõ ràng hoặc không thuyết phục cần phải được khẳng định bằng xét nghiệm trung hòa giảm mảng bám. |
| Bệnh giang mai thứ phát | • Phát ban sần đa hình thái toàn thân bắt đầu ở thân và thường lan đến lòng bàn tay và lòng bàn chân. Các biểu hiện thường gặp khác bao gồm sẩn ướt giang mai, tổn thương niêm mạc và hạch to toàn thân.
• Sốt và các triệu chứng toàn thân khác không nổi bật. Các biểu hiện lâm sàng tự khỏi hoặc khỏi khi điều trị trong vài tuần đến vài tháng. |
• Các xét nghiệm VDRL (xét nghiệm tìm kháng thể giang mai), RPR (xét nghiệm reagin huyết tương nhanh) dương tính có độ nhạy 100% và độ đặc hiệu từ 93% đến 99%.[31]
• Cần khẳng định các kết quả bằng xét nghiệm treponema đặc hiệu (FTA-ABS, độ nhạy là 100% và độ đặc hiệu là 94% đến 100%). • Định danh xoắn khuẩn bằng soi kính hiển vi nền đen trên mẫu cạo da từ các tổn thương niêm mạc ướt. |
| Tăng bạch cầu đơn nhân do nhiễm trùng (vi-rút Epstein- Barr) | • Sốt cao, viêm họng xuất tiết, hạch to ở cổ hoặc toàn thân, gan lách to và tăng tế bào lympho không điển hình thường gặp ở trẻ vị thành niên và người lớn.
• Thường quan sát thấy phù nề quanh hốc mắt ở giai đoạn đầu nhiễm bệnh. Trẻ em nhiều khả năng không có triệu chứng hoặc bị bệnh nhẹ. Phát ban đa hình thái, thường ở thân và cánh tay, xảy ra ở 20% ca bệnh. Phát ban phổ biến hơn ở những bệnh nhân được điều trị bằng ampicillin và các penicillin khác. Đôi khi có thể thấy xuất huyết kết mạc. |
• Có thể phát hiện kháng thể IgM của kháng nguyên capsid kháng vi-rút (VCA) dương tính ở tuần thứ hai nhiễm bệnh và biến mất trong vài tháng. Cũng có thể phát hiện được kháng thể IgG kháng VCA ở giai đoạn đầu nhiễm bệnh và tồn tại suốt đời, trong khi kháng thể của kháng nguyên nhân kháng EBV (EBNA) xuất hiện vài tuần đến vài tháng sau khi nhiễm bệnh. Sự có mặt của kháng thể kháng VCA và vắng mặt của kháng thể kháng EBNA có thể giúp chẩn đoán nhiễm trùng cấp tính (độ nhạy là 95% đến 100%, độ đặc hiệu là 86% đến 100%).[32]
• Xét nghiệm kháng thể dị ái (đơn điểm) có độ nhạy (81% đến 95%) và độ đặc hiệu (98% đến 100%) ở trẻ em đang độ tuổi đi học và người lớn, nhưng không nhạy ở trẻ nhỏ. |
| Hội chứng Kawasaki | • Hầu như chỉ xảy ra ở trẻ em <8 tuổi. Các đặc tính nổi bật là sốt cao kéo dài, viêm kết mạc; thay đổi ban đỏ ở miệng và họng, môi khô, nứt, sưng và đau ở bàn tay và bàn chân và có nổi hạch cổ.
• Khó chịu, đau bụng, tiêu chảy và nôn là các triệu chứng thường gặp. Có thể thấy bong vảy da quanh móng ở tuần thứ hai của bệnh. Phình tách mạch vành và phình động mạch khác có thể xuất hiện trong khoảng 1 đến 4 tuần sau khi khởi phát bệnh. |
• Hiện nay chưa có xét nghiệm chẩn đoán đặc hiệu nào.
• Các xét nghiệm phòng thí nghiệm và chẩn đoán biểu hiện để phát hiện bệnh bao gồm mủ trong nước tiểu vô trùng, viêm gan, nhiều tế bào lympho trong dịch não tủy, tràn dịch màng ngoài tim, giãn nở mở rộng túi mật, và các chứng động mạch, mạch vành bất thường. |
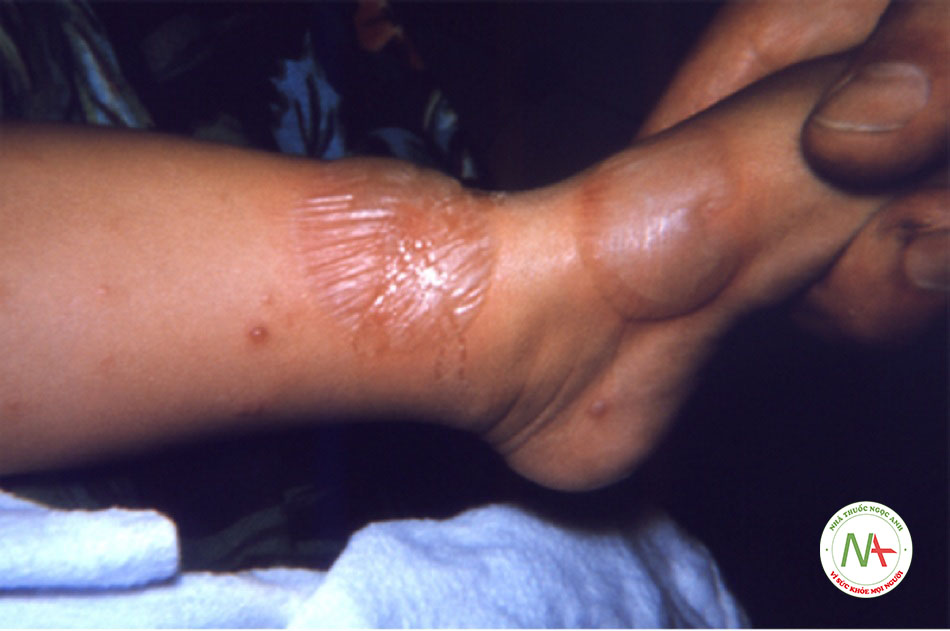
| Phản ứng thuốc tại da | • Các thuốc thường liên quan đến phản ứng ở da bao gồm thuốc kháng sinh và thuốc chống co giật. Nhiều loại phát ban do thuốc có đặc điểm đặc trưng (ban đỏ đa dạng, nổi mề đay). [Fig-8] | • Chẩn đoán lâm sàng dựa trên tiền sử phơi nhiễm, tình trạng cải thiện sau khi ngừng dùng thuốc liên quan và loại trừ các nguyên nhân có thể có khác. Tăng bạch cầu ái toan là đặc điểm gợi ý, chứ không phải chẩn đoán của phản ứng thuốc biểu hiện trên da. |
| Viêm khớp dạng thấp vị thành niên | • Viêm khớp dạng thấp vị thành niên khởi phát toàn thân thường ảnh hưởng đến trẻ em và trẻ vị thành niên. Trẻ thường trông ốm yếu. Thông thường có các đợt sốt cao hàng ngày, khi không được điều trị, các đợt sốt này kéo dài trong nhiều tuần đến nhiều tháng. • Phát ban chóng phai, có màu cá hồi và thẳng, và thường xuất hiện ở thân và các chi. Phát ban thường xuất hiện cùng lúc với sốt. Gan lách to nhẹ và đau cơ (hoặc cơ đau khi chạm vào) thường gặp. Có thể có viêm thanh mạc. • Nhiều bệnh nhân xuất hiện viêm màng hoạt dịch mạn tính > 1 khớp, nhưng khởi phát tổn thương khớp có thể muộn. |
Không có xét nghiệm nào là đáng tin cậy nhất. Tăng bạch cầu, tăng tiểu cầu, thiếu máu, ESR (máu lắng) tăng và nồng độ ferritin huyết thanh tăng là các dấu hiệu gợi ý. |
Các tiêu chí chẩn đoán
Rubella (sởi Đức)((Centers for Disease Control and Prevention. Rubella (German measles): 2010 case definition. May 2014. http://www.cdc.gov (last accessed 27 February 2017). Toàn văn))
Theo định nghĩa ca bệnh CDC 2007 của Bộ Y tế và Dịch vụ Nhân sinh Hoa Kỳ, rubella sau sinh được phân loại như sau:
Định nghĩa ca bệnh lâm sàng
- Phát ban sần toàn thân khởi phát một cách cấp tính
- Sốt >37,2°C (99°F), nếu đo thân nhiệt
- Đau khớp/viêm khớp, hạch to hoặc viêm kết mạc.
Tiêu chuẩn xét nghiệm để chẩn đoán
- Phân lập vi-rút rubella, hoặc
- Tăng đáng kể chuẩn độ kháng thể IgG rubella trong huyết thanh giữa huyết thanh giai đoạn cấp tính và hồi phục được đo bằng bất cứ xét nghiệm huyết thanh tiêu chuẩn nào, hoặc
- Xét nghiệm kháng thể IgM rubella dương tính (lưu ý: các trường hợp dương tính giả được báo cáo ở những người bị một số bệnh nhiễm vi-rút cấp tính khác và có yếu tố dạng thấp).
Phân loại trường hợp
- Nghi ngờ: bất kỳ bệnh phát ban toàn thân nào khởi phát cấp tính
- Nghi ngờ mức độ cao: đáp ứng định nghĩa ca bệnh lâm sàng nhưng không có xét nghiệm huyết thanh hoặc vi-rút học hoặc kết quả xét nghiệm huyết thanh hoặc vi-rút học không ủng hộ và không có mối liên hệ về mặt dịch tễ học với ca bệnh đã được khẳng định bằng xét nghiệm
- Được khẳng định: được khẳng định bằng xét nghiệm hoặc đáp ứng định nghĩa ca bệnh lâm sàng và có mối liên hệ về mặt dịch tễ học với ca bệnh đã được khẳng định bằng xét nghiệm.
Điều trị
Cách tiếp cận điều trị từng bước
Rubella sau sinh thường là bệnh lý nhẹ, tự khỏi. Ở những bệnh nhân không mang thai, điều trị mang tính hỗ trợ. Chưa có điều trị kháng virus đặc hiệu. Bệnh thường nhẹ đến mức thường không cần điều trị triệu chứng, ngoại trừ những người bị viêm khớp, có thể cảm thấy khá hơn khi dùng NSAID (thuốc kháng viêm không Steroid) trong thời gian ngắn.
Mang thai: nhạy cảm với rubella và phơi nhiễm với rubella
Phụ nữ mang thai đã xác định phơi nhiễm và nhạy cảm với rubella bao gồm những người không có miễn dịch với rubella hoặc những người không chắc chắn có miễn dịch (không có hoặc không rõ tiền sử tiêm chủng và không xét nghiệm huyết thanh trước đây). Bất kể các triệu chứng như thế nào, cần phải giới thiệu bệnh nhân đến bác sĩ chuyên khoa về nguy cơ cao giai đoạn chu sinh và bác sĩ chuyên khoa về bệnh truyền nhiễm nhi khoa để đánh giá khả năng nhiễm bệnh cho thai nhi và nguy cơ di chứng. Chấm dứt thai kỳ là tùy chọn cho những người có nguy cơ cao sinh con mắc rubella sơ sinh.
Globulin miễn dịch đa dòng liều cao có thể hữu ích trong việc phòng ngừa rubella có biểu hiện lâm sàng nhưng thường không được khuyến cáo cho mục đích này.((Young MK, Cripps AW, Nimmo GR, et al. Post-exposure passive immunisation for preventing rubella and congenital rubella syndrome. Cochrane Database Syst Rev. 2015;(9):CD010586. Toàn văn Tóm lược)) Không có đủ bằng chứng để đánh giá tính hiệu quả của globulin miễn dịch đa dòng dùng ở phụ nữ mang thai với mục đích phòng ngừa rubella bẩm sinh ở thai nhi.((Young MK, Cripps AW, Nimmo GR, et al. Post-exposure passive immunisation for preventing rubella and congenital rubella syndrome. Cochrane Database Syst Rev. 2015;(9):CD010586. Toàn văn Tóm lược)) Không khuyến cáo dùng globulin miễn dịch thường quy làm biện pháp dự phòng sau phơi nhiễm rubella ở giai đoạn mang thai nhưng có thể xem xét tùy chọn này nếu phụ nữ mang thai không xem xét việc chấm dứt thai kỳ.((American Academy of Pediatrics, Kimberlin DW, Brady MT, Jackson MA, Long SS. Red Book, 30th Edition (2015). 2015 Report of the Committee on Infectious Diseases, 30th Edition. 2015. Elk Grove Village, IL: American Academy of Pediatrics; 2015.))
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Mang thai: nhạy cảm với rubella và phơi nhiễm với rubella | ||
| 1 | Giới thiệu tới bác sĩ chuyên khoa | |
| Bổ sung | Globulin miễn dịch tiêm bắp | |
| Không mang thai: rubella có triệu chứng | ||
| 1 | Chăm sóc hỗ trợ | |
Các lựa chọn điều trị
| Cấp tính | ||
| Mang thai: nhạy cảm với rubella và phơi nhiễm với rubella | ||
| 1 | Giới thiệu tới bác sĩ chuyên khoa | |
| » Phụ nữ mang thai đã xác định phơi nhiễm với rubella, nhạy cảm với rubella hoặc những người không chắc chắn có miễn dịch (không có hoặc không rõ tiền sử tiêm chủng và không xét nghiệm huyết thanh trước đây), dù họ có triệu chứng hay không, đều cần được giới thiệu đến bác sĩ chuyên khoa về nguy cơ cao giai đoạn chu sinh và bác sĩ chuyên khoa về bệnh truyền nhiễm nhi khoa để đánh giá khả năng nhiễm bệnh của thai nhi và nguy cơ di chứng. Chấm dứt thai kỳ là tùy chọn cho những người có nguy cơ cao sinh con mắc rubella sơ sinh. |
||
| Bổ sung | Globulin miễn dịch tiêm bắp | |
| Các lựa chọn sơ cấp » globulin miễn dịch thông thường ở người: 0,55 mL/kg tiêm bắp liều duy nhất » Globulin miễn dịch đa dòng liều cao có thể hữu ích trong việc phòng ngừa rubella có biểu hiện lâm sàng nhưng thường không được khuyến cáo cho mục đích này.[34] Không có đủ bằng chứng để đánh giá tính hiệu quả của globulin miễn dịch đa dòng dùng ở phụ nữ mang thai với mục đích phòng ngừa rubella bẩm sinh ở thai nhi.[34]Không khuyến cáo dùng globulin miễn dịch thường quy làm biện pháp dự phòng sau phơi nhiễm rubella ở giai đoạn mang thai nhưng có thể xem xét tùy chọn này nếu phụ nữ mang thai không xem xét việc chấm dứt thai kỳ.[33] |
||
| Không mang thai: rubella có triệu chứng | ||
| 1 | Chăm sóc hỗ trợ | |
| » Rubella sau sinh thường là tình trạng nhẹ, tự khỏi chỉ cần điều trị triệu chứng. Không có biện pháp điều trị kháng vi-rút đặc hiệu. Dùng NSAID thời gian ngắn, nếu không có chống chỉ định, có thể hữu ích ở những bệnh nhân bị viêm khớp. |
||
Liên lạc theo dõi
Khuyến nghị
Giám sát
Nhìn chung, việc theo dõi đặc hiệu là không cần thiết. Phụ nữ mắc phải rubella trong thời kỳ mang thai cần được điều trị với sự hội chẩn từ các chuyên gia về sức khỏe bà mẹ-thai nhi và bệnh truyền nhiễm.
Hướng dẫn dành cho bệnh nhân
Thuốc giảm đau nhẹ hoặc NSAID có thể hữu ích trong việc xử trí các triệu chứng toàn thân và khớp.
Cha mẹ cần nhận thức được tầm quan trọng của tiêm chủng. [CDC: rubella – make sure your child gets vaccinated]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Giảm tiểu cầu | Ngắn hạn | Thấp |
| Xảy ra ở khoảng 1 trong số 3000 ca bệnh, thường gặp nhất ở trẻ em.[2] Giảm tiểu cầu có thể do trung gian miễn dịch. Biến chứng xuất huyết nặng có thể xảy ra. | ||
| Viêm não | Ngắn hạn | Thấp |
| Biến chứng ở 1 trong 5000 ca bệnh rubella.[35] Tiên lượng chung tốt, nhưng đã có báo cáo về bệnh nặng với di chứng thần kinh vĩnh viễn.[35] [36] Chưa có điều trị đặc hiệu viêm não do rubella. Chỉ định điều trị hỗ trợ khi cần thiết. | ||
| Hội chứng rubella bẩm sinh | Dài hạn | Cao |
| Nhiễm khuẩn ở người mẹ trong thời kỳ mang thai, đặc biệt là ở giai đoạn đầu của thai kỳ, có thể gây sảy thai tự nhiên, chết thai hoặc hàng loạt các bất thường giải phẫu và xét nghiệm.
Phụ nữ mắc phải rubella trong thời kỳ mang thai cần được điều trị với sự hội chẩn từ các chuyên gia về sức khỏe bà mẹ-thai nhi và bệnh truyền nhiễm. |
||
| Biến chứng thần kinh | Biến thiên | Thấp |
| Biến chứng thần kinh hiếm gặp bao gồm viêm não xơ hóa tiến triển toàn bộ, viêm tủy, viêm thần kinh thị giác, viêm thần kinh ngoại biên và hội chứng Guillain-Barre.
Các triệu chứng thường xuất hiện vài ngày sau khi bị phát ban. Tiên lượng chung tốt, nhưng đã có báo cáo về bệnh nặng với di chứng thần kinh vĩnh viễn.[35] [36] |
||
Tiên lượng
Rubella sau sinh thường là bệnh nhẹ tự khỏi trong vài ngày đến 1 tuần. Hậu quả nghiêm trọng nhất của nhiễm rubella sau sinh là hội chứng rubella bẩm sinh.
Viêm khớp
Đau khớp và viêm khớp có thể kéo dài trong vài tuần hoặc vài tháng hoặc tái phát, đặc biệt là ở phụ nữ trưởng thành. Tuy nhiên, tiên lượng tổng thể về chức năng khớp là tốt.
Phụ nữ mang thai
Nhiễm virus ở người mẹ không có miễn dịch trong thời kỳ mang thai, đặc biệt là ở giai đoạn đầu, có thể gây sảy thai tự nhiên, chết thai hoặc hàng loạt các bất thường giải phẫu và xét nghiệm (hội chứng rubella bẩm sinh).
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Antenatal care for uncomplicated pregnancies Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2017
Hướng dẫn điều trị
Châu Âu
Immunisation against infectious disease ‘The Green Book’: Rubella
Bắc Mỹ
Recommended immunization schedule for children and adolescents aged 18 years or younger – United States, 2018
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
Recommended immunization schedule for adults aged 19 years or older – United States, 2018
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
Prevention of congenital rubella syndrome
Nhà xuất bản: Canadian Paediatric Society Infectious Diseases and Immunization Committee
Xuất bản lần cuối: 2016
Prevention of measles, rubella, congenital rubella syndrome, and mumps
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2013
Châu Á
IAP guidebook on immunization Nhà xuất bản: Indian Academy of Pediatrics
Xuất bản lần cuối: 2011
Nguồn trợ giúp trực tuyến
- CDC: rubella – make sure your child gets vaccinated (external link)
- CDC: laboratory protocols – rubella (external link)
- CDC: laboratory support for surveillance of vaccine-preventable diseases (external link)
- CDC: rubella (external link)
- Pan American Health Organization/WHO: rubella (external link)
Các bài báo chủ yếu
- Centers for Disease Control and Prevention. Rubella (German measles): 2010 case definition. May 2014. http://www.cdc.gov (last accessed 27 February 2017). Toàn văn
- Anon. Rubella. In: Atkinson W, Wolfe S, Hamborsky J, et al, eds. Epidemiology and prevention of vaccine-preventable diseases. The pink book: course textbook, 11 ed. Washington, DC: Public Health Foundation; 2009:257-272. Toàn văn
Tài liệu tham khảo
- Centers for Disease Control and Prevention. Rubella (German measles): 2010 case definition. May 2014. http://www.cdc.gov (last accessed 27 February 2017). Toàn văn
- Morse EE, Zinkham WH, Jackson DP. Thrombocytopenic purpura following rubella infection in children and adults. Arch Int Med. 1966;117:573-579. Tóm lược
- Centers for Disease Control and Prevention. Achievements in public health: elimination of rubella and congenital rubella syndrome – United States, 1969-2004. Morb Mortal Wkly Rep. 2005;54:279-282. Tóm lược
- Centers for Disease Control and Prevention. Rubella (German measles, three-day measles). Sept 2017 [internet publication]. Toàn văn
- Papania MJ, Wallace GS, Rota PA, et al. Elimination of endemic measles, rubella, and congenital rubella syndrome from the Western hemisphere: the US experience. JAMA Pediatr. 2014;168:148-155. Toàn văn Tóm lược
- Anon. Rubella. In: Atkinson W, Wolfe S, Hamborsky J, et al, eds. Epidemiology and prevention of vaccine- preventable diseases. The pink book: course textbook, 11 ed. Washington, DC: Public Health Foundation; 2009:257-272. Toàn văn
- Pan American Health Organization; World Health Organization. Elimination of rubella and congenital rubella syndrome in the Americas. Fact Sheet 2015. April 2015. http://www.paho.org/ (last accessed 27 February 2017). Toàn văn
- Centers for Disease Control and Prevention (CDC). Nationwide rubella epidemic–Japan, 2013. MMWR Morb Mortal Wkly Rep. 2013;62:457-462. Toàn văn Tóm lược
- McLean HQ, Fiebelkorn AP, Temte JL, et al; Centers for Disease Control and Prevention. Prevention of measles, rubella, congenital rubella syndrome, and mumps, 2013: summary recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep. 2013;62:1-34. Toàn văn Tóm lược
- World Health Organization. Rubella fact sheet. January 2018 [internet publication]. Toàn văn
- Lambert N, Strebel P, Orenstein W, et al. Rubella. Lancet. 2015;385:2297-2307. Tóm lược
- Public Health England. Complete routine immunisation schedule. July 2017 [internet publication]. Toàn văn
- Robinson CL, Romero JR, Kempe A, et al. Advisory Committee on Immunization Practices recommended immunization schedule for children and adolescents aged 18 years or younger – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):156-157. Toàn văn Tóm lược
- Kim DK, Riley LE, Hunter P. Advisory Committee on Immunization Practices Recommended Immunization Schedule for Adults Aged 19 Years or Older – United States, 2018. MMWR Morb Mortal Wkly Rep. 2018 Feb 9;67(5):158-160. Toàn văn Tóm lược
- Tingle AJ, Allen M, Petty RE, et al. Rubella-associated arthritis. I: comparative study of joint manifestations associated with natural rubella infection and RA 27/3 rubella immunisation. Ann Rheum Dis. 1986;45:110-114. Toàn văn Tóm lược
- Gross PA, Portnoy B, Mathies AW Jr, et al. A rubella outbreak among adolescent boys. Am J Dis Child. 1970;119:326-331. Tóm lược
- Perry RT, Halsey NA. The clinical significance of measles: a review. J Infect Dis. 2004;189(suppl 1):S4-S16. Toàn văn Tóm lược
- Ratnam S, Tipples G, Head C, et al. Performance of indirect immunoglobulin M (IgM) serology tests and IgM capture assays for laboratory diagnosis of measles. J Clin Microbiol. 2000 Jan;38(1):99-104. Toàn văn Tóm lược
- Jackson MA, Sommerauer JF. Human herpesviruses 6 and 7. Pediatr Infect Dis J. 2002;21:565-566. Tóm lược
- American Academy of Pediatrics Committee on Infectious Diseases. Human herpesvirus 6 (including roseola) and 7. In: Pickering LK, Baker, CJ, Long SJ, et al, eds. 2006 Report of the Committee on Infectious Diseases: red book. Elk Grove Village, IL: American Academy of Pediatrics; 2006.
- Chiu SS, Cheung CY, Tse CY, et al. Early diagnosis of primary human herpesvirus 6 infection in childhood: serology, polymerase chain reaction, and virus load. J Infect Dis. 1998;178:1250-1256. Toàn văn Tóm lược
- Tanz RR, Gerber MA, Kabat W, et al. Performance of a rapid antigen-detection test and throat culture in community pediatric offices: implications for management of pharyngitis. Pediatrics. 2009;123:437-444. Tóm lược
- Doyle S, Kerr S, O’Keeffe G, et al. Detection of parvovirus B19 IgM by antibody capture enzyme immunoassay: receiver operating characteristic analysis. J Virol Methods. 2000;90:143-152. Tóm lược
- Corcoran A, Doyle SJ. Advances in the biology, diagnosis and host-pathogen interactions of parvovirus B19. Med Microbiol. 2004;53:459-475. Toàn văn Tóm lược
- Vuorinen T, Vainionpaa R, Hyypia T. Five years’ experience of reverse-transcriptase polymerase chain reaction in daily diagnosis of enterovirus and rhinovirus infections. Clin Infect Dis. 2003;37:452-455. Toàn văn Tóm lược
- Tilley PA, Walle R, Chow A, et al. Clinical utility of commercial enzyme immunoassays during the inaugural season of West Nile virus activity, Alberta, Canada. J Clin Microbiol. 2005;43:4691-4695. Toàn văn Tóm lược
- Centers for Disease Control and Prevention. Dengue. January 2016. http://www.cdc.gov/ (last accessed 27 February 2017). Toàn văn
- Centers for Disease Control and Prevention. Chikungunya Virus. November 2015. http://www.cdc.gov/ (last accessed 27 February 2017). Toàn văn
- Centers for Disease Control and Prevention. Zika virus. February 2017. http://www.cdc.gov/ (last accessed 27 February 2017). Toàn văn
- Centers for Disease Control and Prevention. Zika virus: diagnostic testing. November 2016. http://www.cdc.gov/ (last accessed 27 February 2017). Toàn văn
- Muller I, Brade V, Hagedorn HJ, et al. Is serological testing a reliable tool in laboratory diagnosis of syphilis? meta¬analysis of eight external quality control surveys performed by the German Infection Serology Proficiency Testing Program. J Clin Microbiol. 2006;44:1335-1341. Toàn văn Tóm lược
- Bruu AL, Hjetland R, Holter E, et al. Evaluation of 12 commercial tests for detection of Epstein-Barr virus-specific and heterophile antibodies. Clin Diagn Lab Immunol. 2000;7:451-456. Toàn văn Tóm lược
- American Academy of Pediatrics, Kimberlin DW, Brady MT, Jackson MA, Long SS. Red Book, 30th Edition (2015). 2015 Report of the Committee on Infectious Diseases, 30th Edition. 2015. Elk Grove Village, IL: American Academy of Pediatrics; 2015.
- Young MK, Cripps AW, Nimmo GR, et al. Post-exposure passive immunisation for preventing rubella and congenital rubella syndrome. Cochrane Database Syst Rev. 2015;(9):CD010586. Toàn văn Tóm lược
- Sherman FE, Michaels RH, Kenny FM. Acute encephalopathy (encephalitis) complicating rubella: report of cases with virological studies, cortisol-production determinations, and observations at autopsy. JAMA. 1965;192:675-681. Tóm lược
- Bechar M, Davidovich S, Goldhammer G, et al. Neurological complications following rubella infection. J Neurol. 1982;226:283-287. Tóm lược
Hình ảnh
Những người có đóng góp
// Các tác giả:
Elisabeth Adderson, MD
Associate Member
St. Jude Children’s Research Hospital, Associate Professor of Pediatrics, University of Tennessee Health Sciences Center, Memphis, TN
CÔNG KHAI THÔNG TIN: EA declares that she has no competing interests.
// Những Người Bình duyệt:
Elizabeth Barnett, MD, FAAP
Director of International Clinical Maxwell Finland Laboratory for Infectious Diseases
Boston Medical Center, Associate Professor of Pediatrics, Boston University School of Medicine, Boston, MA
CÔNG KHAI THÔNG TIN: EB has received research grant support from Sandipasteen and Intercell and received an honorarium to attend a meeting sponsored by Novartis. She receives royalties from the sale of a book she edited.
Suzanne M. Garland, MBBS, MD, FRCPAm FAChSHM, FRANZCOG ad eundem
Director of Microbiological Research
Head of Clinical Microbiology and Infectious Diseases, Royal Women’s Hospital, Senior Consultant of Microbiology, Royal Children’s Hospital, Professor, Faculty of Medicine, Dentistry and Health, Department of Obstetrics and Gynaecology, University of Melbourne, Melbourne, Australia
CÔNG KHAI THÔNG TIN: SMG has received advisory board fees and grant support from Commonwealth Serum Laboratories and GlaxoSmithKline, and lecture fees from Merck and GSK. SMG has received funding through her institution to conduct HPV vaccine studies for MSD and GSK.
Robert S. Duszak, OD, FAAO
Co-Director of Residency Program and Consulting Staff
Philadelphia Veterans Affairs Medical Center, Consulting Staff, Nemours Health Clinic & Mayfair Eye Associates, Adjunct Clinical Faculty, Pennsylvania College of Optometry, Salus University, Philadelphia, PA
CÔNG KHAI THÔNG TIN: RSD declares that he has no competing interests.
Xem thêm:
Phình động mạch chủ bụng: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ

