Bệnh thần kinh
Mất ý thức thoáng qua: Định nghĩa, sinh lý bệnh, chẩn đoán và quản lý
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhahtuocngocanh.com – Để tải file PDF của bài viết Mất ý thức thoáng qua: Định nghĩa, sinh lý bệnh, chẩn đoán và quản lý, xin vui lòng click vào link ở đây.
Biên dịch: Bác sĩ Phạm Hoàng Thiên
Giới thiệu
Mất ý thức thoáng qua (TLoC: Transient loss of consciousness) là một biểu hiện thường xuyên trong dân số nói chung, là một lý do quan trọng để nhập cấp cứu (ER: emergency room).
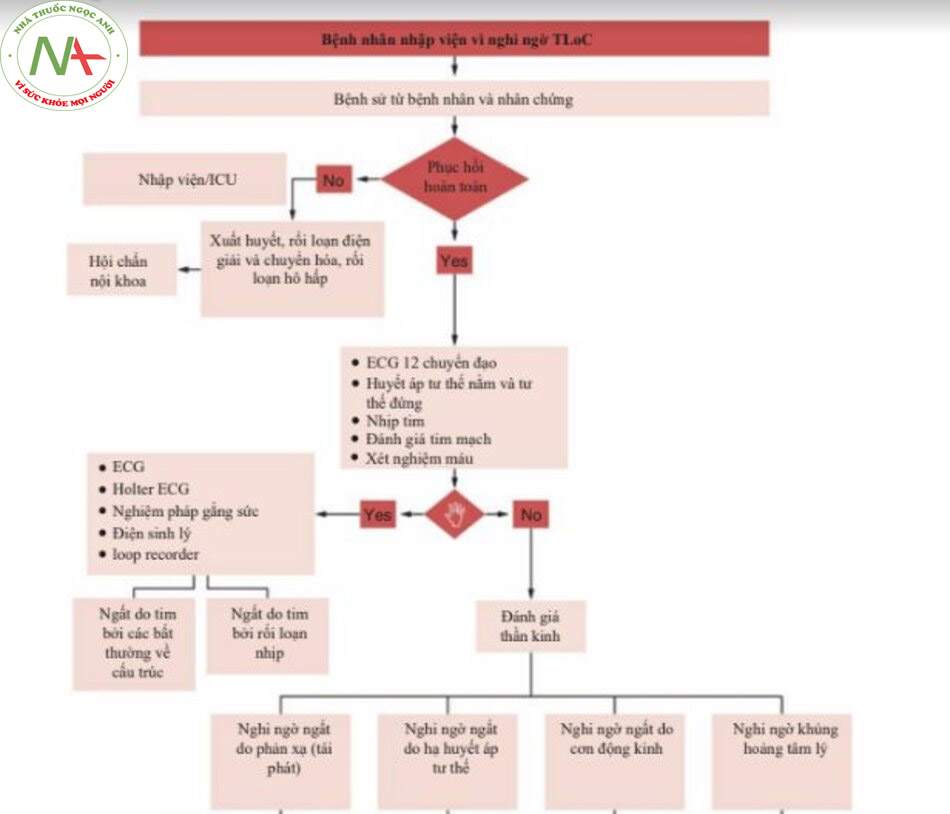
Phác đồ tiếp cận này nhằm mục đích làm sáng tỏ quy trình chẩn đoán và quản lý lâm sàng đối với những bệnh nhân bị TLoC trong cấp cứu.
Định nghĩa
TLoC là một tình trạng đặc trưng bởi mất ý thức thực sự hoặc rõ ràng trong thời gian ngắn, không có phản ứng, kiểm soát vận động bất thường và không nhớ gì về biến cố này [1].
Thuật ngữ TLoC bao gồm một loạt các tình trạng không đồng nhất của các nguyên nhân khác nhau (chấn thương / không chấn thương, tim mạch / thần kinh / chuyển hóa, v.v.).
Quá trình chẩn đoán bao gồm việc thu thập kịp thời tiền sử bệnh/ký ức và khám lâm sàng chuẩn xác, với sự hỗ trợ, ngay cả trong các tình huống cấp tính, các công cụ thăm dò (ví dụ ECG), để loại trừ các tình trạng có nguy cơ cao nhất và loại trừ chẩn đoán phân biệt. Các công cụ để kiểm tra thêm thường cần thiết để giải quyết và xác nhận chẩn đoán cuối cùng (tilt test, điện não đồ-EEG, ECG, sinh hóa máu, kiểm tra tâm thần). Phương pháp điều trị phụ thuộc vào các chẩn đoán phân biệt.
Căn nguyên và sinh lý bệnh
TLoC có thể bị gây ra bởi các bệnh chấn thương và không chấn thương (Hình 1.1) [1]. Chương này sẽ tập trung vào những vấn đề có nguồn gốc không do chấn thương, tức là thứ phát sau rối loạn chức năng tim mạch, thần kinh và tâm thần. Các tình trạng khác (ví dụ, mạch máu, chuyển hóa nhiễm độc, v.v.) có thể xác định TLoC, nhưng những tình trạng này sẽ cho thấy thêm các dấu hiệu lâm sàng nổi trội khác ngoài TLoC.
Sinh lý bệnh của TLoC thay đổi tùy theo nguyên nhân:
- Giảm tưới máu não toàn thể → syncope
- Sự phóng điện không đồng bộ của các nhóm tế bào thần kinh → cơn động kinh
- Rối loạn chức năng (functional disorder) → khủng hoảng tâm lý
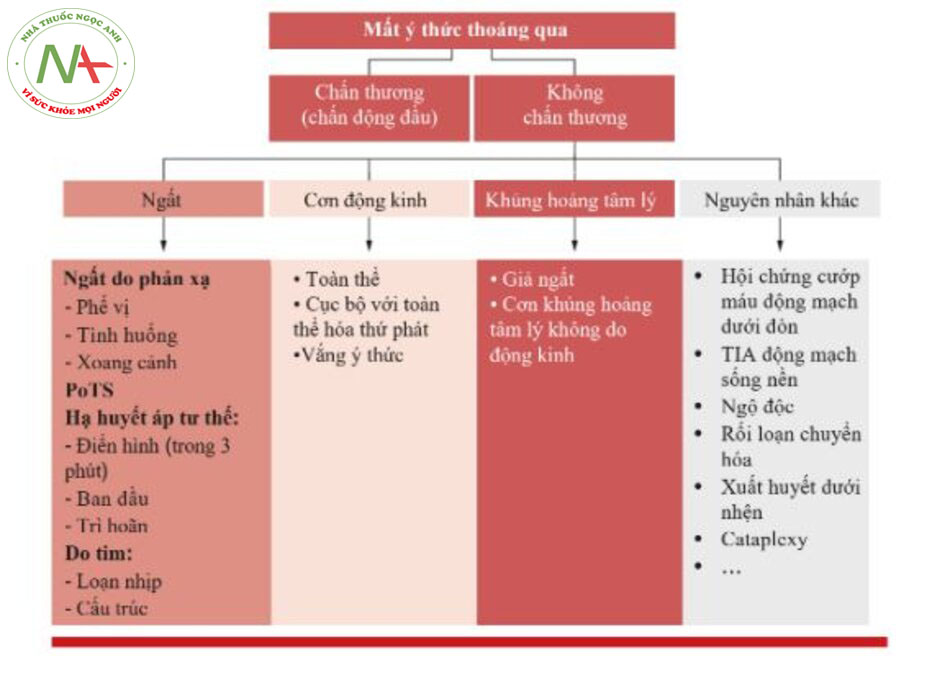
Có nhiều loại ngất khác nhau tùy thuộc vào nguyên nhân gây giảm tưới máu não [2]:
- Ngất do phản xạ: do giảm trương lực giao cảm với hậu quả là giãn mạch ngoại vi và giảm cung lượng tim (thuốc giãn mạch và ức chế tim).
- Hạ huyết áp tư thế đứng: giảm liên tục huyết áp tâm thu (HATT) ít nhất -20 mmHg và / hoặc huyết áp tâm trương (HATTr) ít nhất -10 mmHg trong vòng 3 phút sau khi đứng dậy. Nếu sự giảm huyết áp này xảy ra sau 3 phút, thì hạ huyết áp thế đứng được gọi là “trì hoãn” (delayed). Hạ huyết áp thế đứng “ban đầu” (initial) nghĩa là giảm thoáng qua HATT > 40 mmHg và / hoặc HATTr > 20 mmHg trong vòng 15 giây sau khi đứng dậy..
- Hội chứng nhịp tim nhanh tư thế (PoTS: Postural tachycardia syndrome ): nhịp tim tăng liên tục (HR) ≥ 30 bpm trong vòng 10 phút sau khi đứng dậy hoặc nhịp tim > 120 bpm nếu không có hạ huyết áp thế đứng.
- Ngất do tim: do bất thường về cấu trúc hoặc loạn nhịp ảnh hưởng đến chức năng tim [1].
Chẩn đoán
Bệnh sử
Để có chẩn đoán / đánh giá tiên lượng đầy đủ về TLoC, cần thu thập bệnh sử chính xác từ bệnh nhân và nhân chứng (có thể liên hệ qua điện thoại, nếu cần). Chỉ riêng với bệnh sử, ngất có thể được phân biệt với các TLoC khác trong 60–90% trường hợp [1, 3].
Bệnh sử phải bao gồm:
- Tiền sử gia đình
- Tiền sử bản thân
- Tiền sử dùng thuốc
- Hoàn cảnh của biến cố
- Các triệu chứng và dấu hiệu báo trước
- Các đặc điểm trong giai đoạn co giật (ictal phase)
- Các đặc điểm sau giai đoạn co giật
Mỗi phần của các mục này có thể cung cấp các yếu tố hữu ích để chẩn đoán phân biệt TLoC. Đặc biệt, một số trong số chúng được coi là các yếu tố “nguy cơ cao” ( ) và sẽ đặc biệt quan trọng trong việc phân tầng nguy cơ của bệnh nhân. Một số khác có giá trị tiên đoán cao hơn (*) để chẩn đoán. Giả thuyết chẩn đoán và phân tầng nguy cơ hướng dẫn xử trí bệnh nhân TLoC trong bối cảnh cấp cứu (Bảng 1.1 và 1.2).
Xét nghiệm và công cụ được thực hiện trong ER [1, 7]:
- ECG 12 chuyển đạo
- Xét nghiệm tìm thiếu máu, thiếu oxy, thay đổi điện giải và chuyển hóa, nhiễm độc, thuyên tắc phổi và thiếu máu cục bộ ở tim
Các xét nghiệm bổ sung và công cụ test dựa trên chẩn đoán nghi ngờ [1, 7–9]:
- Nguồn gốc tim: Holter ECG, siêu âm tim, nghiệm pháp gắng sức, điện sinh lý và loop recorder
- Hạ huyết áp thế đứng, PoTS: Tilt test
Bảng 1.1 Các manh mối chẩn đoán phân biệt thu được từ bệnh sử
Tiền sử gia đình
| Tiền sử gia đình đột tử | Hội chứng QT dài |
Tiền sử bản thân
| Có những đợt TLoC trước đây từ khi còn nhỏ | Ngất do phản xạ |
| Bệnh tim | Rối loạn nhịp tim hoặc bệnh tim cấu trúc |
| Parkinson | Hạ huyết áp tư thế đứng do thần kinh |
| Động kinh | Cơn động kinh |
| Rối loạn tâm lý | Rối loạn tâm lý |
| Hạ huyết áp tư thế đứng do điều trị |
Tiền sử dùng thuốc
| Thuốc hạ huyết áp, chống đau thắt ngực, chống trầm cảm, thuốc chống loạn thần, thuốc lợi tiểu, chống loạn nhịp tim, thuốc điều trị phì đại tuyến tiền liệt, rối loạn cương dương hoặc bệnh tăng nhãn áp | Hạ huyết áp tư thế đứng do điều trị Hạ huyết áp thứ phát do giảm thể tích Loạn nhịp tim |
Hoàn cảnh xảy ra biến cố
| Sau bữa ăn
Sau khi cử động đầu, tạo áp lực lên cổ |
Hạ huyết áp tư thế đứng
Quá mẫn xoang cảnh |
| Liên quan đến sợ hãi, đau đớn, căng thẳng, đi tiểu, đại tiện, ho, nuốt | Ngất do phản xạ |
Continued
| Trong lúc tập luyện | Ngất do tim |
| Ngay sau khi ngừng tập luyện | Hạ huyết áp tư thế |
| Trong khi tập luyện các chi trên | Hội chứng cướp máu động mạch dưới đòn |
| Báo trước bởi đánh trống ngực đột ngột và ngắn | Ngất do tim (loạn nhịp tim) |
| Báo trước bởi một sự giật mình (ví dụ: tiếng ồn lớn đột ngột) | Hội chứng QT dài |
| Kích thích nhẹ từng cơn, mất ngủ | Cơn động kinh |
| Môi trường nóng | Ngất do phản xạ |
| Hạ huyết áp tư thế | |
| Đứng lâu | Ngất do phản xạ |
| Thay đổi tư thế | Hạ huyết áp tư thế |
| Ở tư thế nằm ngửa | Cơn động kinh |
| Ngất do tim |
Các triệu chứng và dấu hiệu báo trước
| Buồn nôn, đổ mồ hôi, xanh xao, nhìn mờ | Ngất do phản xạ |
| Lâng lâng/ chóng mặt / lú lẫn, nhìn mờ, đau cổ và vai | Hạ huyết áp tư thế |
| Ascending epigastric sensation, mùi hoặc vị khó chịu, déjà vu hoặc
jamais vu |
Cơn động kinh có tiền triệu |
| Bắt đầu bằng một tiếng thét (scream) | Cơn động kinh |
| Không có triệu chứng hay dấu hiệu báo trước | Ngất do tim |
| Cơn động kinh | |
| Các triệu chứng báo trước kéo dài | Ngất do phản xạ |
Các đặc điểm của giai đoạn trong cơn [4–6]
| Thời gian TLoC | < 20 s | Ngất |
| 1 phút | Cơn động kinh | |
| Các dấu hiệu | Cắn (Morsus)* | Cơn động kinh (mặt bên của lưỡi) |
| Ngất (hiếm gặp; đầu lưỡi) | ||
| Tiểu không tự chủ | Cơn động kinh | |
| Ngất | ||
| Đại tiện không tự chủ* | Cơn động kinh | |
| Mở mắt/sự thay đổi đột ngột của mắt | Cơn động kinh | |
| Ngất | ||
| Nhắm mắt* | Giả ngất
Khủng hoảng tâm lý không động kinh |
|
| Mặt xanh tím | Cơn động kinh | |
| Ngất do tim | ||
| Xanh xao (Paleness) | Ngất do phản xạ | |
| Hạ huyết áp tư thế |
Continued
| When:Các chuyển động không chủ ý | Lúc bắt đầu hoặc ngay trước TLoC | Cơn động kinh |
| Sau khi khởi phát TLoC | Cơn động kinh | |
| Ngất | ||
| How: | Đối xứng, đồng bộ, khuôn mẫu | Cơn động kinh |
| Không đối xứng, không đồng bộ, biên độ nhỏ | Ngất | |
| Đầu hướng sang 1 bên* | Cơn động kinh | |
| Các biểu hiện không đồng nhất (không theo khuôn mẫu) | Giả ngất | |
| How long | Ít hơn 10 lần giật cơ | Ngất |
| Hơn 20 lần giật cơ * | Động kinh |
Các đặc điểm của giai đoạn sau cơn co giật
| Buồn nôn, đổ mồ hôi, xanh xao | Ngất do phản xạ |
| Tinh thần minh mẫn ngay sau khi phục hồi ý thức | Ngất |
| Lú lẫn / ngủ gà | Cơn động kinh |
| Đau cơ | Cơn động kinh |
| Suy nhược kéo dài
(Prolonged asthenia) |
Ngất |
| Cơn động kinh |
Thăm khám lâm sàng (cho tất cả bệnh nhân [1, 7]
| Huyết áp | HATT liên tục < 90 mmHg | Ngất do tim |
| HATT giảm> –20 mmHg và / hoặc HATTr > –10 mmHg trong 3 phút sau khi đứng dậy | Hạ huyết áp tư thế đứng | |
| Nhịp tim | Persistent bradycardia
<40 bp min the absence of physical training |
Ngất do tim |
| Nhịp tim chậm | Ngất do phản xạ | |
| Nhịp tim tăng > 30 lần/ phút hoặc nhịp tim > 120 lần/phút trong vòng 10 phút làm việc ở tư thế đứng | PoTS | |
| Khám tim mạch | Tiếng thổi tâm thu mới phát hiện | Ngất do tim |
| Khám thần kinh | Bình thường | Ngất |
| Các dấu hiệu ngoại tháp | Hạ huyết áp tư thế đứng | |
| Yếu liệt sau cơn | Cơn động kinh |
Bảng 1.2 Tóm tắt các đặc điểm lâm sàng / công cụ chính của các phân nhóm của TLoC [1, 6–11]
| Ngất do phản xạ | Tiền sử có ngất tái diễn ngay từ khi còn nhỏ Các yếu tố kích phát: đứng lâu, môi trường đông đúc, đau (thể chất hoặc cảm xúc), nhìn thấy máu, tiểu tiện, đại tiện, ho, nuốt, v.v.Báo trước bởi các triệu chứng kéo dài: nhìn mờ, đổ mồ hôi, xanh xao, buồn nôn, suy nhượcCắn (ở đầu lưỡi, không phổ biến)Giật cơ trong thời gian ngắn sau khi bắt đầu cơn TLoC Tiểu không tự chủ (có thể)Không có bệnh tim |
| Quá mẫn xoang cảnh | Bằng cách kích thích xoang cảnh (chuyển động xoay hoặc duỗi cổ)
Các triệu chứng tiền triệu ngắn / không có Bệnh nhân > 40 tuổi |
| Orthostatic neurogenic hypotension | Các yếu tố thúc đẩy: sau bữa ăn, sau tập luyện
Các dấu hiệu báo trước: nhìn mờ, xanh xao, buồn nôn, lâng lâng, đau cơ cổ và vai (đau kiểu móc áo- coat-hanger pain), suy nhược (Ít triệu chứng / không triệu chứng ở những bệnh nhân lớn tuổi) Phục hồi nhanh chóng bằng cách nằm xuống Liên quan đến tăng huyết áp khi nằm ngửa Các dấu hiệu và triệu chứng của rối loạn chức năng tự chủ tiêu hóa và tiết niệu-sinh dục |
| Hạ huyết áp tư thế do điều trị | Thuốc lợi tiểu, thuốc điều trị tăng huyết áp, thuốc chống loạn nhịp tim, thuốc chống đau thắt ngực, thuốc chống trầm cảm, thuốc chống loạn thần, thuốc alpha-lytic |
| Hạ huyết áp tư thế do giảm thể tích | Xuất huyết
Tiêu chảy và nôn mửa Mất nước |
| Ngất do tim | Tiền sử gia đình bị đột tử ở tuổi trẻ
Trong khi gắng sức hoặc ở tư thế nằm ngửa Báo trước bởi đánh trống ngực đột ngột và ngắn Liên quan đến đau ngực và khó thở Có các bất thường về cấu trúc tim (hẹp eo động mạch chủ nặng, u nhầy nhĩ, chèn ép tim) Các dấu hiệu trên ECG:
|
Bảng 1.2 Tiếp theo
| Cơn động kinh | Động kinh có tiền triệu (ascending epigastric sensation, mùi hoặc vị khó chịu, déjà vu hoặc jamais vu) hoặc không có tiền triệu
Vận động tự động cơ lưỡi-miệng-hàm hoặc cơ vận động (Oromandibular or motor automatisms) Đầu quay về một bên Tăng trương lực cơ Các cử động chân tay đồng bộ, đối xứng, kéo dài (hơn 20 lần giật cơ) Xanh tím Cắn (mặt bên của lưỡi) Đại tiện/tiểu tiện không tự chủ Thời gian mất ý thức khoảng 1 phút Tình trạng lú lẫn sau cơn kéo dài Tiếng thở rống/nặng nề (Stertorous breathing) |
| Cơn khủng hoảng tâm lý | Tiền sử có rối loạn tâm thần, chấn thương tinh thần / thể chất
Không đồng nhất về mặt lâm sàng * Các đợt tấn công tần suất cao * (High-frequency attacks) TLoC kéo dài (thậm chí 15–30 phút) Nhắm mắt * Hoạt động vận động không đều, vô tổ chức Không có cắn, không có chấn thương Không có dấu hiệu thần kinh tự động (buồn nôn, xanh xao, đổ mồ hôi), không có thay đổi điện não đồ, huyết áp và nhịp tim bình thường trong suốt thời gian cơn diễn ra |
| Hội chứng cướp máu động mạch dưới đòn | Trong khi tập luyện 2 tay
Chóng mặt Tư thế không ổn định Rối loạn thị giác Mạch quạy nhẹ ở bên hẹp Hạ thân nhiệt của tay tương ứng Giá trị huyết áp khác nhau 2 tay |
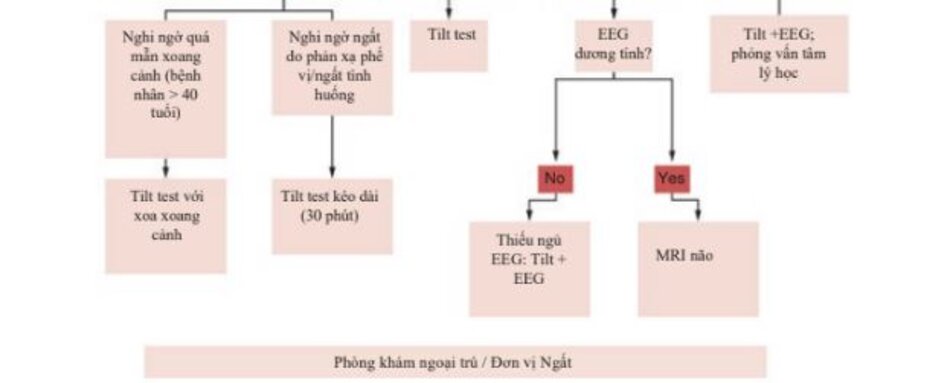
- Ngất do phản xạ thần kinh phế vị/ngất tình huống (Vasovagal/ situational syncope: Tilt test (kéo dài trong 30 phút)
- Giả ngất: Tilt test
- Chẩn đoán phân biệt ngất co giật (convulsive syncope) với co giật hoặc giả co giật: Tilt test với monitoring EEG
- Ngất xoang cảnh (Carotid sinus syncope)/TLoC có nguồn gốc không xác định ở bệnh nhân > 40 tuổi: Tilt test + xoa xoang cảnh
Quản lý bệnh nhân TLoC trong bối cảnh cấp cứu
Trong bối cảnh cấp cứu, mặc dù được đánh giá cẩn thận trên cơ sở bệnh sử, lâm sàng và công cụ, nhưng thường không thể đạt được chẩn đoán chính xác. Vì vậy, mục tiêu chính của việc quản lý bệnh nhân TLoC là xác định các đối tượng “nguy cơ cao” ( ) và quyết định đối tượng nào cần theo dõi / nhập viện chuyên sâu.
Các hướng dẫn quốc tế [1] yêu cầu một bệnh nhân dù chỉ có một yếu tố nguy cơ cao vẫn được nhập cấp cứu/ICU. Ngược lại, bệnh nhân không có các yếu tố nguy cơ cao có thể được giới thiệu đến các bác sĩ chuyên khoa tại các phòng khám ngoại trú chuyên về ngất, đặc biệt nếu có các đợt tái phát. Những bệnh nhân được đánh giá tại ER về một đợt ngất do phản xạ phế vị / ngất tình huống có thể được đảm bảo về tính chất lành tính của rối loạn và chuyển đến bác sĩ đa khoa.
References
- Brignole M, Moya A, de Lange FJ, et al. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J. 2018;39:1883–948.
- Freeman R, Wieling W, Axelrod FB, et al. Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome. Clin Auton Res. 2011;21:69–72.
- McKeon A, Vaughan C, Delanty N. Seizure versus syncope. Lancet Neurol. 2006;5:171–80.
- van Dijk JG, Thijs R, Benditt DG, Wieling W. A guide to disorders causing transient loss of consciousness: focus on syncope. Nat Rev Neurol. 2009;5:438–48.
- Sheldon R, Rose S, Ritchie D, et al. Historical criteria that distin- guishing syncope from seizures. J Am Coll Cardiol. 2002;40:142–8.
- Shmuely S, Bauer PR, van Zwet EW, et al. Differentiating motor phe- nomena in tilt-induced syncope and convulsive seizures. Neurology. 2018;90:e1339–46.
- Petkar S, Bullock I, Davis S, Cooper P. Transient loss of conscious- ness: summary of NICE guidance. Heart. 2013;99:901–3.
- Saal DP, Thijs RD, van Dijk JG. Tilt table testing in neurology and clinical neurophysiology. Clin Neurophysiol. 2016;127:1022–30.
- Chen DK, Sharma E, LaFrance WC Jr. Psychogenic non-epileptic sei- zures. Curr Neurol Neurosci Rep. 2017;17:71.
- Tannemaat MR, van Niekerk J, Reijntjes RH, et al. The semiology of tilt-induced psychogenic pseudosyncope. Neurology. 2013;81:752–8.
- Mathias CJ. Autonomic diseases: clinical features and laboratory evaluation. J Neurol Neurosurg Psychiatry. 2003;74:iii31–41.
- Puppala VK, Dickinson O, Benditt DG. Syncope: classification and risk stratification. J Cardiol. 2014;63:171–7.
- Huff JS, Melnick ER, Tomaszewski CA, et al. Clinical policy: critical issues in the evaluation and management of adult patients present- ing to the emergency department with seizures. Ann Emerg Med. 2014;63:437–47.