Bệnh hô hấp
Hội chứng suy hô hấp cấp tính: Nguyên nhân, chẩn đoán và phương pháp điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Hội chứng suy hô hấp cấp tính: Nguyên nhân, chẩn đoán và phương pháp điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
- Các triệu chứng và dấu hiệu thường gặp nhất là khó thở và giảm oxy máu, tiến triển thành suy hô hấp cấp.
- Những nguyên nhân thường gặp là viêm phổi, nhiễm trùng huyết, sặc và chấn thương nặng.
- Tỷ lệ tử vong từ 40% đến 50%.
- Thông khí cơ học Vt thấp, Plateau pressure giới hạn là biện pháp điều trị chính đã cho thấy làm giảm tỷ lệ tử vong. Trong hội chứng suy hô hấp cấp (ARDS) nặng, phong bế thần kinh-cơ và tư thế nằm sấp có thể cải thiện kết cục lâm sàng.
- Các biến chứng bao gồm tràn khí màng phổi, viêm phổi máy thở, suy đa tạng và xơ phổi kèm theo suy hô hấp kéo dài.
- Chủ đề này đề cập đến ARDS ở các bệnh nhân trên 12 tuổi.
Thông tin cơ bản
Định nghĩa
Theo định nghĩa cũ, Hội chứng suy hô hấp cấp (ARDS) là hội chứng phù phổi không do tim và viêm phổi lan tỏa thường gây biến chứng trầm trọng. Chẩn đoán ARDS dựa trên thỏa mãn cả 3 tiêu chuẩn:
- Khởi phát cấp tính (trong vòng 1 tuần)
- Đám mờ hai phổi trên phim X-quang ngực
- Tỷ số PaO2/FiO2 (phân áp oxy trong động mạch chia cho oxy hít vào) <300 với áp suất dương cuối thì thở ra (PEEP) hoặc áp suất đường thở dương liên tục (CPAP) >5 cm H2O.[1]
Nếu không có yếu tố nguy cơ đối với ARDS, cần loại trừ phù phổi cấp do suy tim.
Định nghĩa mới toàn cầu về ARDS như sau:
- Không yêu cầu Đặt nội khí quản
- Oxy mũi lưu lượng cao (HFNO) ≥ 30 L/phút hoặc NIV/CPAP ≥ 5 cm H2O áp suất cuối
thì thở ra - Mức độ giảm oxy trong máu: PaO2/FiO2 ≤ 300 mmHg hoặc SpO2/FiO2 ≤ 315mmHg với SPO2 ≤ 97%
- Độ mờ hai bên được xác nhận bằng một trong các cách sau:
- Chụp X quang ngực, chụp cắt lớp vi tính hoặc siêu âm với người thực hiện được đào tạo tốt
- Trong các các cơ sở có nguồn lực không ổn định, những điều sau đây không bắt buộc:
PEEP, lưu lượng oxy hoặc các thiết bị hỗ trợ hô hấp chuyên biệt.
Định nghĩa mới toàn cầu về ARDS này mở rộng dựa trên định nghĩa Berlin về ARDS. Bệnh nhân bị bệnh cấp tính đang được điều trị bằng HFNO ≥ 30 L/phút có thể được chẩn đoán ARDS và tiêu biểu cho một phân loại mới về ARDS không đặt nội khí quản. SpO2 mạch (Pulse oximetry) có thể được sử dụng thay thế cho khí máu động mạch để chẩn đoán ARDS. Độ mờ đục hai bên được giữ lại như một tiêu chí bắt buộc và siêu âm là một phương thức chẩn đoán hình ảnh được chấp nhận. Bệnh nhân ở các cơ sở có nguồn lực không ổn định sẽ không còn bị cản trở từ định nghĩa về ARDS và sẽ được bao gồm dịch tễ học, nghiên cứu lâm sàng và thử nghiệm lâm sàng. Các khuyến cáo xác định các lĩnh vực cho nghiên cứu trong tương lai, bao gồm các đánh giá tương lai về tính khả thi, độ tin cậy và giá trị tiên lượng cũng như mối quan hệ của các phân loại sinh học của ARDS với định nghĩa toàn cầu.
Dịch tễ học
Nhìn chung, 10% đến 15% bệnh nhân điều trị tại Khoa Hồi sức tích cực thỏa mãn tiêu chuẩn chẩn đoán ARDS,[2] [3] với tỷ lệ mới mắc tăng lên ở các bệnh nhân thở máy đáp ứng các tiêu chuẩn chẩn đoán ARDS.[2]
Tỷ lệ mới mắc ARDS tại Hoa Kỳ ước tính là 64/100.000 người, hay 190.000/năm. Tỷ lệ này tăng gấp 2 đến 40 lần so với các ước tính trước đây, điều này có thể phản ảnh ước tính trước đây chưa chính xác, hơn là tỷ lệ mới mắc tăng lên.[4] Tỷ lệ mới mắc sARS tại Hoa Kỳ có thể cao hơn ở châu Âu và các nước phát triển khác,[5] mặc dù bằng chứng cho thấy tỷ lệ đó tại Hoa Kỳ có thể đang giảm xuống.[6]
Bệnh nguy kịch, hút thuốc lá và uống rượu bia là các yếu tố dẫn đến ARDS.[7] Giới tính, sắc tộc và chủng tộc không liên quan đến tỷ lệ mới mắc ARDS.
Tỷ lệ tử vong do ARDS khoảng 40% đến 50%,[3] [4] mặc dù tỷ lệ tử vong trong các thử nghiệm lâm sàng lớn có vẻ đang giảm dần.[8] Việc phân biệt giữa ARDS nhẹ (PaO2/FiO2 200 – 300), trung bình (PaO2/FiO2 100 – 200), và nặng (PaO2/ FiO2 <100) có liên quan đến kết cục lâm sàng.[1]
Bệnh căn học
Nhiều tình trạng khác nhau có thể dẫn tới ARDS mặc dù nhiễm khuẩn huyết là nguyên nhân thường gặp nhất, thường có nguồn gốc tại phổi (ví dụ viêm phổi).[4] Các tình trạng khác có liên quan với ARDS bao gồm sặc, tổn thương phổi hít, viêm tụy cấp, chấn thương, bỏng, đụng dập phổi, tổn thương phổi do truyền dịch, tim phổi nhân tạo, tắc mạch do mỡ, đông máu nội mạch lan tỏa và quá liều thuốc.[9]
Sinh lý bệnh học
Sinh lý bệnh của ARDS rất phức tạp và chưa được tìm hiểu đầy đủ.[10] Ở giai đoạn đầu trong tiến triển của ARDS, tổn thương sinh lý bệnh chủ yếu là tổn thương phế nang lan tỏa mặc dù không đồng nhất giữa các bệnh nhân. Tổn thương phế nang lan tỏa dẫn tới tổn thương màng phế nang-mao mạch, tạo bởi các phế bào I và II và tế bào nội mô mao mạch. Sau đó các khoảng khí trong phế nang thoát dịch phù chứa nhiều protein, các tế bào viêm (bạch cầu trung tính và các đại thực bào phế nang hoạt hóa), các chất trung gian gây viêm, bao gồm cytokine tiền viêm, chất trung gian lipid và các chất oxy hóa. Biểu mô có thể tổn thương nặng, kèm theo hoại tử và bong tróc các phế bào I để lộ ra màng đáy. Lắng đọng fibrin xảy ra dọc màng đáy bị bong tróc, dẫn tới hình thành các màng hyaline là đặc trưng của tổn thương phế nang lan tỏa. Tổn thương phế bào II và dịch lấp đầy phế nang góp phần làm rối loạn chức năng lớp surfactant. Thông khí cơ học với áp lực cao và thể tích cao có thể làm phổi tổn thương thêm, góp phần vào dòng thác cytokine tiền viêm. Giai đoạn đầu của ARDS có biểu hiện lâm sàng là suy hô hấp giảm oxy máu cấp tính kèm theo tăng chênh áp oxy phế nang – động mạch và phổi kém đàn hồi. Suy đa tạng đồng thời có thể xảy ra, đặc biệt nếu nguyên nhân cơ bản của ARDS là nhiễm trùng huyết. Rối loạn chức năng thất phải cũng thường gặp và có liên quan với kết cục xấu hơn.
Sau giai đoạn viêm và thoát dịch phế nang khởi phát cấp tính, một số bệnh nhân cải thiện nhanh chóng và chức năng và giải phẫu bệnh của phổi trở về bình thường. Dịch phù phổi được loại bỏ nhờ cơ chế vận chuyển tích cực natri và clorua qua lớp biểu mô phế nang. Ở các bệnh nhân khác, giai đoạn viêm xuất tiết sớm này tiến triển sang giai đoạn hoạt hóa tăng sinh sợi. Trong giai đoạn thứ hai này, phổi phát triển thành mô xơ tổ chức hóa và tích tụ collagen, dẫn tới xơ phổi không thể hồi phục và đôi khi nguy kịch.[9] Giai đoạn này có đặc trưng là suy hô hấp tiếp diễn, thể tích thông khí phút cao và phổi kém đàn hồi.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Bệnh nhân nam 60 tuổi đến khám với tình trạng sốt, ho và khó thở khởi phát đột ngột. Phim Xquang ngực (CXR) có hình ảnh thâm nhiễm thùy dưới bên phải và xét nghiệm đờm có song cầu khuẩn gram dương. Bệnh nhân được điều trị kháng sinh đường tĩnh mạch nhưng tình trạng hô hấp của ông vẫn xấu đi sau 24 giờ. Bệnh nhân bị tụt huyết áp và được chuyển tới Khoa Hồi sức tích cực (ICU). Bệnh nhân được đặt nội khí quản do giảm oxy máu và phải sử dụng thuốc vận mạch do sốc nhiễm khuẩn mặc dù đã bồi phụ đủ dịch. Bệnh nhân phải thở máy với PEEP và FÍO2 cao để’ duy trì độ bão hòa oxy >90%. Chụp lại Xquang ngực có hình ảnh thâm nhiễm phế nang hai phổi và tỷ số PaO2/FiO2 là 109.
Cách tiếp cận chẩn đoán từng bước
Bởi vì chẩn đoán ARDS dựa trên các tiêu chuẩn lâm sàng hơn là chẩn đoán căn nguyên nên cần cân nhắc ARDS ở tất cả các bệnh nhân nguy kịch. Có tới 40% bệnh nhân đáp ứng các tiêu chuẩn chẩn đoán ARDS nhưng không bao giờ được chẩn đoán tình trạng này.[28] [29]Nếu bệnh nhân xuất hiện các vết thâm nhiễm mới hai phổi trên Xquang ngực, có thể họ đã hoặc đang tiến triển ARDS. Tầm quan trọng của đánh giá tiến triển ARDS xuất phát chủ yếu từ lợi ích sống có được khi thở máy với chiến lược thông khí Vt thấp, giới hạn áp lực bình nguyên.
Tiền sử
Khai thác bệnh sử giúp định hướng liệu có bệnh lý cơ sở liên quan với ARDS hay không, như nhiễm khuẩn huyết, viêm phổi, sặc dịch dạ dày, viêm tụy, truyền máu hoặc chấn thương nặng. Nguyên nhân cơ sở có thể là yếu tố quan trọng quyết định kết cục; các bệnh nhân bị ARDS do nhiễm khuẩn huyết thường có tỷ lệ tử vong cao nhất. Đảm bảo các biện pháp điều trị đặc hiệu hướng đến nguyên nhân cơ sở, đặc biệt chú ý tới việc xác định nguồn gây bệnh và điều trị trong trường hợp nhiễm khuẩn huyết. Các triệu chứng gợi ý ARDS bao gồm khó thở khởi phát cấp tính và thiếu oxy máu dẫn tới suy hô hấp cấp và ho ra đờm lẫn bọt do phù phổi. Cũng cần khai thác thông tin bệnh sử có thể gợi ý chẩn đoán phân biệt giống với ARDS, như phù phổi do suy tim, xuất huyết phế nang lan tỏa do viêm mạch phổi, bệnh mạch collagen hoặc viêm phổi tăng bạch cầu ái toan cấp.[30]
Khám
Các dấu hiệu khám lâm sàng hỗ trợ chẩn đoán ARDS là suy hô hấp giảm oxy cấp cần hỗ trợ oxy dòng cao và/hoặc PEEP cao để duy trì độ bão hòa oxy >90%. Cả áp lực đỉnh thì hít vào và áp lực bình nguyên cuối thì hít vào đều tăng. Khám phổi có thể cho thấy ran ở đáy phổi hoặc rải rác.[31] Cần đặc biệt chú ý khám để xác định nguồn nguyễn khuẩn nếu nghi ngờ nhiễm khuẩn huyết là nguyên nhân cơ sở gây ra ARDS.
Xét nghiệm
Các xét nghiệm quan trọng bao gồm phân tích khí máu động mạch để tính tỷ số P/F. Trong sàng lọc ARDS, tỷ số độ bão hòa oxy chia phân áp oxy hít vào (SpO2/FiO2) cũng có thể’ được sử dụng khi SpO2 nhỏ hơn 97% (dưới mức bình nguyên trên đường cong phân ly oxyhaemoglobin). Tỷ số SpO2/FiO2 = 315 được cho thấy là tương đương với P/F = 300.[32] Sử dụng tỷ số SpO2/FiO2 giúp tiên lượng kết cục lâm sàng tương tự với trên bệnh nhân được chẩn đoán bằng tỷ số PaO2/FiO2.[33]
Cần tiến hành chụp X-quang ngực (CXR) để tìm các thâm nhiễm hai phổi phù hợp với phù phổi và không được giải thích đầy đủ bằng xẹp phổi hay tràn dịch màng phổi hai bên. Cần xét nghiệm nồng độ BNP nếu suy tim là nguyên
nhân tiềm ẩn kèm theo các thâm nhiễm hai phổi trên phim X-quang. BNP dưới 100 nanogam/L (100 picogam/mL) ít nghĩ tới suy tim, trong khi BNP >500 nanogam/L (>500 picogam/mL) lại nghĩ nhiều tới suy tim. Cần chỉ định siêu âm tim nếu chẩn đoán suy tim vẫn có khả năng sau khi có xét nghiệm BNP, đặc biệt khi không có yếu tố nguy cơ nào đối với ARDS. Nếu BNP và siêu âm tim không đưa ra kết luận, đặt ống thông động mạch phổi (để ước tính áp lực cuối tâm trương thất trái) có thể giúp phân biệt suy tim với ARDS. Tuy nhiên, không chỉ định đặt ống thông động mạch phổi thường quy ở tất cả các bệnh nhân.[34][Fig-1]
Cần nuôi cấy bệnh phẩm máu, đờm và nước tiểu để khảo sát sự tình trạng có nhiễm khuẩn huyết. Khuyến cáo tiến hành rửa phế quản-phế nang (BAL) hoặc hút dịch nội khí quản để nhuộm Gram và nuôi cấy ở các bệnh nhân ARDS nghi do viêm phổi và các bệnh nhân không có nguyên nhân xác định.[35] BAL cũng có giá trị xác định các nguyên nhân khác của suy hô hấp cấp kèm thâm nhiễm hai phổi trên phim Xquang ngực giống với ARDS, ví dụ như xuất huyết phế nang lan tỏa hoặc viêm phổi tăng bạch cầu ái toan cấp tính. Xét nghiệm chẩn đoán tốt nhất là sinh thiết phổi mở. Xét nghiệm này không được thực hiện thường quy ở các bệnh nhân nguy kịch do nguy cơ tử vong và tàn tật cao nhưng có thể có giá trị trong trường hợp chẩn đoán không rõ ràng liên tiếp.[36] [37]
Cần chỉ định xét nghiệm lipase và amylase huyết thanh ở các bệnh nhân nghi viêm tụy cấp.
Không cần chụp cắt lớp vi tính (CT) ngực thường xuyên để chẩn đoán hoặc điều trị ARDS. Phương pháp này nhạy hơn CXR thông thường và có thể giúp ích trong một vài trường hợp để chẩn đoán viêm phổi hoặc bệnh phổi tiềm ẩn.[38] Chụp CT cho thấy ARDS gây tổn thương nhu mô phổi không đồng nhất, trong đó các phần phổi phụ thuộc bị ảnh hưởng nhiều nhất.[31] Tuy nhiên, hiện nay không chỉ định chụp CT ngực thường quy trong ARDS để đánh giá độ đồng nhất của các tổn thương thâm nhiễm.
[VIDEO: Radial artery puncture animated demonstration ] [VIDEO: Femoral artery puncture animated demonstration ]Các yếu tố nguy cơ
Thường gặp
Nhiễm trùng huyết
- Nhiễm khuẩn huyết là nguyên nhân cơ sở thường gặp nhất của ARDS, thường bắt nguồn từ phổi.[4] Tỷ lệ mới mắc ARDS ở bệnh nhân nhiễm khuẩn huyết là 6% đến 7%,[11] [12] nhưng cao hơn đáng kể ở các bệnh nhân bị sốc nhiễm khuẩn.[7] Quá trình hoạt hóa hệ thống viêm và đông máu được cho là dẫn tới tổn thương gián tiếp cho màng phế nang-mao mạch.
Hút dịch
- Sặc dịch dạ dày là một nguyên nhân thường gặp của ARDS. Khoảng một phần ba số bệnh nhân nhập viện bị sặc được chứng kiến tiến triển thành ARDS.[13] [14] Sặc được cho là nguyên nhân gây tổn thương trực tiếp lớp biểu mô phế nang và màng phế nang-mao mạch.
Viêm phổi
- Viêm phổi từ nguồn bất kỳ (vi khuẩn, vi-rút, nấm, ký sinh trùng) là nguyên nhân thường gặp của ARDS.[15] Cơ chế gây bệnh được cho là tổn thương trực tiếp do mầm bệnh và phản ứng viêm với mầm bệnh.
Chấn thương nặng
- Khoảng 7% đến 10% số bệnh nhân bị chấn thương nặng tiến triển thành ARDS.[16] Các cơ chế có khả năng bao gồm tổn thương gián tiếp do sốc mất máu giai đoạn đầu hoặc suy đa tạng khởi phát muộn. Đụng dập phổi làm tăng nguy cơ ARDS do gãy xương dài, sặc và truyền các chế phẩm máu nhiều lần.
Truyền máu
- Truyền các chế phẩm máu nhiều lần có liên quan đến ARDS.
- Tổn thương phổi cấp liên quan đến truyền máu (TRALI) cũng có thể khởi phát dù chỉ truyền 1 đơn vị chế phẩm máu bất kỳ chứa huyết tương. Các cơ chế của TRALI được đề xuất bao gồm hoạt hóa bạch cầu trung tính của người nhận bởi sự nhận biết kháng thể của người cho trên các epitope bạch cầu trung tính của người nhận hoặc bởi các lipid có hoạt tính sinh học giải phóng từ hồng cầu dự trữ.
Ghép phổi
- ARDS, còn được gọi là rối loạn chức năng mô ghép nguyên phát, xảy ra ở 10% đến 25% bệnh nhân sau khi ghép phổi.[17] Cơ chế được cho là do tổn thương tái tưới máu vùng thiếu máu cục bộ.
- Các yếu tố nguy cơ của ARDS (rối loạn chức năng mô ghép nguyên phát) sau khi ghép phổi bao gồm người cho hút thuốc, FÍO2 cao hơn trong mô ghép khi tái tưới máu, sử dụng tim phổi nhân tạo, chỉ số khối cơ thể’ (BMI) của người nhận, và tăng áp lực động mạch phổi ở người cho và người nhận.
Viêm tụy
- Mặc dù chưa được nghiên cứu đầy đủ nhưng ARDS có thể xảy ra ở 10% đến 20% bệnh nhân bị viêm tụy cấp nặng.[18] Trong một nghiên cứu, điều trị cho những bệnh nhân viêm tụy cấp bằng octreotide đã làm giảm tỷ lệ mắc ARDS.[19]
Tiền sử lạm dụng rượu
- Lạm dụng rượu có liên quan đến tăng tỷ lệ mắc ARDS ở những bệnh nhân sốc nhiễm khuẩn.[7]
- Cơ chế được cho là do cạn kiệt các chất chống oxy hóa nội sinh.
Bỏng và hít phải khói
- ARDS thường gặp sau bỏng và hít phải khói, với tỷ lệ 40% trong số các bệnh nhân thở máy bị bỏng trong một nghiên cứu.[20]
Đuối nước
- ARDS thường gặp sau các sự cố đuối nước nghiêm trọng (độ 3 đến 6).[21] [22] Những bệnh nhân này thường hồi phục nhanh hơn nhiều so với những bệnh nhân ARDS do nguyên nhân khác.[23]
Không thường gặp
Dùng thuốc quá liều
- Dùng quá liều nhiều loại thuốc thông thường (ví dụ salicylate, thuốc chống trầm cảm ba vòng, opioid, cocaine, phenothiazine) có thể gây ARDS, mặc dù nguyên nhân cũng có thể là do mất ý thức kèm sặc các dịch dạ dày.[24]
Hút thuốc
- Hút thuốc có liên quan đến tăng nguy cơ ARDS trong bệnh cảnh chấn thương nặng,[25] nhiễm khuẩn huyết ngoài phổi,[26] truyền dịch và sau khi ghép phổi.[27]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ quan trọng bao gồm nhiễm khuẩn huyết, sặc, chấn thương nặng, viêm phổi, viêm tụy, bỏng và hít phải khói thuốc, truyền máu, ghép phổi và tiền sử lạm dụng rượu.
Bão hòa oxy thấp (thường gặp)
- Oxy thấp mặc dù đã bổ sung.
Suy hô hấp cấp tính (thường gặp)
- Suy hô hấp tiến triển xấu trong bệnh cảnh nguy kịch.
Các yếu tố chẩn đoán khác
Bệnh nhân nguy kịch (thường gặp)
- Các bệnh nhân tiến triển ARDS là những bệnh nhân nguy kịch, thường kèm theo suy đa tạng.
Khó thở (thường gặp)
- Khó thở là triệu chứng thường gặp nhất.
Nhịp thở tăng (thường gặp)
- Nhịp thở >20 lần/phút.
Tiếng ran ở phổi (thường gặp)
- Nghe phổi có ran là triệu chứng thường gặp và thường lan tỏa.[21]
Phổi kém đàn hồi (thường gặp)
- Được đo bằng Vt/(Plat – PEEP).
Sốt, ho, đau ngực kiểu màng phổi (thường gặp)
- Các triệu chứng này thường biểu hiện, đặc biệt nếu viêm phổi là nguyên nhân cơ sở của ARDS.
Đờm lẫn bọt (không thường gặp)
- Có biểu hiện ho đờm lẫn bọt, hoặc có thể lẫn máu nếu phù phổi rõ ràng.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Chụp X quang ngực (CXR)
• Một trong các tiêu chuẩn lâm sàng chẩn đoán ARDS là đám mờ hai phổi mới xuất hiện không được giải thích đầy đủ bằng tràn dịch màng phổi, xẹp thùy/ phổi, hoặc khối u[1] Vì vậy, Xquang ngực có độ nhạy 100%. • Độ đặc hiệu thấp vì các tình trạng khác có thể gây thâm nhiễm phổi hai bên, bao gồm phù phổi do tim và xuất huyết phế nang lan tỏa.[Fig-1] |
Thâm nhiễm hải phổi |
| Khí máu động mạch
• Tỷ số P/F <300 với PEEP hoặc CPAP >5 cm H2O là một trong các tiêu chuẩn chẩn đoán ARDS.[1] • Độ nhạy 100% nhưng độ đặc hiệu kém vì nhiều tình trạng khác có thể dẫn tới thiếu oxy máu. |
Áp suất riêng phần oxy thấp |
| Cấy đờm
• Khuyến cáo thực hiện xét nghiệm nuôi cấy đờm để phát hiện nhiễm khuẩn tiềm ẩn có thể có (do nhiễm khuẩn huyết là nguyên nhân thường gặp nhất gây ARDS). |
Dương tính nếu nhiễm trùng tiềm ẩn |
| Cấy máu
• Khuyến cáo xét nghiệm nuôi cấy máu để phát hiện nhiễm khuẩn tiềm ẩn có thể có (do nhiễm khuẩn huyết là nguyên nhân thường gặp nhất gây ARDS). |
Dương tính nếu nhiễm trùng tiềm ẩn |
| Nuôi cấy nước tiểu
• Khuyến cáo xét nghiệm nuôi cấy nước tiểu để phát hiện nhiễm khuẩn tiềm ẩn có thể có (do nhiễm khuẩn huyết là nguyên nhân thường gặp nhất gây ARDS). |
Dương tính nếu nhiễm trùng tiềm ẩn |
| Amylase và lipase
• Có thể sử dụng amylase và lipase huyết thanh để xác định xem bệnh nhân có bị viêm tụy cấp không, một nguyên nhân thường gặp của ARDS hay không. Tuy nhiên, các xét nghiệm này không nhạy 100% cũng như không đặc hiệu 100%, vì vậy cần kết hợp xét nghiệm với đánh giá lâm sàng.[39] |
Amylase và/hoặc lipase tăng gấp 3 lần giới hạn trên giá trị bình thường trong các trường hợp viêm tụy cấp |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Peptide lợi tiểu natri não (BNP)
• Nồng độ BNP <100 nanogam/L (<100 picogam/mL) ít nghĩ tới suy tim và do đó khả năng ARDS cao hơn. • Nồng BNP >500 nanogam/L (>500 picogam/mL) nghĩ nhiều tới suy tim và do đó ít có khả năng ARDS hơn. • Nồng độ BNP từ 100 đến 500 nanogam/L (100 đến 500 picogam/mL) không xác định. • Nồng độ BNP có thể khó diễn giải ở các bệnh nhân bị suy thận cấp hoặc mạn tính. Tuy nhiên, bình thường nồng độ BNP phải <200 nanogam/L (<200 picogam/mL) ở các bệnh nhân không bị suy tim có mức lọc cầu thận ước tính <60 mL/phút |
Nồng độ BNP <100 nanogam/L(<100 picogam/mL) |
| Siêu âm tim
• Chức năng tâm thu hoặc tâm trương thất trái bất thường gợi ý phù phổi do tim hơn là ARDS. • Một số bệnh nhân có thể vừa bị ARDS vừa có rối loạn chức năng tim. |
Thường là bình thường |
| Đặt ống thông động mạch phổi
• PAOP <18 mmHg gợi ý ARDS. • Không nên đặt ống thông động mạch phổi thường quy để điều trị bệnh nhân ARDS. • Có thể sử dụng để xác định liệu phù phổi có phải do tim không nếu vẫn nghi ngờ chẩn đoán sau khi định lượng nồng độ BNP và làm siêu âm tim. • Một số bệnh nhân có thể tăng áp lực thất trái cuối tâm trương đồng thời với ARDS. Vì lý do này, các thông số PAOP không được đưa vào trong định nghĩa ARDS.[1] • Trong thử nghiệm ARDS Network FACTT, khoảng 20% bệnh nhân có PAOP ban đầu >18 mmHg, mặc dù tăng >24 mmHg không thường gặp.[34] |
Áp lực động mạch phổi bít (PaOp) <18 mmHg |
| Rửa phế quản-phế nang hoặc hút dịch nội khí quản
• Được khuyến cáo ở các bệnh nhân nghi ngờ viêm phổi và các bệnh nhân không có căn nguyên gây bệnh xác định, để loại trừ bệnh lý nhu mô phổi không do nhiễm trùng. |
Xác định các căn nguyên gây nhiễm trùng; các dấu hiệu đặc trưng của chẩn đoán phân biệt |
| CT ngực
• Không chỉ định chụp CT ngực thường quy để chẩn đoán hoặc điều trị ARDS. Phim CT cung cấp nhiều thông tin hơn Xquang ngực thẳng và có thể giá trị chẩn đoán viêm phổi hoặc bệnh phổi cơ sở khác trong một vài trường hợp . |
Có thể giúp xác định các nguyên nhân tại phổi gây rả ARDS, ví dụ như viêm phổi |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Đợt cấp của suy tim sung huyết | • Tiền sử bệnh tim mạch, thiếu máu cục bộ hoặc nhồi máu cơ tim cấp, hoặc EF thấp đã biết gợi ý tình trạng phù phổi do tim, khám lâm sàng có tiếng tim S3 và tĩnh mạch cổ nổi cũng có giá trị gợi ý tương tự. | • Hình ảnh Xquang ngực gợi ý suy tim là bóng tim to, độ rộng cuống mạch >70 mm, thâm nhiễm rốn phổi và đường Kerley B.
• Nồng độ BNP >500 nanogam/L (>500 picogam/mL) cũng gợi ý phù do tim. • Có thể cần siêu âm tim và đo áp lực động mạch phổi bít (PAOP) nếu bệnh sử, khám lâm sàng và các xét nghiệm không loại trừ được tình trạng phù phổi do tim. |
| Viêm phổi hải bên | • Tiền sử sốt và ho có đờm hoặc ho khan.
• Bệnh nhân có thể thấy khó chịu ở ngực kiểu màng phổi. |
• Viêm phổi nặng kèm thâm nhiễm hai bên trên Xquang ngực thỏa mãn tiêu chuẩn Xquang để chẩn đoán ARDS.
• Nếu bệnh nhân không bị thiếu oxy nặng kèm theo viêm phổi (PaO2/FiO2 <300 hoặc SpO2/ FiO2 <315), họ không bị aRdS. |
| Viêm phổi kẽ cấp tính | • Khởi phát thường bán cấp, trong vài ngày đến vài tuần.
• Bệnh nhân trước đây khỏe mạnh, không bị bệnh toàn thân nào liên quan. • Một số tác giả gọi bệnh này là ARDS vô căn.[35] |
• Thỏa mãn tất cả các tiêu chuẩn lâm sàng của ARDS.
• Chẩn đoán phân biệt tốt nhất thông qua tiền sử. |
| Xuất huyết phế nang lan tỏa | • Liên quan tới xuất huyết từ các mạch máu nhỏ của đường thở (viêm mao mạch) và thấy ở nhiều bệnh, từ bệnh tự miễn đến bệnh van hai lá.
• Gần như luôn ở dạng suy hô hấp có thể phục hồi, khi biết nguyên nhân cơ sở. |
• Hội chứng giảm oxy mô kèm theo thâm nhiễm trên Xquang ngực.
• Dấu hiệu quan trọng là phát hiện dịch lẫn nhiều máu liên tục khi rửa phế quản-phế nang liên tiếp. • Các xét nghiệm huyết thanh để tìm bệnh tự miễn có thể có giá trị chẩn đoán phân biệt với ARDS.[35] |
| Viêm phổi tăng bạch cầu ái toan cấp tính | • Biểu hiện viêm phổi nhẹ đến nặng ở người trước đây khỏe mạnh.
• Các bệnh nhân đáp ứng tốt với corticosteroid tiêm tĩnh mạch.[40] |
• Dấu hiệu quan trọng của bệnh này là tăng số lượng bạch cầu ái toan (tăng 50%) trong dịch rửa phế quản-phế nang. |
| Viêm phổi tăng cảm | • Viêm phổi sau khi hít phải kháng nguyên hữu cơ.
• Nếu các bệnh nhân biểu hiện thâm nhiễm và hội chứng giống viêm phổi nặng thì trên lâm sàng không thể phân biệt với ARDS. • Phân biệt với ARDS bằng khai thác bệnh sử về chất gây dị ứng đường hô hấp, thường là nguồn gốc của gia cầm. • Corticosteroid có thể có lợi.[35] |
• Không có xét nghiệm phân biệt. |
| Phù phổi sau tắc nghẽn | • Phù phổi cấp tính sau khi loại bỏ tình trạng tắc nghẽn đường thở trên, có nguyên nhân thường gặp nhất là co thắt thanh quản.
• Gây suy hô hấp cấp thường cần phải thông khí cơ học với các mức PEEP thay đổi. • Các đặc điểm phân biệt quan trọng là tiền sử tắc nghẽn đường thở trên, tiến triển sau phẫu thuật và các triệu chứng cải thiện nhanh.[41] |
• Không có xét nghiệm phân biệt. |
Các tiêu chí chẩn đoán
Định nghĩa cải tiến AECC (American European Consensus Committee) tại Berlin[1]
Năm 2012, các định nghĩa ARDS của AECC (gọi là ‘Định nghĩa Berlin’) được sửa đổi tối thiểu. Bệnh nhân được chẩn đoán ARDS nếu đáp ứng tất cả các tiêu chuẩn sau:
- Khởi phát cấp tính (trong vòng 1 tuần kể từ có dấu hiệu trên lâm sàng đã biết)
- Mờ hai phổi trên phim Xquang ngực (không giải thích được bằng tràn dịch màng phổi, xẹp phổi hay khối u)
- Suy hô hấp không được giải thích hoàn toàn bằng suy tim hoặc quá tải dịch (khuyến cáo đánh giá khách quan bằng siêu âm tim nếu không có yếu tố nguy cơ).
Mức độ nặng của ARDS
- Nhẹ: PaO2/FiO2 200 – 300 với PEEP hoặc CPAP >5 cm H2O
- Trung bình: PaO2/FiO2 100 – 200 với PEEP >5 cm H2O
- Nặng: PaO2/FiO2 <100 với PEEP >5 cm H2O.
Điều trị
Cách tiếp cận điều trị từng bước
Mục tiêu điều trị ở các bệnh nhân ARDS là điều trị hỗ trợ và chiến lược thông khí bảo vệ phổi sử dụng Vt thấp để hạn chế Plat cuối thì hít vào. Nghi ngờ nguyên nhân tiềm ẩn của ARDS là nhiễm trùng, thì cần xác định và kiểm soát nguồn bệnh và chỉ định dùng thuốc kháng sinh ngay. Nếu không thì mục tiêu trước mắt là điều trị hỗ trợ và phòng ngừa biến chứng.
Tỉ lệ tử vong của bệnh nhân ARDS thường không phải nguyên phát do suy hô hấp. Hầu hết bệnh nhân tử vong do nguyên nhân cơ sở của ARDS, nhiễm trùng thứ phát, suy phủ tạng khác, bệnh nền đồng mắc, hoặc các biến chứng do nằm viện kéo dài.
Thông khí và oxy liệu pháp
Cần duy trì SpO2 từ 88% đến 95%, việc này thường đòi hỏi thông khí cơ học có chuẩn độ thể’ tích oxy hít vào (FÍO2). Đôi khi có thể điều trị cho bệnh nhân bằng thông khí không xâm lấn,[42] nhưng tỷ lệ thất bại cao và đa số sẽ cần phải đặt nội khí quản và thông khí cơ học. Thở oxy gọng kính dòng cao sớm ở các bệnh nhân suy hô hấp cấp giảm oxy máu cũng có thể giúp cải thiện kết cục lâm sàng nhưng chưa được nghiên cứu cụ thể ở ARDS.[43] Có thể hạn chế tổn thương phổi do thở máy bằng cách sử dụng chiến lược thông khí bảo vệ với Vt thấp, giới hạn Pplat. Liệu pháp này được chứng minh làm giảm tỷ lệ tử vong.[44] Cần sử dụng Vt 4 – 8 mL/kg cân nặng dự đoán để duy trì Pplat thì hít vào <30 cm H2O.[45] Cân nặng dự đoán đối với nam giới được tính bằng 50+0,91x(chiều cao theo centimet – 152,4), và với nữ giới là 45,5+0,91x(chiều cao theo centimet – 152,4).[44] Nếu Pplat >30 cm H2O, cần giảm Vt xuống 5 mL/ kg hoặc thấp tới 4 mL/kg nếu cần.
Cần chuẩn độ PEEP và FiO2 sử dụng các bảng chuẩn độ PEEP đã có.[44] [46] Mặc dù việc sử dụng các bảng chuẩn độ PEEP với mức PEEP cao hơn không làm cải thiện tỷ lệ sống sót,[46] nhưng dữ liệu hiện có cho thấy rằng mức PEEP cao hơn có thể an toàn và cải thiện sự oxy hóa máu ở một số bệnh nhân.[45] [47] [48] Không khuyến cáo chuẩn độ PEEP cá thể hóa (thay vì sử dụng bảng chuẩn độ PEEP). Một thử nghiệm ngẫu nhiên quy mô lớn về chuẩn độ PEEP cá thể hóa so với chuẩn độ PEEP và FiO2 sử dụng các phác đồ đã thiết lập cho thấy tỷ lệ tử vong tăng khi áp dụng biện pháp chuẩn độ PEEP cá thể hóa.[49]
Tư thế nằm sấp có thể cải thiện quá trình oxy máu ở các bệnh nhân ARDS và đã được cho thấy là làm giảm tỷ lệ tử vong ở các bệnh nhân ARDS nặng (PaO2/FiO2 <150).[45] [50] [51] [52] [53] Dựa trên các biến chứng có thể của tư thế nằm sấp, bao gồm phù nề mặt, loét tì đè và tuột catheter và ống nội khí quản, cần cân nhắc tư thế nằm sấp ở các bệnh nhân ARDS nặng (PaO2/FiO2 <150).
Nhiễm toan hô hấp là biến chứng thường gặp khi thông khí với Vt thấp, được điều trị bằng cách tăng tần số thở. Mặc dù chưa rõ mức độ nhiễm toan hô hấp nào gây hại cho các bệnh nhân ARDS nhưng tăng CO2 máu do thông khí Vt thấp ở mức cho phép thường được chấp nhận. Tuy nhiên, tăng CO2 máu nặng liên quan độc lập với tăng tỷ lệ tử vong ở ICU.[54] Thông thường không thể đạt được CO2 máu bình thường (và không nên lấy đó làm mục tiêu). Các hướng dẫn lâm sàng khuyến cáo nên duy trì pH động mạch 7,30 – 7,45, nhưng các nghiên cứu gợi ý những bệnh nhân chấp nhận tăng CO2 máu ở mức cho phép có thể chịu được pH máu ở mức 7,15. Có thể cho truyền bicarbonate khi pH giảm xuống dưới 7,15.
[VIDEO: Tracheal intubation animated demonstration ] [VIDEO: Bag-valve-mask ventilation animated demonstration ]Giảm oxy máu kháng trị
Ở các bệnh nhân giảm oxy máu kháng trị với FÍO2 100% và PEEP cao, cần cân nhắc các liệu pháp cấp cứu để’ cải thiện oxy hóa máu.
- Liệt thần kinh cơ
Làm liệt thần kinh cơ giúp cải thiện khả năng đồng bộ ở bệnh nhân thở máy và thường cải thiện oxy hóa máu. Trong một thử nghiệm ngẫu nhiên ở các bệnh nhân ARDS nặng (tỷ số PaO2/FiO2 <150), làm liệt thần kinh cơ trong 48 giờ bằng cisatracurium giúp cải thiện oxy và tỷ lệ tử vong trong một phân tích đã hiệu chỉnh không có hiện tượng tăng tình trạng liệt liên quan đến ICU.[58] Cần sử dụng thuốc liệt thần kinh cơ khi không thể đạt oxy hóa máu thỏa đáng (SpO2 >88% đến 95%) mặc dù đã thông khí với Vt thấp và an thần phù hợp, đặc biệt nếu vẫn có bằng chứng về không đồng bộ ở bệnh nhân thở máy. Có thể sử dụng các thuốc giãn cơ ngắt quãng với hiệu quả tương đương truyền qua tĩnh mạch liên tục. Nếu bệnh nhân được truyền tĩnh mạch liên tục thuốc giãn cơ, cần sử dụng phương pháp theo dõi chuỗi bốn để theo dõi phản ứng co giật sợi cơ với thuốc.
- Oxit nitric và prostacyclin đường hít
Oxit nitric đường hít có thể cải thiện oxy hóa máu ở các bệnh nhân ARDS, nhưng không cải thiện tỷ lệ tử vong và có liên quan với tổn thương thận cấp tính,[59] [60] [61] và do đó chỉ nên sử dụng như một liệu pháp cấp cứu trong trường hợp giảm oxy máu kháng trị. Prostacyclin dạng hít dễ đưa vào cơ thể hơn oxit nitric dạng hít, đồng thời cũng có khả năng cải thiện sự oxy hóa máu ở bệnh nhân ARDS thông qua cải thiện tương xứng thông khí-tưới máu. Tuy nhiên, hiện nay chưa có thử nghiệm ngẫu nhiên có đối chứng quy mô lớn nào được công bố về prostacyclin dạng hít; do đó, cần sử dụng thận trọng và chỉ sử dụng như một liệu pháp cấp cứu.[62]
- Trao đổi oxy qua màng ngoài cơ thể
Ở một số trung tâm, trao đổi oxy qua màng ngoài cơ thể (ECMO) được sử dụng ở các bệnh nhân bị giảm oxy máu kháng trị nặng. Trong một thử nghiệm ngẫu nhiên có đối chứng, chuyển các bệnh nhân ARDS nặng sang một trung tâm y tế thứ ba có thể cung cấp ECMO và có phương pháp tiếp cận điều trị tiêu chuẩn ARDS giúp cải thiện kết cục lâm sàng mặc dù không phải tất cả các bệnh nhân được chuyển sang đều được áp dụng ECMO.[63]
- Thông khí dao động tần số cao
Mặc dù việc sử dụng thường quy phương pháp thông khí dao động tần số cao (HFOV) ở các bệnh nhân ARDS trung bình đến nặng cho thấy là không có lợi ích,[64] [65] hoặc có thể gây hại,[66] HFOV vẫn có thể đóng vai trò như một liệu pháp cấp cứu cho các bệnh nhân ARDS nặng có giảm oxy máu kháng trị do việc sử dụng HFOV thường cải thiện sự oxy hóa máu. Không khuyến cáo sử dụng HFOV thường quy.
Truyền dịch tĩnh mạch thận trọng
Cần duy trì bilan dịch ở bệnh nhân ở mức âm nhẹ hoặc cân bằng (với điều kiện bệnh nhân không bị sốc). Khuyến cáo sử dụng đường truyền trung tâm để đo áp lực tĩnh mạch trung tâm (CVP), đồng thời thường xuyên đánh giá tình trạng dịch. Mục đích là nhằm duy trì CVP <4 cm H2O. Không khuyến cáo đặt ống thông động mạch phổi thường quy (để’ đo áp suất động mạch phổi bít) do việc đặt ống thông đi kèm với nhiều biến chứng hơn đường truyền tĩnh mạch trung tâm.[34]
Chiến lược hạn chế dịch giúp giảm thời gian thông khí cơ học nhưng không ảnh hưởng đến tỷ lệ tử vong trong một thử nghiệm lâm sàng quy mô lớn ở các bệnh nhân ARDS không bị sốc.[67] [VIDEO: Central venous catheter insertion animated demonstration ]
Kháng sinh
Ở các bệnh nhân ARDS do nhiễm trùng (ví dụ viêm phổi hoặc nhiễm khuẩn huyết), điều trị kháng sinh kịp thời là rất quan trọng.[77] [78] Nên sử dụng kháng sinh kinh nghiệm hướng vào căn nguyên nhiễm trùng tiềm ẩn nghi ngờ càng sớm càng tốt, sau khi lấy bệnh phẩm nuôi cấy thích hợp bao gồm máu, đờm và nước tiểu. Các thuốc kháng vi-rút hoặc thuốc kháng nấm có thể phù hợp ở các bệnh nhân nghi ngờ nhiễm vi-rút hoặc nấm. Khi có các kết quả nuôi cấy, có thể điều chỉnh phác đồ kháng sinh phù hợp với loài vi khuẩn xác định. Không có bằng chứng ủng hộ việc sử dụng kháng sinh ở các bệnh nhân ARDS không có nhiễm trùng.
Chăm sóc hỗ trợ
Điều trị hỗ trợ tiêu chuẩn cho các bệnh nhân nguy kịch bao gồm dự phòng ngừa huyết khối tĩnh mạch sâu, kiểm soát đường huyết,[79] dự phòng xuất huyết tiêu hóa do stress,[80] hỗ trợ huyết động để duy trì huyết áp trung bình >60 mmHg, và truyền khối hồng cầu ở các bệnh nhân có Hb <70g/L (<7 g/dL). Cần cung cấp dinh dưỡng qua đường ruột nếu có thể.[81] Trong một thử nghiệm ngẫu nhiên quy mô lớn ở 1000 bệnh nhân ARDS, việc cho ăn lượng ít qua đường ruột trong vòng 5 ngày đầu mang lại kết cục lâm sàng tương tự so với cho ăn đầy đủ calo.[82] Không khuyến cáo bổ sung dinh dưỡng bằng các axit béo omega-3 và các chất chống oxy hóa.[83]
Không khuyến cáo dùng các thuốc cường beta giao cảm đường hít hoặc tĩnh mạch để tăng cường thanh thải dịch phế nang và cải thiện tình trạng phù phổi.[84] [85] Việc cho dùng corticosteroid sớm hay muộn đều được cho thấy là không giúp cải thiện tỷ lệ tử vong ở các bệnh nhân ARDS và khuyến cáo không sử dụng thường quy.[86] [87] 1[C]Evidence
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Cấp tính (tóm tắt) | ||
| Tất cả bệnh nhân | ||
| 1 | Thông khí và oxy liệu pháp | |
| Bổ sung | Tư thế nằm sấp | |
| Bổ sung | Dịch truyền tĩnh mạch | |
| Bổ sung | Kháng sinh + phát hiện và điều trị nguồn nhiễm khuẩn | |
| Bổ sung | Chăm sóc hỗ trợ | |
| Bổ sung | Các liệu pháp cấp cứu | |
Các lựa chọn điều trị
| Cấp tính | ||
| Tất cả bệnh nhân | ||
| 1 | Thông khí và oxy liệu pháp | |
| » Cần duy trì SpO2 từ 88% đến 95%, việc này thường đòi hỏi thông khí cơ học có chuẩn độ thể tích oxy hít vào (FÍO2). Đôi khi có thể’ điều trị cho bệnh nhân bằng thông khí không xâm lấn,[42] tuy nhiên tỷ lệ thất bại cao và phần lớn sẽ phải đặt nội khí quản. Thở oxy gọng kính dòng cao giai đoạn sớm ở các bệnh nhân suy hô hấp cấp giảm oxy máu cũng có thể giúp cải thiện kết cục lâm sàng nhưng chưa được nghiên cứu cụ thể ở ARDS.[43]
» Có thể hạn chế tổn thương phổi do thở máy bằng cách sử dụng chiến lược thông khí bảo vệ với Vt thấp, giới hạn Pplat. Liệu pháp này được chứng minh làm giảm tỷ lệ tử vong.[44] » Cần sử dụng Vt 4 – 8 mL/kg cân nặng dự đoán để’ duy trì Pplat thì hít vào <30 cm H2O.[45] Cân nặng dự đoán đối với nam giới được tính bằng 50+0,91x(chiều cao theo centimet – 152,4), và với nữ giới là 45,5+0,91x(chiều cao theo centimet – 152,4).[44] Nếu Pplat >30 cm H2O, cần giảm Vt xuống 5 mL/kg hoặc thấp tới 4 mL/kg nếu cần. » Cần chuẩn độ PEEP và FiO2 sử dụng các bảng chuẩn độ PEEP đã có.[44] [46] Mặc dù việc sử dụng các bảng điều chỉnh PEEP với mức PEEP cao không làm cải thiện tỷ lệ sống sót,[46] nhưng dữ liệu hiện có cho thấy rằng mức PEEP cao hơn là an toàn và có thể cải thiện quá trình oxy hóa máu ở một số bệnh nhân.[45] [47] [48] Không khuyến nghị điều chỉnh PEEP theo cá thể (thay vì sử dụng bảng chuẩn độ PEEP). Một thử nghiệm ngẫu nhiên quy mô lớn về điều chỉnh PEEP theo cá thể so với điều chỉnh PEEP và FiO2 sử dụng các phác đồ đã thiết lập cho thấy tỷ lệ tử vong tăng khi áp dụng biện pháp điều chỉnh PEEP theo cá thể.[49] » Nhiễm toan hô hấp là biến chứng thường gặp khi thông khí với Vt thấp, được điều trị bằng cách tăng tần số thở. Mặc dù chưa rõ mức độ nhiễm toan hô hấp nào gây hại cho các bệnh nhân ARDS nhưng tăng CO2 máu do thông khí Vt thấp ở mức cho phép thường được chấp nhận. Tuy nhiên, tăng CO2 máu nặng liên quan độc lập với tăng tỷ lệ tử vong ở ICU.[54] Thông thường không thể đạt được CO2 máu bình thường (và không nên lấy đó làm mục tiêu). Các hướng dẫn lâm sàng khuyến cáo nên duy trì pH động mạch 7,30 – 7,45, nhưng các nghiên cứu gợi ý những bệnh nhân chấp nhận tăng CO2 máu ở mức cho phép có thể chịu được pH máu ở mức 7,15. Có thể cho truyền bicarbonate khi pH giảm xuống dưới 7,15. |
||
| Bổ sung | Tư thế nằm sấp | |
| » Tư thế nằm sấp có thể cải thiện quá trình oxy máu ở các bệnh nhân ARDS và đã được cho thấy là làm giảm tỷ lệ tử vong ở các bệnh nhân ARDS nặng (PaO2/ FiO2 <150).[45] [50] [51] [52] [53] Dựa trên cáC biến chứng tiềm tàng của tư thế nằm sấp, bao gồm phù nề mặt, loét do tì đè và tuột ống thông và ống nội khí quản, chỉ nên cân nhắc tư thế nằm sấp ở các bệnh nhân ARDS nặng (PaO2/FiO2 <150). | ||
| Bổ sung | Dịch truyền tĩnh mạch | |
| » Cần duy trì bilan dịch ở bệnh nhân ở mức âm nhẹ hoặc cân bằng (với điều kiện bệnh nhân không bị sốc). Khuyến cáo sử dụng đường truyền trung tâm để đo áp lực tĩnh mạch trung tâm (CVP), đồng thời thường xuyên đánh giá tình trạng dịch. Mục đích là nhằm duy trì CVP <4 cm H2O. Không khuyến cáo đặt ống thông động mạch phổi thường quy (để đo áp suất động mạch phổi bít) do việc đặt ống thông đi kèm với nhiều biến chứng hơn đường truyền tĩnh mạch trung tâm.[34]
» Chiến lược hạn chế dịch giúp giảm thời gian thông khí cơ học nhưng không ảnh hưởng lên tỷ lệ tử vong trong một thử nghiệm lâm sàng quy mô lớn ở các bệnh nhân ARDS không bị sốc.[67] |
||
| Bổ sung | Kháng sinh + phát hiện và điều trị nguồn nhiễm khuẩn | |
| » Ở các bệnh nhân ARDS do nhiễm trùng (ví dụ viêm phổi hoặc nhiễm khuẩn huyết), điều trị kháng sinh kịp thời là rất quan trọng.[77] [78] Nên sử dụng kháng sinh kinh nghiệm hướng vào căn nguyên nhiễm trùng tiềm ẩn nghi ngờ càng sớm càng tốt, sau khi lấy bệnh phẩm nuôi cấy thích hợp bao gồm máu, đờm và nước tiểu. Các thuốc kháng vi-rút hoặc thuốc kháng nấm có thể phù hợp ở các bệnh nhân nghi ngờ nhiễm vi- rút hoặc nấm. Khi có các kết quả nuôi cấy, có thể điều chỉnh phác đồ kháng sinh phù hợp với loài vi khuẩn xác định. Không có bằng chứng ủng hộ việc sử dụng kháng sinh ở các bệnh nhân ARDS không có nhiễm trùng. | ||
| Bổ sung | Chăm sóc hỗ trợ | |
| » Điều trị hỗ trợ tiêu chuẩn cho các bệnh nhân nguy kịch bao gồm dự phòng ngừa huyết khối tĩnh mạch sâu, kiểm soát đường huyết,[79] dự phòng xuất huyết tiêu hóa do stress,[80] hỗ trợ huyết động để duy trì huyết áp trung bình >60 mmHg, và truyền các khối hồng cầu ở các bệnh nhân có Hb <70 g/L (<7 g/dL). Cần cung cấp dinh dưỡng qua đường ruột nếu có thể.[81] Trong một thử nghiệm ngẫu nhiên quy mô lớn ở 1000 bệnh nhân ARDS, việc cho ăn lượng ít qua đường ruột trong vòng 5 ngày đầu mang lại kết cục lâm sàng tương tự so với cho ăn đầy đủ calo.[82] Không khuyến cáo bổ sung dinh dưỡng bằng các axit béo omega-3 và các chất chống oxy hóa.[83] » Không khuyến cáo dùng các thuốc cường beta giao cảm đường hít hoặc tĩnh mạch để tăng cường thanh thải dịch phế nang và cải thiện tình trạng phù phổi.[84] [85] Việc cho dùng corticosteroid sớm hay muộn đều được cho thấy là không giúp cải thiện tỷ lệ tử vong ở các bệnh nhân ARDS và khuyến cáo không sử dụng thường quy.[86] [87] 1[C]Evidence |
||
| Bổ sung | Các liệu pháp cấp cứu | |
| » Ở các bệnh nhân giảm oxy máu kháng trị với FiO2 100% và PEEP cao, cần cân nhắc các liệu pháp cấp cứu để cải thiện oxy hóa máu.
» Thuốc liệt thần kinh cơ giúp cải thiện khả năng đồng bộ ở bệnh nhân thở máy và thường cải thiện oxy hóa máu. Trong một thử nghiệm ngẫu nhiên ở các bệnh nhân ARDS nặng (tỷ số PaO2/FiO2 <150), dùng cisatracurium làm liệt thần kinh cơ trong 48 giờ giúp tăng oxy và cải thiện tỷ lệ tử vong và không làm tăng tình trạng liệt nhẹ liên quan đến ICU.[58] Cần chỉ định thuốc giãn cơ khi không thể đạt được sự trao đổi oxy thỏa đáng (độ bão hòa oxy >88% đến 95%) mặc dù đã thông khí bằng Vt thấp và an thần phù hợp, đặc biệt nếu vẫn có bằng chứng cho thấy bệnh nhân thở máy không đồng bộ. Sử dụng các thuốc giãn cơ ngắt quãng có hiệu quả tương đương truyền qua tĩnh mạch liên tục. Nếu bệnh nhân được truyền tĩnh mạch liên tục thuốc giãn cơ, cần sử dụng phương pháp theo dõi chuỗi bốn để theo dõi phản ứng co giật sợi cơ với thuốc. » Oxit nitric đường hít có thể cải thiện oxy hóa máu ở các bệnh nhân ARDS, nhưng không cải thiện tỷ lệ tử vong và có liên quan với tổn thương thận cấp tính,[59] [60] [61] và do đó chỉ nên sử dụng như một liệu pháp cấp cứu trong trường hợp giảm oxy máu kháng trị. Prostacyclin dạng hít dễ đưa vào cơ thể hơn oxit nitric dạng hít, đồng thời cũng có khả năng cải thiện sự oxy hóa máu ở bệnh nhân ARDS thông qua cải thiện tương xứng thông khí-tưới máu. Tuy nhiên, hiện nay chưa có thử nghiệm ngẫu nhiên có đối chứng quy mô lớn nào được công bố về prostacyclin dạng hít; do đó, cần sử dụng thận trọng và chỉ sử dụng như một liệu pháp cấp cứu.[62] » Ở một số trung tâm, trao đổi oxy qua màng ngoài cơ thể (ECMO) được sử dụng ở các bệnh nhân bị giảm oxy máu kháng trị nặng. Trong một thử nghiệm ngẫu nhiên có đối chứng, chuyển các bệnh nhân ARDS nặng sang một trung tâm y tế thứ ba có thể cung cấp ECMO và có phương pháp tiếp cận điều trị tiêu chuẩn ARDS giúp cải thiện kết cục lâm sàng mặc dù không phải tất cả các bệnh nhân được chuyển sang đều được áp dụng ECMO.[63] » Mặc dù việc sử dụng thường quy phương pháp thông khí dao động tần số cao (HFOV) ở các bệnh nhân ARDS trung bình đến nặng cho thấy là không có lợi ích,[64] [65] hoặc có thể gây hại,[66] HFOV vẫn có thể đóng vai trò là liệu pháp cấp cứu cho các bệnh nhân ARDS nặng và giảm oxy máu kháng trị do việc sử dụng HFOV thường làm tăng quá trình oxy hóa máu. Không khuyến cáo sử dụng HFOV thường quy. |
||
Giai đoạn đầu
Thông khí lỏng một phần
Thông khí lỏng một phần sử dụng perfluorocarbon là phương thức thông khí phức tạp đã được đánh giá trong hai thử nghiệm lâm sàng ngẫu nhiên với tổng cộng khoảng 400 bệnh nhân.[88] [89] Không có nghiên cứu nào cho thấy lợi ích của việc sử dụng phương pháp thông khí lỏng một phần. Phương pháp thông khí này không được khuyến cáo ở các bệnh nhân ARDS.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Không cần theo dõi trong thời gian dài ở các bệnh nhân sống sau ARDS, trừ khi họ tiếp tục khó thở. Trong trường hợp đó, đo chức năng thông khí phổi hàng năm để theo tiến triển của họ.
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| Tử vong | Ngắn hạn | Trung bình |
| Tỷ lệ tử vong ước tính đối với bệnh nhân ARDS là 30% đến 50%.[28] [90] | ||
| Viêm phổi thở máy | Ngắn hạn | Trung bình |
| Có thể tiến triển ở bệnh nhân cần phải thông khí cơ học trong hơn 48 giờ.
Các triệu chứng bao gồm sốt mới xuất hiện, bạch cầu tăng, thâm nhiễm mới trên Xquang ngực, tăng hoặc thay đổi chất tiết ở phổi và hạ huyết áp. |
||
| suy đa tạng | Ngắn hạn | Trung bình |
| Ngoài suy hô hấp, biểu hiện thường gặp nhất ở các bệnh nhân ARDS là suy thận, sốc, sảng cấp tính hoặc hôn mê. Biểu hiện ít gặp hơn là suy gan và máu.
Điều trị bao gồm liệu pháp hỗ trợ cũng như can thiệp cụ thể vào từng cơ quan: thông khí cơ học khi suy hô hấp, lọc máu khi suy thận và sử dụng thuốc vận mạch khi hạ huyết áp. |
||
| Tràn khí màng phổi | Ngắn hạn | Thấp |
| Biến chứng thường gặp nhất là tổn thương phổi do áp lực. Tổn thương phổi do áp lực xảy ra ở 13% bệnh nhân được thu nhận vào thử nghiệm thể tích khí lưu thông thấp ARDS Network và đi kèm PEEP cao hơn.[95]
Các triệu chứng bao gồm đẩy lệch khí quản, giảm oxy máu nặng đột ngột, Ppeak và Pplat cao khi thở máy, hạ huyết áp và trụy mạch. Chụp Xquang ngực (CXR) có thể xuất hiện tràn khí màng phổi. Điều trị bằng đặt sonde dẫn lưu màng phổi. |
||
| Khó thở dai dẳng | Biến thiên | Cao |
| Xuất hiện khó thở dai dẳng đặc biệt là trong khi gắng sức. Đa số bệnh nhân sống sót sau ARDS giảm khả năng khuếch tán khí CO (DLCO) từ nhẹ đến trung bình,[93] tuy nhiên có sự cải thiện ổn định trong năm đầu.[94] | ||
| Chức năng phổi bất thường | Biến thiên | Trung bình |
| Trong một nghiên cứu, 40% bệnh nhân xuất hiện rối loạn tắc nghẽn hoặc hạn chế sau ARDS 1 năm,[93] tuy nhiên không quan sát thấy các bất thường tương tự trong nghiên cứu khác.[94] | ||
| Giảm chất lượng cuộc sống | Biến thiên | Trung bình |
| Các nghiên cứu đánh giá thang điểm chất lượng cuộc sống nhận thấy giảm chất lượng cuộc sống thường trong năm đầu sau ARDS.[93] [94] | ||
Tiên lượng
Tỷ lệ tử vong ở các bệnh nhân ARDS là 30% đến 50%. Tử vong là thường do suy đa tạng hơn là do suy hô hấp đơn thuần.[90] Thông khí với Vt thấp làm giảm tỷ lệ tử vong khi nằm viện từ 40% xuống 31% trong thử nghiệm ARDS Network năm 2000.[44] Người trẻ tuổi cũng có cơ hội sống cao hơn.[91] Các bệnh nhân còn sống sót sau bệnh của mình thường bị giảm chức năng phổi còn lại, mặc dù tình trạng này không phải lúc nào cũng gây nên triệu chứng.[92] [93] Yếu cơ, bệnh lý thần kinh, khớp và đau mạn tính cũng là các triệu chứng thường gặp ở các bệnh nhân còn sống sau ARDS 1 năm.[94]
Hướng dẫn điều trị
Châu Âu
Scandinavian clinical practice guideline on fluid and drug therapy in adults with acute respiratory distress syndrome
Nhà xuất bản: Scandinavian Society of Anaesthesiology and Intensive Care
Xuất bản lần cuối: 2016
Medicine
Quốc tế
Mechanical ventilation in adult patients with acute respiratory distress syndrome
Nhà xuất bản: American Thoracic Society; European Society of Intensive Care
Xuất bản lần cuối: 2017
Medicine; Society of Critical Care Medicine
Điểm số bằng chứng
- Sử dụng corticosteroid: không đủ bằng chứng để đánh giá corticosteroid ở bệnh nhân ARDS. Một thử nghiệm ngẫu nhiên có đối chứng (RCT) so sánh methylprednisolone và giả dược cho thấy không có khác biệt đáng kể về tỷ lệ tử vong hay hồi phục ARDS ở ngày 45. Tuy nhiên, một RCT yếu khác cho thấy methylprednisolone làm giảm tỷ lệ tử vong ở ICU và tăng tỷ lệ xuất viện ở ngày thứ 10. Mặc dù không đủ bằng chứng RCT nhưng đôi khi có thể sử dụng corticosteroid cho bệnh nhân ARDS dai dẳng.
Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
Các bài báo chủ yếu
- Ranieri VM, Rubenfeld GD, Thompson BT, et al; ARDS Definition Task Force. Acute respiratory distress syndrome: the Berlin definition. JAMA. 2012 Jun 20;307(23):2526-33. Tóm lược
- Ware LB, Matthay MA. The acute respiratory distress syndrome. N Engl J Med. 2000 May 4;342(18):1334-49. Tóm lược
- Matthay MA, Ware LB, Zimmerman GA. The acute respiratory distress syndrome. J Clin Invest. 2012 Aug;122(8):2731-40. Toàn văn Tóm lược
- Janz DR, Ware LB. Approach to the patient with the acute respiratory distress syndrome. Clin Chest Med. 2014 Dec;35(4):685-96. Toàn văn Tóm lược
- Fan E, Del Sorbo L, Goligher EC, et al. An Official American Thoracic Society/European Society of Intensive Care Medicine/Society of Critical Care Medicine clinical practice guideline: mechanical ventilation in adult patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2017 May 1;195(9):1253-63. Toàn văn Tóm lược
- Brower RG, Lanken PN, MacIntyre N, et al. Higher versus lower positive end expiratory pressures in patients with the acute respiratory distress syndrome. N Engl J Med. 2004 Jul 22;351(4):327-36. Toàn văn Tóm lược
- Guérin C, Reignier J, Richard JC, et al; PROSEVA Study Group. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2013 Jun 6;368(23):2159-68. Tóm lược
- Wiedemann HP, Wheeler AP, Bernard GR, et al; National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network. Comparison of two fluid-management strategies in acute lung injury. N Engl J Med. 2006 Jun 15;354(24):2564-75. Tóm lược
Ca lâm sàng
Ca 1
Nam 76 tuổi được đưa tới bệnh viện bởi điều dưỡng tại nhà do lũ lẫn, sốt cao, giảm ăn uốíng đường miệng. Ông ta được tiến hành nội soi bàng quang và cắt bỏ polyp bàng quang 3 ngày trước. Bệnh nhân có tiền từ tiền sử tuyến tiền liẹt lành tính và hiện tại đang mắc nhiễm khuẩn đường tiết niệu. Các vấn đề y tế khác bao gồm đái tháo đường type2, tăng huyết áp, viêm khớp, gút. Khi nhập viện, anh ta có suy hô hấp đc đặt nội khí quản và thở máy. Anh ta được hồi sức bằng dịch muốíi đẳng trương và điều trị bằng kháng sinh phổ rộng, Bệnh nhân được cài thở: TV 370 (7mL/kg) RR 22, PEEP 5 và FiO2 70%.
Áp lực bình nguyên bình thường (<30 cmH20). Xquang ngực thấy thâm nhiễm phế nang rõ hai bên. Khí máu: pH 7.45, PaO2 54 mmHg, PaCO2 30 mmHg, Hco3- 21 mEq/L. Bước tiếp theo phù hợp nhất ở bệnh nhân này là?
- Tăng FiO2.
- Tăng PEEP.
- Tăng RR.
- Tăng TV.
- Giữ nguyên các thông số hiện tại.
Đáp án đúng là B: Bệnh nhân này có sốt, rối loạn hô hấp, giảm oxy máu, đám mờ phế nang nhiều khả năng là mắc hội chứng suy hô hấp cấp (ARDS). ARDS là một tình trạng viêm đi kèm với nhiễm khuẩn, chấn thương hoặc các tình trạng khác (truyền máu nhiều, viêm tụy cấp). Tổn thương phổi gây nên tiết các protein, cytokine gây viêm, bạch cầu vào phế nang. Nó dẫn tới máu và các dịch chứa nhiều protein đi vào phế nang, phế nang xẹp do mất surfactant và tổn thương phế nang lan tỏa, dẫn tới xẹp phế nang và bất thường trong trao đổi khí do các shunt tại phổi và tăng các khoảng chết sinh lý.
Khí máu của bệnh nhân này cho thấy giảm oxy máu thường tương ứng vs nồng độ oxy máu. Nói chung, nồng độ oxy có thể được cải thiện bằng cách tăng FiO2 hoặc PEEP ở máy thở.
PEEP giúp ngăn chặn sự xẹp phế nang trong chu trình hô hấp và cũng có thể làm phồng lại các phế nang đã xẹp trước đó, giảm shunt. Vì vậy, ở bệnh nhân này tăng PEEP là bước tốt nhất không chỉ để cải thiện oxy máu mà còn trực tiếp ức chế lại cơ chế của ARDS gây giảm oxy máu. Tăng PEEP có thể cải thiện khả năng sc>ng của bệnh nhân ARDS.
FiO2 hiện tại đang cao. Dù cho nó có thể tăng lên nhưng thường đc cài <60% sớm nhất có thể do kéo dài có thể tăng nguy cơ nhiễm độc oxy tại phổi (tạo các gốc oxy tự do tiền viêm). Vì vậy, ở bệnh nhân đc thở với FiO2, PEEP cao nên được tăng theo sự giảm của FiO2 cũng như sự cải thiện của nồng độ oxy. (Đáp án A)
Đáp án C và D: Bệnh nhân này có sự thông khí phù hợp được xác nhận qua sự giảm nhẹ của PaCo2, tăng RR hay TV sẽ tăng thông khí/phút và làm tệ hơn kiềm hô hấp mà không cải thiện oxy máu. Ngoài ra, tăng TV sẽ tăng áp lực đỉnh hô hấp vì có nguy cơ chấn thương ngực.
Tổng kết: Nồng độ oxy ở bệnh nhân thở máy có thể được cả tăng FiO2 hoặc PEEP. Nếu FiO2 cao > 60% giúp duy trì nồng dộ oxy, PE giảm FiO2 cũng như sự cải thiện của nồng độ oxy máu.
Ca 2
Nữ 27 tuổi nhập viện cấp cứu để đẻ, cô ta không được chăm sóc tiền sinh sản. Cô ta được chuyển đến với biến chứng ốì vỡ non do cuộc đẻ kèo dài. Ngày thứ 3 nhập viện, cô ta có sốt, rét run, đau bụng dưới, hạ huyết áp. Nghi ngờ viêm nội mạc tử cung sau đẻ. Bệnh nhân bắt đầu được dùng kháng sinh phổ rộng và truyền dịch. 24h sau, cô ta có khó thở tăng dần. Bệnh nhân được truyền tổng cộng 5mL dịch muối để điều trị tụt huyết áp. Thân nhiệt 38.5 độ C, huyết áp 110/66 mmHg, P 110 lần/phút, RR 24 lần/phút, BMI 34 kg/m2. SpO2 80% thở mask và được quyết định đặt NKQ. Tĩnh mạch cổ không nổi. Thăm khám tim thấy bình thường, mạch không nhanh. Nghe phổi thấy ran ẩm hai bên lan tỏa. Phù nhẹ chi dưới hai bên. Xquang ngực 24h trước và sau khi đặt NKQ.
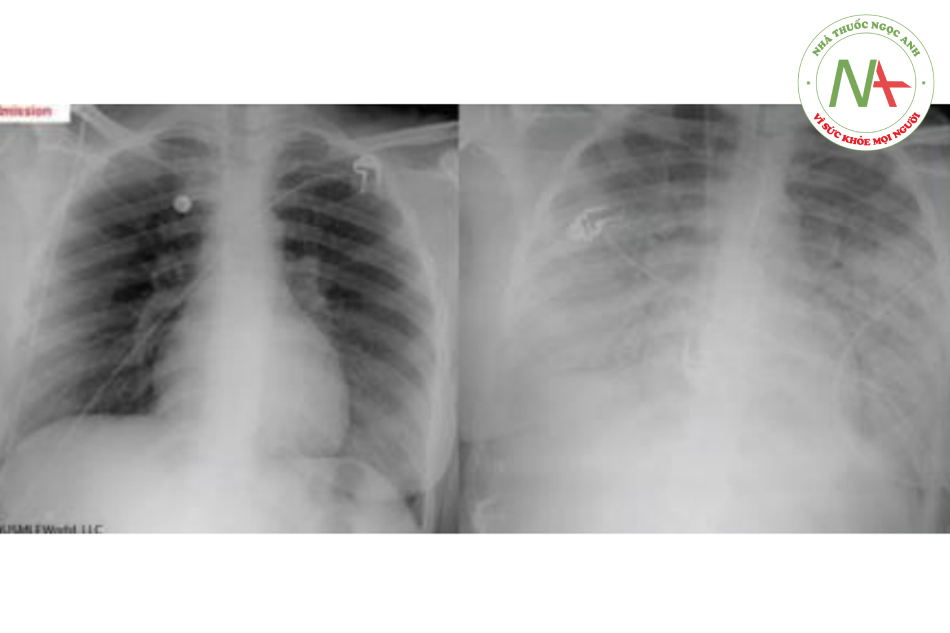
Sau đặt nội khí quản, khí máu thấy PaO2 60mmHg trong khi được thở 100% oxi, PaCO2 34 mmHg/ Giải thích hợp lý nhất cho triệu chứng hô hấp ở bệnh nhân này?
- Hội chứng suy hô hấp cấp tính.
- Xuất huyết phế nang lan tỏa.
- Viêm phổi bệnh viện.
- Quá tải thể tích do thầy thuốc.
- Bệnh cơ tim sau sinh.
- Thuyên tắc phổi do huyết khối.
Đáp án đúng là A: Bệnh nhân này mắc viêm nội mạc tử cung sau sinh kèm khó thở tăng nhanh, ran ẩm lan tỏa, thâm nhiễm phổi hai bên, suy hô hấp. Với FiO2 100%, cô ta được hỗ trợ lượng oxy tối đa để duy trì PaO2 60 mmHg, tỷ số PaO2/FiO2 là 60 mmHg. Biểu hiện này nhiều khả năng là ARDS do nhiễm khuẩn.
ARDS có các yếu tố nguy cơ bao gồm nhiễm khuẩn, chấn thương, các điều kiện khác (tưới máu quá mức). Nhiễm khuẩn dẫn tới viêm hệ thống, gây tổn thương mao mạch phổi, mất surfactant, tích tụ cytokine gây viêm và tổn thương phế nang lan tỏa, kèm mất máu và các dịch vào trong phế nang và xẹp phế nang. Kết quả cuối cùng là bất thường trong trao đổi khí, giảm độ giãn của phổi, tăng áp phổi thường cần can thiệp thở máy. Thâm nhiễm hai bên (phù phổi không do tim) thấy trên Xquang. PaO2 giảm và dẫn tới tăng FiO2 để duy trì nồng độ oxy ở mô, trong ARDS với P/F < 300 mmHg.
| Hội chứng suy hô hấp cấp | |
| Yếu tố nguy cơ | -Nhiễm khuẩn, chấn thương, truyền máu nhiều, viêm tụy cấp |
| Bệnh học | Tổn thương phổi: Viêm -> Thoát dịch vào trong phế nang |
| Chẩn đoán | -Rối loạn hô hấp mới xuất hiện trong 1 tuần tại đơn vị lâm sàng
-Hình mờ phế nang hai bên trên xquang ngực -Phù phổi không do tim -Giảm oxy máu với tỷ số P/F < 300mmHg |
| Điều trị |
-Thông khí cơ học (TV thấp, PEEP cao, FiO2 cao) |
Đáp án B: Xuất huyết phế nang lan tỏa có thể gây rối loạn hô hấp và thâm nhiễm hai bên lan tỏa. Bệnh có thể do các tổn thương dẫn tới ARDS nhưng thường liên quan tới các các loại ma túy đặc hiệu hoặc tình trạng bệnh thấp và thường biểu hiện ho, số’t, ho ra máu, và hemoglobin thấp.
Đáp án C: Viêm phổi bệnh viện thường biểu hiện sốt, ho có đờm, đau ngực kiểu màng phổi với thâm nhiễm khu trú trên xquang. Nó ít khi gây tiến triển nhanh thành thâm nhiễm phổi lan tỏa hoặc giảm oxy máu.
Đáp án D và E: Dù cho nhận được 5L dịch, bệnh nhân này không có triệu chứng quá tải dịch hoặc suy tim (tĩnh mạch cổ nổi, T3, tim to trên Xquang). Phù chi dưới nhẹ có thể do mang thai hoặc tăng tính thấm thành mạch do nhiễm khuẩn và tích tụ dịch.
Đáp án F: Thuyên tắc phổi do huyết khối có thể gây rối loạn hô hấp, nhưng biểu hiện thường cấp tính và xquang ngực thường không đặc hiệu (xẹp phổi, Tràn dịch màng phổi, tim to).
Tổng kết: Các dâu hiệu của ARDS bao gồm rối loạn hô hâ’p, ran ẩm lan tỏa, giảm oxi máu nặng, và thâm nhiễm phế nang hai bên và tất cả chúng đều không thể giải thích được bằng quá tải dịch. ARDS có các yếu tố’ nguy cơ như nhiễm khuẩn, chấn thương, các nguyên nhân khác (truyền quá nhiều máu).
Tài liệu tham khảo
- Ranieri VM, Rubenfeld GD, Thompson BT, et al; ARDS Definition Task Force. Acute respiratory distress syndrome: the Berlin definition. JAMA. 2012 Jun 20;307(23):2526-33. Tóm lược
- Frutos-Vivar F, Esteban A. Epidemiology of acute lung injury and acute respiratory distress syndrome. Curr Opin Crit Care. 2004 Feb;10(1):1-6. Tóm lược
- Summers C, Singh NR, Worpole L, et al. Incidence and recognition of acute respiratory distress syndrome in a UK intensive care unit. Thorax. 2016 Nov;71(11):1050-1. Toàn văn Tóm lược
- Rubenfeld GD, Caldwell E, Peabody E, et al. Incidence and outcomes of acute lung injury. N Engl J Med. 2005 Oct 20;353(16):1685-93. Tóm lược
- MacCullum NS, Evans TW. Epidemiology of acute lung injury. Curr Opin Crit Care. 2005 Feb;11(1):43-9. Tóm lược
- Li G, Malinchoc M, Cartin-Ceba R, et al. Eight-year trend of acute respiratory distress syndrome: a population based study in Olmsted County, Minnesota. Am J Respir Crit Care Med. 2011 Jan 1;183(1):59-66. Toàn văn Tóm lược
- Moss M, Parsons PE, Steinberg KP, et al. Chronic alcohol abuse is associated with an increased incidence of acute respiratory distress syndrome and severity of multiple organ dysfunction in patients with septic shock. Crit Care Med. 2003 Mar;31(3):869-77. Tóm lược
- Erickson SE, Martin GS, Davis JL, et al. Recent trends in acute lung injury mortality: 1996-2005. Crit Care Med. 2009 May;37(5):1574-9. Tóm lược
- Ware LB, Matthay MA. The acute respiratory distress syndrome. N Engl J Med. 2000 May 4;342(18):1334-49. Tóm lược
- Matthay MA, Ware LB, Zimmerman GA. The acute respiratory distress syndrome. J Clin Invest. 2012 Aug;122(8):2731-40. Toàn văn Tóm lược
- Mikkelsen ME, Shah CV, Meyer NJ, et al. The epidemiology of acute respiratory distress syndrome in patients presenting to the emergency department with severe sepsis. Shock. 2013 Nov;40(5):375-81. Toàn văn Tóm lược
- Gajic O, Dabbagh O, Park PK, et al; U.S. Critical Illness and Injury Trials Group: Lung Injury Prevention Study Investigators (USCIITG-LIPS). Early identification of patients at risk of acute lung injury: evaluation of lung injury prediction score in a multicenter cohort study. Am J Respir Crit Care Med. 2011 Feb 15;183(4):462-70. Toàn văn Tóm lược
- Pepe PE, Potkin RT, Reus DH, et al. Clinical predictors of the adult respiratory distress syndrome. Am J Surg. 1982 Jul;144(1):124-30. Tóm lược
- Fowler AA, Hamman RF, Good JT, et al. Adult respiratory distress syndrome: risk with common predispositions. Ann Intern Med. 1983 May;98(5 Pt 1):593-7. Tóm lược
- Baumann W, Jung R, Koss M, et al. Incidence and mortality of adult respiratory distress syndrome: a prospective analysis from a large metropolitan hospital. Crit Care Med. 1986 Jan;14(1):1-4. Tóm lược
- Navarrete-Navarro P, Rivera-Fernandez R, Rincon-Ferrari MD, et al. Early markers of acute respiratory distress syndrome development in severe trauma patients. J Crit Care. 2006 Sep;21(3):253-8. Tóm lược
- Christie JD, Sager JS, Kimmel SE, et al. Impact of primary graft failure on outcomes following lung transplantation. Chest. 2005 Jan;127(1):161-5. Tóm lược
- Pastor CM, Matthay MA, Frossard JL. Pancreatitis-associated acute lung injury: new insights. Chest. 2003 Dec;124(6):2341-51. Tóm lược
- Paran H, Mayo, A, Paran D, et al. Octreotide treatment in patients with severe acute pancreatitis. Dig Dis Sci. 2000 Nov;45(11):2247-51. Tóm lược
- Liffner G, Bak Z, Reske A, et al. Inhalation injury assessed by score does not contribute to the development of acute respiratory distress syndrome in burn victims. Burns. 2005 May;31(3):263-8. Tóm lược
- Saguil A, Fargo M. Acute respiratory distress syndrome: diagnosis and management. Am Fam Physician. 2012 Feb 15;85(4):352-8. Toàn văn Tóm lược
- Szpilman D, Orlowski JP. Sports related to drowning. Eur Respir Rev. 2016 Sep;25(141):348-59. Toàn văn Tóm lược
- Szpilman D, Bierens JJ, Handley AJ, et al. Current concepts: drowning. N Engl J Med. 2012 May 31;366(22):2102-10. Toàn văn Tóm lược
- Parsons PE. Respiratory failure as a result of drugs, overdoses, and poisonings. Clin Chest Med. 1994 Mar;15(1):93-102. Tóm lược
- Calfee CS, Matthay MA, Eisner MD, et al. Active and passive cigarette smoking and acute lung injury after severe blunt trauma. Am J Respir Crit Care Med. 2011 Jun 15;183(12):1660-5. Toàn văn Tóm lược
- Calfee CS, Matthay MA, Kangelaris KN, et al. Cigarette smoke exposure and the acute respiratory distress syndrome. Crit Care Med. 2015 Sep;43(9):1790-7. Tóm lược
- Diamond JM, Lee JC, Kawut SM, et al; Lung Transplant Outcomes Group. Clinical risk factors for primary graft dysfunction after lung transplantation. Am J Respir Crit Care Med. 2013 Mar 1;187(5):527-34. Toàn văn Tóm lược
- Bellani G, Laffey JG, Pham T, et al; LUNG SAFE Investigators; ESICM Trials Group. Epidemiology, patterns of care, and mortality for patients with acute respiratory distress syndrome in intensive care units in 50 countries. JAMA. 2016 Feb 23;315(8):788-800. Toàn văn Tóm lược
- Laffey JG, Misak C, Kavanage BP. Easily missed? Acute respiratory distress syndrome. BMJ 2017 Nov 16;359:j5055. Tóm lược
- Janz DR, Ware LB. Approach to the patient with the acute respiratory distress syndrome. Clin Chest Med. 2014 Dec;35(4):685-96. Toàn văn Tóm lược
- Leaver SK, Evans TW. Acute respiratory distress syndrome. BMJ. 2007 Aug 25;335(7616):389-94. Tóm lược
- Rice TW, Wheeler AP, Bernard GR, et al; National Institutes of Health, National Heart, Lung, and Blood Institute ARDS Network. Comparison of the SpO2/FiO2 ratio and the PaO2/FiO2 ratio in patients with acute lung injury or ARDS. Chest. 2007 Aug;132(2):410-7. Toàn văn Tóm lược
- Chen W, Janz DR, Shaver CM, et al. Clinical characteristics and outcomes are similar in ARDS diagnosed by oxygen saturation/FiO2 ratio compared with PaO2/FiO2 ratio. Chest. 2015 Dec;148(6):1477-83. Tóm lược
- National Heart, Lung and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Network. Pulmonary- artery versus central venous catheter to guide treatment of acute lung injury. N Engl J Med. 2006 May 25;354(21):2213-24. Tóm lược
- Schwarz MI, Albert RK. “Imitators” of the ARDS: implications for diagnosis and treatment. Chest. 2004 Apr;125(4):1530-5. Toàn văn Tóm lược
- Papazian L, Thomas P, Bregeon F, et al. Open-lung biopsy in patients with acute respiratory distress syndrome. Anesthesiology. 1998 Apr;88(4):935-44. Toàn văn Tóm lược
- Patel SR, Karmpaliotis D, Ayas NT, et al. The role of open-lung biopsy in ARDS. Chest. 2004 Jan;125(1):197-202. Tóm lược
- Gattinoni L, Caironi P, Pelosi P, et al. What has computed tomography taught us about the acute respiratory distress syndrome? Am J Respir Crit Care Med. 2001 Nov 1;164(9):1701-11. Toàn văn Tóm lược
- Rompianesi G, Hann A, Komolafe O, et al. Serum amylase and lipase and urinary trypsinogen and amylase for diagnosis of acute pancreatitis. Cochrane Database Syst Rev. 2017 Apr 21;(4):CD012010. Toàn văn Tóm lược
- Pope-Harman AL, Davis WB, Allen ED, et al. Acute eosinophilic pneumonia. A summary of 15 cases and review of the literature. Medicine (Baltimore). 1996 Nov;75(6):334-42. Tóm lược
- Kallet RH, Daniel BM, Gropper M, et al. Acute pulmonary edema following upper airway obstruction: case reports and brief review. Respir Care. 1998;43:476-80.
- Agarwal R, Aggarwal AN, Gupta D. Role of noninvasive ventilation in acute lung injury/acute respiratory distress syndrome: a proportion meta-analysis. Respir Care. 2010 Dec;55(12):1653-60. Tóm lược
- Ou X, Hua Y, Liu J, et al. Effect of high-flow nasal cannula oxygen therapy in adults with acute hypoxemic respiratory failure: a meta-analysis of randomized controlled trials. CMAJ. 2017 Feb 21;189(7):E260-7. Toàn văn Tóm lược
- Brower RG, Matthay MA, Morris A, et al; Acute Respiratory Distress Syndrome Network. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000 May 4;342(18):1301-8. Toàn văn Tóm lược
- Fan E, Del Sorbo L, Goligher EC, et al. An Official American Thoracic Society/European Society of Intensive Care Medicine/Society of Critical Care Medicine clinical practice guideline: mechanical ventilation in adult patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2017 May 1;195(9):1253-63. Toàn văn Tóm lược
- Brower RG, Lanken PN, MacIntyre N, et al. Higher versus lower positive end expiratory pressures in patients with the acute respiratory distress syndrome. N Engl J Med. 2004 Jul 22;351(4):327-36. Toàn văn Tóm lược
- Meade MO, Cook DJ, Guyatt GH, et al. Ventilation strategy using low tidal volumes, recruitment maneuvers, and high positive end-expiratory pressure for acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2008 Feb 13;299(6):637-45. Toàn văn Tóm lược
- Mercat A, Richard JC, Vielle B, et al. Positive end-expiratory pressure setting in adults with acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA. 2008 Feb 13;299(6):646-55. Toàn văn Tóm lược
- Cavalcanti AB, Suzumura ÉA, Laranjeira LN, et al; Writing Group for the Alveolar Recruitment for Acute Respiratory Distress Syndrome Trial (ART) Investigators. Effect of lung recruitment and titrated positive end- expiratory pressure (PEEP) vs low PEEP on mortality in patients with acute respiratory distress syndrome: a randomized clinical trial. JAMA. 2017 Oct 10;318(14):1335-45. Toàn văn Tóm lược
- Sud S, Friedrich JO, Taccone P, et al. Prone ventilation reduces mortality in patients with acute respiratory failure and severe hypoxemia: systematic review and meta-analysis. Intensive Care Med. 2010 Apr;36(4):585-99. Tóm lược
- Abroug F, Ouanes-Besbes L, Dachraoui F, et al. An updated study-level meta-analysis of randomised controlled trials on proning in ARDS and acute lung injury. Crit Care. 2011;15(1):R6. Toàn văn Tóm lược
- Bloomfield R, Noble DW, Sudlow A. Prone position for acute respiratory failure in adults. Cochrane Database Syst Rev. 2015 Nov 13;(11):CD008095. Toàn văn Tóm lược
- Guérin C, Reignier J, Richard JC, et al; PROSEVA Study Group. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2013 Jun 6;368(23):2159-68. Tóm lược
- Nin N, Muriel A, Penuelas O, et al; VENTILA Group. Severe hypercapnia and outcome of mechanically ventilated patients with moderate or severe acute respiratory distress syndrome. Intensive Care Med. 2017 Feb;43(2):200-8. Toàn văn Tóm lược
- Soar J, Nolan JP, Bottiger BW, et al; Adult advanced life support section collaborators. European Resuscitation Council Guidelines for resuscitation 2015: section 3. Adult advanced life support. Resuscitation. 2015 Oct;95:100-47.
- Colquhoun MC, Handley AJ, Evans TR, eds. ABC of resuscitation. 5th ed. Wiley-Blackwell; 2003.
- Soar J, Nolan JP, Bottiger BW, et al. European Resuscitation Council guidelines for resuscitation 2015: Section 3. Adult advanced life support. Resuscitation. 2015;95:100-147.
- Papazian L, Forel JM, Gacouin A, et al. Neuromuscular blockers in early acute respiratory distress syndrome. N Engl J Med. 2010 Sep 16;363(12):1107-16. Tóm lược
- Taylor RW, Zimmerman JL, Dellinger RP, et al; Inhaled Nitric Oxide in ARDS Study Group. Low-dose inhaled nitric oxide in patients with acute lung injury: a randomized controlled trial. JAMA. 2004 Apr 7;291(13):1603-9. Tóm lược
- Adhikari NK, Burns KE, Friedrich JO, et al. Effect of nitric oxide on oxygenation and mortality in acute lung injury: systematic review and meta-analysis. BMJ. 2007 Apr 14;334(7597):779. Toàn văn Tóm lược
- Gebistorf F, Karam O, Wetterslev J, et al. Inhaled nitric oxide for acute respiratory distress syndrome (ARDS) in children and adults. Cochrane Database Syst Rev. 2016 Jun 27;(6):CD002787. Toàn văn Tóm lược
- Afshari A, Bastholm Bille A, Allingstrup M. Aerosolized prostacyclins for acute respiratory distress syndrome (ARDS). Cochrane Database Syst Rev. 2017 Jul 24;(7):CD007733. Toàn văn Tóm lược
- Peek GJ, Mugford M, Tiruvoipati R, et al; CESAR Trial Collaboration. Efficacy and economic assessment of conventional ventilatory support versus extracorporeal membrane oxygenation for severe adult respiratory failure (CESAR): a multicentre randomised controlled trial. Lancet. 2009 Oct 17;374(9698):1351-63. [Erratum in: Lancet. 2009 Oct 17;374(9698):1330.] Tóm lược
- Young D, Lamb SE, Shah S, et al; OSCAR Study Group. High-frequency oscillation for acute respiratory distress syndrome. N Engl J Med. 2013 Feb 28;368(9):806-13. Tóm lược
- Sud S, Sud M, Friedrich JO, et al. High-frequency oscillatory ventilation versus conventional ventilation for acute respiratory distress syndrome. Cochrane Database Syst Rev. 2016 Apr 4;(4):CD004085. Toàn văn Tóm lược
- Ferguson ND, Cook DJ, Guyatt GH, et al; OSCILLATE Trial Investigators; Canadian Critical Care Trials Group. High-frequency oscillation in early acute respiratory distress syndrome. N Engl J Med. 2013 Feb 28;368(9):795-805. Tóm lược
- Wiedemann HP, Wheeler AP, Bernard GR, et al; National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network. Comparison of two fluid-management strategies in acute lung injury. N Engl J Med. 2006 Jun 15;354(24):2564-75. Tóm lược
- Kusminsky RE. Complications of central venous catheterization. J Am Coll Surg. 2007;204:681-696.
- McGee DC, Gould MK. Preventing complications of central venous catheterization. N Engl J Med. 2003;348:1123-1133. Toàn văn
- Smith RN, Nolan JP. Central venous catheters. BMJ. 2013;347:f6570.
- Reich DL. Monitoring in anesthesia and perioperative care. Cambridge: Cambridge University Press; 2011.
- Abbott Northwestern Hospital Internal Medicine Residency. Internal jugular central venous line. 2015. http:// www.anwresidency.com (last accessed 27 October 2017). Toàn văn
- Bishop L, Dougherty L, Bodenham A, et al. Guidelines on the insertion and management of central venous access devices in adults. Int J Lab Hematol. 2007;29:261-278.
- Fletcher SJ, Bodenham AR. Safe placement of central venous catheters: where should the tip of the catheter lie? Br J Anaesth. 2000;85:188-191.
- Gibson F, Bodenham A. Misplaced central venous catheters: applied anatomy and practical management. Br J Anaesth. 2013;110:333-346. Toàn văn
- Schuster M, Nave H, Piepenbrock S, Pabst R, Panning B. The carina as a landmark in central venous catheter placement. Br J Anaesth. 2000;85:192-194.
- Mandell LA, Wunderink RG, Anzueto A, et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults. Clin Infect Dis. 2007 Mar 1;44 Suppl 2:S27-72. Toàn văn Tóm lược
- Kalil AC, Metersky ML, Klompas M, et al. Management of adults with hospital-acquired and ventilator-associated pneumonia: 2016 clinical practice guidelines by the Infectious Diseases Society of America and the American Thoracic Society. Clin Infect Dis. 2016 Sep 1;63(5):e61-111. Toàn văn Tóm lược
- Samama MM, Cohen AT, Darmon JY, et al; Prophylaxis in Medical Patients with Enoxaparin Study Group. A comparison of enoxaparin with placebo for the prevention of venous thromboembolism in acutely ill medical patients. N Engl J Med. 1999 Sep 9;341(11):793-800. Toàn văn Tóm lược
- Cook D, Guyatt G, Marshall J, et al; Canadian Critical Care Trials Group. A comparison of sucralfate and ranitidine for the prevention of upper gastrointestinal bleeding in patients requiring mechanical ventilation. N Engl J Med. 1998 Mar 19;338(12):791-7. Toàn văn Tóm lược
- Marik PE, Zaloga GP. Early enteral nutrition in acutely ill patients: a systematic review. Crit Care Med. 2001 Dec;29(12):2264-70. [Erratum in: Crit Care Med. 2002 Mar;30(3):725.] Tóm lược
- Rice TW, Wheeler AP, Thompson BT, et al; National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network. Initial trophic vs full enteral feeding in patients with acute lung injury: the EDEN randomized trial. JAMA. 2012 Feb 22;307(8):795-803. Toàn văn Tóm lược
- Rice TW, Wheeler AP, Thompson BT, et al; NIH NHLBI Acute Respiratory Distress Syndrome Network of Investigators. Enteral omega-3 fatty acid, gamma-linolenic acid, and antioxidant supplementation in acute lung injury. JAMA. 2011 Oct 12;306(14):1574-81. [Erratum in: JAMA. 2012 Feb 8;307(6):563.] Toàn văn Tóm lược
- Matthay MA, Brower RG, Carson S, et al; National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network. Randomized, placebo-controlled clinical trial of an aerosolized beta2- agonist for treatment of acute lung injury. Am J Respir Crit Care Med. 2011 Sep 1;184(5):561-8. Toàn văn Tóm lược
- Gao Smith F, Perkins GD, Gates S, et al; BALTI-2 study investigators. Effect of intravenous beta-2 agonist treatment on clinical outcomes in acute respiratory distress syndrome (BALTI-2): a multicentre, randomised controlled trial. Lancet. 2012 Jan 21;379(9812):229-35. Toàn văn Tóm lược
- Bernard GR, Luce JM, Sprung CL. High-dose corticosteroids in patients with the adult respiratory distress syndrome. N Engl J Med. 1987 Dec 17;317(25):1565-70. Tóm lược
- Steinberg KP, Hudson LD, Goodman RB, et al; National Heart, Lung, and Blood Institute Acute Respiratory Distress Syndrome (ARDS) Clinical Trials Network. Efficacy and safety of corticosteroids for persistent acute respiratory distress syndrome. N Engl J Med. 2006 Apr 20;354(16):1671-84. Tóm lược
- Hirschl RB, Croce M, Gore D, et al. Prospective, randomized, controlled pilot study of partial liquid ventilation in adult acute respiratory distress syndrome. Am J Respir Crit Care Med. 2002 Mar 15;165(6):781-7. Toàn văn Tóm lược
- Kacmarek RM, Wiedemann HP, Lavin PT, et al. Partial liquid ventilation in adult patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2006 Apr 15;173(8):882-9. Toàn văn Tóm lược
- Montgomery AB, Stager MA, Carrico CJ, et al. Causes of mortality in patients with the adult respiratory distress syndrome. Am Rev Respir Dis. 1985 Sep;132(3):485-9. Tóm lược
- Ely EW, Wheeler AP, Thompson BT, et al. Recovery rate and prognosis in older persons who develop acute lung injury and acute respiratory distress syndrome. Ann Intern Med. 2002 Jan 1;136(1):25-36. Tóm lược
- Neff TA, Stocker R, Frey HR. Long-term assessment of lung function in survivors of severe ARDS. Chest. 2003 Mar;123(3):845-53. Tóm lược
- Orme J, Romney JS, Hopkins RO, et al. Pulmonary function and health-related quality of life in survivors of acute respiratory distress syndrome. Am J Respir Crit Care Med. 2003 Mar 1;167(5):690-4. Tóm lược
- Herridge MS, Cheung AM, Tansey CM, et al. One-year outcomes in the survivors of the acute respiratory distress syndrome. N Engl J Med. 2003 Feb 20;348(8):683-93. Toàn văn Tóm lược
- Eisner MD, Thompson BT, Schoenfeld D, et al. Airway pressures and early barotrauma in patients with acute lung injury and acute respiratory distress syndrome. Am J Respir Crit Care Med. 2002 Apr 1;165(7):978-82. Tóm lược
Hình ảnh
Xem thêm: Hội chứng Stevens-Johnson: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ